Medicina del Deporte
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Dolor de Cabeza y Cuello
Marisa tiene 58 años, visita la consulta porque desde hace un mes y medio tiene un dolor muy fuerte en la zona derecha y alta del cuello , este dolor se acompaña con dolor de cabeza. En este tiempo, ha tomado medicación prescrita por el médico: antiinflamatorios y relajante muscular pero el dolor no ha cesado.
Le preguntamos si asocia ese dolor a alguna situación concreta, caída, malas posturas en el sillón, cargas pesadas…y nos cuenta que una semana antes de aparecer el dolor en el cuello tuvo una caída en la calle, llevaba una bolsa en la mano derecha y al subir un bordillo, tropezó y cayó de frente parando el golpe con las manos, la cabeza y las rodillas.
A las pocas horas tenía un fuerte dolor en los dedos de la mano derecha y sentía que no podía moverlos con normalidad. Dada la situación decide ir a Urgencias, allí le realizan una radiografía y detectan una fractura de su dedo meñique. Le ponen un vendaje y le recomiendan guardar reposo. A las 3 semanas, la fractura del dedo está perfectamente consolidada y la movilidad recuperada.
En cuanto a dolor en el cuello, como no fue inmediato a la caída Marisa no puede relacionarlo. En ocasiones después de un golpe, caída o traumatismo el cuerpo comienza a expresar los síntomas después de unos días.
Cuando realizamos la exploración, observamos que:
La movilidad de las cervicales en la zona más alta está limitada en el lado derecho.
Uno de los músculos en la zona derecha de la cabeza tiene su punto gatillo activo, cuando presionamos la zona, el dolor en el cuello se intensifica y automáticamente Marisa nos describe como ese dolor aparece de la misma forma que ha sentido estos días atrás.
La mayoría de los músculos del cuerpo, tienen zonas específicas de tensión, se llaman Puntos gatillo miofasciales. Cuando el músculo sufre un aumento de tensión , estos puntos pueden activarse y dar dolor en la misma zona del punto o producir un dolor referido cercano a otras zonas del cuerpo.
En el caso de Marisa, la limitación de movilidad en las cervicales más altas y el aumento de tensión en los músculos de alrededor, ha originado la activación de uno de estos puntos gatillos en el cuello refiriendo el dolor a la zona de la cabeza.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002
En la primera sesión de tratamiento
No tenemos una radiografía cervical para descartar cualquier tipo de lesión en las cervicales de Marisa, por eso, debemos tener precaución a la hora de realizar el tratamiento.
Nuestro objetivo principal será:
Valorar la movilidad de las articulaciones de la columna vertebral de Marisa, concretamente la zona cervical y dorsal y tratar con técnicas articulares las zonas que están más limitadas.
Valorar el estado de tensión de la musculatura de todo el miembro superior (mano, brazo, hombro) y tratar con técnicas manuales la musculatura afectada.
Identificar los puntos gatillos activos en la zona del brazo y del cuello y tratarlos con técnicas manuales.
Revisar la movilidad del dedo meñique para evitar futuras secuelas.
Tras realizar el tratamiento el dolor en la zona del cuello remite y la movilidad cervical está recuperada en un 90%.
Recomendamos a Marisa realizar ejercicios de movilidad para toda la columna y volver a consulta una semana después.
Ejercicios cervicales
Con una buena posición de tronco, girar la cabeza a ambos lados de forma lenta y llegando al final del recorrido.
Con la misma posición de tronco, hacer inclinaciones de cabeza a ambos lados cuidando de no mover los hombros.
Con el tronco recto, mirar hacia el suelo y al frente sin llevar la cabeza hacia atrás.
Realizar estos ejercicios 10 repeticiones dos veces al día.
En la segunda sesión de tratamiento
Marisa nos cuenta que se encuentra mejor, el dolor de cuello ha disminuido pero aún sigue sintiendo molestias, sin embargo el dolor de cabeza ha remitido casi por completo.
Volvemos a valorar la movilidad cervical, la tensión muscular en todo el brazo derecho y revisamos los puntos gatillo que estaban activos en la anterior sesión.
Observamos que aún siguen activos y que la intensidad del dolor es mucho menor que en la primera sesión.
Tratamos la tensión muscular del brazo y del cuello con técnica manuales.
Movemos de forma suave y controlada las articulaciones del cuello
Tratamos los puntos activos de la musculatura cervical.
Recomendamos a Marisa realizar los ejercicios cervicales en su domicilio durante los siguientes 15 días.
Después de un mes, Marisa nos informa de que se encuentra bien, sus dolores han cesado al 100% y puede realizar su vida con total normalidad.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
¿Cómo Tratar Una Lumbalgia?
¿Quién no ha sufrido un ataque de lumbago o lumbalgia alguna vez? Seguramente muy pocos afortunados pueden decir que no. Y es que esta patología es una de las más recurrentes y por la que más pacientes acuden a consulta. Dado que hay tanta gente que la sufre, vamos a hacer un repaso y a explicar cómo tratarla.
La palabra lumbalgia significa dolor (algia) en la zona lumbar y realmente su aparición es el resultado de una ecuación muy sencilla: ( sedentarismo + mala alimentación + sobrepeso ) x malas posturas (falta de higiene postural). Aparte, también hay otros factores que hacen que ésta aparezca, como por ejemplo fracturas vertebrales, dismetrías…
Además, como fisioterapeutas, nos encontramos con el handicap de que muchos tratamientos estandarizados se basan en tratamiento farmacológico el cual por desgracia actúa solo sobre el síntoma y no sobre el mecanismo lesional (que es el que nosotros intentamos tratar), cronificando la patología y dificultando su curación.
¿Cómo se debería actuar ante un ataque de lumbago?
Lo primero y fundamental, aunque parezca obvio, es mantener la calma. Claro que duele y claro que molesta que no podamos hacer vida normal, pero por suerte tiene solución. Una vez estamos tranquilos hay varias opciones, algunas de las cuales las vamos a descartar, como verás:
Llamar al fisioterapeuta rápidamente. Lejos de lo que algunos piensan no haremos nada en esta fase aguda, ya que hay tanto dolor que no se puede trabajar la zona y tampoco se pueden prescribir ejercicios de potenciación, por lo que a no ser que se haga una imposición de manos, no tiene sentido llamarle para tratar in-situ, por lo que esta opción queda descartada.
Utilizar tratamiento farmacológico , es decir, el antiinflamatorio que vuestro medico os suela prescribir para paliar dolores musculares. Una vez ya estamos más o menos bien (ha pasado la fase aguda), acudir al fisioterapeuta y seguir sus pautas.
Si el dolor es tan intenso que nos limita completamente, tumbarse en la cama en la posición más cómoda para mantener un reposo relativo con un máximo de 48 horas. Numerosos estudios indican que mantener la musculatura activa ayudará a que la musculatura no se enfríe y no se atrofie. Además, añadir calor ayudará a disminuir el dolor. Además, como en la opción 2, se trata de, una vez hemos superado la fase aguda, pedir hora con el fisioterapeuta de confianza
¿CALOR O FRÍO?
La respuesta es sencilla, al aplicar calor se produce una vasodilatación que aumenta el aporte de nutrientes y oxígeno a la musculatura, además de un incremento de la elasticidad del tejido conectivo, y por último se aumenta el metabolismo … ayudando así a una más rápida curación.
Respecto al frío hay muy pocos estudios que lleguen a evidenciar una mejoría del paciente aplicándolo, y el motivo es porque pese a que produce un efecto de analgesia, la musculatura se contractura y al rato vuelve a doler y de manera más intensa. En otras palabras, sería como un remedio para un par de minutos.
Hemos superado la fase aguda, ¿qué hacemos?
Bueno la parte más dura ya está conseguida, felicidades, ahora toca la parte de acudir al fisioterapeuta . En este punto, empezaremos a tratar la zona ya sea con masoterapia, estiramientos, terapia manual… Hay muchas técnicas y muchos métodos, cada uno tiene el suyo y todos son efectivos. No obstante, sí que hay una cosa en común en todos ellos y es el trabajar la musculatura paravertebral y lumbar pues eso propiciará que no haya recaídas en un futuro.
Respecto a cuántas sesiones deberíais hacer… aquí dependerá de la valoración que realice el fisioterapeuta, no obstante, una al mes nunca esta demás para tratar todo el cuerpo en general.
RECUERDA…
El reposo ha de ser relativo, no absoluto, el motivo es porque si no hacemos absolutamente nada conseguiremos una atrofia y debilidad de la musculatura estabilizadora, por lo que todavía dolerá más al incorporarse.
Una vez se está bien, trabajar la musculatura abdominal y lumbar ayudará a prevenir futuras recaídas .
Si la lumbalgia dura más de seis días se recomienda consultar con profesional sanitario para que este puede estudiar que es lo que está pasando.
SOLUCIÓN A PROBLEMAS CON LA LUMBALGIA
La lumbalgia dura ya seis meses: en este caso, deberías ponerte en contacto con un traumatólogo para que realice un estudio y vea el origen de la lesión. Una vez localizado trabajar de manera multidisciplinaria con los diferentes profesionales para abordar la lesión.
Pacientes que se presentan en fase aguda en la consulta del fisioterapeuta: no podemos hacer nada en esta fase.
Pacientes que toman medicación y no hacen nada para tratar la lesión: hay que recordar que el tratamiento farmacológico tratará el síntoma, no la lesión, por lo que es importante acudir al fisioterapeuta una vez superada la fase aguda.
Pacientes que una vez están bien no potencian la musculatura paravertebral y abdominal: si no se potencia es probable que hay una recaída.
Pacientes que se quedan días y días en la cama pensando que así se les irá el dolor… pero el reposo absoluto es contraproducente ya que atrofia la musculatura e incentiva la lesión.
Artículo especializado
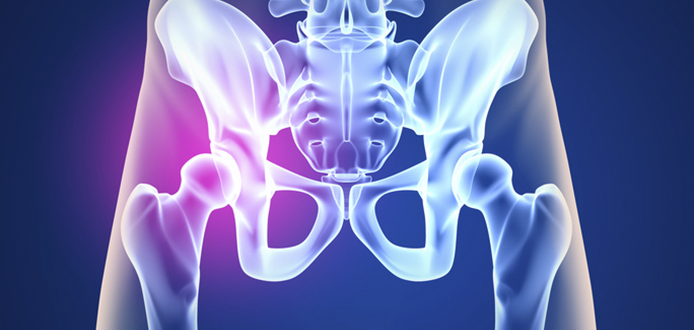
Te Han Diagnosticado Trocanteritis
Las caderas tienen suma importancia a la hora de realizar las actividades de la vida diaria , estabilizan el tronco a través de la pelvis, reparten las cargas que transmiten los miembros inferiores y permiten el movimiento a la hora de caminar, correr, subir escaleras o sentarse.
Nuestra cadera llamada también articulación coxofemoral, está formada por la unión de dos huesos: el hueso coxal y el fémur. Además de ligamentos y músculos la articulación está provista de unas bosas serosas llamadas Bursas . Tienen forma de almohadillas cuya función es amortiguar y permitir que los tendones de la cadera puedan deslizarse sobre el fémur (trocánter mayor) y sobre otros músculos evitando así el roce y la posible irritación de sus tejidos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Qué es una trocanteritis o una Bursitis trocantérea?
Cuando realizamos los movimientos de flexión y extensión de cadera (en la marcha, corriendo, subiendo o bajando escaleras) los tendones de la cadera se deslizan por la bursa trocantérea, si hay un aumento de presión en la zona, se produce inflamación de la bursa, irritación y dolor, es lo que conocemos como trocanteritis o bursitis trocantérea.
¿Por qué se produce la Inflamación de la bursa trocantérea?
La causa más frecuente son los microtraumatismos que se producen por la fricción constante entre el músculo y la bolsa serosa.
Son varios factores los que pueden producir trocanteritis:
Traumatismos : los golpes o caídas sobre la cadera, pueden ser el origen de la trocanteritis aunque no es la causa más frecuente.
El aumento de líquido en la bursa: debido a una enfermedad autoinmune como puede ser la artritis reumatoide, en épocas de crisis inflamatorias, esta bursa está llena de líquido.
Los desequilibrios mecánicos de los miembros inferiores : una pierna más corta que otra o cualquier traumatismo que modifique la mecánica del pie o de la rodilla modifica las cargas que se trasmiten a la cadera y como consecuencia se producirá mayor rozamiento entre sus estructuras.
Modificaciones a nivel del hueso : la existencia de artrosis en la cadera produce un cambio en las superficies de la articulación, de forma que la congruencia entre las mismas se modifica, cambiando así los ejes de la articulación y aumentando la fricción entre sus estructuras.
Pérdida de movilidad a nivel de la columna lumbar y de la pelvis : la articulación de la cadera tiene que asumir la movilidad que las otras estructuras adyacentes han perdido, los movimientos de la cadera se modifican y como consecuencia el roce entre sus estructuras aumentan produciendo irritación.
Desequilibrios musculares : causa de debilidad de los músculos de la cadera, es el caso de las operaciones de cadera (prótesis) o las hemiplejías, serán responsables de aumentar la fricción entre el trocánter y la bursa.
La trocanteritis puede afectar a ambos sexos pero es más frecuente en mujeres con una edad entre 40 y 60 años, la obesidad es un factor que predispone a tener trocanteritis.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cuáles son los síntomas de la trocanteritis?
El síntoma principal es el dolor en la cadera cuando presionamos la zona del trocánter mayor. Este dolor puede extenderse desde la nalga a lo largo de la cara lateral de la pierna hasta la rodilla. También podemos sentir calor y un aumento de temperatura alrededor de la articulación.
El dolor se agudiza cuando realizamos determinados movimientos como por ejemplo: subir escaleras, tumbarse en la cama sobre la cadera inflamada con las piernas flexionadas, realizar movimientos en rotación externa de cadera como ponerse unos pantalones o los calcetines.
Me duele la cadera pero no es trocanteritis
En ocasiones, podemos tener dolor en la cadera pero no estar producido por una inflamación de la bursa. Esto nos lleva a posibles confusiones a la hora de determinar el problema principal ya que los síntomas que aparecen en la zona de la cadera son parecidos. Por ejemplo:
Un problema a nivel de la raíz lumbar L2-L3, L3-L4 produce un aumento de la sensibilidad en la zona de la piel que corresponde al lateral de la cadera y de la pierna, de forma que podemos confundir ese dolor con el de la trocanteritis.
Un atrapamiento de los nervios que se sitúan en las zonas adyacentes , pueden producir dolor en la zona de la cadera.
Una Fractura de fémur no desplazada , que produzca dolor en la cadera por rotura y hematoma de los tejidos.
Una disfunción muscular que provoque dolor referido a la zona de la cadera , es el caso del musculo glúteo medio, el glúteo menor, tensor de la fascia lata (TFL) y cuadrado lumbar cuyos puntos gatillo dan dolor similar a cuando la bolsa serosa está inflamada.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002.
Una disfunción de una víscera que provoque dolor referido a la zona de la cadera , es el caso de los riñones.
¿Qué podemos hacer para aliviar el dolor causado por la trocanteritis?
REPOSO: Si la causa de la inflamación es el roce de las estructuras cuando estamos en movimiento, es necesario dar descanso y evitar mover la articulación durante los días de mayor dolor.
REALIZAR MOVIMIENTOS ARTICULARES : es necesario que las articulaciones cercanas a la cadera no tengan límites de movimiento. Los ejercicios de movilidad a nivel de lumbares y de la pelvis pueden ayudar en el tratamiento de la trocanteritis.
REALIZAR ESTIRAMIENTOS : en la fase menos aguda, es recomendable realizar estiramientos de lo músculos de la cadera.
CORREGIR LA DISMETRÍA DE LAS PIERNAS : es importante valorar si existe una pierna más corta que la otra y corregir con alzas si fuera necesario.
ACTIVAR LA MUSCULATURA DE LA ZONA ABDOMINAL : Potenciar los abdominales y la musculatura pélvica proporciona equilibrio muscular y visceral.
PERDER PESO : En el caso de que exista sobrepeso.
TRATAR CON INFILTRACIONES : Cuando el dolor es demasiado agudo y nos limita el movimiento o el tratamiento conservador no da los resultados esperados, podemos recurrir al tratamiento con infiltraciones.
¿Sabías que..?
Una bolsa serosa es una cavidad cuyas paredes están formadas por tejido conjuntivo. Se localizan entre los tendones y los huesos para permitir el deslizamiento entre sus estructuras, el cuerpo humano tiene 160 bolsas serosas repartidas por todo el cuerpo.
¿Sabías que…?
La articulación de la cadera tiene 4 bolsas serosas . La más grande tiene forma de almendra y mide 5 cm de longitud y 3 cm de ancho y se sitúa entre el glúteo mayor y el tendón del glúteo medio.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
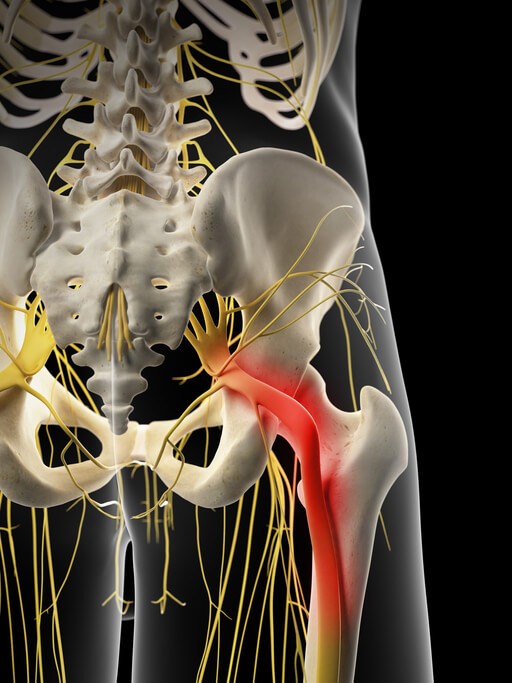
Artículo especializado
Síntomas Síndrome del Piramidal
María tiene 35 años, trabaja en el departamento de marketing de una empresa y uno de sus hobbies es salir a correr . Comenzó a entrenar de forma más intensa hace un mes para preparar una media maratón.
Visita la consulta porque hace una semana comenzó a tener dolor en la zona glútea derecha y en la parte posterior de la pierna hasta la rodilla.
Cuando está un tiempo sentada en la oficina el dolor aumenta y la única forma de aliviarlo es desplazando el peso hacia la cadera que no le duele para no apoyar el glúteo derecho.
El Piramidal es un músculo que se encuentra en la pelvis, une el sacro con el fémur y en su recorrido pasa a través de un agujero que forman los huesos de la pelvis, junto a él, se encuentra el nervio ciático y otras estructuras vasculares . Cuando el piramidal se contrae de forma permanente aumenta su diámetro, el espacio donde se encuentra se reduce y el ciático puede verse afectado por compresión dando síntomas como los que María tiene. Es el SINDROME DEL PIRAMIDAL .
En otras ocasiones, el músculo del piramidal se contrae pero no llega a comprimir el nervio ciático, los puntos gatillo de este músculo se activan y dan síntomas similares a los de síndrome piramidal.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002.
El síndrome del piramidal es una lesión frecuente en corredores de larga distancia que tienen una pisada pronadora, esto quiere decir que cuando el pie entra en contacto con el suelo el tobillo se desplaza hacia el interior de forma que la rodilla, la cadera y la pelvis compensan esta alteración biomecánica y cuando aumentamos la actividad física el musculo piramidal acaba sobrecargado.
Realizamos los test correspondientes para verificar que el músculo piramidal derecho está acortado y es el responsable de los síntomas que María tiene.
Los objetivos en la primera sesión
Valorar las articulaciones del miembro inferior y dar movilidad a las zonas bloqueadas: tobillo, rodilla, cadera y pelvis. Utilizamos técnicas articulatorias y manipulativas para corregir las disfunciones.
Relajar los tejidos que envuelven a la zona pélvica donde se sitúa el piramidal. (Sacro)
Reducir la contractura del piramidal a través de técnicas de masaje y estiramientos para dar flexibilidad al músculo y alargar sus fibras musculares.
Para terminar la sesión recomendamos a María
Ejercicios para realizar durante el entrenamiento:
Antes del entreno : Ejercicios de activación muscular de los rotadores internos de cadera: cuando activamos este grupo muscular, favorecemos la relajación de piramidal.
Después del entreno : Ejercicios analíticos de estiramiento del músculo piramidal.
Bajar la intensidad del entrenamiento hasta que los síntomas se reduzcan o desaparezcan.
Realizar un estudio de la pisada en un podólogo especialista para determinar si es pronadora.
En la segunda sesión
En esta sesión María nos cuenta que ya no tiene dolor , sólo se reproduce de forma leve cuando aumenta la intensidad del entreno. Al finalizar el entrenamiento realiza los estiramientos indicados en la primera sesión y los síntomas desaparecen.
Esto nos indica que el músculo piramidal se sobrecarga en carrera, los estiramientos sólo son un parche para aliviar los síntomas.
El estudio de la pisada confirma que María es pronadora.
El objetivo en esta segunda sesión
Valorar y tratar las articulaciones del miembro inferior que no se mueven correctamente: tobillo, cadera, pelvis.
Tratar el músculo piramidal con técnicas manuales y estiramientos.
Potenciar y estabilizar los músculos del tobillo y pierna. Antes de recomendar el uso de una plantilla correctora o un cambio de zapatillas, trabajamos la musculatura y la propiocepción del tobillo y revisamos la técnica de carrera.
Esguince Crónico de Tobillo y Propiocepción
Dos semanas después, María vuelve a entrenar con la misma intensidad que antes de lesionarse y sin dolor.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Ejercicios Para la Tendinopatía de Rodilla
Mantener el tendón rotuliano en condiciones es indispensable para evitar lesiones, como las tendinopatías (tendinitis, tendinosis…). Pero no sólo conviene centrarse en cuidar el tendón sino también en trabajar a nivel del cuerpo del músculo, la articulación y otras estructuras estabilizadoras.
¿Qué es el tendón rotuliano?
El tendón rotuliano está situado en la cara anterior de la rodilla y es el que une el cuádriceps con la rótula y la tibia. La lesión suele aparecer por sobreutilización , que ocasiona microtraumatismos en el tejido y reacciona de manera patológica con inflamación o degeneración del mismo. Los deportes en los que se producen de forma habitual saltos, cambios de dirección o carrera suelen ser en los que esta patología tiene una mayor incidencia.
Ejercicios excéntricos para fortalecer y reforzar los tejidos
Existen diferentes tipos de ejercicios que ayudan a fortalecer y a reforzar los tejidos. Uno de ellos es el grupo de los llamados ejercicios excéntricos , en los que, durante el movimiento, el músculo está contraído pero las fibras, de manera simultánea, se alargan. Es el freno cuando se va a favor de la gravedad. Este tipo de ejercicio produce una serie de beneficios, entre ellos el aumento de la fuerza muscular y de la elasticidad del tejido, así como una mejora en la síntesis de colágeno que forma parte del tendón.
Algunos ejemplos de estos ejercicios son:
Sentadillas: colocarse de pie con los pies en paralelo o una ligera rotación de la punta hacia al exterior y las rodillas estiradas a lo ancho de las caderas. Sin perder el eje del cuerpo y sin que las rodillas se desplacen hacia el centro, flexionar las rodillas. La espalda debe estar recta y ligeramente inclinada hacia delante y los hombros no deben estar nunca por delante de las rodillas al bajar. Al bajar, la cadera no debe situarse por debajo de las rodillas, sino que debe formar un ángulo de 90º. Este movimiento se debe hacer de manera lenta y controlada. En cuanto a los brazos, pueden estar estirados hacia delante, en línea recta con los hombros, o bien utilizarse un peso (mancuernas o barra) para aumentar la dificultad y la carga.
Flexoextensión: sentados en una silla, con las rodillas flexionadas, espalda recta, levantar la pierna hasta conseguir un ángulo de 90º sin levantar el glúteo del asiento. Con la pierna estirada hay que volver a flexionarla, pero de manera lenta y como si se quisiera ir contra la gravedad. A este ejercicio se le pueden añadir gomas para aumentar la exigencia, sujetar los extremos de la goma con las manos y colocar una goma/banda elástica especial para hacer ejercicios de rehabilitación en la zona del puente del pie. Hacer el mismo movimiento que se hace sin gomas. Una vez realizado el ejercicio con una extremidad se repite con la contralateral.
Zancada : de inicio se recomienda hacerlo con el propio peso del individuo pero pueden añadirse pesas para aumentar la carga y elevar la dificultad. Partiendo de una posición de bipedestación, adelantar una pierna, flexionando la rodilla de modo que quede formando una “T”, en línea con la cadera. La pierna que queda por detrás también se flexiona, quedando el pie apoyado por la punta de los dedos y sin que toque la rodilla al suelo. El torso quedará recto sin desplazamientos para no perder el eje vertical. En cuanto se consiga esta posición se mantiene unos 3-5 segundos y se recupera la posición inicial en bipedestación. La siguiente zancada requiere de un cambio de posición de las piernas, la que había estado delante será ahora la que quede por detrás. Hay que vigilar que los pies queden alineados y que la rodilla no quede situada por delante de los pies en el momento de la flexión. Se puede aumentar también la dificultad si se hacen pequeños saltos a modo de tijera para cambiar las piernas de posición.
Balancín: este ejercicio requiere no sólo de un correcto trabajo a nivel de cuádriceps y glúteos, sino también de los músculos del core ya que se requiere de cierta estabilidad para no dañar esta zona. Colocarse arrodillado en el suelo (se recomienda poner una colchoneta debajo de las rodillas para evitar molestias) y con espalda recta dejarse caer hacia atrás con mucho control y trabajando con todos los músculos para evitar caerse o notar molestias. Tras conseguir una posición en un ángulo de unos 30-45º, aguantar unos segundos y volver a recuperar la posición inicial. Realizar dicho movimiento unas 2-5 veces.
Ejercicios dinámicos
Además de los ejercicios de tipo excéntrico incorporar a la rutina ejercicios más dinámicos
Puente: tumbados en el suelo con la espalda apoyada y las rodillas flexionadas, con los brazos estirados al lado del cuerpo o flexionados encima del pecho, se realiza una elevación de la cadera. Subiendo y bajando con un ritmo lento en el que se controle el movimiento sin que haya un exceso de curvatura lumbar sino consiguiendo una neutralidad de la zona lumbar con la zona sacra (la parte baja de la espalda). Las rodillas deben quedarse en el eje longitudinal sin irse hacia dentro. Se puede aumentar la dificultad del movimiento eliminado un apoyo, es decir, quedando únicamente apoyados en un pie y estirando una pierna. Hay que ir con mucho cuidado ya que la estabilidad es mucho menor y hay riesgo de realizar de manera errónea el ejercicio.
Será siempre recomendable que todos estos ejercicios sean supervisados de inicio por un profesional.

Artículo especializado
Metatarsalgia, ¿Cómo Solucionarla?
En general, todo dolor que afecta al metatarso (conjunto de los cinco huesos largos llamados metatarsianos que unen los dedos del pie con el tarso o talón) recibe el nombre de metatarsalgia. Sin embargo, puede deberse a causas muy diferentes, entre las que podemos citar: la fractura por estrés, la fascitis plantar, el Hallux Valgus (juanete) y la enfermedad de Morton , como las más frecuentes.
Sobre el pie…
Metatarso o metacarpo. ¿Cuál de los dos está en el pie?, ¿a que alguna vez has dudado de cuál es cuál? Pues bien, el metatarso es el conjunto de los cinco huesos largos llamados metatarsianos que unen los dedos del pie con el tarso o talón. Mientras que el metacarpo es el conjunto de los cinco metacarpianos que unen los dedos de la mano con el carpo o muñeca.
Como este tema va a centrase en el pie nos olvidamos ya del metacarpo y hablemos del metatarso, una parte importante del pie implicada en la marcha. Durante la marcha, las fuerzas recaen sobre el pie provocando un impacto que puede llegar a ser entre dos y tres veces el peso corporal de una persona. Esta fuerza se transmite a la fascia plantar y al arco longitudinal (formado por el metatarso). Por tanto, es donde se absorbe dicho impacto. Por ello es una zona poco estable y proclive a las lesiones.
¿Qué síntomas da una metatarsalgia?
La metatarsalgia se caracteriza por un dolor ubicado en la planta del pie a nivel de la almohadilla que protege a las cabezas de los metatarsianos. En esta zona es frecuente encontrar unas duricias o hiperqueratosis planta r (también llamadas callo o callosidad) donde se delata el mal apoyo de la zona. ¿No te has parado nunca a pesar por qué siempre nos sale la callosidad en la misma zona del pie? Justamente porque esa zona del pie recibe una carga superior al resto del metatarso y por ello la fricción constante genera la formación de hiperqueratosis. ¿Cuál será la solución?, ¿limarse la hiperqueratosis o ponerse una plantilla? Seguramente, si te pones una plantilla ya no te saldrá más la hiperqueratosis en esa zona. ¿Y si no me pongo la plantilla? Además de hiperqueratosis, con el paso del tiempo puedes encontrarte unos dedos en garra (por sobrecarga compensatoria de los metatarsianos) o un Hallux Valgus.
¿SABÍAS QUE…?
Ante un dolor del metatarso, es muy recomendable hacerse una radiografía del pie, aunque no haya habido un mecanismo traumático que haya desencadenado el dolor. Podemos encontrar hallazgos muy relevantes como signos artrósicos o artríticos, una calcificación o una fractura.
¿Cuáles son las patologías más frecuentes del metatarso?
El neurinoma de Morton (o neuroma interdigital).
La fractura por estrés (también llamada fractura del soldado).
El Hallux Valgus.
Otras: fascitis plantar, tendinitis, bursitis…
Vamos a dar una pequeña pincelada de las tres primeras, que son las más frecuentes, aunque por su importancia, merecerían un tema individual cada una de ellas.
Neurinoma de Morton
También llamado neuroma interdigital o neuroma plantar, es una causa de dolor muy frecuente en el antepié . Su frecuencia es 8-10 veces mayor en mujeres que en hombres y predomina en la mediana edad. Su mecanismo lesional es una fibrosis o engrosamiento del tejido perineural de los nervios interdigitales (muy frecuente entre el tercero y cuarto nervios interdigitales). Dicho engrosamiento puede afectar a los ligamentos circundantes.
Causas: existen factores favorecedores de esta fibrosis como pueden ser el calzado de tacón alto y punta fina, los traumatismos plantares directos y las deformidades digitales (como el dedo en martillo o en garra o el Hallux Valgus).
Síntomas: el paciente refiere un dolor plantar quemante e incluso acorchamiento normalmente ubicado entre los dedos que se intensifica con la actividad en general: bipedestación, marcha prolongada o uso de calzado (sobre todo de punta estrecha y tacones altos). Mejora cuando el pie no está en apoyo.
Diagnóstico : en la exploración, normalmente, no encontraremos signos externos. Sin embargo, existe una maniobra característica, llamada signo de Mulder , que consiste en la compresión del espacio interdigital afecto con dos dedos (al apretar esa zona se reproduce el dolor siendo entonces el signo de Mulder positivo). Para confirmar nuestra sospecha, la exploración clínica es fundamental. Sin embargo, se realiza una resonancia magnética (RM) que evidencia la lesión de los tejidos blandos (engrosamiento del tejido perineural). También se podría estudiar mediante una ecografía . Es probable que se solicite una radiografía del pie para descartar otras posibles causas como pudiera ser una fractura por fatiga o por estrés.
Tratamiento : inicialmente se realizará un tratamiento sintomático con antiinflamatorios, crioterapia y recomendación de calzado cómod o. Se pueden recomendar plantillas acolchadas o de silicona y almohadillas metatarsianas que alivian el dolor durante el apoyo. El segundo eslabón terapéutico contempla la infiltración local (con anestésico y corticoides) justo en la zona dolorosa. Cuando el tratamiento conservador no es suficiente se recurre a la opción quirúrgica, que consiste en extirpar una pequeña porción del nervio o liberar el tejido inflamatorio en torno al nervio. Las tasas de éxito suelen ser buenas (alrededor del 80%) y el período de recuperación es breve, pero puede quedar la zona acorchada permanentemente.
Fractura por estrés
También llamada fractura del soldado o fractura por fatiga. El término estrés hace referencia a una sobrecarga mecánica y no a una situación de irritabilidad. Es una lesión en las trabéculas óseas en forma de discontinuidad o fractura sin traumatismo directo, pero por sobrecarga o uso prolongado en individuos físicamente muy activos (militares, atletas, bailarinas…). Es muy frecuente en los metatarsianos, sobre todo en el segundo.
Causas: puede suponer la primera manifestación de una osteoporosis u osteomalacia en edad perimenopáusica.
Síntomas: un dolor mal definido en el antepié que aumenta con la actividad y el apoyo y disminuye con el reposo. Es relevante que el paciente no refiera ningún traumatismo.
Diagnóstico: por ello ante una exploración sospechosa pedimos una radiografía del pie en diferentes proyecciones, y seguramente, será necesaria alguna otra prueba como TAC, resonancia magnética o gammagrafía ósea para confirmar la sospecha y estudiar la calidad ósea.
Tratamiento : cuando el diagnóstico se realiza en fase aguda o subaguda puede estar indicada la inmovilización y la descarga (deambulación con muletas). Posteriormente se programará una rehabilitación progresiva. Las complicaciones más importantes de esta lesión son el dolor crónico y una consolidación deficiente.
Hallux Valgus
Es una desviación lateral del primer dedo del pie y medial del primer metatarsiano que origina una angulación inadecuada de la articulación primera metatarsofalángica.
Causas : el uso de calzado de punta estrecha y las anormalidades anatómicas y de apoyo del pie son las principales causas de esta entidad.
Síntomas : el paciente manifestará un dolor en la primera articulación metatarsofalángica que empeorará con la deambulación y mejorará con reposo y calor local.
Diagnóstico : en la exploración se puede evidenciar la típica deformidad, por tanto, el diagnóstico es clínico. Sin embargo, es necesario realizar radiografías de pie en diferentes proyecciones con la finalidad de determinar la severidad y la terapéutica más adecuada, así como descartar otras causas.
Tratamiento : inicialmente se realiza un tratamiento conservador con antiinflamatorio o infiltración local. La opción de la cirugía se reserva para aquellos casos severos que no mejoren con tratamiento conservador. Existen diferentes opciones quirúrgicas, en función de la gravedad y del perfil del paciente, pero todas ellas tienen como finalidad corregir la desviación del primer dedo. Las complicaciones más frecuentes, independientemente del procedimiento empleado, son la corrección incompleta y la recidiva del Hallux Valgus.
Si has llegado hasta aquí habrás comprobado que en todas estas patologías del pie está contemplado el tratamiento quirúrgico como última opción terapéutica cuando el tratamiento conservador no ha sido suficiente para erradicar los síntomas. Por ello, te recomiendo que consultes con el traumatólogo ante un dolor de pie de días de evolución, aunque no exista un traumatismo. Ahora ya sabes algunos de los diagnósticos posibles y las ventajas de tratarlos precozmente.

Artículo especializado
Cómo Actuar Ante una Lesión de Cuadriceps
Es uno de los músculos más potentes del cuerpo humano. El cuádriceps es esencial para el desplazamiento, entre otras funciones, ya que una de sus funciones es la extensión de la rodilla , además de la estabilización de la misma. De ahí que sea uno de los músculos más importantes para todos los deportistas cuya disciplina implique carrera o saltos. Realizar ejercicios de tonificación y potenciación de este grupo muscular es básico para evitar lesiones de menor o mayor importancia.
Cuatro músculos en uno
El cuádriceps es un músculo que se sitúa en la zona del muslo y, tal y como indica su nombre, está formado por cuatro músculos con entidad propia . Estos son: vasto interno, vasto externo, vasto intermedio y recto femoral, cada uno de ellos tiene un origen propio pero una única inserción. Se originan en la región de la cadera, y se unen formando un tendón, el tendón cuadricipital, que se inserta en la cara superior de la rótula en la rodilla.
¿Cómo se tratan las lesiones?
En función de la localización y el tipo de lesión que se presente el tratamiento será diferente, pero siempre con el objetivo de restablecer la normalidad, y volver a la práctica deportiva lo antes posible pero siempre minimizando el riesgo de recaída . Entre las opciones encontraremos desde el tratamiento conservador , en el que el reposo y la aplicación de hielo pueden ser de inicio suficiente, hasta la necesidad de realizar una intervención quirúrgic a para reparar la lesión. Cabe destacar que en la mayoría de ocasiones la fisioterapia forma parte también de la batería terapéutica, ya que no sólo es importante recuperarse sino hacerlo en la mejor de las condiciones. El trabajo asistido y supervisado por parte de un profesional con ayuda de técnicas complementarias, ayudaran a conseguir el objetivo.
Contusión: suele ser una lesión frecuente en aquellos deportes en lo que existe contacto entre rivales. Puede deberse a una acción fortuita, en el transcurso del juego en el que un jugador recibe un golpe de un rival sea con una parte de su cuerpo o bien con alguno de los accesorios que se usan, el casco en el caso del futbol americano, por ejemplo. Habitualmente esta lesión suele ser leve y con un tratamiento conservador suele ser suficiente , la crioterapia (aplicación de hielo) en la zona lesionada reduce la inflamación y el dolor. En caso de que los síntomas, no remitan sería adecuado realizar un estudio de diagnóstico por la imagen para comprobar que no haya una lesión más compleja, como podría ser la existencia de un hematoma, que requiera una actuación a largo plazo.
Rotura fibrilar: el cuádriceps, como cualquier otro músculo, está formado por fibras musculares . En el momento de la lesión estas pueden romperse, de manera parcial o completa produciéndose una rotura fibrilar, siendo la afectación más o menos grave respectivamente. Una alimentación deficiente, el sedentarismo, un traumatismo o sobrecarga pueden ser el origen de esta alteración de tejido muscular. La aparición repentina de un dolor que incluso se acompaña en ocasiones de hematoma e impotencia funcional puede ser el debut de esta patología. El reposo para evitar que la lesión evolucione negativamente junto con un vendaje compresivo son las actuaciones terapéuticas iniciales, además de la siempre socorrida crioterapia (aplicación de frío). Ponerse en manos de un fisioterapeuta para recuperarse completamente antes de volver a la práctica deportiva es un consejo que debería seguirse siempre.
Tendinitis : es una lesión que afecta al tendón y suele estar causada por la sobrecarga y los movimientos repetitivos . El tendón puede reaccionar inflamándose ante acciones que implican saltos o impacto. Quienes realizan deportes en los que la carrera o los saltos son parte importante de la técnica deportiva tienen mayor riesgo de sufrir esta lesión (baloncesto, voleibol o atletismo, entre otros). El dolor situado en la zona superior de la rótula suele ser muy indicativo de esta lesión. Para el tratamiento existe indicación de crioterapia y reposo relativo . En aquellos casos en los que el dolor persiste aun habiendo realizado reposo relativo, se recomienda añadir fisioterapia para fortalecer el tendón lesionado y reducir la inflamación y las molestias.
Rotura del tendón del cuádriceps: son casos menos habituales, pero más graves. Este tendón es muy potente y para que llegue a romperse en personas jóvenes y sin patología crónica debe darse una situación realmente adversa. Ello puede suceder cuando el deportista con el pie fijo en el terreno de juego y flexión de la rodilla, realiza una contracción del músculo . Quien la sufre relata un dolor muy agudo, la aparición de un defecto por encima de la rótula y la imposibilidad de extender la rodilla. Y ello requiere de diagnóstico y tratamiento preciso.
Ruptura incompleta: aquí la inmovilización , unas seis semanas, suele ser el tratamiento aconsejado. De todos modos, el inicio de la rehabilitación puede adelantarse en el momento en el que la inflamación inicial y el dolor disminuyen. Esta inmovilización puede acompañarse de medicación, así como de crioterapia, para reducir la inflamación que acompaña a la lesión.
Ruptura completa: en este caso, o en algunos casos puntuales de lesiones incompletas, pero con un tendón en malas condiciones (degeneración tisular) la cirugía suele ser la opción principal. Medicación y crioterapia también forman parte de la terapia, así como la posterior r ehabilitación que, al ser una operación, será más larga que en el caso anterior. Es importante acudir a todas las sesiones y seguir las pautas recomendadas para una correcta recuperación para evitar de ese modo una lesión posterior.

Artículo especializado
Lesiones Más Frecuentes en Deportistas Ocasionales
Ser un deportista ocasional, que dedica grandes esfuerzos físicos en un espacio de tiempo muy concreto y sin ninguna regularidad a una disciplina deportiva, suele ser sinónimo de problemas. Como casi todo en la vida, dosis pequeñas, progresivas y regulares suelen ser la mejor manera para obtener beneficios, y evitar lesiones, sobre todo cuando se hace referencia al beneficio físico del deporte.
Nuestro organismo está preparado para reaccionar ante estímulos de estrés. Tenemos capacidad para reaccionar y salir corriendo detrás de un autobús que se nos escapa, o atrapar algo al vuelo cuando se va a caer, pero de eso a jugar un partido de futbol o correr sin previa preparación 10 km seguidos, tras meses sentados en el sofá hay una gran diferencia. Adquirir hábitos y regularidad es esencial para que nuestro cuerpo sume beneficios y eso sería lo ideal, pero también es cierto que ello no siempre es posible y de vez en cuando “cae” en nuestra agenda la necesidad de ejercitarnos y aparecen partidos con amigos, competiciones o simplemente salidas por la montaña que parecen fácilmente realizables. Tras estas prácticas y en más ocasiones de las que nos gustaría, se diagnostican lesiones que podían haberse evitado, simplemente siendo conscientes de las capacidades individuales.
Falta de regularidad, un motivo importante
Según la Encuesta de Hábitos Deportivos de la población española publicado en 2015, el 51% de la población mayor de 15 años practicó actividad física al menos una vez al mes y el 52,3% al menos una vez al trimestre, frente al 46,2% que lo hace de manera semanal o el 19,5% que lo hace diariamente. Así pues, estas cifras nos dan una idea de que las lesiones asociadas a la falta de regularidad de la práctica deportiva serán elevadas. El sistema musculo-esquelético es el más afectado, especialmente los tejidos blandos, es decir, músculos y ligamentos, por ser los que requieren una mayor adaptación a la técnica y a la exigencia del momento, sin olvidar las contusiones que son también lesiones frecuentes.
Una lesión común
Según el tipo de ejercicio o deporte que se realice las lesiones se concentrarán en una zona u otra del organismo. Pero hay una lesión que puede aparecer en cualquier localización, el DMAT (dolor muscular de aparición tardía) o más conocido comúnmente como las “ agujetas”. Este proceso es uno de los más comunes y se produce como consecuencia de lesiones microscópicas a nivel de las fibras musculares que están implicadas en el ejercicio. Estas molestias pueden durar hasta 72 horas tras el ejercicio, por lo que hay que ser prudente al retomarlo de nuevo. La prevención es básica para evitar su aparición, por lo que un buen calentamiento, aumento de tiempo y carga progresiva y estiramientos no deben faltar en las sesiones programadas.
Extremidades inferiores
Aquellos que practican deportes en los que las extremidades inferiores son el eje, contusiones y lesiones músculo-tendinosas suelen ser las más habituales. En general, cuando se trata de partidos en los que se enfrenta puede existir contacto físico una contusión suele ser un “souvenir” inequívoco de que se ha jugado un partido entre amigos. Son, frecuentemente, contusiones de poca importancia y gravedad que desaparecen tras unos días, y que no requieren de tratamiento específico más que crioterapia (hielo) y la aplicación de alguna crema que tenga acción trombolítica (disuelve pequeños trombos o coágulos formados superficialmente) para ayudar a reducir y reabsorber el hematoma que aparece tras un golpe.
En cuanto las afectaciones de partes blandas (músculo, tendón y ligamento), los esguinces se sitúan en la parte alta de la lista del ranking de lesiones que sufren deportistas ocasionales. Los tobillos son la localización más habitual. La falta de regularidad en la práctica y también de técnica aumentan la posibilidad de lesión ya que la respuesta de dicha articulación no es siempre la que podría esperarse. Cuando un deportista es regular en la realización de su deporte no sólo trabaja la técnica, que es muy importante, sino que también trabaja a nivel de la condición física, y prepara a sus músculos y articulaciones para la situación de “estrés” al que se va exponer. En el caso del deportista ocasional, este punto se obvia y la respuesta delante de la exigencia física puede ser insuficiente. Un mal apoyo del pie en carrera o tras un salto puede significar una lesión de ligamento. Los esguinces suelen ser de poca gravedad, pero requieren de un diagnóstico para un tratamiento y recuperación adecuados.
Dolor lumbar
A nivel muscular, sobrecargas y/o contracturas por falta de acondicionamiento físico son también frecuentes entre este colectivo. Deportes en los que se exige mucho ocasionan molestias que pueden acarrear problemas en el día a día. Movimientos poco comunes, cargas elevadas o posiciones forzadas pueden ocasionar molestias en zonas que poco tenían que ver con la práctica deportiva propia. El dolor lumbar , por ejemplo, sea por sobrecarga o por previa lesión a la que no se le ha dado la suficiente importancia, es una de las razones más habituales de consulta que vemos los profesionales de la salud. En ocasiones esta molestia podría evitarse con un buen calentamiento previo o el uso de equipamiento adecuado.
De hecho, la prevención es una de las recomendaciones más importantes para evitar estas lesiones. Conocerse y saber cuáles son los límites individuales, usar el material adecuado, una preparación física mínima basada en la regularidad y un cierto conocimiento del deporte a practicar ayudan en gran medida a reducir el riesgo de aparición de cualquier lesión.

Artículo especializado
Las Lesiones del Corredor
La palabra lesión es una de las más temidas en el mundo del deporte, sobre todo porque se relaciona con un tiempo de parón. Hasta hace unos años, el hecho de no poder seguir con una rutina de entrenamiento afectaba mucho al deportista profesional ya que la consecuencia es clara: detener la posibilidad de seguir entrenando y llegar a conseguir el objetivo establecido. Pero de un tiempo a esta parte, algo ha cambiado, y no sólo los profesionales se “desesperan” por estar obligados a parar y no poder seguir con su agenda, sino que el deportista amateur también ha entrado en esta dinámica.
¿Qué pasa al correr?
Correr es un deporte de impacto que implica que algunas zonas anatómicas en concreto sufran más que otras, por el impacto que implica la carrera a pie. La biomecánica y la técnica de la carrera obliga al sistema musculo esquelético a una elevada exigencia y ello puede acabar por provocar lesiones que pueden ir desde lesiones de diagnóstico y tratamiento sencillo y con una relativamente rápida recuperación y vuelta a la práctica deportiva, a otras que requieren de mayor tiempo de tratamiento y la consiguiente paciencia por parte del corredor, que verá su agenda “truncada”.
¿SABÍAS QUE…?
Las lesiones en cualquier corredor no son algo extraño. De hecho, las cifras hablan de que alrededor de la mitad de corredores que salen de manera regular a correr pueden sufrir alguna lesión asociada a esta práctica. Conseguir reducir estas cifras está en parte en las manos del propio corredor.
¿Qué factores predisponen?
En efecto, hay una serie de factores predisponentes que deben tenerse presentes ya que no pueden modificarse y hay que gestionarlos de la mejor manera posible. Algunos son:
Género: las diferencias anatómicas entre hombres y mujeres aumentan la predisposición a unas lesiones más que otras.
Entrenamiento: realizar un entrenamiento de carácter progresivo y adaptado a las características y a los objetivos es esencial para minimizar riesgos.
Alimentación: es necesario que exista una alimentación adecuada a las necesidades individuales. Seguir dietas bajas en hidratos de carbono o en proteínas puede aumentar el número de lesiones, por ejemplo. Por otro lado, una correcta hidratación es básica.
Lesiones previas: cualquier estructura anatómica que haya sufrido una lesión tiene mayor posibilidad de lesionarse de nuevo, y más aún si la recuperación no ha sido la correcta.
Patología existente: la presencia de alguna patología puede aumentar el riesgo de lesión por las características intrínsecas a éstas, por la afectación de otras zonas anatómicas diferentes.
Material inadecuado : cada corredor tiene unas características propias, tanto a nivel anatómico como de objetivo. Usar el material apropiado no es un tema de modas sino de salud.
Superficie por la que se corre : cada superficie presenta características propias, algunas tienen una mayor capacidad de amortiguación que otras y, por tanto, estás van a contribuir de manera positiva a mantener a las lesiones “a raya”.
¿Dónde se localizan las lesiones?
La rodilla es la localización más habitual y supone entre el 7 y el 50% de lesiones asociadas al “running” , seguida de los pies y de las piernas. Tan importante es esta localización que hasta existe una lesión que se denomina “la rodilla del corredor” o síndrome femoropatelar. Esta patología se caracteriza por la existencia de un dolor en la zona delantera de la rodilla, donde se encuentra la rótula, que es un hueso cuya función es el correcto movimiento articular. Debido a diferentes causas, la rótula puede ver desplazada su posición original y ello ocasiona que el cartílago que se encuentra por debajo de ésta se erosione y a la larga provoque, una degeneración con consecuencias para el individuo, como la aparición de dolor. Este dolor no suele ser agudo, sino que es progresivo. Al inicio es poco limitante y el corredor sigue sin darle excesiva importancia y puede llegar a limitar tanto, que obliga a parar y necesitar de cuidados para seguir posteriormente. El dolor es típico que se agrave al estar sentado un rato o al subir o bajar escaleras. El tratamiento se centra en actuar sobre el dolor para minimizarlo y en conocer la o las posibles causas para así reducir o minimizar el riesgo de una recaída.
Los pies : son también una localización frecuente de lesiones en este colectivo, y una lesión común es la fascitis plantar . El runner se queja de un dolor situado en la zona del talón , pero que puede recorrer toda la planta del pie, sobre todo por las mañanas cuando se levanta y lo apoya en el suelo. Por la planta del pie discurre una banda fibrosa (la fascia), que proporciona soporte al arco plantar. Cuando ésta se inflama o sufre pequeñas micro-rupturas por traumatismos repetidos, lo que ocurre evidentemente al correr, aparece dolor . Esta patología impide por completo el apoyo del pie en el suelo y, en consecuencia, la zancada en carrera, y va a requerir de un tiempo relativamente largo para solventarlo (unas ocho a 10 semanas). El tratamiento de fisioterapia es esencial, junto con la crioterapia y medicación pautada para reducir la inflamación. Las recomendaciones de valorar el origen de la lesión en la rodilla son igualmente útiles en este caso.
La zona lumbar: es evidente que quien se lleva la peor parte serán las estructuras anatómicas que reciben el impacto de la carrera y, de ahí, que las extremidades inferiores concentren la mayor cantidad de lesiones. Pero otras localizaciones son también foco de lesión en el runner y la zona lumbar es una de ellas. El corredor se queja de una molestia que en ocasiones es mayor y en otras es menor pero siempre está ahí. Puede ser de origen anatómico o mecánico , pero llega a impedir la carrera. Por eso es importante conocer las causas y, sobre todo, darle la misma importancia que podría tener una molestia en la rodilla. Estirar y trabajar la musculatura no sólo como tratamiento sino como prevención, es clave.

Artículo especializado
¿Te Apuntas a la Marcha Nórdica?
Ya no resulta extraño ver a personas caminando con bastones por la montaña, la playa o por la calle, pero lo que no todo el mundo sabe es que según la técnica que se ponga en práctica o el tipo de bastones que se utilicen, se estará ante una modalidad de marcha diferente. Te explicamos más acerca de la marcha nórdica. Seguro que al acabar de leer el artículo te apetece probarla…
Su origen
En 1930 se habla por primera vez de una nueva modalidad de marcha. La ponen en práctica un grupo de esquiadores de esquí nórdico finlandeses que, para no perder la forma física durante la época de calor, cuando no podían seguir practicando su deporte, emulaban la técnica del esquí caminando y corriendo con bastones . Era la manera perfecta para poder seguir entrenando sin perder la base de su deporte. El esquí nórdico se caracteriza por tener una técnica muy depurada en la que el esquiador debe tener el control en todo momento de su posición corporal, así como del movimiento, no sólo de piernas sino también de los brazos, entre los que debe existir un gran sincronismo y coordinación. El trabajo simultáneo de brazos, piernas y tronco es necesario para conseguir un desplazamiento correcto. Estas mismas características las ha “abrazado” la marcha nórdica que con el complemento de los bastones permite realizar un trabajo combinado tanto a nivel cardiovascular como muscular.
Su evolución
Unos años más tarde, se empieza a pulir la técnica siempre teniendo muy en cuenta la biomecánica propia de la marcha humana y es en 1988, cuando también desde Finlandia, se desarrolla una técnica de marcha con bastones propios, característicos y específicos para la marcha nórdica. Poco a poco, esta disciplina va ganando terreno y en 1997 se le da ya el nombre oficial de Nordic Walking y se va conociendo y practicando en más países hasta que, a partir del año 2000, se crean ya asociaciones concretas a nivel mundial para regular y supervisar su práctica.
Muchos beneficios
La marcha nórdica nace, como hemos mencionado, como una alternativa “veraniega ” para que los esquiadores siguiesen entrenando, pero hoy en día es una actividad física más, que ofrece múltiples beneficios para la salud. Es una excelente actividad que pueden practicar personas de cualquier edad y sin necesidad de tener una gran forma física, pues la marcha nórdica es una herramienta para conseguirla.
Mejora la salud cardiovascular: al andar nuestro corazón y vasos están activos, lo que permite actuar a nivel de parámetros como la tensión arterial, por ejemplo. Además, se pueden controlar valores como la glucosa en sangre o el colesterol por lo que es adecuado para aquellos que quieren prevenir patologías asociadas al metabolismo de estos productos o para quien sufre ya alguna alteración y quiere controlarlo y reducirlo.
Menor impacto articular: al ser una actividad en la que existe impacto articular, pero menor que en otras modalidades como correr o aquellas que incluyen saltos, es perfecta para a quien tiene problemas a nivel articular, pero quiere seguir moviéndose.
Mayor estabilidad: hay que tener en cuenta que al llevar bastones existe una mayor estabilidad que si no se llevan.
Ayuda para perder peso: es también una actividad aeróbica para incluir en un programa con el objetivo de perder peso, dependiendo de la capacidad y las condiciones individuales se puede someter al organismo a una menor o mayor exigencia y con ello aumentar el consumo calórico.
Se trabaja nivel muscular: son muchas las localizaciones que se activan con el balanceo de los brazos y la propia marcha, como los músculos de la espalda, hombros, los brazos y los abdominales, además de los glúteos, que se trabajan y se tonifican.
Más flexibilidad, fuerza y coordinación: de manera indirecta existen una serie de cualidades que van a mejorarse con la práctica de la marcha nórdica entre ellas la flexibilidad, fuerza o coordinación por lo que refuerza aún más los efectos positivos globales para el organismo.
ACTIVIDAD RECOMENDADA EN CÁNCER DE MAMA
Últimamente esta disciplina ha tenido una mayor repercusión en ámbito sanitario, por recomendarse a pacientes con cáncer, en concreto con cáncer de mama . Mujeres que se han sometido a cirugía por un cáncer de mama son tributarias de esta actividad ya que la técnica quirúrgica afecta de manera específica a la zona axilar que puede limitar la movilidad del brazo y de la zona intervenida. Al marchar se movilizan músculos de las extremidades superiores, lo que permite aumentar el rango de movimiento y la propia movilidad y en paralelo se reduce el dolor de manera progresiva, lo cual mejora la calidad de vida de la paciente.
La importancia de la técnica y del material
Para que todos los efectos beneficiosos se obtengan es importante conocer la técnica y también hacer uso del material adecuado ya que no todos los bastones valen.
Material: unos correctos bastones son imprescindibles para realizar la marcha nórdica de la manera más adecuada. Estos, a diferencia de los que se usan para hacer senderismo tienen unas características concretas como el apoyo, estos tienen un final que tiene una forma concreta para mejorar el movimiento al apoyar el bastón en el suelo. La sujeción es otro de los puntos importantes, en la empuñadura existe lo que se conoce como dragonera , que es una especie de muñequera da mayor seguridad en el agarre todo ello pensado para una mejor funcionalidad que es la de ayudar a la propulsión del cuerpo durante la marcha. En cuanto al material de fabricación a mayor sea el porcentaje de carbono , menos vibraciones en las articulaciones y en los brazos y mayor ligereza.
Técnica: la misma importancia que tiene un buen material lo tiene una buena técnica y es por ello que se recomienda antes de empezar pedir consejo a profesionales. Respetar la biomecánica de la marcha es una de las características de esta modalidad. Los brazos se colocan hacia atrás con las manos sujetando los bastones y se realiza el movimiento de la marcha ayudándose de los bastones para impulsarse. El movimiento de los brazos sale de los hombros y no de los codos. No es complicado simplemente hay que tener un mínimo conocimiento.

Artículo especializado
Descubre las Lesiones en el Pádel más Comunes
El pádel está de moda. Cada vez más personas cogen una raqueta y se lanzan a jugar sin unos conocimientos ni preparación mínima. Y es que el pádel es un deporte que al ser de raqueta y jugarse en superficie rápida, ya predispone a una serie de lesiones que se pueden ver agravadas si el deportista no se prepara y no se cuida para practicarlo.
Un poco de historia…
Las lesiones relacionadas con este tipo de deporte han ido creciendo , de la misma manera que han crecido las licencias federativas y el número de practicantes de este deporte, que proviene de México , donde se creó a finales de los años 60. Quien lo inventó se inspiró en el “paddle tennis” americano, utilizando una pista de frontón de inicio y cerrando el espacio con unos muros y red metálica formando un rectángulo. Ello hacía que no sólo el jugador tuviera que centrarse en el campo contrario sino también en las paredes, que también se podían utilizar. La raqueta es también una adaptación, de manera que la de pádel es más corta y sin red, pasando a denominarse “pala” en lugar de raqueta.
Cada vez más practicantes
El número de practicantes a nivel mundial va creciendo año tras año, y son muy diversos los perfiles de quien juega a pádel. Los niños pueden empezar desde pequeños, pero también los adultos pueden incorporarse tras años de práctica de otros deportes o tras un periodo más “sedentario”. Lo importante es hacerlo de la manera adecuada y adaptándose a las características individuales.
Es un deporte que se ha hecho un hueco en los centros deportivos, ya que se ha ganado espacio en el ámbito de lo “social”. Son muchos los clubes deportivos que han construido canchas para jugar al pádel y organizan torneos entre sus miembros, así como con otros clubes o centros deportivos. Además, el hecho de jugar en pareja, obliga no sólo a ser capaz de jugar a nivel individual (entendiendo la técnica y las reglas) sino que hay que saber compartir ese juego con todo lo que ello supone en posicionamiento en la cancha, respuesta física y mental . El equipamiento para jugar, por otro lado, es asequible, lo que también ha contribuido a animar a muchos a convertirse en un jugador de pádel y dedicar su tiempo a mejorar su forma física, competir y compartir en una cancha.
¿SABÍAS QUE…
Según la encuesta de Hábitos Deportivos en España publicada en 2015, el pádel es la 9ª modalidad deportiva practicada en España (16,8%) pero sube tres puestos en el ranking en cuanto a deportes más lesivos se refiere, ocupando el sexto puesto. Las causas relacionadas con las lesiones de esta modalidad deportiva se dividen en causas propias del individuo y las relacionadas con la técnica y las características del deporte en sí mismo.
Y más lesiones…
La Fundación Mapfre presentó en 2013 los resultados de un estudio epidemiológico focalizado en la práctica del pádel y las lesiones asociadas a este deporte. Según este estudio reciente, las lesiones más habituales se sitúan en las extremidades inferiores siendo ligamentos y músculos los más afectados . La lesión típica de los deportes de raqueta, la “e picondilitis ” se encuentra también en la lista de lesiones del pádel junto con patología de rodillas y espalda.
Como se puede observar, las lesiones son variadas tanto en su localización como por su afectación, pero las cifras sitúan a los esguinces de tobillo y a las contracturas musculares por delante del resto, tanto en hombres como en mujeres deportistas.
Estas lesiones pueden tener uno de sus orígenes, en la rapidez del juego y el tipo de superficie en el que se juega. Los cambios de dirección pueden conllevar apoyos inestables e incompletos del pie y tras ello una imposibilidad para contrarrestar el movimiento en dirección contraria.
Esguince
Suele afectar mayoritariamente al ligamento lateral externo . Este ligamento está formado por tres fascículos (ligamento astrágalo-peroneo posterior, ligamento astrágalo-peroneo anterior y ligamento calcáneo-peroneo), se sitúa en la cara externa del tobillo y proporciona estabilidad a la articulación. Cuando el pie no apoya correctamente el tejido conjuntivo que forma el ligamento es incapaz de responder ante el movimiento brusco y se lesiona desestructurándose. Según el grado de afectación del tejido se diagnosticará como esguince de grado I, II o III (rotura completa). El tratamiento de dicha lesión será en función del grado de afectación, aunque en general es de tipo conservador incluyendo tratamiento de fisioterapia y de rehabilitación . En muchas ocasiones esta recomendación terapéutica no se cumple y es cuando la posibilidad de recidiva de lesión es mayor. Si no se cura correctamente una lesión el riesgo de volver a lesionarse en la misma localización es mayor de ahí que se recomiende no solo una correcta recuperación sino también un programa de prevención.
Lesiones musculares
Las roturas, sobre todo, van relacionadas con aquellos movimientos bruscos en los que hay una arrancada rápida para ir a responder una bola del contrario. El músculo es incapaz de responder a esa solicitación y las fibras musculares se rompen. El jugador nota un dolor agudo que en ocasiones es una pequeña molestia pero que en otras imposibilita seguir jugando. El tratamiento dependerá del tamaño de la lesión per va a requerir de rehabilitación para recuperar en la medida de lo posible la integridad previa de ese músculo.
Codo de tenista
En cuanto a extremidad superior, los deportes de raqueta se caracterizan por un movimiento muy característico en el que la raqueta hace un movimiento de vaivén en el que tanto codo como hombro realizan movimientos articulares muy concretos. El codo suele sufrir lo que se conoce como “codo del tenista” o epicondilitis . Movimientos repetitivos una y otra vez que acaban por ocasionar pequeñas lesiones que provocan una inflamación dolorosa e impotencia funcional. Reposo, tratamiento antiinflamatorio y seguimiento fisioterápico son las bases para una correcta recuperación.
Es difícil encontrar un deportista, sea del deporte que sea, que pueda decir que nunca se ha lesionado ya que la práctica deportiva está ligada, en general, a la existencia de alguna lesión. Sin embargo, en consulta vemos claro que éstas podrían reducirse si se siguieran programas de prevención. No es necesario ser un profesional para saber que si se calienta antes de empezar un partido o se siguen algunas recomendaciones para reforzar músculos y ligamentos la posibilidad de lesión disminuye. Para disfrutar de un buen partido de pádel, llevar el material adecuado, realizar un calentamiento previo y seguir una rutina de trabajo muscular va a evitar lesionarse y quedarse parado en casa sin acudir a la cancha.

Artículo especializado
Qué Hacer ante una Luxación
¿Es una luxación? ¿Se acompaña de fractura? ¿Es el primer episodio o es recidivante? Si me encuentro en una situación así, ¿cómo puedo ayudar?
Para que exista una luxación debe darse una pérdida del contacto de las superficies articulares que conforman una articulación. Normalmente, va asociada a una lesión cápsulo-ligamentosa debido al traumatismo que ha ocasionado la luxación. ¿Qué quiere decir que es recidivante? Pues que esa articulación se ha luxado en varias ocasiones.
Ante todo, debemos identificar cuál es la articulación que está presuntamente luxada. El afectado se quejará de un dolor importante y presentará una impotencia funcional absoluta (no podrá moverla) pues de los dos huesos que forman la articulación uno de ellos está desplazado y no permite el recorrido normal de la articulación. Nos encontraremos una deformidad externa muy llamativa (con una gran asimetría respecto al otro lado).
Posibles causas
El mecanismo desencadenante es muy probable que haya sido un golpe seco en la zona.
Una luxación de hombro (técnicamente luxación glenohumeral). Es muy frecuente tras sufrir un accidente de moto en el que la persona se cae de lado al suelo o en el caso de un portero de fútbol que se cae al lateralizarse para coger la pelota.
En caso de luxación de tobillo (luxación tibio-peroneo-astragalina) la persona tendrá deformidad con el pie girado e impotencia funcional. Es muy frecuente en accidentes de coche de alta potencia o caídas desde elevada altura.
La luxación de los dedos de las manos (luxación interfalángica o metacarpofalángica) es frecuentísima en lesiones deportivas, sobre todo en baloncesto.
También mencionaremos la luxación de la articulación temporo-mandibular . Es la luxación de la mandíbula. Se trata de una luxación infrecuente que suele desencadenarse en personas que sufren de alguna patología previa en esta articulación y que, con un simple bostezo, se quedan con la boca abierta sin poderla cerrar. Es una situación muy embarazosa para el paciente y para las personas de su alrededor. ¿Te has encontrado con algún caso en alguna ocasión? ¿Sabías que esa articulación tiene meniscos al igual que la rodilla? Te puedo decir que en urgencias nos encontramos con algunos casos y que su reducción es muy gratificante tanto para el médico como para el paciente.
¿Cómo debo actuar si presencio una luxación?
Llegado este punto quizás debería decirte lo que no debes hacer: bajo ningún concepto te dispongas a reducir una luxación sin saber la lesión a la que nos enfrentamos. ¿No te sorprende que al llegar al hospital el médico solicite una radiografía antes de proceder a la reducción? No es que el médico dude de cómo reducir la articulación, sino que debe descartarse una fractura asociada y observar el tipo de luxación (anterior, posterior o lateral) antes de su manipulación.
Por tanto, ¿cómo ayudo si me encuentro un caso?
En primer lugar, intenta inmovilizar la zona sin forzar el movimiento (si es una extremidad superior basta con un cabestrillo, y si es una extremidad inferior traslado en bloque sin doblar la pierna).
Posteriormente aplica hielo local sobre la zona afecta y con intención antiinflamatoria local.
Y por último gestiona el traslado de la persona a urgencias (en vehículo o ambulancia, según precise) y, sobre todo, no le des nada de beber ni de comer.
¿Y si me pide agua? ¿Por qué no puede ingerir nada?
En primer lugar, es muy importante que tengas claro por qué no puede beber ni comer. La respuesta es comprensible. Puede ocurrir que la recolocación ortopédica o convencional en urgencias no sea posible y el paciente tenga que ir al quirófano para ser reducido bajo sedación o anestesia general. En este caso es imprescindible que no tenga ningún tipo de contenido gástrico. Si precisa ir a quirófano y ha bebido o comido nos encontramos con un problema para anestesiarlo. ¿Qué hacemos si, por el dolor, tiene la boca seca y nos pide agua? Cogeremos unas gasas o pañuelo empapado en agua y le mojaremos los labios para aliviar su sequedad de boca.
¿Qué hacemos los médicos en el box de urgencias ante una presunta luxación?
Ante todo, lo primero es priorizar esa visita . La pasamos, pues, inmediatamente al box y tras la exploración solicitamos una radiografía y le administramos medicación analgésica intramuscular (recuerda que no puede beber ni comer).
Una vez estudiada la radiografía procedemos a la recolocación tras la cual exploramos la movilidad y sensibilidad nuevamente y procedemos a la colocación de un vendaje inmovilizador. En ese momento realizamos otra radiografía para comprobar que el hueso ha vuelto a su lugar. Siempre inmovilizamos la articulación tras una luxación y recomendamos un tratamiento analgésico para el domicilio. Posteriormente seguirá control evolutivo.
Si no resulta posible la recolocación manual en urgencias es cuando solicitamos la intervención del anestesista para hacerlo en quirófano.

Artículo especializado
Entrenamiento Funcional: Características
Mejorar la fuerza, la movilidad, la coordinación… Todas estas cualidades, y otras más, pueden mejorarse con el entrenamiento funcional. Te explicamos cómo.
Cuando nos movemos y realizamos las actividades diarias utilizamos diferentes músculos y articulaciones. Y es así porque cada uno de ellos tiene una función, sea la de levantar un brazo, girar el tronco o ladear la cabeza. Estos diferentes movimientos los podemos realizar en nuestro trabajo y en nuestro día a día en las actividades más cotidianas , pero también al practicar un deporte, y es que el cuerpo se adapta a las necesidades de la persona y del momento. No será la misma técnica ni tendrá las mismas necesidades un lanzador de jabalina que un reponedor de un supermercado, pero sí que para conseguir su objetivo van a necesitar de movimientos concretos de sus brazos, por ejemplo.
Entrenar de manera específica no sólo es importante para que el movimiento sea el adecuado, sino también para conseguir un mejor rendimiento deportivo . Es por ello que este tipo de entrenamiento, aunque hace mucho que los deportistas profesionales ya lo tenían como parte de su rutina, se ha ido acercando al público más amateur.
Nuestro cuerpo requiere de la implicación de músculos y articulaciones, es decir, del aparato locomotor y del sistema nervioso , para poder ejecutar acciones. Cada acción estará supeditada a los conocimientos que tengamos para ello, así como la capacidad con la que contemos, tanto a nivel físico como a nivel mental. Los movimientos son naturales, pero también deben aprenderse y más cuando el objetivo es concreto. En un solo movimiento intervienen distintos elementos, y todos ellos deben trabajar para conseguir una función determinada. Por un lado, tendremos los elementos más anatómicos y, por otro las propias capacidades, que pueden mejorarse. Entrenar aquello en lo que flojeamos es conveniente para mejorar, pero no siempre somos conscientes de que tenemos ciertas carencias. De ahí la necesidad de entrada de conocernos, para establecer cuál será el punto de partida.
¿En qué consiste?
Se trata de trabajar distintas cadenas musculares en un solo movimiento, además de aquellas capacidades motrices que intervienen en dicha acción para conseguir beneficios más amplios. Realizar movimientos complejos estudiados y no solos aislados, porque si lo pensamos nuestro cuerpo difícilmente mueve un solo musculo o articulación, nos movemos de manera global. Es un entrenamiento integrativo que como ya hemos comentado, puede mejorar el rendimiento deportivo pero también tiene como objetivo evitar o reducir el riesgo de lesiones . Si nuestro organismo está más fuerte, tiene mayor capacidad de coordinación o de resistencia, las lesiones serán menores y por tanto obtendremos mejores resultados.
Al principio, se recomienda que un profesional supervise los entrenamientos. Son rutinas que requieren de un conocimiento del cuerpo y las necesidades individuales, de los movimientos y de las diferentes opciones que pueden utilizarse. Actualmente existen múltiples opciones en cuanto a material se refiere. Cintas o gomas elásticas, kettelbells o el bosu son materiales que un entrenador puede incluir en su programa, cada uno de ellos con una finalidad:
Con las gomas , aunque puede parecer que tienen poco potencial, pasa todo lo contrario. Con ellas puedes hacer trabajo de fuerza, coordinación o equilibrio , con un riesgo bajo. El profesional puede pautar una multitud de ejercicios distintos, centrados en diferentes objetivos y con cierta tranquilidad ya que es difícil que una goma pueda ocasionar problemas, sobre todo para el principiante que desconoce según que movimientos o aún no tiene la destreza suficiente para trabajar con pesos.
Las kettelbells son pesos libres con los que se pueden hacer movimientos amplios con un peso que añade complejidad a esa acción. Al tener un agarre puede facilitar el ejercicio y evitar desplazamientos del peso.
El bosu es una semiesfera que da “mucho juego”. Inicialmente trabajar el equilibrio es la esencia de este accesorio. La propiocepción (conseguir un equilibrio adecuado trabajando sobre una superficie inestable) obliga a muchas estructuras corporales a activarse. Desde la musculatura de la planta del pie pasando por las extremidades inferiores y el “core” deben trabajar al unísono para evitar la caída.
Además de incorporar material a una rutina de entrenamiento, el propio cuerpo del deportista es todo un “gimnasio” ya que el peso y la anatomía del individuo ya le obligan a gestionar muchas capacidades. Zancadas, saltos, sentadillas o planchas , entre otras, son alternativas a tener en cuenta en un entrenamiento funcional.
El entrenamiento funcional en rehabilitación
Hemos mencionado que este tipo de entrenamiento puede ayudar a minimizar el riesgo de lesión, pero respecto a las lesiones cabe destacar que los profesionales de la rehabilitación hace ya mucho tiempo que lo incorporan a sus sesiones. Una lesión puede venir derivada de un problema deportivo o laboral pero el resultado es una incapacidad para llevar a cabo uno o varios movimientos por lo que habrá que trabajar de manera específica para conseguir la normalidad de nuevo. Para ello, de la misma manera que conviene conocer cuál es el movimiento que requiere un deportista para mejorar su rendimiento, debe conocerse para recuperar ese movimiento esencial y ese es el objetivo del profesional de la rehabilitación.

Artículo especializado
Estiramientos Dinámicos o Estáticos
Estirar. Sabemos que es importante y tiene beneficios. Pero ¿sabías que puede estirarse de forma estática y también dinámica? En efecto, existen distintos tipos de estiramientos y se pueden diferenciar en función del objetivo que se busque (mantenimiento, rehabilitación, mejora deportiva o recuperación) y según la forma en la que se realizan. A continuación, describimos las dos principales formas de ejecución: estática o dinámica.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Entrenamiento personal.
Estiramientos estáticos
Los estiramientos son ejercicios destinados a m antener y/o mejorar la movilidad, elasticidad y flexibilidad de los músculos por medio del alargamiento progresivo de sus fibras . Los estiramientos estáticos, en concreto, consisten en realizar estiramiento en reposo hasta el límite de lo confortable, estirando el músculo en reposo hasta una determinada posición y manteniendo la postura durante un tiempo determinado, generalmente entre 15 y 30 segundos. En este tipo de estiramientos no existe un trabajo por parte de la musculatura agonista (la que colabora en la realización de un movimiento), por lo que el gasto energético es mucho menor que en los estiramientos dinámicos. Además, al tratarse de movimientos lentos y en reposo, se logra obtener una mejor relajación muscular , aumentando la circulación sanguínea y reduciendo la sensación de dolor.
Estiramientos dinámicos
El estiramiento dinámico hace referencia a los estiramientos que se realizan de manera activa, por medio de movimientos suaves y controlados para alargar (elongar) las fibras musculares , que va aumentando de manera gradual y progresiva, preparando al músculo para la actividad física, a diferencia de los estiramientos estáticos que, por el contrario, provocan una respuesta inhibitoria o reductora. Este tipo de estiramientos consiste en estirar a través de impulsos, pero sin exceder los límites de los estiramientos estáticos.
Se estiran los músculos antagonistas gracias a las contracciones repetitivas de los músculos agonistas. Se corresponderían con ejercicios basados en saltos y balanceos, evitando siempre movimientos balísticos (de rebote) ya que podrían provocar sobrepasar los límites de los músculos y causar una lesión.
Esta forma de estirar puede ser contraproducente si no va precedida de un buen calentamiento , ya que los estiramientos dinámicos en segmentos corporales fríos pueden provocar la aparición del reflejo miotático de estiramiento, que provoca un acortamiento del músculo y no se conseguirá el efecto deseado.
Diferencias
En definitiva, los estiramientos estáticos no mejoran el rendimiento muscular, sólo mejoran la tolerancia a la incomodidad que produce el estiramiento y, por otra parte, los estiramientos dinámicos no mantienen los músculos inhibidos tal y cómo hacen los estáticos, sino que aumentan la fuerza y la flexibilidad de estos.
Lo esencial de los estiramientos radica en su ejecución, bien sean estáticos o dinámicos. Ahora bien, estos estiramientos tienen ciertas diferencias que los hacen más recomendables en unas ocasiones que en otras. Así, existen estudios que avalan la efectividad de los estiramientos dinámicos previos a la práctica deportiva , ya que tienen mayor influencia en la activación del músculo, el aumento del riego sanguíneo y la flexibilidad de las fibras musculares. En cambio, los estiramientos estáticos han demostrado tener un efecto inhibitorio a nivel neuromuscular que en consecuencia provocará una disminución del rendimiento durante la ejecución del deporte.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Entrenamiento personal.
Para la mejora deportiva
Para obtener una mejora deportiva, por tanto, hay que realizar esfuerzos musculares activos y movimientos rápidos (estiramientos dinámicos) con la finalidad de estimular la musculatura para afrontar la actividad física a realizar con mayor rendimiento.
A continuación, citamos los beneficios que se obtienen por medio de los estiramientos musculares dinámicos:
Prepara al músculo para iniciar la actividad deportiva
Aumenta el flujo sanguíneo.
Mejora el rango de movimiento.
Mejora la oxigenación de los tejidos.
Mejora el rendimiento deportivo.
Previene lesiones deportivas.
Mejora la fuerza y la resistencia muscular.
Mejora la flexibilidad de los músculos.
Le brinda mayor capacidad de agilidad al cuerpo.
La importancia de una práctica adecuada
Para poder disfrutar de los numerosos beneficios de los estiramientos dinámicos, es necesario que estos se realicen de manera correcta, por lo que a continuación mencionamos algunos aspectos que se deben tener en cuenta:
El estiramiento dinámico se realiza por medio de movimiento s, sin embargo, se debe cuidar la calidad del movimiento, ya que no deben ser ni bruscos ni descontrolados . Debe existir en todo momento una conexión entre mente y cuerpo para poder percibir cada sensación y mantener una adecuada calidad del movimiento.
Los movimientos deben ser suaves y controlados , pero además se deben evitar los movimientos de rebote.
Los estiramientos dinámicos forman parte del calentamiento por lo que también es importante incluir la movilización de las articulaciones involucradas en la práctica deportiva. Es importante respetar los rangos de movimiento. No porque el estiramiento se realice de manera activa quiere decir que se va a llegar más allá de nuestros límites corporales, por lo que el estiramiento debe ser en todo momento progresivo. Si mientras se realiza el estiramiento notamos dolor, es no estamos haciéndolo bien, por lo que inmediatamente se debería disminuir el grado de estiramiento y notar sólo sensación de elongación.
Es importante estar atentos a la respiración durante los estiramientos, realizando inspiraciones profundas y espiraciones lentas. Con ello se mejora la oxigenación de la sangre y simultáneamente el estado general de los músculos. Por ello es necesario que nos relajemos al estirar, nos concentremos en la parte estirada y seamos conscientes de que la finalidad de los ejercicios es conseguir un mejor estado muscular.
Como conclusión diremos que lo más recomendable para una persona de cara a realizar un buen calentamiento antes del entreno o actividad física es hacer ejercicios de movilidad articular, una ronda de estiramientos dinámicos seguidos de un par de rondas de estiramientos estáticos de corta duración, evitando únicamente calentar con estiramientos estáticos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Entrenamiento personal.

Artículo especializado
Periostitis en Runners
Si eres corredor sabrás que las lesiones que más habitualmente os afectan son las de las extremidades inferiores , por ser las que reciben una mayor carga. Además de la rodilla, que es la que concentra más lesiones, hay otras localizaciones que también sufren con frecuencia alguna. Así, entre el 6 y el 16% de corredores, sobre todo aquellos que se dedican al medio fondo y al fondo (largas distancias), sufrirán la denominada periostitis, que es la inflamación del periostio.
Vayamos por partes…
El periostio es una capa de tejido conectivo que recubre el hueso y que se encuentra pegada a éste , por el que discurren nervios y vasos, y cuya función es la de nutrir y dar sensibilidad al hueso. Además, tiene también una función osteogénica (de producción de hueso por contener células que intervienen en el desarrollo óseo) y es inserción de tendones y ligamentos.
La periostitis en corredores se localiza de manera más habitual en la tibia , el hueso que se sitúa en la parte medial de la pierna y en el que se insertan varios músculos, entre ellos tibial anterior, soleo, flexor largo del dedo gordo y poplíteo. Estos músculos tienen diferentes funciones, pero todos ellos van a intervenir de una manera u otra en el momento de la zancada y la carrera.
Esta lesión se presenta con dolor, que el corredor describe como una “quemazón” en la cara antero-interna de la pierna y cuyo origen son pequeñas microlesiones en el periostio que ocurren por el impacto propio de la carrera. Suele aparecer al inicio de la actividad y aumenta de manera gradual con el aumento de la intensidad de la carrera.
¿Cómo se origina?
El origen de esta patología, que puede obligar al corredor a dejar la práctica deportiva durante unos días, es diverso . Como en cualquier lesión hay que considerar causas de origen externo y otras intrínsecas al individuo, entre las primeras una de las causas más habituales es la hiperpronación, es decir, el pisar hacia dentro en exceso. Este hecho puede corregirse con un calzado adecuado y el uso de plantillas que corrijan la pisada. De todos modos, a esta alteración biomecánica pueden sumarse otros factores que pueden aumentar el riesgo a sufrir esta lesión como el pie plano, la torsión externa de la tibia o una dismetría de extremidades. Todas estas alteraciones que afectan a la anatomía del individuo deben valorarse en conjunto, es decir, que en ocasiones se valora sólo el pie plano y no los cambios que vienen provocados por alguna de estas u otras alteraciones que pueden afectar a la biomecánica de la marcha. De ahí la importancia de consultar con un profesional que valore el cuadro de manera global.
Además de estas causas asociadas a las propias características anatómicas hay una serie de causas sobre las que se pueden adoptar cambios de manera fácil y directa por parte del corredor. Algunos de los factores externos que pueden ocasionar una periostitis son :
El uso de zapatillas desgastadas o inadecuadas a las características individuales del corredor.
Correr en superficies duras e irregulares.
Por lo que respecta a la primera causa hay que considerar que las zapatillas son lo que los neumáticos al automóvil, es el contacto que tiene nuestro pie con la superficie por la que se pisa. De la misma manera que el vehículo debe usar neumáticos de tamaño y “dibujo” adecuado a sus características técnicas y a la superficie la que circula, las zapatillas que usa el corredor deben cumplir los mismos requisitos. Unas zapatillas que no se adapten al peso del corredor, por ejemplo, reducirán la capacidad que tienen para amortiguar el impacto y lo mismo va a ocurrir con el tipo de suela. Si se sale a correr por la montaña y la suela no es la adecuada la facilidad para sufrir una lesión aumenta. Así pues, aunque pueda parecer poco importante conocer qué tipo de zapatilla es la adecuada, sí lo es para reducir el riesgo de lesión.
Según algunos expertos, alrededor del 65% de lesiones en extremidades inferiores tiene su origen en la existencia de errores en el entrenamiento . Aumentos bruscos de carga o velocidad o no incluir el descanso en el programa de salidas pueden aumentar la probabilidad de periostitis. La progresión es esencial para minimizar el riesgo de lesión.
Tratamientos
Una vez diagnosticada la periostitis, la crioterapia es el primer tratamiento a aplicar ya que de este modo se ayuda a reducir la inflamación, como sucede con el tratamiento farmacológico. No hay que olvidar que, en este caso, puede ser de gran ayuda el fisioterapeuta. La realización de masajes junto a la aplicación de ultrasonidos y otras terapias locales tienen el objetivo de recuperar cuanto antes y de forma adecuada esta lesión para volver a la normalidad deportiva. De todas formas, no nos cansaremos de insistir en que el mejor tratamiento es siempre la prevención, pues conociendo algunas de las causas que pueden derivar en lesión, se puede evitar su aparición.
Durante el tiempo que se está sin correr, se puede seguir manteniendo la forma física realizando otro tipo de ejercicios y deportes como actividades en el agua o bicicleta. De este modo, el corredor no está parado y se puede seguir trabajando activamente, aunque sea realizando otro tipo de disciplina que, sea dicho de paso, será también de ayuda para descargar otras articulaciones como las rodillas, que reciben una elevada carga durante la carrera.

Artículo especializado
Cómo Prevenir y Tratar la Pubalgia
También conocida como “osteopatía dinámica de pubis” o “entesitis pubiana”, l a pubalgia es la denominación genérica de una serie de lesiones que afectan a diferentes grupos musculares de la zona inguinal y que manifiestan con dolor en el pubis. Una de las más frecuentes es la pubalgia del deportista.
¿Qué es?
La palabra pubalgia significa dolor en el pubis , hueso que en los mamíferos adultos se une a l ilion y al isquion para formar este hueso.
Se caracteriza por un dolor difuso en la zona del pubis , predominantemente unilateral (en un solo lado), que va aumentado progresivamente de intensidad en el trascurso del tiempo , pudiendo durar semanas o meses. La peculiaridad del dolor es que tiene altibajos y esto hace dudar al que lo sufre. Esta es la razón por la que no se suele acudir al médico hasta transcurridos varios meses desde el inicio del dolor. Pero cuanto más tiempo pasa, los picos de dolor son más agudos y más próximos en el tiempo.
Normalmente, primero se presenta al realizar actividades deportivas y posteriormente se asevera y se presenta en la realización de las actividades normales de la vida diaria, como levantarse de la cama o al bajarse del coche.
Causas
Hay una serie de factores que inciden en el desencadenamiento de una patología púbica:
Factores internos:
Acortamiento de los miembros inferiores
Displasia de cadera (también conocida como luxación de cadera)
Hiperlordosis lumbar (aumento excesivo de la curvatura lumbar)
Espondilosis (nombre genérico de las enfermedades o afecciones degenerativas de la columna vertebral)
Deficiencias de la pared abdominal
Factores externos:
Mala técnica deportiva
Mala calidad del terreno deportivo (resbaladizo o pesado)
Sobreentrenamiento
Mala programación del entrenamiento
Enfermedad “ocupacional”
La pubalgia es una enfermedad ocupacional , que se presenta principalmente en actividades físicas en las que se llevan a cabo movimientos repetitivos que se acompañan por aceleraciones y desaceleraciones con cambios bruscos en la dirección del movimiento, viéndose agravada cuando existen condiciones como el sobre entrenamiento.
Esto comporta que la sufran los futbolistas (50% de los casos), seguidos de atletas, corredores de larga distancia, jugadores de rugby, ciclistas y levantadores de peso.
Su incidencia es mayor en los varones principalmente, ya que las actividades que suelen desencadenarla son llevadas a cabo más por hombres que por mujeres. Las diferencias morfológicas entre sexos no son influyentes en el desarrollo de la misma.
La pubalgia se relaciona con problemas de los músculos abdominales. Si bien existe tensión y tracción del pubis por los músculos aductores del muslo, una de las principales alteraciones que llevan al desarrollo de pubalgia es la debilidad de los músculos rectos abdominales, lo que lleva a que se produzca una alteración en la estabilización de la pelvis, que depende del equilibrio entre los aductores del muslo y los músculos rectos del abdomen.
Este desequilibrio muscular genera sobrecarga mecánica que origina una tendinitis que puede afectar a los aductores, a los rectos del abdomen o a ambos grupos musculares.
Tratamiento
El tratamiento irá enfocado a buscar que los picos de dolor sean menos intensos y a la vez más espaciados entre ellos. Tras diagnosticar la lesión, se plantea primero un tratamiento conservador basado en:
Si el facultativo así lo prescribe, se iniciará un tratamiento farmacológico con efectos analgésico y antiinflamatorio para controlar la inflamación y el dolor.
El cese o disminución de la actividad deportiva.
Simultáneamente es recomendable y/o necesario iniciar un programa de fisioterapia que permita tratar la tendinitis y restablecer la estabilidad de la pelvis. En primer lugar, se realizará una valoración a nivel pélvico para saber si existen déficits de fuerza muscular. Constará por lo general de los siguientes ejercicios:
Movilidad pasiva
Movilidad activa sin dolor
Trabajo isométrico de aductores, abductores, recto anterior abdomen y oblicuos
Crioterapia tras la sesión de fisioterapia.
En los casos en que la pubalgia se vuelva recurrente, puede ser necesario suspender la práctica deportiva asociada con esta condición, e incluso tener que recurrir a la cirugía como tratamiento si el conservador no es eficaz ni se observa ningún tipo de mejora.
Prevención
Como en cualquier otro tipo de lesiones, el objetivo es prevenirla con un buen calentamiento previo a la actividad física a realizar y evitando aquellos movimientos o gestos mal ejecutados que puedan llevarnos a lesionarnos.
Reforzar la musculatura estabilizadora de la cadera, que será valorada anteriormente por el fisioterapeuta para determinar las posibles alteraciones entre agonistas y antagonistas.
Dosificación de las cargas de trabajo . Cuando notemos molestias, parar y si es posible intentar descansar. El descanso es uno de los mejores recuperadores.

Artículo especializado
Pruebas de Esfuerzo
Aunque nos cuidemos y hagamos mucho deporte, los años pasan para todos y nuestro cuerpo, que está formado por una serie de mecanismos, sistemas, órganos… que funcionan de manera coordinada para conseguir adaptarse a las necesidades de cada circunstancia y momento vital, cambian. Estudios como la prueba de esfuerzo nos ayudarán a entender estos cambios y adaptaciones.
Cómo cambiamos
Cuando somos pequeños las reacciones fisiológicas, nuestro metabolismo… trabaja con unos parámetros determinados. Los objetivos en esta etapa son crecer y desarrollarse y, por tanto, las adaptaciones, aunque son en esencia las mismas que en la etapa adulta, varían para conseguir esos objetivos. Con el paso de los años , nuestro organismo experimenta cambios y no reacciona con la misma “solvencia” ante situaciones que previamente nos podían suponer un menor esfuerzo. Esas adaptaciones ocurren también cuando hacemos deporte, cuando nos exigimos más.
En muchas ocasiones, somos nosotros mismos los que no somos conscientes de que los años pasan y de que esos cambios requieren de atención, de una valoración real para poder ejercitarnos, no sólo para obtener el mayor numero de beneficios para la salud, sino para hacerlo en la mejor de las condiciones y con la máxima seguridad. Ello sólo se podrá conseguir si tenemos la información necesaria y actualizada, porque cuando pasan los años, en general, la capacidad de adaptación ante esfuerzos varía y suele hacerlo a la baja.
Desde hace años la ergometría o la prueba de esfuerzo es la prueba principal para poder obtener los datos más precisos relativos a las reacciones fisiológicas agudas al hacer ejercicio. Con este tipo de pruebas lo que se busca es obtener la máxima cantidad de información relacionada con el esfuerzo en un ambiente controlado y de manera personalizada.
Cuando una persona, tenga la edad que tenga y sea del género que sea, se somete a una ergometría los parámetros que se pueden controlar son , entre otros:
Actividad cardiaca (electrocardiograma y frecuencia cardíaca)
Frecuencia respiratoria
Ventilación y consumo de oxígeno
Actividad cardíaca
Poder monitorizar al paciente mediante electrodos pegados a su pecho mientras camina, corre o pedalea nos dará una idea muy concreta de cuál será su respuesta ante una situación de exigencia física como puede ser la práctica deportiva.
El electrocardiograma (ECG) de una persona en esfuerzo puede variar mucho del que puede tener en reposo . No sólo aumenta la frecuencia cardiaca, reacción lógica por el hecho de que el corazón debe bombear mayor cantidad de sangre a los tejidos, sino que pueden existir alteraciones en el ECG que en reposo no aparecen, pero sí en esfuerzo.
De hecho, la ergometría es también una prueba diagnóstica utilizada en los servicios de cardiología por los especialistas. Las reacciones del sistema cardiovascular son las mismas ante un esfuerzo para alguien enfermo que para alguien sano pero la diferencia radica en que quien sufre una patología no parte de un órgano o sistema sano, sino que éste presenta un problema que va a obligar al corazón a adaptarse al esfuerzo con dificultades. Para alguien enfermo subir unas escaleras puede suponer el mismo o mayor esfuerzo que para una persona sana realizar un sprint. Con una prueba de esfuerzo esta adaptación puede estudiarse y valorarse. Es el mismo estudio, pero con individuos que presentan características diferentes.
Volviendo a las alteraciones del ECG, en éste se pueden encontrar algunas que pueden requerir de estudios más completos y rigurosos, pero que sin haber realizado previamente esta prueba hubieran pasado desapercibidos y quizá “dar la cara” más adelante de manera negativa.
Estudios respiratorios
En cuanto a la valoración de los estudios respiratorios, conocer cuál es el consumo de oxígeno en una situación de exigencia es muy útil, sobre todo para aquellos deportistas que quieren aplicar los resultados de la prueba para mejorar su rendimiento. La ventilación durante el ejercicio aumenta en función de las necesidades del organismo, suele ser un aumento proporcional hasta que se llega a un punto máximo en el que esta proporcionalidad se pierde, y no se es capaz de oxigenar adecuadamente. Este efecto metabólico puede estudiarse cuando a la prueba de esfuerzo se le añade el análisis de gases. El deportista en este caso, además de estar monitorizado a nivel cardiaco, lleva una mascarilla que se conecta mediante una serie de tubos a un analizador. El deportista respira de manera normal, aunque hasta cierto punto incómodo, por la mascarilla, y de este modo se pueden estudiar cuáles son sus niveles de oxigeno, dióxido de carbono y el intercambio que existe entre ambos para obtener diferentes coeficientes y variables, que podrán a posteriori ser útiles para su rutina de entrenamiento.
¿SABÍAS QUE…
Además de estos parámetros, e xisten otros como la determinación de lactato, que pueden añadirse a este tipo de pruebas . Esta determinación es importante en el caso de deportes de resistencia ya que permite conocer el nivel de rendimiento y controlar, así, las cargas de entrenamiento. Para la obtención del lactato y la posterior realización de la curva de lactato, se necesitan pequeñas muestras que se obtiene de pequeños pinchazos en el lóbulo de la oreja o del pulpejo de los dedos del deportista. Con un equipamiento especial, se miden los niveles de lactato a lo largo de la prueba.
Cómo se realiza la prueba de esfuerzo
Todos estos resultados se pueden obtener tras la realización de una prueba de esfuerzo. Estas han evolucionado mucho y en la actualidad son mucho más modernas y específicas , pero las más habituales siguen basándose en el ejercicio realizado encima de un tapiz rodante o en una bicicleta. En general, al ser la bicicleta un equipamiento más pequeño y asequible suele ser el tipo de prueba de esfuerzo que más se utiliza, pero en principio el tipo de prueba debería adaptarse a las características técnicas del deporte que practica quien se somete a la prueba. Un ciclista no va a tener la misma capacidad de adaptación sobre una cinta que sobre una bicicleta que es su “modus vivendi” y lo mismo ocurre con aquel profesional que corre más que pedalea. En cualquier caso, realizarse una prueba de esfuerzo se tenga el nivel que se tenga es una recomendación básica para todo aquel que quiere “sumar salud” haciendo deporte.

Artículo especializado
Cómo Tratar una Rotura Fibrilar
Antes de nada, sería importante explicar qué es una rotura fibrilar y cómo la vamos a diagnosticar . A partir de aquí explicaremos qué podemos hacer para acelerar la recuperación de la misma y las casusas más frecuentes de consulta.
¿Qué es una rotura fibrilar?
El músculo está compuesto por diferentes fibras musculares que se contraen y alargan produciendo el movimiento. Cuando hay una rotura o desgarro de alguna de estas fibras, el resto ha de compensar la fuerza que hacían las rotas para poder realizar el mismo movimiento. Por desgracia, en muchas situaciones el resto de fibras son incapaces de suplir la función y producen dolor y dificultad al movimiento, impidiendo que el músculo con las fibras dañadas pueda realizar bien su papel.
¿Cómo se produce?
El mecanismo lesional de una rotura fibrilar o desgarro muscular puede ser de tres formas :
Directo : un golpe en el músculo puede producir la rotura de alguna de las fibras musculares.
Indirecto : por una elongación del músculo por encima de sus posibilidades.
Una contracción y elongación repentina y rápida .
¿Cómo lo diagnosticamos?
Cuando se produce la lesión, se manifiesta con impotencia funcional (no se puede mover como debería) y dolor muy localizado . Esto ya nos puede dar un diagnóstico diferencial, pero es mediante una ecografía como podremos evidenciar la lesión y conocer qué alcance tiene.
¿Qué músculos suelen ser los más afectados?
Los músculos más afectados suelen ser los que están implicados más directamente en la actividad física, es decir, soleo, gemelo, cuádriceps, isquiotibiales, bíceps y tríceps . Es importante saber que, pese a que la lesión se encuentre en un músculo u otro el tratamiento es, a grandes rasgos igual: una fase aguda, una segunda fase y la fase de introducción a la actividad física. Aquí es importante que el fisioterapeuta intente buscar estrategias de tratamiento amenas para el paciente y que le resulten fáciles de realizar con el objetivo de que haya una adherencia al tratamiento.
¿Qué alcance y pronóstico tiene una rotura?
Las roturas fibrilares o desgarros musculares van desde unos milímetros a un desgarro total del músculo , pasando por roturas de centímetros. La duración/tiempo de curación de la lesión lo marcará la cantidad de rotura y la zona en la que se haya producido. No es lo mismo una lesión de 3 cm en el bíceps que en el soleo, ya que es más fácil inmovilizar el bíceps que el soleo, que está implicado en el acto de caminar. Y no es lo mismo un desgarro del gemelo, que implica pasar por quirófano, que una rotura de 5 cm en la que con tratamiento de fisioterapia sería suficiente.
Respecto a la curación y vuelta a las actividades de la vida diaria, en términos generales se habla de que una rotura cicatriza a 1cm por semana, si bien es cierto que esto sucede en condiciones idílicas en las que el paciente hace reposo y sigue las pautas que le marca el fisioterapeuta… en los casos en los que no es idílico suele ser 1 cm cada semana y media o dos semanas.
¿Qué tratamiento habría que seguir?
El tratamiento en estos casos es sencillo . En una primera fase aguda donde se produce la lesión es importante aplicar hielo , ya que éste producirá una vasoconstricción que impedirá que el hematoma que salga sea más grande.
Una vez el paciente está en consulta, vemos que la comunidad médica está un poco dividida ya que hay estudios que indican que un estiramiento durante la fase de consolidación de las fibras ayuda a que éstas se alineen correctamente y la cicatriz sea menor. Pero por otro lado están los que se basan en no hacer ningún estiramiento y simplemente recomiendan reposo para que se consoliden correctamente sin seguir lesionándose.
En mi caso, opto por un tratamiento basado en estiramientos pasivos en una primera fase y activos según vamos evolucionando. Paralelamente lo combinamos con kinesiotape en forma de pulpo para conseguir un efecto de drenaje de la linfa y el hematoma. Si bien es cierto que pido reposo relativo, es decir, si la lesión es del soleo, no salir a correr, pero sí caminar a comprar el pan y volver a casa, por ejemplo.
¿Qué puedo hacer para la prevención de todo esto?
Muchos dicen que si estiramos correctamente se evitarán lesiones, tanto de tendinitis como de desgarros musculares, pero la evidencia nos dice lo contrario. Estirando no se previenen más lesiones . Mi recomendación sería realizar estiramientos dinámicos para calentar y también de propiocepción (equilibrio). Con estos últimos se enseña al músculo cómo ha de actuar ante una situación límite o adversa, de tal manera que cuando se vaya a producir la lesión, el músculo sepa cómo actuar y en la medida de lo posible sea capaz de reducir o incluso prevenir la lesión.
Hace seis meses que tuve una rotura fibrilar y pese a que está consolidada me sigue haciendo daño… ¿Es normal, que puedo hacer?
En este caso hablaríamos de una rotura fibrilar en estadio crónico . Esta se produce porque la cicatriz muscular es muy grande y ha generado fibromas o mala alineación de las fibras. Ante esta situación, un tratamiento que funciona muy bien es el de electrolisis percutánea intratisular (EPI). No obstante, existen otros métodos efectivos, como el masaje tipo “ciriax” que “rompe” fibras con el objetivo de volverlas a consolidar correctamente.
¿Puedo curarme solo, o es necesario acudir al fisioterapeuta?
Por supuesto que puedes curarte tú solo en casa sin necesidad de acudir a un fisioterapeuta, el cuerpo humano es sabio y sabe atenderse a sí mismo. Pero sí es cierto que el fisioterapeuta te dará unas pautas a seguir con el objetivo de evitar que la lesión se cronifique y de conseguir que el tiempo de de reintroducción a las actividades de la vida diaria sea el menor posible.

Artículo especializado
Qué Comer Antes de una Carrera
En unas semanas tienes una carrera, estás entrenándote, pero ¿también estás adaptando tu alimentación? Por desgracia, la mayoría de veces la respuesta que escuchamos los especialistas es “no”. Pues bien, vamos a explicar por qué es tan importante y cómo puede afectar al rendimiento en la carrera.
Una adecuada alimentación de cara a la competición será un factor primordial a aplicar , para encarar bien la competición deportiva. Cabe decir que dicha tarea se debe implantar fuera de los periodos competitivos, con el fin de llegar a las competiciones con un buen dominio de la planificación alimentaria y por tanto un óptimo estado nutricional. Asimismo, se deberían analizar detalladamente las características que ofrece la competición para adaptar y personalizar la alimentación en función de ellas. Se tendrán en cuenta detalles importantes como: horario previsto, duración total de la prueba, previsión del tiempo (temperatura y humedad), lugar de desarrollo de la actividad, distancia a recorrer, tiempos de desplazamientos…
Cuidado con cometer estos errores…
También se intentará, en la medida de lo posible, no probar ni añadir ningún alimento o suplemento nuevo, que se desconozca la reacción digestiva que pueda originar su ingesta . Otro error que puede suceder es realizar una sobrealimentación previa a la competición con un exceso de alimentos que pueda provocar problemas gastrointestinales a lo largo de la prueba.
Hay que destacar que las horas previas a una competición suelen ser momentos de gran tensión y ansiedad para el deportista , por lo que es muy importante que cualquier comida que se ingiera se esté bien familiarizado, que sea de su agrado, bien tolerada y de fácil digestión.
Reservas a punto
Cuando uno se enfrenta a una carrera o competición superior a 45 minutos hay que tener en cuenta que el principal combustible que se va a utilizar para cubrir las necesidades energéticas va a ser el glucógeno muscular y hepático y la glucosa circulante en sangre. Debido a que las reservas de glucógeno no son infinitas y se agotan con el tiempo es muy importante disponer a nuestro cuerpo de unos niveles de glucosa óptimos y unas reservas de glucógeno llenas de cara a la actividad deportiva.
Los hidratos de carbono cumplen un papel fundamental para hacer frente dichas reservas de glucógeno. Por ello la dieta previa al esfuerzo estará formada prácticamente por alimentos ricos en hidratos de carbono de absorción lenta con un índice glucémico bajo-moderado para asegurarnos de que los niveles de glucemia en sangre asciendan progresivamente sin producir picos altos y de esta manera mantener los niveles de glucosa por encima de los niveles basales durante el mayor tiempo posible. No deben faltar alimentos como: pan, patatas horneadas, pasta, arroz cocido, cereales, algo de fruta u otros hidratos en donde el porcentaje de azúcares simples sea el caso.
También debemos incluir una parte pequeña de proteínas de alto valor biológico , bajas en grasas y de fácil digestión (pollo o pescado a la plancha, huevo cocido…). Las proteínas disminuyen el índice glucémico de los alimentos por lo que así potenciaremos lo descrito anteriormente.
Durante todo el día y especialmente después de la última comida es importante mantenerse bien hidratado . Beber agua ( no es necesaria una bebida isotónica ) a pequeños sorbos hasta el momento del inicio de la carrera nos mantendrá en óptimas condiciones para competir.
La comida previa
Podemos dividir las horas previas a la competición en dos partes : tres horas antes, y 30 a 60 minutos antes a la prueba. Veremos cómo el tipo y la cantidad de comida serán diferente en cada caso. Una vez sepamos los horarios precisos del inicio de la prueba se establecerá la última comida de dos a tres horas antes de la competición. Así nos aseguramos una adecuada digestión y asimilación de nutrientes fuera del ambiente competitivo. Es muy importante no encontrarnos con un ayuno prolongado de cara a la actividad deportiva para así prevenir una posible hipoglucemia reactiva o de rebote .
Dicha comida deberá cumplir las siguientes premisas :
Alimentos de fácil digestión.
Preparaciones ricas en hidratos de carbono.
Evitar un exceso de fibra alimentaria.
Prescindir de alimentos muy grasos.
Evitar los alimentos formadores de gases o con efectos laxantes.
La presencia de fibra y grasa en una comida retrasan significativamente el vaciado gástrico y por tanto el tiempo de digestión, ¡así que vigilad con moderar su aportación en la comida previa!
Ejemplo de desayuno si la carrera es por la mañana:
Bol de licuado de almendra (sin azúcares añadidos) con copos finos de avena, plátano troceado y canela en polvo (se puede tomar en caliente).
Tostada de pan blanco con tomate, pavo ahumado y aceite de oliva extra virgen.
Ejemplo de comida si la carrera es por la tarde:
Ensalada de arroz.
Muslo de pollo al horno con boniato asado.
Compota de manzana con yogur natural a temperatura ambiente.
Después de estas tres horas previas a la prueba ya no se recomienda tomar ningún alimento sólido , para que se vacíe completamente el estómago y la primera porción del intestino delgado, y así evitar cualquier tipo de molestia digestiva.
De 30 a 60 minutos antes de la competición…
Entonces, y según el caso, se recomienda tomar algún tipo de bebida isotónica o bien bebidas ricas en hidratos de carbono para asegurar y mantener una buena hidratación, además de contribuir a un aporte energético extra. También podría servir ingerir una fruta madura como el plátano o un gel comercial de glucosa o compota de frutas. Esta aportación se debe dar siempre en pequeñas cantidades para prever la aparición de sensación de hambre antes o durante de la competición. A unque dependiendo de la distancia de la carrera puede no ser necesaria. En distancias cortas simplemente con haber desayunado bien tendría que ser suficiente.
De nuevo, cualquier alimento/suplemento o bebida deportiva que se tome se tendrá que haber probado con anterioridad para estar seguros de que nos sienta bien.

Artículo especializado
Consejos para Empezar a Correr
Si hay una práctica deportiva fácil y barata es la carrera. Unas zapatillas adecuadas y material textil apropiado son suficientes para salir a correr por la ciudad, la montaña o el campo. Sin embargo, es precisamente esa misma facilidad la que puede resultar un “arma de doble filo”.
Correr no requiere, además, de ningún centro o instalación deportiva y eso es muy atractivo para quienes no quieren apuntarse a uno y tienen poco tiempo para practicar, por lo que improvisan un poco (deciden cuándo y dónde correr casi en el momento). Pero no hay que menospreciar la actividad en sí porque ni todo el mundo puede empezar a correr “de buenas a primeras” ni correr es el mejor ejercicio en según qué circunstancias. Así que, antes de empezar, cada uno debería hacerse una serie de preguntas.
¿Correr es la actividad más adecuada para mí?
Para poder contestar a esta pregunta en la mayoría ocasiones no se dispone de la información suficiente para que la respuesta sea un simple: sí o no.
Ver a tanta gente corriendo por las calles de ciudades y pueblos, hace pensar que cualquiera es candidato para correr pero lo cierto es que correr es un deporte de impacto y que también implica un esfuerzo a nivel cardiovascular , por lo que puede estar contraindicado en algunos casos.
Respuesta a nivel articular:
En efecto, al correr y poner el pie en el suelo, se transmiten una serie de fuerzas que provienen de la misma pisada hacia las articulaciones y ello puede agravar patologías que, por sus propias características debilitan las estructuras que en principio deben dar estabilidad a nuestro cuerpo, así pues, en caso de duda mejor consultarlo con un profesional. Estas mismas fuerzas que se transmiten a las articulaciones pueden verse multiplicadas cuando el corredor presenta sobrepeso. En cada zancada nuestras articulaciones reciben una carga importante de nuestro propio cuerpo, nuestro propio peso . Ese peso puede llegar a multiplicarse por tres cada vez que pisamos el suelo por lo que las articulaciones recibirán hasta tres veces los kilos que pesamos. Es decir, si pesamos 50 kg las articulaciones pueden llegar a recibir 150 kg. Es pues evidente que, en casos de sobrepeso u obesidad, la carrera no sería la opción principal, pero si lo puede ser una marcha rápida en la que el impacto es mucho menor.
Respuesta a nivel cardiovascular:
No sólo es importante conocerse a nivel de movilidad en cuanto a articulaciones se refiere, sino que también lo es c onocerse a nivel de la respuesta que va a tener nuestro sistema cardiovascular ante un esfuerzo . De ahí que la recomendación será hacerse una revisión que incluya una prueba de esfuerzo cuando sabemos que salir a correr va a formar parte de nuestro día a día. Desde mi experiencia puedo decir que cuando comento este tema con corredores, de entrada l es parece una exageración porque son muchos los que empiezan a correr 30 minutos sin grandes pretensiones. Pero también sé que esos 30 minutos pueden acabar convirtiéndose en un gran reto y si no sabemos cómo vamos a responder ante ello tampoco podremos seguir rutinas adecuadas. Con una prueba de esfuerzo seremos capaces de valorar si corazón y tensión arterial responden adecuadamente y se recuperan correctamente tras un esfuerzo. Es, por tanto, una prueba preventiva pero también diagnóstica, y para quienes quieren conocer un poco más a nivel de su rendimiento deportivo es perfecta.
Se recomienda que una prueba de esfuerzo vaya incluida en una visita médica en la que el facultativo pueda también determinar si la existencia de otras patologías contraindica la práctica de la carrera.
¿Dispongo del material adecuado para empezar a correr?
Las zapatillas deberían ser la parte de la equipación a la que se le dedique más atención por ser el contacto del cuerpo con el suelo. Y es a partir de aquí cuando se puede minimizar el riesgo de lesiones . Hay quien tiene unas zapatillas en el armario para las cuales ya han pasado unos años, pero como “están casi nuevas” las seguimos utilizando. Efectivamente, puede ser que parezca que están en perfectas condiciones, pero hay que tener presente que el material del que está hecho el calzado puede deteriorarse con el paso del tiempo aunque no se les haya dado un uso excesivo.
Lo primero que hay que valorar es qué tipo de calzado se necesita en función del sexo (mujer u hombre), superficie por la que se va a correr (asfalto o tierra), el tipo de pisada (pronador, supinador o neutro) y el peso. No son muchos los corredores principiantes que se fijan en estas tres variables, pero son esenciales para evitar posibles lesiones, así como para sacarle el máximo rendimiento a unas zapatillas que en ocasiones cuestan un dinero que debe verse como una inversión más que como un gasto.
Ser hombre o mujer determina que la forma del pie sea diferente y, por tanto, la zapatilla tendrá una forma adaptada a las necesidades anatómicas de cada quien.
El tipo de superficie va a influir en el tipo de suela que llevará la zapatilla ya que si se escoge la montaña la suela deberá presentar un mayor agarre.
El tipo de pisada es un factor en el que hay que fijarse ya que la zapatilla va a ofrecer ventajas para unos. Tanto el supinador como el pronador, pisar hacia fuera o hacia dentro) van a requerir de una mayor estabilidad en el momento de la carrera y será la propia zapatilla que está pensada para ello quien se la proporcione.
Por último, el peso tiene importancia en cuanto a la amortiguación se refiere. El calzado es un buen aliado para evitar lesiones y la amortiguación puede minimizar el riesgo de lesión.
¿Cuál es el objetivo?
Saber cuál es la meta es algo necesario para poder establecer una rutina donde la progresión sea la base del entrenamiento. Establecer retos a corto plazo y felicitarse cuando se consiguen es una muy buena opción para ir avanzando, pero siempre, siempre, debemos escuchar a nuestro cuerpo.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Desgarro Muscular
¿Qué es un desgarro muscular?
El desgarro muscular, tirón muscular o distensión muscular se produce cuando un músculo o un tendón se estira en exceso provocando una rotura parcial. Además, se suele producir también un hematoma debido a la rotura de los vasos sanguíneos que lo recubren.
El dolor puede ser leve o intenso y cuando intentamos contraer el músculo podemos tener dificultad o impedimento.
Se puede producir durante un esfuerzo grande como levantar objetos, mientras se realiza ejercicio físico, al saltar o correr.
Afecta sobre todo a los músculos de las piernas y la parte baja de la espalda y es una lesión que, dependiendo del grado de afectación, puede ser leve o grave.
Tipos de desgarros musculares
Según la gravedad de la lesión el desgarro muscular puede ser:
De primer grado : cuando hay leves daños en las fibras musculares.
De segundo grado: cuando hay rotura parcial de las fibras musculares.
De tercer grado: cuando hay rotura total de las fibras musculares.
Causas de un desgarro muscular
Las casas pueden ser:
No calentar los músculos lo suficiente antes de realizar un ejercicio.
Esfuerzo demasiado intenso y/o prolongado por un sobreentrenamiento .
Abusar de los estiramientos sin que se haya calentado la musculatura.
Estirar los músculos cuando ya están tensos o rígidos.
Cuando no se deja suficiente tiempo de recuperación entre una sesión y otra de entrenamiento.
Cansancio muscular o fatiga.
Musculatura débil.
Traumatismos o contusiones con objetos.
Síntomas de un desgarro muscular
Los síntomas en los desgarros musculares leves o de primer grado no tienen por qué impedir nuestras actividades diarias. Suelen causar:
Sensibilidad en la zona afectada.
Tensión muscular.
Los síntomas en los desgarros de segundo y tercer grado causan:
Dolor muscular intenso.
Inflamación de la zona que rodea al músculo.
Rigidez muscular.
Hematomas debido a la rotura de vasos sanguíneos.
Dolor que empeora con el movimiento lo que impide continuar con nuestras actividades diarias.
Los síntomas de los desgarros de tercer grado producen:
Dolor agudo.
Inflamación importante de la zona.
Pérdida de la funcionalidad muscular.
Protuberancia o desigualdad en la zona afectada.
Tratamiento de un desgarro muscular
En los desgarros el tratamiento puede ser:
Proteger la lesión de más daños.
Dejar en reposo el músculo durante 48-72 horas y reanudar poco a poco el movimiento para no perder masa muscular.
Frío local para bajar la inflamación y el hematoma. Después de los tres primeros días se puede aplicar calor.
Comprensión sobre la zona para reducir la inflamación.
Elevar la zona lesionada por encima del corazón para reducir la inflamación.
Analgésicos y antiinflamatorios para el dolor y la inflamación.
Cirugía en caso de lesión grave con un período largo de reposo y recuperación.
Rehabilitación con un fisioterapeuta para fortalecer el músculo o ligamento dañado a través de una serie de ejercicios y técnicas.
Masaje en la zona para evitar la formación de fibrosis (nudos) durante la cicatrización del músculo. Esta debe ser dada por un médico o un fisioterapeuta.
Pruebas complementarias de un desgarro muscular
En un principio no es necesario realizar pruebas, con una exploración física por parte del médico o fisioterapeuta se puede diagnosticar un desgarro muscular.
En caso de lesión grave, aparición de complicaciones o que no sea efectivo el tratamiento, se puede realizar una radiografía, resonancia magnética o una ecografía muscular.
Factores desencadenantes de un desgarro muscular
Estiramiento excesivo de un músculo o tendón.
Factores de riesgo de un desgarro muscular
Los factores de riesgo son:
Falta o exceso de entrenamiento.
Tensión emocional.
Rigidez muscular.
Falta de riego sanguíneo.
Alteraciones bioquímicas en el interior del músculo.
Complicaciones de un desgarro muscular
Rotura total del músculo o tendón que requiere de intervención quirúrgica.
Fibroesclerosis cicatrizal (cicatriz muscular rica en tejido fibroso y que tiene menos elasticidad y contractilidad).
Formación de un quiste en la zona donde estaba el hematoma que no deja cicatrizar correctamente el músculo. Esto ocurre cuando no se ha dejado el músculo en reposo el tiempo suficiente.
Calcificación del hematoma.
Tromboflebitis (formación de un coágulo que obstruye un vaso de la pierna debido a una inmovilización prolongada).
Prevención de un desgarro muscular
Calentar antes y después de realizar un ejercicio o hacer deporte.
Descansar entre series de ejercicios.
Beber muchos líquidos, sobretodo bebidas isotónicas.
Evitar el sobreesfuerzo cuando hay fatiga muscular.
Especialidades a las que pertenece
El desgarro muscular es tratado por el médico traumatólogo, rehabilitador y los fisioterapeutas.
Preguntas frecuentes:
¿Por qué se puede producir un desgarro muscular?
Un desgarro muscular se puede producir por un estiramiento excesivo de un músculo o tendón. También por un traumatismo o choque con algún objeto.
¿Qué es un espasmo lumbar?
El espasmo lumbar son unas contracciones que se producen de forma involuntaria, el riego sanguíneo aumenta y da lugar a una inflamación y dolor. Las causas pueden ser una hernia de disco, una lesión deportiva, falta de cuidado de los músculos, o la vida sedentaria.
¿Qué es un dolor sordo en la espalda?
El dolor sordo de espalda es un dolor constante o en forma de golpes rítmicos continuos. Suele ser difícil de describir y de localizar.
¿Qué se puede tomar para el dolor muscular?
Para el dolor muscular se puede tomar, siempre bajo prescripción médica, antiinflamatorios y analgésicos.
También es útil el reposo y combinar frío y calor local.
¿Qué se puede tomar para el dolor de espalda?
Para el dolor de espalda se puede tomar, bajo prescripción médica, antiinflamatorios, analgésicos, relajantes musculares o la combinación de analgésicos y relajantes musculares como el “Voltaren”. Es muy efectivo darse un baño relajante o acudir a que un profesional realice un masaje a la persona.

Enfermedad
Miositis
¿Qué es la miositis?
La miositis es una inflamación muscular. Sus causas pueden ser variadas, aunque en general son más frecuentes las de naturaleza autoinmune . También se conoce como miopatías inflamatorias idiopáticas y se consideran enfermedades raras dándose uno o dos casos por millón de habitantes al año. Aparecen dos pìcos de edad uno entre los 5 y 14 años y otro entre los 45 y 64 años. Puede afectar al diafragma y los músculos respiratorios dando lugar a una insuficiencia respiratoria. Es una enfermedad grave .
Tipos de miositis
Polimiositis del adulto con afectación de la musculatura estriada.
Miositis por cuerpos de inclusión : Es un trastorno degenerativo, inflamatorio de los músculos que progresa lentamente.
Dermatomiositis: Es una afectación de la musculatura estriada y de la piel en la cual aparecen lesiones, en especial, en zonas articulares de aspecto eritematoso y violáceas en la zona de la cara.
Causas de la miositis
No se conoce la causa exacta de las miositis, se relacionan con p rocesos infecciosos, en los que una base genética interactúa con factores ambientales , como pueden ser las radiaciones solares, que harán más frecuente la enfermedad en las zonas cercanas a los trópicos. Se asocia en muchos casos a neoplasias , por ello ante el diagnóstico de una miositis se deberá de explorar esta posibilidad.
Síntomas de la miositis
Cansancio tras estar parado o tras caminar, tropezar o caerse con facilidad, problemas para tragar o respirar. Los músculos más afectados son la zona de las caderas y los hombros, que producen dificultades para peinarse o levantar la cabeza de la cama. Puede sumarse a ello alteraciones cardíacas como miositis que evoluciona a miocardiopatía dilatada.
Tratamiento para la miositis
El tratamiento serán los c orticoesteroides a altas dosis como la prednisona, en un inicio intravenoso para continuar con terapias orales. Los corticosteroides pueden ser interrumpidos por temporadas volviendo a usarse si fuera necesario ante un nuevo brote de la enfermedad.
Se pueden usar otros fármacos como azatioprina, metotrexato,ciclosporina y ciclofosfamida para ayudar a la inmunomodulación.
La terapia rehabilitadora en piscina puede ayudar a mantener la movilidad articular durante los episodios agudos de enfermedad.
Pruebas complementarias del tratamiento de la miositis
Biopsia muscular: Nos permite atacar las zonas vasculares para diagnosticar la enfermedad. Puede ser negativa, ya que no tiene porqué estar afectado toda la musculatura por eso en algunos casos se considera adecuado realizar previamente.
Resonancia: Nos permite conocer qué músculos tienen mayor afectación, para realizar la biopsia sobre estas zonas.
Analitica de sangre: Se observa elevación de la creatin-quinasa, aldolasa y transaminasas.
Electromiograma: Permite ver la conducción y movilidad muscular alterada.
Al ser una enfermedad en adultos asociada al cáncer, puede ser necesario estudiar la posibilidad de ésta, mediante pruebas complementarias como mamografías, TAC y resonancias magnéticas de diferentes zonas del cuerpo.
Factores desencadenantes de la miositis
No se conocen los factores desencadenantes claros de las miositis, si bien hasta un tercio de los casos se asocia a la presencia de neoplasias , siendo las más frecuentes las de ovario, mama y próstata.
Factores de riesgo de la miositis
No se conocen factores de riesgo para la miositis, aunque la presencia en niños asociadas a épocas de frío hace sospechar, en estos casos, de infecciones previas víricas y en adultos parece sospechar de la exposición a radiaciones ultravioletas , ya que la presencia de la enfermedad es más frecuente en adultos que viven cerca de los trópicos.
Complicaciones de la miositis
Afecciones respiratorias como la neumonitis intersticial.
Afecciones cardíacas o miocarditis que evolucionan a miocardiopatía dilatada.
Afectación digestiva: La disfagia es la más frecuente y la perforación de vísceras en jóvenes, no en pacientes adultos
Prevención de la miositis
No es una enfermedad que se pueda prevenir a día de hoy.
Especialidades a las que pertenece la miositis
La miositis será controlada por un especialista en medicina interna.
Preguntas frecuentes:
¿Qué provoca la inflamación de los músculos?
La inflamación de los músculos se puede producir por un virus, bacterias, por lesiones musculares o por causas autoinmunes. También se puede producir como manifestación paraneoplásica de un tumor en otro lugar del cuerpo.
¿Qué es la distrofia muscular?
La distrofia muscular es un conjunto de e nfermedades hereditarias y progresivas que producen un debilitamiento progresivo de la musculatur a estriada del cuerpo. Esta musculatura es la que se ocupa de los movimientos voluntarios del mismo y del músculo cardíaco. Progresivamente se va produciendo la alteración celular de las células musculares que evolucionan hacia la muerte de las mismas.
¿Qué es la polimiositis?
La polimiositis es una enfermedad inflamatoria crónica autoinmune, que produce daño sobre la musculatura del individuo . Da lugar a una debilidad muscular bilateral simétrica, que suele iniciarse en la cintura escapular y pélvica, con extensión a la parte superior de las piernas y los brazos. Esta debilidad suele ser progresiva.
¿Qué es la dermatomiositis?
La dermatomiositis es una enfermedad inflamatoria crónica, que produce la inflamación de los músculos y la piel. Su causa es desconocida y hasta en un 50% de los casos se asocia a cáncer en los adultos. Produce lesiones características en la piel como son lesiones violáceas en la cara y lesiones eritematosas en las zonas de flexura acompañadas de debilidad muscular.
¿Qué es la dermatomiositis amiopática?
La dermatomiositis amiopática es una dermatomiositis atípica en su presentación, en la cual no se observa en un primer momento daño muscular, aunque las lesiones de la piel son las de la dermatomiositis.

Enfermedad
Esguince Cervical
¿Qué es un esguince cervical?
También conocida como latigazo cervical o hiperextensión cervical, es una lesión de cuello provocada por la extensión-flexión brusca de los tejidos blandos que conforman la columna cervical. Es una lesión frecuente en accidentes automovilísticos y, en menor medida, en deportivos. No es una lesión grave.
Tipos de esguince cervical
El esguince cervical se clasifica en tres tipos:
Tipo 1: esguince de tipo leve que se produce por el estiramiento suave de los tejidos finos del cuello.
Tipo 2: se produce una rotura parcial de los tejidos, pero sin llegar a una separación de los mismos. Es una elongación moderada de los tejidos blandos y óseos.
Tipo 3: estiramiento extremo de los tejidos del cuello que provocan la rotura y la separación de los mismos. Es el tipo más grave y su recuperación puede durar de 3 a 6 meses.
Causas del esguince cervical
El esguince cervical se produce por un extensión-flexión brusca que provoca que el tejido óseo y blando de la columna vertebral se vea dañado.
El impacto por el cual se produce esa aceleración-deceleración de energía que fluye por las cervicales puede ser de diferentes grados. Lo que genera una diferencia del cuadro de síntomas pudiendo ser asintomático o grave, en ambos casos se produce una pérdida de fuerza y sensibilidad.
Síntomas de esguince cervical
La zona cervical es una parte muy frágil del organismo humano, por tanto los síntomas suelen ser variados. Entre ellos los más frecuentes son:
Dolor en el cuello.
Dolor en las escápulas y parte baja de la espalda.
Limitaciones en el movimiento del cuello.
Rigidez muscular.
Mareos.
Vértigo.
Insomnio.
Cefalea.
Tratamiento para el esguince cervical
Según el grado del esguince cervical y la sintomatología de cada paciente así será el tratamiento.
En un primer momento se suele colocar un collarín en el cuello para inmovilizarlo a la vez que se le libera de tensión. Después lo más importante es que el paciente realice rehabilitación para recuperar la fuerza muscular y los tejidos blandos.
Hay diferentes técnicas terapéuticas que pueden mejorar la recuperación como la punción seca y la terapia manual.
Pruebas complementarias del tratamiento de esguince cervical
Para diagnosticar si el paciente sufre un esguince cervical el médico realizará una exploración física del cuello comprobando la alineación y simetría del cuello.
Evaluará los movimientos de flexión y rotación a 45º, la fuerza muscular del cuello y los músculos paravertebrales.
También se realizarán pruebas de diagnóstico por imagen para determinar el grado de la lesión, como radiografía o resonancia magnética.
Factores desencadenantes del esguince cervical
El factor desencadenante de un esguince cervical es la extensión-flexión de los tejidos blandos que componen los huesos de las vértebras. Por tanto, cualquier accidente o movimiento brusco puede ser el factor desencadenante de dicha lesión.
Factores de riesgo de un esguince cervical
Existen ciertos factores de riesgo que aumentan la probabilidad de que una persona sufra un esguince cervical. Estos factores son:
Sexo: tiene mayor probabilidad de sufrirlo una mujer que un hombre.
Edad: los jóvenes y adolescentes son los principales que lo sufren.
Antecedentes clínicos: un paciente con un historial clínico que recoja dolor cervical incrementa el riesgo de sufrir un esguince en las mismas circunstancias que uno que no padece de dolores.
Accidente de automóvil: un alcance en un medio automovilístico suele provocar el esguince cervical.
Complicaciones de un esguince cervical
Lesión neurológica.
Cefalea.
Cervicalgia.
Mareo.
Parestesias.
Alteración del movimiento normal de la columna.
Prevención del esguince cervical
Estiramientos y extensiones de cuello.
Evitar deportes con movimientos bruscos.
Conducir con precaución para evitar accidentes.
No coger peso excesivo.
Evitar malas posiciones al dormir.
No mantener posiciones inadecuadas demasiado tiempo.
Especialidades a las que pertenece el esguince cervical
Las especialidades médicas encargadas de tratar el esguince cervical son Traumatología y Fisioterapia.
Preguntas frecuentes:
¿Cuáles son las lesiones cervicales?
Las lesiones cervicales son aquellas que se dan por las molestias y alteraciones del cuello como las vértebras, músculos, tejidos, nervios, articulaciones y discos intervertebrales.
Las más comunes son: latigazo cervical, cervicalgia, hernia de disco cervical, rigidez de nuca, etc.
¿Qué hacer para aliviar el dolor de cervicales?
Para aliviar los dolores cervicales lo más importante es realizar estiramientos del cuello y hombros y acudir a terapias manuales de fisioterapeutas.
¿Qué es un esguince cervical grado 1?
Es la lesión de esguince cervical más leve, puede ser incluso asintomática.
Se produce un estiramiento de los tejidos finos del cuello, mostrando dolor a los días y con una recuperación rápida.
¿Cuánto tiempo de recuperación requiere un esguince cervical?
Dependiendo del tipo y de la gravedad del esguince cervical el tiempo de recuperación puede variar de 2 semanas a 6 meses .
¿Cuáles son las secuelas de un esguince cervical?
Las principales secuelas que puede dejar un esguince cervical son mareos, vértigos, dolor en el cuello y rigidez muscula

Enfermedad
Esguince de Rodilla
¿Qué es un esguince de rodilla?
Un esguince de rodilla ocurre cuando uno o más ligamentos de su rodilla se estiran o desgarran súbitamente , que puede ser parcial o totalmente. Los ligamentos son tejidos cuya función es mantener unidos los huesos, sostener la rodilla y mantener alineada la articulación.
Es una lesión muy frecuente en jóvenes y adultos que practican deportes de contacto , como el fútbol, baloncesto, balonmano, rugby, hockey, etc. Es una de las lesiones traumatológicas más comunes en urgencias. Puede ser una lesión leve que podría derivar en grave si no se trata correctamente. Esto va depender del grado de la lesión, la causa del esguince, el tratamiento y el tiempo de recuperación.
Tipos de esguince de rodilla
El esguince de rodilla se clasifica según la gravedad de la lesión en los ligamentos, estos son:
Esguince de rodilla grado 1 : estos tipos de esguinces implican solo una pequeña cantidad de estiramiento o desgaste de las fibras del ligamento. La persona puede experimentar leve hinchazón, dolor, o derrames, pero todavía puede poner peso sobre la pierna afectada.
Esguince de rodilla grado 2: estos tipos de esguinces significan que el ligamento lesionado se rasga parcialmente. Si se coloca peso sobre la pierna afectada, la rodilla puede sentirse inestable y dolorosa.
Esguince de rodilla grado 3: estos tipos de esguinces son los más graves, implica un desgarro completo de un ligamento. En algunos casos, el ligamento se puede separar del hueso. La hinchazón y los derrames pueden ser severos y puede ser difícil o imposible poner peso sobre la pierna afectada.
Causas del esguince de rodilla
Los esguinces de rodilla se producen cuando uno de los 4 ligamentos que ayudan a sujetar la articulación sufre un estiramiento o desgarro súbito, que puede ser parcial o total.
Los ligamentos conectan los huesos entre sí. Los que están por fuera de la articulación de la rodilla se denominan:
Ligamento lateral interno
Ligamento lateral externo
Estos sustentan la rodilla, proporcionando estabilidad y limitando el movimiento lateral.
Los ligamentos que están en el interior de la articulación de la rodilla se denominan:
Ligamento cruzado anterior
Ligamento cruzado posterior
Se denominan cruzados porque están en forma de cruz. El ligamento cruzado anterior cruza por delante del ligamento cruzado posterior. Estos ligamentos proporcionan estabilidad a la rodilla en diferentes posiciones, especialmente cuando la articulación de la rodilla se mueve hacia adelante y hacia atrás.
Estas lesiones pueden ocurrir al hacer movimientos que no son normales en la rodilla, estos incluyen deportes donde se apoya el pie y gira rápidamente la rodilla. Son aquellos en los que se corre y se detiene de forma repentina cambiando rápido de dirección, y en los que se salta y se aterriza.
También torcedura forzada de la rodilla, cambiar el peso de la pierna mientras se corre, se realizan ciertas actividades donde se tiene que hacer giros rápidos o inesperados de las rodillas, que causan una extensión anormal de la misma y pueden causar un esguince.
Los esguinces pueden ser causados por golpes o choques en la parte frontal, en los lados,(externo y interno) o en la parte trasera de las rodillas (posterior), también al tropezar y caer sobre las rodillas cuando están dobladas y el pie está firme sobre el suelo.
Síntomas del esguince de rodilla
Los signos y síntomas del esguince de la rodilla incluyen, entre otros síntomas:
Rigidez o disminución en movimiento.
Dificultad para caminar.
Dolor o inflamación.
Sentir o escuchar un chasquido en la articulación.
Rodilla que se traba al caminar.
Inflamación o hematomas (moretones).
Enrojecimiento de la zona afectada.
Incapacidad para soportar peso.
Tratamiento para el esguince de rodilla
El tratamiento dependerá de tres factores: el grado del l tipo de lesión; el ligamento afectado y la gravedad del esguince de rodilla.
Grado I: se debe realiza un tratamiento conservador basado la aplicación de hielo, la toma de antiinflamatorios y el uso de una rodillera articulada que mantendrá el ligamento en su sitio y controlará los movimientos de la rodilla.
Grado II: es necesario mantener la rodilla inmovilizada con el fin de que el ligamento pueda cicatrizar convenientemente. Será necesario el uso de muletas y un periodo de fisioterapia después de retirada la escayola.
Grado III: implica la necesidad de recurrir a la cirugía para restablecer su integridad y evitar la inestabilidad de la articulación. También será necesario realizar rehabilitación.
Pruebas complementarias del tratamiento de esguince de rodilla
Para el diagnóstico y tratamiento del esguince de rodilla es necesario realizar pruebas complementarias como: radiografías (rayos X) o imágenes con resonancia magnética (RM)
Factores desencadenantes del esguince de rodilla
Cuando uno de los cuatro ligamentos que sujetan la articulación sufre un súbito estiramiento o se desgarra parcial o totalmente, podría desencadenar en un esguince de rodilla.
En Savia, compra una resonancia magnética de rodilla o una radiografía de rodilla sin esperas y en los mejores centros
Factores de riesgo del esguince de rodilla
Los factores de riesgo del esguince de rodilla incluyen, entre otros factores:
Jóvenes deportistas.
Calzado inadecuado.
Lesión previa: si previamente se ha lesionado un ligamento de la rodilla aumenta la posibilidad de una nueva lesión.
Esfuerzo excesivo.
Deportes de contacto, como por ejemplo: fútbol, rugby, baloncesto o hockey.
Complicaciones del esguince de rodilla
Las complicaciones del esguince de rodilla incluyen:
Dolor de rodilla crónico.
Artritis en la articulación de la rodilla.
Inestabilidad crónica de la articulación de la rodilla.
Lesión en el menisco de la rodilla (cartílago en forma de media luna que funciona como amortiguador de la rodilla).
Prevención del esguince de rodilla
Para prevenir el esguince de rodilla es necesario:
Realizar ejercicios con frecuencia para mantenerse en buena forma.
Utilizar el equipo adecuado para hacer deportes.
Realizar un precalentamiento antes de hacer ejercicio o practicar deportes.
Adherirse a un programa de entrenamiento adecuado en función al estado físico de cada uno.
Especialidades a las que pertenece el esguince de rodilla
El esguince de rodilla pertenece a las especialidades de ortopedia y traumatología. Es la especialidad médica que se dedica al diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano y del aparato locomotor. La traumatología también se especializa en los traumatismos y en sus consecuencias y en el estudio de patologías congénitas.
Preguntas frecuentes:
¿Cómo saber si hay un esguince de rodilla o una rotura de ligamentos?
Un esguince de rodilla provoca mucho dolor y limitación funcional , pero no siempre significa que hay una rotura completa. La única forma de asegurarnos de si hay o no una rotura completa de ligamentos es a través de una resonancia magnética .
¿Cuánto dura la recuperación de ligamento cruzado anterior?
La duración de la recuperación del ligamento cruzado anterior va a depender de si la rotura es parcial o completa. La rotura del ligamento cruzado anterior es una de las lesiones más graves de la rodilla. Para que el paciente pueda volver a integrarse en sus actividades, especialmente si se trata de deporte, necesitará un tiempo de recuperación de entre 12 y 16 semanas.
¿Qué lesiones puede sufrir la rodilla?
Las lesiones más comunes que pueden sufrir las rodillas, son las de los tejidos blandos, lesiones de los ligamentos y tendones , aunque también pueden dañarse los huesos provocando: esguinces; desgarros de un tendón, músculos que se estiran demasiado o daño del cartílago de la rodillas, el cual se desgasta gradualmente y provoca dolor e inflamación.
¿Qué es una entorsis en la rodilla?
Una entorsis en la rodilla es una lesión cerrada de la articulación de la rodilla debido a un giro brusco , que origina una subluxación breve con reposición inmediata y desgarro o distensión de los ligamentos con la hemorragia subsiguiente. Puede complicarse con la rotura del cartílago o la interposición de las partes blandas.
¿Qué hacer con la rodilla inflamada?
Hay que aplicar hielo de forma inmediata, ya que este provoca que los vasos sanguíneos se estrechen ayudando a disminuir la inflamación, el dolor, y el enrojecimiento. También hay que elevar la extremidad . Además. el médico puede indicar ciertos medicamentos para ayudar a reducir la inflamación.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia