Enfermería
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Beneficios de la Atención Domiciliaria y nuevos servicios a domicilio en Savia.
La Atención Domiciliaria es un conjunto de intervenciones sanitarias que pueden aportan un gran valor en la prevención de enfermedades, la promoción de la salud o el tratamiento de muchas patologías. Clásicamente la Atención Domiciliaria se ha definido como el tipo de asistencia o cuidados que se prestan en el domicilio de pacientes que, debido a su estado de salud o a su dificultad de movilidad , no se pueden desplazar a un centro sanitario. Sin embargo, la pandemia por coronavirus está cambiando y en gran medida ampliando la definición de Atención Domiciliaria .
En la actualidad las autoridades sanitarias recomiendan no acudir a los centros sanitarios a menos que sea estrictamente necesario. Esto está fomentando el desarrollo de la telemedicina , pues hay numerosas consultas que se pueden hacer de forma telemática. Sin embargo, la mayoría de las intervenciones diagnósticas o terapéuticas requieren el contacto directo con la persona, por ello la Atención Domiciliaria está tomando mucho protagonismo y es una opción muy valiosa para disminuir el riesgo de contacto con el coronavirus en los centros sanitarios.
Además, con la suspensión masiva de la actividad habitual de los centros sanitarios para centrarse en la atención de pacientes con COVID-19, y el aumento consiguiente de las listas de espera , muchos pacientes tienen necesidades que no se están cubriendo de manera conveniente .
En este contexto, la Atención Domiciliaria se está adaptando a la situación de pandemia y, en la actualidad, cuenta con tecnología avanzada y profesionales muy experimentados que pueden ayudar a resolver numerosas necesidades que pueden llegar a estar no cubiertas en estos momentos.
Una de las opciones de Atención Domiciliaria más novedosa e interesante es el diagnóstico de coronavirus en casa , ya que la toma de muestras tanto de las pruebas rápidas de detección del virus como los test serológicos de detección de anticuerpos , o las pruebas PCR se pueden realizar en el propio domicilio.
El diagnóstico domiciliario de coronavirus permite que no se corra el riesgo de infectarse o, especialmente, de exponer a otras personas a una posible infección en los centros sanitarios. También puede elegirse esta opción simplemente por la comodidad de no tener que desplazarse del domicilio.
Por otra parte, hay personas que pueden necesitar cuidados de enfermería que habitualmente se prestan en los centros de salud pero que se pueden prestar sin dificultad en el propio domicilio del paciente. Estas intervenciones incluyen sondajes nasogástricos y vesicales , administración de medicamentos inyectables vía intravenosa , intramuscular o subdérmica , o la realización de curas de todo tipo de heridas y úlceras. También pueden ser necesarios servicios de auxiliar de enfermería para la movilización o la atención de personas con algún grado de dependencia.
Igualmente, numerosas técnicas, ejercicios o tratamientos especializados de fisioterapia se pueden prestar a domicilio. La podología es otra especialidad que ofrece la posibilidad realizar el diagnóstico y el tratamientos de afecciones del pie o de sus uñas, con la máxima calidad, y sin necesidad de desplazarse.
Además, en ocasiones puede ser necesaria una consulta con un médico en el que la exploración física sea imprescindible . En este caso se puede contar con médicos de medicina general o incluso con cardiólogos que pueden realizar una historia clínica y una exploración física completa. Con estos elementos muchas veces se puede obtener una orientación diagnóstica, ajustar un tratamiento , solicitar pruebas complementarias , prescribir una receta , derivar al paciente en caso necesario, y sobre todo tranquilizar al enfermo y a la familia con una opinión médica experta.
Una población de especial riesgo en esta época son las mujeres embarazadas . En este caso, también existe el servicio de matronas a domicilio que pueden proporcionar apoyo y atención a la mujer durante el embarazo y/o tras el parto , además de asesorar sobre pruebas diagnósticas , proporcionar educación maternal como la preparación al parto, o aconsejar sobre el cuidado del recién nacido .
Savia ofrece la posibilidad de contar con cualquiera de estos servicios, y muchos más, de una manera rápida y sencilla. Dependiendo de la provincia, Savia ofrece los siguientes servicios a domicilio:
Test PCR Covid a domicilio
Test serológico Covid a domicilio
Test rápido de anticuerpos Covid a domicilio
Enfermería a domicilio
Auxiliar de enfermería a domicilio
Fisioterapia a domicilio
Podología a domicilio
Medicina general
Cardiología a domicilio
Matrona a domicilio
Savia además ofrece la ventaja de que si compras uno de estos servicios y eres nuevo usuario tendrás gratis servicios digitales ilimitados como un chat con especialistas médicos , videoconsulta inmediata 24h con emisión de receta , etc.
En resumen, en esta pandemia la Atención Domiciliaria es una posibilidad cada vez más demandada. Este modelo de atención ofrece la posibilidad de realizar numerosas intervenciones en el propio domicilio de forma cómoda y rápida, y sin los riesgos y la molestia de desplazarse a un centro sanitario.
Artículo especializado
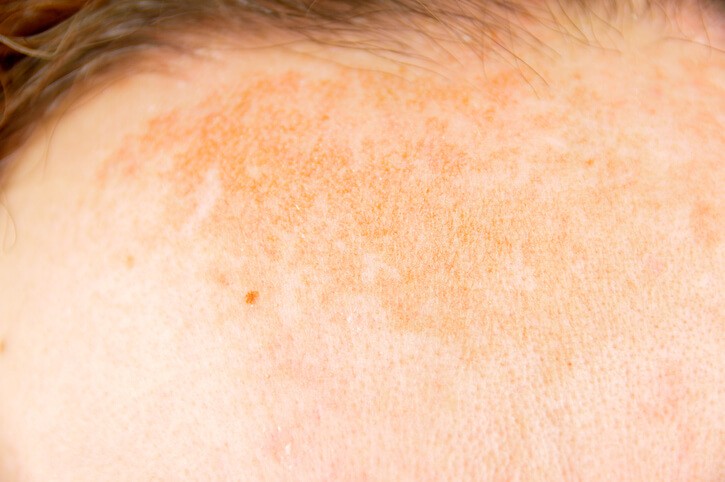
Melasma, Esto te Interesa
Este trastorno de la pigmentación afecta sobre todo a mujeres jóvenes en varias zonas de la cara. La importancia del melasma (o cloasma) es puramente estética, y el tratamiento no siempre tiene éxito. En general, se basa en los medicamentos despigmentantes y en la protección solar muy cuidadosa de la zona.
¿Cuál es su causa?
Parece tener una causa multifactorial, influyendo el tipo de piel (es más frecuente en personas más morenas), el patrón de exposición al so l, y una forma de ser de la piel que la hace más sensible a las hormonas femeninas. Por ello, es más frecuente en las chicas jóvenes , en las que toman anticonceptivos y durante los embarazos. En algunas zonas, como el área del labio superior, podría estar implicada la inflamación que supone la depilación con cera del vello de esta zona.
¿Existen diferentes tipos de melasma?
Según la profundidad a la que se localiza el pigmento puede distinguirse un melasma epidérmico , con pigmentación más superficial en la epidermis; uno dérmico , con pigmentación más profunda, en la dermis; y uno mixto , que combina pigmento a dos profundidades. El tratamiento puede depender del tipo de melasma, y aquellos con pigmentación más profunda responderán peor a las cremas despigmentantes.
En general, las zonas afectadas suelen ser la frente, los pómulos, la zona del bigote o las mandíbulas. Es frecuente ver manchas similares en los antebrazos (en la zona que más toca el sol) e incluso en otras áreas como el pecho y el escote.
Cloasma gravídico
La forma más frecuente ocurre con los embarazos , aunque no con la misma intensidad con cada uno de ellos. Es muy frecuente que las mujeres embarazadas desarrollen, sobre todo durante el último trimestre, manchas marronosas en el bigote, los pómulos o las zonas mandibulares. También se le llama “paño”, y puede conllevar un problema estético importante, como si la cara estuviese cubierta por una máscara. Tiende a atenuarse después del parto, o a persistir durante años, aumentando otra vez con cada gestación. A partir de la menopausia la pigmentación de la piel suele disminuir, aunque se va combinando con las otras manchas que aparecen con la edad en las zonas más expuestas a la luz, y que conocemos como manchas o léntigos solares . Los veremos en las sienes, la frente, los pómulos y el dorso de las manos, fundamentalmente.
Melasma en hombres
Aunque es menos evidente, también podemos ver pigmentación tipo melasma en hombres, sobre todo si son personas de piel muy morena y muy expuesta al sol , por su trabajo o sus aficiones. La zona más típica es la frente y los pómulos.
Tratamiento
El melasma no tiene un fácil tratamiento. Se trata de pieles con mucha tendencia a pigmentarse, y cualquier técnica agresiva para eliminar el pigmento puede desencadenar inflamación y nuevamente pigmentación.
En las mujeres con melasma asociado a los anticonceptivos hormonales, se puede aconsejar otro tipo de método anticonceptivo , como el preservativo, el DIU o la ligadura de trompas.
Todos los pacientes deben protegerse la zona con fotoprotectores de factor alto (factor 50, con alta protección frente a rayos UVA), y evitar la exposición al sol. Existen maquillajes que hacen más uniforme la pigmentación, y algunos tienen protección solar alta en su composición.
Tratamientos: despigmentantes, blanching, láser, peeling
El primer tratamiento debe intentarse con cremas despigmentantes que se aplican por la noche. Suelen contener sustancias químicas como la hidroquinona, el ácido kójico, el ácido azelaico, el tretinoíno o el ácido glicólico. No suelen aconsejarse los corticoides en crema ya que, aunque tienen efecto blanqueante, pueden provocar efectos secundarios graves. En otros casos puede intentarse el tratamiento con peelings , con sustancias que decapan la piel y pueden llevar despigmentantes en su composición. El tratamiento con láser es costoso y no siempre funciona, ya que provocan inflamación en la piel que puede desencadenar más pigmentación.
Artículo especializado
Hemofilia en Niños
Las primeras referencias a la hemofilia se atribuyen a escritos judíos del siglo V a.C. relacionados con los sangrados graves y abundantes de niños circuncidados. Sin embargo, el reconocimiento de esta enfermedad como una entidad clínica definida no llegó hasta 1937 con los estudios de Patek y Taylor y el conocimiento de los mecanismos de coagulación, la genética y de los patrones de herencia.
La hemofilia es una enfermedad hereditaria poco frecuente causada por un defecto genético que provoca la ausencia o escasez de factores de coagulación. La hemofilia es bastante infrecuente. Aproximadamente 1 de cada 10.000 personas nace con ella.
¿Cómo se hereda la hemofilia?
Es una enfermedad de tipo hereditario, es decir, que se transmite de padres a hijos. Su transmisión está ligada al cromosoma X. Es por ello que la padecen, casi exclusivamente, los varones y, la transmite la madre. Sólo en algunos casos excepcionales, las niñas pueden nacer con hemofilia. A la madre que transmite la enfermedad se le llama portadora, ya que está sana pero tiene en su ADN el gen de la hemofilia. Las hijas, a su vez, pueden ser portadoras. Es una cuestión de estadística y de cómo se combinen los genes. Una mujer que lleve el gen de la hemofilia puede tener hijos de cuatro tipos: hijo normal, hijo hemofílico, hija portadora o hija no portadora.
Lo que nunca se produce es la transmisión de padre a hijos. Los varones hemofílicos no tienen hijos afectados, pero todas sus hijas serán portadoras. Los varones no afectados no transmiten la deficiencia ni el estado de portador.
El gen puede permanecer “escondido” y no expresarse en mujeres portadoras sanas durante varias generaciones, y aparecer después en el nacimiento de un varón afectado.
En la actualidad se puede determinar, mediante una analítica de sangre , si las hijas de una portadora son o no portadoras.
¿Cómo funciona la coagulación en una persona sin hemofilia?
Los factores de coagulación son las proteínas de la sangre que controlan el sangrado y que evitan que nos desangremos.
Cuando un vaso sanguíneo se lesiona, sus paredes se contraen para limitar el flujo de sangre al área dañada. Entonces, las plaquetas se adhieren al sitio lesionado. Al mismo tiempo, estas plaquetas liberan señales químicas para atraer a otras células y hacer que se aglutinen para formar lo que se conoce como tapón plaquetario.
En la superficie de estas plaquetas activadas muchos factores de coagulación diferentes trabajan juntos en una serie de reacciones químicas complejas (conocidas como cascada de la coagulación) para formar un coágulo de fibrina . El coágulo de fibrina es como una red para detener el sangrado.
Tipos y grados de hemofilia
La hemofilia puede tener diferentes deficiencias de factores de coagulación y, por lo tanto, la podemos dividir en tres grandes grupos:
Hemofilia A : ausencia o disminución de factor VIII.
Hemofilia B o anomalía de Christmas: ausencia o disminución de factor IX.
Von Willebrand : ausencia o disminución del factor Von Willebrand, que ocasiona un déficit de factor VIII y la reducción de la adhesión de las plaquetas a la pared vascular. Se considera una parahemofilia.
Los grados de severidad o gravedad también varían entre pacientes y depende del grado de deficiencia de los factores de coagulación. Los podemos clasificar en:
Hemofilia severa: la cantidad de factor en sangre es inferior al 1%.
Hemofilia moderada : la cantidad de factor en sangre está entre el 1 y el 5%.
Hemofilia leve: la cantidad de factor en sangre está entre el 5 y el 25%.
Manifestaciones clínicas de la hemofilia
Una de las sospechas más frecuentes es teniendo en cuenta la historia familiar. Si no hay varones afectados en la historia familiar reciente, los síntomas más frecuentes de que hay un problema de la coagulación, son la aparición de hemorragias , externas o internas, provocadas o espontáneas (sin traumatismo que las justifique).
Además de la historia clínica, familiar y de un examen físico completo, el hematólogo puede realizar varios tests de sangre , incluyendo niveles de factores de coagulación, un hemograma completo, evaluación de tiempos de sangrado, y/o pruebas genéticas.
Las hemorragias más graves son las que se producen en las articulaciones (hemartrosis), cerebro, ojos, lengua, garganta, riñones, músculos, tracto digestivo y genitales.
Podemos clasificar las hemorragias en graves o moderadas.
Hemorragias graves:
Hemorragias cerebrales tras un traumatismo craneal.
Hemorragias digestivas.
Hematomas musculares
Hemartrosis
Hematomas del suelo de la boca y laringe
Hemorragias moderadas:
Hematomas subcutáneos (debajo de la piel sin afectar al músculo).
Epistaxis (sangrados nasales).
Gingivorragia (sangrado de las encías).
Hematuria (presencia de sangre en la orina).
Su tratamiento
El tratamiento específico del niño hemofílico consiste en administrar lo que le falta o no le funciona adecuadamente, es decir, se le administra por vía intravenosa, el factor de coagulación deficitario, el VIII en caso de la hemofilia A y el IX en caso de la hemofilia B.
El tratamiento substitutivo se puede hacer de forma profiláctica (antes de que ocurra un traumatismo) o cuando se produce la hemorragia. En este último caso, es necesario aplicarlo lo más rápidamente posible. Si se administra antes de las cuatro primeras horas, la respuesta es más efectiva y rápida.
Este tratamiento sustitutivo se inicia en los primeros años de vida y consiste en la administración de varias dosis semanales de factor para mantener unos niveles mínimos superiores al 1-2% de forma permanente.
¿QUÉ SON LOS INHIBIDORES?
Algunos niños o adultos hemofílicos pueden presentar una respuesta inmunológica cuando reciben el tratamiento sustitutivo, reaccionando contra los factores de coagulación como si fueran algo extraño, atacándolos e impidiendo que éstos hagan su función. Los inhibidores no son más que anticuerpos contra los factores de coagulación administrados.
¿Cómo actuar ante una hemorragia en un niño hemofílico?
Los papás, profesores o cuidadores de un niño hemofílico deben saber que hay diferentes tipos de hemorragias en función de su gravedad.
Se debe acudir inmediatamente al hospital en el caso de que el niño presente:
Traumatismo craneal (golpe en la cabeza).
Hematemesis (vómitos con sangre).
Rectorragias (sangre en las heces).
Hemorragias de laringe (suelen aparecer raramente y casi siempre en el contexto de una amigdalitis).
En todos estos casos se debe primero administrar al niño factor de coagulación antes de ir al hospital.
En los traumatismos articulares se debe aplicar hielo y acudir al hospital para su valoración.
Las pequeñas heridas en la piel se han de lavar bien con agua y jabón , desinfectar con algún desinfectante y tapar con una tirita o una gasa estéril, haciendo presión.
Si el sangrado persiste, hay que valorar si hay que administrar factor.
Botiquín de un niño hemofílico
Se debe disponer de los recursos necesarios para solventar las algunas situaciones frecuentes:
Factor de coagulación, jeringa y agujas.
Gasas estériles.
Fármacos específicos para detener las hemorragias (recetados por su médico).
Desinfectantes (yodo o agua oxigenada).
Vendas y tiritas.
Paracetamol.
Antihistamínicos.
Corticoides.
Guantes de látex llenos de agua y alcohol al 50% y guardados en el congelador para utilizarlos en caso de traumatismo.

Artículo especializado
Primeros Auxilios en Caso de Lipotimia
¿Te has visto en alguna ocasión en la situación en la que una persona de tu entorno ha padecido una lipotimia y has tenido dudas sobre lo que se puede hacer? He aquí unas pautas.
¿A qué llamamos lipotimias?
Son pérdidas transitorias del conocimiento y del tono muscular . Se deben a una disminución del riego sanguíneo de todo el cerebro, de inicio rápido (repentinos), de duración corta (pasajeros) y recuperación espontánea completa, generalmente rápida.
A veces pueden quedar síntomas residuales como sensación de cansancio o fatiga, dolor de cabeza o malestar general durante unas horas.
En la lipotimia o desmayo la persona nota que se va a desvanecer con anterioridad a que suceda (los denominados pródromos) y se recupera rápidamente (a los pocos segundos o escasos minutos).
En el síncope la caída al suelo es brusca, sin pródromos y puede tardar algunos minutos en recuperarse. Este tipo de lipotimia puede deberse a problemas cardiacos o nerviosos. Dentro del primer grupo, las patologías más habituales son las arritmias, sobre todo los bloqueos y las taquicardias graves (ritmos demasiado rápidos) que hacen que el corazón no tenga tiempo de llenarse del todo en cada latido y que no pueda, por tanto, proporcionar sangre suficiente al cerebro. Un problema de funcionamiento por estrechamiento en la válvula que existe a la salida de la arteria más importante del organismo, la arteria aorta (causando el cuadro clínico denominado estenosis aórtica ) puede comprometer la llegada de sangre a todos los órganos y ser causa también de síncope.
Causas de la lipotimia
Los motivos de desmayo son diversos , por ejemplo:
Ejercicio y/o esfuerzos físicos intensos.
Deshidratación por esfuerzo o por calor/insolación.
Cambios posturales bruscos (como ponerse de pie de forma muy rápida).
Dolor brusco por traumatismo o por otras causas.
Tos intensa y persistente.
Llanto en niños pequeños.
Susto o sobresalto emocional.
Ayuno prolongado.
Falta de sueño.
Inicio de proceso infeccioso…
DÉCALOGO DE ACTUACIÓN ANTE UN DESMAYO
Evitar situaciones favorecedoras (acordarse de levantarse lentamente, hidratarse de forma abundante durante el ejercicio, etc).
Cuando una persona avisa de que se está mareando debe sentarse o, mejor dicho, debe tumbarse enseguida , para evitar las consecuencias de la caída.
Una vez en posición yacente, debe respirar lenta y profundamente .
Las ropas deben ser aflojadas y se debe facilitar la ventilación en la sala. Poner a la persona a la sombra si está en el exterior.
La persona afectada no debe levantarse inmediatamente . Debe dejar transcurrir aproximadamente 15 minutos (o lo que necesite para no volverse a marear).
Se pueden elevar las piernas unos 30º para facilitar el retorno de sangre al corazón.
Si el afectado tiene náuseas, se debe adoptar la postura de seguridad lateral izquierda (ladear el cuerpo y apoyarlo sobre el costado izquierdo) por si finalmente vomita y evitar, así, padecer problemas de broncoaspiración del vómito.
Se debe intentar mantener la calma en todo momento en las personas que ayudan y en el propio afectado.
Cuando se ha vuelto en sí y se sienten recuperados, se deben levantar poco a poco , primero sentándose y volviendo a esperar y, finalmente, levantarse y andar. Este proceso puede durar entre 15-20 minutos.
Cuando la persona ya está completamente incorporada y no muestre síntomas podemos ofrecer bebidas azucaradas para mayor confort.
¿Qué hacer si la persona no se recupera de inmediato del desmayo?
Habremos de actuar como en una parada cardiorrespiratoria , valorando si se mantienen activas las funciones de respiración y circulación, llamando al Servicio de Emergencias Médicas (112) para solicitar ayuda urgente y practicando maniobras de resucitación cardiopulmonar, si fuera preciso.
Cuándo conviene ir a urgencias
Si se sospecha un origen o causa cardiaca (en niños en general menores de seis años, en niños con cardiopatías ya conocidas, en casos ocurridos durante el ejercicio, en casos con antecedentes familiares de muerte súbita…).
Niños con otras enfermedades.
Si se ha tardado más de cinco minutos en recuperar la conciencia.
Si se ha visto claramente que el paciente convulsionaba (crisis epiléptica) o se aprecia que se ha orinado/defecado encima tras el episodio.
Aquellos casos de pérdida de conciencia que no sean considerados simples desmayos (salvo en el caso de las rabietas): existencia de antecedentes de traumatismo craneal, hipoglicemias en diabéticos, etc.
¿Una lipotimia tiene consecuencias?
Los desmayos dan lugar a una situación en la que debemos tener en cuenta, de una forma muy presente, el historial de vida de cualquier persona. No son un síntoma del que no haya que preocuparse. En principio, pueden llegar a ser peligrosos por lo que la caída en sí misma representa, y la situación puede estar agravada por la forma en que ha caído la persona que sufrió el desmayo. Las consecuencias pueden ir desde un simple chichón o hematoma a cuadros mucho más graves, llegando incluso a la muerte.
¿Se puede prevenir?
No te deshidrates : bebe lo suficiente, sobre todo cuando tu cuerpo pierda mucha agua debido al sudor y/o al calor.
Mantén la sangre circulando : si tienes que permanecer de pie o sentado mucho rato seguido, tensa periódicamente los músculos de las piernas o crúzalas para favorecer el flujo sanguíneo con la finalidad de que la sangre te pueda llegar bien al corazón y al cerebro.
Mantén los parámetros de azúcar y sal en tu sangre en nivel óptimo . Parece un poco contrario a la intuición que tu cuerpo necesite sal para mantenerse hidratado, pero es así. El agua va a donde la sal está; si no tienes nada de sal en la sangre, el líquido no se quedará en tus vasos sanguíneos y se distribuirá en otros compartimentos corporales, provocando con ello que tu tensión arterial se encuentre demasiado baja. Por otro lado, el cerebro necesita el azúcar como fuente primera de obtención de energía.
Avánzate a los acontecimientos. Mantente en un lugar fresco e intenta evitar los ambientes demasiado calurosos, atiborrados de gente o mal ventilados.
Considera los posibles efectos secundarios de tus medicamentos, porque algunos incluyen desmayos y mareos. Si acabas de empezar a usar un nuevo medicamento y experimentas sensaciones de desmayo, habla con tu médico para que te recete otro. Es probable que sea el culpable.
Vigila las emociones. El miedo y la ansiedad pueden cambiar la respiración y causar una baja en la presión arterial, entre otros efectos negativos que pueden provocar un desmayo.
Accede a un chequeo o reconocimiento médico que detecte posibles patologías antes de que puedan ser peligrosas. Con los mejores profesionales, sin esperas y a un precio competitivo.

Artículo especializado
Cómo Saber si Tengo Sepsis
La sepsis o septicemia es una situación médica grave en la cual se produce una respuesta inmunitaria severa y fulminante ante una infección, independientemente de su origen. Puede aparecer de manera imprevisible y su evolución suele ser rápida, de ahí que suponga una emergencia médica. La gran mayoría de infecciones no van a acabar en una sepsis , pero antes los síntomas de mala evolución que describiremos es importante acudir cuanto antes a los servicios de emergencias más cercanos.
Cómo reacciona el cuerpo ante una infección
Ante la presencia de una infección, ya sea de origen bacteriano, vírico o fúngico (hongos), el organismo libera a la sangre una serie de sustancias químicas que forman parte del sistema inmunitario y cuya misión es ayudar a combatir la infección. Estas sustancias desencadenan una reacción inflamatoria generalizada en todo el organismo . Dicha reacción facilita que se formen coágulos en los vasos sanguíneos y que se puedan producir hemorragias a diferentes niveles. Estos sucesos hacen que la circulación sanguínea se vea alterada y los órganos se vean afectados, dado que se compromete el aporte de nutrientes y oxígeno a las células, lo cual puede causar daños severos e irreparables.
En los casos más graves de sepsis, se produce una insuficiencia de uno o más órganos . Suele ser una concatenación de lesiones que van haciendo que los órganos fallen y, en el peor de los casos, se da una disminución de la presión sanguínea y un descenso de la frecuencia cardíaca el paciente puede entrar en un estado de shock séptico. Rápidamente se ven afectados los riñones, los pulmones y/o el hígado y la situación puede llegar a ser mortal.
Causas de una sepsis
Existen diversos tipos de microorganismos que pueden causar sepsis, bacterias, hongos y virus ; con todo, las bacterias suelen ser los principales agentes infecciosos que pueden desencadenar un cuadro de sepsis. Es frecuente que sea difícil establecer cuál es el agente causante de la infección y, consiguientemente, de la sepsis.
Los casos más graves de sepsis suelen ser el resultado de una infección generalizada, de todo el organismo, que se disemina a través del torrente sanguíneo. Los principales focos de origen de una sepsis son:
Infección pulmonar.
Infección de las vías urinarias.
Infección cutánea.
Infección de la cavidad abdominal (apendicitis, peritonitis).
Manipulación de vasos sanguíneos (vías venosas periféricas o centrales, cateterismos).
Quiénes son más vulnerables
Afortunadamente, no todas las infecciones van a derivar en una sepsis (de hecho, la gran mayoría de infecciones se resuelven sin problema) ni todos los pacientes van a tener el mismo riesgo de padecer una sepsis. Aquellas p ersonas con mayor riesgo de sufrir una sepsis son :
Neonatos y niños.
Ancianos.
Diabéticos.
Inmunodeprimidos (pacientes con SIDA, pacientes oncológicos).
Insuficiencia hepática.
Insuficiencia renal.
Incidencia
En España se diagnostican unos 50.000 casos de sepsis cada año , es decir, unos 104 casos por cada 100.000 habitantes. De estos casos, 17.000 personas fallecen anualmente por culpa de una sepsis, más muertes que las debidas al cáncer de mama, de colon o de páncreas, así como 13 veces más que por accidentes de tráfico. La pronta instauración de un tratamiento es fundamental, dado que, tras cuatro horas de haberse instaurado un choque séptico, las probabilidades de supervivencia caen por debajo de un 50%. Asimismo, el coste económico aproximado por el tratamiento y la hospitalización de un paciente con sepsis es de unos 17.000 euros por persona.
A nivel mundial, cada año mueren ocho millones de personas por un cuadro de sepsis , y se diagnostican entre 20 y 30 millones de caso anualmente. En la última década el número de pacientes se ha duplicado y los estudios estiman que la tendencia será que el aumento prosiga. En los países en vías de desarrollo la sepsis es la causante de la muerte de 6 millones de recién nacidos.
El aumento de las cifras globales de casos de sepsis puede ser debido a un mayor y mejor registro de los casos, a la existencia de una población más longeva y con mayor prevalencia de patologías crónicas, a la mayor resistencia de las bacterias a antibióticos, así como un uso más habitual de tratamientos inmunosupresores, como en pacientes oncológicos o trasplantados.
Qué síntomas nos alertan
Los síntomas más habituales de una sepsis pueden ser:
Fiebre.
Escalofríos.
Respiración acelerada.
Taquicardia.
Palidez y sudoración.
Malestar general intenso o sensación de muerte.
Confusión, somnolencia, incoherencia.
Estos síntomas son frecuentes en otro tipo de afecciones, por lo cual la sepsis es difícil de diagnosticar , especialmente en sus etapas iniciales, y pese a existir un contexto de infección.
Al acudir a un centro de urgencias se realizarán diversas pruebas para valorar si existe una sepsis, entre ellas una analítica de sangre, alguna prueba de imagen (radiografía, escáner), cultivos de sangre y un estricto control de las constantes del paciente para monitorizar la frecuencia cardíaca, la tensión arterial, la frecuencia respiratoria y la saturación de oxígeno en sangre.
Tratamiento
En caso de establecer un diagnóstico de sepsis los pacientes, debido a su estado grave, suelen ser tratados en las unidades de cuidados intensivos (UCI), para poder tener al paciente más controlado y tomar medidas para mantener estables las constantes del paciente . El objetivo del tratamiento es acabar con la infección, preservar los órganos vitales y evitar una caída de la presión arterial que pueda precipitar el daño en otros órganos. El tratamiento suele ser con una cobertura antibiótica amplia y un correcto aporte de líquidos por vena. En casos graves puede ser preciso intubar al paciente, realizar diálisis o bien someter al paciente a una intervención quirúrgica.
Muchos pacientes que logran superar una sepsis se recuperan por completo , pero siempre dependerá del estado basal del paciente. Si son personas más añosas o con enfermedades crónicas, algunos órganos pueden presentar daños permanentes, como los riñones, el corazón o los pulmones. Los estudios también indican que el padecer una sepsis grave puede causar una alteración en el sistema inmunitario que haga que estas personas sean más proclives a padecer futuras infecciones.

Artículo especializado
Ataxia: Qué Debes Saber
Ante todo, vamos a definir este síntoma para tenerlo bien claro de aquí en adelante. Esta palabra proviene del griego y quiere decir, literalmente, sin orden (a=sin, taxia=orden). Se trata de un síntoma derivado de la alteración en la capacidad de coordinar los movimientos voluntarios . Puede afectar a cualquier parte del cuerpo, desde una alteración de la marcha, hasta una alteración en los movimientos oculares o en la musculatura del habla. En cualquiera de estos casos, estaríamos hablando de ataxia. Entonces, ante una torpeza o descoordinación en un brazo o en ambas piernas o dificultades con el habla o al tragar hablaremos de brazo de atáxico, marcha atáxica, habla atáxica, y así sucesivamente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Síntomas de varias enfermedades
No es síntoma específico de una enfermedad, sino que puede estar presente en diferentes enfermedades. Las causas pueden ser muy diferentes, por tanto, ante una ataxia. Así que por leve que parezca, debemos acudir inicialmente a la consulta del neurólogo para una primera valoración y despistaje de las principales enfermedades que se acompañan de la misma. En ocasiones no encontramos la causa de este síntoma y entonces le damos el nombre de ataxia idiopática (de causa desconocida). Puede afectar al cerebelo y a sus vías asociadas .
Voy a mencionarte algunas enfermedades, conocidas popularmente, que cursan con ataxia: la rabia , la encefalopatía espongiforme bovina (enfermedad de las vacas locas), la enfermedad de Wermicke (causada por un déficit de vitamina B1, muy frecuente en el alcoholismo crónico), ataxia por gluten (provocada por el consumo de gluten en pacientes que no lo metabolizan correctamente), ataxia telangiectásica (caracterizada por dar los primeros síntomas en edad muy temprana, sobre los 12-18 meses), etc.
Ataxia hereditaria
Este es uno de los dos grandes grupos en que se divide la ataxia. Es la ataxia transmitida por genes. En este caso podremos encontrar personas que manifiestan la enfermedad y personas portadoras (genes alterados, pero sin enfermedad).
Ataxia de Friedreich: es la más relevante dentro de este grupo, y consiste en la afectación progresiva del cerebelo y otras partes del sistema nervioso. Se debe a una alteración cromosómica. Para que se manifieste la enfermedad los dos brazos del cromosoma deben estar alterados (si sólo uno está alterado la persona será portadora pero no padecerá la enfermedad, pero podría transmitir el gen afectado a sus hijos). Sus síntomas suelen manifestarse entre los 5 y los 15 años. El síntoma inicial suele ser la dificultad en la marcha o marcha atáxica. Se caracteriza por una pérdida de sensibilidad , descoordinación en los movimientos , dificultad al tragar, dificultad al hablar y problemas cardíacos graves (sobre todo arritmias que suele causarles la muerte).
Ataxia no hereditaria
Este es el segundo gran grupo. En este caso, puede ser debida a un traumatismo, a una infección, a un tumor, al abuso de drogas, a una alteración hormonal … o incluso ser de causa desconocida.
Ataxia cerebelosa no hereditaria : aquí la alteración en la coordinación afecta al cerebelo (ubicado bajo la zona occipital), que es la central de coordinación de todos los movimientos. En su parte derecha se coordina el movimiento de la parte derecha del cuerpo y en su parte izquierda la del izquierdo. La parte central coordina los movimientos de andar o caminar. Otras partes del cerebelo ayudan a coordinar los movimientos de los ojos, el hablar y el tragar.
Ataxia sensitiva: también la mencionamos por tratarse de un desorden en la recepción del estímulo propioceptivo procedente de los miembros inferiores. La persona no es capaz de identificar cuál es su posición en el espacio, de forma que no percibe correctamente su forma de caminar ni la superficie por donde lo hace. Precisa dar pasos grandes para no perder el equilibrio y caminar lentamente y con cautela ayudándose visualmente para vencer los obstáculos. Tienen dificultades para caminar por superficies irregulares o con poca iluminación. Presentan una gran inestabilidad y sufren caídas frecuentes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿ATAXIA MENSTRUAL?
Como curiosidad voy a mencionarte la llamada ataxia menstrual por tratarse de una secuencia irregular de ciclos y de diferente duración . Es frecuente en mujeres de entre 35 y 40 años de edad con una base hormonal alterada. Se le da el nombre de ataxia por el desorden en el tiempo. La mujer afectada sufre de ciclos muy irregulares y de duración arbitraria.
Diagnóstico
Es difícil la detección precoz de la ataxia hasta que no empieza a dar síntomas. Sólo en los casos con una base hereditaria se realiza un cariotipo (estudio genético).
Sin embargo, cuando los síntomas comienzan a florecer se realiza una batería de pruebas diagnósticas entre las que se incluye, igualmente, estudio genético. En caso de detectarse un caso hereditario se estudian los familiares directos (consanguíneos) del paciente.
De entre las posibles pruebas a realizar tenemos que mencionar que algunas de ellas se realizan sólo ante la aparición de determinados síntomas.
Tomografía computarizada (TC) y resonancia magnética (RM) : estas pruebas de imagen permiten estudiar el sistema nervioso central y descartar posibles causas (tumores, infecciones, malformaciones…).
Estudio genético : permite confirmar el diagnóstico en el caso de las ataxias hereditarias.
Punción lumbar : se realiza si se sospecha una causa infecciosa. El análisis del líquido cefalorraquídeo permite descartar algunas enfermedades.
Audiometría: en caso de hipoacusia o sordera
Electrocardiograma y ecografía cardíaca en caso de arritmias u otros síntomas cardíacos.
Electromiografía: para estudio de la conducción nerviosa periférica.
Tenemos que confesar que, en algunos casos, no conseguimos encontrar la posible causa de este síntoma por lo que la ataxia será catalogada como idiopática o de causa desconocida.
¿Existe un tratamiento específico?
No existe un tratamiento específico, a menos que no se detecte una causa específica que origine la ataxia. Me refiero, por ejemplo, a una ataxia infecciosa, que debería ser abordada con el agente antimicrobiano específico.
Como hemos indicado al inicio, esta afectación puede ocasionar diferentes síntomas por lo que los iremos abordando médicamente en función de la especialidad que corresponda.
Normalmente estos pacientes son controlados por el neurólogo, quien sigue la evolución de la enfermedad, pero paralelamente siguen controles por el otorrinolaringólogo (si tienen hipoacusia -disminución de la capacidad auditiva-) o por el cardiólogo (si tienen arritmias), etc.
Cualquier enfoque terapéutico va dirigido a enlentecer la evolución de la enfermedad y a tratar los síntomas que aparezcan. Obviamente, tenemos que ser conscientes de que el paciente va a precisar de unas atenciones especiales como pueden ser fisioterapeuta, terapeuta ocupacional y ajustes en el entorno domiciliario para llevar a cabo sus actividades de la vida cotidiana. No debemos descartar la intervención de terceras personas si pierde su capacidad de autonomía personal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Tipos y Diagnóstico Correcto de la Afasia
A pesar de tratarse de un tecnicismo médico, la palabra afasia es una palabra bastante conocida en la población general, a diferencia de otros síntomas neurológicos quizás más relevantes. ¿Te suena? Si no es así, aquí despejamos tus dudas.
¿Qué es?
La afasia es un trastorno del lenguaje que se produce como consecuencia de una lesión cerebral. Puede afectar a la lectura, la escritura, la expresión o la comprensión . Sería, pues, una dificultad adquirida para hablar correctamente (en un paciente que previamente hablaba con normalidad). Hemos especificado el término “adquirida” para diferenciar la afasia de la disfasia o trastorno específico en la adquisición del lenguaje inicial (en este caso se detecta en la infancia dado que el niño es incapaz de comprender y/o expresarse desde el inicio).
La afasia puede ser debida a muy diferentes causas entre las que debemos mencionar: accidente cerebrovascular (infarto, ictus, hemorragia), un traumatismo craneoencefálico, una infección cerebral, un tumor o un proceso degenerativo central, etc. Según la región del cerebro lesionada tendremos diferentes tipos de afasia. ¿Qué traducción tendrá la ubicación de la lesión? El área cerebral lesionada originará un trastorno sensorial, un trastorno motor o ambos.
¿Cuáles son los principales tipos de afasia?
Afasia expresiva: el paciente sabe lo que quiere decir, pero no puede manifestarlo. No puede emitir sonidos articulados o, a lo sumo, produce sonidos indiferenciados ininteligibles.
Afasia receptiva o de comprensión: el paciente no interpreta la palabra que recibe. No entiende lo que escucha o lee.
Afasia anómica : tiene dificultad para encontrar el término correcto de las cosas. Es el trastorno afásico más común. Los pacientes que la sufren emplean, de forma frecuente, circunloquios (expresiones compuestas por muchas palabras para expresar algo que hubiera podido decirse con una sola o muy pocas palabras) con la finalidad de suplir el nombre que no consiguen hallar.
Afasia global: el paciente no puede hablar ni entender ni leer o escribir. Este término se emplea cuando están gravemente afectadas las funciones expresivas y receptivas del lenguaje. Los pacientes que la sufren tienden a la depresión por su imposibilidad comunicativa y su afectación motora añadida (hemiplejía derecha). La lesión cerebral que padecen es extensa.
Afasia de conducción: El lenguaje espontáneo es fluido con la comprensión relativamente preservada. Tienen problemas para la discriminación fonémica, la comprensión de frases y, sobre todo, gran dificultad para la repetición. La lesión radica a nivel temporal.
Desde el punto de vista clínico podríamos mencionar dos formas relevantes de afasia merecedoras de especial atención: la afasia de Broca y la afasia de Wernicke:
Afasia de Broca (motora)
La afasia de Broca se caracteriza por una expresión verbal muy afectada y una comprensión aceptable , aunque también afectada. Estos pacientes tienen imposibilidad de producción verbal fluida y suelen emplear frases cortas con gran esfuerzo. También suelen estar alteradas la denominación (búsqueda del nombre de las cosas), la lectura y la escritura.
La lesión radica a nivel frontal izquierdo , donde se ubica la llamada área de Broca. La mayoría de pacientes presentan un déficit motor, más o menos grave, del hemicuerpo derecho.
El paciente es consciente de las limitaciones en su expresión verbal por lo que habla poco y emplea una gramática simple (tipo telegráfico), sin frases elaboradas. Sin embargo, su comprensión del lenguaje es casi normal.
Afasia de Wernicke (sensorial)
Se trata de un trastorno de la comprensión.
La producción lingüística es fluida y abundante pero incoherente . El lenguaje carece de significado por el empleo masivo de las llamadas parafasias fonémicas (reemplazan una palabra por otra fonéticamente similar pero conceptualmente diferente). Por ejemplo, en lugar de decir tapiz dicen lápiz por lo que cambia absolutamente el concepto de la frase haciéndose difícil su comprensión. No son conscientes de sus errores gramaticales.
Se produce por lesión de áreas temporo-parietales donde está ubicada el área de Wernicke. Estos pacientes no presentan déficit motor dado que su lesión cerebral no afecta al área cerebral que controla el movimiento.
¿Cómo abordarla?
El estudio de cualquier afasia debe llevarse a cabo por la especialidad de Neurología. Ante la detección de problemas en el lenguaje se realiza una historia clínica detallada . Es importante indagar la forma de inicio del cuadro y su instauración, así como la presencia de otras posibles alteraciones como las motoras. Es necesario un estudio mediante pruebas diagnósticas de imagen y test de valoración personal para la confirmación del diagnóstico y la identificación de la posible causa, así como la ubicación del área lesionada.
Ante un caso de afasia se recomienda un tratamiento rehabilitador integral , debiendo abordarse no sólo la recepción y expresión del lenguaje hablado, sino también sus problemas motores, distímicos o afectivos (derivados al apreciar su dificultad de comunicación).
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Flebitis
¿Qué es la flebitis?
La flebitis es la inflamación de las paredes de una vena , ya sea superficial o profunda. Dicha inflamación puede llevar asociada la formación de un coágulo en dicha zona.
Tipos de flebitis
Los tipos de flebitis son:
Flebitis superficial: es la que se forma en las venas superficiales de las piernas, es poco peligrosa, y se ve fácilmente con un enrojecimiento y aumento de calor de la zona inflamada.
Flebitis profunda: es la que afecta a las venas más profundas, tienen mayor riesgo para el paciente, suele precisar tratamiento anticoagulante para evitar que los coágulos profundos puedan desplazarse a otras zonas.
Causas de la flebitis
La causa de la flebitis puede ser la inmovilización, las venas dilatadas previamente, y las inyecciones intravenosas de ciertas sustancias, en especial, los antibióticos.
Síntomas de la flebitis
Los síntomas principales de la flebitis son dolor localizado, inflamación, enrojecimiento y, en el caso de las flebitis profundas, puede acompañarse de celulitis e incluso fiebre.
Tratamiento de la flebitis
El tratamiento de la flebitis es a base de analgésicos, antinflamatorios y ácido acetilsalicílico .
En flebitis profundas, puede ser necesario además un tratamiento anticoagulante, con heparina de bajo peso molecular, seguido del uso de fármacos anticoagulantes durante los seis meses posteriores.
Pruebas complementarias de la flebitis
Las pruebas complementarias de la flebitis, además de pruebas analíticas para el control de la coagulación , son pruebas de imagen como el eco-doppler y la ecografía, también se pueden realizar pletismografías para ver el flujo sanguíneo.
Factores desencadenantes de la flebitis
Son factores desencadenantes de la flebitis todos aquellos procesos que dan lugar a la inmovilización del paciente , ya sea por cirugías o por traumatismos en los miembros inferiores.
También se pueden producir en las extremidades superiores en caso de tratamientos con sustancias intravenosas, que pueden dañar las venas. Es especialmente importante en los casos de uso de antibióticos.
Factores de riesgo de la flebitis
El principal factor de riesgo de la flebitis es la inmovilidad, otros factores de riesgo será la presencia de venas varicosas, el embarazo, el consumo de anticonceptivos y el sobrepeso.
Complicaciones de la flebitis
Las complicaciones de la flebitis son la trombosis secundaria sobre la zona afectada, el hecho de que un trombo sobre una zona de flebitis puede desplazarse dando lugar a una embolia pulmonar y, por último, el síndrome postflebítico que es la inflamación y dolor permanente tras un episodio de flebitis aguda.
Prevención de la flebitis
La prevención de la flebitis es evitar la inmovilidad, de forma que aquellas personas que vayan a realizar viajes largos de avión o de coche deben moverse tras 2 o 3 horas de permanecer sentado, debiendo beber abundante agua para prevenir la deshidratación y no usar ropa ajustada durante el viaje, ya que puede impedir el movimiento sanguíneo de forma adecuada. En las personas hospitalizadas es necesario promover la movilización precoz para evitar esta complicación.
Especialidades a las que pertenece
La especialidad a la que pertenece es la cirugía vascular y, el nivel preventivo, puede ser labor tanto de las enfermeras en ámbito hospitalario, que deben evitar la inmovilidad del paciente, como de las recomendaciones preventivas por parte de todo el personal de atención primaria que deben dar las normas oportunas para los viajes largos a sus pacientes.
Preguntas frecuentes
¿Qué es la flebitis mecánica?
La flebitis mecánica es la producida por el uso de un catéter endovenoso. Muchas son las causas que pueden dar lugar a este proceso, unas son dependientes de ciertos medicamentos como son los antibióticos, especialmente abrasivos para las venas y, en otras ocasiones, el hecho de manipular una vía o que esta esté mal fijada puede dar ocasionar una flebitis.
¿Qué es la flebotrombosis?
La flebotrombosis o tromboflebitis es una zona de inflamación de la vena. Sobre esta zona inflamada se produce un trombo venoso por la formación de un coágulo sanguíneo, lo que interrumpe el retorno venoso, haciendo que la zona duela, se ponga roja y se inflame . Secundariamente se puede infectar y producir una celulitis. Las tromboflebitis profundas tienen como efecto secundario la posibilidad de dar lugar a una trombosis pulmonar.
¿Qué hacer para mejorar la insuficiencia venosa?
La mejora de la insuficiencia venosa puede realizarse evitando estar de pie durante mucho tiempo, en los casos de profesiones en que esto es necesario, se pueden usar medias de compresión. También es bueno realizar ejercicios poniéndose de puntillas y de talones de forma reiterada, esto facilita que la sangre se mueva por las contracciones musculares, no quedando en las zonas inferiores y evitando la formación de las varices.
Tampoco es bueno permanecer sentado durante mucho tiempo, esto también produce un estasis venoso que favorece las varices.
Los múltiples embarazos también facilitan la aparición de varices.
No obstante, una parte de la producción de la insuficiencia venosa, es genética. Esta parte no puede ser controlada por el paciente, aunque las anteriores recomendaciones hacen que el proceso de insuficiencia venosa sea menor.
¿Por qué se forman coágulos en la sangre?
Los coágulos en la sangre se forman para evitar las hemorragias. Cuando nos realizamos una herida y esta sangra, se forma un coágulo que evita que la herida siga sangrando.
Los coágulos patológicos se pueden producir porque la sangre se aglutina al pasar por una zona parcialmente obstruida, pero también puede producirse en zonas de vasos con placas ateromatosas o zonas con inflamación de los vasos.
¿Qué secuelas deja una embolia pulmonar?
La embolia pulmonar es la obstrucción de una arteria pulmonar secundaria a una tromboflebitis profunda.
Los síntomas principales son la disnea y la disminución de la oxigenación pulmonar.
Como secuela de una embolia pulmonar se puede producir un daño o infarto pulmonar, y esta zona del pulmón deja de realizar su acción de intercambio gaseoso de forma adecuada. Pese a ello, en la mayoría de ocasiones, no se producen secuelas tras una embolia pulmonar.

Enfermedad
Lipotimia
¿Qué es una lipotimia ?
La lipotimia, también conocida como síncope o desmayo, es la pérdida de conocimiento , dando lugar a la caída del paciente. Es un motivo de consulta frecuente y aparece hasta en el 3% de la población, en las personas mayores de 75 años se puede producir hasta en el 6% de los casos, es una enfermedad leve pero siempre depende de sus causas, en pacientes con problemas de corazón es un síntoma de alarma importante.
Tipos de lipotimias
La lipotimia es un único síntoma pero que puede estar causado por diferentes enfermedades más o menos graves.
Causas de la lipotimia
Existen diferentes causas que originan lipotimias:
Causas vasovagales : se producen tras una micción o deposición, consecuencia del ortostático por alteración de la presión sanguínea al cambiar de postura y por uso de medicamentos hipotensores.
Causas cardíacas : las arritmias cardíacas, como son las bradicardias, las arritmias ventriculares, el taponamiento cardíaco, un aneurisma disecante de aorta y las enfermedades valvulares del corazón.
Causas cerebrales : como son las trombosis cerebrales, la isquemia cerebral transitoria, las migrañas o la epilepsia.
Causas endocrinas : como alteraciones en la glucemia o la deshidratación.
Causas psicógenas : como la ansiedad y las crisis de pánico.
Síntomas de la lipotimia
La lipotimia es un síntoma, en el cual se produce la pérdida de conocimiento por una alteración del riego sanguíneo cerebral, que puede ir precedido de sensación de debilidad, de sudoración, mareo, visión borrosa y puede acompañarse de palidez de piel.
Tratamiento para la lipotimia
Habrá que tratar la enfermedad que cause la lipotimia, pero en general será necesario tumbar al individuo y proceder a levantar las piernas, esto hace que aumente el riego sanguíneo hacia el cerebro produciendo la recuperación del paciente. En algunos casos cardíacos pueden ser necesarios los b etabloqueantes o el tratamiento de las lesiones de las válvulas alteradas, puede ser necesario también un marcapasos si el origen es una bradicardia sintomática. En los casos de ansiedad o pánico será necesario dar una Benzodiacepina que produzca una disminución de la sintomatología ansiosa . Cuando está relacionada con la defecación, será necesario dar f ármacos contra el estreñimiento , y si se relaciona con la micción, será indicado que el paciente se siente para miccionar. En las causas de alteraciones de glucemia es preciso mantener un nivel correcto de azúcar y sería conveniente beber abundante líquido cuando el ambiente sea caluroso. En pacientes mayores puede ser necesario revisar la medicación, ya que hay fármacos que pueden producir lipotimias en estos pacientes.
Pruebas complementarias del tratamiento de la lipotimia
Las pruebas complementarias serán analítica de sangre y orina , toma de tensión arterial, electrocardiograma, ecocardiograma y Holter.
Factores desencadenantes de la lipotimia
El factor desencadenante de una lipotimia es el descenso de flujo sanguíneo hacia el cerebro, cualquiera que sea su origen.
Factores de riesgo de la lipotimia
Es un factor de riesgo para la lipotimia principalmente la deshidratación. Es importante beber líquido abundante en ambientes calurosos, procurar hacer cambios de postura de forma lenta, especialmente si el paciente está tumbado, evitando movimientos bruscos que pueden dar lugar a pérdidas de conocimiento.
Complicaciones de la lipotimia
Golpes de especial importancia en la cabeza.
Fracturas al caerse.
Prevención de la lipotimia
Beber líquido abundante.
Control de glucemia.
Control de la ansiedad.
Métodos de relajación.
Prevenir el estreñimiento.
Miccionar sentado.
Cambios de postura lentos.
Especialidades a las que pertenece la lipotimia
Los especialistas implicados serán los médicos de familia, cardiólogos, neurólogos, y endocrinos en función de su causa.
Preguntas frecuentes:
¿Qué hacer en caso de una lipotimia?
En caso de lipotimia lo más importante es tumbar al paciente y levantarle las piern as, lo que favorece que la sangre llegue mejor al cerebro. En caso de prolongarse la situación será necesario avisar al servicio de urgencias, si se acompaña de convulsiones, retirar las cosas o muebles que puedan hacer que la persona se golpee.
¿Qué es un síncope y qué relación tiene con la lipotimia?
Un síncope y un lipotimia son lo mismo, es la pérdida de conciencia que se da cuando se produce una disminución del aporte de sangre al cerebro.
¿Por qué una persona se desmaya?
El desmayo se produce por la falta de sangre al cerebro , aunque la causa que provoca esto es diferente y puede ser desde muy leve a casos graves, en los casos de ansiedad realmente no llega a haber una falta de aporte de sangre, sino que se produce una desconexión del cerebro ante una situación de estrés.
¿Qué es una hipotermia?
La hipotermia es la bajada de temperatura del cuerpo , suele ser menos de 35 grados. Ante una hipotermia se produce alteración de las funciones respiratorias y cardíacas que, de progresar, producen la muerte. Durante la instauración de la hipotermia se produce un estado confusional que dificulta conocer la presencia de la misma por parte del paciente.
¿En qué se diferencian lìpotimia e hipotermia?
En la lipotimia no se produce bajada de la temperatura y normalmente el paciente se puede recuperar de forma espontánea, en la hipotermia la temperatura va bajando, el paciente se muestra confuso y no va a recuperarse salvo que se le caliente de forma oportuna.

Enfermedad
Úlcera
¿Qué es una úlcera?
La úlcera es una de las lesiones elementales del organismo , consistente en una pérdida de sustancia en la piel o mucosas que llega en profundidad (en la piel a epidermis y dermis). Si son debidas a un traumatismo constituyen lo que conocemos por heridas . Son lesiones comunes que pueden tener diferentes localizaciones en la piel y la mucosa producidas por distintas causas. Habitualmente no son alteraciones graves , aunque en todas sus manifestaciones producen mucha incomodidad y dolor al paciente y pueden presentar complicaciones.
Tipos de úlceras
Las úlceras pueden aparecer en piel , las cuales serán úlceras dérmicas, o en las mucosas (revestimiento de las cavidades del organismo), como en la mucosa genital, en la boca, en el estómago o duodeno y también en el epitelio corneal del ojo.
Causas de una úlcera
Las úlceras pueden ser producidas por traumatismos o roces repetidos directos , por infecciones, por enfermedades autoinmunes, por presencia de cuerpos extraños o acción de sustancias tóxicas, alteraciones vasculares debidas a presiones y pesos constantes en una zona y, en el caso de las úlceras digestivas, se añade además el efecto de la toma de fármacos antiinflamatorios y el estrés. Otro de los motivos por los que se pueden producir úlceras es la presencia de un tumor .
Síntomas de una úlcera
Las úlceras pueden producir dolor y sangrado , tanto en la piel como en las mucosas. En el caso de las úlceras digestivas de estómago o duodeno, además puede aparecer sensación de plenitud, náuseas, vómitos y pérdida de peso y de apetito. A nivel ocular , cuando existe una úlcera corneal el paciente además de presentar dolor, tiene sensación de cuerpo extraño en el ojo, lagrimeo, molestias con la luz (fotofobia) y, en ocasiones, edema en los párpados con enrojecimiento de la conjuntiva ocular.
Tratamiento para una úlcera
El tratamiento va encaminado a ayudar al organismo a restaurar los tejidos dañados . Se realiza en todo caso limpieza de la úlcera con suero fisiológico. En el caso de infecciones, se tratarán con antibióticos según la sospecha del agente causal o los resultados de los estudios microbiológicos. Es importante evitar los mecanismos desencadenantes si se producen por traumatismos o por presión de una región del organismo (región sacra, talón etc), con movilizaciones adecuadas de los pacientes para que no apoyen su cuerpo constantemente en la misma región. Se debe procurar evitar la humedad en la piel (producida por secreciones y/o sudoración) y, además, se debe tratar el dolor con analgésicos. En los casos necesarios (úlceras por presión de distintos grados de profundidad, por ejemplo), se colocan en la úlcera apósitos que ayudan a la cicatrización con distintas características según la evolución de la úlcera, así como teniendo en cuenta si existe sobreinfección o no (para ayudar a quitar piel muerta, para ayudar a mantener la úlcera seca, para ayudar a epitelizar…etc).
En caso de la úlcera corneal se administra una pomada epitelizante . En ocasiones, además, al inicio del tratamiento se pone de forma tópica una gota de un colirio que ayuda a dilatar la pupila para mejorar el dolor. Se suele tapar el ojo durante 24-48 horas, con la administración de la pomada cada 8 horas y un colirio antibiótico para evitar sobreinfecciones.
En la úlcera gástrica o duodenal el tratamiento se basa en la erradicación de la infección producida por la bacteria frecuentemente relacionada con este tipo de úlcera ( Helicobacter Pylori ), con antibióticos asociados a fármacos que disminuyen la secreción ácida del estómago ( Omeprazol, Ranitidina …etc.). En casos resistentes al tratamiento o en aquellos en los que existe un sangrado activo importante de la úlcera se recurre a la cirugía.
Pruebas complementarias del tratamiento de una úlcera
En el caso de las úlceras dérmicas la exploración física determina la objetivación y diagnóstico de la úlcera. Se puede realizar la toma de muestras de las secreciones que puede haber en la úlcera para realizar un estudio microbiológico con un cultivo, para así determinar si hay infección sobreañadida .
En otras ocasiones se toman pequeñas muestras del tejido para su estudio anatomopatológico .
A veces, sobre todo en las úlceras producidas en la zona de los genitales, se solicitan analíticas de sangre para determinar la serología y estudio de posibles infecciones de transmisión sexual (determinación de la presencia de virus y bacterias relacionadas).
En el caso de las úlceras digestivas el diagnóstico se efectúa por medio de la realización de una endoscopia (introducción de un tubo flexible con una cámara y luz en su extremo distal), para visualizar y localizar la úlcera de forma directa.
Las úlceras corneales se pueden detectar realizando una tinción con un colirio local (tinción con fluoresceína), cuyo pigmento se deposita en la úlcera y es visible por el médico a la visión bajo una luz azul.
Las úlceras en la mucosa oral se suelen tratar con colutorios u otras sustancias con presentación en gel, spray…etc, que ayudan a la cicatrización. Tienen acción antiséptica, y antiinflamatoria . En ocasiones se deben hacer pequeñas intervenciones de cirugía menor para disminuir o tratar sangrados activos como cauterización (“quemar”) con nitrato de plata o láser.
Factores desencadenantes o de riesgo de una úlcera
Para las úlceras digestivas: padecer una infección por Helicobacter Pylori , tomar alcohol, fumar y tomar medicamentos como antiinflamatorios no esteroideos.
Para las úlceras en la piel por presión : la mala nutrición del paciente, la deshidratación de la piel, la presión constante del cuerpo sobre zonas con salientes óseos o la edad.
Para las úlceras genitales : no tener protección en las relaciones sexuales o tener múltiples parejas sexuales.
Para las úlceras bucales : las fricciones por aparatos externos como ortodoncias, traumatismo por mordidas, padecimiento de enfermedades autoinmunes, etc.
Complicaciones de una úlcera
Cicatrización anómala.
Sobreinfección que se extienda a otros tejidos circundantes.
Avance de la úlcera que se puede hacer profunda hasta llegar, sobre todo en el caso de las úlceras por presión , hasta tejidos tan profundos como el hueso.
Alteración de la visión en caso de cicatrices corneales por úlceras.
Sangrado activo de la úlcera.
Prevención de una úlcera
Evitar los traumatismos repetidos.
Evitar la presión continua en las zonas donde existen salientes óseos .
Cambios posturales frecuentes en las personas encamadas o que deben estar sentadas de forma continua .
Uso de parches y apósitos de espuma, colchones antiescaras…etc.
Hidratación adecuada de la piel con cremas hidratantes o aplicación de aloe vera o aceite de oliva, entre otras.
Protección ocular en trabajos con riesgo de lesiones por pequeñas partículas (soldadores, carpinteros…etc).
Usar preservativos como método de protección de las infecciones de transmisión sexual.
Evitar el consumo continuado de fármacos como el ibuprofeno (antiinflamatorios no esteroideos).
No fumar y reducir el consumo de alcohol.
Especialidades a las que pertenece una úlcera
En el caso de las úlceras digestivas el tratamiento es administrado por los especialistas en aparato digestivo .
Las úlceras corneales pueden ser tratadas por el médico de atención primaria o por los oftalmólogos .
Las úlceras dérmicas pueden ser tratadas desde atención primaria con la participación activa de los profesionales de enfermería, y, en caso de complicaciones, por el servicio de dermatología.
Las úlceras genitales pueden ser tratadas por el médico de atención primaria o el ginecólogo .
En el caso de las úlceras bucales pueden tratarse por el médico de atención primaria o por el otorrinolaringólogo .
Preguntas frecuentes
¿Qué es una úlcera péptica activa?
La úlcera péptica es una lesión de la mucosa (revestimiento) del estómago o la primera parte del duodeno que produce sangrado, con la aparición de vómitos sanguinolentos o aparición de sangre en las heces.
¿Qué causa una úlcera péptica?
La infección por una bacteria llamada Helicobacter pylori, o la acción de sustancias tóxicas para la mucosa del estómago o el duodeno como son el alcohol y el tabaco o la toma prolongada en el tiempo de fármacos antiinflamatorios no esteroideos como ibuprofeno o Aspirina ( ácido acetilsalicílico ). Las úlceras pépticas no son causadas por alimentos muy condimentados ni por estrés .
¿Qué son las úlceras por presión?
Las úlceras por presión son lesiones localizadas en la piel en las que se produce una muerte celular (necrosis), producida por disminución del flujo sanguíneo de forma constante en zonas de los tejidos blandos sometidos a compresión entre las prominencias óseas de los pacientes y una zona externa, sobre todo en pacientes encamados.
¿Qué es el esfacelo?
Un esfacelo es una masa de tejido gangrenado (muerto), producido en una úlcera o herida y que debe ser retirado para que los tejidos puedan cicatrizar.
¿Qué es un apósito de plata?
Es un material de curación que se aplica sobre una lesión que está impregnado en plata, usado para aprovechar sus propiedades antisépticas y mantener las condiciones necesarias de humedad de las heridas para su curación y cicatrización.

Enfermedad
Hemofilia
¿Qué es la hemofilia?
La hemofilia es una enfermedad producida por la ausencia de uno de los factores de la coagulación. Está ligada al cromosoma X es decir que la padecen los hombres, las mujeres son sólo portadoras. Es una enfermedad hereditaria . Se manifiesta por las constantes hemorragias que padece el individuo.
Se considera una enfermedad grave y la causante de múltiples ingresos hospitalarios.
Tipos de hemofilia
Existen dos tipos de hemofilia en función del factor en el que se halle el déficit de coagulación:
Hemofilia A: el déficit de coagulación se encuentra en el factor VIII. Es la hemofilia más común.
Hemofilia B: en este caso el déficit se encuentra en el factor IX. También es conocida como enfermedad de Christmas.
Causas de la hemofilia
La hemofilia es una alteración que se produce en las células sanguíneas de manera que el cuerpo no es capaz de elaborar un coágulo para detener una hemorragia lo que provoca un sangrado excesivo y continuo.
Esto se produce por que el organismo ante un corte, incisión o herida reacciona para parar el sangrado con la formación de coágulos, pero en un paciente con hemofilia los factores de coagulación se encuentran dañados.
La causa por la que se produce la hemofilia es porque un gen del cromosoma X ha mutado, siendo generalmente una mutación que se hereda.
Síntomas de la hemofilia
Los síntomas van asociados según el nivel de coagulación que presentes, pero los síntomas más comunes son:
Sangrado excesivo tras una herida, corte o cirugía.
Moretones constantes sin explicación.
Inflamación y dolor en las articulaciones.
Sangrado en la orina, heces o nasal sin causa alguna.
Tratamiento para la hemofilia
El principal tratamiento para la hemofilia es la toma de medicamentos que aporten factores de coagulación recombinantes o de reemplazo de manera que se estimule la formación de coágulos ante un sangrado.
También se pueden realizar tratamientos con desmopresina , una hormona que ayuda a que el organismo genere más factores de coagulación.
Es importante que el paciente aprenda primeros auxilios para que en caso de una herida o corte leve sepa cómo actuar para conseguir la cicatrización.
Otros tratamientos que debe seguir el paciente son una correcta vacunación para evitar contraer enfermedades como la hepatitis y recibir sesiones de fisioterapia para aliviar los dolores articulares.
Pruebas complementarias del tratamiento de hemofilia
Según el tipo y grado de hemofilia que tenga el paciente los síntomas se presentarán antes o después.
Si alguno de los padres tiene antecedentes familiares de hemofilia durante el embarazado se podrá determinar si el bebé la sufrirá mediante una punción umbilical donde se analizan los cromosomas del feto.
La hemofilia grave se suele presentar durante el primer año de vida y los tipos de hemofilia más leves pueden mantenerse latentes hasta la edad adulta.
El diagnóstico se suele realizar mediante los signos y síntomas que presente el paciente, sobre todo el sangrado excesivo, aunque para cerciorarse el médico mandará una analítica de sangre donde se observará el resultado.
Factores desencadenantes de la hemofilia
El principal factor por el cual un paciente sufre hemofilia es por la herencia genética , al heredar de los padres el cromosoma X con una mutación que lleva el gen de esta enfermedad.
Es más frecuente que sea la madre la portadora de dicho gen.
Factores de riesgo de la hemofilia
Al tratarse de una mutación genética, los principales factores de riesgo que pueden producirla son:
Embarazo , transmitiendo de la madre o padre al bebé.
Tras recibir tratamiento para el cáncer o la esclerosis múltiple , ya que ataca a los genes y pueden presentarse mutaciones.
Enfermedades autoinmunes que atacan al cuerpo del paciente.
Complicaciones de la hemofilia
Infección.
Dolor articular.
Sangrado interno.
Reacción ante los tratamientos coagulantes.
Desangrado ( perder mucha sangre).
Prevención de la hemofilia
No se puede prevenir por ser una enfermedad hereditaria que se produce por una mutación genética.
Especialidades a las que pertenece la hemofilia
La hemofilia pertenece a la especialidad médica de la hematología, rama de la medicina que se encarga del estudio, diagnóstico y tratamiento de las enfermedades que se producen por alteraciones en el sistema inmunológico de la sangre y de los órganos que se encargan de la producción de ésta.
Preguntas frecuentes:
¿Es hereditaria la hemofilia?
Si, se hereda en el cromosoma X, produciéndose una mutación en el mismo.
¿Puede padecer una mujer hemofilia?
No. Las mujeres solo pueden ser portadoras , debido a que una mujer con hemofilia en los ciclos menstruales se desangraría. No obstante, en algunos casos las mujeres portadoras pueden presentar algunos síntomas muy leves.
¿Se puede curar la hemofilia?
No. Pero el tratamiento permite que el paciente lleve una vida normal.
¿Qué medidas de precaución debe tener una persona con hemofilia?
Los pacientes hemofílicos deben evitar todas aquellas actividades que supongan un alto riesgo de sufrir sangrado , tanto externo como interno (un simple golpe puede provocar una hemorragia) así como la toma de medicamentos que alteran la coagulación.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia