Reumatología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
Neuroma de Morton, Diagnóstico y Tratamiento
¿No llevas bien lo de usar zapatos de tacón o te horroriza sólo pensar en ponerte unos maravillosos “ stilettos ” de punta afilada? ¡Puede ser que sea porque sufres un neuroma de Morton!
Esta afección debe su nombre a que fue descrita por Morton en 1876 y es definida como “una neuropatía de los nervios digitales comunes plantares (del pie) ocasionada por atrapamiento y compresión del nervio entre las cabezas de los metatarsianos (los huesos que conforman en empeine y parte de la planta del pie)”. De una forma más coloquial, se puede definir como un “engrosamiento del nervio que se sitúa entre el tercer y cuarto dedo del pie” . Aparece con una frecuencia mayor en mujeres (relación 8:1 con respecto al sexo masculino), y afecta principalmente entre los 50 y 70 años.
DÓNDE AFECTA MÁS Y MENOS
El tercer espacio intermetatarsiano es el más frecuentemente afectado (seguido del segundo), quizás por ser el espacio más estrecho y donde se puede presentar con más facilidad un atrapamiento nervioso a este nivel anatómico.
El primer y cuarto espacio son los menos frecuentemente afectados .
Signos y síntomas
Los pacientes padecen:
Dolor plantar entre las cabezas de los metatarsianos (donde empiezan los dedos del pie), el cual se agrava en las caminatas prolongadas o con el uso de zapatos de tacón alto y puntera estrecha. Es un dolor quemante que se irradia hacia los dedos contiguos. Dicho dolor es aliviado al retirarse los zapatos y caminar descalzo por una superficie fría, como puede ser el suelo.
Entumecimiento y hormigueo en los dedos de los pies.
Calambres en los dedos del pie.
Sensación de caminar sobre una pequeña piedra.
Puede ser que las personas afectadas presenten una separación visible entre el segundo y el tercer dedo del pie.
Cómo se diagnostica
El diagnóstico se basará en:
Prueba “click” de Mulder: consiste en presionar con nuestro dedo pulgar la superficie plantar a nivel de la cabeza del metatarsiano en cuestión y percibir un “click” o crepitación dolorosa en el paciente, que nos sugiere la presencia del neuroma.
Rx dorso-plantares y laterales de los pies: para poder diferenciar esta afección de otros problemas óseos como podrían ser una fractura, un cambio óseo degenerativo, etc.
ECO para visualizar las partes blandas del pie.
Resonancia Magnética Nuclear (RMN).
Cómo se trata
El tratamiento incluye diferentes opciones:
Disminuir la presión de los dedos de los pies mediante el uso de un zapato amplio a nivel de la puntera, la reducción en la altura del tacón y/o uso de plantillas con una almohadilla plantar situada a nivel del metatarsiano sintomático.
Administración de analgésicos-antiinflamatorios.
La terapia física y la rehabilitación están también en la lista del tratamiento no quirúrgico.
La infiltración del neuroma con corticoides, procurando no lesionar los nervios digitales, ha demostrado alivio del dolor a corto plazo en un importante % de pacientes.
También han sido reportadas altas tasas de éxito al realizar infiltraciones repetidas con alcohol bajo guía ultrasonográfica.
Si estas medidas no resultan exitosas, entonces se puede realizar un tratamiento quirúrgico de tipo neurectomía , pudiéndose abordar por la vía plantar o dorsal (empeine) del pie.
Otro tratamiento reportado es el llamado de “ablación por radiofrecuencia o termólisis” que tiene una eficacia hasta del 100% en cuanto a eliminación de la sintomatología dolorosa.
Los cuidados postoperatorios incluirán la colocación de un vendaje elástico a nivel del pie intervenido quirúrgicamente, la indicación de reposo con elevación de la extremidad en cuestión y se puede permitir la marcha cargando el peso completo en la extremidad inferior operada, teniendo presente que persistirá de forma permanente una zona anestésica (sin sensibilidad) en el territorio del nervio manipulado.

Artículo especializado
¿Cómo Tratar Una Lumbalgia?
¿Quién no ha sufrido un ataque de lumbago o lumbalgia alguna vez? Seguramente muy pocos afortunados pueden decir que no. Y es que esta patología es una de las más recurrentes y por la que más pacientes acuden a consulta. Dado que hay tanta gente que la sufre, vamos a hacer un repaso y a explicar cómo tratarla.
La palabra lumbalgia significa dolor (algia) en la zona lumbar y realmente su aparición es el resultado de una ecuación muy sencilla: ( sedentarismo + mala alimentación + sobrepeso ) x malas posturas (falta de higiene postural). Aparte, también hay otros factores que hacen que ésta aparezca, como por ejemplo fracturas vertebrales, dismetrías…
Además, como fisioterapeutas, nos encontramos con el handicap de que muchos tratamientos estandarizados se basan en tratamiento farmacológico el cual por desgracia actúa solo sobre el síntoma y no sobre el mecanismo lesional (que es el que nosotros intentamos tratar), cronificando la patología y dificultando su curación.
¿Cómo se debería actuar ante un ataque de lumbago?
Lo primero y fundamental, aunque parezca obvio, es mantener la calma. Claro que duele y claro que molesta que no podamos hacer vida normal, pero por suerte tiene solución. Una vez estamos tranquilos hay varias opciones, algunas de las cuales las vamos a descartar, como verás:
Llamar al fisioterapeuta rápidamente. Lejos de lo que algunos piensan no haremos nada en esta fase aguda, ya que hay tanto dolor que no se puede trabajar la zona y tampoco se pueden prescribir ejercicios de potenciación, por lo que a no ser que se haga una imposición de manos, no tiene sentido llamarle para tratar in-situ, por lo que esta opción queda descartada.
Utilizar tratamiento farmacológico , es decir, el antiinflamatorio que vuestro medico os suela prescribir para paliar dolores musculares. Una vez ya estamos más o menos bien (ha pasado la fase aguda), acudir al fisioterapeuta y seguir sus pautas.
Si el dolor es tan intenso que nos limita completamente, tumbarse en la cama en la posición más cómoda para mantener un reposo relativo con un máximo de 48 horas. Numerosos estudios indican que mantener la musculatura activa ayudará a que la musculatura no se enfríe y no se atrofie. Además, añadir calor ayudará a disminuir el dolor. Además, como en la opción 2, se trata de, una vez hemos superado la fase aguda, pedir hora con el fisioterapeuta de confianza
¿CALOR O FRÍO?
La respuesta es sencilla, al aplicar calor se produce una vasodilatación que aumenta el aporte de nutrientes y oxígeno a la musculatura, además de un incremento de la elasticidad del tejido conectivo, y por último se aumenta el metabolismo … ayudando así a una más rápida curación.
Respecto al frío hay muy pocos estudios que lleguen a evidenciar una mejoría del paciente aplicándolo, y el motivo es porque pese a que produce un efecto de analgesia, la musculatura se contractura y al rato vuelve a doler y de manera más intensa. En otras palabras, sería como un remedio para un par de minutos.
Hemos superado la fase aguda, ¿qué hacemos?
Bueno la parte más dura ya está conseguida, felicidades, ahora toca la parte de acudir al fisioterapeuta . En este punto, empezaremos a tratar la zona ya sea con masoterapia, estiramientos, terapia manual… Hay muchas técnicas y muchos métodos, cada uno tiene el suyo y todos son efectivos. No obstante, sí que hay una cosa en común en todos ellos y es el trabajar la musculatura paravertebral y lumbar pues eso propiciará que no haya recaídas en un futuro.
Respecto a cuántas sesiones deberíais hacer… aquí dependerá de la valoración que realice el fisioterapeuta, no obstante, una al mes nunca esta demás para tratar todo el cuerpo en general.
RECUERDA…
El reposo ha de ser relativo, no absoluto, el motivo es porque si no hacemos absolutamente nada conseguiremos una atrofia y debilidad de la musculatura estabilizadora, por lo que todavía dolerá más al incorporarse.
Una vez se está bien, trabajar la musculatura abdominal y lumbar ayudará a prevenir futuras recaídas .
Si la lumbalgia dura más de seis días se recomienda consultar con profesional sanitario para que este puede estudiar que es lo que está pasando.
SOLUCIÓN A PROBLEMAS CON LA LUMBALGIA
La lumbalgia dura ya seis meses: en este caso, deberías ponerte en contacto con un traumatólogo para que realice un estudio y vea el origen de la lesión. Una vez localizado trabajar de manera multidisciplinaria con los diferentes profesionales para abordar la lesión.
Pacientes que se presentan en fase aguda en la consulta del fisioterapeuta: no podemos hacer nada en esta fase.
Pacientes que toman medicación y no hacen nada para tratar la lesión: hay que recordar que el tratamiento farmacológico tratará el síntoma, no la lesión, por lo que es importante acudir al fisioterapeuta una vez superada la fase aguda.
Pacientes que una vez están bien no potencian la musculatura paravertebral y abdominal: si no se potencia es probable que hay una recaída.
Pacientes que se quedan días y días en la cama pensando que así se les irá el dolor… pero el reposo absoluto es contraproducente ya que atrofia la musculatura e incentiva la lesión.
Artículo especializado
Lupus, ¿Qué Debes Saber?
Ante todo, debemos saber que el nombre completo de esta enfermedad es lupus eritematoso sistémico (LES). En España, nueve de cada 10.000 la sufren, siendo mucho más frecuente en mujeres (90%), y la edad de inicio alrededor de los 30-35 años . Sus síntomas son más leves en los pacientes de mayor edad.
Sus principales características son:
Es una enfermedad sistémica (puede afectar a cualquier órgano del cuerpo).
Es crónica (cursa con períodos de exacerbaciones y remisiones).
Tiene una base autoinmune (el sistema inmunitario ataca las células sanas del cuerpo por error). Esta alteración puede darse en otras enfermedades relativamente frecuentes como la enfermedad celíaca, la diabetes tipo 1, la artritis reumatoide y la esclerosis múltiple.
¿Cuál es la causa del LES?
Se trata de una enfermedad multifactorial en la que influyen los factores genéticos y hormonales, las alteraciones inmunológicas y los agentes ambientales (infecciones, radiación ultravioleta y exposición a ciertos fármacos).
¿Qué síntomas ocasiona?
Su presentación es muy variable y dará síntomas diferentes dependiendo del órgano afectado. Principalmente, se afectan los riñones, la piel y las mucosas, el sistema músculo esquelético, el sistema cardiopulmonar y el sistema nervioso . Las manifestaciones más frecuentes son las lesiones cutáneo-mucosas, las articulares y las hematológicas.
En fase inicial de la enfermedad (cuando aún no ha dado síntomas) es posible detectar los autoanticuerpos circulantes en sangre.
Estos son los síntomas más frecuentes y sus principales características:
Lesiones cutáneas lúpicas: según las características de las lesiones cutáneas encontraremos el lupus discoide, el lupus subagudo cutáneo, etc.
El exantema malar o en alas de mariposa: es la lesión cutánea por excelencia. Se trata de un enrojecimiento típico que afecta a las mejillas y nariz.
Otras lesiones cutáneas no específicas son : fotosensibilidad (enrojecimiento tras exposición al sol), alopecia, úlceras orales, urticaria, fenómeno de Raynaud y vasculitis.
Manifestaciones músculo-esqueléticas : artralgias (dolores articulares), artritis (inflamación de las articulaciones) y mialgias (dolores musculares) son las más comunes, sobre todo en manos.
Manifestaciones sistémicas : malestar general, astenia (cansancio extremo), la fiebre o la pérdida de peso, pleuritis, pericarditis, endocarditis.
Manifestaciones renales : en uno de cada tres pacientes en forma de nefritis lúpica.
Manifestaciones neuropsiquiátricas: cefalea, crisis comiciales/convulsivas, alteraciones cognitivas, psicosis, neuropatías periféricas…
Manifestaciones hematológicas : las principales son la disminución de las series hemáticas como anemia.
¿Necesitamos realizar una analítica específica para detectar el LES?
Existen algunos parámetros que se encuentran típicamente elevados en el LES. Sin embargo, no son específicos de esta enfermedad y se pueden encontrar en otras enfermedades. Es el caso de los anticuerpos antinucleares (llamados ANA), presentes en otras enfermedades autoinmunes como la esclerosis sistémica, la dermatomiositis, la polimiositis, la artritis reumatoide, las tiroiditis, etc. Una curiosidad, unos ANA positivos no son específicos de LES, pero un LES sin ANA es poco probable.
Existen otros anticuerpos, los anti DNA , que son muy específicos de LES. Su título se correlaciona con su severidad y con la progresión de la enfermedad renal. Es decir, la presencia de anti DNA sugiere LES, además, cuanto mayor es el número o título de estos anti DNA más severa y rápidamente progresiva será la enfermedad. Por ello decimos que tienen un valor predictivo, orientándonos de la evolución que tendrá.
Los Anticuerpos anti-Sm: son patognomónicos de la enfermedad, sólo se encuentran en el LES.
¿Cómo llegamos al diagnóstico de LES?
El diagnóstico de LES no es sencillo dada la variabilidad de síntomas posibles, en función del órgano afectado. Ante la sospecha, es cuando debe solicitarse una analítica específica como estudio complementario dirigido.
En la actualidad para llegar al diagnóstico de LES nos basamos en unas tablas que contemplan las principales manifestaciones clínicas, datos analíticos y marcadores serológicos. La presencia de al menos cuatro de los criterios descritos en esa tabla confirma el diagnóstico de LES.
No debemos olvidar que, al confirmar el diagnóstico, hemos de conseguir que el paciente entienda y acepte su enfermedad, de forma que siga el tratamiento fielmente para evitar la progresión de la misma.
¿Cuál sería el tratamiento del LES?
El LES cursa con síntomas clínicos muy diferentes. El tratamiento, por tanto, varía a lo largo de la evolución y según el síntoma u órgano a tratar. También influye el grado de severidad. En el tratamiento del LES se ve implicado el reumatólogo (como principal médico responsable), pero trabaja en colaboración con otros especialistas que controlan el resto de afectaciones sistémicas, como el dermatólogo para tratar las lesiones cutáneas, o el nefrólogo para el control renal. Es fundamental advertir al paciente que debe evitar la exposición solar pues las lesiones cutáneas empeoran sustancialmente al ser expuestas (son fotosensibles).
El objetivo principal sería mantener la enfermedad inactiva o con la menor actividad posible y evitar la progresión del daño orgánico. Para mejorar la supervivencia, debemos emplear el mínimo de tratamientos posibles para minimizar los efectos secundarios. La presencia de manifestaciones graves en órganos importantes (renales, neurológicas, cardiopulmonares o hematológicas) requiere del uso de dosis altas de corticoides asociadas a inmunosupresores (cuya finalidad es atenuar la respuesta autoinmune del cuerpo frente a nuestros propios tejidos).
¿Qué evolución tiene el LES?
También va a depender del órgano afectado y del grado de severidad. Los pacientes afectados de LES tienen una morbimortalidad mayor que la población general (el riesgo de muerte en los pacientes con LES es de dos a tres veces mayor que en la población general).
¿Hay factores que marcan un mal pronóstico?
Entre los factores asociados a una mayor mortalidad podríamos citar la presencia de enfermedad renal, la hipertensión arterial y unos anticuerpos llamados antifosfolípido . Vamos a añadir, sin embargo, que la remisión de la enfermedad se consigue en algunos pacientes, permitiendo incluso llegar a retirar el tratamiento que se había instaurado con intención crónica. Por ello es fundamental contar con la implicación del paciente.

Artículo especializado
Magnetoterapia, ¿Realmente Funciona?
Muchas de las personas que han recibido un tratamiento de magnetoterapia coinciden en decir que “no he notado nada”, y es normal, pues el efecto de este método es a nivel bioquímico y no produce calor ni vibración. Para los más escépticos, os sugiero que le pidáis al fisioterapeuta que os acerque un imán durante la sesión y podréis ver cómo se mueve un poco debido al campo magnético que se crea. Otra forma es acercar el móvil… aunque creemos que no os gustará ver cómo se apaga o incluso borra los datos, así que la primera opción es la más correcta. Fuera bromas… os explicamos más acerca de esta desconocida técnica.
¿Qué es y para qué se utiliza?
La magnetoterapia es uno de los métodos de aceleración en la regeneración ósea, mediante el uso del campo magnético. Ésta consiste en la aplicación de un campo magnético de baja frecuencia (entre 1 y 100 Hz) que va a generar una serie de cambios bioquímicos sutiles en muchos niveles, que se amplifican y que tienen un efecto sistémico. Uno de ellos es la actuación e incidencia sobre las células osteoblásticas, que se encargan de regenerar el hueso.
La aplicación de esta terapia se hace mediante la colocación de dos imanes sobre las zonas del cuerpo humano en las que se quiere inferir. Si bien es cierto en estos últimos años no sólo se utiliza para la regeneración ósea sino también para el sistema circulatorio, antiinflamatorio, analgésico y estimulante de los mecanismos de inmunidad
¿Y cuánto tiempo he de utilizar esta técnica para ver beneficios?
Por norma general, este tratamiento debería de ser complementario a otros tratamientos médicos y fisioterapéuticos. Se suele aplicar en la consulta justo después de aplicar el tratamiento fisioterapéutico por lo que suelen ser dos o tres sesiones por semana durante unas tres semanas. El tiempo de aplicación suele ser de unos 15-30 minutos, dependiendo de la patología. Respecto a los resultados, dependerán también de lo que se esté tratando. Habrá pacientes que notarán efectos al poco tiempo de utilizarla y otros que necesitarán muchas más sesiones.
¿Se puede utilizar en todo el cuerpo?
Realmente sí, aunque normalmente se suele utilizar más en tobillo, rodilla o pubis , zonas en las que después de unas sesiones el pH de las mismas debería reequilibrarse y notar beneficios, es decir, disminución del dolor.
¿Tiene efectos adversos? Y… ¿en qué pacientes está contraindicado?
Hasta la fecha y que yo conozca no se han evidenciado efectos adversos. No obstante, no se recomienda utilizarla en personas con marcapasos, neoplasias y/o mujeres embarazadas , pues podría llegar a tener algún efecto no deseado.
En el caso de llevar una prótesis de metal también se puede utilizar la técnica. De hecho, es uno de los usos más comunes de esta técnica, aunque siempre es recomendable preguntarle al traumatólogo que hizo la intervención por si se utilizó algún material en concreto al que no se le puede dar magnetoterapia.
¿Realmente funciona?
En este tema, al igual que en muchos otros, la comunidad científica está divida. El motivo es que no existe suficiente evidencia que diga que es beneficiosa. Un sector de la comunidad se agarra a que esa poca evidencia es suficiente y otro grupo opina que debería ser mayor para poder avalarla. A título personal no considero que tenga tantos beneficios como para que sea un elemento de trabajo indispensable, pese a todo, si llega a mejorar, aunque sea un 1% la calidad de vida del paciente creo que está bien utilizarla y que bien utilizada hará un bien.
En resumen, creo que a la hora de tomar la decisión de decidir si es beneficiosa o es un engaño penséis esto: “si funciona y no lo haces… pierdes mucho. Si no funciona y lo haces, sólo habrás perdido 15-30 min… porque, bien aplicada, no tiene efectos adversos”.
Artículo especializado
Rotura de Menisco, ¿Cómo la Tratamos?
¿Alguna vez te has girado bruscamente y has notado un dolor agudo en alguno de los laterales de la rodilla? Pues podría tratarse de un pequeño pinzamiento meniscal.
Sobre la rodilla…
Sabemos que la rodilla es una articulación compleja dotada de importantes estructuras ligamentosas que le confieren estabilidad y de dos estructuras cartilaginosas amortiguadoras llamadas meniscos: menisco medial o interno y menisco lateral o externo . La articulación de la rodilla está compuesta por tres huesos: fémur, tibia y rótula.
La rodilla es una articulación cuyo movimiento principal es la flexo-extensión, pero de manera accesoria posee también un movimiento de rotación que solo aparece cuando la rodilla está flexionada.
Los meniscos son unos discos de tejido cartilaginoso con forma de media luna ubicados dentro de la articulación de la rodilla, entre el fémur y la tibia. El menisco medial se encuentra en la cara interna y el lateral en la cara externa de la articulación. ¿Sabías que el menisco absorbe el 40% de la carga que soporta la articulación?
Lesiones meniscales
Las lesiones meniscales son muy comunes, siendo más frecuentes en varones que en mujeres (ocho veces más frecuente en varones que en mujeres). La mayoría de los pacientes son deportistas jóvenes entre 18 y 45 años y más de la mitad, jugadores de futbol.
El mecanismo lesional más característico es aquel provocado por una pequeña flexión y rotación de la rodilla estando el pie fijo en el suelo. Es decir, un giro de la rodilla estando ésta un poco flexionada. Se lesiona con más frecuencia el menisco interno que el externo. La lesión meniscal puede asociarse a otras lesiones de rodilla en una tercera parte de los casos (sobre todo las que afectan al ligamento cruzado anterior). Hablamos de lesiones complejas de rodilla para referirnos a aquellas que implican a diferentes estructuras. Voy a mencionarte alguna que, seguro, has oído alguna vez:
Tríada de O´Donoghue: se la conoce como triada desgraciada por tratarse de una lesión importante de la rodilla que puede poner en peligro la vida profesional de un deportista. Implica la lesión de tres estructuras: la rotura del ligamento cruzado anterior, el menisco interno y el ligamento lateral interno. Supone tratamiento quirúrgico ineludiblemente y un tiempo prolongado de recuperación.
Pentada desgraciada : aún más grave que la anterior dado que consiste en la lesión del ligamento cruzado anterior, el ligamento lateral interno, el ligamento lateral externo y los dos meniscos.
Por tanto, si tan sólo te has roto el menisco debes considerarte afortunado.
¿Cómo se clasifican las lesiones meniscales?
Las lesiones meniscales se clasifican en función del trazo de la lesión o en función de la ubicación de la lesión dentro del menisco. Así, podemos encontrar: desgarros longitudinales (los más frecuentes), rotura en asa de cubo (afecta a todo el borde interno meniscal), desgarros en pico de loro o en raqueta, roturas transversales u horizontales, desinserciones periféricas y quistes meniscales (más frecuentes en el menisco externo).
¿Cómo se llega al diagnóstico de una lesión meniscal?
Es fundamental estar atentos a la información facilitada por el paciente en cuanto a la descripción del mecanismo lesional y los síntomas que notó inmediatamente después.
Si has pasado por ello recordarás que, tras la rotación en semiflexión, aparece un dolor en la interlínea de la rodilla (interna o externa) junto con una impotencia funcional que nos dificulta cargar sobre ella. Es posible que tengamos, incluso, la rodilla bloqueada en semiflexión sin posibilidad de extenderla.
Debemos realizar una exploración integral de la rodilla donde comprobaremos si existe líquido intraarticular, si la rodilla está estable y si existe bloqueo articular.
Mención aparte tienen las maniobras específicas de exploración meniscal cuya positividad nos ayudará en el diagnóstico, pero no serán concluyentes. Mencionaremos el signo de McMurray, realizado en todas las exploraciones de rodilla. Desencadena dolor y posible chasquido en la interlínea articular afectada al forzar la extensión-rotación de la rodilla desde la flexión.
Normalmente, en urgencias realizamos una radiografía para descartar una lesión ósea cuando además ha habido una contusión directa pero los meniscos no pueden visualizarse en una radiografía por lo que, cuando la sospecha de la lesión meniscal es alta, solicitaremos una resonancia magnética por ser la prueba prínceps para el estudio de las estructuras no óseas de la rodilla. Es importante que sepas que la resonancia no se realiza en urgencias, se hace de forma programada.
Tratamiento
Una vez tengamos la confirmación diagnóstica debemos pensar en el tratamiento más indicado según los hallazgos de la resonancia. Existen diferentes alternativas terapéuticas a largo plazo, pero normalmente en fase aguda se realiza un tratamiento sintomático con un vendaje , antiinflamatorio vía oral y deambulación en descarga (con muletas). No olvidemos que, en muchas ocasiones, el menisco sólo sufre una inflamación aguda reversible (llamada meniscitis) por el traumatismo. En este caso, la resonancia será negativa y tan sólo precisaremos tratamiento de la fase aguda.
En función de la lesión hallada en la resonancia las alterativas terapéuticas podrían ser:
Rehabilitación si la lesión meniscal es poco relevante o en una persona poco deportista.
Infiltración local si la lesión es superficial.
Artroscopia para revisión de la articulación y reparación meniscal (si el menisco está roto). Dicha reparación puede ser una sutura del menisco (cuando la lesión es periférica) o una resección del fragmento (meniscectomía parcial).
Actualmente, la tendencia quirúrgica es conservadora. A pesar de que la resección meniscal soluciona la fractura, a largo plazo puede conllevar un proceso artrósico de ese compartimento de la rodilla. La resección completa del menisco (actualmente casi en desuso excepto en lesiones amplias) puede multiplicar la carga articular del compartimento hasta un 700% ocasionando daños secundarios en el cartílago articular. Tras la cirugía siempre se indicará un tratamiento rehabilitador hasta la total recuperación, siendo posible la reincorporación laboral a las pocas semanas.
Si has llegado hasta aquí te habrá quedado claro que debemos evitar las rotaciones bruscas de rodilla. Por favor, ten cuidado al levantarte de la silla.
Artículo especializado
Fractura de Estrés, ¿Por Qué Ocurre?
A pesar de su nombre, la fractura de estrés no guarda relación con el estrés emocional. Se trata de una fractura que generalmente afecta al pie , es típica de deportistas, y a menudo pasa desapercibida en la radiografía.
¿Por qué se produce?
Esta fractura, descrita por primera vez por un médico prusiano, el Dr. Briethaut, en 1855, es conocida comúnmente con otros apelativos como fractura por fatiga, fractura por sobrecarga , fractura por insuficiencia ósea, fractura del recluta, enfermedad de Deutschländer (cuando se ubica específicamente en el 2º o 3º metatarsiano de pie), etc.
En una fractura por estrés, son muchos los posibles factores desencadenantes que pueden entrar en juego: una fuerza repetitiva por sobrecarga mecánica, una densidad ósea disminuida, un hábito tabáquico importante, un error en la técnica de entrenamiento, un calzado inadecuado , un mal apoyo plantar, bajos niveles de vitamina D….
¿Dónde se produce?
Los huesos más comúnmente afectados por una fractura por estrés son el segundo y tercer metatarsianos del pie. Las fracturas por estrés también son comunes en el talón (en el calcáneo), en la pierna (en la tibia o el peroné), y en el pie (en el escafoides tarsiano). Es una lesión muy frecuente en deportistas. En función del deporte practicado las fracturas de estrés suelen ser más frecuentes en determinadas áreas anatómicas. Por ejemplo, en el jugador de básquet es frecuente la fractura de estrés en el pie mientras que en el corredor es predominantemente en la tibia, el tarso y los metatarsianos. En las gimnastas en las vértebras lumbares, en las bailarinas en la tibia, en saltadores en el quinto metatarsiano, en maratonianos en peroné y un largo etcétera. Las fracturas por estrés constituyen el 2% de todas las lesiones por deporte en los atletas.
Tipos de fracturas de estrés
Las fracturas de estrés se clasifican en dos grandes grupos:
Fracturas por fatiga: por sobrecarga en un hueso sano. Son mucho más frecuentes en deportistas.
Fracturas por insuficiencia : por carga normal en un hueso débil (por osteoporosis, por ejemplo). Mucho más frecuentes en mujeres postmenopáusicas.
Siempre que se sospecha o evidencia una fractura de estrés y la radiografía no es concluyente solicitamos otras pruebas complementarias para llegar al diagnóstico como pueden ser la tomografía axial computarizada (TAC) o la gammagrafía (si queremos estudiar un hueso presuntamente enfermo).
¿Qué síntomas dan?
Los síntomas de una fractura por estrés son muy variados:
Dolor mecánico en una zona anatómica. Por ejemplo, en el pie y sólo al apoyar (con el movimiento)
Dolor sordo de poca intensidad, pero constante
Inflamación espontánea en la parte afecta
¿Cómo se diagnostica?
Ante todo, debemos interrogar sobre la forma de aparición del dolor. Asimismo, nos interesa saber los antecedentes médicos . Por ejemplo, una mujer de 60 años y fumadora empedernida con un dolor selectivo en el metatarso tiene muchos números para sufrir una fractura de estrés en uno de sus metatarsianos.
Posteriormente, realizaremos una exploración física exhaustiva. Si la sospecha es alta continuaremos el estudio con una radiografía (al menos solicitaremos dos proyecciones diferentes de la zona dolorosa). Aunque no apreciemos ninguna imagen de fractura en la radiografía trataremos al paciente en función de la magnitud de dolor que presente y le citaremos para visitas de control y repetir su radiografía o solicitar otras pruebas ( TAC ).
Es frecuentísimo detectar la imagen de fractura en radiografías realizadas unos días después. Si queremos confirmar la imagen solicitaremos un TAC. Si sospechamos un hueso enfermo solicitaremos una Gammagrafía ósea (consiste en la inyección de un contraste endovenoso radioactivo cuyo marcador se acumula en los huesos en fase de remodelación-reparación ósea). Si no se diagnostica, no se trata, y si no se trata puede ser que el callo óseo formado sea insuficiente o consolide de forma incorrecta.
¿Qué opción terapéutica es la mejor?
Trataremos la fractura valorando varios factores: edad del paciente, tiempo de evolución, síntomas y actividad habitual del paciente. Un caso extremo sería una fractura de estrés detectada en una persona anciana y encamada en cuyo caso optaríamos por administrar medicación para el dolor. En el otro extremo tendríamos al atleta lesionado que precisa una recuperación ultrarrápida en cuyo caso es posible que se contemple la opción quirúrgica para sintetizar el hueso lo antes posible.
Sabremos si la fractura se ha reparado por la desaparición progresiva de los síntomas y la aparición del callo óseo en la radiografía.
¿HABÍAS OÍDO HABLAR DEL CALLO ÓSEO?
Es un hueso neoformado con la finalidad de reparar la fractura ósea. En la radiografía presenta características diferentes al resto de hueso. Cuando el callo se aprecia en la radiografía interpretamos la reparación radiológica del hueso fracturado (suele aparecer a las ocho semanas de la fractura). Es a partir de entonces cuando recomendamos la carga progresiva del hueso. Puede estar indicado un tratamiento rehabilitador antiálgico y para recuperar la funcionalidad del hueso.
¿Se puede prevenir la fractura por estrés?
Existen factores no controlables como la calidad ósea por la edad. Sin embargo, si tenemos en cuenta algunos consejos podremos evitar la sobrecarga mecánica:
Inicia tu actividad deportiva de forma gradual . Siempre con calentamiento previo. Usa ropa y calzado adecuados.
Si normalmente eres portador de plantillas no te las quites para hacer deporte. El cambio de pisada favorece este tipo de fracturas.
Corrige tu déficit de vitamina D aunque no tengas síntomas.
Si durante la práctica de actividad deportiva notas un dolor agudo injustificado cesa la actividad inmediatamente. No continúes y ven a la consulta para ser valorado.
Artículo especializado
Linfedema, ¿Qué te Interesa Saber?
¿Sabemos lo que es un linfedema ? Es una tumefacción progresiva de una parte del cuerpo por acúmulo de líquido intersticial rico en proteínas. Se debe a una alteración en el transporte del sistema linfático que produce un aumento de volumen de las partes blandas. Puede producirse por alteraciones en los propios vasos linfáticos o por una obstrucción de los vasos o ganglios linfáticos.
La linfa y el sistema linfático
La linfa es un líquido transparente pobre en proteínas y rico en lípidos . Se parece a la sangre, pero no es roja porque las únicas células que contiene son los leucocitos o glóbulos blancos . La sangre tiene color rojo por su alto contenido en hematíes, que le confieren ese color.
La linfa procede del exceso de líquido de los capilares que está ubicado en el espacio intercelular, que es recogido por los capilares linfáticos y llevado a los vasos linfáticos cuyo conducto principal drena en la venas subclavias. Por tanto, se trata de un sistema de drenaje.
Recordemos que la principal función del sistema linfático es la inmunidad, aunque también se encarga de extraer el líquido intersticial de los tejidos y de transportar los ácidos grasos.
Causas del linfedema
La causa más frecuente de linfedema en el mundo es la filariasis o grupo de enfermedades parasitarias en el humano, normalmente tropicales, que son transmitidas en forma de larva o microfilaria por un artrópodo (generalmente mosquito o grandes moscas).
En los países desarrollados la causa más frecuente de linfedema es la neoplasia o cáncer ya sea por la enfermedad en sí o como consecuencia del tratamiento de la misma. Es más frecuente en las extremidades, pero también puede afectar a cabeza, cuello, tronco y región genital.
Tumefacción y otros síntomas
El linfedema suele ser indoloro , pero produce incomodidad así como deformidades y asimetría (respecto al lado sano) con afectación estética y limitación para la movilidad. Supone un aumento de riesgo de infección del líquido atrapado que podría requerir el uso de antibiótico e incluso una hospitalización (en este caso provocará dolor intenso). Para el paciente puede tener una repercusión psicológica con afectación del estado de ánimo.
Cuando el edema o tumefacción está en estado avanzado resulta prácticamente imposible pellizcar la piel por la tensión a la que está sometida. Asimismo, la piel puede presentar cambios en la coloración (en los estadios iniciales la piel suele tener un color rojo rosado y leve aumento de la temperatura mientras que en los casos de larga evolución la piel aparece engrosada y rugosa similar a la piel de naranja).
¿Hay diferentes tipos de linfedema?
La clasificación más extendida es la que diferencia el linfedema primario del secundario:
Linfedema primario: es debido a una alteración en los propios vasos linfáticos. Es más frecuente en mujeres y puede manifestarse a cualquier edad. Según la causa que lo provoque se puede subclasificar en:
Congénito (aparece durante el primer año de vida. Es frecuente en pacientes con alteraciones cromosómicas. Muy infrecuente.
Precoz: supone la mayoría de los casos de linfedema primario. Aparece antes de los 35 años y suele ser de causa desconocida. Más frecuente en mujeres en edad puberal y con afectación de los miembros inferiores.
Tardío: supone un 10% de los casos de linfedema primario. Aparece después de los 35 años por una alteración del sistema linfático. Suele hacerse manifiesto tras un traumatismo, un proceso inflamatorio o infeccioso o tras un periodo de inmovilidad.
Linfedema secundario: las principales causas ya las hemos mencionado: la filariasis (países subdesarrollados) y las neoplasias (países desarrollados).
En nuestro medio es muy frecuente la aparición de linfedema de una extremidad tras la extirpación de un tumor junto a los ganglios locales, por ejemplo, en caso de neoplasia mamaria es frecuente encontrar un linfedema residual en la extremidad superior del lado de la mama afectada.
En cuanto al grado de afectación podríamos clasificarlo como leve, moderado y grave en función del aumento de perímetro de la extremidad afecta: leve (aumento de 3 cm) moderada (de 3 a 5 cm) y severo (mayor de 5 cm). Tenemos que decir que cuando la afectación es muy severa puede derivar en la llamada elefantiasis linfostática (irreversible y debida a ataques inflamatorios repetidos).
¿Cómo se explora un linfedema?
Debemos inspeccionar la piel (color, temperatura, superficie, extensión), así como el perímetro de la extremidad. Por supuesto, compararemos la extremidad afectada con la contralateral, aunque pueden existir casos con afectación bilateral.
Para controlar la evolución emplearemos un registro evolutivo del perímetro tomado con cinta métrica. En zonas de difícil medición podemos realizar un seguimiento mediante fotografías seriadas.
¿Qué pruebas realizamos para el diagnóstico?
Ante la aparición de un linfedema siempre debemos buscar una posible causa. Existe una prueba específica, la linfogammagrafía , que nos confirmará si el origen del edema es linfático (primario). Realizaremos otras pruebas cuando tengamos sospecha de una enfermedad de base.
NO TODA INFLAMACIÓN ES LINFEDEMA
Pero, ¿todas las inflamaciones son debidas al acúmulo de líquido? Definitivamente no. Debemos descartar otras causas ante un aumento de volumen de una extremidad, por ejemplo, una trombosis venosa profunda, celulitis, artritis, etc. Cuando existe afectación bilateral podremos pensar en un fallo orgánico (renal, una insuficiencia cardíaca o una alteración tiroidea).
¿Existe tratamiento para el linfedema?
En la mayoría de los casos el tratamiento es conservador. Sólo en el 5% será necesaria la cirugía para abordar la causa que lo provoca.
El tratamiento conservador consiste en el seguimiento evolutivo para detectar posibles complicaciones y tratarlas precozmente y en la aplicación de medidas de confort como la elevación de la extremidad, la realización de ejercicio físico o rehabilitación (drenaje linfático manual), el uso de vendajes compresivos o cabestrillo y el cuidado de la piel. Existen otros tratamientos en fase de investigación, pero aún no están protocolizados.
El tratamiento de elección resulta de la combinación de todos ellos: drenaje linfático manual, vendaje compresivo y ejercicios. La constancia en la realización de los ejercicios por parte del paciente conlleva una buena evolución de los síntomas en muchos casos. Si es tu caso no desfallezcas, realiza cada día unos ejercicios más que el día anterior, y podrás comprobar la evolución.

Artículo especializado
Síndrome de Fibromialgia
Dolor, cansancio, alteraciones en el estado de ánimo… son síntomas que refieren las personas con fibromialgia , un síndrome que no fue reconocido como enfermedad hasta 1992 y que afecta, y mucho, a la calidad de vida de quienes lo sufren. Te explicamos cómo se llega al diagnóstico y en qué consiste el tratamiento.
¿Por qué se le llama síndrome?
Por tratarse de un conjunto de síntomas entre los que destacan el dolor crónico musculoesquelético generalizado junto con fatiga, insomnio o mala calidad de sueño, y alteraciones en el estado de ánimo. El síndrome de fibromialgia (SFM) es más frecuente en mujeres (les afecta 10 veces más que a hombres) y en el rango de edad entre los 30 y los 50 años. En su inicio costó catalogarlo por la diversidad e inespecificidad de sus síntomas, y fue reconocida como enfermedad por la Organización Mundial de la Salud (OMS) en el año 1992.
El dolor
Su causa es desconocida, aunque su principal síntoma, el dolor, se asocia a la llamada sensibilización central. Existe una fuerte relación entre la fibromialgia y una alteración en la modulación del dolor, que explica la respuesta dolorosa aumentada que aparece ante estímulos de baja intensidad. Dicho de otra manera, estas personas sufren más dolor que el resto de la población con el mismo estímulo. Y este bajo umbral de tolerancia al dolor ocasiona una hiperestesia o hipersensibilidad ante mínimos estímulos. [
Por otro lado, se aboga por una predisposición genética y ambiental , siendo más frecuente en hijos de progenitores con fibromialgia y en aquellas personas con mala calidad de sueño, obesidad, inactividad física e insatisfacción laboral y personal.
¿Cómo se confirma el diagnóstico?
El diagnóstico del SFM es absolutamente clínico. No existe ninguna prueba que lo confirme. Para etiquetar de fibromiálgica a una persona debemos basarnos en los síntomas, junto con una exhaustiva exploración física y una analítica (básicamente para descartar otras causas como enfermedades reumáticas).
Entonces, ¿los dolores generalizados sin causa aparente equivalen a fibromialgia?
La respuesta es: no. Existen unos criterios diagnósticos que deben tenerse en cuenta. Hasta hace pocos años el dolor se valoraba mediante la exploración sistemática de los llamados “ puntos gatillo ”, que son un total de 18, y son unos lugares anatómicos específicos cuya palpación provoca un dolor local o irradiado. Si una persona tenía dolor al palpar un mínimo de 11 de los 18 puntos se consideraba una exploración positiva y sugestiva de fibromialgia.
En 2010 se definieron unos criterios diagnósticos que debían estar presentes durante al menos tres meses con una intensidad similar y sin otra causa que los justificara. Se valoraba un índice de dolor generalizado y una escala de gravedad de síntomas . Posteriormente, fueron modificados con la introducción de unos cuestionarios en forma de autoencuesta que debía cumplimentar el paciente.
¿QUÉ MÉDICO ME LLEVA?
Normalmente es controlado por el reumatólogo, aunque durante el seguimiento pueden intervenir el traumatólogo, el rehabilitador, la clínica del dolor e incluso el psiquiatra (por asociarse a oscilaciones en el estado de ánimo).
¿Cuándo sospecharemos el diagnóstico de SFM?
Dolor: es generalizado, de inicio insidioso e intermitente (pero progresivo). Debe tener una duración de tres meses y sin otra causa aparente. Es de predominio muscular, aunque puede ser articular. Son frecuentes la cefalea y la dismenorrea (dolor menstrual).
Fatiga: presente en el 90% de los pacientes, es el síntoma más comúnmente asociado. Puede ser más incapacitante que el propio dolor.
Alteraciones del sueño: insomnio de primera o segunda fase (cuesta coger el sueño o se despiertan durante la noche) o sueño no reparador (se despiertan con sensación de “no descanso”).
Distimia: alteraciones en el estado de ánimo como depresión y/o ansiedad son frecuentes (tres de cada cuatro pacientes).
Otros síntomas: disfunción sexual (hasta en un 97% de los pacientes), síndrome del intestino irritable, sequedad ocular, palpitaciones, bruxismo, acufenos (pitidos), sobrepeso u obesidad, etc.
¿Qué pruebas podemos solicitar antes estos síntomas?
Ante un posible SFM podemos encontrarnos con una exploración física normal. No obstante, solicitamos una analítica completa para descartar otras enfermedades. Diversas entidades pueden cursar con un dolor similar, por ejemplo, enfermedades musculo esqueléticas (artritis reumatoide, espondilo artritis, lupus eritematoso sistémico o poli mialgia reumática) o neurológicas (esclerosis múltiple o neuropatías periféricas). Algunos fármacos pueden causar dolor generalizado como esta tinas, inhibidores de la bomba de protones y bifosfonatos.
¿Cómo abordamos el tratamiento del SFM?
El tratamiento debemos enfocarlo en la reducción de síntomas para mejorar el entorno médico del paciente. Disponemos de un tratamiento farmacológico y de un tratamiento no farmacológico, pero no existe un tratamiento estándar ni específico. Centrándonos en los síntomas predominantes de cada paciente individualizaremos su tratamiento.
En cuanto a las medidas no farmacológicas podríamos mencionar:
Concienciación del paciente y comprensión de su enfermedad: debemos fomentar una actitud positiva por su parte, pues influye fuertemente en la respuesta al tratamiento.
Ejercicio físico: mejorando el bienestar físico y psicológico conseguiremos disminuir el dolor y mejorar la calidad de sueño. Es preferible el ejercicio aeróbico de baja potencia (caminar, trotar, nadar, aquagym, pilates, bailar, pedalear, etc). Tres sesiones a la semana de 30 minutos de duración son suficientes. Otras actividades aconsejadas serían: yoga, taichi, meditación o masaje corporal.
Psicoterapia: el estado de ánimo influye en la evolución de la enfermedad.
El tratamiento farmacológico debe abordar aquellos síntomas invalidantes, pero empleando la mínima dosis eficaz y durante periodos de tiempo controlados. No hay ningún fármaco aprobado con indicación específica para la fibromialgia. Por ello, el tratamiento será sintomático:
Analgésicos y antiinflamatorios para el dolor.
Relajantes musculares o antidepresivos para mejorar el descanso y el estado de ánimo.
Otros: los fármacos anticonvulsivantes (gabapentina y pregabalina) han demostrado eficacia en el control de algunos síntomas.
A pesar de que los síntomas suelen persistir y fluctuar a lo largo del tiempo debemos fomentar que el paciente tenga una vida activa y recurra al tratamiento médico sólo cuando sus síntomas se intensifiquen. La convivencia con el SFM es más fácil si el paciente es conocedor de su patología y de su abordaje. Asimismo, el optimismo y una buena calidad de sueño van a influir positivamente en el control de la enfermedad.

Artículo especializado
Espondilitis Anquilosante
Cualquier patología que afecta a una articulación limitará su movilidad y, por tanto, la calidad de vida de quien la sufre, que será mayor o menor en función de la gravedad de dicha afectación. Es lo que ocurre en la espondilitis anquilosante , una enfermedad crónica de carácter inflamatorio que afecta básicamente a la columna vertebral y a la articulación sacroilíaca y produce un anquilosamiento entre vértebras que se sueldan entre sí, además de posibles cuadros de sacroiliitis, espondilitis, espondiolodiscitis, entesitis y artritis.
¿Por qué se produce?
Las causas son, a día de hoy, poco específicas. Algunos expertos hablan de una posible relación entre ciertos gérmenes intestinales y la enfermedad , pero este es un tema que aún ha de seguir estudiándose. Hay indicios, eso sí, que indican que esta relación puede existir. Por otro lado, parece que hay un componente genético , como el que se conoce como HLAB27. Es un presente en un pequeño porcentaje de la población general (8% de los caucásicos), aunque no significa que todas las personas que presentan este gen desarrollarán la enfermedad, ya que sólo el 10% de los portadores llegarán a sufrirla. De hecho, se aconseja hacer un estudio genético únicamente a las personas que presentan sintomatología de espondilitis anquilopoiética (síntomas inflamatorios de articulaciones).
Afecta de manera más habitual a gente joven entre 20-30 años y es raro su inicio pasados los 45 años. Su prevalencia es mayor en hombres que en mujeres.
¿Cuáles son sus síntomas?
La espondilitis puede cursar con brotes y se caracteriza por un dolor especialmente localizado en la zona lumbar o en la parte central de la columna vertebral, de aparición nocturna, que despierta al paciente y le obliga a levantarse en muchas ocasiones.
El hecho de no ser un dolor mecánico sirve para realizar el diagnóstico diferencial con otras patologías relacionadas con problemas de la columna como las artrosis o discopatías. Acompañando a este dolor, el paciente refiere una rigidez matutina que puede durar entre 30 minutos y horas y, por tanto, limita en gran medida sus posibilidades de realizar una vida en condiciones normales.
Otra zona típica de afectación son las articulaciones sacrolíacas, y en este caso se caracteriza por un dolor en la zona de los glúteos que puede confundirse con un dolor parecido a la ciática ya que se irradia a la parte posterior de las extremidades inferiores.
Afectación más allá de las articulaciones
Además de las articulaciones propiamente dichas, la espondilitis provoca alteraciones en otras estructuras como son los tendones ocasionando entesitis , que es la inflamación de la zona de inserción del tendón en el hueso. No es propiamente una afectación articular, pero sí que llega a limitar la movilidad, el tendón de Aquiles o el esternón son localizaciones donde pueden aparecer molestias.
Existen también manifestaciones extra articulares, enfermedades inflamatorias que no afectan a estructuras óseas, sino que se encuentran en otras localizaciones. La presencia de dolor, ojo rojo, sensibilidad a la luz (fotofobia), disminución de la visión o visión borrosa debe hacer pensar en una uveítis que requiere de un diagnostico precoz porque puede conducir a ceguera. La Enfermedad de Crohn y la colitis ulcerosa , que afectan al intestino, son posibles patologías también asociadas a la espondilitis que causan diarreas o pérdidas de peso sin motivo justificado. Por último, pero no menos importante, lesiones cutáneas de extensión variable que afectan a zonas articulares (rodillas y codos) de manera más importante, pero que pueden afectar también a la cabeza son signos de psoriasis una enfermedad autoinmune que ocasiona descamación.
¿Cómo se diagnostica?
La sintomatología típica de esta enfermedad, los dolores nocturnos localizados en la zona central-lumbar son bastante indicativos de dicha patología, pero serán las pruebas complementarias las que ayuden al diagnóstico. El diagnóstico por la imagen es determinante ya que se observa en las radiografías, la existencia de lesiones típicas en las vértebras y articulaciones sacroilíacas, aunque hay casos en que se necesiten otras pruebas como una resonancia magnética.
¿Cómo se trata?
En cuanto al abordaje terapéutico, éste debe ser combinado e incluir tanto terapia farmacológica como actividad física.
La batería de fármacos actuales son tres: los corticoides, los antiinflamatorios, los fármacos modificadores de la enfermedad (FAME) y las terapias biológicas . Los dos primeros actúan reduciendo la sintomatología, básicamente el dolor y la inflamación, pero no tienen efecto sobre el curso de la patología, mientras que los FAME sí pueden ser útiles en los casos en que existen manifestaciones extraarticulares. Siempre será el especialista quien decida la opción terapéutica más adecuada a cada caso.
Además del tratamiento farmacológico es esencial mantenerse activo, hay que evitar al máximo el sedentarismo siempre adaptándose a las características individuales, sobre todo al ser una enfermedad que cursa a brotes. Es recomendable conseguir realizar sesiones de ejercicios en los que se combinen ejercicios de tipo aeróbico con ejercicios cuyo objetivo es el trabajo muscular para tonificar y fortalecer la musculatura. Antes de empezar siempre hay que realizar unos minutos de calentamiento para que el cuerpo se vaya adaptando de manera progresiva. En cuanto a los ejercicios de tipo aeróbico, andar, bicicleta o nadar se pueden incluir en la rutina y además todos ellos pueden ayudar a expandir la caja torácica. Respecto al trabajo muscular, conviene centrarse en grupos musculares grandes y en movilizar aquellas zonas más afectadas por la propia espondilitis. Es importante buscar el consejo de un profesional.
Complementario a esta terapia, es importante no olvidar que una dieta adecuada es otra recomendación conveniente, sobre todo para evitar el sobrepeso y la obesidad que empeorarían la sintomatología articular. En aquellas personas en las que la enfermedad se presenta también en el intestino es necesario consultar con un especialista.

Artículo especializado
Ejercicios de Rehabilitación de una Fractura de Cadera
Pensar sólo en los ancianos como grupo susceptible de sufrir una fractura de cadera es un error. Es cierto que es frecuentísima en la población senil pero también se da en jóvenes tras sufrir traumatismos de alta potencia, en deportistas por fracturas de estrés o en niños por displasias de cadera. Veremos cómo se produce y qué papel juegan los ejercicios de rehabilitación en su tratamiento.
La mayoría de fracturas de cadera son tratadas quirúrgicamente. Normalmente suele ser necesario el empleo de material de osteosíntesis (placas y tornillos) para su reparación, aunque, en ocasiones, se opta por reemplazar toda la articulación de la cadera por una prótesis completa o artroplastia. No sería el caso de la fractura de las ramas pélvicas, la cual suele requerir tan sólo reposo domiciliario.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Qué hacer tras la intervención
Una vez el paciente ha sido intervenido de su fractura se recomienda movilización precoz . Si la evolución es favorable, se aconseja la sedestación (posición sentada) a las 24 horas. A las 48 horas se recomienda la bipedestación (ponerse de pie) con ayuda, normalmente, de un caminador. Cuando aún se está ingresado es el momento de adiestrarlo para agilizar su rehabilitación domiciliaria . Evidentemente, ello va a depender de la edad del paciente, de sus comorbilidades y de la cirugía a la que ha sido sometido (no es lo mismo recuperarse tras una osteosíntesis mediante la colocación de un tornillo que la recuperación tras un recambio completo de la cadera).
Sobre la rehabilitación
¿Cuánto tiempo de rehabilitación voy a precisar? En general, a los tres meses podrás reiniciar tu actividad, aunque con restricciones. A los seis meses estarás prácticamente restablecido para realizar la actividad que tenías antes de la fractura.
¿Qué pretendemos con el inicio de la rehabilitación de forma precoz? Queremos potenciar el tono muscular de la extremidad operada para evitar la temida atrofia muscular. Una rigidez articular podría ocasionarte posturas viciosas que afectarían a la marcha y estabilidad definitivas.
Ejercicios
En general, los ejercicios a realizar serán de intensidad progresiva durante todo el proceso de la rehabilitación. A continuación, te detallo las diferentes etapas:
Durante las dos primeras semanas perseguimos el mantenimiento de un buen tono muscular. Somos conscientes de que la fractura ha supuesto una interrupción absoluta de tu actividad física. Te recomendaremos los siguientes ejercicios (todos ellos debes realizarlos en la cama, en posición boca arriba y con las piernas estiradas. Aún es pronto para flexionar la rodilla y la cadera):
Contracciones del cuádriceps : colocar una pequeña almohada bajo las rodillas y presionar hacia abajo contrayendo el cuádriceps durante cuatro segundos y luego relajar. Hacer tres series de 10 repeticiones con ambas extremidades y de forma alterna.
Potenciación de la musculatura glútea : Aquí pretendemos que despegues tu pelvis del colchón durante tres segundos. Elevar discretamente la pelvis y contraer los glúteos durante tres segundos y luego bajar lentamente. Se recomiendan cuatro series de 10 repeticiones.
Trabajo de adductores de la cadera : es muy fácil. Apretar las rodillas durante 3 segundos. Puedes interponer una pelota de goma semielástica, si te resulta más cómodo. Hacer cuatro series de 10 repeticiones.
Fortalecimiento de los músculos posteriores de la extremidad: sujetar una banda elástica con la punta del pie y coger las puntas con las manos. Aguantar la pierna elevada y recta durante 10 segundos. Cuatro series de 10.
Si has logrado realizar estos ejercicios es el momento de parar y aplicarte frío local durante diez minutos. Sobre todo, recuerda que al levantarte por cualquier motivo debes ayudarte de un bastón o muleta y sostenerla siempre en el lado opuesto al de la pierna lesionada (es decir debe llevarse en el lado sano).
A partir de la tercera semana post-quirúrgica podemos incorporar ejercicios que impliquen cierta flexión de rodilla y, durante la quinta semana, es el momento de iniciar la deambulación sin ayuda. Puede ser en las barras del centro rehabilitador o en el pasillo de tu casa.
Recuerda que debes continuar con el resto de ejercicios. Prueba a hacer los ejercicios dentro del agua (te resultará mucho más fácil). Ir a la piscina será una opción muy acertada.
Si no quieres desplazarte, otro recurso sería la bicicleta estática, pero recuerda poner una intensidad baja al inicio.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Consejos preventivos
Tan sólo me queda aportarte algunos pequeños consejos a tener en cuenta de cara a la prevención de futuras caídas:
Evita cruzar las piernas al sentarte y acostarte. Te puede desestabilizar.
Utiliza un asiento elevado para el inodoro. Te permitirá acceder con menos esfuerzo.
Utiliza zapatillas cerradas por detrás. Las abiertas pueden hacerte resbalar.
Pon material antideslizant e en el suelo de la ducha y barras de soporte. No pongas escalón para acceder a la ducha. Si te resulta más cómodo dúchate sentado.
Retira las alfombras de tu vivienda.
Ten siempre una linterna y un teléfono en la mesita de noche.
Y, sobre todo, ten paciencia y sé constante. Eres la persona más interesada en recuperarte. Tu esfuerzo se verá compensado.

Artículo especializado
Cuáles son los Factores de Crecimiento
¿Has oído hablar de los factores crecimiento ? ¿Sabes qué son? Se trata de un conjunto de proteínas presentes en el plasma y en las plaquetas de la sangre, que tienen una función protagonista en los procesos de reparación y regeneración de los tejidos de nuestro cuerpo. Tienen un papel importante dentro de la medicina regenerativa, sobre todo en las especialidades de dermatología, reumatología y traumatología para la cura de lesiones en la piel, músculo esqueléticas o inflamatorias articulares.
Esto es debido a que son capaces de desencadenar en las células procesos biológicos como la proliferación y la diferenciación celular, la generación de vasos sanguíneos (angiogénesis) y la migración o desplazamiento de células a lugares donde son necesarias (quimiotaxis). En otras palabras, los factores de crecimiento son mensajes que utiliza nuestro organismo para informar a las células cuándo crecer, cómo diferenciarse o a dónde moverse para reparar un tejido dañado. Además, ayudan a que el lugar dónde se repara la lesión esté protegido de infecciones y disminuya el dolor y la inflamación.
Un poco de historia
Rita Levi-Montalchi, una científica italiana especialista en neurología, fue la descubridora del primer factor de crecimiento conocido, el NGF (factor de crecimiento neuronal ), por lo que fue laureada con el Premio Nobel de Medicina en 1986. Este trabajo realizado en la Universidad Washington, en San Luis, fue imprescindible para descubrir que las células sólo comienzan a reproducirse cuando reciben la orden de hacerlo, orden que transmiten unas proteínas llamadas factores de crecimiento.
Tipos de factores de crecimiento
Hay una gran cantidad de factores de crecimiento en nuestro organismo, y aquí te vamos a explicar los más importantes:
Hormona del crecimiento (HC): es una hormona fabricada por la glándula hipófisis, que se sitúa en el cerebro. Tiene un efecto global en nuestro organismo. Es producida durante toda la vida, pero en la infancia es sumamente importante para que el niño crezca adecuadamente y alcance su talla normal de acuerdo a su genética. En el ser humano tiene dos funciones importantes: estimula el crecimiento de los tejidos (promueve la mitosis o división de las células) y tiene un papel básico en el metabolismo de los carbohidratos, lípidos y proteínas.
Factor de crecimiento derivado de las plaquetas (FCDP): es una proteína sintetizada y liberada por las plaquetas que estimula la multiplicación celular 10 minutos tras coagular una herida y ayuda a la reparación del tejido lesionado.
Factor de crecimiento vascular endotelial (FCVE): es una sustancia importantísima en el crecimiento de los vasos sanguíneos durante el periodo embrionario y en la formación de nuevos vasos capilares en el ser humano adulto.
Factor transformador del crecimiento-beta (FTC-beta): ayuda a la síntesis de colágeno y a la reparación del tejido conectivo.
Factor fibroblástico ácido y básico (FCFa y FCFb): ayuda en la reparación de los tejidos lesionados mediante la formación de colágeno.
¿Sabes que los factores de crecimiento pueden ser tu medicina?
Los factores de crecimiento se usan como tratamiento de muchas enfermedades desde hace un par de décadas. Por ejemplo, son ampliamente utilizados en enfermedades hematológicas (de la sangre) tales como las granulocitopenias, los síndromes mielodisplásicos, las leucemias, las anemias aplásicas y los trasplantes de médula ósea. Por ejemplo, la eritropoyetina (EPO) se utiliza en pacientes con anemia e insuficiencia renal.
Otro de sus usos es dentro de la medicina regenerativa, sobre todo en las especialidades de dermatología, reumatología y traumatología para la cura de lesiones en la piel, músculo esqueléticas o inflamatorias articulares.
¿Qué es la medicina regenerativa?
La medicina regenerativa es una parte de la medicina relativamente moderna. Tal y como su nombre indica, su objetivo es regenerar tejidos dañados por la vejez o por un traumatismo. Este tipo de medicina se vincula a diferentes áreas científicas como la terapia celular avanzada, la ingeniería genética o la de tejidos. El uso de células madre, hematopoyéticas (las células de la sangre que proceden de la médula), la terapia génica (consiste en insertar un gen en una célula para sustituirlo o bloquear su función), la ingeniería de tejidos (desarrollo de órganos bioartificiales cultivados en el laboratorio) o el uso de sustancias como los factores de crecimiento.
Usos de los factores de crecimiento y medicina regenerativa
Hace unos años sería imposible pensar que podemos mejorar una lesión o frenar la progresión de una artrosis utilizando sustancias que fabrica nuestro propio cuerpo. Este planteamiento tiene ciertas ventajas ya que no presenta efectos secundarios, intolerancia o rechazo porque no estamos introduciendo ninguna sustancia extraña en nuestro organismo.
En el tratamiento de las tendinitis o las artrosi s (sobre todo de grandes articulaciones como la cadera o la rodilla) los factores de crecimiento promueven la regeneración del cartílago y reducen la inflamación, la deformidad y el dolor, mejorando el movimiento de la articulación y el bienestar del paciente.
En lesiones músculo esqueléticas, producidas, por ejemplo, tras un accidente o las que puede padecer un deportista, la aplicación de factores de crecimiento reduce el tiempo de recuperación y acelera la curación y cicatrización del tendón, músculo o hueso dañado.
En el pie diabético y otras úlceras crónicas por presión de la piel (heridas crónicas en la piel que no cicatrizan), los factores de crecimiento pueden favorecer su curación.
Parece ser que también han hecho su incursión en la medicina estética, ya que regulan la remodelación y reparación de la piel envejecida si se aplican de forma subcutánea.
Este tratamiento solo está contraindicado en caso de i nfección en la zona a tratar, procesos neoplásicos y ciertas enfermedades de la sangre.
¿Cómo se aplica?
El tratamiento se realiza bajo prescripción médica , en un ambiente estéril y sin anestesia. Para poder obtener los factores de crecimiento del paciente hemos de realizar una extracción sanguínea . Es el mismo proceso que una analítica. Esta sangre se procesa y se separa el plasma que es rico en factores de crecimiento. Tras obtener el concentrado se infiltra en la zona a tratar.
El proceso, que puede durar entre 25 y 40 minutos, se realiza en un ambiente estéril y sin anestesia en la mayoría de los casos. Puede usarse en una articulación o durante una intervención quirúrgica. El número de infiltraciones, en patología articular, que es la más frecuente, suelen ser tres sesiones durante tres semanas consecutivas, con una sesión de recuerdo a los seis meses o un año si la evolución es favorable.
Artículo especializado
Qué Es la Condromalacia Rotuliana
La situación de la rótula es esencial para que no se produzca dolor o molestia. Cuando está centrada centrada y se mueve sobre el eje del surco patelofemoral, no aparecen problemas, pero en aquellos casos en los que, debido a diferentes razones, la rótula pierde el eje, el cartílago subyacente queda afectado, provocando lo que se conoce como condromalacia rotuliana . También puede provocar esta lesión una rótula deformada, desgastada o inclinada .
La rótula
La rótula, también conocida como patela, es un hueso pequeño, redondo y aplanado, que se sitúa en la parte anterior de la rodilla. A pesar de su tamaño, es de gran importancia para la articulación de la rodilla ya que su función es básica para su correcto funcionamiento.
El principal papel que desempeña es el de aumentar la eficacia del cuádriceps femoral , músculo que tiene cuatro cabezas o vientres, y que se encuentra en el muslo. En la rótula se inserta el tendón cuadricipital (un tendón potente, sobre todo en cuanto a extensión de la pierna). Además, centraliza las fuerzas que provienen de los cuatro vientres musculares y también se encarga de proteger al cartílago articular que se encuentra debajo de ésta cuando se produce el movimiento.
Causas
Algunas de las causas que pueden provocar una mala alineación de la rótula van desde causas intrínsecas al individuo hasta otras relacionadas con fenómenos externos.
Entre las primeras encontramos alteraciones anatómicas que provocan cambios en la rótula, como por ejemplo hiperpronación, el genu valgo (las rodillas hacia dentro) o un desequilibrio muscular a nivel de cuádriceps, por ejemplo.
Entre los factores externos que pueden ocasionar cambios encontramos errores en el entrenamiento , antecedentes de traumatismos o el calzado inadecuado. Estos últimos factores son sobre los que se pueden realizar más actuaciones y reducir así el riesgo de lesión ya que está en manos de cada uno poder mejorar la situación.
Errores al entrenar
Respecto a los errores de entrenamiento, la mayoría de situaciones se relacionan con un aumento importante en cuanto a carga kilométrica o un exceso de trabajo a nivel muscular. Es importante tener un buen tono muscular del cuádriceps , pero hay que tener cuidado con el exceso.
Traumatismos
En cuanto a la existencia de un traumatismo, es evidente que cualquier circunstancia que comporte un golpe sobre la articulación puede ocasionar un desplazamiento y, por tanto, una pérdida posterior del eje.
Calzado inadecuado
Por último, y quizás el más importante por ser un factor que no siempre se tiene en consideración, está el uso de un calzado inadecuado . Cada persona tiene un tamaño y una forma diferente, y es por ello que el calzado debe adaptarse a estas circunstancias de la misma manera que debe cambiarse cuando está desgastado. Errores de este tipo pueden acabar por provocar lesiones que eran evitables.
A quiénes afecta más
Esta patología afecta en mayor medida a personas en cuyo deporte predomina la carrera, aunque puede afectar también a deportistas que practican otras modalidades, como el ciclismo. Debuta con dolor en la cara anterior de la rodilla, que se agrava al bajar escaleras o pendientes y es bastante típico que aparezca al levantarse cuando se lleva un tiempo sentado. Esta sintomatología que comenta el paciente es bastante significativa del diagnóstico y puede corroborarse con una exploración física en la que se incluyan maniobras y permitan ver la imposibilidad de realizar sentadillas o la aparición de dolor en el momento de la contracción de la musculatura cuadricipital.
Diagnóstico y tratamiento
El diagnóstico por la imagen será la herramienta que, junto a una buena exploración física, determine el diagnóstico final . Con una radiografía simple puede observarse un desplazamiento de la rótula sobre su eje, lo cual hace sospechar al profesional. Pruebas más específicas como la Resonancia Magnética Nuclear permiten, además, evaluar los tejidos blandos circundantes que pueden evidenciar un cuadro degenerativo que acompaña al cuadro doloroso .
El tratamiento se divide en dos niveles de actuación :
La recuperación funcional, junto con el tratamiento de la sintomatología, sería la primera fase del tratamiento. Analgesia y antiinflamatorios ayudarán a reducir las molestias, siendo el hielo una de las recomendaciones más habituales y con buenos resultados de inicio.
Una vez pasado el cuadro más agudo ponerse en manos de un fisioterapeuta para someterse a terapias cuyo objetivo sea también la disminución del dolor, así como la recuperación para, de manera progresiva, reincorporarse a la práctica deportiva. En un principio, esta fase se basa en lo que se conoce como “descanso activo”, es decir, en el que se deja la carrera de lado, pero se sigue entrenando mediante la práctica de otras modalidades deportivas para seguir manteniendo la forma y a su vez trabajar la musculatura , sobre todo la cuadricipital, que es esencial para recuperar la movilidad indolora de la rodilla afectada. Las actividades en el agua suelen ser una opción muy válida ya que en este medio no existe apenas impacto y se puede seguir trabajando a nivel cardiovascular.
Es importante conocer la posible causa que ha llevado a la existencia de la patología para, de este modo, variar en la medida de lo posible dicho factor. Valorar si el calzado es adecuado o no, si es necesario el uso de plantillas o c ambiar el plan de entrenamiento deben ser parte del tratamiento.
En cuanto a la cirugía, esta tiene una doble función : puede ser diagnóstica al/para poder ver “in situ” el estado de la lesión y cuál es la necesidad terapéutica. En algunos casos, es necesario realizar lo que se conoce como un “recentrado”, cuyo objetivo es colocar de nuevo a la rótula sobre el eje natural.

Artículo especializado
Bursitis de Cadera: una de las Lesiones más Comunes entre Corredores
Saber que la cadera es una de las palancas más importantes para el movimiento y que su cuidado es esencial no es un tema menor para el corredor. Y más si tenemos en cuenta que, aunque sin ser la cadera una de las localizaciones más habituales de lesión, sí es una de las que puede ocasionar más molestias . Y de entre las lesiones de cadera que encontramos, la bursitis trocánterea es de las más frecuentes .
El movimiento de la carrera a pie requiere que muchos músculos y articulaciones actúen de manera simultánea para conseguir un desplazamiento . Este movimiento necesita que todos ellos trabajen de forma coordinada y correcta para reducir , así, el riesgo de lesión. Que ello ocurra no sólo depende de que exista un trabajo coordinado, sino de que las estructuras anatómicas que intervienen estén localizadas en el lugar que les corresponda (que no haya desplazamientos) y que no sufran ninguna patología como podría ser un problema degenerativo que reduce funcionalidad. Además, es importante que se conozca la técnica de carrera y se sigan una serie de recomendaciones a nivel preventivo, como podría ser un calentamiento correcto o el uso de material adecuado.
Importante para el corredor
El corredor en muchas ocasiones peca de falta de información . Conoce a la perfección el último modelo de zapatilla, el gadget más “fashion” o está apuntado a todas las carreras que le atraen. Sin embargo, la gran duda que me suele asaltar en la consulta cuando veo a un “runner” es: ¿te conoces realmente?, ¿sabes cuáles son tus necesidades? Responder a esta pregunta con un “sí” o con un “no” puede evitar muchos problemas que dé inicio podrían evitarse o como mínimo reducir su riesgo de aparición .
Así, por ejemplo, saber que la cadera es una de las palancas más importantes para el movimiento y que su cuidado es esencial es importante pues puede provocar molestias y algunas lesiones, siendo la bursitis de las más frecuentes. Para entender en qué consiste, diremos que la cadera la forman estructuras óseas, músculos y tendones. Además, en ella se encuentran lo que se conocen como “bolsas serosas” (bursas), que son elementos de protección que actúan a modo de “almohadilla” y reducen la fricción entre elementos articulares. De las bursas de la cadera, la que cubre el extremo superior del fémur (el trocánter) es la que al inflamarse origina la bursitis trocantérea.
Factores de riesgo para la bursitis
Existen una serie de factores de riesgo que pueden predisponer a padecer esta lesión:
Dismetría de cadera : es decir, tener una extremidad inferior más larga o más corta que la otra. Al existir esta alteración el eje ya no es simétrico y, por tanto, el apoyo tampoco lo será. Al realizar el movimiento de la zancada este no será correcto y puede afectar a la bursa trocanterea, ocasionando una mayor probabilidad de fricción y posterior inflamación.
Debilidad muscular : los músculos estabilizadores de la cadera son básicos para que no se produzcan desplazamientos en el movimiento de las extremidades, al correr. Cuando estos músculos, entre los que se hallan los glúteos, extensores y flexores y abductores, no tienen un tono adecuado, se produce una falta de control. Esta debilidad además puede ir asociada a falta de flexibilidad, lo que provoca un aumento de tensión y por lo tanto un mayor riesgo de lesión.
Calzado inadecuado : un corredor debe de saber qué tipo de calzado requiere y para ello conocer si es pronador, supinador o neutro es importante para poder usar la zapatilla adecuada. Esto, aunque no lo parezca, va relacionado con la biomecánica de la marcha y por tanto con la técnica de la carrera.
Técnica de la carrera : salir a correr es uno de las prácticas deportivas más habituales entre la población mundial y una de las causas es la facilidad con la que se puede realizar. Pero correr también tiene una técnica y no conocerla aumenta el riesgo de lesión. Acortar zancadas en las bajadas o conocer cómo colocar el pie en el momento del apoyo pueden ser la diferencia entre lesionarse y no lesionarse.
Traumatismos : correr es un deporte de impacto y ese impacto de manera repetitiva puede ocasionar una lesión
Qué síntomas produce
Los síntomas que suelen referir los corredores que por primera vez se quejan de esta molestia, se basan en un dolor localizado en la zona lateral superior de la pierna. Este puede aparecer al subir o bajar escaleras o al hacer un movimiento de aducción , como sería cruzarlas, o al estirarse sobre el lateral afectado.
¿Tiene tratamiento?
En cuanto al tratamiento, es importante no sólo tratar los síntomas sino también conocer el origen , ya que depende de la causa que sea la que ha llevado a la aparición de estas molestias el tratamiento puede dirigirse hacia una opción u otra.
Para el tratamiento más inmediato, la actuación sería sobre la inflamación y, por tanto, habrá que detener o reducir la carga de la actividad momentáneamente, lo que dependerá de la evolución que presente.
Además, actuaciones concretas como la crioterapia serán de utilidad para reducir las molestias. Poner hielo de forma regular sobre la zona es una opción terapéutica fácil y que ofrece buenos resultados.
Acudir al fisioterapeuta es también una recomendación habitual ya que la lesión de la bursa puede verse beneficiada del trabajo de estiramientos o terapia manual que minimice los síntomas y, a la vez, ayude en la recuperación.
Como hemos comentado, conocer la causa proporcionará información muy relevante ya que quizá la causa se encuentra en un problema de simetría y con una visita al podólogo para valorarlo y darle solución con un alza o plantilla puede ser suficiente.
La debilidad muscular suele ser un problema frecuente . En general, son pocos los corredores que incluyen en su rutina de entrenamiento el trabajo de tonificación y fortalecimiento muscular. Al no hacerlo se disminuye la capacidad de control de la carrera y, por tanto, aumenta la posibilidad de lesiones , entre ellas la bursistis trocantérea . No sólo hay que realizar un trabajo de este tipo a nivel de tratamiento cuando ya se ha producido la lesión, sino que también es bueno realizarlo antes como trabajo preventivo.
Artículo especializado
Consejos y Rehabilitación para la Prótesis de Cadera
La articulación de la cadera es una de las más grandes del cuerpo, aunque la de mayor tamaño es la rodilla. Es una articulación con gran movilidad y muy resistente. Tiene forma esférica, compuesta por cavidad en el hueso pélvico llamada acetábulo donde se alberga la cabeza femoral. Está recubierta por una cápsula articular muy sólida que le confiere una gran estabilidad y un amplio arco de movimiento.
Entonces, ¿qué huesos forman la articulación de la cadera? La pelvis (concretamente una cavidad llamada acetábulo) y el fémur (concretamente su extremo proximal o cabeza).
Cuando se opta por un recambio de toda la articulación hablamos de una prótesis total de cadera y consiste en la sustitución de la cadera (cabeza de fémur y acetábulo) por una prótesis artificial . Esta es una de las intervenciones con mejores resultados dentro de la especialidad de Traumatología. Por supuesto, no está exenta de posibles complicaciones, pero su porcentaje es insignificante frente al de los éxitos obtenidos.
¿En qué consiste la intervención?
El acto quirúrgico suele tener una duración media de 90 minutos . Sin embargo, la estancia en el quirófano puede prolongarse hasta tres horas. Al principio debemos esperar el efecto de la inducción anestésica para ser intervenidos y, tras la cirugía, debemos esperar hasta la recuperación de la movilidad y sensibilidad de las extremidades para volver a nuestra habitación.
¿En qué casos está indicada la colocación de una prótesis de cadera?
En general, estaría indicada en pacientes con dolor de cualquier causa y de intensidad no controlable con medicación y en aquellos pacientes con limitación funcional importante que tienen menguada su calidad de vida. Algunas posibles causas podrían ser: artrosis, artritis reumatoide, fractura, necrosis avascular, enfermedad ortopédica en la infancia, etc. Las dos principales causas serían la artrosis en edad senil y las fracturas secundarias a accidentes de tráfico de alta energía en pacientes jóvenes. No olvidemos las fracturas espontáneas (sin traumatismo desencadenante) en pacientes osteoporóticas.
¿Qué tipos de prótesis existen y cuál es su indicación?
La elección de la prótesis va a depender de varios factores: tipo de patología a tratar (fractura o desgaste articular), la edad del paciente, la calidad ósea y las enfermedades y comorbilidades (existencia de varias enfermedades a la vez) del paciente.
Las prótesis de cadera se clasifican en función de los huesos sustituidos :
Prótesis total de cadera : sustituye la cabeza del fémur por un vástago unido a una cabeza y un cótilo (cavidad ósea donde se aloja el hueso) que sustituye al acetábulo (cavidad cóncava de la pelvis que articula con la cabeza femoral para formar la articulación de la cadera). Normalmente se colocan en casos de artrosis.
Prótesis parcial de cadera: se sustituye la cabeza femoral por un vástago unido a una cabeza protésica, pero no el acetábulo de la pelvis. Son muy frecuentes en caso de fractura de fémur.
Prótesis de resuperficialización (o resurfacing): se trata de una especie de capuchón metálico que se sitúa sobre la cabeza femoral y que articula contra un cótilo también metálico. Es decir, se preserva el hueso y se cubre la parte dañada con un material metálico. Actualmente no se utilizan demasiado.
¿De qué material es la prótesis?
El componente femoral consta de un vástago y una cabeza. El vástago suele ser de material metálico como acero o titanio, ambos muy resistentes. La cabeza unida al vástago suele estar fabricada en cerámica, acero o polietileno de alta densidad .
El componente acetabular: tiene una parte metálica (acero, titanio o tantalio), que se une al hueso. La parte que contacta con la cabeza es de cerámica o polietileno.
¿Cómo se fija la prótesis en el propio hueso?
Existen dos sistemas de anclaje:
Prótesis cementada : se fija al hueso mediante un material llamado cemento óseo. Se utiliza en pacientes osteoporóticos para conferir resistencia.
Prótesis no cementada : mediante material poroso que se asemeja al hueso. Empleada en pacientes jóvenes.
Tras la colocación de la prótesis saldremos de quirófano con unos drenajes llamados redones, que son unos tubos flexibles de material plástico o silicona con dos extremos: uno de ellos se coloca en el interior de la cavidad intervenida por donde se aspira el material hemático post-quirúrgico y el otro extremo está conectado a un envase de plástico en forma de botella donde se recoge todo el material aspirado y se cuantifica durante 48 horas. Por ello, durante esas horas sólo podremos, como mucho, sentarnos. Cuando nos retiren los redones ya podremos empezar a deambular de forma progresiva y siempre bajo la supervisión de los fisioterapeutas.
Rehabilitación
Debemos potenciar precozmente el tono muscular para evitar la flacidez muscular que dificultaría la recuperación. Aprovecharemos nuestra estancia en el hospital (normalmente de tres a ocho días) para iniciar la rehabilitación.
Sería óptimo salir del hospital habiendo logrado algunos avances : subir y bajar de la cama sin ayuda, ir al baño, caminar con caminador, bastón o muletas, y realizar ejercicios de tonificación muscular. En personas incapaces de conseguir estos objetivos puede contemplarse la posibilidad de trasladarlos a un centro de convalecencia intermedia donde recuperarse tras la cirugía, antes de volver al domicilio.
Al darnos el alta definitiva nos facilitarán información, tanto médica como de higiene y hábitos :
Nos enseñarán a limpiar y curar la herida.
Nos ofrecerán un listado de posibles signos de alarma para que lo tengamos presente ante cualquier síntoma de nueva aparición (fiebre, escalofríos, enrojecimiento o inflamación local, endurecimiento de la zona gemelar, dolor incontrolado…) que deberemos consultar de forma inmediata.
¿Cuándo volvemos a hacer vida normal?
Después de una cirugía de reemplazo de cadera, confiaremos en recuperar nuestro estilo de vida anterior, pero sin dolor. Nos llevará un tiempo volver a realizar las actividades diarias con normalidad . Nuestra predisposición y colaboración en la rehabilitación será determinante. Asimismo, nuestro rehabilitador nos indicará nuevas maneras de realizar las tareas cotidianas con la nueva cadera. Si la evolución es favorable podrás volver a caminar, nadar y realizar actividades físicas de bajo impacto en menos tres meses. Y, por supuesto, tenemos que ser conscientes de lo que no debemos hacer, como cruzar las piernas estando sentados o realizar movimientos bruscos y con mucha energía.
Nuestra flamante cadera nos permitirá muchos años de autonomía, pero no olvidemos que dependerá de las circunstancias personales . Los estudios demuestran que más del 80 % de todas las prótesis de cadera duran al menos 15 años, y más del 70 %, al menos 20 años. Por lo tanto, disfruta de ella todo lo que puedas. Y no te preocupes si tienes que ser sometido a una cirugía de reemplazo pasado este tiempo, pues el recambio protésico te durará 15 o 20 años más.
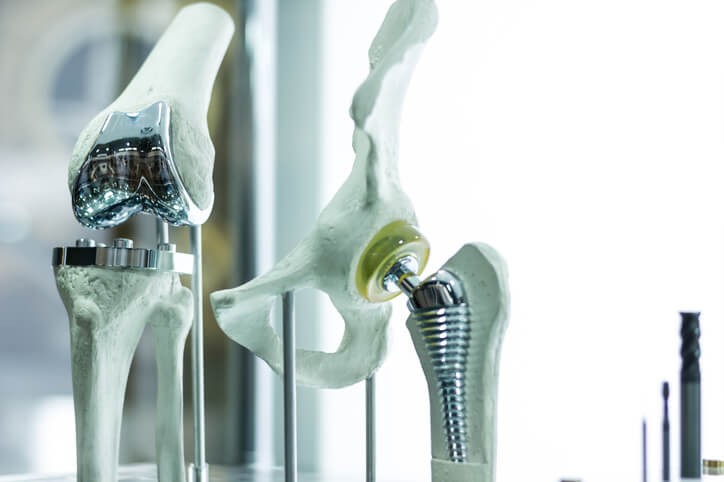
Artículo especializado
Qué Debes Saber sobre la Prótesis de Rodilla
¿Sabías que el recambio articular de la rodilla es la cirugía traumatológica más frecuente en personas de más de 60 años? ¿Sabías que entre tú y yo es muy probable que uno de los dos acabemos con una prótesis de rodilla en nuestra vejez? Pero… ¿sólo en la vejez está indicada la prótesis de rodilla? No, ni mucho menos. Los adultos de cualquier edad pueden ser candidatos a una prótesis de rodilla , aunque es mucho más frecuente entre los 60 y los 80 años.
Como curiosidad…
La articulación de la rodilla es la más grande del cuerpo y está formada por estructuras complejas con la finalidad de soportar la mayor parte del peso corporal cuando estamos en bipedestación (de pie). La rodilla está compuesta por tres huesos (fémur, tibia y rótula), dos meniscos (externo e interno) y varios ligamentos estabilizadores (externo, interno, cruzado anterior y cruzado posterior). Cualquiera de estas estructuras puede lesionarse y a cualquier edad . Por ello, la patología de rodilla es tan frecuente en la consulta del traumatólogo.
¿En qué consiste una prótesis de rodilla?
La prótesis de rodilla es la articulación artificial que sustituye a la articulación dañada o desgastada . El nombre técnico sería: artroplastia, pero también se puede llamar prótesis de rodilla y recambio de rodilla. Es una intervención irreversible, es decir, en caso de que la cirugía no evolucione favorablemente deberá colocarse otra prótesis, pero nunca más se colocará un hueso.
Existen diferentes tipos de artroplastias , pudiendo ser parcial o monocompartimental (sólo se recambia una parte de la articulación) o total o tricompartimental (cuando se realiza un recambio de todas las estructuras óseas de la rodilla).
La prótesis de rodilla está formada por dos componentes metálicos (normalmente sellados al hueso con cemento). Uno se ancla en la parte inferior del fémur y el otro en la parte superior de la tibia. Entre ambos se interpone una pieza de polietileno que haría las funciones meniscales.
De todas las posibles lesiones ¿cuáles de ellas suelen acabar con un recambio articular?
Las causas más frecuentes que ocasionan un recambio articular son la gonartrosis (artrosis de rodilla), la artritis reumatoide, el tumor o la displasia y un traumatismo grave.
La gonartrosis es más frecuente en mujeres que en varones y suele aparecer a partir de los 50 años. Produce un dolor de intensidad creciente a lo largo de los años y de carácter mecánico (aumenta al caminar y mejora con el reposo). Progresivamente aparecerá incapacidad funcional y deformidad articular que conllevará al uso de muletas o bastón para hacer posible la deambulación.
A pesar de que los síntomas y la exploración son muy característicos nos ayudamos de una prueba de imagen ( radiografía) para confirmar el diagnóstico y clasificar la artrosis según su severidad (grado I sería leve y grado IV sería severa).
El tratamiento es conservador o médico en las primeras etapas de la enfermedad. Consiste en rehabilitación, tratamiento antiinflamatorio y/o infiltración local. Sin embargo, aquellos casos de artrosis evolucionada y radiológicamente severa (grados III y IV) que cursan con dolor incontrolable, progresiva limitación de las actividades habitual y deformidades importantes deben ser abordados quirúrgicamente.
Es muy importante valorar el perfil del paciente antes de la cirugía . Existen situaciones que pudieran contraindicar la cirugía: edades extremas, pacientes encamados irreversiblemente, pacientes con demencia o enfermedades terminales…
¿Cuáles son los candidatos más frecuentes?
Los pacientes de edad avanzada, con obesidad, profesión desfavorable para las rodillas y con lesiones previas (ya sean deportivas o degenerativas: condropatías, lesiones meniscales, rupturas ligamentosas, artrosis…)
¿Todas las artrosis de rodilla acaban con un reemplazo articular?
En absoluto. La colocación de una artroplastia en la rodilla implica un acto quirúrgico complejo y, por tanto, sólo se contempla como alternativa terapéutica cuando las otras opciones han fracasado, por ejemplo, en pacientes con dolor intenso, impotencia funcional o una calidad de vida mermada.
Si la opción adecuada es la prótesis de rodilla, ¿cuál es el procedimiento?
Esta intervención es considerada una cirugía mayor por lo que el paciente debe ser sometido a unas pruebas preoperatorias (analítica de sangre, radiografía de tórax y electrocardiograma) para valorar el riesgo anestésico y quirúrgico.
Posteriormente, se programa la fecha de intervención y se revisa la medicación crónica del paciente, ya que alguna debe ser interrumpida temporalmente con motivo de la cirugía.
Nos recomendarán perder peso (si tenemos sobrepeso) y un buen control metabólico (diabetes, hipertensión) para asegurarnos el éxito quirúrgico. El fortalecimiento de los músculos de la rodilla será de ayuda para la recuperación funcional posterior.
Sobre la intervención…
La cirugía , propiamente dicha, dura aproximadamente dos horas, pero el paciente permanece más tiempo en quirófano pues se requiere un tiempo para inducir la anestesia y otro para recuperarse de la misma. Suele utilizarse anestesia general.
La elección del tipo de prótesis es competencia del traumatólogo.
El ingreso hospitalario suele ser de cuatro días, aproximadamente. Durante los mismos se controla el dolor postoperatorio y el paciente comienza a deambular con su nueva articulación, antes de volver a casa.
Una vez sale del hospital tendrá que utilizar un andador o muletas , al inicio. Un fisioterapeuta le adiestrará sobre los ejercicios recomendados para fortalecer la masa muscular de su rodilla.
Si la evolución es favorable el paciente caminará sin ayuda a las seis semanas.
La recuperación total puede prolongarse de cuatro a seis meses (pero el paciente hace vida prácticamente normal a partir de los tres meses).
¿Cuánto dura una prótesis de rodilla?
Puede durar 20 años, pero ello va a depender del cuidado y el perfil del paciente. Algunos de los factores que parecen influir en su longevidad serían:
Edad : cuanto más joven es el paciente, más fácil es que deba recambiarse.
Actividad: cuanta más actividad exijamos, habrá más desgaste y más precoz será su recambio.
Peso: cuanto más pese el paciente, mayor carga sobre la prótesis.
Complicaciones : infección, mala alineación, osteoporosis…
Medicación : existe alguna medicación que puede producir desestructuración ósea, como los corticoides.
La sustitución de una prótesis por otra es un proceso muy complejo , por ello se tiende a esperar el máximo de tiempo posible para la colocación de la primera prótesis. Así, si tienes pensado vivir hasta los 80 años lo ideal sería colocarte la prótesis sobre los 60 y evitar así su recambio. No te preocupes, si necesitas otra prótesis, es una intervención complicada pero no imposible.

Artículo especializado
Procesos y Fases de la Rotura de Ligamentos
No se puede hablar de rotura de ligamentos sin hacerlo de esguince, una de las lesiones más frecuentes, que afecta sobre todo a los tobillos, los pies, las rodillas y las muñecas. Sin embargo, también los vemos en la columna cervical, hombro, codo y cadera. Porque… ¿es lo mismo rotura parcial que esguince grado II?, ¿y rotura completa que esguince grado III? Ahora saldremos de dudas.
El ligamento es una estructura semielástica formada por fibras de tejido conectivo que unen dos articulaciones y les confiere estabilidad y movimiento. La lesión más frecuente que puede sufrir un ligamento es, con diferencia, un esguince. En la mujer el más común es el de tobillo y en el hombre el de rodilla.
La torcedura o entorsis durante la práctica de actividad deportiva (futbol y básquet los más comunes) es el mecanismo más frecuente de lesión, pero también al bajar las escaleras, en un bordillo, en un socavón. En ocasiones, la torcedura conlleva a la caída al suelo y, por tanto, a una contusión ósea directa sobre la zona. Según la fuerza de torsión, distensión o giro de la articulación la lesión provocada puede alcanzar diferentes grados de gravedad. En general, si se oye un chasquido articular asociado al mecanismo de torsión suele indicar lesión más grave (incluso rotura de ligamentos) pudiendo asociarse a una fractura ósea. Otros síntomas sugerentes de gravedad podrían ser: dolor intenso con impotencia funcional absoluta, inflamación inmediata, aparición de hematoma, deformidad, bloqueo articular o inestabilidad.
En definitiva, llamamos esguince de ligamento a la lesión provocada por una distensión brusca en la articulación afecta . Un estiramiento de intensidad superior a la elasticidad propia del ligamento provoca que las fibras del mismo se estiren o elonguen más de lo normal pudiendo llegar incluso a romperse.
Tipos
Según el grado de distensión o fuerza transmitida al ligamento durante la torcedura podremos encontrarnos un esguince de ligamento grado I o leve (lesión de menos del 5% de fibras del ligamento), un esguince de ligamento grado II o rotura parcial (lesión de menos del 50% de fibras del ligamento) o un esguince de ligamento grado III o rotura completa (lesión del 100% de fibras del ligamento). Si la rotura es completa tendré una inestabilidad en esa articulación. Es importante afinar el diagnóstico y el grado de gravedad pues va a condicionar el tratamiento y el tiempo de recuperación.
¿Qué debo hacer si sufro una torcedura en una articulación?
La primera medida, siempre, es aplicar hielo local (no directamente sobre la piel. Se debe interponer un paño para evitar la lesión cutánea del frío directo. Seguidamente hay que acudir a urgencias donde te evaluaremos y te trataremos.
Es evidente que se deben valorar todos los ligamentos que componen la articulación (los ligamentos del compartimento interno y externo) así como su estabilidad. No podemos obviar la palpación ósea de dicha zona pues es frecuente encontrarse pequeños arrancamientos óseos en caso de torcedura y distensiones severas. Durante la exploración, podremos apreciar si se trata de un esguince grado I o leve, o bien si existe una lesión de mayor magnitud que pudiera haber roto el ligamento parcial o totalmente. ¿Cómo lo sabemos? Simplemente porque la articulación estará inestable en caso de rotura completa.
Solicitaremos, en primer lugar, una radiografía para descartar una lesión ósea asociada a la ligamentosa. Si detectamos una lesión ósea y precisamos continuar el estudio podremos solicitar un TAC. Nuestra valoración de urgencias finaliza con la colocación de un vendaje (que variará en función de la lesión). La llamaremos fase aguda o de inmovilización. En un esguince grado I colocaremos un vendaje simple y funcional, mientras que en una lesión grado II-III precisaremos colocar un vendaje compresivo para tratar la inflamación aguda. Indicaremos una pauta médica y un tratamiento antitrombótico (si se trata de una lesión que precise inmovilización prolongada). Recomendaremos descarga de la articulación mediante muletas (extremidades inferiores) o cabestrillo (extremidades superiores) para disminuir la inflamación aguda. En la siguiente visita de control revaloraremos nuevamente la estabilidad articular.
Si sospechamos de una rotura
En caso de sospecha de rotura de ligamento continuaremos nuestro estudio mediante la solicitud de una prueba diagnóstica que valore las partes blandas , pudiendo ser una ecografía o una resonancia magnética nuclear (RMN). Ya sabes que los ligamentos no pueden visualizarse en una radiografía. Actualmente se solicita la resonancia por la riqueza de información que nos aporta. Mientras esperamos el resultado de esta prueba seguimos el tratamiento médico según la evolución de la lesión. Una vez tenemos el resultado en la mano, es cuando debemos concretar el tratamiento definitivo. Si tan sólo se diagnostica una rotura parcial del ligamento la trataremos de forma convencional hasta su curación. Sin embargo, en caso de rotura completa de ligamento (también llamado esguince grado III) vamos a valorar diferentes condicionantes que nos llevará a decidir la mejor opción terapéutica.
Qué tener en cuenta a la hora de tratar una rotura completa
En la decisión de tratamiento de una rotura completa de ligamento entran en juego muchos factores : edad del paciente, actividad deportiva habitual, actividad habitual, comorbilidades, etc. El tratamiento puede ser ortopédico (con vendaje ya sea compresivo o yeso) o quirúrgico (con intervención quirúrgica), en función del perfil del paciente y los riesgos quirúrgicos que le pueda acarrear. En el caso de un deportista profesional siempre se opta por la opción quirúrgica por tratarse de la opción más rápida de estabilizar y recuperar la lesión.
Independientemente del tratamiento realizado, tras un periodo de inmovilización se requerirá, sin duda, un tratamiento rehabilitador-fisioterápico. Será la fase subaguda o de rehabilitación funcional que finalizará con la fase de curación.
Tiempo de recuperación
En función del grado de lesión, el tiempo de recuperación va a cambiar sustancialmente. Así en un esguince grado I estaremos recuperados en tres o cuatro semanas, mientras que un esguince grado II puede requerir de seis a ocho, y uno de grado III puede prolongarse más de tres meses. En todos los casos se recomienda, sin embargo, un tratamiento rehabilitador para volver a poner la articulación en marcha tras el periodo de inmovilización (cuanto más largo vamos a necesitar más rehabilitación).
Antes de pasar por todo esto, ¿puedo prevenirlo de alguna manera? Sé que lo sabes, pero tenemos que insistir: no te olvides de calentar el músculo y las articulaciones antes de iniciar el ejercicio . Facilitará el estiramiento de las fibras durante el mismo y en caso de lesión es posible que evitemos la rotura completa del ligamento. En caso de lesión, no dudes en acudir a urgencias.
Artículo especializado
Operación o Tratamiento Conservador en la Rotura de Menisco
¿Alguna vez te has girado bruscamente y has notado un dolor agudo en alguno de los laterales de la rodilla? Pues podría tratarse de un pequeño pinzamiento meniscal.
Sobre la rodilla…
Sabemos que la rodilla es una articulación compleja dotada de importantes estructuras ligamentosas que le confieren estabilidad y de dos estructuras cartilaginosas amortiguadoras llamadas meniscos: menisco medial o interno y menisco lateral o externo. La articulación de la rodilla está compuesta por tres huesos: fémur, tibia y rótula.
La rodilla es una articulación cuyo movimiento principal es la flexo-extensión, pero de manera accesoria posee también un movimiento de rotación que solo aparece cuando la rodilla está flexionada.
Los meniscos son unos discos de tejido cartilaginoso con forma de media luna ubicados dentro de la articulación de la rodilla , entre el fémur y la tibia. El menisco medial se encuentra en la cara interna y el lateral en la cara externa de la articulación. ¿Sabías que el menisco absorbe el 40% de la carga que soporta la articulación?
Lesiones meniscales
Las lesiones meniscales son muy comunes, siendo más frecuentes en varones que en mujeres (ocho veces más frecuente en varones que en mujeres). La mayoría de los pacientes son deportistas jóvenes entre 18 y 45 años y más de la mitad, jugadores de futbol.
El mecanismo lesional más característico es aquel provocado por una pequeña flexión y rotación de la rodilla estando el pie fijo en el suelo . Es decir, un giro de la rodilla estando ésta un poco flexionada. Se lesiona con más frecuencia el menisco interno que el externo. La lesión meniscal puede asociarse a otras lesiones de rodilla en una tercera parte de los casos (sobre todo las que afectan al ligamento cruzado anterior). Hablamos de lesiones complejas de rodilla para referirnos a aquellas que implican a diferentes estructuras . Voy a mencionarte alguna que, seguro, has oído alguna vez:
Tríada de O´Donoghue : se la conoce como triada desgraciada por tratarse de una lesión importante de la rodilla que puede poner en peligro la vida profesional de un deportista. Implica la lesión de tres estructuras: la rotura del ligamento cruzado anterior, el menisco interno y el ligamento lateral interno. Supone tratamiento quirúrgico ineludiblemente y un tiempo prolongado de recuperación.
Pentada desgraciada : aún más grave que la anterior dado que consiste en la lesión del ligamento cruzado anterior, el ligamento lateral interno, el ligamento lateral externo y los dos meniscos.
Por tanto, si tan sólo te has roto el menisco debes considerarte afortunado.
¿Cómo se clasifican las lesiones meniscales?
Las lesiones meniscales se clasifican en función del trazo de la lesión o en función de la ubicación de la lesión dentro del menisco . Así, podemos encontrar: desgarros longitudinales (los más frecuentes), rotura en asa de cubo (afecta a todo el borde interno meniscal), desgarros en pico de loro o en raqueta, roturas transversales u horizontales, desinserciones periféricas y quistes meniscales (más frecuentes en el menisco externo).
¿Cómo se llega al diagnóstico de una lesión meniscal?
Es fundamental estar atentos a la información facilitada por el paciente en cuanto a la descripción del mecanismo lesional y los síntomas que notó inmediatamente después.
Si has pasado por ello recordarás que, tras la rotación en semiflexión, aparece un dolor en la interlínea de la rodilla (interna o externa) junto con una impotencia funcional que nos dificulta cargar sobre ella. Es posible que tengamos, incluso, la rodilla bloqueada en semiflexión sin posibilidad de extenderla.
Debemos realizar una exploración integral de la rodilla donde comprobaremos si existe líquido intraarticular, si la rodilla está estable y si existe bloqueo articular.
Mención aparte tienen las maniobras específicas de exploración meniscal cuya positividad nos ayudará en el diagnóstico, pero no serán concluyentes. Mencionaremos el signo de McMurray, realizado en todas las exploraciones de rodilla. Desencadena dolor y posible chasquido en la interlínea articular afectada al forzar la extensión-rotación de la rodilla desde la flexión.
Normalmente, en urgencias realizamos una radiografía para descartar una lesión ósea cuando además ha habido una contusión directa pero los meniscos no pueden visualizarse en una radiografía por lo que, cuando la sospecha de la lesión meniscal es alta, solicitaremos una resonancia magnética por ser la prueba prínceps para el estudio de las estructuras no óseas de la rodilla. Es importante que sepas que la resonancia no se realiza en urgencias, se hace de forma programada.
Tratamiento
Una vez tengamos la confirmación diagnóstica debemos pensar en el tratamiento más indicado según los hallazgos de la resonancia . Existen diferentes alternativas terapéuticas a largo plazo , pero normalmente en fase aguda se realiza un tratamiento sintomático con un vendaje, antiinflamatorio vía oral y deambulación en descarga (con muletas). No olvidemos que, en muchas ocasiones, el menisco sólo sufre una inflamación aguda reversible (llamada meniscitis) por el traumatismo. En este caso, la resonancia será negativa y tan sólo precisaremos tratamiento de la fase aguda.
En función de la lesión hallada en la resonancia las alterativas terapéuticas podrían ser :
Rehabilitación si la lesión meniscal es poco relevante o en una persona poco deportista.
Infiltración local si la lesión es superficial.
Artroscopia para revisión de la articulación y reparación meniscal (si el menisco está roto). Dicha reparación puede ser una sutura del menisco (cuando la lesión es periférica) o una resección del fragmento (meniscectomía parcial).
Actualmente, la tendencia quirúrgica es conservadora. A pesar de que la resección meniscal soluciona la fractura, a largo plazo puede conllevar un proceso artrósico de ese compartimento de la rodilla. La resección completa del menisco (actualmente casi en desuso excepto en lesiones amplias) puede multiplicar la carga articular del compartimento hasta un 700% ocasionando daños secundarios en el cartílago articular. Tras la cirugía siempre se indicará un tratamiento rehabilitador hasta la total recuperación, siendo posible la reincorporación laboral a las pocas semanas.
Si has llegado hasta aquí te habrá quedado claro que debemos evitar las rotaciones bruscas de rodilla . Por favor, ten cuidado al levantarte de la silla.
Dra. Ana García Especialista en Medicina del Deporte y el Trabajo Médico consultor de Advance Medical

Artículo especializado
Operación del Túnel Carpiano
También conocido como enfermedad del guitarrista, por el constante movimiento de mano y muñeca (mecanismo muy asociado a su desarrollo), el síndrome del túnel carpiano (STC) es frecuentísimo: afecta hasta a un 90 % de la población, siendo mucho más común en mujeres entre los 40 y los 60 años. Es bilateral en el 50% de los casos, aunque normalmente hay un lado dominante en el que es más severo. Como dato curioso, decir que los síntomas empeoran durante el embarazo por el efecto hormonal.
Un poco de anatomía
La definición médica del síndrome del túnel carpiano es una neuropatía por atrapamiento en una zona anatómica determinada. Concretamente, es la compresión del nervio mediano a su paso por el túnel del carpo . Voy a facilitarte una breve explicación anatómica para que quede perfectamente claro. En la cara anterior de la muñeca encontramos el túnel del carpo, que es un conducto formado por los huesos de la muñeca y el ligamento transverso del carpo. Por ese conducto o túnel transcurren los tendones flexores y el nervio mediano (que recoge la sensibilidad del primer, segundo y tercer dedo de la mano). Si el diámetro del túnel disminuye, las estructuras de su interior se ven comprometidas o atrapadas. En el caso del nervio, ocasionará síntomas característicos como hormigueos o parestesias. Con esta explicación ya podemos intuir el tratamiento a largo plazo… Seguro que lo has deducido. Para que el nervio no sufra debemos descomprimirlo y ello supone la sección del ligamento transverso del carpo (lo abordaremos más adelante).
Qué factores se relacionan o predisponen a sufrirlo
Algunos de ellos son: obesidad, movimientos repetitivos de mano y muñeca, menopausia, enfermedades reumáticas y traumatológicas, enfermedades metabólicas (hipotiroidismo o diabetes), insuficiencia renal, fracturas del carpo, etc. En muchos casos se asocia a un traumatismo repetido (por ello es frecuente en trabajadores en línea, peluqueras, carniceras, cajeras, envasadores, modistas, informáticos…) En estas situaciones, podemos evitar sufrirlo realizando pequeñas pausas cada dos horas para realizar estiramientos (con el codo extendido hacemos movimientos circulares con la muñeca). En algunas empresas se produce rotación de los trabajadores por las diferentes máquinas para evitar movimientos idénticos todos los días.
¿Qué síntomas pueden hacer sospechar de un STC?
Los primeros síntomas suelen comenzar de forma insidiosa y gradual con calambre s u hormigueo (parestesias) en los dedos (especialmente el primero, segundo y tercer dedo) y de predominio nocturno . Es típica la sensación de adormecimiento, acorchamiento, tumefacción o pérdida de fuerza en dichos dedos.
A medida que los síntomas progresan, se hacen evidentes durante el día , de forma que aparece dificultad para coger objetos pequeños, abrir botes e incluso hacer la pinza. Las parestesias nos llevan a realizar pequeñas sacudidas de la mano que alivian nuestros síntomas (se conoce como el signo de sacudida o de Flick).
¿Cómo exploramos estos síntomas?
Existen unas maniobras que dan muchas pistas sobre el STC:
Signo de Tinel : cuando percutimos con el martillo sobre el ligamento anular de la muñeca (situado en la cara anterior) produciremos una sensación de calambre irradiado a los dedos segundo y tercero.
Signo de Phalen : la extensión máxima de la muñeca mantenida durante dos minutos provoca parestesias en los mismos dedos.
El resultado de estas maniobras ya nos sugiere que se trata de STC, pero nuestra sospecha diagnóstica debe confirmarse con la realización de una prueba muy sensible y específica: la electromiografía . Con ella se registra la actividad eléctrica de la conducción nerviosa. Es útil para confirmar el diagnóstico y valorar la severidad de la compresión. En caso de sospecha de STC se estudia el nervio mediano a su paso por el carpo y se evidencia y cuantifica el grado de afectación. En caso positivo, encontraremos un retraso en la conducción nerviosa sensitiva y motora de nervio mediano por encontrarse atrapado en el túnel del carpo. Esta prueba es muy útil en el estudio de muchas otras patologías como pueden ser una ciática, una neuropatía o una miopatía.
¿No hacen falta pruebas de imagen para confirmarlo?
En muchas ocasiones llegamos al diagnóstico con un buen interrogatorio, la exploración física y la realización de la electromiografía .
Puede ocurrir que sea preciso descartar otras causas como una cervicobraquialgia por una posible hernia discal cervical o un compromiso nervioso en otra zona anatómica de la extremidad superior. Por ese motivo, es posible que optemos por realizar pruebas de imagen para afinar el diagnóstico. Así, podríamos solicitar una radiografía o una resonancia magnética para estudiar la columna cervical o una ecografía para estudiar el canal del nervio, por ejemplo.
En caso de confirmación diagnóstica, ¿debo operarme?
Ello va a depender de los síntomas que tengas y de su severidad . En caso de afectación leve se tiende al tratamiento conservador con el uso de una férula dorsal nocturna que mantenga la muñeca en posición neutra evitando posiciones forzadas al dormir. Se puede aconsejar medicación vía oral para tratar los síntomas de forma puntual.
La infiltración local de corticoides proporciona una mejoría clínica pero sólo se recomienda en una ocasión pues no se ha evidenciado mejoría clínica con infiltraciones seriadas. Persigue el minimizar los síntomas.
¿Y si no mejoro?
La persistencia de los síntomas a lo largo de meses a pesar del tratamiento médico o la presencia de síntomas severos constituyen una indicación quirúrgica. Actualmente, disponemos de la posibilidad de cirugía abierta (con incisión en la piel y abordaje del túnel carpiano) o cirugía artroscópica (sin incisión quirúrgica y accediendo por unos orificios o portales de entrada). Los resultados son similares pero el tiempo de recuperación postquirúrgica es inferior en el segundo caso.
Tenemos que admitir que los síntomas de esta neuropatía no suelen mejorar inmediatamente tras la cirugía (por ello en el postoperatorio inmediato la mayoría de pacientes se quejan de persistencia de síntomas). Ello es debido a que el nervio puede tardar en recuperarse hasta seis meses tras una compresión mantenida.
No debemos obviar que este atrapamiento del nervio en el canal del carpo puede reaparecer al cabo de unos años.

Artículo especializado
Todos los Detalles sobre el Síndrome de Wartenberg
Cuando el paciente llega a consulta con síndrome de Wartenberg, normalmente lo hace con una férula, molestias a lo largo de todo el día y un poco cansado de tener que tomar antiinflamatorios. Aquí el papel del fisioterapeuta tiene una gran importancia. Veamos cómo puede ayudar.
El síndrome de Wartenberg es una enfermedad poco común que se caracteriza por comprimir la rama sensitiva del nervio radial. Este nervio es el que inerva la superficie dorsal (superior) del antebrazo, el pulgar y el segundo y tercer dedo. Cuando se ve comprimido produce dolor, hormigueo y pérdida de sensibilidad en cualquier parte de su recorrido. Por suerte, no es muy común y, en cualquier caso, el diagnóstico de esta patología se hace mediante una entrevista y una exploración médica con el médico de familia o neurólogo ya que en algunas ocasiones precisa de alguna prueba complementaria como la elecromiografía, la ecografia o la radiografía para la confirmación del diagnóstico.
¿Cómo aparece este síndrome?
Seguramente esta sea la pregunta que más me hacen los pacientes. El saber cómo aparece ayuda a evitar recaídas , ya que cuando conocemos las causas de aparición ponemos medios. Por desgracia, este síndrome no tiene un sólo mecanismo de aparición, sino que presenta múltiples causas que hacen que el nervio se vea comprimido. Algunas serían:
Variaciones anatómicas
Sobreesfuerzos
Traumatismo (fractura, contusión)
Relojes de pulsera muy ajustados
Exposición repetida al frío intenso
Y menos común sería la presencia de masas (tumores, lipomas…)
¿Qué tratamiento tiene?
Después de ser diagnosticados de este síndrome los pacientes suelen ponerse nerviosos ya que al escuchar que algo está presionando el nervio creen que la solución es la de intervenir quirúrgicamente. Indicaros que podéis estar tranquilos, pues el mejor tratamiento es el no quirúrgico.
En un estudio publicado en International Orthopaedics , se encontró que el 71% de pacientes con tratamiento conservador tuvieron buenos o excelentes resultados, mientras que el 74% con tratamiento quirúrgico tuvieron un resultado parecido. Esto quiere decir que no por pasar por quirófano se van a obtener mejores resultados.
En este caso el tratamiento conservador que consistirá en reposo con férulas, modificaciones en la actividad laboral (evitar movimientos repetitivos) y antiinflamatorios no esteroideos para controlar el dolor, serán una muy buena opción de tratamiento. Pero cabe recordar que cada caso es un mundo y al final la decisión de tratamiento debe ser acordada conjuntamente con el médico que lleva el caso.
¿Y qué papel tiene el fisioterapeuta en este síndrome?
Cuando el paciente llega a consulta normalmente aparece con una férula, molestias a lo largo de todo el día y un poco cansado de tener que tomar antiinflamatorios para paliar este cuadro. Aquí el papel del fisioterapeuta tiene una gran importancia . Desde el ámbito de la fisioterapia intentaremos paliar el dolor mediante la estimulación eléctrica directa (TENS) y los ultrasonidos. Además, paralelamente intentar liberar el nervio mediante el abordaje neurodinámico.
¿Qué es el abordaje neurodinámico?
Pues, para empezar, este tipo de abordaje tiene en cuenta que el sistema nervioso es un todo continuo, un tejido interconectado, tanto en el plano funcional como físico, y por ello es una técnica que consiste en realizar diferentes tensiones que pueden generarse en un punto determinado de la estructura , implicando de esta manera un efecto de movilización en otro más distanciado. Este tipo de terapia la debería realizar un fisioterapeuta especializado en neurodinámica. Además, este abordaje va acompañado de ejercicios que el paciente debería realizar en casa. Como fisioterapeutas, ayudamos al paciente en su recuperación, pero si el no pone de su parte para hacer los ejercicios que se le pautan, de poco servirá el tratamiento que podamos hacer en consulta, por ello es importante la total implicación para una mejor y rápida recuperación.
¿Cuánto voy a tardar en curarme?
Por desgracia, esta pregunta no tiene nunca una única respuesta. La mejoría de la sintomatología dependerá del grado de implicación del paciente, y de la causa . Hay personas que pueden estar más tiempo de reposo que otras y que hacen todos los días los ejercicios que el fisioterapeuta le prescribe. Todo esto, favorece la recuperación. Es por ello que el tiempo que se tardará en curarse dependerá de muchos factores que son imposible de predecir.
RECUERDA…
Si notas dolor y pérdida de sensibilidad en la cara superior del brazo, pulgar y segundo y tercer dedo de la mano no estaría de más acudir al médico para comentar la sintomatología y que este valore la situación.
¿Cómo puedo evitarlo?
Evitar este síndrome pasa por evitar los movimientos repetitivos que inflamen la musculatura del antebrazo y que podrían ser uno de los causantes del atraimiento nervioso. No llevar el reloj de pulsera muy apretado, y evitar repetidas exposiciones al frío también ayuda. Para el resto de factores, realmente poco se puede hacer dado que en caso de una variación anatómica ya se nace con ella.
Como recomendación permitirme deciros que tengáis paciencia . Estoy seguro de que con la ayuda de los médicos y los fisioterapeutas conseguiréis una rápida mejoría de los síntomas que permitirá que volváis a las actividades de la vida diaria lo antes posible.

Artículo especializado
Qué Es una Tendinopatía
¿Qué es un tendón y para qué sirve? Ante todo, vamos a recordar que un tendón es un haz de fibras de tejido conjuntivo semielástico que une el músculo al hueso . Más claramente, es como una goma elástica que confiere al músculo la capacidad de extenderse. ¿Y qué pasa si esta goma se inflama por cualquier motivo? Hablaríamos de una tendinitis, que es un tipo de tendinopatía.
¿Tendinitis o tendinopatía?
Para ser puristas no. La tendinitis es una inflamación del trayecto tendinoso que produce dolor, incapacidad funcional e incluso crepitación. En cambio, deberíamos utilizar el término tendinopatía para hacer referencia a cualquier afectación del tendón, sea o no tendinitis . Entonces, ¿existen otras lesiones en el tendón diferentes a la tendinitis? Por supuesto que sí: ruptura parcial o total del tendón, calcificación intratendinosa, desinserción tendinosa y tendinosis (degeneración de las fibras que componen el tendón, normalmente como consecuencia de la edad).
Ahora ya tenemos claro que una tendinitis es un tipo de tendinopatía . Por ello, ante una afectación del tendón, si no tenemos la certeza de que se trate de una inflamación o tendinitis, debemos usar el término de tendinopatía.
¿Cuál es el principal síntoma que debe hacernos pensar en una tendinopatía?
El dolor intenso al realizar algún movimiento en el que se vea involucrado ese tendón y, por extensión, la incapacidad funcional de la zona. Un dolor en el tendón puede ser debido a una simple posición forzada al dormir cuya evolución va a ser buena a las pocas horas. Sin embargo, puede debutar así un problema de tendón, de un día para otro y sin ningún traumatismo desencadenante. Tengo que decirte que, cuando esto ocurre, es porque el tendón hace tiempo que sufre alguna patología.
¿Por qué se originan las tendinopatías?
Las tendinopatías pueden ser causadas por factores muy diferentes . Estos son los más relevantes:
Sobrecarga tendinosa : es frecuente en el ámbito laboral pero no olvidemos que también utilizamos el tendón cuando realizamos actividad deportiva o cuando jugamos con nuestros hijos, por ejemplo.
Microtraumatismos repetitivos : una simple calcificación puede ser la causante de un dolor insoportable en una articulación (muy frecuente en el hombro). Sería el equivalente a un cálculo renal, pero, en nuestro caso, el depósito de calcio u otro material sería en el espesor del tendón.
Degeneración fisiológica : por desgaste.
Alteraciones anatómicas : es posible que los espacios por lo que discurren los tendones se vean comprometidos por deformidades óseas que conlleven a desequilibrios biomecánicos.
¿Qué hacer en caso de sospechar una tendinopatía?
Debemos acudir a visita médica . Tanto el traumatólogo como el reumatólogo pueden abordar esta patología al inicio. Cuando los recursos médicos se agotan y debe recurrirse a la cirugía es el traumatólogo quién la realiza.
¿Cómo se confirma el diagnóstico?
En la mayoría de los casos los síntomas que manifiesta el paciente son decisorios. Debemos confirmar el diagnóstico mediante una exploración física exhaustiva y, muy probablemente, mediante una prueba complementaria .
¿Qué pruebas son necesarias?
Normalmente la primera prueba que se realiza ante un dolor en una articulación es una radiografía para ver la calidad ósea y descartar la posible presencia de una calcificación, por ejemplo. Pero no olvidemos que los tendones son radiotransparentes por lo que no nos va a ser posible estudiar su trayecto en una radiografía. Si realmente la sospecha de lesión tendinosa es alta vamos a precisar la realización de una ecografía o una resonancia magnética nuclear para llegar al diagnóstico definitivo.
Tratamiento
Una vez se llegue al diagnóstico de certeza tenemos que abordar el tratamiento más indicado para cada caso. La batería de tratamientos utilizada es muy amplia. Voy a tratar de darte una pincelada al respecto.
En fase aguda se opta por la inmovilización temporal de la articulación afecta, la aplicación de hielo local y el tratamiento mediante antiinflamatorios vía oral.
En fase subaguda puede realizarse tratamiento rehabilitador o fisioterapia . Cuando el proceso se cronifica se recurren a otras alternativas terapéuticas como la infiltración local de corticoides (en ocasiones es preciso realizar más de una infiltración), la infiltración de plasma rico en factores de crecimiento (PRFC) y la artroscopia (que permite la visualización y reparación del tendón dañado).
PLASMA RICO EN FACTORES DE CRECIMIENTO, EN QUÉ CONSISTE
Por su importancia en la actualidad, vamos a hacer especial hincapié en el tratamiento mediante PRFC (Plasma Rico en Factores de Crecimiento). Se obtiene a partir de una extracción de sangre de la propia persona en la que se separan sus componentes en dos: Plasma Rico en Plaquetas (PRP) y Plasma Pobre en Plaquetas (PPP).
Del primero se obtiene un gel de proteínas rico en plaquetas que se inyecta en el lugar afectado . Es, pues, un producto autólogo (obtenido del propio paciente) y, por tanto, bioseguro. Induce la liberación de factores de crecimiento plaquetarios con propiedades biológicas que favorecen la regeneración de los tejidos. Es una de las opciones terapéuticas en pacientes con procesos artrósico-degenerativos, aunque, como el resto de tratamientos, no todos los pacientes tratados obtienen el beneficio esperado. Los objetivos que persigue son el alivio del dolor y el mantenimiento de su capacidad funcional.
Finalmente, cuando se ha controlado el dolor, se recomienda ejercicio terapéutico (ejercicios musculares isométricos e isotónicos moderados) para fortalecer el tendón. Se intenta la reincorporación del paciente a su actividad cotidiana de manera progresiva para recuperar la calidad de vida anterior.
Consejos para prevenir
Realiza un calentamiento previo al inicio de la actividad deportiva, así como estiramientos musculares antes y después de la misma.
Evita realizar movimientos repetitivos (establece periodos de descanso entre ellos).
Aplica frío local tras la práctica deportiva.
Aborda el dolor incipiente antes de que se desencadene la tendinopatía.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Osteopenia
¿Qué es la osteopenia?
La osteopenia es una disminución de la densidad mineral ósea por la que el hueso se vuelve más poroso, disminuyendo su masa, en la que todavía no se han presentado cambios definitivos en su estructura. La osteopenia es una alteración de diagnóstico densitométrico, es decir, se establece con la realización de una densitometría ósea al paciente, determinando con ello lo que es, según los resultados de esta prueba, la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal. Se puede considerar un paso previo a la osteoporosis, aunque no todo el mundo que presenta osteopenia va a desarrollar una osteoporosis en el futuro. Junto con la osteoporosis, la osteopenia es la enfermedad ósea más frecuente. Afecta en su mayoría a mujeres mayores de 50 años, aumentando su prevalencia según aumenta la edad. La osteopenia es una alteración de una gravedad leve-moderada, siendo un factor de riesgo que se suma a la osteoporosis, la edad, riesgo de caídas… etc, para el padecimiento de fracturas óseas.
Causas de la osteopenia
La osteopenia viene determinada por el pico máximo de masa ósea que cada individuo tiene y que se suele alcanzar a en torno a los 25-30 años. A partir de los 40 años la masa ósea va disminuyendo, habiendo un desbalance en los procesos de destrucción y producción de hueso que se producen durante toda la vida adulta, determinado por factores genéticos y la disminución de estrógenos en mujeres postmenopáusicas.
Síntomas de la osteopenia
La osteopenia en sí misma, como la osteoporosis, no produce síntomas claramente achacables a su padecimiento , salvo cuando se producen fracturas o microfracturas óseas.
Tratamiento para la osteopenia
El tratamiento de la osteopenia está basado en la indicación de realización de medidas generales como realizar ejercicio (andar, correr, nadar…) y administrar en la dieta un adecuado aporte de calcio y vitamina D. Cuando se determina analíticamente que existe déficit de estos dos componentes, el médico puede indicar un tratamiento específico según la carencia que se establezca de vitamina D y calcio en el paciente.
En principio, los fármacos que se utilizan para el tratamiento de la osteoporosis no están aprobados para su uso en el tratamiento de la osteopenia, reservándose a los casos de diagnóstico de osteoporosis asociados a un aumento real de riesgo de fracturas.
Pruebas complementarias del tratamiento de la osteopenia
Se puede realizar una analítica de sangre con determinación de calcio, fósforo y fosfatasa alcalina, entre otros.
La prueba complementaria de referencia para poder decir que un paciente tiene osteopenia es la densitometría ósea o DEXA ( Dual Energy X-Ray Absorptiometry ), prueba precisa que utiliza una mínima radiación y es un estudio rápido de realizar. Se establecen los valores en columna lumbar y cadera, de tal manera que se indica que existe osteopenia cuando los resultados de su índice “T-score” son entre -1.0 y -2.4, desviaciones estándar en comparación a una población de referencia con una densidad mineral ósea normal.
Factores de riesgo que pueden desencadenar la osteopenia
Los principales factores de riesgo para el desarrollo de la osteopenia son :
El déficit de estrógenos asociado a la menopausia.
La edad, a partir de los 50 años sobre todo. Cuanto mayor edad tenga el individuo, más riesgo existe de que este padezca osteopenia.
Antecedentes familiares de osteopenia, osteoporosis o fracturas óseas.
Toma de determinados fármacos como glucocorticoides sistémicos, heparina, anticonvulsivante…etc.
Padecimiento de enfermedades como hipogonadismo (testículos u ovarios no funcionales), hiperparatiroidismo, artritis reumatoide, síndrome de malabsorción, enfermedad celíaca…etc.
Alimentación deficiente y alteraciones alimentarias derivadas de patologías como anorexia o bulimia.
Complicaciones de la osteopenia
Desarrollo de osteoporosis.
Fracturas óseas, siendo más frecuentes en columna, cadera y antebrazo.
Desarrollo de alteraciones biomecánicas como pérdida de altura, deformidad en la columna, dorso-lumbalgias, etc.
Prevención de la osteopenia
Realización de ejercicio físico aeróbico como caminar a paso vivo, correr, montar en bicicleta o saltar, por ejemplo.
Garantizar una exposición solar diaria en manos, cara y brazos al menos durante 10-15 minutos al día, dos a tres veces por semana.
Evitar el consumo de tabaco.
Dieta variada y que contenga suficiente aporte de calcio (1gr/día en mujeres premenopáusicas; 1.2-1.5 gr/día durante el embarazo y la lactancia y 1.5 gr/día en mujeres postmenopáusicas).
Evitar tóxicos como el alcohol y un exceso de ingesta de café.
Especialidades a las que pertenece la osteopenia
La osteopenia puede ser valorada y diagnosticada por el médico de atención primaria, el médico reumatólogo y el traumatólogo . En ocasiones, en las revisiones ginecológicas de las paciente en edad postmenopáusica, el ginecólogo también valora realizar una densitometría para diagnosticar la influencia de este proceso fisiológico en los huesos.
Preguntas frecuentes
¿Qué debe comer una persona con osteopenia?
Es recomendable comer alimentos ricos en calcio como leche, quesos, yogures, yema de huevo, frutos secos, legumbres, espinacas, grelo, brócoli, acelga, cardo, col lombarda…etc. También alimentos que contengan vitamina D como el pescado azul (salmón, sardinas o caballa)
¿Qué es la osteopenia periarticular?
Es la pérdida de densidad mineral ósea producida alrededor de las articulaciones.
¿Cuál es el médico especialista en osteopenia?
El reumatólogo es el médico especialista en osteopenia y osteoporosis.
¿Qué diferencia hay entre la osteopenia y la osteoporosis?
La diferencia entre osteoporosis y osteopenia es la cuantía o importancia de la pérdida total de masa ósea del hueso. Así, se considera osteopenia la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal, y osteoporosis una densidad ósea inferior a 2.5 desviaciones estándar respecto al pico de masa ósea en adultos sanos.
¿Qué es el reuma?
El término reuma no es un término médico, es una denominación coloquial para referirse al conjunto de patologías que afectan al aparato locomotor.

Enfermedad
Espondilosis
¿Qué es la espondilosis?
La espondilosis, también conocida como osteoartritis o artritis vertebral , es un proceso degenerativo y progresivo de los discos intervertebrales , que puede provocar la pérdida de estructura y función espinal normal. Es una patología que está caracterizada principalmente por el desgaste de los discos que se encuentran entre las vértebras de la columna. Dicha pérdida de volumen provoca episodios de dolor que pueden llegar a ser incapacitantes. Los discos intervertebrales son los que dan soporte a la columna al proveer amortiguación natural para mantener diferentes posturas. Este trastorno puede afectar las diferentes regiones de la columna como son cervical (cuello), torácica (parte media de la espalda), y lumbar (parte baja de la espalda). Es una enfermedad muy común, es más frecuente en hombres que en mujeres y en personas entre los 40 a 60 años.
Tipos de espondilosis
Los tipos de espondilosis se clasifican según la zona de la columna vertebral más afectada por la enfermedad, como son:
Espondilosis cervica l: es la condición que afecta a los discos intervertebrales en la parte alta de la espalda, así como a los huesos del cuello. Se caracteriza por dolor de cabeza, de hombros y cuello, siendo un padecimiento común en personas que soportan más estrés en la zona, como los deportistas.
Espondilosis lumbar: es la que afecta el área lumbar de la espalda o parte baja. Este tipo de espondilosis es un tanto más común, debido a que tiene una estrecha relación con las lesiones deportivas. La mayoría de los dolores en esta zona tienen otros orígenes, aun cuando se demuestre la existencia del desgaste discal. Es muy común en mujeres, ya que tiene una relación directa con el periodo de gestación.
Espondilosis dorsal: es un tipo muy poco común de esta condición, afectando la zona torácica. Los dolores o molestias de esta zona son debidos principalmente a la edad, la mala postura o a trabajos muy pesados.
Causas de la espondilosis
La espondilosis, como muchas de las otras condiciones degenerativas que afectan a huesos y articulaciones, es producto de una vida de presión anormal y desgaste excesivo de la estructura ósea, debido a potenciales abusos físicos y al envejecimiento. Los discos actúan como amortiguadores entre las vértebras de la columna vertebral. Hacia los 40 años, los discos vertebrales de la mayoría de las personas comienzan a deshidratarse y a encogerse, lo que crea mayor contacto de los huesos entre las vértebras. La distribución inadecuada de la presión sobre la columna vertebral, las malas posturas por largos periodos de tiempo, las hernias en los discos, el crecimiento excesivo de huesos y la deshidratación de los discos, podrían ser otras causas.
Síntomas de la espondilosis
El principal síntoma de la espondilosis es el dolor en las diferentes zonas de la espalda, cercana al área desgastada, que puede parecer una distensión muscular. El dolor puede ser leve o profundo, y tan intenso, que incluso el paciente no puede moverse. Los síntomas a menudo se presentan de manera lenta con el tiempo, pero pueden comenzar o empeorar súbitamente. La inflamación o hernia de los discos vertebrales puede provocar dolor de cabeza, de espalda o inmovilidad de la zona afectada, lo cual también puede causar espasmos musculares y una crisis de dolor.
Tratamiento de la espondilosis
El objetivo del tratamiento de la espondilosis es aliviar el dolor, ayudar a mantener las actividades habituales tanto como sea posible, y evitar lesiones permanentes a la médula espinal y los nervios. Entre las opciones más comunes de tratamiento tenemos: la fisioterapia , que contribuye a reducir la incomodidad sufrida y a aliviar las tensiones entre los discos vertebrales, masajes especializados, quiropráctica, osteopatía, y las terapias de compresas frías en casa. El uso de medicamentos analgésicos y antiinflamatorios es común cuando el dolor se agudiza. En el último de los casos y solo cuando el paciente experimenta limitaciones en el movimiento, dolor insoportable o pérdida de la sensibilidad, el médico podría contemplar la opción quirúrgica. La cirugía para espondilosis se basa en aliviar la presión existente en la médula espinal y los nervios.
Pruebas complementarias del diagnóstico de la espondilosis
Para el diagnóstico y el tratamiento de la espondilosis se realizan pruebas como: radiografías , ya que con esta prueba el desgaste o la hernia discal serán visibles fácilmente. También puede realizarse una resonancia magnética o una tomografía axial computarizada, en las cuales el médico o especialista puede definir si el desgaste de los discos es el causante del dolor.
Factores de riesgo de la espondilosis
Entre los factores que aumentan el riesgo de tener la espondilosis están: la edad , ya que mientras más se envejece más riesgo se tiene de padecer esta enfermedad, los trabajos que requieren hacer movimientos repetitivos del cuello, adoptar una postura incómoda, el sobrepeso , tener una mala nutrición, ya que la descalcificación ósea es un factor principal para sufrir esta enfermedad, predisposición genética, tabaquismo y las lesiones traumáticas anteriores parecen aumentar el riesgo de espondilosis, entre otros factores.
Complicaciones de la espondilosis
Si la médula espinal o las raíces nerviosas se comprimen gravemente como resultado de espondilosis el daño puede ser permanente. Otras complicaciones podrían incluir:
Incapacidad para retener las heces o la orina.
Pérdida de la función o sensibilidad muscular.
Equilibrio deficiente.
Prevención de la espondilosis
Para prevenir esta enfermedad es necesario:
Mantener una buena postura al sentarse o estar de pie.
No levantar objetos pesados o hacerlo de manera apropiada.
No fumar o tomar alcohol en exceso.
Mantener un peso saludable.
Hacer ejercicio periódicamente.
Especialidades a las que pertenece
Las especialidades médicas a las que pertenece la espondilosis son la ortopedia , que es la especialidad médica y quirúrgica dedicada a la prevención, diagnóstico y tratamiento de las enfermedades y lesiones del sistema musculoesquelético. La neurocirugía, que se ocupa del diagnóstico y tratamiento de trastornos del cerebro, la médula espinal, la columna vertebral y los nervios periféricos de todas partes del cuerpo.
Preguntas frecuentes
¿Qué es la espondilosis lumbar baja?
La espondilosis lumbar baja es la que se da cuando el desgaste de los discos intervertebrales se encuentra en la región lumbar, la cual comprende entre las vértebras L1 a L5.
¿Cuáles son los signos de la espondilosis?
La espondilosis presenta signos degenerativos en el cuerpo vertebral, con deformaciones y osteofitos (espolones óseos) que son proyecciones de hueso en forma de pico de loro.
¿Cuál es la zona lumbar de la espalda?
La zona lumbar de la espalda comprende entre las vértebras L1 y L5.
¿Cuál es la zona cervical de la espalda?
La zona cervical de la espalda comprende entre las vértebras C1 a C7.

Enfermedad
Síndrome Piriforme
¿Qué es el síndrome piriforme?
El síndrome piriforme o síndrome piramidal se refiere a la irritación del nervio ciático cuando pasa por el músculo piramidal, que es un músculo pequeño situado profundamente dentro de la región de la cadera y de la región glútea. Este conecta el sacro (la región más baja de la columna) con el fémur (hueso del muslo). Cuando la cadera está en extensión, su función es de rotador externo, sin embargo, con la articulación de la cadera flexionada, el músculo se convierte en abductor del fémur. Es una afección más frecuente en el campo de la actividad física y el deporte. Afecta más a las mujeres que a los hombres y es poco común.
La mayoría de las personas que tienen el síndrome piriforme mejoran con el tratamiento y los cambios en el estilo de vida. Si no se trata esta afección, puede causar daños permanentes en los nervios.
Tipos de síndromes
No hay más tipos de síndromes comunes asociados al síndrome piriforme .
Causas del síndrome piriforme
El síndrome piriforme está causado predominantemente por un acortamiento o una contractura del músculo piramidal . Esto se traduce en un engrosamiento de sus fibras musculares causando una presión y atrapamiento del nervio ciático y provocando un cuadro clínico de dolor característico del nervio ciático, con irradiación al miembro inferior en el recorrido del mismo .
Las causas que generan este síndrome son:
Sobrecargas por mala práctica deportiva (o errores del entrenamiento), como no respetar el tiempo de descanso, no realizar calentamientos y estiramientos antes de realizar la actividad, secuencialidad de la realización de las actividades físicas, etc.
Escoliosis (columna desviada) o simetría anatómica de los miembros inferiores (pierna más larga que la otra).
Desequilibrio muscular.
Hiperpronación del pie.
Operaciones quirúrgicas en la cadera.
Síntomas del síndrome piriforme
Los síntomas del síndrome piriforme pueden incluir:
Sensibilidad o un dolor breve en el glúteo.
Adormecimiento u hormigueo en el glúteo a lo largo de la parte trasera de la pierna.
Dificultad para sentarse. Dolor al sentarse que empeora si se continúa sentado.
Dolor que empeora con la actividad.
El dolor, usualmente afecta solo a un lado de la parte inferior del cuerpo. Pero también puede ocurrir en ambos lados al mismo tiempo.
Tratamiento del síndrome piriforme
El tratamiento del síndrome piriforme requiere en primer lugar suspender por completo cualquier actividad física que produzca dolor, por lo que tendrá que estar en reposo. En un primer momento se debe aplicar hielo durante 20 a 30 minutos, cada 3 o 4 horas hasta que el dolor vaya desapareciendo. En este caso, siempre que la persona presente dolor, el tratamiento debe de tratar disminuir la tensión del músculo piriforme.
Las sesiones de fisioterapia son una gran opción de tratamiento para disminuir el dolor y la incomodidad , siendo, generalmente, muy eficaces con masajes de descarga. De todos modos, es ideal que el paciente descanse y no fuerce la zona afectada.
El tiempo de recuperación, dependerá de muchos factores como la edad, estado de salud o si ha tenido una lesión piriforme con anterioridad y puede ir de 2 a 6 semanas, según la gravedad de ésta.
Pruebas complementarias del síndrome piriforme
Además de la exploración física de la pierna y columna, las pruebas complementarias para el diagnóstico del síndrome piriforme son, la resonancia magnética y la tomografía axial computarizada (escáner).
Factores desencadenantes del síndrome piriforme
No se conoce un factor en específico que pueda desencadenar el síndrome piriforme .
Factores de riesgo del síndrome piriforme
Entre los factores que aumentan el riesgo de tener el síndrome piriforme están:
Practicar deportes sin hacer un calentamiento y estiramiento adecuado previo.
El sexo suele ser más frecuente en las mujeres que en los hombres.
No utilizar la protección adecuada al realizar algún deporte.
La sobrecarga que genera un exceso de actividad física o abuso de ellas.
Un accidente cerebrovascular .
Alguna lesión traumática.
Escoliosis.
Desequilibrio muscular.
Estar mucho tiempo sentado o en una misma postura.
Complicaciones del síndrome piriforme
Las complicaciones pueden incluir:
Dolor que puede extenderse por semanas.
Se puede encontrar casos en el que el síndrome piriforme aparece y desaparece .
Dificultad para controlar los pies y tropiezos al caminar.
Prevención del síndrome piriforme
Para prevenir el síndrome es necesario:
Practicar ejercicio de manera regular.
Evitar correr o ejercitarse en cuesta o superficies desniveladas.
Hacer calentamiento y estiramiento antes de hacer ejercicio.
No acostarse por períodos prolongados en posiciones que generan más presión en las caderas.
Especialidades a las que pertenece
El síndrome piriforme pertenece a la especialidad de la ortopedia y la traumatología, estas se encargan del diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano. Este complejo sistema incluye los huesos, las articulaciones, los ligamentos, los tendones, los músculos.
Preguntas frecuentes
¿Qué es la forma piriforme?
Hace referencia a la forma parecida a la de una pera que tiene el músculo piramidal. Este está situado en la cara posterior del muslo, a nivel inferior del músculo glúteo menor. Tiene su origen en la superficie anterolateral del sacro y su inserción en el borde superior del trocánter mayor del fémur.
¿Cómo es el dolor de ciática?
Se refiere a dolor, debilidad, entumecimiento u hormigueo en la pierna. Es causado por lesión o presión sobre el nervio ciático. La ciática es un síntoma de otro problema de salud. No es una enfermedad por sí sola. La ciática ocurre cuando hay presión o daño al nervio ciático. Este nervio comienza en la región lumbar y baja por la parte posterior de cada pierna. Este nervio controla los músculos de la parte posterior de la rodilla y región inferior de la pierna.
¿Dónde se encuentra el músculo piramidal?
Es un músculo pequeño situado profundamente dentro de la región de la cadera y de la región glútea. Este conecta el sacro (la región más baja de la columna) con el fémur (hueso del muslo). Cuando la cadera está en extensión, su función es rotador externo, sin embargo, con la articulación de la cadera flexionada el músculo se convierte en abductor del fémur.
¿Qué medicamento es bueno para el dolor del nervio ciático?
Los analgésicos como paracetamol o ibuprofeno que son antiinflamatorios no esteroideos (AINES). En algunos casos se utilizan inyecciones o medicación con corticoides.

Enfermedad
Enfermedad de Osgood Schlatter
¿Qué es la enfermedad de Osgood Schlatter?
La enfermedad de Osgood Schlatter u osteocondrosis juvenil es un crecimiento doloroso de la protuberancia de la tibia , justo debajo de la rodilla (tuberosidad tibial), que produce una inflamación del hueso, cartílago y/o tendón de la parte superior de esa zona tibial que es el lugar donde se adhiere el tendón de la rótula.
Generalmente, ocurre en niños y adolescentes de 12 a 14 años y en niñas de 10 a 13 años. La diferencia en el rango de edad se debe a que las niñas entran en la pubertad antes que los niños. La enfermedad suele desaparecer sola, una vez que los huesos del niño dejan de crecer. Es más frecuente en los niños que en las niñas pero, como cada vez hay más niñas que hacen deporte, esto está cambiando.
Es la causa más común de dolor en la rodilla en niños, sobre todo atletas adolescentes. Es una enfermedad leve, la mayoría de los casos mejoran espontáneamente después de algunas semanas o meses. Se puede decir que se cura una vez que el niño completa su crecimiento.
Enfermedades de la tibia
Existe otro tipo de enfermedad de la tibia además de la Osgood Schlatter que es la Enfermedad de Blount , también conocido como tibia vara, que consiste en un trastorno del crecimiento que afecta a los huesos de la parte inferior de la pierna, provocando que estos se arquean hacia fuera. Puede afectar a personas en cualquier momento del proceso de crecimiento, pero es más frecuente en niños menores de cuatro años y en adolescentes.
Causas de la enfermedad de Osgood Schlatter
La enfermedad de Osgood-Schlatter se caracteriza por la inflamación del tendón rotuliano y los tejidos blandos que lo rodean. La causa es un continuo tirón que soporta el tendón rotuliano en el área inferior a la rodilla.
Durante las actividades que comprenden correr, saltar y flexionar, como el fútbol, el baloncesto, el voleibol y el ballet, los músculos del muslo (cuádriceps) tiran del tendón que conecta la rótula con el cartílago de crecimiento en la parte superior de la tibia. Esta tensión repetitiva puede ocasionar que el tendón tire del cartílago de crecimiento donde se inserta en la tibia, lo que genera el dolor e inflamación relacionados con la afección.
En algunos casos, el organismo puede intentar cerrar ese hueco con el crecimiento de hueso nuevo, lo que puede formar un bulto óseo en ese lugar.
Síntomas de la enfermedad de Osgood Schlatter
El principal síntoma de la enfermedad de Osgood Schlatter es una hinchazón dolorosa sobre una protuberancia en el hueso de la pierna inferior (tibia). El dolor suele empeorar al realizar ciertas actividades, como correr, arrodillarse y saltar , y se alivia con el reposo. Por lo general, la enfermedad ocurre en una sola rodilla aunque también puede ser en ambas y genera un incremento de la tensión de los músculos que hay alrededor de la rodilla (los isquiotibiales y el cuádriceps). El malestar puede durar entre semanas y meses, y puede volver a aparecer hasta que se deje de crecer.
Tratamiento de la enfermedad de Osgood Schlatter
La enfermedad de Osgood-Schlatter casi siempre se resuelve sin tratamiento. Los síntomas suelen desaparecer cuando se detiene el crecimiento de los huesos. Los analgésicos como paracetamol, ibuprofeno o naproxeno sódico (AINES) pueden ser de ayuda.
Realizar fisioterapia con ejercicios para estirar los cuádriceps, puede ayudar a reducir la tensión en el lugar en donde el tendón de la rótula se une a la tibia.
Una cintilla colocada sobre el tendón rotuliano también puede aliviar la tensión. Los ejercicios de fortalecimiento de los cuádriceps y las piernas en general, pueden ayudar a estabilizar la articulación de la rodilla. En muy pocos casos, si el dolor es debilitante y no disminuye después del período de crecimiento, se puede recomendar cirugía para extirpar la protuberancia ósea.
Pruebas complementarias de la enfermedad de Osgood Schlatter
El diagnóstico de la enfermedad de Osgood Schlatter se realiza mediante una exploración física, donde el médico examinará la rodilla para buscar puntos sensibles, inflamación, dolor y enrojecimiento. Se pueden realizar radiografías para observar los huesos de la rodilla y la pierna y examinar más de cerca la región donde el tendón de la rótula se conecta a la tibia.
Factores desencadenantes de la enfermedad de Osgood Schlatter
No se conoce un factor específico que pueda desencadenar la enfermedad de Osgood Schlatter.
Factores de riesgo de la enfermedad de Osgood Schlatter
Los principales factores de riesgo de la enfermedad de Osgood-Schlatter incluyen:
Edad: la enfermedad ocurre durante los periodos de crecimiento de la pubertad. Los niños de 12 a 14 años y en niñas de 10 a 13 años.
El sexo: es más frecuente en niños.
Deportistas: la enfermedad sucede con más frecuencia en las personas que practican deportes que involucran correr, saltar y hacer cambios de dirección rápidos.
Personas que presentan rigidez de los cuádriceps ya que puede aumentar la tensión que ejerce el tendón de la rótula en el cartílago de crecimiento en la parte superior de la tibia.
Complicaciones de la enfermedad de Osgood Schlatter
Las complicaciones de la enfermedad de Osgood-Schlatter son poco frecuentes. Si ocurren, podrían ser:
Dolor crónico o inflamación localizada.
Bulto óseo en la tibia justo debajo de la rótula, incluso después de solucionar los síntomas. Este bulto puede permanecer, hasta cierto grado, durante toda la vida , pero no suele afectar el funcionamiento de la rodilla.
Rara vez, puede provocar que el cartílago de crecimiento se despegue de la tibia.
Prevención de la enfermedad de Osgood Schlatter
No existe una forma efectiva de prevenir la enfermedad de Osgood Schlatter.
Especialidades a las que pertenece
La enfermedad de Osgood Schlatter pertenece a la especialidad de ortopedia y la traumatología. La ortopedia es una especialidad médica dedicada a corregir o evitar las deformidades o traumas del sistema musculoesquelético del cuerpo humano. La traumatología es la enfermedad que aborda la patología del sistema musculoesquelético.
Preguntas frecuentes
¿Qué es la osteocondrosis?
La osteocondrosis es una enfermedad que afecta a los niños y adolescentes (más a menudo en varones de 4 a 13 años) en fase de crecimiento. Los extremos de los huesos se alargan y amplían el crecimiento de la epífisis y la diáfisis (zonas centrales y de los extremos) de los huesos. En esta etapa se pueden experimentar los fenómenos de necrosis y degeneración de huesos y cartílagos.
¿Qué es la epifisitis?
Es un problema óseo doloroso que se produce por la inflamación (hinchazón) del cartílago de crecimiento del talón. El cartílago de crecimiento, también llamado placa epifisaria, es una zona en el extremo de un hueso en desarrollo donde, con el tiempo, las células de cartílago se convierten en células óseas. Mientras sucede esto, los cartílagos de crecimiento se expanden y se unen entre sí. Es el mecanismo de crecimiento de los huesos.
¿Qué ejercicios se recomiendan para la enfermedad de Osgood Schlatter?
Los ejercicios de estiramiento y fortalecimiento del cuadricep son la mejor opción terapéutica para la enfermedad de Osgood Schlatter.
¿Cuál es la tibia anterior?
El tibial anterior es un músculo que se sitúa en la parte inferior de la pierna y se extiende desde la rodilla hasta el metatarso . Su función es estabilizar el tobillo y permitir la dorsiflexión del pie, es decir, elevar la punta del pie al caminar.
La tibia anterior es la cara delantera de la tibia.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia