Alergología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
Betametasona: ¿Para qué se usa?
Los esteroides del grupo de los corticoides son un tipo de hormonas que se producen en las glándulas adrenales y tienen funciones en nuestro organismo especialmente a nivel del sistema cardiovascular, metabólico e inmunológico. La betametasona forma parte de los esteroides sintéticos.
¿Qué es la betametasona?
La betametasona es un fármaco glucocorticoide sintético de acción prolongada que actúa como inmunosupresor y antiinflamatorio.
Tras su toma, los efectos antiinflamatorios e inmunosupresores aparecen en unas 2 horas y se mantienen hasta 3-4 días.
Se puede administrar por vía oral, en forma de solución inyectable (intravenoso o intramuscular) o en pomadas de aplicación tópica. Sin embargo, en España no está comercializada la presentación oral de la betametasona.
¿En qué enfermedades se usa la betametasona?
La betametasona está indicada en múltiples patologías que cursan con inflamación:
Enfermedades reumatológicas. Incluyendo la artritis reumatoide, artritis gotosa, artritis psoriásica y en brotes de enfermedades autoinmunes.
Procesos inflamatorios articulares . Incluyendo sinovitis, bursitis, miositis, lumbalgias, ciatalgias, tortícolis o ganglión.
Enfermedades autoinmunes del colágeno. Se incluye el lupus eritematoso sistémico, esclerosis sistémica, dermatomiositis.
Enfermedades alérgicas. Incluyendo el asma, rinitis alérgica estacional, rinitis perenne, dermatitis de contacto, dermatitis alérgicas, reacciones de hipersensibilidad y picaduras de insectos.
Enfermedades de la piel . Incluyendo erupciones liqueniformes, liquen plano, psoriasis, lupus eritematoso sistémico, alopecia areata y queloide.
Afecciones del pie. Incluyendo la bursitis retrocalcánea, el espolón calcáneo, y las metatarsalgias.
En partos prematuros. Se puede utilizar para promover la maduración pulmonar del feto.
Enfermedades neoplásicas. Se puede administrar como tratamiento paliativo para disminuir la inflamación acompañando a la quimioterapia en casos de leucemia, linfomas, leucemia infantil linfoide y mieloide agudas.
Efectos adversos, contraindicaciones y precauciones de la betametasona
Los efectos secundarios de la betametasona se relacionan, especialmente, con su uso a largo plazo.
Efectos cardiovasculares . Aumento del riesgo de trombosis, tromboflebitis, arritmias cardiacas e hipertensión arterial.
Efectos dermatológicos. Pueden aparecer r eacciones de hipersensibilidad y decoloración o hiperpigmentación de la piel, irritación con quemazón y prurito, atrofia dermatológica, estrías, vitíligo, infecciones, hirsutismo, eritema facial, paniculitis, erupciones, exantemas y necrólisis epidérmica.
Efectos endocrinológicos . Aumento de glucosa en sangre, que puede dar lugar a la aparición de diabetes, síndrome de Cushing, aumento del peso corporal, amenorrea, trastornos del ciclo menstrual y alteraciones en el desarrollo con disminución del crecimiento en niños.
Disminución de electrolitos . Afectando a los niveles de potasio y calcio.
Trastornos Incluyendo náuseas, vómitos, dolor abdominal, pancreatitis, gastritis y esofagitis que pueden dar lugar a úlceras gástricas y hemorragias digestivas.
Disminución de la inmunidad. El uso crónico puede ocasionar, como consecuencia de una disminución de las defensas, la aparición de infecciones.
Efectos osteomusculares . Se puede propiciar la osteoporosis, fracturas óseas, miopatías, miastenia, daños en los tendones como tenosinovitis y ruptura tendinosas, osteonecrosis, en especial, en cabeza de fémur y húmero.
Afectación del sistema nervioso central. Puede producir o empeorar trastornos psicológicos como inestabilidad emocional, cambios de humor, euforia, agitación y tendencias psicóticas. Además, pueden causar cefalea, vértigo e insomnio.
Afectación infantil . En niños sometidos a tratamiento tópico se han notificado supresión del eje hipotálamo-hipófisis-suprarrenal, síndrome de Cushing, retraso del desarrollo e hipertensión intracraneal.
Contraindicaciones de la betametasona
La betametasona está contraindicada durante el embarazo, salvo en el caso de amenaza de parto prematuro entre las semanas 24 y 36 del embarazo para estimular la maduración pulmonar del feto.
La betametasona se excreta por la leche materna por lo que está contraindicada en mujeres lactantes.
Las formas tópicas de betametasona están contraindicadas en menores de un año. Tampoco debe emplearse en los ojos ni en heridas abiertas profundas.
Interacción de la betametasona con otros fármacos
Algunas de las interacciones farmacológicas que se pueden dar incluyen:
Su uso junto con las vacunas de virus atenuados de sarampión, rubéola, de bacterias como la salmonella, produce una disminución de la inmunidad de las vacunas, es decir una disminución de la generación de anticuerpos tras la vacunación.
No se debe usar junto con fármacos antiinflamatorios , ni aspirina, por el mayor riesgo de hemorragias gastrointestinales al usar ambos fármacos.
El uso junto con adenosina puede potenciar la toxicidad cardiaca de esta última.
El uso de betametasona junto con aldocumar puede dar lugar a alteración en el tiempo hemorrágico, causando un mayor riesgo de hemorragias.
El uso junto a antibióticos como la eritromicina aumenta el efecto de los glucocorticoides.
El uso con salbutamol puede dar lugar a un mayor número de arritmias cardiacas.
Los tópicos gastrointestinales (sales, óxidos e hidróxidos de magnesio, aluminio y calcio) pueden disminuir la absorción digestiva de los glucocorticoides.
Preguntas frecuentes
¿Cuánto tiempo se puede usar la betametasona?
La betametasona se debe administrar siempre a la menor dosis posible y el tiempo estrictamente necesario, siempre bajo la supervisión de un especialista.
En situaciones como el asma , se darán dosis de duración corta para controlar los posibles efectos secundarios de la betametasona.
¿Se puede usar la betametasona en niños?
La betametasona puede usarse en niños, pero en ellos se usa principalmente como parte del tratamiento de leucemias y linfomas.
El uso para otras enfermedades en niños es poco frecuente, ya que puede producir alteración del crecimiento. Hay siempre que valorar el riesgo-beneficio del fármaco cuando se inicia el tratamiento.
¿Es más peligrosa la betametasona en niños o en adultos?
La betametasona produce efectos secundarios tanto en niños como en adultos, pero en los primeros, además de efectos secundarios similares a los adultos, puede dar lugar a alteraciones en el crecimiento.

Artículo especializado
Astenia primaveral
La astenia primaveral no es una enfermedad catalogada, si bien existe cierta discusión sobre si se trata de un cuadro patológico que debe ser tratado como tal.
¿Qué es la astenia primaveral?
La astenia primaveral se puede definir como la sensación de debilidad y falta de energía física y mental que puede repercutir negativamente en el rendimiento y la calidad de vida de las personas afectadas.
Suele manifestarse durante la primavera, al desarrollar actividades cotidianas sin necesidad de haber realizado ningún esfuerzo importante. Afecta más a las mujeres que a los hombres.
Se puede considerar como un síndrome incluido dentro de los denominados trastornos afectivos estacionales. Si bien las evidencias al respecto son escasas, su incidencia en los últimos años parece haber experimentado un crecimiento importante. Algunos autores señalan este crecimiento al ritmo de vida actual, con una elevada carga de estrés, ansiedad, sobrecarga laboral, etc., que repercute en el estado de ánimo y reducen la capacidad adaptativa del organismo.
No hay que confundirla con la astenia provocada con el cuadro clínico en el contexto de enfermedad alérgica, porque a esta astenia se le sumarían síntomas típicos de alergia (estornudos, congestión nasal, prurito nasal, faríngeo u ocular,…).
Causas y síntomas de astenia primaveral
La astenia primaveral no tiene una causa orgánica definida ni tiene consideración de enfermedad dentro del Catálogo de Clasificación Internacional de Enfermedades de la Organización Mundial de la Salud . Suele manifestarse como una sensación pasajera de cansancio físico e intelectual que aparece al inicio de la primavera, con las típicas oscilaciones de temperatura, presión atmosférica y humedad.
El síndrome se presenta de forma muy variable entre unas personas y otras.
Existen otros factores predisponentes de la astenia primaveral que incluyen las horas de luz solar y su relación con el sistema endocrino. También se apunta un posible componente inmunológico relacionado con la alergia, así como factores víricos.
De este modo, la astenia primaveral aparece cuando coinciden una serie de factores ambientales:
El cambio meteorológico y estacional. Con subida de las temperaturas y oscilaciones en la presión atmosférica.
Aumento de las horas de luz solar y cambio de hora.
Modificaciones en las rutinas diarias.
Todas estas circunstancias pueden alterar la regulación de los ritmos circadianos por medio de determinadas hormonas como el cortisol y la melatonina, entre otras.
En condiciones normales, la astenia primaveral desaparece por sí sola en unas semanas, una vez que el organismo se ha adaptado a estas nuevas condiciones.
La astenia primaveral da lugar a síntomas que no suelen ser graves y que tienen una corta duración. En el caso de no desaparecer en pocas semanas, es recomendable consultar con el médico para que pueda establecer un diagnóstico preciso.
Los signos y síntomas más frecuentes incluyen:
Cansancio, fatiga y debilidad.
Malestar general .
Hipotensión y mareos.
Dolor muscular y articular.
Cefaleas.
Dificultad de concentración.
Irritabilidad y cambios del estado de ánimo.
Pérdida del apetito.
Disminución del deseo sexual.
Trastornos del sueño.
Tratamiento para la astenia primaveral
La astenia primaveral no es un estado patológico propiamente dicho y no existe un tratamiento específico para abordarla. De este modo, cuando la astenia no tiene una causa orgánica conocida, se hace necesario aliviar o disminuir sus síntomas, promoviendo la adaptación del organismo.
Algunas de las medidas que se pueden establecer para prevenir y minimizar los efectos de la astenia primaveral incluyen:
Procurar adaptarse a los cambios derivados de la nueva estación de manera progresiva.
Mantener los horarios estables para las comidas y el descanso nocturno, además de las horas suficientes de sueño.
El ejercicio físico moderado puede contribuir a acelerar el proceso de adaptación y reducir los niveles de estrés.
La alimentación debe ser equilibrada, aportando todos los grupos de alimentos y todos los nutrientes, especialmente vitaminas y minerales.
Una correcta hidratación (principalmente con agua) también es esencial, especialmente cuando se produce la elevación de las temperaturas.
Por otro lado, cuando la astenia y la sensación de cansancio se prolongan durante meses y no se puede identificar ningún problema físico ni psicológico que pueda ser el causante, es posible que se trate de un caso de fatiga crónica .
En cualquier caso, la astenia primaveral es una entidad pasajera que la mayoría de las veces se puede minimizar con unos hábitos de vida saludables. Si algunos de sus síntomas persisten, es recomendable consultar con el médico.

Artículo especializado
Alergias por cambio de clima: ¿cómo tratarlas?
Las variaciones en las condiciones climáticas, incluyendo el aumento y la disminución de la temperatura, de forma más o menos repentina, pueden suponer un riesgo para las personas alérgicas. Esta situación suele ser habitual durante los cambios de estación, contribuyendo en gran medida a la aparición de procesos alérgicos. De este modo, con los cambios de tiempo pueden aparecer síntomas de congestión e irritación nasal, ocular, tos y rinitis. Esta reacción alérgica también puede manifestarse a través de la piel, en forma de eccemas y urticarias.
Alergia al cambio de clima: ¿Por qué ocurre?
En la aparición de las alergias juegan un papel relevante tanto la genética como las condiciones ambientales.
Los cambios de temperatura, presión atmosférica y los diferentes episodios meteorológicos pueden desencadenar un proceso alérgico. Los cambios de temperatura frecuentes y la polinización de las plantas características de la primavera aumentan la incidencia de casos tanto de rinitis alérgica como vírica.
La rinitis es un trastorno heterogéneo nasal que cursa con inflamación de la mucosa y da lugar a síntomas como obstrucción y congestión nasal, estornudos y picor. De este modo, los síntomas de la rinitis alérgica se intensifican con el inicio de la polinización de las plantas. El viento también puede constituir un desencadenante importante al movilizar el polen , el polvo, esporas de hongos y otros alérgenos ambientales.
Por otro lado, la lluvia y la humedad pueden ser eventos positivos para las personas con este tipo de alergias. La lluvia «lava» el ambiente, atrapando el polen y otros alérgenos. Sin embargo, el exceso de lluvia con la siguiente humedad que genera puede empeorar los síntomas alérgicos de otras personas que estén sensibilizadas a los hongos (el mayoritario, Alternaria ).
En cuanto a la temperatura, la inhalación de aire frío conduce a la sequedad de los bronquios y a su contracción, dificultando la respiración, especialmente en personas que padecen asma.
De igual modo, las enfermedades respiratorias alérgicas como el asma son bastante heterogéneas, aunque estrechamente asociadas con el medio ambiente y con la interacción inmunológica. Algunas variables asociadas con el clima pueden impactar en las enfermedades que afectan a las vías respiratorias, incluyendo cambios en los patrones de polen, la humedad de las viviendas con una mayor exposición al moho y los impactos climáticos en la contaminación del aire. Finalmente, el estrés por calor, especialmente en combinación con la contaminación, puede promover la inflamación y reducir el umbral de hiperreactividad de las vías respiratorias, relacionándose con el aumento de los problemas respiratorios.
Por otro lado, el calentamiento global y el aumento de los niveles de CO2 aumentan la carga de polen, prolongan las temporadas de polinización e intensifican la alergenicidad. Además, a medida que cambia el clima, las especies de plantas pueden adaptarse y experimentar modificaciones en su distribución geográfica, expandiéndose la posibilidad de aparición de alergias.
Síntomas de la alergia al cambio de tiempo
Los síntomas más comunes que pueden aparecer coincidiendo con el cambio de tiempo incluyen:
Picor nasal y en la garganta.
Lagrimeo y picor en los ojos.
Estornudos.
Secreción y congestión nasal.
Tos.
Ronchas y erupciones de la piel.
Eccema.
Picor en la piel.
¿Cómo curar la alergia a los cambios de temperatura?
Cuando aparecen los primeros síntomas es recomendable consultar al alergólogo para que pueda establecer un diagnóstico adecuado respecto del tipo de alergia.
Es recomendable evitar someterse, dentro de lo posible, a los desencadenantes de la alergia, en este caso, los cambios bruscos de temperatura.
Ante la rinitis y la afectación ocular y de garganta se pueden utilizar medicamentos antihistamínicos. Frente a las afecciones cutáneas, también los antihistamínicos y el uso de cremas antiinflamatorias pueden ser efectivos para su control.
¿Cómo saber si mi hijo es alérgico a los cambios de temperatura?
Algunas alergias son fáciles de identificar por el patrón de síntomas que pueden aparecer tras la exposición a las sustancias que la provocan. Sin embargo, en otras ocasiones no es tan fácil de identificar y se pueden hacer pasar por otras afecciones.
Cuando se dan síntomas de forma repetida, parecidos a los de un resfriado crónico que duran más de una semana o que se desencadenan en la misma época del año se debe sospechar de la presencia de un cuadro alérgico. Los síntomas suelen incluir:
Congestión y secreción nasal.
Estornudos.
Carraspeo y dolor de garganta.
Picor y lagrimeo de ojos.
Irritación en la boca, labios y la garganta.
Ataques de tos.
Sibilancias.
Dificultad para respirar.
Sarpullidos y eccema en la piel.

Artículo especializado
¿Cuándo ir al alergólogo?
El alergólogo se puede definir como el médico de la alergia o el especialista médico experto en alergias.
¿Qué hace un alergólogo?
La función principal del alergólogo consiste en prevenir, diagnosticar y tratar las enfermedades alérgicas. Las alergias son un conjunto de patologías basadas en la sobre activación del sistema inmunitario. Esto sucede cuando el sistema encargado de proteger al organismo responde frente a los alérgenos (sustancias identificadas como potencialmente dañinas) cuya naturaleza es muy diversa (polen de plantas, ácaros del polvo, medicamentos, determinadas sustancias de los alimentos,…).
La respuesta del sistema inmunitario frente a los alérgenos incluye diversas reacciones de tipo inflamatorio que pueden afectar a la piel y a las mucosas de los sistemas respiratorios o gastrointestinales. Esto da lugar a la aparición de diferentes síntomas en las enfermedades alérgicas.
El organismo reacciona fabricando anticuerpos que son capaces de identificar al alérgeno. A partir aquí se desata toda la cascada de la reacción alérgica.
La gravedad de la alergia varía significativamente de una persona a otra, pudiendo expresarse como una ligera alteración cutánea, hasta una anafilaxia que puede poner en peligro la vida del paciente.
Los alérgenos que provocan la alergia pueden acceder al organismo por diferentes vías, como las vías respiratorias, el tracto gastrointestinal, el contacto con la piel y la vía intravenosa o subcutánea.
Tipos de alergia
Varían en función de los alérgenos que las provocan y las zonas del cuerpo afectadas:
Rinitis alérgica . Se trata de la enfermedad alérgica más habitual (cerca de un 25% de la población de los países desarrollados la padece). Los alérgenos responsables son el polen, los ácaros del polvo, los epitelios de animales y los hongos.
Asma alérgico. El asma afecta a un 10% de la población infantil y a un 5% de los adultos en España. Los alérgenos responsables son los mismos que en la rinitis alérgica. Cursa con tos y dificultad para respirar.
Urticaria . Se trata de un tipo de reacción alérgica que afecta a la piel. Si además se asocia con hinchazón (normalmente de alguna parte de la cara) se habla de angioedema. Los alérgenos pueden proceder de alimentos, medicamentos o picaduras de insectos.
Dermatitis atópica. Es una enfermedad predominante en la población infantil, aunque también afecta a los adultos. Se caracteriza por sequedad de la piel y placas eritematosas que producen un intenso picor.
Dermatitis alérgica de contacto. Ocurre cuando el alérgeno (metales, cosméticos o látex) entra en contacto directo con la piel.
Alergia alimentaria. Los alérgenos son sustancias que están presentes en los alimentos ingeridos. Los alimentos más frecuentes relacionados con este tipo de alergia son la leche de vaca y el huevo en niños; y los frutos secos, las frutas y el marisco en adultos.
Anafilaxia . Se trata de la manifestación más grave de una reacción alérgica. En los casos más graves puede poner en riesgo la vida de la persona. Los alergenos más habituales en estos casos son los alimentos, los medicamentos o las picaduras de insectos.
¿Qué procedimientos y pruebas hace un alergólogo?
Para el diagnóstico de las enfermedades alérgicas el alergólogo se basa en la historia clínica y las pruebas diagnósticas del paciente. Dentro de estas, la técnica más utilizada es la prueba cutánea o prick test . Consiste en colocar una gota de un preparado que contiene el alérgeno sospechoso en el brazo del paciente. A continuación, se realiza una ligera punción en la piel. Si existe la alergia se producirá una reacción de tipo inflamatorio, dando lugar a la aparición de un habón. Para determinados alérgenos (himenópteros y medicamentos) es más conveniente inyectar el alérgeno de forma más profunda en la piel ( prueba intradérmica ).
Para las alergias de tipo dérmico, lo que se suele hacer es aplicar en la piel del paciente un parche impregnado ( patch test ) con el preparado alergénico y dejarlo durante un periodo de 48 horas con lectura por el alergólogo a las 48 y 96 horas.
Estas pruebas diagnósticas son un buen método para identificar las sustancias frente a las que se tiene alergia, pero no son infalibles debido a que tienen baja sensibilidad.
Adicionalmente, existen también pruebas a las que el médico puede recurrir como ayuda para el diagnóstico, basadas en un análisis de sangre para detectar los niveles elevados de inmunoglobulinas específicos de un alérgeno (IgE). Sin embargo, en algunos tipos de alergia, como las alergias a medicamentos o a los alimentos, estas pruebas tampoco son suficientes para llegar al diagnóstico y se hace necesario recurrir a pruebas de provocación. Estas consisten en exponer o suministrar al paciente el medicamento o el alimento sospechoso de causar la reacción alérgica y esperar a la manifestación de la misma. Estas pruebas son más peligrosas para el paciente, por lo que siempre se realizan en consulta médica y bajo la supervisión de personal sanitario especializado.
Savia pone a tu disposición las mejores consulta de alergología con patch test .
Tratamiento de la alergia
El tratamiento puede plantearse con diferentes estrategias:
Medidas de control o evitación del alérgeno
Tratamiento sintomático para aliviar los síntomas con medicamentos de tipo spray nasal, antihistamínicos y corticoides orales, en crema o inhalados.
Tratamiento con vacunas (inmunoterapia) . Las vacunas pueden ser subcutáneas o sublinguales. Es el único tratamiento capaz de modificar el proceso alérgico y, por tanto, de curarlo.
¿Cuándo ir al alergólogo?
Es recomendable acudir al alergólogo en el momento en que se presente cualquier síntoma o sospecha de algún padecimiento alérgico. Los síntomas de la alergia dependerán del alérgeno y de su vía de acceso al organismo:
Alergia al polen . La alergia al polen (y a otras sustancias en suspensión en la atmósfera) pueden causar estornudos, irritación y congestión de la nariz y las mucosas, e irritación de los ojos y conjuntivitis. En los casos más graves, incluso, asma.
Alergia alimentaria . La alergia a una sustancia de un alimento puede causar hormigueo en la boca, inflamación de los labios, la lengua, el paladar y la garganta y también provocar urticaria. En los casos más graves se puede dar un shock anafiláctico. La anafilaxia puede cursar con pérdida del conocimiento, disminución de la tensión arterial, dificultad respiratoria, erupción cutánea y trastornos gastrointestinales. Si no es tratada, puede provocar la muerte del sujeto.
Alergia a la picadura de un insecto . Puede cursar con un edema en el lugar de la picadura, prurito o urticaria en todo el cuerpo, tos y dificultad respiratoria. En los casos graves, anafilaxia.
Alergia a un medicamento . La alergia a una sustancia presente en un medicamento puede causar urticaria o picor, erupciones cutáneas, hinchazón de la cara, problemas respiratorios y anafilaxia en los casos graves.
Dermatitis atópica . Los síntomas de la dermatitis atópica o eccema pueden ser picor, enrojecimiento de la piel y piel escamosa.
Otros síntomas pueden acompañar a los cuadros alérgicos, incluyendo sinusitis, dolor de cabeza, cansancio frecuente y fatiga crónica, otitis alérgica o de repetición, tos crónica, broncoespasmos, dificultad respiratoria, dolor abdominal y diarrea, entre otros.

Artículo especializado
¿Cómo se diagnostica la alergia a la LTP y profilinas?
Dos de los grupos de panalérgenos más comunes son las proteínas transportadoras de lípidos (LTP, por sus siglas en inglés), presentes en alimentos vegetales y frutos secos, y las profilinas, proteínas presentes en sustancias vegetales diversas como el polen, las frutas, el veneno de las abejas y el látex.
Los “panalérgenos” son sustancias responsables de una reactividad alérgica cruzada cuando coinciden en un mismo individuo, ya que están presentes en diversidad de productos vegetales. Este tipo de alergias son poco conocidas, si bien en los últimos tiempos se ha observado un incremento en su diagnóstico. Requieren de un adecuado estudio y seguimiento del paciente por parte del alergólogo.
¿Qué son las Profilinas?
Las profilinas son un tipo de proteínas que se encuentran en el polen, alimentos vegetales, el veneno de insectos himenópteros (avispas o abejas) y en el látex.
Los principales síndromes clínicos en los que intervienen las profilinas incluyen:
El síndrome combinado de polen y frutas. Se produce una sensibilización a frutas como melón, sandía y plátano, junto con la sensibilización a polen de gramíneas.
El síndrome combinado de látex y frutas. Se produce una sensibilización a la profilina presente en el látex vegetal, junto con la sensibilización a frutos como el plátano, el kiwi, el aguacate y la castaña.
Las profilinas son termolábiles y sensibles a la digestión gástrica por lo que es poco frecuente que provoquen síntomas digestivos o síntomas graves como anafilaxia.
¿Qué alimentos llevan LTP?
Las LTP se localizan sobre todo en la parte externa de las frutas y verduras, aunque también pueden aparecer en las semillas.
La alergia a las proteínas de transferencia de lípidos es la mayor causa de alergia alimentaria y de anafilaxia por alimentos en la población adulta de nuestro entorno.
¿Dónde se encuentra la proteína LTP?
El síndrome LTP, cursa con síntomas de alergia alimentaria al ingerir vegetales con alto contenido en estas proteínas, principalmente:
Frutas de la familia Rosaceae como el melocotón, las manzanas, las peras, las cerezas, las ciruelas, las nectarinas y el membrillo.
Frutos secos, incluyendo las nueces, las avellanas, las castañas y los cacahuetes.
Otros vegetales como la lechuga, el kiwi, las uvas, el tomate y la mostaza, entre otros.
Al contrario que las profilinas, las proteínas LTPs son mucho más estables, por lo que es más probable que produzcan cuadros alérgicos generalizados que pueden llegar a ser graves.
¿Cómo se diagnostica la alergia a la LTP y profilinas?
Los síntomas de la alergia a LTP pueden ser leves, como picor o inflamación en la boca y los labios. Sin embargo, en ocasiones se pueden producir reacciones graves como la anafilaxia, poniendo en peligro la vida del paciente.
La alergia a LTP o a las profilinas se diagnostican, en primer lugar, mediante una buena historia clínica. Suele ser muy útil la utilización por parte del paciente de un diario en el que se relacione el consumo de alimentos con la aparición de los síntomas.
También son importantes los factores desencadenantes como el ejercicio físico intenso, la toma de antiinflamatorios como el Ibuprofeno, la menstruación, el estrés o el consumo de alcohol, que pueden agravar los síntomas.
Cuando la historia clínica determina la aparición de síntomas tras la ingesta de alimentos determinados, se puede realizar un estudio mediante pruebas cutáneas o prick test con los extractos de los alimentos. En ellas, se punciona en la piel para comprobar si provoca la aparición de una pápula de más de 3 mm (prick test positivo) en 15 minutos. En ocasiones, también se pueden realizar pruebas de provocación oral con los alimentos sospechosos.
En función de los resultados obtenidos, se formularán recomendaciones del tipo pelar las frutas, cocinar los alimentos o eliminarlos de la dieta si los síntomas fueran más intensos. También se pueden prescribir medicamentos para minimizar los síntomas.
Finalmente, puede ser útil cuantificar los niveles de LTP y profilina en sangre mediante una analítica para confirmar el diagnóstico.
Tratamiento de alergia a LTP y profilinas
El principal tratamiento es la evitación de los alimentos que provocan los síntomas. Una alternativa de tratamiento sería la inmunoterapia sublingual con LTP, en la que se administra una dosis progresiva para comprobar su tolerancia. Posteriormente, el paciente continúa con las gotas sublinguales diariamente durante más de 3 años. En el trascurso del tratamiento se pueden realizar pruebas de provocación oral con alimentos que el paciente no toleraba.
Aunque es posible no llegar a tolerar ciertos alimentos, sí se puede reducir la gravedad de los síntomas.
En cualquier caso, el tratamiento debe ser siempre personalizado.
Savia pone a tu disposición la consulta de alergología que incluye las pruebas alérgicas necesarias .
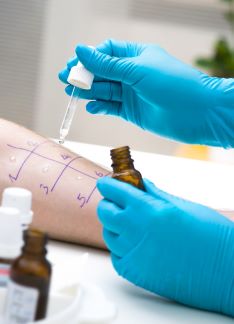
Artículo especializado
Alergia tras volver a la calle
Después del confinamiento es probable que las personas que presentaban algún tipo de alergia la hayan experimentado de forma muy notable con la vuelta a la calle. Incluso, personas que no tenían alergia empiezan a notar síntomas.
¿Necesitas una consulta o prueba presencial con un alergólogo ? Encuentra un alergólogo cerca de ti .
Si tienes dudas también puedes hablar gratis por Chat con uno de nuestros alergólogos.
Qué es la alergia
La alergia es una respuesta exagerada del sistema inmune frente a ciertas sustancias inocuas con las que entramos en contacto y que el organismo identifica como dañinas. A estas sustancias se las denomina alérgenos . Es el caso del polen (de diferentes plantas), los ácaros del polvo, los epitelios de las mascotas, algunos componentes alimentarios, medicamentos, etc.
Esta respuesta alérgica del sistema defensivo conlleva una serie de reacciones inflamatorias que afectan a la piel y a las mucosas del tracto respiratorio o gastrointestinal, dando lugar a los diferentes síntomas y signos de las enfermedades alérgicas.
Según la Organización Mundial de la Salud, se estima que en torno a un 25% de la población presenta algún tipo de alergia.
Formas de contacto con los alérgenos
Los alérgenos pueden entrar en contacto con las personas:
A través del aire al ser inhalados como, por ejemplo, el polen, ácaros del polvo, ciertos tipos de hongos, pelo de mascotas.
Al ser ingeridos como, por ejemplo, los medicamentos o múltiples tipos de alimentos (leche, huevos, futas, frutos secos, mariscos…).
Al entrar en contacto con la piel, como por ejemplo sustancias químicas o el látex.
Al ser inoculados, como el veneno de las abejas y las avispas.
Al ser inyectados, como los medicamentos de administración intravenosa o subcutánea.
El alérgico, ¿nace o se hace?
No se puede responder esta pregunta. Con el transcurso del tiempo y dependiendo de factores ambientales y genéticos (existe una mayor predisposición a ser alérgico si algún familiar lo es) puede aparecer la alergia a determinadas sustancias que se encuentran en el entorno y con las que se está en contacto.
Sensibilización
El proceso por el cual una persona se hace alérgica a determinadas sustancias se denomina sensibilización y puede tener lugar en cualquier momento de la vida.
Una persona genéticamente proclive a sufrir una alergia no la desarrollará si no ha estado previamente en contacto con el alérgeno responsable. De este modo, en el primer contacto con un alérgeno nunca se produce ningún síntoma. Será en contactos posteriores cuando aparecerán los síntomas de la alergia.
En el proceso de sensibilización los alérgenos activan el sistema inmune haciendo que se produzca un tipo de anticuerpo, la inmunoglobulina E ( IgE ). Las inmunoglobulinas son proteínas que producen las células defensivas del organismo contra agentes externos. Existen cinco tipos de inmunoglobulinas (IgA, IgD, IgE, IgG, IgM). La IgE es una inmunoglobulina que en situaciones normales actúa, específicamente, contra las enfermedades parasitarias y en el caso de los alérgicos se sobreexpresa.
¿Están aumentando los casos de alergia en la actualidad?
Se sabe que ahora hay un mayor número de casos de alergia que en el pasado, aunque todavía no está claro cuáles son las causas de este aumento. Se baraja la hipótesis de que los inviernos más suaves favorecen la aparición de pólenes que antes no se observaban. De igual modo, los cambios de vida relacionados con nuevas costumbres alimentarias, el tabaquismo y la contaminación ambiental pueden tener algo que ver. Por otro lado, la “hipótesis de la higiene” establece que, ante la ausencia de infecciones parasitarias en las sociedades occidentales, el sistema inmune se confunde y dirige su ataque mediado por la IgE contra sustancias originalmente inocuas. Además, los hábitos de higiene han cambiado desde hace muchos años.
Este ataque mediado por las IgE es importante para el diagnóstico de la enfermedad, ya que altos niveles de IgE en sangre indican al médico que el paciente padece un posible proceso alérgico.
¿Necesitas una consulta o prueba presencial con un alergólogo ? Encuentra un alergólogo cerca de ti .
Si tienes dudas también puedes hablar gratis por Chat con uno de nuestros alergólogos.
Diferentes tipos de alergia
En función de los signos y síntomas tenemos distintos tipos de enfermedades alérgicas:
La rinitis alérgica es la enfermedad alérgica más habitual (afecta a un 25-30% de la población de los países desarrollados). Los alérgenos responsables son los pólenes, los ácaros del polvo, los epitelios de animales y los hongos. Los síntomas con los que cursa son estornudos, secreción nasal mucosa, picor de nariz y congestión nasal. Puede ir acompañada de conjuntivitis alérgica cuyos signos y síntomas son enrojecimiento de la conjuntiva del ojo, lagrimeo y picor de ojos. Y también puede ir asociada con asma alérgico.
El asma alérgico es el segundo tipo de enfermedad más frecuente y en España afecta a un 5% de la población adulta. Y en torno a un 10% de la población infantil. Los alergenos responsables son los mismos que antes. Los signos y síntomas característicos son tos, dificultad al respirar y ruidos torácicos al respirar (las llamadas sibilancias).
La urticaria y/o angioedema es un tipo de reacción alérgica que afecta a la piel. En la urticaria aparecen ronchas de forma y tamaño variable que suelen picar. Cuando aparece hinchazón se habla de angioedema. Y pueden o no aparecer de forma simultánea. Los alergenos en este caso pueden ser alimentos, medicamentos o picaduras de insectos.
Dermatitis atópica o eccema atópico. Es una enfermedad predominante en la población infantil, aunque se puede cronificar y existir en adultos. Se caracteriza por sequedad de la piel que produce un intenso picor. Al rascarse se producen las lesiones cutáneas propias de este tipo de alergia.
Dermatitis alérgica de contacto. Ocurre cuando el alérgeno entra en contacto directo con la piel. Ejemplos de estos alérgenos son: los metales, el tinte para el pelo, productos cosméticos y el látex.
Alergia alimentaria . En este caso los alérgenos son los alimentos ingeridos. Los signos y síntomas habituales son: picor y/o hinchazón de labios y boca (conocido como SAO o síndrome de alergia oral). A veces aparecen náuseas, vómitos y dolor abdominal o reacciones cutáneas como dermatitis atópica o urticaria. En casos extremos puede aparecer anafilaxia. Los alimentos más frecuentes relacionados con este tipo de alergia en los adultos son los frutos secos, las frutas y el marisco. Y en los niños la leche de vaca y el huevo.
Anafilaxia . Es la manifestación más grave de una reacción alérgica. Suele ocurrir rápidamente y de forma generalizada. Deben existir signos y síntomas de 2 o más sistemas: cutáneo, digestivo, respiratorio, cardiovascular (hipotensión y arritmias cardiacas) y neurológico (mareo y pérdida de conocimiento). En los casos más graves, si el tratamiento con adrenalina no se administra a tiempo, se puede producir la muerte. Los alérgenos más habituales en estos casos son los alimentos, los medicamentos o las picaduras de insectos.
Diagnóstico de la alergia
Existen diferentes tipos de pruebas diagnósticas en función del tipo de alergia y en función de si la reacción alérgica aparece rápidamente o tarda en aparecer.
La prueba cutánea ( prick test ) es la más utilizada y consiste en colocar una gota del preparado alergénico que se quiere testar en el brazo del paciente (en su cara anterior) y hacer una ligera punción en la capa más superficial de la piel. Si el paciente es alérgico a la sustancia se producirá una reacción inflamatoria, dando lugar a la aparición de una roncha en la piel. Para determinados alérgenos, y también cuando la sensibilización no es muy fuerte, es más conveniente inyectar el alérgeno directamente en la piel ( prueba intradérmica ).
Para las alergias de tipo dérmico, lo que se suele hacer es aplicar en la piel del paciente un parche impregnado ( patch test ) en el preparado alergénico y dejarlo durante un periodo de 48 a 96 horas.
Estas pruebas diagnósticas son un buen método para identificar las sustancias frente a las que se tiene alergia, pero no son infalibles debido a que tienen baja sensibilidad.
Adicionalmente, existen también pruebas a las que el médico puede recurrir como ayuda para el diagnóstico, basadas en un análisis de sangre para detectar los niveles elevados de IgE específicos de un alérgeno en concreto. Sin embargo, en algunos tipos de alergia, como las alergias a medicamentos o a los alimentos, estas pruebas tampoco son suficientes para llegar al diagnóstico y se hace necesario recurrir a pruebas de provocación.
Finalmente, las pruebas de provocación consisten en exponer o suministrar al paciente el medicamento o el alimento sospechoso de causar la reacción alérgica y esperar a la manifestación de la misma. Estas pruebas son más peligrosas para el paciente, por lo que siempre se realizan en consulta médica y bajo la supervisión de personal sanitario especializado. Además, dada su naturaleza, pueden durar varias horas.
Predicción de una alergia
No es posible predecir si una persona va a desarrollar una determinada alergia. El sistema inmune es cambiante y dado que la alergia es el resultado de un proceso de sensibilización, es imposible predecir si una persona va a ser alérgica o no a una determinada sustancia.
Tratamiento de la alergia
El tratamiento de las alergias se basa en tres estrategias:
Medidas de control o evitación del alérgeno responsable, en la medida que sea posible.
Tratamiento sintomático , es decir, para aliviar los síntomas con medicamentos de tipo spray nasal y antihistamínicos.
Tratamiento con vacunas . Al tratamiento con vacunas, ya sean subcutáneas o sublinguales se le denomina inmunoterapia ( IT ) y es el único tratamiento capaz de modificar el proceso alérgico y, por tanto, de curarlo.
¿Necesitas una consulta o prueba presencial con un alergólogo ? Encuentra un alergólogo cerca de ti .
Si tienes dudas también puedes hablar gratis por Chat con uno de nuestros alergólogos.
Descargar Infografía alergia

Artículo especializado
¿Qué es la intolerancia a la histamina? Causas y síntomas
¿Qué es la intolerancia a la histamina?
La histamina es una sustancia natural que produce el organismo que se encuentra en los órganos y tejidos. También es ingerida a través de los alimentos.
Su fabricación, liberación y control de la cantidad de histamina necesaria es fundamental para que el organismo funcione correctamente, por tener muchas funciones en el mismo.
Cuando la histamina ingerida por los alimentos no se descompone de manera correcta, produce una serie de síntomas y consecuencias que afectan principalmente al tracto digestivo y que se conoce como intolerancia a la histamina y puede afectar al 2% de las personas.
Causas de la intolerancia a la histamina
La causa principal de intolerancia a la histamina es debido a un déficit en una enzima llamada Diaminooxidasa (DAO) que se encuentra en muchos tejidos, entre ellos, en el tubo digestivo (intestino delgado y colon ascendente).
La DAO (diaminooxidasa) precisa la presencia de vitamina B6 y C y de cobre para que cumpla su función, es decir, se sintetiza y es secretada a la luz del intestino para que descomponga la histamina que hay en los alimentos ingeridos y, de esta manera, regular su nivel en sangre.
También puede haber una liberación excesiva de histamina en las células del sistema inflamatorio como mastocitos y basófilos ante diferentes estímulos.
Otra de las causas de la intolerancia a la histamina puede ser la ingesta elevada de alimentos liberadores de histamina endógena.
Síntomas de la intolerancia a la histamina
Los síntomas no suelen darse de manera inmediata , sino que pueden aparecer a los pocos días. Nunca son síntomas aislados, sino que van asociados varios juntos. Estos afectan a diferentes órganos y partes del cuerpo y pueden ser, entre otros:
Alteraciones intestinales:
Dolor de estómago
Colon irritable
Diarrea
Reflujo gástrico y pirosis
Estreñimiento
Flatulencias
Náuseas
Sensación de saciedad
Hinchazón de estómago
Astenia (falta de apetito)
Alteraciones respiratorias:
Tos y estornudos
Dificultad para respirar, asma
Aumento de la mucosidad nasal
En casos más graves puede haber edema de lengua o de glotis
Alteraciones en la piel:
Piel seca
Picor
Dermatitis
Edemas
Psoriasis
Urticaria
Alteraciones generales:
Dolor crónico, fibromialgia y dolor muscular
Dolor de huesos, sobre todo, en espalda y columna
Dolor en tejidos blandos
Migraña
Mareos
Desajustes hormonales como amenorrea, síndrome premenstrual, ovarios poliquísticos e incluso infertilidad
Cansancio injustificado
Ansiedad
Depresión
Alteraciones del sueño
Diagnóstico de la intolerancia a la histamina
No hay una prueba específica para hacer un diagnóstico de intolerancia a la histamina.
Se puede hacer un análisis para detectar los niveles de actividad de la DAO (diaminooxidasa) en el organismo.
También es importante asociarlo a la clínica que presenta la persona, para determinar el diagnóstico .
Tratamiento y prevención de la intolerancia a la histamina
El tratamiento y, especialmente, la prevención para la intolerancia a la histamina, está enfocado a la dieta y a un aporte añadido de vitaminas.
La dieta debe consistir en:
Alimentos frescos, por ser pobres en histamina
Vigilar el estado de los alimentos, ya que cualquier pequeña alteración durante su almacenamiento o deterioro, puede producir un aumento de histamina, como es el caso del pescado y marisco
Guardar correctamente los alimentos y mantener medidas higiénicas durante su preparación
Aumentar la ingesta de Vitaminas, sobre todo vitamina B6, vitamina C y de ácido fólico, magnesio, cobre y zinc
Tomar suplementos de DAO (diaminooxidasa) antes de las comidas
Evitar consumir bebidas alcohólicas
Disminuir la ingesta de alimentos ricos en histamina como son chocolate, frutos secos, fresas, algunos colorantes, glutamato, clara de huevo, crustáceos, etc.
Evitar la toma de medicamentos como antiinflamatorios, analgésicos, contrastes yodados, algunos antibióticos e, incluso, algunos antihistamínicos

Artículo especializado
Reacción Alérgica, Conducta a Seguir
Una reacción alérgica es una respuesta por hipersensibilidad ante la exposición a determinadas sustancias ( alérgenos ) por desencadenar una respuesta inmunitaria tras entrar en contacto con la persona susceptible por cualquier vía: cutánea, conjuntiva, respiratoria, digestiva…. El contacto puede ser por inhalación, por ingesta, por fricción, por inyección…
Cómo se manifiesta
Es frecuente que ante la primera exposición al alergeno sólo se produzca una reacción leve que puede, incluso, pasar desapercibida, aunque la persona queda sensibilizada ante dicho alergeno. Por ello, es tras la segunda exposición cuando suelen manifestarse los síntomas floridos.
Las reacciones alérgicas son muy frecuentes en la práctica médica. La respuesta inmunitaria que se desencadena ante el alergeno aparece poco después de la exposición (e incluso unas horas más tarde). La reacción alérgica puede ser local (como la picadura de un insecto o la fricción con una planta) o generalizada (ante la ingesta de un fármaco). Asimismo, podemos encontrarnos diferentes grados de gravedad, siendo en su mayoría de carácter leve, aunque no podemos desestimar las reacciones alérgicas graves por ser potencialmente mortales. La forma más grave recibe el nombre de anafilaxia o shock anafiláctico.
Llamamos anafilaxia a la reacción de hipersensibilidad sistémica o generalizada, de carácter grave y potencialmente mortal que suele aparecer de forma inmediata tras la exposición. Es una reacción aguda que puede presentar diferentes síntomas y progresar rápidamente a una obstrucción de vía aérea u otra situación fatal. Precisa atención médica inmediata.
Alérgenos más frecuentes
Los alérgenos más frecuentes son el polen (platanero, olivo, gramíneas, parietaria..), los hongos ambientales , los ácaros de polvo, los epitelios de algunos animales (perros, gatos, caballos y roedores), determinados alimentos (fresas, melocotón kiwi, marisco, leche, trigo, frutos secos…), fármacos (antiinflamatorios y penicilina) y el veneno de insectos (abejas o avispas). Las reacciones de hipersensibilidad más frecuentes son las tópicas por contacto o picadura y las farmacológicas.
Las reacciones a fármacos constituyen el tercer motivo de consulta en los servicios de alergología. Los antiinflamatorios no esteroideos y los antibióticos betalactámicos (derivados penicilínicos) son los agentes causales más frecuentes en nuestro medio. Son dosis-independiente (cuanta más alta la dosis ingerida, más efecto), aunque la reacción suele aparecer cuando el individuo toma un fármaco a una dosis convencional perfectamente tolerada por el resto de la población. En este aspecto es importante asegurarnos de que la alergia que presenta es secundaria al fármaco ingerido por diferentes motivos. En primer lugar, para el paciente que es etiquetado de alérgico a un determinado fármaco ello le supone la renuncia a un grupo terapéutico de fármacos para el resto de su vida. En segundo lugar, ante la aparición de un cuadro alérgico relevante, es recomendable que la persona se someta a pruebas de alergia para confirmar su hipersensibilidad. La confirmación de una alergia a un fármaco implica un condicionante importante en la prescripción médica futura del paciente.
Otro tipo de alergia sería la atopia, término que se refiere al estado de hipersensibilidad anormal de ciertos individuos ante una cierta exposición a sustancias perfectamente toleradas por el resto de la población. Existe predisposición familiar y se asocia a niveles elevados de Inmunoglobulina E (IgE) en sangre. Se puede manifestar con diferentes síntomas: eccema, disnea, tos irritativa, lagrimeo nasal u ocular, picor nasal u ocular… La tríada atópica incluye la dermatitis atópica , el asma bronquial alérgico, y la rinitis alérgica.
Cómo prevenir y tratar
Es evidente que la mejor manera de evitar la aparición de una crisis alérgica es evitando la exposición al alergeno, pero en ocasiones no resulta factible por lo que debemos buscar alternativas médicas para minimizar o bloquear la respuesta alérgica. Para ello disponemos de un tratamiento sintomático o antihistamínico (se administra vía oral, tópica, intramuscular o endovenosa) y de un tratamiento inmunológico (mediante la administración de vacunas específicas). Asimismo, para aquellos casos que lo precisen emplearemos otros fármacos específicos como pueden ser los broncodilatadores en los pacientes con asma alérgica.
Adaptándonos a la forma arbitraria de presentación de los episodios alérgicos distinguiremos diferentes patrones clínicos: alergia crónica, alergia estacional y alergia aguda intermitente. Aquellos individuos que presentan episodios puntuales (alergia intermitente) son tratados de forma sintomática sólo cuando presentan una crisis. En casos de periodos largos sintomáticos (sobre todo en primavera y otoño) haremos un tratamiento estacional. Para aquellos pacientes sintomáticos durante todo el año incrementaremos el arsenal terapéutico enfocándolo hacia la inmunoterapia con vacunas, antihistamínicos y evitación de la exposición al alergeno.
Por supuesto ante la aparición de una anafilaxia hablamos de una emergencia médica en la que debe administrarse medicación endovenosa o parenteral inmediata y en la que no dudaremos en solicitar atención médica urgente.

Artículo especializado
¿Qué Hacer Para Prevenir La Alergia?
¿Te ves afectado/a por las molestias de la alergia ? Aquí te damos unos cuantos consejos para que sepas cómo prevenirlas. La prevención en Medicina se refiere a todas aquellas medidas o tratamientos a seguir antes de desarrollar unos síntomas , con la finalidad de evitar que éstos aparezcan.
¡IMPORTANTE!
Para prevenir la aparición de los síntomas de alergia lo más importante es evitar el contacto con el alérgeno (sustancia que desencadena la reacción exagerada del sistema inmunitario) en la medida de lo posible, aspecto que no siempre es fácil de cumplir.
Consejos de prevención de alergia al polen
Evita pasear por lugares como jardines, parques, bosques…
Utiliza mascarillas o gafas para protegerte del polen ambiental.
Ten tendencia a cerrar las ventanas de casa.
No tengas en casa plantas que puedan generar ese tipo de polen.
Tiende la ropa a secar dentro de casa.
Realiza una ducha al final del día y cámbiate de ropa para liberarte de los restos de polen que puedan haber permanecido adheridos a tu cuerpo.
Consejos de prevención de alergia alimentaria
Estamos hablando sobre todo de marisco, frutos secos, chocolate, pescado, frutas, huevos…
Evita el consumo de dicho alimento.
Lee atentamente las etiquetas de los productos envasados y/o procesados para poder identificar si llevan camuflado el alimento que no puedes tomar.
Cuando acudas a comer fuera de casa avisa siempre al anfitrión de la comida o al restaurante cuáles son los alimentos que no puedes tomar.
En los restaurantes, pregunta siempre por los ingredientes de las salsas y preparaciones de difícil identificación a simple vista.
Consejos de prevención de alergia a pelo de animales
No tengas mascotas en casa.
No acaricies las mascotas (perros, gatos, etc.) de otras personas.
Cuando visites a alguien que tiene mascota en su domicilio, pide que aspiren la casa antes de tu llegada y evita permanecer en la misma habitación que ella.
Si has estado en contacto con una mascota, al llegar a casa dúchate y cámbiate de ropa para liberarte de los pelos o caspa que puedan haber quedado adheridos a tu cuerpo.
Consejos de prevención de alergia a los ácaros del polvo
Evita acudir a lugares donde sepas que habrá mucho polvo .
Decora tu casa de la forma más liviana posible: con pocos muebles y evita acumular en las estanterías y paredes toda clase de figuritas, cuadros o peluches, entre otros ejemplos.
Ventila la casa de forma frecuente.
Mantén los libros/ juguetes ordenados en cajas, baúles o vitrinas, de la misma manera que mantén la ropa guardada en los armarios.
Las almohadas y colchones deben estar fabricados con materiales sintéticos . También puedes usar fundas anti-ácaros para ellos.
Lava la ropa de cama con frecuencia y con agua caliente.
Limpia tu casa utilizando una mascarilla.
No pongas moqueta en tu casa. Son mejores los suelos de cerámica. De la misma manera, no son adecuadas las alfombras peludas, las grandes cortinas o las sillas tapizadas, etc…
Consejos de prevención de alergia a picaduras de insecto (mosquitos, abejas…)
En primavera y verano procura permanecer en las estancias, no al aire libre.
Evita jardines y piscinas rodeadas de vegetación.
No tengas plantas en tu domicilio porque atraerán a los insectos.
Coloca mosquiteras en las ventanas de tu casa.
No te vistas con ropas de vistosos colores y no utilices perfumes intensos, si vas a pasear por la calle.
Consejos de prevención de alergia cutánea
Conviértete en un fanático de aplicarte crema hidratante sobre la piel con frecuencia.
Evita la exposición al sol y utiliza cremas con FPS (factor de protección solar).
No te expongas a cambios bruscos de temperatura y/o humedad.
El sudor puede agravar los síntomas.
Utiliza ropa confeccionada con fibras naturales como el algodón. Evita la lana y las fibras sintéticas.
La ducha debe ser rápida y con geles suaves.
No te frotes ni te rasques la piel.
Beneficios de la prevención
No padecer molestias, redundando eso en una mejor calidad de vida del paciente.
Menor necesidad de tomar medicación.
Menor necesidad de acudir al médico y/o realizar visitas al hospital.
Menor riesgo de padecer cuadros graves de alergia que puedan ser, incluso, potencialmente mortales .
Inconvenientes de la prevención
Puede suponer imponerse restricciones en la alimentación.
Necesidad de adaptar o cambiar algunos hábitos de vida adquiridos.
Mayor coste económico de nuestro día a día.
Mayor dedicación de tu tiempo libre para asegurar la adecuación de tu entorno.
Recomendaciones para identificar un posible alérgeno que nos cause alergia
Fíjate en los siguientes detalles:
Observa con detenimiento las condiciones ambientales que te rodean cuando padeces síntomas (si te ocurren siempre cuando estás en la vivienda o cuando te encuentras en el trabajo, o si te aparecen cuando acaricias al gato o al perro de tu vecino o amigo, o cuando paseas por el campo, etc.).
Observa con detenimiento cuándo te ocurren principalmente (si es en alguna estación del año en concreto, o si es cuando practicas tus deportes-aficiones, etc.)
Observa también los antecedentes familiares de alergia.
Artículo especializado
Inmunoterapia Contra el Cáncer
¿Existe luz al final del túnel? La inmunoterapia puede ser la clave que nos ayude a ganar definitivamente la batalla en la lucha contra el cáncer.
La inmunoterapia es un tratamiento que ha aparecido en los últimos años como herramienta fundamental en el tratamiento de determinados tipos de cáncer . En pocos años, este tipo de tratamiento ha pasado a ser uno de los avances más importantes en la lucha contra el cáncer. Prueba de ello es que en el año 2013, la prestigiosa revisa Science designó a la inmunoterapia contra el cáncer “Revelación del año”.
¿Qué papel tiene el sistema inmune en el cáncer?
El tratamiento con inmunoterapia contra el cáncer se basa en la estimulación del sistema inmune para frenar o erradicar las células tumorales . Antes de proseguir, es muy importante conocer el papel que desempeña el sistema inmune frente al cáncer.
El sistema inmune (las defensas) es un sistema que tiene nuestro organismo para identificar y eliminar células que nuestro cuerpo identifica como extrañas (ajenas). Así pues, cuando sufre una infección por un virus o una bacteria, por ejemplo, el sistema inmunitario es capaz de identificar que esas células no son células propias y actúa contra ellas, destruyéndolas. Esta identificación la realiza mediante la identificación de las proteínas que presentan las células en sus membranas (sus paredes).
Como hemos comentado, las células tumorales son células de nuestro organismo que sufren una mutación que provoca que crezcan sin control. En muchas ocasiones, esa mutación provoca que aparezcan nuevas proteínas en la superficie celular y gracias a ello, el sistema inmune puede actuar contra ellas y eliminar el tumor o frenar su crecimiento. De hecho, el sistema inmune elimina muchas células que sufren mutaciones incluso antes de que lleguen a provocar tumores.
Gran parte de los cánceres están provocados por defectos en el sistema inmune , que deja de identificar a las células tumorales como células ajenas y deja de actuar sobre ellas.
¿Y cómo actúa la inmunoterapia?
La inmunoterapia es un tipo de tratamiento que intenta estimular al sistema inmune del organismo para que éste sea el encargado de luchar contra las enfermedades.
Tipos de inmunoterapia
Anticuerpos monoclonales : los anticuerpos son proteínas que produce el organismo para identificar y eliminar células nocivas (generalmente infecciones). Hoy en día, los avances científicos nos han permitido crear anticuerpos en un laboratorio. Esos anticuerpos pueden tener principalmente dos objetivos: unirse a las células tumorales como agentes extraños y facilitar que el sistema inmune del paciente identifique más fácilmente esas células o, por el contrario, unirse a las células tumorales bloqueando su funcionamiento y frenando de esa manera su reproducción y crecimiento.
Inmunoterapias no específicas (citoquinas): son tratamientos que mejoran el funcionamiento del sistema inmune del paciente. Ejemplos de ellos son las interleuquinas, que aumentan el crecimiento y la actividad de las células inmunitarias, o los interferones, que mejoran la respuesta inmunitaria contra el cáncer.
Vacunas: las vacunas clásicas ya eran un tipo de inmunoterapia. Cuando nos vacunamos frente a una infección, no estamos haciendo otra cosa que estimular al sistema inmune para que detecte y actúe rápidamente en caso de que se identifique un determinado virus o bacteria. Este tipo de estimulación también se puede utilizar en el tratamiento contra el cáncer. El objetivo de las vacunas contra el cáncer es que el organismo reconozca las células tumorales y las destruya antes de que estas lleguen a provocar una enfermedad.
Transferencia celular adoptiva: es un tipo de terapia en la que se extraen células del sistema inmune del paciente (glóbulos blancos -células T) que se modifican en un laboratorio para hacer que sean más efectivas en la detección y eliminación de un tipo de células cancerosas. Esas células se cultivan y multiplican en el laboratorio y se vuelven a introducir en el paciente de forma que puedan actuar contra su cáncer.
¿Cuándo se utiliza?
El tratamiento con inmunoterapia ha evolucionado mucho en los últimos años. Cada vez son más los estudios que buscan demostrar su eficacia para nuevos tipos de tumores. Aunque su uso no es tan extendido como el de las quimioterapias tradicionales, cada vez son más los tipos de tumores que pueden tratarse ya con este tipo de fármacos. Cánceres como el de pulmón, el melanoma, el cáncer de vejiga o el cáncer de cérvix son ejemplos en los que la eficacia de la inmunoterapia ya está totalmente comprobada.
¿Qué efectos secundarios puede presentar?
Tal y como el resto de tratamientos contra el cáncer, la inmunoterapia también puede ocasionar efectos secundarios no deseados. Estos efectos dependerán del tipo específico de inmunoterapia, pero los más frecuentes son síntomas similares a los de una gripe, debilidad, mareos, fatiga o problemas digestivos. Algunos tipos de inmunoterapias pueden favorecer la aparición de infecciones e incluso de otros tumores. En ocasiones, pueden producirse reacciones alérgicas al tratamiento (como a cualquier otro tratamiento), que pueden ser incluso graves.
Aunque pueda parecer que existen muchos efectos adversos, es importante valorarlos con su médico especialista, puesto que en general, el beneficio potencial de utilizar este tipo de fármacos es infinitamente superior.
Artículo especializado
Cómo cuidar la Dermatitis Atópica en Bebés y Niños
La dermatitis atópica se considera una manifestación en la piel de la llamada enfermedad atópica, una condición muy frecuente en el mundo desarrollado. Combina manifestaciones de tipo alérgico como asma o rinoconjuntivitis con sensibilidad en la piel que provoca picor y eccemas. Suele tener una base genética, y depende en gran manera del estilo de vida.
¿Por qué es tan frecuente en nuestro medio?
Se cree que los hábitos de higiene , que nos previenen de muchas enfermedades infecciosas, provocan una maduración distinta del sistema inmunitario, que hace que seamos más sensibles al ambiente. Se ha demostrado que los niños criados en granjas, o alejados del centro de las ciudades, con más contacto con animales y plantas desde la infancia, tienen menos atopia. Por el contrario, la higiene diaria con jabón, y el desarrollo en un ambiente menos contaminado hacen que nuestra piel y mucosas (los bronquios, la nariz, etc. sean más sensibles y manifiesten inflamación ante el contacto con desencadenantes.
¿Entonces la dermatitis atópica es una alergia?
No se considera una alergia estrictamente. Aunque los niños atópicos tienen otras manifestaciones alérgicas, la dermatitis atópica tiene brotes ante desencadenantes tanto exógenos o externos (polvo, sequedad, proteínas de la leche) como internos (estrés), y no es tan fácil de estudiar mediante pruebas de alergia como, por ejemplo, el asma.
¿Cómo es la piel de los niños atópicos?
La piel del niño atópico es más sensible , y padece una pérdida de la función de retención de agua que hace que tienda a la sequedad. Además, tiene una mayor tendencia a sobreinfectarse. Como el picor es el síntoma habitual, y éste produce una necesidad de rascarse, la piel se va engrosando y endureciendo mediante un proceso llamado “liquenificación”. Es una piel arrugada, más gruesa y seca, que tiene propensión a agrietarse y formar fisuras . La dermatitis atópica se manifiesta durante la primera infancia en la cara, sobre todo en las mejillas, o en el área del pañal. Posteriormente afecta mucho a las zonas de flexura de los codos y las rodillas, a los párpados, y finalmente cualquier zona del cuerpo. El síntoma habitual es el picor muy intenso, que puede motivar trastornos de atención y del sueño, y disminuir el rendimiento escolar.
¿Cuál suele ser la evolución?
En general, los niños con dermatitis mejoran a medida que se hacen mayores. Un pequeño grupo persiste en la edad adulta, con una forma llamada “dermatitis atópica del adulto” . Suelen ser los niños con asma bronquial más grave, y con historia de otros problemas alérgicos. La dermatitis del adulto puede ser la forma más grave e incapacitante de la enfermedad.
¿Cómo se cuida la piel de un niño atópico?
No bañarle cada día : se desaconseja bañar a un niño atópico cada día. Es preferible bañarlo a días alternos, y siempre con agua a temperatura tibia y sin jabones. Especialmente desaconsejables son los geles o aceites que tienen muchos detergentes o tensioactivos y forman mucha espuma. Los productos adecuados son los syndet (sin detergentes) que hacen poca espuma y limpian por arrastre.
Hidratar su piel : hay que entender que la piel de estos niños tiene poca tendencia a retener agua. Cuando nos bañamos, la capa córnea de la piel se humedece e hidrata, pero inmediatamente debemos aplicar una sustancia hidratante para evitar que el agua se evapore. Esta es la función de las cremas hidratantes: añadir una capa de grasa que evite la pérdida de agua. Por ello, hay que secar poco al niño y sin frotar al salir del baño, y aplicar la hidratante entonces, sin esperar. Existen innumerables cremas hidratantes para la piel atópica, y no siempre las más caras son las mejores. Hay que tener en cuenta que, cuanto más grasas sean, más hidratarán, aunque su cosmética será peor y tendrán menos facilidades de aplicación. El uso de hidratantes que contienen urea, ácido láctico, avena u otros productos también se recomienda, y es mejor seguir las indicaciones del dermatólogo o el pediatra que fiarse de la presión de la publicidad y las campañas de marketing.
Evitar que sude y pase calor : debe vestirse por capas, con algodón en contacto con la piel, y poner o sacar ropa en función del entorno. Los niños atópicos tienen tendencia a sudar y a manifestar picor cuando se acaloran.
Humidificar el ambiente : es conveniente hacerlo, sobre todo en invierno cuando la calefacción y los lugares cerrados mantienen el aire seco. También es conveniente proteger al niño de ambientes con polvo y humo.
En cuando a la alimentación, es cierto que algunos niños pequeños pueden tener brotes de dermatitis atópica en relación con alimentos como proteínas de la leche de vaca o huevos, y que en ocasiones los pediatras la manejan introduciendo el alimento más tarde. En esto, cada pediatra puede tener un criterio diferente, y es conveniente seguir las indicaciones de un solo profesional. Los probióticos pueden ayudar a madurar el sistema inmunológico y en ocasiones son recetados en pastillas o suplementos para los niños atópicos, según indicaciones del pediatra o el dermatólogo.

Artículo especializado
Qué hacer para Tratar la Dermatitis del Pañal
Con este nombre, nos referimos al conjunto de cambios de inflamación o infección que aparecen en la piel cubierta por el pañal en los bebés o las personas mayores. En general están causados por el contacto de la piel con las heces y la orina, la oclusión, la irritación, el roce, la humedad y la sobreinfección. En la actualidad, con los pañales absorbentes más eficaces, se suele ver menos que hace décadas.
¿Cómo se produce?
El contacto con la orina o las heces pueden causar una dermatitis química por irritación directa , que se ve empeorada cuando el niño tiene diarrea, o cuando se descuida el cambio de pañal. Si ayudan la oclusión y la humedad, puede haber una sobreinfección por bacterias u hongos que complican el cuadro. En ancianos, sobre todo en personas encamadas con enfermedad de Alzheimer u otros tipos de demencia, puede ocurrir el mismo problema.
Al inicio del siglo XX se creía que el causante de la dermatitis era el amoníaco de la orina , pero hoy sabemos que no es cierto, y que los causantes son una combinación de diversos factores y sustancias, sobre todo las proteasas, enzimas presentes en las heces. Por ello, la principal causa de dermatitis del pañal hoy en día son las diarreas, que aumentan el contacto de la piel con las heces. En otros casos puede venir causada por un descuido en el cambio de pañal .
¿Existe dermatitis del pañal en todos los bebés?
Es fácil de entender que, en países subdesarrollados , en los que los bebés van desnudos sin llevar ningún tipo de pañal, no se produce ningún tipo de dermatitis. En el mundo desarrollado , esta dermatitis ha existido sobre todo en la época en que los bebés llevaban “paños” de algodón o pañales con poca capacidad de absorción. La mejoría de los materiales de los pañales desechables durante los años 80, con geles que pueden absorber gran cantidad de orina, aislando la piel de la humedad, ha conducido a una mucha menor frecuencia de dermatitis del pañal.
¿Puede confundirse con otras enfermedades de la piel?
Efectivamente, hay otras enfermedades de la piel que pueden afectar al área del pañal. Son la dermatitis atópica , la dermatitis seborreica , la psoriasis, las candidiasis (infecciones por hongos), los impétigos (infecciones por bacterias), o enfermedades más raras como las histiocitosis o ciertos déficits de vitaminas (pelagra, acrodermatitis enteropática). Ante una dermatitis del área del pañal, un pediatra puede solicitar una consulta a un dermatólogo para descartar estas posibilidades. En caso de sospecha, pueden ser necesarios análisis de sangre o una biopsia de la piel.
¿Cuál es el tratamiento?
En todos los casos, cabe aislar a la piel de la orina y las heces utilizando un pañal más eficaz , prescindiendo del pañal unas horas al día, o colocando al bebé un pañal de talla superior para que “ventile” más la zona. Si el ambiente es caluroso, se puede colocar al bebé desnudo encima de una toallita o empapador unas horas.
En cuanto al tratamiento a aplicar, es todo un arte que depende de cada pediatra y cada dermatólogo, y de la situación de irritación, maceración y/o infección presente.
Se emplean mucho las cremas antibacterianas o las cremas antifúngicas , pero en algunas ocasiones también pueden provocar irritación sobreañadida, por lo que hay que reservarlas a los casos donde de verdad se sospeche infección. Una norma para detectar los hongos (en general los del género Candida, que son los más frecuentes) es buscar en la zona pequeñas pústulas o granitos rojos con un “collarete” de descamación. El niño puede estar inquieto por picor, escozor y dolor.
En otros casos, se prefieren soluciones secantes como la eosina, que tiene el inconveniente de manchar de color rojo la zona. Una solución muy empleada son las pastas al agua o las llamadas “pastas Lassar”, pero repitamos que cada “maestrillo tiene su librillo” y que es mejor dejarse aconsejar por el pediatra o dermatólogo habitual.
¿Y la prevención?
Como ya hemos mencionado, es fundamental utilizar pañales adecuados , con una capacidad óptima de absorción y un buen sistema de sujeción. Los cambios de pañal deben ser frecuentes, y la tendencia es emplear agua y manopla en vez de las clásicas “toallitas” impregnadas de crema y perfumes, que pueden causar problemas de alergia a los niños sensibles, aunque ahora existen marcas muy mejoradas, antiirritantes y seguras. También son muy útiles las “cremas barrera”, que crean una capa protectora entre la piel y el pañal. Pueden aplicarse con cada cambio de pañal, pero no cuando la piel está muy inflamada , macerada o infectada, porque pueden contribuir a empeorarlo.

Artículo especializado
Cuándo Podemos Sufrir Toxicodermia
Cuando la toma de un medicamento produce reacciones en la piel hablamos de una toxicodermia o toxidermia. Aunque no hayamos escuchado este término antes, lo cierto es que las toxicodermias son muy frecuentes, pero sólo una pequeña parte son potencialmente graves. Conozcamos más sobre ellas.
¿Una toxicodermia es una alergia?
Su diagnóstico y tratamiento compete más al dermatólogo que al alergólogo , porque sólo en algunas el mecanismo de producción es alérgico. La forma más frecuente de toxicodermia es el llamado exantema morbiliforme, que recuerda a las erupciones asociadas con las infecciones víricas infantiles, y no suele estar provocado por mecanismos alérgicos. Muchos pacientes piden pruebas de alergia cuando han tenido reacciones a medicamentos, y hay que explicarles muy claramente que no siempre sirven para estudiar la mayoría de estos cuadros. Incluso, algunos pacientes piden pruebas “para saber si son alérgicos”, y tampoco es posible siempre realizarlas con esta orientación. Un medicamento puede provocar toxicodermia sin haberlo hecho antes, y además puede no provocarla siempre que se vuelve a tomar ese medicamento. Esta compleja situación hace que tenga que ser el especialista en dermatología el que oriente al paciente sobre la reacción de forma muy individualizada .
Tipos y causas
Cualquier medicamento puede provocar toxicodermia, aunque algunos con mayor frecuencia . Es el caso de los antiepilépticos, algunos psicofármacos o antibióticos como las sulfamidas. Sin embargo, medicamentos tan utilizados como el ibuprofeno también pueden causar toxicodermias, y no hay manera de prevenirlo ni saberlo:
Exantema morbiliforme: se manifiesta como una erupción generalizada, que empieza por el tronco y avanza de forma centrífuga hacia las extremidades, con enrojecimiento y picor. Suele aparecer entre uno y 10 días después de la administración del medicamento causante.
Exantema fijo medicamentoso : se manifiesta con lesiones circulares rojas o violáceas que aparecen unos días después de recibir el fármaco, y vuelven a aparecer en la misma localización si el paciente vuelve a tomar el mismo fármaco. Puede afectar a piel y a las mucosas, como la zona genital, y a veces puede provocar ampollas.
Toxicodermias urticariformes : tienen el aspecto de una urticaria, con habones o ronchas que aparecen y desaparecen rápido, y se acompañan de intenso picor. Pueden tener un mecanismo alérgico.
El síndrome de Stevens-Johnson y la necrólisis epidérmica tóxica son cuadros graves que aparecen como una erupción que confluye y se acompaña de despegamiento de la piel, con lo que el paciente puede tener la gravedad de un gran quemado. Las mucosas (ojos, genitales) pueden estar gravemente afectadas. Su gravedad es tal que requiere del ingreso en una unidad de cuidados intensivos para el tratamiento
Síndrome DRESS : es un tipo de toxicodermia que, además de una erupción en la piel, puede afectar a otros órganos, como el hígado y el riñón. Su causa más frecuente son los fármacos antiepilépticos.
Pustulosis exantemática aguda : es una reacción que incluye aparición de pústulas generalizadas y descamación, junto con fiebre y síntomas generales. Es importante no confundirla con una infección.
Dermatitis de contacto sistémicas : algunos pacientes presentan alergia de contacto a determinadas sustancias como los metales o los conservantes, y la ingestión de estas puede provocar una erupción generalizada. Para estudiarla cabe diagnosticar la alergia de contacto con unas pruebas específicas llamadas pruebas epicutáneas, que realizan alergólogos o dermatólogos.
¿Qué tratamiento tienen las toxicodermias?
La primera medida terapéutica debe ser, evidentemente, la suspensión del medicamento causante . En muchos casos, sobre todo en pacientes de edad avanzada, es frecuente la polimedicación, y no siempre es posible atribuir la reacción de la piel a uno u otro medicamento. En estos casos, deben intentar suspenderse aquellos fármacos que el paciente ha empezado a tomar más tarde, y sustituirlos por otros.
Además, es conveniente prestar atención a productos “naturales” u homeopáticos que el paciente haya consumido, porque también pueden ser los causantes de una reacción medicamentosa.
En algunos casos, la toxicodermia puede requerir tratamiento con corticoides tópicos u orales, antihistamínicos u otros medicamentos , a criterio del dermatólogo.
¿Cómo prevenir las toxicodermias?
Es importante evitar la automedicación. Por parte del médico, se deben prescribir medicamentos adecuados y a las dosis correctas. Debe minimizarse la toma de productos de herboristería o de medicina natural y homeopática, de dudosa eficacia y no exentos en ocasiones de efectos secundarios.

Artículo especializado
Qué Debes Saber Sobre la Urticaria
Cuando la piel pica y se llena de ronchas seguramente estamos ante una urticaria. En la mayoría de casos, una urticaria no es una enfermedad alérgica y tiene un buen tratamiento si es diagnosticada por el especialista adecuado, generalmente el dermatólogo.
¿Cómo es la erupción de la urticaria?
La urticaria se caracteriza por ronchas o habones que son evanescentes , es decir, que van cambiando de lugar con las horas, y no son fijos. Afecta más a hombres que a mujeres , generalmente en la edad media de la vida. Los habones son rojos, con bordes muy nítidos, y sin descamación o ampollas en la superficie de la piel. Pican intensamente. Algunos pacientes con urticaria (sobre todo las formas agudas) presentan además angioedema, una hinchazón de zonas como la boca, las palmas, las plantas o los párpados. En pocos casos el angioedema puede afectar al interior de la boca o el aparato respiratorio, provocando ahogo, ronquera o dificultad para respirar.
La urticaria crónica, que puede durar meses o incluso años, es una enfermedad tremendamente invalidante. El paciente puede sufrir continuamente brotes de ronchas y picor, que interfieren con el sueño y alteran la vida diaria. Además, el carácter impredecible de los brotes hace que el paciente viva en un estado de incertidumbre continuo, pendiente de la posibilidad de tener un episodio.
Tipos de urticarias
Urticarias agudas y crónicas
La urticaria aguda es aquella en la que ha habido un episodio aislado, o varios episodios durante poco tiempo. En la urticaria crónica, el paciente tiene que haber sufrido brotes de habones al menos durante seis semanas. En la mayoría de los casos, los brotes de urticaria pueden durar unos cinco años y desaparecer, aunque hay pacientes en los que no desaparecen y los pueden tener toda la vida, con el problema que comportan.
Urticarias espontáneas
En las urticarias espontáneas, más de la mitad de los pacientes tienen fenómenos de autoinmunidad, es decir, una inflamación de la propia piel provocada por su propio sistema inmunitario. Los episodios aparecen sin ningún desencadenante claro, aunque algunos pacientes los relacionan con cambios de tiempo o estrés.
Urticarias inducibles
Algunos pacientes tienen urticarias llamadas físicas o inducibles, en las que los brotes están relacionados con el frío, la exposición al sol o a la luz, la presión o el roce, el calor, el sudor, e baño o el ejercicio físico. En estos casos, la urticaria puede inducirse con pruebas, como exponer el paciente a un cubito de hielo (urticaria por frío) o a diversas fuentes de luz (urticaria solar). El tratamiento es similar al de las urticarias espontáneas, pero debe incluir en muchos casos evitar el desencadenante. Por ejemplo, las personas con urticaria por frío deben abrigarse, y las personas con urticaria solar deben utilizar fotoprotectores especiales.
¿Cómo se trata?
La mayoría de las urticarias se tratan primero con antihistamínicos no sedantes, a dosis que pueden ir desde una a cuatro pastillas al día. Si no se controlan con estos medicamentos, la siguiente opción de tratamiento es el omalizumab, un bloqueador de la inmunoglobulina E que se administra en los hospitales en forma de inyección. Una alternativa son inmunosupresores (medicamentos que actúan sobre las células del sistema inmunitario) como la ciclosporina, que puede usarse cortos periodos de tiempo, debido a su posible efecto tóxico sobre el riñón. Los corticoides orales no suelen usarse para la urticaria, y si se emplean sólo debe ser durante un periodo muy corto de tiempo, nunca para el tratamiento a largo plazo.
¿Hay algunos alimentos o medicamentos que deban evitarse?
Respecto a la dieta, no parece ser útil eliminar alimentos , aunque es aconsejable no comer conservas o comidas que lleven gran cantidad de colorantes o aditivos, o alimentos muy fermentados , como el queso curado. En cualquier caso, hay que dejarse aconsejar por el dermatólogo y el alergólogo. Sí es importante no tomar antiinflamatorios, codeína (contenida en algunos jarabes para la tos) o aspirina, ya que pueden empeorar la urticaria.
¿Hay algo que se deba modificar en el estilo de vida?
Hay urticarias que empeoran con el estrés, por lo que se recomienda llevar una vida ordenada en cuanto a pautas de sueño y horas de las comidas , dormir lo suficiente y hacer una dieta saludable. Durante los brotes de urticaria es recomendable hacer reposo físico hasta que está controlado el brote.

Artículo especializado
Qué Debes Saber Sobre la Alergia
Con la llegada de la primavera, aparece a nuestro alrededor la dichosa alergia. ¿Qué debes saber sobre ella? Por el aumento previsible de casos a medio o largo plazo, es de esperar un incremento en la demanda sanitaria en un futuro por estos procesos, con el consiguiente impacto sobre la salud pública y los recursos sanitarios necesarios y/o disponibles. Su abordaje incumbe a numerosos estratos de la sociedad, desde los hogares y las escuelas, hasta las empresas.
¿Qué es?
La alergia es una respuesta exagerada (reacción de hipersensibilidad) del sistema defensivo (sistema inmunitario) del ser humano, que identifica como nocivas determinadas sustancias inocuas (como pueden ser los pólenes de algunas plantas, los ácaros del polvo doméstico…), habitualmente toleradas por la mayoría de las personas.
Esta respuesta inapropiada y equivocada, en lugar de ser beneficiosa, es claramente perjudicial para el paciente y produce una serie de alteraciones inflamatorias de la piel y de las mucosas, que originan los diferentes signos y síntomas de las enfermedades alérgicas.
Por qué se produce
Existen unos factores predisponentes genéticos en la persona que padece alergia y unos factores ambientales desencadenantes (denominados alergenos). Los antecedentes familiares son muy importantes. Pero es conveniente destacar que “no se nace alérgico”, se tiene sólo una predisposición genética a serlo y, si concurren determinadas circunstancias, se puede llegar a convertirse en alérgico.
TIPOS DE ALÉRGENOS
Existen numerosos tipos diferentes de alérgenos:
Inhalados o aeroalergenos (pólenes, ácaros, pelo de animales…).
Alimentarios (proteínas de la leche de vaca, huevo, frutas, gluten, frutos secos…).
Fármacos (antibióticos, antiinflamatorios, anestésicos…).
De contacto (níquel, cromo, perfumes, tintes de cabello…).
Ocupacionales o laborales (látex, harina de trigo…).
Veneno de insectos (abejas, avispas…)
Todas estas sustancias pueden sensibilizar a la persona predispuesta , de modo que su sistema inmunitario produzca una serie de anticuerpos, habitualmente del tipo denominado “Inmunoglobulina E (IgE)” contra estos alergenos.
El aumento de la temperatura, con inviernos más suaves, el “efecto invernadero” y la mayor contaminación atmosférica están provocando variaciones al alza en las concentraciones atmosféricas de pólenes, y el número de insectos y de hongos asociados a enfermedades alérgicas, por lo que es plausible que el número e intensidad de los casos de alergia se incrementen en el futuro.
Existe también la llamada “ teoría de la higiene ”, que describe que nuestros hijos viven en ambientes limpios, se bañan con mucha frecuencia y están vacunados de numerosas enfermedades (¡afortunadamente!). Además, están sometidos al uso masivo de antibióticos (no siempre indicados) y están libres de enfermedades parasitarias. Todo ello favorece que el sistema inmunitario “se equivoque” de enemigos, puesto que no halla bacterias o parásitos contra los que combatir, y se oriente a sustancias, en principio, inocuas. Por tanto, esta teoría postula que las alergias serían el tributo exigido por el desarrollo sociosanitario.
Frecuencia
Se estima que entre el 30% y el 40% de la población mundial se encuentra afectada por alguna alergia. En España, las cifras son similares: una de cada cuatro personas la padece.
Se ha calculado que, si uno de los progenitores es alérgico, la probabilidad de que un niño padezca alergia es aproximadamente del 50% y, si ambos progenitores son alérgicos, la probabilidad se acerca, entonces, al 70%.
Signos y síntomas
Estas enfermedades combinan su carácter crónico con la aparición de exacerbaciones o brotes agudos. Los cuadros clínicos más frecuentes son los siguientes:
Rinitis alérgica: la más frecuente. Produce estornudos, secreción nasal acuosa, picor de nariz y congestión nasal. Puede clasificarse en función de su severidad en leve, moderada o grave, y también en función de sus manifestaciones en intermitente o persistente.
Conjuntivitis alérgica: cursa con enrojecimiento conjuntival, lagrimeo y picor ocular.
Asma alérgico: el asma produce tos, dificultad respiratoria (disnea) y ruidos inspiratorios y espiratorios torácicos (sibilancias). Se clasifica igual que la rinitis alérgica.
Urticaria y angioedema: se caracteriza por la aparición de ronchas (habones) que suelen picar (prurito), durar menos de 24 horas, aunque pueden ir apareciendo nuevas lesiones. Cuando afecta a las partes más profundas de la piel y aparecen hinchazones, sobre todo en labios y párpados, hablamos de angioedema. La urticaria-angioedema puede ser de curso agudo (días), subagudo o crónico (duración superior a seis semanas).
Dermatitis atópica o eccema atópico: afecta habitualmente a los lactantes, pero también a jóvenes y adultos. La sequedad cutánea es su característica principal, que provoca picor (prurito) intenso e induce al rascado que, a su vez, provoca lesiones inflamatorias con enrojecimiento y descamación (eccema). Puede ser calificada de leve, moderada o grave, en función de la extensión e intensidad de las lesiones cutáneas.
Dermatitis alérgica de contacto.
Alergia alimentaria: las manifestaciones clínicas más frecuentes son picor o hinchazón de labios y boca y, en ocasiones, náuseas, vómitos y/o dolor abdominal o dermatitis atópica o urticaria. Los casos más graves pueden producir anafilaxia.
Anafilaxia: es la forma clínica más grave. Es una reacción de hipersensibilidad de instauración rápida, generalizada o sistémica y que amenaza la vida. Presenta síntomas a nivel cutáneo (enrojecimiento, prurito, urticaria y/o angioedema), o a nivel de otros órganos, digestivo (náuseas, vómitos, dolor abdominal, diarrea), respiratorio (rinitis, asma), cardiovascular (hipotensión, taquicardia) o neurológico (mareo e incluso pérdida de conocimiento). Puede ser mortal.
En edades pediátricas los cuadros alérgicos acarrean absentismo escolar y en edades adultas, absentismo laboral. Los cuadros clínicos mal controlados provocan, además, alteraciones en el descanso nocturno, pérdida de la capacidad de concentración y, en definitiva, pérdida de calidad de vida tanto en su ámbito físico, como psíquico o social.
Diagnóstico
El médico de atención primaria es el primero en atender al paciente alérgico. El especialista en alergología aporta la visión integral de los distintos procesos que presenta el enfermo. No obstante, el manejo incluye un equipo multidisciplinar que incluye a otorrinolaringólogos, neumólogos, dermatólogos, inmunólogos, intensivistas, internistas…
El alergólogo dispone de una serie de pruebas ‘in vivo’ (pruebas cutáneas y de exposición o provocación) e in vitro (analíticas de laboratorio), en las que se analiza la Inmunoglobulina E total (IgE) y las IgE específicas frente a determinados alérgenos inhalados, alimentarios, medicamentosos, parasitarios u ocupacionales.
En la actualidad, el diagnóstico molecular permite realizar diagnósticos más exactos en Alergología. Con él puede obtenerse el perfil real de sensibilización específico del paciente y plantear así el mejor tratamiento personalizado.
Tratamiento
En el momento actual, la vacunación antialérgica (o inmunoterapia específica) se ratifica como el tratamiento más eficiente con que combatir y prevenir ciertas enfermedades alérgicas, con capacidad de mejorar los síntomas, detener su progresión y prevenir el desarrollo de nuevas sensibilizaciones.
Los alérgicos a hongos y/o ácaros deben evitar la utilización de humidificadores y deben ventilar y limpiar con frecuencia la casa, así como evitar vivir con objetos que acumulen polvo (moquetas, alfombras, cortinas…). Los alérgicos no deben fumar ni tampoco se debe fumar en su presencia (fumadores pasivos).
El alergólogo recomendará el tratamiento más adecuado para cada paciente. El tratamiento integral incluye cuatro apartados: medidas de control ambiental (desalergenización), tratamiento farmacológico (antihistamínicos…), tratamiento con vacunas (inmunoterapia) y la educación sanitaria de pacientes y sus familiares.
Dra. Gemma Cardona Médico consultor de Advance Medical
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Alergia al Polen
¿Qué es la alergia al polen?
La alergia al polen, o también conocida como alergia primaveral, es la reacción del sistema inmunológico que actúa como defensa y protección ante un agente alérgeno que, en este caso, son las partículas de polen que de desprenden de las flores masculinas hasta el aparato reproductor femenino de otras flores para que se produzca la fecundación.
Afecta al 30% de la población y comienza en el mes de marzo y se alarga durante abril, mayo y junio, meses de mayor polinización.
El polen es invisible al ojo humano y, una sola planta, puede producir miles de granos que en conjunto dan un aspecto de polvillo amarillo que se desplaza por el aire.
Tipos de polen alérgenos
Los diferentes tipos de polen que pueden dar alergia son:
Gramíneas: es la más presente y forma parte del césped, pasto, todos los cereales (trigo, centeno, etc.), o muchas plantas silvestres
Salicáceas: como el sauce llorón o el álamo negro
Cupresáceas: como el ciprés o las arizónicas
Betuláceas: como el abedul, el aliso o el avellano
Urticáceas: como las ortigas o la parietaria
Fagáceas: como el roble, el castaño o el haya
Oleáceas: como el olivo, fresno, el jazmín o el lilo
Plantagináceas: muchas plantas silvestres o las malas hierbas
Poligonáceas: como la acedera, las plantas ornamentales o el trigo sarraceno
Platanus: como el plátano de sombra
Populus: como el álamo o el chopo
Causas de una alergia al polen
La causa principal es la hipersensibilidad al polen que producen determinadas plantas y que el sistema inmunológico reacciona de manera exagerada en su función protectora y producen reacciones inflamatorias que originan los típicos síntomas de alergia.
Síntomas de una alergia al polen
Los síntomas de la alergia al polen varían según la época del año, el tiempo de exposición al alérgeno y de los niveles de concentración de polen atmosférico. Los síntomas de una alergia al polen pueden ser:
Conjuntivitis, picor, lagrimeo y sensación de arenilla en los ojos
Picor de garganta
Estornudos
Dolor de cabeza
Problemas respiratorios, pitos en el pecho, congestión nasal, rinitis, tos o incluso asma
Irritabilidad
Fatiga
Tratamiento de una alergia al polen
El tratamiento de la alergia al polen consiste en la administración de:
Antihistamínicos, broncodilatadores o corticoides, que ayudan a aliviar los síntomas, como la ebastina o la loratadina. También los descongestionantes nasales en forma de spray.
Inmunoterapia, desensibilización o vacuna de la alergia que tiene gran eficacia, más que demostrada, para frenar, e incluso hacer desaparecer la alergia. Se trata de tratamientos individualizados y de larga duración, que se pueden administrar por vía subcutánea, oral o sublingual. Las vacunas consisten en administrar dosis cada vez más elevadas del alérgeno que provoca la alergia hasta un máximo establecido por el alergólogo, por ello es importante hacer revisiones periódicas, para poder establecer el mejor el grado de sensibilidad.
Pruebas complementarias de una alergia al polen
Las pruebas complementarias de una alergia son:
Historia clínica y exploración física. Es importante saber cuándo y cómo aparecen los síntomas de alergia.
Prueba Prick test: consiste en administrar una pequeña cantidad de diferentes muestras de polen en el antebrazo, se pica la piel para que entre en contacto el alérgeno y así evaluar las diferentes reacciones transcurridos 15-20 minutos.
Análisis de sangre: para la detección de anticuerpos que reaccionan a los alérgenos específicos del polen.
Inhalación: también se puede administrar directamente, a través de la inhalación, el posible alérgeno y esperar a ver qué respuesta provoca. Esta prueba se debe realizar en un centro médico debido al riesgo que conlleva y a la necesidad de estar vigilado en todo momento.
Factores desencadenantes de una alergia al polen
El factor desencadenante de la alergia al polen es el contacto con el polvo del alérgeno concreto . Dentro del grano de polen, hay una serie de proteínas que son las causantes de dichas reacciones alérgicas y, según sea la sensibilidad a ella y la respuesta inmunológica, desencadenará una serie de inflamaciones, provocando los síntomas de la alergia.
Factores de riesgo de una alergia al polen
Los factores de riesgo de la alergia al polen pueden ser:
Contaminación: las plantas se defienden ante la misma generando nuevas proteínas, llamadas proteínas de estrés, que producen mayor respuesta alérgica en las personas. La incidencia es mayor en ciudades y menor en zonas rurales donde no hay contaminación.
Aumento de la concentración atmosférica en días cálidos y secos, que hacen que suban las temperaturas y, con ello, el periodo de polinización. En días fríos y lluviosos disminuye la polinización.
Viento: hace que el polen caído se levante hasta alturas donde es fácil respirarlo.
Estaciones del año donde la polinización es mayor como primavera, durante los meses de marzo a junio.
Complicaciones de una alergia al polen
Una de las complicaciones de la alergia al polen es el asma bronquial con opresión torácica, dificultad respiratoria o silbidos en el pecho, sobre todo por la noche.
En casos extremos y con menor frecuencia, puede haber un shock anafiláctico que precisaría de asistencia médica urgente.
Prevención de una alergia al polen
No se puede prevenir la alergia, pero se pueden tomar medidas para reducir la exposición al polen de manera parcial:
Consultar los niveles de concentración de polen antes de salir al campo, a la calle o realizar actividades al aire libre y, evitar en la medida de lo posible, salir fuera de casa si esos niveles son altos.
En caso de necesitar salir de casa hay que protegerse con gafas de sol y mascarilla que cubra nariz y boca y evitar las horas de mayor polinización, entre las 5 y 10h de la mañana y las 19 y 22h de la tarde.
Cerrar las ventanas durante el día.
Limpieza diaria de la casa con paños húmedos y evitar corrientes de aire.
Después de haber estado al aire libre, es recomendable darse una ducha y cambiarse de ropa.
No abrir las ventanillas del coche durante los viajes, para evitar la entrada de polen.
Evitar ir en moto o bicicleta durante las horas de mayor polinización.
Usar filtro antipolen en los vehículos y en los aparatos de aire acondicionado.
Evitar cortar el césped los días de mayor polinización.
No tender la ropa en el exterior durante la época de polinización.
Cambiar regularmente la ropa de cama.
Procurar irse de vacaciones cuando las concentraciones de polen sean bajas y elegir destinos de playa.
No dormir cerca de árboles o plantas.
Seguir con rigurosidad el tratamiento pautado por el alergólogo.
Especialidades a las que pertenece
El médico especialista que trata la alergia al polen es el alergólogo.
Preguntas frecuentes
¿Dónde se encuentra el polen de una planta?
El polen se encuentra en el interior de las plantas, son las células sexuales masculinas.
¿Cuáles son los tipos más comunes de alergias?
Los tipos de alergias más comunes son, entre otras: alergia al polvo, polen, animales, alimentos, al sol, medicamentos, moho, metales, etc.
¿Cómo saber si tengo asma o alergia?
Se puede saber si se tiene asma cuando hay dificultad respiratoria, silbidos en el pecho u opresión torácica. También, cuando hay picor en alguna parte del cuerpo, dolor de cabeza, tos, dificultad para respirar, moqueo de nariz, lagrimeo de ojos, etc.
¿Cómo se transmiten las alergias?
Aunque hay un componente hereditario en casos concretos como la atopia, las alergias no se transmiten ni se contagian de unas personas a otras, es necesario estar en contacto directo con el alérgeno.
¿Qué provoca el asma en las vías respiratorias?
El asma provoca en las vías respiratorias, tos, opresión en el pecho, dificultad respiratoria, mucosidad, silbidos o pitidos al respirar o falta de aire.

Enfermedad
Alergia Alimentaria
¿Qué es una alergia alimentaria?
Las alergias alimentarias son respuestas inflamatorias exageradas del sistema inmunológico, mediadas por Inmunoglobulina E hacia un alimento . En este tipo de reacción, se deben cumplir tres condiciones principales para dar las características clínicas: contacto con las proteínas alergénicas del alimento, mediación de inmunoglobulina E y liberación de histamina por mastocitos y basófilos.
Su prevalencia es de hasta 3% en adultos y 6% en niños, y se estima que siga en aumento debido a la carga genética de las personas, el estado de barrera de la mucosa intestinal y la forma de presentación de los alimentos con elevada cantidad de conservantes .
Tipos de alergias alimentarias
Existen principalmente dos tipos de alergias alimentarias:
Alergias mediadas por Inmunoglobulina E: son de acción inmediata y presentan síntomas cutáneos, respiratorios o gastrointestinales.
Alergias no mediadas por Inmunoglobulina E: ofrecen una respuesta más retardada ante el alimento que produce la alergia, afectando principalmente a vías digestivas y piel. Este tipo de alergia se encuentra frecuentemente asociado a proteínas de mayor magnitud que las mediadas por IgE, y tienen mayor riesgo de presentar reacciones de alergias cruzadas a otras proteínas grandes como, por ejemplo, alergia a la leche de vaca y la soja.
Causas de una alergia alimentaria
La causa principal de la alergia alimentaria es común a todos los tipos de alergia, existe una respuesta alterada del sistema inmunitario, reconociendo el alimento como potencialmente dañino pero que, en realidad, son inofensivos, desencadenando una serie de respuestas inflamatorias que culminan con la liberación de histamina produciendo los clásicos síntomas de alergia. Si el cuerpo se ve expuesto una segunda vez a este mismo alimento, la memoria inmunológica actúa y provoca una nueva liberación de histamina con la consiguiente sintomatología.
Se han identificado alrededor de 70 alimentos que producen síntomas alérgicos. En niños, se debe mayormente a huevos, leche, trigo, soja, cacahuetes y otro tipo de frutos secos; en adultos, a las frutas, verduras y frutos secos, además de al polen y látex que frecuentemente pueden ocasionar reacciones cruzadas con alimentos previamente ingeridos, sin presentar síntomas alérgicos ya que el sistema inmunitario no distingue las proteínas similares pudiendo reaccionar en conjunto .
Síntomas de una alergia alimentaria
Los síntomas de la alergia alimentaria son variables y dependen del tipo de alergia alimentaria. En general, se pueden observar los siguientes:
Sensación de prurito o picazón orofaríngea: es uno de los síntomas más frecuentes y precoces en aparecer; en ocasiones, producida por frutas y verduras, también suele producirse inflamación de los labios por contacto.
Síntomas cutáneos: se pueden presentar lesiones de dermatitis atópica y lesiones eccematosas pruriginosas, urticaria con lesiones prominentes enrojecidas o angioedema, presentando edema en varias partes del cuerpo. La más peligrosa es la laringe por la obstrucción de la vía aérea.
Síntomas respiratorios: puede manifestarse como rinitis, broncoespasmo o exacerbación del asma en personas con antecedentes previos de esta patología.
Síntomas digestivos e intestinales: asociados a lesiones cutáneas y más frecuentes en alergias no mediadas por IgE, puede producir episodios autolimitados de vómitos y evacuaciones líquidas.
Tratamiento de una alergia alimentaria
El único tratamiento 100% efectivo es evitar el consumo de aquellos alimentos que puedan causar alergia, pero si esto ocurriera o si es la primera exposición a ese alimento, existen una serie de fármacos que pueden ayudar a mejorar la sintomatología.
Si los síntomas son leves o moderados, sin afectación de vías aéreas, es aconsejable iniciar un tratamiento a base de antihistamínicos. Los de última generación no producen sueño y actúan rápidamente; deben iniciarse al instante de la aparición de los síntomas o ante la sospecha de que se ha ingerido un producto con trazas de algún alérgeno, y se debe mantener por un tiempo prudencial, ya que las células que producen las reacciones alérgicas se encuentran sensibles y cualquier exposición posterior con alimentos parecidos que antes no eran alérgenos puede hacer una reacción cruzada y producir síntomas.
Si la reacción alérgica es grave o con compromiso de las vías respiratorias, suelen indicarse corticoides intramusculares o intravenosos, además de epinefrina. Algunas personas con antecedentes de reacciones de anafilaxia, deben llevar consigo un autoinyector de epinefrina.
Pruebas complementarias de una alergia alimentaria
No existe una prueba específica y certera para detectar la alergia a los alimentos, algunas de las que se realizan son:
Medición en sangre de los niveles de Inmunoglobulina E, esta no es específica y puede dar falso positivo o negativo.
Pruebas cutáneas o prick test, en el caso de alimentos no es tan efectiva como para el polen, ya que, al realizar los extractos para alimentos vegetales y pinchar al paciente en el antebrazo, estos extractos se destruyen rápidamente originando que la prueba no sea fiable al 100%. De realizarse esta prueba, se deben esperar 20 minutos para la aparición de lesión tipo pápulas eritemato. El tamaño de esta elevación de la piel no guarda relación con el grado de alergia.
Prueba de provocación oral, se ingieren pequeñas cantidades del alimento para observar si produce o no reacciones alérgicas. Debe realizarse bajo la presencia de personal de salud especializado con tratamiento de emergencia cercano. También puede realizarse a la inversa, es decir, eliminando alimentos cada semana hasta que desaparezcan los síntomas de alergia.
Factores desencadenantes de una alergia alimentaria
Los principales factores desencadenantes de una alergia alimentaria son:
Cereales que contienen gluten como trigo, cebada, espelta, avena y centeno.
Huevos y derivados.
Pescado y crustáceos. En relación al pescado, la presencia del parásito anisakis, puede llegar a producir incluso reacciones de anafilaxia.
Maní, soja y, en general, frutos secos.
Leche y derivados, por la lactosa.
Reacciones adversas a los aditivos químicos, como el sulfito.
Factores de riesgo de una alergia alimentaria
Los factores de riesgo de una alergia alimentaria son:
Edad: más frecuentes en bebés y lactantes con sistema digestivo inmaduro.
Antecedentes familiares: es mayor el riesgo si en la familia hay antecedentes de primera línea (madre o padre) de rinitis alérgica, atópica o alergias a los alimentos.
Presencia de otro tipo de alergia: son frecuentes las reacciones cruzadas de distintos alérgenos.
Asma: pacientes con asma tienen mayor probabilidad de presentar exacerbación de broncoespasmo, por la presencia de alérgenos alimentarios.
Complicaciones de una alergia alimentaria
En algunas ocasiones, puede ocurrir una reacción anafiláctica o reacción alérgica severa como complicación que produzca , no solamente alteraciones en las vías respiratorias superiores e inferiores, sino, además, afectación del estado general con hipotensión, taquicardia y síncope que, si no se trata a tiempo, puede causar la muerte del paciente.
Prevención de una alergia alimentaria
Si ya se conoce previamente a qué alimentos se es alérgico, lo más importante es leer bien el etiquetado de los productos, y no consumir hasta aquellos que contengan trazas del alimento alérgeno.
Si ya se ha consumido inadvertidamente el alimento, se debe ingerir el antialérgico y acudir a urgencias lo antes posible o, si se es alérgico severo, el médico probablemente indicará auto inyección de epinefrina, que se debe llevar encima en todo momento.
Especialidades a las que pertenece
Las especialidades médicas a la que pertenece la alergia alimentaria son alergología, urgencias, medicina interna y dermatología .
Preguntas frecuentes
¿Qué es la intolerancia y cómo se manifiesta?
Una intolerancia es una reacción adversa que sucede con menos gravedad que una alergia, la mayoría se manifiestan con síntomas gastrointestinales. En ocasiones, se puede comer pequeñas porciones del alimento sin que aparezcan síntomas.
¿Qué es la intolerancia a la fructosa?
Es una intolerancia producida por la dificultad de absorción y metabolización de la fructosa (azúcar que se encuentra mezclado con la glucosa en la miel y en muchas frutas) en el intestino, ocasionando síntomas gastrointestinales.
¿Qué es la intolerancia al gluten?
Es una intolerancia a todos aquellos alimentos que contengan gluten como son el trigo, avena, centeno y cebada. Tiene una base inmune-inflamatoria en el intestino delgado que impide la absorción de nutrientes.
¿Cuáles son los alimentos con fructosa?
La fructosa es un tipo de azúcar que se encuentra generalmente en frutas, vegetales y miel. A las personas con intolerancia a la fructosa se les aconseja no ingerir frutas incluso el tomate, cereales o harinas integrales, harina de soja, alcachofa, remolacha, zanahoria, miel, jarabe de maíz, néctar de agave, maple, melaza y azúcar de palma de coco, entre otros.
¿Cuáles son los medicamentos que causan alergias?
Todos los medicamentos pueden causar reacciones alérgicas en la primera toma o en tomas posteriores. Algunos como la penicilina y derivados, aspirina, analgésicos no esteroideos (AINES) o contrastes yodados, son los que más frecuentemente producen reacciones alérgicas severas.

Enfermedad
Alergia al Látex
¿Qué es la alergia al látex?
La alergia al látex es una reacción inmunológica de hipersensibilidad inmediata mediada por los anticuerpos IgE, en este caso, específica frente al látex. Es una reacción negativa del cuerpo al contacto directo o indirecto a ciertas proteínas con los materiales que contiene látex , debido a que el cuerpo los identifica y actúa como si fuese una sustancia dañina.
El látex, o también conocido como caucho o goma , proviene de un líquido que se encuentra en los árboles de caucho tropical llamado Hevea Brasiliensis. Se hacen unos cortes en el tronco del árbol y, por esos cortes sale la savia del árbol o látex natural. Ese líquido se extrae y se somete a varios procesos industriales y químicos, tras los cuales se obtiene el látex con distintas características.
Tipos de alergias al látex
Existen dos tipos de alergia al látex:
Alergia al látex inmediata: cuando están presentes los anticuerpos frente a las proteínas del látex. Al entrar en contacto directo al látex, la reacción se produce de forma inmediata y rápida, ocasionando síntomas que, en algunos casos, pueden ser leves como enrojecimiento, picor, hinchazón, o muy graves como un shock anafiláctico.
Alergia al látex retardada: es la más común de las alergias al látex, los síntomas que presenta son debidos a los aditivos químicos que se asocian al látex y suelen aparecer después de las 8-48h después del contacto, sólo con manifestaciones superficiales en la piel y locales. En la mayoría de casos de una alergia inmediata es debido a que ya existía antecedentes de una retardada.
Causas de una alergia al látex
La alergia al látex se produce porque el sistema inmunitario identifica el látex como una sustancia perjudicial y activa a determinados anticuerpos para combatirlo. La causa más frecuente de alergia al látex supone el contacto con productos que tengan látex, entre ellos, guantes, preservativos y globos. Algunos cosméticos de belleza como el pegamento para pestañas contienen altas cantidades de látex que también producen alergia.
El látex contiene numerosos componentes, algunos son proteínas que pueden dar alergia. Esos componentes se desprenden y entran en contacto con el cuerpo si se toca directamente el objeto de látex y, otras veces, se desprenden y quedan flotando en el aire pudiendo depositarse sobre el cuerpo del alérgico o ser respirados .
Síntomas de una alergia al látex
Los síntomas de la alergia suelen aparecer entre los 30-60 minutos después del contacto, a veces de modo inmediato. Los síntomas de la alergia al látex pueden incluir:
Enrojecimiento de la piel
Picazón
Erupción cutánea
Dolor
Dificultad para respirar
Hinchazón del área
Pulso débil o rápido
Tos
Edema de las conjuntivas
Mareo
Pérdida de conocimiento
Shock anafiláctico
Tratamiento de una alergia al látex
El tratamiento más adecuado es evitar el contacto y uso de productos que contengan el material látex. A veces es necesario, en caso de reacciones alérgicas graves anteriores, que el paciente porte consigo una inyección de epinefrina en todo momento. Para reacciones leves, el médico puede recetar antihistamínicos o corticosteroides , que se pueden tomar después de la exposición al látex para controlar la reacción y ayudar a aliviar las molestias.
Pruebas complementarias de una alergia al látex
Para el diagnóstico y tratamiento de la alergia al látex se realiza una prueba cutánea para ayudar a determinar si la piel reacciona a la proteína del látex . En esta prueba, se usa una aguja diminuta para colocar una pequeña cantidad de látex debajo de la superficie de la piel, en el antebrazo o en la espalda. Si se presenta una reacción al látex, se formará un pequeño bulto. A veces es necesario realizar análisis de sangre para determinar la sensibilidad al látex.
Factores desencadenantes de una alergia al látex
El factor desencadenante principal de la alergia al látex es el contacto directo o indirecto con el látex o las proteínas que los conforman .
Factores de riesgo de una alergia al látex
Los factores que aumentan el riesgo de desarrollar esta alergia pueden ser:
Personas sometidas a múltiples cirugías.
Niños con espina bífida, un defecto de nacimiento que afecta el desarrollo de la espina dorsal o anomalías urinarias congénitas.
Trabajadores sanitarios.
Personas que trabajan con cauchos.
Personas con antecedentes personales o familiares de alergias.
Personas que utilizan preservativos de manera muy continua.
Complicaciones de una alergia al látex
La alergia al látex puede tener complicaciones como:
Choque anafiláctico grave.
Cicatrices causadas por las erupciones cutáneas.
Dolor en las áreas de la reacción.
Prevención de una alergia al látex
La mejor forma de prevenir la alergia al látex es evitando el contacto con los objetos o lugares donde esta sustancia se encuentre . Algunos objetos que contienen látex y que conviene evitar son: guantes, alfombras, globos, juguetes, gomas elásticas, chupetes, borradores, preservativos, gafas de natación, mangos de raquetas, pegamentos, estetoscopios, tubos intravenosos, algunos cosméticos, etc.
Especialidades a las que pertenece
La alergia al látex pertenece a la especialidad de alergología. La alergología es la especialidad médica que comprende el conocimiento , diagnóstico y tratamiento de la patología producida por mecanismos inmunológicos, especialmente de la hipersensibilidad o alergia.
Preguntas frecuentes
¿Qué alimentos contienen látex?
Algunos alimentos tienen componentes parecidos a los del látex, y se pueden tener reacciones cruzadas . Esto quiere decir que la persona con alergia conocida a látex puede empezar a tener síntomas cuando come esos alimentos. Los alimentos más frecuentes son plátano, castaña, kiwi, aguacate y maracuyá.
¿Cuáles son las plantas que tienen látex?
La planta que contiene látex es el árbol tropical Hevea brasiliensis, llamado también árbol de caucho tropical. S e hacen unos cortes en el tronco del árbol y por ellos sale la savia del árbol o látex natural .
¿Cómo se quita el látex de la piel?
Para quitar el látex de la piel es necesario lavar bien el área con agua tibia con jabón. Luego, arrancar de forma cuidadosa los pedazos de látex sobre la piel . A veces es necesario saturar las áreas donde el látex se ha atascado. Por último, enjuagar toda la piel con agua tibia al terminar de retirar todo el látex.
¿Qué frutas producen alergia?
Entre las frutas que producen alergia podemos encontrar: melocotón, albaricoque, cereza, ciruela, fresa, manzana, kiwi, mandarina, maracuyá, etc .
¿Qué alimentos contienen la proteína LTP?
Frutas como melocotón, albaricoque, cereza, manzana, ciruela, fresa, pera, uva, limón, naranja, mandarina, plátano, kiwi, frambuesa, mora y granada. También se encuentran en hortalizas como col, coliflor, brócoli, repollo, espárrago, lechuga, tomate, zanahoria, apio, perejil y nabo. Y, en algunos cereales como maíz, trigo y cebada.

Enfermedad
Alergia a los Ácaros
¿Qué es la alergia a los ácaros?
La alergia a los ácaros o al polvo es la reacción alérgica que experimentan algunas personas cuando hay presencia de unos insectos de la familia de los arácnidos, microscópicos, que están presentes en el polvo. Los ácaros crecen en ambientes cálidos, húmedos, y se alimentan de las células de la piel que perdemos . Se encuentran sobre todo en las en las sábanas, toallas, tapicería, alfombras y en el suelo.
Tipos de alergia a los ácaros
No existen diferentes tipos de alergia a los ácaros.
Causas de la alergia a los ácaros
Las causas de la alergia a los ácaros son sus restos fecales que diariamente pueden llegar a producir hasta 20 partículas.
Nuestro sistema inmunitario reacciona ante una sustancia extraña produciendo una respuesta inflamatoria de las vías respiratorias, cuando la exposición es prolongada, puede producir asma.
Los ácaros pueden llegar a estar presentes entre 100 y 500 por gramo de polvo, y sus alérgenos solo son detectables cuando el polvo está en movimiento, es decir, cuando se barre, se limpia el polvo o se sacude la ropa de cama.
Síntomas de la alergia a los ácaros
Los síntomas principales de esta alergia son:
Estornudos
Lagrimeo y picor de ojos
Moqueo y congestión nasal
Goteo posterior de la nariz
Picor de garganta
Tos
Inflamación de la piel debajo de los ojos y de los párpados
Frotarse continuamente la nariz
Dificultad al respirar
Dolor en el pecho
Emitir pitidos o silbidos al respirar
Dificultad para dormir (por la tos, picor de garganta y dificultad de respiración)
Tratamiento de la alergia a los ácaros
El tratamiento de la alergia a los ácaros puede ser:
Tratamiento sintomático a base de antiinflamatorios, analgésicos, antihistamínicos, broncodilatadores o descongestionantes, entre otros.
Tratamiento hiposensibilizante de los ácaros a través de las vacunas que deben ser adecuadas a cada persona.
Pruebas complementarias de la alergia a los ácaros
Las pruebas complementarias para la alergia pueden ser:
Análisis de sangre
Pruebas cutáneas
Factores desencadenantes de la alergia a los ácaros
El factor desencadenante es una respuesta del sistema inmunológico ante un agente alérgeno como son los excrementos de los ácaros presentes en el polvo.
Factores de riesgo de la alergia a los ácaros
Hay una serie de factores de riesgo como:
Antecedentes familiares, es común que haya alergia a los ácaros en varios miembros de la familia.
Estar de manera continuada expuesto a los ácaros del polvo.
Edad, son más susceptibles de padecer alergia los niños pequeños, debido a que su sistema inmune es más inmaduro.
Complicaciones de la alergia a los ácaros
Las complicaciones de la alergia a los ácaros puede ser asma e incluso reacciones alérgicas graves como la anafilaxia.
También pueden aparecer infecciones en vías respiratorias y senos paranasales.
Prevención de la alergia a los ácaros
La prevención de los ácaros consiste principalmente en reducir la exposición a estos alérgenos, debido a que es muy difícil eliminarlos del polvo. Para ello se debe:
Usar mascarilla y guantes durante la limpieza.
Utilizar un aspirador en lugar de barrer con escoba.
Emplear paños húmedos en lugar de secos cuando se limpia el polvo.
Usar ropa de cama, colchones, almohadas, mantas o toallas hipoalergénicas.
Lavar frecuente la ropa de cama y toallas a más de 50º.
Limitar el uso de alfombras y eliminar las moquetas del suelo.
Revisar los aparatos de aire acondicionado tanto de frío como de calor.
Evitar, en la medida de lo posible, la humedad de las habitaciones por encima de 50%.
Especialidades a las que pertenece
El tratamiento de la alergia a los ácaros pertenece a la especialidad médica de Alergología.
Preguntas frecuentes
¿Dónde se encuentran los ácaros?
Los ácaros se encuentran en el polvo y en la ropa de cama, toallas, alfombras, almohadones o tapicerías.
¿Cuánto tiempo puede vivir un ácaro?
Los ácaros tienen una vida media de entre 10 y 19 días.
¿Por qué se producen las alergias?
Las alergias se producen porque el sistema inmunológico reacciona ante la exposición a un alérgeno.
¿Cuáles son los diferentes tipos de alergias?
Existen diferentes tipos de alergia, las más comunes son la alergia al polen, a los ácaros, a los hongos, a ciertos medicamentos, al pelo de animales, a algunos alimentos y al látex, entre otras.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia