Fisioterapia
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Artrosis de cadera: síntomas y tratamiento
La osteoartritis o artrosis es una enfermedad degenerativa que afecta al cartílago de las articulaciones. Cuando tienen lugar en las articulaciones de la cadera se produce la artrosis coxofemoral o artrosis de cadera.
¿Qué es la artrosis de cadera y cuáles son sus causas?
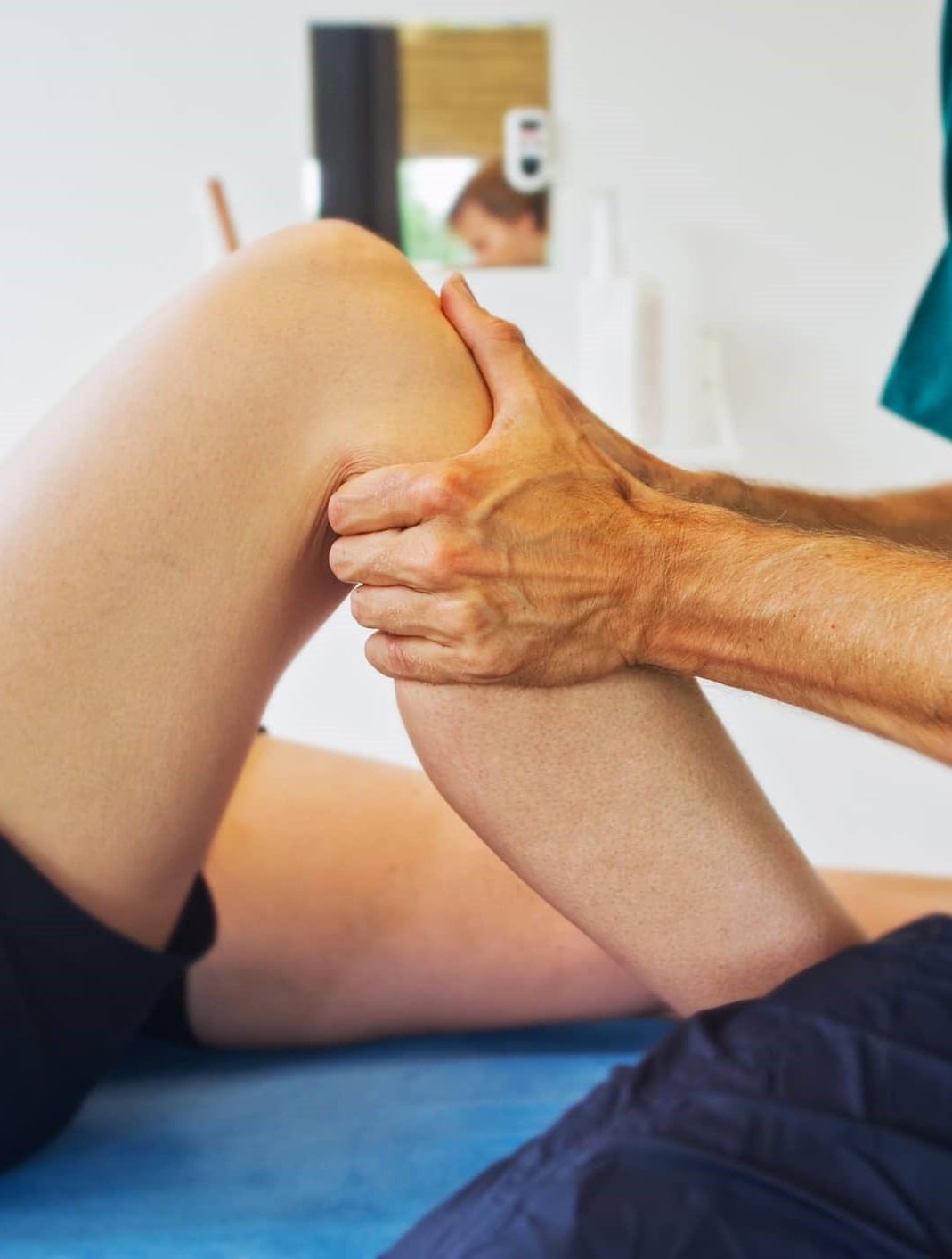
La articulación de la cadera está formada por los huesos de la pelvis y el fémur. La cabeza del fémur encaja dentro del hueco de la pelvis, permitiendo gran variedad y amplitud de movimientos que habilitan, para caminar, agacharse, sentarse, etc.
Con el paso de los años, como en el resto de las articulaciones, se produce desgaste del cartílago articular y con ella la posible aparición de los síntomas. Es importante recalcar que la aparición de sintomatología no siempre es proporcional al daño tisular.
A pesar de que desde el punto de vista fisiológico agregar carga de trabajo a nuestras articulaciones es necesario para mantener la homeostasis (equilibrio) del tejido, cuando existen factores que modifican el funcionamiento o la biomecánica de la cadera, esta carga de trabajo puede generar cambios osteoartríticos. Estos factores podrían dividirse en dos grupos:
Factores intrínsecos de la persona :
Edad.
Sexo.
Peso.
Factores genéticos.
Etnia.
Ocupación.
Dieta.
Factores propios de la articulación :
Morfología y forma de la articulación.
Función muscular.
También es posible que la osteoartritis pueda aparecer de forma secundaria a otra patología.
Síntomas de la artrosis de cadera
La artrosis de cadera es una enfermedad crónica, por lo que suele evolucionar muy lentamente con el transcurso de los años.
Como sucede en los casos de artrosis que se producen en otras articulaciones, los síntomas principales que pueden acompañar a la artrosis de cadera son el dolor y la pérdida de función. Este dolor se localiza fundamentalmente en la región de la ingle o la cadera, aunque puede extenderse por la cara anterior y lateral del muslo y la nalga, llegando incluso hasta la rodilla.
Otros síntomas incluyen la rigidez matutina en la articulación, déficit de rotación interna y flexión de cadera y aumento de dolor al realizar flexión pasiva de cadera. En términos generales, se trata de una patología que puede afectar a la calidad de vida del paciente.
Grados de artrosis de cadera
Gracias a la clasificación Kellgren-Lawrence, se puede dividir la osteoatritis en 4 estadios según los diversos signos radiológicos que aparezcan en radiografía:
Grado 1 : espacio articular prácticamente intacto con posible formación de osteofitos.
Grado 2 : posible reducción del espacio articular con formación de osteofitos.
Grado 3 : reducción del espacio articular, formación moderada de osteofitos y posible deformación de las superficies articulares.
Grado 4: gran formación de osteofitos, reducción importante del espacio articular y clara deformidad de las superficies articulares.
A pesar de esta clasificación, es importante conocer la correlación entre el estado de los tejidos y la aparición de los síntomas. Es posible estar en un estadio avanzado de degeneración y no presentar sintomatología, así como no mostrar degeneración avanzada pero sí sintomatología.
Tratamiento de la artrosis de cadera
En el caso de pacientes con sobrepeso es recomendable que se sometan a una dieta para la pérdida de peso, con el fin de evitar la sobrecarga de la articulación.
De igual modo, el uso de un bastón para caminar puede resultar beneficioso para el alivio del dolor cuando existen problemas graves durante la deambulación.
El tratamiento quirúrgico está indicado en pacientes con artrosis muy avanzada, en los que existe una limitación muy importante para caminar o realizar las actividades cotidianas. La intervención consiste en sustituir la articulación por una prótesis.
Tras un programa de rehabilitación después de la intervención, los pacientes suelen recuperar la capacidad de retomar su vida cotidiana, aunque puede haber excepciones.
Cuando el desgaste de la articulación no aconseja la intervención quirúrgica, se puede establecer un protocolo de tratamiento fisioterapéutico adaptado para disminuir los síntomas. El tratamiento incluiría:
Técnicas de terapia manual.
Recuperar la fuerza, resistencia muscular, así como la flexibilidad .
Reeducación funcional de la marcha y el equilibrio. En función de la actividad cotidiana del paciente se realiza un programa para ejercitar la musculatura implicada, de manera que cuando se realice sea más fácil.
Educación del paciente combinada con ejercicio.
Otras modalidades de tratamiento que contemplen el tratamiento y manejo del dolor crónico.
El control y evaluación del paciente mediante escalas validadas será importante para objetivar el progreso. En definitiva, el objetivo del tratamiento es que el paciente se incorpore a sus actividades cotidianas con la menor limitación posible.
Bibliografía y referencias
Murphy, Nicholas J et al. “Hip Osteoarthritis: Etiopathogenesis and Implications for ” Advances in therapy vol. 33,11 (2016): 1921-1946. doi:10.1007/s12325-016-0409-3 .
Cibulka, Michael T et “Hip Pain and Mobility Deficits-Hip Osteoarthritis: Revision 2017.” The Journal of orthopaedic and sports physical therapy vol. 47,6 (2017): A1-A37. doi:10.2519/jospt.2017.0301 .
Kohn, Mark D et al. “Classifications in Brief: Kellgren-Lawrence Classification of ” Clinical orthopaedics and related research vol. 474,8 (2016): 1886-93. doi:10.1007/s11999-016-4732-4 .
Kolasinski, Sharon L et al. “2019 American College of Rheumatology/Arthritis Foundation Guideline for the Management of Osteoarthritis of the Hand, Hip, and ” Arthritis care & research vol. 72,2 (2020): 149-162. doi:10.1002/acr.24131 .
Gay, C et al. “Educating patients about the benefits of physical activity and exercise for their hip and knee Systematic literature review.” Annals of physical and rehabilitation medicine vol. 59,3 (2016): 174- 183. doi:10.1016/j.rehab.2016.02.005 .

Artículo especializado
Coccigodinia: qué es, síntomas y tratamiento
¿Qué es la coccigodinia?
Se conoce por coccigodinia la presencia de dolor en la región del cóccix, (la parte final de nuestra columna vertebral) es decir, entre el sacro y el ano.
Se trata de una dolencia más habitual en mujeres que en hombres, siendo 5 veces más frecuente entre la población femenina. Otros de los factores predisponentes, podría ser la obesidad, así como las pérdidas repentinas de peso, aunque generalmente, el dolor aparece tras sufrir un golpe fuerte o traumatismos de repetición.
Causa más habituales de coccigodinia
Golpe en la zona glútea . Aparte de sufrir el impacto, el coxis puede desplazarse hacia la zona
Durante el parto todas las estructuras de la pelvis se vuelven más móviles para facilitar la salida del bebé. El uso de fórceps durante el proceso puede aumentar la probabilidad de sufrir coccigodinia.
Obesidad .
Morfología del cóccix: existen ciertas formas del cóccix que predisponen a sufrir
Problemas articulares entre el sacro y el cóccix.
Otros factores que pueden dar lugar a la aparición de coccigodinia pueden ser:
Últimos meses del embarazo
Microtraumatismos de repetición
Síntomas de coccigodinia
El síntoma principal es dolor en la región del coxis que puede empeorar en las siguientes situaciones:
Pasar largos periodos sentado.
Reclinarse al estar sentado.
Levantarse tras estar sentado.
Durante las relaciones sexuales o la defecación.
Será importante realizar un buen diagnóstico diferencial para no confundirlo con otras problemáticas o patologías que pueden generar dolor en la misma zona como por ejemplo:
Espasmos musculares en la zona pélvica.
Procesos
Neuropatías.
Para ello el especialista, aparte de realizar la valoración en consulta, podría aconsejarle someterse a pruebas de imagen como una radiografía o resonancia magnética y así poder realizar un diagnóstico completo.
Tratamiento de fisioterapia en casos de coccigodinia
El tratamiento conservador suele tener éxito en un 90% de los casos y muchos de ellos terminar por resolverse sin necesidad de tratamiento.
En cuanto a la actividad física, puede ser recomendable cesar o disminuir actividades y deportes que produzcan un impacto en la zona o conlleven largos periodos de sedestación, como ir en moto, bicicleta o deportes a caballo, para no acentuar la sintomatología.
Por otro lado, es importante saber si el paciente padece de otras patologías que puedan alterar la articulación sacrococcígea.
Las técnicas fisioterápicas como estiramientos, manipulaciones y las ondas de choque extracorpóreas parecen ser de utilidad a la hora de tratar la coccigodinia.
En la siguiente fase, en la que el paciente ha experimentado una clara mejoría, se puede comenzar a ejercitar el suelo pélvico.
Gradualmente, se puede aumentar la dificultad de los ejercicios según la tolerancia del paciente, hasta que sea capaz de llevar a cabo todas las actividades que realizaba con anterioridad a la lesión.
Excepcionalmente, cuando el tratamiento conservador no da buenos resultados, se puede recurrir a la cirugía. En este caso se realiza una endoscopia de columna mínimamente invasiva.
Artículo especializado
Calambres musculares: causas y tratamiento
¿Qué son los calambres musculares?
Un calambre muscular, se podría definir como una contracción brusca, involuntaria y dolorosa de un grupo de fibras musculares, un músculo completo o incluso un grupo muscular que se mantiene durante unos segundos o minutos. Son comunes entre población joven deportista, mujeres embarazadas y población adulta mayor de 65 años.
La aparición de estos calambres musculares se podría resumir en 3 escenarios:
A causa de otra patología, como trastornos metabólicos, diabetes, neuropatías,…
Durante o después de actividad deportiva de alta
En las horas de sueño.
Comúnmente, estos calambres nocturnos en las piernas suelen aparecer en los gemelos.
Cualquier músculo puede sufrir un calambre, aunque suelen tener lugar con mayor frecuencia en los músculos de muslos, pantorrillas, pies, brazos y abdomen.
Posibles causas de los calambres musculares
Actualmente se trata de un fenómeno cuya causa fisiológica es desconocida, aunque se sabe que existen ciertos factores predisponentes a padecer estos calambres musculares.
Entre las posibles causas más comunes de los calambres musculares destacan:
Forzar o ejercitar un músculo o grupo muscular en
Falta de calentamiento al realizar
Falta de preparación a la intensidad de
Compresión de estructuras nerviosas (por ejemplo, estenosis vertebral).
Trastornos neurológicos o metabólicos.
Otras patologías como la enfermedad arterial periférica, enfermedad de la glándula tiroides, esclerosis lateral amiotrófica o síndrome de las piernas
Problemas de circulación sanguínea en el músculo en cuestión.
El tratamiento con ciertos
Tratamiento con diálisis.
Causa
Calambres musculares en reposo
Los calambres musculares en reposo y más durante la noche suelen ser habituales, incluso llegando a afectar a un 60% de la población y sus causas incluyen las citadas anteriormente.
Suelen ser más habituales entre las personas adultas, ya que es más probable que estén sometidos a algún tipo de tratamiento que pueda dar lugar a este suceso.
Tras haber sometido al cuerpo a una excesiva carga de trabajo y encontrarse fatigada la musculatura, es probable también que aparezcan calambres durante las horas de sueño.
Tratamiento de los calambres musculares idiopáticos
Por lo general, los calambres musculares espontáneos no necesitan ningún tratamiento. En la actualidad ninguna medicación, así como la suplementación con magnesio ha mostrado resultados claramente positivos. El uso de quinina ha sido totalmente desaconsejado debido su alta probabilidad de producir efectos adversos.
En cualquier caso, cuando acontecen es posible encontrar cierto alivio al poner en movimiento, estirar o masajear el músculo afectado, aunque nuevamente son actuaciones sin mucho respaldo científico. Por ejemplo, para aliviar un calambre en el gemelo, se puede llevar hacia arriba la punta del pie, estirando así los músculos de la pantorrilla.
Si los calambres musculares aparecen por causa de otro problema de salud, es probable que tratar el problema específico ayude a aliviarlos.
Prevención de los calambres musculares
Nuevamente, no se conoce ningún método para prevenir aquellos calambres musculares de causa benigna, es decir que no son causados por otra patología, aunque siempre es recomendable llevar hábitos de vida saludables.
La hipótesis de la deshidratación o del “agotamiento” electrolítico ha perdido validez en los últimos años, por lo que mantenerse hidratado no parece ser la solución a este problema.
Realizar ejercicios de calentamiento y no someterse a cargas ni intensidades de trabajo para los que no se esté preparado, podría favorecer a la no aparición de estos calambres, por lo que saber administrar las cargas de entrenamiento será un factor importante de cara a manejar el problema.
Bibliografía y referencias
Swash, M et al. “Muscular cramp: causes and management.” European journal of neurology 26,2 (2019): 214-221. doi:10.1111/ene.13799 .
Drouet, “Comment optimiser la prise en charge des crampes musculaires?” [Management of muscle cramp: what’s to be done?]. La Revue du praticien vol. 63,5 (2013): 619-23 .
Giuriato, Gaia et “Muscle cramps: A comparison of the two-leading hypothesis.” Journal of electromyography and kinesiology : official journal of the International Society of Electrophysiological Kinesiology vol. 41 (2018): 89-95. doi:10.1016/j.jelekin.2018.05.006 .
Chatrath, Hemant et “Prevalence and morbidity associated with muscle cramps in patients with cirrhosis.” The American journal of medicine vol. 125,10 (2012): 1019-25. doi:10.1016/j.amjmed.2012.03.012 .
Riley, J D, and S J “Leg cramps: differential diagnosis and management.” American family physician vol. 52,6 (1995): 1794-8.
Chiò, Adriano et “Pain in amyotrophic lateral sclerosis.” The Lancet. Neurology vol. 16,2 (2017): 144-157. doi:10.1016/S1474-4422(16)30358-1 .
Ohtori, Seiji et al. “Incidence of nocturnal leg cramps in patients with lumbar spinal stenosis before and after conservative and surgical treatment.” Yonsei medical journal 55,3 (2014): 779-84. doi:10.3349/ymj.2014.55.3.779 .
Patel, Nilang et “Dialysis disequilibrium syndrome: a narrative review.” Seminars in dialysis vol. 21,5 (2008): 493-8. doi:10.1111/j.1525- 139X.2008.00474.x .
Allen, Richard E, and Karl A Kirby. “Nocturnal leg cramps.” American family physician 86,4 (2012): 350-5 .
Maughan, Ronald J, and Susan M Shirreffs. “Muscle Cramping During Exercise: Causes, Solutions, and Questions ” Sports medicine (Auckland, N.Z.) vol. 49,Suppl 2 (2019): 115-124. doi:10.1007/s40279-019-01162-1 . Garrison, Scott R et al. “Magnesium for skeletal muscle cramps.” The Cochrane database of systematic reviews vol. 9,9 CD009402. 21 Sep. 2020, doi:10.1002/14651858.CD009402.pub3 .

Artículo especializado
COVID-19: Rehabilitación de olfato y gusto
La hiposmia es un trastorno del sentido del olfato que supone la disminución de la capacidad de percibir olores. De igual modo, la anosmia es la pérdida total del olfato y que también está asociada a un deterioro del sentido del gusto.
Las causas que pueden producir la disminución o pérdida del olfato son diversas. Principalmente, el olfato puede verse afectado por:
Traumatismos o infecciones víricas. Entre estas últimas se encuentra la infección por el virus SARS-CoV-2 , causante de la COVID-19 .
Enfermedades nasosinusales.
Las investigaciones más recientes muestran que la COVID-19 puede producir alteraciones en el olfato en más del 85% de las personas afectadas por la infección. Se estima que una parte importante de estas −que puede ser cercana a la mitad− recuperará el olfato y el gusto progresivamente en los siguientes 12-24 meses. Sin embargo, se recomienda acudir a un especialista y plantear una terapia de rehabilitación ya que en el 7% de estos pacientes la capacidad olfatoria no se recuperará completamente .
Accede ya al programa online de rehabilitación de olfato y gusto post COVID-19
Cómo afecta la COVID-19 al olfato
La infección por COVID-19 puede afectar a las células nerviosas de la cavidad nasal (células gliales), las cuales actúan como soporte de las neuronas sensoriales olfativas en las que son transmitidos los olores captados por los receptores olfativos. Por otra parte, la afectación del gusto y el olfato suele ir asociada a otros síntomas virales, como la cefalea, aunque en ocasiones esta pérdida sensorial se presenta de forma aislada. Este hecho podría sugerir la alteración del nervio olfatorio, y por tanto del lóbulo frontal, provocando una anosmia/hiposmia neurosensorial.
De este modo, el SARS-CoV-2 presenta un potencial neuroinvasivo con capacidad de producir modificaciones microestructurales significativas del epitelio olfatorio y de la vía olfativa.
En este sentido, las pruebas llevadas a cabo en pacientes con disfunción olfativa relacionada con la COVID-19 muestran la presencia de partículas virales causantes de alteraciones histológicas del epitelio olfatorio, asociado a un proceso inflamatorio. Es destacable la presencia de las alteraciones histológicas varias semanas después de la fase aguda de la infección en pacientes con disfunción olfativa persistente, mostrando evidencia de la destrucción masiva del epitelio olfatorio, junto con la presencia de partículas víricas. Los resultados de los análisis histológicos también han podido mostrar la afectación del nervio olfatorio, junto con la neuropatía inflamatoria de los tractos olfatorios.
La anosmia o pérdida total del sentido del olfato implica una afectación de las células olfatorias, unas neuronas con capacidad para regenerarse a partir de las células basales situadas de forma habitual en la mucosa olfatoria. Si estas últimas no han resultado lesionadas, pueden regenerar el epitelio de la mucosa que ha sido dañado como consecuencia de la infección o por otras causas. Se ha comprobado que esta regeneración puede incrementarse a partir de la estimulación del sentido olfatorio a través de la exposición repetida a sustancias odorantes.
Rehabilitación del olfato y el gusto
La rehabilitación y el entrenamiento olfatorio es una técnica empleada desde hace años para tratar las alteraciones del sentido del olfato, incluyendo la hiposmia y la anosmia. Se trata de una herramienta útil que permite a los pacientes que lo necesiten recuperar su capacidad olfatoria.
Esta estrategia terapéutica de rehabilitación se ha mostrado eficaz y está respaldada por una evidencia científica contrastada. Se centra en la memoria olfativa de los pacientes que han sufrido un deterioro de la capacidad olfatoria por causa de infecciones respiratorias agudas, como es el caso de la COVID-19.
La rehabilitación olfatoria es una terapia sencilla de poner en práctica, sin efectos secundarios y que mejora notablemente la función olfativa a partir de la reactivación precoz de las células dañadas del sistema olfativo durante el proceso patológico para poder acelerar el proceso de recuperación.
Programa de rehabilitación olfatoria online
El programa de rehabilitación online se lleva a cabo gracias a la plataforma REHUB accesible desde ordenador, móvil o tablet. Consta de 24 semanas de tratamiento divididas en 3 fases, en las que se trabajan diferentes aspectos del sistema olfativo y gustativo gracias a un kit de aromaterapia y la monitorización de un fisioterapeuta experto en la rehabilitación olfato-gustativa.
En definitiva, gracias a la exposición de forma pautada de diferentes aromas durante un periodo de tiempo determinado, se puede ir regenerando la capacidad del sistema olfatorio. En cualquier caso, se trata de un proceso largo y en el que es esencial mantener la disciplina y la constancia para obtener unos buenos resultados.
Accede ya al programa online de rehabilitación de olfato y gusto post COVID-19
Bibliografía
Boscutti A et al. OLFACTORY AND GUSTATORY DYSFUNCTIONS IN SARS-CoV-2 INFECTION. Brain Behav Immun Health 2021; 100268. doi: 10.1016/j.bbih.2021.100268 .
Boscolo-Rizzo P et al. Self-reported smell and taste recovery in coronavirus disease 2019 patients: a one-year prospective study. Eur Arch Otorhinolaryngol 2021; 1–6. Doi: 10.1007/s00405-021-06839-w .
Sociedad Española de Otorrinolaringología y Cirugía de Cabeza y Cuello. ¿En qué consiste el entrenamiento olfatorio? Consultado: 26/05/2021
Choi BY et al. Effects of Olfactory Training in Patients With Postinfectious Olfactory Dysfunction. Clin Exp Otorhinolaryngol 2021; 14(1): 88-92. Doi: 10.21053/ceo.2020.00143 .

Artículo especializado
¿Qué es Rehand y cuáles son sus beneficios?
Rehand es una aplicación creada y diseñada para de tele rehabilitación a través de Tablet.
Dicha plataforma surge tras la necesidad incipiente de seguir manteniendo un seguimiento continuado de patologías de mano y muñecas , las cuales son imprescindibles en la actividad de diaria del paciente, por lo que decidimos implementar este sistema en nuestro centro, Vital&Clinic.
Actualmente el 29% de las patologías que llegan a los servicios de urgencias pertenecen a patologías de mano, un porcentaje muy amplio teniendo en cuenta la totalidad de patologías que reciben estos servicios.
Este tipo de lesiones incapacitan al paciente provocando bajas laborales prolongadas ya que su recuperación suele ser más tediosa.
Los programas de tele rehabilitación para las afecciones musculo-esqueléticas en miembros superiores nos proporcionan un método excelente de rehabilitación en este tipo de patologías. Llevar un seguimiento y monitorear los ejercicios que el profesional ha pautado durante cierto tiempo.
En Vital&Clinic comenzamos el trabajo con el dispositivo ReHand, el cual nos da la capacidad de pautar ejercicios personalizados para cada paciente, no todos los pacientes son iguales aunque compartan las mismas patologías.
Llevamos un seguimiento semanal a través de los datos que nos arroja la aplicación tales como; el número de horas, escalas de dolor, la puntuación de cada ejercicio, etc, datos con lo que podemos ver la actividad y hacer lectura de los resultados.
¿Quieres empezar tu programa de telerehabilitación? En Savia contamos con los mejores tratamientos y especialistas. Cómpralo ahora aquí.
¿Cómo actúa sobre el sistema nervioso?
Tras una lesión, en este caso en miembros superiores, se producen cambios en el sistema nervioso a nivel sensitivo y motor, el control motor y la propiocepción (percepción inconsciente de los movimientos y de la posición del cuerpo, independiente de la visión) son unos de los aspectos que se ven modificados debido al dolor y suelen ser olvidados en el tratamiento a pesar de ser muy importante.
Gracias a ReHand, podemos trabajar sobre este sistema propioceptivo mejorando la sensación dolorosa y avanzando progresivamente en ese control sobre las articulaciones afectas.
Se ha demostrado que el trabajo de ejercicios sobre pantallas táctiles correctamente guiados, modifica estas alteraciones y produce cambios a nivel cerebral y espinal, lo que acelera y promueve una recuperación precoz.
Resumiendo: la percepción del dolor impacta en el control del posicionamiento articular del miembro superior, y es un aspecto fundamental a tratar en distintas patologías.
A nuestro entender la utilidad de esta plataforma se ha hecho esencial en los tiempos que corren ya que beneficia exponencialmente la actividad y recuperación de manera remota.
Desde Vital&Clinic proporcionamos esta herramienta de trabajo a distancia para este tipo de patologías tan complejas y específicas a la vez.
No es solo el trabajo a distancia, sino que desde la lejanía podemos ir viendo la mejoría de nuestro paciente con las escalas de dolor del mismo, y con las puntuaciones que se le van asignando por la calidad o no del ejercicio realizado. Algo a destacar sin duda, es la capacidad de calibrar el dolor en cuanto al movimiento de cada paciente, y el abordaje sensoriomotor, que es siempre el gran olvidado.
Un caso clínico que ayuda a comprender los beneficios del uso de esta nueva tecnología sería por ejemplo el de Y.R., paciente que acudió a Vital&Clinic simplemente para valoración, iba a ser intervenido quirúrgicamente por inestabilidad en muñeca por rotura en ligamento escafo-lunar en la clínica le tratamos con la ReHand, al poco tiempo y para su sorpresa, la muñeca empezó a dolerle cada vez menos y con ello a replantearse la operación.
Y sus palabras fueron las siguientes – “No me puedo creer que con el simple hecho de hacer unos ejercicios que me explicó perfectamente el chico que me valoró, y al que no creí mucho, me haya evitado una operación”. Y.R. se sinceró con nosotros contándonos el miedo terrible a la operación, y la posibilidad de perder su trabajo debido a esta aparatosa lesión, por lo que esta opción fue una luz en la penumbra.
¿Quieres empezar tu programa de telerehabilitación? En Savia contamos con los mejores tratamientos y especialistas. Cómpralo ahora aquí.
¿Qué novedades aporta Rehand?
Sencillez, incluso si no tienes mucha destreza con las tecnologías, ReHand es una aplicación fácil de usar y que puede ser utilizada por casi la totalidad de la población.
Abordaje del sistema sensoriomotor basado en el control motor y la propiocepción. La mayoría de lesiones de muñeca, mano y dedos produce alteraciones en el Sistema Nervioso Central, lo que afecta al funcionamiento de este segmento.
Accede a un programa de ejercicios personalizados y adaptados a tu patología, consiguiendo una recuperación más rápida y efectiva.
ReHand permite una Calibración previa los ejercicios para adaptarse a sus molestias o limitaciones en cada momento de tu recuperación. Una vez completada, podrás realizar tus ejercicios personalizados de manera segura.
Los ejercicios se realizan sobre la pantalla táctil de la Tablet, permitiendo a tu fisioterapeuta o médico hacerte un seguimiento a distancia.
A TENER EN CUENTA…
A parte de tener programas específicos para cada tipo de patología, ReHand cuenta con un apartado de prescripción de ejercicios para otras patologías menos comunes, o modificaciones que el personal cualificado quiera realizar en algún momento de ciertos ejercicios, ya sea por dificultad o imposibilidad de hacerlos por parte del paciente. Podemos incluir o quitar ejercicios, cambiar número de repeticiones. Cada ejercicio empieza en un nivel, el cual, va aumentando según la puntuación que vaya obteniendo el paciente a lo largo de los días, algo que motiva a seguir con el ejercicio, incentivando algo imprescindible, la adherencia al tratamiento.
¿Quieres empezar tu programa de telerehabilitación? En Savia contamos con los mejores tratamientos y especialistas. Cómpralo ahora aquí.

Artículo especializado
Rehub y Vital&Clinic: La plataforma online de readaptación física
A día de hoy…
La telerehabilitación hoy en día está dando un gran paso hacia delante, y está tomando un lugar importante en el marco conceptual del tratamiento de fisioterapia a nivel mundial.
Se está produciendo un cambio de mentalidad totalmente necesario a la hora de seguir progresando en el mundo de la salud, ya que la rehabilitación convencional resulta insuficiente por el momento en el que nos encontramos inmersos, y es la telerehabilitación la que está dando ese empujón de calidad y suspiro a muchos centros privados.
Por eso desde Vital&Clinic se hace una gran apuesta por la plataforma ReHub, que es un claro ejemplo de ello. Es una plataforma web para el tratamiento activo y readaptación física del paciente a distancia. Con ella conseguimos objetivos terapéuticos con la realización de una terapia física adaptada a cada paciente y lesión.
ReHub es una de las primeras medidas de rehabilitación digital, basada en la evidencia científica y médica, que ofrece una terapia a distancia efectiva y personalizada.
En Savia contamos con los más avanzados programas de telerehabilitación a domicilio. Conocelos aquí
Conozcamos Rehub
Esta plataforma web nos aporta una serie de ventajas idóneas para las recuperaciones de nuestros pacientes en estos momentos. El profesional valora de manera individualizada al paciente, tomando datos que pasan desde nombre, dirección y peso, hasta patología, escala EVA de dolor y movilidad de la articulación en cuestión. El paciente en cuestión sólo necesita un smartphone, descargar la app y seguir las rutinas impuestas por el profesional, además de contactar en el momento que el paciente necesite con el especialista.
A medida que el paciente mejora y se recupera de su lesión, el profesional reevaluará al paciente mediante una serie de encuestas y gráficas de la progresión del paciente, y reprogramará la rutina de ejercicios terapéuticos del mismo, calibrando la rutina ahora al estado momentáneo del paciente.
Una palabra muy destacada en este nuevo formato de tratamiento digital es “monitoreo”, ya que se produce una relación directa y cercana con el paciente, donde se pueden intercambiar impresiones, dudas o consultas de forma instantánea. De hecho no hay cabida al fallo de comunicación, ya que es fluida tanto por chat como por videollamada, que son las dos posibilidades que nos ofrece dicha plataforma web de ejercicio terapéutico.
En Savia contamos con los más avanzados programas de telerehabilitación a domicilio. Conocelos aquí
Desde nuestra perspectiva, como equipo de fisioterapeutas que somos, otorgamos la veracidad de lo anteriormente explicado. ReHub nos ha inculcado desde el comienzo el cambio de mentalidad que ha llegado a nuestro sector, la telerehabilitación ocupa una posición irremplazable en el mundo de la salud y, más concretamente, en el mundo de la fisioterapia. Desde mi punto de vista, ReHub nos está dando la facilidad de ofrecerle una terapia con toda la evidencia científica como es la terapia activa, el ejercicio terapéutico, y además, salvando las dificultades de desplazamiento y aglomeraciones que tristemente ahora mismo, son un problema para todos, ya que es una terapia digital a distancia, con lo que cualquier persona desde casa puede cumplir este requisito de la terapia. Para mí, un valor incalculable.
Gracias a esta plataforma, conseguimos algo muy importante, la adherencia del paciente al tratamiento de manera activa, es decir, conseguir que además de la terapia presencial que sigue nuestro paciente, sea consciente de que la terapia de ejercicio terapéutico que le mandamos de manera común, esto tan importante o más que la presencial, ya que vamos a conseguir cambios neuroplásticos muy importantes a nivel de córtex, vamos a conseguir una readaptación de tejidos blandos imprescindibles para el mantenimiento del buen estado de nuestro paciente, y no menos importante, evitar muchas recidivas, que es una de las banderas rojas de los sanitarios, lo que nunca nos gustaría que ocurriese tras una lesión.
A.P., paciente desde hace mucho tiempo de nuestra clínica, no nos deja ni respirar desde que conoció la plataforma. “El primer día que me enseñaron la plataforma ReHub en Vital&Clinic no sabía ni cómo se pronunciaba la palabra, pero puedo asegurar que el segundo día ya me conocía cada esquina de ella. Es una plataforma muy sencilla a la vez que visual, me da mucha confianza realizar los ejercicios siempre con el vídeo delante para asegurarme que lo haga bien, vaya a ser que por dejadez o excesiva confianza por hacerlo mal me haga más daño”.
Esto resume bastante bien las características fundamentales de nuestra plataforma web: sencillez, efectividad y visual.
A destacar
ReHub es una plataforma web de ejercicio terapéutico, creada para la telerehabilitación de nuestros pacientes de manera digital y a distancia. Contiene numerosos ejercicios divididos por articulaciones, los cuales son susceptibles a mandar al paciente bajo la supervisión y valoración de su profesional. Esto no sólo queda aquí, sino que podremos realizar un seguimiento individualizado a cada paciente, ya que dependiendo de la mejoría de cada uno se reevaluará y se reestructurará la rutina/terapia de cada paciente acorde al estado en el que se encuentra en dicho momento. En Vital&Clinic hemos realizado un cambio de mentalidad, que aunque se llevaba haciendo desde hace años, la situación actual ha propiciado que toda conexión con el mundo de la tecnología y la salud nos va a dar mucho fruto en estos momentos que vivimos, y sin duda ReHub tiene mucho que ofrecer.
En Savia contamos con los más avanzados programas de telerehabilitación a domicilio. Conocelos aquí
Artículo especializado
Telerehabilitación en tiempos de COVID
Contextualización en la salud digital
Últimamente escuchamos mucho la palabra telerehabilitación, y posiblemente no tengamos conciencia de todo lo que engloba esta palabra, y más aún en estos momentos que estamos viviendo. La telerehabilitación es un método de trabajo de la salud, que supone el uso de las tecnologías y las múltiples opciones virtuales que tenemos hoy en día, para prestar servicios de atención de salud a distancia, es decir, sin tener que desplazarse al centro debido a la situación desfavorable que estamos viviendo.
Esta rama de la telemedicina conocida como telerehabilitación, nos permite realizar un seguimiento del paciente a diario, valorar su progreso gracias a los resultados obtenidos, representados mediante gráficas y estadísticas dependiendo de cada patología, y una personalización de la terapia individual atendiendo a las características propias del paciente (edad, sexo, trabajo) y de sus características patológicas (lesión, antecedentes). La palabra más usada en este contexto es el monitoreo a distancia, ya que conseguimos una comunicación fluida con nuestro paciente, junto con un seguimiento de su terapia instantánea y una medición en tiempo real.
En Savia contamos con los más avanzados programas de telerehabilitación a domicilio. Conocelos aquí
Ventajas y evolución de la Telemedicina
El papel de la rehabilitación ha sido fundamental todos estos años atrás, no han sido pocas las patologías que mediante cualquier disciplina de la salud se han conseguido sacar sin tener que llegar a métodos más intervencionistas o, que después de ellos, se han conseguido mantener igual o incluso mejor que previa intervención.
Dicho esto, ¿qué papel debemos de otorgar a la telerehabilitación a día de hoy?
Como todos sabemos, actualmente estamos conviviendo con una pandemia mundial “COVID-19”, y como bien hemos recalcado, debemos convivir con ello. Vemos como centros de salud, tanto públicos como privados, se encuentran colapsados y no tenemos espacio y métodos suficientes como para acaparar todo lo deseado.
Respondiendo a la pregunta de arriba, la telerehabilitación hoy en día ocupa un papel prioritario en los sectores de la salud, ya que nos está permitiendo desde ya la evaluación, el tratamiento y seguimiento de nuestros pacientes a distancia. El desarrollo tecnológico y la innovación en el sector virtual nos está brindando la oportunidad de poder revertir esta situación compleja en el ámbito sanitario, facilitando el tratamiento al paciente, de manera que no tenga que acudir de manera presencial a su terapia a diario.
Dicha terapia seleccionada de manera individual a cada paciente será asignada por un profesional, y no todo queda aquí, sino que a medida que el paciente vaya superando objetivos, tanto en disminución del dolor y aumento de la movilidad, y las estadísticas nos den el visto bueno en cada momento, dicha terapia se irá modificando conforme la patología vaya mejorando, es decir, la terapia siempre seguirá las pautas adecuadas a cada momento de la lesión.
En Savia contamos con los más avanzados programas de telerehabilitación a domicilio. Conocelos aquí
Yo, fisioterapeuta de profesión, personalmente hablando, la telerehabilitación además de ser un mundo sencillo y práctico, nos otorga mucho más de lo que creemos, porque siempre hemos visto la terapia activa como un complemento, pero debemos concienciarnos nosotros mismos en primer lugar que es una terapia como tal. Es una forma de implementar una rehabilitación a nuestro paciente desde la perspectiva del ejercicio terapéutico, y de manera digital, ya que se ha sumergido totalmente en la situación que estamos viviendo. Desde el primer momento que empezamos a trabajar con ello, me pareció un antes y un después en nuestra disciplina, ya que para mí la tecnología es imprescindible, y sin duda alguna no debemos olvidarla, sino convivir con ella.
La telerehabilitación va a constar de mucha terapia activa, es decir, de tratamiento de ejercicio físico con un objetivo terapéutico. De esta manera, el paciente va a poder realizar su terapia concreta a diario desde casa, sin necesidad de desplazamiento y preocupaciones de estancamientos en la terapia, ya que con un dispositivo móvil y tiempo, va a poder realizar la terapia de manera sencilla, visual y práctica.
La adherencia del paciente es mayor, cuanto más lo involucramos en la terapia, ya que lo hacemos totalmente partícipe en su recuperación, y eso junto a las gráficas que muestran la mejoría retroalimentan las ganas y la ilusión de la recuperación de nuestro paciente, lo que en resumidas cuentas, significa adherencia al tratamiento y muchas posibilidades de recuperación.
De boca de un paciente, J.R.: “Al principio me costó mucho hacerme a la terapia porque estaba acostumbrado a la terapia convencional y presencial de siempre, con la que mejoraba, dejaba de ir, y al tiempo volvía el dolor. Me insistieron, y sí, comencé con la telerehabilitación a hacer ejercicio en casa, desde entonces puedo asegurar que el dolor intenso que me daba cada “x” tiempo no aparece, y puedo asegurar que me he enganchado al mundo del ejercicio”. Son palabras de un paciente real tratado en clínica, uno de tantos, que confirman la adherencia al tratamiento y ese salto de calidad que da cualquier tratamiento con la terapia activa digital.
Por lo tanto, no olvides que…
La telerehabilitación es una herramienta a tener en cuenta en los centros de salud, ya que proporcionan una terapia alternativa tan efectiva como el ejercicio terapéutico, totalmente supervisado y asignado por un profesional, y con la evidencia científica más alta en cuanto a tratamientos de cualquier tipo de patología.
En Savia contamos con los más avanzados programas de telerehabilitación a domicilio. Conocelos aquí

Artículo especializado
Beneficios de la Atención Domiciliaria y nuevos servicios a domicilio en Savia.
La Atención Domiciliaria es un conjunto de intervenciones sanitarias que pueden aportan un gran valor en la prevención de enfermedades, la promoción de la salud o el tratamiento de muchas patologías. Clásicamente la Atención Domiciliaria se ha definido como el tipo de asistencia o cuidados que se prestan en el domicilio de pacientes que, debido a su estado de salud o a su dificultad de movilidad , no se pueden desplazar a un centro sanitario. Sin embargo, la pandemia por coronavirus está cambiando y en gran medida ampliando la definición de Atención Domiciliaria .
En la actualidad las autoridades sanitarias recomiendan no acudir a los centros sanitarios a menos que sea estrictamente necesario. Esto está fomentando el desarrollo de la telemedicina , pues hay numerosas consultas que se pueden hacer de forma telemática. Sin embargo, la mayoría de las intervenciones diagnósticas o terapéuticas requieren el contacto directo con la persona, por ello la Atención Domiciliaria está tomando mucho protagonismo y es una opción muy valiosa para disminuir el riesgo de contacto con el coronavirus en los centros sanitarios.
Además, con la suspensión masiva de la actividad habitual de los centros sanitarios para centrarse en la atención de pacientes con COVID-19, y el aumento consiguiente de las listas de espera , muchos pacientes tienen necesidades que no se están cubriendo de manera conveniente .
En este contexto, la Atención Domiciliaria se está adaptando a la situación de pandemia y, en la actualidad, cuenta con tecnología avanzada y profesionales muy experimentados que pueden ayudar a resolver numerosas necesidades que pueden llegar a estar no cubiertas en estos momentos.
Una de las opciones de Atención Domiciliaria más novedosa e interesante es el diagnóstico de coronavirus en casa , ya que la toma de muestras tanto de las pruebas rápidas de detección del virus como los test serológicos de detección de anticuerpos , o las pruebas PCR se pueden realizar en el propio domicilio.
El diagnóstico domiciliario de coronavirus permite que no se corra el riesgo de infectarse o, especialmente, de exponer a otras personas a una posible infección en los centros sanitarios. También puede elegirse esta opción simplemente por la comodidad de no tener que desplazarse del domicilio.
Por otra parte, hay personas que pueden necesitar cuidados de enfermería que habitualmente se prestan en los centros de salud pero que se pueden prestar sin dificultad en el propio domicilio del paciente. Estas intervenciones incluyen sondajes nasogástricos y vesicales , administración de medicamentos inyectables vía intravenosa , intramuscular o subdérmica , o la realización de curas de todo tipo de heridas y úlceras. También pueden ser necesarios servicios de auxiliar de enfermería para la movilización o la atención de personas con algún grado de dependencia.
Igualmente, numerosas técnicas, ejercicios o tratamientos especializados de fisioterapia se pueden prestar a domicilio. La podología es otra especialidad que ofrece la posibilidad realizar el diagnóstico y el tratamientos de afecciones del pie o de sus uñas, con la máxima calidad, y sin necesidad de desplazarse.
Además, en ocasiones puede ser necesaria una consulta con un médico en el que la exploración física sea imprescindible . En este caso se puede contar con médicos de medicina general o incluso con cardiólogos que pueden realizar una historia clínica y una exploración física completa. Con estos elementos muchas veces se puede obtener una orientación diagnóstica, ajustar un tratamiento , solicitar pruebas complementarias , prescribir una receta , derivar al paciente en caso necesario, y sobre todo tranquilizar al enfermo y a la familia con una opinión médica experta.
Una población de especial riesgo en esta época son las mujeres embarazadas . En este caso, también existe el servicio de matronas a domicilio que pueden proporcionar apoyo y atención a la mujer durante el embarazo y/o tras el parto , además de asesorar sobre pruebas diagnósticas , proporcionar educación maternal como la preparación al parto, o aconsejar sobre el cuidado del recién nacido .
Savia ofrece la posibilidad de contar con cualquiera de estos servicios, y muchos más, de una manera rápida y sencilla. Dependiendo de la provincia, Savia ofrece los siguientes servicios a domicilio:
Test PCR Covid a domicilio
Test serológico Covid a domicilio
Test rápido de anticuerpos Covid a domicilio
Enfermería a domicilio
Auxiliar de enfermería a domicilio
Fisioterapia a domicilio
Podología a domicilio
Medicina general
Cardiología a domicilio
Matrona a domicilio
Savia además ofrece la ventaja de que si compras uno de estos servicios y eres nuevo usuario tendrás gratis servicios digitales ilimitados como un chat con especialistas médicos , videoconsulta inmediata 24h con emisión de receta , etc.
En resumen, en esta pandemia la Atención Domiciliaria es una posibilidad cada vez más demandada. Este modelo de atención ofrece la posibilidad de realizar numerosas intervenciones en el propio domicilio de forma cómoda y rápida, y sin los riesgos y la molestia de desplazarse a un centro sanitario.

Artículo especializado
Lesión de Isquiotibiales en el Fútbol
José María tiene 24 años , estudia Derecho y juega en dos equipos de futbol. Hace un mes, comenzó a tener molestias en la parte posterior de la pierna.
El domingo tuvo partido y al final de la primera parte corriendo hacia el balón, sintió un fuerte pinchazo en la pierna y tuvo que retirarse porque el dolor no le permitía seguir. Su entrenador le recomienda que se ponga frío durante los 2 días siguientes y que guarde reposo. Una semana después sigue con dolor en la pierna, no puede correr y cuando está tiempo sentado el dolor aumenta.
Una de las lesiones más frecuentes de los futbolistas son las microroturas en la zona de los isquiotibiales, concretamente en el bíceps femoral.
Los isquiotibiales forman parte de los músculos de la pierna, están formados por tres músculos: el bíceps femoral, el semimembranoso y el semitendinoso, los tres unen la pelvis con la rodilla por la parte posterior y su principal función es flexionar la rodilla .
Esta lesión suele aparecer después de unos minutos jugando a una intensidad alta. Los músculos están fatigados y la sincronización entre los grupos musculares falla y como respuesta podemos tener un tirón muscular (si el músculo se contrae de forma continua) una microrotura o desgarro muscular (si se rompen parte de las fibras musculares) o una rotura completa (si la intensidad de la contracción es demasiado fuerte).
En el caso de José María, la molestia comenzó al final de la primera parte del partido. Es posible que sus músculos se fatigaran y no soportaran la intensidad que el partido requería. Le preguntamos por la frecuencia de sus entrenos, nos cuenta que las semanas antes del partido debido a los exámenes había dejado de entrenar y además había cogido peso.
Cuando palpamos la zona de dolor, sentimos que en una zona del músculo (bíceps femoral) nuestros dedos se hunden, duele, la zona está más caliente y hay hematoma. El diagnóstico es ROTURA DE FIBRAS EN EL BICEPS FEMORAL .
Jose María llega a la consulta una semana después de producirse la lesión. Ha estado aplicando frío y guardando reposo como le dijo su entrenador de forma que la fase inflamatoria aguda ha pasado y después de 7 días la rotura fibrilar está comenzando a cicatrizar.
Nuestro objetivo en la primera sesión será:
1º Establecer una buena movilidad de todas las articulaciones relacionadas con la lesión : La pelvis, la rodilla, el tobillo y el pie. Cuando se produce una lesión de estas características debemos comprobar que las estructuras relacionadas con la lesión se mueven correctamente. Esto facilitará el tiempo de recuperación y evitará lesiones en ocasiones posteriores.
2º Proporcionar una buena circulación sanguínea para ayudar en el proceso de cicatrización y drenar el exceso de líquido que se ha acumulado en la zona . Para ello realizamos técnicas de masaje en todo el grupo muscular.
3º Ayudar a la cicatriz para que se forme correctamente evitando fibrosis y adherencias musculares . Realizamos movilizaciones y estiramientos de forma suave y controlada para activar el músculo.
Terminamos la sesión utilizando un vendaje neuromuscular o kinesiotaping con el objetivo de dar estabilidad a la zona y mantener el músculo relajado hasta la próxima sesión.
Recomendamos a José María caminar mínimo 1hora al día y realizar estiramientos suaves de los principales músculos del miembro inferior. (Isquiotibiales, gemelos, cuádriceps, Psoas iliaco, aductores y tensor de la fascia lata).
En la segunda sesión han pasado dos semanas, José María se encuentra mejor, ya no siente dolor cuando está sentado pero cuando corre sigue notando molestias.
La zona de lesión tiene mejor aspecto, el hematoma se ha reducido casi por completo, cuando palpamos la zona lesionada hay un ligero dolor y la temperatura en la zona está normalizada.
El objetivo en esta sesión será:
1º Relajar la musculatura con técnicas manuales .
2º Recuperar todo el movimiento de la articulación de la pelvis, la rodilla y el pie .
3º Trabajar la fuerza de la pierna con ejercicios isométricos y excéntricos .
4º Realizar estiramientos pasivos de todos los grupos musculares de la pierna .
Después de la sesión recomendamos a José María realizar ejercicios en el gimnasio durante la siguiente semana.
– 10 minutos de bici o elíptica para el calentamiento.
-Potenciación de los abdominales (planchas)
– Potenciación excéntrica de los isquiotibiales
– Ejercicios de propiocepción.
Y para terminar estiramientos de todos los músculos de la pierna prestando más atención a los isquiotibiales .
Una semana después de realizar estos ejercicios, recomendamos:
-sustituir los 10 minutos de bici por carrera continua e ir aumentando de intensidad y tiempo de forma progresiva a lo largo de los días.
-Seguir con los ejercicios de activación abdominal
-Seguir con los ejercicios excéntricos pero aumentando la intensidad y las repeticiones
– Realizar ejercicios de potenciación concéntrica.
-Terminar el entreno con ejercicios de propiocepción y estiramiento.
A las 5 semanas José María juega un torneo de fin de semana sin tener ninguna molestia.
Debemos tener en cuenta que la lesión en los isquiotibiales puede reaparecer durante las dos semanas después de comenzar a jugar. Para evitarlo recomendamos a José María:
1º Realizar una alimentación adecuada y tener una buena hidratación .
2º Realizar entrenamientos fuera de los partidos realizando :
– ejercicios de potenciación de la musculatura de la pierna y el abdomen.
– ejercicios excéntricos de los isquiotibiales.
-Ejercicios de propiocepción de los miembros inferiores.
-Ejercicios de estiramientos (después de cada entreno y de cada partido).
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Ejercicios para Perder Peso
Perder peso es uno de los buenos propósitos del inicio de año, de la vuelta de vacaciones… Es un reto universal que se marcan cada día miles de personas, cada una con sus razones para ello. Y es que cada uno sabe los motivos por lo que quiere perder peso, pero si hay uno que cada vez adquiere mayor relevancia es el factor salud . Cada vez somos más conscientes del papel preventivo que tiene la práctica de ejercicio para muchas dolencias, y el sobrepeso es un factor de riesgo que conviene esquivar.
Son muchas las personas que dedican parte de su día a día a acudir al gimnasio, a calzarse unas zapatillas o ponerse un bañador para ejercitarse y conseguir perder esos kilos que le sobran. Establecer rutinas que se conviertan en hábitos debe ser uno de los primeros objetivos ya de inicio. Al hacer ejercicio resulta hasta cierto punto fácil perder peso pero es básico sortear la dificultad que para muchos supone la regularidad y llegar la cifra deseada sin “tirar la toalla” a medio camino .
La clave está en saber elegir
Una de las premisas para evitar el fracaso es escoger actividades que resulten divertidas y atractivas para quien se va a pasar horas ejercitándose. No tiene ningún sentido forzarse a un tipo de ejercicio que no resulta atractivo habiendo un amplio abanico de posibilidades . Todas ellas, evidentemente, habrá que valorarlas previa consulta médica si es que existe alguna patología o lesión que puede contraindicar su práctica. Hacer ejercicio debe estar relacionado con la obtención de beneficios, por lo que si existe alguna contraindicación médica es importante realizar una consulta previa y evitar así posibles efectos negativos a corto, medio o largo plazo.
Más que perder peso
Para perder peso hay que activarse, eso es evidente. Se necesita que el organismo aumente su metabolismo para aumentar el consumo calórico y de ese modo favorecer la pérdida de peso . Pero con la actividad física no sólo perdemos peso, sino que se altera la composición corporal, se disminuye la masa grasa y la masa magra se mantiene o aumenta, dicho de manera genérica, lo cual resulta positivo para el organismo y las posibles patologías derivadas de la debilidad muscular o del exceso de masa grasa.
PARTIR DE MÍNIMOS
Es indispensable antes de pensar en perder peso ser conscientes de que como mínimo se siguen las recomendaciones que hace la Organización Mundial de la Salud (OMS): realizar un mínimo de 150 minutos semanales de práctica de actividad física aeróbica, de intensidad moderada, o bien 75 minutos de actividad física aeróbica vigorosa cada semana, o bien una combinación equivalente de actividades moderadas y vigorosas.
Qué actividades realizar
Actividades cardiovasculares
A partir de estas premisas será necesario añadir otras acciones que impliquen mayor exigencia física . Las actividades cardiovasculares son las que se suelen recomendar desde un inicio y caminar sería la más básica. Son varios los estudios que se han publicado comparando la actividad de caminar con otras para perder peso. Uno de ellos lo publicó el Laboratorio Nacional Lawrence Berkeley de California, en el que se constata que se puede perder peso de igual manera corriendo que andando, si bien hace falta dedicarle el doble de tiempo para conseguir el mismo resultado. Una de las ventajas que tiene caminar sobre actividades de impacto, como correr, es que para aquellas personas con sobrepeso importante caminar no castiga tanto a las articulaciones y, por tanto, se minimiza el riesgo de lesión y complicaciones.
Otras actividades de tipo cardiovascular son todas aquellas que se realizan en gimnasios de tipo coreografiadas. Estas permiten aumentar la frecuencia cardíaca y, además, suelen utilizar materiales adicionales de forma que también se trabaja la fuerza, esencial para mantener una musculatura tonificada. En los mismos centros deportivos se pueden usar máquinas tipo cinta, bicicleta o elíptica para activarse y aumentar el metabolismo. La mayoría de equipamiento tiene incorporado unos programas que ya van encaminados a la pérdida de peso. Se suelen combinar momentos de mayor intensidad con otros menos exigentes .
Entrenamiento interválico
Este tipo de combinaciones también ocurre en el entrenamiento conocido como interválico, que tiene como uno de sus ejemplos más conocidos el método tábata. No se recomienda de manera genérica ya que es de elevada exigencia y por eso es mejor tener cierto fondo. Se trata de hacer ocho series de ejercicios determinados durante 20 segundo, seguidos de 10 segundos de recuperación. Estos ejercicios son sentadillas, sprints o flexiones .
Incorporar estos momentos de elevada intensidad aumenta aún más el metabolismo y según indican los expertos puede mantenerse elevado unas horas tras haber acabado el ejercicio en cuestión. Ello ocurre porque este tipo de ejercicios aumenta el consumo de oxígeno, dos horas tras haber finalizado la actividad . Parece que este consumo puede ser entre 6-15% mayor en estos casos .
Ejercicios de fuerza
Los ejercicios de fuerza poco a poco se han ido incorporando a las rutinas para perder peso. Mantener unos músculos tonificados es esencial para aquellas personas que pierden peso porque es evidente que al reducir la masa grasa se reduce el volumen. Pero no sólo por esta razón se han ampliado los ejercicios aconsejados, sino porque este tipo de entrenamiento puede mejorar la sensibilidad a la insulina, el perfil lipídico, el índice de masa corporal, la masa libre de grasa y disminuir el colesterol LDL (“malo”), y el perímetro abdominal. Las personas que tiene sobrepeso suelen sufrir alteraciones en parámetros de la analítica que, haciendo otro tipo de actividades, podría mejorar.
UTILIZA TU CUERPO COMO PESO
Una rutina de fuerza no significa tener que levantar kilos y kilos de peso sino que se trata de manera progresiva de añadir al programa cardiovascular otro tipo de actividades. Se puede empezar con el propio peso del cuerpo haciendo sentadillas, abdominales, flexiones… e ir añadiendo pequeños pesos hasta conseguir llegar al peso con el que se puede trabajar sin lesionarse.
Además de estas posibilidades, existen multitud de máquinas en las que se pueden trabajar los grupos musculares, sea de manera específica o por grandes grupos musculares. No hay que tener miedo a que la fuerza forme parte de un programa de entrenamiento , pero sí que conviene conocer cuáles son los ejercicios más indicados y adaptarlos a las condiciones individuales.

Artículo especializado
Síndrome del Túnel Carpiano
Las manos son imprescindibles para comunicarnos con nuestro entorno. La mayoría de las actividades de la vida diaria las realizamos gracias a la precisión y destreza de sus movimientos.
Quizá por ello, cuando aparecen síntomas en la articulación de la muñeca puede llegar a ser muy incapacitante.
Una de las lesiones más frecuentes que afecta a esta estructura es el Síndrome del túnel carpiano.
¿Qué es el túnel carpiano?
Como su propio nombre indica, la disposición anatómica de los huesos de la muñeca forma un canal por donde pasan los tendones encargados de flexionar la muñeca y junto a ellos, el nervio mediano y sus estructuras vasculares.
Este canal está cerrado anteriormente por una vaina fibrosa que hace la función de un ligamiento llamado ligamento trasverso del carpo o retináculo flexor.
¿Qué función tiene el ligamento trasverso del carpo?
Este ligamento es una vaina fibrosa que limita (cierra) anteriormente el canal del carpo.
Cuando la muñeca realiza los movimientos de flexión y extensión, los músculos, nervios y estructuras vasculares de la muñeca se deslizan (longitudinal y trasversalmente) a lo largo de este canal de forma que el ligamento trasverso actúa como una polea de reflexión para los tendones, proporciona estabilidad e impide que las estructuras salgan fuera del canal.
¿Qué es el síndrome del túnel Carpiano?
El nervio mediano tiene su origen en el plexo braquial, una estructura estrechamente relacionada con las cervicales y situada en la base del cuello cuya función es trasmitir la información nerviosa de todo el miembro superior.
Este nervio realizará su recorrido a través de brazo, pasando por el codo, atravesando la musculatura del antebrazo hasta llegar a la articulación de la muñeca donde utilizará el canal del carpo para pasar a través de él y llegar junto a la musculatura flexora hasta los dedos.
Su función es inervar de forma sensitiva los dos tercios de la de la mano incluyendo los tres primeros dedos. También tiene una función motora, dando información a los músculos flexores de la mano junto con la eminencia tenar.
Frank H. Netter, Atlas de Anatomía Humana – 5ta Edición, Nervio Mediano
El nervio mediano tiene la capacidad de adaptarse a cualquier movimiento de nuestro brazo deslizándose a través de las envolturas que le rodean aunque es susceptible de sufrir atrapamientos a lo largo de su recorrido.
Una de las zonas más frecuentes de atrapamiento es la zona del túnel del carpo. En el caso de que este canal sufra una disminución de su diámetro, bien por algún traumatismo, una infección del nervio, por realizar ejercicios repetitivos o posturas de compresión mantenidas con la muñeca se puede producir un proceso inflamatorio por compresión del nervio generando una neuropatía. Cómo consecuencia, la vascularización del nervio estará disminuida y su conducción eléctrica se verá afectada dando lugar a sensación de hormigueo, calambres e incluso dolor a nivel de la mano. Si esta situación se mantiene en el tiempo, la musculatura de la mano (eminencia tenar) también podría verse afectada, produciendo una atrofia muscular y perdiendo la funcionalidad de la mano.
¿Qué pruebas se realizan para un correcto diagnostico del síndrome del túnel carpiano?
Existen pruebas clínicas que ponen en evidencia el compromiso del nervio mediano al paso por la articulación de la muñeca aunque no son determinantes pueden ayudar al diagnostico.
La maniobra de PHALEN : juntar los dorsos de las manos en flexión de muñeca durante 60 segundos esperando que aparezcan hormigueos en los 3 primeros dedos.
El signo de TINNEL: se trata de percutir el nervio en la zona afectada (ligamento transverso) y ver si se desencadena alguna sintomatología relacionada con el nervio.
La electromiografía también es una prueba para determinar si la conducción del nervio está afectada.
¿Cómo podremos tratar el síndrome del túnel carpiano?
El objetivo para el tratamiento irá destinado a aumentar el diámetro del túnel para disminuir la presión y suprimir la inflamación. De esta forma, el nervio tendrá más espacio para deslizarse con mayor facilidad y cuando solicitemos los movimientos repetitivos de la mano los síntomas aparecerán con más retardo.
Como tratamiento conservador podremos:
Realizar técnicas de fisioterapia
Tratar las cervicales , punto de origen del nervio mediano.
Liberar los puntos de atrapamiento del nervio a nivel muscular en su recorrido por todo el miembro superior.
Realizar técnicas manuales a nivel de la muñeca para aumentar el diámetro del canal del carpo.
Trabajar a n ivel del nervio utilizando la técnica neurodinámica. Los últimos estudios evidencian la eficacia de la técnica neurodinámica como tratamiento principal para el Síndrome del túnel carpiano.
Recomendar el uso de férulas nocturnas que aumenten el diámetro del carpo, manteniendo una posición en extensión de muñeca para aliviar la presión y disminuir la inflamación.
Infiltraciones de esteroides
El tratamiento quirúrgico , se efectuará en caso de haber una respuesta negativa al proceso conservador. En estos casos se realiza un corte a nivel del ligamento transverso del carpo para aumentar el espacio en el túnel y disminuir la presión del nervio junto a las estructuras que pasan a su través.
Prevención
En el trabajo, es recomendable acondicionar las actividades usando pautas ergonómicas que impidan movimientos repetitivos con la muñeca o posturas mantenidas con las manos en flexión. Por ejemplo: modificar la herramienta y los utensilios de trabajo.
Tener una buena conciencia corporal : para modificar el gesto que produce la irritación nerviosa.
Tener periodos de descanso cuando la actividad que estamos realizando demanda el uso de la articulación de la mano durante un tiempo prolongado. (Coser, atornillar…)
Cuidar nuestra salud : mantener un peso saludable, control en el caso de que haya alguna enfermedad como la diabetes o la artritis porque son susceptibles de originar un síndrome del túnel carpiano.
¿ Sabías que…?
Los últimos estudios evidencian que la técnica neurodinámica es un tratamiento efectivo para el síndrome del túnel carpiano.
¿Sabías que…?
Las mujeres en el embarazo pueden sufrir el Síndrome del Túnel carpiano debido a un edema local producido por los cambios hormonales.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Tenosivitis de Quervain
Antonio es peluquero, viene a consulta porque tiene un fuerte dolor en la muñeca derecha. Nos cuenta que el pasado fin de semana, estuvo montando y desmontando muebles en su casa y dos días después de intenso trabajo en la peluquería siente un fuerte dolor en la muñeca cuando coge algún objeto.
En la exploración observamos:
Inflamación y crepitación en la zona de la muñeca, concretamente en el pulgar.
Dolor en la muñeca cuando mueve el dedo pulgar o agarra un objeto.
Aumento de tensión en la musculatura del antebrazo.
Desequilibrio muscular en la zona de hombro, escápula y zona cervical.
Cuando realizamos la prueba de FINKELSTEIN nos da positivo, esto verifica que los tendones del pulgar y sus tejidos adyacentes sufren un proceso inflamatorio.
Teniendo en cuenta los síntomas descritos y el resultado de la prueba diagnóstica, determinamos que Antonio tiene una Tenosinovitis de Quervain , este tipo de lesión es muy común en personas que trabajan directamente con las manos y realizan movimientos repetidos durante largos periodos de tiempo. La tenosinovitis de Quervain, afecta a las vainas de dos tendones del pulgar (tejido que recubre el tendón) originado por la excesiva fricción que se produce en el deslizamiento de los tendones y sus vainas.
TRATAMIENTO
CORRECCIÓN POSTURAL EN EL TRABAJO
Antes de empezar con el tratamiento manual, explicamos a Antonio como debe ser su postura cuando trabaja en la peluquería:
Deberá regular la altura del asiento donde peina a sus clientes de forma que sus hombros estén relajados.
Es necesario que sus escapulas, hombros y su cabeza tengan una buena posición para poder realizar movimientos necesarios con los brazos y las manos sin riesgo de lesión.
TRATAMIENTO MANUAL
En el tratamiento manual:
Tratamos las articulaciones de la zona cervical y del hombro con técnicas articulatorias.
Recuperamos el equilibrio de los músculos del brazo y del antebrazo afectados con técnicas de masaje y estiramiento.
Realizamos un tratamiento de descarga muscular en la zona de dolor y movilizamos la articulación de la muñeca y del dedo pulgar.
Cuando terminamos la sesión recomendamos a Antonio, guardar reposo durante unos días evitando utilizar la mano afectada. De esta forma reducimos el deslizamiento de los tendones y ayudamos a disminuir la inflamación. Pero en este caso, como en muchos otros, Antonio tiene mucha carga de trabajo y no pude dejar de utilizar la mano.
Recomendamos que utilice una muñequera para proteger la articulación y disminuir el proceso de fricción entre sus tendones, además, enseñamos ejercicios de estiramiento para relajar la musculatura afectada e intentar aliviar los síntomas.
Siguiendo estas premisas, realizaremos 3 sesiones cuyo objetivo principal será disminuir la inflamación y recuperar el equilibrio muscular de todo el brazo.
TRABAJO MUSCULAR
Una vez reducida la inflamación y el dolor, comenzaremos a trabajar la musculatura de la mano para evitar posibles recaídas.
Ejercicios para la tenosinovitis de Quervain:
Utilizamos una pelota de goma y apretamos hasta cerrar por completo la mano. Realizamos 15-20 repeticiones.
Agarramos una pelota con toda la mano y realizamos presiones con el pulgar hacia el centro de la pelota.
Unimos el dedo pulgar con el meñique formando entre los dos dedos una “O”, presionamos y mantenemos 5 segundos, después realizamos el mismo ejercicio entre el pulgar y el resto de los dedos.
Con una goma elástica colocada entre el dedo pulgar y los demás dedos realizamos un movimiento de separación. Después, realizamos el mismo ejercicio colocando la goma elástica entre el pulgar y cada uno de los dedos por separado.
Estiramos la musculatura del antebrazo:
Colocamos el brazo estirado por delante de nuestro tronco de forma que la palma de la mano quede mirando hacia el suelo. En esta posición flexionamos la muñeca hacia el suelo y nos ayudamos con la otra mano hasta que notemos tensión en la parte superior del antebrazo. Con la misma posición doblamos la muñeca hacia el techo y nos ayudamos con la otra mano hasta que notamos tensión en la zona inferior del antebrazo. Con las palmas de las manos en una mesa y los dedos mirando hacia nosotros estiramos los codos hasta que notamos tensión en la zona inferior del antebrazo.

Artículo especializado
Fascitis Plantar
La fascia es un tejido continuo que envuelve todo nuestro cuerpo desde la cabeza hasta los pies. A lo largo de su recorrido se ancla a los huesos para reforzar su función y en las zonas de carga es capaz de aumentar su densidad para dar soporte y refuerzo.
Es el caso de la fascia que recubre la planta del pie, llamada fascia plantar . Esta fascia se ancla a hueso del talón y se dirige abriéndose en abanico a las bases de cada uno de los dedos.
Su estructura es fuerte, densa y resistente, forma los arcos plantares del pie cuya función es amortiguar y repartir el peso de nuestro cuerpo.
¿QUE ES LA FASCITIS PLANTAR?
Cuando la parte de la fascia que recubre la planta del pie se inflama, se produce una fascitis plantar. Es una de las causas más frecuentes de consulta médica en los dolores de pie. La recuperación es lenta por eso es importante determinar la causa que produce la inflamación y reducir el tiempo de lesión.
¿POR QUÉ SE PRODUCE UNA FASCITIS PLANTAR?
Esta patología se presenta principalmente en personas de mediana edad y afecta por igual a los hombres y a las mujeres.
Hay factores que pueden ser el origen de esta lesión, por ejemplo: Una carga excesiva: Cuando estamos de pie, caminamos o corremos la carga del cuerpo se transmite al arco del pie mantenido por la fascia plantar, si la carga es mayor de lo que el arco del pie puede tolerar, la fascia sufrirá un sobre estiramiento y se inflamará.
Es el caso de marchas o carreras prolongadas por terrenos irregulares o de personas con sobrepeso.
Personas que tienen un Síndrome del túnel tarsiano : donde se alteran los nervios y tendones que llegan al pie.
Factores que modifiquen la pisada : el uso de zapatos o zapatillas deportivas inadecuadas con suelas demasiado rígidas o demasiado flexibles.
Las personas que tienen poca flexibilidad en los músculos de la pierna (gemelos y sóleo) son más vulnerables a tener mayor tensión en la fascia plantar.
Fracturas por estrés en el talón.
Aumento de peso repentino (embarazo): donde el sistema músculo ligamentoso que sujeta el pie resulta insuficiente para el peso de la persona.
Degeneración del tejido: Con la edad, el tejido conjuntivo que forma la fascia comienza a perder elasticidad y se vuelve más vulnerable a los microtraumatismos que se producen a nivel de los pies.
Enfermedades sistémicas como la artritis : en épocas de crisis inflamatorias las fascia plantar puede ser una de las zonas afectadas.
SÍNTOMAS
La fascitis plantar se caracteriza por un dolor agudo en la base del talón o localizado en la parte interna del tobillo.
Es común que aparezca después de una larga jornada caminando con zapatos planos, a partir de ese momento, el dolor aumenta progresivamente y se focaliza cada vez más en el talón.
El dolor puede presentarse de dos formas:
Un dolor después del reposo:
Es muy característico un dolor agudo en la zona del talón que aparece por las mañanas, cuando plantamos el pie en el suelo tras un periodo de descanso o después de estar en la oficina sentados y retomamos la marcha. Este dolor desaparece a los 10 minutos de caminar.
Un dolor por sobreuso:
Se caracteriza por ser un dolor sordo, que aparece cuando estamos de pie o caminando. En este caso, el dolor se localiza en el talón y en la parte interna del tobillo.
Debemos tener en cuenta que el músculo Sóleo cuando tiene activos sus puntos gatillo, origina un dolor en la planta del pie similar al de la fascitis plantar de forma, que puede llevarnos a error en el diagnóstico, este dolor no lo producirá la inflamación de la fascia si no la sobrecarga muscular del sóleo.
¿CÓMO TRATAR LA FASCITIS PLANTAR?
El tratamiento conservador es casi siempre eficaz aunque el tiempo de recuperación puede llevar meses.
En la fase de inflamación aguda , debemos guardar reposo y poner frío en la planta del pie: Utilizaremos bolsas de hielo para producir analgesia en la zona y podremos dar un masaje de 10 minutos. Realizaremos 3 o 4 repeticiones al día.
Utilizaremos baños de contraste : usaremos dos recipientes uno de agua fría y otro con agua caliente, pondremos el pie durante un minuto en cada recipiente y repetiremos hasta que la temperatura de ambos recipientes sea similar.
Realizaremos estiramientos activos de los músculos posteriores de la pierna : Isquiotibiales, sóleos y gemelos. Aguantaremos el estiramiento durante 20 sg y lo realizaremos dos veces al día.
Realizaremos estiramientos locales de la fascia plantar: con ayuda de una pelota de tenis o un recipiente duro y redondo (una botella) haremos pases y círculos sobre la planta del pie.
Vendaje neuromuscular: el vendaje neuromuscular en muchas ocasiones alivia y quita el dolor en el momento.
Podremos usar plantillas de silicona para amortiguar la carga , si aún así no cesa el dolor es recomendable hacer un estudio de la pisada con un podólogo experto para diseñar unas plantillas que corrijan la pisada y mantengan el arco plantar.
Usar férulas por la noche para mantener estirados la musculatura posterior de la pierna
Infiltrar corticoides a nivel local , cuando el tratamiento conservador no da resultados.
Operar, siempre que el tratamiento conservador no de resultados: en la operación se realiza un corte en la fascia para liberar la tensión y disminuir la inflamación.
¿LA FASCITIS PLANTAR PUEDE SER CAUSA DE UN ESPOLÓN CALCÁNEO?
Durante mucho tiempo, la fascitis plantar ha sido diagnosticada como causa de espolón calcáneo.
Un espolón calcáneo es un saliente óseo en el talón producido por una tensión constante de los tejidos que se insertan en él, entre otros la fascia. De forma que lo que duele no es el espolón si no el proceso inflamatorio que se produce en la fascia plantar. Hoy en día, se sabe que un espolón no causa inflamación en la fascia si no que la tensión excesiva de ésta es la que produce el espolón.
¿Sabías que..?
La fascitis plantar constituye del 15% al 20% del total de las dolencias que afectan al pie y es la causa más frecuente de consulta médica por patología a este nivel. En el 80-90% de los casos tiene una duración de 6-18 meses.
¿Sabías que…?
La fascitis plantar afecta aproximadamente al 10% de los corredores durante su carrera deportiva y a una proporción similar de la población general a lo largo de su vida.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Mamás con Dolor de Espalda
Naiara tiene 32 años, es madre lactante de un bebé de 9 meses y acude a la consulta porque desde hace un mes tiene mucho dolor en el cuello, la espalda y el brazo derecho . También tiene sensación de adormecimiento en la mano y los dedos. Acaba de mudarse de ciudad y lleva un mes en la nueva casa.
En la etapa del embarazo el cuerpo de la mujer sufre una serie de cambios físicos, fisiológicos y mecánicos. A nivel hormonal se segrega una sustancia llamada Relaxina , esta hormona es la responsable de dar mayor elasticidad al sistema musculo esquelético y al útero con el fin de facilitar el proceso del parto.
Durante el periodo de lactancia y meses después, la relaxina sigue estando presente en el cuerpo de la madre, sus tejidos son más elásticos, las articulaciones son menos “estables” y el riesgo de lesión ante una carga pesada o una mala postura es mayor.
La postura de Naiara cuando tiene que dar el pecho a su niña es muy dañina para su espalda. Se sienta en el borde de la silla con el cuello y la espalda encorvados y el brazo que sujeta la cabeza de la pequeña no tiene ningún tipo de apoyo.
Mantener esta postura varias veces al día teniendo en cuenta que la niña aumenta de peso progresivamente, le ha ocasionado un desequilibrio muscular a nivel del cuello y de la espalda además de activar algunos puntos de tensión en la zona de la escapula, dando lugar al dolor del brazo y la sensación de adormecimiento en la mano y los dedos.
TRATAMIENTO
Nuestro objetivo en la primera sesión será:
CORREGIR LA POSTURA
Antes de empezar con el tratamiento manual, enseñamos a Naiara la postura correcta para dar el pecho a su niña. Así, eliminamos el origen del dolor y evitamos que en un futuro vuelva a tener síntomas en la espalda.
Explicamos a Naiara la posición correcta:
Debe sentarse con la espalda descansada sobre el respaldo del asiento y estar lo más cómoda posible.
Para enganchar la niña a su pecho, no debe despegar el tronco del respaldo así evitamos tener la espalda en una posición adelantada y sufrir sobrecargas innecesarias.
Recomendamos utilizar cojines debajo del brazo que sujeta la cabeza de la niña para reducir la carga que soporta el brazo y la espalda.
REALIZAR UN TRATAMIENTO MANUAL
Una vez en camilla el tratamiento tendrá como objetivo:
Relajar la musculatura sobrecargada utilizando técnicas manuales y estiramientos de la zona afectada para reducir el dolor y restablecer el equilibrio muscular.
Valorar las articulaciones de toda la columna y tratar las zonas que han perdido movilidad a causa de la sobrecarga y las malas posturas.
Localizar los puntos de tensión que provocan el dolor en el brazo y sensación de adormecimiento en la mano y los dedos.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002
Restablecer el equilibrio de los tejidos afectados por la tensión muscular utilizando técnicas manuales.
RECOMENDAR EJERCICIO FÍSICO
Después del tratamiento manual, recomendamos a Naiara realizar ejercicio físico mínimo dos veces por semana.
Sabemos la cantidad de beneficios que tiene realizar cualquier actividad física, en el caso de Naiara, practicar ejercicio físico permite movilizar, estirar y trabajar todas las zonas del cuerpo, corregir la postura y aumentar la resistencia de sus tejidos para coger a su niña sin riesgo de lesión.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Las Lesiones más Frecuentes en los Jugadores de Esports
El mundo profesional de los videojuegos mueve miles de millones de euros al año y concentra a más de 3,7 millones de espectadores en la final de la liga profesional de videojuegos (LPV). Es por eso, que los jugadores profesionales de eSports, están considerados como deportistas de alto rendimiento y como todo deportista no están exentos de lesionarse.
En estos jugadores es de vital importancia realizar un programa preventivo , un trabajo de preparación física y un tratamiento muscular después de cada competición para evitar lesiones y aumentar el rendimiento en el juego.
Las manos, el cuello y la espalda de estos jugadores son las partes del cuerpo que más sufren, el uso repetido de las manos en el teclado durante horas genera reacciones inflamatorias en esos tejidos y producen lesiones como Tendinosis. La presión de la competición y las posturas mantenidas frente a la pantalla pueden provocar dolor de espalda, sobrecarga en los hombros y fatiga muscular.
A continuación describimos las lesiones más frecuentes que se producen en el mundo de los eSports.
EL SINDROME DEL TUNEL CARPIANO
Recordamos que el jugador profesional de League, Hai “Hai” Lam, tuvo que retirarse por un largo período de tiempo de la escena competitiva por la lesión en su muñeca.
El síndrome del túnel carpiano, es una lesión donde los tendones que flexionan la articulación de la muñeca se inflaman y comprimen el nervio que atraviesa esta articulación.
Los jugadores de eSport, utilizan sus manos en el teclado para dirigir el juego, realizan cientos de movimientos durante horas y en la misma posición. Esta situación da lugar a un proceso inflamatorio en el túnel del carpo, zona de estrechamiento que comparten tendones, vasos y nervios de la mano.
Cómo consecuencia, la vascularización de este nervio comprimido disminuye, su conducción eléctrica se hace más lenta y se producen síntomas como sensación de hormigueo, calambres e incluso dolor a nivel de la mano . Si esta situación se mantiene en el tiempo, la musculatura de la mano (eminencia tenar) también podría verse afectada, generando una atrofia muscular y pérdida de la funcionalidad de la mano.
¿CÓMO PODEMOS TRATARLO?
Una vez que tenemos diagnosticada la lesión es importante tratarla cuanto antes.
La fisioterapia y la osteopatía son buenas herramientas para tratar esta lesión. El objetivo del tratamiento está destinado a aumentar el diámetro del túnel para disminuir la presión del nervio y suprimir la inflamación. De esta forma, el nervio tendrá más espacio y podrá deslizarse con mayor facilidad. Cuando el jugador realice los movimientos repetidos con sus manos los síntomas aparecerán con más retardo.
Una vez que la inflamación se ha reducido debemos trabajar la musculatura del antebrazo con ejercicios específicos y estiramientos para garantizar el equilibrio muscular entre los flexores y extensores de la muñeca.
También es importante potenciar la musculatura general del brazo, la zona escapular y el tronco para aumentar la resistencia y retrasar la aparición de fatiga muscular.
Además del tratamiento manual, debemos realizar un análisis específico de la postura que tiene el jugador y corregir los posibles desequilibrios posturales que se producen durante el juego.
Se recomienda usar férulas nocturnas . Este tipo de férulas mantienen la articulación de la muñeca en extensión. Esta posición aumenta el espacio del túnel del carpo y permite liberar la presión del nervio y disminuir la inflamación de la zona.
El Tratamiento quirúrgico es un opción en el caso de que el tratamiento de fisioterapia no de los resultados esperados. Con este tratamiento, se realiza un corte a nivel del ligamento que tapiza el túnel del carpo para aumentar el espacio y liberar las estructuras que están comprimidas por la inflamación.
TENDINOSIS EN EL HOMBRO
Francisco ‘Zorrele’ Rosa , jugador de CS:GO para MAD Lions, lleva desde 2015 compitiendo al más alto nivel en España, y ahora mismo se está recuperando de una tendinitis. Hace unos mese realizó una entrevista en el periódico AS, explicando el origen de su lesión. “Mi problema lo tengo en el hombro ” , comenta el alicantino. “Empecé con molestias leves, poco a poco me fue doliendo un poco más, y en mi caso llegué a perder fuerza en el brazo cuando llevaba muchas horas jugando… fue cuando supe, después de varios meses así, que tenía algo que no estaba bien. ¿La causa? Una postura demasiado baja para jugar ”.
Mantener una buena postura durante el juego y estar físicamente preparado para aguantar largas horas es vital para evitar esta lesión.
Las tendinosis de hombro se producen cuando alguno de los tendones que forman parte de la articulación se inflama. Esta inflamación puede deberse a una sobrecarga del tendón expuesto a trabajar durante largas horas de juego o por la repetición sistemática de movimientos incontrolados.
En el caso de estos jugadores, aun teniendo sillas ergonómicas para que puedan reposar la cabeza y mantener una postura correcta, la concentración y el estrés que supone la competición les mantiene durante todo el juego con la cabeza y la parte superior del tronco despegados del respaldo y proyectados hacia la pantalla, además sus hombros se posicionan caídos y enrollados hacia delante. Esta posición, genera un desequilibrio muscular en el hombro, la articulación tiene que trabajar en unas condiciones subóptimas y llegando a su límite termina generando una inflamación que se traduce en Tendinosis.
TRATAMIENTO
La recuperación de un tendón es más lenta que otras estructuras debido a que tiene menos células y por ello menos aporte vascular.
Cuando el tendón está en fase inflamatoria debemos:
Guardar un “cierto” reposo. La inmovilización completa del hombro podría ser perjudicial para una correcta recuperación pero se recomienda realizar descansos y reducir las horas de juego hasta que la fase inflamatoria disminuya.
Evitar coger cargas pesadas con el hombro que nos duele.
Relajar la musculatura de la articulación con el fin de restablecer el equilibrio muscular del hombro y disminuir la inflamación.
Una vez que la inflamación se ha reducido comenzaremos a realizar de forma controlada y progresiva:
Ejercicios de potenciación muscular del hombro (ejercicios isométricos, excéntricos y resistidos)
Ejercicios de estabilidad con planos inestables.
Estiramientos específicos para la musculatura del hombro, tronco y cuello.
Trabajo de corrección postural en la zona de juego.
DOLOR DE ESPALDA Y FATIGA MUSCULAR
El dolor de espalda y la fatiga muscular es otra de las consecuencias más inmediatas de jugar con una postura inadecuada, además de tener una postura controlada, el ejercicio físico y una buena alimentación son puntos clave para evitar esta situación. Podríamos decir que este tipo de síntomas son la antesala a lesiones más graves como la Tendinosis de hombro o el Síndrome del túnel del carpo.
Cuando el cuerpo entra en una fase de fatiga muscular los recursos para mantener el cuerpo en equilibrio disminuyen y las posibilidades de generar una lesión aumentan.
¿CÓMO EVITAR LAS LESIONES EN LOS eSPORTS?
Jugar a nivel profesional exige realizar un programa de preparación antes y durante la competición. De esta forma, evitamos que los jugadores se lesionen y tengan que estar apartados de los escenarios de juego durante largas temporadas.
Es necesario:
Cuidar la alimentación : Para que el sistema musculo esquelético pueda realizar sus funciones de una forma óptima, necesita aporte de nutrientes y una buena hidratación. En el caso de lesión, el proceso regenerativo será mucho más rápido y eficaz si el sistema tiene buenos recursos para ello.
Potenciar la musculatura de tronco y brazos : trabajar la musculatura de tronco, del brazo y la mano fuera del juego aumenta la resistencia muscular y alarga el tiempo de sobrecarga y fatiga muscular.
Trabajar la postura en el juego : Una posición correcta del tronco, de la zona escapular y del brazo durante las horas de juego, permite a las manos y los dedos realizar movimientos rápidos y eficaces durante largas horas de juego.
Calentar antes de jugar El calentamiento se realiza antes de comenzar el juego, consiste en movilizar las articulaciones del miembro superior: hombro, codo, muñecas y manos. De esta forma, se produce un aumento de temperatura y proporcionamos más flexibilidad a los músculos y tendones utilizados.
Tener periodos de descanso durante los entrenos: El sistema musculo esquelético tiene sus limitaciones. Debemos realizar periodos de descanso para que pueda llevar a cabo los procesos de regeneración y poder seguir con su rendimiento cuando lo solicitamos.
Tratar la musculatura después del juego : Los estiramientos y la descarga muscular después de jugar es necesaria para restablecer el equilibrio de las articulaciones, esto permitirá tener a los músculos preparados para el siguiente juego.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Lumbalgia Aguda
Un día a media mañana recibo una llamada de mi amigo Nacho, me cuenta que va camino de Urgencias porque jugando al pádel se ha quedado “clavado” y no puede estirar la espalda.
-Patri, me voy de vacaciones dentro de 4 días ¡¿Qué hago?!
-Tranquilo, es posible que sólo sea una contractura fuerte, en urgencias seguramente te pinchen un relajante muscular y te receten antiinflamatorios. Cuando llegues a casa guarda reposo y mañana a las 17:00h te veo en la consulta.
Cuando Nacho llega a la consulta me dice que el dolor no le permite sentarse.
-¿Cómo te ha pasado?
Estaba jugando a pádel, me agaché para darle a la pelota y ya no pude ponerme recto.
-¿Dónde te duele?
Nacho señala con los dedos a ambos lados de la columna lumbar , pero me dice que en el lado izquierdo tiene más dolor.
-¿El dolor se desplaza hacia alguna pierna? ¿Sientes hormigueos o calambres?
-No, se queda fijo en la zona lumbar. No puedo estar sentado y cuando estoy tumbado durante un tiempo al cambiar de posición me duele más.
Cuando Nacho estaba jugando a pádel y quiso alcanzar la pelota tuvo que realizar una flexión de tronco (para agacharse) a la vez que inclinaba el cuerpo hacia un lado (para dar a la pelota).Este gesto es uno de los principales movimientos donde la musculatura puede contraerse de forma continua y bloquear las articulaciones limitando su movimiento, esto se conoce como LUMBALGIA MECÁNICA .
Está claro que sólo realizar este movimiento no es suficiente para provocar el bloqueo de la zona lumbar, el estrés prolongado, el cansancio acumulado y la falta de hidratación son factores predisponentes para que los músculos estén fatigados y no puedan responder de forma correcta ante situaciones de mayor actividad.
Recuerdo que hace un mes Nacho me llamó para pedirme cita porque notaba la espalda sobrecargada pero por falta de tiempo no pudo asistir a la cita. De alguna forma, los músculos de su espalda estaban avisando de que no estaban al 100% de sus capacidades.
Nuestro objetivo en la primera sesión es:
Relajar la musculatura lumbar y pélvica para reducir el dolor. Utilizaremos técnicas manuales para tratar los músculos y los tejidos que los envuelven (tejidos fasciales).
Valorar el movimiento de toda la columna (cervicales, dorsales y lumbares) y recuperar la movilidad de las articulaciones que tienen menos movimiento. Cuando un músculo se contractura las articulaciones relacionadas con él pierden movilidad. Realizamos técnicas manipulativas y articulares de las zonas bloqueadas.
Dar movilidad y flexibilidad a los tejidos que sujetan las vísceras abdominales. Las vísceras del abdomen están ancladas a través de ligamentos y tejidos a la columna lumbar. En ocasiones, cuando estas vísceras no funcionan correctamente producen bloqueos articulares en la columna y viceversa, cuando las articulaciones de la columna pierden movilidad (en este caso por la contractura muscular) pueden influenciar a sus vísceras correspondientes dificultando su función. Utilizaremos técnicas respiratorias con movilización abdominal para dar flexibilidad a los tejidos que sujetan las vísceras abdominales y permitir que la columna recupere su movimiento.
Para terminar esta sesión complementamos el tratamiento utilizando el vendaje neuromuscular en la zona lumbar para dar sensación de estabilidad y mantener relajada la musculatura.
Enseñamos a Nacho unos ejercicios de movilidad lumbar suaves y fáciles para que los haga en casa y le recomendamos que hasta su recuperación tenga una dieta ligera y mucha hidratación.
Al día siguiente, Nacho me cuenta que está mucho mejor, ahora puede sentarse y se mueve con más agilidad. El dolor se ha reducido, pero no ha desaparecido, aún tiene limitados algunos movimientos.
En 2 días tiene planeado viajar fuera de la ciudad, así que volvemos a verle en consulta al día siguiente. Lo normal es dejar más de 3 días entre las sesiones de tratamiento y dar tiempo necesario para que el cuerpo se autorregule, pero en este caso, debido a su viaje, decidimos realizar otra sesión un día después.
En esta sesión Nacho tiene menos dolor y puede moverse con más facilidad, esto nos permite poder realizar otras técnicas para completar el tratamiento de la primera sesión.
Volvemos a valorar la movilidad de toda la columna y tratamos las zonas hipomóviles.
Revisamos la musculatura lumbopélvica y tratamos los músculos que aún siguen con tensión.
Equilibramos y damos flexibilidad a los tejidos que envuelven la zona lumbar y abdominal.
Realizamos estiramientos de todos los grupos musculares relacionados con la lesión.
Para terminar la sesión, volvemos a poner kinesiotaping en la zona lumbar. Seguimos con las recomendaciones de la primera sesión, cuidar la alimentación, tener una buena hidratación y añadimos a los ejercicios de la primera sesión, ejercicios de estiramiento para que Nacho los realice en sus vacaciones hasta que se recupere por completo.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
¿Alguna Vez Has Tenido Lumbalgia?
“Fui a coger un objeto del suelo…y ya no pude incorporarme, me quedé clavado”
Esta es una de las frases más comunes en los pacientes cuando entran en la consulta de fisioterapia.
Diagnostico: LUMBALGIA
Bien, sabemos que tenemos lumbalgia, que nos duele mucho nuestra zona lumbar, incluso no sólo dolor si no que en ocasiones nos deja incapacitados, en la cama o en el sillón de casa sin poder movernos.
¿Cuál es el origen de nuestro dolor lumbar?
El dolor lumbar tiene múltiples causas, diferenciar el tipo de dolor y la zona que nos duele puede ayudarnos a tener una idea más clara de qué estructura es la protagonista de esta situación.
¿Nos duele la zona lumbar justo por encima de las caderas o es un dolor localizado que baja por una la pierna hasta la “corva” o baja hasta los dedos de los pies?
¿Puede ser un dolor punzante en un lado de la lumbar o se localiza justo en la zona central de la espalda baja?
El dolor se acentúa: ¿Sentados… o sentados estamos sin dolor pero al levantarnos es cuando necesitamos ayuda?, ¿Se pasa el dolor caminando o cuando mejor estamos es estirados en la cama?
Cada una de estas respuestas nos indica que nuestro dolor puede tener varios orígenes . Pero en la mayoría de estos casos la disfunción del cuadrado lumbar va a estar involucrado bien siendo la causa principal de nuestra lumbalgia o un factor perpetuante de nuestro dolor.
Es frecuente que después de un fuerte dolor lumbar, se realicen pruebas de imagen (RMG,TAC, RX ) para determinar la causa principal que nos ha llevado a esta situación y en muchas ocasiones aparecen cambios en las estructuras de la columna lumbar: hernias, protrusiones, discopatías, procesos degenerativos como artrosis.
Estos cambios estructurales pueden justificar nuestro dolor lumbar, pero también existen casos en los que el diagnostico que dan estas pruebas de imagen no guardan relación con nuestra lumbalgia.
El cuadrado lumbar es uno de los músculos que forman parte del raquis lumbar, está localizado en la parte posterior de la columna y une las últimas vértebras lumbares con los iliacos. En sus vientres musculares tienen localizados puntos de tensión llamados puntos gatillo . Cuando este músculo se contrae de forma permanente estos puntos gatillo se activan, y dan lugar a dolores referidos, es decir, dolores que aparecen en zonas distantes a la localización del músculo dando lugar a falsos diagnósticos.
Una vez pasado el dolor agudo y la incapacidad de movernos libremente este músculo puede seguir en contracción y como consecuencia dejar sensación de rigidez y dolor puntual en determinados momentos.
¿Qué situaciones de la vida diaria pueden activar los puntos gatillo del cuadrado lumbar?
Hay situaciones en las que este músculo puede tender a contraerse y activar sus puntos gatillo, por ejemplo:
Levantar cargas pesadas: un televisor, coger un niño desde el suelo o desde la cuna.
Levantarse desde sillas o sofás demasiado bajos.
Recoger del suelo un objeto que se sitúe a nuestro lado sin flexionar las rodillas.
Ponerse los pantalones de pie, guardando el equilibrio para no caerse.
Movimientos repetitivos de jardinería con la posición encorvada.
Fregar suelos, pasar la aspiradora con la espalda encorvada.
Caminar por superficies inclinadas (la playa)
Dormir en una cama blanda donde el colchón tiene forma de hamaca
Llevar la cartera en un bolsillo trasero y sentarnos encima de ella durante un tiempo prolongado.
Tener nuestra musculatura abdominal débil o poco activa: es el caso de las mujeres después del parto, personas operadas con cicatrices en la zona abdominal o personas con un desequilibrio postural donde la musculatura del abdomen no esté activa.
Todos estos ejemplos son parte de nuestra vida cotidiana.
Hay otros aspectos que no debemos dejar de tener en cuenta: el estrés, la “mala o sobre” alimentación, el sobrepeso y el sedentarismo juega un papel importante en la aparición del dolor lumbar.
¿Qué hacer para aliviar el dolor lumbar?
El uso de antiinflamatorios, analgésicos o relajantes musculares pueden ayudar en un primer momento a paliar el síntoma que en este caso es el dolor agudo.
Una vez pasada esta fase de dolor agudo, puede quedar una sensación de rigidez y dolor difuso o puntual en la zona lumbar al realizar determinados movimientos.
Mantener el cuerpo bien hidratado, cuidar nuestra alimentación, la utilización de calor seco, realizar ejercicios de movilidad articular y terminar realizando estiramientos analíticos de la musculatura afectada puede ayudar a disminuir o quitar las sensaciones molestas que quedan después de un proceso agudo de lumbalgia.
PREVENIR MEJOR QUE CURAR
¿Qué puedo hacer para que no me vuelva a pasar?
El dolor lumbar a veces es tan incapacitante, que una vez remitido, nos preguntamos qué hacer para que no se vuelva a repetir.
Cuidar nuestra alimentación, evitar el sobrepeso y mantener al cuerpo bien hidratado reduce las probabilidades de tener un proceso de dolor agudo en la zona lumbar. Tener una buena conciencia de nuestros movimientos y ejecutarlos de forma correcta, por ejemplo:
Coger objetos del suelo flexionando las rodillas y evitando giros hacia los lados.
Regular los objetos de limpieza a nuestra altura para evitar tener el tronco demasiado flexionado: aspiradoras, cepillos, fregonas…
Cuando nos cepillamos los dientes, al flexionarnos, buscar apoyo en el lavabo con la mano que nos queda libre.
Al vestirnos, buscar asiento o apoyo en la pared para ponernos los pantalones, los pantys o la falda.
Si tenemos un jardín y disfrutamos cuidando de nuestras plantas, debemos buscar un asiento acorde a la altura donde vamos a manipular.
Revisar nuestro colchón para que sea recto y lo suficientemente duro para evitar que termine hundido.
Evitar sillones demasiado bajos o hundidos.
La práctica de una actividad deportiva moderada incluyendo estiramientos, evita el sedentarismo y permite que nuestro cuerpo se mantenga ágil y flexible.
¿Sabías que…?
Mujeres entre 20 y 65 años que sufren incontinencia urinaria son más vulnerables a tener dolor lumbar. El desequilibrio entre la musculatura pélvica y la musculatura toraco lumbar es un factor de riesgo que perpetua la relación entre la incontinencia urinaria y el dolor lumbar.
¿Sabías que…?
Un estudio reciente concluye que tener una buena educación en higiene postural, permanecer activo, y realizar autocuidados se considera la primera línea de tratamiento en los dolores lumbares agudos (menos de 6 semanas) y en dolores lumbares persistentes (más de 12 semanas).
¿Sabías que…?
Muchos dolores de de espalda pueden tener su origen cuando nuestro sistema visceral sufre algún tipo de alteración: estrés, cambios alimentarios, alteraciones hormonales…Este concepto es conocido como DOLOR REFERIDO VISCERAL.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Golpe en la Cabeza, Esguince Cervical
Diego tiene 53 años, hace dos semanas jugando con sus niños sufrió un mareo, cayó al suelo y se golpeó la cabeza.
Debido al golpe, el médico le diagnosticó un esguince cervical leve . Como recomendación le prescribe medicación y reposo hasta que mejore.
Después de 15 días, Diego acude a la consulta de fisioterapia porque tiene dolor en la base del cráneo y ligeros mareos cuando realiza cambios de posición.
Cuando se produce un golpe o traumatismo en la zona cervical ya sea directo, en el caso de Diego con el suelo, o a través de un accidente de tráfico, los ligamentos que estabilizan las articulaciones cervicales pierden sus propiedades , estos ligamentos se deforman (ESGUINCE CERVICAL) y permiten que las articulaciones se muevan más allá de su movimiento normal creando a su vez bloqueos y movimientos limitados en la zona lesionada.
Por otra parte, debido al impacto, la musculatura dorsal y cervical se contrae como acto defensivo, las cervicales se mantienen en una posición rectificada y se produce una sensación de rigidez y dolor en el cuello. En cuanto al sistema vascular, encargado de llevar sangre a la cabeza y drenarla fuera de ella se verá comprometido tras el golpe, produciendo síntomas de inestabilidad y mareos posicionales.
Para empezar con la 1ª sesión de tratamiento :
Valoramos la movilidad general de la columna y tratamos las zonas que tienen una movilidad reducida . En el caso de Diego, la zona dorsal y los movimientos cervicales hacia la izquierda tienen menos movilidad. Realizamos técnicas de estiramiento y movilidad articular.
Realizamos test a nivel cervical para determinar la causa de los mareos y la inestabilidad. Estas pruebas nos permiten valorar si el flujo sanguíneo de las arterias que llevan la sangre a la cabeza está alterado. En el caso de Diego, cuando realizamos las pruebas cervicales aparecía la sensación de mareo. Para tratarlo necesitamos relajar los tejidos que rodean el sistema arterial con técnicas de masaje y estiramientos suaves.
Tratamos la musculatura cervical y dorsal con el fin de reducir la contractura muscular producida por el golpe y así recuperar el movimiento limitado de las cervicales.
Enseñamos a Diego , ejercicios de movilidad cervical para que los haga en su domicilio hasta la siguiente sesión, insistiendo en los movimientos más limitados.
En la segunda sesión ha pasado una semana. Diego se encuentra mejor, los mareos se han reducido y sólo aparecen puntualmente cuando se levanta de la cama por las mañanas, el dolor en la base del cráneo ha desaparecido y la movilidad cervical también ha mejorado, aunque no al 100%.
El objetivo en esta sesión será:
Recuperar la movilidad completa de toda la columna, especialmente la columna cervical . Realizaremos técnicas de movilización y manipulativas en las zonas de la columna que tienen menos movilidad.
Tratar los tejidos relacionados con la zona cervical para dar más flexibilidad y aumentar el movimiento del cuello.
Valorar el tono muscular de las zonas alteradas por el golpe y tratarlo con técnicas de masaje, estiramientos y movilizaciones.
Al finalizar la sesión recomendamos a Diego seguir con los ejercicios en su domicilio para ganar movilidad cervical y añadimos una tabla de estiramientos de toda la columna. También le recomendamos realizar dos veces en semana cualquier tipo de actividad deportiva aeróbica.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Esguince Crónico de Tobillo y Propiocepción
Si cerramos los ojos somos capaces de saber en qué posición esta cada parte de nuestro cuerpo, podemos identificar si los movimientos que hacemos son más o menos rápidos aun con los ojos cerrados y también podemos mantener el equilibrio y no caernos. Todo ello, gracias a que nuestro cuerpo tiene receptores que informan al sistema nervioso central de la posición y el movimiento (dirección y velocidad) de cada estructura. Como respuesta inmediata se produce un reflejo de ajuste que permite mantener el cuerpo en equilibrio y coordinar los movimientos de nuestra vida diaria. Hablamos del sistema de propiocepción.
Estos receptores se localizan en los músculos (husos intramusculares), tendones (órganos de Golgi), articulaciones (cápsula, ligamentos y periostio) y la piel (corpúsculos de Ruffini y Pacini).
Propiocepción en la articulación del tobillo
El tobillo como todas las articulaciones tiene receptores propioceptivos. Gracias a ellos, el sistema central puede identificar en qué posición se encuentra el tobillo y el pie cuando apoya en el suelo y también recibe información de su posición cuando está en movimiento. Como respuesta a esta información se producen ajustes en la articulación para evitar que el tobillo pise mal y se lesione.
¿Por qué se producen esguinces de repetición?
Cuando se produce un esguince de tobillo, el sistema propioceptivo queda alterado. La información que llega al sistema nervioso central es insuficiente y como consecuencia la respuesta de ajuste no funciona correctamente. De forma que ante cualquier obstáculo (un agujero en el suelo, un adoquín levantado, un mal paso cuando corremos para coger el autobús) el tobillo no tendrá la capacidad de respuesta para ajustar su posición y volverá a lesionarse. Entonces hablamos de una inestabilidad funcional del tobillo o “esguince mal curado”.
En un principio se pensaba que la alteración de los receptores que estaban en los ligamentos y en la cápsula articular del tobillo eran los responsables de las lesiones recidivantes. Pero los últimos estudios hablan de que la debilidad de los músculos peroneos producida por el primer esguince es la principal causa en esguinces de repetición.
Hasta hace poco era común tratar el esguince de tobillo sin tener en cuenta el trabajo propioceptivo. Quizá porque una vez restaurada la función (caminar sin dolor ni edema) pensábamos que el esguince ya estaba recuperado. Los ejercicios de propiocepción son parte de la recuperación total del tobillo, y se trabajan una vez que la función de la articulación se ha restaurado.
¿Cómo sabemos si nuestro tobillo es inestable?
Para diagnosticar una inestabilidad en la articulación del tobillo en la exploración clínica observaremos que el movimiento de la articulación:
Sobrepasa los límites fisiológicos (limites de un tobillo sano)
Su musculatura está alterada (con un aumento de tono en sus músculos y debilidad en su función)
Fallo en el equilibrio cuando apoyamos el pie lesionado.
Para trabajar la estabilidad del tobillo.
Los ejercicios de propiocepción mejoran la estabilidad del tobillo y evitan que vuelva a lesionarse. A continuación proponemos una serie de ejercicios para trabajar la propiocepción del tobillo.
Estos ejercicios se realizan tras haber consolidado las estructuras lesionadas en el esguince de tobillo.
Para comenzar debemos realizar ejercicios de calentamiento, sentados dibujaremos movimientos circulares en ambos sentidos y movimientos de flexión y extensión del pie. A continuación comenzaremos con el trabajo propioceptivo para el tobillo.
Apoyo sobre el tobillo lesionado (pata coja) durante 30sg.
Apoyo sobre el tobillo lesionado y el otro tobillo sobre una pelota , realizar círculos en ambos sentidos. (10 círculos en un sentido y 10 en otro).
Apoyo sobre el tobillo lesionado imaginando que estamos en el centro de un reloj, las manecillas serán nuestros pies. Con el tobillo lesionado apoyaremos en el centro y con la punta del pie sano señalaremos cada hora. (2 repeticiones).
Apoyo sobre el tobillo lesionado con una pelota en las manos frente a una pared , tirar con nuestras manos la pelota a la pared e intentar coger el rebote sin apoyar el tobillo sano. (Intentarlo durante 3 o 4 veces).
Repetir los ejercicios anteriores en una superficie inestable . Bosu, un cojín, plato de inestabilidad.
¿Sabías que…?
La debilidad de los músculos peroneos en el tobillo se relaciona directamente con las lesiones recidivantes de tobillo.
¿Sabías que…?
Entre el 10% y el 30% de las lesiones ligamentosas de tobillo, se repiten de forma recurrente y desembocan en una inestabilidad articular.
¿Sabías que…?
Cuando se produce un esguince en el tobillo, los ligamentos, los tendones, los músculos relacionados con la articulación se ven alterados y con ellos, sus receptores propioceptivos.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Lesión de Hombro Jugando al Baloncesto
Pablo estaba jugando un partido de baloncesto con los amigos y al realizar un pase de balón con el brazo extendido por encima de su hombro, sintió un fuerte dolor en el hombro derecho.
Visita la consulta porque ha pasado un mes desde el partido y sigue teniendo dolor. Pablo nos cuenta que durante el día le duele el hombro de forma constante, este dolor le despierta por las noches si duerme sobre este hombro y siente que el brazo está débil cuando sujeta algún objeto pesado.
También tiene dificultad cuando levanta el brazo por encima de la cabeza y cuando lo lleva hacia atrás para ponerse la chaqueta.
Las lesiones de hombro son muy comunes en los deportes como el baloncesto, donde el gesto deportivo más común es levantar los brazos por encima de los hombros. En esta posición determinadas estructuras de la articulación son más susceptibles de lesión, es el caso del Labrum o rodete glenoideo . Esta estructura se sitúa en la articulación glenohumeral (articulación del hombro) cuya función es dar estabilidad entre el húmero y la cavidad glenoidea de la escapula.
Cuando el brazo se sitúa hacia atrás por encima del hombro (rotación externa) y se realiza un movimiento rápido e incontrolado, por ejemplo al recepcionar un balón desde arriba o al realizar un pase, el rodete glenoideo puede sufrir desgarros o arrancamientos , si esta lesión se produce en la parte más alta del rodete la denominamos lesión de SLAP. En el caso de Pablo la posición de su brazo en el momento en el que sintió el dolor hace sospechar de una posible lesión del labrum. Además, cuando realizamos los test correspondientes observamos una posible lesión a nivel del tendón del músculo supraespinoso.
Después de la primera sesión recomendamos a Pablo visitar a un traumatólogo especialista en hombro para que confirme el diagnostico.
El Doctor decide realizar una artroresonancia cuyo diagnostico concluye que tiene:
“Una l esión de SLAP en labrum posterior. Rotura parcial de la superficie articular del tendón del supraespinoso distal”
Una vez verificada la lesión el doctor propone a Pablo la operación quirúrquica por vía artroscópica. Hasta la fecha de la operación recomienda realizar sesiones de fisioterapia con el fin de flexibilizar los tejidos y recuperar los movimientos del hombro. De esta forma, facilitamos el proceso quirúrgico y acortamos el periodo de rehabilitación después de la cirugía.
TRATAMIENTO ANTES DE LA OPERACIÓN
El objetivo principal en las sesiones de fisioterapia antes de la operación quirúrgica es:
Recuperar los movimientos limitados del hombro.
Relajar la musculatura afectada por la lesión del labrum y restablecer el equilibrio muscular de todo el complejo articular del hombro.
Trabajar la estabilidad de la articulación y potenciar la musculatura debilitada.
Después de 8 sesiones de tratamiento, Pablo ha recuperado el 90% de la movilidad de su hombro, la inflamación se ha reducido y la resistencia es mayor, sin embargo en momentos puntuales aún persiste el dolor. Aunque la recuperación de Pablo ha sido favorable y el Doctor se plantea retrasar la cirugía finalmente se decide llevar a cabo la operación quirúrgica.
TRATAMIENTO DESPUES DE LA OPERACIÓN . FASE DE REHABILITACIÓN. REPOSO
Después de la operación Pablo debe llevar un cabestrillo durante 4 semanas las 24 horas del día, incluida la noche. Sólo podrá quitarlo para realizar ejercicios sencillos y muy controlados con el fin de relajar los tejidos del hombro y evitar la formación de adherencias a corto-medio plazo.
FASE DE REHABILITACIÓN.MOVILIZACIÓN PROGRESIVA
Han pasado 15 días y proceden a retirar los puntos de sutura.
El protocolo establece comenzar la rehabilitación a partir de las 4 semanas después de la intervención quirúrgica pero el Doctor decide adelantar la fecha y comenzar después de la retirada de puntos.
Una inmovilización prolongada puede ocasionar adherencias y rigidez en la articulación, entorpecer el periodo de rehabilitación y retrasar la recuperación. Sin embargo, comenzar la rehabilitación antes de los tiempos establecidos puede aumentar el proceso inflamatorio y retrasar la cicatrización de los tejidos.
El objetivo principal en esta segunda fase es:
Las 2 primeras semanas:
Valorar la movilidad de la columna vertebral y tratar las zonas más limitadas.
Movilizar de forma suave y controlada todas las articulaciones del hombro.
Tratar la musculatura afectada del hombro y las zonas adyacentes.
En las siguientes sesiones de tratamiento debemos:
Seguir valorando la columna vertebral para establecer una correcta movilidad.
Mantener el equilibrio muscular de la articulación del hombro.
Conseguir de forma progresiva la movilidad completa del hombro.
Enseñar ejercicios de hombro para realizar en el domicilio.
FASE DE REHABILITACIÓN. ESTABILIDAD Y RESISTENCIA
Una vez conseguida la movilidad completa del hombro continuamos realizando:
Ejercicios resistidos para potenciar y fortalecer la musculatura del hombro
Ejercicios para trabajar la estabilidad en el hombro.
FASE DE REHABILITACIÓN. ENTRENAR EL GESTO DEPORTIVO
Una vez que la articulación del hombro está estable y funcionalmente recuperada Pablo debe trabajar el gesto deportivo que originó la lesión para poder volver a jugar al baloncesto sin riesgo de lesión.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 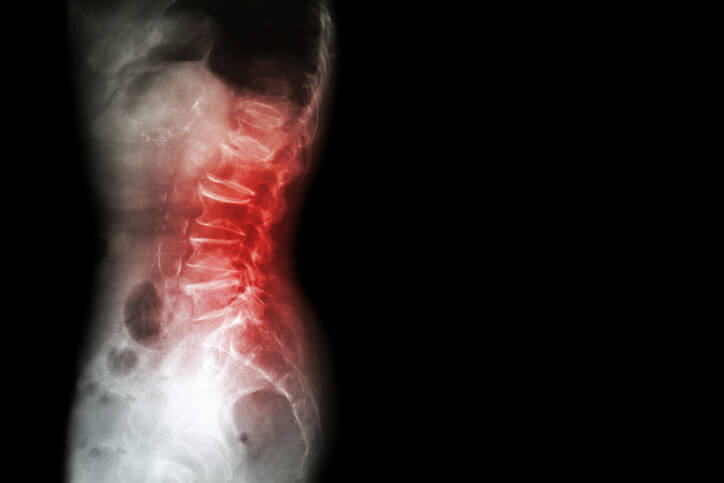
Enfermedad
Osteopenia
¿Qué es la osteopenia?
La osteopenia es una disminución de la densidad mineral ósea por la que el hueso se vuelve más poroso, disminuyendo su masa, en la que todavía no se han presentado cambios definitivos en su estructura. La osteopenia es una alteración de diagnóstico densitométrico, es decir, se establece con la realización de una densitometría ósea al paciente, determinando con ello lo que es, según los resultados de esta prueba, la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal. Se puede considerar un paso previo a la osteoporosis, aunque no todo el mundo que presenta osteopenia va a desarrollar una osteoporosis en el futuro. Junto con la osteoporosis, la osteopenia es la enfermedad ósea más frecuente. Afecta en su mayoría a mujeres mayores de 50 años, aumentando su prevalencia según aumenta la edad. La osteopenia es una alteración de una gravedad leve-moderada, siendo un factor de riesgo que se suma a la osteoporosis, la edad, riesgo de caídas… etc, para el padecimiento de fracturas óseas.
Causas de la osteopenia
La osteopenia viene determinada por el pico máximo de masa ósea que cada individuo tiene y que se suele alcanzar a en torno a los 25-30 años. A partir de los 40 años la masa ósea va disminuyendo, habiendo un desbalance en los procesos de destrucción y producción de hueso que se producen durante toda la vida adulta, determinado por factores genéticos y la disminución de estrógenos en mujeres postmenopáusicas.
Síntomas de la osteopenia
La osteopenia en sí misma, como la osteoporosis, no produce síntomas claramente achacables a su padecimiento , salvo cuando se producen fracturas o microfracturas óseas.
Tratamiento para la osteopenia
El tratamiento de la osteopenia está basado en la indicación de realización de medidas generales como realizar ejercicio (andar, correr, nadar…) y administrar en la dieta un adecuado aporte de calcio y vitamina D. Cuando se determina analíticamente que existe déficit de estos dos componentes, el médico puede indicar un tratamiento específico según la carencia que se establezca de vitamina D y calcio en el paciente.
En principio, los fármacos que se utilizan para el tratamiento de la osteoporosis no están aprobados para su uso en el tratamiento de la osteopenia, reservándose a los casos de diagnóstico de osteoporosis asociados a un aumento real de riesgo de fracturas.
Pruebas complementarias del tratamiento de la osteopenia
Se puede realizar una analítica de sangre con determinación de calcio, fósforo y fosfatasa alcalina, entre otros.
La prueba complementaria de referencia para poder decir que un paciente tiene osteopenia es la densitometría ósea o DEXA ( Dual Energy X-Ray Absorptiometry ), prueba precisa que utiliza una mínima radiación y es un estudio rápido de realizar. Se establecen los valores en columna lumbar y cadera, de tal manera que se indica que existe osteopenia cuando los resultados de su índice “T-score” son entre -1.0 y -2.4, desviaciones estándar en comparación a una población de referencia con una densidad mineral ósea normal.
Factores de riesgo que pueden desencadenar la osteopenia
Los principales factores de riesgo para el desarrollo de la osteopenia son :
El déficit de estrógenos asociado a la menopausia.
La edad, a partir de los 50 años sobre todo. Cuanto mayor edad tenga el individuo, más riesgo existe de que este padezca osteopenia.
Antecedentes familiares de osteopenia, osteoporosis o fracturas óseas.
Toma de determinados fármacos como glucocorticoides sistémicos, heparina, anticonvulsivante…etc.
Padecimiento de enfermedades como hipogonadismo (testículos u ovarios no funcionales), hiperparatiroidismo, artritis reumatoide, síndrome de malabsorción, enfermedad celíaca…etc.
Alimentación deficiente y alteraciones alimentarias derivadas de patologías como anorexia o bulimia.
Complicaciones de la osteopenia
Desarrollo de osteoporosis.
Fracturas óseas, siendo más frecuentes en columna, cadera y antebrazo.
Desarrollo de alteraciones biomecánicas como pérdida de altura, deformidad en la columna, dorso-lumbalgias, etc.
Prevención de la osteopenia
Realización de ejercicio físico aeróbico como caminar a paso vivo, correr, montar en bicicleta o saltar, por ejemplo.
Garantizar una exposición solar diaria en manos, cara y brazos al menos durante 10-15 minutos al día, dos a tres veces por semana.
Evitar el consumo de tabaco.
Dieta variada y que contenga suficiente aporte de calcio (1gr/día en mujeres premenopáusicas; 1.2-1.5 gr/día durante el embarazo y la lactancia y 1.5 gr/día en mujeres postmenopáusicas).
Evitar tóxicos como el alcohol y un exceso de ingesta de café.
Especialidades a las que pertenece la osteopenia
La osteopenia puede ser valorada y diagnosticada por el médico de atención primaria, el médico reumatólogo y el traumatólogo . En ocasiones, en las revisiones ginecológicas de las paciente en edad postmenopáusica, el ginecólogo también valora realizar una densitometría para diagnosticar la influencia de este proceso fisiológico en los huesos.
Preguntas frecuentes
¿Qué debe comer una persona con osteopenia?
Es recomendable comer alimentos ricos en calcio como leche, quesos, yogures, yema de huevo, frutos secos, legumbres, espinacas, grelo, brócoli, acelga, cardo, col lombarda…etc. También alimentos que contengan vitamina D como el pescado azul (salmón, sardinas o caballa)
¿Qué es la osteopenia periarticular?
Es la pérdida de densidad mineral ósea producida alrededor de las articulaciones.
¿Cuál es el médico especialista en osteopenia?
El reumatólogo es el médico especialista en osteopenia y osteoporosis.
¿Qué diferencia hay entre la osteopenia y la osteoporosis?
La diferencia entre osteoporosis y osteopenia es la cuantía o importancia de la pérdida total de masa ósea del hueso. Así, se considera osteopenia la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal, y osteoporosis una densidad ósea inferior a 2.5 desviaciones estándar respecto al pico de masa ósea en adultos sanos.
¿Qué es el reuma?
El término reuma no es un término médico, es una denominación coloquial para referirse al conjunto de patologías que afectan al aparato locomotor.

Enfermedad
Desgarro Muscular
¿Qué es un desgarro muscular?
El desgarro muscular, tirón muscular o distensión muscular se produce cuando un músculo o un tendón se estira en exceso provocando una rotura parcial. Además, se suele producir también un hematoma debido a la rotura de los vasos sanguíneos que lo recubren.
El dolor puede ser leve o intenso y cuando intentamos contraer el músculo podemos tener dificultad o impedimento.
Se puede producir durante un esfuerzo grande como levantar objetos, mientras se realiza ejercicio físico, al saltar o correr.
Afecta sobre todo a los músculos de las piernas y la parte baja de la espalda y es una lesión que, dependiendo del grado de afectación, puede ser leve o grave.
Tipos de desgarros musculares
Según la gravedad de la lesión el desgarro muscular puede ser:
De primer grado : cuando hay leves daños en las fibras musculares.
De segundo grado: cuando hay rotura parcial de las fibras musculares.
De tercer grado: cuando hay rotura total de las fibras musculares.
Causas de un desgarro muscular
Las casas pueden ser:
No calentar los músculos lo suficiente antes de realizar un ejercicio.
Esfuerzo demasiado intenso y/o prolongado por un sobreentrenamiento .
Abusar de los estiramientos sin que se haya calentado la musculatura.
Estirar los músculos cuando ya están tensos o rígidos.
Cuando no se deja suficiente tiempo de recuperación entre una sesión y otra de entrenamiento.
Cansancio muscular o fatiga.
Musculatura débil.
Traumatismos o contusiones con objetos.
Síntomas de un desgarro muscular
Los síntomas en los desgarros musculares leves o de primer grado no tienen por qué impedir nuestras actividades diarias. Suelen causar:
Sensibilidad en la zona afectada.
Tensión muscular.
Los síntomas en los desgarros de segundo y tercer grado causan:
Dolor muscular intenso.
Inflamación de la zona que rodea al músculo.
Rigidez muscular.
Hematomas debido a la rotura de vasos sanguíneos.
Dolor que empeora con el movimiento lo que impide continuar con nuestras actividades diarias.
Los síntomas de los desgarros de tercer grado producen:
Dolor agudo.
Inflamación importante de la zona.
Pérdida de la funcionalidad muscular.
Protuberancia o desigualdad en la zona afectada.
Tratamiento de un desgarro muscular
En los desgarros el tratamiento puede ser:
Proteger la lesión de más daños.
Dejar en reposo el músculo durante 48-72 horas y reanudar poco a poco el movimiento para no perder masa muscular.
Frío local para bajar la inflamación y el hematoma. Después de los tres primeros días se puede aplicar calor.
Comprensión sobre la zona para reducir la inflamación.
Elevar la zona lesionada por encima del corazón para reducir la inflamación.
Analgésicos y antiinflamatorios para el dolor y la inflamación.
Cirugía en caso de lesión grave con un período largo de reposo y recuperación.
Rehabilitación con un fisioterapeuta para fortalecer el músculo o ligamento dañado a través de una serie de ejercicios y técnicas.
Masaje en la zona para evitar la formación de fibrosis (nudos) durante la cicatrización del músculo. Esta debe ser dada por un médico o un fisioterapeuta.
Pruebas complementarias de un desgarro muscular
En un principio no es necesario realizar pruebas, con una exploración física por parte del médico o fisioterapeuta se puede diagnosticar un desgarro muscular.
En caso de lesión grave, aparición de complicaciones o que no sea efectivo el tratamiento, se puede realizar una radiografía, resonancia magnética o una ecografía muscular.
Factores desencadenantes de un desgarro muscular
Estiramiento excesivo de un músculo o tendón.
Factores de riesgo de un desgarro muscular
Los factores de riesgo son:
Falta o exceso de entrenamiento.
Tensión emocional.
Rigidez muscular.
Falta de riego sanguíneo.
Alteraciones bioquímicas en el interior del músculo.
Complicaciones de un desgarro muscular
Rotura total del músculo o tendón que requiere de intervención quirúrgica.
Fibroesclerosis cicatrizal (cicatriz muscular rica en tejido fibroso y que tiene menos elasticidad y contractilidad).
Formación de un quiste en la zona donde estaba el hematoma que no deja cicatrizar correctamente el músculo. Esto ocurre cuando no se ha dejado el músculo en reposo el tiempo suficiente.
Calcificación del hematoma.
Tromboflebitis (formación de un coágulo que obstruye un vaso de la pierna debido a una inmovilización prolongada).
Prevención de un desgarro muscular
Calentar antes y después de realizar un ejercicio o hacer deporte.
Descansar entre series de ejercicios.
Beber muchos líquidos, sobretodo bebidas isotónicas.
Evitar el sobreesfuerzo cuando hay fatiga muscular.
Especialidades a las que pertenece
El desgarro muscular es tratado por el médico traumatólogo, rehabilitador y los fisioterapeutas.
Preguntas frecuentes:
¿Por qué se puede producir un desgarro muscular?
Un desgarro muscular se puede producir por un estiramiento excesivo de un músculo o tendón. También por un traumatismo o choque con algún objeto.
¿Qué es un espasmo lumbar?
El espasmo lumbar son unas contracciones que se producen de forma involuntaria, el riego sanguíneo aumenta y da lugar a una inflamación y dolor. Las causas pueden ser una hernia de disco, una lesión deportiva, falta de cuidado de los músculos, o la vida sedentaria.
¿Qué es un dolor sordo en la espalda?
El dolor sordo de espalda es un dolor constante o en forma de golpes rítmicos continuos. Suele ser difícil de describir y de localizar.
¿Qué se puede tomar para el dolor muscular?
Para el dolor muscular se puede tomar, siempre bajo prescripción médica, antiinflamatorios y analgésicos.
También es útil el reposo y combinar frío y calor local.
¿Qué se puede tomar para el dolor de espalda?
Para el dolor de espalda se puede tomar, bajo prescripción médica, antiinflamatorios, analgésicos, relajantes musculares o la combinación de analgésicos y relajantes musculares como el “Voltaren”. Es muy efectivo darse un baño relajante o acudir a que un profesional realice un masaje a la persona.

Enfermedad
Bursitis
¿Qué es la bursitis?
Se denomina bursitis a la inflamación de las bursas sinoviales, que son estructuras a modo de bolsas situadas próximas a articulaciones y que contribuyen a la función de almohadillado entre huesos, tendones y músculos. La incidencia de las bursitis varía según la bursa que se vea afectada. Existen en el organismo 150 bursas descritas . La bursitis del hombro, el codo y la rodilla son las más frecuentes. Las asociadas a una infección se dan con mayor frecuencia en varones entre 40-50 años, con profesiones donde se ejerce presión sobre las bursas y en las que coexisten factores de riesgo predisponentes. La bursitis es una patología que puede causar mucho dolor, aunque no se considera una patología grave. En aquellas personas en las que se le asocia la bursitis a una infección, es importante detectarlas cuanto antes y poner el tratamiento adecuado para evitar complicaciones.
Tipos de Bursitis
Las bursitis se pueden dividir según la localización de la bursa afectada:
Aquellas que se producen en bursas superficiales : olécranon (codo), prepatelar o infrapatelar superficial (rodilla).
Aquellas que se producen en bursas profundas : subacromial o subdeltoidea (hombro), iliopsoas (ingle-cadera), trocantérea (parte lateral superior del muslo), isquiopubiana (parte inferior de la pelvis), infrapatelar profunda (rodilla), poplítea (parte posterior de la rodilla), anserina (parte interna de la rodilla), retrocalcánea (tobillo), metatarsofalángica (parte distal del pie).
También se pueden clasificar dependiendo de si se asocia a una infección , bursitis séptica , o no, bursitis aséptica .
Por último, según el tiempo de duración se clasifican en agudas (de pocos días de duración), o crónicas (de larga evolución o bursitis de repetición).
Causas de la bursitis
En las bursitis sépticas, la causa es la infección producida por una bacteria , en el 80-90% de los casos el Staphylococcus aureus.
Las bursitis asépticas se producen tras traumatismos o movimientos repetidos con aumento de presión en la zona de la bursa, por acúmulo de sustancias, como microcristales de ácido úrico, por ejemplo, por presencia de cuerpos extraños que se han introducido hasta la zona de la bursa, o por el padecimiento de ciertas enfermedades sistémicas (que afectan a todo o a parte del organismo).
Síntomas de la bursitis
Las bursitis se pueden presentar de forma progresiva o de forma brusca. Aparecen como una zona inflamada, dolorosa, caliente y con coloración roja de la piel . En el caso de las bursitis profundas no son tan evidentes los síntomas externos, aunque sí el dolor. Este dolor suele aumentar con los movimientos de la articulación más próxima y puede llegar a limitarlos. En las bursitis de origen infeccioso puede aparecer fiebre.
Tratamiento para la bursitis
El tratamiento de las bursitis asépticas se basa en la aplicación de frío local , el reposo relativo de las articulaciones adyacentes evitando las actividades que favorezcan la bursitis, aunque no se recomienda el reposo de forma prolongada. Además, se puede realizar un vendaje elástico de la articulación y la punción y aspiración del líquido que está aumentado en la bursa para disminuir la presión y con ello el dolor. Se puede asociar un tratamiento farmacológico con antiinflamatorios y analgésicos . Si estas medidas no mejoran los síntomas, se plantea la posibilidad de realizar infiltraciones con glucocorticoides (inyectándose con una aguja en las zonas próximas), cuya acción es disminuir la inflamación de forma local y más potente.
En las bursitis sépticas es importante realizar un tratamiento antibiótico precoz para tratar la infección, que en el caso de pacientes de riesgo o si existen complicaciones, se administra por vía intravenosa. Si a pesar del tratamiento no hay una buena evolución, se plantea un abordaje quirúrgico abierto o por vía endoscópica (introduciendo una pequeña cámara en un tubo flexible en la articulación junto con los utensilios quirúrgicos precisos), para la extracción de la bursa.
Pruebas complementarias para el diagnóstico de la bursitis
Para el diagnóstico de la bursitis el médico realiza al paciente una historia clínica y una exploración física adecuadas . En ocasiones solo con eso el médico puede realizar un diagnóstico de la patología.
Cuando el médico lo ve necesario para determinar el posible origen de la bursitis, se puede realizar una punción con una aguja en la zona de la inflamación para extraer líquido y analizarlo, realizando cultivos y detectando la presencia de bacterias y otro tipo de análisis.
También se pueden realizar pruebas de imagen , sobre todo en regiones más profundas del organismo, donde no se puede realizar un diagnóstico concreto solo con la exploración física. Estas pruebas suelen ser ecografía, resonancia magnética o TAC. La radiografía simple aporta menos información para el diagnóstico de esta patología.
Factores desencadenantes y de riesgo de la bursitis
Los factores de riesgo descritos para que se pueda desencadenar una inflamación de la bursa son:
Tener un antecedente de traumatismo, sobre todo si se producen de forma repetida, aunque sean de mínimo impacto.
Padecer lesiones en regiones donde se localizan las bursas, desencadenadas por actividades profesionales o recreativas (deporte, etc.), sobre todo cuando se repiten movimientos o se ejercen presiones constantes sobre determinadas regiones.
El haber padecido un episodio previo de bursitis , lo cual puede favorecer a que se repita dicho episodio, porque se mantengan las mismas circunstancias favorecedoras, etc.
En pacientes i nmunodeprimidos , con un sistema de defensas alterado, pueden ser más frecuentes sobre todo las bursitis sépticas.
Cuando el paciente ha sido sometido a cirugías en regiones próximas a la localización de una bursa.
Si el paciente ha tenido un tratamiento local de infiltraciones con corticoides para el tratamiento de una patología tendinosa, articular… etc.
Pacientes que padezcan enfermedades como la diabetes mellitus, EPOC, enfermedades neurológicas como la esclerosis múltiple, alcoholismo, o pacientes con insuficiencia renal sometidos a hemodiálisis.
También puede ser un factor de riesgo padecer enfermedades reumatológicas como la artritis reumatoide, el lupus eritematoso sistémico, la artritis psoriásica o la gota.
Complicaciones de la bursitis
Padecimiento de bursitis de repetición convirtiéndose la enfermedad en una patología crónica.
Extensión de la infección en las bursitis sépticas con aparición de abscesos (acúmulos de pus), artritis séptica (infección dentro de la articulación), o osteomielitis (infección en el hueso).
Prevención de la bursitis
Evitar los movimientos repetitivos y la presión constante y contínua sobre la bursa.
Es aconsejable realizar estiramientos y calentamiento del aparato locomotor previo a la realización de ejercicios o actividades intensas con movimientos repetitivos.
Mantener una higiene postural adecuada y no forzar los movimientos ni posiciones corporales.
Hacer descansos y cambios posturales frecuentes.
Se pueden utilizar rodilleras, coderas, etc para disminuir el impacto de traumatismos repetidos originados en el trabajo, realizando deporte, etc.
Especialidades a las que pertenece la bursitis
La bursitis puede ser diagnosticada y tratada por el médico de atención primaria. Si la evolución no es buena o si se sospecha de un posible origen infeccioso que requiere la realización de pruebas complementarias urgentes o específicas, el paciente debe ser valorado por el traumatólogo.
Preguntas frecuentes:
¿Qué es la bursitis subacromial?
La bursitis subacromial es una causa frecuente de dolor en el hombro producida por la inflamación de la bursa localizada por debajo del acromion, que es una parte de la escápula u omóplato. Puede producir un dolor agudo que implique la limitación de los movimientos del hombro.
¿Qué es el hombro congelado?
El hombro congelado o capsulitis adhesiva es una inflamación de la cápsula de la articulación del hombro que produce su endurecimiento y la aparición de adherencias y retracción de los ligamentos de la articulación. Se manifiesta con dolor e impotencia funcional, es decir, limitación del movimiento de la articulación del hombro.
¿Qué es el síndrome de pinzamiento subacromial?
El pinzamiento subacromial es una compresión de los tendones que forman el llamado manguito de los rotadores (inserción tendinosa de tres músculos en el hombro), que se produce por la disminución en el espacio que hay entre este y el acromion, por aumento de las estructuras blandas que se encuentran en ese espacio (bursa o tendones con inflamación) o de la parte ósea (calcificaciones). Produce dolor y limitación del movimiento del hombro.
¿Qué es una capsulitis en el hombro?
La capsulitis de hombro es una inflamación de la cápsula que rodea la articulación del hombro a modo de envoltura de tejido conectivo. Produce dolor y alteración del movimiento del hombro por dolor.
¿Qué es una trocanteritis de cadera?
La trocanteritis de la cadera o bursitis trocantérea es una inflamación de esta bursa, producida por la fricción excesiva de los tendones de los músculos del glúteo medio y el tensor de la fascia sobre la cara externa del fémur, en una región de este hueso llamado trocánter. Produce dolor de aparición constante o con la presión de la zona.

Enfermedad
Tendinitis rotuliana
¿Qué es la tendinitis rotuliana?
La tendinitis rotuliana también conocida como rodilla de saltador o tendinopatía rotuliana, es una inflamación del tendón rotuliano , que es el tejido que une la rótula a la tibia. Es una lesión que se produce por sobrecarga, movimientos repetitivos muy continuados y saltos que causen daños o irritación en los tejidos . Afecta fundamentalmente a deportistas y es muy común en jugadores de baloncesto, voleibol, tenis y también en corredores. Sin embargo, se puede presentar en personas con menos actividad deportiva por deformidades de los ejes de la pierna, ya sea en el plano frontal o por defectos de rotación del fémur y la tibia, sobre todo en la pisada. Es una afección grave , y aunque parezca menor puede empeorar progresivamente ya que si no se trata a tiempo y adecuadamente puede causar un daño importante y requerir cirugía.
Tipos de tendinitis rotuliana
No existen tipos de tendinitis rotuliana ya que éste es uno de los tipos de tendinitis que existe. Pero si existen estadios para medir el grado de dolor y la intensidad de la lesión:
Estadio 1: El dolor se produce sólo después de realizar la actividad, sin menoscabo funcional.
Estadio 2: Dolor durante y después de realizar la actividad, aunque el paciente sigue siendo capaz de llevar a cabo satisfactoriamente su deporte.
Estadio 3: Dolor prolongado durante y después de realizar la actividad, cada vez con mayor dificultad en el desempeño a un nivel satisfactorio.
Estadio 4: Rotura completa del tendón que requiere de una reparación quirúrgica.
Causas de la tendinitis rotuliana
Las causas de la tendinitis rotuliana más frecuentes son los microtraumatismos repetitivos , como los que se producen al saltar de forma reiterada y continua o al correr sobre superficies duras, especialmente si se hace con un calzado que no es el adecuado y que no amortigua lo suficiente el impacto del cuerpo sobre el suelo. También los golpes directos sobre el tendón rotuliano, los músculos pocos flexibles, la obesidad o algunas enfermedades crónicas que debilitan el tendón.
Cuando se extiende la rodilla, el cuádriceps tira del tendón del cuádriceps que a su vez tira de la rótula. Luego, la rótula tira del tendón rotuliano y la tibia, y permite que la rodilla se enderece . Al flexionar la rodilla, en cambio, los músculos de la corva tiran de la tibia, y esto hace que la rodilla se flexione. En la rodilla de saltador , el tendón rotuliano está dañado. Dado que este tendón es fundamental para enderezar la rodilla, el daño en él hace que la rótula pierda el soporte .
Síntomas de tendinitis rotuliana
Los síntomas de la tendinitis rotuliana son: dolor directamente sobre el tendón rotuliano (o, más específicamente, debajo de la rótula), rigidez en la rodilla , en particular al saltar, arrodillarse, agacharse, sentarse o subir las escaleras, dolor al flexionar la rodilla , dolor en el cuádriceps , debilidad en la pierna o la pantorrilla con problemas de equilibrio, aumento de la temperatura , sensibilidad excesiva o hinchazón alrededor de la parte inferior de la rodilla.
Tratamiento para tendinitis rotuliana
El tratamiento para la tendinitis rotuliana v a a depender del grado de la lesión y de la intensidad del dolor . Se determina si la lesión es leve o moderada:
Reposo de las actividades o adaptación a un régimen de entrenamiento que reduzca en gran medida los saltos o los impactos.
Colocación de hielo en la rodilla para aliviar el dolor y la inflamación.
Se debe comprimir la zona mediante un vendaje elástico con el fin de reducir el edema y la hemorragia producidos por la lesión.
Elevación de la rodilla cuando el paciente sienta dolor (por ejemplo, colocando una almohada debajo de la pierna).
Medicamentos antiinflamatorios , como ibuprofeno, para minimizar el dolor y la hinchazón.
Automasaje para relajar el cuadriceps.
Ejercicios de mínimo impacto para ayudar a fortalecer la rodilla.
Una banda o sostén para rodilla puede ayudar a minimizar el dolor y a aliviar la presión en el tendón rotuliano.
Programas de rehabilitación que incluyan fortalecimiento muscular, centrados en los grupos musculares que soportan el peso, como el cuádriceps y los músculos de la pantorrilla.
Inyecciones especializadas para desensibilizar las terminaciones nerviosas y reducir la inflamación.
En raras ocasiones, cuando hay dolor persistente o el tendón rotuliano está gravemente dañado, la rodilla de saltador requiere cirugía . La cirugía incluye la extracción de la parte dañada del tendón rotuliano, la extracción del tejido inflamatorio de la zona inferior (o polo inferior) de la rótula o la realización de pequeños cortes en los costados del tendón rotuliano para aliviar la presión de la zona media. Tras la cirugía, el paciente debe ser sometido a un programa de rehabilitación que incluye masajes y ejercicios de fortalecimiento durante varios meses.
Pruebas complementarias del tratamiento de tendinitis rotuliana
Las pruebas diagnósticas de la tendinitis rotuliana comienzan con un examen físico de la rodilla . El médico solicitará al paciente que corra, salte, se arrodille o se agache para determinar el nivel de dolor. Además, es posible que recomiende una radiografía , que en estos casos no es muy específica. El ultrasonido o ecografía y una imagen por resonancia magnética (IRM) son más apropiadas para detectar cambios estructurales en el tendón.
Factores desencadenantes de la tendinitis rotuliana
No existen factores desencadenantes de la tendinitis rotuliana.
Factores de riesgo de la tendinitis rotuliana
Los factores de riesgo de la tendinitis rotuliana son: realizar cierto tipo de deportes como el baloncesto, voleibol, fútbol, la actividad física de correr y saltar, aumento en la frecuencia e intensidad de las actividades deportivas , calzado inadecuado , la rigidez muscular de los muslos (cuádriceps), desequilibrio muscular y la obesidad .
Complicaciones de la tendinitis rotuliana
Desgarros del tendón rotuliano.
Roturas de tendón, ante movimientos bruscos que implican una operación quirúrgica.
Prevención de la tendinitis rotuliana
Estiramiento de los músculos.
Realizar prácticas deportivas con un calzado adecuado que permita amortiguar el impacto sobre el suelo.
Calentamiento adecuado antes y después del ejercicio, que incluya estiramiento de cuádriceps y de los músculos de la parte inferior de la pierna.
Fortalecer los músculos.
Especialidades a las que pertenece la tendinitis rotuliana
Las especialidades a la que pertenece la tendinitis rotuliana es la traumatología y ortopedia . Esta especialidad es la que se dedica al diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano.
Preguntas frecuentes
¿Qué es la pata de ganso?
La pata de ganso es una estructura tendinosa localizada a nivel de la rodilla, formado por la inserción de los tendones de tres músculos que son: recto interno (que recorre la cara interna del muslo desde la cadera a la rodilla y su movimiento afecta a ambas articulaciones, pertenece al grupo de los músculos aductores), sartorio (músculo de la región anterior del muslo, que se extiende desde la parte exterior del hueso ilíaco hasta la interior de la tibia en la pierna y permite flexionar la rodilla y separar y rotar la cadera hacia el exterior) y semitendinoso (que es un músculo flexor de rodilla y extensor de la cadera).
¿Qué ejercicios debo realizar cuando tengo tendinitis rotuliana?
Los ejercicios que se deben realizar para la tendinitis rotuliana son aquellos que tienen como objetivo fortalecer el músculo , como son:
Fortalecimiento muscular del cuádriceps , sin olvidar la cadera: Ayudan a recuperar la fuerza y aumenta el flujo sanguíneo.
Estiramiento del cuádriceps : Principalmente de forma estática (no implica ningún movimiento) que favorece la recuperación, prepara la musculatura y alivia el dolor.
Ejercicios isométricos : Son una forma de ejercitar los músculos que implica la contracción estática sin ningún movimiento visible en el ángulo de la articulación. Por ejemplo, las sentadillas en la pared son un ejercicio isométrico perfecto para fortalecer el cuádriceps sin dañar las rodillas.
La electroestimulación : Consiste en la aplicación de corriente eléctrica de forma controlada. Esto permite estimular y hacer trabajar a los músculos sin producir extrema tensión en los tendones.
Bandas elásticas : También son una alternativa que ayuda a fortalecer los músculos y proteger los tendones.
¿Qué es el ligamento rotuliano?
El ligamento rotuliano también conocido como tendón rotuliano o tendón patelar es la continuación del tendón del cuádriceps que pasa por debajo de la rótula . Se inserta, por un lado, en la rótula y, por otro, en la tuberosidad tibial. Une dos estructuras óseas y se trata de un cordón fibroso que mide unos 4 y 5 cm de largo, algo menos de 3cm de ancho y 1 cm de grosor.
El tendón rotuliano junto con el tendón del cuádriceps femoral participa en el movimiento de la rodilla y hacen posible la extensión de la pierna cuando se contrae el músculo del cuadriceps. Es una estructura fundamental que permite mantenernos de pie frente a la gravedad, necesario para caminar, correr y saltar.
¿La tendinitis se cura?
Sí, la tendinitis tiene grandes posibilidades de curarse . Para ello debe seguir un tratamiento adecuado y ser debidamente tratada.
¿Cuánto tiempo de recuperación requiere una tendinitis rotuliana?
El tiempo de recuperación que requiere una tendinitis rotuliana es de 4 a 5 semanas aproximadamente , aunque en algunas ocasiones puede durar meses. Lo ideal es no hacer deportes o actividades que puedan agravar la rodilla y empeorar las afecciones.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia