Fisioterapia
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Cuando Utilizar el Vendaje Neuromuscular
Seguro que has visto en televisión a algún deportista con unas cintas de colores pegadas en espalda, hombros, piernas… incluso a alguien por la calle… Se trata del vendaje neuromuscular, sí, esas cintas de colores con formas raras que utilizan los deportistas de alto rendimiento, aunque cada vez las vemos en personas de nuestro entorno más cercano. Será porque funcionan entonces… Veámoslo…
Estas tiras están hechas de una tela de algodón adhesiva, que posee características similares a la piel, son resistentes al agua y antialérgicas . A diferencia del tape o esparadrapo de toda la vida, es elástica en el sentido longitudinal y no en sentido transversal. A raíz de esta definición la pregunta sale obligada a todos los pacientes: “¿y qué tiene de especial una tira adhesiva sobre la piel?” . Lo primero es entender que cuando hay una lesión, el músculo “aumenta” y presiona todo el paquete vásculo-nervioso que está entre la piel y el músculo… Cuando se coloca esta cinta elástica, arruga la piel y la levanta un poco, disminuyendo de esta manera el nivel de presión que se ejerce sobre los vasos linfáticos, arterias, venas, nervios… reduciendo el dolor y aumentando la recuperación.
Los colores no son al azar
Respecto a los colores… se basan en la cromoterapia. Esta técnica de medicina alternativa indica que cada color tiene una influencia emocional que ayuda a restablecer los desequilibrios . Para que se entienda, el rojo nos trasmitiría sensación de calor y el azul de frío… No obstante, fuera de esto, los componentes químicos y físicos de todas las tiras son los mismos.
Es importante que quede claro que estas tiras no son terapias sustitutivas de tratamiento médico o fisioterapéutico, sino que en cualquier caso se trata de un complemento.
¿Y qué aplicaciones tiene entonces?
Las aplicaciones son muchas y cualquiera puede beneficiarse de su uso , no hay que ser deportista profesional, ni mucho menos. Se aplica para corrección mecánica, corrección de la fascia, corrección de ligamentos, corrección linfática o circulatoria, corrección funcional, eliminación del dolor… Y la manera de cortar las tiras dependerá del objetivo que se quiera conseguir. Como todas las técnicas, no es milagrosa ni sirve para todo, tiene limitaciones. No se puede utilizar en heridas abiertas, edemas generalizados, personas con cáncer, con tumores y siempre bajo la opinión del médico o fisioterapeuta que le trate.
Entonces, ¿en qué lesiones si me sirve?
Este punto es más difícil de contestar. A título personal, aparte de tratar a pacientes en consulta, también me dedico a la investigación. La evidencia científica nos muestra que hay igual número de artículos con y sin beneficios del kinesiotape. Bajo mi experiencia, funciona bastante bien en el tema de drenaje linfático o acelerar el proceso de disminución de hematomas… incluso en la corrección muscular . Pero respecto a eliminar dolor no se han encontrado suficientes artículos que evidencien la eliminación de éste estimulo.
¿Y cuánto tiempo se ponen? ¿Se pueden mojar? ¿Puedo hacer vida normal?
Las cintas no impiden la vida normal del paciente, ya que se pueden mojar sin miedo a que se caigan. El tiempo que se llevarán será de tres a siete días, y si se han colocado correctamente no ha de haber ningún problema para que estén puestas ese tiempo. Si se cortan bien con los bordes redondeados y se adhieren sin cremas, debería aguantar. No obstante, si por algún motivo se despegara, lo mejor es que os la quitéis vosotros mismos y volváis a vuestro profesional para que la pueda volver a poner… Tener la cinta parcialmente enganchada no serviría de nada , ya que la tensión se hace por toda la tira y la alteración de alguna parte de ella anularía su efecto.
Dependiendo del uso que se le quiera dar se cortaran de una manera u otra y se colocaran de una forma determinada. Algunos cortes son en forma de “I”, en “Y”, en “X”, en “pulpo”.. hay diversas formas de colocarlas.
RECUERDA…
La colocación de las tiras debe ponerlas un profesional que tenga la titulación para utilizar esta técnica ya que se colocan respetando la dirección del músculo y con una tensión específica en función de la lesión que se tenga. Una colocación errónea podría producir un efecto adverso o simplemente no tener ningún efecto. canso de repetir a los pacientes en consulta que estamos para ayudaros y resolver todas estas incertidumbres que puedan surgir. Todas las preguntas son buenas, no tengáis miedo. Desde aquí quedamos a vuestra disposición para resolver todas las dudas que os puedan surgir.

Artículo especializado
Tratamiento de una Contractura Muscular
Todos podemos diferenciar cuando tenemos un músculo contracturado al sentirlo duro y doloroso al tacto o a la presión . También es habitual notar cómo no podemos realizar movimientos habituales por falta de fuerza y dolor. Es en ese momento cuando podemos decir: “tengo una contractura”. Y no se asocia al ejercicio, sino más bien a lo contrario, pues el sedentarismo es una de las causas, así como posturas estáticas.
La RAE define contractura como contracción involuntaria, duradera o permanente, de uno o más grupos musculares. Puede aparecer al realizar un esfuerzo y entre los síntomas más frecuentes encontramos el abultamiento o inflamación de la zona, dolor y alteración del funcionamiento normal del músculo. S on episodios muy comunes, pero no graves.
Tono muscular
Para entender cómo se produce una contractura, explicaremos lo que es el tono muscular , también conocido como tensión muscular residual o tono. Es la contracción parcial, pasiva y continua de los músculos . Ayuda a mantener la postura y suele decrecer durante la fase REM del sueño . De aquí podemos deducir la importancia del sueño y descanso reparador para normalizar el tono muscular de todo nuestro cuerpo.
Incluso cuando están relajados los músculos presentan una ligera contracción que limita su elasticidad y ofrece cierta resistencia al movimiento pasivo. Cuando el tono está disminuido hablamos de hipotonía , la elasticidad de músculo es excesiva y su consistencia es blanda, las articulaciones no se encuentran bien fijadas, aún con el músculo contraído, por lo que al moverlas apreciamos flacidez y un movimiento muy amplio.
Por el contrario, la hipertonía es un exceso de tono muscular que produce articulaciones fijadas a menudo en posturas anómalas, al intentar moverlas notamos una resistencia.
Explicado ya este pequeño inciso, continuamos con el tema a tratar. La contractura muscular puede presentarse como causa o consecuencia de un dolor, se da cuando el músculo no puede realizar un esfuerzo correctamente, ya sea porque no esté preparado o porque este débil.
Cómo sé que tengo una contractura
Todos podemos diferenciar cuando tenemos un músculo contracturado al sentirlo duro y doloroso al tacto o a la presión . También se siente impotencia funcional, lo que se explica cómo intentar hacer una actividad física o movimiento y sentir que no se puede realizar normalmente por falta de fuerza y dolor.
El diagnóstico de las lesiones musculares se basa en la clínica, fundamentalmente en la sintomatología y especialmente en la anamnesis del mecanismo lesional, y en la exploración física . Los estudios de imagen mediante la ecografía musculoesquelética y la resonancia magnética (RM) son complementarios, a pesar de que cada vez pueden ser más útiles a la hora de confirmar un diagnóstico y sobre todo emitir un pronóstico para el resto de lesiones osteomusculares.
Causas comunes
Posturas estáticas : hacen que el músculo este en la misma posición por más tiempo del adecuado. Esto hace que el músculo se fatigue por soportar cargas inadecuadas.
Sedentarismo : que se traduce en falta de movimiento. Y a su vez, la falta de movimiento hace que no haya una correcta irrigación sanguínea. Los músculos no estarán en condiciones óptimas, por lo que las contracturas son más susceptibles de aparecer ante cualquier esfuerzo.
Estrés : por la liberación de elementos químicos que llevan a la contracción involuntaria y sostenida del músculo.
¿Y cómo se produce?
Una contractura se puede formar básicamente como consecuencia de dos procesos:
Cuando se le exige al músculo un trabajo superior al que está capacitado de realizar , ya sea puntual e intenso (como en el caso de las lesiones por esfuerzo repetitivo), o bien, por un esfuerzo mantenido, pero no tan fuerte, por ejemplo, al estar en una misma posición inadecuada por algún tiempo.
Cuando el músculo está débil y no tiene potencia suficiente para llevar a cabo trabajos que tiene que realizar. Este es el caso típico de las contracturas de los músculos paravertebrales de un lado específico de la espalda a causa de una escoliosis, ya que un lado de la musculatura se atrofia lo que lleva a la asimetría de cargas y pesos para el otro lado.
Tipos de contracturas
Básicamente existen dos tipos de contracturas:
Durante el esfuerzo : son contracturas que se producen por el acúmulo de desechos metabólicos dentro de la fibra muscular. Lo explicamos: cuando se efectúa un movimiento brusco, los vasos sanguíneos musculares no están preparados para trabajar tan rápido y cuando se liberan los elementos tóxicos provocan al mismo tiempo dolor y contracturas. Esta es una de las razones por las cuales el calentamiento previo al ejercicio es tan importante.
Después del esfuerzo: en este caso las contracturas ocurren por el estiramiento de la fibra y/o su trabajo excesivo que hizo en el esfuerzo, lo cual le produce lesiones y dolor.
Tratamiento y recomendaciones
La pauta de tratamiento de las lesiones musculares no sigue un modelo único , pero la aplicación de calor (compresas calientes, bolsas de agua, esterilla eléctrica), estiramientos, masaje en la zona afectada y punción seca son las técnicas más habituales para tratarlas.
Las contracturas, si bien son comunes, son fáciles de evitar. Para ello, sigue estos consejos :
Realiza siempre un calentamiento previo al ejercicio de unos 10 minutos. Y, si tienes un trabajo físico, mueve los músculos que utilizas normalmente antes de empezar tu jornada laboral.
Estira correctamente después del ejercicio. Si no sabes cómo hacerlo, pide a un fisioterapeuta o especialista en ejercicio físico que te guíe.
Recuerda hacer el ejercicio progresivamente, de menos a más intensidad.
Si entrenas con pesas, levanta el peso con el que puedas resistir y completar la serie.
No mantengas una misma posición por mucho tiempo. Si tu trabajo te exige estar sentado o de pie toda la jornada, tómate unos 5-10 minutos de cada hora para cambiar de posición y hacer estiramientos ligeros.
Un descanso nocturno de unas ocho horas y una alimentación equilibrada y rica en frutas y verduras son recomendables.
Cuando sufras una contractura, visita a un fisioterapeuta. El tratamiento tiene una duración de entre una y tres sesiones, dependiendo de la gravedad de la contractura.

Artículo especializado
Recuperación y Tratamiento de un Esguince
En el mundo del deporte los esguinces se encuentran entre las lesiones más habituales y su localización más frecuente es el tobillo y la rodilla. Los deportes que suelen aparecer en las primeras posiciones de las listas en las que las lesiones ligamentosas de tipo agudo son frecuentes, suelen ser aquellos en los que existe contacto como futbol, baloncesto o rugby. Te explicamos cómo se trata un esguince y en qué consiste la recuperación.
Por qué se produce
Nuestras articulaciones están formadas por diferentes elementos y cada uno de ellos tiene su función concreta , pero ofrecer estabilidad y permitir el movimiento suelen ser funciones comunes a todos ellos. Entre los elementos de una articulación encontramos los ligamentos , que son bandas de tejido conectivo que unen los huesos entre sí, a diferencia de los tendones que unen músculo a hueso.
Estas bandas tienen características que, hasta cierto punto, pueden resultar contradictorias entre sí. Deben ofrecer estabilidad, pero a su vez un cierto grado de flexibilidad para permitir adaptarse a los movimientos sin una extrema rigidez articular. En ocasiones esta flexibilidad no es suficiente y es cuando puede lesionarse, sufriendo un esguince. En general ocurre cuando la articulación pierde el eje, como por ejemplo en una entorsis (torcedura).
En función de la gravedad de la lesión se clasificará en grado I, grado II o grado III.
El esguince de grado I corresponde al más leve. De inicio hay dolor leve, pero éste desaparece en un periodo corto de tiempo. Apenas hay inflamación y no se produce rotura del ligamento.
El esguince de grado II presenta una rotura de la banda, pero ésta es parcial. Se acompaña de edema (hinchazón) y de hematoma. El dolor es más agudo y se acompaña de inestabilidad articular.
El esguince de grado III equivale a una rotura completa del ligamento. El edema y el dolor son importantes y hay una imposibilidad de apoyo estable.
Tratamiento inicial
En general el tratamiento inicial seguirá el método RICE , que se denomina así por sus siglas en inglés: R (Rest -reposo-), I (Ice -hielo-), C (Compression -Compresión-), E (Elevation -Elevación-), para minimizar la sintomatología desde el primer momento tras la lesión. Por su parte, la administración de fármacos antiinflamatorios y analgésicos ayudará a mejorar la calidad de vida del paciente, reduciendo las molestias y el dolor.
El reposo no tiene por qué ser absoluto, ya que dependerá del grado de la lesión, así como de la actividad que desarrolle la persona en su día a día.
La crioterapia (hielo) tiene función antiinflamatoria, produce una vasoconstricción que reduce el edema, así como una disminución de la temperatura de la zona afectada. Se recomienda colocar hielo varias veces a lo largo del día en el área lesionada en sesiones de unos 15 segundos, sobre todo en las primeras 24-48 horas tras el esguince.
El vendaje compresivo actúa a dos niveles: provoca inmovilización de la articulación y actúa sobre el edema. Se realiza con material que proporciona estabilidad pero que no es completamente rígido, como podría ser un yeso. Se trata de un vendaje funcional.
Al elevar la articulación , algo que es posible sobre todo cuando el esguince afecta a las extremidades inferiores, se favorece el retorno venoso y, por tanto, se actúa sobre la inflamación.
Seguimiento de la lesión
Además del tratamiento inicial habrá que hacer seguimiento para valorar la evolución de la lesión, e ir incorporando la rehabilitación para conseguir la recuperación de la funcionalidad de la articulación afectada en un periodo de tiempo adecuado.
La rehabilitación es esencial para conseguir recuperar la movilidad adecuada, más aún en los casos en que el paciente es un deportista y requiere de un gesto deportivo determinado para practicar su deporte al nivel previo a la lesión.
Apenas el dolor lo permita, y dependiendo de la afectación ligamentosa, se recomienda empezar a hacer apoyos para que los tejidos no lesionados mantengan cierta funcionalidad y los lesionados empiecen a recuperarse. No hay que olvidar que en función de la región afectada se puede seguir entrenado. Si la lesión se circunscribe a las extremidades superiores se puede, y se debe, seguir entrenando el resto del cuerpo y lo mismo pasa si son las extremidades inferiores las que han resultado afectadas.
De manera progresiva, se van incorporando al programa de rehabilitación ejercicios para recuperar la movilidad , así como de fortalecimiento de los ligamentos. Las bandas fibrosas que han perdido su continuidad deben recuperarse y es necesario un trabajo específico. Efectuar movimientos articulares concretos, tanto asistidos por el profesional como realizados por el propio paciente, es una práctica habitual, pues de forma gradual se amplía la capacidad de esa articulación para realizar gestos propios y la amplitud de movimiento.
Por ejemplo, en el caso del tobillo los ejercicios de propiocepción (de equilibrio y estabilidad) son muy habituales, su objetivo es fortalecer músculos y ligamentos además de trabajar el equilibrio usando superficies inestables. El paciente “reaprende” a controlar su estabilidad recuperando la articulación que ha quedado inestable tras la lesión y para ello es necesario recuperar no sólo las estructuras más físicas sino también la parte más funcional.
Incorporar terapias manuales como el masaje “cyriax”, una técnica de fricción profunda, o el uso de métodos de recuperación tisular acelerará la evolución. En este último caso estas técnicas actúan por longitud de ondas favoreciendo, entre otros, el aporte de oxígeno y de nutrientes a los tejidos que promueven la regeneración.
Conocer el estado previo
Es importante además de una correcta recuperación y tratamiento conocer si exista algún déficit que ha podido aumentar el riesgo de lesión . Poseer una musculatura y articulaciones débiles y poco estables va a favorecer la aparición de estas lesiones por lo que es esencial incorporar al programa de rehabilitación no sólo ejercicios enfocados a mejorar los tejidos afectados sino también ejercicios de prevención cuyo objetivo será fortalecer aquellas estructuras adyacentes que intervienen en el movimiento para reducir el riesgo a posteriori.

Artículo especializado
Tipos y Etapas de la Artrosis
En la artrosis influye el peso corporal : ¿sabías que en caso de obesidad se cuadruplica el riesgo de sufrirla?, ¿y que el coste de la enfermedad se estima en un 0,5% del producto interior bruto del país? Conozcamos más acerca de esta enfermedad.
¿Hay diferentes tipos?
La artrosis es una dolencia de causa degenerativa (propia de la edad) que afecta a las articulaciones y que tiene evolución lenta y progresiva . Como dato curioso diremos que la artrosis afecta más frecuentemente a las mujeres que a los varones. Por ejemplo, la gonartrosis (artrosis de rodilla) afecta al 15% de mujeres y al 9% de hombres. La articulación más frecuentemente afectada en varones con artrosis es la cadera.
Vamos a analizar el curso natural de la enfermedad. Sus síntomas suelen presentarse a partir de los 50 años , aunque la afectación ósea comienza antes. ¿Quiere decir que antes de los 50 años no puedo tener síntomas de artrosis? En absoluto.
Existen personas con el diagnóstico de artrosis precoz en la que hay una gran predisposición familiar; es la llamada artrosis tipo I o de causa genética.
La artrosis tipo II sería la perimenopáusica o de causa hormonal (el descenso en la producción de estrógenos en la mujer menopáusica acelera el proceso osteodegenerativo de la artrosis).
La artrosis tipo III correspondería a la propia del envejecimiento, por tanto, íntimamente relacionada con la edad senil.
DIFERENCIA CON LA ARTRITIS
A diferencia de la artrosis, que es una enfermedad degenerativa de las articulaciones, la artritis también afecta a las articulaciones, pero su causa es inflamatoria . Suele cursar en forma de brotes de dolor cuya intensidad y afectación es progresiva a lo largo de los años. Entre las muchas y variadas causas de la artritis destacan las reumáticas y las metabólicas.
¿Cuáles son los típicos síntomas de la artrosis?
Tiene un inicio insidioso o sordo . Se inicia con dolor de baja intensidad tras la práctica de actividad deportiva o tras una sobrecarga física. El dolor se hace cada vez más frecuente, de forma que la persona afectada se acostumbra a tomar medicación habitualmente para realizar su actividad cotidiana sin dolor. Es el momento en que empieza la convivencia con la artrosis.
La artrosis puede afectar a cualquier articulación del cuerpo, pero se produce con más frecuencia en manos, rodillas, caderas, columna cervical y lumbar, y pies . En función de la articulación afectada puede tener un nombre específico: rizartrosis (afecta a la articulación metacarpofalángica de la mano), gonartrosis (afecta a la rodilla), lumboartrosis (columna lumbar), cervicoartrosis (columna cervical), etc.
Respecto a las manos vamos a mencionar los frecuentísimos nódulos de Heberden que son deformidades palpables en las pequeñas articulaciones interfalángicas distales de los dedos de las manos. Los nódulos de Bouchard serían los que afectan a las articulaciones interfalángicas proximales de los dedos de las manos. Ambos nódulos se manifiestan con deformidades en las articulaciones de los dedos que producen rigidez y desviaciones.
Las rodillas suelen sufrir episodios de dolor, derrame articular y deformidad que pueden conllevar a la aparición de una cojera. Se hace difícil caminar, subir escaleras, sentarse y levantarse del asiento.
La artrosis en la cadera puede limitar mucho los movimientos y el acto de agacharse con dificultad en algunas actividades de la vida diaria como vestirse y el cuidado de los pies.
En general, diríamos que los síntomas estrella de la artrosis son: d olor, rigidez articular e impotencia funcional progresiva . Te menciono algunas peculiaridades:
Dolor: empeora con el movimiento de la articulación y a lo largo del día. Mejora en reposo y see hace más persistente a medida que avanza la enfermedad.
Rigidez: de predominio matutino. Mejora a lo largo del día.
Incapacidad funcional progresiva: ocasiona dificultad para la realización de tareas cotidianas a largo plazo.
Con el paso del tiempo pueden aparecer otros síntomas como crepitaciones (o ruidos articulares) y derrame articular.
¿Cómo se diagnostica?
En cuanto al diagnóstico, no se precisan pruebas sofisticadas. Su diagnósticose basa en los síntomas clínicos, en la exploración física y en la radiología , básicamente. En ocasiones existe discrepancia entre los síntomas y los hallazgos radiológicos. La exploración corrobora la limitación funcional del paciente y nos permite descartar otras posibles causas. Asimismo, si se confirma la existencia de un derrame articular, podemos realizar su evacuación (llamada artrocentesis o punción intraarticular, para extraer el líquido coleccionado) que aliviará de forma inmediata el dolor y la limitación funcional del paciente.
La radiografía simple es la técnica de imagen más utilizada . Los hallazgos radiológicos más comúnmente encontrados serán: pinzamiento del espacio articular por desestructuración ósea o deformidad, formación de osteofitos o pequeños cuernos óseos y desarrollo de esclerosis o engrosamiento del hueso.
No son necesarias otras pruebas complementarias para confirmar el diagnóstico de artrosis, salvo cuando existen dudas diagnósticas o se precisa mayor información a la hora de sustituir la articulación por una prótesis total.
¿Cómo se trata?
El abordaje terapéutico va a depender de varios factores: edad del paciente, severidad de los síntomas y enfermedades que la acompañan.
Cambio de hábitos
Ante el diagnóstico de artrosis debemos aconsejar unos cambios de hábitos para evitar la progresión de la enfermedad. Así, fomentaremos la práctica de ejercicio de forma frecuente y de bajo impacto o suave (caminar, bicicleta, aguagym). La obesidad es el factor de riesgo modificable más importante en la incidencia y progresión de la artrosis. La actividad física mejora los síntomas de la artrosis y facilita la pérdida de peso. Al igual que una alimentación saludable, que también debe instaurarse en la persona con artrosis, como en cualquier persona.
Tratamiento médico
A pesar de que el paciente nota alivio sintomático con el tratamiento mediante antiinflamatorios, no es un tratamiento recomendado para periodos largos de tiempo por lo que deben reservarse para los episodios de dolor severo. ¿Sabías que los antiinflamatorios pueden elevar las cifras de tensión arterial? ¿Sabías que algunos preparados efervescentes contienen sal y pueden elevar la tensión arterial? ¡Cuidado con la automedicación y los consejos de tu vecina!
El tratamiento farmacológico está orientado al control de los síntomas y lo emplearemos el mínimo tiempo necesario y con una escala gradual en función del dolor: analgésico, antiinflamatorio u opioides.
Otros tratamientos
Las infiltraciones locales con ácido hialurónico, las infiltraciones de Plasma Rico en Factores de Crecimiento (PRFC) y la cirugía ortopédica (sustitución de la articulación por una prótesis completa). La cirugía debe reservarse para los pacientes con síntomas refractarios al tratamiento no farmacológico y farmacológico.
Sobre la PRFC
Es una técnica muy en boga en este momento. El Pl asma Rico en Factores de Crecimiento se obtiene a partir de una extracción de sangre de la propia persona en la que se separan sus componentes en dos: Plasma Rico en Plaquetas (PRP) y en Plasma Pobre en Plaquetas (PPP). Se utiliza el primero (concentrado de plaquetas que libera factores de crecimiento) del que se obtiene un gel de proteínas rico en plaquetas, que se inyecta en el lugar afectado. Es, pues, un producto autólogo, obtenido del propio paciente y que favorece la regeneración de los tejidos. Supondría la última opción terapéutica antes de la c irugía.

Artículo especializado
Remedios Naturales para Prevenir las Agujetas
¿Quién no ha sentido, unos días después de ejercitarse, una molestia e incluso un dolor muscular que ha llegado a durar hasta 72 horas? Se hace difícil encontrar a alguien que no haya mencionado nunca la palabra “agujetas”, y es que aumentar la carga con la que se trabaja, reincorporarse después de un parón o hacer ejercicios que son nuevos en la rutina, puede comportar que aparezcan. Y, al aparecer las agujetas, son muchos los que ponen en práctica remedios para aliviarlas. Veamos cuáles funcionan y cuáles no.
¿Qué son en realidad las agujetas?
El nombre apropiado para las agujetas es dolor muscular de aparición tardía (DMAT) y ya indica cuál es la lesión real: una lesión muscular. Las agujetas, a diferencia de lo que se creía hace unos años, no son debidas a una acumulación de ácido láctico , sino a una patología dolorosa que aparece como consecuencia de lesiones microscópicas a nivel de las fibras musculares que están implicadas en el ejercicio realizado. Esta molestia/dolor puede ir acompañado de otros síntomas como inflamación, hipersensibilidad en la zona afectada y dificultad en el movimiento. Aunque podamos pensar que los atletas de élite son “inmunes” a esta problemática no siempre es así, y en este caso la afectación no sólo es física sino que puede afectar directamente a su rendimiento.
Para la población general, esta patología no suele ser motivo de consulta en los dispensarios médicos, sea por habitual o por no darle excesiva importancia. Los deportistas más o menos amateurs que las sufren suelen sobreponerse a ellas simplemente dejando que pase el tiempo, lo cual es una buena opción, ya que el descanso es parte de la terapia , siendo este un periodo que se le da al músculo para recuperarse. En ocasiones, con el tiempo, las molestias van disminuyendo, pero la lesión persiste por lo que es importante ser cauto, y aplicar el principio de progresión siempre.
SE PUEDEN PREVENIR
La prevención es básica para evitar su aparición. Un buen calentamiento, aumento del tiempo y carga progresiva, estiramientos… deben estar en la mente de cualquier deportista que quiera minimizar este riesgo.
Aliados para las agujetas
Terapia manual
Cada vez son más los estudios realizados que tienen como objetivo ayudar a reducir o mejorar estos síntomas además de potenciar la recuperación del deportista para poder afrontar en condiciones la siguiente sesión, siendo la terapia manual una de las más estudiadas y validadas para tal fin.
Cuando se realiza un masaje se aumenta la temperatura cutánea, así como la del músculo, produciendo también una mayor vascularización de la zona. Como consecuencia, existe una disminución del dolor y de la tensión muscular que pueda existir, y mejoran las limitaciones de la movilidad previamente existentes.
Desde hace ya unos años los terapeutas profesionales están incluyendo en su batería terapéutica un accesorio que de inicio puede parecer hasta cierto punto poco útil pero que ha mostrado su utilidad en varios estudios. es el rodillo de espuma o “foam roller” . El rodillo trabaja con el propio peso del individuo reduciendo la presión sobre la zona tratada, además de realizar un estiramiento concreto y específico a nivel muscular. Habiendo visto que los resultados son positivos ya no sólo se utiliza en las consultas de los fisioterapeutas, sino que es una opción muy extendida para poder realizar en el mismo domicilio del paciente. Conociendo las técnicas más adecuadas se puede tratar y además prevenir la lesión.
Plataforma vibratoria
Otras de las técnicas que no se basa en la terapia farmacológica, es la plataforma vibratoria. La vibración como tal ha sido usada a lo largo de la historia de la rehabilitación a diferentes niveles siendo uno de sus efectos el aumento de la vascularización, efecto del cual puede beneficiarse la musculatura que sufre agujetas. Esta técnica, aunque es potencialmente muy útil, requiere de mayores estudios, pero por los resultados publicados la respuesta parece ser positiva tanto para el tratamiento como para la prevención.
Nutrición
Otro campo en el que las agujetas han sido un “foco terapéutico” es el de la nutrición. Si tenemos en cuenta que la afectación es muscular y que existe inflamación, todos aquellos alimentos que tienen un efecto antiinflamatorio deberían ser una opción válida. En 2017, se publicó un estudio cuyo objetivo era conocer si existía algún producto natural capaz de actuar como terapia para esta patología. Son muchos los productos que existen en la naturaleza con importantes efectos antiinflamatorios y/o antioxidantes, y de hecho los laboratorios farmacéuticos se basan en ellos para elaborar los fármacos.
Entre los estudiados se encuentran el azafrán, la cúrcuma, la canela o frutas ricas en vitamina C. Todos estos productos parece que pueden tener componentes con efectos positivos para reducir las molestias de las agujetas, pero según el propio autor, se requieren más estudios para sacar conclusiones además de para valorar los posibles efectos secundarios y contraindicaciones si se toman determinados fármacos.
Así pues, existen diversas estrategias terapéuticas para tratar los síntomas asociados a las microrupturas musculares. Escoger una u otra dependerá de la lesión y de la opinión del profesional encargado de dicha recuperación, pero no hay que olvidar que en las agujetas concreto la prevención es esencial.

Artículo especializado
Prevención y Tratamiento del Desgarro Muscular
La rotura fibrilar o rotura de fibras, también conocida popularmente como desgarro muscular, es una lesión del tejido muscular englobada dentro de las enfermedades del sistema osteomuscular y del tejido conjuntivo. Se puede producir desgarro (esguince) muscular cuando un músculo se somete a un estiramiento brusco de forma pasiva (sin contracción muscular) o de manera activa (con contracción).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Qué sucede
En el momento en que sufrimos un desgarro, se siente un dolor repentino, agudo e intenso, localizado en un punto muy concreto. Desde que éste se produce resulta muy doloroso, y es casi imposible hacer cualquier movimiento con ese músculo. En los casos de desgarros leves, el dolor es la única señal. En casos más graves, como cuando se ocasiona un desgarro de todo un músculo, se produce también un hematoma, debido a la hemorragia interna. Si el dolor es muy intenso puede aparecer un componente de shock, con mareo y sudor frío, pero esto es muy poco frecuente.
Por qué sucede
En cuanto a las causas de los desgarros, se habla de:
Causas directas:
Son generalmente c ontracciones violentas del músculo o estirones súbitos y bruscos. También se puede producir cuando se somete a éste a una carga excesiva cuando se está fatigado o no se ha calentado lo suficiente. Los músculos que han sufrido recientemente lesiones de cualquier tipo, que aún no están recuperadas del todo, tienen también bastantes posibilidades de sufrir una rotura. Causas externas, como contusiones o caídas, también pueden originar esta lesión.
Causas indirectas :
La sudoración origina pérdida de líquidos y sales minerales en el organismo. Los músculos van perdiendo elasticidad al perder hidratación, por lo que tras un ejercicio prolongado aumentan las probabilidades de sufrir un desgarro.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Dónde suceden
Son frecuentes , sobre todo en:
Los músculos que cruzan las articulaciones como los de la cadera o los de la rodilla.
La unión miotendinosa.
Músculos con predominio de fibras tipo II.
Se suelen dar en deportes de aceleración rápida (atletismo, fútbol, pádel, etc).
NO TE CONFUNDAS
Se han empleado diferentes términos según la gravedad de la lesión anatomopatológica:
Elongación muscular o distensión muscular: se refiere al estiramiento de las fibras musculares sin rotura y, por lo tanto, sin hematoma ni equimosis.
La rotura fibrilar supone la rotura de varias fibras o fascículos musculares con hemorragia local más o menos importante. Corresponde a un desgarro tipo 1-2.
La rotura muscular representa una lesión total o parcial del músculo. Corresponde a un desgarro de tipo 3-4.
La desinserción muscular es equivalente a la rotura completa del músculo en la unión musculotendinosa.
Síntomas
Dolor e inflamación.
Equimosis (sangre producida por ruptura de la fibra muscular).
Cuando la ruptura es muy significativa nos encontramos una especie de falla en la zona denominada signo del hachazo.
Debilidad muscular y contractura de la musculatura que rodea la lesión.
Diagnóstico y tratamiento
Diagnóstico se basa en la clínica que presenta el paciente, y en el resultado de la ecografía o resonancia magnética .
El tratamiento más común y el más aplicado para desgarros musculares es la terapia que se conoce como RICE (del inglés “Rest, Ice, Compression, Elevation”):
Aplicar hielo sobre la zona dolorida durante unos 10 o 15 minutos. Esto reducirá la inflamación y disminuirá o cortará la hemorragia si existe. No se debe aplicar calor en la fase aguda, ya que aumenta la hemorragia.
Colocar un vendaje compresivo alrededor de la zona afectada.
Mantener la zona afectada en elevación para evitar el edema.
Reposo relativo, realizando las actividades habituales. Deben ser movimientos libres de dolor, evitando la carga sobre la extremidad/articulación afectada, hasta un correcto diagnóstico.
Acudir al fisioterapeuta para iniciar y acelerar la recuperación y su correcta cicatrización.
Para desgarros más graves, será necesario una valoración ecográfica para determinar bien el programa de rehabilitación desde las primeras horas.
En cuanto al tratamiento quirúrgico , será necesario en aquellas lesiones graves donde el médico valore mejor cirugía que tratamiento conservador.
A continuación, te mostramos un ejemplo del tratamiento de terapia física que se puede aplicar en los desgarres según su gravedad.
Desgarro Grado 1 o leve
Días 1-3: compresión, hielo, elevación, movilización activa, entrenamiento isométrico, tens. Días 4-7: entrenamiento en piscina, estiramientos sin dolor, potenciación isotónica (comenzando con pesos ligeros a más pesados y primero con acciones concéntricas a excéntricas), ejercicios funcionales. Día 8: entrenamiento isocinético (desde velocidades angulares rápidas a lentas y desde acciones concéntricas a excéntricas), entrenamiento pliométrico, ejercicios específicos del deporte practicado.
Desgarro Grado 2 o moderado
Días 1-3: compresión, hielo, elevación, movilización activa indolora, marcha con muletas. A partir del día 4: entrenamiento isométrico indoloro. A partir del día 7: entrenamiento en piscina, estiramientos indoloros, potenciación isotónica (comenzando con pesos ligeros a más pesados y primero con acciones concéntricas a excéntricas), ejercicios funcionales. A partir de la segunda semana: entrenamiento isocinético (desde velocidades angulares rápidas a lentas y desde acciones concéntricas a excéntricas), entrenamiento pliométrico (combina movimientos rápidos y fuerza), ejercicios específicos del deporte.
Desgarro Grado 3 o grave
Días 1-3: compresión, hielo, elevación, marcha con muletas. A partir del día 4: electroestimulación muscular. A partir del día 7: movilización activa indolora, Entrenamiento isométrico indoloro. A partir de la segunda semana: entrenamiento en piscina, estiramientos indoloros, potenciación isotónica (comenzando con pesos ligeros a más pesados y primero con acciones concéntricas a excéntricas), ejercicios funcionales. A partir de la tercera semana. Entrenamiento isocinético (desde velocidades angulares rápidas a lentas y desde acciones concéntricas a excéntricas), entrenamiento pliométrico, ejercicios específicos del deporte.
¿Se puede prevenir?
El momento en el que se produce más lesiones musculares son al inicio y al final de cualquier actividad física y/o deporte. Al principio, porque el músculo aún no se ha calentado lo suficiente. Al final, porque influyen el cansancio y la deshidratación entre otros.
Es por eso que siempre hay que realizar un buen calentamiento y estirar bien activamente antes de iniciar el entrenamiento .
Si se transpira mucho, conviene ingerir alguna bebida isotónica durante la actividad para mantener la correcta hidratación de los tejidos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Tipos y Diagnóstico Correcto de la Afasia
A pesar de tratarse de un tecnicismo médico, la palabra afasia es una palabra bastante conocida en la población general, a diferencia de otros síntomas neurológicos quizás más relevantes. ¿Te suena? Si no es así, aquí despejamos tus dudas.
¿Qué es?
La afasia es un trastorno del lenguaje que se produce como consecuencia de una lesión cerebral. Puede afectar a la lectura, la escritura, la expresión o la comprensión . Sería, pues, una dificultad adquirida para hablar correctamente (en un paciente que previamente hablaba con normalidad). Hemos especificado el término “adquirida” para diferenciar la afasia de la disfasia o trastorno específico en la adquisición del lenguaje inicial (en este caso se detecta en la infancia dado que el niño es incapaz de comprender y/o expresarse desde el inicio).
La afasia puede ser debida a muy diferentes causas entre las que debemos mencionar: accidente cerebrovascular (infarto, ictus, hemorragia), un traumatismo craneoencefálico, una infección cerebral, un tumor o un proceso degenerativo central, etc. Según la región del cerebro lesionada tendremos diferentes tipos de afasia. ¿Qué traducción tendrá la ubicación de la lesión? El área cerebral lesionada originará un trastorno sensorial, un trastorno motor o ambos.
¿Cuáles son los principales tipos de afasia?
Afasia expresiva: el paciente sabe lo que quiere decir, pero no puede manifestarlo. No puede emitir sonidos articulados o, a lo sumo, produce sonidos indiferenciados ininteligibles.
Afasia receptiva o de comprensión: el paciente no interpreta la palabra que recibe. No entiende lo que escucha o lee.
Afasia anómica : tiene dificultad para encontrar el término correcto de las cosas. Es el trastorno afásico más común. Los pacientes que la sufren emplean, de forma frecuente, circunloquios (expresiones compuestas por muchas palabras para expresar algo que hubiera podido decirse con una sola o muy pocas palabras) con la finalidad de suplir el nombre que no consiguen hallar.
Afasia global: el paciente no puede hablar ni entender ni leer o escribir. Este término se emplea cuando están gravemente afectadas las funciones expresivas y receptivas del lenguaje. Los pacientes que la sufren tienden a la depresión por su imposibilidad comunicativa y su afectación motora añadida (hemiplejía derecha). La lesión cerebral que padecen es extensa.
Afasia de conducción: El lenguaje espontáneo es fluido con la comprensión relativamente preservada. Tienen problemas para la discriminación fonémica, la comprensión de frases y, sobre todo, gran dificultad para la repetición. La lesión radica a nivel temporal.
Desde el punto de vista clínico podríamos mencionar dos formas relevantes de afasia merecedoras de especial atención: la afasia de Broca y la afasia de Wernicke:
Afasia de Broca (motora)
La afasia de Broca se caracteriza por una expresión verbal muy afectada y una comprensión aceptable , aunque también afectada. Estos pacientes tienen imposibilidad de producción verbal fluida y suelen emplear frases cortas con gran esfuerzo. También suelen estar alteradas la denominación (búsqueda del nombre de las cosas), la lectura y la escritura.
La lesión radica a nivel frontal izquierdo , donde se ubica la llamada área de Broca. La mayoría de pacientes presentan un déficit motor, más o menos grave, del hemicuerpo derecho.
El paciente es consciente de las limitaciones en su expresión verbal por lo que habla poco y emplea una gramática simple (tipo telegráfico), sin frases elaboradas. Sin embargo, su comprensión del lenguaje es casi normal.
Afasia de Wernicke (sensorial)
Se trata de un trastorno de la comprensión.
La producción lingüística es fluida y abundante pero incoherente . El lenguaje carece de significado por el empleo masivo de las llamadas parafasias fonémicas (reemplazan una palabra por otra fonéticamente similar pero conceptualmente diferente). Por ejemplo, en lugar de decir tapiz dicen lápiz por lo que cambia absolutamente el concepto de la frase haciéndose difícil su comprensión. No son conscientes de sus errores gramaticales.
Se produce por lesión de áreas temporo-parietales donde está ubicada el área de Wernicke. Estos pacientes no presentan déficit motor dado que su lesión cerebral no afecta al área cerebral que controla el movimiento.
¿Cómo abordarla?
El estudio de cualquier afasia debe llevarse a cabo por la especialidad de Neurología. Ante la detección de problemas en el lenguaje se realiza una historia clínica detallada . Es importante indagar la forma de inicio del cuadro y su instauración, así como la presencia de otras posibles alteraciones como las motoras. Es necesario un estudio mediante pruebas diagnósticas de imagen y test de valoración personal para la confirmación del diagnóstico y la identificación de la posible causa, así como la ubicación del área lesionada.
Ante un caso de afasia se recomienda un tratamiento rehabilitador integral , debiendo abordarse no sólo la recepción y expresión del lenguaje hablado, sino también sus problemas motores, distímicos o afectivos (derivados al apreciar su dificultad de comunicación).

Artículo especializado
Los Últimos Tratamientos para la Acondroplasia
La acondroplasia es la principal causa de enanismo . Su origen es genético (debido a una alteración cromosómica), y se engloba dentro de un grupo de enfermedades denominadas condrodistrofias u osteocondrodisplasias (enfermedades que afectan al cartílago óseo). Su principal característica es la presencia de unas e xtremidades cortas de forma simétrica (tanto las extremidades superiores como las inferiores y de ambos lados), aunque el tronco tiene una longitud normal, lo que provoca un c recimiento disarmónico del cuerpo . Existen otros tipos de enanismo de causas distintas y asociados a rasgos físicos diferentes, por ejemplo, la displasia.
Incidencia y causas
La incidencia mundial es de alrededor de uno de cada 25.000 niños nacidos vivos (en España existen aproximadamente, unos 1000 afectados). De ellos, el 90% son debidos a una mutación cromosómica espontánea, mientras que el 10% es de causa genética hereditaria. Esta enfermedad se debe a una modificación en la cadena del ADN causada por alteraciones en el receptor del factor de crecimiento 3 de los fibroblastos que se localiza en el cromosoma 4. Ello produce una anomalía en el desarrollo de los cartílagos y, por tanto, en el crecimiento óseo, con una calcificación acelerada. En estos pacientes la adquisición completa de la s habilidades motoras se enlentecen debido a sus alteraciones anatómicas. Los adultos varones alcanzan una altura aproximada de 131 cm mientras que en las mujeres es de 125 cm.
¿Qué nos debe hacer sospechar una acondroplasia en un recién nacido?
Los rasgos clínicos son visibles desde el nacimiento, pues son niños que presentan talla baja al nacer y una serie de alteraciones morfológicas como: macrocefalia (cabeza grande) con frente prominente y maxilar inferior pequeño, cuello corto , acortamiento de los huesos largos y de los dedo, manos anchas y cortas , deformidad en las piernas (en forma de paréntesis, con rodillas separadas), pies cortos, anchos y planos, y desviaciones de la columna vertebral, entre otras.
¿Cómo se llega al diagnóstico?
El diagnóstico se basa en la presencia de hallazgos clínicos y radiológico s característicos. La radiografía esquelética muestra las dismorfias o alteraciones morfológicas características. El estudio genético molecular confirma el diagnóstico por la presencia de la alteración en el cromosoma 4.
¿Se puede detectar una acondroplasia durante el embarazo?
La acondroplasia puede ser detectada antes del nacimiento. En una ecografía fetal puede evidenciarse una discordancia entre la longitud del fémur y el diámetro biparietal, ambos parámetros son medidos durante el seguimiento del embarazo. Si se detectan unos parámetros anormales se continua el estudio con otras pruebas como puede ser una prueba del ADN fetal.
La herencia de esta enfermedad es autosómica dominante. En el caso hipotético de que ambos progenitores estuvieran afectados puede ocurrir que el feto tenga un patrón homocigoto que es, prácticamente, incompatible con la vida.
¿Cómo evolucionan estos pacientes?
El niño presentará un retraso en el desarrollo motor debido a la hiperlaxitud ( mayor flexibilidad en articulaciones, músculos, cartílagos y tendones) , la hipotonía (cierta debilidad muscular transitoria) y los desequilibrios esqueléticos. Consigue una marcha autónoma y eficaz alrededor de los dos años de edad. Durante el crecimiento, van a estar marcados por múltiples complicaciones derivadas de sus anomalías.
A medida que avanza el crecimiento pueden aparecer otros problemas de salud asociados como pueden ser obstrucción de las vías respiratorias superiores (apneas o pausas respiratorias), obesidad, dolores de espalda, piernas arqueadas, focalidad neurológica (por hidrocefalia), rinitis serosa, otitis media serosa, maloclusión dentaria, apiñamiento dental…
El desarrollo sexual es normal o temprano y, en muchas ocasiones, los genitales externos están aumentados de tamaño. Asimismo, el coeficiente intelectual no suele estar afectado.
Estos pacientes deben ser controlados periódicamente por el médico responsable: el pediatra en la infancia y su médico en edad adulta. Son pacientes pluripatológicos que necesitarán valoraciones por varios especialistas en función de sus síntomas.
En las visitas médicas de control realizadas a los pacientes con enanismo es importante registrar los parámetros antropométricos : peso, talla, perímetro craneal y perímetro torácico, así como realizar una valoración de la estabilidad y de la marcha, de las deformidades de columna y una exploración neurológica periódica.
A largo plazo, y en función de la severidad de sus síntomas, el acondroplásico puede presentar o no una discapacidad significativa.
¿Existe algún tratamiento específico?
No existe un tratamiento específico. El objetivo en estos casos va encaminado a mejorar la calidad de vida del paciente, lo que puede significar desde un alargamiento de extremidades hasta la colocación de t ubos de drenaje en los oídos, ortodoncia o logopedia. El tratamiento psicológico es fundamental en algunas etapas de la madurez.
¿Qué esperanza de vida tienen?
Afortunadamente no es muy inferior a la de la población general. Desde un punto de vista social, las personas con acondroplasia conviven prejuicios culturales que aún persisten hoy en día.
Artículo especializado
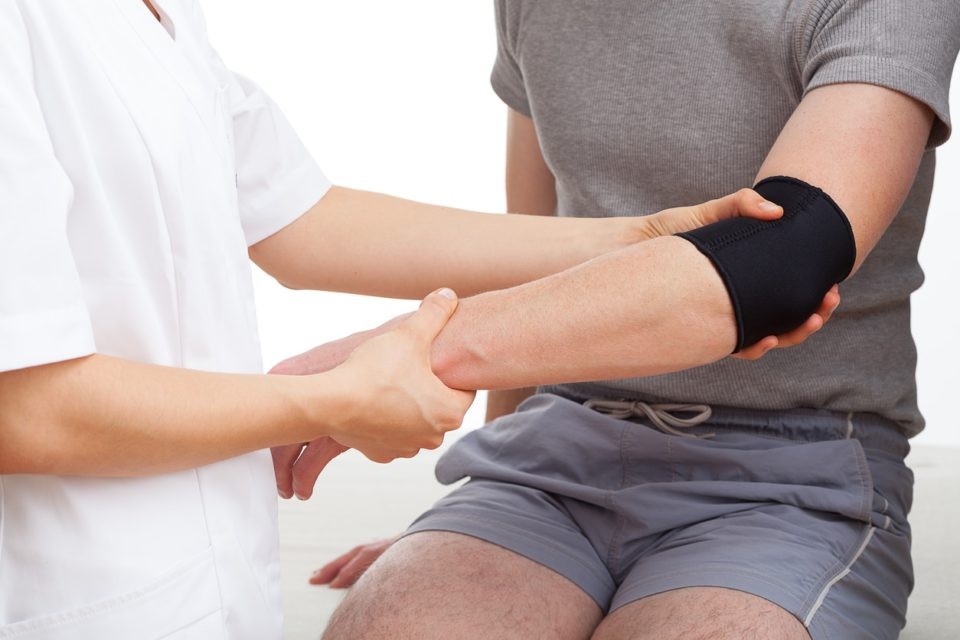
Cómo Tratar la Epicondilitis
Aunque se asocia a deportes de raqueta, por el movimiento que estos requieren (de ahí que también se la denomine “codo de tenista”), la epicondilitis es una lesión que también puede afectar a profesionales de otros sectores. Carpinteros, pintores o carniceros pueden sufrirla debido al uso de esta articulación para el desempeño de sus trabajos.
El codo es una articulación en la que están implicados los huesos de brazo y antebrazo, así como músculos, tendones y ligamentos. Tanto el componente esquelético, húmero, radio y cúbito como el tejido blando se encargan de proporcionar movilidad y sujeción a esta articulación, que interviene en muchos movimientos, no sólo deportivos, sino también del día a día. Cuando estos movimientos son repetitivos pueden ocasionar una lesión que, según dónde se localice, tendrá una u otra denominación.
Si se localiza en la parte exterior del codo estaremos hablando de una epicondilitis lateral , mientras que si el dolor es en la zona interior, se denominará epitrocleitis o epicondilitis medial .
La afectación se circunscribe a la zona del epicondilo lateral, es decir, a la protuberancia que existe en la parte distal del húmero. Es ahí donde se insertan, a través de los tendones, los músculos extensores del antebrazo, y son estos músculos los afectados, sobre todo el extensor radial corto del carpo. Este interviene en movimientos de extensión de la muñeca, así como de supinación del antebrazo, es decir, un movimiento que el tenista realiza constantemente en la pista y en especial con el golpe de revés. Esta repetición es la que causa microroturas del tendón de este músculo, que provoca dolor y que puede llegar a imposibilitar la realización adecuada del movimiento.
Síntomas
Su inicio puede ser de carácter leve, con pequeñas molestias que no limitan el movimiento, pero sí que resulta hasta cierto punto incómodo. Además de estos síntomas se puede percibir una disminución en la capacidad de sujeción del grip o empuñadura de la raqueta con pérdida de fuerza lo que da cierta inseguridad en el momento del golpear la bola o en actividades cotidianas como dificultad para sujetar una jarra por el asa.
Cómo se trata
El tratamiento se realiza a diferentes niveles, por un lado minimizar los síntomas y recuperar el tendón, y por otro lado hay que corregir aquellas causas que han podido ser el origen de la lesión.
De inicio pautaremos antiinflamatorios , para reducir la inflamación asociada a las microrupturas del tendón junto con descanso. Es evidente que para según a quien afecte esta patología el tener que detener su actividad puede suponer un problema y por ello en ocasiones se pueden valorar opciones un poco más “invasivas” como puede ser la infiltración de corticosteroides en la zona afectada.
El fisioterapeuta será un aliado importante para una correcta evolución de este cuadro clínico, ultrasonidos, trabajo manual con la aplicación de diferentes técnicas de masaje entre otras, ayudarán a mejorar la sintomatología.
Qué ha podido causarla
Como se ha comentado, es indispensable realizar un abordaje terapéutico, pero es necesario conocer las causas que han podido ocasionar la lesión.
En deportistas es esencial valorar tanto la técnica como el material que se usa. Una buena técnica es básica en la práctica de cualquier deporte y los deportes de raqueta no pueden ser menos. Una mala volea de revés sería una maniobra deportiva que aumentaría el riesgo de sufrir una epicondilitis, de ahí la importancia de conocer la técnica y aplicarla correctamente. Cuando se vuelve a jugar tras una epicondilitis, es importante valorar este gesto deportivo y si es necesario que sea un profesional el que lo supervise, ya que de ese modo va a disminuir el riesgo de recidiva.
Ejercicios para prevenir
Como prevención, es necesario trabajar la musculatura extensora también para reducir el riesgo de lesión. Una rutina que incluya ejercicios específicos para los músculos del antebrazo que suele ser una musculatura que no se trabaja de manera concreta, sino que suele formar parte de un programa de trabajo muscular general. Algunos de los ejercicios podrían ser:
Sentado, con los brazos encima de los muslos, coger con la palma de la mano pequeños pesos o mancuernas. La muñeca quedará por encima de la rodilla y por tanto la mano quedará “colgada” por debajo de ésta con la palma de la mano mirando hacia el techo. Para alcanzar esta posición quizás necesitas mantenerte algo encorvado hacia delante.
Con la mano ligeramente abierta dejar rodar la mancuerna por la palma de la mano hasta los dedos impidiendo que esta caiga, recogerla de nuevo y realizar una flexión palmar de la muñeca, consiguiendo de ese modo que los músculos del antebrazo se activen. Son movimientos muy cortos y concretos pero intensos por lo que se recomienda ser muy progresivo. Empezar con poco peso y pocas repeticiones.
Del mismo modo que se ha trabajado un grupo muscular del antebrazo hay que trabajar el lado contrario, es decir, en este caso las palmas de la mano miraran al suelo. Con una mancuerna en cada mano en esta ocasión con la palma de la mano mirando hacia el suelo, se realizará también una flexión activando de nuevo la musculatura, pero en esta ocasión será la musculatura extensora la que trabajará. La misma premisa respecto al peso recomendada anteriormente sirve en este caso, poco peso y progresión para evitar molestias.
Además de un trabajo especifico y el conocimiento y adaptación de la técnica si fuera necesario, valorar si el material con el que se juega es el adecuado es esencial. Cada persona tiene características físicas concretas y, por tanto, la raqueta deberá adaptarse a ello . El tamaño del grip o el peso de la raqueta, son características a tener en cuenta, además del cordaje.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Osteopenia
¿Qué es la osteopenia?
La osteopenia es una disminución de la densidad mineral ósea por la que el hueso se vuelve más poroso, disminuyendo su masa, en la que todavía no se han presentado cambios definitivos en su estructura. La osteopenia es una alteración de diagnóstico densitométrico, es decir, se establece con la realización de una densitometría ósea al paciente, determinando con ello lo que es, según los resultados de esta prueba, la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal. Se puede considerar un paso previo a la osteoporosis, aunque no todo el mundo que presenta osteopenia va a desarrollar una osteoporosis en el futuro. Junto con la osteoporosis, la osteopenia es la enfermedad ósea más frecuente. Afecta en su mayoría a mujeres mayores de 50 años, aumentando su prevalencia según aumenta la edad. La osteopenia es una alteración de una gravedad leve-moderada, siendo un factor de riesgo que se suma a la osteoporosis, la edad, riesgo de caídas… etc, para el padecimiento de fracturas óseas.
Causas de la osteopenia
La osteopenia viene determinada por el pico máximo de masa ósea que cada individuo tiene y que se suele alcanzar a en torno a los 25-30 años. A partir de los 40 años la masa ósea va disminuyendo, habiendo un desbalance en los procesos de destrucción y producción de hueso que se producen durante toda la vida adulta, determinado por factores genéticos y la disminución de estrógenos en mujeres postmenopáusicas.
Síntomas de la osteopenia
La osteopenia en sí misma, como la osteoporosis, no produce síntomas claramente achacables a su padecimiento , salvo cuando se producen fracturas o microfracturas óseas.
Tratamiento para la osteopenia
El tratamiento de la osteopenia está basado en la indicación de realización de medidas generales como realizar ejercicio (andar, correr, nadar…) y administrar en la dieta un adecuado aporte de calcio y vitamina D. Cuando se determina analíticamente que existe déficit de estos dos componentes, el médico puede indicar un tratamiento específico según la carencia que se establezca de vitamina D y calcio en el paciente.
En principio, los fármacos que se utilizan para el tratamiento de la osteoporosis no están aprobados para su uso en el tratamiento de la osteopenia, reservándose a los casos de diagnóstico de osteoporosis asociados a un aumento real de riesgo de fracturas.
Pruebas complementarias del tratamiento de la osteopenia
Se puede realizar una analítica de sangre con determinación de calcio, fósforo y fosfatasa alcalina, entre otros.
La prueba complementaria de referencia para poder decir que un paciente tiene osteopenia es la densitometría ósea o DEXA ( Dual Energy X-Ray Absorptiometry ), prueba precisa que utiliza una mínima radiación y es un estudio rápido de realizar. Se establecen los valores en columna lumbar y cadera, de tal manera que se indica que existe osteopenia cuando los resultados de su índice “T-score” son entre -1.0 y -2.4, desviaciones estándar en comparación a una población de referencia con una densidad mineral ósea normal.
Factores de riesgo que pueden desencadenar la osteopenia
Los principales factores de riesgo para el desarrollo de la osteopenia son :
El déficit de estrógenos asociado a la menopausia.
La edad, a partir de los 50 años sobre todo. Cuanto mayor edad tenga el individuo, más riesgo existe de que este padezca osteopenia.
Antecedentes familiares de osteopenia, osteoporosis o fracturas óseas.
Toma de determinados fármacos como glucocorticoides sistémicos, heparina, anticonvulsivante…etc.
Padecimiento de enfermedades como hipogonadismo (testículos u ovarios no funcionales), hiperparatiroidismo, artritis reumatoide, síndrome de malabsorción, enfermedad celíaca…etc.
Alimentación deficiente y alteraciones alimentarias derivadas de patologías como anorexia o bulimia.
Complicaciones de la osteopenia
Desarrollo de osteoporosis.
Fracturas óseas, siendo más frecuentes en columna, cadera y antebrazo.
Desarrollo de alteraciones biomecánicas como pérdida de altura, deformidad en la columna, dorso-lumbalgias, etc.
Prevención de la osteopenia
Realización de ejercicio físico aeróbico como caminar a paso vivo, correr, montar en bicicleta o saltar, por ejemplo.
Garantizar una exposición solar diaria en manos, cara y brazos al menos durante 10-15 minutos al día, dos a tres veces por semana.
Evitar el consumo de tabaco.
Dieta variada y que contenga suficiente aporte de calcio (1gr/día en mujeres premenopáusicas; 1.2-1.5 gr/día durante el embarazo y la lactancia y 1.5 gr/día en mujeres postmenopáusicas).
Evitar tóxicos como el alcohol y un exceso de ingesta de café.
Especialidades a las que pertenece la osteopenia
La osteopenia puede ser valorada y diagnosticada por el médico de atención primaria, el médico reumatólogo y el traumatólogo . En ocasiones, en las revisiones ginecológicas de las paciente en edad postmenopáusica, el ginecólogo también valora realizar una densitometría para diagnosticar la influencia de este proceso fisiológico en los huesos.
Preguntas frecuentes
¿Qué debe comer una persona con osteopenia?
Es recomendable comer alimentos ricos en calcio como leche, quesos, yogures, yema de huevo, frutos secos, legumbres, espinacas, grelo, brócoli, acelga, cardo, col lombarda…etc. También alimentos que contengan vitamina D como el pescado azul (salmón, sardinas o caballa)
¿Qué es la osteopenia periarticular?
Es la pérdida de densidad mineral ósea producida alrededor de las articulaciones.
¿Cuál es el médico especialista en osteopenia?
El reumatólogo es el médico especialista en osteopenia y osteoporosis.
¿Qué diferencia hay entre la osteopenia y la osteoporosis?
La diferencia entre osteoporosis y osteopenia es la cuantía o importancia de la pérdida total de masa ósea del hueso. Así, se considera osteopenia la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal, y osteoporosis una densidad ósea inferior a 2.5 desviaciones estándar respecto al pico de masa ósea en adultos sanos.
¿Qué es el reuma?
El término reuma no es un término médico, es una denominación coloquial para referirse al conjunto de patologías que afectan al aparato locomotor.

Enfermedad
Desgarro Muscular
¿Qué es un desgarro muscular?
El desgarro muscular, tirón muscular o distensión muscular se produce cuando un músculo o un tendón se estira en exceso provocando una rotura parcial. Además, se suele producir también un hematoma debido a la rotura de los vasos sanguíneos que lo recubren.
El dolor puede ser leve o intenso y cuando intentamos contraer el músculo podemos tener dificultad o impedimento.
Se puede producir durante un esfuerzo grande como levantar objetos, mientras se realiza ejercicio físico, al saltar o correr.
Afecta sobre todo a los músculos de las piernas y la parte baja de la espalda y es una lesión que, dependiendo del grado de afectación, puede ser leve o grave.
Tipos de desgarros musculares
Según la gravedad de la lesión el desgarro muscular puede ser:
De primer grado : cuando hay leves daños en las fibras musculares.
De segundo grado: cuando hay rotura parcial de las fibras musculares.
De tercer grado: cuando hay rotura total de las fibras musculares.
Causas de un desgarro muscular
Las casas pueden ser:
No calentar los músculos lo suficiente antes de realizar un ejercicio.
Esfuerzo demasiado intenso y/o prolongado por un sobreentrenamiento .
Abusar de los estiramientos sin que se haya calentado la musculatura.
Estirar los músculos cuando ya están tensos o rígidos.
Cuando no se deja suficiente tiempo de recuperación entre una sesión y otra de entrenamiento.
Cansancio muscular o fatiga.
Musculatura débil.
Traumatismos o contusiones con objetos.
Síntomas de un desgarro muscular
Los síntomas en los desgarros musculares leves o de primer grado no tienen por qué impedir nuestras actividades diarias. Suelen causar:
Sensibilidad en la zona afectada.
Tensión muscular.
Los síntomas en los desgarros de segundo y tercer grado causan:
Dolor muscular intenso.
Inflamación de la zona que rodea al músculo.
Rigidez muscular.
Hematomas debido a la rotura de vasos sanguíneos.
Dolor que empeora con el movimiento lo que impide continuar con nuestras actividades diarias.
Los síntomas de los desgarros de tercer grado producen:
Dolor agudo.
Inflamación importante de la zona.
Pérdida de la funcionalidad muscular.
Protuberancia o desigualdad en la zona afectada.
Tratamiento de un desgarro muscular
En los desgarros el tratamiento puede ser:
Proteger la lesión de más daños.
Dejar en reposo el músculo durante 48-72 horas y reanudar poco a poco el movimiento para no perder masa muscular.
Frío local para bajar la inflamación y el hematoma. Después de los tres primeros días se puede aplicar calor.
Comprensión sobre la zona para reducir la inflamación.
Elevar la zona lesionada por encima del corazón para reducir la inflamación.
Analgésicos y antiinflamatorios para el dolor y la inflamación.
Cirugía en caso de lesión grave con un período largo de reposo y recuperación.
Rehabilitación con un fisioterapeuta para fortalecer el músculo o ligamento dañado a través de una serie de ejercicios y técnicas.
Masaje en la zona para evitar la formación de fibrosis (nudos) durante la cicatrización del músculo. Esta debe ser dada por un médico o un fisioterapeuta.
Pruebas complementarias de un desgarro muscular
En un principio no es necesario realizar pruebas, con una exploración física por parte del médico o fisioterapeuta se puede diagnosticar un desgarro muscular.
En caso de lesión grave, aparición de complicaciones o que no sea efectivo el tratamiento, se puede realizar una radiografía, resonancia magnética o una ecografía muscular.
Factores desencadenantes de un desgarro muscular
Estiramiento excesivo de un músculo o tendón.
Factores de riesgo de un desgarro muscular
Los factores de riesgo son:
Falta o exceso de entrenamiento.
Tensión emocional.
Rigidez muscular.
Falta de riego sanguíneo.
Alteraciones bioquímicas en el interior del músculo.
Complicaciones de un desgarro muscular
Rotura total del músculo o tendón que requiere de intervención quirúrgica.
Fibroesclerosis cicatrizal (cicatriz muscular rica en tejido fibroso y que tiene menos elasticidad y contractilidad).
Formación de un quiste en la zona donde estaba el hematoma que no deja cicatrizar correctamente el músculo. Esto ocurre cuando no se ha dejado el músculo en reposo el tiempo suficiente.
Calcificación del hematoma.
Tromboflebitis (formación de un coágulo que obstruye un vaso de la pierna debido a una inmovilización prolongada).
Prevención de un desgarro muscular
Calentar antes y después de realizar un ejercicio o hacer deporte.
Descansar entre series de ejercicios.
Beber muchos líquidos, sobretodo bebidas isotónicas.
Evitar el sobreesfuerzo cuando hay fatiga muscular.
Especialidades a las que pertenece
El desgarro muscular es tratado por el médico traumatólogo, rehabilitador y los fisioterapeutas.
Preguntas frecuentes:
¿Por qué se puede producir un desgarro muscular?
Un desgarro muscular se puede producir por un estiramiento excesivo de un músculo o tendón. También por un traumatismo o choque con algún objeto.
¿Qué es un espasmo lumbar?
El espasmo lumbar son unas contracciones que se producen de forma involuntaria, el riego sanguíneo aumenta y da lugar a una inflamación y dolor. Las causas pueden ser una hernia de disco, una lesión deportiva, falta de cuidado de los músculos, o la vida sedentaria.
¿Qué es un dolor sordo en la espalda?
El dolor sordo de espalda es un dolor constante o en forma de golpes rítmicos continuos. Suele ser difícil de describir y de localizar.
¿Qué se puede tomar para el dolor muscular?
Para el dolor muscular se puede tomar, siempre bajo prescripción médica, antiinflamatorios y analgésicos.
También es útil el reposo y combinar frío y calor local.
¿Qué se puede tomar para el dolor de espalda?
Para el dolor de espalda se puede tomar, bajo prescripción médica, antiinflamatorios, analgésicos, relajantes musculares o la combinación de analgésicos y relajantes musculares como el “Voltaren”. Es muy efectivo darse un baño relajante o acudir a que un profesional realice un masaje a la persona.

Enfermedad
Bursitis
¿Qué es la bursitis?
Se denomina bursitis a la inflamación de las bursas sinoviales, que son estructuras a modo de bolsas situadas próximas a articulaciones y que contribuyen a la función de almohadillado entre huesos, tendones y músculos. La incidencia de las bursitis varía según la bursa que se vea afectada. Existen en el organismo 150 bursas descritas . La bursitis del hombro, el codo y la rodilla son las más frecuentes. Las asociadas a una infección se dan con mayor frecuencia en varones entre 40-50 años, con profesiones donde se ejerce presión sobre las bursas y en las que coexisten factores de riesgo predisponentes. La bursitis es una patología que puede causar mucho dolor, aunque no se considera una patología grave. En aquellas personas en las que se le asocia la bursitis a una infección, es importante detectarlas cuanto antes y poner el tratamiento adecuado para evitar complicaciones.
Tipos de Bursitis
Las bursitis se pueden dividir según la localización de la bursa afectada:
Aquellas que se producen en bursas superficiales : olécranon (codo), prepatelar o infrapatelar superficial (rodilla).
Aquellas que se producen en bursas profundas : subacromial o subdeltoidea (hombro), iliopsoas (ingle-cadera), trocantérea (parte lateral superior del muslo), isquiopubiana (parte inferior de la pelvis), infrapatelar profunda (rodilla), poplítea (parte posterior de la rodilla), anserina (parte interna de la rodilla), retrocalcánea (tobillo), metatarsofalángica (parte distal del pie).
También se pueden clasificar dependiendo de si se asocia a una infección , bursitis séptica , o no, bursitis aséptica .
Por último, según el tiempo de duración se clasifican en agudas (de pocos días de duración), o crónicas (de larga evolución o bursitis de repetición).
Causas de la bursitis
En las bursitis sépticas, la causa es la infección producida por una bacteria , en el 80-90% de los casos el Staphylococcus aureus.
Las bursitis asépticas se producen tras traumatismos o movimientos repetidos con aumento de presión en la zona de la bursa, por acúmulo de sustancias, como microcristales de ácido úrico, por ejemplo, por presencia de cuerpos extraños que se han introducido hasta la zona de la bursa, o por el padecimiento de ciertas enfermedades sistémicas (que afectan a todo o a parte del organismo).
Síntomas de la bursitis
Las bursitis se pueden presentar de forma progresiva o de forma brusca. Aparecen como una zona inflamada, dolorosa, caliente y con coloración roja de la piel . En el caso de las bursitis profundas no son tan evidentes los síntomas externos, aunque sí el dolor. Este dolor suele aumentar con los movimientos de la articulación más próxima y puede llegar a limitarlos. En las bursitis de origen infeccioso puede aparecer fiebre.
Tratamiento para la bursitis
El tratamiento de las bursitis asépticas se basa en la aplicación de frío local , el reposo relativo de las articulaciones adyacentes evitando las actividades que favorezcan la bursitis, aunque no se recomienda el reposo de forma prolongada. Además, se puede realizar un vendaje elástico de la articulación y la punción y aspiración del líquido que está aumentado en la bursa para disminuir la presión y con ello el dolor. Se puede asociar un tratamiento farmacológico con antiinflamatorios y analgésicos . Si estas medidas no mejoran los síntomas, se plantea la posibilidad de realizar infiltraciones con glucocorticoides (inyectándose con una aguja en las zonas próximas), cuya acción es disminuir la inflamación de forma local y más potente.
En las bursitis sépticas es importante realizar un tratamiento antibiótico precoz para tratar la infección, que en el caso de pacientes de riesgo o si existen complicaciones, se administra por vía intravenosa. Si a pesar del tratamiento no hay una buena evolución, se plantea un abordaje quirúrgico abierto o por vía endoscópica (introduciendo una pequeña cámara en un tubo flexible en la articulación junto con los utensilios quirúrgicos precisos), para la extracción de la bursa.
Pruebas complementarias para el diagnóstico de la bursitis
Para el diagnóstico de la bursitis el médico realiza al paciente una historia clínica y una exploración física adecuadas . En ocasiones solo con eso el médico puede realizar un diagnóstico de la patología.
Cuando el médico lo ve necesario para determinar el posible origen de la bursitis, se puede realizar una punción con una aguja en la zona de la inflamación para extraer líquido y analizarlo, realizando cultivos y detectando la presencia de bacterias y otro tipo de análisis.
También se pueden realizar pruebas de imagen , sobre todo en regiones más profundas del organismo, donde no se puede realizar un diagnóstico concreto solo con la exploración física. Estas pruebas suelen ser ecografía, resonancia magnética o TAC. La radiografía simple aporta menos información para el diagnóstico de esta patología.
Factores desencadenantes y de riesgo de la bursitis
Los factores de riesgo descritos para que se pueda desencadenar una inflamación de la bursa son:
Tener un antecedente de traumatismo, sobre todo si se producen de forma repetida, aunque sean de mínimo impacto.
Padecer lesiones en regiones donde se localizan las bursas, desencadenadas por actividades profesionales o recreativas (deporte, etc.), sobre todo cuando se repiten movimientos o se ejercen presiones constantes sobre determinadas regiones.
El haber padecido un episodio previo de bursitis , lo cual puede favorecer a que se repita dicho episodio, porque se mantengan las mismas circunstancias favorecedoras, etc.
En pacientes i nmunodeprimidos , con un sistema de defensas alterado, pueden ser más frecuentes sobre todo las bursitis sépticas.
Cuando el paciente ha sido sometido a cirugías en regiones próximas a la localización de una bursa.
Si el paciente ha tenido un tratamiento local de infiltraciones con corticoides para el tratamiento de una patología tendinosa, articular… etc.
Pacientes que padezcan enfermedades como la diabetes mellitus, EPOC, enfermedades neurológicas como la esclerosis múltiple, alcoholismo, o pacientes con insuficiencia renal sometidos a hemodiálisis.
También puede ser un factor de riesgo padecer enfermedades reumatológicas como la artritis reumatoide, el lupus eritematoso sistémico, la artritis psoriásica o la gota.
Complicaciones de la bursitis
Padecimiento de bursitis de repetición convirtiéndose la enfermedad en una patología crónica.
Extensión de la infección en las bursitis sépticas con aparición de abscesos (acúmulos de pus), artritis séptica (infección dentro de la articulación), o osteomielitis (infección en el hueso).
Prevención de la bursitis
Evitar los movimientos repetitivos y la presión constante y contínua sobre la bursa.
Es aconsejable realizar estiramientos y calentamiento del aparato locomotor previo a la realización de ejercicios o actividades intensas con movimientos repetitivos.
Mantener una higiene postural adecuada y no forzar los movimientos ni posiciones corporales.
Hacer descansos y cambios posturales frecuentes.
Se pueden utilizar rodilleras, coderas, etc para disminuir el impacto de traumatismos repetidos originados en el trabajo, realizando deporte, etc.
Especialidades a las que pertenece la bursitis
La bursitis puede ser diagnosticada y tratada por el médico de atención primaria. Si la evolución no es buena o si se sospecha de un posible origen infeccioso que requiere la realización de pruebas complementarias urgentes o específicas, el paciente debe ser valorado por el traumatólogo.
Preguntas frecuentes:
¿Qué es la bursitis subacromial?
La bursitis subacromial es una causa frecuente de dolor en el hombro producida por la inflamación de la bursa localizada por debajo del acromion, que es una parte de la escápula u omóplato. Puede producir un dolor agudo que implique la limitación de los movimientos del hombro.
¿Qué es el hombro congelado?
El hombro congelado o capsulitis adhesiva es una inflamación de la cápsula de la articulación del hombro que produce su endurecimiento y la aparición de adherencias y retracción de los ligamentos de la articulación. Se manifiesta con dolor e impotencia funcional, es decir, limitación del movimiento de la articulación del hombro.
¿Qué es el síndrome de pinzamiento subacromial?
El pinzamiento subacromial es una compresión de los tendones que forman el llamado manguito de los rotadores (inserción tendinosa de tres músculos en el hombro), que se produce por la disminución en el espacio que hay entre este y el acromion, por aumento de las estructuras blandas que se encuentran en ese espacio (bursa o tendones con inflamación) o de la parte ósea (calcificaciones). Produce dolor y limitación del movimiento del hombro.
¿Qué es una capsulitis en el hombro?
La capsulitis de hombro es una inflamación de la cápsula que rodea la articulación del hombro a modo de envoltura de tejido conectivo. Produce dolor y alteración del movimiento del hombro por dolor.
¿Qué es una trocanteritis de cadera?
La trocanteritis de la cadera o bursitis trocantérea es una inflamación de esta bursa, producida por la fricción excesiva de los tendones de los músculos del glúteo medio y el tensor de la fascia sobre la cara externa del fémur, en una región de este hueso llamado trocánter. Produce dolor de aparición constante o con la presión de la zona.

Enfermedad
Tendinitis rotuliana
¿Qué es la tendinitis rotuliana?
La tendinitis rotuliana también conocida como rodilla de saltador o tendinopatía rotuliana, es una inflamación del tendón rotuliano , que es el tejido que une la rótula a la tibia. Es una lesión que se produce por sobrecarga, movimientos repetitivos muy continuados y saltos que causen daños o irritación en los tejidos . Afecta fundamentalmente a deportistas y es muy común en jugadores de baloncesto, voleibol, tenis y también en corredores. Sin embargo, se puede presentar en personas con menos actividad deportiva por deformidades de los ejes de la pierna, ya sea en el plano frontal o por defectos de rotación del fémur y la tibia, sobre todo en la pisada. Es una afección grave , y aunque parezca menor puede empeorar progresivamente ya que si no se trata a tiempo y adecuadamente puede causar un daño importante y requerir cirugía.
Tipos de tendinitis rotuliana
No existen tipos de tendinitis rotuliana ya que éste es uno de los tipos de tendinitis que existe. Pero si existen estadios para medir el grado de dolor y la intensidad de la lesión:
Estadio 1: El dolor se produce sólo después de realizar la actividad, sin menoscabo funcional.
Estadio 2: Dolor durante y después de realizar la actividad, aunque el paciente sigue siendo capaz de llevar a cabo satisfactoriamente su deporte.
Estadio 3: Dolor prolongado durante y después de realizar la actividad, cada vez con mayor dificultad en el desempeño a un nivel satisfactorio.
Estadio 4: Rotura completa del tendón que requiere de una reparación quirúrgica.
Causas de la tendinitis rotuliana
Las causas de la tendinitis rotuliana más frecuentes son los microtraumatismos repetitivos , como los que se producen al saltar de forma reiterada y continua o al correr sobre superficies duras, especialmente si se hace con un calzado que no es el adecuado y que no amortigua lo suficiente el impacto del cuerpo sobre el suelo. También los golpes directos sobre el tendón rotuliano, los músculos pocos flexibles, la obesidad o algunas enfermedades crónicas que debilitan el tendón.
Cuando se extiende la rodilla, el cuádriceps tira del tendón del cuádriceps que a su vez tira de la rótula. Luego, la rótula tira del tendón rotuliano y la tibia, y permite que la rodilla se enderece . Al flexionar la rodilla, en cambio, los músculos de la corva tiran de la tibia, y esto hace que la rodilla se flexione. En la rodilla de saltador , el tendón rotuliano está dañado. Dado que este tendón es fundamental para enderezar la rodilla, el daño en él hace que la rótula pierda el soporte .
Síntomas de tendinitis rotuliana
Los síntomas de la tendinitis rotuliana son: dolor directamente sobre el tendón rotuliano (o, más específicamente, debajo de la rótula), rigidez en la rodilla , en particular al saltar, arrodillarse, agacharse, sentarse o subir las escaleras, dolor al flexionar la rodilla , dolor en el cuádriceps , debilidad en la pierna o la pantorrilla con problemas de equilibrio, aumento de la temperatura , sensibilidad excesiva o hinchazón alrededor de la parte inferior de la rodilla.
Tratamiento para tendinitis rotuliana
El tratamiento para la tendinitis rotuliana v a a depender del grado de la lesión y de la intensidad del dolor . Se determina si la lesión es leve o moderada:
Reposo de las actividades o adaptación a un régimen de entrenamiento que reduzca en gran medida los saltos o los impactos.
Colocación de hielo en la rodilla para aliviar el dolor y la inflamación.
Se debe comprimir la zona mediante un vendaje elástico con el fin de reducir el edema y la hemorragia producidos por la lesión.
Elevación de la rodilla cuando el paciente sienta dolor (por ejemplo, colocando una almohada debajo de la pierna).
Medicamentos antiinflamatorios , como ibuprofeno, para minimizar el dolor y la hinchazón.
Automasaje para relajar el cuadriceps.
Ejercicios de mínimo impacto para ayudar a fortalecer la rodilla.
Una banda o sostén para rodilla puede ayudar a minimizar el dolor y a aliviar la presión en el tendón rotuliano.
Programas de rehabilitación que incluyan fortalecimiento muscular, centrados en los grupos musculares que soportan el peso, como el cuádriceps y los músculos de la pantorrilla.
Inyecciones especializadas para desensibilizar las terminaciones nerviosas y reducir la inflamación.
En raras ocasiones, cuando hay dolor persistente o el tendón rotuliano está gravemente dañado, la rodilla de saltador requiere cirugía . La cirugía incluye la extracción de la parte dañada del tendón rotuliano, la extracción del tejido inflamatorio de la zona inferior (o polo inferior) de la rótula o la realización de pequeños cortes en los costados del tendón rotuliano para aliviar la presión de la zona media. Tras la cirugía, el paciente debe ser sometido a un programa de rehabilitación que incluye masajes y ejercicios de fortalecimiento durante varios meses.
Pruebas complementarias del tratamiento de tendinitis rotuliana
Las pruebas diagnósticas de la tendinitis rotuliana comienzan con un examen físico de la rodilla . El médico solicitará al paciente que corra, salte, se arrodille o se agache para determinar el nivel de dolor. Además, es posible que recomiende una radiografía , que en estos casos no es muy específica. El ultrasonido o ecografía y una imagen por resonancia magnética (IRM) son más apropiadas para detectar cambios estructurales en el tendón.
Factores desencadenantes de la tendinitis rotuliana
No existen factores desencadenantes de la tendinitis rotuliana.
Factores de riesgo de la tendinitis rotuliana
Los factores de riesgo de la tendinitis rotuliana son: realizar cierto tipo de deportes como el baloncesto, voleibol, fútbol, la actividad física de correr y saltar, aumento en la frecuencia e intensidad de las actividades deportivas , calzado inadecuado , la rigidez muscular de los muslos (cuádriceps), desequilibrio muscular y la obesidad .
Complicaciones de la tendinitis rotuliana
Desgarros del tendón rotuliano.
Roturas de tendón, ante movimientos bruscos que implican una operación quirúrgica.
Prevención de la tendinitis rotuliana
Estiramiento de los músculos.
Realizar prácticas deportivas con un calzado adecuado que permita amortiguar el impacto sobre el suelo.
Calentamiento adecuado antes y después del ejercicio, que incluya estiramiento de cuádriceps y de los músculos de la parte inferior de la pierna.
Fortalecer los músculos.
Especialidades a las que pertenece la tendinitis rotuliana
Las especialidades a la que pertenece la tendinitis rotuliana es la traumatología y ortopedia . Esta especialidad es la que se dedica al diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano.
Preguntas frecuentes
¿Qué es la pata de ganso?
La pata de ganso es una estructura tendinosa localizada a nivel de la rodilla, formado por la inserción de los tendones de tres músculos que son: recto interno (que recorre la cara interna del muslo desde la cadera a la rodilla y su movimiento afecta a ambas articulaciones, pertenece al grupo de los músculos aductores), sartorio (músculo de la región anterior del muslo, que se extiende desde la parte exterior del hueso ilíaco hasta la interior de la tibia en la pierna y permite flexionar la rodilla y separar y rotar la cadera hacia el exterior) y semitendinoso (que es un músculo flexor de rodilla y extensor de la cadera).
¿Qué ejercicios debo realizar cuando tengo tendinitis rotuliana?
Los ejercicios que se deben realizar para la tendinitis rotuliana son aquellos que tienen como objetivo fortalecer el músculo , como son:
Fortalecimiento muscular del cuádriceps , sin olvidar la cadera: Ayudan a recuperar la fuerza y aumenta el flujo sanguíneo.
Estiramiento del cuádriceps : Principalmente de forma estática (no implica ningún movimiento) que favorece la recuperación, prepara la musculatura y alivia el dolor.
Ejercicios isométricos : Son una forma de ejercitar los músculos que implica la contracción estática sin ningún movimiento visible en el ángulo de la articulación. Por ejemplo, las sentadillas en la pared son un ejercicio isométrico perfecto para fortalecer el cuádriceps sin dañar las rodillas.
La electroestimulación : Consiste en la aplicación de corriente eléctrica de forma controlada. Esto permite estimular y hacer trabajar a los músculos sin producir extrema tensión en los tendones.
Bandas elásticas : También son una alternativa que ayuda a fortalecer los músculos y proteger los tendones.
¿Qué es el ligamento rotuliano?
El ligamento rotuliano también conocido como tendón rotuliano o tendón patelar es la continuación del tendón del cuádriceps que pasa por debajo de la rótula . Se inserta, por un lado, en la rótula y, por otro, en la tuberosidad tibial. Une dos estructuras óseas y se trata de un cordón fibroso que mide unos 4 y 5 cm de largo, algo menos de 3cm de ancho y 1 cm de grosor.
El tendón rotuliano junto con el tendón del cuádriceps femoral participa en el movimiento de la rodilla y hacen posible la extensión de la pierna cuando se contrae el músculo del cuadriceps. Es una estructura fundamental que permite mantenernos de pie frente a la gravedad, necesario para caminar, correr y saltar.
¿La tendinitis se cura?
Sí, la tendinitis tiene grandes posibilidades de curarse . Para ello debe seguir un tratamiento adecuado y ser debidamente tratada.
¿Cuánto tiempo de recuperación requiere una tendinitis rotuliana?
El tiempo de recuperación que requiere una tendinitis rotuliana es de 4 a 5 semanas aproximadamente , aunque en algunas ocasiones puede durar meses. Lo ideal es no hacer deportes o actividades que puedan agravar la rodilla y empeorar las afecciones.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia