Medicina Estética y Unidad Laser
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
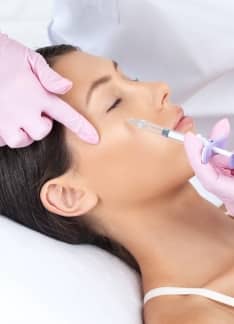
Ácido hialurónico en verano
El ácido hialurónico es una sustancia producida de forma natural por nuestro cuerpo. Forma parte del tejido que da sostén al resto de células. Entre sus propiedades químicas destaca su alta capacidad para retener agua (hasta 1.000 veces su peso) y estimular la generación de colágeno. Esta capácidad de hidratación hace que el ácido hialurónico se utilice desde hace años en el campo de la medicina estética y la cosmética, ya que nos ayuda a mantener una piel suave, elástica e hidrtada. Además, ya que estos tratamientos no tienen contraindicación en verano hace que sea muy demanadado en esta época del año.
Ácido hialurónico para la piel
Por sus características y propiedades, los beneficios del ácido hialurónico para la piel han hecho que se utilice en dermatología y medicina estética para realizar tratamientos de «rejuvenecimiento facial», ya que nos permite corregir y mejorar múltiples imperfecciones asociadas a la edad, como las arrugas, ojeras, pérdida de volumen, etc. Esta sustancia se aplica mediante inyecciones en la zona a tratar.
Este tratamiento puede tener efectos adversos y reacciones en la zona tratada, sin embargo es un procedimiento seguro si se lleva a cabo por un médico titulado. Al ser una sustancia de origen natural, se reabsorbe con el tiempo y tienen efectos de duracion limitada.
También se puede aplicar ácido hialurónico en diferentes preparados o cremas para favorecer la curación de úlceras y para mejorar la hidratación de la piel.
Tipos de ácido hialurónico
Dentro de los diferentes tipos de compuestos con ácido hialurónico se pueden encontrar:
Ácido hialurónico inyectable . Presenta una mayor concentración de principio activo. Se utiliza para rellenar y dar turgencia y volumen a zonas como labios, pómulos y ojeras, así como suavizar líneas de expresión, arrugas, marcas de acné y armonización facial. Los distintos tipos de preparados con ácido hialurónico pueden variar en su composición, concentración y densidad del principio activo. Estas variaciones serán adecuadas en función de la zona de aplicación. Cuando el objetivo del tratamiento es rellenar y dar volumen en los labios se utiliza un compuesto de mayor densidad. Si el objetivo es aportar hidratación a la piel para aumentar la elasticidad se aplica ácido hialurónico con menor densidad o no reticulado.
Cremas y sueros . Su aplicación tópica intensifica la hidratación de la piel. Su concentración suele ser menor que en la fórmula inyectable. Su efecto puede mejorar la textura y salud de la piel de forma superficial.
Cápsulas . Las cápsulas ingeridas de ácido hialurónico pueden favorecer la hidratación de tejidos y órganos del cuerpo, ayudando a mantener la elasticidad de la piel. Su efecto puede ser muy limitado.
¿Cuánto tarda en desaparecer el ácido hialurónico?
Los tratamientos con ácido hialurónico infiltrado sufren un proceso de evolución con el tiempo. Al igual que el ácido hialurónico que produce nuestro cuerpo, esta sustancia se va absorbiendo progresivamente por nuestro organismo y, por tanto, va desapareciendo.
Aunque las infiltraciones no son molestas, se busca realizar el menor número posible de sesiones, para la mayor comodidad del paciente. La permanencia y el efecto del ácido hialurónico infiltrado puede depender de muchos factores, incluyendo la edad del paciente, la zona de tratamiento, el tipo de ácido hialurónico, hábitos de vida y de alimentación, metabolismo, etc. En cualquier caso, el efecto de hidratación y relleno puede variar desde un mínimo de 6 meses hasta los 12 meses.
Es recomendable revisar periódicamente las zonas de tratamiento, para valorar si es necesario realizar una nueva infiltración con ácido hialurónico.
¿Cuándo es mejor aplicar el ácido hialurónico?
No existe una edad universal para utilizar el ácido hialurónico. Cada persona es diferente y envejece de una forma distinta, e incluso en pacientes jóvenes puede haber situaciones en las que esté indicado para corregir imperfecciones, y no solo rejuvenecer. De este modo, no existe una edad determinada para que las líneas de expresión comiencen a aparecer y diversos factores pueden influir en la perdida de ácido hialurónico y el envejecimiento de la piel.
En cualquier caso, lo ideal es comenzar a cuidar la piel desde edades tempranas, manteniendo una correcta rutina diaria de higiene y prevención.
¿Cómo hacer para que el ácido hialurónico dure más?
Cada paciente requiere de un tratamiento individualizado en función de sus características y situación de inicio. De este modo, la reabsorción que se produzca del ácido hialurónico infiltrado dependerá de cada caso. El tabaco, alcohol, el ejercicio físico y la alimentación pueden afectar a la manera como nuestro cuerpo reabsorbe el ácido hialurónico.
Una vida activa físicamente, una alimentación equilibrada, controlar los tóxicos, junto con unos hábitos de descanso adecuados y una correcta protección solar pueden ayudar a retrasar el envejecimiento de la piel y mejorar su funcionamiento y su aspecto.
En cualquier caso, nunca está de más atender a unos hábitos de vida saludables que pueden favorecer un mejor estado de salud, incluyendo la salud de la piel.
¿Cuántas veces se puede aplicar el ácido hialurónico?
No existe un límite para la aplicación del ácido hialurónico. En cualquier caso, deberá ser el especialista en medicina estética el que recomiende su aplicación y las veces que puede estar indicado en cada caso su reutilización.

Artículo especializado
¿Qué es el Labio Leporino?
La deformación estética es lo que más impacta a los padres, así como los problemas de alimentación. Pero es una tranquilidad saber que la mayoría de los bebés que nacen con labio leporino son sanos y no tienen ninguna otra anomalía congénita. Además, tiene una solución quirúrgica muy satisfactoria.
¿De qué se trata?
El labio leporino afecta a uno de cada 700 niños y consiste en una malformación congénita producida porque el labio no se forma completamente. Esto causa una abertura en el labio superior que va del labio a la nariz y puede tener diferentes grados de severidad.
Además, algunos de estos niños pueden tener el paladar hendido, es decir, tampoco está fusionado correctamente. Esta segunda deformación puede afectar a uno de cada 2.500 nacidos sanos. Así, un niño puede tener un labio leporino, el paladar hendido o ambos al mismo tiempo . Según las estadísticas es más frecuente la doble malformación en varones.
La manera más correcta o técnica sería llamarlas fisuras labio-alveolo-palatinas.
¿Hay varios tipos?
Según dónde esté situada la fisura:
Unilateral : presentan la hendidura en un solo lado del labio.
Bilateral : presentan la hendidura en ambos lados del labio.
Central : la hendidura se encuentra en la zona central del labio.
Según el grado de severidad:
Hendidura incompleta: la hendidura no se llega a la nariz. Está solo en el labio.
Hendidura completa: la hendidura se extiende hasta la nariz, afectando el suelo nasal.
Además, hay que tener en cuenta de que labio fisurado completo o incompleto puede estar asociado o no al paladar hendido y encía fisurada . En estos casos existe una comunicación total entre la boca y la nariz.
Un poco de historia
El labio leporino llamó la atención de nuestros antepasados hasta tal punto que se llegó a considerar obra divina e intocable. Más tarde, fue visto como una anomalía que se debía corregir. El caso más antiguo documentado sobre esta malformación se encontró en una momia del 2.000 a.C. La primera operación con éxito en la historia data del año 390 a.C . por un cirujano chino a un campesino llamado Wei Yang-Chi que llegó a ser un alto cargo del Estado de Chu. En 1568, Ambroise Pare utiliza el término “bec-de-lièvre” que todavía es vigente el Francia. Recordemos que el nombre “leporino” viene del latín leporīnus , que significa “ de la liebre ”. Por lo tanto, labio leporino sería, literalmente, «labio de liebre», en analogía a ese animal que tiene el labio superior cortado en el centro.
¿Qué causa el labio leporino?
Todavía no se saben las causas del labio leporino ni del paladar hendido, aunque se sospecha que, en algunos casos, puede existir un componente genético . Se considera que participan entre tres y 14 genes, pero su mecanismo de acción aún se desconoce.
Podemos concluir que el desarrollo de labio leporino es “ multifactorial ”, es decir, es fruto de la combinación de genes y factores ambientales. Y parece ser que hay diferencias raciales y son más frecuentes en los asiáticos y determinados grupos de indios americanos. Es menos frecuente en los afro-americanos.
Los factores ambientales que podrían estar relacionados con la aparición de labio leporino son:
Deficiencia de ácido fólico: el ácido fólico es una vitamina que se consigue a través de los alimentos y es muy importante para el crecimiento y división de las células.
Tabaquismo : las mujeres que fuman durante la gestación sufren más incidencia de labio leporino y microcefalia.
Fármacos : el uso indiscriminado de fármacos durante el embarazo puede contribuir a la aparición de alguna malformación congénita.
¿Qué es el paladar hendido?
El paladar hendido se debe a un cierre incompleto del paladar durante una etapa temprana del desarrollo fetal. Puede afectar a cualquier lado del paladar y dejar una abertura que puede extenderse hasta la nariz. Puede extenderse desde el paladar duro hasta la garganta (paladar blando).
Al nacer, el paladar hendido no es tan evidente como el labio leporino porque está dentro de la boca, por ello, en la revisión del neonato en la sala de partos, el pediatra introduce un dedo en la boca del niño, para evaluar si el paladar está íntegro.
¿Se puede diagnosticar el labio leporino durante el embarazo?
El labio leporino puede detectarse, en algunas ocasiones, por ecografía a partir de la semana 18 a 20 de embarazo. El uso de la ecografía 3D ha sido un gran avance para realizar el diagnóstico prenatal con mayor precisión.
El paladar hendido no es visible por ecografía, por lo que el diagnóstico prenatal no es posible.
¿Podrá mamar sin dificultad?
La mayor parte de los niños con esta deformación pueden mamar sin problemas. Es complicado en los que presentan una hendidura muy abierta y si está asociada a fisura palatina. La deformación dificulta que el niño pueda succionar .
En estos casos más complejos, el bebé puede tomar leche materna pero se le debe administrar con un biberón depresible , es decir, que la botella sea blanda y se pueda apretar para que la leche caiga en el interior de la boca del niño sin esfuerzo por su parte.
La posición también es importante y se aconseja que el bebé esté totalmente sentado en el regazo de la madre y no sentado, para evitar que la leche salga por la fosas nasales durante la deglución.
Si el bebé se cansa durante las tomas, se recomienda que estas sean más frecuentes y cortas.
¿Qué otras complicaciones puede tener mi hijo con labio leporino?
Más allá de la deformación estética, las posibles complicaciones que pueden estar asociadas con un labio leporino o un paladar hendido son:
Infecciones de oído : son debidas a una disfunción de la trompa de Eustaquio (tubo que conecta el oído medio y la garganta). Si el niño tiene infecciones muy recurrentes puede ocasionar pérdida auditiva. Es importante realizar audiometrías de control en el caso de otitis de repetición.
Retraso en el habla y el lenguaje : debido a la hendidura del paladar y del labio puede verse afectada la musculatura implicada en el habla o la alteración en la pronunciación de algunas letras. Es conveniente acudir a un logopeda.
Problemas dentales : es muy normal que los dientes salgan desalineados y requieran tratamiento con ortodoncia.
Tratamiento
La cirugía es el tratamiento de elección de las hendiduras para cerrarlas. El cierre se realiza lo antes posible, entre las seis semanas y los nueve meses de edad. Es muy común que el niño tenga que someterse a otra intervención más adelante, para acabar de reparar la nariz si ésta sufre una gran deformación, así como realizar una reparación de la cicatriz y que quede lo más discreta posible.
En el caso de los paladares hendidos, el niño también es operado en el primer año de vida. El objetivo de reparar estas deformaciones lo antes posible es evitar los problemas en el desarrollo del habla.
El pronóstico es muy bueno y estos niños pueden llevar una vida completamente normal.
Artículo especializado
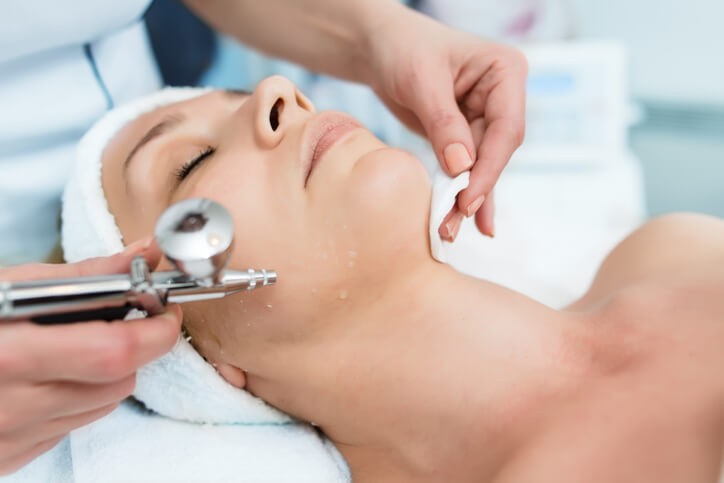
Oxigenoterapia, ¿Funciona?
La oxigenoterapia es el último grito en tratamientos antienvejecimiento de la piel, utilizado incluso por la mítica Madonna. Y es que, si queremos actuar sobre las líneas de expresión y la pérdida de vitalidad de la piel, el oxígeno puede ayudar. La oxigenoterapia es un tratamiento bioestimulante , que consiste en pulverizar directamente sobre la piel un concentrado activo de oxígeno puro. Se produce una sensación de frío con el que se obtiene un efecto relajante, que le devuelve la tonicidad y el brillo.
¿Quién se puede beneficiar?
El tratamiento va dirigido a mejorar preventivamente el aspecto de la piel, ya sea en hombres o mujeres, que tengan manifestaciones de envejecimiento cutáneo, o quieran conservar el aspecto de una piel radiante y sana. Se puede aplicar en todo tipo de piel, sobre todo las dañadas por rayos UV; en zonas como piernas, abdomen, y pecho.
¿Cuáles son las indicaciones?
Se puede aplicar ante señales de envejecimiento (arrugas y pérdida de elasticidad), como efecto flash (de único uso antes de un evento), en casos de piel seca o piel grasa, si hay poros dilatados, acné, manchas por daños solares, estrías, piernas cansadas, o celulitis, entre otras.
¿Cómo funciona?
El oxígeno se aplica mediante pulverizaciones, cremas o masajes . Actúa estimulando la producción de colágeno, aporta humedad a la piel y le proporciona elasticidad y firmeza; reduce los poros y estimula la microcirculación.
Se utiliza también para combatir la celulitis , ya que oxigena los tejidos y activa el metabolismo de las grasas. También ofrece resultados en otras afecciones de la piel como la psoriasis, el vitíligo, el acné, la dermatitis o en procesos de cicatrización.
Fisiológicamente, mejora el metabolismo de forma integral; ya que estimula la circulación sanguínea de las áreas tratadas y permite un óptimo transporte del oxígeno hacia ellas, sin dejar residuos tóxicos en el organismo, porque en su interior se descompone en oxígeno.
¿Cómo se aplica el oxígeno?
Hay diferentes formas de aplicar el oxígeno, ya sea con la ayuda de un aerógrafo , mediante masajes especiales, con mascarillas, o en maquinaria especializada, como cámara hiperbárica. La concentración no debe superar el 50%, y las sesiones deben durar entre 10 y 15 minutos, siempre realizadas por un profesional idóneo y capacitado.
Los riesgos de la realización de este procedimiento implican leve presión en los oídos, daño en las articulaciones, y riesgos mayores como embolias o quemaduras térmicas. Está contraindicado realizarse en pacientes con neumotórax no tratado, enfisema, estados gripales, sinusitis aguda, epilepsia o cirugía reciente de oídos ; y claustrofobia en pacientes que ingresen en las cámaras hiperbáricas grandes. No hay que de olvidarse de que se debe asistir al tratamiento acompañado, y no entrar en las cámaras con joyas, equipos electrónicos ni ropa ajustada (evitar prendas de nailon y licra). La edad de uso recomendada es a partir de los 30 años.
Oxigenoterapia facial
El oxígeno incrementa la producción de colágeno y elastina , ambos componentes con una función clave en la conservación de la estructura y firmeza de la piel, y consigue rellenar también surcos pequeños y mejorar su aspecto global.
Inicialmente el médico realiza un peeling , para mejorar la penetración del oxígeno. Luego, se procederá a activar la circulación sanguínea con un dermarolling , instrumento que no causa ningún dolor y que actúa como una especie d ultrasonido facial. A continuación, se aplican cremas y después el oxígeno.
La oxigenoterapia facial es un tratamiento ambulatorio que no tiene efectos secundarios, por lo que la persona podrá volver a su rutina habitual enseguida. La terapia durante una hora y media, y se necesitan varias sesiones (unas seis, pero varía según el estado de la piel y la edad) para observar mejores resultados.
Oxigenoterapia tras un cáncer
Aproximadamente el 50% de los pacientes diagnosticados de cáncer llegarán a recibir radioterapia como parte de la estrategia global del tratamiento de su enfermedad. Los efectos tardíos que la radiación produce sobre los tejidos sanos está en íntima relación con la falta de oxígeno, pues causa daño al tejido y muerte del mismo, en un periodo de seis meses o más desde la administración de la misma.
La oxigenoterapia no sólo mejora el aspecto de la piel de las zonas con radioterapia (produce efectos sobre la microcirculación, estimulando el crecimiento de nuevas células, tanto de colágeno, como vasculares), en el paciente con cáncer, sino que también estimula el aumento del tono muscular y también el apetito , propiciando una mejora global en función de las secuelas que el tratamiento radioterápico deja en el organismo.

Artículo especializado
Hiperhidrosis: Tratamiento, Beneficios y Contraindicaciones
Hay personas con una tendencia exagerada al sudor ante mínimos estímulos como el calor o los nervios. Pero la hiperhidrosis o exceso de sudoración no suele ser el resultado de ninguna enfermedad, sino de una forma de ser de algunos. Puede tratarse de un problema molesto, invalidante y con un impacto sobre las relaciones sociales y la autoestima, ya que quienes lo sufren suelen manchar la ropa o tienen un olor corporal desagradable. En la actualidad, hay todo un abanico de opciones terapéuticas.
Sudoración profusa: ¿es una enfermedad?
La hiperhidrosis no suele considerarse una enfermedad. Sin embargo, hay personas que pueden sudar profusamente por un trastorno del sistema nervioso o por un tumor , por lo que una visita inicial con un dermatólogo o un neurólogo descartará estas posibilidades. En general, más del 90% de las hiperhidrosis no tienen una causa conocida, comienzan en la adolescencia y pueden persistir toda la vida.
¿Qué consecuencias tiene?
En las manos, las personas con un exceso de sudor manchan de tinta el folio donde escriben, y pueden tener inhibición social al rehuir estrechar la mano de otra persona. Además, la sudoración aumenta con los nervios, y no es fácil de parar por voluntad propia. En los casos muy exagerados, la persona moja cualquier utensilio y le caen gotas de sudor de las manos, con los problemas sociales y laborales que esto puede comportar.
En los pies o axilas, el sudor provoca cambios en el olor corporal por aumento de las bacterias de la zona, lo cual puede ser molesto y dificultar las relaciones sociales. Estas personas tienen que cambiarse de ropa con más frecuencia, y pueden manifestar inhibición social y mala aceptación de su autoimagen.
¿Hay una solución?
Existen toda una serie de tratamientos que pueden mitigar o solucionar el problema, y los pasamos a enumerar, desde los más clásicos hasta los más modernos.
Antitranspirantes: Es probable se hayan probado ya muchos desodorantes y antitranspirantes, pero antes de pensar en tratamientos más complejos, deben emplearse los antitranspirantes de hexacloruro de aluminio, que pueden conseguirse en farmacias. Tienen un gran poder astringente (secante) y pueden mantener la piel seca durante horas. Para algunos pacientes puede ser suficiente aplicarlos cada dos días. Si se usan con demasiada frecuencia y cantidad pueden secar e irritar la piel.
Iontoforesis: Es un tratamiento que se realiza con un aparato que se adquiere en algunas farmacias o de venta online. Consiste en una pequeña cubeta que se llena de agua mezclada con sales químicas, y se conecta a la corriente eléctrica. Se genera un fenómeno de movimiento de iones con el campo eléctrico que hace penetrar sustancias en la piel, reduciendo la salida del sudor. Hay que sumergir manos y pies durante unos minutos. No destruye las glándulas del sudor, y es un tratamiento conservador y reversible. Esto también supone que hay que irlo realizando con cierta frecuencia para mantener la zona tratada lo suficientemente seca, y que si se deja de realizar la zona vuelve a sudar igual que antes. Es un tratamiento que puede servir para manos y pies, sumergiéndolos en la cubeta unos minutos, pero difícilmente para otras zonas del cuerpo.
Toxina botulínica: Las inyecciones de toxina botulínica (Botox) en zonas que sudan, como manos o axilas, pueden reducir la capacidad de las glándulas para producir sudor. Esto es debido a que la toxina interfiere con la conducción nerviosa a nivel de la glándula. Con el tiempo, y repitiendo las inyecciones a intervalos periódicos, la zona llega a desarrollar una cierta atrofia de las glándulas, sudando cada vez menos. Sin embargo, en la mayoría de los casos, el efecto del tratamiento es temporal, reversible, y hay que irlo repitiendo. Tiene como inconveniente que la toxina puede provocar disminución de la fuerza muscular en la zona, y que las inyecciones son dolorosas. Además, es un tratamiento costoso.
Simpatectomía: Consiste en una operación que se realiza mediante toracoscopia, con cirugía mínimamente invasiva, llegando hasta una zona próxima a la médula espinal, donde se destruye un ganglio que es el responsable de la inervación vegetativa en la zona axilar. Al hacerlo, la axila deja de sudar inmediatamente, y en general de forma definitiva. Sin embargo, la técnica es una intervención quirúrgica con los riesgos que ello comporta. Como efecto secundario más típico, en algunos pacientes puede haber sudor compensatorio en otra zona del cuerpo (sudoración “de rebote”), como el pecho o la espalda. Es una técnica que funciona únicamente para el sudor de las manos , y no existe su equivalente para los pies o las axilas. Para conocerla y llevarla a cabo el paciente debe ser valorado por un cirujano torácico.
Microondas: Se trata del tratamiento más novedoso y que se perfila como la técnica de elección para la zona axilar, tanto por la eficacia como por los escasos efectos secundarios. Consiste en aplicar energía electromagnética (como los aparatos de microondas), provocando la disolución y vaporización de las glándulas del sudor en las axilas. Calienta la capa existente entre la piel y la grasa, donde están situadas las glándulas, hasta que son destruidas, sin afectar a la piel, la grasa ni los músculos. Además, destruye el pelo axilar, por lo que es un método de depilación permanente de la zona. El tratamiento es indoloro, y los resultados son inmediatos. En general, se realiza en una o dos sesiones de una hora y media de duración. No interfiere con la vida diaria, no es necesario el ingreso en un hospital como en el caso de la simpatectomía, ni comporta una baja médica.
Otras opciones de tratamiento
Además de los tratamientos mencionados, existen algunas otras opciones. Algunos medicamentos por vía oral reducen la actividad del sistema nervioso vegetativo y disminuyen la sudoración periférica. Sin embargo, pueden comportar efectos secundarios como mareos o alucinaciones. Además, se han probado diferentes láseres con la intención de destruir las glándulas sudoríparas sin dañar otras estructuras de la piel, pero no han llegado al grado de desarrollo de las microondas.
En resumen: cómo dejarse aconsejar
En general, en una primera visita a un dermatólogo se recomendarán en primer lugar los métodos poco costosos y menos invasivos, como los antitranspirantes y la iontoforesis, para pasar a un método más costoso como el Botox o las microondas si los primeros fracasan. La simpatectomía por toracoscopia se contempla como la última opción, ya que incluye una intervención quirúrgica con lo que ello comporta de riesgos, postoperatorio e interferencia con la vida diaria. En cualquier caso, las opciones y rutas terapéuticas deben de ser el fruto de un acuerdo entre médico y paciente.

Artículo especializado
Drenaje Linfático, ¿Funciona?
Está más o menos en boca de todos, pero si tuviéramos que explicarlo pocos podrían hacerlo correctamente. Pues bien, el drenaje linfático se puede definir como una serie protocolizada de maniobras manuales muy suaves que, basadas en un profundo estudio de la anatomía y fisiología del sistema linfático, se realizan para drenar o desplazar la linfa que por cualquier causa patológica se encuentra estancada ( edema ), a territorios linfáticos sanos para su evacuación hacia el torrente venoso.
Un paseo por el sistema linfático
Previamente a adentrarnos en el drenaje linfático y sus características, definimos el sistema linfático como un sistema complejo formado por una serie de órganos y una red de vasos linfáticos. Cada órgano que constituye dicho sistema posee funciones bien definidas y diferenciadas.
Los vasos linfáticos se encargan de llevar la linfa que se origina a nivel de los tejidos hacia el sistema venoso y la reincorpora a la circulación sanguínea. Estos vasos se encuentran presentes en prácticamente todo el organismo (excepto sistema nervioso central, médula ósea y cartílagos). Poseen forma de dedo de guante y se comunican entre sí formando una red de pequeños vasos denominados capilares linfáticos.
La linfa es un líquido de color ligeramente amarillento formado en su mayor proporción (90%) por agua. Asimismo, está constituida por proteínas, que desde el torrente circulatorio han pasado a los tejidos, grasas, restos de células muertas, de bacterias y de células presentes en la sangre como los linfocitos. La linfa se depura y es filtrada por los nódulos linfáticos también denominados ganglios linfáticos antes de retornar a la circulación general. Desde los capilares sanguíneos sale a los tejidos una cierta cantidad de líquido que, en condiciones normales (90%), es reabsorbido, en su mayor parte, por los propios capilares. El resto (10%) se elimina a través de los vasos linfáticos. En todo el organismo se forman de uno a dos litros de linfa.
A lo largo del recorrido de los vasos linfáticos presentan engrosamientos que corresponden a los ganglios o nódulos linfáticos . Estos ganglios constituyen una parte fundamental del sistema linfático ya que poseen funciones importantes en la defensa del organismo (inmunidad). Se sitúan a lo largo de todo el organismo, siendo especialmente abundantes en cuello, axilas e ingles. Poseen una forma variable (redondeado, alargado o con forma de habichuela) y un tamaño que oscila entre 0,5 y 1 cm y que puede aumentar debido a procesos infecciosos o tumorales.
Otros órganos linfáticos son:
La médula ósea.
Las amígdalas.
El timo.
El bazo
¿Qué funciones tiene?
Defensa: en los ganglios linfáticos, los linfocitos se reproducen para dar respuesta a los antígenos.
Absorción de grasas: la mayor parte de las grasas son absorbidas por el sistema linfático y transportadas posteriormente hacia la sangre.
Intercambio capilar: recupera sustancias que el flujo sanguíneo ha perdido en el intercambio capilar.
Efectos del drenaje linfático
El masaje de drenaje linfático tiene los siguientes efectos en nuestro organismo:
Acción simpaticolítica : se refiere a todas aquellas sustancias que reducen o suprimen por completo la acción del Sistema Nervioso Simpático (sistema que nos pone en alerta, nos prepara para la acción, para la lucha, la huida o la pelea). Con la inhibición del sistema nervioso simpático se permite que el sistema nervioso parasimpático actúe con mayor fuerza (logrando o consiguiendo con esta acción la relajación del paciente).
Acción analgésica: el drenaje linfático manual produce analgesia a través de varios mecanismos, entre los que podemos mencionar estos tres:
Al disminuir la presión local de la inflamación o acumulación de líquidos, las terminaciones nerviosas libres dejan de ser estimuladas.
El masaje representa un estímulo para los mecanoreceptores, que van a hacer que se inhiba la transmisión de impulsos nocioceptivos (impulsos de dolor) que viaja por ciertas terminaciones nerviosas (terminaciones nerviosas gruesas). Es decir: el cerebro da prioridad al estímulo del masaje y ”olvida” el estímulo doloroso.
Como se ayuda a evacuar sustancias del tejido conectivo, se facilita también la evacuación de sustancias tóxicas cuyo acúmulo produce la estimulación de las terminaciones nerviosas del dolor.
Relajación: como se ha mencionado, el drenaje linfático tiene efecto simpaticolítico. Al aumentar la actividad del sistema parasimpático se produce un estado de relajación, y cualquier terapia que produzca relajación va a inducir a la sedación del paciente.
Acción Inmunitaria : las maniobras del masaje de drenaje linfático favorecen los mecanismos inmunológicos del organismo, al estimular el movimiento de la linfa y la acción de los ganglios linfáticos.
Acción Drenante: es la acción más importante del drenaje. Por un lado, el efecto drenante se basa en la evacuación de sustancias y líquido del tejido superficial, y secundariamente se va a favorecer la circulación linfática más profunda, porque favorece el automatismo de los linfangiones al hacer que los vasos linfáticos se llenen de linfa.
INDICADO ESPECIALMENTE EN…
Acné.
Celulitis (la grasa acumulada retiene agua como si fuera una esponja).
Edemas faciales.
Varices.
Fibromialgia.
Linfedema.
Edemas por embarazo (prevención de estrías, descarga de las piernas).
Edemas linfoestáticos (en los edemas de brazo tras extirpación mamaria).
Edema del sistema nervioso (migrañas, dolores de cabeza, vértigo).
Edemas postoperatorios y para mejorar la presentación de cicatrices.
Enfermedades crónicas de las vías respiratorias (rinitis, sinusitis, faringitis, amigdalitis…)
Edemas de origen traumático : hematomas, luxaciones, distensiones musculares, desgarros musculares, siendo muy indicado para la recuperación de los deportistas.
Artritis, artrosis y afecciones de las partes blandas (capsulitis, tendinitis, etc.)
Linfedema congénito o adquirido.
Edemas en la menstruación.
Distonía neurovegetativa (nervios, ansiedad).
Úlceras de decúbito.
Hematomas.
¿Tiene contraindicaciones?
Contraindicaciones relativas
En determinados casos, la utilización o no del drenaje linfático deberá ser evaluada en función de la situación médica de cada paciente:
Hipotensión arterial.
Enfermedades de la glándula tiroides: hipertiroidismo e hipotiroidismo.
Dolores pélvicos.
Enfermedades autoinmunoalérgicas, como lupus o artritis reumatoide.
Inflamaciones agudas, como gota, reuma o cólico nefrítico.
Nevus (lunares).
Post-tromboflebitis y post-trombosis.
Procesos abdominales dolorosos: menstruaciones copiosas o dolor abdominal.
Edemas por insuficiencia cardíaca congestiva.
Insuficiencia cardíaca descompensada.
Síndrome del seno carotídeo.
Patología renal.
Contraindicaciones absolutas
Edemas linfodinámicos por desnutrición (pocas proteínas en sangre).
Flebitis, trombosis o tromboflebitis.
Infecciones agudas por el peligro de propagación por vía linfática.
Descompensación cardíaca.
Varices tortuosas y con relieve.
Crisis asmática por su efecto vagotónico.
La formación del especialista en drenaje linfático requiere del conocimiento de todas las circunstancias en las cuales esta técnica no es adecuada, así como el tratamiento óptimo en cada caso. De ahí la importancia de acudir a profesionales especializados (fisioterapeutas o enfermeros/as), tanto si se trata de técnicas manuales como mecánicas.
Artículo especializado
Sobre Mesoterapia
La mesoterapia es una técnica muy demandada en el ámbito de la estética como tratamiento rejuvenecedor , tanto a nivel facial, como capilar y corporal. En concreto, es uno de los tratamientos más solicitados para combatir la celulitis gracias a sus resultados, similares a la liposucción, y a la ventaja de no tener que pasar por quirófano.
¿Qué es?
La mesoterapia es una técnica que apareció a mediados de la década de los 50 , desarrollada por el médico francés Dr. Michel Pistor, y que se basa en inyecciones locales de sustancias en la zona a tratar. A lo largo de los años esta técnica se ha ido perfeccionando y aplicando en diferentes ámbitos:
M edicina estética: celulitis, flacidez, envejecimiento, arrugas, alopecia, cicatrices, estrías…
Dermatología: acné, psoriasis, vitíligo, verrugas, xantelasmas.
Reumatología y traumatología : tratamiento del dolor crónico, dolor inflamatorio, fibromialgia…
Es un método que actúa de forma local en la zona afectada a través de microinyecciones con fármacos, homeopatía, vitaminas, minerales o aminoácidos sobre la capa de la piel llamada mesodermo. La finalidad de esta técnica es acercar lo máximo posible el medicamento a la zona o estructura afectada, administrándolo de forma subcutánea.
La práctica
El tratamiento no requiere hospitalización ya que es mínimamente invasivo, y si bien puede provocar algo de dolor por el pinchazo de la aguja, es totalmente tolerable sin anestesia. Se suelen pautar entre siete y 12 sesiones de 10 a 30 minutos , según la zona de aplicación, durante dos a tres semanas. Los efectos son permanentes, pero deben mantenerse o combinar con otras terapias o tratamientos.
Sus efectos secundarios son mínimos, siendo normal la aparición de inflamación en la zona tratada y hematomas por los pinchazos, por lo que, para minimizar estos efectos, se recomienda:
No realizar ejercicio de gran intensidad.
Utilizar ropa holgada para evitar molestias.
Beber agua abundante para eliminar toxinas.
Evitar la ingesta de alcohol.
Evitar la exposición al sol de la zona tratada.
Celulitis y mesoterapia: tratamiento estrella
En la celulitis, se aplican microinyecciones con sustancias anticelulíticas con la intención de mejorar la fibrosis intradérmica o comúnmente conocida como piel de naranja, que es provocada por las pequeñas ‘’salientes’’ del tejido adiposo hacia las capas más superficiales.
Es un tratamiento que cada vez se demanda más en el ámbito de la estética, y es por ello que se debe tener especial cuidado cuando se elija el lugar y profesional donde se realizará el tratamiento ya que se han conocido casos de infección por microbacterias en el tejido subcutáneo a causa de una mala praxis.
Tratamiento de mesoterapia como herramienta en fisioterapia o medicina deportiva
La mesoterapia es una técnica recurrida también en el ámbito de la medicina deportiva o traumatológica. Dado que sus efectos son múltiples se puede hacer uso en diversas lesiones y patologías del aparato locomotor. Las lesiones más comunes que suelen ser candidatas para este tratamiento son:
Tendinitis.
Esguinces.
Patologías de la columna; contracturas musculares, hernias discales…
Roturas musculares y de ligamentos.
Neuralgias: Dolor en extremidades asociado a hormigueos, sensación de acorchamiento, etc…
Enfermedades reumáticas como artrosis y artritis en caderas, rodillas, manos…
Epicondilitis.
En estos casos se suelen inyectar medicamentos biorreguladores o homeopáticos, a diferencia de otros tratamientos, con efectos antiinflamatorio y analgésico . Este tipo de medicamentos son naturales y provienen de plantas, minerales, metales o animales por lo que no producen efectos secundarios, a diferencia de los fármacos de procedencia química.
Beneficios de la mesoterapia
Baja sensación de dolor.
Las contraindicaciones son mínimas.
En el ámbito deportivo, la medicación no da positivo en dopping.
Se puede utilizar para procesos agudos y crónicos.
Favorece el proceso de regeneración del tejido.
Al actuar de forma local permite que el efecto del fármaco se optimice.
No presenta riesgos de agravar o provocar otras lesiones, a diferencia de las técnicas más invasivas.
Contraindicaciones de la mesoterapia
La mesoterapia no está indicada para pacientes que padezcan:
Alergias.
Enfermedades cutáneas.
Problemas de coagulación.
Enfermedades infecciosas.
Cáncer.
Mujeres embarazadas o durante la lactancia.
En definitiva, la mesoterapia es un procedimiento casi indoloro, rápido y eficaz que provoca unos mínimos efectos secundarios y se puede aplicar en muchos ámbitos, desde la estética a la recuperación de lesiones musculoesqueléticas. Antes de someterse al tratamiento se debe estar informado de que el centro tiene una licencia sanitaria y la persona que va a realizarlo está titulado en medicina, enfermería o fisioterapia y posee, además, los conocimientos necesarios para realizarlo. Se debe tener especial cuidado, sobre todo, en el ámbito de la estética, ya que existe mucho intrusismo a causa de la popularidad de la técnica.
Artículo especializado
¿Qué te Han Contado Sobre Indiba?
La radiofrecuencia es un tratamiento estético no invasivo , mediante el cual se produce una rotura de las células grasas en una determinada zona del organismo, utilizando la termoterapia , bajo la influencia de un campo eléctrico. La marca INDIBA es la marca registrada de radiofrecuencia más conocida actualmente. Durante el procedimiento, se coloca una placa de conducción protegida, que asegura que el frio que se aplica sea progresivo, y el cuerpo humano se adapte paulatinamente a él. Se utiliza para el tratamiento de celulitis y adiposidades, y logra actuar a nivel de la dermis profunda, estimulando una mayor reparación tisular .
¿Cómo funciona?
La radiofrecuencia es un procedimiento inocuo , que actúa por calentamiento local de una zona del cuerpo colocada entre dos placas que transmiten la energía y las vibraciones. Se logra, así, un aumento de temperatura a nivel celular, incrementando la síntesis de colágeno y elastina, actuando asimismo a nivel del ADN celular y estimulando la regeneración celular. En consecuencia, produce una mejora en la elasticidad y firmeza de la piel , ayudando a eliminar toxinas, edemas y células muertas por el envejecimiento.
Tratamiento
La radiofrecuencia INDIBA se aplica con dos electrodos metálicos (dos placas metálicas), de las cuales una primera placa conductora de frío permanece sobre la piel del paciente, y una segunda placa, conductora de calor, permanece fija bajo el cuerpo, en la parte posterior de la zona a tratar. De esta forma, actúa por dos efectos, efecto térmico y efecto mecánico .
El calor producido debe ser siempre agradable para el organismo. Se pueden tratar brazos, piernas, muslos, flaccidez abdominal, y celulitis. Es recomendable que se realice en centros autorizados por profesionales capacitados.
Las sesiones duran entre 30 y 35 minutos y, después de éstas, la paciente debe aplicarse compresas frías en las zonas tratadas, y cuidarlas con cremas hidratantes. Se realizarán entre seis y 10 sesiones, cada 20 días, hasta alcanzar una fase de mantenimiento, con una duración total del tratamiento de entre cuatro y 10 meses. Como todo tratamiento estético, debe acompañarse de un estilo de vida saludable, basado en una alimentación sana, para aumentar los efectos obtenidos.
Efectos
Sirve tanto para mejorar la tonicidad de la piel facial, como para mejorar la celulitis. Es utilizado también en regeneración muscular y articular , durante tratamientos fisioterápicos.
Presenta como efecto adverso el enrojecimiento local de la zona , pero debe controlarse que no se generen contracciones musculares extremas que produzcan la destrucción muscular.
La paciente deberá estar hidratada previamente al tratamiento, ya que esto favorecerá la eliminación de toxinas durante el mismo.
Contraindicaciones
La radiofrecuencia no es recomendable en personas que porten marcapasos , ni que estén embarazadas o en periodo de lactancia, que padezcan cáncer u alguna alteración de la piel, como quemaduras, infecciones, etc.
INDIBA facial
La radiofrecuencia facial es uno de los últimos avances conocidos para mejorar el aspecto y la tensión de la piel facial, ya que estimula la producción de colágeno y la vasodilatación, incrementando el flujo sanguíneo en la zona tratada, y estimulando una mayor eliminación de toxinas y radicales libres, que provocan el envejecimiento. Con ello se logra, una expresión facial con arrugas más suavizadas , dando un efecto lifting a la cara y cuello. También elimina las ojeras, y arrugas de expresión , mejorando el aspecto global de la piel.
Los efectos de los tratamientos faciales se suelen evidenciar a los 3 o 4 meses de iniciados, con resultados inmediatos. Generalmente, la edad de aplicación en las mujeres oscila entre los 30 y 50 años.

Artículo especializado
Tratamiento, Beneficios y Contraindicaciones de la Criolipolisis
Estamos ante una de las técnicas más recientes para eliminar grasa localizada del abdomen, los flancos y cadera , así como de los muslos internos , utilizando el frío como conductor para llegar a ese fin. Combina la técnica de aspiración bajo presión (vaccum) con el uso del frio controlado, y se utiliza sobre la grasa de áreas resistentes al ejercicio físico, combinado con la dieta. Sirve para mujeres y hombres, y es un tratamiento no quirúrgico .
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Los mejores candidatos para realizar este tratamiento son personas con estilos de vida saludable, y un Índice de Masa Corporal (IMC) inferior a 30 . Es una intervención eficaz y bien tolerada, cuyos efectos aparecen entre las 12 y 16 semanas posteriores a su inicio .
¿Cómo funciona?
Se debe preparar la zona a tratar para evitar quemaduras por el frio, usando protecciones. Emplea el sistema vaccum, que tiene forma de copa, y tira de la capa grasa y la piel, posicionándola entre dos placas de enfriamiento hasta alcanzar los 0ºC . Es a esta temperatura, donde los tejidos grasos se mueren, sin afectarse los tejidos a su alrededor. Los tratamientos duran entre 60 y 120 minutos . Inmediatamente tras finalizar el tratamiento, deben aplicarse masajes en la zona , ya que mejoran la recuperación posterior de la piel.
Se puede realizar en todas las zonas con grasa localizada . No se aconseja en pacientes obesos con gran flaccidez cutánea . Según el tejido graso de la paciente, se realizarán de una a cinco sesiones, separadas por 45 días.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Resultados
El periodo de mayor efectividad aparece al cabo de dos o tres semanas .
Se pueden perder de 3 a 5 mm de espesor graso por sesión.
Presenta efectos mínimos , comparados con el resto de los tratamientos estéticos.
Al ser una técnica controlada, reduce el contorno corporal sin afectar ni el tejido conectivo ni las fibras de colágeno de la dermis, estimulando la tensión de las mismas.
El excedente graso es eliminado de forma natural en el cuerpo.
Cada tratamiento debe acompañarse de un estilo de vida saludable para obtener una mejoría óptima .
¿Cuáles son las contraindicaciones?
No debe realizarse en menores de edad, obesidad mórbida, embarazadas, lactantes o en ciclo menstrual, alteraciones de la coagulación, HTA Y diabetes no controladas, y marcapasos.
¿Qué es el Coolsculpting?
Coolsculpting® es la firma comercial más destacada actualmente para hablar de criolipólisis. Consiste en la aplicación de frio a -4ºC durante una hora o dos, dependiendo la zona elegida a tratar. Existen diferentes aparatos para aplicarlo , y no se requieren vendas posteriores a la realización, aunque sí medias de compresión, para controlar el edema inmediato que pueda aparecer. No conlleva postoperatorio, y permite eliminar hasta 7 mm de grasa localizada, entre una y cinco sesiones. Puede usarse en mentón, abdomen y flancos, muslos, brazos y axilas, entre otras zonas.
Es cierto que pueden aparecer rojeces, pequeños morados o hematomas, pero éstos desaparecen al cabo de unas semanas . La presión que ejercen los cabezales en las zonas a tratar durante una hora, genera muerte celular de las células grasas, las cuales son eliminadas naturalmente del organismo.
No es necesario tener cuidados específicos posteriores , ya que se puede retomar la rutina normal al finalizarlo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo especializado
Últimos Tratamientos para las Varices
Pesadez, dolor, picor, cansancio, calambres musculares e incluso hinchazón en las piernas. Estos son los síntomas que acompañan a las varices, estas venas que presentan dilataciones y ondulaciones permanentes y patológicas en su pared . En las mujeres los síntomas pueden empeorar con la menstruación, el embarazo y con tratamientos hormonales sustitutivos o anticonceptivos orales.
¿Cómo funciona el sistema venoso?
Las venas de las piernas son las responsables del ascenso del flujo sanguíneo hasta el corazón en cantidad adecuada a las necesidades de cada momento . Ello es posible gracias a los trayectos venosos y a un sistema muscular impulsor a modo de bomba que permiten la movilización del flujo sanguíneo.
Existen dos sistemas venosos bien diferenciados en las extremidades inferiores: el superficial (sistema venoso superficial) y el profundo (sistema venoso profundo), ambos relacionados mediante las venas perforantes o comunicantes. Las venas del sistema superficial tienen unas paredes más finas y distensibles y se distribuyen en forma de red. El sistema venoso profundo alberga el 90% de la sangre venosa de los miembros inferiores y presenta paredes más gruesas (menos distensibles). Un sistema de válvulas es el responsable de encauzar el flujo sanguíneo en dirección ascendente y centrípeta (es decir, el flujo se dirige del sistema venoso superficial al profundo y, posteriormente, en sentido ascendente). ¿Cuál es el sistema que permite que la sangre se mueva en contra de la gravedad? Gracias a la contracción muscular la sangre se impulsa en sentido ascendente.
¿Cuándo hablaremos de insuficiencia venosa crónica?
Cuando existe dificultad para el retorno venoso . La principal causa es la incompetencia de las válvulas venosas que provoca un aumento de la presión venosa de los miembros inferiores y el paso de sangre desde el sistema profundo al superficial (en sentido opuesto a la normalidad). Generará la aparición de varices y daño en los capilares. En efecto, las varices son mucho más frecuentes en las extremidades inferiores y, al evolucionar, llevan a una insuficiencia vascular crónica (cinco veces más frecuente en la mujer que en el hombre).
¿Cuáles son los principales factores de riesgo?
En mujeres el factor de riesgo más frecuente es el embarazo mientras que en los hombres es el sobrepeso. Los profesionales sometidos a bipedestación (posición de pie) o sedestación (posición sentada) prolongada y poca movilidad tendrán mayor riesgo. El calor empeora los síntomas (el frío los mejora).
¿SABES QUIÉN ESTUDIA, CONTROLA Y TRATA ESTA PATOLOGÍA?
Es el cirujano vascular . En la primera visita realiza un interrogatorio extenso sobre el entorno médico y personal, y realiza una exploración física exhaustiva (inspección y palpación). Muy probablemente realizará una Eco-Doppler, procedimiento no invasivo que aporta la información necesaria para confirmar el diagnóstico y orientar hacia el tratamiento más adecuado.
¿Con qué propuestas terapéuticas contamos en la actualidad?
El tratamiento propuesto va a depender de la frecuencia e intensidad de los síntomas. Como es evidente, vamos a recomendar unas medidas higiénico-dietéticas eficaces en todos los casos de varices, aunque, en más del 90% de casos vamos a precisar de tratamiento específico. Por ello no nos cansaremos de recomendar la realización de ejercicio físico de forma regular, el chorro de agua fría en las extremidades inferiores al finalizar la ducha o la alternancia de agua fría con tibia para estimular el tono venoso (se llama Hidroterapia de Kneipp), la elevación de las extremidades al finalizar el día, el control del peso y el abandono del hábito tabáquico.
Como medidas más específicas disponemos de:
Medidas de compresión mediante el uso de medias de compresión elástica que aplican una presión decreciente desde el tobillo, que mejora el retorno venoso y el edema. Normalmente se emplean durante todo el día con la mayor compresión tolerada por el paciente. ¡Ojo! Han de ponerse antes de levantarse de la cama (en ese momento las venas están desinflamadas).
Medias de compresión inelástica : se basa en la creación de un envoltorio rígido alrededor de la pierna para potenciar el vaciado venoso.
Drenaje linfático : mediante un masaje rítmico y suave ascendente sobre las paredes de los vasos linfáticos para redirigir el flujo y facilitar el retorno linfático hacia las venas.
Fármacos venotónicos: que proporcionan alivio a corto plazo.
Terapia invasiva : puede ser química (escleroterapia), térmica (radiofrecuencia y ablación por láser) o mecánica (fleboextracción parcial o completa de la vena safena)
La escleroterapia consiste en la inyección intravenosa de una sustancia y la posterior compresión local para obstruir la vena. Indicada en varices de pequeño tamaño y varices postquirúrgicas. Mención especial tiene la escleroterapia con espuma, que consiste en la inyección de una sustancia (polidocanol) que se convierte en microespuma en el interior de la vena, y se adhiere a su pared interna, provocando su retracción. Este procedimiento es de mucha utilidad en el tratamiento de las varices recidivadas. Permite tratar varices de cualquier tamaño, ya sean superficiales o profundas. Se realiza de forma ambulatoria. Posteriormente, se recomienda el uso de medias de compresión.
La radiofrecuencia consiste en la esclerosis del interior de la vena safena interna o externa mediante la aplicación de un sistema de oclusión en el interior de su luz. Para ello, primero se cateteriza la vena y posteriormente se libera energía en forma de calor provocando la retracción de sus paredes. El láser puede ocasionar efectos secundarios locales como cambios de pigmentación y quemaduras superficiales.
El CHIVA es una técnica quirúrgica que requiere un estudio hemodinamico con Eco-Doppler del sistema venoso de los miembros inferiores. Realiza una eliminación selectiva de la variz y preserva la vena safena interna.
La intervención quirúrgica estará indicada en caso de síntomas floridos o con riesgo de complicaciones (varicoflebitis, varicorragia) o en caso de recidiva (a los 10 años de la intervención un 25% de pacientes desarrollarán varices de nuevo).
¿Podemos prevenir la aparición de varices?
La prevención es fundamental en caso de poseer factores de riesgo (hipertensión, obesidad, dislipemia, diabetes, tabaco…) o antecedentes familiares próximos.
Las técnicas más eficaces son: ducha diaria con agua fría sobre las piernas o ducha de contraste (alternando agua caliente y fría), buena hidratación de la piel con cremas o aceites corporales, realizar ejercicio físico de forma regular, combatir el sobrepeso, evitar el estreñimiento, evitar posturas mantenidas durante tiempo prolongado, intentar dormir con las piernas ligeramente levantadas y levantar las piernas al final del día.
Respecto al calzado, como en muchas otras situaciones, se deben evitar los extremos. Tanto el calzado plano como el tacón muy alto dificultan el retorno venoso y el sistema muscular de bombeo sanguíneo ascendente. ¿Cuál es el calzado ideal? El amplio, cómodo, de tacón medio y con cordones. Ello no quiere decir que no podamos lucir unos estupendos tacones y lo compensemos después con un chorro de agua fría o baños de contraste y un buen masaje ascendente, o la elevación de las piernas durante unos minutos al finalizar la jornada.
Artículo especializado
Tratamiento, Beneficios y Contraindicaciones de la Cavitación Médica
La cavitación es una de las mejores técnicas para eliminar la celulitis y mejorar la piel de naranja que no logra resultados sólo con el ejercicio físico. Este procedimiento acaba con la grasa localizada, difícil de eliminar, propia de la zona de muslos, abdomen y flancos. Es un procedimiento que debe realizarse por un profesional en el centro correspondiente.
¿Cómo funciona?
La cavitación médica es un procedimiento nuevo, desarrollado para reducir las áreas grasas del cuerpo de forma no invasiva . Se lleva a cabo aplicando ultrasonidos de baja frecuencia que permiten reducir la grasa localizada mediante la formación de burbujas, y darle mayor definición del contorno al cuerpo, sin necesidad de pasar por el quirófano. Funciona mediante ondas de ultrasonidos localizados , que concentran energía en un determinado tejido corporal, rompiendo las células grasas, sin dañar las estructuras adyacentes. La grasa se transforma en líquido, que se elimina naturalmente del organismo. Los efectos son bien tolerados, y se mantienen a largo plazo, dando tonicidad a las zonas que carecían de ella.
¿Qué máquinas se utilizan?
Al ser un procedimiento no quirúrgico, utiliza máquinas de ultrasonidos que emiten pulsos localizados hacia los tejidos , pasando una sola vez por cada punto. Según la cantidad de grasa corporal presente en cada área marcada a tratar, se emitirá un tipo de onda sonora especifico, lo cual varia de paciente a paciente, ya que es un tratamiento que debe individualizarse. Se deben realizar mínimo 8 a 12 sesiones, espaciadas un mínimo de cuatro días y un máximo de un mes. Es importante que la persona esté bien hidratada antes de realizar la sesión, y también que realice masajes de drenaje linfático posteriores para potenciar el efecto de la misma. Se aconseja que, durante todo el tratamiento, se continúe con un estilo de vida saludable, donde no haya grandes cambios en el peso corporal.
Es un tratamiento sencillo e indoloro , y que permite obtener una reducción de 2 a 3 cm cada tres sesiones. Se considera un tratamiento confortable, ya que las sondas están diseñadas para no recalentarse y generar aumento de temperatura en las zonas tratadas.
Efectos, riesgos y contraindicaciones
El proceso se produce por cuatro tipos de efectos .
En primer lugar, se producen efectos micro-mecánicos, a nivel de las macropartículas de grasa, en las que se genera una destrucción.
En segundo lugar, se generan efectos térmicos, aumentando parcialmente la temperatura de la zona a tratar por el paso de los rayos de ultrasonido.
En tercer lugar, se produce un efecto químico, que estimula la aceleración de la modificación química de los tejidos.
Finalmente, un efecto de cavitación, donde las microburbujas que produce, al entrar en contacto con las ondas sonoras, estimulan la muerte celular de las células grasas.
Aunque no es un procedimiento invasivo, pueden aparecer complicaciones a nivel de la piel, como quemaduras y ampollas, o pequeñas acumulaciones liquidas como los seromas. Debe realizarse en pacientes sanos. Antes, se debe hacer una historia exhaustiva del paciente, descartando embarazos, enfermedades cardiacas, vértigo o alteraciones auditivas, así como también epilepsia, esquizofrenia o fobias.
Cavitación facial / radiofrecuencia
La cavitación facial permite obtener una mejoría de la piel , otorgando mayor firmeza y tensión a nivel de la dermis, y consiguiendo que las fibras de colágeno se acorten y tensen la piel, y se atenúe la flacidez. Actúa en las arrugas locales, tanto en rostro, como en párpados y zona la “papada” y, al ser un método no invasivo, la recuperación es rápida y sólo se deberá proteger de los rayos solares, con cremas de alta protección.
Las pacientes en las que se ven los mejores resultados es en las que tienen de 35 a 65 años. Asimismo, se debe evitar realizar estos procedimientos en personas que hayan sufrido recientemente parálisis faciales, peeling químico, implantes dentales, hilos de oro o tatuajes.

Artículo especializado
Qué es la Celulitis y Cómo Eliminarla
Ni siquiera las delgadas se libran, y es que l a celulitis afecta al 85% de las mujeres , sobre todo a partir de los 30 años, aunque puede aparecer desde la pubertad. La llamada “piel de naranja” trae de cabeza a muchas féminas, que sólo esperan dar con la solución que la elimine para siempre. Pero, ¿es posible?
¿SABÍAS QUE…?
Este artículo trata sobre la celulitis estética que tanto nos preocupa a las mujeres, pero también existe el concepto de celulitis en el entorno de las enfermedades infecciosas (en este caso hace referencia a un proceso inflamatorio agudo de origen infeccioso que suele manifestarse con signos inflamatorios externos: eritema, inflamación y calor local). La celulitis “estética”, en términos médicos, recibe el nombre de lipodistrofia ginecoide, lipoesclerosis nodular o paniculopatía edematofibroesclerótica.
¿Dónde se localiza?
Es un trastorno local del tejido subcutáneo (por depósitos circunscritos de grasa) predominantemente en caderas, glúteos, muslos y abdomen. Se caracteriza por un aspecto típico de la piel que llamamos “piel de naranja”.
Puede afectar tanto a mujeres delgadas como con sobrepeso , y aparecer desde la pubertad, pero es mucho más frecuente a partir de los 30 años. Se debe a un crecimiento de las células grasas por un incremento en los depósitos de lípidos (en forma de nódulos adiposos) entre el tejido conjuntivo. La aparición en el hombre es escasa: sólo alcanza el 5%.
¿Cuál es la principal causa de la celulitis?
La celulitis se considera un trastorno multifactorial , en el que están implicados, por tanto, varios factores. Sin duda, la dieta hipercalórica favorece la síntesis y el almacenamiento de grasas en el tejido adiposo, pero habría otros factores implicados:
La vida sedentaria (la falta de ejercicio físico ocasiona una disminución de la masa muscular por lo que se hace más evidente la masa grasa).
Posiciones mantenidas: las posiciones mantenidas en sedestación (sentados) dificultan el retorno venoso y facilitan el depósito graso. Empeora si, además, cruzamos las piernas.
Hábito tabáquico produce alteraciones de la microcirculación.
Abuso de alcohol: favorece la lipogénesis.
Estrés y ansiedad: conllevan a un incremento de las catecolaminas (adrenalina y noradrenalina) que favorecen la formación de grasa.
L os estrógenos femeninos : incrementan la actividad de los adipocitos, que favorece la formación de nódulos celulíticos. Así, existe un empeoramiento de la celulitis en el embarazo, la menopausia y en los tratamientos con estrógenos.
¿Cuántos tipos de celulitis hay?
Existen tres formas clínicas diferentes: limitada, difusa y edematosa.
Lipodistrofia dura o limitada : de márgenes bien delimitados con la piel engrosada y compacta. Frecuente en mujeres jóvenes que practican ejercicio físico regularmente. No cambia con las modificaciones posturales (estar de pie o sentada). Se localiza generalmente en rodillas y muslos.
Lipodistrofia blanda o difusa : es la forma más frecuente. Suele presentarse a partir de los 40 años y es típica de mujeres sedentarias y en aquellas que han perdido mucho peso de forma brusca (tras cirugía bariátrica o régimen muy restrictivo). Encontramos una piel gruesa (espesor 5-8 cm), flácida, móvil con poca masa muscular. Muy frecuente en caderas. A la palpación se notan pequeños nódulos duros. Cambia de forma al modificar la postura o al presionar con los dedos. Puede ocasionar alteración de la esfera social y psicoafectiva y disminución de la autoestima.
Lipodistrofia edematosa : es la forma más grave, pero la menos frecuente. Se asocia a obesidad y linfedema (excesiva retención de líquidos). Afecta a extremidades inferiores con un incremento del volumen total. A la exploración observaremos un signo de Godet positivo (depresión de la piel al presionar con el dedo que se mantiene cuando se retira). Se asocia a otros síntomas como pesadez de piernas, edema, varices y calambres.
Recordemos que la misma persona puede presentar diferentes tipos de celulitis en diferentes áreas anatómicas.
¿Cómo se confirma el diagnóstico?
El diagnóstico es clínico y basado en la inspección de la piel y en la palpación . Encontraremos una piel con superficie irregular, con aspecto reticulado (típico aspecto de piel de cáscara de naranja). Pueden aparecer otros signos como: estrías (por ruptura de fibras elásticas de la dermis), equimosis (por fragilidad capilar) y varículas.
Al palpar apreciamos una piel con aumento de grosor y consistencia. Al pellizcar evidenciaremos el aspecto de piel de naranja.
Se puede recurrir a exploraciones complementarias no utilizadas de forma rutinaria. Entre ellas destacan la ecografía, la termografía, la xerorradiografía y la impedanciometría bioeléctrica.
¿Existe un tratamiento eficaz contra la celulitis?
Existen múltiples terapias para el tratamiento de la celulitis con el fin de reducir las células grasas, mejorar la microcirculación y reducir el edema. Mencionaremos las diferentes alternativas terapéuticas: físicas o mecánicas, quirúrgicas y dermocosméticas.
Tratamientos físicos y mecánicos :
Iontoforesis: uso de corriente galvánica de alta frecuencia para que el fármaco tópico penetre mejor en la dermis, catabolice los lípidos y aumente la eliminación del líquido retenido.
Ultrasonidos: ondas de alta frecuencia que tienen efecto vasodilatador y mejoran la penetración de los preparados tópicos en la dermis .
Electrolipoforesis: agujas conectadas a un generador de baja frecuencia. Se crea un campo electromagnético que favorece el drenaje linfático y la lipólisis.
Termoterapia: utiliza calor y frío para obtener vasodilatación y facilitar la penetración de los productos.
Presoterapia y drenaje linfático: favorecen el retorno venoso, activan la microcirculación y reducen el edema.
Endermología o lipomasaje: masaje con dos rodillos que mejora la apariencia de la pie l actuando a nivel del sistema linfático y circulatorio.
Tratamientos quirúrgicos :
Cirugía estética: por ejemplo, la abdominoplastia, para eliminar el exceso de piel y grasa abdominal.
Liposucción: mediante la destrucción de los acúmulos de grasa localizados. Se introduce una cánula en la hipodermis y se desestructura y aspira el material graso.
Liposhifting: técnica que moviliza el tejido graso y remodela las irregularidades de la piel. Se utiliza con mucha frecuencia para corregir irregularidades secundarias tras una liposucción.
Tratamiento dermocosmético:
Mediante preparados tópicos (de aplicación local). Son más eficaces en las primeras fases de la enfermedad. De uso diario. Existen varios preparados tópicos:
Mucopolisacáridos (ejemplo la mucopolisacaridasa): Actúan al inicio del proceso y permiten recuperar la permeabilidad y fluidez del tejido conjuntivo.
Fibrinolíticos: evitan la desestructuración de las fibras de colágeno, elastina y fibrina por acúmulo de los nódulos celulíticos. Destacan las colagenasas, elastasas, hidrolasas, oligoelementos (manganeso, cinc, cobalto) y derivados del yodo.
Vitaminas: E, A. B y C con propiedades anticelulíticas.
Lipolíticos: efecto destructor sobre el tejido graso. Se emplean en mesoterapia administrados de forma intradérmica o subcutánea con agujas de pequeño calibre. Se utiliza, sobre todo: pentoxifilina, hialuronidasa, l-carnitina, aminofilina y cafeína. Muc has cremas anticelulíticas contienen cafeína en un porcentaje nada despreciable, ya que activa las enzimas que rompen las moléculas de grasa.
Rubefacientes: activan la circulación periférica. Producen aumento de temperatura en la zona tratada. Por ejemplo, el nicotinato de metilo, el mentol, el alcanfor y aceites esenciales.
Plantas de efecto venotónico (centella asiática, Ginkgo biloba, castaño de Indias, rusco, ciprés y naranja amarga) y antiedematoso (centella asiática, hiedra, pilosella o algas marinas como Fucus vesiculosus o Palmaria palmata ). Persiguen activar la circulación sanguínea y mejorar la retención de líquidos.
¿Se puede prevenir la aparición de la celulitis?
Justamente el mejor tratamiento contra la celulitis es su prevención . Como medidas generales se recomienda la realización de ejercicio físico regular, el seguimiento de una dieta equilibrada y el control de la ansiedad y el estrés. Debemos promover una forma de vida sana, potenciando las normas higiénico-dietéticas que todos conocemos:
Evitar el sedentarismo (realizando ejercicio físico con frecuencia regular).
Evitar el tabaquismo y el exceso de alcohol.
Uso de prendas y calzado cómodos (no excesivamente ajustados).
Gestionar el estrés.
Mantener el peso ideal.
Ingesta abundante de agua.
Realizarse algún masaje venoso y drenaje linfático de vez en cuando para activar la microcirculación.
Con todas estas medidas conseguiremos retrasar la aparición de la celulitis o mejorar el resultado de los tratamientos cuando ya está instaurada.

Artículo especializado
Tratamiento, Beneficios y Contraindicaciones de la Carboxiterapia
¿Qué problema estético es uno de los que más preocupan a las mujeres? Sin duda, muchas contestarían que la celulitis . Pues bien, para obtener buenos resultados en este “dolor de cabeza” de tantas mujeres, la carboxiterapia ha demostrado su eficacia. Y la celulitis no es la única aplicación que tiene esta técnica.
En qué consiste
Se trata de un procedimiento cosmético no quirúrgico , que consiste en la inyección a nivel subcutáneo e intradérmico de dióxido de carbono de uso medicinal. Este procedimiento ha demostrado resultados estéticos favorables en el tratamiento de estrías, reducción de celulitis y mejora de cicatrices hipertróficas y de coloración de ojeras, así como de la flaccidez corporal y facial, rejuvenecimiento de piel de manos y tratamiento de psoriasis. Los pocos efectos adversos, contrastados con los buenos resultados del procedimiento, otorgan un gran grado de satisfacción en los pacientes.
Puede aplicarse en tratamientos conjuntos con uso de botox, mesoterapia, tratamientos láser o radiofrecuencia; o para mejora posterior del aspecto corporal luego de una liposucción. Debe aplicarse en pacientes con buena salud, y está contraindicado, a nivel general, realizarse en pacientes con fobia a las agujas, apnea del sueño, enfermedades del tejido conectivo, insuficiencia hepática, respiratoria, renal y cardíaca, diabetes, cáncer, infecciones de la piel, trastornos de circulación, epilepsia, asma activa, estados gripales con fiebre y tos, así como embarazo, o mujeres estando en ciclo menstrual.
¿Cómo funciona?
Al inyectarse el dióxido de carbono en forma intradérmica con agujas, se produce una vasodilatación importante e incremento del flujo sanguíneo en la zona de la aplicación, lo cual incrementa localmente la presión de oxígeno. Esta actividad, sumada al descenso del pH del tejido, genera una mayor liberación de hemoglobina. En consecuencia, se eliminan los radicales libres tóxicos que favorecen el envejecimiento del tejido. Todo ello permite obtener tejidos más firmes y sanos, eliminándose células grasas y produciéndose un mayor efecto lipolítico (movilización de grasas).
¿Cuándo dura?
La duración del tratamiento se adecúa al morfotipo corporal de cada paciente . Las sesiones se pueden realizar una por día, o por semana, con una duración de dos a 15 minutos, según las zonas a tratar. Se requieren de 10 a 20 sesiones. Aunque no son necesarios ningún tipo de cuidados después, es importante que el paciente se comprometa a llevar una vida sana, acompañada de dieta y ejercicio, para lograr un resultado óptimo.
¿Qué pasa después?
Los efectos secundarios que pueden aparecer en la zona, como hinchazón, pesadez, calor o dolor pueden mejorar tras un masaje local , posterior a la aplicación del tratamiento. Durante las primeras sesiones, el dolor puede ser más intenso, e irá disminuyendo con el paso del tiempo. Si éste continua, deben espaciarse las sesiones de aplicación, así como si aparecen infecciones locales o hematomas.
El tratamiento permite obtener efectos de forma inmediata , aunque puede apreciarse un estancamiento del mismo tras la segunda sesión. No hay que preocuparse por este detalle, ya que el mayor efecto se apreciará a partir de la mitad del tratamiento, culminándose en la última. Tras un año de haber finalizado el tratamiento se podrán realizar retoques si fuera necesario.
Carboxiterapia y estrías
La carboxiterapia tiene mayor efecto durante la primera fase de la producción de estrias (las llamadas estrías violetas), aunque también mejora el aspecto de las estrías viejas (estrías blancas). Produce un aumento de la neovascularización a nivel de las mismas, y estimula una mayor concentración de melanocitos, los cuales repigmentan la estría, y le otorgan un color más rosáceo natural. Asimismo, estimula la producción de colágeno , que mejora el aspecto de las marcas. No obstante, se debe recordar que cada tratamiento depende del estado de la piel individual de cada paciente. Puede utilizarse en cualquier lugar donde exista una aparición de estrías: pecho, caderas, nalgas, brazos, piernas y muslos. Aunque no requiere cuidados posteriores, puede generarse dolor local, que cede tras la aplicación de masajes.
Carboxiterapia facial
La carboxiterapia se convierte en un tratamiento efectivo para las pieles envejecidas por el paso de los años y la continua exposición solar . Los efectos que produce son:
Estimula la producción de nuevo colágeno, mejorando la elasticidad de la piel.
Aumenta de la oxigenación del tejido y el intercambio de gases, junto con la neovascularizacion de los tejidos, y la eliminación de radicales libres tóxicos que potencian el envejecimiento.
Reduce el nivel de células grasas, gracias a su efecto lipolítico.
Este conjunto de acciones otorga más luminosidad natural a la piel, y pueden realizarse sesiones cada semana, de 10- 15 minutos cada una.
El aumento de la vascularización de la piel, a nivel de la decoloración que presentan las ojeras azules, mejora visiblemente la piel de las mismas, desplazando la sangre saturada de toxinas. Debe realizarse una sesión por mes, y las inyecciones deben aplicarse tanto en el plano subcutáneo como intradérmico.
Carboxiterapia y celulitis
La celulitis consiste en la aparición de pequeños hoyuelos en la piel ocasionados por los depósitos de grasa que existen debajo de ella. Se clasifica en tres grados, donde el tercero implica la aparición de la piel de naranja.
El tratamiento con carboxiterapia estimula los receptores asociados a la lipólisis corporal, mejorando la elasticidad y el estado de la piel de naranja característica. Debe realizarse una sesión por día, o por semana, hasta completar las 20 sesiones.
Debe advertirse a la paciente de que no tome baños prolongados durante las primeras 24 horas posteriores, que evite las actividades deportivas y los golpes en la piel. Puede realizarse un retoque al año, y puede combinarse con otros tratamientos, como la mesoterapia.
Artículo especializado
Tratamientos, Beneficios y Contraindicaciones del Peeling
Los peelings realmente efectivos, con ácidos a concentraciones altas, o abrasiones físicas, deben ser realizados por un médico, ya sea dermatólogo o médico estético, porque son técnicas que no están exentas de riesgos y deben conocerse bien. El peeling o exfoliación es una técnica dermoestética que persigue decapar la piel para eliminar ciertas imperfecciones superficiales, como arrugas finas, puntos de grasa o manchas provocadas por la edad y el sol.
¿Qué productos se emplean para realizar peelings?
El peeling se puede realizar con métodos físicos o químicos:
Para los peelings químicos se utilizan ácidos como el glicólico, el retinoico, el salicílico, el tricloroacético o el fenol. Se pueden regular diferentes concentraciones e intensidades para realizar un peeling más o menos profundo. Pueden producir un decapado controlado de la piel cuando son aplicados en ella durante unos minutos. Algunos peelings pueden añadir a los ácidos sustancias despigmentantes, como hidroquinona, si se persigue tratar alteraciones antiestéticas de la pigmentación como el melasma.
Los peelings físicos recurren a dispositivos como cepillos, rodillos o lijas con partículas que producen una abrasión controlada y una limpieza de las capas superficiales de la piel. El más conocido se llama dermabrasión.
¿Por qué se usa el ácido glicólico?
El ácido glicólico deriva de la caña de azúcar y es, por lo tanto, un ácido frutal. Químicamente es un alfa-hidroxiácido. Se usa desde hace años para tratar el acné , ya que puede “destaponar” los orificios foliculares tapados por queratina. Además, tiene un efecto regulador de la grasa, y puede controlar los “brillos” de la piel, volviéndola más mate y estéticamente agradable.
¿Y el ácido retinoico?
Los derivados sintéticos de la vitamina A o retinol son muy útiles en dermatología estética. El ácido retinoico sirve para tratar el acné y también los trastornos de la queratinización de la piel . A nivel de estética, sirve para retirar las células muertas y estimular la producción de colágeno de la dermis. Es un medicamento antienvejecimiento eficaz, que además ha sido aprobado con esta indicación por las autoridades sanitarias. Existen varios derivados por vía oral, como el acitretino, que se usa como tratamiento de la psoriasis, y el isotretinoíno, que se utiliza para el acné.
¿Y el fenol?
El fenol o fórmula de Baker sirve para hacer un peeling más profundo y, por tanto, es una técnica más agresiva que decapa más la piel, y puede tratar arrugas más profundas. Se emplea mucho para la cara, y también para las manos y el escote. El tiempo de recuperación después de un peeling de fenol puede ser algo más largo.
¿Cómo es la técnica?
Antes de realizarse, el paciente debe firmar por ley un consentimiento informado. Así se asegura que sabe lo que se le va a hacer, y que conoce los posibles efectos secundarios y complicaciones. Se recomienda no haber tomado el sol ni rayos UVA durante el mes previo, ni haberse realizado otras técnicas de limpieza facial agresivas .
El procedimiento se realiza con anestesia local, mediante cremas o con aguja. Se hace una limpieza y desengrasado de la piel, y se aplica de forma controlada el ácido por capas, observando la respuesta de la piel, y finalizando la técnica con un lavado o tamponado del ácido. La sensación de picor y quemazón es fácilmente soportable.
El peeling tiene efecto sobre la superficie de la piel , pero se ha demostrado que la inducción de cierta inflamación activa la producción y el remodelado de colágeno de la dermis mejorando la consistencia y firmeza de la piel. Esto ocurre sobre todo en los peelings más agresivos y profundos, como los realizados con fenol o tricloroacético.
¿Qué ocurre los días posteriores al peeling?
Habitualmente, se recomiendan hidratantes o mascarillas faciales los días posteriores . La piel estará enrojecida, e irá descamando durante unos días, y es muy importante no exponerse al sol ni a los rayos UVA para que no se formen manchas. Por ello, no se suelen hacer peelings en verano, cuando hay más riesgo de que la luminosidad intensa pueda alterar los efectos positivos del peeling. Las épocas ideales son el otoño y el invierno.
¿Qué complicaciones existen?
Son raras, pero el peeling puede complicarse por infecciones (por ejemplo, las infecciones por el virus herpes), hematomas, o alteraciones de la pigmentación si el paciente se expone al sol. En personas que padecen herpes labiales con frecuencia, puede ser necesario dar un medicamento antivírico para evitar que aparezca y se extienda por toda la cara.
¿Cuánto duran los efectos de un peeling?
Son variables, en general entre unos meses y un año . Lo ideal es repetir un peeling cada año o cada dos años para mantener los efectos positivos sobre la piel. La técnica puede repetirse todas las veces que se quiera, y puede combinarse con otros procedimientos como los láseres o la cirugía.
Dr. Jorge Romaní Especialista en Dermatología Dermatólogo colaborador de Advance Medical
Artículo especializado
Biopsia: Qué Debes Saber
Una biopsia es un procedimiento médico mediante el cual se extrae una muestra de tejido o células del organismo para su posterior estudio mediante microscopio. Este estudio permite establecer el diagnóstico de la lesión a estudiar, por ejemplo, si se trata de un tumor y si éste es benigno o maligno. También se utiliza para el diagnóstico de enfermedades, como las de origen autoinmune (enfermedad de Crohn, enfermedades reumatológicas).
La biopsia se puede aplicar a cualquier parte del cuerpo , tanto en la superficie (biopsia de piel) como en el interior de los órganos (biopsia de colon), si bien en función de la anatomía de la zona a biopsiar, el tamaño y accesibilidad de la lesión y el riesgo (dificultad del procedimiento) puede variar su indicación. Por ejemplo, en determinadas localizaciones como el tronco cerebral, la biopsia puede suponer un gran riesgo y presentar una gran dificultad de realización.
Tipos de biopsia
Para obtener la muestra de tejido o células existen diferentes tipos de biopsia, las cuales pueden variar en función de la zona anatómica y el tipo de muestra que se requiera.
Biopsia por raspado : consiste en la obtención de una capa superficial de células mediante un utensilio similar a una cuchilla. Se indica en las lesiones cutáneas y ginecológicas (cérvix).
Biopsia en sacabocados o con Punch: se realiza con un cilindro hueco de bordes afilados que toma una muestra circular de piel de pocos milímetros de diámetro. Se utiliza en dermatología para lesiones cutáneas.
Biopsia escisional: con el uso del bisturí se obtiene toda la lesión junto con la piel. Se indica para estudio de lesiones cutáneas o de ganglios aumentados de tamaño.
Biopsia endoscópica: extracción de una muestra de tejido mediante una pinza que se introduce a través del endoscopio. El endoscopio es un tubo flexible con una cámara en la punta que permite visualizar la lesión y tomar muestras directamente. Esta técnica se emplea sobre todo en las lesiones gastrointestinales (estómago, colon).
Biopsia por punción: mediante esta técnica la obtención de tejido es a través de la inserción de una aguja.
Con aspiración con aguja fina (PAAF): se utiliza una aguja de fino calibre (similar a las de un análisis de sangre) y se extrae una cantidad de líquido que contiene las células de la zona a estudiar. El problema principal es que la muestra obtenida puede ser insuficiente.
Biopsia con aguja gruesa (BAG): se diferencia de la anterior en que se utiliza una aguja hueca y de calibre más grande con lo cual se pueden obtener cilindros de tejido (no sólo células). Requiere de anestesia local. Tiene mayor rendimiento diagnóstico que la PAAF.
Este tipo de biopsias se indican generalmente para el estudio de lesiones de mama, de hígado o de tiroides.
Biopsia dirigida por imagen : cualquier tipo de biopsia en la que se utiliza una técnica de imagen (ecografía, RM…) para identificar la lesión y asegurar que la extracción de la muestra se hace en la zona correcta. Es la forma habitual de realización de biopsia en los tumores de próstata.
Biopsia quirúrgica: implica la resección de la lesión en quirúrgica por el cirujano. Generalmente hay una localización y marcaje previo de la lesión mediante técnicas de imagen, colocándose un marcador (“arpón”), en la imagen obtenida.
¿Cuándo se solicita?
Una biopsia está indicada en el proceso diagnóstico para establecer la naturaleza de una lesión (tumor, reacción inflamatoria, etc.) o para el diagnóstico de enfermedades, especialmente de origen inflamatorio o autoinmunes como la enfermedad inflamatoria intestinal, pénfigo, lupus, etc.
¿Qué es importante saber?
Para optimizar los resultados de la biopsia se deben tener en cuenta varios factores:
La muestra tiene que ser suficiente (tener un tamaño mínimo) y ser, en la medida de lo posible representativa. En algunos casos, si esto no se cumple, puede ser necesario repetir la prueba.
La conservación y el procesamiento de la muestra deben ser adecuados siguiendo un protocolo establecido.
Algunas biopsias son más complicadas de analizar y además precisan de tinciones especiales o determinaciones genéticas más complejas. Por ello, también el tiempo de entrega de los resultados puede variar.
La anatomía patológica (rama de la medicina) que se encarga del estudio de las biopsias es muy complicada. No es infrecuente que una biopsia tenga un diagnóstico diferente tras ser valorada por dos patólogos y que se requieran revisiones para confirmar el diagnóstico.
Nuevos tipos de biopsia y aplicaciones
La biopsia líquida es una nueva técnica que permite un nuevo enfoque en la biopsia tumoral clásica.
Se basa en la detección de fragmentos tumorales en líquidos corporales (sangre, orina, saliva o líquido cefalorraquídeo), evitando la punción del tejido.
Los tumores pueden extenderse a otras zonas del cuerpo (metástasis) lo que da lugar a liberación de material genético en el organismo. La detección de este material genético permite realizar el seguimiento y determinar mutaciones específicas para un tratamiento dirigido en algunos tipos de tumores.
De momento, la biopsia es una práctica con limitaciones , pero prometedora. Donde se está utilizando es en el cáncer colorrectal metastásico.
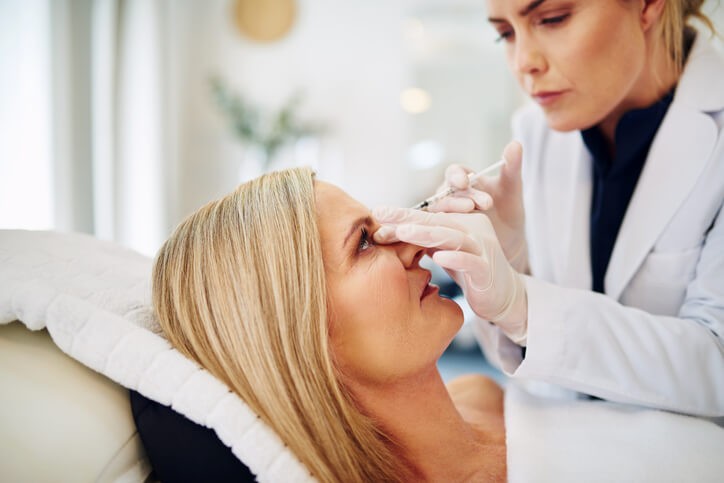
Artículo especializado
Tratamiento, Beneficios y Contraindicaciones del Bótox
Utilizada desde hace más de 20 años para el tratamiento de las arrugas de expresión y la hiperhidrosis (o sudoración excesiva), el botox es un arma muy eficaz en dermoestética en manos experimentadas. Sin embargo, su uso no está exento de complicaciones, y siempre debe ser aplicada por un médico.
El botox o toxina botulínica es una sustancia de origen bacteriano (procede de la bacteria que causa una infección llamada botulismo), con propiedades sobre la contracción muscular y las glándulas del sudor. Pero, ¿cómo actúa exactamente? Pues es capaz de bloquear la unión neuromuscular mediante su acción sobre la acetilcolina, lo cual crea una parálisis no permanente del músculo . De hecho, se emplea también para fines médicos desde 1989 como tratamiento de los espasmos musculares. Para su utilización con fines estéticos, hay que controlar muy bien la cantidad de toxina que se inyecta, y conocer sus efectos y su duración, con el objetivo de evitar accidentes como una parálisis facial. El efecto de la toxina empieza a notarse sobre el músculo a las 48 horas, pero puede ser necesario esperar unas dos semanas para notar el efecto óptimo.
¿Para qué se emplea en dermocosmética?
La aplicación de botox es fundamentalmente para la corrección de las arrugas de expresión , es decir, aquellas que se forman por la contracción muscular, como las de la frente, el entrecejo o las “patas de gallo”. Es posible incluso actuar sobre la comisura labial para mejorar la expresión cansada de los labios. Al parar la contracción muscular, la piel se relaja y las arrugas se aprecian menos.
¿Cómo se utiliza para tratar las arrugas?
El médico debe de conocer muy bien la anatomía de los pequeños músculos de la cara, y cómo controlar su contracción para relajar las arrugas. Asimismo, debe inyectar la cantidad justa en la zona para paralizar ese músculo y no provocar otros efectos secundarios. Se inyecta con una aguja muy fina, y prácticamente no provoca ningún dolor.
¿Cuál es la zona ideal?
Sin duda, la zona con mejores resultados es el entrecejo . Las arrugas de esta zona dan a la cara un aspecto enfadado, triste o preocupado. Al inyectar botox en esta zona se consigue además elevar la ceja, lo que confiere a la cara un aspecto más joven y alegre. Hay que tener sumo cuidado para que la toxina no se difunda a los párpados, provocando su caída. Por ello, se recomienda al paciente que permanezca en posición vertical unas horas después del tratamiento, para evitar la difusión lateral hacia los párpados superiores.
¿Se puede emplear para corregir la sonrisa?
Efectivamente , el botox puede corregir, por ejemplo, la “sonrisa gingival”, que es la que tienen muchas personas que enseñan las encías superiores al sonreír. Al infiltrar botox en el elevador del labio superior se relaja el músculo y el paciente sonríe sin mostrar las encías. Este tratamiento se puede hacer únicamente en personas jóvenes que tengan una distancia corta entre la nariz y el labio superior, ya que en caso contrario el labio caído produce un efecto negativo. También pueden corregirse las “sonrisas asimétricas”, es decir, las personas que tuercen la boca al sonreír, porque tienen más hipertonía muscular en un lado de la cara. Es el caso de personas que han sufrido una parálisis facial y no se han recuperado completamente. Si se relaja la contracción muscular en el lado sano, puede conseguirse una simetría facial que se había perdido.
¿Qué complicaciones puede tener?
Es un tratamiento muy seguro y con muchos años de experiencia acumulada. Sin embargo, algunas personas pueden experimentar dolores de cabeza, hormigueos en la piel, o parálisis no permanente de los músculos de la cara, lo cual puede ser un problema si se provoca una ptosis o caída de los párpados, ya que el paciente no puede abrir el ojo. Por ello, las inyecciones de botox no suelen hacerse en el área de la ceja, que afecta a la inervación del párpado.
¿Cuánto dura su efecto?
Los resultados de las inyecciones suelen durar unos 120 días (tres meses) , tras lo cual tendrán que ser retocadas o la zona afectada empezará a adquirir su forma anterior al tratamiento. Sin embargo, hay que controlar el número de repeticiones del tratamiento, ya que se puede llegar a provocar una auténtica atrofia muscular y una pérdida de la expresividad facial.
¿Cómo se emplea para tratar la hiperhidrosis?
Puede inyectarse en las axilas y las manos para reducir el sudor , de la misma manera que para reducir la contracción muscular en otras zonas. Se suele marcar el área con cuadrículas, e inyectar la cantidad justa para tratar toda la zona. Es infrecuente que se afecte la fuerza muscular si las cantidades de toxina inyectada se calculan bien. El efecto sobre la hiperhidrosis tampoco es permanente, debiendo repetirse el tratamiento para asegurar el control del sudor. En este sentido, técnicas como la cirugía por simpatectomía o el tratamiento con microondas son más definitivos.
La técnica se realiza inyectando pequeñas cantidades de la toxina bajo la epidermis de la zona a tratar con una aguja muy fina. Para minimizar las molestias, dicho procedimiento suele efectuarse con anestesia local por refrigeración de la zona, anestesia tópica o bloqueo de los nervios periféricos. El inicio del efecto comienza a las 24-48 horas del tratamiento, y se alcanza la máxima respuesta en una o dos semanas aproximadamente. La técnica presenta una tasa de efectos secundarios muy pequeña; solamente cabe mencionar las molestias locales, sobre todo en palmas de las manos y plantas de los pies, si se realiza sin la técnica anestésica adecuada, y la aparición de pequeños hematomas en la zona de la inyección, que generalmente desaparecen de forma espontánea sin precisar de otro tipo de tratamiento. En la mayoría de los pacientes se consigue reducir un 80-90% de la sudoración durante al menos 16 semanas.
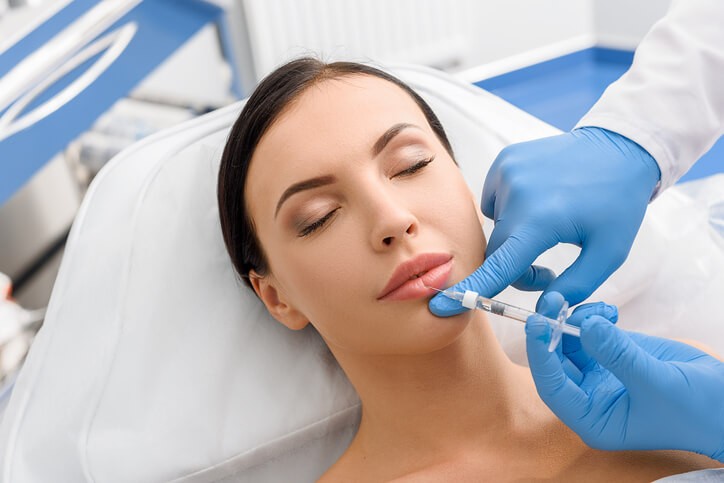
Artículo especializado
Los Beneficios del Ácido Hialurónico para la Piel
Son muchas las cremas faciales que incluyen entre sus ingredientes estrella el ácido hialurónico pero, ¿por qué? El motivo es que se trata de una sustancia viscosa que lubrica e hidrata, y que forma parte de las articulaciones, del ojo y de la dermis. Tiene, entre sus propiedades químicas, la capacidad para retener grandes cantidades de agua (puede retener hasta 1000 veces su peso en agua), y por lo tanto puede emplearse como un potente hidratante para la piel . Descubramos más acerca de esta sustancia.
¿Para qué se usa?
El ácido hialurónico es útil para diversas especialidades médicas : reumatología, traumatología, medicina estética y oftalmología.
En dermatología tiene uso para el llamado “rejuvenecimiento facial” . Puede usarse como relleno para el tratamiento de imperfecciones como arrugas, ojeras y en zonas con pérdida de volumen. Se administra mediante infiltraciones, es decir, se inyecta sobre la zona a tratar. Debe emplearlo siempre un médico titulado, ya que estas infiltraciones pueden acarrear efectos secundarios como endurecimiento y reacciones sobre la zona tratada, hematomas o irritación. Como es una sustancia no ajena al organismo, se reabsorbe de forma natural, es decir, no es un relleno permanente. Sus efectos duran entre seis y 12 meses.
También es útil para hidratar la piel en diferentes preparados en cremas o “sérums”, y para favorecer la curación de úlceras en la piel de las piernas o en la boca (las comunes aftas que son muy dolorosas y molestas).
Tiene además un efecto protector sobre la piel , al potenciar antioxidantes que compensan las alteraciones que produce la luz ultravioleta sobre las células. Esto contribuye a su efecto anti-envejecimiento y a sus propiedades para mejorar el aspecto estético de la piel.
Otras aplicaciones médicas
Además de su utilización en dermatología y medicina estética, el ácido hialurónico tiene aplicaciones en campos distintos de la medicina :
Oftalmología : se usa en diversos tipos de cirugía oftalmológica (cataratas, desprendimiento de retina…). Se inyecta en el ojo en la intervención para ayudar a reemplazar los fluidos naturales. Y se utiliza, además, como humectante en colirio en caso de sequedad ocular.
Enfermedades osteoarticulares : en reumatología y la traumatología se ha generalizado el uso de ácido hialurónico. Así, por ejemplo, se ha mostrado efectivo en la artrosis de rodilla pues se ha visto que ejerce una protección mecánica, tiene efecto antiinflamatorio local y mejoraría la estructura y función del cartílago y los condrocitos. El ácido hialurónico infiltra en la articulación y produce una reducción del dolor y mejoría de la funcionalidad de la rodilla. Otras aplicaciones como en la cadera o el tobillo no han demostrado beneficios, ni tampoco su utilización en caso de traumatismos ni administrado por vía oral.

Artículo especializado
Diagnóstico y Tratamiento de la Alopecia
Es un tema que preocupa, y mucho, tanto a hombres como a mujeres. Quienes acuden a la consulta del dermatólogo debido a la caída del pelo deben de ser conscientes de que es un hecho que tiene que ver con la genética y el envejecimiento normal, y que no todos los problemas de alopecia tienen una solución fácil.
La alopecia o caída del cabello es un proceso que puede obedecer a diferentes causas en función del sexo, y que debe ser siempre diagnosticado por un dermatólogo . Este es el único médico especialista que tiene formación en tricología, la ciencia que estudia el pelo. A diferencia de cualquier otro profesional que se dedique al “tratamiento de los problemas del pelo”, como los peluqueros y los médicos estéticos, el dermatólogo conoce la estructura del pelo, las enfermedades que lo afectan, y los tratamientos que deben aplicarse siguiendo un método y una evidencia científicas y sólidas.
Diversas causas pueden provocar alopecia o caída del cabello y en muchos casos también puede ser un proceso biológico normal, asociado con la edad, o con la predisposición genética (es decir, la naturaleza de cada persona, como tener los ojos de un cierto color o una determinada estatura). Podemos tratar brevemente las causas de alopecia clasificándola en primer lugar en masculina y femenina.
Alopecia en la mujer
La estructura del pelo es diferente en la mujer y en el hombre, y está sometido a diferentes influencias hormonales que varían al largo de la vida. En general, las mujeres sufren en menor grado la llamada alopecia androgenética que el varón. Es de dominio público que la alopecia asociada a la edad es mucho menor en las mujeres que en los hombres, y que las mujeres suelen mantener el cabello hasta el final de la vida. Esto es debido a la influencia de los andrógenos (las hormonas que determinan tener características masculinas como la voz grave o la masa muscular), que es más prominente en los hombres. En general, la caída del pelo en la mujer suele comportar una pérdida de la densidad capilar de forma más difusa, sin “entradas” ni “coronilla”. Sin embargo, las mujeres también pueden sufrir alopecia androgenética más acusada en algunas situaciones. Una de ellas es el síndrome de ovario poliquístico, que suele afectar a mujeres que además padecen obesidad y aumento del vello (hirsutismo). En general, es una enfermedad que diagnostican los ginecólogos porque comporta alteraciones de la menstruación e incluso falta de regla (amenorrea) e infertilidad. Otros casos de alopecia androgenética en mujeres pueden estar causados por otros trastornos hormonales, o incluso por tumores que producen andrógenos.
La mujer también puede manifestar épocas de alopecia en función de los niveles de hierro , que pueden variar según la sangre que se pierda cada mes en la menstruación. Asimismo, en las mujeres son más frecuentes las enfermedades de la glándula tiroides, hiper e hipotiroidismo, que suelen asociar un debilitamiento del pelo.
Alopecia en el hombre
El hombre, al estar sometido a la influencia de los andrógenos desde la adolescencia, p uede comenzar a perder el pelo por un proceso de miniaturización y desaparición progresiva desde una edad relativamente temprana , entre los 18 y los 25 años. La pérdida del cabello por alopecia androgenética masculina puede seguir diversos patrones, como la pérdida progresiva de la línea de implantación frontal (las famosas “entradas”) y/o la coronilla, conservando más años las zonas temporales y occipitales. Este proceso suele acompañarse de cierto aumento de la grasa en la superficie de la piel (el dicho popular afirma que “no hay calva que no brille”).
Irreversible o reversible
Otra manera de clasificar las alopecias es en cuanto a su patrón cicatricial (irreversible) o no cicatricial (reversible)
Cicatricial
Las alopecias cicatriciales se producen cuando un trastorno inflamatorio, infeccioso, o una lesión traumática lesiona el pelo provocando su destrucción y cicatrización de la zona. En estos casos el pelo perdido no es recuperable. Este tipo de alopecias son causadas por enfermedades como la tiña, la foliculitis, el lupus, el liquen plano, o traumatismos como quemaduras.
No cicatricial
En este caso, el proceso que causa pérdida de pelo no causa destrucción y cicatriz, sino que es reversible. El prototipo de alopecia no cicatricial es la mencionada alopecia androgenética, y también la llamada alopecia areata. En esta última se produce una reacción del organismo contra sus propias células (una reacción autoinmune), atacando al cabello. En algunas ocasiones, una situación de estrés puede actuar como desencadenante.
¿Cómo estudia un dermatólogo la alopecia? ¿Existen pruebas complementarias?
Para el dermatólogo, las mejores armas diagnósticas son la anamnesis (hablar con el paciente) y la exploración del cabello. Una prueba sencilla que siempre se practica es un test de tracción o pull test para observar si los cabellos caen, y en qué fase de su ciclo lo hacen. Esto puede complementarse con exploraciones como la dermatoscopia o el tricograma, que necesitan de aparatos similares a un microscopio. Incluso, en alopecias provocadas por alteraciones congénitas o adquiridas del tallo piloso, puede llegar a recurrirse a la microscopía electrónica. En ciertos casos se practican análisis de sangre, cuando quieren estudiarse los niveles de hierro y vitaminas, o las hormonas. En casos muy raros, por ejemplo, cuando se sospecha una intoxicación por metales pesados, puede recurrirse a análisis químicos de la composición del pelo.
Tratamiento de las alopecias
El tratamiento va a depender de la causa . En la alopecia androgenética dos fármacos muy empleados son el minoxidil tópico (en loción) y el finasteride oral (en pastillas), pero tienen una eficacia diferente en hombres y mujeres. La alopecia areata debe tratarse con medicamentos que modifiquen la respuesta autoinmunitaria. Las alopecias inflamatorias de otra naturaleza, como las provocadas por lupus o liquen tienen otros tratamientos. El trasplante capilar es una técnica muy exitosa para muchos tipos de alopecia, aunque no todos, y el inconveniente es que su precio es elevado.
Falsos mitos: las vitaminas, los masajes capilares, la alimentación
Como todos los problemas de salud que tienen que ver con la dermocosmética, y al ser un problema tan común, la alopecia es terreno propicio para la pseudociencia, la charlatanería o el fraude. Cuando los análisis de sangre son normales, la alimentación es correcta y no hay problemas hormonales visibles, sirve de poco reforzar la dieta con vitaminas, aplicarlas directamente sobre el pelo (que no las asimila), o realizar técnicas sin base científica como los masajes. Por ello, volvemos a aconsejar que el dermatólogo sea el profesional que debe dedicarse al estudio y al tratamiento de las alopecias .
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Periodontitis
¿Qué es la periodontitis?
Una enfermedad también conocida como piorrea y enfermedad periodontal , que pertenece a la especialidad de odontología y es considerada una dolencia de tipo grave.
Tipos de periodontitis
La periodontitis se puede dividir en tres tipos:
Crónica : este tipo de periodontitis surge por malos hábitos como el consumo de tabaco, sumados a una gran acumulación de placa bacteriana y sarro debido a una mala higiene bucodental.
Aguda : en este caso la periodontitis aparece de manera brusca, dañando el tejido blando, sin necesidad que haya un exceso de placa bacteriana o sarro. Es frecuente en adolescentes.
Úlcero necrosante : es la periodontitis más grave. Es muy dolorosa y además de sangrado e inflamación de las encías puede desarrollar más síntomas, como úlceras en la boca, fiebre y malestar general.
Causas de la periodontitis
La periodontitis surge a causa de que se acumula placa bacteriana entre los dientes y encías. Esto se debe a que la placa, principalmente formada por bacterias , se adhiere al diente y a la encía debido a la acumulación de restos de comida.
Esta placa bacteriana si no se retira, se acumula y endurece formando el sarro, el cual solo se puede retirar mediante el instrumental del dentista.
El sarro, si no es retirado, provoca la gingivitis, que es la inflamación de las encías, y si esta no se trata, las bacterias llegan al tejido blando y al hueso de la mandíbula , debilitando el agarre de los dientes, lo que provoca la periodontitis.
Síntomas de periodontitis
Los signos y síntomas de la periodontitis son:
Inflamación de las encías.
Aumento de la sensibilidad de las encías.
Retracción de las encías.
Color brillante de las encías.
Aparición de pus en los dientes y encías.
Mal aliento.
Los dientes se mueven y duelen al comer.
Tratamiento para la periodontitis
El tratamiento aplicado para la periodontitis varía según la gravedad y/o lo avanzada que esté la enfermedad.
Si aún no ha profundizado mucho el tratamiento puede consistir en el raspado y alisado radicular , dos técnicas empleadas para la eliminación de sarro, además de la toma de antibióticos para la infección bacteriana.
Sin embargo, si la enfermedad está muy avanzada se debe recurrir a la cirugía. La intervención quirúrgica variará según la necesidad de cada paciente.
Puede ser una cirugía para realizar un raspado y alisado radicular más profundo, realizar un injerto óseo o del tejido blando , regenerar los tejidos, o estimular su regeneración.
Pruebas complementarias del tratamiento de periodontitis
Lo primero que llevará a cabo el médico será una evaluación física de la boca del paciente para ver la presencia de sarro , sangrado y/o debilidad de los dientes. Esto, sumado a los síntomas que le comunique el paciente, le permitirá elaborar un diagnóstico.
No obstante, para cerciorarse y ver hasta qué profundidad ha llegado la infección , el médico pedirá pruebas de diagnóstico por imagen, como una radiografía dental.
Factores desencadenantes de periodontitis
La periodontitis es la infección de la encías que llega hasta el tejido blando y el hueso donde se soportan los dientes, siendo el principal factor desencadenante de esta enfermedad una gingivitis no tratada, puesto que la gingivitis es la enfermedad previa a la periodontitis y sus síntomas son la inflamación de las encías debido a la acumulación de sarro entre estas y los dientes.
Factores de riesgo de periodontitis
Los principales factores de riesgo que pueden aumentar que el paciente desarrolle periodontitis son:
Edad : cuanto mayor es la edad del paciente más probabilidad hay de padecer la enfermedad.
Genética : esta enfermedad muchas veces está relacionada con los antecedentes familiares.
Historial médico del paciente : la periodontitis puede ser causada por otras enfermedades que tenga el paciente que dañen el sistema inmunitario o que sean crónicas, como la diabetes.
Si el paciente padece gingivitis y no se ha puesto en tratamiento.
Hábitos de vida : el consumo de tabaco y otras sustancias sumado a una mala higiene bucal puede aumentar el riesgo de esta enfermedad. También una mala alimentación.
Complicaciones de la periodontitis
Pérdida de los dientes por su caída.
Infección bacteriana.
Anomalías en el corazón y los pulmones si las bacterias se van al torrente sanguíneo.
Prevención de la periodontitis
Tener una correcta higiene bucal.
Cepillarse los dientes tras cada comida.
Hacer uso del hilo dental y el enjuague bucal.
Realizar revisiones dentales periódicas.
Acudir al dentista a eliminar el sarro y la placa bacteriana.
Especialidades a las que pertenece la periodontitis
El especialista médico encargado de tratar la periodontitis es el odontólogo.
Preguntas frecuentes
¿Qué precio tiene un curetaje dental?
El curetaje dental se realiza dividiendo la boca en 4 cuadrantes, siendo el precio de cada cuadrante entre 60 € y 80 € .
¿Qué es la periodontitis agresiva?
Es un tipo de periodontitis similar a la crónica , pero cuya aparición es brusca y ataca de manera muy rápida al tejido blando de la mandíbula sin haber excesiva presencia de sarro y/o placa bacteriana.
¿Qué es la profilaxis dental?
La profilaxis dental se emplea tanto para mantener una buena higiene dental mediante la práctica periódica como para evitar el avance de la gingivitis y la periodontitis mediante la eliminación de las bacterias, el sarro y la placa en profundidad.
¿Qué es un especialista en endodoncias?
El especialista en endodoncias es el endodoncista y es el médico encargado de mantener y/o recuperar el estado óptimo de salud de la parte perirradicular (alrededor de la raíz) del diente.
¿Qué diferencia hay entre un empaste y una endodoncia?
El empaste se realiza tras la eliminación de una caries en la parte superficial del diente, mientras que la endodoncia se realiza en la zona del nervio del diente, extrayendo la pulpa dental.
Enfermedad
Varices
¿Qué son las varices?
Las varices, también conocidas como venas varicosas o insuficiencia venosa crónica, son dilataciones venosas que se caracterizan por ser tortuosas, que no permiten el retorno venoso al corazón y que pueden aparecer en algunas partes del cuerpo pero afectan mayormente a los miembros inferiores. Es una patología muy común, siendo más habitual en mujeres que en hombres. Esta enfermedad si no se trata a tiempo puede desencadenar complicaciones más graves.
Tipos de varices
Existen diferentes tipos de clasificar las varices. El principal es:
Varices superficiales: son las más frecuentes, conocidas como telangiectasias o arañas vasculares. Son varices de pequeño tamaño y muy visibles, normalmente no tienen más problemas que el estético.
Varices tronculares : son venas dilatadas que pueden ser visibles o no. Son las que mayor problemas provocan ya que producen dolor, hinchazón, cambios de coloración en la piel y en algunos casos úlceras que son difíciles de tratar y pueden infectarse con facilidad.
Causas de tener varices
Las causas de las varices suelen originarse por la debilidad de la pared de las venas . Las venas tienen en su interior unas válvulas que impiden que la sangre retroceda, y cuentan además con la colaboración de los músculos de las piernas que, al contraerse, ayudan a empujar la sangre, estableciendo un sentido único hacia el corazón.
Si las válvulas están débiles o dañadas, la sangre puede detenerse y acumularse en las venas. Esto hace que las venas se hinchen, lo que puede conducir a venas varicosas.
Otras causas para desarrollar varices son los antecedentes familiares o hereditarios, la tromboflebitis , en este caso son trombos, o lo que es lo mismo, coágulos, los que dificultan la circulación. Esta situación puede darse, por ejemplo, tras prolongados periodos de reposo en cama. El embarazo, las varices que aparecen durante el período de gestación son secundarias y tienden a desaparecer entre dos y tres semanas después del parto.
Síntomas de las varices
Los síntomas de las varices son: pesadez y cansancio en las piernas, visualización de varices con venas visibles, hormigueos al permanecer en la misma posición, calambres nocturnos, dolor , hinchazón o edema de los pies y tobillos, coloración de la piel. En fases más avanzadas de la enfermedad pueden aparecer úlceras venosas, sensación de calor o picores.
Tratamiento contra las varices
El tratamiento contra las varices va a depender de la gravedad de cada caso. En los más leves y donde la sintomatología no existe o es poca se opta por un tratamiento conservador no quirúrgico, que consiste en aliviar los síntomas y retrasar el progreso de la enfermedad.
Farmacológico, en los casos leves se pueden utilizar algunos medicamentos flavonoides que favorecen el tono de las venas y firmeza a las mismas. Por otro lado se pueden administrar analgésicos, antiinflamatorios, anticoagulantes de uso tópico etc.
Cirugía para tratar las varices, como el método tradicional o stipping, que consiste en eliminar las venas afectada seleccionandolas entre dos ligaduras realizadas en sus extremos y extirparlas por tracción.
Microcirugía , es una técnica más moderna en la que se elimina solo los trayectos venoso afectados, mediante incisiones mínimas.
Escleroterapia , no todas las varices pueden tratarse con esta técnica. Consiste en la irritación de las paredes anteriores de las venas, de manera que estas se cierren por sí misma con la cicatrización.
Pruebas complementarias del tratamiento contra las varices
Las pruebas complementarias o diagnósticas del tratamiento contra las varices, después del médico realizar una historia clínica y exploración física , que ayuda a ver el problema y sobre todo el grado o tipo de varices son.
El eco-Doppler: es una técnica que combina la ecografía (para ver las venas y arterias en su trayecto y comprobar las alteraciones que puedan sufrir en su interior), que muestra el flujo venoso y sus anomalías. Está prueba debe realizarse con el paciente de pie y tumbado. es una prueba no dolorosa y que no necesita preparación previa.
Flebografia: consiste en inyectar un contraste yodado en la vena y luego realizar una radiografía. Solo se utiliza en casos muy puntuales, ya que es una prueba que suele ser dolorosa y presenta riesgos innecesarios para el paciente.
Factores de riesgo de las varices
Existen factores desencadenantes que incrementan el riesgo de desarrollar varices como son la edad , que aumenta el riesgo de padecerlas, el sexo , ya que son más frecuentes en la mujer, la obesidad, el embarazo, los tratamientos hormonales , la vida sedentaria (falta de ejercicio), antecedentes hereditarios familiares y profesiones de riesgo, que son todas aquellas donde las personas tienen que estar más de 6 horas pie o sentado.
Complicaciones del tratamiento contra las varices
Entre las complicaciones de las varices están:
Cambios en la piel.
Hemorragias que se producen por la ruptura de las venas varicosas.
Ulceras varicosas.
Flebitis superficial (es la inflamación de una vena varicosa).
Infecciones.
Trombosis de las venas varicosas (formación de un coágulo en el interior de las venas varicosas y se da conjuntamente con la flebitis superficial).
Prevención de las varices
La prevención de las varices es importante cuando se tienen antecedentes familiares de varices, o existen factores de riesgo que pueden hacer su posible aparición. Para prevenir las varices es necesario:
Evitar el sobrepeso
Controlar el estreñimiento
Realizar ejercicio físico de forma regular.
No utilizar ropa muy ajustada.
No permanecer de pie mucho tiempo sin moverse
Evitar altas temperaturas.
Realizar masajes diarios en las áreas donde puedan aparecer las varices.
Especialidades a las que pertenecen las varices
Las varices pertenecen a las especialidades de Angiología y Cirugía Vascular. Existe una subespecialidad, denominada Flebología, que se ocupa de las enfermedades venosas, entre las que se encuentran las varices.
Preguntas frecuentes:
¿ Cómo se llama el médico que trata las varices ?
El especialista que trata las varices se llama f lebologo , es un médico que estudia el estado de las venas.
¿ Solo salen varices en las piernas ?
Las varices no solo salen en las piernas, habitualmente las varices aparecen en las mismas, pero pueden surgir también en otras zonas del cuerpo como el esófago, la región anal o en los testículos.
¿ Hay remedios caseros para evitar las varices ?
Si existen remedios caseros para evitar las varices, como plantas medicinales con propiedades venotónicas que ayudan a la prevención y al tratamiento de las varices. Entre estas plantas están: castaño de Indias, rusco, vid roja, ginkgo biloba y hamamelis. Se suelen administrar por vía oral o aplicarse en forma de geles y cremas con efecto frío. Pero se recomienda siempre acudir al especialista y buscar una solución médica.
¿ Es verdad que son genéticas las varices ?
Sí, es verdad que son genéticas las varices. Son causadas por la insuficiencia venosa, condición que sugiere una carga genética de 97% de probabilidad de desarrollarlas.
¿ Qué es la escleroterapia ?
La escleroterapia es un tratamiento mínimamente invasivo usado para tratar las venas varicosas y de araña. En el procedimiento se inyecta una solución directamente en las venas afectadas que hace que se encojan, y a la larga desaparecen.
Enfermedad
Psoriasis
¿Qué es la psoriasis?
La psoriasis es una e nfermedad crónica inflamatoria con afectación principalmente de la piel , producto de la influencia de diversos factores (alteración inmunológica, influencia ambiental y genética).
Es una enfermedad frecuente y habitual motivo de consulta en atención primaria y especializada, presentando una prevalencia estimada en España del 2,3% y afectando más a personas de entre los 20 – 50 años, sobre todo a mujeres.
Según la forma de presentación la gravedad de la psoriasis varía, pudiendo ir desde unas manifestaciones leves cutáneas, hasta una afectación dérmica y sistémica importante y grave debido a la influencia en la vida del paciente produciendo discapacidad física, psicológica y social.
Tipos de psoriasis
Según la forma de presentación de la psoriasis, los tipos se dividen en:
Psoriasis vulgar o psoriasis en placas : forma más frecuente (90%). Aparecen placas rojizas con descamación blanquecina de tamaño variable y simétricas, más frecuentemente en extremidades, codos, rodillas, cuero cabelludo y región lumbosacra, que no producen habitualmente ningún síntoma.
Psoriasis en gotas : pequeñas lesiones parecidas a gotas, rojizas con algo de descamación, que aparecen por todo el tronco y extremidades.
Psoriasis invertida: Aparecen lesiones de color rojo vivo, brillantes, que no se descaman y que aparecen sobre todo en grandes pliegues (región inframamaria, axilas, ingles, región genital).
Psoriasis pustulosa: aparición de pústulas (pequeñas lesiones en la piel parecidas a ampollas rellenas de material blanquecino) que pueden presentarse de forma localizada o de forma generalizada por todo el cuerpo. La forma generalizada, es la variante más severa y puede acompañarse de afectación de todo el organismo con fiebre, malestar, diarrea, aumento de glóbulos blancos (células de defensa) y disminución del calcio en la sangre.
Psoriasis palmoplantar: se caracteriza por la aparición de enrojecimiento, descamación en palmas de las manos y plantas de los pies, que pueden tener fisuras (heridas lineales superficiales), que aparece en combinación con la afectación de otras zonas del cuerpo o de forma aislada.
Psoriasis ungueal : en una o varias uñas aparecen lesiones como pequeños puntitos deprimidos y surcos, despegamiento de la uña en la parte distal con aparición de una coloración pardo-amarillenta y uñas quebradizas.
Psoriasis eritrodérmica: es una variante poco frecuente. Se presenta como un enrojecimiento generalizado, con descamación, que afecta a todo el cuerpo, habitualmente acompañado de infecciones, hipotermia (disminución de la temperatura corporal) y deshidratación secundaria.
Artropatía psoriásica: en un 5-30% de los casos de psoriasis puede aparecer una afectación de las articulaciones, habitualmente de los dedos de las manos o pies, con aparición de deformidad y dolor, aunque pueden surgir otras formas que afectan también a la columna, sobre todo a nivel lumbosacro.
Causas de la psoriasis
El origen de la psoriasis viene determinado por la influencia de múltiples factores tanto individuales (genéticos, inmunológicos), como ambientales. Su causa final se desconoce.
Síntomas de la psoriasis
Habitualmente la psoriasis se manifiesta en brotes más o menos duraderos e intensos. En la forma más típica de presentación de la psoriasis aparece en la piel una o varias placas de color rojo o rosado , con bordes bien definidos, habitualmente ovaladas o redondeadas y en ocasiones algo elevadas, que están recubiertas por escamas secas de color blanco nacarado y cuyo tamaño es variable. Estas lesiones pueden producir picor.
Otros tipos de lesiones de la piel producidas en las distintas variedades de psoriasis son la presencia de pequeñas heridas (fisuras) que producen dolor y se pueden sobre infectar por bacterias de la piel.
Si afecta a las uñas, se altera su estructura y en ocasiones el paciente puede perder la uña. En el cuero cabelludo aparecen placas blanquecinas que característicamente suelen picar más. El pelo en la zona de la lesión no se pierda y puede atravesar la placa blanquecina con descamación abundante.
Cuando hay afectación de las articulaciones, sobre todo de las manos, hay inflamación, dolor y deformidad de estas.
Tratamiento para la psoriasis
El tratamiento se divide según la forma de administración. El inicial es el de aplicación tópica. En ese formato se tienen varios fármacos con distinto mecanismo de acción, aunque la base principal del tratamiento son los corticoides tópicos. Otros fármacos utilizados son alquitranes, breas, antralina, retinoides tópicos, o la aplicación de fototerapia (tratamiento con luz ultravioleta). Acompañando siempre a estos tratamientos se utilizan siempre cremas hidratantes y queratolíticas (que retiran las capas muertas de la piel).
Después está el tratamiento sistémico, es decir, fármacos que se absorben por vía oral. Así se utilizan retinoides , fármacos inmunosupresores (Metotrexato y la Ciclosporina A) u otros tratamientos biológicos (anticuerpos monoclonales, etc…).
Pruebas complementarias del tratamiento de la psoriasis
El diagnóstico de la psoriasis es fundamentalmente clínico por la exploración física y la observación del tipo de lesiones que presenta el paciente. Dentro de esta exploración física se procede a realizar una prueba que consiste en el denominado raspado metódico de Brocq , con el que se objetivan tres signos característicos en las lesiones psoriásicas: desprendimiento de multitud de escamas al raspar (signo de la vela), al continuar raspando se desprende una membrana transparente de la epidermis (membrana de Duncan-Dulckley), finalizando el raspado cuando aparecen lesiones de sangrado puntiforme (rocío hemorrágico de Auspitz), no apareciendo este último signo en la psoriasis invertida ni en la pustulosa.
Aunque no suele ser preciso, si existen dudas diagnósticas, se realiza una biopsia de las lesiones (quitar una pequeña muestra de la lesión para estudiarla en el laboratorio de anatomía patológica).
Factores desencadenantes de la psoriasis
Factores que pueden influir en la aparición son factores físicos como traumatismo repetidos en la piel, infecciones en la piel, algunos fármacos, el clima , el estrés, factores hormonales, el alcohol o el tabaco, o factores inmunológicos.
Factores de riesgo de la psoriasis
Uno de los principales factores de riesgo es la influencia de la herencia familiar , ya que hasta un tercio de los pacientes tienen antecedentes familiares de padecimiento de la enfermedad.
Se ha asociado las infecciones faríngeas producidas por bacterias (concretamente Estreptococos beta hemolíticos del grupo A) con el desarrollo de psoriasis en gotas.
Complicaciones de la psoriasis
Déficit de folato, vitamina B necesaria para el correcto funcionamiento del sistema nervioso.
Mala regulación de la temperatura corporal.
En caso de presentar artritis psoriásica pueden aparecer deformidades de las articulaciones e impotencia funcional.
Afectación en el ámbito anímico del paciente con presentación de enfermedades como ansiedad, depresión, etc.
Sobreinfección de las lesiones dérmicas.
Asociación de la psoriasis con el síndrome metabólico con alteración de los niveles de azúcar en sangre , hipertensión, obesidad abdominal, etc, que favorecen la aparición de complicaciones cardiovasculares.
Prevención de la psoriasis
Ingesta de alimentación variada rica en verduras y frutas . Se ha estudiado el efecto positivo del consumo de vitaminas C y E.
Evitar estrés y la ansiedad.
Evitar los traumatismos repetidos
Tratar con antibióticos las infecciones faríngeas producidas por bacterias.
Realizar una limpieza adecuada de la piel.
Especialidades a las que pertenece la psoriasis
En casos leves, el diagnóstico y tratamiento lo realiza el médico de atención primaria. Cuando se presentan casos de extensiones importantes, existen complicaciones o no hay respuesta al tratamiento inicial, se deriva al paciente al dermatólogo.
Preguntas frecuentes:
¿Es contagiosa la psoriasis nerviosa?
La psoriasis es una enfermedad crónica que en ningún caso es contagiosa.
¿Tiene un componente psicológico la psoriasis?
Sí, está demostrado que el estrés emocional puede ser un factor tanto desencadenante como de exacerbación o empeoramiento de la psoriasis.
¿Qué impacto mental tiene la psoriasis?
Los pacientes con mayor afectación por psoriasis y sobre todo si son jóvenes tienen un mayor riesgo para el padecimiento de depresión y ansiedad . Además, el riesgo de suicidio con respecto a la población general se ha demostrado que está aumentado. Todo ello está relacionado con la influencia e interferencia que produce la psoriasis en la en todos los aspectos de la vida del paciente.
¿Hay algún remedio casero para la psoriasis?
Los médicos pueden recomendar como ayuda en el tratamiento y el mantenimiento de la mejor integridad de la piel con sustancias hidratantes y emolientes. Así se pueden usar por ejemplo el aceite de almendras, aloe vera, cremas con base de avena, etc.
¿Cómo puedo ayudar a un amigo o familiar con psoriasis?
Es importante conocer las características de la enfermedad y ayudar al paciente a aceptar y adaptarse a la situación de cronicidad e intermitencia de su enfermedad, apostando por reforzar su autoestima . Así mismo es importante el acompañamiento en todos los procesos de diagnóstico médico y los tratamientos, reforzando el cumplimiento terapéutico del paciente para que sea más efectivo.

Enfermedad
Celulitis
¿Qué es la celulitis?
La celulitis, también conocida como fibroedema geloide subcutáneo o hidrolipodistrofia, es un trastorno que afecta a la piel y a los tejidos subcutáneos . Una celulitis es una inflamación de las células que forman un tejido conjuntivo, es decir, las células que unen un tejido con otro. Consiste en la acumulación de tejido adiposo (sebáceo) que forma nódulos de grasa, agua y toxinas , focalizándose preferentemente a nivel de la mitad inferior del cuerpo como glúteos, caderas o muslos. La piel está compuesta por tres capas de grasa, y la celulitis se desarrolla en la capa más superficial, que se denomina hipodermis . La celulitis se presenta comúnmente en las mujeres, estimándose que el 90% de ellas poseen celulitis , aunque también se presenta en hombres con menos frecuencia. Es una condición muy común y es de tipo leve.
Tipos de celulitis
Existen diferentes tipos de celulitis, estas son:
Celulitis edematosa : se suele localizar en las piernas. No es una celulitis dolorosa ni se asocia a flacidez, y se caracteriza por una retención de líquidos y por presentar piel de naranja, que se observa al comprimir la piel.
Celulitis blanda: se suele presentar en personas sedentarias cuya actividad física es nula. También es posible encontrarla en personas que realizaron alguna actividad física en el pasado y posteriormente la dejaron. También es habitual que aparezca en aquellas personas que han variado su peso en un breve periodo de tiempo.
Celulitis dura : es el tipo de celulitis más grave estéticamente. Se caracteriza por la presencia de un tejido muy fibroso que rodea las máculas de grasa, de diversos tamaños. Suele ser dolorosa y se asocia sobre todo con una alimentación deficiente y una piel poco oxigenada.
Celulitis infecciosa : ocurre cuando las bacterias consiguen entrar en la piel, infectando las capas más profundas y causando síntomas como enrojecimiento intenso, dolor, e inflamación de la región afectada. La celulitis infecciosa se produce cuando las bacterias, con mayor frecuencia los Estreptococos y Estafilococos , entran en la piel a través de una grieta o rotura (herida). Si no se trata, la propagación de la infección puede poner en riesgo la vida rápidamente.
Causas de la celulitis
Son muchas causas de la celulitis, entre ellas podemos mencionar: el abuso de tabaco, el consumo de alcohol y café, una mala alimentación, el exceso de peso y la falta de ejercicio , como detonantes para su inicio. En cuanto al posible carácter hereditario de este trastorno, no puede afirmarse que la celulitis tenga esta condición, pero sí es cierto que la mayoría de las mujeres que sufren esta patología presentan antecedentes familiares.
El uso de prendas de vestir demasiado ajustadas que dificultan el retorno venoso, así como el sedentarismo, pueden empeorar la celulitis. Padecer alguna alteración hepática o renal también es un factor a tener en cuenta para la aparición de celulitis, ya que este tipo de trastornos favorecen la acumulación de deshechos y de residuos tóxicos. Las insuficiencias venosas, las varices, y otros problemas circulatorios locales, contribuyen a la aparición de celulitis al crear un problema en la microcirculación.
Síntomas de la celulitis
Los síntomas de la celulitis incluyen: piel de naranja, mareos e hipotensión, nerviosismo, insomnio, fatiga constante, dolor en la zona de la celulitis, sensibilidad, fiebre e hinchazón y calor, entre otros síntomas.
Tratamiento para la celulitis
Independientemente de cuáles sean las causas de la celulitis, no hay productos, tratamientos ni medicamentos que permitan hacerla desaparecer. Algunos tratamientos permiten reducir temporalmente su visibilidad, pero sus efectos no son duraderos. Para disminuir las celulitis es preciso llevar una dieta saludable baja en grasas e ingerir abundantes líquidos. La sal se debe tomar con moderación, al igual que es aconsejable evitar los embutidos y pescados salados e incluir en la dieta frutas y condimentos naturales.
Las cremas anticelulíticas son otra opción de tratamiento para la celulitis. Deben contener sustancias que estén involucradas en la microcirculación, el tejido graso y el tejido conectivo. Es muy importante que se apliquen correctamente realizando un masaje ascendente y circular sobre las zonas afectadas. Existen también masajes anticelulíticos, que tienen que ser aplicados por profesionales, con constancia (varias sesiones), para obtener buenos resultados.
El tratamiento para la celulitis infecciosa generalmente se inicia con el uso de antibióticos orales como Amoxicilina o Cefalexina de 10 a 21 días. En este período se aconseja tomar todos los medicamentos en el horario indicado por el médico, así como observar la evolución del enrojecimiento en la piel.
Pruebas complementarias del tratamiento de la celulitis
Generalmente la celulitis suele diagnosticarse a simple vista , por lo que no se necesitan pruebas complementarias para el tratamiento. En el caso de la celulitis infecciosa, el dermatólogo diagnostica este tipo de celulitis en relación a los síntomas que presenta el paciente, pero en algunos casos el médico puede pedir un examen de sangre o una evaluación en el laboratorio de una muestra de piel afectada, para confirmar el tipo de bacteria y recetar el antibiótico más adecuado.
Factores de riesgo de la celulitis
Hay varios factores que influyen sobre el hecho de que una persona tenga celulitis y sobre la medida en que la tenga, como son el sexo, ya que es mucho más frecuente en mujeres que en hombres, la edad, los antecedentes familiares, la cantidad de grasa que contiene el cuerpo (exceso de grasa), un estilo de vida sedentario, el bajo consumo de líquidos, el estrés, una dieta rica en sal, grasas y carbohidratos, así como el grosor de la piel de cada uno.
Complicaciones de la celulitis
La celulitis no presenta riesgos relativamente graves para las personas. La única complicación que se presenta es a nivel estético , que hace que muchas personas no se sienten conformes con la celulitis. Esto lleva a una baja autoestima y a la desvalorización del cuerpo.
Prevención de la celulitis
Para prevenir la celulitis es necesario:
Dejar de fumar.
Evitar el café.
Evitar el alcohol.
Evitar los alimentos refinados, fritos y altos en grasas, la ingesta excesiva de sal y el déficit de fibra en la dieta.
Beber dos litros diarios de agua.
Hacer ejercicio.
Evitar el uso de prendas de vestir que se ajusten y presionen demasiado al cuerpo.
Especialidades a las que pertenece la celulitis
La celulitis pertenece a la especialidad de dermatología. La dermatología es una especialidad de la medicina que se ocupa del conocimiento y estudio de la piel humana y de las enfermedades que la afectan. Irá de la mano de la medicina estética.
Preguntas frecuentes:
¿Por qué tengo celulitis si estoy delgada?
La celulitis es causada comúnmente por la falta de ejercicio y una alimentación deficiente. Delgadas o gruesas, la celulitis afecta a cualquier tipo de silueta.
¿Es lo mismo celulitis que piel de naranja?
Es común confundir la piel de naranja y la celulitis, aunque no se tratan del mismo trastorno o problema. La celulitis consiste en la acumulación de tejido adiposo (graso) en determinadas zonas del cuerpo, lo que causa la aparición de nódulos adiposos de grasa, y también de toxinas, mientras que la piel de naranja consiste en tejido graso subcutáneo que se acumula hasta presionar y sobresalir entre las diferentes fibras de tejido conectivo, lo que termina por formar una especie de red a modo de pequeños bultos.
¿Qué alimentos ayudan a eliminar la celulitis?
Se recomienda comer alimentos como el tomate, el repollo, la lechuga, las naranjas y limones, los huevos cocidos, los guisantes, las judías verdes, los espárragos, las setas, los mejillones, té verde, semillas de chia, frutos rojos y pepinos, entre otros alimentos.
¿Existe la celulitis en los brazos?
La celulitis puede aparecer en cualquier parte del cuerpo, incluyendo los brazos. Aunque es más común que aparezca en las zonas de los muslos, las piernas y el trasero.
¿Es dolorosa la eliminación de la celulitis?
La mayoría de tratamientos para la celulitis consisten en masajes y la utilización de cremas anticelulíticas, por lo que no resulta dolorosa su eliminación.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia