Nefrología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
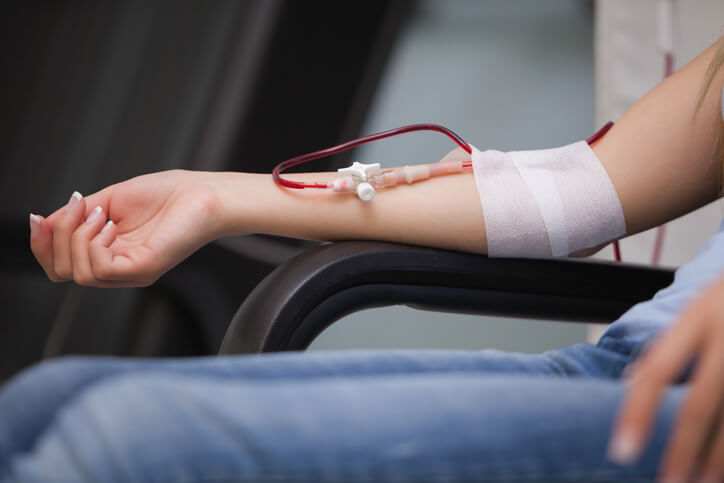
Diálisis, Qué es y Consecuencias
La diálisis consiste en un procedimiento que suple la función renal cuando, por diferentes causas, los riñones están dañados. Mediante la diálisis se logran eliminar varios productos de desecho que se excretan con la orina, así como el exceso de líquido de la sangre.
Qué pasa cuando los riñones fallan
Cuando los riñones fallan por infecciones de repetición, lesiones, afectación por hipertensión arterial, colesterol, diabetes, glomerulonefritis, obstrucciones de la vía urinaria, aporte insuficiente de sangre u otras muchas causas, su función se debe suplir, dado que es el mecanismo del cuerpo humano para deshacerse de sustancias que, de acumularse en la sangre, como la urea, pueden ser tóxicas y poner en peligro la integridad del paciente o incluso su vida.
Los riñones, una vez fallan, ya sea uno o ambos, en general no se recuperan. Cuando es un riñón el que falla el otro puede compensar en parte y llevar a cabo el trabajo que en condiciones de salud harían los dos. Sin embargo, esta misma sobrecarga de trabajo puede a la larga dañar el riñón sano y hacer que la función renal de excreción se vea mermada hasta llegar a unos niveles que pongan en riego al paciente. Cuando esto se produce hoy en día disponemos de dos opciones terapéuticas: la diálisis y el trasplante renal.
Cuándo se recurre a la diálisis
No todos los pacientes son candidatos a un trasplante renal, que es la solución ideal. Asimismo, existe una lista de espera para recibir un trasplante y mientras la función renal tiene que llevarse a cabo. Es en estas dos situaciones cuando entra en juego la diálisis, que se tendrá que realizar durante toda la vida, o hasta que se pueda someter a la persona a un trasplante de riñón.
Tipos de diálisis
Existen dos tipos de distintos de diálisis: la hemodiálisis, la más habitual, y la diálisis peritoneal. La elección de una modalidad u otra se basa, en la mayoría de los casos, en criterios puramente médicos, mientras que en ocasiones es el paciente quien puede escoger entre ambas opciones.
La hemodiálisis consiste en filtrar la sangre de forma periódica para depurar y extraer el líquido sobrante. Se extrae toda la sangre del paciente, se la hace pasar por un filtro (dializador) para depurarla y, una vez limpia, se introduce de nuevo en el cuerpo.
o Para poder llevar a cabo este proceso se necesita disponer de unos vasos sanguíneos que permitan extraer un gran flujo de sangre hacia la máquina de diálisis. Las venas y arterias a las que tenemos acceso tienen un calibre pequeño de manera que lo que se hace es crear una fístula arteriovenosa (FAVI) a través de la cual se accede a la extracción y reinserción de la sangre. La creación de la FAVI la llevan a cabo los cirujanos vasculares en el quirófano, y se debe realizar antes del inicio de la hemodiálisis. Entre un mes y un mes y medio después de la intervención la vena conectada a la arteria habrá crecido lo suficiente para permitir pinchar en ella de manera repetida durante las sesiones de hemodiálisis.
o Si se tiene que realizar la diálisis de forma urgente y no da tiempo a realizar la FAVI se puede llevar a cabo la hemodiálisis a través de un catéter vascular que se coloca a nivel yugular o femoral. Este acceso es provisional hasta que se pueda hacer la FAVI, dado que tiene mayor riesgo de infecciones. Sin embargo, si por problemas intrínsecos al sistema vascular del paciente no se le puede someter a la creación de la FAVI será el único mecanismo para poder realizar la hemodiálisis.
o El paciente se tendrá que someter a la hemodiálisis tres días a la semana en días alternos, descansando el fin de semana, en sesiones que pueden durar entre tres y cinco horas. El tratamiento se puede llevar a cabo en las unidades de diálisis ambulatorias o si es posible en el domicilio. A nivel domiciliario el paciente se ahorra el desplazamiento hasta el hospital y permite una mayor flexibilidad de horarios. El paciente debe contar con personas que puedan asistirle y se les debe formar para que puedan llevarla a cabo.
o Durante la hemodiálisis se puede notar una sensación de mareo al bajar la presión arterial. Tras finalizar la sesión durante unas horas los pacientes pueden tener una cierta sensación de cansancio que acaba cediendo, del mismo modo que el mareo que se puede tener durante la sesión por la bajada de tensión arterial puede darse tras el procedimiento
La diálisis peritoneal se basa en el mismo mecanismo que la hemodiálisis, pero en vez de utilizar el dializador se emplea el peritoneo, que actúa de membrana natural. Se debe colocar un catéter peritoneal mediante una intervención quirúrgica y una vez colocado se puede iniciar la diálisis peritoneal.
o Las sesiones consisten en la introducción del líquido de diálisis dentro de la cavidad abdominal mediante el catéter y se deja que durante unas horas las sustancias tóxicas y el líquido sobrante pasen de del peritoneo al líquido. A continuación, se extrae el líquido y se vuelve a llenar la cavidad abdominal con líquido de diálisis limpio.
o Tras una formación de unas semanas al paciente, que se llevará a cabo en el hospital, la diálisis peritoneal se puede realizar en el domicilio. La introducción y extracción del líquido puede hacerse de manera manual, lo cual requiere que el paciente haga el llenado y vaciado tres a cuatro veces al día, o de manera automática mediante una máquina que bombea el líquido a la cavidad abdominal y lo extrae durante 8-10 horas y que se suele realizar mientras el paciente duerme. La entrada de líquido puede causar una distensión abdominal molesta, sobre todo durante las primeras semanas del tratamiento.
o La diálisis peritoneal, a diferencia de la hemodiálisis, se debe realiza cada día. Sin embargo, los efectos secundarios de la hemodiálisis como los mareos, el cansancio o la bajada de la presión arterial ocurren en muy contadas ocasiones.
Sea como fuere, ambas opciones comportan que el paciente tenga que hipotecar gran parte de su tiempo para someterse al procedimiento de diálisis. Las unidades de nefrología de los hospitales cuentan con equipos multidisciplinares de médicos, enfermeras, nutricionistas y fisioterapeutas que acompañan a los pacientes durante todo el proceso de la diálisis y realizan exhaustivos controles periódicos.
Artículo especializado
Insuficiencia Renal: Detección precoz y su importancia
La insuficiencia renal es una enfermedad crónica y evolutiva cuyo estadiaje evoluciona de forma variable de una persona a otras y en función de la causa que la ocasione. Se trata de un problema mundial de salud pública que afecta a más de un 10% de la población adulta .
Cómo se manifiesta
Puede tener diferentes manifestaciones clínicas entre las cuales destacan la hematuria (presencia de sangre en la orina), los edemas (acumulación de líquido intersticial) y la hipertensión arterial. Sin embargo, la función renal alterada tarda en manifestarse en una analítica o en un uroanálisis y suele detectarse en una revisión rutinaria.
Una insuficiencia renal puede instaurarse de forma aguda ante un fracaso renal agudo o de forma progresiva ante una enfermedad de evolución crónica. Generalmente, al hablar de insuficiencia renal solemos referirnos a insuficiencia renal crónica. Es muy importante recalcar que la detección precoz de la insuficiencia renal mejora su morbilidad.
Causas y síntomas de la insuficiencia renal
Existen muy diferentes causas de enfermedad renal crónica siendo la hipertensión y la diabetes las principales. La lesión renal incipiente se detecta con la aparición de albúmina en orina y/o la reducción progresiva de la tasa de filtrado glomerular . En sus primeras etapas, el daño renal no ocasionando ningún síntoma , pero a medida que se deteriora la función renal empiezan a aparecer los síntomas y a manifestarse claramente en la analítica. En general, el primer indicador de posible lesión renal es la excreción de albúmina en orina, por lo que su determinación está recomendada en los pacientes de riesgo (hipertensos, diabéticos, hepatópatas…).
Diagnóstico
Para detectar a los pacientes con alto riesgo de progresar a insuficiencia renal habría que establecer el grado exacto de daño glomerular mediante una biopsia renal, pero se trata de un método invasivo no indicado ni recomendado en todos los pacientes. El análisis de otros parámetros urinarios está en proceso de investigación, de forma que pueda detectarse el daño glomerular incipiente (se trata de la detección de biomarcadores como proteínas específicas en orina). La posibilidad de utilizar biomarcadores urinarios para detectar el daño glomerular temprano abre nuevas posibilidades diagnósticas, siendo una prueba complementaria fácil de realizar (con sólo la obtención de una muestra de orina).
Existen otros parámetros sanguíneos cuya alteración puede sugerir lesión renal:
Electrolitos: sodio, potasio, bicarbonato… Normalmente, una disfunción o enfermedad renal ocasiona un desequilibrio electrolítico que afecta el pH sanguíneo. Si la función renal empeora, puede desarrollarse una acidosis metabólica.
Iones: fósforo, calcio… Un fósforo elevado y un calcio disminuido son sospechosos de lesión renal.
Albúmina: una baja concentración en sangre y alta en orina puede indicar que los riñones no pueden evitar su pérdida por la orina.
Urea y creatinina: un aumento de estos valores en sangre sugiere disfunción renal por cualquier situación que disminuya el aporte de sangre hacia los riñones.
Anión gap: un resultado elevado puede indicar un exceso de ácido en sangre (acidosis) que se asocia a enfermedad renal, aunque puede deberse a otras causas.
Control de la enfermedad
Los pacientes renales son controlados habitualmente por el médico de familia y periódicamente por el nefrólogo. Es importante controlar sus parámetros renales con asiduidad pues nos permiten conocer la función renal. En el momento en que el paciente es catalogado como nefrópata deben contemplarse unas consideraciones especiales en cuanto a la prescripción médica y a restricciones en la ingesta. En determinados fármacos debe hacerse un ajuste de dosis para evitar su acumulación por su alteración en el filtrado renal (que provocaría un acúmulo de fármaco en sangre).
En conclusión, ante cualquier hallazgo patológico en orina o sangre sugerente de lesión renal debe iniciarse un estudio de despistaje. Algunas de las pruebas complementarias que se realizan para el estudio renal serían: el análisis de la orina recogida durante 24 horas (para conocer el grado de disfunción renal), la ecografía renal, la biopsia renal, el TAC…. Asimismo, además de etiquetar la insuficiencia renal y su grado, debemos realizar el estudio completo para identificar la causa subyacente.
El diagnóstico de insuficiencia renal nos influirá en el tratamiento de este paciente de por vida. El objetivo será enlentecer la progresión de la insuficiencia renal.

Artículo especializado
Diuréticos y Retención de Líquidos
Definimos un diurético como una sustancia que al ser ingerida induce la eliminación de líquido del organismo. Esta eliminación de líquido no se produce de forma aislada, sino que conlleva a un arrastre de minerales e iones que alteran el equilibrio electrolítico y debe tenerse muy en cuenta al indicar el tratamiento. Se trata de un tratamiento que debe realizarse bajo recomendación médica . Su principal indicación sería el tratamiento del edema o retención de líquidos que puede presentarse en diferentes patologías: insuficiencia cardíaca, cirrosis hepática, enfermedad renal, grandes quemados, hipertensión arterial…
Tipos de diuréticos
Existen diferentes grupos de diuréticos que actúan en diferentes niveles para forzar el efecto de arrastre y eliminación de líquido . La mayoría de diuréticos actúa forzando la eliminación renal de agua mediante la eliminación forzada de sodio en la orina. A su vez ocasionan disminución en los niveles de otros iones como potasio, cloro y magnesio por lo que deben monitorizarse sus niveles en los pacientes tratados con diuréticos de forma crónica.
En función del mecanismo y lugar de acción diferenciaremos diferentes tipos de diuréticos: tiacídicos, del asa y ahorradores de potasio. Las diferentes familias de diuréticos presentan diferentes efectos adversos. La elección de uno u otro vendrá condicionada por los síntomas y la patología especifica a tratar .
Los diuréticos tiacídicos suelen indicarse en pacientes afectos de hipertensión arterial y/o insuficiencia cardíaca. Los más comúnmente empleados son la hidroclorotiazida y la clortalidona. Son menos potentes que los diuréticos del asa pero más que los ahorradores de potasio. Aumenta la excreción de sodio, agua y potasio.
Los diuréticos del asa se emplean, por su mayor eficacia, en agudizaciones de enfermedades crónicas. Los más empleados en la práctica clínica son furosemida y torasemida. Actúan aumentando la excreción renal de sodio, agua y potasio. Precisan un ajuste de dosis de forma individual según la respuesta clínica y el grado de diuresis requerido. En cuanto los síntomas mejoran se ajusta nuevamente la dosis.
Los diuréticos ahorradores de potasio a diferencia de las otras familias pueden provocar desequilibrio electrolítico, especialmente por aumento de potasio, aunque también pueden ocasionar disminución de los niveles de sodio. Los más empleados de este grupo son la amilorida y la esironolactona. Tienen un efecto diurético más débil que los grupos anteriores.
Cómo tomarlos
Una vez tenemos la indicación clara de iniciar el tratamiento con diuréticos debe iniciarse la pauta a dosis bajas, que se incrementará en función de la evolución clínica del paciente, así como la tolerancia, hasta conseguir una respuesta diurética adecuada que podremos evidenciar clínicamente con una disminución de peso (por eliminación del líquido retenido), una mejoría en la inflamación de las extremidades o una mejoría en los valores tensionales .
A medida que los síntomas mejoran intentaremos reducir la dosis hasta conseguir la mínima necesaria para mantener un correcto equilibrio . En algunos pacientes, a pesar de haberse resuelto la retención de líquidos, debe mantenerse el tratamiento diurético para evitar recaídas.
Por supuesto, los pacientes en tratamiento con diuréticos deben someterse a controles analíticos periódicos para monitorizar, sobre todo, los iones (sodio, potasio, cloro, magnesio…), así como la función renal. Al iniciar el tratamiento con diuréticos realizaremos una analítica tras una o dos semanas del inicio del tratamiento . Asimismo, siempre que el paciente precise un ajuste de dosis para controlar los síntomas, debemos proceder al control analítico posterior, sobre todo al aumentar la dosis del diurético.
Efectos adversos
El uso concomitante de diuréticos con otros fármacos puede potenciar el efecto de los mismos de forma que es importante comunicar este tratamiento si precisamos una nueva prescripción farmacológica. Por supuesto, la ingesta de diuréticos implica más visitas al baño con la consecuente incomodidad, sobre todo, durante la noche. Por tanto, e s una medicación muy efectiva pero no exenta de efectos adversos inducidos , principalmente por el aumento de la diuresis (o micción) y el desequilibrio hidroelectrolítico. Los efectos secundarios más habituales son pues: hiponatremia (disminución de sodio), hipopotasemia (disminución de potasio), hipomagnesemia (disminución de magnesio), hipovolemia (deshidratación), hiperuricemia (aumento de ácido úrico), crisis de gota, hipercalcemia (aumento de calcio), hipercolesterolemia (aumento de colesterol) e hiperglucemia (aumento glucosa), hipotensión (disminución de la tensión arterial) e insuficiencia renal.
Por su frecuencia e importancia merece especial mención la hipopotasemia, que puede aparecer con los diuréticos tiacídicos y los de asa (más frecuente en los pacientes tratados con los primeros). En función de la duración del tratamiento y la dosis requerida será más acusada y puede ser necesario un suplemento de potasio para compensar las pérdidas renales.
Por el contrario, en pacientes tratados con diuréticos ahorradores de potasio encontraremos niveles elevados de potasio que pueden precisar tratamiento específico .
Vamos a mencionar los síntomas más frecuentes que aparecen ante un desequilibrio hidroelectrolítico en general : sequedad de boca, sed, síntomas digestivos (náuseas y vómitos), debilidad, cansancio o letargia, somnolencia, agitación, convulsiones, confusión, cefalea, dolores, calambres musculares, hipotensión (también hipotensión postural), oliguria (micción escasa), arritmias….
Como puedes deducir no es una medicación que deba tomarse sin control médico . Además de sus indicaciones específicas tiene unos efectos adversos que no deben minimizarse. Y, sobre todo, no están indicados para tratar el sobrepeso por causas ajenas a las mencionadas.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Insuficiencia renal
¿Qué es la insuficiencia renal?
La insuficiencia renal se produce cuando los riñones dejan de funcionar de manera correcta , produciendo un efecto negativo en el organismo.
Los riñones tienen la función de filtrar la sangre y así limpiarla de cualquier exceso de líquidos, minerales u otros desechos, que son eliminados al exterior a través de la orina. También producen hormonas que estimulan la producción de glóbulos rojos en la médula ósea y fortalecen los huesos mediante la regulación en la excreción del calcio y la vitamina D.
Cuando esta función falla, se produce un desequilibrio en la composición química de la sangre y se produce un exceso de creatinina y urea.
El resultado puede ser fatal sino se trata.
Tipos de insuficiencia renal
La insuficiencia renal puede diferenciarse en:
Insuficiencia renal crónica: se debe a la pérdida lenta de la función de los riñones. En ocasiones, no se detectan los síntomas hasta que la función renal está muy afectada. Puede estar causada por otras enfermedades como la diabetes o la hipertensión arterial.
Insuficiencia renal aguda: es la pérdida repentina de la función renal. Los niveles de desecho acumulados pueden ser nocivos al no poder ser eliminados. Suele estar causada por una disminución de flujo de sangre en los riñones, infecciones, por ciertos medicamentos o por los contrastes utilizados en radiología, entre otros. Es más común en pacientes enfermos y hospitalizados. Se trata de una situación que suele ser reversible si se trata con rapidez.
Causas de la insuficiencia renal
Las causas de insuficiencia renal crónica pueden ser, entre otras:
Diabetes e hipertensión arterial, son la causa más común
Lesión renal o daño en los vasos sanguíneos
Enfermedades renales congénitas como poliquistosis renal
Infecciones
Enfermedades como Lupus, cáncer, HIV y otras enfermedades inmunológicas
Cálculos renales
Ciertos productos químicos y abuso de sustancias tóxicas
Algunos medicamentos
Retorno de la orina al riñón
Las causas de la insuficiencia renal aguda pueden ser, entre otras:
Disminución del flujo de sangre en los riñones debido a una disminución en la presión arterial, hemorragia, insuficiencia hepática, deshidratación o diarrea severa
Grandes quemados
Lesión renal
Bloqueo de los uréteres, encargados de llevar la orina desde los riñones a la vejiga
Reacciones alérgicas severas
Medicamentos AINEs (ibuprofeno, aspirina o naproxeno), antibióticos, contrastes radiológicos, quimioterápicos, etc.
Síntomas de la insuficiencia renal
Los síntomas de una insuficiencia renal pueden ser:
Retención de líquidos que se refleja en la hinchazón de tobillos, pies y piernas
Disminución en el volumen de orina y, en ocasiones, ausencia de orina o, por el contrario, un exceso de orina
Cansancio, debilidad o fatiga
Confusión y desorientación
Náuseas
Alteración en el ritmo cardíaco
Convulsiones o coma en casos graves
Dolor de pecho
Sabor metálico en la boca y un olor a amoníaco
Picor de piel
Tratamiento de la insuficiencia renal
El tratamiento de la insuficiencia renal puede ser:
Medicación para poder mantener los niveles correctos de vitaminas y minerales en sangre
No fumar, ni consumir drogas o alcohol.
Asegurar un flujo de sangre estable para que el riñón recupere su función mediante transfusiones
Intervención quirúrgica para extraer cálculos o piedras renales o ureterales
Control de otras enfermedades crónicas que pueden interferir e intentar mantener cifras de tensión arterial y azúcar en niveles normales
Diálisis en los casos más agudos o en aquellos en que los tratamientos convencionales no funcionan. (La diálisis consiste en sustituir al riñón por una máquina que realiza su función. Para ello, es necesario que la sangre de la persona pase, a través de unos tubos conectados a una vena del paciente, a una máquina de dializar donde una vez se filtran los desechos retorna de nuevo al paciente, limpia.
La diálisis puede ser temporal, hasta que los riñones recuperen su función de nuevo o continua durante toda la vida o hasta que se pueda realizar un trasplante de riñón.)
Trasplante renal, solo en casos concretos
Pruebas complementarias de la insuficiencia renal
Algunas pruebas complementarias de la insuficiencia renal son:
Análisis de sangre y orina con determinaciones específicas de la función renal
Ecografía renal
Resonancia magnética de los riñones
TAC o escáner
Gammagrafía renal
Biopsia renal
Urografía
Factores desencadenantes de la insuficiencia renal
Los factores que pueden desencadenar una insuficiencia renal pueden ser todas las causas anteriormente descritas que afectan de manera directa al funcionamiento de los riñones, como son enfermedades como la diabetes o hipertensión, lupus, cálculos renales, abuso de sustancias tóxicas, de ciertos medicamentos como quimioterápicos o contrastes radiológicos, entre otros.
Factores de riesgo de la insuficiencia renal
Los factores de riesgo de una insuficiencia renal son:
Edad, a partir de los 50 años
Antecedentes familiares
Padecer alguna enfermedad como diabetes, lupus, hipertensión arterial, problemas cardíacos o renales
Obesidad
Consumo de alcohol y drogas
Abuso de AINEs como aspirina, ibuprofeno o naproxeno
Pacientes hospitalizados, generalmente en cuidados intensivos
Raza, los nativos americanos, hispanos, afroamericanos y asiático-americanos tienen más probabilidades de padecer enfermedades renales
Complicaciones de la insuficiencia renal
Entre las complicaciones de la insuficiencia renal se pueden destacar:
Anemia
Demencia
Daño en los nervios de piernas y brazos
Acumulación de líquido en pulmones
Elevación de los niveles en sangre de fósforo o potasio
Insuficiencia hepática
Edemas
Desnutrición
Riesgo elevado de fracturas óseas
Aumento de las infecciones
Prevención de la insuficiencia renal
La insuficiencia renal es una enfermedad que no se puede prevenir, pero si se tiene algún factor desencadenante sí se puede evitar que el riñón deje de funcionar correctamente. Para ello, se debe llevar una dieta saludable, realizar ejercicio físico, controlar el peso, y llevar un buen control de la diabetes e hipertensión arterial.
También, evitar el consumo de alcohol y drogas.
Hacer un uso responsable de la medicación que receta el médico y no automedicarse.
Es preciso acudir al médico cuando se presente algún síntoma.
Especialidades a las que pertenece
La insuficiencia renal es una patología que tratan los médicos especialistas en nefrología (enfermedades del riñón).
Preguntas frecuentes
¿Cuál es la mejor forma de cuidar los riñones?
La mejor forma de cuidar los riñones es llevar una vida saludable. Realizar ejercicio físico y comer sano y equilibrado reduciendo el consumo de sal, grasas, alcohol y tabaco. También, evitar tomar muchos antiinflamatorios.
¿Cuáles son las causas de la insuficiencia renal?
Entre las causas que desencadenan una insuficiencia renal están las enfermedades como diabetes, hipertensión o lupus. También, piedras en riñón y uréteres, disminución del flujo de sangre en los riñones, grandes quemaduras, deshidratación, y diarrea, entre otras.
¿Qué es la creatinina y para qué sirve?
La creatinina es un producto de desecho que proviene de las proteínas de la dieta y de la descomposición normal de los músculos del cuerpo. La creatinina pasa por los riñones y es eliminada por la orina. Cuando el riñón deja de funcionar, los niveles en sangre aumentan.
¿Qué y cuáles son las consecuencias de la insuficiencia renal?
Las consecuencias de la insuficiencia renal son la retención de líquidos, cansancio, fatiga, anemia, problemas hepáticos, patologías cardiovasculares, cambios en el volumen de orina, alteraciones del ritmo cardíaco, picor de piel o mal sabor de boca, entre otras.
¿Qué causa las piedras en el riñón?
Las piedras en el riñón están causadas por depósitos de sales y minerales presentes en la orina y que forman cristales que se eliminan por el riñón. Se van depositando varias capas alrededor de un núcleo y son eliminadas al exterior. Pueden medir desde escasos milímetros a varios centímetros.

Enfermedad
Pielonefritis
¿Qué es la pielonefritis?
La pielonefritis, también conocida como infección urinaria alta, es una infección de las vías urinarias que, generalmente, afecta al parénquima (tejido que recubre el riñón) y pelvis renal, comienza en la uretra o en la vejiga y sube hasta uno o ambos riñones. Es más frecuente en mujeres jóvenes sexualmente activas o postmenopáusicas y durante el embarazo . En hombres ocurre menos a consecuencia de hiperplasia prostática (aumento de la próstata), que dificulta la excreción de la orina a partir de los 50 años. En el caso de niños se debe a malformaciones urológicas. Es una enfermedad común y en algunos casos potencialmente grave que, si no se trata a tiempo y correctamente, puede llevar a la sepsis, fallo múltiple del órgano, causar daño permanente a los riñones, o a que las bacterias se logren diseminar en el torrente sanguíneo y provocar una infección que puede poner en riesgo la vida.
Tipos de pielonefritis
La pielonefritis se clasifica en:
Pielonefritis aguda no complicada : generalmente ocurre en mujeres jóvenes sin antecedentes de enfermedades o cambios en la anatomía del sistema urinario. El cuadro clínico es de fiebre alta, escalofríos, náuseas, vómitos y dolor lumbar.
Pielonefritis aguda complicada : la pielonefritis complicada evoluciona con absceso dentro o alrededor de los riñones, necrosis de la papila renal o producción de gases en el riñón, un cuadro llamado pielonefritis enfisematosa. La pielonefritis complicada por lo general ocurre en personas con obstrucción del tracto urinario, y bacterias resistentes a los antibióticos o en diabéticos. El cuadro clínico es igual a la pielonefritis no complicada, sin embargo, presenta poca respuesta a los antibióticos.
Pielonefritis crónica: la pielonefritis crónica es una infección urinaria recurrente, generalmente asociada a malformaciones urinarias, obstrucciones por cálculo renal o reflujo vesicoureteral. Generalmente lleva a la cicatrización del riñón y la insuficiencia renal crónica, especialmente en niños con reflujo urinario.
Causas de la pielonefritis
Las bacterias que ingresan en las vías urinarias a través del tubo que transporta la orina del cuerpo pueden multiplicarse y desplazarse a los riñones. Esta es la causa más frecuente de infecciones renales. También las bacterias de cualquier otra parte del cuerpo pueden extenderse a los riñones a través del torrente sanguíneo.
Síntomas de la pielonefritis
Los síntomas de la pielonefritis incluyen:
Fiebre y escalofríos.
Dolor en la espalda, el costado o la ingle.
Dolor abdominal.
Necesidad imperiosa y constante de orinar.
Sensación de ardor o dolor al orinar.
Náuseas y vómitos.
Pus o sangre en la orina.
Orina turbia o con olor desagradable. Entre otros síntomas.
Tratamiento para la pielonefritis
Los antibióticos son la primera línea de tratamiento para las infecciones renales . Los medicamentos que se indiquen y el tiempo de uso dependerá del estado de salud, así como del tipo de bacteria. Por lo general, los signos y síntomas de una infección renal comienzan a desaparecer a los pocos días de tratamiento.
No obstante, es posible que se necesite continuar tomando antibióticos durante una semana o más. Si se tiene una infección renal grave, puede ser recomendable la hospitalización.
El tratamiento puede comprender antibióticos y líquidos que se reciben a través de una vena del brazo (por vía intravenosa) .
La duración de la hospitalización dependerá de la gravedad de la enfermedad.
Pruebas complementarias del tratamiento de la pielonefritis
Para el diagnóstico y tratamiento de la pielonefritis se realizan pruebas como: análisis de orina y urocultivo para analizar la presencia de bacterias, sangre o pus. Ecografía. y tomografía computarizada. Un tipo de radiografía llamada «cistouretrografía miccional» que consiste en una inyección de un tinte de contraste para tomar una radiografía de la vejiga cuando esta está llena y mientras se orina.
Factores desencadenantes de la pielonefritis
No se conoce un factor específico que pueda desencadenar la pielonefritis.
Factores de riesgo de la pielonefritis
Los factores que aumentan el riesgo de la pielonefritis:
El sexo femenino, debido a que la uretra de las mujeres es más corta, por lo cual es más fácil que las bacterias se trasladen desde fuera del cuerpo hasta la vejiga.
Cistitis (inflamación de la vejiga).
Tener un bloqueo de las vías urinarias.
Tener el sistema inmunitario debilitado.
Tener lesiones en los nervios que rodean la vejiga.
Usar un catéter urinario o vesical durante un tiempo.
Diabetes mellitus.
Embarazo. .
Complicaciones de la pielonefritis
Las complicaciones de la pielonefritis incluyen:
Sepsis (complicación más frecuente).
Formación de cicatrices en el riñón.
Intoxicación de la sangre.
Complicaciones en el embarazo.
Recurrencias de pielonefritis.
Absceso perinefrítico.
Insuficiencia renal aguda.
Prevención de la pielonefritis
Para prevenir la pielonefritis es necesario:
Tomar abundantes líquidos, en especial agua.
Orinar apenas se sienta la necesidad.
Limpiarse cuidadosamente y adecuadamente después de orinar.
Vaciar la vejiga después de las relaciones sexuales.
Especialidades a las que pertenece la pielonefritis
La pielonefritis pertenece a la especialidad de nefrología y urología. La nefrología es la parte de la medicina que se encarga de la anatomía, la fisiología y las enfermedades del riñón. La urología es la rama de la medicina que maneja el sistema urinario en la mujer y el sistema genito-urinario en el hombre.
Preguntas frecuentes
¿Qué es la cistitis?
La cistitis es la inflamación de la vejiga.
¿Qué diferencias hay entre la pielonefritis y la cistitis?
La cistitis y la pielonefritis son dos tipos de infecciones del tracto urinario, coloquialmente conocidas como infecciones de orina. La cistitis afecta a la vías bajas del tracto urinario, que abarca desde la vejiga hasta la uretra, mientras que, la pielonefritis, por su parte, se da en las vías altas, desde los riñones a los uréteres y afecta la pelvis y parénquima renal.
¿Cómo se coge la cistitis?
La cistitis es causada por la presencia de bacterias como la Escherichia coli y diversas especies del género Proteus y Klebsiella pneumoniae . Otras razones son no realizar una higiene adecuada y correcta después de realizar una deposición, que debe de ser siempre desde la vagina hacia el ano, principalmente en las mujeres, ya que la entrada de la uretra de la mujer se encuentra más cerca del ano. También en las relaciones sexuales más comúnmente con el sexo anal y el uso de DIU (dispositivo intrauterino).
¿Qué es la cistitis crónica?
La cistitis intersticial o cistitis crónica consiste en la inflamación prolongada de la vejiga. Esta puede ser muy molesta y dolorosa.
¿Qué es una infección de orina?
Una infección de las vías urinarias es una infección que se produce en cualquier parte del aparato urinario: los riñones, los uréteres, la vejiga y/o la uretra. La mayoría de las infecciones ocurren en las vías urinarias inferiores la vejiga y la uretra.

Enfermedad
Insuficiencia Suprarrenal
¿Qué es la insuficiencia suprarrenal?
Es un trastorno en donde la corteza de las glándulas suprarrenales, no produce suficientes hormonas esteroideas . Este síndrome es provocado por el déficit en la secreción de hormonas de la corteza suprarrenal, sobre todo la disminución de glucocorticoides con o sin deficiencia de mineralocorticoides y andrógenos suprarrenales.
Las glándulas suprarrenales, ubicadas encima de los riñones, producen hormonas esenciales para el funcionamiento del cuerpo. Constan de dos partes. La parte externa, denominada corteza, produce cortisol. Esta es una hormona importante para controlar la presión arterial . La parte interna, denominada médula, produce la hormona adrenalina (también llamada epinefrina). Tanto el cortisol como la adrenalina son liberados en respuesta al estrés. Es una enfermedad grave y, si no se administra el tratamiento oportuno, puede ser mortal.
Tipos de insuficiencias más comunes
Las insuficiencias más comunes incluyen:
Insuficiencia renal: los riñones sanos limpian la sangre eliminando el exceso de líquido, minerales y desechos. También producen hormonas que mantienen sus huesos fuertes y su sangre sana. Pero si los riñones están lesionados, no funcionan correctamente. Pueden acumularse desechos peligrosos en el organismo. Puede elevarse la presión arterial. El cuerpo puede retener el exceso de líquidos y no producir suficientes glóbulos rojos. A esto se le llama insuficiencia renal.
Insuficiencia cardíaca : se produce cuando el músculo del corazón no bombea sangre de forma correcta. Determinadas afecciones, como las arterias estrechadas en el corazón (enfermedad de las arterias coronarias) o la presión arterial alta, dejan progresivamente el corazón demasiado débil o rígido como para llenarse y bombear de forma eficaz.
Insuficiencia respiratoria : sucede cuando no fluye suficiente oxígeno de sus pulmones a su corazón. Sus órganos, como su corazón y cerebro, necesita sangre rica en oxígeno para funcionar correctamente. La insuficiencia respiratoria también puede suceder cuando sus pulmones no pueden eliminar el dióxido de carbono (un gas de desecho) de su sangre. Tener demasiado dióxido de carbono en la sangre puede dañar los órganos.
Causas de la insuficiencia suprarrenal
La causa más común de la insuficiencia suprarrenal primaria o enfermedad de Addison, es una enfermedad autoinmune , lo que significa que el sistema de defensa del cuerpo ataca y destruye los tejidos del propio cuerpo. Cuando se dañan las glándulas suprarrenales, no pueden producir hormonas.
Entre las otras causas de la insuficiencia suprarrenal primaria están el sangrado en las glándulas, infecciones , enfermedades genéticas (heredadas) y extirpación de las glándulas suprarrenales. Los problemas con las glándulas pituitarias causan la insuficiencia suprarrenal secundaria. Normalmente, la glándula pituitaria produce la hormona adrenocorticotrópica , que envía la señal a las glándulas suprarrenales de producir cortisol. Pero con la insuficiencia suprarrenal secundaria, la glándula pituitaria no envía la hormona adrenocorticotrópica a las glándulas suprarrenales. No se produce cortisol. Algunas causas pueden ser temporales, como tomar ciertos medicamentos recetados, como prednisona, hidrocortisona o dexametasona. Otras causas pueden ser permanentes. Incluyen problemas hormonales presentes al nacer, infecciones en la pituitaria, tumores o daño a la pituitaria resultado de cirugía o radiación.
Síntomas de la insuficiencia suprarrenal
Los síntomas de la insuficiencia suprarrenal pueden incluir:
Dolor abdominal o dolor de costado.
Confusión, pérdida del conocimiento o coma.
Deshidratación.
Vértigo o mareo.
Fatiga, debilidad intensa.
Dolor de cabeza.
Fiebre alta.
Pérdida del apetito.
Presión arterial baja.
Náuseas, vómitos.
Frecuencia cardíaca rápida (taquicardia).
Frecuencia respiratoria rápida.
Movimiento lento y aletargado.
Sudoración inusual y excesiva en la cara o las palmas de las manos.
Algunas personas no saben que tienen insuficiencia suprarrenal hasta que sus síntomas empeoran, lo que se denomina una crisis suprarrenal.
Tratamiento de la insuficiencia suprarrenal
El objetivo del tratamiento de la insuficiencia suprarrenal es asegurar el debido nivel hormonal diario. Quizá se necesite un reemplazo hormonal el resto de la vida o tomar glucocorticoides para reemplazar el cortisol que el cuerpo ya no produce.
Es posible que también se necesite mineralocorticoides si el cuerpo no produce aldosterona. Quizá se requiera glucocorticoides adicionales durante momentos de estrés, como una enfermedad u operación.
El médico dará consejos personalizados sobre cambios en los medicamentos durante situaciones estresantes. Comprender la enfermedad y saber cuándo y cómo ajustar los medicamentos puede ayudar a llevar una vida larga y sana con insuficiencia suprarrenal.
Pruebas complementarias de la insuficiencia suprarrenal
Para el diagnóstico, los médicos examinan los síntomas y la historia clínica del paciente.
Revisan por medio de una analítica el nivel de cortisol, otras hormonas, sodio, potasio y glucosa en la sangre para detectar la insuficiencia suprarrenal y ayudar a encontrar la causa. También obtienen imágenes de las glándulas suprarrenales o la glándula pituitaria con rayos X, tomografía computarizada o resonancia magnética.
Factores desencadenantes de la insuficiencia suprarrenal
No se conoce un factor específico que pueda desencadenar la insuficiencia suprarrenal.
Factores de riesgo de la insuficiencia suprarrenal
Un factor de riesgo muy frecuente de insuficiencia suprarrenal ocurre en el caso de aquellas personas que toman corticosteroides para el tratamiento de enfermedades crónicas, como asma o artritis, e interrumpen abruptamente el tratamiento.
Otro factor de riesgo es un daño en la glándula suprarrenal debido, por ejemplo, a la enfermedad de Addison u otra enfermedad de la glándula suprarrenal, y cirugía. La hipófisis está dañada y no puede secretar ACTH (corticotropina) es una hormona polipeptídica, producida por la hipófisis y que estimula a las glándulas suprarrenales.
Complicaciones de la insuficiencia suprarrenal
Las complicaciones están asociadas a otras enfermedades como:
Tiroiditis crónica.
Hipoparatiroidismo.
Hipofunción ovárica o insuficiencia testicular.
Anemia perniciosa.
Hipertiroidismo.
Prevención de la insuficiencia suprarrenal
No existe una forma efectiva de prevenir la insuficiencia suprarrenal.
Especialidades a las que pertenece
La insuficiencia suprarrenal pertenece a la especialidad de endocrinología. La endocrinología es la especialidad médica que estudia las glándulas que producen las hormonas. Estudia los efectos normales de sus secreciones, y los trastornos derivados del mal funcionamiento de las mismas.
Preguntas frecuentes:
¿Cuáles son las glándulas suprarrenales?
Las glándulas suprarrenales están formadas por dos secciones. El interior (médula) y la capa externa (corteza).
¿Qué hacen las glándulas suprarrenales?
Las glándulas suprarrenales se localizan justo en la parte superior de los riñones. Constan de dos partes. La parte externa, denominada corteza, produce cortisol . Esta es una hormona importante para controlar la presión arterial. La parte interna, denominada médula, produce la hormona adrenalina (también llamada epinefrina). Tanto el cortisol como la adrenalina son liberados en respuesta al estrés.
¿Qué es la corteza de las glándulas suprarrenales?
Es la capa externa de la glándula suprarrenal que produce un grupo de hormonas llamadas corticosteroides, que incluyen glucocorticosteroides, hormonas sexuales masculinas (andrógenos) y mineralocorticosteroides.
¿Qué son las hormonas esteroides?
Las hormonas esteroideas son hormonas de crecimiento secretadas por los órganos genitales . Existen muchos tipos, pudiendo agruparlas en cinco categorías: los glucocorticoides, los mineralocorticoides, los andrógenos (la testosterona), los estrógenos y los progestativos (progesterona). Cada hormona esteroidea juega un papel importante en el crecimiento del cuerpo (musculatura, desarrollo de los senos, pilosidad, distribución de las grasas, etc.), el deseo sexual y el humor.
¿Qué tipos de hormonas esteroides segregan las glándulas suprarrenales?
Las glándulas suprarrenales producen hormonas esteroides como:
Cortisol: ayuda al cuerpo a lidiar con el estrés, las enfermedades y lesiones. Regula la glucosa en la sangre y la presión arterial.
Aldosterona: ayuda a mantener el debido equilibrio de sal y agua en el cuerpo. Regula el volumen de sangre y la presión arterial.
Andrógenos suprarrenales: hormonas sexuales masculinas débiles presentes en ambos sexos. Ayuda a regular el crecimiento del vello púbico y axilar en las mujeres.

Enfermedad
Síndrome de Secreción Inadecuada de ADH
¿Qué es el síndrome de secreción inadecuada de ADH?
El síndrome de secreción inadecuada de hormona antidiurética (ADH) es un trastorno en el que se caracteriza por la liberación excesiva de la hormona antidiurética desde la glándula pituitaria posterior o a partir de otra fuente.
La función normal de la hormona antidiurética (ADH) en los riñones es controlar la cantidad de agua que es reabsorbida por las nefronas del riñón. Cuando dicha hormona no funciona correctamente la retención de líquidos del cuerpo aumenta. Es frecuente en personas mayores y se trata de un síndrome común y grave.
Tipos de síndromes más comunes
El síndrome de secreción inadecuada de ADH no tiene diferentes tipos, sólo hay uno.
Causas del síndrome de secreción inadecuada de ADH
Entre las causas más comunes del síndrome de secreción inadecuada de ADH se encuentran: medicamentos como ciertos fármacos para la diabetes tipo 2, anticonvulsivos, antidepresivos, fármacos para la presión arterial y del corazón, fármacos para el cáncer, anestesia, cirugía bajo anestesia general, trastornos cerebrales, infecciones, ataque cerebrovascular, enfermedades pulmonares como la neumonía, la tuberculosis, cáncer, infecciones crónicas, una enfermedad en el hipotálamo o la glándula pituitaria, el cáncer del intestino delgado, de páncreas, cerebro o leucemia, trastornos mentales y meningitis.
Síntomas del síndrome de secreción inadecuada de ADH
Los síntomas del síndrome de secreción inadecuada de ADH pueden incluir: náuseas y vómitos, dolor de cabeza, problemas con el equilibrio que puede resultar en caídas, pérdida de energía, somnolencia y cansancio, desorientación, agitación e irritabilidad, debilidad, espasmos o calambres musculares, cambios mentales como confusión, problemas de memoria, comportamientos extraños, convulsiones o coma en los casos más graves.
Tratamiento del síndrome de secreción inadecuada de ADH
El tratamiento depende de la causa del problema. Por ejemplo, la cirugía se hace para retirar el tumor que está produciendo la ADH. Si un medicamento es la causa, la dosis puede cambiar o se puede tratar con otro medicamento.
En todos los casos, el primer paso es limitar la ingesta de líquidos. Esto ayuda a prevenir que el exceso de líquidos se acumule en el cuerpo. Puede ser necesario tomar medicamentos para bloquear los efectos de la hormona antitiroidea en los riñones para que el exceso de agua sea eliminado por los riñones. Estos medicamentos se pueden administrar vía oral o vía intravenosa.
Pruebas complementarias del síndrome de secreción inadecuada de ADH
Para el diagnóstico se realiza un historial médico completo y un examen físico que incluye pruebas metabólicas (incluyendo sodio en sangre) y análisis de orina para medir el sodio, el potasio y la osmolaridad (la concentración total de sustancias disueltas en la sangre y la orina).
Factores desencadenantes del síndrome de secreción inadecuada de ADH
No se conoce un factor específico que pueda desencadenar el síndrome de secreción inadecuada de ADH.
Factores de riesgo del síndrome de secreción inadecuada de ADH
Entre los factores que aumentan el riesgo de padecer el síndrome de secreción inadecuada de ADH están: la edad , los adultos mayores pueden tener más factores que contribuyen a causar este síndrome, tomar ciertos medicamentos y tener mayor probabilidad de padecer una enfermedad crónica que altera el equilibrio de sodio en el cuerpo.
Las personas que beben demasiada agua mientras participan en maratones, ultra maratones, triatlones y otras actividades muy intensas en las que se recorren grandes distancias también corren el riesgo de padecerlo.
Complicaciones del síndrome de secreción inadecuada de ADH
Entre las complicaciones se encuentran:
Disminución de la lucidez mental, alucinaciones o coma.
Hernia cerebral.
Muerte.
Prevención del síndrome de secreción inadecuada de ADH
Para prevenir este síndrome es necesario:
Tratar las enfermedades relacionadas.
Beber agua con moderación.
Especialidades a las que pertenece
Las especialidades médicas a la que pertenece el síndrome de secreción inadecuada de ADH son la endocrinología, urología y medicina interna.
Preguntas frecuentes:
¿Qué es la hormona antidiurética?
Es una hormona que regula la absorción de moléculas de agua, favoreciendo así la retención de líquido. Hace que los riñones conserven agua mediante la concentración de orina y la reducción de su volumen, estimulando la reabsorción de agua.
¿Cómo funciona la hormona antidiurética?
Es una hormona que se libera en respuesta a los cambios en la densidad osmótica y en el volumen de la sangre . Tiene como objetivo principal hacer que los riñones conserven el agua mediante la concentración de orina.
¿Dónde se produce la hormona antidiurética?
La hormona antidiurética se produce en el hipotálamo (glándula hormonal situada en la base del cerebro). Se almacena en la parte posterior de la glándula pituitaria (neurohipófisis) con el fin de ser liberada a la corriente sanguínea.
¿Qué es la ADH?
La ADH es la forma abreviada en la que se conoce la hormona antidiurética o vasopresina, es la hormona que reduce la producción de orina al aumentar la reabsorción de agua en los túbulos renales. Tiene una función clave como regulador homeostático de los fluidos corporales y de la concentración de glucosa y sales en la sangre.
¿Cuál es la función de la hormona aldosterona?
La aldosterona es una hormona segregada por las glándulas suprarrenales y ayuda al cuerpo a regular la presión arterial . La aldosterona aumenta la reabsorción de sodio, agua y la liberación de potasio en los riñones. Esta acción eleva la presión arterial.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia