Artículos Especializados

Artículo especializado
Operación de Apendicitis
¿Te preocupa no saber identificar un posible caso de apendicitis en tu hijo? Te vamos a dar unas pautas orientativas. El dolor abdominal agudo es uno de los motivos que con más frecuencia origina consultas en los Servicios de Urgencias Pediátricas todos los días, y precisamente la apendicitis es la enfermedad quirúrgica más frecuente en los niños con dolor abdominal.
La apendicitis aguda es la inflamación aguda del apéndice vermiforme (una prolongación en forma de fondo de saco situada en el margen derecho del colon). Es un divertículo de función desconocida, aunque la presencia de tejido linfoide (inmunitario) en su anatomía sugiere que ejerce un papel en el sistema inmune o de defensa.
¿Hay diferentes grados?
Los grados de la enfermedad se clasifican del siguiente modo:
Apendicitis leve: es la apendicitis aguda inflamada en ausencia de perforación, gangrena o absceso (infección encapsulada).
Apendicitis moderada: es la apendicitis aguda inflamada con gangrena, perforación o con presencia de absceso periapendicular (colección purulenta encapsulada). También incluye aquellas apendicitis con abundante líquido libre seroso-purulento en la cavidad abdominal.
Apendicitis grave: es el denominado plastrón apendicular (una especie de masa de tejidos abdominales adheridos) o la peritonitis apendicular (infección generalizada de la cavidad abdominal).
Causas y factores de riesgo
La causa fundamental de la apendicitis aguda es la obstrucción de su luz apendicular. Ésta puede ser provocada por un fecalito-apendicolito (“piedra” de heces), un parásito o un cuerpo extraño ingerido . Ello ocasiona un aumento de la secreción mucoide en su interior, aumento de la presión intraluminal y la consiguiente distensión de su pared, provocándose con ello que se inhiba el drenaje venoso primero, y después el arterial, apareciendo entonces isquemia (falta de oxígeno) y proliferación secundaria bacteriana. Puede llegar a la perforación.
Algunos factores de riesgo para padecer apendicitis son los siguientes:
Historia familiar de apendicitis.
Género masculino.
Edad entre 10-30 años.
Dieta pobre en fibra.
Consumo abundante de hidratos de carbono refinados.
Infección parasitaria tipo amebiasis.
Signos y síntomas de la apendicitis
Los más típicos son.
Dolor abdominal: suele ser el primer síntoma. Se trata de un dolor continuo y moderado, que aumenta progresivamente de intensidad, localizado en un primer momento alrededor del ombligo y que después se desplaza y localiza en el margen inferior derecho abdominal. El dolor empeora con la tos o al saltar. El peristaltismo (los ruidos intestinales) está disminuido. A la palpación abdominal suele haber una reacción de defensa involuntaria en el paciente, con dolor de rebote (por ejemplo, al saltar).
La anorexia (pérdida de apetito) y los vómitos suelen aparecer después del inicio del dolor abdominal. Los vómitos no suelen ser numerosos e, incluso, puede ser que no se presenten.
Fiebre: en las fases tempranas, se puede estar afebril o con febrícula (temperatura de 37’5ºC). La fiebre elevada sugiere posibilidad de perforación o de complicación.
El niño suele permanecer inmóvil y en postura antiálgica (en aquella postura que siente menos dolor). Al andar, lo hacen despacio e inclinados hacia el lado derecho.
Cabe destacar que los síntomas típicos sólo se presentan en un tercio de los casos y, especialmente, en niños más mayores. En menores de tres años, la presentación clínica, la mayoría de veces, es atípica, por lo que el diagnóstico frecuentemente es tardío.
Diagnóstico
Requiere de una entrevista médica y un examen clínico muy cuidadosos y meticulosos. En los casos de presentación atípica puede ser conveniente solicitar exámenes de laboratorio y de imagen para apoyar el diagnóstico.
Analítica de sangre: evidencia signos de activación leucocitaria (células de defensa) y de inflamación (por ejemplo, PCR -proteína C reactiva-).
Rx simple de abdomen: suele ser normal. En un 10% de los casos permite visualizar una imagen radiopaca compatible con un apendicolito (“piedra” que obstruye el apéndice).
Ecografía abdominal: es la prueba de imagen de elección cuando el estudio clínico es dudoso.
TAC (tomografía axial computerizada): provoca irradiación del paciente y un coste más elevado, por lo que se reserva para casos de duda diagnóstica después de la ecografía.
El diagnóstico diferencial se realizará con patologías, también de localización abdominal, como las siguientes.
Gastroenteritis aguda: en esta patología, el vómito precede al dolor abdominal, que se presenta como un cólico intermitente y que se acompaña de diarrea. El dolor abdominal cede momentáneamente cuando se emiten las deposiciones.
Estreñimiento crónico: si existe duda de la existencia de una posible apendicitis no debe administrarse ningún enema laxante.
Adenitis mesentérica: cuadro clínico en el que se produce una inflamación de los ganglios linfáticos abdominales, generalmente reactiva a una infección viral. En ella, al dolor abdominal le precede un cuadro viral respiratorio y éste no es localizado, sino difuso.
Patología ginecológica (torsión de ovario, quistes, ovulaciones dolorosas, enfermedad inflamatoria pélvica, endometriosis, abortos, embarazos…): ante la duda diagnóstica debe practicarse una ecografía pélvica.
Tratamiento
En un primer momento se aplicarán medidas de apoyo que mejoren el estado general del paciente, lo que se conseguirá mediante la administración de líquidos endovenosos adecuados al nivel de deshidratación, así como tratamiento para controlar el dolor, y tratamiento antibiótico .
El tratamiento definitivo es quirúrgico. El abordaje quirúrgico para la extirpación del apéndice enfermo (intervención denominada apendicectomía) puede realizarse por vía abierta (laparotomía, accediendo directamente a la cavidad abdominal tras su apertura) o por vía laparoscopia. El tipo de operación a realizar será elección del cirujano según cada caso. No se han evidenciado diferencias en el riesgo de complicaciones entre ambos procedimientos. No se recomienda la colocación de drenajes peritoneales postquirúrgicos. Se podrá proceder a la reintroducción de la alimentación por vía oral una vez los efectos de la anestesia se hayan resuelto.
En la actualidad, el uso de antibióticos como tratamiento único de la apendicitis no se recomienda.
¿Puede haber complicaciones?
Algunas de las complicaciones postoperatorias posibles pueden ser la aparición de un absceso intraabdominal o la infección de la herida quirúrgica , que serán tratados con la pauta antibiótica conveniente a cada caso. Otro ejemplo serían las obstrucciones intestinales, que requerirán también de un tratamiento quirúrgico.
No tiene por qué quedar ninguna secuela y la mortalidad derivada de esta enfermedad, afortunadamente, es casi inexistente en nuestro medio en la actualidad.

Artículo especializado
Tipos y Etapas de la Artrosis
En la artrosis influye el peso corporal : ¿sabías que en caso de obesidad se cuadruplica el riesgo de sufrirla?, ¿y que el coste de la enfermedad se estima en un 0,5% del producto interior bruto del país? Conozcamos más acerca de esta enfermedad.
¿Hay diferentes tipos?
La artrosis es una dolencia de causa degenerativa (propia de la edad) que afecta a las articulaciones y que tiene evolución lenta y progresiva . Como dato curioso diremos que la artrosis afecta más frecuentemente a las mujeres que a los varones. Por ejemplo, la gonartrosis (artrosis de rodilla) afecta al 15% de mujeres y al 9% de hombres. La articulación más frecuentemente afectada en varones con artrosis es la cadera.
Vamos a analizar el curso natural de la enfermedad. Sus síntomas suelen presentarse a partir de los 50 años , aunque la afectación ósea comienza antes. ¿Quiere decir que antes de los 50 años no puedo tener síntomas de artrosis? En absoluto.
Existen personas con el diagnóstico de artrosis precoz en la que hay una gran predisposición familiar; es la llamada artrosis tipo I o de causa genética.
La artrosis tipo II sería la perimenopáusica o de causa hormonal (el descenso en la producción de estrógenos en la mujer menopáusica acelera el proceso osteodegenerativo de la artrosis).
La artrosis tipo III correspondería a la propia del envejecimiento, por tanto, íntimamente relacionada con la edad senil.
DIFERENCIA CON LA ARTRITIS
A diferencia de la artrosis, que es una enfermedad degenerativa de las articulaciones, la artritis también afecta a las articulaciones, pero su causa es inflamatoria . Suele cursar en forma de brotes de dolor cuya intensidad y afectación es progresiva a lo largo de los años. Entre las muchas y variadas causas de la artritis destacan las reumáticas y las metabólicas.
¿Cuáles son los típicos síntomas de la artrosis?
Tiene un inicio insidioso o sordo . Se inicia con dolor de baja intensidad tras la práctica de actividad deportiva o tras una sobrecarga física. El dolor se hace cada vez más frecuente, de forma que la persona afectada se acostumbra a tomar medicación habitualmente para realizar su actividad cotidiana sin dolor. Es el momento en que empieza la convivencia con la artrosis.
La artrosis puede afectar a cualquier articulación del cuerpo, pero se produce con más frecuencia en manos, rodillas, caderas, columna cervical y lumbar, y pies . En función de la articulación afectada puede tener un nombre específico: rizartrosis (afecta a la articulación metacarpofalángica de la mano), gonartrosis (afecta a la rodilla), lumboartrosis (columna lumbar), cervicoartrosis (columna cervical), etc.
Respecto a las manos vamos a mencionar los frecuentísimos nódulos de Heberden que son deformidades palpables en las pequeñas articulaciones interfalángicas distales de los dedos de las manos. Los nódulos de Bouchard serían los que afectan a las articulaciones interfalángicas proximales de los dedos de las manos. Ambos nódulos se manifiestan con deformidades en las articulaciones de los dedos que producen rigidez y desviaciones.
Las rodillas suelen sufrir episodios de dolor, derrame articular y deformidad que pueden conllevar a la aparición de una cojera. Se hace difícil caminar, subir escaleras, sentarse y levantarse del asiento.
La artrosis en la cadera puede limitar mucho los movimientos y el acto de agacharse con dificultad en algunas actividades de la vida diaria como vestirse y el cuidado de los pies.
En general, diríamos que los síntomas estrella de la artrosis son: d olor, rigidez articular e impotencia funcional progresiva . Te menciono algunas peculiaridades:
Dolor: empeora con el movimiento de la articulación y a lo largo del día. Mejora en reposo y see hace más persistente a medida que avanza la enfermedad.
Rigidez: de predominio matutino. Mejora a lo largo del día.
Incapacidad funcional progresiva: ocasiona dificultad para la realización de tareas cotidianas a largo plazo.
Con el paso del tiempo pueden aparecer otros síntomas como crepitaciones (o ruidos articulares) y derrame articular.
¿Cómo se diagnostica?
En cuanto al diagnóstico, no se precisan pruebas sofisticadas. Su diagnósticose basa en los síntomas clínicos, en la exploración física y en la radiología , básicamente. En ocasiones existe discrepancia entre los síntomas y los hallazgos radiológicos. La exploración corrobora la limitación funcional del paciente y nos permite descartar otras posibles causas. Asimismo, si se confirma la existencia de un derrame articular, podemos realizar su evacuación (llamada artrocentesis o punción intraarticular, para extraer el líquido coleccionado) que aliviará de forma inmediata el dolor y la limitación funcional del paciente.
La radiografía simple es la técnica de imagen más utilizada . Los hallazgos radiológicos más comúnmente encontrados serán: pinzamiento del espacio articular por desestructuración ósea o deformidad, formación de osteofitos o pequeños cuernos óseos y desarrollo de esclerosis o engrosamiento del hueso.
No son necesarias otras pruebas complementarias para confirmar el diagnóstico de artrosis, salvo cuando existen dudas diagnósticas o se precisa mayor información a la hora de sustituir la articulación por una prótesis total.
¿Cómo se trata?
El abordaje terapéutico va a depender de varios factores: edad del paciente, severidad de los síntomas y enfermedades que la acompañan.
Cambio de hábitos
Ante el diagnóstico de artrosis debemos aconsejar unos cambios de hábitos para evitar la progresión de la enfermedad. Así, fomentaremos la práctica de ejercicio de forma frecuente y de bajo impacto o suave (caminar, bicicleta, aguagym). La obesidad es el factor de riesgo modificable más importante en la incidencia y progresión de la artrosis. La actividad física mejora los síntomas de la artrosis y facilita la pérdida de peso. Al igual que una alimentación saludable, que también debe instaurarse en la persona con artrosis, como en cualquier persona.
Tratamiento médico
A pesar de que el paciente nota alivio sintomático con el tratamiento mediante antiinflamatorios, no es un tratamiento recomendado para periodos largos de tiempo por lo que deben reservarse para los episodios de dolor severo. ¿Sabías que los antiinflamatorios pueden elevar las cifras de tensión arterial? ¿Sabías que algunos preparados efervescentes contienen sal y pueden elevar la tensión arterial? ¡Cuidado con la automedicación y los consejos de tu vecina!
El tratamiento farmacológico está orientado al control de los síntomas y lo emplearemos el mínimo tiempo necesario y con una escala gradual en función del dolor: analgésico, antiinflamatorio u opioides.
Otros tratamientos
Las infiltraciones locales con ácido hialurónico, las infiltraciones de Plasma Rico en Factores de Crecimiento (PRFC) y la cirugía ortopédica (sustitución de la articulación por una prótesis completa). La cirugía debe reservarse para los pacientes con síntomas refractarios al tratamiento no farmacológico y farmacológico.
Sobre la PRFC
Es una técnica muy en boga en este momento. El Pl asma Rico en Factores de Crecimiento se obtiene a partir de una extracción de sangre de la propia persona en la que se separan sus componentes en dos: Plasma Rico en Plaquetas (PRP) y en Plasma Pobre en Plaquetas (PPP). Se utiliza el primero (concentrado de plaquetas que libera factores de crecimiento) del que se obtiene un gel de proteínas rico en plaquetas, que se inyecta en el lugar afectado. Es, pues, un producto autólogo, obtenido del propio paciente y que favorece la regeneración de los tejidos. Supondría la última opción terapéutica antes de la c irugía.

Artículo especializado
Usos y Tipos de Aerosoles
¿Qué es un aerosol nasal? Es una forma de administrar un fármaco en suspensión (partículas suspendidas en un gas) e introducirlo directamente en el interior de las fosas nasales con la finalidad de que lleguen hasta el bronquio (vía respiratoria inferior).
La terapia inhalada es actualmente un tratamiento diana para numerosas enfermedades (no sólo trata la patología respiratoria). Son muchos los medicamentos que pueden administrarse por esta vía, entre los que podríamos citar los corticoides, los antihistamínicos y los broncodilatadores . Por tanto, podremos abordar patologías muy diferentes: rinitis, congestión nasal, alergia, asma, EPOC (enfermedad pulmonar obstructiva crónica), etc.
La importancia de utilizarlos bien
Tenemos que decir que es importantísimo asegurarse de realizar una técnica correcta para que el fármaco llegue a ser efectivo. Esta vía de administración nos permite la llegada del fármaco al lugar preciso donde debe actuar. Por supuesto, existen diferentes formatos que recomendaremos según la habilidad del paciente. Por otro lado, requiere de un adiestramiento que es fundamental para asegurarnos el correcto cumplimiento.
Ante la instauración de un tratamiento inhalado el médico responsable debe elegir la presentación más indicada e indicar a cada persona la forma correcta de utilización del dispositivo, así como la dosis y la frecuencia recomendada. Por ser un medicamento prácticamente invisible al ojo humano es fácil que el usuario haga un mayor uso del recomendado.
Lo deseable es que el paciente acuda a la consulta una vez disponga de su propio dispositivo para que el profesional sanitario le indique la forma de carga y de aplicación . Es importante que se domine el uso de su dispositivo al salir de la consulta.
¿De qué va a depender la elección del dispositivo?
Fundamentalmente tenemos que tener en cuenta dos aspectos:
Principio activo que precisa el paciente (no todos los fármacos se encuentran en diferentes presentaciones)
Características del paciente: edad, agilidad, temblor, ceguera…
¿Qué diferencia hay entre un inhalador y un nebulizador?
Un inhalador es un dispositivo que genera aerosoles de partículas sólidas suspendidas (en gas o en polvo seco). Muchos broncodilatadores empleados en asma y EPOC utilizan esta presentación.
Un nebulizador es un dispositivo con partículas líquidas suspendidas en un gas. Se utiliza para administrar soluciones o suspensiones de fármacos, en forma líquida, vía inhalatoria a través de una mascarilla o de una boquilla.
Sobre los inhaladores
De entre los inhaladores podemos hablar de varias subclases:
De cartucho presurizado . Tienen la ventaja de poderse asociar a una cámara espaciadora por contener el fármaco en forma de suspensión. El propio dispositivo empuja el fármaco a la vía respiratoria.
De polvo seco. Pueden ser monodosis o multidosis. No pueden adaptarse a una cámara espaciadora. Dentro de ellos tenemos diferentes presentaciones: Aerolizer, Breezhaler, Handihaler, Accuhaler, Easyhaler, Turbuhaler. El paciente debe impulsar el fármaco a la vía respiratoria realizando una fuerte inspiración.
De vapor suave. El fármaco se encuentra en disolución. Puede asociarse a una cámara espaciadora. En este grupo tendríamos el formato Respimat. El propio dispositivo empuja el fármaco a la vía respiratoria.
¿Y qué son las cámaras espaciadoras? Como su nombre indica se trata de un dispositivo en forma de tubo abombado (normalmente de plástico duro y transparente) cuyos extremos están abiertos con la finalidad de adaptar el inhalador (cartucho presurizado o vapor suave) por un extremo y la boca del paciente por el otro. Al activar el inhalador las partículas de fármaco quedan suspendidas en el interior del tubo y el paciente las inhala cómodamente por el otro orificio.
Decirte que los dispositivos de inhalación tienen como principal misión asegurarse de que el fármaco llegue a la vía respiratoria baja, donde debe hacer efecto. Por ello el fármaco está contenido en unas partículas de un determinado tamaño (si son partículas muy pesadas o grandes se depositan por el camino y no llegan a los bronquios. Y si son partículas muy pequeñas no llegan a alcanzar la vía respiratoria).
Son varios los errores que podemos detectar en un inhalador y que pueden ser la causa de un cambio de dispositivo. Por ejemplo, es frecuente encontrar pacientes que espiran en lugar de inspirar en el dispositivo de polvo seco. Otros errores pueden ser: una mala colocación del dispositivo, una mala coordinación entre la pulsación e inhalación, una inspiración incompleta, o una sobredosificación.
Sobre los nebulizadores
Se utilizan para la administración de fármacos disponibles en forma líquida . Están especialmente indicados en enfermos con poca habilidad o destreza o para aquellos con dificultad para manejar los dispositivos inhalados o en edad pediátrica.
El paciente, en este caso, también debe ser adiestrado por parte del profesional sanitario en el uso dado que implica la preparación previa del producto a nebulizar. Debe conocer la dosis exacta que precisa, la forma de preparar la nebulización y el correcto manejo del equipo, así como estar familiarizado con los diferentes componentes y conocer la técnica correctamente. El manejo no es complicado.
¿De qué partes consta un nebulizador?
Consta de una cámara de nebulización donde se introduce el líquido a nebulizar y de una fuente de energía necesaria (compresor) que genera el aerosol. Asimismo, precisamos del tubo y la mascarilla para que éste llegue al paciente.
Según el tipo de compresor tendremos tres tipos de nebulizadores: ultrasónico, tipo jet (neumático o de chorro de aire) y de malla.
¿Cómo se utiliza?
La solución de fármaco a nebulizar se diluye en un volumen total de 4-5 ml de suero fisiológico o agua bidestilada. Una vez realizada la mezcla se introduce en la cámara de nebulización y se pone en marcha el compresor que generará el aerosol que debe ser nebulizado llegando al paciente a través de la mascarilla. La duración aproximada de una nebulización es de 20 minutos. Tras su uso debe limpiarse muy bien, y periódicamente se recomienda el cambio de tubos y mascarillas.
En la actualidad, su indicación principal son los pacientes con patología respiratoria severa , en exacerbaciones severas de asma o en aquellos pacientes en los que no se pueden utilizar otros dispositivos. En general, es preferible el uso de inhalador con cámara frente al nebulizador.
En este artículo, el objetivo era dar una pincelada del gran repertorio de dispositivos disponibles en el mercado, pero, insisto, despreocúpate. Si un día lo necesitas, es competencia de tu médico encontrar el dispositivo afín a ti y enseñarte su manejo hasta que lo domines a la perfección. Confía.

Artículo especializado
Remedios Naturales para Prevenir las Agujetas
¿Quién no ha sentido, unos días después de ejercitarse, una molestia e incluso un dolor muscular que ha llegado a durar hasta 72 horas? Se hace difícil encontrar a alguien que no haya mencionado nunca la palabra “agujetas”, y es que aumentar la carga con la que se trabaja, reincorporarse después de un parón o hacer ejercicios que son nuevos en la rutina, puede comportar que aparezcan. Y, al aparecer las agujetas, son muchos los que ponen en práctica remedios para aliviarlas. Veamos cuáles funcionan y cuáles no.
¿Qué son en realidad las agujetas?
El nombre apropiado para las agujetas es dolor muscular de aparición tardía (DMAT) y ya indica cuál es la lesión real: una lesión muscular. Las agujetas, a diferencia de lo que se creía hace unos años, no son debidas a una acumulación de ácido láctico , sino a una patología dolorosa que aparece como consecuencia de lesiones microscópicas a nivel de las fibras musculares que están implicadas en el ejercicio realizado. Esta molestia/dolor puede ir acompañado de otros síntomas como inflamación, hipersensibilidad en la zona afectada y dificultad en el movimiento. Aunque podamos pensar que los atletas de élite son “inmunes” a esta problemática no siempre es así, y en este caso la afectación no sólo es física sino que puede afectar directamente a su rendimiento.
Para la población general, esta patología no suele ser motivo de consulta en los dispensarios médicos, sea por habitual o por no darle excesiva importancia. Los deportistas más o menos amateurs que las sufren suelen sobreponerse a ellas simplemente dejando que pase el tiempo, lo cual es una buena opción, ya que el descanso es parte de la terapia , siendo este un periodo que se le da al músculo para recuperarse. En ocasiones, con el tiempo, las molestias van disminuyendo, pero la lesión persiste por lo que es importante ser cauto, y aplicar el principio de progresión siempre.
SE PUEDEN PREVENIR
La prevención es básica para evitar su aparición. Un buen calentamiento, aumento del tiempo y carga progresiva, estiramientos… deben estar en la mente de cualquier deportista que quiera minimizar este riesgo.
Aliados para las agujetas
Terapia manual
Cada vez son más los estudios realizados que tienen como objetivo ayudar a reducir o mejorar estos síntomas además de potenciar la recuperación del deportista para poder afrontar en condiciones la siguiente sesión, siendo la terapia manual una de las más estudiadas y validadas para tal fin.
Cuando se realiza un masaje se aumenta la temperatura cutánea, así como la del músculo, produciendo también una mayor vascularización de la zona. Como consecuencia, existe una disminución del dolor y de la tensión muscular que pueda existir, y mejoran las limitaciones de la movilidad previamente existentes.
Desde hace ya unos años los terapeutas profesionales están incluyendo en su batería terapéutica un accesorio que de inicio puede parecer hasta cierto punto poco útil pero que ha mostrado su utilidad en varios estudios. es el rodillo de espuma o “foam roller” . El rodillo trabaja con el propio peso del individuo reduciendo la presión sobre la zona tratada, además de realizar un estiramiento concreto y específico a nivel muscular. Habiendo visto que los resultados son positivos ya no sólo se utiliza en las consultas de los fisioterapeutas, sino que es una opción muy extendida para poder realizar en el mismo domicilio del paciente. Conociendo las técnicas más adecuadas se puede tratar y además prevenir la lesión.
Plataforma vibratoria
Otras de las técnicas que no se basa en la terapia farmacológica, es la plataforma vibratoria. La vibración como tal ha sido usada a lo largo de la historia de la rehabilitación a diferentes niveles siendo uno de sus efectos el aumento de la vascularización, efecto del cual puede beneficiarse la musculatura que sufre agujetas. Esta técnica, aunque es potencialmente muy útil, requiere de mayores estudios, pero por los resultados publicados la respuesta parece ser positiva tanto para el tratamiento como para la prevención.
Nutrición
Otro campo en el que las agujetas han sido un “foco terapéutico” es el de la nutrición. Si tenemos en cuenta que la afectación es muscular y que existe inflamación, todos aquellos alimentos que tienen un efecto antiinflamatorio deberían ser una opción válida. En 2017, se publicó un estudio cuyo objetivo era conocer si existía algún producto natural capaz de actuar como terapia para esta patología. Son muchos los productos que existen en la naturaleza con importantes efectos antiinflamatorios y/o antioxidantes, y de hecho los laboratorios farmacéuticos se basan en ellos para elaborar los fármacos.
Entre los estudiados se encuentran el azafrán, la cúrcuma, la canela o frutas ricas en vitamina C. Todos estos productos parece que pueden tener componentes con efectos positivos para reducir las molestias de las agujetas, pero según el propio autor, se requieren más estudios para sacar conclusiones además de para valorar los posibles efectos secundarios y contraindicaciones si se toman determinados fármacos.
Así pues, existen diversas estrategias terapéuticas para tratar los síntomas asociados a las microrupturas musculares. Escoger una u otra dependerá de la lesión y de la opinión del profesional encargado de dicha recuperación, pero no hay que olvidar que en las agujetas concreto la prevención es esencial.

Artículo especializado
Descubre los Mejores Remedios Para Combatir los Dolores Menstruales
Más de la mitad de las mujeres lo ha experimentado, sobre todo en la juventud. El dolor menstrual puede iniciarse incluso antes del sangrado menstrual y permanecer durante los dos o tres primeros días. Se puede notar en la pelvis, la zona lumbar o en los muslos. En ocasiones se asocia a náuseas, vómitos o diarrea.
Para entender qué lo motiva y por qué ciertas circunstancias lo eliminan o atenúan es importante tener una idea de qué ocurre en el cuerpo de la mujer durante su ciclo menstrual. Este repaso fisiológico es interesante, pues existe una gran desinformación al respecto y muy habitualmente durante mi vida profesional he detectado que muchas pacientes creen que durante sus reglas eliminan el óvulo no fecundado, y eso no tiene nada que ver con lo que realmente ocurre.
El ciclo menstrual
El c iclo menstrual más común dura aproximadamente 28-30 días entre el primer día de una regla y el primer día de la siguiente (pero no significa que pase nada anormal si dura entre 25 y 35 días). Se divide en dos fases : la primera fase desde que viene la regla hasta la ovulación, segunda fase desde la ovulación hasta la siguiente regla. Así pues en ciclos de 28 días ovulamos el día 14, si el ciclo es más corto o más largo la fase que se modifica es la primera, pues desde la ovulación hasta la siguiente regla siempre hay un plazo más o menos constante de 14 días. Y a nivel ginecológico se observan modificaciones a lo largo del ciclo en dos niveles: útero y ovarios, simultáneas y paralelas. Intentaré a continuación explicarlo brevemente:
Primera fase de ciclo
A nivel ovárico, desde el primer día del ciclo se inicia el crecimiento progresivo de una pequeña bolsita de líquido llamada folículo, que contiene el óvulo . Cuando adquiere determinado tamaño y madurez, aproximadamente a los 14 días de haber tenido la regla, esta bolsita se rompe y deja salir al óvulo en el acontecimiento llamado ovulación, que será captado por la trompa donde puede ser fertilizado por un espermatozoide. Si no se produce esa fertilización, el óvulo desaparecerá imperceptiblemente en pocos días.
En el interior del útero existe un tejido que recubre todas sus paredes internas llamado endometrio que durante toda la primera fase del ciclo va creciendo para llegar a su máximo de madurez y grosor en el momento de la ovulación, y su finalidad es actuar a modo de “colchón” para que si ha habido fecundación el embrión pueda alojarse en él cómodamente y lo alimente hasta que construya su placenta.
Segunda fase de ciclo
A nivel ovárico observaremos durante esta fase de ciclo la “cicatriz” que ha dejado el folículo cuando se ha roto para dejar salir al óvulo que tendrá un importante papel en la secreción de unas determinadas hormonas
A nivel del endometrio , si no ha habido fecundación y embarazo, empieza un proceso de degeneración de todo ese tejido que hemos construido y no ha sido útil durante dos semanas. El proceso culminará el día que se inicia la regla, cuando “se derrumba” completamente dejando las paredes interiores del útero “descarnadas” con lo que sangran unos cuantos días hasta que el nuevo tejido endometrial del nuevo ciclo lo recubre.
Por eso duele…
Ahora que entendemos todo lo que sucede durante el ciclo menstrual comprenderemos por qué duele la regla : en el endometrio, durante la segunda fase de un ciclo en el que ha habido ovulación, se generan unas hormonas llamadas prostaglandinas que son las responsables del dolor menstrual. Las células endometriales acumulan estas hormonas y cuando se deshacen durante la regla liberan las prostaglandinas que causan contracciones uterinas y, por tanto, el dolor.
Así que podemos concluir que la regla sólo duele si el ciclo es ovulatorio . Es por este motivo por el que normalmente las niñas no suelen tener dolores de regla durante el primer-segundo año de reglas, pues sus ciclos no son ovulatorios, así como las usuarias de anticonceptivos hormonales tampoco porque esos tratamientos inhiben la ovulación y secundariamente la producción de prostaglandinas y el dolor.
Para aliviar el dolor
Por tanto, para aliviar la dismenorrea tenemos que incidir en relajar las contracciones uterinas, disminuir la producción de las prostaglandinas o inhibir la ovulación. Ante una mujer con reglas dolorosas, lo primero es descartar que no haya alguna patología subyacente que las provoque, así que deberíamos consultar al ginecólogo. Si todo está bien se considera que es una dismenorrea primaria (sin causa orgánica) y si es necesaria una pauta terapéutica los tratamientos que han demostrado efectividad son :
Antiinflamatorios no esteroideos, tipo ibuprofeno, diclofenaco, dexquetoprofeno… pues inhiben la síntesis de prostaglandinas.
Anticonceptivos hormonales, pues según hemos comentado, al impedir la ovulación también impiden la síntesis de prostaglandinas y, por tanto, el dolor. Son realmente efectivos en un 90% de mujeres.
Electroestimulación nerviosa transcutánea que, aplicando descargas eléctricas a través de unos electrodos en la zona pélvica, puede disminuir la intensidad del dolor.
La acupuntura o digitopuntura ha demostrado ciertos beneficios en estas mujeres.
Y, alternativamente, sin suficiente evidencia científica, se ha planteado que también pueden atenuar el dolor estas medidas :
El ejercicio físico regular, porque aumenta la síntesis de endorfinas naturales y disminuye la producción de prostaglandinas, y actúa como un relajante muscular.
El calor local en la pelvis o la zona lumbar o los masajes pueden aliviar también por su efecto relajante.
Ciertas dietas, ricas en ácidos grasos omega 3, presentes en los aceites de pescado, que disminuyen la síntesis de prostaglandinas, el magnesio, un mineral presente en vegetales de hoja verde, nueces, semillas y granos integrales, el cinc, la vitamina B o las infusiones de jengibre, valeriana, canela pueden ayudar a sobrellevar de mejor manera esos días si no queremos recurrir al tratamiento médico.

Artículo especializado
Ansiedad: Síntomas y Tratamiento
“Tengo ansiedad” es una frase que hemos escuchado y que seguramente hemos pronunciado alguna vez. De un tiempo a esta parte se utiliza bastante pero no siempre quienes lo hacen presentan los mismos síntomas. ¿Hablamos en todos los casos de ansiedad? ¿Hay una ansiedad normal y otra que no lo es? Tras la lectura de este artículo seguro que el concepto de ansiedad y su contexto nos quedará mucho más claro.
Y es que cuando hablamos de ansiedad, hemos de saber en primer lugar que es un término utilizado ampliamente tanto en psicología como en psiquiatría sin que por ello tenga siempre implicaciones patológicas. A veces, la ansiedad es parte de un síndrome o trastorno , ya sea ocupando un lugar primario, como en las neurosis de ansiedad o trastornos de la ansiedad, o bien ocupando un lugar secundario como sería el caso de una reacción ansiosa a una enfermedad somática.
¿Ansiedad normal o ansiedad patológica?
La ansiedad puede presentarse también como una reacción normal a una situación estresante . Aquí es cuando la gente de a pie solemos usar más la frase mencionada al iniciar el artículo. A lo largo de la vida todos pasamos por etapas que puedan ser generadoras de ansiedad, ya sea debido a los momentos vitales de cambio y adaptación propios de toda historia de vida (primera infancia, adolescencia, entrada en la adultez, etc.) o bien debido a las vicisitudes del propio vivir (una ruptura, un cambio de trabajo, una pérdida, etc.)
Según Walter Cannon, eminente fisiólogo de Harvard de gran relevancia en la primera mitad del siglo XX, la ansiedad normal representa una preparación para la acción en respuesta a una situación de emergencia o bien para la anticipación a dicha situación. Hoy en día, se considera que una cantidad optima de ansiedad es aquella que nos permite responder adecuadamente a situaciones que requieren de una respuesta activa como las derivadas de la vida profesional o social, sin embargo, si esa cantidad se excede, la ansiedad deviene una emoción que dificulta y limita la vida.
Otro signo de que vivimos una ansiedad patológica es cuando ésta surge sin causa adecuada y persiste sin una razón consciente que la justifique. En este caso, es importante acudir a un profesional, ya que es posible que las causas que la producen, de ser psicológicas, respondan a conflictos inconscientes sin resolver que merecen ser tratados con psicoterapia.
Ansiedad vs miedo
Los síntomas de la ansiedad son parecidos a los del miedo y pueden ser muy variados: respiración agitada, palpitaciones, sensación de desvanecimiento, de pérdida de apetito, nauseas, temblores, sudoración, etc. Sin embargo, la diferencia principal entre miedo y ansiedad es que en el primero las causas que lo producen son reconocibles mientras que en la ansiedad del tipo patológico no hay causa aparente .
La ansiedad es un mecanismo arcaico, y el ser humano primitivo precisaba de él para enfrentarse al peligro o huir de él y aunque en la actualidad los miedos del hombre y la mujer modernos se han vuelto mucho más complejos, la respuesta fisiológica básica sigue siendo la misma, ya que las sociedades humanas han evolucionado mucho más rápido que nuestro cerebro.
A pesar de que antes hemos descrito la ansiedad como una especie de miedo sin causa, hemos de matizar que sería más preciso decir que la causa original es desconocida, aunque a veces se focalice la atención sobre posibles causas concretas que hacen la ansiedad más manejable, como podrían ser la locura, la muerte o una enfermedad .
Ansiedad necesaria
Si hablamos de ansiedad no patológica rápidamente todos tenemos en mente alguna situación en la que hemos experimentado su presencia debido a la vivencia de alguna situación que conllevaba un cierto grado de estrés emocional y/o físico. Como hemos dicho antes, cierto grado de ansiedad es necesario , entendido como un empuje para la acción adaptada necesaria para el crecimiento y la evolución de todo individuo.
Sin embargo, cierto es que, atendiendo a las necesidades actuales y a las presiones a las que nos somete la sociedad moderna, es difícil mantenernos en este umbral de la ansiedad óptima y no caer en situaciones de ansiedad sostenida que puedan convertirse en estrés y llevarnos a enfermar.
Poniendo remedio al exceso de ansiedad
Para mantener a raya la ansiedad es importante:
Hacer revisión de vida . Hemos de ser capaces de evaluar con precisión cuales son nuestros límites y capacidades, qué tipo de vida queremos vivir y si realmente estos dos puntos pueden combinarse en una ecuación que dé como resultado una experiencia de crecimiento y plenitud.
Cuidar las relaciones: añadir a la ecuación el factor relacional, ya que está sobradamente demostrado que aquellas personas que son capaces de establecer relaciones satisfactorias y que gozan, por lo tanto, de una estima social genuina fruto de su propia capacidad para entender y amar al prójimo mantienen unos niveles de bienestar y equilibrio psicofisiológico mayores que aquellos con una vida relacional deficiente. Es importante matizar que no estamos hablando de convertirnos en Vicente Ferrer, sino de ser capaces de mantener y cuidar de las relaciones en los círculos cercanos (familia, amistades, pareja, trabajo, etc.). Sin olvidar, por supuesto, la relación consigo mismo.
Incluir otros ansiolíticos naturales: estos son el deporte, la alimentación equilibrada y el buen descanso, así como el cuidado de nuestro entorno. La vida en las ciudades está llena de elementos supra-estimulantes que colapsan nuestros sentidos y llenan nuestra mente de estímulos de forma indiscriminada. Por ello es importante tomar conciencia y dedicar tiempo al cultivo de la relajación, a pasar tiempo en entornos naturales, a la meditación, a la lectura, etc.
Estos consejos han de ser conjugados de manera personal dando lugar a una estrategia que sea fruto de la propia reflexión y de la propia experimentación para poder obtener un resultado a medida.

Artículo especializado
Vivir con Agorafobia
¿Imaginas un mundo a tu alrededor que cada vez se va haciendo más y más pequeño? ¿Que los sitios donde ibas habitualmente se hacen inaccesibles para ti? ¿Que dejas de hacer cosas que antes disfrutabas o de ver a personas que te importan por miedo a que te pase algo malo? Este es el día a día de una persona con agorafobia. Una cotidianidad limitada y empequeñecida por el miedo
.
¿Qué es la agorafobia?
La agorafobia es uno de los trastornos de ansiedad que más frecuentemente nos aparecen en consulta. Se calcula que hasta un 4% de la población puede presentarlo en diferentes grados y es más habitual en mujeres.
La palabra agorafobia proviene del griego, de ágora (plaza pública) y fobia (temor), por lo que habitualmente se define el trastorno como el miedo a los espacios abiertos. Sin embargo, como veremos más adelante, es mucho más que eso.
La agorafobia está representada por el miedo a estar solo o a alejarse de los lugares que se consideran seguros. El miedo aparece cuando la persona se siente amenazada en un lugar donde cree que le puede pasar algo y que no podrá escapar. Así pues, las situaciones temidas son muy variadas:
En espacios abiertos (parkings, mercados…),
En una multitud (manifestación, concierto…)
En algún sitio alejado (una excursión por la montaña)
En espacios cerrados (tiendas, cines…)
Medios de transporte (avión, tren, barco, autopistas…)
Espacios muy pequeños (ascensores)
En situaciones en las que irse se vería mal visto a ojos de los demás (una reunión profesional, una comida con gente que no conozca el problema…).
Es decir, cualquier lugar donde se pueda v er comprometida la propia seguridad y no se pueda escapar .
Los motivos por los que la persona puede desear escapar no siempre son por miedo a tener un ataque de pánico, a pesar de que es el miedo más habitual. También puede ser por miedo a tener algún problema médico (p.ej. un ataque al corazón) y que no le puedan asistir o a perder el control (p.ej. volverse loco) o que le ocurra alguna situación embarazosa (p.ej. miedo a la incontinencia o miedo a caerse en personas mayores).
Es importante remarcar que para tener miedo a cualquiera de las situaciones anteriores no es necesario haberla sufrido antes. Basta con tener miedo a sufrirla. Todo lo que es imaginado puede ser real.
¿Cómo afecta?
La agorafobia puede afectar a diversas áreas vitales (p.ej. laboral, social, etc.) y en diversos niveles de gravedad. Sin embargo, no sólo afecta a la vida de la persona que la padece, el entorno más próximo también se resiente enormemente.
La relación de pareja se desequilibra debido a la gran dependencia de la persona con agorafobia de la ayuda de su compañero. Esta dependencia puede aumentar hasta convertir la relación de pareja en una relación meramente asistencial “enfermo-enfermero”.
También puede generarse una estrecha dependencia de la persona respecto a su familia de origen. Los padres pueden representar puntos de referencia y apoyo permanente.
Así pues, el entorno más cercano, muy preocupado por las limitaciones crecientes de la persona tiende a mostrarse cada vez más disponible y solícito , lo que aún aumenta más el problema. Contra más ayuda recibe la persona, más se confirma la supuesta peligrosidad de las situaciones y más incapaz se siente.
A pesar de todo, la persona sabe que su miedo es irracional , pero no puede dejar de pensar que algo le ocurriría si abandonara el lugar seguro. Por eso finalmente, más que en un trastorno, la agorafobia se acaba convirtiendo en muchos casos en un estilo de vida . El agorafóbico se adapta a su miedo, que acaba cristalizado en el centro de su existencia.
¿Cómo se mantiene y aumenta el problema?
La persona con agorafobia intenta contrarrestar sus miedos básicamente a través de dos intentos de solución:
Evitando la situación temida.
Buscando la ayuda de personas que conozcan su problema y la acompañen.
Es justamente a través de estas dos estrategias que el miedo se empieza a ampliar, no sólo en intensidad sino también en la variedad de situaciones que generan inseguridad. El mundo poco a poco se va convirtiendo en un lugar más pequeño y con menos opciones, llegando a limitar por completo la vida de la persona . Los casos más graves, no sólo no salen de casa, sino que no salen incluso de la propia habitación.
¿Qué hacer?
Es muy importante poder contrarrestar lo antes posible los intentos de solución comentados anteriormente para o bien no desarrollar el trastorno o bien minimizarlo en lo posible.
Exponerse de forma gradual ayudará, no sólo en situaciones reales sino también a través de técnicas en imaginación.
Es también importante que sea la persona quien decida tomar las riendas de la situación de forma autónoma durante la vivencia de las situaciones que generan miedo.
Si la ansiedad experimentada es demasiado elevada, hasta el punto de entrar en pánico o necesitar abandonar la situación, es importante recurrir a un psicoterapeut a especializado que guíe el proceso de cambio hasta su resolución completa. La terapia breve estratégica ha investigado ampliamente los trastornos de pánico y tiene un elevado índice de éxito terapéutico. Esta terapia es un modelo basado en comprender cómo funciona y se mantiene un problema y a partir de ahí reestructurar la organización psicológica problemática y modificarla por una nueva más saludable.
Por otro lado, desde la psiquiatría puede prescribirse medicación ansiolítica y también antidepresiva que atenúe algunos síntomas del trastorno. Hay medicación específica de acción rápida para los accesos de máxima ansiedad en situaciones concretas. Es muy importante no automedicarse y que los fármacos siempre estén indicados y supervisados por un facultativo.
Es posible salir de los propios límites e intentar vivir en un mundo más amplio y confortable. Es posible reestructurar la propia vida y vivir sin pánico.

Artículo especializado
Identificar Daltonismo en Niños
Si no pudieras valorar el estado de frescura de determinados alimentos o te costara identificar códigos de colores de planos, por ejemplo, ¿cómo te sentirías? Pues seguramente como se sienten quienes sufren daltonismo, un problema que en la sociedad en general pasa inadvertido y no reviste gravedad, pero que supone un inconveniente para los afectados en ámbitos diversos de la vida diaria cotidiana.
Tú mismo puedes valorar en casa, de una manera sencilla, si tus hijos reconocen y discriminan bien los colores, simplemente jugando con ellos, animándoles, por ejemplo, a que definan de qué color son sus juguetes, fichas, rotuladores o los dibujos que se les muestran. Si sospechas de algún tipo de alteración, consulta al pediatra .
Qué es el daltonismo
Los objetos absorben y reflejan la luz de forma distinta dependiendo de sus características físicas, como su forma, composición, etc. El color que percibimos de un objeto es el rayo de luz que rechaza. Nosotros captamos “esos rebotes” con diferentes longitudes de onda, gracias a la estructura de los ojos. Si los rayos de luz atraviesan al objeto, éste es transparente.
La combinación de estos tres colores básicos: rojo, verde y azul permite generar numerosos tonos. El ojo humano puede percibir alrededor de 8000 colores y matices, cuando existe un nivel óptimo de iluminación.
Las personas con una capacidad normal de discriminación del color se denominan “tricrómatas”. En cambio, el daltonismo es una alteración discromatópsica de origen genético que impide la diferenciación de los colores. Fue identificada por primera vez por el químico y matemático John Dalton, de ahí su nombre.
El término “discromatopsia” hace referencia a la existencia de una dificultad en la percepción de los colores. También pueden producirse discromatopsias que no tienen un origen genético, sino que son adquiridas y se presentan en algunas enfermedades de la retina o el nervio óptico (p.ej. en accidentes que provoquen un daño en la corteza cerebral occipital o una interrupción en las vías neuronales entre el ojo y los centros de la visión cerebrales).
Formas clínicas y síntomas
Existen diferentes tipos de daltonismo, que son los siguientes:
Acromático : es la falta de capacidad para discernir cualquier color. La persona sólo en blanco y negro (escala de grises). No percibe ningún color porque no tiene ninguno de los tres tipos de conos o por razones neurológicas. Es la forma menos frecuente de todas, correspondiendo tan sólo a un caso por cada 100.000 personas, por tanto se incluye en el grupo denominado de “enfermedades raras”.
Monocromático : se presenta cuando únicamente existe uno de los tres pigmentos de los conos y la visión de la luz y el color queda reducido a una sola dimensión.
Dicromático : hay una disfunción de uno de los tres mecanismos básicos del color. Puede ser de tres tipos diferentes:
Protanopia : consiste en la ausencia total de los fotorreceptores retinianos del rojo.
Deuteranopia : consiste en la ausencia total de los fotorreceptores retinianos del verde. Por tanto, existe una deficiencia a la hora de discriminar entre rojo y verde.
Tritanopia : consiste en la ausencia total de los fotorreceptores retinianos para la percepción del color azul (muy poco frecuente). Existe una deficiencia a la hora de diferenciar el azul-amarillo.
Tricromático anómalo : el afectado posee los tres tipos de fotorreceptores, pero con alteraciones funcionales, que le provocan que confunda un color con otro. Es el tipo de daltonismo más frecuente. En este grupo se distinguen la protanomalía, la deuteranomalía y la tritanomalía.
Por qué se produce
El daltonismo es hereditario y se transmite por genes alterados , encargados de producir los pigmentos de los fotorreceptores retinianos, ligados al cromosoma X. Genéticamente, los varones son XY y las mujeres, XX. Si un varón hereda un cromosoma X alterado será daltónico. En cambio, en el caso de las mujeres, es necesario tener los dos cromosomas X alterados para ser daltónicas. Por eso el daltonismo afecta a un número mayor de hombres(8% de niños varones frente a tan sólo a un 0’5%-1% de niñas). Aproximadamente el 99% de los casos corresponden a protanopia y deuteranopia o sus equivalentes (protanomalía y deuteranomalía), mientras que sólo mientras que únicamente el 0’0001% padecen deficiencias de captación del azul-amarillo (tritanopia).
Síntomas
Los daltónicos no discriminan igual los colores debido a la modificación de los genes encargados de producir los pigmentos de los conos. Así, dependiendo del pigmento afectado, la persona presentará alteración en la percepción de unos colores u otros. Por ejemplo, si el pigmento modificado es el del rojo, el individuo no discrimina bien el color rojo ni sus combinaciones.
Diagnóstico
Prueba de Ishihara: es un método de exploración que consiste en una serie de 38 láminas coloreadas a topos en diferentes colores en las que es preciso identificar un número camuflado, pintado con diferentes colores a los que conforman la lámina, insertado en las mismas.
Test de Farnsworth: está compuesto por un conjunto de fichas coloreadas que se diferencian por su tonalidad y están numeradas en su reverso. El paciente deberá ordenarlas según la graduación de los colores, pudiéndose explorar con ello, la habilidad, la discriminación fina del color y la capacidad de confusión de los colores.
Anomaloscopio: es un aparato muy preciso que, sin embargo, está limitado por su coste y no está disponible en muchos gabinetes de exploración.
Tratamiento y pronóstico
El daltonismo usualmente afecta a ambos ojos por igual y se mantiene estable a lo largo de la vida . No existe tratamiento que permita corregir esta alteración.
No obstante, tiene interés detectarlo para poder proceder a informar al paciente y su familia sobre su existencia , si es que no era conocida ya previamente, para poder realizar un óptimo consejo genético (determinar el aspecto genético y hereditario que conlleva) así como una correcta orientación profesional en un futuro. El niño no debería dirigir su formación y estudios hacia profesiones en las que la visión cromática tuviera importancia relevante en el desempeño de sus funciones. De hecho, existen determinadas profesiones para las que, para acceder, es preciso superar un reconocimiento médico que implica identificar correctamente los colores, como por ejemplo la de militar de carrera, piloto, capitán de marina mercante, policía, árbitro de fútbol, etc.)

Artículo especializado
Prevención y Tratamiento del Desgarro Muscular
La rotura fibrilar o rotura de fibras, también conocida popularmente como desgarro muscular, es una lesión del tejido muscular englobada dentro de las enfermedades del sistema osteomuscular y del tejido conjuntivo. Se puede producir desgarro (esguince) muscular cuando un músculo se somete a un estiramiento brusco de forma pasiva (sin contracción muscular) o de manera activa (con contracción).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Qué sucede
En el momento en que sufrimos un desgarro, se siente un dolor repentino, agudo e intenso, localizado en un punto muy concreto. Desde que éste se produce resulta muy doloroso, y es casi imposible hacer cualquier movimiento con ese músculo. En los casos de desgarros leves, el dolor es la única señal. En casos más graves, como cuando se ocasiona un desgarro de todo un músculo, se produce también un hematoma, debido a la hemorragia interna. Si el dolor es muy intenso puede aparecer un componente de shock, con mareo y sudor frío, pero esto es muy poco frecuente.
Por qué sucede
En cuanto a las causas de los desgarros, se habla de:
Causas directas:
Son generalmente c ontracciones violentas del músculo o estirones súbitos y bruscos. También se puede producir cuando se somete a éste a una carga excesiva cuando se está fatigado o no se ha calentado lo suficiente. Los músculos que han sufrido recientemente lesiones de cualquier tipo, que aún no están recuperadas del todo, tienen también bastantes posibilidades de sufrir una rotura. Causas externas, como contusiones o caídas, también pueden originar esta lesión.
Causas indirectas :
La sudoración origina pérdida de líquidos y sales minerales en el organismo. Los músculos van perdiendo elasticidad al perder hidratación, por lo que tras un ejercicio prolongado aumentan las probabilidades de sufrir un desgarro.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Dónde suceden
Son frecuentes , sobre todo en:
Los músculos que cruzan las articulaciones como los de la cadera o los de la rodilla.
La unión miotendinosa.
Músculos con predominio de fibras tipo II.
Se suelen dar en deportes de aceleración rápida (atletismo, fútbol, pádel, etc).
NO TE CONFUNDAS
Se han empleado diferentes términos según la gravedad de la lesión anatomopatológica:
Elongación muscular o distensión muscular: se refiere al estiramiento de las fibras musculares sin rotura y, por lo tanto, sin hematoma ni equimosis.
La rotura fibrilar supone la rotura de varias fibras o fascículos musculares con hemorragia local más o menos importante. Corresponde a un desgarro tipo 1-2.
La rotura muscular representa una lesión total o parcial del músculo. Corresponde a un desgarro de tipo 3-4.
La desinserción muscular es equivalente a la rotura completa del músculo en la unión musculotendinosa.
Síntomas
Dolor e inflamación.
Equimosis (sangre producida por ruptura de la fibra muscular).
Cuando la ruptura es muy significativa nos encontramos una especie de falla en la zona denominada signo del hachazo.
Debilidad muscular y contractura de la musculatura que rodea la lesión.
Diagnóstico y tratamiento
Diagnóstico se basa en la clínica que presenta el paciente, y en el resultado de la ecografía o resonancia magnética .
El tratamiento más común y el más aplicado para desgarros musculares es la terapia que se conoce como RICE (del inglés “Rest, Ice, Compression, Elevation”):
Aplicar hielo sobre la zona dolorida durante unos 10 o 15 minutos. Esto reducirá la inflamación y disminuirá o cortará la hemorragia si existe. No se debe aplicar calor en la fase aguda, ya que aumenta la hemorragia.
Colocar un vendaje compresivo alrededor de la zona afectada.
Mantener la zona afectada en elevación para evitar el edema.
Reposo relativo, realizando las actividades habituales. Deben ser movimientos libres de dolor, evitando la carga sobre la extremidad/articulación afectada, hasta un correcto diagnóstico.
Acudir al fisioterapeuta para iniciar y acelerar la recuperación y su correcta cicatrización.
Para desgarros más graves, será necesario una valoración ecográfica para determinar bien el programa de rehabilitación desde las primeras horas.
En cuanto al tratamiento quirúrgico , será necesario en aquellas lesiones graves donde el médico valore mejor cirugía que tratamiento conservador.
A continuación, te mostramos un ejemplo del tratamiento de terapia física que se puede aplicar en los desgarres según su gravedad.
Desgarro Grado 1 o leve
Días 1-3: compresión, hielo, elevación, movilización activa, entrenamiento isométrico, tens. Días 4-7: entrenamiento en piscina, estiramientos sin dolor, potenciación isotónica (comenzando con pesos ligeros a más pesados y primero con acciones concéntricas a excéntricas), ejercicios funcionales. Día 8: entrenamiento isocinético (desde velocidades angulares rápidas a lentas y desde acciones concéntricas a excéntricas), entrenamiento pliométrico, ejercicios específicos del deporte practicado.
Desgarro Grado 2 o moderado
Días 1-3: compresión, hielo, elevación, movilización activa indolora, marcha con muletas. A partir del día 4: entrenamiento isométrico indoloro. A partir del día 7: entrenamiento en piscina, estiramientos indoloros, potenciación isotónica (comenzando con pesos ligeros a más pesados y primero con acciones concéntricas a excéntricas), ejercicios funcionales. A partir de la segunda semana: entrenamiento isocinético (desde velocidades angulares rápidas a lentas y desde acciones concéntricas a excéntricas), entrenamiento pliométrico (combina movimientos rápidos y fuerza), ejercicios específicos del deporte.
Desgarro Grado 3 o grave
Días 1-3: compresión, hielo, elevación, marcha con muletas. A partir del día 4: electroestimulación muscular. A partir del día 7: movilización activa indolora, Entrenamiento isométrico indoloro. A partir de la segunda semana: entrenamiento en piscina, estiramientos indoloros, potenciación isotónica (comenzando con pesos ligeros a más pesados y primero con acciones concéntricas a excéntricas), ejercicios funcionales. A partir de la tercera semana. Entrenamiento isocinético (desde velocidades angulares rápidas a lentas y desde acciones concéntricas a excéntricas), entrenamiento pliométrico, ejercicios específicos del deporte.
¿Se puede prevenir?
El momento en el que se produce más lesiones musculares son al inicio y al final de cualquier actividad física y/o deporte. Al principio, porque el músculo aún no se ha calentado lo suficiente. Al final, porque influyen el cansancio y la deshidratación entre otros.
Es por eso que siempre hay que realizar un buen calentamiento y estirar bien activamente antes de iniciar el entrenamiento .
Si se transpira mucho, conviene ingerir alguna bebida isotónica durante la actividad para mantener la correcta hidratación de los tejidos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
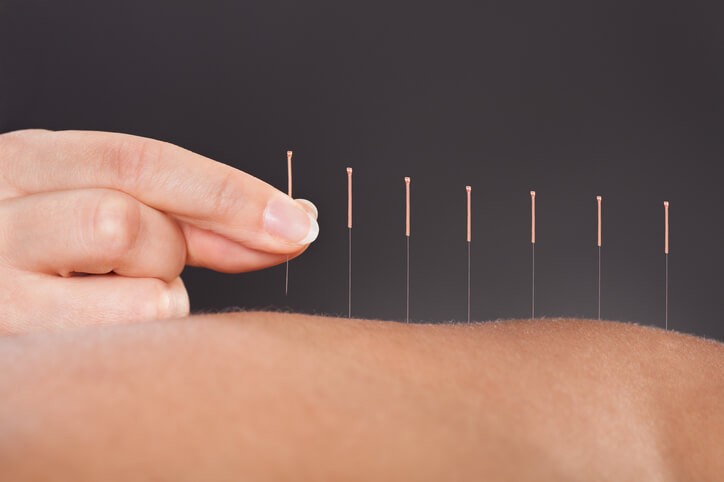
Artículo especializado
Conoce los Beneficios de la Acupuntura en Fisioterapia
Durante los últimos años, médicos y fisioterapeutas se han formado y han introducido la acupuntura como una terapia complementaria a la medicina occidental, ya que ha demostrado resultados relevantes ante dolencias, proporcionando así una alternativa al tratamiento convencional.
¿SABÍAS QUE…
La acupuntura es una técnica que proviene de la Medicina Tradicional China y consta de 5000 años de experiencia empírica. Proviene del griego acus; aguja y punctura; punzada y consiste en la introducción de agujas metálicas en puntos concretos del cuerpo con un objetivo terapéutico. Es una técnica alternativa que se ha desarrollado y difundido en Occidente desde hace casi medio siglo, no obstante, existe cierto desconocimiento dentro de nuestra cultura.
¿Cómo se práctica?
La acupuntura consiste en la introducción de agujas metálicas sobre la piel, situados en lugares precisos y determinados del cuerpo. Los puntos de acupuntura tienen correlación científica en trayectos vasculo-nerviosos y linfáticos, y la intención es estimular el reflejo viscero-cutáneo a través de la punción para restablecer el desorden del organismo. La inserción de las agujas duele poco, éstas son de un diámetro muy fino y la punción se realiza sobre la capa cutánea sin llegar a atravesar el músculo. Según la Medicina Tradicional China, disponemos de 365 puntos de acupuntura repartidos por todo el cuerpo , y estos están unidos entre sí mediante 12 meridianos, que son los conductos por donde fluye la energía de nuestro cuerpo, llamada Chi. Así pues, mediante la colocación de las agujas en los puntos indicados se logrará restablecer el equilibrio entre el flujo de energía, que resultará por lo general, en un efecto relajante o alivio del dolor.
¿Para qué se indica en fisioterapia?
En fisioterapia, se enfoca como un tratamiento complementario para tratar a pacientes con patologías que recibimos a diario en la clínica como son l umbalgias, cervicalgias, dolor artrósico crónico (rodilla, cadera y hombro…), fibromialgia, esguinces, etc . Con el objetivo de reducir el dolor y aprovechar los beneficios psicológicos que proporciona la técnica, ya que muchos de los pacientes pueden sufrir estrés o verse angustiados por la lesión u otros factores externos que también ralentizan el proceso de curación de la lesión.
Beneficios y contraindicaciones
La acupuntura es un procedimiento eficaz y con escasos efectos secundarios por lo que la lista de patologías o trastornos para los que se puede indicar es bastante extensa, a continuación resumimos algunas de las más comunes:
Enfermedades o trastornos respiratorios
Afecciones o lesiones músculo-esqueléticas: artrosis, artritis, lumbalgias…
Trastornos del aparato digestivo: estreñimiento, gastritis…
Trastornos ginecológicos: dolor menstrual, fertilidad…
Trastornos del sueño; insomnio
Trastornos del aparato urinario
Alergias
Estrés
Para dejar de fumar
Pérdida de peso
Depresión y otros trastornos psicológicos
A pesar de que los efectos secundarios son mínimos, se puede experimentar algo de molestia en la zona de las inserciones y/o la aparición de algún hematoma, así como somnolencia después de la sesión o sufrir una liberación emocional. Se debe tener especial consideración si se ha bebido alcohol y esperar unas horas antes de someterse al tratamiento, o si se está embarazada ya que hay que conocer los puntos que no deben estimularse. El tratamiento siempre deberá realizarlo un profesional sanitario con la formación y licencia necesaria para poder realizar la práctica de la acupuntura.

Artículo especializado
Tipos y Diagnóstico Correcto de la Afasia
A pesar de tratarse de un tecnicismo médico, la palabra afasia es una palabra bastante conocida en la población general, a diferencia de otros síntomas neurológicos quizás más relevantes. ¿Te suena? Si no es así, aquí despejamos tus dudas.
¿Qué es?
La afasia es un trastorno del lenguaje que se produce como consecuencia de una lesión cerebral. Puede afectar a la lectura, la escritura, la expresión o la comprensión . Sería, pues, una dificultad adquirida para hablar correctamente (en un paciente que previamente hablaba con normalidad). Hemos especificado el término “adquirida” para diferenciar la afasia de la disfasia o trastorno específico en la adquisición del lenguaje inicial (en este caso se detecta en la infancia dado que el niño es incapaz de comprender y/o expresarse desde el inicio).
La afasia puede ser debida a muy diferentes causas entre las que debemos mencionar: accidente cerebrovascular (infarto, ictus, hemorragia), un traumatismo craneoencefálico, una infección cerebral, un tumor o un proceso degenerativo central, etc. Según la región del cerebro lesionada tendremos diferentes tipos de afasia. ¿Qué traducción tendrá la ubicación de la lesión? El área cerebral lesionada originará un trastorno sensorial, un trastorno motor o ambos.
¿Cuáles son los principales tipos de afasia?
Afasia expresiva: el paciente sabe lo que quiere decir, pero no puede manifestarlo. No puede emitir sonidos articulados o, a lo sumo, produce sonidos indiferenciados ininteligibles.
Afasia receptiva o de comprensión: el paciente no interpreta la palabra que recibe. No entiende lo que escucha o lee.
Afasia anómica : tiene dificultad para encontrar el término correcto de las cosas. Es el trastorno afásico más común. Los pacientes que la sufren emplean, de forma frecuente, circunloquios (expresiones compuestas por muchas palabras para expresar algo que hubiera podido decirse con una sola o muy pocas palabras) con la finalidad de suplir el nombre que no consiguen hallar.
Afasia global: el paciente no puede hablar ni entender ni leer o escribir. Este término se emplea cuando están gravemente afectadas las funciones expresivas y receptivas del lenguaje. Los pacientes que la sufren tienden a la depresión por su imposibilidad comunicativa y su afectación motora añadida (hemiplejía derecha). La lesión cerebral que padecen es extensa.
Afasia de conducción: El lenguaje espontáneo es fluido con la comprensión relativamente preservada. Tienen problemas para la discriminación fonémica, la comprensión de frases y, sobre todo, gran dificultad para la repetición. La lesión radica a nivel temporal.
Desde el punto de vista clínico podríamos mencionar dos formas relevantes de afasia merecedoras de especial atención: la afasia de Broca y la afasia de Wernicke:
Afasia de Broca (motora)
La afasia de Broca se caracteriza por una expresión verbal muy afectada y una comprensión aceptable , aunque también afectada. Estos pacientes tienen imposibilidad de producción verbal fluida y suelen emplear frases cortas con gran esfuerzo. También suelen estar alteradas la denominación (búsqueda del nombre de las cosas), la lectura y la escritura.
La lesión radica a nivel frontal izquierdo , donde se ubica la llamada área de Broca. La mayoría de pacientes presentan un déficit motor, más o menos grave, del hemicuerpo derecho.
El paciente es consciente de las limitaciones en su expresión verbal por lo que habla poco y emplea una gramática simple (tipo telegráfico), sin frases elaboradas. Sin embargo, su comprensión del lenguaje es casi normal.
Afasia de Wernicke (sensorial)
Se trata de un trastorno de la comprensión.
La producción lingüística es fluida y abundante pero incoherente . El lenguaje carece de significado por el empleo masivo de las llamadas parafasias fonémicas (reemplazan una palabra por otra fonéticamente similar pero conceptualmente diferente). Por ejemplo, en lugar de decir tapiz dicen lápiz por lo que cambia absolutamente el concepto de la frase haciéndose difícil su comprensión. No son conscientes de sus errores gramaticales.
Se produce por lesión de áreas temporo-parietales donde está ubicada el área de Wernicke. Estos pacientes no presentan déficit motor dado que su lesión cerebral no afecta al área cerebral que controla el movimiento.
¿Cómo abordarla?
El estudio de cualquier afasia debe llevarse a cabo por la especialidad de Neurología. Ante la detección de problemas en el lenguaje se realiza una historia clínica detallada . Es importante indagar la forma de inicio del cuadro y su instauración, así como la presencia de otras posibles alteraciones como las motoras. Es necesario un estudio mediante pruebas diagnósticas de imagen y test de valoración personal para la confirmación del diagnóstico y la identificación de la posible causa, así como la ubicación del área lesionada.
Ante un caso de afasia se recomienda un tratamiento rehabilitador integral , debiendo abordarse no sólo la recepción y expresión del lenguaje hablado, sino también sus problemas motores, distímicos o afectivos (derivados al apreciar su dificultad de comunicación).

Artículo especializado
Aneurisma: Qué Debes Saber
La Sociedad Internacional de Cirugía Vascular define el aneurisma como “una dilatación permanente y localizada de una arteria que tenga, al menos, un 50% de aumento en el diámetro, comparado con el diámetro normal de la arteria en cuestión”.
¿Qué son, cómo son y por qué se producen?
Tras leer esta definición podemos concluir que los aneurismas son dilataciones anormales (patológicas) de un segmento de un vaso sanguíneo (arteria). Suelen aparecer en zonas de debilidad de la pared arterial, lo que conlleva a que una vez aparecen son irreversibles y, en muchos casos, tienden a crecer.
El tamaño de los aneurismas es muy variable, pueden ser de milímetros a varios centímetros. El riesgo de los aneurismas es que pueden romperse provocando con ello una hemorragia , en ocasiones, muy grave y con peligro vital para el paciente.
Se desconoce la causa de los aneurismas, si bien se contemplan factores genéticos en su origen y también factores que favorecen su desarrollo como la hipertensión arterial, la ateroesclerosis, el tabaquismo o la hipercolesterolemia.
Tipos de aneurismas
Los aneurismas se pueden clasificar en función de su anatomía y/ o de su origen.
En relación a su anatomía, encontramos varios tipos de aneurismas:
Aneurisma sacular: es el tipo de aneurisma más frecuente. Está formado por todos los componentes de la pared arterial. La arteria se dilata en forma de saco, afectando a solo una parte del perímetro arterial.
Aneurisma fusiforme: la arteria se dilata en forma de huso alrededor de todo su perímetro.
Aneurismas disecante: en esta forma hay una disección de la pared a lo largo de la arteria, de manera que el vaso presenta dos paredes, una externa y una interna, y dos lúmenes, uno falso, el espacio de disección entre ambas paredes, y el lumen verdadero. La disección se produce generalmente en el tercio externo de la túnica media, de modo que la capa externa es más delgada que la interna.
En la aorta, donde el aneurisma disecante es más frecuente, casi siempre existe una fisura transversal de la capa interna, a través de la cual se comunican los dos lúmenes.
Aneurisma falso o pseudoaneurisma: en realidad, no hay una dilatación de la pared arterial, sino que hay una zona dilatada formada por tejido de reparición tras una causa como un traumatismo o una infección. Se produce como consecuencia de una lesión de la pared arterial que provoca una hemorragia que queda contenida por la capa más externa de la arteria, mientras que, en el aneurisma verdadero se preservan las tres capas de la pared del vaso. Puede aparecer en cualquier arteria.
Atendiendo a su origen podemos encontrar aneurismas por alteraciones degenerativas, por defectos arteriales (displasia), causas infecciosas o inflamatorias.
¿Dónde se localizan?
Los aneurismas se pueden localizar en cualquier arteria del organismo. Los más frecuentes son:
En partes de la aorta: aneurisma de aorta. Los aneurismas aórticos pueden producirse en la zona debajo del estómago (aneurisma abdominal) o en el pecho (aneurisma torácico).
En el corazón : ventrículo izquierdo.
En el cerebro: aneurisma cerebral.
En otros órganos como el bazo (aneurisma de arteria esplénica), riñones (arteria renal), rodilla (arteria poplítea), intestino (aneurisma de la arteria mesentérica).
¿Cuáles son los síntomas? ¿Por qué pueden ser graves?
Los síntomas dependen del tipo de aneurisma y de su localización anatómica. Si el aneurisma no sufre ninguna complicación en gran parte de los casos es asintomático y, por tanto, no detectable excepto que se encuentre en alguna prueba radiológica de forma casual.
Pueden aparecer síntomas por compresión de vasos y órganos vecinos, por ejemplo, cefalea en aneurisma cerebral, presión torácica o dolor irradiado a la espalda en aneurisma de aorta.
El aneurisma es una zona debilitada de un vaso. Por tanto, es posible la ruptura del mismo. Se trata de la complicación más grave y que puede dar lugar a una hemorragia en el territorio anatómico irrigado por la arterial.
La hemorragia puede ser desde leve a masiva con riesgo de muerte en este caso. Si se trata de un aneurisma de aorta, por ejemplo, puede causar una gran hemorragia con rapidez con riesgo vital. En el cerebro puede dar lugar a una hemorragia de mayor o menor cuantía y en función de la zona cerebral afectada puede dejar secuelas importantes.
La ruptura de un aneurisma también puede producirse paulatinamente, a través de microrupturas que pueden llevar a la formación de una fístula ( comunicación vascular) a órganos vecinos.
También en la zona de los aneurismas pueden aparecer trombosis, dado que es una zona de acúmulo y remanso de la sangre.
¿Cómo se diagnostica?
En gran parte de los casos se trata de un hallazgo casual en el curso de una exploración radiológica que evidencia la presencia del aneurisma.
El diagnóstico se basa en la detección de la lesión mediante técnicas de radiodiagnóstico:
Ecografía : es una técnica rápida, fiable e inocua. Es la técnica estándar de detección y la mejor técnica de seguimiento periódico. La ecocardiografía bidimensional, y en especial transesofágica, evalúa la aorta ascendente proximal y la aorta torácica descendente, y la ecografía abdominal evalúa la aorta abdominal. Además, puede emplearse para examinar a enfermos con riesgo de aneurisma aórtico, como aquellos que tienen hermanos afectados, aterosclerosis periférica, o aneurismas de las arterias periféricas.
TAC Y RMN: se trata de dos pruebas muy resolutivas, que además tienen la ventaja de no ser invasivas. Indican la localización y el tamaño. El TAC es importante previo a la cirugía.
Aortografía/Angiografía: método que evalúa con más detalle el aneurisma y su extensión. Es la más precisa de todas las técnicas y está indicada en pacientes con aneurisma candidatos a la cirugía.
¿Cómo se tratan?
El tratamiento de los aneurismas depende de varios factores: tamaño, ubicación del aneurisma y estado de salud del paciente.
No existe tratamiento farmacológico eficaz para los aneurismas. El tratamiento es conservador : vigilancia médica en caso de aneurismas pequeños, bajo riesgo de sangrado, no accesibles; o mediante técnicas intervencionistas: técnicas quirúrgicas o de embolización que permiten eliminar el aneurisma.
En el caso concreto del aneurisma de aorta se suele indicar cirugía en aneurismas mayores de 5 cm (riesgo de sangrado o que crezca más de 1 cm al año. Se puede realizar cirugía de resección del aneurisma (eliminar el segmento de arteria debilitada) y sustituir por un injerto sintético. Otra opción es la colocación de una endoprótesis, es decir, introducir en el interior de la arteria una prótesis para reforzar la zona.
En los aneurismas cerebrales las opciones incluyen:
Eliminación del aneurisma mediante cirugía abierta y colocación de un clip que excluye el saco aneurismático.
Tratamiento endovascular: embolización del aneurisma mediante coils. Son pequeñas espirales de metal blando dentro del aneurisma, donde ayudan a obstruir el flujo de sangre y previenen la ruptura del aneurisma.

Artículo especializado
Aprende a Manejar tus Emociones
Las emociones son como las arenas movedizas. Es amenazante entrar demasiado en ellas porque nos pueden engullir. Nos sentimos incapaces de hacer nada salvo rendirnos ante ellas y dejarnos arrastrar. Justamente de esa impotencia percibida es de donde nace el deseo de intentar controlarlas, domarlas. Pero contra más las intentamos domar, más nos dominan. Por eso, manejar las emociones significa aprender a gestionarlas, no a controlarlas . Es importante no dejarse arrastrar por ellas sino utilizarlas para crear nuevos elementos que podamos integrar en nosotros mismos: utilicemos las arenas y aprendamos alfarería.
Tipos de emoción
Según su origen :
Primarias: Respuestas emocionales fundamentales o iniciales ante los estímulos externos. Pueden ser positivas o negativas. No están mediatizadas o influidas socialmente. Ej. Tristeza ante una pérdida o miedo ante una amenaza.
Secundarias: Reacciones ante procesos emocionales primarios. Se utilizan para evitar otros sentimientos más amenazantes o dolorosos. Son secundarias en el tiempo y en la secuencia de procesos internos. Ej. Expresar enfado cuando lo primero que se sintió fue miedo. Las emociones, cuando no se hacen conscientes y se incorporan en uno mismo, cambian rápidamente en otras emociones. P.ej. los celos en enfado y el enfado en miedo (a perder la relación).
Instrumentales: Son aquellas que se experimentan y expresan porque la persona ha aprendido que producen un efecto sobre los demás o sirven para conseguir un objetivo. P.ej. Enfado para no tener que comprometerse con cierta responsabilidad. Puede haberse aprendido inconscientemente y al ver que tiene efecto se convierte en una emoción habitual.
Según qué las activa:
Relacionadas con el exterior (el mundo): P.ej. El miedo a la oscuridad nos alerta que algo peligroso podría estar acechando. Es importante identificar la información que aportan y la tendencia de acción adaptativa.
Relacionadas con el interior (sí mismo). P.ej. El miedo a la capacidad de destrucción del propio enfado. Es importante explorar su significado y las relaciones internas que están generando.
Según el tiempo de respuesta (la velocidad variará según la intensidad de la experiencia que se está produciendo en ese momento y las experiencias asociadas al pasado):
Rápida: respuesta biológicamente adaptativa.
Lenta: como consecuencia de la reflexión y la toma de decisiones. Si no hay un alto estrés o vulnerabilidad personal estará mediada por la evaluación cognitiva, por lo que será menos reactiva.
Según el grado en el que nos damos cuenta:
Conscientes.
Inconscientes.
Las emociones como proceso
Las emociones son un proceso que empieza y termina, y está compuesto de las siguientes fases :
Identificación de la emoción.
Darse cuenta conscientemente.
Apropiarse: integrar la experiencia emocional dentro de uno mismo.
Expresión a través de la acción: manifestación.
Terminación.
Tras la terminación un nuevo sentimiento emerge, así que el ciclo vuelve a empezar . El peor malestar emocional tiene lugar cuando la persona se queda atascada en alguna de estas fases, impidiendo terminar el ciclo. Es importante aceptar la transitoriedad de las emociones: vienen y van, cambian con el tiempo, así que lo mejor es abrirse a ellas y aceptarlas para evitar enquistamientos.
¿Qué hacemos cuando lo hacemos mal?
En la mala gestión emocional hay dos tendencias básicas :
Evitación : o no atendemos la emoción (nos quedamos atascados en una fase del proceso) o no le damos la importancia que requiere o la enmascaramos con otra emoción.
Baja regulación (manejo): no intervenimos correctamente sobre la emoción, por lo que aparecen diferentes problemas emocionales. Tipos de desregulación emocional:
Por falta de activación: la persona no activa estrategias de regulación a pesar de notar emociones negativas: Ej. La persona con depresión que se abandona.
Por falta de eficacia: la persona hace cosas que no sirven. P.ej. tras un acontecimiento traumático, la persona recurre a lo que normalmente le hace sentir bien pero ahora no ayuda. P.ej. ir a la discoteca.
Por uso de estrategias disfuncionales: la persona hace intentos para autorregularse que se convierten en otro problema en sí: Ej. Uso de alcohol o drogas para sentirse bien.
Entonces, ¿qué deberíamos hacer?
Emoción viene de la palabra latina emotio , que significa movimiento, ir hacia. Las emociones nos mueven de un estado a otro, transforman nuestra forma de entender la realidad y de posicionarnos en el mundo. Funcionan como brújula interior ya que informan de cuáles son nuestras necesidades y motivaciones y nos dirigen hacia metas. No atenderlas o no escucharlas lo suficiente nos desconecta de nosotros mismos y de nuestro entorno.
Evolucionar emocionalmente significa aprender a reconocer las emociones, atenderlas, experimentarlas y traducirlas en mensajes comprensibles y acciones constructivas. Las emociones no son ya solamente reacciones sino una fuente de información acerca de cómo funcionamos y cómo podríamos funcionar mejor. Deben entenderse como señales. Así pues, el desarrollo emocional requiere descodificar lo que nos quieren decir las emociones. Esta comprensión es en sí misma transformadora ya que nos lleva a hacer cambios nos sólo externos sino también internos.
Por otro lado, la maduración emocional también implica gestionar la intensidad de las emociones y hacer que se experimenten en sus niveles más facilitadores . Para ello resultan de utilidad las habilidades de regulación.
Habilidades de regulación y afrontamiento
Algunas técnicas de regulación pueden facilitar :
Habilidades de regulación de la atención : la persona aprende a focalizar su atención sobre su realidad externa e interna de ese momento en lugar de focalizarse en sus pensamientos. Es decir, se centra en las sensaciones de ese momento, las tendencias a la acción y la tensión muscular. Ayudan a permanecer en el presente. Ej. Mientras sentimos enfado, si uno presta atención al calor de su cara, la presión de sus mandíbulas, sus puños apretados y la propia respiración, el enfado empieza a transformarse. El mindfulness estaría estrechamente vinculado a esta modalidad.
Regulación de la respiración: cuando una persona siente malestar, los patrones de respiración se alteran. Inconscientemente se retiene la respiración, se respira superficialmente o se hiperventila. Hay muchas técnicas que ayudan a mejorar la respiración, pero el mero hecho de prestar atención a la respiración focaliza las sensaciones que se están produciendo en ese momento y limpia la mente de rumiaciones, facilitando la autorregulación. Proporciona también un poderoso efecto de autocuidado.
Relajación muscular : focalizar la atención explícitamente en la tensión y la relajación muscular también es facilitador.
Autonutrición y otras habilidades de afrontamiento reguladoras de la emoción: desarrollar sentimientos de empatía y compasión hacia uno mismo alivia el malestar. Poder también darse permiso para desconectar de la emoción y hacer actividades que distraigan en momentos concretos puede ser muy terapéutico (ej, paseando o dándose un baño).
Entrenamiento asertivo : no sólo genera cambios hacia uno mismo sino también hacia los demás.

Artículo especializado
Qué Debemos Saber Sobre el Autismo
El término más adecuado para el autismo es Trastorno del Espectro Autista (TEA), un trastorno neurobiológico del desarrollo que se manifiesta durante los tres primeros años de vida en la etapa infantil y que se mantendrá durante la edad adulta. La incidencia es de 60 casos por cada 10.000 niños. En España hay 13.000 afectados (1-2 casos por cada 1.000 niños). Dentro del TEA encontramos la asociación de Síndrome de Asperger y el Trastorno Generalizado del desarrollo.
Síntomas del TEA
EL TEA incluye graves retrasos del desarrollo permanentes y profundos que afectan a la socialización, la comunicación, la imaginación y la conducta, entre otras cosas. La manifestación varía mucho en función de cada individuo en grado y forma.
Las principales son:
Trastornos en la capacidad de reconocimiento social (les cuesta interaccionar con las otras personas y muchas veces son rechazados).
Trastornos en la comunicación social (no inician diálogo de manera espontánea con los demás, ya que les es muy difícil).
Patrones repetitivos de actividades determinadas (cerrar todos los cajones que encuentren abiertos).
Coleccionar objetos similares.
Hacer movimientos con objetos una y otra vez.
Tendencia a la rutina.
Dificultades en la imaginación social.
La causa, aunque no está clara, en parte se encuentra en las conexiones neuronales , que se atribuye con frecuencia a mutaciones genéticas.
Niveles de afectación del TEA
Los casos más graves de niños con TEA presentan ausencia total del habla durante toda su vida y conductas extremadamente repetitivas, inusuales : a veces se autolesionan y son agresivos. Esta conducta persiste a lo largo de los años y es difícilmente modificable.
Signos del TEA en niños
En los niños encontramos algunos rasgos que pueden ser indicativos de TEA:
En el parvulario y en la escuela hay falta de interés por los otros niños.
No comparten intereses con los demás, no señalan con el dedo lo que les llama la atención.
Ausencia de juego simbólico, no imitan con muñecos actividades como jugar a cocinitas…
Juego repetitivo que suele consistir en alinear objetos.
Evita el contacto visual y le gusta estar solo.
Le cuesta comprender las emociones de otros y expresar las suyas.
El lenguaje y el habla se desarrollan con retraso.
El lenguaje consiste en repetir palabras o frases que oye.
Responde cosas que no tienen que ver con lo que preguntamos.
Es muy organizado y tolera mal los cambios.
Tiene intereses obsesivos.
Gesticula de forma llamativa, aletea con las manos, se balancea o gira en círculos.
Reacciona de forma extraña a los olores, sabores, sonidos.
Signos de alarma de un niño con TEA
No balbucea o no hace gestos de interacción con 12 meses.
No responde a su nombre con 12-13 meses.
A los 14 meses aún no señala objetos.
No dice palabras aisladas con 16 meses.
No dice frases completas con 24 meses.
Cualquier regresión o pérdida de habilidades adquiridas a cualquier edad, por ejemplo, un niño que deja de jugar o hablar de manera repentina…
Diagnóstico del TEA
El diagnóstico se suele hacer tarde , por lo que se retrasan las intervenciones adecuadas que permiten mejorar el pronóstico, y es más difícil conseguir mejorar su conducta y capacidad de relacionarse con los demás.
Las manifestaciones del autismo pueden aparecer incluso antes del año de vida, pero en la mayoría de los casos el diagnóstico se hace hacia los cuatro años de edad , lo que retrasa la intervención y aumenta la ansiedad de la familia.
Hay algunos casos de TEA diagnosticados antes de los dos años, pero hay que ser muy prudentes. El autismo no se caracteriza por la ausencia de conductas normotípicas (es decir, que un niño no sea capaz de hablar cuando le corresponde puede tener un retraso del aprendizaje y no ser un niño con autismo, etc…). Muchos niños con TEA responden a su nombre o tiene una atención compartida incipiente o imitan su conducta.
Tratamiento del TEA
Va a estar dirigido a mejorar las dificultades comunicativas, sociales y emocionales con la ayuda de padres, educadores y distintos profesionales de la salud. La variabilidad clínica exige que el tratamiento sea individualizado.
La atención precoz consiste en el conjunto de actuaciones y tratamientos dirigidos a mejorar los trastornos del neurodesarrollo en sus primeras etapas . Los niños con TEA se beneficiarán de un seguimiento con un psicólogo infantil conocedor de este problema, y de una escuela donde se le pueda ofrecer un cuidado especializado de manera que pueda optimizar su aprendizaje. La intervención más efectiva es la educativa.
Un buen conocimiento de la enfermedad por todos los que rodean al niño, casa, escuela, psicopedagogos…. hará que sea más llevadera.
En este sentido, pertenecer a alguna asociación (www.autismo.org.es a nivel de España), contactar con familias que también tengan hijos con TEA y contar con el soporte a nivel de nuestro médico o psicólogo hará que los adultos puedan llevar mejor esta situación y normalizar su vida y la de su hijo al máximo.
Con este artículo espero haber dado una pincelada de los rasgos indispensables para que nuestros niños con TEA sean diagnosticados más precozmente.
Artículo especializado
Tratamiento, Beneficios y Contraindicaciones del Bótox
Utilizada desde hace más de 20 años para el tratamiento de las arrugas de expresión y la hiperhidrosis (o sudoración excesiva), el botox es un arma muy eficaz en dermoestética en manos experimentadas. Sin embargo, su uso no está exento de complicaciones, y siempre debe ser aplicada por un médico.
El botox o toxina botulínica es una sustancia de origen bacteriano (procede de la bacteria que causa una infección llamada botulismo), con propiedades sobre la contracción muscular y las glándulas del sudor. Pero, ¿cómo actúa exactamente? Pues es capaz de bloquear la unión neuromuscular mediante su acción sobre la acetilcolina, lo cual crea una parálisis no permanente del músculo . De hecho, se emplea también para fines médicos desde 1989 como tratamiento de los espasmos musculares. Para su utilización con fines estéticos, hay que controlar muy bien la cantidad de toxina que se inyecta, y conocer sus efectos y su duración, con el objetivo de evitar accidentes como una parálisis facial. El efecto de la toxina empieza a notarse sobre el músculo a las 48 horas, pero puede ser necesario esperar unas dos semanas para notar el efecto óptimo.
¿Para qué se emplea en dermocosmética?
La aplicación de botox es fundamentalmente para la corrección de las arrugas de expresión , es decir, aquellas que se forman por la contracción muscular, como las de la frente, el entrecejo o las “patas de gallo”. Es posible incluso actuar sobre la comisura labial para mejorar la expresión cansada de los labios. Al parar la contracción muscular, la piel se relaja y las arrugas se aprecian menos.
¿Cómo se utiliza para tratar las arrugas?
El médico debe de conocer muy bien la anatomía de los pequeños músculos de la cara, y cómo controlar su contracción para relajar las arrugas. Asimismo, debe inyectar la cantidad justa en la zona para paralizar ese músculo y no provocar otros efectos secundarios. Se inyecta con una aguja muy fina, y prácticamente no provoca ningún dolor.
¿Cuál es la zona ideal?
Sin duda, la zona con mejores resultados es el entrecejo . Las arrugas de esta zona dan a la cara un aspecto enfadado, triste o preocupado. Al inyectar botox en esta zona se consigue además elevar la ceja, lo que confiere a la cara un aspecto más joven y alegre. Hay que tener sumo cuidado para que la toxina no se difunda a los párpados, provocando su caída. Por ello, se recomienda al paciente que permanezca en posición vertical unas horas después del tratamiento, para evitar la difusión lateral hacia los párpados superiores.
¿Se puede emplear para corregir la sonrisa?
Efectivamente , el botox puede corregir, por ejemplo, la “sonrisa gingival”, que es la que tienen muchas personas que enseñan las encías superiores al sonreír. Al infiltrar botox en el elevador del labio superior se relaja el músculo y el paciente sonríe sin mostrar las encías. Este tratamiento se puede hacer únicamente en personas jóvenes que tengan una distancia corta entre la nariz y el labio superior, ya que en caso contrario el labio caído produce un efecto negativo. También pueden corregirse las “sonrisas asimétricas”, es decir, las personas que tuercen la boca al sonreír, porque tienen más hipertonía muscular en un lado de la cara. Es el caso de personas que han sufrido una parálisis facial y no se han recuperado completamente. Si se relaja la contracción muscular en el lado sano, puede conseguirse una simetría facial que se había perdido.
¿Qué complicaciones puede tener?
Es un tratamiento muy seguro y con muchos años de experiencia acumulada. Sin embargo, algunas personas pueden experimentar dolores de cabeza, hormigueos en la piel, o parálisis no permanente de los músculos de la cara, lo cual puede ser un problema si se provoca una ptosis o caída de los párpados, ya que el paciente no puede abrir el ojo. Por ello, las inyecciones de botox no suelen hacerse en el área de la ceja, que afecta a la inervación del párpado.
¿Cuánto dura su efecto?
Los resultados de las inyecciones suelen durar unos 120 días (tres meses) , tras lo cual tendrán que ser retocadas o la zona afectada empezará a adquirir su forma anterior al tratamiento. Sin embargo, hay que controlar el número de repeticiones del tratamiento, ya que se puede llegar a provocar una auténtica atrofia muscular y una pérdida de la expresividad facial.
¿Cómo se emplea para tratar la hiperhidrosis?
Puede inyectarse en las axilas y las manos para reducir el sudor , de la misma manera que para reducir la contracción muscular en otras zonas. Se suele marcar el área con cuadrículas, e inyectar la cantidad justa para tratar toda la zona. Es infrecuente que se afecte la fuerza muscular si las cantidades de toxina inyectada se calculan bien. El efecto sobre la hiperhidrosis tampoco es permanente, debiendo repetirse el tratamiento para asegurar el control del sudor. En este sentido, técnicas como la cirugía por simpatectomía o el tratamiento con microondas son más definitivos.
La técnica se realiza inyectando pequeñas cantidades de la toxina bajo la epidermis de la zona a tratar con una aguja muy fina. Para minimizar las molestias, dicho procedimiento suele efectuarse con anestesia local por refrigeración de la zona, anestesia tópica o bloqueo de los nervios periféricos. El inicio del efecto comienza a las 24-48 horas del tratamiento, y se alcanza la máxima respuesta en una o dos semanas aproximadamente. La técnica presenta una tasa de efectos secundarios muy pequeña; solamente cabe mencionar las molestias locales, sobre todo en palmas de las manos y plantas de los pies, si se realiza sin la técnica anestésica adecuada, y la aparición de pequeños hematomas en la zona de la inyección, que generalmente desaparecen de forma espontánea sin precisar de otro tipo de tratamiento. En la mayoría de los pacientes se consigue reducir un 80-90% de la sudoración durante al menos 16 semanas.

Artículo especializado
Los Últimos Tratamientos para la Acondroplasia
La acondroplasia es la principal causa de enanismo . Su origen es genético (debido a una alteración cromosómica), y se engloba dentro de un grupo de enfermedades denominadas condrodistrofias u osteocondrodisplasias (enfermedades que afectan al cartílago óseo). Su principal característica es la presencia de unas e xtremidades cortas de forma simétrica (tanto las extremidades superiores como las inferiores y de ambos lados), aunque el tronco tiene una longitud normal, lo que provoca un c recimiento disarmónico del cuerpo . Existen otros tipos de enanismo de causas distintas y asociados a rasgos físicos diferentes, por ejemplo, la displasia.
Incidencia y causas
La incidencia mundial es de alrededor de uno de cada 25.000 niños nacidos vivos (en España existen aproximadamente, unos 1000 afectados). De ellos, el 90% son debidos a una mutación cromosómica espontánea, mientras que el 10% es de causa genética hereditaria. Esta enfermedad se debe a una modificación en la cadena del ADN causada por alteraciones en el receptor del factor de crecimiento 3 de los fibroblastos que se localiza en el cromosoma 4. Ello produce una anomalía en el desarrollo de los cartílagos y, por tanto, en el crecimiento óseo, con una calcificación acelerada. En estos pacientes la adquisición completa de la s habilidades motoras se enlentecen debido a sus alteraciones anatómicas. Los adultos varones alcanzan una altura aproximada de 131 cm mientras que en las mujeres es de 125 cm.
¿Qué nos debe hacer sospechar una acondroplasia en un recién nacido?
Los rasgos clínicos son visibles desde el nacimiento, pues son niños que presentan talla baja al nacer y una serie de alteraciones morfológicas como: macrocefalia (cabeza grande) con frente prominente y maxilar inferior pequeño, cuello corto , acortamiento de los huesos largos y de los dedo, manos anchas y cortas , deformidad en las piernas (en forma de paréntesis, con rodillas separadas), pies cortos, anchos y planos, y desviaciones de la columna vertebral, entre otras.
¿Cómo se llega al diagnóstico?
El diagnóstico se basa en la presencia de hallazgos clínicos y radiológico s característicos. La radiografía esquelética muestra las dismorfias o alteraciones morfológicas características. El estudio genético molecular confirma el diagnóstico por la presencia de la alteración en el cromosoma 4.
¿Se puede detectar una acondroplasia durante el embarazo?
La acondroplasia puede ser detectada antes del nacimiento. En una ecografía fetal puede evidenciarse una discordancia entre la longitud del fémur y el diámetro biparietal, ambos parámetros son medidos durante el seguimiento del embarazo. Si se detectan unos parámetros anormales se continua el estudio con otras pruebas como puede ser una prueba del ADN fetal.
La herencia de esta enfermedad es autosómica dominante. En el caso hipotético de que ambos progenitores estuvieran afectados puede ocurrir que el feto tenga un patrón homocigoto que es, prácticamente, incompatible con la vida.
¿Cómo evolucionan estos pacientes?
El niño presentará un retraso en el desarrollo motor debido a la hiperlaxitud ( mayor flexibilidad en articulaciones, músculos, cartílagos y tendones) , la hipotonía (cierta debilidad muscular transitoria) y los desequilibrios esqueléticos. Consigue una marcha autónoma y eficaz alrededor de los dos años de edad. Durante el crecimiento, van a estar marcados por múltiples complicaciones derivadas de sus anomalías.
A medida que avanza el crecimiento pueden aparecer otros problemas de salud asociados como pueden ser obstrucción de las vías respiratorias superiores (apneas o pausas respiratorias), obesidad, dolores de espalda, piernas arqueadas, focalidad neurológica (por hidrocefalia), rinitis serosa, otitis media serosa, maloclusión dentaria, apiñamiento dental…
El desarrollo sexual es normal o temprano y, en muchas ocasiones, los genitales externos están aumentados de tamaño. Asimismo, el coeficiente intelectual no suele estar afectado.
Estos pacientes deben ser controlados periódicamente por el médico responsable: el pediatra en la infancia y su médico en edad adulta. Son pacientes pluripatológicos que necesitarán valoraciones por varios especialistas en función de sus síntomas.
En las visitas médicas de control realizadas a los pacientes con enanismo es importante registrar los parámetros antropométricos : peso, talla, perímetro craneal y perímetro torácico, así como realizar una valoración de la estabilidad y de la marcha, de las deformidades de columna y una exploración neurológica periódica.
A largo plazo, y en función de la severidad de sus síntomas, el acondroplásico puede presentar o no una discapacidad significativa.
¿Existe algún tratamiento específico?
No existe un tratamiento específico. El objetivo en estos casos va encaminado a mejorar la calidad de vida del paciente, lo que puede significar desde un alargamiento de extremidades hasta la colocación de t ubos de drenaje en los oídos, ortodoncia o logopedia. El tratamiento psicológico es fundamental en algunas etapas de la madurez.
¿Qué esperanza de vida tienen?
Afortunadamente no es muy inferior a la de la población general. Desde un punto de vista social, las personas con acondroplasia conviven prejuicios culturales que aún persisten hoy en día.

Artículo especializado
Causas y Tratamientos del Dolor de Cabeza
El dolor de cabeza o cefalea es un motivo muy frecuente de consulta en pediatría y en urgencias. En la mayoría de ocasiones no es grave y suele responder a situaciones de estrés, cansancio o como síntoma que acompaña a otros procesos febriles . A pesar de ello, es importante saber detectar cuando una cefalea nos debe preocupar.
La cefalea es una de las causas más frecuente de absentismo escolar. Parece ser que la prevalencia está en aumento y que cada vez más niños y adolescentes se quejan de dolor de cabeza , tanto cefaleas como migrañas. Parece ser que se relaciona con el estrés.
¿Qué es una cefalea?
El cerebro no duele. En un dolor de cabeza lo que nos molesta o produce el dolor son las estructuras vecinas que se dividen en dos grupos :
Intracraneales : arterias, senos venosos y venas o la duramadre de la base de cráneo (estructura que envuelve el cerebro).
Extracraneales : arterias y venas de la superficie del cráneo, senos paranasales y mastoides, órbitas oculares, dientes, musculatura de la cabeza y el cuello o terminaciones nerviosas.
Por lo tanto, el dolor de cabeza no es tan simple como parece, es un dolor que afecta a la misma pero que puede ser producido por muchísimas situaciones , de intensidad, causa y gravedad muy distinta.
Mecanismos que producen el dolor de cabeza
Hay tres mecanismos conocidos que son responsables de la cefalea :
Vasodilatación : las arterias se agrandan anormalmente y producen dolor. Esto sucede en la cefalea que acompaña a una hipoglucemia (bajos niveles de azúcar en sangre), a fiebre, la hipertensión arterial o las migrañas.
Inflamación : acompaña a procesos infecciosos como las meningitis (situación muy grave de inflamación de las meninges que puede poner el peligro la vida del niño), sinusitis (inflamación de los senos paranasales), otitis o enfermedades dentales.
Desplazamiento o tracción : es una situación grave que causa un dolor intenso y que acompaña a las hidrocefalias (acumulación de líquido cefalorraquídeo), tumores, hematomas cerebrales o la rotura de un aneurisma.
Contracción muscular : es una de las causas más frecuentes, ya que el dolor es causado por tensión en los grupos musculares de la cabeza. Es la causa de la cefalea tensional.
Cómo se clasifican las cefaleas
Según la duración de la cefalea podemos clasificarlas en dos grandes grupos:
Cefaleas agudas
Cefaleas de una duración inferior a cinco días y sin antecedentes de cefaleas previas.
Ocasionada por fiebre.
Sinusitis.
Meningitis.
Tras traumatismo craneal.
Migraña (primer episodio).
Cefalea secundaria a punción lumbar.
Causas menos frecuentes:
Encefalitis o meningitis.
Hemorragias o hematomas.
Glaucoma.
Cefaleas crónicas
Abuso de analgésicos.
Tumor o abceso cerebral.
También se pueden clasificar según el origen en:
Cefaleas primarias : que no tienen una causa externa.
Cefaleas secundarias a otra patología: tumor cerebral, infección o hematoma.
Cefalea tensional
Es una de las cefaleas más frecuentes en la infancia . Antes se llamaban psicógenas. Son episodios recurrentes de dolor de cabeza con duración variable , de varios minutos hasta una semana. El dolor se caracteriza por ser opresivo de intensidad leve o moderada, bilateral y que empeora con las actividades diarias. No hay focalidad neurológica, ni cambios extraños de conducta, vómitos o náuseas.
¿Qué es una migraña?
Es la c ausa más frecuente de cefalea aguda recurrente en la infancia y la adolescencia . Tiene un componente genético muy importante y es desencadenada por factores externos y hormonales , razón por la cual es más frecuente en mujeres y niñas.
Son dolores recurrentes de dolor de cabeza, intensos y de duración variable . En los adultos es muy frecuente que se localice en un solo lado de la cabeza (dolor hemicraneal), pero en los niños se presenta con un dolor bilateral y frecuentemente asociado a náuseas y vómitos. Suele durar entre dos y 48 horas y puede asociarse a un dolor pulsátil, que empeora con la actividad física y puede aumentar con la luz o el ruido (fotofobia y fonofobia).
Para cumplir los criterios de la migraña, el niño debe presentar al menos cinco episodios con estas características.
Cómo diagnosticamos una cefalea
Lo más importante es realizar una completa historia clínica y exploración neurológica del niño . Uno de los primeros pasos consiste en descartar si es primaria (no hay causa evidente) o secundaria (la cefalea es producida por otra patología). En el caso de que sea primaria, podemos empezar a tratarla, en el caso de que se sospeche una secundaria es de vital importancia descartar signos de alarma.
Signos de alarma para ir a urgencias
En los casos de presentar síntomas como los que describimos a continuación, se debe acudir de inmediato a urgencias ya que, probablemente, estén alertando de un proceso cerebral grave que deba ser diagnosticado con la mayor prontitud mediante pruebas de imagen complementarias:
Cefaleas agudas, intensas y progresivas.
Alteraciones de la conducta, cambios de carácter, pérdida de peso.
Cefaleas que despiertan por la noche.
Cefaleas que aumentan con el ejercicio, tos o cambios de postura.
Cefaleas que se acompañan de focalidad neurológica: debilidad en alguna extremidad, problemas en el habla, dificultad para realizar las actividades habituales…
Cefaleas persistentes, que no responden a los analgésicos habituales
Tratamiento y prevención
El tratamiento está directamente relacionado con el diagnóstico . El tratamiento de una cefalea tensional serán los analgésicos y, de una migraña, antimigrañosos .
Lo más importante es descartar patología secundaria o neurológica, ya que el tratamiento será totalmente distinto y deberá ser valorado por el neurólogo.
Las medidas no farmacológicas para cefaleas tensionales y migrañas también son importantes, para mejorar los hábitos y el estilo de vida : dieta equilibrada, respetar las horas de sueño, evitar o manejar el estrés, no tomar alcohol (adolescentes) ni determinados alimentos que pueden desencadenar las crisis, y realizar ejercicio físico moderado.

Artículo especializado
Qué Debo Saber Sobre la Anestesia
¿Te van a operar y quieres saber un poco más sobre la anestesia? Tu “ángel de la guarda” en una cirugía es el médico anestesista. Él/ella se mantendrá en la cabecera de la mesa de operaciones, durante el transcurso de la misma, controlando de forma diligente tu tensión arterial, tu frecuencia cardiaca, la actividad cerebral, la respiración, la saturación de oxígeno en tus células, la temperatura dentro y fuera de tu cuerpo, la hidratación, las dosis de antibiótico… En definitiva, ¡todo!
Sobre la anestesia
Anestesia es una palabra de origen griego que significa “insensibilidad”.
Antestesiología es la especialidad de la Medicina dedicada al alivio del dolor y al cuidado completo e integral del paciente quirúrgico, antes, durante y después de la cirugía.
Anestesista o anestesiólogo es el médico que practica la Anestesiología y Reanimación.
Tipos de anestesia
Existen tres tipos principales de anestesia:
Anestesia local: en este tipo sólo se elimina la sensibilidad dolorosa de una pequeña zona del cuerpo, mientras el paciente continua consciente. Es muy frecuente su uso, por ejemplo, en Odontología.
Anestesia locoregional: en ella se elimina la sensibilidad de una región y/o de uno o varios miembros del cuerpo. Puede ser:
Troncular: de un nervio o plexo nervioso.
Neuroaxial: actúa bloqueando el impulso doloroso a nivel de la médula espinal (que se halla en el interior de la columna vertebral), y, ésta, a su vez, puede ser:
Epidural o peridural : se introduce el anestésico en las proximidades de la médula, en el espacio epidural, es decir, sin perforar las capa más externa que protege la médula espinal (duramadre), sino por fuera de ella.
Intradural o raquídea : se perforan las dos capas más externas que protegen la médula espinal (duramadre y aracnoides), liberándose el anestésico en el espacio subaracnoideo donde se mezcla con el líquido cefalorraquídeo que baña todo el Sistema Nervioso Central (encéfalo y médula espinal).
Otras como, por ejemplo, la regional intravenosa.
Anestesia general: se produce un estado de inconsciencia mediante la administración de fármacos hipnóticos (que inducen el sueño), por vía intravenosa, inhalatoria o ambas a la vez. Actualmente se realiza una combinación de varias técnicas, en lo que se llama “anestesia multimodal”.
La anestesia general persigue varios objetivos:
Analgesia o abolición del dolor, para lo cual se emplean fármacos analgésicos.
Protección del organismo frente a reacciones adversas causadas por el dolor, como por ejemplo, la reacción vagal (desmayo).
Pérdida de conciencia mediante fármacos hipnóticos o inductores del sueño, que duermen al paciente, evitan la angustia y suelen producir cierto grado de amnesia (abolición de los recuerdos).
Relajación muscular mediante fármacos relajantes musculares, para producir la inmovilidad del paciente, la resistencia de las cavidades abiertas por la cirugía y permitir la ventilación mecánica mediante aparatos respiradores, que aseguran la oxigenación.
¡ATENCIÓN!
No todas las intervenciones quirúrgicas en el caso de la Pediatría (niños) precisan de anestesia general. Depende de varios factores, siendo el más importante la edad del paciente. A edades muy tempranas en las que no se producirá colaboración por parte del niño/a durante la intervención, la anestesia local no puede plantearse por cuestiones de confort y seguridad.
Tipos de fármacos utilizados en la anestesia
Fármacos hipnóticos: por vía intravenosa se utilizan el propofol, tiopental, midazolam, ketamina… Por vía inhalatoria se usan los compuestos halogenados (halotano, isoflurano…) y el óxido nitroso N2O.
Fármacos analgésicos mayores: opioides naturales (morfina) o sintéticos (fentanilo, petidina…).
Fármacos bloqueadores neuromusculares (miorelajantes): los derivados del curare (tubocurarina, pancuronio, atracurio, vecuronio, cisatracurio), succinilcolina…
Otras sustancias: anticolinérgicos (atropina); benzodiacepinas (midazolam, diazepam…)
Riesgos a destacar de la anestesia
Despertar intraoperatorio (DIO).
Es el estado en el que el paciente es consciente de los hechos ocurridos durante una operación bajo anestesia general y se debe a una administración de cantidad insuficiente de anestesia. Ocurre tan sólo en el 0’1-0’2% de casos (es decir, 1 o 2 casos por cada mil pacientes anestesiados). En este cuadro la persona es capaz de tener percepciones auditivas (las visuales son raras), sentir la parálisis y/o el dolor , provocándole todo ello angustia, desamparo, indefensión o pánico. A medio plazo puede llegar a provocar trastornos psicológicos/psiquiátricos. Afortunadamente, la tecnología médica siempre avanza y en la actualidad se dispone de máquinas que valoran la profundidad de la anestesia, reduciendo notoriamente la posibilidad de aparición de este cuadro clínico aterrador, mediante la realización de un electroencefalograma al paciente, que permite valorar su nivel de inconsciencia.
Alergia y shock anafiláctico
Paro cardiaco y muerte : por múltiples causas. Hoy en día la anestesia está relacionada con 1 de cada 300.000 decesos aproximadamente.
Efectos secundarios de la anestesia
Los más frecuentes son:
Las náuseas y los vómitos: suceden tras la operación. Pueden provocar deshidratación y dehiscencia de las suturas (separación de los puntos de sutura) por la presión ejercida con el vómito.
Cefaleas (dolor de cabeza): principalmente en los tipos epidural e intradural se observa este molesto efecto secundario. Se debe a la pérdida de líquido cefaloraquídeo por el punto de punción de la aguja.
Dolor y hematomas en las zonas de punción de la anestesia.
Confusión mental: Es temporal y suele aparecer en personas mayores.
Síndromes de abstinencia: en los pacientes alcohólicos, p.ej.
RECUERDA…
La clave de una buena anestesia se basará en el uso de pocos fármacos y que sean bien conocidos.
Existe una considerable variabilidad interindividual en los requerimientos anestésicos previos a una intervención quirúrgica en la población. Se sabe que algunas diferencias son genéticas.
Hay cirugía especialmente delicada, como la torácica, la de corazón, la abdominal superior o la de urgencia, mientras que, entre las más “sencillas” están la ocular, la de mama, las endoscopias…
 Savia
Savia