Artículos Especializados

Artículo especializado
Enfermedades Infantiles Más Frecuentes
Durante la infancia enfermamos con frecuencia. Nuestro sistema inmune es más vulnerable y, a la vez, se hace más fuerte tras cada virus o bacteria vencida. Afortunadamente, la mayor parte de las enfermedades en los niños son benignas y forman parte de un proceso normal. Pero no es extraño ver a padres muy preocupados en la consulta porque tienen la sensación de que su hijo está constantemente enfermo, formulando la pregunta: ¿tendrá bajas las defensas?
¿Las enfermedades de los niños de ahora son las mismas que las de nuestros abuelos?
Muchas de las enfermedades del siglo pasado ya no están presentes o, con mucha menos frecuencia, en nuestro medio. Enfermedades como el sarampión, la polio, la rubeola o la parotiditis se dan de manera anecdótica en nuestros hijos gracias a las vacunas .
¿Por qué enferman?
Los niños enferman tanto porque su sistema inmunitario (el sistema que se encarga de las defensas frente a procesos infecciosos) aún está inmaduro . A esto debemos sumarle que no saben de medidas preventivas como: el lavado de manos, taparse la boca al toser o evitar chupar los objetos de otros. A medida que van creciendo, su sistema inmunitario se fortalece y estas infecciones disminuyen.
El inicio de la guardería o el colegio es el desencadenante de múltiples infecciones. En el bebé con hermanos mayores, este proceso puede aparecer antes, ya que los hermanos “traen” consigo virus y bacterias a la casa.
Donde hay muchos niños juntos, hay demasiados virus y bacterias y, por lo tanto, son un blanco fácil. Es por eso tan importante que los niños enfermos no acudan al colegio: hay que evitar el contagio y hay que ofrecer al niño el cuidado que se merece.
En la mayoría de casos, los niños no están bajos de defensas, sino que están interaccionando con los microorganismos del entorno, infectándose y fortaleciendo su sistema inmunológico.
¿Cuáles son las vías de contagio de las enfermedades infecciosas?
Vía fecal-oral: los microorganismos se eliminan por las heces (diarrea) y el contagio se produce al tocar las heces con las manos y llevárselas a la boca. Esto puede ocurrir entre niños o bien con los cuidadores, si no tienen una correcta higiene tras cambiar los pañales: el lavado de manos.
Vía respiratoria: al toser, estornudar o hablar se expulsan gotas de secreciones respiratorias llenas de gérmenes que pueden ser inhalados por los demás. Esto ocurre, por ejemplo, en las infecciones respiratorias.
Contacto con la piel : a través de objetos que comparten o el contacto estrecho de persona a persona, se pueden contagiar enfermedades como la sarna, los piojos o infecciones de la piel.
A continuación, repasamos las enfermedades más frecuentes en la infancia:
Enfermedades del aparato respiratorio
Faringitis y amigdalitis: tienen causa vírica o bacteriana y ocasionan la inflamación de la faringe o las amígdalas, respectivamente. Provocan tos, dolor de garganta, fiebre y malestar general. En el caso de que sean bacterianas deben tratarse con antibióticos.
Catarro común : es la enfermedad más frecuente en la infancia. Es debida a virus y ocasiona tos, mucosidad abundante, congestión nasal y fiebre moderada. Puede complicarse con otros procesos como otitis, bronquiolitis o sinusitis. Al tratarse de una virosis, los antibióticos no son necesarios.
Gripe : es una enfermedad respiratoria que puede ser grave y que es muy frecuente en niños. Es provocada por un virus, por lo que los antibióticos no son necesarios. Ocasiona malestar, fiebre alta, mucosidad nasal, tos y, en los niños pequeños, puede ocasionar también, diarrea y vómitos.
Bronquiolitis : es una inflamación de la vía aérea debida a virus y que afecta a menores de dos años. Ocasiona tos, fiebre y dificultad para respirar. En niños menores de seis meses puede ser muy grave debido a la infección por el Virus Respiratorio Sincitial.
Otitis media aguda: es una infección muy común en los niños. Puede ser causada por virus o bacterias. Los síntomas son: dolor en el oído y fiebre.
Enfermedades del sistema digestivo
Gastroenteritis infecciosa : es la aparición de diarrea debida a la infección de un virus o una bacteria. Los rotavirus son los virus que con mayor frecuencia afectan a los niños menores de cinco años. Bacterias como la salmonella pueden ocasionar diarreas graves. El mayor peligro de la gastroenteritis en la deshidratación del niño por la pérdida de líquidos en la diarrea y vómitos.
Giardiasis: es muy común en los niños menores de cinco años. Se transmite a partir del contacto con otros niños, en las guarderías o en la escuela. Provoca diarreas durante varias semanas, inapetencia, náuseas, molestias abdominales y fiebre baja. Hay que tratarla con medicinas específicas para curarla.
Oxiuros (parásitos): son parásitos muy frecuentes en los niños que ocasionan picor en el ano y la vagina, sobre todo por la noche. Es importante tratar a todo el núcleo familiar.
Enfermedades de la piel y exantemáticas (a las que se acompaña un sarpullido)
Exantema súbito (roséola o sexta enfermedad): es una enfermedad aguda y benigna causada por un virus que afecta a niños menores de dos años de vida. Se caracteriza por fiebre seguida de una erupción en la piel que coincide con la desaparición de la fiebre.
Eritema infeccioso (megaloeritema, quinta enfermedad o virus de la bofetada): es una enfermedad benigna causada por un virus. Su síntoma más característico es erupción característica en las mejillas que hace que parezca que al niño le han abofeteado la cara. Afecta a los niños en edad preescolar o escolar.
Varicela : es una enfermedad infecciosa muy contagiosa causada por el virus Varicela-Zoster (familia de los herpes). Se caracteriza por la aparición de vesículas que, al cabo de unos días, se rompen y se forma una costra. Causan un picor muy intenso y fiebre. Su curso es benigno, pero puede complicarse en ciertos casos: neumonía o sobreinfección de las lesiones cutáneas.
Impétigo: es una enfermedad infecciosa causada por bacterias (estafilococos o estreptococos). En este caso los antibióticos son necesarios. Las bacterias entran en de la piel por una lesión, rasguño o picadura de un insecto. Se forman unas costras gruesas de color miel que se extienden rápidamente.
Molluscum: es una infección vírica de la piel que ocasiona unas lesiones circulares y elevadas que no causan molestias. Las lesiones desaparecen cuando el sistema inmune vence la infección.
Pediculosis (piojos): es una infestación de la piel del cuero cabelludo por piojos. Causan una irritación cutánea y provocan un picor muy intenso. Es altamente contagioso y deben ser tratados siempre.
Sarna: es una infestación de la piel producida por el ácaro Sarcoptes scabiei. Este ácaro excava túneles en la capa superficial de la piel para depositar sus huevos y provoca ronchas y ampollas que pican por la noche.
También se pueden observar unas líneas elevadas en el lugar donde los ácaros han excavado los túneles, sobre todo en muñecas o entre los dedos de las manos y los pies. El tratamiento es eficaz.
Tiña (hongos): son infecciones de la piel causadas por un hongo. Suelen afectar a la piel y el cuero cabelludo y deben ser tratadas con antifúngicos.
Síndrome mano-pie-boca: la enfermedad boca-mano-pie es una infección benigna de causa vírica, frecuente entre los 1-3 años de edad. Tras unos días de fiebre y malestar, aparece una erupción con pequeñas ampollas por fuera y dentro de la boca (paladar, encías, lengua), palmas de las manos, plantas de los pies y área del pañal. Las lesiones no pican y se curan en una semana. No es necesario tratamiento antibiótico.
Otras enfermedades infecciosas
Conjuntivitis : es la infección de la conjuntiva del ojo por virus o bacterias. Sus síntomas son picor ocular, enrojecimiento y lagrimeo. Son muy contagiosas y deben ser tratadas con antibióticos.
Escarlatina : la escarlatina es una infección que asocia: faringoamigdalitis (anginas) y un exantema (erupción en la piel). La causa es la bacteria estreptococo betahemolítico del grupo A y el exantema se debe a una sustancia (toxina) que produce esta bacteria. Hay que tratarla siempre con antibióticos.
Gingivitis o estomatitis: es una infección causada por el virus herpes que suele afectar a niños de dos a cinco años y que causa fiebre alta, malestar, inapetencia, lesiones en mucosa oral muy dolorosas que impiden que el niño coma o beba. El riesgo de esta enfermedad es la deshidratación. Por eso lo más importante es evitarla y dar tratamiento analgésico para controlar el dolor.
Mononucleosis infecciosa : es una enfermedad producida por el virus de Epstein Barr. También es conocida como la enfermedad del beso. Origina fiebre, dolor de garganta, aumento de tamaño de los ganglios, y agrandamiento del bazo (esplenomegalia) y del hígado (hepatomegalia). Puede aparecer en una erupción cutánea si se están tomando determinados antibióticos. La duración de la enfermedad es de varias semanas.
Infección urinaria : aproximadamente un 3% de las niñas y un 1% de los niños pueden padecer este problema durante los primeros años de vida. La causa es bacteriana, por lo que se necesitan antibióticos para su curación. Los síntomas son: escozor al orinar o tener ganas continuas de ir al baño, en los niños mayores. En los bebés puede ser un proceso más grave y se acompaña de fiebre, malestar general, rechazo del alimento o vómitos.

Artículo especializado
Qué Debes Saber sobre la Faringitis
La faringitis es la inflamación de la garganta o faringe causada por una infección bacteriana o vírica. Su principal síntoma es el dolor de garganta. Sin embargo, no debe confundirse con una amigdalitis, a pesar de que a veces se usan indistintamente.
ACLARANDO CONCEPTOS
Dolor de garganta: es la manera de llamar a la amigdalitis y faringitis en términos corrientes, no médicos.
Amigdalitis: inflamación de las amígdalas, que son las estructuras localizadas en ambas partes posteriores de la lengua dentro de los pilares amigdalinos.
Faringitis : inflamación de la faringe, conducto de paredes musculares que conecta la boca con el esófago y que forma parte del tubo digestivo y contribuye a la respiración y a la fonación pues comunica con las fosas nasales, las trompas de Eustaquio y la laringe.
Las causas de la faringitis
La principal causa de faringitis son los virus en un 40-60%, sobre todo rinovirus, adenovirus, enterovirus, herpes virus (herpangina), VEB (virus Epstein-Barr), coronavirus, influenzavirus asociados a otra sintomatología de la vía respiratoria (tos, mocos, etc).
La faringitis vírica es la más frecuente en niños de edades comprendidas entre los 12 meses y los 5 años. En menores de 2-3 años es muy poco frecuente la etología bacteriana.
La causa más frecuente de faringitis bacteriana es la bacteria estreptococo S.ß-hemolítico del grupo A (s.Pyogenes) que ocasiona el 20-30% de los casos, seguidas de estreptococo de los grupos C y G (5%) (Mycoplasma y Chlamydia pneumoniae) así como (ArKanobacterium Haemolyticum).
¿Hay diferentes tipos de faringitis?
Clasificaremos principalmente entre faringitis viral y faringitis bacteriana. Los síntomas se solapan muchas veces como puede verse en la tabla adjunta:
Viral
Bacteriana
Inicio
Paulatino
Brusco
Edad
<3 años
5-15 años
Estacionalidad
No
Invierno-Primavera
Fiebre
Variable
Muy elevada
Tos
Sí
No
Síntomas catarrales
Frecuentes
Ausentes
Conjuntivitis
Sí
No
Erupciones
No
Escarlatina
Dolor garganta
No-leve
Intensa
Supuración Amígdala
Posible-escaso
Si, amarillo
Vesículas / Aftas
Posible
No
Diarrea
Frecuente
No
Dolor abdominal
No
A veces
Puntos rojos en el paladar y la campanilla
No
Frecuente
¿Cómo se diagnostica?
Es muy importante en caso de sintomatología de faringitis vírica no utilizar antibióticos ya que esto va a convertirlos en menos efectivos a lo largo de la vida del paciente.
Nuestro pediatra de referencia efectuará, en el caso de faringitis bacteriana, un test diagnóstico consistente en una prueba de detección rápida del antígeno de estreptococo. Este test puede realizarse en la misma consulta y sus resultados son inmediatos. Es una prueba no invasiva para nuestros pequeños pacientes y en caso de resultado positivo nos recetará un tratamiento a base de antibiótico.
No es necesario efectuar siempre pruebas diagnósticas ya que la clínica de nuestros pacientes en la mayoría de los casos es indicativa del tipo de faringitis al que nos enfrentamos.
Tratamiento de la faringitis
El objetivo del tratamiento de la faringitis va a ser principalmente mejorar la sintomatología y a la vez eliminar la bacteria en caso de la faringitis bacteriana, causante de nuestra enfermedad:
En la faringitis vírica, la experiencia de los padres o cuidadores principales pueden ser suficientes a la hora de establecer unas pautas básicas de control de síntomas: medida de la temperatura corporal, vigilar el estado general, mantener una hidratación adecuada, y alimentarlos frecuentemente con pequeñas cantidades. En estos casos, lo más habitual es que los niños prefieran alimentos de baja consistencia o bien líquidos como sopa, leche, yogur o purés , que facilitarán el paso de los mismos por la faringe inflamada. Es importante no olvidarse del control de la temperatura con la administración de ibuprofeno (Dalsy®) y paracetamol (Apiretal ®).
Los productos homeopáticos existentes en el mercado también son muy efectivos para el tratamiento de la faringitis. Estos son: echinacea, própolis y cobre en gránulos… Los remedios caseros tampoco deben descartarse. Una infusión de manzanilla, un poco de miel diluida en leche caliente o una infusión templada de tomillo para hacer gárgaras, son efectivas y muy bien aceptadas.
En cuanto a la faringitis bacteriana, la trataremos con un antibiótico siempre prescrito por nuestro pediatra. El de primera elección va a ser la Amoxicilina por vía oral durante 10 días en la mayoría de los casos o la penicilina V oral en casos seleccionados. En caso de alergia a la penicilina se utilizará Azitromicina o Claritromicina oral según pauta prescrita.
Otras cuestiones prácticas
Esta enfermedad no es hereditaria y, como cualquier enfermedad adquirida leve, su curación será siempre de corta duración, entre 8 y 10 días.
Es una enfermedad muy contagiosa , aunque de poca gravedad, si se trata adecuadamente, por lo que se aconseja que los niños y adultos afectados permanezcan en casa durante dos o tres días evitando así su contagio tanto a adultos como a niños.
La transmisión es siempre vía ora l, a través de la saliva, por lo tanto, unas medidas de higiene adecuadas como el lavado frecuente de manos, los pañuelos de un solo uso y la ventilación de la habitación evitarán su contagio.
En caso de infecciones de repetición o resistencia al tratamiento, nos derivarán al otorrinolaringólogo (por ser el especialista en garganta, nariz y oído) para descartar causas estructurales o asociación a enfermedades de otras estructuras de la vía respiratoria o digestiva como pueden ser otitis, reflujo gastroesofágico, rinitis, sinusitis, etc.
La faringitis en una enfermedad leve pero que causa malestar, sobre todo en el caso de los niños. Con nuestras indicaciones esperamos ésta sea más llevadera.
Artículo especializado
Síntomas Síndrome del Piramidal
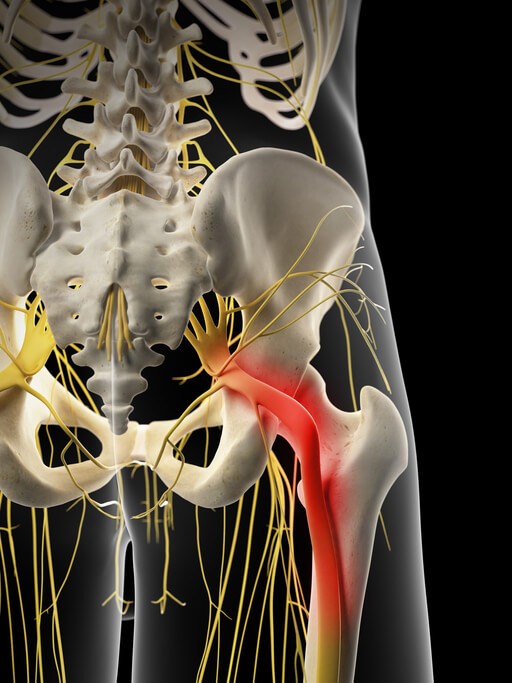
María tiene 35 años, trabaja en el departamento de marketing de una empresa y uno de sus hobbies es salir a correr . Comenzó a entrenar de forma más intensa hace un mes para preparar una media maratón.
Visita la consulta porque hace una semana comenzó a tener dolor en la zona glútea derecha y en la parte posterior de la pierna hasta la rodilla.
Cuando está un tiempo sentada en la oficina el dolor aumenta y la única forma de aliviarlo es desplazando el peso hacia la cadera que no le duele para no apoyar el glúteo derecho.
El Piramidal es un músculo que se encuentra en la pelvis, une el sacro con el fémur y en su recorrido pasa a través de un agujero que forman los huesos de la pelvis, junto a él, se encuentra el nervio ciático y otras estructuras vasculares . Cuando el piramidal se contrae de forma permanente aumenta su diámetro, el espacio donde se encuentra se reduce y el ciático puede verse afectado por compresión dando síntomas como los que María tiene. Es el SINDROME DEL PIRAMIDAL .
En otras ocasiones, el músculo del piramidal se contrae pero no llega a comprimir el nervio ciático, los puntos gatillo de este músculo se activan y dan síntomas similares a los de síndrome piramidal.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002.
El síndrome del piramidal es una lesión frecuente en corredores de larga distancia que tienen una pisada pronadora, esto quiere decir que cuando el pie entra en contacto con el suelo el tobillo se desplaza hacia el interior de forma que la rodilla, la cadera y la pelvis compensan esta alteración biomecánica y cuando aumentamos la actividad física el musculo piramidal acaba sobrecargado.
Realizamos los test correspondientes para verificar que el músculo piramidal derecho está acortado y es el responsable de los síntomas que María tiene.
Los objetivos en la primera sesión
Valorar las articulaciones del miembro inferior y dar movilidad a las zonas bloqueadas: tobillo, rodilla, cadera y pelvis. Utilizamos técnicas articulatorias y manipulativas para corregir las disfunciones.
Relajar los tejidos que envuelven a la zona pélvica donde se sitúa el piramidal. (Sacro)
Reducir la contractura del piramidal a través de técnicas de masaje y estiramientos para dar flexibilidad al músculo y alargar sus fibras musculares.
Para terminar la sesión recomendamos a María
Ejercicios para realizar durante el entrenamiento:
Antes del entreno : Ejercicios de activación muscular de los rotadores internos de cadera: cuando activamos este grupo muscular, favorecemos la relajación de piramidal.
Después del entreno : Ejercicios analíticos de estiramiento del músculo piramidal.
Bajar la intensidad del entrenamiento hasta que los síntomas se reduzcan o desaparezcan.
Realizar un estudio de la pisada en un podólogo especialista para determinar si es pronadora.
En la segunda sesión
En esta sesión María nos cuenta que ya no tiene dolor , sólo se reproduce de forma leve cuando aumenta la intensidad del entreno. Al finalizar el entrenamiento realiza los estiramientos indicados en la primera sesión y los síntomas desaparecen.
Esto nos indica que el músculo piramidal se sobrecarga en carrera, los estiramientos sólo son un parche para aliviar los síntomas.
El estudio de la pisada confirma que María es pronadora.
El objetivo en esta segunda sesión
Valorar y tratar las articulaciones del miembro inferior que no se mueven correctamente: tobillo, cadera, pelvis.
Tratar el músculo piramidal con técnicas manuales y estiramientos.
Potenciar y estabilizar los músculos del tobillo y pierna. Antes de recomendar el uso de una plantilla correctora o un cambio de zapatillas, trabajamos la musculatura y la propiocepción del tobillo y revisamos la técnica de carrera.
Esguince Crónico de Tobillo y Propiocepción
Dos semanas después, María vuelve a entrenar con la misma intensidad que antes de lesionarse y sin dolor.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Dieta para controlar el colesterol
Si hay un concepto que está en boca de todos cuando tenemos los resultados de una analítica en mano es, sin duda, el colesterol. Este parámetro ha ido ganando importancia en los últimos años pues su estudio es fundamental para entender el riesgo cardiovascular y de ateroesclerosis de una persona. Pero, ¿conoces realmente qué es el colesterol? ¿y sabías que cumple funciones importantes en el organismo? Pues sí, el colesterol es una grasa producida por el hígado y necesaria para regular una serie de funciones orgánicas como la síntesis de hormonas, de vitamina D y de ácidos biliares. Y la dieta juega un papel básico a la hora de regularlo.
Pero antes de hablar del colesterol total, es importante entender que esta grasa circula en nuestra sangre en forma de lipoproteínas, entre las que destacamos dos tipos: las LDL (lipoproteínas de baja densidad) y las HDL (lipoproteínas de alta densidad). La diferencia entre estas dos radica en que las lipoproteínas HDL recogen el colesterol no utilizado y lo devuelven al hígado para su excreción o almacenamiento, mientras que el exceso de LDL provocará que dicha grasa se adhiera a las paredes de las arterias formando una placa de ateroma. Por todo ello se deduce que, elevados niveles de HDL frente a niveles aceptables de LDL predicen un menor riesgo de padecer una enfermedad cardiovascular , independientemente de cuál sea el valor del colesterol total.
COLESTEROL E HÍGADO GRASO
Estudios muy recientes han demostrado que el colesterol total tiene una participación más importante que los triglicéridos en el desarrollo de la enfermedad de hígado graso no alcohólico (EHGNA), por lo que un alto consumo de colesterol en la dieta aumentaría el riesgo de sufrirla y, en consecuencia, de padecer cirrosis hepática o cáncer de hígado.
¿Cómo interpretar mi analítica?
Hasta ahora nos fijábamos sólo en el marcador de colesterol a la hora de revisar una analítica, pero recientemente algunas analíticas ya están empezando a incluir unos marcadores séricos que nos pueden orientar en la predicción del riesgo cardiovascular. Estos cocientes también los podemos calcular nosotros, como te mostramos. También reflejamos cuáles serían los valores óptimos :
Triglicéridos / HDL: menor de 3
LDL / HDL: menor de 3
Colesterol total / HDL: menor de 5
Alimentarse bien es básico
La hipercolesterolemia tiene un factor genético hereditario y, aunque a veces requiera de tratamiento farmacológico con estatinas, se puede mejorar mediante cambios alimentarios y de estilo de vida que analizaremos a continuación. Por tanto, ante cifras de colesterol elevado deberíamos centrar los esfuerzos en instaurar hábitos saludables que permitan mejorar nuestro perfil de lipoproteínas LDL y HDL y, a su vez, reducir otros factores desencadenantes de riesgo cardiovascular como son: sobrepeso/obesidad , hábito tabáquico , consumo de alcohol , estrés, sedentarismo, diabetes e hipertensión.
Entre los factores modificables que influyen en la mejora de las cifras de colesterol, la alimentación es una pieza clave. Asimismo, cuando se habla de dieta para el colesterol, no tiene sentido centrarse en la exclusión de un grupo de alimentos como se hacía hasta ahora, sino que es más importante concebirla como un conjunto general de nutrientes cuyas interacciones en nuestro organismo permiten mejorar la salud cardiovascular . Las recomendaciones alimentarias más relevantes para dicha mejora incluyen:
Mejor grasas saludables. Ni todas las grasas son iguales ni se comportan igual en nuestro organismo. En consecuencia, hay una falsa creencia en asociar la grasa animal con “mala” y la grasa vegetal con “buena”. Nada más lejos de la realidad: los aceites de palma o coco o las grasas “trans” (presentes en la margarina vegetal) son grasas vegetales que elevan el colesterol “malo” (LDL) y los triglicéridos. De hecho, el consumo de margarina contribuye a aumentar el riesgo de enfermedad cardiovascular significativamente más que el consumo de mantequilla. Además, según los últimos estudios realizados al respecto, no existe una relación clara entre el consumo de ciertas grasas saturadas (como las presentes en el huevo, la leche y las carnes magras) y el riesgo cardiovascular. Por consiguiente, las recomendaciones alimentarias deben enfatizar más en la calidad de la grasa que en su cantidad. En este aspecto, las grasas con mayor incidencia en la mejora del perfil lipídico encontramos:
Grasas monoinsaturadas, cuyo principal representante es el aceite de oliva (mejor si es virgen extra) ya que contiene ácido oleico y polifenoles con efectos antioxidantes y antiinflamatorios. Otros alimentos ricos en grasas monoinstauradas son: aguacate, olivas, almendras, avellanas y nueces de macadamia.
Grasas poliinsaturadas, en las que hay que destacar el omega-3, ácido graso con elevado efecto cardioprotector, ya que aumentan el colesterol HDL. Estas grasas están presentes en los pescados azules (atún, sardina, boquerón, salmón, caballa…), las semillas de lino o de sésamo y las nueces.
No a las grasas “trans” ni hidrogenadas , cuyo consumo ha demostrado elevar los niveles del colesterol LDL y disminuir el HDL, por lo que se aumenta el riesgo de infarto, coágulos e incluso diabetes. Entre los alimentos o productos con mayor contenido en grasas “trans” encontramos: margarina, a limentos fritos, comida procesada, comida rápida o “fast food”, algunos “snacks” o aperitivos ultraprocesados, bollería industrial y en la mayoría de postres dulces
Menos azúcares refinados y alimentos ultraprocesados . Ante la insistencia en culpar al colesterol alimentario como uno de los principales causantes del aumento del colesterol sanguíneo, se ha reemplazado el consumo de grasas a expensas de aumentar en exceso el consumo de productos ricos en azúcares simples o de cereales refinados. Esto ha supuesto mayores riesgos para la salud (aumento de dislipemias o diabetes tipo 2). Por ello, es importante n o sustituir las grasas saludables de la dieta por carbohidratos refinados (azúcar, bollería, productos ultraprocesados, etc.)
Más fibra . Un aporte adecuado de este nutriente, especialmente de fibra soluble (7-13 g fibra soluble/día) reduce las cifras de colesterol total y de colesterol- LDL en un 5%. Encontramos fibra soluble en cereales integrales (entre los que destacan la avena y la cebada), en legumbres (lentejas, garbanzos, judías, soja), en las verduras (berenjena, zanahoria, calabaza, brócoli, etc.) y en frutas como manzanas, uvas, fresas, kiwis y naranjas. A efectos prácticos, para llevar una alimentación rica en fibra se recomienda:
Consumir al menos 2-3 piezas de fruta al día (preferiblemente con piel o pulpa).
Consumir 2 raciones de vegetales u hortalizas al día (de las cuales una ración debería tomarse en crudo en forma de ensalada) ya sea en el plato principal o como acompañamiento
Consumir los cereales en su forma integral, evitando productos ultraprocesados como los panes de molde o cereales de desayuno
Consumir legumbres a razón de 2-3 veces por semana, acompañadas de verduras en vez de usar derivados cárnicos o embutidos en su elaboración
¿SABÍAS QUE…
Existen dos alimentos que han sido señalados como responsables de aumentar el riesgo cardiovascular y cuyas últimas revisiones no demuestran que su consumo en personas sanas tenga efectos negativos? Se trata de los huevos y la leche.
Los huevos , aun conteniendo unos 200 mg de colesterol en su yema, nos aportan un bajo contenido en ácidos grasos saturados y alto en poliinsaturados, por lo que no existe relación entre el consumo de un huevo al día y el aumento del riesgo cardiovascular. De hecho, al aumentar la ingesta de huevos se aumentará el colesterol HDL, que ejerce un efecto protector contra la enfermedad coronaria.
La leche entera y sus derivados (como queso o yogur) contienen grasas saturadas (cuyos efectos no influyen en los niveles de LDL y colesterol total) además de calcio y péptidos bioactivos que reducen la presión arterial y el desarrollo de arteriosclerosis. Así pues, no hay necesidad de sustituir los lácteos enteros por desnatados dentro de un marco de dieta equilibrada en el resto de nutrientes.
A moverse más
Realizar actividad física de forma regular es una de las mejores formas de mejorar el perfil lipídico ya que contribuye de manera significativa a aumentar los niveles de colesterol HDL y disminuir los de colesterol LDL y los triglicéridos. Por ello, se recomienda llevar una vida activa (caminar unos 10.000 pasos diarios -lo que equivale a unos siete u ocho kilómetros) además de realizar sesiones de actividad física mixta, es decir, combinando ejercicio aeróbico (caminar, carrera suave, ciclismo, natación) con entrenamiento de fuerza (pesas, tonificación, body pump , etc.) con una frecuencia de tres a cinco sesiones semanales de 60 minutos o incluso de 30 minutos diarios.
En conclusión…
Con todo lo expuesto, podemos decir que, para ganar la partida a la hipercolesterolemia, hay un trío de recomendaciones generales cuya combinación es la ganadora:
Aumentar el consumo de grasas instauradas en detrimento de las grasas “trans” y de azúcares simples y refinados (cereales azucarados, bollería, galletas, pan refinado, pasta blanca, etc.)
Ingerir una correcta proporción entre grasas totales , cereales integrales (pan, arroz, pasta), y alimentos ricos en fibra (vegetales y frutas).
Realizar ejercicio físico regular .
Artículo especializado
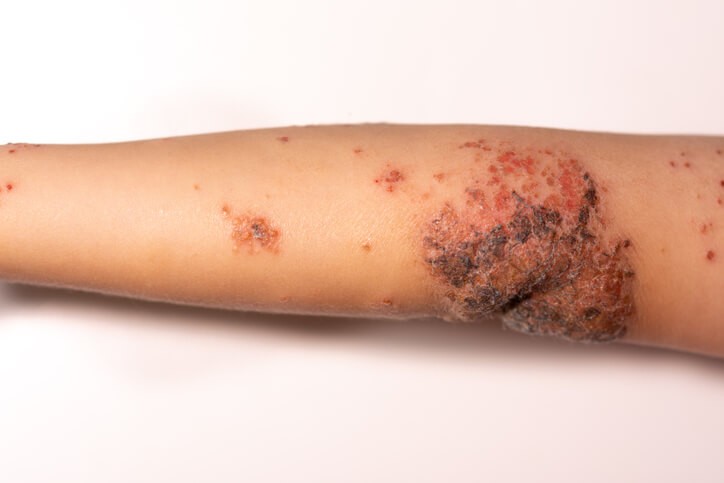
Impétigo: qué debes saber
Cuidado con el impétigo, pues es contagioso por contacto directo o a través de objetos compartidos . Se trata de una infección superficial de la piel, frecuente en niños, pero que también verse en personas mayores con defensas bajas (inmunodepresión), aunque es más raro. Las formas más frecuentes de impétigo están producidas por bacterias sensibles a los antibióticos , y se curan con facilidad cuando se diagnostican y tratan correctamente.
Dos tipos de impétigo
Clásicamente se distinguen dos formas clínicas: el impétigo contagioso y el impétigo ampolloso, porque están provocados por bacterias diferentes y porque tienen un aspecto clínico relativamente característico . A la hora de la verdad y del tratamiento, las diferencias no son importantes.
El impétigo contagioso (no ampolloso o simple), está provocado por estreptococos (más frecuentemente) o estafilococos, bacterias que en la mayoría de las personas forman parte de la flora normal de la piel. Se caracteriza por picor, granitos con líquido en su interior (vesículas), que se rompen rápidamente formando costras amarillentas con un aspecto que recuerda a la miel. Suele aparecer alrededor de la boca, en la nariz y en los brazos o piernas. A veces se acompaña de ganglios inflamados. Es muy contagioso y puede aparecer en brotes que afectan a niños de la misma familia o de la misma clase. Se suele ver más en verano, con el aumento del calor y la humedad. Es muy raro que cause complicaciones, aunque en algún caso puede infectar a los tejidos blandos y provocar una celulitis.
El impétigo ampolloso está producido por una bacteria llamada estafilococo, que produce una sustancia capaz de provocar ampollas en la piel. Produce ampollas con líquido más grandes, de hasta 2 cm, que forman costras y se resuelven sin dejar cicatriz.
¿Se tratan igual?
La distinción entre los dos tipos de impétigo no suele cambiar el tratamiento. Habitualmente es suficiente con tratar las lesiones con una pomada antibiótica (mupirocina o ácido fusídico, generalmente), aunque en casos más graves o extensos puede llegar a ser necesario dar antibióticos por vía oral (en jarabes o pastillas). También es importante la higiene con jabones antisépticos, y limpiar las costras con una solución desinfectante. Muy rara vez los niños con impétigo tienen fiebre u otros síntomas generales, salvo el prurito .
Al ser muy contagioso, quien lo sufre debe extremar la higiene y evitar el contacto directo o a través de las toallas o pañuelos , para no contagiar a otros niños. Es causa de baja escolar en colegios y guarderías hasta que se trata y deja de ser contagioso.
¿Qué es la glomerulonefritis secundaria a un impétigo?
Se trata de una complicación muy rara pero muy grave . En la glomerulonefritis las bacterias del impétigo provocan una lesión en el riñón. Puede provocar un aumento de la presión sanguínea , y aparición de hematuria (sangre en la orina). Debe sospecharse si los niños afectados por impétigo presentan cambios de color de la orina.
¿Qué especialista es el indicado para diagnosticar y tratar un impétigo?
Es una infección de fácil diagnóstico , y tanto el pediatra como el médico de familia, o el dermatólogo pueden manejar el impétigo. Ante dudas sobre el diagnóstico puede solicitarse un cultivo de las lesiones o un análisis de sangre. El impétigo es una enfermedad de niños sanos, por lo que habitualmente no hay que descartar que el niño esté “bajo de defensas” .

Artículo especializado
Índice de Masa Corporal: Cálculo y Peso Ideal
Hasta hoy, se ha utilizado una fórmula básica para categorizar nuestro estado de peso que, aunque es un parámetro con poca información acerca de nuestra salud metabólica, sí nos puede orientar en una valoración primaria: se trata del Índice de Masa Corporal (IMC) . Sin embargo, como veremos, se ha quedado un poco obsoleto y hay otras formas de conocer nuestro peso ideal y, lo que es más importante, su relación con nuestro estado de salud.
El aumento de la tasa de sobrepeso y obesidad en los países desarrollados es una realidad y un problema cada vez más visible. Ante esta situación, resulta lógico pensar que los profesionales de la salud, sobre todo dietistas-nutricionistas, debemos advertir de los riesgos metabólicos que conlleva un exceso de peso. No obstante, para saber si estamos en un estado de salud óptimo, no nos debemos centrar en un solo parámetro como el peso corporal ya que hay otras variables relevantes que no se reflejan en una simple báscula: porcentaje de grasa, porcentaje de masa muscular, densidad ósea, etc.
¿Qué es el Índice de Masa Corporal?
En el siglo XIX, Adophe Quetele t fue el primero en plantear una fórmula basada en el cociente entre la masa de una persona (en kilos) dividido por su altura (en metros) al cuadrado . Pero no fue hasta 1985 cuando el entonces denominado Índice de Quetelet comenzó a popularizarse con el nombre que hoy conocemos de IMC.
Dicha fórmula ha sido utilizada desde hace más de 30 años para clasificar a las personas en relación a su peso ya que su sencillez ha permitido que cualquier individuo que disponga de herramientas de medición como tallímetro (para conocer la altura exacta) y una báscula correctamente calibrada (para conocer su peso en ayunas), pueda calcularlo. Además, la mayoría de farmacias disponen de básculas específicas donde también se puede obtener esta información.
TABLA DE IMC PARA ADULTOS
Estatus ponderal
IMC ( kg/m 2)
Bajo peso
menor de 18,5
Normopeso
entre 18.5 y 24,9
Sobrepeso grado I
entre 25 y 26,9
Sobrepeso grado II (preobesidad)
entre 27 y 29,9
Obesidad de tipo I
entre 30 y 34,9
Obesidad de tipo II
entre 35 y 39,9
Obesidad de tipo III (mórbida)
entre 40-49,9
En base al resultado obtenido, la Organización Mundial de la Salud (OMS) ha sugerido unos criterios clasificatorios por rangos de IMC para conocer el estatus ponderal en adultos a partir de los 20 años.
Para poner un ejemplo de cómo medir este IMC, supongamos que somos un adulto (hombre) de altura 1.78 m y peso 83 kg. Con estos datos obtendríamos un IMC= 83 / (1.78) 2 = 26.2, correspondiente a sobrepeso grado I.
Sin embargo, analizando esta fórmula, podemos observar que en su cálculo no se tiene en cuenta ni la edad ni el sexo del individuo, con lo que se puede afirmar, y la misma OMS lo reconoce, que este índice tiene limitaciones ya que “el IMC debe considerarse una guía aproximada porque puede no corresponder al mismo grado de adiposidad en individuos distintos con las mismas medidas”.
Limitaciones del IMC como único indicador de salud: no te fíes sólo del IMC
Cómo ya hemos dicho, el IMC no es ni el mejor ni el único parámetro para conocer nuestro estado de sobrepeso y de salud en general ya que tiene importantes limitaciones:
No es útil su clasificación en niños: en este caso, es necesario tener en cuenta la edad al definir el sobrepeso y la obesidad. Además, la OMS dispone de unos criterios de clasificación mediante unas tablas de crecimiento infantil (diferenciadas para niños y niñas), donde se incluyen variables como la edad y la estatura para conocer el percentil de peso del niño/a en particular.
No tiene en cuenta el sexo del adulto , hecho que debería ser importante ya que, a igualdad de altura, un hombre y una mujer adultos no tienen la misma estructura ósea y ello implica una diferencia de peso sustancial.
No tiene en cuenta la adiposidad (cantidad de grasa) : este hecho es paradójico ya que, si definimos la obesidad como un exceso de tejido adiposo, en el cálculo del IMC no se incluye ninguna variable que indique la cantidad de grasa del individuo, ya que en el peso hay implicados múltiples variables (no sólo la grasa), como la masa muscular, masa ósea, peso de los órganos, agua, etc… Por ello, los expertos en obesidad inciden en la importancia de calcular otras variables como los porcentajes de masa grasa y masa muscular mediante aparatos como el plicómetro o las básculas de bioimpedancia.
¿Existe otro parámetro para conocer mejor nuestro estado de salud?
Definitivamente sí, y se denomina Índice Cintura Cadera (ICC). Éste nos puede orientar mejor acerca de nuestra adiposidad abdominal y, por consiguiente, acerca de nuestra salud ya que se sabe que un exceso de grasa visceral (acumulada en la zona abdominal) influye significativamente en la aparición de enfermedades metabólicas como diabetes tipo 2 y enfermedades cardiacas. Para conocer nuestro ICC, simplemente debemos dividir nuestro perímetro de cintura (cm) entre el de la cadera (cm) y comparar el resultado con las siguientes cifras determinadas por la OMS.
Resultados de ICC
Valores recomendables
Valores que implican un riesgo cardiovascular elevado
Hombres
0.78 – 0.94
≥ 1
Mujeres
0.71 – 0.84
≥ 0.85
Aunque el ICC también tiene sus limitaciones, es una fórmula fácil de calcular en casa y puede darnos una orientación de nuestro porcentaje de grasa abdominal si no tenemos otras herramientas de mayor precisión.
¿Entonces, sirve el IMC para conocer “mi peso ideal”?
En resumen, el IMC es un indicador obsoleto para conocer nuestro peso ideal, que debería ser aquél a partir del cual podemos considerar que tenemos un menor riesgo cardiovascular.
De hecho, nuestro peso ideal debería ser aquel que nos permita tener un porcentaje de grasa visceral óptimo, independientemente del peso de nuestra masa muscular o del peso de nuestra masa ósea. Un claro ejemplo de que el peso no está directamente relacionado con la grasa visceral se muestra en la siguiente comparativa entre dos mujeres de la misma edad:
Peso total
Peso de masa
muscular
% de grasa
Mujer A
65
43
28
Mujer B
65
39
34
En este ejemplo, observamos que, a igualdad de peso, la mujer B tiene menor masa muscular y mayor % de grasa, por lo que tiene mayor riesgo metabólico que la mujer A
Por último, si sospechamos que tenemos sobrepeso u obesidad y queremos conocer con más exactitud nuestro estado de salud, es preciso acudir a un dietista nutricionista que valore estos parámetros, así como nuestros hábitos de alimentación, ejercicio físico etc. para poder realizar una dieta adecuada a nuestro caso, ya que el peso es sólo la punta del iceberg.

Artículo especializado
¿Cómo Mejorar la Encefalitis?
La encefalitis es una inflamación del cerebro (sistema nervioso central), asociada a disfunciones neurológicas. En ocasiones, puede ser peligrosa. Te explicamos más sobre ella.
¿Por qué se produce?
La encefalitis está comúnmente causada por infecciones de virus (más frecuentemente) o bacterias , principalmente. Los virus más frecuentes son los enterovirus , sobre todo a finales de verano y otoño, y los virus del herpes simple tipo 1 y 2.
El mecanismo de transmisión más habitual es el contacto con saliva, heces o secreciones respiratorias al toser, darse besos, compartir vasos o cepillos de dientes , etc.
También son posibles otros virus menos habituales, como el caso del virus de la rabia, por mordedura de animal infectado, o los arbovirus, que se transmiten de animales infectados a humanos por la picadura de una garrapata infectada, un mosquito u otro insecto que succiona sangre. Dentro del grupo de bacterias, la enfermedad de Lyme, una infección bacteriana diseminada por la picadura de una garrapata, puede causar encefalitis.
¿Es muy frecuente?
Anualmente se informan varios miles de casos de encefalitis alrededor del mundo, pero se tiene presente que puedan ser muchos más los casos que los efectivamente reportados, ya que los síntomas en ocasiones pueden ser leves o incluso inexistentes y, por lo tanto, pasar desapercibidos. Se calcula una incidencia de 0’3-0’5 casos/100.000 habitantes . En la infancia, la incidencia es más alta, aunque ésta ha disminuido notoriamente gracias a la vacunación sistemática frente a gérmenes como el sarampión, rubéola, parotiditis, polio, gripe o varicela.
Cualquiera puede contraer una encefalitis. Las personas con sistemas inmunitarios debilitados, como por ejemplo las personas afectas de VIH o aquellas que toman medicamentos inmunosupresores, corren mayor riesgo de contraer la enfermedad.
Tipos de encefalitis
Existen dos tipos de encefalitis:
Encefalitis primaria (también llamada encefalitis viral aguda): está causada por una infección directa de un virus en el cerebro, que puede ser focal (localizada sólo en una determinada área cerebral) o difusa.
Encefalitis secundaria (también llamada encefalitis post-infecciosa): está causada por las complicaciones de una infección viral actual, una infección viral anterior o debidas a una inmunización (excepcional). En estos últimos casos la enfermedad se produce habitualmente de dos a tres semanas después de haberse padecido la infección inicial o la vacunación.
Signos y síntomas
Se podrán observar los siguientes:
Fiebre.
Cefalea (dolor de cabeza).
Alteración del nivel de conciencia, con somnolencia y letargia (síntoma capital).
Convulsiones (crisis epilépticas).
Náuseas o vómitos.
Otras alteraciones de la función cerebral como, por ejemplo, confusión y desorientación, alteraciones motoras (parálisis parcial, ataxia -alteraciones de la marcha-…), alteraciones sensitivas (parestesias –hormigueos-), alteraciones de la percepción (alucinaciones), problemas en el habla, audición o visión, alteraciones del comportamiento, etc.
Cómo se diagnostica
El diagnóstico precoz es vital. Tras el repaso de los antecedentes médicos , tales como la posible exposición reciente a insectos o animales, contacto con personas infectadas o viajes recientes a determinados lugares del planeta, se procederá al examen físico riguroso en busca de signos o síntomas sospechosos.
El médico podrá solicitar pruebas complementarias tales como analíticas de sangre u orina, cultivos microbianos en las secreciones corporales o pruebas de imagen cerebral (TC o scanner y RMN, resonancia magnética nuclear), para confirmar el diagnóstico. La EEG (electroencefalografía) puede identificar ondas cerebrales anormales monitorizando la actividad eléctrica cerebral a través del cráneo.
La punción lumbar consiste en la extracción de una pequeña cantidad de líquido cefalorraquídeo (LCR) por medio de una aguja especial que se inserta en la columna lumbar, tras la aplicación de un anestésico local en la piel de la zona. El LCR es completamente transparente en las personas sanas y en él se pueden analizar elementos como la presencia de hematíes (sangre), niveles de glucosa, glóbulos blancos (células inflamatorias y de defensa)…
¿Cómo se trata?
Los antivirales utilizados habitualmente para tratar las de origen viral son el aciclovir y el ganciclovir. Las medidas de soporte generales utilizadas en la cura incluyen la administración de líquidos abundantes, los medicamentos analgésicos y antitérmicos (para reducir dolores y fiebre) y el reposo. Pueden recetarse medicamentos antieméticos (para combatir los vómitos), anticonvulsivantes (para prevenir las convulsiones) y, en los casos más graves, medicamentos sedantes. Los fármacos antiinflamatorios tipo corticoides pueden reducir la inflamación cerebral. Los casos más graves pueden requerir hospitalización, mientras que los casos más leves pueden ser supervisados en el domicilio.
¿Se puede prevenir?
Algunos ejemplos de acciones de prevención serían las medidas de higiene evitando el contacto con personas infectadas y/o con los utensilios usados por ellas, el lavado frecuente de manos, la vacunación sistemática, el control de vectores transmisores en zonas endémicas (insecticidas, mosquiteras impregnadas de repelente…), etc.
¿Qué pronóstico tiene?
La encefalitis puede evolucionar rápidamente y tiene potencial riesgo de provocar secuelas de tipo daño neurológico grave e irreversible (pérdida de audición, de capacidad de habla, ceguera, pérdida de memoria y otros déficits cognitivos, cambios conductuales, desarrollo de focos epilépticos…). Incluso, en los casos graves, puede llegar a ser mortal.
En la mayoría de los casos, las encefalitis de carácter leve pueden recuperarse por completo sin apreciarse complicaciones, aunque el proceso hasta la curación puede ser lento (alrededor de un mes).
Dos casos concretos Encefalitis herpética o por virus herpes simple (VHS):
Es responsable de alrededor del 10% de todos los casos de encefalitis.
En alrededor el 30% de los casos es consecuencia de una infección primaria del virus por el contacto con una persona infectada, pero la mayoría (70% de los casos), está causada por la reactivación de una infección anterior.
El VHS tipo 1 causa llagas o ampollas alrededor de la boca o los ojos, más frecuentemente en individuos menores de 20 años o mayores de 40. Cuando provoca encefalitis, la enfermedad evoluciona de forma rápida y los síntomas habituales son dolor de cabeza, fiebre durante cinco días o más, seguidos de cambios en la conducta y la personalidad del afectado, así como convulsiones, parálisis parciales, alteraciones del nivel de conciencia y/o alteraciones de la percepción (por ejemplo, alucinaciones).
El VHS tipo 2 (herpes genital) se transmite por medio del contacto sexua l, así como por el contagio del recién nacido por las secreciones genitales durante el paso por el canal del parto (más infrecuente). En los recién nacidos se observarán signos como letargo, irritabilidad, temblores, convulsiones y alimentación deficiente entre los 4 y los 11 días después del nacimiento.
Encefalitis autoinmune:
La encefalitis autoinmune es una variedad de encefalitis causada por un mecanismo de autoinmunidad, es decir, por la generación de anticuerpos que, erróneamente, van dirigidos hacia estructuras del propio organismo. Es un grupo heterogéneo de enfermedades que incluye diferentes variantes: la encefalitis límbica autoinmune, paraneoplásica o no (es decir, acompañada del padecimiento de un cáncer o tumor o no), la encefalitis del lupus eritematoso sistémico, encefalitis de la enfermedad de Behçet… El cuadro clínico consiste en el padecimiento de crisis epilépticas , manifestaciones psiquiátricas (ansiedad, desinhibición, delirios), debilidades musculares, falta de control de los movimientos, alteraciones del equilibrio, etc., entre otros muchos ejemplos de déficits neurológicos posibles. La encefalitis autoinmune es grave, aunque potencialmente reversible en muchos casos. El tratamiento precoz (extirpación del tumor, inmunoterapia…) mejora los síntomas y disminuye la frecuencia de recaídas.
Artículo especializado
Endoscopia: Tipos, Técnicas y Preparación
¿Qué significa endoscopia? Literalmente quiere decir: mirar (endo) el interior (scopia). Se trata de una técnica médica que emplea una cámara o lente dentro de un tubo flexible (endoscopio) que, al ser introducido por un orificio, cavidad o incisión nos permite visualizarlos. A su vez, podremos coger muestras de las lesiones detectadas o extirparlas para su estudio anatomopatológico. Es, por tanto, un método de diagnóstico y tratamiento (mínimamente invasivo) de diferentes patologías.
Todo procedimiento diagnóstico que emplee un endoscopio se llama endoscopia. Sin embargo, al emplear ese [] término nos referimos concretamente al estudio del tubo digestivo.
En función de la zona anatómica a explorar diferenciaremos diversos tipos de endoscopio. Por ejemplo, dispondremos de un artroscopio (para visualizar una articulación), un Broncoscopio (para examinar la vía aérea), un colonoscopio (para visualizar el colon), un Cistoscopio (para visualizar el interior de la vejiga), etc.
Si tenemos en cuenta el orificio anatómico por el que se accede para el estudio tendremos:
Boca : podemos acceder hasta el duodeno permitiendo visualizar el esófago, el estómago y el duodeno. También se llama endoscopia digestiva alta porque nos permite visualizar la parte superior del tubo digestivo.
Ano : nos permite visualizar de ano a colon. También se llama endoscopia digestiva baja.
Uretra : nos permite visualizar hasta la vejiga urinaria. Recibe el nombre de cistoscopia.
Nariz : por esta vía de entrada podremos acceder hasta la laringe o bien hasta los bronquios (broncoscopia).
Vagina : nos permite llegar hasta útero (histeroscopia).
No olvidemos que un endoscopio es un tubo flexible que también puede penetrar por una incisión realizada por un cirujano de forma que podemos acceder directamente a la rodilla (artroscopia de rodilla) aunque no tenga un orificio natural de entrada o bien a la cavidad abdominal (laparoscopia) a través de unas incisiones en la pared abdominal para visualizar el espacio entre las vísceras abdominales.
Por cierto, ¿crees que el embarazo es una contraindicación para la realización de una laparoscopia? En absoluto, aunque debe estar absolutamente justificada. Se puede incluso visualizar el feto (fetoscopia).
¿Qué cambios ha supuesto la introducción de la laparoscopia en la práctica médica?
Ha supuesto un cambio drástico tanto en el diagnóstico como en el abordaje quirúrgico y la recuperación post-operatoria.
Hasta hace unos años la única manera de acceder a la cavidad abdominal era mediante una incisión abdominal de mayor o menor tamaño, según el órgano a tratar. Ello implicaba una cicatriz abdominal con su consecuente traducción estética. Desde la introducción de la endoscopia se realizan intervenciones (apendicetomía, colecistectomía) a través de pequeños portales de entrada por donde se introducen el tubo con la cámara, el instrumental quirúrgico y el aire o líquido para visualizar el campo. Tras esta cirugía el paciente se recupera más precozmente. Existe menor incidencia de complicaciones postoperatorias (como infecciones de herida, hernias, eventraciones, fugas, hemorragias, etc.) así como una estancia hospitalaria y una recuperación más cortas.
¿Tiene complicaciones?
No obstante, la laparoscopia no está exenta de posibles complicaciones y exige un proceso de aprendizaje del manejo tanto de la tecnología como de la instrumentación necesarias. Como hemos comentado, para tener una mejor visión del campo, suele insuflarse aire en el abdomen durante la laparoscopia el cual puede resultar muy molesto hasta ser eliminado durante las horas posteriores a la instrumentación. Otros riesgos asociados podrían ser, por ejemplo: el sangrado tras la biopsia de una lesión o la perforación accidental .
Asimismo, debemos tener presente la preparación previa necesaria para la realización de la endoscopia. Es importante para todo tipo de endoscopias ya sea digestiva, laparoscopia o artroscopia. Tiene una explicación muy lógica. El paciente debe ir en ayunas dado que debe someterse a un procedimiento anestésico (diferente según el tipo de procedimiento que deba realizarse). En caso de ser preciso realizar una endoscopia el paciente debe ser sometido a una sedación para lo cual se deberán realizar unas pruebas preoperatorias previas que serán interpretadas por el anestesista, quién, por otro lado, indica el tipo de anestesia necesaria para cada procedimiento. Por otro lado, es lógico pensar que las cavidades digestivas deben estar vacías para ser exploradas. En caso de una colonoscopia se requiere, además un vaciado absoluto de los restos fecales de todo el tubo digestivo (para ello el paciente debe realizar una preparación colónica el día antes de la exploración). En ocasiones, deberá suspender determinados tratamientos para la exploración.
En general, no se permite comer ni beber ocho horas antes del procedimiento. También se prohíbe fumar o masticar chicle durante este tiempo. Tampoco se permite al paciente conducir las siguientes horas tras la endoscopia. Se podrá reanudar la dieta normal y los medicamentos inmediatamente después de la exploración.
La endoscopia inalámbrica
Una vez expuesta la endoscopia me gustaría añadir una pincelada sobre la llamada endoscopia inalámbrica. ¿Has oído hablar de ella? Se trata de un dispositivo en forma de cápsula con una microcámara en su interior, una fuente de luz, una batería y un radiotransmisor. Es de un solo uso. Recorre todo el trayecto del tubo digestivo tomando diferentes fotos a lo largo del mismo. El paciente debe ingerir la cápsula vía oral y la elimina vía anal 24 horas después (no se digiere ni se absorbe). Durante su recorrido envía las imágenes a un receptor que se acopla a la cintura o el hombro del paciente mediante un cinturón especial. Después de expulsar la cápsula, el paciente sólo tiene que entregar a su médico el cinturón . Las imágenes del receptor son descargadas por el técnico e interpretadas en el ordenador por el médico quién, a su vez, emitirá el diagnóstico.
¿Cuál será el siguiente avance tecnológico? ¿Será una cápsula que al ser expulsada arrastre las lesiones detectadas en su camino? ¿Podrá una cápsula arrastrar el apéndice inflamado en caso de apendicitis? La investigación apuesta de forma incansable por los métodos mínimamente invasivos. El futuro es prometedor.

Artículo especializado
¿Cómo Identificar la Enfermedad de Boca-Mano-Pie?
La enfermedad boca-mano-pie es una de las enfermedades víricas habituales de la infancia (rango de edad de máxima incidencia entre uno y tres años), que es generalmente benigna y que se resuelve espontáneamente, sin dejar secuelas. ¡Por todo esto, no os preocupéis demasiado, papás!
Un poco de historia…
Esta enfermedad fu reportada por primera vez en 1957, en Toronto (Canadá), describiéndose una epidemia de estomatitis vesicular y exantema en manos y pies. Dos años más tarde, en 1959 , se describió una segunda epidemia en Inglaterra, acuñándose ya el término de enfermedad de mano-pie-boca, que se mantendría en la posteridad.
Causas
Es una enfermedad dermatológica producida por diferentes especies de virus, principalmente por los denominados ‘ enterovirus’ .
Como hay diferentes especies y serotipos de virus que pueden provocar el cuadro clínico, aunque un niño haya padecido un episodio, puede de nuevo contraer la enfermedad con posterioridad, al estar causada por otro virus diferente al del primer episodio.
¿Cómo se transmite?
Se dan casos en todo el año, pero principalmente se observan brotes en primavera y en verano.
El contagio es fácil. Se transmite de persona a persona a través del contacto directo , por vía aérea (secreciones de nariz, boca o gotitas que se lanzan al toser) o por vía fecal-oral.
El virus se mantiene vivo mucho tiempo en las secreciones respiratorias y en heces, incluso hasta semanas después de haber padecido la enfermedad. También puede sobrevivir mucho tiempo en los objetos (pañuelos, mesas, sábanas, toallas, etc.), lo que facilita su transmisión.
Los niños pueden eliminar y diseminar el virus a través de estos fluidos biológicos sin que presenten síntomas de estar enfermos.
Signos y síntomas
El periodo de incubación es de tres a seis días. Tras unos días de fiebre moderada y malestar general , con posibles síntomas catarrales, aparece una erupción cutánea en forma de vesículas (pequeñas ampollas) por fuera y también por dentro de la boca (paladar, encías, lengua, donde rápidamente se ulceran), así como también, en palmas de las manos, plantas de los pies y área del pañal. Estas lesiones no causan generalmente picor y tienen una duración de entre cinco y 10 días.
Los adultos también pueden contagiarse y padecer los síntomas, presentándose éstos, generalmente, de forma más severa que en los niños.
A diferencia de la forma clásica, la enfermedad de mano-pie-boca causada, concretamente, por el virus Coxsackie A6, presenta niveles febriles mayores y mayor sintomatología y gravedad de las manifestaciones cutáneas, que pueden llegar a confundirse con un cuadro de varicela . No obstante, el pronóstico también es favorable en este caso.
Diagnóstico
Es clínico, basado en la observación de las características de la erupción. No es habitual la necesidad de realizar pruebas complementarias diagnósticas (detección e identificación del serotipo concreto de virus en fluidos biológicos).
¿Cómo se trata?
El tratamiento es tan sólo de alivio sintomático, mediante la administración de analgésicos (Dalsy ®, Apiretal ®) para mejorar las molestias de la fiebre y el dolor.
Los cuadros víricos no tienen habitualmente tratamiento farmacológico que permita combatirlos, sino que se resuelven, generalmente, de forma espontánea.
Es absolutamente ineficaz e inadecuada la administración de antibióticos en estos casos.
CONSEJOS DE SOPORTE DURANTE LA FASE AGUDA DE SÍNTOMAS BUCALES
Será primordial la administración de abundantes líquidos (con azúcares y sales minerales), para evitar la deshidratación. (Se dará preferencia a la administración de líquidos frente a los sólidos, si el enfermo tiene dificultades para ingerir éstos últimos).
Los alimentos y bebidas deberán administrarse a temperatura ambiente , ni demasiado fríos ni demasiado calientes, para no aumentar las molestias bucales.
En el caso de los sólidos, se administrarán alimentos de fácil masticación y deglución (yogur, purés…), no alimentos duros y/o rugosos (p.ej. pan con costra).
Se evitarán los alimentos ácidos (naranjas, limones…) o amargos.
Se pueden realizar enjuagues bucales con geles específicos.
Pueden ser útiles los remedios para las aftas que se venden en farmacias (Aftex ®, Aloclair ®, etc…).
Prevención
Las medidas a realizar para prevenir el contagio pueden ser las siguientes:
Lávate las manos con frecuencia, especialmente después del cambio de pañales.
Desinfecta las superficies del hogar y cambia ropas que pudieran estar contaminadas. (Acuérdate también de los juguetes).
No compartas pañuelos, cepillos dentales, vajilla, toallas, etc. con las personas afectadas.
Enseña a los niños a cubrirse la boca y nariz con un pañuelo desechable cuando tosan o estornuden.
Actualmente no existe vacuna específica contra estos virus.
¡ATENCIÓN!
Excluir a un niño del centro de cuidado infantil o escuela no reduce la probabilidad de propagación de la enfermedad de mano-pie-boca porque los niños pueden diseminar el virus incluso cuando no tienen todavía síntomas (periodos de incubación) o también, eliminarlo durante semanas después de haberse resuelto la enfermedad.
Artículo especializado
Fractura de Estrés, ¿Por Qué Ocurre?
A pesar de su nombre, la fractura de estrés no guarda relación con el estrés emocional. Se trata de una fractura que generalmente afecta al pie , es típica de deportistas, y a menudo pasa desapercibida en la radiografía.
¿Por qué se produce?
Esta fractura, descrita por primera vez por un médico prusiano, el Dr. Briethaut, en 1855, es conocida comúnmente con otros apelativos como fractura por fatiga, fractura por sobrecarga , fractura por insuficiencia ósea, fractura del recluta, enfermedad de Deutschländer (cuando se ubica específicamente en el 2º o 3º metatarsiano de pie), etc.
En una fractura por estrés, son muchos los posibles factores desencadenantes que pueden entrar en juego: una fuerza repetitiva por sobrecarga mecánica, una densidad ósea disminuida, un hábito tabáquico importante, un error en la técnica de entrenamiento, un calzado inadecuado , un mal apoyo plantar, bajos niveles de vitamina D….
¿Dónde se produce?
Los huesos más comúnmente afectados por una fractura por estrés son el segundo y tercer metatarsianos del pie. Las fracturas por estrés también son comunes en el talón (en el calcáneo), en la pierna (en la tibia o el peroné), y en el pie (en el escafoides tarsiano). Es una lesión muy frecuente en deportistas. En función del deporte practicado las fracturas de estrés suelen ser más frecuentes en determinadas áreas anatómicas. Por ejemplo, en el jugador de básquet es frecuente la fractura de estrés en el pie mientras que en el corredor es predominantemente en la tibia, el tarso y los metatarsianos. En las gimnastas en las vértebras lumbares, en las bailarinas en la tibia, en saltadores en el quinto metatarsiano, en maratonianos en peroné y un largo etcétera. Las fracturas por estrés constituyen el 2% de todas las lesiones por deporte en los atletas.
Tipos de fracturas de estrés
Las fracturas de estrés se clasifican en dos grandes grupos:
Fracturas por fatiga: por sobrecarga en un hueso sano. Son mucho más frecuentes en deportistas.
Fracturas por insuficiencia : por carga normal en un hueso débil (por osteoporosis, por ejemplo). Mucho más frecuentes en mujeres postmenopáusicas.
Siempre que se sospecha o evidencia una fractura de estrés y la radiografía no es concluyente solicitamos otras pruebas complementarias para llegar al diagnóstico como pueden ser la tomografía axial computarizada (TAC) o la gammagrafía (si queremos estudiar un hueso presuntamente enfermo).
¿Qué síntomas dan?
Los síntomas de una fractura por estrés son muy variados:
Dolor mecánico en una zona anatómica. Por ejemplo, en el pie y sólo al apoyar (con el movimiento)
Dolor sordo de poca intensidad, pero constante
Inflamación espontánea en la parte afecta
¿Cómo se diagnostica?
Ante todo, debemos interrogar sobre la forma de aparición del dolor. Asimismo, nos interesa saber los antecedentes médicos . Por ejemplo, una mujer de 60 años y fumadora empedernida con un dolor selectivo en el metatarso tiene muchos números para sufrir una fractura de estrés en uno de sus metatarsianos.
Posteriormente, realizaremos una exploración física exhaustiva. Si la sospecha es alta continuaremos el estudio con una radiografía (al menos solicitaremos dos proyecciones diferentes de la zona dolorosa). Aunque no apreciemos ninguna imagen de fractura en la radiografía trataremos al paciente en función de la magnitud de dolor que presente y le citaremos para visitas de control y repetir su radiografía o solicitar otras pruebas ( TAC ).
Es frecuentísimo detectar la imagen de fractura en radiografías realizadas unos días después. Si queremos confirmar la imagen solicitaremos un TAC. Si sospechamos un hueso enfermo solicitaremos una Gammagrafía ósea (consiste en la inyección de un contraste endovenoso radioactivo cuyo marcador se acumula en los huesos en fase de remodelación-reparación ósea). Si no se diagnostica, no se trata, y si no se trata puede ser que el callo óseo formado sea insuficiente o consolide de forma incorrecta.
¿Qué opción terapéutica es la mejor?
Trataremos la fractura valorando varios factores: edad del paciente, tiempo de evolución, síntomas y actividad habitual del paciente. Un caso extremo sería una fractura de estrés detectada en una persona anciana y encamada en cuyo caso optaríamos por administrar medicación para el dolor. En el otro extremo tendríamos al atleta lesionado que precisa una recuperación ultrarrápida en cuyo caso es posible que se contemple la opción quirúrgica para sintetizar el hueso lo antes posible.
Sabremos si la fractura se ha reparado por la desaparición progresiva de los síntomas y la aparición del callo óseo en la radiografía.
¿HABÍAS OÍDO HABLAR DEL CALLO ÓSEO?
Es un hueso neoformado con la finalidad de reparar la fractura ósea. En la radiografía presenta características diferentes al resto de hueso. Cuando el callo se aprecia en la radiografía interpretamos la reparación radiológica del hueso fracturado (suele aparecer a las ocho semanas de la fractura). Es a partir de entonces cuando recomendamos la carga progresiva del hueso. Puede estar indicado un tratamiento rehabilitador antiálgico y para recuperar la funcionalidad del hueso.
¿Se puede prevenir la fractura por estrés?
Existen factores no controlables como la calidad ósea por la edad. Sin embargo, si tenemos en cuenta algunos consejos podremos evitar la sobrecarga mecánica:
Inicia tu actividad deportiva de forma gradual . Siempre con calentamiento previo. Usa ropa y calzado adecuados.
Si normalmente eres portador de plantillas no te las quites para hacer deporte. El cambio de pisada favorece este tipo de fracturas.
Corrige tu déficit de vitamina D aunque no tengas síntomas.
Si durante la práctica de actividad deportiva notas un dolor agudo injustificado cesa la actividad inmediatamente. No continúes y ven a la consulta para ser valorado.

Artículo especializado
Cómo influye la Alimentación en el Cáncer
El cáncer es una enfermedad cada vez más común y que va en aumento. Se estima que una de cada cuatro mujeres en España padecerá cáncer en algún momento de su vida, siendo el de mama el más frecuente seguido de colon y ginecológico; frente a uno de cada tres en los hombres siendo el de próstata el más frecuente seguido del pulmón y colorrectal. La lectura positiva que hacemos es que gracias a las revisiones médicas y a los actuales tratamientos médicos se está logrando reducir los casos de mortalidad por cáncer y además podemos intervenir en algunos aspectos modificables como la alimentación y los hábitos de vida .
La prevención
Hay estudios que señalan que aproximadamente un 30% de los cánceres pueden estar relacionados con la dieta. Sin embargo, es difícil comprobar qué alimento o parte de un alimento puede ser el causante ya que pueden influir muchos factores como la preparación de los alimentos siendo a veces un riesgo o un beneficio, las interacciones que se forman cuando se consumen distintos alimentos en una misma comida y las sustancias o nutrientes propias de los alimentos que contribuyen al riesgo de cáncer o a la prevención. Sin embargo, se ha demostrado que el riesgo de padecer cáncer es menor en poblaciones que realizan un alto consumo de frutas y verduras.
Existen factores de riesgo que propician su aparición como la predisposición genética , la contaminación ambiental, algunos factores hormonales, infecciones víricas e incluso la edad, pero, en ocasiones, la posibilidad de desarrollar el cáncer aumenta si se suman otras conductas de riesgo como fumar, consumir cantidades elevadas de alcohol y tener sobrepeso u obesidad.
Una buena prevención desde la infancia, procurando llevar una alimentación sana y equilibrada , realizar ejercicio físico de forma regular, evitar tóxicos como el alcohol y el tabaco y mantenerse en un peso saludable son la mejor garantía de salud a largo plazo.
Recomendaciones dietéticas
Limitar el consumo de carnes rojas y procesadas . Así como evitar cocciones a elevadas temperaturas (parrilla, barbacoa, plancha cuando el alimento queda muy tostado), especialmente en carnes que son más ricas en grasa y aves con piel.
Disminuir la ingesta de alimentos curados, ahumados o en salazón .
Hay pruebas de que el consumo excesivo de grasas saturadas es un factor de riesgo frente a ciertas enfermedades degenerativas. Parece sensato limitar su aporte en la dieta, especialmente las de origen animal (carnes grasas, carnes procesadas y embutidos, bollería, pastelería).
Los farináceos (arroz, pasta, pan), preferentemente integrales, y las legumbres deben recomendarse como principal fuente de energía.
Limitar el consumo de azúcares refinados .
No hay evidencia concluyente para recomendar el uso de suplementos vitamínicos . Las megadosis de vitaminas y minerales no están carentes de riesgo. Es preferible el consumo de vitaminas y minerales a través de los alimentos.
Se recomienda el consumo de frutas y vegetales a diario : una ración en la comida y otra en la cena.
Aumentar el aporte de fibra a través del consumo de una amplia variedad de alimentos de origen vegetal (verduras, leguminosas, cereales integrales, frutas).
La fibra diluye sustancias carcinógenas que haya en el tubo digestivo; disminuye el tiempo de contacto de los carcinógenos con la mucosa intestinal; elimina los metabolitos de los carcinógenos que el hígado produce a través de la circulación entre hígado y tubo digestivo; e impide o dificulta el tiempo de contacto de las bacterias con el bolo de comida.
Es muy conveniente lavar cuidadosamente todas las frutas y verduras antes de comerlas para eliminar pesticidas y herbicidas artificiales, que son potencialmente carcinógenos.
Frecuencia de consumo recomendada:
Dos o tres piezas de fruta entera a diario .
Dos raciones de verdura o ensalada a diario (una de las raciones debe ser cruda): deberían estar presentes tanto en la comida como en la cena. La variedad de colores y texturas aporta diversidad de antioxidantes y de sustancias protectoras .
Compuestos protectores de los alimentos
Antioxidantes:
B- Caroteno : tomate, zanahoria, espinacas, lechuga. El betacaroteno pertenece a un grupo de antioxidantes llamado carotenoides. En el cuerpo, el betacaroteno es convertido en vitamina A, la cual se considera útil en la prevención tumores.
Vitamina C: cítricos, vegetales de hoja verde, pimientos y patata.
Vitamina E : aceites vegetales, frutos secos. Entre los antioxidantes que se encuentran en los alimentos, existen la vitamina C y la vitamina E, entre otros. Estos ayudan a proteger contra el daño a los tejidos que ocurre constantemente como resultado normal del metabolismo (oxidación). Debido a que dicho daño se ha asociado con un aumento en el riesgo de tumores, algunos antioxidantes puede que sean útiles para proteger contra este riesgo.
Selenio: cereales, setas, verduras, pescado, mariscos, huevos, pollo y ajo. El selenio es un mineral que ayuda a los mecanismos de defensa antioxidantes de cuerpo. Los estudios en animales han sugerido que el selenio podría proteger contra algunos tumores, pero los resultados no son concluyentes. Por tanto, los complementos de selenio no se recomiendan y las altas dosis de éstos deberán evitarse pues solo hay un margen estrecho entre una dosis segura y una dosis tóxica.
Polifenoles : el té, las uvas, el aceite de oliva, el cacao y el chocolate, las nueces y algunos vegetales contienen polifenoles. Estos compuestos pueden tener capacidad antioxidante y podrían reducir el riesgo de tumores.
Otros componentes de los alimentos con acción protectora :
Flavonoides : frutas, verduras, cereales. Se ha observado un pequeño efecto protector del consumo de flavonoides (especialmente a altas dosis) frente al desarrollo de tumores de pulmón, aunque no todos los estudios lo confirman.
Isotiocianatos: col, coliflor, coles de Bruselas. Se le ha atribuido una función quimiopreventiva a este tipo de compuestos, los cuales se hallan en las verduras crucíferas.
Alisulfuros : ajos y cebollas. Los compuestos de alium contenidos en el ajo y otras verduras, aunque especialmente en el ajo, están siendo actualmente estudiados para ver si pueden reducir el riesgo de tumores, concretamente los de colorrectal. El ajo y otros alimentos en la familia de la cebolla pueden incluirse entre la variedad de vegetales que se recomiendan para reducir el riesgo de tumores.
RECOMENDACIONES ESPECÍFICAS
FRUTAS
Y VERDURAS
Se recomienda tomar al menos tres raciones de fruta y al menos dos raciones de vegetales u hortalizas ya sean en forma cruda o cocida. Es importante que haya variedad y tome la fruta y verdura de temporada para asegurar la ingesta de diferentes vitaminas, polifenoles, carotenos y otros fitoquímicos beneficiosos que actúan como anticancerígenos
LÁCTEOS
En caso de tomarlos, el consumo de lácteos puede ser diario, preferiblemente en forma de leche, yogures y quesos enteros o semi desnatados (sin azúcares añadidos). Existen estudios que correlacionan un mayor consumo de derivados lácteo, no incluye la leche, con una menor incidencia de cáncer de mama y otros que asocian el consumo de calcio con una menor incidencia del cáncer de colon. Aún así no son concluyentes
CEREALES
Y LEGUMBRES
Las legumbres, los cereales, el pan, la pasta, el arroz y otros cereales, deben estar presentes en las comidas principales y siempre en forma integral:
LEGUMBRES: combinadas con los cereales son una buena fuente de proteínas de origen vegetal que favorecen la sensación de saciedad y también el tránsito intestinal por su contenido en fibra.
PASTA, ARROZ: se recomienda tomarlos en forma integral y combinarlos con verduras. Por ejemplo, arroz con champiñones y espárragos, espaguetis con verduras (calabacín, berenjena y cebolla), ensalada de arroz o pasta, etc.
PATATA: puede acompañar los platos de verdura o las carnes, pescados o huevos
CARNES
CARNE BLANCA : se pueden llegar a tomar cuatro raciones a la semana (pollo, pavo, conejo, lomo de cerdo…).
CARNE ROJA : se recomienda limitar su consumo a un máximo de una ración a la semana (ternera, vaca, cordero, cerdo) aunque cuanto menor sea su consumo, mejor. Se aconseja no sobrepasar los 100 g por ración.
CARNES PROCESADAS se ha relacionado su consumo con el cáncer de colon (embutidos grasos, salchichas, hamburguesas, cecina, carne en conserva, jamón, etc.)
PESCADOS Y MARISCOS
Aumenta el consumo semanal de pescado (cuatro o cinco raciones a la semana) y procura que dos tomas sean de pescado azul. El pescado azul es un alimento rico en grasas poliinsaturadas tipo omega-3 que tienen un efecto protector frente a distintos tipos de cáncer: Entre los pescados azules encontramos: aguja, angula, atún, bonito del norte, boquerón o anchoa, caballa o verdel, chicharro o jurel, melva, salmón, salmón ahumado y sardina
HUEVO
Se puede consumir de cuatro a siete huevos a la semana (las claras contienen proteína y poca grasa así que su consumo es libre a la hora de hacer una tortilla).
ACEITE
Cocina y aliña tus platos con aceites vegetales, preferentemente aceite de oliva. El aceite de oliva debería ser la principal fuente de grasa por su calidad nutricional. Elige preferiblemente técnicas culinarias con poca grasa (plancha, horno, papillote, vapor, hervido y cocido) y evita fritos, rebozados y guisos muy grasos.
ACEITUNAS, FRUTOS SECOS y SEMILLAS
Son una buena fuente de grasas mono y poliinsaturadas que tienen un efecto protector frente al cáncer además de aportar proteínas, vitaminas, minerales y fibra. Un puñado de aceitunas, frutos secos y / o semillas pueden ser un excelente aperitivo.
HIDRATACIÓN
Una buena hidratación es imprescindible durante los tratamientos de quimioterapia , por ello se recomienda una ingesta suficiente de líquidos (1,5-2 litros al día), principalmente en forma de agua, aunque también se pueden incluir infusiones o licuados vegetales naturales.
PRODUCTOS ULTRAPROCESADOS
Evita el consumo de productos procesados por su alto contenido en sal, azúcar y/o grasas saturadas, así como algunos alimentos precocinados, el azúcar, la bollería industrial, los dulces, los refrescos azucarados, los snacks muy salados, etc., ya que aportan nutrientes superfluos que contribuyen a un peor estado de salud.

Artículo especializado
Enfisema Pulmonar, ¿Qué Debes Saber?
Este nombre viene del griego, ” emphysema”, que significa soplar o insuflar aire , algo que está relacionado con esta enfermedad respiratoria. Afecta a personas mayores de 40 años y más frecuentemente a hombres. La causa más directamente asociada es el tabaquismo e implica un problema de salud pública debido a su elevada prevalencia y su traducción económica y social.
¿Qué es el enfisema?
Es una enfermedad englobada dentro de la entidad “enfermedad pulmonar obstructiva crónica” (EPOC ) junto a la bronquitis crónica.
La enfermedad pulmonar obstructiva crónica tiene repercusión sistémica y evolución progresiva. Se caracteriza por la presencia de una obstrucción crónica al flujo aéreo asociada a una reacción inflamatoria frente a partículas nocivas o irritantes (la principal el tabaco). Cursa con episodios de empeoramiento llamados exacerbaciones que pueden implicar un ingreso hospitalario y empeoramie n to progresivo basal del paciente.
Factores de riesgo
El principal factor de riesgo es la exposición al humo de tabaco: entre el 80-90% de los pacientes con EPOC son fumadores . Otros factores que pueden influir son: genéticos (como el déficit de la proteína α 1 -1-antitripsina , encargada de la proteger el tejido pulmonar), exposición laboral, contaminación ambiental, edad, infecciones en edades tempranas, etc.
Se postula que la enfermedad se inicia con un proceso inflamatorio (inducida por el humo del tabaco debido a su contenido en oxidantes) que produce un estrechamiento de las vías respiratorias, sobre todo distales. Evoluciona con la destrucción del tejido elástico de las paredes de las vías respiratorias distales o bronquiolos (la disminución de la capacidad elástica del pulmón provoca el colapso de las vías aéreas distales).
¿POR QUÉ EL TABACO?
El humo del tabaco y otros contaminantes provocan la liberación de productos químicos que dañan las paredes de los alvéolos. La lesión progresa con el tiempo dificultándose la expulsión de aire y afectando a la oxigenación.
¿Cómo se traduce esta afectación microscópica del pulmón?
Durante la inspiración , el aire entra en el alveolo, pero la falta de elasticidad en la pared hace que se dificulte su salida quedando atrapado durante la espiración y dando lugar a la creación de unos espacios de atrapamiento aéreo llamados bullas, características del enfisema . Es decir, en caso de enfisema, si comparamos el alveolo con un globo comprobaríamos que, debido a la enfermedad, sería posible la entrada de aire, pero se vaciaría con dificultad quedando un remanente de aire en cada inspiración y comprometiendo la oxigenación.
La pérdida progresiva de la elasticidad pulmonar y la destrucción de la estructura pulmonar provocaría el colapso de las pequeñas vías aéreas durante la respiración, conduciendo a una obstrucción respiratoria y a una retención de aire poco oxigenado en los pulmones.
Según la causa desencadenante podríamos hablar de:
Enfisema pulmonar hereditario : es el caso del déficit de α 1 -1-antitripsina que afecta a una de cada 2.500 personas. Se trata de una proteína sintetizada en el hígado cuya misión es la protección del tejido pulmonar.
Enfisema pulmonar adquirido : en este caso la producción de α 1 -1-antitripsina es normal, pero existe un proceso inflamatorio de base por la exposición a irritantes que conlleva a la destrucción de las fibras elásticas del espacio alveolar.
Por curiosidad, según el área pulmonar afectada encontraremos cuatro tipos de enfisema: panacinar, centrolobulillar, paraseptal (se asocia con neumotórax espontáneo) e irregular. Según la gravedad de los síntomas podríamos hablar de: leve, moderado, grave y muy grave.
¿Qué síntomas encontramos al inicio de la enfermedad?
Al inicio los síntomas pueden estar ausentes o ser mínimos. Sospecharemos esta enfermedad ante una persona fumadora de más de 40 años y algunos de estos síntomas:
Tos crónica: puede ser intermitente o persistente y productiva o no (acompañada o no de mucosidad). Esta tos no se acompaña de fiebre ni síntomas gripales.
Expectoración : tendrán un aumento en el volumen diario de expectoración o una sobreinfección de la misma (sospechada por un cambio de color, haciéndose amarilla o verdosa).
Disnea : sensación de falta de aire o dificultad para respirar.
Cuando la enfermedad evoluciona se añaden otros síntomas derivados de la progresión de la lesión como puede ser la taquipnea (aumento de la frecuencia respiratoria) para compensar el atrapamiento aéreo y la disminución de oxigenación.
La función pulmonar empeorará con la progresión de la enfermedad y se harán más evidentes y frecuentes los síntomas de disnea, tos y expectoración.
¿Qué pruebas se realizan para confirmar el diagnóstico?
Espirometría : es una medición de los volúmenes estáticos pulmonares. Soplamos en un tubo y se miden varios parámetros en el aire espirado. Este estudio permite valorar el grado de severidad de la enfermedad, en función de uno de los parámetros que valora: el FEV 1 (flujo espiratorio máximo en el primer segundo). Cuanto más bajo es el flujo espiratorio más aire nos queda atrapado en el pulmón y más grave es el enfisema.
Gasometría arterial: para comprobar la oxigenación.
Pruebas de imagen: radiografía de tórax y tomografía axial computarizada (TAC). Con ellas comprobamos las áreas afectadas y su extensión y descartamos otras patologías.
¿Qué otras patologías provocan síntomas respiratorios?
Las infecciosas (como la tuberculosis), cancerígenas, asma bronquial (en personas más jóvenes con tos crónica de predominio nocturno y disnea de intensidad variable), bronquiectasias (con expectoración abundante y purulenta), etc.
¿Qué tratamiento se recomienda a los pacientes afectados de enfisema?
El objetivo del tratamiento es evitar la progresión de la enfermedad y estabilizar los síntomas para conseguir mayor calidad de vida y reducir los ingresos hospitalarios de repetición y la mortalidad.
Para ello se utilizarán medidas farmacológicas, no farmacológicas y cuidados especiales.
La elección del tratamiento será individualizada, en función de los síntomas, los valores de la frecuencia, la gravedad de las exacerbaciones y la espirometría. Sin embargo, en todos los pacientes debemos incidir en el cese del hábito tabáquico (si es preciso se ofrece ayuda para potenciar la deshabituación tabáquica)
De entre los tratamientos farmacológicos el tratamiento por excelencia lo constituyen los fármacos broncodilatadores . No modifican el deterioro de la función pulmonar, pero mejoran los síntomas, reducen la frecuencia y gravedad de las exacerbaciones y mejoran la calidad de vida. La vía de administración de elección es la inhalatoria dado que minimiza los efectos secundarios. En fase avanzada de la enfermedad se puede precisar oxigenoterapia y programas de rehabilitación respiratoria.
Como ves, se trata de una patología claramente asociada al tabaco. Si estás pensando en dejar de fumar tienes un buen argumento para dejar de hacerlo. Esta es una de las enfermedades incurables asociadas al tabaco. Las otras son de pronóstico igual o peor. Por favor, reflexiona.

Artículo especializado
Hiperhidrosis: Tratamiento, Beneficios y Contraindicaciones
Hay personas con una tendencia exagerada al sudor ante mínimos estímulos como el calor o los nervios. Pero la hiperhidrosis o exceso de sudoración no suele ser el resultado de ninguna enfermedad, sino de una forma de ser de algunos. Puede tratarse de un problema molesto, invalidante y con un impacto sobre las relaciones sociales y la autoestima, ya que quienes lo sufren suelen manchar la ropa o tienen un olor corporal desagradable. En la actualidad, hay todo un abanico de opciones terapéuticas.
Sudoración profusa: ¿es una enfermedad?
La hiperhidrosis no suele considerarse una enfermedad. Sin embargo, hay personas que pueden sudar profusamente por un trastorno del sistema nervioso o por un tumor , por lo que una visita inicial con un dermatólogo o un neurólogo descartará estas posibilidades. En general, más del 90% de las hiperhidrosis no tienen una causa conocida, comienzan en la adolescencia y pueden persistir toda la vida.
¿Qué consecuencias tiene?
En las manos, las personas con un exceso de sudor manchan de tinta el folio donde escriben, y pueden tener inhibición social al rehuir estrechar la mano de otra persona. Además, la sudoración aumenta con los nervios, y no es fácil de parar por voluntad propia. En los casos muy exagerados, la persona moja cualquier utensilio y le caen gotas de sudor de las manos, con los problemas sociales y laborales que esto puede comportar.
En los pies o axilas, el sudor provoca cambios en el olor corporal por aumento de las bacterias de la zona, lo cual puede ser molesto y dificultar las relaciones sociales. Estas personas tienen que cambiarse de ropa con más frecuencia, y pueden manifestar inhibición social y mala aceptación de su autoimagen.
¿Hay una solución?
Existen toda una serie de tratamientos que pueden mitigar o solucionar el problema, y los pasamos a enumerar, desde los más clásicos hasta los más modernos.
Antitranspirantes: Es probable se hayan probado ya muchos desodorantes y antitranspirantes, pero antes de pensar en tratamientos más complejos, deben emplearse los antitranspirantes de hexacloruro de aluminio, que pueden conseguirse en farmacias. Tienen un gran poder astringente (secante) y pueden mantener la piel seca durante horas. Para algunos pacientes puede ser suficiente aplicarlos cada dos días. Si se usan con demasiada frecuencia y cantidad pueden secar e irritar la piel.
Iontoforesis: Es un tratamiento que se realiza con un aparato que se adquiere en algunas farmacias o de venta online. Consiste en una pequeña cubeta que se llena de agua mezclada con sales químicas, y se conecta a la corriente eléctrica. Se genera un fenómeno de movimiento de iones con el campo eléctrico que hace penetrar sustancias en la piel, reduciendo la salida del sudor. Hay que sumergir manos y pies durante unos minutos. No destruye las glándulas del sudor, y es un tratamiento conservador y reversible. Esto también supone que hay que irlo realizando con cierta frecuencia para mantener la zona tratada lo suficientemente seca, y que si se deja de realizar la zona vuelve a sudar igual que antes. Es un tratamiento que puede servir para manos y pies, sumergiéndolos en la cubeta unos minutos, pero difícilmente para otras zonas del cuerpo.
Toxina botulínica: Las inyecciones de toxina botulínica (Botox) en zonas que sudan, como manos o axilas, pueden reducir la capacidad de las glándulas para producir sudor. Esto es debido a que la toxina interfiere con la conducción nerviosa a nivel de la glándula. Con el tiempo, y repitiendo las inyecciones a intervalos periódicos, la zona llega a desarrollar una cierta atrofia de las glándulas, sudando cada vez menos. Sin embargo, en la mayoría de los casos, el efecto del tratamiento es temporal, reversible, y hay que irlo repitiendo. Tiene como inconveniente que la toxina puede provocar disminución de la fuerza muscular en la zona, y que las inyecciones son dolorosas. Además, es un tratamiento costoso.
Simpatectomía: Consiste en una operación que se realiza mediante toracoscopia, con cirugía mínimamente invasiva, llegando hasta una zona próxima a la médula espinal, donde se destruye un ganglio que es el responsable de la inervación vegetativa en la zona axilar. Al hacerlo, la axila deja de sudar inmediatamente, y en general de forma definitiva. Sin embargo, la técnica es una intervención quirúrgica con los riesgos que ello comporta. Como efecto secundario más típico, en algunos pacientes puede haber sudor compensatorio en otra zona del cuerpo (sudoración “de rebote”), como el pecho o la espalda. Es una técnica que funciona únicamente para el sudor de las manos , y no existe su equivalente para los pies o las axilas. Para conocerla y llevarla a cabo el paciente debe ser valorado por un cirujano torácico.
Microondas: Se trata del tratamiento más novedoso y que se perfila como la técnica de elección para la zona axilar, tanto por la eficacia como por los escasos efectos secundarios. Consiste en aplicar energía electromagnética (como los aparatos de microondas), provocando la disolución y vaporización de las glándulas del sudor en las axilas. Calienta la capa existente entre la piel y la grasa, donde están situadas las glándulas, hasta que son destruidas, sin afectar a la piel, la grasa ni los músculos. Además, destruye el pelo axilar, por lo que es un método de depilación permanente de la zona. El tratamiento es indoloro, y los resultados son inmediatos. En general, se realiza en una o dos sesiones de una hora y media de duración. No interfiere con la vida diaria, no es necesario el ingreso en un hospital como en el caso de la simpatectomía, ni comporta una baja médica.
Otras opciones de tratamiento
Además de los tratamientos mencionados, existen algunas otras opciones. Algunos medicamentos por vía oral reducen la actividad del sistema nervioso vegetativo y disminuyen la sudoración periférica. Sin embargo, pueden comportar efectos secundarios como mareos o alucinaciones. Además, se han probado diferentes láseres con la intención de destruir las glándulas sudoríparas sin dañar otras estructuras de la piel, pero no han llegado al grado de desarrollo de las microondas.
En resumen: cómo dejarse aconsejar
En general, en una primera visita a un dermatólogo se recomendarán en primer lugar los métodos poco costosos y menos invasivos, como los antitranspirantes y la iontoforesis, para pasar a un método más costoso como el Botox o las microondas si los primeros fracasan. La simpatectomía por toracoscopia se contempla como la última opción, ya que incluye una intervención quirúrgica con lo que ello comporta de riesgos, postoperatorio e interferencia con la vida diaria. En cualquier caso, las opciones y rutas terapéuticas deben de ser el fruto de un acuerdo entre médico y paciente.

Artículo especializado
Leche Materna frente a la Leche de Fórmula
La leche materna es el Gold standard en alimentación infantil en exclusiva durante los seis primeros meses de vida y acompañada con el resto de alimentos, hasta los dos años o más. A pesar de los intentos de la industria de hacer una fórmula similar, es imposible clonarla, sobre todo porque su formulación cambia con la hora del día y la edad del niño. Pero, a pesar de que sea lo ideal, las mamás que no pueden amamantar de disponen opciones de calidad en el mercado para alimentar a sus bebés.
Diferencias entre la lactancia materna y la artificial
Composición: es un fluido vivo que se adapta a los requerimientos nutricionales e inmunológicos del niño a medida que éste crece y se desarrolla. Se distinguen tres tipos de leche materna, con diferente composición: la leche de pretérmino, el calostro, la leche de transición y la leche madura. La presencia de inmunoglobulinas, hormonas y enzimas hace de esta leche, una de las características inimitables por la leche artificial.
Además, otra ventaja de la leche materna es que modifica su composición en función de la hora del día , incluso durante una misma toma. Un ejemplo es la concentración de triptófano y melatonina que regulan el sueño del bebé y están en mayor concentración por la noche.
La leche materna tiene un sabor cambiante en función de la dieta materna, por lo que es una manera fantástica de exponer al bebé a diferentes sabores y puede ser una ventaja para aceptar los alimentos que se introducirán a partir de los seis meses.
Disponibilidad: la leche materna está siempre disponible, donde quieras y cuando quieras, ya sea en el avión, un hotel o en casa de los amigos. La leche materna no se tiene que preparar, ni te quedas sin reservas, lo que te puede ahorrar más de una carrera al supermercado o a la farmacia. Siempre está a la temperatura adecuada y nunca te puedes equivocar en su preparación. Lo importante es que la mamá se cuide, coma y beba líquidos adecuadamente para que se sienta bien y pueda amamantar a su bebé. Considerados como grupo, los bebés amamantados tienen menos dificultades para digerir la leche que los alimentados con leche artificial. La leche materna se tiende a digerir con más facilidad; por eso, los bebés amamantados tienen menos episodios de diarrea o estreñimiento. La lactancia artificial necesita más utensilios, disponer de reservas y hacer una buena previsión si salimos fuera de casa.
Suplementación de vitaminas : la leche materna contiene, por naturaleza, muchas de las vitaminas y minerales que necesita un recién nacido. La única excepción es la vitamina D. Se recomienda administrar suplementos de vitamina D a todos los bebés amamantados hasta que ingieran suficiente cantidad de leche enriquecida con vitamina D. La suplementación no es necesaria en los bebés que toman leche artificial.
Vínculo: el contacto «piel a piel” es uno de los beneficios más importantes en el recién nacido y en el bebé. La lactancia materna lo favorece. Esto no quiere que los niños alimentados con fórmula no tengan vínculo con sus madres, solo hay que dejar claro que la lactancia materna lo facilita por esa intensidad de contacto vinculado a la alimentación . La capacidad de una madre de alimentar completamente al bebé solo con leche materna puede ayudar a ganar seguridad en sí misma sobre su capacidad para cuidar de su pequeño.
Dificultad: muchos inicios de lactancia materna no son fáciles, incluso algunas mujeres, pueden no se sentirse cómodas cuando dan el pecho a sus bebés. Con información, el apoyo y la práctica, la mayoría de las madres supera esta etapa. Es aquí donde los profesionales sanitarios y los grupos de lactancia juegan un papel fundamental. En la lactancia artificial todo, aparentemente todo es más sencillo, pero no deja de ser un reto o tener sus propias dificultades como mantener todos los utensilios limpios , levantarse en la noche para preparar los biberones o seguir siempre las recomendaciones del fabricante para prepararlos correctamente.
Libertad materna : la madre que amamanta, sobre todo, las primeras semanas de vida del bebé, ha de estar al 100% por esta labor. Además, durante toda la lactancia exclusiva (seis meses) ella es la fuente de alimento por lo que, si prevé ausentarse durante un tiempo en que el bebé pueda demandar alimento, debe sacarse leche y dejarla preparada para que otra persona se la ofrezca. La lactancia materna exige una considerable cantidad de tiempo y dedicación por parte de la madre, sobre todo al principio, cuando los bebés se alimentan muy a menudo. El horario de las tomas o la necesidad de extraerse leche utilizando una bomba durante el día puede crear dificultades a las madres que tienen que trabajar, hacer recados o viajar. Además, en un acto de responsabilidad, la mamá que amamanta debe evitar, totalmente, la toma de alcohol, así como evitar el consumo de pescado rico en mercurio y limitar el consumo de pescado que contenga concentraciones menores de mercurio.
Tiempo invertido : los bebés amamantados necesitan alimentarse más a menudo, hacen más tomas, que los alimentados con leche de fórmula porque la leche materna se digiere más deprisa. El tiempo de alimentación es mayor y a demanda, ya que la lactancia materna es nutrición física y emocional.
Precio: la leche de fórmula es cara, es un gasto más a contemplar en la economía familiar. La leche materna es gratis y no es necesario comprar biberones ni tetinas (excepto que la mamá se extraiga la leche para dársela cuando ella se ausente).
Impacto en la salud materna : la lactancia materna también quema calorías y ayuda a que el útero se encoja y vuelva antes a su posición normal, de modo que las madres que dan el pecho a sus hijos pueden recupera la figura que tenían antes del embarazo. La lactancia materna ayuda a reducir el riesgo de cáncer de mama, hipertensión arterial, diabetes y enfermedades cardiovasculares, y es posible que también ayude a reducir el riesgo de cáncer de útero y de ovario .
Impacto en la salud infantil : los bebés alimentados con leche de fórmula son más proclives a tener gases y a hacer deposiciones más duras que los bebés alimentados con leche materna; también parece que tienen más tendencia al sobrepeso. El impacto en la salud del niño de la lactancia materna es indiscutible: como contiene anticuerpos (defensas) le protegen frente a enfermedades infecciosas (catarros, otitis, neumonías, diarreas, …), e incluso frente a posibles enfermedades futuras como pueden ser obesidad, asma o alergia. Algunos estudios han concluido que tienen menor riesgo de padecer el síndrome de muerte súbita del lactante e incluso favorece el desarrollo intelectual.
Lactancia artificial ¿nos ofrece alguna ventaja?
La decisión de amamantar o de dar biberón a su bebé es algo muy personal . Tener en claro las ventajas y los inconvenientes de cada método puede ayudar a decidir qué es mejor para ti y para tu bebé.
En algunos momentos, aunque la mamá dé el pecho, puede ser necesaria la suplementación, aconsejada por el pediatra. Si la suplementación no puede ser llevada a cabo la misma leche de la madre, la leche de fórmula nos permite realizarla con todas las garantías.
En los casos donde la lactancia sea imposible, contraindicada o bien si la mamá decide no dar el pecho, tenemos leches de fórmula de calidad que permiten que el bebé crezca y se desarrolle adecuadamente.
Contraindicaciones de la lactancia materna
Son muy pocas las situaciones que contraindican la lactancia, entre ellas se incluye:
La infección materna por el Virus de la Inmunodeficiencia Humana (VIH).
La infección por el Virus de la Leucemia Humana de Células T
Galactosemia en el bebé.
Deficiencia primaria congénita de lactasa en el bebé.
El consumo de drogas: heroína, cocaína, anfetamina y marihuana.
El tratamiento con antineoplásicos.
Algunos casos de prolactinoma (adenoma hipofisario secretor de prolactina), que requieren tratamiento con bromocriptina o cabergolina.
La lactancia materna se debe suspender temporalmente cuando haya que administrar a la madre isótopos radioactivos, por ejemplo, en tratamientos de la tiroides.
Artículo especializado
Respuestas Sobre la Electrólisis
Este tratamiento suscita muchas preguntas al paciente. Es por ello que vamos a intentar responder a todas ellas. La electrólisis percutánea intratisular o EPI es un tipo de técnica invasiva que utilizan los fisioterapeutas para tratar lesión en tejidos blandos (tendones, músculos y fascias), es decir, tendinopatías, roturas musculares, fascitis, etc.
¿En qué consiste?
Consiste en introducir de manera ecoguiada hasta la zona lesionada una aguja de acupuntura que se conecta a un aparato que produce una corriente eléctrica galvánica. Al aplicarla se produce una destrucción del tejido fibrótico y un proceso local inflamatorio que a su vez produce una fagocitosis y reparación del tejido. La fagocitosis , para que se entienda, sería el proceso en el que el cuerpo envía ciertas células allí donde hay lesión y éstas se van a encargar de procesar las partículas nocivas (las que producen la inflamación), al detectarlas como dañinas o extrañas.
¿Pinchar con una aguja es peligroso para el tendón/lesión?
Cuando se plantea esta técnica estamos en una situación en la que el dolor no se ha reducido y el traumatólogo ya se está planteando el tratamiento de infiltración o intervención quirúrgica . Ambos casos más agresivos que la EPI. En esta técnica la aguja que se introduce es más pequeña que la de la infiltración y esta evidenciado en diferentes estudios que sobre el tendón sano no se produce ninguna lesión. Es más, es en los tendones más degenerados donde se podrán observar mejores resultados.
¿Cómo de eficaz es esta técnica?
Podríamos decir que según la evidencia científica tiene entorno a un 80 y 85% de eficacia, siempre teniendo en cuenta la persona, el contexto, y el tipo de patología/ tejido que se trate. Es una técnica que ha ahorrado muchas intervenciones quirúrgicas y que poco a poco se utiliza más por los grandes resultados que ofrece.
Si bien es cierto es una técnica muy controvertida y el origen de esta controversia es la novedad. Al igual que paso con la punción seca en sus inicios, la EPI Es una técnica que pese a que ya tiene evidencia científica que la abala cuesta que se normalice en el mundo sanitario.
¿En qué patología se utiliza y cuántas sesiones serían necesarias?
La técnica nació para tratar tendinopatías , aunque se ha mostrado útil en el tratamiento de tejidos blandos. De hecho, en fascitis plantar de mucho tiempo de evolución es una técnica que está ayudando mucho a deportistas que ya no sabían a dónde acudir. Además, tiene un efecto de prevención ya que el número de recaídas una vez se ha tratado al paciente, es muy bajo.
Respecto al número de sesiones suele ser de unas cuatro o cinco, siendo lo recomendado una por semana. Además, el tratamiento de EPI irá ligado a un trabajo activo especifico que se realizará de manera paralela. No obstante, tras cada intervención de EPI, es fundamental educar al paciente para que evite cualquier actividad deportiva que implique la aparición de dolor.
Además, es importante que una vez sale de consulta, aunque el paciente perciba dolor, no se aplique antiinflamatorios ni hielo , ya que se conseguiría el efecto contrario a lo que se está buscando, que es crear una fagocitosis.
¿Es totalmente necesario el ecógrafo?
Es imprescindible. Con el ecógrafo podremos apreciar todas las estructuras anatómicas y los posibles fibromas . Es mediante este aparato que conseguimos aplicar la corriente galvánica en el lugar correcto, asegurándonos de que el tratamiento sea efectivo.
¿Y cuánto dura esta técnica? ¿Duele?
La duración de cada punción dura escasos segundos (de tres a cinco, dependiendo de la patología y el estado en el que se encuentre), y el número de punciones que se realizarán dependerá de la valoración de fisioterapeuta, aunque el tiempo total de todas las punciones suele ser de entre 16 a 36 segundos . Respecto a si duele o no duele depende mucho de cada persona. Los pacientes acuden a consulta con miedo, y muchos se van sorprendidos porque no duele tanto como pensaban. Pese a todo, se considera una técnica dolorosa y si lo piden se les puede llegar a aplicar anestesia superficial.
¿Qué efecto tiene sobre el tendón sano?
Esta pregunta me la hacen mucho. El motivo es que cuando un tendón tiene una parte más fibrosa no significa todo sea así, por lo que la mayor duda es qué le pasará al tendón si se aplica esta corriente sobre la parte que está sana. Pues bien, se ha demostrado que sobre el tendón sano no tiene ningún efecto negativo por lo que podemos estar totalmente tranquilos en ese aspecto.
¿Y sobre una rotura muscular podría ser útil?
Totalmente. En el tratamiento de la rotura muscular se utiliza en una fase inicial para minimizar todo el hematoma que a su vez ayudará a que haya una menor cicatriz y de esta manera reducir los fibromas y el tiempo de introducción a la vida diaria. Por el otro lado están los pacientes que tienen la patología cronificada. En este grupo de pacientes, se evidencia un tejido fibroso e inelástico que hace que el músculo del paciente no realice correctamente su función por culpa de una cicatriz . Mediante EPI eliminaremos esta cicatriz y conseguiremos que el músculo vuelva a realizar sus funciones de manera correcta y sin dolor.
¿Y qué efectos secundarios y contraindicaciones tiene esta técnica?
Las contraindicaciones son las mismas que las de la electroterapia , es decir, no se debe aplicar en personas con marcapasos, en procesos tumorales, embarazadas, cuadros de bacteremias (presencia de bacterias en la sangre), linfodemas, alteraciones de coagulación, psoriasis en placas, osteoporosis severas, prótesis metálicas de osteosíntesis… Respecto a si tiene algún efecto secundario la aplicación de esta técnica la respuesta es no. Ni sobre tejidos colindantes ni sobre un tendón sano.
Por último, sólo me queda recomendar que antes de realizar esta técnica os aseguréis de que la persona que la realizará tiene la formación y el título correspondiente. Sólo así podréis estar tranquilos de que estáis en buenas manos. Y recordad, si tenéis dudas preguntad sin reparos al personal sanitario que os atiende.

Artículo especializado
Ejercicios Para la Tendinopatía de Rodilla
Mantener el tendón rotuliano en condiciones es indispensable para evitar lesiones, como las tendinopatías (tendinitis, tendinosis…). Pero no sólo conviene centrarse en cuidar el tendón sino también en trabajar a nivel del cuerpo del músculo, la articulación y otras estructuras estabilizadoras.
¿Qué es el tendón rotuliano?
El tendón rotuliano está situado en la cara anterior de la rodilla y es el que une el cuádriceps con la rótula y la tibia. La lesión suele aparecer por sobreutilización , que ocasiona microtraumatismos en el tejido y reacciona de manera patológica con inflamación o degeneración del mismo. Los deportes en los que se producen de forma habitual saltos, cambios de dirección o carrera suelen ser en los que esta patología tiene una mayor incidencia.
Ejercicios excéntricos para fortalecer y reforzar los tejidos
Existen diferentes tipos de ejercicios que ayudan a fortalecer y a reforzar los tejidos. Uno de ellos es el grupo de los llamados ejercicios excéntricos , en los que, durante el movimiento, el músculo está contraído pero las fibras, de manera simultánea, se alargan. Es el freno cuando se va a favor de la gravedad. Este tipo de ejercicio produce una serie de beneficios, entre ellos el aumento de la fuerza muscular y de la elasticidad del tejido, así como una mejora en la síntesis de colágeno que forma parte del tendón.
Algunos ejemplos de estos ejercicios son:
Sentadillas: colocarse de pie con los pies en paralelo o una ligera rotación de la punta hacia al exterior y las rodillas estiradas a lo ancho de las caderas. Sin perder el eje del cuerpo y sin que las rodillas se desplacen hacia el centro, flexionar las rodillas. La espalda debe estar recta y ligeramente inclinada hacia delante y los hombros no deben estar nunca por delante de las rodillas al bajar. Al bajar, la cadera no debe situarse por debajo de las rodillas, sino que debe formar un ángulo de 90º. Este movimiento se debe hacer de manera lenta y controlada. En cuanto a los brazos, pueden estar estirados hacia delante, en línea recta con los hombros, o bien utilizarse un peso (mancuernas o barra) para aumentar la dificultad y la carga.
Flexoextensión: sentados en una silla, con las rodillas flexionadas, espalda recta, levantar la pierna hasta conseguir un ángulo de 90º sin levantar el glúteo del asiento. Con la pierna estirada hay que volver a flexionarla, pero de manera lenta y como si se quisiera ir contra la gravedad. A este ejercicio se le pueden añadir gomas para aumentar la exigencia, sujetar los extremos de la goma con las manos y colocar una goma/banda elástica especial para hacer ejercicios de rehabilitación en la zona del puente del pie. Hacer el mismo movimiento que se hace sin gomas. Una vez realizado el ejercicio con una extremidad se repite con la contralateral.
Zancada : de inicio se recomienda hacerlo con el propio peso del individuo pero pueden añadirse pesas para aumentar la carga y elevar la dificultad. Partiendo de una posición de bipedestación, adelantar una pierna, flexionando la rodilla de modo que quede formando una “T”, en línea con la cadera. La pierna que queda por detrás también se flexiona, quedando el pie apoyado por la punta de los dedos y sin que toque la rodilla al suelo. El torso quedará recto sin desplazamientos para no perder el eje vertical. En cuanto se consiga esta posición se mantiene unos 3-5 segundos y se recupera la posición inicial en bipedestación. La siguiente zancada requiere de un cambio de posición de las piernas, la que había estado delante será ahora la que quede por detrás. Hay que vigilar que los pies queden alineados y que la rodilla no quede situada por delante de los pies en el momento de la flexión. Se puede aumentar también la dificultad si se hacen pequeños saltos a modo de tijera para cambiar las piernas de posición.
Balancín: este ejercicio requiere no sólo de un correcto trabajo a nivel de cuádriceps y glúteos, sino también de los músculos del core ya que se requiere de cierta estabilidad para no dañar esta zona. Colocarse arrodillado en el suelo (se recomienda poner una colchoneta debajo de las rodillas para evitar molestias) y con espalda recta dejarse caer hacia atrás con mucho control y trabajando con todos los músculos para evitar caerse o notar molestias. Tras conseguir una posición en un ángulo de unos 30-45º, aguantar unos segundos y volver a recuperar la posición inicial. Realizar dicho movimiento unas 2-5 veces.
Ejercicios dinámicos
Además de los ejercicios de tipo excéntrico incorporar a la rutina ejercicios más dinámicos
Puente: tumbados en el suelo con la espalda apoyada y las rodillas flexionadas, con los brazos estirados al lado del cuerpo o flexionados encima del pecho, se realiza una elevación de la cadera. Subiendo y bajando con un ritmo lento en el que se controle el movimiento sin que haya un exceso de curvatura lumbar sino consiguiendo una neutralidad de la zona lumbar con la zona sacra (la parte baja de la espalda). Las rodillas deben quedarse en el eje longitudinal sin irse hacia dentro. Se puede aumentar la dificultad del movimiento eliminado un apoyo, es decir, quedando únicamente apoyados en un pie y estirando una pierna. Hay que ir con mucho cuidado ya que la estabilidad es mucho menor y hay riesgo de realizar de manera errónea el ejercicio.
Será siempre recomendable que todos estos ejercicios sean supervisados de inicio por un profesional.

Artículo especializado
El Sueño y la Salud
El sueño es una actividad vital y fisiológicamente imprescindible para la regulación de los biorritmos . Es muy importante para el bienestar físico y mental , es decir, mejora el estado físico, el intelectual y el humor. Pero al hábito del sueño no se le concede la importancia de otros hábitos, como el de la alimentación saludable o el ejercicio físico. Y dormir poco o mal de forma habitual puede hacer que la salud se resienta.
¿Qué permite el sueño?
Además del descanso físico, el sueño permite la regulación y buen funcionamiento del sistema hormonal, el sistema inmune, cardiovascular y el apetito . En otras palabras, la falta de sueño se ha visto relacionada con la hipertensión arterial, el exceso de peso corporal y el mayor riesgo de infecciones. Además, el sueño permite la liberación de determinadas hormonas fundamentales para la homeostasis (equilibrio del organismo).
Con el sueño profundo se produce tanto la recuperación física, como la de la función cognitiva, de manera que la falta de sueño o el mal descanso crónicos se traducen en falta de concentración, peor humor, cansancio y bajo rendimiento. También se puede manifestar como estrés o irritabilidad.
¿Cuánto sueño es necesario?
En los adultos se considera necesario un promedio de entre siete y ocho horas de sueño por noche. Para lograr el máximo de los beneficios restauradores del sueño, es importante conseguir una noche completa de sueño de calidad. En términos generales, se considera un sueño correcto el formado por entre cuatro y seis ciclos, es decir, sucesiones de fases diferentes de sueño, de entre 90 y 110 minutos aproximadamente.
Recomendaciones para un sueño satisfactorio
Dentro de las recomendaciones saludables del estilo de vida se incluye el disfrutar de una etapa de sueño satisfactoria. Para la gran mayoría de la población conciliar y mantener el sueño durante la noche es un proceso normal.
Para poder mantener esta rutina saludable se aconsejan una serie de hábitos, conocidos como “ higiene del sueño” que permiten dormir mejor. Básicamente consisten en evitar y controlar los estímulos que pueden generar insomnio y regular los horarios.
Establecer una rutina horaria para fijar el reloj biológico. Evitar las siestas largas, trabajar por la noche y dormir en un horario irregular.
Estimulantes : evitar sustancias que estimulan el cerebro e interfieren en el sueño. Esto incluye café, alcohol, nicotina y cualquier excitante. La ingesta de café y de alcohol deben evitarse a partir de la tarde.
Ejercicio Físico : en general hacer ejercicio de forma regular ayuda dormir mejor, pero depende de la hora en que se realiza. Así, debe evitarse su práctica antes de acostarse ya que si se practica en las horas cercanas al sueño puede interferir con el mismo.
Ambiente adecuado: se ha intentar tener el mejor ambiente posible, lo que incluye una cama confortable, una habitación tranquila, sin ruidos, ni luces incómodas y con una temperatura adecuada.
Dieta: evitar comidas pesadas y abundantes antes de irse a la cama. Lo más recomendable es una comida ligera (como mínimo una hora antes de acostarse) y si es posible tomar leche y productos lácteos ya que contienen triptófano (hipnótico natural).
Utilizar la cama sólo para dormi r: evitarse irse a la cama hasta tener sueño, no ver la televisión, leer o comer en la cama.
Trabajar y controlar el estrés. Realizar ejercicios de relajación, meditación, biofeedback e hipnosis algunas veces resulta beneficioso para aliviar los problemas del sueño.
Se aconseja ser constante en mantener buenos hábitos y practicar las reglas de higiene. Si en un mes y medio no se han logrado resultados, se recomienda consultar con un profesional.
Trastornos del sueño más frecuentes
Insomnio : es de los trastornos del sueño más frecuentes y consiste en la incapacidad para conciliar el sueño o para mantenerlo a lo largo de la noche. Las personas que lo sufren tienen una mala calidad del sueño y ello interfiere en su vida cotidiana. El insomnio puede ser transitorio (dura menos de tres semanas) y generalmente se soluciona al modificar o eliminar los factores que lo provocan o crónico (más de tres semanas de duración). El tratamiento va dirigido a tratar las enfermedades que lo pueden originar y al uso de fármacos como hipnóticos y antidepresivos o ansiolíticos.
Hipersomnia : es un exceso de somnolencia diurna excesiva. Puede ser debida a múltiples trastornos y, por tanto, el tratamiento dependerá de la causa. La hipersomnia tiene una gran repercusión social y laboral. Dentro de estos síndromes con somnolencia diurna excesiva se incluyen trastornos como la narcolepsia.
Narcolepsia : es una enfermedad de causa desconocida que causa hipersomnia excesiva y se acompaña de otros síntomas como la cataplejía (pérdida brusca del tono muscular desencadenada por emociones que pueden provocar caídas) y la parálisis del despertar (imposibilidad para moverse durante uno o dos minutos al comienzo del sueño). El tratamiento se basa en el apoyo psicológico y tratamiento farmacológico. En estos pacientes es muy importante cumplir con unas estrictas medidas de higiene del sueño.
Parasomnias : son trastornos de la conducta, fenómenos anormales o alteraciones que ocurren durante el sueño. Aquí se incluyen las pesadillas, los terrores nocturnos y el sonambulismo, entre otros. Son más típicas de la infancia y la adolescencia, aunque pueden persistir en la edad adulta.
Apnea del sueño: es una enfermedad en la que se producen pausas respiratorias durante el sueño provocadas por un colapso de la vía aérea respiratoria superior. Ello conduce a la aparición de cefaleas, somnolencia, mal descanso nocturno y ronquidos. El tratamiento incluye bajar de peso, cirugía de la vía aérea superior en determinados casos y el uso de dispositivos respiratorios nocturnos (CPAP) para mantener la vía aérea abierta.

Artículo especializado
Información Ecografía Testicular
Actualizado el 17/12/2021
La ecografía testicular es la primera prueba diagnóstica utilizada en pacientes que presentan dolor o inflamación en los testículos y a nivel escrotal. También cuando se aprecia la presencia de una masa palpable o se ha producido un trauma.
Como todas las ecografías, se trata de una prueba no invasiva y que no emite radiación ionizante.
¿Qué es la ecografía testicular?
La ecografía testicular es una prueba diagnóstica por imagen que permite visualizar los tejidos y estructuras de los testículos y las zonas adyacentes. Con frecuencia se complementa mediante la ecografía Doppler, que permite ver el flujo sanguíneo y la irrigación de las estructuras estudiadas.
Además de los testículos, el resto de estructuras próximas que permite explorar la ecografía incluyen:
El epidídimo.
Las vesículas seminales.
Las venas y vasos linfáticos de los testículos.
El escroto.
¿Cómo se realiza?
La ecografía permite la obtención de imágenes en tiempo real. El ecógrafo funciona por medio de un transductor que emite ultrasonidos cuyo reflejo es recogido por el mismo transductor. El tratamiento de las ondas reflejadas por un ordenador determina la obtención de imágenes de las distintas estructuras testiculares. No se trata de radiaciones ionizantes y las imágenes se obtienen en tiempo real, lo que permite ver el movimiento de los órganos o el flujo sanguíneo.
En el inicio de la prueba se coloca un gel sobre el escroto para facilitar el movimiento del transductor y la emisión y captación de ultrasonidos.
¿En qué casos puede ser útil la ecografía testicular?
La ecografía testicular es muy útil para valorar diversas situaciones, tanto en adultos como en niños:
Masas testiculares. La ecografía testicular es una prueba esencial tras la aparición de una masa palpable. La mayoría de estas suelen ser benignas, frente a las malignas, caracterizadas por aparecer de forma intratesticular. La ecografía permite poder diferenciar si se trata de una masa sólida que pudiera constituir un posible tumor o de una masa líquida, como en el caso de un quiste.
En este sentido, el cáncer de testículo es el tumor más frecuente en hombres entre los 15 y los 35 años. Más allá de ese pico de incidencia, solo supone el 1% de los tumores en varones. En 2019 en España se diagnosticaron aproximadamente 1.300 casos.
Epididimitis . La ecografía testicular es también útil para valorar patologías en las estructuras adyacentes al testículo, como el epidídimo (colector del esperma que producen los testículos) y las vesículas seminales. El dolor testicular puede ser indicativo de una epididimitis. La ecografía testicular permitirá apreciar la inflamación de esta estructura. Por otro lado, si aparece sangre en el esperma puede ser debido a un quiste en las vesículas seminales, una lesión que también se apreciará en la ecografía testicular.
Hidrocele . Consiste en la acumulación de líquido entre las capas que rodean al testículo. Esta situación puede causar un aumento del tamaño escrotal que cursa con dolor. En la ecografía se podrá apreciar el líquido acumulado.
Varicocele . Es una dilatación o variz de las venas que irrigan los testículos. Causan molestia escrotal y pueden comprometer la fertilidad. En la ecografía se podrán apreciar las dilataciones tortuosas de los plexos venosos.
Torsión testicular . La torsión testicular supone una urgencia quirúrgica. Está relacionada con una acción en el desarrollo fetal y se manifiesta en la adolescencia con un fuerte dolor que puede llevar a la necrosis y pérdida del testículo. La ecografía testicular permite valorar la inflamación del testículo, la torsión y, mediante el Doppler, la irrigación sanguínea. En casos de traumatismos graves, la ecografía permite valorar si hay afectación del tejido testicular y si existen hematomas dentro o fuera de la gónada.
Testículo no descendido. En niños, la ecografía testicular suele ser útil para valorar la ausencia de testículos en el saco escrotal. Esto puede ser debido a que no se ha producido el descenso del testículo. La ecografía permite localizar los testículos que, mediante cirugía, se harán descender al saco escrotal. Dado que los testículos no descendidos tienen una mayor incidencia de cáncer, la intervención para su descenso se debe hacer cuanto antes. El testículo no descendido aparece en el 3% de los nacidos a término.
Riesgos de la ecografía testicular
Se trata de una prueba no invasiva que no utiliza radiación ionizante por lo que no presenta riesgos para el paciente.
Las escasas molestias que se pueden notar vienen dadas por el frío del gel utilizado para facilitar el desarrollo de la prueba y la presión sobre las estructuras estudiadas. En general, es una prueba que dura media hora como máximo.
Hazte una ecografía testicular sin esperas. En Savia contamos con los mejores centros y especialistas. Cómprala ahora aquí .
Preguntas frecuentes
¿Qué es una ecografía testicular?
Una ecografía testicular es una prueba diagnóstica por imagen basada en la utilización de ultrasonidos para visualizar las diferentes estructuras de la zona escrotal.
¿Qué se ve en una ecografía testicular?
La ecografía testicular muestra las estructuras escrotales y permite identificar anormalidades en los testículos y los tejidos adyacentes.
¿Cuánto tiempo dura una ecografía testicular?
El tiempo aproximado de la exploración es de 30 minutos. Tras ella, el radiólogo realiza un informe sobre los hallazgos de la prueba.
¿Qué es una ecografía Doppler testicular?
La ecografía Doppler testicular permite la visualización de los elementos en movimiento, por lo que sirve para evaluar el flujo sanguíneo en los vasos que irrigan la zona escrotal.
¿Cuánto cuesta una ecografía testicular?
Una ecografía testicular puede costar a partir de 20 €.
Bibliografía
Sociedad Española de Ultrasonidos. Información al paciente. Ecografía testicular. Consultado: 10/12/2021 .
Rodríguez JF. Sociedad Española de Oncología Médica. Cáncer de testículo. 29/01/2020. Consultado: 10/12/2021 .
Rodríguez R et al. Ecografía testicular. Arch Esp Urol 2006; 59(4): 441-454 .
Rebik K, Wagner JM, Middleton W. Scrotal Ultrasound. Radiol Clin North Am. 2019; 57(3): 635-648. Doi: 10.1016/j.rcl.2019.01.007.
 Savia
Savia