Artículos Especializados

Artículo especializado
Hábitos Saludables en el Insomonio
Al llegar la noche y haber finalizado con nuestro cometido del día, muchos deseamos poder iniciar un estado de descanso y desconexión, dejándonos llevar por el dulce sueño. Sin embargo, para algunos se convierte en una pesadilla debido a que sufren insomnio.
¿Qué es el insomnio?
El insomnio es el trastorno de sueño más frecuente en nuestra sociedad . Quien lo sufre tener problemas para conciliar el sueño o permanecer dormido. Tanto la calidad como la duración del sueño son bastante bajas e interfieren significativamente en la vida cotidiana de la persona, provocándole fatiga , ansiedad, disminución del grado de alerta, somnolencia diurna … situaciones que pueden llegar a provocar accidentes domésticos o laborales.
¿Qué causas tiene?
Las causas del insomnio pueden ser de índole muy diversa y, en ocasiones, no se presentan de forma aislada. El conocimiento de la etiología del insomnio será necesario para tratarlo adecuadamente. Existen múltiples formas de clasificar el insomnio, pero a efectos prácticos lo clasificaremos según su origen:
Insomnio primario: incluye aquellos casos en los que no se puede identificar una causa clara del trastorno. Suele implicar factores ambientales que influyen de modo negativo sobre el sueño como: malos hábitos de sueño, uso y abuso de sustancias y medicamentos, trabajos por turnos o viajes frecuentes transoceánicos, etc.
Insomnio secundario : su origen es debido a una enfermedad o trastorno (psicológico, síndrome de piernas inquietas, enfermedades neurológicas, trastorno respiratorio nocturno, etc).
El insomnio también se relaciona con la edad . El trastorno del sueño infantil es el más frecuente y puede afectar desde a lactantes hasta a niños de 5-6 años. Normalmente, la causa es una deficiente adquisición del hábito del sueño. Por otra parte, la edad avanzada conlleva también una alteración de los ciclos de sueño haciéndola menos reparadora.
¿Qué podemos hacer para afrontar el insomnio?
Como hemos podido percibir el insomnio es un cuadro bastante complejo por lo que dificulta encontrar un tratamiento efectivo. Antes de contemplar cualquier medida farmacológica, deberá realizarse un buen estudio inicial para detectar todas las posibles causas que lo originan.
El tratamiento del insomnio debe estar siempre enfocado hacia la eliminación de las causas que lo provocan mediante un cambio de estilo de vida y adoptando las llamadas medidas higiénicas del sueño, llegando si fuese necesario al tratamiento farmacológico , siempre con la supervisión de un facultativo.
Las medidas de higiene del sueño hacen referencia a aquellos hábitos saludables que nos ayudan a tener una rutina sana de sueño, evitando aquellas actividades o elementos que lo dificultan, y potenciando aquellos que lo facilita. Son el denominador común de toda intervención terapéutica utilizada para los trastornos del sueño. Las recomendaciones indicadas por los expertos, para conseguir un sueño reparador son:
Mantener un horario fijo para acostarse y levantarse, incluidos fines de semana y vacaciones.
Permanecer en la cama el tiempo suficiente, adaptándolo a las necesidades reales de sueño.
Evitar la siesta . En casos concretos, se puede permitir una siesta después de comer, con una duración no mayor de 30 minutos.
El tabaco , además de perjudicar la salud, también interfiere en el sueño. Por tanto, se debe evitar su consumo siempre o unas horas antes de dormir.
Mantener el dormitorio a temperatura agradable , con unos niveles mínimos de luz y ruido.
No utilizar pantallas digitales (ordenador, móvil, tablet…) en las dos horas previas al sueño nocturno.
Tomar un baño o ducha de agua a temperatura corporal por su efecto relajante.
Disfrutar de masajes corporales con aceites esenciales sedantes (a bajas dosis, diluido en aceites neutros como el de almendra) como la lavanda, azahar, mandarina, ylang-yglan…
El papel del ejercicio
La actividad física en los casos de insomnio puede ser interesante, especialmente si se hace en la “dosis” y la intensidad adecuada. El ejercicio físico de intensidad moderada favorece la descarga de tensiones y la relajación muscular , ayudando a la conciliación. Pero realizar una actividad física muy “energética” y con movimientos muy activos como baile, aeróbic… a última hora de la tarde/noche (21 o 22 h) puede generar un estado de excitación en algunos individuos que les impida dormir. Cabe encontrar el ejercicio adecuado para cada caso y las horas de su realización.
Por otra parte, son muy recomendables las técnicas de relajación (respiración abdominal, yoga) o las artes marciales energéticas (qi qong, tai chi). En general, reducen la exaltación mental y física, por lo que son muy útiles para quienes padecen hiperexcitabilidad durante el día o la noche.
¡La alimentación también puede influir!
Otro factor más a tener en cuenta en el abordaje del insomnio es la alimentación. Se sabe muy bien que determinados hábitos dietéticos pueden influenciar en la calidad del sueño, bien sea favoreciendo su conciliación o dificultando el descanso. Si parte de la causa del insomnio es dietética se deberán tener en cuenta los siguientes ítems:
Respecto a la cena:
Toma una cena ligera , unas dos horas antes de ir a la cama.
Intenta no acostarte con hambre . Una pequeña cantidad de alimentos, un vaso de leche tibia o infusión caliente pueden ayudar a conciliar el sueño.
Si te despiertas con hambre por la noche, no comas, pues el impulso de comida “despierta” el sistema digestivo y el metabolismo.
Evita el azúcar simple porque es un gran excitante y estimulante.
Modera el contenido líquido de bebidas para no favorecer la diuresis nocturna.
Alimentos y sustancias que dificultan el sueño:
Metilxantinas (cafeína, teobromina, teofilina) del café, té, guaraná, ginseng, cacao, mate y colas. Son sustancias que afectan al sistema nervioso central y tienen una acción directa sobre el sueño.
Especias . Las comidas muy condimentadas con especias picantes pueden perjudicar el sueño ya que aumentan la temperatura corporal.
Alcohol: la deshidratación que produce el alcohol puede interferir en el sueño. Además, también interrumpe la fase del sueño MOR (movimiento circular rápido), necesaria para un buen descanso. Sólo se alcanza esta fase una vez se han pasado los efectos del alcohol.
Alimentos picantes : pueden provocar una mala digestión con ardores y dolor estomacal.
Alimentos y nutrientes que favorecen el sueño:
Hidratos de carbono: los alimentos ricos en hidratos de carbono inducen al sueño sin excederse en cantidades como: patata, pan de calidad, lentejas, naranjas, arroz blanco, cuscús, frutas…
Infusiones relajantes : tomar una tacita pequeña de plantas medicinales con efecto sedante y relajante muscular como pasiflora, valeriana, tila, azahar, hierba luisa, melisa, mejorana, espino blanco, lúpulo, lavanda.
Triptófano : incorporar alimentos ricos en este aminoácido como huevos, leche, cereales integrales, avena, dátiles, semillas de sésamo, garbanzos (humus), pipas de girasol y calabaza, cacahuetes y plátano. El motivo es que el triptófano contribuye a aumentar los niveles de serotonina y, con ello, la cantidad y calidad del sueño. La serotonina es precursora de la melatonina la cual es la encargada de regular los ciclos del sueño. Además, interviene en el control del estrés y de la temperatura corporal.
Artículo especializado
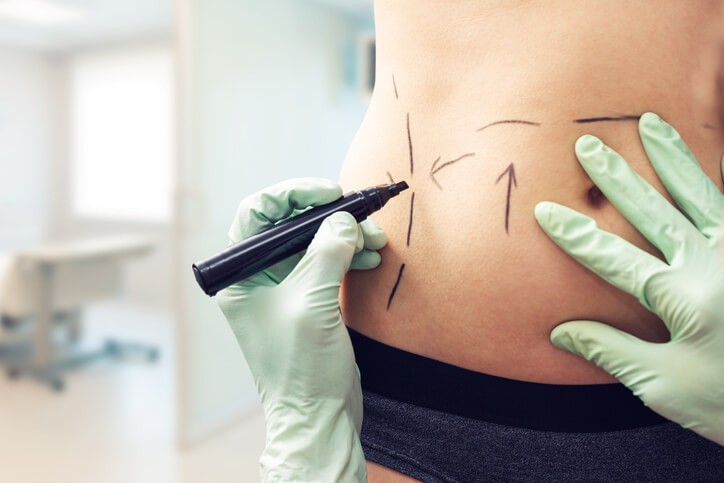
En Qué Consiste la Liposucción
Succionar la grasa. En esto consiste la liposucción, un procedimiento quirúrgico en el que se utiliza una técnica de succión para eliminar la grasa de áreas específicas del cuerpo, como el abdomen, las caderas, los muslos, los glúteos, los brazos o el cuello. Debe llevarse a cabo por un cirujano plástico, en un ambiente estéril quirúrgico, y puede realizarse con anestesia local o, preferiblemente, general.
No se considera un método general, ni una alternativa para bajar de peso. Es un proceso complementario que ayuda a eliminar la grasa localizada que no puede combatirse con e jercicio y dieta . Siempre recomiendo a mis pacientes que después de realizar el procedimiento ayuden a mantener los resultados con una dieta variada y controlada por un nutricionista para procurar que la pérdida de peso posterior a la cirugía sea progresiva y no de golpe, y así evitar el famoso “efecto rebote”.
¿Cómo funciona?
La liposucción se utiliza para aspirar grasa de a bdomen, brazos, glúteos, caderas, muslos, tórax y espalda . Al finalizar el procedimiento, se produce una adaptación de la piel al nuevo contorno corporal. No es un procedimiento que produzca la mejora de hundimientos a causa de la celulitis, ni tampoco elimina las estrías.
Contraindicaciones
Se recomienda no realizar este procedimiento en pacientes con patologías cardiacas, hipertensión y diabetes descompensad a, cáncer, enfermedades coagulopáticas, enfermedades renales o adenomatosis.
Antes de realizar el procedimiento, cada paciente debe ser evaluado de forma individual. Puede presentar como complicación la presencia de morados, seromas (acumulación de líquido), infecciones y anormalidades en la silueta (debido a una extracción de grasa dispareja), y, en última instancia, embolia grasa. Dos semanas antes del procedimiento deben suspenderse los tratamientos con fármacos antiinflamatorios no esteroides (AINES) y anticoagulantes.
¿Cómo es la técnica quirúrgica?
Actualmente existen cuatro tipos de liposucción que pueden llevarse a cabo:
Liposucción tradicional o tumescente : consiste en eliminar la grasa a través de pequeñas incisiones, utilizando cánulas atraumáticas y de punta roma. La grasa retirada no vuelve a regenerarse. Al finalizar el procedimiento, se debe colocar una faja que se mantendrá durante el primer mes de forma obligatoria. Se realiza a niveles de grasa profunda.
La liposucción láser : utiliza una cánula de menor tamaño, adosada a un láser, que permite licuar la grasa y aspirarla.
Liposucción por ultrasonido : utiliza ondas de ultrasonido a diferentes niveles, para generar una destrucción de la grasa, en aquellas zonas donde la liposucción convencional no es efectiva, aunque puede realizarse también en grandes zonas.
Liposucción propulsada : utiliza una cánula con movimientos hacia adelante y atrás, generando con esta vibración una mayor eliminación de grasa de forma más precisa, en especial en áreas más pequeñas, como los brazos, las rodillas o los tobillos.
Pueden aparecer como complicaciones hematomas, seromas e infecciones , por lo que los pacientes deben tener pautados antibióticos en las primeras semanas postoperatorias. El edema inmediato se irá reduciendo a las pocas semanas. Siempre recomiendo a mis pacientes que empiecen, al cabo de tres o cuatro semanas tras la cirugía, con masajes de drenaje linfático y reafirmantes, para lograr un mayor efecto. Y si puede ser asociado a una dieta sana y equilibrada, mejor, pues ayudará a mantener los efectos alcanzados con el procedimiento.

Artículo especializado
¿Cómo Interpretar unos Análisis de Sangre?
El análisis de sangre es una de las pruebas médicas más solicitadas, bien como chequeo de rutina o bien para ayudar en el seguimiento de pacientes aquejados de alguna dolencia. Pero, ¿cuántas veces hemos recibido una copia de un análisis de sangre y nos hemos asustado innecesariamente, hasta que hemos hablado con el médico?
La sangre está formada por cuatro tipos de componentes:
Corpúsculos celulares (hematíes, leucocitos, plaquetas).
El plasma sanguíneo o suero: parte líquida.
Los gases (O2, CO2…).
Productos orgánicos y minerales transportados (hormonas, minerales, proteínas…).
Por la sangre pasan la mayoría de sustancias de nuestro organismo, por lo que poder analizar una pequeña cantidad de ésta nos permite interpretar muchos aspectos acerca del estado de salud de una persona.
En una analítica de sangre básica se piden los datos hematológicos (niveles celulares, hemoglobina, hematocrito, etc.) y bioquímicos más generales (glucosa, colesterol, triglicéridos…). Cuando el médico sospecha alguna anomalía concreta puede complementar con otros indicadores un poco más específicos (VSG, hierro, hormonas, fibrinógeno…).
RECUERDA QUE…
La analítica siempre debe ser interpretada finalmente por un facultativo médico porque los datos varían en función de cada laboratorio, sexo, edad, condiciones físicas, alimentación…
NO TE ALARMES SI…
Se observa un valor aumentado de forma importante. El médico solicitará más pruebas diagnósticas en caso de considerar que tiene importancia. Una sola prueba no suele ser suficiente para emitir el diagnóstico de una enfermedad.
Datos principales en un hemograma
Los datos clave solicitados habitualmente en una analítica son:
Hemograma:
Hematíes o eritrocitos o glóbulos rojos: son los corpúsculos celulares que transportan el oxígeno que necesitan las células de todo el organismo para respirar. En su interior contienen la hemoglobina, que lleva hierro y es lo que le otorga el color rojo a la sangre. (Valores normales (VN): 4,5-6,5 mill/mm3 en varones; 3,8-5,8 mill/mm3 en mujeres).Cuando la concentración de hemoglobina disminuye (valores bajos en la analítica) aparecen las anemias ; las más frecuentes en la población se llaman f erropénicas , porque se deben al déficit de hierro. Los valores de ferritina nos indican cuánto hierro se encuentra depositado en el organismo.
Leucocitos o glóbulos blancos: son las células de defensa frente a agentes patógenos (VN: 5000-10.000/mm3). Pueden ser:
Granulocitos o polimorfonucleares : a su vez se subdividen en neutrófilos, encargados de la defensa frente a microorganismos, eosinófilos, que combaten los parásitos y ‘basófilos’, que intervienen en las reacciones de hipersensibilidad.
Linfocitos: se encargan de fabricar anticuerpos y de la defensa contra virus y células tumorales.
Plaquetas: son las encargadas de taponar las heridas, iniciar la formación del coágulo sanguíneo e impedir la pérdida de sangre por hemorragia. (V: 150.000-350.000/mm3). Las células de nuestra sangre se generan en la médula ósea de algunos huesos, donde unas células precursoras denominadas ‘hematopoyéticas’ las van fabricando y liberando al torrente sanguíneo una vez maduradas.
Otros parámetros de importancia en el hemograma son: la hemoglobina, el VCM; el HCM.; el CHCM; hematocrito; VSG., etc. (ver artículo “¿Qué detecta un hemograma?”).
Bioquímica
Glucosa: es un hidrato de carbono simple y la principal fuente de energía que utilizan las células. Se puede alterar por dietas, ayuno, entrenamiento intensivo, hipotiroidismo, diabetes mellitus, etc. (VN: 70-110 mg/dL).
Colesterol: es un componente graso fundamental para la composición de las membranas celulares de todas las células del organismo y precursor de muchas sustancias esenciales para la vida (hormonas, ácidos biliares…). El colesterol total tiene unos valores normales de 140-220 mg/dL. Circula en el plasma unido a diferentes lipoproteínas. Las más conocidas son la LDL (“o colesterol malo. VN: < 150 mg/dL”), responsable del transporte de colesterol a los tejidos periféricos y al aumentar puede contribuir a formar depósitos en las arterias (arteriosclerosis) y la HDL (“o colesterol bueno. VN: > de 55 mg/dL”) que, al contrario, retira el colesterol de los tejidos y lo lleva al hígado, reduciendo el riesgo cardiovascular.
Triglicéridos: son indicadores de la grasa que ingerimos en la dieta y sirven de transporte y almacén de energía. (VN: 40-170 mg/dL).
Proteínas plasmáticas : en el plasma circulan multitud de proteínas entre las que se encuentran las ‘inmunoglobulinas (anticuerpos)’, las proteínas de la coagulación de la sangre o proteínas transportadoras como la haptoblobina o la transferrina, entre otros ejemplos. (VN: 6-8 g/dL).
Transaminasas (AST o GOT / ALT o GPT): son unas enzimas (proteínas), que se encuentran en el interior de las células de algunos órganos como hígado, corazón, riñones o músculos y que cumplen una importante función metabólica. (V.N. < 40 UI/L). La GGT también es una transaminasa que se encuentra en las células del hígado y que determina el estado de salud del mismo. (VN: 12-55 UI/L).
Bilirrubina: es una sustancia que se forma con la destrucción de los hematíes y otras hemoproteínas. Es captada y transformada en el hígado, eliminándose por la bilis. Aumenta sus niveles en sangre cuando hay una incapacidad por el hígado de metabolizarla o cuando se destruyen demasiados hematíes (anemias hemolíticas) o, finalmente, también cuando se obstruye físicamente el paso de la bilis por sus conductos naturales. (VN: de Bilirrubina Total: <1 mg/dL).
Creatinina: es un producto del metabolismo muscular que se elimina por el riñón, por lo que se emplea como indicador de la función renal. Cuando el riñón no funciona correctamente no puede eliminarse por la orina y se acumulan sus niveles en sangre. (VN: 0.7 a 1.3 mg/dL para los hombres y de 0.6 a 1.1 mg/dL para las mujeres).
Ácido úrico: es un producto del metabolismo que se acumula en casos de enfermedad renal o por una dieta mal equilibrada. (VN: 3-7 mg/dL).
EL PAPEL DEL EJERCICIO
En general, los valores metabólicos son más saludables cuando se realiza deporte. Se observa una disminución del colesterol total , los triglicéridos, de la glucosa basal (por eso el ejercicio se recomienda a los diabéticos). También puede aumentar el HDL o fracción buena del colesterol y el nivel de urea por efecto del catabolismo proteico.

Artículo especializado
Cómo Actuar Ante una Lesión de Cuadriceps
Es uno de los músculos más potentes del cuerpo humano. El cuádriceps es esencial para el desplazamiento, entre otras funciones, ya que una de sus funciones es la extensión de la rodilla , además de la estabilización de la misma. De ahí que sea uno de los músculos más importantes para todos los deportistas cuya disciplina implique carrera o saltos. Realizar ejercicios de tonificación y potenciación de este grupo muscular es básico para evitar lesiones de menor o mayor importancia.
Cuatro músculos en uno
El cuádriceps es un músculo que se sitúa en la zona del muslo y, tal y como indica su nombre, está formado por cuatro músculos con entidad propia . Estos son: vasto interno, vasto externo, vasto intermedio y recto femoral, cada uno de ellos tiene un origen propio pero una única inserción. Se originan en la región de la cadera, y se unen formando un tendón, el tendón cuadricipital, que se inserta en la cara superior de la rótula en la rodilla.
¿Cómo se tratan las lesiones?
En función de la localización y el tipo de lesión que se presente el tratamiento será diferente, pero siempre con el objetivo de restablecer la normalidad, y volver a la práctica deportiva lo antes posible pero siempre minimizando el riesgo de recaída . Entre las opciones encontraremos desde el tratamiento conservador , en el que el reposo y la aplicación de hielo pueden ser de inicio suficiente, hasta la necesidad de realizar una intervención quirúrgic a para reparar la lesión. Cabe destacar que en la mayoría de ocasiones la fisioterapia forma parte también de la batería terapéutica, ya que no sólo es importante recuperarse sino hacerlo en la mejor de las condiciones. El trabajo asistido y supervisado por parte de un profesional con ayuda de técnicas complementarias, ayudaran a conseguir el objetivo.
Contusión: suele ser una lesión frecuente en aquellos deportes en lo que existe contacto entre rivales. Puede deberse a una acción fortuita, en el transcurso del juego en el que un jugador recibe un golpe de un rival sea con una parte de su cuerpo o bien con alguno de los accesorios que se usan, el casco en el caso del futbol americano, por ejemplo. Habitualmente esta lesión suele ser leve y con un tratamiento conservador suele ser suficiente , la crioterapia (aplicación de hielo) en la zona lesionada reduce la inflamación y el dolor. En caso de que los síntomas, no remitan sería adecuado realizar un estudio de diagnóstico por la imagen para comprobar que no haya una lesión más compleja, como podría ser la existencia de un hematoma, que requiera una actuación a largo plazo.
Rotura fibrilar: el cuádriceps, como cualquier otro músculo, está formado por fibras musculares . En el momento de la lesión estas pueden romperse, de manera parcial o completa produciéndose una rotura fibrilar, siendo la afectación más o menos grave respectivamente. Una alimentación deficiente, el sedentarismo, un traumatismo o sobrecarga pueden ser el origen de esta alteración de tejido muscular. La aparición repentina de un dolor que incluso se acompaña en ocasiones de hematoma e impotencia funcional puede ser el debut de esta patología. El reposo para evitar que la lesión evolucione negativamente junto con un vendaje compresivo son las actuaciones terapéuticas iniciales, además de la siempre socorrida crioterapia (aplicación de frío). Ponerse en manos de un fisioterapeuta para recuperarse completamente antes de volver a la práctica deportiva es un consejo que debería seguirse siempre.
Tendinitis : es una lesión que afecta al tendón y suele estar causada por la sobrecarga y los movimientos repetitivos . El tendón puede reaccionar inflamándose ante acciones que implican saltos o impacto. Quienes realizan deportes en los que la carrera o los saltos son parte importante de la técnica deportiva tienen mayor riesgo de sufrir esta lesión (baloncesto, voleibol o atletismo, entre otros). El dolor situado en la zona superior de la rótula suele ser muy indicativo de esta lesión. Para el tratamiento existe indicación de crioterapia y reposo relativo . En aquellos casos en los que el dolor persiste aun habiendo realizado reposo relativo, se recomienda añadir fisioterapia para fortalecer el tendón lesionado y reducir la inflamación y las molestias.
Rotura del tendón del cuádriceps: son casos menos habituales, pero más graves. Este tendón es muy potente y para que llegue a romperse en personas jóvenes y sin patología crónica debe darse una situación realmente adversa. Ello puede suceder cuando el deportista con el pie fijo en el terreno de juego y flexión de la rodilla, realiza una contracción del músculo . Quien la sufre relata un dolor muy agudo, la aparición de un defecto por encima de la rótula y la imposibilidad de extender la rodilla. Y ello requiere de diagnóstico y tratamiento preciso.
Ruptura incompleta: aquí la inmovilización , unas seis semanas, suele ser el tratamiento aconsejado. De todos modos, el inicio de la rehabilitación puede adelantarse en el momento en el que la inflamación inicial y el dolor disminuyen. Esta inmovilización puede acompañarse de medicación, así como de crioterapia, para reducir la inflamación que acompaña a la lesión.
Ruptura completa: en este caso, o en algunos casos puntuales de lesiones incompletas, pero con un tendón en malas condiciones (degeneración tisular) la cirugía suele ser la opción principal. Medicación y crioterapia también forman parte de la terapia, así como la posterior r ehabilitación que, al ser una operación, será más larga que en el caso anterior. Es importante acudir a todas las sesiones y seguir las pautas recomendadas para una correcta recuperación para evitar de ese modo una lesión posterior.

Artículo especializado
Motivos y Mejora de la Dificultad Respiratoria
La dificultad respiratoria es una sensación desagradable de falta de aire, de sensación de ahogo, que se puede manifestar en reposo o durante el esfuerzo físico. En términos médicos, se llama disnea. Su causa no siempre es tan obvia como puede parecer, ya que no sólo las enfermedades del pulmón la pueden provocar, sino que hay muchas otras causas que pueden ocasionar dificultad para respirar. Veámoslas.
Causa de disnea o dificultad respiratoria
La dificultad para respirar puede ser debida a diferentes causas, algunas debidas a una enfermedad, al estrés, a accidentes o, en otras ocasiones, a circunstancias como la altura.
Factores externos que pueden causar disnea :
Intoxicación por gases.
Cuerpo extraño en la vía aérea.
Altura o alta montaña.
Factores psicológicos :
Crisis de ansiedad o de pánico con hiperventilación.
Enfermedades pulmonares :
Asma bronquial.
Bronquitis aguda o crónica.
EPOC (Enfermedad Pulmonar Obstructiva Crónica).
Enfisema.
Neumonía.
Fibrosis pulmonar.
Edema pulmonar.
Neumotórax.
Tromboembolia pulmonar.
Sarcoidosis.
Bronquiectasias.
Derrame pleural.
Tumores pulmonares.
Enfermedades cardiovasculares :
Insuficiencia cardíaca.
Enfermedad coronaria.
Cardiopatías congénitas.
Miocarditis o pericarditis.
Arritmias.
Enfermedades infecciosas :
Gripe.
Infección de vías respiratorias altas.
Difteria.
Tos ferina.
Crup o laringitis.
Epiglotitis.
Traqueítis.
Tuberculosis.
Enfermedades de la musculoesqueléticas :
Cifoescoliosis severa.
Parálisis diafragmática bilateral.
Otras
Alergias graves que causan edema laríngeo.
Las enfermedades neurológicas que afecten al control de la respiración.
La apnea del sueño.
¿Cómo se diagnostica?
Como en cualquier situación médica, un correcto y extenso interrogatorio (historia clínica) y una completa exploración física nos permitirán realizar un buen diagnóstico. La auscultación del paciente, el inicio de los síntomas, su aparición con el esfuerzo o la presencia de fiebre o dolor, orientan en el diagnóstico.
Tras la auscultación del paciente, se puede realizar una determinación del oxígeno que hay en la sangre, como una gasometría o bien, valorar cómo está el pulmón mediante una radiografía. Una analítica o un electrocardiograma también pueden ser útiles. Una manera objetiva de valorar también la dificultad respitario y la capacidad pulmonar es mediante la realización de una espirometría o peak flow .
Tratamiento de la dificultad respiratoria
El tratamiento está enfocado a la causa que provoca la disnea. La dificultad para respirar no es una enfermedad en sí misma, sino un síntoma secundario a un problema de base.
Si el problema es una obstrucción de la vía aérea, ya sea por mucosidad u obstrucción nasal o por un cuerpo extraño, el tratamiento será liberar la vía aérea para dejar pasar el aire.
Si la dificultad respiratoria la causa el estrechamiento de los bronquios (asma o bronquitis), el tratamiento irá dirigido a broncodilatarlos mediante fármacos inhalados, como el salbutamol o corticoides.
En el caso de las infecciones bacterianas , como la neumonía, deben ser tratadas con antibióticos y, si hay tumores o líquido en la pleura o pulmones, deben ser tratados quirúrgicamente.
Los pacientes con cardiopatías o arritmias , deben ser estabilizados y tratados con fármacos específicos.
Los pacientes con manifestaciones graves de alergia , deben evitar el alérgeno que les causa problemas y llevar siempre consigo la medicación.
¿Podemos evitarla o prevenirla?
Los fumadores tienen mayor riesgo de presentar disnea o problemas respiratorios.
Vacunarse contra la gripe, sobre todo, las personas con enfermedades crónicas, respiratorias o cardíacas.
Se recomienda, como normal general, dejar de fumar para evitar complicaciones futuras.
En las ascensiones a gran altura se recomienda la aclimatación progresiva , comer poco, beber mucho y descansar, con la toma de algún fármaco si fuera necesario.
En caso de dificultad a la hora de respirar por la noche, debido a enfermedades cardíacas , al permanecer tumbado (ortopnea), es recomendable dormir con varias almohadas.
En algunas ocasiones, el médico puede prescribir oxígeno domiciliario o bien puede ser necesario, según la gravedad, ingresar e intubar al paciente para ventilarlo adecuadamente.
Complicaciones o secuelas
En función de la gravedad o la frecuencia de episodios de dificultad respiratoria , se pueden observar complicaciones como:
Problemas respiratorios: un episodio grave puede comprometer la función pulmonar o dañar el tejido.
Problemas de memoria o cognitivos: niveles de oxígeno bajos en la sangre durante un largo tiempo puede provocar pérdida de memoria y problemas cognitivos transitorios o permanentes.
Depresión: suele ser transitoria y mejora con el tiempo.
Cansancio y debilidad muscular: sobre todo después del tratamiento recibido.
Mejorar la dificultad respiratoria
Para ayudar con la dificultad para respirar, pueden realizarse varias cosas :
Sentarse erguido
Dormir semincorporado, en una silla reclinable
Elevar la cabecera de la cama o usar almohadas
Inclinarse hacia delante
Encontrar maneras de relajarse es importante para manejar un episodio de disnea:
Escuchar música suave.
Realizar actividades relajantes como un baño o darse un masaje.
Ponerse un paño frío sobre el cuello o la cabeza.
Respirar con calma por la nariz y echando el aire por la boca.
Pedir ayuda a familiares y amigos.
Abrir la ventana, salir a la calle para recibir aire fresco.
Realizar actividades preventivas como:
Dejar de fumar
Realizar yoga y meditación, basados en la respiración (mejoran la capacidad respiratoria)
Realizar ejercicio moderado.
Aprender a utilizar los medicamentos recetados por el médico y conocer los signos de alarma para acudir a urgencias.

Artículo especializado
Lesiones Más Frecuentes en Deportistas Ocasionales
Ser un deportista ocasional, que dedica grandes esfuerzos físicos en un espacio de tiempo muy concreto y sin ninguna regularidad a una disciplina deportiva, suele ser sinónimo de problemas. Como casi todo en la vida, dosis pequeñas, progresivas y regulares suelen ser la mejor manera para obtener beneficios, y evitar lesiones, sobre todo cuando se hace referencia al beneficio físico del deporte.
Nuestro organismo está preparado para reaccionar ante estímulos de estrés. Tenemos capacidad para reaccionar y salir corriendo detrás de un autobús que se nos escapa, o atrapar algo al vuelo cuando se va a caer, pero de eso a jugar un partido de futbol o correr sin previa preparación 10 km seguidos, tras meses sentados en el sofá hay una gran diferencia. Adquirir hábitos y regularidad es esencial para que nuestro cuerpo sume beneficios y eso sería lo ideal, pero también es cierto que ello no siempre es posible y de vez en cuando “cae” en nuestra agenda la necesidad de ejercitarnos y aparecen partidos con amigos, competiciones o simplemente salidas por la montaña que parecen fácilmente realizables. Tras estas prácticas y en más ocasiones de las que nos gustaría, se diagnostican lesiones que podían haberse evitado, simplemente siendo conscientes de las capacidades individuales.
Falta de regularidad, un motivo importante
Según la Encuesta de Hábitos Deportivos de la población española publicado en 2015, el 51% de la población mayor de 15 años practicó actividad física al menos una vez al mes y el 52,3% al menos una vez al trimestre, frente al 46,2% que lo hace de manera semanal o el 19,5% que lo hace diariamente. Así pues, estas cifras nos dan una idea de que las lesiones asociadas a la falta de regularidad de la práctica deportiva serán elevadas. El sistema musculo-esquelético es el más afectado, especialmente los tejidos blandos, es decir, músculos y ligamentos, por ser los que requieren una mayor adaptación a la técnica y a la exigencia del momento, sin olvidar las contusiones que son también lesiones frecuentes.
Una lesión común
Según el tipo de ejercicio o deporte que se realice las lesiones se concentrarán en una zona u otra del organismo. Pero hay una lesión que puede aparecer en cualquier localización, el DMAT (dolor muscular de aparición tardía) o más conocido comúnmente como las “ agujetas”. Este proceso es uno de los más comunes y se produce como consecuencia de lesiones microscópicas a nivel de las fibras musculares que están implicadas en el ejercicio. Estas molestias pueden durar hasta 72 horas tras el ejercicio, por lo que hay que ser prudente al retomarlo de nuevo. La prevención es básica para evitar su aparición, por lo que un buen calentamiento, aumento de tiempo y carga progresiva y estiramientos no deben faltar en las sesiones programadas.
Extremidades inferiores
Aquellos que practican deportes en los que las extremidades inferiores son el eje, contusiones y lesiones músculo-tendinosas suelen ser las más habituales. En general, cuando se trata de partidos en los que se enfrenta puede existir contacto físico una contusión suele ser un “souvenir” inequívoco de que se ha jugado un partido entre amigos. Son, frecuentemente, contusiones de poca importancia y gravedad que desaparecen tras unos días, y que no requieren de tratamiento específico más que crioterapia (hielo) y la aplicación de alguna crema que tenga acción trombolítica (disuelve pequeños trombos o coágulos formados superficialmente) para ayudar a reducir y reabsorber el hematoma que aparece tras un golpe.
En cuanto las afectaciones de partes blandas (músculo, tendón y ligamento), los esguinces se sitúan en la parte alta de la lista del ranking de lesiones que sufren deportistas ocasionales. Los tobillos son la localización más habitual. La falta de regularidad en la práctica y también de técnica aumentan la posibilidad de lesión ya que la respuesta de dicha articulación no es siempre la que podría esperarse. Cuando un deportista es regular en la realización de su deporte no sólo trabaja la técnica, que es muy importante, sino que también trabaja a nivel de la condición física, y prepara a sus músculos y articulaciones para la situación de “estrés” al que se va exponer. En el caso del deportista ocasional, este punto se obvia y la respuesta delante de la exigencia física puede ser insuficiente. Un mal apoyo del pie en carrera o tras un salto puede significar una lesión de ligamento. Los esguinces suelen ser de poca gravedad, pero requieren de un diagnóstico para un tratamiento y recuperación adecuados.
Dolor lumbar
A nivel muscular, sobrecargas y/o contracturas por falta de acondicionamiento físico son también frecuentes entre este colectivo. Deportes en los que se exige mucho ocasionan molestias que pueden acarrear problemas en el día a día. Movimientos poco comunes, cargas elevadas o posiciones forzadas pueden ocasionar molestias en zonas que poco tenían que ver con la práctica deportiva propia. El dolor lumbar , por ejemplo, sea por sobrecarga o por previa lesión a la que no se le ha dado la suficiente importancia, es una de las razones más habituales de consulta que vemos los profesionales de la salud. En ocasiones esta molestia podría evitarse con un buen calentamiento previo o el uso de equipamiento adecuado.
De hecho, la prevención es una de las recomendaciones más importantes para evitar estas lesiones. Conocerse y saber cuáles son los límites individuales, usar el material adecuado, una preparación física mínima basada en la regularidad y un cierto conocimiento del deporte a practicar ayudan en gran medida a reducir el riesgo de aparición de cualquier lesión.

Artículo especializado
Las Lesiones del Corredor
La palabra lesión es una de las más temidas en el mundo del deporte, sobre todo porque se relaciona con un tiempo de parón. Hasta hace unos años, el hecho de no poder seguir con una rutina de entrenamiento afectaba mucho al deportista profesional ya que la consecuencia es clara: detener la posibilidad de seguir entrenando y llegar a conseguir el objetivo establecido. Pero de un tiempo a esta parte, algo ha cambiado, y no sólo los profesionales se “desesperan” por estar obligados a parar y no poder seguir con su agenda, sino que el deportista amateur también ha entrado en esta dinámica.
¿Qué pasa al correr?
Correr es un deporte de impacto que implica que algunas zonas anatómicas en concreto sufran más que otras, por el impacto que implica la carrera a pie. La biomecánica y la técnica de la carrera obliga al sistema musculo esquelético a una elevada exigencia y ello puede acabar por provocar lesiones que pueden ir desde lesiones de diagnóstico y tratamiento sencillo y con una relativamente rápida recuperación y vuelta a la práctica deportiva, a otras que requieren de mayor tiempo de tratamiento y la consiguiente paciencia por parte del corredor, que verá su agenda “truncada”.
¿SABÍAS QUE…?
Las lesiones en cualquier corredor no son algo extraño. De hecho, las cifras hablan de que alrededor de la mitad de corredores que salen de manera regular a correr pueden sufrir alguna lesión asociada a esta práctica. Conseguir reducir estas cifras está en parte en las manos del propio corredor.
¿Qué factores predisponen?
En efecto, hay una serie de factores predisponentes que deben tenerse presentes ya que no pueden modificarse y hay que gestionarlos de la mejor manera posible. Algunos son:
Género: las diferencias anatómicas entre hombres y mujeres aumentan la predisposición a unas lesiones más que otras.
Entrenamiento: realizar un entrenamiento de carácter progresivo y adaptado a las características y a los objetivos es esencial para minimizar riesgos.
Alimentación: es necesario que exista una alimentación adecuada a las necesidades individuales. Seguir dietas bajas en hidratos de carbono o en proteínas puede aumentar el número de lesiones, por ejemplo. Por otro lado, una correcta hidratación es básica.
Lesiones previas: cualquier estructura anatómica que haya sufrido una lesión tiene mayor posibilidad de lesionarse de nuevo, y más aún si la recuperación no ha sido la correcta.
Patología existente: la presencia de alguna patología puede aumentar el riesgo de lesión por las características intrínsecas a éstas, por la afectación de otras zonas anatómicas diferentes.
Material inadecuado : cada corredor tiene unas características propias, tanto a nivel anatómico como de objetivo. Usar el material apropiado no es un tema de modas sino de salud.
Superficie por la que se corre : cada superficie presenta características propias, algunas tienen una mayor capacidad de amortiguación que otras y, por tanto, estás van a contribuir de manera positiva a mantener a las lesiones “a raya”.
¿Dónde se localizan las lesiones?
La rodilla es la localización más habitual y supone entre el 7 y el 50% de lesiones asociadas al “running” , seguida de los pies y de las piernas. Tan importante es esta localización que hasta existe una lesión que se denomina “la rodilla del corredor” o síndrome femoropatelar. Esta patología se caracteriza por la existencia de un dolor en la zona delantera de la rodilla, donde se encuentra la rótula, que es un hueso cuya función es el correcto movimiento articular. Debido a diferentes causas, la rótula puede ver desplazada su posición original y ello ocasiona que el cartílago que se encuentra por debajo de ésta se erosione y a la larga provoque, una degeneración con consecuencias para el individuo, como la aparición de dolor. Este dolor no suele ser agudo, sino que es progresivo. Al inicio es poco limitante y el corredor sigue sin darle excesiva importancia y puede llegar a limitar tanto, que obliga a parar y necesitar de cuidados para seguir posteriormente. El dolor es típico que se agrave al estar sentado un rato o al subir o bajar escaleras. El tratamiento se centra en actuar sobre el dolor para minimizarlo y en conocer la o las posibles causas para así reducir o minimizar el riesgo de una recaída.
Los pies : son también una localización frecuente de lesiones en este colectivo, y una lesión común es la fascitis plantar . El runner se queja de un dolor situado en la zona del talón , pero que puede recorrer toda la planta del pie, sobre todo por las mañanas cuando se levanta y lo apoya en el suelo. Por la planta del pie discurre una banda fibrosa (la fascia), que proporciona soporte al arco plantar. Cuando ésta se inflama o sufre pequeñas micro-rupturas por traumatismos repetidos, lo que ocurre evidentemente al correr, aparece dolor . Esta patología impide por completo el apoyo del pie en el suelo y, en consecuencia, la zancada en carrera, y va a requerir de un tiempo relativamente largo para solventarlo (unas ocho a 10 semanas). El tratamiento de fisioterapia es esencial, junto con la crioterapia y medicación pautada para reducir la inflamación. Las recomendaciones de valorar el origen de la lesión en la rodilla son igualmente útiles en este caso.
La zona lumbar: es evidente que quien se lleva la peor parte serán las estructuras anatómicas que reciben el impacto de la carrera y, de ahí, que las extremidades inferiores concentren la mayor cantidad de lesiones. Pero otras localizaciones son también foco de lesión en el runner y la zona lumbar es una de ellas. El corredor se queja de una molestia que en ocasiones es mayor y en otras es menor pero siempre está ahí. Puede ser de origen anatómico o mecánico , pero llega a impedir la carrera. Por eso es importante conocer las causas y, sobre todo, darle la misma importancia que podría tener una molestia en la rodilla. Estirar y trabajar la musculatura no sólo como tratamiento sino como prevención, es clave.

Artículo especializado
Significados del Llanto del Bebé
Los padres poco a poco van conociendo el significado del llanto de su bebé, que es la manera que el pequeño tiene para comunicarse , junto a otros sonidos que emiten desde el nacimiento. Existe un enorme repertorio de vocalizaciones no verbales en los bebés como: llanto, grito corto, gorgojeo, gemido, chillido, balbuceo, risa, hipo, gruñido, canto, pedorreta, vocalización…
Están descritos «7 tipos de llanto» :
El del nacimiento.
Por dolor.
Por hambre.
Debido a la separación.
Por placer.
Por enfado.
Por susto.
Además de la comunicación, ellos, al igual que los adultos, también utilizan la mirada, el tacto y otros sonidos para la relación con los demás. A destacar que la respuesta de los padres y de los cuidadores principales a las vocalizaciones de estos pequeños es su lenguaje para el futuro.
¿Por qué lloran?
Hay diferentes causas del llanto de un bebé:
Por hambre: será un llanto PERSISTENTE.
Post-ingesta (en caso de molestias digestivas o intolerancia a la proteína de leche de vaca).
Cólico del lactante (descrito a aquel dolor abdominal que se da entre la tarde – noche y es inconsolable y el bebé flexiona y estira las piernas): será un llanto AGUDO E INTENSO.
Pañal sucio : llanto MÍNIMO pero ESTRIDENTE.
Por sueño o cansancio : llanto NERVIOSO.
Porque necesita sentirse cercano a los padres.
Por exceso de calor o por falta de abrigo : llanto DESCONSOLADO.
Algo le molesta (se le cae el chupete, tiene algo enrollado al dedo…).
Está agobiado , hay demasiado ruido a su alrededor: llanto PEREZOSO Y CANSADO.
Erupción dental , dolor: llanto AGUDO, como un grito.
Por enfado: llanto acompañado de hipos como ATRAGANTADO.
Como calmar el llanto del bebé
En general, en los bebés el llanto se calma cogiéndoles en brazos y poniéndolos piel con piel , sobre todo en el primer mes de vida, el llamado periodo perinatal. El mito de que un bebé se acostumbra a los brazos no es del todo cierto. A partir de los tres meses y medio se recomienda dejarlo un poco más en la hamaquita, pero hasta entonces es conveniente cogerles y ofrecerles nuestro amor sin límite.
El recién nacido viene de estar envuelto por la placenta y flotando en el líquido amniótico y por este motivo va a querer sentir el contacto de sus padres. Es el momento de disfrutar de ello. Actualmente, se recomienda el colecho si no hay ninguna contraindicación por obesidad, padres fumadores…
A partir del segundo mes de vida ya aparecen los cólicos del lactante , que necesitan de un capítulo aparte, ya que el llanto que causan es bastante inconsolable. Se puede realizar masajes circulares alrededor del ombligo del bebé, movimientos de las piernas como si fueran en bicicleta para ayudarles a que salgan los gases.
En el mercado hay múltiples productos para los cólicos del bebé, y en general no causan gran beneficio, pero no suelen perjudicar. Actualmente está indicado el Lactobacillus Reuteri sobre todo si el bebé toma lactancia materna, manzanilla con hinojo en infusión templada, y algunos compuestos homeopáticos.
En el llanto por erupción dental, además del mordedor muy frío, podemos aplicar directamente paracetamol en la encía , como si pusiéramos un gel.
Recordar que los bebés necesitan un entorno tranquilo y de silencio relativo para su tranquilidad, pues puede ser que ambientes con exceso de ruido les hagan llorar.
Y así, en función de la causa, iremos intentando consolar a nuestro bebé de la mejor manera posible.
En los casos que sospechemos que el llanto viene ocasionado por un posible trastorno digestivo deberemos consultar con el pediatra.
Espasmos del llanto o espasmos del sollozo
Se define espasmo del llanto como la interrupción brusca del llanto . Un 7% de los niños pueden sufrirlos. Se define como trastorno paroxístico no epiléptico completamente benigno que no altera el neurodesarrollo y va desapareciendo con la edad. Aparecen a partir de los dos meses de vida y duran hasta los dos años de edad aproximadamente.
Actualmente se aconseja realizar un electrocardiograma para descartar patología del corazón, aunque el riesgo es mínimo. Es recomendable pedir cita con el pediatra.
Los espasmos del llanto se producen cuando el niño llora de manera brusca y deja de respirar involuntariamente, de forma que deja de llegar oxígeno al cerebro y pierden el conocimiento y adoptan posturas poco naturales. Se ponen morados o muy pálidos. No hay que hacer nada ya que se autoresuelve en menos de un minuto. Puede ser que cuando se despierten queden como muy adormilados.
El desencadenante puede ser un dolor intenso, un susto, el miedo… Hay que evitar que el niño en tal situación pueda darse cuenta de que también nos asustamos mucho, si es el caso.
En el caso del espasmo del llanto debemos pedir cita con nuestro pediatra para explicarle el cuadro que afecta a nuestro bebé o niño de tal modo que pueda confirmar nuestra sospecha diagnóstica.
Y, ¡ánimo! Aunque los bebés no vienen con un manual de instrucciones seremos capaces de calmar su llanto, seguro.

Artículo especializado
Dieta sin gluten: pros y contras
Hace ya unos años que se habla de la moda de las dietas sin gluten, donde se afirma que eliminarlo ayuda a adelgazar, mejora la salud, entre otras cosas, en personas sanas. Y ello sin tener en cuenta que quien debe excluir totalmente esta proteína por necesidad son las personas celíacas, ya que éstas padecen una intolerancia permanente al gluten, así como las que padecen alergia al gluten o sensibilidad al gluten (de difícil diagnóstico).
Es importante que antes de iniciar una dieta sin gluten se consulte con un nutricionista cualificado, para que sean cuales sean los motivos para retirar el gluten de la alimentación, pueda elaborar unas pautas para seguir una alimentación equilibrada , que no comporte ningún déficit nutricional.
¿Qué es el gluten?
El gluten es una proteína amorfa que se encuentra en la semilla de muchos cereales como son el trigo, cebada, centeno, triticale, espelta, posiblemente la avena, así como sus híbridos y derivados. Representa un 80% de las proteínas del trigo y está compuesta por gliadina y glutenina. Carece de valor nutricional, pero tiene un alto valor tecnológico. Esta proteína es la responsable de la elasticidad de la masa de harina y confiere la consistencia y esponjosidad de los panes y masas horneadas. Por este motivo es apreciada en alimentación, por su poder espesante. En el horneado, el gluten es el responsable de que los gases de la fermentación queden retenidos en el interior de la masa, haciendo que ésta suba, impulsándola hacia arriba. Después de la cocción , la coagulación del gluten es responsable de que la masa no se desinfle una vez cocida.
Seguir una dieta sin gluten en personas sanas, ¿es perjudicial?
El gluten no es una proteína indispensable para la salud, no aporta ni vitaminas ni minerales, es decir, carece de valor nutricional . Uno de los problemas que podría ocasionar su eliminación de la dieta sería que la aportación de fibra se viese comprometida o se abusara de productos procesados y, por tanto, aumentase el contenido de azúcares, grasas y calorías de la dieta. En el caso de la fibra, se recomienda suplir este déficit con el consumo de frutas, verduras, hortalizas, legumbres, semillas y frutos secos. Respecto al tema del aumento de azúcares, grasas y calorías, se aconseja prescindir o no abusar de los productos específicos sin gluten procesados .
Actualmente hay una línea de investigación según la cual, al eliminar alimentos con gluten también se eliminan otros nutrientes que sirven de alimento a las bacterias que residen en el colon. Todavía no se sabe bien el motivo, pero se intuye que si estas bacterias son beneficiosas podrían contribuir al buen funcionamiento del sistema inmunitario , ayudar a la disminución de las alergias que se puedan sufrir y tener posibles efectos beneficiosos en el aparato digestivo, e incluso en el sistema nervioso central.
Otra investigación apunta al tubo digestivo, en el cual residen células que detectan la presencia de bacterias y de gluten . Si se elimina el gluten de la alimentación y después se vuelve a introducir, podría ser que las células digestivas no la reconociesen, y la capacidad de procesar esta proteína se viese afectada, lo que derivaría en problemas digestivos.
Atención a las posibles carencias
No hay motivo aparente para que una persona que no tenga enfermedad celíaca, alergia al gluten o sensibilidad al gluten, deje de incluirlo en su alimentación; la decisión de evitar su consumo no debería ser perjudicial siempre y cuando se sustituyan los alimentos con gluten por alimentos equivalentes saludables (no productos procesados), para no tener deficiencias nutricionales. Estas posibles deficiencias podrían ser:
Los panes y cereales fortificados son una importante fuente de vitaminas del grupo B. Sin embargo, los panes hechos con tapioca, arroz blanco u otras harinas sin gluten no suelen estar fortificados con vitaminas.
El trigo integral es una fuente importante de fibra dietética, necesaria para que los intestinos funcionen correctamente. Para suplir la falta de esta fuente de fibra, habría que ingerir arroz integral, quinoa, trigo sarraceno, muchas frutas y verduras.
Más grave resulta aún eliminar esta proteína de la alimentación de los niños, puesto que los granos enteros que contienen gluten poseen una gran cantidad de nutrientes muy relevantes , como vitaminas B, antioxidantes, hierro, selenio y magnesio. Además, si se eliminan los productos con gluten se reducen mucho las calorías que necesitan los niños para crecer.
Otro peligro es sustituir los alimentos con gluten por otros a base de arroz, ya que muchos de ellos son ricos en arsénico. Este químico puede ser letal en grandes cantidades, pero también dañino en pequeñas porciones.
Tal y como se ha indicado antes, los productos sin gluten generalmente contienen más azúcar y grasa para que mejore su sabor. Un estudio reciente concluyó que los productos sin gluten no pueden considerarse sustitutos de los que sí tienen gluten, puesto que su contenido calórico es significativamente mayor y tienen una composición nutricional diferente a sus homólogos.
UNA DIETA SIN GLUTEN, ¿ADELGAZA?
Muchos de los alimentos que contienen gluten pueden ser alimentos bastante calóricos: como la bollería industrial, las pizzas, los cereales de desayuno, la pasta rellena o condimentada con salsas, el pan, etc… Es evidente que, si se evitan estos productos industriales y se reemplazan por alimentos frescos y saludables, s e ayudará a controlar las calorías ingeridas y por lo tanto, repercutirá en nuestro peso. Pero esto es independiente de si contiene gluten o no.
Incluso podría darse el caso contrario, ganar peso. Y esto es debido a que muchas personas sustituyen los alimentos que contienen gluten por productos procesados sin gluten , los cuales se elaboran con grandes cantidades de azúcar y de grasas, para darles mayor palatabilidad.
Riesgos de seguir una dieta con gluten, ¿los hay?
Las únicas personas que de manera inmediata pueden sufrir las consecuencias de seguir una dieta con gluten son las que presentan enfermedad celiaca y alergia al gluten .
Cuando un celiaco ingiere alimentos que contienen esta proteína (cereales como el trigo, la cebada y el centeno) su sistema inmune reacciona destruyendo las vellosidades de la mucosa de su intestino delgado. En estos diminutos pliegues se asimilan nutrientes esenciales para su organismo, como minerales y vitaminas; y el deterioro de la pared intestinal puede ocasionar graves complicaciones para su salud.
TE INTERESA…
El gluten no sólo está presente en los cereales y derivados, también lo está en una gran cantidad de productos procesados incluyendo cerveza, dulces, embutidos, bebidas, salsas, aderezos… De hecho, más de la mitad de los productos que se comercializan actualmente contienen gluten como espesante o aglutinante, o en forma de contaminación cruzada.

Artículo especializado
Disfunción Sexual Femenina
Las disfunciones sexuales son problemas en la respuesta sexual humana que impiden una realización erótica plena, y afectan no sólo a la relación de pareja sino también a la salud integral y a la autoestima de la persona. Dichos problemas tienen que ver con cuatro áreas fundamentales : el deseo, la excitación, el orgasmo y el dolor.
Nacemos sexuados por naturaleza. Desde los primeros días de vida aprendemos a descubrir nuestro cuerpo, construyendo nuestro propio concepto de sexualidad a lo largo de todo el ciclo vital. La sexualidad, por tanto, evoluciona. Es posible modificar lo que no está funcionando y convertirlo en lo que debería ser : una fuente de placer y bienestar personal y relacional. Sin embargo, lo que debería ser es a veces nuestra mayor pesadilla. Y es que los problemas relacionados con la sexualidad son muy habituales . Se calcula que alrededor de un 40% de las mujeres los tienen, y un 12% de ellas experimenta un auténtico malestar. Es importante señalar que muchas mujeres tienen normalizado el dolor durante las relaciones sexuales, motivo por el que no siempre llegan a consultar profesionalmente. No obstante, existen amplias posibilidades de solución. Veamos, primero, los principales diagnósticos:
Problemas del deseo sexual
Deseo sexual hipoactivo
Es la disminución (o ausencia) de pensamientos eróticos y deseos de sexualidad. También puede reducirse la excitación durante la relación sexual. Es importante considerar que lo que se considera “normal” y “anormal” está muy marcado por variables personales . Entre los factores que pueden afectar al deseo encontramos:
Factores asociados con la pareja (discusiones constantes, falta de comunicación…) o de relación con otras personas.
Estrés.
Factores individuales: problemas con la auto-imagen corporal, experiencia traumática previa, existencia de algún otro trastorno psicológico, etc.
Educación afectiva y sexual deficitaria.
Creencias religiosas o culturales estrictas y contexto social
Factores médicos o efecto secundario de alguna medicación.
Aversión al sexo
Es la aversión extrema y con tendencia evitar todos o casi todos los contactos sexuales genitales. Lo que caracteriza esta problemática es el elevado nivel de ansiedad y pánico que genera, bloqueando incluso la posibilidad de tener una pareja por miedo a las relaciones íntimas. Pueden incluso rechazarse los propios genitales. Entre las causas posibles para esta disfunción encontramos:
Educación afectiva y sexual severa y deficitaria.
Pocas habilidades relacionales o timidez extrema.
Episodio sexual traumático previo: Por una relación de abuso o también por intentar mantener una relación sexual y que no saliera bien debido a un exceso de ansiedad, instaurándose así el miedo a repetirla.
Presión sexual por parte de la pareja para tener relaciones sexuales.
Confusión o indefinición de la persona en referencia al género o identidad sexual.
Es importante señalar que lo que mantiene esta problemática es el miedo. La persona tiende a evitar cualquier relación sexual, generándose así aún más aversión. Cuanto más se evita más grande es el miedo.
Problemas de excitación sexual
La falta de excitación sexual en la mujer
Una vez iniciada la interacción sexual no se producen los cambios fisiológicos ocurridos típicamente en la fase de excitación sexual (lubricación, tumefacción vaginal, tensión muscular, alteraciones respiratorias…) ni sensaciones subjetivas de excitación . Sería el análogo femenino de la disfunción eréctil en el hombre. Habitualmente esta dificultad sexual se asocia a problemas en el deseo y también a problemas del orgasmo.
Entre las principales causas destacan:
Vergüenza a mostrarse excitada por motivos culturales.
Desconocimiento sobre el propio funcionamiento sexual o pareja que únicamente busca su autogratificación.
Causas hormonales tras el parto o la menopausia.
Problemas del orgasmo
Anorgasmia
Es la ausencia o retraso del orgasmo después de una fase de excitación sexual normal. El orgasmo es erróneamente entendido como el objetivo de la relación sexual, en vez de como la consecuencia, por lo que dejan de atenderse las sensaciones de gozo. La ansiedad que produce el no llegar al orgasmo, aún lo aleja más. Cabe decir que entre las mujeres existe una amplia variabilidad entre el tipo y la intensidad de la estimulación que desencadena el orgasmo.
Entre las causas encontraríamos:
Creencias negativas sobre la sexualidad, tabúes y sentimiento de culpa asociado.
Falta de información o información errónea.
Baja autoestima y asertividad (no saber comunicar las propias necesidades).
Exceso de control : Pudor a dejarse llevar ante alguien.
Episodio traumático relacionado con la sexualidad.
Falta de habilidades sociales .
Crisis en la pareja.
Estar demasiado expectante a si el orgasmo se produce o no.
Problemas de dolor
Vaginismo
Es la aparición recurrente de espasmos involuntarios de la musculatura del tercio externo de la vagina que ocurre durante el coito. Se produce una oclusión de la abertura vaginal en el que la entrada del pene se hace imposible o muy dolorosa. Puede llegar a requerir anestesia para exploraciones médicas vaginales. Esta problemática puede darse con o sin juego sexual, es decir, en algunas pacientes existe masturbación y sexo oral sin problemas, haciendo que la vida sexual sea gratificante a todos los niveles salvo en la penetración, o puede que la persona evite cualquier tipo de juego erótico para que no se precipite el coito. Hay diversos niveles de gravedad (en los casos más leves es posible la introducción de un tampón o un dedo y en casos más graves se puede generar una gran aversión al sexo). La tensión con la que se plantean las relaciones sexuales tiende a bloquear aún más, ya que la tensión muscular es un reflejo de la tensión mental.
Entre las causas que lo generan encontramos:
Rigidez (falta de flexibilidad) a nivel psicológico que se manifiesta también a nivel sexual.
Temores e inseguridades : miedo a sentir dolor, miedo a lo desconocido (por experiencias sexuales dolorosas previas), al embarazo, a no estar a la altura, al rechazo, al compromiso, etc.
Problemas de pareja .
Experiencias traumáticas previas.
Creencias represivas y educación sexual inadecuada .
Falta de lubricación o estimulación efectiva.
Cambios hormonales, menopausia, partos difíciles , ciertos medicamentos y otras causas médicas.
Dispareunia
Es un dolor genital persistente asociado con la relación sexual. Puede ser de origen psicológico o de origen físico (por alteraciones físicas o musculares, p.ej. una contractura en la musculatura vaginal). Las causas que la producen son las mismas que en el vaginismo.
¿Qué hacer?
Recomendaciones para mejorar tu salud sexual:
Crea un momento y un espacio propicio para la relación sexual.
Ábrete a la experimentación.
Amplía información. Conoce tus genitales y los de tu pareja y cómo funcionan. Desactiva tabús y falsos mitos.
Trabaja tus creencias sobre la sexualidad y lo que implica. ¿Por qué el sexo es para ti una experiencia negativa?
Aprende a comunicar lo que necesitas y expresa lo que sientes.
Potencia lo sensorial: masajes eróticos, sexualidad lúdica, etc.
Mejora aspectos de tu relación de pareja que puedan estar interfiriendo. Compartid tiempo juntos de calidad.
Practica ejercicios de Kegel para fortalecer el suelo pélvico. Tus relaciones también mejorarán.
Deja de hacer lo que no funciona. Habitualmente buscamos deliberadamente sensaciones o reacciones que por naturaleza son espontáneas. Haz algo diferente.
¿Y si no funciona?
Busca ayuda profesional. Antes de iniciar un tratamiento psicológico es importante descartar cualquier causa física que pueda estar produciendo o interfiriendo en la disfunción, por lo que se recomienda una valoración médica previa por un especialista.
El tratamiento psicológico opera en varios niveles: no solamente a través de protocolos de actuación estructurados, sino también analizando procesos psicológicos más profundos que interfieren en el concepto de sexualidad, del amor, las necesidades, etc. que se basan no sólo en factores biológicos sino también sociales. Es importante remarcar que los psicoterapeutas sexuales también colaboran con otros especialistas como fisioterapeutas del suelo pélvico para optimizar resultados.
Artículo especializado
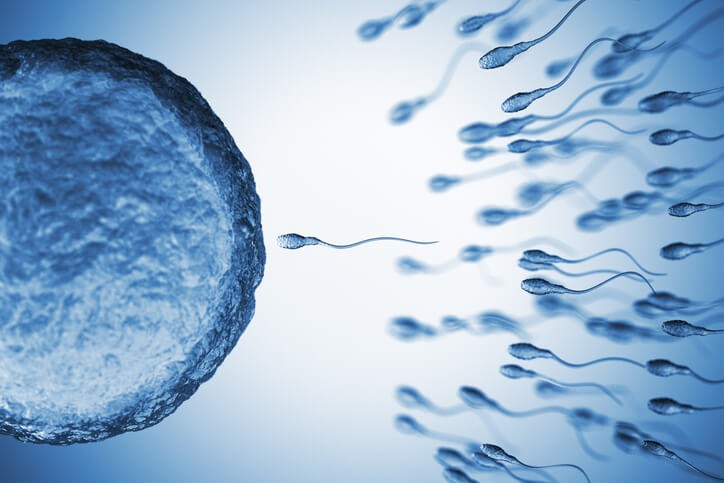
¿En Qué Consiste la Inseminación Artificial?
Con los cambios de vida actuales en nuestro medio cada vez es más frecuente acceder a la maternidad a más edad, los factores ambientales de estrés, sobrepeso, hábitos tóxicos que influyen de manera negativa sobre la fertilidad, los nuevos modelos de familia: madres solas, parejas de mujeres… y los avances a nivel de conocimiento y tecnología para dar solución a más problemas de esterilidad hacen que cada vez haya más demanda de tratamientos de reproducción asistida.
Un poco de historia…
En 1978 nació el primer “ bebé probeta” de la historia, una niña sana que fue concebida en un laboratorio por primera vez, llenando portadas de revistas y periódicos. En estos 40 años los tratamientos han evolucionado desde todos los puntos de vista: medicaciones mucho más precisas y con menos efectos secundarios, mejores conocimientos de la biología y la genética , técnicas de laboratorio más eficientes, materiales de laboratorio más modernos. Todo ello ha permitido dejar embarazadas a pacientes que por su problema en concreto no lo hubiesen conseguido años atrás. Podemos tener mejores resultados sin correr tantos riesgos, se ha reducido en mucho la tasa de gestaciones múltiples y de efectos secundarios graves. Se pueden quedar embarazadas muchas mujeres de edad avanzada o con menopausia precoz gracias a los programas de donación de óvulos , mujeres solas o parejas femeninas con banco de semen … Las posibilidades son muchas, excepto la gestación subrogada (o “vientre de alquiler”), que en nuestro país es ilegal, el resto se puede realizar aquí con garantías y con un nivel de calidad altísimo, tanto de los profesionales como de los laboratorios, que hace que incluso personas de otros países de Europa vengan a hacerse su tratamiento de reproducción en España.
Tratamientos de fertilidad
Los tratamientos de fertilidad son múltiples, y será el profesional especialista quien decida, en función de los resultados de las pruebas realizadas en cada caso, el más adecuado. De más sencillo a más sofisticado, podemos distinguir tres distintos: inducción de la ovulación, Inseminación artificial y Fertilización in vitro.
Inducción de la ovulación: es el tratamiento más sencillo, para casos muy concretos de parejas en los que la mujer presenta ciclos irregulares o amenorrea (no tiene la regla) y el varón presenta un seminograma normal. En estos casos, se puede administrar un tratamiento oral durante cinco días para forzar una ovulación cinco días más tarde y programar relaciones sexuales ese día, con una tasa de éxitos bastante mediocre pero útil en casos muy seleccionados. O un tratamiento más selectivo, que se administra inyectado subcutáneo para forzar el crecimiento y maduración de un óvulo que se va observando cada dos o tres días ecográficamente y cuando está en su momento óptimo se administra una medicación distinta que lo hará ovular con precisión en unas 36 horas, momento en que la pareja debe tener relaciones. Y para asegurar mejores resultados se reforzará las siguientes semanas con progesterona natural para mantener el embarazo si este se produce.
Inseminación artificial: se puede realizar con semen de la pareja o con semen de donante. Se recurrirá a semen de donante cuando no hay pareja o no hay pareja masculina o cuando haya un resultado de azoospermia (ausencia de espermatozoides) en el resultado del seminograma de la pareja o que sea portador de alguna alteración genética que haga desaconsejable el embarazo.
Con semen de la pareja está indicado en casos de alteraciones leves del seminograma, en esterilidad de causa desconocida y en casos de alteraciones del cuello del útero que dificulten el ascenso de los espermatozoides.
En ambos casos el tratamiento es el mismo: se administra diariamente un tratamiento por vía subcutánea para conseguir una estimulación suave de los ovarios y obtener uno o dos óvulos. Se va monitorizando ecográficamente su crecimiento y cuando están maduros se administra otra medicación para darles el último empujón como hemos descrito en el caso de la inducción de la ovulación y, a las 36 horas, se prepara una muestra de semen de la pareja o de banco y se purifica aislando los espermatozoides más sanos y rápidos del resto de componentes del semen y se deposita en el interior del útero con una cánula, acercándolos así a las trompas donde se producirá la fecundación de forma natural. El tratamiento hasta la inseminación dura 10-15 días. Reforzaremos igualmente la progesterona durante las primeras semanas.
Fertilización in vitro: es el procedimiento más sofisticado , y se indica cuando ha habido fracasos con otros tratamientos, en casos de alteraciones severas del seminograma y cuando hay alteraciones de las trompas y en esterilidad de origen desconocido.
Incluye distintas etapas:
Estimulación ovárica: se trata de hacer un tratamiento similar al de estimulación de la ovulación de la inseminación in vitro, pero con la pretensión de conseguir el máximo de óvulos posibles.
Punción folicular : cuando los óvulos están están maduros, bajo sedación, en quirófano, se realiza una punción ecoguiada por vía vaginal y se obtienen múltiples óvulos. Es una intervención ambulatoria sencilla.
Fecundación en el laboratorio : los óvulos obtenidos se unen a una muestra seleccionada y preparada de semen para ser fecundados igual que lo harían en las trompas. En casos especiales en que no haya apenas disponibilidad de espermatozoides se puede realizar una técnica llamada ICSI en la que en el laboratorio se inyecta un espermatozoide al óvulo para fecundarlo.
Cultivo embrionario en el laboratorio: los embriones conseguidos se mantienen en el laboratorio en unas condiciones muy sofisticadas de medio, temperatura, pH… y se van observando diariamente y supervisando su crecimiento. A medida que crecen se van dividiendo, y según su forma y su manera de dividirse el biólogo informa de la calidad de cada uno de ellos.
Transferencia del o los embriones: a los dos, tres o cinco días se escogen los embriones mejores y se depositan con una cánula muy fina en el fondo del útero.
Criopreservación o congelación de los embriones sobrantes : si han quedado embriones se congelan para transferir en ciclos posteriores si no hay éxito o para un nuevo embarazo.
Así pues, hay muchas opciones y actualmente se puede decir que casi cada caso tiene su solución.
Artículo especializado
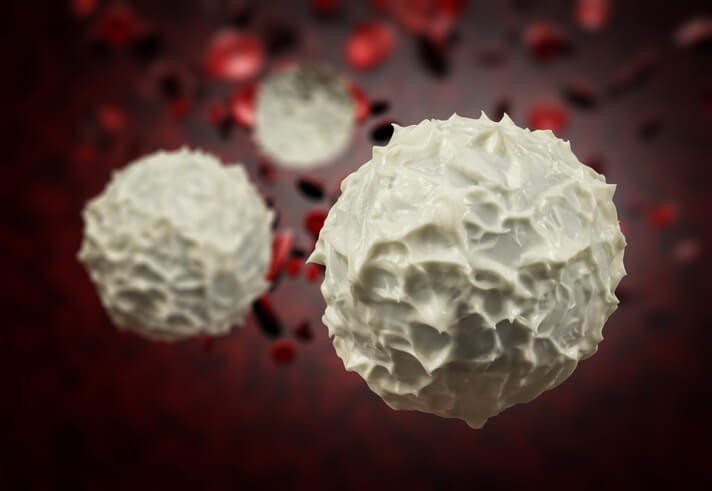
Leucocitos: La Armada Defensiva de Nuestro Cuerpo
A la gran mayoría de nosotros se nos ha realizado alguna vez en la vida una analítica sanguínea básica, aunque sea de rutina por nuestro médico de familia. Uno de los parámetros principales que se solicitan y que forman parte del hemograma (recuento de células sanguíneas) son los glóbulos blancos o leucocitos. Estas células están sujetas a una gran cantidad de variaciones absolutas y relativas, algunas de ellas de escasa importancia, pero otras que sí que pueden revestir gravedad. Por ello, resulta importante conocer algunos conceptos básicos sobre este tipo de células sanguíneas para saber cuándo es necesario ponernos en contacto con nuestro médico de manera prioritaria.
¿Qué son?
Los leucocitos son las principales células sanguíneas encargadas de la defensa del organismo frente a microorganismos infecciosos , otros agentes externos y células atípicas, es decir, las que son diferentes a la normalidad. Al igual que el resto de células sanguíneas, los glóbulos blancos se forman en la médula ósea , la cual genera miles de millones cada día. No obstante, sus valores de normalidad en sangre se expresan en número de células dividido por un volumen de sangre, siendo normal cifras de entre 4.000 a 11.000 leucocitos por microlitro de sangre. Estas cifras pueden variar sutilmente en función del laboratorio de análisis.
Subtipos de leucocitos
Inicialmente, todos los leucocitos comienzan siendo células madre que sufren un proceso de maduración y se terminan transformando en uno de los diferentes subtipos de glóbulos blancos: neutrófilos, linfocitos, monocitos, eosinófilos o basófilos . Los más abundantes (y también los de mayor relevancia clínica) son los neutrófilos y los linfocitos, principales responsables de velar por el sistema inmunitario del organismo.
Neutrófilos y linfocitos, como si de la defensa de un castillo se tratase…
Imaginemos que estamos en la Edad Media , en pleno siglo XIII d.C., y que nuestro castillo está siendo atacado por sorpresa. El hombre situado en lo alto de la más alta torre hará sonar la campana para avisar al resto de la población, entre la que se encontrarán los soldados. En primer lugar, éstos tratarán de contener el intento de ataque rápidamente mediante arcos y flechas desde el muro de castillo. Mientras tanto, el resto de guerreros tendrán tiempo de ir vistiendo sus armaduras, yelmos y espadas por si el intento inicial de contención no es eficaz. Por tanto, en el caso de fallar estos arqueros que han actuado de inicio, tendrán que ser estos guerreros ya armados y equipados los que bajen a las puertas del castillo a luchar contra el enemigo y los que decidirán el devenir de la batalla. Además, los más veteranos, con muchas batallas a sus espaldas, serán capaces de hacerlo rápidamente e intentarán ayudar en la contención inicial del ataque.
Con esta analogía, podemos comprender mejor la forma en el que funcionan estos dos tipos de glóbulos blancos: los neutrófilos serían los arqueros , que rápidamente son capaces de actuar y de intentar contener el ataque inicial del microorganismo infeccioso; los linfocitos, por tanto, serían los guerreros ya armados y equipados , a los que les cuesta entrar en acción inicialmente pero que después serán los encargados de eliminar el agente externo y de la curación. Estos últimos, además, tienen memoria inmunológica: son capaces de recordar anteriores estímulos de microorganismos infecciosos similares, pudiendo actuar inicialmente y de forma rápida como linfocitos específicos. Este es el principio en el que se basa la vacunación.
¿Qué es la leucocitosis?
Por todo lo anterior, una detección analítica de leucocitos altos o leucocitosis es significado de una activación de nuestro sistema inmune desencadenada principalmente por cualquier tipo de infección aguda, siendo los neutrófilos la fracción de glóbulos blancos elevada. Además, como otras causas frecuentes de leucocitosis podemos encontrar:
Inflamaciones no infecciosas.
Contusiones o traumatismos sobre cualquier tejido, incluido las quemaduras.
Hemorragias agudas.
El cáncer, trastornos de médula ósea y otras enfermedades metabólicas.
Ansiedad y estrés.
Ejercicio físico de intensidad elevada y alto impacto.
Además de realizar una analítica sanguínea para valorar un aumento de leucocitos, estas células también tienen la capacidad de excretarse por vía urinaria cuando están aumentadas en la sangre. Esto resulta especialmente útil ante la sospecha de una infección de orina: únicamente analizando una muestra miccional en el laboratorio o a través de una tira reactiva de orina podemos descartar con alta fiabilidad la presencia o no de una infección de vías urinarias.
¿Y los eosinófilos?
Por último, otro de los subgrupos de glóbulos blancos que reviste interés son los eosinófilos . Esta fracción minoritaria de leucocitos corresponden a un 1%-3% de su total, siendo igual de importantes en la defensa del organismo, pero encargándose de funciones diferentes a las mencionadas por neutrófilos y linfocitos. Sus valores elevados tienen especial relevancia en ciertas enfermedades tales como:
Infecciones por parásitos.
Asma y rinitis alérgica.
Lesiones dermatológicas alérgicas como eczemas o urticarias.
Vasculitis y otros trastornos inmunitarios.
Ciertos tipos de cánceres hematológicos como leucemias o linfomas.
El tratamiento para el aumento de leucocitos, sea la fracción que sea de los cinco tipos, depende de la causa desencadenante que esté provocando esta elevación. Debido al inmenso diagnóstico diferencial que existe ante una alteración en estas células sanguíneas, siempre es recomendable consultar con tu médico habitual ante cualquier hallazgo fuera de lo normal.

Artículo especializado
Tratamiento, Beneficios y Contraindicaciones del Lifting
Eliminar las arrugas es el sueño de muchos cuando empiezan a ser demasiado evidentes. El lifting, estiramiento o ritidectomía, se convierte entonces en una opción válida en manos de cirujanos plásticos expertos.
Con el paso del tiempo, la piel pierde su firmeza y elasticidad , por un proceso llamado elastosis. Además, la repetida contracción muscular ejercida por los músculos de la expresión facial va creando arrugas cada vez más evidentes. Un signo típico es la pérdida del óvalo facial, que ocurre a partir de los 40 o 45 años. El lifting consiste en eliminar el exceso de piel en la cara y el cuello, y tensar los músculos . Es una intervención quirúrgica practicada generalmente por los cirujanos plásticos que está destinada fundamentalmente a eliminar las arrugas faciales.
¿En qué zonas de la cara se realiza?
El lifting está especialmente indicado para las arrugas del canto externo del ojo (las llamadas “patas de gallo”), las arrugas del labio superior (llamado “código de barras”), el surco nasogeniano (la zona que se extiende desde las aletas de la nariz hasta las comisuras de los labios) y la zona bajo la barbilla , comúnmente conocida como “papada”.
¿QUÉ ES UN MICROLIFTING?
Actualmente, la tendencia es hacer operaciones más limitadas a una pequeña área de la cara, como la mandíbula, con incisiones muy pequeñas y estiramientos que movilizan menos superficie de la piel.
¿Hay contraindicaciones?
Antes de realizarse, el paciente debe firmar por ley un consentimiento informado. El médico debe de realizar una historia clínica exhaustiva ya que las personas que presentan trastornos de coagulación, diabetes o mala cicatrización no son buenas candidatas para un lifting.
¿Dónde y cómo se realiza el corte y el estiramiento?
El cirujano practicará una incisión en la línea de implantación del cuero cabelludo , hacia las orejas, rodeando el lóbulo por detrás. Así, la cicatriz quedará escondida y no será visible. Si se quiere actuar sobre la “papada”, se hará otra incisión por debajo de la barbilla. Entonces se separa la piel, se tensa, se retira el tejido sobrante, y se sutura con puntos especiales que se marcan poco sobre la piel, y aseguran una cicatriz estética . En muchos casos, el lifting se acompaña de otra técnica, la blefaroplastia , para eliminar las bolsas de los ojos.
¿Es necesario anestesia general?
No suele ser necesaria una anestesia profunda, sólo una sedación y anestesia local . Esto hace que sea una operación con un postoperatorio rápido. Generalmente el paciente sólo pasa una noche en el hospital. Al salir del quirófano el aspecto es muy aparatoso, con vendajes por toda la cara, y drenajes que absorben el posible hematoma que se puede formar. También se suele aplicar hielo y una analgesia correcta para controlar el dolor
¿Cuándo se puede volver a hacerse vida normal?
Tras la intervención hay un dolor, un abultamiento y una sensación de acorchamiento de la cara, que van desapareciendo con los días. Los puntos suelen retirarse a la semana. Los hematomas producidos por la movilización de la piel, la grasa y el músculo, se van reabsorbiendo y desaparecen en poco tiempo. En general, al paciente se le informa que puede llevar una vida normal a las tres semanas de la operación.
¿Cuáles son las posibles complicaciones?
Son muy raras, aunque en algunos casos puede haber hemorragias, infecciones, hematomas persistentes, trastornos de la sensibilidad o mala cicatrización . Para someterse a un lifting, es aconsejable dejar de fumar, ya que el tabaco altera la oxigenación y la capacidad de curación en una intervención quirúrgica. También hay que protegerse del sol con fotoprotectores de factor alto, para evitar la pigmentación postinflamatoria.
¿Cuánto duran los efectos de un lifting?
Los efectos no son permanentes, porque la ley de la gravedad y la edad van teniendo nuevamente efecto sobre la cara operada. No es fácil dar una estimación de tiempo, porque varía con cada persona y sus circunstancias de vida sana, tabaco, exposición al sol, etc. En general, los efectos de un lifting son visibles hasta los cinco a diez años posteriores a su realización. A partir de ese momento, el lifting u otras técnicas de rejuvenecimiento facial pueden repetirse.
Artículo especializado
Linfedema, ¿Qué te Interesa Saber?
¿Sabemos lo que es un linfedema ? Es una tumefacción progresiva de una parte del cuerpo por acúmulo de líquido intersticial rico en proteínas. Se debe a una alteración en el transporte del sistema linfático que produce un aumento de volumen de las partes blandas. Puede producirse por alteraciones en los propios vasos linfáticos o por una obstrucción de los vasos o ganglios linfáticos.
La linfa y el sistema linfático
La linfa es un líquido transparente pobre en proteínas y rico en lípidos . Se parece a la sangre, pero no es roja porque las únicas células que contiene son los leucocitos o glóbulos blancos . La sangre tiene color rojo por su alto contenido en hematíes, que le confieren ese color.
La linfa procede del exceso de líquido de los capilares que está ubicado en el espacio intercelular, que es recogido por los capilares linfáticos y llevado a los vasos linfáticos cuyo conducto principal drena en la venas subclavias. Por tanto, se trata de un sistema de drenaje.
Recordemos que la principal función del sistema linfático es la inmunidad, aunque también se encarga de extraer el líquido intersticial de los tejidos y de transportar los ácidos grasos.
Causas del linfedema
La causa más frecuente de linfedema en el mundo es la filariasis o grupo de enfermedades parasitarias en el humano, normalmente tropicales, que son transmitidas en forma de larva o microfilaria por un artrópodo (generalmente mosquito o grandes moscas).
En los países desarrollados la causa más frecuente de linfedema es la neoplasia o cáncer ya sea por la enfermedad en sí o como consecuencia del tratamiento de la misma. Es más frecuente en las extremidades, pero también puede afectar a cabeza, cuello, tronco y región genital.
Tumefacción y otros síntomas
El linfedema suele ser indoloro , pero produce incomodidad así como deformidades y asimetría (respecto al lado sano) con afectación estética y limitación para la movilidad. Supone un aumento de riesgo de infección del líquido atrapado que podría requerir el uso de antibiótico e incluso una hospitalización (en este caso provocará dolor intenso). Para el paciente puede tener una repercusión psicológica con afectación del estado de ánimo.
Cuando el edema o tumefacción está en estado avanzado resulta prácticamente imposible pellizcar la piel por la tensión a la que está sometida. Asimismo, la piel puede presentar cambios en la coloración (en los estadios iniciales la piel suele tener un color rojo rosado y leve aumento de la temperatura mientras que en los casos de larga evolución la piel aparece engrosada y rugosa similar a la piel de naranja).
¿Hay diferentes tipos de linfedema?
La clasificación más extendida es la que diferencia el linfedema primario del secundario:
Linfedema primario: es debido a una alteración en los propios vasos linfáticos. Es más frecuente en mujeres y puede manifestarse a cualquier edad. Según la causa que lo provoque se puede subclasificar en:
Congénito (aparece durante el primer año de vida. Es frecuente en pacientes con alteraciones cromosómicas. Muy infrecuente.
Precoz: supone la mayoría de los casos de linfedema primario. Aparece antes de los 35 años y suele ser de causa desconocida. Más frecuente en mujeres en edad puberal y con afectación de los miembros inferiores.
Tardío: supone un 10% de los casos de linfedema primario. Aparece después de los 35 años por una alteración del sistema linfático. Suele hacerse manifiesto tras un traumatismo, un proceso inflamatorio o infeccioso o tras un periodo de inmovilidad.
Linfedema secundario: las principales causas ya las hemos mencionado: la filariasis (países subdesarrollados) y las neoplasias (países desarrollados).
En nuestro medio es muy frecuente la aparición de linfedema de una extremidad tras la extirpación de un tumor junto a los ganglios locales, por ejemplo, en caso de neoplasia mamaria es frecuente encontrar un linfedema residual en la extremidad superior del lado de la mama afectada.
En cuanto al grado de afectación podríamos clasificarlo como leve, moderado y grave en función del aumento de perímetro de la extremidad afecta: leve (aumento de 3 cm) moderada (de 3 a 5 cm) y severo (mayor de 5 cm). Tenemos que decir que cuando la afectación es muy severa puede derivar en la llamada elefantiasis linfostática (irreversible y debida a ataques inflamatorios repetidos).
¿Cómo se explora un linfedema?
Debemos inspeccionar la piel (color, temperatura, superficie, extensión), así como el perímetro de la extremidad. Por supuesto, compararemos la extremidad afectada con la contralateral, aunque pueden existir casos con afectación bilateral.
Para controlar la evolución emplearemos un registro evolutivo del perímetro tomado con cinta métrica. En zonas de difícil medición podemos realizar un seguimiento mediante fotografías seriadas.
¿Qué pruebas realizamos para el diagnóstico?
Ante la aparición de un linfedema siempre debemos buscar una posible causa. Existe una prueba específica, la linfogammagrafía , que nos confirmará si el origen del edema es linfático (primario). Realizaremos otras pruebas cuando tengamos sospecha de una enfermedad de base.
NO TODA INFLAMACIÓN ES LINFEDEMA
Pero, ¿todas las inflamaciones son debidas al acúmulo de líquido? Definitivamente no. Debemos descartar otras causas ante un aumento de volumen de una extremidad, por ejemplo, una trombosis venosa profunda, celulitis, artritis, etc. Cuando existe afectación bilateral podremos pensar en un fallo orgánico (renal, una insuficiencia cardíaca o una alteración tiroidea).
¿Existe tratamiento para el linfedema?
En la mayoría de los casos el tratamiento es conservador. Sólo en el 5% será necesaria la cirugía para abordar la causa que lo provoca.
El tratamiento conservador consiste en el seguimiento evolutivo para detectar posibles complicaciones y tratarlas precozmente y en la aplicación de medidas de confort como la elevación de la extremidad, la realización de ejercicio físico o rehabilitación (drenaje linfático manual), el uso de vendajes compresivos o cabestrillo y el cuidado de la piel. Existen otros tratamientos en fase de investigación, pero aún no están protocolizados.
El tratamiento de elección resulta de la combinación de todos ellos: drenaje linfático manual, vendaje compresivo y ejercicios. La constancia en la realización de los ejercicios por parte del paciente conlleva una buena evolución de los síntomas en muchos casos. Si es tu caso no desfallezcas, realiza cada día unos ejercicios más que el día anterior, y podrás comprobar la evolución.

Artículo especializado
¿Qué es la Lipoescultura ?
La lipoescultura láser es un tratamiento estético quirúrgico que permite eliminar la grasa acumulada del cuerpo, mediante un procedimiento menos traumático que una liposucción convencional, aunque ambas técnicas pueden combinarse. Esto implica menor dolor para la paciente, menos hematomas, menor edema, y una gran retracción de la piel.
Esta técnica cuenta actualmente con una gran mayoría de equipos disponibles para su realización, de diversas longitudes y ondas, que permiten la desintegración de la grasa y su posterior eliminación en forma natural del organismo. El tratamiento debe ser realizado siempre por un cirujano plástico matriculado.
¿Cómo se utiliza?
Al utilizar lipoláser , el cirujano emplea una cánula pequeña anexada a un láser, sin requerir puntos de sutura, y dejando sólo pequeñas cicatrices. Esta técnica estimula la retracción de la piel de manera inmediata en los días posteriores al procedimiento.
Las zonas a tratar son aquellas donde la dieta y el ejercicio no logren eliminar la grasa acumulada. Debe realizarse en pacientes con un peso corporal estable. Se puede realizar en abdomen, flancos, brazos, piernas muslos, papada , entre otras.
El procedimiento puede variar en su duración, de acuerdo a la cantidad de zonas a tratar. Podrá tardar como máximo de tres a cinco horas, e inmediatamente después de terminar, se colocará al paciente una faja que deberá llevar los primeros 15 a 20 días, para disminuir los edemas y la hinchazón. Se podrá realizar tanto bajo anestesia general como local, aunque se recomienda su realización en un ambiente quirúrgico estéril bajo anestesia general para evitar incidencias posteriores.
La recuperación
No es necesario que se realice un reposo absoluto, pero se deberán evitar los esfuerzos abruptos durante los primeros 10 días, y la actividad física en los primeros dos meses posteriores al procedimiento. También es fundamental que, después del procedimiento la paciente siga un mantenimiento con una dieta rica y variada , así como que realice ejercicio , todo ello controlado por un nutricionista, para evitar el aumento o el descenso brusco de peso.
La recuperación postoperatoria es mucho más rápida que con las técnicas convencionales de liposucción. La paciente presenta menor dolor postoperatorio , lo cual es una de las ventajas en la elección de esta técnica, y permite un alta hospitalaria mucho más rápida. A su vez, permite el rápido retorno a las actividades de la vida diaria, eso sí, de forma paulatina.
Diferencias entre el lipoláser y la liposucción tradicional
La liposucción láser es un procedimiento en el cual se produce poca pérdida de sangre , y menor traumatismo tisular, lo que evita la exposición a complicaciones como morados, edemas, y, en último caso, embolias grasas por la alta destrucción tisular que la liposucción tradicional conlleva. Asimismo, la tolerancia al dolor es mucho mayor, por las pequeñas molestias que este procedimiento genera, y la fácil aspiración de la grasa licuada optimiza el tiempo quirúrgico.
Por otro lado, genera mayor retracción de la piel, debido a la acción térmica del láser en el tejido graso, que llega a la dermis, engrosándola, y estimulando la producción inmediata de fibras colágenas. Permite tratar zonas de difícil acceso corporal con la liposucción tradicional, y otorga por eso un resultado estético corporal más amplios.
Diferencias entre lipoláser y lipoVaser
Una de las diferencias principales entre la liposucción láser y el lipoVaser, es la técnica utilizada. A diferencia de la liposucción laser, el lipoVaser, utiliza ultrasonidos para generar destrucción grasa.
La liposucción láser, utiliza un pequeño laser adosado a una cánula de liposucción pequeña, para derretir las células grasas, licuarlas y aspirarlas para retirarlas del organismo, a la vez que se eliminan naturalmente. Se utiliza para tratar áreas específicas de difícil acceso.
El lipoVaser usa la técnica del ultrasonido, con el cual las células grasas son eliminadas por tres efectos: térmico, de cavitación y mecánico . Implica infiltrar la zona a tratar con una solución salina anestésica, para reducir el sangrado posterior, fragmentar las células grasas con el ultrasonido, y aspirarlas con cánulas. Utiliza cánulas de menor tamaño, 2,9 mm, que emiten menor cantidad de energía a los tejidos, pero son más eficientes para la aspiración, en menor tiempo. Se utiliza para tratar grandes áreas.
Resultados
El lipoláser permite obtener resultados permanentes, siempre y cuando el paciente mantenga una dieta saludable y un peso estable, llevando una vida sana y equilibrada. No se aconseja el aumento o descenso abrupto de peso en los meses posteriores al procedimiento.
Está contraindicada su realización en mujeres embarazadas , en lactancia, con problemas de coagulación, hipertensión arterial y diabetes descontrolada , problemas cardiovasculares, entre otros. No debe realizarse en pacientes con un Índice de Masa Corporal superior a 30.
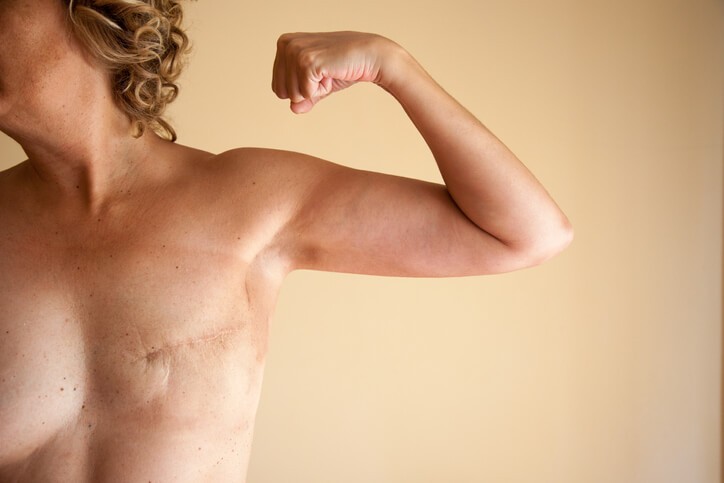
Artículo especializado
Mastectomía
La mastectomía es un procedimiento quirúrgico que se realiza para extirpar tejido mamario de origen sospechoso maligno. La reconstrucción posterior se puede realizar en el mismo acto quirúrgico o bien en una fecha posterior, así como de forma uni o bilateral. Es una opción de tratamiento en diferentes tipos de cánceres : carcinomas ductal in situ, cáncer de mama estadios I, II (temprano), III (post-quimioterapia), enfermedad de Paget, y cáncer de mama inflamatorio.
Es un procedimiento quirúrgico interdisciplinario, que puede realizarse por cirujanos generales, ginecólogos o cirujanos plásticos.
¿Cuándo se indica?
Se realizará una mastectomía cuando la paciente presente dos o más tumores , depósitos de calcio, recurrencia, embarazo y cáncer de mama, mutaciones genéticas, y enfermedades del tejido conectivo y cáncer de mama.
¿Cómo se realiza el diagnóstico?
El cáncer de mama se diagnostica en un inicio mediante mamografía, ecografía o RMI ; y se confirma mediante biopsia ; la cual determina el grado del tumor. Existen tres grados, del 1 al 3, de menor a mayor riesgo de que las células sean cancerígenas. Existen también pruebas genéticas (receptores de progesterona y estrógeno, y HER2), que determinan el riesgo de recurrencia y el efecto de los fármacos quimioterapicos.
Mastectomía preventiva: el efecto Angelina Jolie
La mastectomía preventiva (profiláctica), implica retirar ambos senos y reducir considerablemente el riesgo de contraer cáncer de mama en el futuro. Está reservada para mujeres con un riesgo muy alto de cáncer de mama, con fuertes antecedentes familiares o presencia de mutaciones genéticas.
Durante los últimos años, la tasa de demanda de mastectomía profiláctica se ha incrementado debido al llamado “efecto Angelina Jolie”. En el año 2013, la actriz sorprendió al mundo cuando reveló que se había sometido a una doble mastectomía preventiva para evitar el cáncer de mama, y a la extirpación de los ovarios y trompas de Falopio en forma bilateral. Presentaba un gran componente familiar, y un alto componente genético, que la ponía en situación de riesgo de padecer cáncer de mama.
Al hacer pública su decisión, se produjo un incremento del número de mujeres que solicitaban someterse a las mismas pruebas. Toda prevención debe estar regulada y controlada por el profesional a cargo del estudio de la paciente, para evitar confusiones y cometer errores.
La mastectomía profiláctica presenta determinadas indicaciones: cáncer recurrente, antecedentes familiares, mutaciones genéticas de BRCA1 y 2, carcinoma lobular in situ, mamas densas, y antecedentes de radiación torácica en la infancia.
¿Cómo es la cirugía?
Se debe realizar un examen exhaustivo de la paciente, determinando el tipo de mastectomía a realizar y, también, las posibilidades de reconstrucción inmediata o diferida. Existen diferentes tipos de mastectomía:
Mastectomía radical modificada , donde se extirpa el tejido mamario, la areola, el pezón y la mayoría de los ganglios linfáticos axilares (disección completa de ganglios axilares).
Mastectomía simple (total) , donde se extirpa el tejido mamario, la areola y el pezón, y se podrá hacer una biopsia de ganglios linfáticos centinelas.
Mastectomía con conservación de piel , donde se extirpa todo el tejido mamario, el pezón y la areola, pero no la piel de la mama.
Mastectomía con conservación de pezón (subcutánea), donde se extirpa el tejido mamario, con conservación de la piel, el pezón y la areola. También se podrá realizar una biopsia de ganglios linfáticos centinelas.
La reconstrucción mamaria inmediata o diferida, realizada por un cirujano plástico o reconstructivo, se puede realizar de diferentes maneras:
Con expensares mamarios con implantes salinos o de siliconas.
Con el propio tejido del cuerpo.
Con una combinación de reconstrucción de tejidos e implantes.
Debe realizarse siempre en espacio estéril quirúrgico, con anestesia general y con estancia hospitalaria con control multidisciplinario. Los efectos secundarios posibles de una mastectomía incluyen infección, dolor, sangrado, inflamación de brazos, hematomas, dolor y rigidez.
¿Qué es la biopsia de ganglio centinela?
Permite conocer si el cáncer de mama se ha extendido . Puede realizarse una extirpación total de los ganglios axilares, o realizarse una biopsia del primer o segundo ganglio a donde drena el tumor (ganglios centinelas). Si hay cáncer se resecarán todos los ganglios o se hará radioterapia. Si no hay, no es necesario. Previamente, se inyectará una sustancia azul que marcará los ganglios y permitirá localizarlos rápidamente para extirparlos.
Tras el procedimiento, todo el material obtenido se estudia, y la paciente es vendada en el postoperatorio inmediato, con colocación de uno o dos drenajes (si es bilateral); los cuales se retirarán cuando el débito de sangre sea de 30 cm3 o menor . El vendaje debe ser compresivo , para evitar inflamación y morados. En los primeros 10 a 15 días la paciente no moverá los brazos en exceso, y no realizará esfuerzos (sobre todo si se realiza vaciamiento ganglionar axilar); y deberá ser controlada semanalmente por el cirujano.
De acuerdo a los resultados obtenidos, el cirujano puede contactar a otros profesionales, como oncólogos, cirujanos reconstructivos, o grupos de autoayuda para la paciente.
Siempre se debe evaluar cada caso en particular, con un equipo multidisciplinario , explicando a la mujer y su familia las posibles soluciones y también los riesgos para cada caso particular. Es importante realizar un control anual ginecológico obligatorio, para descartar cualquier patología.

Artículo especializado
Diabetes: Novedades en la Medicación
La diabetes mellitus es una enfe rmedad crónica de causa metabólica caracterizada por hiperglucemias mantenidas (niveles elevados de glucosa en sangre). Con frecuencia suele diagnosticarse tras el hallazgo casual en un reconocimiento médico rutinario sin la percepción de síntomas por parte del paciente. Te explicamos más sobre esta enfermedad y cuándo hace falta medicarse, revisando en este punto las novedades añadidas al arsenal terapéutico.
Sin embargo, también puede debutar dando lugar a unos síntomas característicos:
La famosa tríada de la diabetes : poliuria (aumento de la frecuencia miccional) + polifagia (aumento del apetito) + polidipsia (aumento de la sed).
Visión borrosa, pérdida de peso, cansancio, etc.
A pesar de que no profundizaremos en el diagnóstico quiero añadirte que no sólo analizamos la glucemia (nivel de glucosa en sangre) en ayunas. Pueden ser precisos otros parámetros como la glucemia al azar (sin ayuno), la glucosa en orina (glucosuria), una sobrecarga de glucosa o la hemoglobina glucosilada (es un parámetro que estima la media de las determinaciones de glucemia de los últimos 2-3 meses). Para realizar la confirmación diagnóstica es preferible repetir el mismo test que se utilizó en la primera ocasión.
Otra aclaración importante es la clasificación de la diabetes mellitus. Puede tratarse del tipo 1 o del tipo 2.
Diabetes mellitus tipo 1 (DM1): es una enfermedad metabólica crónica que cursa con hiperglucemia secundaria a un déficit absoluto de insulina. Se subdivide en tipo 1A (autoinmune por anticuerpos que destruyen las células beta pancreáticas) y tipo 1B (de causa desconocida). Su prevalencia es de 1-1,5%/1.000 habitantes. Es la diabetes asociada a niños, adolescentes y algunos adultos. Su tratamiento farmacológico es la insulina.
Diabetes mellitus tipo 2 (DM2): es la diabetes del adulto por excelencia, sobre todo en mayores de 45 años. Se asocia a la presencia de otros factores de riesgo como obesidad, sedentarismo, dislipemia, hipertensión arterial , ovario poliquístico, etc. Su tratamiento suele iniciarse con pastillas, aunque a lo largo de su evolución suele precisarse la combinación de varios principios activos orales u orales con insulina para el control adecuado de los niveles.
Diabetes tipo 2
En este artículo vamos a hacer referencia a la diabetes tipo 2, por su gran prevalencia en nuestro medio. Antes de planificar un tratamiento médico debemos analizar los hábitos del paciente: su actividad física, su dieta, y su entorno familiar y social . Es posible que sea necesario modificar algunos de ellos, haciendo especial hincapié en la dieta. Los pacientes deben recibir una educación nutricional exquisita (si es posible por parte de un nutricionista experto). El objetivo del adiestramiento dietético es modificar los hábitos alimenticios para un mejor control metabólico. La dieta a recomendar debe ser equilibrada y variada. El paciente debe conocer las características y calorías de los alimentos y ser capaz de compensar pequeñas transgresiones. Sabemos perfectamente que es imposible seguir una dieta estricta constantemente, pero debemos saber compensar las pequeñas fluctuaciones.
Es importante planificar unos objetivos de control a corto y largo plazo de forma que el paciente se vea implicado. Dentro de los objetivos no sólo debemos monitorizar los niveles de glucemia y hemoglobina glicosilada. Especial relevancia tiene el control de los factores de riesgo cardiovascular (hipertensión arterial, dislipemia, obesidad, tabaquismo, sedentarismo).
¿SABÍAS QUE?
Más de la mitad de los diabéticos fallece como consecuencia de una enfermedad cardiovascular. El riesgo cardiovascular se duplica en hombres diabéticos y se cuadriplica en mujeres diabéticas.
¿Modificar hábitos y tratamiento farmacológico?
Una vez informado y concienciado el paciente de su enfermedad deberemos determinar si la modificación de hábitos es suficiente para corregir las cifras glucémicas o si, por el contrario, es preciso introducir un tratamiento farmacológico. Valoramos los siguientes factores determinantes:
Valores glucémicos: si se trata de cifras de hiperglucemia leve es posible que con la modificación de la dieta y la práctica de ejercicio consigamos normalizarla. Sin embargo, en la mayoría de casos vamos a necesitar incorporar algún fármaco vía oral e, incluso, algún tipo de insulina.
Perfil del paciente: el tratamiento es personalizado. Valoramos las preferencias del paciente (siempre que sea posible), su posibilidad de cumplimiento, su edad, si es obeso, sus niveles glucémicos y la rigidez que se precisa en función de sus comorbilidades (presencia de otras patologías añadidas). En pacientes con pluripatología vamos a ser mucho más exigentes con los objetivos a perseguir.
Los posibles efectos adversos de los fármacos a manejar pueden ser condicionantes. Los más temidos son las fluctuaciones de peso y las hipoglucemias.
Terapia farmacológica
En caso de que se decida iniciar una terapia farmacológica, ¿por cuál empezamos?
El fármaco de primera elección es la Metformina. Su dosis debe ajustarse (lo llamamos titular la dosis). Monitorizaremos los niveles de glucemia y los posibles efectos adversos. Si mejora la glucemia y es bien tolerado seguiremos con esta pauta. Si no es suficiente para controlar la glucemia y/o no es bien tolerado debemos pensar en un cambio (en el primer caso asociaremos otro fármaco y en el segundo lo cambiaremos por otro).
Cuando se requiere un tratamiento combinado (por inadecuado control glucémico) valoraremos las otras familias de fármacos como pueden ser las sulfonilureas, las glitazonas, los inhibidores de la enzima DPP-4, los Análogos de la GLP-1 ….
Las últimas novedades añadidas al arsenal terapéutico son las combinaciones fijas de dos fármacos en la misma pastilla, los inhibidores de la SGLT-2 y las insulinas de acción prolongada.
Tratamientos combinados
Respecto a los tratamientos combinados suponen una gran ventaja de cara a la comodidad del paciente pues debe tomar menos pastillas diarias y ello facilita el cumplimiento.
Los inhibidores de la SGLT-2 son unos fármacos que actúan favoreciendo la eliminación de glucosa a través de la orina.
Insulinas
Respecto a las insulinas de nueva generación diremos que la tendencia actual es el manejo de la diabetes con insulinas de liberación prolongada combinadas con fármacos orales. Suelen ser de una única administración diaria (normalmente nocturna).
Cualquier combinación es posible (desde la triple terapia con tres fármacos vía oral hasta la combinación de dos fármacos y una insulina prolongada pasando por la combinación de dos insulinas). Es posible que, el tratamiento final sea la insulinización exclusiva.
Recordarte que los efectos secundarios más frecuentes y temidos de las insulinas son las hipoglucemias y el aumento de peso . Es importante que el paciente y sus familiares conozcan e identifiquen los síntomas de la hipoglucemia y sepan tratarla inmediatamente.
Dado que la diabetes tipo 2 es una enfermedad crónica y progresiva, será preciso modificar el tratamiento de los pacientes a lo largo de su evolución de una manera escalonada. La secreción pancreática de insulina se reduce en los diabéticos con el paso del tiempo por lo que será necesaria la administración de insulina exógena en los estadios más avanzados de la enfermedad.
En general, si los objetivos glucémicos individualizados no se alcanzan en tres o seis meses, se debe intensificar o modificar el tratamiento hasta conseguir controlar los niveles. Se trata de personalizar el tratamiento para cada paciente diabético como si de un traje a medida se tratara.

Artículo especializado
Qué se consigue con las Dietas Detox
En los últimos años se han hecho un hueco en cualquier medio de comunicación, miles de “celebrities” siguen sus directrices y su fama sigue en auge, pero… te has preguntado alguna vez: ¿qué tienen en común las dietas detox y si son realmente “detoxificantes”? Para dar respuesta a éstas y otras preguntas, nos centraremos en evaluar este tipo de dietas para conocer sus efectos reales y, de paso, ser conscientes de los pros y contras que tienen.
¿Cómo identificar una dieta detox?
La verdad es que, a día de hoy, ante la excesiva y múltiple oferta de dietas, es difícil discernir si nos encontramos ante una propuesta saludable o ante una dieta milagro. La falta de información rigurosa y los conflictos de interés desvían la realidad hasta el punto que podemos llegar a creer en cualquier “método” que promueva una depuración total de nuestro organismo a base de zumos, alimentos milagrosos y pautas sin ninguna evidencia científica.
Por ello, es importante saber cómo identificar una dieta “detox”, cuáles son sus puntos clave y quién está detrás de su promoción, para luego poder tomar decisiones reflexionadas teniendo en cuenta esta información previa:
La filosofía detox propone unas pautas que se llevan a cabo en un corto espacio de tiempo (días, semanas o, como máximo, un mes) ya que prometen un “atajo rápido” para bajar de peso o depurar nuestro organismo. Por ello, los planes detox salen a la luz precisamente en períodos postvacacionales (primavera, otoño), para compensar los excesos acumulados durante el verano o durante las fiestas navideñas (donde se consume una mayor cantidad de alimentos ricos en azúcares, grasas saturadas o alcohol). Además, su promoción también aumenta en los meses anteriores al verano, aprovechando que somos más vulnerables a caer en este tipo de dietas para llevar a cabo la famosa operación bikini.
No existe una “dieta detox” única, sino que existen diferentes tipos o programas con un denominador común : la restricción calórica a través de una alimentación basada en la ingesta de ciertos alimentos y en la prohibición de muchos otros. Entre las más comunes encontramos:
Dietas a base de zumos , batidos o licuados de frutas y verduras.
Dietas limitadas a un cierto tipo de alimentos cómo frutas y verduras y en las que se prohíben ciertos componentes como el gluten o la lactosa.
Dietas exentas de proteínas (ya sean animales o vegetales) como carnes, pescados o legumbres.
Dietas basadas en la ingesta de zumos o batidos prefabricados por una marca concreta y que promueven el uso de suplementos vitamínicos con supuestas alegaciones antioxidantes o depurativas.
Estas dietas prometen múltiples beneficios para nuestro organismo entre los que encontramos: restaurar la energía vital, perder peso, descansar mejor, limpiar nuestro hígado y mejorar los síntomas de ciertas patologías crónicas como la artritis, la fibromialgia y la fatiga crónica. No es necesario decir que estas atrevidas alegaciones carecen de sustento científico y que, ante una concreta enfermedad, debemos ponernos en manos de un médico especialista para evitar riesgos y complicaciones .
Por último, detrás de la palabra “detox” se esconde una elevada carga comercial ya que muchas de estas dietas promueven productos sin evidencia científica, pero con un elevado coste que no justifica sus potenciales beneficios. Además, en la mayoría de los casos, estos métodos cuentan con el apoyo de personalidades mediáticas, que no profesionales cualificados, para favorecer su publicidad y ganar dinero a costa de la vulnerabilidad de las personas.
¿Estamos realmente intoxicados?
Si analizamos bien el tema, la palabra “detox” significa “desintoxicar”, con lo que, previamente debemos conocer si nuestro organismo “intoxicado” de alguna forma. Efectivamente, podemos sufrir una intoxicación por el consumo de drogas o alcohol, o por haber ingerido accidentalmente algún producto tóxico . Pero esto no tiene nada que ver con que tengamos “toxinas” en el cuerpo que él mismo no es capaz de eliminar. Al contrario: la piel, los pulmones, el hígado, los riñones y el intestino, entre otros, son órganos capaces de filtrar y evacuar diariamente sustancias nocivas que se hayan podido almacenar en nuestro cuerpo a través del sudor, orina o heces. Si bien es cierto que podemos llegar a almacenar en nuestro tejido graso ciertas sustancias como el BPA (bisfenol A) o los metales pesados (mercurio), estas toxinas se pueden eliminar biológicamente con el paso de los años y no a través de una dieta detox de tres días.
FALSAS PROMESAS
¿Es realmente efectiva una dieta detox? Según la EFSA (Agencia Europea de Seguridad Alimentaria), el término “detox” o “depurativo”, no está tan sólo desautorizado para utilizarlo en un tipo de dieta o producto, sino que no se han hallado evidencias científicas para afirmar que dichos métodos puedan realmente producir efectos beneficiosos para nuestra salud. Así pues, una dieta detox, por sí sola, no purifica nuestro organismo, ni mejora nuestro sistema digestivo ni fortalece nuestro sistema inmunológico por mucho que necesitemos creer en ello.
Riesgos y perjuicios
La promesa detox no es tan sólo ineficaz, sino que puede llegar a producir ciertos efectos secundarios : en un informe realizado por la EFSA se alerta de que el abuso de batidos verdes presentes en la mayoría de estas dietas podría incrementar el riesgo de padecer piedras en el riñón (sobre todo en niños y en personas con cierta predisposición a padecer cálculos renales) por el excesivo contenido en ácido oxálico de algunas verduras que lo componen (espinacas, remolacha o acelgas) y por el hecho de consumirlas en forma cruda (la cocción de vegetales puede reducir entre un 30 a 87 % el contenido de oxalatos). En concreto, una ración de 250 ml de estos batidos puede contener hasta 180 mg de ácido oxálico, cantidad que se considera crítica para la formación de piedras en el riñón.
Además, si la dieta se basa exclusivamente en licuados de vegetales tomados de forma cruda tenemos tres problemas :
Carencia de fibra en dichos licuados (ya que en su elaboración se elimina la piel y la pulpa de frutas, aprovechando sólo los jugos de éstas), lo que puede conllevar un aumento del consumo de azúcar propio de la fruta, alteraciones del tránsito intestinal y una falta de saciedad por la misma inexistencia de fibra y por el simple hecho de no masticar ningún alimento
Mayor riesgo de contaminación bacteriana por el hecho de consumir vegetales crudos. Bacterias como Salmonella, E. coli y Listeria pueden estar presente en vegetales crudos y, aunque su riesgo de infección es mínimo si lavamos e higienizamos los alimentos, su riesgo puede aumentar si sólo los consumimos en forma cruda y en grandes cantidades
Déficit de vitaminas y minerales derivada del bajo consumo de proteínas. Aunque en las frutas y verduras contienen muchísimas vitaminas antioxidantes (A, C, E), no podemos obtener minerales como el calcio o el hierro o vitaminas de grupo B con la única ingesta de licuados vegetales, hecho que puede conllevar problemas de desmineralización, disminución de la masa muscular, anemia, deterioro mental o contracciones musculares involuntarias entre otros.
Entonces, ¿para qué sirven las dietas detox?
Principalmente, podríamos decir que el hecho de llevar a cabo una dieta detox en la que abundan vegetales y frutas puede ser una forma ocasional de familiarizarnos y ayudar a incluir el consumo de estos grupos de alimentos en nuestra dieta diaria. No obstante, esta inclusión no debería desplazar el consumo de otros grupos de alimentos que realizan funciones indispensables para nuestra salud como las proteínas (carnes, pescados, legumbres), los cereales integrales o las grasas saludables.
Por otro lado, el supuesto éxito de una dieta detox puede radicar no sólo en el hecho de que se tomen muchas frutas o verduras sino en dejar de consumir alimentos poco saludables como el alcohol, la bollería o los embutidos…. aunque esta recomendación no es única y exclusiva de los métodos detox: la dieta mediterránea ya promueve estas directrices desde hace años, si bien su concepto no sea tan marketiniano.
En conclusión, si te estás planteado hacer una dieta detox, piensa en su relación coste/beneficio y valora antes la posibilidad de ponerte en manos de profesional que estudie tu caso concreto y que pueda pautar una dieta saludable y, sobre todo, con sentido común.
 Savia
Savia