Artículos Especializados

Artículo especializado
Reacción Alérgica, Conducta a Seguir
Una reacción alérgica es una respuesta por hipersensibilidad ante la exposición a determinadas sustancias ( alérgenos ) por desencadenar una respuesta inmunitaria tras entrar en contacto con la persona susceptible por cualquier vía: cutánea, conjuntiva, respiratoria, digestiva…. El contacto puede ser por inhalación, por ingesta, por fricción, por inyección…
Cómo se manifiesta
Es frecuente que ante la primera exposición al alergeno sólo se produzca una reacción leve que puede, incluso, pasar desapercibida, aunque la persona queda sensibilizada ante dicho alergeno. Por ello, es tras la segunda exposición cuando suelen manifestarse los síntomas floridos.
Las reacciones alérgicas son muy frecuentes en la práctica médica. La respuesta inmunitaria que se desencadena ante el alergeno aparece poco después de la exposición (e incluso unas horas más tarde). La reacción alérgica puede ser local (como la picadura de un insecto o la fricción con una planta) o generalizada (ante la ingesta de un fármaco). Asimismo, podemos encontrarnos diferentes grados de gravedad, siendo en su mayoría de carácter leve, aunque no podemos desestimar las reacciones alérgicas graves por ser potencialmente mortales. La forma más grave recibe el nombre de anafilaxia o shock anafiláctico.
Llamamos anafilaxia a la reacción de hipersensibilidad sistémica o generalizada, de carácter grave y potencialmente mortal que suele aparecer de forma inmediata tras la exposición. Es una reacción aguda que puede presentar diferentes síntomas y progresar rápidamente a una obstrucción de vía aérea u otra situación fatal. Precisa atención médica inmediata.
Alérgenos más frecuentes
Los alérgenos más frecuentes son el polen (platanero, olivo, gramíneas, parietaria..), los hongos ambientales , los ácaros de polvo, los epitelios de algunos animales (perros, gatos, caballos y roedores), determinados alimentos (fresas, melocotón kiwi, marisco, leche, trigo, frutos secos…), fármacos (antiinflamatorios y penicilina) y el veneno de insectos (abejas o avispas). Las reacciones de hipersensibilidad más frecuentes son las tópicas por contacto o picadura y las farmacológicas.
Las reacciones a fármacos constituyen el tercer motivo de consulta en los servicios de alergología. Los antiinflamatorios no esteroideos y los antibióticos betalactámicos (derivados penicilínicos) son los agentes causales más frecuentes en nuestro medio. Son dosis-independiente (cuanta más alta la dosis ingerida, más efecto), aunque la reacción suele aparecer cuando el individuo toma un fármaco a una dosis convencional perfectamente tolerada por el resto de la población. En este aspecto es importante asegurarnos de que la alergia que presenta es secundaria al fármaco ingerido por diferentes motivos. En primer lugar, para el paciente que es etiquetado de alérgico a un determinado fármaco ello le supone la renuncia a un grupo terapéutico de fármacos para el resto de su vida. En segundo lugar, ante la aparición de un cuadro alérgico relevante, es recomendable que la persona se someta a pruebas de alergia para confirmar su hipersensibilidad. La confirmación de una alergia a un fármaco implica un condicionante importante en la prescripción médica futura del paciente.
Otro tipo de alergia sería la atopia, término que se refiere al estado de hipersensibilidad anormal de ciertos individuos ante una cierta exposición a sustancias perfectamente toleradas por el resto de la población. Existe predisposición familiar y se asocia a niveles elevados de Inmunoglobulina E (IgE) en sangre. Se puede manifestar con diferentes síntomas: eccema, disnea, tos irritativa, lagrimeo nasal u ocular, picor nasal u ocular… La tríada atópica incluye la dermatitis atópica , el asma bronquial alérgico, y la rinitis alérgica.
Cómo prevenir y tratar
Es evidente que la mejor manera de evitar la aparición de una crisis alérgica es evitando la exposición al alergeno, pero en ocasiones no resulta factible por lo que debemos buscar alternativas médicas para minimizar o bloquear la respuesta alérgica. Para ello disponemos de un tratamiento sintomático o antihistamínico (se administra vía oral, tópica, intramuscular o endovenosa) y de un tratamiento inmunológico (mediante la administración de vacunas específicas). Asimismo, para aquellos casos que lo precisen emplearemos otros fármacos específicos como pueden ser los broncodilatadores en los pacientes con asma alérgica.
Adaptándonos a la forma arbitraria de presentación de los episodios alérgicos distinguiremos diferentes patrones clínicos: alergia crónica, alergia estacional y alergia aguda intermitente. Aquellos individuos que presentan episodios puntuales (alergia intermitente) son tratados de forma sintomática sólo cuando presentan una crisis. En casos de periodos largos sintomáticos (sobre todo en primavera y otoño) haremos un tratamiento estacional. Para aquellos pacientes sintomáticos durante todo el año incrementaremos el arsenal terapéutico enfocándolo hacia la inmunoterapia con vacunas, antihistamínicos y evitación de la exposición al alergeno.
Por supuesto ante la aparición de una anafilaxia hablamos de una emergencia médica en la que debe administrarse medicación endovenosa o parenteral inmediata y en la que no dudaremos en solicitar atención médica urgente.

Artículo especializado
Hipotiroidismo
Las enfermedades más frecuentes de la glándula tiroides son las debidas a su exceso (hipertiroidismo) o déficit de funcionamiento (hipotiroidismo). A continuación, abordaremos el hipotiroidismo, pero antes vale la pena explicar qué es la glándula tiroides.
La glándula tiroides
El tiroides es una glándula del organismo situada en la parte anterior y central del cuello. Está compuesta por dos lóbulos que tienen la apariencia de alas de mariposa. Una glándula es un órgano encargado de elaborar y secretar una serie de sustancias y, en el caso del tiroideas, son las hormonas tiroideas. La hormona principal secretada por el tiroides es la tiroxina o T4, que para ejercer sus funciones se transforma en T3 . El tiroides necesita yodo para poder sintetizar las hormonas tiroideas.
La síntesis de hormonas tiroideas (T4 y T3) está regulada por la TSH (hormona estimuladora de la función tiroidea) secretada en la hipófisis. La TSH estimula a la glándula tiroidea para que produzca hormonas tiroideas dependiendo de si aumentan o disminuyen las concentraciones de hormonas tiroideas que circulan en la sangre.
Puesto que esta hormona estimula a la glándula tiroidea, las concentraciones de TSH en la sangre son elevadas cuando la glándula tiroidea es hipoactiva (y, por lo tanto, necesita más estimulación) y bajas cuando es hiperactiva (y, por lo tanto, requiere menos estimulación).
Funciones de las hormonas de las hormonas tiroides
Las hormonas tiroideas, tiroxina (T4) y triyodotironina (T3), tienen un amplio efecto sobre el desarrollo y el metabolismo.
En el niño actúan en el desarrollo intelectual y en el crecimiento y desarrollo.
En el adulto, intervienen en el metabolismo, participando prácticamente en la mayoría de las funciones del organismo como metabolismo de las proteínas, grasas e hidratos de carbono, formación de algunas vitaminas, termorregulación, motilidad intestinal, etc.
¿Qué es el hipotiroidismo y cuáles son las causas?
Cuando la glándula funciona por debajo de lo normal, se producen menor cantidad de hormonas tiroideas y se habla de hipotirodismo.
Las causas del hipotiroidismo incluyen las inflamaciones de la glándula (tiroiditis de Hashimoto), cirugía o radioterapia sobre la glándula, enfermedades que afectan la hipófisis (glándula que a través de la TSH regula la función del tiroides).
¿Qué síntomas da?
Los síntomas del hipotiroidismo son debidos a que, dado que los niveles de hormonas tiroideas están más bajos, se afectan las funciones del organismo en las que intervienen. Así, pueden dar diferentes síntomas relacionados con la lentitud de dichas funciones, hay un “enlentecimiento” del cuerpo .
Estos síntomas no tienen por qué aparecer conjuntamente, es decir, en cada paciente se manifestarán unos u otros, y en mayor o menor intensidad.
Ello se refleja en falta de concentración, lentitud mental, bajo estado de ánimo, apatía, aumento de peso (hipometabolismo), estreñimiento, intolerancia al frío, cansancio, sequedad de piel, sequedad y pérdida de cabello, somnolencia, o mayor frecuencia de abortos.
¿Cómo se diagnostica?
En el hipotiroidismo existe una elevación de la TSH y una disminución de la T4 (hormona tiroidea). En las etapas iniciales la T4 puede ser normal (hipotiroidismo subclínico).
Así la prueba diagnóstica principal es la determinación mediante un sencillo análisis de sangre de TSH y T4.
Determinación de TSH en sangre: es la prueba más importante. En el hipotiroidismo la TSH aparece anormalmente alta.
Determinación de T4 en sangre: disminuida o normal (en etapas iniciales).
¿Cuál es el tratamiento?
El tratamiento en el caso de hipotiroidismo consiste en aportar de forma sintética las hormonas tiroideas que no puede fabricar la glándula tiroides: tiroxina . Se denomina tratamiento sustitutivo y se toma de forma oral. Así, es necesario seguir un tratamiento de por vida, el cual puede tener que modificarse en determinadas circunstancias en las que se necesite un mayor aporte de hormona como en el embarazo, en ciertas enfermedades, etc.
El control médico periódico sirve inicialmente para establecer la dosis óptima (se empieza con dosis bajas hasta ajustarla) y, posteriormente, para modificarla en las situaciones que lo precisen.
Con un control médico adecuado se puede llevar una vida absolutamente normal .

Artículo especializado
Causas, Síntomas, Tratamiento y Prevención de la Gripe
La gripe es una enfermedad aguda de causa vírica que afecta, sobre todo, a la vía respiratoria. Suele acompañarse de un cortejo de síntomas variable que la convierte en un síndrome caracterizado por una afectación repentina del estado general (fiebre, escalofríos, cefalea, dolor osteomuscular, fatiga, astenia y debilidad) y síntomas respiratorios (tos, mucosidad y dolor al tragar u odinofagia).
Aparece en forma de brotes de diferente virulencia de un año para otro. Existen algunos colectivos de personas especialmente lábiles ante estas epidemias: ancianos, inmunocomprometidos o pacientes con patología crónica respiratoria cuya infección puede acarrearles consecuencias graves.
Qué la provoca
El virus causante de la gripe pertenece a la familia Orthomyxoviridae y se distribuye en tres géneros: influenza A, B y C. Los virus A y B son los más importantes en seres humanos. Los brotes epidémicos son debidos a variaciones antigénicas del virus A, generalmente durante el invierno, de forma repentina y con una duración aproximada de dos o tres meses. El virus influenza B provoca brotes menos graves y menos extensos. El virus influenza C es poco frecuente y produce infecciones asintomáticas o muy leves.
Cómo se transmite
La transmisión de la gripe de persona a persona se produce por vía aérea, ya sea a través del habla, de la tos, de estornudos o de las gotas desprendidas al respirar o hablar. Tras la infección, el virus incuba en el receptor durante uno a cuatro días, tras los cuales empiezan a aparecer los síntomas. El contagio puede darse desde el momento de la infección del individuo (aunque aún no hayan aparecido síntomas) y hasta siete días después de estar asintomático. Una persona infectada puede transmitir la enfermedad, aunque esté totalmente asintomática.
Cómo se diagnostica
El diagnóstico de la gripe es absolutamente clínico por los síntomas que nos indica el paciente. No suele requerirse la realización de análisis, excepto en casos especiales en los que se recogen muestras en las primeras 48-72 horas del inicio de los síntomas coincidiendo con la máxima carga viral excretada por el paciente.
Cómo se manifiesta
Una vez instaurada la gripe, cursa como un cuadro banal de dos a cinco días (en casos no complicados). Puede prolongarse más días en determinados colectivos como niños, ancianos e inmunodeprimidos. En pacientes complejos se asocia a un mayor riesgo de complicaciones graves, siendo las más frecuentes las respiratorias (neumonía y empeoramiento de enfermedades de base como asma o EPOC), seguidas de las neurológicas, cardíacas y musculares.
¿Qué factores contribuyen a la aparición de complicaciones? Podríamos citar los adultos mayores de 65 años, las embarazadas, los pacientes de cuaquier edad con enfermedades crónicas y los inmunodeprimidos (incluyendo a los pacientes oncológicos en tratamiento con quimioterapia).
Cómo se trata
A pesar de no existir un tratamiento específico, suelen recomendarse unas medidas generales que deben seguirse y que incluyen: hidratación abundante, reposo relativo y un tratamiento sintomático consistente en antipiréticos, antitusígenos, antihistamínicos y/o analgésicos, en función de los síntomas predominantes. En caso de pacientes graves emplearemos antivirales que deberán ser iniciados antes de las 48 horas de la aparición de los primeros síntomas. Con ellos conseguiremos acortar la duración de los síntomas, pero no evitar la aparición de posibles complicaciones.
La medicación antiviral impide la replicación del virus, por ejemplo, el oseltamivir y el zanamivir. Pueden pautarse en individuos que, aun habiendo sido vacunados contra la gripe se encuentran en situación de alto riesgo. Tienen una efectividad aproximada del 80% en la prevención de la infección. Estos mismos fármacos pueden emplearse como tratamiento siempre y cuando se inicie antes de las 48 horas de la instauración de los primeros síntomas, como se ha mencionado.
Prevención
En cuanto a las medidas profilácticas debemos mencionar la vacuna que se sintetiza anualmente con una composición específica que contiene varias cepas víricas. Su recomendación se extiende a diferentes colectivos poblacionales como las personas con factores de riesgo para complicaciones, las personas que pueden transmitir la infección a las personas frágiles y las profesiones que impliquen contacto de riesgo (sanitarios, veterinarios, trabajadores sociales…). La eficacia de la vacuna dependerá de varios factores siendo primordial el estado basal del paciente y su respuesta inmune.
La vacuna debe administrarse anualmente en los grupos de riesgo y, deseablemente, antes de que se inicie el brote dado que su efecto no es inmediato (tarda dos semanas en hacer efecto). Generalmente se inicia la campaña de medicación a principios de otoño. En adultos consistirá en una dosis única administrada de forma intramuscular o subcutánea en el músculo deltoides mientras que en el colectivo infantil se administran dos dosis separadas por un intervalo de cuatro semanas, y se prefiere la administración en la cara anterior del muslo. Tras la administración de la vacuna antigripal no es infrecuente padecer un cuadro pseudocatarral leve y autolimitado.

Artículo especializado
Qué Provoca la Neuritis Vestibular
El control del equilibrio está determinado por la integración de las señales obtenidas del mundo exterior a través de la vista, los receptores tanto cutáneos como osteoarticulares que informan sobre la posición y los movimientos del cuerpo, y el oído interno. Dicha acumulación de informaciones se procesa en el cerebro y el cerebelo, que dan las órdenes de reposición del cuerpo para mantener el equilibrio .
La información que aporta el oído interno se transmite a través del nervio auditivo o vestibulococlear, también denominado octavo par craneal. Cuando por diferentes causas la porción de dicho nervio que se encarga del equilibrio (la otra porción se encarga de la audición) se inflama, se produce lo que se llama una neuritis vestibular y el equilibrio se ve afectado.
A qué se debe
La mayoría de las veces la neuritis vestibular es secundaria a una infección vírica de las vías respiratorias altas, un cuadro catarral que inflama el nervio y la información que envía al cerebro está alterada y no cuadra con la del resto de receptores, con lo que se produce una sensación de desequilibrio, pese a que el cuerpo no lo esté.
En personas de edad avanzada la neuritis puede deberse a una isquemia de la arteria vestibular anterior, con lo cual se produce un déficit de aporte sanguíneo que daña el nervio y conlleva la neuritis y la alteración del equilibrio.
Qué síntomas da
La neuritis vestibular se caracteriza por ser un cuadro que se presenta de manera brusca y que cursa con síntomas como:
Inestabilidad cefálica.
Mareo.
Sensación rotatoria.
Falta de equilibrio.
Náuseas y vómitos.
Sudoración.
palpitaciones.
Es una sensación muy desagradable que los pacientes toleran en mayor o menor grado y que en ocasiones puede llegar a provocar una crisis de ansiedad. Al ser una inflamación aislada de la parte conductora de la información del equilibrio, la audición está preservada, se oye bien y no existen pitidos en los oídos, a diferencia de lo que ocurre en la enfermedad de Ménière, donde sí se dan estos síntomas.
La percepción de inestabilidad puede alargarse durante dos o tres semanas. Cuando caminan los pacientes con neuritis vestibular tienden a irse hacia el lado sano, pues el cuerpo tirará del paciente para que camine recto en función de la percepción que se tiene del equilibrio y de la posición de su cuerpo. Al hacer que el paciente cierre los ojos y se mantenga de pie veremos que el paciente se inclina o cae hacia el lado lesionado, lo que se conoce como signo de Romberg positivo.
Las personas que padece una neuritis vestibular con frecuencia presentan un movimiento anómalo de los ojos que se llama nistagmo. Se trata de un movimiento involuntario de los ojos que baten o se desvían hacia un lado de manera rápida y luego regresan lentamente a la posición normal. Cuando una persona sufre una neuritis vestibular se producirá un nistagmo horizontal de los ojos hacia el lado sano.
Cómo se diagnostica
El diagnóstico de la neuritis vestibular se basa sobre todo en la descripción de los síntomas que da el paciente y la exploración física. Conviene llevar a cabo un examen del oído y una exploración neurológica completa, en la cual se debe evaluar tanto una posible alteración de la marcha como la imposibilidad del paciente para mantener el equilibrio al cerrar los ojos. Si existen dudas sobre la agudeza auditiva se puede realizar una audiometría.
Asimismo, si después de tres semanas los síntomas se mantienen valdría la pena realizar un estudio electrofisiológico sobre la conducción eléctrica del nervio vestibulococlear mediante un electroneurograma.
¿Tiene tratamiento?
En la mayoría de los casos la neuritis vestibular se curas por sí misma y lo que hacemos es tratar los síntomas. Se pueden dar antieméticos para las náuseas y los vómitos, como la metoclorpramida o la domperidona , así como medicación contra la sensación de vértigo, como la betahistina, la sulpirida o la biodramina. En casos rebeldes puede ser útil administrar una tanda corta de corticoides por vía oral.
En caso de presentar unos síntomas que puedan hacer pensar en una neuritis vestibular es recomendable ponerse en contacto con su médico de familia o con un especialista en otorrinolaringología.
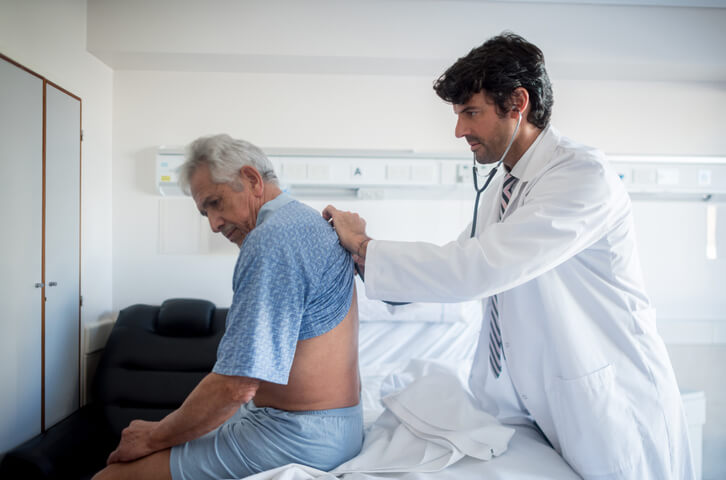
Artículo especializado
Infección Pulmonar
En la práctica habitual hablamos de neumonía para referirnos a la infección que afecta a la vía respiratoria baja. Sin embargo, debemos diferenciar el término neumonía del término bronquitis, ambos procesos relacionados con una infección respiratoria. La neumonía hace referencia a la afectación del parénquima pulmonar y suele ser de causa bacteriana, mientras que la bronquitis se refiere a la afectación de la vía respiratoria y suele ser de causa vírica.
Tipos de neumonía
La neumonía, por excelencia, es la llamada neumonía adquirida en la comunidad (NAC) o neumonía extrahospitalaria, que afecta a la población general. Se trata de una infección aguda pulmonar que se manifiesta por signos y síntomas de infección respiratoria baja. Otras neumonías específicas serían la neumonía en pacientes inmunodeprimidos y la neumonía nosocomial.
La neumonía adquirida en la comunidad abarca el protagonismo por su gran incidencia y la morbimortalidad que acarrea. Un alto porcentaje de pacientes (sobre todo en la edad senil) precisa ingreso hospitalario e incluso en la unidad de cuidados intensivos no siendo despreciable el número de muertes que ocasiona.
Diagnóstico
El diagnóstico de neumonía se sospecha ante un paciente que presenta determinados síntomas como pueden ser: fiebre, escalofríos, tos persistente, mucosidad purulenta (amarilla o verdosa y espesa), dolor en el costado, disnea o falta de aire, mal estado general… En la auscultación podemos encontrar la presencia de moco. Es frecuente que el paciente acuda a la visita médica tras varios días de presentar síntomas y después de haberse automedicado de forma sintomática sin evidenciar mejoría clínica.
Tras la exploración, la prueba que solicitaremos para llegar al diagnóstico será una radiografía de tórax (siempre solicitamos dos proyecciones diferentes), donde evidenciaremos una lesión radiológica aguda compatible (en forma de infiltrado). Podremos valorar su localización, su extensión y la presencia de posibles complicaciones como pueden ser un derrame pleural. Si existe afectación del estado general nos ayudaremos de otras pruebas complementarias para el diagnóstico como puede ser una analítica sanguínea, una muestra del esputo, un hemocultivo o una broncoscopia.
Quiénes tienen más riesgo de sufrirla
El germen más frecuentemente encontrado en los aislamientos es el Streptococcus pneumoniae (o neumococo). Los pacientes más sensibles a este germen son: fumadores, pacientes respiratorios crónicos, con enfermedades avanzadas, edad senil, esplenectomizados (pacientes sin bazo) o pacientes tratados con corticoides. En esta población de riesgo está indicada la administración de la vacuna frente al neumococo de forma profiláctica.
Existen otros posibles agentes causales de neumonía adquirida en la comunidad como pueden ser algunos virus (varicela, gripe…), el Mycoplasma , la Chlamydia , la Legionella , la Pseudomona o el Staphylococcus .
Mención especial requiere la infección por legionella (bacteria gram negativa), cuyo único reservorio es el agua, especialmente la estancada a temperaturas entre 25 y 45ºC. Se transmite por inhalación de aerosoles o microaspiraciones de agua, y penetra en el organismo por vía aérea. Un foco temido es el sistema de agua hospitalario por suponer un riesgo para los pacientes hospitalizados. Los controles periódicos que deben realizarse son muy exhaustivos.
La neumonía nosocomial es aquella adquirida en el hospital en las 48-72 horas tras el ingreso, siempre que se haya excluido un proceso infeccioso pulmonar ya presente antes. Es la segunda causa de infección hospitalaria tras la infección urinaria y la primera causa de infección en la Unidad de Cuidados Intensivos (UCI) del hospital.
Neumonía en inmunodeprimidos
La neumonía en pacientes inmunodeprimidos puede tener características especiales, siendo posible encontrar unos agentes causales atípicos. Los síntomas pueden consistir en malestar general, escalofríos, fiebre, rigidez, tos, disnea y dolor torácico. Sin embargo, los pacientes inmunocomprometidos pueden no tener fiebre ni signos respiratorios y tienen menos cantidad de mucosidad purulenta. En algunos casos, el único signo de alarma es la fiebre sin un foco infeccioso aparente. La presentación atípica hace sospechar de una infección micótica o micobacteriana o viral oportunista. El tratamiento dependerá del estado inmunitario del paciente y del germen patógeno que cause la infección.
Tratamiento
Una vez confirmado el diagnóstico, se inicia inmediatamente un tratamiento antibiótico empírico. No siempre será necesario un ingreso hospitalario para el control evolutivo. En la mayoría de la población se realiza tratamiento ambulatorio. En pacientes de riesgo o con gran afectación del estado general estará indicado el ingreso hospitalario para la administración de antibiótico endovenoso y el seguimiento clínico de los síntomas.
Es importante recalcar que la pauta antibiótica en caso de neumonía (infección respiratoria baja) es mucho más larga que la de una infección de vía respiratoria alta. Asimismo, puede estar indicada la combinación de dos antibióticos de familias diferentes. A pesar de que el tratamiento antibiótico aporta una gran mejoría clínica es posible notar cansancio y afectación del estado general hasta tres semanas después de finalizar el tratamiento. En general, la eficacia del tratamiento antibiótico no puede evaluarse hasta pasadas las primeras 48-72 horas, por lo que no es necesario modificarlo si no existe empeoramiento. La duración del tratamiento depende de varios factores específicos como la gravedad del paciente, la rapidez en la respuesta clínica y el microorganismo causal.

Artículo especializado
Novedades en el Calendario Vacunal 2019 en Lactantes y Niños
Las vacunas son una de las herramientas de prevención más potentes que tenemos y que más sufrimiento y muerte ha evitado en el último siglo. Incluso hay enfermedades, como la viruela, que ya no existen debido a la vacunación masiva de la población .
Importancia de las vacunas y para qué sirven
Actualmente disponemos de vacunas para prevenir de manera eficaz muchísimas enfermedades infantiles potencialmente graves. Son muy importantes para la salud porque protegen no sólo a las personas vacunadas, sino a toda la comunidad, al conseguir que algunas enfermedades desaparezcan.
¿Son seguras las vacunas?
Hay que saber que el riesgo de no vacunar es infinitamente mayor que el de vacunar. Todas las vacunas tienen posibles efectos secundarios. Sin embargo, la mayoría son reacciones leves y temporales como fiebre o dolor en la zona del pinchazo.
La máxima precaución que se debe tomar es no vacunar con vacunas de virus vivos a los niños inmunodeprimidos o a las mujeres embarazadas
El calendario vacunal: cómo funciona
El calendario de vacunación es la secuencia cronológica de vacunas que se administran a toda la población de un país o área geográfica y cuyo fin es obtener una inmunización adecuada frente a las enfermedades para las que se dispone de una vacuna eficaz.
Cada año las sociedades pediátricas elaboran un calendario con las vacunas recomendadas para el año entrante. Es una manera de realizar una revisión exhaustiva de las estrategias preventivas en la población infantil.
Algunas vacunas son de dosis única y otras necesitan un refuerzo o , lo que es lo mismo, varias dosis. Las vacunas se empiezan a aplicar a los dos meses de edad.
Novedades en el calendario vacunal del 2019
En 2019, el comité asesor de vacunas de la AEP (Asociación Española de Pediatría) hace hincapié en introducción de la vacuna antimeningocócica tetravalente (MenACWY) como vacunación sistemática y se insiste en la vacunación del virus papiloma humano (VPH) en niños y niñas (no sólo en niñas).
Hay dos grupos de vacunas: las sistemáticas financiadas, entre las que se debe incluir ya la antimeningocócica tetravalente (MenACWY), y las sistemáticas no financiadas, como la vacuna contra el rotavirus y la del meningococo B en lactantes, tosferina en adolescentes y la del VPH en chicos.
Se recomienda un refuerzo de la tosferina (DTPa) en los adolescentes, entre los 12 y 14 años.
Recomendación de la vacuna del virus del papiloma humano (VPH) en ambos sexos a los 11-12 años, porque la carga de la enfermedad neoplásica en el varón por este virus es también importante.
Se recomienda la introducción de la vacuna frente al meningococo B como sistemática en el lactante, así como la del rotavirus. Actualmente estas dos vacunas no están financiadas por la seguridad social.
Se mantiene la pauta de vacunación de triple vírica y varicela con dos dosis, recomendando la vacuna tetravírica (SRPV) para la segunda dosis.
Uno de los cambios más importantes es la introducción de la vacuna antimeningocócica tetravalente que otorga cobertura frente a los meningococos A, C, W e Y, con un esquema de una dosis a los dos y cuatro meses de MenC, una dosis de MenACWY a los 12 meses y otra a los 12-14 años de edad.
Fuera del calendario infantil, se sigue recomendando la vacunación con Tdpa a la embarazada a partir de la semana 27 de gestación y también la vacunación antigripal en cualquier momento del embarazo, si éste coincide con la epidemia estacional.

Artículo especializado
Detección precoz del VIH
El virus de la inmunodeficiencia humana (VIH) es el causante del síndrome de la inmunodeficiencia adquirida (SIDA), que es una enfermedad que provoca que la persona infectada sea mucho más sensible a infecciones poco habituales en personas sanas. El virus ataca progresivamente el sistema inmunitario del huésped, que es nuestro sistema de defensa, impidiendo defendernos de las infecciones, que pueden llegar a ser letales.
¿Estar infectado por el VIH es lo mismo que haber adquirido el SIDA?
No es lo mismo, pues pueden pasar años desde el contagio hasta el desarrollo de la enfermedad, y con el tratamiento adecuado puede que nunca llegue a manifestarse.
Este periodo de latencia desde la infección hasta el desarrollo de la enfermedad, durante los cuales el sujeto no es consciente de estar infectado, puede ser largo, de varios años, con lo que muchas veces el diagnóstico se hace de forma diferida. Conviene hacer hincapié en la importancia del diagnóstico precoz, pues iniciar el tratamiento antes de que la enfermedad evolucione es crucial para el pronóstico, y también para reducir el riesgo de contagio a terceras personas.
¿Cómo se transmite el VIH?
La transmisión del virus se produce por intercambio de sangre o fluidos corporales, es decir, se puede transmitir mediante las relaciones sexuales (sexo vaginal, anal u oral sin protección con una persona infectada) y también por una transfusión sanguínea, o un trasplante de órganos o mediante el intercambio de jeringuillas. De madre a hijo se puede transmitir a través de la placenta o durante la lactancia materna. No se transmite por el contacto casual, la convivencia, la saliva o el sudor.
¿Cómo se diagnostica?
El diagnóstico es sencillo mediante distintas pruebas de laboratorio. Hay que tener en cuenta que existe un periodo “ventana” durante el cual, justo después del contagio, puede no ser posible detectar el virus. Este periodo ventana es variable en función de qué prueba de laboratorio se usa, pero es aproximadamente de tres meses para las más habituales. Con lo cual, ante un contacto de riesgo deberemos realizar el test de detección al cabo de tres meses para que el resultado sea fiable. El test lo podemos realizar confidencialmente a través de nuestro médico de cabecera o centros especializados a tal efecto, incluso existe un test rápido que tiene resultado en 20 minutos en algunos centros y farmacias con una pequeña muestra de sangre o saliva. Y, aún más, existe un auto-test que nos permite hacernos personalmente la prueba en nuestro domicilio de forma sencilla, con una alta fiabilidad de resultados, aunque en casos de positividad haya que comprobarlos con pruebas de laboratorio.
La prevención
La prevención se fundamenta en la no exposición a los mecanismos de transmisión: ante un contacto sexual del cual desconocemos su estatus frente a esta enfermedad, utilizar el preservativo en cualquier tipo de relación sexual y durante todo el tiempo. No intercambiar jeringuillas, cuchillas, agujas… De ahí la importancia de los programas de suministro de material de venopunción en condiciones a colectivos de drogadictos por vía endovenosa.
También existe un tratamiento “preventivo” tipo “pastilla del día después”, para casos de emergencia por rotura de preservativo, que se puede administrar en las siguientes 24 horas a un contacto confirmado VIH+, reduciendo el riesgo de contagio.
Las madres seropositivas también se medican durante todo el embarazo para minimizar el riesgo de contagio del bebé.
El tratamiento
El tratamiento es complejo con múltiples fármacos antirretrovirales, pero si se inicia antes de que el sistema inmune se deteriore y se siguen estrictamente los controles y las indicaciones médicas, actualmente podemos decir que la infección puede considerarse como una enfermedad crónica, pero bajo control.
A modo de conclusión…
Los puntos más importantes que deben quedarnos claro son:
No exponerse al virus tomando las debidas medidas de prevención.
Ante un posible contagio realizar las adecuadas pruebas diagnósticas en el periodo de tiempo conveniente para ser conscientes de la infección lo antes posible: es fácil, asequible y confidencial.
El diagnóstico precoz y tratamiento temprano protege al individuo infectado de desarrollar una grave enfermedad y a sus contactos del contagio.

Artículo especializado
Clamidia
La clamidia es un tipo de bacteria especial que tiene un comportamiento a caballo entre una bacteria y un virus. Existen tres tipos de clamidia que pueden afectar a las personas, pero en este caso hablaremos de la Chlamydia Trachomatis , que es causante de una infección ginecológica. Las otras dos especies son causantes de infecciones respiratorias.
Cómo se transmite y qué síntomas provoca
La transmisión de la infección por clamidia es por vía sexual, afecta tanto a hombres como a mujeres y puede ser completamente asintomática. Cuando causa síntomas son muy variados:
Uretritis, es decir, síntomas de inflamación de la uretra que pueden confundirse con una infección de orina. En varones puede acompañarse de secreción purulenta por el meato uretral y de dolor testicular.
En mujeres también se puede observar esa secreción a través del orificio del cuello uterino, pus que proviene del interior del útero y por tanto estar afectando los genitales internos en una entidad que se llama enfermedad inflamatoria pélvica, que se define como una infección de gravedad moderada-severa, que afecta útero y trompas, con potencial de afectar toda la cavidad abdominal y lesionar las trompas permanentemente, hecho que conllevaría problemas para la fertilidad femenina.
Si se transmite por sexo anal puede ocasionar inflamación del recto con dolor rectal y secreción anormal mucosa o hemática por el ano.
En personas con un determinado grupo genético puede ocasionar un síndrome general que afecta los ojos, las articulaciones y la piel llamado Síndrome de Reiter.
Otras consecuencias de la clamidia
En los casos de gestantes afectadas por clamidia podemos encontrarnos con recién nacidos contagiados por este germen durante el parto al que pueden causar conjuntivitis, motivo por el cual es norma aplicar una pomada antibiótica ocular a todos los bebés que nacen en centros sanitarios. Si no se trata, una infección ocular neonatal por clamidia puede ocasionar problemas graves o incluso ceguera.
No en nuestro medio, pero en algunos países de Asia, África y América, existen unas cepas concretas de clamidia que ocasionan una pequeña úlcera genital que pasa desapercibida y cura en pocos días, pero posteriormente puede ocasionar una grave inflamación de los ganglios de la zona que pueden formar grandes colecciones de pus y una severa afectación general.
Otras cepas de clamidia pueden causar una conjuntivitis que se transmite de persona a persona favorecida por las malas condiciones higiénicas. Es una de las principales causas de ceguera en países subdesarrollados.
A quién afecta
La incidencia es difícil de calcular, pues el 70% de las infecciones son asintomáticas y, al ser una infección de transmisión sexual, es mucho más frecuente en determinados grupos de población de riesgo.
Tratamiento efectivo
Una vez planteado este contexto apocalíptico hemos de dar un mensaje tranquilizador ya que a pesar de que la infección tiene una alta prevalencia, en la mayoría de los casos las infecciones son leves y además el tratamiento antibiótico es altamente efectivo, así que el reto es saberla diagnosticar y tratar. Hay que tratar también a las parejas sexuales del sujeto infectado.
El diagnóstico es fácil con unas pruebas de laboratorio sencillas pero específicas, así que hay que sospecharla, porque los medios de cultivo que se usan habitualmente no son buenos para detectarla.
Prevención
Como la transmisión es mediante relaciones sexuales no protegidas, tanto orales, vaginales como anales, con la persona infectada, la manera de prevenir la infección es mediante el uso del preservativo en todas las prácticas sexuales y durante todo el contacto. La persona infectada puede perfectamente no ser consciente de ello pues un alto porcentaje son asintomáticas. Y la infección no deja inmunidad, así que tras haber recibido tratamiento y solventado la infección conviene mantener las mismas medidas de precaución pues el recontagio es posible.
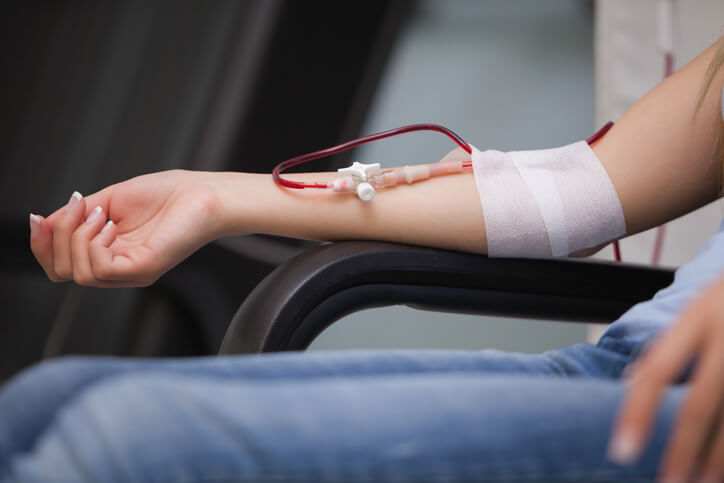
Artículo especializado
Diálisis, Qué es y Consecuencias
La diálisis consiste en un procedimiento que suple la función renal cuando, por diferentes causas, los riñones están dañados. Mediante la diálisis se logran eliminar varios productos de desecho que se excretan con la orina, así como el exceso de líquido de la sangre.
Qué pasa cuando los riñones fallan
Cuando los riñones fallan por infecciones de repetición, lesiones, afectación por hipertensión arterial, colesterol, diabetes, glomerulonefritis, obstrucciones de la vía urinaria, aporte insuficiente de sangre u otras muchas causas, su función se debe suplir, dado que es el mecanismo del cuerpo humano para deshacerse de sustancias que, de acumularse en la sangre, como la urea, pueden ser tóxicas y poner en peligro la integridad del paciente o incluso su vida.
Los riñones, una vez fallan, ya sea uno o ambos, en general no se recuperan. Cuando es un riñón el que falla el otro puede compensar en parte y llevar a cabo el trabajo que en condiciones de salud harían los dos. Sin embargo, esta misma sobrecarga de trabajo puede a la larga dañar el riñón sano y hacer que la función renal de excreción se vea mermada hasta llegar a unos niveles que pongan en riego al paciente. Cuando esto se produce hoy en día disponemos de dos opciones terapéuticas: la diálisis y el trasplante renal.
Cuándo se recurre a la diálisis
No todos los pacientes son candidatos a un trasplante renal, que es la solución ideal. Asimismo, existe una lista de espera para recibir un trasplante y mientras la función renal tiene que llevarse a cabo. Es en estas dos situaciones cuando entra en juego la diálisis, que se tendrá que realizar durante toda la vida, o hasta que se pueda someter a la persona a un trasplante de riñón.
Tipos de diálisis
Existen dos tipos de distintos de diálisis: la hemodiálisis, la más habitual, y la diálisis peritoneal. La elección de una modalidad u otra se basa, en la mayoría de los casos, en criterios puramente médicos, mientras que en ocasiones es el paciente quien puede escoger entre ambas opciones.
La hemodiálisis consiste en filtrar la sangre de forma periódica para depurar y extraer el líquido sobrante. Se extrae toda la sangre del paciente, se la hace pasar por un filtro (dializador) para depurarla y, una vez limpia, se introduce de nuevo en el cuerpo.
o Para poder llevar a cabo este proceso se necesita disponer de unos vasos sanguíneos que permitan extraer un gran flujo de sangre hacia la máquina de diálisis. Las venas y arterias a las que tenemos acceso tienen un calibre pequeño de manera que lo que se hace es crear una fístula arteriovenosa (FAVI) a través de la cual se accede a la extracción y reinserción de la sangre. La creación de la FAVI la llevan a cabo los cirujanos vasculares en el quirófano, y se debe realizar antes del inicio de la hemodiálisis. Entre un mes y un mes y medio después de la intervención la vena conectada a la arteria habrá crecido lo suficiente para permitir pinchar en ella de manera repetida durante las sesiones de hemodiálisis.
o Si se tiene que realizar la diálisis de forma urgente y no da tiempo a realizar la FAVI se puede llevar a cabo la hemodiálisis a través de un catéter vascular que se coloca a nivel yugular o femoral. Este acceso es provisional hasta que se pueda hacer la FAVI, dado que tiene mayor riesgo de infecciones. Sin embargo, si por problemas intrínsecos al sistema vascular del paciente no se le puede someter a la creación de la FAVI será el único mecanismo para poder realizar la hemodiálisis.
o El paciente se tendrá que someter a la hemodiálisis tres días a la semana en días alternos, descansando el fin de semana, en sesiones que pueden durar entre tres y cinco horas. El tratamiento se puede llevar a cabo en las unidades de diálisis ambulatorias o si es posible en el domicilio. A nivel domiciliario el paciente se ahorra el desplazamiento hasta el hospital y permite una mayor flexibilidad de horarios. El paciente debe contar con personas que puedan asistirle y se les debe formar para que puedan llevarla a cabo.
o Durante la hemodiálisis se puede notar una sensación de mareo al bajar la presión arterial. Tras finalizar la sesión durante unas horas los pacientes pueden tener una cierta sensación de cansancio que acaba cediendo, del mismo modo que el mareo que se puede tener durante la sesión por la bajada de tensión arterial puede darse tras el procedimiento
La diálisis peritoneal se basa en el mismo mecanismo que la hemodiálisis, pero en vez de utilizar el dializador se emplea el peritoneo, que actúa de membrana natural. Se debe colocar un catéter peritoneal mediante una intervención quirúrgica y una vez colocado se puede iniciar la diálisis peritoneal.
o Las sesiones consisten en la introducción del líquido de diálisis dentro de la cavidad abdominal mediante el catéter y se deja que durante unas horas las sustancias tóxicas y el líquido sobrante pasen de del peritoneo al líquido. A continuación, se extrae el líquido y se vuelve a llenar la cavidad abdominal con líquido de diálisis limpio.
o Tras una formación de unas semanas al paciente, que se llevará a cabo en el hospital, la diálisis peritoneal se puede realizar en el domicilio. La introducción y extracción del líquido puede hacerse de manera manual, lo cual requiere que el paciente haga el llenado y vaciado tres a cuatro veces al día, o de manera automática mediante una máquina que bombea el líquido a la cavidad abdominal y lo extrae durante 8-10 horas y que se suele realizar mientras el paciente duerme. La entrada de líquido puede causar una distensión abdominal molesta, sobre todo durante las primeras semanas del tratamiento.
o La diálisis peritoneal, a diferencia de la hemodiálisis, se debe realiza cada día. Sin embargo, los efectos secundarios de la hemodiálisis como los mareos, el cansancio o la bajada de la presión arterial ocurren en muy contadas ocasiones.
Sea como fuere, ambas opciones comportan que el paciente tenga que hipotecar gran parte de su tiempo para someterse al procedimiento de diálisis. Las unidades de nefrología de los hospitales cuentan con equipos multidisciplinares de médicos, enfermeras, nutricionistas y fisioterapeutas que acompañan a los pacientes durante todo el proceso de la diálisis y realizan exhaustivos controles periódicos.

Artículo especializado
Terapia de Pareja
Existen muchos tipos de problemas, y cada uno tiene una forma específica de solución . Cuando se nos estropea la moto, la llevamos a reparar a un mecánico de motos y no a un mecánico de coches. Si bien un mecánico de coches podría ayudarnos a repararla más que, por ejemplo, un carnicero, de la misma manera, los problemas de pareja hay que trabajarlos en pareja, y no de forma individual. Ambos miembros son parte del problema y, por tanto, también de la solución.
Aunque habitualmente cuesta más ir a terapia de pareja que al mecánico (incluso cuando el malestar que nos genera una moto estropeada es mucho menor que una pareja en crisis), lo cierto es que la terapia de pareja cada vez está más demandada en nuestra sociedad y en los últimos años han aumentado considerablemente el número de consultas.
¿En qué consiste?
La terapia de pareja es un asesoramiento psicoterapéutico con un experto en dinámicas relacionales para mejorar un problema o situación difícil dentro de la pareja. Uno (o ambos miembros de la pareja) siente un malestar importante que dificulta el día a día. Las dificultades en la c omunicación suele ser el común denominador.
El objetivo fundamental es resolver los problemas interpersonales dentro de la relación y sentirse más a gusto con el otro y con uno mismo. Una pareja sana no es la que no tiene problemas, sino la que sabe cómo manejarlos, enfrentándose y flexibilizándose.
Es importante considerar que la terapia de pareja no sólo está indicada para recuperar una relación , sino que también es útil para gestionar una ruptura de la forma menos conflictiva posible, cuando esa es la decisión más adecuada.
¿Cuándo consultar?
No hay unos parámetros claros que indiquen cuándo debería consultarse. Lo recomendable es que ambos sientan que necesitan aliviar el malestar , con objetivos similares y motivación para solucionar. Si bien lo ideal sería que la terapia no se postergara, la mayoría de las parejas convive una media de entre cinco y seis años con el problema antes de acudir a terapia.
¿Cuántas sesiones son necesarias?
Dependerá del problema, el momento en que se encuentre, la motivación para resolverlo , las capacidades que despliegue cada miembro, etc. En ocasiones, una intervención breve, muy focalizada y que desatasque ciertos puntos puede cambiar el rumbo de la relación en tan solo un par de sesiones.
¿Cuáles son los motivos de consulta más habituales?
Las discusiones, rutina, dificultades sexuales, dependencia, celos, infidelidad, dificultades en la convivencia, problemas con las familias de origen, diferencias en la crianza de los hijos, situaciones difíciles específicas (duelo o enfermedad de alguien cercano), etc. son algunas de las demandas más habituales de terapia de pareja . El denominador común de todas ellas suele ser las dificultades en la comunicación. Habitualmente los miembros de la pareja tienen a polarizarse en las opiniones, alejándose aún más a cada intento de diálogo y afianzándose en la rigidez en vez de en la flexibilidad.
¿Duración y frecuencia?
Habitualmente se empieza con una sesión de una hora y media de duración cada 15 días , aunque esto puede variar en función del problema o el modelo terapéutico.
¿Existen tipos diferentes de terapia?
Sí, hay diferentes modelos u orientaciones teóricas, que entienden y manejan los problemas de maneras diferentes. El modelo más reconocido es el sistémico , aunque también existen otros muy habituales y efectivos, como el cognitivo- conductual , el psicodinámico , el humanista , etc .
¿Y si uno de los miembros de la pareja no quiere ir a terapia?
Antes de nada, sería indicado entender por qué el 50% de la relación no quiere consultar (¿ha tirado la toalla?, ¿no percibe que haya un problema?, ¿no quiere expresar la intimidad ante un tercero?, etc.), ya que según cuál sea la respuesta también podemos ver si es posible o no reconstruir la pareja. Si hay posibilidades de solución, se puede pedir a la parte que no quiere asistir que acompañe a la que sí, aunque sólo sea para estar presente y escuchar lo que se tiene que decir. Habitualmente, el miembro que en principio no deseaba ir, acaba mostrando su punto de vista e involucrándose.
¿Qué ayuda a producir el cambio?
Es fundamental reforzar la empatía entre los miembros de la pareja de forma que puedan realmente entender las necesidades del otro, atendiendo las responsabilidades propias y comunes, así como potenciar la escucha activa, abandonando los monólogos y cultivando los diálogos. Para ello puede ser de utilidad instruir en nuevas pautas comunicacionales que potencien el vínculo y la reciprocidad, para así reforzar las bases de la ilusión y potenciar un proyecto común. En ocasiones pueden darse actividades para realizar fuera de sesión y así afianzar los cambios.
¿Qué efectividad tienen?
Datos clínicos concluyen que alrededor del 75% de las parejas que consultan mejoran tras la terapia. El porcentaje aumenta si se aborda el problema en un estadio inicial.
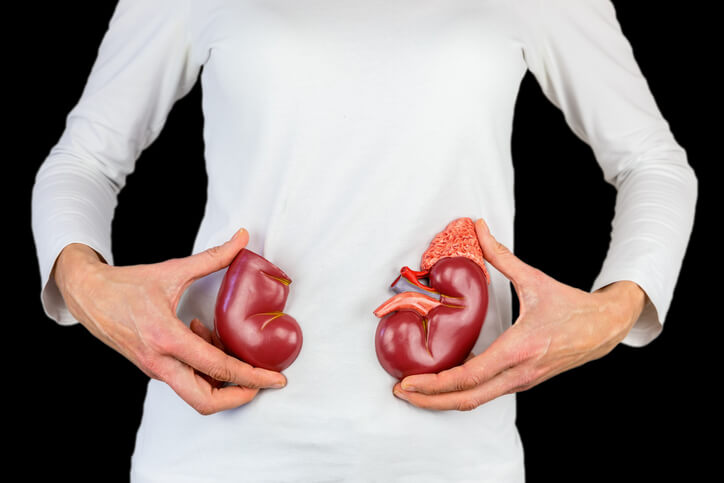
Artículo especializado
Insuficiencia Renal: Detección precoz y su importancia
La insuficiencia renal es una enfermedad crónica y evolutiva cuyo estadiaje evoluciona de forma variable de una persona a otras y en función de la causa que la ocasione. Se trata de un problema mundial de salud pública que afecta a más de un 10% de la población adulta .
Cómo se manifiesta
Puede tener diferentes manifestaciones clínicas entre las cuales destacan la hematuria (presencia de sangre en la orina), los edemas (acumulación de líquido intersticial) y la hipertensión arterial. Sin embargo, la función renal alterada tarda en manifestarse en una analítica o en un uroanálisis y suele detectarse en una revisión rutinaria.
Una insuficiencia renal puede instaurarse de forma aguda ante un fracaso renal agudo o de forma progresiva ante una enfermedad de evolución crónica. Generalmente, al hablar de insuficiencia renal solemos referirnos a insuficiencia renal crónica. Es muy importante recalcar que la detección precoz de la insuficiencia renal mejora su morbilidad.
Causas y síntomas de la insuficiencia renal
Existen muy diferentes causas de enfermedad renal crónica siendo la hipertensión y la diabetes las principales. La lesión renal incipiente se detecta con la aparición de albúmina en orina y/o la reducción progresiva de la tasa de filtrado glomerular . En sus primeras etapas, el daño renal no ocasionando ningún síntoma , pero a medida que se deteriora la función renal empiezan a aparecer los síntomas y a manifestarse claramente en la analítica. En general, el primer indicador de posible lesión renal es la excreción de albúmina en orina, por lo que su determinación está recomendada en los pacientes de riesgo (hipertensos, diabéticos, hepatópatas…).
Diagnóstico
Para detectar a los pacientes con alto riesgo de progresar a insuficiencia renal habría que establecer el grado exacto de daño glomerular mediante una biopsia renal, pero se trata de un método invasivo no indicado ni recomendado en todos los pacientes. El análisis de otros parámetros urinarios está en proceso de investigación, de forma que pueda detectarse el daño glomerular incipiente (se trata de la detección de biomarcadores como proteínas específicas en orina). La posibilidad de utilizar biomarcadores urinarios para detectar el daño glomerular temprano abre nuevas posibilidades diagnósticas, siendo una prueba complementaria fácil de realizar (con sólo la obtención de una muestra de orina).
Existen otros parámetros sanguíneos cuya alteración puede sugerir lesión renal:
Electrolitos: sodio, potasio, bicarbonato… Normalmente, una disfunción o enfermedad renal ocasiona un desequilibrio electrolítico que afecta el pH sanguíneo. Si la función renal empeora, puede desarrollarse una acidosis metabólica.
Iones: fósforo, calcio… Un fósforo elevado y un calcio disminuido son sospechosos de lesión renal.
Albúmina: una baja concentración en sangre y alta en orina puede indicar que los riñones no pueden evitar su pérdida por la orina.
Urea y creatinina: un aumento de estos valores en sangre sugiere disfunción renal por cualquier situación que disminuya el aporte de sangre hacia los riñones.
Anión gap: un resultado elevado puede indicar un exceso de ácido en sangre (acidosis) que se asocia a enfermedad renal, aunque puede deberse a otras causas.
Control de la enfermedad
Los pacientes renales son controlados habitualmente por el médico de familia y periódicamente por el nefrólogo. Es importante controlar sus parámetros renales con asiduidad pues nos permiten conocer la función renal. En el momento en que el paciente es catalogado como nefrópata deben contemplarse unas consideraciones especiales en cuanto a la prescripción médica y a restricciones en la ingesta. En determinados fármacos debe hacerse un ajuste de dosis para evitar su acumulación por su alteración en el filtrado renal (que provocaría un acúmulo de fármaco en sangre).
En conclusión, ante cualquier hallazgo patológico en orina o sangre sugerente de lesión renal debe iniciarse un estudio de despistaje. Algunas de las pruebas complementarias que se realizan para el estudio renal serían: el análisis de la orina recogida durante 24 horas (para conocer el grado de disfunción renal), la ecografía renal, la biopsia renal, el TAC…. Asimismo, además de etiquetar la insuficiencia renal y su grado, debemos realizar el estudio completo para identificar la causa subyacente.
El diagnóstico de insuficiencia renal nos influirá en el tratamiento de este paciente de por vida. El objetivo será enlentecer la progresión de la insuficiencia renal.
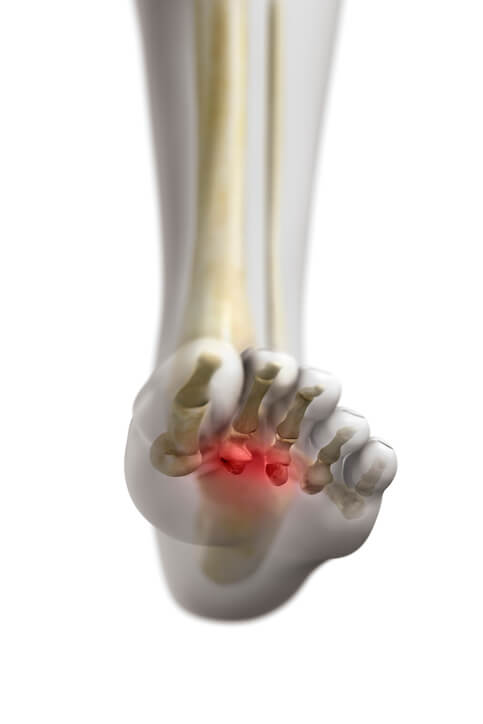
Artículo especializado
Neuroma de Morton, Diagnóstico y Tratamiento
¿No llevas bien lo de usar zapatos de tacón o te horroriza sólo pensar en ponerte unos maravillosos “ stilettos ” de punta afilada? ¡Puede ser que sea porque sufres un neuroma de Morton!
Esta afección debe su nombre a que fue descrita por Morton en 1876 y es definida como “una neuropatía de los nervios digitales comunes plantares (del pie) ocasionada por atrapamiento y compresión del nervio entre las cabezas de los metatarsianos (los huesos que conforman en empeine y parte de la planta del pie)”. De una forma más coloquial, se puede definir como un “engrosamiento del nervio que se sitúa entre el tercer y cuarto dedo del pie” . Aparece con una frecuencia mayor en mujeres (relación 8:1 con respecto al sexo masculino), y afecta principalmente entre los 50 y 70 años.
DÓNDE AFECTA MÁS Y MENOS
El tercer espacio intermetatarsiano es el más frecuentemente afectado (seguido del segundo), quizás por ser el espacio más estrecho y donde se puede presentar con más facilidad un atrapamiento nervioso a este nivel anatómico.
El primer y cuarto espacio son los menos frecuentemente afectados .
Signos y síntomas
Los pacientes padecen:
Dolor plantar entre las cabezas de los metatarsianos (donde empiezan los dedos del pie), el cual se agrava en las caminatas prolongadas o con el uso de zapatos de tacón alto y puntera estrecha. Es un dolor quemante que se irradia hacia los dedos contiguos. Dicho dolor es aliviado al retirarse los zapatos y caminar descalzo por una superficie fría, como puede ser el suelo.
Entumecimiento y hormigueo en los dedos de los pies.
Calambres en los dedos del pie.
Sensación de caminar sobre una pequeña piedra.
Puede ser que las personas afectadas presenten una separación visible entre el segundo y el tercer dedo del pie.
Cómo se diagnostica
El diagnóstico se basará en:
Prueba “click” de Mulder: consiste en presionar con nuestro dedo pulgar la superficie plantar a nivel de la cabeza del metatarsiano en cuestión y percibir un “click” o crepitación dolorosa en el paciente, que nos sugiere la presencia del neuroma.
Rx dorso-plantares y laterales de los pies: para poder diferenciar esta afección de otros problemas óseos como podrían ser una fractura, un cambio óseo degenerativo, etc.
ECO para visualizar las partes blandas del pie.
Resonancia Magnética Nuclear (RMN).
Cómo se trata
El tratamiento incluye diferentes opciones:
Disminuir la presión de los dedos de los pies mediante el uso de un zapato amplio a nivel de la puntera, la reducción en la altura del tacón y/o uso de plantillas con una almohadilla plantar situada a nivel del metatarsiano sintomático.
Administración de analgésicos-antiinflamatorios.
La terapia física y la rehabilitación están también en la lista del tratamiento no quirúrgico.
La infiltración del neuroma con corticoides, procurando no lesionar los nervios digitales, ha demostrado alivio del dolor a corto plazo en un importante % de pacientes.
También han sido reportadas altas tasas de éxito al realizar infiltraciones repetidas con alcohol bajo guía ultrasonográfica.
Si estas medidas no resultan exitosas, entonces se puede realizar un tratamiento quirúrgico de tipo neurectomía , pudiéndose abordar por la vía plantar o dorsal (empeine) del pie.
Otro tratamiento reportado es el llamado de “ablación por radiofrecuencia o termólisis” que tiene una eficacia hasta del 100% en cuanto a eliminación de la sintomatología dolorosa.
Los cuidados postoperatorios incluirán la colocación de un vendaje elástico a nivel del pie intervenido quirúrgicamente, la indicación de reposo con elevación de la extremidad en cuestión y se puede permitir la marcha cargando el peso completo en la extremidad inferior operada, teniendo presente que persistirá de forma permanente una zona anestésica (sin sensibilidad) en el territorio del nervio manipulado.

Artículo especializado
Opioides, Manejo del Dolor
Asociamos los opiáceos al dolor intenso , es un tándem inseparable. Vamos a hacer una breve introducción del dolor para conocer más detalladamente su manejo.
Qué es el dolor
El dolor es uno de los motivos de consulta más frecuentes. Debemos indagar sobre sus características: forma de inicio, localización, causas, evolución, intensidad, duración, respuesta al tratamiento… Ante una respuesta analgésica insuficiente o aparición de efectos secundarios deberemos hacer un cambio de tratamiento . Siempre que sea posible priorizaremos la vía oral por ser la más cómoda para el paciente. Manejaremos la intensidad del dolor empleando una pauta jerarquizada con una escala de dolor.
Tipos de dolor
En función de la intensidad del dolor, hablaremos de dolor leve, moderado e intenso. El dolor leve lo abordaremos con antiinflamatorios (dexketoprfeno, ibuprofeno, diclofenaco) y analgésicos (paracetamol, metamizol). El dolor moderado lo trataremos con los llamados opioides débiles (tramadol y codeína). El dolor intenso lo controlaremos con opioides potentes (morfina, fentanilo, oxicodona, metadona…).
Según su duración, hablaremos de dolor agudo (al de inicio brusco y corta duración) y de dolor crónico (de inicio sordo, persistente, de intensidad variable y duración superior a un mes). El dolor crónico suele acompañarse de un cortejo de síntomas como disminución del estado de ánimo, alteraciones del sueño, pérdida de apetito y astenia.
Cómo se pauta el tratamiento analgésico
Lógicamente al indicar un tratamiento para el dolor debemos realizar controles posteriores dado que ajustaremos la pauta en función de la respuesta obtenida, ya sea reforzándola o disminuyendo la dosis.
Ante la prescripción de analgésicos tendremos en consideración el perfil del paciente (si tiene alergias o intolerancias, si tiene contraindicaciones, si toma otras medicaciones…) así como las características del dolor.
Empezaremos pautando una medicación acorde con el dolor y subiremos al siguiente eslabón de potencia analgésica cuando el resultado no sea el esperado. Pasaremos de los analgésicos no opioides a los analgésicos opioides, cuando sea preciso . Normalmente, al prescribir opioides debemos titularlos, es decir, incrementar la dosis paulatinamente hasta conseguir la efectiva.
No utilizaremos dos opioides combinados y no suspenderemos el tratamiento bruscamente para evitar el síndrome de abstinencia . El uso continuado de opioides conlleva a la tolerancia (necesidad de aumentar dosis para obtener el mismo efecto) y a la dependencia (necesidad imperiosa de continuar el tratamiento).
Opioides débiles y potentes
Estableceremos la barrera entre los opioides débiles y los potentes:
Los opioides débiles (tramadol y codeína) son empleados en el control de dolor de carácter moderado. Se encuentran en diferentes presentaciones comerciales existiendo la comercialización de dos fármacos combinados a dosis fijas en una sola pastilla como puede ser el tramadol con el paracetamol o la codeína con paracetamol.
El siguiente eslabón terapéutico lo constituyen los opioides potentes empleados en dolor intenso. Muy socorridos en el dolor oncológico, por politraumatismo o en dolor artrósico-degenerativo. Existen diferentes presentaciones comerciales siendo los parches transdérmicos los preferidos por los usuarios. Lógicamente emplearemos la mínima dosis eficaz para el control del dolor, pero no escatimaremos si no lo conseguimos. La mayoría de opiáceos no tienen el llamado “techo terapéutico”, es decir, podremos subir la dosis hasta conseguir el efecto deseado, pero no olvidaremos los efectos colaterales.
Mencionaremos algunos de los opioides más empleados :
La morfina es el empleado más frecuentemente en el dolor oncológico intenso. Está disponible en varias presentaciones y de liberación rápida o retardada. La dosis de mantenimiento será la que controla el dolor del paciente con unos efectos indeseables tolerables. Si el dolor se exacerba el paciente necesitará disponer de una dosis de opioide de rescate que empleará a demanda. La disminución de la dosis de morfina se realizará de modo gradual cuando el dolor está controlado.
El fentanilo está disponible en diferentes presentaciones (transdérmica, transmucosa, inhalada…). El parche transdérmico está disponible en diferentes posologías y debe recambiarse cada 72 horas.
La oxicodona es un opioide con doble potencia analgésica respecto a la morfina. Muy empleada en el dolor neuropático.
Otros opioides serían: metadona, hidromorfona (de eficacia similar a la morfina). buprenorfina (de segunda línea) y tapentadol (de potencia intermedia).
Efectos secundarios
Como hemos comentado, se recomienda una disminución gradual de dosis de opioides previa a su suspensión para evitar la aparición del síndrome de abstinencia.
Los efectos secundarios detectados varían mucho de un individuo a otro en función del opioide y la dosis empleada, así como la edad del paciente y su perfil médico. No obstante, mencionaremos los más frecuentes :
Estreñimiento: presente en más de la mitad de los pacientes, por ello se pauta laxante profiláctico al prescribir el opioide.
Náuseas y vómitos: muy frecuentes al iniciar el tratamiento. Puede requerir un tratamiento antiemético al inicio.
Sedación: muy frecuente en pacientes tratados con dosis altas.
Otros efectos pueden ser el prurito o picor en la piel, la sudoración excesiva y la retención de orina (que puede precisar un sondaje).
Se trata de un recurso terapéutico muy efectivo y recurrido que precisa ser tutelado médicamente .

Artículo especializado
Xantelasmas: Causas y Tratamientos
Posiblemente se les conoce popularmente como «las bolsitas amarillas de colesterol que aparecen en las personas mayores alrededor de los ojos». Como veremos, no sólo son «bolsitas de colesterol» y no siempre aparecen en la gente mayor .
Qué son
Los xantelasmas son efectivamente unas pápulas o placas planas, de color amarillento y consistencia blanda, que contienen una acumulación de células llamadas histiocitos, cargadas de diversas sustancias grasas, entre ellas, colesterol. Pueden aparecer como resultado del envejecimiento o también en personas relativamente jóvenes. La zona donde más frecuentemente se ven es en el borde interno del párpado superior. Pueden llegar a abarcar áreas más grandes, casi siempre alrededor del ojo , pero también otras zonas de la cara. Son algo más frecuentes en las mujeres que en los hombres.
Las personas con xantelasmas ¿tienen el colesterol alto?
Es una pregunta frecuente. La realidad es que aproximadamente una tercera parte de las personas que tienen xantelasmas tiene un colesterol por encima del considerado sano. Otras tienen una proporción baja de «colesterol bueno» (el llamado colesterol HDL) o los triglicéridos altos. Esto puede venir causado por una dieta inadecuada, o por trastornos genéticos del metabolismo de las grasas denominados hiperlipidemias. El médico encargado de diagnosticar estos trastornos es el médico de familia o, en casos complejos, el endocrinólogo .
Entonces, ¿si tengo xantelasmas debo acudir al médico y hacerme un análisis de sangre?
Es conveniente, y en especial si se trata de una persona joven, de menos de 40 años de edad, y con antecedentes familiares de colesterol alto, o historia de muerte súbita por infarto o ictus en algún miembro de la familia. Tener el colesterol u otros lípidos altos es un factor de riesgo de enfermedad cardiovascular , y hoy día existen tratamientos muy eficaces y seguros para ello.
¿Pueden asociarse con otras enfermedades?
Además de con la hipercolesterolemia, los xantelasmas pueden asociarse con la diabetes y con la cirrosis biliar (una enfermedad que afecta a las vías biliares), pero con menor frecuencia.
¿Tener xantelasmas se asocia entonces con el infarto o el ictus?
Algunos estudios han demostrado que tener xantelasmas, sobre todo a una edad temprana (antes de los 40 años), se asocia con una mayor probabilidad de sufrir aterosclerosis, infarto de miocardio o ictus. Esta relación es independiente de tener el colesterol o los triglicéridos altos, por lo que las personas con xantelasmas deberían visitarse regularmente en el médico, seguir una dieta sana, controlar su colesterol (con dieta o con medicación) hacer ejercicio físico de forma moderada y regular, y no fumar.
Desde el punto de vista estético, ¿tienen tratamiento?
Los xantelasmas se pueden tratar con métodos ablativos como la crioterapia (congelarlos con aparatos que emplean el nitrógeno líquido), el láser, el peeling químico o incluso con cirugía, extirpándolos. Sin embargo, la norma es que vuelvan a aparecer en más de la mitad de los casos cuando pasa un tiempo. La recidiva suele ser más frecuente en las personas que tienen un mal control de su hiperlipidemia.

Artículo especializado
Xerostomía
Llamamos xerostomía a la sensación de boca seca descrita por una persona ante la disminución o ausencia de saliva en la cavidad oral. También es conocida como asialorrea o hiposalivación . Son múltiples las causas que pueden ocasionar este síntoma, entre ellas la diabetes mellitus, el síndrome de Sjögren o ciertos tratamientos oncológicos (ya sea quimio o radioterapia).
El papel de la saliva
Antes de profundizar en este síntoma debemos recordar el protagonismo de la saliva en el interior de la boca. La saliva se produce en las glándulas salivares . La síntesis diaria de saliva alcanza los 500 mililitros, de los cuales 200 son secretados durante el proceso de la deglución e ingestión de los alimentos, y los 300 restantes en situaciones de no ingestión.
Además de proteger la mucosa que recubre el interior de la boca, tiene un efecto humectante que permite la función de limpieza mediante el arrastre de las bacterias.
Asimismo, interviene en la regulación del pH intraoral que interferirá en la formación de caries y enfermedad periodontal (la disminución del pH aumenta el riesgo de infecciones intraorales).
Cómo afecta la xerostomía
La xerostomía es un síntoma frecuente en adultos. Su incidencia aumenta con la edad, siendo mucho más frecuente en mujeres que en hombres. En personas mayores de 60 años alcanza una incidencia del 20% (muy probablemente asociada a la ingesta de fármacos).
Ante la detección de una posible boca seca se deben descartar sus principales causas: una alteración localizada en las glándulas salivares o en el centro salivar del sistema nervioso central, un efecto secundario de un tratamiento o bien una causa sistémica . Así, deberemos descartar enfermedades crónicas (diabetes mellitus no controlada, anemia hemolítica, una infección o una alteración autoinmune…).
Para su estudio la clasificamos en dos subgrupos: reversible e irreversible .
Xerostomía reversible: sería secundaria y, por tanto, mejoraría al suspender el agente que la provoca (medicamentos como antihistamínicos, antihipertensivos, diuréticos y quimioterápicos, tabaco, alcohol, estrés, ansiedad…).
Xerostomía irreversible: sería primaria y como consecuencia de una lesión irreparable. Sería el ejemplo de pacientes con diagnóstico de síndrome de Sjögren o en tratamiento con radioterapia por una patología neoplásica local (la afectación glandular estará relacionada con la dosis recibida).
Haremos mención especial al síndrome de Sjögren por ser una enfermedad autoinmune crónica con afectación sistémica caracterizada por la presencia de sequedad ocular (xeroftalmía) y oral (xerostomía) secundarias a la infiltración de las glándulas exocrinas secretoras. Se pueden afectar otras glándulas como las del área nasal, faríngea, laríngea y genital. Puede presentarse a cualquier edad, pero ocurre con mayor frecuencia en mujeres entre los 40 y 50 años.
¿Cómo se traduce la disminución de síntesis de saliva en la boca?
La falta de humectación intrabucal puede provocar diversas manifestaciones como dificultad en la masticación, deglución o el habla, alteraciones en el gusto, halitosis, grietas, sobreinfecciones, caries, gingivitis …
¿Cómo actuamos ante una posible xerostomía?
Para su estudio se realiza una sialometría o medición de la cantidad de saliva . Una vez confirmada la disminución en la síntesis de saliva debemos estudiar el posible origen. Para ello descartamos las principales causas mediante el empleo de otras pruebas diagnósticas como el ultrasonido, la resonancia magnética, la tomografía computarizada, la biopsia glandular, la sialografía…
Asimismo, podremos estudiar la composición de la saliva. Mediante un estudio cualitativo analizaremos los diferentes componentes y sus concentraciones.
Cuando encontramos la causa desencadenante abordamos su tratamiento específico. Sin embargo, no siempre podemos conocerla, en cuyo caso realizaremos un tratamiento sintomático para mejorar los síntomas del paciente. Para ello prescribiremos sustancias sialogogas (inductoras de la secreción de saliva) y agentes humectantes o sustitutos salivales . Destacaremos el Xylitol por su efecto humectante y bacteriostático añadido.
Otros consejos a tener en cuenta serían:
Asegurar una buena hidratación oral de forma constante mediante sorbos de agua. Evitaremos bebidas azucaradas, irritantes orales (café, alcohol, tabaco) y las bebidas ácidas (que puedan ocasionar cambios en el pH).
Hidrataremos la mucosa labial con protectores labiales.
Siempre que sea posible evitaremos la ingesta de fármacos que afecten a la secreción salival.
Evitaremos la exposición a ambientes de baja humedad (aire acondicionado o calefacción central)
Utilizaremos humidificadores, sobre todo por las noches, para evitar aumentar la sequedad basal.
Insistiremos en la importancia de la higiene oral y de las revisiones periódicas al odontólogo.

Artículo especializado
Pólipos Endometriales
Estamos ante una de las patologías ginecológicas más frecuentes. Se trata de formaciones redondeadas u ovaladas que crecen en el interior del útero y que son más frecuentes a medida que la edad avanza . Son mayoritariamente benignos.
Contexto…
El útero está recubierto por dentro por un tejido llamado endometrio que tiene la finalidad de acoger y alimentar el embarazo durante las primeras semanas. Durante la edad fértil de la mujer, con una periodicidad de aproximadamente 4 semanas, este tejido madura, y si no se ha producido la gestación, caduca y se desprende en forma de sangrado menstrual para construir uno nuevo. A partir de la menopausia, este tejido queda latente sin actividad. Pues bien, los pólipos endometriales serían estas formaciones redondeadas u ovaladas que crecen en el interior del útero.
Cómo se producen
Los pólipos endometriales crecen en este tejido, su causa es desconocida, aunque en su fisiopatología están implicados factores hormonales, inflamatorios y genéticos. Son más frecuentes al aumentar la edad, muy raros antes de los 20 años, más frecuentes entre los 40 y los 60. Son una patología eminentemente benigna, aunque pueden malignizar un 1%.
El tejido del que están formados contiene glándulas y abundancia de vasos, motivo por el cual su sintomatología más frecuente son los sangrados, tanto aumento del sangrado menstrual, como sangrados entre reglas o sangrado después de la menopausia. Muy a menudo no ocasionan síntomas y se diagnostican casualmente durante una ecografía rutinaria . Otros síntomas no tan frecuentes son dolor o esterilidad.
Cómo se diagnostican
El diagnóstico es bastante sencillo mediante una ecografía transvaginal . En mujeres postmenopáusicas y en determinados momentos del ciclo menstrual su imagen es característica, se identifican como una formación nodular sólida en el interior de la cavidad uterina, que puede medir desde pocos milímetros a 1-2 cm. No son habituales los pólipos mayores a 2 cm. Fácilmente se puede identificar el pedículo arterial que lo alimenta.
Cómo se tratan
Cuando se diagnostican, normalmente, se aconseja su exéresis quirúrgica por varios motivos. En primer lugar, a pesar de que se trata de una patología benigna, tiene un potencial de malignización muy bajo, pero no cero, s obre todo en pacientes menopáusicas . Y, en segundo lugar, porque es muy raro que desaparezcan solos, y lo único que pueden hacer es seguir creciendo. Y finalmente porque el tratamiento quirúrgico es muy sencillo y con baja tasa de recidiva y complicaciones.
El tratamiento es una histeroscopia quirúrgica : consiste en introducir un dispositivo dotado de cámara de endoscopia a través de la vagina y del orificio del cuello uterino hasta el interior del útero. Esta imagen, como en cualquier endoscopia, se ve proyectada en una pantalla. El mismo dispositivo lleva incorporado una herramienta que facilita el corte, y con ella se puede seccionar y extraer el pólipo endometrial de una pieza o fragmentado para remitirlo al laboratorio de análisis de anatomía patológica.
Este procedimiento se practica habitualmente de forma ambulatoria sin anestesia o con una anestesia regional o sedación, pudiendo dar de alta a la paciente al poco rato. La tasa de complicaciones del procedimiento es baja, y el postoperatorio no suele comportar dolor y permite la reincorporación a las tareas habituales prácticamente enseguida .
SI SE BUSCA UN EMBARAZO…
En mujeres que desean embarazo, además, está añadido el hecho de que el pólipo menoscaba sus posibilidades de gestación, pues por un lado está ocupando el espacio en el que deberá implantarse el embrión, y en función de la localización del pólipo puede suponer un impedimento para el normal ascenso de los espermatozoides pues puede obstruir la trompa.
Así que, aunque es una patología mayoritariamente benigna, cuando se diagnostican se suelen extirpar, y constituye una de las intervenciones quirúrgicas más frecuente en ginecología.
Artículo especializado
Puerperio, Recuperación del Aparato Reproductor tras el Parto
Después del parto es importante respetar los tempos y tener una serie de precauciones y realizar las acciones necesarias para que todo vuelva “más o menos” a quedar como estaba antes del embarazo.
Qué pasa en el embarazo
El embarazo es un proceso fisiológico, pero que supone una importante sobrecarga física para la mujer:
Durante la gestación es normal un incremento de peso de 10-12 Kg, en los mejores casos, pero no es infrecuente un aumento mucho mayor. Este peso de más lo carga la espalda, las rodillas y los tobillos de la embarazada causando frecuentes dolores de espalda.
La distensión abdominal y el volumen que carga la embarazada en su abdomen hace que la musculatura abdominal se distienda y muchas veces los músculos abdominales se separan de la línea media, además el centro de gravedad del cuerpo se adelanta con lo que la columna vertebral debe arquearse para mantener la estabilidad.
El útero que contiene el feto aumenta de tamaño a medida que avanza el embarazo llegando hasta debajo de las costillas al final de la gestación
Los ligamentos entre los huesos de la pelvis adquieren cierta laxitud para permitir un mínimo juego entre ellos que facilite el paso del feto a través suyo en el momento del parto.
La vagina se engrosa para permitir su estiramiento durante el parto y todos los órganos pélvicos se congestionan por la presión que ejerce el útero gestante
Todos estos cambios culminan en el momento del parto en el que la presión ejercida por las contracciones uterinas empujará el feto hacia el exterior por la vagina. Esto puede comportar, en ocasiones, el descenso de los órganos pélvicos o lesiones ocasionadas por el feto en su expulsión. Y en caso de cesárea, también los músculos abdominales se verán afectados por la intervención.
La recuperación tras el parto
El primer paso de la recuperación postparto es buscar la manera de que la madre descanse tanto como sea posible, se alimente bien, y duerma el número suficiente de horas, aunque sea de forma interrumpida por la lactancia y los cuidados del bebé.
Se aconsejan suplementos vitamínicos, una buena dieta y hidratación y antiinflamatorios en los primeros días del puerperio.
Y una vez terminado el puerperio inmediato, después de los primeros días-semana empezar un plan de recuperación para que la musculatura abdominal y pélvica recupere su anatomía y fuerza.
Este plan lo dividiremos en las medidas a tomar durante el puerperio inmediato y el tardío:
En el puerperio inmediato, durante la primera semana postparto:
Las recomendaciones empiezan por los cuidados necesarios para una correcta cicatrización de la episiotomía o cesárea siguiendo los consejos del médico
Evitar actividad física innecesaria pues el cuidado del recién nacido ya constituye suficiente carga, evitando cargar peso, estar mucho tiempo de pie o andar demasiado, aunque a la vez es conveniente una mínima movilización de las piernas para evitar problemas vasculares y no estar demasiado en cama.
La lactancia materna es muy beneficiosa para madre e hijo, pero hay que procurar tener una buena postura pues favorece los dolores de espalda que ya son frecuentes por el simple hecho de la readaptación de la columna a que nuevamente se ha desplazado el centro de gravedad del cuerpo. También favorece el restreñimiento , que hay que evitar para no hacer descender más los órganos pélvicos el soporte de los cuales ya está debilitado por el parto. Hay que recomendar un abundante aporte de líquido.
Después de los primeros días del parto ya podemos empezar a hacer ejercicios de Kegel para tonificar el suelo pélvico y aplicar el mismo concepto de este ejercicio al hacer cualquier contracción abdominal: cargar un peso, toser, estornudar…
Y no realizar ningún ejercicio abdominal tradicional ni mantener relaciones sexuales durante los primeros 40 días
Los ejercicios de Kegel consisten en contraer voluntariamente la musculatura del suelo pélvico como si quisiéramos interrumpir el chorro de orina durante la micción. Mantener esa contracció n unos segundos y aflojar, repetir 10-15 veces, y intentar realizar esta maniobra de forma rápida contraer-aflojar-contraer-aflojar sin mantener la tensión también 10-15 veces, realizando estas series dos o tres veces al día
En el puerperio tardío, desde la semana hasta el final de la cuarentena:
Seguir las recomendaciones anteriores incrementando nuestra actividad física y los ejercicios de Kegel, y a partir de la cuarentena ya se pueden iniciar los ejercicios abdominales hipopresivos, que consisten en contraer los músculos abdominales hacia el interior del abdomen, trabajando mucho la respiración y el diafragma, sin que haya movimiento. En esta fase un fisioterapeuta especializado podrá valorar el estado de la musculatura abdominal y pélvica y dirigir estos ejercicios, y en ocasiones añadir algún tratamiento adicional específico como electroterapia, terapias manuales o técnicas de biofeedback .
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Diuréticos y Retención de Líquidos
Definimos un diurético como una sustancia que al ser ingerida induce la eliminación de líquido del organismo. Esta eliminación de líquido no se produce de forma aislada, sino que conlleva a un arrastre de minerales e iones que alteran el equilibrio electrolítico y debe tenerse muy en cuenta al indicar el tratamiento. Se trata de un tratamiento que debe realizarse bajo recomendación médica . Su principal indicación sería el tratamiento del edema o retención de líquidos que puede presentarse en diferentes patologías: insuficiencia cardíaca, cirrosis hepática, enfermedad renal, grandes quemados, hipertensión arterial…
Tipos de diuréticos
Existen diferentes grupos de diuréticos que actúan en diferentes niveles para forzar el efecto de arrastre y eliminación de líquido . La mayoría de diuréticos actúa forzando la eliminación renal de agua mediante la eliminación forzada de sodio en la orina. A su vez ocasionan disminución en los niveles de otros iones como potasio, cloro y magnesio por lo que deben monitorizarse sus niveles en los pacientes tratados con diuréticos de forma crónica.
En función del mecanismo y lugar de acción diferenciaremos diferentes tipos de diuréticos: tiacídicos, del asa y ahorradores de potasio. Las diferentes familias de diuréticos presentan diferentes efectos adversos. La elección de uno u otro vendrá condicionada por los síntomas y la patología especifica a tratar .
Los diuréticos tiacídicos suelen indicarse en pacientes afectos de hipertensión arterial y/o insuficiencia cardíaca. Los más comúnmente empleados son la hidroclorotiazida y la clortalidona. Son menos potentes que los diuréticos del asa pero más que los ahorradores de potasio. Aumenta la excreción de sodio, agua y potasio.
Los diuréticos del asa se emplean, por su mayor eficacia, en agudizaciones de enfermedades crónicas. Los más empleados en la práctica clínica son furosemida y torasemida. Actúan aumentando la excreción renal de sodio, agua y potasio. Precisan un ajuste de dosis de forma individual según la respuesta clínica y el grado de diuresis requerido. En cuanto los síntomas mejoran se ajusta nuevamente la dosis.
Los diuréticos ahorradores de potasio a diferencia de las otras familias pueden provocar desequilibrio electrolítico, especialmente por aumento de potasio, aunque también pueden ocasionar disminución de los niveles de sodio. Los más empleados de este grupo son la amilorida y la esironolactona. Tienen un efecto diurético más débil que los grupos anteriores.
Cómo tomarlos
Una vez tenemos la indicación clara de iniciar el tratamiento con diuréticos debe iniciarse la pauta a dosis bajas, que se incrementará en función de la evolución clínica del paciente, así como la tolerancia, hasta conseguir una respuesta diurética adecuada que podremos evidenciar clínicamente con una disminución de peso (por eliminación del líquido retenido), una mejoría en la inflamación de las extremidades o una mejoría en los valores tensionales .
A medida que los síntomas mejoran intentaremos reducir la dosis hasta conseguir la mínima necesaria para mantener un correcto equilibrio . En algunos pacientes, a pesar de haberse resuelto la retención de líquidos, debe mantenerse el tratamiento diurético para evitar recaídas.
Por supuesto, los pacientes en tratamiento con diuréticos deben someterse a controles analíticos periódicos para monitorizar, sobre todo, los iones (sodio, potasio, cloro, magnesio…), así como la función renal. Al iniciar el tratamiento con diuréticos realizaremos una analítica tras una o dos semanas del inicio del tratamiento . Asimismo, siempre que el paciente precise un ajuste de dosis para controlar los síntomas, debemos proceder al control analítico posterior, sobre todo al aumentar la dosis del diurético.
Efectos adversos
El uso concomitante de diuréticos con otros fármacos puede potenciar el efecto de los mismos de forma que es importante comunicar este tratamiento si precisamos una nueva prescripción farmacológica. Por supuesto, la ingesta de diuréticos implica más visitas al baño con la consecuente incomodidad, sobre todo, durante la noche. Por tanto, e s una medicación muy efectiva pero no exenta de efectos adversos inducidos , principalmente por el aumento de la diuresis (o micción) y el desequilibrio hidroelectrolítico. Los efectos secundarios más habituales son pues: hiponatremia (disminución de sodio), hipopotasemia (disminución de potasio), hipomagnesemia (disminución de magnesio), hipovolemia (deshidratación), hiperuricemia (aumento de ácido úrico), crisis de gota, hipercalcemia (aumento de calcio), hipercolesterolemia (aumento de colesterol) e hiperglucemia (aumento glucosa), hipotensión (disminución de la tensión arterial) e insuficiencia renal.
Por su frecuencia e importancia merece especial mención la hipopotasemia, que puede aparecer con los diuréticos tiacídicos y los de asa (más frecuente en los pacientes tratados con los primeros). En función de la duración del tratamiento y la dosis requerida será más acusada y puede ser necesario un suplemento de potasio para compensar las pérdidas renales.
Por el contrario, en pacientes tratados con diuréticos ahorradores de potasio encontraremos niveles elevados de potasio que pueden precisar tratamiento específico .
Vamos a mencionar los síntomas más frecuentes que aparecen ante un desequilibrio hidroelectrolítico en general : sequedad de boca, sed, síntomas digestivos (náuseas y vómitos), debilidad, cansancio o letargia, somnolencia, agitación, convulsiones, confusión, cefalea, dolores, calambres musculares, hipotensión (también hipotensión postural), oliguria (micción escasa), arritmias….
Como puedes deducir no es una medicación que deba tomarse sin control médico . Además de sus indicaciones específicas tiene unos efectos adversos que no deben minimizarse. Y, sobre todo, no están indicados para tratar el sobrepeso por causas ajenas a las mencionadas.
 Savia
Savia