Artículos Especializados

Artículo especializado
La Salud en Personas con Síndrome de Down
El Síndrome de Down es la principal causa de discapacidad intelectual y la alteración genética más frecuente . En el mundo hay seis millones de personas con síndrome de Down. Presenta una incidencia de 1 de cada 800 y aumenta con la edad materna. El 21 de marzo es el día mundial del Síndrome de Down, donde se reconoce a estas personas recordando su valía, dignidad y su contribución a la comunidad.
Qué es el síndrome de Down
En 1856 el doctor John Langdon Down describió por primera vez esta alteración genética y le puso su nombre. Es un síndrome ya descrito anteriormente y en muchas culturas. En algunos pueblos mesoamericanos las personas con Síndrome de Down recibían el trato de seres divinos, debido a que sus rasgos faciales se asemejaban a la deidad Werejaguar.
En el 95% de los casos se produce por una alteración cromosómica llamada trisomía 21. Es un error genético que tiene lugar en etapas tempranas del proceso de reproducción celular. Un 1% de los casos presentan un mosaico, es decir, algunos tejidos de su cuerpo tienen un cariotipo normal y otra parte con la trisomía 21.
El óvulo y el espermatozoide contienen, cada uno de ellos 23 cromosomas, de tal forma que al unirse producen una nueva célula con la misma carga genética que cualquier otra célula humana, es decir, 46 cromosomas divididos en 23 pares. Durante este complicado proceso es cuando ocurren la mayoría de las alteraciones que dan lugar al síndrome de Down ya que el par cromosómico 21 del óvulo o del espermatozoide no se separa como debe y alguno de los dos gametos contiene 24 cromosomas en lugar de 23.
El síndrome de Down no es una enfermedad , es una anomalía genética y no existen grados. Son personas con una gran capacidad de adaptación y pueden tener un gran potencial, como todo ser humano.
Prevención
No se sabe con seguridad por qué ocurre el síndrome de Down y no hay ninguna forma de prevenir el error cromosómico que lo provoca. Lo que sí sabemos es que las mujeres mayores de 35 años tienen un riesgo significativamente superior de tener un niño que presente esta anomalía. Por ejemplo, con 30 años, una mujer tiene aproximadamente 1 probabilidad entre 1.000 de concebir un hijo con síndrome de Down. Esta probabilidad crece a 1 entre 400 a los 35 años y a 1 entre 100 a los 40.
Características físicas
Si no se han realizado pruebas prenatales, puede pasar desapercibido , excepto por la presencia de una gran laxitud ligamentosa e hipotonía; así como de un llanto entrecortado y agudo característico. La hipotonía puede ocasionar problemas en la succión o estreñimiento.
Con el tiempo se van definiendo las características fenotípicas :
Cara y cuello : el cuello es más corto y la cabeza presentar una leve microcefalia (perímetro craneal más pequeño) y la parte occipital aplanada.
Ojos : son “almendrados” y, si son azules, presentan una pigmentación moteada característica llamada manchas de Brushfield. Los párpados están ligeramente inclinados hacia arriba y afuera y presentan un pliegue de piel que cubre el ángulo interno del ojo (epicanto).
Nariz y boca : son pequeñas y presentan un protusión lingual característica (tendencia a tener la lengua grande que cae hacia delante).
Manos y pies : tienen manos pequeñas, cuadradas con dedos cortos y clinodactilia (ausencia de la falange media del dedo meñique). Las líneas de la palma de la mano son distintas: es muy característica la presencia de un surco palmar único, se le llama “surco simiesco”.
Genitales : el tamaño del pene y los testículos es ligeramente menor y la criptorquidia (no presencia del testículo en la bolsa escrotal) es frecuente.
Piel : suelen tener una piel más seca.
Retraso mental : está presente. Su CI oscila en un puntaje entre 40 y 70.
Con que otros problemas de salud se puede relacionar
Los problemas de salud que pueden acompañar a este síndrome tienen tratamiento y hay muchos recursos disponibles para ayudar tanto a los niños afectados como a sus familias.
El Síndrome de Down se puede relacionar con otras patologías como:
Problemas digestivos: como atresia o estenosis gastrointestinal o enfermedad de Hisrchprung. Afecta a un 10% de los pacientes.
Cardiopatías congénitas: entre un 30-60% de los niños presentan alguna malformación cardíaca. Es necesario, por este motivo, realizar una ecocardiografía a todos los niños con síndrome de Down en las primeras semanas de vida. Si no se evidencia ningún tipo de malformación en la primera infancia, se debe repetir la ecocardiografía a los 18 años para descartar problemas valvulares.
Problemas ortopédicos: displasia de cadera.
Enfermedades endocrinas: hipotiroidismo, talla baja.
Problemas oculares: estrabismo, miopía, hipermetropía y cataratas.
Problemas auditivos: es muy frecuente la sordera parcial o hipoacusia.
Convulsiones: pueden afectar a entre un 5-10% de niños con Síndrome de Down.
Enfermedades hematológicas: tienen mayor riesgo de desarrollar algún tipo de leucemia.
Diagnóstico
El Síndrome de Down se puede diagnosticar prenatalmente realizando un estudio genético de las vellosidades coriónicas (biopsia de corion) o del líquido amniótico (amniocentesis).
En algunos países se puede realizar un cariotipo del ADN fetal desde la semana 10 de gestación tomando una muestra de sangre materna.
Pronóstico
Con los cuidados médicos y la atención adecuada, la esperanza de vida actual de las personas con Síndrome de Down son 60 años .
En cuanto al retraso mental, todos lo presentan en grado variable . Por eso es muy importante que acudan a estimulación temprana para desarrollar al máximo áreas de la psicomotricidad o el lenguaje.
Según los datos actuales, se estima que con un soporte educacional adecuado menos de un 10% tendrán un retraso mental profundo .

Artículo especializado
En Qué Consiste la Terapia Manual
Los fisioterapeuta somos conocidos como los terapeutas que tratamos una dolencia a través de las manos, y así es, aunque también es cierto que la mayoría de veces se asocia la terapia manual con el masaje o masoterapia, y ésta no sólo se reduce a ello. El tratamiento manual dentro del abordaje en fisioterapia ofrece un gran abanico de opciones para la recuperación de la disfunción que se presenta basada en el estudio de la biomecánica del cuerpo .
Qué entendemos por terapia manual
La terapia manual es un conjunto de métodos que actúan sobre el tejido muscular, óseo y nervioso . Se aplica con una finalidad terapéutica. A través de la intervención manual y no invasiva se pretende normalizar alteraciones que aparecen en la función del organismo. Para su correcta aplicación se debe tener un conocimiento sobre la biomecánica del cuerpo humano para detectar la lesión para después liberar y facilitar la movilidad irrumpida.
Es un sistema basado en la evidencia científica , lo que significa que la metodología empleada es sometida a un estudio clínico minucioso en el cual se demuestra su efectividad en los sujetos a tratar. Además, existe una investigación continúa para mejorar y optimizar los diferentes tratamientos.
Del antiguo Egipto a nuestros días
Las primeras maniobras se remontan al antiguo Egipto y tenían un motivo religioso , posteriormente en China a través de la Medicina Tradicional China, pasando también por la Grecia clásica con Hipócrates, Roma con Galeno y Oriente Medio con Avicena los cuales aplicaron tratamientos manuales para tratar afecciones del sistema neuromúsculo-esquelético. Más tarde, el traumatólogo británico James Cyriax (1930) fue uno de los referentes de la terapia manual, y fue el que introdujo el rol del fisioterapeuta como terapeuta manual. Desde entonces, la medicina manual ha evolucionado hasta el día de hoy, donde se encontramos diferentes disciplinas como la Fisioterapia, Osteopatía o Quiropraxía, entre las más conocidas.
¿Cómo se aplica en el paciente?
La metodología es minuciosa:
Primero se realiza una exploración física basada en el razonamiento clínico que permitirá un correcto diagnóstico en fisioterapia y el posterior planteamiento del tratamiento. Las pruebas complementarias como radiografías, resonancias o ecografías también proporcionan información relevante que condicionarán dicho tratamiento.
El tipo de paciente que solemos encontrar en la clínica del fisioterapeuta suelen ser personas que presentan esguinces, dolencias en diferentes articulaciones (hombro, cadera y rodilla por lo general) asociadas a procesos reumatoides, meniscopatias o tendinopatias por un traumatismo o sobreesfuerzo, cervicalgias, dorsalgias o lumbalgias.
Después de realizar la exploración física, se pauta un tratamiento , en el cual se interviene de forma manual con la intención de disminuir el dolor y restablecer el movimiento normal de la extremidad. Se debe tener en cuenta que cuando hay dolor consecuentemente existe una restricción del movimiento, por lo que, para poder devolver el movimiento normal de la extremidad, primero se debe mitigar el dolor. Por ello es frecuente combinar la terapia manual con la electroterapia, que son diferentes aparatos que facilitan el proceso de regeneración. Hay que tener presente que se trata de un complemento al tratamiento manual y no un tratamiento único.
¿En qué estructuras del cuerpo interviene?
La terapia manual interviene en los diferentes tejidos del cuerpo , para ello existen diferentes técnicas para abordar las disfunciones correspondientes a cada estructura:
Articular : se utiliza cuando hay un bloqueo articular, en la columna vertebral por ejemplo, si se ejerce una fuerza externa a forma de tracción se pueden separar las vértebras para liberar el bloqueo.
Miofascial: está indicado para restablecer disfunciones en el tejido muscular, ligamentoso y tendinoso. El masaje funcional o liberación miofascial a través de los puntos gatillo son las técnicas más utilizadas.
Neural : la técnica utilizada se llama neurodinamia. Se utiliza para liberar el atrapamiento de un nervio entre las estructuras que éste atraviesa. Es una técnica que se utiliza, por ejemplo, para tratar el famoso Síndrome del Túnel Carpiano, que es un atrapamiento del nervio mediano a nivel de la muñeca que provoca debilidad y hormigueo en la mano.
Visceral : son masajes y presiones que se aplican con el objetivo de tratar afecciones relacionadas con las vísceras, como por ejemplo el estreñimiento o inflamaciones en órganos que pueden provocar un dolor irradiado.
¿Por qué es tan importante la terapia manual en fisioterapia?
Es la herramienta principal del fisioterapeuta , gracias a ella y al conocimiento de la biomecánica del aparato locomotor permite crear un diagnóstico en fisioterapia y pautar un tratamiento adaptado al paciente. Interviene en muchos campos, por lo que una gran mayoría de pacientes pueden verse beneficiados independientemente de que presente un cuadro agudo o crónico o dependiendo de su etiología: reumatológica, neurológica, traumatológica, visceral, uroginecológica, pre y post-cirugía, etc.

Artículo especializado
Qué Es una Tendinopatía
¿Qué es un tendón y para qué sirve? Ante todo, vamos a recordar que un tendón es un haz de fibras de tejido conjuntivo semielástico que une el músculo al hueso . Más claramente, es como una goma elástica que confiere al músculo la capacidad de extenderse. ¿Y qué pasa si esta goma se inflama por cualquier motivo? Hablaríamos de una tendinitis, que es un tipo de tendinopatía.
¿Tendinitis o tendinopatía?
Para ser puristas no. La tendinitis es una inflamación del trayecto tendinoso que produce dolor, incapacidad funcional e incluso crepitación. En cambio, deberíamos utilizar el término tendinopatía para hacer referencia a cualquier afectación del tendón, sea o no tendinitis . Entonces, ¿existen otras lesiones en el tendón diferentes a la tendinitis? Por supuesto que sí: ruptura parcial o total del tendón, calcificación intratendinosa, desinserción tendinosa y tendinosis (degeneración de las fibras que componen el tendón, normalmente como consecuencia de la edad).
Ahora ya tenemos claro que una tendinitis es un tipo de tendinopatía . Por ello, ante una afectación del tendón, si no tenemos la certeza de que se trate de una inflamación o tendinitis, debemos usar el término de tendinopatía.
¿Cuál es el principal síntoma que debe hacernos pensar en una tendinopatía?
El dolor intenso al realizar algún movimiento en el que se vea involucrado ese tendón y, por extensión, la incapacidad funcional de la zona. Un dolor en el tendón puede ser debido a una simple posición forzada al dormir cuya evolución va a ser buena a las pocas horas. Sin embargo, puede debutar así un problema de tendón, de un día para otro y sin ningún traumatismo desencadenante. Tengo que decirte que, cuando esto ocurre, es porque el tendón hace tiempo que sufre alguna patología.
¿Por qué se originan las tendinopatías?
Las tendinopatías pueden ser causadas por factores muy diferentes . Estos son los más relevantes:
Sobrecarga tendinosa : es frecuente en el ámbito laboral pero no olvidemos que también utilizamos el tendón cuando realizamos actividad deportiva o cuando jugamos con nuestros hijos, por ejemplo.
Microtraumatismos repetitivos : una simple calcificación puede ser la causante de un dolor insoportable en una articulación (muy frecuente en el hombro). Sería el equivalente a un cálculo renal, pero, en nuestro caso, el depósito de calcio u otro material sería en el espesor del tendón.
Degeneración fisiológica : por desgaste.
Alteraciones anatómicas : es posible que los espacios por lo que discurren los tendones se vean comprometidos por deformidades óseas que conlleven a desequilibrios biomecánicos.
¿Qué hacer en caso de sospechar una tendinopatía?
Debemos acudir a visita médica . Tanto el traumatólogo como el reumatólogo pueden abordar esta patología al inicio. Cuando los recursos médicos se agotan y debe recurrirse a la cirugía es el traumatólogo quién la realiza.
¿Cómo se confirma el diagnóstico?
En la mayoría de los casos los síntomas que manifiesta el paciente son decisorios. Debemos confirmar el diagnóstico mediante una exploración física exhaustiva y, muy probablemente, mediante una prueba complementaria .
¿Qué pruebas son necesarias?
Normalmente la primera prueba que se realiza ante un dolor en una articulación es una radiografía para ver la calidad ósea y descartar la posible presencia de una calcificación, por ejemplo. Pero no olvidemos que los tendones son radiotransparentes por lo que no nos va a ser posible estudiar su trayecto en una radiografía. Si realmente la sospecha de lesión tendinosa es alta vamos a precisar la realización de una ecografía o una resonancia magnética nuclear para llegar al diagnóstico definitivo.
Tratamiento
Una vez se llegue al diagnóstico de certeza tenemos que abordar el tratamiento más indicado para cada caso. La batería de tratamientos utilizada es muy amplia. Voy a tratar de darte una pincelada al respecto.
En fase aguda se opta por la inmovilización temporal de la articulación afecta, la aplicación de hielo local y el tratamiento mediante antiinflamatorios vía oral.
En fase subaguda puede realizarse tratamiento rehabilitador o fisioterapia . Cuando el proceso se cronifica se recurren a otras alternativas terapéuticas como la infiltración local de corticoides (en ocasiones es preciso realizar más de una infiltración), la infiltración de plasma rico en factores de crecimiento (PRFC) y la artroscopia (que permite la visualización y reparación del tendón dañado).
PLASMA RICO EN FACTORES DE CRECIMIENTO, EN QUÉ CONSISTE
Por su importancia en la actualidad, vamos a hacer especial hincapié en el tratamiento mediante PRFC (Plasma Rico en Factores de Crecimiento). Se obtiene a partir de una extracción de sangre de la propia persona en la que se separan sus componentes en dos: Plasma Rico en Plaquetas (PRP) y Plasma Pobre en Plaquetas (PPP).
Del primero se obtiene un gel de proteínas rico en plaquetas que se inyecta en el lugar afectado . Es, pues, un producto autólogo (obtenido del propio paciente) y, por tanto, bioseguro. Induce la liberación de factores de crecimiento plaquetarios con propiedades biológicas que favorecen la regeneración de los tejidos. Es una de las opciones terapéuticas en pacientes con procesos artrósico-degenerativos, aunque, como el resto de tratamientos, no todos los pacientes tratados obtienen el beneficio esperado. Los objetivos que persigue son el alivio del dolor y el mantenimiento de su capacidad funcional.
Finalmente, cuando se ha controlado el dolor, se recomienda ejercicio terapéutico (ejercicios musculares isométricos e isotónicos moderados) para fortalecer el tendón. Se intenta la reincorporación del paciente a su actividad cotidiana de manera progresiva para recuperar la calidad de vida anterior.
Consejos para prevenir
Realiza un calentamiento previo al inicio de la actividad deportiva, así como estiramientos musculares antes y después de la misma.
Evita realizar movimientos repetitivos (establece periodos de descanso entre ellos).
Aplica frío local tras la práctica deportiva.
Aborda el dolor incipiente antes de que se desencadene la tendinopatía.

Artículo especializado
Cuál es la Causa del Síndrome Premenstrual
Más del 85% de las mujeres en edad fértil sufren, mensualmente, dolores mamarios, abdominales y cefaleas, hinchazón, trastornos del sueño y cambios de humor. Son molestias que disminuyen su bienestar físico y emocional. Estamos hablando del síndrome premenstrual, un problema femenino que puede repercutir en todos los aspectos de su vida : familiar, laboral y social. La mayoría de mujeres convivimos con este trastorno, asumimos sus molestias y normalizamos el no estar bien. Consultar a tiempo al ginecólogo o especialista puede ser el primer paso para mejorar la calidad de vida.
¿Es el síndrome premenstrual una enfermedad?
Los especialistas lo tienen claro: el síndrome premenstrual no es una enfermedad orgánica ni un trastorno psiquiátrico, es una condición llamada problemática cíclica . Según la Asociación Americana de Ginecología y Obstetricia, los casos extremos de alteración del humor relacionados con él se llama Trastorno Disfórico Premenstrual.
¿Cómo sé si padezco síndrome premenstrual?
Es fácil diagnosticar el síndrome premenstrual, ya qu e su carácter cíclico y su inicio una o dos semanas antes del inicio de la menstruación , prolongándose de uno a cuatro días desde su llegada, no deja lugar a dudas.
Esta es la parte más importante del diagnóstico: determinar cuándo aparecen los síntomas y cuánto duran. Si la aparición y la duración fuese otra, estaríamos hablando de alguna otra entidad y no del síndrome premenstrual.
Las mujeres que lo padecen suelen recordar que los síntomas se iniciaron en la adolescencia y que, a medida que pasan los años, pueden ir empeorando. Con la proximidad del climaterio o menopausia, los síntomas pueden ser, incluso, mucho más molestos e intensos.
Síntomas más frecuentes
Podemos dividir los síntomas en dos grandes grupos. No todas las mujeres padecen todos ni en igual grado de intensidad. Es un grupo de síntomas muy heterogéneo y con una afectación global del organismo de la mujer.
Síntomas emocionales :
Irritabilidad
Cambios de humor
Tristeza
Sensibilidad
Llanto fácil
Aislamiento social (deseo de aislamiento)
Olvidos y despistes
Falta de concentración
Insomnio
Fobias
Sensación de soledad
Alteraciones de la lívido
Cólera
Sentimiento de culpa
Baja autoestima
Síntomas físicos:
Hinchazón abdominal
Hinchazón, turgencia mamaria o dolor en las mamas (mastalgia)
Cambios en el apetito y avidez o rechazo por algunos alimentos en concreto
Mayor apetito
Hinchazón de manos y pies
Cefalea (dolor de cabeza)
Dolores musculares o debilidad muscular
Cansancio
Torpeza de movimientos
Bochornos
Dolor lumbar o de espalda
Dolor pélvico
Acné
Estreñimiento
Sinusitis o congestión nasal
Mareos y desmayos
Herpes simple labial
Urticaria o picazón en la piel
Hipersensibilidad a la luz y al ruido
Palpitaciones
Menor tolerancia al alcohol
Dolor en las articulaciones
Pesadez e hinchazón de piernas
Molestias oculares
Sed intensa
Calambres musculares
¿Por qué padecemos el síndrome premenstrual?
De momento, no hay una teoría clara de por qué sucede y por qué unas mujeres lo padecen más que otras. Parece que se asocia con los cambios hormonales que sufre el cuerpo femenino tras la ovulación.
¿Cuándo debo consultar a mi médico?
A pesar de que los primeros síntomas suelen aparecer antes de los veinte años, muchas mujeres consideran normal sentirse mal durante una o dos semanas al mes, por lo que no realizan ninguna consulta. Lamentablemente, si no se trata o no se toman medidas al respecto, los síntomas pueden incrementar su intensidad y gravedad entre los treinta y cuarenta años, empeorando muchísimo, a medida que nos acercamos a la menopausia.
Lo ideal sería consultar al médico de familia o ginecólogo siempre.
¿Cómo se trata?
No existe un único tratamiento para disminuir los síntomas y, según la intensidad, podemos optar por un tratamiento farmacológico o no.
Las medidas no farmacológicas que se recomiendan para controlar o mejorar los síntomas serían las siguientes:
Realizar actividad física con regularidad parece aminorar los síntomas. Está claro que la práctica de ejercicio y llevar una vida saludable es bueno para cualquier condición.
Limitar el consumo de cafeína, sal y azúcares refinados. Esto disminuiría los síntomas de irritabilidad, insomnio, retención de líquidos, congestión mamaria y aumento de peso.
Incrementar los alimentos ricos en calcio (lácteos, brócoli, sésamo…) y vitamina B6 (pollo, ternera, cerdo, pescado, espinaca, pimiento y espárragos, frutos secos y cereales integrales) durante este periodo.
Se pueden realizar actividades relajantes o que aumenten la conciencia como yoga o meditación.
Terapias complementarias, como la acupuntura, han demostrado beneficio para prevenir y tratar el síndrome premenstrual.
Si los síntomas son muy intensos, hay medicamentos que nos pueden ayudar a sobrellevarlos , siempre bajo prescripción médica:
Si la mujer toma píldoras anticonceptivas, el ginecólogo la puede orientar sobre la píldora que mejor se adapte a las molestias que presenta.
Si las alteraciones emocionales son muy intensas y limitan o condicionan el bienestar de la mujer y su vida laboral o social, se pueden emplear fármacos antidepresivos del tipo inhibidores de la recaptación de la serotonina.
Puntualmente, el uso de ansiolíticos, bajo control médico, puede mejorar la irritabilidad o el insomnio.
Los antiinflamatorios y analgésicos pueden ser de gran ayuda para controlar el dolor.

Artículo especializado
Qué Información nos Da el Test de Apgar
Sólo nacer, ya nos evalúan y nos da una puntuación. Se trata de la que se obtiene con el Test de Apgar, una prueba que utiliza en la mayoría de países y nos indica el estado de salud del recién nacido al minuto y a los cinco minutos del nacimiento.
¿En qué se basa?
Este test es una escala de puntuación utilizada por los neonatólogos para comprobar el estado de salud del recién nacido. Evalúa de manera rápida la adaptación y vitalidad de éste en el momento del nacimiento.
Se basa en la realización de una exploración física superficial para evaluar los principales parámetros que muestran la vitalidad del recién nacido. Según el resultado obtenido, determinamos la necesidad o no de realizar maniobras de reanimación en los primeros minutos de vida.
¿Qué parámetros mide el test de Apgar?
Frecuencia cardiaca (velocidad a la que late el corazón del recién nacido).
Esfuerzo respiratorio (o trabajo que hace para respirar).
Tono muscular (se valora viendo la postura y los movimientos).
Respuesta a estímulos o irritabilidad refleja (que es la respuesta y los gestos que hace el recién nacido ante los estímulos).
Color de la piel.
¿Cómo se evalúan estos parámetros?
Se miden en base a una tabla de puntuación en la cual se asigna un valor a cada parámetro que va de de 0 a 2, tal y cómo vemos en esta tabla:
Para saber el resultado que ha obtenido el recién nacido se debe sumar la puntuación asignada a cada parámetro de acuerdo a las características del bebé.
Clasificación de la puntuación del test de Apgar
La puntuación va de 0 a 10. Cuánto más alta sea la puntuación, mejor estará el recién nacido.
Mayor o igual a 8 puntos: recién nacido sano.
5-7 puntos: se deberá hacer alguna maniobra para ayudarlo a respirar o a adaptarse; muchas veces secándolos con la toalla ya mejoran su puntuación.
Menor o igual a 4 puntos: asfixia severa. Necesitaremos hacer maniobras de reanimación cardiopulmonar.
Una puntuación inicialmente baja no indica que existen riesgos graves en el tiempo para el recién nacido mientras las maniobras de reanimación hayan sido las correctas y la puntuación sea normal a los cinco minutos.
Puntuaciones de 10 son poco frecuentes , ya que la mayoría de recién nacidos obtienen una puntuación de 1 en el color, pues suelen tener las manos y los pies azulados.
Los pediatras y neonatólogos trabajan en la sala de partos para asegurar el bienestar del recién nacido.
Pongamos un ejemplo: si tenemos un recién nacido con una FC menor a 100/min (1 punto), la respiración es normal y llora (2 puntos), el bebé tiene buen tono muscular (2 puntos), la respuesta a estímulos es correcta (2 puntos), el color de la piel es azul rosada (1 punto), el total de puntos sería de 8, con lo que tendríamos a un bebé sano.
El test de Apgar es el mejor predictor en el momento del nacimiento de la salud de nuestro bebé. Tras éste y otros rápidos cuidados ya tendréis al bebé piel con piel con vosotros.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Utilidad de los Test Genéticos
El test genético es una prueba médica que ayuda a conocer si hay una mutación determinada en el ADN (organizado en forma de genes) de un individuo, la identifica y determina si ésta se asocia a una enfermedad concreta.
Cada individuo tiene un conjunto de genes, con una función determinada. La alteración de algunos de estos genes (mutación) puede aumentar la susceptibilidad de padecer una enfermedad, de presentarla o de que ésta sea de mayor o menor gravedad.
El estudio genético indica si la persona, una vez identificada la mutación, es portadora o no. Esto significa si ha heredado la alteración que le hace tener un mayor riesgo de sufrir una enfermedad. El hecho de ser portador no quiere decir que vaya a desarrollarla necesariamente sino que existe una mayor predisposición que en el resto de la población.
El procedimiento para el paciente es muy sencillo ya que se hace generalmente con una simple analítica en sangre, otras veces con muestras de células de piel o saliva. Lo que se estudia en el laboratorio es el ADN del individuo y si existen las alteraciones genéticas (genes específicos) descritas y asociadas con enfermedades hereditarias.
¿Cómo se interpreta?
Aunque la realización de la prueba es sencilla, su interpretación, por el contrario, es complicada y precisa ser hecha por un especialista, quien además debe tener otros datos como la historia médica y familiar del paciente.
El objetivo del test genético es establecer un plan preventivo para disminuir el riesgo de que el paciente desarrolle la enfermedad, por ejemplo, un cáncer de ovario. Para ello es fundamental tener otros datos que nos ofrezcan una imagen global de la situación de la persona estudiada. Es decir, por sí sola la información genética puede no ser concluyente. Entre otros factores, hay enfermedades de causa multifactorial (además de la genética intervienen otros actores) y de herencia poligénica (intervienen varios genes) lo cual hace que sea necesaria la valoración cuidadosa de cada caso y del riesgo del paciente antes de tomar medidas específicas de tratamiento.
Aclarando conceptos
Existe gran confusión en este campo, y por ello proliferan empresas en Internet que hacen de forma económica un test genético, con el problema de que la interpretación no la realiza un especialista y pueden crear situaciones erróneas y confusas al solicitante. En Europa están prohibidos los diagnósticos genéticos directos al consumidor. Según la Ley de Investigación Biomédica “el diagnóstico genético requiere un proceso de consejo genético previo y posterior”. En otras palabras , es el médico quien recomienda o indica el test genético tras el estudio en consulta del paciente con el asesoramiento pertinente.
Actualmente, los hospitales universitarios de un gran número de ciudades españolas disponen de las llamadas Unidades de Consejo Genético , cuya función es el asesoramiento, la valoración y la indicación de pruebas genéticas en aquellos casos que lo consideren pertinente.
¿En qué áreas se aplica?
Los tests genéticos se indica sobre todo en:
Estudio diagnóstico de enfermedades de clara causa genética y hereditarias como la fibrosis quística.
Prevención y detección precoz en oncología, para descartar cánceres con un componente genético claro como el cáncer de ovario o el de mama.
En recién nacidos, para la determinación precoz de un panel de enfermedades genéticas.
En familiares de pacientes diagnosticadas de enfermedades hereditarias, por ejemplo, la miocardiopatía hipertrófica o la paraparesia espástica familiar.
Test genéticos y oncología
Uno de los avances más interesantes en los últimos años en el área de la oncología ha sido el estudio de la genética y su asociación con determinados tipos de tumores.
El conocimiento de los paneles genéticos (genes mutuados y el cáncer con el que se asocia) permite desarrollar diferentes estrategias, especialmente para la prevención y desarrollo de este tipo de tumor en los pacientes que sean portadores de esa mutación determinada.
Por ejemplo, en mujeres con una mutación determinada que se ha demostrado que aumenta el riesgo de cáncer de ovario, la realización de una ooforectomía (quitar los ovarios) lo elimina completamente.
Por tanto, la realización de test genéticos en cánceres hereditarios se ha ido incorporando a la práctica médica habitual.
¿Cuándo se realiza?
Se sospecha que puede haber un cáncer hereditario en aquellas con antecedentes médicos personales o familiares especiales. Entre ellos se incluyen: la presencia de varios casos de cáncer en la familia y/o si han aparecido a edades tempranas; haber presentado varios tipos de cáncer el mismo paciente, ser de un determinado grupo étnico que tienen mayor susceptibilidad, etc.
¿Qué tipos de cáncer son los más frecuentemente hereditarios?
Cáncer de mama hereditario: implicados los genes BRCA1 y BRCA2.
Cáncer de colon: gen APC.
Cáncer de piel (melanoma maligno).
Cáncer de ovario: genes BRCA1, BRCA2.
Cáncer medular de tiroides: gen RET.
Otros tipos de cáncer más raros: feocromocitoma-paraganglioma (genes, SDHC, SDHB, SDHA y SDHAF2), neoplasia endocrina múltiple (Gen MEN1), retinoblastoma (gen RB1).
Las acciones que se pueden llevar a cabo de carácter preventivo se han de individualizar en cada caso, pero en líneas generales incluirán cirugía (mastectomía profiláctica, por ejemplo), quimioterapia (fármacos para reducir el riesgo) y diagnóstico precoz (pruebas de detección tempranas, por ejemplo colonoscopia en cáncer de colon).
Artículo especializado
Cómo y Cuándo Hacer un Test de Embarazo
Si crees estar embarazada lo primero que harás será correr a la farmacia a comprar un test de embarazo para salir de dudas. En ese caso, seguro que te interesa saber cómo funciona, qué fiabilidad tiene y cuándo es mejor realizarlo. A continuación, resolveremos tus dudas.
¿Qué mide el test de embarazo?
Antes de nada, un apunte fisiológico de los primeros días de un embarazo para entender qué medimos y cuándo: desde el instante en que el espermatozoide alcanza el óvulo e introduce su ADN, se constituye un organismo con su propia genética. Esa primera célula se va dividiendo: primero en dos, después en cuatro, en ocho, dieciséis… Es así como se forma el zigoto , que es el nombre que recibe el producto de gestación en esta fase, que todavía no puede llamarse embrión. Al mismo tiempo que se va dividiendo va viajando por la trompa hasta el útero, donde existe un tejido algodonoso y acolchado llamado endometrio que tiene la función de alimentar al zigoto mientras se adhiere al útero. Ese trayecto hasta que entra en contacto con la pared uterina dura unos cinco días, hasta ese momento ha estado “flotando” sin que el cuerpo materno sea consciente de ello de ningún modo. A partir del quinto día se produce la anidación, pero todavía tardará al menos cinco días más en empezar a segregar la hormona del embarazo (gonadotropina coriónica humana). Esta hormona se irá incrementando rápidamente durante todo el primer trimestre de embarazo para disminuir después. Y esta hormona se puede detectar tanto en la sangre como en la orina de la embarazada.
¿Cómo funcionan los tests de orina?
Los tests de embarazo lo que miden es esta hormona de embarazo. Son bastante sensibles, pero aun así, y como hemos visto, sólo podrán detectar algo a partir de, como mínimo, 10 días después de la fecundación .
El test de orina lleva un reactivo que reacciona ante la presencia de mucha o poca hormona de embarazo. Los clásicos suelen tener por un extremo una parte absorbente que debe contactar con la orina, y una ventanita en la que se marcarán dos líneas de color. Una de ellas es un control que cuando se marca demuestra que el test está en buenas condiciones (si no se marcara significaría que no funciona). La otra es la que corresponde propiamente al test de embarazo, que marcará más tenuemente si hay poca hormona, y más intensamente si hay mucha, pero tanto si es una línea muy suave como más evidente, si se marca, quiere decir que el test es positivo.
Otros tests más modernos y sofisticados en lugar de esta ventanita tienen una pantalla en la que se puede leer claramente “embarazada” o “no embarazada” o un icono con una carita sonriente o triste… El funcionamiento es el mismo: si el reactivo detecta hormona de embarazo, mucha o poca, da positivo. Y, finalmente, están los tests que incluso orientan sobre las semanas de embarazo, no muy fiables pues se basan en el principio de que si hay poca hormona estaremos en las etapas iniciales de embarazo y si hay mucha, estaremos “de más semanas”.
Lo que sucede con los tests es que no hay demasiada diferencia entre ellos en cuanto a fiabilidad y, sin embargo, si mucha en cuanto a precio, algo que debemos tener en cuenta.
¿Qué fiabilidad tienen?
Estos tests de orina tienen una fiabilidad altísima , de prácticamente el 100% si son positivos. No está justificado que os gastéis el dinero en repetir pruebas positivas, cosa que me encuentro inexplicablemente en mi día a día en la consulta. La mayoría de pacientes embarazadas que visito ¡se han hecho más de una prueba!
Si es negativo, en función del tiempo que haga desde la fecundación, sí que puede ocurrir que sea demasiado pronto para que el test detecte la hormona, por este motivo si realmente hay sospecha fundada de embarazo puede estar indicado repetirla en un plazo de dos o tres días, quizás entonces, si no lo habíamos detectado antes por precoz, ya habrá tenido tiempo de positivizarse.
El hecho de utilizar la primera orina de la mañana tiene como finalidad que al ser ésta más concentrada puede detectar hormona cuando todavía hay muy poca, pero si ya hay retraso menstrual y, por tanto, la hormona es abundante la podremos identificar con la orina de cualquier momento del día.
¿Y los tests para detección en sangre?
Existe otro tipo de test que habitualmente manejamos los médicos en determinadas circunstancias : se trata de la cuantificación de la hormona de embarazo en sangre. Cuantificar significa que obtendremos un resultado numérico de la cantidad de hormona detectada en ese momento. Obviamente, si no se detecta es negativa y si se detecta podemos aproximar en función del resultado si es de más o menos semanas. También nos permite monitorizarla repitiéndola en un plazo concreto para constatar si el embarazo está progresando correctamente en el caso de que los valores aumenten en la proporción adecuada, o no, en el caso de que los valores decrezcan o se mantengan estables, ya que los valores de los resultados suelen duplicarse aproximadamente cada 48 horas.
En cualquier caso, cuando el test resulta positivo ponte en contacto con tu ginecólogo para que te guíe en este proceso que se inicia para contribuir en lo posible a que todo vaya bien.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.
Artículo especializado
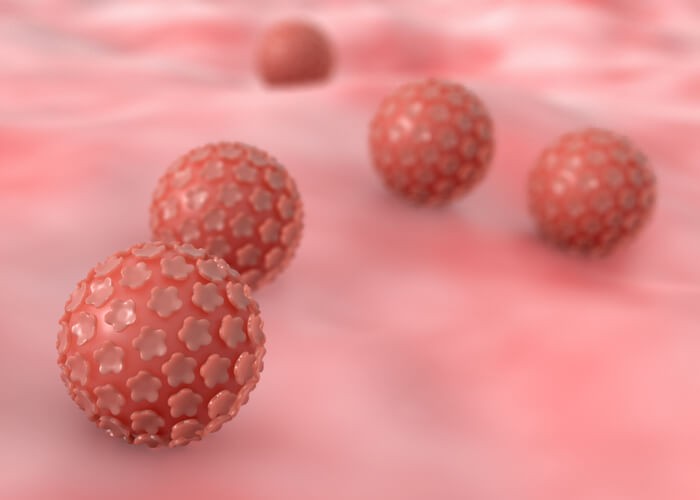
Cómo Librarte de las Verrugas Genitales
Las verrugas genitales o condilomas acuminados son consecuencia de la infección por determinados tipos de virus del papiloma humano (VPH) , sobre todo los tipos 6 y 11, que están considerados de bajo riesgo oncogénico, es decir, que prácticamente nunca van a desencadenar un cáncer, a diferencia de otros serotipos de este virus.
Actualmente, las verrugas genitales se consideran una de las enfermedades de transmisión sexual más frecuentes con una incidencia que va creciendo en la mayoría de la población sexualmente activa. Aunque esta infección se considera un proceso no neoplásicos causados por el VPH, es decir, que no deriva en un cáncer, sino un proceso benigno, esta infección tiene diversos factores que le otorgan una cierta relevancia clínica. La naturaleza propia de esta enfermedad, con la aparición de las verrugas en genitales o ano, y las connotaciones vinculadas al hecho de tratarse de una enfermedad de transmisión sexual (ETS) provocan un gran impacto físico, emocional y psicosexual entre las personas afectas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cómo se transmiten?
Las verrugas genitales se transmiten mediante el contacto directo, de piel o mucosas, con una pareja sexual que presente verrugas visibles o subclínicas, es decir, que ya haya infección pero no se hayan manifestado todavía las verrugas. Se contagian al contactar piel o mucosa con piel o mucosa; no es necesario, pues, que haya penetración para que se produzca el contagio.
Los principales factores de riesgo para contraer una infección por el VPH y tener verrugas genitales son:
Mayor número de parejas sexuales
Mantener relaciones sexuales sin protección
Existencia simultánea de otras ETS
Pacientes inmunodeprimidos
Cuando se produce la infección por el VPH suele haber un período de latencia de aproximadamente entre 3 semanas y 8 meses hasta que aparezcan las lesiones, con lo cual a menudo no es fácil saber cómo nos podemos haber contagiado. Cuando aparecen las lesiones estas son verrugas blandas, rosadas, de pequeño tamaño, que pueden aparecer en el glande, el cuerpo del pene, los testículos, el perineo —la zona que queda entre los testículos y el ano— y la zona de alrededor del ano, Estas verrugas pueden estar aisladas o bien manifestarse agrupadas en racimos. No suelen dar ningún tipo de síntoma, salvo un ligero picor en ocasiones.
¿Cómo se realiza el diagnóstico?
El diagnóstico se basará en la exploración del paciente y la visualización de las lesiones en genitales, perineo o zona anal. Se pueden llevar a cabo pruebas de detección molecular de ADN a partir de biopsias de las lesiones, pero son muy costosas y no se suelen hacer a menos que haya sospecha de una lesión precursora del cáncer o las lesiones no mejoren con el tratamiento.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cuál es su tratamiento?
Para el tratamiento de las verrugas genitales existen hoy en día diversas posibilidades, que abarcan opciones tan diversas que van desde la abstención terapéutica u observación a la combinación de varias modalidades de tratamiento. No existe evidencia científica que demuestre que un tratamiento sea mejor que otro con claridad , así que el tratamiento siempre deberá individualizarse, dado que no existe uno que sea el más apropiado en general y para todos los tipos de verrugas genitales. En el momento de elegir el tratamiento se deben tener en cuenta varios factores:
Edad
Localización y número de lesiones, área total afectada y consistencia
Existencia de inmunodepresión
Preferencias de la paciente
Tasa de persistencia y recidivas
Toxicidad y efectos secundarios
Son varias pues las opciones para acabar con las verrugas genitales . Los agentes citotóxicos en pomada son unos de los más habituales, como la podofilotoxina o el ácido tricloroacético (ATCA). Estas sustancias destruyen las lesiones y se usan sobre todo cuando las verrugas son extensas y poco voluminosas. Otra opción son las pomadas inmunomoduladoras, como el imiquimod o el polifenol E, que se usan en lesiones también poco voluminosas y aisladas. Los tratamientos tópicos tienen que hacerse durante varios días o semanas.
Otra opción terapéutica es la escisión quirúrgica de las lesiones, es decir, cortarlas mediante un bisturí frío o electroquirúrgico. Se suele realizar bajo anestesia local o bien regional, en función del número de lesiones y el área afectada. La técnica quirúrgica permite una eliminación inmediata de las lesiones, a diferencia de los tratamientos tópicos antes descritos. El tratamiento quirúrgico se utiliza cuando hayan fallado los previos o las lesiones sean muy voluminosas.
Asimismo, las verrugas genitales pueden destruirse mediante diferentes técnicas, como la crioterapias, es decir, destruyendo las lesiones mediante nitrógeno líquido a una temperatura de -196ºC, con láser de CO 2 o bien mediante electrocoagulación diatérmica, que es similar al bisturí eléctrico. Otros tratamientos en fase de estudio son la terapia fotodinámica, que activa ciertas células del sistema inmunitario en la zona de la verruga y se encargan de destruirla, o bien el uso de un fármaco antivírico como es el cidofovir.
¿Cómo actuar tras el tratamiento?
Tras el tratamiento es importante hacer visitas de control a los 3, 6 y 12 meses . Si tras este tiempo no han vuelto a aparecer lesiones no es necesario hacer más controles. La tasa de recurrencia, lo cual incluye la aparición de nuevas lesiones en los sitios previamente tratados o no, suele ser de un 20-30%. La mayoría de recidivas se observan entre los 3 y 6 meses tras finalizar el tratamiento. Tras 1 o 2 años la presencia del VPH disminuye hasta niveles indetectables de manera que el riesgo de nuevas lesiones también disminuye. Las verrugas que vuelven a aparecer se tienen que tratar nuevamente con los tratamientos empleados que hayan mostrado ser efectivos.
En caso de observar la presencia de verrugas genitales es importante ponerse en contacto con nuestro médico para iniciar un tratamiento lo antes posible.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Qué Debes Saber sobre el Test de O'Sullivan
Uno de los diagnósticos frecuentes durante el embarazo es la llamada diabetes gestacional , en la que la embarazada presenta problemas para mantener los niveles correctos de azúcar en sangre. La prueba que se realiza a toda gestante para descartarla es el test de O’Sullivan . Respondemos a tus dudas sobre este tema.
¿Qué es la diabetes gestacional?
El test de O’Sullivan es una prueba sencilla y práctica , que no ocasiona efectos secundarios importantes, y que nos aporta una información fiable y valiosa sobre el aspecto metabólico del embarazo, permitiéndonos evitar complicaciones fetales que pueden tener cierta gravedad sin diagnóstico.
Pero antes de profundizar sobre la prueba conviene que entiendas qué es la diabetes gestacional : cuando comemos cualquier alimento, sobre todo los que contienen hidratos de carbono (azúcar, dulces, fruta, pan, pasta, patata, legumbre…), mientras los digerimos, el organismo los va descomponiendo y absorbiendo pequeñas moléculas de azúcar (glucosa) que pasan a la sangre. A medida que estos niveles de glucosa van ascendiendo en sangre después de las comidas, el páncreas segrega insulina, hormona responsable de que la glucosa se elimine de la sangre y no suba en exceso.
En la gestación, por la presencia de la hormona de embarazo, el páncreas tiene que segregar más cantidad de insulina para hacer el mismo trabajo que antes. Habrá casos en que este sobreesfuerzo que le estamos pidiendo al páncreas no será posible, y es entonces cuando diagnosticamos una diabetes del embarazo: la embarazada mantendrá niveles de glucosa más altos de lo deseado en las horas siguientes a las comidas. Si esta afección no se diagnostica y no se controla estamos “obligando” al feto a tomar una dieta inadecuada, más rica en azúcar de lo debido, con lo cual el primer y más evidente síntoma es que el bebé se engordará excesivamente y lo sometemos a un trastorno metabólico que le puede perjudicar durante su vida intraútero y en el postparto inmediato.
¿Qué hacer cuando se diagnostica?
Simplemente hay que hacer una dieta con una cantidad controlada de hidratos de carbono y medir en diferentes ocasiones a lo largo del día los niveles de glucosa para asegurarnos de que lo estamos haciendo bien. La medición se hace con un dispositivo portátil (glucómetro) que permite hacer un análisis rápido del nivel de glucosa en una gotita de sangre obtenida haciendo un pinchazo en el dedo.
Cuando los niveles son altos se puede retocar la dieta o incrementar la actividad física, normalmente es suficiente y rara vez se requiere administrar insulina. Si conseguimos tener los niveles de glucosa bajo control el diagnóstico de diabetes gestacional no tendrá más consecuencias sobre el embarazo ni el feto y se resolverá espontáneamente después del nacimiento.
El papel del test de O’Sullivan
Este test, o “prueba de azúcar”, que no es una prueba diagnóstica, es simplemente un primer cribaje que consiste en hacer un análisis de sangre y medir los niveles de glucosa una hora después de haber tomado una bebida que contiene 50 g de glucosa (son 200 cc de una solución muy azucarada con sabor a limón/naranja). Durante esa hora se ha de estar sentada en el centro de extracción pues cualquier actividad física durante ese periodo podría hacer bajar falsamente los resultados. No requiere ninguna preparación, ni siquiera es imprescindible realizarla en ayunas, sino que se puede tomar algo muy ligero y que no contenga azúcar, pues sumaría a los 50 g que nos administrarán y contribuiría a encontrar valores falsamente altos, que no deben sobrepasar los 140 mg/dl. Alguna mujer puede experimentar náuseas o incluso llegar a vomitar porque es una dosis alta de azúcar que en ayunas puede resultar difícil de digerir, pero habitualmente se tolera sin molestias.
Si ya te la han realizado y la has tolerado mal puede haber medios alternativos para conseguir el mismo resultado, y se podría considerar hacer controles de azúcar después de las comidas durante unos días haciendo dieta normal.
¿A quién se le practica el test de O’Sullivan?
Se debería practicar a todas las embarazadas entre las 24 y las 28 semanas. Si tienes algún factor de riesgo: obesidad, edad superior a 35 años, antecedentes personales de diabetes gestacional o fetos de más de 4 kg en gestaciones anteriores o familiares con diabetes habrá que considerar practicarlo también en el primer y tercer trimestres.
Resultados
Cuando el test de O`Sullivan sobrepasa o iguala los 140 mg/dl consideramos que hay riesgo de diabetes gestacional y solicitamos el test de Tolerancia Oral a la Glucosa (TTOG) o sobrecarga de glucosa, o “curva larga de azúcar”. Es parecida al O’Sullivan pero con más dosis y más controles: se administran 100 g de glucosa y se miden los niveles en sangre antes de haber ingerido la solución y al cabo de una, dos o tres horas. Los valores normales deben estar por debajo de 105 mg/dl antes de la sobrecarga, 190 mg/dl a los 60 minutos, 165 mg/dl a los 120 minutos y 145 mg/dl a los 180 minutos. A esta prueba sí que hay que ir en ayunas. Se diagnostica una diabetes del embarazo cuando dos de las cuatro determinaciones sale por encima del rango . Si sólo uno de los cuatro valores está alterado se repetirá la curva larga en tres semanas. En la segunda curva con tan sólo un valor alterado ya es suficiente para el diagnóstico.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Cómo Tratar el Trastorno Límite de la Personalidad
La persona con Trastorno Límite de la Personalidad (TLP) camina día a día por la vida buscando el equilibrio como un funambulista en la cuerda floja. Abajo se extiende un abismo contra el que batalla por no caer y necesita de una barra que lo estabilice para no precipitarse hacia lo más profundo.
Buscando su lugar…
Durante muchos años, el TLP se había considerado el cajón de sastre de la psiquiatría. Son tan variadas sus manifestaciones y los trastornos que se vinculan con él, que en principio no encajaba en ninguna de las dos grandes categorías diagnósticas tradicionales, ni en las neurosis ni en las psicosis, ya que tenía elementos de ambas. Por eso, cuando en 1980 se creó como categoría con entidad propia en el DSM (manual que compila y define los trastornos psiquiátricos), se denominó trastorno límite (o borderline). Es irónico que esta desubicación tanto tiempo sostenida dentro de la psiquiatría se corresponda también con una gran desubicación a nivel vital en las personas con TLP.
¿Qué es?
El TLP es un síndrome complejo y heterogéneo que está sobre todo asociado con la inestabilidad emocional y el control de impulsos . Afecta al 2% de la población adulta, y es el trastorno más frecuente en poblaciones clínicas ya que requiere de ingresos y consultas diversas tanto por la gravedad de sus síntomas como por los trastornos que tiene asociados: trastornos del estado de ánimo (depresión, trastorno bipolar, etc.), de ansiedad, de alimentación, de abuso de sustancias y elevada tasa de suicidio, cuestiones todas ellas que generan una amplia demanda asistencial.
A pesar de que se ha tendido a considerar un trastorno más propio del sexo femenino , se sabe que afecta a ambos sexos por igual, aunque se diagnostica más a mujeres por motivos culturales. La edad de inicio se sitúa a finales de la adolescencia o principios de la edad adulta, aunque frecuentemente aparezcan síntomas ya durante la infancia (entre los 8-11 años).
¿Qué síntomas lo caracterizan?
Los síntomas fundamentales en los que se manifiesta el trastorno son:
Intentos frenéticos para evitar un abandono real o imaginado.
Relaciones interpersonales intensas e inestables, marcadas por una alternancia entre la idealización y la devaluación.
Alteración de la identidad: autoimagen y sentido de uno mismo inestable.
Impulsividad en (como mínimo) dos áreas potencialmente dañinas para sí mismo, p.ej. abuso de sustancias, conducción temeraria, atracones de comida, relaciones sexuales compulsivas, derroche económico…
Comportamientos intensos, amenazas de suicidio o autolesiones.
Inestabilidad afectiva: cambios en el estado de ánimo que oscila en horas o días.
Sentimientos crónicos de vacío.
Ira intensa o dificultades para controlarla.
Ideas paranoides debidas a estrés o síntomas disociativos.
Es importante remarcar que el diagnóstico de TLP siempre debe realizarlo un profesional (psiquiatra o psicólogo)
¿Causas?
El origen del TLP es una mezcla de distintos factores y circunstancias genéticas, bioquímicas, neurofisiológicas, pero también de factores aprendidos y modulados desde la infancia a la adultez a nivel familiar y social. Los factores de riesgo incluyen:
Comunicación deficiente en la familia.
Abandono o miedo al abandono en la niñez o en la adolescencia.
Vida familiar disociada.
Abuso sexual, físico o emocional.
¿Falsos mitos?
“ Son personas destructivas”: es importante ayudar a comprender a la persona qué hay detrás de las conductas autodestructivas para trabajar sobre ellas y sustituirlas por otras menos nocivas. Los motivos de las conductas autodestructivas son diversos: ansiedad, miedo, autocastigo por haber fracasado, enfado hacia otros… A veces puede ser una manera desesperada de pedir ayuda o de reflejar lo mal que se sienten, otras son una forma de espiar la culpa (“soy mala persona”, “no valgo para nada”) y otras es una manera de sentirse vivos o sentir dolor por algo tangible. Aunque parezca contradictorio, la autolesión, las conductas abusivas o autodestructivas conducen a una aparente calma temporal o incluso una euforia que interrumpe el profundo malestar sentido. Detrás de la destrucción hay un intento (fracasado) de construcción.
“ Son personas manipuladoras ”: parte importante de la “mala prensa” del TLP son las conductas manipuladoras. Es importante entender que detrás de actitudes aparentemente egoístas, se esconde un intento de hacer frente a emociones difíciles de tolerar y habitualmente son otro intento más de calmarse. Detrás del enfado hay miedo. En último término, quien paga las peores consecuencias de esas supuestas manipulaciones son justamente las personas con TLP.
“ Nunca cambiarán ”: es cierto que es difícil mejorar si no se buscan las condiciones para poder hacerlo, por eso es tan necesario buscar no sólo ayuda terapéutica sino una ayuda de calidad. Detrás de unos pobres resultados terapéuticos se esconden más habitualmente deficiencias en el tratamiento más que una incapacidad de la persona para mejorar. No hay casos perdidos, sino casos mal trabajados.
¿Es todo malo?
Son tantas las reacciones negativas que generan las personas con TLP que hay una tendencia a pasar por alto sus aspectos positivos. No sólo tienen una gran capacidad empática sino también una sensibilidad especial, una especie de sexto sentido que les permite detectar en qué estado emocional se encuentran las personas de su alrededor, por lo que son capaces de hacerlas muy felices en los momentos buenos. Al ser personas intensas, tanto lo malo como lo bueno se acentúa. Tienden a ser personas inteligentes.
¿Tratamiento?
Cada persona es un mundo, por lo que la psicoterapia requiere abordar aspectos específicos para las necesidades de cada una . Sería como hacer un traje a medida. No obstante, algunos aspectos que habitualmente se trabajan en psicoterapia con esta problemática son: la identidad y la diferenciación con los demás, las emociones y su regulación emocional, los límites y las relaciones personales, el autocuidado, etc.
¿Pronóstico?
En los últimos años se está cambiando la forma de entender el curso del trastorno. Ha pasado de ser considerado como algo “incurable” a aparecer múltiples propuestas de tratamiento con resultados, cuanto menos, reveladores. Es cierto que no son tratamientos cortos, ya que es necesario modificar aspectos básicos de la personalidad, pero hay luz al final del túnel. Todo lo aprendido se puede desaprender.
Lo más urgente es crear la tranquilidad y estabilidad necesarias para establecer con qué aspectos se identifican de sí mismos y diferenciarlos de aquellos que están más relacionados con el aprendizaje o la falta de habilidades y recursos. Hay que llenar huecos para, poco a poco, ir integrando la personalidad y descubriendo a la persona. En la edad madura tienden a mejorar los síntomas.
Si bien la tendencia puede ser ir hacia la cuerda en cuanto aparezca, hay muchas formas de caminarla: el funambulista puede ir armado con cuerdas, atalajes y sujeciones varias, casco y paracaídas, o incluso motores a reacción que hagan decidir el propio vuelo y hacer que el equilibrio sea más una realidad que una excepción.

Artículo especializado
Entendiendo el Trastorno Bipolar
Grandes personalidades del mundo de la literatura (como Virginia Woolf, Edgar Allan Poe o Ernest Hemingway), del cine (Marilyn Monroe o Vivien Leigh), de la música (Kurt Cobain o Frank Sinatra), del arte (Vincent Van Gogh), de la política (Winston Churchill o Abraham Lincoln) han sufrido trastorno bipolar. Coloquialmente se usa (y abusa) equivocadamente el término “bipolar” para referirse a las personas que son impredecibles y que cambian de opinión o de emociones a menudo. No obstante, poco o nada tiene que ver el trastorno con esta forma de entenderlo: conozcámoslo un poco más.
¿Qué es?
El trastorno bipolar, antiguamente llamado “psicosis maniaco-depresiva”, forma parte de los trastornos del estado de ánimo, y se caracteriza por cambios de humor que oscilan entre dos polos opuestos, uno muy alto y uno muy bajo.
Afecta a alrededor del 1,5% de la población y no hay diferencias entre sexos. Se da en todas las culturas y grupos étnicos. Habitualmente empieza al final de la adolescencia o principios de la adultez y aunque puede aparecer en niños o personas mayores, es mucho menos frecuente. Requiere de un tratamiento a largo plazo.
¿Síntomas?
El estado de ánimo “normal” ( eutimia ) se combina con episodios maníacos (o hipomaníacos) y depresivos , por lo que según en qué fase esté la persona tendrá unos síntomas u otros:
Episodio maníaco (es cuando el estado de ánimo es más alto). Los episodios maníacos se caracterizan por un alto descontrol y los síntomas pueden llegar a ser peligrosos para el propio paciente o para otras personas.
Euforia.
Irritabilidad.
Agitación o alta actividad motriz.
Disminución de la necesidad de dormir.
Aumento de la líbido (impulso sexual).
Gastos excesivos y/o inapropiados.
Planes irrealizables.
Aumento de energía, capacidad para hacer muchas cosas.
Cambios en los hábitos alimentarios, p.ej. descontrol de horarios.
Fuga de ideas o mayor productividad de pensamiento.
Hablar demasiado y demasiado rápido.
Aumento de la sociabilidad.
Sentimientos de grandeza, comportamiento extravagante.
Implicación excesiva en actividades placenteras que tienen un alto potencial para producir consecuencias graves.
Pueden darse síntomas psicóticos, p.ej. alucinaciones o delirios.
También se puede dar un episodio hipomaníaco , que sería como un estado maníaco, pero menos grave. Incluso al principio puede resultar agradable para la persona, y habitualmente no necesita de hospitalización. Puede ser la fase previa al episodio maníaco o un episodio en sí mismo. Entre los síntomas habituales encontramos:
Aumento de la autoestima.
Sentimientos de grandiosidad.
Hiperactividad.
Aumento de la sociabilidad.
Locuacidad.
Dormir menos.
Gastar más de lo habitual.
Falta de autocrítica.
Optimismo exagerado.
Aumento de la líbido.
Aumento de la emotividad.
Episodio depresivo (estado de ánimo bajo -depresión mayor-). El episodio depresivo es más largo y más profundo cuanto más larga y profunda es la fase maníaca o hipomaníaca previa, por lo que cuanto más se reduzcan los picos, más estable estará la persona. Por eso es importante tratar los síntomas hipomaníacos cuanto antes. Se caracteriza por:
Tristeza, vacío o desesperanza.
Baja autoestima.
Falta de energía y de motivación.
Bajo nivel de actividad y lentitud.
Cambios en el sueño: o dormir poco (insomnio) o demasiado (hipersomnia).
Cambios en el apetito: comer demasiado o demasiado poco.
Tendencia al aislamiento.
Disminución de la líbido.
Falta de concentración.
Sentimientos de culpa.
Ideación suicida.
Episodio mixto : puede ocurrir que se dé simultáneamente un estado de depresión y de manía. Por ejemplo, se pueden dar sentimientos de grandiosidad con pensamientos suicidas o de culpa intensa. En este estado es más elevado el riesgo de cometer suicidio, ya que se junta una tristeza muy profunda con la dificultad para controlar los impulsos.
¿Otras complicaciones?
Alto riesgo de suicidio. Se estima que un 15% de las personas con trastorno bipolar se acaban suicidando.
Problemas financieros.
Problemas legales.
Abuso de alcohol o drogas.
Dificultades en las relaciones familiares, de pareja y con las amistades.
Dificultades laborales.
¿Tipos?
Existen fundamentalmente dos tipos básicos de trastorno bipolar:
Trastorno bipolar tipo I: se diagnostica cuando se han dado uno o más episodios depresivos mayores y al menos un episodio maníaco (o mixto).
Trastorno bipolar tipo II: se diagnostica cuando se han dado uno o más episodios depresivos mayores y al menos un episodio hipomaníaco. Alrededor del 10% de los casos con trastorno bipolar tipo II se acaban convirtiendo en tipo I.
Dentro de los trastornos bipolares también encontramos el trastorno ciclotímico (o ciclotimia), que sería una versión más leve, y estaría compuesto por uno o más episodios de hipomanía con uno o más episodios de depresión leve o moderada (no llegan a cumplirse criterios necesarios para diagnosticar episodio depresivo mayor).
¿Causas?
El trastorno bipolar es una alteración de los mecanismos que regulan el estado de ánimo . Estos mecanismos se deben tanto a factores genéticos (herencia, vulnerabilidad biológica) como a factores ambientales (acontecimientos estresantes que activan el problema). No hay una causa única que haga que se desarrolle el trastorno; es siempre debido a la interacción de diversos factores.
¿Tratamiento?
El trastorno bipolar es una de las enfermedades mentales más incapacitantes , pero también de las más abordables terapéuticamente. El tratamiento combinado, es decir, psicoterapia y medicación, hace que sea posible llevar una vida autónoma y gratificante .
Dentro del tratamiento farmacológico destaca el litio, que fue el primer estabilizador del estado de ánimo aprobado para tratar episodios maníacos y depresivos. También existen algunos anticonvulsivos como el ácido valproico o la lamotrigina, que también se usan como estabilizadores. Es importante no abandonar la medicación cuando la persona se encuentra bien, ya que se podría producir una nueva crisis.
Por otro lado, el tratamiento psicológico incide en los siguientes aspectos:
Aceptar y conocer el diagnóstico sin hacer de él un estigma. Es importante remarcar el papel que tiene la actitud que tome la persona en el pronóstico de la patología. Si se toman las medidas adecuadas, lo que se “cronificará” será la estabilidad y no la enfermedad.
Evitar hábitos que puedan facilitar las crisis, como el consumo de drogas o estimulantes.
Fomentar hábitos que promuevan la estabilidad: pautas de sueño adecuadas y alimentación equilibrada.
Aprender a manejar el estrés.
Averiguar los factores de riesgo: qué situaciones habitualmente producen síntomas, cuáles son los activadores habituales y cómo se les puede hacer frente de una forma efectiva para no se llegue a producir una crisis.
Aprender a detectar las señales de alerta para poder intervenir terapéuticamente. Los episodios depresivos o maníacos no aparecen de repente y, además, no todos los afectados experimentan los mismos síntomas. Se trata de que cada persona conozca cuáles son sus manifestaciones para saber cuándo pedir ayuda.
Orientación familiar: es importante que los familiares entiendan el trastorno, cómo influye en la familia y cómo puede ésta influir sobre el trastorno. Reducir sentimientos de culpa y recriminaciones.

Artículo especializado
La Toxoplasmosis en el Embarazo
Esta es una palabra que toda embarazada conoce. Para que no queden dudas sobre esta infección te explicamos todo lo que deberías saber.
¿Qué es?
La toxoplasmosis es una infección provocada por el parásito Toxoplasma gondii , que habita en el intestino de animales como gatos y cerdos. Muchas personas en el mundo tienen este parásito, pero la mayoría no presenta síntomas. En otras sí puede causar serios problemas, entre ellas las que tienen sistemas inmunitarios debilitados y bebés de madres que contrajeron la infección durante el embarazo. Los problemas pueden incluir lesiones en el cerebro, los ojos y otros órganos.
¿Cuáles son los síntomas de la toxoplasmosis?
La mayoría de las personas no tienen síntomas porque su sistema inmunitario impide que el parásito provoque la enfermedad. Si los hay, suelen aparecer alrededor de una a dos semanas después de entrar en contacto con el parásito. A veces, las personas que tienen toxoplasmosis pueden experimentar síntomas parecidos a los de la gripe.
En las personas que tienen un sistema inmunitario débil , la toxoplasmosis puede provocar problemas médicos graves, como:
Confusión.
Fiebre.
Dolor de cabeza.
Visión borrosa debido a inflamación de la retina.
Convulsiones.
¿Cómo se contrae la toxoplasmosis?
Podemos contraer la infección:
Al tocar o entrar en contacto con heces de gato infectadas . Los gatos pueden contraer la infección al comer roedores, aves u otros animales de tamaño reducido infectados.
Al ingerir carne cruda o poco cocida de animales infectados (sobre todo de cordero, cerdo o venado).
Al ingerir f rutas, verduras u hortalizas crudas y no lavadas , que han entrado en contacto con el estiércol.
Al nacer infectado por la enfermedad (una mujer embarazada con una infección por toxoplasmosis puede trasmitir el parásito al feto a través del torrente sanguíneo).
Al ingerir los huevos del parásito sin saberlo, que se pueden quedar en las manos después de tocar la tierra sin llevar guantes o de manipular alimentos no cocinados ni lavados.
Al beber agua contaminada.
¿Cómo se diagnostica la enfermedad?
Los médicos pueden diagnosticar la toxoplasmosis mediante pruebas de laboratorio que permiten detectar parásitos microscópicos en la sangre, el líquido cefalorraquídeo, el líquido amniótico, la placenta, los ganglios linfáticos, la médula ósea u otros tejidos corporales.
Pero lo más frecuente es que los médicos soliciten un análisis de sangre para medir la cantidad de anticuerpos que contiene la sangre del paciente.
Existen unas pruebas genéticas que permiten identificar los genes de ADN de los parásitos de la toxoplasmosis que han invadido el organismo de una persona. Estas pruebas son especialmente útiles para analizar el líquido amniótico a fin de detectar toxoplasmosis congénitas en los fetos.
En los lactantes , los médicos preguntan a las madres sobre aspectos como la exposición a gatos en el medio doméstico, a alimentos o a aguas contaminadas. A los bebés les pueden practicar pruebas oculares, auditivas y del sistema nervioso, análisis del líquido cefalorraquídeo u otras pruebas para detectar posibles cambios en el cerebro.
Toxoplasmosis congénita
Cuando una mujer contrae la toxoplasmosis (incluso aunque no presente síntomas) durante el embarazo y no recibe tratamiento alguno , existe la posibilidad de que trasmita la infección al feto. Los bebés que se infectan durante el primer trimestre de gestación son los que tienden a presentar síntomas más graves.
Es poco probable que una mujer que contrajo la toxoplasmosis antes de quedarse embarazada trasmita la infección a su bebé , porque ambos se habrán hecho inmunes a la infección. Pero la toxoplasmosis se podría reactivar, lo que significa que podría volver a afectar a una embarazada previamente infectada cuyo sistema inmunitario estuviera debilitado. Por lo general, es mucho mejor esperar a buscar un embarazo hasta que hayan pasado, como mínimo, seis meses tras una infección por toxoplasmosis.
¿Qué síntomas presenta el bebé?
Hasta el 9 0% de los niños que nacen con toxoplasmosis congénita no presentan síntomas durante la lactancia inicial, pero un importante porcentaje de estos niños presentará signos de la infección varios meses o varios años después. Los niños prematuros y muy pequeños presentan signos evidentes de la infección al nacer o poco tiempo después.
Entre los signos y los síntomas , en caso de que aparezcan, se incluyen:
Fiebre.
Ganglios linfáticos inflamados.
Ictericia (piel y ojos amarillos o amarillentos) provocada por una concentración excesiva en sangre de bilirrubina.
Cabeza anormalmente grande o pequeña.
Erupción.
Moretones o sangrado bajo la piel.
Anemia.
Bazo o hígado agrandados.
Algunos bebés con toxoplasmosis congénita tienen anomalías en el cerebro y el sistema nervioso que pueden causar:
Convulsiones.
Flacidez muscular.
Dificultades para alimentarse.
Pérdidas auditivas.
Deficiencia mental.
Estos niños también son de alto riesgo para desarrollar lesiones oculares que afectan a la retina y que provocan problemas visuales graves.
¿Cómo se trata?
A menos que la persona infectada tenga el sistema inmunitario debilitado o esté embarazada, no suele ser necesario tratarla por padecer una infección por toxoplasmosis.
En cambio, si una mujer embarazada contrae una infección por toxoplasmosis, su médico y un especialista en enfermedades infecciosas colaborarán para desarrollar su programa de tratamiento . Las investigaciones indican que el hecho de tratar a la madre puede ayudar a reducir la gravedad de la enfermedad en el lactante, aunque no siempre permite impedir la trasmisión de la toxoplasmosis al bebé.
Los niños que nacen con toxoplasmosis congénita se tratan con distintas combinaciones de medicamentos contra la toxoplasmosis, habitualmente a lo largo del primer año de vida.
¿Cómo se puede prevenir?
Lavarse las manos con agua y jabón después de manipular carne cruda o verduras u hortalizas no lavadas.
Lavar con abundante agua (no dejar en remojo) todas las frutas, verduras y hortalizas antes de servirlas. Mejor comerlas sin piel.
Congelar el embutido curado y la carne durante varios días (entre 72 horas y 15 días) a -20ºC podría reducir las probabilidades de infección por toxoplasmosis. Es importante saber que no todos los congeladores son capaces de alcanzar temperaturas de frío tan bajas, por lo que no son válidos para destruir el parásito.
No comer carne cruda o poco cocinada, ni embutidos crudos curados. Cocinar correctamente todo tipo de carnes. Los gérmenes se destruyen en la cocción cuando el alimento alcanza una temperatura interna de 70-74°C. Los jugos de la carne deben ser transparentes y no contener áreas de color rojo o rosado.
No consumir huevos crudos ni leche no pasteurizada porque pueden estar contaminados.
No lavar nunca la carne ni el pollo crudo. Lavarlos cuando todavía están crudos puede dispersar los gérmenes por la cocina.
Lavar a conciencia todas las tablas de cortar, todos los utensilios y todas las superficies de la cocina (sobre todo los que entren en contacto con la carne cruda) utilizando agua caliente y jabón después de cada uso.
Si se tiene un gato, ponerse guantes cuando se cambie el cajón de los excrementos y lavarse las manos a conciencia a continuación. Lo mismo si se toca al gato o cualquier objeto de éste.
Utilizar guantes para realizar tareas de jardinería y lavarse bien las manos al acabar.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Cuándo Podemos Sufrir Toxicodermia
Cuando la toma de un medicamento produce reacciones en la piel hablamos de una toxicodermia o toxidermia. Aunque no hayamos escuchado este término antes, lo cierto es que las toxicodermias son muy frecuentes, pero sólo una pequeña parte son potencialmente graves. Conozcamos más sobre ellas.
¿Una toxicodermia es una alergia?
Su diagnóstico y tratamiento compete más al dermatólogo que al alergólogo , porque sólo en algunas el mecanismo de producción es alérgico. La forma más frecuente de toxicodermia es el llamado exantema morbiliforme, que recuerda a las erupciones asociadas con las infecciones víricas infantiles, y no suele estar provocado por mecanismos alérgicos. Muchos pacientes piden pruebas de alergia cuando han tenido reacciones a medicamentos, y hay que explicarles muy claramente que no siempre sirven para estudiar la mayoría de estos cuadros. Incluso, algunos pacientes piden pruebas “para saber si son alérgicos”, y tampoco es posible siempre realizarlas con esta orientación. Un medicamento puede provocar toxicodermia sin haberlo hecho antes, y además puede no provocarla siempre que se vuelve a tomar ese medicamento. Esta compleja situación hace que tenga que ser el especialista en dermatología el que oriente al paciente sobre la reacción de forma muy individualizada .
Tipos y causas
Cualquier medicamento puede provocar toxicodermia, aunque algunos con mayor frecuencia . Es el caso de los antiepilépticos, algunos psicofármacos o antibióticos como las sulfamidas. Sin embargo, medicamentos tan utilizados como el ibuprofeno también pueden causar toxicodermias, y no hay manera de prevenirlo ni saberlo:
Exantema morbiliforme: se manifiesta como una erupción generalizada, que empieza por el tronco y avanza de forma centrífuga hacia las extremidades, con enrojecimiento y picor. Suele aparecer entre uno y 10 días después de la administración del medicamento causante.
Exantema fijo medicamentoso : se manifiesta con lesiones circulares rojas o violáceas que aparecen unos días después de recibir el fármaco, y vuelven a aparecer en la misma localización si el paciente vuelve a tomar el mismo fármaco. Puede afectar a piel y a las mucosas, como la zona genital, y a veces puede provocar ampollas.
Toxicodermias urticariformes : tienen el aspecto de una urticaria, con habones o ronchas que aparecen y desaparecen rápido, y se acompañan de intenso picor. Pueden tener un mecanismo alérgico.
El síndrome de Stevens-Johnson y la necrólisis epidérmica tóxica son cuadros graves que aparecen como una erupción que confluye y se acompaña de despegamiento de la piel, con lo que el paciente puede tener la gravedad de un gran quemado. Las mucosas (ojos, genitales) pueden estar gravemente afectadas. Su gravedad es tal que requiere del ingreso en una unidad de cuidados intensivos para el tratamiento
Síndrome DRESS : es un tipo de toxicodermia que, además de una erupción en la piel, puede afectar a otros órganos, como el hígado y el riñón. Su causa más frecuente son los fármacos antiepilépticos.
Pustulosis exantemática aguda : es una reacción que incluye aparición de pústulas generalizadas y descamación, junto con fiebre y síntomas generales. Es importante no confundirla con una infección.
Dermatitis de contacto sistémicas : algunos pacientes presentan alergia de contacto a determinadas sustancias como los metales o los conservantes, y la ingestión de estas puede provocar una erupción generalizada. Para estudiarla cabe diagnosticar la alergia de contacto con unas pruebas específicas llamadas pruebas epicutáneas, que realizan alergólogos o dermatólogos.
¿Qué tratamiento tienen las toxicodermias?
La primera medida terapéutica debe ser, evidentemente, la suspensión del medicamento causante . En muchos casos, sobre todo en pacientes de edad avanzada, es frecuente la polimedicación, y no siempre es posible atribuir la reacción de la piel a uno u otro medicamento. En estos casos, deben intentar suspenderse aquellos fármacos que el paciente ha empezado a tomar más tarde, y sustituirlos por otros.
Además, es conveniente prestar atención a productos “naturales” u homeopáticos que el paciente haya consumido, porque también pueden ser los causantes de una reacción medicamentosa.
En algunos casos, la toxicodermia puede requerir tratamiento con corticoides tópicos u orales, antihistamínicos u otros medicamentos , a criterio del dermatólogo.
¿Cómo prevenir las toxicodermias?
Es importante evitar la automedicación. Por parte del médico, se deben prescribir medicamentos adecuados y a las dosis correctas. Debe minimizarse la toma de productos de herboristería o de medicina natural y homeopática, de dudosa eficacia y no exentos en ocasiones de efectos secundarios.

Artículo especializado
Tipos de Herpes
Un gran porcentaje de la población los sufre. Y es que los virus de la familia Herpetoviridae (herpesvirus) incluyen varios tipos y con diferentes presentaciones clínicas y son infecciones muy frecuentes. Por fortuna, son de las contadas infecciones por virus que tienen un tratamiento eficaz con medicamentos antivíricos (antibióticos que son activos contra los virus). Los más importantes para el ser humano son el virus varicela-zóster y el virus del herpes simple (con dos tipos, I y II).
Virus varicela-zoster (VZV)
Es un virus de la familia de los herpes que da una clínica en dos fases. Se contrae por contacto directo entre personas o por compartir objetos.
Varicela
La primera enfermedad que se padece es la varicela, una infección infantil bien conocida . En su forma natural, se pasa durante la primera infancia o la pubertad. Se manifiesta por fiebre y una erupción generalizada en forma de vesículas (granitos con líquido) que van formando costras, y ocasionan un intenso picor. Cuando no se ha pasado de niño, puede afectar a adultos jóvenes, en cuyo caso es más virulenta, pudiendo ocasionar complicaciones incluso graves como la encefalitis o la neumonía. También puede ser más peligrosa cuando la pasan niños de menos de dos años. Por todo ello, y aunque en general es benigna y cura sin tratamiento, hace años que se vacuna a la mayoría de los niños de los países desarrollados con una preparado de virus atenuados, y se evita pasar una enfermedad que provoca molestias o secuelas.
La varicela, en su estado natural, suele curar sin ningún tipo de secuelas, salvo algunas cicatrices con poco impacto estético.
Herpes zóster
El conocido zóster o “culebrilla” es una segunda manifestación por el mismo virus varicela-zóster . Una vez pasada la varicela (de forma natural o mediante la vacuna), el virus nunca desaparece del organismo, sino que queda escondido en estado de latencia, y puede reactivarse en un momento posterior de la vida . Puede ocurrir a cualquier edad, pero en general a partir de los 60 años. Esta “segunda varicela” se manifiesta por lesiones similares, vesículas con líquido que evolucionan a costras, pero sólo en un territorio de la piel, en general la zona del tórax. Puede afectar a cualquier zona, normalmente en la mitad del cuerpo, y puede ser especialmente grave cuando aparece en la cara. El síntoma premonitorio es escozor o picor, y en muchos casos un dolor muy intenso, que puede recordar al de una angina de pecho o un infarto. De hecho, la erupción suele curar en un par de semanas con el tratamiento, pero el dolor o neuralgia puede persistir meses o años, y ser muy incapacitante. Para su tratamiento puede ser necesario que el dermatólogo solicite la colaboración de un neurólogo o un especialista en dolor.
Herpes simple oral o genital
Son dos tipos de herpes, el simple tipo I, que afecta a la zona facial, y el tipo II que afecta a la zona genital.
Herpes simple tipo I u oral
Afecta a la región de la boca, los labios, la nariz, y raramente otras áreas de la cara . Se contrae por contacto, y una gran parte de la población sana ha sido infectada por él. La primera vez que se pasa la infección (lo que conocemos como primoinfección ), el cuadro clínico puede pasar inadvertido como una viriasis leve en la infancia. En algunos casos, es un proceso con fiebre, dolor e hinchazón de los ganglios, y una erupción de llagas muy dolorosas en las encías y el interior de la boca. Una vez pasada la primoinfección , el virus herpes queda escondido en el organismo, y puede volver a viajar a la piel produciendo las recurrencias. Estas recurrencias son los clásicos herpes, o “calenturas” del labio, bien conocidas. Se manifiestan por la erupción de granitos en la zona (generalmente alrededor de la boca, más frecuentemente en el labio superior), sobre un botón o bulto rojo, que evolucionan a vesículas (granitos con líquido), y finalmente se van secando, formando costras y desapareciendo sin dejar ninguna cicatriz. Las recurrencias del herpes pueden aparecer con una frecuencia variable, en general un par de veces al año, y suelen venir precipitadas por estrés, por procesos febriles como una gripe o una neumonía, el sol, o la regla. Aunque la norma es emplear la pomada de aciclovir para tratarlas, se ha demostrado que no tiene ninguna utilidad real. Por lo tanto, ante un herpes labial el tratamiento consiste simplemente en la aplicación de una solución secante como betadine o alcohol. Sólo si lo indica el médico, y ante un herpes labial particularmente intenso, puede emplearse el aciclovir en pastillas, que sí es eficaz para reducir la duración del brote, si se toma desde el primer día.
Herpes simple tipo II o genital
El tipo II afecta la zona genital, y se contrae por contacto sexual. Es importante conocer que el tipo I no afecta nunca la región genital, y el tipo II nunca afecta la cara. La primoinfección por el tipo II suele pasar inadvertida, y las recurrencias aparecen en forma de lesiones dolorosas en los genitales, en forma de llagas, que pueden ser muy molestas. Al igual que en el herpes tipo I, el aciclovir tópico no tiene ninguna utilidad para el tratamiento. El preservativo es la única manera de evitar el contagio.
Aciclovir y sus derivados
El aciclovir y sus derivados, valaciclovir o famciclovir, así como otro antivírico llamado brivudina, son los medicamentos ideales para combatir las infecciones por herpes y varicela-zóster. Estos virus son muy difíciles de eliminar por completo, ya que sobreviven escondidos en fase latente, y el medicamento sólo es eficaz cuando el virus se activa y se replica. Sin embargo, consiguen atenuarlo y son muy útiles para reducir la intensidad y la frecuencia de las infecciones . A pesar de que algunos existen comercializados en cremas, no son eficaces. Deben ser recetados por un médico, y en general son más efectivos cuando se empiezan a tomar al inicio de la enfermedad. Cuando han pasado más de 48 horas, el virus ya ha completado su replicación, y no modifican el curso de la enfermedad.
Ante las recurrencias del herpes simples orales y genitales, se puede valorar administrar aciclovir durante meses, de forma continuada, con la intención de erradicar o atenuar al virus. Si se contempla esta posibilidad, siempre se ha de valorar que el paciente no tenga problemas de riñón (insuficiencia renal) u otras contraindicaciones para el tratamiento.
Artículo especializado
La Época Perfecta para Ponerse la Vacuna de la Gripe
La forma más eficaz y universal de prevenir la gripe en los países desarrollados es la vacunación . En los adultos la vacuna produce una buena protección de cara a evitar la enfermedad, mientras que en los ancianos sirve para prevenir las complicaciones e incluso la mortalidad en pacientes de alto riesgo o muy mayores.
Cuándo
La campaña de vacunación de la gripe se pone en marcha al empezar el otoño y tiene lugar en octubre y noviembre en España , porque es la época en que empieza a circular el virus. La gripe es una infección vírica respiratoria aguda contagiosa. Está causada por los virus del género influenza virus A, B y C. Estos causan una enfermedad leve, moderada o grave, pero pueden causar la muerte en función del estado basal de la persona y de la virulencia del virus. Durante los últimos 30 años, los principales causantes de brotes de gripe en humanos fueron virus del tipo A (H1N1 y H3N2) y B, que causan brotes y epidemias. Por eso l as vacunas incluyen cepas de los dos virus. Los virus de tipo C se detectan con menor frecuencia y suelen causar infecciones leves, por lo que su impacto en salud pública es menos importante.
Cómo se hacen las vacunas
La vacuna de la gripe está formada por virus muertos o atenuados que se administran mediante una inyección intramuscular o intradérmica en centros de salud, centros hospitalarios y residencias de ancianos.
Las vacunas antigripales son más eficaces cuánto más parecido es su contenido con los virus circulantes . El virus de la gripe es cambiante y por ello las vacunas se revisan dos veces al año. La vacuna cubre los tres virus más comunes en circulación (dos subtipos del virus A y uno de virus gripales B). Desde 2014 se incluye también un segundo virus B. Hay diversas marcas de vacunas antigripales de virus inactivados y recombinantes inyectables y una vacuna con virus vivos atenuados en espray nasal.
Quién se ha de vacunar
Las personas más susceptibles de sufrir enfermedades infecciosas (como la gripe) se incluyen en los denominados grupos de riesgo porque el curso de la enfermedad puede ser más grave y también el riesgo de mortalidad. Por ello se recomienda incluirlos en las campañas de vacunación anuales. Además, la vacuna está i ndicada en aquellos colectivos que trabajan en servicios esenciales para la comunidad (sanitarios, bomberos, empleados de geriátricos, etc.) puesto que están más expuestos a la gripe y así se reduce la transmisión del virus.
Por tanto, es conveniente que se vacunen :
Mujeres embarazadas en cualquier etapa del embarazo.
Niños de seis meses a cinco años con enfermedades respiratorias, cardiacas o enfermos oncológicos o diabéticos.
Adultos a partir de los 65 años.
Personas con ausencia de bazo.
Personas con enfermedades crónicas.
Personal sanitario y colectivos que trabajan en servicios públicos esenciales (bomberos, policías, protección civil, trabajadores de instituciones penitenciarias, de geriátricos)
Enfermos crónicos (enfermedades respiratorias, cardiopatías crónicas, enfermedades hematológicas)
Adultos sanos que conviven con población de riesgo.
Cómo se transmite la enfermedad
El tiempo entre la transmisión de la enfermedad y la aparición de los síntomas es de dos días . Se transmite fácilmente de una persona a otra. Afecta a personas de cualquier edad y circula por todo el mundo. Las epidemias estacionales se producen sobre todo en invierno en los climas templados y en los países tropicales aparece durante todo el año.
En sitios donde conviven gran número de personas como residencias de ancianos, escuelas, guarderías o cuarteles militares es donde se producen más casos.
La transmisión es a través de gotas de saliva (gotículas infecciosas) que la persona enferma expulsa al hablar, toser o estornudar. También a través de las manos infectadas, por ello es muy importante el lavado de manos frecuente y la utilización de pañuelos de papel de un solo uso, que servirán también para taparse con ellos la boca y la nariz al toser o estornudar.
Cómo se manifiesta
Las personas que contraen el virus de la gripe tendrán :
Fiebre alta superior a 38º durante más de 3 días que se inicia de repente
Tos seca mayormente que puede durar 2 semanas o más
Dolores musculares y articulares intensos
Cefalea
Dolor de garganta
Mucosidad nasal o nariz tapada
Vómitos y diarrea, pero esto es más frecuente en niños
La duración de los síntomas será de una semana y en personas sanas no siempre será necesario ir al médico . En caso de enfermedades crónicas respiratorias, cardiovasculares, diabetes Mellitus tipo I y II, enfermos oncológicos que hagan tratamiento con quimioterapia, y otras enfermedades que se traten con medicamentos inmunosupresores (transplantados, pacientes con enfermedades reumatológicas), siempre deberán consultar a su médico de familia.
Cómo actuar
Guardar reposo en cama y no salir a la calle mientras dure el proceso. Volver a la actividad normal (trabajo, colegio, guardería…) cuando estemos totalmente recuperados para no recaer ni transmitir la enfermedad.
No estar muy abrigados ya que ello hará que la fiebre no baje.
Mantener una buena temperatura en casa, no muy alta, de manera que la calefacción debe estar a unos 21ºC.
En caso de tener sensación de ahogo, tos con expectoración o dificultad para bajar la temperatura corporal, consultar al médico.
Sobre el tratamiento…
El uso de antivirales queda en segunda opción para pacientes con enfermedades crónicas u oncológicos que deberán siempre ir al médico.
Es muy importante la hidratación, beber muchos líquidos, porque con la fiebre nos deshidratamos con facilidad. Se recomienda beber mucha agua, así como infusiones, caldos, zumos naturales… sin esperar a tener sed. Hay que insistir especialmente en la hidratación de niños y ancianos. Ellos no serán los que no nos pidan líquidos, por lo que hay que ofrecérselos a menudo.
Recuerda también que, aunque no tengamos hambre, es importante comer poco y a menudo alimentos fáciles de digerir.
Respecto a los medicamentos, recuerda que la gripe es un virus y no se trata con antibióticos y por ello no hay que automedicarse con ellos nunca. La duración será siempre de cinco a siete días y sólo será efectivo el tratamiento para control de síntomas.
Hay que tomar siempre antitérmicos como el paracetamol de 500 mg a 1 g según el peso de la persona, y en los niños hay que multiplicar el peso del niño por 0,15 mg para saber qué cantidad hay que darles cada seis horas. En caso de rechazo del paracetamol en jarabe podemos utilizar paracetamol rectal, o supositorios, aplicándolos cada 6 horas.
En el caso de tener mucho dolor corporal o fiebre alta podemos alternar con antiinflamatorios como ibuprofeno de 400 mg a 600 mg en adultos y en jarabe 100 mg/ml dividiendo el peso del niño entre cuatro para saber la dosis.
En caso de tener alergias al paracetamol o al ibuprofeno podemos usar el metamizol (Nolotil) o en gotas (Metalgial) para niños, pero en segunda opción.
El ácido acetilsalicilíco AAS o aspirina queda ya en desuso por ser más gastrolesivo. Huir de los productos antigripales que son mezclas de varios medicamentos ya que suelen causar efectos secundarios como somnolencia y mareos, alteración de la visión y no llevan la dosis suficiente, en general, de antitérmico.
Para la tos podemos usar remedios caseros como leche o manzanilla con miel o jarabes homeopáticos, y para la mucosidad podemos hacer vahos de eucalipto y utilizar suero fisiológico para lavar las fosas nasales.
Ahora que ya conoces más cosas sobre la gripe no olvides que hacer una vida saludable , ya que te va a ayudar a ser más resistente a contraer la enfermedad. Recuerda: come sano, haz ejercicio, no fumes ni tomes alcohol y tu cuerpo estará preparado para hacer frente a los virus.
Dra. Amaia Rincón Especialista en Medicina de Familia Médico consultor de Advance Medical

Artículo especializado
Cómo se Trata la Trocanteritis
Es una de las causas más frecuentes de dolor de cadera , pero ¿habías oído hablar alguna vez de la trocanteritis (también llamada bursitis trocanterea o síndrome del trocánter mayor)? Se trata de una inflamación local en la cara externa de la cadera, concretamente en un área anatómica del fémur llamada trocánter donde hay una bursa (bolsa con líquido sinovial, que actúa a modo de cojín alrededor de una articulación entre huesos, tendones y/o músculos.
A quién suele afectar
Se da mucho más frecuentemente en mujeres (tres veces más que en hombres) aunque también es muy común en corredores de fondo y ciclistas por sobrecarga mecánica, y en porteros de fútbol por caídas repetidas hacia el mismo lado. Aunque puede presentarse a cualquier edad, predomina entre los 40 y los 60 años y es más frecuente en personas obesas.
Síntomas
Típicamente suele debutar con un dolor en la cara externa o lateral de la cadera , que aumenta con los movimientos de rotación y separación de las piernas. Se detecta aumento del dolor al sentarse o subir escaleras y durante la noche al acostarse sobre el lado afectado. Es muy frecuente la irradiación del dolor hacia la rodilla, por la cara externa del muslo, por lo que puede confundirse fácilmente con otras patologías como una ciática.
Diagnóstico
El diagnóstico es fundamentalmente clínico (guiándonos por los síntomas que manifiesta el paciente). Sin embargo, es preciso realizar una exploración exhaustiva donde evidenciamos si existe dolor a la palpación selectiva de la región externa de la cadera (trocánter) y observamos aumento de dolor con el movimiento (al flexionar y rotar hacia afuera la cadera).
Los dolores de la trocanteritis se caracterizan por no permitir al paciente dormir de costado (apoyado sobre esa cadera), lo que obliga a buscar una postura antidolorosa, dando como resultado un sueño intranquilo. También suelen presentarse molestias al subir escaleras, comenzar a andar después de estar sentado o tras una actividad deportiva.
¿Has tenido alguna vez unos síntomas parecidos? Entonces sabrás que es un dolor bastante invalidante pues limita las actividades de la vida diaria tan básicas como tumbarse de lado sobre la cadera, caminar, cruzar las piernas, sentarse sobre una superficie dura o conducir.
¿Es necesaria alguna prueba diagnóstica para llegar al tratamiento?
En principio, una buena exploración tras escuchar con atención los síntomas que manifiesta el paciente puede ser suficiente para llegar al diagnóstico. Sin embargo, solemos recurrir a las pruebas complementarias para descartar una posible causa desencadenante como puede ser una calcificación en dicha zona.
Una radiografía, si bien es cierto que, en muchas ocasiones, no nos aporta información relevante, en otras sí nos permite visualizar, por ejemplo, la presencia de una calcificación peritrocantérea.
En cuanto a la ecografía , podemos estudiar las partes blandas pudiendo valorar si existe líquido o derrame en forma de bursitis trocantérea.
Una resonancia magnética nuclear nos permite visualizar con más detalle la bursa y la inserción del grupo muscular que se inserta en esta región anatómica.
No obstante, antes de etiquetar este dolor en la cadera debemos descartar otras entidades médicas . Hemos de considerar que no todos los dolores de la cara externa de la cadera son debidos a una trocanteritis. De entre otras posibles causas podríamos citar una tendinitis, un dolor de ciática, una sacroileítis, un dolor artrósico… Se debe pensar en todas estas posibles causas.
Tratamiento
El tratamiento va a depender del grado de afectación y del tiempo y la forma de evolución . Así, en dolores incipientes y leves puede ser suficiente la aplicación de frío local, el reposo relativo y la toma de algún analgésico o antiinflamatorio en fase aguda. Sin embargo, en dolores más invalidantes o de instauración brusca se puede requerir una infiltración local e, incluso, un tratamiento rehabilitador específico (onda corta, aparatos de infrarrojos o magnetoterapia).
Consejos en caso de dolor debido a una luxación
Evitar dormir del lado del dolor (la presión continuada sobre la prominencia ósea de la cadera va a empeorar nuestro dolor).
Aplicar frío local
Tomar un tratamiento sintomático para el dolor (analgésico o antiinflamatorio).
Si no mejoramos, en dos o tres días es conveniente acudir a visita médica.
No olvidemos que es muy posible la reaparición de síntomas en forma de varios episodios de dolor al año. En este caso, y tras agotar otros recursos terapéuticos, puede contemplarse la posibilidad de cirugía con la finalidad de revisar la zona de dolor y realizar una limpieza quirúrgica. Sería el último eslabón terapéutico.
En función de la gravedad, siempre hay un tratamiento indicado . No hay que desanimarse, pues existe un gran arsenal de tratamientos para el abordaje de la trocanteritis.
Artículo especializado
Todo sobre la Vacuna del Papiloma Humano
El virus del papiloma humano (VPH) es la cuarta causa de cáncer femenino en el mundo . A lo largo de la vida entre el 75%-85% de personas se infectan, pero muchas veces se resuelve solo en un periodo de dos años. Este virus puede también permanecer en estado latente indectectable y reactivarse años después. La vacunación sistemática frente al virus es la mejor opción para el control de la infección y la prevención de la carga de la enfermedad. Al contrario de las mujeres, donde la citología es la prueba de detección precoz, en los hombres no se dispone de pruebas de detección precoz.
La infección por el virus del papiloma humano es el principal agente causal del cáncer de cérvix y sus lesiones precursoras :
Cáncer y precáncer de vulva.
Cáncer de vagina, pene y ano.
Cáncer de orofaringe.
Verrugas anogenitales.
Papilomatosis respiratorio recurrente.
La vacuna
Actualmente, contamos con estas vacunas :
Cervarix: cubre los genotipos 16 y 18.
Gardasil: cubre los genotipos 6,11,16 y 18.
Gardasil 9: cubre los genotipos 6, 11, 16, 18, 31, 33, 45, 52 y 58.
La vacuna Gardasil 9 es la que actualmente está indicada en España . La Organización Mundial de la Salud (OMS) aconsejaba en 2017 sobre la importancia de que los programas de vacunación nacional incluyan las vacunas VPH, insistiendo en que es conveniente vacunar a las chicas antes del debut sexual, y advirtiendo de que las tres vacunas del mercado son seguras, eficaces y efectivas. Además, si vacunamos al grupo de mujeres jóvenes, se reduce el riesgo de infección por VPH en varones jóvenes también.
En los países con cobertura vacunal superior al 50% la prevalencia de infección por los tipos 16-18 ha disminuido un 61% así como también las lesiones cancerosas. También han disminuido las verrugas anogenitales en mujeres de 20-39 años y en adolescentes varones de a 15 a 19 años. Este fenómeno se llama inmunidad de grupo.
A quiénes
La vacuna del HPV está indicada en todas las mujeres que no tengan enfermedades inmunitarias antes de iniciar las relaciones sexuales , que es el momento de máxima eficacia. Si se consigue este objetivo se reducirá drásticamente la presencia de HPV en la población y por tanto el riesgo de cáncer de cuello de útero. En caso de no haberse vacunado antes de iniciar las relaciones sexuales, si la mujer ya tiene uno de los virus que contiene la vacuna no se protegerá contra este virus, pero si no ha sido contagiada con ningún HPV de lo que se encuentran en la vacuna la protección es máxima. Ambas vacunas son intramusculares y se administran en el brazo en tres dosis.
Actualmente la vacunación contra el VPH sólo está financiada en niñas de 12 años , pero también se recomienda hacerlo en niños, en adolescentes de más edad y en personas jóvenes, ya que se estima que hasta un 80% de la población sexualmente activa se infectará por el virus en algún momento de su vida. En concreto, en los hombres, la incidencia de VPH en España es del 35%. Los VPH 16 y 18 causan cáncer anal, pene y también en boca, orofaringe, laringe y pulmón. Los VPH 6-11 causan verrugas genitales y condilomas y la mayoría de casos de papilomatosis respiratoria recurrente. Los hombres se infectan más pero el virus persiste menos en el cuerpo.
En conclusión
En cuanto a la vacunación del VPH es muy importante :
Educación sanitaria a la población.
Preparación del personal sanitario.
Informar a las mujeres: sreening, diagnóstico y tratamiento de las lesiones preneoplásicas y del cáncer.
Oportunidades de la vacunación: escuelas, con otras vacunas….
No olvidar que la vacuna del papiloma es la única vacuna que nos protege de un virus que a su vez puede causar cáncer.

Artículo especializado
Qué Puede Alterar el Sueño de Niños y Bebés
Las parasomnias son fenómenos fisiológicos o conductas no deseadas que suelen ocurrir de forma recurrente durante el sueño alterándolo. Los principales tipos de parasomnias son los terrores nocturnos y las pesadillas . Sepamos más sobre ellos.
Terrores nocturnos
Los terrores nocturnos son episodios repentinos de terror aparente durante el sueño , más frecuentes durante el primer tercio de la noche. En su inicio, el niño puede sentarse de repente en la cama con un grito, llanto, gemido o balbuceo acompañado de miedo o agitación.
Es un periodo intermedio entre el sueño y la vigilia , pudiendo también tener otros síntomas que los acompañe: respiración rápida, sudoración y/o taquicardia. En estos casos los ojos se mantienen abiertos con la mirada fija, aunque el niño no ve ni oye, porque está dormido. En general no son conscientes de nuestra presencia ni suelen responder a estímulos externos. Tampoco suelen recordar lo sucedido. Se autolimitan con el tiempo. Pueden aparecer verbalizaciones y/o vocalizaciones por la presencia de tono muscular. Experimentan una intensa intensidad con gran activación del sistema nervioso autónomo. Los terrores nocturnos aparecen en la fase de sueño no REM durante la primera mitad de la noche.
Puede ser de pocos minutos a una hora y al finalizar el niño suele quedar dormido sin recordar nada. Son más comunes en niños con edades comprendidas entre los cuatro y los doce años.
Causas
Falta de sueño.
Horarios de sueño irregulares.
Fiebre o enfermedad.
Fármacos.
Estrés.
Antecedentes familiares (paternos o maternos).
Apnea del sueño (por adenoides o hipertrofia amigdalar).
Síndrome de piernas inquietas.
Reflujo gastro-esofágico.
CONSEJOS A LOS PADRES
Nunca deben despertar a sus hijos , es mejor no interactuar con los niños ya que podemos empeorar el cuadro y aumentar su agitación. Lo más adecuado es estar a su lado vigilando que el niño no se haga daño (golpearse, caerse de la cama, etc). Le deberán hablar de manera calmada y esperar a que pase la crisis.
No hablar al día siguiente del episodio ya que esto podría provocar resistencia a la hora de ir a dormir.
Tratamiento
En general, los terrores nocturnos suelen desaparecer con el tiempo, y no requieren de tratamiento específico ni farmacológico . Solamente en caso de que estos terrones nocturnos alteren los hábitos de toda la familia o el niño este especialmente cansado o somnoliento durante el día debemos consultar con un especialista. Eso no querrá decir que el niño tenga un trastorno psicológico, sino que suele ser un problema aislado.
Pesadillas
Son ensoñaciones complejas que producen temor o ansiedad al niño . El niño suele despertarse muy asustado describiendo al detalle lo soñado.
En estos casos el niño se despierta durante el episodio y recuerda el contenido de la misma . Los contenidos de las pesadillas recordadas son muy elaborados con gran riqueza de detalles. Durante el episodio, al contrario que los terrones nocturnos, no hay movimientos ni vocalizaciones ya que no hay tono muscular. En el caso de que grite o hable podrá indicar el final de la pesadilla. Al despertar, el niño suele tener sensación de miedo o ansiedad asociada a las imágenes de la misma . Las pesadillas aparecen en la fase de sueño REM durante la segunda mitad de la noche. El contenido de las pesadillas es muy variado, pero el peligro a la integridad física del niño suele estar presente. No suelen tener una base real a no ser que los niños hayan sufrido alguna consecuencia traumática.
Las pesadillas suelen ser de corta duración. Las edades más habituales de los niños que las sufren son de los tres a los seis años.
Causas
Falta de sueño.
Fármacos.
Estrés.
Conflictos emocionales.
Episodios traumáticos.
No siempre hay antecedentes familiares.
CONSEJOS A LOS PADRES
Tranquilizar al niño explicándoles que es sólo una pesadilla estando a su lado.
Darles algún objeto querido para que les de seguridad y compañía.
No hablar de la pesadilla en el momento, dejando para el día siguiente aquello que les preocupa.
Podríamos ofrecerles que los niños nos explicaran la pesadilla a través de dibujos dando a la misma un final más agradable.
Si el niño es pequeño o está asustado podemos dejarles dormir en la cama de los padres de manera ocasional o quedarnos a su lado hasta que retomen el sueño de nuevo.
En caso de tratarse de niños mayores deberemos averiguar si hay algo que les preocupe especialmente en el colegio o en casa.
Es importante saber escucharles e interpretar las claves de su comportamiento observando si se han producido cambios en su conducta habitual relacionados con la aparición de las pesadillas.
Tratamiento
Las pesadillas suelen desaparecer a medida que el niño se hace mayor sin necesidad de tratamiento específico.
Para superar los trastornos nocturnos y las pesadillas ayuda mucho, una vez más, la higiene del sueño consistente en:
Dormir las horas suficientes con regularidad en los horarios.
No dejarles hacer siesta.
Crear un entorno tranquilo, rutinario y relajado para el sueño (baño, cena ligera, cuento antes de dormir…)
No mirar programas de terror en TV, evitar móviles y tablets antes de ir a dormir.
Ahora ya tenéis unos cuantos consejos para que las noches y el descanso de toda la familia sea mucho más apacibles y calmados.
 Savia
Savia