Artículos Especializados
Artículo especializado
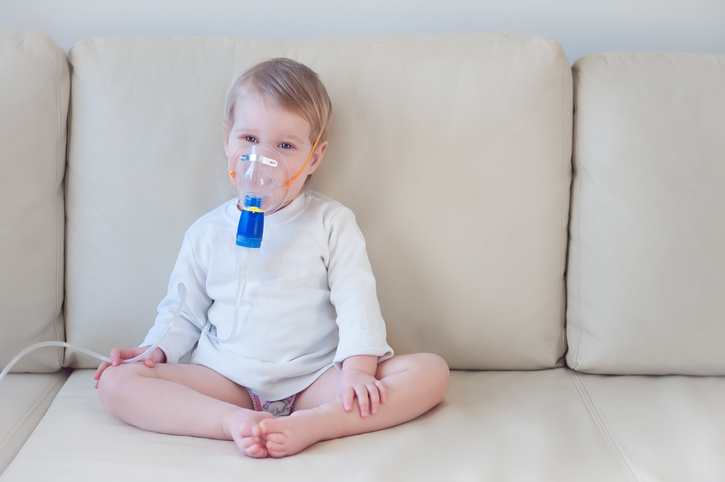
Cómo combatir la Bronquiolitis en Niños y Bebés
La bronquiolitis es la infección de vías respiratorias inferiores más frecuente en los menores de un año . Afecta hasta a un 75% de los bebés, y supone casi un 20% de las hospitalizaciones infantiles.
Qué es la bronquiolitis
Es una infección vírica aguda que provoca la inflamación de los bronquios más pequeños (también llamados bronquiolos) junto con una producción importante de mucosidad .
El virus más frecuentemente implicado es el virus respiratorio sincitial (VRS), seguido de los rinovirus, bocavirus, adenovirus e incluso el virus de la gripe.
En el caso del VRS, el virus más frecuente en los bebés con bronquiolitis, hay que destacar que su incidencia es estacional, siendo típico entre los meses de noviembre y febrero.
Desde 1993 tenemos establecidos los criterios diagnósticos de bronquiolitis, gracias al doctor McConnochie. Podemos decir que un niño padece bronquiolitis si presenta lo siguiente:
Primer episodio de sibilancias (pitos a la auscultación) en un bebé menor de dos años.
Dificultad para respirar .
Antecedentes de síntomas de catarro (tos, mucosidad, congestión nasal y, en ocasiones, fiebre).
SOBRE TODO, EN BEBÉS
Los bebés entre dos y tres meses son los más afectados y, muchos de ellos, requieren hospitalización, incluso, en cuidados intensivos . Aunque en los países industrializados, dados los medios y la atención sanitaria adecuada, no suele ser una enfermedad mortal (pero puede ser muy grave en algunos casos), en el mundo fallecen cada año hasta 200.000 niños por bronquiolitis por VRS . Esta es la segunda causa de muerte tras la malaria en menores de un año.
Síntomas
Lo más frecuente es que tras un catarro aparentemente común (mucosidad nasal, estornudos, tos y, en ocasiones, fiebre no muy elevada) que dura de unos dos a cuatro días, la tos se hace más intensa , impidiendo comer o conciliar el sueño, incluso, provocando el vómito . Junto a esto el bebé manifiesta rechazo del alimento, irritabilidad y dificultad para respirar .
La mayor parte de bronquiolitis son leves y, aunque los síntomas suelen desaparecer a la semana, la tos sigue dando el alta y puede quedar residual hasta tres o cuatro semanas . Lo importante es que dicha tos no interfiera en la alimentación y no cause dificultad para respirar.
En un bebé menor de seis meses siempre se debe acudir al pediatra para valorar la presencia de sibilantes o pitos al respirar . Es importante acudir también si se observa que el bebé rechaza el alimento, está irritable o somnoliento, tiene tos muy persistente o dificultad para respirar.
Diagnóstico
Para el diagnóstico el pediatra solo tendrá que explorar al bebé . En los casos de bronquiolitis típicas y no graves, el pediatra no hará ninguna prueba complementaria.
En algunos casos, es necesario realizar:
Pulsioximetría transcutánea : es el típico sensor que colocamos en el dedo para valorar los niveles de oxígeno que hay en sangre. Es una prueba indolora pero que nos da mucha información para valorar la gravedad del niño nada más acudir a urgencias.
Radiografía de tórax : no se realiza de forma rutinaria a todos los niños porque no nos aporta demasiada información. Únicamente está justificada en niños con bronquiolitis grave o si existen dudas diagnósticas.
Analítica de sangre : sólo se realiza en los niños que presentan fiebre muy elevada, en los que podamos sospechar una infección bacteriana.
Urocultivo : siempre se realiza de manera rutinaria en menores de dos meses si presentan fiebre.
Test de VRS : se realiza en época de epidemia a los niños que quedan ingresados para aislar los VRS+ de los VRS-. En la mayoría de los hospitales ya se dispone de test de detección rápida a partir de la mucosidad nasal.
Tratamiento
Al ser una infección causada por un virus , los antibióticos no son adecuados ni tienen ninguna acción. El empleo de fármacos es escaso. El tratamiento se basa, fundamentalmente, en medidas de soporte . En los casos más graves, se requiere ingreso hospitalario, donde, a las medidas de soporte habituales, se suele añadir oxígeno o medidas de soporte ventilatorio y fármacos en los casos más graves.
Las medidas de soporte adecuadas para aliviar la bronquiolitis son:
Lavados nasales : esto permite la limpieza de secreciones y alivia la congestión nasal. Para ello podemos utilizar suero fisiológico o agua de mar. Es recomendable realizarlos antes de las tomas.
Elevar la cabecera de la cuna unos 30º : esta postura mejora la dificultad respiratoria, es decir, ayuda al niño a respirar mejor.
Nutrición e hidratación adecuada : al tratarse de bebés que toman leche materna o artificial, se recomienda, en el primer caso, la demanda (debido al estado del bebé las tomas son más cortas y frecuentes) y, en el caso de lactancia artificial, se recomienda la ingesta oral fraccionada. Esto quiere decir, que ofreceremos al bebé tomas con menos volumen de leche, pero más frecuentes.
Temperatura ambiental no superior a 20ºC .
Evitar el humo del tabaco .
Mantener un ambiente tranquilo en la casa , ponerle ropa cómoda y evitar sobre abrigarlo.
Controlar la temperatura tres veces al día y estar atento a los posibles síntomas de alarma para acudir a urgencias: dificultad para respirar, somnolencia, agitación, mal color, pausas sin respirar, rechazo del alimento o vómitos.
No se recomienda el uso del humidificador porque no hay evidencia de que sea beneficioso en los bebés con bronquiolitis.
La fisioterapia respiratoria no ha demostrado eficacia en la fase aguda.
Para bajar la fiebre o aliviar el malestar, el pediatra le puede pautar paracetamol .
¿Podemos saber si un bebé tiene mayor riesgo de presentar una bronquiolitis grave?
Sí, hay indicadores que nos permiten estar más atentos a la evolución del niño, tales como:
Niño menor de tres meses.
Prematuro o con bajo peso al nacer.
Si presenta enfermedades crónicas como cardiopatías congénitas , enfermedad pulmonar crónica (fibrosis quística), enfermedades neuromusculares o inmunodeficiencias .
Tabaquismo en el hogar.
Ausencia de lactancia materna.
Prevención
Para los niños prematuros o con cardiopatías congénitas menores de dos años se dispone de una vacuna llamada palivizumab que protege contra el VRS .
Para los niños sin ninguna enfermedad de base, la mejor medida de prevención es la higiene :
Los padres, familiares y cuidadores deben realizar siempre un buen lavado de manos .
Evitar o limitar las visitas a recién nacidos o prematuros (sobre todo si la persona está enferma o con síntomas de catarro).
Evitar el humo del tabaco.
Evitar la escolarización temprana de los prematuros.
Promover la lactancia materna .
¿Puede tener secuelas una bronquiolitis?
Desde hace casi medio siglo se postula que hay una relación entre el desarrollo de asma en el niño mayor y haber padecido bronquiolitis en los primeros dos años de vida . Actualmente se cuestiona si es exacta esta afirmación o simplemente, la bronquiolitis, pudiera ser un marcador que nos marca la predisposición genética a desarrollar asma. Sea como fuere, la asociación asma y bronquiolitis, existe.

Artículo especializado
Las Consecuencias que Conlleva tener Cáncer de Ovario
En la sociedad actual, donde existe un auténtico “bombardeo” de información, es posible que hayamos recibido mensajes contradictorios acerca del padecimiento del cáncer de ovario, que pueden desembocar en confusión , alarma o preocupación innecesaria . Por eso, vamos a aclarar conceptos y tratar desde dentro un tema tan sensible para la mujer como es el cáncer de ovario.
Qué consecuencias puede tener
El diagnóstico de cáncer de ovario conlleva una cirugía , y un tratamiento médico que durante algunos meses generará un cambio significativo en la paciente y su entorno más cercano. La extirpación quirúrgica de ambos ovarios, de las trompas de Falopio y del útero conlleva la pérdida de la fertilidad, por lo que las mujeres que quieran tener hijos deberán someterse a una intervención de preservación de la fertilidad previa al tratamiento del cáncer. En el caso de que sea necesario extirpar los ganglios linfáticos situados en la pelvis podría dañarse el sistema linfático, provocándose una linfedema, un trastorno en el que el líquido linfático se acumula en las piernas y provoa su hinchazón.
Cómo se produce
El cáncer de ovario es un tumor, generalmente maligno, que se asienta en los tejidos que conforman este órgano incluido en el aparato reproductor femenino. El ovario es la glándula sexual femenina que produce óvulos y hormonas sexuales (estrógenos, progesterona…). Están situados a ambos lados del útero y serían el equivalente a los testículos masculinos.
El cáncer de ovario es más frecuente en los países industrializados de Europa Occidental, Israel, Canadá y EEUU , y representa entre el 4 y el 5% de los tumores femeninos. Es más común en las edades medias de la vida; la mayoría se diagnostican entre los 45 y los 75 años.
Factores de riesgo
De un modo general, en el medio que nos rodea, existen más de 100 agentes de los cuales se dispone de evidencia científica contrastada para poder asegurar que provocan cáncer a los humanos. En otros casos, no es tan fácil establecer esa relación.
En el caso concreto del cáncer de ovario no se conocen en profundidad los factores de riesgo que pueden inducir a la aparición de la enfermedad. Sin embargo, se han observado algunas circunstancias que pueden influir en su aparición, como son las siguientes:
Edad : como en la mayoría de los tumores, según avanza la edad también lo hace el riesgo de que la mujer sufra cáncer de ovario. No es frecuente antes de los 40 años.
Herencia genética : se calcula que sólo entre el 5% y el 10% de los tumores son hereditarios, es decir, son consecuencia de alteraciones genéticas heredadas de los progenitores. En estos casos, si la madre de una mujer y/o una hermana han presentado cáncer de ovario, de mama o de útero, ésta tiene un mayor riesgo de desarrollar la enfermedad que en la población general.
En las familias con predisposición hereditaria a padecer ciertos tipos de tumores se observan varios individuos integrantes de la familia afectados por el mismo tipo de cáncer (o de diferentes pero relacionados), así como diversas generaciones afectadas (abuela, madre, hija). Generalmente, los tumores hereditarios se diagnostican a una edad más joven de la habitual. El riesgo de padecer cáncer de ovario se correlaciona directamente con anomalías en los genes BRCA1 y BRCA2 (cuando estos genes funcionan adecuadamente, en realidad nos protegen de la aparición de tumores, pero cuando están alterados, aumentan el riesgo de desarrollar cáncer antes de cumplir los 70 años).
No haber tenido hijos : en diversos estudios se ha observado que las mujeres que han tenido varios hijos (multíparas) tienen menos riesgo de desarrollar cáncer de ovario que las que no han tenido hijos (nulíparas).
Anticonceptivos hormonales (ACH) : los anticonceptivos hormonales son fármacos que incluyen hormonas propias del ciclo menstrual femenino (estrógenos y progestágenos), que se utilizan como método de anticoncepción principalmente o, para otras finalidades como la regulación de los síntomas de la endometriosis, por ejemplo.
Vienen en múltiples formatos o presentaciones (comprimidos, anillos vaginales, parches, inyectables…) y se puede elegir el que se adapta mejor a nuestro estilo de vida y necesidades. Se ha constatado que los ACH tienen un efecto protector frente al padecimiento de cáncer de ovario y de endometrio uterino, pero, como contrapartida, son preparaciones que aumentan el riesgo de padecer cáncer de mama, de cérvix uterino y también de hígado.
Terapia hormonal sustitutiva (THS) : es un tratamiento con hormonas que se puede recomendar durante la menopausia para aliviar sus síntomas molestos (p.ej. sofocos, sequedad vaginal, etc.) Probablemente, si estás en la etapa menopáusica y has padecido estos síntomas que alteran tanto la calidad de vida, te habrás planteado si eres una candidata óptima para recibir este tipo de tratamientos. Plantéaselo a tu ginecólogo para poner sobre la mesa los beneficios y riesgos que conllevan, ya que este tipo de tratamientos aumentan el riesgo de padecimiento de cáncer de ovario, de mama y de endometrio, así como también de enfermedades cardiovasculares . Por ello, se intenta limitar al mínimo su uso o, en caso de utilizarse, tomarse a las mínimas dosis útiles y durante el mínimo tiempo posible, debido a que el riesgo disminuye progresivamente una vez se abandona el tratamiento.
Otros factores de riesgo serían: seguir dieta rica en grasas, el sobrepeso, el consumo de tóxicos como el tabaco, alcohol, y /o la exposición a radiaciones ionizantes (Rx, TC, radioterapia…), entre otros.
QUÉ PROTEGE
Los embarazos, la terapia anticonceptiva y dar lactancia materna protegen del cáncer de ovario, y en menor medida también son protectores el ejercicio moderado y seguir una dieta pobre en grasas animales y rica en frutas y vegetales.
Síntomas
Por lo general, el cáncer de ovario produce pocos síntomas, o directamente ninguno , hasta etapas de desarrollo avanzadas. El primer síntoma puede ser un ligero malestar en la parte inferior del abdomen, o hinchazón de este, pero la hemorragia uterina no es frecuente.
Diagnóstico
Debido a la escasez de síntomas anteriormente mencionada, la mayoría de los casos plantean un diagnóstico difícil y se detectan cuando la enfermedad ya está avanzada .
Desgraciadamente, además de ello, no existe actualmente ningún método eficaz que facilite el diagnóstico precoz del cáncer de ovario (no existen pruebas que cumplan los requisitos necesarios en la población general).
Tratamiento y pronóstico
El tratamiento incluye la intervención quirúrgica . En función de los hallazgos de la cirugía, será necesario complementar el tratamiento con quimioterapia .
Es importante tener en cuenta que el diagnóstico precoz permite reducir el impacto sobre la salud y la calidad de vida de la paciente, así como mejorarse el pronóstico de supervivencia .

Artículo especializado
Pruebas para Detectar el Cáncer Colorrectal
Es así, no existe una forma eficaz de prevenir la aparició n de un cáncer colorrectal, el tumor maligno más frecuente en nuestro país (con más de 40.000 nuevos casos cada año). Por suerte, contamos con pruebas de detección precoz y otras que nos pueden ayudar al diagnóstico y posterior tratamiento. Además, evitando algunos factores de riesgo podemos reducir la probabilidad de que aparezca. Por tanto, si hay algo en nuestra mano para evitarlo… ¡a qué esperamos!
Cómo se produce
El cáncer colorrectal es el tumor que afecta al colon (conocido como intestino grueso) o al recto (tramo final del intestino de unos 15 cm de longitud que desemboca en el ano). Se produce cuando algunas células del intestino sufren una mutación genética que provoca que se reproduzcan sin control, generando entonces una tumoración que crece continuamente afectando a los tejidos de alrededor. Esas células, frecuentemente obtienen la capacidad de entrar en el torrente sanguíneo , trasladarse a otros órganos del cuerpo, implantarse en esos órganos y seguir creciendo sin control, originando así las metástasis.
Causas
No existe una causa conocida que explique la aparición un cáncer colorrectal, pero sí hay varios factores que pueden favorecer su aparición:
Edad: suele presentarse en pacientes de más de 50 años. La edad media de aparición se sitúa en torno a los 65-70 años .
Sexo: existe una mayor predisposición en el sexo masculino (se diagnostican más de 24.000 casos nuevos anualmente en hombres frente a los 16.000 en mujeres).
Antecedentes familiares: tan solo un 5% de los cánceres de colon detectados se consideran genéticamente hereditarios (traspasados de padres a hijos a través de alguna mutación genética). Sin embargo, las personas con antecedentes familiares de cáncer de colon tienen aproximadamente el doble de probabilidad de presentar esta enfermedad a lo largo de su vida si los comparamos con personas sin antecedentes familiares de cáncer colorrectal.
Antecedentes personales de otros cánceres : las personas que han sufrido un cáncer colorrectal tienen un riesgo superior al de otras personas de presentar otro cáncer. También existe un riesgo superior en las mujeres que han presentado un cáncer de ovario o de útero.
Enfermedades intestinales: algunos tipos de enfermedades que afectan al intestino pueden aumentar el riesgo de padecer cáncer colorrectal , como por ejemplo la Enfermedad Inflamatoria Intestinal, la Poliposis Adenomatosa Familiar o el Síndrome de Gardner, entre otras.
Pólipos en el colon : los pólipos en el intestino grueso tienen riesgo de acabar degenerando en cáncer colorrectal a lo largo de los años. Por ese motivo, cuando se detectan a través de alguna prueba complementaria se recomienda su extirpación.
Obesidad : se considera que aproximadamente un 17% de los casos de cáncer colorrectal son atribuibles a la obesidad. Esto no quiere decir que la obesidad ocasione en sí misma el cáncer, pero facilita su aparición y dificulta su control, por lo que, erradicando la obesidad podríamos evitar el 17% de casos de cáncer colorrectal, además de prevenir muchas otras enfermedades.
Nutrición : el consumo de carnes rojas y carnes procesadas se relaciona claramente con el riesgo de cáncer colorrectal. Esto no quiere decir que no haya que consumir este tipo de carnes, pero sí que debe evitarse su abuso y consumirlas dentro de una dieta equilibrada.
Tabaquismo : aunque no es uno de los tumores que más claramente se relacionan con el tabaquismo, el cáncer colorrectal es más frecuente en personas fumadoras que en las no fumadoras.
Raza: las personas de raza negra tienen una probabilidad de desarrollar un cáncer colorrectal superior al de otras razas.
Síntomas
Gran parte de los casos de cáncer colorrectal no presentan síntomas hasta fases avanzadas , pero en muchos otros casos aparecen un conjunto de síntomas que, correctamente interpretados, pueden ayudarnos a diagnosticar precozmente la enfermedad. Los más frecuentes son:
Alteraciones del ritmo gastrointestinal : alternar deposiciones sólidas con deposiciones líquidas de manera repetida.
Sangrado con las deposiciones .
Tenesmo : sensación de vaciado incompleto tras la deposición.
Pérdida de peso sin causa aparente .
Anemia ferropénica (por déficit de hierro) sin otra causa que lo justifique
Existen otras manifestaciones pero que pueden ser muy inespecíficas y se presentan en muchas otras enfermedades intestinales, como por ejemplo molestias abdominales, distensión abdominal, cansancio y fatiga.
Detección precoz
Dado que el cáncer colorrectal suele aparecer en personas de más de 50 años , en muchas localidades de nuestro país se han empezado a realizar pruebas de screening (detección precoz) basadas principalmente en la detección de sangre oculta en heces . Estas pruebas consisten en la recogida de tres muestras de heces en las que se analiza si existen restos de sangre. En caso de que la prueba sea positiva , se debe continuar un estudio para comprobar el origen de la sangre, ya que problemas como hemorroides o fisuras anales pueden ser los causantes.
¿SABÍAS QUE…
La detección de marcadores tumorales (CEA) en el análisis sanguíneo no debería utilizarse como método de detección precoz de cáncer colorrectal, puesto que, por un lado, el 40% de los cánceres colorrectales no elevan los marcadores tumorales y, además, existen muchos casos de falsos positivos (pacientes que tienen marcadores elevados y sin embargo no presentan cáncer de colon).
Diagnóstico
El diagnóstico definitivo del cáncer colorrectal se realiza mediante la realización de una colonoscopia (tubo flexible con una cámara que se introduce por el ano y nos permite ver el interior del intestino). Con ella podemos visualizar el tumor y recoger muestras (biopsias) que nos darán el diagnostico específico de qué tipo de tumor se trata.
Hay otras pruebas diagnósticas que nos pueden ayudar en el diagnóstico o en el seguimiento del cáncer colorrectal, como la TAC abdominal , el enema de bario , el estudio de marcadores tumorales , entre otros, pero ninguno de ellos sustituye la colonoscopia para el diagnóstico definitivo.
SOBRE LA COLONOSCOPIA…
Es importante destacar que la colonoscopia es una prueba invasiva , no exenta de riesgos, incluso a veces potencialmente graves. En muchas ocasiones nos encontramos pacientes que, sin tener ningún factor de riesgo o ninguna sintomatología, quieren que se les realice una colonoscopia para descartar la existencia de un cáncer colorrectal. En esas ocasiones, se debe explicar correctamente los riesgos que conlleva la realización de dicha prueba y evaluar si compensa asumir esos riesgos frente a la posibilidad de detectar un tumor de colon en una persona asintomática y sin factores de riesgo.
Tratamiento
El tratamiento del cáncer colorrectal dependerá de múltiples factores, entre los que destacan la localización del tumor y su grado de diseminación (tanto local, en la zona del intestino en la que se ha originado, como a distancia, si ha hecho metástasis).
En la mayor parte de los casos, el tratamiento es quirúrgico acompañado de quimioterapia antes y/o después de la operación. En los casos de cáncer de recto (parte final del intestino antes de desembocar en el ano) se puede añadir también tratamiento con radioterapia.
Prevención
No existe una forma eficaz de prevenir la aparición de un cáncer colorrectal, aunque evitando los factores de riesgo ya explicados, podemos disminuir la probabilidad de que aparezca .
Pronóstico
La supervivencia global del cáncer colorrectal a los cinco años se estima en torno a un 63%, es decir, que el 63% de los pacientes diagnosticados vivirán más de cinco años. El pronóstico dependerá mucho de lo evolucionada que esté la enfermedad en el momento de su detección . Así, en los casos en los que el diagnóstico se realiza muy tempranamente (estado A de la enfermedad), la supervivencia puede aumentar hasta el 90%.

Artículo especializado
Blefaroplastia: Tratamiento, Beneficios y Contraindicaciones
La caída de párpados es un motivo de consulta frecuente en la consulta del cirujano plástico pues denota el paso de los años y eso no nos gusta. La blefaroplastia es un procedimiento que incluye la cirugía para reparar la caída de párpados , que puede involucrar la eliminación del exceso de piel, grasa y/o músculo alrededor de los ojos. Actualmente, existe como alternativa la blefaroplastia sin cirugía , que implica el tratamiento láser de la piel de la periferia de los párpados .
TE INTERESA…
Se le puede realizar a todos aquellos pacientes que, con el paso de los años, presentan un estrechamiento paulatino de los párpados , y debilitamiento de los músculos que los sostienen. Como resultado, el exceso de grasa acumulado con la edad comienza a depositarse encima y debajo de los párpados, generando las llamadas “bolsas”, que dan una apariencia envejecida y reducen la visión periférica.
Se puede realizar de forma ambulatoria, con sedación o anestesia general. La decisión se tomará entre paciente y cirujano, teniendo en cuenta que el primero ha de presentar buen estado de salud, los exámenes preoperatorios han de estar en orden , y se han de haber comentado con detalle los riesgos y beneficios de cada procedimiento.
En Savia te ofrecemos la blefaroplastia de párpados de mano de los mejores profesionales al mejor precio.
¿Anestesia local?
En mi experiencia personal, muchos pacientes eligen realizar la blefaroplastia con anestesia local en la consulta. Es un tipo de cirugía muy agradecida y fácil de realizar de forma ambulatoria. De todas maneras, siempre les recomiendo que definan su umbral de tolerancia al dolor, antes de realizarles un procedimiento, donde la sedación de la zona es regional.
Como cualquier procedimiento quirúrgico, presenta ciertos riesgos y complicaciones , como la posibilidad de sangrado, infección, ojo seco, visión doble o picor, entre otros. Estos riesgos deben discutirse en el preoperatorio con detalle para disipar todas las dudas que el paciente pueda tener antes de llevar a cabo el procedimiento.
No se recomienda realizar la blefaroplastia durante el embarazo, en caso de infecciones , problemas de coagulación y problemas de cicatrización ; tampoco en desprendimientos de retina. En caso de pacientes hipertensos o diabéticos, deben estar controlados por su médico de cabecera, antes de realizar la cirugía, y contar con su autorización para llevar a cabo el procedimiento .
¿Quedan cicatrices?
Las cicatrices resultantes se localizan donde se logran perder entre las estructuras naturales de la región ocular . Se puede realizar por dos vías:
Transcutánea (es la más elegida)
Blefaroplastia superior : se realiza sobre la línea normal del cierre del ojo, la cual permite eliminar y reposicionar el exceso de grasa, músculo y piel.
Blefaroplastia inferior : se realiza la incisión debajo de la línea de pestañas inferior, a través de la cual se elimina el exceso de grasa.
Transconjuntival: se realiza por dentro de la línea cutánea inferior, la cual no requiere eliminación de piel.
El retorno a las actividades laborales se efectuaría a los 10 días tras el procedimiento. La recuperación es corta: las primeras 48 horas es normal el lagrimeo constante, y la irritación ocular, las cuales ceden con el paso de las horas. Es fundamental aplicar durante este tiempo compresas frías para disminuir la inflamación . Los puntos se retiran a los siete días. Son suturas intradérmicas continuas que tienen el grosor de un cabello; el paciente las debe llevar cubiertas con unas tiras de suturas especiales, aunque un poco molestas para la higiene diaria. Debe tratar de mantenerlas intactas hasta retirarlas. También se aconseja llevar gafas de sol durante esos días ya que, si el procedimiento se realiza en épocas de calor , debe protegerse de la acción de los rayos solares sobre las cicatrices.
Mantener los resultados
Los efectos de la cirugía duran de por vida, pero se debe tener en cuenta que el envejecimiento continúa por su vía natural . Extremar la protección solar ayuda a mantener los resultados de la blefaroplastia y, a medida que se cumplen años, se logra una apariencia rejuvenecida y un mejor contorno de ojos.
Blefaroplastia láser: blefaroplastia sin cirugía
Existe una alternativa a la cirugía que utiliza distintos tipos de láseres (como de dióxido de carbono y erbio). Con este procedimiento, se pueden lograr resultados muy satisfactorios pues se evitan las cicatrices y se reduce la grasa acumulada en los párpados superiores e inferiores.
El láser puede utilizarse de dos maneras: una, para cortar , y otra, para rejuvenecer los tejidos circundantes a las ojeras, dando un mejor aspecto a la piel de las mismas. Asimismo, no presenta sangrado, y tiene un menor tiempo de recuperación respecto a la cirugía, y un menor grado de inflamación en el postoperatorio inmediato.
El láser actúa eliminando la capa celular superficial , lo que provoca un rejuvenecimiento de la piel y mejora la coloración de la misma. Por tanto, dos semanas antes debe realizarse un tratamiento para despigmentar la piel periocular .
También produce la eliminación de arrugas estáticas , producidas por el paso del tiempo, por lo que se puede combinar con bótox , para atenuar las arrugas de expresión facial.
La blefaroplastia láser tiene efectos permanentes. La extirpación de parte del párpado es para siempre y generalmente no vuelve a reproducirse una caída después de muchos años.

Artículo especializado
Periostitis en Runners
Si eres corredor sabrás que las lesiones que más habitualmente os afectan son las de las extremidades inferiores , por ser las que reciben una mayor carga. Además de la rodilla, que es la que concentra más lesiones, hay otras localizaciones que también sufren con frecuencia alguna. Así, entre el 6 y el 16% de corredores, sobre todo aquellos que se dedican al medio fondo y al fondo (largas distancias), sufrirán la denominada periostitis, que es la inflamación del periostio.
Vayamos por partes…
El periostio es una capa de tejido conectivo que recubre el hueso y que se encuentra pegada a éste , por el que discurren nervios y vasos, y cuya función es la de nutrir y dar sensibilidad al hueso. Además, tiene también una función osteogénica (de producción de hueso por contener células que intervienen en el desarrollo óseo) y es inserción de tendones y ligamentos.
La periostitis en corredores se localiza de manera más habitual en la tibia , el hueso que se sitúa en la parte medial de la pierna y en el que se insertan varios músculos, entre ellos tibial anterior, soleo, flexor largo del dedo gordo y poplíteo. Estos músculos tienen diferentes funciones, pero todos ellos van a intervenir de una manera u otra en el momento de la zancada y la carrera.
Esta lesión se presenta con dolor, que el corredor describe como una “quemazón” en la cara antero-interna de la pierna y cuyo origen son pequeñas microlesiones en el periostio que ocurren por el impacto propio de la carrera. Suele aparecer al inicio de la actividad y aumenta de manera gradual con el aumento de la intensidad de la carrera.
¿Cómo se origina?
El origen de esta patología, que puede obligar al corredor a dejar la práctica deportiva durante unos días, es diverso . Como en cualquier lesión hay que considerar causas de origen externo y otras intrínsecas al individuo, entre las primeras una de las causas más habituales es la hiperpronación, es decir, el pisar hacia dentro en exceso. Este hecho puede corregirse con un calzado adecuado y el uso de plantillas que corrijan la pisada. De todos modos, a esta alteración biomecánica pueden sumarse otros factores que pueden aumentar el riesgo a sufrir esta lesión como el pie plano, la torsión externa de la tibia o una dismetría de extremidades. Todas estas alteraciones que afectan a la anatomía del individuo deben valorarse en conjunto, es decir, que en ocasiones se valora sólo el pie plano y no los cambios que vienen provocados por alguna de estas u otras alteraciones que pueden afectar a la biomecánica de la marcha. De ahí la importancia de consultar con un profesional que valore el cuadro de manera global.
Además de estas causas asociadas a las propias características anatómicas hay una serie de causas sobre las que se pueden adoptar cambios de manera fácil y directa por parte del corredor. Algunos de los factores externos que pueden ocasionar una periostitis son :
El uso de zapatillas desgastadas o inadecuadas a las características individuales del corredor.
Correr en superficies duras e irregulares.
Por lo que respecta a la primera causa hay que considerar que las zapatillas son lo que los neumáticos al automóvil, es el contacto que tiene nuestro pie con la superficie por la que se pisa. De la misma manera que el vehículo debe usar neumáticos de tamaño y “dibujo” adecuado a sus características técnicas y a la superficie la que circula, las zapatillas que usa el corredor deben cumplir los mismos requisitos. Unas zapatillas que no se adapten al peso del corredor, por ejemplo, reducirán la capacidad que tienen para amortiguar el impacto y lo mismo va a ocurrir con el tipo de suela. Si se sale a correr por la montaña y la suela no es la adecuada la facilidad para sufrir una lesión aumenta. Así pues, aunque pueda parecer poco importante conocer qué tipo de zapatilla es la adecuada, sí lo es para reducir el riesgo de lesión.
Según algunos expertos, alrededor del 65% de lesiones en extremidades inferiores tiene su origen en la existencia de errores en el entrenamiento . Aumentos bruscos de carga o velocidad o no incluir el descanso en el programa de salidas pueden aumentar la probabilidad de periostitis. La progresión es esencial para minimizar el riesgo de lesión.
Tratamientos
Una vez diagnosticada la periostitis, la crioterapia es el primer tratamiento a aplicar ya que de este modo se ayuda a reducir la inflamación, como sucede con el tratamiento farmacológico. No hay que olvidar que, en este caso, puede ser de gran ayuda el fisioterapeuta. La realización de masajes junto a la aplicación de ultrasonidos y otras terapias locales tienen el objetivo de recuperar cuanto antes y de forma adecuada esta lesión para volver a la normalidad deportiva. De todas formas, no nos cansaremos de insistir en que el mejor tratamiento es siempre la prevención, pues conociendo algunas de las causas que pueden derivar en lesión, se puede evitar su aparición.
Durante el tiempo que se está sin correr, se puede seguir manteniendo la forma física realizando otro tipo de ejercicios y deportes como actividades en el agua o bicicleta. De este modo, el corredor no está parado y se puede seguir trabajando activamente, aunque sea realizando otro tipo de disciplina que, sea dicho de paso, será también de ayuda para descargar otras articulaciones como las rodillas, que reciben una elevada carga durante la carrera.

Artículo especializado
Qué es una Pieloplastia
La unión pieloureteral es la zona donde los diferentes conductos que salen del riñón y recogen la orina se unen y conforman el uréter , que desciende hasta la vejiga y transporta la orina. Esta zona es la localización donde con mayor frecuencia se producen las obstrucciones de la vía urinaria por encima de la vejiga.
¿Cuáles son sus causas?
Son varias las causas que pueden originar esta alteración pero todas ellas provocan un trastorno en el tránsito normal de la orina. Las principales causas de la estenosis de la unión pieloureteral son:
congénita
presencia de válvulas ureterales
alteraciones de la inserción del uréter
adherencias
fibrosis
compresión por alteraciones vasculares
Sea cual sea la causa, la compresión produce una hidronefrosis , es decir, una dilatación de los tejidos del riñón y consecuentemente un fallo progresivo de la función renal. La mayoría de los casos la alteración se inicia en el estado fetal y va progresando hasta la vida adulta. Sin embargo, no se suele diagnosticar hasta la tercera década de la vida porque, en general, no da síntomas hasta que no existe una alteración marcada o bien se diagnostica casualmente durante la realización de otra prueba complementaria.
¿Dónde se produce?
Lo más frecuente es que la alteración se dé en el lado derecho y sobre todo en varones ; no obstante, en un 10-20% de los casos la alteración puede ser bilateral. Puede asociarse a otras alteraciones renales congénitas, como el riñón en herradura. Cuando se manifiesta suele hacerlo en forma de un dolor en la zona lumbar que recuerda al de un cólico nefrítico pero de características más sordas, menos intenso. Es frecuente que, a causa de la dificultad para drenar la orina, estos pacientes presenten también litiasis renales. También es frecuente que los pacientes refieran la presencia de sangre en la orina o bien infecciones de orina de repetición.
¿Cuál es su tratamiento?
El tratamiento de esta estenosis se basará en su corrección quirúrgica, que es lo que se llama una pieloplastia . A lo largo de los años las diferentes técnicas para realizar una pieloplastia han ido evolucionando para ser cada vez menos cruentas, siendo las opciones endoscópicas las menos agresivas para el paciente y con una mejor posoperatorio. La pieloplastia tiene dos objetivos fundamentales : detener el deterioro progresivo de la función renal y aliviar los síntomas que la obstrucción produce.
¿Cuáles son sus tipos?
Los tipos de pieloplastia pueden ser:
mediante cirugía abierta
mediante cirugía laparoscópica
mediante endoscopia
¿Qué técnicas se utilizan para su tratamiento?
La pieloplastia mediante cirugía abierta es la técnica más agresiva, se hace bajo anestesia general, se accede a la unión de la pelvis renal y el uréter y se secciona la zona para vencer la estenosis. Esta técnica tiene una tasa de éxito a largo plazo que oscila entre el 65% y el 100%.
La pieloplastia laparoscópica consigue unas tasas de éxito similares a las de la cirugía abierta y su ventaja es que se trata de una intervención menos agresiva para el paciente, de manera que se reduce la morbilidad que conlleva la cirugía abierta, así como el tiempo de hospitalización y las posibles complicaciones de la cirugía. Durante la cirugía se distiende el abdomen con gas y se accede al interior de la cavidad con una cámara. Se identifica el uréter, se secciona la parte estrechada y se vuelven a unir las partes sanas. La tasa de éxito de esta técnica oscila entre el 80% y el 100% y su principal desventaja es que el tiempo de la intervención es más largo dada su complejidad técnica y, en general, pueden darse más complicaciones que en las técnicas endoscópicas, aunque con un menor riesgo de sangrado.
La pieloplastia endoscópica consiste en acceder a la unión pieloureteral a través del conducto de la orina. Se accede por la uretra mediante una cámara, se llega a la vejiga y se asciende por el uréter hasta llegar a la zona estrechada, que se secciona mediante una cuchilla, un electrodo o bien mediante láser. Asimismo, se puede realizar una dilatación de la zona estrechada mediante un balón que se hincha a presión y que suele precisar que se realice también un pequeño corte en la zona estenosada. La gran ventaja de la pieloplastia endoscópica es la escasa morbilidad asociada que conlleva y un posoperatorio más breve; de hecho, esta intervención puede incluso hacerse de manera ambulatoria o con ingreso de solamente una noche. Sin embargo, el principal inconveniente de esta técnica es que presenta un mayor riesgo de sangrado. Con todo, la tasa de éxito global de esta técnica oscila entre el 70% y el 100%.
¿Cómo es su recuperación?
Tras cualquiera de estas técnicas se procederá a dejar puesto un catéter de drenaje . Este catéter puede ser del tipo llamado doble jota o pig-tail para ayudar al vaciado del riñón mientras cicatriza la nueva unión que se ha realizado. El catéter se coloca por vía endoscópica y se ancla a la parte alta del uréter y a la vejiga. Este catéter se deja aproximadamente unas 6 semanas y se retira de forma ambulatoria en la consulta del urólogo. En caso de que no pueda colocarse este catéter otra opción es dejar un drenaje externo, una nefrostomía, opción que es la más habitual cuando se realiza una pieloplastia abierta.
Si se tiene usted que someter a una pieloplastia por un problema renal confíe en su urólogo y plantéele todas las dudas que pueda tener.

Artículo especializado
Función y Beneficios de los Alimentos Probióticos
La flora o microbiota intestinal juega un papel importante en la prevención de enfermedades , pues es parte de nuestro sistema de defensa . Por eso se recomienda mantenerla en equilibrio y aquí entran en juego los probióticos y prebióticos . Los primeros hacen referencia a microorganismos vivos que enriquecen directamente la flora del intestino, y los segundos son sustancias que forman parte de algunos alimentos, sobre todo vegetales, que no son digeribles en sí por nuestro sistema digestivo, pero que sirven como alimento de las bacterias beneficiosas y, por tanto, tienen la capacidad de favorecer su crecimiento selectivo y su actividad. Ambos elementos, tomados en cantidades adecuadas, pueden producir efectos beneficiosos para la salud.
¿Qué es la flora o microbiota intestinal y qué funciones tiene?
La microbiota intestinal es el nombre que recibe la población de microbios que vive en nuestro intestino. Contiene billones de microorganismos, incluyendo como mínimo 1.000 especies diferentes de bacterias, y puede llegar a pesar hasta 2 kg. Además, sólo un tercio de la microbiota intestinal es común a la mayoría de la gente, mientras que los otros dos tercios son específicos de cada persona.
Aunque cada uno de nosotros tiene una microbiota única , ésta cumple las mismas funciones fisiológicas, con un impacto directo en nuestra salud. Algunas de estas funciones son:
Ayuda al cuerpo a digerir ciertos alimentos que el estómago y el intestino delgado no son capaces de digerir.
Contribuye a la producción de algunas vitaminas (B y K).
Ayuda a combatir las agresiones de otros microorganismos , manteniendo la integridad de la mucosa intestinal.
Desempeña un papel importante en el sistema inmune, actuando como efecto barrera .
Una microbiota intestinal saludable y equilibrada es fundamental para asegurar una función digestiva adecuada .
Estas bacterias viven en simbiosis con nuestro intestino en un delicado equilibrio , que puede verse afectado por la alimentación, el estrés, las enfermedades, o algunos medicamentos.
¿Qué son los prebióticos?
Son el sustrato alimenticio de los probióticos . Son un tipo de hidratos de carbono llamados oligosacáridos (se encuentran en la composición de diversas hortalizas y frutas) que nuestro intestino no puede digerir, y tienen la capacidad de modificar de forma selectiva la flora intestinal y estimular el crecimiento de bacterias beneficiosas, disminuyendo la cantidad de microorganismos potencialmente patógenos .
Se encuentran presentes en alimentos como plátanos, espárragos, ajo, tomates, puerro, trigo integral, alcachofa, cebolla o achicoria. Sus numerosos efectos positivos son:
Estimular el sistema inmunitario.
Propiciar el desarrollo de las bacterias beneficiosas de la flora intestinal, y dificultar el crecimiento de las patógenas.
Facilitar la absorción de algunos minerales como el calcio y el magnesio.
Favorecer la síntesis de ciertas vitaminas.
Reducir los trastornos digestivos, como los molestos gases, al ayudar a mantener el equilibrio intestinal.
Mejorar la regularidad intestinal, con lo que disminuyen los episodios de estreñimiento.
Reducir el riesgo de cáncer de colon y de enfermedad inflamatoria intestinal.
¿Qué son los probióticos?
Son bacterias vivas y levaduras que residen en nuestro cuerpo y que, al ser administradas en cantidades adecuadas, podrían conferir un beneficio para la salud , especialmente para la del sistema digestivo .
Estos microorganismos ayudan a reforzar el sistema inmunológico, además, pueden sobrevivir a la digestión llegando al colon intactos (vivos) y ayudando a restituir la flora intestinal que pueda haber sido alterada por diversas causas.
Los probióticos están destinados a mejorar la población de bacterias beneficiosas intestinales que se encuentran en el intestino, ya que promueven su desarrollo. Al crecer en el intestino y adherirse a la mucosa intestinal , evitan que otras bacterias dañinas se implanten y ejerzan sus funciones negativas , actuando como una barrera que evita la colonización del intestino por gérmenes patógenos.
Según estudios científicos se sabe que los probióticos están vinculados a un gran número de beneficios en individuos sanos , podrían contribuir a prevenir infecciones del tracto respiratorio superior, infecciones del tracto urinario, alergias, y el riesgo cardiovascular en adultos.
Se recomienda que los alimentos que proporcionan probióticos se encuentren dentro de una dieta equilibrada . Éstos son alimentos que han sido fermentados , transformándose en otro tipo de alimentos, con otras propiedades, más fáciles de digerir, con la presencia de mayor concentración de nutrientes… Los probióticos que más se utilizan son los que pertenecen a las especies Lactobacillus y Bifidobacterium , siendo los primeros los que más se han empleado durante años para la conservación de alimentos mediante la fermentación , como es el caso de la leche al fermentarse para producir yogur.
Los mejores alimentos con probióticos son el kéfir, yogur natural, natto, tempeh, chucrut, miso, pan de masa madre, té Kombucha, kimchi…
¿Son seguros los probióticos?
Estudios médicos no han demostrado que los probióticos sean perjudiciales para las personas sanas. Sin embargo, las personas que tienen un sistema inmunológico débil (como personas con cáncer o con riesgo de infección) deben preguntar antes a su médico si pueden comer o beber productos probióticos o tomar suplementos probióticos.
Los efectos secundarios más comunes del consumo de probióticos pueden incluir gases e hinchazón , aunque por lo general son leves y temporales.

Artículo especializado
Qué Miden y Para Qué Sirven los Percentiles en Bebés
En la exploración del bebé o el niño en la edad pediátrica, existen una serie de parámetros objetivos que ayudan al pediatra a llevar el seguimiento antropométrico . Estos parámetros vienen establecidos por la Organización Mundial de la Salud (OMS). Existen diferentes tablas de crecimiento a disposición del pediatra. Hay que tener en cuenta que, para la mayoría de los niños se podrán utilizar las tablas estándar de crecimiento, aunque para los bebés prematuros se utilizarán unas tablas específicas para ellos, y también en función de su origen racial.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
Los indicadores principales de crecimientos son:
El peso.
La talla.
El perímetro craneal.
La velocidad de crecimiento.
La edad ósea.
Las tablas de percentiles
Los datos antropométricos se deben comparar con los de la población mediante gráficas de crecimiento. Las tablas discriminan por sexo y edad.
Para evaluar el crecimiento y desarrollo de un niño , todas las medidas antropométricas que tomemos deben valorarse en relación con las tablas de percentiles. Se considera dentro de la normalidad los valores que se encuentran entre la media y +/- 2DS (desviaciones estándar).
Peso en el recién nacido a término
Peso al nacimiento: 2.500-4.500 kg.
Duplican el peso del nacimiento al quinto mes.
Triplican el peso del nacimiento a los 12 meses.
Cuadriplican el peso del nacimiento al segundo año.
Después del periodo neonatal, se habla de bajo peso si el peso está por debajo del percentil 3 para la edad.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
Talla en el recién nacido a término
Talla al nacimiento: 50 cm aproximadamente.
Crecimiento durante el primer año de vida: suelen crecer un 50% de la talla al nacimiento (unos 25 cm).
Desde los dos los 12 años se puede calcular la talla teórica de un niño normal con esta fórmula: edad (en años) x6 + 77.
Duplican la talla del nacimiento a los 4 años.
Después del periodo neonatal se habla de talla baja si la talla está por debajo del percentil 3 para la edad.
Es frecuente que los padres en la revisión del niño sano nos pregunten con preocupación en qué percentil está su hijo, en talla, peso o perímetro craneal. En ese instante les mostraremos el puntito sobre la gráfica de crecimiento obteniendo al instante el percentil correspondiente.
El percentil no es más que un método estadístico que compara niños y niñas de su misma edad en peso, talla o índice de masa corporal. Pongamos un par de ejemplos:
Si tu pediatra te comenta que tu hijo está en un percentil 35 de peso quiere decir que, de 100 niños de su misma edad, 35 pesarán menos que él y 65 pesarán más. Esto no significa que tu hijo/a tenga un peso bajo aun estando debajo de la media. Si su curva de crecimiento sigue un ritmo adecuado no hay que preocuparse.
Si te dice que tu hijo está en un percentil 97 de estatura, quiere decir que, comparado con 100 niños de su misma edad, tres miden más que él y 97 miden menos.
Hasta los cuatro años, la velocidad de crecimiento en cuanto a estatura es la mayor de cualquier periodo de la vida postnatal. Al llegar a la pubertad aumenta de la velocidad de crecimiento, que es más precoz en las niñas y suele coincidir con el inicio del desarrollo mamario.
El indicador más importante para detectar pronto las alteraciones del crecimiento es la velocidad de crecimiento.
Lo más importante es que tu hijo crezca de forma armónica y proporcionada a su talla. El pediatra en cada revisión seguirá su evolución con las tablas de crecimiento y valorará si es necesario realizar algún estudio complementario (analítica, edad ósea…).
Un descenso de 2 desviaciones estándar del percentil de peso o talla nos obligará a realizar estudios complementarios para descartar que nuestro paciente pediátrico tenga, por ejemplo, alguna enfermedad del sistema digestivo como la enfermedad celíaca o bien un retraso del crecimiento, aunque a veces son alteraciones del crecimiento que no implican ninguna enfermedad.
Y en caso de obesidad o sobrepeso, el pediatra pautará una mejora de la alimentación y la práctica de más actividad física.
El perímetro craneal
El perímetro craneal (PC) es un indicador del tamaño de la cabeza de un niño desde el nacimiento hasta los dos años . El PC al nacer es de 35 cm aproximadamente y es mayor al perímetro torácico. Al final del primer año ambos perímetros se igualan y, después, el perímetro torácico es mayor. A partir de los dos años sólo utilizaremos tablas de peso y talla según el sexo del niño o niña.
Es muy importante el concepto de perímetro craneal en un percentil adecuado ya que diferenciará variaciones anormales de crecimiento de la cabeza como microcefalia y macrocefalia y, en estos casos, se realizarán controles más estrictos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.

Artículo especializado
Cómo Tratar un Parto Prematuro
Seguro que has oído en más de una ocasión que un bebé ha sido prematuro, pero ¿sabes qué significa exactamente? ¿De cuántos meses estaba la mamá cuando se produjo el parto? Pues bien, parto prematuro o pretérmino hace referencia al parto que tiene lugar antes de la semana 37 de gestación.
Tipos de prematuridad
En función de la edad gestacional hablamos de:
Prematuridad extrema : cuando se produce antes de la semana 28. Supone el 5% de los partos prematuros.
Prematuridad severa : entre las semanas 28+1 día y 31+6 días. Representa el 15%.
Prematuridad moderada : entre las semanas 32 y 33+6 días. Representa el 20%
Prematuridad leve : entre las semanas 34 y 36+6 días. Representa el 60%.
La prevalencia del parto prematuro, a pesar de las mejoras tanto en su diagnóstico, prevención y tratamiento, se mantiene estable y afecta a un 7-9% de todos los partos.
En cuanto a las causas, se distinguen tres grandes grupos : los partos prematuros espontáneos, la rotura prematura de membranas o la finalización de la gestación de forma electiva por patología materna y/o fetal.
¿Por qué puede adelantarse un parto?
La etiología en el caso de los partos prematuros que surgen de forma espontánea es diversa, entre ellas la infección intraamniótica, causa vascular como las trombofilias, hemorragias en forma de placenta previa, desprendimiento prematuro de placenta, otras hemorragias en el segundo y tercer trimestre, distensión uterina en caso de gestación gemelar o polihidramnios (aumento de líquido amniótico), malformaciones uterinas, estrés psicológico/físico…
Existen una serie de factores de riesgo que pueden llevarnos a sospechar que se pueda producir un parto pretérmino . Estos factores son:
Parto pretérmino anterior. Este es el factor más importante, sobre todo el riesgo aumenta de forma significativa en caso de parto anterior antes de la semana 28.
Factores uterinos como cirugías previas, presencia de miomas, malformaciones…
La raza negra es un factor muy importante. Se multiplica el riesgo por 3.
El estado nutricional también puede afectar de forma negativa a la prevalencia del parto prematuro. Un IMC inferior a 19 incrementa el riesgo, pero la obesidad también.
Las edades extremas multiplican por 10 el riesgo de parto prematuro.
El tabaco. En este caso el riesgo es independiente del número de cigarrillos, pero se ha demostrado que dejar de fumar reduce aproximadamente un 20% el riesgo de padecerlo.
Periodo intergenésico inferior a 12 meses.
Otros factores serían el estrés laboral, una enfermedad periodontal…
¿Hay pruebas que pueden predecirlo?
Existen una serie de marcadores que son predictores de un parto pretérmino . Uno es la valoración mediante ecografía de la longitud cervical. Se sabe que, aunque no haya contracciones, si el cérvix es menor de 25 mm se incrementa el riesgo de parto prematuro. Otro marcador es la fibronectina, una proteína que en caso de dar positivo en el test significa que hay riesgo de parto prematuro. El screening y tratamiento de la bacteria ría asintomática en la mujer embarazada se ha demostrado efectivo en la reducción de las pielonefritis y parto pretérmino, al igual que la detección y tratamiento de la vaginosis bacteriana en el segundo trimestre, pues su identificación antes de la semana 20 disminuye el riesgo de parto pretérmino en población de alto y bajo riesgo.
¿Qué síntomas presenta?
Los síntomas más característicos del parto prematuro, cuando los hay, son la presencia de contracciones más o menos regulares y más o menos dolorosas que no ceden con el reposo y/o la rotura espontánea de membranas. De todas formas, no siempre el parto prematuro presenta sintomatología, sino que muchas veces se diagnostica mediante una disminución de la longitud cervical en una consulta rutinaria. De ahí la importancia de tener en mente esta patología y sobre todo de los factores de riesgo para adelantarnos a su presencia.
A la hora de disminuir el número de partos prematuros es importante su prevención , para ello se recomendará la baja laboral y la abstinencia sexual en gestantes con un cuello uterino menor de 25 mm antes de la semana 28. Otra recomendación es la eliminación del tabaco y otras drogas que hacen aumentar la incidencia de parto prematuro. La progesterona se recomendará en pacientes con antecedentes y cérvix menor de 25 mm en el segundo trimestre, ya que se sabe que hace disminuir las contracciones por ser un relajante uterino. También se administrará en pacientes asintomáticas sin antecedentes, con cérvix de menos de 20 mm en el segundo trimestre y en los casos de acortamiento cervical progresivo como hallazgo ecográfico en embarazos de más de 26 semanas.
Bebés prematuros
Si a pesar de todas estas medidas y cuidados no se consigue evitar un parto prematuro deberemos ser conscientes de los medios necesarios para llevar a cabo dicho parto. Entre las medidas más importantes está la de contar con una Unidad de neonatología que tenga UCI neonatal, y pediatras subespecializados en prematuridad.
Las consecuencias a medio y largo plazo de la prematuridad están relacionadas con la inmadurez de los órganos del recién nacido. Entre ellas: dificultad respiratoria, dificultad para mamar por falta del reflejo de succión y deglución (por eso a veces se tienen que alimentar mediante vía intravenosa), propensión a las infecciones, facilidad para perder temperatura (por eso son tan necesarias las incubadoras), bajo peso, ictericia por aumento de la bilirrubina. Más a largo plazo son niños que pueden tener cierto grado de discapacidades físicas, visuales, auditivas, neurológicas y del aprendizaje. Todas ellas serán más frecuentes y más graves cuanto menor sea la edad gestacional en el momento del parto.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
La Salud y los Alimentos Transgénicos
Ya hace más de 30 años que los alimentos transgénicos conviven junto con otros alimentos provenientes de la agricultura convencional y, en todo este tiempo, los organismos modificados genéticamente (OMG) han sido motivo de controversia por cuestiones relativas a la alimentación y la agricultura o por cuestiones de salud . Por ello, científicos, sanitarios y grupos ecologistas han mostrado posicionamientos contrapuestos . Consecuentemente, a día de hoy, todavía muchos dudamos acerca de la inocuidad de este tipo de alimentos ya que su aparición en la industria alimentaria está rodeada de mitos y argumentos que no suelen tener en cuenta evidencias científicas unánimes. En este contexto, es necesario tener claro qué son realmente los OMG’s y sus repercusiones en nuestro organismo.
¿Qué es un alimento transgénico?
Los alimentos modificados genéticamente (AMG) o lo que, comúnmente conocemos como alimentos transgénicos, son aquellos que contienen o están compuestos por organismos modificados genéticamente (OMG) o han sido producidos a partir de ellos . Asimismo, podríamos definir un OMG como aquel organismo que posee uno o más genes diferentes de su gen originario, es decir, un organismo con una combinación de material genético obtenido mediante la aplicación de la biotecnología.
El propósito de este tipo de modificaciones genéticas va desde aumentar la productividad de los cultivos , haciéndolos más resistentes a plagas, bacterias, virus o condiciones ambientales agresivas (sequías, vientos, etc.) hasta conseguir una composición nutricional incorporando a su estructura genética micronutrientes determinados como en el caso del arroz dorado , enriquecido con vitamina A.
No obstante, ante estas novedades, el consumidor final se plantea cuestiones vinculadas a la presencia de OMG’s, tanto de tipo ambiental, ético o de seguridad alimentaria, aspecto que trataremos a continuación.
¿Son los alimentos transgénicos seguros para la salud?
Tras revisar y analizar todos los estudios disponibles sobre el impacto de los OMG en la salud, no se ha encontrado ni un solo caso reportado en la literatura médica internacional que pruebe que el consumo de alimentos modificados genéticamente dañe la salud de alguna manera.
De hecho, para garantizar la inocuidad de dichos alimentos, los países examinan normas y medios para evaluar los riesgos de los OMG’s, basándose en el concepto de equivalencia sustancial , la cual reconoce que el objetivo de la evaluación no es establecer una inocuidad absoluta sino determinar si el alimento modificado genéticamente es tan inocuo como su homólogo tradicional. Si se estima que el alimento derivado de un OMG es sustancialmente equivalente a su homólogo , significa que es tan inofensivo como éste. Si no es así, deberán realizarse nuevos ensayos antes de su salida al mercado. De esta forma, sólo pueden comercializarse este tipo de alimentos si han pasado estrictos controles, aún más rigurosos que los de los productos convencionales sin OMG’s.
Además, la Organización Mundial de la Salud (OMS) se encarga de evaluar los principales riesgos de los alimentos que contienen OMG’s: que no sean tóxicos , que no originen alergias , que el gen insertado sea estable (evitando el desplazamiento de genes de vegetales genéticamente modificados a cultivos convencionales), los efectos nutricionales y cualquier posible efecto no deseado .
¿Cómo reconocer la presencia de OMG’s en el etiquetado de productos?
Entre los alimentos transgénicos más comunes se encuentran la soja, carne, maíz, patata, trigo, arroz, café y tomate, aunque la mayoría de los OGM que entran en Europa o se producen en España (como el maíz BT), se destinan a alimentación animal. De hecho, la mayor parte del pienso con el que se alimentan las vacas y los cerdos que nos comemos procede de soja y maíz genéticamente modificados.
En cualquier caso, el criterio de la Unión Europea con respecto al etiquetado de productos obtenidos por métodos biotecnológicos recoge la obligación de mencionar la presencia de OMG’s en un alimento cuando su presencia es igual o superior al 0,9% de su composición, y especificando en la etiqueta las siguientes expresiones: “ modificado genéticamente” o “producido a partir de [nombre del ingrediente] modificado genéticamente ”.
¿Entonces, pueden aportar los OMG’s algunas ventajas para la salud?
La modificación genética ofrece la oportunidad de:
Aumentar la tolerancia a herbicidas , como es el caso de la soja resistente al glifosato.
Reducir las intoxicaciones con pesticidas ya que los OMG’s son resistentes a plagas. Por ejemplo, el maíz modificado genéticamente con BT, que es resistente a los ataques de hongos productores de toxinas, se ha asociado con una disminución de la contaminación con micotoxinas (sustancias carcinógenas).
Disminuir o eliminar los alérgenos proteínicos que están presentes en determinados alimentos, como por ejemplo, la leche humanizada hipoalergénica (útil en neonatos sensibles a las proteínas de la leche de vaca) o el trigo transgénico sin gluten (apto para celíacos).
Introducir nutrientes en un cultivo para obtener un alimento que ayude a minimizar déficits vitamínicos de regiones concretas, por ejemplo, el arroz dorado tipo II. Este tipo de arroz modificado genéticamente para que contenga elevados niveles de betacarotenos (precursores de vitamina A) ha permitido que su cultivo evite millones de casos de ceguera en zonas donde predominaba la xeroftalmia por un déficit de vitamina A.
Más allá de la salud: ¿qué consecuencias tienen los OMG a nivel socioeconómico?
Aunque los argumentos de los OMG’s en cuanto a sus posibles beneficios sobre la salud hayan sido respaldados por sociedades científicas , existen motivos políticos y éticos que pueden justificar el hecho de evitar su consumo. Esto se debe a que, como los cultivos de OMG sólo dependen de los suministradores de las semillas transgénicas (grandes grupos empresariales), ello conlleva también una dependencia absoluta de los campesinos que están a merced de estos productores de semillas. Esto supone una pérdida de la soberanía alimentaria y un modelo de producción que anula la autonomía del pequeño agricultor .
Artículo especializado
Consecuencias de Tener Piedras en la Vesícula
Podemos tener piedras en la vesícula y no sufrir síntomas evidentes por lo que seguimos haciendo vida normal sin plantearnos que algo puede ir mal. En ocasiones, sin embargo, si esas piedras no se disuelven pueden ser la causa de fuertes ataques dolorosos, que médicamente se conocen como cólicos biliares. Pero, ¿qué es la vesícula y por qué se forman estas piedras?
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
La vesícula biliar es un pequeño órgano , con forma de pera, ubicado justo debajo del hígado, que almacena y concentra la bilis, secretada por el hígado. Al ingerir alimentos, ésta es expulsada a través de los conductos biliares hacia el intestino delgado facilitando la digestión de las grasas.
Cuando se acumulan sustancias dentro de la vesícula biliar debido a que la bilis no las puede disolver, se forman depósitos sólidos o cálculos conocidos como “piedras”. Por lo general, son inofensivos, pero pueden llegar a provocar molestias como dolor o cólico, náuseas e incluso inflamación, llegando a veces a ser necesaria la extirpación o colecistetomía. Prestar atención a la dieta es muy conveniente en estos casos para evitar estos síntomas y aliviar las molestias digestivas que se puedan derivar.
Los cálculos se clasifican según su composición. Destacan dos tipos principalmente:
Cálculos compuestos de colesterol : se forman por anomalías en el metabolismo de las sales biliares y del colesterol. Son los más frecuentes y suponen el 75% de los casos en los países occidentales. Estos cálculos son de color amarillo y su aparición está relacionada con la cantidad de grasa ingerida a través de la alimentación. Entre los factores de riesgo que se relacionan con su aparición destacan principalmente los que se denominan, en EEUU, como las 4 efes (The Four F): obesidad o sobrepeso (FAT), edad entorno a los 40 años (Forty), sexo femenino (Female) y edad fértil (Fertility). También favorecen la aparición de cálculos, la toma de anticonceptivos orales, la terapia hormonal con estrógenos, la herencia hereditaria, seguir dietas pobres en fibra y ricas en grasas o la pérdida brusca de peso. Además, algunas enfermedades están relacionadas con la aparición de cálculos (dislipemia por exceso de triglicéridos o bajo nivel de HDL” colesterol bueno”, diabetes mellitus o enfermedad de chron).
Cálculos compuestos de bilirrubina : se denominan pigmentarios y se forman por anomalías en el metabolismo de la bilirrubina (pigmento presente en la bilis). Se presentan cuando los glóbulos rojos se están destruyendo y hay demasiada bilirrubina en la bilis. Suponen el 25% restante de los casos en países occidentales.
Los factores de riesgo que se relacionan con su aparición son aún desconocidos por su complejidad, a menudo están relacionados con sobreinfecciones en la vesícula biliar y en los conductos biliares. Los cálculos pigmentarios no están relacionados con los hábitos alimentarios.
El papel de la dieta en caso de piedras en la vesícula
En ambos casos, las recomendaciones dietéticas que hacemos en consulta van dirigidas a favorecer el reposo del órgano y con ello evitar los síntomas agudos del cólico biliar y aliviar las molestias digestivas . Por tanto, la alimentación a seguir debe ser variada, pobre en grasas y colesterol, y fraccionada en cinco tomas diarias, de manera que se eviten las comidas copiosas ya que influyen en el desarrollo del episodio biliar. También se recomienda comer pausadamente y reposar después de las comidas para facilitar la digestión. Además, se aconseja:
Reducir la ingesta de grasa , teniendo en cuenta que las grasas vegetales crudas (aceite de oliva, y semillas como girasol, maíz y soja) se toleran mejor que las fritas y que las de origen animal (es muy importante limitar el aporte de colesterol). Para cocinar mejor optar por cocciones que añaden poca grasa y mejoran la digestibilidad de los alimentos (vapor, horno, plancha, salteado y rehogado con poco aceite)
Los hidratos de carbono deben ser fundamentalmente complejos (pan, pasta, arroz, maíz, avena) evitando al máximo los azúcares simples (azúcar de mesa, mermelada, miel) ya que se asocian a un mayor riesgo de cálculos biliares. Leer el etiquetado de los alimentos para evitar el azúcar oculto.
La dieta debe aportar una cantidad adecuada de fibra insoluble (salvado de trigo, arroz integral, pasta integral, pan integral) para evitar el estreñimiento y fibra soluble (fruta, legumbres y verduras) por su efecto hipocolesterolemiante (disminuyen la absorción de colesterol a nivel intestinal)
Reducir al máximo aquellos alimentos y bebidas que estimulan la contracción de la vesícula como los alimentos flatulentos o productores de gas (col, coliflor, coles de Bruselas, repollo, alcachofa, cebolla, pimiento crudo) y las bebidas con gas o carbonatadas.
También se aconseja evitar aquellos que estimulan las secreciones digestivas (café, té, mate, cacao), las bebidas alcohólicas y el zumo de naranja en ayunas porque provoca un vaciamiento brusco de la vesícula biliar.
En caso de estar en sobrepeso u obesidad se debe corregir la ingesta calórica de forma gradual para conseguir un peso saludable evitando el ayuno, por estar relacionado con una mayor incidencia de litiasis biliar.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Alimentos aconsejados y desaconsejados en caso de piedras en la vesícula
Para concretar las recomendaciones anteriores, recogemos en una tabla los alimentos que si están permitidos y aconsejados en caso de piedras en la vesícula porque suelen tolerarse bien y los que, por el contrario conviene consumir con moderación o evitar.
ALIMENTOS QUE SUELEN TOLERARSE BIEN
LECHE Y DERIVADOS
Leche descremada en pequeñas cantidades y aumentando progresivamente o sino bebidas vegetales (soja, almendra, avena o arroz)
Quesos frescos desgrasados (0% MG)
Yogur natural (sin azúcar añadido)
PURÉS y
SOPAS
Puré de patatas, patatas cocidas, al horno…
Puré de legumbres
Sopa de caldo vegetal, de tapioca, arroz blando, fideos o pasta
Papillas de harina de avena, de maíz, etc.
PASTA ALIMENTICIA
Tallarines, macarrones, fideos etc…refinados alternando con integrales
CARNES
Carnes no grasas: ternera, pollo sin piel, pavo sin piel, caballo, conejo,..
Jamón magro, poco salado o cocido, fiambre de pollo y pavo
PESCADOS
Pescado blanco: lenguado, merluza, pescadilla, rape, lubina etc., cocidos en agua, sazonados con un poco de aceite o limón, a la parrilla sin tostar en exceso o ligeramente rebozados con una capa de pasta
FRUTAS
Frutas maduras, asadas, cocidas o en forma de compota
VERDURAS Y HORTALIZAS
Todas en general. Se suelen tolerar mejor cocidas y en forma de puré. Evitar las más flatulentas (col, coliflor, repollo, coles de brusela, alcachofas, cebollas y pimiento en crudo)
PAN Y GALLETAS
Pan blanco, pan integral. Evitar recién horneado porque fermenta en el estómago y sienta mal
TIPOS DE COCCIÓN
Con poca grasa incorporada
Sin freír
Crudos, parrilla, hervidos, plancha sin tostar en exceso, vapor, papillote, salteado con poco aceite…
ESPECIAS
Siempre que no sean irritantes o picantes no hay problema
ALIMENTOS GRASOS QUE DEBEN TOMARSE CON MODERACIÓN
CARNES Y DERIVADOS
Se debe eliminar la grasa visible
Carnes grasas: cordero, cerdo, sesos…
PESCADOS
El pescado azul o pescado graso: debe vigilarse la cantidad
HUEVOS
La grasa está únicamente en la yema, se puede iniciar tomando tortilla de dos claras y una yema y observar tolerancia.
GRUPO DE ALIMENTOS GRASOS
El aceite crudo se tolera mucho mejor que el aceite de fritura que es desaconsejable. El aceite crudo debe repartirlo a lo largo de todo el día y no mucho a la vez. Se aconseja añadirlo una vez cocinado el alimento.
Los frutos secos grasos deben consumirse con moderación, 3-4 unidades pueden tomarse con ensaladas, como merienda… se desaconseja mucho de golpe.
El aguacate y las aceitunas también deben consumirse con moderación
ALIMENTOS GRASOS A EVITAR
Cacao (chocolate).
La leche entera y sus derivados. Todos los quesos, excepto los desgrasados (0%MG) contienen grasas y colesterol, por tanto están desaconsejados.
Embutidos grasos y preparados cárnicos
Marisco: el marisco es bajo en grasa pero está desaconsejado en un inicio por el nivel de colesterol. Se aconseja probar tolerancia individual porque suelen tolerarse bien. Los crustáceos (gambas, langostinos, cigalas, bogavantes y langosta) son los que tienen mayor cantidad de colesterol y se recomienda no aprovechar la cabeza porque es donde se encuentra la mayor parte del colesterol.
Las margarinas vegetales y las mantequillas están desaconsejadas.
Y también:
Alcohol: vinos fuertes y licores o destilados
Tabaco
Salsas, especias y picantes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo especializado
Causas y Soluciones del Pie Zambo, Cavo y Plano
Tres de las deformidades más frecuentes del pie infantil son el pie zambo, el pie plano y el pie cavo . La más común en adultos es el pie plano, con una incidencia aproximada del 20% de la población. Por ello se recomienda una revisión por el podólogo. ¿Te habías fijado alguna vez en tu bóveda plantar? Dedícale cinco minutos, por favor.
Sobre el pie…
El pie es el encargado de soportar todo el peso del cuerpo y ayuda a la propulsión y a la amortiguación durante la marcha y la carrera. Además de los movimientos hacia arriba y abajo (flexión dorsal y plantar, respectivamente) puede tener movimientos laterales, hacia adentro o hacia afuera (supinación y pronación respectivamente).
En el pie recae el peso del esqueleto, concretamente en la parte posterior del calcáneo, por ello el pie humano y el tobillo son una fuerte y compleja estructura. Hay tres edades claves durante la vida en las que se pueden desarrollar con más frecuencia, deformidades del pie:
Desde el nacimiento hasta los dos años.
Durante la adolescencia .
En la edad senil.
Cualquier parte anatómica del pie puede sufrir malformaciones o deformidades. Las causas de las deformidades pueden ser congénitas (presentes en el nacimiento) o adquiridas (por diferentes causas como lesiones neuromusculares, traumatismos, malos hábitos, calzado incorrecto, enfermedades reumáticas, sobrepeso…). Una de las deformidades adquiridas más común es el juanete. La mayor parte de las deformidades son congénitas, debidas a factores hereditarios o ambientales, estas deformidades afectan al desarrollo en el momento del nacimiento, por ejemplo, el pie zambo.
Las tres deformidades más frecuentes
El pie zambo es una deformidad del pie en posición invertida (mirando la planta hacia dentro, a semejanza del extremo de un palo de golf ); el pie plano es un pie con aplanamiento de la bóveda plantar, mientras que el pie cavo es un pie con elevación de la bóveda plantar (como una garra). Vamos a profundizar un poco en cada uno de ellos.
Pie zambo (también llamado Equinovaro)
Es la deformidad del pie más común y es el doble de frecuente en varones. Se trata de una lesión bilateral en 50% de los casos, y puede acompañarse de otras malformaciones como displasia congénita de cadera, alteraciones neurológicas o alteraciones viscerales.
Si la deformidad se presenta en ambos pies y es muy marcada , las plantas de los pies quedan enfrentadas la una contra la otra.
Si esta deformidad no se corrige antes de iniciar la marcha el niño aprenderá a caminar apoyando el borde externo del pie. Por ello, requiere un tratamiento muy precoz, casi podría decirse urgente para evitar posibles secuelas. Lo ideal sería tratarlo en las primeras 48 horas de vida.
El diagnóstico es fundamentalmente clínico ya que es una deformidad muy característica. Deberemos valorar la reductibilidad (si pasivamente podemos alinear el pie en su posición anatómica), dado que ello implica mejor pronóstico.
La radiografía aporta poca información. En estos casos la ecografía será más útil.
Es fundamental una corrección precoz (el 90% son reducibles), tras la cual se procede a la inmovilización con yeso o vendaje. Tras la corrección precoz (dos o tres meses) se sustituye el yeso por aparatología ortopédica externa.
En caso de tratarse de un caso irreductible deberá optarse por el tratamiento quirúrgico, recomendado a partir de los seis meses de vida.
Durante el crecimiento se realizarán radiografías de control para el seguimiento evolutivo
Pie plano
Es característica la disminución de la altura de la bóveda , que se traducirá en una deformidad y/o una alteración de la marcha (apoyan toda la planta del pie al caminar). La bóveda plantar es demasiado baja o está desaparecida, creando un área de máximo contacto de la planta del pie con el suelo.
En niños de tres a 10 años es muy frecuente el pie plano laxo infantil . Esta alteración se debe a la laxitud ligamentosa y suele corregirse pidiéndole que se ponga de puntillas o elevando pasivamente el dedo gordo.
El tratamiento es conservador en la mayoría de casos. Menos del 5% de los niños requieren tratamiento quirúrgico. Hasta los tres o cuatro años, todos los niños tienen aparente pie plano, esto se debe a la grasa existente a nivel de la bóveda plantar, pero realmente no es un pie plano. La ejercitación del pie mediante ejercicios específicos, como andar de puntitas y andar descalzo en terreno irregular o arena puede facilitar la formación de los arcos durante la niñez, proceso que generalmente se manifiesta entre los cuatro y seis años de edad. Niños con arcos planos muchas veces desarrollan arcos normales durante su crecimiento.
Debemos explorar con un podoscopio , para valorar la bóveda y las zonas de apoyo.
También es muy útil el fotopodograma (sobre una placa velada, se apoya el pie impregnado en líquido de revelado), donde puedo ver las huellas de la planta del pie y así saber cuánto del mismo apoya. Es muy grave si se marca toda la planta, y aún más si los bordes del pie están muy marcados. La radiografía lateral valora muy bien el grado de aplanamiento de la bóveda.
Nunca debe hacerse contención con botas rígidas que inmovilicen el tobillo . Lo recomendable es usar un zapato flexible, de punta ancha (para que los dedos se puedan mover) y talón rígido (corrige la desviación de talón).
Como mucho, a veces hay que recurrir a las plantillas u órtesis pero nunca antes de los cuatro años.
Pie cavo
¡Ojo! Siempre que veamos un pie cavo hay que ver si hay una alteración neurológica (se asocian con mucha frecuencia a espina bífida no detectada) aún en sus formas más leves.
Este pie se caracteriza por una elevación de la bóveda plantar que ocasiona alteraciones de la marcha, que estará invertida: primero se apoya la parte anterior (en lugar del talón). Los dedos pueden quedarse en forma de garra o flexionados hacia adentro, lo que disminuye el tamaño del pie. El talón estará desviado hacia dentro (talón en varo)
Estos niños suelen tener problemas con el calzado , desgastado irregularmente y mucho más por delante.
La corrección de este pie pasa por la cirugía en la mayoría de casos . Pero algunos casos, poco pronunciados, son tratados de forma conservadora recomendando zapatos holgados (para evitar el roce lo máximo posible) y ejercicios de estiramiento.
Es muy importante la valoración de este tipo de pie mediante el test de Coleman que determina si el retropié de estos pacientes es flexible o fijo. Puedes visualizar esta maniobra con un tutorial. Ahora te lo detallo : estando el paciente de pie, se coloca un bloque de madera de unos 2’5-4 cm. de espesor en el suelo y se le indica que suba un pie encima dejando el talón y el borde lateral del antepié apoyados sobre el bloque y quedando el borde interno del antepié fuera del bloque. Entonces observamos la posición que adopta el retropié respecto al antepié.
Si al realizar la maniobra, el retropié (que en estos pacientes está en posición de varo) adopta una posición compensatoria diremos que es un retropié flexible. Por el contrario, si la posición del retropié en varo es primaria, no se modificará tras la realización de la maniobra, siendo un retropié rígido (de más difícil corrección). Nos marcará la conducta terapéutica a seguir.
¿Qué otras deformidades de pie son relativamente frecuentes?
Pie varo: están en rotación interna y normalmente en supinación (inversión). Orientan la planta del pie hacia dentro, apoyando el borde externo y los últimos dedos para caminar.
Pie valgo : en rotación externa y en pronación o eversión. El talón mira hacia afuera y se orienta hacia afuera Apoyo en el borde interno.
Pie equino : Los pies se encuentran en flexión plantar (recuerdan la forma de pie de un caballo). Cuando camina apoya la región anterior del pie o metatarso (marcha de puntillas) y el talón no entra en contacto con el suelo.
Pie talo : Deformidad del pie en la que se produce una flexión dorsal, de forma que, al apoyar el pie en el suelo, únicamente contacta el talón, permaneciendo levantado el antepié (como si anduviera de talones).

Artículo especializado
Qué Es la Paniculitis
Las paniculitis son diferentes procesos que se caracterizan por inflamar la grasa que hay debajo de la piel . Son más frecuentes en las mujeres que en los hombres (seguramente por la diferente distribución de la grasa). En general, producen enrojecimiento, dolor y bultos que suelen afectar sobre todo a las piernas. Existen diferentes tipos según la forma de producirse la inflamación, y algunos pueden asociarse con enfermedades que pueden producir inflamación en otros órganos.
¿Cuál es la paniculitis más frecuente?
La paniculitis más frecuente se llama eritema nudoso. Es una enfermedad que se manifiesta en forma de bultos en las espinillas (la cara anterior de las piernas), muy dolorosos, que parecen golpes o hematomas.
En la mitad de los casos, el eritema nudoso es una enfermedad sin una causa conocida. En el resto de los casos, se puede ver asociado a enfermedades internas (amigdalitis, sarcoidosis o tuberculosis, por ejemplo), o al consumo de algunos medicamentos, como los anticonceptivos orales. En algunos casos puede aparecer en mujeres embarazadas.
¿Qué otras paniculitis existen?
Otra forma de paniculitis algo menos frecuente es el eritema indurado de Bazin , que se manifiesta en la cara posterior de las piernas con bultos dolorosos que acaban abriéndose, formando llagas y costras, a diferencia del eritema nudoso. Suele aparecer en personas que han estado en contacto con tuberculosis. Para estudiarla es necesario una biopsia profunda de la piel, radiografías de pulmón, y otras pruebas para descartar tuberculosis presente o pasada.
Otras paniculitis más raras pueden tener que ver con enfermedades internas de otros órganos , como la pancreatitis (paniculitis pancreática), la mala circulación venosa o la tromboflebitis (paniculitis esclerosante, que acaba deformando y endureciendo las piernas en las personas mayores), o algunas infecciones, como ciertas micosis profundas.
El lupus puede provocar una paniculitis llamada “lúpica” que ocasiona bultos en la grasa de las mamas o el abdomen. Característicamente, cuando baja la inflamación quedan zonas hundidas como agujeros donde la grasa se ha destruido y atrofiado. Esta forma de paniculitis no suele asociarse con los lupus graves, sino con los que no tienen afectación de otros órganos.
¿Existen paniculitis asociadas a cánceres?
Existe un tipo de linfoma (cáncer de las células de la sangre) que puede simular una paniculitis , en forma de bultos en las piernas, y es importantísimo diagnosticarlo para instaurar un buen tratamiento y prevenir la extensión del linfoma.
¿Cómo se diagnostican?
Algunas paniculitis pueden diagnosticarse con la simple exploración clínica , pero en otras es necesario realizar una biopsia profunda , obteniendo un poco de piel y grasa para analizarla en el microscopio. Una alternativa o un complemento a la biopsia puede ser una exploración mediante ecografía, que no necesita de anestesia ni de curar una herida en la piel con puntos de sutura. Además, puede ser necesario descartar las infecciones mediante cultivos en el laboratorio, u otras pruebas. Si cabe descartar enfermedades como la tuberculosis o la sarcoidosis, el médico puede necesitar una radiografía del tórax u otros tests. En el caso de paniculitis asociadas a tromboflebitis o mala circulación venosa (varices) puede ser necesaria una consulta al cirujano vascular para practicar pruebas como el Doppler y valorar el grado de afectación de las venas de las piernas.
¿Cómo se tratan?
En la mayoría de las paniculitis será de ayuda el reposo en domicilio, con las piernas elevadas. Una paniculitis no cura si no se realiza el reposo adecuado. Su médico le recetará medicamentos que controlen la inflamación de la grasa, en función de cada tipo de paniculitis. En algunos casos, antiinflamatorios simples como el ibuprofeno o el naproxeno pueden ser suficientes. En otros casos, un medicamento muy empleado es el yoduro potásico. En las paniculitis esclerosantes asociadas a la mala circulación venosa y a las tromboflebitis puede ser necesario emplear medicamentos anticoagulantes para evitar la formación de trombos o coágulos. Además, cada tipo de paniculitis tendrá un tratamiento específico y en función de si constituye una parte de otra enfermedad, como la sarcoidosis o la tuberculosis.

Artículo especializado
Qué Debes Saber sobre las Paperas
Muchos identificamos las paperas con la inflamación de la zona próxima a las mandíbulas. Y es que el virus que provoca las paperas puede infectar muchas partes del cuerpo pero lo hace especialmente en las glándulas salivares parótidas , que son las que se encuentran en la parte posterior de ambos pómulos, en las áreas comprendidas entre las orejas y la mandíbulas, cuya misión es la producción de saliva. Cuando una persona tiene paperas, estas glándulas se inflaman y se vuelven dolorosas .
Incubación y contagio
Las paperas o parotiditis es una enfermedad infecciosa producida por un virus del grupo Paramixovirus, que predomina en invierno y primavera. Su periodo de incubación es de 14 a 24 días y el contagio abarca desde 24 horas antes del inicio de la tumefacción o inflamación de la glándula parótida hasta tres días después de su desaparición. La transmisión se produce a través de partículas de saliva llamadas Pflügge.
Ayer y hoy
Esta enfermedad se identificó hace ya varios siglos y fue muy extendida hasta la aparición en 1967 de la vacuna antiviral XRP que contiene virus vivos atenuados de sarampión, rubeola y paperas. Desde su aparición, el número de casos se ha reducido en menos de 1000 al año y las epidemias son prácticamente inexistentes.
En la actualidad, la enfermedad se más frecuentemente entre los 5 y 14 años . Los casos de adultos jóvenes infectados han ido en aumento progresivo durante los últimos 20 años. El primer año de vida del bebé es prácticamente indetectable.
Una vez se contrae la enfermedad la probabilidad de reinfección es prácticamente nula aunque existen otras causas de inflamación de la glándula parótida que puede hacernos pensar que el paciente ha pasado la enfermedad más de una vez.
¿Qué síntomas da?
Fase inicial o prodrómica : rara en niños. Cursa con fiebre superior a 39ºC, dolor de cabeza, dolor muscular, mal estado general y pérdida del apetito.
Fase de estado : empieza con dolor y tumefacción en una o ambas regiones parotidias ya descritas. Pueden verse afectadas ambas, inflamándose una durante varios días antes que la otra o inflamarse solo una. Esta fase dura de uno a tres días y es poco frecuente la afectación de otras glándulas salivares. La inflamación se aprecia mejor mirando que palpando al paciente ya que incluso llega a borrar el ángulo mandibular. La zona inflamada es sensible y dolorosa al tacto, y es un dolor que aumenta con la ingesta de líquidos ácidos. La inflamación de la laringe y el paladar blando, así como la tumefacción de las glándulas submandibulares y sublinguales pueden acompañar a esta enfermedad infecciosa.
Fase de curación : a partir del tercer-séptimo día va disminuyendo paulatinamente la inflamación.
Complicaciones
Las paperas pueden provocar:
Meningitis (inflamación de las meninges) y encefalitis (inflamación del cerebro).
Orquitis o inflamación de los testículos . Esta complicación se produce en casos de adolescentes o adultos varones. Un testículo se inflama y es muy doloroso entre siete y 10 días después de la inflamación de las parótidas. Al mismo tiempo, encontraremos que el paciente tiene fiebre elevada, escalofríos, dolor de cabeza y dolor abdominal fácilmente relacionado con una posible apendicitis si el afectado es el testículo derecho. A pesar de su resolución, una complicación (poco frecuente) es la esterilidad del paciente.
Ooforitis o afectación de los ovarios en las mujeres : causa dolor y sensibilidad al tacto.
Pancreatitis : dolor y sensibilidad epigástrica. Riesgo de hiperglucemia.
Artritis : dolor articular una o dos semanas después de la curación del proceso de las paperas.
Abortos espontáneos : algunos estudios han demostrado que las paperas en el primer trimestre del embarazo se asocian a una tasa más alta de abortos espontáneos, pero no hay evidencias de que pueda causar malformaciones fetales.
Contagio de las paperas
El virus de las paperas es muy contagioso y las gotitas de saliva de la boca o la nariz son su trasmisor al estornudad, toser o reír. Será imprescindible el aislamiento en casa del paciente durante cinco días desde el inicio de la inflamación de la glándula. El virus se contagia también por contacto directo mediante pañuelos o vasos ya usados por el enfermo. Una vez más, una buena higiene será imprescindible para controlar su contagio.
¿Cómo se diagnostican?
Su diagnóstico es principalmente clínico . Son poco útiles los análisis de sangre en los casos no complicados. En la actualidad es una enfermedad de declaración obligatoria por lo que debemos acudir al médico ante la sospecha de enfermedad.
La principal prueba diagnóstica es el aislamiento del virus en saliva desde una semana antes de la tumefacción hasta 5 días después. El profesional realizará la recolección de saliva en un bote estéril que se enviará al laboratorio para su análisis.
¿En qué consiste el tratamiento?
Si se sospecha que el paciente ha contraído las paperas realizaremos un tratamiento sintomático consistente en: dieta blanda en la que se eviten los ácidos, cuidados locales de la boca, ibuprofeno, e ingestión de abundante líquido. No debe administrase ácido acetil salicílico.
En caso de complicaciones ya descritas acudiremos al servicio de urgencias o a un especialista como urólogo o ginecólogo.
La vacuna triple viral es nuestro mejor aliado para combatir las paperas , así que vacúnate.

Artículo especializado
Pilates para Embarazadas, la Revolución del Mundo Premamá
Durante años la práctica del ejercicio físico en el embarazo ha sembrado dudas sobre el tipo, intensidad y duración del ejercicio, o si existe riesgo para la gestante o el feto. Es cierto que, para garantizar una práctica segura, se deben respetar unos parámetros debido a los cambios que experimenta el cuerpo durante dicho periodo. La práctica del método Pilates durante el embarazo , se ha implantado durante los últimos años como un ejercicio físico ideal para las gestantes ya que se adapta a sus necesidades y cumple con los beneficios necesarios durante esta etapa.
Durante el embarazo se producen muchas modificaciones anatómicas y físicas, y el cuerpo de la embarazada se encuentra en una adaptación continua. La pelvis y el útero se agrandan y la musculatura del suelo pélvico y del abdomen se elongan a causa de las hormonas del embarazo (relaxina) para poder albergar al feto. El método Pilates fortalece la musculatura del abdomen, columna y suelo pélvico sin riesgo de comprometer las articulaciones con una carga excesiva, razón por la cual se ha convertido en un método revolucionario dentro del mundo premamá.
¿Qué es el método Pilates?
Se trata de un sistema de acondicionamiento físico en el cual se trabaja el cuerpo de forma global. Se pretende fortalecer la musculatura, desde la más profunda a la más periférica, a través de la conciencia corporal y la postura, realizando movimientos lentos y controlados acompañados por la respiración. Es un ejercicio anaeróbico , lo que quiere decir que es una actividad de fuerza en tiempos cortos con el objetivo de reforzar la musculatura y aumentar el equilibrio y la flexibilidad.
¿Cuál es su origen?
Joseph Hubertus Pilates fue su creador a comienzos del siglo XX en EEUU, desarrolló esta disciplina influenciado por sus conocimientos en yoga, artes marciales, fisioculturismo y la anatomía del cuerpo humano. Se hizo popular dentro del mundo de la danza, por lo que era y sigue siendo una práctica muy común entre los bailarines. No obstante, a pesar de que el método tiene más de 70 años, su práctica y reconocimiento en Europa es reciente.
¿Cómo se practica y cuáles son sus beneficios para las embarazadas?
El método se practica en el suelo sobre colchonetas, bajo supervisión de un profesional que puede ser un instructor o fisioterapeuta especializado, que dirige el movimiento y corrige la postura. Las clases se imparten en grupos reducidos o de forma individual a fin de conseguir mejores resultados y evitar posibles lesiones derivadas de una mala ejecución. Con los ejercicios se pretende conseguir un equilibrio muscular, reforzando la musculatura debilitada, en este caso la del abdomen, espalda y suelo pélvico que será uno de los motores durante el parto y flexibilizando la musculatura acortada sin sobrecargas de las articulaciones, lo que permite que la práctica sea agradable y sin riesgos.
Beneficios del método Pilates en el embarazo
Reeducación postural durante y después del embarazo: Los cambios estructurales del cuerpo hacen que el centro de gravedad se desplace a causa del aumento del abdomen.
Estabilidad lumbopélvica: disminuye la incidencia de lumbalgias debidas al aumento de la curvatura lumbar.
Activación de la circulación: reduce la aparición de edema en las piernas.
Favorece el parto natural: se reduce la incidencia de partos por cesárea o aplicación de anestesia.
Prevención de disfunciones ginecológicas.
Prevención de la diástasis abdominal. Gracias al trabajo muscular existe menor riesgo de que el tejido conectivo que une los dos rectos abdominales se dañe.
Prevención de diabetes gestacional y control de peso gracias al aumento del trabajo cardiovascular.
Control de la respiración: aumenta la expansión de la caja torácica, que puede verse reducida por el volumen del feto y, además, favorecerá la respiración durante el parto.
Recuperación más rápido durante el post-parto
¿Cuándo se puede empezar a practicar?
El inicio de la práctica variará según la condición física de la mujer . Si ya se practicaba de forma habitual y el embarazo se desarrolla normalmente es posible continuar ya que los ejercicios se irán adaptando en función de la evolución del embarazo. No obstante, para mujeres primerizas en el método, se recomienda comenzar a final del primer trimestre cuando las molestias de los primeros meses de embarazo desaparezcan.
Recomendaciones para su práctica
Controlar las pulsaciones por minuto. Si se superan las 140 pulsaciones por minuto puede ser peligroso para el feto.
El ejercicio debe realizarse a baja intensidad, suave y controlando cada movimiento.
Saber detectar dolores o molestias durante la práctica y bajar la intensidad o parar el ejercicio si es necesario.
Estar bien hidratada, antes y después del ejercicio.
No realizar el ejercicio después de comer, para evitar molestias en el abdomen o vómitos.
No realizar los cambios de posiciones de forma rápida. Se deben hacer de forma lenta para evitar sobrecargas, malos gestos o mareos.
Durante el segundo y tercer trimestre, es importante evitar posturas que impliquen estar tumbada boca arriba más de cinco minutos, ya que se puede sufrir una hipotensión.
A partir de la mitad del embarazo se deben evitar posiciones como tumbada boca abajo o sobre el estómago o la espalda.
No forzar demasiado las articulaciones, ya que la relaxina (una de las hormonas del embarazo) afloja los ligamentos y pueden provocar una pérdida de estabilidad si estamos cargando el peso sobre una extremidad, como por ejemplo apoyarse con un solo pie.
El apoyo sobre las muñecas puede ser molesto, si es así el instructor deberá modificar la postura.
Cualquier duda o molestia deberá ser transmitida siempre al instructor o al fisioterapeuta para intentar encontrar una alternativa a la postura o rebajar la intensidad del ejercicio.
La práctica del método Pilates estaría contraindicada en gestantes con hipertensión o con afecciones cardiacas, abortos habituales, placenta previa, hiper o hipotiroidismo, fatiga extrema, obesidad excesiva. En todo caso, la práctica del ejercicio en el embarazo siempre debería estar indicada por un médico y supervisada por un profesional especializado.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Cómo se Trata la Periodontitis
¿Por qué los odontólogos insistimos tanto en el cuidado del periodonto si en realidad es lo que hay alrededor del diente y no el diente en sí? Pues porque la p eriodontitis es la causa más frecuente de pérdida dental en adultos mayores de 35 años . ¿Te parece banal? La mayoría de extracciones que realizamos en consulta tiene una etiología periodontal (hasta el 80%). La enfermedad periodontal tiene su inicio en una causa infecciosa (por sobreinfección de la placa bacteriana acumulada bajo la encía en la mayoría de casos) dando lugar a un proceso inflamatorio con alta capacidad destructiva local.
¿Qué es el periodonto?
Es muy importante tener claro el concepto de periodonto para captar el mensaje de este texto. Llamamos periodonto al conjunto de tejidos (e ncía , ligamento periodontal , cemento radicular y hueso alveolar ) que rodea al diente y que le confiere una base de sustentación necesaria para llevar a cabo sus funciones masticatorias. La encía le confiere protección mientras que el resto de tejidos mencionados le confiere un correcto anclaje y estabilidad.
Cualquiera de los tejidos que conforman el periodonto puede sufrir un proceso inflamatorio o infeccioso . Sin embargo, son mucho más frecuentes las lesiones gingivales. No olvidemos que una enfermedad gingival no tratada deriva en la afectación del resto de tejidos vecinos dando lugar a una periodontitis.
¿Cuáles son las principales causas de la periodontitis?
Son varios los factores implicados en el proceso periodontal . Te voy a citar los más frecuentes:
Agentes irritantes locales (bien sean químicos o mecánicos)
Sobreinfección de la placa bacteriana (formación de sarro y cálculos dentales)
Prótesis deterioradas
Malos hábitos de ingesta, de higiene y tóxicos (tabaco y alcohol)
Problemas dentales (apiñamiento, maloclusión, disfunciones, bruxismo…)
¿Cómo puedo detectar un problema periodontal precoz?
Atención a estos síntomas, por favor, si tus encías sangran al cepillarte, están rojas o inflamadas, tienes hipersensibilidad dental, se te mueven algunos dientes, te duele al masticar, has notado que la encía está más baja con más diente expuesto o, simplemente, te notas halitosis (mal aliento), por favor ven a la consulta. Debemos valorar el estado de tu periodonto. Recuerda que es mucho más fácil tratar una gingivitis que una periodontitis. El pronóstico es mucho más comprometido en la periodontitis.
Consecuencias de una periodontitis
Cuando la periodontitis evoluciona, además de observarse cambios macroscópicos en la encía (retracción gingival, cambio de coloración y sangrado) se evidencia una movilidad ósea irreversible (por afectación del ligamento periodontal, del cemento de la raíz y del hueso que aloja al diente). Llegado este momento el diente no podrá sanarse y está destinado a la extracción. Pero, ¿se acaba aquí el drama? Lamentablemente no. El proceso infeccioso-inflamatorio se extiende hacia los dientes contiguos por lo que el proceso deriva hacia una boca sin dientes.
Ante esta evolución podríamos pensar que tenemos la gran solución con una cirugía de implantes y la colocación de una dentadura fija sobre ellos. Pero, ¿sabes cuál es el gran problema? El problema radica en que el hueso enfermo no tiene la suficiente base de sujeción como para alojar implantes y, por tanto, en caso de pérdida dental por problema periodontal ¿te vas a conformar con una “dentadura de quita y pon” como hacíamos en el siglo pasado?
Me temo que es momento de reflexionar y decidirnos por sanearnos la boca, si aún estamos a tiempo. ¿No crees? Entonces, ¿cuáles son las alternativas terapéuticas que tengo cuando la periodontitis ya está instaurada?
Tratamiento
El tratamiento de elección va a depender de la gravedad de la periodontitis . Vamos a enunciar los diferentes tratamientos existentes y la indicación de cada uno de ellos. Podréis observar que cada nueva propuesta de tratamiento es más agresiva que la anterior dado que implica que la enfermedad está más avanzada. Primero se realiza una tartrectomía, que consiste en una higiene dental básica llevada a cabo por el higienista mediante el aparato de ultrasonidos y con la finalidad de desincrustar la placa bacteriana acumulada y acceder posteriormente al tratamiento periodontal propiamente dicho. Es el momento ahora de valorar la magnitud y gravedad de la enfermedad periodontal pues la higiene nos permitirá realizar un sondaje o procedimiento que consiste en la evaluación de los tejidos periodontales y en la detección y medición de las bolsas periodontales.
Tras el diagnóstico de certeza y conociendo el grado de afectación de le enfermedad periodontal (leve, moderada o grave) planificaremos el tratamiento específico más adecuado de entre los existentes :
Raspaje y alisado de la raíz del diente o curetaje . Este tratamiento se realiza por cuadrantes y bajo anestesia de los mismos. Consiste en la limpieza del fondo de bolsa y de la raíz del diente. Persigue la eliminación del cálculo, de la placa bacteriana y de la tinción y depósitos sobre las coronas dentarias y las superficies radiculares de los mismos. El alisado es la eliminación del cemento y la superficie dentaria que está contaminada con placa bacteriana, cálculos de sarro y productos bacterianos dañinos para el periodonto y el diente. Puede ser llevado a cabo por el odontólogo general pero los casos graves son tratados por el periodoncista.
Cirugía periodontal: destinada a corregir los defectos gingivales por retracción, fundamentalmente. También nos permite acceder al ápice de la raíz para erradicar un foco infeccioso.
Tratamientos complementarios : irrigación bucal (consiste en la acción directa de un chorro pulsátil de agua con efecto mecánico sobre las incrustaciones de la superficie dental, borde de encías y los lugares de difícil acceso como las bolsas periodontales, ortodoncia y prótesis fijas), cepillo interproximal, hilo dental, pasta dentífrica para encías sensibles y antisépticos.
Tras el tratamiento definitivo se exige una frecuencia regular de visitas para controlar la evolución . Es importante conseguir una adherencia absoluta al tratamiento por parte del paciente pues su implicación es fundamental en la evolución de la enfermedad.
Recapitulando, tan sólo quiero concienciarte de que pequeños problemas periodontales tienen buena respuesta al tratamiento . Sin embargo, ante enfermedades periodontales avanzadas no sólo el tratamiento puede fracasar sino la inversión de dinero y tiempo que implica puede no ser compensada con los resultados obtenidos. Búscate otra excusa para no venir, los motivos ya te los he expuesto.

Artículo especializado
Qué Debes Saber sobre la Prótesis Dental
El objetivo de una prótesis dental es restaurar una o varias piezas dentarias , haciéndolo compatible con una dentadura de aspecto estético, pero a la vez lo más natural posible. Y ello teniendo en cuenta la edad, la morfología facial y la propia dentadura. Los dientes deberán ser lo más parecido posible a sus piezas naturales (si conserva alguna).
Una prótesis dental es un elemento intrabucal hecho a medida que tiene la finalidad de restaurar una o varias piezas dentarias , teniendo en cuenta la función estética, masticatoria y oclusal. Una vez el odontólogo propone la rehabilitación de la boca se cita al paciente para tomar unas impresiones de alginato (pasta normalmente de color verde que se coloca sobre unas cubetas que tras colocarse en el interior de la boca endurece y nos facilita una réplica exacta de la anatomía de la boca). Estas impresiones son trabajadas en el laboratorio protésico donde se elabora la prótesis que será ajustada en la boca por el odontólogo, posteriormente. Definamos, inicialmente, los tipos de prótesis existentes.
En función de su tamaño :
Prótesis parcial: se usan para sustituir una o algunas piezas dentales. Si es sólo una la llamaremos corona unitaria. Si son varias piezas la llamaremos coloquialmente “puente” o esquelético.
Prótesis completa: se usan para rehabilitar toda la arcada completa (puede ser la superior o la inferior).
En función de su anclaje :
Prótesis fijas: son aquellas que, una vez colocadas en boca, son cementadas o atornilladas para no ser extraídas. Son de porcelana con o sin una base de metal. Podría ser, por ejemplo, una corona sobre un implante, un puente cementado por los extremos a dientes fijos o una arcada completa anclada con implantes.
Prótesis removibles: son aquellas que pueden extraerse fácilmente de la boca. Son conocidas como prótesis de “quita y pon”. Tienen una gran parte de resina con posibles refuerzos metálicos o ganchos. Puede ser una arcada completa con una base de resina rosa (la típica dentadura completa de ancianos) o un puente de unos dientes anclados con ganchos (se le llama coloquialmente un esquelético o “puente”). El portador se la puede quitar para limpiarla o para dormir.
Las combinaciones posibles son varias: prótesis parcial fija o removible y prótesis completa fija o removible. Asimismo, pueden estar fabricadas de muy diferentes materiales que dependerán, sobre todo, del tipo de prótesis. Sin embargo, el precio puede variar sustancialmente. Por ejemplo, una prótesis completa removible de una arcada hecha en resina tiene un precio infinitamente inferior a una prótesis completa fija de una arcada fijada con implantes. En ambos casos hablamos de una arcada completa pero las diferencias estético-funcionales son abismales.
Cuando hacemos una propuesta de tratamiento nos ajustaremos a cada paciente (a sus necesidades y a sus posibilidades, fundamentalmente), pero siempre debemos mostrarle diferentes alternativas de tratamiento e indicarle las ventajas e inconvenientes de cada una para que tome la decisión definitiva. El odontólogo debe ponerse en la situación del paciente para aconsejarle en este momento. Éticamente, hemos de tener presente las expectativas del paciente, su edad, el número de dientes a restituir y su posibilidad económica.
Una vez tomada la decisión de rehabilitar una boca se tiene que hacer un estudio completo y una valoración de la oclusión . Actualmente tiene un importante peso específico la estética del paciente. Si tenemos que rehabilitar un diente anterior lo pondremos de cerámica, aunque sea menos resistente pero estéticamente impecable. Si tenemos que rehabilitar un molar optaremos por una corona metálica con cobertura de cerámica para asegurarnos una correcta función masticatoria. Con ello quiero decir que, en las zonas estéticamente comprometidas será de nuestra elección un material más estético a pesar de ser menos resistente mientras que en la zona posterior optaremos por materiales más resistentes a pesar de ser menos estéticos (ya que reciben una fuerza muy superior).
¿Cuál es la prótesis más indicada?
Un buen estudio previo hará que el tratamiento rehabilitador sea todo un éxito. Perseguimos recuperar la funcionalidad de una boca sin renunciar a la recuperación de la estética , por tanto debemos asegurarnos de que el paciente pueda masticar, deglutir, hablar y respirar. Para asegurarnos una correcta funcionalidad de la prótesis valoramos cuatro características:
Retención : toda prótesis debe mantenerse sujeta y firme en la boca de forma invariable. Como es obvio, serán más retentivas las prótesis fijas (ancladas con tornillos o cemento) que las removibles (ancladas con ganchos o resina, por ejemplo).
Soporte : la estabilidad estará condicionada por un buen soporte. Cuanto más amplio es el soporte mejor base de sustentación y más estabilidad. Una prótesis puede tener diferentes soportes:
Dentosoportadas: es un grupo de dientes postizos que se anclan por delante y por detrás a dientes sanos mediante anclajes metálicos.
Mucosoportadas: son las típicas dentaduras postizas de base de resina de color rosa de quita y pon. Es la dentadura completa para pacientes sin dientes y se apoya exclusivamente en las mucosas y el paladar. El problema de estas prótesis radica en su inestabilidad a la hora de comer o hablar, por lo que el paciente al final recurre a fijarlas con unos “pegamentos” indicados para este tipo de casos, con el inconveniente que todo esto supone.
Dentomucosoportadas: ancladas en dientes, pero con soporte de resina rosa.
Implantosoportadas: son soportadas por implantes. Suelen colocarse sobre una boca sin dientes. Este tipo de prótesis se fija sobre dichos implantes por lo que no tiene ningún tipo de movimiento dentro de la boca.
Estabilidad : para evitar el balanceo al morder.
Fijación : depende de la base donde se apoya el soporte de la prótesis
Además de estas características mecánicas debemos asegurarnos de que la prótesis sea funcional (que permita al paciente hacer vida normal) y estética (que permita al paciente hacer vida social (hablar, besar, reír…). El objetivo protésico será conseguir una dentadura de aspecto estético, pero a la vez lo más natural posible, teniendo en cuenta la edad, la morfología facial y la propia dentadura del paciente. Los dientes deberán ser lo más parecidos posible a sus piezas naturales (si conserva alguna).
¿Cómo debo cuidar una prótesis?
Las prótesis dentales necesitan ser limpiadas frecuentemente por lo que el paciente debe ser instruido. Convienen revisarlas en la consulta anualmente.
Recordar que las prótesis dentales necesitan un c uidado similar al que reciben nuestras piezas naturales . Interesa que las prótesis duren el máximo tiempo posible en perfectas condiciones. Si en algún momento notas que está más suelta de lo habitual o no muerdes como siempre no dudes en acudir a visita.

Artículo especializado
Qué Es y Qué Síntomas Da la Prostatitis
Las infecciones de orina en el hombre no son tan habituales como en las mujeres, pero cuando se producen son más severas y requieren tratamiento antibiótico por más tiempo. Además, no se manifiestan como la clásica cistitis, sino que se dan en los testículos o en la próstata, y en este caso hablamos de prostatitis aguda.
Por qué se produce
La gran mayoría de las prostatitis las causan las bacterias. Una bacteria llamada Escherichia coli es la más habitual, siendo la causante de prácticamente el 80% de los casos de prostatitis. Otras bacterias menos habituales pero que en ocasiones se observan en los cultivos de orina o de la secreción prostática de los pacientes con prostatitis son Staphylococcus saprophyticus , Klebsiella pneumonia y Proteus mirabilis .
La prostatitis puede darse en personas de cualquier edad, aunque lo más habitual es que sea en hombres adultos y ancianos . Rara vez se aprecia una prostatitis en niños o adolescentes, en los cuales es más común la infección testicular u orquitis.
Cómo se produce
La prostatitis no es una infección tan fácilmente transmisible como otras. Para que se produzca el paciente debe entrar en contacto con estas bacterias y se deben dar una serie de factores que posibiliten que las bacterias migren hacia la próstata y la colonicen. Uno de estos factores es la existencia de un reflujo de orina que esté colonizada por bacterias (en principio la orina es un líquido estéril) que vaya a través de los canales de la eyaculación hacia la próstata. El otro mecanismo más habitual mediante el cual se puede producir una prostatitis es que la bacteria avance a lo largo de la uretra desde el meato urinario (el orificio en el extremo del pene en el que desemboca la uretra y por donde se expulsa la orina y el esperma) hasta alcanzar la próstata. Este tipo de mecanismo es el más habitual cuando el contagio tiene lugar mientras se mantienen relaciones sexuales.
Factores que pueden complicar una prostatitis
Existen una serie de factores que hacen que la prostatitis, que de por sí ya es una infección urinaria compleja, como todas las del varón, pueda ser más peligrosa y conllevar un mayor riesgo para la salud del paciente:
Alteraciones de la función renal o insuficiencia renal
Cirrosis hepática
Litiasis (piedras renales)
Diabetes
Enfermedad oncológica
Déficits del sistema inmunitario
Reflujo vesicoureteral (reflujo de la orina desde la vejiga hacia los riñones a través de los uréteres)
Qué síntomas provoca
La prostatitis aguda es fácilmente reconocible . Lo que vemos habitualmente en la consulta o en urgencias es un hombre que acude por fiebre, malestar general, dolor en la zona del periné (entre los testículos y el ano) y molestias a la hora de orinar. Suelen explicar que les cuesta orinar, que tienen ganas hacerlo constantemente y que entonces salen pocas gotas y se quedan con sensación de no haber vaciado del todo. Igualmente pueden explicar una sensación de ardor o dolor al orinar, la orina puede ser algo más turbia y tener un olor más penetrante. Es también muy frecuente que se levanten más por la noche para orinar y que se quejen de que la potencia del chorro parece haber disminuido e incluso que se les escapen unas gotas tras haber acabado. En algunas ocasiones, refieren haber tenido sangre en la orina o en el esperma.
Dado que es una infección seria, los pacientes con prostatitis tienen un mal estado general, fiebre elevada, escalofríos, sudoración, dolor de cabeza, dolores musculares y articulares y a veces se pueden dar náuseas y vómitos.
Diagnóstico
La exploración esencial para valorar una prostatitis es el tacto rectal. Consiste en introducir el dedo por el ano y palpar la próstata, que solamente es accesible a la exploración a través del ano. Cuando hay una prostatitis los pacientes refieren un dolor muy intenso al tocarla, dado que la glándula está inflamada y dilatada y al presionarla se produce un dolor muy intenso.
Además de esta exploración, el diagnóstico se debe confirmar mediante una analítica de orina y en ocasiones de sangre . Si existen dudas se puede realizar un cultivo de la secreción prostática, pero no se espera nunca al resultado del cultivo para comenzar cuanto antes el tratamiento antibiótico y sintomático de las prostatitis.
Cómo se trata
El tratamiento de la prostatitis aguda se basará en el uso de antibióticos dirigidos a cubrir la mayoría de gérmenes que causan infecciones de orina . Generalmente se utilizan unos antibióticos llamados quinolonas (ciprofloxacino o norfloxacino), pero debido a que se usan con frecuencia estamos viendo desde hace un tiempo bacterias resistentes a estos fármacos, por lo que entonces se opta por otras pautas de antibióticos como el cotrimoxazol. Los síntomas generales y urinarios se pueden aliviar con analgésicos y antiinflamatorios. Es esencial una ingesta de agua abundante (unos dos litros al día), para que los riñones produzcan orina y ésta, por mero arrastre, ayude a limpiar la próstata.
Estas infecciones requieren que el tratamiento se mantenga durante dos o tres semanas para asegurarnos de que se eliminan todas las bacterias de la próstata y así evitar recaídas. Si tras varios días de tratamiento antibiótico los síntomas no mejoran en absoluto es aconsejable volver al servicio de urgencias.
¿Se puede prevenir?
La prostatitis se puede prevenir si nos aseguramos una ingesta adecuada de agua cada día y mantenemos relaciones sexuales con métodos barrera para prevenir el contacto con la flora bacteriana que puede causar esta infección.
 Savia
Savia