Artículos Especializados

Artículo especializado
Viajar a Canarias con seguridad en Navidad
Estas Navidades pueden ser diferentes a las demás. Las restricciones provocadas por la pandemia de la COVID-19 van a condicionar la movilidad, el tipo de reuniones y las celebraciones navideñas en general.
También va a ser difícil encontrar un lugar para viajar que sea seguro y que ofrezca incentivos para descansar y dar la bienvenida al 2021, que seguro será un año mejor que el 2020.
Uno de estos escasos destinos está en las Islas Canarias , donde la epidemia está afectando mucho menos que en otras zonas y donde se permite viajar, simplemente realizándose una prueba diagnóstica negativa de coronavirus con un margen de 72 h antes del viaje. En concreto, las dos pruebas que se pueden utilizar son una prueba PCR o un test rápido de antígenos .
En Savia están disponibles las pruebas PCR desde 79€ y los test de antígenos desde 30€ . También existe la opción de test a domicilio desde 92€ .
Viajar seguro es posible
El conocimiento del coronavirus desde etapas muy tempranas de la pandemia ha permitido tener pruebas de laboratorio a nuestro alcance capaces de detectar de forma muy fiable el virus en una persona. De este modo, la única manera de tener seguridad a la hora de viajar es realizarse una prueba diagnóstica de detección del SARS-CoV-2 , el virus causante de la COVID-19.
Canarias, accesible con un test COVID-19
Existen muchos países y lugares de destino turístico que, directamente, han vetado la entrada de personas residentes en España o exigen una cuarentena a la llegada. De este modo, son escasos los destinos en los que se pueda viajar libremente. Dentro de las excepciones destaca un territorio que se encuentra dentro de nuestras propias fronteras: las Islas Canarias, a las que se puede acceder desde cualquier punto de España o el extranjero con una prueba de diagnóstico COVID-19 negativa.
De este modo, el Gobierno de Canarias aprobó un decreto ley que permite acceder a los establecimientos turísticos de alojamiento de las islas demostrando la realización −en el plazo máximo de 72 horas previas a la llegada− de un test de diagnóstico de infección activa, mediante la aportación de un certificado, ya sea de forma telemática o en papel, que acredite que ha dado negativo en COVID-19. En este documento debe constar la fecha y hora de realización de la prueba, la identidad, el laboratorio responsable de su verificación y su naturaleza. Los niños menores de 6 años quedan excluidos de la obligatoriedad del test.
Canarias se convierte así en la primera comunidad autónoma española en promover la realización de pruebas diagnósticas en el lugar de procedencia de cada turista.
Canarias, destino seguro
La situación epidemiológica condiciona las medidas restrictivas que las autoridades imponen en cada territorio. El actual estado de alarma permite a cada comunidad autónoma establecer medidas restrictivas en función de los niveles de expansión de la epidemia. Por ejemplo, la situación epidemiológica de Canarias ha hecho que no haya que imponer un “toque de queda” −con la prohibición de estar fuera de casa a partir de cierta hora− que sí está en vigor en el resto del país.
Y es que Canarias es la comunidad autónoma donde menos casos de COVID-19 se documentan, muy por debajo del resto de territorios. Así, los casos diagnosticados en los último 14 días por 100.000 habitantes fueron 77, frente a la media nacional que está por encima de 300 y algunas CCAA que sobrepasan los 500.
Disfrutar en Canarias de unas Navidades seguras
Canarias es un destino privilegiado para el turismo. Su situación geográfica y sus condiciones climáticas convierten al archipiélago canario en un apetecible destino, especialmente en invierno. El mes de diciembre en las Islas Canarias está marcado por sus 22 °C de media en invierno y sus más de 10 horas de sol diarias. Es decir, una Navidad diferente, pero por su calidez.
Pruebas disponibles para viajar a Canarias estas Navidades
Para acceder a los establecimientos turísticos de alojamiento de Canarias es preciso que los usuarios turísticos mayores de seis años demuestren la realización, en el plazo máximo de 72 horas previas a su llegada, del test de diagnóstico de infección activa de la COVID-19 negativo.
En el momento actual, se dispone de dos pruebas de detección de infección activa, la detección de ARN viral mediante PCR o un test rápido de detección de antígenos .
En Savia están disponibles las pruebas PCR desde 79€ y los test de antígenos desde 30€ . También existe la opción de test a domicilio desde 92€ .
Test PCR COVID-19, la prueba más fiable
El test PCR o prueba de la PCR es la técnica más sensible y fiable de los métodos disponibles para el diagnóstico de la COVID-19.
Permite detectar y amplificar un fragmento de material genético −en el caso del coronavirus se trata de ARN− a partir de una muestra tomada de secreciones respiratorias del paciente.
La PCR se caracteriza por tener una alta especificidad (diferenciando entre dos microorganismos muy similares), una alta sensibilidad (detectando cantidades mínimas del virus) y ser precoz, siendo capaz de detectar el virus en las primeras fases de la infección.
El resultado de la prueba debe ser evaluado por un profesional de la salud.
Test de antígenos COVID-19
El test de antígenos detecta, a partir de una muestra nasofaríngea, la presencia del antígeno o proteína del virus.
Al contrario que la PCR, en la que los resultados tardan en estar disponibles varias horas, el test de antígenos permite tener los resultados en 15 minutos.
De este modo, permite un diagnóstico rápido de la infección por coronavirus con la toma de una muestra de secreciones nasofaríngeas, siendo especialmente fiables si se hacen dentro de los 7 días del inicio de los síntomas. Pueden resultar en muchos casos una alternativa a la PCR.
El test rápido de antígenos debe realizarse por profesionales de la salud.
Si necesitas un test COVID-19 para viajar a Canarias estas Navidades, reserva cita ya en los mejores centros : PCR desde 79€, test de antígenos desde 30€ y test a domicilio desde 92€ .
Bibliografía
Interpretación de las pruebas diagnósticas frente a SARS-CoV-2. Instituto de Salud Carlos III. Ministerio de Sanidad. 24 de abril de 2020. versión 2.
Centro de Coordinación de Alertas y Emergencias Sanitarias. Ministerio de Sanidad. Enfermedad por coronavirus (COVID-19). Actualización nº 260. 27.11.2020 .
Ministerio de asuntos Exteriores, Unión Europea y Cooperación. Servicios al ciudadano. Si viajas al extranjero .
Boletín Oficial de Canarias Nº 233. Viernes 13 de noviembre de 2020-4265 .
Ministerio de Sanidad. Comisión de Salud Pública. Aprobación de los test antigénicos como herramienta rápida de diagnóstico y cribado de la COVID-19 .
Gobierno de Canarias. Portal de turismo .
Artículo especializado
Pruebas y test para el diagnóstico de la COVID-19
El diagnóstico microbiológico del SARS-CoV-2 −el virus causante de la COVID-19− es fundamental para el manejo de la enfermedad individual, así como para su transmisión en un contexto de pandemia.
Las directrices sanitarias señalan que a todos aquellos casos sospechosos de infección por el SARS-CoV-2 se les realizará una PCR (u otra técnica de diagnóstico molecular que se considere adecuada) en las primeras 24 horas. Sin embargo, también es necesario disponer de pruebas rápidas, simples e idealmente con alta sensibilidad y precisión que se puedan realizar a gran escala. El objetivo es un diagnóstico precoz para el mejor manejo y monitorización de pacientes, así como la aplicación de medidas de prevención y vigilancia epidemiológica.
Se considera caso sospechoso de infección por SARS-CoV-2 a cualquier persona con un cuadro clínico de infección respiratoria aguda de aparición súbita de cualquier gravedad que curse con fiebre, tos o sensación de falta de aire. También deben considerarse pacientes con enfermedad grave del tracto respiratorio inferior sin ninguna causa clara. Otros síntomas sospechosos incluyen mialgias, diarrea y aberraciones olfativas o gustativas.
¿Necesitas hacerte un Test de diagnóstico para detectar Covid-19? Puedes reservar cita ya en los mejores centros.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
RT-PCR
La RT-PCR o PCR − reacción en cadena de la polimerasa (por sus siglas en inglés) − es la técnica de referencia y de elección en la actualidad para el diagnóstico de COVID-19.
Es la prueba más sensible y fiable de los métodos disponibles. Tarda entre 2 y 4 horas en dar un resultado. Este puede ser positivo (presencia del virus en la muestra) o negativo (ausencia del virus).
En qué consiste
Este procedimiento de laboratorio permite copiar una pequeña cantidad de ADN millones de veces, de modo que haya suficiente cantidad para ser detectado.
Sin embargo, el virus SARS-CoV-2 no contiene ADN de doble cadena como material genético, sino ARN de una sola cadena. Como las pruebas de PCR solo pueden hacer copias de ADN, primero hay que convertir el ARN en ADN. Esta acción se lleva a cabo por medio de una enzima llamada transcriptasa inversa (RT, por sus siglas en inglés) que convierte el ARN de una sola cadena en ADN de doble cadena. El ADN vírico se añade a un tubo de ensayo junto con los reactivos necesarios como cebadores (secciones cortas de ADN diseñadas para unirse al virus), y nucleótidos (moléculas que componen el material genético) y una enzima constructora del ADN. Finalmente, los colorantes fluorescentes añadidos al tubo de ensayo se unen al ADN copiado, aumentando su fluorescencia, lo que permite confirmar la presencia del virus en la muestra y, por tanto, que la persona está infectada.
Cuando el virus no está presente en la muestra, los colorantes no aumentan su fluorescencia y la prueba será negativa.
Muestras biológicas para la prueba
Las muestras más utilizadas para el diagnóstico de COVID-19 son las nasofaríngeas −que ofrecen un mayor rendimiento− y orofaríngeas. La toma de la muestra, en forma de frotis o exudado, se lleva a cabo con un hisopo. Sin embargo, también ha sido posible obtener resultados positivos para SARS-CoV-2 en muestras no respiratorias: orina, heces y sangre.
Limitaciones de la prueba
Si bien las pruebas de PCR son la forma más fiable de comprobar la presencia del virus SARS-CoV-2, también tienen limitaciones.
En primer lugar, la RT-PCR se realiza en laboratorios de Microbiología Clínica y necesita personal experto en Microbiología Molecular y medidas de Bioseguridad.
Por otro lado, se necesitan unas horas para obtener resultados. Esto implica un límite en la cantidad de pruebas que un laboratorio puede llevar a cabo. Por ello, se están poniendo en marcha test rápidos de PCR que permiten realizar hasta 1.200 pruebas al día con un procedimiento automatizado.
Otra limitación es la disponibilidad de los reactivos necesarios, especialmente en estos momentos en los que la demanda a nivel mundial de estas pruebas ha provocado escasez.
La contaminación o la degradación también pueden causar problemas por falsos positivos (cuando no se tiene el virus, pero la prueba da positivo) o falsos negativos (cuando se tiene el virus, pero la prueba da negativo).
Otra gran limitación de este tipo de pruebas es que sólo pueden indicar la presencia del virus en el momento de la prueba. No señala si se ha tenido el virus y ya se está recuperado, ni lo contagioso que pueda ser un paciente.
Finalmente, el resultado negativo de la prueba no excluye la posibilidad de infección por SARS-CoV-2.
¿Necesitas hacerte un Test de diagnóstico para detectar Covid-19? Puedes reservar cita ya en los mejores centros.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Test basados en la reacción antígeno-anticuerpo
Actualmente se dispone de diversos test basados en la reacción antígeno-anticuerpo. Principalmente, se distinguen dos tipos: los que detectan antígenos o proteínas del virus ( test antigénicos ) y los que detectan anticuerpos −como la inmunoglobulina IgM o IgG− en la persona ( test serológicos ).
En general, se trata de pruebas cualitativas que solo ofrecen resultado positivo o negativo.
Las principales técnicas en las que se basa la detección de antígenos y anticuerpos son:
Técnicas de aglutinación indirecta
Inmunofluorescencia.
Enzimoinmunoanálisis.
Contrainmunoelectroforesis.
Métodos luminométricos.
Inmunocromatografía.
De éstas, las más comunes en el diagnóstico del virus SARS-CoV-2 son la inmunocromatografía (para los test rápidos) y, los enzimoinmunoanálisis (ELISA, por sus siglas en inglés) para multianálisis de laboratorio.
Test antigénicos
En qué consiste
La prueba consiste en la detección de las proteínas (antígenos) de la superficie del virus.
En las pruebas antigénicas un resultado positivo significa, como en la PCR, que el virus está presente en la muestra. Tanto la PCR como el test antigénico proporcionan un diagnóstico específico en la fase inicial del brote.
Muestras biológicas para la prueba
A partir de una muestra de exudado del tracto respiratorio (nariz o boca).
Limitaciones de la prueba
Se trata de pruebas cualitativas cuyo resultado depende en gran medida de la calidad de la muestra (presencia suficiente del virus o sus proteínas).
Test serológicos
En qué consiste
Consiste en la detección de los anticuerpos que producen las defensas del organismo. La inmunoglobulina M (IgM) es la primera en aparecer en cualquier infección. Se producen aproximadamente a los siete días, por lo que este tipo de diagnóstico no es tan efectivo al principio de la infección.
Además de la IgM, también se detecta la presencia de otro anticuerpo, la IgG frente al SARS-CoV-2 en una muestra de sangre, suero o plasma.
En el caso del ELISA (acrónimo en inglés de ensayo de inmunoabsorción ligado a enzimas) detecta anticuerpos producidos en la sangre del paciente debido a la infección con SARS-CoV-2. Para llevar a cabo la prueba, se deposita la muestra biológica junto con los reactivos (anticuerpos, antígenos y enzimas) que a partir de la reacción producida cambia de color.
El tiempo de este tipo de pruebas suele llevar entre 1 y 3 horas.
Normalmente, este tipo de pruebas se recomiendan de manera complementaria a la PCR, pero en situaciones en las que se hace necesaria la distribución masiva de pruebas, son de gran ayuda para detectar casos asintomáticos o leves.
Muestras biológicas para la prueba
La prueba se realiza a partir de una muestra de sangre.
Limitaciones de la prueba
Al principio de la infección todavía no se han producido anticuerpos, por lo que no es una prueba efectiva en esta fase.
¿Necesitas hacerte un Test de diagnóstico para detectar Covid-19? Puedes reservar cita ya en los mejores centros.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Test rápidos
Los kits rápidos que están disponibles presentan un funcionamiento similar a los test de embarazo y ofrecen un resultado en 10-15 minutos.
En qué consiste
Consiste en una pequeña superficie que contiene o bien anticuerpos que reconocen las proteínas del virus, en el caso de los antigénicos, o bien moléculas del virus que reconocen los anticuerpos generados por nuestro organismo para defenderse, en el caso de los serológicos.
Los más comunes son los inmunoensayos de flujo lateral con tiras de papel inmunocromatográficas que funcionan mediante el reconocimiento de anticuerpos. Para ello, se toma una gota de sangre del paciente mediante punción en un dedo y se coloca en la abertura del dispositivo. Los anticuerpos contra el SARS-CoV-2 que están presentes en la muestra quedarán capturados. Esto provoca un cambio de color en varias líneas, dependiendo del tipo de anticuerpos presentes (IgM, IgG, o ambos).
Muestras biológicas para la prueba
Una gota de sangre.
Limitaciones de la prueba
A pesar de su rapidez, este tipo de pruebas son menos fiables que la PCR, por lo que se complementan con esta técnica si el resultado es negativo o dudoso.
Bibliografía
Mandell, Douglas y Bennett. Enfermedades infecciosas. Infecciones respiratorias y cardiovasculares. Elsevier, 2015.
Estrategia de diagnóstico, vigilancia y control en la fase de transición de la pandemia de COVID-19. Indicadores de seguimiento. Instituto de Salud Carlos III. Ministerio de Sanidad. Actualizado 12 de mayo de 2020.
Interpretación de las pruebas diagnósticas frente a SARS-CoV-2. Instituto de Salud Carlos III. Ministerio de Sanidad. 24 de abril de 2020. versión 2.
Grupo de expertos SEIMC para el análisis del diagnóstico microbiológico del COVID-19. Documento de posicionamiento de la SEIMC sobre el diagnóstico microbiológico de CIVID-19.
Carter LC et al. Assay Techniques and Test Development for COVID-19 Diagnosis. ACS Central Science Article ASAP. DOI: 10.1021/acscentsci.0c00501.
World Health Organization. Laboratory testing for cornavirus disease (COVID-19) insupected human cases. Interim guidance 19 March 2020.
Federación Española de Empresas de Tecnología Sanitaria. COVID-19: Tipos de test para el diagnóstico y el cribado. https://www.fenin.es/. Visitado el 15/05/2020
¿Necesitas hacerte un Test de diagnóstico para detectar Covid-19? Puedes reservar cita ya en los mejores centros.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Descargar infografia Test Covid-19
Descargar infografia Resultados y recomendaciones Test Covid-19
Test Covid Test Coronavirus Test serológico Covid Test PCR Covid
Artículo especializado
Avances en la vacuna para la COVID-19: esperanzas contrarreloj
Los datos hechos públicos recientemente por parte de las farmacéuticas Pfizer, Moderna, AstraZeneca (Oxford) y el Ministerio de Salud de la Federación Rusa parecen acercar aún más las vacunas contra el SARS-CoV-2, el virus causante de la COVID-19 . Sin embargo, todavía quedan muchas cuestiones importantes por conocerse, como por ejemplo, si protegerán por igual a todos (incluyendo a los grupos de riesgo), por cuánto tiempo y qué tipo de protección, cuándo se podrá acceder definitivamente a la vacuna, etc
Si quieres viajar tranquilo estas Navidades, hazte un Test para detección de Covid-19.
Carrera contrarreloj para encontrar una vacuna
Las vacunas generalmente requieren años de investigación y pruebas antes de llegar a un resultado exitoso. Sin embargo, la pandemia de la COVID-19 −uno de los mayores retos de salud pública a nivel global− a puesto a prueba el grado actual de desarrollo biotecnológico. De este modo, con grandes inversiones de por medio, muchos grupos de investigación científica junto con la industria farmacéutica se apresuran para poder producir una vacuna segura y eficaz contra el coronavirus.
Más de 50 grupos de investigación diferentes de todo el mundo están probando vacunas en humanos mediante ensayos clínicos, y al menos 87 vacunas preclínicas están bajo investigación activa en animales.
De este modo, más de 10 vacunas han llegado a la etapa de ensayo clínico de fase III (previa a su aprobación y comercialización) en la que se evalúa su seguridad y eficacia en un número elevado de personas.
La mayoría de las vacunas candidatas se enfocan en la proteína de la espícula o gancho que utiliza el virus para entrar en las células. El motivo es que se trata de un antígeno inmunodominante, que provoca tanto la producción de anticuerpos como la respuesta de las células T por parte del sistema inmunitario.
Los ensayos clínicos en marcha utilizan varias técnicas diferentes de vacunas que incluyen ARN mensajero , vacunas con vectores adenovirales , virus inactivados y glicoproteína adyuvante de la espícula. Todas ellas han mostrado respuestas con anticuerpos neutralizantes tras la inmunización que hay que estudiar a gran escala.
Normalmente, en los ensayos a una parte de los participantes se les suministra la vacuna y a otra parte un placebo. Posteriormente se comparan los resultados de contagios en los dos grupos y las características de la infección.
Si quieres viajar tranquilo estas Navidades, hazte un Test para detección de Covid-19.
Eficacia de las vacunas más avanzadas
Pfizer-BioNtech
Los datos preliminares sobre la eficacia de la vacuna candidata BNT162b2 se dieron a conocer recientemente a través de una nota de prensa.
Eficacia
Estos resultados intermedios del ensayo de fase III muestran hasta la fecha una eficacia del 90% para prevenir la enfermedad entre los voluntarios participantes en el ensayo.
Estos resultados se basan en las 94 personas identificadas que habían desarrollado la COVID-19 del total de 43.538 participantes. De este modo, una efectividad del 90% de efectividad implica que de los 94 casos de COVID-19, 8 personas como máximo habían recibido la vacuna, administrada en dos inyecciones con un intervalo de tres semanas.
En la presentación de datos no se han comunicado problemas de seguridad graves. En la actualidad, se continúan recopilando datos de seguridad y eficacia adicionales hasta alcanzar 164 casos confirmados de COVID-19, estipulados en el protocolo del estudio.
Mecanismo
La vacuna BNT162b2 está basada en la innovadora tecnología de ARN mensajero , consistente en introducir ARNm que proporciona las instrucciones para que el cuerpo humano produzca el antígeno o proteína S del SARS-CoV-2 (la proteína que permite al coronavirus entrar en la célula y desencadena la reacción inmunitaria) y se promueva así la inmunidad contra el coronavirus.
Este mecanismo se diferencia del más habitual en las vacunas, consistente en introducir un patógeno atenuado o una parte del mismo en el organismo para que el sistema inmune desarrolle defensas frente al microbio.
Conservación
Uno de los principales problemas para la distribución de la vacuna Pfizer-BioNTech es que precisa una conservación a temperaturas cercanas a los -80 °C.
Producción
La farmacéutica anunció una producción a nivel mundial de 50 millones de dosis de vacunas en 2020 y hasta 1.300 millones de dosis en 2021.
Moderna
Los resultados sobre la vacuna mRNA-1273 desarrollada por la farmacéutica estadounidense Moderna junto con el Instituto Nacional de Alergias y Enfermedades Infecciosas de Estados Unidos (NIAID) fueron supervisados por un comité independiente antes de hacerse públicos por el Instituto Nacional de Salud de EEUU.
Eficacia
Los resultados preliminares del estudio en fase III, muestran una eficacia del 94,5%. De este modo, de los 30.000 voluntarios participantes en el estudio, se han documentado 95 contagios, de los que 90 correspondían al grupo placebo y 5 al grupo que recibió la vacuna.
Se pudieron documentar 11 casos de COVID-19 grave, todos ellos en el grupo placebo, ninguno en el grupo vacunado.
Mecanismo
El modelo de vacuna mRNA-1273 está basado, al igual que la vacuna de Pfizer, en tecnología de ARN mensajero .
Conservación
La vacuna requiere de una temperatura de almacenamiento de -20 °C.
La vacuna no requiere dilución previa a la vacunación.
Si quieres viajar tranquilo estas Navidades, hazte un Test para detección de Covid-19.
AstraZeneca-Oxford
La vacuna que desarrollan la farmacéutica AstraZeneca junto con la Universidad de Oxford, la ChAdOx1 nCoV-2019, también ha dado a conocer datos preliminares recientemente.
En primer lugar, ofrecieron los resultados de su estudio de fase II en la revista científica The Lancet. Posteriormente, se presentaron los datos preliminares del estudio de fase III, disponible en la Universidad de Oxford.
Eficacia
El estudio de fase II llevado a cabo con 560 personas sanas, de las que 240 eran mayores de 70 años, encontró que la vacuna era mejor tolerado en la población de más edad que en los jóvenes, produciendo una respuesta inmunitaria similar en ambos grupos.
Por otro lado, la eficacia reflejada en el ensayo de fase III con 24.000 participantes en diferentes países (pretende llegar hasta los 60.000 al final del estudio), alcanzó el 90% según las dosis utilizadas.
Los resultados preliminares corresponden a un análisis independiente llevado a cabo cuando el número de voluntarios que contrajeron la COVID-19 llegó a 131. De este modo, los resultados mostraron una eficacia de la vacuna del 70,4 %, con diferencias según las dosis utilizadas. Con dosis completas, la eficacia se redujo hasta el 62%, mientras que si la primera dosis de la vacuna se reducía a la mitad, la eficacia aumentaba hasta el 90%. En este último caso, la prueba se llevó a cabo en un subgrupo de 3.000 participantes en el que no se incluían pacientes mayores de 55 años.
Mecanismo
La vacuna ChAdOx1 nCoV-2019 está hecha a partir de una versión atenuada de un adenovirus responsable del resfriado común en chimpancés. Este ha sido modificado para incluir información genética del SARS-CoV-2, en este caso el gen de la glicoproteína de la espícula del coronavirus. Se ha preferido a los vectores derivados de virus humanos ya que la inmunidad preexistente podría reducir la inmunogenicidad.
Se trata de un tipo de vacunas que se vienen utilizando desde hace décadas, por lo que se conoce su alto grado de estabilidad, facilidad de producción, transporte y almacenamiento.
Conservación
Una de las ventajas de esta vacuna es que no necesita congelación para su conservación. Es suficiente la temperatura de una nevera convencional (de 2 a 8 °C).
Producción
AstraZeneca ya está produciendo la vacuna con el objetivo de llegar a los 3.000 millones de dosis.
Sputnik V
Los datos sobre la vacuna Sputnik V fueron presentados por el Centro Nacional de Epidemiología y Microbiología Gamaleya del Ministerio de Salud de la Federación Rusa, que ofreció el segundo análisis provisional del ensayo clínico de fase III.
Eficacia
Los datos preliminares muestran una eficacia de la vacuna superior al 95%.
El cálculo de la eficacia se realizó en base al análisis de los datos de 18.794 participantes que recibieron la primera y segunda inyección de la vacuna Sputnik V o un placebo. En ese momento se habían confirmado 39 casos de COVID-19.
Mecanismo
La vacuna Sputnik V utiliza una tecnología similar a la vacuna de AstraZeneca-Oxford, −en este caso con vectores adenovirales humanos− cuya singularidad radica en la utilización de dos adenovirus diferentes, lo que podría permitir una respuesta inmune más robusta.
Conservación
La producción de la vacuna se lleva a cabo mediante liofilización, por lo que se puede conservar a temperaturas de 2 a 8 °C.
Producción
El objetivo es distribuir la vacuna a 500 millones de personas a partir del inicio de 2021.
Para la vacuna todavía falta tiempo.
Si quieres viajar tranquilo estas Navidades, hazte un Test para detección de Covid-19.
Bibliografía
Organizaión Mundial de la Salud. Enfermedad por el coronavirus (COVID-19): Vacunas (28/10/2020) .
Ministerio de Sanidad. Vacunas y programas de vacunación. Vacunas COVID-19 .
Coronavirus Vaccine Tracker. The New York Times (20/11/2020) .
Ramasamy MN et al. Safety and immunogenicity of ChAdOx1 nCoV-19 vaccine administered in a prime-boost regimen in young and old adults (COV002): a single-blind, randomised, controlled, phase 2/3 trial. The Lancet 2020; online first. DOI: 10.1016/S0140-6736(20)32466-1 .
Abbasi J. COVID-19 and mRNA Vaccines—First Large Test for a New Approach. JAMA. 2020;324(12):1125–1127. doi:10.1001/jama.2020.16866 .

Artículo especializado
Viajar seguro en Navidad es posible: hazte una prueba para la COVID-19
Si hay algo que ha caracterizado la pandemia de la COVID-19 desde su inicio es la incertidumbre. Sucedió en la primera ola y también está sucediendo en la segunda. Con las Navidades ya cercanas, mucha gente se pregunta si este año va a ser posible celebrarlas y si se podrá reunir con la familia y los amigos en condiciones de seguridad.
La única manera de reunirse de forma segura es teniendo la certeza de que ningún miembro de la familia o de los amigos reunidos tiene la COVID-19. Eso solo es posible a partir de las pruebas y test disponibles para la detección del coronavirus.
Si necesitas un test COVID-19 para viajar tranquilo estas Navidades, puedes reservar cita ya en los mejores centros .
Navidades: viajes, reuniones y comidas familiares
Con las Navidades ya muy próximas y con la vacuna en un horizonte que, en el mejor de los casos, quedará establecido en los primeros meses del año próximo, muchas son las incógnitas que quedan por resolver.
En las reuniones navideñas con familiares y amigos se produce el contacto intergeneracional. Esto supone que los grupos de mayor riesgo, como las personas mayores, pueden quedar expuestos a la infección al interaccionar con personas más jóvenes, posibles portadores asintomáticos del virus.
Por otro lado, el progresivo conocimiento del virus que ha tenido lugar desde que el coronavirus irrumpió a nivel global, ha permitido tener pruebas a nuestro alcance capaces de detectar de forma muy fiable el virus en una persona. De este modo, más allá de las acciones y medidas que las autoridades pongan en marcha para controlar la transmisión del virus, la única manera de estar seguros de que no estamos infectados y no suponemos un riesgo para su propagación es realizarnos una prueba diagnóstica de detección del SARS-CoV-2, el virus causante de la COVID-19.
Pruebas disponibles para unas Navidades seguras
Básicamente, son 3 las pruebas disponibles para detectar la presencia del coronavirus en una persona: PCR , test de antígenos y test serológico . Cada una tiene unas indicaciones específicas y, en algunos casos, son complementarias.
Test PCR COVID-19, la prueba más fiable
El test PCR o prueba de la PCR (siglas en inglés de reacción en cadena de la polimerasa) es la técnica más sensible y fiable de los métodos disponibles para el diagnóstico de la COVID-19, teniendo en cuenta el resto de factores de riesgo clínicos y epidemiológicos.
Permite detectar y amplificar un fragmento de material genético −en el caso del coronavirus se trata de ARN− a partir de una muestra tomada de secreciones respiratorias del paciente (en breve estará disponible la posibilidad de realizar la prueba a partir de una muestra de saliva ).
La PCR tiene 3 características básicas:
Alta especificidad: puede diferenciar entre dos microorganismos muy similares.
Alta sensibilidad: puede detectar cantidades de 20 copias/ml (o menos) de material genético viral.
Es precoz : es capaz de detectar el virus en las primeras fases de la infección.
El resultado de la prueba debe ser evaluado por un profesional de la salud.
Si necesitas un test COVID-19 para viajar tranquilo estas Navidades, puedes reservar cita ya en los mejores centros .
Test de antígenos rápido COVID-19
Se trata de un test que a partir de una muestra nasofaríngea detecta la presencia del antígeno o proteína del virus.
Al contrario que la PCR, en la que los resultados tardan en estar disponibles varias horas, el test de antígenos permite tener los resultados en 15 minutos.
El test de antígenos es de gran utilidad en casos sintomáticos sospechosos al incrementar la probabilidad de detección en los primeros 5-7 días. De este modo, el test rápido permite determinar si los síntomas son debidos a la infección por SARS-CoV-2, discriminado de manera rápida y efectiva los casos de COVID-19 frente a otros procesos virales como gripe, catarro común, etc.
Es más limitada la información disponible sobre el rendimiento de este tipo de test cuando se utilizan para evaluar a pacientes asintomáticos o con síntomas leves.
El test rápido de antígenos debe realizarse por profesionales de la salud.
Test serológico de anticuerpos COVID-19
El test serológico para la COVID-19 consiste en la detección en la sangre de los anticuerpos que producen las defensas del organismo frente al virus. La inmunoglobulina M (IgM) es la primera en aparecer en cualquier infección, también en la COVID-19. Se producen aproximadamente a los siete días. Además, también se detecta la presencia de otro anticuerpo frente al SARS-CoV-2, la IgG, que aparece más tarde, cuando la infección ya se ha pasado.
La técnica que utiliza este test es la inmunoabsorción ligada a enzimas o ELISA (por sus siglas en inglés). Para llevar a cabo la prueba, se deposita la muestra sanguínea junto con los reactivos (anticuerpos, antígenos y enzimas) que a partir de la reacción producida cambia de color. A partir de aquí, se estima la cantidad de anticuerpos presentes, lo que permite valorar la fase de la infección en la que se encuentra el paciente.
El tiempo para obtener los resultados en este tipo de pruebas suele llevar entre 1 y 3 horas.
Al principio de la infección todavía no se han producido anticuerpos, por lo que no es una prueba efectiva en esta fase.
La prueba debe ser realizada por profesionales de la salud.
Si tienes dudas, puedes chatear con un especialista para saber qué prueba para la detección de la COVID-19 te conviene en función de tu situación.
Si necesitas un test COVID-19 para viajar tranquilo estas Navidades, puedes reservar cita ya en los mejores centros .
Bibliografía
Interpretación de las pruebas diagnósticas frente a SARS-CoV-2. Instituto de Salud Carlos III. Ministerio de Sanidad. 24 de abril de 2020. versión 2.
World Health Organization. Laboratory testing for cornavirus disease (COVID-19) insuspected human cases. Interim guidance 19 March 2020.
Ministerio de Sanidad. Centro de Coordinación de Alertas y Emergencias Sanitarias. Actualización nº 250. Enfermedad por el coronavirus (COVID-19). 13.11.2020 .
Ministerio de Asuntos Exteriores. Si viajas al extranjero .

Artículo especializado
La Fundación MAPFRE lanza una nueva App para personas con daño cerebral adquirido
La aplicación digital ‘Daño Cerebral’ es gratuita y está dirigida a los familiares de personas que hayan sufrido daño cerebral adquirido y a profesionales socio-sanitarios.
Qué es el daño cerebral adquirido
El daño cerebral adquirido (DCA) se define como el daño producido tras una lesión cerebral sobrevenida que determina un deterioro permanente o temporal, de tipo físico, psicológico, cognitivo, conductual o sensorial. Se trata de una de las principales causas de discapacidad que conlleva una reducción en las capacidades funcionales y en la calidad de vida.
Las causas de DCA pueden ser un accidente cerebrovascular, un traumatismo craneoencefálico, un tumor o una infección. La lesión se caracterizada por tener una aparición brusca y por un conjunto de secuelas que requieren cuidados y atención personalizada.
Personas con daño cerebral adquirido en España
Se estima que en España hay más de 400.000 personas con daño cerebral, con unos 100.000 nuevos casos cada año. Su causa principal es el ictus, suponiendo cerca del 80% del total. Además, se estima que el 44% de las personas que sobreviven a un ictus desarrollan discapacidad grave por el daño cerebral resultante.
Por otro lado, el daño cerebral afecta a las actividades básicas de la vida cotidiana del 90% de los pacientes, a partir de algún grado de discapacidad. De aquí la necesidad de habilitar herramientas y recursos que pongan al alcance del paciente y sus familiares soluciones para sus cuidados y su rehabilitación.
Daño Cerebral App
Cuando una persona sufre un de DCA comienza una etapa de adaptación para ellos, sus familias y cuidadores. Con la aplicación de la Fundación MAPFRE se pretende mejorar las condiciones de vida de todos ellos, para una plena inclusión familiar, escolar, laboral y social. De este modo, la aplicación está diseñada para facilitar los trámites y la búsqueda de recursos existentes destinados a ayudar a las personas que han sufrido este tipo de lesión.
A partir de la aplicación se puede acceder a toda la información sobre las ayudas disponibles, establecer un mapa de recursos y centros de ayuda, además de crear un registro de todos los trámites y estados actualizados.
La App permite la creación de un perfil personalizado y adaptado a las necesidades reales de cada usuario en función de su edad, sexo o las características del daño cerebral que padece.
Además de la Fundación MAPFRE, en la App han participado la Fundación Gmp, FEDACE y la Fundación Polibea, en colaboración con la consultora digital MO2O. Está disponible en las plataformas de distribución digital Google Play y Apple Store . Su descarga es completamente gratuita.
Consecuencias del daño cerebral adquirido
Las consecuencias del daño cerebral varían en función de la zona del cerebro que se ha visto afectada, de la gravedad de la lesión y de la edad de la persona afectada.
De este modo, las consecuencias de una lesión cerebral pueden incluir:
Alteraciones en los niveles de alerta . El grado de alteración puede variar desde una somnolencia leve, hasta el estado de coma.
Alteraciones motoras . Las alteraciones pueden afectar a la capacidad motora de múltiples actividades como caminar, mantener el equilibrio, vestirse, comer, etc. En estos casos, las personas afectadas precisarán de ayuda para muchas de las actividades de la vida cotidiana.
Alteraciones sensoriales . Estas pueden afectar a la visión, el oído y el tacto.
Alteraciones neurocognitivas y de comunicación . Estas pueden afectar a la memoria, el aprendizaje, las funciones ejecutivas, el lenguaje, la atención y la velocidad de procesamiento.
Alteraciones de la personalidad y las emociones .
Todas ellas pueden tener una repercusión directa en la autonomía de la persona y en sus dinámicas sociales y familiares.
La importancia de la asistencia y la rehabilitación del paciente con DCA
Tras producirse el DCA, el paciente se ve afectado inicialmente por diversos tipos de déficit, cuyo margen de mejora dependerá de sus condiciones individuales, incluyendo el grado de afectación, la edad, otras patologías presentes, así como el diseño y aplicación de las terapias adecuadas para su rehabilitación.
El objetivo de la rehabilitación debe ser la recuperación motora, funcional y cognitiva −o neurorrehabilitación− para la reincorporación del paciente a las diferentes actividades cotidianas de la forma más productiva y satisfactoria posible.
A lo largo de este proceso asistencial intervienen diversos agentes con objetivos complementarios que buscan como resultado final la máxima autonomía y el restablecimiento de la conexión social de la persona afectada, involucrando a cuidadores, familiares, entorno laboral, etc.
En este contexto, la ayuda que proporciona la App ‘ Daño Cerebral ’ puede ser muy relevante para la consecución de los objetivos de los pacientes con DCA: la rehabilitación y normalización de su vida para que se aproxime lo máximo posible a como era antes de la lesión cerebral.
Puedes ver el vídeo de App “Daño Cerebral” aquí
Te puedes descargar la App ‘Daño Cerebral’ aquí: Google Play o Apple Store .
Bibliografía
Federación española de Daño Cerebral (FEDACE). Daño Cerebral Adquirido. Qué es y causas principales .
De Noreña D et al. Efectividad de la rehabilitación neuropsicológica en el daño cerebral adquirido (I): atención, velocidad de procesamiento, memoria y lenguaje. Rev Neurol 2010; 51: 687-98 .
Jolliffe L et al. Systematic review of clinical practice guidelines to identify recommendations for rehabilitation after stroke and other acquired brain injuries. BMJ Open 2018; 8(2): e018791. doi: 10.1136/bmjopen-2017-018791 .

Artículo especializado
Cáncer colorrectal, factores de riesgo y dieta
En la actualidad, el cáncer colorrectal es el que presenta una mayor incidencia en España y el tercero más común a nivel mundial. En hombres, es el segundo tipo de tumor con más incidencia en nuestro país tras el de próstata. En mujeres, el primer tumor es el de mama y después el colorrectal. Se estima que para este año 2020 serán diagnosticados más de 44.200 nuevos casos de cáncer colorrectal. Además, el cáncer de colon es el segundo en cuanto a mayor mortalidad por detrás del cáncer de pulmón. Se espera que su carga global aumente un 60% en los próximos 10 años.
Para mejorar tu dieta, conoce nuestro Programa de Nutrición Personalizado .
Sin embargo, el cáncer de colon y recto presenta una tasa de curación muy elevada − se pueden llegar a curar el 90% de los casos − si se consigue diagnosticar en fases tempranas. De este modo, la mayoría de pacientes sobreviven más de cinco años después del diagnóstico. Por ello, es esencial para su curación el diagnóstico precoz.
Por otro lado, como señala la propia Organización Mundial de la Salud , cerca de un tercio de las muertes por cualquier tipo de cáncer se deben a cinco factores de riesgo relacionados con los hábitos de vida y la dieta: el exceso de peso, el consumo insuficiente de frutas y verduras, la falta de actividad física, el consumo alcohol y el tabaquismo. También se trata de los principales factores de riesgo del cáncer de colon y recto.
Síntomas y diagnóstico de cáncer de colon
La dificultad del diagnóstico precoz del cáncer colorrectal estriba en que tarda mucho tiempo en producir síntomas. Habitualmente se desarrolla en el intestino grueso a partir de un pólipo benigno, pero se transforma en canceroso después de unos 10-15 años de desarrollo.
Los primeros síntomas suelen aparecer cuando el tumor ya está muy desarrollado. Ciertos síntomas pueden hacer sospechar, aunque no son exclusivos del cáncer:
Sangre en las heces y anemia.
Cambios en las características de las deposiciones y estreñimiento .
Fatiga, pérdida de peso y de apetito.
Aparición de una masa y dolor abdominal .
El médico realizará un examen clínico ante la sospecha del cáncer y realizará una exploración y un tacto rectal. También se realizarán otras pruebas para determinar la presencia de sangre en las heces.
Test inmunofecal y de la septina 9
El test inmunofecal detecta sangre humana en las heces. Si esta está presente no significa que tenga que haber cáncer.
Por otro lado, la septina 9 es un marcador tumoral sanguíneo que suele aparece en los tumores de colon y recto, por lo que su detección pone en la pista de su posible presencia.
Colonoscopia
La colonoscopia consiste en la introducción de un tubo con una cámara para examinar el interior del colon. Además de la evaluación, permite eliminar los pólipos potencialmente precancerosos presentes y tomar muestras para biopsia.
La prueba se suele llevar a cabo con sedación y precisa de la limpieza previa del intestino mediante una dieta específica.
Para mejorar tu dieta, conoce nuestro Programa de Nutrición Personalizado .
Prevención del cáncer colorrectal
La edad, los factores genéticos y determinadas circunstancias ambientales −especialmente las relacionadas con los hábitos de vida − juegan un papel importante en el desarrollo del cáncer colorrectal.
Los síndromes de cáncer colorrectal hereditario incluyen el síndrome de Lynch (cáncer colorrectal hereditario sin poliposis), la poliposis adenomatosa familiar y la poliposis asociada a MUTYH . El síndrome de Lynch y la poliposis adenomatosa familiar contribuyen a la gran mayoría de los cánceres colorrectales hereditarios, que suponen únicamente un 5% de toda la incidencia de cáncer colorrectal.
La presencia de antecedentes familiares de cáncer de colon en parientes de primer grado, incluso en ausencia de antecedentes de los síndromes de cáncer de colon hereditarios, determinan el doble de riesgo de desarrollar cáncer colorrectal.
Factores de riesgo, dieta y cáncer colorrectal
Además de los factores genéticos, existen otros factores que se relacionan con un mayor riesgo de padecer cáncer colorrectal. Estos factores incluyen la etnia afroamericana, la enfermedad inflamatoria intestinal (colitis ulcerosa con más frecuencia que enfermedad de Crohn , un estilo de vida sedentario, el consumo de tabaco, la acromegalia, el trasplante renal con uso de medicamentos inmunosupresores, la diabetes mellitus, la colecistectomía y la patología coronaria, entre otros.
Por otro lado, la mayoría de estudios publicados señalan una relación positiva entre el consumo de carnes rojas , carnes procesadas y alcohol y un mayor riesgo de cáncer de colon y recto. De igual modo, múltiples estudios observacionales han establecido una asociación entre el exceso de peso y la obesidad y el riesgo de cáncer colorrectal, más acentuado en hombres que en mujeres.
Qué disminuye el riesgo de cáncer colorrectal
Además de la actividad física regular, las últimas revisiones señalan una disminución del riesgo de cáncer colorrectal en personas en tratamiento con aspirina y antiinflamatorios no esteroideos (AINE), si bien la heterogeneidad y calidad de los estudios no permite hacer afirmaciones concluyentes.
Factores dietéticos beneficiosos en el cáncer de colon y recto
En los estudios observacionales se vienen identificando desde hace tiempo algunos componentes de la dieta relacionados con un riesgo disminuido de cáncer colorrectal. Entre ellos destacan el consumo elevado de frutas, verduras, legumbres y alimentos ricos en fibra. Además, también se establece esta relación positiva con los alimentos ricos en calcio, especialmente los lácteos.
Otros nutrientes y componentes de la dieta que se apuntan como posibles protectores frente al cáncer colorrectal son la vitamina D, la vitamina B6, el ácido fólico o vitamina B9 y el magnesio. Todos ellos están presentes en alimentos vegetales como cereales, legumbres o verduras, a excepción de la vitamina D, que aparece en pescados grasos y, en menor cantidad, en huevos y lácteos.
Patrones dietéticos y cáncer colorrectal
En algunos estudios se ha evaluado la calidad de la dieta y su relación con el cáncer colorrectal. De este modo, patrones dietéticos como la dieta mediterránea han mostrado una disminución del riesgo de cáncer colorrectal, especialmente en hombres. En este sentido, la calidad de la dieta nos remite, nuevamente, a la presencia elevada de alimentos vegetales, fibra y grasas saludables.
Por otro lado, también ha sido evaluado el carácter anti o pro inflamatorio de la dieta como factor relevante relacionado con el riesgo de cáncer colorrectal. De este modo, las dietas con un elevado número de componentes antiinflamatorios se asocian con un riesgo disminuido frente al cáncer de colon, mientras que las dietas con componentes proinflamatorios se asocian con un riesgo aumentado.
Algunos de los componentes de una “dieta antiinflamatoria” incluirían la fibra alimentaria; ácidos grasos monoinsaturados y poliinsaturados, omega 3 y 6; vitaminas como la niacina, tiamina, riboflavina, vitamina B6, B12, vitamina A, vitamina C, vitamina D, vitamina E, ácido fólico y betacarotenos; minerales como el zinc, magnesio y selenio; antioxidantes como las antocianidinas, flavan-3-oles, flavonoles, flavanonas, flavonas, isoflavonas y eugenol; y alimentos y especias como el ajo, jengibre, cebolla, tomillo, orégano, azafrán, cúrcuma, romero, café y té.
Por el contrario, los componentes alimentarios proinflamatorios incluirían una energía elevada, los carbohidratos, proteínas, grasas saturadas, grasas totales, grasas trans, colesterol y hierro.
Para mejorar tu dieta, conoce nuestro Programa de Nutrición Personalizado .
Referencias
Las cifras del cáncer en España 2020. Sociedad española de Oncología Médica, 2020 .
Organización Mundial de la Salud. Cáncer. Datos y cifras sobre el cáncer .
Thanikachalam K, Khan G. Colorectal cancer and nutrition. Nutrients 2019; 11: 164. doi:10.3390/nu11010164 .
Chapelle N et al. Recent advances in clinical practice: colorectal cancer chemoprevention in the average-risk population. Gut Published Online First: 28 September 2020. doi: 10.1136/gutjnl-2020-320990 .
Petimar J et al. Recommendation-based dietary indexes and risk of colorectal cancer in the Nurses’ Health Study and Health Professionals Follow-up Study. Am J Clin Nutr 2018; 108: 1.092–1.103 .

Artículo especializado
Efectos del exceso de azúcar y edulcorantes en la dieta
Desde que nacemos estamos sometidos a un ambiente azucarado. Tras la lactancia, los niños empiezan a consumir azúcar y dulces y un sinfín de productos azucarados y endulzados van encaminando su paladar y sus gustos hacia alimentos demasiado dulces. El resultado es un consumo excesivo de azúcar que puede tener consecuencias negativas para la salud.
Por otro lado, más allá de renunciar al exceso de dulce, existe la alternativa de los edulcorantes artificiales, pero tampoco parece la respuesta más adecuada.
Para mejorar tu dieta, conoce nuestro Programa de Nutrición Personalizado
Qué es el azúcar
El azúcar es un tipo de hidrato de carbono simple que aparece de forma natural en muchos alimentos como la fruta y la leche. Además, el azúcar de mesa, azúcar blanco o sacarosa es un tipo de azúcar que se extrae de la caña o la remolacha como ingrediente para otros alimentos, añadir a bebidas, etc.
Sin embargo, el catálogo de azúcares que se pueden encontrar en los alimentos − ya sea de forma natural o añadida − es mucho más amplio. De este modo, además de la sacarosa se puede encontrar azúcar moreno, glucosa, fructosa, miel, melaza, jarabes, lactosa, galactosa, dextrosa, dextrina, azúcar invertido y maltosa, entre otros. Todos ellos son azúcares y todos son dulces.
A diferencia del azúcar (o de los azúcares), los hidratos de carbono complejos están constituidos por largas cadenas de moléculas de glucosa como las del almidón que se encuentran en los cereales, las patatas y las legumbres.
El origen del azúcar
La caña de azúcar proviene del sureste asiático y la India, donde se consumía muchos siglos antes de que se conociera en Europa, donde el edulcorante natural habitual siempre fue la miel de abejas. Cuando los árabes invadieron la península ibérica en el siglo VIII trajeron consigo, junto con otros cultivos, la caña de azúcar. Cuando los españoles llegaron a América, llevaron consigo la caña de azúcar, donde encontraron un clima muy apropiado para su proliferación.
Durante el Renacimiento, el azúcar seguía siendo sumamente escaso en Europa. Tanto es así que se le atribuían poderes curativos y medicinales. Todo cambió con la extracción de azúcar a partir de la remolacha, lo que empieza a difundir su consumo en Europa en el siglo XIX. Hoy en día, el azúcar en uno de los ingredientes más presentes en nuestra dieta.
El impacto metabólico del azúcar
Las recomendaciones actuales sobre el consumo de azúcar tienen en cuenta el impacto metabólico negativo de un exceso de azúcar en la dieta y su relación con enfermedades como la obesidad , la diabetes tipo 2 y el síndrome metabólico . Además, su consumo también se relaciona con un aumento de caries . De este modo, la Organización Mundial de la Salud recomienda que el azúcar no supere el 10% del total de calorías de la dieta (50 g como máximo al día en una dieta de 2.000 calorías). Incluso se señalan beneficios adicionales de situar el límite en el 5% (25 g de azúcar). En una dieta actual estándar, estas cantidades se superan con creces.
Los carbohidratos de la dieta, ya sean simples o complejos, van a determinar que aumenten la glucemia (niveles de glucosa en sangre). En este sentido, cuando los alimentos ricos en carbohidratos no están refinados, su aporte de nutrientes es mayor y la absorción de carbohidratos en el organismo se producirá de manera más progresiva.
Por el contrario, el consumo de alimentos refinados y − más aún − de azúcar determinará su rápida absorción con un rápido aumento de los niveles de glucosa en sangre y un gran impacto metabólico. De este modo, el consumo continuado de azúcar determinará mayores niveles de insulina y mayor conversión del azúcar en grasa que se acumulará en el tejido adiposo.
Esto se traduce en que el azúcar tiene una implicación directa en el riesgo cardiovascular. Los estudios que comparan la sustitución de grasa saturada de la dieta por azúcares o alimentos refinados no observan que se disminuya el riesgo cardiovascular. En este mismo sentido, un mayor consumo de alimentos procesados se relaciona con una mayor mortalidad.
Cómo reducir el consumo de azúcar
El azúcar es un ingrediente que aparece en multitud de alimentos procesados, por lo que reducir su consumo directo (por ejemplo, no echándole azúcar al café) no será suficiente. Por ello, la reducción en el consumo de azúcar habría que plantearla en varios frentes. Además de reducir el consumo directo de azúcar (café, las infusiones, etc.), sería necesario reducir el azúcar oculto en los alimentos procesados como bollería, galletas, salsas, mayonesas, alimentos precocinados, pan de molde, bebidas y refrescos, etc.
Alternativa al azúcar: edulcorantes
Frente a las limitaciones del consumo de azúcar promovidas por los estamentos sanitarios, la industria alimentaria ha venido utilizando diferentes alternativas para producir alimentos dulces con una mayor aceptación. Los edulcorantes artificiales , edulcorantes intensos o edulcorantes acalóricos son sustancias que endulzan, pero cuyos efectos sobre el organismo son diferentes de los del azúcar.
Los edulcorantes presentan, en general, un poder edulcorante muy superior al azúcar y un aporte de calorías muy bajo.
Seguridad de los edulcorantes
Los edulcorantes, especialmente los artificiales, están siendo incorporados a la dieta moderna de manera importante. Aunque nunca han supuesto un claro riesgo para la salud, los efectos de su consumo han planteado algunas dudas que deberán ser despejadas en el futuro.
Los datos de investigaciones tanto en animales como en humanos sugieren que los efectos de los edulcorantes artificiales pueden propiciar un cambio en la flora intestinal, disminuir la saciedad y alterar el equilibrio de la glucosa, lo que llevaría a un incremento en la ingesta calórica y al aumento de peso, efectos que, en principio, pretenden evitar.
Los estudios llevados cabo sobre el consumo de azúcar frente a edulcorantes no son muy aclaratorios. Es el caso de la comparación del consumo de bebidas refrescantes con azúcar o con edulcorantes. En ambos casos, se observa un aumento de la mortalidad por todas las causas en comparación con las personas que no los toman.
No hay duda de que la reducción en el consumo de azúcares es beneficiosa. Sin embargo, no está tan claro si la sustitución de azúcares por edulcorantes artificiales en los alimentos y bebidas contribuye a esa reducción y además es segura.
Edulcorantes: clasificación
Además del azúcar, en los alimentos se pueden encontrar edulcorantes como los polialcoholes y los edulcorantes sin calorías o intensos.
Polialcoholes o azúcares alcohol
Su origen es natural, aunque aparecen en los alimentos añadidos como aditivos . Presentan un contenido calórico inferior que la sacarosa. Se utilizan sobre todo en caramelos y chicles. Su principal efecto adverso es el efecto laxante tras un consumo elevado. No provocan caries.
Entre ellos se incluyen:
Sorbitol (E-420).
Manitol (E-421).
Maltitol (E-965).
Lactitol (E-966).
Xilitol (E-967).
Eritritol (E-968).
Edulcorantes sin calorías
Se trata de edulcorantes con una capacidad endulzante muy superior al azúcar y que a penas aportan calorías. También son aditivos.
Estevia (E-960)
Los glucósido de esteviol son las sustancias naturales que le otorgan el poder edulcorante (200 veces más dulce que el azúcar) y que se extraen de la planta de la estevia. Resiste al calor, tiene alta solubilidad y no aporta calorías.
Presenta una ingesta diaria admisible ( IDA ) de 4 mg/kg de peso corporal.
Aspartamo (E-951)
Aunque se degrada a altas temperaturas y no se puede presentar en forma líquida, se trata del edulcorante artificial más utilizado por la industria. Es 200 veces más dulce que el azúcar. Las personas con fenilcetonuria no pueden tomarlo y su IDA es de 40 mg/kg de peso corporal.
Sacarina (E-954)
Es el edulcorante artificial más antiguo, descubierto hace más de 140 años. No tiene calorías y es 400 veces más dulce que el azúcar. Aguanta bien el calor y se puede presentar en versión líquida. Su IDA es de 5 mg/ kg de peso corporal.
Sucralosa (E-955)
Se trata de un edulcorante acalórico que multiplica por 600 el poder edulcorante del azúcar. Su IDA es de 15 mg/kg de peso corporal.
Acesulfamo K (E-950)
Es acalórico y es 200 veces más dulce que el azúcar. Suele aparecer en combinación con otros edulcorantes como la sucralosa y el aspartamo, al que disminuye su regusto amargo. IDA : 9 mg/kg de peso corporal.
Si necesitas mejorar tu dieta, accede a nuestro Programa de Nutrición Personalizado .
Referencias
Organización Mundial de la Salud. Recomendación de ingesta de azúcares .
Hooper L, Martin N, Abdelhamid A, Davey Smith Reduction in saturated fat intake for cardiovascular disease. Cochrane Database of Systematic Reviews 2015, Issue 6. Art. No.: CD011737. DOI: 10.1002/14651858.CD011737 .
Blanco-Rojo R et al. Consumption of Ultra-Processed Foods and Mortality: A National Prospective Cohort in Spain. Mayo Clinic Proceedings 2019; 94(11): 2.178-2.188 .
Bian X et al. The artificial sweetener acesulfame potassium affects the gut microbiome and body weight gain in CD-1 mice. Plos One 2017; 12(6): e0178426 .
Mullee A et al. Association Between Soft Drink Consumption and Mortality in 10 European Countries. JAMA Intern Med 2019; 179(11): 1479–1490 .

Artículo especializado
Diagnóstico de la infección por coronavirus por medio de un test PCR en saliva
Test de saliva a la venta en Savia.
La mejor prueba para la detección del nuevo coronavirus SARS-CoV-2 es el test de PCR o “ Polymerase Chain Reaction” (en español “Reacción en Cadena de la Polimerasa”). Esta puede detectar el material genético del virus incluso días antes de que aparezcan los síntomas. La muestra se obtiene habitualmente tomando con una pequeña torunda una muestra de las secreciones de la parte de atrás de las fosas nasales (que se denomina la nasofaringe) o también, a través de la boca, tomando una muestra en la garganta (que denominamos orofaringe) .
Test de Saliva ya disponible en Savia. Busca ahora tu centro más cercano.
Sin embargo, la toma de la muestra es un procedimiento invasivo que puede llegar a ser molesto o doloroso. Se han descrito complicaciones con la toma de la muestra como hematomas , erosiones de la mucosa nasal o sangrado . Además, el procedimiento se asocia a un riesgo de infección a la persona que toma la muestra y requiere el desplazamiento del paciente al lugar donde se le toma la muestra con el consiguiente riesgo de contacto o diseminación del virus.
En la actualidad se han desarrollado técnicas que permiten la realización del test de PCR en saliva. Esta técnica salva todos los inconvenientes de la toma habitual de muestras en la faringe u orofaringe pues la muestra la recoge la propia persona interesada sin ningún tipo de procedimiento invasivo.
El uso de saliva permite la recolección de la muestra en el propio domicilio con lo que se anula el riesgo de contacto con el virus en un centro sanitario. Además, ahorra desplazamientos y esperas por lo que se agiliza la obtención de los resultados. Al ser una prueba no invasiva , puede estar especialmente indicada en niños , en personas mayores y en personas con problemas respiratorios , en las que la toma de la muestra tradicional resulta especialmente molesta o incluso peligrosa.
Test de Saliva ya disponible en Savia. Busca ahora tu centro más cercano.
La muestra para el test de PCR en saliva se obtiene simplemente depositando la saliva en un recipiente estéril que se proporciona para tal fin y que posteriormente se cierra de manera hermética. La única condición necesaria para obtener la muestra de manera correcta es estar en ayunas durante los 30 minutos anteriores a la toma de la muestra. Los resultados pueden estar disponibles en una 24 horas .
La operativa del procedimiento es muy sencilla: se solicita la prueba online y en menos de 24 horas, el usuario recibe en el domicilio una caja que contiene el kit (un pequeño recipiente donde el paciente debe depositar la saliva) y las instrucciones para la recogida de la muestra. Antes d e recoger la muestra es necesario hacer un “microayuno” de unos 30 minutos durante los cuales no se puede comer, beber, fumar ni mascar chicle. Tras estos 30 minutos de ayuno, el usuario introduce saliva líquida directamente de la boca al tubo en cantidad suficiente para poder realizar la prueba (hasta la marca de 2 ml) y evitando que se generen burbujas. Una vez realizada la toma de la muestra se sella el recipiente, se introduce de nuevo en la caja y se solicita la recogida a la mensajería especializada que se encarga de llevar la muestra al laboratorio para ser procesada. En unas 24 horas, estimadas a partir de la recepción de la muestra en el laboratorio, el paciente recibe un correo electrónico cifrado con los resultados de la prueba.
Test de Saliva ya disponible en Savia. Busca ahora tu centro más cercano.
El coronavirus es un virus que se encuentra de manera predominante en las secreciones respiratorias de tracto respiratorio superior e inferior (es decir, desde la nariz hasta los pulmones), sin embargo llega a la saliva por varias vías. En primer lugar, el virus puede pasar fácilmente de las secreciones respiratorias a la saliva en la boca. En segundo lugar, el virus puede colonizar las glándulas salivares y excretarse directamente en la saliva. Finalmente, el virus que circula por la sangre también puede excretarse por secreciones que se produce a nivel de las encías y así mezclarse con la saliva.
Los estudios indican que existe una alta concordancia entre los resultados de los test de PCR realizados en saliva y los test de PCR realizados en las secreciones respiratorias habituales obtenidas a través de la nariz o de la garganta. Incluso se han descrito casos en los que la PCR era negativa en las secreciones respiratorias y era positiva en la saliva . Al igual que la prueba estándar, los test de PCR en saliva son más sensibles durante la primera semana tras el inicio de los síntomas y su capacidad de detección va disminuyendo en los días sucesivos.
En definitiva, el test de PCR en saliva permite la detección del coronavirus de manera fiable sin las posibles incomodidades asociadas a la detección tradicional en muestras respiratorias. Dados las ventajas de esta técnica es probable que su uso se generalice para realizar el diagnóstico de la infección por coronavirus de una manera segura y no invasiva .
Test de Saliva ya disponible en Savia. Busca ahora tu centro más cercano.

Artículo especializado
La importancia de la dieta y el coronavirus (vitaminas C y D, dieta hiperproteica, pH alcalino, etc.)
La pandemia de coronavirus ha llenado los medios y las redes sociales de información sobre posibles dietas , suplementos , o remedios que supuestamente podrían prevenir o tratar la COVID-19.
Por desgracia, las evidencias a día de hoy indican que no hay ningún alimento en concreto que pueda disminuir el riesgo de contagio en personas sanas. En personas enfermas, algunas pautas nutricionales pueden ayudar a disminuir las complicaciones de la infección y mejorar el pronóstico.
Regístrate en Savia y habla gratis con uno de nuestros Nutricionistas.
Un mensaje erróneo que ha circulado por la redes sociales es que una dieta alcalina puede prevenir la infección por coronavirus lo cual es una afirmación falsa . La dieta alcalina consistiría en una ingesta de un 80% de alimentos alcalinos o alcalinizantes (como son las frutas y verduras) frente a un 20% de nutrientes ácidos (alimentos proteicos y lácteos). Se supone que este tipo de dieta podría aumentar el pH de la sangre y protegernos del coronavirus.
El pH indica el grado de acidez o alcalinidad de un líquido o una sustancia . El pH se mide en una escala de 0 a 14: un valor de pH de 7 es un pH neutro (ni ácido ni alcalino), un pH menor de 7 significa que una solución o sustancia es ácida y un pH mayor de 7 significa que es alcalina o básica .
Por lo general, el organismo mantiene el pH de la sangre alrededor de 7,40 (ligeramente alcalino). Es muy importante tener un pH apropiado en la sangre y otros líquidos del organismo para el buen funcionamiento de todos los órganos y sistemas. El pH de la sangre se mantiene siempre constante gracias a diversos mecanismos compensatorios que ejercen principalmente los riñones , que pueden eliminar los productos ácidos o alcalinos por la orina, y a través de la respiración , al eliminar más o menos CO2 del organismo, el cual es un ácido.
Algunas enfermedades o medicamentos pueden alterar el pH de la sangre pero los alimentos apenas tienen impacto sobre el complejo sistema que regula la acidez o alcalinidad de la sangre. No existe ninguna base científica que sustente que una dieta con alimentos alcalinos pueda prevenir o tratar la infección por coronavirus ni ninguna otra.
Regístrate en Savia y habla gratis con uno de nuestros Nutricionistas.
Por otra parte, también se ha promovido el uso de suplementos como vitamina C, vitamina D , etc. Es cierto que algunos nutrientes como la vitamina A, la vitamina B12, la vitamina B6, la vitamina C, la vitamina D o el zinc, son esenciales pare el normal funcionamiento del sistema inmunitario, y desempeñan un papel vital para la salud y el bienestar. Sin embargo, es improbable que potenciar su consumo, se asocie a un menor riesgo de infección por coronavirus . Por ello, no se recomienda fomentar su consumo para este fin. No hay evidencias de que unos niveles por encima de los normales de estos nutrientes aporten ningún beneficio.
Tampoco se ha demostrado la eficacia del uso de ningún otro compuesto de los llamados nutracéuticos (como el ácido ferúlico, el ácido lipoico, la espirulina, los beta-glucanos, etc.) en la prevención o tratamiento de la COVID-19.
Sn embargo, la desnutrición es un factor de mal pronóstico en numerosas enfermedades, y también en la infección por coronavirus, por lo que mantener un buen estado nutricional es clave.
Regístrate en Savia y habla gratis con uno de nuestros Nutricionistas.
Siempre es recomendable seguir una dieta equilibrada basada en el patrón alimentario mediterráneo . La dieta mediterránea se basa en el consumo de alimentos de origen vegetal como frutas , hortalizas , legumbres , cereales y sus productos derivados como el pan o la pasta, arroz y otras semillas , principalmente en sus variedades integrales, frutos secos y aceite de oliva , especialmente el virgen extra y, en menor medida, alimentos de origen animal como carnes, pescados, huevos, quesos y otros productos lácteos.
En el caso de los pacientes con infección leve , se recomienda un enriquecimiento nutricional que permita obtener los requerimientos de energía, proteínas y otros nutrientes en las menores cantidades de alimento posibles para que sean abordables por unos pacientes sin apetito y con dificultades para la alimentación habitual. Por ello, se recomienda aumentar el aporte proteico y la densidad calórica de la dieta. Es importante señalar que el objetivo en estos casos no es incrementar la cantidad de alimentos diarios ingeridos, sino obtener una mayor cantidad de nutrientes en porciones de alimento pequeñas.
A los pacientes más graves, que requieren ingreso hospitalario, también se les pauta una dieta con una alta densidad de nutrientes y se valora si pueden requerir suplementos hipercalóricos e hiperproteicos .
Una vez pasada la fase aguda de la enfermedad , y especialmente en los pacientes que han requerido un ingreso en una unidad de cuidados intensivos o han desarrollado una forma grave de la enfermedad, hay que prestar atención a la recuperación nutricional y muscular de los pacientes . Por ello, estos pacientes pueden requerir suplementos en la dieta hasta alcanzar un estado nutricional óptimo.
La ayuda de un nutricionista o de un profesional sanitario experto en nutrición puede ser de mucha utilidad para seguir una dieta adaptada a las necesidades de cada persona y en cada momento en particular.
Regístrate en Savia y habla gratis con uno de nuestros Nutricionistas.
Para saber más:
Sociedad Española de Endocrinología y Nutrición (SEEN):
Consejos de tu médico especialista en endocrinología y nutrición en relación con COVID 19: https://www.seen.es/ModulGEX/workspace/publico/modulos/web/docs/apartados/1059/140420_123546_3161352533.pdf
Recomendaciones para enriquecimiento nutricional en personas con pérdida de apetito por infección: https://www.seen.es/ModulGEX/workspace/publico/modulos/web/docs/apartados/1060/140420_123951_1343825932.pdf

Artículo especializado
Savia te regala un estudio genético con el Plan Anual Premium.
Ahora, con la suscripción anual Premium (59 €), Savia te regala un estudio genético valorado en 95 € totalmente gratis. Infórmate aquí.
Estamos a tu lado porque la salud es mucho más que no tener enfermedades. Creemos en un concepto de salud integral que incluye servicios médicos, especialistas, nutrición, deporte, terapia psicológica, estética… Nos comprometemos con tu bienestar a todos los niveles. Puedes consultar una urgencia, una duda sobre una analítica, síntomas… Las 24 horas del día, desde cualquier parte del mundo.
Para ello, el Plan Anual Savia te ofrece el uso ilimitado durante un año de todos los servicios incluidos en el plan Savia Premium por 59€ al año: chat médico, videoconsulta inmediata con un especialista, consultas médicas por mail, evaluador de síntomas, un médico te llama,…
Además, con la suscripción anual te regalamos un estudio genético de salud valorado en 95 € .
Estudio genético #Reactívate de Made of Genes valorado en 95 €
El estudio combina un análisis genético y metabólico para valorar tu estado de salud y poder plantear estrategias de prevención de enfermedades. Además, el estudio analiza la presencia de anticuerpos específicos de la COVID-19 y otros elementos que influyen en cómo te puede afectar la enfermedad.
Salud metabólica, cardiovascular y riesgo de lesiones
El estudio #Reactívate de Made of Genes nos ayuda a establecer estrategias de prevención y optimización de la salud. De este modo, el estudio analiza el efecto de los nutrientes y diferentes sustancias sobre el corazón y los vasos sanguíneos, estableciendo recomendaciones personalizadas para que mantengas un sistema cardiovascular saludable y una presión sanguínea adecuada.
El estudio también indaga sobre los factores metabólicos que pueden influir en la aparición de enfermedades como la diabetes o la obesidad y qué hacer para controlarlos de forma individualizada.
Finalmente, el estudio valora tu salud muscular y esquelética y los rasgos individuales que pueden afectar a tu riesgo de lesiones en la práctica deportiva y qué estrategias adoptar para evitarlas.
Savia te cuida más que nunca con #Reactívate de Made of Genes. Consíguelo junto con tu plan anual de Savia por 59 €
Susceptibilidad individual frente a la COVID-19
El estudio #Reactívate de Made of Genes también analiza la susceptibilidad individual frente a la COVID-19. Para ello evalúa la inmunidad frente al coronavirus por medio de la presencia de anticuerpos IgM e IgG específicos contra el virus SARS-CoV-2. Además, estudia los factores de variabilidad diagnóstica , como el grupo sanguíneo, que pueden influir en el pronóstico de la COVID-19. Finalmente, se evalúa la salud de tu sistema inmune y su capacidad para hacer frente a la infección. Para realizar el estudio, solo es necesario una muestra de sangre. Recibirás los resultados en formato online a los pocos días y un health coach te indicará las recomendaciones más adecuadas en función de tus resultados.
Savia te cuida más que nunca con #Reactívate de Made of Genes. Consíguelo junto con tu plan anual de Savia por 59 €
Artículo especializado
Coronavirus y bronquiolitis por el virus respiratorio sincitial: una doble amenaza en niños pequeños
El virus respiratorio sincitial (o VRS ) es un virus que origina infecciones en el aparato respiratorio . Aunque puede afectar a personas de cualquier edad es especialmente peligroso en niños menores de dos años. En este grupo de edad puede causar una enfermedad potencialmente muy grave denominada bronquiolitis . El VRS tiene muchas características similares al coronavirus por lo que supone una doble amenaza para los bebés y niños pequeños, especialmente en otoño e invierno.
¿Tienes dudas? Regístrate en Savia y habla gratis con nuestro médico especialista en Pediatría.
El VRS es un virus muy contagioso. Se difunde con las secreciones respiratorias de las personas infectadas, y al igual que el coronavirus, se puede adquirir la infección por contacto con las gotitas de saliva que emite una persona infectada al hablar o toser. El VRS sobrevive hasta media hora en las manos y varias horas en las superficies de los objetos contaminados con secreciones. Por ello, una forma primordial de trasmisión es a través de las manos , o por contacto con objetos contaminados como juguetes, los barrotes de las cunas, un chupete, etc. La puerta de entrada son los ojos, la mucosa nasal o la boca.
La infección por VRS es muy frecuente en los niños pequeños. En España se estima que las infecciones por el VRS originan anualmente entre 15.000 y 20.000 visitas pediátricas a los servicios de urgencia y de 7.000 a 14.000 hospitalizaciones . La infección es tan frecuente que a la edad de dos años la mayoría de los niños ya han pasado alguna infección por este virus. Además, la infección no produce inmunidad duradera y son frecuentes las reinfecciones , aunque generalmente cursan de manera más leves que la primoinfección , o primera infección con el virus.
En los niños mayores y en los adultos la infección por VRS suele ser asintomática o cursa simplemente como un resfriado común . Sin embargo, en niños menores de dos años la infección pueden originar un cuadro de bronquilitis, que es la infección de las vías respiratorias pequeñas, o una neumonía que es la infección del tejido pulmonar. Estas complicaciones asociadas a la infección por VRS son potencialmente muy graves e incluso mortales . El 2-3% de los menores de 12 meses con una primoinfección por VRS necesitará ingreso hospitalario y, de ellos, el 2-6% requerirá un ingreso en una unidad de cuidados intensivos.
Los signos y síntomas de la infección por el VRS suelen aparecer entre cuatro y seis días después de la exposición al virus. La infección suele comenzar como un resfriado, con congestión nasal , moqueo y algunas décimas de fiebre . En niños pequeños, después de 1 a 3 días, el virus puede propagarse al aparato respiratorio inferior, y producir una bronquiolitis o una neumonía . Entonces, aparecen síntomas y signos más llamativos como irritabilidad , rechazo de la alimentación , fiebre , tos intensa , respiración rápida, dificultad para respirar , que puede hacer que el niño prefiera estar sentado en lugar de acostado, y un color azulado de la piel a causa de falta de oxígeno, lo que conocemos como cianosis . Otro signo característico de la bronquiolitis son los sibilantes , los cuales son unos ruidos como silbidos que se producen al respirar, especialmente durante la espiración y que se deben a la inflamación de la vía respiratoria. En caso de una evolución favorable, el cuadro suele durar de 10 a 12 días , aunque hay en un pequeño porcentaje de casos puede durar hasta un mes.
¿Tienes dudas? Regístrate en Savia y habla gratis con nuestro médico especialista en Pediatría.
Según algunos estudios, los niños que han padecido cuadros de bronquiolitis durante la época de lactante presentan tres veces más disposición a padecer asma en edades posteriores que el resto de los niños. Sin embargo, otros estudios no han corroborado estos resultados.
Existen algunos factores de riesgo que aumentan la probabilidad de que se produzcan formas graves de infección por VRS. Algunos de estos factores de riesgo son prematuridad , bajo peso al nacer (menor de 2500 g), enfermedades congénitas (como cardiopatías, neumopatías o problemas del sistema inmunitario), una edad menor de 6 meses , tabaquismo materno en el embarazo, tabaquismo pasivo en el hogar, o ausencia de lactancia materna . También existen factores de riesgo social , como la dificultad de los cuidadores de valorar los signos de alarma, o la dificultad del acceso a los servicios sanitarios.
Por la coexistencia con el coronavirus , ahora más que nunca es muy importante estar pendiente de posibles signos y síntomas que puedan indicar una infección respiratoria en los niños pequeños. Es necesario acudir con urgencia al médico si se observa que un niño pequeño tienen alguno de los siguientes signos de alarma :
Hace pausas prolongadas en la respiración o tiene color azulado en los labios o las uñas.
Tiene un aumento de la frecuencia respiratoria o nota un aumento de su trabajo respiratorio.
No come o vomita.
Tiene mal estado general, está somnoliento o muy irritable.
Tiene fiebre alta.
Por fortuna, en la actualidad existen muchos recursos diagnósticos y terapéuticos, e incluso un tratamiento preventivo en personas de riesgo, como los bebés prematuros, que minimizan el riesgo de complicaciones graves secundarias a la infección por VRS. También existen pruebas diagnósticas que pueden permitir a los sanitarios distinguir el VRS del coronavirus .
A día de hoy no existe ninguna vacuna para el VRS. Sin embargo, se pueden tomar precauciones para ayudar a prevenir la propagación de la infección por VRS, muchas de las cuales son similares a las que se toman para prevenir la infección por coronavirus:
Hay que lavarse las manos con frecuencia y enseñar a los niños la importancia de lavarse las manos.
Hay que evitar el contacto del niño con personas que tengan fiebre o síntomas respiratorios. Esto es particularmente importante en caso de bebés prematuros y en los primeros dos meses de vida de todos los bebés.
Hay que mantener limpios los objetos y las superficies de la casa. Es muy importante lavar los juguetes con regularidad .
Los pañuelos de papel usados hay que desecharlos de inmediato.
No hay que compartir vasos de bebidas con otras personas .
Es importante no fumar. Los bebés que están expuestos al humo de tabaco tienen mayor riesgo de contraer VRS y de tener síntomas más graves. En caso de que se fume nunca hay que hacerlo dentro de la casa o del coche.
En resumen, el VRS es un virus respiratorio que comparte la vía de transmisión del coronavirus y que también cursa con sintomatología respiratoria. La infección por VRS es muy frecuente en niños pequeños especialmente en otoño e invierno y puede dar complicaciones graves como la bronquiolitis . Por ello es esencial seguir medidas higiénicas estrictas para evitar la propagación del virus y estar pendientes de posibles síntomas de alarma para acudir rápidamente al médico en caso necesario.
¿Tienes dudas? Regístrate en Savia y habla gratis con nuestro médico especialista en Pediatría.

Artículo especializado
Beneficios de la Atención Domiciliaria y nuevos servicios a domicilio en Savia.
La Atención Domiciliaria es un conjunto de intervenciones sanitarias que pueden aportan un gran valor en la prevención de enfermedades, la promoción de la salud o el tratamiento de muchas patologías. Clásicamente la Atención Domiciliaria se ha definido como el tipo de asistencia o cuidados que se prestan en el domicilio de pacientes que, debido a su estado de salud o a su dificultad de movilidad , no se pueden desplazar a un centro sanitario. Sin embargo, la pandemia por coronavirus está cambiando y en gran medida ampliando la definición de Atención Domiciliaria .
En la actualidad las autoridades sanitarias recomiendan no acudir a los centros sanitarios a menos que sea estrictamente necesario. Esto está fomentando el desarrollo de la telemedicina , pues hay numerosas consultas que se pueden hacer de forma telemática. Sin embargo, la mayoría de las intervenciones diagnósticas o terapéuticas requieren el contacto directo con la persona, por ello la Atención Domiciliaria está tomando mucho protagonismo y es una opción muy valiosa para disminuir el riesgo de contacto con el coronavirus en los centros sanitarios.
Además, con la suspensión masiva de la actividad habitual de los centros sanitarios para centrarse en la atención de pacientes con COVID-19, y el aumento consiguiente de las listas de espera , muchos pacientes tienen necesidades que no se están cubriendo de manera conveniente .
En este contexto, la Atención Domiciliaria se está adaptando a la situación de pandemia y, en la actualidad, cuenta con tecnología avanzada y profesionales muy experimentados que pueden ayudar a resolver numerosas necesidades que pueden llegar a estar no cubiertas en estos momentos.
Una de las opciones de Atención Domiciliaria más novedosa e interesante es el diagnóstico de coronavirus en casa , ya que la toma de muestras tanto de las pruebas rápidas de detección del virus como los test serológicos de detección de anticuerpos , o las pruebas PCR se pueden realizar en el propio domicilio.
El diagnóstico domiciliario de coronavirus permite que no se corra el riesgo de infectarse o, especialmente, de exponer a otras personas a una posible infección en los centros sanitarios. También puede elegirse esta opción simplemente por la comodidad de no tener que desplazarse del domicilio.
Por otra parte, hay personas que pueden necesitar cuidados de enfermería que habitualmente se prestan en los centros de salud pero que se pueden prestar sin dificultad en el propio domicilio del paciente. Estas intervenciones incluyen sondajes nasogástricos y vesicales , administración de medicamentos inyectables vía intravenosa , intramuscular o subdérmica , o la realización de curas de todo tipo de heridas y úlceras. También pueden ser necesarios servicios de auxiliar de enfermería para la movilización o la atención de personas con algún grado de dependencia.
Igualmente, numerosas técnicas, ejercicios o tratamientos especializados de fisioterapia se pueden prestar a domicilio. La podología es otra especialidad que ofrece la posibilidad realizar el diagnóstico y el tratamientos de afecciones del pie o de sus uñas, con la máxima calidad, y sin necesidad de desplazarse.
Además, en ocasiones puede ser necesaria una consulta con un médico en el que la exploración física sea imprescindible . En este caso se puede contar con médicos de medicina general o incluso con cardiólogos que pueden realizar una historia clínica y una exploración física completa. Con estos elementos muchas veces se puede obtener una orientación diagnóstica, ajustar un tratamiento , solicitar pruebas complementarias , prescribir una receta , derivar al paciente en caso necesario, y sobre todo tranquilizar al enfermo y a la familia con una opinión médica experta.
Una población de especial riesgo en esta época son las mujeres embarazadas . En este caso, también existe el servicio de matronas a domicilio que pueden proporcionar apoyo y atención a la mujer durante el embarazo y/o tras el parto , además de asesorar sobre pruebas diagnósticas , proporcionar educación maternal como la preparación al parto, o aconsejar sobre el cuidado del recién nacido .
Savia ofrece la posibilidad de contar con cualquiera de estos servicios, y muchos más, de una manera rápida y sencilla. Dependiendo de la provincia, Savia ofrece los siguientes servicios a domicilio:
Test PCR Covid a domicilio
Test serológico Covid a domicilio
Test rápido de anticuerpos Covid a domicilio
Enfermería a domicilio
Auxiliar de enfermería a domicilio
Fisioterapia a domicilio
Podología a domicilio
Medicina general
Cardiología a domicilio
Matrona a domicilio
Savia además ofrece la ventaja de que si compras uno de estos servicios y eres nuevo usuario tendrás gratis servicios digitales ilimitados como un chat con especialistas médicos , videoconsulta inmediata 24h con emisión de receta , etc.
En resumen, en esta pandemia la Atención Domiciliaria es una posibilidad cada vez más demandada. Este modelo de atención ofrece la posibilidad de realizar numerosas intervenciones en el propio domicilio de forma cómoda y rápida, y sin los riesgos y la molestia de desplazarse a un centro sanitario.

Artículo especializado
Diferencias entre el coronavirus, la gripe y el resfriado común: ¿qué síntomas tiene cada uno?
La COVID-19 , enfermedad causada por el coronavirus SARS-CoV-2, la gripe y el resfriado común son enfermedades eminentemente respiratorias, aunque son provocadas por diferentes tipos de virus . Las tres enfermedades pueden tener algunas características clínicas comunes por lo que puede ser difícil o incluso imposible diferenciarlas. Sin embargo, cada enfermedad tiene algunos síntomas más característicos , lo que en ocasiones puede orientar el diagnóstico.
¿Tienes algún síntoma? Regístrate en Savia y habla gratis por videoconsulta o chat con uno de nuestros médicos.
También puedes realizarte un Test para el diagnóstico del Covid 19. Reserva cita en los mejores centros.
Los virus que causan estas tres enfermedades se propagan principalmente a través de las gotitas que la persona infectada despide al hablar, toser o estornudar. En menor medida, las personas también se pueden infectar al tocar superficies u objetos infectados y después tocarse los ojos, la nariz o la boca.
El periodo de incubación , es decir el periodo que pasa desde que se contrae la infección hasta que aparecen los síntomas, en general no ayuda mucho a diferenciar las tres enfermedades. Los síntomas de COVID-19 se desarrollan entre 1 y 14 días tras el contacto con el virus , aunque en la mayoría de los pacientes los síntomas aparecen aproximadamente a los 5 días. Las personas que tienen gripe generalmente experimentarán síntomas entre 1 y 4 días tras el contacto con el virus , y las personas con resfriado común entre 1 y 3 días después.
De las tres infecciones, el cuadro más leve generalmente es el resfriado común . Los primeros signos de un resfriado habitualmente son dolor de garganta y secreción nasal , seguidos por tos y estornudos . Puede aparecer fiebre pero suele ser generalmente muy leve. La mayoría de las personas se recuperan en unos 7 a 10 días sin necesidad de tratamiento, aunque la tos puede persistir más tiempo. Por lo general, los resfriados no derivan en problemas graves de salud.
Por el contrario, la gripe es un cuadro más agudo y potencialmente más grave que el resfriado. Los síntomas de gripe, empiezan de manera brusca y suelen incluir fiebre alta , en ocasiones con escalofríos , tos y dolor de garganta, dolores musculares o corporales , dolores de cabeza y fatiga (cansancio) . La secreción o la congestión nasal son síntomas menos frecuentes que en el resfriado común. Algunas personas pueden tener vómitos y diarrea , aunque esto es más común en los niños que en los adultos . La mayoría de las personas con gripe se recuperan en un periodo que va desde unos pocos días hasta menos de dos semanas . En raras ocasiones algunas personas sufren una infección pulmonar por el virus de la gripe, originando una pulmonía (lo que los médicos llamamos neumonía ). Esta complicación requiere el ingreso hospitalario y puede ser potencialmente grave.
¿Tienes algún síntoma? Regístrate en Savia y habla gratis por videoconsulta o chat con uno de nuestros médicos.
También puedes realizarte un Test para el diagnóstico del Covid 19. Reserva cita en los mejores centros.
Respecto al coronavirus , tras el inicio de la pandemia hemos aprendido que los síntomas notificados por personas con COVID-19 pueden variar mucho, desde aquellos que presentan síntomas leves o estar asintomáticos hasta quienes tienen síntomas muy severos y requieren hospitalización. Los síntomas más característicos de la infección por coronavirus son la fiebre, la tos y la dificultad para respirar. Sin embargo, con frecuencia aparecen otros síntomas como escalofríos, cansancio, dolores musculares y corporales, dolor de cabeza, dolor de garganta, congestión o secreción nasal, náuseas o vómitos y diarrea. Todos estos síntomas hacen que pueda ser difícil diferenciar la COVID-19 de la gripe.
Un signo muy característico de la infección por coronavirus es la pérdida reciente del olfato o del gusto . Estas manifestaciones no se suelen dar en la gripe . En el resfriado común sí que se puede dar pérdida del olfato pero se asocia a la congestión nasal mientras que en la COVID-19 se da incluso con la nariz despejada.
Por otra parte, el coronavirus puede producir alteraciones cutáneas muy diversas como pápulas o pequeñas manchas rojas por el cuerpo, habones o ronchas , similares a los que se dan en las urticarias, vesículas , pústulas, etc. Estas manifestaciones cutáneas no se dan en la gripe ni el resfriado común. Además, el coronavirus puede causar infecciones pulmonares graves (neumonías), lo cual es excepcional en el resfriado común.
En los niños con COVID-19 la sintomatología puede ser similar a la de los adultos , aunque en general tienen mejor pronóstico . Muchos niños pasan la enfermedad con síntomas leves, sin apenas fiebre, o completamente asintomáticos. Los casos leves se recuperan en 1-2 semanas después del inicio de la enfermedad.
En cualquier caso, al tratarse de infecciones virales, ninguna de las tres infecciones responde al tratamiento con antibióticos , pues los antibióticos solo sirven para infecciones por bacterias. La gripe es la única enfermedad que en la actualidad puede prevenirse por medio de una vacuna . Es muy recomendable recibir esta vacunación siguiendo las recomendaciones de los médicos o las autoridades sanitarias.
Finalmente, aunque existe síntomas más característicos que otros, en caso de fiebre o síntomas respiratorios conviene consultar al personal sanitario para orientar el diagnóstico y tomar las medidas más adecuadas en cada caso.
¿Tienes algún síntoma? Regístrate en Savia y habla gratis por videoconsulta o chat con uno de nuestros médicos.
También puedes realizarte un Test para el diagnóstico del Covid 19. Reserva cita en los mejores centros.

Artículo especializado
Deporte en familia: iníciate en el yoga
El yoga es un tipo de actividad que combina el control del cuerpo y de la mente. Esta disciplina tiene su origen en una tradición de la India y que cada vez es más popular en nuestro entorno. Su objetivo es alcanzar el bienestar físico y mental a través de una serie de posturas corporales − las asanas − que fortalecen y dan flexibilidad, además de incluir ejercicios de respiración, meditación y concentración mental.
¿Quieres que te ayudemos? Regístrate en Savia y podrás hablar gratis por chat con un entrenador personal.
No hay una edad ideal para la práctica del yoga: pueden disfrutarlo desde los niños hasta las personas mayores. Tampoco es necesario encontrarse en buena forma física para practicarlo. Hay modalidades de yoga que se adaptan a prácticamente todas las circunstancias.
Una forma de practicarlo es junto a toda la familia. En este caso, la actividad corporal no solo permite dar fuerza y flexibilidad al cuerpo, sino que puede ayudar a fortalecer el vínculo afectivo y la comunicación con la pareja, los hijos, los abuelos, etc. De este modo, se favorece la armonía, el equilibrio y la unión familiar.
No hay un solo tipo de yoga
El yoga engloba diferentes tradiciones, unas con mayor exigencia física y mental que otras. Entre quienes lo practican, es posible encontrar muy distintas motivaciones. Los hay que aprecian sobre todo su faceta espiritual, mientras que otros buscan la mejora del estado físico derivada de su práctica habitual y poder sentirse mejor con su cuerpo.
El yoga es una actividad milenaria que ha ido evolucionando con el tiempo y se ha ido adaptando a las diferentes necesidades de comunidades e individuos. Por ello, se pueden encontrar multitud de variantes o tipos de yoga. Algunos ejemplos de ello son:
El hatha yoga , que incorpora diferentes posturas corporales para incrementar la flexibilidad y fortaleza del cuerpo. Es ideal como introducción al yoga y presenta un gran valor preventivo y de rehabilitación de lesiones.
El bharata yoga se centra en la movilidad de la columna vertebral.
El yoga ayurvédico combina de forma individualizada las posturas, la respiración, la relajación y la meditación para alcanzar un buen estado de salud y bienestar.
Yoga en casa
Lo ideal para empezar a practicar el yoga es contar con un entrenador personal cualificado que pueda darnos indicaciones y asesorarnos en función nuestros objetivos y que pueda guiarnos para conseguir que realicemos las posturas y ejercicios de manera correcta.
¿Quieres que te ayudemos? Regístrate en Savia y podrás hablar gratis por chat con un entrenador personal.
Existen asanas para todos los niveles, en las que siempre es importante observar las reacciones del cuerpo. Otro elemento fundamental dentro de la práctica del yoga es la respiración −el objetivo es poder respirar lenta y profundamente − que habrá que acompasar con las posturas.
Algunas de las posturas básicas son:
El loto o padmasana . Sentado con las piernas entrelazadas y dejando los brazos paralelos a las piernas. Se trata de la imagen más típica del yoga, en la que la relajación mental y la meditación se pueden desarrollar con facilidad.
La cobra . Tendido boca abajo, levantar el tronco apoyando las palmas de las manos en el suelo, dejando las piernas extendidas en el suelo.
La sumisión . Situarse de rodillas dejando caer el peso del cuerpo sobre los talones, a la vez que inclinamos el tronco hacia adelante. Tocar con la cabeza en el suelo.
Sesión de Yoga en familia
En una sesión familiar de yoga se debe dar prioridad a fortalecer el vínculo y la comunicación entre padres e hijos, por lo que las asanas se adaptarán a las diferentes edades y niveles. Se deben incluir tanto asanas en pareja como grupales.
Gracias a la práctica de yoga en familia, se comparten momentos de juego y relajación en casa, mezclando asanas, el acroyoga (mezcla de acrobacia y asanas en las que participa toda la familia), el control de la respiración ( pranayama ) y elementos de meditación .
Comenzar es muy sencillo y solo se necesita un espacio despejado, unas cuantas esterillas en el suelo y vestirse con ropa cómoda que permita amplios movimientos.
Beneficios del yoga en familia
El yoga en familia, además de los beneficios derivados de la práctica del yoga, puede determinar beneficios como:
Fomentar la creatividad y espontaneidad.
Entretener, siendo una forma de juego que ayuda a trabaja la paciencia y la atención, especialmente, en los más pequeños.
Fomentar la comunicación emocional.
Potenciar la armonía familiar y ayudar a enfrentarse a situaciones de estrés.
Trabajar la coordinación y la sincronización.
Trabajar la respiración, la concentración y la memoria.
Trabajar la fuerza, la flexibilidad, la agilidad y el equilibrio.
¿Quieres que te ayudemos? Regístrate en Savia y podrás hablar gratis por chat con un entrenador personal.
El yoga y sus beneficios para la salud
La Organización Mundial de la Salud define el yoga como una herramienta valiosa para aumentar la actividad física y prevenir enfermedades.
Una de las ventajas del yoga es que se trata de una disciplina que se puede practicar tanto en casa, como en gimnasios o en centros sanitarios. En este último caso, para ayudar en la recuperación de diferentes procesos y enfermedades.
En cualquier caso, el yoga es una disciplina que puede practicar tanto gente sana como personas aquejadas de diversas patologías. No se trata de una forma de terapia, ni su práctica por sí sola va a determinar la curación de patologías físicas o mentales. Sin embargo, multitud de estudios científicos observan beneficios de su práctica regular en determinadas condiciones. En algunos casos, se trata de estudios de calidad cuestionable o con escasa potencia estadística, pero incluso seleccionando solo los más rigurosos, hay evidencia suficiente para recomendar la práctica del yoga en numerosas situaciones.
Los datos confirman que la práctica regular del yoga mejora la forma física, tanto la fuerza como la flexibilidad y el equilibrio, y tiene un efecto beneficioso sobre el dolor osteomuscular, como por ejemplo en la lumbalgia .
La práctica del yoga también ha mostrado efectos positivos sobre la depresión y el estrés , y se recomienda en personas mayores con un riesgo aumentado de sufrir caídas y fracturas por la mejora que produce en aspectos como el equilibrio y la coordinación. Existe además cierta evidencia sobre su utilidad en personas que desean dejar de fumar, para el control de la tensión arterial, para el alivio de la fibromialgia e incluso para el manejo del asma.
En diversos estudios llevados a cabo con mujeres que padecían cáncer de mama, la recomendación de yoga como intervención de apoyo, mejoró la calidad de vida relacionada con la salud, la reducción del cansancio y los problemas de sueño. De igual modo, la práctica de yoga redujo la depresión, la ansiedad y el cansancio en comparación con intervenciones psicosociales o educacionales.
Contraindicaciones y efectos adversos del yoga
No existen contraindicaciones absolutas del yoga, además de que sus diferentes variedades permiten la elección de aquella que más se adapte a las características, expectativas y condiciones del yogui o practicante.
En cualquier caso, nunca está de más atender a una serie de precauciones. Como se ha dicho, el yoga puede ser útil para aliviar dolores de tipo osteomuscular, pero cuando el dolor está causado por un problema orgánico identificado, como por ejemplo una hernia discal o la artrosis en una articulación, pueden existir movimientos que resulten contraproducentes. De ahí la necesidad de adecuar la práctica del yoga a las circunstancias concretas de cada cual, y si es posible, consultar con un monitor de yoga, un médico o un fisioterapeuta que defina bien los límites posturales, de movimiento, etc. Finalmente, es recomendable huir de las posturas dolorosas. Si bien alguna postura de yoga, especialmente al principio, puede resultar incómoda, nunca debería ser dolorosa.
Las lesiones asociadas a la práctica del yoga son infrecuentes, pero es importante contar con el asesoramiento de un entrenador cualificado , y comenzar en un nivel y estilo ajustado a las capacidades y circunstancias de cada uno.
¡No lo dudes, ponte a practicar yoga en familia!
No hay edad para comenzar a practicar el yoga: pueden disfrutarlo los más pequeños y las personas mayores (los abuelos se pueden apuntar también). Tampoco es necesario tener una gran condición física para practicarlo. Así que, si te apetece, ¡ponte a practicar yoga en familia!
¿Quieres que te ayudemos? Regístrate en Savia y podrás hablar gratis por chat con un entrenador personal.

Artículo especializado
Efectos sobre la salud del uso de mascarillas y gel hidroalcohólico
El uso de mascarillas, de gel hidroalcohólico, guantes y lavado frecuente de manos ya son hábitos que forman parte de nuestras nuevas rutinas motivadas por la pandemia de la COVID-19. Se trata de medidas de protección que es probable que tengan que acompañarnos durante una larga temporada.
Una de las principales consecuencias de estos nuevos hábitos es el aumento de las afecciones de la piel, incluyendo la dermatitis irritativa de contacto y el empeoramiento de situaciones preexistentes como en el caso del acné, la rosácea, la dermatitis seborreica y la dermatitis atópica, entre otras. Estos problemas están localizados, específicamente, en la cara y las manos. Por otro lado, la temperatura y la humedad del verano pueden contribuir al agravamiento de este tipo de afecciones.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Uso de mascarillas
La utilización continuada de mascarillas puede propiciar la aparición de síntomas cutáneos, como enrojecimiento en zonas de contacto con la mascarilla como consecuencia de la dermatitis irritativa que se produce. De igual modo, puede producirse la aparición de acné localizado en el contorno de la boca y en la barbilla.
Por otro lado, el riesgo de complicaciones cutáneas por el uso de mascarillas es mayor en personas con pieles delicadas y aquellas que padecen rosácea, una afección inflamatoria de la piel caracterizada por una piel intolerante a los cambios de temperatura, los rayos ultravioleta del sol o el uso de cosméticos.
Posibles tratamientos
Ante la obligatoriedad de llevar mascarilla, se deben encontrar tratamientos o métodos que permitan aliviar estas afecciones cutáneas. Se incluirían aquí cremas hidratantes, cremas con corticoides, jabones y tratamientos con principios activos específicos como el peróxido de benzoílo y los retinoides tópicos, entre otros, en los casos de acné. Habría que analizar cada caso de forma individualizada.
En cualquier caso, se recomienda una correcta limpieza e hidratación de la piel. También es importante minimizar las agresiones que pueden provocar, por ejemplo, cierto tipo de maquillajes. De este modo, la transpirabilidad natural de la piel, junto con una buena hidratación y reparación, son elementos esenciales para mantener la piel en unas condiciones óptimas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Los sanitarios también padecen las consecuencias del uso de mascarillas
Seguramente, los profesionales sanitarios son los que padecen las mayores consecuencias derivadas del uso continuado de las mascarillas y elementos de protección frente al coronavirus. Entre las lesiones cutáneas que afectan a las personas que utilizan mascarillas de protección del tipo FFP3, se incluyen erosiones en el puente nasal y en las mejillas. En este sentido, una encuesta reciente con más de 500 profesionales sanitarios de primera línea encargados de tratar a pacientes con COVID-19 en China, identificó síntomas idénticos relacionados con las mascarillas, con dermatitis en la cara o en las manos en el 97% de los profesionales.
De este modo, el eritema nasal y las erosiones son frecuentes en los trabajadores que utilizan las mascarillas FFP3. Los efectos de la presión parecen ser la causa principal de las lesiones faciales, y el tiempo de uso de las mascarillas es el factor de riesgo más importante identificado hasta ahora. Las guías publicadas hasta la fecha recomiendan limitar el tiempo de uso de las mascarillas tipo FFP3 a dos horas. Sin embargo, los datos disponibles indican que el personal, en promedio, utiliza las mascarillas durante mucho más tiempo.
Algunos sanitarios han sugerido la utilización de una tira de apósito hidrocoloide en el puente nasal debajo de la máscara. Esto podría ayudar a reducir los efectos de la presión cutánea, pero hay que tener presente un posible deterioro del sellado de la máscara.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Uso correcto de la mascarilla
El principal problema derivado de un uso excesivo de las mascarillas puede ser la acumulación de bacterias y microorganismos.
La mascarilla cubre la cara y se apoya en la nariz y la barbilla. Hablar, respirar, incluso cuando se hace deporte, son actividades que se llevan a cabo con la mascarilla puesta. La acumulación de bacterias en la mascarilla se va multiplicando con el tiempo, por lo que, si no se respetan los tiempos de utilización de las mascarillas − por ejemplo, las 4 horas de vida útil de una mascarilla higiénica − las bacterias se pueden convertir en un problema añadido para la salud.
En algunos casos, la inhalación continuada de los microbios acumulados en las mascarillas puede predisponer a padecer infecciones del tracto respiratorio, incluyendo una neumonía bacteriana o vírica. En este sentido, gran parte de las bacterias presentes en la boca o en las vías respiratorias superiores que, en condiciones normales no causarían ningún problema, pueden acabar produciendo infecciones en las vías respiratorias inferiores.
Existen otros riesgos asociados a la reutilización excesiva de la mascarilla, como favorecer la aparición de crisis asmáticas. De este modo, los pacientes que padecen asma estarán menos protegidos cuando sus mascarillas hayan perdido su eficacia.
Por otro lado, en algunas personas pueden aparecer irritaciones en las orejas derivados del roce producido por las gomas de las mascarillas. En este caso se recomienda la utilización de las tiras especiales que se colocan sobre la nuca y que permiten la colocación de la mascarilla sin afectar a la zona auricular.
Finalmente, un uso incorrecto en la colocación de la mascarilla también puede acarrear riesgos para la salud. Si la mascarilla no cubre la nariz y la boca, ésta puede dejar de ser eficaz. De igual modo, la utilización de mascarillas no homologadas puede determinar que la mascarilla no sea eficaz y no cumpla la finalidad para la que se está utilizando.
Limpieza de manos y uso de gel hidroalcohólico
El lavado constante de manos es otra de las medidas higiénicas más recomendadas para contener la propagación de la epidemia, por lo que, si seguimos esas indicaciones acabaremos el día habiéndonos lavado las manos un número importante de veces. En este sentido, hay que tener en cuenta que los detergentes presentes en los jabones y el alcohol de los geles hidroalcohólicos pueden eliminar la barrera ácido-grasa de la piel, creando rojeces, picor o grietas en las manos. Por ello, se recomienda la utilización de geles sin jabón, que pueden eliminar los virus sin dañar la piel. Otras recomendaciones para preservar la piel en condiciones óptimas pueden ser secar la piel con papel absorbente, evitando frotar las manos con toallas agresivas u otros materiales irritativos, aplicar una crema de manos adecuada después de la limpieza y, respetando siempre la recomendación higiénica, no volver a lavarse las manos si no es necesario. Todas estas medidas pueden contribuir a una buena salud de la piel de las manos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo especializado
COVID-19: Asintomáticos y falsos negativos
Dia a día el esfuerzo de muchos científicos es develar las incógnitas sin resolver; el SARS-CoV-2 es un virus que nos ha obligado a sumar todos los esfuerzos para minimizar las perdidas. Hoy seguimos conociéndolo. Su transmisión es sin duda algo que necesitamos controlar. Desde el inicio se han tomado medidas como la cuarentena y la implementación de la PCR como prueba diagnostica junto con la serología. Se trata de herramientas que hoy en día nos ayudan a salvar vidas, identificando los pacientes infectados para aplicar las medidas de control necesarias.
Actualmente, uno de los temas de mayor interés es el papel de las personas asintomáticas y su capacidad de transmitir el virus. Se han realizado múltiples investigaciones en este sentido con información contradictoria. Un meta-análisis publicado en junio de este año evalúa todas las publicaciones relacionada con este tema. Aunque parece haber cierto consenso en que su capacidad de contagio es menor que en los pacientes con síntomas, esta es suficiente para necesitar tenerlos controlados.
Por otro lado, los falsos negativos, es decir, las personas que se han realizado una PCR y han dado negativo, pero en realidad sí tienen la infección, también puede ser elementos importantes en la transmisión.
Si necesitas hacer un test para el diagnóstico de la COVID-19, puedes reservar cita en los mejores centros
Pacientes asintomáticos con COVID-19
Las personas con infección por SARS-CoV-2 que han permanecido asintomáticas parecen presentar una carga viral similar a la de los pacientes que sí presentan síntomas. De este modo, el aislamiento de las personas infectadas debe realizarse independientemente de los síntomas. Los pacientes asintomáticos mantienen una tasa de transmisión inferior a los pacientes sintomáticos, pero ambos representan un riesgo de contagio que debemos mitigar para controlar la pandemia.
Los estudios han mostrado que entre un 40 y un 50% de las personas con el virus son asintomáticas o presintomáticas en el momento de propagar el virus, siendo la transmisión más probable justo antes del desarrollo de síntomas. De este modo, las personas asintomáticas pueden encontrarse bien y a las 24 o 48 horas comenzar a sentir síntomas como tos, fiebre, fatiga, etc. En este punto es probable que hayan propagado el virus entre las personas que han estado en contacto, por lo que es imprescindible realizar un buen rastreo de los contactos de pacientes COVID positivos.
En un estudio llevado a cabo en la población italiana de Vó, que fue confinada por la pandemia, se recopiló información sobre la demografía, la presentación clínica, la hospitalización, la red de contactos y la presencia de infección por SARS-CoV-2 en casi toda la población. Para ello se analizaron amplios sectores de la población en dos periodos consecutivos de tiempo. En la primera fase del estudio, que se realizó alrededor del momento en que comenzó el cierre de la ciudad, se observó una prevalencia del 2,6% de la población. En la segunda fase que se realizó al final del confinamiento, se encontró una prevalencia del 1,2%. Al igual que han señalado otros estudios similares, el 42,5% de las infecciones confirmadas por SARS-CoV-2 fueron asintomáticas (es decir, no tenían síntomas en el momento de la prueba y no desarrollaron síntomas de forma posterior). Los investigadores no encontraron diferencias en la carga viral de las infecciones sintomáticas con respecto a las infecciones asintomáticas.
Muchas variables influyen en la sintomatología que desarrolla cada paciente, datos relativos al sistema inmunológico, la predisposición genética y los antecedentes de enfermedades son algunos de los factores que podrían influir en la presentación clínica y el desarrollo de síntomas graves, leves o apenas perceptible.
Si necesitas hacer un test para el diagnóstico de la COVID-19, puedes reservar cita en los mejores centros
Falsos negativos de la COVID-19
Las pruebas diagnósticas para detectar la presencia del SARS-CoV-2 son altamente sensibles y fiables. Sin embargo, siempre hay un pequeño margen para que se den falsos negativos y falsos positivos. De este modo, los falsos negativos (cuando la prueba da negativo y sí se tiene la infección por coronavirus) suelen estar relacionados principalmente con problemas en la toma de la muestra o la manipulación inadecuada de la misma. También se puede observar en pacientes con una carga viral muy baja, lo que supone una tasa baja de eliminación del virus.
El análisis de los falsos negativos es de suma importancia por sus implicaciones epidemiológicas. Un falso negativo implica la disminución de las medidas de seguridad recomendadas, pudiendo dar a lugar focos de transmisión.
El test PCR es la prueba más sensible de los métodos disponibles. Se trata de la técnica de referencia para el diagnóstico de COVID-19, cuya sensibilidad y especificidad es cercana al 100%. La alta especificidad determina que se pueda diferenciar entre dos microorganismos muy parecidos entre ellos, mientras que la alta sensibilidad de la prueba implica que se puedan detectar cantidades muy reducidas de material genético del coronavirus (menos de 10 copias del virus por mililitro de muestra). Sin embargo, toda su eficiencia depende en gran medida del personal sanitario que realice la toma de la muestra y el cumplimiento de los protocolos para dicha prueba. Por esta razón, se complementa el diagnostico mediante serología de anticuerpos frente a la COVID-19, una prueba menos especifica y sensible pero de gran aporte diagnostico.
En este ámbito, es fundamental comprender que el resultado de la prueba varía con el tiempo desde la exposición hasta el inicio de los síntomas. Una forma para minimizar el numero de falsos negativos es siempre tener una correlación entre la clínica del paciente y los resultados tanto de la PCR como de la serología. Esto permitiría evitar los resultados negativos de las pruebas realizadas de manera temprana con respecto al curso de la infección, evitando determinar una tranquilidad ficticia en cuanto al riesgo de contagio.
Algunos estudios han pretendido estimar la tasa de falsos negativos de las pruebas PCR en función de los días transcurridos desde la infección por SARS-CoV-2. De este modo, se ha observado que durante los 4 días anteriores al momento típico de aparición de síntomas (día 5), la probabilidad de un resultado falso negativo en una persona infectada disminuyó del 100% en el día 1 al 67% en el día 4. En el día del inicio de los síntomas, la tasa media de falsos negativos observada fue del 38%, mientras que la tasa disminuyó al 20% en el día 8 (3 días después del inicio de los síntomas).
De este modo, se debe tener cuidado al interpretar las pruebas de PCR para la infección por SARS-CoV-2, particularmente al comienzo de la infección, cuando se utilizan estos resultados como base para eliminar las precauciones destinadas a posteriores transmisiones. Si la sospecha clínica es alta, la infección no debe descartarse basándose solo en los resultados de la prueba PCR, debiéndose considerar cuidadosamente la situación clínica y epidemiológica.
Si necesitas hacer un test para el diagnóstico de la COVID-19, puedes reservar cita en los mejores centros
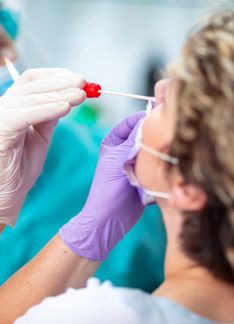
Artículo especializado
Test rápido de coronavirus para detección de antígenos: una alternativa a la PCR
La prueba estándar para el diagnóstico de infección activa por el nuevo coronavirus SARS-CoV-2 es la PCR , siglas en inglés de Reacción en Cadena de la Polimerasa ( Polymerase Chain Reaction ). La PCR es una prueba que permite detectar y amplifica fragmentos del material genético del virus. La muestra se obtiene habitualmente tomando con una pequeña torunda una muestra de las secreciones de la parte de atrás de las fosas nasales (que se denomina la nasofaringe) o también, a través de la boca, tomando una muestra en la faringe .
En Savia ya tenemos disponible el nuevo Test de Antígenos (rápido). Busca un centro cercano y compra el tuyo.
Sin embargo, el problema de la PCR es que su resultados tardan en estar disponibles varias horas, por lo que no es útil para un diagnóstico rápido de la enfermedad .
Actualmente ya se han comercializado test rápidos que detectan antígenos del virus , es decir detectan partes del coronavirus específicas del mismo. Estas pruebas pueden sustituir o al menos complementar el uso de la PCR en muchas situaciones.
Al igual que la PCR, la muestra que se necesita para realizar un test de detección de antígenos es una muestra de exudado nasofaríngeo , la cual se obtiene introduciendo una pequeña torunda por las fosas nasales . El resultado es más fiable si la muestra se toma en los primeros 7 días desde el inicio de los síntomas.
La principal ventaja de estas pruebas es que los resultados están disponibles en unos 15 minutos . El procedimiento de la prueba es muy sencillo. Se toma la muestra de la nasofaringe. Posteriormente, la torunda con secreciones se introduce en un tubo con un líquido especial donde se disuelven estas secreciones potencialmente infectadas. Después, una gota de ese líquido con secreciones se deposita en un pequeño dispositivo de plástico, parecido a los test que se utilizan para realizar las pruebas rápidas de embarazo. El líquido corre por unas bandas por el interior del dispositivo. En el caso de que el paciente tenga la infección se observa una línea coloreada, que significa que la prueba es positiva. Además, siempre que se usa el test correctamente, aparece una segunda línea que corresponde a un control. Significa que el test ha funcionado bien y el dispositivo estaba en buenas condiciones. Esta línea control se debe colorear tanto en test positivos como negativos. Por lo tanto, en los test positivos aparecerán dos líneas coloreadas : una significa que la prueba es positiva y la otra que el test se ha realizado correctamente.
Las pruebas rápidas de detección de antígenos son muy específicas . Esto significa que si la prueba es positiva indican con bastante seguridad que el paciente de verdad tiene la infección (hay muy pocos “falsos positivos”). Los test diagnósticos más recientes han conseguido además una muy aceptable sensibilidad . Es decir, detectan a una alta proporción de enfermos. Si el resultado es negativo es probable que el paciente no tenga la infección (los “falsos negativos” son escasos).
En Savia ya tenemos disponibles Test PCR, Test Serológico y el nuevo Test de Antígenos (rápido) en todo el territorio nacional. Busca un centro cercano y compra el tuyo.
Como todos los test diagnósticos, los resultados de estas pruebas, aunque muy fiables , no son definitivos al 100%. Será el sanitario el que, valorando todas las circunstancias del paciente, sus síntomas, etc. determine si se puede confirmar o excluir el diagnóstico, o es necesario realizar una PCR u otra prueba en caso de duda.
Por otra parte, los test rápidos de detección de antígenos son muy distintos a los test rápidos de detección de anticuerpos . Los anticuerpos son las defensas que crea el organismo para defendernos del coronavirus. Dependiendo del tipo de anticuerpo que se detecte, los test de anticuerpos pueden ayudar a diagnosticar una infección en curso, aunque habitualmente pasados 7 días del inicio de los síntomas , o una infección ya pasada . Por ello, los test de anticuerpos, ya sean test rápidos o no, no son útiles para diagnosticar la infección aguda al poco de producirse. Además, la muestra que se usa en los test de anticuerpos es sangre y no secreciones respiratorias . Por ello, en para realizar pruebas de detección de anticuerpos se toma una muestra de una vena o se realiza una pequeña punción en el dedo para obtener una gota de sangre.
En definitiva, los test de detección de antígenos permiten una diagnóstico rápido de la infección por coronavirus con la toma de una muestra de secreciones de la nasofaringe . Son especialmente fiables si se hacen dentro de los 7 días del inicio de los síntomas . Pueden resultar en muchos casos una alternativa a otros test más sofisticados aunque más lentos como la PCR.
En Savia ya tenemos disponibles Test PCR, Test Serológico y el nuevo Test de Antígenos (rápido) en todo el territorio nacional. Busca un centro cercano y compra el tuyo.
Para saber más
Fundación IO. Panbio™ COVID-19 Ag Rapid Test Device. https://fundacionio.com/2020/09/08/panbio-covid-19-ag-rapid-test-device/

Artículo especializado
Cómo está afectando la “nueva normalidad” a nuestra salud
La pandemia por el nuevo coronavirus SARS-CoV-2 , causante de la COVID-19 , ha cambiado nuestras vidas en pocos meses. En nuestro medio nos creíamos a salvo de plagas y epidemias, pero el virus nos ha recordado la fragilidad humana y del sistema en el que vivimos.
Además del impacto directo que puede tener la infección en la salud, la pandemia puede afectar nuestra salud física o emocional de manera indirecta de múltiples formas. Así nuestra salud se puede ver afectada por las dificultades para establecer relaciones o encontrar apoyos sociales, un menor acceso a los recursos sanitarios, posibles dificultades laborales y económicas, problemas derivados del confinamiento y de las limitaciones para salir de casa, incluyendo problemas de pareja, o por la pérdida de buenos hábitos saludables como la alimentación sana o el ejercicio físico regular.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
En la “nueva normalidad” , que ha llegado tras la primera oleada de la pandemia, se están dando patologías que afectan nuestra salud física y emocional que pueden requerir la ayuda de algún profesional sanitario.
Respecto a la salud emocional , cuando se produce un hecho traumático o un acontecimiento vital impactante , como puede ser la infección por coronavirus o la pérdida de algún ser querido, habitualmente la respuesta psicológica al acontecimiento sucede en tres etapas:
Una primera fase de ‘respuesta inmediata’ , que se caracteriza por la presencia de emociones intensas y cierta sensación de pérdida de control.
En una segunda fase , todavía aguda, se intenta asimilar la experiencia traumática pero predomina una atención centrada en el suceso y sus consecuencias . Se presentan emociones “intrusivas” como la rabia , el miedo o la culpa , e ideas anticipatorias y de indefensión. Se puede producir una desorganización del estilo de vida anterior en mayor o menor medida. Esta fase puede durar varios meses.
Finalmente, tras el paso del tiempo se entra en tercera fase de integración y normalización del curso de la vida , sin que esta quede marcada o limitada por la experiencia acontecida.
Con más o menos dificultades, la mayoría de las personas alcanzará la tercera fase y logrará superar el problema. Sin embargo, algunas personas pueden afrontar la situación de una manera inadecuad a y acabar desarrollando un comportamiento disfuncional, que se puede prolongar mucho en el tiempo, por lo que es recomendable que encuentren ayuda profesional de manera temprana.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Los psicólogos nos indican que hay determinados factores de cada persona que pueden hacer que sean especialmente vulnerables a las situaciones traumáticas. La vulnerabilidad será mayor si se acumulan algunas de las siguientes circunstancias:
Acumulación de varias fuentes de estrés al mismo tiempo (enfermedad, cuidado de otras personas, pérdida de la fuente de ingresos, incertidumbre sobre el futuro, etc.).
Pérdida de personas allegadas , con pérdida de relaciones sociales significativas.
Otras experiencias o fuentes de estrés anteriores que se acumulan a la actual.
Inestabilidad o fragilidad emocional
Escaso apoyo social en el entorno próximo.
Recursos económicos
Preexistencia de un déficit en las habilidades que permiten el afrontamiento de la situación , como las habilidades para la relación social, o la habilidad para resolver problemas.
El comportamiento disfuncional asociado a un hecho traumático puede asociarse a un empobrecimiento de la experiencia vital , una pérdida de autoestima , una visión negativa de uno mismo, de los demás o del futuro, depresión , aislamiento social , consumo de sustancias , etc. Todas estos sentimientos y situaciones tiende a autoperpetuarse y pueden interfiere de forma muy significativa en los planos social, familiar o laboral.
La ayuda profesional por parte de un psicólogo puede normalizar la reacción al evento vital . El psicólogo cuenta con numerosas estrategias que pueden ayudar a superar el problema de manera satisfactoria, y afrontar situaciones futuras con más herramientas para que no se vuelva a producir.
Por otra parte, la “nueva normalidad” también se asocia a problemas inesperados desde el punto de vista físico .
Las personas que han superado la enfermedad pueden sufrir secuelas físicas en diversos órganos y sistemas secundarias a la infección. Preocupan principalmente las secuelas a nivel del pulmón , por la posibilidad de desarrollar una fibrosis pulmonar tras una neumonía grave. Esta complicación, afortunadamente no muy frecuente, el tejido pulmonar se sustituye por un tejido cicatricial que dificulta la respiración.
Además se ha descrito un riesgo incrementado de trombosis y de problemas de coagulación tras la infección, y de malnutrición tras una enfermedad prolongada. Los pacientes que ha sufrido un ingreso en la Unidad de Cuidados Intensivos (UCI) también sufren complicaciones concretas por esta circunstancia destacando la debilidad muscular tras la inmovilidad prologada.
Otros problemas que estamos viendo con frecuencia son problemas cutáneos derivados del uso prolongado de las mascarillas o del uso frecuente de gel hidroalcohólico, el cual puede llegar a irritar la piel, especialmente si existen patologías cutáneas preexistentes.
Finalmente, el confinamiento y las limitaciones en la movilidad pueden hacer que se pierda hábitos de vida saludables como la práctica de ejercicio físico moderado de manera regular o el seguimiento de una dieta saludable, además de un incremento en el número de personas con sobrepeso , o que consumen sustancias dañinas como el tabaco o el alcohol .
En definitiva, la “nueva normalidad” puede asociarse a numerosos problemas tanto físicos como emocionales . Profesionales como los psicólogos , nutricionistas , entrenadores personales o médicos generales pueden ser un gran apoyo durante la pandemia.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Para saber más:
Madrid Salud. Programa de promoción de la Salud Mental. El impacto Emocional de la Pandemia por COVID-19. Una guía de consejo psicológico. http://madridsalud.es/wp-content/uploads/2020/06/GuiaImpactopsicologico.pdf
Ministerio de Sanidad, Servicios Sociales e Igualdad. Web de Estilos de Vida Saludable: https://estilosdevidasaludable.sanidad.gob.es/
 Savia
Savia