Artículos Especializados

Artículo especializado
Tratamientos Tópicos para la Queratosis Actínica
Son un problema muy frecuente a partir de los 50 o 60 años. La interacción continuada de la radiación solar con la piel acaba provocando la aparición de estas lesiones en las áreas sometidas a más exposición solar : la frente, las orejas, el dorso de las manos y el labio inferior. Las queratosis actínicas se presentan como placas rojas o marronáceas con una superficie rasposa o costrosa característica.
En la actualidad los dermatólogos consideramos a las queratosis actínicas una forma superficial o incipiente de carcinoma escamoso , un cáncer que si no es tratado pronto puede crecer rápidamente, ocasionar metástasis en otros órganos y provocar incluso la muerte. De ahí la importancia de diagnosticar y tratar correctamente las queratosis solares.
¿Cómo se producen?
La luz ultravioleta del sol produce cambios en el núcleo de las células de la piel : alteraciones de su ADN que, al no poder ser reparadas, pueden generar células con un crecimiento descontrolado y capacidad para transformarse en células cancerosas.
¿Cómo se diagnostican?
Suelen reconocerse fácilmente como pápulas o placas rojas o de color marrón, cubiertas de una escamo-costra característicamente rasposa al tacto, como papel de lija. Aparecen en personas con piel más blanca, que tiene más dificultad para broncearse, y se quema fácilmente con el sol, y ojos claros.
Son especialmente frecuentes en hombres calvos en el cuero cabelludo por ausencia del “efecto sombrilla” del cabello. Muy característicamente, aparecen más en trabajadores del campo, del mar, albañiles, amantes de la playa, de la nieve, o de los deportes al aire libre, como el golf o el tenis.
En algunos casos, sobre todo cuando hay que diferenciarlas del carcinoma escamoso invasivo, puede ser necesario extirparlas y hacer una biopsia.
Tratamientos
Existen múltiples opciones de tratamiento , aunque en ningún caso son definitivos, y el paciente con queratosis solares deberá seguir un control periódico con el dermatólogo, en general de por vida:
Métodos físicos
El método físico más empleado es la crioterapia con nitrógeno líquido. Consiste en la aplicación en la piel a tratar, provocando una pequeña quemadura por congelación que destruirá las células alteradas. Es un tratamiento que debe aplicar el dermatólogo con un dispositivo aprobado, y no es aconsejable emplear dispositivos de crioterapia que se venden en las farmacias, porque son poco eficaces y poco seguros. Otros métodos físicos son la electrocoagulación o el láser. En pocos casos las queratosis actínicas se tratan con una cirugía que suponga poner puntos de sutura, aunque debe de hacerse siempre que se sospecha un carcinoma escamoso más avanzado.
Terapia fotodinámica
Consiste en la aplicación de una crema que es absorbida por las células, y después es activada con una fuente especial de luz o con la luz del exterior. Tras varias sesiones, todas las zonas afectadas por las queratosis mejoran significativamente, incluso con un efecto de rejuvenecimiento de la piel. Tiene la ventaja de poder tratar muchas a la vez, e incluso aquellas que no son visibles a simple vista, por presentar alteraciones sólo visibles al microscopio
Tratamientos tópicos
En la actualidad hay bastantes novedades en el tratamiento tópico, con diferentes opciones que se escogen en función de la zona a tratar y de la capacidad del paciente para realizar el tratamiento correctamente. Son imiquimod, 5-fluouracilo, ingenol mebutato, y diclofenaco, entre otros. Como todos ellos producen una reacción similar a una quemadura, el paciente debe recibir las instrucciones pertinentes para superar la reacción inicial y cumplir correctamente el tratamiento.
Medidas preventivas
Es evidente que la primera medida preventiva es la fotoprotección correcta mediante medios físicos (gorra, camiseta) y mediante fotoprotectores en crema. Hay que inculcar a la población una exposición responsable al sol, conociendo que su abuso puede ocasionar cáncer a largo plazo. En las personas mayores, hay que explicar que, aunque ya no estén al sol tantas horas, las queratosis actínicas son consecuencia del daño acumulativo del sol sobre su piel, en especial durante los años de juventud. Es lo que llamamos “memoria de la piel”.
Existen además fotoprotectores que tienen en su composición sustancias reparadoras de la piel, como la fotoliasa o los antioxidantes, y son especialmente recomendables.

Artículo especializado
Qué es el Queratocono
“Querato” es el término griego para córnea, lo que ya nos da una pista de a qué parte del ojo afecta este trastorno. “Cono” hace referencia a la forma característica que ésta adopta cuando evoluciona la enfermedad. El queratocono es, en efecto, una patología degenerativa de la córnea , lentamente progresiva, caracterizada por una alteración en su forma, y que está provocada por un adelgazamiento central de la córnea y una deformación cónica de la misma.
La córnea adquiere esta forma irregular por la alteración de uno de sus componentes principales, que es una proteína denominada colágeno. Puede ser unilateral o bilateral (afectar a uno o a ambos ojos, aunque no afecta a los dos a la vez ni de la misma forma). Estamos ante una patología poco frecuente, que sufren más las mujeres y que generalmente se manifiesta en la adolescencia.
¿QUÉ SABES DE LA CÓRNEA?
Para situar esta enfermedad es importante conocer cómo evoluciona la córnea. Esta experimenta en los primeros años de vida un cambio en dos parámetros de gran importancia clínica: el diámetro corneal , que aumenta considerablemente durante el primer año y adquiere su tamaño final hacia los dos años de edad y la curvatura corneal , que al nacer es muy pronunciada, se aplana principalmente en los tes primeros meses de vida para hacerlo luego más lentamente hasta los seis años, momento en el que adquiere la curvatura propia del adulto (41’5 dioptrías).
Por qué se produce
Las causas no están del todo bien establecidas , y, si bien unos autores consideran que podría tener un origen genético hereditario, otros lo descartan. Entre los factores de riesgo más aceptados se barajan la historia familiar o la etnia (mayor frecuencia en asiáticos y arábicos).
Esta malformación corneal se ha visto asociada a diferentes enfermedades tales como: Síndrome de Down
Síndrome de Ehler-Danlos
Síndrome de Marfan
Enfermedad de Addison
Neurofibromatosis y
También la sufren pacientes con conjuntivitis alérgicas y determinadas alergias o atopias, que pueden provocar que se frote repetitivamente los ojos y se favorezca la progresión del queratocono.
Y se vincula al uso muy prolongado de lentes de contacto duras que provocan roce.
Cuáles son sus síntomas
El queratocono, con su progresión, provoca un aumento paulatino del astigmatismo y de pérdida de agudeza visual. Puede cursar con episodios agudos de edema corneal (encharcamiento de agua en la córnea, hydrops ). En la mayoría de los casos, las personas con queratocono temprano presentan una visión tan sólo ligeramente borrosa y consultan al médico en busca de lentes correctivas para leer o conducir. También puede provocar distorsión de las imágenes, fotofobia (hipersensibilidad a la luz) o picor de ojos.
Diagnóstico
En la entrevista clínica será de importancia aclarar si en la familia hay datos de afecciones oculares. La sospecha diagnóstica se plantea ante el caso de un paciente joven que presenta astigmatismo, acompañado o no de miopía, que aumenta progresivamente y la mejoría de su agudeza visual está limitada con el uso de gafas o lentes de contacto. En los casos avanzados podrá objetivarse su presencia a simple vista del facultativo. En los casos menos evidentes, se podrá hacer uso de utensilios de la consulta oftalmológica como la lámpara de hendidura para proceder a su diagnóstico.
Con respecto a los controles pediátricos (hasta los 14-16 años de edad), algunas anomalías oculares (de córnea, de globo ocular, etc.), aunque menos frecuentes, pueden ser graves, y su cribaje sistemático en la edad pediátrica también tiene una gran importancia porque, por ejemplo, pueden no llamar la atención de los familiares y, en cambio, pueden tener graves consecuencias futuras para la visión. Es por ello que los protocolos de atención al niño sano proponen la detección sistemática de las siguientes patologías a nivel visual:
Anomalías corneales (exploración de tamaños y su simetría entre ambos ojos, así como forma y transparencia de las mismas).
Anomalías pupilares (por ejemplo, anisocorias –desigualdad de diámetros pupilares– leucocoria -pupila blanca-).
Anomalías de la motilidad ocular (por ejemplo, estrabismo).
Ametropías (miopía, hipermetropía, astigmatismo).
Anomalías de la visión cromática (visión de los colores).
En la exploración, las anomalías de las córneas se detectarán mediante la inspección con los dos ojos abiertos simultáneamente y con una buena iluminación ambiental para que no sea necesario el uso de linternas que puedan provocar el cierre reflejo de los párpados. C ualquier anomalía en el tamaño-transparencia de las córneas detectada deberá ser derivada con urgencia al especialista en Oftalmología.
Cuando el oftalmólogo diagnostique la existencia de un queratocono que pudiera estar asociado a las patologías anteriormente citadas (síndrome de Marfan, síndrome de Ehlers-Danlos…), debe realizar un estudio proactivo de búsqueda de los síntomas que orienten a su presencia y proceder, si fuera necesario, a derivar al paciente a otros especialistas encargados de su tratamiento y supervisión.
Cómo se trata
Se deben realizar controles oftalmológicos seriados frecuentes (cada seis meses) para supervisar y controlar la evolución de la enfermedad.
Inicialmente, se procederá a la prescripción de lentes de contacto rígidas para corregir el defecto refractivo (astigmatismo) y frenar el avance de la enfermedad. En los casos avanzados, cuando no se obtiene una óptima corrección visual con gafas o lentes de contacto, debe procederse a la realización de intervención quirúrgica de tipo trasplante de córnea (queratoplastia).

Artículo especializado
Evitar que la Rinitis se Convierta en Aguda
Llega la primavera y, con el buen tiempo, también las dichosas rinitis… Ten presente estos consejos para combatirlas.
Cómo se produce la rinitis
La mucosa nasal tapiza la superficie interna de la nariz y actúa como barrera de protección y filtro ante agentes externos, provocándose una reacción tisular.
La rinitis se define como una situación de inflamación de la mucosa de las fosas nasales , secundaria a múltiples posibles causas: infecciosas, alérgicas, funcionales, metabólicas, traumáticas, físico-químicas, farmacológicas u ocupacionales, que pueden presentarse de manera aguda o persistir en la cronicidad.
Se considerará rinitis crónica cuando el estado inflamatorio o de irritación de la mucosa nasal persiste más allá de 12 semanas.
La rinitis puede coexistir o complicarse con otras enfermedades respiratorias como sinusitis, asma u otitis media.
Tipos de rinitis
Rinitis infecciosas. Pueden ser virales (son las más frecuentes y el 30% están causadas concretamente por los rinovirus) o bacterianas. Representa al menos el 40% de las infecciones respiratorias agudas. En las bacterianas, la rinorrea (secreción nasal) es purulenta y se acompaña, además, de dolor facial y presión, entre otros síntomas. Los rinovirus son responsables de epidemias en colectividades, sobre todo en primavera.
Rinitis alérgica o atópica . Es una reacción inmunológica de hipersensibilidad desencadenada generalmente por aeroalérgenos (sustancias suspendidas en el aire que se respira). Dentro de este grupo existen, a su vez, dos subgrupos: la rinitis intermitente y la rinitis persistente y, éstas pueden ser leves, moderadas o graves. Los alérgenos más habituales son los inhalantes domésticos tales como ácaros, epitelio de animales (gatos, perros, aves, roedores…), esporas de hongos, y pólenes.
Rinitis hormonal. Es debida a embarazo, menopausia o alteraciones endocrinas como el hipotiroidismo (déficit de tiroides) o la acromegalia (exceso de hormona del crecimiento), principalmente.
Rinitis vasomotora . Es una rinitis no alérgica persistente, con hiperrespuesta nasal a desencadenantes de tipo cambios de temperatura, humedad, humo de tabaco o fuertes olores, que intensifican sus síntomas. Predomina la obstrucción y la rinorrea.
Rinitis atrófica . La mucosa nasal se degenera y desgasta, condicionando la presencia de abundantes costras, sequedad, obstrucción nasal, hiposmia (sensación olfativa disminuida) y cacosmia (percepción de mal olor constante). Cuando la rinitis atrófica es crónica y afecta de una forma limitada a la región anterior de la fosa nasal se llama “Rinitis seca” y se da con más frecuencia en ambientes con polvo y secos, en estados de carencia nutricional o anemia.
Otros tipos como : rinitis inducidas por medicamentos, rinitis emocionales, rinitis ocupacional…
Signos y síntomas
Los síntomas más característicos son:
Congestión u obstrucción nasal.
Rinorrea (goteo acuoso nasal persistente).
Estornudos.
Tos.
Prurito (picor).
Cefalea (dolor de cabeza por embotamiento).
Trastornos del gusto y del olfato.
Síntomas faríngeos, oculares, óticos…
En el caso de las rinitis infecciosas víricas, el cuadro comienza con una fase prodrómica o de incubación de uno a tres días en la que predominan síntomas inespecíficos tales como astenia (cansancio), mialgias (dolor muscular), junto con irritación faríngea (picor) y la resolución espontánea suele acontecer hacia el décimo día.
DE RINITIS AGUDA A RINITIS CRÓNICA
Algunos de los factores favorecedores, que pueden provocar reagudizaciones que mantienen la inflamación constante de la mucosa , pueden ser:
Factores anatómicos: desviación del septo nasal, hipertrofia adenoidea en niños (vegetaciones)…
Factores infecciosos concretos.
Factores inmunitarios (sistema de defensa).
Factores agresores físico-químicos: humos, tabaco, contaminación ambiental, drogas inhaladas, sequedad ambiental, exposición continuada al frío.
Factores hormonales o endocrinos.
Factores alimentarios: carencias nutricionales y vitamínicas.
Padecimiento de enfermedades sistémicas: metabólicas, cardiopatía.
Uso de medicamentos: vasoconstrictores…
Diagnóstico
Podremos llegar a establecer el diagnóstico con la historia clínica , realizándose un interrogatorio exhaustivo de los signos y síntomas que se padecen y tras una exploración física minuciosa.
Las pruebas cutáneas positivas a alérgenos pertinentes nos darán pista sobre las rinitis alérgicas.
Tratamiento
Se adoptarán las medidas terapéuticas oportunas en función del tipo de rinitis que se padezca. El objetivo del tratamiento es disminuir los síntomas y usar medicamentos con los menos efectos adversos posibles .
La terapia de las rinitis infecciosas virales estará basada en el alivio sintomático del cuadro, al no disponer de medicamentos concretos para su erradicación. Los analgésicos como el paracetamol o el ibuprofeno serán los indicados.
Un lavado nasal con agua y sal, ayuda a remover la mucosidad de la nariz. Normalmente se recomienda antes de aplicarse el medicamento nasal. Disminuye los síntomas de congestión nasal y la secreción nasal posterior, por un corto periodo de tiempo.
Los antihistamínicos actúan mediante su acción de sedación central, produciéndose con ello disminución de la rinorrea y los estornudos y, además, facilitan el sueño.
Los esteroides inhalados se usan con frecuencia para disminuir la hinchazón y los síntomas: Rhinocort® (budesonide) y Nasonex® (mometasone).
Los esteroides orales se usan solamente en situaciones especiales, debido a los efectos adversos. Su médico puede recetarlos por un corto periodo de tiempo (de tres a siete días) para controlar los síntomas más severos.
Los descongestivos nasales (oximetazolina) de uso tópico nasal son muy efectivos, aunque precisan control en cuanto a la duración de su uso.
Los médicos recomiendan la inmunoterapia (vacunación sistemática de desensibilización) para la rinitis alérgica cuando no hay duda alguna acerca de los alérgenos específicos causantes y la persona no responde bien al tratamiento o los síntomas persisten durante varias estaciones o durante todo un año.
Pronóstico
Podemos considerar la rinitis como una afección leve y benigna, pero sin banalizarla pues sus síntomas pueden afectar a la calidad de vida de paciente de una manera considerable, causando importantes efectos socio-económicos por bajas laborales, escolares…
En los pacientes inmunodeprimidos y de edades extremas puede convertirse en una patología grave que desencadene complicaciones.

Artículo especializado
Cómo Reconocer a una Persona que Padece Síndrome de Diógenes
Cuando pensamos en el síndrome de Diógenes, nos viene a la cabeza esa imagen de los bomberos intentando acceder a una casa repleta de basura, objetos y desperdicios y unos vecinos molestos por las condiciones insalubres que origina a la comunidad. Y es que las personas que sufren el Síndrome de Diógenes acumulan objetos inservibles, como basura, y no siguen pautas de higiene y autocuidado.
Se trata de personas, mayormente ancianos, que viven recluidos en su hogar, aislados de la sociedad y que permanecen, voluntariamente, en condiciones de pobreza extrema por no tener conciencia de lo que poseen , pues reúnen grandes cantidades de dinero en rincones de la casa y también en cuentas en el banco.
Todos tenemos cierta tendencia a guardar las cosas por si acaso, por si en algún momento las podemos necesitar, pero ¿cómo se llega a este extremo?, ¿qué debe suceder para entrar en un bucle de este tipo y encima no ser consciente?
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Factores de riesgo del síndrome de Diógenes
Poseer ciertos rasgos de personalidad , como ser huraño, desconfiado, introvertido, hostil, dominante o independiente.
Tener dificultad para establecer vínculos con las personas, pero no con los animales u objetos.
Mantener traumas o acontecimientos vitales no superados , como pérdidas afectivas, muertes de personas importantes, rechazo de familiares, jubilación indeseada, pérdida de estatus…
Tener conductas que se puedan agravar con el tiempo, como el coleccionismo.
Vivir en soledad y tener falta de contacto con el mundo exterior.
Padecer algún trastorno mental o patología previa.
C onvivir con una persona acumulador a o con síndrome de Diógenes, ya que cuando dos personas de edad avanzada conviven juntas, fácilmente uno de ellos puede arrastrar al otro a esa situación.
Esto hace que podamos diferenciar el trastorno entre :
Los que carecen de patología psiquiátrica y han sido los acontecimientos estresantes de la vida los que le han llevado a tal situación.
Los que sufren de trastornos psiquiátricos y la apatía que los caracteriza, ha hecho que les impida deshacerse de objetos y residuos llegando al extremo de la acumulación, como:
-Trastornos de personalidad, principalmente el obsesivo-compulsivo (TOC).
-Esquizofrenias y otros trastornos psicóticos
-Drogodependencias, especialmente el alcoholismo.
-Depresión
-Demencias
¿SABÍAS QUE…
Cuando los vecinos visualizan y denuncian las condiciones en las que vive la persona, ya han pasado varios años desde que la sintomatología se inició. Esto quiere decir que, durante mucho tiempo, el problema fue de puertas hacia dentro y, día a día, fue aumentando hasta sobrepasar los límites de la vivienda.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cómo evoluciona el síndrome de Diógenes?
Al principio lo que predomina es una acumulación pasiva , un abandono parecido al comportamiento del adolescente que acumula ropa sobre las sillas o platos sin fregar.
Después, la acumulación empieza a tener un orden anormal sin seguir ningún criterio lógico ni racional.
Al final, acaba acumulando activamente y ya no solo no se desprende de los residuos que él mismo genera, sino que se desplaza al exterior a recogerlos, como por ejemplo, en contenedores.
¿Cómo se puede ayudar a alguien que sufre síndrome de Diógenes?
Para poder ayudarlos, al tratarse de un adulto y mientras no se encuentre incapacitado por enfermedad psiquiátrica o demencia, es necesario contar con su consentimiento . El problema está en que, al no tener conciencia de enfermedad y además, tener una personalidad paranoide, que les lleva a pensar que son los demás los que tienen el problema y solo quieren hacerle daño quitándole sus preciados objetos, suelen rechazar la ayuda social y el tratamiento que se les ofrece, y terminan volviendo rápidamente al estilo de vida anterior.
Pero si aceptan trabajar conjuntamente en su mejoría y están predispuestos a cambiar, la intervención o tratamiento a seguir debería incluir las siguientes pautas :
Tratar el mal estado nutricional e higiénico.
Limpiar a fondo la basura acumulada.
Intervenir en su dieta para ganar peso y mitigar los efectos negativos sobre el organismo que haya producido el llevar una alimentación inadecuada.
Mejorar su higiene personal para que no produzca rechazo al presentarse ante los demás.
Instaurar medidas preventivas para que el cuadro no vuelva a repetirse.
Contactar con una institución geriátrica donde se pueda ubicar al afectado, y si esto no es posible, recurrir a una asistenta a domicilio para recibir un apoyo social.
Implicar a los parientes más cercanos y hacerles comprender que se trata de una enfermedad y no un deterioro de la edad.
Hacer un seguimiento periódico mediante visitas domiciliarias y coordinarse con los servicios sanitarios.
Trabajar a nivel psicológico mediante terapia.
Corregir los pensamientos acerca de la pronta llegada de una nueva situación de pobreza extrema y la necesidad de acumular.
Elaborar los traumas no superados.
Reconstruir su historia rescatando los aspectos funcionales.
Tratar la patología mental asociada.
Utilizar tratamiento farmacológico cuando se requiera. Sobre todo en adicciones, obsesiones muy fuertes para ayudar a controlar la ansiedad y si hay delirios.
Si estás dudando acerca de si un familiar pudiera estar desarrollando éste tipo trastorno, es importante observar si alguno de los factores de riesgo que hemos mencionado arriba está empezando a aparecer. Habitualmente, los primeros síntomas observables son un comportamiento huraño y el aislamiento voluntario con reclusión en el hogar. Por ello es importante vigilar a los mayores que viven solos y considerar el hecho de visitarlos más a menudo, porque este tipo de comportamientos, podría ser una excepcional estrategia preventiva para el desarrollo del trastorno.
No obstante, hay que tener en cuenta que el síndrome de Diógenes puede confundirse fácilmente con otras formas de acumulación , como el Trastorno por acumulación. Este último se diferencia del primero, en que la conducta no traspasa los límites de la vivienda, con lo cual, no son una molestia para los vecinos, no tienen porqué abandonar la higiene, la limpieza y el autocuidado, está relacionado con personas jóvenes y son conscientes de que padecen una enfermedad, pero buscan excusas sentimentales para no desprenderse de los objetos.
SÍNDROME DE DIÓGENES TECNOLÓGICO
Por cierto, ¿sabías que existen acumuladores tecnológicos, también llamados info-obsesivos, que l o que acumulan es información o archivos digitales ? Estos sienten la necesidad de estar a la última en noticias, avances y tendencias y son incapaces de desprenderse de la información archivándola y ordenándola compulsivamente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Cómo Saber si Tengo Sepsis
La sepsis o septicemia es una situación médica grave en la cual se produce una respuesta inmunitaria severa y fulminante ante una infección, independientemente de su origen. Puede aparecer de manera imprevisible y su evolución suele ser rápida, de ahí que suponga una emergencia médica. La gran mayoría de infecciones no van a acabar en una sepsis , pero antes los síntomas de mala evolución que describiremos es importante acudir cuanto antes a los servicios de emergencias más cercanos.
Cómo reacciona el cuerpo ante una infección
Ante la presencia de una infección, ya sea de origen bacteriano, vírico o fúngico (hongos), el organismo libera a la sangre una serie de sustancias químicas que forman parte del sistema inmunitario y cuya misión es ayudar a combatir la infección. Estas sustancias desencadenan una reacción inflamatoria generalizada en todo el organismo . Dicha reacción facilita que se formen coágulos en los vasos sanguíneos y que se puedan producir hemorragias a diferentes niveles. Estos sucesos hacen que la circulación sanguínea se vea alterada y los órganos se vean afectados, dado que se compromete el aporte de nutrientes y oxígeno a las células, lo cual puede causar daños severos e irreparables.
En los casos más graves de sepsis, se produce una insuficiencia de uno o más órganos . Suele ser una concatenación de lesiones que van haciendo que los órganos fallen y, en el peor de los casos, se da una disminución de la presión sanguínea y un descenso de la frecuencia cardíaca el paciente puede entrar en un estado de shock séptico. Rápidamente se ven afectados los riñones, los pulmones y/o el hígado y la situación puede llegar a ser mortal.
Causas de una sepsis
Existen diversos tipos de microorganismos que pueden causar sepsis, bacterias, hongos y virus ; con todo, las bacterias suelen ser los principales agentes infecciosos que pueden desencadenar un cuadro de sepsis. Es frecuente que sea difícil establecer cuál es el agente causante de la infección y, consiguientemente, de la sepsis.
Los casos más graves de sepsis suelen ser el resultado de una infección generalizada, de todo el organismo, que se disemina a través del torrente sanguíneo. Los principales focos de origen de una sepsis son:
Infección pulmonar.
Infección de las vías urinarias.
Infección cutánea.
Infección de la cavidad abdominal (apendicitis, peritonitis).
Manipulación de vasos sanguíneos (vías venosas periféricas o centrales, cateterismos).
Quiénes son más vulnerables
Afortunadamente, no todas las infecciones van a derivar en una sepsis (de hecho, la gran mayoría de infecciones se resuelven sin problema) ni todos los pacientes van a tener el mismo riesgo de padecer una sepsis. Aquellas p ersonas con mayor riesgo de sufrir una sepsis son :
Neonatos y niños.
Ancianos.
Diabéticos.
Inmunodeprimidos (pacientes con SIDA, pacientes oncológicos).
Insuficiencia hepática.
Insuficiencia renal.
Incidencia
En España se diagnostican unos 50.000 casos de sepsis cada año , es decir, unos 104 casos por cada 100.000 habitantes. De estos casos, 17.000 personas fallecen anualmente por culpa de una sepsis, más muertes que las debidas al cáncer de mama, de colon o de páncreas, así como 13 veces más que por accidentes de tráfico. La pronta instauración de un tratamiento es fundamental, dado que, tras cuatro horas de haberse instaurado un choque séptico, las probabilidades de supervivencia caen por debajo de un 50%. Asimismo, el coste económico aproximado por el tratamiento y la hospitalización de un paciente con sepsis es de unos 17.000 euros por persona.
A nivel mundial, cada año mueren ocho millones de personas por un cuadro de sepsis , y se diagnostican entre 20 y 30 millones de caso anualmente. En la última década el número de pacientes se ha duplicado y los estudios estiman que la tendencia será que el aumento prosiga. En los países en vías de desarrollo la sepsis es la causante de la muerte de 6 millones de recién nacidos.
El aumento de las cifras globales de casos de sepsis puede ser debido a un mayor y mejor registro de los casos, a la existencia de una población más longeva y con mayor prevalencia de patologías crónicas, a la mayor resistencia de las bacterias a antibióticos, así como un uso más habitual de tratamientos inmunosupresores, como en pacientes oncológicos o trasplantados.
Qué síntomas nos alertan
Los síntomas más habituales de una sepsis pueden ser:
Fiebre.
Escalofríos.
Respiración acelerada.
Taquicardia.
Palidez y sudoración.
Malestar general intenso o sensación de muerte.
Confusión, somnolencia, incoherencia.
Estos síntomas son frecuentes en otro tipo de afecciones, por lo cual la sepsis es difícil de diagnosticar , especialmente en sus etapas iniciales, y pese a existir un contexto de infección.
Al acudir a un centro de urgencias se realizarán diversas pruebas para valorar si existe una sepsis, entre ellas una analítica de sangre, alguna prueba de imagen (radiografía, escáner), cultivos de sangre y un estricto control de las constantes del paciente para monitorizar la frecuencia cardíaca, la tensión arterial, la frecuencia respiratoria y la saturación de oxígeno en sangre.
Tratamiento
En caso de establecer un diagnóstico de sepsis los pacientes, debido a su estado grave, suelen ser tratados en las unidades de cuidados intensivos (UCI), para poder tener al paciente más controlado y tomar medidas para mantener estables las constantes del paciente . El objetivo del tratamiento es acabar con la infección, preservar los órganos vitales y evitar una caída de la presión arterial que pueda precipitar el daño en otros órganos. El tratamiento suele ser con una cobertura antibiótica amplia y un correcto aporte de líquidos por vena. En casos graves puede ser preciso intubar al paciente, realizar diálisis o bien someter al paciente a una intervención quirúrgica.
Muchos pacientes que logran superar una sepsis se recuperan por completo , pero siempre dependerá del estado basal del paciente. Si son personas más añosas o con enfermedades crónicas, algunos órganos pueden presentar daños permanentes, como los riñones, el corazón o los pulmones. Los estudios también indican que el padecer una sepsis grave puede causar una alteración en el sistema inmunitario que haga que estas personas sean más proclives a padecer futuras infecciones.
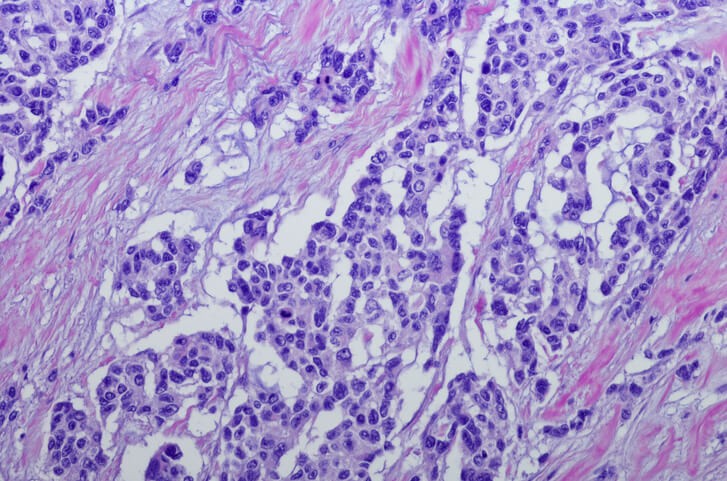
Artículo especializado
Qué Es y Cómo Tratar el Sarcoma
El concepto de “sarcoma de partes blandas” incluye un grupo heterogéneo de tumores malignos que afecta a los llamados tejidos blandos (tejido graso, músculos, tendones, vasos sanguíneos, nervios y tejidos profundos de la piel). Se clasifican s egún su línea de diferenciación y en función del tejido adulto al cual se asemejan. Su origen está en el denominado tejido conjuntivo o de sostén del organismo.
¿Son frecuentes este tipo de tumores?
Son tumores poco frecuentes , suponen un 1% del total de tumores malignos y contribuyen con un 2% en la mortalidad por cáncer. Su incidencia es levemente superior en hombres. Pueden aparecer a cualquier edad (incluso en la infancia), aunque la edad de mayor prevalencia es entre los 40 y los 60 años.
¿Qué pronóstico tienen?
Su pronóstico va a depender de su grado de diferenciación : cuanto menos diferenciado, peor pronóstico. Por ello, es importantísimo realizar un estudio histológico para prever su comportamiento. Un sarcoma bien diferenciado sería de bajo grado de malignidad o grado 1 y uno poco diferenciado sería de alto grado de malignidad o grado 3. Asimismo, debe valorarse el comportamiento local del tumor. Un sarcoma localizado, sin expansión local ni metástasis a distancia es de mejor pronóstico, mientras que un sarcoma de peor pronóstico tendrá un comportamiento localmente agresivo con invasión local y a distancia (metástasis). Los tumores de diferenciación intermedia suelen recidivar localmente, pero rara vez dan metástasis a distancia. Afortunadamente, las formas de comportamiento menos agresivo son mucho más frecuentes que los agresivos (con una relación: 100/1).
¿Cómo se originan?
Se ha encontrado una posible asociación con factores genéticos o ambientales como radioterapia previa, infecciones víricas, enfermedades hereditarias o deficiencias inmunitarias. Sin embargo, la mayoría de sarcomas se originan de forma espontánea y sin causa aparente que los desencadene.
¿Qué síntomas encontraremos?
En general, es frecuente el d ebut en forma de una masa indolora en cualquier localización (la mayoría de casos se da en las extremidades: piernas y brazos). Otras posibles ubicaciones pueden ser: tronco, cabeza, cuello, abdomen, sinovial (sobre todo cerca de grandes articulaciones), útero, etc.
En caso de tratarse de un sarcoma de localización superficial será de más fácil detección. En caso de localización profunda su detección es más tardía por lo que puede alcanzar un gran tamaño antes de manifestarse.
Al aumentar de tamaño, durante su progresión, puede afectar a estructuras vecinas provocando, por ejemplo, dolor.
Es importante realizar un diagnóstico diferencial de cualquier tumoración de partes blandas siendo especialmente relevantes las tumoraciones de tamaño superior a 5 centímetros o bien las de crecimiento rápido o ubicación profunda.
¿Qué tipos de sarcomas podemos encontrar?
Los diferenciaremos según el subtipo histológico. Existen más de 50 subtipos diferentes de sarcoma, dependiendo del tipo de célula por el que están constituidos, aunque poseen características comunes.
La determinación del grado histológico nos permitirá clasificar los sarcomas según su grado de agresividad. Como ya hemos citado, un sarcoma será de bajo grado o grado 1 o de alto grado (grados 2-3), siendo el grado 3 el más agresivo con crecimiento rápido y mayor tendencia a desarrollar metástasis en su evolución Los sarcomas de grado I tienen un crecimiento más lento y menos frecuentemente metastatizan a distancia, aunque pueden recidivar localmente.
E l pulmón es la localización más frecuente de metástasis a distancia siendo la causa de muerte en un gran porcentaje de casos. En caso de sarcomas de localización intraperitoneal es frecuente encontrar metástasis hepáticas.
La aparición de la recidiva local y/o las metástasis a distancia se produce, sobre todo, dentro de los 2-3 primeros años en los sarcomas de alto grado siendo en un periodo más prolongado en los de bajo grado.
¿Cómo se llega al diagnóstico de sarcoma?
Por tratarse de una lesión de partes blandas precisamos de la realización de una resonancia magnética para estudiarla . Nos aportará información sobre el tamaño, la ubicación y su comportamiento local.
Para identificar el tipo histológico y sus características de diferenciación se debe realizar un estudio anatomopatológico de una muestra obtenida generalmente por biopsia. Para la obtención de la muestra se suele realizar la llamada Punción-aspiración con aguja fina (PAAF) guiada mediante un control con ecografía o TAC. Con ella obtenemos un cilindro con el tejido a analizar. Es importante contar con un equipo con un alto bagaje para la obtención de la muestra.
En caso de que se confirme el diagnóstico se debe continuar el estudio para saber su comportamiento . El estudio de extensión nos indicará si el tumor está localizado o si presenta metástasis. Para ello, muy probablemente se solicitará la tomografía.
Una vez completado el estudio y conociendo el tamaño, su localización y el grado histológico se realizará la propuesta terapéutica para cada caso, de forma específica.
¿Qué tratamiento se realizará?
Teniendo en cuenta las características y el comportamiento del tumor se optará por el tratamiento indicado. Se contempla la cirugía, la radioterapia y la quimioterapia. En caso de un tumor localizado, se perseguirá la curación. En caso de un tumor diseminado se realizará tratamiento paliativo con la finalidad de asegurar el bienestar del paciente.
De cualquier manera, debemos realizar un seguimiento cuidadoso de todos los casos .
Artículo especializado
Efectos de la Serotonina en la Salud
La serotonina es un neurotransmisor que se produce por la transformación del triptófano (un aminoácido esencial proveniente exclusivamente de la dieta). Los alimentos que contienen triptófano serían, pues, precursores de la serotonina , por ejemplo: avena, trigo, almendras, huevos y pescado azul.
Qué pasa si sus niveles fluctúan
Las fluctuaciones en los niveles de serotonina se asocian a muchos trastornos psiquiátricos . Así, niveles bajos están relacionados con ansiedad, estrés, depresión, fobia y trastorno obsesivo compulsivo. Sin embargo, como veremos más adelante, una concentración excesivamente elevada de serotonina también puede provocar efectos indeseables.
¿Sabías que, fisiológicamente, los niveles de serotonina son fluctuantes a lo largo de día? Su nivel más elevado coincide con los momentos más soleados del día, mientras que durante el sueño profundo baja al mínimo.
¿Se pueden medir sus niveles?
La serotonina se produce en el cerebro , en el árbol bronquial respiratorio y en los intestinos, fundamentalmente. Se metaboliza en el hígado y se excreta por los riñones en forma de metabolitos. Por tanto, puede encontrarse en diferentes órganos como cerebro, intestino y sangre (concretamente en las plaquetas).
La concentración de serotonina cerebral no puede estimarse, pero podemos medir los niveles del ácido 5-hidroxiindolacético (principal metabolito de la serotonina) que se excreta en pequeñas cantidades a través de la orina. Como curiosidad te diré que algunos tumores carcinoides pueden sintetizar serotonina. Así, en caso de concentraciones muy elevadas de ácido 5-hidroxiindolacético en orina debemos descartar la presencia de un tumor carcinoide (normalmente localizados a nivel del tracto gastrointestinal y en los pulmones, aunque se pueden afectar otros órganos). Para medir los niveles de ácido 5-hidroxiindolacético en orina debe recogerse la muestra durante un período completo de 24 horas. Asimismo, existen ciertos alimentos que pueden modificar los niveles de este metabolito por lo que debemos tener la precaución de no tomarlos durante los tres días previos a la recogida de orina y durante las 24 horas de la recogida. ¿Cuáles son estos alimentos? Aguacate, plátano, piña, ciruelas, nueces, tomate, kiwi y berenjena, fundamentalmente. Algunos fármacos también pueden modificar los niveles, pero no deben ser suspendidos sin supervisión médica. ¿Por qué crees que la orina debe recogerse durante 24 horas para medir el metabolito de la serotonina? Tiene su lógica: dado que los niveles de serotonina cambian durante todo el día, también varían los niveles de su metabolito, por ello se recoge una muestra de todo el día y se calcula su promedio.
¿Qué es un neurotransmisor?
En una molécula encargada de transmitir información desde una neurona hacia otra neurona mediante la sinapsis o zona de transmisión entre neuronas.
Aunque la serotonina está catalogada como un neurotransmisor del sistema nervioso central , a nivel orgánico se comporta como una hormona. La mayor concentración de serotonina se encuentra en el tracto gastrointestinal (no en el cerebro), donde regula el movimiento del intestino, así como el apetito. Altas concentraciones de serotonina se asocian a deposiciones líquidas y a reducción del apetito.
¿A qué otras funciones se asocia?
Se relaciona con el metabolismo del hueso, la producción de leche materna, la regulación térmica, la modificación del estado de ánimo y las emociones (bienestar, optimismo, buen humor y sociabilidad), la estimulación del centro de vómito, la coagulación (la serotonina es liberada por las plaquetas y participa en el proceso de formación de un coágulo ante un sangrado activo), la regulación del dolor, la excitación sexual…
¿Por qué se asocia la serotonina con la sexualidad?
En este caso muy altos niveles de serotonina se relacionan con una reducción del deseo sexual y tiene una explicación…. La sensación de placer sexual y relajación obtenida tras el orgasmo se asocia a una liberación de serotonina a nivel cerebral que coincide con el periodo refractario posterior al orgasmo en la que el deseo sexual baja en picado. Por tanto, con el orgasmo sube el nivel de serotonina y disminuye el deseo sexual. De hecho, se aboga por la asociación entre la intensidad del orgasmo y la liberación de serotonina, siendo directamente proporcionales.
Por otro lado, la serotonina se asocia a la química del amor y el enamoramiento (por ello también es llamada el neurotransmisor de la felicidad).
Sintetizando, diríamos que altos niveles de serotonina se asocian a deposiciones líquidas, reducción del apetito, euforia, náuseas, osteoporosis, disminución de la líbido, etc. Sin embargo, unos niveles bajos de serotonina en el cuerpo, se asocian a depresión, fatiga, actitud negativa, irritabilidad, cambios de humor, difícil control de la ira , insomnio, dificultad en la concentración, ansiedad , labilidad emocional, distimia , necesidad de sentir satisfacción (es decir, deseo sexual) etc. Ello explica el efecto de un tipo de antidepresivos llamado “inhibidores selectivos de la recaptación de la serotonina”, cuyo mecanismo de acción es, precisamente, elevar los niveles de serotonina en caso de depresión (asociada a bajos niveles de serotonina).
El síndrome serotoninérgico
No quería finalizar este contenido sin mencionarte el llamado síndrome serotoninérgico. Se trata de un cortejo de síntomas provocado por un exceso de serotonina, ya sea por sobredosis o por interacción medicamentosa . En este punto debo decirte que también puede aparecer en personas que toman un aporte externo de triptófano dado que es el precursor de la serotonina. Este cuadro suele manifestarse de forma aguda y puede cursar con síntomas muy diversos como pueden ser: nerviosismo, alucinaciones, agitación, confusión, desorientación, ansiedad, fiebre, taquicardia, diarrea, vómitos, sudoración, temblores, movimientos involuntarios o descargas musculares, etc. Como habrás supuesto, el tratamiento en todos los casos es la suspensión inmediata del aporte externo y el tratamiento sintomático del cuadro (normalmente se emplean relajantes musculares).
Se confirma, pues, la frase que se repite con asiduidad y que tanto sentido común tiene: “todos los extremos son malos”. Si lo extrapolamos a nuestro tema p odríamos concluir que no necesitamos un aporte externo si los niveles están dentro del rango de normalidad.

Artículo especializado
Semillas de Chía, Dosis de Energía para tu Día a Día
En alimentación, cada cierto tiempo empezamos a hacernos eco de la existencia de algún alimento con propiedades nutricionales interesantes que hasta ahora no se utilizaba, o no era común en nuestro entorno. Generalmente son productos exóticos, con nombres peculiares y a los que se atribuye un halo de alimento súper saludable del que más bien debemos desconfiar, o al menos mantenernos cautos. Porque… ¿son tan saludables como dicen? Veamos el caso de las semillas de chía.
¿Qué es exactamente la chía?
A las que hemos bautizado como semillas de chía no son más que las semillas de una p lanta ampliamente utilizada en la cocina europea desde hace mucho: la salvia . De esta planta, que pertenece a la familia de las lamiáceas, como el romero, el orégano, la menta y el tomillo, se han utilizado fundamentalmente las hojas, tanto con finalidades medicinales como culinarias, puesto que es una planta aromática. Su uso es común en la cocina italiana y francesa, y resulta perfecta para aderezar cremas vegetales, hortalizas como la berenjena, el calabacín, el tomate… y combina con pasta, carne, etc., además de utilizarse para aromatizar el aceite.
¿Las semillas de chía tienen propiedades nutricionales interesantes?
Sí, es cierto que la composición nutricional de las semillas de chía es interesante , pues son ricas en diversos nutrientes relevantes en nuestra alimentación:
Tienen un elevado contenido en ácidos grasos omega 3, en concreto en ácido alfa linolénico, que es un precursor de EPA y DHA.
Por otra parte, las semillas de chía contienen una cantidad de fibra muy elevada en relación a su peso.
Podemos destacar también el aporte proteico de estas semillas por su contenido en aminoácidos esenciales.
Además, la chía contiene flavonoides, especialmente rutina y hesperidina, que son compuestos vegetales con diferentes propiedades interesantes a nivel biológico, como su poder antioxidante. Todo ello, teniendo en cuenta que, al tratarse de un producto vegetal, no contienen colesterol, y tienen un bajo contenido en sodio. Al estar hablando de una semilla, nos referimos a un producto concentrado pues contiene la energía suficiente para dar lugar a la nueva planta.
Efectos sobre la salud
Existen muchos efectos positivos sobre la salud que se atribuyen a las semillas de chía, pero la mayoría no están lo suficientemente demostrados como para poderlos afirmar. Entre los efectos más probados podemos considerar que la presencia de ácidos grasos omega 3 y antioxidantes en la semilla de chía podrían promover una reducción en la respuesta inflamatoria. No obstante, debemos tener en cuenta la cantidad que tomamos de estas semillas, y ello nos lleva a otra pregunta: ¿qué cantidad consumimos? Estamos hablando de un pequeño alimento que añadimos a panes, bizcochos, yogures… por lo se toma en muy pequeñas cantidades. La cantidad habitual de consumo son unos 10-20 gramos, de una a tres cucharadas. De hecho, desde 2009 está aprobada como Novel food por la EFSA (European Food Safety Authority), y puede usarse como ingrediente en otras preparaciones, como por ejemplo en los productos de panadería, donde no puede representar más del 5% en peso del producto final. Ello significa que l a cantidad de chía que consumimos es pequeña y que cualquier aporte nutricional que obtengamos con ella también lo será.
Debemos reflexionar, por tanto: aunque la chía contiene una cantidad importante de ácidos grasos omega 3 (100 gramos aportan más que la misma cantidad de pescado azul), la ración habitual de chía es, como hemos comentado, de unos 15 gramos, mientras que la ración de consumo habitual de pescado azul es de 150 gramos, 10 veces más. Lo mismo sucede con la fibra u otros nutrientes, por lo que no podemos considerarla como una fuente principal de nutrientes.
Algunos ejemplos de recetas en las que podemos incluir chía son :
Pudines: se preparan con yogur o leche (vaca, avena, almendra…), semillas de chía, fruta, frutos secos… El resultado es una especie de pudin, de ahí el nombre, como el pudin de chía, almendra y mango.
Panes: pan integral de espelta con semillas de chía y lino.
Repostería (bizcochos, galletas…): bizcocho de avena, zanahoria, nueces y chía.
Superalimentos
A menudo los denominados “superalimentos” contienen cantidades interesantes de ciertos nutrientes, o pueden ser consumidos formando parte de una alimentación equilibrada, pero no debemos olvidar que no existen productos maravillosos o con propiedades curativas que vayan a lograr efectos milagrosos en nuestra salud , y mucho menos si estamos hablando de un solo producto en concreto. Lo importante es mantener unos hábitos alimentarios saludables, hablando en el global de la alimentación. Por otra parte, cualquier alimento si se consume en una cantidad excesiva puede llegar a ser perjudicial, por más saludable que sea.
Las semillas de chía a nivel culinario y tecnológico
La chía, como la mayoría de las semillas, es un pequeño alimento envuelto por unas duras cubiertas protectoras para preservar su interior. Para disponer mejor de los nutrientes que contiene es recomendable dejar que la semilla se hidrate uniéndola a algún alimento acuoso, como la leche, el yogur, una crema, etc. Las semillas al hidratarse crean una especie de gelatina que tiene su interés a nivel de repostería y en general para el procesamiento de diferentes tipos de alimentos (de la industria cárnica, por ejemplo).
TE INTERESA QUEDARTE CON…
La chía son las semillas de la planta que conocemos con el nombre de salvi a y se utiliza como planta aromática.
Las semillas de chía son interesantes nutricionalmente por su contenido en ácidos grasos omega 3, fibra y proteínas.
La ración de consumo de la chía es pequeña por lo que a pesar de ser rica en estos nutrientes no podemos considerarla como la única fuente de ellos.
Y mucho menos atribuirle cualidades como las que circulan, sin fundamento y muchas veces contradictorias : “gran fuente de energía”, “ayudan a bajar de peso”, “para ganar masa muscular”, etc.

Artículo especializado
La Importancia del Salud Dental Infantil
Voy a darte unos datos cuanto menos inquietantes que, sin duda, despertarán tu interés en este artículo: el 50% de los niños españoles entre dos y 13 años sufre alguna patología bucodental. El 20% tiene caries.
¿Es culpa del niño o de los padres?
Es nuestra misión como padres inculcar una higiene dental constante y eficaz a nuestros hijos . El cuidado de los dientes comienza con la erupción de los primeros dientes, alrededor de los seis meses. Si no cuidamos una boca infantil, nos exponemos a una boca adulta enferma.
Vamos a incidir en todo lo que esté en nuestra mano para asegurarnos la correcta higiene bucal de los niños. Cualquier método es válido si conseguimos que se cepillen a diario y durante un tiempo adecuado: desde los cepillos eléctricos a los cepillos programados con temporizador o al uso de un reloj de arena para contabilizar el tiempo.
Con ello quiero advertirte de que tan importante es que se laven los dientes como que lo hagan correctamente y durante un mínimo de tiempo imprescindible.
Pero no sólo la higiene debe preocuparnos, otros pilares importantes a tener en cuenta en la edad infantil serían la dieta y los hábitos. Vamos a insistir en cada uno de ellos por su gran relevancia.
En cuanto a la higiene , hemos de tener muy claro que es fundamental introducir el hábito lo antes posible. Cuando erupcionan los primeros dientes (generalmente los incisivos inferiores a los cinco a siete meses de vida) ya podemos iniciar el hábito pasando una gasa húmeda suavemente sobre las superficies dentales después de las ingestas o tomas. Recordemos que unos meses más tarde el bebé ya empieza a tomar sus primeras comidas sólidas y será entonces cuando ya se iniciará en el uso de los cepillos pediátricos. Inicialmente deben ser los padres los que cepillen la boca del niño. Cuando ya alcanza suficiente habilidad manual puede valerse por sí sólo.
Respecto a la técnica de cepillado , existen varias, pero debemos incidir en el cepillado de todas las caras y superficie de la lengua realizando movimientos de arrastre, con una duración mínima de dos minutos. También en la necesidad imperiosa de cepillarnos después de cada ingesta, siendo el cepillado más importante el que se realiza antes de ir a dormir.
¿Qué podríamos decir de la dieta que influya sobre la salud dental del niño?
No hay nada nuevo al respecto, pero no está de más recordarlo dado que es dogma tanto para niños como para adultos. Recordemos los puntos más importantes:
No abusar de alimentos ricos en azúcar (refrescos gasificados y zumos, chucherías o gominolas, bollería industrial, etc). Es importante acotar su consumo, limitándolo sólo a ocasiones especiales. Sé que es tremendamente difícil decirle a un niño que no coma galletas con chocolate ni gominolas. De hecho, no se trata de hacerle una dieta restrictiva (a menos que posea alguna intolerancia que la exija). Más bien se trata de educarle en cuanto a sus efectos no deseables. Así, si el niño tiene una necesidad imperiosa de comerse una galleta o una chuche o, simplemente tiene un mal día, podemos aceptar que coma alguno de estos alimentos si, a cambio, se cepilla los dientes justo después. De esta forma el niño no sentirá frustración y la dentadura no estará mucho tiempo expuesta a los azúcares ingeridos.
No picar entre comidas : en este punto es importante recordar que cada vez que el alimento entra en contacto con la boca genera una reacción enzimática y cambios de pH que favorecen la aparición de caries y el acúmulo de restos alimentarios en la bolsa periodontal. Asimismo, tenemos que confesar que no siempre nos lavamos los dientes tras cada ingesta, sobre todo a media mañana o a media tarde. Por lo tanto, el mensaje sería: si no puedes cepillarte después, mejor que no piques.
¿Cuáles serían los consejos básicos para mejorar el hábito de higiene bucal en el niño?
Acudir a visita de control odontológico al menos una vez al año.
Tratar cualquier lesión detectada en la dentadura temporal . Si no es así, puede afectarse el alveolo del diente definitivo que está justo debajo del diente temporal. Quiero que sepas que, aunque la dentadura del niño no es definitiva, también en niños realizamos tratamientos de la pulpa o del nervio, colocamos coronas metálicas para proteger un diente dañado y, por supuesto, tratamos una caries en el momento de detectarla. Piensa que una obturación no realizada en el niño hoy puede ser una endodoncia en el adolescente.
Respecto al material de higiene bucal infantil, debemos emplear pastas fluoradas adaptadas a su edad y cepillos blandos (que deben cambiarse periódicamente sin esperar que las cerdas estén completamente aplanadas). Es importante que el niño lleve al colegio un pequeño estuche para continuar con su higiene dental tras la comida en el centro escolar.
El cepillado debe ser supervisado por los padres hasta que el niño tenga la madurez suficiente para hacerlo de forma autónoma. Aunque parezca una tontería debemos controlar la cantidad de pasta dentífrica que ponemos sobre el cepillo. La cantidad óptima sería la equivalente a un garbanzo.
Quizás te parece obvio todo lo que hemos mencionado. En realidad, se trata de unos conceptos nada novedosos, pero que a muchos nos conviene recordar. Añadirte que, a pesar de que en algunos casos la aparición de caries es debida a defectos en el esmalte y la dentina que hacen que los dientes sean más vulnerables , en la mayoría de casos es debida a un incorrecto tándem dieta-higiene. Ahora ya conoces que uno de cada cinco niños sufre caries infantil. Seguro que harás todo lo que esté en tu mano para tu hijo esté entre los cuatro restantes.

Artículo especializado
Cómo Tratar una Rotura Fibrilar
Antes de nada, sería importante explicar qué es una rotura fibrilar y cómo la vamos a diagnosticar . A partir de aquí explicaremos qué podemos hacer para acelerar la recuperación de la misma y las casusas más frecuentes de consulta.
¿Qué es una rotura fibrilar?
El músculo está compuesto por diferentes fibras musculares que se contraen y alargan produciendo el movimiento. Cuando hay una rotura o desgarro de alguna de estas fibras, el resto ha de compensar la fuerza que hacían las rotas para poder realizar el mismo movimiento. Por desgracia, en muchas situaciones el resto de fibras son incapaces de suplir la función y producen dolor y dificultad al movimiento, impidiendo que el músculo con las fibras dañadas pueda realizar bien su papel.
¿Cómo se produce?
El mecanismo lesional de una rotura fibrilar o desgarro muscular puede ser de tres formas :
Directo : un golpe en el músculo puede producir la rotura de alguna de las fibras musculares.
Indirecto : por una elongación del músculo por encima de sus posibilidades.
Una contracción y elongación repentina y rápida .
¿Cómo lo diagnosticamos?
Cuando se produce la lesión, se manifiesta con impotencia funcional (no se puede mover como debería) y dolor muy localizado . Esto ya nos puede dar un diagnóstico diferencial, pero es mediante una ecografía como podremos evidenciar la lesión y conocer qué alcance tiene.
¿Qué músculos suelen ser los más afectados?
Los músculos más afectados suelen ser los que están implicados más directamente en la actividad física, es decir, soleo, gemelo, cuádriceps, isquiotibiales, bíceps y tríceps . Es importante saber que, pese a que la lesión se encuentre en un músculo u otro el tratamiento es, a grandes rasgos igual: una fase aguda, una segunda fase y la fase de introducción a la actividad física. Aquí es importante que el fisioterapeuta intente buscar estrategias de tratamiento amenas para el paciente y que le resulten fáciles de realizar con el objetivo de que haya una adherencia al tratamiento.
¿Qué alcance y pronóstico tiene una rotura?
Las roturas fibrilares o desgarros musculares van desde unos milímetros a un desgarro total del músculo , pasando por roturas de centímetros. La duración/tiempo de curación de la lesión lo marcará la cantidad de rotura y la zona en la que se haya producido. No es lo mismo una lesión de 3 cm en el bíceps que en el soleo, ya que es más fácil inmovilizar el bíceps que el soleo, que está implicado en el acto de caminar. Y no es lo mismo un desgarro del gemelo, que implica pasar por quirófano, que una rotura de 5 cm en la que con tratamiento de fisioterapia sería suficiente.
Respecto a la curación y vuelta a las actividades de la vida diaria, en términos generales se habla de que una rotura cicatriza a 1cm por semana, si bien es cierto que esto sucede en condiciones idílicas en las que el paciente hace reposo y sigue las pautas que le marca el fisioterapeuta… en los casos en los que no es idílico suele ser 1 cm cada semana y media o dos semanas.
¿Qué tratamiento habría que seguir?
El tratamiento en estos casos es sencillo . En una primera fase aguda donde se produce la lesión es importante aplicar hielo , ya que éste producirá una vasoconstricción que impedirá que el hematoma que salga sea más grande.
Una vez el paciente está en consulta, vemos que la comunidad médica está un poco dividida ya que hay estudios que indican que un estiramiento durante la fase de consolidación de las fibras ayuda a que éstas se alineen correctamente y la cicatriz sea menor. Pero por otro lado están los que se basan en no hacer ningún estiramiento y simplemente recomiendan reposo para que se consoliden correctamente sin seguir lesionándose.
En mi caso, opto por un tratamiento basado en estiramientos pasivos en una primera fase y activos según vamos evolucionando. Paralelamente lo combinamos con kinesiotape en forma de pulpo para conseguir un efecto de drenaje de la linfa y el hematoma. Si bien es cierto que pido reposo relativo, es decir, si la lesión es del soleo, no salir a correr, pero sí caminar a comprar el pan y volver a casa, por ejemplo.
¿Qué puedo hacer para la prevención de todo esto?
Muchos dicen que si estiramos correctamente se evitarán lesiones, tanto de tendinitis como de desgarros musculares, pero la evidencia nos dice lo contrario. Estirando no se previenen más lesiones . Mi recomendación sería realizar estiramientos dinámicos para calentar y también de propiocepción (equilibrio). Con estos últimos se enseña al músculo cómo ha de actuar ante una situación límite o adversa, de tal manera que cuando se vaya a producir la lesión, el músculo sepa cómo actuar y en la medida de lo posible sea capaz de reducir o incluso prevenir la lesión.
Hace seis meses que tuve una rotura fibrilar y pese a que está consolidada me sigue haciendo daño… ¿Es normal, que puedo hacer?
En este caso hablaríamos de una rotura fibrilar en estadio crónico . Esta se produce porque la cicatriz muscular es muy grande y ha generado fibromas o mala alineación de las fibras. Ante esta situación, un tratamiento que funciona muy bien es el de electrolisis percutánea intratisular (EPI). No obstante, existen otros métodos efectivos, como el masaje tipo “ciriax” que “rompe” fibras con el objetivo de volverlas a consolidar correctamente.
¿Puedo curarme solo, o es necesario acudir al fisioterapeuta?
Por supuesto que puedes curarte tú solo en casa sin necesidad de acudir a un fisioterapeuta, el cuerpo humano es sabio y sabe atenderse a sí mismo. Pero sí es cierto que el fisioterapeuta te dará unas pautas a seguir con el objetivo de evitar que la lesión se cronifique y de conseguir que el tiempo de de reintroducción a las actividades de la vida diaria sea el menor posible.

Artículo especializado
El Síndrome de Aspiración de Meconio
El parto de un niño a término normalmente sucede sin problemas, pero, en algunos casos, las complicaciones pueden estar presentes y una de ellas es el síndrome de aspiración meconial, una situación que potencialmente puede ser muy grave .
¿Qué es el meconio?
La palabra meconio deriva del griego mekoni , que significa “jugo adormecedor u opio”. Aristóteles observó que había una relación entre la tinción por meconio del líquido amniótico y un estado de sueño fetal.
El meconio es una sustancia viscosa y espesa de color verde oscuro a negro que se compone de células muertas y secreciones del aparato digestivo y la bilis que secreta el hígado. Es la materia fecal que se va formando en el colon del feto. El meconio son las primeras heces que el bebé expulsa tras el nacimiento en las primeras 48 horas de vida. La no expulsión del meconio es un signo de alarma en el bebé que debe ser valorado por el pediatra.
¿Qué es el síndrome de aspiración meconial?
Si el bebé realiza su primera deposición antes de nacer o durante el parto, puede aspirarlo con la primera respiración. Ese material denso y pegajos o puede obstruir total o parcialmente las vías respiratorias, irritarlas y comprometer la vida del bebé .
La aspiración de meconio afecta al sistema respiratorio porque produce una irritación química de los tejidos del pulmón, dificulta el paso del aire, se puede infectar y afecta a la correcta función pulmonar.
Puede no ser grave, porque se ha detectado a tiempo y el pediatra puede retirar el meconio antes de la primera respiración, o muy grave, debido a que el bebé ha inhalado muchísima cantidad.
En el caso de que el bebé haya realizado su primera expulsión de meconio dentro del útero, éste puede quedar en la tráquea y llegar a los pulmones cuando el feto boquea por alguna situación de estrés intrauterino.
Aproximadamente hasta el 25% de los nacimientos presentan el líquido amniótico amarillento (es lo que llamamos aguas meconiales). Sólo el 10% de estos presenta un síndrome de aspiración meconial.
Causas
Como hemos comentado antes, la aspiración meconial se relaciona con el sufrimiento fetal , aunque no siempre. Está relacionada con problemas durante el embarazo como infecciones, vuelta de cordón umbilical o dificultades durante el parto.
El bebé intraútero no respira, ya que el oxígeno que necesita para vivir lo obtiene de su madre mediante el cordón umbilical. Cuando cualquier circunstancia que provoca una hipoxia (disminución del aporte de oxígeno), incrementa la actividad o peristaltismo en el intestino del bebé y una relajación del esfínter anal se produce la consiguiente expulsión de meconio en el líquido amniótico. Además, en las situaciones de hipoxia, el feto tiene el reflejo de boquear para conseguir más oxígeno y es en estas circunstancias donde puede aspirar el meconio que está flotando en el líquido amniótico.
Factores de riesgo para desarrollar un síndrome de aspiración meconial
Podemos relacionar el síndrome de aspiración meconial con las siguientes circunstancias :
Dificultades en el parto o parto difícil.
Edad gestacional avanzada (42 semanas o más).
Madre fumadora.
Diabetes, hipertensión, o enfermedad respiratoria o cardiovascular de la madre durante el embarazo.
Complicaciones del cordón umbilical, como la vuelta de cordón.
Retraso del crecimiento intrauterino.
La prematuridad no es un riesgo, sino todo lo contrario. Es muy infrecuente que los bebés nacidos antes de las 34 semanas presenten un síndrome de aspiración meconial.
¿Cómo podemos sospecharlo? Síntomas y signos
Durante el nacimiento, el ginecólogo o la matrona pueden detectar uno o más signos que los alertan de una expulsión de meconio precoz :
Observar restos de meconio en el líquido amniótico: pueden ser sólo aguas teñidas o bien presentar vetas de color verde oscuro.
Piel del recién nacido con manchas verdosas.
Cianosis del bebé: un color azulado de la piel y las mucosas del bebé que es un reflejo de que tiene problemas respiratorios.
Dificultad para respirar al nacer: esto puede ir desde la apnea (no se observan movimientos respiratorios en el recién nacido) hasta la taquipnea (es una respiración muy rápida y dificultosa).
Baja frecuencia cardíaca o bradicardia antes del nacimiento. Esto es un reflejo de sufrimiento fetal.
Puntuación baja en el APGAR: es la escala que evalúa el bienestar del recién nacido, donde se miran los reflejos, la frecuencia cardíaca, el tono muscular y la respiración.
Hipotonía.
Signos de postmaduridad: son signos de que el bebé ha pasado más de 42 semanas dentro del útero.
Tratamiento
Tras la sospecha de una posible aspiración meconial, el tratamiento empieza en el mismo momento del parto. Lo ideal es que el bebé no haga su primera respiración para que el pediatra o neonatólogo revise y limpie, en el caso de que haya meconio, la vía aérea superior. Esta rápida maniobra evita la aspiración meconial y la introducción del mismo hasta los pulmones.
En el caso de que el bebé haya aspirado el meconio y presente signos de dificultad respiratoria, el pediatra también intenta limpiar la vía aérea. Para ello se emplean unos tubos especiales que permiten introducirlos hasta la tráquea y permiten aspirar los restos de meconio. En estos casos una revisión exhaustiva del bebé, una radiografía de tórax y medidas de soporte ventilatorio pueden ser necesarias.
Complicaciones
En los casos más graves puede haber complicaciones pulmonares inmediatas como el neumotórax o las infecciones pulmonares, lo que llamamos neumonía por aspiración.
Parece que los niños que han presentado el síndrome de aspiración meconial son más propensos a tener hiperreactividad bronquial o asma.
Si la situación ha sido muy grave, en el momento del alta hospitalaria pueden necesitar oxígeno domiciliario.
Como los alveolos del recién nacido se pueden regenerar, a largo plazo, el pronóstico es favorable.
Los bebés gravemente afectados corren el riesgo de desarrollar enfermedad pulmonar crónica, anomalías en el desarrollo y sordera. Es por ello que a los bebés que padecen un síndrome de aspiración de meconio se les hacen pruebas para detectar posibles deficiencias auditivas o lesiones neurológicas.
¿Se puede prevenir?
Es importante informar a la embarazada de que si rompe aguas y observa que el líquido es de color amarillo o verde acuda de inmediato a su hospital de referencia.
Además, durante los partos, la importancia de la monitorización, informa a las matronas y ginecólogos de un posible sufrimiento fetal.
Si se sospecha a tiempo la presencia de meconio en el líquido amniótico, se puede realizar una amnioinfusión (infusión de solución salina en la cavidad amniótica), para eliminar el meconio del saco amniótico antes de que el bebé pueda inhalarlo durante el parto.
Además, el tratamiento precoz del recién nacido ha disminuido drásticamente las complicaciones y secuelas.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.
Artículo especializado
Cómo Actuar ante un Shock Anafiláctico
Si has escuchado en algún momento que un shock anafiláctico es un cuadro clínico muy grave y quieres saber más acerca de lo que es y qué sucede a quienes lo sufre n, continúa leyendo…
En un Servicio de Urgencias podemos ver tres tipos de reacciones alérgicas agudas: la urticaria, el angioedema, y la más grave de ellas, la anafilaxia, que a su vez se subdivide en shock anafiláctico y reacciones anafilactoides. Aunque estas últimas (reacciones anafilactoides) se producen por mecanismos inmunitarios diferentes (no mediadas por IgE), pueden generar unos síntomas difíciles de distinguir respecto a los que aparecen en el curso de un shock anafiláctico.
¿Qué es?
Se define anafilaxia como “una reacción adversa de causa inmunológica desencadenada por el contacto del paciente, previamente sensibilizado, con diferentes agentes externos (medicamentos, alimentos, picaduras de insecto…). Es decir, debe existir una primera exposición previa al agente, donde se produzca la sensibilización del sujeto a la sustancia, y, en un segundo tiempo, en una segunda exposición, se puede producir la anafilaxia. Es un cuadro clínico posible en los adultos y también en pediatría.
¿SABÍAS QUE…?
La palabra anafilaxia fue introducida en la literatura médica por dos autores, Paul Portier y Charles Richet, en 1902. Ambos realizaron un crucero por el Mediterráneo, invitados por el Príncipe Alberto I, oceanógrafo y científico aficionado, que les animó a llevar a cabo un estudio de toxicidad del veneno de la anémona marina, por tener conocimiento de lo dolorosa que era su picadura. Al volver, inyectaron a perros toxina de anémona y observaron que uno de ellos, a los 22 días de la primera inyección y después de recibir la segunda dosis, presentó de inmediato un cuadro de shock, mortal en pocos minutos.
Cuáles son sus causas
Fármacos (antibióticos betalactámicos, tetracicilinas, vancomicina, sulfamidas, etc.).
Alimentos (huevo, leche, almejas, chocolate, frutos secos…)
Venenos de himenópteros (abejas, avispas, hormigas)
Látex.
Anafilaxia de causa física (inducida por el ejercicio físico, la exposición masiva al frío…)
Idiopática (sin causa aparente).
Otros.
Signos y síntomas
El comienzo de las reacciones anafilácticas es brusco , pocos minutos tras la exposición al agente, siendo la rapidez de aparición de los síntomas la indicativa de la gravedad: a menor tiempo de latencia, mayor gravedad.
La mayoría de las reacciones alérgicas suelen tener como síntoma predominante la afectación cutánea , pero lo que indica su pronóstico y puede ocasionar la muerte, en minutos, es la aparición de hipotensión o compromiso respiratorio, es decir, una reacción multisistémica aguda (generalizada).
A nivel cutáneo aparece la urticaria y/o angiodema en el lugar de exposición (boca, piel…) o angioedema en el tracto gastrointestinal después de la ingestión de ciertas comidas. Los síntomas de una reacción sistémica son :
Sensación febril y de enfermedad, mareo.
Sensación de plenitud en boca y garganta. Edema (hinchazón) de laringe o glotis y lengua. Estridor laríngeo (ruidos al respirar).
Congestión nasal y rinorrea (mucosidad líquida nasal).
Prurito (picor) generalizado.
Conjuntiva ocular congestiva (inflamada) y edema ocular (hinchazón).
Broncoespasmo, disnea (sensación subjetiva de falta de aire), tos y sibilancias (se oyen “pitos” al respirar).
Disfagia (dificultad para tragar), vómitos, dolor abdominal, diarrea (a veces sanguinolentas).
Ansiedad.
Y, ya en el nivel más grave, hipotensión arterial, taquicardia (aumento de frecuencia cardiaca), palpitaciones, arritmia o, incluso, infarto de miocardio.
El síndrome crónico de anafilaxia recurrente idiopática que, como se ha indicado, no presenta una causa aparente, se manifiesta en forma de urticaria o angioedema asociado a obstrucción grave de las vías respiratorias, disnea aguda o hipotensión que puede llegar al síncope (desmayo). Suele ocurrir en pacientes atópicos.
Se debe diferenciar la anafilaxia explicada hasta el momento del cuadro denominado angioedema hereditario, en el que hay historia de parientes fallecidos por causa no bien esclarecida. No es característico que se asocie con urticaria. La respuesta a los fármacos mencionados más abajo (adrenalina, corticoides y antihistamínicos) es pobre.
Tratamiento
El tratamiento va a depender de la severidad de la reacción , pero es una verdadera emergencia médica que requiere una atención inmediata y adecuada por parte del Médico de Urgencias, pues corre peligro la vida. Todo médico, con independencia de la especialidad a que habitualmente se dedique, debe estar preparado para hacer frente a esta situación. Es de vital importancia valorar, primero, el compromiso de la vía aérea, la respiración y la estabilidad hemodinámica (del aparato cardiovascular), obligando a realizar intubación traqueal si se sospecha edema de glotis (garganta hinchada) y canalización de vías sanguíneas para aporte de fluidos y medicamentos. Si se produce una parada cardiorespiratoria se iniciarán maniobras de RCP (reanimación cardiopulmonar).
El fármaco de elección en casos de anafilaxia es la adrenalina (tiene acción vasopresora y contrarresta farmacológicamente los efectos de los mediadores químicos que actúan sobre el músculo liso, los vasos sanguíneos y otros tejidos corporales).
El oxígeno se utilizará si hay disnea, cianosis (amoratamiento de labios) o sibilancias.
Los síntomas cutáneos de urticaria y angioedema moderado se tratarán con antihistamínicos y glucocorticoides.
Generalmente, si se utilizan corticoides por vía general (intravenosos o intramuscular) al inicio del cuadro, se debería continuar con una pauta corta y descendente de corticoides por vía oral.
Otros medicamentos que pueden ser utilizados son la dopamina endovenosa (vasopresor), broncodilatadores como el salbutamol (Ventolín®) inhalado, glucagón endovenoso (hormona)…
Prevención
Habrá que intentar identificar el agente causal mediante una historia clínica cuidadosa . Se informará de la conveniencia de evitar su contacto con el paciente. En caso de picadura de himenópteros es preciso el tratamiento desensibilizante. Otra forma de prevención es una correcta indicación de fármacos, utilizando preferentemente la vía oral, y, en caso de inyección, observando al paciente durante 30 minutos.
En caso de alergia, se recomienda llevar siempre información referente a la sensibilidad, y los pacientes predispuestos deben aprender a autoinyectarse la adrenalina subcutánea.
La corticoterapia de mantenimiento en los casos de anafilaxia idiopática maligna (con más de seis crisis al año) está indicada de forma profiláctica.
Pronóstico
Si tras los primeros cuidados médicos el paciente no mejora de su sintomatología, será trasladado a la UCI (Unidad de Cuidados Intensivos). Si mejora, se mantendrá en observación 8-12 horas y si en ese momento sigue manteniéndose estable, podrá ser dado de alta con antihistamínicos orales y corticoterapia durante tres o cuatro días.
En los niños la causa de la muerte, generalmente, es producida por el edema de glotis. En los adultos, en cambio, la causa de la muerte suele ser secundaria a la combinación de edema de laringe y arritmias cardiacas.
Dra. Gemma Cardona Médico consultor de Advance Medical
Artículo especializado
Operación o Tratamiento Conservador en la Rotura de Menisco
¿Alguna vez te has girado bruscamente y has notado un dolor agudo en alguno de los laterales de la rodilla? Pues podría tratarse de un pequeño pinzamiento meniscal.
Sobre la rodilla…
Sabemos que la rodilla es una articulación compleja dotada de importantes estructuras ligamentosas que le confieren estabilidad y de dos estructuras cartilaginosas amortiguadoras llamadas meniscos: menisco medial o interno y menisco lateral o externo. La articulación de la rodilla está compuesta por tres huesos: fémur, tibia y rótula.
La rodilla es una articulación cuyo movimiento principal es la flexo-extensión, pero de manera accesoria posee también un movimiento de rotación que solo aparece cuando la rodilla está flexionada.
Los meniscos son unos discos de tejido cartilaginoso con forma de media luna ubicados dentro de la articulación de la rodilla , entre el fémur y la tibia. El menisco medial se encuentra en la cara interna y el lateral en la cara externa de la articulación. ¿Sabías que el menisco absorbe el 40% de la carga que soporta la articulación?
Lesiones meniscales
Las lesiones meniscales son muy comunes, siendo más frecuentes en varones que en mujeres (ocho veces más frecuente en varones que en mujeres). La mayoría de los pacientes son deportistas jóvenes entre 18 y 45 años y más de la mitad, jugadores de futbol.
El mecanismo lesional más característico es aquel provocado por una pequeña flexión y rotación de la rodilla estando el pie fijo en el suelo . Es decir, un giro de la rodilla estando ésta un poco flexionada. Se lesiona con más frecuencia el menisco interno que el externo. La lesión meniscal puede asociarse a otras lesiones de rodilla en una tercera parte de los casos (sobre todo las que afectan al ligamento cruzado anterior). Hablamos de lesiones complejas de rodilla para referirnos a aquellas que implican a diferentes estructuras . Voy a mencionarte alguna que, seguro, has oído alguna vez:
Tríada de O´Donoghue : se la conoce como triada desgraciada por tratarse de una lesión importante de la rodilla que puede poner en peligro la vida profesional de un deportista. Implica la lesión de tres estructuras: la rotura del ligamento cruzado anterior, el menisco interno y el ligamento lateral interno. Supone tratamiento quirúrgico ineludiblemente y un tiempo prolongado de recuperación.
Pentada desgraciada : aún más grave que la anterior dado que consiste en la lesión del ligamento cruzado anterior, el ligamento lateral interno, el ligamento lateral externo y los dos meniscos.
Por tanto, si tan sólo te has roto el menisco debes considerarte afortunado.
¿Cómo se clasifican las lesiones meniscales?
Las lesiones meniscales se clasifican en función del trazo de la lesión o en función de la ubicación de la lesión dentro del menisco . Así, podemos encontrar: desgarros longitudinales (los más frecuentes), rotura en asa de cubo (afecta a todo el borde interno meniscal), desgarros en pico de loro o en raqueta, roturas transversales u horizontales, desinserciones periféricas y quistes meniscales (más frecuentes en el menisco externo).
¿Cómo se llega al diagnóstico de una lesión meniscal?
Es fundamental estar atentos a la información facilitada por el paciente en cuanto a la descripción del mecanismo lesional y los síntomas que notó inmediatamente después.
Si has pasado por ello recordarás que, tras la rotación en semiflexión, aparece un dolor en la interlínea de la rodilla (interna o externa) junto con una impotencia funcional que nos dificulta cargar sobre ella. Es posible que tengamos, incluso, la rodilla bloqueada en semiflexión sin posibilidad de extenderla.
Debemos realizar una exploración integral de la rodilla donde comprobaremos si existe líquido intraarticular, si la rodilla está estable y si existe bloqueo articular.
Mención aparte tienen las maniobras específicas de exploración meniscal cuya positividad nos ayudará en el diagnóstico, pero no serán concluyentes. Mencionaremos el signo de McMurray, realizado en todas las exploraciones de rodilla. Desencadena dolor y posible chasquido en la interlínea articular afectada al forzar la extensión-rotación de la rodilla desde la flexión.
Normalmente, en urgencias realizamos una radiografía para descartar una lesión ósea cuando además ha habido una contusión directa pero los meniscos no pueden visualizarse en una radiografía por lo que, cuando la sospecha de la lesión meniscal es alta, solicitaremos una resonancia magnética por ser la prueba prínceps para el estudio de las estructuras no óseas de la rodilla. Es importante que sepas que la resonancia no se realiza en urgencias, se hace de forma programada.
Tratamiento
Una vez tengamos la confirmación diagnóstica debemos pensar en el tratamiento más indicado según los hallazgos de la resonancia . Existen diferentes alternativas terapéuticas a largo plazo , pero normalmente en fase aguda se realiza un tratamiento sintomático con un vendaje, antiinflamatorio vía oral y deambulación en descarga (con muletas). No olvidemos que, en muchas ocasiones, el menisco sólo sufre una inflamación aguda reversible (llamada meniscitis) por el traumatismo. En este caso, la resonancia será negativa y tan sólo precisaremos tratamiento de la fase aguda.
En función de la lesión hallada en la resonancia las alterativas terapéuticas podrían ser :
Rehabilitación si la lesión meniscal es poco relevante o en una persona poco deportista.
Infiltración local si la lesión es superficial.
Artroscopia para revisión de la articulación y reparación meniscal (si el menisco está roto). Dicha reparación puede ser una sutura del menisco (cuando la lesión es periférica) o una resección del fragmento (meniscectomía parcial).
Actualmente, la tendencia quirúrgica es conservadora. A pesar de que la resección meniscal soluciona la fractura, a largo plazo puede conllevar un proceso artrósico de ese compartimento de la rodilla. La resección completa del menisco (actualmente casi en desuso excepto en lesiones amplias) puede multiplicar la carga articular del compartimento hasta un 700% ocasionando daños secundarios en el cartílago articular. Tras la cirugía siempre se indicará un tratamiento rehabilitador hasta la total recuperación, siendo posible la reincorporación laboral a las pocas semanas.
Si has llegado hasta aquí te habrá quedado claro que debemos evitar las rotaciones bruscas de rodilla . Por favor, ten cuidado al levantarte de la silla.
Dra. Ana García Especialista en Medicina del Deporte y el Trabajo Médico consultor de Advance Medical

Artículo especializado
Terapias para el Síndrome de Asperger
Si conoces a Sheldon Cooper, el personaje de la serie televisiva The Big Bang Theory , seguramente te hagas una idea de lo que implica padecer la enfermedad del síndrome de Asperger (AS).
¿Qué es el AS?
Es un trastorno del espectro autista , que empieza a ser visible a partir de los dos o tres años de edad. Esto es debido a que los niños con AS, mantienen las habilidades tempranas de lenguaje intactas y no manifiestan dificultades hasta que empiezan a gatear o caminar, mostrando un desarrollo motor tardío y torpe, que hace sospechar de algo inusual.
¿Cuál es su principal característica?
El principal distintivo de las personas con AS, es que tienen interés por muy pocas cosas y muestran una preocupación o inquietud obsesiva hacia un objeto o un tema en particular , lo que les dificulta enormemente, el participar en actividades y conversaciones que no vayan en la línea de su vocación obsesiva, y les facilita el desarrollo de un talento anormal especializado en un área en particular. De hecho, se cree que científicos como Albert Einstein, artistas como Miguel ángel y músicos brillantes como Beethoven, pudieron padecer este tipo de enfermedad.
¿Tiene otros síntomas?
Gran parte de los rasgos característicos de la enfermedad se empiezan a detectar en los primeros años de edad. Los niños con AS:
Quieren saberlo todo sobre su tema de interés y para ello reúnen grandes cantidades de información factual sobre su tema favorito. Por ello, algunos niños con AS se convierten en auténticos expertos en aspiradoras, marcas y modelos de automóviles o incluso objetos tan peculiares como freidoras.
Hablan incesantemente sobre su tema de interés, pero la conversación no lleva a ningún sitio, pues exponen una colección de hechos y estadísticas al azar, sin punto o conclusión alguna.
Presentan una tendencia a hablar de manera demasiado formal o monótona y a interpretar las figuras retóricas e ironías de manera literal. A menudo, esta monotonía en la forma de hablar también hace que carezcan de la capacidad para modular el volumen de su voz y, por ello, es habitual que tengan que darles un toque de atención, por ejemplo, cada vez que entran en una biblioteca o un cine.
Poseen un lenguaje corporal prácticamente inexistente. Por lo general no hacen contacto visual al hablar con los demás y, si lo hacen, su mirada es peculiar y rígida, teniendo también dificultad para utilizar las expresiones faciales y los gestos.
Tienen rutinas o rituales repetitivos que se niegan rotundamente a cambiar o flexibilizar, como, por ejemplo, vestirse en un orden especifico.
Desarrollan un comportamiento anormal que implica movimientos repetitivos y extraños, como, por ejemplo, el giro de la mano o los dedos.
Carecen de empatía, y eso les lleva a tener comportamientos sociales y emocionales inadecuados que les incapacita para interactuar exitosamente con los demás.
Son torpes físicamente y les falta coordinación. La mayoría de niños que padecen esta enfermedad, tienen antecedentes de retrasos en el desarrollo en las habilidades motoras.
¿Qué lo diferencia del autismo?
A diferencia del gran retraimiento del resto del mundo que es característico en el autismo, los niños con AS están aislados debido a sus malas habilidades sociales y pocos intereses . De hecho, los niños con AS es posible que se acerquen a otras personas, pero que la conversación normal no sea posible debido al comportamiento inadecuado o excéntrico , o a la dificultad para mantener temas de conversación en común.
¿Cuáles son sus causas?
La causa exacta que provoca el Síndrome de Asperger aún se desconoce, pero la investigación actual señala que las anomalías cerebrales son las responsables de los síntomas del AS. Durante el desarrollo fetal, se produce una migración anormal de células embriónicas que afectan a la estructura del cerebro y a las conexiones entre neuronas responsables del pensamiento y el comportamiento, dando lugar a esta enfermedad.
También se considera que existen mutaciones genéticas que determinarían la aparición o no de determinados síntomas y su grado de gravedad , pero tampoco se sabe con certeza cuáles son estas mutaciones y si se trata de un único gen o si hay varios genes implicados. Lo que sí está claro es que el AS tiene un fuerte carácter hereditario, lo que significa que los hijos de padres con este problema tienen grandes probabilidades de desarrollarlos.
¿Cómo se diagnostica?
Es difícil hacer un diagnóstico preciso e invariable, porque todavía no existe una evaluación normalizada. Además, a esto se suma, que muchos médicos consideran que el AS no es un trastorno separado, sino un autismo de alto funcionamiento y lo ven como el extremo leve del espectro autista con síntomas que difieren, sólo en el grado de intensidad. No obstante, la mayoría de médicos coinciden en que hay un grupo de comportamientos que alertan de un posible diagnóstico de AS:
Contacto ocular normal, aunque mirada extraña.
No darse la vuelta cuando se les llama por su nombre.
Retraimiento.
No usar gestos para señalar o mostrar.
Falta de juego interactivo.
Falta de interés en los demás.
El diagnóstico de AS es un p roceso en dos etapas:
Evaluación del desarrollo del niño con un médico de familia o pediatra.
Evaluación con un equipo (psicólogo, neurólogo, psiquiatra, terapeuta del lenguaje y otros profesionales expertos).
Al final, el médico observa los resultados de las pruebas de cada profesional, las combina con los antecedentes de desarrollo del niño y los síntomas actuales, y genera un diagnóstico.
¿Existen tratamientos?
El tratamiento ideal del AS coordina terapias que abordan sus tres síntomas principales :
Malas habilidades de comunicación.
Capacitación sobre habilidades sociales: es una forma de terapia grupal que enseña a los niños con AS las habilidades que necesitan para interactuar más exitosamente con otros. Los niños con AS pueden ser capaces de aprender reglas no escritas de la socialización y la comunicación cuando se les enseña de una forma explícita y memorial.
Terapia especializada del habla/lenguaje: es un tipo de terapia que ayuda a los niños que tienen problemas con la pragmática del lenguaje y el intercambio de la conversación normal. Los niños con AS pueden aprender a hablar a un ritmo más natural, así como a utilizar e interpretar los gestos, contacto visual, tono de voz, humor y sarcasmo.
Rutinas obsesivas o repetitivas.
Terapia cognitivo conductual: es una terapia que abarca diversas técnicas encaminadas a reducir los problemas de comportamiento, tales como la interrupción, berrinches, arrebatos de rabia…, a manejar sus emociones para hacer frente a la ansiedad y a disminuir sus intereses obsesivos y rutinas repetitivas.
Torpeza física.
Terapia ocupacional: es una terapia física que facilita y mejora el desempeño en las actividades diarias (auto mantenimiento, trabajo, estudio, deportes, etc.) de los niños con problemas de integración sensorial o mala coordinación motora.
Y además…
Medicamentos, para enfermedades coexistentes como depresión y ansiedad.
Capacitación y apoyo para padres, para enseñarles las técnicas de comportamiento que pueden utilizar en casa.

Artículo especializado
Operación del Túnel Carpiano
También conocido como enfermedad del guitarrista, por el constante movimiento de mano y muñeca (mecanismo muy asociado a su desarrollo), el síndrome del túnel carpiano (STC) es frecuentísimo: afecta hasta a un 90 % de la población, siendo mucho más común en mujeres entre los 40 y los 60 años. Es bilateral en el 50% de los casos, aunque normalmente hay un lado dominante en el que es más severo. Como dato curioso, decir que los síntomas empeoran durante el embarazo por el efecto hormonal.
Un poco de anatomía
La definición médica del síndrome del túnel carpiano es una neuropatía por atrapamiento en una zona anatómica determinada. Concretamente, es la compresión del nervio mediano a su paso por el túnel del carpo . Voy a facilitarte una breve explicación anatómica para que quede perfectamente claro. En la cara anterior de la muñeca encontramos el túnel del carpo, que es un conducto formado por los huesos de la muñeca y el ligamento transverso del carpo. Por ese conducto o túnel transcurren los tendones flexores y el nervio mediano (que recoge la sensibilidad del primer, segundo y tercer dedo de la mano). Si el diámetro del túnel disminuye, las estructuras de su interior se ven comprometidas o atrapadas. En el caso del nervio, ocasionará síntomas característicos como hormigueos o parestesias. Con esta explicación ya podemos intuir el tratamiento a largo plazo… Seguro que lo has deducido. Para que el nervio no sufra debemos descomprimirlo y ello supone la sección del ligamento transverso del carpo (lo abordaremos más adelante).
Qué factores se relacionan o predisponen a sufrirlo
Algunos de ellos son: obesidad, movimientos repetitivos de mano y muñeca, menopausia, enfermedades reumáticas y traumatológicas, enfermedades metabólicas (hipotiroidismo o diabetes), insuficiencia renal, fracturas del carpo, etc. En muchos casos se asocia a un traumatismo repetido (por ello es frecuente en trabajadores en línea, peluqueras, carniceras, cajeras, envasadores, modistas, informáticos…) En estas situaciones, podemos evitar sufrirlo realizando pequeñas pausas cada dos horas para realizar estiramientos (con el codo extendido hacemos movimientos circulares con la muñeca). En algunas empresas se produce rotación de los trabajadores por las diferentes máquinas para evitar movimientos idénticos todos los días.
¿Qué síntomas pueden hacer sospechar de un STC?
Los primeros síntomas suelen comenzar de forma insidiosa y gradual con calambre s u hormigueo (parestesias) en los dedos (especialmente el primero, segundo y tercer dedo) y de predominio nocturno . Es típica la sensación de adormecimiento, acorchamiento, tumefacción o pérdida de fuerza en dichos dedos.
A medida que los síntomas progresan, se hacen evidentes durante el día , de forma que aparece dificultad para coger objetos pequeños, abrir botes e incluso hacer la pinza. Las parestesias nos llevan a realizar pequeñas sacudidas de la mano que alivian nuestros síntomas (se conoce como el signo de sacudida o de Flick).
¿Cómo exploramos estos síntomas?
Existen unas maniobras que dan muchas pistas sobre el STC:
Signo de Tinel : cuando percutimos con el martillo sobre el ligamento anular de la muñeca (situado en la cara anterior) produciremos una sensación de calambre irradiado a los dedos segundo y tercero.
Signo de Phalen : la extensión máxima de la muñeca mantenida durante dos minutos provoca parestesias en los mismos dedos.
El resultado de estas maniobras ya nos sugiere que se trata de STC, pero nuestra sospecha diagnóstica debe confirmarse con la realización de una prueba muy sensible y específica: la electromiografía . Con ella se registra la actividad eléctrica de la conducción nerviosa. Es útil para confirmar el diagnóstico y valorar la severidad de la compresión. En caso de sospecha de STC se estudia el nervio mediano a su paso por el carpo y se evidencia y cuantifica el grado de afectación. En caso positivo, encontraremos un retraso en la conducción nerviosa sensitiva y motora de nervio mediano por encontrarse atrapado en el túnel del carpo. Esta prueba es muy útil en el estudio de muchas otras patologías como pueden ser una ciática, una neuropatía o una miopatía.
¿No hacen falta pruebas de imagen para confirmarlo?
En muchas ocasiones llegamos al diagnóstico con un buen interrogatorio, la exploración física y la realización de la electromiografía .
Puede ocurrir que sea preciso descartar otras causas como una cervicobraquialgia por una posible hernia discal cervical o un compromiso nervioso en otra zona anatómica de la extremidad superior. Por ese motivo, es posible que optemos por realizar pruebas de imagen para afinar el diagnóstico. Así, podríamos solicitar una radiografía o una resonancia magnética para estudiar la columna cervical o una ecografía para estudiar el canal del nervio, por ejemplo.
En caso de confirmación diagnóstica, ¿debo operarme?
Ello va a depender de los síntomas que tengas y de su severidad . En caso de afectación leve se tiende al tratamiento conservador con el uso de una férula dorsal nocturna que mantenga la muñeca en posición neutra evitando posiciones forzadas al dormir. Se puede aconsejar medicación vía oral para tratar los síntomas de forma puntual.
La infiltración local de corticoides proporciona una mejoría clínica pero sólo se recomienda en una ocasión pues no se ha evidenciado mejoría clínica con infiltraciones seriadas. Persigue el minimizar los síntomas.
¿Y si no mejoro?
La persistencia de los síntomas a lo largo de meses a pesar del tratamiento médico o la presencia de síntomas severos constituyen una indicación quirúrgica. Actualmente, disponemos de la posibilidad de cirugía abierta (con incisión en la piel y abordaje del túnel carpiano) o cirugía artroscópica (sin incisión quirúrgica y accediendo por unos orificios o portales de entrada). Los resultados son similares pero el tiempo de recuperación postquirúrgica es inferior en el segundo caso.
Tenemos que admitir que los síntomas de esta neuropatía no suelen mejorar inmediatamente tras la cirugía (por ello en el postoperatorio inmediato la mayoría de pacientes se quejan de persistencia de síntomas). Ello es debido a que el nervio puede tardar en recuperarse hasta seis meses tras una compresión mantenida.
No debemos obviar que este atrapamiento del nervio en el canal del carpo puede reaparecer al cabo de unos años.

Artículo especializado
Síndrome del Bebé Sacudido y Consecuencias Oculares
Sacudir o zarandear a los bebés es muy peligroso. Debido a su inmadurez y anatomía podemos causar lesiones oculares y neurológicas muy graves y de consecuencias nefastas. El síndrome del bebé sacudido constituye la causa más frecuente de mortalidad infantil en los países desarrollados, y las lesiones que causa son responsables de la mayoría de las discapacidades, incluso a largo plazo.
¿Qué es el síndrome del bebé sacudido?
Es el conjunto de lesiones cerebrales que se producen al sacudir vigorosamente a un bebé. Aunque parezca mentira, no es nada raro observar bebés en urgencias o en nuestra consulta de pediatría con este síndrome. Se estima que su incidencia en el mundo es de 20-25 casos por cada 100.000 niños menores de dos años. En España, 100 de cada 450.000 niños nacidos al año pueden padecer este síndrome.
¿Es un diagnóstico reciente?
Seguro que no es algo nuevo y que en toda la historia de la humanidad se han producido este tipo de abusos. Pero n o fue hasta 1946 que el radiólogo J. Caffey publicó una serie de casos médicamente inexplicables de bebés con fracturas de huesos largos y hemorragias cerebrales. En el año 1972, se acuñó el término “ Whiplash shaken infant syndrome ” para definir el conjunto de signos y síntomas que presentaban los niños como consecuencia de haber sido repetidamente sacudidos por un adulto. Se clasificó dentro del maltrato físico infantil.
¿Cómo puede ocurrir?
La anatomía de los bebés es, en algunos aspectos, diferente a la de los niños mayores y, evidentemente, a la del adulto.
La cabeza de los bebés es mucho más grande, proporcionalmente, que el resto de su cuerpo. De hecho, representa el 25% de su peso. Además, la musculatura del cuello es débil y, durante los primeros meses de vida, es incapaz de sostener la cabeza. Existe una hipotonía fisiológica que hace a los bebés especialmente vulnerables.
El cerebro, además, está como “flotando” dentro del cráneo, de manera que no está tan sujeto como en el adulto. Por tanto, el zarandeo o la sacudida brusca del bebé hace que el cerebro golpee con brusquedad contra los huesos del cráneo. Imaginar lo inevitable es fácil: este traumatismo ocasiona inflamación, contusión e incluso hemorragias en el frágil cerebro del bebé. Además de las lesiones neurológicas, se pueden producir otros sangrados en la retina (capa más interna del ojo) y lesiones en la médula espinal a nivel cervical.
En menos de cinco segundos de sacudida son suficientes para provocar daños , en ocasiones irreversibles en el niño.
¿Cómo reconocer este síndrome?
Tras el zarandeo el niño puede quedarse adormilado y es incapaz de reaccionar o bien estar muy irritable tras unas horas. Su diagnóstico precoz es difícil, ya que los síntomas pueden confundirse con otras situaciones médicas, y los datos aportados por los padres o cuidadores hacen difícil sospechar de esta forma de maltrato.
No hay ningún síntoma específico pero las hemorrragias retinianas (sangrados en la capa más interna del ojo) aparecen casi en el 100% de los bebés zarandeados. Por lo tanto, una revisión oftalmológica es obligada cuando se sospecha esta situación. Además, lo característico, es que se presenten en ambos ojos.
Los síntomas más comunes en las primeras horas tras el zarandeo, y que llevan a los cuidadores a buscar asistencia médica, son muy variables : somnolencia, irritabilidad, alteraciones del tono muscular, convulsiones, vómitos, falta de apetito, piel pálida o cianótica (color azulado), problemas respiratorios, pérdida de conciencia, coma e incluso muerte. Todos estos síntomas son debidos a la inflamación del cerebro secundaria al traumatismo.
Pruebas diagnósticas
La resonancia magnética y el TAC son las pruebas de imagen imprescindibles para diagnosticar y detectar las hemorragias y hematomas subdurales (dentro del cráneo y que afectan al cerebro).
La exploración ocular y el fondo de ojo es imprescindible ya que nos permite detectar si hay hemorragias retinianas bilaterales.
Un análisis de sangre permite el diagnóstico diferencial con otras entidades que pueden dar síntomas similares.
A pesar de todas las pruebas, es fundamental esclarecer cuál ha sido la conducta de la familia y los cuidados o descuidos que ha padecido el bebé.
¿Cómo puede suceder?
Aunque parezca mentira, el motivo más frecuente de la aparición de este síndrome es la frustración e impaciencia de los padres o cuidadores tras un episodio de llanto inconsolable y prolongado. La falta de información y de control emocional del adulto lo lleva a sacudirlo en un intento de calmar su frustración y querer acallar, como sea, al bebé.
La segunda causa más frecuente son las maniobras de “reanimación” que se aplican en la casa o escuela infantil ante un episodio que el adulto interpreta amenazante para la vida del bebé: espasmo del llanto, atragantamiento o tos intensa.
Aunque se clasifica como una forma de abuso, en ocasiones, el zarandeo se produce por el inadecuado manejo del llanto del bebé.
Secuelas
Lamentablemente, los niños que padecen esta situación tienen secuelas a largo plazo en la mayoría de los casos. Es tan grave, que uno de cada diez fallece por las lesiones neurológicas producidas. Aproximadamente un 50% tiene secuelas graves e irreversibles como parálisis cerebral, retraso mental, ceguera o epilepsia. En los casos menos graves, puede haber repercusión neurológica del tipo retraso de las adquisiciones, retraso motor, retraso en el habla o problemas de aprendizaje.
Factores de riesgo
Cuando se sospecha un posible maltrato la historia clínica, social y familiar es fundamental. La existencia de problemas dentro del núcleo familiar puede ser desencadenante de conductas inapropiadas, pero no siempre es así. Ser padres jóvenes, tener problemas socioeconómicos o laborales, alcoholismo, drogadicción o la mala relación de la pareja, pueden favorecer la aparición de conductas agresivas.
Dada la gravedad de la situación la sospecha de un síndrome de zarandeo debe ser denunciada a las autoridades.
Prevención: educar a las familias
Siempre se puede prevenir el síndrome del niño sacudido, porque es una errónea acción del adulto la que provoca las lesiones. Es muy probable que la intención no sea hacer daño al bebé, pero las familias deben estar informadas de las consecuencias de un zarandeo para evitar daños irreversibles.
Educar a las familias y a los padres en la importancia de reconocer las necesidades de su hijo cuando llora: por hambre, cansancio, calor, dolor o, simplemente, necesidad de contacto. Informar de que la manera más adecuada de resolver o manejar la situación es mediante la contención del bebé, el contacto y el cariño.
Avisar de que, todo llanto inconsolable en el bebé puede ser síntoma de que algo no va bien y es una situación de peso para acudir a urgencias para que sea valorado por un pediatra.
Es interesante que los padres realicen un sencillo curso de primeros auxilios para intervenir en situaciones donde el niño se quede sin respiración (atragantamiento, por ejemplo) para poder realizar las maniobras adecuadas y no zarandear al niño (esto sólo puede empeorar la situación).

Artículo especializado
Qué es el Tapón Mucoso
En la recta final del embarazo, muchas mujeres expulsan el llamado tapón mucoso. Esto no significa que se tenga que ir corriendo al hospital pues, aunque es indicativo de que el proceso del parto se pone en marcha, a veces llegan a pasar incluso días hasta el gran momento.
Qué es
El tapón mucoso es una secreción formada en parte por las células del cérvix uterino de la embarazada, que empieza a formarse en las primeras semanas de embarazo (entre la cuarta y sexta). La composición del tapón es, sobre todo, agua (hasta en un 90%). Además, contiene proteínas, cloro, calcio, sodio, enzimas, fosfatos e inmunoglobulinas, en concreto del tipo Ig G y Ig A. Está formado también por mucopolisacáridos, que son las moléculas que le confieren la consistencia mucosa.
¿Qué funciones tiene?
El tapón mucoso constituye una barrera físico-química, pero también inmunitaria, por eso es importante que esté íntegro durante el embarazo, de cara a evitar que posibles agentes infecciosos penetren en el útero. Es decir, el tapón mucoso protege el embarazo al crear una separación física entre la cavidad uterina y la vagina, ya que en ésta hay siempre presencia de hongos y otros gérmenes saprófitos (beneficiosos), pero también constituye en sí misma una puerta de entrada a otros microorganismos que pueden ser patológicos. Tanto como barrera física como barrera inmunológica el tapón sirve para cuidar al futuro bebé durante las 40 semanas de gestación.
¿Cuándo se expulsa?
El tapón permanece en el canal endocervical hasta el final del embarazo . A veces no se expulsa hasta la fase de dilatación del parto, aunque hay situaciones en las que se puede expulsar en parte por la presencia de contracciones que producen modificaciones en el cuello del útero. Todos esos cambios no tienen que ocurrir de forma acelerada, más bien poco a poco, y además de manera no muy evidente. Es más bien como una fase preparatoria para el parto .
La expulsión del tapón suele durar hasta varios días , y suele pasar de ser un flujo transparente, como clara de huevo, a ser un flujo de aspecto mas amarillento. En ocasiones, puede estar teñido con sangre, a veces más marrón, como sangre oscura, o sólo como unos hilillos rosados-rojizos.
¿Por qué se expulsa?
La expulsión del tapón es indicativa del inicio del parto , aunque puede faltar mucho tiempo, incluso días, hasta que se desencadene del todo. No significa que cuando se inicie la expulsión tengas que ir corriendo al hospital, pero sí debes extremar las medidas de higiene , sobre todo tienes que evitar los baños de inmersión, cambiarte de ropa interior frecuentemente si notas humedad… medidas para evitar una infección.
Por el contrario, sí que debes acudir al médico si la expulsión del tapón mucoso va acompañada de un sangrado de aspecto rojo intenso y abundante.
Si la expulsión del tapón se produce antes de la semana 37 habrá que examinar muy bien el cuello uterino, y lo primero que hay que hacer es visualizarlo colocando, sin forzar, un espéculo en la vagina. Después, hay que realizar una ecografía transvaginal y medir su longitud. Si se confirma que el cuello se está modificando y que se puede desencadenar un parto prematuro hay que tomar ciertas medidas para evitarlo. Por un lado, pondremos medicación para frenar las contracciones que están dando lugar a la modificación cervical y, por otro, administraremos a la embarazada corticoides para acelerar la maduración pulmonar y neuroprofilaxis.
¿Sabré identificar la expulsión del tapón mucoso?
La expulsión del tapón mucoso se puede confundir en ocasiones con la rotura de membranas , es decir, con la salida del líquido amniótico, motivo por el cual también debes acudir al médico porque es uno de los síntomas de inicio del parto. La rotura de membranas y la pérdida de líquido amniótico se identifica como un liquido claro que sale por vagina, incoloro, no maloliente, a veces ligeramente rosado por estar teñido de sangre.
No obstante, ante la duda de si estás expulsando el tapón o de si has roto la bolsa de las aguas, debes acercarte al médico y comprobar que todo se encuentra en perfecto estado , sobre todo si eso sucede en semanas cercanas al momento de dar a luz.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Todos los Detalles sobre el Síndrome de Wartenberg
Cuando el paciente llega a consulta con síndrome de Wartenberg, normalmente lo hace con una férula, molestias a lo largo de todo el día y un poco cansado de tener que tomar antiinflamatorios. Aquí el papel del fisioterapeuta tiene una gran importancia. Veamos cómo puede ayudar.
El síndrome de Wartenberg es una enfermedad poco común que se caracteriza por comprimir la rama sensitiva del nervio radial. Este nervio es el que inerva la superficie dorsal (superior) del antebrazo, el pulgar y el segundo y tercer dedo. Cuando se ve comprimido produce dolor, hormigueo y pérdida de sensibilidad en cualquier parte de su recorrido. Por suerte, no es muy común y, en cualquier caso, el diagnóstico de esta patología se hace mediante una entrevista y una exploración médica con el médico de familia o neurólogo ya que en algunas ocasiones precisa de alguna prueba complementaria como la elecromiografía, la ecografia o la radiografía para la confirmación del diagnóstico.
¿Cómo aparece este síndrome?
Seguramente esta sea la pregunta que más me hacen los pacientes. El saber cómo aparece ayuda a evitar recaídas , ya que cuando conocemos las causas de aparición ponemos medios. Por desgracia, este síndrome no tiene un sólo mecanismo de aparición, sino que presenta múltiples causas que hacen que el nervio se vea comprimido. Algunas serían:
Variaciones anatómicas
Sobreesfuerzos
Traumatismo (fractura, contusión)
Relojes de pulsera muy ajustados
Exposición repetida al frío intenso
Y menos común sería la presencia de masas (tumores, lipomas…)
¿Qué tratamiento tiene?
Después de ser diagnosticados de este síndrome los pacientes suelen ponerse nerviosos ya que al escuchar que algo está presionando el nervio creen que la solución es la de intervenir quirúrgicamente. Indicaros que podéis estar tranquilos, pues el mejor tratamiento es el no quirúrgico.
En un estudio publicado en International Orthopaedics , se encontró que el 71% de pacientes con tratamiento conservador tuvieron buenos o excelentes resultados, mientras que el 74% con tratamiento quirúrgico tuvieron un resultado parecido. Esto quiere decir que no por pasar por quirófano se van a obtener mejores resultados.
En este caso el tratamiento conservador que consistirá en reposo con férulas, modificaciones en la actividad laboral (evitar movimientos repetitivos) y antiinflamatorios no esteroideos para controlar el dolor, serán una muy buena opción de tratamiento. Pero cabe recordar que cada caso es un mundo y al final la decisión de tratamiento debe ser acordada conjuntamente con el médico que lleva el caso.
¿Y qué papel tiene el fisioterapeuta en este síndrome?
Cuando el paciente llega a consulta normalmente aparece con una férula, molestias a lo largo de todo el día y un poco cansado de tener que tomar antiinflamatorios para paliar este cuadro. Aquí el papel del fisioterapeuta tiene una gran importancia . Desde el ámbito de la fisioterapia intentaremos paliar el dolor mediante la estimulación eléctrica directa (TENS) y los ultrasonidos. Además, paralelamente intentar liberar el nervio mediante el abordaje neurodinámico.
¿Qué es el abordaje neurodinámico?
Pues, para empezar, este tipo de abordaje tiene en cuenta que el sistema nervioso es un todo continuo, un tejido interconectado, tanto en el plano funcional como físico, y por ello es una técnica que consiste en realizar diferentes tensiones que pueden generarse en un punto determinado de la estructura , implicando de esta manera un efecto de movilización en otro más distanciado. Este tipo de terapia la debería realizar un fisioterapeuta especializado en neurodinámica. Además, este abordaje va acompañado de ejercicios que el paciente debería realizar en casa. Como fisioterapeutas, ayudamos al paciente en su recuperación, pero si el no pone de su parte para hacer los ejercicios que se le pautan, de poco servirá el tratamiento que podamos hacer en consulta, por ello es importante la total implicación para una mejor y rápida recuperación.
¿Cuánto voy a tardar en curarme?
Por desgracia, esta pregunta no tiene nunca una única respuesta. La mejoría de la sintomatología dependerá del grado de implicación del paciente, y de la causa . Hay personas que pueden estar más tiempo de reposo que otras y que hacen todos los días los ejercicios que el fisioterapeuta le prescribe. Todo esto, favorece la recuperación. Es por ello que el tiempo que se tardará en curarse dependerá de muchos factores que son imposible de predecir.
RECUERDA…
Si notas dolor y pérdida de sensibilidad en la cara superior del brazo, pulgar y segundo y tercer dedo de la mano no estaría de más acudir al médico para comentar la sintomatología y que este valore la situación.
¿Cómo puedo evitarlo?
Evitar este síndrome pasa por evitar los movimientos repetitivos que inflamen la musculatura del antebrazo y que podrían ser uno de los causantes del atraimiento nervioso. No llevar el reloj de pulsera muy apretado, y evitar repetidas exposiciones al frío también ayuda. Para el resto de factores, realmente poco se puede hacer dado que en caso de una variación anatómica ya se nace con ella.
Como recomendación permitirme deciros que tengáis paciencia . Estoy seguro de que con la ayuda de los médicos y los fisioterapeutas conseguiréis una rápida mejoría de los síntomas que permitirá que volváis a las actividades de la vida diaria lo antes posible.
 Savia
Savia