Enfermedades

Enfermedad
Linfoma
¿Qué es un linfoma?
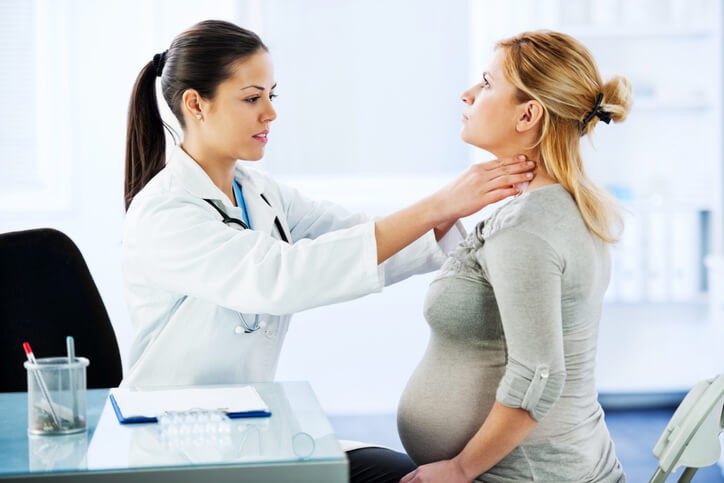
El linfoma es una tumoración maligna que parte de los linfocitos T o B. El linfoma no Hodgkin se da en 12,3 varones cada 100.000 y en 10,8 cada 100.000 mujeres. En cuanto al linfoma de Hodgkin, este se da en 2.5 varones de cada 100.000 y en 2,1 mujeres de cada 100.000. El aumento de los ganglios linfáticos puede dar lugar a la compresión de estructuras produciendo tos o dolor. Es una enfermedad grave.
Tipos de linfomas
Linfoma no Hodgkin : es el más frecuente y se suele dar más en adultos.
Linfoma Hodgkin : es más raro y tiene dos picos de edad entre los 15 y 40 años y a partir de los 55 años.
Causas de un linfoma
En el linfoma de Hodgkin no se ha encontrado una causa del mismo, puede tener relación con infecciones como pueden ser el virus de Epstein Barr , pero no se ha podido demostrar una relación directa.
En el linfoma de no Hodgkin tampoco hay una causa clara, si bien aumenta con la edad y enfermedades como VIH, hepatitis C y enfermedades del tejido conectivo.
Síntomas de un linfoma
Los síntomas suelen ser pocos, hay aumento de uno o varios ganglios linfáticos, fiebre, pérdida de peso y sudoración profusa . Estos síntomas pueden aparecer hasta en la mitad de los pacientes, y hasta un 10% de ellos puede sentir malestar general y picor.
Tratamiento para el linfoma
Los tratamientos para los linfomas serán diferentes según el tipo de linfoma y el estadio en que este se encuentre, pero serán necesarias quimioterapia y radioterapia , y, en muchos casos, también un transplante de médula posterior.
La radioterapia de campo afectado en la que se irradia la zona ganglionar afectada, con los nuevos sistemas de radiación se puede dar sobre la zona afectada con poca repercusión en las células sanas de alrededor.
la quimioterapia utiliza los fármacos Adriamicina, Bleomicina, Vinblastina, Dacarbazina (ABVD): es el tratamiento estándar en casi todos los estadios.
En los linfomas progresivos o recurrentes se va a realizar un trasplante de células madres con células autólogas, esto es, del mismo individuo, se adquieren desde su médula ósea, tras tratamiento con altas dosis de quimioterapia y radioterapia.
Pruebas complementarias del tratamiento del linfoma
Las pruebas complementarias de linfoma serán la biopsia ganglionar con aguja fina o aguja gruesa, para poder observar las células en el laboratorio, analítica de sangre completa y biopsia de médula ósea. Pruebas de imagen como radiología de tórax, escáner toraco-abdominal y pélvico, y un estudio del sistema nervioso central con escaner y con estudio del líquido cefalorraquídeo puede ser necesario para ver la extensión de la enfermedad.
Factores de riesgo del linfoma
Los factores de riesgo son: tratamientos con radioterapia, quimioterapia, pacientes trasplantados, infecciones por virus de Epstein Barr , hepatitis C, enfermedades del tejido conectivo como lupus, o enfermedad mixta del tejido conectivo.
Complicaciones del linfoma
Infecciones.
Anemia.
Problemas respiratorios.
Dolor en abdomen o espalda.
Prevención del linfoma
Ya que no hay causas ni factores claros de riesgo, podemos decir que no se puede prevenir.
Especialidades a las que pertenece el linfoma
El linfoma estará en control tanto bajo del hematólogo como del oncólogo
Preguntas frecuentes:
¿Qué es un linfoma en el cuello?
Un linfoma en el cuello es el linfoma que afecta los ganglios linfáticos del cuello. Esto produce como sintomatología que el paciente presenta áreas del mismo claramente inflamadas e induradas a la palpación.
¿Qué es el cáncer linfático?
El cáncer linfático es el que afecta a los órganos linfáticos , son los linfomas, y se llaman así porque pueden afectar a los ganglios, pero también a otras zonas del sistema linfático como son amígdalas, bazo o timo, e incluso zonas como estómago, intestino, donde también se hallan células de defensa del organismo.
¿Qué es un linfoma no Hodgkin en adultos?
El linfoma no Hodgkin es un linfoma que afecta preferentemente a adultos , y que es el más frecuente de todos. Ocupa el séptimo lugar en incidencia de cáncer en población total y es la novena causa de muerte por cáncer
¿Cuál es el linfoma más frecuente?
El linfoma más frecuente es el linfoma no hodgkin , que se relaciona con la edad siendo más frecuente a partir de los 50 años.
¿Qué es un linfoma de MALT?
El linfoma MALT es el linfoma de tejido linfoide asociado a mucosas . Es un linfoma no hodgkin raro que se desarrolla en la mucosa de ciertos órganos como puede ser el sistema intestinal, siendo el más común el linfoma de estómago, también se puede producir en mucosas del pulmón y de glándulas lagrimales y mamarias.
Enfermedad
Lipoma
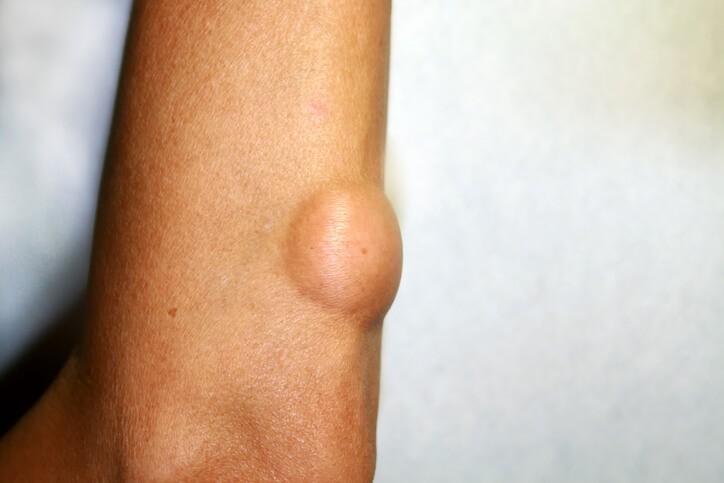
¿Qué es un lipoma?
El lipoma es un tumor cutáneo benigno de origen adiposo (graso), localizado en el tejido celular subcutáneo (capa profunda de la piel). Puede aparecer de forma única o múltiple, y afectan sobre todo a mujeres en edad adulta. Son tumoraciones de tejido blando benignas y comunes, afectando a 1 de cada 1.000 personas.
Tipos de lipomas
Lipomatosis múltiple familiar : hereditaria, con aparición de múltiples y pequeños lipomas por todo el cuerpo con tendencia a aparecer simétricamente.
Lipomatosis benigna simétrica (enfermedad de Madelung) : aparecen pequeños lipomas múltiples no dolorosos en el cuello. En ocasiones también aparecen en el abdomen.
Lipomatosis congénita difusa : enfermedad hereditaria con aparición de lipomas en una o dos extremidades y que provocan un gigantismo en las mismas.
Adiposis dolorosa (enfermedad de Dercum) : síndrome donde aparece obesidad, cansancio, alteraciones psiquiátricas y aparición de lipomas repartidos por el cuerpo que son dolorosos.
Lipoma solitario : aparición de una sola lesión.
Causas del lipoma
En algunas ocasiones se ha establecido un origen genético en su padecimiento. En general su causa es desconocida, aunque parece que pudiera influir la pérdida de la función reguladora de las enzimas que controlan el crecimiento celular, produciéndose una organización de los adipocitos o células grasas de la piel en pequeños nódulos, cubiertos por una capa fibrosa de tejido conectivo, y dándoles la característica de encapsulado.
Síntomas del lipoma
Aparición en la piel de una masa o elevación circunscrita, redondeada, cubierta por piel normal y no dolorosa, que presenta una consistencia blanda y se desplaza fácilmente sin mostrar adherencia a planos más profundos de los tejidos. Pueden llegar a ser de gran tamaño y a producir síntomas por compresión de otras estructuras corporales adyacentes, aunque lo habitual es que tras una primera fase de crecimiento, mantengan una estabilidad llegando a medir unos 3-5 cm de diámetro. Se localizan más frecuentemente en cuello, espalda, brazos, glúteos y muslos, siendo raros en la cara, manos, piernas o pies.
A pesar de desarrollarse preferentemente en el tejido subcutáneo, en ocasiones pueden aparecer en otras zonas del cuerpo más profundas, por ejemplo, en relación a órganos profundos como órganos abdominales, intramusculares, cavidad oral, canal auditivo interno y tórax, entre otras.
Tratamiento del lipoma
Habitualmente los lipomas no requieren tratamiento. Si el tamaño del lipoma es grande y produce compresión de las estructuras anatómicas que tiene a su alrededor produciendo síntomas, entonces se plantea el tratamiento quirúrgico para su extracción.
Pruebas complementarias del tratamiento del lipoma
Para identificar correctamente los lipomas, aparte de la sospecha clínica por la exploración física, se suelen realizar pruebas de imagen como una ecografía de partes blandas, y si es preciso para la correcta identificación, una resonancia magnética.
Tras el tratamiento quirúrgico de extracción del lipoma siempre se envía el tejido extraído al laboratorio de anatomía patológica para su estudio y la confirmación de su diagnóstico.
Factores desencadenantes del lipoma
El factor desencadenante es la organización anómala de una masa de adipocitos o células grasas maduras.
Factores de riesgo del lipoma
Los pacientes obesos, el aumento de peso, y aquellos que padecen hipercolesterolemia o diabetes , tienen mayor riesgo de sufrir un lipoma.
Tener antecedentes familiares de enfermedades lipomatosas múltiples también es un factor de riesgo de haber heredado las alteraciones genéticas que producen la enfermedad.
Complicaciones del lipoma
Compresión de estructuras adyacentes, nervios, estructuras vasculares, articulaciones…etc.
Sobreinfección perilesional del lipoma.
Prevención del lipoma
Los lipomas no pueden prevenirse, una vez aparecen, sí que es conveniente no aumentar el peso porque con ello puede aumentar su tamaño
Especialidades a las que pertenece el lipoma
Los lipomas son tratados cuando son sintomáticos por compresión por los médicos dermatólogos y, en caso de lipomas más profundos por cirujanos generales.
Preguntas frecuentes:
¿Qué es la fibrolipoma?
El fibrolipoma es una variedad de lipoma que contiene una mayor cantidad de tejido fibroso
¿Qué es un liposarcoma?
El liposarcoma es un tumor maligno de tejido adiposo o graso.
¿Qué es la lipomatosis?
La lipomatosis es una alteración en la que existe un crec imiento excesivo difuso del tejido adiposo o graso , que infiltra las estructuras adyacentes.
¿En qué zona del cuerpo es más frecuente que salgan lipomas?
En el tronco, el cuello y la parte superior de los brazos y piernas.
¿Qué es un lipoma en el colon?
El lipoma de colon es una tumoración que se localiza en su submucosa (capa de la pared intestinal entre la mucosa y la pared muscular), sobre todo en el colon ascendente y el ciego, que no suele malignizarse. Produce síntomas como dolor abdominal, alteraciones en el tránsito intestinal y sangrados con las heces (rectorragias).

Enfermedad
Luxación
¿Qué es una luxación?
La luxación, también conocida como dislocación, se da cuando dos huesos que forman una articulación pierden su contacto. Esto hace que la articulación pierda su función, y se puede dar en codo, hombro, cadera, rótula y casi cualquier articulación del cuerpo, con una epidemiología variada. Así, las luxaciones de cadera están relacionadas con procesos accidentales en coches o con deportes de invierno cuando se trata de adultos, la luxación congénita de cadera se da en 2 de cada 1.000 nacimientos, la luxación de codo, que es traumática se da en 6 -8 de cada 100.000 habitantes/año, la luxación de hombro se va a dar en hombres en la segunda década de la vida con posibilidad de recurrencia, y en mujeres en la sexta década con menor recurrencia. Las luxaciones son una urgencia médica que debe de ser valorada y reducida por un médico de forma urgente, ya que el demorar la atención médica puede dar lugar a daño en los tejido de alrededor. Es una enfermedad leve.
Tipos de luxaciones
Las luxaciones se pueden clasificar según la articulación en que se produce como:
Luxación de cadera.
Luxación de codo.
Luxación de hombro.
Luxación de rótula.
Luxación de mandíbula.
También se pueden clasificar según la zona hacia la que se luxa, pudiendo ser así lucaciones anteriores o luxaciones posteriores.
Causas de una luxación
Luxación de hombro : se produce por un golpe o caída puede ser anterior o posterior.
Luxación de cadera : se da por golpes fuerte. Suele estar relacionada con accidentes de tráfico o de deportes de invierno, y también puede ser anterior o posterior.
Luxación de rodilla : se suele producir por golpes con el pie fijo y rotaciones de la rodilla.
Luxación de codo : es más común en niños menores de 5 años, teniendo especial importancia al llevar al niño de la mano y tirar del brazo.
Síntomas de una luxación
Los síntomas son dolor en la articulación afectada con hematoma en la zona , deformidad, incapacidad para la movilidad e inflamación articular. Puede haber coloración azulada de la piel cuando hay compromiso vascular y puede producirse también hormigueo de la zona
Tratamiento para una luxación
El tratamiento de la luxación será colocar de nuevo la articulación en su sitio. Para ello puede ser necesario anestesiar la zona y, en algunos casos, se hace mediante anestesia general. Esta colocación debe ser realizada siempre por un médico traumatólogo experimentado, nunca debe reducirse una luxación por parte del propio paciente, ya que esto puede dar lugar a daño en las estructuras adyacentes.
En las luxaciones a nivel del hombro que suelen ser recidivantes, puede ser necesaria una cirugía posterior a la reducción para estabilizar la articulación y evitar dicha recidiva.
Las luxaciones congénitas de cadera en los niños menores de 6 meses van a usar el arnés de Paulik . Si con esto no se consigue corregir el problema, tras tres semanas se va a proceder a reducir con cirugía y se pondrá una fijación con escayola para mantener la cadera en su sitio. Esa escayola se mantendrá un mes para luego volver al arnés. Cuando la cadera es luxable se va a realizar un tratamiento con triple pañal para mantenerla en su sitio.
Pruebas complementarias del tratamiento de una luxación
Las pruebas complementarias para el diagnóstico serán las radiografías de las zonas afectadas y también se pueden realizar resonancias magnéticas para valorar posibles daños a nivel de ligamentos. En los niños se van a realizar ecografías para poder valorar las caderas.
Factores desencadenantes de una luxación
El factor desencadenante de una luxación es un golpe o caída.
Factores de riesgo de una luxación
El factor de riesgo principal para un luxacion es haber tenido otra previamente, ya que las recidivas son muy frecuentes.
Complicaciones de una luxación
Daño ligamentoso
Daño neurológico.
Daño vascular.
Prevención de luxaciones
Prevenir accidentes de tráfico.
LLevar cinturón de seguridad.
Retirar alfombras.
Retirar muebles.
Realizar deportes de inviernos con seguridad.
No tirar a niños pequeños de la mano.
Especialidades a las que pertenece una luxación
Las luxaciones deben ser tratadas por un médico traumatólogo
Preguntas frecuentes:
¿Cuáles son los primeros auxilios ante una luxación?
En primer lugar, no se debe movilizar al enfermo si se trata de daño en la zona de cuello, espalda o en la zona de la cadera. En caso de que el daño sea en el hombro, la mano, o el codo, se deberá inmovilizar la articulación sin desplazarla y sin apretarla en exceso . Con un cabestrillo con un pañuelo o venda puede ser suficiente, se puede poner frío local, que aliviará el dolor y además evitará la inflamación.
¿Cuál es la luxación más frecuente?
La luxación más frecuente en adultos es la luxación de hombro y en niños la luxación de codo . Ambas se pueden producir por caídas, en los niños la forma de producirse la lesión además de las caídas, es cuando se tiró fuerte del brazo del niño, al llevarle de la mano.
¿Qué es una subluxación?
La subluxación de una articulación se da cuando se altera la continuidad de un hueso con otro, pero no totalmente . Puede dar lugar a compromiso de partes blandas, ya sea a nivel ligamentoso, de vasos sanguíneos o de nervios. Si no se reducen de forma rápida pueden dañar estos tejidos y producir daños importantes

Enfermedad
Lipotimia
¿Qué es una lipotimia ?
La lipotimia, también conocida como síncope o desmayo, es la pérdida de conocimiento , dando lugar a la caída del paciente. Es un motivo de consulta frecuente y aparece hasta en el 3% de la población, en las personas mayores de 75 años se puede producir hasta en el 6% de los casos, es una enfermedad leve pero siempre depende de sus causas, en pacientes con problemas de corazón es un síntoma de alarma importante.
Tipos de lipotimias
La lipotimia es un único síntoma pero que puede estar causado por diferentes enfermedades más o menos graves.
Causas de la lipotimia
Existen diferentes causas que originan lipotimias:
Causas vasovagales : se producen tras una micción o deposición, consecuencia del ortostático por alteración de la presión sanguínea al cambiar de postura y por uso de medicamentos hipotensores.
Causas cardíacas : las arritmias cardíacas, como son las bradicardias, las arritmias ventriculares, el taponamiento cardíaco, un aneurisma disecante de aorta y las enfermedades valvulares del corazón.
Causas cerebrales : como son las trombosis cerebrales, la isquemia cerebral transitoria, las migrañas o la epilepsia.
Causas endocrinas : como alteraciones en la glucemia o la deshidratación.
Causas psicógenas : como la ansiedad y las crisis de pánico.
Síntomas de la lipotimia
La lipotimia es un síntoma, en el cual se produce la pérdida de conocimiento por una alteración del riego sanguíneo cerebral, que puede ir precedido de sensación de debilidad, de sudoración, mareo, visión borrosa y puede acompañarse de palidez de piel.
Tratamiento para la lipotimia
Habrá que tratar la enfermedad que cause la lipotimia, pero en general será necesario tumbar al individuo y proceder a levantar las piernas, esto hace que aumente el riego sanguíneo hacia el cerebro produciendo la recuperación del paciente. En algunos casos cardíacos pueden ser necesarios los b etabloqueantes o el tratamiento de las lesiones de las válvulas alteradas, puede ser necesario también un marcapasos si el origen es una bradicardia sintomática. En los casos de ansiedad o pánico será necesario dar una Benzodiacepina que produzca una disminución de la sintomatología ansiosa . Cuando está relacionada con la defecación, será necesario dar f ármacos contra el estreñimiento , y si se relaciona con la micción, será indicado que el paciente se siente para miccionar. En las causas de alteraciones de glucemia es preciso mantener un nivel correcto de azúcar y sería conveniente beber abundante líquido cuando el ambiente sea caluroso. En pacientes mayores puede ser necesario revisar la medicación, ya que hay fármacos que pueden producir lipotimias en estos pacientes.
Pruebas complementarias del tratamiento de la lipotimia
Las pruebas complementarias serán analítica de sangre y orina , toma de tensión arterial, electrocardiograma, ecocardiograma y Holter.
Factores desencadenantes de la lipotimia
El factor desencadenante de una lipotimia es el descenso de flujo sanguíneo hacia el cerebro, cualquiera que sea su origen.
Factores de riesgo de la lipotimia
Es un factor de riesgo para la lipotimia principalmente la deshidratación. Es importante beber líquido abundante en ambientes calurosos, procurar hacer cambios de postura de forma lenta, especialmente si el paciente está tumbado, evitando movimientos bruscos que pueden dar lugar a pérdidas de conocimiento.
Complicaciones de la lipotimia
Golpes de especial importancia en la cabeza.
Fracturas al caerse.
Prevención de la lipotimia
Beber líquido abundante.
Control de glucemia.
Control de la ansiedad.
Métodos de relajación.
Prevenir el estreñimiento.
Miccionar sentado.
Cambios de postura lentos.
Especialidades a las que pertenece la lipotimia
Los especialistas implicados serán los médicos de familia, cardiólogos, neurólogos, y endocrinos en función de su causa.
Preguntas frecuentes:
¿Qué hacer en caso de una lipotimia?
En caso de lipotimia lo más importante es tumbar al paciente y levantarle las piern as, lo que favorece que la sangre llegue mejor al cerebro. En caso de prolongarse la situación será necesario avisar al servicio de urgencias, si se acompaña de convulsiones, retirar las cosas o muebles que puedan hacer que la persona se golpee.
¿Qué es un síncope y qué relación tiene con la lipotimia?
Un síncope y un lipotimia son lo mismo, es la pérdida de conciencia que se da cuando se produce una disminución del aporte de sangre al cerebro.
¿Por qué una persona se desmaya?
El desmayo se produce por la falta de sangre al cerebro , aunque la causa que provoca esto es diferente y puede ser desde muy leve a casos graves, en los casos de ansiedad realmente no llega a haber una falta de aporte de sangre, sino que se produce una desconexión del cerebro ante una situación de estrés.
¿Qué es una hipotermia?
La hipotermia es la bajada de temperatura del cuerpo , suele ser menos de 35 grados. Ante una hipotermia se produce alteración de las funciones respiratorias y cardíacas que, de progresar, producen la muerte. Durante la instauración de la hipotermia se produce un estado confusional que dificulta conocer la presencia de la misma por parte del paciente.
¿En qué se diferencian lìpotimia e hipotermia?
En la lipotimia no se produce bajada de la temperatura y normalmente el paciente se puede recuperar de forma espontánea, en la hipotermia la temperatura va bajando, el paciente se muestra confuso y no va a recuperarse salvo que se le caliente de forma oportuna.
Enfermedad
Impétigo
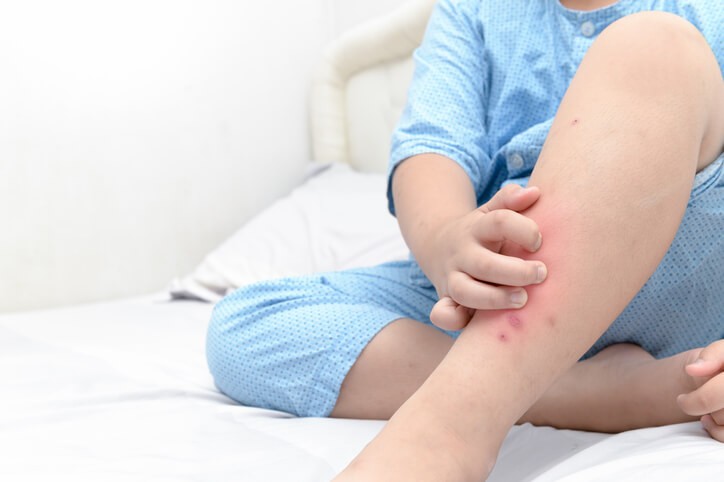
¿Qué es el impétigo?
El impétigo es una infección de piel producida por una bacteria , el Estafilococo es la más frecuente, aunque también el Estreptococo puede producir la infección. Es más frecuente en niños entre 2 y 6 años y se puede contagiar por personas que tienen la bacteria de forma desconocida en las mucosas nasales. Es la enfermedad infecciosa más común en la piel, y puede dar lugar a un síndrome conocido como “piel escaldada”, que precisa de ingreso hospitalario. Es considerada una enfermedad leve.
Tipos de impétigo
Impétigo no ampolloso : causado por el Estreptococo . Causa lesiones costrosas de color amarillento en la piel.
Impétigo ampolloso : es el causado por Estafilococo , y presenta lesiones ampollosas.
Causas del impétigo
La causa es la infección producida por contacto persona a persona , bien con las lesiones o bien con personas asintomáticas que son portadoras de las bacterias en la mucosa nasal.
Síntomas del impétigo
Lesiones ampollosas con contenido líquido en su interior que al reventarse dan lugar a una piel enrojecida y una lesión costrosa que tiene un color amarillento. Las lesiones pueden picar, esto hace que por contacto pueda extenderse a otras zonas. Pueden presentar también febrícula y ganglios inflamados en la zona de la lesión.
Tratamiento para el impétigo
El tratamiento para el impétigo será mediante antibióticos, que pueden aplicarse a modo de pomadas de Mupirocina o ácido fusídico y puede ser necesario también el tratamiento por vía oral con antibióticos como Amoxicilina , Eritromicina o Doxiciclina, entre otros.
Pruebas complementarias del tratamiento del impétigo
El impétigo no suele necesitar pruebas complementarias para su diagnóstico, en algunas raras ocasiones puede ser necesario hacer un cultivo de las lesiones para estudiar qué antibiótico puede ser mejor para el tratamiento del Estafilococo .
Factores desencadenantes del impétigo
El principal factor desencadenante de la enfermedad es el contacto con alguien que sufre la enfermedad, o que es portador de la bacteria en su mucosa nasal, sin tener síntomas de ella.
Factores de riesgo del impétigo
El principal factor de riesgo para la enfermedad es la edad , ya que es más frecuente en niños de entre 2 y 6 años, porque el lavado de manos no suele ser algo que estos niños tengan interiorizado además de porque el contacto entre ellos suele ser constante. Las heridas por rasguños o bien por picaduras de insectos serán otro de los factores de riesgo.
Complicaciones del impétigo
Diseminación de las lesiones por autocontagio.
Problemas renales.
Formación de cicatrices.
Síndrome de escaldadura producido por Estafilococo aureus .
Prevención del impétigo
Evitar compartir toallas.
Lavado de manos varias veces al día.
No tocar heridas que supuran.
Correcta hidratación de la piel.
Especialidades a las que pertenece el impétigo
El impétigo será tratado por pediatras y médicos dermatólogos.
Preguntas frecuentes:
¿Qué es el impétigo en niños?
El impétigo es una enfermedad infecciosa de la piel, la más frecuente en niños, que se da principalmente entre los 2 y 6 años y que se produce por dos bacterias principalmente, el Estafilococo y el Estreptococo . Produce lesiones ampollosas que se inician en una zona, en general en las extremidades, y que se auto contagian a otras zonas por el rascado.
¿Qué es la ectima?
El ectima se conoce también como impétigo profundo , y es una infección de la piel pero que afecta a las capas profundas de la misma, no como el impétigo, que afecta solo a las partes superficiales de la misma. La causa es la infección por Estreptococo .
¿Qué es el pioderma gangrenoso?
El pioderma gangrenoso es una enfermedad poco frecuente, en la cual se producen úlceras profundas en la piel muy dolorosas . En general aparecen en las piernas y su causa no es bien conocida, pero se cree que es una enfermedad autoinmune. Es más frecuente en personas con enfermedad inflamatoria intestinal y artritis reumatoide.
¿Qué es el síndrome de Sweet?
El síndrome de Sweet es una enfermedad de la piel, de tipo reactiva, en la cual se produce la acumulacion de células de la sangre encargadas de la defensa del organismo, conocidas como neutrófilos. Sus síntomas son placas sensibles y dolorosas de aparición brusca con fiebre, y malestar general . Su importancia viene dada por estar relacionada con enfermedades del organismo como enfermedad inflamatoria intestinal, enfermedades del tejido conectivo como el lupus y la esclerodermia, y con enfermedades neoplásicas sanguíneas.
¿Qué es la sarna?
La sarna es una enfermedad de la piel de tipo parasitario producida por un parásito llamado Sarcoptes scabiei , estos parásitos están en las capas más superficiales de la piel, y es una enfermedad muy contagiosa que se transmite por contacto con piel de personas infectadas. También se contagia por ropas de una persona infectada, el síntoma principal es el picor intenso por la noche.

Enfermedad
Incontinencia Urinaria
¿Qué es la incontinencia urinaria?
La incontinencia urinaria o insuficiencia urinaria, es la patología en la cual se producen pérdidas involuntarias de orina. Se presenta con una prevalencia del 20-30% de personas, con un aumento hasta del 40% de las personas en edad media de la vida, y hasta un 50% de los ancianos. Es por tanto un problema prevalente, y si bien es una enfermedad leve, es muy incómoda, ya que afecta directamente a la calidad de vida de los pacientes.
Tipos de incontinencias
Incontinencia de esfuerzo : es la que se produce por un aumento de la presión abdominal. La típica que se produce por toser o por estornudar.
Incontinencia de urgencia : es la que se produce cuando aparece una necesidad de orinar que no puede ser contenida de ningún modo.
Incontinencia mixta : es la que asocia una incontinencia de esfuerzo con la incontinencia de urgencia, esto es, el mismo paciente presenta los dos tipos de incontinencia.
Incontinencia de orina continua : es la pérdida de orina de forma continuada, se produce en especial en mujeres que tienen fístulas vesico vaginales y es típica de problemas tras partos complicados.
Enuresis nocturna : es la pérdida de orina involuntaria durante la noche.
Incontinencia por rebosamiento : se presenta en pacientes que no tienen deseo miccional, y se da porque llega un momento en el que la vejiga no puede contener más orina. Es típica de los pacientes que tienen adenomas de próstata que obstruyen el tracto urinario inferior.
Causas de la incontinencia urinaria
Las causas pueden variar dependiendo del tipo de incontinencia.
Incontinencia de esfuerzo : se debe a alteración o debilidad en los músculos del suelo pélvico.
Incontinencia de urgencia : las causas son las alteraciones o debilidad a nivel del músculo detrusor.
Incontinencia continua : suele producirse por fístulas vesico vaginales, que se dan por partos complicados. También puede darse por alteraciones anatómicas en la inserción de un uréter a nivel de la vulva.
Incontinencia por rebosamiento : es la que se produce por una obstrucción a la salida de la vejiga, suele darse por problemas de próstata en los varones.
Síntomas de la incontinencia urinaria
El síntoma de incontinencia urinaria puede ser, o bien pérdidas de orina de las que el paciente es consciente cuando se produce tos o se estornuda , o bien cuando al paciente no le da tiempo a llegar al baño . En otras ocasiones el paciente no es consciente de la pérdida de orina hasta que se encuentra mojado, que es lo que ocurre en las pérdidas continuas de orina.
Tratamiento de la incontinencia urinaria
El tratamiento de la incontinencia urinaria depende de su origen y será tanto rehabilitador como quirúrgico y/o farmacológico.
Tratamiento rehabilitador del suelo pélvico : se realiza a través de los ejercicios de Kegel. Para ello se deberán contraer los músculos del suelo pélvico. Para empezar a hacer los ejercicios, en el caso de las mujeres, si estas sitúan un dedo dentro de su vagina y tratan de apretar contra él y luego saltar, aprenderán a realizar el ejercicio que luego podrán realizar de forma libre, también se puede aprender a realizar comenzando a orinar e interrumpiendo la micción de forma repetida para luego seguir orinando. Los hombres pueden aprender introduciendo un dedo en el ano y produciendo también una fuerza contra él. Estos ejercicios se deberán repetir varias veces al día.
Cirugía de la incontinencia urinaria : se basa en la sujeción de la uretra. Para ello, se localiza una malla sintética que se sitúa reforzando el ligamento pubouretral. Es la técnica más eficaz en el momento actual. En los casos de fístulas vesico vaginales será necesario cerrar las mismas para evitar la pérdida de orina continua.
Tratamiento farmacológico : será utilizado en la incontinencia de esfuerzo. Se trata de fármacos anticolinérgicos que actúan sobre el esfínter elevando su acción. Su principal efecto secundario es la sequedad de boca que producen, que en ocasiones da lugar al abandono del tratamiento por el paciente.
Pruebas complementarias de la incontinencia urinaria
Entrevista clínica . se realiza mediante cuestionarios especializados que ayudan a orientar la causa y la alteración de la calidad de vida que produce la incontinencia urinaria en el paciente.
Analíticas de sangre : para valorar la función renal presente, con creatinina, urea, iones y filtrado glomerular.
Estudios urodinámicos : como la cistomanometría, que permite el conocimiento del llenado de la vejiga, y la flujometría, que permite saber cómo se comporta la vejiga al vaciado y si esta presenta algún tipo de obstrucción.
Pruebas de imagen : ecografía, que se debe realizar en varones con incontinencia, otras como la urografía, que solo se usará en casos muy concretos en los que se sospeche de daño renal. En muchos casos se realiza un TAC por esta misma razón.
Cistoscopia : se realiza cuando sospechamos de una lesión a nivel de la vejiga.
Factores desencadenantes de la incontinencia urinaria
El factor desencadenante de la incontinencia urinaria suele ser la alteración en el músculo detrusor , o bien la alteración de los músculos del suelo pélvico.
Factores de riesgo de la incontinencia urinaria
Los factores de riesgo para la incontinencia serán el número de partos, los partos complicados y la obstrucción de la uretra por adenomas de próstata.
Complicaciones de la incontinencia urinaria
La complicación principal de la incontinencia de orina es la posibilidad de contraer infecciones de orina de repetición.
Prevención de la incontinencia urinaria
La prevención de la incontinencia de orina será una buena atención obstétrica y el control de las adenomas de próstata , evitando que se obstruya la salida de orina a través de la uretra.
Especialidades a las que pertenece la incontinencia urinaria
La incontinencia de orina será tratada tanto por médicos urólogos como por ginecólogos en el caso de las mujeres.
Preguntas frecuentes:
¿Qué medicamento es bueno para la incontinencia urinaria?
Los medicamentos que se usan para la incontinencia de orina serán fármacos anticolinérgicos, cuyo mayor efecto secundario es la sequedad de boca. Estos actúan aumentando la acción del músculo detrusor. Por ello se usan sobre todo en los casos de incontinencia de urgencia.
¿Qué hacer ante un ataque de incontinencia urinaria?
Si entendemos un ataque de incontinencia urinaria como una situación aguda, se deberá pensar en la posibilidad de una infección de orina que será fácilmente tratable. Si se entiende como una situación crónica en la cual en ciertas situaciones el paciente no se puede contener la ganas de orinar, será importante hacer los ejercicios de Kegel para aumentar la acción de los músculos del suelo pélvico.
¿Qué puede provocar la incontinencia urinaria?
El motivo más común es el envejecimiento de la musculatura del suelo pélvico. También por las alteraciones producidas por los adenomas de próstata, y otras causas como las obstétricas, pero estas son menos comunes. En los casos agudos la causa más común es la infección de orina, que al ser tratadas hace desaparecer la sintomatología.
¿Qué es la incontinencia imperiosa?
La incontinencia imperiosa es la incontinencia de urgencia, que es aquella que se produce cuando el paciente siente ganas de orinar y no puede evitar que la orina se escape, no pudiendo controlar el deseo miccional, con lo cual el paciente lo describe como que no le da tiempo a llegar al baño.
¿Qué es la incontinencia urinaria por rebosamiento?
La incontinencia por rebosamiento es la que se produce cuando el paciente no tiene ganas de orinar, y suele ser secundaria a obstrucción en la uretra. En ella el paciente cuando tiene la vejiga llena y esta no puede contener más orina, tiene pérdidas imperceptibles de esta a través de la uretra sin sentir ganas de orinar.

Enfermedad
Insomnio
Actualizado el 10/01/2022
Dormir es una de las actividades que junto con la alimentación y un entorno confortable son esenciales para la vida y la salud. Las alteraciones del sueño −y, especialmente, el insomnio− provocan serias consecuencias para la salud y el bienestar.
De este modo, no solo es importante descansar el tiempo suficiente, sino que el sueño sea de calidad.
¿Qué es el insomnio?
El insomnio es el trastorno de sueño más frecuente. Se caracteriza por la dificultad para conciliar el sueño, permanecer dormido durante la noche o despertar antes de la hora prevista. Se trata de un trastorno con un alto componente subjetivo que también podría definirse como la insatisfacción con la cantidad o la calidad del sueño, ya que el insomnio da lugar a la sensación de cansancio y fatiga al día siguiente.
Se considera como insomnio crónico cuando los problemas de sueño se prolongan durante más de un mes.
El insomnio afecta a una de cada tres personas adultas, siendo más frecuente en las personas mayores, en las mujeres y en personas con enfermedades psiquiátricas y problemas psicológicos. Más de la mitad de los problemas de insomnio se acaban cronificando.
En ocasiones, puede tratarse de un síntoma de otra enfermedad y puede ser causa de múltiples trastornos que afectan a la calidad de vida. Además, es conocido que la deprivación de sueño comporta un riesgo metabólico, con mayor incidencia de resistencia a la insulina y diabetes.
Finalmente, los estudios muestran que el insomnio crónico se asocia con un mayor riesgo de depresión, ansiedad, abuso de sustancias, suicidio, accidentes de tráfico y una posible disfunción inmunológica.
Causas del insomnio
Las causas más frecuentes de insomnio incluyen:
Las alteraciones emocionales reactivas y enfermedades psiquiátricas.
Patologías que originan molestias físicas como dolor, malestar, excitación, parestesias, picores, etc.
El consumo habitual de sustancias estimulantes como café, té, cola, etc., pueden provocar insomnio en personas sensibles. También las bebidas alcohólicas pueden producir alteraciones del sueño con insomnio y sueño superficial.
Los trabajos por turnos y las circunstancias ambientales (ruidos, calor, incomodidad, etc.) pueden ser causa de insomnio.
El síndrome de las piernas inquietas con una irresistible necesidad de moverlas constituye una de las causas más frecuentes de insomnio. Se relaciona con déficit de hierro, neuropatías periféricas e insuficiencia renal crónica.
El tratamiento con algunos fármacos como anticonvulsivantes, broncodilatadores (teofilina), antidepresivos (bupropión, fenelcina, fluoxetina, venlafaxina), descongestivos (fenilpropanolamina, seudoefedrina), β-bloqueantes, esteroides (prednisona), estimulantes (dextroanfetamina, metanfetamina, metilfenidato).
Finalmente, un número reducido de casos no tienen una causa identificable del insomnio. Se trata de insomnio esencial o funcional. El tratamiento estará enfocado a paliar los síntomas, generalmente con medicación hipnótica.
Síntomas de los trastornos del sueño y del insomnio
El insomnio determina la falta de energía y disminución de la concentración de la persona, además de alteraciones del comportamiento e irritabilidad motivados por la falta de descanso.
Cuando existe un trastorno del sueño, los síntomas que permiten sospechar de su presencia incluyen:
Apneas o interrupciones de la respiración.
Ronquidos frecuentes.
Somnolencia durante el día.
Dificultad para conciliar el sueño.
Interrupciones frecuentes del sueño.
Por otro lado, los síntomas del insomnio suelen incluir:
Problemas de concentración.
Alteraciones del comportamiento.
Pruebas para el diagnóstico del insomnio
Las pruebas que se suelen llevar a cabo para diagnosticar el insomnio son:
La Polisomnografía. Se trata de la prueba más habitual para el estudio de los trastornos de sueño. En ella se lleva a cabo el registro de diferentes variables fisiológicas como la actividad cerebral, la frecuencia respiratoria, los niveles de oxígeno en sangre, el ritmo cardiaco y la actividad muscular y ocular mientras se duerme.
La polisomnografía permite detectar las anomalías que se producen en las diferentes fases del sueño. Además del insomnio, permite el diagnóstico de otras patologías como apnea obstructiva, narcolepsia y síndrome de piernas inquietas, entre otras.
Test de latencia de sueño múltiple. Es utilizada para detectar los casos de hipersomnia. Se somete al paciente a cinco periodos diarios de dos horas para dormir. Si el sueño aparece antes de cinco minutos y se entra en fase REM antes de tres minutos se trata de hipersomnia.
Actinografía. Se utiliza para averiguar la estructura del sueño durante varios días. Se sitúa un reloj que incorpora un velocímetro para detectar los movimientos de brazos y piernas a lo largo del día y de la noche.
Tratamiento para el insomnio
El tratamiento del insomnio contempla la adquisición de buenos hábitos de sueño y, en ocasiones, el uso de tratamientos farmacológicos.
De este modo, si no es posible determinar claramente la causa del insomnio, se deberá recurrir a un tratamiento sintomático combinado que debe incluir siempre medidas de higiene de sueño y terapia cognitivo-conductual. También puede incluir tratamiento farmacológico a corto plazo.
Higiene del sueño
Las medidas contempladas dentro de la higiene del sueño incluyen unos hábitos correctos de sueño:
Acostarse y levantarse a horas similares.
Hacer ejercicio durante el día
No dormir por el día.
No realizar actividades activadoras ni tomar bebidas excitantes en las últimas horas de la tarde.
No comer en exceso antes de acostarse.
Mantener una habitación cómoda sin estímulos.
La terapia conductual consiste en indicar al paciente que intente mantenerse despierto, dando lugar a pérdida de ansiedad por el sueño. Las terapias de control de estímulos y de relajación también pueden ser de ayuda.
Tratamiento farmacológico
El tratamiento farmacológico puede ir dirigido a tratar una enfermedad de base, como es el caso de ansiolíticos o antidepresivos. Las benzodiazepinas y los fármacos hipnóticos se pueden utilizar para los trastornos del sueño solo si se requiere una respuesta inmediata a los síntomas, el insomnio es severo y las medidas no farmacológicas no producen los efectos deseados.
Por último, los neurolépticos, de efecto sedante, pueden ser usados en pacientes con insomnio refractario al tratamiento. El uso de melatonina parece tener efecto en el insomnio de personas mayores de 55 años, sobre todo cuando tienen alteraciones de los ritmos circadianos.
Factores desencadenantes del insomnio
Los factores desencadenantes del insomnio suelen ser el estrés y las enfermedades mentales como depresión y ansiedad.
Complicaciones y consecuencias del insomnio
La presencia de insomnio puede provocar:
Cambios de humor.
Dificultad para la concentración.
En el insomnio familiar letal se puede producir la muerte del individuo (es una enfermedad neurológica en que el insomnio es solo un síntoma).
Preguntas frecuentes
¿Cuánto aguanta una persona sin dormir antes de enfermar?
No hay datos concretos que nos permitan conocer cuánto se puede estar sin dormir antes de caer enfermo. Se conocen casos de soldados durante la segunda guerra mundial que estuvieron sin dormir hasta cinco días, sin presentar graves trastornos posteriores. También hay datos de una persona que estuvo sin dormir hasta 11 días. Las personas que sufren insomnio no están sin dormir y muchas de ellas tienen microsueños de minutos que pueden ser reparadores.
¿Dormirse enseguida, despertándose muchas veces es insomnio?
El despertarse muchas veces es una forma de insomnio, en el que el sueño está fragmentado. No obstante, todos tenemos microdespertares a lo largo de la noche. Solo cuando tras despertarse el paciente no se vuelve a dormir rápidamente podemos hablar de insomnio.
¿Es verdad que cuanto más mayores nos hacemos, menos dormimos?
Cuando vamos cumpliendo años se observa una tendencia a dormir menos, además de variar el patrón de sueño. Así, un adulto de más de 60 años puede dormir cinco horas y estar descansado. Además, en personas mayores el patrón de sueño se altera. En general, comienzan a tener sueño antes y se despiertan más temprano.
¿Cuántas horas se necesita dormir?
En general se dice que hay que dormir entre 7 y 8 horas, pero estas cifras varían a lo largo de la vida. Los bebés pueden dormir hasta 20 horas y los adultos por encima de 65 años pueden dormir tan solo cinco horas. Además, hay personas que necesitan dormir menos. Lo importante es si el paciente presenta síntomas de cansancio y si se encuentra bien durante el día.
¿Qué es el insomnio crónico?
Se habla de insomnio crónico cuando el paciente tiene problemas para dormir de más de un mes de duración. Se produce en la mayoría de los casos en personas de edad avanzada o en personas con problemas de salud mental. También puede producirse en situaciones de estrés y normalizarse al desaparecer la situación estresante.
¿Qué especialidad se encarga del diagnóstico y tratamiento del insomnio?
La especialidad que trata el insomnio es la medicina del sueño, en la que pueden participar profesionales de diferentes especialidades como psiquiatría y psicología.
Bibliografía
Sociedad Española del Sueño. Insomnio. Consultado: 28/12/2021 .
Sociedad española de Medicina de Familia y Comunitaria. Recomendaciones de valoración clínica y tratamiento inicial del insomnio en Atención Primaria. Consultado: 28/12/2021 .
López de Castro F et al. Abordaje terapéutico del insomnio. Medicina de Familia. SEMERGEN 2012; 38(4): 233-240. DOI: 10.1016/j.semerg.2011.11.003 .
Buysse DJ. Insomnia. JAMA. 2013; 309(7): 706-16. Doi: 10.1001/jama.2013.193 .
Bollu PC, Kaur H. Sleep Medicine: Insomnia and Sleep. Mo Med 2019; 116(1): 68-75. PMID: 30862990; PMCID: PMC6390785 .

Enfermedad
Trastorno límite de la personalidad
¿Qué es el trastorno límite de la personalidad?
El trastorno límite de la personalidad también conocido como trastorno de borderline es un trastorno de la salud mental que se distingue por los estados de ánimo, comportamiento y relaciones inestables, que impacta la forma en que se piensa y se siente acerca de él mismo y de los demás.
Presentan problemas para regular las emociones y los pensamientos. Es un patrón de conducta caracterizado por la inestabilidad de las relaciones interpersonales y la autoimagen , acompañado de una gran impulsividad que comprende patrones de relaciones inestables, intensas y emociones extremas. Por lo general, se inicia en la adolescencia o en el comienzo de la edad adulta, en una edad comprendida entre 19 y 35 años. Afecta en mayor proporción a las mujeres que a los hombres.
Es un trastorno muy común, que puede ser grave si no se identifica y se trata a tiempo.
Tipos de trastorno límite de la personalidad
El trastorno límite de la personalidad es un subtipo de una clasificación más amplia denominada trastornos de la personalidad. Aunque se puede mencionar dos tipos de trastornos de límite de personalidad que son:
Tipo impulsivo: Se caracteriza por la impulsividad presente en estas personas que hace que no prevean las consecuencias de sus actos y que, eventualmente, puedan verse involucradas en comportamientos autodestructivos y presentar explosiones de violencia. La inestabilidad emocional también está presente, pudiendo pasar de un estado de ánimo a otro en poco tiempo y sin aparente relación con los acontecimientos externos.
Tipo límite: Se caracteriza por la inestabilidad , de tipo emocional, en las relaciones sociales y en la autoimagen . Respecto a la inestabilidad en su autopercepción podemos decir que las personas que presentan este tipo de trastorno pueden variar de objetivos, preferencias personales o identidad sexual sin demasiado criterio. La inestabilidad en las relaciones interpersonales se muestra en el cambio repentino de opinión sobre las personas de su entorno en función de la atención percibida hacia él. Se presenta como una frecuente variabilidad en el estado de ánimo .
Causas del trastorno límite de la personalidad
Las causas del trastorno límite de la personalidad no se conocen completamente, pero se considera que es el resultado de una combinación de factores genéticos, ambientales, y neurológicos .
Aún no se ha demostrado que ningún gen específico cause directamente este trastorno, pero los estudios en gemelos sugieren que esta enfermedad tiene fuertes vínculos hereditarios . El trastorno límite es aproximadamente cinco veces más común entre las personas que tienen un familiar de primer grado con este trastorno.
Las personas que experimentan acontecimientos traumáticos en su vida como abuso físico o sexual durante la infancia o separación de los padres pueden desarrollar este trastorno.
Algunos estudios han mostrado cambios en ciertas áreas del cerebro involucradas en la regulación de la emoción, la impulsividad y la agresión . Además, ciertas sustancias químicas que ayudan a regular el estado de ánimo, como la serotonina , pueden no estar funcionando adecuadamente y causar este trastorno.
Síntomas del trastorno límite de la personalidad
Los síntomas del trastorno límite de la personalidad de acuerdo con la DSM 5 (manual diagnóstico y estadístico de los trastornos mentales), una persona tiene que presentar al menos 5 síntomas para ser diagnosticado con TLP como son:
Miedo al abandono real o imaginario.
Patrón de relaciones interpersonales inestables e intensas (extremos de idealización y de devaluación).
Inestabilidad de la autoimagen y del sentido del yo.
Impulsividad en dos o más áreas autolesivas (gastos, sexo, drogas, conducción temeraria).
Comportamiento, actitud o amenazas recurrentes de suicidio y/o automutilación.
Inestabilidad afectiva (episodios de tristeza o disforia, irritabilidad o ansiedad).
Sensación crónica de vacío.
Enfado inapropiado e intenso y/o dificultad para controlar la ira.
Ideas paranoides transitorias y/o síntomas disociativos graves.
Tratamiento para el trastorno límite de la personalidad
El trastorno límite de la personalidad se trata principalmente con psicoterapia y en algunos casos el médico de salud mental puede valorar agregar medicamentos para tratar síntomas específicos. Estos pueden ayudar a reducir síntomas como la ansiedad, depresión o agresión .
La psicoterapia o terapia de conversación es un enfoque de tratamiento fundamental para el trastorno límite de la personalidad. El terapeuta puede adaptar el tipo de terapia que mejor se ajuste a las necesidades de la persona. Pueden ser individuales o grupales .
El tratamiento puede ayudar a aprender estrategias para controlar y enfrentar las dificultades de la enfermedad. Se puede mejorar la percepción de sí mismo y vivir una vida más estable y plena. El médico puede recomendar la hospitalización si la seguridad de la persona está en riesgo .
Pruebas complementarias del tratamiento del trastorno límite de la personalidad
El diagnóstico y tratamiento de este trastorno se basa en una evaluación psicológica con una entrevista clínica semi – estructurada , que se realiza a la persona afectada y en ocasiones a los familiares cercanos. Ésta se basa en instrumentos de evaluación de la personalidad. También se valoran los antecedentes y la gravedad de los síntomas del paciente.
Factores desencadenantes del trastorno límite de la personalidad
Hasta ahora no se conoce ningún factor que pueda desencadenar el trastorno límite de la personalidad.
Factores de riesgo del trastorno límite de la personalidad
Los factores que aumentan el riesgo de tener el trastorno límite de la personalidad incluyen: la edad , más frecuente en adolescente y edad adulta.
Sexo: afecta más a las mujeres que a los hombres.
Factores genéticos, biológicos y psicosociales.
Antecedentes de trastornos del estado de ánimo, abuso, o negligencia en la infancia, entorno familiar inestable, abandono o miedo al abandono en la niñez o en la adolescencia y vida familiar disociada.
Una infancia con muchas tensiones, entre otros factores.
Complicaciones del trastorno límite de la personalidad
Las complicaciones pueden incluir:
Depresión.
Cambios o pérdidas del puesto de trabajo frecuentes.
Relaciones conflictivas.
Intentos de suicidio y suicidio.
Embarazos no planificados, infecciones de transmisión sexual, accidentes automovilísticos y peleas debido a una conducta impulsiva y riesgosa.
Prevención del trastorno límite de la personalidad
No se conoce ninguna forma de prevención para este trastorno. Pero se pueden tomar algunas precauciones a tener en cuenta como:
Solicitar apoyo profesional.
Evitar situaciones estresantes.
Procurar tiempo de esparcimiento y diversión.
Realizar ejercicios.
Evitar el consumo de sustancias tóxicas.
Especialidades a las que pertenece el trastorno límite de la personalidad
El trastorno límite de la personalidad pertenece a la especialidad de psiquiatría y de psicología , que se ocupan del estudio, el diagnóstico, el tratamiento y la prevención de las enfermedades mentales de carácter orgánico y no orgánico y de su comportamiento.
Preguntas frecuentes:
¿Qué es el trastorno esquizoafectivo?
El trastorno esquizoafectivo es un trastorno mental en el que se manifiesta una combinación de los síntomas de esquizofrenia , como delirios o alucinaciones, y síntomas del trastorno bipolar , como depresión o manía.
¿Qué es el TLP?
TLP significa trastorno límite de la personalidad es un trastorno de la salud mental que se distingue por los estados de ánimo, comportamiento y relaciones inestables, que impacta en la forma en que se piensa y se siente acerca de él mismo y de los demás. Presentan problemas para regular las emociones y los pensamientos. Es un patrón de conducta caracterizado por la inestabilidad de las relaciones interpersonales y la autoimagen , acompañado de una gran impulsividad , que comprende patrones de relaciones inestables intensas y emociones extremas.
¿Qué es un trastorno psicótico breve?
El trastorno psicótico breve consiste en la aparición de ideas delirantes , alucinaciones u otros síntomas psicóticos que duran entre 1 y 30 días, con retorno final a la funcionalidad normal previa a la enfermedad.
¿Qué es el trastorno esquizotípico?
El trastorno esquizotípico es un padecimiento mental por el cual una persona tiene dificultad con las relaciones interpersonales y alteraciones en los patrones de pensamiento, apariencia y comportamiento.
¿Qué es una persona hipomaníaca?
Es una persona que tiene periodos delimitados durante el cual hay un estado de ánimo anormal y persistentemente elevado, expansivo o irritable que dura al menos 4 días .

Enfermedad
Laringitis
¿Qué es la laringitis?
La laringitis es la inflamación de la laringe, que es la parte que une la faringe o garganta con la tráquea, y en ella se sitúan las cuerdas vocales. También se conoce con el nombre de crup (laringotraqueobronquitis). La laringitis es más frecuente en niños, pudiendo aparecer en 6 de cada cien suponiendo hasta el 20% de las infecciones de vías respiratorias altas, pueden dar lugar a dificultad para respirar o dificultad intensa para tragar y está considerada como una enfermedad leve.
Tipos de laringitis
La laringitis puede ser aguda, ya que es de origen infeccioso, y suele durar menos de tres semanas, y se considera como crónica la que se mantiene más de tres semanas.
Causas de la laringitis
La causa de la laringitis puede ser una enfermedad infecciosa vírica o bacteriana y el sobreesfuerzo con la laringe.
Síntomas de la laringitis
Los síntomas de la laringitis son: tos seca, dolor de garganta, sensación de cosquilleo o cuerpo extraño en la garganta y voz débil o ronquera.
Tratamiento para la laringitis
La laringitis en muchos casos es una enfermedad que remite por sí sola, sin necesidad de tratamiento.
En la laringitis aguda producida por bacterias puede ser necesario un antibiótico , esto es poco frecuente ya que la mayoría son víricas.
La laringitis crónica debe ser tratada la causa del proceso, así, en personas que usan mucho la voz, como profesores o cantantes, puede ser necesario enseñar a modular la misma por parte de un foniatra. En casos de reflujo gastroesofágico se deberá tratar para evitar que los jugos gástricos irriten la laringe.
Pruebas complementarias del tratamiento de la laringitis
La laringitis aguda no precisa pruebas complementarias, en el caso de laringitis crónicas será necesaria una laringoscopia para visualizar la laringe y las cuerdas vocales. En algunos casos donde se vean lesiones puede ser necesaria una biopsia de las mismas para llegar al diagnóstico.
Factores desencadenantes de la laringitis
La causa desencadenante de la laringitis será la infección vírica o bacteriana seguida del sobreesfuerzo vocal.
Factores de riesgo de la laringitis
Los factores de riesgo serán: irritantes químicos, alérgenos, consumo excesivo de alcohol, tabaquismo, sinusitis, reflujo gastroesofágico y uso habitual de la voz.
Complicaciones de la laringitis
Problemas para tragar.
Obstrucción de las vías aéreas por inflamación.
Sepsis por invasión de los gérmenes en otras zonas.
Prevención de la laringitis
No fumar ni estar en ambientes con humo.
No consumir alcohol.
Beber al menos 1,5 litros de líquidos (agua) al día.
No tomar alimentos picantes.
Comer frutas y verduras ricas en vitaminas.
Lavarse las manos a menudo.
Especialidades a las que pertenece la laringitis
Las laringitis agudas son tratadas por pediatras y médicos de familia cuando son procesos agudos, en los casos de procesos crónicos puede ser necesaria la consulta con el otorrinolaringólogo.
Preguntas frecuentes:
¿Qué es la laringitis aguda?
La laringitis aguda es la inflamación de la laringe producida por la infección de un virus o una bacteria y que dura menos de tres semanas, es un proceso que suele remitir sin tratamiento.
¿Puedo perder la voz por una laringitis?
Sí, durante el proceso de la laringitis es normal que se inflamen las cuerdas vocales, esto puede dar lugar a pérdida de la voz o ronquera. Dejar en reposo la voz es el mejor tratamiento para este síntoma.
¿Qué es una laringitis crónica?
La laringitis crónica es la inflamación de la laringe que se produce durante más de tres semanas, no suele ser infecciosa y se relaciona con procesos irritantes como pueden ser la exposición a humo de tabaco o alérgenos y con sobreesfuerzos con la voz.
¿Qué remedios caseros son efectivos para aliviar la laringitis?
Los remedios caseros más efectivos para aliviar la laringitis son respirar aire húmedo , esto se puede hacer con un humidificador o bien con respirar aire húmedo en la ducha, intentar no hablar en voz alta durante mucho tiempo, puede ser necesario usar micrófono cuando se tenga que hablar a grupos grandes de gente, beber mucho líquido evitando el alcohol, humedecer la garganta y evitar hablar susurrando, ya que produce una mayor inflamación de las cuerdas vocales.
Enfermedad
Linfoma de Hodgkin
¿Qué es un linfoma Hodgkin?
El linfoma de hodgkin es una tumoración maligna del sistema linfático y que se produce a partir de una célula B o linfocito B activado en un ganglio linfático, se conoce también como enfermedad de hodgkin. En España se diagnostican unos 1.150 casos de esta enfermedad al año , sus grupos de edad más común son entre 15 y 40 años con un pico máximo entre 25 y 30, un segundo pico aparece a los 55 años, solo un 5% se da en menores de 5 años o mayores de 70, es una enfermedad grave que sin tratamiento produce la muerte del enfermo.
Tipos de linfomas
Linfoma de hodgkin de predominio linfocítico nodular : suele ser menos del 5% de los casos y se encuentra formado por células conocidas como palomitas de maíz, ya que el núcleo celular tiene esta forma. Es una enfermedad que responde bien a los tratamientos.
Linfoma de hodgkin clásico : representa el 95% de los casos y tiene células gigantes que presentan varios núcleos celulares. Suele responder bien al tratamiento y de recaer, suele aparecer entre los 2 y 3 años. Las recaídas tras 5 años son raras.
Causas del linfoma Hodkin
La causa de linfoma de hodgkin es desconocida en el momento actual, por su forma de presentación se piensa que puede estar relacionado con algún patógeno humano , pero esto no se ha logrado demostrar.
Síntomas del linfoma Hodgkin
El síntoma más frecuente del linfoma de hodgkin es la tumoración por aumento de los ganglios linfáticos a nivel del cuello, la axila y de forma menos frecuente en ingles. Cuando los ganglios se localizan en el tórax pueden dar lugar a compresión de la tráquea, esto produce tos o dificultad respiratoria, un síntoma muy poco frecuente pero característico será el dolor de los ganglios al tomar alcohol. Otros síntomas asociados son pérdida de peso, fiebre, sudoración nocturna y prurito.
Tratamiento para el linfoma Hodgkin
El tratamiento del linfoma depende del pronóstico favorable o desfavorable del mismo.
En el linfoma no hodgkin de pronóstico favorable existen dos líneas de tratamiento, una combinada de quimioterapia con radioterapia y otra de únicamente quimioterapia. La primera línea será ABVD, y se trata de Adriamicina , Bleomicina , Vinblastina y Dacarbazina , en dos ciclos con radioterapia posterior. La segunda línea de quimioterapia exclusiva serán cuatro ciclos de ABVD, se dará solo si hay remisión tras los dos primeros ciclos de quimioterapia sino se deberá dar radioterapia también.
En el linfoma en estadio inicial desfavorable, también tiene encontramos dos líneas de tratamiento, en la primera se combina radioterapia con quimioterapia en cuatro ciclos de ABVD, en la segunda, solo de quimioterapia. Serán seis ciclos de ABVD, solo si se consigue remisión completa tras los dos primeros ciclos se podrá usar la segunda línea.
El tratamiento de estadios avanzados serán 8 ciclos de ABVD, en este caso solo se benefician de la radioterapia aquellos pacientes que hayan conseguido un remision parcial.
Pruebas complementarias del tratamiento del linfoma Hodgkin
Las pruebas complementarias serán biopsia de ganglio linfático , que se puede realizar aspiración por aguja fina, pero, en muchos casos es, necesario quitar el ganglio para un correcto examen en el laboratorio. Será también necesaria una analítica de sangre completa con pruebas renales y hepáticas, escáner toraco-abdominal y pélvico , que se puede completar con un PET-TAC y puede ser necesaria en caso de recaída la biopsia de médula ósea.
Factores de riesgo del linfoma Hodgkin
Los factores de riesgo son: infecciones por virus de Epstein Barr , este va a ser un factor importante en el desarrollo de la enfermedad pero no es un factor único ni tampoco indispensable. Encontramos también que la gente con familiares de primer grado con linfoma de hodgkin tienen 5 veces más probabilidad de tener un linfoma que la población general, pese a ello, esto solo aparece en el 5% de los casos.
Complicaciones del linfoma Hodgkin
Infecciones.
Anemia.
Estrechamiento de la tráquea.
Prevención del linfoma Hodkin
Al no existir un factor desencadenante claro no se puede prevenir el linfoma de hodgkin.
Especialidades a las que pertenece el linfoma Hodkin
El linfoma de Hodgkin va a ser tratado por el hematólogo y el oncólogo.
Preguntas frecuentes:
¿Qué es un linfoma en el cuello?
El linfoma en el cuello es el linfoma de Hodgkin que a fecta preferentemente a los ganglios linfáticos del cuello , el siguiente lugar donde suelen darse es en la ingle.
¿Qué es el cáncer linfático?
El cáncer linfático es el cáncer del tejido linfático o linfoma , el tejido linfático son los ganglios linfáticos, las amígdalas, el bazo, y tejido linfático que puede haber en la mucosa de diferentes órganos como el intestino.
¿Cuál es el linfoma más frecuente?
El linfoma mis frecuente es el linfoma no hodgkin , que supone la mayoría de los linfomas en su diagnóstico, En España se diagnostican unos 3.100 casos de este linfoma al año, lo que supone el doble del linfoma de hodgkin.
¿Qué es un linfoma de MALT?
El linfoma MALT es el linfoma de tejido linfoide asociado a mucosas , es un linfoma no hodgkin raro, que se desarrolla en la mucosa de ciertos órganos como puede ser el sistema intestinal, el pulmón y glándulas mamarias y lagrimales, dentro del tejido digestivo el más común es el de estómago.
Enfermedad
Linfoma no Hodgkin
¿Qué es un linfoma no Hodgkin?
El linfoma no Hodgkin es un tumor de células malignas que se produce en el sistema linfático. Se produce en 12,3 de cada 100.000 varones y 10,2 de cada 100.000 mujeres, es la séptima causa de cáncer en la población general y la novena de muerte por cáncer, es una enfermedad grave.
Tipos de linfomas
Linfomas indolentes o bajo grado de malignidad : son tumores con un crecimiento lento con una supervivencia de años y cuyo tratamiento es difícil en los casos avanzados.
Linfomas agresivos : sufren un desarrollo acortado en el tiempo y crecimiento rápido que pueden acabar con la vida del paciente en meses si no son tratadas de forma adecuada, sin embargo pueden llegar a curarse incluso en estadios avanzados.
Linfomas no hodgkin de muy alto grado de malignidad : el paciente no tratado puede morir en semanas.
Causas del linfoma no Hodgkin
En la mayoría de los casos no hay una causa identificable del linfoma hodgkin, si bien la probabilidad de este aumenta con la edad.
Síntomas del linfoma no Hodgkin
Los síntomas son, en más de dos tercios de los pacientes, un ganglio aumentado de tamaño, en más del 40% de los casos aparece fiebre, pérdida de peso y sudoración nocturna, en los pacientes con fiebre de más de 38 y con pérdida de peso de más de 10%, se consideran síntomas B y suelen indicar un linfoma más agresivo. Un 10% de los pacientes tienen cansancio, pérdida de apetito y picor en el cuerpo.
Tratamiento para el linfoma no Hodgkin
El tratamiento será diferente según el tipo de linfoma.
En los linfomas indolentes en los estadios iniciales I y II se consideran la radioterapia del área afectada o el tratamiento combinado de la radioterapia y quimioterapia con Ciclofosfamida , Vincristina y Prednisona . Con este tratamiento la supervivencia es del 60% los 10 años.
En estadios III y IV se podrá usar quimioterapia, radioterapia o inmunoterapia con Rituximab .
En el linfoma no hodgkin agresivo, en los estadios I y II, se usa la quimioterapia CHOP-rituximab ( Ciclofosfamida, Doxorubicina, Vincristina y Prednisona ) en cuatro ciclos seguidos de radioterapia de la zona afectada y en casos de buena respuesta se puede evitar la radioterapia dando 6 ciclos de quimioterapia. En estadios avanzados se dará la misma quimioterapia en 6 ciclos, osea CHOP-rituximab .
En las recaídas se dan dosis altas de quimioterapia y reinfusión de células hematopoyéticas.
Pruebas complementarias del tratamiento del linfoma no Hodgkin
Las pruebas complementarias serán: an alítica de sangre completa, biopsia del ganglio afectado y aspiración de médula ósea. En pruebas de imagen se necesitará radiología de tórax, escáner toraco-abdominal y pélvico. Se puede realizar una resonancia magnética nuclear si el paciente presenta síntomas del sistema nervioso central.
Factores de riesgo del linfoma no Hodgkin
Son factores de riesgo el haberse sometido a tratamientos con radioterapia o quimioterapia previa, las personas con transplantes de órganos sometidas a tratamiento inmunosupresor, infecciones por virus como el virus de Epstein Barr, el VIH, la hepatitis C y otras enfermedades como lupus , enfermedades mixtas del tejido conjuntivo, artritis reumatoide, crioglobulinemia mixta y enfermedad de crohn.
Complicaciones del linfoma no Hodgkin
Infecciones.
Anemias.
Problemas respiratorios.
Daño por metástasis sistema nervioso central.
Prevención del linfoma no Hodgkin
Al no tener una causa desencadenante clara conocida no se puede prevenir el linfoma no Hodgkin.
Especialidades a las que pertenece el linfoma no Hodgkin
El linfoma no Hodgkin va a ser tratado por el hematólogo y el oncólogo.
Preguntas frecuentes:
¿Qué es un linfoma Hodkin?
El linfoma Hodgkin es el cáncer de células malignas que parte de células B, que se desarrolla de forma anómala en un ganglio , dando lugar a su multiplicación sin control. Es un linfoma que se da de forma preferente en dos etapas de la vida, entre los 15 y 40 años y a los 55, es raro tanto en niños menores de 5 años como en adultos mayores de 70.
¿Qué es un linfoma en el cuello?
El linfoma en el cuello es el que surge a nivel de los ganglios linfáticos que se encuentran en esta zona del cuerpo, es la forma de presentación inicial más común tanto para el linfoma Hodgkin como el linfoma no Hodgkin.
¿Qué es el cáncer linfático?
El cáncer linfático es el que comienza en el sistema linfático, que está formado por ganglios, vasos linfáticos, bazo, amígdalas y diferentes zonas de defensa del organismo a nivel de mucosas de otro órganos como sistema gastrointestinal y pulmón. Es pues un cáncer del sistema de defensa del organismo.
¿Cuál es el linfoma más frecuente?
El linfoma más frecuente es el linfoma no Hodgkin , que se produce en más del doble de casos que el linfoma de Hodgkin, dentro de este el más normal es el que empieza con detección de ganglios a nivel del cuello.
¿Qué es un linfoma de MALT?
El linfoma MALT o linfoma de tejido linfoide asociado a mucosas , es el linfoma que surge en las células de defensa, que se encuentran en las mucosas de ciertos órganos. El más frecuente en el sistema gastrointestinal, y dentro de este el de estómago, aunque también se puede dar en pulmones y en glándulas lagrimales y mamarias.
Enfermedad
Hipotiroidismo
¿Qué es el hipotiroidismo?
El hipotiroidismo es el descenso de la hormona tiroidea por debajo de niveles normales , que se produce porque la glándula tiroidea no es capaz de producir suficiente hormona. Se conoce también como bocio , ya que se produce un aumento del tamaño de la glándula en el cuello para producir la hormona necesaria. El hipotiroidismo se presenta entre el 2,4 y 3,5 por cada cada mil habitantes en España y de todos ellos el 64% son de origen autoinmune. Además, es más frecuente en mujeres . Puede provocar coma mixedematoso, que puede llegar a ser mortal, pero el hipotiroidismo se considera una enfermedad crónica leve.
Tipos de enfermedades de la tiroides
Los tipos de hipotiroidismo son:
Hipotiroidismo congénito : es la falta de hormona tiroidea en los recién nacidos, puede ser debido a falta o alteración en la glándula tiroidea, o por alteraciones en la glándula hipofisaria. Para detectar este problema se hace un cribado en todos los recién nacidos.
Hipotiroidismo primario : se da cuando la alteración se produce en la glándula tiroidea.
Hipotiroidismo secundario : se da cuando la alteración está en la hipófisis, que no estimula de modo adecuado a la tiroides para que produzca hormona tiroidea.
Causas del hipotiroidismo
La causa más frecuente es la tiroiditis de Hashimoto , que es una causa autoinmune, en la cual las células de defensa del organismo van a destruir el propio tiroides. Esto es más frecuente en mujeres mayores de 40 años.
Otras causas son las quirúrgicas , que den lugar a extirpación del tiroides por nódulos o cánceres tiroideos, el uso de yodo radioactivo para tratar el hipertiroidismo, y los fármacos para el tratamiento de arritmias cardiacas como la Amiodarona.
Síntomas del hipotiroidismo
Los síntomas del hipotiroidismo son diversos, ya que la hormona tiroidea actúa como reguladora de múltiples funciones, pudiendo dar lugar a cansancio, aumento de peso, estreñimiento, intolerancia al frío, piel pálida y seca , edema facial, dolores musculares, elevación del colesterol, dolor y rigidez de las articulaciones, así como cambios en el ciclo menstrual, pelo y uñas quebradizas y olvidos frecuentes.
Tratamiento para el hipotiroidismo
El tratamiento para el hipotiroidismo es el aporte de hormona tiroidea sintética . Esta sustancia se llama Levotiroxina , y su dosis será variable para cada persona, además de poder variar con el tiempo en una misma persona.
Pruebas complementarias del tratamiento del hipotiroidismo
Las pruebas serán analíticas de sangre con determinación de hormona tiroidea, TSH (hormona que produce la hipófisis para estimular la tiroides), y los anticuerpos antitiroideos. En algunos casos pueden ser necesarias pruebas de imagen como ecografías o gammagrafías tiroideas.
Factores desencadenantes del hipotiroidismo
En la tiroiditis de Hashimoto la causa desencadenante es la producción de anticuerpos antitiroideos por parte del propio organismo, atacando a su propia tiroides.
Factores de riesgo del hipotiroidismo
Los factores de riesgo para el hipotiroidismo son la edad, tener antecedentes familiares de enfermedades tiroideas, tratamiento con yodo radioactivo y haber recibido radioterapia a nivel del cuello.
Complicaciones del hipotiroidismo
En el hipotiroidismo congénito las principales complicaciones son el r etraso mental, alteraciones del habla, retraso en el crecimiento y retraso en la madurez física.
En el hipotiroidismo en adultos la principal complicación es el mixedema, que puede conducir al coma.
Prevención del hipotiroidismo
No hay formas conocidas de prevenir el hipotiroidismo.
Especialidades a las que pertenece el hipotiroidismo
El hipotiroidismo se trata a través del endocrinólogo.
Preguntas frecuentes:
¿Qué es la glándula tiroides?
La glándula tiroides es la glándula que produce la hormona tiroidea , se centra en la parte delantera del cuello y que tiene dos lóbulos, uno derecho y otro izquierdo que se unen por medio de un puente en el centro. Cada lóbulo tiroideo mide entre 4 y 6 cm.
¿Engordaré mucho por tener hipotiroidismo?
Es posible que presentar hipotiroidismo produzca ganancia de peso, de hecho, es uno de los síntomas que puede hacer llegar al diagnóstico de esta enfermedad, pero en el momento que el paciente empiece a tener tratamiento con hormona tiroidea su peso volverá a ser normal.
¿Qué diferencia el hipertiroidismo del hipotiroidismo?
El hipertiroidismo es cuando la tiroides produce más hormona de la que se debe, por tanto hay un nivel hormonal elevado, en el hipotiroidismo se produce una disminución de hormona , esto quiere decir que la tiroides produce menos hormona de la necesaria.
¿Qué relación hay entre el hipotiroidismo y el embarazo?
Se denomina hipotiroidismo gestacional. La relación de hipotiroidismo y embarazo es que una persona embarazada no debe estar hipotiroidea ya que aumenta el riesgo de complicaciones en el embarazo y se produce un mayor número de abortos.

Enfermedad
Infarto de Miocardio
¿Qué es un infarto de miocardio?
El infarto de miocardio es el daño que se produce en el músculo cardíaco cuando se produce el cierre de una arteria coronaria. También se denomina cardiopatía isquémica. Los casos entre 27 y 74 años son de 210 por 100.000 hombres y de 61 por 100.000 mujeres. Esta incidencia se va a multiplicar por diez a partir de los 75 años. Es una enfermedad grave que precisa de ingreso hospitalario urgente.
Tipos de infartos
Los diferentes tipos de infartos son:
Infarto con elevación del ST : es el infarto más normal y en este caso se observa una lesión, que se traduce en una alteración de las ondas del electrocardiograma.
Infarto sin elevación del ST : es menos frecuente, en él, la isquemia no queda reflejada en el electrocardiograma, por ello, es más difícil de diagnosticar. Su base diagnóstica es la historia clínica del paciente.
Causas del infarto de miocardio
La causa del infarto miocardio es el cierre agudo de una arteria del corazón
Síntomas del infarto de miocardio
Los síntomas del infarto de miocardio son: dolor torácico , que se puede extender a la garganta, al brazo, a la zona abdominal alta y a la espalda. El dolor se acompaña de sudoración y sensación de malestar profundo. Se trata un dolor opresivo, como si se tuviera una losa encima del pecho. Puede verse acompañado también de sensación de falta de aire y de muerte inminente.
Tratamiento para el infarto de miocardio
El tratamiento se deberá hacer en unidades cardiológicas hospitalarias , en principio, se monitorizará al enfermo con un desfibrilador cercano, ya que la primera causa de muerte tras un infarto son las arritmias que este produce. Se deberá canalizar una vía intravenosa y suministrar al paciente tratamiento anticoagulante . Pueden ser necesarios nitratos y betabloqueantes e incluso morfina para descender el dolor. Tras la estabilización del paciente, se procederá a técnicas intervencionistas como la angioplastia para tratar de dilatar la arteria que está obstruida y, de esta forma, restituir el flujo sanguíneo, puede ser necesaria la colocación de un Stent (muelle dilatador), para mantener la arteria permeable. También se puede realizar una fibrinolisis por medio de sustancias intravenosas que tratan de deshacer el coágulo. En algunos casos puede ser necesario hacer cirugía de Bypass coronario , pero esta no se realiza de forma urgente, sino que se tiene que programar una vez el paciente se encuentre recuperado del episodio agudo.
Pruebas complementarias del tratamiento del infarto de miocardio
Las pruebas complementarias serán:
Un electrocardiograma , que es el registro de los impulsos eléctricos que emite el corazón y que se ven alterados cuando hay una lesión cardiaca.
Pruebas de laboratorio : son importantes las enzimas cardíacas, que se monitorizan para valorar cómo evoluciona el proceso. Las enzimas que se van a valorar son la troponina y la CPK.
Pruebas de imagen se realizará una ecografía, que nos permitirá conocer la contractilidad cardiaca.
Por último, se realiza una angiografía, que nos permite conocer qué arteria está obstruida y proceder a desobstruir si esto es posible.
Factores desencadenantes del infarto de miocardio
La causa desencadenante será la obstrucción arterial coronaria.
Factores de riesgo del infarto de miocardio
Los factores de riesgo no prevenibles son: la edad en mayores de 65 años, el sexo , ya que es más frecuente en hombres aunque mueren más mujeres, y las personas con familiares de primer grado con infarto de miocardio , que tienen más probabilidad de tener un infarto que la población general.
Los factores de riesgo prevenibles son: tabaco, sedentarismo, mala alimentación, en especial la rica en grasas, consumo de drogas como la cocaína, hipertensión y diabetes mal controladas, y el estrés mantenido.
Complicaciones del infarto de miocardio
Arritmia cardíaca.
Alteración de la contractilidad miocárdica.
Disminución de la fracción de eyección (capacidad del corazón para expulsar la sangre).
Aneurismas cardíacos.
Prevención del infarto de miocardio
Dieta pobre en grasas.
Control de hipertensión arterial.
Control de diabetes.
No consumir drogas.
No fumar.
Realizar ejercicio moderado de forma continua.
Especialidades a las que pertenece el infarto de miocardio
El infarto de miocardio deberá ser tratado por cardiólogos, aunque son los médicos de familia los que se deberán encargar del tratamiento de los factores de riesgo.
Preguntas frecuentes:
¿Puede un infarto de miocardio dejar muchas secuelas?
Tras un infarto pueden quedar secuelas, pero en general el paciente puede realizar una vida normal. Las secuelas pueden ser alteraciones en la capacidad del corazón para contraerse, que puede dar lugar a una insuficiencia cardíaca, y aneurismas cardíacos que pueden dar lugar a procesos de trombos.
¿Qué es una angina de pecho?
La angina de pecho se da cuando se produce una falta de aporte sanguíneo al corazón y por tanto de oxígeno , pero que no llega a producir un daño en el miocardio. A veces recibe el nombre vulgar de “amago de infarto”.
¿Cuáles son los síntomas previos a un infarto?
En la mayoría de las ocasiones el infarto no tiene síntomas previos, de haberlos, será una angina de pecho, esto es, dolor retroesternal, que puede estar relacionado con el ejercicio o el estrés y que mejora en breves minutos o con reposo. Si se tienen estos síntomas siempre se debe de consultar a un médico.
¿Es cierto que los infartos son más propensos en hombres que en mujeres?
Es cierto que hay mayor número de infartos en hombres que en mujeres, no obstante, la mortalidad por infarto es mayor en las mujeres , llegando a ser el doble que en los hombres.

Enfermedad
Trastorno bipolar
¿Qué es el trastorno bipolar?
El trastorno bipolar, también conocido como trastorno maníaco , es una alteración patológica crónica de regulación del estado de ánimo que se manifiesta comúnmente por la presencia tanto de episodios depresivos mayores como maníaco mixto hipomaníaco.
Es una enfermedad mental severa que causa cambios extremos en el estado de ánimo que comprenden altos y bajos emocionales. Pueden pasar de ser muy activos y felices a sentirse muy tristes y desesperanzados y así, empezar el ciclo otra vez. Este trastorno puede afectar aproximadamente a 2 de cada 100 personas y tiene la misma incidencia en ambos sexos. Suele ser más frecuente en jóvenes y adultos, pero puede aparecer a cualquier edad. Es muy común, si no se trata adecuadamente, que pueda llegar a ser muy grave por el alto riesgo de suicidio.
Tipos de trastorno bipolar
Los tipos de trastorno bipolar son:
Trastorno bipolar tipo I: Es la forma clásica , caracterizada por fases maníacas intensas y por depresiones . En las fases maníacas pueden aparecer delirios (por ejemplo, creerse Dios o con poderes especiales) y alucinaciones auditivas (voces que dan órdenes o insultan). En las fases depresivas existe tristeza, apatía, lentitud de movimientos, ansiedad, insomnio y pérdida del apetito.
Trastorno bipolar tipo II: se caracteriza por depresiones intensas y fases de euforia moderadas que se denomina hipomanía . Pueden aparecer síntomas psicóticos , pero tienen que estar asociados a las fases depresivas. Las fases de euforia moderadas a veces parecen un cambio temperamental o de carácter.
Trastorno ciclotímico: es una alteración de las fluctuaciones del ánimo que comprenden numerosos períodos de síntomas hipomaníacos , que alteran con otros síntomas específicos.
También es importante mencionar las fases del trastorno bipolar que son:
Fase maniaca: En esta fase podemos ver los síntomas que se presentan en un estado anímico anormal que conlleva a un grado de intolerancia e irritabilidad con las personas que los rodean, esta fase tiene una duración de una semana.
Fase depresiva: Esta fase presenta síntomas más comunes como la depresión, pero de forma muy extensa, extrema y puede durar un periodo de dos semanas.
Causas del trastorno bipolar
Actualmente no se conoce una causa exacta de trastorno bipolar. Según los investigadores, se cree que se debe a un desequilibrio de ciertas sustancias bioquímicas en el cerebro de naturaleza biológica compleja. Es posible que el desarrollo de la enfermedad se deba a un proceso de sensibilización (activación) y a factores fisiológicos o ambientales que desencadenan los cambios importantes que suceden dentro del cerebro, como sucesos estresantes, insomnio, fármacos, drogas que hacen que aumente las posibilidades de episodios producidos en forma espontánea, etc.
El factor hereditario puede ser otra causa. Puede haber indicios familiares de este trastorno o de distinta clase de trastorno de ánimo. El factor hormonal también se puede relacionar con distintas patologías que alteran las tiroides .
Síntomas del trastorno bipolar
Los síntomas del trastorno bipolar van a depender de la fase en que se encuentre:
Fase depresiva: desánimo, pérdida de apetito, baja autoestima, falta de concentración, ideas suicidas, inhibición psicomotora, insomnio, fatiga, inquietud, molestias físicas, pérdida de peso, ideas delirantes y alucinaciones.
Fase maníaca: irritabilidad, hiperactividad, locuacidad, ideas de grandeza, euforia, disminución del sueño, aumento del impulso sexual, aceleración del pensamiento, ideas delirantes y alucinaciones.
Tratamiento para el trastorno bipolar
Los tratamientos principales para el trastorno bipolar consisten en medicamentos y terapia psicológica (psicoterapia) para controlar los síntomas, y pueden comprender grupos de apoyo y de educación.
El trastorno bipolar requiere tratamiento con medicamentos estabilizadores del estado de ánimo , que pueden ayudar a controlar los síntomas del trastorno. La manía y la depresión se deben tratar lo antes posible con medicamentos como: litio, carbamazepina, ácido valproico (depakene) y gabapentina, entre otros.
Aquellas personas que se saltan el tratamiento de mantenimiento tienen un mayor riesgo de que aparezcan otra vez los síntomas o de que los cambios menores en su estado de ánimo se conviertan en episodios completos de manía o de depresión.
Pruebas complementarias del tratamiento de trastorno bipolar
Para el diagnóstico y tratamiento del trastorno bipolar es necesaria una exploración física y un análisis de laboratorio para identificar cualquier problema médico que pudiera estar causando los síntomas.
También es necesario una evaluación psiquiátrica , donde se hablará acerca de los pensamientos, sentimientos y patrones de comportamiento. Es posible que también se complete una evaluación psicológica .
Factores desencadenantes del trastorno bipolar
No se conocen factores desencadenantes para el trastorno bipolar.
Factores de riesgo del trastorno bipolar
Los factores que pueden aumentar el riesgo de padecer trastorno bipolar son:
Factor hereditario: Tener un pariente consanguíneo (como padre, madre o hermano) con trastorno bipolar.
Factor tóxico: Abuso de alcohol o de drogas.
Factor psicológico: Periodos de mucho estrés, sucesos negativos como el inicio de alguna enfermedad.
Factor ambiental: El medio ambiente puede influir en el trastorno bipolar. Se presenta incidentes de algunos jóvenes o adultos que, por motivo de fallecimiento de un pariente, separación de padres u otros sucesos traumáticos, pueden padecer procesos de manía o depresión.
Factor hormonal: Relacionados con patologías de las tiroides .
Complicaciones del trastorno bipolar
Las complicaciones del trastorno bipolar incluyen:
Suicidio o intentos de suicidio.
Daño de las relaciones personales.
Bajo rendimiento en la escuela o trabajo.
Problemas relacionados con el consumo de alcohol y de drogas.
Prevención del trastorno bipolar
No existe una forma de prevenir el trastorno bipolar. Sin embargo, recibir tratamiento tan pronto como aparecen los primeros signos de un trastorno de salud mental puede ayudar a evitar que el trastorno bipolar u otras enfermedades de salud mental empeoren.
Algunas estrategias pueden ayudar a que los síntomas leves no se conviertan en episodios maníacos o depresivos graves, como son:
Tratar los síntomas de forma temprana puede evitar que estos empeoren.
Evitar las drogas y el alcohol porque pueden aumentar los síntomas y aumentar que regresen más frecuentemente de lo normal.
Tomar la medicación adecuada y exactamente como le indica el médico. Si se deja de administrar el medicamento o se reduce la dosis sin prescripción médica, es posible que el paciente sufra efectos de abstinencia o que los síntomas empeoren o regresen .
Establecer comunicación y construir una relación de confianza.
Proporcionar una actividad física y un desahogo para aliviar la tensión y la energía.
Favorecer el descanso y el sueño.
Una dieta nutritiva y equilibrada.
Psicoterapia , ya sea individual o en grupo para reforzar los demás tratamientos.
Especialidades a las que pertenece el trastorno bipolar
El trastorno bipolar pertenece a la especialidad de psiquiatría . La psiquiatría es la parte de la medicina que se ocupa del estudio, el diagnóstico, el tratamiento y la prevención de las enfermedades mentales de carácter orgánico y no orgánico.
Preguntas frecuentes
¿A qué edad comienzan los síntomas del trastorno bipolar?
Los síntomas del trastorno bipolar pueden comenzar a cualquier edad , aunque es más común al inicio de la adolescencia o madurez.
¿Qué es un episodio maníaco?
El episodio maníaco es un periodo delimitado y persistente , durante el cual hay un estado de ánimo anormalmente elevado, expansivo o irritable. Se pueden tomar decisiones totalmente incoherentes por la tendencia a infravalorar los riesgos, y se pone en riesgo la propia salud y la de los demás. Los delirios suelen ser de grandeza y místicos; se pueden llegar a creer que tienen poderes sobrenaturales o que son la reencarnación de santos y de personajes famosos.
¿En qué se diferencia el trastorno bipolar a la depresión?
La depresión es un trastorno emocional que causa un sentimiento de tristeza constante y una pérdida de interés en realizar diferentes actividades. Por otro lado, el trastorno bipolar es una enfermedad mental severa, donde las personas que la sufren experimentan cambios de ánimo poco comunes. Pueden pasar de ser muy activos y felices a sentirse muy tristes y desesperanzados.
¿Cuáles son las enfermedades mentales más comunes?
Las enfermedades mentales más comunes incluyen : Esquizofrenia. trastorno de pánico, trastornos de ansiedad, déficit de atención e hiperactividad, trastornos de la alimentación, las fobias, y trastorno bipolar, entre otros.
¿Cuál es el significado de maníaco?
Maníaco se refiere a la persona que tiene una manía o trastorno mental . Un síndrome maníaco es un estado anormal de excitación, afecto y nivel energético, ante toda la actividad relacionada con la expresión afectiva.

Enfermedad
Ictericia
¿Qué es la ictericia?
La ictericia es la aparición de coloración amarillenta de la piel, las mucosas (revestimientos de los orificios corporales) y la conjuntiva ocular (el blanco de los ojos se vuelve amarillento). Es un síntoma que aparece por un aumento en el torrente sanguíneo de la bilirrubina más de 2.25 mg/dL, una sustancia producida por la degradación de los glóbulos rojos en el bazo , apareciendo la bilirrubina indirecta o no conjugada, y metabolizada en el hígado, dándose la bilirrubina directa o conjugada, que puede aumentar su concentración en el organismo por varias vías y distintas patologías.
Su frecuencia de aparición varía según la patología de base que produzca el aumento de la bilirrubina, siendo un síntoma frecuente, por ejemplo, en el caso de la llamada ictericia fisiológica del recién nacido. Las patologías en el adulto que más frecuentemente desencadenan la ictericia, son aquellas que producen lesión en las células hepáticas (hepatitis y cirrosis).
Aunque existen patologías con buen pronóstico que hacen que aumente la bilirrubina en sangre de forma reversible con tratamiento, en otras ocasiones la presencia de ictericia puede ser un signo del padecimiento de una enfermedad grave.
Tipos y causas de ictericia
La ictericia se produce por diferentes tipos de mecanismos por los que aumenta la bilirrubina en el cuerpo:
Por aumento de su formación.
Por disminución de su depuración hepática.
Por obstrucción al flujo biliar.
Aumento de la bilirrubina indirecta o no conjugada con función hepática normal :
Cuando hay una destrucción de glóbulos rojos (hemólisis).
Cuando hay una destrucción de glóbulos rojos alterados en la médula ósea (eritropoyesis ineficaz).
Cuando se realizan transfusiones al paciente o por la reabsorción de grandes cantidades de sangre que se sale de los vasos sanguíneos en hematomas o infartos en los tejidos.
En la ictericia fisiológica del recién nacido: por una falta de maduración de la enzima que transforma la estructura de la bilirrubina.
Por la enfermedad de Cliger-Najar: debida a alteraciones genéticas que producen un déficit de la enzima que transforma la bilirrubina en el hígado.
Por la enfermedad de Gilbert: déficit parcial de la enzima que se transmite genéticamente.
Por incremento de la producción de bilirrubina : se puede dar en varias situaciones:
Por déficit en el transporte de la bilirrubina en la sangre y su captación por el hígado : el aumento lo pueden producir algunos fármacos ( Rifampicina, Ciclosporina, Indinavir, Probenecid… ), también puede producirse por enfermedades como la sepsis o la insuficiencia cardíaca.
Por alteraciones en la conjugación de la bilirrubina : modificación de su estructura en el hígado para ser excretada después por la vesícula biliar. Esta alteración aparece en las siguiente situaciones:
Aumento de bilirrubina directa o conjugada con función hepática normal : se produce por dos enfermedades raras hereditarias:
Enfermedad de Dubin-Johnson.
Enfermedad de Rotor: en la que se produce una alteración de la excreción de la bilirrubina a los conductos biliares.
Aumento de la bilirrubina directa o mixta (directa e indirecta), con alteraciones de la función del hígado :
Por fracaso global de la función hepática que aparece en enfermedades como hepatitis, “hígado graso” (esteatosis hepática), toma de fármacos, alcohol, cirrosis, alteraciones del tiroides…etc.
Por bloqueo del paso de la bilis al duodeno: cuando existe un obstáculo en el tejido del hígado, lo que puede producirse en enfermedades como infección de Epstein Barr, sarcoidosis, tuberculosis, linfoma y/o colangitis biliar primaria, o por obstrucción de la vía biliar en el trayecto que pasa fuera del hígado, lo que se produce en enfermedades como coledocolitiasis, quistes, y enfermedades tumorales de la vía biliar, entre otras.
Síntomas de la ictericia
El signo fundamental de la ictericia es la aparición de una coloración amarillo-verdosa y naranja u ocre en la piel , que es apreciable en la conjuntiva ocular cuando la bilirrubina en sangre aumenta a partir de 2 mg/dl, y en la piel a partir de 3 mg/dl.
Además, este signo puede acompañarse de un conjunto de síntomas variados dependiendo de la causa del aumento de la bilirrubina: picor, cambio de la coloración de las heces (heces blancas o claras), aumento de la coloración de la orina , fiebre, dolores articulares y musculares, falta de apetito, pérdida de peso, dolor abdominal…etc.
Tratamiento para la ictericia
El tratamiento fundamental es el específico de la causa que ha originado el aumento de la bilirrubina y con ello la ictericia. En caso de patologías graves se debe ingresar al paciente (en casos de fallo hepático agudo grave, colecistitis, colangitis…etc.). En ocasiones es preciso en el tratamiento la realización de técnicas endoscópicas (CPRE) o quirúrgicas
Puede administrarse un tratamiento sintomático para el control del picor, por ejemplo con administración de fármacos como Colestiramina, Rifampicina o Fenobarbital . Para tratar de disolver los cálculos (piedras) biliares que producen colestasis o acúmulo de bilis por obstrucción de las vías biliares, se pueden utilizar fármacos como el ácido ursodesoxicólico ( Ursubilane ®). A veces es preciso tratar el déficit vitamínico que se puede producir en colestasis intensas y prolongadas por malabsorción, administrando por ejemplo, suplementos de vitamina A ( Auxina A Masiva ®), vitamina E ( Auxina E ®), vitamina D (Vitamina D3 ), y, si se constata necesidad, la vitamina K ( Konakion ® ).
El paciente debe estar bien hidratado para evitar la toxicidad de la bilirrubina a nivel del riñón.
Pruebas complementarias del tratamiento de la ictericia
Analítica de sangre : con determinación de hemograma, bioquímica que incluya enzimas hepáticas, fosfatasa alcalina, y bilirrubina.
Según la sospecha diagnóstica se solicitará en la analítica el estudio de serología de los virus de la hepatitis A, B y C (para detectar su presencia), determinantes del metabolismo del hierro (hierro, ferritina y transferrina), marcadores tumorales…etc. También se puede solicitar la determinación de algunas vitaminas que, cuando existe una obstrucción biliar prolongada, pueden no absorberse adecuadamente.
Se realiza una ecografía abdominal como técnica de imagen de elección para valorar la patología hepatobiliar, sobre todo si se sospecha de ictericia por obstrucción de la vía biliar.
Otras pruebas de imagen que complementan la visualización del abdomen y detectan lesiones que no se detectan con la ecografía y que se pueden realizar son un TAC abdominal , una colangioresonancia y una colangiopancreatografía retrógrada endoscópica (CPRE) .
En ocasiones, según la causa, puede precisarse la realización de una biopsia hepática : extracción de una pequeña cantidad de tejido para analizarlo.
Factores desencadenantes de la ictericia
El factor desencadenante de la ictericia es el acúmulo en la sangre de la bilirrubina (conjugada o directa / no conjugada o indirecta).
Factores de riesgo de la ictericia
Consumo de alcohol.
Factores de riesgo para el contagio de hepatitis víricas como prácticas sexuales sin protección, realización de tatuajes o piercings , requerimiento de transfusiones sanguíneas, y administración de fármacos o drogas por vía intravenosa.
Exposición a agentes químicos, toxinas hepáticas, fármacos (antiinflamatorios no esteroideos, antibióticos, estatinas…etc), esteroides anabolizantes, preparados de herbolario o multivitamínicos.
Antecedentes de cirugía hepática o biliar previa.
Antecedentes familiares de enfermedades hepáticas o padecimiento de ictericia.
Obesidad.
Embarazo.
Haber recibido un trasplante de médula ósea o hepático.
Edad: recién nacidos, sobre todo si son prematuros.
Bajo peso al nacer.
Lactancia materna exclusiva.
Alta precoz del recién nacido sin seguimiento posterior.
Sexo masculino.
Hijo de madre diabética.
Tener un hermano que al nacer tuviera ictericia.
Pérdida de peso en el recién nacido.
Padecimiento de enfermedades que producen la obstrucción biliar como tumores, o cálculos.
Padecer traumatismos con gran producción de hematomas.
Complicaciones de la ictericia
Alteraciones neurológicas por aumento grave de bilirrubina : encefalopatía aguda.
Prevención de la ictericia
No consumir alcohol.
No consumir drogas por vía parenteral.
Medidas de protección en las relaciones sexuales.
Vacunación contra la hepatitis.
Realizar una dieta variada, rica en fibra y verdura.
Control de los niveles de colesterol.
Tratamiento de los procesos de litiasis biliar para prevenir obstrucciones.
En recién nacidos se aconseja lactancia materna al menos 8-12 veces al día durante los primeros días, y aquellos que pierden más del 10% de su peso al nacer deben ser evaluados por un profesional entrenado en lactancia.
Evitar medicamentos y toxinas que pueden causar hemólisis o dañar directamente el hígado.
Especialidades a las que pertenece la ictericia
Los médicos especialistas que evalúan y tratan la ictericia de los pacientes pueden ser especialistas en aparato digestivo, pediatras, cirujanos generales, médicos internistas…etc, dependiendo de la causa que la produce.
Preguntas frecuentes:
¿Qué es la bilirrubina?
Es un pigmento biliar rojo que se forma por degradación de la hemoglobina de los glóbulos rojos en el bazo (como bilirrubina no conjugada),que es transportada unida a una proteína hacia el hígado (donde se conjuga) y posteriormente se excreta por las vías biliares hacia el intestino, donde se elimina por las heces en un 90%. Un pequeño porcentaje se elimina por la orina.
¿Cuánto tarda en quitarse la ictericia?
Depende de la causa del aumento de la bilirrubina y del tratamiento que requiera la patología que lo produce.
¿Qué pasa cuando tienes niveles altos de bilirrubina?
La bilirrubina cuando se presenta en unos niveles más altos de lo normal en la sangre produce una pigmentación de los tejidos mejor vascularizados (donde más sangre llega), como son la piel y la escleróticas (el blanco de los ojos).
¿Es más frecuente la ictericia en recién nacidos que en otras edades?
Sí, la denominada ictericia del recién nacido es una causa muy frecuente de ictericia en los niños por la inmadurez hepática que todavía pueden presentar. Aun así, esta no es la única causa que puede desencadenar la ictericia en los niños que, al igual que los adultos, pueden padecerla por otros motivos de aumento de la bilirrubina que.
¿Cómo evitar la ictericia en un recién nacido?
L a ictericia fisiológica del recién nacido no se puede prevenir, pero es fundamental el control del bebé por parte de profesionales en los días previos al nacimiento, sobre todo si el bebé presenta factores de riesgo para desarrollar la ictericia, y si este es prematuro.
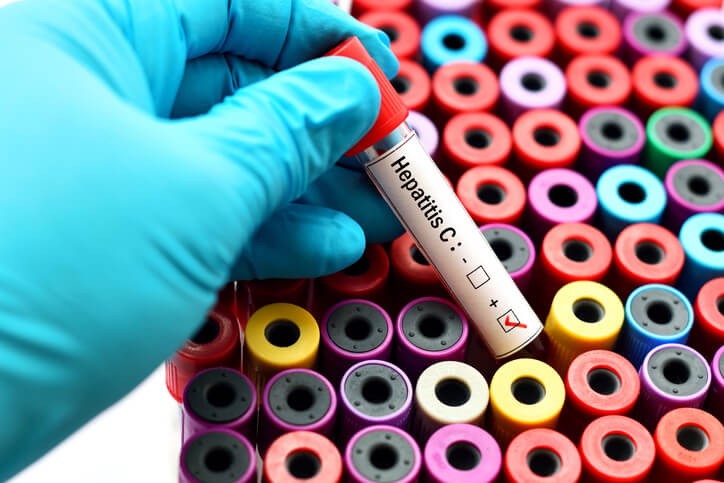
Enfermedad
Hepatitis C
¿Qué es la hepatitis C?
La hepatitis C, también conocida como VHC o HCV, es una enfermedad vírica que afecta al hígado produciendo alteraciones en el organismo. Se da tanto en hombres como en mujeres, teniendo mayor riesgo de sufrirla aquellas personas que practican sexo sin protección, consumen drogas intravenosas, o trabajan en el sector sanitario. Pertenece a la especialidad de infectología y es considerada una enfermedad de tipo grave.
Tipos de hepatitis
Todas las hepatitis afectan directamente al hígado, pero se diferencian según su gravedad y forma de contagio. Las principales hepatitis son:
Hepatitis A : es el tipo de hepatitis más leve. Se contagia por el consumo de agua o alimentos infectados por materiales fecales. Producida por el virus VHA.
Hepatitis B : esta hepatitis se transmite mediante fluidos corporales infectados por el virus como la sangre, el semen, la saliva, las lágrimas, la orina y los fluidos vaginales. En la mayoría de los casos se hace crónica. Producida por el virus VHB.
Hepatitis C : el contagio se produce por el contacto directo con la sangre infectada. Suele ser crónica. Producida por el virus VHC.
Hepatitis D : es la hepatitis más grave. Es el virus más dañino de esta enfermedad y solo se desarrolla si el paciente también sufre hepatitis B, además las vías de contagio son las mismas: fluidos corporales infectados. Producida por el virus VHD.
Causas de la hepatitis C
La hepatitis C es una enfermedad vírica que afecta al hígado llegando incluso a anular sus funciones si no se trata correctamente la enfermedad.
El virus de la hepatitis C se transmite a través de sangre contaminada que entra en el torrente sanguíneo de una persona sana por diferentes motivos, como la práctica de sexo sin protección, el consumo de drogas inyectables o el contagio al estar expuestos al virus.
Síntomas de la hepatitis C
Esta enfermedad en muchas ocasiones no presenta síntomas hasta casi diez años después de haberse contraído. Por ello, es importante realizarse análisis de sangre, ya que los síntomas no siempre son evidentes. Los principales de la hepatitis C son:
Ictericia (color amarillo de la piel y de los ojos).
Pérdida de apetito y bajada de peso.
Orina oscura.
Ascitis (retención de líquidos en el abdomen).
Aumento de sangrado y presencia de hematomas.
Inflamación de las piernas.
Fiebre.
Fatiga.
Somnolencia.
Desorientación.
Ramificaciones de los vasos sanguíneos.
Tratamiento para la hepatitis C
Para tratar la hepatitis C el paciente debe tomar medicamentos antivirales así como vacunarse contra la hepatitis A y la hepatitis B de forma que no se complique su recuperación, ya que ambas enfermedades también afectan al hígado.
En algunos casos, si el hígado está muy dañado, el paciente deberá someterse a un trasplante.
Pruebas complementarias del tratamiento de hepatitis C
Como la hepatitis C puede tardar en presentar síntomas hasta varios años después, es importante que los pacientes que tienen factores de riesgo se realicen la prueba.
La prueba se basa en una analítica sanguínea para detectar la presencia del virus VHC, y en caso de que este dé positivo, se realizarán análisis complementarios para comprobar la cantidad de virus que hay en la sangre e identificar el genotipo.
Por otro lado, se realizarán pruebas en el hígado para evaluar si existe daño hepático.
Factores desencadenantes de la hepatitis C
La hepatitis C se desarrolla cuando el virus VCH ingresa en la sangre del paciente, por tanto, cualquier acción que pueda provocar este suceso es un factor desencadenante.
Factores de riesgo de la hepatitis C
Existen una serie de factores de riesgo que pueden provocar que el paciente tenga mayor tendencia a sufrir la hepatitis C. Estos factores de riesgo son:
Practicar sexo con muchas personas sin protección.
Consumir drogas intravenosas.
Haber padecido una enfermedad de transmisión sexual.
Padecer VIH.
Si la madre del paciente tenía hepatitis C.
Si se realizó un tatuaje o piercing en un lugar sucio y con material no esterilizado.
Trabajar en el sector de la salud y estar expuesto.
Recibir transfusiones de sangre o trasplantes de órganos dañados.
Complicaciones de la hepatitis C
Cirrosis.
Ascitis.
Encefalopatía hepática.
Cáncer de hígado.
Daño hepático con insuficiencia.
Prevención de la hepatitis C
No consumir drogas inyectables.
Mantener una buena higiene.
Acudir al médico con la presencia de síntomas.
Vacunación de la hepatitis A y B.
Mantener relaciones sexuales seguras.
Elegir centros certificados para la realización de piercings y tatuajes.
Especialidades a las que pertenece la hepatitis C
La hepatitis C es una enfermedad vírica, por tanto, es tratada por la especialidad médica de infectología.
Preguntas frecuentes:
¿Qué tipo de hepatitis es la más peligrosa?
La hepatitis D , puesto que para desarrollarse el paciente también estará contagiado de la hepatitis B, lo que ocasiona que los síntomas se agraven.
También es de gravedad la hepatitis autoinmune.
¿Qué es el VHC positivo?
El VHC es el Virus de la Hepatitis C , por tanto un VHC positivo significa que el paciente está infectado por el virus y por tanto padece hepatitis C.
¿Cuál es la hepatitis que se transmite sexualmente?
La hepatitis B. No obstante, la hepatitis C también puede transmitirse sexualmente si durante el coito se produce un sangrado o fisura aunque sea mínimo.
¿Cómo se puede contagiar la hepatitis?
La hepatitis se puede contagiar por los fluidos corporales (VHB, VHD), por la sangre (VHC) o por el consumo de alimentos o agua contagiados (VHA) por el virus.
¿Qué es el anti-VHC?
El anti-VHC son los anticuerpos que genera el organismo ante la presencia del virus de la hepatitis C para hacerle frente, por tanto, es un indicativo de que el paciente sufre esta enfermedad.

Enfermedad
Hernia Discal
¿Qué es una hernia discal?
La hernia discal se produce cuando un disco intervertebral se desplaza de su lugar y protruye sobre la médula a una raíz nerviosa , dando lugar a dolor por irritación de la misma. Es una dolencia muy frecuente que puede producirse hasta en el 45% de las personas mayores de 45 años y produce entre el 1 y el 3% de los dolores de espalda. Cuando la hernia discal presiona sobre la zona caudal se puede producir una necesidad de cirugía inmediata, este es un proceso poco frecuente. Se trata de una enfermedad leve pero crónica y bastante dolorosa.
Tipos de hernias de columna
Los tipos de hernia de columna son:
Hernia central : el disco protruye hacia la zona central.
Hernia lateral : el disco protruye hacia los agujeros de conjunción de las vértebras.
Hernia masiva : se protruye todo el disco, siendo poco común.
Hernia parcial : solo protruye el núcleo pulposo.
Hernia cervical : la que se produce en la zona del cuello.
Hernia discal : se produce en la zona media de la espalda.
Hernia lumbar : se produce en la zona baja de la espalda.
Causas de una hernia discal
Las causas más comunes de la hernia discal van a ser, la degeneración o el envejecimiento articular, los microtraumatismos, los movimientos de flexión y extensión del tronco cargando mucho peso , los movimientos de rotación de la espalda estando sentado, como los que se hacen en las sillas giratorias empujando con los pies, el exceso de peso y la atrofia muscular por falta de ejercicio.
Síntomas de una hernia discal
El síntoma principal es el dolor que, en las hernias cervicales se irradia hacia los brazos, en la zona dorsal se irradiará hacia la cintura, y en las hernias lumbares irá en dirección a las piernas pudiendo llegar hasta los pies. Es un dolor lacerante, que algunos pacientes describen como una corriente eléctrica y que puede ir acompañado de sensación de adormecimiento u hormigueo de la zona afectada , pudiendo llegar a producir debilidad en la musculatura de dicha zona.
Tratamiento para la hernia discal
El tratamiento de la hernia discal será médico, fisioterápico, quirúrgico y con terapias alternativas como la acupuntura.
El tratamiento médico incluye analgésicos, relajantes musculares y fármacos anticonvulsionantes , como la Pregabalina y Gabapentina , que han demostrado su eficacia a la hora de tratar el dolor neurológico de forma eficaz.
El tratamiento fisioterápico será mediante manipulación por masajes, punciones secas en puntos gatillo , ejercicios que permitan fortalecer la musculatura de la espalda, aprendizaje de control de la postura, y medidas como la descompresión axial del espacio intervertebral.
La cirugía tiene en el momento actual diferentes técnicas mínimamente invasivas, así, existe la inyección de ozono en el disco afectado mediante microagujas, la micro discopatía percutánea y la nucleoplastia directa , en la cual se procede a la vaporización del disco herniado. Por último está la discectomía, en la cual el cirujano retira la lámina vertebral haciendo lo mismo posteriormente con el disco.
La acupuntura y la electroacupuntura pueden ser tambien métodos alternativos de tratamiento.
Pruebas complementarias del tratamiento de la hernia discal.
Las pruebas complementarias de la hernia de disco serán pruebas de imagen como el escáner o la resonancia magnética . También se realiza un electromiogram a para valorar la posible afectación neurológica.
Factores desencadenantes de una hernia discal
El factor desencadenante suele ser el envejecimiento, ya que la mayoría de las hernias tienen un origen degenerativo.
Factores de riesgo de una hernia discal
El exceso de peso, la falta de ejercicio y el trabajo con movimientos de flexoextensión de la columna con peso, son las causas principales de esta enfermedad,
Complicaciones de una hernia discal
Compresión de médula espinal.
Pérdida de movimiento y fuerza en las extremidades.
Pérdida del control de esfínteres.
Pérdida de la sensibilidad en las extremidades.
Prevención de una hernia discal
Mantener el peso ideal.
Hacer ejercicio que permita fortalecer musculatura espalda.
Control de la postura.
Realizar la carga de pesos de modo adecuado.
Especialidades a las que pertenece una hernia discal
El especialista de la hernia de disco será el traumatólogo o el neurocirujano, pero también se suele consultar a médicos rehabilitadores o fisioterapeutas.
Preguntas frecuentes:
¿Qué es un médico quiropráctico?
Realmente la quiropraxia no es una especialidad médica, esto quiere decir que no es necesario ser médico para ser quiropráctico. En la mayoría de los casos son fisioterapeutas que se han especializado en la quiropraxia, que es una forma de masaje osteo muscular.
¿Qué alternativas a la cirugía hay en el tratamiento de una hernia discal?
Las hernias discales se pueden tratar con fármacos como analgésicos y anticonvulsivantes, tratamientos fisioterapéuticos para fortalecer la espalda y el estiramiento axial, y, en algunos casos, con técnicas quirúrgicas mínimamente invasivas como son la microdiscopalstia percutánea o las inyecciones de ozono.
¿Me puedo quedar paralítico por una hernia discal?
Una hernia discal en teoría podría dañar de forma importante la médula, pero los métodos quirúrgicos actuales impiden que esto ocurra , ya que cuando hay daño medular se procede a operar de forma urgente.
¿Qué deportes puede realizar una persona con hernia discal?
Se podrán hacer aquellos deportes que no tengan un importante impacto sobre la espalda , entre ellos caminar a paso rápido durante una hora al día, la natación, en la cual no hay peso sobre la espalda, y el pilates. Se deberán evitar deportes que supongan dar saltos.
¿Es lo mismo una protrusión que una hernia discal?
No. En la protrusión discal, el disco se ha desplazado pero no daña raíces nerviosas ni la médula. En la hernia discal no solo protruye el disco, si no que este estrecha el canal medular, o la salida de la raíz nerviosa por el agujero de conjunción.

Enfermedad
Paro Cardiorrespiratorio
¿Qué es un paro cardiorrespiratorio?
El paro cardiorespiratorio es el cese de la función cardíaca y de la función respiratoria del individuo. Es más frecuente en los hombres y la edad de presentación suele ser alrededor de los 69 años . Tanto en hombres como en mujeres, la causa más frecuente es la asistolia . Es una urgencia vital, de forma que hay que iniciar la resucitación cardiopulmonar cuanto antes, lo cual es vital para la vida del paciente. Es una enfermedad grave.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de paros cardiorrespiratorios
Asistolia : no hay latido cardíaco, se asocia a ahogamiento , intoxicación medicamentosa y bradicardia extrema .
Fibrilación ventricular o taquicardia ventricular sin pulso : hay latido cardíaco, pero este no es efectivo, si no se revierte mediante un desfibrilador , el paciente llegará a asistolia. Es el más frecuente cuando hay un infarto cardíaco previo.
Actividad eléctrica sin pulso : hay actividad eléctrica que no da lugar a actividad mecánica del corazón, hipovolemia , neumotórax a tensión , hipoxia y taponamiento cardíaco , son algunas de sus causas.
Causas de un paro cardiorrespiratorio
Las causas de paro cardiorespiratorio pueden ser:
Causas cardíacas : como el infarto , las arritmias o el taponamiento cardíaco .
Causas respiratorias : como el embolismo pulmonar , la obstrucción de las vías aéreas, el broncoespasmo severo , ahogamiento , neumotórax a tensión, insuficiencia respiratoria , depresión del centro respiratorio.
Causas metabólicas : hiperpotasemia e hipopotasemia .
Otras causas : traumatismos craneales o torácicos , lesiones de grandes vasos e hipovolemia, shock séptico e hipotermia.
Síntomas de un paro cardiorrespiratorio
Los síntomas principales de un paro cardiorespiratorio son la pérdida de conciencia , que se asocia a una ausencia de pulso, y la pérdida de respiración.
Tratamiento para un paro cardiorrespiratorio
El tratamiento de un paro cardíaco respiratorio es la resucitación cardiopulmonar básica por medio de masaje cardíaco y ventilación boca a boca que se puede asociar a la resucitación con desfibrilador automático o semi-automática. En el momento actual existen muchos lugares públicos que tienen desfibriladores, en caso de paro cardiorespiratorio, su uso, lo más rápidamente posible, mejora el pronóstico de la parada.
Los desfibriladores automáticos presentes en lugares públicos permiten el manejo por personal no cualificado , ya que el propio aparato guía el proceso a seguir. Esto permite que cualquier persona pueda realizar una resucitación cardiopulmonar, mejorando el pronóstico de vida de estos pacientes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del tratamiento de un paro cardiorrespiratorio
En un paro cardíaco la única prueba complementaria consiste en comprobar que el paciente respira y tiene pulso . Ante la ausencia de los mismos se deberá proceder a realizar un masaje cardíaco y ventilación boca a boca o poner un desfibrilador automático si es posible. La rapidez en estas acciones, y no las pruebas diagnósticas, son las que suponen la diferencia en la vida del paciente.
Posteriormente, cuando el paciente esté estable, se deberá diagnosticar la causa del paro cardíaco para revertir la causa.
Las pruebas serán: analíticas de sangre, radiología de tórax y zona abdominal, y electrocardiograma.
Factores desencadenantes de un paro cardiorrespiratorio
Los factores desencadenantes puede ser arritmias , infarto de miocardio , insuficiencias respiratorias , broncoespasmo , traumatismos , heridas inciso-contusas en zonas torácicas o abdominales, y sepsis .
Factores de riesgo de un paro cardiorrespiratorio
Son factores de riesgo las enfermedades cardiovasculares como hipercolesterolemia e hipertensión, las enfermedades respiratorias como la bronquitis crónica y el asma, la alteración iónica en el potasio , los neumotórax a tensión herida, las heridas inciso-contusas que puedan afectar al corazón o el tórax, y los traumatismos severos torácicos.
Complicaciones de un paro cardiorrespiratorio
La complicación de un paro cardiorespiratorio es la muerte .
Si se recupera del paro:
Insuficiencia respiratoria.
Insuficiencia cardíaca.
Alteraciones neurológicas por el daño cerebral padecido por hipoxia.
Prevención de un paro cardiorrespiratorio
Control del colesterol.
Control de la tensión.
Ejercicio acorde a la edad del paciente.
Dieta cardiosaludable.
Control de asma y bronquitis crónica de forma adecuada.
Especialidades a las que pertenece un paro cardiorrespiratorio
El paro cardiorrespiratorio se debe controlar tras su recuperación en la UVI por parte de un médico intensivista , pero todo el mundo puede ayudar a una persona que presenta un paro cardiorrespiratorio delante de él por medio de los medios de resucitación cardiorrespiratoria básicos y la localización de desfibriladores automáticos en los sitios de gran afluencia de público.
Preguntas frecuentes
¿Cómo empieza un paro cardíaco?
El paro cardíaco puede empezar de muy diferente forma dependiendo de la causa que lo produzca. Se puede iniciar por una arritmia o una bradicardia con alteración en el latido cardíaco, por disminución del mismo, o por el contrario por el aumento del ritmo cardíaco. Puede iniciarse con dolor torácico opresivo irradiado a brazo izquierdo, cuello o garganta, si la causa es un infarto . En los casos de problemas respiratorios comenzará con un aumento de la disnea , que el paciente no podrá tratar de modo adecuado por falta de conocimiento de la progresión del proceso. Se puede producir también por alteraciones en iones como el potasio, que darán lugar a arritmias cardíacas . En algunos casos no hay síntomas previos, es lo que se conoce como muerte súbita .
¿Cuáles son los primeros auxilios en caso de paro cardíaco?
Los primeros auxilios en un paro cardíaco serán:
En primer lugar, avisar al 112.
Seguidamente, si usted sabe, deberá comenzar con el masaje cardíaco , que se realiza por compresiones (el tórax debe bajar 5 cm. aproximadamente) en el centro del tórax, con los brazos de la persona estirados, se darán 15 compresiones torácicas seguidas de 2 respiraciones boca a boca.
Si hay un desfibrilador será necesario conectarlo al paciente y seguir las instrucciones que el sistema nos vaya indicando.
¿Qué es un preinfarto?
El término preinfarto es el término vulgar conocido como angina de pecho . En la angina de pecho se produce una isquemia menor por falta de aporte sanguíneo en las arterias coronarias , que no dejan daño a nivel del músculo cardíaco. Cuando un paciente presenta una angina de pecho de reciente comienzo, debe acudir a un servicio de urgencia, donde será valorado. En muchas ocasiones, tras realizar una coronariografía , se puede ver si el paciente tiene una arteria obstruida y ser intervenido de forma adecuada.
¿Cómo saber si tengo un preinfarto?
Cuando un paciente presenta dolor centrotorácico opresivo que se relaciona con el ejercicio, o aparece en reposo de forma mantenida, deberemos acudir a un médico, que nos hará el diagnóstico acertado y propondrá el tratamiento más adecuado.
¿Qué hacer si tengo un preinfarto?
Si se tiene un preinfarto o angina de pecho se deberá acudir a una urgencia hospitalaria, donde el paciente será diagnosticado y tratado de forma adecuada. No se deberá ir conduciendo y, si es posible, habrá que pedir ayuda al 112, cuyo personal capacitado para ello trasladará y atenderá al paciente en el mínimo tiempo posible.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
 Savia
Savia