Ginecología y Obstetricia
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Descubre los Mejores Remedios Para Combatir los Dolores Menstruales
Más de la mitad de las mujeres lo ha experimentado, sobre todo en la juventud. El dolor menstrual puede iniciarse incluso antes del sangrado menstrual y permanecer durante los dos o tres primeros días. Se puede notar en la pelvis, la zona lumbar o en los muslos. En ocasiones se asocia a náuseas, vómitos o diarrea.
Para entender qué lo motiva y por qué ciertas circunstancias lo eliminan o atenúan es importante tener una idea de qué ocurre en el cuerpo de la mujer durante su ciclo menstrual. Este repaso fisiológico es interesante, pues existe una gran desinformación al respecto y muy habitualmente durante mi vida profesional he detectado que muchas pacientes creen que durante sus reglas eliminan el óvulo no fecundado, y eso no tiene nada que ver con lo que realmente ocurre.
El ciclo menstrual
El c iclo menstrual más común dura aproximadamente 28-30 días entre el primer día de una regla y el primer día de la siguiente (pero no significa que pase nada anormal si dura entre 25 y 35 días). Se divide en dos fases : la primera fase desde que viene la regla hasta la ovulación, segunda fase desde la ovulación hasta la siguiente regla. Así pues en ciclos de 28 días ovulamos el día 14, si el ciclo es más corto o más largo la fase que se modifica es la primera, pues desde la ovulación hasta la siguiente regla siempre hay un plazo más o menos constante de 14 días. Y a nivel ginecológico se observan modificaciones a lo largo del ciclo en dos niveles: útero y ovarios, simultáneas y paralelas. Intentaré a continuación explicarlo brevemente:
Primera fase de ciclo
A nivel ovárico, desde el primer día del ciclo se inicia el crecimiento progresivo de una pequeña bolsita de líquido llamada folículo, que contiene el óvulo . Cuando adquiere determinado tamaño y madurez, aproximadamente a los 14 días de haber tenido la regla, esta bolsita se rompe y deja salir al óvulo en el acontecimiento llamado ovulación, que será captado por la trompa donde puede ser fertilizado por un espermatozoide. Si no se produce esa fertilización, el óvulo desaparecerá imperceptiblemente en pocos días.
En el interior del útero existe un tejido que recubre todas sus paredes internas llamado endometrio que durante toda la primera fase del ciclo va creciendo para llegar a su máximo de madurez y grosor en el momento de la ovulación, y su finalidad es actuar a modo de “colchón” para que si ha habido fecundación el embrión pueda alojarse en él cómodamente y lo alimente hasta que construya su placenta.
Segunda fase de ciclo
A nivel ovárico observaremos durante esta fase de ciclo la “cicatriz” que ha dejado el folículo cuando se ha roto para dejar salir al óvulo que tendrá un importante papel en la secreción de unas determinadas hormonas
A nivel del endometrio , si no ha habido fecundación y embarazo, empieza un proceso de degeneración de todo ese tejido que hemos construido y no ha sido útil durante dos semanas. El proceso culminará el día que se inicia la regla, cuando “se derrumba” completamente dejando las paredes interiores del útero “descarnadas” con lo que sangran unos cuantos días hasta que el nuevo tejido endometrial del nuevo ciclo lo recubre.
Por eso duele…
Ahora que entendemos todo lo que sucede durante el ciclo menstrual comprenderemos por qué duele la regla : en el endometrio, durante la segunda fase de un ciclo en el que ha habido ovulación, se generan unas hormonas llamadas prostaglandinas que son las responsables del dolor menstrual. Las células endometriales acumulan estas hormonas y cuando se deshacen durante la regla liberan las prostaglandinas que causan contracciones uterinas y, por tanto, el dolor.
Así que podemos concluir que la regla sólo duele si el ciclo es ovulatorio . Es por este motivo por el que normalmente las niñas no suelen tener dolores de regla durante el primer-segundo año de reglas, pues sus ciclos no son ovulatorios, así como las usuarias de anticonceptivos hormonales tampoco porque esos tratamientos inhiben la ovulación y secundariamente la producción de prostaglandinas y el dolor.
Para aliviar el dolor
Por tanto, para aliviar la dismenorrea tenemos que incidir en relajar las contracciones uterinas, disminuir la producción de las prostaglandinas o inhibir la ovulación. Ante una mujer con reglas dolorosas, lo primero es descartar que no haya alguna patología subyacente que las provoque, así que deberíamos consultar al ginecólogo. Si todo está bien se considera que es una dismenorrea primaria (sin causa orgánica) y si es necesaria una pauta terapéutica los tratamientos que han demostrado efectividad son :
Antiinflamatorios no esteroideos, tipo ibuprofeno, diclofenaco, dexquetoprofeno… pues inhiben la síntesis de prostaglandinas.
Anticonceptivos hormonales, pues según hemos comentado, al impedir la ovulación también impiden la síntesis de prostaglandinas y, por tanto, el dolor. Son realmente efectivos en un 90% de mujeres.
Electroestimulación nerviosa transcutánea que, aplicando descargas eléctricas a través de unos electrodos en la zona pélvica, puede disminuir la intensidad del dolor.
La acupuntura o digitopuntura ha demostrado ciertos beneficios en estas mujeres.
Y, alternativamente, sin suficiente evidencia científica, se ha planteado que también pueden atenuar el dolor estas medidas :
El ejercicio físico regular, porque aumenta la síntesis de endorfinas naturales y disminuye la producción de prostaglandinas, y actúa como un relajante muscular.
El calor local en la pelvis o la zona lumbar o los masajes pueden aliviar también por su efecto relajante.
Ciertas dietas, ricas en ácidos grasos omega 3, presentes en los aceites de pescado, que disminuyen la síntesis de prostaglandinas, el magnesio, un mineral presente en vegetales de hoja verde, nueces, semillas y granos integrales, el cinc, la vitamina B o las infusiones de jengibre, valeriana, canela pueden ayudar a sobrellevar de mejor manera esos días si no queremos recurrir al tratamiento médico.
Artículo especializado
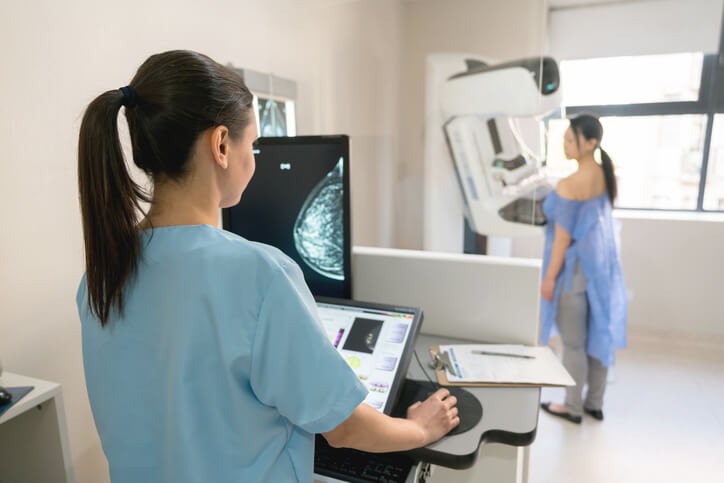
La Importancia de una Detección Precoz de Cáncer de Mama
Seguro que en algún momento de nuestra vida nos hemos preguntado si algún día nos tocaría a nosotros. Hablamos del cáncer. Y en concreto las mujeres, si padeceríamos un cáncer de mama. Y es que las estadísticas confirman que 1 de cada 8 mujeres tendrá cáncer de mama a lo largo de su vida. Para no dejarte sólo con este dato, comentarte que el cáncer de mama es una de las pocas enfermedades cancerosas que se pueden diagnosticar precozmente; es decir, antes de que se note algún síntoma, y que las posibilidades de curación de los cánceres de mama que se detectan en su etapa inicial (no diseminados todavía) son prácticamente del 100%.
¿SABÍAS QUÉ?…
Hasta cuatro de cada 10 cánceres pueden prevenirse . Sigue leyendo para conocer los consejos necesarios para conseguirlo.
Frecuencia
El cáncer de mama es el tumor más frecuente en las mujeres (aunque no hay que olvidar que los hombres también pueden padecerlo) y el tercero en frecuencia en la población general. Se diagnostican más de 1’5 millones de nuevos tumores al año y, además, se ha observado un aumento en el número de casos diagnosticados en los últimos tiempos. Este tipo de cáncer es más frecuente que aparezca en los países desarrollados, probablemente porque varios de los factores de riesgo observados en el padecimiento de la enfermedad se presentan en el estilo de vida occidental.
Síntomas
Si se aprecia cualquier anomalía en la mama , ya sea un bulto, ya sea dolor, algún tipo de secreción por el pezón o cualquier otro síntoma que preocupe, se debe consultar siempre al médico y/o ginecólogo para que pueda estudiarlo y valorarlo.
La importancia de la detección precoz
En las diferentes comunidades autónomas se llevan a cabo programas de screening poblacional de cáncer de mama dirigidos a las mujeres de mayor riesgo, que son las que se encuentran principalmente en una edad comprendida entre los 50 y los 65 años, mediante la realización de mamografías seriadas , con una frecuencia de cada 1-2 años.
Otros métodos complementarios a la mamografía son la exploración física, realizada periódicamente por el médico o por la propia mujer, aunque se aconseja que no debe ser éste el único procedimiento diagnóstico a realizar.
Se ha podido demostrar que, gracias a la realización de campañas de diagnóstico precoz de cáncer de mama, la mortalidad por esta enfermedad ha disminuido de una forma significativa, al menos cuando se realiza en la edad de mayor incidencia (por encima de los 50 años).
Factores de riesgo
Algunos de los factores de riesgo descritos, que se han asociado al padecimiento de la enfermedad, son los siguientes:
Edad: la probabilidad de padecerlo aumenta con los años: a más edad, más riesgo, principalmente una vez que se han cumplido los 55 años. la edad de aparición más frecuente es alrededor de los 65 años.
Herencia genética: existe mayor riesgo de padecerlo si se tienen familiares de primer grado que hayan padecido o padezcan el mismo cáncer.
Hormonas: las hormonas femeninas (estrógenos, progestágenos), que definen el ciclo menstrual femenino, juegan un papel importante en la generación de la enfermedad. Así, tener la primera menstruación antes de los 12 años y la menopausia pasados los 55 años, junto con el hecho de no tener hijos o no dar lactancia materna, aumenta el riesgo de padecer cáncer de mama, debido a que la glándula mamaria se ve sometida a la influencia de las hormonas femeninas durante más ciclos menstruales a lo largo de la vida. de la misma manera, el uso de medicamentos anticonceptivos y algunos de los tratamientos de terapia hormonal sustitutiva (THS), que sirven para paliar los síntomas asociados a la menopausia (p.ej. sofocos, sequedad vaginal, etc.), pueden aumentar el riesgo de padecer cáncer de mama. a mayor tiempo de uso, mayor riesgo.
Algunos contaminantes ambientales.
Tabaco.
Consumir exceso de alcohol.
Características personales: el tipo de mamas puede ser un factor a tener en cuenta. El riesgo de cáncer de mama aumenta en hasta cuatro veces en aquellos casos de mamas muy densas con respecto a las que son más grasas.
SI LA GENÉTICA SE “ESTROPEA”
En el caso del 90-95% de las personas que acaban padeciendo cáncer, éstas han nacido con una buena genética hasta que, debido a la influencia de factores externos, al simple paso del tiempo (dando lugar al envejecimiento) o a causa de errores genéticos que se pueden producir en la replicación normal del ADN ocurrida en todos los seres vivos, la genética “se estropea” y acaban apareciendo mutaciones que, en última instancia, provocarán la división celular alterada y descontrolada que da origen al “cáncer”.
Algunos de estos factores que predisponen a padecer la enfermedad no se podrán modificar, como es el caso de la edad, las características personales o la herencia genética, entre otros ejemplos, pero en otros sí podremos, y llevando a cabo una serie de consejos de vida sana sencillos se puede llegar a reducir la probabilidad de padecer cáncer de mama hasta en un ¡30%!
Decálogo de consejos para reducir el riesgo de cáncer de mama
No fumes (fumar afecta al padecimiento de cáncer de mama y se ve involucrado en la génesis de hasta 16 tipos de tumores diferentes).
No bebas exceso de alcohol (incluso 1-2 bebidas alcohólicas al día aumentan el riesgo, con respecto a las personas que no consumen nada de alcohol y si ya son 3-4 bebidas/día, el riesgo aumentado es elevadísimo, de hasta el 50%).
Adelgaza (la obesidad, especialmente aquella adquirida en la vida adulta, aumenta el riesgo de padecer cáncer de mama después de la menopausia).
Haz ejercicio (la vida sedentaria aumenta claramente el riesgo de padecer la enfermedad, especialmente en etapas postmenopáusicas).
Come sano (la dieta mediterránea variada es una buena aliada, rica en hortalizas, frutas y verduras, sin olvidarse de las bondades que presenta el famoso aceite de oliva).
Da lactancia materna (la lactancia materna tiene muchos efectos beneficiosos: cuanto más tiempo se da el pecho, menos riesgo de cáncer de mama. Se reduce el riesgo un 4% por cada 12 meses de lactancia, aunque éstos no sean seguidos).
Vacúnate y vacúnalos.
Participa en los programas de detección precoz del cáncer.
Protégete del sol.
Protégete de los contaminantes ambientales y de las sustancias cancerígenas presentes en el puesto de trabajo.
Tratamiento
Si finalmente se acaba padeciendo cáncer, el tratamiento incluye tres vertientes diferenciadas: la cirugía, la radioterapia y la administración de fármacos (como la quimioterapia, por ejemplo). Estas terapias pueden ser usadas individualmente o pueden combinarse entre ellas en un mismo paciente.
Principalmente, la ubicación, el tamaño y la fase de desarrollo en que se encuentre el tumor, además de siempre tener presente la salud de base del paciente, condicionarán la estrategia terapéutica .
Artículo especializado
Cómo Puede Afectar la Candidiasis Vaginal
Aunque tanto el diagnóstico como el tratamiento de las candidiasis son generalmente sencillos, es su sintomatología lo que más suele incomodar a las mujeres. Muchas suelen venir a la consulta por picores, cambios en el flujo… y quieren soluciones. Veamos por qué se produce esta infección y qué se puede hacer para resolverla.
La candidiasis es una vaginitis infecciosa , una inflamación de la mucosa de la vagina, producida por una levadura del género de la cándida. La más frecuentemente implicada en esta dolencia es la Cándida Albicans , en el 85% de los casos. La segunda más común es la Cándida Glabatra y la tercera, la Cándida Tropicalis . Se trata de una dolencia leve, que prácticamente se presenta en todas las mujeres en algún momento de la vida .
Causas
Lo primero es saber cómo y por qué puede aparecer esta infección vaginal que sucede cuando los microorganismos habituales que se encuentran en la vagina se desequilibran. Es habitual que se produzca cuando se han tomado antibióticos un tiempo largo, pues en ese caso la flora se debilita y la vagina es colonizada por los hongos. También cuando hay mucha humedad en la zona genital. Por ejemplo:
Si vamos a la playa o a la piscina y estamos mucho tiempo con el bañador mojado.
Al utilizar salvaslips o compresas que no son de algodón, ya que la celulosa es un tipo de tejido sintético y, por tanto, no transpirable y que acumula la humedad.
La ropa interior que no es de algodón y sí de nylon o de microfibra o de cualquier otro tipo de tejido también favorece que aparezcan las infecciones por cándida, así como llevar la ropa muy ceñida, que tampoco deja transpirar.
El nivel de glucosa en sangre elevado también favorece esta colonización, por eso en las mujeres con diabetes mellitus mal controlada se dan estas infecciones de forma recurrente.
En el embarazo hay una predisposición a las candidiasis.
El uso de anticonceptivos hormonales orales
El uso de corticoides hace que se debilite el sistema inmunológico aparezcan las infecciones por hongos.
El exceso de lavado genital hace que la flora y el pH de la vagina se modifiquen.
Síntomas habituales
El síntoma que más frecuentemente se sufre en este tipo de infección es el aumento en la secreción vaginal : es de aspecto blanquecino, muy espeso, de consistencia y apariencia similar al yogur. Además, puede que tenga incluso grumos y oler mal.
Notaremos picor intenso en la zona de los labios mayores y también en la entrada de la vagina e incluso dentro de la vagina. Igual tienes dolor durante las relaciones sexuales y durante la micción. A veces también se puede notar escozor en la parte más exterior.
El picor intenso provoca el rascado frecuente y puede que algo fuerte, lo que puede llegar a provocar pequeñas heridas en la vulva y en el periné.
Al explorar la vagina por dentro la mucosa estará inflamada y eritematosa , y con alguna zona más blanca que se desprende al tocarla.
¿ES CONTAGIOSA?
Aunque la infección por cándida no se considera una enfermedad de transmisión sexual sí es muy frecuente que, en los miembros de una pareja, si no se trata la infección primero la padezca uno y luego aparezcan los mismos síntomas en el otro miembro.
¿Mi pareja se ha de tratar?
Lo primero, si sabemos o sospechamos que podemos tener una infección vaginal es evitar el contacto sexual para no infectar a nuestra pareja . Por lo menos, hasta que los síntomas pasen o hasta que el médico nos confirme que la infección esta curada. Lo mejor es evitar las relaciones y que la pareja se explore. Si tiene síntomas parecidos deberá consultar con su médico y que le ponga tratamiento si es preciso. Alrededor de un 15% de los varones tiene molestias en el pene si su pareja tiene candidiasis.
¿Cómo prevenir la infección?
No uses duchas vaginales ni estés continuamente lavando la zona genital. Es suficiente con una ducha diaria con agua y jabón de higiene intima.
No te pongas ropa interior que no sea de algodón, ni ropa demasiado ajustada que pueda aumentar el calor local o la humedad en la zona genital.
Cámbiate con frecuencia de tampones, compresas o salvaslips, y procura que estos sean de algodón.
Intenta cambiarte de bañador cuando estés en medios húmedos.
Evita jacuzzis y los baños de agua muy calientes.
En caso de infecciones de repetición consulta con tu médico por si hay una diabetes latente y aún no ha sido diagnosticada.
Artículo especializado
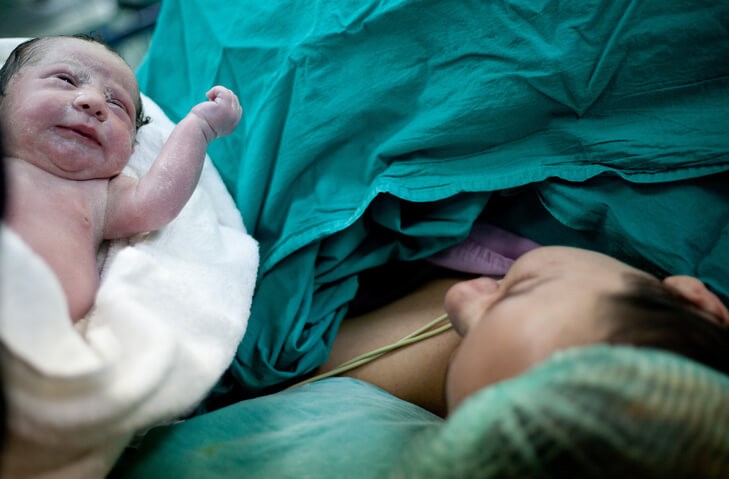
Qué Debes Saber Sobre la Cesárea
La cesárea es una de las intervenciones más frecuentes en ginecología . En nuestro medio uno de cada cuatro niños llega al mundo mediante una cesárea. Y es que el desarrollo de los fármacos anestésicos, antibióticos y analgésicos, así como las técnicas quirúrgicas y los materiales de sutura han hecho que se convierta en una intervención muy rutinaria que ha ido aumentando en frecuencia en los últimos años pues disminuye el riesgo fetal en algunos partos.
¿En qué consiste?
La cesárea es una intervención quirúrgica que consiste en realizar una abertura abdominal para extraer uno o más fetos y la placenta. Habitualmente se realiza con anestesia regional: a través de una punción en la zona lumbar se inyecta un anestésico en la zona que rodea los nervios que bajan por la columna y se queda “dormida” e insensible al dolor la mitad de cuerpo desde la zona de punción hasta los pies. Esto nos permite realizar la intervención sin provocar dolor a la madre a la vez que ella está consciente en todo momento, y sin afectar al bebé.
Se puede realizar una cesárea con anestesia general, pero siempre en casos muy justificados pues la misma medicación que duerme a la madre pasa al feto y, si no se extrae urgentemente, también dormirá al recién nacido.
¿Cómo se realiza?
Antes de empezar, se coloca una sonda urinaria, que se retirará en el postoperatorio, generalmente antes de las 24 horas.
Con la mamá anestesiada, tumbada boca arriba, y previa desinfección de toda la zona, se realiza una incisión horizontal en la piel por encima del pubis, de unos 10-12 cm (espacio mínimo que nos permitirá extraer al feto). Se van abriendo progresivamente las distintas capas: la grasa subcutánea, el tendón que recubre los músculos abdominales, posteriormente se abre el peritoneo (membrana muy fina que recubre interiormente el abdomen) y ya accedemos a la cavidad abdominal, con lo que queda expuesto el útero, que se abre horizontalmente por su segmento inferior. En este momento, se abre la bolsa de aguas si no lo estaba ya y, con la mano o con la ayuda de un instrumento si fuese necesario, se extrae el feto, se pinza y secciona el cordón, y se extrae la placenta.
Este proceso, desde que se empieza a cortar piel hasta que sale el recién nacido, suele durar 5-10 minutos, y a partir de aquí hay que suturar capa por capa, lo que nos llevará más tiempo que abrir, unos 30 minutos.
En muchos centros permiten al acompañante más allegado entrar en el quirófano cuando no se trata de una intervención urgente, con la indumentaria adecuada, y se le instala en la cabecera de la camilla junto a la mamá, ambos tras una especie de “telón” que se instala en el pecho de la gestante para evitar el impacto de la vista y para proteger la esterilidad del campo quirúrgico.
¿SABÍAS QUE…
Antiguamente se solía practicar la incisión de piel en sentido vertical , pero actualmente está muy en desuso.
Después de la intervención…
Intentamos que el recién nacido entre en contacto inmediatamente con la madre si no necesita ningún cuidado especial e iniciar la lactancia materna, si así lo desea la madre y no hay ninguna contraindicación, lo antes posible.
El postoperatorio requerirá abundante analgesia pues este tipo de intervención es dolorosa, pero se intenta lo antes posible estimular a que la paciente se levante y camine. A los cuatro días aproximadamente se considera que estará lo suficientemente recuperada como para darle el alta médica y poder irse a casa.
Cuándo se indica
Las indicaciones son múltiples , y algunas de ellas son previsibles antes de la fecha del parto:
Una gestante que ya ha estado sometida a dos cesáreas anteriormente, o a alguna cirugía uterina previa, pues las contracciones de parto podrían poner en riesgo de rotura la cicatriz del útero.
Una anómala presentación del feto: de nalgas, pies, transverso… En estos casos, es preferible una cesárea a un parto que puede tener riesgo para el feto.
El feto es muy grande y se puede estimar que no puede salir con garantías por el canal del parto.
La forma de la pelvis de la gestante es anómala o ha sufrido alguna fractura por la que preveamos que no es factible el parto vaginal.
Patología materna que contraindique el esfuerzo de un parto vaginal.
Programada
En todos estos casos se puede recurrir a una cesárea programada, alrededor de la fecha probable de parto o una o dos semanas antes . De esta manera, se planifica y tanto la gestante como su familia y el equipo médico se preparan para la intervención y nos ahorramos tener que recurrir a una cesárea intempestiva cuando ya se ha iniciado el parto. Si ya anticipamos que habrá que hacer cesárea, es mejor hacerla tranquilamente a “horas convenidas”.
No programada
Un parto no se puede planificar ni escoger a la carta, yo siempre aconsejo a mis pacientes que mantengan sus expectativas abiertas y se adapten a los acontecimientos, pues no hay dos partos iguales y es imposible pronosticar como acabará. Así que, aunque estemos en un curso de parto normal en ocasiones habrá que hacer una cesárea de recurso si:
El feto nos da signos de sufrimiento durante la dilatación. Mantenemos monitorizada la frecuencia cardiaca del feto durante la dilatación para detectar en qué momento un feto puede estar sufriendo o cuando da signos de que no podrá aguantar en esas condiciones si el parto se prolonga muchas horas
Llevamos varias horas de parto y la dilatación o el descenso del feto por el canal del parto no progresan.
En estos casos puede que un parto que se había empezado y previsto por vía vaginal acabe en cesárea, pues siempre se priorizará el bienestar del feto.
¿Tiene riesgos?
Es una intervención común y rutinaria, pero no exenta de riesgo , por lo que tampoco hay que generalizarla. Los riesgos más frecuentes son infecciones de la piel o de orina, hematoma de la cicatriz y, más rara vez, complicaciones más serias como lesiones de órganos vecinos o infecciones internas.
La mayoría de las veces transcurren sin incidencias y las complicaciones frecuentes son leves. Después, conviene cuidar la herida con mimo para que la cicatrización sea correcta.
No podemos estar ni a favor ni en contra de las cesáreas, simplemente asumir que hay un cierto porcentaje de partos que son imposibles y otros que son arriesgados, en los cuales la cesárea es necesaria y nos permite cumplir el objetivo: ”mamá, bien y recién nacido, bien”, y tener en cuenta que la vía más fisiológica del parto es la vaginal, que un buen parto es preferible a una cesárea, pero que siempre es preferible una cesárea a un mal parto.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Para qué Sirve el Ácido Fólico
Si te interesa este artículo es probable que estés embarazada o que planees estarlo en breve. Y está bien que te interese, pues diferentes estudios han demostrado que suplementar la dieta con ácido fólico, antes de la concepción y durante el primer trimestre del embarazo, reduce la incidencia de defectos del tubo neural en el recién nacido hasta en un 70%.
¿Qué es y qué funciones tiene?
El ácido fólico, también conocido como folato, es una vitamina del grupo B , en concreto la vitamina B9. Es una vitamina hidrosoluble, no se acumula en el organismo, por ello debe tomarse de manera regular, es decir, si existe un exceso de esta se eliminará a través de la orina.
Esta vitamina participa en :
La formación de tejidos.
El crecimiento y desarrollo celular.
En la formación de hematíes (glóbulos rojos), junto a la vitamina B12.
En la producción de los ácidos nucleicos (ADN, ARN) que transporta la información genética a las células.
En la formación de nuevas proteínas junto a la vitamina B12 y la vitamina C.
En el desarrollo del sistema nervioso.
¿SABÍAS QUE…?
Diferentes estudios han demostrado que suplementar la dieta con ácido fólico, antes de la concepción y durante el primer trimestre del embarazo, reduce la incidencia de defectos del tubo neural en el recién nacido hasta en un 70%.
Las mejores fuentes de ácido fólico son los alimentos de origen vegetal como verduras de hoja verde (espinacas, acelgas, coles, grelos…), los cereales integrales, las legumbres como las judías, habas o frijoles, algunas frutas como los cítricos, el plátano, el melón, aguacate…, la levadura de cerveza o el germen de trigo.
La Sociedad Española de Ginecología y Obstetricia (SEGO) recalca la importancia de la toma adicional de ácido fólico dos o tres meses antes del embarazo para prevenir dos de cada tres casos de defectos del tubo neural.
Deficiencia o síntomas de carencia
Los principales síntomas debidos a un bajo nivel de ácido fólico son: diarrea, úlceras bucales, úlceras pépticas (llagas en el revestimiento del estómago o intestinos), retraso en el crecimiento, anemia megaloblástica… y durante el embarazo puede originar anomalías congénitas.
Debido a la dificultad de obtener cantidades suficientes mediante la dieta, sobre todo en situaciones concretas como en el embarazo, ya que se requieren mayores cantidades de dicha vitamina, se aconseja tomar suplemento de ácido fólico . También pueden obtenerse beneficios de la suplementación cuando existen problemas de úlceras en las piernas.
¿Cuándo tomarlo?
Se aconseja suplementar diariamente antes del embarazo y durante el primer trimestre para disminuir el riesgo de defectos graves de tubo neuronal. Los defectos más comunes del tubo neuronal son:
Espina bífida: fusión incompleta de la médula espinal y la columna vertebral
Anencefalia: subdesarrollo grave del cerebro
Encefalocele: desarrollo de una protuberancia de tejido cerebral, causado por una abertura anormal el cráneo.
Según los últimos datos obtenidos, el 67% de las mujeres que actualmente están embarazadas no tomó ácido fólico antes del embarazo. La suplementación puede prevenir dos de cada tres casos de uno de los trastornos congénitos más frecuentes , los defectos del tubo neural (DTN), como la espina bífida. Estos tienen lugar entre el día 18 y 27 de embarazo cuando en muchas ocasiones la mujer aún no es consciente de que está embarazada, de ahí que desde la Sociedad Española de Ginecología y Obstetricia (SEGO) se recomiende la toma adicional de ácido fólico dos o tres meses antes del embarazo pues, aseguran, podrían prevenirse dos de cada tres casos de defectos del tubo neural.
¿En qué alimentos puede encontrarse?
Las mejores fuentes de ácido fólico son los alimentos de origen vegetal como verduras de hoja verde (espinacas, acelgas, coles, grelos…), a demás de los cereales integrales, las legumbres como las judías, habas o frijoles, algunas frutas como los cítricos, el plátano, el melón, aguacate…, levadura de cerveza, germen de trigo… En menor medida, proviene de pescados, carnes y productos lácteos.
Hay que tener en cuenta, además, que los folatos son muy sensibles al calor por lo que la cocción y conservar los alimentos a temperatura ambiente puede destruir casi la mitad del contenido. Y que se asimila mejor el ácido fólico en su forma sintética (suplementos y alimentos enriquecidos, como cereales, pasta, tostadas…) que natural.
¿Qué empeora su absorción?
El alcohol, los barbitúricos y los antiácidos empeoran la utilizació n de ácido fólico. Por el contrario, la vitamina C colabora en el mantenimiento del ácido fólico.
¿Cuánto tomar?
En la edad fértil se recomienda un consumo de 400 mcg al día , sobre todo antes del embarazo, una cantidad que constituye el doble de la recomendada para los hombres. Diferentes estudios han demostrado que suplementar la dieta con ácido fólico, antes de la concepción y durante el primer trimestre del embarazo, reduce la incidencia de defectos del tubo neural en el recién nacido hasta en un 70%. De igual modo, un bajo consumo de folatos (forma en la que el ácido se encuentra en los alimentos) aumenta el riesgo de partos prematuros y bajo peso del bebé al nacer.
En conclusión…
El embarazo es una de las etapas en que las mujeres toman mayor conciencia de la salud, y no sólo en los nueve meses que suele durar sino que también su radio de influencia se extiende a unos meses antes, cuando ya se planea el embarazo, y unos meses después, lo que abarca la lactancia y el postparto, pues ya no se trata de ella sola sino también del futuro bebé. Es por ello que la mujer embarazada está especialmente predispuesta a incluir cambios en su estilo de vida y, por lo tanto, en su dieta. Los especialistas de la salud debemos informar de la importancia que tiene la alimentación para prevenir problemas de salud , en este caso, suplementar con ácido fólico puede prevenir enfermedades como defectos del tubo neural, y si la madre es conocedora de dicha información es muy probable que actúe en consecuencia y decida tomar ácido fólico en el momento adecuado.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Artículo especializado
Qué Debes Saber Sobre la Amniocentesis
En caso de ser necesaria la amniocentesis, conviene dejar claro que trata de una técnica segura y que los beneficios que nos puede aportar por la gran información que nos ofrece superan con creces los mínimos riesgos y, sobre todo la molestia que genera. Ésta en ningún caso nos ha de disuadir de realizarla si el médico así la aconseja. Resolvemos tus dudas.
La amniocentesis es una técnica de diagnóstico prenatal que consiste en realizar una punción en el abdomen de la mujer gestante hasta la bolsa amniótica del feto para poder extraer una pequeña cantidad de líquido amniótico con el que podremos obtener mucha información importante del feto .
Motivos para practicar una amniocentesis
El líquido amniótico es el medio donde está sumergido el feto durante todo el embarazo dentro de la bolsa, y en él hay abundantes células fetales que contienen ADN que podremos estudiar mediante distintas técnicas de laboratorio para obtener diferentes resultados según lo que deseemos detectar.
El ejemplo más común es detectar anomalías cromosómicas como el Síndrome de Down. Los fetos afectados de este síndrome presentan material genético correspondiente a 3 cromosomas 21, en lugar de dos (uno del padre y uno de la madre) como sería lo correcto. El estudio de las células fetales del líquido amniótico nos permite diagnosticar con toda fiabilidad síndromes como el de Down y otros mucho menos conocidos y menos frecuentes. También puede detectar otros tipos de síndromes en los que el problema reside en que falta material genético, un pequeño fragmento o hasta la totalidad de un cromosoma, que también pueden ser síndromes muy graves.
En otras ocasiones podemos diagnosticar alteraciones muy concretas en familias que ya se conoce que son portadoras de alguna mutación y analizar si el feto tiene o no ese mismo problema.
Otros motivos para practicar una amniocentesis, aunque no tan frecuentes, pueden ser valorar la presencia de determinadas sustancias en el líquido amniótico. Por ejemplo, sospecha de una infección, de una incompatibilidad con el Rh de la madre o saber si un feto está maduro para nacer en caso de probable parto prematuro.
¿Cuándo se realiza?
Se suele practicar al inicio del segundo trimestre , alrededor del cuarto mes (a partir de la semana 15). Se considera esta fecha mínima porque es a partir de ese momento cuando podremos obtener suficiente material celular para trabajar y está suficientemente evolucionado el embarazo para correr el mínimo riesgo posible, pues aunque el riesgo de ponerlo en peligro con una amniocentesis es muy bajo, existe.
¿Por qué hay cierto riesgo?
Pues porque aunque la infinita mayoría de las veces que realizamos una punción limpia de la bolsa amniótica ésta se sella inmediatamente sin más consecuencias, pero puede ocurrir que esa punción ocasione una pequeña fisura que, si no se cierra, podría poner en serio riesgo el embarazo. También podría ser un foco de infección del líquido amniótico o de contracciones o sangrado de algún vaso placentario.
¿Cómo se practica?
Para reducir los riesgos al mínimo, el personal que la practica está especialmente formado y entrenado, y se realiza esterilizando la piel y siempre bajo control ecográfico , lo que nos permite escoger el punto de punción más alejado del feto y placenta. El procedimiento es rápido, de manera que, entre la punción, la aspiración del líquido (no más de 15-16 cc) y la extracción inmediata de la aguja no pasa más de medio minuto. Visualmente en la ecografía no notaremos cambio en la cantidad de líquido amniótico, y en poco tiempo se regenerará.
El riesgo estimado de que una amniocentesis tenga consecuencias se calcula entre 0.5 y el 1%. Se recomienda también un par de días de reposo relativo posteriormente a la prueba para que la zona puncionada cicatrice y se refuerce para contribuir a que todo vaya bien. A las gestantes que sean Rh negativas, probablemente se les aconseje la administración de una vacuna Rh para no generar anticuerpos frente al feto en el caso de que sea Rh positivo. En las horas posteriores podría ser normal notar algún pinchazo en la zona de la punción, o una leve molestia abdominal, como un dolor de regla suave. Ante la presencia de pérdidas de sangre o líquido abundante, fiebre o dolor fuerte debería contactarse con el médico.
¿Necesita preparación previa?
Previamente a la prueba no hace falta ninguna preparación especial ni estar en ayunas, y la punción no es más dolorosa que cualquier otra punción con aguja, como una extracción de sangre.
¿Cuándo se obtiene el resultado?
El resultado se obtiene en un plazo variable ya que depende de qué análisis le practiquemos a la muestra. El cultivo celular para obtener el cariotipo (la fórmula cromosómica completa) tarda tres semanas, pero es posible hacer otras determinaciones parciales que pueden descartar las anomalías más frecuentes en 48 horas o análisis por técnicas de arrays, que nos darán una información completísima en una semana.
La biopsia corial
Existe otra prueba que puede ser equivalente a la amniocentesis que se llama biopsia corial. En este caso, la muestra a analizar es tejido placentario en lugar de líquido amniótico. Podemos realizar los mismos estudios cromosómicos y genéticos que hemos comentado para la amniocentesis con algunas ventajas y algunos inconvenientes:
Las ventajas son que en caso de sospecha la biopsia de corion se puede realizar alrededor de la semana 12, con lo cual adelantamos el diagnóstico, y también se pueden procesar más rápido los resultados.
Los inconvenientes son que el riesgo de la prueba es ligeramente superior, y que en algunos casos podemos detectar anomalías que afecten únicamente a la placenta y no al feto.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Ovarios Poliquísticos
Actualizado el día 15/09/2021
El síndrome del ovario poliquístico es la patología endocrina más frecuente en mujeres en edad fértil, aunque permanece infradiagnosticado. Se trata de un síndrome complejo y heterogéneo en cuanto a su presentación, evolución y consecuencias a corto y largo plazo.
¿Qué es el síndrome de ovarios poliquísticos?
El síndrome de ovarios poliquísticos determina la aparición de quistes (pequeñas cavidades llenas de líquido) en los ovarios, debido a una producción excesiva de hormonas masculinas.
El síndrome de ovarios poliquísticos agrupa una colección de signos y síntomas que incluye, además de la producción de hormonas masculinas por encima de lo normal, disfunción ovulatoria con prolongación, disminución de la frecuencia o ausencia de los períodos menstruales con escasa liberación de óvulos y aparición de quistes en los ovarios .
El signo clínico más característico determinado por el hiperandrogenismo es el hirsutismo o exceso de vello siguiendo un patrón masculino. También puede aparecer acné y alopecia.
Esta alteración endocrina afecta aproximadamente a 1 de cada 10 mujeres en edad reproductiva y está relacionado directamente con la disminución de la fertilidad.
Causas del síndrome de ovarios poliquísticos
Como en la mayoría de los síndromes, no existe una única causa para los ovarios poliquísticos. Sí existe una disfunción neuroendocrina con un exceso de hormona luteinizante, que es la encargada de regular la secreción de testosterona, impidiendo a los óvulos madurar lo suficiente y que, en lugar de ser expulsados de los ovarios durante la ovulación, permanezcan en el interior formando los quistes.
También existe un trastorno metabólico con resistencia a la insulina e hiperinsulinemia, lo que también estimula la producción de andrógenos.
Otros factores que se relacionan con la enfermedad y que pueden influir en el desarreglo hormonal son la obesidad , una alimentación deficiente y una vida sedentaria, entre otros.
Finalmente, el síndrome de ovario poliquístico puede tener causas genéticas, por alteración o mutación de genes, lo que determina que sea una patología altamente hereditaria.
Síntomas
Los síntomas del síndrome de ovarios poliquísticos pueden incluir:
Menstruaciones irregulares . Es común la oligomenorrea (disminución hasta 6-8 reglas anuales) o amenorrea (ausencia de regla durante varios periodos menstruales seguidos). Estos ciclos menstruales irregulares se asocian con una disminución en la ovulación y mayores tasas de infertilidad.
Hirsutismo y síntomas virilizantes . El exceso de hormonas masculinas (hiperandrogenismo) determina la aparición de síntomas virilizantes, como el aumento de vello en diferentes zonas como la cara, muslos, abdomen, espalda y antebrazos. Otros síntomas incluyen clitoromegalia, alopecia, voz grave, hipotrofia mamaria y aumento de la masa muscular.
Acné y piel grasa.
La resistencia a la insulina puede conducir a la aparición de diabetes, hipertensión arterial, aumento del colesterol y obesidad, entre otros.
Aumento de peso .
Dolor pélvico .
Manchas de color marrón oscuro en la piel.
Pruebas y exámenes para el diagnóstico del síndrome de ovarios poliquísticos
En un tercio de las mujeres pasan más de 2 años hasta que se les diagnostica la enfermedad. De ahí que se deba poner el foco en dos cuestiones específicas para identificar a los pacientes con mayor riesgo: mujeres con exceso de vello corporal o facial con un patrón masculino y mujeres con un historial de irregularidad menstrual u oligoamenorrea.
Las pruebas complementarias y exámenes para el diagnóstico del síndrome de ovarios poliquísticos deben incluir:
Examen físico.
Examen pélvico.
Análisis de sangre completo que incluya determinaciones hormonales, en especial, las hormonas masculinas.
Ecografía ginecológica de alta resolución.
Tratamiento del síndrome de ovario poliquístico
El síndrome de ovario poliquístico no tiene cura, pero sí se pueden establecer metas terapéuticas para diferentes aspectos de la enfermedad.
Tratamiento no farmacológico
Los cambios en el estilo de vida pueden suponer una mejora considerable de los diferentes parámetros alterados por la enfermedad. La pérdida de peso, una alimentación sana y realizar ejercicio físico de manera regular puede favorecer la regulación hormonal, mejorar la sensibilidad a la insulina, aumentar la fertilidad y hacer que mejoren todos los síntomas.
Tratamiento farmacológico
Los anticonceptivos hormonales pueden ser adecuados para regular la producción de hormonas y de esta manera normalizar el ciclo menstrual. También pueden incidir positivamente sobre el acné y el crecimiento del vello corporal.
El tratamiento hormonal como los antiandrógenos que regulan el nivel de las hormonas masculinas mejoran el acné y el vello corporal.
Por otro lado, el uso de antidiabéticos orales como la metformina puede ayudar a regular los niveles de insulina y, por tanto, a regular los ciclos menstruales.
Por último, se pueden utilizar inductores de la ovulación en el caso de pacientes que deseen quedarse embarazadas.
Factores desencadenantes del síndrome del ovario poliquístico
Como en la mayoría de síndromes, no existe un único desencadenante del síndrome del ovario poliquístico.
Por el contrario, existen diversos factores que pueden determinar un mayor riesgo de que aparezca la patología.
Factores de riesgo de los ovarios poliquísticos
Los factores de riesgo del síndrome de ovarios poliquísticos pueden incluir una alimentación deficiente, el exceso de peso y la obesidad y una vida sedentaria. También puede haber factores genéticos que hacen que la enfermedad sea hereditaria en base a determinados cambios o mutaciones genéticas.
Complicaciones
Las mujeres que padecen el síndrome de ovario poliquístico pueden presentar una serie de complicaciones asociadas, entre ellas:
Síndrome metabólico.
Diabetes tipo 2 y obesidad.
Hipertensión arterial.
Enfermedades cardiovasculares.
Trastornos menstruales, infertilidad y abortos.
Crecimiento excesivo de vello.
Apnea obstructiva del sueño.
Cáncer de endometrio.
Depresión y ansiedad.
Prevención
Existe una serie de recomendaciones que pueden ayudar a reducir el riesgo de padecer la enfermedad y, en todo caso, atenuar los síntomas y regular los ciclos menstruales. Además del tratamiento médico, es importante conseguir una buena calidad de vida eliminando el estrés, realizar ejercicio físico de manera regular, mantener una dieta saludable y evitar el exceso de peso y la obesidad.
Especialidades para el síndrome del ovario poliquístico
El síndrome de ovarios poliquísticos es tratado por los médicos especialistas en Endocrinología y en Ginecología.
¿Necesitas atención presencial con un especialista en ginecología? En Savia reserva una consulta con los mejores profesionales sin esperas.
Preguntas frecuentes
¿Cuáles son los síntomas de quistes en los ovarios?
Los síntomas de quistes en los ovarios son dolor en la parte baja del abdomen, hinchazón y sensación de plenitud abdominal, dolor durante las relaciones sexuales o dolor durante la defecación, entre otros.
¿Qué riesgos implica el ovario poliquístico?
El síndrome de ovario poliquístico aumenta el riesgo de infertilidad, cáncer de endometrio, metabolismo anormal de la glucosa y dislipidemia.
¿Qué produce quistes en los ovarios?
Los quistes de ovarios suelen tener un componente genético, pero también se producen por una alteración hormonal, endometriosis, embarazo, infecciones pélvicas o el síndrome de ovarios poliquísticos.
¿Cuál es el tamaño normal de un quiste de ovario?
Un quiste de ovario suele medir menos de 5 cm. En el síndrome de ovarios poliquísticos suelen aparecer al menos 12 folículos que suelen medir de 2 a 10 mm.
¿Qué son los folículos de los ovarios?
Los folículos son estructuras anatómico-funcionales que forman parte del ovario y que albergan en sus paredes internas al ovocito y a otras células productoras de estrógenos.
¿Qué es un quiste funcional?
En los ovarios se producen folículos que son estructuras funcionales que producen hormonas y liberan el óvulo durante la ovulación. Cuando un folículo normal continúa creciendo, se denomina quiste funcional. No suelen causar síntomas y desaparecen por sí solos.
¿Cuánto tiempo tarda en quitarse un quiste de ovario?
Por norma general, un quiste de ovario se rompe en el momento de la ovulación, pero algunos resisten y pueden tardar hasta 3 meses en desaparecer.
Bibliografía
Sociedad Española de Ginecología y Obstetricia. Estudio y tratamiento de la anovulación en el síndrome de ovarios poliquísticos. Prog Obstet Ginecol 2017; 60(5): 505-516 .
Azziz R. Polycystic Ovary Syndrome. Obstet Gynecol 2018; 132(2): 321-336. doi: 10.1097/AOG.0000000000002698 .
McCartney CR, Marshall JC. Polycystic Ovary Syndrome. N Engl J Med. 2016 Jul 7;375(1):54-64. doi: 10.1056/NEJMcp1514916 .

Enfermedad
Síndrome premenstrual
¿Qué es el síndrome premenstrual?
El síndrome premenstrual (SPM) es un conjunto de síntomas y cambios físicos y psíquicos, bien definidos, que experimentan las mujeres días antes de la menstruación (entre el día 14 y 28). Esto sucede mes tras mes y puede afectar al 90 % de las mujeres, y con mayor frecuencia entre los 20 y 30 años de edad.
La intensidad de los síntomas puede variar de unas mujeres a otras y pueden ser simples molestias o ser tan agudos que el malestar que ocasionan pueden interferir e incluso incapacitar en las actividades diarias o laborales.
El síndrome premenstrual termina cuando empieza la regla .
Tipos de síndrome premenstrual
No existen tipos de síndrome premenstrual.
Causas de un síndrome premenstrual
No se sabe con exactitud cuales son las causas del síndrome premenstrual , pero podría estar relacionado con un desequilibrio hormonal de estrógenos y progesterona. Esto produce una retención de líquidos y sodio que provocaría un aumento de peso y edema generalizado dando lugar a los síntomas premenstruales.
También se desconocen las causas por las que unas mujeres son más sensibles que otras a estos cambios hormonales.
Síntomas de un síndrome premenstrual
Los síntomas del síndrome premenstrual pueden ser:
Síntomas físicos:
Hinchazón de abdomen
Edemas generalizados por retención de líquidos
Tensión e inflamación de las mamas
Diarrea o estreñimiento
Calambres
Dolor de cabeza y espalda
Intolerancia a la luz y al ruido
Acné
Síntomas psicológicos o emocionales:
Cambios repentinos del estado de ánimo
Irritabilidad
Cansancio
Ansiedad
Tristeza o depresión
Cambios de apetito como la necesidad de comer dulce
Trastornos del sueño
Pérdida de interés en el sexo
Pérdida de concentración
Tratamiento de un síndrome premenstrual
El tratamiento del síndrome premenstrual puede ser:
Tratamiento médico: para aliviar los síntomas como los antiinflamatorios, analgésicos, diuréticos, antidepresivos o anticonceptivos hormonales, entre otros.
Remedios caseros: ayudan a paliar los síntomas como la actividad física diaria, evitar la sal, cafeína, alcohol y azúcar los días previos al ciclo, no fumar, controlar el estrés, descansar y dormir más horas, o llevar una dieta saludable con más vitaminas y minerales durante esos días previos.
Pruebas complementarias de un síndrome premenstrual
No hay pruebas específicas para diagnosticar el síndrome premenstrual , basta con la descripción de los síntomas, en qué momento aparecen y si se repiten durante al menos tres ciclos menstruales para poder diagnosticar el síndrome premenstrual.
Factores desencadenantes de un síndrome premenstrual
El factor desencadenante se debe a la disminución de los niveles de estrógeno y progesterona después de la ovulación. Cuando comienza la menstruación, los niveles de estas hormonas comienzan a subir de nuevo. S e desconoce porqué unas mujeres son más sensibles que a otras .
Factores de riesgo de un síndrome premenstrual
No hay factores de riesgo.
Complicaciones de un síndrome premenstrual
Las posibles complicaciones de un síndrome premenstrual pueden ser la incapacidad del desarrollo de las actividades diarias y laborales, pensamientos suicidas e incluso suicidio en las mujeres con depresión, por eso es importante ajustar el tratamiento esos días puntuales .
Prevención de un síndrome premenstrual
No existe prevención para evitar el síndrome premenstrual.
Especialidades a las que pertenece
El síndrome premenstrual es tratado por el médico de Atención Primaria , que trata los síntomas y recomienda pautas para aliviarlos, pero cuando el síndrome premenstrual afecta de manera más intensa o incapacita el ritmo de vida diario es el Ginecólogo (médico del aparato reproductor femenino) quien hace un seguimiento y tratamiento del síndrome premenstrual.
Preguntas frecuentes
¿Cuándo aparecen los primeros síntomas del embarazo?
Los primeros síntomas de embarazo es la ausencia de regla, senos hinchados, cansancio y somnolencia, orinar más a menudo, náuseas y vómitos, hinchazón abdominal y dolor pélvico, entre otros.
¿Cuándo se presenta el síndrome premenstrual?
El síndrome premenstrual se presenta cuando aparecen una serie de síntomas concretos días antes de la regla, durante al menos 3 meses.
¿Cuánto es lo máximo que dura el periodo menstrual?
El periodo menstrual puede durar entre 25 y 30 días, incluso alargarse a 35 días.
¿Cuáles son los trastornos menstruales?
Los trastornos menstruales pueden ser náuseas, vómitos, dolor abdominal tipo retortijón, dismenorrea (dolor menstrual), dolor de espalda, diarrea o dolor de cabeza, entre otros.
¿Cuánto tiempo pueden durar los síntomas premenstruales?
Los síntomas pre menstruales duran unos días antes de la aparición de la regla. Suelen estar presentes en los años entre la adolescencia y la vida adulta, es decir, entre los 20 y 30 años.

Enfermedad
Mioma Uterino
¿Qué es el mioma uterino?
El mioma o fibroma uterino, es un tipo de tumoración benigna en las paredes del útero y está formado por un incremento en forma de nódulo de las fibras musculares del útero .
Los miomas varían en número, tamaño y localización. Afecta a mujeres en edad fértil y su origen es desconocido , pero su crecimiento está muy influenciado por las hormonas femeninas.
Tipos de mioma uterino
Los miomas uterinos pueden ser:
Mioma subseroso: tiene una afectación en mujeres del 40% de miomas. No produce síntomas, pero si alcanza un tamaño grande puede producir molestias y dolor por compresión en órganos próximos.
Miomas intramusculares: debido a que pueden alcanzar gran tamaño, puede aumentar, también, el tamaño del útero. Constituye el 55% de los miomas y se suelen localizar en la porción central del miometrio (capa muscular intermedia).
Mioma submucoso: son menos frecuentes, dan más sintomatología al producir mucho sangrado menstrual provocando, en muchos casos, que la mujer padezca anemia ferropénica (falta de hierro). Tiene una elevada probabilidad de malignizar.
Causas de un mioma uterino
No se conocen las causas del mioma de útero, pero se ha detectado una relación directa con las hormonas femeninas , condicionando el desarrollo y crecimiento de los miomas, por eso se da en mujeres en edad fértil (desde la pubertad hasta la menopausia). Transcurrido este tiempo, el tamaño disminuye debido a que los niveles de hormonas en sangre son menores.
Síntomas de un mioma uterino
Aproximadamente el 30% de las mujeres no tienen ningún síntoma y solo se descubre su presencia de un mioma uterino en las revisiones rutinarias con el ginecólogo .
La aparición de los síntomas depende de su tamaño, número de miomas y localización, siendo los más sintomáticos los que se localizan en la cavidad interna del útero.
Los síntomas pueden ser:
Cambios menstruales en su duración, frecuencia y cantidad de sangrado.
Dolor.
Anemia ferropénica debido al exceso de sangrado.
Aumento del perímetro del abdomen en caso de miomas grandes.
Aumento de peso.
Complicaciones en embarazo y parto.
Compresión de vejiga y recto en el caso de miomas de gran tamaño.
Necesidad de orinar con mayor frecuencia.
Lumbalgia y dolor en pelvis.
Infertilidad.
Aumento de probabilidades de aborto o parto prematuro.
Molestias en las relaciones sexuales.
Tratamiento de un mioma uterino
La mayoría de los miomas no requieren tratamiento por ser asintomáticos, y se tiende a tener una actitud conservadora.
En caso de presentar sintomatología, el tratamiento puede ser:
Tratamiento médico:
Fármacos (agonistas de la GnRH) que disminuyen el nivel de estrógenos en sangre y, con ello, el tamaño de los miomas, pero tiene efectos secundarios con sintomatología similar a una menopausia (sofocos, sudoración, sequedad vaginal, etc.) y, además, cuando se termina el tratamiento, el mioma vuelve a crecer.
Analgésicos para paliar el dolor.
Anticonceptivos, progestágenos y dispositivos uterinos para disminuir la hemorragia.
Hierro para tratar la anemia.
Tratamiento quirúrgico:
Se emplea dependiendo de tamaño y localización del mioma.
Se puede realizar por vía vaginal o laparoscópica (tubo flexible con una cámara e instrumentos quirúrgicos, que se introduce por unas incisiones realizadas en el abdomen). Pueden ser:
Miomectomía, en la que se extirpa sólo el mioma, se conserva el útero y se preserva la fertilidad.
Histerectomía, en la que se extirpa una parte o la totalidad del útero, dependiendo de la localización y tamaño del mioma. Se preserva la función hormonal por conservar los ovarios, pero no hay posibilidad de embarazo.
Radiología intervencionista: técnica guiada por rayos usada para embolizar los miomas, es decir, suspender el riego sanguíneo del mioma.
Pruebas complementarias de un mioma uterino
Algunas pruebas complementarias para el diagnóstico de un mioma uterino son:
Exploración física: para detectar el tamaño del útero, presencia de miomas y dolor a la palpación.
Ecografía: para localizar, medir y determinar cuántos miomas hay. Es la prueba diagnóstica más efectiva y fiable.
Histeroscopia: se introduce un tubo por la vagina para ver el interior del útero.
TAC pélvico: para observar la repercusión de los órganos vecinos.
Resonancia magnética: para visualizar posibles tumores.
Factores desencadenantes de un mioma uterino
Los factores desencadenantes de los miomas uterinos están causados por el aumento de estrógenos en sangre .
Factores de riesgo de un mioma uterino
Los factores de riesgo de un mioma pueden ser:
Mujeres de entre 35 y 45 años.
Mayor incidencia en la raza afroamericana.
Obesidad, hipertensión o diabetes.
Mujeres nulíparas (no han dado a luz).
Desarreglo hormonal (aumento de estrógenos).
Factor hereditario.
Complicaciones de un mioma uterino
Las complicaciones del mioma uterino pueden ser:
Compresión de vejiga y retención urinaria.
Edemas, varices y trombosis en las piernas, por compresión de venas pélvicas dificultando la circulación de retorno de las piernas.
Hemorragias abundantes.
Malignización del mioma, suele ocurrir en un 0,5 % de los miomas.
Prevención de los miomas
Los miomas no se pueden prevenir debido a que no se sabe con exactitud la causa .
Se pueden hacer unas recomendaciones como son las revisiones ordinarias con el ginecólogo, controlar el peso y llevar una dieta saludable junto con la práctica regular de ejercicio físico.
Especialidades a las que pertenece
La especialidad médica que trata los miomas es Ginecología y Obstetricia.
Preguntas frecuentes
¿Cuál es el tamaño de un mioma uterino?
Los miomas varían en tamaño, siendo los más pequeños de hasta 2 cm. y los grandes a partir de 6 cm .
¿Cuál es la diferencia entre un mioma y un fibroma?
Es lo mismo un mioma que un fibroma. También se pueden llamar leiomiomas .
¿Qué son miomas tipo 4?
Los miomas tipo 4 son miomas que ocupan un 50% del volumen del interior del útero .
¿Qué es un mioma en el endometrio?
Un mioma en el endometrio es aquel que crece hacia la cavidad uterina, es decir, hacia la mucosa que recubre la pared del útero .
¿Cuándo una mujer tiene miomas puede quedar embarazada?
Los miomas son compatibles con el embarazo, pero, en ocasiones, pueden aparecer complicaciones durante la gestación (abortos, partos prematuros o alteración en el desarrollo fetal), en el parto (hemorragias, mala presentación del feto o dificultad en las contracciones), y en el postparto (hemorragias).

Enfermedad
Vaginosis Bacteriana
¿Qué es la vaginosis bacteriana?
La vaginosis bacteriana es una infección vaginal por una bacteria , se produce por el desequilibrio entre la diferente flora bacteriana de la vagina, en la cual se produce un descenso de los lactobacilos y un aumento de la gardnerella (bacilo de la región genital). Es la infección bacteriana más frecuente entre los 14 y 40 años, y es una enfermedad leve.
Tipos de vaginosis
Los tipos de vaginosis serán diferentes según el germen que lo produce, así tenemos:
Vaginosis bacteriana : se produce por el germen conocido como Gardnerella vaginalis.
Vaginitis candidiasica o candidiasis vaginal : se debe a la infección por hongo Candida albicans , produce un flujo blanco y espeso.
Vaginitis tricomoniasis : se produce por el protozoo Trichomona vaginalis.
Vaginitis por clamidia : producida por la Chlamydia trachomatis
Causas de la vaginosis bacteriana
La causa de la vaginosis bacteriana es la infección por parte de la Gardnerella vaginalis.
Síntomas de vaginosis bacteriana
La vaginosis bacteriana en la mayoría de los casos es asintomática , o presenta síntomas muy leves. Cuando aparecen síntomas, estos son, la presencia de flujo delgado y abundante con olor a pescado , de un color que puede ser blancuzco, gris apagado o incluso verdoso, las pacientes también pueden presentar ciertas molestias como ardor al orinar o ligero picor, en algunos casos poco frecuentes puede dar dolor suprapúbico.
Tratamiento para la vaginosis bacteriana
El tratamiento de la vaginosis bacteriana va a ser tratamiento antibiótico , que puede ser de uso oral, en forma de óvulos vaginales, o geles. Los antibióticos que se suelen usar son el Metronidazol o Clindamicina .
Pruebas complementarias del tratamiento de vaginosis bacteriana
La prueba complementaria será un exudado vaginal , aunque también se puede encontrar mediante citología en aquellas personas que no presentan sintomatología y por tanto no consultan por este problema.
Factores desencadenantes de la vaginosis bacteriana
No se conocen las causas que desencadenan las vaginosis bacterianas, si bien se conoce que las personas con relaciones sexuales con múltiples parejas pueden sufrir esta infección. No se encuentran casos de vaginosis bacteriana en personas que no tienen relaciones sexuales.
Factores de riesgo de la vaginosis bacteriana
Son factores de riesgo las duchas vaginales, el uso de productos de higiene femenina muy perfumados o que puedan ser irritantes, y el uso de ropa ajustada y que no transpire.
Complicaciones de la vaginosis bacteriana
La vaginosis bacteriana es una infección local que no presenta complicaciones.
Prevención de la vaginosis bacteriana
Evitar las duchas vaginales.
Evitar el uso de jabones abrasivos.
Usar preservativo para evitar contagios.
Ropa interior de algodón.
Especialidades a las que pertenece la vaginosis bacteriana
La vaginosis bacteriana será tratada en primer lugar por el médico de familia, solo en casos que sean recidivantes puede ser necesario el tratamiento por parte del ginecólogo.
Preguntas frecuentes
¿Qué es la candidiasis bacteriana?
No existe la candidiasis bacteriana. La candidiasis es un infección producida por un hongo conocido como Cándida albicans , que, al reproducirse por alteraciones locales en mayor cuantía de lo normal, da lugar a una infección que se caracteriza por picor intenso , asociado a producción de flujo blanquecino y espeso. Las bacterias son un tipo de células diferentes que producen otras infecciones como la vaginosis bacteriana.
¿Qué es la vulvovaginitis?
La vulvovaginitis es la inflamación tanto de la vulva como de la vagina, la paciente presenta síntomas internos de molestias vaginales, asociados a picor externo y, en muchos casos, ardor al orinar, ya que el paso de la orina da lugar a un irritación local de la vulva. Precisará tratamiento interno de la vagina y externo de la vulva para mejorar los síntomas. Puede ser producida por bacterias y hongos.
¿Hay algún remedio casero para aligerar los síntomas de la vaginosis bacteriana?
Para tratar la vaginosis bacteriana son necesarias medidas que cambien el PH vaginal, haciéndolo más ácido. Así, al añadir vinagre de manzana al agua de lavarse puede ser eficaz, el consumo y aplicación de yogur natural puede ser otro tratamiento, añadir al agua de lavarse el aceite del árbol de té puede ser también cambiar el PH vaginal, impidiendo las infecciones de repetición. Evitar el uso exagerado de productos de higiene femenina que pueden ser irritantes y cambiar el PH por sí mismo.
¿Qué es la enfermedad Gardnerella?
La Gardnerella es una bacteria conocida como Gardnerella vaginalis , que produce una infección en la vagina conocida como vaginosis bacteriana, que se debe a una alteración de la flora vaginal donde disminuyen los Lactobacillus y prolifera la Gardnerella , es la principal causa de alteración vaginal aunque hasta el 50 de las personas que la presentan no tiene síntomas.
¿Qué es una célula clave?
La célula clave es una célula pavimentosa de la vagina, que se encuentra rodeada de bacterias, en general Gardenella vaginaleis , las baterias se hayan pegadas a la pared celular y son típicas de la infección por esta bacteria.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia