Medicina General
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Dolor Torácico
El dolor de pecho o dolor torácico es una de las consultas más habituales, tanto en las consultas de atención primaria como en las urgencias de los hospitales. No obstante, tan sólo en una pequeña proporción de los casos, este dolor suele revestir una situación de gravedad para los pacientes.
¿Cómo es este dolor?
El dolor torácico agudo podría definirse como toda sensación álgica (de dolor) por debajo de las clavículas y por encima del diafragma. El objetivo principal sobre este síntoma consiste en diferenciar las causas que potencialmente pueden tener gravedad y las causas que no.
Para los profesionales médicos, este motivo de consulta representa un gran desafío diagnóstico debido a las múltiples causas por las que se puede desencadenar dolor en esta localización. Por tanto, resultará imprescindible una correcta interpretación de las causas y del significado de los síntomas del paciente.
¿Qué tener en cuenta ante un dolor torácico?
Además de las características del dolor y del resto de síntomas acompañantes, son importantes otras consideraciones como:
La edad y sexo del paciente.
Los antecedentes personales y familiares.
El sobrepeso y la obesidad.
El consumo de tabaco y alcohol.
El consumo de otras sustancias tóxicas.
La presencia de otras enfermedades que tenga el paciente, principalmente:
La hipertensión arterial.
La diabetes mellitus.
La hipercolesterolemia (aumento de colesterol en sangre).
Algunas causas
Existen una infinidad de causas de dolor torácico agudo que, debido a su gran variabilidad, solemos agrupar en función del órgano o aparato del cuerpo humano al que afectan. Cada causa tiene su tratamiento específico. Entre las de mayor frecuencia y a destacar, unas más graves y otras más banales, encontramos:
Cardiovasculares
Isquémicas: disminución o incluso detención de la circulación sanguínea a través de las arterias, lo cual conlleva a un estado de sufrimiento y muerte celular por falta de oxígeno. En este tipo, potencialmente graves, destacan:
Cardiopatía isquémica: infarto agudo de miocardio y angina de pecho.
Valvulopatías : problemas en el cierre y apertura de las válvulas que regulan la entrada y salida de sangre en las cámaras del corazón.
Policitemias o anemias severas : aumento o disminución significativo de las células sanguíneas encargadas del transporte de oxígeno, es decir, los glóbulos rojos.
No isquémicas: no se produce destrucción celular por falta de aporte de oxígeno, pero pueden ser potencialmente graves igualmente. A destacar:
Pericarditis : inflamación del pericardio, que es una doble membrana fibrosa que recubre el corazón.
Angiopatías de la aorta : problemas relacionados con la principal arteria que distribuye la sangre por todo el organismo, la aorta.
Valvulopatías.
Pulmonares
Infecciones de vías respiratorias bajas : bronquitis agudas y neumonías principalmente.
Neumotórax : presencia de aire entre ambas pleuras pulmonares, que puede ser generado por múltiples causas.
Tromboembolismo pulmonar : obstrucción de una de las arterias pulmonares por un coágulo de sangre procedente del sistema venoso.
Osteomusculares
Traumatismo torácico.
Costocondritis : inflamación de los cartílagos costales.
Hernia discal cervical o torácica.
Trastornos articulares : artrosis (desgaste crónico) o artritis (inflamación aguda) a nivel cervical e intercostal.
Contracturas y espasmos musculares.
Digestivas
Trastornos relacionados con el esófago (conducto del aparato digestivo que comunica la cavidad oral con el estómago y que atraviesa el tórax medialmente): espasmos, reflujo, hernia de hiato, esofagitis…)
Úlceras gástricas y duodenales.
Perforación de víscera hueca (esófago, estómago o intestino).
Trastornos relacionados con el hígado, la vesícula biliar o el páncreas.
Psicógenas y por consumo de tóxicos
Estados de ansiedad o depresión , acompañado normalmente de aumento de la frecuencia respiratoria.
Consumo de cocaína y anfetaminas , entre otras drogas.
Muchos casos de diagnóstico incierto
Debido a la gran variedad de causas mencionadas, hasta en más de la mitad de los casos, y a pesar de un estudio exhaustivo, no se logra establecer un diagnóstico de certeza ni en las consultas de atención primaria ni en las urgencias hospitalarias. Esto nos lleva a pensar que, cuando la causa de un dolor torácico es verdaderamente una emergencia (causas cardiovasculares y pulmonares principalmente), sí que existe una mayor facilidad para establecer un diagnóstico con las pruebas complementarias de las que se disponen habitualmente en los centros hospitalarios.
Entre las causas que con más frecuencia contribuyen a este alto porcentaje de casos con diagnóstico inicial incierto están:
Origen psicógeno , debido mayoritariamente a la sintomatología ansiosa y/o depresiva.
Origen respiratorio , causado principalmente por infecciones de vías respiratorias bajas con un posible componente de irritación pleural o, simplemente, por el esfuerzo continuado de toser.
Origen osteomuscular de causa no traumática , principalmente debido a alguna alteración en los cartílagos intercostales o en las inserciones musculares desencadenadas por malos gestos, sobresfuerzo físico, tos…
¿Qué nos alerta de que es grave?
Por último, los signos y síntomas clínicos que pueden revestir gravedad en un dolor torácico de aparición reciente (en los últimos minutos u horas) y, por tanto, se deben valorar inmediatamente en un centro de urgencias hospitalarias serían:
Dolor de características opresivas , es decir, como una presión en el pecho.
Sensación de mareo o inestabilidad , acompañado o no de sudoración y/o náuseas.
Pulso arrítmico o sensación de palpitaciones.
Dificultad para respirar y aumento en la frecuencia respiratoria, o sea, respiraciones rápidas y poco profundas.
Cambios en la presión arterial , ya sea por debajo de 100/60mmHg o por encima de 140/90mmHg.
Empeoramiento del estado general repentino o del nivel de conciencia.
Como inicialmente se ha comentado, estos últimos signos y síntomas clínicos mencionados representan una baja proporción de los casos que se nos presentan con dolor torácico en la práctica habitual. No obstante, todo paciente debe conocerlos y tener en cuenta que, ante la aparición de alguno de ellos, se debe solicitar ayuda inmediatamente o acudir a unas urgencias hospitalarias.
Dr. Roberto San Rafael Ibáñez Especialista en Medicina Comunitaria Médico colaborador de Advance Medical

Artículo especializado
Causas y Tratamiento del Dolor de Estómago
El dolor de estómago es uno de los motivos principales de consulta en la práctica clínica diaria , tanto en atención primaria como en las urgencias de los centros hospitalarios. Se trata de un síntoma inespecífico, dado que existen multitud de procesos que pueden producirlo, desde formas leves y autolimitadas hasta otras que pueden ser causa de gravedad.
Para llegar a un diagnóstico del síntoma “dolor de estómago”, es importante llevar a cabo una buena entrevista clínica por parte el médico y tener en cuenta una serie de factores como:
La edad y sexo del paciente.
Los antecedentes patológicos y otros episodios previos de dolor abdominal.
El tratamiento farmacológico que realiza.
Además, es necesario conocer las características de este dolor , por lo que siempre deberemos de tener en cuenta los siguientes datos para cuando el médico nos pregunte:
En qué momento se inició y de qué manera: brusca o progresiva.
La localización dentro de los diferentes cuadrantes abdominales; localizado o difuso.
La intensidad.
El tipo de dolor: continuo o fluctuante.
La irradiación, es decir, si el dolor se desvía hacia alguna otra parte.
Otros síntomas acompañantes como:
Náuseas o vómitos.
Diarreas o estreñimiento.
Fiebre.
Distensión o rigidez abdominal.
Molestias a nivel urinario.
Mareos, sudoración, escalofríos y tiritonas.
La dispepsia o sensación de incomodidad a nivel estomacal es el motivo de consulta más frecuente por dolor estomacal. Este síntoma se puede manifestar de diferentes maneras como: dolor a nivel central del abdomen alto (epigastralgia), ardor de estómago, náuseas o vómitos, hinchazón abdominal tras la ingesta, regurgitación de la comida, etc. Las causas más habituales asociadas a estos síntomas, que asimismo actúan como desencadenantes, son:
Gastroenteritis aguda : es la inflamación de la mucosa gástrica e intestinal, generalmente producida por causas infecciosas (virus o bacterias). Los síntomas habituales, además de la epigastralgia, son las deposiciones líquidas acompañadas de náuseas y vómitos. También puede haber fiebre asociada.
Hinchazón abdominal funcional: se trata de un aumento del gas dentro del intestino, lo cual genera distensión a nivel de las paredes intestinales. Esto provoca sensación de plenitud y presión a nivel gastrointestinal. Las causas son múltiples, siendo las más frecuentes las alteraciones en la microflora intestinal generadoras del gas y la ingesta de determinados alimentos flatulogénicos (productos lácteos, alubias, lentejas, brócoli, repollo, coliflor, ajo, cebolla, bebidas gaseosas y cerveza, entre otros).
Helicobacter Pylori : bacteria gastrointestinal presente en más del 50% de la población en España, aunque sólo en una pequeña proporción da síntomas de dispepsia. En estos casos y sólo cuando exista sospecha diagnóstica tras un correcto abordaje clínico, se aconseja testar la presencia de esta bacteria y, en el caso de positividad, realizar el tratamiento para erradicarla.
Antiinflamatorios no esteroideos (AINES): grupo de fármacos muy utilizados para el alivio del dolor y la inflamación (ibuprofeno, diclofenaco, dexketoprofeno…) En ocasiones, es necesario su empleo durante un tiempo prologando, lo que favorece la aparición de efectos secundarios a nivel gastrointestinal. Se aconseja suspender estos fármacos y añadir un fármaco protector estomacal, con posterior evaluación de la respuesta en unas semanas.
Enfermedad por reflujo gastroesofágico (ERGE): se trata de una entidad muy frecuente en nuestro medio, que afecta a un 10-20% de personas en el mundo occidental. Aparece cuando el reflujo del contenido del estómago produce dispepsia u otros síntomas y/o complicaciones.
Ansiedad y estrés: está científicamente demostrado que el aparato gastrointestinal está comunicado directamente con nuestro cerebro a través de miles de conexiones neuronales. Es por esto que el estrés mental y la ansiedad puede generar alteraciones a nivel del ritmo deposicional (estreñimiento o diarreas), dolor de estómago, pérdida del apetito, náuseas o flatulencias.
¿Y la apendicitis aguda?
Una mención especial merece la causa más frecuente de dolor abdominal quirúrgico; la apendicitis aguda . Se trata de una inflamación a nivel del apéndice cecal, localizado en el tramo inicial del intestino grueso. Inicialmente, produce un dolor a nivel alto del abdomen acompañado de náuseas y vómitos que, posteriormente, se termina focalizando en el lado derecho del bajo abdomen. Asimismo, se acompaña de fiebre y mal estado general importante. La edad habitual de presentación de esta enfermedad es en niños , adolescentes y ancianos.
Buenos hábitos
Cabe destacar que todo dolor estomacal o sintomatología gástrica se va a beneficiar de unos correctos hábitos dietéticos , evitando alimentos como los flatulogénicos (mencionados anteriormente), café, alcohol, temperaturas extremas de alimentos y bebidas, pimienta, mostaza, vinagre, embutidos, chocolate y bollería entre otros. Además, es importante fraccionar las tomas en cinco veces al día, comer lentamente y masticar bien los alimentos.
Por último, e igual de importante que adquirir unos buenos hábitos dietéticos para el control de la sintomatología estomacal, es recomendable el abandono del consumo tabáquico y realizar ejercicio aeróbico constante cuatro o cinco días por semana.

Artículo especializado
Dolor de Extremidades, ¿Por Qué?
El dolor es un síntoma, no una enfermedad, y la Real Academia de la Lengua Española lo define como una “ sensación molesta y aflictiva de una parte del cuerpo por causa interior o exterior ”. Esta sensación puede tener mayor o menor importancia, pero en términos generales interfiere en la realización normal de las actividades diarias y, por tanto, requiere de un correcto diagnóstico y tratamiento.
Tipos de dolor
El origen de esta molestia puede ser muy variado, y a grandes rasgos podría dividirse:
Dolor traumático: es aquel que ocurre de manera violenta o inesperada debido al efecto mecánico de un objeto que provoca daño físico y lleva a la aparición de dolor. Contusiones, golpes o caídas forman parte de las causas que ocasionan dolor. En el ámbito deportivo, el traumatismo suele ser debido a una contusión con un contrario o con elementos relacionados directamente con el deporte practicado (pelota, stick, etc.) o por una caída durante la práctica de actividad física.
Dolor no traumático: su origen no está asociado con un trauma, sino que puede ser debido a un proceso orgánico como una neoplasia, una infección o un problema en el sistema circulatorio , por ejemplo.
El dolor también puede clasificarse en función de otras variables como la localización (si afecta a una articulación se habla de artralgia y si afecta a un músculo, es una mialgia), duración (agudo o crónico) y según su intensidad hablamos de dolor leve, moderado o severo.
Traumatismos
Los traumatismos son una de las causas más frecuentes de dolor en las extremidades. Un gran número de pacientes con lesiones traumáticas se quejan de dolor, que suele limitar su movilidad . En la mayoría de situaciones el dolor se acompaña, además, de edema (hinchazón) y en los casos más graves de lesión del tejido blando o tejido óseo como rupturas parciales o completas. El tratamiento inicial ante cualquier traumatismo es el protocolo conocido como RICE que se corresponde a las siglas en inglés R (Rest-reposo), I (Ice-hielo), C (Compression-compresión) y E (Elevation-elevación). De esta actuación cabe destacar la “I”, que corresponde a la crioterapia. El hielo en un traumatismo tiene una doble función: reductora de la inflamación y analgésica, porque ayuda a minimizar el dolor. Evidentemente, la terapia farmacológica es también una opción terapéutica de primer orden, de manera que los analgésicos y los fármacos antiinflamatorios ayudarán a mejorar la evolución de la lesión, siempre bajo supervisión médica.
Y si no ha habido traumatismo… ¿por qué pueden doler?
En cuanto al dolor de origen no traumático, es esencial conocer el origen para poder realizar un tratamiento adecuado. El diagnóstico requiere de una completa anamnesis (cuestionario) para conocer cual puede o pueden ser las causas que han llevado a la aparición del síntoma. Preguntar sobre los hábitos de la persona es un primer paso para descartar diferentes causas.
La práctica deportiva es un origen bastante habitual. Sin ser necesario realizar grandes sesiones de entrenamiento, la simple fatiga puede ocasionar dolor, sobre todo la mialgia, dolor a nivel muscular. Las más que conocidas “agujetas” no son más que microlesiones musculares que ocasionan dolor, en general leve, y que puede durar hasta 72 horas después del ejercicio, pero que pueden llegar a impedir una correcta deambulación o el uso de la extremidad afectada. Dependiendo de la modalidad practicada, el dolor puede variar de localización e irá disminuyendo con el paso de las horas y cierto descanso.
Pasar muchas horas en la misma posición (sentados o de pie): la actividad laboral de quien sufre dolor también puede indicar cuál puede ser su origen. Pasar muchas horas sentado (trabajo “de oficina”) puede ocasionar la aparición de dolores. Y quien está muchas horas de pie acaba también quejándose de molestias en las extremidades inferiores, sobre todo relacionadas con problemas vasculares (la típica consulta es: “se me cargan las piernas”). Utilizar prendas compresivas, además de movilizar las extremidades es una recomendación frecuente y que ayuda a mejorar los síntomas, tanto si se está sentado como de pie en la misma posición muchas horas. Paralelamente, hay que valorar si existe o no una patología real a nivel circulatorio, que requiera de una intervención más allá de la terapia conservadora o farmacológica. Las articulaciones son el foco de molestias en personas que pasan horas sentadas no sólo a nivel de las extremidades inferiores, sino que, aunque inicialmente no se piense en ellas, también en extremidades superiores como las muñeca, sobre todo cuando se trabaja con ordenador y ratón.
T rabajos relacionados con el movimiento de cargas refieren molestias en la mayoría de consultas a nivel articular: omalgia (dolor en el hombro), gonalgia (dolor en la rodilla) o epicondilitis-epitrocleitis (dolor en el codo). En estos casos habrá que hacer una aproximación terapéutica, pero también una valoración laboral porque en muchas ocasiones hay que replantearse la situación en la que se encuentra el individuo. El motivo es que el dolor puede acabar cronificando y provocar una situación compleja que tendría que abordarse desde un punto de vista más amplio, y no únicamente terapéutico.
Los antecedentes patológicos también han de tenerse en cuenta, pues existen patologías que, como síntoma, cursan con dolor. Es el caso de infecciones localizadas en las extremidades que se manifiestan con rubor y edema, y que pueden acompañarse también de dolor. Otras afecciones que cursan con dolor en las extremidades son aquellas de origen neurológico, como por ejemplo cervicalgias, que pueden irradiarse a extremidades superiores en forma de parestesias (sensación de hormigueo y adormecimiento).

Artículo especializado
Vitamina E
Dado que la vitamina E no puede ser producida por el organismo, debe ser suministrada a través de la alimentación. Su absorción por el aparato digestivo es relativamente pobre y va unida a los lípidos de la dieta. De toda la vitamina E que se toma a lo largo del día, únicamente se absorbe y atraviesa la barrera intestinal, entre el 20 y el 40%. Te explicamos más sobre ella…
¿Qué es?
La vitamina E es una vitamina liposoluble (soluble en grasas) y se encuentra en ocho formas distintas, aunque el α-tocoferol es la única forma activa para el organismo. Esta vitamina actúa como antioxidante al ayudar a proteger las células contra los daños causados por los radicales libres (compuestos que se forman cuando el cuerpo transforma los alimentos consumidos en energía).
Funciones de la vitamina E
La vitamina E, también conocida como alfa-tocoferol , es uno de los antioxidantes más importantes, y sus principales funciones son:
Ayudar al cuerpo a utilizar la vitamina K , que es anticoagulante, y previene la formación de trombos. Además, participa en la formación de glóbulos rojos y fomenta la dilatación de los vasos sanguíneos.
Antioxidante y de protección celular, al reducir el daño oxidativo.
Protectora de la vitamina A, evitando su oxidación en el intestino.
Prevenir la arteriosclerosis , protegiendo las grasas LDL (partículas que transportan colesterol) frente a la oxidación. Las LDL oxidadas están implicadas en el desarrollo de enfermedades cardiovasculares.
Evitar la degeneración muscular , por su función estabilizadora y reparadora de la membrana celular.
Participar en el proceso de reproducción mejorando la fertilidad debido a que tiene un papel importante en la producción hormonal.
Mejorar el sistema inmunitario , con el fin de que éste pueda combatir las bacterias y los virus que lo invaden.
¿Cuánta vitamina E es necesario tomar?
La cantidad diaria recomendada (CDR) actual es de 15 mg/día de α-tocoferol en adultos. Aunque la cantidad dependerá de la edad, el sexo y la etapa de la vida en la que uno se encuentra. Las cantidades promedio diarias de vitamina E, expresadas en miligramos (mg) y en unidades internacionales (UI), que se recomiendan son las siguientes:
Etapa de la vida
Cantidad recomendada
Bebés hasta los 6 meses de edad
4 mg (6 UI)
Bebés de 7 a 12 meses de edad
5 mg (7.5 UI)
Niños de 1 a 3 años de edad
6 mg (9 UI)
Niños de 4 a 8 años de edad
7 mg (10.4 UI)
Niños de 9 a 13 años de edad
11 mg (16.4 UI)
Adolescentes de 14 a 18 años de edad
15 mg (22.4 UI)
Adultos
15 mg (22.4 UI)
Mujeres y adolescentes embarazadas
15 mg (22.4 UI)
Mujeres y adolescentes en período de lactancia
19 mg (28.4 UI)
¿Qué ocurre si no se consume suficiente vitamina E?
La deficiencia de vitamina E es muy poco común en las personas sanas. Casi siempre está relacionada con ciertas enfermedades que causan una mala absorción o digestión de las grasas como, por ejemplo, la enfermedad de Crohn, la fibrosis quística y ciertas enfermedades genéticas poco frecuentes. Como ya se ha mencionado anteriormente, el sistema digestivo necesita grasa para absorber la vitamina E.
La deficiencia de vitamina E puede causar daños a los nervios y los músculos con pérdida de sensibilidad en los brazos y las piernas, pérdida de control del movimiento corporal, debilidad muscular y problemas de la visión. Otro signo de deficiencia es el debilitamiento del sistema inmunitario.
¿Y si hay un exceso de consumo de vitamina E?
La vitamina E es una de las vitaminas menos tóxicas, por lo que los casos de hipervitaminosis son poco frecuentes. Cuando existen, no suelen producirse mediante el consumo de alimentos sino por el exceso de consumo de suplementos vitamínicos comerciales.
En forma de suplemento, sin embargo, las dosis elevadas de vitamina E podrían aumentar el riesgo de sangrado (menor capacidad de coagulación tras un corte o una herida) y de hemorragia grave en el cerebro (derrame cerebral hemorrágico). Por ello, el límite para los adultos es de 1000 mg/día. En los niños es mucho más bajo.
¿Dónde se encuentra la vitamina E?
Por su función antioxidante de lípidos, la vitamina E se encuentra en alimentos vegetales ricos en grasa s, especialmente insaturadas, como las oleaginosas (vegetales de cuya semilla o fruto puede extraerse aceite) y en menor grado en granos de cereales . Su concentración en estos alimentos es muy variable y su estabilidad, por su acción antioxidante, es muy baja. También es sensible, pero en menor grado, al calor y a la luz.
Se encuentra naturalmente presente en los alimentos y en ciertos alimentos fortificados con vitamina E añadida. Es importante destacar que, al ser insoluble en agua, no hay pérdidas por la cocción.
Las fuentes más importantes donde encontramos esta vitamina son:
Aceites vegetales , tales como el de oliva, girasol, o cártamo
Cereales integrales , como la cebada, germen de trigo, o avena
Yema de huevo
Frutas como el aguacate y papaya
Leche y mantequilla
Legumbres , como los cacahuetes, frijoles, o garbanzos
Frutos secos , sobre todo en avellanas, almendras y nueces
Semillas , como las de girasol o chía
Verduras de hoja verde , como espinacas, kale, o acelgas. También en espárragos
Pescados (azules) como el pez espada o la trucha y el arenque

Artículo especializado
Pubertad Normal y Patológica
Todos hemos pasado por ella. La pubertad es un periodo crítico del desarrollo de transición desde la niñez a la vida adulta, donde suceden una gran cantidad de cambios físicos, funcionales y psicológicos : por ejemplo, la velocidad de crecimiento se acelera, se alcanza gran parte de la masa ósea definitiva, se desarrollan los caracteres sexuales secundarios y también se alcanza la capacidad de fertilidad (o capacidad reproductiva).
Ocurre en un tiempo y a un ritmo e intensidad determinados, presentándose una variabilidad normal entre las distintas personas, por la influencia de unos factores genéticos y medioambientales concretos en cada una. En el proceso puberal participan múltiples factores y puede verse alterado y afectado a distintos niveles.
Pubertad normal femenina
La edad de comienzo puberal en las niñas es variable. Los cambios físicos que acontecen se definen con los denominados “ estadios de Tanner”. La aparición del “ botón mamario” (telarquia) es el primer signo de pubertad en las mujeres y el intervalo desde ese momento hasta la aparición de la primera menstruación (menarquia) suele ser de dos a dos años y medio. Con la aparición de la menarquia (suele ser entre los 11 y los 16 años, por término medio a los 13 años) culmina y finaliza el proceso puberal en las niñas. El pico máximo de velocidad de crecimiento de la talla se produce en el “ estadio mamario II-III de Tanner”.
Pubertad normal masculina
Los cambios físicos que acontecen se definen igualmente con los denominados “estadios de Tanner”. El crecimiento testicular (hasta 4 ml de volumen) es el primer signo de inicio de la pubertad en el varón y se presenta hacia los 11,5-12 años. El volumen testicular se puede medir con un aparato de la consulta médica denominado “ orquidómetro de Prader ”. Éste se basa en la pigmentación progresiva de la piel del escroto (bolsa cutánea que contiene los testículos) y del crecimiento del pene. Posteriormente, aparece el vello pubiano (pubarquia). La aparición del vello axilar suele producirse hacia la mitad del periodo puberal. El brote de crecimiento es, de media, dos años más tardío que en las niñas, alcanzando su máximo en el “ estadio genital IV-V de Tanner ” (con 10-15 ml de volumen testicular, normalmente a los 13-14 años).
Pubertad precoz
Se considera pubertad precoz la aparición de caracteres sexuales secundarios en niñas menores de ocho años o en niños menores de nueve.
Es una entidad rara y de claro predominio femenino (10:1 =10 casos de niñas por cada niño).
Puede deberse a causas denominadas:
Centrales (o verdaderas), por activación del eje hormonal hipotálamo-hipofisario (hipotálamo e hipófisis son dos glándulas endocrinas cerebrales).
Periféricas’ (o pseudopubertad) por, por ejemplo, existencia de tumores o quistes ováricos, tumores suprarrenales, hiperplasia suprarrenal congénita, etc.
Si la aparición de los caracteres sexuales ocurre en etapas precoces, como se ha indicado anteriormente, y de una forma progresiva, acompañándose de un aumento en la velocidad de crecimiento evidente en el paciente, se refuerza el diagnóstico de pubertad precoz verdadera o central.
Diagnóstico
Incluirá los siguientes apartados:
Anamnesis completa : interrogando acerca de la edad de aparición de telarquia/volumen testicular; edad de aparición de la pubarquia, existencia de antecedentes familiares de pubertad precoz, historial de ingesta de medicamentos o exposición a productos considerados disruptores hormonales, etc.
Exploración física (del paciente): valoración de peso, talla, IMC (índice de masa corporal), dibujo de curva de velocidad de crecimiento… También, determinación del “estadio puberal de Tanner” en el que se encuentra el niño/a, apreciación de manchas cutáneas, palpación de masas abdominales, signos neurológicos acompañantes…
Pruebas de laboratorio: estudios analíticos hormonales (hormonas LHRH, testosterona, estradiol, progesterona, DHEA, hormonas tiroideas, etc.).
Pruebas de imagen: determinación de edad ósea (Rx), ecografía pélvica, ecografía testicular, ecografía abdominal, resonancia magnética craneal, etc.
Tratamiento
El uso de “análogos de GnRH” (tratamiento hormonal) en la pubertad precoz central debe ser individualizado en cada caso. En la periférica, se basará en el tratamiento de la causa subyacente (extirpación de quistes, corticoterapia en la hiperplasia suprarrenal congénita…).
Pubertad retrasada
La pubertad retrasada es la ausencia de cambios puberales en una edad considerablemente superior a la media en la que se inician en la población general. Por lo tanto, se considera pubertad retrasada cuando el niño no ha adquirido el volumen testicular de 4 ml a los 14 años y la niña no presenta desarrollo mamario a los 13 años.
También se considera una variante del retraso puberal la “pubertad detenida”: pubertad que se ha iniciado, pero no progresa y en cinco años no ha completado el desarrollo.
El denominado “retraso constitucional del crecimiento y la pubertad” es una variante del crecimiento y desarrollo normal que constituye la causa más frecuente de pubertad retrasada. Presenta un patrón de crecimiento característico en el que se observa una escasa ganancia de talla en edades prepuberales (coincidiendo con el pico puberal de la mayoría de los compañeros) y un pico de crecimiento tardío cuando la mayor parte de la población está llegando a la talla definitiva.
La anamnesis o entrevista detallada y la exploración física minuciosa del paciente son claves para orientar el tipo de pubertad retrasada y permiten ahorrar exploraciones diagnósticas complementarias innecesarias.

Artículo especializado
Vitamina C
La vitamina C o ácido ascórbico es una vitamina antioxidante (junto con la vitamina A y E) y soluble en agua que participa en diferentes funciones fisiológicas. El hecho de que sea hidrosoluble implica que nuestro organismo no es capaz de producirla ni de almacenarla, por ello, es necesario aportarla a través de una correcta alimentación de forma diaria.
Además, debido a su poder antioxidante, esta vitamina se “oxida” con facilidad con lo que sus propiedades pueden verse debilitadas por efecto de la temperatura, luz solar u oxígeno del aire.
Funciones de la vitamina C
Interviene en la formación de colágeno (constituyente principal del cartílago y del hueso), por lo que aporta elasticidad a la piel, facilita la cicatrización de heridas y evita el desgaste de las articulaciones además de contribuir en el mantenimiento de huesos, dientes y vasos sanguíneos.
Participa en la actividad de los leucocitos y macrófagos , células que componen el sistema inmune del organismo. No obstante, aunque popularmente se haya relacionado la ingesta de esta vitamina con la aparición de resfriados, según una revisión Cochrane de 2013 , no hay ninguna justificación para decir que la vitamina C tiene efecto sobre la frecuencia de padecer un resfriado común en población sana. Por ello, una ingesta elevada de esta vitamina a través de la alimentación o la toma de suplementos no tiene un efecto preventivo o curativo una vez comienzan los síntomas del resfriado.
Tiene efectos antioxidantes contra la acción nociva de los radicales libres, sustancias químicas que oxidan y favorecen el envejecimiento de las células. Dichos radicales libres se desarrollan con la polución, la radiación del sol ultravioleta, el humo del tabaco o los aceites vegetales refinados
Participa de forma activa en los procesos de desintoxicación que se producen en el hígado.
En el estómago , inhibe la formación de nitrosaminas a partir de los nitratos (sustancias potencialmente cancerígenas que se encuentran presentes en ciertas bebidas y alimentos como embutidos y carnes procesadas).
Facilita la absorción intestinal de hierro no-hemo presente en alimentos de origen vegetal (legumbres, vegetales de hoja verde o frutos secos) debido a que la acción de esta vitamina reduce el hierro de su forma férrica a su forma ferrosa que es mucho más fácil de absorber. Además, la presencia de vitamina C contrarresta la acción de fitatos (presentes en el salvado de los cereales) que ejercen una acción quelante con el hierro (lo secuestran). Por tanto, la vitamina C es útil para prevenir la anemia ferropénica tanto en personas omnívoras como en vegetarianas.
¿Cuánta vitamina C es necesario tomar?
Las necesidades diarias de vitamina C dependen de la edad, sexo y ciclo vital , pero, en general, según la Autoridad Europea de Seguridad Alimentaria (EFSA), la cantidad diaria recomendada (CDR) de vitamina C en adultos es de 80 mg. Si estas necesidades las desglosamos según personas de diferentes edades, las CDR se muestran en el siguiente esquema:
Etapa de vida
CDR
Bebés hasta los 6 meses de edad
40 mg
Bebés de 7 a 12 meses de edad
50 mg
Niños de 1 a 3 años de edad
15 mg
Niños de 4 a 8 años de edad
25 mg
Niños de 9 a 13 años de edad
45 mg
Adolescentes (varones) de 14 a 18 años de edad
75 mg
Adolescentes (niñas) de 14 a 18 años de edad
65 mg
Adultos (hombres)
90 mg
Adultos (mujeres)
75 mg
Adolescentes embarazadas
80 mg
Mujeres embarazadas
85 mg
Adolescentes en período de lactancia
115 mg
Mujeres en período de lactancia
120 mg
Sin embargo, estas necesidades serán mayores en ciertos casos como: personas fumadoras, mujeres que toman de anticonceptivos orales, en la recuperación de una lesión y en ciertas enfermedades que alteran la absorción de esta vitamina (ciertos tipos de cáncer, y enfermedad renal que requiere hemodiálisis).
¿Qué ocurre si no se consume suficiente vitamina C?
Una carencia severa de vitamina C con una ingesta menor de 10 mg/día durante semanas podría producir escorbuto , patología cuyos síntomas incluyen tumefacción, inflamación y hemorragia de las encías, pe queñas manchas en la piel, dolor en las articulaciones y mala cicatrización de las heridas, cansancio… Sin embargo, la deficiencia de vitamina C es muy poco común en España ya que según los datos de la Encuesta Nacional de Ingesta Dietética los españoles superamos el 191% de las necesidades diarias, con lo que la suplementación de este tipo de vitamina en nuestra población es totalmente innecesaria e injustificada.
¿Y si hay un exceso de consumo de vitamina C?
Por otro lado, se ha establecido un límite de 2.000 mg de vitamina C al día para que no se produzca una hipervitaminosis que podría dar lugar a alteraciones gastrointestinales tales como diarreas, náuseas y calambres abdominales , e incluso puede favorecer el desarrollo de ataques agudos de gota y empeorar una litiasis renal por cálculos de oxalato (la vitamina C es un precursor de oxalato en nuestro organismo). Además, en las personas que padecen hemocromatosis (acumulación excesiva de hierro en sangre), un exceso de vitamina C podría empeorar el exceso de hierro y dañar los tejidos del cuerpo.
¿Dónde se encuentra la vitamina C?
La vitamina C se encuentra casi exclusivamente en frutas y verduras . Para ser más concretos, los alimentos con mayor cantidad de vitamina C son: guayaba, lichis, kiwi, mango, piña, caqui, cítricos, melón, fresa, bayas (grosella negra), pimiento, tomate, brasicáceas (verduras de la familia de la col), espinacas, col kale, perejil, naranja, pomelo y limón.
Por ello, con una suficiente ingesta de verduras o vegetales y frutas (con un total de cinco raciones al día) y teniendo en cuenta que el contenido de vitamina C de una verdura podría disminuir hasta el 50% al cocinarse, se recomienda que al menos una de las raciones de vegetales se consuma en forma cruda (ensaladas) y que el resto se cocinen al vapor o al microondas para minimizar esta pérdida.
Además, en lo que a frutas se refiere, se ha popularizado que el zumo de naranja pierde su contenido de vitamina C a los 15 o 20 minutos de haberlo preparado, sin embargo, nuevos estudios han demostrado que esta convicción es falsa y que el zumo de naranja natural exprimido en casa sigue aportando vitamina C hasta 12 horas después a su elaboración .

Artículo especializado
Tabaco y Salud
El consumo de tabaco o tabaquismo se considera una enfermedad crónica. Según datos aportados por diferentes sociedades y organismos médicos, el tabaquismo afecta a aproximadamente a entre el 23-25% de la población en España. La mayoría son fumadores diarios y la edad con porcentaje más alto de fumadores es el grupo de entre 25 a 34 años.
Adictivo y tóxico
Un dato importante es que se trata de una enfermedad adictiva, en la que se una dependencia de uno de los productos del tabaco: la nicotina. Esto provoca que si se inicia a edades tempranas se perpetúe el hábito a lo largo de muchos años.
Muchos estudios realizados sobre el tema han demostrado que el tabaco contiene una gran cantidad de sustancias tóxicas que son las responsables de los efectos nocivos sobre la salud. Se han detectado más de 4.000 sustancias químicas en el humo, muchas de ellas tóxicas, siendo la nicotina el componente mayoritario. Los carcinógenos (abundantes en el tabaco) son aquellas sustancias que están implicadas en el desarrollo del cáncer.
Destacan como principales sustancias tóxicas por su papel en el desarrollo de enfermedades la nicotina, el monóxido de carbono, alquitranes, nitrosaminas y sustancias oxidantes. Además, contiene gases irritantes y metales que, aunque se encuentran en dosis relativamente bajas, tienen importantes efectos perjudiciales sobre la salud del fumador y de las personas que lo rodean.
Efectos del tabaco sobre la salud
Se considera al tabaco como el principal causante de muerte prematura , debido a las enfermedades provocadas por su consumo. Es, además, la principal causa de muerte evitable en el mundo. Alrededor de la mitad de los fumadores fallecerá por una causa secundaria al tabaco.
Según las Organización Mundial de la Salud (OMS) su consumo es responsable del 12% de la mortalidad mundial (siete millones de muertes anuales) y en España, los datos del Ministerio de Sanidad muestran que causa más de 50.000 muertes al año.
Es importante saber que la toxicidad existe, aunque el consumo sea bajo, con lo cual siempre es desaconsejable.
Problemas cardiovasculares
El tabaco es uno de los principales factores de riesgo de los problemas cardiovasculares por el efecto que causa sobre la pared arterial, lo que comporta un mal riego sanguíneo y la aparición de coágulos sanguíneos. El papel nocivo de la nicotina es fundamental pues provoca un aumento de la presión arterial y de la frecuencia cardiaca . Por otro lado, el monóxido de carbono actúa de forma negativa sobre la circulación sanguínea dificultándola, estrechando los vasos y aumentando el riesgo de formación de coágulos sanguíneos.
La enfermedad cardiovascular se manifiesta en forma de embolias en diversos territorios del organismo (sobre todo cerebrales), enfermedades del corazón (infarto de miocardio y angina de pecho) e hipertensión arterial.
Neoplasias
Muchas neoplasias o tumores malignos tienen una clara relación demostrada con el consumo de tabaco. Se debe a la presencia de sustancias carcinógenas entre las que destacan el benceno, el tolueno y las nitrosaminas (derivadas de la nicotina). Así, el tabaquismo aumenta el riesgo de cáncer de pulmón, boca, laringe, nariz, vejiga, páncreas , colon, recto, estómago, esófago, riñón y cérvix.
Problemas respiratorios
El tabaquismo también está implicado en el desarrollo de enfermedades respiratorias graves, de hecho, es la causa directa.
El tabaco es responsable del 80% de los casos de EPOC (enfermedad pulmonar obstructiva crónica). La EPOC es una enfermedad respiratoria crónica muy frecuente en la población adulta y se produce por las lesiones provocadas en el árbol respiratorio por la inhalación de una sustancia tóxica, generalmente el tabaco. El tabaco provoca el engrosamiento de los bronquios , la destrucción de los alveolos y el aumento en la producción de moco, todo ello conlleva una obstrucción al flujo aéreo y una dificultad para respirar. También el tabaco es un agravante del asma .
Embarazo
Las sustancias tóxicas del tabaco atraviesan la placenta . Se contraindica el consumo de cigarrillos durante el embarazo por el riesgo para el bebé de bajo peso, parto prematuro y malformaciones como el labio leporino. También es más frecuente el aborto espontáneo.
Otros
∙ Envejecimiento cutáneo.
∙ Esterilidad y disfunción sexual (impotencia).
∙ Pérdida del sentido del gusto sabor.
∙ Mala cicatrización de las heridas.
∙ Problemas bucales (de las encías, coloración de los dientes, caries…)
∙ Síndrome de muerte súbita del lactante (bebés expuestos a tabaquismo pasivo).
∙ La simple exposición al humo del tabaco provoca irritación ocular, irritación nasal, tos, estornudos, molestias en la garganta, expectoración, ahogo e infecciones respiratorias.

Artículo especializado
Medicamentos Más Comunes sin Receta
Al abordar este tema el primer planteamiento que debemos hacernos es si realmente precisamos o no esta medicación. Es decir, ¿estaría indicado un tratamiento no prescrito?
Si bien no vamos a debatir la eficacia de la paramedicina o de la medicina convencional de venta libre, sí debemos plantearnos si precisamos establecernos la obligación de tomar una medicación diariamente si, realmente, no tenemos diagnosticada una patología que lo justifique.
Con ello no queremos decir que no esté indicado un antigripal, un antihistamínico o un antitusígeno. Lo relevante es que exista la indicación para realizar el tratamiento y ello requiere conocimiento de los síntomas y del fármaco, sentido común o juicio a la hora de tomar la decisión de iniciar un tratamiento y responsabilidad al iniciar la pauta teniendo en cuenta nuestro entorno médico.
¿Qué tipos de tratamiento podemos obtener sin receta médica?
La gran mayoría, a excepción de los antibióticos y los medicamentos de prescripción crónica como antihipertensivos, hipolipemiantes, antidiabéticos… Así, podemos tener acceso a diferentes fármacos entre los que podemos mencionar:
Analgésicos y antiinflamatorios: indicados en procesos agudos de dolor (ya sean traumáticos o inflamatorios), en procesos crónicos (tipo artritis y artrosis) y en caso de fiebre.
Antihistamínicos : para casos de alergia, resfriado, picaduras o prurito cutáneo.
Cremas, geles y ungüentos : pueden ser antifúngicos, antinflamatorios…
Antiácidos : para el tratamiento de la pirosis gástrica o ardor de estómago
Complejos vitamínicos o antigripales
Otros: colirios oftálmicos, aerosoles nasales, mucolíticos o descongestionantes, antieméticos…
Los antibióticos
Destacamos aquí un grupo de fármacos que, bajo ningún concepto, deberían dispensarse en la farmacia sin supervisión médica: los antibióticos , cuyo abuso implica creación de resistencias bacterianas y, por tanto, reducción de posibilidades terapéuticas en caso de futuras infecciones.
Honestamente, pienso que el problema no es adquirir el fármaco sino adquirir el fármaco adecuado a lo que quiero tratarme.
No te automediques
Ello nos lleva a reflexionar sobre quienes autogestionan el tipo y la duración del tratamiento sin consultarlo. Como es evidente, es muy loable que uno decida tomar un antigripal cuando empieza a notar los primeros síntomas de gripe. Sin embargo, debemos tener presente que no toda la lesión de la mucosa oral es un afta ni todas las fiebres constituyen un resfriado común. Se trata de no minimizar la importancia de aquellas lesiones que no ceden ante un tratamiento convencional.
Asimismo, antes de adquirir un fármaco es importante asegurarse de que no tenga ninguna interacción con el tratamiento de base que realizamos y comprobar los excipientes en caso de tener alguna intolerancia o hipertensión. Por supuesto, valoraremos también la dosis (según peso o edad), las alergias, los efectos secundarios o adversos, las indicaciones, las contraindicaciones, si existe un posible embarazo, si estás lactando un bebé, si conduces una máquina peligrosa o un autobús escolar… Todos los puntos son importantes y deben ser considerados. Por favor leamos atentamente el prospecto.
Los cuadros banales se solucionarán muy fácilmente con un tratamiento sintomático sin necesidad de acudir al médico. También el farmacéutico nos ayudará. Pero, es importante acudir a la consulta en caso de tos persistente que no ha mejorado con tres jarabes, unas deposiciones liquidas con fiebre, una fiebre injustificada, un ahogo inexplicable o unas lesiones cutáneas que no son simples picaduras de insecto…Tenemos que minimizar lo minimizable, pero ante la duda valoramos los síntomas y descartamos gravedad.
Consideraciones importantes sobre los fármacos de venta libre
Son eficaces para el tratamiento de enfermedades agudas leves , pero no está libres de efectos adversos o interacciones.
Se debe leer el prospecto para conocer, sobre todo, la posología y la indicación del fármaco.
En el momento de adquirir el fármaco de venta libre pregunta al farmacéutico si es compatible con tu tratamiento de base. ¡No te quedes con dudas!
No modifiques la dosis recomendada en el prospecto ni la forma de administración. Puede afectar a la absorción del fármaco y disminuir su eficacia.
No eternices un tratamiento que no ha conseguido erradicar tus síntomas. Es posible que el tratamiento no sea el adecuado o tu impresión diagnóstica sea errónea. En este caso, acude a visita médica.
Artículo especializado
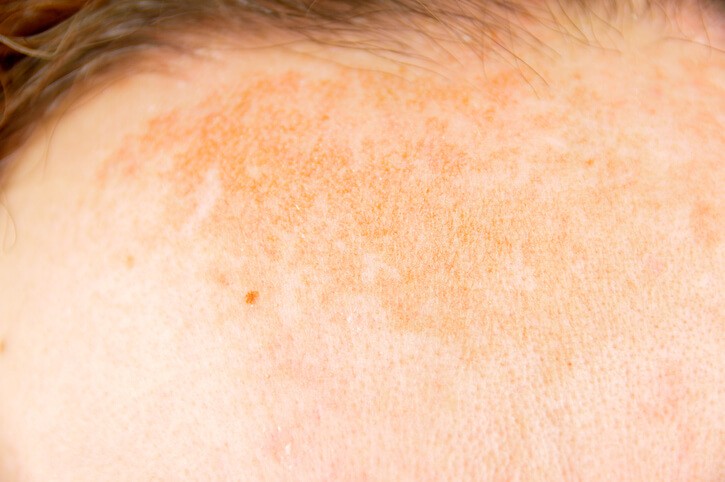
Melasma, Esto te Interesa
Este trastorno de la pigmentación afecta sobre todo a mujeres jóvenes en varias zonas de la cara. La importancia del melasma (o cloasma) es puramente estética, y el tratamiento no siempre tiene éxito. En general, se basa en los medicamentos despigmentantes y en la protección solar muy cuidadosa de la zona.
¿Cuál es su causa?
Parece tener una causa multifactorial, influyendo el tipo de piel (es más frecuente en personas más morenas), el patrón de exposición al so l, y una forma de ser de la piel que la hace más sensible a las hormonas femeninas. Por ello, es más frecuente en las chicas jóvenes , en las que toman anticonceptivos y durante los embarazos. En algunas zonas, como el área del labio superior, podría estar implicada la inflamación que supone la depilación con cera del vello de esta zona.
¿Existen diferentes tipos de melasma?
Según la profundidad a la que se localiza el pigmento puede distinguirse un melasma epidérmico , con pigmentación más superficial en la epidermis; uno dérmico , con pigmentación más profunda, en la dermis; y uno mixto , que combina pigmento a dos profundidades. El tratamiento puede depender del tipo de melasma, y aquellos con pigmentación más profunda responderán peor a las cremas despigmentantes.
En general, las zonas afectadas suelen ser la frente, los pómulos, la zona del bigote o las mandíbulas. Es frecuente ver manchas similares en los antebrazos (en la zona que más toca el sol) e incluso en otras áreas como el pecho y el escote.
Cloasma gravídico
La forma más frecuente ocurre con los embarazos , aunque no con la misma intensidad con cada uno de ellos. Es muy frecuente que las mujeres embarazadas desarrollen, sobre todo durante el último trimestre, manchas marronosas en el bigote, los pómulos o las zonas mandibulares. También se le llama “paño”, y puede conllevar un problema estético importante, como si la cara estuviese cubierta por una máscara. Tiende a atenuarse después del parto, o a persistir durante años, aumentando otra vez con cada gestación. A partir de la menopausia la pigmentación de la piel suele disminuir, aunque se va combinando con las otras manchas que aparecen con la edad en las zonas más expuestas a la luz, y que conocemos como manchas o léntigos solares . Los veremos en las sienes, la frente, los pómulos y el dorso de las manos, fundamentalmente.
Melasma en hombres
Aunque es menos evidente, también podemos ver pigmentación tipo melasma en hombres, sobre todo si son personas de piel muy morena y muy expuesta al sol , por su trabajo o sus aficiones. La zona más típica es la frente y los pómulos.
Tratamiento
El melasma no tiene un fácil tratamiento. Se trata de pieles con mucha tendencia a pigmentarse, y cualquier técnica agresiva para eliminar el pigmento puede desencadenar inflamación y nuevamente pigmentación.
En las mujeres con melasma asociado a los anticonceptivos hormonales, se puede aconsejar otro tipo de método anticonceptivo , como el preservativo, el DIU o la ligadura de trompas.
Todos los pacientes deben protegerse la zona con fotoprotectores de factor alto (factor 50, con alta protección frente a rayos UVA), y evitar la exposición al sol. Existen maquillajes que hacen más uniforme la pigmentación, y algunos tienen protección solar alta en su composición.
Tratamientos: despigmentantes, blanching, láser, peeling
El primer tratamiento debe intentarse con cremas despigmentantes que se aplican por la noche. Suelen contener sustancias químicas como la hidroquinona, el ácido kójico, el ácido azelaico, el tretinoíno o el ácido glicólico. No suelen aconsejarse los corticoides en crema ya que, aunque tienen efecto blanqueante, pueden provocar efectos secundarios graves. En otros casos puede intentarse el tratamiento con peelings , con sustancias que decapan la piel y pueden llevar despigmentantes en su composición. El tratamiento con láser es costoso y no siempre funciona, ya que provocan inflamación en la piel que puede desencadenar más pigmentación.

Artículo especializado
Melatonina, la Hormona de la Oscuridad
Este no pretende ser un tratado de neurofisiología, pero me gustaría que al finalizar esta lectura te resultara familiar la mención de estas palabras: triptófano, serotonina y melatonina . El tema que nos ocupa es la melatonina, que se define como una hormona producida por la glándula pineal. Su nombre farmacológico sería: N-acetil-5-metoxi-triptamina (es un derivado del aminoácido triptófano). Es una hormona inductora del sueño, que también se conoce como la hormona de la oscuridad.
El triptófano es un aminoácido imprescindible en la liberación de serotonina (neurotransmisor regulador del sueño y del placer , también conocida como la hormona del bienestar).
¡Ojo! El triptófano es un aminoácido esencial (es decir, el propio organismo no puede sintetizarlo por lo que sólo se obtiene a través de la alimentación). Por tanto, asegurémonos de mantener sus niveles mediante una dieta rica en proteínas como huevo, leche, cereales integrales, chocolate, avena, dátiles, sésamo, garbanzos, pipas, cacahuetes, almendras, plátanos, calabaza, carnes rojas, pescado, pollo, etc.
Ya tenemos los tres conceptos definidos: el triptófano es un aminoácido esencial que se transforma en serotonina, que es un neurotransmisor que regula la liberación de melatonina, que es una hormona segregada en la glándula pineal. La falta de triptófano puede contribuir negativamente en los niveles de melatonina y serotonina, y ello daría lugar a síntomas de insomnio, ansiedad, y estrés.
SABÍAS QUE…
La serotonina regula el ciclo diario de sueño-vigilia , así como nuestro estado de ánimo. Bajos niveles de serotonina se asocian a síntomas de depresión, fatiga, ira, negatividad, dolor de cabeza, insomnio o ansiedad. Altos niveles de serotonina se asocian a sentimientos de felicidad y relajación. La medición de los niveles de serotonina pueden ser un parámetro a considerar para monitorizar el control evolutivo de un cuadro depresivo.
Sobre la melatonina
Vamos a focalizar nuestra atención en la melatonina , segregada en la glándula pineal. La glándula pineal está ubicada en el cerebro y su tamaño es similar a un guisante (mide entre 5 y 8 mm). Su forma se asemeja a un pequeño cono de pino (de ahí su nombre). Su secreción se regula por los cambios en la iluminación ambiental (se secreta en la oscuridad). Así, por la noche segrega melatonina que nos induce el sueño. La secreción de melatonina aumenta poco después del anochecer, alcanza su pico máximo entre las dos y las cuatro de la madrugada y gradualmente disminuye durante la segunda mitad de la noche.
Como curiosidad, ¿sabías que la melatonina también está presente en animales, plantas, hongos y bacterias, así como en algunas algas?
Existe una disminución de su producción asociada a la edad , por ello, únicamente ha sido aprobada como medicamento para el tratamiento a corto plazo del insomnio primario en pacientes mayores de 55 años con mala calidad de sueño.
Existen alimentos que poseen precursores de la melatonina : la mostaza, las bayas de Goji, la avena, las cerezas, el maíz, el vino tinto, los tomates, las patatas, las nueces, las almendras, las ciruelas, el arroz, las pipas de girasol, el cardamomo, el hinojo y el cilantro.
La melatonina se vende en farmacias y parafarmacias con diferentes presentaciones y se emplea como alternativa a plantas medicinales o fármacos de prescripción médica para el tratamiento del insomnio. No se recomienda su uso de forma injustificada dado que el aporte externo de serotonina puede inhibir la síntesis endógena. Es decir, si nuestro cerebro detecta altos niveles de serotonina se produce un bloqueo de nuestra secreción por parte de la glándula pineal, que deja de fabricarla automáticamente.
¿Cómo explicamos que uno de cada tres adultos no tenga un sueño regular?
Nuestro organismo produce melatonina de forma natural, pero existen algunas situaciones como la cafeína, el alcohol, el tabaco, el estrés y los cambios frecuentes de turno que pueden disminuir los niveles de melatonina en el organismo.
Cuando está justificado, prescribimos melatonina en forma de comprimidos que deben ingerirse una o dos horas antes de acostarse. Son comprimidos de liberación prolongada (deben tomarse enteros, sin masticar ni triturar, para facilitar su deglución). Esta pauta puede mantenerse durante unas semanas no recomendándose prolongar el tratamiento más de tres meses.
Como dato curioso te diré que en ancianos sólo se absorbe el 50% de la melatonina ingerida, por ello se recomienda su ingesta con el estómago vacío. Y, ¡atención!, porque el comprimido farmacológico comercializado de melatonina contiene lactosa . Por tanto, los pacientes que presenten intolerancia a la galactosa o malabsorción de glucosa o galactosa no deben tomar este medicamento.
Asimismo, puede presentar interacciones. La ingesta concomitante de melatonina y alcohol reduce la eficacia de la melatonina. Asimismo, si se toma junto a otros fármacos, por ejemplo, antidepresivos, pueden potenciarse las propiedades sedantes. Los estrógenos inhiben el metabolismo de la melatonina y aumentan su tiempo de permanencia en sangre.
Como todo fármaco, el tratamiento con melatonina no está exento de posibles efectos adversos, aunque aparecen con una frecuencia baja. Algunos de ellos serían: cefalea, somnolencia, ansiedad, irritabilidad, nerviosismo, sueños anormales , hiperactividad, sequedad de boca, náuseas, dolor de espalda, artralgia, fatiga, etc.
Como ya habrás deducido, no se recomienda este tratamiento durante el embarazo, la lactancia y la edad pediátrica.
Respecto a la relación de la melatonina con la grasa parda. ¿Qué podríamos añadir?
En el cuerpo humano la grasa puede depositarse en forma de grasa blanca (tiene la función principal de actuar como reservorio de energía) o grasa parda (de color marrón o rojizo, tiene la función de termogénesis o producción de calor en respuesta al frío). En la especie humana esta grasa parda es de especial importancia en el recién nacido en el que supone el 5 % de la grasa corporal. La grasa parda no se deposita en los mismos lugares que la grasa blanca. En la infancia se localiza alrededor de riñones, tiroides y carótidas. Por tanto, es una forma de depósito de grasa que no daría lugar a obesidad externa. En edad adulta no prolifera por lo que sólo está presente en pequeñas cantidades. Del total de grasa de un adulto existe una proporción de una célula de grasa parda frente a 100-200 de grasa blanca.
Pues bien, un grupo de científicos españoles publicó en 2016 un artículo en la revista “Journal of Pineal Research” sobre un estudio llevado a cabo en ratas donde se estudió la posible relación existente entre la administración crónica de melatonina y el control de la obesidad y de la diabetes. Postuló que, en ratas, el consumo adicional de melatonina podría ayudar a regular el aumento de peso por estimulación de la síntesis de “grasa parda” (como hemos comentado, es un tipo de tejido graso que quema calorías en lugar de almacenarlas como es el caso de la grasa blanca). ] [ El estudio apunta que dormir a oscuras y consumir productos ricos en melatonina podría ayudar a controlar el peso y a prevenir las enfermedades cardiovasculares asociadas a la obesidad y la dislipidemia en humanos, pero los hallazgos en ratas deben ser confirmados en humanos.
¿Con qué nos quedamos? La melatonina es una hormona que induce el sueño cuando se detecta oscuridad ambiental. ¿Será por ese motivo que nos dormimos en el cine o en una aburrida charla en una sala con luz tenue? En este caso influye la oscuridad, la melatonina y… muy probablemente… nuestro cansancio acumulado.

Artículo especializado
Convivir con la Dispepsia
Es muy frecuente que, en épocas de celebraciones, cumpleaños o fechas festivas, ante una transgresión dietética (comidas más abundantes o más copiosas) o un consumo más elevado de alcohol, podamos experimentar ciertas molestias en el estómago propias de un proceso de indigestión. No obstante, cuando estas molestias se repiten con más frecuencia y sin estar relacionadas con un consumo excesivo de comida o alcohol, podemos estar ante una dispepsia, considerada un trastorno frecuente que puede afectar hasta el 30% de la población general.
Definiendo la dispepsia
Etimológicamente, la palabra dispepsia se compone del término griego dys, que significa “malo” y pepto, que significa “digestión”, por lo que su significado podría ser “mala digestión”. Así pues, la dispepsia se define como cualquier dolor o molestia en la zona superior del abdomen (por encima del ombligo) que cursa con los siguientes síntomas: dolor estomacal, sensación de hinchazón, saciedad precoz , pérdida de peso, digestión pesada, ardor, gases, vómitos o náuseas.
Tipos y causas de la dispepsia
En base a sus causas, la dispepsia se puede clasificar en orgánica o funcional:
Dispepsia orgánica : es más frecuente en las edades más avanzadas ya que su causa es debida a varias patologías que deben ser diagnosticadas mediante pruebas específicas. Entre las causas más frecuentes de dispepsia orgánica encontramos:
Enfermedad ulcerosa péptica.
Enfermedad por reflujo gastroesofágico.
Cáncer gástrico.
Enfermedades biliares.
Cáncer pancreático.
Pancreatitis crónica.
Causas extra digestivas como: diabetes mellitus, uremia, insuficiencia adrenal y alteraciones hidroelectrolíticas, alteraciones tiroideas.
Consumo de ciertos medicamentos (antiinflamatorios, antibióticos).
Consumo excesivo de alcohol y tabaco.
De entre todas estas causas, la esofagitis erosiva y la úlcera péptica son las más frecuentes. De hecho, existe una mayor probabilidad de encontrar una úlcera en un paciente con dispepsia si éste es mayor de 40 años, varón, consumidor habitual de antiinflamatorios (AINES), o está infectado por Helicobacter pylori . En concreto, el consumo de AINES es responsable de hasta un 5% de las úlceras duodenales y un 30% de las gástricas.
Dispepsia funcional : cuando no existe ninguna evidencia de enfermedad estructural (incluida la endoscopia digestiva alta) que pueda explicar los síntomas, se considera que la dispepsia es funcional. Antiguamente, la dispepsia funcional se denominaba dispepsia no ulcerosa, aunque hoy en día esta nomenclatura es errónea ya que existen otras causas de dispepsia orgánica además de la úlcera.
Para su diagnóstico es importante saber que sus síntomas:
Pueden ser continuos o intermitentes .
Pueden no estar relacionados con la ingesta de alimentos .
Deben haber aparecido al menos seis meses antes del diagnóstico y estar activos durante al menos tres meses.
Además, se requiere un estudio diagnóstico que incluya, al menos, una endoscopia y la ausencia de infección por Helicobacter pylori y que excluya cualquier enfermedad orgánica, sistémica o metabólica que justifique los síntomas.
Este tipo de dispepsia es la afecta a las 2/3 partes de los casos diagnosticados y entre sus causas más comunes encontramos:
Motilidad digestiva.
Regulación autonómica.
Sensibilidad visceral.
Respuesta general al estrés.
En concreto, los pacientes con dispepsia funcional suelen padecer alteraciones psicológicas como tensión, ansiedad, estrés, etc. ya que estos factores pueden alterar la función nerviosa central y, por ende, alterar la función sensorial y motora del estómago, provocando una hipersensibilidad visceral. Por ello, las terapias psicológicas, incluyendo la terapia cognitivo conductual, también pueden mejorar síntomas de este tipo de dispepsia.
¿Qué hacer si sospecho que tengo dispepsia?
Si los síntomas de dispepsia son ocasionales y tienen una causa clara (por ejemplo, una cena abundante el día antes) es suficiente con hacer una dieta de protección gástrica (o dieta blanda) acompañada de un tratamiento con un antiácido si los síntomas son bastante molestos. En estos casos, la sintomatología desaparecerá espontáneamente en pocos días.
Si los síntomas son más intensos o persistentes, es posible que sea necesario consultar al médico para realizar una serie de pruebas diagnósticas entre las que se incluye un análisis de sangre y una endoscopia que nos identificará la causa orgánica de esta dispepsia.
Además, estas pruebas también servirán para descartar alteraciones del funcionamiento de la glándula tiroidea , u otros problemas como una enfermedad celíaca, que pueden ocasionar síntomas similares a la dispepsia
Tratamientos y cuidados a tener en cuenta
Cuando la causa es funcional, el tratamiento se basa en llevar a cabo unos hábitos de vida y alimentarios sanos que pueden ser útiles para mejorar la dispepsia. Entre estas medidas destacamos:
Mantener un peso normal , hecho que disminuye significativamente los síntomas de reflujo y a veces la dispepsia.
Evitar las comidas muy abundantes.
Ingerir comida en pequeñas cantidades y hacer comidas más frecuentes.
Comer despacio y masticar adecuadamente para favorecer el procesamiento gástrico de los alimentos.
Evitar ingerir alimentos muy tarde y acostarse inmediatamente después de comer.
Consultar con el médico , especialmente antes de tomar antiinflamatorios.
Dejar de fumar y evitar la ingesta de bebidas alcohólicas .
Si estas medidas no funcionan, los tratamientos farmacológicos para la dispepsia son:
Los llamados inhibidores de la bomba de protones (omeprazol), cuya acción es disminuir la producción de ácido del estómago.
Los procinéticos (metoclopramida y domperidona), cuya acción es aumentar las contracciones del estómago para favorecer el vaciamiento gástrico
Los medicamentos antidepresivos del grupo de la amitriptilina (a dosis más bajas de las que se utilizan para la depresión) ya que se ha demostrado que son capaces de regular las sensaciones provenientes del tubo digestivo, disminuyendo la sensibilidad al dolor y aumentando la tolerancia a las molestias de la dispepsia.
En función del tipo y la gravedad de los síntomas, el médico recomendará un tratamiento u otro (o la combinación de éstos), ajustando la dosis a cada persona. Sin embargo, hay que recordar que, la mayoría de veces, la dispepsia funcional no precisa tratamiento farmacológico sino más bien un apoyo psicológico e información suficiente para entender que no se trata de una enfermedad orgánica grave .
Riesgos y complicaciones
La gravedad de la dispepsia funcional puede oscilar en el tiempo, con períodos de más o menos sintomatología, aunque no tiene mayor riesgo de complicaciones ni secuelas a largo plazo. Sin embargo, este tipo de dispepsia tiene el inconveniente de que puede llegar a ser muy molesta y de duración crónica (el 50% de los pacientes siguen experimentando síntomas a los cinco años de seguimiento) ya que no hay un tratamiento 100% efectivo en todos los pacientes.
En el caso de dispepsia orgánica, las complicaciones se derivan de la causa orgánica que las produce. Por ejemplo, si es producida por una úlcera, su evolución dependerá de la gravedad de ésta y su pronóstico mejorará con un tratamiento para la cura y prevención de las causas de dicha úlcera.
SABÍAS QUE…
Aunque se ha relacionado mucho la dispepsia con la infección por Helicobacter pylori , a día de hoy sabemos que esta infección no es una causa directa de dispepsia, salvo que esta bacteria sea la causante de úlcera de estómago o duodeno. Por ello, el tratamiento de una dispepsia cuando coexiste con una infección por Helicobacter pylori no debe ser un antibiótico ya que éste erradicará la bacteria, pero no la causa orgánica de la dispepsia.

Artículo especializado
Hábitos Saludables en el Insomonio
Al llegar la noche y haber finalizado con nuestro cometido del día, muchos deseamos poder iniciar un estado de descanso y desconexión, dejándonos llevar por el dulce sueño. Sin embargo, para algunos se convierte en una pesadilla debido a que sufren insomnio.
¿Qué es el insomnio?
El insomnio es el trastorno de sueño más frecuente en nuestra sociedad . Quien lo sufre tener problemas para conciliar el sueño o permanecer dormido. Tanto la calidad como la duración del sueño son bastante bajas e interfieren significativamente en la vida cotidiana de la persona, provocándole fatiga , ansiedad, disminución del grado de alerta, somnolencia diurna … situaciones que pueden llegar a provocar accidentes domésticos o laborales.
¿Qué causas tiene?
Las causas del insomnio pueden ser de índole muy diversa y, en ocasiones, no se presentan de forma aislada. El conocimiento de la etiología del insomnio será necesario para tratarlo adecuadamente. Existen múltiples formas de clasificar el insomnio, pero a efectos prácticos lo clasificaremos según su origen:
Insomnio primario: incluye aquellos casos en los que no se puede identificar una causa clara del trastorno. Suele implicar factores ambientales que influyen de modo negativo sobre el sueño como: malos hábitos de sueño, uso y abuso de sustancias y medicamentos, trabajos por turnos o viajes frecuentes transoceánicos, etc.
Insomnio secundario : su origen es debido a una enfermedad o trastorno (psicológico, síndrome de piernas inquietas, enfermedades neurológicas, trastorno respiratorio nocturno, etc).
El insomnio también se relaciona con la edad . El trastorno del sueño infantil es el más frecuente y puede afectar desde a lactantes hasta a niños de 5-6 años. Normalmente, la causa es una deficiente adquisición del hábito del sueño. Por otra parte, la edad avanzada conlleva también una alteración de los ciclos de sueño haciéndola menos reparadora.
¿Qué podemos hacer para afrontar el insomnio?
Como hemos podido percibir el insomnio es un cuadro bastante complejo por lo que dificulta encontrar un tratamiento efectivo. Antes de contemplar cualquier medida farmacológica, deberá realizarse un buen estudio inicial para detectar todas las posibles causas que lo originan.
El tratamiento del insomnio debe estar siempre enfocado hacia la eliminación de las causas que lo provocan mediante un cambio de estilo de vida y adoptando las llamadas medidas higiénicas del sueño, llegando si fuese necesario al tratamiento farmacológico , siempre con la supervisión de un facultativo.
Las medidas de higiene del sueño hacen referencia a aquellos hábitos saludables que nos ayudan a tener una rutina sana de sueño, evitando aquellas actividades o elementos que lo dificultan, y potenciando aquellos que lo facilita. Son el denominador común de toda intervención terapéutica utilizada para los trastornos del sueño. Las recomendaciones indicadas por los expertos, para conseguir un sueño reparador son:
Mantener un horario fijo para acostarse y levantarse, incluidos fines de semana y vacaciones.
Permanecer en la cama el tiempo suficiente, adaptándolo a las necesidades reales de sueño.
Evitar la siesta . En casos concretos, se puede permitir una siesta después de comer, con una duración no mayor de 30 minutos.
El tabaco , además de perjudicar la salud, también interfiere en el sueño. Por tanto, se debe evitar su consumo siempre o unas horas antes de dormir.
Mantener el dormitorio a temperatura agradable , con unos niveles mínimos de luz y ruido.
No utilizar pantallas digitales (ordenador, móvil, tablet…) en las dos horas previas al sueño nocturno.
Tomar un baño o ducha de agua a temperatura corporal por su efecto relajante.
Disfrutar de masajes corporales con aceites esenciales sedantes (a bajas dosis, diluido en aceites neutros como el de almendra) como la lavanda, azahar, mandarina, ylang-yglan…
El papel del ejercicio
La actividad física en los casos de insomnio puede ser interesante, especialmente si se hace en la “dosis” y la intensidad adecuada. El ejercicio físico de intensidad moderada favorece la descarga de tensiones y la relajación muscular , ayudando a la conciliación. Pero realizar una actividad física muy “energética” y con movimientos muy activos como baile, aeróbic… a última hora de la tarde/noche (21 o 22 h) puede generar un estado de excitación en algunos individuos que les impida dormir. Cabe encontrar el ejercicio adecuado para cada caso y las horas de su realización.
Por otra parte, son muy recomendables las técnicas de relajación (respiración abdominal, yoga) o las artes marciales energéticas (qi qong, tai chi). En general, reducen la exaltación mental y física, por lo que son muy útiles para quienes padecen hiperexcitabilidad durante el día o la noche.
¡La alimentación también puede influir!
Otro factor más a tener en cuenta en el abordaje del insomnio es la alimentación. Se sabe muy bien que determinados hábitos dietéticos pueden influenciar en la calidad del sueño, bien sea favoreciendo su conciliación o dificultando el descanso. Si parte de la causa del insomnio es dietética se deberán tener en cuenta los siguientes ítems:
Respecto a la cena:
Toma una cena ligera , unas dos horas antes de ir a la cama.
Intenta no acostarte con hambre . Una pequeña cantidad de alimentos, un vaso de leche tibia o infusión caliente pueden ayudar a conciliar el sueño.
Si te despiertas con hambre por la noche, no comas, pues el impulso de comida “despierta” el sistema digestivo y el metabolismo.
Evita el azúcar simple porque es un gran excitante y estimulante.
Modera el contenido líquido de bebidas para no favorecer la diuresis nocturna.
Alimentos y sustancias que dificultan el sueño:
Metilxantinas (cafeína, teobromina, teofilina) del café, té, guaraná, ginseng, cacao, mate y colas. Son sustancias que afectan al sistema nervioso central y tienen una acción directa sobre el sueño.
Especias . Las comidas muy condimentadas con especias picantes pueden perjudicar el sueño ya que aumentan la temperatura corporal.
Alcohol: la deshidratación que produce el alcohol puede interferir en el sueño. Además, también interrumpe la fase del sueño MOR (movimiento circular rápido), necesaria para un buen descanso. Sólo se alcanza esta fase una vez se han pasado los efectos del alcohol.
Alimentos picantes : pueden provocar una mala digestión con ardores y dolor estomacal.
Alimentos y nutrientes que favorecen el sueño:
Hidratos de carbono: los alimentos ricos en hidratos de carbono inducen al sueño sin excederse en cantidades como: patata, pan de calidad, lentejas, naranjas, arroz blanco, cuscús, frutas…
Infusiones relajantes : tomar una tacita pequeña de plantas medicinales con efecto sedante y relajante muscular como pasiflora, valeriana, tila, azahar, hierba luisa, melisa, mejorana, espino blanco, lúpulo, lavanda.
Triptófano : incorporar alimentos ricos en este aminoácido como huevos, leche, cereales integrales, avena, dátiles, semillas de sésamo, garbanzos (humus), pipas de girasol y calabaza, cacahuetes y plátano. El motivo es que el triptófano contribuye a aumentar los niveles de serotonina y, con ello, la cantidad y calidad del sueño. La serotonina es precursora de la melatonina la cual es la encargada de regular los ciclos del sueño. Además, interviene en el control del estrés y de la temperatura corporal.

Artículo especializado
¿Cómo Interpretar unos Análisis de Sangre?
El análisis de sangre es una de las pruebas médicas más solicitadas, bien como chequeo de rutina o bien para ayudar en el seguimiento de pacientes aquejados de alguna dolencia. Pero, ¿cuántas veces hemos recibido una copia de un análisis de sangre y nos hemos asustado innecesariamente, hasta que hemos hablado con el médico?
La sangre está formada por cuatro tipos de componentes:
Corpúsculos celulares (hematíes, leucocitos, plaquetas).
El plasma sanguíneo o suero: parte líquida.
Los gases (O2, CO2…).
Productos orgánicos y minerales transportados (hormonas, minerales, proteínas…).
Por la sangre pasan la mayoría de sustancias de nuestro organismo, por lo que poder analizar una pequeña cantidad de ésta nos permite interpretar muchos aspectos acerca del estado de salud de una persona.
En una analítica de sangre básica se piden los datos hematológicos (niveles celulares, hemoglobina, hematocrito, etc.) y bioquímicos más generales (glucosa, colesterol, triglicéridos…). Cuando el médico sospecha alguna anomalía concreta puede complementar con otros indicadores un poco más específicos (VSG, hierro, hormonas, fibrinógeno…).
RECUERDA QUE…
La analítica siempre debe ser interpretada finalmente por un facultativo médico porque los datos varían en función de cada laboratorio, sexo, edad, condiciones físicas, alimentación…
NO TE ALARMES SI…
Se observa un valor aumentado de forma importante. El médico solicitará más pruebas diagnósticas en caso de considerar que tiene importancia. Una sola prueba no suele ser suficiente para emitir el diagnóstico de una enfermedad.
Datos principales en un hemograma
Los datos clave solicitados habitualmente en una analítica son:
Hemograma:
Hematíes o eritrocitos o glóbulos rojos: son los corpúsculos celulares que transportan el oxígeno que necesitan las células de todo el organismo para respirar. En su interior contienen la hemoglobina, que lleva hierro y es lo que le otorga el color rojo a la sangre. (Valores normales (VN): 4,5-6,5 mill/mm3 en varones; 3,8-5,8 mill/mm3 en mujeres).Cuando la concentración de hemoglobina disminuye (valores bajos en la analítica) aparecen las anemias ; las más frecuentes en la población se llaman f erropénicas , porque se deben al déficit de hierro. Los valores de ferritina nos indican cuánto hierro se encuentra depositado en el organismo.
Leucocitos o glóbulos blancos: son las células de defensa frente a agentes patógenos (VN: 5000-10.000/mm3). Pueden ser:
Granulocitos o polimorfonucleares : a su vez se subdividen en neutrófilos, encargados de la defensa frente a microorganismos, eosinófilos, que combaten los parásitos y ‘basófilos’, que intervienen en las reacciones de hipersensibilidad.
Linfocitos: se encargan de fabricar anticuerpos y de la defensa contra virus y células tumorales.
Plaquetas: son las encargadas de taponar las heridas, iniciar la formación del coágulo sanguíneo e impedir la pérdida de sangre por hemorragia. (V: 150.000-350.000/mm3). Las células de nuestra sangre se generan en la médula ósea de algunos huesos, donde unas células precursoras denominadas ‘hematopoyéticas’ las van fabricando y liberando al torrente sanguíneo una vez maduradas.
Otros parámetros de importancia en el hemograma son: la hemoglobina, el VCM; el HCM.; el CHCM; hematocrito; VSG., etc. (ver artículo “¿Qué detecta un hemograma?”).
Bioquímica
Glucosa: es un hidrato de carbono simple y la principal fuente de energía que utilizan las células. Se puede alterar por dietas, ayuno, entrenamiento intensivo, hipotiroidismo, diabetes mellitus, etc. (VN: 70-110 mg/dL).
Colesterol: es un componente graso fundamental para la composición de las membranas celulares de todas las células del organismo y precursor de muchas sustancias esenciales para la vida (hormonas, ácidos biliares…). El colesterol total tiene unos valores normales de 140-220 mg/dL. Circula en el plasma unido a diferentes lipoproteínas. Las más conocidas son la LDL (“o colesterol malo. VN: < 150 mg/dL”), responsable del transporte de colesterol a los tejidos periféricos y al aumentar puede contribuir a formar depósitos en las arterias (arteriosclerosis) y la HDL (“o colesterol bueno. VN: > de 55 mg/dL”) que, al contrario, retira el colesterol de los tejidos y lo lleva al hígado, reduciendo el riesgo cardiovascular.
Triglicéridos: son indicadores de la grasa que ingerimos en la dieta y sirven de transporte y almacén de energía. (VN: 40-170 mg/dL).
Proteínas plasmáticas : en el plasma circulan multitud de proteínas entre las que se encuentran las ‘inmunoglobulinas (anticuerpos)’, las proteínas de la coagulación de la sangre o proteínas transportadoras como la haptoblobina o la transferrina, entre otros ejemplos. (VN: 6-8 g/dL).
Transaminasas (AST o GOT / ALT o GPT): son unas enzimas (proteínas), que se encuentran en el interior de las células de algunos órganos como hígado, corazón, riñones o músculos y que cumplen una importante función metabólica. (V.N. < 40 UI/L). La GGT también es una transaminasa que se encuentra en las células del hígado y que determina el estado de salud del mismo. (VN: 12-55 UI/L).
Bilirrubina: es una sustancia que se forma con la destrucción de los hematíes y otras hemoproteínas. Es captada y transformada en el hígado, eliminándose por la bilis. Aumenta sus niveles en sangre cuando hay una incapacidad por el hígado de metabolizarla o cuando se destruyen demasiados hematíes (anemias hemolíticas) o, finalmente, también cuando se obstruye físicamente el paso de la bilis por sus conductos naturales. (VN: de Bilirrubina Total: <1 mg/dL).
Creatinina: es un producto del metabolismo muscular que se elimina por el riñón, por lo que se emplea como indicador de la función renal. Cuando el riñón no funciona correctamente no puede eliminarse por la orina y se acumulan sus niveles en sangre. (VN: 0.7 a 1.3 mg/dL para los hombres y de 0.6 a 1.1 mg/dL para las mujeres).
Ácido úrico: es un producto del metabolismo que se acumula en casos de enfermedad renal o por una dieta mal equilibrada. (VN: 3-7 mg/dL).
EL PAPEL DEL EJERCICIO
En general, los valores metabólicos son más saludables cuando se realiza deporte. Se observa una disminución del colesterol total , los triglicéridos, de la glucosa basal (por eso el ejercicio se recomienda a los diabéticos). También puede aumentar el HDL o fracción buena del colesterol y el nivel de urea por efecto del catabolismo proteico.

Artículo especializado
Motivos y Mejora de la Dificultad Respiratoria
La dificultad respiratoria es una sensación desagradable de falta de aire, de sensación de ahogo, que se puede manifestar en reposo o durante el esfuerzo físico. En términos médicos, se llama disnea. Su causa no siempre es tan obvia como puede parecer, ya que no sólo las enfermedades del pulmón la pueden provocar, sino que hay muchas otras causas que pueden ocasionar dificultad para respirar. Veámoslas.
Causa de disnea o dificultad respiratoria
La dificultad para respirar puede ser debida a diferentes causas, algunas debidas a una enfermedad, al estrés, a accidentes o, en otras ocasiones, a circunstancias como la altura.
Factores externos que pueden causar disnea :
Intoxicación por gases.
Cuerpo extraño en la vía aérea.
Altura o alta montaña.
Factores psicológicos :
Crisis de ansiedad o de pánico con hiperventilación.
Enfermedades pulmonares :
Asma bronquial.
Bronquitis aguda o crónica.
EPOC (Enfermedad Pulmonar Obstructiva Crónica).
Enfisema.
Neumonía.
Fibrosis pulmonar.
Edema pulmonar.
Neumotórax.
Tromboembolia pulmonar.
Sarcoidosis.
Bronquiectasias.
Derrame pleural.
Tumores pulmonares.
Enfermedades cardiovasculares :
Insuficiencia cardíaca.
Enfermedad coronaria.
Cardiopatías congénitas.
Miocarditis o pericarditis.
Arritmias.
Enfermedades infecciosas :
Gripe.
Infección de vías respiratorias altas.
Difteria.
Tos ferina.
Crup o laringitis.
Epiglotitis.
Traqueítis.
Tuberculosis.
Enfermedades de la musculoesqueléticas :
Cifoescoliosis severa.
Parálisis diafragmática bilateral.
Otras
Alergias graves que causan edema laríngeo.
Las enfermedades neurológicas que afecten al control de la respiración.
La apnea del sueño.
¿Cómo se diagnostica?
Como en cualquier situación médica, un correcto y extenso interrogatorio (historia clínica) y una completa exploración física nos permitirán realizar un buen diagnóstico. La auscultación del paciente, el inicio de los síntomas, su aparición con el esfuerzo o la presencia de fiebre o dolor, orientan en el diagnóstico.
Tras la auscultación del paciente, se puede realizar una determinación del oxígeno que hay en la sangre, como una gasometría o bien, valorar cómo está el pulmón mediante una radiografía. Una analítica o un electrocardiograma también pueden ser útiles. Una manera objetiva de valorar también la dificultad respitario y la capacidad pulmonar es mediante la realización de una espirometría o peak flow .
Tratamiento de la dificultad respiratoria
El tratamiento está enfocado a la causa que provoca la disnea. La dificultad para respirar no es una enfermedad en sí misma, sino un síntoma secundario a un problema de base.
Si el problema es una obstrucción de la vía aérea, ya sea por mucosidad u obstrucción nasal o por un cuerpo extraño, el tratamiento será liberar la vía aérea para dejar pasar el aire.
Si la dificultad respiratoria la causa el estrechamiento de los bronquios (asma o bronquitis), el tratamiento irá dirigido a broncodilatarlos mediante fármacos inhalados, como el salbutamol o corticoides.
En el caso de las infecciones bacterianas , como la neumonía, deben ser tratadas con antibióticos y, si hay tumores o líquido en la pleura o pulmones, deben ser tratados quirúrgicamente.
Los pacientes con cardiopatías o arritmias , deben ser estabilizados y tratados con fármacos específicos.
Los pacientes con manifestaciones graves de alergia , deben evitar el alérgeno que les causa problemas y llevar siempre consigo la medicación.
¿Podemos evitarla o prevenirla?
Los fumadores tienen mayor riesgo de presentar disnea o problemas respiratorios.
Vacunarse contra la gripe, sobre todo, las personas con enfermedades crónicas, respiratorias o cardíacas.
Se recomienda, como normal general, dejar de fumar para evitar complicaciones futuras.
En las ascensiones a gran altura se recomienda la aclimatación progresiva , comer poco, beber mucho y descansar, con la toma de algún fármaco si fuera necesario.
En caso de dificultad a la hora de respirar por la noche, debido a enfermedades cardíacas , al permanecer tumbado (ortopnea), es recomendable dormir con varias almohadas.
En algunas ocasiones, el médico puede prescribir oxígeno domiciliario o bien puede ser necesario, según la gravedad, ingresar e intubar al paciente para ventilarlo adecuadamente.
Complicaciones o secuelas
En función de la gravedad o la frecuencia de episodios de dificultad respiratoria , se pueden observar complicaciones como:
Problemas respiratorios: un episodio grave puede comprometer la función pulmonar o dañar el tejido.
Problemas de memoria o cognitivos: niveles de oxígeno bajos en la sangre durante un largo tiempo puede provocar pérdida de memoria y problemas cognitivos transitorios o permanentes.
Depresión: suele ser transitoria y mejora con el tiempo.
Cansancio y debilidad muscular: sobre todo después del tratamiento recibido.
Mejorar la dificultad respiratoria
Para ayudar con la dificultad para respirar, pueden realizarse varias cosas :
Sentarse erguido
Dormir semincorporado, en una silla reclinable
Elevar la cabecera de la cama o usar almohadas
Inclinarse hacia delante
Encontrar maneras de relajarse es importante para manejar un episodio de disnea:
Escuchar música suave.
Realizar actividades relajantes como un baño o darse un masaje.
Ponerse un paño frío sobre el cuello o la cabeza.
Respirar con calma por la nariz y echando el aire por la boca.
Pedir ayuda a familiares y amigos.
Abrir la ventana, salir a la calle para recibir aire fresco.
Realizar actividades preventivas como:
Dejar de fumar
Realizar yoga y meditación, basados en la respiración (mejoran la capacidad respiratoria)
Realizar ejercicio moderado.
Aprender a utilizar los medicamentos recetados por el médico y conocer los signos de alarma para acudir a urgencias.
Artículo especializado
¿Cómo Interpretar unos Análisis de Orina?
Si has recibido el resultado de unos análisis de orina y tienes interés en su interpretación rápida, aquí te damos una serie de pautas para conseguirlo tú mismo/a.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Para qué se utiliza?
El examen de orina es usado como método diagnóstico complementario en medicina. Es indoloro y de simple recolección (40-50 ml de orina en un recipiente de plástico), siendo por ello menos molesto para los pacientes que un análisis de sangre.
El análisis de orina puede ofrecernos pistas importantes sobre enfermedades del organismo , principalmente sobre las enfermedades de los riñones.
Las tres opciones de estudio son las siguientes:
Tira reactiva de orina y sedimento urinario.
Cultivo de orina (urocultivo) y antibiograma.
Estudio de orina de 24h.
Tira reactiva y sedimento urinario
La orina puede ser recogida en cualquier momento del día y cuanto más fresca sea, más fiables son los resultados. Si no puede ser entregada inmediatamente, debe ser conservada bajo refrigeración.
Para la primera prueba (tira reactiva), simplemente se sumerge la tira reactiva llamada Labstix ® en el recipiente de orina. Cada tira posee unos cuadraditos de colores compuestos por sustancias químicas que reaccionan con determinados elementos de la orina. Después de un minuto, se comparan los colores de los cuadraditos con una tabla de referencia que suele venir en el envase de las tiras. Los resultados son principalmente cualitativos (identifican la presencia de la sustancia), y la cuantificación es apenas aproximada mediante una gradación de cruces (1+ informa de poca cantidad y 4+ de una gran cantidad. Menos de 1+ serían los ”trazos”).
Podemos detectar y estudiar los siguientes parámetros:
Densidad: la densidad del agua pura es igual a 1000. Los valores de densidad en la orina normales varían de 1005 (orina más diluida) a 1035 (más concentrada, pudiendo indicar deshidratación). Cuanto más concentrada es la orina, más amarilla aparece y emite hedor más intenso.
pH : la orina es ácida (pH 5.5 a 7,0), ya que el riñón es el principal medio de eliminación de ácidos del organismo. Los pH superiores a 7 pueden sugerir la presencia de bacterias, que alcalinizan la orina, mientras que pH inferiores a 5.5 pueden indicar un estado acidótico en la sangre o enfermedad de los túbulos renales.
Glucosa: toda la glucosa (azúcar) que es filtrada por los riñones es reabsorbida hacia la sangre por los túbulos renales. Por ello lo normal es no observar presencia de glucosa en la orina. Si la hubiera es un fuerte indicio de que los niveles sanguíneos de glucosa son altos, y el riñón no es capaz de reabsorberla toda, como pasa en la diabetes mellitus.
Proteínas : la mayoría de las proteínas no pasa el filtro del riñón, por eso, en situaciones normales no deben estar presentes en la orina (existe apenas una pequeña cantidad). Su presencia puede indicar enfermedad renal y debe ser siempre investigada.
Hematíes (sangre): su cantidad en la orina es insignificante por lo que, de forma general, se considera una orina normal cuando no hay presencia de hematíes.
Leucocitos (esterasa leucocitaria): normalmente negativos (mínima presencia).
Cetonas: son productos de metabolización de las grasas y normalmente no están presentes en orina. Su presencia en la orina sugiere ayuno prolongado o, junto a otros parámetros alterados, una diabetes mellitus mal controlada.
Urobilinógeno y bilirrubina: también normalmente ausentes en orina, su presencia puede sugerir enfermedad de hígado o hemólisis (destrucción anormal de hematíes o glóbulos rojos en la sangre).
Nitritos: la orina es rica en nitratos, y la presencia de bacterias en la orina los transforma en nitritos. No obstante, no todas las bacterias tienen esa capacidad por lo que un resultado negativo no excluye el diagnóstico de infección de orina.
Cristales: los de oxalato de calcio no poseen ninguna significación clínica. No indican una mayor propensión a padecer cálculos renales.
La segunda prueba (sedimento de orina) consiste en observar la orina al microscopio en el laboratorio y con ella se pueden contabilizar los siguientes elementos:
Hematíes (o glóbulos rojos -sangre-): los valores normales se describen como: menor de tres a cinco hematíes por campo. La presencia de niveles más elevados se llama hematuria.
Leucocitos (o glóbulos blancos): son nuestras células de defensa y su presencia en la orina sugiere, generalmente, infección de orina, pero pueden significar cualquier inflamación de las vías urinarias (incluida la no causada por un agente infeccioso). Los valores normales son: menores a cinco células por campo. La presencia de valores más elevados se llama leucocituria o piuria.
Células epiteliales: su posible presencia es normal, dado que las propias células del tracto urinario se descaman.
Cilindros: como los túbulos renales son cilíndricos, si tenemos alguna sustancia en gran cantidad en la orina (proteínas, células epiteliales, hematíes) ésta se agrupa en forma de cilindro al pasar a través de ellos. La presencia de cilindros indica que esa sustancia ha pasado por los túbulos renales y, por tanto, no proviene de afecciones de estructuras posteriores a los túbulos, como es el caso del uréter, vejiga, próstata, etc. Los cilindros que pueden indicar algún problema son los cilindros hemáticos, que pueden mostrar la existencia de una enfermedad renal denominada glomerulonefritis, así como los cilindros leucocitarios, que pueden indicar inflamación (general) de los riñones.
Bacterias.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Urocultivo y antibiograma
La presencia de hematíes, asociado a leucocitos y nitritos positivos habla mucho a favor de una infección de orina , no obstante, el examen más específico es el urocultivo . Consiste en incubar la orina en medios de crecimiento bacteriano específicos y observar si las bacterias se multiplican, formando colonias visibles a simple vista. Se considera positivo un recuento igual o superior a 10E6 UFC (unidades formadoras de colonias)/ml (mililitro) de orina.
Con el antibiograma se mide la sensibilidad-resistencia de las bacterias que salen positivas en la orina a los antibióticos habitualmente utilizados para su tratamiento y así optimizarlo.
Examen de orina de 24 horas
Esta prueba se realiza, principalmente, para cuantificar con exactitud las proteínas que se están perdiendo por la orina en determinadas enfermedades. Pero también sirve para cuantificar otros parámetros como el volumen total de orina emitido en 24 horas o la cantidad de electrolitos (sodio, potasio, cloro…) o de otros metabolitos (urea, creatinina…) que también se eliminan por la misma, entre otros aspectos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Cómo Afecta la Giardiasis a los Niños y Bebés
La Giardia lamblia es el parásito más frecuentemente encontrado en Occidente. Se estima que un 6% de los adultos está infectado. En el caso de los niños, sobre todo los que acuden a guarderías, podemos hablar de entre un 20-50% de menores de tres años que son portadores del parásito. Aunque la mayoría de ellos, estarán asintomáticos (no desarrollarán síntomas de Giardiasis), pueden transmitir el parásito a otros. Esta infección es una de las principales causas de diarrea prolongada .
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
¿Qué es la Giardia?
La Giardia lamblia ( Giardia intestinalis ) fue descubierta en 1681 por Antonie van Leeuwenhoek. El descubrimiento fue de lo más casero, ya que descubrió al parásito en sus propias heces. Es un protozoo flagelado que puede presentar dos formas: trofozoít o (que vive en la superficie de la mucosa del intestino delgado, concretamente en el duodeno) y quiste (es una forma especial del parásito que le otorga resistencia y capacidad de diseminación). En el intestino, los trofozoítos se adhieren a las vellosidades intestinales y se forman los quistes que son expulsados en las heces.
Los quistes sobreviven en el agua hasta tres meses y esto provoca que, al ser ingeridos por el hombre por beber directamente el agua, en los alimentos contaminados o con el contacto de manos sucias (transmisión fecal-oral), lleguen fácilmente al intestino donde dan lugar, de nuevo, a los trofozoítos y, por lo tanto, se inicia la multiplicación y reproducción del parásito en el intestino delgado.
El parásito puede infestar también a gatos, perros, roedores y otros animales.
¿Qué es la giardiasis y cómo se transmite?
La giardiasis es una enfermedad intestinal muy frecuente, sobre todo en las áreas con poca higiene y aguas contaminadas . Aunque la infección se adquiere generalmente por tomar agua o ingerir alimentos contaminados, también puede ser transmitida de persona a persona, por una mala higiene y un incorrecto lavado de manos.
En el caso de los niños en los países donde las condiciones de salubridad del agua son correctas, el peso más importante del contagio es la transmisión interpersonal o fecal oral . Las guarderías reúnen las condiciones ideales para ello, ya que el contacto físico entre los niños es muy estrecho.
¿Qué síntomas provoca?
Los síntomas pueden ser variados, pero lo más frecuente en que tras la ingesta de los quistes y un periodo de incubación entre siete y 14 días, aparezca diarrea acuosa explosiva y maloliente. No suele acompañarse ni de moco ni de sangre. Además, el niño puede presentar poco apetito, náuseas, gases, retortijones y fiebre.
En otros casos, la diarrea suele ser diferente y se caracteriza por heces pastosas matinales o tras las comidas de color amarillento o mostaza claro.
Pueden alternarse, durante meses, episodios de diarrea intermitente y estreñimiento. Si esto se prolonga durante muchas semanas, podremos observar pérdida de peso, retraso del crecimiento, pérdida de apetito y abdomen distendido (ligeramente hinchado).
En algunos casos, el niño puede presentar reacciones alérgicas en el piel o dolor articular como consecuencia de tener el parásito en su intestino.
En el 16% de los casos se puede cronificar, ocasionando diarrea crónica que puede repercutir en la calidad de vida y en el estado de salud del niño, como veremos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
¿Cómo se diagnostica?
La Giardia lamblia es un parásito que vive en el intestino, por lo que lo más lógico es que su diagnóstico se realice mediante un examen en fresco al microscopio de las heces . Para que el diagnóstico sea fiable y no se nos pase por alto el parásito, lo más recomendable es analizar tres muestras fecales de dos o tres días de intervalo durante un periodo no superior a 10 días. Además, también disponemos de la detección del antígeno en las heces, basado en técnicas de enzimoinmunoanálisis. Con estas dos técnicas es prácticamente imposible que se nos pase por alto una Giardiasis.
¿Cómo se trata?
El tratamiento más frecuente es metronidazol durante siete días. Siempre lo debe pautar el pediatra en función del peso del niño y tras tener la confirmación del diagnóstico.
Hasta el 50% de las Giardiasis son silentes o sin apenas síntomas. En estos casos, la infección se cura por sí sola. Pero hay que tener en cuenta que estos niños son transmisores del parásito.
¿Qué repercusión puede tener en el niño la giardiasis?
Una giardiasis crónica, de larga evolución que no se diagnostica y trata correctamente, puede tener repercusiones en el niño o bebé.
En los niños, el diagnóstico de todas la parasitosis en general, y de la giardiasis en concreto, es fundamental para evitar estas complicaciones:
Retraso del crecimiento: la diarrea crónica causa un déficit en la absorción de los nutrientes esenciales para el desarrollo y crecimiento del niño. Por lo tanto, una Giardiasis crónica puede manifestarse como escasa ganancia de peso o retraso en el crecimiento.
Síndromes de malabsorción : podemos tener síntomas de carencias de nutrientes concretos. La anemia ferropénica (o por falta de hierro) es un hallazgo habitual en la analítica.
Intolerancia a la lactosa (el azúcar de la leche): hasta un 40% de los niños que han padecido una giardiasis puede tener una intolerancia temporal a la lactosa. Esto se manifiesta con diarreas persistentes tras el tratamiento. La recomendación actual es evitar la lactosa durante el mes siguiente al tratamiento para dar tiempo a la mucosa intestinal a que se recupere y pueda llevar una dieta normal.
Prevención
La mejor estrategia para evitar la giardiasis a nivel poblacional es el control de la potabilidad del agua que se suministra en la red.
No hay ningún fármaco o vacuna eficaz para prevenirla.
En los casos de aguas sospechosas, el clorado del agua no es suficiente, ya que los quistes de giardia son resistentes.
Las medidas más efectivas son la ebullición del agua durante un minuto o añadir dos a cuatro gotas de lejía o 0,5 ml de una solución de yodo al 2% y esperar unas horas antes de tomarla.
En los alimentos, la cocción los deja libre de quistes. Para su consumo crudo, se deben lavar bien con agua y unas gotas de lejía.
El lavado de manos es fundamental para evitar el contagio de persona a persona, especialmente, en educadores y cuidadores en las guarderías.
Las normas de higiene son fundamentales y deben empezar en la familia:
Lavado de manos con agua y jabón tras ir al baño.
Lavado de manos tras cambiar pañales.
Lavado de manos antes de preparar la comida y antes de comer.
No tragar agua al nadar.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
Artículo especializado
El Ibuprofeno en Niños
El ibuprofeno es uno de los fármacos más populares en todas las casas: alivia el dolor, reduce la inflamación y baja la fiebre. Pero no debemos olvidar que, a pesar de su efecto casi “mágico”, en algunas ocasiones es un medicamento con más efectos secundarios de los que creemos y que debe administrarse de manera adecuada.
Un poco de historia
Su descubridor fue el farmacéutico inglés Stewart Adams en su laboratorio de Nottingham en 1961. Fue lanzado por el laboratorio Boots, tras los primeros ensayos clínicos, en 1969, como tratamiento de la artritis reumatoide. Desde 1983 está disponible en las farmacias sin necesidad de prescripción médica. Hay más de 50 presentaciones de ibuprofeno: jarabe, tabletas, crema, spray, gel, granulados y supositorios .
A pesar de que el Dr. Adams focalizó sus investigaciones en el tratamiento de enfermedades reumatológicas de tipo inflamatorio, probó su propio descubrimiento para aliviar la cefalea de un día de resaca. Suponemos que le funcionó.
Su abuso es perjudicial
A pesar de ser uno de los fármacos más baratos y resolutivos de la historia, junto con la aspirina y el paracetamol, tiene muchos detractores debido a sus muchos efectos secundarios. Su venta libre no ayuda a su uso responsable y eso provoca que se emplee de manera abusiva y descontrolada provocando, por ejemplo, daño renal en mayores de 65 años.
¿Qué es el ibuprofeno y para qué sirve?
Es un analgésico y antiinflamatorio no esteroideo (AINE), es decir, que no forma parte de la familia de los corticoides. Se utiliza para aliviar el dolor (cefalea, dolor dental, muscular y posquirúrgico). Su capacidad antiinflamatoria lo hace ideal para tratar enfermedades inflamatorias sistémicas, como la artritis reumatoide, o bien para tratar el dolor de causa inflamatoria, como el que ocasiona una amigdalitis o una otitis. Otros de sus efectos beneficiosos es ser un potente antipirético o antitérmico , es decir, con capacidad para bajar la fiebre.
¿Tiene muchos efectos secundarios en los niños?
Su venta libre no significa que sea un fármaco libre de efectos adversos. Lo que sí es cierto es que es un fármaco seguro siempre que se administre de manera correcta y a las dosis adecuadas. Es imprescindible, en los niños, consultar a su pediatra sobre qué dosis es la correcta, ya que ésta varía (y se calcula) en función del peso del niño.
En los casos de fiebre o dolor, debemos saber que el fármaco de primera línea, es decir, el que daríamos primero, si no podemos consultar al pediatra, no sería el ibuprofeno, sino el paracetamol.
Los efectos secundarios más frecuentes del ibuprofeno son:
Molestias abdominales: dolor de estómago, náuseas, vómitos y diarrea.
Mareo, fatiga o somnolencia.
Erupción cutánea.
Otros efectos más raros serían: hepatitis, alteraciones en la sangre (neutropenia o anemia) y reacciones cutáneas o del sistema nervioso.
¿Cómo se administra?
Es importante dar una dosis adecuada , en función del peso del niño y, si no tenemos acceso al pediatra, consultar bien el prospecto del fármaco. La presentación más frecuente de ibuprofeno en los niños es el jarabe , pero éste puede presentarse en diferentes concentraciones, por lo que los mililitros pueden varias de una marca a otra.
Pasos más importantes:
El niño ha de ser mayor de tres meses.
Es mejor darlo con el estómago lleno , tras las comidas, para evitar daños en la mucosa digestiva.
Hay que agitar bien el jarabe antes de administrarlo.
Verificar la fecha de vencimiento y nunca administrar un jarabe caducado.
Comprobar la concentración del jarabe, el peso del niño y la dosis adecuada.
Administrar el jarabe con el dosificado r que trae la caja. Esto te puede ayudar a calcular los mililitros exactos, ya que muchas jeringas se pueden dosificar directamente con el peso del niño.
Nunca utilices una cuchara medidora de cocina ni una taza o cuentagotas de otro producto. Las pastillas o los comprimidos masticables no se recomiendan para niños menores de seis años porque podrían presentar peligro de asfixia.
Si el niño vomita la dosis en menos de 20 minutos tras su toma, puedes volvérsela a dar.
Si te has olvidado una dosis, dásela lo antes posible pero no le dobles la dosis o le des dos para compensar. Podría ser tóxico.
Dosificación
En función de la dosis que pautemos, podemos ofrecer el ibuprofeno cada seis u ocho horas.
Recuerda que si tu pediatra no te ha calculado la dosis, debes consultar el prospecto y utilizar las jeringuillas dosificadoras del mismo jarabe.
Mantén siempre alejados y guardados bajo llave todo tipo de fármacos.
¿Qué niños no pueden tomarlo?
Niños alérgicos al ibuprofeno y a otros AINES (antiinflamatorios no esteroideos)
Bebés menores de tres meses
Si tienen antecedentes de sangrado digestivo relacionados con el ibuprofeno u otros AINES
Si presentan enfermedad inflamatoria intestinal
Si tienen problemas de coagulación
Se debe tomar con precaución y consultar siempre al pediatra si el niño presenta:
Función hepática alterada
Enfermedad renal
Asma grave
Insuficiencia cardíaca o hipertensión arterial

Artículo especializado
Dieta Aconsejada Para el Hígado Graso
La enfermedad hepática por hígado graso no alcohólico (EHGNA) o lo que comúnmente se denomina “ hígado graso ” es una patología multifactorial que debuta con acumulación excesiva de grasa en el hígado (esteatosis) en ausencia de causas secundarias como el consumo excesivo de alcohol, en cuyo caso se denominaría esteatosis hepática alcohólica.
¿Cómo se manifiesta?
Esta enfermedad se puede manifestar de dos formas:
Hígado graso no alcohólico (HGNA) o esteatosis hepática simple (cuando hay grasa en el hígado, pero ausencia de infamación).
Esteatohepatitis no alcohólica (EHNA) (cuando además de grasa en el hígado existe inflamación que puede causar fibrosis, cirrosis o cáncer de hígado).
La prevalencia de EHGNA a nivel mundial es del 20-30 % de la población y afecta al 95% de personas con obesidad , al 70% de diabéticos tipo 2 y al 50% de pacientes con dislipemia , enfermedades que, a su vez, se relacionan con la resistencia a la insulina y el síndrome metabólico. Por ello, es muy importante diagnosticar de forma precoz este trastorno y modificar sus factores de riesgo (dieta y estilos de vida) para evitar la progresión de la enfermedad, cuya consecuencia más grave es la cirrosis que puede requerir un trasplante de hígado.
¿Qué signos hacen sospechar de una enfermedad de hígado graso?
Hay ciertas personas y situaciones clínicas que pueden presentar mayor susceptibilidad para desarrollar una EHGNA. Entre los signos más destacados que nos alertan sobre una posible enfermedad de hígado graso, encontramos:
Sobrepeso u obesidad.
Resistencia a la insulina.
Aumento de las transaminasas ALT (alanina aminotransferasa) a valores entre 50-150 U/l con cifras de AST (aspartato aminotransferasa) menores que las de ALT.
Bajos valores de colesterol HDL.
Elevados valores de colesterol LDL.
Aumento de la hemoglobina glucosilada (HbA1c).
Personas con antecedentes familiares de diabetes tipo 2.
Alteraciones hepáticas en ausencia de una ingesta excesiva de alcohol (consumo diario menor de 30 g en hombres y menor de 20 g en mujeres).
¿Cómo se diagnostica la HGNA?
Debido a que muchas veces la enfermedad de hígado graso es asintomática o dichos síntomas son muy difusos (fatiga, malestar general, cansancio, pesadez, dolor e hinchazón en el lado superior derecho abdominal), es importante hacer un diagnóstico precoz a aquellas personas que puedan ser más susceptibles de desarrollarla. Los métodos diagnósticos más utilizados en estudios clínicos son:
Ecografía abdominal : es el método más empleado por ser no invasivo, ampliamente disponible y de bajo coste.
Resonancia magnética , aunque es de mayor sensibilidad que la ecografía, se utiliza en menor medida debido a su elevado coste.
Medición de la alaninoaminotransferasa (ALT) mediante analítica de sangre: se trata de una enzima hepática cuyo examen permite determinar si estamos ante una lesión hepática alcohólica o ante una HGNA.
Biopsia hepática: a través de esta prueba podemos diferenciar la esteatosis simple (HGNA) de la esteatohepatitis (EHNA) aunque sólo se recomienda realizarla en aquellos pacientes que tienen alto riesgo de tener EHGNA con fibrosis avanzada.
Tratamiento y prevención del hígado graso
La aparición de la EHGNA está muy relacionada con la resistencia insulínica , por ello, el mejor tratamiento parar tratar y prevenir esta patología consiste principalmente en medidas no farmacológicas basadas en dieta (para la disminución de peso) y ejercicio físico . Sin embargo, una vez se haya desarrollado cirrosis debido a la esteatosis hepática no alcohólica, el trasplante de hígado es una opción terapéutica, con buenos resultados.
Además, como prevención, debemos tener en cuenta que:
Ciertos fármacos pueden predisponer el desarrollo de la enfermedad: amiodarona, diltiazem, esteroides, estrógenos sintéticos, tamoxifeno y tratamiento antirretroviral.
Se debe controlar la diabetes tipo 2 con modificaciones del estilo de vida y tratamiento farmacológico si fuera necesario.
Se deben reducir los niveles de colesterol y triglicéridos . De hecho, el colesterol libre hepático tiene una mayor participación que los triglicéridos en el desarrollo de la esteatohepatitis no alcohólica (HGNA).
La cirugía bariátrica podría ser una alternativa cuando las modificaciones de estilo de vida (dieta y ejercicio) y el tratamiento farmacológico no hayan sido efectivas en personas con obesidad mórbida (IMC mayor a 40) y en ausencia de cirrosis hepática. Esta intervención podría reducir la inflamación, la esteatosis y podría incluso regresar la fibrosis hepática.
¿Cómo debe ser la alimentación para controlar el hígado graso?
Una dieta adaptada a la EHGNA no debe diferir mucho de una dieta equilibrada , aunque sí hay una serie de alimentos prohibidos o restringidos como las grasas saturadas y los azúcares simples que interfieren mucho en la regulación de la insulina. Sin embargo, también se debe priorizar el consumo de fibra y antioxidantes, componentes que tienen un efecto directo en el manejo nutricional de esta enfermedad. A continuación, nombramos las principales características alimentarias a tener en cuenta:
Si existe sobrepeso u obesidad, se debe llevar a cabo una reducción de 600-800 calorías o una restricción calórica de 25-30 kcal/kg de peso corporal ideal para lograr una pérdida de peso del 5-10% del peso inicial siempre y cuando esta reducción sea gradual (entre 0,5 y 1 Kg/semana)
La fracción de carbohidratos (arroz, pasta, patata, pan) debe ser reducida a un máximo de 45% del total de calorías, evitando el consumo de azúcares simples, presentes en el azúcar blanco o moreno, en aditivos edulcorantes (como jarabe de maíz o fructosa) y en alimentos procesados azucarados como bollería, dulces, refrescos o zumos envasados.
Cuando se consuman cereales, se debe priorizar su versión integral (pan, arroz, pasta, etc.). Además, si tomamos cereales de desayuno, debemos optar por aquellos sin azucarar (copos de avena, trigo o muesli).
Se deben consumir al menos dos raciones de vegetales al día: una ración en la comida y otra en la cena.
Se deben consumir dos o tres piezas de fruta al día. No obstante, se debe evitar la toma de zumos de fruta, aunque sean caseros, ya que en estas presentaciones se excluye la fibra, componente básico en la regulación de la resistencia a la insulina.
Se deben consumir legumbres (garbanzos, lentejas, alubias, soja) entre dos y tres veces por semana y alternar su consumo con otras proteínas magras como las carnes blancas, pescados blancos, pescado azul y huevos.
Se debe evitar el consumo de grasas saturadas (leche entera, nata, quesos grasos, embutidos) y más concretamente, evitar el consumo de grasas “trans” presentes margarinas, galletas y otros dulces ultraprocesados que contengan aceite de coco o de palma.
Se debe aumentar el consumo de ácidos grasos omega-3 presentes en pescado azul y frutos secos y utilizar el aceite de oliva virgen para aliños y cocciones.
Se deben ingerir alimentos ricos en vitamina A, C, E y selenio como, por ejemplo, pescados azules, tomate, espinacas, brócoli, pimientos, nueces y aguacate
Suprimir cualquier tipo de bebida alcohólica . El agua debe ser la bebida de prioridad.
Existen algunos estudios que sugieren que las dietas vegetarianas mejoran la resistencia a la insulina y favorecen la pérdida de peso. Por ello, se ha demostrado cierta mejora de la enfermedad de hígado graso con la sustitución de carnes y pescados por legumbres como la soja.
Y, por último. y no menos importante… la práctica de ejercicio físico mejora la insulino-resistencia y la esteatosis hepática. Por ello, se recomienda realizar una actividad cardiovascular (caminar, correr, bicicleta, nadar, etc.) durante un mínimo de 30 minutos con una frecuencia de tres a cinco veces por semana.

Artículo especializado
Exceso de Ganas de Orinar
La polaquiuria es el término médico que define el aumento en el número de micciones al día . Es decir, la necesidad de ir frecuentemente al lavabo, generalmente con diuresis (volumen de orina) normal o escasa. Hay que diferenciarla de la poliuria , que es un aumento en la cantidad de orina que se caracteriza por volúmenes de orina muy por encima de lo normal, pero sin mayor frecuencia en ir al baño. Es importante esta diferencia pues las causas que provocan la poliuria pueden ser otras. Si el exceso de ganas de orinar se da por la noche, obligando a levantarse, se denomina nicturia .
¿Causas?
La polaquiuria no es una enfermedad, es un síntoma. En muchas ocasiones aparece con un conjunto de síntomas secundarios a la enfermedad que los produce. Por ejemplo, puede acompañarse de necesidad urgente para orinar, dolor pélvico, incontinencia , etc.
Las causas de la polaquiuria son múltiples, en su mayoría, secundarias a enfermedades del tracto urinario, si bien pueden darse en otros tipos de enfermedades.
Infecciones de las vías urinarias y aparato genital: cistitis, prostatitis.
Tumores e hipertrofia benigna de próstata.
Tumores y enfermedades de la vejiga (cistitis rádica, hiperactividad del músculo detrusor de la vejiga).
Lesiones de la médula espinal que afectan a la inervación de la vejiga.
Otras enfermedades urológicas como la estenosis de uretra (estrechez), el cistocele (caída de la vejiga) o litiasis (piedras).
Situaciones fisiológicas: embarazo (por aumento de presión sobre la vejiga).
Medicamentos y sustancias que aumentan la diuresis (café, alcohol).
Secuelas de radioterapia o cirugía sobre la zona pélvica.
Partos múltiples, generalmente se acompaña de incontinencia.
Diabetes tipo I , se acompaña de sed intensa y de un aumento en el volumen de la diuresis: poliuria.
¿Cómo se diagnostica?
El diagnóstico es relativamente sencillo. Se ha de realizar una entrevista detallada al paciente para ver si se trata de una polaquiuria real. Se indaga sobre los factores que la pueden favorecer (por ejemplo, consumo importante de cafeína o fármacos), si existen otros síntomas acompañantes que orienten hacia su origen (fiebre, sangre en la orina) y si el paciente tiene otras enfermedades o antecedentes que puedan estar relacionados.
Las exploraciones básicas a realizar son:
Exploración física.
Analítica en sangre y en orina.
Cultivo de orina.
En función de la sospecha diagnóstica se puede ampliar el estudio con exploraciones más específicas y dirigidas:
Pruebas para estudio del tracto urinario/genital : ecografía, TAC, uretrocistografía, cistoscopia, cistometría, etc
Pruebas neurológicas (sospecha de lesión neurológica): TAC, RM, electromiograma.
¿Cómo se trata?
El tratamiento depende de la causa, no se trata el síntoma sino la enfermedad que lo provoca. Así, el tipo de indicación terapéutica puede variar mucho.
En los casos más sencillos, debidos a abuso de sustancias o fármacos , simplemente se elimina o restringe su consumo.
Los antibióticos estarán indicados en los casos en los que haya sospecha de infección como cistitis o prostatitis.
En relación a los problemas de próstata agrandada , pueden estar indicados fármacos para disminuir el tamaño.
Casos más complejos (neurológicos, secuelas quirúrgicas, tumores) necesitarán tratamiento especializado que puede incluir cirugía, tratamiento oncológico, dispositivos de neuroestimulación, entre otros.

Artículo especializado
Estreñimiento Infantil y Más
El estreñimiento es un problema que no conoce de edades, pues afecta tanto a niños como a adultos. En la consulta de pediatría, en concreto, es uno de los motivos de consulta más frecuentes.
El estreñimiento infantil
En el recién nacido parece que la media de deposiciones diarias oscila entre cuatro a seis. Pero este número varía en función de si el bebé toma lactancia materna (puede realizar una deposición en cada toma) o bien si es alimentado con fórmula (el número de deposiciones diarias puede disminuir). Podemos concluir que la normalidad deposicional en un recién nacido puede oscilar desde 12 deposiciones diarias a una frecuencia deposicional muy baja, cada 3-5 días con heces de consistencia blanda que no se acompañan ni de molestias abdominales ni de esfuerzo defecatorio. Tanto en un supuesto como en el otro, hablaríamos de normalidad y no de diarrea ni de estreñimiento. Con la edad va disminuyendo la frecuencia de las deposiciones y, a los 4 años, la media es de una a dos deposiciones al día y, a partir de ahí́, asemejarse a la frecuencia en el adulto, que oscila de tres deposiciones al día a tres deposiciones a la semana.
¿SABÍAS QUE…?
Actualmente, las asociaciones pediátricas establecen el estreñimiento como un concepto que no se relaciona exclusivamente con la frecuencia de las deposiciones , sino que se valora las características de las mismas (tamaño y dureza) y otras manifestaciones asociadas a la defecación, como el dolor.
Estreñimiento orgánico y funcional
El estreñimiento más habitual es el funcional , es decir, el que no se justifica por ninguna causa física o no es secundario a otra enfermedad. Si el estreñimiento tiene una causa física, se le llama estreñimiento orgánico.
Las enfermedades asociadas más frecuentes y que son causa de estreñimiento orgánico en los niños son:
Lesiones en la región ano-rectal: fisuras o hemorroides.
Enfermedad celíaca.
Alergia alimentaria.
Diverticulitis.
Efectos secundarios de fármacos: antihistamínicos, anticomiciales (para el dolor neuropático), ibuprofeno, entre otros.
Parálisis cerebral.
Tumores cerebrales.
Neuropatías.
Enfermedad de Hirschsprung.
Miopatías.
Síndrome de Down.
Hipotiroidismo.
Insuficiencia renal.
¿Cómo se diagnostica el estreñimiento funcional?
Los criterios diagnósticos del estreñimiento funcional en el niño se establecen según la edad:
Lactantes y niños menores de 4 años
Presencia de dos o más criterios al menos una vez a la semana por un periodo mínimo de un mes:
Dos o menos defecaciones semanales.
Al menos un episodio de incontinencia fecal semanal (en niños continentes).
Historia de retención fecal.
Defecaciones dolorosas o heces duras.
Presencia de masa fecal en el recto.
Deposiciones muy voluminosas que obstruyen el váter.
Niños mayores de 4 años y adolescentes
Presencia de dos o más criterios al menos una vez a la semana por un periodo mínimo de dos meses:
Menos de tres deposiciones a la semana.
Al menos un episodio de incontinencia fecal semanal.
Defecación dolorosa.
Actitudes retentivas para evitar la defecación.
Heces de gran diámetro en el recto o palpables a nivel abdominal.
Deposiciones muy voluminosas que obstruyen el váter.
Factores y causas que pueden favorecer el estreñimiento en el niño
El estreñimiento crónico en los niños suele aparecer como una prolongación de un episodio agudo . Los factores que pueden desencadenar un episodio de estreñimiento en los niños son:
Inicio de la leche de fórmula: cambia la consistencia de las heces y las endurece.
Dieta pobre en fibra.
Beber pocos líquidos.
Exceso de lácteos.
Ayuno prolongado.
Enfermedades febriles.
Inmovilidad o sedentarismo.
Inicio de la escuela o cambios en su rutina diaria, como unas vacaciones.
Lesiones en la zona ano-rectal (fisuras).
Retirada del pañal: se puede acompañar de comportamientos que evitan o retienen las heces, sobre todo en niños todavía inmaduros para retirar el pañal.
¿Son necesarias las pruebas complementarias para estudiar el estreñimiento infantil?
Sólo serían necesarias cuando se sospecha un estreñimiento orgánico, es decir, que la causa del mismo es debida a otra enfermedad. En estos casos, además de una exploración física completa, el pediatra o gastroenterólogo solicitará pruebas de imagen (radiografía de abdomen), una analítica (para descartar, por ejemplo, problemas hormonales o celiaquía) o un test del sudor (si se sospecha fibrosis quística).
El tratamiento del estreñimiento crónico funcional
En un primer momento lo que más interesa es vaciar o evacuar las heces retenidas . Para ello el médico receta unos fármacos laxantes que lo que hacen es desempacar las heces y facilitar su expulsión. Este tratamiento suele pautarse durante 3 o 6 meses hasta que el niño o el adulto adquiera un hábito intestinal regular y sin molestias. La medicación se irá retirando paulatinamente.
En ocasiones podemos estar tentados a implementar una solución rápida y drástica para aliviar los síntomas del estreñimiento, como la aplicación de enemas o supositorios . Hay que recordar que lo más importante es la reeducación del intestino y que estas medidas serían sólo aplicables en casos extremos y puntuales.
Las medidas higiénicas deben formar parte del tratamiento. Como, por ejemplo:
Aprovechar el reflejo gastro-cólico e ir al baño tras cada comida.
Darse el tiempo necesario para ir a defecar sin distractores.
Mantener una correcta postura : pies apoyados en el suelo o, aún mejor, en una banqueta para mantener una mayor flexión de las piernas.
En los niños, llevar un váter portátil y protectores desechables para los inodoros fuera del hogar, pueden favorecer la evacuación.
La dieta y el ejercicio: bases en el tratamiento del estreñimiento
La fibra es una de las sustancias que provienen de la dieta y que mejor ayuda a combatir el estreñimiento. Eso sí, debemos acompañarla de agua para que aumente el bolo fecal y este sea más fácil de expulsar.
Una adecuada alimentación acompañada de la práctica habitual de ejercicio físico son el tratamiento base del estreñimiento.
Los lácteos suelen ser una de las causas del estreñimiento, por lo que es recomendable no superar los 500 ml de leche al día.
Algún remedio casero, como tomar un vaso de agua tibia en ayunas , puede ser de ayuda.
Realizar ejercicio físico suave , como caminar o nadar durante 30 minutos, consigue fortalecer la musculatura intestinal que interviene en el reflejo de la defecación.
El estreñimiento durante el embarazo
Los cambios hormonales durante la gestación, sobre todo, el aumento de la progesterona, ocasionan que el movimiento intestinal se enlentezca. Esto no es más que un mecanismo de defensa del cuerpo, ya que los intestinos están íntimamente en contacto con el útero y, sus movimientos bruscos, podrían perjudicar el crecimiento del feto. A medida que el feto crece, este ocupa mayor espacio en el abdomen de la mamá favoreciendo que los intestinos no se muevan adecuadamente y, favoreciendo, el estreñimiento.
Otros factores como una dieta con poca fibra, la insuficiente ingesta de líquidos, el estrés o la presencia de hemorroides , pueden provocar la aparición de estreñimiento durante el embarazo.
La base del tratamiento, como hemos comentado con anterioridad, es la dieta rica en fibra, la ingesta de líquidos y el ejercicio moderado. Los fármacos deben ser empleados con precaución durante la gestación y siempre deben ser recetados por el médico.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Periodontitis
¿Qué es la periodontitis?
Una enfermedad también conocida como piorrea y enfermedad periodontal , que pertenece a la especialidad de odontología y es considerada una dolencia de tipo grave.
Tipos de periodontitis
La periodontitis se puede dividir en tres tipos:
Crónica : este tipo de periodontitis surge por malos hábitos como el consumo de tabaco, sumados a una gran acumulación de placa bacteriana y sarro debido a una mala higiene bucodental.
Aguda : en este caso la periodontitis aparece de manera brusca, dañando el tejido blando, sin necesidad que haya un exceso de placa bacteriana o sarro. Es frecuente en adolescentes.
Úlcero necrosante : es la periodontitis más grave. Es muy dolorosa y además de sangrado e inflamación de las encías puede desarrollar más síntomas, como úlceras en la boca, fiebre y malestar general.
Causas de la periodontitis
La periodontitis surge a causa de que se acumula placa bacteriana entre los dientes y encías. Esto se debe a que la placa, principalmente formada por bacterias , se adhiere al diente y a la encía debido a la acumulación de restos de comida.
Esta placa bacteriana si no se retira, se acumula y endurece formando el sarro, el cual solo se puede retirar mediante el instrumental del dentista.
El sarro, si no es retirado, provoca la gingivitis, que es la inflamación de las encías, y si esta no se trata, las bacterias llegan al tejido blando y al hueso de la mandíbula , debilitando el agarre de los dientes, lo que provoca la periodontitis.
Síntomas de periodontitis
Los signos y síntomas de la periodontitis son:
Inflamación de las encías.
Aumento de la sensibilidad de las encías.
Retracción de las encías.
Color brillante de las encías.
Aparición de pus en los dientes y encías.
Mal aliento.
Los dientes se mueven y duelen al comer.
Tratamiento para la periodontitis
El tratamiento aplicado para la periodontitis varía según la gravedad y/o lo avanzada que esté la enfermedad.
Si aún no ha profundizado mucho el tratamiento puede consistir en el raspado y alisado radicular , dos técnicas empleadas para la eliminación de sarro, además de la toma de antibióticos para la infección bacteriana.
Sin embargo, si la enfermedad está muy avanzada se debe recurrir a la cirugía. La intervención quirúrgica variará según la necesidad de cada paciente.
Puede ser una cirugía para realizar un raspado y alisado radicular más profundo, realizar un injerto óseo o del tejido blando , regenerar los tejidos, o estimular su regeneración.
Pruebas complementarias del tratamiento de periodontitis
Lo primero que llevará a cabo el médico será una evaluación física de la boca del paciente para ver la presencia de sarro , sangrado y/o debilidad de los dientes. Esto, sumado a los síntomas que le comunique el paciente, le permitirá elaborar un diagnóstico.
No obstante, para cerciorarse y ver hasta qué profundidad ha llegado la infección , el médico pedirá pruebas de diagnóstico por imagen, como una radiografía dental.
Factores desencadenantes de periodontitis
La periodontitis es la infección de la encías que llega hasta el tejido blando y el hueso donde se soportan los dientes, siendo el principal factor desencadenante de esta enfermedad una gingivitis no tratada, puesto que la gingivitis es la enfermedad previa a la periodontitis y sus síntomas son la inflamación de las encías debido a la acumulación de sarro entre estas y los dientes.
Factores de riesgo de periodontitis
Los principales factores de riesgo que pueden aumentar que el paciente desarrolle periodontitis son:
Edad : cuanto mayor es la edad del paciente más probabilidad hay de padecer la enfermedad.
Genética : esta enfermedad muchas veces está relacionada con los antecedentes familiares.
Historial médico del paciente : la periodontitis puede ser causada por otras enfermedades que tenga el paciente que dañen el sistema inmunitario o que sean crónicas, como la diabetes.
Si el paciente padece gingivitis y no se ha puesto en tratamiento.
Hábitos de vida : el consumo de tabaco y otras sustancias sumado a una mala higiene bucal puede aumentar el riesgo de esta enfermedad. También una mala alimentación.
Complicaciones de la periodontitis
Pérdida de los dientes por su caída.
Infección bacteriana.
Anomalías en el corazón y los pulmones si las bacterias se van al torrente sanguíneo.
Prevención de la periodontitis
Tener una correcta higiene bucal.
Cepillarse los dientes tras cada comida.
Hacer uso del hilo dental y el enjuague bucal.
Realizar revisiones dentales periódicas.
Acudir al dentista a eliminar el sarro y la placa bacteriana.
Especialidades a las que pertenece la periodontitis
El especialista médico encargado de tratar la periodontitis es el odontólogo.
Preguntas frecuentes
¿Qué precio tiene un curetaje dental?
El curetaje dental se realiza dividiendo la boca en 4 cuadrantes, siendo el precio de cada cuadrante entre 60 € y 80 € .
¿Qué es la periodontitis agresiva?
Es un tipo de periodontitis similar a la crónica , pero cuya aparición es brusca y ataca de manera muy rápida al tejido blando de la mandíbula sin haber excesiva presencia de sarro y/o placa bacteriana.
¿Qué es la profilaxis dental?
La profilaxis dental se emplea tanto para mantener una buena higiene dental mediante la práctica periódica como para evitar el avance de la gingivitis y la periodontitis mediante la eliminación de las bacterias, el sarro y la placa en profundidad.
¿Qué es un especialista en endodoncias?
El especialista en endodoncias es el endodoncista y es el médico encargado de mantener y/o recuperar el estado óptimo de salud de la parte perirradicular (alrededor de la raíz) del diente.
¿Qué diferencia hay entre un empaste y una endodoncia?
El empaste se realiza tras la eliminación de una caries en la parte superficial del diente, mientras que la endodoncia se realiza en la zona del nervio del diente, extrayendo la pulpa dental.

Enfermedad
Rinitis
¿Qué es la rinitis?
La rinitis es una inflamación de la mucosa nasal (su revestimiento interno), que produce síntomas característicos como congestión nasal, moqueo (rinorrea), estornudos y picor (prurito). Cuando esta inflamación se extiende a la mucosa de los senos paranasales (estructuras en forma de cavidad que se encuentran en el macizo facial), se denomina rinosinusitis.
La rinitis más frecuente es la de origen alérgico afectando hasta a un 30% de las personas adultas. Este tipo de rinitis se asocia muy frecuentemente como síntoma acompañante en los pacientes diagnosticados de asma .
Se puede considerar esta patología como de gravedad moderada, ya que supone una alteración en la calidad de vida del paciente muy importante, interfiriendo en su desarrollo laboral, personal, etc.
Tipos y causas de la rinitis
Hay distintas clasificaciones de la rinitis. Se pueden dividir los tipos de rinitis en :
Rinitis alérgica : producida por una reacción exagerada del sistema de defensa a nivel de la mucosa de la nariz en respuesta a la toma de contacto con sustancias que producen esta reacción al inhalarlas (epitelios de animales, ácaros, inhalantes domésticos, pólenes, etc..). Dependiendo del tipo de sustancia que produce la alergia podrá presentarse de forma estacional o perenne.
Rinitis no alérgicas : se producen por distintas causas. En este grupo podemos encontrar:
Rinitis infecciosas producidas por un microorganismo como virus o bacterias.
Rinitis vasomotoras: se producen por una hiperfunción del sistema nervioso (parasimpático).
Rinitis ocupacionales: son debidas a una respuesta en la mucosa nasal ante agentes presentes en el trabajo (animales, graneros, maderas, látex, agentes químicos…etc.). Pueden ser debidas a una reacción alérgica o no.
Rinitis producidas por alteraciones hormonales (durante el embarazo, la menopausia, toma de anticonceptivos, en los pacientes que presentan alteraciones tiroideas, etc.)
Rinitis desencadenadas por la toma de fármacos como antiinflamatorios, reserpina, metildopa, inhibidores de la ECA, betabloqueantes, anticonceptivos orales, vasoconstrictores, clorpromazina, etc.
Rinitis emocionales: desencadenadas principalmente por el estrés y la estimulación sexual.
Rinitis seca anterior: la inflamación de la mucosa se produce en los ⅔ anteriores de la fosa nasal y se desencadena por factores ambientales de sequedad, contaminación, aire acondicionado, etc.
Rinitis crónica atrófica: también denominada ocena. Es un estado más avanzado de una rinitis seca en el que se ha producido una alteración de la mucosa nasal persistente.
Rinitis no alérgica con eosinofilia (NARES): en esta hay un aumento de eosinófilos en la mucosa nasal (un tipo de células de defensa) de forma perenne.
Síntomas de la rinitis
Los síntomas principales de las rinitis son congestión nasal, moqueo (rinorrea), estornudos, picor (prurito), sangrado nasal (epistaxis) y dolor de cabeza (cefalea). Puede ser uní o bilateral Dentro de cada una de las rinitis, pueden presentarse ligeras diferencias entre los síntomas que presentan.
Así en algunas predomina la congestión nasal y dificultad para la respiración por la nariz, esto se da por ejemplo en la rinitis producida por una infección vírica en el catarro común, en el que aparece un moqueo (rinorrea) inicialmente acuosa y después más viscosa con disminución del olfato, con enrojecimiento en la zona nasal, acompañado de fiebre y malestar general. En la rinitis alérgica la congestión es el síntoma predominante acompañado de estornudo en salvas, picor nasal y/o ocular y rinorrea acuosa, apareciendo más frecuentemente en personas jóvenes. Así mismo, la rinitis vasomotora también establece como su síntoma principal la obstrucción nasal acompañada de crisis de moqueo o rinorrea clara con episodios de estornudos, apareciendo en pacientes de edades medias. En la rinorrea crónica no alérgico con eosinofilia (NARES), se presenta la obstrucción nasal con principal síntoma, sin picor ni estornudos. Esta enfermedad se asocia frecuentemente a la presencia de pólipos nasales (crecimiento de tejido anormal en la mucosa de la nariz) y asma. En la rinitis crónica hipertrófica aparece obstrucción nasal alternante, “habla” nasal y moqueo denso.
En otras rinitis el síntoma más predominante es la sequedad nasal. Así pasa, por ejemplo, en la rinitis seca anterior en la que pueden aparecer costras nasales y sangrado (epistaxis) frecuente). En la rinitis crónica atrófica (ocena) además es característico que se produzca mal olor, aparecen costras en la mucosa y dificultad para oler.
Tratamiento para la rinitis
La consideración inicial fundamental es el evitar los desencadenantes que puedan estar asociados. Además, se aconseja lavados nasales con suero fisiológico.
El tratamiento farmacológico puede basarse en antihistamínicos orales, para alivio de los estornudos el picor y la rinorrea. Además, pueden indicarse en ocasiones antihistamínicos tópicos, que mejoran los síntomas excepto la sensación de obstrucción nasal. Otra alternativa a nivel tópico son los descongestionantes tópicos (oximetazolina, fenilefrina, etc.), cuya principal desventaja es que no se pueden utilizar durante más de 7 días ya que pueden producir un efecto rebote.
El tratamiento de primera línea en la rinitis alérgica son los corticoides tópicos (por ejemplo, mometasona, fluticasona, etc), empleados mientras duren los síntomas aunque sin cronificar su uso ya que pueden alterar la mucosa y además absorberse de forma sistémica . Los corticoides orales en ciclos cortos se utilizan en casos muy severos de rinitis alérgica.
Otros tipos de fármacos son el bromuro de ipratropio, la inmunoterapia específica subcutánea, etc. El cromoglicato disódico está indicado en mujeres embarazadas y niños.
La cirugía está indicada en aquellos casos que se precise la corrección de deformidades anatómicas, extirpación de pólipos , etc.
Pruebas complementarias del tratamiento de la rinitis
Rinoscopia anterior . Se trata de la visualización del aspecto de la mucosa nasal en la mitad anterior de las fosas nasales, con objetivación del moco, detección de pólipos, cuerpos extraños que se hayan podido meter, etc.
Analítica de sangre y junto con las características de presentación y manifestación de la rinitis, se valora el aumento de eosinófilos.
Pruebas cutáneas alérgicas (Prick-test) que confirman el diagnóstico por posible origen alérgico
Estudio microbiológico de las secreciones nasales para detectar los microorganismos que pueden estar produciendo la infección y síntomas de rinitis.
Pruebas de imagen como radiografías de cavum para descartar al aumento de las adenoides (vegetaciones) en los niños. En caso de sospechar patologías primarias que, de forma secundaria, produzcan la rinitis, se realizan otras pruebas de imagen como TAC o Resonancia Magnética, descartando así la presencia de tumores, pólipos, etc.
Endoscopia nasal , con la introducción de un pequeño tubo flexible con una cámara en su extremo y una luz permite una visión directa del trayecto nasal
Rinomanometría (estudio del flujo de aire que pasa a través de las fosas nasales a diferentes presiones durante la inspiración y la espiración), rinometría acústica (prueba que valora la geometría de las fosas nasales basándose en la reflexión de una onda acústica), que se realizan en casos seleccionados.
Factores desencadenantes de la rinitis
Los factores desencadenantes pueden ser la toma de ciertos medicamentos (IECAs, AINEs, anticonceptivos u otros tratamientos hormonales, beta-bloqueantes, inhibidores de la 5-fosfodiesterasa…), traumatismos o cirugía en la nariz, alteraciones hormonales, exposiciones ambientales o laborales a sustancias (cambios de temperatura, exposición al humo del tabaco, a fuertes olores, etc.)
Factores de riesgo de la rinitis
Factores genéticos predisponentes (tener familiares de primer grado con rinitis).
Padecer otras enfermedades que se asocian a la aparición de rinitis (asma, dermatitis atópica, etc.).
Exposición a sustancias que provocan la reacción anómala del sistema inmune y la aparición de los síntomas (polvo de semillas, madera o textiles, productos químicos, epitelio de los animales, ácaros, alimentos etc.)
Complicaciones de la rinitis
Pueden aparecer por la obstrucción y aumento de secreciones son:
Desarrollo de infecciones como otitis, sinusitis, etc.
Aparición de pólipos nasales .
Hipertrofia de cornetes.
Deformación de la boca con paladar ojival .
Alteración de la calidad de vida (interferencia en la vida laboral, escolar, actividades de ocio, etc.)
Insomnio.
Aparición de halitosis (mal olor del aliento)
Irritación de la piel de las aletas nasales (sus lados), al hacer fricción y roce de forma continua con pañuelos
Irritación ocular con aparición de conjuntivitis asociada .
Prevención de la rinitis
Evitar la exposición a todas aquellas sustancias que actúan como alérgenos y desencadenan la sintomatología de la rinitis (polen, epitelio de perros…etc.)
Uso de vacunas (inmunoterapia) destinadas a disminuir la reacción exagerada del sistema inmune en las alergias.
Adecuada higiene de manos para evitar la transmisión de enfermedades infecciosas de vías altas que producen rinitis (catarros, sinusitis, etc).
Especialidades a las que pertenece la rinitis
La rinitis es una patología cuyo diagnóstico inicial y tratamiento puede realizarlo el médico de atención primaria. Si él detecta alguna alteración grave, será remitido al médico especialista en otorrinolaringología.
Preguntas frecuentes:
¿Qué es la alergia?
La alergia es una alteración en el sistema inmune que puede detectar si una sustancia de anómala es un agente lesivo para el organismo, reaccionando de forma exagerada y activando una cascada de procesos inflamatorios dispares en el organismo que se convierte en algo lesivo para el propio cuerpo.
¿Es la rinitis un síntoma de la alergia?
Dentro de las manifestaciones de alergias a sustancias que se inhalan puede manifestarse la rinitis de forma frecuente como síntoma de una alergia.
¿Puedo desarrollar alergia en cualquier momento de mi vida?
Sí, en cualquier momento de la vida se puede producir una respuesta anómala del sistema de defensa ante cualquier agente (alimentos, químicos, pólenes…) aunque suele ser una alteración que se presenta de forma más frecuente desde la edad infantil. No se sabe con certeza por qué hay alergias que se originan cuando la persona tiene más edad, pero se ha asociado a posibles alteraciones hormonales o por disfunciones del sistema inmunológico .
¿Qué es la rinoconjuntivitis?
Es la asociación de rinitis y conjuntivitis (inflamación de la mucosa nasal y la conjuntiva ocular “el blanco de los ojos”) que aparecen frecuentemente asociados cuando el paciente presenta alergia a una determinada sustancia (polvo, pólenes, etc.). Aparece congestión nasal, moqueo persistente acuoso, lagrimeo, ojo rojo, picor nasal y ocular.
¿Qué es la rinitis crónica?
Es la aparición de los síntomas de rinitis de forma persistente debido a la repetición sucesiva de episodios de rinitis aguda que generan fenómenos inflamatorios que no desaparecen de la mucosa de la nariz. Aparece obstrucción nasal intermitente/persistente , disminución del olfato y moqueo.

Enfermedad
Paperas
¿Qué son las paperas ?
Las paperas o parotiditis es una enfermedad infecciosa producida por un virus (virus de la parotiditis) del grupo de los llamados Paramixovirus.
Antes de que existiera la vacuna frente a este virus en el calendario vacunal infantil, la infección predominada sobre todo en invierno y primavera, con aparición de epidemias cada 2 – 5 años. Era una enfermedad habitual que aparecía en los niños. En la actualidad, más del 50% de los casos se dan en adultos jóvenes. Salvo que existan complicaciones, no es una enfermedad grave.
Tipos de paperas
Primaria por infección vírica o secundaria por sobreinfección por bacterias en pacientes con las defensas bajas (inmunodeprimidos).
Causas de las paperas
La causa de las paperas o parotiditis es el desarrollo de una infección producida por un virus de la familia de los Paramixovirus. La transmisión de la infección se realiza entre una persona enferma y una sana por medio del contagio al contacto con pequeñas gotitas de saliva o moco que contiene el virus.
Síntomas de las paperas
Tras un periodo de incubación de entre 15 – 25 días , puede existir una fase llamada prodrómica en la que existen síntomas como malestar general, fiebre y dolores musculares. Después pueden aparecer los síntomas más característicos con afectación de las glándulas parótidas (situadas en cada lado de la cara justo antes de las orejas) que se presentan inflamadas (una o las dos a la vez) y otras glándulas salivares, con dolor que aumenta al tomar líquidos ácidos y sensación de tumefacción y fiebre .
Tratamiento para paperas
No existe un tratamiento específico para las paperas. Los fármacos que se pautan van destinados al control de los síntomas. Se indica llevar una dieta blanda, evitando alimentos ácidos que provocan mayor salivación. Se pautan fármacos antiinflamatorios no esteroideos (ibuprofeno, etc.) y aplicación de compresas frías en la región parotídea (por delante de la oreja).
En el caso de complicaciones también se trata de forma sintomática según el tipo de complicación.
Pruebas complementarias del diagnóstico tratamiento de paperas
El diagnóstico de la parotiditis se basa mayoritariamente en la exploración física y la entrevista clínica por parte del médico .
Pueden realizarse pruebas complementarias como analítica de sangre con la realización de una serología para detectar los anticuerpos específicos contra el virus (pequeñas proteínas del sistema de defensa que se producen para luchar contra el virus). También se puede detectar la presencia de pequeñas partes del virus (antígenos) o realizar un cultivo de células para detectar la presencia del virus en ellas.
Factores desencadenantes de las paperas
El principal factor de riesgo para padecer paperas es no estar vacunado de la triple vírica. S e trata de una vacuna incluida en el Sistema Nacional de Salud para niños .
Factores de riesgo de las paperas
No estar vacunado frente al virus que produce la parotiditis, incluida en la vacuna triple vírica.
Estar en contacto con una persona que padece la enfermedad.
Estar en centros cerrados como colegios, etc.
Época del año: invierno.
Complicaciones de las paperas
Las complicaciones más frecuentes son:
Meningitis: afectación del sistema nervioso central con inflamación e infección en las membranas que recubren el cerebro y la médula espinal.Es la complicación más frecuente. Raramente deja secuelas, siendo la más frecuente la sordera.
Orquitis y/o epididimitis : infección e inflamación de los testículos y el epidídimo (estructura que hay sobre los testículos). Puede causar infertilidad en los varones.
Pancreatitis: aparición de dolor abdominal por presencia de inflamación de la glándula pancreática por la infección.
Prevención de las paperas
La prevención fundamental es la vacunación con la vacuna de la triple vírica que contiene la vacuna frente al virus de la parotiditis.
Cuando se tiene contacto con un paciente diagnosticado de parotiditis se precisa siempre extremar las medidas de higiene, siendo algo fundamental el lavado de las manos.
Especialidades a las que pertenecen las paperas
La parotiditis o paperas es una enfermedad que habitualmente es diagnosticada y tratada por el pediatra de atención primaria o el médico de familia. Si existen complicaciones puede ser preciso la derivación del paciente a revisión hospitalaria o a consulta de especialistas de urología, neurología, etc., según la complicación que se dé .
Preguntas frecuentes
¿Cuánto tiempo duran las paperas?
Tras el periodo de incubación la inflamación de las glándulas parótidas tardan entorno a 3 días, generalmente primero una parótida y la otra 1 – 2 días después. Los síntomas ceden lentamente en 3 – 7 días.
¿Cuál es la vacuna contra las paperas?
La vacuna contra las paperas o parotiditis está incluida en la vacuna llamada triple vírica en la que , además de producirse la inmunización contra este virus, también se vacuna al paciente contra el virus de la rubéola y el virus del sarampión, incluidas en la misma vacuna. Esta vacuna forma parte del calendario de vacunación infantil del Sistema Nacional de Salud español.
¿Cuál es el periodo de contagio de las paperas?
El periodo de transmisión se da desde 7 días antes hasta 9 días después del inicio de los síntomas.
¿Cómo se contagian las paperas?
El contagio se produce por el contacto con pequeñas gotitas de saliva o moco que contienen el virus de un paciente que tiene la enfermedad (al estornudar, toser, etc.)
¿Cuál es el efecto de la vacunación?
La vacuna contra las paperas incluida en la triple vírica está compuesta por virus atenuados , es decir, virus a los que se les ha modificado para que no produzcan la enfermedad pero cuya estructura sí pueda ser detectada por el sistema inmunológico del organismo. Esto provoca en él una reacción de defensa en la que se producen anticuerpos (pequeñas proteínas capaces de reconocer la estructura del virus y “presentarselas” a las células de defensa del cuerpo para que actúen contra él). Así, en el organismo queda la memoria de esos anticuerpos y si en un momento futuro tras la vacunación el cuerpo toma contacto con el virus real, el sistema de defensa del organismo está preparado para reconocerlo, atacar y destruir antes de que produzca la infección.

Enfermedad
Diátesis Hemorrágica
¿Qué es la diátesis hemorrágica?
Las diátesis hemorrágicas son un conjunto de desórdenes en diferentes patologías donde ocurre un trastorno de la coagulación de la sangre que se manifiesta principalmente por una ausencia de coagulación y por hemorragias importantes. La predisposición del organismo a sangrar de forma anómala, puede ser debido a una alteración congénita o adquirida de cualquiera de los elementos que participan en el mecanismo fisiológico de la hemostasia como vasos sanguíneos, plaquetas y factores de coagulación. Es una enfermedad poco común, pero es grave si no se tratan las causas que desencadena la hemorragia de forma rápida, ya que puede llegar a ser mortal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de diátesis
Los tipos de diátesis pueden ser hereditarios o adquiridos y, muchas veces, es una manifestación común de una gran variedad de trastornos:
Trastornos adquiridos: trombocitopenias (las más habituales), anticuerpos adquiridos frente a factores de la coagulación, fármacos, púrpuras vasculares y trastornos mixtos.
Trastornos hereditarios: ocasionadas por una anomalía, déficit de factores de la coagulación, trastornos fibrinolíticos, trastornos plaquetarios (Enfermedad de Glanzmann), telangiectasias hemorrágicas vasculares y trastornos del tejido conectivo.
Causas de la diátesis hemorrágica
Las causas de la diátesis hemorrágica dependen de la etiología de la enfermedad:
Diátesis causada por un trastorno de la hemostasia de plaquetas. Este tipo incluye patologías tales como trombocitopenia. Los factores de desarrollo pueden ser una disminución de la inmunidad, enfermedad renal y hepática, daño por virus, tratamiento quimioterapéutico y exposición a la radiación.
Una enfermedad causada por alteraciones en los procesos de coagulación de la sangre, puede ser un trastorno de la fibrinólisis, el uso de anticoagulantes y fármacos fibrinolíticos, varios tipos de hemofilia, etc.
Permeabilidad alterada de la pared vascular, causada por la falta de ácido escorbútico, angiectasia hemorrágica o vasculitis.
Una enfermedad causada por la hemostasia de plaquetas , enfermedad de Von Willebrand, síndrome trombo hemorrágico, enfermedad por radiación, hemoblastosis, etc.
Hemorragias debidas a trastornos de coagulación de la sangre. También asociadas a cambios en los procesos y compuestos orgánicos de la formación de plaquetas y hemorragias que se desarrollan como resultado de daño vascular.
Síntomas de la diátesis hemorrágica
Los síntomas de la diátesis hemorrágica son:
Pequeñas manchas azuladas (similares a los hematomas).
Erupción en la parte anterior del tobillo, las caderas o el exterior de los antebrazos. Si la erupción se combina con necrosis se forman úlceras.
Sangrado en cualquier tejido y órgano como: hemorragias cutáneas (petequias, equimosis, púrpura, hematomas), hemorragias por mucosas (epistaxis, gingivorragias, hematuria, hemorragias y hemorragia digestiva), hemorragia musculoesquelética (hemartrosis, hematoma intramuscular, retroperitoneal) o hemorragia intracraneal.
Tratamiento de la diátesis hemorrágica
El tratamiento de la diátesis hemorrágica va a depender siempre del tipo de enfermedad que tenga el paciente y que produce la hemorragia.
Los complementos de vitaminas (vitamina K, P, C) en caso de daño a las paredes de los vasos sanguíneos.
Hormonas glucocorticoides (medicamentos hormonales de la corteza suprarrenal) con una disminución en el número de plaquetas. La prednisolona a partir de 1 mg /kg al día se usa con mayor frecuencia, con la posibilidad de aumentar la dosis en 3-4 veces, el tratamiento puede durar de 1 a 4 meses.
También se puede administrar factores coagulantes.
En casos de diátesis hemorrágicas muy sintomáticas y profusas, se debe realizar una transfusión sanguínea como:
Transfusión de plasma que contiene todos los factores que coagulan, permitiendo restablecer el nivel de todos los factores.
Transfusión de plaquetas y de eritrocitos o hematíes, se usa en casos extremos como la anemia severa y coma anémico.
Tratamiento quirúrgico: la cirugía para extirpar el bazo (esplenectomía) se lleva a cabo con una hemorragia importante, ya que puede aumentar la vida útil de las células sanguíneas.
Pruebas complementarias de la diátesis hemorrágica
Para las pruebas complementarias del diagnóstico de la diátesis hemorrágica es fundamental realizar una correcta historia clínica al paciente, que incluya la presencia de enfermedades crónicas, el uso a largo plazo de medicamentos, antecedentes hereditarios, si tiene malos hábitos, historia de cáncer, etc.
Características de la diátesis (tipo, cuantía, localización de la hemorragia, tiempo de latencia, relación con traumatismo previo).
Entre las pruebas que se deben realizar son; análisis de sangre como hemograma completo y bioquímica, análisis de orina , recuento de plaquetas y los tiempos de coagulación.
Se puede hacer punción de la médula ósea para evaluar su estado.
Factores desencadenantes de la diátesis hemorrágica
No existen factores desencadenantes específicos de la diátesis hemorrágica.
Factores de riesgo de la diátesis hemorrágica
Los factores de riesgo de la diátesis hemorrágica pueden ser: antecedentes familiares, elevado consumo de fármacos, ciclo menstrual anormal, historia previa de sangrado en la niñez , enfermedades renal o hepática, enfermedades inmunológicas, virus, tratamiento con quimioterapia, infecciones drogas, cáncer, sangrado en el post parto, exceso de anticoagulante, deficiencia de los factores de coagulación, o intoxicación como la exposición a un veneno.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Complicaciones de la diátesis hemorrágica
Las complicaciones de la diátesis hemorrágica incluyen:
Anemia severa.
Hemorragia interna.
Trastornos de la inmunidad y manifestaciones alérgica.
Riesgo de infección por VIH.
Inmovilidad de la articulación acompañado de entumecimiento y parálisis.
Prevención de la diátesis hemorrágica
La diátesis hemorrágica es muy difícil de prevenir, pero existe alguna medida que se puede llevar a cabo para garantizar su desarrollo y evitar complicaciones.
Alimentación saludable, con una nutrición adecuada y equilibrada.
Consumir complementos vitamínicos ricos en vitamina K.
Realizar tratamiento oportuno de las enfermedades antiinflamatorias.
Evitar la exposición al sol.
Acudir de forma regular al médico ante algún signo de sangrado.
Especialidades a las que pertenece
La especialidad a la que pertenece la diátesis hemorrágica es la hematología, ésta se encarga de tratar y diagnosticar las enfermedades de la sangre o hematológicas.
Preguntas frecuentes
¿Qué es una citología?
La citología es una técnica que consiste en observar el comportamiento de las células a través del microscopio para estudiar su morfología. Es empleada en numerosas especialidades médicas y quirúrgicas.
¿Cuáles son las principales enfermedades de la sangre?
Las principales enfermedades de la sangre son: anemia, hemofilia, leucemia, hemocromatosis, mieloma múltiple, trombocitopenia inmune primaria, policitemia y talasemia.
¿Qué es una diátesis hemorrágica trombopénica?
La diátesis hemorrágica es la alteración de los trombocitos . La funcionalidad plaquetaria está alterada con recuento plaquetario normal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia