Medicina General
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
Cuáles son los valores normales de la presión arterial
Tabla de presión arterial normal
La presión arterial es un valor dinámico que cambia en diferentes circunstancias, a lo largo del día y, por supuesto, con la edad. Pero, sobre todo, en niños, en estos casos es necesario que se compare con tablas de referencias, no solo a la edad sino también en comparación de altura.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Por otra parte, cuando se toma la tensión a un adulto, se debe hacer en las condiciones más óptimas posibles, siendo necesario no fumar al menos una hora antes de la toma de tensión (el humo del tabaco produce una vasoconstricción y esto se traduce en una elevación de la tensión) y no haber realizado ejercicio en la media hora previa. Por ello, es necesario acudir a las tomas de tensión con tiempo suficiente para permanecer sentado, al menos durante los 30 minutos previos a la toma de la tensión.
Por último, un único valor por encima de los valores normales no permiten establecer un criterio de hipertensión, es necesario tomar la tensión en al menos tres ocasiones, en días diferentes, y separados entre sí por una semana al menos. Con estas medidas se establece una media que debe ser superior a lo normal para permitir diagnosticar a alguien de hipertensión.
¿Cuál es la tensión arterial normal por edades?
La tensión arterial por edades se puede dividir en niños y en mayores de 40 años. Los niños se clasifican según su edad, pero también se debe de tener en cuenta su altura, ya que, los más altos tienen un nivel mayor de tensión dentro de su edad sin que esto sea patológico .
Los menores de 6 años tienen que tener valores por debajo de 116/76, los niños entre 7 y 10 años deben tener valores por debajo de 122/78 , hasta 14 años deben tener menos de 136/86 y los de 16 años 136/86, por encima de esta edad se considera que el límite de lo normal es 140/90, por encima de estas cifras se debe establecer el tratamiento farmacológico.
¿Cuáles son los rangos de presión arterial en mmHg?
Los rangos de presión sanguínea se miden en milímetros de mercurio y se pueden establecer como óptimos cuando son inferiores a 120/79; el límite alto de la normalidad es de 140/90. Los niveles de tensión bajos pueden ser tolerados bien en pacientes jóvenes que con niveles de hasta 90/60 pueden encontrarse normal, en los casos de bajadas de tensión brusca, como la que se produce en un paciente con pérdida de volemia, ya sea por pérdida de sangre o en pacientes con diarreas o vómitos muy importantes o en situaciones de infección grave, pueden dar sintomatología , ya que este descenso de la presión sanguínea hace que el corazón no pueda enviar la sangre con suficiente fuerza al resto del organismo, y el paciente puede sufrir mareos e, incluso, una pérdida de conciencia.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Grados de presión arterial
La tensión arterial puede estar elevada a nivel sistólico, a nivel diastólico o ambas, es importante mantener ambas presiones dentro de límites normales y no solo una de ellas.
Presión arterial normal: son niveles de hasta 120 de presión sistólica y 80 de presión diastólica.
Presión arterial: límite de lo normal hasta 140 de presión sistólica y 90 de presión diastólica.
Hipertensión grado 1: entre 140 y 159 de presión sistólica y 91 a 99 de presión diastólica.
Hipertensión grado 2: entre 160 y 179 de presión sistólica y 100 a 109 de presión diastólica.
Hipertensión grado 3: más de 180 de presión sistólica y más de 110 de la diastólica.
¿Cuál es la tensión arterial normal en embarazadas?
Las embarazadas deben tener una presión arterial de 120 a 130 de sistólica y de 70 a 80 de diastólica. En niveles más elevados se considera en el límite de lo normal hasta 140 de sistólica y 90 de diastólica, con estas cifras la paciente pasará a ser monitorizada, procediendo a poner medicación cuando sobrepasa estos valores.
En aquellas pacientes que durante el tercer trimestre de embarazo se produce un aumento de más de 30 milímetros de mercurio en su presión sistólica o de más de 15 milímetros en su presión diastólica, se debe tener cuenta el diagnóstico de preeclampsia , que precisará de analíticas para comprobar si la paciente presenta proteinuria u otras alteraciones que puedan poner en riesgo el embarazo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo especializado
¿Cómo puedo bajar el colesterol con dieta?
¿Cuáles son los síntomas del colesterol alto?
El colesterol alto no tiene por qué dar síntomas. En la mayoría de las ocasiones, el colesterol alto se descubre en una analítica ocasional que se realiza al paciente, que incluya bioquímica sanguínea.
El colesterol alto no es una enfermedad , se considera un factor de riesgo, esto quiere decir que puede producir enfermedades relacionadas con el aparato cardiovascular, como producir angina de pecho, infarto de miocardio, isquemia en diferentes órganos y claudicación intermitente; estas enfermedades son las que sí dan síntomas y no el colesterol alto.
El hecho de que sea un factor de riesgo para las enfermedades cardiovasculares es lo que hace que tengamos que prevenir su elevación, por ello, es necesario realizar analíticas aun cuando no presentemos sintomatología. Se debe realizar un primer control en la infancia, entre los 19 y 40 años repetir el control cada 5 y, a partir de esta edad, cada 2 años, siempre y cuando los niveles sean normales.
Elija grasas más saludables
Las grasas más saludables son las grasas insaturadas, como el aceite de oliva y el aceite de girasol. Dentro de las carnes, las carnes más grasas son menos recomendables, la carne de aves y de conejo tiene menor cantidad de gramos de grasa que la carne de animales como ternera o cerdo.
Evite alimentos como el tocino de cerdo o la manteca del mismo animal .
No consuma aceite de palma o de cacahuete.
La mantequilla y la margarina son también grasas saturadas , por lo que se debe evitar su consumo.
El consumo de pescado azul también favorece el descenso del colesterol.
Limite los alimentos con colesterol
Los alimentos como embutidos ricos en grasa, carne de ternera, buey o cordero, deben estar limitados a una vez por semana.
Los lácteos mejor tomarlos desnatados y solo 2 raciones al día.
Los quesos deben ser poco grasos, limitando la toma a una vez a la semana los quesos más grasos.
Evite o elimine de su dieta la mantequilla, margarina y los aceites de palma y cacahuete.
Si consume alimentos procesados, lea atentamente la etiqueta y evite aquellos que no estén cocinados con aceites vegetales como oliva o girasol.
Evite los fritos en la dieta, los alimentos hervidos, asados o realizados a la plancha son muchos menos ricos en colesterol.
Coma mucha fibra soluble
La fibra soluble es la que se encuentra en la avena, las leguminosas, las frutas cítricas, la zanahoria, la avena y, el consumo de este tipo de fibra, favorece que haya un menor pico glucémico tras la alimentación y da lugar a una absorción más lenta de los azúcares.
La fibra insoluble es la que se une al colesterol y favorece que se produzca una eliminación del mismo; se encuentra en el trigo integral, salvado de trigo y los cereales integrales en general, en semillas, lechuga, espinacas, acelgas, repollo, brócoli, uvas y frutos secos.
Si aumenta la cantidad de fibra insoluble, mejorará su colesterol.
Consuma muchas frutas y verduras
Las frutas y verduras son ricas en fibras, solubles e insolubles, y esto beneficia el control glucémico y de colesterol. La fruta es preferible comerla entera que, en forma de zumos, ya que la cantidad de fibra en la fruta entera es mayor.
Consuma verduras en las principales comidas, hasta un 50 % de las calorías que obtiene en una comida deben proceder de las verduras.
Es necesario consumir al menos 2 piezas de fruta al día .
Coma pescado rico en ácidos grasos omega-3
Para controlar el colesterol , es mejor consumir pescados ricos en omega-3. Estos pescados son los conocidos como pescados azules, entre ellos, boquerones, sardinas, salmón, trucha, arenque, atún y bonito. Aumentar el consumo de estos alimentos favorece que los niveles de HDL se eleven .
Los pescados de este grupo de mayor tamaño deben controlarse en su consumo, por el mercurio que pueden contener. No ocurre esto en boquerones y sardinas.
Limite la sal
El consumo de sal debe estar limitado a 5 gramos al día en personas sanas, sería como una cucharadita de postre diario, en los pacientes hipertensos esto se debe de reducir a la mitad, es importante acostumbrarse a no añadir sal a las comidas en la mesa.
Limite el alcohol
El alcohol no es un alimento ni una bebida que se pueda considerar saludable, por ello, es importante limitar lo máximo su consumo. Un vaso de vino al día es el límite que se debe establecer. Esta misma cantidad se puede beber de cerveza, si se prefiere al vino.

Artículo especializado
Triglicéridos
¿Qué son y para qué sirven los triglicéridos?
Los triglicéridos son grasa del organismo que se obtienen de ciertos alimentos, pero también es un producto que el organismo usa para guardar el exceso de energía que se adquiere por la alimentación. Cuando se comen muchos hidratos de carbono, estos se transforman en triglicéridos y esta grasa se almacena en el organismo para que, en situaciones de carencia alimentaria, se extraiga para transformala en la energía necesaria para continuar con las funciones del organismo.
Es un mecanismo natural para mantener la vida en situaciones de carencia alimentaria, es por ello que se debe controlar la ingesta calórica que realizamos.
¿De dónde obtenemos los triglicéridos?
Los triglicéridos se obtienen principalmente de las grasas saturadas , en especial, lácteos grasos, mantequilla, margarina, carnes con mucha grasa, embutidos y aceites saturados como el de palma o cacahuete.
También se obtiene de la transformación en el organismo del exceso de calorías , es un método que usa el organismo para guardar energía, especialmente se obtiene del consumo excesivo de azúcares refinados e hidratos de carbono.
¿Por qué es importante mantener un nivel adecuado de triglicéridos?
Los triglicéridos , al ser una grasa, aumentan el riesgo de sufrir enfermedades cardiovasculares, en especial infarto de miocardio, anginas de pecho, claudicación intermitente y accidentes isquémicos cerebrales. Si desciende su nivel de triglicéridos, se reduce de forma significativa su riesgo cardiovascular , esto es especialmente importante si tiene además otros factores de riesgo como diabetes mellitus o hipertensión arterial.
Niveles muy altos de triglicéridos, por encima de 500 miligramos por decilitro pueden dar lugar también a pancreatitis. Y la inflamación del páncreas es una enfermedad potencialmente grave .
¿Cuál es el nivel de triglicéridos adecuado?
Se considera un nivel normal de triglicéridos hasta un valor de 150 miligramos por decilitro , niveles de entre 150 y 199, se considera en el límite alto, por encima de 200 y hasta 499 se considera elevado-alto y, por encima de 500 mg/dl, muy alto.
Hasta niveles de 199 miligramos por decilitro se suelen recomendar cambios en los hábitos de vida como parte del tratamiento, en niveles por encima de esta cifra puede ser necesario el tratamiento con fármacos para tratar de que desciendan y conseguir una mejora en el perfil lipídico y, por tanto, una disminución del riesgo cardiovascular.
En pacientes con enfermedades concomitantes como la diabetes o las alteraciones de tiroides, la mejoría en el control de estas enfermedades se puede traducir en u na mejoría en el nivel de triglicéridos.
¿Qué podemos hacer si tenemos altos los triglicéridos?
Para descender los triglicéridos es necesario establecer unos hábitos de vida y alimentación saludables.
Realizar ejercicio físico de forma regular, vigoroso y al menos durante 30 minutos unas 5 veces a la semana. La incorporación del ejercicio como parte de nuestra vida es importante, procure subir y bajar las escaleras en vez de usar el ascensor, si va a su trabajo o se mueve normalmente en transporte público, baje una parada antes de la que corresponde para caminar, y procure caminar a paso vivo siempre que sea posible.
Los triglicéridos aumentan por el exceso de consumo de calorías. Una persona normal debe consumir entre 1500 y 2000 calorías diarias, dependiendo de su actividad física . El exceso en el consumo de calorías hace aumentar los triglicéridos. El consumo de calorías debe ser solo una cuarta parte de hidratos de carbono y, de estos, la cantidad de azúcares y harinas refinadas debe estar controlada.
Si tiene sobrepeso , trate de bajar de peso, eso le ayudará a reducir los triglicéridos.
Consuma más pescado y menos carne, dentro de los pescados, los llamados pescados azules son ricos en omega 3 y ayudan a mantener el nivel de triglicéridos bajo control.
Las grasas para cocinar deben ser insaturadas , como el aceite de oliva o el de girasol, evite las grasas animales como la manteca de cerdo o la mantequilla.
No tome alimentos ultraprocesados, lea cuidadosamente las etiquetas de los alimentos que compre y evite aquellos que llevan grasas insaturadas.
No consuma alcohol, el alcohol es una fuente importante de calorías e hidratos de carbono, lo que contribuye de forma muy especial a elevar el nivel de triglicéridos en la sangre.
No consuma bebidas azucaradas, tipo refrescos ni zumos, ya que la concentración de azúcares es más elevada que en una pieza de fruta entera.
Los complementos alimenticios con omega-3 pueden mejorar también el nivel de colesterol.
Por último, si su nivel es muy elevado, el médico puede recomendarle ciertos medicamentos como los fibratos o las estatinas. No consuma estos fármacos sin una recomendación médic a, los cambios en sus hábitos de vida van a ser necesarios aun cuando usted esté recibiendo medicamentos para normalizar su nivel de triglicéridos.

Artículo especializado
Tensión arterial
¿Qué puede provocar la tensión arterial alta?
La tensión arterial elevada puede presentarse durante el envejecimiento , se produce por un endurecimiento de las paredes arteriales, esto se traduce en que el corazón tiene que realizar una mayor fuerza para conseguir que la sangre progrese de forma adecuada.
También se puede producir la hipertensión arterial secundaria al consumo de ciertos fármacos como los esteroides y en alteraciones endocrinas a nivel de la suprarrenales.
Las situaciones de estrés dan lugar a un aumento de la tensión, este mecanismo que es fisiológico y natural puede ocasionar una hipertensión mantenida en aquellas personas que presenten una situación de estrés constante.
La hipertensión arterial es un factor de riesgo cardiovascular que puede causar enfermedades como la angina de pecho, el infarto o las trombosis cerebrales.
¿Cuándo es conveniente medir la tensión?
La tensión se debe medir desde la infancia , en los niños es conveniente medirla entre los 5 y los 14 años al menos una vez.
En los adultos es conveniente controlar la tensión al menos una vez al año desde los 40 años de edad , para establecer un tratamiento cuando se empieza a elevar.
También se toma la tensión a todas las embarazadas a lo largo de la gestación, para prevenir posibles alteraciones de la misma durante el embarazo .
¿En qué consiste la prueba para medir la tensión?
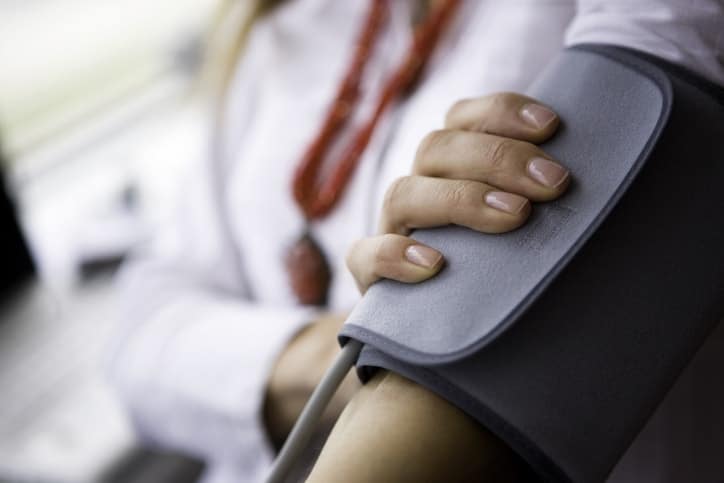
La prueba para controlar la presión arterial es una prueba sencilla, en ella se le indicará que, en la medida de lo posible, se acuda unos 20 minutos antes de la citación a consulta, esto se debe a que la tensión se debe de tomar en reposo. Después, se procede a poner un manguito encima de la flexura de su codo, dicho manguito se infla con aire que produce una presión sobre la arteria del brazo, posteriormente, se va vaciando hasta escuchar el latido, en ese momento se detecta la presión sistólica, y sigue descendiendo la presión de aire hasta que desaparece el latido, y obteniendo la presión sistólica.
Es importante permanecer tranquilo , no fumar en la hora previa a la toma de la tensión, ni consumir excitantes como café o té previamente. Es recomendable acudir un poco antes y permanecer sentado para que la tensión arterial no de más elevada de lo que en realidad el individuo la tiene.
¿Cuáles son los valores normales de presión arterial?
Los valores normales de presión arterial se pueden establecer hasta un valor máximo de 140/90, por encima de este valor presenta una tensión elevada que precisa tratamiento. Estos valores no son iguales a lo largo del día, varían con la actividad física.
Las mujeres hasta la menopausia suelen tener valores inferiores a estas cifras, pudiendo registrar valores hasta de 100/60 considerándose normales.
Los niños tienen presiones arteriales inferiores a los adultos , pero se debe tener en cuenta la altura, y es necesario comparar con tablas, para conocer si la tensión es normal o está elevada en relación al resto de niños.
Aunque se considera normal hasta 140/90, los pacientes que tienen otros factores de riesgo cardiovascular , deben mantener tensiones por debajo de 120/80.
¿Cuándo debe recomendar el especialista la automedición de la presión arterial?
La automedición de tensión arterial se recomienda especialmente en pacientes que se ponen muy nerviosos cuando acuden a la consulta del médico , también se puede recomendar para comprobar las diferentes tensiones a diferentes horas del día, que pueden hacer recomendable variar las horas de toma de la medicación.
La tensión arterial basal que se toma nada más levantarse , es la que mejor permite controlar un buen nivel de tensión arterial.
¿Cómo medir la tensión arterial?
Para medir la tensión arterial se usan los esfigmomanómetros , aparatos de aire que pueden ser electrónicos o de pared.
Si el paciente se toma la tensión de forma habitual en su domicilio, los aparatos digitales son recomendables, ya que van a permitir un control óptimo por parte del paciente, con un sistema sencillo. Son más recomendables los de brazo que los de muñeca, ya que, estos últimos pueden dar lecturas más altas de lo que realmente tiene el paciente.
En las consultas médicas y de enfermería se controla la tensión arterial por medio de aparatos de aire de pared. Tras hinchar el manguito situado en el brazo , se va bajando la presión hasta localizar, mediante un fonendoscopio, el latido en la arteria del brazo, esto marca la presión sistólica y, posteriormente, se sigue reduciendo hasta que vuelve a desaparecer para conocer la presión diastólica.
Pide cita con un especialista en cardiología. Sin esperas, en los mejores centros médicos y con un precio muy competitivo.
También puedes acceder a un reconocimiento médico cardiológico en el que identificar posibles patologías cardiacas.

Artículo especializado
Colesterol malo (LDL)
¿Qué es el colesterol LDL?
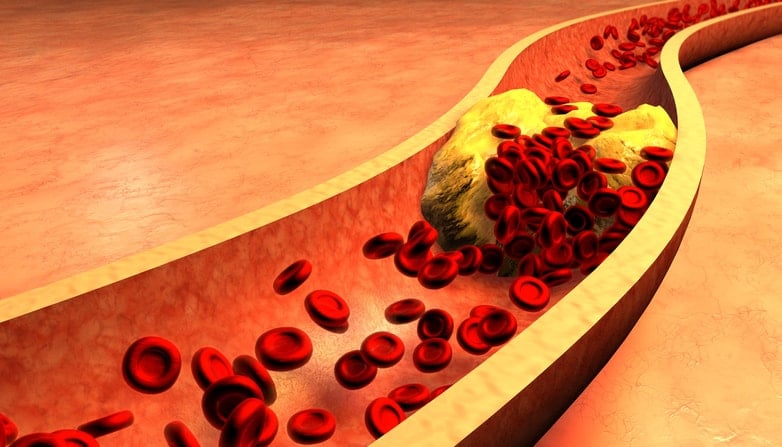
El colesterol malo o colesterol LDL es una fracción del colesterol total, se conoce como colesterol malo porque es el que se fija en las arterias, dando lugar a las placas de ateroma que ocasionan un estrechamiento de las arterias, conocido como arteriosclerosis, produciendo una disminución del aporte de oxígeno a una determinada zona, y provocando angina de pecho o infartos de miocardio y procesos como la claudicación intermitente . Estas placas de ateroma pueden desprenderse de las arterias donde se han formado y ocasionar trombosis arteriales, como es el caso de las trombosis cerebrales, mesentéricas, etc.
El nombre de LDL proviene de las siglas en inglés de lipoproteína de baja densidad.
¿Cómo sé cuál es mi nivel de colesterol LDL?
Para conocer el nivel de colesterol LDL de un paciente se le extrae sangre venosa , tras ello, se envía la sangre a un laboratorio de análisis clínico, en el cual, se procede a estudiar el nivel de colesterol en el laboratorio de bioquímica, dando el nivel de colesterol total o colesterolemia y de las dos fracciones de colesterol; el HDL o colesterol bueno y el LDL o colesterol malo.
Los niveles de LDL se expresan en miligramos/decilitro.
¿Cuál debería ser mi nivel de colesterol malo (LDL)?
En términos generales, podemos decir que cuanto más bajo sea el nivel de LDL, menor riesgo cardiovascular tiene una persona.
Pero se clasifican en diferentes niveles : niveles de LDL inferiores a 100 mg/dl se consideran óptimos, entre 100 y 129 mg/dl se consideran buenos, entre 130 y 159 mg/dl se considera un nivel alto pero aceptable, entre 160 y 189 mg/dl se considera alto y, por encima de 189, se considera un nivel muy alto.
¿Cómo puedo elevar mi nivel de colesterol malo (LDL)?
En primer lugar y como primordial para mejorar los niveles de LDL, es importante establecer cambios en los hábitos de vida y alimentación, hasta lograr una vida y alimentación saludable.
En la alimentación , evitar las grasas saturadas presentes en la leche entera, los embutidos, los quesos muy grasos y las carnes ricas en grasas. También los alimentos como mantequilla, manteca de cerdo, tocino, margarinas y alimentos ultraprocesados.
Evite el consumo de bollería industrial que es rica en grasa y puede contener aceites de palma o cacahuete, y también el consumo de la manteca de cacahuete .
Consuma grasas insaturadas como aceite de oliva o girasol, no consumas alimentos fritos y no reutilices el aceite ya usado, esto hace que pierda su beneficio para mejorar el LDL.
No ingiera zumos industriales , ni refrescos, por la gran cantidad de azúcares que contienen, que elevan la cantidad de LDL del organismo.
Aumente la cantidad de frutas y verduras frescas en su dieta, así como las legumbres y los frutos secos , es importante para mantener una dieta equilibrada pobre en grasas.
Respecto al ejercicio físico , se debe realizar al menos 30 minutos de ejercicio vigoroso al día, algunos hábitos del día a día también ayudan, como; usar las escaleras en vez del ascensor y, si se acude al trabajo en transporte público, bajarse una parada antes de su destino y hacer el resto del recorrido a pie, ya que andar refuerza la actividad física en nuestra vida diaria.
En segundo lugar, tras la vida sana y la alimentación saludable, el consumo de fármacos se debe de realizar siempre bajo la supervisión de un médico . La estatina es el medicamento que se suele usar en estos casos, pero las diferentes dosis e incluso el uso de una u otra necesita un consejo especializado antes de usarlas.
Por último, hay que tener en cuenta que ciertos medicamentos como los esteroides o los usados para el tratamiento del VIH, pueden dar lugar a un aumento de los niveles de LDL, por lo que, en pacientes que se encuentran sometidos a estos tratamientos, se debe realizar un estudio y control riguroso de los niveles de LDL.
¿Cuándo me debo hacer controles de LDL?
El control de LDL se realiza una vez antes de los 14 años y, si es normal, se repetirá cada 5 años, hasta cumplir 40 años los hombres y 50 las mujeres, por encima de esta edad se debe repetir cada 2 años si es normal.
No está claro a qué edad se puede dejar de hacer un control, pero parece que personas de más de 80 años que han tenido un LDL normal, no se benefician de continuar con este control.
En los casos con hipercolesterolemia familiar , se debe realizar un control en los niños antes de los 9 años, ya que un inicio precoz del tratamiento mejora el riesgo cardiovascular en estos pacientes.

Artículo especializado
Colesterol bueno (HDL)
¿Qué es el colesterol HDL?
EL HDL, también conocido como colesterol bueno, corresponde a las siglas en inglés de lipoproteínas de alta densidad , y se califica como colesterol bueno porque no se deposita en las arterias sanguíneas. Estas lipoproteínas son un conjunto de una partícula de colesterol que se une a una proteína para su transporte, estas lipoproteínas de alta densidad son enviadas desde todo el organismo hacia el hígado, que será el encargado de eliminarlas.
El HDL es una parte del colesterol total que está formado por el HDL y por el LDL, o vulgarmente conocido como colesterol malo.
¿Cómo sé cuál es mi nivel de colesterol HDL?
El colesterol bueno o HDL se puede conocer a través de una analítica de sangre, para ello, se procede a hacer una extracción de sangre venosa al paciente y se envía a un laboratorio de análisis clínicos para realizar un estudio de bioquímica sanguínea, detectando así tanto el nivel de colesterol total o colesterolemia, como sus fracciones de HDL o colesterol bueno y LDL o colesterol malo. En términos generales, cuanto más alto sea el nivel de HDL y menor el de LDL, para un mismo valor de colesterol total, el riesgo cardiovascular del individuo será menor.
Los niveles de HDL se expresan en miligramos/decilitro.
¿Cuál debería ser mi nivel de colesterol bueno (HDL)?
Se dice que el colesterol bueno o HDL se encuentra en niveles adecuados cuando está por encima de 45 mg/dl en menores de 19 años . En hombres mayores de esta edad, se debe encontrar por encima de 40 mg/dl y, en las mujeres, por encima de 50 mg/dl.
Los pacientes que presentan diabetes mellitus o hipertensión arterial o tabaquismo, es importante que tengan unos niveles superiores de HDL, esto se debe a que su riesgo cardiovascular se ve incrementado por la presencia de otros factores de riesgo .
Niveles de HDL inferiores a 35 mg/dl incrementan de forma importante el riesgo cardiovascular , en estos casos es especialmente importante someterse a tratamiento y hacer cambios en el estilo de vida para mejorar los niveles de HDL.
¿Cómo puedo elevar mi nivel de colesterol bueno (HDL)?
Para elevar los niveles de HDL se debe realizar una dieta saludable y hacer cambios en el estilo de vida.
En cuanto a la dieta , es importante evitar las grasas saturadas, estas se encuentran en la leche entera, carnes, embutidos, quesos grasos o curados, mantequilla, margarinas, manteca de cerdo, y tocino, así como se debe disminuir el consumo de alimentos ultraprocesados, alimentos fritos y de bollería industrial, y evitar el consumo de aceite de palma y de manteca de cacahuete.
Es importante mantener el consumo de grasas insaturadas, entre ellas, el consumo de aceite de oliva o de aceite de girasol, evitando la reutilización porque hace perder sus propiedades.
El consumo de frutos secos , especialmente de nueces, es recomendable.
Se debe limitar la ingesta de azúcares en la dieta, las bebidas como zumos industriales o refrescos , presentan una gran cantidad de azúcar.
Por último , enriquece la dieta con fibra consumiendo frutas frescas con piel y verduras naturales, así como el consumo de legumbres como las lentejas, los garbanzos o las judías.
La pérdida de peso hasta llegar a un peso normal puede ayudar a mantener el HDL en buenos niveles.
El ejercicio físico vigoroso de 30 minutos todos los días, ayuda a mantener un nivel bajo de LDL y un nivel alto de HDL.
Niveles altos de consumo de alcohol te harán engordar y provocarán una disminución del HDL.
Elimina el consumo de tabaco, ya que también hace disminuir el HDL y, además, el tabaquismo incrementa el riesgo de tener un evento cardiovascular.
Fármacos como las estatinas pueden ayudar a elevar el HDL y disminuir el LDL, pero estos fármacos no deben ser consumidos sin la recomendación de un médico.
El consumo de sustancias con omega 3 como complemento alimenticio, puede ayudar a controlar el colesterol total y elevar los niveles de HDL.
¿Cada cuánto tiempo debo hacerme controles para conocer mi nivel de HDL?
Los niveles de HDL se deben realizar al menos una vez antes de los 14 años. En niños menores de 9 años se debe hacer en los casos que se presente una hipercolesterolemia familiar . Si los niveles son normales se deben repetir cada 5 años.
Los adultos hombres menores de 45 años y mujeres menores de 55, deben realizarse la prueba cada 5 años. Mientras que los mayores de esta edad, cada 2 años, siempre y cuando los niveles sean óptimos.
Las personas que presentan nivel de HDL por debajo de lo recomendado deben realizarse un control anual para mantenerlo controlado .
Artículo especializado
Los niños y los medicamentos antivirales contra la gripe.
Beneficios de los medicamentos antivirales en el tratamiento de la gripe
Los medicamentos antivirales pueden aliviar los síntomas provocados por el virus influenza que causa la gripe y acortar el periodo de duración de la enfermedad. Es importante para que haga efecto el antiviral que se inicie dentro de los primeros dos días de aparición de los síntomas. También es importante destacar que el tratamiento oportuno con los antivirales reduce las complicaciones relacionadas con el virus influenza como otitis y neumonías, disminuye el número de hospitalizaciones y la necesidad de administrar antibióticos, así como las tasas de insuficiencias respiratorias y hospitalizaciones.
¿Cómo afectan estos medicamentos a los niños?
En la actualidad existen cuatro medicamentos antivirales aprobados para niños durante la temporada de gripe 2019-2020:
Oseltamivir: se puede utilizar a partir de las dos semanas de vida. Su presentación es vía oral en forma de píldoras y líquido.
Zanamivir: se utiliza a partir de los 7 años de edad, no se recomienda su uso en niños con enfermedades respiratorias como asma u otro tipo de enfermedades pulmonares crónicas. Su administración es a través de la vía inhalatoria.
Peramivir: se administra de forma intravenosa a partir de los dos años.
Baloxavir: se administra a partir de los 12 años una sola toma vía oral.
Si el niño presenta algún síntoma que incluya fiebre , cansancio extremo, dolor de cabeza, tos seca, dolor de garganta, secreción, mucosidad o congestión nasal y fiebre, deben acudir al médico para realizar examen físico y analítica pertinente para descartar la enfermedad y, si es positivo, aplicar el tratamiento de manera temprana y oportuna. Si los medicamentos son usados de manera precisa, no afectan la salud de los niños, pueden prevenir complicaciones y acortan el tiempo de duración de la enfermedad.
¿Tienen efectos secundarios?
Como todos los medicamentos tienen efectos secundarios , por eso es importante prevenir esta enfermedad con la aplicación de la vacuna estacional administrada oportunamente. Posibles efectos secundarios:
Oseltamivir: náuseas, vómitos, dolores de estómago, problemas de sueño, pesadillas, incapacidad de concentración, insomnio, mareos y confusión.
Zanamivir: mareos, irritación de la nariz, dolor articular, dificultad para respirar, dificultad para tragar, ronquera, inflamación de la cara, urticaria, falta de aire (disnea).
Peramivir: reacción alérgica severa, confusión, alucinaciones, diarrea, insomnio.
Baloxavir: reacción alérgica severa, disnea, tos, mucosidad, náuseas, diarrea, dolor de cabeza.
¿Qué medicamentos son los más utilizados en estos casos?
Ante la sospecha de contagio por el virus influenza, debemos acudir al médico, quien realizará las pruebas pertinentes para descartar la enfermedad , si estas pruebas resultan positivas, se debe iniciar tratamiento, en la medida de lo posible, en los dos primeros días de iniciados los síntomas.
A nivel mundial , se utiliza sobre todo Oseltamivir, más conocido como Tamiflu, que se puede indicar en niños a partir de las 2 semanas de vida. Si solo tiene cápsulas, las podemos abrir y mezclarlas con alguna bebida dulce espesa y darle el medicamento de esa manera.
Los medicamentos antivirales no reemplazan a la vacunación , que es la mejor manera de prevención de la enfermedad en sí y de las complicaciones graves. Los antivirales son una segunda línea de defensa que trata la enfermedad.
¿Existe un tratamiento antiviral específico para la gripe?
Lo ideal sería prevenir la gripe con la colocación de la vacuna estacional a la población de riesgo antes del inicio de la temporada de la enfermedad. En casos de brotes de gripes en entornos donde las personas tienen riesgo de complicaciones , los antivirales ayudan a reducir el riesgo de complicaciones y hospitalizaciones, en estos casos incluso se deben tomar, aunque se hayan vacunado con la antigripal.
Artículo especializado
Niveles de colesterol: todo lo que tienes que saber
¿Qué es el colesterol?
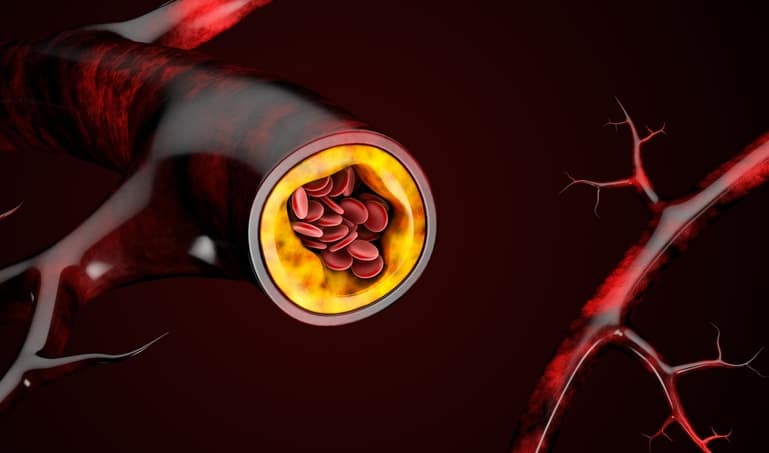
El colesterol es un lípido, grasa o esterol que se encuentra en la pared de todas las células. En los humanos se encuentra también en el plasma sanguíneo, c onociéndose entonces como colesterolemia .
El colesterol tiene unos niveles óptimos, pero su presencia es esencial para la vida, ya que regula, en la membrana celular, la entrada y salida de sustancias que permiten que la célula permanezca inalterable, además de precisarse para la síntesis de vitamina D, que regula el metabolismo del calcio, para la síntesis de hormonas sexuales, del cortisol y de las sales biliares.
¿Cómo se miden sus niveles de colesterol?
El colesterol se mide a través de un análisis de bioquímica sanguínea en un laboratorio. El análisis de colesterol nos da su nivel total, así como los niveles del HDL, también conocido popularmente como colesterol bueno, debido a que no aumenta el riesgo cardiovascular al no depositarse en las arterias, y de LDL, conocido popularmente como colesterol malo, por aumentar el riesgo cardiovascular al depositarse en las arterias. Estos niveles se expresan en miligramos/decilitros.
¿Qué significan sus niveles de colesterol?
Los niveles de colesterol deben estar, generalmente, por debajo de 200 mg/dl. Los menores de 18 años deben mantener el colesterol en niveles inferiores a 170 mg/dl, pero por encima de este nivel no siempre tienen el mismo significado, ya que dependerá de otras enfermedades que el paciente pueda tener. Las personas con enfermedades o factores de riesgo como diabetes mellitus o hipertensión arterial deben mantener el colesterol por debajo de 200 mg/dl, esto se debe a que los factores de riesgo cardiovascular, cuando se suman, producen un mayor efecto sobre este riesgo y su efecto se multiplica.
Las personas que tienen entre 201 y 239 mg/dl de colesterol, presentan un riesgo moderado frente a posibles enfermedades cardiovasculares y, por último, las personas con más de 240 mg/dl de colesterol tienen un riesgo elevado de padecer enfermedades cardiovasculares.
¿Qué afecta los niveles de colesterol?
Los niveles de colesterol patológicos, es decir, por encima de 200, aumentan el riesgo de sufrir enfermedades cardiovasculares, entre ellas, el infarto de miocardio y las trombosis cerebrales pueden ser las más graves, pero hay otras que no se pueden despreciar por su importancia en la calidad de vida del paciente, como la claudicación intermitente y la posibilidad de trombosis en otras zonas del organismo, como es el caso de la trombosis mesentérica .
Estas enfermedades se producen por el depósito de placas de colesterol, conocidas como placas de ateroma, que produce un estrechamiento de la arteria que provoca un menor aporte de sangre a este órgano. En el caso del corazón , puede dar lugar a anginas de pecho o infartos de miocardio, por el cese de aporte de oxígeno a una parte de dicho órgano. En el caso de la claudicación intermitente, se produce una falta de aporte de sangre a las piernas cuando el paciente anda, esto hace que se produzca dolor en las piernas y el paciente tenga que parar para que cese el dolor, al principio esto se produce en distancias largas que se van a acortar según la enfermedad progresa. También se produce en otras zonas del organismo de forma aguda, cuando una placa de colesterol se suelta de su situación y obstruye una zona más estrecha, dando lugar a trombosis, ya sean a nivel cerebral, conocida también como a ccidente cerebrovascular, o bien en otras zonas como intestino o extremidades.
El factor de riesgo cardiovascular multiplica sus efectos si se asocia a otros factores de riesgo como es la hipertensión arterial o la diabetes mellitus.
¿Cuándo debo hacerme controles de colesterol?
Los análisis de colesterol se deben realizar con una cierta periodicidad, antes de los 14 años es bueno tener una analítica. En los niños, los cambios a un régimen de vida saludable y una mejora en la alimentación son importantes para mantener niveles adecuados el colesterol. En caso de familias con hipercolesterolemia familiar, las analíticas en los niños se deben realizar a partir de los dos años y repetir cada cinco si son normales .
En los mayores de 14 años y hasta los 40 años, se pueden realizar analíticas cada cinco años para el control de colesterol, siempre y cuando los resultados sean normales.
En los hombres a partir de 40 años y en las mujeres tras la menopausia, se hacen controles cada dos años.
Si el paciente presenta unos niveles por encima de lo normal, se deberá realizar un control anual . No está determinado hasta qué edad se deben realizar dichos controles, pero mantener el colesterol en niveles normales baja siempre el riesgo cardiovascular de una persona.

Artículo especializado
¿Cómo debes protegerte de la gripe?
Consejos para protegerse de la gripe día a día
Para saber cómo protegerse de la gripe hay que conocer, en primer lugar, el modo de contagio de la misma. La gripe es una enfermedad vírica, que tiene una gran afectación del estado general del paciente y que se contagia por vía respiratoria. Las gotitas de flugge que se desprenden al estornudar o respirar son las causantes del contagio, es por ello que el contagio de la gripe se puede dar en situaciones epidémicas casi en cualquier lado.
Lo más importante durante las epidemias de gripe, al ser las manos el principal vehículo de contagio es mantener una cuidadosa higiene de manos, usar pañuelos desechables que deben tirarse al terminar su uso y taparse la boca al estornudar o toser con el antebrazo y no con las manos.
Como método preventivo del contagio existe la vacuna antigripal. El mejor momento para vacunarse de la gripe es entre noviembre y diciembre, antes del comienzo de las epidemias invernales, de esta forma, el organismo producirá los anticuerpos necesarios para defendernos de la gripe en el momento epidémico.
En caso de padecerla, ¿qué puedo hacer para no contagiar?
Si usted padece gripe, hay varias cosas que se pueden hacer para intentar contagiar lo menos posible. Lo primero es saber que la gripe es contagiosa desde el día antes de padecer los síntomas y hasta siete días después de sufrirlos.
Las personas que sufren la gripe deben permanecer en su domicilio, para evitar contagiar a otras, deben lavarse las manos con frecuencia con agua y jabón y con solución alcohólica y, si estornudan o tosen, deben taparse la boca con pañuelos desechables y depositarlos en la basura y evitar dejarlos en zonas comunes.
Es importante ventilar la casa de forma adecuada para evitar la permanencia del virus concentrado.
¿Cuándo es recomendable visitar a un médico?
La gripe es una enfermedad que no solo produce síntomas respiratorios, da lugar a un proceso generalizado con malestar general y fiebre elevada, es normal tener dolor muscular muy acusado. El uso de antitérmicos para controlar la fiebre y analgésicos para los dolores musculares son los medicamentos más indicados, no se debe tomar antibiótico a pesar de tener fiebre alta , ya que los antibióticos no mejoran el proceso.
Si la fiebre por encima de 38.5º se mantiene más de cuatro días, es el momento de acudir al médico. La complicación más frecuente de la gripe es la sobreinfección pulmonar en forma de neumonía, y suele darse con fiebre elevada.
También es importante acudir al médico si tras un periodo de mejoría vuelve a subir la fiebre de modo importante.
Síntomas y causas de la gripe
La causa de la gripe es el virus influenzae, del cual existen diversas cepas. Las vacunas se realizan de forma anual, con las cepas que se creen que serán más frecuentes.
Son síntomas de la gripe la fiebre elevada de hasta 39 e incluso 40 grados, esta fiebre elevada se mantiene unos cuatro días, a partir de este momento, el paciente comienza a tener menos fiebre, de hasta 38. Si esto no sucede, el paciente debe de acudir a su médico para ser evaluado. Además, el estado general se encuentra muy deteriorado, el paciente tiene dolores musculares importantes y puede presentar tos, estornudos y dolor de cabeza. En algunos casos se puede presentar dolor abdominal y vómitos.
Son pacientes especialmente sensibles a la gripe las personas inmunodeprimidas, los diabéticos y los enfermos con bronquitis crónica . Estos pacientes se deben vacunar de la gripe todos los años, para evitar que se puedan presentar complicaciones graves.
¿En qué se diferencia la gripe de un resfriado común?
La diferencia entre la gripe y el resfriado común tiene que ver con el virus que lo produce. La gripe se produce por el virus influenzae, mientras que el resfriado común se produce por diversos virus, entre ellos, el virus sincitial respiratorio.
En cuanto a los síntomas, el resfriado común no produce fiebre alta, suele dar un proceso febril leve, no superando normalmente los 38 grados de temperatura . La clínica es principalmente respiratoria con congestión nasal y tos leve, y no suele presentar dolores musculares asociados.
La gripe presenta fiebre elevada de hasta 40 grados y, además de la sintomatología respiratoria, suele acompañarse de dolor de cabeza importante. Como característica principal, presenta dolor generalizado muscular, con afectación del estado general. La fiebre suele permanecer elevada hasta 4 días y, aunque suele bajar con antitérmicos, no desaparece totalmente. Terminado el proceso febril, el paciente puede permanecer con malestar general hasta unas dos semanas, esta situación no es extraña y no debe presentar una alarma para el paciente.

Artículo especializado
Semejanzas y Diferencias entre Gripe y Resfriado
Cuando llega el invierno, las temperaturas bajan y, a su vez, las defensas de las personas disminuyen provocando que se multipliquen las enfermedades respiratorias. En esta época del año, es muy difícil distinguir los síntomas de la gripe y del resfriado común o del catarro. Son dolencias incomparables entre sí pero ambas, tienen algunos síntomas en común, ¿Sabrías distinguirlas?
Para actuar de manera efectiva contra la gripe y el resfriado es importante saber diferenciar ambas dolencias. Las principales diferencias son:
Ciclo de incubación
Según la Organización Mundial de la Salud, el tiempo que pasa entre la infección y la aparición de los síntomas de la gripe es de 2 días, pero oscila entre 1 y 4 días.
En cambio, el periodo de incubación del resfriado o catarro es de 18 a 36 horas.
Duración de lo síntomas
Los síntomas de la gripe suelen tener una duración más larga, aproximadamente unos 10 días. En cambio, el resfriado tiene menos complicaciones, en consecuencia la duración de sus síntomas es menor, aproximadamente de una semana. Además, se debe tener en cuenta que la tos, uno de sus síntomas, puede persistir hasta dos semanas.
Congestión nasal y estornudos
La congestión nasal y los estornudos son síntomas que se manifiestan de manera más frecuente en el resfriado, sobre todo en niños. Asimismo, estos síntomas también pueden manifestarse en la gripe aunque de manera ocasional.
Dolor de garganta
El dolor de garganta es un síntoma muy frecuente en un resfriado, aunque en la gripe también puede aparecer de manera esporádica.
Tos
La tos es un síntoma común que se manifiesta en ambas, aunque de manera diferente en cada una de ellas.
En el resfriado, la tos que se manifiesta puede venir acompañada de mucosidad ya que esta, es un síntoma frecuente en esta dolencia. En cambio, en la gripe la tos que se produce es seca y sin mucosidad ya que, en esta enfermedad la congestión nasal no es usual.
Fiebre
La fiebre es el síntoma más característico. En el caso de la gripe, la fiebre es un síntoma muy frecuente y, en algunos casos, puede llegar a ser muy alta (entre 38-40 ºC) , lo cual puede estar relacionado con una infección. Esta suele tener una duración de entre 3-4 días.
En cambio, en el resfriado, es raro que esta aparezca, aunque puede darse el caso de que curse con algunas décimas de fiebre.
Dolor de cabeza
Los dolores de cabeza son muy intensos en la enfermedad de la gripe. Sin embargo, en el resfriado los dolores de cabeza surgirán de manera esporádica.
Dolor muscular, articular y cansancio
El cansancio es muy intenso al principio de la gripe y puede llegar a durar hasta 3 semanas. No obstante, en el resfriado este síntoma suele ser muy poco frecuente y moderado.
Por otro lado, el dolor muscular y articular suele aparecer ocasionalmente y de forma moderada en el resfriado. En cambio, en la gripe, estos síntomas están presentes diariamente y, a veces, pueden ser síntomas muy intensos.
Por último, si quieres minimizar los síntomas de la gripe o del resfriado o quieres evitar la gripe o el resfriado sigue estas recomendaciones:
Intenta evitar ambientes donde haya bajas temperaturas y humedad ya que, el contagio del virus de la gripe y el resfriado incrementa al bajar la temperatura.
Come mucha fruta y verdura ya que, estos alimentos tienen muchas vitaminas y minerales. Esto te ayudará a tener una recuperación más rápida.
Evitar el tabaco y el humo ya que irrita más la garganta y las mucosas.
Para no contagiarse de la gripe hay que evitar entrar en contacto con otras personas que estén afectados por esta enfermedad. También, se tiene que realizar un lavado de manos de manera frecuente y de forma correcta para eliminar todo tipo de virus.
Se recomienda beber mucho líquido como agua, zumos, sopas…Esto ayuda a eliminar mucosidad nasal y, además, impide la deshidratación. No es aconsejable tomar bebidas alcohólicas durante la gripe o el refriado.
En cualquiera de los casos, lo más recomendable siempre, es acudir a tu médico de cabecera y consultarle todos tus síntomas.

Artículo especializado
Preguntas y Respuestas sobre la Vacuna de la Gripe
La sociedad Española de Medicina de Familia y Comunitaria expone que vacunarse anualmente es inevitable ya que, el virus de la gripe muta continuamente para evitar que las personas que se vacunan sean inmunes. Por este motivo, la Organización Mundial de la salud, cada dos años, sugiere la necesidad de actualización de esta.
A continuación, daremos respuesta a las preguntas más frecuentes sobre la gripe resolviendo así, todas las dudas:
¿El virus de la gripe es una epidemia o una pandemia?
El virus de la gripe muta continuamente. Por este motivo, la gripe es una epidemia que se propaga durante la época invernal. Cada cierto tiempo, el virus experimenta mayores cambios que implican un mayor índice de mortalidad, lo que lo convierte en una pandemia.
¿Qué personas es necesario que se vacunen del virus de la gripe? ¿Es obligatorio?
En España la vacuna de la gripe no es obligatoria pero, desde el Ministerio de Sanidad, Consumo y Bienestar Social recomiendan que las personas mayores de 65 años y otros grupos de riesgo se vacunen para prevenir la enfermedad.
¿Cuáles son los grupos de riesgo a los que se le recomienda la vacuna de la gripe?
Según el Ministerio de Sanidad, Consumo y Bienestar Social, los grupos de riesgo que deben vacunarse según las recomendaciones de la Comisión Nacional de Salud Pública son:
Personas mayores a partir de 65 años de edad.
Niños/as mayores de 6 meses y adultos con enfermedades crónicas cardiovasculares (excluyendo hipertensión arterial aislada) o pulmonares, incluyendo displasia bronco-pulmonar, fibrosis quística y asma.
Niños/as mayores de 6 meses y adultos con:
Enfermedades metabólicas, incluida diabetes mellitus.
Obesidad mórbida.
Insuficiencia renal.
Hemoglobinopatías y anemias.
Asplenia.
Enfermedad hepática crónica.
Enfermedades neuromusculares graves.
Inmunosupresión, incluida la originada por la infección de VIH o por fármacos o en los receptores de trasplantes.
Implante coclear o en espera del mismo.
Trastornos y enfermedades que conllevan disfunción cognitiva: síndrome de Down, demencias y otras.
Residentes en instituciones cerradas, de cualquier edad a partir de 6 meses, que padezcan procesos crónicos.
Niños/as y adolescentes, de 6 meses a 18 años, que reciben tratamiento prolongado con ácido acetil salicílico, por la posibilidad de desarrollar un síndrome de Reye tras la gripe.
Mujeres embarazadas en cualquier trimestre de gestación.
Trabajadores de los centros sanitarios.
Personas que por su ocupación trabajan en instituciones geriátricas o en centros de atención a enfermos crónicos.
Personas que proporcionen cuidados domiciliarios a pacientes de alto riesgo o ancianos.
Personas que conviven en el hogar, incluidos niños/as, con otras que pertenecen a algunos de los grupos de alto riesgo.
Personas que trabajan en servicios públicos esenciales como los policías, bomberos, servicios de protección civil, personas que trabajan en los servicios de emergencia sanitarias y trabajadores de instituciones penitenciarias y de otros centros de internamiento por resolución judicial.
Personas que, por su ocupación, pueden estar en contacto con aves con sospecha o confirmación de infección por virus de gripe aviar.
¿Qué personas no es conveniente que se vacunen?
Las personas que no deben vacunarse son:
Los niños menores de 6 meses.
Las personas que tengan alguna enfermedad aguda que cursa con fiebre alta es preferible que esperen hasta la completa desaparición de la fiebre.
Personas que anteriormente se hayan puesto la vacuna antigripal y hayan tenido una reacción alérgica.
Personas que tengan alergia al huevo o a las proteínas del huevo.
¿Cuándo se debe poner la vacuna?
La vacuna debe ponerse en la época en la que empieza a circular el virus. Por lo tanto, se debe de poner en los meses de octubre-noviembre en el hemisferio norte y, en el hemisferio sur, en marzo-abril.
El periodo de vacunación en España comienza la segunda semana de septiembre y de octubre ya que, la vacuna empieza hacer efecto a las dos semanas del suministro de la misma.
¿La vacuna antigripal protege de todos los virus de la gripe?
Esta vacuna no protege de todos los virus. La Organización Mundial de la Salud sugiere cada cierto tiempo, que cepas son las que provocaran la epidemia de la gripe. Por este motivo, no existe una garantía al 100 % de que la cepa del virus vaya a ser esa.
¿Cuántas dosis de vacuna es necesario poner?
En adultos, se debe poner una sola dosis. En cambio, en niños mayores de 6 meses que no se han puesto ninguna dosis, se recomienda poner dos dosis con un intervalo de 4 semanas.
¿Qué puede pasar si una persona que pertenece a un grupo de riesgo no se vacuna?
Cualquier persona que esté dentro de un grupo de riesgo y no se vacune, se expone a una alta probabilidad de contraer la gripe y, por lo tanto, no evita las complicaciones y la mortalidad de este virus.
¿Las personas que no están en ningún grupo de riesgo pueden vacunarse?
Todas las personas pueden vacunarse. Si una persona que no está dentro de un grupo de riesgo decide vacunarse, reduce la posibilidad de contraer el virus de la gripelo que reduce el contagio de la enfermedad en personas que pertenecen a un grupo de riesgo.
¿La vacuna de la gripe es eficaz?
Hoy en día, no existe una vacuna 100% efectiva. La vacuna de la gripe tiene una eficacia moderada. Esto se debe a que, cada año, el virus de la gripe es diferente y, aunque cada dos años la Organización Mundial de la salud sugiera cambios en la vacuna, no existe garantía de que los virus seleccionados vayan a ser los que originen la epidemia.
¿La vacuna antigripal tiene efectos secundarios?
El efecto adverso más usual tras la administración de la vacuna es escozor y dolor en la zona de la inyección. Estos, normalmente perduran hasta 48 horas.
En niños menores de 12 años y que es la primera vez que se vacunan, es más habitual, durante las primeras 12 horas, fiebre, indisposición y dolor muscular. Estos efectos secundarios perduran 1-2 días.
¿Qué precio tiene la vacuna antigripal?
Si perteneces a uno de los grupos de riesgo, la vacuna está subvencionada por la sanidad pública.
En cambio, si no estás dentro de uno de los grupos de riesgo, necesitarás prescripción para adquirir la vacuna en una farmacia. El precio de una inyección precargada de una sola dosis está entre 7-15 € aproximadamente.
¿Se recomienda la vacuna en embarazadas?
Si se recomienda que las mujeres embarazadas se vacunen. De hecho, el Ministerio de Sanidad, Consumo y Bienestar Social clasifica a las embarazadas como un grupo de riesgo.
¿Deben vacunarse los bebés?
No se recomienda que los menores de 6 meses se pongan la vacuna de la gripe. La vacuna solo está recomendada a partir de los 6 meses, en niños que tengan enfermedades crónicas cardiovasculares, neurológicas, pulmonares, metabólicas y obesidad mórbida, entre otras.
¿Vacunarnos de la gripe nos asegura que no vamos a tener la enfermedad?
La vacuna de la gripe sirve para prevenir y proteger pero, aun así, puedes contraer la gripe ya que, antes de ponerte la vacuna, puedes haberte contagiado con el virus. Además, aunque te vacunes, hay riesgo de que puedas contraer la enfermedad ya que, el virus de la gripe experimenta continuas mutaciones.

Artículo especializado
Ejercicio para personas diabéticas
Beneficios de la actividad física en el control de la diabetes
La actividad física ayuda a que las células se vuelvan más sensibles a la insulina y funcionen de forma más eficiente. Por tanto, practicar ejercicio regular contribuye a reducir el nivel de glucosa y a mejorar el nivel de hemoglobina A1C (mide la evolución del azúcar en sangre) y, consecuentemente, puede hacer que el paciente diabético tenga la necesidad de tomar menos pastillas para el control de la diabetes y usar menos insulina. Además, el ejercicio es imprescindible para el bienestar general y la salud de cualquier persona. No obstante, para un diabético, es importante hacerlo de forma controlada.
El ejercicio ideal para personas diabéticas
El ejercicio ideal para personas diabéticas es aquel con el que, sobre todo, se encuentre cómodo . La mejor opción es realizar ejercicio aeróbico combinado con ejercicio de resistencia.
Qué precauciones tomar
Para evitar que la glucosa suba o baje demasiado, hay que planificar con tiempo el ejercicio y adaptarlo a las comidas , y conocer cómo suele responder la glucosa al ejercicio físico. Para ello, se debe medir con frecuencia el nivel de glucosa en sangre tanto antes, como durante y después de cada sesión de entrenamiento.
Si la tendencia es que el nivel de glucosa baje antes del ejercicio , es recomendable comer un bocadillo antes o llevar algún alimento o bebida rica en carbohidratos para que suba rápidamente. Si la tendencia es que baje durante o después del ejercicio, se debe acudir al médico para ajustar tratamiento y actividad.
Hay que verificar la glucemia antes de practicar el ejercicio:
Si esta es menor a 100 mg/dl, hay que tomar antes de la práctica deportiva un suplemento como un bocadillo, fruta, galletas o una bebida energética.
Si se encuentra entre 100 y 150, no hay riesgo.
Si supera los 250 mg/dl, se debe terminar con la sesión.
La persona diabética, al practicar ejercicio, debe llevar siempre encima caramelos , sobres de azúcar, geles de glucosa o zumos.
Por tanto, hay que administrarse una cantidad extra de hidratos de carbono antes o durante el ejercicio, o reducir la dosis de insulina. Especialmente si se presenta algún síntoma de hipoglucemia.
Al inyectarse la insulina , debe hacerlo en grupos musculares que no se movilicen durante el ejercicio.
Se tiene que evitar realizar el ejercicio en condiciones climatológicas extremas y en periodos de descontrol metabólico.
Hay que mantenerse correctamente hidratado durante todo el día.
Preparación para el ejercicio
Conviene que un médico realice una evaluación previa antes de iniciar la práctica deportiva, evaluando el estado cardiovascular, así como posibles complicaciones de la diabetes que puedan verse afectadas por el ejercicio que se va a realizar, e informarse sobre el efecto previsto de cada ejercicio sobre los niveles de glucosa.
El ejercicio debe ser de carácter progresivo y adaptado al nivel de cada persona.
Es recomendable llevar un registro de los entrenamientos con las modificaciones realizadas en la insulina y en el consumo de hidratos.
Selección del tipo de ejercicio
Si nunca se ha realizado ejercicio , se recomienda comenzar con tan solo 10 minutos al día e ir aumentando y, preferiblemente, empezar caminando.
Ejercicios aeróbicos como caminar, correr, ciclismo o natación son hipoglucemiantes, mientras que los de corta duración y alta intensidad como saltar, sprint, combates o entrenamientos de fuerza, son ligeramente hiperglucemiantes.
Adaptación de la diabetes
La adaptación de la diabetes en la práctica de ejercicio consiste en programar un plan de actuación con cambios en las pautas de insulina y del consumo de hidratos de carbono.
Al practicar ejercicio físico, se debe compensar el consumo de glucosa aumentando el aporte de hidratos de carbono y/o reduciendo la dosis de insulina. (A más intensidad y mayor duración del ejercicio, mayor consumo de glucosa.)
Atención a los retos
Marcarse retos deportivos está bien para mantener la motivación y no abandonar el ejercicio, pero la progresión debe ser más lenta de lo habitual para poder adaptar el tratamiento de la diabetes.
Diabetes y ejercicio intenso
Si se realiza ejercicio intenso , se debe disminuir la dosis de insulina e ingerir hidratos durante la práctica deportiva. Cada 30-45 minutos hay que consumir de 10 a 20 g de HC.
Diabetes y ejercicio físico
Si el ejercicio es breve o moderado , hay que controlar la glucemia antes, durante y después y, si además, es de mediana duración (de 60-90 min.) ingerir de 15 a 20 g de Hidratos de Carbono si la glucemia es baja, sin necesidad de modificar la dosis de insulina.
Tabla de ejercicios para diabéticos
Cada sesión de ejercicio para diabéticos puede constar de 30 minutos de ejercicio aeróbico moderado durante 5 días a la semana. Entre el ejercicio aeróbico destacan prácticas como caminar rápido, ir en bici, nadar, bailar, subir escaleras, etc. Y, ejercicio con pesas o bandas de resistencia durante al menos 2 o 3 días a la semana.

Artículo especializado
Cambios en tu día a día para vivir con la hipertensión
Causas y tipos de hipertensión
La hipertensión arteria l (HTA) ocurre cuando la sangre fluye por las arterias a una presión más alta de lo normal de manera crónica (valores iguales o mayores a 140 mm de HG de presión sistólica y 90 mm de Hg de presión diastólica).
Este problema puede ser debido a diferentes causas como un inadecuado estilo de vida, mala alimentación, la edad avanzada, la genética o el consumo de ciertos medicamentos. Por ejemplo, afectan factores como una dieta rica en sal o grasas, problemas renales crónicos, diabetes, colesterol alto, obesidad, estrés, algunos medicamentos anticonceptivos, fumar, etc.
Existen dos tipos de hipertensión arterial:
Hipertensión primaria o esencial: es la más común y se denomina así cuando no existe causa conocida.
Hipertensión secundaria: cuando sucede por un problema de salud o a consecuencia de la ingesta de un medicamento determinado.
Síntomas y consecuencias
La mayoría de personas no presentan síntomas, otras pueden sentir dolor de cabeza, sangrado nasal y dificultad para respirar, especialmente cuando el trastorno está ya en una etapa grave.
La hipertensión arterial prolongada puede afectar a la salud con consecuencias como retinopatía o derrames oculares, daño renal, estrechamiento y pérdida de elasticidad de las arterias, hipertrofia y dilatación del corazón.
Recomendaciones nutricionales
Algunas recomendaciones nutricionales para reducir la hipertensión arterial son disminuir el consumo en sal y limitarlo a menos de 2300 mg/día, bajar de peso, aumentar la ingesta de alimentos ricos en potasio como frutas y verduras, comer menos grasas saturadas , embutidos y fritos, consumir lácteos semidesnatados o desnatados, escoger alimentos de proteína magra como pescado, pavo, conejo y pollo sin piel, realizar 5 comidas al día, seguir una dieta equilibrada y sana, beber agua embotellada baja en sodio, y reducir el consumo de cafeína y de bebidas estimulantes, entre otras.
Para potenciar el sabor de los alimentos sin el uso de sal se puede cocinar al vapor para conservar mejor el sabor de cada alimento, utilizar aceites con sabor potente como el aceite de oliva virgen y usar condimentos como especias (azafrán, clavo, canela, nuez moscada o pimienta) o hierbas aromáticas (albahaca, eneldo, perejil, orégano, romero, tomillo, laurel, hinojo, vainilla, etc.).
También es importante leer bien el etiquetado nutricional de los productos para elegir los que tengan menor cantidad de sodio y de grasas saturadas.
Dieta para la hipertensión
Una dieta adecuada para personas con hipertensión consiste en realizar 5 comidas al día variadas y equilibradas que incluyan:
Desayuno: infusión/leche desnatada/café/yogur con cereales/galletas/pan con aceite o mermelada/ y una pieza de fruta.
Media mañana: yogur de frutas desnatado/queso desnatado o fresco/infusión con barrita de cereales/zumo/biscotes de pan.
Comida: legumbres/verduras/pasta/arroz con carne magra/pescado y fruta.
Merienda: café/infusión/yogur desnatado/queso desnatado con biscotes de pan/galletas/barrita de cereales.
Cena: verduras a la plancha/patatas guisadas/sopa/menestra con pescado a la plancha o al horno/huevo revuelto/carne a la plancha y fruta.
Ejemplo específico de una dieta para un día completo:
Desayuno : infusión con leche desnatada, pan con aceite y una pieza de fruta.
Media mañana: yogur desnatado con una barrita de cereales.
Comida: Espinacas con setas, pollo a la naranja, pan y fruta.
Merienda: yogur desnatado de frutas y 3 galletas.
Cen a: patatas guisadas con puerros, lenguado a la plancha, pan y fruta.
Cómo mantener un estilo de vida cardiosaludable
Para mantener un estilo de vida cardiosaludable se debe mantener un control adecuado y estable del peso corporal, practicar ejercicio físico moderado de forma regular, evitar fumar y el consumo de bebidas alcohólicas, seguir una dieta saludable y equilibrada, saber manejar el estrés mediante técnicas de relajación y llevando una vida tranquila, y controlar de forma periódica los niveles de colesterol, la tensión arterial y la glucosa.

Artículo especializado
Gripe en niños: síntomas y tratamientos
Síntomas de gripe en niños
La gripe es una infección vírica aguda que produce, de manera general, una inflamación del aparato respiratorio con síntomas en la nariz, garganta y pulmones y, a veces, se pueden confundir con procesos respiratorios de vías altas de origen vírico o bacteriano.
Los síntomas de la gripe varían desde leves a otros más graves e, incluso, en algunos casos, puede provocar la muerte. Estos pueden ser:
En recién nacidos y lactantes , los síntomas son poco característicos y difícil de reconocer a simple vista como son:
Irritabilidad
Alteración en la respiración
Inapetencia
Vómitos
Diarrea y dolor abdominal
Poca elevación de la temperatura
En niños de 1 a 5 años , los síntomas suelen ser:
Fiebre alta
Ojos irritados o enrojecidos
Falta de apetito
Somnolencia
Otros síntomas generales son:
Fiebre
Rinitis o congestión nasal
Faringitis y dolor de garganta
Dolor abdominal, diarrea y vómitos
Dolor muscular
Dolor de cabeza
Escalofríos
Fatiga
Tratamiento de gripe en niños
El tratamiento para la gripe es, de manera general, para aliviar los síntomas .
Los fármacos más empleados son el paracetamol y el ibuprofeno para bajar la fiebre cuando esta supera los 38ºC.
No administrar antibióticos , salvo indicación médica, debido a que la gripe es una enfermedad vírica y no bacteriana.
No se debe dar ácido acetil salicílico (Aspirina) en los procesos gripales por su relación con el Síndrome de Reye (síndrome cerebral agudo súbito y alteración en la función hepática).
Tampoco se deben dar antitusivos o antiinflamatorios por los efectos colaterales que tienen, salvo en casos concretos.
Otras medidas a tomar son:
Aumentar la ingesta de líquidos, aunque el niño no lo pida. Se recomienda la administración de manera más frecuente y en menor cantidad para evitar los vómitos y la deshidratación.
Humidificar el ambiente para evitar que se reseque la nariz y garganta
Airear la habitación y evitar un ambiente caliente que pueda favorecer el paso de virus y bacterias.
Aumentar los alimentos ricos en vitaminas para reforzar el sistema inmune.
Hacer lavados de nariz con suero fisiológico, para favorecer la expulsión de moco y destapar la nariz.
Mantener al niño en una posición un poco incorporada durante el sueño para evitar que el moco tapone la nariz y dificulte la respiración.
No tener al niño con demasiada ropa de abrigo.
Evitar los cambios bruscos de temperatura.
Administrar la vacuna antigripal a partir de los 6 meses en caso de padecer enfermedades crónicas como asma, diabetes, afecciones renales o del sistema inmune. En caso de niños menores de 6 meses, se administra la vacuna a los demás miembros de la familia.
Prevención de gripe en niños
La gripe es una enfermedad muy contagiosa que se transmite de persona a persona a través del aire por la tos, los estornudos o simplemente al hablar. Las partículas que se expulsan pueden alcanzar el sistema respiratorio, llegando incluso a los alvéolos pulmonares.
También quedan impregnadas en las manos, ropa, juguetes u otros objetos favoreciendo la transmisión y contagio de la enfermedad.
Mientras duren la tos y los estornudos , existe riesgo de contagio, por lo que es muy importante tomar medidas de prevención como, por ejemplo:
Lavado de manos, tanto de los mayores como de los bebés, con agua y jabón de manera frecuente
Lavar con frecuencia los juguetes u otro objetos que pueda chupar el niño
Ventilar la habitación al menos 10 minutos para evitar la proliferación de virus
Enseñar a los niños a taparse la nariz y la boca al toser o estornudar con un pañuelo o el brazo
Evitar que los niños estén en sitios cerrados y con mucha aglomeración de personas
No fumar en casa
Evitar que compartan juguetes, chupetes u otros objetos que han podido estar en contacto con saliva (muy difícil en el caso de ir a escuela infantil)
Evitar llevarle a la guardería o colegio si está enfermo
Ofrecerle una alimentación rica en vitaminas A, C y E (frutas y verduras)
Mantener una buena hidratación, se aconseja una media de 50-60 ml de agua por kg de peso. Un niño de 10 Kg debería beber medio litro de agua al día.
Favorecer las actividades físicas al aire libre, aunque haga frío, ya que los virus no se encuentran en el aire fresco y limpio
Diagnóstico de gripe en niños
Se puede diagnosticar un caso de gripe en el niño cuando los síntomas que tiene coincide con la presencia de un brote o epidemia en ese momento en la población donde resida.
Es importante hacer un diagnóstico diferencial con un resfriado común, ya que comparte los síntomas como afectación más leve de garganta, faringe e irritación de ojos y que puede cursar con o sin fiebre, pero con una duración de convalecencia de tan solo de 3-4 días.
El cuadro gripal causa una afectación más agudizada del estado general del niño, mayor temperatura y con una duración de 7-10 días.
Una de las pruebas de laboratorio utilizadas para el diagnóstico de la gripe es el aislamiento y cultivo de una muestra de la mucosidad nasal o faríngea expectorada, pero se trata de un proceso lento porque tarda varios días en obtenerse los resultados.

Artículo especializado
Gripe en embarazadas síntomas y tratamientos
Síntomas de la gripe en el embarazo
Los síntomas de la gripe en embarazadas son los mismos que para cualquier otra persona. Estos pueden ser:
Fiebre elevada de 39º y 40º C
Malestar general
Decaimiento o fatiga
Dolor muscular y articular
Escalofríos
Mareo
Dolor de cabeza
Náuseas y vómitos
Tos seca, estornudos y rinorrea
Dolor de garganta
Cómo prevenir la gripe en el embarazo
Es importante seguir una serie de consejos para prevenir la gripe, sobre todo en la mujer embarazada como, por ejemplo:
Evitar estar en contacto con las personas afectadas durante los primeros días de la enfermedad
Realizar un lavado frecuente de manos, sobre todo al llegar a casa, antes y después de las comidas, en los sitios públicos o si se ha estado con personas enfermas de gripe
No tocarse la nariz, ojos y boca en lugares públicos donde se han podido tocar objetos que anteriormente han tocado personas con gripe
No compartir platos, vasos u otros objetos con las demás personas que puedan padecer gripe
No acudir a zonas con mucha aglomeración y lugares cerrados
Evitar cambios bruscos de temperatura
Llevar una dieta sana y equilibrada
Descansar de manera adecuada
Ponerse la vacuna antigripal antes de comenzar la temporada de gripe, es decir, al comienzo del mes de octubre
Medicamentos para la gripe en el embarazo
El fármaco que se puede tomar para aliviar los síntomas de la gripe durante el embarazo es el paracetamol , por ser inocuo tanto para la madre como para el feto, sobre todo para bajar la fiebre y aliviar los dolores.
Complicaciones de la gripe en el embarazo
Las mujeres embarazadas son más propensas a contraer la gripe , debido a que el sistema inmunitario está más disminuido y combate peor las infecciones durante el periodo de gestación. Por ello, forman parte del grupo de personas de riesgo ante la gripe.
La complicación más frecuente puede ser la neumonía , que disminuye la función respiratoria y, por tanto, disminuye la cantidad de oxígeno en sangre.
Otras complicaciones que pueden aparecer son malformaciones cardiacas, labio leporino o afectaciones neuronales durante el primer trimestre de embarazo. Durante el segundo y tercer trimestre de gestación, puede haber partos prematuros, abortos o niños con bajo peso al nacer.
La vacuna antigripal durante el embarazo
La mujer embarazada entra a formar parte del grupo de personas de riesgo durante el periodo de gripe. Por ello, la vacunación de la gripe durante el embarazo está recomendada, independientemente del mes de gestación en el que se encuentre.
La vacuna de la gripe para las mujeres embarazadas debe ser elaborada a partir de virus inactivos , por lo que es segura tanto para la madre como para el feto.
Además, la vacuna de la gripe puede ayudar a prevenir y evitar posibles defectos congénitos en el feto y evitar posibles ingresos hospitalarios que podría tener la madre en caso de contraer la gripe.
La efectividad de la vacuna en la embarazada tiene la función de proteger no solo a la madre sino también al feto y al recién nacido hasta los 6 meses de vida, ya que, en caso de amamantarlo, los anticuerpos pasan a través de la placenta y leche materna.
Los efectos secundarios tras la administración de la vacuna son leves y duran 1 o 2 días para luego desaparecer. Estos pueden ser:
Dolor, inflamación o enrojecimiento en la zona de inyección
Dolor de cabeza
Fiebre
Dolor muscular
Náuseas
Cansancio

Artículo especializado
¿Cómo se contagia la gripe?
Consejos para prevenir el contagio
La vacuna de la grip e es una forma eficaz de prevención. El uso de las vacunas, con virus inactivos, debe ser anual, debido a la mutación que sufren los virus y al estudio de las cepas que aparecen cada año.
Es muy importante prevenir el contagio siguiendo, también, una serie de recomendaciones como:
Lavarse las manos de manera frecuente, sobre todo, después de tocar objetos susceptibles de estar infectados como son los pomos de puertas, barras de sujeción de transportes públicos, después de estornudar o toser, antes de comer o manipular alimentos, etc.
Toser o estornudar cubriéndose con el brazo o con un pañuelo desechable.
En caso de estar infectado o creer estarlo, debemos aislarnos del resto de las personas para no contagiarlas.
Evitar tocarse la nariz, ojos y boca en zonas públicas masificadas y ambientes cargados y cálidos.
Evitar estar en contacto con personas con gripe.
Ventilar a diario las habitaciones.
Llevar una vida sana, equilibrada y hacer ejercicio físico.
Extremar las medidas de higiene en el hogar.
Evitar el estrés.
Hacer un descanso adecuado.
Evitar cambios bruscos de temperatura.
La aparición de la gripe
La aparición de la gripe tiene mayor incidencia entre finales del otoño y comienzo del invierno . Los mecanismos de contagio son por las vías respiratorias, nariz, garganta, tráquea y bronquios, o por contacto de las manos con objetos contaminados con el virus a través de la mucosa bucal y la vía conjuntival.
El virus de la gripe o virus influenza se expulsa en la tos y estornudos de las personas enfermas de gripe que entran en contacto con la mucosa de las vías respiratorias, de ahí pasa a las células y comienzan a reproducirse llegando a su punto máximo de concentración a los 2 o 3 días del contagio hasta que aparecen los primeros síntomas, es el llamado periodo de incubación.
Los mecanismos de transmisión más habituales son:
Contacto directo con la persona enferma al tocarle con las manos.
Vía aérea por la tos, estornudos o simplemente con el habla, por esta vía son expulsadas las gotículas infectadas de virus, hasta 1 metro de distancia, que se propagan por el aire, siendo fácilmente inspiradas por las personas próximas o contaminando objetos cercanos que luego tocan los demás.
Síntomas de la gripe
Los síntomas de la gripe aparecen a los 2 o 3 días del contagio y son:
Fiebre elevada de 39º y 40º C, suele ser el primer síntoma
Malestar general, decaimiento y fatiga
Dolor muscular y articular
Escalofríos
Mareo
Dolor de cabeza
Rubefacción de la cara
Náuseas y vómitos
Tos seca, estornudos y rinorrea
Dolor de garganta
A partir del 4º o 5º día , los síntomas comienzan a desaparecer, aunque el cansancio y decaimiento pueden tardar más tiempo en desaparecer.
Medicamentos para el tratamiento de la gripe
Los medicamentos para la gripe son los que sirven para aliviar los síntomas, como son el paracetamol y el ibuprofeno, que están indicados para el dolor, la fiebre y, en el caso del ibuprofeno, la inflamación. La diferencia que presentan es que el ibuprofeno tiene una efectividad más rápida y más duradera.
El uso de antibióticos no está indicado debido a que se trata de una enfermedad vírica y no bacteriana, por lo que su uso es exclusivamente en determinados casos que debe determinar el médico.
Como medida profiláctica se administra la vacuna de la gripe.
Es importante beber abundantes líquidos, guardar reposo y evitar el tabaco y el alcohol.
¿En qué periodo se puede contagiar el virus?
El virus de la gripe suele aparecer en el periodo de tiempo que transcurre desde finales de otoño y principios del invierno, y se transmite durante los 3 primeros días desde el inicio de los síntomas y, en ocasiones, se pueden alargar hasta 7 días después.
Consejos para combatir la gripe
Es importante seguir una serie de consejos para combatir la gripe como:
Aumentar la ingesta de líquidos
Descansar todo lo posible
No acudir al trabajo hasta la desaparición de los síntomas para evitar contagios
Evitar estar muy arropado
Lavarse las manos con frecuencia
Seguir una dieta rica en vitaminas y minerales
No fumar, ni beber alcohol
Evitar ambientes cargados y calurosos
Dormir un poco incorporado para evitar la congestión nasal
Aplicar suero fisiológico en la nariz para aliviar la congestión
Hacer gárgaras para disminuir el dolor de garganta y la tos
En caso de empeoramiento o no remisión de los síntomas, se debe acudir al médico
No automedicarse con antibióticos ni antiinflamatorios por no ser necesarios y tener efectos secundarios innecesarios. Solo es recomendable tomar paracetamol e ibuprofeno

Artículo especializado
Cómo mejorar las defensas y estar fuerte frente a un resfriado
Evolución de un resfriado
Un resfriado o catarro común es una infección vírica de las vías respiratorias altas . Los síntomas del resfriado comienzan a los primeros 2 o 3 días de entrar en contacto con el virus, pudiendo presentar, la persona enferma, los siguientes:
Primero aparecen; picor, sequedad y dolor de garganta, estornudos, lagrimeo y obstrucción nasal.
Después, suele presentarse secreción nasa l, estornudos, dolor de cabeza y dolor muscular.
Posteriormente, tos con expectoración, congestión nasal y secreción de moco espeso (el moco, a medida que pasan los días, se vuelve más espeso y amarillento ).
Normalmente no se presenta fiebre , salvo en niños pequeños. También puede aparecer pérdida del apetito.
Al cabo de 7 o 10 días , se suelen dejar de sentir estos síntomas. La tos podría mantenerse hasta 2 o 3 semanas. En caso de no mejorar o empeorar durante este tiempo, se debe acudir al médico.
Duración de un resfriado
Tras la primera semana , ya no es contagioso el resfriado y, a los 7-10 días, ya no se suele presentar la sintomatología y remite el resfriado.
Causas de un resfriado
Un resfriado común puede ser causado por diferentes virus respiratorios , siendo el más común el rinovirus.
El virus entra en el cuerpo a través de boca, ojos o nariz, propagado a través de las gotas de aire expulsadas por alguien enfermo al toser, estornudar o hablar. También puede contraerse con el contacto directo con alguien que ha estado enfermo de resfriado o al compartir objetos contaminados como toallas, juegues, cubiertos, etc.
Cómo tener un sistema inmunitario fuerte
El sistema inmunitario es el encargado de defender de modo natural al organismo contra infecciones, bacterias y virus dañinos. Cuando se siente invadido por uno de estos organismos, reacciona segregando anticuerpos.
Se puede conseguir un sistema inmunitario fuerte siguiendo una dieta equilibrada, incluyendo especialmente alimentos ricos en vitaminas A, C y E, frutas, verduras, aceite de oliva, cereales integrales y ajo (en caso de no aportar los nutrientes necesarios, se deben tomar suplementos nutricionales), manteniendo un peso saludable, realizando ejercicio físico de forma habitual y moderada , evitando malos hábitos como el tabaco y el consumo de alcohol, no tomando antibióticos cuando no se necesitan, bebiendo abundantes líquidos, durmiendo adecuadamente y el tiempo suficiente, tomando probióticos (microorganismos vivos presentes en algunos alimentos que aportan beneficios a la salud, se suelen encontrar principalmente en los yogures o puedes aportarlos mediante suplementos), evitando el estrés, y manteniendo una higiene diaria correcta.
Cómo prevenir infecciones
Prevención de las infecciones víricas
Para prevenir las infecciones víricas hay que seguir una serie de medidas recomendadas y avaladas científicamente como: lavarse a menudo las manos con agua y jabón, sobre todo, antes de preparar la comida y comer y después de sonarse la nariz o toser y tener contacto con otras personas enfermas, desinfectar o limpiar los objetos utilizados como juguetes y toallas, taparse con pañuelos desechables al toser o estornudar y tirarlos inmediatamente, no compartir utensilios como toallas o vajilla, evitar el contacto con personas resfriadas, no fumar, evitar lugares cerrados y aglomerados, cuidarse comiendo bien, practicando ejercicio y durmiendo suficiente.
Prevención de las infecciones bacterianas
Para prevenir las infecciones bacterianas es recomendable seguir estas pautas: lavarse las manos con agua y jabón frecuentemente, sobre todo antes de comer, al tocar carne pescado o huevos, cuando se cambia un pañal, después de usar el baño, al tratar a un enfermo, tras sonarse la nariz o estornudar, después de tocar la basura o excrementos de animales. También, hay que limpiar bien las verduras que se consumen crudas, limpiar los objetos que puedan estar infectados como pomos de puertas, juguetes, el teléfono o los lavabos, alejarse de personas enfermas, preservar la seguridad de los alimentos tanto al cocinar como al comer y, no se deben consumir productos lácteos no pasteurizados, huevos o carnes crudas, ni alimentos en mal estado.

Artículo especializado
Cómo prevenir y aliviar los síntomas de la gripe
Primeros síntomas de la gripe
Los primeros síntomas de la gripe aparecen de manera brusca y suelen ser escalofríos y fiebre elevada, a los que se añade dolor de cabeza, dolor de garganta, tos y malestar general con dolor muscular y articular.
También pueden aparecer náuseas, vómitos y falta de apetito .
Cómo aliviar los síntomas de la gripe
La gripe no tiene tratamiento y sólo está indicado tomar medicación para aliviar los efectos de los síntomas, como puede ser administrar los medicamentos:
Paracetamol : medicamento con efecto antipirético por su actuación para bajar la fiebre y analgésico para dolores leves y moderados y, por estos motivos, aparece como componente de los principales medicamentos antigripales.
Las dosis más empleadas son 500 mg, 650 mg y 1g, que se pueden administrar en forma de comprimido, polvo granulado para beber, comprimidos efervescentes, solución oral o en supositorio. No daña al estómago , pero hay que tener cuidado por sus efectos dañinos sobre el hígado cuando hay un consumo excesivo.
Ibuprofeno : medicamento que actúa como antipirético, analgésico y antiinflamatorio de manera más rápida y la duración sobre los síntomas es mayor.
Las dosis más utilizadas son 400 mg y 600 mg, pero es dañino para el estómago, por lo que es recomendable tomarlo con las comidas o con un protector del estómago.
Se puede administrar en comprimidos , soluciones orales o soluciones granuladas que se disuelven en agua.
Remedios para la gripe
Se pueden aplicar remedios caseros para la gripe como pueden ser:
Beber abundantes líquidos
Descansar lo máximo posible
No fumar, ni beber alcohol
Hacer lavados de suero fisiológico por la nariz para descongestionar
Dormir con la cabeza un poco elevada para evitar la congestión nasal
Airear las habitaciones
Diagnóstico de la gripe
La gripe es una enfermedad causada por el virus influenza , que afecta al aparato respiratorio y produce una serie de síntomas generales muy característicos. Aparece en brotes u oleadas durante los meses de invierno. Es una afectación a nivel mundial.
Es importante diferenciarla de un resfriado común , con la que comparte los mismos síntomas. La gripe es una enfermedad infecciosa de aparición brusca, mucho más intensa, debilitante, con fiebre elevada y cuyos síntomas pueden durar una o dos semanas. El resfriado tiene una aparición gradual, de más corta duración y apenas cursa con fiebre.
Tratamiento de la gripe
No existe tratamiento para la gripe, solo se puede actuar para tratar los síntomas .
Explicado en el apartado “Cómo quitar los síntomas de la gripe”
Prevención de la gripe (o consejos para prevenir la gripe)
Es recomendable seguir una serie de consejos para prevenir la gripe como son:
Evitar estar en contacto con las personas afectadas durante los primeros días de la enfermedad
Lavado frecuente de manos, sobre todo al llegar a casa, antes y después de las comidas, en los sitios públicos o si ha estado con personas enfermas de gripe
Usar pañuelos desechables
No compartir platos, vasos u otros objetos con las demás personas que puedan padecer gripe
Evitar zonas con mucha aglomeración y lugares cerrados
No fumar
Evitar cambios bruscos de temperatura
Llevar una dieta sana y equilibrada
Hacer ejercicio físico y evitar el sedentarismo
Descansar de manera adecuada
Ponerse la vacuna antigripal antes de comenzar la temporada de gripe, es decir, al comienzo del mes de octubre
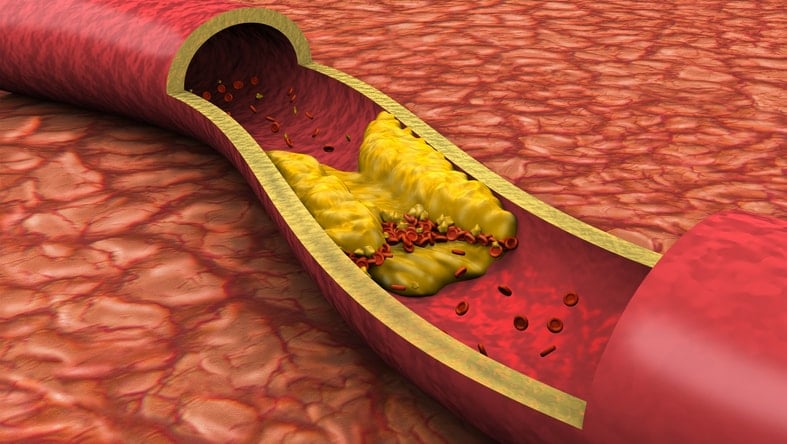
Artículo especializado
Alimentos que suben el colesterol y hay que evitar
Los principales alimentos perjudiciales para el colesterol
Los alimentos que favorecen el aumento de colestero l, son los alimentos con grasas saturadas como la leche, queso, mantequilla, nata, carne roja, salchichas, hamburguesas, pizzas, bollería, pasteles, fiambres y embutidos, casquerías y vísceras, huevos y marisco.
¿Qué alimentos pueden ayudarte a controlarlo?
Los alimentos que ayudan a regular el colesterol pueden ser:
Ricos en fibra como la avena, salvado, cebada, legumbres, entre otros
Pescado y ácidos grasos ricos en omega-3 como la caballa, arenque, atún, salmón y trucha
Frutos secos como las almendras, nueces o cacahuetes
Frutas como manzana, uvas, fresas o cítricos
Aceite de oliva
Soja
Alimentos ricos en esteroles o estanoles, sustancias que se encuentra en muchas frutas, hortalizas o verduras que absorben el colesterol
Aguacate, por contener ácido graso monoinsaturado
Proteína de suero de los lácteos
Dieta para reducir el colesterol
Una dieta para reducir el colesterol puede ser:
Rica en fruta y verdura 4-5 raciones al día
Pescado blanco 4 días a la semana y azul 2 días
Carne blanca 3 días en semana
Carne roja máximo 1 día por semana
Reducir o eliminar los embutidos
Huevos, menos de 4 a la semana
Eliminar bollería
Reducir alimentos dulces y azucarados
Consumo de legumbres al menos 2 días a la semana
Cereales todos los días
Eliminar fritos y grasas
Acompañar la dieta de la realización de ejercicio físico
Eliminar hábitos tóxicos como el consumo de alcohol y tabaco
¿Cuáles son las principales causas del colesterol alto?
Las principales causas de tener unos niveles altos de colesterol o hipercolesterolemia pueden ser:
Alimentación: principalmente los que tienen grasa animal, los quesos curados, repostería y bollería, vísceras y huevos.
Malos hábitos alimenticios principalmente por el abuso de las llamadas comidas rápidas o “fast food” y los productos procesados.
Enfermedades: la diabetes, el hipertiroidismo, la obesidad, trastornos del hígado o renales son causantes de una elevación en los niveles de colesterol.
Sedentarismo y falta de ejercicio físico de forma regular.
Menopausia: debido a las alteraciones hormonales.
Fármacos: algunos medicamentos pueden provocar una elevación de colesterol, como son los diuréticos o los betabloqueantes usados para enfermedades cardiacas.
Genética: es importante una detección precoz en caso de ser hipercolesterolemia familiar para prevenir enfermedades cardiacas y sus complicaciones.
Edad: hay que controlar los niveles de colesterol en cualquier edad, pero principalmente en niños obesos y con antecedentes familiares .
Diagnóstico del colesterol
El colesterol es una sustancia natural similar a la grasa que se encuentra en las células, siendo el hígado el mayor productor de colesterol, pero también se encuentra en algunos alimentos como la carne o productos lácteos.
Nuestro organismo necesita unos niveles adecuados de colesterol para su correcto funcionamiento, pero si hay un exceso de colesterol en sangre, puede aparecer enfermedad arterial coronaria o infarto agudo de miocardio, debido a que las placas de grasa se acumula en las paredes de las arterias disminuyendo su calibre.
Para medir los niveles de colesterol, es preciso hacer un análisis de sangre con la determinación lipoproteica.
Para un correcto análisis de colesterol , la persona debe estar en ayunas de 8 a 12 horas.
Unos r esultados con niveles óptimos de colesterol, dependiendo de la edad, serán los que indiquen:
Colesterol total: entre 170-200 mg/dl dependiendo de la edad.
Colesterol HDL (llamado colesterol bueno): es el que ayuda a eliminar el exceso de colesterol acumulado en las arterias. Su nivel óptimo es superior a 40- 50 mg/dl.
Colesterol LDL (llamado colesterol malo): es el causante de la obstrucción de las arterias y no debe ser superior a 100 mg/dl.
Triglicéridos: es una grasa que está presente en la sangre y se obtiene en la digestión de los alimentos. Cuando hay exceso de triglicéridos en sangre puede provocar placas de ateroma que también obstruyen las paredes de las arterias. Un nivel óptimo no debe superar los 150 mg/dl.
Tratamiento de colesterol alto
Para el tratamiento del colesterol alto existe:
Tratamiento dietético: hay que modificar los hábitos alimenticios para que la ingesta de alimentos tenga un aporte de colesterol inferior a 300 mg diarios. Se deben hacer dietas individualizadas a cada paciente.
Ejercicio físico: para evitar el sobrepeso y la obesidad. Ya que, también aumentan los niveles de colesterol bueno o HDL y disminuye el malo o LDL y, por tanto, protege ante enfermedades cardiovasculares.
Buen control de enfermedades como la diabetes: los niveles de colesterol en estas personas deben ser inferiores a la media, ya que se unen dos factores de riesgo cardiovascular importantes.
Evitar el tabaco y alcohol.
Tratamiento farmacológico:
Actuando directamente sobre el hígado, principal productor: los fármacos como las Estatinas que reducen el colesterol dentro del hígado y captando el que circula por la sangre, disminuyendo los niveles circulantes.
Disminuyendo la absorción en los alimentos: como la ezetimiba o las resinas que actúan a nivel del intestino favoreciendo su absorción y eliminación.

Artículo especializado
10 Leyendas sobre la Gripe
La Organización Mundial de la salud define gripe como una infección vírica que afecta principalmente a la nariz, la garganta, los bronquios y, ocasionalmente, los pulmones. La infección dura generalmente una semana y se caracteriza por la aparición súbita de fiebre alta, dolores musculares, cefalea y malestar general importante, tos seca, dolor de garganta y rinitis.
Muchas personas dan consejos sobre cómo prevenir o tratar la gripe pero, ¿todos estos mitos o consejos son ciertos? Sigue leyendo y conoce toda la verdad sobre las leyendas o mitos de la gripe.
1. No debes exponerte al frío ya que causa la gripe.
La gripe es una dolencia causada por un virus . La enfermedad de la gripe es la más frecuente en invierno pero, esto no quiere decir que exponerte al frío o no abrigarte pueda causar la gripe. La realidad es que, si tus defensas son bajas y tu cuerpo no combate con la misma efectividad ante el virus, induce a la gripe.
2. La gripe solo se produce durante el invierno.
Esta dolencia es más frecuente en los meses de invierno , pero no es un virus único de esta época del año.
Científicos de EEUU descubrieron hace años que ciertos virus son más resistentes al frío . Esto se debe a que los virus están cubiertos por un elemento graso que se endurece como un gel resguardándolo en el frío. Este recubrimiento brinda la protección necesaria para que el virus se contagie de persona en persona, por lo que la posibilidad de contagio incrementa según más frío haga.
Como se puede observar en el siguiente gráfico , vemos que las semanas de mayor incidencia de la gripe coinciden con los meses de invierno y, en el resto de meses, los niveles de gripe son muy inferiores a los meses invernales. Esto certifica que no solo en los meses de invierno se produce el virus de la gripe.
Fuente: Sistema de vigilancia de la gripe en España (Instituto de Salud Carlos III).
3. Si tomas vitamina C evitarás la gripe.
Siempre se ha dicho que la vitamina C tiene propiedades que mejoran el sistema inmunológico en defensa contra el virus de la gripe.
Pese a esta u otras características antivirales , no existe ninguna evidencia científica que demuestre que tomar vitamina C evite contraer la gripe.
4. Si tomas antigripales naturales como el jengibre y propóleo te sentirás mejor durante la gripe.
Actualmente, no existe ninguna prueba científica que demuestre que el jengibre y el propóleo ayuden, a las personas con el virus de la gripe, a sentirse mejor.
Lo más probable, es que, con o sin antigripales naturales , se note una mejoría según avancen los días.
5. El ajo y la cebolla alivian los síntomas de la enfermedad.
Estos dos alimentos siempre han sido muy usados para aliviar la congestión nasal y los síntomas gripales pero, una vez más, no hay ninguna prueba científica que avale estos hechos.
Además, para no contagiarse de la gripe hay que evitar entrar en contacto con otras personas que estén afectados por esta enfermedad y no, como dice, colocar una cebolla cruda en el interior de una habitación. De hecho, lo más importante es lavarse las manos de manera frecuentemente y de manera correcta para evitar el contagio.
6. Los antibióticos combaten la gripe.
Los antibióticos son medicamentos que no están pautados para curar la gripe. Son fármacos que se prescriben contra las infecciones bacterianas, por lo que, como la gripe está originada por un virus, los antibióticos no incitan a una mejoría.
La gripe es una dolencia sintomática , por lo tanto, las personas con esta enfermedad deberán hacer reposo, estar bien hidratadas y tomar analgésicos y antitérmicos si tienen dolor o fiebre para notar, poco a poco, una mejoría.
7. No contraerás la gripe si te vacunas.
La vacuna de la gripe sirve para prevenir y proteger pero, aun así, puedes contraer la gripe ya que puedes haberte contagiado con el virus antes de ponerte la vacuna. Asimismo, la vacuna no cubre todos los tipos de virus de la gripe, porque puede el virus de la gripe experimenta múltiples mutaciones , así que, aunque te vacunes, hay riesgo de que puedas contraer la enfermedad.
8. Los niños y los ancianos son los únicos que deben vacunarse.
Los grupos de riesgo son los únicos que deben vacunarse año tras año . Según el Ministerio de Sanidad, Consumo y Bienestar Social, los grupos de riesgo que deben vacunarse según las recomendaciones de la Comisión Nacional de Salud Pública son:
Personas mayores a partir de 65 años de edad.
Niños/as mayores de 6 meses y adultos con enfermedades crónicas cardiovasculares (excluyendo hipertensión arterial aislada) o pulmonares, incluyendo displasia bronco-pulmonar, fibrosis quística y asma.
Niños/as mayores de 6 meses y adultos con:
Enfermedades metabólicas, incluida diabetes mellitus.
Obesidad mórbida.
Insuficiencia renal.
Hemoglobinopatías y anemias.
Asplenia.
Enfermedad hepática crónica.
Enfermedades neuromusculares graves.
Inmunosupresión, incluida la originada por la infección de VIH o por fármacos o en los receptores de trasplantes.
Implante coclear o en espera del mismo.
Trastornos y enfermedades que conllevan disfunción cognitiva: síndrome de Down, demencias y otras.
Residentes en instituciones cerradas, de cualquier edad a partir de 6 meses, que padezcan procesos crónicos.
Niños/as y adolescentes, de 6 meses a 18 años, que reciben tratamiento prolongado con ácido acetil salicílico, por la posibilidad de desarrollar un síndrome de Reye tras la gripe.
Mujeres embarazadas en cualquier trimestre de gestación.
Trabajadores de los centros sanitarios.
Personas que por su ocupación trabajan en instituciones geriátricas o en centros de atención a enfermos crónicos.
Personas que proporcionen cuidados domiciliarios a pacientes de alto riesgo o ancianos.
Personas que conviven en el hogar, incluidos niños/as, con otras que pertenecen a algunos de los grupos de alto riesgo.
Personas que trabajan en servicios públicos esenciales como los policías, bomberos, servicios de protección civil, personas que trabajan en los servicios de emergencia sanitarias y trabajadores de instituciones penitenciarias y de otros centros de internamiento por resolución judicial.
Personas que, por su ocupación, pueden estar en contacto con aves con sospecha o confirmación de infección por virus de gripe aviar.
Vacunarse de la gripe reduce la posibilidad de contraer el virus en estos grupos de riesgo. Por lo tanto, también contribuye a evitar sus complicaciones y la mortalidad provenida de este virus, sobre todo en grupo de riesgos.
9. La gripe no es lo mismo que un resfriado.
Un resfriado es una enfermedad vírica o bacteriana del aparato respiratorio que produce cansancio, mucosidad y dolor de garganta.
La primera diferencia es que la gripe es una enfermedad únicamente vírica. Además, los síntomas más relevantes del virus de la gripe son:
La fiebre alta.
Tos.
Dolores musculares.
Dolor de cabeza.
En cambio, los síntomas más comunes del resfriado son:
Los estornudos.
Mucosidad nasal.
Dolor de garganta.
10. Abrigarse y sudar, o darse una ducha helada sirve para bajar la fiebre alta.
Estas dos medidas no son adecuadas para bajar la fiebre alta de una persona con el virus de la gripe, y pueden causar hipotermia.
En estos casos, es aconsejable :
Beber mucho líquido para evitar la deshidratación.
Utilizar ropa transpirable.
Usar una toalla empapada con agua fría y colocarla en la frente, si eso nos alivia.
Darse un baño con agua templada, aproximadamente, a unos 37º.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Periodontitis
¿Qué es la periodontitis?
Una enfermedad también conocida como piorrea y enfermedad periodontal , que pertenece a la especialidad de odontología y es considerada una dolencia de tipo grave.
Tipos de periodontitis
La periodontitis se puede dividir en tres tipos:
Crónica : este tipo de periodontitis surge por malos hábitos como el consumo de tabaco, sumados a una gran acumulación de placa bacteriana y sarro debido a una mala higiene bucodental.
Aguda : en este caso la periodontitis aparece de manera brusca, dañando el tejido blando, sin necesidad que haya un exceso de placa bacteriana o sarro. Es frecuente en adolescentes.
Úlcero necrosante : es la periodontitis más grave. Es muy dolorosa y además de sangrado e inflamación de las encías puede desarrollar más síntomas, como úlceras en la boca, fiebre y malestar general.
Causas de la periodontitis
La periodontitis surge a causa de que se acumula placa bacteriana entre los dientes y encías. Esto se debe a que la placa, principalmente formada por bacterias , se adhiere al diente y a la encía debido a la acumulación de restos de comida.
Esta placa bacteriana si no se retira, se acumula y endurece formando el sarro, el cual solo se puede retirar mediante el instrumental del dentista.
El sarro, si no es retirado, provoca la gingivitis, que es la inflamación de las encías, y si esta no se trata, las bacterias llegan al tejido blando y al hueso de la mandíbula , debilitando el agarre de los dientes, lo que provoca la periodontitis.
Síntomas de periodontitis
Los signos y síntomas de la periodontitis son:
Inflamación de las encías.
Aumento de la sensibilidad de las encías.
Retracción de las encías.
Color brillante de las encías.
Aparición de pus en los dientes y encías.
Mal aliento.
Los dientes se mueven y duelen al comer.
Tratamiento para la periodontitis
El tratamiento aplicado para la periodontitis varía según la gravedad y/o lo avanzada que esté la enfermedad.
Si aún no ha profundizado mucho el tratamiento puede consistir en el raspado y alisado radicular , dos técnicas empleadas para la eliminación de sarro, además de la toma de antibióticos para la infección bacteriana.
Sin embargo, si la enfermedad está muy avanzada se debe recurrir a la cirugía. La intervención quirúrgica variará según la necesidad de cada paciente.
Puede ser una cirugía para realizar un raspado y alisado radicular más profundo, realizar un injerto óseo o del tejido blando , regenerar los tejidos, o estimular su regeneración.
Pruebas complementarias del tratamiento de periodontitis
Lo primero que llevará a cabo el médico será una evaluación física de la boca del paciente para ver la presencia de sarro , sangrado y/o debilidad de los dientes. Esto, sumado a los síntomas que le comunique el paciente, le permitirá elaborar un diagnóstico.
No obstante, para cerciorarse y ver hasta qué profundidad ha llegado la infección , el médico pedirá pruebas de diagnóstico por imagen, como una radiografía dental.
Factores desencadenantes de periodontitis
La periodontitis es la infección de la encías que llega hasta el tejido blando y el hueso donde se soportan los dientes, siendo el principal factor desencadenante de esta enfermedad una gingivitis no tratada, puesto que la gingivitis es la enfermedad previa a la periodontitis y sus síntomas son la inflamación de las encías debido a la acumulación de sarro entre estas y los dientes.
Factores de riesgo de periodontitis
Los principales factores de riesgo que pueden aumentar que el paciente desarrolle periodontitis son:
Edad : cuanto mayor es la edad del paciente más probabilidad hay de padecer la enfermedad.
Genética : esta enfermedad muchas veces está relacionada con los antecedentes familiares.
Historial médico del paciente : la periodontitis puede ser causada por otras enfermedades que tenga el paciente que dañen el sistema inmunitario o que sean crónicas, como la diabetes.
Si el paciente padece gingivitis y no se ha puesto en tratamiento.
Hábitos de vida : el consumo de tabaco y otras sustancias sumado a una mala higiene bucal puede aumentar el riesgo de esta enfermedad. También una mala alimentación.
Complicaciones de la periodontitis
Pérdida de los dientes por su caída.
Infección bacteriana.
Anomalías en el corazón y los pulmones si las bacterias se van al torrente sanguíneo.
Prevención de la periodontitis
Tener una correcta higiene bucal.
Cepillarse los dientes tras cada comida.
Hacer uso del hilo dental y el enjuague bucal.
Realizar revisiones dentales periódicas.
Acudir al dentista a eliminar el sarro y la placa bacteriana.
Especialidades a las que pertenece la periodontitis
El especialista médico encargado de tratar la periodontitis es el odontólogo.
Preguntas frecuentes
¿Qué precio tiene un curetaje dental?
El curetaje dental se realiza dividiendo la boca en 4 cuadrantes, siendo el precio de cada cuadrante entre 60 € y 80 € .
¿Qué es la periodontitis agresiva?
Es un tipo de periodontitis similar a la crónica , pero cuya aparición es brusca y ataca de manera muy rápida al tejido blando de la mandíbula sin haber excesiva presencia de sarro y/o placa bacteriana.
¿Qué es la profilaxis dental?
La profilaxis dental se emplea tanto para mantener una buena higiene dental mediante la práctica periódica como para evitar el avance de la gingivitis y la periodontitis mediante la eliminación de las bacterias, el sarro y la placa en profundidad.
¿Qué es un especialista en endodoncias?
El especialista en endodoncias es el endodoncista y es el médico encargado de mantener y/o recuperar el estado óptimo de salud de la parte perirradicular (alrededor de la raíz) del diente.
¿Qué diferencia hay entre un empaste y una endodoncia?
El empaste se realiza tras la eliminación de una caries en la parte superficial del diente, mientras que la endodoncia se realiza en la zona del nervio del diente, extrayendo la pulpa dental.

Enfermedad
Rinitis
¿Qué es la rinitis?
La rinitis es una inflamación de la mucosa nasal (su revestimiento interno), que produce síntomas característicos como congestión nasal, moqueo (rinorrea), estornudos y picor (prurito). Cuando esta inflamación se extiende a la mucosa de los senos paranasales (estructuras en forma de cavidad que se encuentran en el macizo facial), se denomina rinosinusitis.
La rinitis más frecuente es la de origen alérgico afectando hasta a un 30% de las personas adultas. Este tipo de rinitis se asocia muy frecuentemente como síntoma acompañante en los pacientes diagnosticados de asma .
Se puede considerar esta patología como de gravedad moderada, ya que supone una alteración en la calidad de vida del paciente muy importante, interfiriendo en su desarrollo laboral, personal, etc.
Tipos y causas de la rinitis
Hay distintas clasificaciones de la rinitis. Se pueden dividir los tipos de rinitis en :
Rinitis alérgica : producida por una reacción exagerada del sistema de defensa a nivel de la mucosa de la nariz en respuesta a la toma de contacto con sustancias que producen esta reacción al inhalarlas (epitelios de animales, ácaros, inhalantes domésticos, pólenes, etc..). Dependiendo del tipo de sustancia que produce la alergia podrá presentarse de forma estacional o perenne.
Rinitis no alérgicas : se producen por distintas causas. En este grupo podemos encontrar:
Rinitis infecciosas producidas por un microorganismo como virus o bacterias.
Rinitis vasomotoras: se producen por una hiperfunción del sistema nervioso (parasimpático).
Rinitis ocupacionales: son debidas a una respuesta en la mucosa nasal ante agentes presentes en el trabajo (animales, graneros, maderas, látex, agentes químicos…etc.). Pueden ser debidas a una reacción alérgica o no.
Rinitis producidas por alteraciones hormonales (durante el embarazo, la menopausia, toma de anticonceptivos, en los pacientes que presentan alteraciones tiroideas, etc.)
Rinitis desencadenadas por la toma de fármacos como antiinflamatorios, reserpina, metildopa, inhibidores de la ECA, betabloqueantes, anticonceptivos orales, vasoconstrictores, clorpromazina, etc.
Rinitis emocionales: desencadenadas principalmente por el estrés y la estimulación sexual.
Rinitis seca anterior: la inflamación de la mucosa se produce en los ⅔ anteriores de la fosa nasal y se desencadena por factores ambientales de sequedad, contaminación, aire acondicionado, etc.
Rinitis crónica atrófica: también denominada ocena. Es un estado más avanzado de una rinitis seca en el que se ha producido una alteración de la mucosa nasal persistente.
Rinitis no alérgica con eosinofilia (NARES): en esta hay un aumento de eosinófilos en la mucosa nasal (un tipo de células de defensa) de forma perenne.
Síntomas de la rinitis
Los síntomas principales de las rinitis son congestión nasal, moqueo (rinorrea), estornudos, picor (prurito), sangrado nasal (epistaxis) y dolor de cabeza (cefalea). Puede ser uní o bilateral Dentro de cada una de las rinitis, pueden presentarse ligeras diferencias entre los síntomas que presentan.
Así en algunas predomina la congestión nasal y dificultad para la respiración por la nariz, esto se da por ejemplo en la rinitis producida por una infección vírica en el catarro común, en el que aparece un moqueo (rinorrea) inicialmente acuosa y después más viscosa con disminución del olfato, con enrojecimiento en la zona nasal, acompañado de fiebre y malestar general. En la rinitis alérgica la congestión es el síntoma predominante acompañado de estornudo en salvas, picor nasal y/o ocular y rinorrea acuosa, apareciendo más frecuentemente en personas jóvenes. Así mismo, la rinitis vasomotora también establece como su síntoma principal la obstrucción nasal acompañada de crisis de moqueo o rinorrea clara con episodios de estornudos, apareciendo en pacientes de edades medias. En la rinorrea crónica no alérgico con eosinofilia (NARES), se presenta la obstrucción nasal con principal síntoma, sin picor ni estornudos. Esta enfermedad se asocia frecuentemente a la presencia de pólipos nasales (crecimiento de tejido anormal en la mucosa de la nariz) y asma. En la rinitis crónica hipertrófica aparece obstrucción nasal alternante, “habla” nasal y moqueo denso.
En otras rinitis el síntoma más predominante es la sequedad nasal. Así pasa, por ejemplo, en la rinitis seca anterior en la que pueden aparecer costras nasales y sangrado (epistaxis) frecuente). En la rinitis crónica atrófica (ocena) además es característico que se produzca mal olor, aparecen costras en la mucosa y dificultad para oler.
Tratamiento para la rinitis
La consideración inicial fundamental es el evitar los desencadenantes que puedan estar asociados. Además, se aconseja lavados nasales con suero fisiológico.
El tratamiento farmacológico puede basarse en antihistamínicos orales, para alivio de los estornudos el picor y la rinorrea. Además, pueden indicarse en ocasiones antihistamínicos tópicos, que mejoran los síntomas excepto la sensación de obstrucción nasal. Otra alternativa a nivel tópico son los descongestionantes tópicos (oximetazolina, fenilefrina, etc.), cuya principal desventaja es que no se pueden utilizar durante más de 7 días ya que pueden producir un efecto rebote.
El tratamiento de primera línea en la rinitis alérgica son los corticoides tópicos (por ejemplo, mometasona, fluticasona, etc), empleados mientras duren los síntomas aunque sin cronificar su uso ya que pueden alterar la mucosa y además absorberse de forma sistémica . Los corticoides orales en ciclos cortos se utilizan en casos muy severos de rinitis alérgica.
Otros tipos de fármacos son el bromuro de ipratropio, la inmunoterapia específica subcutánea, etc. El cromoglicato disódico está indicado en mujeres embarazadas y niños.
La cirugía está indicada en aquellos casos que se precise la corrección de deformidades anatómicas, extirpación de pólipos , etc.
Pruebas complementarias del tratamiento de la rinitis
Rinoscopia anterior . Se trata de la visualización del aspecto de la mucosa nasal en la mitad anterior de las fosas nasales, con objetivación del moco, detección de pólipos, cuerpos extraños que se hayan podido meter, etc.
Analítica de sangre y junto con las características de presentación y manifestación de la rinitis, se valora el aumento de eosinófilos.
Pruebas cutáneas alérgicas (Prick-test) que confirman el diagnóstico por posible origen alérgico
Estudio microbiológico de las secreciones nasales para detectar los microorganismos que pueden estar produciendo la infección y síntomas de rinitis.
Pruebas de imagen como radiografías de cavum para descartar al aumento de las adenoides (vegetaciones) en los niños. En caso de sospechar patologías primarias que, de forma secundaria, produzcan la rinitis, se realizan otras pruebas de imagen como TAC o Resonancia Magnética, descartando así la presencia de tumores, pólipos, etc.
Endoscopia nasal , con la introducción de un pequeño tubo flexible con una cámara en su extremo y una luz permite una visión directa del trayecto nasal
Rinomanometría (estudio del flujo de aire que pasa a través de las fosas nasales a diferentes presiones durante la inspiración y la espiración), rinometría acústica (prueba que valora la geometría de las fosas nasales basándose en la reflexión de una onda acústica), que se realizan en casos seleccionados.
Factores desencadenantes de la rinitis
Los factores desencadenantes pueden ser la toma de ciertos medicamentos (IECAs, AINEs, anticonceptivos u otros tratamientos hormonales, beta-bloqueantes, inhibidores de la 5-fosfodiesterasa…), traumatismos o cirugía en la nariz, alteraciones hormonales, exposiciones ambientales o laborales a sustancias (cambios de temperatura, exposición al humo del tabaco, a fuertes olores, etc.)
Factores de riesgo de la rinitis
Factores genéticos predisponentes (tener familiares de primer grado con rinitis).
Padecer otras enfermedades que se asocian a la aparición de rinitis (asma, dermatitis atópica, etc.).
Exposición a sustancias que provocan la reacción anómala del sistema inmune y la aparición de los síntomas (polvo de semillas, madera o textiles, productos químicos, epitelio de los animales, ácaros, alimentos etc.)
Complicaciones de la rinitis
Pueden aparecer por la obstrucción y aumento de secreciones son:
Desarrollo de infecciones como otitis, sinusitis, etc.
Aparición de pólipos nasales .
Hipertrofia de cornetes.
Deformación de la boca con paladar ojival .
Alteración de la calidad de vida (interferencia en la vida laboral, escolar, actividades de ocio, etc.)
Insomnio.
Aparición de halitosis (mal olor del aliento)
Irritación de la piel de las aletas nasales (sus lados), al hacer fricción y roce de forma continua con pañuelos
Irritación ocular con aparición de conjuntivitis asociada .
Prevención de la rinitis
Evitar la exposición a todas aquellas sustancias que actúan como alérgenos y desencadenan la sintomatología de la rinitis (polen, epitelio de perros…etc.)
Uso de vacunas (inmunoterapia) destinadas a disminuir la reacción exagerada del sistema inmune en las alergias.
Adecuada higiene de manos para evitar la transmisión de enfermedades infecciosas de vías altas que producen rinitis (catarros, sinusitis, etc).
Especialidades a las que pertenece la rinitis
La rinitis es una patología cuyo diagnóstico inicial y tratamiento puede realizarlo el médico de atención primaria. Si él detecta alguna alteración grave, será remitido al médico especialista en otorrinolaringología.
Preguntas frecuentes:
¿Qué es la alergia?
La alergia es una alteración en el sistema inmune que puede detectar si una sustancia de anómala es un agente lesivo para el organismo, reaccionando de forma exagerada y activando una cascada de procesos inflamatorios dispares en el organismo que se convierte en algo lesivo para el propio cuerpo.
¿Es la rinitis un síntoma de la alergia?
Dentro de las manifestaciones de alergias a sustancias que se inhalan puede manifestarse la rinitis de forma frecuente como síntoma de una alergia.
¿Puedo desarrollar alergia en cualquier momento de mi vida?
Sí, en cualquier momento de la vida se puede producir una respuesta anómala del sistema de defensa ante cualquier agente (alimentos, químicos, pólenes…) aunque suele ser una alteración que se presenta de forma más frecuente desde la edad infantil. No se sabe con certeza por qué hay alergias que se originan cuando la persona tiene más edad, pero se ha asociado a posibles alteraciones hormonales o por disfunciones del sistema inmunológico .
¿Qué es la rinoconjuntivitis?
Es la asociación de rinitis y conjuntivitis (inflamación de la mucosa nasal y la conjuntiva ocular “el blanco de los ojos”) que aparecen frecuentemente asociados cuando el paciente presenta alergia a una determinada sustancia (polvo, pólenes, etc.). Aparece congestión nasal, moqueo persistente acuoso, lagrimeo, ojo rojo, picor nasal y ocular.
¿Qué es la rinitis crónica?
Es la aparición de los síntomas de rinitis de forma persistente debido a la repetición sucesiva de episodios de rinitis aguda que generan fenómenos inflamatorios que no desaparecen de la mucosa de la nariz. Aparece obstrucción nasal intermitente/persistente , disminución del olfato y moqueo.

Enfermedad
Paperas
¿Qué son las paperas ?
Las paperas o parotiditis es una enfermedad infecciosa producida por un virus (virus de la parotiditis) del grupo de los llamados Paramixovirus.
Antes de que existiera la vacuna frente a este virus en el calendario vacunal infantil, la infección predominada sobre todo en invierno y primavera, con aparición de epidemias cada 2 – 5 años. Era una enfermedad habitual que aparecía en los niños. En la actualidad, más del 50% de los casos se dan en adultos jóvenes. Salvo que existan complicaciones, no es una enfermedad grave.
Tipos de paperas
Primaria por infección vírica o secundaria por sobreinfección por bacterias en pacientes con las defensas bajas (inmunodeprimidos).
Causas de las paperas
La causa de las paperas o parotiditis es el desarrollo de una infección producida por un virus de la familia de los Paramixovirus. La transmisión de la infección se realiza entre una persona enferma y una sana por medio del contagio al contacto con pequeñas gotitas de saliva o moco que contiene el virus.
Síntomas de las paperas
Tras un periodo de incubación de entre 15 – 25 días , puede existir una fase llamada prodrómica en la que existen síntomas como malestar general, fiebre y dolores musculares. Después pueden aparecer los síntomas más característicos con afectación de las glándulas parótidas (situadas en cada lado de la cara justo antes de las orejas) que se presentan inflamadas (una o las dos a la vez) y otras glándulas salivares, con dolor que aumenta al tomar líquidos ácidos y sensación de tumefacción y fiebre .
Tratamiento para paperas
No existe un tratamiento específico para las paperas. Los fármacos que se pautan van destinados al control de los síntomas. Se indica llevar una dieta blanda, evitando alimentos ácidos que provocan mayor salivación. Se pautan fármacos antiinflamatorios no esteroideos (ibuprofeno, etc.) y aplicación de compresas frías en la región parotídea (por delante de la oreja).
En el caso de complicaciones también se trata de forma sintomática según el tipo de complicación.
Pruebas complementarias del diagnóstico tratamiento de paperas
El diagnóstico de la parotiditis se basa mayoritariamente en la exploración física y la entrevista clínica por parte del médico .
Pueden realizarse pruebas complementarias como analítica de sangre con la realización de una serología para detectar los anticuerpos específicos contra el virus (pequeñas proteínas del sistema de defensa que se producen para luchar contra el virus). También se puede detectar la presencia de pequeñas partes del virus (antígenos) o realizar un cultivo de células para detectar la presencia del virus en ellas.
Factores desencadenantes de las paperas
El principal factor de riesgo para padecer paperas es no estar vacunado de la triple vírica. S e trata de una vacuna incluida en el Sistema Nacional de Salud para niños .
Factores de riesgo de las paperas
No estar vacunado frente al virus que produce la parotiditis, incluida en la vacuna triple vírica.
Estar en contacto con una persona que padece la enfermedad.
Estar en centros cerrados como colegios, etc.
Época del año: invierno.
Complicaciones de las paperas
Las complicaciones más frecuentes son:
Meningitis: afectación del sistema nervioso central con inflamación e infección en las membranas que recubren el cerebro y la médula espinal.Es la complicación más frecuente. Raramente deja secuelas, siendo la más frecuente la sordera.
Orquitis y/o epididimitis : infección e inflamación de los testículos y el epidídimo (estructura que hay sobre los testículos). Puede causar infertilidad en los varones.
Pancreatitis: aparición de dolor abdominal por presencia de inflamación de la glándula pancreática por la infección.
Prevención de las paperas
La prevención fundamental es la vacunación con la vacuna de la triple vírica que contiene la vacuna frente al virus de la parotiditis.
Cuando se tiene contacto con un paciente diagnosticado de parotiditis se precisa siempre extremar las medidas de higiene, siendo algo fundamental el lavado de las manos.
Especialidades a las que pertenecen las paperas
La parotiditis o paperas es una enfermedad que habitualmente es diagnosticada y tratada por el pediatra de atención primaria o el médico de familia. Si existen complicaciones puede ser preciso la derivación del paciente a revisión hospitalaria o a consulta de especialistas de urología, neurología, etc., según la complicación que se dé .
Preguntas frecuentes
¿Cuánto tiempo duran las paperas?
Tras el periodo de incubación la inflamación de las glándulas parótidas tardan entorno a 3 días, generalmente primero una parótida y la otra 1 – 2 días después. Los síntomas ceden lentamente en 3 – 7 días.
¿Cuál es la vacuna contra las paperas?
La vacuna contra las paperas o parotiditis está incluida en la vacuna llamada triple vírica en la que , además de producirse la inmunización contra este virus, también se vacuna al paciente contra el virus de la rubéola y el virus del sarampión, incluidas en la misma vacuna. Esta vacuna forma parte del calendario de vacunación infantil del Sistema Nacional de Salud español.
¿Cuál es el periodo de contagio de las paperas?
El periodo de transmisión se da desde 7 días antes hasta 9 días después del inicio de los síntomas.
¿Cómo se contagian las paperas?
El contagio se produce por el contacto con pequeñas gotitas de saliva o moco que contienen el virus de un paciente que tiene la enfermedad (al estornudar, toser, etc.)
¿Cuál es el efecto de la vacunación?
La vacuna contra las paperas incluida en la triple vírica está compuesta por virus atenuados , es decir, virus a los que se les ha modificado para que no produzcan la enfermedad pero cuya estructura sí pueda ser detectada por el sistema inmunológico del organismo. Esto provoca en él una reacción de defensa en la que se producen anticuerpos (pequeñas proteínas capaces de reconocer la estructura del virus y “presentarselas” a las células de defensa del cuerpo para que actúen contra él). Así, en el organismo queda la memoria de esos anticuerpos y si en un momento futuro tras la vacunación el cuerpo toma contacto con el virus real, el sistema de defensa del organismo está preparado para reconocerlo, atacar y destruir antes de que produzca la infección.

Enfermedad
Diátesis Hemorrágica
¿Qué es la diátesis hemorrágica?
Las diátesis hemorrágicas son un conjunto de desórdenes en diferentes patologías donde ocurre un trastorno de la coagulación de la sangre que se manifiesta principalmente por una ausencia de coagulación y por hemorragias importantes. La predisposición del organismo a sangrar de forma anómala, puede ser debido a una alteración congénita o adquirida de cualquiera de los elementos que participan en el mecanismo fisiológico de la hemostasia como vasos sanguíneos, plaquetas y factores de coagulación. Es una enfermedad poco común, pero es grave si no se tratan las causas que desencadena la hemorragia de forma rápida, ya que puede llegar a ser mortal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de diátesis
Los tipos de diátesis pueden ser hereditarios o adquiridos y, muchas veces, es una manifestación común de una gran variedad de trastornos:
Trastornos adquiridos: trombocitopenias (las más habituales), anticuerpos adquiridos frente a factores de la coagulación, fármacos, púrpuras vasculares y trastornos mixtos.
Trastornos hereditarios: ocasionadas por una anomalía, déficit de factores de la coagulación, trastornos fibrinolíticos, trastornos plaquetarios (Enfermedad de Glanzmann), telangiectasias hemorrágicas vasculares y trastornos del tejido conectivo.
Causas de la diátesis hemorrágica
Las causas de la diátesis hemorrágica dependen de la etiología de la enfermedad:
Diátesis causada por un trastorno de la hemostasia de plaquetas. Este tipo incluye patologías tales como trombocitopenia. Los factores de desarrollo pueden ser una disminución de la inmunidad, enfermedad renal y hepática, daño por virus, tratamiento quimioterapéutico y exposición a la radiación.
Una enfermedad causada por alteraciones en los procesos de coagulación de la sangre, puede ser un trastorno de la fibrinólisis, el uso de anticoagulantes y fármacos fibrinolíticos, varios tipos de hemofilia, etc.
Permeabilidad alterada de la pared vascular, causada por la falta de ácido escorbútico, angiectasia hemorrágica o vasculitis.
Una enfermedad causada por la hemostasia de plaquetas , enfermedad de Von Willebrand, síndrome trombo hemorrágico, enfermedad por radiación, hemoblastosis, etc.
Hemorragias debidas a trastornos de coagulación de la sangre. También asociadas a cambios en los procesos y compuestos orgánicos de la formación de plaquetas y hemorragias que se desarrollan como resultado de daño vascular.
Síntomas de la diátesis hemorrágica
Los síntomas de la diátesis hemorrágica son:
Pequeñas manchas azuladas (similares a los hematomas).
Erupción en la parte anterior del tobillo, las caderas o el exterior de los antebrazos. Si la erupción se combina con necrosis se forman úlceras.
Sangrado en cualquier tejido y órgano como: hemorragias cutáneas (petequias, equimosis, púrpura, hematomas), hemorragias por mucosas (epistaxis, gingivorragias, hematuria, hemorragias y hemorragia digestiva), hemorragia musculoesquelética (hemartrosis, hematoma intramuscular, retroperitoneal) o hemorragia intracraneal.
Tratamiento de la diátesis hemorrágica
El tratamiento de la diátesis hemorrágica va a depender siempre del tipo de enfermedad que tenga el paciente y que produce la hemorragia.
Los complementos de vitaminas (vitamina K, P, C) en caso de daño a las paredes de los vasos sanguíneos.
Hormonas glucocorticoides (medicamentos hormonales de la corteza suprarrenal) con una disminución en el número de plaquetas. La prednisolona a partir de 1 mg /kg al día se usa con mayor frecuencia, con la posibilidad de aumentar la dosis en 3-4 veces, el tratamiento puede durar de 1 a 4 meses.
También se puede administrar factores coagulantes.
En casos de diátesis hemorrágicas muy sintomáticas y profusas, se debe realizar una transfusión sanguínea como:
Transfusión de plasma que contiene todos los factores que coagulan, permitiendo restablecer el nivel de todos los factores.
Transfusión de plaquetas y de eritrocitos o hematíes, se usa en casos extremos como la anemia severa y coma anémico.
Tratamiento quirúrgico: la cirugía para extirpar el bazo (esplenectomía) se lleva a cabo con una hemorragia importante, ya que puede aumentar la vida útil de las células sanguíneas.
Pruebas complementarias de la diátesis hemorrágica
Para las pruebas complementarias del diagnóstico de la diátesis hemorrágica es fundamental realizar una correcta historia clínica al paciente, que incluya la presencia de enfermedades crónicas, el uso a largo plazo de medicamentos, antecedentes hereditarios, si tiene malos hábitos, historia de cáncer, etc.
Características de la diátesis (tipo, cuantía, localización de la hemorragia, tiempo de latencia, relación con traumatismo previo).
Entre las pruebas que se deben realizar son; análisis de sangre como hemograma completo y bioquímica, análisis de orina , recuento de plaquetas y los tiempos de coagulación.
Se puede hacer punción de la médula ósea para evaluar su estado.
Factores desencadenantes de la diátesis hemorrágica
No existen factores desencadenantes específicos de la diátesis hemorrágica.
Factores de riesgo de la diátesis hemorrágica
Los factores de riesgo de la diátesis hemorrágica pueden ser: antecedentes familiares, elevado consumo de fármacos, ciclo menstrual anormal, historia previa de sangrado en la niñez , enfermedades renal o hepática, enfermedades inmunológicas, virus, tratamiento con quimioterapia, infecciones drogas, cáncer, sangrado en el post parto, exceso de anticoagulante, deficiencia de los factores de coagulación, o intoxicación como la exposición a un veneno.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Complicaciones de la diátesis hemorrágica
Las complicaciones de la diátesis hemorrágica incluyen:
Anemia severa.
Hemorragia interna.
Trastornos de la inmunidad y manifestaciones alérgica.
Riesgo de infección por VIH.
Inmovilidad de la articulación acompañado de entumecimiento y parálisis.
Prevención de la diátesis hemorrágica
La diátesis hemorrágica es muy difícil de prevenir, pero existe alguna medida que se puede llevar a cabo para garantizar su desarrollo y evitar complicaciones.
Alimentación saludable, con una nutrición adecuada y equilibrada.
Consumir complementos vitamínicos ricos en vitamina K.
Realizar tratamiento oportuno de las enfermedades antiinflamatorias.
Evitar la exposición al sol.
Acudir de forma regular al médico ante algún signo de sangrado.
Especialidades a las que pertenece
La especialidad a la que pertenece la diátesis hemorrágica es la hematología, ésta se encarga de tratar y diagnosticar las enfermedades de la sangre o hematológicas.
Preguntas frecuentes
¿Qué es una citología?
La citología es una técnica que consiste en observar el comportamiento de las células a través del microscopio para estudiar su morfología. Es empleada en numerosas especialidades médicas y quirúrgicas.
¿Cuáles son las principales enfermedades de la sangre?
Las principales enfermedades de la sangre son: anemia, hemofilia, leucemia, hemocromatosis, mieloma múltiple, trombocitopenia inmune primaria, policitemia y talasemia.
¿Qué es una diátesis hemorrágica trombopénica?
La diátesis hemorrágica es la alteración de los trombocitos . La funcionalidad plaquetaria está alterada con recuento plaquetario normal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia