Medicina Física y Rehabilitación
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Lesión de Isquiotibiales en el Fútbol
José María tiene 24 años , estudia Derecho y juega en dos equipos de futbol. Hace un mes, comenzó a tener molestias en la parte posterior de la pierna.
El domingo tuvo partido y al final de la primera parte corriendo hacia el balón, sintió un fuerte pinchazo en la pierna y tuvo que retirarse porque el dolor no le permitía seguir. Su entrenador le recomienda que se ponga frío durante los 2 días siguientes y que guarde reposo. Una semana después sigue con dolor en la pierna, no puede correr y cuando está tiempo sentado el dolor aumenta.
Una de las lesiones más frecuentes de los futbolistas son las microroturas en la zona de los isquiotibiales, concretamente en el bíceps femoral.
Los isquiotibiales forman parte de los músculos de la pierna, están formados por tres músculos: el bíceps femoral, el semimembranoso y el semitendinoso, los tres unen la pelvis con la rodilla por la parte posterior y su principal función es flexionar la rodilla .
Esta lesión suele aparecer después de unos minutos jugando a una intensidad alta. Los músculos están fatigados y la sincronización entre los grupos musculares falla y como respuesta podemos tener un tirón muscular (si el músculo se contrae de forma continua) una microrotura o desgarro muscular (si se rompen parte de las fibras musculares) o una rotura completa (si la intensidad de la contracción es demasiado fuerte).
En el caso de José María, la molestia comenzó al final de la primera parte del partido. Es posible que sus músculos se fatigaran y no soportaran la intensidad que el partido requería. Le preguntamos por la frecuencia de sus entrenos, nos cuenta que las semanas antes del partido debido a los exámenes había dejado de entrenar y además había cogido peso.
Cuando palpamos la zona de dolor, sentimos que en una zona del músculo (bíceps femoral) nuestros dedos se hunden, duele, la zona está más caliente y hay hematoma. El diagnóstico es ROTURA DE FIBRAS EN EL BICEPS FEMORAL .
Jose María llega a la consulta una semana después de producirse la lesión. Ha estado aplicando frío y guardando reposo como le dijo su entrenador de forma que la fase inflamatoria aguda ha pasado y después de 7 días la rotura fibrilar está comenzando a cicatrizar.
Nuestro objetivo en la primera sesión será:
1º Establecer una buena movilidad de todas las articulaciones relacionadas con la lesión : La pelvis, la rodilla, el tobillo y el pie. Cuando se produce una lesión de estas características debemos comprobar que las estructuras relacionadas con la lesión se mueven correctamente. Esto facilitará el tiempo de recuperación y evitará lesiones en ocasiones posteriores.
2º Proporcionar una buena circulación sanguínea para ayudar en el proceso de cicatrización y drenar el exceso de líquido que se ha acumulado en la zona . Para ello realizamos técnicas de masaje en todo el grupo muscular.
3º Ayudar a la cicatriz para que se forme correctamente evitando fibrosis y adherencias musculares . Realizamos movilizaciones y estiramientos de forma suave y controlada para activar el músculo.
Terminamos la sesión utilizando un vendaje neuromuscular o kinesiotaping con el objetivo de dar estabilidad a la zona y mantener el músculo relajado hasta la próxima sesión.
Recomendamos a José María caminar mínimo 1hora al día y realizar estiramientos suaves de los principales músculos del miembro inferior. (Isquiotibiales, gemelos, cuádriceps, Psoas iliaco, aductores y tensor de la fascia lata).
En la segunda sesión han pasado dos semanas, José María se encuentra mejor, ya no siente dolor cuando está sentado pero cuando corre sigue notando molestias.
La zona de lesión tiene mejor aspecto, el hematoma se ha reducido casi por completo, cuando palpamos la zona lesionada hay un ligero dolor y la temperatura en la zona está normalizada.
El objetivo en esta sesión será:
1º Relajar la musculatura con técnicas manuales .
2º Recuperar todo el movimiento de la articulación de la pelvis, la rodilla y el pie .
3º Trabajar la fuerza de la pierna con ejercicios isométricos y excéntricos .
4º Realizar estiramientos pasivos de todos los grupos musculares de la pierna .
Después de la sesión recomendamos a José María realizar ejercicios en el gimnasio durante la siguiente semana.
– 10 minutos de bici o elíptica para el calentamiento.
-Potenciación de los abdominales (planchas)
– Potenciación excéntrica de los isquiotibiales
– Ejercicios de propiocepción.
Y para terminar estiramientos de todos los músculos de la pierna prestando más atención a los isquiotibiales .
Una semana después de realizar estos ejercicios, recomendamos:
-sustituir los 10 minutos de bici por carrera continua e ir aumentando de intensidad y tiempo de forma progresiva a lo largo de los días.
-Seguir con los ejercicios de activación abdominal
-Seguir con los ejercicios excéntricos pero aumentando la intensidad y las repeticiones
– Realizar ejercicios de potenciación concéntrica.
-Terminar el entreno con ejercicios de propiocepción y estiramiento.
A las 5 semanas José María juega un torneo de fin de semana sin tener ninguna molestia.
Debemos tener en cuenta que la lesión en los isquiotibiales puede reaparecer durante las dos semanas después de comenzar a jugar. Para evitarlo recomendamos a José María:
1º Realizar una alimentación adecuada y tener una buena hidratación .
2º Realizar entrenamientos fuera de los partidos realizando :
– ejercicios de potenciación de la musculatura de la pierna y el abdomen.
– ejercicios excéntricos de los isquiotibiales.
-Ejercicios de propiocepción de los miembros inferiores.
-Ejercicios de estiramientos (después de cada entreno y de cada partido).
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Ejercicios para Perder Peso
Perder peso es uno de los buenos propósitos del inicio de año, de la vuelta de vacaciones… Es un reto universal que se marcan cada día miles de personas, cada una con sus razones para ello. Y es que cada uno sabe los motivos por lo que quiere perder peso, pero si hay uno que cada vez adquiere mayor relevancia es el factor salud . Cada vez somos más conscientes del papel preventivo que tiene la práctica de ejercicio para muchas dolencias, y el sobrepeso es un factor de riesgo que conviene esquivar.
Son muchas las personas que dedican parte de su día a día a acudir al gimnasio, a calzarse unas zapatillas o ponerse un bañador para ejercitarse y conseguir perder esos kilos que le sobran. Establecer rutinas que se conviertan en hábitos debe ser uno de los primeros objetivos ya de inicio. Al hacer ejercicio resulta hasta cierto punto fácil perder peso pero es básico sortear la dificultad que para muchos supone la regularidad y llegar la cifra deseada sin “tirar la toalla” a medio camino .
La clave está en saber elegir
Una de las premisas para evitar el fracaso es escoger actividades que resulten divertidas y atractivas para quien se va a pasar horas ejercitándose. No tiene ningún sentido forzarse a un tipo de ejercicio que no resulta atractivo habiendo un amplio abanico de posibilidades . Todas ellas, evidentemente, habrá que valorarlas previa consulta médica si es que existe alguna patología o lesión que puede contraindicar su práctica. Hacer ejercicio debe estar relacionado con la obtención de beneficios, por lo que si existe alguna contraindicación médica es importante realizar una consulta previa y evitar así posibles efectos negativos a corto, medio o largo plazo.
Más que perder peso
Para perder peso hay que activarse, eso es evidente. Se necesita que el organismo aumente su metabolismo para aumentar el consumo calórico y de ese modo favorecer la pérdida de peso . Pero con la actividad física no sólo perdemos peso, sino que se altera la composición corporal, se disminuye la masa grasa y la masa magra se mantiene o aumenta, dicho de manera genérica, lo cual resulta positivo para el organismo y las posibles patologías derivadas de la debilidad muscular o del exceso de masa grasa.
PARTIR DE MÍNIMOS
Es indispensable antes de pensar en perder peso ser conscientes de que como mínimo se siguen las recomendaciones que hace la Organización Mundial de la Salud (OMS): realizar un mínimo de 150 minutos semanales de práctica de actividad física aeróbica, de intensidad moderada, o bien 75 minutos de actividad física aeróbica vigorosa cada semana, o bien una combinación equivalente de actividades moderadas y vigorosas.
Qué actividades realizar
Actividades cardiovasculares
A partir de estas premisas será necesario añadir otras acciones que impliquen mayor exigencia física . Las actividades cardiovasculares son las que se suelen recomendar desde un inicio y caminar sería la más básica. Son varios los estudios que se han publicado comparando la actividad de caminar con otras para perder peso. Uno de ellos lo publicó el Laboratorio Nacional Lawrence Berkeley de California, en el que se constata que se puede perder peso de igual manera corriendo que andando, si bien hace falta dedicarle el doble de tiempo para conseguir el mismo resultado. Una de las ventajas que tiene caminar sobre actividades de impacto, como correr, es que para aquellas personas con sobrepeso importante caminar no castiga tanto a las articulaciones y, por tanto, se minimiza el riesgo de lesión y complicaciones.
Otras actividades de tipo cardiovascular son todas aquellas que se realizan en gimnasios de tipo coreografiadas. Estas permiten aumentar la frecuencia cardíaca y, además, suelen utilizar materiales adicionales de forma que también se trabaja la fuerza, esencial para mantener una musculatura tonificada. En los mismos centros deportivos se pueden usar máquinas tipo cinta, bicicleta o elíptica para activarse y aumentar el metabolismo. La mayoría de equipamiento tiene incorporado unos programas que ya van encaminados a la pérdida de peso. Se suelen combinar momentos de mayor intensidad con otros menos exigentes .
Entrenamiento interválico
Este tipo de combinaciones también ocurre en el entrenamiento conocido como interválico, que tiene como uno de sus ejemplos más conocidos el método tábata. No se recomienda de manera genérica ya que es de elevada exigencia y por eso es mejor tener cierto fondo. Se trata de hacer ocho series de ejercicios determinados durante 20 segundo, seguidos de 10 segundos de recuperación. Estos ejercicios son sentadillas, sprints o flexiones .
Incorporar estos momentos de elevada intensidad aumenta aún más el metabolismo y según indican los expertos puede mantenerse elevado unas horas tras haber acabado el ejercicio en cuestión. Ello ocurre porque este tipo de ejercicios aumenta el consumo de oxígeno, dos horas tras haber finalizado la actividad . Parece que este consumo puede ser entre 6-15% mayor en estos casos .
Ejercicios de fuerza
Los ejercicios de fuerza poco a poco se han ido incorporando a las rutinas para perder peso. Mantener unos músculos tonificados es esencial para aquellas personas que pierden peso porque es evidente que al reducir la masa grasa se reduce el volumen. Pero no sólo por esta razón se han ampliado los ejercicios aconsejados, sino porque este tipo de entrenamiento puede mejorar la sensibilidad a la insulina, el perfil lipídico, el índice de masa corporal, la masa libre de grasa y disminuir el colesterol LDL (“malo”), y el perímetro abdominal. Las personas que tiene sobrepeso suelen sufrir alteraciones en parámetros de la analítica que, haciendo otro tipo de actividades, podría mejorar.
UTILIZA TU CUERPO COMO PESO
Una rutina de fuerza no significa tener que levantar kilos y kilos de peso sino que se trata de manera progresiva de añadir al programa cardiovascular otro tipo de actividades. Se puede empezar con el propio peso del cuerpo haciendo sentadillas, abdominales, flexiones… e ir añadiendo pequeños pesos hasta conseguir llegar al peso con el que se puede trabajar sin lesionarse.
Además de estas posibilidades, existen multitud de máquinas en las que se pueden trabajar los grupos musculares, sea de manera específica o por grandes grupos musculares. No hay que tener miedo a que la fuerza forme parte de un programa de entrenamiento , pero sí que conviene conocer cuáles son los ejercicios más indicados y adaptarlos a las condiciones individuales.

Artículo especializado
Síndrome del Túnel Carpiano
Las manos son imprescindibles para comunicarnos con nuestro entorno. La mayoría de las actividades de la vida diaria las realizamos gracias a la precisión y destreza de sus movimientos.
Quizá por ello, cuando aparecen síntomas en la articulación de la muñeca puede llegar a ser muy incapacitante.
Una de las lesiones más frecuentes que afecta a esta estructura es el Síndrome del túnel carpiano.
¿Qué es el túnel carpiano?
Como su propio nombre indica, la disposición anatómica de los huesos de la muñeca forma un canal por donde pasan los tendones encargados de flexionar la muñeca y junto a ellos, el nervio mediano y sus estructuras vasculares.
Este canal está cerrado anteriormente por una vaina fibrosa que hace la función de un ligamiento llamado ligamento trasverso del carpo o retináculo flexor.
¿Qué función tiene el ligamento trasverso del carpo?
Este ligamento es una vaina fibrosa que limita (cierra) anteriormente el canal del carpo.
Cuando la muñeca realiza los movimientos de flexión y extensión, los músculos, nervios y estructuras vasculares de la muñeca se deslizan (longitudinal y trasversalmente) a lo largo de este canal de forma que el ligamento trasverso actúa como una polea de reflexión para los tendones, proporciona estabilidad e impide que las estructuras salgan fuera del canal.
¿Qué es el síndrome del túnel Carpiano?
El nervio mediano tiene su origen en el plexo braquial, una estructura estrechamente relacionada con las cervicales y situada en la base del cuello cuya función es trasmitir la información nerviosa de todo el miembro superior.
Este nervio realizará su recorrido a través de brazo, pasando por el codo, atravesando la musculatura del antebrazo hasta llegar a la articulación de la muñeca donde utilizará el canal del carpo para pasar a través de él y llegar junto a la musculatura flexora hasta los dedos.
Su función es inervar de forma sensitiva los dos tercios de la de la mano incluyendo los tres primeros dedos. También tiene una función motora, dando información a los músculos flexores de la mano junto con la eminencia tenar.
Frank H. Netter, Atlas de Anatomía Humana – 5ta Edición, Nervio Mediano
El nervio mediano tiene la capacidad de adaptarse a cualquier movimiento de nuestro brazo deslizándose a través de las envolturas que le rodean aunque es susceptible de sufrir atrapamientos a lo largo de su recorrido.
Una de las zonas más frecuentes de atrapamiento es la zona del túnel del carpo. En el caso de que este canal sufra una disminución de su diámetro, bien por algún traumatismo, una infección del nervio, por realizar ejercicios repetitivos o posturas de compresión mantenidas con la muñeca se puede producir un proceso inflamatorio por compresión del nervio generando una neuropatía. Cómo consecuencia, la vascularización del nervio estará disminuida y su conducción eléctrica se verá afectada dando lugar a sensación de hormigueo, calambres e incluso dolor a nivel de la mano. Si esta situación se mantiene en el tiempo, la musculatura de la mano (eminencia tenar) también podría verse afectada, produciendo una atrofia muscular y perdiendo la funcionalidad de la mano.
¿Qué pruebas se realizan para un correcto diagnostico del síndrome del túnel carpiano?
Existen pruebas clínicas que ponen en evidencia el compromiso del nervio mediano al paso por la articulación de la muñeca aunque no son determinantes pueden ayudar al diagnostico.
La maniobra de PHALEN : juntar los dorsos de las manos en flexión de muñeca durante 60 segundos esperando que aparezcan hormigueos en los 3 primeros dedos.
El signo de TINNEL: se trata de percutir el nervio en la zona afectada (ligamento transverso) y ver si se desencadena alguna sintomatología relacionada con el nervio.
La electromiografía también es una prueba para determinar si la conducción del nervio está afectada.
¿Cómo podremos tratar el síndrome del túnel carpiano?
El objetivo para el tratamiento irá destinado a aumentar el diámetro del túnel para disminuir la presión y suprimir la inflamación. De esta forma, el nervio tendrá más espacio para deslizarse con mayor facilidad y cuando solicitemos los movimientos repetitivos de la mano los síntomas aparecerán con más retardo.
Como tratamiento conservador podremos:
Realizar técnicas de fisioterapia
Tratar las cervicales , punto de origen del nervio mediano.
Liberar los puntos de atrapamiento del nervio a nivel muscular en su recorrido por todo el miembro superior.
Realizar técnicas manuales a nivel de la muñeca para aumentar el diámetro del canal del carpo.
Trabajar a n ivel del nervio utilizando la técnica neurodinámica. Los últimos estudios evidencian la eficacia de la técnica neurodinámica como tratamiento principal para el Síndrome del túnel carpiano.
Recomendar el uso de férulas nocturnas que aumenten el diámetro del carpo, manteniendo una posición en extensión de muñeca para aliviar la presión y disminuir la inflamación.
Infiltraciones de esteroides
El tratamiento quirúrgico , se efectuará en caso de haber una respuesta negativa al proceso conservador. En estos casos se realiza un corte a nivel del ligamento transverso del carpo para aumentar el espacio en el túnel y disminuir la presión del nervio junto a las estructuras que pasan a su través.
Prevención
En el trabajo, es recomendable acondicionar las actividades usando pautas ergonómicas que impidan movimientos repetitivos con la muñeca o posturas mantenidas con las manos en flexión. Por ejemplo: modificar la herramienta y los utensilios de trabajo.
Tener una buena conciencia corporal : para modificar el gesto que produce la irritación nerviosa.
Tener periodos de descanso cuando la actividad que estamos realizando demanda el uso de la articulación de la mano durante un tiempo prolongado. (Coser, atornillar…)
Cuidar nuestra salud : mantener un peso saludable, control en el caso de que haya alguna enfermedad como la diabetes o la artritis porque son susceptibles de originar un síndrome del túnel carpiano.
¿ Sabías que…?
Los últimos estudios evidencian que la técnica neurodinámica es un tratamiento efectivo para el síndrome del túnel carpiano.
¿Sabías que…?
Las mujeres en el embarazo pueden sufrir el Síndrome del Túnel carpiano debido a un edema local producido por los cambios hormonales.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Tenosivitis de Quervain
Antonio es peluquero, viene a consulta porque tiene un fuerte dolor en la muñeca derecha. Nos cuenta que el pasado fin de semana, estuvo montando y desmontando muebles en su casa y dos días después de intenso trabajo en la peluquería siente un fuerte dolor en la muñeca cuando coge algún objeto.
En la exploración observamos:
Inflamación y crepitación en la zona de la muñeca, concretamente en el pulgar.
Dolor en la muñeca cuando mueve el dedo pulgar o agarra un objeto.
Aumento de tensión en la musculatura del antebrazo.
Desequilibrio muscular en la zona de hombro, escápula y zona cervical.
Cuando realizamos la prueba de FINKELSTEIN nos da positivo, esto verifica que los tendones del pulgar y sus tejidos adyacentes sufren un proceso inflamatorio.
Teniendo en cuenta los síntomas descritos y el resultado de la prueba diagnóstica, determinamos que Antonio tiene una Tenosinovitis de Quervain , este tipo de lesión es muy común en personas que trabajan directamente con las manos y realizan movimientos repetidos durante largos periodos de tiempo. La tenosinovitis de Quervain, afecta a las vainas de dos tendones del pulgar (tejido que recubre el tendón) originado por la excesiva fricción que se produce en el deslizamiento de los tendones y sus vainas.
TRATAMIENTO
CORRECCIÓN POSTURAL EN EL TRABAJO
Antes de empezar con el tratamiento manual, explicamos a Antonio como debe ser su postura cuando trabaja en la peluquería:
Deberá regular la altura del asiento donde peina a sus clientes de forma que sus hombros estén relajados.
Es necesario que sus escapulas, hombros y su cabeza tengan una buena posición para poder realizar movimientos necesarios con los brazos y las manos sin riesgo de lesión.
TRATAMIENTO MANUAL
En el tratamiento manual:
Tratamos las articulaciones de la zona cervical y del hombro con técnicas articulatorias.
Recuperamos el equilibrio de los músculos del brazo y del antebrazo afectados con técnicas de masaje y estiramiento.
Realizamos un tratamiento de descarga muscular en la zona de dolor y movilizamos la articulación de la muñeca y del dedo pulgar.
Cuando terminamos la sesión recomendamos a Antonio, guardar reposo durante unos días evitando utilizar la mano afectada. De esta forma reducimos el deslizamiento de los tendones y ayudamos a disminuir la inflamación. Pero en este caso, como en muchos otros, Antonio tiene mucha carga de trabajo y no pude dejar de utilizar la mano.
Recomendamos que utilice una muñequera para proteger la articulación y disminuir el proceso de fricción entre sus tendones, además, enseñamos ejercicios de estiramiento para relajar la musculatura afectada e intentar aliviar los síntomas.
Siguiendo estas premisas, realizaremos 3 sesiones cuyo objetivo principal será disminuir la inflamación y recuperar el equilibrio muscular de todo el brazo.
TRABAJO MUSCULAR
Una vez reducida la inflamación y el dolor, comenzaremos a trabajar la musculatura de la mano para evitar posibles recaídas.
Ejercicios para la tenosinovitis de Quervain:
Utilizamos una pelota de goma y apretamos hasta cerrar por completo la mano. Realizamos 15-20 repeticiones.
Agarramos una pelota con toda la mano y realizamos presiones con el pulgar hacia el centro de la pelota.
Unimos el dedo pulgar con el meñique formando entre los dos dedos una “O”, presionamos y mantenemos 5 segundos, después realizamos el mismo ejercicio entre el pulgar y el resto de los dedos.
Con una goma elástica colocada entre el dedo pulgar y los demás dedos realizamos un movimiento de separación. Después, realizamos el mismo ejercicio colocando la goma elástica entre el pulgar y cada uno de los dedos por separado.
Estiramos la musculatura del antebrazo:
Colocamos el brazo estirado por delante de nuestro tronco de forma que la palma de la mano quede mirando hacia el suelo. En esta posición flexionamos la muñeca hacia el suelo y nos ayudamos con la otra mano hasta que notemos tensión en la parte superior del antebrazo. Con la misma posición doblamos la muñeca hacia el techo y nos ayudamos con la otra mano hasta que notamos tensión en la zona inferior del antebrazo. Con las palmas de las manos en una mesa y los dedos mirando hacia nosotros estiramos los codos hasta que notamos tensión en la zona inferior del antebrazo.

Artículo especializado
Fascitis Plantar
La fascia es un tejido continuo que envuelve todo nuestro cuerpo desde la cabeza hasta los pies. A lo largo de su recorrido se ancla a los huesos para reforzar su función y en las zonas de carga es capaz de aumentar su densidad para dar soporte y refuerzo.
Es el caso de la fascia que recubre la planta del pie, llamada fascia plantar . Esta fascia se ancla a hueso del talón y se dirige abriéndose en abanico a las bases de cada uno de los dedos.
Su estructura es fuerte, densa y resistente, forma los arcos plantares del pie cuya función es amortiguar y repartir el peso de nuestro cuerpo.
¿QUE ES LA FASCITIS PLANTAR?
Cuando la parte de la fascia que recubre la planta del pie se inflama, se produce una fascitis plantar. Es una de las causas más frecuentes de consulta médica en los dolores de pie. La recuperación es lenta por eso es importante determinar la causa que produce la inflamación y reducir el tiempo de lesión.
¿POR QUÉ SE PRODUCE UNA FASCITIS PLANTAR?
Esta patología se presenta principalmente en personas de mediana edad y afecta por igual a los hombres y a las mujeres.
Hay factores que pueden ser el origen de esta lesión, por ejemplo: Una carga excesiva: Cuando estamos de pie, caminamos o corremos la carga del cuerpo se transmite al arco del pie mantenido por la fascia plantar, si la carga es mayor de lo que el arco del pie puede tolerar, la fascia sufrirá un sobre estiramiento y se inflamará.
Es el caso de marchas o carreras prolongadas por terrenos irregulares o de personas con sobrepeso.
Personas que tienen un Síndrome del túnel tarsiano : donde se alteran los nervios y tendones que llegan al pie.
Factores que modifiquen la pisada : el uso de zapatos o zapatillas deportivas inadecuadas con suelas demasiado rígidas o demasiado flexibles.
Las personas que tienen poca flexibilidad en los músculos de la pierna (gemelos y sóleo) son más vulnerables a tener mayor tensión en la fascia plantar.
Fracturas por estrés en el talón.
Aumento de peso repentino (embarazo): donde el sistema músculo ligamentoso que sujeta el pie resulta insuficiente para el peso de la persona.
Degeneración del tejido: Con la edad, el tejido conjuntivo que forma la fascia comienza a perder elasticidad y se vuelve más vulnerable a los microtraumatismos que se producen a nivel de los pies.
Enfermedades sistémicas como la artritis : en épocas de crisis inflamatorias las fascia plantar puede ser una de las zonas afectadas.
SÍNTOMAS
La fascitis plantar se caracteriza por un dolor agudo en la base del talón o localizado en la parte interna del tobillo.
Es común que aparezca después de una larga jornada caminando con zapatos planos, a partir de ese momento, el dolor aumenta progresivamente y se focaliza cada vez más en el talón.
El dolor puede presentarse de dos formas:
Un dolor después del reposo:
Es muy característico un dolor agudo en la zona del talón que aparece por las mañanas, cuando plantamos el pie en el suelo tras un periodo de descanso o después de estar en la oficina sentados y retomamos la marcha. Este dolor desaparece a los 10 minutos de caminar.
Un dolor por sobreuso:
Se caracteriza por ser un dolor sordo, que aparece cuando estamos de pie o caminando. En este caso, el dolor se localiza en el talón y en la parte interna del tobillo.
Debemos tener en cuenta que el músculo Sóleo cuando tiene activos sus puntos gatillo, origina un dolor en la planta del pie similar al de la fascitis plantar de forma, que puede llevarnos a error en el diagnóstico, este dolor no lo producirá la inflamación de la fascia si no la sobrecarga muscular del sóleo.
¿CÓMO TRATAR LA FASCITIS PLANTAR?
El tratamiento conservador es casi siempre eficaz aunque el tiempo de recuperación puede llevar meses.
En la fase de inflamación aguda , debemos guardar reposo y poner frío en la planta del pie: Utilizaremos bolsas de hielo para producir analgesia en la zona y podremos dar un masaje de 10 minutos. Realizaremos 3 o 4 repeticiones al día.
Utilizaremos baños de contraste : usaremos dos recipientes uno de agua fría y otro con agua caliente, pondremos el pie durante un minuto en cada recipiente y repetiremos hasta que la temperatura de ambos recipientes sea similar.
Realizaremos estiramientos activos de los músculos posteriores de la pierna : Isquiotibiales, sóleos y gemelos. Aguantaremos el estiramiento durante 20 sg y lo realizaremos dos veces al día.
Realizaremos estiramientos locales de la fascia plantar: con ayuda de una pelota de tenis o un recipiente duro y redondo (una botella) haremos pases y círculos sobre la planta del pie.
Vendaje neuromuscular: el vendaje neuromuscular en muchas ocasiones alivia y quita el dolor en el momento.
Podremos usar plantillas de silicona para amortiguar la carga , si aún así no cesa el dolor es recomendable hacer un estudio de la pisada con un podólogo experto para diseñar unas plantillas que corrijan la pisada y mantengan el arco plantar.
Usar férulas por la noche para mantener estirados la musculatura posterior de la pierna
Infiltrar corticoides a nivel local , cuando el tratamiento conservador no da resultados.
Operar, siempre que el tratamiento conservador no de resultados: en la operación se realiza un corte en la fascia para liberar la tensión y disminuir la inflamación.
¿LA FASCITIS PLANTAR PUEDE SER CAUSA DE UN ESPOLÓN CALCÁNEO?
Durante mucho tiempo, la fascitis plantar ha sido diagnosticada como causa de espolón calcáneo.
Un espolón calcáneo es un saliente óseo en el talón producido por una tensión constante de los tejidos que se insertan en él, entre otros la fascia. De forma que lo que duele no es el espolón si no el proceso inflamatorio que se produce en la fascia plantar. Hoy en día, se sabe que un espolón no causa inflamación en la fascia si no que la tensión excesiva de ésta es la que produce el espolón.
¿Sabías que..?
La fascitis plantar constituye del 15% al 20% del total de las dolencias que afectan al pie y es la causa más frecuente de consulta médica por patología a este nivel. En el 80-90% de los casos tiene una duración de 6-18 meses.
¿Sabías que…?
La fascitis plantar afecta aproximadamente al 10% de los corredores durante su carrera deportiva y a una proporción similar de la población general a lo largo de su vida.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Mamás con Dolor de Espalda
Naiara tiene 32 años, es madre lactante de un bebé de 9 meses y acude a la consulta porque desde hace un mes tiene mucho dolor en el cuello, la espalda y el brazo derecho . También tiene sensación de adormecimiento en la mano y los dedos. Acaba de mudarse de ciudad y lleva un mes en la nueva casa.
En la etapa del embarazo el cuerpo de la mujer sufre una serie de cambios físicos, fisiológicos y mecánicos. A nivel hormonal se segrega una sustancia llamada Relaxina , esta hormona es la responsable de dar mayor elasticidad al sistema musculo esquelético y al útero con el fin de facilitar el proceso del parto.
Durante el periodo de lactancia y meses después, la relaxina sigue estando presente en el cuerpo de la madre, sus tejidos son más elásticos, las articulaciones son menos “estables” y el riesgo de lesión ante una carga pesada o una mala postura es mayor.
La postura de Naiara cuando tiene que dar el pecho a su niña es muy dañina para su espalda. Se sienta en el borde de la silla con el cuello y la espalda encorvados y el brazo que sujeta la cabeza de la pequeña no tiene ningún tipo de apoyo.
Mantener esta postura varias veces al día teniendo en cuenta que la niña aumenta de peso progresivamente, le ha ocasionado un desequilibrio muscular a nivel del cuello y de la espalda además de activar algunos puntos de tensión en la zona de la escapula, dando lugar al dolor del brazo y la sensación de adormecimiento en la mano y los dedos.
TRATAMIENTO
Nuestro objetivo en la primera sesión será:
CORREGIR LA POSTURA
Antes de empezar con el tratamiento manual, enseñamos a Naiara la postura correcta para dar el pecho a su niña. Así, eliminamos el origen del dolor y evitamos que en un futuro vuelva a tener síntomas en la espalda.
Explicamos a Naiara la posición correcta:
Debe sentarse con la espalda descansada sobre el respaldo del asiento y estar lo más cómoda posible.
Para enganchar la niña a su pecho, no debe despegar el tronco del respaldo así evitamos tener la espalda en una posición adelantada y sufrir sobrecargas innecesarias.
Recomendamos utilizar cojines debajo del brazo que sujeta la cabeza de la niña para reducir la carga que soporta el brazo y la espalda.
REALIZAR UN TRATAMIENTO MANUAL
Una vez en camilla el tratamiento tendrá como objetivo:
Relajar la musculatura sobrecargada utilizando técnicas manuales y estiramientos de la zona afectada para reducir el dolor y restablecer el equilibrio muscular.
Valorar las articulaciones de toda la columna y tratar las zonas que han perdido movilidad a causa de la sobrecarga y las malas posturas.
Localizar los puntos de tensión que provocan el dolor en el brazo y sensación de adormecimiento en la mano y los dedos.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002
Restablecer el equilibrio de los tejidos afectados por la tensión muscular utilizando técnicas manuales.
RECOMENDAR EJERCICIO FÍSICO
Después del tratamiento manual, recomendamos a Naiara realizar ejercicio físico mínimo dos veces por semana.
Sabemos la cantidad de beneficios que tiene realizar cualquier actividad física, en el caso de Naiara, practicar ejercicio físico permite movilizar, estirar y trabajar todas las zonas del cuerpo, corregir la postura y aumentar la resistencia de sus tejidos para coger a su niña sin riesgo de lesión.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Las Lesiones más Frecuentes en los Jugadores de Esports
El mundo profesional de los videojuegos mueve miles de millones de euros al año y concentra a más de 3,7 millones de espectadores en la final de la liga profesional de videojuegos (LPV). Es por eso, que los jugadores profesionales de eSports, están considerados como deportistas de alto rendimiento y como todo deportista no están exentos de lesionarse.
En estos jugadores es de vital importancia realizar un programa preventivo , un trabajo de preparación física y un tratamiento muscular después de cada competición para evitar lesiones y aumentar el rendimiento en el juego.
Las manos, el cuello y la espalda de estos jugadores son las partes del cuerpo que más sufren, el uso repetido de las manos en el teclado durante horas genera reacciones inflamatorias en esos tejidos y producen lesiones como Tendinosis. La presión de la competición y las posturas mantenidas frente a la pantalla pueden provocar dolor de espalda, sobrecarga en los hombros y fatiga muscular.
A continuación describimos las lesiones más frecuentes que se producen en el mundo de los eSports.
EL SINDROME DEL TUNEL CARPIANO
Recordamos que el jugador profesional de League, Hai “Hai” Lam, tuvo que retirarse por un largo período de tiempo de la escena competitiva por la lesión en su muñeca.
El síndrome del túnel carpiano, es una lesión donde los tendones que flexionan la articulación de la muñeca se inflaman y comprimen el nervio que atraviesa esta articulación.
Los jugadores de eSport, utilizan sus manos en el teclado para dirigir el juego, realizan cientos de movimientos durante horas y en la misma posición. Esta situación da lugar a un proceso inflamatorio en el túnel del carpo, zona de estrechamiento que comparten tendones, vasos y nervios de la mano.
Cómo consecuencia, la vascularización de este nervio comprimido disminuye, su conducción eléctrica se hace más lenta y se producen síntomas como sensación de hormigueo, calambres e incluso dolor a nivel de la mano . Si esta situación se mantiene en el tiempo, la musculatura de la mano (eminencia tenar) también podría verse afectada, generando una atrofia muscular y pérdida de la funcionalidad de la mano.
¿CÓMO PODEMOS TRATARLO?
Una vez que tenemos diagnosticada la lesión es importante tratarla cuanto antes.
La fisioterapia y la osteopatía son buenas herramientas para tratar esta lesión. El objetivo del tratamiento está destinado a aumentar el diámetro del túnel para disminuir la presión del nervio y suprimir la inflamación. De esta forma, el nervio tendrá más espacio y podrá deslizarse con mayor facilidad. Cuando el jugador realice los movimientos repetidos con sus manos los síntomas aparecerán con más retardo.
Una vez que la inflamación se ha reducido debemos trabajar la musculatura del antebrazo con ejercicios específicos y estiramientos para garantizar el equilibrio muscular entre los flexores y extensores de la muñeca.
También es importante potenciar la musculatura general del brazo, la zona escapular y el tronco para aumentar la resistencia y retrasar la aparición de fatiga muscular.
Además del tratamiento manual, debemos realizar un análisis específico de la postura que tiene el jugador y corregir los posibles desequilibrios posturales que se producen durante el juego.
Se recomienda usar férulas nocturnas . Este tipo de férulas mantienen la articulación de la muñeca en extensión. Esta posición aumenta el espacio del túnel del carpo y permite liberar la presión del nervio y disminuir la inflamación de la zona.
El Tratamiento quirúrgico es un opción en el caso de que el tratamiento de fisioterapia no de los resultados esperados. Con este tratamiento, se realiza un corte a nivel del ligamento que tapiza el túnel del carpo para aumentar el espacio y liberar las estructuras que están comprimidas por la inflamación.
TENDINOSIS EN EL HOMBRO
Francisco ‘Zorrele’ Rosa , jugador de CS:GO para MAD Lions, lleva desde 2015 compitiendo al más alto nivel en España, y ahora mismo se está recuperando de una tendinitis. Hace unos mese realizó una entrevista en el periódico AS, explicando el origen de su lesión. “Mi problema lo tengo en el hombro ” , comenta el alicantino. “Empecé con molestias leves, poco a poco me fue doliendo un poco más, y en mi caso llegué a perder fuerza en el brazo cuando llevaba muchas horas jugando… fue cuando supe, después de varios meses así, que tenía algo que no estaba bien. ¿La causa? Una postura demasiado baja para jugar ”.
Mantener una buena postura durante el juego y estar físicamente preparado para aguantar largas horas es vital para evitar esta lesión.
Las tendinosis de hombro se producen cuando alguno de los tendones que forman parte de la articulación se inflama. Esta inflamación puede deberse a una sobrecarga del tendón expuesto a trabajar durante largas horas de juego o por la repetición sistemática de movimientos incontrolados.
En el caso de estos jugadores, aun teniendo sillas ergonómicas para que puedan reposar la cabeza y mantener una postura correcta, la concentración y el estrés que supone la competición les mantiene durante todo el juego con la cabeza y la parte superior del tronco despegados del respaldo y proyectados hacia la pantalla, además sus hombros se posicionan caídos y enrollados hacia delante. Esta posición, genera un desequilibrio muscular en el hombro, la articulación tiene que trabajar en unas condiciones subóptimas y llegando a su límite termina generando una inflamación que se traduce en Tendinosis.
TRATAMIENTO
La recuperación de un tendón es más lenta que otras estructuras debido a que tiene menos células y por ello menos aporte vascular.
Cuando el tendón está en fase inflamatoria debemos:
Guardar un “cierto” reposo. La inmovilización completa del hombro podría ser perjudicial para una correcta recuperación pero se recomienda realizar descansos y reducir las horas de juego hasta que la fase inflamatoria disminuya.
Evitar coger cargas pesadas con el hombro que nos duele.
Relajar la musculatura de la articulación con el fin de restablecer el equilibrio muscular del hombro y disminuir la inflamación.
Una vez que la inflamación se ha reducido comenzaremos a realizar de forma controlada y progresiva:
Ejercicios de potenciación muscular del hombro (ejercicios isométricos, excéntricos y resistidos)
Ejercicios de estabilidad con planos inestables.
Estiramientos específicos para la musculatura del hombro, tronco y cuello.
Trabajo de corrección postural en la zona de juego.
DOLOR DE ESPALDA Y FATIGA MUSCULAR
El dolor de espalda y la fatiga muscular es otra de las consecuencias más inmediatas de jugar con una postura inadecuada, además de tener una postura controlada, el ejercicio físico y una buena alimentación son puntos clave para evitar esta situación. Podríamos decir que este tipo de síntomas son la antesala a lesiones más graves como la Tendinosis de hombro o el Síndrome del túnel del carpo.
Cuando el cuerpo entra en una fase de fatiga muscular los recursos para mantener el cuerpo en equilibrio disminuyen y las posibilidades de generar una lesión aumentan.
¿CÓMO EVITAR LAS LESIONES EN LOS eSPORTS?
Jugar a nivel profesional exige realizar un programa de preparación antes y durante la competición. De esta forma, evitamos que los jugadores se lesionen y tengan que estar apartados de los escenarios de juego durante largas temporadas.
Es necesario:
Cuidar la alimentación : Para que el sistema musculo esquelético pueda realizar sus funciones de una forma óptima, necesita aporte de nutrientes y una buena hidratación. En el caso de lesión, el proceso regenerativo será mucho más rápido y eficaz si el sistema tiene buenos recursos para ello.
Potenciar la musculatura de tronco y brazos : trabajar la musculatura de tronco, del brazo y la mano fuera del juego aumenta la resistencia muscular y alarga el tiempo de sobrecarga y fatiga muscular.
Trabajar la postura en el juego : Una posición correcta del tronco, de la zona escapular y del brazo durante las horas de juego, permite a las manos y los dedos realizar movimientos rápidos y eficaces durante largas horas de juego.
Calentar antes de jugar El calentamiento se realiza antes de comenzar el juego, consiste en movilizar las articulaciones del miembro superior: hombro, codo, muñecas y manos. De esta forma, se produce un aumento de temperatura y proporcionamos más flexibilidad a los músculos y tendones utilizados.
Tener periodos de descanso durante los entrenos: El sistema musculo esquelético tiene sus limitaciones. Debemos realizar periodos de descanso para que pueda llevar a cabo los procesos de regeneración y poder seguir con su rendimiento cuando lo solicitamos.
Tratar la musculatura después del juego : Los estiramientos y la descarga muscular después de jugar es necesaria para restablecer el equilibrio de las articulaciones, esto permitirá tener a los músculos preparados para el siguiente juego.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Lumbalgia Aguda
Un día a media mañana recibo una llamada de mi amigo Nacho, me cuenta que va camino de Urgencias porque jugando al pádel se ha quedado “clavado” y no puede estirar la espalda.
-Patri, me voy de vacaciones dentro de 4 días ¡¿Qué hago?!
-Tranquilo, es posible que sólo sea una contractura fuerte, en urgencias seguramente te pinchen un relajante muscular y te receten antiinflamatorios. Cuando llegues a casa guarda reposo y mañana a las 17:00h te veo en la consulta.
Cuando Nacho llega a la consulta me dice que el dolor no le permite sentarse.
-¿Cómo te ha pasado?
Estaba jugando a pádel, me agaché para darle a la pelota y ya no pude ponerme recto.
-¿Dónde te duele?
Nacho señala con los dedos a ambos lados de la columna lumbar , pero me dice que en el lado izquierdo tiene más dolor.
-¿El dolor se desplaza hacia alguna pierna? ¿Sientes hormigueos o calambres?
-No, se queda fijo en la zona lumbar. No puedo estar sentado y cuando estoy tumbado durante un tiempo al cambiar de posición me duele más.
Cuando Nacho estaba jugando a pádel y quiso alcanzar la pelota tuvo que realizar una flexión de tronco (para agacharse) a la vez que inclinaba el cuerpo hacia un lado (para dar a la pelota).Este gesto es uno de los principales movimientos donde la musculatura puede contraerse de forma continua y bloquear las articulaciones limitando su movimiento, esto se conoce como LUMBALGIA MECÁNICA .
Está claro que sólo realizar este movimiento no es suficiente para provocar el bloqueo de la zona lumbar, el estrés prolongado, el cansancio acumulado y la falta de hidratación son factores predisponentes para que los músculos estén fatigados y no puedan responder de forma correcta ante situaciones de mayor actividad.
Recuerdo que hace un mes Nacho me llamó para pedirme cita porque notaba la espalda sobrecargada pero por falta de tiempo no pudo asistir a la cita. De alguna forma, los músculos de su espalda estaban avisando de que no estaban al 100% de sus capacidades.
Nuestro objetivo en la primera sesión es:
Relajar la musculatura lumbar y pélvica para reducir el dolor. Utilizaremos técnicas manuales para tratar los músculos y los tejidos que los envuelven (tejidos fasciales).
Valorar el movimiento de toda la columna (cervicales, dorsales y lumbares) y recuperar la movilidad de las articulaciones que tienen menos movimiento. Cuando un músculo se contractura las articulaciones relacionadas con él pierden movilidad. Realizamos técnicas manipulativas y articulares de las zonas bloqueadas.
Dar movilidad y flexibilidad a los tejidos que sujetan las vísceras abdominales. Las vísceras del abdomen están ancladas a través de ligamentos y tejidos a la columna lumbar. En ocasiones, cuando estas vísceras no funcionan correctamente producen bloqueos articulares en la columna y viceversa, cuando las articulaciones de la columna pierden movilidad (en este caso por la contractura muscular) pueden influenciar a sus vísceras correspondientes dificultando su función. Utilizaremos técnicas respiratorias con movilización abdominal para dar flexibilidad a los tejidos que sujetan las vísceras abdominales y permitir que la columna recupere su movimiento.
Para terminar esta sesión complementamos el tratamiento utilizando el vendaje neuromuscular en la zona lumbar para dar sensación de estabilidad y mantener relajada la musculatura.
Enseñamos a Nacho unos ejercicios de movilidad lumbar suaves y fáciles para que los haga en casa y le recomendamos que hasta su recuperación tenga una dieta ligera y mucha hidratación.
Al día siguiente, Nacho me cuenta que está mucho mejor, ahora puede sentarse y se mueve con más agilidad. El dolor se ha reducido, pero no ha desaparecido, aún tiene limitados algunos movimientos.
En 2 días tiene planeado viajar fuera de la ciudad, así que volvemos a verle en consulta al día siguiente. Lo normal es dejar más de 3 días entre las sesiones de tratamiento y dar tiempo necesario para que el cuerpo se autorregule, pero en este caso, debido a su viaje, decidimos realizar otra sesión un día después.
En esta sesión Nacho tiene menos dolor y puede moverse con más facilidad, esto nos permite poder realizar otras técnicas para completar el tratamiento de la primera sesión.
Volvemos a valorar la movilidad de toda la columna y tratamos las zonas hipomóviles.
Revisamos la musculatura lumbopélvica y tratamos los músculos que aún siguen con tensión.
Equilibramos y damos flexibilidad a los tejidos que envuelven la zona lumbar y abdominal.
Realizamos estiramientos de todos los grupos musculares relacionados con la lesión.
Para terminar la sesión, volvemos a poner kinesiotaping en la zona lumbar. Seguimos con las recomendaciones de la primera sesión, cuidar la alimentación, tener una buena hidratación y añadimos a los ejercicios de la primera sesión, ejercicios de estiramiento para que Nacho los realice en sus vacaciones hasta que se recupere por completo.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
¿Alguna Vez Has Tenido Lumbalgia?
“Fui a coger un objeto del suelo…y ya no pude incorporarme, me quedé clavado”
Esta es una de las frases más comunes en los pacientes cuando entran en la consulta de fisioterapia.
Diagnostico: LUMBALGIA
Bien, sabemos que tenemos lumbalgia, que nos duele mucho nuestra zona lumbar, incluso no sólo dolor si no que en ocasiones nos deja incapacitados, en la cama o en el sillón de casa sin poder movernos.
¿Cuál es el origen de nuestro dolor lumbar?
El dolor lumbar tiene múltiples causas, diferenciar el tipo de dolor y la zona que nos duele puede ayudarnos a tener una idea más clara de qué estructura es la protagonista de esta situación.
¿Nos duele la zona lumbar justo por encima de las caderas o es un dolor localizado que baja por una la pierna hasta la “corva” o baja hasta los dedos de los pies?
¿Puede ser un dolor punzante en un lado de la lumbar o se localiza justo en la zona central de la espalda baja?
El dolor se acentúa: ¿Sentados… o sentados estamos sin dolor pero al levantarnos es cuando necesitamos ayuda?, ¿Se pasa el dolor caminando o cuando mejor estamos es estirados en la cama?
Cada una de estas respuestas nos indica que nuestro dolor puede tener varios orígenes . Pero en la mayoría de estos casos la disfunción del cuadrado lumbar va a estar involucrado bien siendo la causa principal de nuestra lumbalgia o un factor perpetuante de nuestro dolor.
Es frecuente que después de un fuerte dolor lumbar, se realicen pruebas de imagen (RMG,TAC, RX ) para determinar la causa principal que nos ha llevado a esta situación y en muchas ocasiones aparecen cambios en las estructuras de la columna lumbar: hernias, protrusiones, discopatías, procesos degenerativos como artrosis.
Estos cambios estructurales pueden justificar nuestro dolor lumbar, pero también existen casos en los que el diagnostico que dan estas pruebas de imagen no guardan relación con nuestra lumbalgia.
El cuadrado lumbar es uno de los músculos que forman parte del raquis lumbar, está localizado en la parte posterior de la columna y une las últimas vértebras lumbares con los iliacos. En sus vientres musculares tienen localizados puntos de tensión llamados puntos gatillo . Cuando este músculo se contrae de forma permanente estos puntos gatillo se activan, y dan lugar a dolores referidos, es decir, dolores que aparecen en zonas distantes a la localización del músculo dando lugar a falsos diagnósticos.
Una vez pasado el dolor agudo y la incapacidad de movernos libremente este músculo puede seguir en contracción y como consecuencia dejar sensación de rigidez y dolor puntual en determinados momentos.
¿Qué situaciones de la vida diaria pueden activar los puntos gatillo del cuadrado lumbar?
Hay situaciones en las que este músculo puede tender a contraerse y activar sus puntos gatillo, por ejemplo:
Levantar cargas pesadas: un televisor, coger un niño desde el suelo o desde la cuna.
Levantarse desde sillas o sofás demasiado bajos.
Recoger del suelo un objeto que se sitúe a nuestro lado sin flexionar las rodillas.
Ponerse los pantalones de pie, guardando el equilibrio para no caerse.
Movimientos repetitivos de jardinería con la posición encorvada.
Fregar suelos, pasar la aspiradora con la espalda encorvada.
Caminar por superficies inclinadas (la playa)
Dormir en una cama blanda donde el colchón tiene forma de hamaca
Llevar la cartera en un bolsillo trasero y sentarnos encima de ella durante un tiempo prolongado.
Tener nuestra musculatura abdominal débil o poco activa: es el caso de las mujeres después del parto, personas operadas con cicatrices en la zona abdominal o personas con un desequilibrio postural donde la musculatura del abdomen no esté activa.
Todos estos ejemplos son parte de nuestra vida cotidiana.
Hay otros aspectos que no debemos dejar de tener en cuenta: el estrés, la “mala o sobre” alimentación, el sobrepeso y el sedentarismo juega un papel importante en la aparición del dolor lumbar.
¿Qué hacer para aliviar el dolor lumbar?
El uso de antiinflamatorios, analgésicos o relajantes musculares pueden ayudar en un primer momento a paliar el síntoma que en este caso es el dolor agudo.
Una vez pasada esta fase de dolor agudo, puede quedar una sensación de rigidez y dolor difuso o puntual en la zona lumbar al realizar determinados movimientos.
Mantener el cuerpo bien hidratado, cuidar nuestra alimentación, la utilización de calor seco, realizar ejercicios de movilidad articular y terminar realizando estiramientos analíticos de la musculatura afectada puede ayudar a disminuir o quitar las sensaciones molestas que quedan después de un proceso agudo de lumbalgia.
PREVENIR MEJOR QUE CURAR
¿Qué puedo hacer para que no me vuelva a pasar?
El dolor lumbar a veces es tan incapacitante, que una vez remitido, nos preguntamos qué hacer para que no se vuelva a repetir.
Cuidar nuestra alimentación, evitar el sobrepeso y mantener al cuerpo bien hidratado reduce las probabilidades de tener un proceso de dolor agudo en la zona lumbar. Tener una buena conciencia de nuestros movimientos y ejecutarlos de forma correcta, por ejemplo:
Coger objetos del suelo flexionando las rodillas y evitando giros hacia los lados.
Regular los objetos de limpieza a nuestra altura para evitar tener el tronco demasiado flexionado: aspiradoras, cepillos, fregonas…
Cuando nos cepillamos los dientes, al flexionarnos, buscar apoyo en el lavabo con la mano que nos queda libre.
Al vestirnos, buscar asiento o apoyo en la pared para ponernos los pantalones, los pantys o la falda.
Si tenemos un jardín y disfrutamos cuidando de nuestras plantas, debemos buscar un asiento acorde a la altura donde vamos a manipular.
Revisar nuestro colchón para que sea recto y lo suficientemente duro para evitar que termine hundido.
Evitar sillones demasiado bajos o hundidos.
La práctica de una actividad deportiva moderada incluyendo estiramientos, evita el sedentarismo y permite que nuestro cuerpo se mantenga ágil y flexible.
¿Sabías que…?
Mujeres entre 20 y 65 años que sufren incontinencia urinaria son más vulnerables a tener dolor lumbar. El desequilibrio entre la musculatura pélvica y la musculatura toraco lumbar es un factor de riesgo que perpetua la relación entre la incontinencia urinaria y el dolor lumbar.
¿Sabías que…?
Un estudio reciente concluye que tener una buena educación en higiene postural, permanecer activo, y realizar autocuidados se considera la primera línea de tratamiento en los dolores lumbares agudos (menos de 6 semanas) y en dolores lumbares persistentes (más de 12 semanas).
¿Sabías que…?
Muchos dolores de de espalda pueden tener su origen cuando nuestro sistema visceral sufre algún tipo de alteración: estrés, cambios alimentarios, alteraciones hormonales…Este concepto es conocido como DOLOR REFERIDO VISCERAL.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Golpe en la Cabeza, Esguince Cervical
Diego tiene 53 años, hace dos semanas jugando con sus niños sufrió un mareo, cayó al suelo y se golpeó la cabeza.
Debido al golpe, el médico le diagnosticó un esguince cervical leve . Como recomendación le prescribe medicación y reposo hasta que mejore.
Después de 15 días, Diego acude a la consulta de fisioterapia porque tiene dolor en la base del cráneo y ligeros mareos cuando realiza cambios de posición.
Cuando se produce un golpe o traumatismo en la zona cervical ya sea directo, en el caso de Diego con el suelo, o a través de un accidente de tráfico, los ligamentos que estabilizan las articulaciones cervicales pierden sus propiedades , estos ligamentos se deforman (ESGUINCE CERVICAL) y permiten que las articulaciones se muevan más allá de su movimiento normal creando a su vez bloqueos y movimientos limitados en la zona lesionada.
Por otra parte, debido al impacto, la musculatura dorsal y cervical se contrae como acto defensivo, las cervicales se mantienen en una posición rectificada y se produce una sensación de rigidez y dolor en el cuello. En cuanto al sistema vascular, encargado de llevar sangre a la cabeza y drenarla fuera de ella se verá comprometido tras el golpe, produciendo síntomas de inestabilidad y mareos posicionales.
Para empezar con la 1ª sesión de tratamiento :
Valoramos la movilidad general de la columna y tratamos las zonas que tienen una movilidad reducida . En el caso de Diego, la zona dorsal y los movimientos cervicales hacia la izquierda tienen menos movilidad. Realizamos técnicas de estiramiento y movilidad articular.
Realizamos test a nivel cervical para determinar la causa de los mareos y la inestabilidad. Estas pruebas nos permiten valorar si el flujo sanguíneo de las arterias que llevan la sangre a la cabeza está alterado. En el caso de Diego, cuando realizamos las pruebas cervicales aparecía la sensación de mareo. Para tratarlo necesitamos relajar los tejidos que rodean el sistema arterial con técnicas de masaje y estiramientos suaves.
Tratamos la musculatura cervical y dorsal con el fin de reducir la contractura muscular producida por el golpe y así recuperar el movimiento limitado de las cervicales.
Enseñamos a Diego , ejercicios de movilidad cervical para que los haga en su domicilio hasta la siguiente sesión, insistiendo en los movimientos más limitados.
En la segunda sesión ha pasado una semana. Diego se encuentra mejor, los mareos se han reducido y sólo aparecen puntualmente cuando se levanta de la cama por las mañanas, el dolor en la base del cráneo ha desaparecido y la movilidad cervical también ha mejorado, aunque no al 100%.
El objetivo en esta sesión será:
Recuperar la movilidad completa de toda la columna, especialmente la columna cervical . Realizaremos técnicas de movilización y manipulativas en las zonas de la columna que tienen menos movilidad.
Tratar los tejidos relacionados con la zona cervical para dar más flexibilidad y aumentar el movimiento del cuello.
Valorar el tono muscular de las zonas alteradas por el golpe y tratarlo con técnicas de masaje, estiramientos y movilizaciones.
Al finalizar la sesión recomendamos a Diego seguir con los ejercicios en su domicilio para ganar movilidad cervical y añadimos una tabla de estiramientos de toda la columna. También le recomendamos realizar dos veces en semana cualquier tipo de actividad deportiva aeróbica.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Esguince Crónico de Tobillo y Propiocepción
Si cerramos los ojos somos capaces de saber en qué posición esta cada parte de nuestro cuerpo, podemos identificar si los movimientos que hacemos son más o menos rápidos aun con los ojos cerrados y también podemos mantener el equilibrio y no caernos. Todo ello, gracias a que nuestro cuerpo tiene receptores que informan al sistema nervioso central de la posición y el movimiento (dirección y velocidad) de cada estructura. Como respuesta inmediata se produce un reflejo de ajuste que permite mantener el cuerpo en equilibrio y coordinar los movimientos de nuestra vida diaria. Hablamos del sistema de propiocepción.
Estos receptores se localizan en los músculos (husos intramusculares), tendones (órganos de Golgi), articulaciones (cápsula, ligamentos y periostio) y la piel (corpúsculos de Ruffini y Pacini).
Propiocepción en la articulación del tobillo
El tobillo como todas las articulaciones tiene receptores propioceptivos. Gracias a ellos, el sistema central puede identificar en qué posición se encuentra el tobillo y el pie cuando apoya en el suelo y también recibe información de su posición cuando está en movimiento. Como respuesta a esta información se producen ajustes en la articulación para evitar que el tobillo pise mal y se lesione.
¿Por qué se producen esguinces de repetición?
Cuando se produce un esguince de tobillo, el sistema propioceptivo queda alterado. La información que llega al sistema nervioso central es insuficiente y como consecuencia la respuesta de ajuste no funciona correctamente. De forma que ante cualquier obstáculo (un agujero en el suelo, un adoquín levantado, un mal paso cuando corremos para coger el autobús) el tobillo no tendrá la capacidad de respuesta para ajustar su posición y volverá a lesionarse. Entonces hablamos de una inestabilidad funcional del tobillo o “esguince mal curado”.
En un principio se pensaba que la alteración de los receptores que estaban en los ligamentos y en la cápsula articular del tobillo eran los responsables de las lesiones recidivantes. Pero los últimos estudios hablan de que la debilidad de los músculos peroneos producida por el primer esguince es la principal causa en esguinces de repetición.
Hasta hace poco era común tratar el esguince de tobillo sin tener en cuenta el trabajo propioceptivo. Quizá porque una vez restaurada la función (caminar sin dolor ni edema) pensábamos que el esguince ya estaba recuperado. Los ejercicios de propiocepción son parte de la recuperación total del tobillo, y se trabajan una vez que la función de la articulación se ha restaurado.
¿Cómo sabemos si nuestro tobillo es inestable?
Para diagnosticar una inestabilidad en la articulación del tobillo en la exploración clínica observaremos que el movimiento de la articulación:
Sobrepasa los límites fisiológicos (limites de un tobillo sano)
Su musculatura está alterada (con un aumento de tono en sus músculos y debilidad en su función)
Fallo en el equilibrio cuando apoyamos el pie lesionado.
Para trabajar la estabilidad del tobillo.
Los ejercicios de propiocepción mejoran la estabilidad del tobillo y evitan que vuelva a lesionarse. A continuación proponemos una serie de ejercicios para trabajar la propiocepción del tobillo.
Estos ejercicios se realizan tras haber consolidado las estructuras lesionadas en el esguince de tobillo.
Para comenzar debemos realizar ejercicios de calentamiento, sentados dibujaremos movimientos circulares en ambos sentidos y movimientos de flexión y extensión del pie. A continuación comenzaremos con el trabajo propioceptivo para el tobillo.
Apoyo sobre el tobillo lesionado (pata coja) durante 30sg.
Apoyo sobre el tobillo lesionado y el otro tobillo sobre una pelota , realizar círculos en ambos sentidos. (10 círculos en un sentido y 10 en otro).
Apoyo sobre el tobillo lesionado imaginando que estamos en el centro de un reloj, las manecillas serán nuestros pies. Con el tobillo lesionado apoyaremos en el centro y con la punta del pie sano señalaremos cada hora. (2 repeticiones).
Apoyo sobre el tobillo lesionado con una pelota en las manos frente a una pared , tirar con nuestras manos la pelota a la pared e intentar coger el rebote sin apoyar el tobillo sano. (Intentarlo durante 3 o 4 veces).
Repetir los ejercicios anteriores en una superficie inestable . Bosu, un cojín, plato de inestabilidad.
¿Sabías que…?
La debilidad de los músculos peroneos en el tobillo se relaciona directamente con las lesiones recidivantes de tobillo.
¿Sabías que…?
Entre el 10% y el 30% de las lesiones ligamentosas de tobillo, se repiten de forma recurrente y desembocan en una inestabilidad articular.
¿Sabías que…?
Cuando se produce un esguince en el tobillo, los ligamentos, los tendones, los músculos relacionados con la articulación se ven alterados y con ellos, sus receptores propioceptivos.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Lesión de Hombro Jugando al Baloncesto
Pablo estaba jugando un partido de baloncesto con los amigos y al realizar un pase de balón con el brazo extendido por encima de su hombro, sintió un fuerte dolor en el hombro derecho.
Visita la consulta porque ha pasado un mes desde el partido y sigue teniendo dolor. Pablo nos cuenta que durante el día le duele el hombro de forma constante, este dolor le despierta por las noches si duerme sobre este hombro y siente que el brazo está débil cuando sujeta algún objeto pesado.
También tiene dificultad cuando levanta el brazo por encima de la cabeza y cuando lo lleva hacia atrás para ponerse la chaqueta.
Las lesiones de hombro son muy comunes en los deportes como el baloncesto, donde el gesto deportivo más común es levantar los brazos por encima de los hombros. En esta posición determinadas estructuras de la articulación son más susceptibles de lesión, es el caso del Labrum o rodete glenoideo . Esta estructura se sitúa en la articulación glenohumeral (articulación del hombro) cuya función es dar estabilidad entre el húmero y la cavidad glenoidea de la escapula.
Cuando el brazo se sitúa hacia atrás por encima del hombro (rotación externa) y se realiza un movimiento rápido e incontrolado, por ejemplo al recepcionar un balón desde arriba o al realizar un pase, el rodete glenoideo puede sufrir desgarros o arrancamientos , si esta lesión se produce en la parte más alta del rodete la denominamos lesión de SLAP. En el caso de Pablo la posición de su brazo en el momento en el que sintió el dolor hace sospechar de una posible lesión del labrum. Además, cuando realizamos los test correspondientes observamos una posible lesión a nivel del tendón del músculo supraespinoso.
Después de la primera sesión recomendamos a Pablo visitar a un traumatólogo especialista en hombro para que confirme el diagnostico.
El Doctor decide realizar una artroresonancia cuyo diagnostico concluye que tiene:
“Una l esión de SLAP en labrum posterior. Rotura parcial de la superficie articular del tendón del supraespinoso distal”
Una vez verificada la lesión el doctor propone a Pablo la operación quirúrquica por vía artroscópica. Hasta la fecha de la operación recomienda realizar sesiones de fisioterapia con el fin de flexibilizar los tejidos y recuperar los movimientos del hombro. De esta forma, facilitamos el proceso quirúrgico y acortamos el periodo de rehabilitación después de la cirugía.
TRATAMIENTO ANTES DE LA OPERACIÓN
El objetivo principal en las sesiones de fisioterapia antes de la operación quirúrgica es:
Recuperar los movimientos limitados del hombro.
Relajar la musculatura afectada por la lesión del labrum y restablecer el equilibrio muscular de todo el complejo articular del hombro.
Trabajar la estabilidad de la articulación y potenciar la musculatura debilitada.
Después de 8 sesiones de tratamiento, Pablo ha recuperado el 90% de la movilidad de su hombro, la inflamación se ha reducido y la resistencia es mayor, sin embargo en momentos puntuales aún persiste el dolor. Aunque la recuperación de Pablo ha sido favorable y el Doctor se plantea retrasar la cirugía finalmente se decide llevar a cabo la operación quirúrgica.
TRATAMIENTO DESPUES DE LA OPERACIÓN . FASE DE REHABILITACIÓN. REPOSO
Después de la operación Pablo debe llevar un cabestrillo durante 4 semanas las 24 horas del día, incluida la noche. Sólo podrá quitarlo para realizar ejercicios sencillos y muy controlados con el fin de relajar los tejidos del hombro y evitar la formación de adherencias a corto-medio plazo.
FASE DE REHABILITACIÓN.MOVILIZACIÓN PROGRESIVA
Han pasado 15 días y proceden a retirar los puntos de sutura.
El protocolo establece comenzar la rehabilitación a partir de las 4 semanas después de la intervención quirúrgica pero el Doctor decide adelantar la fecha y comenzar después de la retirada de puntos.
Una inmovilización prolongada puede ocasionar adherencias y rigidez en la articulación, entorpecer el periodo de rehabilitación y retrasar la recuperación. Sin embargo, comenzar la rehabilitación antes de los tiempos establecidos puede aumentar el proceso inflamatorio y retrasar la cicatrización de los tejidos.
El objetivo principal en esta segunda fase es:
Las 2 primeras semanas:
Valorar la movilidad de la columna vertebral y tratar las zonas más limitadas.
Movilizar de forma suave y controlada todas las articulaciones del hombro.
Tratar la musculatura afectada del hombro y las zonas adyacentes.
En las siguientes sesiones de tratamiento debemos:
Seguir valorando la columna vertebral para establecer una correcta movilidad.
Mantener el equilibrio muscular de la articulación del hombro.
Conseguir de forma progresiva la movilidad completa del hombro.
Enseñar ejercicios de hombro para realizar en el domicilio.
FASE DE REHABILITACIÓN. ESTABILIDAD Y RESISTENCIA
Una vez conseguida la movilidad completa del hombro continuamos realizando:
Ejercicios resistidos para potenciar y fortalecer la musculatura del hombro
Ejercicios para trabajar la estabilidad en el hombro.
FASE DE REHABILITACIÓN. ENTRENAR EL GESTO DEPORTIVO
Una vez que la articulación del hombro está estable y funcionalmente recuperada Pablo debe trabajar el gesto deportivo que originó la lesión para poder volver a jugar al baloncesto sin riesgo de lesión.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Deportistas Electrónicos
En los últimos años, la tecnología ha cambiado nuestra forma de estar en el mundo, la forma en que nos comunicarnos, los avances tecnológicos en medicina… tanto es así, que hace un tiempo comenzó a tener cierta relevancia el mundo del videojuego. Hoy en día gracias a internet y a las nuevas plataformas estos juegos mueven millones de euros y concentran miles de personas, me atrevería a decir que se han convertido en deportes de élite.
Los jugadores de videojuegos, llamados “ gamers ”, están considerados como deportistas profesionales, juegan en una Liga Profesional de Videojuegos (LPV) que les obliga a pasar la mayor parte del día sentados frente a una pantalla con posturas mantenidas y realizando movimientos repetidos.
En España los deportes electrónicos suman 3,7 millones de espectadores y están en plena expansión. Como cualquier deportista, estos jugadores profesionales también se lesionan. Es cierto que no corren detrás de una pelota ni lanzan tiros a canasta, pero las posturas que adoptan delante de la pantalla, junto a los movimientos rápidos y repetidos durante largas horas, generan lesiones que bien podrían ser de un tenista profesional o un jugador de balonmano. Al igual que un deportista que entrena largas horas y repite su gesto deportivo, los “gamers” están sometidos a un nivel muy alto de concentración no siendo conscientes de su postura cuando juegan. En cuanto al gesto de juego, los hombros, las manos y los dedos repiten un millar de veces el mismo movimiento cuando tienen que pulsar las teclas para dirigir el juego en pantalla.
Como bien sabemos, si el cuerpo realiza funciones por encima de sus posibilidades, la musculatura sufre y la forma en la que responde es a través de una lesión. Por eso, una vez que se llega a estos niveles de competición es importante realizar:
1º: Un programa de tratamiento preventivo.
-La alimentación y el ejercicio físico son parte fundamental para la prevención de lesiones. El cuerpo debe estar preparado cuando le sometemos a largas horas jugando frente a la pantalla.
-El trabajo de fuerza en la parte del tronco y los brazos es muy importante para poder realizar los movimientos de manos de forma correcta y sin provocar lesiones.
-Corregir la postura mientras se juega para que el movimiento específico que realizan las manos y los dedos sea el más económico posible y así evitar la fatiga muscular y las posteriores lesiones.
2º: Un programa de calentamiento
Antes de empezar el juego, debemos preparar las articulaciones y los músculos que van a trabajar durante largas horas. Realizaremos ejercicios suaves de movilidad para la parte superior del tronco, los brazos, las manos y los dedos.
3º: Un programa postgamer
Al finalizar el juego nuestro cuerpo se ha sometido a un gran estrés físico y mental. Los estiramientos y el tratamiento de descarga muscular son importantes para restablecer el equilibrio de las estructuras trabajadas en el juego y evitar posteriores lesiones.
ESTIRAMIENTOS PARA EL CUELLO: cogemos la cabeza con nuestra mano y la llevamos hacia un hombro durante 30sg, después realizamos lo mismo hacia el otro hombro y hacia el suelo.
ESTIRAMIENTO DE TRONCO SUPERIOR: PECTORALES Y CADENA ANTERIOR
ESTIRAMIENTOS DE BRAZOS, MANOS Y DEDOS
Cogemos la palma de las manos con la otra mano y estiramos el brazo hacia delante.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Dolor Lumbar por Caída
Joaquín lleva montando a caballo desde niño. Visita la consulta porque hace una semana, montando tuvo una caída. Nos explica que el caballo se asustó y Joaquín cayó al suelo hacia atrás parando el golpe con la cadera y la cabeza.
En la cabeza lleva varios puntos de sutura y en el resto del cuerpo no presenta ninguna fractura. Sin embargo, tiene un dolor intenso en su pelvis izquierda que aumenta cuando está sentado largos periodos de tiempo.
Cuando el cuerpo sufre un traumatismo, el sistema músculo esquelético se resiente, las articulaciones que sufren el impacto pierden su función y los músculos de la zona se contraen defensivamente para proteger las estructuras que rodean.
En el caso de Joaquín, la articulación que golpeó el suelo fue la pelvis izquierda y el hueso más afectado fue su sacro . Cuando realizamos la exploración general de toda la columna, observamos que el movimiento de las vértebras lumbares y el sacro está muy limitado junto a una musculatura fuertemente contraída.
En la primera sesión tenemos como objetivos:
Valorar la movilidad de toda la columna incluida la pelvis . Aunque el golpe fue recibido en la pelvis y en la cabeza, debemos valorar toda la movilidad de la columna. La fuerza del impacto puede transmitirse a través de las estructuras óseas y tejidos blandos y afectar a zonas lejanas al impacto.
Recuperar la función de las zonas de la columna que tienen menos movilidad. Realizamos técnicas manipulativas para estimular el sistema de ligamentos y músculos que fijan las articulaciones lesionadas y así recuperamos la movilidad perdida.
Liberar la zona muscular que está sobrecargada por el impacto. Utilizamos técnicas de masaje combinadas con estiramientos de los músculos contraídos por el impacto, de esta forma, reducimos el dolor y le damos mayor flexibilidad a los tejidos para una correcta recuperación.
En la segunda sesión , ha pasado una semana. Joaquín ya no tiene puntos de sutura, nos cuenta que los dolores se han reducido casi por completo. En la exploración general, los movimientos de la columna que antes estaban limitados han recuperado su movilidad pero observamos que la zona de la pelvis y de las cervicales aún siguen bloqueadas.
El objetivo en esta segunda sesión será:
Revisar la columna vertebral para identificar posibles zonas de bloqueo . La pelvis izquierda de Joaquín y alguna de sus cervicales siguen con la movilidad limitada. Realizamos técnicas de movilidad articular para recuperar su movimiento.
Restablecer la flexibilidad en los tejidos: Trabajamos a nivel de los músculos y ligamentos de las zonas bloqueadas. Realizamos estiramientos suaves para conseguir la relajación de los tejidos.
Tratamos e l sacro y los tejidos relacionados con él. Este hueso forma parte de la pelvis, cuando Joaquín se cayó del caballo su sacro recibió el impacto de forma directa, esto hizo que la pelvis y la columna lumbar perdieran movilidad.
Enseñamos a Joaquín ejercicios específicos de estiramiento para realizarlos en su domicilio .
Después de 15 días, realizamos una tercera sesión :
Joaquín se encuentra bien, no tienen dolores y su movilidad es correcta. Ha vuelto a montar a caballo y continúa con su rutina de estiramientos.
En esta sesión realizamos de nuevo una exploración de las estructuras afectadas y comprobamos que los movimientos de la columna y de la pelvis son correctos. Sin embargo, encontramos zonas de tensión muscular que tratamos con técnicas de masaje y estiramientos.
Por último, recomendamos a Joaquín seguir haciendo los estiramientos que le enseñamos en la anterior sesión durante un mes.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Dolor de Espalda en la Oficina
¿Tienes dolor de espalda durante las horas de trabajo? Los dolores de espalda pueden tener múltiples causas: estrés, una alimentación inadecuada, posturas incorrectas…
La OMS (Organización Mundial de la Salud) nos indica que el 37% de los trabajadores sufre dolor de espalda por causas laborales; una de esas causas es la postura que adoptamos frente al ordenador. Por ello, es recomendable tomar conciencia de la posición que tienen nuestras articulaciones cuando estamos realizando cualquier actividad, más aún si las posturas son mantenidas en el tiempo.
¿Qué es la postura?
La postura viene determinada por la relación y el alineamiento de las diferentes estructuras del cuerpo. Si esta alineación no es la correcta, se produce un desequilibrio muscular , originando tensiones innecesarias que afectan a huesos, articulaciones, ligamentos y músculos.
¿Qué postura adoptamos frente a un ordenador?
Cuando estamos frente a un ordenador, el estrés, la concentración y el interés que tenemos sobre el trabajo que estamos realizando en la pantalla hacen que el eje vertical que forman la cabeza, el tronco y la pelvis esté desplazado anteriormente, buscando de alguna forma disminuir la distancia que existe entre la pantalla y nuestros ojos.
El desplazamiento anterior de este eje pone de manifiesto un desequilibrio entre los músculos que están en la parte anterior del cuerpo y los músculos que se sitúan en la parte posterior. La pelvis está desplazada hacia delante –cuando nos sentamos al borde de la silla–, la posición del tronco está semiflexionada (cifosis dorsal), los hombros adoptan una postura “redondeada” y la cabeza queda proyectada hacia la pantalla.
¿Qué le pasa a nuestro sistema músculo esquelético cuando se adoptan posturas incorrectas?
La falta de alineación de nuestras articulaciones y el desequilibrio muscular, que se produce por tener una posición adelantada hacia la pantalla, provocan que los músculos encargados de mantener la postura entren en una fase de fatiga muscular. Es decir, estos músculos son incapaces de seguir realizando su función y, como respuesta, los músculos que están en la parte anterior del tronco se acortarán y los que están situados en la parte posterior estarán sobreestirados. Cuando esta situación se mantiene en el tiempo, pueden aparecer los síntomas de dolor, debilidad muscular, disfunciones a nivel de los nervios , aumento de la presión discal en las vertebras, disminución de la capacidad pulmonar, problemas en la región temporomandibular, entre otros.
¿Cómo puedo corregir la postura frente el ordenador?
Decimos que una postura correcta se define como la alineación de las estructuras corporales que permiten a nuestro cuerpo tener el máximo rendimiento fisiológico y biomecánico con el mínimo gasto de energía.
Buscaremos esa alineación llevando nuestra cabeza hacia el techo, elongando el tronco, intentando crecer, y automáticamente el eje vertical se desplazará hacia atrás. Regularemos la altura de la silla de forma que las rodillas formen un ángulo de 90º en relación al asiento y los pies apoyen en el suelo. La pantalla quedará a la altura de nuestros ojos . Apoyaremos nuestra pelvis en la parte más posterior del asiento, la zona dorsal del troco tomará contacto con el respaldo de la silla, los hombros estarán relajados y la cabeza quedará sobre los hombros para repartir la carga sobre la musculatura cervical.
Si este gesto lo repetimos cada poco tiempo (cada 5 min.), el cuerpo lo automatizará y será más fácil mantener la postura correcta durante más tiempo.
Una vez corregido el eje vertical que forman la pelvis, el tronco y la cabeza, pondremos los antebrazos apoyados sobre la mesa o, en algunos casos, sobre los reposabrazos siempre que estén a la misma altura que la mesa de trabajo.
La articulación de la muñeca estará alineada con el teclado para evitar sobrecargas en la musculatura dorsal de la mano.
En el caso del ratón, debemos manejarlo cerca de nuestro cuerpo, para evitar el desequilibrio en la articulación del hombro.
Debemos tener en cuenta que cualquier silla, por muy ergonómica que sea, no sirve para todas las personas. La silla de trabajo debe ser ajustable y el trabajador debe ser capaz de moverse libremente. Si miramos hacia los lados, debemos girar todo el cuerpo y no sólo la cabeza, evitando así tensiones innecesarias.
Una silla con un apoyo lumbar inadecuado es uno de los principales factores que producen dolor de espalda.
Por eso, debemos evitar sillas que no respondan a una buena postura. En el caso de no ser adecuada, podemos ayudarnos usando correcciones (cojines). Por ejemplo, podemos colocar un cojín detrás de la zona lumbar, si nuestra silla no cumple con este requisito. También podemos ayudarnos de un reposapiés para mantener nuestra postura erguida.
Otra postura incorrecta que adoptamos, buscando estar más cómodos, es la de desplazar la pelvis sobre la silla, dejando un hueco entre el respaldo y la zona lumbar. Para evitar esta situación, el respaldo de la silla debe tener la capacidad de inclinarse entre 25º y 30º hacia detrás respecto a la vertical.
Consejos prácticos después de la jornada laboral
Nuestras articulaciones necesitan del movimiento para nutrirse. Cuando una articulación se mueve, se lubrica y el componente de fricción entre las estructuras articulares es menos lesivo. Cambiar la postura, corregirla, levantarse cada cierto tiempo, en definitiva, moverse, nos ayudará a mantener una buena hidratación articular y evitar los desequilibrios musculares de los que hablamos anteriormente.
Realizar ejercicio moderado, fuera de las horas de trabajo, puede ser una buena forma de compensar las horas que pasamos con la postura mantenida.
Estirar los músculos acortados (pectoral mayor y menor, trapecio superior, elevador de la escapula y el ECOM) y tonificar los que están sobreestirados (romboides, serrato mayor) nos ayudará a establecer un buen equilibrio entre la musculatura anterior y posterior del tronco y así poder mantener una buena postura durante el mayor tiempo posible.
En resumen…
Cuando nos sentamos frente a un ordenador debemos tener en cuenta:
Tomar conciencia de nuestra postura frente al ordenador y corregirla si no es la adecuada.
Cualquier tipo de silla debe permitir una buena simetría corporal y respetar la anatomía de las curvas vertebrales, especialmente en la zona cervical y lumbar.
La silla debe ajustarse al usuario. No todas las sillas sirven para todas las personas.
La flexibilidad y el confort son importantes en el área de trabajo para movernos con libertad a la hora de alcanzar los objetos que están a nuestro alrededor.
Cuando miramos hacia los lados, debemos girar todo el cuerpo para acompañar la posición de la cabeza.
Es importante tomar frecuentes descansos para cambiar la postura, caminar unos pasos o cambiar de actividad.
Hacer ejercicio moderado fuera de las horas de trabajo para compensar el tiempo de sedestación en la oficina.
¿Sabías que?
Uno de los factores de riesgo que producen alteraciones degenerativas en la columna vertebral son los factores posturales, siendo los niños y adolescentes los más vulnerables a estos cambios. Recientemente, se ha realizado un estudio para valorar la postura que adoptan los niños en los centros educativos. La conclusión fue que 1 de cada 4 niños no adoptan posturas correctas al sentarse. Uno de los factores que da origen a las cefaleas tensionales es adoptar malas posturas en las actividades de la vida diaria.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Dolor de Hombro
El complejo articular del hombro está formado por varias estructuras (huesos, ligamentos, fascias, estructuras cartilaginosas…) los músculos tienen una especial importancia a la hora de proporcionar estabilidad al hombro. Cuando el hombro realiza cualquier movimiento, necesita que las fuerzas transmitidas por estos músculos estén en perfecto equilibrio.
Si alguna de estas estructuras se encuentra dañada este equilibrio se pierde, unos músculos aumentan su tono y otros lo disminuyen de forma que los ejes fisiológicos (ejes correctos) de movimiento cambian de posición.
Y como si de una polea se tratara, cuando la cuerda no realiza su recorrido bien centrada en su canal (eje de movimiento) ésta termina rozando, primero deshilachándose (inflamación y rotura parcial del tendón, tendinitis) y si el movimiento no remite, la cuerda (el tendón) se romperá totalmente.
Un claro ejemplo de ello, es la lesión del tendón del supraespinoso
¿Por qué el tendón del supraespinoso se lesiona con mayor frecuencia?
El tendón del supraespinoso, pasa un espacio relativamente estrecho limitado entre dos huesos, por arriba con la unión que forman el acromion y ligamiento coraco-acromial y por debajo con la cabeza del húmero. Este espacio se denomina espacio subacromial .
Hay una parte del tendón que por efectos mecánicos está poco vascularizada de forma que la capacidad de regenerarse en procesos de lesión se ve disminuida.
Entonces, si los ejes de movimiento en el complejo articular del hombro se ven modificados: por malas posturas, por sobre uso de la articulación, por golpes o traumatismos, desequilibrios musculares…el espacio subacromial estará disminuido y nuestro tendón sufrirá rozamientos indeseados, la capacidad de regenerarse se verá mermada debido al poco aporte vascular y tendremos como producto final una tendinopatía .
¿Tendinitis o Tendinopatía?
En los años 70 se consideraba que una tendinitis correspondía a la inflamación crónica del tendón. En las últimas décadas el concepto más usado es el de tendinopatía, este término nos indica que existe una disfunción del tejido independientemente de la patología que se esté produciendo en él.
¿Cómo identificamos el dolor en la tendinopatía del supraespinoso?
Normalmente, cuando se produce una lesión del supraespinoso no es aislada, sino que los músculos del alrededor en cierta medida también se ven afectados por ello, el cuello y la zona dorsal de ese mismo lado también pueden referir dolor .
Síntomas
Rigidez matutina
Dolor que aparece en movimiento : cuando levantamos el brazo por encima de nuestra cabeza o intentamos alcanzar un objeto situado detrás de nosotros o en un lateral.
En fases agudas, puede aparecer el dolor en reposo , sentiremos calor local en la zona y dolor en la cara anterior y lateral del hombro incluso desplazarse por el brazo hasta el codo.
Puede haber momentos en los que no exista dolor, pero en periodos en los que solicitamos el hombro de una forma más intensa , ya sea por deporte o por actividad laboral posteriormente volverá aparecer.
¿Es necesario hacer pruebas de imagen para determinar la tendinopatía?
Las pruebas de imagen son de gran ayuda para determinar si existe lesión en el tendón y también para descartar que el dolor se origine en otras estructuras.
La radiografía nos da la información de si el espacio subacromial , por donde pasa el tendón está disminuido, también podemos ver si existen calcificaciones relacionadas con nuestros síntomas.
La ecografía nos muestra si existe lesión en las estructura del tendón.
L a resonancia magnética no da una información más detallada. Sería la última opción en caso de que las anteriores pruebas no indicaran claramente la lesión.
Pero debemos tener en cuenta, que aunque las pruebas nos indiquen que la estructura del tendón está lesionado no tiene por qué existir sintomatología. Es decir, que podemos tener un tendón lesionado y no sentir ningún tipo de dolor o limitación de movimiento.
¿Y qué hacemos para Tratarlo?
La recuperación de un tendón es más lenta que otras estructuras debido a que tiene menos células y por ello menos aporte vascular.
Cuando el tendón está en fase inflamatoria debemos guardar un “cierto” reposo. La inmovilización completa del hombro podría ser perjudicial para una correcta recuperación ya que el Umbral del dolor bajaría por estar en un excesivo reposo. Intentaremos no coger cargas pesadas con el hombro que nos duele y disminuir la frecuencia de los movimientos que nos producen el dolor.
Una vez que la inflamación se ha reducido, pasaremos a realizar ejercicios isométricos . Este tipo de ejercicios están destinados a trabajar la contracción muscular sin necesidad de mover la articulación, de esta forma, aumentaremos el flujo sanguíneo y evitaremos irritar el tendón. Realizaremos el ejercicio con el codo a 90º pegado a nuestro tronco y pegado a la pared e intentaremos empujar la pared pero sin mover el brazo. Realizaremos 5/6 repeticiones al día durante 50/60sg. Esto puede modificarse según la tolerancia del dolor. Finalmente cuando el dolor ha remitido
Realizaremos ejercicios de potenciación para restaurar la tolerancia al movimiento y a la carga . Podremos combinar ejercicios de potenciación excéntricos y concéntricos. Es importante que estos ejercicios se realicen de forma progresiva y dejando reposo de 2 o 3 días para que el tendón tenga la capacidad de regenerarse.
Mejor prevenir que curar
Se ha demostrado que el ejercicio aumenta la fuerza en el tendón. Aun que si se supera el umbral de tensión puede originar microtraumatismos que dan lugar a la tendinopatía del supraespinoso. Para evitarlo debemos tener
Buena calidad de los tejidos , deben estar bien nutridos para que su capacidad de regeneración sea lo más efectiva posible.
Tiene que estar libre de tension es , para evitarlo, debemos realizar ejercicios de movilidad y estiramientos analíticos.
Debemos mantener los músculos dentro de sus ejes fisiológicos , teniendo una buena conciencia corporal , cuidar las posturas a la hora de hacer esfuerzos o coger pesos.
¿Sabías que…?
Los tendones tienen capacidad de elongarse , hasta un 4% no se deforman y en estado de reposo vuelven a su longitud habitual, pero si la elongación sobrepasa el 8% el tendón se deforma y puede producirse una rotura del mismo. El tendón es más lento que cualquier otra estructura a la hora de recuperarse, porque su estructura es más pobre en células y por ello tiene menos aporte vascular. El ejercicio bien estructurado, a largo plazo, dentro de un rango fisiológico, no daña el tendón sino que en realidad lo refuerza, estimulando la producción de nuevas fibras de colágeno. El tendón es la estructura de tejido blando del cuerpo que mayor fuerza soporta. Esto es debido a que sus fibras están formadas de colágeno, que es la proteína fibrosa más fuerte y también a la orientación paralela de sus fibras y longitudinales a la dirección del tendón.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
Artículo especializado
¿Te Duele el Codo y Juegas a Pádel?
Hace unos meses jugué por primera vez un partido de pádel, ya en el partido notaba que cada vez que la pelota golpeaba la pala, el codo me dolía. El monitor me dijo que la pala era demasiado pesada, afortunadamente él tenía una más ligera y pude terminar el partido con menos dolor.
Al día siguiente me encontraba con dolor en el antebrazo, se trataba de una sobrecarga muscular, supe tratarlo a tiempo y a los pocos días el dolor había desaparecido pero en el caso de no ser fisioterapeuta posiblemente hubiera vuelto a jugar y en pocos partidos la sobrecarga hubiera derivado en una Epicondilalgia
Algo parecido le ocurre a Carmen.
Carmen viene a la consulta por un dolor en la cara externa del codo. Nos cuenta que su dolor comenzó hace 1 mes, después de jugar un partido de pádel con las amigas.
Pasaron los días y el dolor persistía, pensaba que guardando reposo el dolor desaparecería pero no sólo no ha disminuido sino que se ha incrementado.
Carmen nos cuenta que tiene dolor constante en la cara lateral del codo. Cuando coge un vaso de la estantería y lo llena de agua siente que su brazo no tiene fuerza y teme porque no pueda soportar el peso y se le caiga.
En la Exploración física vemos que la zona donde se localiza el dolor (cara externa del codo) está engrosada, hay un aumento de temperatura y duele más cuando lo palpamos.
El dolor también aumenta cuando le pedimos que extienda la mano contra resistencia y cuando ejercemos un estiramiento de la musculatura dorsal del antebrazo.
Carmen tiene Epicondilalgia Lateral , es decir, su tendón se ha degenerado por sobreuso o sobrecarga (tendinosis).
Técnicamente cuando comenzamos a jugar a pádel, la musculatura del antebrazo sufre mucha tensión. Por una parte, cuando la pelota golpea la pala se produce una vibración que se transmite desde la muñeca hasta el codo, cuando este gesto se repite frecuentemente puede producir una inflamación en la zona epicondílea (zona de inserción de los músculos extensores del brazo en el codo) . Por otra parte, en los golpes de revés, la musculatura extensora del antebrazo sufre una carga excesiva siendo más perjudicial si utilizamos una pala que pesa más de lo que nuestro brazo puede soportar y la empuñadura no es la adecuada.
1º Día de tratamiento
Después de realizar la exploración física comenzamos el tratamiento desde la zona cervical , realizando técnicas manipulativas con el fin de equilibrar la función neuromuscular y neurovascular de todo el brazo.
En los niveles cervicales nacen las raíces nerviosas encargadas de transmitir información sensitiva, motora, vascular y propioceptiva a la zona escapular y a todo el miembro superior.
Valoramos la movilidad del hombro y de la escápula : Cuando golpeamos la pelota con la pala, necesitamos que haya una buena coordinación entre todas las articulaciones del miembro superior (escápula, hombro, codo y muñeca). Carmen tiene los músculos rotadores del hombro con tensión, para tratarlo utilizamos estiramientos con el fin de dar flexibilidad a los tejidos y restablecer una buena movilidad de la articulación.
A nivel del codo :
Observamos que la articulación del codo, concretamente un hueso llamado radio, no realiza de forma adecuada su función. Realizaremos técnicas manipulativas y articulares para restablecer su movilidad.
La musculatura del antebrazo está alterada, utilizamos técnicas Neuromusculares (técnicas que se ejercen sobre el músculo con una determinada presión para relajar el tejido de la zona) para tratar la musculatura flexora y extensora del antebrazo y lo completamos con estiramientos de toda la cadena muscular del brazo. Terminamos la sesión con un vendaje neuromuscular para complementar el tratamiento.
Recomendamos a Carmen guardar reposo, es decir, no coger peso con ese brazo, no jugar al pádel y revisar la posición de la muñeca cuando utiliza el ratón en el trabajo.
2ºDía de tratamiento
Ha pasado una semana y Carmen nos cuenta que su dolor ha remitido un 30%, ya no tiene dolor constante, cuando realiza algunos gestos como abrir un bote o coger la jarra de agua le sigue molestando y en ocasiones siente un ligero hormigueo en la mano.
Comenzamos la sesión de hoy valorando la movilidad cervical y del miembro superior (hombro, codo y muñeca).
La musculatura del hombro aun sigue con sobrecarga, asique lo tratamos con estiramientos y técnicas articulares.
La articulación del codo está libre en sus movimientos pero la musculatura extensora aun sigue con tensión. Tratamos los músculos extensores y flexores con técnicas neuromusculares y estiramientos.
El hormigueo en la mano se debe a una alteración de los nervios que pasan a través de la musculatura del antebrazo, en Carmen, hablamos del nervio radial . Para tratarlo realizamos técnicas neurodinámicas . (técnicas destinadas a recuperar la función normal de los nervios).
Terminamos el tratamiento de hoy con un vendaje neuromuscular y recomendamos a Carmen seguir guardando reposo hasta que el dolor remita por completo.
3ºDía de tratamiento
Hoy Carmen viene a consulta: se encuentra mucho mejor, ya no tiene dolor, los hormigueos han desaparecido y siente que ha recuperado fuerza.
Cuando hacemos la exploración del brazo, observamos que aún queda tensión en la musculatura extensora, asique la sesión de hoy irá destinada a restablecer el equilibrio muscular de los flexores y extensores del antebrazo. Para ello, comenzamos relajando los músculos y después realizaremos ejercicios excéntricos (trabajan la fuerza y el estiramiento de un músculo a la vez) de esta forma recuperamos potencia muscular a la vez que damos flexibilidad a los tejidos.
Terminamos la sesión enseñando a Carmen varios ejercicios para que los realice en su domicilio :
Ejercicios excéntricos de la musculatura extensora del antebrazo.
Estiramientos de los músculos rotadores del hombro.
Estiramientos de la musculatura del antebrazo.
Después de 3 semanas realizando los ejercicios en casa Carmen vuelve a jugar al pádel, recomendamos cambiar la pala utilizada, en este caso de menor peso y dejar una semana de descanso entre partidos para que la musculatura del antebrazo pueda adaptarse al nivel de juego.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
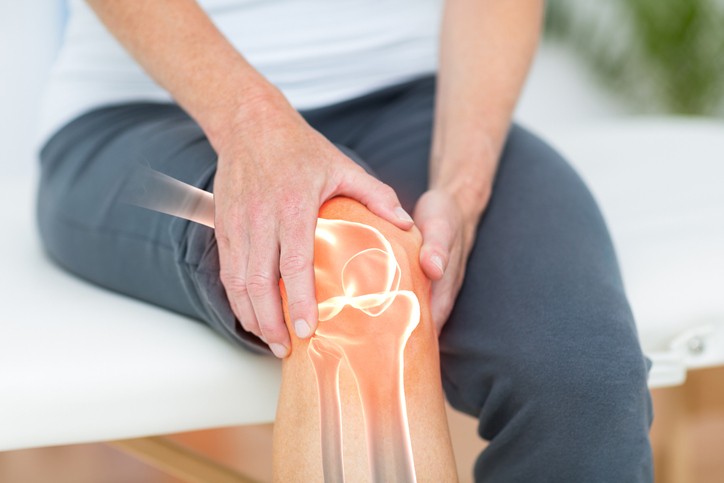
Artículo especializado
Artrosis de Rodilla
Beatriz tiene 74 años, hace 5 años comenzó con un dolor intenso en la rodilla izquierda y decidió operarse y poner una prótesis.
La prótesis de rodilla tiene como finalidad sustituir las superficies articulares que se encuentran desgastadas y no pueden hacer su función correctamente.
Sin embargo, ahora Beatriz visita la consulta porque tiene dolor en la otra rodilla. Siente rigidez cuando se levanta por las mañanas y el dolor se acentúa cuando camina durante algunas horas, después de realizar largos viajes en coche.
Sus radiografías indican que existe un gran desgaste en la articulación de la rodilla y cuando realizamos las pruebas de movilidad observamos que no puede flexionar la pierna con la misma facilidad que la otra.
Beatriz tiene un proceso de artrosis avanzado en su rodilla derecha. En las mujeres, los cambios hormonales a una determinada edad afectan a la calidad del hueso y es frecuente tener artrosis en las articulaciones que soportan cargas como las rodillas.
En una articulación las superficies óseas están tapizadas de cartílago cuya función es amortiguar la carga de las superficies que están en contacto y permitir el desplazamiento de los huesos durante el movimiento. La artrosis, es una enfermedad degenerativa de este cartílago articular que produce síntomas como dolor, limitación del movimiento, crepitación y grados variables de inflamación siendo más frecuente en mujeres.
Una de las características principales de la artrosis de rodilla es la rigidez que se siente cuando comenzamos a caminar después de estar tiempo en reposo (sentados o tumbados en la cama). Después de unos minutos en movimiento la rigidez desaparece.
Cuando caminamos durante varias horas, puede aparecer dolor e inflamación en la rodilla debido a la carga prolongada en el cartílago ya desgastado.
Los ruidos, chasquidos y crepitaciones son otros de los síntomas característicos de la artrosis.
En la primera sesión tenemos como objetivo:
Recuperar la movilidad de todo el miembro inferior . Tratamos la zona lumbar, la pelvis y el tobillo con movilizaciones articulares y estiramientos.
Disminuir la inflamación de la rodilla. Realizamos un masaje circulatorio para drenar la inflamación y descargamos los músculos de la pierna para aliviar los síntomas.
Movilizar y dar flexibilidad a los tejidos que envuelven las vísceras pélvicas (vejiga, útero e intestinos). Con la edad, es frecuente que los ligamentos y estructuras viscerales pierdan flexibilidad y repercutan en la articulación de la rodilla.
Recuperar la movilidad y flexibilidad de los músculos de la rodilla con técnicas más específicas.
Potenciar la musculatura abdominal y de rodilla con ejercicios isométricos sin carga. Cuando los músculos de la rodilla se encuentran fuertes la articulación de la rodilla se encuentra más estable y acepta mejor las cargas.
Para terminar la sesión recomendamos a Beatriz que comience a realizar ejercicio en bicicleta estática y le enseñamos ejercicios específicos para potenciar la musculatura de la rodilla.
Después de 3 sesiones Beatriz se siente mejor, puede caminar varias horas seguidas sin dolor y aguanta largos viajes en coche. Sin embargo, cuando se levanta por las mañanas sigue sintiendo rigidez cuando comienza a caminar.
Decidimos espaciar las sesiones y realizar los ejercicios recomendados en casa. Cuando pasa un mes desde la última sesión el dolor y la rigidez han desaparecido.
La artrosis es un proceso degenerativo irreversible . El probable que después de un tiempo Beatriz vuelva a tener síntomas en la rodilla. El tratamiento fisioterapéutico ayuda a retrasar este proceso, a paliar los síntomas y proporciona a Beatriz una mejor calidad de vida.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
Artículo especializado
El Psoas Iliaco
Todos los músculos del cuerpo son importantes, pero desde mi punto de vista el Psoas Iliaco merece un apartado especial. Seguramente, si les pregunto a mis compañeros fisioterapeutas y osteópatas, compartan conmigo la idea de que la lesión de este músculo es causa frecuente de visitas a su consulta.
Esta semana vino Mariano a la consulta.
Me cuenta que hace un mes tuvo dolor lumbar (señala con las manos de arriba abajo la zona de dolor) realizó ejercicios y estiramientos y el dolor desapareció. Ahora el motivo de su consulta es una molestia en la pierna derecha , su sensación no es concretamente dolor siente hormigueo en la zona anterior de la pierna que se agudiza cuando conduce.
Mariano es conductor profesional, pasa muchas horas sentado y en sus días libres le gusta montar en bici y hacer rutas de senderismo por la montaña.
El psoas Ilíaco está formado por dos músculos, el Psoas y el Iliaco, el Psoas nace de la 12º vértebra dorsal, continúa insertándose en todas las lumbares, pasa por delante del sacro (articulación sacroilíaca) y cuando llega a la pelvis (iliaco) se une con el músculo ilíaco, ambos forman un tendón que termina insertándose en la cadera (trocánter menor).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Imágenes tomadas del libro “Atlas de anatomía humana” 5ºEdición.
Gracias a esta disposición anatómica, el Iliopsoas es uno de los músculos que une el tronco con las caderas , permite que podamos mantener la postura cuando estamos erguidos y ayuda a realizar la extensión lumbar cuando estamos de pie.
Su principal función es flexionar la cadera, por ejemplo: cuando adelantamos la pierna para dar un paso o para correr, cuando subimos un escalón o montamos en bici.
Según los síntomas que tiene Mariano, puede tratarse de una lesión discal o un atrapamiento nervioso, pero descartamos esta opción porque tenemos una prueba diagnóstica (Resonancia Magnética ) en la que comprobamos que los discos vertebrales de la lumbar se encuentran en perfecto estado.
Buscamos entonces otra opción que pueda justificar sus síntomas.
Cuando mandamos a Mariano que se levante para ponerse en pie, observamos que aparecen molestias en la zona anterior de la cadera derecha (ingle), una vez de pie nos damos cuenta de que esa misma cadera no puede realizar una extensión completa, es decir, el tronco de Mariano está ligeramente flexionado hacia delante. Esto nos hace pensar que el músculo psoas iliaco pueda estar acortado y como consecuencia sus puntos gatillo se activen y den lugar a la sintomatología descrita.
Para comprobarlo, una vez tumbado en la camilla palpamos los puntos gatillo de psoas iliaco y de otros músculos que puedan estar relacionados y comprobamos que cuando presionamos uno de los puntos gatillo de psoas Iliaco, más concretamente el que corresponde al ilíaco, la sensación que Mariano tiene en la pierna se reproduce.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002.
Recopilando toda la información pensamos que Mariano tiene el músculo psoas ilíaco en disfunción . Cada vez que solicita la contracción de este músculo, el punto gatillo se activa y siente “hormigueo” en la zona anterior de la pierna.
1ºSesión:
Comenzamos realizando pruebas de movilidad de las articulaciones que se relacionan con la pelvis y el músculo Iliopsoas. Encontramos que la 12ºvétrebra dorsal y la articulación sacroilíaca derecha no se mueven correctamente.
Realizaremos técnicas manipulativas y articulares para recuperar la movilidad perdida.
Después, es importante revisar la respiración y ver a través de la parrilla costal si el diafragma se mueve correctamente.
El psoas ilíaco, en su recorrido atraviesa el músculo del diafragma de forma que si alguno de ellos está en disfunción repercute sobre el otro.
Efectivamente, cuando palpamos los bordes costales de las últimas costillas, sentimos que su movilidad está entrecortada.
Para tratar el diafragma debemos tomar contacto con las últimas costillas y acompañar su respiración hasta recuperar la movilidad costal.
Pasamos a valorar los músculos de la zona lumbar . Cuando el psoas ilíaco está en disfunción, la zona lumbar tanto tejidos como articulaciones sufren tensión.
Para tratar esta zona, realizaremos técnicas que relajen los tejidos blandos de la zona lumbar.
Y por último, tratamos el psoas iliaco:
Primero relajamos la musculatura de la zona anterior de la cadera y de la pierna con estiramientos.
Después identificamos los puntos gatillo que reproducen la sintomatología y los tratamos presionando en el punto hasta que la sensación de hormigueo desaparezca.
Una vez terminada la sesión, recomendamos a Mariano que modifique la posición del asiento del coche, de forma que el ángulo que forman la cadera y el tronco quede entre 100º y 120º. Tener un ángulo menor de 100º mantiene al psoas iliaco en una posición de tensión.
2º sesión:
Hoy Mariano acude a la consulta nos cuenta que la sensación que tenía en la pierna ya no es continua, pero aparece puntualmente cuando conduce.
Cuando lleva mucho tiempo sentado sobre todo en el sillón de casa y decide levantarse, tiene una ligera molestia.
Le pedimos que se ponga de pie, comprobamos que puede extender la cadera sin dificultad y la posición de su pelvis y su tronco es correcta.
En este caso, dedicaremos la sesión a realizar estiramientos del psoas iliaco y de los músculos que se encuentran relacionados con el: cuadrado lumbar, isquiotibiales, recto femoral, tensor de la fascia lata y paravertebrales lumbares.
Estos músculos son susceptibles de tener tensión incluso activación de sus puntos gatillos cuando el psoas ilíaco está en disfunción.
Para terminar la sesión recomendamos a Mariano que realice estiramientos de los principales músculos en su domicilio.
Recomendamos también que modifique la posición cuando se sienta en el sillón de casa, puede sentarse sobre cojines de forma que las rodillas queden ligeramente más bajas que su cadera. O si puede mover el respaldo, es aconsejable que lo desplace hacia atrás para abrir el ángulo que forma la cadera y el tronco.
Le pedimos también que no pase demasiadas horas sentado, y cuando sea así, realice los estiramientos anteriormente indicados hasta que su molestia desaparezca completamente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
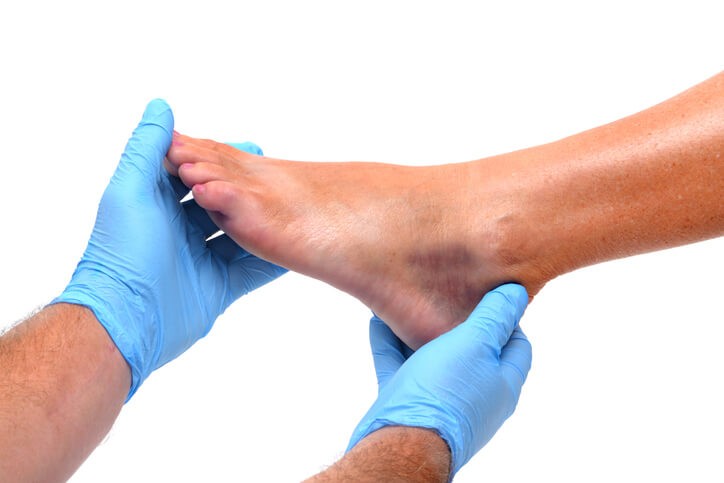
Artículo especializado
Accidente de Moto
Guillermo tiene 28 años, trabaja en una oficina y en su tiempo libre juega en un equipo de baloncesto. El día de su cumpleaños iba en moto por la ciudad cuando inesperadamente un coche chocó contra él. El golpe le fracturó un hueso de la pierna izquierda (peroné), otro hueso del tobillo (astrágalo) y varios ligamentos. Tuvo que ser operado de urgencia. Después de 10 semanas con la pierna inmovilizada retiran los tornillos utilizados en la primera intervención y le dan el alta.
El médico considera que Guillermo recuperará la movilidad del tobillo sin necesidad de hacer rehabilitación. Aun así, él decide venir a consulta con el fin de agilizar el proceso de recuperación.
En la exploración observamos que Guillermo necesita una muleta para caminar, su pierna está inflamada, con edema y la cicatriz por la que han sacado los tornillos está reciente.
TRATAMIENTO
1ªFASE. Edema e Inflamación
Durante las primeras semanas nuestro objetivo principal de tratamiento es:
Disminuir el edema : con el fin de mejorar la circulación y nutrir a los tejidos para que el proceso de regeneración sea más rápido.
Recuperar la movilidad de todas las articulaciones del pie, del tobillo y de la pierna.
Tratar la musculatura de la pierna afectada por todo el proceso quirúrgico y el periodo de inmovilización.
Además del tratamiento en consulta, enseñamos a Guillermo a realizar ejercicios de movilidad del tobillo para su domicilio y le recomendamos utilizar baños de contrastes (agua fría/agua caliente) al finalizar el día.
Pasadas 3 semanas:
Guillermo camina con normalidad sin muletas.
La inflamación ha disminuido.
La movilidad de la articulación está recuperada en un 80%.
La cicatrización ha mejorado.
Es la época de verano, Guillermo tiene pagado desde hace meses un viaje con excursiones a pie durante varias horas.
Aunque su evolución es positiva, la articulación del tobillo todavía no está preparada para realizar esfuerzos de este nivel, aun así, él decide realizar el viaje. En este caso, adaptamos los ejercicios de rehabilitación a la nueva situación y le damos algunas recomendaciones:
Utilizar bastón y tobillera para realizar las excursiones a pie.
Realizar baños de contraste al finalizar el día para combatir la tensión muscular y la inflamación.
Guardar reposo en caso de que la zona se inflame más de lo normal o exista un aumento de dolor en la zona del tobillo.
Después de 3 semanas, Guillermo vuelve a la consulta.
Nos cuenta que en términos generales ha podido disfrutar de sus vacaciones aunque el tobillo se ha resentido varios días y en alguna ocasión ha tenido que guardar reposo.
2ªFASE. Potenciación y Estabilidad
Ha pasado mes y medio desde que comenzamos la rehabilitación, la progresión del tobillo de Guillermo es muy buena pero aún sigue teniendo limitaciones cuando intenta correr o al bajar escaleras.
En las próximas semanas el objetivo de tratamiento irá destinado a:
Seguir trabajando la movilidad de la articulación.
Comenzar con ejercicios resistidos para fortalecer la musculatura afectada.
Trabajar la estabilidad del tobillo con ejercicios de equilibrio en carga.
Además del tratamiento en consulta enseñamos a Guillermo ejercicios para su domicilio.
Ejercicios con gomas elásticas:
Realizar movimientos de flexión y extensión del tobillo.
Realizar movimientos hacia ambos lados del tobillo: eversión/ inversión.
Ejercicios de estabilidad:
Puntillas y talones en el sitio
Equilibrio con la pierna izquierda apoyada en suelo.
Ejercicio en escalón para ganar movimiento en la flexión de tobillo.
3ªFASE. Adaptación al terreno de juego.
Guillermo ha tenido una evolución muy buena, podemos decir que funcionalmente la articulación de su tobillo está recuperada pero no nos olvidamos de que antes del accidente jugaba en un equipo de Baloncesto.
Es importante preparar física y mentalmente a Guillermo para que pueda volver a jugar como lo hacía antes del accidente. El objetivo en estas sesiones es:
Trabajar la confianza para que pueda comenzar a jugar.
Entrenar el gesto deportivo : carrera, salto y tiro a canasta de forma progresiva.
Realizaremos seguimientos en consulta cada 15 días hasta que Guillermo pueda jugar un partido de Baloncesto con normalidad.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Desgarro Muscular
¿Qué es un desgarro muscular?
El desgarro muscular, tirón muscular o distensión muscular se produce cuando un músculo o un tendón se estira en exceso provocando una rotura parcial. Además, se suele producir también un hematoma debido a la rotura de los vasos sanguíneos que lo recubren.
El dolor puede ser leve o intenso y cuando intentamos contraer el músculo podemos tener dificultad o impedimento.
Se puede producir durante un esfuerzo grande como levantar objetos, mientras se realiza ejercicio físico, al saltar o correr.
Afecta sobre todo a los músculos de las piernas y la parte baja de la espalda y es una lesión que, dependiendo del grado de afectación, puede ser leve o grave.
Tipos de desgarros musculares
Según la gravedad de la lesión el desgarro muscular puede ser:
De primer grado : cuando hay leves daños en las fibras musculares.
De segundo grado: cuando hay rotura parcial de las fibras musculares.
De tercer grado: cuando hay rotura total de las fibras musculares.
Causas de un desgarro muscular
Las casas pueden ser:
No calentar los músculos lo suficiente antes de realizar un ejercicio.
Esfuerzo demasiado intenso y/o prolongado por un sobreentrenamiento .
Abusar de los estiramientos sin que se haya calentado la musculatura.
Estirar los músculos cuando ya están tensos o rígidos.
Cuando no se deja suficiente tiempo de recuperación entre una sesión y otra de entrenamiento.
Cansancio muscular o fatiga.
Musculatura débil.
Traumatismos o contusiones con objetos.
Síntomas de un desgarro muscular
Los síntomas en los desgarros musculares leves o de primer grado no tienen por qué impedir nuestras actividades diarias. Suelen causar:
Sensibilidad en la zona afectada.
Tensión muscular.
Los síntomas en los desgarros de segundo y tercer grado causan:
Dolor muscular intenso.
Inflamación de la zona que rodea al músculo.
Rigidez muscular.
Hematomas debido a la rotura de vasos sanguíneos.
Dolor que empeora con el movimiento lo que impide continuar con nuestras actividades diarias.
Los síntomas de los desgarros de tercer grado producen:
Dolor agudo.
Inflamación importante de la zona.
Pérdida de la funcionalidad muscular.
Protuberancia o desigualdad en la zona afectada.
Tratamiento de un desgarro muscular
En los desgarros el tratamiento puede ser:
Proteger la lesión de más daños.
Dejar en reposo el músculo durante 48-72 horas y reanudar poco a poco el movimiento para no perder masa muscular.
Frío local para bajar la inflamación y el hematoma. Después de los tres primeros días se puede aplicar calor.
Comprensión sobre la zona para reducir la inflamación.
Elevar la zona lesionada por encima del corazón para reducir la inflamación.
Analgésicos y antiinflamatorios para el dolor y la inflamación.
Cirugía en caso de lesión grave con un período largo de reposo y recuperación.
Rehabilitación con un fisioterapeuta para fortalecer el músculo o ligamento dañado a través de una serie de ejercicios y técnicas.
Masaje en la zona para evitar la formación de fibrosis (nudos) durante la cicatrización del músculo. Esta debe ser dada por un médico o un fisioterapeuta.
Pruebas complementarias de un desgarro muscular
En un principio no es necesario realizar pruebas, con una exploración física por parte del médico o fisioterapeuta se puede diagnosticar un desgarro muscular.
En caso de lesión grave, aparición de complicaciones o que no sea efectivo el tratamiento, se puede realizar una radiografía, resonancia magnética o una ecografía muscular.
Factores desencadenantes de un desgarro muscular
Estiramiento excesivo de un músculo o tendón.
Factores de riesgo de un desgarro muscular
Los factores de riesgo son:
Falta o exceso de entrenamiento.
Tensión emocional.
Rigidez muscular.
Falta de riego sanguíneo.
Alteraciones bioquímicas en el interior del músculo.
Complicaciones de un desgarro muscular
Rotura total del músculo o tendón que requiere de intervención quirúrgica.
Fibroesclerosis cicatrizal (cicatriz muscular rica en tejido fibroso y que tiene menos elasticidad y contractilidad).
Formación de un quiste en la zona donde estaba el hematoma que no deja cicatrizar correctamente el músculo. Esto ocurre cuando no se ha dejado el músculo en reposo el tiempo suficiente.
Calcificación del hematoma.
Tromboflebitis (formación de un coágulo que obstruye un vaso de la pierna debido a una inmovilización prolongada).
Prevención de un desgarro muscular
Calentar antes y después de realizar un ejercicio o hacer deporte.
Descansar entre series de ejercicios.
Beber muchos líquidos, sobretodo bebidas isotónicas.
Evitar el sobreesfuerzo cuando hay fatiga muscular.
Especialidades a las que pertenece
El desgarro muscular es tratado por el médico traumatólogo, rehabilitador y los fisioterapeutas.
Preguntas frecuentes:
¿Por qué se puede producir un desgarro muscular?
Un desgarro muscular se puede producir por un estiramiento excesivo de un músculo o tendón. También por un traumatismo o choque con algún objeto.
¿Qué es un espasmo lumbar?
El espasmo lumbar son unas contracciones que se producen de forma involuntaria, el riego sanguíneo aumenta y da lugar a una inflamación y dolor. Las causas pueden ser una hernia de disco, una lesión deportiva, falta de cuidado de los músculos, o la vida sedentaria.
¿Qué es un dolor sordo en la espalda?
El dolor sordo de espalda es un dolor constante o en forma de golpes rítmicos continuos. Suele ser difícil de describir y de localizar.
¿Qué se puede tomar para el dolor muscular?
Para el dolor muscular se puede tomar, siempre bajo prescripción médica, antiinflamatorios y analgésicos.
También es útil el reposo y combinar frío y calor local.
¿Qué se puede tomar para el dolor de espalda?
Para el dolor de espalda se puede tomar, bajo prescripción médica, antiinflamatorios, analgésicos, relajantes musculares o la combinación de analgésicos y relajantes musculares como el “Voltaren”. Es muy efectivo darse un baño relajante o acudir a que un profesional realice un masaje a la persona.

Enfermedad
Tendinitis rotuliana
¿Qué es la tendinitis rotuliana?
La tendinitis rotuliana también conocida como rodilla de saltador o tendinopatía rotuliana, es una inflamación del tendón rotuliano , que es el tejido que une la rótula a la tibia. Es una lesión que se produce por sobrecarga, movimientos repetitivos muy continuados y saltos que causen daños o irritación en los tejidos . Afecta fundamentalmente a deportistas y es muy común en jugadores de baloncesto, voleibol, tenis y también en corredores. Sin embargo, se puede presentar en personas con menos actividad deportiva por deformidades de los ejes de la pierna, ya sea en el plano frontal o por defectos de rotación del fémur y la tibia, sobre todo en la pisada. Es una afección grave , y aunque parezca menor puede empeorar progresivamente ya que si no se trata a tiempo y adecuadamente puede causar un daño importante y requerir cirugía.
Tipos de tendinitis rotuliana
No existen tipos de tendinitis rotuliana ya que éste es uno de los tipos de tendinitis que existe. Pero si existen estadios para medir el grado de dolor y la intensidad de la lesión:
Estadio 1: El dolor se produce sólo después de realizar la actividad, sin menoscabo funcional.
Estadio 2: Dolor durante y después de realizar la actividad, aunque el paciente sigue siendo capaz de llevar a cabo satisfactoriamente su deporte.
Estadio 3: Dolor prolongado durante y después de realizar la actividad, cada vez con mayor dificultad en el desempeño a un nivel satisfactorio.
Estadio 4: Rotura completa del tendón que requiere de una reparación quirúrgica.
Causas de la tendinitis rotuliana
Las causas de la tendinitis rotuliana más frecuentes son los microtraumatismos repetitivos , como los que se producen al saltar de forma reiterada y continua o al correr sobre superficies duras, especialmente si se hace con un calzado que no es el adecuado y que no amortigua lo suficiente el impacto del cuerpo sobre el suelo. También los golpes directos sobre el tendón rotuliano, los músculos pocos flexibles, la obesidad o algunas enfermedades crónicas que debilitan el tendón.
Cuando se extiende la rodilla, el cuádriceps tira del tendón del cuádriceps que a su vez tira de la rótula. Luego, la rótula tira del tendón rotuliano y la tibia, y permite que la rodilla se enderece . Al flexionar la rodilla, en cambio, los músculos de la corva tiran de la tibia, y esto hace que la rodilla se flexione. En la rodilla de saltador , el tendón rotuliano está dañado. Dado que este tendón es fundamental para enderezar la rodilla, el daño en él hace que la rótula pierda el soporte .
Síntomas de tendinitis rotuliana
Los síntomas de la tendinitis rotuliana son: dolor directamente sobre el tendón rotuliano (o, más específicamente, debajo de la rótula), rigidez en la rodilla , en particular al saltar, arrodillarse, agacharse, sentarse o subir las escaleras, dolor al flexionar la rodilla , dolor en el cuádriceps , debilidad en la pierna o la pantorrilla con problemas de equilibrio, aumento de la temperatura , sensibilidad excesiva o hinchazón alrededor de la parte inferior de la rodilla.
Tratamiento para tendinitis rotuliana
El tratamiento para la tendinitis rotuliana v a a depender del grado de la lesión y de la intensidad del dolor . Se determina si la lesión es leve o moderada:
Reposo de las actividades o adaptación a un régimen de entrenamiento que reduzca en gran medida los saltos o los impactos.
Colocación de hielo en la rodilla para aliviar el dolor y la inflamación.
Se debe comprimir la zona mediante un vendaje elástico con el fin de reducir el edema y la hemorragia producidos por la lesión.
Elevación de la rodilla cuando el paciente sienta dolor (por ejemplo, colocando una almohada debajo de la pierna).
Medicamentos antiinflamatorios , como ibuprofeno, para minimizar el dolor y la hinchazón.
Automasaje para relajar el cuadriceps.
Ejercicios de mínimo impacto para ayudar a fortalecer la rodilla.
Una banda o sostén para rodilla puede ayudar a minimizar el dolor y a aliviar la presión en el tendón rotuliano.
Programas de rehabilitación que incluyan fortalecimiento muscular, centrados en los grupos musculares que soportan el peso, como el cuádriceps y los músculos de la pantorrilla.
Inyecciones especializadas para desensibilizar las terminaciones nerviosas y reducir la inflamación.
En raras ocasiones, cuando hay dolor persistente o el tendón rotuliano está gravemente dañado, la rodilla de saltador requiere cirugía . La cirugía incluye la extracción de la parte dañada del tendón rotuliano, la extracción del tejido inflamatorio de la zona inferior (o polo inferior) de la rótula o la realización de pequeños cortes en los costados del tendón rotuliano para aliviar la presión de la zona media. Tras la cirugía, el paciente debe ser sometido a un programa de rehabilitación que incluye masajes y ejercicios de fortalecimiento durante varios meses.
Pruebas complementarias del tratamiento de tendinitis rotuliana
Las pruebas diagnósticas de la tendinitis rotuliana comienzan con un examen físico de la rodilla . El médico solicitará al paciente que corra, salte, se arrodille o se agache para determinar el nivel de dolor. Además, es posible que recomiende una radiografía , que en estos casos no es muy específica. El ultrasonido o ecografía y una imagen por resonancia magnética (IRM) son más apropiadas para detectar cambios estructurales en el tendón.
Factores desencadenantes de la tendinitis rotuliana
No existen factores desencadenantes de la tendinitis rotuliana.
Factores de riesgo de la tendinitis rotuliana
Los factores de riesgo de la tendinitis rotuliana son: realizar cierto tipo de deportes como el baloncesto, voleibol, fútbol, la actividad física de correr y saltar, aumento en la frecuencia e intensidad de las actividades deportivas , calzado inadecuado , la rigidez muscular de los muslos (cuádriceps), desequilibrio muscular y la obesidad .
Complicaciones de la tendinitis rotuliana
Desgarros del tendón rotuliano.
Roturas de tendón, ante movimientos bruscos que implican una operación quirúrgica.
Prevención de la tendinitis rotuliana
Estiramiento de los músculos.
Realizar prácticas deportivas con un calzado adecuado que permita amortiguar el impacto sobre el suelo.
Calentamiento adecuado antes y después del ejercicio, que incluya estiramiento de cuádriceps y de los músculos de la parte inferior de la pierna.
Fortalecer los músculos.
Especialidades a las que pertenece la tendinitis rotuliana
Las especialidades a la que pertenece la tendinitis rotuliana es la traumatología y ortopedia . Esta especialidad es la que se dedica al diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano.
Preguntas frecuentes
¿Qué es la pata de ganso?
La pata de ganso es una estructura tendinosa localizada a nivel de la rodilla, formado por la inserción de los tendones de tres músculos que son: recto interno (que recorre la cara interna del muslo desde la cadera a la rodilla y su movimiento afecta a ambas articulaciones, pertenece al grupo de los músculos aductores), sartorio (músculo de la región anterior del muslo, que se extiende desde la parte exterior del hueso ilíaco hasta la interior de la tibia en la pierna y permite flexionar la rodilla y separar y rotar la cadera hacia el exterior) y semitendinoso (que es un músculo flexor de rodilla y extensor de la cadera).
¿Qué ejercicios debo realizar cuando tengo tendinitis rotuliana?
Los ejercicios que se deben realizar para la tendinitis rotuliana son aquellos que tienen como objetivo fortalecer el músculo , como son:
Fortalecimiento muscular del cuádriceps , sin olvidar la cadera: Ayudan a recuperar la fuerza y aumenta el flujo sanguíneo.
Estiramiento del cuádriceps : Principalmente de forma estática (no implica ningún movimiento) que favorece la recuperación, prepara la musculatura y alivia el dolor.
Ejercicios isométricos : Son una forma de ejercitar los músculos que implica la contracción estática sin ningún movimiento visible en el ángulo de la articulación. Por ejemplo, las sentadillas en la pared son un ejercicio isométrico perfecto para fortalecer el cuádriceps sin dañar las rodillas.
La electroestimulación : Consiste en la aplicación de corriente eléctrica de forma controlada. Esto permite estimular y hacer trabajar a los músculos sin producir extrema tensión en los tendones.
Bandas elásticas : También son una alternativa que ayuda a fortalecer los músculos y proteger los tendones.
¿Qué es el ligamento rotuliano?
El ligamento rotuliano también conocido como tendón rotuliano o tendón patelar es la continuación del tendón del cuádriceps que pasa por debajo de la rótula . Se inserta, por un lado, en la rótula y, por otro, en la tuberosidad tibial. Une dos estructuras óseas y se trata de un cordón fibroso que mide unos 4 y 5 cm de largo, algo menos de 3cm de ancho y 1 cm de grosor.
El tendón rotuliano junto con el tendón del cuádriceps femoral participa en el movimiento de la rodilla y hacen posible la extensión de la pierna cuando se contrae el músculo del cuadriceps. Es una estructura fundamental que permite mantenernos de pie frente a la gravedad, necesario para caminar, correr y saltar.
¿La tendinitis se cura?
Sí, la tendinitis tiene grandes posibilidades de curarse . Para ello debe seguir un tratamiento adecuado y ser debidamente tratada.
¿Cuánto tiempo de recuperación requiere una tendinitis rotuliana?
El tiempo de recuperación que requiere una tendinitis rotuliana es de 4 a 5 semanas aproximadamente , aunque en algunas ocasiones puede durar meses. Lo ideal es no hacer deportes o actividades que puedan agravar la rodilla y empeorar las afecciones.

Enfermedad
Espolón Calcáneo
¿Qué es el espolón calcáneo?
El espolón calcáneo es una prominencia ósea o exostosis que puede aparecer en la parte anterior del talón (calcáneo) como consecuencia de estiramientos excesivos y continuados de la fascia plantar (banda de tejido conjuntivo que recubre los músculos de la zona). Esto puede derivar en una inflamación del tejido circundante que provoca dolor y que puede provocar la aparición del espolón calcáneo. Es más frecuente en personas de edad media entre 35-60 años. Las mujeres tienen mayor predisposición que en los hombres a padecerlo. Es una lesión muy común, de carácter leve y que tiene un alto porcentaje de recuperación.
Tipos de espolones
Los tipos de espolón calcáneo son:
Espolón calcáneo plantar : está localizado en la parte inferior del calcáneo. Es un crecimiento anormal del hueso en el área donde la fascia plantar se une con el talón, en forma de pincho o espina triangular. Se origina a consecuencia del desgaste por el estrés y la sobrecarga (sobrepeso) y al estar de pie mucho tiempo. La inflamación de los tejidos blandos que rodean al espolón causan dolor a las personas que lo padecen.
La deformidad de Haglund o exostosis de Haglund : es una protuberancia ósea en el borde lateral del calcáneo, en el punto de anclaje del talón de Aquiles. Se trata de un crecimiento congénito y no necesariamente asociado a molestias. Suele aparecer por el uso de calzado inadecuado, al someter al talón a un esfuerzo incorrecto o excesivo. Así, este estímulo puede provocar inflamaciones o dolores plantares.
Causas del espolón calcáneo
Las causas del espolón calcáneo son diversas:
Estiramiento excesivo : la fascia puede calcificarse, formándose el espolón, que es bastante doloroso y dificulta el apoyo normal del talón, ocasionando a veces una inflamación en la zona que lo rodea.
Presión y tracción : ocasionadas por un sobreesfuerzo y por el uso inadecuado del calzado. La sobrecarga puede someter a la aponeurosis de la planta del pie (fascia plantar) en su punto de inserción del talón, lo que produce pequeños desgarros e irrita el tejido circundante.
Sobrecarga sobre tejidos lesionados : en vez de cicatrizar con tejido normal, comienza a depositar sales de calcio o ácido úrico en las zonas afectadas y el acúmulo de estas sustancias lleva a la formación de espolones calcáneos.
La práctica deportiva : es común si no se está acostumbrado a entrenar y se realiza una actividad muy intensa y con un calzado inadecuado.
El sobrepeso y la obesidad, así como las posturas inadecuadas durante la marcha o al pasar muchas horas de pie, también pueden propiciar la formación de un espolón calcáneo.
Síntomas del espolón calcáneo
En los casos que el espolón calcáneo presente algún síntoma se manifiesta con dolor punzante (como pisar un clavo), en las zonas donde se insertan los tendones en el talón. El dolor se localiza en el área de carga de peso del talón, y es más severo durante los primeros pasos al levantarse de la cama, disminuyendo parcialmente con la actividad y reapareciendo de nuevo tras un periodo de descanso.
Tratamiento para el espolón calcáneo
Esta lesión suele mejorar con la reducción de sobrecarga mediante el uso de plantillas ortopédicas que alivian la tensión sobre la zona, haciendo que los movimientos sean menos dolorosos. Las férulas nocturnas y los ejercicios de estiramiento, así como los masajes también son efectivos para disminuir o eliminar el dolor.
La terapia física incluye la aplicación de calor o de frío , así como un tratamiento local con ultrasonidos.
En cuanto al tratamiento farmacológico a seguir, son muy efectivas las pomadas compuestas por cortisona y analgésicos, así como los anestésicos locales y antiinflamatorios , que se aplican en la zona afectada de la inserción muscular.
También se pueden realizar infiltraciones , inyectando en dicha zona una mezcla de corticoides y anestésicos locales.
Los tratamientos con ondas de choque (ondas de ultrasonidos de alta energía) estimulan el crecimiento de los vasos sanguíneos, disminuyen la inflamación y disuelven las calcificaciones, aliviando los síntomas.
Si estos tratamientos no son efectivos se deberá recurrir a la cirugía , aunque no es muy común. Para corregir el espolón calcáneo se hace una intervención quirúrgica donde se hace una resección o eliminación del espolón con una mínima incisión de dos a tres milímetros en la piel hasta llegar a la prominencia ósea.
Pruebas complementarias del tratamiento del espolón calcáneo
El diagnóstico para el tratamiento del espolón calcáneo debe empezar con un examen físico para detectar signos y síntomas, que suele efectuarse en base a las molestias que indican la presencia de inflamación de la aponeurosis de la planta del pie.
Entre las pruebas complementarias para detectar el crecimiento del hueso está la radiografía . Otras pruebas pueden ser la ecografía o resonancia magnética , que suponen estudios más profundos, debido a que muestran los edemas, la inflamación y el engrosamiento de la zona.
Factores desencadenantes del espolón calcáneo
No existen factores desencadenantes para el espolón calcáneo.
Factores de riesgo del espolón calcáneo
Los factores de riesgo del espolón calcáneo son:
La edad : suele aparecer en personas de edad media de entre 35-60 años.
El sobrepeso : debido al exceso de sobrecarga en el talón.
El sexo : más frecuente en mujeres.
En deportistas que no realizan un entrenamiento adecuado .
El uso de calzado inadecuado .
Los pies que tienen exceso de puente (cavos) y los pies valgo s que provocan estiramientos de la fascia plantar y provocan dolor, son más propensos a esta afección.
Complicaciones del espolón calcáneo
Las complicaciones del espolón calcáneo son:
Aumento del dolor y limitación por la sobrecarga.
Fractura del calcáneo causada por uso excesivo o tensión repetitiva sobre el hueso del talón y sobrecarga.
Prevención del espolón calcáneo
La aparición de un espolón calcáneo se puede prevenir de la siguiente manera:
Cuidando los tejidos aponeuróticos de la planta del pie.
Utilizando zapatos adecuados.
Evitando estar mucho tiempo de pie.
Cambiando las posturas en los puestos de trabajo.
Reduciendo o evitando el sobrepeso.
Realizando actividad física de forma moderada.
Calentando y estirando lo suficiente antes de realizar ejercicio.
Especialidades a las que pertenece el espolón calcáneo
La especialidades a las que pertenece el espolón calcáneo son la traumatología y la ortopedia, que se dedican al estudio del aparato locomotor.
Preguntas frecuentes:
¿Cuál es el hueso calcáneo?
El hueso calcáneo, también llamado hueso del talón, es un hueso grande que forma el cimiento para la parte trasera del pie , de aspecto esponjoso y muy vascularizado. El calcáneo se conecta con los huesos astrágalo y cuboide. Estos forman una articulación muy importante para el funcionamiento del pie.
¿Qué es la bursitis en el talón?
La bursitis en el talón también conocida con el nombre de bursitis retrocalcánea, es una inflamación del saco lleno de líquido (bursa) en la parte posterior del talón (calcáneo).
¿Qué es la fascitis plantar?
La fascitis plantar es una inflamación de la aponeurosis (fascia plantar) que recubre la musculatura de la planta del pie y de su zona de inserción en el talón.
¿Puedo hacer deporte con espolón calcáneo?
Sí, se puede hacer deporte con un espolón calcáneo, pero se deben evitar los deportes de alto impacto.
¿Se trata de una lesión crónica?
La lesión de un espolón calcáneo es una lesión crónica, ya que hay una calcificación de la fascia plantar y de los tendones de los músculos plantares que se insertan en el calcáneo. Esto ocurre a consecuencia de una lesión crónica de los tejidos.

Enfermedad
Esguince Cervical
¿Qué es un esguince cervical?
También conocida como latigazo cervical o hiperextensión cervical, es una lesión de cuello provocada por la extensión-flexión brusca de los tejidos blandos que conforman la columna cervical. Es una lesión frecuente en accidentes automovilísticos y, en menor medida, en deportivos. No es una lesión grave.
Tipos de esguince cervical
El esguince cervical se clasifica en tres tipos:
Tipo 1: esguince de tipo leve que se produce por el estiramiento suave de los tejidos finos del cuello.
Tipo 2: se produce una rotura parcial de los tejidos, pero sin llegar a una separación de los mismos. Es una elongación moderada de los tejidos blandos y óseos.
Tipo 3: estiramiento extremo de los tejidos del cuello que provocan la rotura y la separación de los mismos. Es el tipo más grave y su recuperación puede durar de 3 a 6 meses.
Causas del esguince cervical
El esguince cervical se produce por un extensión-flexión brusca que provoca que el tejido óseo y blando de la columna vertebral se vea dañado.
El impacto por el cual se produce esa aceleración-deceleración de energía que fluye por las cervicales puede ser de diferentes grados. Lo que genera una diferencia del cuadro de síntomas pudiendo ser asintomático o grave, en ambos casos se produce una pérdida de fuerza y sensibilidad.
Síntomas de esguince cervical
La zona cervical es una parte muy frágil del organismo humano, por tanto los síntomas suelen ser variados. Entre ellos los más frecuentes son:
Dolor en el cuello.
Dolor en las escápulas y parte baja de la espalda.
Limitaciones en el movimiento del cuello.
Rigidez muscular.
Mareos.
Vértigo.
Insomnio.
Cefalea.
Tratamiento para el esguince cervical
Según el grado del esguince cervical y la sintomatología de cada paciente así será el tratamiento.
En un primer momento se suele colocar un collarín en el cuello para inmovilizarlo a la vez que se le libera de tensión. Después lo más importante es que el paciente realice rehabilitación para recuperar la fuerza muscular y los tejidos blandos.
Hay diferentes técnicas terapéuticas que pueden mejorar la recuperación como la punción seca y la terapia manual.
Pruebas complementarias del tratamiento de esguince cervical
Para diagnosticar si el paciente sufre un esguince cervical el médico realizará una exploración física del cuello comprobando la alineación y simetría del cuello.
Evaluará los movimientos de flexión y rotación a 45º, la fuerza muscular del cuello y los músculos paravertebrales.
También se realizarán pruebas de diagnóstico por imagen para determinar el grado de la lesión, como radiografía o resonancia magnética.
Factores desencadenantes del esguince cervical
El factor desencadenante de un esguince cervical es la extensión-flexión de los tejidos blandos que componen los huesos de las vértebras. Por tanto, cualquier accidente o movimiento brusco puede ser el factor desencadenante de dicha lesión.
Factores de riesgo de un esguince cervical
Existen ciertos factores de riesgo que aumentan la probabilidad de que una persona sufra un esguince cervical. Estos factores son:
Sexo: tiene mayor probabilidad de sufrirlo una mujer que un hombre.
Edad: los jóvenes y adolescentes son los principales que lo sufren.
Antecedentes clínicos: un paciente con un historial clínico que recoja dolor cervical incrementa el riesgo de sufrir un esguince en las mismas circunstancias que uno que no padece de dolores.
Accidente de automóvil: un alcance en un medio automovilístico suele provocar el esguince cervical.
Complicaciones de un esguince cervical
Lesión neurológica.
Cefalea.
Cervicalgia.
Mareo.
Parestesias.
Alteración del movimiento normal de la columna.
Prevención del esguince cervical
Estiramientos y extensiones de cuello.
Evitar deportes con movimientos bruscos.
Conducir con precaución para evitar accidentes.
No coger peso excesivo.
Evitar malas posiciones al dormir.
No mantener posiciones inadecuadas demasiado tiempo.
Especialidades a las que pertenece el esguince cervical
Las especialidades médicas encargadas de tratar el esguince cervical son Traumatología y Fisioterapia.
Preguntas frecuentes:
¿Cuáles son las lesiones cervicales?
Las lesiones cervicales son aquellas que se dan por las molestias y alteraciones del cuello como las vértebras, músculos, tejidos, nervios, articulaciones y discos intervertebrales.
Las más comunes son: latigazo cervical, cervicalgia, hernia de disco cervical, rigidez de nuca, etc.
¿Qué hacer para aliviar el dolor de cervicales?
Para aliviar los dolores cervicales lo más importante es realizar estiramientos del cuello y hombros y acudir a terapias manuales de fisioterapeutas.
¿Qué es un esguince cervical grado 1?
Es la lesión de esguince cervical más leve, puede ser incluso asintomática.
Se produce un estiramiento de los tejidos finos del cuello, mostrando dolor a los días y con una recuperación rápida.
¿Cuánto tiempo de recuperación requiere un esguince cervical?
Dependiendo del tipo y de la gravedad del esguince cervical el tiempo de recuperación puede variar de 2 semanas a 6 meses .
¿Cuáles son las secuelas de un esguince cervical?
Las principales secuelas que puede dejar un esguince cervical son mareos, vértigos, dolor en el cuello y rigidez muscula
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia