Cirugía Ortopédica y Traumatología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

No se han encontrado resultados
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 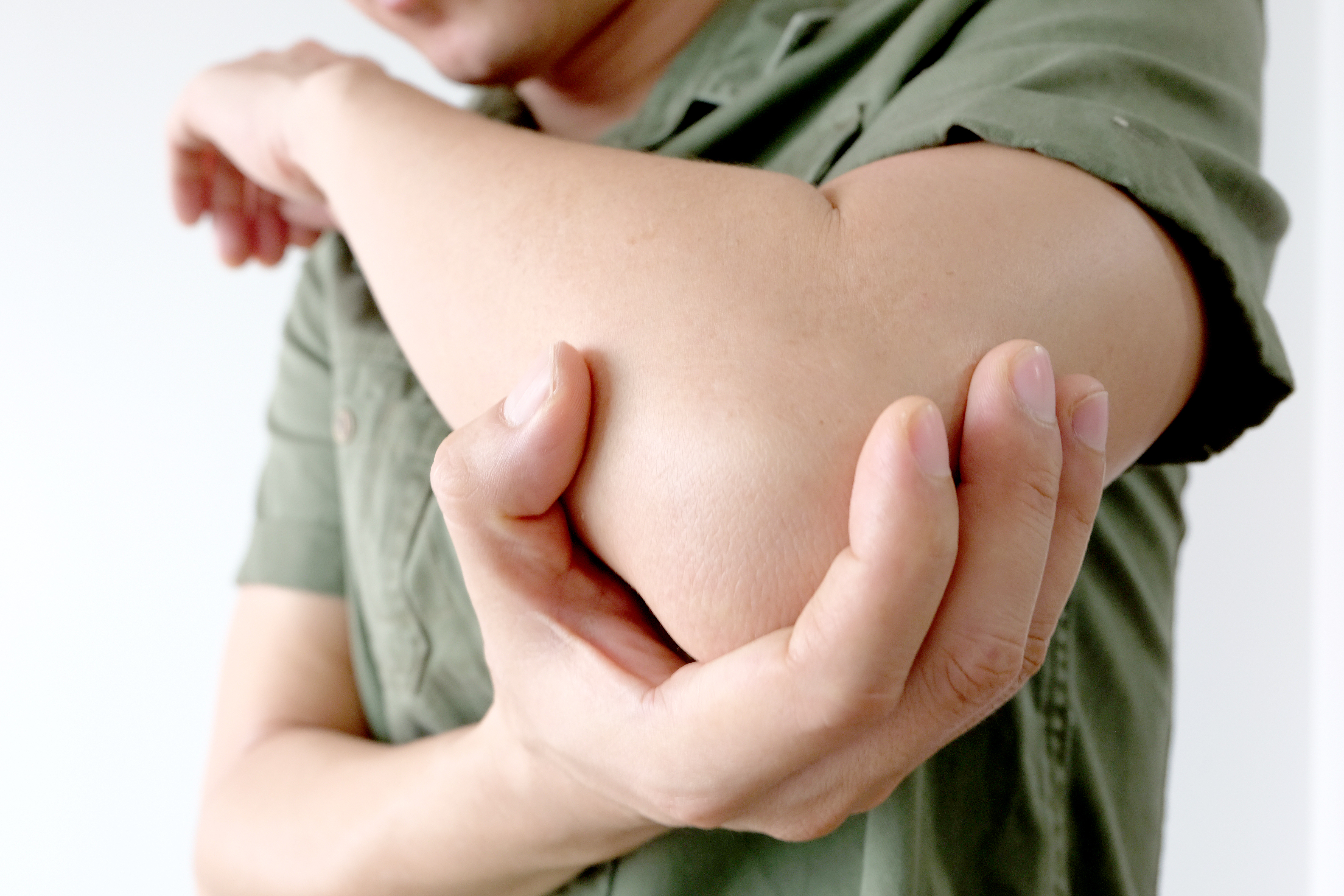
Enfermedad
Bursitis de Codo
¿Qué es la bursitis en el codo?
La bursitis de codo es la inflamación de la bolsa sinovial de dicha articulación . Las bolsas sinoviales presentan líquido en su interior y son las encargadas de amortiguar el roce de huesos y tendones.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de bursitis en el codo
Existen dos tipos de bursitis de codo:
Bursitis profunda: producida por la inflamación de la bursa profunda, que se encuentra en la zona más honda de la articulación, cubriendo los músculos o la relación entre músculos y huesos.
Bursitis superficial: se encuentra situada en la parte superficial de la articulación, sobre los epicóndilos y el olécranon, es la que con mayor frecuencia se inflama en el codo.
Causas de la bursitis en el codo
Las causas de la bursitis son las enfermedades inflamatorias como gota, condrocalcinosis, artritis reumatoide, y enfermedad por depósito de cristales de hidroxiapatita. Se puede producir también por la ejecución de movimientos repetitivos, por apoyo continuo sobre los codos (codo de estudiante) o por traumatismos en la zona.
Síntomas de la bursitis en el codo
Los síntomas de la bursitis son la presencia de inflamación en la zona, dolor, enrojecimiento y, en la exploración, puede notarse un bulto blando al tacto .
En algunas ocasiones, sobre una bursitis se puede producir una infección, dando lugar a dolor intenso, enrojecimiento y calor local, pudiendo presentar el paciente fiebre.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tratamiento de la bursitis en el codo
El tratamiento de la bursitis tiene una parte de tratamiento local, otra de tratamiento medicamentoso y, por último, una parte de tratamiento quirúrgico, según la evolución del proceso.
Tratamiento local: se pone hielo sobre la zona afectada para mejorar la inflamación.
Tratamiento médico: se inicia el tratamiento con fármacos antiinflamatorios tipo ibuprofeno seguido, si no mejora, de corticoides orales y también se debe tratar la enfermedad de base. Es decir, en los casos de artritis reumatoidea puede ser necesario tratamiento con metotrexate, en los casos de enfermedades por depósito de cristales tratamiento con colchicina, etc.
En pacientes que presentan infección, se requiere tratamiento antibiótico y puede ser necesario retirar líquido para aliviar los síntomas.
En algunos casos puede ser necesario el tratamiento quirúrgico, consistente en la extirpación quirúrgica de la bolsa, aunque este no suele ser frecuente.
También se pueden realizar ejercicios que fortalezcan la zona y eviten parte del dolor.
Pruebas complementarias de la bursitis en el codo
Las pruebas complementarias para el estudio de la bursitis son análisis de sangre , para conocer posibilidades de enfermedades inflamatorias o gota y, también se puede realizar un análisis del líquido extraído .
Pruebas de imagen como radiografía simple del codo, sobre todo para descartar que el dolor esté relacionado con otros factores implicados, ecografía y resonancia magnética, para realizar estudios de las bursitis profundas .
Factores desencadenantes de la bursitis en el codo
Los movimientos repetitivos o los procesos en los cuales se produce un apoyo continuado sobre la articulación , pueden dar lugar a una bursitis en el codo.
Factores de riesgo de la bursitis en el codo
Los factores de riesgo para la bursitis son las enfermedades inflamatorias como la artritis reumatoide , la gota, las enfermedades por depósito de cristales de hidroxiapatita y la condrocalcinosis.
Complicaciones de la bursitis en el codo
La complicación de la bursitis del codo es una bursitis infecciosa , esta puede dañar la articulación de forma importante y, en estos casos, es necesario un tratamiento antibiótico.
Prevención de la bursitis en el codo
Para prevenir la bursitis del codo es conveniente evitar movimientos repetitivos de estirar y flexionar el codo , también el permanecer apoyado sobre el codo durante periodos muy largos, ya que, esta acción traumatiza la zona del codo y produce la inflamación de la bolsa .
Especialidades a las que pertenece
La bursitis es tratada por el especialista en reumatología y, en los casos en que se necesita cirugía, se trata por parte de traumatología.
Los casos leves pueden ser tratados por el médico de familia con antinflamatorios.
Preguntas frecuentes
¿Cómo se llama el líquido del codo?
El líquido del codo se llama líquido sinovial . Cuando se produce una inflamación de la bolsa sinovial se conoce como bursitis. Cuando la bursitis se produce en la zona del olécranon se denomina bursitis olecraniana.
¿Qué es el Olécranon del codo?
El olécranon es la extremidad del cúbito que articula en el codo del hueso humeral, tiene forma piramidal. Si se palpa el codo, es la zona dorsal que sobresale, al ser una zona ósea prominente, es fácil que sobre ella se produzca una fractura al caer. En este caso se precisa, en la mayoría de ocasiones, cirugía para proceder a la fijación de la misma.
¿Qué huesos forman la articulación del codo?
La articulación del codo está formada por tres huesos: el húmero, es el hueso largo del brazo, en su extremo distal articula con el cúbito y el radio, que son los dos huesos que tiene el antebrazo. Los huesos cúbito y radio articulan entre sí , y ambos articulan también con el húmero. Aunque la articulación del codo es solo una, tiene tres superficies articulares: la radio cubital, la radio humeral y la cúbito humeral.
¿Cuáles son las bolsas serosas?
Las bolsas serosas del codo son las bolsas superficiales y las bolsas profundas. Las superficiales comprende la bolsa olecraniano que recubre el olécranon y, las bolsas profundas son las que recubren las inserciones musculares de músculos que se insertan en los diferentes huesos del codo.
¿Qué es la epicondilitis?
La epicondilitis es la inflamación de la zona de inserción de los músculos en el epicóndilo , que forma parte del húmero. El dolor se produce en la zona externa del codo, suele deberse a la inflamación en el tendón extensor radial corto del carpo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Enfermedad
Osteopenia
¿Qué es la osteopenia?
La osteopenia es una disminución de la densidad mineral ósea por la que el hueso se vuelve más poroso, disminuyendo su masa, en la que todavía no se han presentado cambios definitivos en su estructura. La osteopenia es una alteración de diagnóstico densitométrico, es decir, se establece con la realización de una densitometría ósea al paciente, determinando con ello lo que es, según los resultados de esta prueba, la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal. Se puede considerar un paso previo a la osteoporosis, aunque no todo el mundo que presenta osteopenia va a desarrollar una osteoporosis en el futuro. Junto con la osteoporosis, la osteopenia es la enfermedad ósea más frecuente. Afecta en su mayoría a mujeres mayores de 50 años, aumentando su prevalencia según aumenta la edad. La osteopenia es una alteración de una gravedad leve-moderada, siendo un factor de riesgo que se suma a la osteoporosis, la edad, riesgo de caídas… etc, para el padecimiento de fracturas óseas.
Causas de la osteopenia
La osteopenia viene determinada por el pico máximo de masa ósea que cada individuo tiene y que se suele alcanzar a en torno a los 25-30 años. A partir de los 40 años la masa ósea va disminuyendo, habiendo un desbalance en los procesos de destrucción y producción de hueso que se producen durante toda la vida adulta, determinado por factores genéticos y la disminución de estrógenos en mujeres postmenopáusicas.
Síntomas de la osteopenia
La osteopenia en sí misma, como la osteoporosis, no produce síntomas claramente achacables a su padecimiento , salvo cuando se producen fracturas o microfracturas óseas.
Tratamiento para la osteopenia
El tratamiento de la osteopenia está basado en la indicación de realización de medidas generales como realizar ejercicio (andar, correr, nadar…) y administrar en la dieta un adecuado aporte de calcio y vitamina D. Cuando se determina analíticamente que existe déficit de estos dos componentes, el médico puede indicar un tratamiento específico según la carencia que se establezca de vitamina D y calcio en el paciente.
En principio, los fármacos que se utilizan para el tratamiento de la osteoporosis no están aprobados para su uso en el tratamiento de la osteopenia, reservándose a los casos de diagnóstico de osteoporosis asociados a un aumento real de riesgo de fracturas.
Pruebas complementarias del tratamiento de la osteopenia
Se puede realizar una analítica de sangre con determinación de calcio, fósforo y fosfatasa alcalina, entre otros.
La prueba complementaria de referencia para poder decir que un paciente tiene osteopenia es la densitometría ósea o DEXA ( Dual Energy X-Ray Absorptiometry ), prueba precisa que utiliza una mínima radiación y es un estudio rápido de realizar. Se establecen los valores en columna lumbar y cadera, de tal manera que se indica que existe osteopenia cuando los resultados de su índice “T-score” son entre -1.0 y -2.4, desviaciones estándar en comparación a una población de referencia con una densidad mineral ósea normal.
Factores de riesgo que pueden desencadenar la osteopenia
Los principales factores de riesgo para el desarrollo de la osteopenia son :
El déficit de estrógenos asociado a la menopausia.
La edad, a partir de los 50 años sobre todo. Cuanto mayor edad tenga el individuo, más riesgo existe de que este padezca osteopenia.
Antecedentes familiares de osteopenia, osteoporosis o fracturas óseas.
Toma de determinados fármacos como glucocorticoides sistémicos, heparina, anticonvulsivante…etc.
Padecimiento de enfermedades como hipogonadismo (testículos u ovarios no funcionales), hiperparatiroidismo, artritis reumatoide, síndrome de malabsorción, enfermedad celíaca…etc.
Alimentación deficiente y alteraciones alimentarias derivadas de patologías como anorexia o bulimia.
Complicaciones de la osteopenia
Desarrollo de osteoporosis.
Fracturas óseas, siendo más frecuentes en columna, cadera y antebrazo.
Desarrollo de alteraciones biomecánicas como pérdida de altura, deformidad en la columna, dorso-lumbalgias, etc.
Prevención de la osteopenia
Realización de ejercicio físico aeróbico como caminar a paso vivo, correr, montar en bicicleta o saltar, por ejemplo.
Garantizar una exposición solar diaria en manos, cara y brazos al menos durante 10-15 minutos al día, dos a tres veces por semana.
Evitar el consumo de tabaco.
Dieta variada y que contenga suficiente aporte de calcio (1gr/día en mujeres premenopáusicas; 1.2-1.5 gr/día durante el embarazo y la lactancia y 1.5 gr/día en mujeres postmenopáusicas).
Evitar tóxicos como el alcohol y un exceso de ingesta de café.
Especialidades a las que pertenece la osteopenia
La osteopenia puede ser valorada y diagnosticada por el médico de atención primaria, el médico reumatólogo y el traumatólogo . En ocasiones, en las revisiones ginecológicas de las paciente en edad postmenopáusica, el ginecólogo también valora realizar una densitometría para diagnosticar la influencia de este proceso fisiológico en los huesos.
Preguntas frecuentes
¿Qué debe comer una persona con osteopenia?
Es recomendable comer alimentos ricos en calcio como leche, quesos, yogures, yema de huevo, frutos secos, legumbres, espinacas, grelo, brócoli, acelga, cardo, col lombarda…etc. También alimentos que contengan vitamina D como el pescado azul (salmón, sardinas o caballa)
¿Qué es la osteopenia periarticular?
Es la pérdida de densidad mineral ósea producida alrededor de las articulaciones.
¿Cuál es el médico especialista en osteopenia?
El reumatólogo es el médico especialista en osteopenia y osteoporosis.
¿Qué diferencia hay entre la osteopenia y la osteoporosis?
La diferencia entre osteoporosis y osteopenia es la cuantía o importancia de la pérdida total de masa ósea del hueso. Así, se considera osteopenia la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal, y osteoporosis una densidad ósea inferior a 2.5 desviaciones estándar respecto al pico de masa ósea en adultos sanos.
¿Qué es el reuma?
El término reuma no es un término médico, es una denominación coloquial para referirse al conjunto de patologías que afectan al aparato locomotor.

Enfermedad
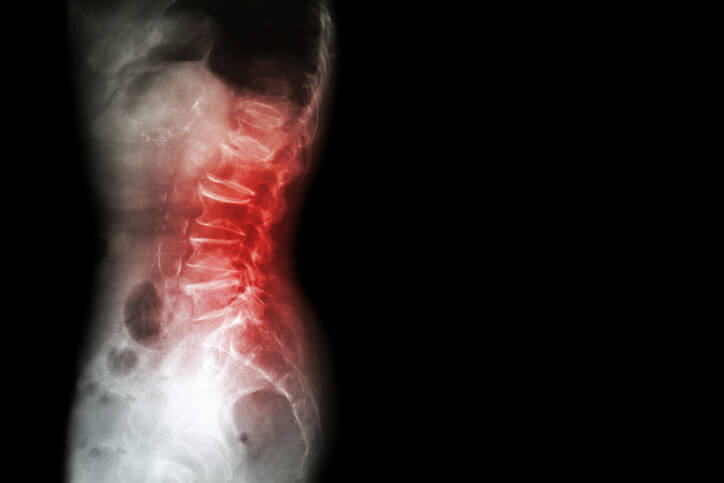
Espondilosis
¿Qué es la espondilosis?
La espondilosis, también conocida como osteoartritis o artritis vertebral , es un proceso degenerativo y progresivo de los discos intervertebrales , que puede provocar la pérdida de estructura y función espinal normal. Es una patología que está caracterizada principalmente por el desgaste de los discos que se encuentran entre las vértebras de la columna. Dicha pérdida de volumen provoca episodios de dolor que pueden llegar a ser incapacitantes. Los discos intervertebrales son los que dan soporte a la columna al proveer amortiguación natural para mantener diferentes posturas. Este trastorno puede afectar las diferentes regiones de la columna como son cervical (cuello), torácica (parte media de la espalda), y lumbar (parte baja de la espalda). Es una enfermedad muy común, es más frecuente en hombres que en mujeres y en personas entre los 40 a 60 años.
Tipos de espondilosis
Los tipos de espondilosis se clasifican según la zona de la columna vertebral más afectada por la enfermedad, como son:
Espondilosis cervica l: es la condición que afecta a los discos intervertebrales en la parte alta de la espalda, así como a los huesos del cuello. Se caracteriza por dolor de cabeza, de hombros y cuello, siendo un padecimiento común en personas que soportan más estrés en la zona, como los deportistas.
Espondilosis lumbar: es la que afecta el área lumbar de la espalda o parte baja. Este tipo de espondilosis es un tanto más común, debido a que tiene una estrecha relación con las lesiones deportivas. La mayoría de los dolores en esta zona tienen otros orígenes, aun cuando se demuestre la existencia del desgaste discal. Es muy común en mujeres, ya que tiene una relación directa con el periodo de gestación.
Espondilosis dorsal: es un tipo muy poco común de esta condición, afectando la zona torácica. Los dolores o molestias de esta zona son debidos principalmente a la edad, la mala postura o a trabajos muy pesados.
Causas de la espondilosis
La espondilosis, como muchas de las otras condiciones degenerativas que afectan a huesos y articulaciones, es producto de una vida de presión anormal y desgaste excesivo de la estructura ósea, debido a potenciales abusos físicos y al envejecimiento. Los discos actúan como amortiguadores entre las vértebras de la columna vertebral. Hacia los 40 años, los discos vertebrales de la mayoría de las personas comienzan a deshidratarse y a encogerse, lo que crea mayor contacto de los huesos entre las vértebras. La distribución inadecuada de la presión sobre la columna vertebral, las malas posturas por largos periodos de tiempo, las hernias en los discos, el crecimiento excesivo de huesos y la deshidratación de los discos, podrían ser otras causas.
Síntomas de la espondilosis
El principal síntoma de la espondilosis es el dolor en las diferentes zonas de la espalda, cercana al área desgastada, que puede parecer una distensión muscular. El dolor puede ser leve o profundo, y tan intenso, que incluso el paciente no puede moverse. Los síntomas a menudo se presentan de manera lenta con el tiempo, pero pueden comenzar o empeorar súbitamente. La inflamación o hernia de los discos vertebrales puede provocar dolor de cabeza, de espalda o inmovilidad de la zona afectada, lo cual también puede causar espasmos musculares y una crisis de dolor.
Tratamiento de la espondilosis
El objetivo del tratamiento de la espondilosis es aliviar el dolor, ayudar a mantener las actividades habituales tanto como sea posible, y evitar lesiones permanentes a la médula espinal y los nervios. Entre las opciones más comunes de tratamiento tenemos: la fisioterapia , que contribuye a reducir la incomodidad sufrida y a aliviar las tensiones entre los discos vertebrales, masajes especializados, quiropráctica, osteopatía, y las terapias de compresas frías en casa. El uso de medicamentos analgésicos y antiinflamatorios es común cuando el dolor se agudiza. En el último de los casos y solo cuando el paciente experimenta limitaciones en el movimiento, dolor insoportable o pérdida de la sensibilidad, el médico podría contemplar la opción quirúrgica. La cirugía para espondilosis se basa en aliviar la presión existente en la médula espinal y los nervios.
Pruebas complementarias del diagnóstico de la espondilosis
Para el diagnóstico y el tratamiento de la espondilosis se realizan pruebas como: radiografías , ya que con esta prueba el desgaste o la hernia discal serán visibles fácilmente. También puede realizarse una resonancia magnética o una tomografía axial computarizada, en las cuales el médico o especialista puede definir si el desgaste de los discos es el causante del dolor.
Factores de riesgo de la espondilosis
Entre los factores que aumentan el riesgo de tener la espondilosis están: la edad , ya que mientras más se envejece más riesgo se tiene de padecer esta enfermedad, los trabajos que requieren hacer movimientos repetitivos del cuello, adoptar una postura incómoda, el sobrepeso , tener una mala nutrición, ya que la descalcificación ósea es un factor principal para sufrir esta enfermedad, predisposición genética, tabaquismo y las lesiones traumáticas anteriores parecen aumentar el riesgo de espondilosis, entre otros factores.
Complicaciones de la espondilosis
Si la médula espinal o las raíces nerviosas se comprimen gravemente como resultado de espondilosis el daño puede ser permanente. Otras complicaciones podrían incluir:
Incapacidad para retener las heces o la orina.
Pérdida de la función o sensibilidad muscular.
Equilibrio deficiente.
Prevención de la espondilosis
Para prevenir esta enfermedad es necesario:
Mantener una buena postura al sentarse o estar de pie.
No levantar objetos pesados o hacerlo de manera apropiada.
No fumar o tomar alcohol en exceso.
Mantener un peso saludable.
Hacer ejercicio periódicamente.
Especialidades a las que pertenece
Las especialidades médicas a las que pertenece la espondilosis son la ortopedia , que es la especialidad médica y quirúrgica dedicada a la prevención, diagnóstico y tratamiento de las enfermedades y lesiones del sistema musculoesquelético. La neurocirugía, que se ocupa del diagnóstico y tratamiento de trastornos del cerebro, la médula espinal, la columna vertebral y los nervios periféricos de todas partes del cuerpo.
Preguntas frecuentes
¿Qué es la espondilosis lumbar baja?
La espondilosis lumbar baja es la que se da cuando el desgaste de los discos intervertebrales se encuentra en la región lumbar, la cual comprende entre las vértebras L1 a L5.
¿Cuáles son los signos de la espondilosis?
La espondilosis presenta signos degenerativos en el cuerpo vertebral, con deformaciones y osteofitos (espolones óseos) que son proyecciones de hueso en forma de pico de loro.
¿Cuál es la zona lumbar de la espalda?
La zona lumbar de la espalda comprende entre las vértebras L1 y L5.
¿Cuál es la zona cervical de la espalda?
La zona cervical de la espalda comprende entre las vértebras C1 a C7.

Enfermedad
Osteomielitis
¿Qué es la osteomielitis?
La osteomielitis es la infección de un hueso y la médula ósea, que se caracteriza por la destrucción progresiva inflamatoria del tejido óseo y que suele producirse principalmente por bacterias piogenas (que producen pus) así como, en algunos casos, por micobacterias y/u hongos. Involucra y afecta las diferentes estructuras óseas como el periostio, la cavidad medular, el endostio y en ocasiones vasos sanguíneos y nervios .
Periostio : membrana de tejido conjuntivo, adherida exteriormente a los huesos, que sirve para su nutrición y regeneración.
Cavidad medular : es el espacio interno de la diáfisis (parte tubular de un hueso largo), que contiene a la médula ósea amarilla grasa
Endostio : membrana vascular delgada del tejido conjuntivo que rodea la superficie interior del tejido óseo que forma la cavidad medular de los huesos largo.
Las infecciones pueden llegar al hueso a través del torrente sanguíneo o pueden diseminarse a través del tejido que lo rodea. Es más común en gestantes, niños y adultos de edad avanzada, aunque puede afectar a personas de todas las edades. Afecta más a los hombres que a las mujeres. La población con mayor riesgo incluye a las personas cuyo sistema inmunológico se encuentra debilitado. En niños con mayor frecuencia resultan afectados los huesos largos de brazos y piernas. En los adultos, la osteomielitis es más probable que se manifieste en los huesos de la columna vertebral. La destrucción ósea puede ser muy extensa si no se hace un diagnóstico rápido y se inicia el tratamiento.
Tipos de osteomielitis
Los tipos de osteomielitis incluyen:
Osteomielitis aguda : es aquella que evoluciona en menos de dos semanas. Es la infección bacteriana piógena (produce pus) localizada en huesos a partir de un área previamente infectada del organismo y que se denomina foco primario. El foco primario puede estar en intestino, oído medio, o a partir de piel: forúnculo, ántrax, celulitis…etc.
Osteomielitis crónica : es la que evoluciona en más de cuatro semanas o que no responde al tratamiento antibiótico y requiere cirugía para su curación. Son los enfermos que una vez pasado el período agudo, con tratamiento o sin él, presentan supuración piógena crónica del hueso, siendo característica la presencia de secuestro, cavidades y fístulas.
Osteomielitis no hematógena : la que ocurre por inoculación directa, tras un traumatismo o cirugía o por diseminación a partir de un foco contiguo, generalmente celulitis.
Causas de la osteomielitis
Las causas de la osteomielitis son principalmente bacterianas, debido al Staphylococcus aureus . Los tipos de gérmenes que normalmente se encuentran en la piel o en la nariz de las personas sanas, provocan la mayoría de los casos de osteomielitis. Dependiendo de la forma en la que el hueso se infecta y de la edad de la persona, otros tipos de bacterias pueden también causar esta enfermedad. Las bacterias pueden infectar a los huesos de varias maneras, pudiendo llegar al hueso a través del torrente sanguíneo proveniente de otras áreas infectadas del cuerpo.
Otra forma de contraer la osteomielitis es por una infección directa, cuando la bacteria entra en los tejidos del cuerpo a través de una herida y viaja hasta el hueso. Un hueso también puede infectarse cuando el riego sanguíneo al área del hueso se interrumpe. Esto puede ocurrir en las personas mayores que sufren de arteriosclerosis, lo cual es un estrechamiento de los vasos sanguíneos, o si hay una asociación con la diabetes.
Síntomas de la osteomielitis
Los síntomas de la osteomielitis incluyen: fiebre y/o escalofríos, dolor severo en el área del hueso infectado, irritabilidad o letargo en niños pequeños, hinchazón, así como calor y enrojecimiento sobre la zona de la infección. A veces la osteomielitis no produce signos ni síntomas o tiene signos y síntomas que son difíciles de distinguir de otros trastornos .
Tratamiento para la osteomielitis
La osteomielitis aguda requiere de tratamiento antibiótico que debe ser iniciado sin demora, aunque idealmente se debería obtener una muestra de material infeccioso previamente y comenzar el tratamiento en las primeras 72 horas desde el inicio del cuadro, pues en ese período el hueso aún conserva una adecuada irrigación sanguínea y el antibiótico llega mejor al foco infeccioso.
En la osteomielitis crónica, además del uso de antibióticos de forma prolongada , en muchas ocasiones, se requiere cirugía, limpiando la zona afectada del material infeccioso, desbridando los tejidos muertos para facilitar la llegada del antibiótico, y rellenando los defectos óseos. También se puede aplicar un tratamiento antibiótico local en el hueso afectado.
Pruebas complementarias del tratamiento de la osteomielitis
Para el diagnóstico y tratamiento de la osteomielitis es necesario un análisis de sangre que puede revelar niveles altos de glóbulos blancos y otros factores que pueden indicar que el organismo está combatiendo una infección. Si la causa de la osteomielitis es una infección de la sangre , el análisis puede revelar qué gérmenes son los causantes. Otras pruebas importantes son las radiografías, que pueden revelar el daño en el hueso, o exploración por tomografía computarizada (escáner) y la resonancia magnética, así como la biopsia ósea.
Factores desencadenantes de la osteomielitis
No se conoce un factor específico que pueda desarrollar la osteomielitis.
Factores de riesgo de la osteomielitis
Los factores que aumentan el riesgo de la osteomielitis incluyen traumas, fracturas óseas graves o heridas punzantes profundas, ya que abren una vía para que las infecciones ingresen al hueso y al tejido que lo rodea. Otros factores de riesgo son los trastornos de la circulación, las afecciones que requieren vías intravenosas o sondas y los trastornos que afectan el sistema inmunitario . Las personas que se inyectan drogas intravenosas tienen más probabilidades de tener osteomielitis porque habitualmente usan agujas no estériles y no desinfectan la piel antes de las inyecciones. Gestantes y niños son de igual modo más propensos a esta enfermedad, así como las personas con diabetes, osteoartritis, neoplasias (tumores) o prótesis articulares.
Complicaciones de la osteomielitis
Las complicaciones de la osteomielitis incluyen:
Muerte ósea (osteonecrosis).
Alteración del crecimiento.
Artritis séptica.
Cáncer de piel.
Prevención de la osteomielitis
La prevención de la osteomielitis no siempre es posible porque no es una infección predecible, está más asociada a tomar medidas de protección para la salud que disminuyan los factores de riesgo, como:
Evitar caídas o lesiones osteomusculares en niños y ancianos.
Cuidado de fracturas óseas expuestas o que se puedan ver a través de la piel.
Prevenir las infecciones de la piel debidas a diabetes mellitus.
Desinfectar bien las heridas y tenerlas limpias y secas.
Especialidades a las que pertenece la osteomielitis
La osteomielitis pertenece a la especialidad de traumatología y ortopedia , es la parte de la medicina que se dedica al diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano. Este complejo sistema incluye los huesos, las articulaciones, los ligamentos, los tendones, los músculos y los nervios que le permiten a una persona moverse, trabajar y ser activa.
Preguntas frecuentes
¿Qué bacteria causa la osteomielitis?
La bacteria más común que causa la osteomielitis es la Staphilococcus aureus , aunque existen otros tipos de micobacterias que también la pueden causar.
¿Qué es la osteomielitis maxilar?
La osteomielitis maxilar es una infección odontógena de etiología bacteriana donde los agentes causales son los de la cavidad oral, como Staphylococcus aureus entre otros. Afecta principalmente al maxilar inferior, y en raras ocasiones puede afectar al superior; esto es debido a que este tiene una mayor vascularización.
¿Qué es un absceso de Brodie?
El absceso de Brodie es un absceso intraóseo relacionado con un foco de osteomielitis piógena sub-aguda definida por cierta características clínicas, radiológicas y patológicas.
¿Qué es la osteoesclerosis?
La osteoesclerosis es una lesión consistente en un engrosamiento del hueso, aumento de su densidad, con posible disminución del espacio medular y la consiguiente atrofia de la médula ósea.
¿Qué es la pseudoartrosis?
La pseudoartrosis es una articulación falsa que se forma después de una fractura cuyos fragmentos óseos no se han consolidado.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia