Angiología y Cirugía Vascular
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
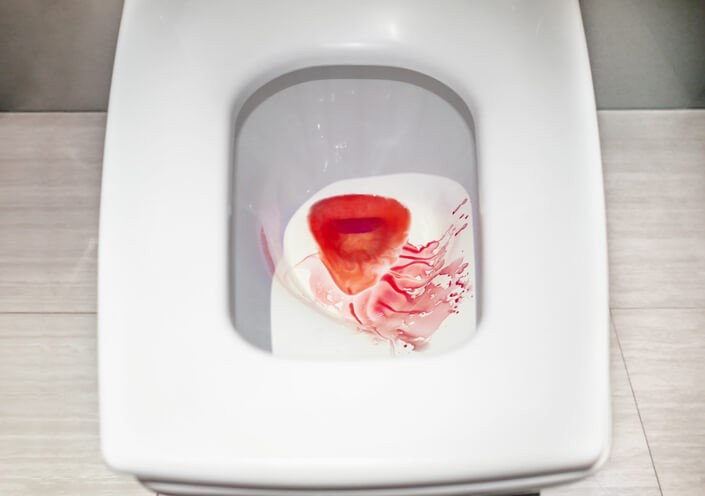
Causas y Tratamientos de la Sangre en las Heces
Aunque es un hecho que alarma bastante, es importante dejar claro que no toda sangre en las heces es sinónimo de cáncer. El diagnóstico diferencial es amplio y variado. En múltiples ocasiones, la hemorragia digestiva baja ofrece un reto diagnóstico y requiere múltiples pruebas complementarias, a veces reiterativas, debido a la gran cantidad de causas que pueden provocarla . Además, muchas veces precisa de un abordaje multidisciplinar (manejo entre diferentes especialistas de la medicina) entre el médico de atención primaria, digestólogos, radiólogos y cirujanos.
Sangrado digestivo
El sangrado digestivo se puede dividir, según el punto de sangrado a nivel del tubo digestivo, en hemorragia digestiva alta (expulsión de sangre por la boca) o hemorragia digestiva baja (expulsión de sangre por el ano, mezclado o no con las heces). En esta ocasión, nos centraremos en el tipo de sangrado digestivo más frecuente en la población general: la hemorragia digestiva baja (HDB).
En la consulta de atención primaria, la HDB representa un motivo de consulta relativamente frecuente en todos los rangos de edad. Para el paciente, se trata de un síntoma que inicialmente vive con angustia y, obviamente, con preocupación. No obstante, las causas, los tratamientos y el pronóstico son muy variados en función de diferentes factores, como:
Localización del sangrado en el tubo digestivo.
Cantidad de sangre.
Otros síntomas asociados.
Edad del paciente.
Antecedentes personales y familiares.
Medicación activa del paciente.
Otras enfermedades asociadas.
La HDB se puede presentar de diferentes maneras , en función de la localización del punto de sangrado en el tubo digestivo:
Emisión de sangre roja, brillante y fresca por el ano. Puede ir acompañada o no de las heces. Sugiere alteración a nivel del canal anal, recto o sigma, es decir, las porciones finales del tubo digestivo. Lo más frecuente es que se trate de fisuras anales o hemorroides.
Emisión de sangre roja oscura, de color vinoso. Suele ir acompañada de las heces. Su origen está en un tramo más proximal del tubo digestivo (principalmente colon).
Emisión de sangre oscura, de un color como alquitrán o petróleo. También suelen ir acompañadas de las heces. Sugiere alteración a nivel del intestino delgado e, incluso, a nivel estomacal. Se trata de sangre que ha realizado el proceso de la digestión, de ahí el color negruzco. Precisa valoración médica para establecer un diagnóstico.
Una consideración especial debe tener el sangrado oculto . Se trata de la emisión continua de sangre, generalmente de escasa cantidad, que no es perceptible por el ojo humano o puede pasar desapercibida. Puede provenir de cualquier lugar del tubo digestivo. Actualmente, se dispone de un sistema de detección de este tipo de sangrado (Test de Sangre Oculta en Heces), indicado entre los 50 y 70 años de edad en función de las características individuales de cada paciente.
Causas
Las causas más frecuentes , independientemente de la edad, son las hemorroides y las fisuras anales. El síntoma principal en ambas es un sangrado rojo y fresco fácilmente apreciado a simple vista, acompañado o no de las heces, que mancha el papel higiénico y puede continuar goteando tras la defecación. Además, otros síntomas acompañantes son el picor y dolor anal de forma intermitente.
En función de la edad, otras causas frecuentes de HDB son:
Adolescentes y adultos jóvenes:
Divertículo de Meckel: pequeño saco intestinal que queda tras la formación del embrión, que tras el nacimiento puede generar pequeños sangrados digestivos. Descrita hasta en un 2% de la población, puede generar dolor abdominal y otros síntomas.
Enfermedad inflamatoria crónica intestinal: inflamación de la pared intestinal que puede generar HDB, además de heces con mocos, dolor abdominal, fiebre y descenso del peso corporal.
Pólipos: crecimiento de tejido adicional en la pared del colon que, en ocasiones, pueden sangrar. La mayor parte de estos son benignos.
Adultos mayores de 60 años:
Enfermedad diverticular: engrosamiento o inflamación de las bolsas que forman las paredes del colon (divertículos). Es la causa más frecuente de HDB en este grupo de edad.
Angiodisplasia colónica: dilatación de los vasos sanguíneos de una parte del colon secundario al envejecimiento.
Hemorragias secundarias a procesos invasivos: tras la resección de un pólipo en una colonoscopia, por ejemplo.
Pólipos/cáncer.
La prevención
La mayor parte de enfermedades del aparato digestivo que cursan con sangre en las heces, incluido el cáncer colorrectal, son prevenibles con unos buenos hábitos de vida y una correcta alimentación .
Medidas como realizar ejercicio aeróbico continuo para evitar el sobrepeso y la obesidad, abandonar el hábito tabáquico, disminuir el consumo de azúcares refinados, consumir menos carnes y más pescados o aumentar el consumo de frutas y verduras ha demostrado una protección frente al desarrollo de éstas.
Artículo especializado
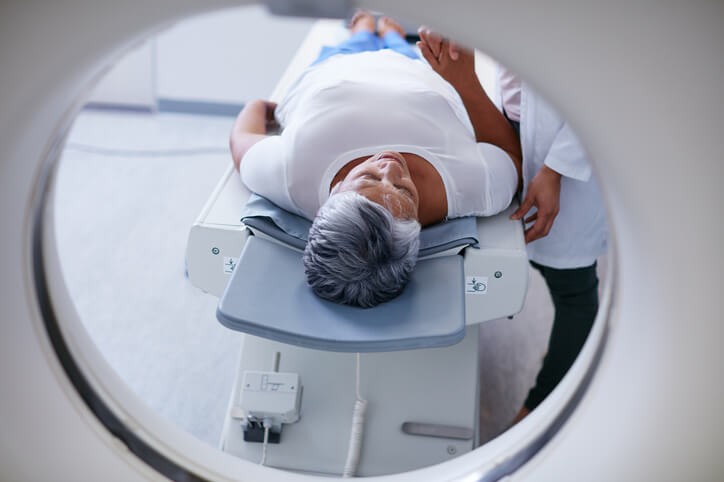
Qué Debes Saber Sobre el TAC
Poco suele interesar saber qué es o cómo funciona hasta que no nos han de realizar uno. Pues bien, si es tu caso, te diremos que mediante las imágenes de un TAC se pueden analizar diferentes estructuras del organismo , lo que permite el diagnóstico de fracturas óseas, hemorragias internas, tumores o infecciones en órganos internos. Sin esta tecnología no podríamos realizar muchos de los diagnósticos de certeza que hoy en día realizamos. Asimismo, permite estudiar la forma de las vértebras de la columna, los discos intervertebrales y la médula espinal.
¿Qué es?
Una tomografía axial computarizada, llamada habitualmente TAC o escáner, es una prueba diagnóstica que emplea la tecnología de los rayos X asociada a un sistema informático que se encarga de procesar las imágenes generadas y que permite, de ese modo, obtener una serie de imágenes que son secciones, es decir, imágenes radiológicas a diferentes planos de profundidad, de las estructuras que se están estudiando. Asimismo, si es preciso, la tecnología informática permite recrear una imagen tridimensional conformada a partir de estas secciones. De hecho, la palabra tomografía deriva del griego y significa literalmente “imágenes de cortes”.
En algunos casos, al realizar la prueba, se puede utilizar un contraste yodado . Se trata de un líquido que se introduce por la vena y que se aprecia en las imágenes, lo cual permite estudiar mejor ciertas estructuras, como los vasos sanguíneos o las cavidades cerebrales con líquido cefalorraquídeo.
¿Qué permite explorar?
El TAC permite explorar diferentes estructuras del organismo :
Cerebro y cráneo.
Senos paranasales.
Dental.
Columna cervical, dorsal y lumbar.
Tórax (mediastino, pulmones, corazón).
Abdominal (hígado, vías biliares, bazo, páncreas, grandes vasos).
Urológico (riñones, uréteres, vejiga, próstata).
Ginecológico (útero, ovarios).
El TAC es una prueba de imagen que no es dolorosa, que dura menos de un minuto y que proporciona imágenes de gran calidad y precisión . En caso de que se tenga que poner contraste puede durar un poco más, dado que se tiene que coger una vía venosa para poder poner el contraste. Si se tiene que utilizar contraste se debe acudir a la prueba en ayunas. En otras ocasiones, para estudiar estructuras digestivas, sobre todo, puede que se tenga que tomar un contraste vía oral o mediante un enema anal. En caso de utilizar contraste la prueba la exploración puede durar un poco más. Siempre debe de informarse al equipo médico de los antecedentes de alergia a contrastes radiológicos.
¿Cómo se realiza?
La exploración se lleva a cabo con el paciente estirado sobre una camilla que se desplaza mecánicamente guiada por el técnico radiólogo. De esta manera se hace avanzar el cuerpo del paciente a través del tomógrafo, que tiene la forma de un aro que rodea al paciente. A medida que se avanza se van realizando las radiografías seriadas que luego el ordenador recompondrá. La persona a la que se le realiza el TAC tiene que estar relajada e inmóvil. En todo momento el paciente es supervisado por los técnicos de radiología, que se comunican con el paciente por un sistema de megafonía, indicando cuándo tiene que aguantar la respiración mientras se realiza la captación de las imágenes.
El TAC, al igual que las radiografías, supone una exposición a rayos X , pero mayor, dado que a efectos prácticos es como realizar muchas radiografías. La unidad de medición de la radiación es el milisievert (mSv). Los diferentes tejidos del cuerpo son más o menos sensibles a estas radiaciones. Mientras que una radiografía de tórax o de abdomen supone una exposición de unos 0,1 y 7 mSv, un TAC conlleva una radiación superior, de 7 y 10 mSV respectivamente. La radiación se acumula y puede causar daño en los tejidos a largo plazo, de manera que es muy importante que el TAC se realice cuando sea realmente preciso y no como una prueba rutinaria.
¿Es seguro?
Se tiene que tomar especial precaución con las mujeres embarazadas . Si el TAC es craneal o torácico no existe ningún problema. Si la exploración supone irradiar la cavidad abdominal o la pelvis y, por lo tanto, el feto, se debe valorar la posibilidad de realizar otro tipo de exploración, como una resonancia magnética o una ecografía.
Asimismo, debido a que los niños son más sensibles a la radiación , se les debe someter a un TAC solamente si dicha prueba fuese esencial para poder llegar a un diagnóstico de certeza. No se les debe realizar estudios por TAC de manera seriada a menos que sea estrictamente necesario para el seguimiento de una enfermedad en concreto.
El TAC es, por lo tanto, una prueba esencialmente sencilla, segura y rápida que nos permite obtener mucha información y facilita el diagnóstico. De todos modos, no siempre es la mejor opción como prueba de imagen, así que tendrá que ser el médico quien determine la pertinencia o no de la realización de una exploración que no está exenta de riesgos, tanto por la radicación como por el contraste.
Artículo especializado
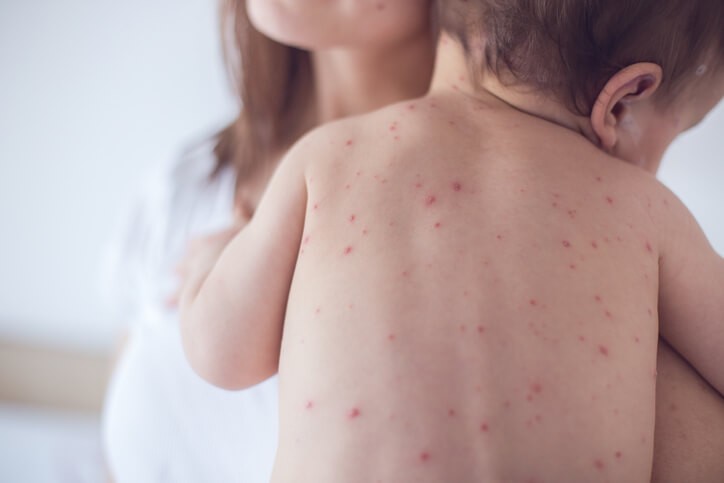
Cómo Actuamos ante el Sarampión
En nuestro medio, gracias a la vacunación, es una enfermedad prácticamente erradicada . Sin embargo, por desgracia, el sarampión sigue siendo a nivel mundial una de las principales causas de muerte en niños pequeños. Se estima que durante el año 2016 murieron casi 90.000 personas a causa de una infección por sarampión, de las cuales la gran mayoría era menor de cinco años.
Enfermedad grave
El sarampión es una enfermedad vírica muy grave y altamente contagiosa . La vacuna para prevenir la infección por este virus se introdujo en 1963, lo cual ayudó a disminuir las graves epidemias de sarampión que se producían de manera periódica cada dos o tres años que podían llegar a causar la muerte de hasta 2,6 millones de personas al año.
Los programas de vacunación generalizados han influido radicalmente en la reducción de las muertes por sarampión. Del año 2000 al 2016 la vacunación programada ha evitado 20,4 millones de muertes y se ha reducido la mortalidad en un 84%.
Por qué se produce
El agente causante es un paramixovirus, del género morbillivirus, cuyo único huésped, es decir, el organismo dentro del cual el virus se puede reproducir, es el ser humano. Habitualmente se transmite mediante el contacto directo con el paciente infectado o bien por el aire , a través de las gotas microscópicas de saliva que producimos al hablar. El virus coloniza e infecta las vías respiratorias y desde ahí se propaga al resto del organismo. El virus presente en el aire o sobre superficies infectadas se mantiene activo y, por lo tanto, contagioso durante periodos de hasta dos horas. Una persona infectada puede transmitir la infección a otros desde cuatro días antes hasta cuatro días tras la aparición de la erupción cutánea.
Cómo se manifiesta
El primer signo de la infección por el sarampión suele ser la aparición de fiebre elevada, que se inicia alrededor de unos 10-12 días tras haber estado expuestos al virus y que suele durar una semana aproximadamente. Asimismo, en esta primera fase el paciente puede tener síntomas como mucosidad nasal, tos, ojos llorosos y enrojecidos, así como lesiones blancuzcas en la cara interior de las mejillas y la mucosa oral que son características de esta enfermedad.
No es hasta al cabo de varios días que aparece la erupción cutánea típica de la enfermedad . Son unas manchitas con un cierto relieve, de color rojizo y que desaparecen al presionarlas con el dedo. La erupción se presenta habitualmente en la cara, la nuca, el cuello, el pecho, la espalada, el abdomen, brazos y manos y, finalmente, se extiende a las extremidades inferiores. En general sigue este patrón de extensión, es decir, va de cabeza hacia los pies. La duración de la erupción cutánea es de aproximadamente una semana y luego desaparece. Entre que se entra en contacto con el virus y aparecen las lesiones cutáneas puede pasar una media de dos semanas. La erupción puede causar un cierto picor, no es dolorosa, y a medida que avanza la enfermedad la coloración de las lesiones se torna marronosa y la piel puede descamarse.
¿Puede complicarse?
La mayoría de las muertes, que en nuestro medio no se suelen dar, se deben a complicaciones de la infección, sobre todo en pacientes menores de cinco años y mayores de 30 años. Las complicaciones más graves son la ceguera, la encefalitis (una infección del sistema nervioso central con edema cerebral), una diarrea copiosa que puede causar deshidratación, otitis o neumonías. Estas complicaciones se dan con mayor frecuencia en niños malnutridos, en aquellos con un aporte deficiente de vitamina A o con un sistema inmunitario debilitado por cualquier causa. La infección también puede provocar complicaciones graves en embarazadas y puede provocar un aborto o un parto prematuro.
¿Existe tratamiento?
Por desgracia, no existe ningún tratamiento específico contra el virus del sarampión . Sí se pueden tratar, sin embargo, las complicaciones derivadas de su infección. Los niños diagnosticados de sarampión deben recibir dos dosis de vitamina A para restaurar los niveles de vitamina A, que durante la infección suelen ser bajos incluso en los niños sin problemas de malnutrición. Unos niveles correctos de vitamina A son útiles para prevenir las complicaciones oculares del sarampión y han demostrado reducir a la mortalidad las tasas de mortalidad por esta enfermedad.
La vacunación
La vacunación sistemática de los niños contra el sarampión es una estrategia de salud pública esencial para reducir la mortalidad mundial por esta infección vírica . La vacuna contra el sarampión es segura, eficaz y barata, y está incluida dentro de nuestro calendario vacunal. La vacuna contra el sarampión se administra conjuntamente con la vacuna de la rubéola y la parotiditis, en la vacuna llamada triple vírica. La vacunación contra el sarampión se administra en dos dosis, una primera a los doce meses de vida y una segunda a los tres años, dado que aproximadamente un 15% de los niños vacunados no adquieren la inmunidad con la primera dosis. La vacuna triple vírica está formada por virus atenuados y contiene proteína de huevo y trazas de antibióticos, con lo cual hay que tenerlo en cuenta por posibles alergias. Si se tiene que poner otra vacuna atenuada, debe ponerse o simultáneamente o con cuatro semanas mínimo de diferencia, nunca menos tiempo.
Así pues, el sarampión es una enfermedad que vemos poco en gran parte gracias a las campañas de vacunación que se llevan a cabo, evitando así una enfermedad que puede tener complicaciones graves y potencialmente mortales. En caso de sospechar que se puede haber contagiado de esta enfermedad y tener dudas de si se han recibido las dosis adecuadas de vacunación es importante acudir cuanto antes a un servicio de urgencias.

Artículo especializado
Causas y Tratamientos de la Pérdida de Peso
Si bien es cierto que muchas personas luchan para frenar su aumento de peso a lo largo de los años o en un momento concreto de su vida, también existe otra situación contraria en la que alguien puede experimentar una disminución de peso involuntaria y de forma gradual o repentina . Esta situación no es inusual en adultos ya que representa el 1,3-3% de los pacientes hospitalizados en Medicina Interna y el 13% de las personas mayores en consulta ambulatoria.
¿Qué se conoce como pérdida de peso involuntaria?
Cuando una persona no está realizando ninguna dieta de pérdida de peso ni ha experimentado fluctuaciones importantes de peso previamente y, sin causa aparente, pierde el 5% de su peso corporal normal en un período de seis a 12 meses o en un período inferior, se considera que dicha pérdida es clínicamente importante ya que se asocia con un incremento de la morbimortalidad.
Si es tu caso, te recomendamos acudir a tu médico para que realice las pruebas diagnósticas adecuadas para valorar su etiología y actuar en base a sus causas. No obstante, a continuación, te detallamos más información acerca de los principales factores que pueden provocar una disminución de peso y sus posibles tratamientos.
Causas de la pérdida de peso
Ante una disminución de peso relevante, debemos plantearnos qué factor o factores influyen en ella ya que en la mayoría de los casos no hay una única causa. Las principales causas son:
Orgánica.
Psiquiátrica.
Farmacológica.
Idiopática (de causa desconocida).
Psicosocial (cuando la ingesta dietética es inadecuada, deben investigarse factores como la falta de recursos económicos para obtener alimentos).
Fisiológica debidas al envejecimiento (sequedad de boca, pérdida de piezas dentarias, alteración del gusto, etc.)
En la siguiente tabla se recogen de forma más específica estas causas y algunas de sus enfermedades asociadas :
Orgánica
Enfermedades gastrointestinales: malabsorción intestinal, celiaquía, enfermedad de Crohn, úlceras pépticas, otras patologías que cursen con diarreas crónicas.
Neoplasias: gastrointestinales, hepáticas, renales.
Enfermedades infecciosas crónicas: VIH, tuberculosis, virus de hepatitis C, infecciones pancreáticas y pulmonares.
Enfermedades pulmonares: EPOC (enfermedad pulmonar obstructiva crónica).
Enfermedades neurológicas: Parkinson, ACV (accidente cerebrovascular), ictus, ELA (esclerosis lateral amiotrófica).
Enfermedades endocrinas: hipertiroidismo, alteraciones de las glándulas suprarrenales, diabetes mellitus.
Enfermedades cardíacas: insuficiencia cardíaca grado III-IV.
Enfermedades renales: insuficiencia renal aguda.
Psiquiátrica
Depresión.
Estrés agudo.
Ansiedad.
Fase maníaca del trastorno bipolar.
Psicosis paranoide.
Anorexia nerviosa.
Farmacológica
Uso de drogas de forma crónica: alcohol, marihuana, opiáceos anfetaminas, cocaína.
Fármacos: anticomiciales, uso excesivo de laxantes, quimioterapia, antipsicóticos, antitiroideos, hipoglucemiantes e insulinas, fármacos utilizados en insuficiencia cardíaca y Parkinson, algunos productos de herboristería.
Manejo diagnóstico de la pérdida de peso
Para conocer los factores que pueden estar condicionando la pérdida de peso, es muy importante que el especialista realice una correcta anamnesis del caso para conocer el historial de la persona y hacer las pruebas diagnósticas oportunas que permitan realizar un correcto diagnóstico y, en base a éste, pactar un tratamiento adecuado
El abordaje diagnóstico inicial se debe hacer en Atención Primaria (AP) con el objetivo de determinar si existe alguna patología orgánica grave o si la causa es psicológica o de causa desconocida .
En todo caso, el diagnóstico debe comprender los siguientes aspectos:
Anamnesis detallada : en ella, se deben recoger datos como el historial de peso y sus fluctuaciones en de los últimos años así como la intencionalidad de perder peso o dietas hechas anteriormente.
También se debe realizar una valoración del estado nutricional a través de un registro de ingestas y de actividad física habitual , así como evaluar si existe una pérdida del apetito y la causa que la ha originado. En la mayoría de las veces, hay asociados estados de depresión (debido a la pérdida de familiares, rupturas sentimentales, etc.), ansiedad o estrés que comportan una pérdida de apetito. En estos casos el médico debe derivar al paciente al psicólogo o psiquiatra para que establezca un tratamiento que restaure la normalidad psicológica y la persona pueda recuperar su peso habitual.
En esta anamnesis también es importante tener en cuenta las características de dos grupos de población con situaciones especiales:
En las personas mayores es muy frecuente el deterioro cognitivo y la depresión , así como un uso crónico de medicación. Además se deben tener en cuenta los aspectos psicosociales (falta de recursos económicos) y fisiológicos (dificultad para tragar, falta de piezas dentales, etc.) que pueden conllevar una alimentación deficitaria
Durante la adolescencia, se pueden desarrollan trastornos del comportamiento alimentario (anorexia, bulimia, etc.) que pueden dar lugar a una pérdida excesiva y descontrolada de peso. En estos casos es imprescindible el abordaje psicológico para su tratamiento.
Analítica básica incluyendo: bioquímica de sangre con glucosa, función renal y hepática, electrolitos e iones calcio y fósforo, reactantes inespecíficos (proteína C reactiva y velocidad de sedimentación globular), lactato deshidrogenasa, albúmina, TSH, serología para VIH, test de sangre oculta en heces y bioquímica de orina.
Exploraciones generales : estado general de la persona (incluyendo sensaciones de cansancio o astenia), y exploración de piel y otros órganos: sistema ocular, otorrino, cavidad oral, tiroides, estado cardiopulmonar, abdominal, neurológico, músculoesquelético y exploración de mama o próstata si fuera necesario
Pruebas complementarias (mediante aparatos de diagnóstico por imagen): radiografía de tórax, ecografía abdominal, tomografía computarizada (TC) torácica, abdominal o craneal, colonoscopia, endoscopia, mamografía,
Tratamiento de la pérdida de peso
El tratamiento a seguir debe ser prescrito en base a la causa que ha originado la disminución de peso , por lo que se puede considerar que la terapia puede ser farmacológica, psicológica o nutricional.
Si la causa es desconocida o el peso es consecuencia de un mal estado de nutrición sin causa psicológica ni orgánica, podemos llevar a cabo una alimentación hipercalórica que nos permita restaurar un peso saludable.
¿Cuáles son las bases de una alimentación para ganar peso de forma saludable?
Estructurar la ingesta de alimentos en diferentes tomas durante el día según el apetito de cada persona.
No es necesario que en cada comida principal haya mucho volumen o cantidad de comida en el plato: lo importante es comer alimentos saludables con elevada densidad calórica como las grasas saludables presentes en frutos secos, aceite de oliva o aguacate.
Evitar alimentos hipercalóricos poco saludables: productos de bollería, postres azucarados, alimentos precocinados con grasas saturadas (pizzas, empanadas, etc.), patatas chips, refrescos azucarados, etc.
Consumir alimentos vegetales como frutas y verduras, que deberían estar presentes cinco veces al día.
Realizar una adecuada ingesta de proteínas (en torno a los 1.2 gr de proteínas/Kg de peso corporal) ya sea de origen animal (pescados, carnes, huevo) como de origen vegetal (lentejas, garbanzos, alubias, etc.)
Incluir cereales integrales y féculas en la mayoría de ingestas del día: pan integral, copos de avena, arroz integral, pasta, quinoa, patata o boniato.
Tomar los lácteos enteros (leche, yogures y quesos).
Enriquecer los platos con frutas desecadas, frutos secos, aguacate, aceite de oliva, leche en polvo (en purés), aceitunas, pan rallado o huevo rallado.
Se puede beber, además de agua, batidos de frutas enteras con leche.
Por último, y no menos importante, es indispensable llevar a cabo unos hábitos de ejercicio físico que nos permitan mantener una adecuada proporción de masa muscular y masa grasa. Por ello es necesario combinar actividades aeróbicas con ejercicios de fuerza muscular correctamente pautados por un profesional de la actividad física.

Artículo especializado
Prevención y Cura de la Salmonelosis
Cuando empieza a hacer calor es cuando volvemos a escuchar o leer sobre las advertencias para evitar la salmonelosis. Y es que esta infección de origen alimentario está causada por la bacteria salmonella, cuya multiplicación es más rápida cuanta más alta es la temperatura ambiental.
Esta bacteria puede habitar en el intestino de los animales y humanos y cuando es expulsada a través de las heces, si el ambiente es el adecuado, puede contaminar el alimento por su gran capacidad de multiplicarse, algo que hace más rápidamente si hace más calor. Sin embargo, la salmonella es sensible al calor y si la temperatura de cocción del alimento supera los 70ºC, muere por calentamiento. Debemos tener en cuenta, además, que el contagio por salmonella no sólo se da en alimentos , también puede darse a través de animales domésticos, especialmente en aves y réptiles (tortugas) si después se tocarlos nos ponemos los dedos en la boca.
¿Qué síntomas da la salmonelosis?
La salmonella apenas altera el color, el sabor, ni la textura del alimento, y no se reconoce por ningún cambio de sabor . Por este motivo, sabremos si nos hemos infectado por los síntomas que se manifestarán entre las 6-72 horas tras haber ingerido un alimento infectado.
Los síntomas suelen durar de dos a siete días, aparecer de forma brusca y se caracterizan por fiebre, náuseas, vómitos, diarrea que puede ser acuosa o sanguinolenta y dolor abdominal. En la mayoría de los casos la infección suele ser leve y se autolimita de forma espontánea, de forma que uno se recupera sin necesidad de tratamiento. En algunos casos, la enfermedad puede ser más grave e incluso precisar hospitalización por la deshidratación causada y ser necesario la toma de antibióticos. Los más susceptibles en este caso suelen ser niños, ancianos y personas con las defensas bajas.
¿En qué alimentos se puede encontrar la salmonella?
Los alimentos que tienen mayor probabilidad de estar contaminados son:
Huevos frescos o crudos. Algunos huevos pueden contener salmonella si la gallina está infectada y produce el huevo antes de que se forme la cáscara. Por eso, aunque la cáscara no tenga ningún defecto puede ser un foco de infección si se consume crudo o poco cocido.
Carnes, especialmente las aves (pollo, gallina, pavo…) y carnes picadas (hamburguesas, salchichas, albóndigas…). Durante el despiece del animal las heces pueden contaminar la carne. Los mariscos también pueden estar contaminados si se crían en agua contaminada.
Lácteos no pasteurizados (leche cruda, queso crudo…)
Frutas y verduras. Algunos alimentos frescos, como frutas y verduras, pueden contaminarse con agua contaminada con salmonella durante el regado del campo o en el lavado durante el procesamiento. También puede ocurrir en la cocina si entran en contacto con jugos de carnes y aves crudas, produciéndose lo que se conoce como contaminación cruzada.
¿Qué medidas higiénicas podemos tomar para prevenir la salmonelosis?
Lavarse las manos con frecuencia y en especial antes de iniciar la manipulación y después de tocar los alimentos crudos, para evitar la contaminación cruzada.
Utilizar utensilios limpios y lavarlos cada vez que se empleen tanto para la elaboración de alimentos crudos como para los alimentos ya cocinados, evitando así el contacto de unos con otros.
Desinfectar las superficies y los utensilios después de haberlos utilizado en la manipulación de alimentos crudos.
Lavar los vegetales y las frutas, y usar desinfectante alimentario, especialmente en los vegetales crudos para la preparación de ensaladas.
Cocinar los alimentos asegurándose de que el interior del alimento alcanza una temperatura mayor a los 70ºC, ya que así se destruyen los gérmenes patógenos y la salmonella. Evitar que tanto los huevos como las carnes de ave y las carnes picadas queden poco hechos en su interior o crudos.
Se aconseja, una vez cocinados los alimentos, mantenerlos en el frigorífico o en el congelador, nunca a temperatura ambiente.
SOBRE EL HUEVO
Mención aparte requiere el huevo. Para hacer un buen uso y evitar posibles infecciones se aconseja :
Evitar adquirir los huevos sucios o rotos.
Si no lo podemos comprobar porque están envasados, escogeremos siempre, una vez abierto el envase, los limpios y sin defectos y desecharemos los que tengan la cáscara con algún signo de suciedad o defecto.
Para preparaciones que contienen el huevo crudo (helados caseros, cremas, mayonesa o salsas) utilizaremos el huevo pasteurizado, y para otras preparaciones nos aseguraremos de que está bien cocido y no queda crudo (tortilla, huevo cocido, huevo duro…).
Los huevos siempre se deben guardar en el frigorífico y nunca deben estar a temperatura ambiente.
¿Qué comer si ha contraído la salmonelosis hasta que la infección haya desaparecido?
Si tenemos diarrea y vómitos existe riesgo de deshidratación. Es necesario rehidratar y reponer líquidos bebiendo abundante agua, agua de limón, agua de arroz y zanahoria, caldos desgrasados y, en niños, se puede utilizar, aconsejado por el médico, una solución de rehidratación oral con electrolitos. La diarrea es la forma natural en que el cuerpo expulsa la infección y, mientras dure, no se aconseja comer alimentos sólidos ni leche ya que empeora el cuadro.
Cuando cesen los vómitos y la diarrea se puede empezar a consumir alimentos sólidos y seguir una dieta blanda con alimentos de fácil digestión.
Esta dieta terapéutica está indicada cuando necesitamos que el aparato digestivo trabaje lo mínimo, para facilitar su recuperación.
¿Qué alimentos incluye la dieta terapéutica?
Cereales refinados: pasta, pan tostado o del día anterior, arroz, cuscús hervidos.
Féculas: patata hervida o al vapor.
Carnes blancas: pollo y pavo. Pescado blanco: merluza, rape, gallo… a la plancha, hervido o al vapor (con muy poco aceite).
Huevos: inicialmente sólo la clara. En el caso de buena tolerancia y si la dieta debe realizarse muchos días también puede incluir la yema, pero sólo hervida o en tortilla francesa.
Lácteos naturales y poco grasos: yogur natural (sin azúcar ni edulcorantes). En el caso de buena tolerancia y si la dieta debe realizarse muchos días también puede incluir queso fresco o requesón.
Fruta: compotas sin azúcar o fruta cocida o asada como la manzana o el plátano maduro.
Grasas: pequeñas cantidades de aceite de oliva o aguacate.
Bebidas: agua, agua de limón, agua de arroz y zanahoria, caldos desgrasados.
Verduras cocidas o en forma de puré: excluiremos siempre las crucíferas (nunca crudas).
Caldo vegetal colado (sin fibras).
Legumbres: nunca enteras, sino en puré o pasadas por el chino para eliminar la piel. Debe probarse primero la tolerancia con una pequeña cantidad y en el caso de ser bien toleradas tomar sólo una cantidad moderada.
¿Qué alimentos excluye?
Cereales integrales, galletas y bollería.
Carnes rojas, fibrosas y embutidos. Pescados azules y mariscos.
Lácteos: leche, quesos curados, postres lácteos azucarados tipo flan, natilla, etc. (contiene muchos azucares y grasas).
Vegetales crudos o crucíferas: brócoli, coliflor, puerro, coles… (aunque sean cocidos).
Fruta cruda, excepto el plátano muy maduro.
Legumbres: ninguna legumbre entera.
Bebidas: café, té, alcohol, zumos, refrescos.
Otros: chocolate, dulces, frituras en general, salsas, snacks, picantes, encurtidos, vinagre, alimentos azucarados, alimentos muy especiados, tabaco…

Artículo especializado
Balón Gástrico: Tratamiento, Beneficios y Contraindicaciones
Ante la epidemia del sobrepeso y la obesidad ( un 53% de la población adulta esté por encima de su peso ), las sociedades científicas han centrado sus esfuerzos en investigar diferentes métodos para el tratamiento de la pérdida de peso más allá de la intervención dietética, farmacológica o de cambios conductuales. Entre ellos, destacamos los procedimientos endoscópicos cuyo método más común es la inserción del balón intragástrico.
Entre los métodos para para el tratamiento de la obesidad debemos distinguir dos procedimientos, según la técnica utilizada:
Procedimientos quirúrgicos (cirugía bariárica)
Técnicas restrictivas (contribuyen a disminuir la ingesta de alimentos): gastroplastia, banda gástrica, manga gástrica, gastrectomía vertical.
Técnicas malabsortivas (contribuyen a disminuir la absorción de los alimentos): by-pass yeyunoileal.
Técnicas mixtas (contribuyen a disminuir tanto la ingesta como la absorción de alimentos): By-pass gástrico en Y de Roux, derivaciones biliopancreáticas.
Procedimientos endoscópicos
Balón o globo intragástrico (actúa produciendo ocupación o restricción de espacio en el estómago).
Balón ingerible, con los que no es necesario realizar una endoscopia (se introducen mediante una cápsula unida a un hilo que se hincha al llegar al estómago).
POSE (Primary Obesity Surgery Endolumenal): técnica endoscópica sin incisiones que reduce la capacidad volumétrica gástrica mediante la colocación de puntos de sutura. A diferencia del balón intragástrico, esta técnica está más indicada en casos de obesidad grave y se obtienen mejores resultados a largo plazo.
En este artículo nos centraremos en analizar los pros y contras de la implantación del balón intragástrico, así como la correcta elección de los beneficiarios de esta técnica.
¿Quién puede ser candidato al balón intragástrico?
Antes de elegir esta opción terapéutica para la pérdida de peso, hay que tener en cuenta los siguientes criterios de elección de los pacientes que son aptos:
Personas con obesidad (IMC entre 30 y 40) sin comorbilidades (más de una enfermedad al mismo tiempo) ni enfermedades metabólicas y que ya hayan intentado perder peso mediante otros tratamientos (dietético o farmacológico) sin éxito.
Personas con IMC a partir de 35 con comorbilidades que requieran esta técnica como paso puente a una cirugía bariátrica (reduciendo así el riesgo quirúrgico) o para mejorar sus enfermedades metabólicas asociadas.
Personas con obesidad cuya intervención quirúrgica está contraindicada por sus posibles complicaciones o cuando el paciente se niega a someterse a cirugía
Por el contrario, la implementación del balón intragástrico es un procedimiento contraindicado en los siguientes casos:
Personas que tienen un IMC superior a 40 (obesidad mórbida) o superior a 35 y que además presentan comorbilidades: en estos casos se requiere una cirugía bariátrica.
Personas con trastornos psicológicos y cognitivos graves .
Personas drogodependientes.
Personas que padecen enfermedades crónicas y graves (hepática, renal, cardiaca o pulmonar) o que hayan sido sometidas a otras cirugías por padecer reflujo gastroesofágico, hernia de hiato o úlcera duodenal y gástrica.
Procedimiento de colocación del balón intragástrico
En primer lugar, hay que tener en cuenta que esta intervención se realiza bajo anestesia general, tiene una duración de 20-30 minutos , no requiere de hospitalización y sólo puede ser realizada por un médico especialista en Endoscopia Digestiva.
En cuanto al proceso de intervención, primero se introduce un balón doblado de silicona resistente, pero flexible mediante endoscopia (de la boca hasta el estómago). Una vez en el estómago, se llena con 450-650 cc de suero fisiológico (ocupando entre el 40 y el 50% del volumen gástrico) y permanece flotando en el estómago por un periodo no superior a seis meses durante el cual se producirá una sensación de saciedad precoz tras la ingesta de alimentos.
Por último, una vez transcurridos los seis meses (o hasta un año en algunos tipos concretos de balones), se procede a la extracción del balón con una aguja de punción y un fórceps , retirándolo del estómago por endoscopia.
Beneficios y expectativas del balón intragástrico
Una de las ventajas de las técnicas endoscópicas (balón intragástrico) frente a la cirugía bariátrica es la disminución de riesgos y complicaciones , ya que se respeta por completo la anatomía gastrointestinal sin producir modificaciones irreversibles. Además, se trata de una técnica con una óptima eficacia sólo a corto plazo: se puede perder hasta un kilo por semana según la situación de cada paciente, aunque esta pérdida se puede revertir (es muy frecuente recuperar el peso perdido a largo plazo) si el paciente no realiza una correcta educación nutricional durante los meses que lleva el balón.
Complicaciones del balón gástrico
Las complicaciones de esta técnica son mínimas y, en caso de haberlas, se dan lugar durante el proceso de implantación y retirada del balón:
En la implantación, pueden darse complicaciones en la endoscopia, entre ellas: irritación de la mucosa estomacal o gastritis , úlceras o perforaciones.
En la retirada, también se pueden dar acumulaciones de fibra alrededor del balón, hecho que dificulta su extracción.
Además, hay que tener en cuenta que pueden aparecer ciertos efectos secundarios de carácter transitorio, sobre todo en las primeras 48-72 horas tras la colocación del balón: náuseas, vómitos, sensación de plenitud y dolor epigástrico.
La importancia de la reeducación alimentaria post-intervención
Tal y como hemos comentado, la implantación del balón intragástrico debe ser un “impulsor” para producir una pérdida de peso a corto plazo ya que son múltiples los estudios que concluyen que esta técnica no implica una mayor pérdida de peso a largo plazo en comparación con un tratamiento convencional para la obesidad (dieta y ejercicio).
Por eso, debido a su carácter temporal, el uso del balón intragástrico debe ir acompañado siempre de un cambio de hábitos de forma definitiva, para poder mantener la pérdida de peso conseguida una vez retirado el balón
En resumen, el éxito de esta intervención radica en la motivación del paciente para realizar cambios permanentes en sus hábitos de alimentación y ejercicio durante y después de la implementación del balón gástrico.
Artículo especializado
Cómo Evitar la Aterosclerosis
La mejor manera de evitar la ateroesclerosis es la prevención, es decir, evitando la aparición de lesiones en la pared arterial o frenando su progresión. Para ello, es importante seguir unos hábitos de vida saludables y llevar un control de los factores de riesgo si existen.
¿Qué es?
La aterosclerosis es una enfermedad inflamatoria crónica que afecta a las arterias de mediano y gran calibre (como la aorta) y cuya característica fundamental es la aparición de lesiones en la pared arterial (que se conocen como placa de ateroma). El término arterioesclerosis hace referencia únicamente al engrosamiento y endurecimiento de las paredes de las arterias, independientemente de su tamaño y de su causa. La ateroesclerosis es un tipo de arterioesclerosis debido a acúmulo de sustancias en la pared interna de las arterias, sobre todo lípidos, tejido fibroso y células inflamatorias. La progresión de estas placas produce una obstrucción progresiva de la luz arterial que puede ser total (trombosis) o parcial. La aparición de las placas de ateroma puede ocasionar la obstrucción directa del riego sanguíneo a órganos cercanos. También puede producirse la ruptura de la placa y esto provoca la formación de un trombo que se desprende y produce la obstrucción de vasos sanguíneos de órganos como el corazón o el cerebro, lo que se conoce como embolia.
¿Dónde y cuándo se produce?
La aterosclerosis puede afectar a todo el árbol vascular, pero es mucho más habitual que se produzca en el corazón (irrigado por las arterias coronarias), el cerebro (arterias carótidas, vertebrales y cerebrales) y las extremidades inferiores (arterias iliacas y femorales). El inicio de la aterosclerosis se da en la juventud, aunque no se hace evidente hasta edades avanzadas que es cuando se manifiesta en forma de lo que se conoce como enfermedad cardiovascular.
¿Por qué?
Los factores de riesgo identificados en la progresión de la ateroesclerosis incluyen el tabaquismo , la hiperlipidemia (exceso de grasa en la sangre), la diabetes, la hipertensión arterial, la obesidad , el sedentarismo y el estrés. Existen otros factores modificables como son la edad avanzada, el sexo y la herencia. Aunque aparece en ambos sexos, en los hombres lo hace 10 años antes que en las mujeres.
¿Cómo se presenta?
La ateroesclerosis se manifiesta en forma de enfermedad cardiovascular . Y ésta puede afectar a diferentes órganos, pero sobre todo es predominante en el corazón: cardiopatía isquémica, insuficiencia cardiaca; en el cerebro: embolia cerebral; y en grandes vasos: aneurisma (dilatación) de la aorta, arterias de las piernas (vasculopatía periférica).
En los países desarrollados, las enfermedades cardiovasculares son la primera causa de mortalidad , especialmente en varones. En las primeras etapas, es decir, cuando todavía la placa de ateroma es pequeña y no existe ruptura de la misma ni obstrucción del vaso sanguíneo no da ningún síntoma.
Los síntomas, que son consecuencia como decíamos de la obstrucción total o parcial vascular del territorio del cuerpo irrigado, variarán en función del órgano afectado:
La obstrucción de las arterias de las extremidades inferiores puede dar lugar a claudicación intermitente, que se caracteriza por la presencia de dolor muscular en las pantorrillas, desencadenado por la marcha y que obliga al paciente a pararse durante un momento, hasta que le deja de doler, por eso se llama «la enfermedad de los escaparates».
En grandes vasos, como la aorta, favorece el desarrollo de aneurismas , es decir, dilataciones de la pared arterial que pueden provocar la muerte por ruptura.
En el corazón, la obstrucción de las arterias coronarias da lugar a infarto de miocardio , angina de pecho o insuficiencia cardiaca.
Cuando la obstrucción afecta a las arterias cerebrales pueden aparecer desde ataques de isquemia cerebral transitoria, hasta un accidente cerebrovascular agudo o ictus , con secuelas más o menos permanentes.
Cuando la obstrucción afecta a las arterias renales, puede facilitarse el desarrollo de insuficiencia renal o aparecer hipertensión, que en este caso sería secundaria a la insuficiencia renal.
¿Cómo detectarla?
Generalmente, la enfermedad ateroesclerótica se diagnostica en fases tardías cuando aparecen sus consecuencias, es decir, las manifestaciones clínicas de la enfermedad cardiovascular.
En estos casos, se realiza el estudio del órgano afectado, por ejemplo, en caso de un infarto se realiza una coronariografía para ver el estado del árbol vascular y se ven las arterias tapadas por placas de ateroma.
Así, el diagnóstico de la enfermedad aterosclerótica cuando presenta manifestaciones clínicas es relativamente sencillo, siendo mucho más complicado diagnosticarla en fases tempranas. Es decir, ya existe daño en la pared arterial pero no se manifiesta clínicamente. El diagnóstico precoz es interesante ya que evitaría o disminuiría la enfermedad cardiovascular.
Por ello, se recomienda realizar chequeos a partir de cierta edad (40 años) , sobre todo en pacientes con antecedentes familiares de enfermedad cardiovascular y/o que presentan factores de riesgo pero que todavía no han sufrido ningún síntoma. De manera que el médico pueda calcular el riesgo del paciente de enfermedad vascular, realizar una analítica para detectar niveles de triglicéridos y colesterol y si es necesario pruebas de imagen, como un ecodoppler de las arterias que permita ver las paredes arteriales y el grado de afectación
¿Cómo prevenirla y tratarla?
La prevención es la mejor manera de evitar la aterosclerosis. Para ello, es importante seguir unos hábitos de vida saludables y llevar un control de los factores de riesgo si existen. Las medidas dirigidas a la población general para reducir el riesgo cardiovascular que provoca la ateroesclerosis incluyen:
Dieta saludable: reducir la ingesta total de grasas (<30%) y especialmente de grasas saturadas (<10%). Disminuir el consumo de azúcar refinado. Potenciar el consumo de verduras, pescado, fruta, aceite de oliva virgen, cereales integrales y legumbres.
Abandono del tabaquismo.
Limitar/disminuir el consumo de alcohol.
Realizar actividad física: se recomiendan 30 minutos de actividad física diaria (simplemente caminar a buen paso).
Control de la presión arterial. Si se es hipertenso: control y medicación por el médico.
Perder peso en caso de sobrepeso.
Control y tratamiento del colesterol en sangre si está elevado.
Control de la glucemia (azúcar en sangre) y si se es diabético, control estricto de la enfermedad.
Tratamientos específicos en determinados grupos de pacientes: antiagregantes,
Hacer exámenes periódicos de salud (chequeos) desde los 40-50 años, especialmente en aquellas personas con antecedentes familiares de enfermedades causadas por ateroesclerosis.
En estos chequeos se presta una importancia especial al estudio de los factores de riesgo cardiovascular. Los datos de un chequeo vascular permiten calcular el riesgo cardiovascular y la edad vascular de cada persona. Por ejemplo, un fumador importante de 40 años de edad biológica puede tener una edad vascular de 60-65 años por tener una ateroesclerosis propia de personas de esta edad secundaria al tabaquismo.
Artículo especializado
Diferencias Entre las Bacterias Intestinales Buenas y Malas
El cuerpo humano presenta una gran superficie cutánea y mucosa por la que entra en contacto con el medio ambiente . En esta superficie existen diversos sectores (piel, intestino, boca y vagina), donde residen microorganismos con diferentes características de humedad, temperatura, pH y disponibilidad de nutrientes.
La flora humana es el conjunto de gérmenes que conviven con el huésped (humano) en estado normal, sin causarle enfermedad. Su composición es característica para la especie humana, tanto en los gérmenes que la componen como en su número y distribución en el organismo.
Actualmente, se sabe que el intestino del recién nacido no es estéril antes del parto, así pues, el traspaso microbiano madre-hijo empieza en el vientre materno y continúa inmediatamente después del nacimiento a través del parto vaginal. Inicialmente, diversos géneros de aerobios colonizan el tubo digestivo, sobre todo enterobacterias tipo Escherichia coli y también diversas especies del género Lactobacillus . Estas consumen el oxígeno del ambiente y progresivamente se establece un microsistema en el que hay un predominio abrumador de especies anaeróbicas, sobre todo Bacteroides, Clostridia, Eubacteria y Bifidobacterias . A los dos años de edad, la flora establecida es ya prácticamente definitiva, en tanto que suele ser muy estable a lo largo de la vida del individuo.
Dos tipos de flora
Flora basal: es la característica de cada sector del organismo y está constituida por gérmenes que siempre están presentes en ese sector. Por ejemplo: Staphylococcus epidermidis en la piel o E. coli en el intestino.
Flora transitoria: es variable de un ser humano a otro y está compuesta por gérmenes que colonizan en forma intermitente un determinado sector. Esta flora transitoria puede incluir bacterias potencialmente patógenas para el propio individuo u otras personas que entran en contacto con él.
Microbiota intestinal
Antiguamente conocida como flora intestinal, se trata de un complejo ecosistema lleno de microbios beneficiosos para la salud. Lleva a cabo diversas funciones a nivel metabólico, fisiológico y a nivel de sistema inmunológico. Cada individuo alberga 100.000 millones de microorganismos de 400 especies, en su mayoría bacterianas. Más del 95% vive en el tracto digestivo , sobre todo en el colon.
Recientemente, se ha observado que ésta tiene un papel muy importante en la aparición de muchas enfermedades. Se ha visto que muchas dolencias presentan un desequilibrio en la composición de la microbiota intestinal , conocida como disbiosis intestinal .
Funciones
Uno de los principales mecanismos a través del cual influye en el organismo son las interacciones con el sistema inmunitario. La presencia de la flora establece:
Un correcto desarrollo de la mucosa intestinal.
Interviene en el metabolismo de sustancias como el ácido fólico, biotina, vitaminas B12, K y E.
Favorece la producción de IgA y contribuye a la inmunotolerancia. Es un importante estímulo antigénico.
Interviene en el ciclo enterohepático de drogas como el Cloranfenicol.
Tiene efecto de barrera, impidiendo el establecimiento de otras bacterias, potencialmente patógenas.
Segrega bacteriocinas, sustancias que son tóxicas para bacterias de otros géneros.
Interviene en infecciones oportunistas o endógenas.
¿Cómo ayudamos a reforzar nuestra flora?
La influencia de la dieta en la composición de la microbiota intestinal es el factor más determinante sobre el que podemos intervenir. También durante las primeras fases de la colonización: gestación, lactancia y primeros alimentos sólidos que ingiere el recién nacido. Los cambios en la dieta pueden explicar el 57% de la variación total de la estructura de la microbiota intestinal.
Es importante llevar una dieta equilibrada y variada ya que cuando estamos comiendo, a la vez también lo hacen los miles de microorganismos que habitan nuestro intestino , para así, llevar a cabo sus funciones.
Se ha visto que las personas que siguen una alimentación basada en cereales refinados, pobre en fibra y en alimentos fermentados, y con un gran abuso de aditivos y endulzantes (edulcorantes), sufren las consecuencias en la composición de la microbiota intestinal, comprometiendo la diversidad y variabilidad de especies, en comparación con los que siguen una dieta rica en fibra, con cereales integrales , etc.
Uno de los factores para evitar la disbiosis intestinal es seguir una alimentación equilibrada rica en alimentos vegetales , alimentos fermentados, etc. Se ha visto que los hábitos alimentarios a largo plazo tienen un papel determinante en la composición y estructura de la microbiota intestinal. Añadiendo alimentos con efecto pre y probiótico se puede modular en positivo la microbiota intestinal aportando múltiples beneficios a nuestro organismo.
Probióticos y prebióticos
Numerosas evidencias científicas han demostrado que determinadas cepas bacterianas pueden aportar beneficios concretos a la salud. Con ello se ha introducido un nuevo concepto:
Los probióticos son microorganismos vivos que, ingeridos en cantidades adecuadas, producen efectos beneficiosos para la salud.
Los prebióticos son ingredientes de la comida no digeribles que promueven selectivamente el crecimiento y la actividad de un número limitado de especies bacterianas. Suelen ser hidratos de carbono no digeribles que después de su tránsito por el intestino delgado, llegan al colon prácticamente sin modificación alguna. Las bacterias de la flora autóctona poseen enzimas metabólicas adecuadas para consumir estos hidratos de carbono teniendo la oportunidad de proliferar de modo selectivo gracias al aporte de energía específico que consiguen de dichos sustratos.
A diferencia de los probióticos, la mayoría de los prebióticos son utilizados como ingredientes de alimentos en galletas, cereales, chocolates, productos de untar y productos lácteos. La industria los oferta como productos saludables induciendo a pensar que dichos productos enriquecidos con prebióticos son beneficiosos para la microbiota intestinal, y esto no es así. Los microorganismos que albergamos y, en general, el ser humano, necesitan alimentarse de alimentos de verdad para su normal nutrición y funcionamiento.

Artículo especializado
Motivos por los que Tenemos Gastritis
Muchas personas, ante cada comida, viven el momento con sufrimiento y pierdan las ganas de comer . Además, en muchos casos limitan mucho su alimentación y no siguen una dieta variada y equilibrada, con el riesgo que esto conlleva para la salud si se mantiene en el tiempo. Es el caso de quienes sufren gastritis, una inflamación de la mucosa gástrica , o capa que reviste por dentro el estómago, que lo protege de la acidez de los jugos gástricos y que cuando se inflama ocasiona molestias.
Qué sucede
Cuando esta inflamación aparece en un corto periodo de tiempo se denomina gastritis aguda . En estos casos suele aparecer de repente, suele durar pocos días y remite cuando desaparece el agente causante. Suele estar provocada por el consumo prolongado de algunos fármacos (ibuprofeno, acetilsalicílico o naproxeno), la ingesta excesiva de alcohol y también por estrés. Si esta inflamación se prolonga en el tiempo durando meses o años se denomina crónica. En estos casos la causa más habitual es debido a la infección bacteriana producida por la bacteria Helicobacter pylori.
Otra clasificación sería según la morfología o zona donde la lesión inflamatoria afecta a la mucosa digestiva . Se clasifica como gastritis fúndica (afecta a la zona fúndica o fondo del órgano), gastritis antral (afecta el antro o porción inferior del estómago), gastritis corporal media, pangastritis (afección total)
Por último, según la sintomatología que presenta , también se puede clasificar como gastritis erosiva o atrófica. Se define como erosiva, cuando se produce una ulceración en la mucosa del estómago, permitiendo el paso de los jugos digestivos (ácidos) y llegando a veces, a producir sangrado. Se suele relacionar con el abuso de tabaco y alcohol. En el caso de la gastritis atrófica, la capa protectora o tejido interno del estómago está alterado o afectado, provocando una mala absorción de nutrientes durante la digestión, déficit de algunas vitaminas y anemia. Esta afectación suele estar causada por la bacteria Helicobacter pylori y en ciertas ocasiones si no se trata puede derivar a cáncer de estómago.
¿Cuáles son los síntomas más habituales?
Los síntomas de la gastritis pueden ser muy variables ya que cada persona los puede experimentar de diferente forma . Aun así, cuando aparecen, los más frecuentes suelen ser náuseas, vómitos, dolor abdominal, acidez o ardor, aerofagia, eructos, inapetencia y en ocasiones presencia de sangre en vómito o heces.
¿Cómo realizar el diagnóstico?
Para confirmar el diagnóstico de gastritis puede que tu digestólogo además de basarse en los síntomas clínicos expresados solicite alguna prueba exploratoria más . Cuando hay sospecha de que la mucosa puede estar dañada o afectada es necesario realizar una gastroscopia con biopsia para obtener una muestra de tejido.
Cómo se trata
El tratamiento, por tanto, dependerá del agente que provoca la inflamación y, en la mayoría de los casos, se cura cuando desaparece el agente causante (alcohol, medicamentos antiinflamatorios…). En otras ocasiones es necesaria la toma de medicamentos que ayudan a disminuir la acidez en el estómago y antibióticos para eliminar la Helicobacter pylori .
Por último, se recomienda realizar cambios en la dieta , siempre según tolerancia individual, para intentar dentro de las restricciones, seguir una alimentación lo más variada posible y, cuando haya mejoría se debe ir introduciendo más alimentos de forma progresiva hasta lograr una alimentación equilibrada.
Recomendaciones dietéticas
A continuación, detallamos unos consejos y unas recomendaciones dietéticas a seguir cuando se tiene gastritis:
Hacer comidas frecuentes, pero de poco volumen, para evitar la excesiva distensión ya que aumenta la secreción ácida.
Evitar irritantes para la mucosa gástrica y que aumenten las secreciones ácidas gástricas como el café, condimentos fuertes (pimienta, chile, salsas para condimentar), alcohol, alimentos cítricos (jugo de naranja, limón, piña, fresas).
Sustituir el café, el descafeinado y el té (estimulan la secreción gástrica), por achicoria, malta o infusiones suaves (romero, salvia, manzanilla, etc.).
No ingerir comidas abundantes, pesadas o copiosas. Comer lentamente y masticar bien.
Evitar tomar alimentos grasos a la vez, procurando que no formen parte de la misma comida: huevo, quesos, frutos secos…
No comer alimentos sólidos o líquidos justo antes de ir a la cama, y dejar pasar al menos dos horas.
Tratar de no consumir alimentos muy grasos o técnicas culinarias como fritos, rebozados… pues retardan el proceso de vaciamiento gástrico y aumentan la secreción de ácido en el estómago, decántese por cocciones como cocido o hervido, vapor, escalfado, rehogado, plancha, horno, papillote…
En procesos agudos no incluir temporalmente alimentos ricos en fibra (verduras y legumbres cocinadas enteras, cereales integrales, frutos secos y frutas secas).
En procesos agudos suprimir los lácteos, ya que hay que recordar que el calcio y las proteínas lácteas estimulan la secreción de ácido.
Evitar alimentos muy salados o en escabeche por su acción irritativa al estomago.
No tomar bebidas con gas
No consumir cantidades excesivas de azúcar
Evitar los alimentos muy calientes o muy fríos ya que provocan irritación
En algunas personas que padecen acidez los derivados del tomate (salsas) y el zumo de cítricos pueden causarles molestias (comprobar tolerancia)
Sería aconsejable levantar la cabecera de la cama unos 15-20 cm, para permitir que la gravedad mantenga el contenido del estómago en su interior.
A continuación te mostramos una tabla con una serie de alimentos de mejor y peor tolerancia, a tener en cuenta en procesos agudos .
ALIMENTOS PERMITIDOS
ALIMENTOS PERMITIDOS
ALIMENTOS DESACONSEJADOS
CARNE, PESCADO, HUEVOS Y DERIVADOS
Se recomienda consumir la carne poco grasa
El pescado blanco (preferiblemente) y azul, cocinar con poca grasa.
El huevo se digiere mejor revuelto, en forma de tortilla, escalfados o pasados por agua.
Como fiambre se recomienda el de pollo o el de pavo, jamón cocido
Carnes grasas u embutidos grasos
Carnes fibrosas según tolerancia, como el conejo
Carnes muy condimentadas
Se recomienda no consumir huevo duro (según tolerancia)
Evitar los pescados en escabeche o en salazón
LECHE Y DERIVADOS
Preferible leche semidesnatada o desnatada, yogur natural, quesos poco fermentados; según tolerancia. Los lácteos sin lactosa se suelen digerir o tolerar mejor
Leche entera (puede tomarse según tolerancia), condensada, quesos fuertes y muy grasos, lácteos con nata (tipo yogurt griego) derivados lácteos (flanes, natillas…) y sobre todo los que lleven chocolate
En procesos agudos: Evitar los lácteos, ya que hay que recordar que el calcio y las proteínas lácteas estimulan la secreción de ácido.
CEREALES
Cereales de desayunos no integrales, azucarados o con miel según tolerancia individual. Arroces, pastas y patatas
Pan fresco recién horneado, cereales integrales tipo muesli, galletas rellenas y chocolate
LEGUMBRES
Cocidas enteras y con ingredientes grasos como tocino, chorizo, morcilla…según tolerancia individual
VERDURAS Y HORTALIZAS
Según tolerancia. En forma de purés mejora su digestibilidad
Evitar las verduras flatulentas (col, coliflor, repollo, coles de Bruselas, alcachofas, cebolla, pimiento crudo y pepino) pero según tolerancia individual
Tomate puede producir pirosis
FRUTAS
Se recomienda en compota, purés, asadas, batidas o si se consumen enteras mejor elegirlas muy maduras
Evitar la fruta muy verde, ácida, en almíbar, desecadas y confitadas
Zumo de naranja o de uva pueden producir pirosis
BEBIDAS
Agua, caldos o infusiones suaves, zumos (evitando los ácidos) y bebidas refrescantes no azucaradas
Bebidas que irritan la mucosa y aumentan la acidez: Café, descafeinado, té, bebidas excitantes (cola, guaraná,…), bebidas con gas, bebidas con chocolate y alcohólicas.
GRASAS
Aceite de oliva y semillas (girasol, maíz, soja,…). La grasa en crudo se tolera mejor
Cocciones que requieran poca grasa, como horno, vapor, hervidos, rehogados con poco aceite,…
Nata, manteca, tocino, sebo…
Evitar fritos, empanados, rebozados, y platos muy oleosos
OTROS PRODUCTOS
Extractos para sopas en cubitos, caldos concentrados, miel, fritos grasos, pastelería, repostería, chocolate, frutos secos, salsas picantes, helados y sorbetes. Los contrastes de temperatura irritan la mucosa digestiva

Artículo especializado
Operación de Apendicitis
¿Te preocupa no saber identificar un posible caso de apendicitis en tu hijo? Te vamos a dar unas pautas orientativas. El dolor abdominal agudo es uno de los motivos que con más frecuencia origina consultas en los Servicios de Urgencias Pediátricas todos los días, y precisamente la apendicitis es la enfermedad quirúrgica más frecuente en los niños con dolor abdominal.
La apendicitis aguda es la inflamación aguda del apéndice vermiforme (una prolongación en forma de fondo de saco situada en el margen derecho del colon). Es un divertículo de función desconocida, aunque la presencia de tejido linfoide (inmunitario) en su anatomía sugiere que ejerce un papel en el sistema inmune o de defensa.
¿Hay diferentes grados?
Los grados de la enfermedad se clasifican del siguiente modo:
Apendicitis leve: es la apendicitis aguda inflamada en ausencia de perforación, gangrena o absceso (infección encapsulada).
Apendicitis moderada: es la apendicitis aguda inflamada con gangrena, perforación o con presencia de absceso periapendicular (colección purulenta encapsulada). También incluye aquellas apendicitis con abundante líquido libre seroso-purulento en la cavidad abdominal.
Apendicitis grave: es el denominado plastrón apendicular (una especie de masa de tejidos abdominales adheridos) o la peritonitis apendicular (infección generalizada de la cavidad abdominal).
Causas y factores de riesgo
La causa fundamental de la apendicitis aguda es la obstrucción de su luz apendicular. Ésta puede ser provocada por un fecalito-apendicolito (“piedra” de heces), un parásito o un cuerpo extraño ingerido . Ello ocasiona un aumento de la secreción mucoide en su interior, aumento de la presión intraluminal y la consiguiente distensión de su pared, provocándose con ello que se inhiba el drenaje venoso primero, y después el arterial, apareciendo entonces isquemia (falta de oxígeno) y proliferación secundaria bacteriana. Puede llegar a la perforación.
Algunos factores de riesgo para padecer apendicitis son los siguientes:
Historia familiar de apendicitis.
Género masculino.
Edad entre 10-30 años.
Dieta pobre en fibra.
Consumo abundante de hidratos de carbono refinados.
Infección parasitaria tipo amebiasis.
Signos y síntomas de la apendicitis
Los más típicos son.
Dolor abdominal: suele ser el primer síntoma. Se trata de un dolor continuo y moderado, que aumenta progresivamente de intensidad, localizado en un primer momento alrededor del ombligo y que después se desplaza y localiza en el margen inferior derecho abdominal. El dolor empeora con la tos o al saltar. El peristaltismo (los ruidos intestinales) está disminuido. A la palpación abdominal suele haber una reacción de defensa involuntaria en el paciente, con dolor de rebote (por ejemplo, al saltar).
La anorexia (pérdida de apetito) y los vómitos suelen aparecer después del inicio del dolor abdominal. Los vómitos no suelen ser numerosos e, incluso, puede ser que no se presenten.
Fiebre: en las fases tempranas, se puede estar afebril o con febrícula (temperatura de 37’5ºC). La fiebre elevada sugiere posibilidad de perforación o de complicación.
El niño suele permanecer inmóvil y en postura antiálgica (en aquella postura que siente menos dolor). Al andar, lo hacen despacio e inclinados hacia el lado derecho.
Cabe destacar que los síntomas típicos sólo se presentan en un tercio de los casos y, especialmente, en niños más mayores. En menores de tres años, la presentación clínica, la mayoría de veces, es atípica, por lo que el diagnóstico frecuentemente es tardío.
Diagnóstico
Requiere de una entrevista médica y un examen clínico muy cuidadosos y meticulosos. En los casos de presentación atípica puede ser conveniente solicitar exámenes de laboratorio y de imagen para apoyar el diagnóstico.
Analítica de sangre: evidencia signos de activación leucocitaria (células de defensa) y de inflamación (por ejemplo, PCR -proteína C reactiva-).
Rx simple de abdomen: suele ser normal. En un 10% de los casos permite visualizar una imagen radiopaca compatible con un apendicolito (“piedra” que obstruye el apéndice).
Ecografía abdominal: es la prueba de imagen de elección cuando el estudio clínico es dudoso.
TAC (tomografía axial computerizada): provoca irradiación del paciente y un coste más elevado, por lo que se reserva para casos de duda diagnóstica después de la ecografía.
El diagnóstico diferencial se realizará con patologías, también de localización abdominal, como las siguientes.
Gastroenteritis aguda: en esta patología, el vómito precede al dolor abdominal, que se presenta como un cólico intermitente y que se acompaña de diarrea. El dolor abdominal cede momentáneamente cuando se emiten las deposiciones.
Estreñimiento crónico: si existe duda de la existencia de una posible apendicitis no debe administrarse ningún enema laxante.
Adenitis mesentérica: cuadro clínico en el que se produce una inflamación de los ganglios linfáticos abdominales, generalmente reactiva a una infección viral. En ella, al dolor abdominal le precede un cuadro viral respiratorio y éste no es localizado, sino difuso.
Patología ginecológica (torsión de ovario, quistes, ovulaciones dolorosas, enfermedad inflamatoria pélvica, endometriosis, abortos, embarazos…): ante la duda diagnóstica debe practicarse una ecografía pélvica.
Tratamiento
En un primer momento se aplicarán medidas de apoyo que mejoren el estado general del paciente, lo que se conseguirá mediante la administración de líquidos endovenosos adecuados al nivel de deshidratación, así como tratamiento para controlar el dolor, y tratamiento antibiótico .
El tratamiento definitivo es quirúrgico. El abordaje quirúrgico para la extirpación del apéndice enfermo (intervención denominada apendicectomía) puede realizarse por vía abierta (laparotomía, accediendo directamente a la cavidad abdominal tras su apertura) o por vía laparoscopia. El tipo de operación a realizar será elección del cirujano según cada caso. No se han evidenciado diferencias en el riesgo de complicaciones entre ambos procedimientos. No se recomienda la colocación de drenajes peritoneales postquirúrgicos. Se podrá proceder a la reintroducción de la alimentación por vía oral una vez los efectos de la anestesia se hayan resuelto.
En la actualidad, el uso de antibióticos como tratamiento único de la apendicitis no se recomienda.
¿Puede haber complicaciones?
Algunas de las complicaciones postoperatorias posibles pueden ser la aparición de un absceso intraabdominal o la infección de la herida quirúrgica , que serán tratados con la pauta antibiótica conveniente a cada caso. Otro ejemplo serían las obstrucciones intestinales, que requerirán también de un tratamiento quirúrgico.
No tiene por qué quedar ninguna secuela y la mortalidad derivada de esta enfermedad, afortunadamente, es casi inexistente en nuestro medio en la actualidad.

Artículo especializado
Aneurisma: Qué Debes Saber
La Sociedad Internacional de Cirugía Vascular define el aneurisma como “una dilatación permanente y localizada de una arteria que tenga, al menos, un 50% de aumento en el diámetro, comparado con el diámetro normal de la arteria en cuestión”.
¿Qué son, cómo son y por qué se producen?
Tras leer esta definición podemos concluir que los aneurismas son dilataciones anormales (patológicas) de un segmento de un vaso sanguíneo (arteria). Suelen aparecer en zonas de debilidad de la pared arterial, lo que conlleva a que una vez aparecen son irreversibles y, en muchos casos, tienden a crecer.
El tamaño de los aneurismas es muy variable, pueden ser de milímetros a varios centímetros. El riesgo de los aneurismas es que pueden romperse provocando con ello una hemorragia , en ocasiones, muy grave y con peligro vital para el paciente.
Se desconoce la causa de los aneurismas, si bien se contemplan factores genéticos en su origen y también factores que favorecen su desarrollo como la hipertensión arterial, la ateroesclerosis, el tabaquismo o la hipercolesterolemia.
Tipos de aneurismas
Los aneurismas se pueden clasificar en función de su anatomía y/ o de su origen.
En relación a su anatomía, encontramos varios tipos de aneurismas:
Aneurisma sacular: es el tipo de aneurisma más frecuente. Está formado por todos los componentes de la pared arterial. La arteria se dilata en forma de saco, afectando a solo una parte del perímetro arterial.
Aneurisma fusiforme: la arteria se dilata en forma de huso alrededor de todo su perímetro.
Aneurismas disecante: en esta forma hay una disección de la pared a lo largo de la arteria, de manera que el vaso presenta dos paredes, una externa y una interna, y dos lúmenes, uno falso, el espacio de disección entre ambas paredes, y el lumen verdadero. La disección se produce generalmente en el tercio externo de la túnica media, de modo que la capa externa es más delgada que la interna.
En la aorta, donde el aneurisma disecante es más frecuente, casi siempre existe una fisura transversal de la capa interna, a través de la cual se comunican los dos lúmenes.
Aneurisma falso o pseudoaneurisma: en realidad, no hay una dilatación de la pared arterial, sino que hay una zona dilatada formada por tejido de reparición tras una causa como un traumatismo o una infección. Se produce como consecuencia de una lesión de la pared arterial que provoca una hemorragia que queda contenida por la capa más externa de la arteria, mientras que, en el aneurisma verdadero se preservan las tres capas de la pared del vaso. Puede aparecer en cualquier arteria.
Atendiendo a su origen podemos encontrar aneurismas por alteraciones degenerativas, por defectos arteriales (displasia), causas infecciosas o inflamatorias.
¿Dónde se localizan?
Los aneurismas se pueden localizar en cualquier arteria del organismo. Los más frecuentes son:
En partes de la aorta: aneurisma de aorta. Los aneurismas aórticos pueden producirse en la zona debajo del estómago (aneurisma abdominal) o en el pecho (aneurisma torácico).
En el corazón : ventrículo izquierdo.
En el cerebro: aneurisma cerebral.
En otros órganos como el bazo (aneurisma de arteria esplénica), riñones (arteria renal), rodilla (arteria poplítea), intestino (aneurisma de la arteria mesentérica).
¿Cuáles son los síntomas? ¿Por qué pueden ser graves?
Los síntomas dependen del tipo de aneurisma y de su localización anatómica. Si el aneurisma no sufre ninguna complicación en gran parte de los casos es asintomático y, por tanto, no detectable excepto que se encuentre en alguna prueba radiológica de forma casual.
Pueden aparecer síntomas por compresión de vasos y órganos vecinos, por ejemplo, cefalea en aneurisma cerebral, presión torácica o dolor irradiado a la espalda en aneurisma de aorta.
El aneurisma es una zona debilitada de un vaso. Por tanto, es posible la ruptura del mismo. Se trata de la complicación más grave y que puede dar lugar a una hemorragia en el territorio anatómico irrigado por la arterial.
La hemorragia puede ser desde leve a masiva con riesgo de muerte en este caso. Si se trata de un aneurisma de aorta, por ejemplo, puede causar una gran hemorragia con rapidez con riesgo vital. En el cerebro puede dar lugar a una hemorragia de mayor o menor cuantía y en función de la zona cerebral afectada puede dejar secuelas importantes.
La ruptura de un aneurisma también puede producirse paulatinamente, a través de microrupturas que pueden llevar a la formación de una fístula ( comunicación vascular) a órganos vecinos.
También en la zona de los aneurismas pueden aparecer trombosis, dado que es una zona de acúmulo y remanso de la sangre.
¿Cómo se diagnostica?
En gran parte de los casos se trata de un hallazgo casual en el curso de una exploración radiológica que evidencia la presencia del aneurisma.
El diagnóstico se basa en la detección de la lesión mediante técnicas de radiodiagnóstico:
Ecografía : es una técnica rápida, fiable e inocua. Es la técnica estándar de detección y la mejor técnica de seguimiento periódico. La ecocardiografía bidimensional, y en especial transesofágica, evalúa la aorta ascendente proximal y la aorta torácica descendente, y la ecografía abdominal evalúa la aorta abdominal. Además, puede emplearse para examinar a enfermos con riesgo de aneurisma aórtico, como aquellos que tienen hermanos afectados, aterosclerosis periférica, o aneurismas de las arterias periféricas.
TAC Y RMN: se trata de dos pruebas muy resolutivas, que además tienen la ventaja de no ser invasivas. Indican la localización y el tamaño. El TAC es importante previo a la cirugía.
Aortografía/Angiografía: método que evalúa con más detalle el aneurisma y su extensión. Es la más precisa de todas las técnicas y está indicada en pacientes con aneurisma candidatos a la cirugía.
¿Cómo se tratan?
El tratamiento de los aneurismas depende de varios factores: tamaño, ubicación del aneurisma y estado de salud del paciente.
No existe tratamiento farmacológico eficaz para los aneurismas. El tratamiento es conservador : vigilancia médica en caso de aneurismas pequeños, bajo riesgo de sangrado, no accesibles; o mediante técnicas intervencionistas: técnicas quirúrgicas o de embolización que permiten eliminar el aneurisma.
En el caso concreto del aneurisma de aorta se suele indicar cirugía en aneurismas mayores de 5 cm (riesgo de sangrado o que crezca más de 1 cm al año. Se puede realizar cirugía de resección del aneurisma (eliminar el segmento de arteria debilitada) y sustituir por un injerto sintético. Otra opción es la colocación de una endoprótesis, es decir, introducir en el interior de la arteria una prótesis para reforzar la zona.
En los aneurismas cerebrales las opciones incluyen:
Eliminación del aneurisma mediante cirugía abierta y colocación de un clip que excluye el saco aneurismático.
Tratamiento endovascular: embolización del aneurisma mediante coils. Son pequeñas espirales de metal blando dentro del aneurisma, donde ayudan a obstruir el flujo de sangre y previenen la ruptura del aneurisma.

Artículo especializado
Qué Debes Saber Sobre la Colonoscopia
Ante una colonoscopia es normal que nos asalten algunas dudas, tanto sobre la intervención como sobre la preparación previa, en cuanto a dieta, que debe seguirse. Antes de nada, es conveniente recordar que la colonoscopia es una prueba médica segura y eficaz para examinar el revestimiento del colon y el recto, y tratar enfermedades del intestino grueso (colon). Para afrontar la prueba con la máxima tranquilidad, es importante que sigas las instrucciones y recomendaciones de tu médico. Aquí te explicamos en qué consiste, por qué suele solicitarse y cómo puedes prepararte.
Cómo se realiza
La prueba se realiza por medio del colonoscopio, instrumento tubular largo y flexible de 1 cm de diámetro y entre 122 y 183 cm de largo. Dispone de una luz y una pequeña cámara de video en su extremo cuya imagen se ve a través de un monitor. El colonoscopio se introduce por el orificio anal y se puede hacer avanzar por todo el colon para explorarlo, realizar biopsias y extirpar posibles pólipos.
La mayoría de las colonoscopias las efectúa un gastroenterólogo (médico especialista en enfermedades digestivas) de manera ambulatoria con un mínimo de incomodidad y molestias.
Motivos para realizar una colonoscopia
Los motivos más frecuentes por los que se puede solicitar una colonoscopia son:
Como prueba de cribado del cáncer de colon .
Especialmente en aquellas personas con antecedentes familiares de un cáncer de colon o en mayores de 50 años.
Como estudio de episodios de sangrados por el recto (rectorragias) o tras la aparición de sangre en las heces.
Para estudiar una diarrea crónica.
En casos de anemia ferropénica (por falta de hierro) cuando se sospecha que se debe a un sangrado crónico por el colon.
En casos de pérdida de peso inexplicada y brusca que pueda hacer sospechar de un cáncer de colon.
Para diagnosticar y controlar una enfermedad inflamatoria intestinal como la enfermedad de Crohn o la colitis ulcerosa .
En el estudio del dolor abdominal crónico.
Cómo prepararse para una colonoscopia
Para realizar una colonoscopia es necesario que el intestino esté bien limpio de restos fecales. Para ello, el médico recetará una solución laxante fuerte que ayudará a vaciar los intestinos antes del procedimiento. Además de la solución de preparación, hay otras medidas alimentarias que se deben seguir los días previos a la intervención. A continuación, te damos más detalles.
La dieta tres o cuatro días antes de la colonoscopia
Se debe comenzar una dieta baja en residuos por lo menos unos cuantos días antes de la colonoscopia. Los alimentos bajos en residuos minimizan los desechos sólidos que permanecen en el colon. Cuanto más nos vayamos acercando al día de la intervención más restrictiva tiene que ser la ingesta de alimentos con residuo.
Alimentos a evitar: ensaladas, verduras, legumbres, fruta, patatas (fritas o guisadas), carnes y pescados en salsa, embutidos, bollería, grasas, bebidas con gas, lácteos enteros, quesos grasos, productos integrales, chocolate, pasteles y frutos secos.
Alimentos permitidos: leche y yogur natural desnatados, queso fresco, pan blanco o tostado (no integral), galletas sencillas (no integrales), caldos o consomés sin verduras, arroz y pastas no integrales, carnes y pescados blancos a la plancha o cocidos, patatas hervidas (en puré o cocidas sin piel), membrillo, melocotón en almíbar, manzana o pera cocida o asada (sin piel), zumos, bebidas sin gas, café, té e infusiones ligeras.
La dieta el día antes
El día antes de la intervención la dieta cambia. El facultativo receta unas preparaciones en forma de soluciones laxativas para ayudar a la limpieza del colon. Se limita la ingesta de alimentos sólidos al menos unas tres o cuatro horas antes de la limpieza intestinal. Al tomar la solución de preparación, se deberá seguir una dieta de líquidos claros para asegurar que el colon esté completamente limpio en el momento de la colonoscopia. No se podrá consumir ningún alimento sólido a partir de este momento. En cuanto a los líquidos claros, no tienen que ser transparentes, pero deben evitarse líquidos rojos o morados, ya que pueden confundirse equivocadamente con sangre durante la colonoscopia. También debe evitarse el alcohol y los líquidos claros que contienen pulpa.
Al tomar la solución de preparación para la colonoscopia, el cuerpo puede perder mucho líquido, ocasionando una deshidratación. Es importante que se beban líquidos claros durante todo el proceso de preparación para mantener el cuerpo bien hidratado.
Los líquidos claros aceptables incluyen:
Agua.
Hielo.
Caldos claros, como de pollo o carne.
Jugo de fruta sin pulpa.
Té o café (sin leche ni cremas).
Gelatina de frutas (excepto roja o morada).
La dieta el día de la colonoscopia
El día de la colonoscopia se deben dejar de tomar líquidos claros unas cuatro horas antes de la prueba, excepto la mínima cantidad de agua para la toma de la última solución correspondiente que haiga pautado el especialista.
La duración de la prueba depende de las manifestaciones que se vayan produciendo, pero generalmente no suele durar más de 60 minutos. La prueba se realiza habitualmente con sedación, por este motivo, el médico indicará durante cuánto tiempo no se debe conducir ni manejar maquinaria peligrosa. Salvo que se indique algo diferente, después se puede realizar vida normal siguiendo una dieta habitual. También será conveniente que se beba suficiente líquido, al menos un litro de agua durante el resto del día de la intervención para compensar la deshidratación del día.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Embolia
¿Qué es la embolia?
La embolia es la obstrucción de un vaso sanguíneo por un trombo que se ha formado en otra parte del organismo , dando lugar a una falta de riesgo de la zona afectada. Las embolias pueden ser grasas, en este caso son secundarias a fracturas de huesos largos de gran tamaño, como puede ser el fémur, embolias de líquido amniótico como complicación del parto y, embolia ateromatosa, que es la más frecuente y se produce cuando una placa de ateroma se desprende dando lugar a una obstrucción en otra zona.
Tipos de embolia
Los tipos de embolia se pueden clasificar:
Según el lugar donde se produce: embolia arterial o venosa, conforme afecte a una arteria o una vena.
Según el órgano que afecte: embolia cerebral, embolia arterial cardiaca, o embolismo pulmonar.
Según la causa: embolia grasa, embolia de líquido amniótico o embolia ateromatosa.
Causas de la embolia
La causa de la embolia es la obstrucción de la vena o la arteria por un coágulo de sangre, una placa de ateroma u otros factores. Esta causa no se genera en la zona que se obstruye, sino en otra localización del cuerpo y, a través del torrente sanguíneo, se desplaza hasta obstruir una determinada zona.
Síntomas de la embolia
El síntoma de la embolia, cuando esta es arterial, son los derivados de la falta de riego sanguíneo que se produce en la zona. En las embolias cerebrales se producen los ictus con afectación diferente según la zona dañada, pero, en general, con una hemiparesia.
En el caso de embolias en una extremidad, se produce una cianosis (coloración azulada) de la zona afecta con un dolor intenso, que precisa retirar el émbolo lo antes posible para recuperar el riego sanguíneo y de esta forma recuperar la extremidad.
En los casos de embolias en arterias cardiacas, da lugar a un infarto de miocardio .
En las embolias pulmonares se produce una alteración en el riego sanguíneo pulmonar , lo que provoca una fatiga intensa y dolor en la zona torácica.
Las embolias venosas profundas producen un aumento de tamaño, enrojecimiento, dolor y presencia de un cordón venoso en la zona afectada.
Tratamiento de la embolia
El tratamiento de la embolia es la retirada o lisis del coágulo, para restituir el flujo sanguíneo necesario .
Se administran sustancias trombolíticas como la estreptoquinasa. También se puede realizar una embolectomía, extracción del coágulo por medio de una sonda que se introduce en la arteria afectada, tratando de disolver o extraer el émbolo. Además, se puede situar en la arteria un stent mediante una sonda. En algunos casos puede ser necesario realizar un by-pass, que es una técnica quirúrgica que realiza un nuevo recorrido para evitar la zona obstruida.
Como tratamiento preventivo posterior, puede ser conveniente el uso de tratamientos anticoagulantes o de fármacos que evitan la agregación plaquetaria, como es el caso del ácido acetilsalicílico a bajas dosis.
Pruebas complementarias de la embolia
Entre las pruebas complementarias a realizar se encuentran las pruebas de imagen de la zona afectada mediante TAC o angiografía , también se puede realizar eco-doppler.
Entre las pruebas analíticas está el dímero D, estudio del factor VIII y estudios de activación del plasminógeno.
Factores desencadenantes de la embolia
El factor desencadenante de la embolia es un coágulo de sangre o una embolia grasa o ateromatosa que obstruye una arteria .
Factores de riesgo de la embolia
Son factores de riesgo para una embolia la fibrilación auricular, la hipercoagulabilidad sanguínea (aumento del número de plaquetas), el parto en los casos de embolias por líquido amniótico y las fracturas de huesos largos como el fémur o húmero.
Complicaciones de la embolia
Las complicaciones de la embolia son el daño que se puede producir en la zona afectada por la falta de riego , dando lugar a una isquemia que puede concluir en la pérdida de la función del órgano o de una falta de él.
En los casos de embolias cerebrales puede quedar una hemiparesia, una afasia (alteración en el habla), en las embolias de arterias cardiacas un infarto de miocardio y, en las extremidades, puede llegar a producirse una gangrena del área afectado.
Prevención de la embolia
El control adecuado del colesterol, de la glucemia y de la hipertensión, junto con el tratamiento anticoagulante y antiagregante plaquetario, son las medidas preventivas más importantes.
Especialidades a las que pertenece
Las embolias son tratadas en la parte quirúrgica por cirugía vascular y, en la parte médica de control de factores de riesgo, por medicina de familia, donde el médico debe realizar un control exhaustivo de los mismos.
Preguntas frecuentes
¿Cuáles son los síntomas de la trombosis cerebral?
Los síntomas de la trombosis cerebral dependen de la zona afectada por la misma. Los más comunes son la hemiparesia de una zona del cuerpo, derecha o izquierda, puede asociarse o no a alteración del habla, lo que se conoce como afasia. En los casos de hemiparesia se suele asociar a desviación de la comisura bucal y dificultad en la movilidad del párpado, en otras ocasiones, si la afectación es a otro nivel, se puede producir alteración al tragar, lo que da lugar a atragantamientos frecuentes del paciente y, puede aparecer también, en forma de vértigo mantenido.
¿Qué diferencia hay entre un ictus y un derrame cerebral?
Realmente no hay diferencia entre ambas, es una forma más científica o más vulgar de denominar el daño neurológico a nivel cerebral, que se produce por una rotura de un vaso en cuyo caso se conoce como ictus o derrame hemorrágico o bien por obstrucción de un vaso conociéndose entonces como ictus por embolia .
¿Qué es lo que provoca una trombosis?
La trombosis se provoca por el cierre u obstrucción de una arteria o vena. Las causas más frecuentes son las placas de ateromas, seguida de coágulos de sangre que se producen en la mayoría de los casos como consecuencia de una fibrilación auricular.
¿Cuáles son los tipos de embolia?
Los tipos de embolia dependen de la causa del émbolo que lo produce.
Émbolos grasos cuando se forma por grasa, émbolos por coágulos sanguíneos o embolia de líquido amniótico .
¿Qué es un coma inducido y para qué sirve?
El coma inducido es la situación en la cual se procede a sedar de forma profunda al paciente , con el fin de reducir el consumo de oxígeno y otras sustancias por parte del cuerpo, permitiendo que el cerebro y el resto del organismo tengan una mejor recuperación.
Se usa en especial en los casos de traumatismos cerebrales, para que haya un menor consumo de oxígeno por parte del cerebro y este tenga una menor inflamación como respuesta al trauma, permitiendo una recuperación óptima del paciente.
Enfermedad
Flebitis
¿Qué es la flebitis?
La flebitis es la inflamación de las paredes de una vena , ya sea superficial o profunda. Dicha inflamación puede llevar asociada la formación de un coágulo en dicha zona.
Tipos de flebitis
Los tipos de flebitis son:
Flebitis superficial: es la que se forma en las venas superficiales de las piernas, es poco peligrosa, y se ve fácilmente con un enrojecimiento y aumento de calor de la zona inflamada.
Flebitis profunda: es la que afecta a las venas más profundas, tienen mayor riesgo para el paciente, suele precisar tratamiento anticoagulante para evitar que los coágulos profundos puedan desplazarse a otras zonas.
Causas de la flebitis
La causa de la flebitis puede ser la inmovilización, las venas dilatadas previamente, y las inyecciones intravenosas de ciertas sustancias, en especial, los antibióticos.
Síntomas de la flebitis
Los síntomas principales de la flebitis son dolor localizado, inflamación, enrojecimiento y, en el caso de las flebitis profundas, puede acompañarse de celulitis e incluso fiebre.
Tratamiento de la flebitis
El tratamiento de la flebitis es a base de analgésicos, antinflamatorios y ácido acetilsalicílico .
En flebitis profundas, puede ser necesario además un tratamiento anticoagulante, con heparina de bajo peso molecular, seguido del uso de fármacos anticoagulantes durante los seis meses posteriores.
Pruebas complementarias de la flebitis
Las pruebas complementarias de la flebitis, además de pruebas analíticas para el control de la coagulación , son pruebas de imagen como el eco-doppler y la ecografía, también se pueden realizar pletismografías para ver el flujo sanguíneo.
Factores desencadenantes de la flebitis
Son factores desencadenantes de la flebitis todos aquellos procesos que dan lugar a la inmovilización del paciente , ya sea por cirugías o por traumatismos en los miembros inferiores.
También se pueden producir en las extremidades superiores en caso de tratamientos con sustancias intravenosas, que pueden dañar las venas. Es especialmente importante en los casos de uso de antibióticos.
Factores de riesgo de la flebitis
El principal factor de riesgo de la flebitis es la inmovilidad, otros factores de riesgo será la presencia de venas varicosas, el embarazo, el consumo de anticonceptivos y el sobrepeso.
Complicaciones de la flebitis
Las complicaciones de la flebitis son la trombosis secundaria sobre la zona afectada, el hecho de que un trombo sobre una zona de flebitis puede desplazarse dando lugar a una embolia pulmonar y, por último, el síndrome postflebítico que es la inflamación y dolor permanente tras un episodio de flebitis aguda.
Prevención de la flebitis
La prevención de la flebitis es evitar la inmovilidad, de forma que aquellas personas que vayan a realizar viajes largos de avión o de coche deben moverse tras 2 o 3 horas de permanecer sentado, debiendo beber abundante agua para prevenir la deshidratación y no usar ropa ajustada durante el viaje, ya que puede impedir el movimiento sanguíneo de forma adecuada. En las personas hospitalizadas es necesario promover la movilización precoz para evitar esta complicación.
Especialidades a las que pertenece
La especialidad a la que pertenece es la cirugía vascular y, el nivel preventivo, puede ser labor tanto de las enfermeras en ámbito hospitalario, que deben evitar la inmovilidad del paciente, como de las recomendaciones preventivas por parte de todo el personal de atención primaria que deben dar las normas oportunas para los viajes largos a sus pacientes.
Preguntas frecuentes
¿Qué es la flebitis mecánica?
La flebitis mecánica es la producida por el uso de un catéter endovenoso. Muchas son las causas que pueden dar lugar a este proceso, unas son dependientes de ciertos medicamentos como son los antibióticos, especialmente abrasivos para las venas y, en otras ocasiones, el hecho de manipular una vía o que esta esté mal fijada puede dar ocasionar una flebitis.
¿Qué es la flebotrombosis?
La flebotrombosis o tromboflebitis es una zona de inflamación de la vena. Sobre esta zona inflamada se produce un trombo venoso por la formación de un coágulo sanguíneo, lo que interrumpe el retorno venoso, haciendo que la zona duela, se ponga roja y se inflame . Secundariamente se puede infectar y producir una celulitis. Las tromboflebitis profundas tienen como efecto secundario la posibilidad de dar lugar a una trombosis pulmonar.
¿Qué hacer para mejorar la insuficiencia venosa?
La mejora de la insuficiencia venosa puede realizarse evitando estar de pie durante mucho tiempo, en los casos de profesiones en que esto es necesario, se pueden usar medias de compresión. También es bueno realizar ejercicios poniéndose de puntillas y de talones de forma reiterada, esto facilita que la sangre se mueva por las contracciones musculares, no quedando en las zonas inferiores y evitando la formación de las varices.
Tampoco es bueno permanecer sentado durante mucho tiempo, esto también produce un estasis venoso que favorece las varices.
Los múltiples embarazos también facilitan la aparición de varices.
No obstante, una parte de la producción de la insuficiencia venosa, es genética. Esta parte no puede ser controlada por el paciente, aunque las anteriores recomendaciones hacen que el proceso de insuficiencia venosa sea menor.
¿Por qué se forman coágulos en la sangre?
Los coágulos en la sangre se forman para evitar las hemorragias. Cuando nos realizamos una herida y esta sangra, se forma un coágulo que evita que la herida siga sangrando.
Los coágulos patológicos se pueden producir porque la sangre se aglutina al pasar por una zona parcialmente obstruida, pero también puede producirse en zonas de vasos con placas ateromatosas o zonas con inflamación de los vasos.
¿Qué secuelas deja una embolia pulmonar?
La embolia pulmonar es la obstrucción de una arteria pulmonar secundaria a una tromboflebitis profunda.
Los síntomas principales son la disnea y la disminución de la oxigenación pulmonar.
Como secuela de una embolia pulmonar se puede producir un daño o infarto pulmonar, y esta zona del pulmón deja de realizar su acción de intercambio gaseoso de forma adecuada. Pese a ello, en la mayoría de ocasiones, no se producen secuelas tras una embolia pulmonar.
Enfermedad
Angioma
¿Qué es un angioma?
Un angioma es la proliferación o acumulación de los vasos sanguíneos . En la piel, suele darse en los capilares más finos, se conocen como angiomas planos y se dan especialmente en la cara y el cuello. Aparecen generalmente en el momento del nacimiento o en el primer año de vida, en caso de hemangiomas que afectan a órganos profundos suelen darse a partir de arteriolas de un calibre mayor que los capilares dérmicos.
Tipos de angioma
Existen diversos tipos de angioma:
Angioma cavernoso: es un angioma más profundo, con un aspecto más azulado y el tejido donde se concentra tiene una apariencia esponjosa.
Angioma mancha vino de oporto: es un angioma plano que se encuentra en la cara, está formado por capilares dilatados. Se asocia al síndrome de Sturge-Weber y pueden ser de tamaños variados, desde muy pequeños hasta ocupar la mitad del cuerpo.
Angioma flammeus, también conocido como mancha salmón y como pico de la cigüeña: es una mancha que aparece en los recién nacidos, es hereditaria y se presenta en la nuca o en la zona media frontal. Cuando se sitúa en la zona frontal suele desaparecer por sí misma, en el caso de la nuca suele mantenerse.
Angioma fresa: aumento de los vasos sanguíneos que se producen en la superficie de la piel, se presentan en la cara o en el cuello.
Causas de un angioma
La causa del angioma es la proliferación vascular de vasos pequeños de la dermis y de las arteriolas en el resto de órganos. En ambos casos da lugar a una masa de vasos que es el angioma .
Síntomas de los angiomas
El síntoma principal del angioma es el aspecto que da en la piel, con una mancha más rojiza o azulada , en los casos de angiomas en órganos internos se debe valorar si hay alteración en el normal funcionamiento del órgano, esta es la causa de tratarlo para lograr su desaparición.
Otros síntomas se pueden presentar por las complicaciones en los mismos, como la ulceración o el sangrado y en algunos casos también se pueden infectar.
Tratamiento de un angioma
El tratamiento de un angioma puede realizarse mediante láser, tratando de quemar la zona, eliminando la proliferación vascular y también se puede tratar inyectando corticoides. En la mayoría de casos, no se trata, ya que suele disminuir de forma natural hasta su total desaparición.
Los que aparecen en el nacimiento, llegan a regresar de forma espontánea hasta el 50 % de los casos .
Pruebas complementarias de los angiomas
En pacientes con angiomas planos y superficiales no es necesario ninguna prueba complementaria para estudiarlos .
En pacientes con hemangiomas profundos, es necesario realizar ecografías o TAC para su control y seguimiento.
Factores desencadenantes de angiomas
No se conocen los factores desencadenantes de los angiomas .
Factores de riesgo de angiomas
No se conocen factores de riesgo de angiomas, salvo la edad, ya que son más frecuentes en niños y en el primer año de vida . Los angiomas flammeus suelen ser hereditarios.
Complicaciones de angiomas
Los hemangiomas presentan como complicaciones el sangrado, la ulceración de los mismos y las infecciones . En estos casos se debe acudir a un dermatólogo para valoración.
Prevención de angioma
Los angiomas no son prevenibles.
Especialidades a las que pertenece
La especialidad a la que pertenece el angioma es dermatología, aunque los angiomas que pueden afectar a otros órganos como los angiomas renales, pertenecen a urología y los angiomas hepáticos a digestivo.
Preguntas frecuentes
¿
Qué es el epitelioma basocelular ?
El epitelioma basocelular es una lesión maligna que se desarrolla a partir de la capa de células basales de la piel y que se puede presentar en cualquier parte del cuerpo, pero sobre todo en zonas expuestas al sol como la cara y el cuello. Se relaciona con la exposición a la luz ultravioleta. Puede aparecer como un bulto o, por el contrario, como una lesión que no cicatriza. Es una lesión que puede reaparecer aún cuando se quita correctamente y puede ser agresiva localmente. En algunos casos puede ir hacia otros órganos, pero es menos frecuente.
¿Qué es el carcinoma espinocelular ?
El carcinoma espinocelular es una lesión maligna, que parte de la capa queratinocítica de la piel y suele afectar a las zonas expuestas al sol. Se puede iniciar con una placa o una zona enrojecida que se convierte en lesión que no cura. Puede ser hiperqueratósica, ulcerarse e invadir el tejido circundante. No es frecuente que se disemine, pero puede suceder.
¿
Qué es un hemangioma ?
Un hemangioma es una angioma o proliferación vascular, en general, de vasos de pequeño calibre que se desarrollan en forma de masa y que se transparentan a través de la piel, dando un aspecto rojizo o azulado, dependiendo de su profundidad.
¿
Qué es un angioma plano ?
El angioma plano es la proliferación de vasos sanguíneos de pequeño calibre, que no sobreeleva la piel, sino que tiene un aspecto plano. Suele ser superficial y se sitúa preferentemente en la cara o el cuello. Se desarrolla en el primer año de vida del niño o aparece en el nacimiento, y en la mayoría de los casos desaparece sin tratamiento.
¿
Qué es un angioma en el ojo ?
Un angioma en el ojo es una proliferación de vasos sanguíneos que se encuentran situados en este área.
Puede dar lugar a un aumento de la presión intraocular, lo que origina un glaucoma si aumenta de tamaño, y también puede comprimir el nervio óptico.
Los hemangiomas retinianos necesitan tratamiento con láser para no afectar a la visión.

Enfermedad
Trombosis
¿Qué es la trombosis?
La trombosis consiste en la coagulación y formación de un trombo de sangre en el interior de las venas o el corazón. Los trombos son depósitos intravasculares compuestos por fibrina, hematíes, plaquetas y leucocitos. La formación del trombo es la consecuencia del desequilibrio entre los diferentes mecanismos que intervienen en la trombogénesis . Al desprenderse parte del trombo, puede viajar por todo el torrente sanguíneo formando un émbolo.
Es un serio problema de salud pública en España, ya que presenta una mortalidad del 12% aproximadamente, con una alta incidencia de presentación en edades superiores a 65 años. Los esfuerzos están en la prevención, ya que es 100% prevenible .
Tipos de trombosis
Existen diferentes tipos de trombosis:
En relación al nivel de oclusión:
Ocluyente: cuando el vaso queda totalmente obstruido.
Mural: cuando la obstrucción del vaso es parcial.
En relación a la ubicación del trombo:
Trombosis de precipitación: producida principalmente en las arterias y el corazón, se basa en el desprendimiento de las plaquetas.
Trombosis por coagulación: se forma en las venas y es producida por una mezcla de fibrina y plaquetas.
Trombosis hialina: se crea en capilares, producida igualmente por fibrina y plaquetas.
Causas de la trombosis
La trombosis puede ser causada por múltiples factores:
Enlentecimiento del flujo de sangre, la causa más frecuente es la inmovilización del cuerpo.
Lesiones en la pared vascular causadas por heridas.
Aumento de la coagulación sanguínea.
Enfermedades neoplásicas que originan trombos.
Síntomas de la trombosis
Los síntomas de trombosis dependen de su localización, siendo las más frecuentes la trombosis venosa profunda, tromboflebitis y tromboembolismo pulmonar.
Trombosis venosa profunda: se caracteriza por dolor, aumento de volumen o hinchazón en el miembro afectado, acompañado de sensibilidad al tacto y enrojecimiento de la piel.
Tromboembolismo pulmonar: se presenta con dificultad para respirar, taquicardia, dolor torácico, hemoptisis (tos con sangre) e hipotensión arterial.
Tromboflebitis: es una trombosis en una vena superficial, prácticamente presenta los mismos síntomas de la trombosis venosa profunda pero además existe calor, sensibilidad y visualización del trayecto venoso inflamado.
Tratamiento de trombosis
El tratamiento es a base de anticoagulantes, que pueden ser vía oral como la warfarina o acenocumarol, por vía subcutánea, como las heparinas sódicas o heparinas de bajo peso molecular como hibor o clexane, o los nuevos anticoagulantes orales entre los cuales destacan dabigatrán (Pradaxa), rivaroxabán (xarelto), apixaban (eliquis) o edoxaban (lixiana).
La duración del tratamiento varía según la localización, profundidad de la trombosis y la historia clínica del paciente.
Existen otras modalidades terapéuticas como el tratamiento trombolítico o fibrinólisis, dirigida por un catéter hasta el sitio de la trombosis y, por último, el tratamiento quirúrgico, que consiste en la colocación de filtros o embolectomías cuando los trombos son muy grandes o aparecen en sitios complicados.
Pruebas complementarias de la trombosis
Entre las pruebas complementarias de la trombosis destacan:
Ecografía: se realiza sobre la zona en la que se sospecha trombosis, normalmente en miembros inferiores o superiores.
Análisis de sangre: se mide una sustancia denominada DÍMERO D, la cual se encuentra elevada en paciente con trombosis, sobretodo en tromboembolismo pulmonar. También, antes del inicio del tratamiento con anticoagulantes, es importante realizar pruebas de coagulación y en casos en donde se sospeche alteraciones en la coagulación por problemas hereditarios, los marcadores que el especialista considere necesario.
Tomografía computarizada o Resonancia magnética, para visualizar las venas, en ocasiones en 3D, y demostrar si tienen coágulos.
Factores desencadenantes de la trombosis
Los factores desencadenantes suelen ser los siguientes:
Enlentecimiento de la circulación sanguínea.
Daño en el endotelio (capa interna) de los vasos sanguíneos.
Hipercoagulabilidad, es la mayor tendencia a formar coágulos.
Factores de riesgo de la trombosis
Son múltiples los factores de riesgo y, en ocasiones, los pacientes presentan más de uno de ellos:
Trastornos de la coagulación hereditarios, lo que hace que la persona propensa al presentar otro factor de riesgo puede aumentar su incidencia de presentación, en ocasiones por si solas no producen trombosis.
Reposo prolongado, al no ayudar la musculatura a la circulación sanguínea.
Heridas o cirugías asociadas a procesos de cicatrización y activación de los factores de coagulación.
Medicación hormonal, las píldoras anticonceptivas y la terapia de reemplazo hormonal favorecen en el organismo una activación del sistema de la coagulación, que puede propiciar una trombosis.
Obesidad, el aumento del tejido lipídico conduce a un estado pro inflamatorio en el cuerpo con activación del sistema procoagulante, además del aumento de la presión en las venas de pelvis y piernas.
Fumar, la nicotina es una sustancia procoagulante que afecta sobretodo a pacientes que ya tienen algún otro factor de riesgo.
Neoplasias, ciertos tipos de cáncer como el de ovario o vejiga, excretan sustancias procoagulantes que pueden producir trombosis. Del mismo modo, el tratamiento con quimioterapia puede producir riesgo de trombosis.
Insuficiencia cardiaca, el estasis venoso, la función cardiaca y pulmonar limitada hacen que este tipo de pacientes sean más propensos a sufrir trombos a nivel pulmonar.
Enfermedad inflamatoria intestinal, enfermedades como la colitis ulcerosa y la enfermedad de Crohn con componente hereditario, al crear un estado inflamatorio, activan el sistema de coagulación produciendo trombosis sobre todo en el área intestinal y pulmonar.
Edad, se ha evidenciado un aumento significativo de la incidencia de trombosis a partir de los 60 años.
Complicaciones de la trombosis
La complicación con mayor mortalidad es la embolia, esta es la migración del trombo al torrente sanguíneo, pudiendo llegar a los pulmones, cerebro o corazón. Otra complicación muy severa es la sepsis (infección generalizada) que se origina cuando las bacterias colonizan el coágulo y este se transforma en un émbolo circulando por todo el torrente sanguíneo .
Prevención de la trombosis
La trombosis es una enfermedad que se puede evitar si se realizan las siguientes medidas de prevención:
Uso de medias de compresión para acelerar el flujo sanguíneo en los vasos profundos de las extremidades inferiores.
Caminar o realizar ejercicios moderados con las piernas.
No fumar.
Evitar estar sentado por tiempo prolongado, como por ejemplo durante viajes en avión o coche, realizando pequeñas paradas con recorridos para evitar el estasis sanguíneo.
Ingerir la medicación que el médico indique para evitar la hipercoagulabilidad.
Si se tiene reposo en cama, es importante mover las extremidades.
Especialidades a las que pertenece
Las especialidades a las que pertenece la trombosis son angiología y cirugía vascular, también medicina interna y, en ocasiones, hematología.
Preguntas frecuentes
¿Qué produce la trombosis?
La trombosis se produce por un aumento en la tendencia a formar coágulos y estos a su vez pueden migrar a diversas partes del cuerpo.
¿Qué es una tromboflebitis en la pierna?
La tromboflebitis en la pierna es un proceso inflamatorio en una vena superficial que hace que se formen coágulos.
¿Cuál es la vitamina k y para qué sirve?
Es una vitamina soluble que desempeña un papel importante en la coagulación, formación de huesos y prevención de una enfermedad cardiaca. En la coagulación, la vitamina K es fundamental para la síntesis de varios factores de la cascada de la coagulación. Algunos de los medicamentos que se utilizan como anticoagulantes orales, como la warfarina y el acenocumarol, son antagonistas de la vitamina K, por tanto, si se consume, puede haber variabilidad en la dosis respuesta del medicamento.
¿Qué es la tromboflebitis?
La tromboflebitis es un proceso inflamatorio de una vena superficial en la que se produce trombosis a nivel de una o más venas.
¿Qué es el signo de Homans?
Es un signo clínico para el diagnóstico de trombosis venosa profunda y consiste en la aparición de dolor en la pantorrilla cuando se hace dorsiflexión del pie en pacientes con trombosis.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia