Angiología y Cirugía Vascular
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
Tipos de Hemorroides y Cuándo Operarlas
¿Qué son las hemorroides y por qué han tenido que pasarte justamente a ti? Para empezar, y para que no te sientas solo, te diremos que es uno de los problemas sanitarios más comunes entre las personas adultas de mediana edad.
Las hemorroides (también llamadas coloquialmente “almorranas”) son dilataciones venosas localizadas en las paredes del recto y del ano . Las principales causas que promueven su aparición son:
La dieta y las consecuencias que puede tener, como el estreñimiento crónico debido a un consumo pobre de fibra. Los esfuerzos que se producen al defecar aumentan la presión de sangre en los vasos hemorroidales, y esto puede causar la aparición de hemorroides.
Malos o inadecuados hábitos higiénicos , como puede ser permanecer demasiado tiempo sentado en la taza pues aumenta la presión en la zona llamada “cojín anal”.
El sedentarismo o la práctica de determinadas modalidades deportivas, como la equitación o el ciclismo.
Embarazo y parto : se debe a la presión del útero aumentado de tamaño sobre los vasos hemorroidales, añadido al problema frecuente de estreñimiento, causado por la relajación de los músculos pelvianos y de la pared abdominal (a su vez, provocados por acción del aumento de los niveles de la hormona progesterona) que ocurren durante este proceso fisiológico de la vida de la mujer.
Enfermedades como la hipertensión arterial, infecciones anales , abuso de laxantes irritantes, etc.
Predisposición hereditaria.
Tipos, signos y síntomas
Las hemorroides pueden ser internas (están presentes en el canal anal y no pueden verse, llegando a tamaños considerables) o externas (son las que se prolapsan -caen- a través del esfínter anal al defecar y después vuelven a su posición habitual por sí mismas o tras empujarlas uno mismo a través del ano).
Las hemorroides son a menudo asintomáticas, pero otras veces presentan diversos síntomas, que dependerán de su localización, de su tamaño o extensión, y de la presencia o no de posibles complicaciones. Los síntomas más comunes y fácilmente controlables son:
El picor o prurito anal: es el síntoma más típico y se debe a la inflamación.
Irritación o escozor anal : puede ser constante o aparecer en el momento de la defecación.
Dolor : si éste es persistente, se recomendará al paciente consultar al médico.
Hemorragia : es el sangrado que se produce durante la defecación, en forma de sangre fresca de color rojo brillante que recubre las deposiciones o en forma de gotas de sangre que manchan la taza de inodoro y/o el papel higiénico.
Otros signos/síntomas más graves serían:
Incontinencia fecal: incapacidad para cerrar el esfínter (musculatura circular) anal.
Prolapso anal o protusión hemorroidal : es la salida de las hemorroides al exterior del ano. Es frecuente tras la defecación. No suele ser dolorosa salvo complicación por infección, trombosis o estrangulamiento de la hemorroide.
Trombosis hemorroidal: se manifiesta con la aparición de dolor intenso y constante, acompañado de un bultoma (una bola) del tamaño de una uva.
¿Cómo se tratan?
Los pacientes acuden a diario a las oficinas de farmacia solicitando medicamentos para el tratamiento de las hemorroides. Es necesario realizar un cuidadoso interrogatorio por parte del farmacéutico y, ante cualquier duda o sospecha de complicación, es necesaria la remisión al médico para que valore el cuadro clínico. Debido a que es frecuente que la persona se avergüence del padecimiento de esta enfermedad, es usual la automedicación y también que se consulte a menudo primero al farmacéutico antes que al médico.
Es importante que la dispensación de productos para tratarlas esté acompañada de consejos adecuados para su buena utilización y que se eduque en la adopción de determinados hábitos higiénicos y dietéticos que pueden prevenir o paliar la aparición de hemorroides.
Medidas higiénicas
Es conveniente lavar la zona anal con agua templada o fría (con o sin jabón neutro) tras cada deposición, para evitar irritaciones. También se pueden usar toallitas húmedas especialmente destinadas a este uso, indicando limpiar con pequeños toquecitos, porque el hecho de frotar puede agravar los síntomas.
Realizar el secado de la zona anal con celulosa o algodón, evitando el papel que pueda producir irritación.
Debido a que el exceso de lavado puede provocar que desaparezca el manto graso natural de la piel de la zona tratada, es recomendable el uso de vaselina o pomadas antihemorroidales para evitar irritaciones.
Realizar baños de asiento en un bidé con agua tibia durante 10 min varias veces al día.
Medidas dietéticas
Incremento de la ingesta de alimentos ricos en fibra en la dieta, así como la ingesta de abundantes líquidos al día.
Se puede utilizar un laxante estimulante durante uno o dos días para aliviar el estreñimiento hasta que actúen las medidas anteriormente mencionadas.
Medidas farmacológicas
Existen numerosos principios activos a utilizar:
Medicamentos anestésicos locales (para calmar el dolor), como la lidocaína o la benzocaína.
Corticoides tópicos (para la inflamación), como la hidrocortisona.
Principios antipruriginosos (para calmar el picor), como el fenol o el mentol.
Medicamentos vasoconstrictores, como la efedrina.
Preparados antisépticos (para evitar la infección) como la hexetina.
Preparados emolientes (para hidratar la piel), como el “bálsamo de Perú”.
Protectores de la piel, como el óxido de zinc y el caolín.
Medidas quirúrgicas
Hay circunstancias en las que el médico aconsejará un tratamiento quirúrgico encaminado a reforzar el mecanismo de sujeción natural de los vasos hemorroidales o a extirpar el problema. Las opciones son:
Ligamento de las hemorroides : se coloca una banda elástica en la base de la hemorroide, y, al causar el cese de la circulación sanguínea en ella, ésta se seca a los pocos días y se desprende, dejando una cicatriz. Suele realizarse sin anestesia y de forma ambulatoria, aunque puede requerir varias sesiones de tratamiento.
La fotocoagulación con infrarrojos o con láser (contrariamente a la creencia popular, no son menos dolorosas), la electrocoagulación, la escleroterapia (se interrumpe el riego sanguíneo de la hemorroide mediante la inyección de una sustancia química en su base) o la criocirugía no mejoran los resultados obtenidos con la técnica anterior.
La anopexia circular mecánica : es una intervención donde se usa una grapadora o bien una sutura mecánica, recolocando y fijando las hemorroides en el interior del ano.
La hemorroidectomía: es la intervención quirúrgica consistente en la extirpación completa de las hemorroides. Es la técnica de elección en los casos de fracaso de las ligaduras, en los casos de existencia de trombosis hemorroidal o si nos hallamos ante un caso grave de hemorroides (las denominadas hemorroides de grado IV). Se realiza bajo anestesia y suele requerir una hospitalización y un período de inactividad laboral.
¿SABÍAS QUE…?
Las cremas y pomadas pueden utilizarse en las hemorroides internas y externas. Deben aplicarse por la mañana y por la noche y tras cada deposición. Si precisan aplicarse interiormente, se introducirán con la cánula que se incluye en el envase.
Los supositorios se recomiendan para las hemorroides internas. La inserción es más fácil cuando el paciente está tumbado o de cuclillas.
Las personas que no mejoren de sus síntomas en una semana, las que presenten incontinencia fecal y en las que se aprecie una protusión (abombamiento) de la hemorroide fuera del ano, se aconseja su remisión al médico especialista.
Los niños deben derivarse siempre al médico.
No es un buen consejo la automedicación. Puede existir interacción entre los medicamentos añadidos y los tratamientos ya administrados habitualmente.
Las hemorroides no producen cáncer . No existe ninguna relación entre las hemorroides y el cáncer.

Artículo especializado
Dieta en la Gastroenteritis
Muy pocos se libran de haber sufrido una o varias gastroenteritis a lo largo de su vida. Este proceso agudo, que mejora de forma espontánea al cabo de uno a tres días, aparece de repente y nos deja bien “tocados”. A pesar de lo frecuente que es, ¿sabemos por qué pasa, qué medidas tomar y qué dieta seguir durante y después de un episodio? A continuación, resolvemos ésta y otras dudas relacionadas con la gastroenteritis.
¿Qué es?
La gastroenteritis es una infección con inflamación del revestimiento interno del estómago y del intestino delgado y grueso . Es un proceso agudo que mejora de forma espontánea al cabo de uno a tres días. Esta afección provoca una alteración transitoria de la capacidad del intestino para regular la absorción y la secreción de sales y agua, así como un rechazo de alimentos, lo que produce síntomas como diarrea, vómitos, fiebre y dolor abdominal. A veces, puede prolongarse en el tiempo como consecuencia del desarrollo de una intolerancia a la lactosa o una sensibilización a las proteínas de la leche de vaca.
Generalmente es debida a una infección producida por un microorganismo (virus, bacterias o parásitos), pero también puede ser causada por la ingestión de ciertos fármacos o toxinas químicas o incluso algunas enfermedades pueden ocasionar un cuadro sintomático similar. La causa más frecuente de gastroenteritis es la de origen vírico en los países industrializados, normalmente los norovirus, o los rotavirus.
¿Quién puede padecer gastroenteritis?
La gastroenteritis vírica puede afectar a cualquier persona, aunque son los menores de cinco años y los ancianos quienes presentan mayor riesgo de padecerla. También las personas con un sistema inmunitario debilitado son más propensas a contagiarse.
¿Qué virus la provocan?
Los principales virus causantes de la gastroenteritis vírica aguda son:
Norovirus: circulan de forma habitual en la población general, especialmente durante los meses invernales, entre noviembre y abril.
Rotavirus: son la principal causa de gastroenteritis en lactantes y niños menores de dos años. Los adultos también se pueden infectar por la transmisión de los menores a los adultos.
Astrovirus : tiene una distribución mundial y transitan durante los meses fríos del año.
Adenovirus.
Torovirus y coronavirus.
¿Cómo se transmite?
Los virus que provocan la gastroenteritis vírica se transmiten de distintas maneras, pero en general lo hacen de persona a persona por la ruta fecal-oral. También a través de las siguientes situaciones:
Comiendo alimentos o ingiriendo líquidos contaminados . Sobre todo, ocurre cuando ingerimos productos crudos o poco cocidos. Por ejemplo, crustáceos y moluscos bivalvos, por contaminación fecal de las aguas en que viven. El contagio del alimento puede producirse también por un manipulador infectado.
Tocando objetos contaminados y luego llevándose las manos o los dedos a la boca o a través de superficies contaminadas, especialmente sobre las que existe contacto frecuente con las manos (barandillas, pasamanos, botones de ascensores, etc).
Mediante el contacto directo con una persona infectada. Por ejemplo, cuidando el afectado o compartiendo alimentos o cubiertos.
En lugares cerrados y concurridos como residencias de ancianos, guarderías, escuelas y cruceros, así como que provoquen brotes en restaurantes.
¿Qué síntomas tiene?
Los síntomas surgen entre cuatro y cuarenta ocho horas después del contacto con el virus y suele desaparecer por sí solo al cabo de uno y tres días, aunque puede llegar a durar hasta diez, siempre en función del tipo de virus causante. En general, pueden ser los siguientes:
Dolor abdominal.
Falta de apetito.
Pérdida de peso.
Diarrea, que puede llegar a ser líquida.
Náuseas y vómitos.
Cefalea.
Dolores musculares y articulares.
Transpiración o piel transpirada.
Fiebre, escalofríos y/o sudoración.
Cansancio.
¿Puede complicarse?
La complicación más importante de la gastroenteritis aguda suele ser la deshidratación , siendo más frecuente en los lactantes y ancianos, y en personas debilitadas por otras enfermedades.
Esta ocurre cuando la cantidad de líquido que sale del cuerpo es mayor que la que entra y puede darse cuando no se toma la cantidad suficiente de líquido o cuando se pierde más líquido corporal de lo habitual. La deshidratación puede ser lenta o rápida y eso determinara el grado de gravedad del paciente, pudiendo necesitar un ingreso hospitalario.
Los niños pequeños y los bebés tienen más probabilidades de deshidratarse porque sus cuerpos son más pequeños y tienen menores reservas de líquidos.
¿Cómo se diagnostica?
El diagnóstico de la gastroenteritis se realiza a partir de la sintomatología del paciente y, si es necesario, se efectúa un cultivo de las heces para conocer el germen causante. A menudo no es necesario recurrir a ningún tipo de medicación salvo, si es preciso, algún analgésico para tratar el dolor y/o la fiebre, o antieméticos para mejorar las náuseas y vómitos.
El papel de la dieta
Dieta líquida : el primer paso en caso de sufrir una gastroenteritis es la prevención de la deshidratación mediante una dieta líquida. Se deberán reponer sales minerales mediante la ingesta de líquidos adicionales ricos en sales y azúcar. Se puede recurrir a bebidas como: agua con limón casero, infusiones digestivas o relajantes (manzanilla, hinojo, melisa, tila, tomillo, hierbaluisa) con miel y limón, zumos de fruta sin pulpa, licuados de fruta y verdura, caldos vegetales desgrasados, soluciones de suero oral o bebidas isotónicas comerciales, opciones distintas para beber abundantes líquidos a lo largo del día. Este líquido debe ingerirse en cantidades pequeñas (de 60 a120 ml) cada 30 o 60 minutos. Con bebés o niños pequeños, puede usarse una cucharita o una jeringa.
Dieta blanca: a medida que los vómitos y/o la diarrea van cesando se iniciará una dieta blanda que incluya alimentos astringentes y sin residuos (sin fibra), con el fin de normalizar el funcionamiento intestinal.
Recomendaciones para seguir una dieta blanda
Masticar muy bien cada bocado y comer despacio para favorecer la digestión.
Realizar comidas frecuentes , pero de pequeño tamaño.
Evitar alimentos ricos en fibra : verduras, frutas, legumbres, frutos secos, frutas desecadas y cereales integrales (muesli, pan, arroz, pasta…).
Preferir la fruta cocida o al horno sin piel, en almíbar sin el jugo, o bien en forma de zumos colados no ácidos y sin endulzar.
Evitar sustancias irritantes del aparato digestivo como especias, condimentos picantes, cigarrillo, alcohol o cafeína.
Incrementar la cantidad de alimentos ricos en pectina , fibra soluble con efecto astringente: manzana rallada y oscurecida (oxidada), pera cocida, patata hervida «chafada», membrillo, boniato asado, plátano maduro…
Escoger cocciones magras y suaves como hervidos o al vapor, evitando frituras y guisos fuertes. Utilizar aceite en crudo y con moderación para no entorpeces la digestión.
ALIMENTOS ESTRELLA
Arroz y derivados: agua de cocción del arroz, preparaciones a base de arroz, sémola de arroz y similares por tener propiedades astringentes.
Sémola de trigo y derivados de la harina de trigo refinada : son ingredientes fáciles de digerir y casi no aportan fibra.
Manzana rallada y oscurecida (oxidada): por contener taninos tiene un efecto astringente y antiinflamatorio. El membrillo también es una fruta rica en taninos.
Zanahorias cocidas: son fuente de pectina o fibra soluble que favorece la adecuada formación de heces y contribuye a frenar la diarrea.
Calabaza y calabacín hervidos o al vapor : son buenas hortalizas a incluir si la diarrea empieza a ir a menos o no se produce, pues son alimentos fáciles de digerir, ricos en potasio y en agua que favorecen la hidratación.
Proteínas magras : se escogerán carnes como pollo, pescado blanco o pavo, en sus cortes más magros para facilitar la digestión.

Artículo especializado
Dieta Aconsejada Para el Hígado Graso
La enfermedad hepática por hígado graso no alcohólico (EHGNA) o lo que comúnmente se denomina “ hígado graso ” es una patología multifactorial que debuta con acumulación excesiva de grasa en el hígado (esteatosis) en ausencia de causas secundarias como el consumo excesivo de alcohol, en cuyo caso se denominaría esteatosis hepática alcohólica.
¿Cómo se manifiesta?
Esta enfermedad se puede manifestar de dos formas:
Hígado graso no alcohólico (HGNA) o esteatosis hepática simple (cuando hay grasa en el hígado, pero ausencia de infamación).
Esteatohepatitis no alcohólica (EHNA) (cuando además de grasa en el hígado existe inflamación que puede causar fibrosis, cirrosis o cáncer de hígado).
La prevalencia de EHGNA a nivel mundial es del 20-30 % de la población y afecta al 95% de personas con obesidad , al 70% de diabéticos tipo 2 y al 50% de pacientes con dislipemia , enfermedades que, a su vez, se relacionan con la resistencia a la insulina y el síndrome metabólico. Por ello, es muy importante diagnosticar de forma precoz este trastorno y modificar sus factores de riesgo (dieta y estilos de vida) para evitar la progresión de la enfermedad, cuya consecuencia más grave es la cirrosis que puede requerir un trasplante de hígado.
¿Qué signos hacen sospechar de una enfermedad de hígado graso?
Hay ciertas personas y situaciones clínicas que pueden presentar mayor susceptibilidad para desarrollar una EHGNA. Entre los signos más destacados que nos alertan sobre una posible enfermedad de hígado graso, encontramos:
Sobrepeso u obesidad.
Resistencia a la insulina.
Aumento de las transaminasas ALT (alanina aminotransferasa) a valores entre 50-150 U/l con cifras de AST (aspartato aminotransferasa) menores que las de ALT.
Bajos valores de colesterol HDL.
Elevados valores de colesterol LDL.
Aumento de la hemoglobina glucosilada (HbA1c).
Personas con antecedentes familiares de diabetes tipo 2.
Alteraciones hepáticas en ausencia de una ingesta excesiva de alcohol (consumo diario menor de 30 g en hombres y menor de 20 g en mujeres).
¿Cómo se diagnostica la HGNA?
Debido a que muchas veces la enfermedad de hígado graso es asintomática o dichos síntomas son muy difusos (fatiga, malestar general, cansancio, pesadez, dolor e hinchazón en el lado superior derecho abdominal), es importante hacer un diagnóstico precoz a aquellas personas que puedan ser más susceptibles de desarrollarla. Los métodos diagnósticos más utilizados en estudios clínicos son:
Ecografía abdominal : es el método más empleado por ser no invasivo, ampliamente disponible y de bajo coste.
Resonancia magnética , aunque es de mayor sensibilidad que la ecografía, se utiliza en menor medida debido a su elevado coste.
Medición de la alaninoaminotransferasa (ALT) mediante analítica de sangre: se trata de una enzima hepática cuyo examen permite determinar si estamos ante una lesión hepática alcohólica o ante una HGNA.
Biopsia hepática: a través de esta prueba podemos diferenciar la esteatosis simple (HGNA) de la esteatohepatitis (EHNA) aunque sólo se recomienda realizarla en aquellos pacientes que tienen alto riesgo de tener EHGNA con fibrosis avanzada.
Tratamiento y prevención del hígado graso
La aparición de la EHGNA está muy relacionada con la resistencia insulínica , por ello, el mejor tratamiento parar tratar y prevenir esta patología consiste principalmente en medidas no farmacológicas basadas en dieta (para la disminución de peso) y ejercicio físico . Sin embargo, una vez se haya desarrollado cirrosis debido a la esteatosis hepática no alcohólica, el trasplante de hígado es una opción terapéutica, con buenos resultados.
Además, como prevención, debemos tener en cuenta que:
Ciertos fármacos pueden predisponer el desarrollo de la enfermedad: amiodarona, diltiazem, esteroides, estrógenos sintéticos, tamoxifeno y tratamiento antirretroviral.
Se debe controlar la diabetes tipo 2 con modificaciones del estilo de vida y tratamiento farmacológico si fuera necesario.
Se deben reducir los niveles de colesterol y triglicéridos . De hecho, el colesterol libre hepático tiene una mayor participación que los triglicéridos en el desarrollo de la esteatohepatitis no alcohólica (HGNA).
La cirugía bariátrica podría ser una alternativa cuando las modificaciones de estilo de vida (dieta y ejercicio) y el tratamiento farmacológico no hayan sido efectivas en personas con obesidad mórbida (IMC mayor a 40) y en ausencia de cirrosis hepática. Esta intervención podría reducir la inflamación, la esteatosis y podría incluso regresar la fibrosis hepática.
¿Cómo debe ser la alimentación para controlar el hígado graso?
Una dieta adaptada a la EHGNA no debe diferir mucho de una dieta equilibrada , aunque sí hay una serie de alimentos prohibidos o restringidos como las grasas saturadas y los azúcares simples que interfieren mucho en la regulación de la insulina. Sin embargo, también se debe priorizar el consumo de fibra y antioxidantes, componentes que tienen un efecto directo en el manejo nutricional de esta enfermedad. A continuación, nombramos las principales características alimentarias a tener en cuenta:
Si existe sobrepeso u obesidad, se debe llevar a cabo una reducción de 600-800 calorías o una restricción calórica de 25-30 kcal/kg de peso corporal ideal para lograr una pérdida de peso del 5-10% del peso inicial siempre y cuando esta reducción sea gradual (entre 0,5 y 1 Kg/semana)
La fracción de carbohidratos (arroz, pasta, patata, pan) debe ser reducida a un máximo de 45% del total de calorías, evitando el consumo de azúcares simples, presentes en el azúcar blanco o moreno, en aditivos edulcorantes (como jarabe de maíz o fructosa) y en alimentos procesados azucarados como bollería, dulces, refrescos o zumos envasados.
Cuando se consuman cereales, se debe priorizar su versión integral (pan, arroz, pasta, etc.). Además, si tomamos cereales de desayuno, debemos optar por aquellos sin azucarar (copos de avena, trigo o muesli).
Se deben consumir al menos dos raciones de vegetales al día: una ración en la comida y otra en la cena.
Se deben consumir dos o tres piezas de fruta al día. No obstante, se debe evitar la toma de zumos de fruta, aunque sean caseros, ya que en estas presentaciones se excluye la fibra, componente básico en la regulación de la resistencia a la insulina.
Se deben consumir legumbres (garbanzos, lentejas, alubias, soja) entre dos y tres veces por semana y alternar su consumo con otras proteínas magras como las carnes blancas, pescados blancos, pescado azul y huevos.
Se debe evitar el consumo de grasas saturadas (leche entera, nata, quesos grasos, embutidos) y más concretamente, evitar el consumo de grasas “trans” presentes margarinas, galletas y otros dulces ultraprocesados que contengan aceite de coco o de palma.
Se debe aumentar el consumo de ácidos grasos omega-3 presentes en pescado azul y frutos secos y utilizar el aceite de oliva virgen para aliños y cocciones.
Se deben ingerir alimentos ricos en vitamina A, C, E y selenio como, por ejemplo, pescados azules, tomate, espinacas, brócoli, pimientos, nueces y aguacate
Suprimir cualquier tipo de bebida alcohólica . El agua debe ser la bebida de prioridad.
Existen algunos estudios que sugieren que las dietas vegetarianas mejoran la resistencia a la insulina y favorecen la pérdida de peso. Por ello, se ha demostrado cierta mejora de la enfermedad de hígado graso con la sustitución de carnes y pescados por legumbres como la soja.
Y, por último. y no menos importante… la práctica de ejercicio físico mejora la insulino-resistencia y la esteatosis hepática. Por ello, se recomienda realizar una actividad cardiovascular (caminar, correr, bicicleta, nadar, etc.) durante un mínimo de 30 minutos con una frecuencia de tres a cinco veces por semana.
Artículo especializado
Gastroscopia: Qué Debes Saber
¿Te ha indicado el médico hacerte una gastroscopia? ¿Qué es esta prueba, en qué consiste y cuáles son sus complicaciones? ¿Qué debes de saber el día previo a realizarte este estudio? ¿Y los días posteriores? A continuación, todo lo que necesitas saber sobre esta prueba complementaria.
¿Qué es la gastroscopia?
La gastroscopia, también conocida como fibrogastroscopia o endoscopia digestiva alta, es una prueba médica complementaria que utiliza un sistema óptico para poder ver el interior del tubo digestivo superior (esófago, estómago y primera porción del intestino delgado).
La herramienta utilizada, el endoscopio, consiste en un tubo de fibra óptica largo y flexible, con una cámara conectada a un vídeo, que permite ir viendo el interior del tubo digestivo. Es de utilidad tanto a nivel diagnóstico como terapéutico.
¿En qué consiste la técnica y cuál es su utilidad?
Para realizar este procedimiento, el endoscopista utiliza cámaras de vídeo especialmente diseñadas y lentes de pequeño tamaño (de 1,9 mm a 4 mm), así como instrumental de pequeño calibre que puede introducirse en el interior del tubo digestivo a través de unas canalizaciones interiores que presenta el endoscopio. Esto permitirá al médico:
Inyectar aire o líquido para distender el tubo digestivo para una mejor visualización, así como lavar la zona a inspeccionar.
Aspirar y tomar muestras de la superficie del tubo digestivo a estudiar.
Introducir micropinzas y microtijeras para la realización de diferentes procedimientos:
Biopsiar , es decir, tomar muestras de tejido para su posterior estudio microscópico.
Cauterización de varices o lesiones hemorrágicas activas.
Extracción de pequeños cuerpos extraños que se hayan ingerido accidentalmente o pólipos de la mucosa digestiva.
Asimismo, como técnica terapéutica, permite resolver determinados problemas sin necesidad de realizar cirugía abierta del abdomen o del tubo digestivo. Esto conlleva una reducción de los riesgos y complicaciones, lo cual permitirá una recuperación mucho más rápida y mejor tolerada por el paciente.
¿Qué riesgos conlleva la realización de este procedimiento?
Las complicaciones son poco habituales y, de presentarse, no suelen ser importantes. Sin embargo, ningún procedimiento médico está exento de complicaciones debido a la variabilidad entre los pacientes o por acontecimientos no esperados durante el procedimiento. Algunas de estas posibles complicaciones, de rara aparición como ya se ha comentado, son:
Hemorragia digestiva alta , secundaria principalmente a la realización de biopsias y manipulación de tejidos.
Laceraciones o desgarros de la pared digestiva.
Complicaciones secundarias a la anestesia general , en el caso de que ésta haya sido necesaria.
¿Dónde y cómo se lleva a cabo el procedimiento?
La prueba se realiza en unas salas preparadas especialmente para ello, no son quirófanos. Lo primero que se hace es colocar una vía venosa periférica al paciente para poder administrar medicamentos relajantes y/ o sedantes de vida media corta (su efecto en el organismo es de unos minutos de duración). Por tanto, lo más habitual es que el paciente se encuentre despierto durante la prueba, pero en un estado de adormecimiento y relajación que impedirá que sienta dolor.
El endoscopio se introduce por la boca, previa aplicación de un spray de lidocaína (anestésico local) en la garganta para minimizar todavía más las molestias de la intervención.
En algunos casos, puede ser necesaria la anestesia general, dependiendo del estado de salud del enfermo y del tipo de intervención a realizar. No obstante, lo más frecuente es que sólo requiera anestesia local y una suave sedación.
La demora de la prueba es de aproximadamente entre 10 y 15 minutos . Sin embargo, si el endoscopista debe realizar algún tipo de biopsia, extracción de pólipos o cauterización de alguna zona sangrante, el procedimiento se puede extender hasta los treinta minutos.
¿Qué debes tener en cuenta el día previo a realizarte una fibrogastroscopia?
Antes de la realización del estudio, debes tener en cuenta que la preparación para una fibrogastroscopia es esencial en el éxito de la prueba.
En primer lugar, el estómago vacío . Por tanto, no debes consumir alimentos sólidos durante las ocho horas anteriores a la práctica del examen.
Respecto a la ingesta de líquidos, lo recomendable es que no bebas con una anterioridad inferior a cuatro horas. En casos excepcionales de imperiosa necesidad, puedes beber agua en cantidades inferiores a 100 ml (dos dedos de un vaso o taza).
Si eres fumador, abstente de fumar durante las tres horas previas a la práctica del examen.
En el caso de que estés tomando algún tipo de medicación, debes de preguntar a tu médico si continúas tomándolo o lo interrumpes. En algunos casos, es habitual interrumpir el tratamiento con fármacos anticoagulantes, con aspirina o con antiinflamatorios no esteroideos (ibuprofeno, diclofenaco, naproxeno…).
Recuerda informar siempre al médico de si padeces algún tipo de alergia o intolerancia a fármacos , así como en el caso de que estés embarazada o sufras algún tipo de dolencia cardíaca o pulmonar.
¿Y tras finalizar el procedimiento, qué te espera ese día y los posteriores?
Tras el desarollo de la técnica, y después de unas horas de vigilancia, te podrás desplazar a tu domicilio si no ha habido ninguna complicación. ¡Y recuerda!, a ser posible intenta acudir siempre acompañado a la realización de este tipo de estudios invasivos.
Durante los siguientes tres días, puedes presentar molestias abdominales o escozor en la garganta como principales síntomas. Si se presentas otro tipo de sintomatología más importante como dolor intenso o persistente más de tres días, vómitos, sangrado por la boca, dificultad para tragar o fiebre, debes consultar o acudir al médico para identificar rápidamente una posible complicación.
Artículo especializado
Hábitos Saludables Para Aliviar la Enfermedad de Crohn
De momento, no existe una cura médica para la enfermedad de Crohn . La meta es suprimir la respuesta inflamatoria. Esto permite que el tejido intestinal sane y se alivian los síntomas. Una vez se controlan los síntomas, la terapia médica y dietética se utiliza para disminuir la frecuencia de los brotes de enfermedad y mantener los períodos de remisión.
¿Qué es?
La enfermedad de Crohn es una de las principales del grupo de Enfermedades Inflamatorias Intestinales (EII). Es un proceso inflamatorio crónico del tracto intestinal que, aunque puede afectar a cualquier parte del tracto digestivo desde la boca hasta el ano, afecta de forma más común a la porción más baja del intestino delgado (íleon) o el intestino grueso (colon y recto).
Una de las complicaciones que se pueden dar es la desnutrición (existe una alta prevalencia), debido a la mala absorción de los nutrientes a nivel intestinal cuando la enfermedad está activa; y también puede haber déficit vitamínico y/o mineral, por lo que se debe tener muy presente seguir una correcta alimentación y suministrar suplementos si fuese necesario.
¿Qué síntomas da?
Debido a que la enfermedad de Crohn puede afectar a cualquier parte del intestino, los síntomas pueden ser muy distintos entre un paciente y otro.
Dolor abdominal.
Retortijones frecuentes.
Diarrea (puede empezar lentamente o de repente).
Necesidad de ir al baño con frecuencia.
Sangrado rectal.
Anemia (que puede causar mareos o cansancio).
Pérdida de apetito.
Pérdida de peso.
Fiebre.
Durante los períodos de síntomas activos, los pacientes también pueden experimentar fatiga (cansancio extremo), lesiones en la piel, en los ojos, o dolores en las articulaciones. En niños y adolescentes puede haber retraso en el crecimiento.
¿Cuáles son las causas de la enfermedad de Crohn?
Se desconoce la causa exacta, los estudios actuales se concentran en una reacción autoinmunitaria (el propio sistema inmunitario ataca las células sanas del cuerpo) donde las bacterias en el tubo digestivo pueden desencadenar de manera equivocada una reacción del sistema inmunitario. Esta respuesta del sistema inmunitario causa inflamación, lo que genera los síntomas de la enfermedad.
A veces puede ser hereditaria . Las investigaciones han demostrado que, si padres o hermanos tiene la enfermedad de Crohn, se podría tener mayor probabilidad de llegar a padecer la enfermedad.
¿Cuál es el tratamiento de la enfermedad?
La enfermedad de Crohn con medicinas (que no curan la enfermedad, pero sí disminuyen los síntomas), reposo intestinal y cirugía.
No hay un único tratamiento que funcione para todos los casos de la enfermedad. El tratamiento intenta disminuir la inflamación intestinal, evitar brotes de los síntomas y mantenerlo en remisión.
Como parte del tratamiento también debe tenerse en cuenta la alimentación, hacer cambios puede ayudar a reducir los síntomas. A pesar de esto, no hay una dieta especial y estándar para la enfermedad . Cada persona es diferente, por lo que la tolerancia dependerá del momento de la enfermedad en que se encuentre y de la zona afectada.
¿Qué pautas de alimentación se pueden seguir?
La alimentación será distinta cuando una persona se encuentre en una fase activa de la enfermedad, diferenciando un brote severo, moderado o leve; y cuando se encuentre en una fase de remisión.
Durante la fase activa se recomienda:
Distribuir la comida en varias tomas de menos cantidad y evitar las comidas copiosas . Una adecuada distribución de los alimentos a lo largo del día ayudará a controlar los síntomas de la enfermedad.
En los períodos de brote, se aconseja controlar el c ontenido de lactosa, grasas y fibra dietética.
Identificar los alimentos a los que asocian los síntomas.
Identificar los alimentos que causan menor sintomatología.
Evitar el alcohol , la cafeína, la fructosa, el azúcar y los edulcorantes artificiales si hacen sentir peor.
En muchas ocasiones, en fase de brote severo o cuando existe hospitalización por complicaciones debidos a la propia enfermedad, se prescribe una dieta enteral (NE) por vía oral (sin fibra y sin lactosa).
Consejos específicos sobre los lácteos
Dentro de los alimentos de consumo diario en una alimentación saludable, se aconseja tomar lácteos y alimentos con fibra (verduras, frutas y cereales integrales), pero estos pueden ocasionar problemas de digestión al consumirlos o incluso aumentar los síntomas en las fases de actividad de la enfermedad. La intolerancia a la lactosa es una situación muy frecuente en nuestro medio, y su prevalencia es más elevada aún en las personas afectadas por enfermedad de Crohn. Sin embargo, dado que las personas con intolerancia a la lactosa tienen una menor densidad ósea, la tendencia actual es mantener el consumo de lácteos, en la medida en que su tolerancia lo permita. Es recomendable consultar con el médico especialista para saber si se puede consumir fibra y lactosa.
En caso de no tolerar bien los lácteos: se puede tomar leche sin lactosa o bebidas vegetales como la de soja o avena, pero enriquecido en calcio. Los quesos y yogures contienen menos lactosa por lo que su tolerancia puede ser mayor. Los quesos suelen contener mayor fracción grasa, y eso los convierte en más calóricos. En caso de estar con bajo peso, puede ser una buena opción rica en calcio y además ayudará a aumentar las calorías de la dieta.
En caso de no tolerar ningún lácteo: se puede aumentar el consumo de otros alimentos ricos en calcio, siempre que estos sean bien tolerados. Un ejemplo son los pescaditos pequeños con espina o sardinas en lata (consumir con las espinas), los frutos secos (almendras, nueces, avellanas), y las semillas de sésamo. Otras alternativas pueden ser: bebidas de soja o de arroz enriquecidas con vitamina D y calcio.
Consejos específicos sobre la fibra
Si los alimentos muy ricos en fibra provocan molestias se pueden tomar medidas para mejorar su digestibilidad:
Preparar las legumbres en cocciones sencillas , evitando los guisos grasos. Si igualmente enteras no se toleran bien, se pueden tomar trituradas, y si aún así dan molestias se puede pasar el puré por el chino.
Tomar las frutas masticándolas bien, o bien hornearlas para mejorar su tolerancia.
Probar la tolerancia a los diferentes tipos de verduras y mediante diferentes formas de cocción, ir probando una por una y en pequeñas cantidades.
Las verduras y frutas que generalmente dan más problemas son las coles, coliflor, brócoli , etc. y los cítricos, aunque eso no significa que en todos los casos vayan a ser mal tolerados.
Durante la fase de remisión se recomienda:
Los consejos dietéticos son los mismos que para la población sana, es decir, seguir una dieta variada y equilibrada, suficiente para cubrir las necesidades de macro y micronutrientes. Sólo se deben excluir aquellos alimentos que por propia experiencia no se toleran bien.
En caso de brote moderado-severo
En caso de brote leve
Consejos generales
Dieta sin fibra
Bajo contenido en grasas transformadas
Dieta sin lactosa (en personas intolerantes) o con muy escasa cantidad
Dieta de fácil digestión
Restricción de fibra insoluble y residuos
Dieta controlada en grasas transformadas (bollería, pastelería, precocinados comerciales)
Moderar el contenido en lactosa
Alimentos que suelen tolerarse bien
En caso de brote moderado-severo
En caso de brote leve
Lácteos
Leche sin lactosa o vegetal diluida (eliminación total de la leche solo si hay diarreas, flatulencia, dolor abdominal)
Bebidas vegetales, prioridad en el consumo de queso y yogur.
Exclusión completa en intolerantes a la lactosa
Carne y pescado
Carne de ternera picada, pollo sin piel, pavo, conejo
Pescado blanco magro
Todo tipo de carne
Pescado blanco magro
Gambas y langostinos
Huevos
Tortilla de claras (probar tolerancia a la yema)
Tortilla, huevo duro (muy cocido)
Pan, cereales
Tostadas no integrales, biscotes, sémola de arroz, sopa de tapioca, arroz hervido, maicena, pasta de sopa pequeña muy cocida
Pan tostado no integral, biscotes, pan de molde, arroz hervido, pasta muy cocida, maicena, sémola de arroz, cereales sencillos sin azúcar ni fibra
Patata
Puré de patata
Puré de patata
Embutido
Jamón dulce sin grasa, pechuga de pavo cocido
Jamón dulce o curado sin grasa, pechuga de pavo cocida
Fruta
Manzana o pera al horno o hervida, pera o melocotón en almíbar sin líquido, membrillo
Zumo de uva o manzana caseros, manzana al horno o hervida, plátano maduro, membrillo
Verdura
Verduras en puré, verduras tiernas hervidas.
Bebida
Agua, agua de arroz o zanahoria, caldo vegetal
Agua, agua de arroz o zanahoria, caldo vegetal
Cocciones
Cocido y papillote
Cocido, papillote, plancha, horno, grill, parrilla, guiso suave
Alimentos que NO suelen tolerarse bien
Verduras
Cebolla, coles, coliflor, pimientos, puerros, rábanos
Legumbres
Guisantes, lentejas, habas, garbanzos, habichuelas, judías, patatas fritas
Pan
y cereales
Centeno, pan muy fresco
Fibra insoluble procedente de cereales integrales
Frutas
Albaricoque, melocotón, ciruelas, cerezas, higos, melón
Huevo
Huevos duro y frito
Lácteos
Leche entera, queso graso
Pescado
Pescado azul frito o en aceite
Carne
Tocino, carnes grasas (cerdo, cordero, pato) y fritas. Embutidos, sesos, callos, pollo frito
Bebidas
Bebidas con gas, bebidas con cacao
Tomar suficiente cantidad de líquidos, se aconseja tomar pequeñas cantidades de agua de forma frecuente a lo largo de todo el día, para asegurar una correcta hidratación.
Grasas
Alimentos grasos como mantequilla, nata, manteca, embutidos grasos, etc.
Preparaciones grasas como frituras, salsas, etc.
Otros
Evitar los picantes y los edulcorantes, pueden ocasionar diarreas (caramelos, chicles, bebidas Light o Zero… ). Evitar bollería

Artículo especializado
¿Tengo la Helicobacter Pilory?
Si alguna vez has sentido inflamación o sensación de quemazón en la parte superior del abdomen, es posible que la causa sea alimentaria: algún exceso, comidas pesadas o picantes, etc. No obstante, si ese malestar es intermitente, dura varios días y va acompañado de náuseas o pérdida de peso a corto plazo, podría tratarse de una úlcera gástrica , en cuyo caso deberías consultar con el médico especialista en sistema digestivo para valorar si el culpable de todo esto es el denominado Helicobacter Pylori.
Sobre la bacteria y de sus consecuencias
El Helicobacter pylori (H. pylori) es una bacteria que habita exclusivamente en nuestro estómago ya que es altamente resistente al PH ácido de los fluidos gástricos . Dicha bacteria se encuentra, aproximadamente, en dos tercios de la población mundial y es asintomática en el 70 % de los casos.
Sin embargo, el H. pylori puede provocar una infección , muy común en los países en vías de desarrollo, que puede empezar en la niñez y cuyos síntomas no aparecen hasta la edad adulta. Esta infección se debe a los daños que provoca esta bacteria en el revestimiento de la mucosa gástrica que protege el estómago y el duodeno, permitiendo así que los ácidos estomacales irriten dicha mucosa y se originen inflamaciones gástricas (gastritis) e incluso úlceras de estómago y del intestino delgado. De hecho, el H. pylori es responsable de más de la mitad de las úlceras pépticas en todo el mundo.
Además, recientemente se ha clasificado esta bacteria dentro del grupo I de carcinógenos ya que su infección puede ser un factor de riesgo para desarrollar cáncer gástrico , según la Agencia Internacional de Investigación del Cáncer.
En definitiva, la infección por H. pylori puede producir diferentes patologías según la severidad y duración de dicha infección, entre las que encontramos: gastritis aguda (duración de unos días), o gastritis crónica (permanente) que, a su vez, puede ocasionar úlceras gástricas y duodenales, cáncer gástrico y linfoma MALT (cuyo acrónimo en inglés significa «tejido linfoide asociado a mucosas»).
Síntomas de la infección por Helicobacter Pylori
Cuando existe una infección por H. pylori, los principales síntomas que se pueden sufrir son:
Hinchazón abdominal.
Mayor sensación de saciedad tras la ingesta de alimentos.
Dolor ardiente que se presenta con el estómago vacío (o entre comidas) de aparición intermitente que puede durar días o semanas.
Cambios en las heces.
Náuseas y/o vómitos.
Pérdida de peso.
Falta de apetito.
Debilidad.
Anemia.
Eructos y regurgitación.
¿Cómo se diagnostica una úlcera causada por esta bacteria?
Ante la aparición de los signos de sospecha de infección que hemos mencionado, es necesaria una evaluación completa del paciente por parte del médico para valorar si los síntomas de gastritis son debidos a un uso continuado de AINES (antiinflamatorios no esteroideos) o debidos a la presencia de H. pylori.
Entre los test no invasivos para evaluar la presencia de H.pylori, encontramos :
Prueba de sangre: su principal objetivo es la detección de anticuerpos contra el H.pylori.
Prueba de aliento: el paciente ingiere una solución con urea que, ante la presencia de la bacteria, será transformada en dióxido de carbono, gas detectable por el aire expirado al cabo de 10 minutos. En dicha prueba, se recomienda que el paciente no tome antibióticos ni inhibidores de la bomba de protones (protectores de estómago) en las dos semanas anteriores a ésta.
Prueba en heces : es necesaria para detectar antígenos de H . pylori.
Además, según el caso, el médico puede ordenar una endoscopia a través de la cual se realizará una biopsia para analizar el tejido esófago-gastro-duodenal y confirmar la presencia de H. pylori
¿Cuál es su tratamiento?
El único tratamiento que erradica la bacteria H. pylori es la terapia con una combinación de antibióticos específicos (claritromicina, tetraciclina y/o metronidazol) administrados entre siete y 14 días. No obstante, aunque los antibióticos pueden curar el 80-90% de las úlceras causadas por H. pylori, también es necesario combinar los antibióticos con la toma de otros medicamentos que ayuden a reducir la secreción de ácido en el estómago y a favorecer la cicatrización de la úlcera. Estos medicamentos se denominan comúnmente “antiácidos” y entre ellos encontramos los inhibidores de la bomba de protones (omeprazol, pantoprazol, etc.)
Tras cuatro semanas de tratamiento, se deberán realizar nuevamente las pruebas de aliento o de heces para confirmar que la bacteria ha sido eliminada
¿Qué alimentación puede ayudar a mejorar los síntomas de infección?
Aunque el tratamiento principal se lleve a cabo mediante la medicación pautada por el médico, también podemos mejorar la sintomatología derivada de esta infección (gastritis, úlceras, irritación, etc.) mediante una dieta de protección gástrica (o dieta “blanda”), cuyas principales premisas son:
Evitar comidas copiosas.
Realizar pequeñas ingestas de alimentos varias veces al día (seis o siete).
Comer despacio, masticando bien y reposando tras las comidas.
Beber suficiente agua o infusiones (ni muy frías ni muy calientes).
Evitar los zumos de frutas , las bebidas con gas, el café, el té, el cacao y el alcohol.
Preparar los alimentos con poca sal, sin especias picantes y con poco aceite (evitar fritos y rebozados).
Evitar los alimentos ultraprocesados (dulces, galletas, bollería salsas, snacks, patatas chips) y los fiambres y embutidos (pavo, jamón dulce, salchichón, etc.)
Tomar los cereales refinados (arroz, avena, maíz, etc.) en vez de integrales.
Priorizar la ingesta de vegetales y frutas cocidas al vapor, hervidas o al horno o en forma de purés frente a verduras y frutas crudas.
Optar por el consumo de carnes blancas (pollo o pavo) y pescado blanco frente a la ingesta de pescado azul (atún salmón, etc.), marisco y carnes rojas (ternera).
Evitar la ingesta de leche entera y probar la tolerancia a yogures o quesos frescos.
Evitar la yema de huevo o, según tolerancia, ingerir el huevo muy cocido (en forma de tortilla o huevo duro).
Probar la tolerancia a legumbres cocidas o en forma de puré.
¿Qué puedo hacer para evitar una infección por h. pylori?
La principal forma de transmisión de la bacteria de H. pylori de una persona a otra es por medio de la boca (concretamente la saliva ) o del contacto con vómitos o heces. A su vez, éstas pueden contaminar aguas o alimentos, por lo que resulta indispensable una correcta higiene y preparación de los alimentos para minimizar los riesgos de infección. En general, las principales acciones que nos pueden ayudar a prevenir una infección por H.pylori son:
Lavarse las manos con agua y jabón después de usar el baño y antes de comer.
Comer alimentos correctamente lavados, higienizados y cocinados.
Beber agua de fuentes limpias y seguras.
Artículo especializado
Hernia de Hiato: Preguntas con Respuesta
Hiato, del latín hiatus , aplicado en anatomía significa orificio o hendidura en alguna parte del cuerpo. En el diafragma tenemos un orificio natural o hiato a través del cual el esófago llega al estómago, separando la cavidad torácica de la cavidad abdominal. Cuando se forma una hernia de hiato, esta barrera anatómica no cumple su función y se crea una abertura en el diafragma , provocando que la parte superior del estómago suba a la cavidad torácica.
¿Qué relación tiene con el reflujo?
Esta situación, que se estima que afecta al 20% de la población, suele favorecer el reflujo del contenido gástrico hacia el esófago, debilitando la pared del esófago por su acidez, llegando incluso con el tiempo, en algunos casos, a dañar las células epiteliales del esófago, dando lugar al esófago de Barret, donde el tejido del esófago se reemplaza por un tejido similar al del revestimiento intestinal. Este efecto dañino, si no se pone remedio, puede derivar a una displasia , situación que predispone al cáncer de esófago.
Sin embargo, aunque el reflujo gastroesofágico suele asociarse con la hernia de hiato, la mayoría de las personas que padecen una hernia de hiato no presentan síntomas. Y cuando se manifiestan, los más comunes suelen ser acidez o ardor de estómago, dolor torácico, tos seca, dificultad para tragar alimentos y halitosis o mal aliento. Cuando estos síntomas aparecen o persisten se debe acudir al médico especialista (gastroenterólogo) para que valore el caso y el tipo de tratamiento más adecuado. En la mayoría de los casos la toma de medicación o la combinación de los mismos, junto con una modificación de algunos hábitos del estilo de vida, ayudan a controlar los síntomas. Se suelen administrar fármacos que reduzcan la producción de ácido y que facilitan el vaciamiento gástrico. Si los síntomas persisten y no mejoran con la medicación se suele recurrir a la cirugía, como mejor opción.
¿Qué causas tiene la hernia de hiato?
En la mayoría de los casos la causa es desconocida, aunque se cree que ciertos esfuerzos físicos realizados de forma repentina pueden provocar un debilitamiento de la musculatura del diafragma y favorecer su aparición. También existen factores de riesgo que predisponen a su aparición como la propia edad (por el envejecimiento del músculo diafragmático), fumar, sufrir estreñimiento (por el esfuerzo ejercido para evacuar) y estar obeso (por la presión que ejerce la grasa en los músculos del abdomen). En niños también puede darse, pero su causa suele ser hereditaria.
¿Qué papel juega la dieta?
En cuanto a la dieta, ciertas recomendaciones dietéticas pueden ayudar a reducir las molestias, teniendo en cuenta la propia tolerancia individual.
Evitar las comidas abundantes : es preferible realizar cinco o seis comidas a lo largo del día, masticar despacio y de manera relajada, dedicando un mínimo de 30 minutos a cada comida.
Procurar no beber mucho durante las comidas o justo después de las mismas, pues retrasan la digestión al diluir los jugos gástricos.
Cenar dos o tres horas antes de acostarse y evitar tumbarse después de las comidas. Si de todas formas notas molestia sería aconsejable que levantases la cabecera de la cama unos 15-20 cm, para permitir que la gravedad mantenga el contenido del estómago en su interior.
No utilizar ropa que te oprima el abdomen. Evitar el cinturón apretado.
Introducir alimentos de fácil digestión y evitar aquellos considerados irritantes. Aunque en algunos casos depende de la tolerancia individual (ver tabla)
Cocinar con técnicas de cocción saludables que utilicen poca grasa : hervido, vapor, plancha, horno, etc.
Los alimentos muy calientes o muy fríos pueden provocar molestias. Introducir según tolerancia individual
Evitar tomar alimentos y bebidas que disminuyan la fuerza de los músculos del esófago como:
Alcohol contenido en bebidas alcohólicas y bebidas gaseadas
Alimentos carminativos (favorecedores de la expulsión de gases), como menta, ajo o cebolla. Provocan una estimulación de la secreción gástrica, por lo que deben tomarse según tolerancia.
Chocolate.
Alimentos de elevado contenido graso (fritos, aceite, mantequilla o margarina, carnes grasas, etc).
Evitar alimentos o bebidas que irritan el esófago como :
Cítricos y zumos (tomate, naranja, uva…).
Café o té (sustituir por achicoria, malta o infusiones).
Pimienta, guindilla, especias y alimentos condimentados. Entre las hierbas aromáticas el eneldo, laurel, tomillo y romero, entre otras, favorecen la digestión.
Derivados del tomate.
Alimentos muy salados o en escabeche por su acción irritativa.
Vinagre de vino (mejor utilizar el vinagre de manzana).
Evitar ciertas hortalizas : nabo, rábano, ajo y cebolla y aquellas que causan muchos gases (col, coliflor).
Se recomienda tomar con mayor frecuencia los siguientes alimentos:
Alimentos ricos en proteínas , pero con bajo contenido en grasa (carnes magras, leche desnatada, quesos bajos en grasa, etc).
Alimentos ricos en hidratos de carbono y bajo contenido en grasa (pan, cereales, pasta, arroz, patata, etc.).
Alimentos ricos en mucílagos . Este tipo de fibra suaviza la mucosa, sus fuentes alimentarias son: calabaza, calabacín y borraja.

Artículo especializado
Exceso de Ganas de Orinar
La polaquiuria es el término médico que define el aumento en el número de micciones al día . Es decir, la necesidad de ir frecuentemente al lavabo, generalmente con diuresis (volumen de orina) normal o escasa. Hay que diferenciarla de la poliuria , que es un aumento en la cantidad de orina que se caracteriza por volúmenes de orina muy por encima de lo normal, pero sin mayor frecuencia en ir al baño. Es importante esta diferencia pues las causas que provocan la poliuria pueden ser otras. Si el exceso de ganas de orinar se da por la noche, obligando a levantarse, se denomina nicturia .
¿Causas?
La polaquiuria no es una enfermedad, es un síntoma. En muchas ocasiones aparece con un conjunto de síntomas secundarios a la enfermedad que los produce. Por ejemplo, puede acompañarse de necesidad urgente para orinar, dolor pélvico, incontinencia , etc.
Las causas de la polaquiuria son múltiples, en su mayoría, secundarias a enfermedades del tracto urinario, si bien pueden darse en otros tipos de enfermedades.
Infecciones de las vías urinarias y aparato genital: cistitis, prostatitis.
Tumores e hipertrofia benigna de próstata.
Tumores y enfermedades de la vejiga (cistitis rádica, hiperactividad del músculo detrusor de la vejiga).
Lesiones de la médula espinal que afectan a la inervación de la vejiga.
Otras enfermedades urológicas como la estenosis de uretra (estrechez), el cistocele (caída de la vejiga) o litiasis (piedras).
Situaciones fisiológicas: embarazo (por aumento de presión sobre la vejiga).
Medicamentos y sustancias que aumentan la diuresis (café, alcohol).
Secuelas de radioterapia o cirugía sobre la zona pélvica.
Partos múltiples, generalmente se acompaña de incontinencia.
Diabetes tipo I , se acompaña de sed intensa y de un aumento en el volumen de la diuresis: poliuria.
¿Cómo se diagnostica?
El diagnóstico es relativamente sencillo. Se ha de realizar una entrevista detallada al paciente para ver si se trata de una polaquiuria real. Se indaga sobre los factores que la pueden favorecer (por ejemplo, consumo importante de cafeína o fármacos), si existen otros síntomas acompañantes que orienten hacia su origen (fiebre, sangre en la orina) y si el paciente tiene otras enfermedades o antecedentes que puedan estar relacionados.
Las exploraciones básicas a realizar son:
Exploración física.
Analítica en sangre y en orina.
Cultivo de orina.
En función de la sospecha diagnóstica se puede ampliar el estudio con exploraciones más específicas y dirigidas:
Pruebas para estudio del tracto urinario/genital : ecografía, TAC, uretrocistografía, cistoscopia, cistometría, etc
Pruebas neurológicas (sospecha de lesión neurológica): TAC, RM, electromiograma.
¿Cómo se trata?
El tratamiento depende de la causa, no se trata el síntoma sino la enfermedad que lo provoca. Así, el tipo de indicación terapéutica puede variar mucho.
En los casos más sencillos, debidos a abuso de sustancias o fármacos , simplemente se elimina o restringe su consumo.
Los antibióticos estarán indicados en los casos en los que haya sospecha de infección como cistitis o prostatitis.
En relación a los problemas de próstata agrandada , pueden estar indicados fármacos para disminuir el tamaño.
Casos más complejos (neurológicos, secuelas quirúrgicas, tumores) necesitarán tratamiento especializado que puede incluir cirugía, tratamiento oncológico, dispositivos de neuroestimulación, entre otros.

Artículo especializado
Estreñimiento Infantil y Más
El estreñimiento es un problema que no conoce de edades, pues afecta tanto a niños como a adultos. En la consulta de pediatría, en concreto, es uno de los motivos de consulta más frecuentes.
El estreñimiento infantil
En el recién nacido parece que la media de deposiciones diarias oscila entre cuatro a seis. Pero este número varía en función de si el bebé toma lactancia materna (puede realizar una deposición en cada toma) o bien si es alimentado con fórmula (el número de deposiciones diarias puede disminuir). Podemos concluir que la normalidad deposicional en un recién nacido puede oscilar desde 12 deposiciones diarias a una frecuencia deposicional muy baja, cada 3-5 días con heces de consistencia blanda que no se acompañan ni de molestias abdominales ni de esfuerzo defecatorio. Tanto en un supuesto como en el otro, hablaríamos de normalidad y no de diarrea ni de estreñimiento. Con la edad va disminuyendo la frecuencia de las deposiciones y, a los 4 años, la media es de una a dos deposiciones al día y, a partir de ahí́, asemejarse a la frecuencia en el adulto, que oscila de tres deposiciones al día a tres deposiciones a la semana.
¿SABÍAS QUE…?
Actualmente, las asociaciones pediátricas establecen el estreñimiento como un concepto que no se relaciona exclusivamente con la frecuencia de las deposiciones , sino que se valora las características de las mismas (tamaño y dureza) y otras manifestaciones asociadas a la defecación, como el dolor.
Estreñimiento orgánico y funcional
El estreñimiento más habitual es el funcional , es decir, el que no se justifica por ninguna causa física o no es secundario a otra enfermedad. Si el estreñimiento tiene una causa física, se le llama estreñimiento orgánico.
Las enfermedades asociadas más frecuentes y que son causa de estreñimiento orgánico en los niños son:
Lesiones en la región ano-rectal: fisuras o hemorroides.
Enfermedad celíaca.
Alergia alimentaria.
Diverticulitis.
Efectos secundarios de fármacos: antihistamínicos, anticomiciales (para el dolor neuropático), ibuprofeno, entre otros.
Parálisis cerebral.
Tumores cerebrales.
Neuropatías.
Enfermedad de Hirschsprung.
Miopatías.
Síndrome de Down.
Hipotiroidismo.
Insuficiencia renal.
¿Cómo se diagnostica el estreñimiento funcional?
Los criterios diagnósticos del estreñimiento funcional en el niño se establecen según la edad:
Lactantes y niños menores de 4 años
Presencia de dos o más criterios al menos una vez a la semana por un periodo mínimo de un mes:
Dos o menos defecaciones semanales.
Al menos un episodio de incontinencia fecal semanal (en niños continentes).
Historia de retención fecal.
Defecaciones dolorosas o heces duras.
Presencia de masa fecal en el recto.
Deposiciones muy voluminosas que obstruyen el váter.
Niños mayores de 4 años y adolescentes
Presencia de dos o más criterios al menos una vez a la semana por un periodo mínimo de dos meses:
Menos de tres deposiciones a la semana.
Al menos un episodio de incontinencia fecal semanal.
Defecación dolorosa.
Actitudes retentivas para evitar la defecación.
Heces de gran diámetro en el recto o palpables a nivel abdominal.
Deposiciones muy voluminosas que obstruyen el váter.
Factores y causas que pueden favorecer el estreñimiento en el niño
El estreñimiento crónico en los niños suele aparecer como una prolongación de un episodio agudo . Los factores que pueden desencadenar un episodio de estreñimiento en los niños son:
Inicio de la leche de fórmula: cambia la consistencia de las heces y las endurece.
Dieta pobre en fibra.
Beber pocos líquidos.
Exceso de lácteos.
Ayuno prolongado.
Enfermedades febriles.
Inmovilidad o sedentarismo.
Inicio de la escuela o cambios en su rutina diaria, como unas vacaciones.
Lesiones en la zona ano-rectal (fisuras).
Retirada del pañal: se puede acompañar de comportamientos que evitan o retienen las heces, sobre todo en niños todavía inmaduros para retirar el pañal.
¿Son necesarias las pruebas complementarias para estudiar el estreñimiento infantil?
Sólo serían necesarias cuando se sospecha un estreñimiento orgánico, es decir, que la causa del mismo es debida a otra enfermedad. En estos casos, además de una exploración física completa, el pediatra o gastroenterólogo solicitará pruebas de imagen (radiografía de abdomen), una analítica (para descartar, por ejemplo, problemas hormonales o celiaquía) o un test del sudor (si se sospecha fibrosis quística).
El tratamiento del estreñimiento crónico funcional
En un primer momento lo que más interesa es vaciar o evacuar las heces retenidas . Para ello el médico receta unos fármacos laxantes que lo que hacen es desempacar las heces y facilitar su expulsión. Este tratamiento suele pautarse durante 3 o 6 meses hasta que el niño o el adulto adquiera un hábito intestinal regular y sin molestias. La medicación se irá retirando paulatinamente.
En ocasiones podemos estar tentados a implementar una solución rápida y drástica para aliviar los síntomas del estreñimiento, como la aplicación de enemas o supositorios . Hay que recordar que lo más importante es la reeducación del intestino y que estas medidas serían sólo aplicables en casos extremos y puntuales.
Las medidas higiénicas deben formar parte del tratamiento. Como, por ejemplo:
Aprovechar el reflejo gastro-cólico e ir al baño tras cada comida.
Darse el tiempo necesario para ir a defecar sin distractores.
Mantener una correcta postura : pies apoyados en el suelo o, aún mejor, en una banqueta para mantener una mayor flexión de las piernas.
En los niños, llevar un váter portátil y protectores desechables para los inodoros fuera del hogar, pueden favorecer la evacuación.
La dieta y el ejercicio: bases en el tratamiento del estreñimiento
La fibra es una de las sustancias que provienen de la dieta y que mejor ayuda a combatir el estreñimiento. Eso sí, debemos acompañarla de agua para que aumente el bolo fecal y este sea más fácil de expulsar.
Una adecuada alimentación acompañada de la práctica habitual de ejercicio físico son el tratamiento base del estreñimiento.
Los lácteos suelen ser una de las causas del estreñimiento, por lo que es recomendable no superar los 500 ml de leche al día.
Algún remedio casero, como tomar un vaso de agua tibia en ayunas , puede ser de ayuda.
Realizar ejercicio físico suave , como caminar o nadar durante 30 minutos, consigue fortalecer la musculatura intestinal que interviene en el reflejo de la defecación.
El estreñimiento durante el embarazo
Los cambios hormonales durante la gestación, sobre todo, el aumento de la progesterona, ocasionan que el movimiento intestinal se enlentezca. Esto no es más que un mecanismo de defensa del cuerpo, ya que los intestinos están íntimamente en contacto con el útero y, sus movimientos bruscos, podrían perjudicar el crecimiento del feto. A medida que el feto crece, este ocupa mayor espacio en el abdomen de la mamá favoreciendo que los intestinos no se muevan adecuadamente y, favoreciendo, el estreñimiento.
Otros factores como una dieta con poca fibra, la insuficiente ingesta de líquidos, el estrés o la presencia de hemorroides , pueden provocar la aparición de estreñimiento durante el embarazo.
La base del tratamiento, como hemos comentado con anterioridad, es la dieta rica en fibra, la ingesta de líquidos y el ejercicio moderado. Los fármacos deben ser empleados con precaución durante la gestación y siempre deben ser recetados por el médico.

Artículo especializado
Escarlatina en la Infancia
La escarlatina en una enfermedad causada por toxinas (cepas del estreptococo beta hemolítico del grupo A (EBHGA), productoras de toxina eritrogénica) que causan la colonización transitoria y asintomática del tracto respiratorio superior y de la piel .
La escarlatina es frecuente en niños de tres a seis años, hasta los 14. Es excepcional en menores de tres años, y se da con mayor frecuencia en los meses más fríos. Se localiza a nivel faringoamigdalar, y con menos frecuencia a nivel cutáneo afectando a heridas, quemaduras, impétigo (infección cutánea). Desde donde se encuentre el germen libera la toxina eritrogénica que actúa a nivel cutáneo, originando la erupción. El periodo de incubación es de uno a siete días.
¿Qué síntomas produce?
Fase inicial (12-48 horas), antes de la fase de la erupción o exantemática:
Fiebre alta.
Vómitos.
Cefalea.
Faringoamigdalitis a veces con pus (que no se produce cuando la infección es en la piel).
Enantema puntiforme en el velo del paladar (puntos rojos) y en los pilares faríngeos.
Lengua muy saburral y pueden apreciarse adenopatías (ganglios) debajo de la mandíbula.
Escalofríos.
Dolor abdominal.
A las 12-24 horas:
Exantema maculopapuloso , rojo, punteado (en piel de gallina) que palidece al presionar con los dedos. Se inicia en el cuello y parte proximal de las extremidades y después va al tronco y parte distal de las extremidades. Suele ser más marcado a nivel de los pliegues (codos, ingles…) donde pueden aparecer pequeños puntitos rojos como manchitas.
Palidez peribucal: se forma una mancha en forma de triángulo alrededor de la boca en el surco nasogeniano signo de Filatov, en contraste con el enrojecimiento de las dos mejillas.
A las 48 horas:
Exantema generalizado confluente, que se extiende del cuello hasta las piernas.
Pliegues profundos de la piel en su interior hay hiperpigmentación que no blanquea, y se llama signo de Pastia.
Lengua aframbuesada con las papilas gustativas muy marcadas blancas o rojas.
Al final de la primera semana:
El exantema suele durar de tres a siete días y va seguido de una descamación fina más o menos intensa que suele iniciar en la cara y va hacia abajo.
Otra presentación característica del exantema escarlatiforme es “en esclavina” (en cuello, hombros y parte superior del tórax y axilas, casi siempre sin descamación).
¿Cómo se diagnostica
Clínico.
Frotis faríngeo: detección rápida del antígeno estreptococo pyogenes . Si es positiva se aconseja tratamiento antibiótico. Se utiliza cuando el diagnóstico clínico no es suficiente.
Cultivo: el más fiable, pero no se suele usar.
¿Cómo se trata?
Hidratación de la piel.
Penicilina oral: 25-50 mg/kg/día cada 8 horas, durante 10 días.
Amoxicilina: 40 mg/kg día en tres dosis.
En alérgicos a penicilina: macrólidos o clindamicina.
¿Puede complicarse?
Sin tratamiento pueden darse las siguientes patologías:
Glomerulonefritis primaria : es una inflamación del riñón.
Fiebre reumática , con tratamiento es muy poco frecuente.
Neumonía o infección del parénquima pulmonar.
Otitis.
Forúnculos de baja gravedad o alguna infestación de la piel.
CONSEJOS PARA LOS PADRES
En general esta enfermedad es frecuente en la edad infantil de tres a seis años, y se contagia en la escuela entre los niños, y en casa si hay niños en edad infantil.
No es grave, sino que es un proceso amigdalar unido a una afectación de la piel. Por ello, como cualquier otro tipo de infección en la edad pediátrica es mejor que el niño se quede en casa haciendo reposo de actividad física y siguiendo el tratamiento indicado por su médico. No deben ir a la escuela al menos hasta un día después de iniciado el tratamiento antibiótico.
No olvidar el lavado de manos , y no compartir vasos ni botellas.
Siempre hidrataremos a nuestros niños y fraccionaremos más las comidas, ya que tendrán menos apetito.
Como puede cursar con fiebre, no olvidarse de dar los antitémicos de manera adecuada.
Como recomendación general, no olvidéis visitar a vuestro pediatra para el control de los síntomas, pues siempre el estado general de nuestros pacientes será el indicador de cómo están.

Artículo especializado
Beneficios de la Hidroterapia
Utilizar el agua con fines curativos no es algo nuevo. Se trata de una terapia que ha sido utilizada durante décadas como parte de un tratamiento integral en el caso de diversas afecciones de salud, desde casos de artritis severa hasta terapias post quirúrgicas de rodilla o cadera.
Tipos de hidroterapia
Hidroterapia térmica
Se juega con la temperatura del agua: caliente, templada o fría. El agua caliente tiene un efecto predominantemente relajante, aunque también puede servir como sedante. Mejora la circulación sanguínea ya que promueve la vasodilatación y actúa como analgésico para ciertas partes del cuerpo. Mientras que el agua templada actúa sobre todo como calmante muscular, el agua fría mejora la circulación y tiene un efecto antiinflamatorio.
Hidroterapia química
En este caso, se complementan los efectos sanadores del agua añadiéndole sustancias químicas. Se pueden distinguir dentro de esta categoría: agua clorudada (ricas en cloruro, que si se ingiere estimula las funciones orgánicas), sulfatada (ingerida tiene efectos laxantes y diuréticos, mientras que sobre la piel resulta beneficiosa para el sistema respiratorio y locomotor), ferruginosa (beneficiosa para la anemia y enfermedades dermatológicas) y sulfurosa (para afecciones articulares y enfermedades respiratorias, así como inflamaciones alérgicas). También se contempla los usos de aceites esenciales con cada uno de sus propiedades.
Hidroterapia mecánica
Aquí las variantes se basan en el modo en el que se aplica el agua sobre el cuerpo. De esta forma, podemos distinguir: empuje, compresión, resistencia hidrodinámica y presión. Cuando se aplica por empuje, se refiere a los beneficios de la hidroterapia que obtenemos al sumergirnos en el agua, debido a que el movimiento de nuestro cuerpo es más fácil. Cuando utilizamos la compresión, aplicamos agua a presión ayudando a nuestra circulación. La resistencia hidrodinámica hace referencia a hacer ejercicio en el agua y por último, la presión, se refiere a los chorros propiamente dichos, que sirven para relajarnos o estimular el sistema nervioso.
Técnicas
Existen diversas formas de aplicar los beneficios curativos de la hidroterapia a los pacientes. Sus diferentes modalidades y técnicas son:
Lavados
Afusiones : Acción de verter agua, fría por lo común, desde cierta altura sobre todo el cuerpo o una parte cualquiera de él, como medio terapéutico.
Compresas y fomentos : Pueden ser frías, para el tratamiento de luxaciones y contusiones, o calientes para procesos inflamatorios crónicos. Algunos fisioterapeutas utilizan hierbas en las compresas, para potenciar los efectos curativos.
Baños: pueden ser parciales o totales. Su nivel de temperatura es variable, ajustándose a la función que se le quiera dar. Dentro de los baños, destacan los baños simples que se aplican en una bañera o tanque, teniendo como objetivo la relajación muscular. Tenemos también, los baños parciales que son ejercidos sobre una parte específica del cuerpo y los baños de contraste, que se realizan variando la temperatura del agua, cada cierto rato. En los baños galvánicos, una técnica un poco más compleja, se aplica el agua combinada con electricidad, para lo cual se requerirá la asistencia de un fisioterapeuta.
Duchas: El objetivo de este método es concentrar la acción del agua sobre una zona determinada, combinando la presión y la temperatura.
Chorros: Esta técnica, se caracteriza en que el agua es expulsada por un solo orifico, a diferencia de las duchas.
Baños de remolino
Masaje subacuático
Tanques
Piscina
Natación
Envolturas terapéuticas: el paciente es cubierto con uno o varios tejidos, que pueden ser de lino o de lana. Las envolturas pueden estar secas o húmedas, mas no mojadas. Esta terapia es conveniente realizarla por las mañanas. Una vez terminada, el paciente deberá ser secado y abrigado en la cama por espacio de una hora, a fin de mantener el calor en el cuerpo. Las envolturas pueden humedecerse con agua fría y caliente. Las de agua fría disminuyen la temperatura corporal, estando aconsejadas para combatir la fiebre, los hematomas y esguinces. Las envolturas húmedas calientes tienen un tiempo de aplicación, que puede ir de los 30 a los 35 minutos. Estas envolturas, usualmente, se mezclan con sustancias químicas que maximizan sus efectos terapéuticos. Se recomiendan para tratamientos de reumatismo y rigidez articular. Los llamados emplastos son envolturas similares a las anteriores, combinadas con barro, resina o fango.
Normas básicas de hidroterapia
Debemos tener en cuenta que no se pueden practicar aplicaciones de agua fría sin un calentamiento corporal previo . Después de la aplicación, es importante abrigarse y hacer ejercicios a ser posible. En el caso de que las aplicaciones se realicen con agua caliente, siempre se debe utilizar un poco de agua fría al final de la sesión. El agua fría, aplicada durante poco tiempo, reforzará los efectos curativos ejercidos por el agua caliente. La hidroterapia no debe realizarse ni antes ni después de las comidas bajo ninguna excepción. También debe evitarse el consumo de alcohol, tabaco o café durante las horas cercanas a la terapia. Es posible que algunos pacientes no se adapten orgánicamente al tratamiento, lo que manifestarán con palpitaciones, mareos o frío prolongado. En cualquiera de esos casos, la aplicación deberá suspenderse.
Efectos fisiológicos de la hidroterapia
Con agua a temperaturas calientes:
Analgesia: se da por elevación del umbral de sensibilidad de los receptores del dolor y disminución de la velocidad de conducción nerviosa, disminución de la contractura muscular y la liberación de encefalinas y endorfinas.
Aumento de la temperatura y la vasodilatación capilar : si se hace una inmersión la temperatura de la piel se eleva entre 0.5 y 3 grados C, produciendo un aumento de todas las funciones orgánicas por sobrecalentamiento.
Efecto sedante : gracias a la acción del calor sobre las terminaciones nerviosas. Aplicaciones muy calientes y cortas puedan provocar insomnio y aplicaciones calientes prolongadas pueden provocar cansancio o fatiga.
Efecto antiespasmódico : las aplicaciones cortas calientes aumentan el tono y mejoran el rendimiento muscular. Las aplicaciones de larga duración entre 36 y 38ºC disminuyen el tono, combaten la contractura y la fatiga muscular.
Efectos sobre el tejido conjuntivo : aumento de la elasticidad y disminución de la viscosidad.
Con agua en temperaturas frías:
Descenso de la temperatura local de la piel y tejidos subyacentes.
Estimulación de los
Vasoconstricción cutánea.
Disminución de la pérdida de calor.
Prevención de edema por descenso de la permeabilidad.
Retrasa el proceso de cicatrización en aplicaciones prolongadas.
Reduce la excitabilidad de las terminaciones nerviosas libres.
Aumenta el umbral del dolor (aumenta entonces la tolerancia al dolor)
Aumenta el umbral de estimulación de los huesos musculares (receptores sensoriales).
Aplicaciones frías de corta duración estimulan y aumentan el tono.
Indicaciones
Analgesia
Antiinflamación
Vasodilatación
Relajación muscular
Efecto antiespasmódico
Un medio de calentamiento para mejorar el ejercicio
Incrementar la movilidad articular
Aumento del flujo sanguíneo cutáneo
Desbridamiento (aseo quirúrgico para eliminar tejido muerto)
Tratamiento de quemaduras y heridas
Estimulación del sistema vascular periférico
Contraindicaciones
Procesos infecciosos
Mal estado general
Insuficiencia coronaria
Insuficiencia orgánica grave
Insuficiencia circulatoria
Una gran labor de la hidroterapia la vemos en el tratamiento de la fibromialgia , donde los síntomas o manifestaciones clínicas incluyen molestias corporales generalizada, dolor, trastornos del sueño, fatiga, ansiedad, son mejorados a gran escala con el uso terapéutico del agua.
En pacientes con limitación de movimiento ya sea por parálisis o por dolor, este tipo de terapia ayuda a mejorar su condición, al igual que en casos donde el sistema osteomuscular es el afectado, ya que las propiedades del agua proporcionaran una pronta recuperación.
La prescripción por parte del profesional sanitario será decisiva en la elección del tipo de terapia según la afección de cada individuo, así como de la duración y frecuencia de la misma. El no cumplimiento de sus pautas puede resultar contraproducente para la salud.

Artículo especializado
Causas y Mejora de la Diarrea
La diarrea es uno de los motivos de consulta más frecuentes en pediatría. Aunque la gran mayoría son agudas y producidas por virus, no debemos olvidar otras causas como las alergias alimentarias . Lo más grave de una diarrea aguda es el peligro de deshidratación y, en una crónica, la desnutrición.
¿Qué es la diarrea?
La diarrea se define como el aumento en el número de deposiciones y/o una disminución en la consistencia de las mismas. Esto se debe a una inflamación (- itis ) del estómago ( gastro -) y los intestinos (- enteron -).
¿Cómo funciona el intestino en condiciones normales?
El intestino e s una gran superficie de absorción de agua, sales y nutrientes .
Por él pasan unos ocho litros de líquidos entre alimentos y líquidos ingeridos, la saliva, los jugos gástricos, pancreáticos y hepáticos. No es difícil comprender, por lo tanto, que la diarrea es una consecuencia de la disfunción en el transporte de agua y sales a nivel de la mucosa intestinal.
¿Y qué pasa en el intestino cuando el niño tiene diarrea? Complicaciones
Cualquier cambio en la mucosa intestinal que produzca inflamación de la misma por microorganismos, mecanismos inmunológicos (alergia) o toxinas puede condicionar la aparición de un desequilibrio en la absorción de los líquidos y la aparición de diarrea.
El color de las heces suele ser amarillo o más claro de lo habitual, debido a que el tránsito está más acelerado de lo normal y no “le da tiempo” a pigmentarse adecuadamente.
Las complicaciones más frecuentes de una diarrea son :
Deshidratación: debida a la pérdida importante de agua.
Alteraciones electrolíticas : estos cambios en la absorción también afectan a las sales del organismo y sus iones (sodio, calcio, potasio…)
Hipoglucemia: sobre todo en los lactantes.
Desnutrición: malabsorción de algunos nutrientes. Puede pasar en las diarreas crónicas o prolongadas.
Intolerancia transitoria a la lactosa : una diarrea prolongada puede alterar la pared intestinal y las enzimas que digieren la lactosa.
¿Cómo sé si mi hijo está deshidratado?
Cuánto más pequeño es el niño, mayor riesgo existe de deshidratación . Esto sucede cuando las pérdidas de agua (heces o vómitos) son mayores a la ingesta (beber líquidos).
Los signos de deshidratación son un motivo para acudir a urgencias:
Boca y lengua secas.
Sentir mucha sed.
Ausencia de lágrimas al llorar.
Pañales secos tras 4 horas o más.
Abdomen, ojos y mejillas hundidos.
Fiebre alta.
Apatía o irritabilidad inusual.
Piel pastosa que al pellizcarla se queda marcado el pliegue.
El pulso es rápido y débil.
Piel fría (en deshidrataciones graves).
En los lactantes pequeños la fontanela (parte superior de la cabeza blandita que no tiene hueso) está hundida.
Pérdida de peso significativa desde el principio de la diarrea. Su medida es una manera muy objetiva de valorar el nivel de deshidratación:
Pérdida de menos de un 5% del peso: deshidratación leve.
Pérdida entre un 5-10% del peso: deshidratación moderada.
Pérdida mayor de un 10% del peso: deshidratación grave.
Diarrea aguda, prolongada y crónica
Las diarreas se pueden clasificar según su causa, su mecanismo fisiopatológico y, también, según su duración.
Diarrea aguda : es aquella que dura menos de dos semanas.
Diarrea prolongada : si lo hace más de dos semanas y menos de cuatro.
Diarrea crónica : dura más de cuatro semanas. Debe ser exhaustivamente estudiada por el pediatra o gastroenterólogo infantil para descartar entidades como la alergia a las proteínas de vaca, la intolerancia a la lactosa, el síndrome del intestino irritable o la colitis ulcerosa.
Síntomas de la diarrea aguda
Los síntomas suelen aparecer de forma súbita y es frecuente que, además de la diarrea, aparezcan:
Inapetencia.
Náuseas.
Vómitos.
Dolor abdominal.
Fiebre.
El curso más frecuente de la enfermedad dura entre tres y siete días .
Causas de diarrea
Las causas de una diarrea en los niños pueden ser infecciosas (virus, bacterias y parásitos), medicamentosas (como los efectos secundarios de los antibióticos), trastornos funcionales, o intolerancia o alergia alimentaria (como la intolerancia a la lactosa o la alergia a las proteínas de la leche de vaca).
En los países desarrollados, los microorganismos más frecuentes son los virus, y ocasionan hasta el 80% de las diarreas pediátricas. En los países en vías de desarrollo, son las bacterias y los parásitos los causantes de las diarreas en los niños.
¿Cómo se clasifican las diarreas infecciosas?
Las diarreas infecciosas se pueden clasificar en dos grupos , en función del mecanismo de acción de los microorganismos que las ocasionan:
Diarrea por malabsorción : los virus o bacterias provocan una inflamación de la pared intestinal, lo que conduce a la malabsorción del agua y electrolitos, que son eliminados.
Diarrea secretora : las bacterias implicadas sintetizan toxinas que provocan la secreción activa de agua y electrolitos en el intestino, provocando una gran pérdida de gran cantidad de agua y electrolitos.
¿Cómo sospechamos si son diarreas víricas o bacterianas?
Aunque el diagnóstico definitivo lo obtenemos mediante un cultivo de las heces (coprocultivo), éste tarda unos días y, por lo tanto, debemos realizar un diagnóstico de sospecha para orientar bien al niño y ofrecerle el tratamiento más adecuado.
Una diarrea de origen viral es más frecuente en menores de tres años y en épocas de frío. Sus heces son muy líquidas, abundantes, sin apenas moco y sangre y huelen poco. Es muy típico que se acompañen de vómitos y temperatura inferior a 38ºC (febrícula). En la época de epidemia de rotavirus, la clave para sospechar el diagnóstico es que días antes el niño esté acatarrado.
Las diarreas bacterianas son más frecuentes en niños mayores (escolares) y en verano u otoño. Suelen ser infecciones importantes que se acompañan de fiebre alta, heces malolientes, más espesas, con sangre y moco. Los vómitos son menos frecuentes, pero pueden aparecer.
¿Cómo se produce el contagio?
La transmisión de las diarreas infecciosas suele ser vía fecal-oral , sobre todo cuando las manos están contaminadas. Por ello es tan importante el lavado de manos.
Las diarreas producidas por toxinas suelen deberse a alimentos contaminados como el huevo o las carnes crudas.
¿Se pueden prevenir las diarreas infecciosas?
Durante los primeros años, la lactancia materna parece tener un papel protector por presentar en su composición sustancias defensivas como la lacthaderina que pueden proteger contra las diarreas víricas, como el rotavirus. Contra este virus existen vacunas específicas y muy eficaces que se administran los primeros meses de vida.
Una buena higiene de las personas afectadas y sus cuidadores es clave para evitar la transmisión de persona a persona.
Tratamiento de la diarrea aguda, ¿hay que dar dieta astringente?
El primer objetivo es intentar que el niño no se deshidrate .
Lo más recomendable es ofrecer sales de rehidratación oral (SRO) que venden en las farmacias. No se aconsejan bebidas isotónicas, ni bebidas carbonatadas, ni sueros caseros. Si el bebé toma lactancia materna, se ha de seguir ofreciendo a demanda.
La tendencia actual es no retirar los lácteos si no hay sospecha de intolerancia transitoria a la lactosa .
Al contrario que hace unos años, parece que la alimentación precoz promueve la regeneración y recuperación de la mucosa intestinal. Es por este motivo que la realimentación juega un papel decisivo ya en las primeras etapas del tratamiento. La alimentación precoz está relacionada con la disminución de la enfermedad, aumento/recuperación del peso y mejoría del estado nutricional.
No hay ningún alimento que “corte” la diarrea , por lo que lo más sensato es ofrecer al niño alimentos que le gusten.
La eficacia de la dieta astringente hipocalórica basada en arroz, manzana, plátano o patata hace años que se cuestiona.
Parece que los probióticos pueden tener un papel en la recuperación del niño con diarrea aguda. Los que están recomendados por presentar evidencia científica son: Saccharomyces boulardii, Lactobacillus GG y, en menor medida, L. Reuteri.

Artículo especializado
Qué debes Saber sobre el Colon Irritable
Dolor abdominal acompañado de episodios de diarrea y/o estreñimiento. Estos son los síntomas principales que presentan quienes sufren el Síndrome del intestino irritable (SII) o colon irritable. Se trata de un trastorno gastrointestinal funcional, que describe un grupo de síntomas que afectan al intestino grueso sin ninguna causa conocida. La naturaleza crónica y la dificultad de controlar los síntomas pueden llegar a frustrar tanto a los pacientes que lo padecen como a los médicos que lo tratan.
Más común de lo que pensamos
Es el trastorno gastrointestinal más comúnmente diagnosticado y la segunda causa de absentismo laboral. Entre un 10-20% de la población experimenta a lo largo de su vida síntomas de SII, aunque solo un 15% de ellos solicitan valoración médica. Existen numerosos tratamientos y terapias disponibles para aliviar los síntomas del SII , aunque ninguno de estos métodos consigue la curación.
¿SII o EII?
El SII no es lo mismo que la enfermedad inflamatoria intestinal (EII). La enfermedad de Crohn y la colitis ulcerosa , principales tipos de EII, empeoran con el tiempo y pueden causar daño intestinal, mientras que el síndrome del intestino irritable no.
¿Cuáles son los síntomas?
Ya hemos apuntado al inicio que el síntoma principal es el dolor abdominal acompañado de cambios en la frecuencia y/o consistencia de las deposiciones, presentando bien sea episodios de diarrea y/o estreñimiento. Es un trastorno crónico, que se caracteriza por períodos de exacerbación que alternan con períodos de remisión de los síntomas. El dolor abdominal puede ser difuso o localizado en el hemiabdomen inferior , de tipo cólico, en general leve o de moderada intensidad ; que respeta el sueño y cuyo inicio suele relacionarse con la ingesta de algún alimento. Otros síntomas son :
Dolor abdominal y calambres (por lo general, aparece y desaparece y el alivio se produce después de una deposición).
Hinchazón y gases.
Estreñimiento y/o diarrea.
Una repentina necesidad de tener una evacuación intestinal.
Una sensación constante de la necesidad de tener una evacuación intestinal, incluso si ya se ha tenido una.
Moco en las deposiciones.
Los síntomas del SII varían según cada persona . Es posible que se tengan algunos o todos los síntomas mencionados anteriormente. La mayoría de las personas tienen síntomas leves, pero algunos síntomas pueden ser lo suficientemente graves como para afectar a su vida diaria.
¿Qué causa el síndrome del intestino irritable?
El mayor problema es que a día de hoy no se conoce con precisión su causa , ni ningún mecanismo único que explique por qué los pacientes con SII sufren estos síntomas de forma crónica y recidivante.
Desde un punto de vista general, lo más aceptado y demostrado es que existen alteraciones de la motilidad (del movimiento) y/o de la sensibilidad digestiva, influenciadas o no por factores psicológicos.
Además, se han propuesto otras diferentes alteraciones que también podrían influir en esta enfermedad: gastroenteritis, intolerancias alimentarias, alteraciones hormonales y factores genéticos.
¿Cómo se diagnostica?
El diagnóstico (determinado por un médico especialista en aparato digestivo) se establece por una serie de criterios clínicos , ya que en estos pacientes los estudios endoscópicos , analíticos y radiológicos son normales (éstos se hacen para descartar la existencia de una patología orgánica).
Los criterios clínicos son la presencia de dolor abdominal recurrente al menos tres días al mes en los últimos tres meses, asociado a uno o más de los siguientes:
El dolor abdominal mejora con la deposición.
Inicio del dolor coincidiendo con cambios en la frecuencia deposicional.
Inicio del dolor coincidiendo con cambios en la consistencia de las heces.
Además de estos criterios, existen otros síntomas que sugieren la presencia de un SII , como son:
Alteración del ritmo intestinal con más de tres deposiciones al día o menos de tres deposiciones a la semana.
Alteración de la consistencia de las heces.
Urgencia deposicional.
Sensación de evacuación incompleta.
Meteorismo.
Tratamiento del síndrome del intestino irritable
El colon irritable no es hereditario , aunque se ha visto que hay familias que parecen tener una cierta propensión y en las que varios miembros pueden estar afectados.
No hay cura para el SII, el síndrome cursa con periodos con síntomas (brotes) y otros con menos sintomatología o sin ella. La mejor manera de tratarlo es hacer cambios de estilo de vida, y/o hacer un abordaje farmacológico.
Actuación en hábitos de vida:
Las personas que padezcan esta enfermedad, deben tener claro que es un trastorno molesto , que puede afectar a su calidad de vida, pero no deriva en tumores ni en otras enfermedades graves.
Es muy importante confiar en el gastroenterólogo, quien va a ayudarle en todo lo posible para llegar al diagnóstico, indicando las pruebas que precise y el tratamiento adecuado para paliar los síntomas.
No existen productos ni terapias milagrosas que eliminen este padecimiento.
Se debe evitar el consumo de tabaco y alcohol.
No existen alimentos prohibidos o malos. Cada persona debe identificar que alimentos le sientan peor y eliminarlos . Como normas generales hay alimentos como las especias, la cafeína, los picantes, las grasas o comidas muy condimentadas que deben evitarse. Es recomendable beber agua y tomar frutas y verduras. No se deben realizar dietas de exclusión, es decir, eliminar alimentos como la lactosa, el gluten, etc. sin un diagnóstico certero. El médico contemplará esta posibilidad durante el proceso diagnostico y, si lo considera oportuno, realizará los test apropiados para llegar a confirmarlo o descartarlo .
Es importante realizar cinco comidas al día y tomarse tiempo para realizarlas, al menos 30 minutos.
Del mismo modo es importante tomarse tiempo para ir al baño . Acudir siempre que se tenga deseo, no reprimirlo; de forma tranquila, tomarse tiempo, aunque no en exceso.
Es aconsejable realizar 30 minutos de actividad física adecuada a la condición física de cada persona. Este hecho ya es conocido para patologías que afectan al aparato cardiovascular, pues es igual de beneficioso para nuestro aparato digestivo, no sólo porque mejora su motilidad, sino también por los beneficios del ejercicio a nivel del sistema nerviosos central y la neurotransmisión.
Es beneficioso evitar las situaciones estresantes o, si no es posible, cambiar la forma de enfrentarse a ellas para minimizar su impacto en la salud. Algunas formas de lidiar con el estrés pueden ser la meditación o la terapia psicológica.
¿Qué dieta seguir si se padece SII?
La dieta de la persona con el síndrome del intestino irritable deber ser personalizada y elaborada por un dietista-nutricionista. Como pautas genéricas se destacan:
Moderar el consumo de fibra insoluble (procedente de alimentos integrales) de la alimentación para no contribuir más a los desequilibrios en el tránsito intestinal (favorece la fermentación bacteriana y esto supone la formación de gases).
Potenciar el consumo de fibra soluble (en forma de gomas, pectinas y mucílagos) en la dieta, ya que ésta aumenta el volumen de las heces, la peristalsis del colon y disminuye el tiempo de tránsito. Elegir las frutas más pobres en azúcar y más ricas en pectina como por ejemplo la manzana con piel o el membrillo al horno. No es adecuado tomar zumos de fruta ni néctares (naturales ni envasados) debido a su escaso contenido en fibra.
Se recomienda cocer bien las legumbres , verduras y hortalizas. Prolongar su cocción todo lo que sea posible. Una buena opción es pasar las legumbres por un pasapuré para que no dé lugar a molestias digestivas.
Evitar los alimentos ricos en grasas , las frutas cítricas (sobre todo la naranja) y las espinacas para menguar y neutralizar el efecto laxante producido por las sales biliares (bilis) en el colon.
Eliminar el consumo de alimentos o especias picantes, el café y el té , ya que generalmente pueden provocar molestias, porque irritan la mucosa gástrica.
Prescindir de edulcorantes como la fructosa o los polialcoholes o azúcares alcohólicos como el sorbitol , porque pueden aumentar la producción de gas en el colon y generar más flatulencias.
Beber dos litros de agua al día . Es muy importante garantizar la hidratación cuando hay diarreas. Además, un aporte suficiente de líquidos también ayudará a combatir el estreñimiento.
¿SABÍAS QUE…?
Se está investigando el posible beneficio de la dieta pobre en fructo-oligo-disacáridos y monosacáridos y azúcares polialcoholes fermentables (FODMAP) . Ésta limita aquellos alimentos que contienen fructosa, lactosa, oligosacáridos con fructosa y galactosa, y azúcares alcohólicos (sorbitol, manitol, xilitol, y maltitol); y ha demostrado que reduce los síntomas gastrointestinales, aunque no está bien definido qué cantidades de FODMAP son aceptables y probablemente sea específico para cada paciente (diferentes tolerancias según la persona).

Artículo especializado
Etapas del Cáncer de Vejiga
Existe cura para el cáncer de vejiga, y es que hasta el 80% de pacientes diagnosticados de este tipo de tumores sobrevivirán más allá de cinco años tras su diagnóstico. Este porcentaje es incluso superior en España respecto a otros países desarrollados, ya que la supervivencia media a cinco años en la Unión Europea se sitúa en torno al 69%.
Más frecuente en hombres
El cáncer de vejiga es el quinto cáncer más frecuencia en nuestro país , con más de 21.000 nuevos casos anuales. Pese a esta prevalencia, es el octavo tipo de cáncer por mortalidad, siendo el responsable de unas 4.300 muertes al año. Su frecuencia es muy superior en el sexo masculino , con más de 17.000 casos anualmente respecto a los 3.600 nuevos casos que se diagnostican en el sexo femenino. Por edades suele afectar a personas entre los 65 y 75 años, con el pico de incidencia alrededor de los 70 años.
¿Qué es?
El cáncer es una enfermedad producida por una mutación genética que provoca una reproducción incontrolada de las células de un tejido. Dicha reproducción incontrolada provoca un crecimiento del tumor que va invadiendo los tejidos de su alrededor y que en ocasiones puede infiltrarse en un vaso sanguíneo y migrar e implantarse en otros órganos ocasionando las metástasis.
El cáncer de vejiga es un tipo de cáncer que se origina frecuentemente en la capa mucosa de la vejiga (la capa interna que está en contacto con la orina), formando así el llamado carcinoma urotelial. En este tipo de tumores, podemos diferenciar dos subtipos:
Cáncer urotelial de bajo grado : rara vez invade tejidos en profundidad u ocasiona metástasis a distancia, pero sin embargo tiene tendencia de reaparecer tras su extirpación
Cáncer urotelial de alto grado : más agresivo. Va invadiendo los tejidos que lo rodean, en profundidad en la vejiga, y en ocasiones puede extenderse a otros órganos provocando metástasis.
¿Qué factores de riesgo existen?
El principal factor de riesgo evitable para el cáncer de vejiga es el tabaquismo . Se estima que los fumadores tienen el triple de riesgo de desarrollar un cáncer vesical respecto a los no fumadores. Esto puede ser producido porque muchos de los tóxicos del tabaco se eliminan por la orina.
Además del tabaquismo, los antecedentes familiares de cáncer de vejiga representan otro factor de riesgo importante para la aparición de un cáncer vesical.
Existen otros factores de riesgo, pero con una importancia menor como son las exposiciones a sustancias químicas como colorantes, derivados del petróleo o arsénico, entre otros.
¿Cómo se presenta?
El síntoma más frecuente en el cáncer vesical es la hematuria (la presencia de sangre en la orina). Sin embargo, ésta puede ser provocada por múltiples enfermedades como por ejemplo la presencia de piedras en los conductos urinarios (cólicos nefríticos), infecciones (cistitis) o enfermedades renales.
Al contrario que en la mayoría de enfermedades que pueden producir sangrado por la orina, el ocasionado por un cáncer de vejiga suele ser asintomático, es decir, el paciente únicamente verá sangre en la orina, pero no presentará molestias importantes, dolor ni otra sintomatología.
Además de la hematuria, los tumores vesicales pueden presentarse como polaquiuria (aumento de la frecuencia de micciones), disuria (molestias al orinar), nicturia (aumento de las micciones durante la noche) o tenesmo urinario (sensación continua de ganas de orinar).
¿Cómo se diagnostica?
La primera prueba diagnóstica que habrá que hacer es un análisis de orina y un análisis sanguíneo . Con ellos descartaremos otras causas de hematuria. Además, en algunos casos permite visualizar células tumorales que se expulsan con la orina, lo que nos permitiría asegurar que existe un cáncer en las vías urinarias, aunque no nos daría la localización exacta (podría tratarse de un tumor vesical pero también de un tumor en algún otro punto de las vías urinarias como los uréteres o la uretra).
La ecografía es una técnica útil en algunos casos ya que permite visualizar el tumor dándonos información de su tamaño y posible afectación de otros órganos.
La urografía endovenosa es una prueba radiológica que permite visualizar las vías urinarias y descartar la existencia de otras tumoraciones a lo largo de las mismas.
Pero ante todas, la prueba más útil en el diagnóstico del cáncer vesical es la cistoscopia. Es una técnica que consiste en introducir un tubo muy fino con una cámara en su punta, a través de la uretra para así poder visualizar el interior de la vejiga. Permite así ver directamente el tumor, su extensión y coger muestras (biopsias) para analizarlo. Además, como veremos más adelante, en muchas ocasiones permite también extirpar el tumor y tratar así la enfermedad.
Una vez diagnosticado ya el cáncer vesical, se suele hacer un estudio para descartar extensión del tumor a distancia a través de una TAC abdominal , una radiografía o TAC de tórax y en algunos casos una gammagrafía ósea para descartar metástasis en los huesos.
¿Cómo se trata?
La elección del tratamiento dependerá del tipo de tumor y del grado de afectación, tanto en profundidad de la vejiga como por la existencia o no de metástasis a distancia. Los tratamientos disponibles son la cirugía, la radioterapia y la quimioterapia.
En aquellos casos de tumores superficiales (tumores de bajo grado o tumores de alto grado, pero en fases muy precoces) el tratamiento básico será la cirugía. En muchas ocasiones se puede realizar la llamada RTU (resección transuretral), es decir, a través de una cistoscopia se extirpa la zona de tumor pudiendo curar por completo la enfermedad sin tener que hacer incisiones. En otros casos, por el contrario, será necesaria una cirugía mayor que implique una extirpación total o parcial de la vejiga de la orina.
La quimioterapia es otro de los tratamientos habituales en el cáncer vesical. Ésta puede administrarse de forma intravesical (se introduce por la uretra hasta el interior de la vejiga) o intravenosa.
La quimioterapia intravesical se suele utilizar tras una RTU en tumores superficiales y disminuye el riesgo de recidiva (reaparición) de la enfermedad. La quimioterapia intravenosa se emplea frecuentemente en caso de que existan metástasis o haya riesgo de que éstas aparezcan.
¿Y después del tratamiento?
Como ya hemos dicho, el cáncer vesical es un cáncer frecuente , pero en muchas ocasiones curable . Sin embargo, existe un riesgo elevado de recidivas, ya sea por reaparición del mismo tumor como por la aparición de otros tumores a nivel vesical. Se estima que el riesgo de recidiva en este tipo de tumores está entre un 40 y un 70%, aunque hay estudios que elevan ese porcentaje hasta el 90%. Por este motivo, es de especial importancia realizar un buen seguimiento tras haber superado un cáncer vesical, en muchas ocasiones incluso realizando cistoscopias seriadas para descartar la aparición de nuevas tumoraciones.
Artículo especializado
Pronóstico, Analítica y Test para Detectar el Cáncer de Pancreas
Infrecuente pero muy agresivo, el cáncer de páncreas es, además, difícil de diagnosticar en etapas tempranas porque, cuando da síntomas, en general ya suele estar en un estado avanzado, y muchas veces los síntomas son tan inespecíficos que se tarda en acudir al médico. Modificar los factores de riesgo que pueden propiciarlo está en nuestras manos, así que ¿por qué no hacerlo?
Cómo se produce
El cáncer de páncreas se origina cuando las células del páncreas comienzan a proliferar sin control y van acumulando cambios en la replicación del ADN que las hace invasivas y agresivas.
El páncreas tiene dos tipos de células, las exocrinas, que son las que producen una serie de enzimas que ayudan en la digestión de los alimentos, y las endocrinas , que producen diferentes hormonas, como la insulina o el glucagón. La mayoría de los tumores del páncreas se localizan en las células exocrinas , causando un adenocarcinoma de páncreas, mientras que los tumores endocrinos del páncreas son menos comunes.
Incidencia del tumor
No es un tumor muy frecuente : representa apenas el 2% del total de todos los cánceres). Cada año se diagnostican en el mundo unos 233.000 nuevos casos en todo el mundo. En España se detectan unos 4.000 casos anuales. Es un tumor un tanto más frecuente en los hombres que en las mujeres . La mayoría de los tumores de páncreas se diagnostican en personas entre los 65 y los 75 años.
Factores de riesgo
Este cáncer se ha relacionado con diversos factores de riesgo :
Hábito tabáquico.
Dietas ricas en grasas y en proteínas.
Pancreatitis crónica.
Cirrosis hepática.
Diabetes.
Colecistectomía.
Exposición a ciertos productos químicos (tintorería, industria metalúrgica).
Predisposición genética.
UN CÁNCER MUY AGRESIVO
El cáncer de páncreas es muy agresivo y se extiende a los tejidos que lo rodean con suma facilidad . Un 70% se diseminan a través de los vasos linfáticos y más del 50% lo hacen también por la sangre, de manera que las metástasis son habituales, sobre todo en el hígado, el peritoneo (la membrana que reviste por dentro la cavidad abdominal y sus órganos) o los pulmones.
Los estudios indican que un elevado número de cánceres de páncreas presentan alteraciones en unos genes concretos , el gen ras y el gen p53, ya sea en uno de ellos o muchas veces en ambos.
Síntomas
Por desgracia, la mayoría de estos tumores se detectan en un estado avanzado . El dolor de abdomen es el síntoma más habitual de este tipo de tumores. Suele tratarse de un dolor sordo y constante que se ubica en la zona superior e izquierda del abdomen y que se extiende hacia la espalda. Con frecuencia los pacientes lo describen como si les apretase un cinturón . Suele ser más frecuente durante la noche, no deja dormir. Se suele agravar al comer y al tumbarse, mientras que los pacientes explican un ligero alivio al inclinarse hacia adelante.
La pérdida de peso debida a un déficit de absorción de nutrientes suele ser el síntoma más precoz . Suele acompañarse de falta de apetito, cansancio importante y diarreas, al no poder digerir bien los alimentos por la alteración en la producción de las hormonas digestivas que produce el páncreas.
Otros síntomas habituales de los pacientes con cáncer de páncreas pueden ser:
Ictericia (coloración amarillenta de la piel por acumulación de bilirrubina).
Náuseas y vómitos .
Intolerancia a la glucosa o diabetes .
Pancreatitis aguda .
Es difícil diagnosticar el cáncer de páncreas en sus etapas tempranas porque, cuando da síntomas, en general, ya suele estar en un estado avanzado, y muchas veces los síntomas son tan inespecíficos que se tarda en acudir al médico. Hoy en día no existen pruebas de detección precoz ni se realiza ningún tipo de cribaje para el cáncer de páncreas.
Cómo se diagnostica
No existen marcadores específicos para el cáncer de páncreas que se puedan detectar en una analítica. Existen unos marcadores tumorales, el CEA y el CA 19.9 , que pueden estar elevados en los pacientes con cáncer de páncreas, pero son muy poco específicos. Es decir, pueden estar elevados como no estarlo y estos marcadores pueden aparecer elevados también por otros motivos que no sean el cáncer de páncreas, de manera que no son una herramienta útil para el diagnóstico de este tumor . Estos marcadores tumorales, como todos, son útiles, si están elevados, para valorar la respuesta a los tratamientos de quimioterapia, pero no para el diagnóstico de la enfermedad.
En aquellos pacientes con un elevado riesgo de padecer un cáncer de páncreas por una predisposición genética y familiar se pueden hacer estudios genéticos para valorar si existen alteraciones en ciertos genes que aumenten el riesgo de sufrir esta enfermedad . Ahora bien, que estos genes estén alterados no implica necesariamente que se vaya a padecer la enfermedad, sino que existe un riesgo mayor que el de otras personas.
Las principales herramientas para el diagnóstico del cáncer de páncreas siguen siendo los síntomas del paciente y las diferentes pruebas de imagen, como la ecografía, la ecoendoscopia, el escáner, la resonancia magnética nuclear o la tomografía por emisión de positrones (PET) . En una analítica de sangre se puede apreciar la elevación de ciertas enzimas hepáticas, como la lipasa y la amilasa, así como alteraciones de los niveles de glucosa o bilirrubina en determinados casos. Una vez se tiene el diagnóstico de sospecha se confirmará con la toma de una muestra de tejido del tumor mediante una PAAF o punción aspiración con aguja fina .
Tratamiento
El tratamiento del cáncer de páncreas dependerá del estadio. Por desgracia tan solo un 10%-20% de los cánceres de páncreas pueden ser tratados mediante cirugía cuando se diagnostican . En el resto de los casos las opciones quirúrgicas son paliativas. La quimioterapia y la radioterapia pueden ayudar a aumentar la supervivencia.
Con todo, el adenocarcinoma de páncreas es uno de los tumores que presentan un peor pronóstico. Se estima que solamente un 5% de las personas que padecen este tipo de tumor sobreviven más allá de 5 años desde el momento del diagnóstico. La mayoría de las muertes se producen a lo largo del primer año desde que se detecta la enfermedad.
LO QUE PODEMOS HACER…
Lo que está en nuestras manos para prevenir este tipo de cáncer, infrecuente pero muy agresivo, es modificar los factores de riesgo que pueden propiciarlo :
Abandonar el consumo de tabaco.
Mantener una dieta sana y equilibrada.
Limitar el consumo de alcohol.
Realizar una actividad física moderada.
Evitar la exposición laboral a ciertos productos químicos.

Artículo especializado
Pruebas para Detectar el Cáncer Colorrectal
Es así, no existe una forma eficaz de prevenir la aparició n de un cáncer colorrectal, el tumor maligno más frecuente en nuestro país (con más de 40.000 nuevos casos cada año). Por suerte, contamos con pruebas de detección precoz y otras que nos pueden ayudar al diagnóstico y posterior tratamiento. Además, evitando algunos factores de riesgo podemos reducir la probabilidad de que aparezca. Por tanto, si hay algo en nuestra mano para evitarlo… ¡a qué esperamos!
Cómo se produce
El cáncer colorrectal es el tumor que afecta al colon (conocido como intestino grueso) o al recto (tramo final del intestino de unos 15 cm de longitud que desemboca en el ano). Se produce cuando algunas células del intestino sufren una mutación genética que provoca que se reproduzcan sin control, generando entonces una tumoración que crece continuamente afectando a los tejidos de alrededor. Esas células, frecuentemente obtienen la capacidad de entrar en el torrente sanguíneo , trasladarse a otros órganos del cuerpo, implantarse en esos órganos y seguir creciendo sin control, originando así las metástasis.
Causas
No existe una causa conocida que explique la aparición un cáncer colorrectal, pero sí hay varios factores que pueden favorecer su aparición:
Edad: suele presentarse en pacientes de más de 50 años. La edad media de aparición se sitúa en torno a los 65-70 años .
Sexo: existe una mayor predisposición en el sexo masculino (se diagnostican más de 24.000 casos nuevos anualmente en hombres frente a los 16.000 en mujeres).
Antecedentes familiares: tan solo un 5% de los cánceres de colon detectados se consideran genéticamente hereditarios (traspasados de padres a hijos a través de alguna mutación genética). Sin embargo, las personas con antecedentes familiares de cáncer de colon tienen aproximadamente el doble de probabilidad de presentar esta enfermedad a lo largo de su vida si los comparamos con personas sin antecedentes familiares de cáncer colorrectal.
Antecedentes personales de otros cánceres : las personas que han sufrido un cáncer colorrectal tienen un riesgo superior al de otras personas de presentar otro cáncer. También existe un riesgo superior en las mujeres que han presentado un cáncer de ovario o de útero.
Enfermedades intestinales: algunos tipos de enfermedades que afectan al intestino pueden aumentar el riesgo de padecer cáncer colorrectal , como por ejemplo la Enfermedad Inflamatoria Intestinal, la Poliposis Adenomatosa Familiar o el Síndrome de Gardner, entre otras.
Pólipos en el colon : los pólipos en el intestino grueso tienen riesgo de acabar degenerando en cáncer colorrectal a lo largo de los años. Por ese motivo, cuando se detectan a través de alguna prueba complementaria se recomienda su extirpación.
Obesidad : se considera que aproximadamente un 17% de los casos de cáncer colorrectal son atribuibles a la obesidad. Esto no quiere decir que la obesidad ocasione en sí misma el cáncer, pero facilita su aparición y dificulta su control, por lo que, erradicando la obesidad podríamos evitar el 17% de casos de cáncer colorrectal, además de prevenir muchas otras enfermedades.
Nutrición : el consumo de carnes rojas y carnes procesadas se relaciona claramente con el riesgo de cáncer colorrectal. Esto no quiere decir que no haya que consumir este tipo de carnes, pero sí que debe evitarse su abuso y consumirlas dentro de una dieta equilibrada.
Tabaquismo : aunque no es uno de los tumores que más claramente se relacionan con el tabaquismo, el cáncer colorrectal es más frecuente en personas fumadoras que en las no fumadoras.
Raza: las personas de raza negra tienen una probabilidad de desarrollar un cáncer colorrectal superior al de otras razas.
Síntomas
Gran parte de los casos de cáncer colorrectal no presentan síntomas hasta fases avanzadas , pero en muchos otros casos aparecen un conjunto de síntomas que, correctamente interpretados, pueden ayudarnos a diagnosticar precozmente la enfermedad. Los más frecuentes son:
Alteraciones del ritmo gastrointestinal : alternar deposiciones sólidas con deposiciones líquidas de manera repetida.
Sangrado con las deposiciones .
Tenesmo : sensación de vaciado incompleto tras la deposición.
Pérdida de peso sin causa aparente .
Anemia ferropénica (por déficit de hierro) sin otra causa que lo justifique
Existen otras manifestaciones pero que pueden ser muy inespecíficas y se presentan en muchas otras enfermedades intestinales, como por ejemplo molestias abdominales, distensión abdominal, cansancio y fatiga.
Detección precoz
Dado que el cáncer colorrectal suele aparecer en personas de más de 50 años , en muchas localidades de nuestro país se han empezado a realizar pruebas de screening (detección precoz) basadas principalmente en la detección de sangre oculta en heces . Estas pruebas consisten en la recogida de tres muestras de heces en las que se analiza si existen restos de sangre. En caso de que la prueba sea positiva , se debe continuar un estudio para comprobar el origen de la sangre, ya que problemas como hemorroides o fisuras anales pueden ser los causantes.
¿SABÍAS QUE…
La detección de marcadores tumorales (CEA) en el análisis sanguíneo no debería utilizarse como método de detección precoz de cáncer colorrectal, puesto que, por un lado, el 40% de los cánceres colorrectales no elevan los marcadores tumorales y, además, existen muchos casos de falsos positivos (pacientes que tienen marcadores elevados y sin embargo no presentan cáncer de colon).
Diagnóstico
El diagnóstico definitivo del cáncer colorrectal se realiza mediante la realización de una colonoscopia (tubo flexible con una cámara que se introduce por el ano y nos permite ver el interior del intestino). Con ella podemos visualizar el tumor y recoger muestras (biopsias) que nos darán el diagnostico específico de qué tipo de tumor se trata.
Hay otras pruebas diagnósticas que nos pueden ayudar en el diagnóstico o en el seguimiento del cáncer colorrectal, como la TAC abdominal , el enema de bario , el estudio de marcadores tumorales , entre otros, pero ninguno de ellos sustituye la colonoscopia para el diagnóstico definitivo.
SOBRE LA COLONOSCOPIA…
Es importante destacar que la colonoscopia es una prueba invasiva , no exenta de riesgos, incluso a veces potencialmente graves. En muchas ocasiones nos encontramos pacientes que, sin tener ningún factor de riesgo o ninguna sintomatología, quieren que se les realice una colonoscopia para descartar la existencia de un cáncer colorrectal. En esas ocasiones, se debe explicar correctamente los riesgos que conlleva la realización de dicha prueba y evaluar si compensa asumir esos riesgos frente a la posibilidad de detectar un tumor de colon en una persona asintomática y sin factores de riesgo.
Tratamiento
El tratamiento del cáncer colorrectal dependerá de múltiples factores, entre los que destacan la localización del tumor y su grado de diseminación (tanto local, en la zona del intestino en la que se ha originado, como a distancia, si ha hecho metástasis).
En la mayor parte de los casos, el tratamiento es quirúrgico acompañado de quimioterapia antes y/o después de la operación. En los casos de cáncer de recto (parte final del intestino antes de desembocar en el ano) se puede añadir también tratamiento con radioterapia.
Prevención
No existe una forma eficaz de prevenir la aparición de un cáncer colorrectal, aunque evitando los factores de riesgo ya explicados, podemos disminuir la probabilidad de que aparezca .
Pronóstico
La supervivencia global del cáncer colorrectal a los cinco años se estima en torno a un 63%, es decir, que el 63% de los pacientes diagnosticados vivirán más de cinco años. El pronóstico dependerá mucho de lo evolucionada que esté la enfermedad en el momento de su detección . Así, en los casos en los que el diagnóstico se realiza muy tempranamente (estado A de la enfermedad), la supervivencia puede aumentar hasta el 90%.
Artículo especializado
Consecuencias de Tener Piedras en la Vesícula
Podemos tener piedras en la vesícula y no sufrir síntomas evidentes por lo que seguimos haciendo vida normal sin plantearnos que algo puede ir mal. En ocasiones, sin embargo, si esas piedras no se disuelven pueden ser la causa de fuertes ataques dolorosos, que médicamente se conocen como cólicos biliares. Pero, ¿qué es la vesícula y por qué se forman estas piedras?
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
La vesícula biliar es un pequeño órgano , con forma de pera, ubicado justo debajo del hígado, que almacena y concentra la bilis, secretada por el hígado. Al ingerir alimentos, ésta es expulsada a través de los conductos biliares hacia el intestino delgado facilitando la digestión de las grasas.
Cuando se acumulan sustancias dentro de la vesícula biliar debido a que la bilis no las puede disolver, se forman depósitos sólidos o cálculos conocidos como “piedras”. Por lo general, son inofensivos, pero pueden llegar a provocar molestias como dolor o cólico, náuseas e incluso inflamación, llegando a veces a ser necesaria la extirpación o colecistetomía. Prestar atención a la dieta es muy conveniente en estos casos para evitar estos síntomas y aliviar las molestias digestivas que se puedan derivar.
Los cálculos se clasifican según su composición. Destacan dos tipos principalmente:
Cálculos compuestos de colesterol : se forman por anomalías en el metabolismo de las sales biliares y del colesterol. Son los más frecuentes y suponen el 75% de los casos en los países occidentales. Estos cálculos son de color amarillo y su aparición está relacionada con la cantidad de grasa ingerida a través de la alimentación. Entre los factores de riesgo que se relacionan con su aparición destacan principalmente los que se denominan, en EEUU, como las 4 efes (The Four F): obesidad o sobrepeso (FAT), edad entorno a los 40 años (Forty), sexo femenino (Female) y edad fértil (Fertility). También favorecen la aparición de cálculos, la toma de anticonceptivos orales, la terapia hormonal con estrógenos, la herencia hereditaria, seguir dietas pobres en fibra y ricas en grasas o la pérdida brusca de peso. Además, algunas enfermedades están relacionadas con la aparición de cálculos (dislipemia por exceso de triglicéridos o bajo nivel de HDL” colesterol bueno”, diabetes mellitus o enfermedad de chron).
Cálculos compuestos de bilirrubina : se denominan pigmentarios y se forman por anomalías en el metabolismo de la bilirrubina (pigmento presente en la bilis). Se presentan cuando los glóbulos rojos se están destruyendo y hay demasiada bilirrubina en la bilis. Suponen el 25% restante de los casos en países occidentales.
Los factores de riesgo que se relacionan con su aparición son aún desconocidos por su complejidad, a menudo están relacionados con sobreinfecciones en la vesícula biliar y en los conductos biliares. Los cálculos pigmentarios no están relacionados con los hábitos alimentarios.
El papel de la dieta en caso de piedras en la vesícula
En ambos casos, las recomendaciones dietéticas que hacemos en consulta van dirigidas a favorecer el reposo del órgano y con ello evitar los síntomas agudos del cólico biliar y aliviar las molestias digestivas . Por tanto, la alimentación a seguir debe ser variada, pobre en grasas y colesterol, y fraccionada en cinco tomas diarias, de manera que se eviten las comidas copiosas ya que influyen en el desarrollo del episodio biliar. También se recomienda comer pausadamente y reposar después de las comidas para facilitar la digestión. Además, se aconseja:
Reducir la ingesta de grasa , teniendo en cuenta que las grasas vegetales crudas (aceite de oliva, y semillas como girasol, maíz y soja) se toleran mejor que las fritas y que las de origen animal (es muy importante limitar el aporte de colesterol). Para cocinar mejor optar por cocciones que añaden poca grasa y mejoran la digestibilidad de los alimentos (vapor, horno, plancha, salteado y rehogado con poco aceite)
Los hidratos de carbono deben ser fundamentalmente complejos (pan, pasta, arroz, maíz, avena) evitando al máximo los azúcares simples (azúcar de mesa, mermelada, miel) ya que se asocian a un mayor riesgo de cálculos biliares. Leer el etiquetado de los alimentos para evitar el azúcar oculto.
La dieta debe aportar una cantidad adecuada de fibra insoluble (salvado de trigo, arroz integral, pasta integral, pan integral) para evitar el estreñimiento y fibra soluble (fruta, legumbres y verduras) por su efecto hipocolesterolemiante (disminuyen la absorción de colesterol a nivel intestinal)
Reducir al máximo aquellos alimentos y bebidas que estimulan la contracción de la vesícula como los alimentos flatulentos o productores de gas (col, coliflor, coles de Bruselas, repollo, alcachofa, cebolla, pimiento crudo) y las bebidas con gas o carbonatadas.
También se aconseja evitar aquellos que estimulan las secreciones digestivas (café, té, mate, cacao), las bebidas alcohólicas y el zumo de naranja en ayunas porque provoca un vaciamiento brusco de la vesícula biliar.
En caso de estar en sobrepeso u obesidad se debe corregir la ingesta calórica de forma gradual para conseguir un peso saludable evitando el ayuno, por estar relacionado con una mayor incidencia de litiasis biliar.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Alimentos aconsejados y desaconsejados en caso de piedras en la vesícula
Para concretar las recomendaciones anteriores, recogemos en una tabla los alimentos que si están permitidos y aconsejados en caso de piedras en la vesícula porque suelen tolerarse bien y los que, por el contrario conviene consumir con moderación o evitar.
ALIMENTOS QUE SUELEN TOLERARSE BIEN
LECHE Y DERIVADOS
Leche descremada en pequeñas cantidades y aumentando progresivamente o sino bebidas vegetales (soja, almendra, avena o arroz)
Quesos frescos desgrasados (0% MG)
Yogur natural (sin azúcar añadido)
PURÉS y
SOPAS
Puré de patatas, patatas cocidas, al horno…
Puré de legumbres
Sopa de caldo vegetal, de tapioca, arroz blando, fideos o pasta
Papillas de harina de avena, de maíz, etc.
PASTA ALIMENTICIA
Tallarines, macarrones, fideos etc…refinados alternando con integrales
CARNES
Carnes no grasas: ternera, pollo sin piel, pavo sin piel, caballo, conejo,..
Jamón magro, poco salado o cocido, fiambre de pollo y pavo
PESCADOS
Pescado blanco: lenguado, merluza, pescadilla, rape, lubina etc., cocidos en agua, sazonados con un poco de aceite o limón, a la parrilla sin tostar en exceso o ligeramente rebozados con una capa de pasta
FRUTAS
Frutas maduras, asadas, cocidas o en forma de compota
VERDURAS Y HORTALIZAS
Todas en general. Se suelen tolerar mejor cocidas y en forma de puré. Evitar las más flatulentas (col, coliflor, repollo, coles de brusela, alcachofas, cebollas y pimiento en crudo)
PAN Y GALLETAS
Pan blanco, pan integral. Evitar recién horneado porque fermenta en el estómago y sienta mal
TIPOS DE COCCIÓN
Con poca grasa incorporada
Sin freír
Crudos, parrilla, hervidos, plancha sin tostar en exceso, vapor, papillote, salteado con poco aceite…
ESPECIAS
Siempre que no sean irritantes o picantes no hay problema
ALIMENTOS GRASOS QUE DEBEN TOMARSE CON MODERACIÓN
CARNES Y DERIVADOS
Se debe eliminar la grasa visible
Carnes grasas: cordero, cerdo, sesos…
PESCADOS
El pescado azul o pescado graso: debe vigilarse la cantidad
HUEVOS
La grasa está únicamente en la yema, se puede iniciar tomando tortilla de dos claras y una yema y observar tolerancia.
GRUPO DE ALIMENTOS GRASOS
El aceite crudo se tolera mucho mejor que el aceite de fritura que es desaconsejable. El aceite crudo debe repartirlo a lo largo de todo el día y no mucho a la vez. Se aconseja añadirlo una vez cocinado el alimento.
Los frutos secos grasos deben consumirse con moderación, 3-4 unidades pueden tomarse con ensaladas, como merienda… se desaconseja mucho de golpe.
El aguacate y las aceitunas también deben consumirse con moderación
ALIMENTOS GRASOS A EVITAR
Cacao (chocolate).
La leche entera y sus derivados. Todos los quesos, excepto los desgrasados (0%MG) contienen grasas y colesterol, por tanto están desaconsejados.
Embutidos grasos y preparados cárnicos
Marisco: el marisco es bajo en grasa pero está desaconsejado en un inicio por el nivel de colesterol. Se aconseja probar tolerancia individual porque suelen tolerarse bien. Los crustáceos (gambas, langostinos, cigalas, bogavantes y langosta) son los que tienen mayor cantidad de colesterol y se recomienda no aprovechar la cabeza porque es donde se encuentra la mayor parte del colesterol.
Las margarinas vegetales y las mantequillas están desaconsejadas.
Y también:
Alcohol: vinos fuertes y licores o destilados
Tabaco
Salsas, especias y picantes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo especializado
Últimos Tratamientos para las Varices
Pesadez, dolor, picor, cansancio, calambres musculares e incluso hinchazón en las piernas. Estos son los síntomas que acompañan a las varices, estas venas que presentan dilataciones y ondulaciones permanentes y patológicas en su pared . En las mujeres los síntomas pueden empeorar con la menstruación, el embarazo y con tratamientos hormonales sustitutivos o anticonceptivos orales.
¿Cómo funciona el sistema venoso?
Las venas de las piernas son las responsables del ascenso del flujo sanguíneo hasta el corazón en cantidad adecuada a las necesidades de cada momento . Ello es posible gracias a los trayectos venosos y a un sistema muscular impulsor a modo de bomba que permiten la movilización del flujo sanguíneo.
Existen dos sistemas venosos bien diferenciados en las extremidades inferiores: el superficial (sistema venoso superficial) y el profundo (sistema venoso profundo), ambos relacionados mediante las venas perforantes o comunicantes. Las venas del sistema superficial tienen unas paredes más finas y distensibles y se distribuyen en forma de red. El sistema venoso profundo alberga el 90% de la sangre venosa de los miembros inferiores y presenta paredes más gruesas (menos distensibles). Un sistema de válvulas es el responsable de encauzar el flujo sanguíneo en dirección ascendente y centrípeta (es decir, el flujo se dirige del sistema venoso superficial al profundo y, posteriormente, en sentido ascendente). ¿Cuál es el sistema que permite que la sangre se mueva en contra de la gravedad? Gracias a la contracción muscular la sangre se impulsa en sentido ascendente.
¿Cuándo hablaremos de insuficiencia venosa crónica?
Cuando existe dificultad para el retorno venoso . La principal causa es la incompetencia de las válvulas venosas que provoca un aumento de la presión venosa de los miembros inferiores y el paso de sangre desde el sistema profundo al superficial (en sentido opuesto a la normalidad). Generará la aparición de varices y daño en los capilares. En efecto, las varices son mucho más frecuentes en las extremidades inferiores y, al evolucionar, llevan a una insuficiencia vascular crónica (cinco veces más frecuente en la mujer que en el hombre).
¿Cuáles son los principales factores de riesgo?
En mujeres el factor de riesgo más frecuente es el embarazo mientras que en los hombres es el sobrepeso. Los profesionales sometidos a bipedestación (posición de pie) o sedestación (posición sentada) prolongada y poca movilidad tendrán mayor riesgo. El calor empeora los síntomas (el frío los mejora).
¿SABES QUIÉN ESTUDIA, CONTROLA Y TRATA ESTA PATOLOGÍA?
Es el cirujano vascular . En la primera visita realiza un interrogatorio extenso sobre el entorno médico y personal, y realiza una exploración física exhaustiva (inspección y palpación). Muy probablemente realizará una Eco-Doppler, procedimiento no invasivo que aporta la información necesaria para confirmar el diagnóstico y orientar hacia el tratamiento más adecuado.
¿Con qué propuestas terapéuticas contamos en la actualidad?
El tratamiento propuesto va a depender de la frecuencia e intensidad de los síntomas. Como es evidente, vamos a recomendar unas medidas higiénico-dietéticas eficaces en todos los casos de varices, aunque, en más del 90% de casos vamos a precisar de tratamiento específico. Por ello no nos cansaremos de recomendar la realización de ejercicio físico de forma regular, el chorro de agua fría en las extremidades inferiores al finalizar la ducha o la alternancia de agua fría con tibia para estimular el tono venoso (se llama Hidroterapia de Kneipp), la elevación de las extremidades al finalizar el día, el control del peso y el abandono del hábito tabáquico.
Como medidas más específicas disponemos de:
Medidas de compresión mediante el uso de medias de compresión elástica que aplican una presión decreciente desde el tobillo, que mejora el retorno venoso y el edema. Normalmente se emplean durante todo el día con la mayor compresión tolerada por el paciente. ¡Ojo! Han de ponerse antes de levantarse de la cama (en ese momento las venas están desinflamadas).
Medias de compresión inelástica : se basa en la creación de un envoltorio rígido alrededor de la pierna para potenciar el vaciado venoso.
Drenaje linfático : mediante un masaje rítmico y suave ascendente sobre las paredes de los vasos linfáticos para redirigir el flujo y facilitar el retorno linfático hacia las venas.
Fármacos venotónicos: que proporcionan alivio a corto plazo.
Terapia invasiva : puede ser química (escleroterapia), térmica (radiofrecuencia y ablación por láser) o mecánica (fleboextracción parcial o completa de la vena safena)
La escleroterapia consiste en la inyección intravenosa de una sustancia y la posterior compresión local para obstruir la vena. Indicada en varices de pequeño tamaño y varices postquirúrgicas. Mención especial tiene la escleroterapia con espuma, que consiste en la inyección de una sustancia (polidocanol) que se convierte en microespuma en el interior de la vena, y se adhiere a su pared interna, provocando su retracción. Este procedimiento es de mucha utilidad en el tratamiento de las varices recidivadas. Permite tratar varices de cualquier tamaño, ya sean superficiales o profundas. Se realiza de forma ambulatoria. Posteriormente, se recomienda el uso de medias de compresión.
La radiofrecuencia consiste en la esclerosis del interior de la vena safena interna o externa mediante la aplicación de un sistema de oclusión en el interior de su luz. Para ello, primero se cateteriza la vena y posteriormente se libera energía en forma de calor provocando la retracción de sus paredes. El láser puede ocasionar efectos secundarios locales como cambios de pigmentación y quemaduras superficiales.
El CHIVA es una técnica quirúrgica que requiere un estudio hemodinamico con Eco-Doppler del sistema venoso de los miembros inferiores. Realiza una eliminación selectiva de la variz y preserva la vena safena interna.
La intervención quirúrgica estará indicada en caso de síntomas floridos o con riesgo de complicaciones (varicoflebitis, varicorragia) o en caso de recidiva (a los 10 años de la intervención un 25% de pacientes desarrollarán varices de nuevo).
¿Podemos prevenir la aparición de varices?
La prevención es fundamental en caso de poseer factores de riesgo (hipertensión, obesidad, dislipemia, diabetes, tabaco…) o antecedentes familiares próximos.
Las técnicas más eficaces son: ducha diaria con agua fría sobre las piernas o ducha de contraste (alternando agua caliente y fría), buena hidratación de la piel con cremas o aceites corporales, realizar ejercicio físico de forma regular, combatir el sobrepeso, evitar el estreñimiento, evitar posturas mantenidas durante tiempo prolongado, intentar dormir con las piernas ligeramente levantadas y levantar las piernas al final del día.
Respecto al calzado, como en muchas otras situaciones, se deben evitar los extremos. Tanto el calzado plano como el tacón muy alto dificultan el retorno venoso y el sistema muscular de bombeo sanguíneo ascendente. ¿Cuál es el calzado ideal? El amplio, cómodo, de tacón medio y con cordones. Ello no quiere decir que no podamos lucir unos estupendos tacones y lo compensemos después con un chorro de agua fría o baños de contraste y un buen masaje ascendente, o la elevación de las piernas durante unos minutos al finalizar la jornada.

Artículo especializado
Cómo Curar una Úlcera
Cuando hablamos de úlceras, no nos referimos a una enfermedad en concreto sino a una situación, la de una herida de curación lenta, que puede estar causada por muchas enfermedades. Hablaremos de las más comunes, las úlceras de decúbito y las úlceras de las piernas de causa vascular, frecuentes en las personas de edad avanzada.
Los dos tipos de úlcera más comunes y cómo se producen
Úlcera de decúbito
Afectan a las personas mayores con movilidad reducida o encamadas , por ejemplo, los pacientes con enfermedad de Alzheimer u otras demencias. Son llagas que comienzan como un enrojecimiento de la piel, que progresan con despegamiento de la misma, y siguen la evolución como úlceras más o menos profundas. Pueden estar o no sobreinfectadas, y aparecen sobre zonas de apoyo y prominencias óseas como la zona sacra o los talones. Se producen porque la inmovilización de la zona y la presión comprometen el riego sanguíneo de la piel.
Úlcera vascular de las piernas
Las llagas de las piernas afectan a personas mayores con múltiples enfermedades como diabetes, insuficiencia venosa (varices), aterosclerosis (taponamiento de las arterias) o diabetes. Pueden ser arteriales (por compromiso del riego arterial), venosas (por estancamiento de la sangre por mal retorno venoso), o pueden ser mixtas o multifactoriales, influyendo en su formación la diabetes, la hipertensión, u otras enfermedades de la sangre. Constituyen un p roblema muy frecuente y que requiere de estudios y pruebas específicas. En general, son un problema que debe abordar tanto el cirujano vascular (porque en algunos casos la solución puede ser una operación) como el dermatólogo o el médico de familia.
Síntomas de las úlceras
Las úlceras pueden tener formas y aspecto diferentes y pueden o no acarrear dolor. En cualquier caso, siempre pueden ser una fuente de infecciones y de merma de la calidad de vida . En el caso de las úlceras de decúbito, son un problema para el enfermo encamado, y también para sus cuidadores, que deben dedicar más tiempo y esfuerzo a la movilización y las curas del paciente
Diagnóstico de las úlceras
Según el tipo de úlceras, puede ser necesario realizar estudios como exploraciones vasculares (Doppler, arteriografía, angio-resonancia), biopsias del tejido de la úlcera, cultivos microbiológicos para descartar una infección, o análisis de sangre. Están dirigidos a conocer el tipo de úlcera y determinar cuál es su manejo más adecuado .
Tratamiento de las úlceras
El tratamiento será:
Primero se ha de tratar el proceso causante , sea una insuficiencia venosa o arterial que requieran de una intervención quirúrgica, una diabetes que requiera un control metabólico más estricto, o un paciente encamado que requiera más movilización o protección de las zonas afectadas.
En segundo lugar, independientemente de la causa, una úlcera debe mantenerse limpia y sin infección . Existen múltiples apósitos curativos que van más allá de una simple gasa sujeta con un esparadrapo. Estos apósitos “inteligentes” contienen sustancias como los hidrocoloides, los alginatos o el ácido hialurónico, que son capaces de acelerar la curación. Para emplearlos, debe prescribirlos siempre un médico o el personal de enfermería, y determinar en cada momento cuál es el más adecuado. Existe todo “un arte” sobre cómo manejar una úlcera en sus diferentes formas y fases, según esté más seca o más húmeda, infectada o no infectada. En muchas ocasiones, la compresión adecuada de las piernas con medias o vendas es importantísima para acelerar la curación, así como mantener las extremidades elevadas para mejorar el retorno venoso.
Si se sospecha que hay una infección de la úlcera, se debe recurrir a antibióticos , ya sean tópicos (en cremas) como orales, siempre prescritos por un médico.
TEN EN CUENTA QUE…
Hay que pensar que cuando una úlcera se inflama y pica más , una posibilidad es estemos desarrollando una alergia de contacto por los múltiples antibióticos en crema o los apósitos que se han ido aplicando. En este caso se tiene que suspender todo lo que no sea imprescindible, e intentar hacer unas pruebas de alergia de contacto o “epicutáneas” para conocer exactamente a qué se es alérgico y poder evitarlo.
Medidas preventivas de una úlcera
En las úlceras de decúbito , es importante realizar cambios posturales, y utilizar colchones especiales “anti-escaras” para evitar que el anciano encamado “se llague”.
En las úlceras vasculares , el principal factor que previene su aparición es un estilo de vida saludable, que impida el desarrollo de obesidad, diabetes o enfermedad cardiovascular. Es importantísimo abandonar el hábito de fumar. En las personas con problemas de retorno venoso, el uso de medias compresivas es fundamental para mejorar la circulación, así como el realizar ejercicio físico, pero evitar las situaciones que impliquen estar de pie mucho tiempo sin moverse.
Artículo especializado
Qué es la Laparoscopia
El término laparoscopia procede del griego “laparo”, que significa abdomen, y “skopein”, que significa examinar. Es decir, la laparoscopia consiste en un examen visual de la cavidad abdominal . Aunque inicialmente fue desarrollada por los ginecólogos con fines diagnósticos, han sido los cirujanos los que la han orientado más a realizar tratamientos sobre diversas enfermedades.
La técnica se basa en introducir aire dentro de la cavidad abdominal para crear un espacio en el que se pueda trabajar. Para ello se hace una pequeña incisión a nivel del ombligo , se introduce un elemento plástico como un tubito, llamado trocar, y a través de él aire que hace expandir la cavidad. A través de este trocar se introduce un sistema óptico de visualización , es una cámara o endoscopio, conectada a un sistema de televisión externa que nos permite ver en directo lo que ocurre en el interior del cuerpo. Se realizan también varias puertas de entrada de pequeño tamaño por donde introducir el instrumental. Todas estas técnicas forman parte del concepto denominado en la actualidad cirugía mínimamente invasiva que consiste en realizar operaciones mayores a través de pequeñas incisiones , con sistemas de alta tecnología, y reduciendo al mínimo el traumatismo propio de la intervención.
A parte de toda esta tecnología también son necesarios diferentes instrumentos de trabajo. Se utilizan diversas pinzas de agarre, para sostener tejidos, tijeras, disectores, portas y agujas para realizar suturas… Los mismos elementos que se emplean en una cirugía convencional, pero de menores dimensiones. ¿Por qué son más pequeñas?, porque tienen que poder entrar a través de los trocares (instrumentos en forma de lápiz para proporcionar puertos de acceso durante la cirugía) ya que estos tienen un diámetro de pequeña envergadura.
Ventajas
Hoy día es considerada técnica de elección en muchos procedimientos por sus ventajas frente a la cirugía convencional. Estas ventajas frente a la cirugía abierta son varias:
Existe menos traumatismo de la pared abdominal, se debilitan menos los músculos abdominales y por eso son menores las apariciones de hernias.
Hay una disminución importante del riesgo de desarrollar de infección a nivel de las heridas sobre todo porque son más pequeñas.
Menos dolor después de la cirugía.
Todo ello contribuye a que la paciente esté menos tiempo ingresada, además se moviliza antes que, con una cirugía abierta, en general la recuperación postoperatoria suele ser más rápida y fácil.
Otra ventaja importante es que, al ser una cirugía poco invasiva, los órganos cercanos se manipulan mucho menos que en las cirugías convencionales, esto hace que haya menos irritación e inflamación y se evitan con mayor facilidad las adherencias.
Hay una ventaja estética evidente al no existir las grandes cicatrices que acompañan a la cirugía convencional, quedando reducidas a heridas menores de un centímetro en la gran mayoría de los procesos.
¿Es difícil la cirugía laparoscópica?
Es cierto que se necesita un mayor entrenamiento y especialización porque puede resultar una técnica más compleja , pero hoy en día en casi todos los hospitales se enseñan y se entrenan para este tipo de intervenciones quirúrgicas.
La cirugía laparoscópica puede ser empleada por varias especialidades quirúrgicas en las técnicas que realizan habitualmente:
Cirugía General y del Aparato Digestivo: cirugía de la vesícula biliar, cirugía del reflujo, cirugía de la pared abdominal (hernias), cirugía del esófago y del estómago, lo que incluye la cirugía de la obesidad mórbida, cirugía del colon y del recto, cirugía del apéndice, y cirugía del hígado, del páncreas y del bazo.
Urología: cirugía del riñón, cirugía de la glándula suprarrenal, cirugía de la próstata, cirugía de la vejiga urinaria, etc.
Ginecología: cirugía del útero, cirugía del ovario, cirugía de esterilización, etc.
Cirugía torácica: cirugía del pulmón, cirugía de la pleura, etc.
La tendencia actual de la cirugía es evolucionar hacia técnicas todavía de menos invasión . Así pues, se empieza a utilizar la cirugía laparoscópica de puerto único, es decir, a través de la incisión del ombligo se introduce un tubo con varios accesos sin necesidad de hacer otras incisiones en la piel. Otro avance un tanto curioso para la mayoría es la cirugía a través de orificios naturales (NOTES), esto quiere decir que no se hacen nuevos accesos para operar, sino que se utilizan los que ya tiene el cuerpo, por ejemplo, operar a través de la vagina, del recto o del estómago.
En conclusión, la cirugía evoluciona cada día junto con las nuevas tecnologías, hacia técnicas de menos invasión. Se puede decir que actualmente están demostradas las ventajas de la cirugía laparoscópica frente a la cirugía convencional en muchas técnicas de diferentes especialidades, siendo preciso un entrenamiento específico para el éxito de los procedimientos, el cual está cada vez más desarrollado en los distintos servicios quirúrgicos hospitalarios.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Embolia
¿Qué es la embolia?
La embolia es la obstrucción de un vaso sanguíneo por un trombo que se ha formado en otra parte del organismo , dando lugar a una falta de riesgo de la zona afectada. Las embolias pueden ser grasas, en este caso son secundarias a fracturas de huesos largos de gran tamaño, como puede ser el fémur, embolias de líquido amniótico como complicación del parto y, embolia ateromatosa, que es la más frecuente y se produce cuando una placa de ateroma se desprende dando lugar a una obstrucción en otra zona.
Tipos de embolia
Los tipos de embolia se pueden clasificar:
Según el lugar donde se produce: embolia arterial o venosa, conforme afecte a una arteria o una vena.
Según el órgano que afecte: embolia cerebral, embolia arterial cardiaca, o embolismo pulmonar.
Según la causa: embolia grasa, embolia de líquido amniótico o embolia ateromatosa.
Causas de la embolia
La causa de la embolia es la obstrucción de la vena o la arteria por un coágulo de sangre, una placa de ateroma u otros factores. Esta causa no se genera en la zona que se obstruye, sino en otra localización del cuerpo y, a través del torrente sanguíneo, se desplaza hasta obstruir una determinada zona.
Síntomas de la embolia
El síntoma de la embolia, cuando esta es arterial, son los derivados de la falta de riego sanguíneo que se produce en la zona. En las embolias cerebrales se producen los ictus con afectación diferente según la zona dañada, pero, en general, con una hemiparesia.
En el caso de embolias en una extremidad, se produce una cianosis (coloración azulada) de la zona afecta con un dolor intenso, que precisa retirar el émbolo lo antes posible para recuperar el riego sanguíneo y de esta forma recuperar la extremidad.
En los casos de embolias en arterias cardiacas, da lugar a un infarto de miocardio .
En las embolias pulmonares se produce una alteración en el riego sanguíneo pulmonar , lo que provoca una fatiga intensa y dolor en la zona torácica.
Las embolias venosas profundas producen un aumento de tamaño, enrojecimiento, dolor y presencia de un cordón venoso en la zona afectada.
Tratamiento de la embolia
El tratamiento de la embolia es la retirada o lisis del coágulo, para restituir el flujo sanguíneo necesario .
Se administran sustancias trombolíticas como la estreptoquinasa. También se puede realizar una embolectomía, extracción del coágulo por medio de una sonda que se introduce en la arteria afectada, tratando de disolver o extraer el émbolo. Además, se puede situar en la arteria un stent mediante una sonda. En algunos casos puede ser necesario realizar un by-pass, que es una técnica quirúrgica que realiza un nuevo recorrido para evitar la zona obstruida.
Como tratamiento preventivo posterior, puede ser conveniente el uso de tratamientos anticoagulantes o de fármacos que evitan la agregación plaquetaria, como es el caso del ácido acetilsalicílico a bajas dosis.
Pruebas complementarias de la embolia
Entre las pruebas complementarias a realizar se encuentran las pruebas de imagen de la zona afectada mediante TAC o angiografía , también se puede realizar eco-doppler.
Entre las pruebas analíticas está el dímero D, estudio del factor VIII y estudios de activación del plasminógeno.
Factores desencadenantes de la embolia
El factor desencadenante de la embolia es un coágulo de sangre o una embolia grasa o ateromatosa que obstruye una arteria .
Factores de riesgo de la embolia
Son factores de riesgo para una embolia la fibrilación auricular, la hipercoagulabilidad sanguínea (aumento del número de plaquetas), el parto en los casos de embolias por líquido amniótico y las fracturas de huesos largos como el fémur o húmero.
Complicaciones de la embolia
Las complicaciones de la embolia son el daño que se puede producir en la zona afectada por la falta de riego , dando lugar a una isquemia que puede concluir en la pérdida de la función del órgano o de una falta de él.
En los casos de embolias cerebrales puede quedar una hemiparesia, una afasia (alteración en el habla), en las embolias de arterias cardiacas un infarto de miocardio y, en las extremidades, puede llegar a producirse una gangrena del área afectado.
Prevención de la embolia
El control adecuado del colesterol, de la glucemia y de la hipertensión, junto con el tratamiento anticoagulante y antiagregante plaquetario, son las medidas preventivas más importantes.
Especialidades a las que pertenece
Las embolias son tratadas en la parte quirúrgica por cirugía vascular y, en la parte médica de control de factores de riesgo, por medicina de familia, donde el médico debe realizar un control exhaustivo de los mismos.
Preguntas frecuentes
¿Cuáles son los síntomas de la trombosis cerebral?
Los síntomas de la trombosis cerebral dependen de la zona afectada por la misma. Los más comunes son la hemiparesia de una zona del cuerpo, derecha o izquierda, puede asociarse o no a alteración del habla, lo que se conoce como afasia. En los casos de hemiparesia se suele asociar a desviación de la comisura bucal y dificultad en la movilidad del párpado, en otras ocasiones, si la afectación es a otro nivel, se puede producir alteración al tragar, lo que da lugar a atragantamientos frecuentes del paciente y, puede aparecer también, en forma de vértigo mantenido.
¿Qué diferencia hay entre un ictus y un derrame cerebral?
Realmente no hay diferencia entre ambas, es una forma más científica o más vulgar de denominar el daño neurológico a nivel cerebral, que se produce por una rotura de un vaso en cuyo caso se conoce como ictus o derrame hemorrágico o bien por obstrucción de un vaso conociéndose entonces como ictus por embolia .
¿Qué es lo que provoca una trombosis?
La trombosis se provoca por el cierre u obstrucción de una arteria o vena. Las causas más frecuentes son las placas de ateromas, seguida de coágulos de sangre que se producen en la mayoría de los casos como consecuencia de una fibrilación auricular.
¿Cuáles son los tipos de embolia?
Los tipos de embolia dependen de la causa del émbolo que lo produce.
Émbolos grasos cuando se forma por grasa, émbolos por coágulos sanguíneos o embolia de líquido amniótico .
¿Qué es un coma inducido y para qué sirve?
El coma inducido es la situación en la cual se procede a sedar de forma profunda al paciente , con el fin de reducir el consumo de oxígeno y otras sustancias por parte del cuerpo, permitiendo que el cerebro y el resto del organismo tengan una mejor recuperación.
Se usa en especial en los casos de traumatismos cerebrales, para que haya un menor consumo de oxígeno por parte del cerebro y este tenga una menor inflamación como respuesta al trauma, permitiendo una recuperación óptima del paciente.
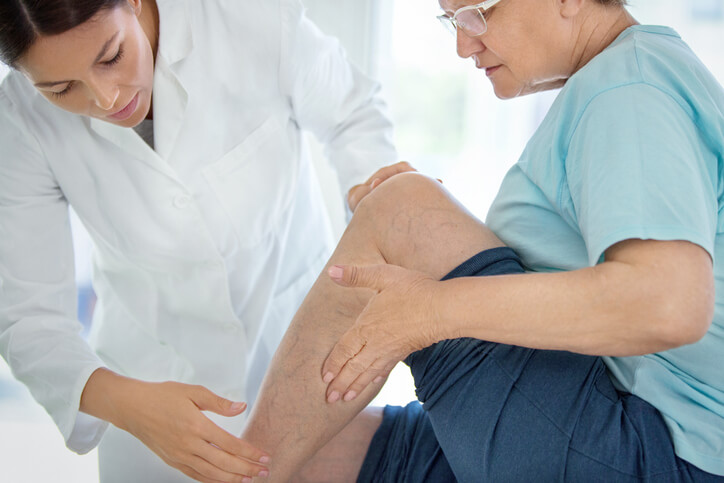
Enfermedad
Flebitis
¿Qué es la flebitis?
La flebitis es la inflamación de las paredes de una vena , ya sea superficial o profunda. Dicha inflamación puede llevar asociada la formación de un coágulo en dicha zona.
Tipos de flebitis
Los tipos de flebitis son:
Flebitis superficial: es la que se forma en las venas superficiales de las piernas, es poco peligrosa, y se ve fácilmente con un enrojecimiento y aumento de calor de la zona inflamada.
Flebitis profunda: es la que afecta a las venas más profundas, tienen mayor riesgo para el paciente, suele precisar tratamiento anticoagulante para evitar que los coágulos profundos puedan desplazarse a otras zonas.
Causas de la flebitis
La causa de la flebitis puede ser la inmovilización, las venas dilatadas previamente, y las inyecciones intravenosas de ciertas sustancias, en especial, los antibióticos.
Síntomas de la flebitis
Los síntomas principales de la flebitis son dolor localizado, inflamación, enrojecimiento y, en el caso de las flebitis profundas, puede acompañarse de celulitis e incluso fiebre.
Tratamiento de la flebitis
El tratamiento de la flebitis es a base de analgésicos, antinflamatorios y ácido acetilsalicílico .
En flebitis profundas, puede ser necesario además un tratamiento anticoagulante, con heparina de bajo peso molecular, seguido del uso de fármacos anticoagulantes durante los seis meses posteriores.
Pruebas complementarias de la flebitis
Las pruebas complementarias de la flebitis, además de pruebas analíticas para el control de la coagulación , son pruebas de imagen como el eco-doppler y la ecografía, también se pueden realizar pletismografías para ver el flujo sanguíneo.
Factores desencadenantes de la flebitis
Son factores desencadenantes de la flebitis todos aquellos procesos que dan lugar a la inmovilización del paciente , ya sea por cirugías o por traumatismos en los miembros inferiores.
También se pueden producir en las extremidades superiores en caso de tratamientos con sustancias intravenosas, que pueden dañar las venas. Es especialmente importante en los casos de uso de antibióticos.
Factores de riesgo de la flebitis
El principal factor de riesgo de la flebitis es la inmovilidad, otros factores de riesgo será la presencia de venas varicosas, el embarazo, el consumo de anticonceptivos y el sobrepeso.
Complicaciones de la flebitis
Las complicaciones de la flebitis son la trombosis secundaria sobre la zona afectada, el hecho de que un trombo sobre una zona de flebitis puede desplazarse dando lugar a una embolia pulmonar y, por último, el síndrome postflebítico que es la inflamación y dolor permanente tras un episodio de flebitis aguda.
Prevención de la flebitis
La prevención de la flebitis es evitar la inmovilidad, de forma que aquellas personas que vayan a realizar viajes largos de avión o de coche deben moverse tras 2 o 3 horas de permanecer sentado, debiendo beber abundante agua para prevenir la deshidratación y no usar ropa ajustada durante el viaje, ya que puede impedir el movimiento sanguíneo de forma adecuada. En las personas hospitalizadas es necesario promover la movilización precoz para evitar esta complicación.
Especialidades a las que pertenece
La especialidad a la que pertenece es la cirugía vascular y, el nivel preventivo, puede ser labor tanto de las enfermeras en ámbito hospitalario, que deben evitar la inmovilidad del paciente, como de las recomendaciones preventivas por parte de todo el personal de atención primaria que deben dar las normas oportunas para los viajes largos a sus pacientes.
Preguntas frecuentes
¿Qué es la flebitis mecánica?
La flebitis mecánica es la producida por el uso de un catéter endovenoso. Muchas son las causas que pueden dar lugar a este proceso, unas son dependientes de ciertos medicamentos como son los antibióticos, especialmente abrasivos para las venas y, en otras ocasiones, el hecho de manipular una vía o que esta esté mal fijada puede dar ocasionar una flebitis.
¿Qué es la flebotrombosis?
La flebotrombosis o tromboflebitis es una zona de inflamación de la vena. Sobre esta zona inflamada se produce un trombo venoso por la formación de un coágulo sanguíneo, lo que interrumpe el retorno venoso, haciendo que la zona duela, se ponga roja y se inflame . Secundariamente se puede infectar y producir una celulitis. Las tromboflebitis profundas tienen como efecto secundario la posibilidad de dar lugar a una trombosis pulmonar.
¿Qué hacer para mejorar la insuficiencia venosa?
La mejora de la insuficiencia venosa puede realizarse evitando estar de pie durante mucho tiempo, en los casos de profesiones en que esto es necesario, se pueden usar medias de compresión. También es bueno realizar ejercicios poniéndose de puntillas y de talones de forma reiterada, esto facilita que la sangre se mueva por las contracciones musculares, no quedando en las zonas inferiores y evitando la formación de las varices.
Tampoco es bueno permanecer sentado durante mucho tiempo, esto también produce un estasis venoso que favorece las varices.
Los múltiples embarazos también facilitan la aparición de varices.
No obstante, una parte de la producción de la insuficiencia venosa, es genética. Esta parte no puede ser controlada por el paciente, aunque las anteriores recomendaciones hacen que el proceso de insuficiencia venosa sea menor.
¿Por qué se forman coágulos en la sangre?
Los coágulos en la sangre se forman para evitar las hemorragias. Cuando nos realizamos una herida y esta sangra, se forma un coágulo que evita que la herida siga sangrando.
Los coágulos patológicos se pueden producir porque la sangre se aglutina al pasar por una zona parcialmente obstruida, pero también puede producirse en zonas de vasos con placas ateromatosas o zonas con inflamación de los vasos.
¿Qué secuelas deja una embolia pulmonar?
La embolia pulmonar es la obstrucción de una arteria pulmonar secundaria a una tromboflebitis profunda.
Los síntomas principales son la disnea y la disminución de la oxigenación pulmonar.
Como secuela de una embolia pulmonar se puede producir un daño o infarto pulmonar, y esta zona del pulmón deja de realizar su acción de intercambio gaseoso de forma adecuada. Pese a ello, en la mayoría de ocasiones, no se producen secuelas tras una embolia pulmonar.
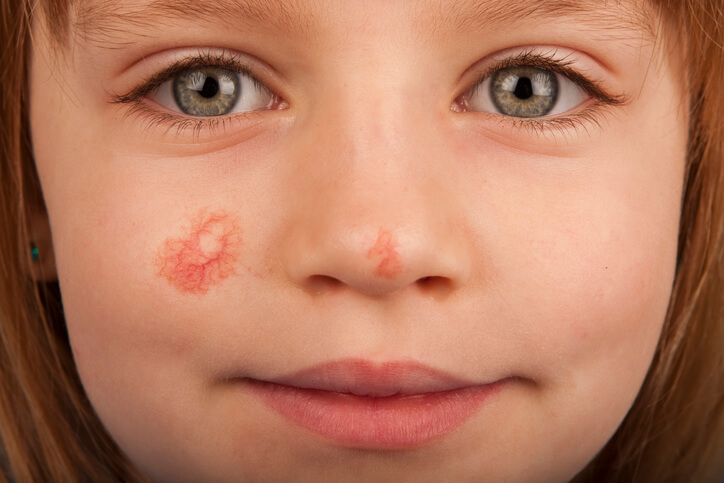
Enfermedad
Angioma
¿Qué es un angioma?
Un angioma es la proliferación o acumulación de los vasos sanguíneos . En la piel, suele darse en los capilares más finos, se conocen como angiomas planos y se dan especialmente en la cara y el cuello. Aparecen generalmente en el momento del nacimiento o en el primer año de vida, en caso de hemangiomas que afectan a órganos profundos suelen darse a partir de arteriolas de un calibre mayor que los capilares dérmicos.
Tipos de angioma
Existen diversos tipos de angioma:
Angioma cavernoso: es un angioma más profundo, con un aspecto más azulado y el tejido donde se concentra tiene una apariencia esponjosa.
Angioma mancha vino de oporto: es un angioma plano que se encuentra en la cara, está formado por capilares dilatados. Se asocia al síndrome de Sturge-Weber y pueden ser de tamaños variados, desde muy pequeños hasta ocupar la mitad del cuerpo.
Angioma flammeus, también conocido como mancha salmón y como pico de la cigüeña: es una mancha que aparece en los recién nacidos, es hereditaria y se presenta en la nuca o en la zona media frontal. Cuando se sitúa en la zona frontal suele desaparecer por sí misma, en el caso de la nuca suele mantenerse.
Angioma fresa: aumento de los vasos sanguíneos que se producen en la superficie de la piel, se presentan en la cara o en el cuello.
Causas de un angioma
La causa del angioma es la proliferación vascular de vasos pequeños de la dermis y de las arteriolas en el resto de órganos. En ambos casos da lugar a una masa de vasos que es el angioma .
Síntomas de los angiomas
El síntoma principal del angioma es el aspecto que da en la piel, con una mancha más rojiza o azulada , en los casos de angiomas en órganos internos se debe valorar si hay alteración en el normal funcionamiento del órgano, esta es la causa de tratarlo para lograr su desaparición.
Otros síntomas se pueden presentar por las complicaciones en los mismos, como la ulceración o el sangrado y en algunos casos también se pueden infectar.
Tratamiento de un angioma
El tratamiento de un angioma puede realizarse mediante láser, tratando de quemar la zona, eliminando la proliferación vascular y también se puede tratar inyectando corticoides. En la mayoría de casos, no se trata, ya que suele disminuir de forma natural hasta su total desaparición.
Los que aparecen en el nacimiento, llegan a regresar de forma espontánea hasta el 50 % de los casos .
Pruebas complementarias de los angiomas
En pacientes con angiomas planos y superficiales no es necesario ninguna prueba complementaria para estudiarlos .
En pacientes con hemangiomas profundos, es necesario realizar ecografías o TAC para su control y seguimiento.
Factores desencadenantes de angiomas
No se conocen los factores desencadenantes de los angiomas .
Factores de riesgo de angiomas
No se conocen factores de riesgo de angiomas, salvo la edad, ya que son más frecuentes en niños y en el primer año de vida . Los angiomas flammeus suelen ser hereditarios.
Complicaciones de angiomas
Los hemangiomas presentan como complicaciones el sangrado, la ulceración de los mismos y las infecciones . En estos casos se debe acudir a un dermatólogo para valoración.
Prevención de angioma
Los angiomas no son prevenibles.
Especialidades a las que pertenece
La especialidad a la que pertenece el angioma es dermatología, aunque los angiomas que pueden afectar a otros órganos como los angiomas renales, pertenecen a urología y los angiomas hepáticos a digestivo.
Preguntas frecuentes
¿
Qué es el epitelioma basocelular ?
El epitelioma basocelular es una lesión maligna que se desarrolla a partir de la capa de células basales de la piel y que se puede presentar en cualquier parte del cuerpo, pero sobre todo en zonas expuestas al sol como la cara y el cuello. Se relaciona con la exposición a la luz ultravioleta. Puede aparecer como un bulto o, por el contrario, como una lesión que no cicatriza. Es una lesión que puede reaparecer aún cuando se quita correctamente y puede ser agresiva localmente. En algunos casos puede ir hacia otros órganos, pero es menos frecuente.
¿Qué es el carcinoma espinocelular ?
El carcinoma espinocelular es una lesión maligna, que parte de la capa queratinocítica de la piel y suele afectar a las zonas expuestas al sol. Se puede iniciar con una placa o una zona enrojecida que se convierte en lesión que no cura. Puede ser hiperqueratósica, ulcerarse e invadir el tejido circundante. No es frecuente que se disemine, pero puede suceder.
¿
Qué es un hemangioma ?
Un hemangioma es una angioma o proliferación vascular, en general, de vasos de pequeño calibre que se desarrollan en forma de masa y que se transparentan a través de la piel, dando un aspecto rojizo o azulado, dependiendo de su profundidad.
¿
Qué es un angioma plano ?
El angioma plano es la proliferación de vasos sanguíneos de pequeño calibre, que no sobreeleva la piel, sino que tiene un aspecto plano. Suele ser superficial y se sitúa preferentemente en la cara o el cuello. Se desarrolla en el primer año de vida del niño o aparece en el nacimiento, y en la mayoría de los casos desaparece sin tratamiento.
¿
Qué es un angioma en el ojo ?
Un angioma en el ojo es una proliferación de vasos sanguíneos que se encuentran situados en este área.
Puede dar lugar a un aumento de la presión intraocular, lo que origina un glaucoma si aumenta de tamaño, y también puede comprimir el nervio óptico.
Los hemangiomas retinianos necesitan tratamiento con láser para no afectar a la visión.

Enfermedad
Trombosis
¿Qué es la trombosis?
La trombosis consiste en la coagulación y formación de un trombo de sangre en el interior de las venas o el corazón. Los trombos son depósitos intravasculares compuestos por fibrina, hematíes, plaquetas y leucocitos. La formación del trombo es la consecuencia del desequilibrio entre los diferentes mecanismos que intervienen en la trombogénesis . Al desprenderse parte del trombo, puede viajar por todo el torrente sanguíneo formando un émbolo.
Es un serio problema de salud pública en España, ya que presenta una mortalidad del 12% aproximadamente, con una alta incidencia de presentación en edades superiores a 65 años. Los esfuerzos están en la prevención, ya que es 100% prevenible .
Tipos de trombosis
Existen diferentes tipos de trombosis:
En relación al nivel de oclusión:
Ocluyente: cuando el vaso queda totalmente obstruido.
Mural: cuando la obstrucción del vaso es parcial.
En relación a la ubicación del trombo:
Trombosis de precipitación: producida principalmente en las arterias y el corazón, se basa en el desprendimiento de las plaquetas.
Trombosis por coagulación: se forma en las venas y es producida por una mezcla de fibrina y plaquetas.
Trombosis hialina: se crea en capilares, producida igualmente por fibrina y plaquetas.
Causas de la trombosis
La trombosis puede ser causada por múltiples factores:
Enlentecimiento del flujo de sangre, la causa más frecuente es la inmovilización del cuerpo.
Lesiones en la pared vascular causadas por heridas.
Aumento de la coagulación sanguínea.
Enfermedades neoplásicas que originan trombos.
Síntomas de la trombosis
Los síntomas de trombosis dependen de su localización, siendo las más frecuentes la trombosis venosa profunda, tromboflebitis y tromboembolismo pulmonar.
Trombosis venosa profunda: se caracteriza por dolor, aumento de volumen o hinchazón en el miembro afectado, acompañado de sensibilidad al tacto y enrojecimiento de la piel.
Tromboembolismo pulmonar: se presenta con dificultad para respirar, taquicardia, dolor torácico, hemoptisis (tos con sangre) e hipotensión arterial.
Tromboflebitis: es una trombosis en una vena superficial, prácticamente presenta los mismos síntomas de la trombosis venosa profunda pero además existe calor, sensibilidad y visualización del trayecto venoso inflamado.
Tratamiento de trombosis
El tratamiento es a base de anticoagulantes, que pueden ser vía oral como la warfarina o acenocumarol, por vía subcutánea, como las heparinas sódicas o heparinas de bajo peso molecular como hibor o clexane, o los nuevos anticoagulantes orales entre los cuales destacan dabigatrán (Pradaxa), rivaroxabán (xarelto), apixaban (eliquis) o edoxaban (lixiana).
La duración del tratamiento varía según la localización, profundidad de la trombosis y la historia clínica del paciente.
Existen otras modalidades terapéuticas como el tratamiento trombolítico o fibrinólisis, dirigida por un catéter hasta el sitio de la trombosis y, por último, el tratamiento quirúrgico, que consiste en la colocación de filtros o embolectomías cuando los trombos son muy grandes o aparecen en sitios complicados.
Pruebas complementarias de la trombosis
Entre las pruebas complementarias de la trombosis destacan:
Ecografía: se realiza sobre la zona en la que se sospecha trombosis, normalmente en miembros inferiores o superiores.
Análisis de sangre: se mide una sustancia denominada DÍMERO D, la cual se encuentra elevada en paciente con trombosis, sobretodo en tromboembolismo pulmonar. También, antes del inicio del tratamiento con anticoagulantes, es importante realizar pruebas de coagulación y en casos en donde se sospeche alteraciones en la coagulación por problemas hereditarios, los marcadores que el especialista considere necesario.
Tomografía computarizada o Resonancia magnética, para visualizar las venas, en ocasiones en 3D, y demostrar si tienen coágulos.
Factores desencadenantes de la trombosis
Los factores desencadenantes suelen ser los siguientes:
Enlentecimiento de la circulación sanguínea.
Daño en el endotelio (capa interna) de los vasos sanguíneos.
Hipercoagulabilidad, es la mayor tendencia a formar coágulos.
Factores de riesgo de la trombosis
Son múltiples los factores de riesgo y, en ocasiones, los pacientes presentan más de uno de ellos:
Trastornos de la coagulación hereditarios, lo que hace que la persona propensa al presentar otro factor de riesgo puede aumentar su incidencia de presentación, en ocasiones por si solas no producen trombosis.
Reposo prolongado, al no ayudar la musculatura a la circulación sanguínea.
Heridas o cirugías asociadas a procesos de cicatrización y activación de los factores de coagulación.
Medicación hormonal, las píldoras anticonceptivas y la terapia de reemplazo hormonal favorecen en el organismo una activación del sistema de la coagulación, que puede propiciar una trombosis.
Obesidad, el aumento del tejido lipídico conduce a un estado pro inflamatorio en el cuerpo con activación del sistema procoagulante, además del aumento de la presión en las venas de pelvis y piernas.
Fumar, la nicotina es una sustancia procoagulante que afecta sobretodo a pacientes que ya tienen algún otro factor de riesgo.
Neoplasias, ciertos tipos de cáncer como el de ovario o vejiga, excretan sustancias procoagulantes que pueden producir trombosis. Del mismo modo, el tratamiento con quimioterapia puede producir riesgo de trombosis.
Insuficiencia cardiaca, el estasis venoso, la función cardiaca y pulmonar limitada hacen que este tipo de pacientes sean más propensos a sufrir trombos a nivel pulmonar.
Enfermedad inflamatoria intestinal, enfermedades como la colitis ulcerosa y la enfermedad de Crohn con componente hereditario, al crear un estado inflamatorio, activan el sistema de coagulación produciendo trombosis sobre todo en el área intestinal y pulmonar.
Edad, se ha evidenciado un aumento significativo de la incidencia de trombosis a partir de los 60 años.
Complicaciones de la trombosis
La complicación con mayor mortalidad es la embolia, esta es la migración del trombo al torrente sanguíneo, pudiendo llegar a los pulmones, cerebro o corazón. Otra complicación muy severa es la sepsis (infección generalizada) que se origina cuando las bacterias colonizan el coágulo y este se transforma en un émbolo circulando por todo el torrente sanguíneo .
Prevención de la trombosis
La trombosis es una enfermedad que se puede evitar si se realizan las siguientes medidas de prevención:
Uso de medias de compresión para acelerar el flujo sanguíneo en los vasos profundos de las extremidades inferiores.
Caminar o realizar ejercicios moderados con las piernas.
No fumar.
Evitar estar sentado por tiempo prolongado, como por ejemplo durante viajes en avión o coche, realizando pequeñas paradas con recorridos para evitar el estasis sanguíneo.
Ingerir la medicación que el médico indique para evitar la hipercoagulabilidad.
Si se tiene reposo en cama, es importante mover las extremidades.
Especialidades a las que pertenece
Las especialidades a las que pertenece la trombosis son angiología y cirugía vascular, también medicina interna y, en ocasiones, hematología.
Preguntas frecuentes
¿Qué produce la trombosis?
La trombosis se produce por un aumento en la tendencia a formar coágulos y estos a su vez pueden migrar a diversas partes del cuerpo.
¿Qué es una tromboflebitis en la pierna?
La tromboflebitis en la pierna es un proceso inflamatorio en una vena superficial que hace que se formen coágulos.
¿Cuál es la vitamina k y para qué sirve?
Es una vitamina soluble que desempeña un papel importante en la coagulación, formación de huesos y prevención de una enfermedad cardiaca. En la coagulación, la vitamina K es fundamental para la síntesis de varios factores de la cascada de la coagulación. Algunos de los medicamentos que se utilizan como anticoagulantes orales, como la warfarina y el acenocumarol, son antagonistas de la vitamina K, por tanto, si se consume, puede haber variabilidad en la dosis respuesta del medicamento.
¿Qué es la tromboflebitis?
La tromboflebitis es un proceso inflamatorio de una vena superficial en la que se produce trombosis a nivel de una o más venas.
¿Qué es el signo de Homans?
Es un signo clínico para el diagnóstico de trombosis venosa profunda y consiste en la aparición de dolor en la pantorrilla cuando se hace dorsiflexión del pie en pacientes con trombosis.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia