Angiología y Cirugía Vascular
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
Inmunoglobulina: valores y análisis de sangre
Las inmunoglobulinas (Ig) o anticuerpos son sustancias del sistema inmunitario encargadas de luchar contra infecciones y enfermedades. Sus valores aumentados o disminuidos pueden indicar la presencia de una patología.
¿Qué es la inmunoglobulina y para qué sirve?
Las inmunoglobulinas son un tipo de proteínas sintetizadas por el organismo con el fin de conferir inmunidad. El sistema inmunitario fabrica anticuerpos o inmunoglobulinas para proteger al cuerpo de bacterias, virus y alérgenos.
A partir de una prueba serológica se puede proceder a la identificación en la sangre de los anticuerpos específicos encargados de neutralizar a un agente infeccioso.
Por otro lado, el desarrollo de la inmunoterapia permite que, en determinadas situaciones patológicas, se puedan administrar inmunoglobulinas por vía intravenosa para tratar determinadas enfermedades, como, por ejemplo, enfermedades oncológicas.
Las inmunoglobulinas se pueden diferenciar en 5 clases diferentes: Ig A, G, M, E y D. Las más útiles con fines diagnósticos son la IgM y la IgG:
Inmunoglobulina M (IgM). Los niveles aumentados suelen indicar infección activa por un microorganismo de forma reciente. Determinan protección a corto plazo, mientras el organismo produce otros anticuerpos. La IgM se encuentra en la sangre y en el líquido linfático.
Inmunoglobulina G (IgG). Suele indicar protección duradera contra un microorganismo. Cuando el organismo se ha visto expuesto a una infección, la recuerda con posterioridad para poder generar una respuesta inmune eficaz a partir de las IgG. Son los anticuerpos más abundantes. Cuando se vuelve a estar expuesto a un mismo microorganismo, el sistema inmunitario produce IgG específicas de forma rápida.
Cuando existe positividad de IgM e IgG de manera simultánea, suele significar que el organismo está combatiendo la infección de manera satisfactoria, luchando contra la infección activa y generando anticuerpos para generar una respuesta inmune eficaz en el futuro.
Además de las IgM e IgG, existen otras inmunoglobulinas con otras funciones específicas. Así, las inmunoglobulinas IgA están presentes en el tracto respiratorio y el sistema digestivo para proteger estos sistemas de las infecciones que les afectan. De igual modo, la IgE está presente en los pulmones, en la piel y las mucosas. En este caso, reaccionan contra sustancias identificadas como extrañas (polen, esporas de hongos, piel de animales, etc.). De este modo, la inmunoglobulina E por encima de valores normales está presente en personas con alergias.
Finalmente, por lo que respecta a la IgD, esta aparece en pequeñas cantidades en el suero humano, no de forma libre en el plasma, sino en la superficie de los linfocitos B. No es bien conocido cuál es su función específica.
¿Para qué se utiliza una prueba serológica?
Una prueba serológica de identificación de inmunoglobulinas puede tener múltiples utilidades, como valorar el funcionamiento del sistema inmune, especialmente si se padecen infecciones recurrentes.
Por otro lado, las inmunoglobulinas aumentadas pueden contribuir al diagnóstico de infecciones y patologías que pueden causar estos niveles modificados de anticuerpos, especialmente de IgM, IgG e IgA. Estas incluyen enfermedades autoinmunes, algunas neoplasias que afectan a la médula ósea o a la sangre, infecciones crónicas y algunas enfermedades congénitas.
¿Qué pasa si la inmunoglobulina está alta?
Como se ha dicho, una inmunoglobulina alta en sangre puede estar relacionada con la presencia de una infección o enfermedad.
Algunas causas de niveles elevados de una o varias inmunoglobulinas incluyen, entre otras:
Enfermedades autoinmunes (artritis reumatoide, lupus eritematoso, etc.).
Hepatitis.
Infecciones crónicas.
Ciertos tipos de cáncer.
¿Qué enfermedades se tratan con inmunoglobulina?
La terapia con inmunoglobulinas se utiliza para tratar trastornos del sistema inmune. Constituye un tratamiento eficaz para algunas enfermedades autoinmunes e inflamatorias. Normalmente, esta terapia está indicada cuando el organismo padece una inmunodeficiencia, incluyéndose diferentes situaciones que requieren que se reestablezcan los niveles de anticuerpos y se estimule el sistema inmune, como en la prevención de infecciones tras un trasplante de médula ósea.
Las inmunoglobulinas de administración intravenosa se preparan a partir de los anticuerpos presentes en la sangre de donantes sanos.
El tratamiento con inmunoglobulinas en el caso de las patologías autoinmunes funciona de manera que se evita que el propio organismo se ataque a sí mismo y para disminuir la inflamación.
Su prescripción está contemplada en diversos tipos de patologías:
Inmunodeficiencias primarias. El tratamiento sustitutivo de los síndromes de inmunodeficiencia primaria con escasa o ninguna producción de inmunoglobulinas. En estos casos, los anticuerpos aportados consiguen una prevención eficaz frente a infecciones bacterianas, cuya incidencia disminuye notablemente tras el tratamiento.
Inmunodeficiencias secundarias. Incluyen diversos estados de inmunodeficiencia humoral secundaria, tales como neoplasias y SIDA.
Otras indicaciones. El uso de inmunoglobulinas intravenosas, debido a sus propiedades inmunomoduladoras y antiinflamatorias se aplica también en enfermedades hematológicas, infecciosas, trastornos neuroinmunológicos y autoinmunes. De este modo, las inmunoglobulinas intravenosas se utilizan para tratar ciertas enfermedades reumáticas. También se puede utilizar en el tratamiento de enfermedades musculares inflamatorias y puede usarse para tratar recuentos plaquetarios muy bajos en pacientes con lupus eritematoso sistémico. Además, puede resultar útil en el tratamiento de muchas otras afecciones por inmunodeficiencia.
Artículo especializado
¿Qué es la disfagia? Síntomas y tratamiento
Los trastornos que afectan al aparato digestivo y que impiden alimentarse con normalidad pueden derivar en problemas como una alimentación deficiente y la aparición de carencias nutricionales. Una de estas situaciones es la disfagia.
Qué es la disfagia
La disfagia es un trastorno caracterizado por la dificultad en el proceso de deglución de los alimentos bien sea en las fases iniciales ( disfagia orofaríngea ) o la sensación de que existe una obstrucción al paso de los alimentos desde la boca al estómago ( disfagia esofágica ).
La deglución es un proceso neuromuscular complejo que puede verse afectado de forma puntual en cualquier persona sana. También puede ser un proceso crónico en personas con diferentes procesos patológicos como las enfermedades cerebrovasculares y neurodegenerativas o debido al envejecimiento. Estas situaciones impiden al individuo alimentarse correctamente, lo que puede provocar carencias nutricionales y afectación de la calidad de vida.
La disfagia es una patología infradiagnosticada. Algunos autores estiman que afecta a cerca de 2 millones de españoles, de los cuales solo un 10 % está correctamente diagnosticado y tratado.
El proceso de la deglución
La deglución tiene un papel clave en la alimentación del individuo y resulta la puerta de entrada a los procesos fisiológicos de digestión, absorción y transformación de los nutrientes que necesita el organismo.
El inicio voluntario de la deglución requiere la unión de múltiples estímulos sensoriales originados en la orofaringe, los cuales se dirigen a la médula espinal y la corteza cerebral. La deglución normal ocurre en cuatro grandes fases. Cuando alguna de estas fases se ve afectada se origina la disfagia:
La fase oral preparatoria está bajo control voluntario y su objetivo es la masticación y la formación del bolo.
La fase oral propulsiva es también voluntaria y se caracteriza por la propulsión del bolo por acción de la lengua y los movimientos musculares coordinados en la orofarínge.
La fase faríngea es involuntaria. En ella los diferentes estímulos como el sabor, el olor, la textura de los alimentos, que envían información al sistema nervioso central, originan un patrón deglutorio faríngeo caracterizado por una secuencia coordinada de acontecimientos motores que ocasionan el cierre de la nasofaringe y de la vía respiratoria y la apertura del esfínter esofágico superior, con contracción de los músculos constrictores faríngeos.
La fase esofágica se inicia con la apertura del esfínter esofágico superior seguido de la peristalsis esofágica, que permite el descenso del bolo alimenticio al estómago.
Factores de riesgo de la disfagia
Los factores de riesgo que se relacionan con la aparición de disfagia son muy variables, e incluyen el envejecimiento, las enfermedades mentales, neurológicas y los eventos cerebrovasculares, las afecciones musculares y las alteraciones anatómicas.
En personas de edad avanzada algunos factores como la perdida de dientes, prótesis móviles, atrofia de músculos masticatorios y la menor producción de saliva inciden negativamente en el proceso de las primeras fases de la deglución.
La presencia de compresiones extrínsecas, alteraciones anatómicas y cirugías previas o la radioterapia de tumores o lesiones faríngeas, laríngeas o maxilofaciales también son factores de riesgo para disfagia.
Por otro lado, la presencia de disfagia ha sido asociada con un aumento del riesgo de sufrir complicaciones pulmonares, infecciones respiratorias y de la mortalidad. De ahí que el diagnóstico precoz y el manejo multidisciplinario de la disfagia en pacientes con daño cerebral y/o institucionalizados sea necesario.
Causas de la disfagia
Es importante distinguir entre las causas que provocan disfagia orofaríngea y las que provocan disfagia esofágica.
Disfagia orofaríngea
En los pacientes jóvenes, la disfagia orofaríngea generalmente es provocada por enfermedades musculares, membranas o anillos. En los individuos de más edad habitualmente es provocada por trastornos del sistema nervioso central, como el accidente cerebrovascular, enfermedad de Parkinson y demencia. El envejecimiento normal puede provocar anomalías leves de la motilidad esofágica, rara vez sintomáticas.
Entre las causas mecánicas y obstructivas están las infecciones, el divertículo de Zenker, miopatías (miositis, fibrosis, barra cricofaríngea), neoplasias de cabeza y cuello y consecuencias de intervenciones quirúrgicas y/o radioterapéuticas sobre estos tumores, entre otras.
Los trastornos neuromusculares y patologías del sistema nervioso central como parálisis de pares craneanos o parálisis bulbar, esclerosis múltiple, esclerosis lateral amioatrófica, miastenia gravis, entre otros, también pueden ser motivo de disfagia.
Disfagia esofágica
Existen causas obstructivas de la luz del esófago que ocasionan disfagia por invasión directa, compresión, o linfadenomegalias. Los tumores compresivos, como el cáncer de pulmón, linfoma, neoplasias de esófago, estenosis péptica secundaria a enfermedad por reflujo gastroesofágico y anillos y membranas esofágicas.
También las enfermedades de la mucosa que ocasionan inflamación y/o fibrosis. Entre estas tenemos las infecciones, esofagitis por cáusticos, píldoras, radiaciones, esofagitis eosinofílica y las enfermedades neuromusculares como acalasia, esclerodermia, enfermedades mixtas del tejido conectivo (miositis) y espamo esofágico difuso, entre otras.
Tipos de disfagia
Disfagia aguda
La disfagia aguda se caracteriza por la imposibilidad repentina para la deglución, casi siempre relacionada con la impactación de cuerpos extraños, como trozos de alimentos en la luz del esófago. por lo que requiere una atención médica inmediata.
Disfagia no aguda
Puede ser tanto orofaríngea como esofágica, de evolución crónica, progresiva o intermitente, dependiendo de la causa.
Disfagia funcional
Se caracteriza por tener la sensación de un tránsito anormal del bolo a través del esófago. Está frecuentemente relacionado con la ansiedad y estrés.
Este tipo de disfagia suele ser intermitente y mejora con el tiempo. Se recomienda modificaciones en el estilo de vida como comer despacio y masticar bien. En casos de intensidad notable, pueden indicarse fármacos ansiolíticos y antidepresivos.
Síntomas de la disfagia
La manifestación de los síntomas permite identificar el tipo de disfagia en la gran mayoría de los casos, aunque los síntomas en ocasiones se solapan.
Los principales síntomas y manifestaciones observables en la disfagia orofaríngea son:
Salivación o babeo.
Presencia de restos de comida en la boca.
Síntomas de aspiración como tos frecuente durante la deglución y sensación de ahogo.
Regurgitación nasal u oral inmediata.
Dolor al tragar.
Dificultad para la masticación.
Deglución fraccionada y repetida.
En la disfagia esofágica los síntomas son principalmente sensación de atragantamiento en el tórax, dolor torácico, que puede acompañarse de regurgitación y ardor justo detrás del esternón.
También pueden aparecer síntomas asociados con la pérdida de peso, la desnutrición, la deshidratación y las infecciones respiratorias frecuentes.
Tratamiento de la disfagia
Es muy importante una detección precoz de la disfagia para establecer las pautas de alimentación y reeducación del patrón deglutorio. Las medidas generales de rehabilitación deglutoria incluyen:
Acompañamiento de personas con disfagia durante la ingesta, en un ambiente tranquilo, sin ruidos ni distracciones, bien iluminado, con el tiempo suficiente por los posibles déficits motores y el retraso del reflejo deglutorio. Es importante también realizar una buena limpieza bucal antes y después de comer.
Estrategias posturales para evitar la broncoaspiración. La flexión cervical anterior es una de las más seguras, consistente en aproximar el mentón al esternón, sin hiperflexión.
Las estrategias de incremento sensorial oral son útiles cuando hay alteraciones de la sensibilidad oral. Estas incluyen la estimulación mecánica de la lengua y de los pilares faríngeos (presión de la cuchara al introducir el alimento), el uso de alimentos fríos y ácidos (limón/lima), y las modificaciones del volumen y sabor del bolo.
Ejercicios de biofeedback y reeducación muscular que mejoran la fisiología de la deglución incrementando el tono, la sensibilidad y motricidad de las estructuras que intervienen en ella.
Maniobras deglutorias especificas indicadas para mejorar la eficacia y seguridad de la deglución, favoreciendo el cierre laríngeo y el paso del bolo al esófago sin residuos en personas con un buen estado cognitivo y que pueda colaborar activamente.
Por otro lado, es indispensable abordar la causa que provoca la disfagia, requiriendo de tratamiento médico adecuado (como en las esofagitis pépticas, eosinofílicas e infecciones) y en algunos casos el uso de técnicas quirúrgicas apropiadas.
Finalmente, también es fundamental el tratamiento dietético-nutricional individualizado cuya finalidad es reducir el riesgo de atragantamiento mediante la adaptación del volumen y viscosidad de los líquidos y de las texturas de los sólidos para convertirlos en purés o hacerlos fácilmente masticables. Además, se deben cubrir todas las necesidades nutricionales a partir de los alimentos y líquidos. En ocasiones puede estar indicada la suplementación nutricional o la consideración de vías de nutrición alternativas a la vía oral.

Artículo especializado
Ácido Úrico: ¿Qué significa su alta o baja presencia en sangre?
El ácido úrico o urato, dependiendo de sus niveles en la sangre, puede producir determinadas patologías como la gota.
¿Qué es el urato?
El urato o ácido úrico es el producto de la degradación de las purinas, compuestos que forman parte del ADN de las células. Una concentración elevada de ácido úrico en la sangre puede provocar el depósito de cristales de urato sódico en las articulaciones, provocando su inflamación y dando lugar a la aparición de gota (podagra). En esta patología las articulaciones sufren inflamación y dolor.
El ácido úrico es sinónimo de urato. Debido al pH fisiológico, la casi totalidad de moléculas del organismo están en forma de urato (la sal del ácido úrico). Por lo tanto, urato y ácido úrico es lo mismo.
Los niveles séricos de urato vienen determinados por el balance entre sus tasas de producción y eliminación. Aproximadamente, el 70 % del urato producido diariamente es excretado por el riñón a través de la orina. El resto es eliminado en el tracto biliar, vía intestinal. De este modo, una disminución de la eliminación de urato o un aumento en su producción pueden causar hiperuricemia.
Valores normales de ácido úrico
Los valores normales de urato en sangre son:
Hombres: de 3,4 a 7 mg/dl.
Mujeres: de 2,4 a 6 mg/dl.
Urato alto en sangre
El motivo de la gran mayoría de los casos de hiperuricemia es un defecto en su eliminación renal.
La existencia de un nivel elevado de urato en sangre es un escenario propicio para que se produzca la gota, con un aumento del riesgo a medida que lo hace la uricemia.
La hiperuricemia y la gota han ido aumentando sus tasas de prevalencia de forma significativa en las últimas décadas en las sociedades desarrolladas, debido principalmente a los cambios en la dieta, a través de alimentos especialmente ricos en proteínas (con elevado contenido en purinas).
Además de los factores dietéticos, otros factores pueden influir en el aumento del urato en sangre, incluyendo:
La edad.
Algunos medicamentos (diuréticos y bajas dosis de aspirina).
La enfermedad renal crónica.
Síndrome metabólico y obesidad.
Alteraciones genéticas en la síntesis y excreción renal del ácido úrico.
Además, la hiperuricemia y la gota aparecen relacionadas con otras patologías, incluyendo:
Litiasis renal o piedras en el riñón.
Hipertensión arterial.
Diabetes mellitus.
Hiperlipidemia y aumento del riesgo cardiovascular.
Alimentos y ácido úrico en sangre
Existe diversidad de alimentos que se relacionan con los niveles de ácido úrico en sangre. En unos casos para aumentarlos y en otros para contribuir a su reducción.
Entre los alimentos que aumentan los niveles de urato en sangre se encuentran:
Alimentos ricos en purinas . Destacan las carnes (incluyendo vísceras, procesados y extractos), los pescados y mariscos y algunos vegetales (legumbres, espinacas, espárragos y setas).
Alcohol . El consumo de bebidas alcohólicas (especialmente la cerveza), tanto en hombres como en mujeres, se asocia con niveles más altos de uricemia.
Entre los alimentos que pueden contribuir a reducir los niveles de ácido úrico en sangre se encuentran:
Los lácteos (especialmente desnatados).
Las verduras.
Alimentos ricos en vitamina C (fresas, cítricos, pimientos, etc.).
El café.
La fibra dietética (alimentos vegetales en general).
Las cerezas.
Finalmente, son bajos en purinas, por lo que tendrían un efecto neutro:
Los productos lácteos (leche, queso, yogur, helados).
Los huevos
Los cereales y sus derivados (pan, pasta, etc.).
Las verduras (salvo espinacas y espárragos).
Las frutas.
Los frutos secos.
Azúcares y dulces.
Urato bajo en sangre
Los niveles reducidos de urato en sangre o hipouricemia tiene lugar cuando los niveles en sangre de ácido úrico están por debajo de 2 mg/dl. Suele acontecer cuando se produce una eliminación excesiva de ácido úrico en la orina.
La hipouricemia no provoca sintomatología y, por lo tanto, no requiere tratamiento.
Una patología que puede causar niveles disminuidos de urato en sangre es la hipouricemia renal hereditaria, un trastorno genético que afecta al riñón caracterizado por la pérdida de urato en la orina. Puede determinar una mayor predisposición a la litiasis y puede causar insuficiencia renal aguda inducida por el ejercicio.
Otras patologías renales que pueden cursar con hipouricemia incluyen:
El síndrome de Toni-Debré-Fanconi.
El síndrome de Lowe.
La intoxicación por metales pesados.
La nutrición parenteral.
La enfermedad de Hodgkin y otras neoplasias.
La enfermedad de Wilson y otras causas de cirrosis.
La diabetes mellitus.
El síndrome de secreción inadecuada de ADH.
Hiperparatiroidismo.
La hiponatremia inducida por tiazidas (tipo de diurético).
La hiperbilirrubinemia.
Finalmente, algunos medicamentos que pueden aumentar la excreción urinaria de ácido úrico incluyen los estrógenos, el losartán (hipotensor), los contrastes radiológicos intravenosos, el dicumarol, los salicilatos a altas dosis y la trimetoprima-sulfametoxazol, entre otros.
Los niveles de ácido úrico o urato en sangre se pueden conocer gracias a una analítica clínica básica .
Uratos amorfos en orina
El urato amorfo o la presencia de cristales de uratos amorfos en orina es un parámetro del análisis de orina que puede significar una predisposición a la formación de cálculos renales.
Los cristales de uratos amorfos no causan síntomas, por lo que se suelen identificar cuando se realiza de forma rutinaria un análisis de orina .
Los uratos amorfos son visualizados mediante un microscopio y se relacionan con un pH ácido de la orina. Además, otras situaciones que pueden provocar la formación de urato amorfo y otros cristales en la orina son:
Un alto consumo de proteínas en la dieta.
Deshidratación o bajo consumo de agua.
Hiperuricemia y gota.
Algunas patologías renales.
Litiasis renal.
Ciertas patologías hepáticas.
Dieta rica en calcio o vitamina C.
No debe establecerse un tratamiento para la presencia de urato amorfo en orina, sino para la causa que la provoca.

Artículo especializado
Viajar a Canarias con seguridad en Navidad
Estas Navidades pueden ser diferentes a las demás. Las restricciones provocadas por la pandemia de la COVID-19 van a condicionar la movilidad, el tipo de reuniones y las celebraciones navideñas en general.
También va a ser difícil encontrar un lugar para viajar que sea seguro y que ofrezca incentivos para descansar y dar la bienvenida al 2021, que seguro será un año mejor que el 2020.
Uno de estos escasos destinos está en las Islas Canarias , donde la epidemia está afectando mucho menos que en otras zonas y donde se permite viajar, simplemente realizándose una prueba diagnóstica negativa de coronavirus con un margen de 72 h antes del viaje. En concreto, las dos pruebas que se pueden utilizar son una prueba PCR o un test rápido de antígenos .
En Savia están disponibles las pruebas PCR desde 79€ y los test de antígenos desde 30€ . También existe la opción de test a domicilio desde 92€ .
Viajar seguro es posible
El conocimiento del coronavirus desde etapas muy tempranas de la pandemia ha permitido tener pruebas de laboratorio a nuestro alcance capaces de detectar de forma muy fiable el virus en una persona. De este modo, la única manera de tener seguridad a la hora de viajar es realizarse una prueba diagnóstica de detección del SARS-CoV-2 , el virus causante de la COVID-19.
Canarias, accesible con un test COVID-19
Existen muchos países y lugares de destino turístico que, directamente, han vetado la entrada de personas residentes en España o exigen una cuarentena a la llegada. De este modo, son escasos los destinos en los que se pueda viajar libremente. Dentro de las excepciones destaca un territorio que se encuentra dentro de nuestras propias fronteras: las Islas Canarias, a las que se puede acceder desde cualquier punto de España o el extranjero con una prueba de diagnóstico COVID-19 negativa.
De este modo, el Gobierno de Canarias aprobó un decreto ley que permite acceder a los establecimientos turísticos de alojamiento de las islas demostrando la realización −en el plazo máximo de 72 horas previas a la llegada− de un test de diagnóstico de infección activa, mediante la aportación de un certificado, ya sea de forma telemática o en papel, que acredite que ha dado negativo en COVID-19. En este documento debe constar la fecha y hora de realización de la prueba, la identidad, el laboratorio responsable de su verificación y su naturaleza. Los niños menores de 6 años quedan excluidos de la obligatoriedad del test.
Canarias se convierte así en la primera comunidad autónoma española en promover la realización de pruebas diagnósticas en el lugar de procedencia de cada turista.
Canarias, destino seguro
La situación epidemiológica condiciona las medidas restrictivas que las autoridades imponen en cada territorio. El actual estado de alarma permite a cada comunidad autónoma establecer medidas restrictivas en función de los niveles de expansión de la epidemia. Por ejemplo, la situación epidemiológica de Canarias ha hecho que no haya que imponer un “toque de queda” −con la prohibición de estar fuera de casa a partir de cierta hora− que sí está en vigor en el resto del país.
Y es que Canarias es la comunidad autónoma donde menos casos de COVID-19 se documentan, muy por debajo del resto de territorios. Así, los casos diagnosticados en los último 14 días por 100.000 habitantes fueron 77, frente a la media nacional que está por encima de 300 y algunas CCAA que sobrepasan los 500.
Disfrutar en Canarias de unas Navidades seguras
Canarias es un destino privilegiado para el turismo. Su situación geográfica y sus condiciones climáticas convierten al archipiélago canario en un apetecible destino, especialmente en invierno. El mes de diciembre en las Islas Canarias está marcado por sus 22 °C de media en invierno y sus más de 10 horas de sol diarias. Es decir, una Navidad diferente, pero por su calidez.
Pruebas disponibles para viajar a Canarias estas Navidades
Para acceder a los establecimientos turísticos de alojamiento de Canarias es preciso que los usuarios turísticos mayores de seis años demuestren la realización, en el plazo máximo de 72 horas previas a su llegada, del test de diagnóstico de infección activa de la COVID-19 negativo.
En el momento actual, se dispone de dos pruebas de detección de infección activa, la detección de ARN viral mediante PCR o un test rápido de detección de antígenos .
En Savia están disponibles las pruebas PCR desde 79€ y los test de antígenos desde 30€ . También existe la opción de test a domicilio desde 92€ .
Test PCR COVID-19, la prueba más fiable
El test PCR o prueba de la PCR es la técnica más sensible y fiable de los métodos disponibles para el diagnóstico de la COVID-19.
Permite detectar y amplificar un fragmento de material genético −en el caso del coronavirus se trata de ARN− a partir de una muestra tomada de secreciones respiratorias del paciente.
La PCR se caracteriza por tener una alta especificidad (diferenciando entre dos microorganismos muy similares), una alta sensibilidad (detectando cantidades mínimas del virus) y ser precoz, siendo capaz de detectar el virus en las primeras fases de la infección.
El resultado de la prueba debe ser evaluado por un profesional de la salud.
Test de antígenos COVID-19
El test de antígenos detecta, a partir de una muestra nasofaríngea, la presencia del antígeno o proteína del virus.
Al contrario que la PCR, en la que los resultados tardan en estar disponibles varias horas, el test de antígenos permite tener los resultados en 15 minutos.
De este modo, permite un diagnóstico rápido de la infección por coronavirus con la toma de una muestra de secreciones nasofaríngeas, siendo especialmente fiables si se hacen dentro de los 7 días del inicio de los síntomas. Pueden resultar en muchos casos una alternativa a la PCR.
El test rápido de antígenos debe realizarse por profesionales de la salud.
Si necesitas un test COVID-19 para viajar a Canarias estas Navidades, reserva cita ya en los mejores centros : PCR desde 79€, test de antígenos desde 30€ y test a domicilio desde 92€ .
Bibliografía
Interpretación de las pruebas diagnósticas frente a SARS-CoV-2. Instituto de Salud Carlos III. Ministerio de Sanidad. 24 de abril de 2020. versión 2.
Centro de Coordinación de Alertas y Emergencias Sanitarias. Ministerio de Sanidad. Enfermedad por coronavirus (COVID-19). Actualización nº 260. 27.11.2020 .
Ministerio de asuntos Exteriores, Unión Europea y Cooperación. Servicios al ciudadano. Si viajas al extranjero .
Boletín Oficial de Canarias Nº 233. Viernes 13 de noviembre de 2020-4265 .
Ministerio de Sanidad. Comisión de Salud Pública. Aprobación de los test antigénicos como herramienta rápida de diagnóstico y cribado de la COVID-19 .
Gobierno de Canarias. Portal de turismo .
Artículo especializado
Hemartrosis
¿Qué es la hemartrosis?
La hemartrosis o hemartros hace referencia a la presencia de sangre dentro de una cavidad articular producida por una hemorragia o derrame, que suele aparecer en grandes articulaciones como la rodilla.
Síntomas de hemartrosis
La hemartrosis produce un aumento de líquido dentro de la articulación y, con ello, un aumento de la presión intraarticular, lo que conlleva la aparición de dolor, inflamación, enrojecimiento, deformidad y disminución de la movilidad de la articulación afectada. Esta movilidad reducida, si persiste a largo plazo, puede desencadenar alteraciones musculares de aquellos músculos que movilizan la articulación.
Causas de hemartrosis
Una de las causas más frecuentes de la aparición de una hemartrosis es el padecimiento de hemofilia, ya que, debido a las alteraciones en la coagulación de la sangre que sufren estos pacientes, tienen mayor predisposición a alteraciones con sangrado espontáneo. Igualmente, puede aparecer en otras alteraciones o déficit de la coagulación de la sangre, así como en aquellos pacientes que deben tomar anticoagulantes orales.
Otra de las posibles causas es que el paciente deba ser sometido a un tratamiento trombolítico , por ejemplo, tras padecer un infarto, que precipite una hemorragia intraarticular.
Enfermedades graves como neoplasias del aparato locomotor que puedan afectar a estructuras articulares (condrosarcomas, osteosarcomas, etc) u otro tipo de enfermedades que pueden producir hemartros son la sinovitis vellonodular pigmentada.
Traumatismos que afecten a las estructura de la articulación también pueden producir una hemartrosis, por ejemplo, aquellos que puedan producir lesiones de algunos ligamentos, fracturas óseas, lesión de la membrana sinovial o de los meniscos en la articulación de la rodilla, etc.
También pueden desencadenarlo aquellas enfermedades que producen inflamación articular ya sea por infecciones como la artritis séptica o por afecciones reumáticas o vasculares, como la osteocondritis disecante.
Además, se puede producir una hemartrosis en aquellos procesos quirúrgicos o exploratorios de cualquier articulación como en las artroscopias o tras cirugías abiertas.
Tratamiento de la hemartrosis
Como tratamiento no farmacológico inicial para la disminución de la inflamación se puede aplicar frío local, además de la inmovilización transitoria de la articulación para que permanezca en reposo con vendaje compresivo. Además, debe controlarse el dolor con fármacos analgésicos y antiinflamatorios. En pacientes hemofílicos también suele ser preciso la administración de factores de la coagulación.
Si el derrame es severo, puede ser necesaria la evacuación del líquido acumulado en la articulación mediante una artrocentesis. En pacientes que padecen hemofilia, en ocasiones se precisa un tratamiento diferente para eliminar el sangrado de la membrana sinovia l de la articulación mediante la acción de una sustancia radioactiva , técnica llamada sinoviortesis, con lo que se consigue su destrucción. Otra alternativa es proceder a la eliminación quirúrgica de la membrana sinovial mediante una sinovectomía.
En el proceso de recuperación tardía, la fisioterapia y rehabilitación es una terapia fundamental para poder recuperar de forma progresiva la movilidad de la articulación con la estimulación de la función muscular que moviliza la misma.
Pruebas complementarias realizadas en caso de hemartrosis
Para el diagnóstico de la hemartrosis, el médico realiza un interrogatorio al paciente sobre sus antecedentes personales, si padece una patología de la sangre, si toma algún medicamento que interfiere en la coagulación sanguínea, si ha tenido algún traumatismo, etc. Tras ello, procede a la exploración física de la articulación para objetivar los signos inflamatorios y la disminución de la capacidad funcional de la articulación.
Después, se pueden realizar pruebas de imagen como una radiografía o una resonancia magnética nuclear. Pero, habitualmente, lo que determina el diagnóstico es la punción con aspiración intrarticular del líquido que ha derivado en la tumefacción de la articulación. Con ello, se analiza en el laboratorio el líquido extraído corroborando el diagnóstico con la detección de sangre dentro del líquido intraarticular, algo que puede observarse en la mayoría de las ocasiones a nivel macroscópico cuando se realiza la extracción del líquido.
Factores desencadenantes de la hemartrosis
El factor desencadenante es la rotura de un vaso sanguíneo con producción de una hemorragia a nivel intraarticular, provocado por un traumatismo, enfermedad inflamatoria o hematológica, o por una técnica diagnóstica o quirúrgica en la articulación.
Complicaciones de la hemartrosis
Dependiendo de la evolución de la hemartrosis y el tiempo de inmovilización de la articulación, así como de si los episodios se repiten o son causados por enfermedades graves de base, pueden aparecer complicaciones como la pérdida de masa muscular y fuerza de la musculatura que moviliza esa articulación, alteraciones de la estructura de la articulación (cartílago articular, etc.), deformidad de la articulación y dolor crónico de la misma, entre las complicaciones más frecuentes.
Prevención de la hemartrosis
La prevención puede basarse, sobre todo, en los pacientes que padecen hemofilia, en evitar el estrés de actividades deportivas que impliquen impactos de alta energía como la carrera, fútbol, etc. Así como evitar situaciones en las que sea más fácil poder sufrir un accidente espontáneo (tropiezos, resbalones, caídas en escaleras, etc.). Además, estos pacientes, por las características de su patología, deben evitar determinados fármacos que favorecen el sangrado como el ácido acetilsalicílico, por ejemplo. Igualmente, deben tener precauciones de estas características aquellos pacientes que tomen fármacos anticoagulantes.
Preguntas frecuentes
¿Qué es la hemartrosis post artroscopia?
Se trata de la presencia de una hemorragia intraarticular producida tras la realización de una artroscopia (técnica utilizada para la realización de un diagnóstico o un tratamiento en una articulación mediante la cual se introduce una cámara pequeña dentro de la articulación por medio de pequeñas punciones). Puede ser uno de los riesgos que se produzcan al realizar la técnica debido a la lesión de alguna estructura que sangre hacia la articulación.
¿Qué relación existe entre la hemartrosis y la hidrartrosis?
Ambos términos determinan un aumento de líquido dentro de la articulación. En el caso de la hemartrosis, el aumento de líquido viene provocado mayoritariamente por un sagrado y, en la hidrartrosis, se establece un aumento de líquido sinovial, el líquido que encontramos de forma fisiológica en las articulaciones.

Artículo especializado
Dietas Hiperproteicas: Realidades y Mitos
Las denominadas dietas hiperproteicas y su aplicación en la dietoterapia han sido objeto de múltiples controversias desde su aparición en los años 60. Por aquel entonces, poco se sabía de sus aplicaciones y consecuencias ya que había pocos estudios científicos que hubieran analizado sus efectos a largo plazo.
Sin embargo, hoy en día podemos decir que existe unanimidad científica para concluir que las dietas hiperproteicas son útiles para mejorar los niveles de colesterol total y triglicéridos y como tratamiento de la obesidad . Sin embargo, los efectos de estas dietas sobre parámetros renales y óseos aún desencadenan disparidad de resultados.
Para esclarecer estas y otras dudas, a continuación, veremos en qué consisten las dietas hiperproteicas y cuáles son sus efectos en nuestra salud
¿Qué es la dieta hiperproteica?
La definición de “dieta hiperproteica” viene dada por el hecho de que se esté realizando una ingesta de proteínas mucho mayor a las ingestas diarias recomendadas (IDR). Sin embargo, estas IDR son diferentes según el organismo que las defina, ya que, según la Organización Mundial de la Salud (OMS) deberían de ser de 0,83 g/kg de peso/día para adultos sanos y otros autores han consensuado una IDR de 1,0 a 1,2 g/kg de peso/ día. Además, hay que tener en cuenta que el aporte de proteínas debe ser personalizado y adaptado a la situación de cada persona ya que este requerimiento será diferente en un adulto sedentario (0,8- 1 g/kg de peso/ día) que en un adulto que realiza deportes de fuerza (1,5-2 g/kg de peso/ día). Por ello, la definición de dieta hiperproteica puede ser arbitraria según las IDR que consideremos.
Por otro lado, en la definición de dieta hiperproteica es necesario esclarecer que no todas las fuentes de proteínas son iguales y que en este tipo de dietas se debe priorizar la ingesta de proteínas de calidad como las carnes magras, pescados, huevos o proteínas de la leche junto con proteínas vegetales (soja, lentejas, garbanzos, etc.) para obtener una buena fuente de aminoácidos. Además, estas dietas no excluyen otras fuentes de alimentos como los vegetales, frutas y grasas de calidad: simplemente se trata de dietas con un aporte en proteínas ligeramente más elevadas a las ingestas diarias recomendadas.
Beneficios de una dieta hiperproteica
Mejoran la resistencia a la insulina: según a la revista Diabetes Care (2017), el consumo de proteínas parece incrementar (nivel de evidencia B) los niveles de respuesta a la insulina, por lo que en personas con diabetes tipo 2 se podrían recomendar dietas con un consumo de proteínas entre 1-1,5 g / kg /día siempre y cuando no sufran ninguna patología renal.
Inducen una mayor pérdida de peso, grasa corporal y preservan de forma más efectiva la masa muscular a través de diferentes mecanismos entre los que destacamos:
o Incremento de la saciedad: las proteínas son el grupo de alimentos que aportan más saciedad seguidos de los hidratos de carbono y las grasas. En consecuencia, en las dietas altas en proteínas, al ser más saciantes, se reduce la ingesta de alimentos que conlleva implícitamente una reducción del aporte energético total de la dieta.
o Mayor aumento del gasto energético en reposo y de la termogénesis de los alimentos: estas dietas ayudan, junto al ejercicio, a aumentar nuestro metabolismo basal.
Previenen frente a enfermedades coronarias siempre y cuando no se asocien al consumo de grasas saturadas ni carnes ultraprocesadas (hamburguesas, Frankfurt, embutidos, etc.). Las dietas hiperproteicas bien formuladas mejoran el perfil lipídico ya que ayudan a disminuir el colesterol total, el colesterol LDL y los niveles de triglicéridos. Además, estos efectos se ven potenciados si se acompaña este tipo de dietas con la realización de ejercicio de fuerza ya que este entrenamiento ayuda a aumentar la masa, fuerza y la potencia muscular, mejorando la composición corporal e incrementando también los niveles de colesterol HDL, lo que se traduce en una reducción del riesgo cardiovascular
Mejoran la tensión arterial: existe una relación inversa entre el consumo de proteínas y la presión arterial, lo que sugiere que una dieta alta en proteínas puede prevenir la hipertensión.
Mitos sobre los posibles efectos adversos de una dieta hiperproteica
Lesión renal. Actualmente, existe cierta controversia acerca de que una alimentación hiperproteica ocasione daños renales en personas sanas a largo plazo ya que la evidencia científica actual no ha podido demostrar de forma clara esta relación. De hecho, ingestas proteicas cercanas a 3 g de proteína/kg de peso en personas sanas se consideran seguras para su función renal. Sin embargo, no es necesario sobrepasar ingestas superiores a los 2,5 g de proteína/kg ya que en estos valores no existe ningún beneficio añadido. Además, como hemos dicho, una ingesta alta en proteínas ayuda a prevenir problemas de tensión arterial y diabetes, patologías que suelen ser la causa de insuficiencias renales, por lo que nuestra función renal se verá más comprometida con una dieta alta en hidratos de carbono simples y azúcares que con una dieta alta en proteínas de calidad.
Efectos en la salud ósea. El consumo de proteínas genera una serie de mecanismos para excretar sustancias tóxicas potencialmente ácidas (amoníaco) en forma de urea, entre los cuales está implicada la participación del citrato cálcico de nuestros huesos. En consecuencia, existen algunas hipótesis que mencionan que, a mayor ingesta de proteínas, menor será la densidad mineral ósea. Sin embargo, algunos estudios recientes han afirmado que esta acidificación podría ser compensada por otros nutrientes de la dieta como los vegetales y las frutas y que, además, llevando a cabo una dieta hiperproteica, pero con un aporte suficiente de calcio, potasio y otros minerales, no se producen efectos negativos sobre los huesos sino más bien al contrario: podría ser beneficiosa a largo plazo para la salud ósea.
Consultas para hacer una dieta hiperproteica
Una dieta alta en proteínas de calidad puede ser una buena estrategia para lograr diferentes objetivos en personas sanas ya sea una pérdida de peso, un buen mantenimiento de la masa muscular en personas mayores o deportistas o para la mejora de la salud cardiovascular en general. En cualquiera de estos casos, se recomienda llevar a cabo este tipo de dieta bajo la supervisión de un dietista-nutricionista que adapte las necesidades proteicas de cada individuo.
Por último, hay que recordar que una dieta hiperproteica puede perjudicar la función renal de personas con una insuficiencia renal ya preestablecida, pero NO de personas sanas. No obstante, no se recomiendan ingestas mayores de 4,5-5 g de proteína/kg, ya que estas SÍ podrían provocar un daño renal agudo, por la incapacidad del organismo de metabolizar la cantidad de urea producida por la oxidación de aminoácidos procedentes del exceso de proteínas.

Artículo especializado
Dieta Mediterránea, Que Beneficios Aporta
La dieta mediterránea es mundialmente conocida, hasta tal punto que en 2010 fue declarada Patrimonio inmaterial de la Humanidad por la UNESCO . Es más que un patrón alimenticio, es un estilo de vida, porque no sólo engloba la alimentación, sino también la actividad física, la socialización y la salud mental. Su simplicidad y variedad da lugar a una combinación equilibrada y completa de alimentos, basada en productos frescos, locales y de temporada en la medida de lo posible.
Es una de las dietas con más estudios científicos, y uno de los más reconocidos (Predimed), concluye que mediante un estilo de vida mediterráneo se pueden prevenir multitud de enfermedades (cardiovasculares, diabetes y enfermedades crónicas como síndrome metabólico, enfermedades neurodegenerativas, enfermedades intestinales o diferentes tipos de cáncer). Pero cabe remarcar que, a día de hoy, nuestra alimentación se aleja mucho de lo que se considera dieta mediterránea , debido al consumo de productos procesados, la falsa creencia de que el consumo moderado de alcohol es saludable y al bajo consumo de frutas, verduras o legumbres.
Cómo seguir correctamente el estilo o dieta mediterránea
Consumir alimentos de origen vegetal en abundancia (frutas, verduras, tubérculos, legumbres y frutos secos). Son la fuente principal de vitaminas, minerales y fibra de la dieta, y aportan al mismo tiempo una gran cantidad de agua. La fruta fresca debería ser el postre la mayoría de las veces.
Es conveniente hacer uso de los alimentos frescos de temporada y de proximidad. En el caso de las frutas y las verduras nos permite consumirlas en su mejor momento, tanto a nivel nutritivo como por su aroma y sabor. Las verduras deben estar presentes tanto en la comida como en la cena, y por lo menos una de ellas debe ser cruda. La variedad de colores y texturas aporta diversidad de antioxidantes y de sustancias protectoras.
Los alimentos procedentes de cereales como el pan, la pasta, el arroz (en sus versiones integrales ) es conveniente que estén presentes en la alimentación cotidiana.
Entre los alimentos de origen animal, preferir el pescado, tanto blanco como azul, las carnes magras (aves de corral) y los huevos ecológicos (o de gallinas camperas alimentadas a base de cereales). El consumo de carne roja y carne procesada debe de ser limitado tanto en cantidad como en frecuencia.
La bebida por excelencia debe ser el agua, no la copa de vino o la cerveza.
Hacer un consumo moderado de lácteos (leche, quesos, yogur, cuajada…), y si se toman que sean naturales y libres de azúcares añadidos.
El aceite de oliva debe ser la fuente principal de grasa empleada para cocinar, aliñar, o incluso para conservar alimentos. Es rico en vitamina E, y ácidos grasos monoinsaturados que le confieren propiedades cardioprotectoras. Según el estudio Predimed, una dieta enriquecida con aceite de oliva virgen o frutos secos (no fritos) reduce en un 30% la incidencia de eventos cardiovasculares tras unos cinco años de intervención en personas de alto riesgo cardiovascular. Además, por su particular composición en ácidos grasos y en antioxidantes es más resistente a la autooxidación y enranciamiento que otros aceites vegetales.
No olvidemos el ejercicio
De poco sirve si comemos de manera saludable, pero somos sedentarios y no nos movemos lo suficiente. La combinación de buena alimentación y ejercicio físico son dos factores que deben ir de la mano. Lo ideal es practicar el ejercicio físico que más guste y que más nos haga disfrutar, así nunca se tomará como un sacrificio, sino como una desconexión.
Mantenerse activo de manera continua es otro de los pilares fundamentales del estilo mediterráneo.
Quedar con amigos o la familia para charlar, comer, tomar algo… es una parte fundamental del estilo mediterráneo, ayuda en nuestra desconexión y paz interior. El acto de comer con más gente debe ser algo agradable y que nos enriquezca.
¿Y qué beneficios nos aporta la dieta mediterránea?
Los beneficios que se le atribuyen a la dieta mediterránea se relacionan con mejoras en los niveles de colesterol, en la tensión arterial, el sistema inmunitario, la coagulación sanguínea e incluso el sistema hepático y cardiovascular.
Hay evidencias científicas de que el estilo de vida mediterráneo (alimentación saludable, práctica de ejercicio físico, dormir lo suficiente y mantener relaciones sociales), previene o retrasa la aparición de enfermedades como:
Deterioro cognitivo, y demencias como el alzhéimer: esta dieta, suplementada con frutos secos, mejora la función cognitiva y la memoria.
Obesidad: el tipo de grasas saludable que predomina en esta alimentación ayuda a controlar el peso.
Diabetes: el consumo de aceite de oliva virgen extra y frutos secos se ha relacionado con hasta un 30% menos riesgo de sufrir esta patología. Al ser una alimentación rica en antioxidantes, evitará un envejecimiento prematuro de las células.
Reflujo laringofaríngeo: los alimentos característicos de la dieta mediterránea ayudan a aliviar el reflujo.
Osteoporosis: reduce además el riesgo de sufrir fracturas.
Cáncer: una dieta saludable también protege contra el desarrollo de ciertos tipos de cáncer.
Ejemplo de menú mediterráneo
DESAYUNO
COMIDA
CENA
MEDIA MAÑANA Y/O MERIENDA
Café (opcional) con:
·leche semidesnatada ó ·bebida vegetal sin azúcar ó
·yogur natural
Pan integral con semillas, aceite de oliva, tomate y tortilla francesa (1 huevo)
1 pieza de fruta de temporada
Ensalada de garbanzos con tomate cherry, pimiento, cebolla, y anchoas, aliñado con aceite de oliva
Brocheta de pollo y hortalizas con salsa romesco
Yogur natural o cuajada
Berenjena asada rellena de verduritas y jamón ibérico.
Lubina al horno con patata
1 pieza de fruta de temporada
Yogur natural con avellanas, trozos de fruta natural, semillas de chía y una cucharadita de miel.
o
Pan de centeno con aguacate, tomate y queso fresco

Artículo especializado
Corte de Digestión
La mayoría de nosotros tenemos recuerdos de infancia de estar esperando en la playa para bañarnos tras haber comido para no sufrir un corte de digestión, según nos indicaban nuestros padres. Parecía que si incumplíamos esa orden algo gravísimo nos podía pasar. Veamos qué hay de verdad en esa no tan descabellada precaución.
En qué consiste
El corte de digestión no tiene nada que ver con la comida y los síntomas que se producen son debidos a un choque térmico, es decir, a un cambio brusco de temperatura , que se produce cuando estamos al sol con una elevada temperatura corporal o acabamos de hacer una actividad física y nos metemos de manera brusca en el agua, que estará a bastantes menos grados de temperatura. Ese choque térmico puede producir un síndrome que llamamos de hidrocución, que produce un cambio a nivel de los vasos sanguíneos que afecta a la presión arterial y a la frecuencia cardíaca. Con todo, este síndrome es muy infrecuente.
Cuándo hay más riesgo
El riesgo de padecer lo que seguiremos llamando corte de digestión se produce sobre todo cuando desciende nuestra temperatura corporal más de 5ºC de manera brusca, de manera que cuanto más fría esté el agua, mayor riesgo puede existir. Lo que se produce en el organismo es una constricción brusca de los vasos sanguíneos , de manera que se da un déficit de riego sanguíneo a razón de un 6% de irrigación por cada grado de temperatura que baje, lo cual puede producir un desmayo.
El hecho de esperar tras la digestión tiene, pues, un cierto sentido. Mientras estamos haciendo la digestión hay un mayor aporte de sangre a nivel del abdomen en detrimento del de las extremidades y el cerebro. Es por esta misma redistribución vascular que mucha gente nota algún escalofrío tras comer, porque la sangre periférica y la temperatura cutánea disminuyen. Por eso, si se produce una hidrocución, el déficit de aporte sanguíneo cerebral será mayor dado que de base hay ya un menor aflujo de sangre en ese momento.
Síntomas
Si se produce una hidrocución los síntomas que pueden aparecer son:
Palidez.
Escalofríos.
Mareos.
Descenso de la tensión arterial y la frecuencia cardíaca.
Visión borrosa.
Náuseas y vómitos.
Incapacidad para respirar de manera brusca.
Desmayo.
La recuperación de estos síntomas suele ser total al cabo de una o dos horas y sin dejar ninguna secuela. El mayor riesgo que tiene esta situación es que se produzca el desmayo estando en el agua, con el consiguiente riesgo de ahogo del paciente.
Cómo actuar
Si nos encontramos con un caso de este tipo debemos:
Sacar a la persona del agua inmediatamente.
Asegurarse de que esté consciente.
Tumbarla con las piernas elevadas para favorecer el aporte de sangre al cerebro.
Abrigarla para que suba la temperatura corporal.
Si vomita, colocar la cabeza de lado para evitar el paso del vómito a la vía respiratoria.
Aportar agua a pequeños sorbos.
Dejarla en ayunas durante unas horas.
Mejor prevenir
Ya hemos dicho que e l riesgo de sufrir esta situación es escaso. No obstante, es necesario tomar una serie de precauciones para poder disfrutar del día de playa sin riesgo:
Intentar no ir a bañarse solo o en sitios de difícil acceso.
Meterse en el agua progresivamente, no de golpe.
No meterse en agua muy fría tras ingerir alcohol o una comida copiosa.
Protegerse del sol en las horas de máxima exposición, entre las 12 y las 16 horas.
Así pues, queda desmontado el mito del corte de digestión, pese a que hay una base que nos puede explicar el miedo de nuestros padres a esa entidad. Con unas simples precauciones y sentido común, el riesgo de hidrocución es prácticamente nulo.

Artículo especializado
Consejos Para Comer Sano fuera de Casa en Verano
¿Se puede comer sano y mantener el peso durante el verano? Es la pregunta del millón, puesto que ésta es una época del año bastante desordenada, las rutinas suelen desaparecer durante un tiempo prolongado , lo que ocasiona un descontrol de comidas y de horarios. Además, las cartas de los restaurantes suelen estar repletas de tentaciones que, generalmente, son más calóricas y grasas de lo deseado. Resistirse a ellas no es fácil, pero existen una serie de sencillas estrategias que pueden facilitar la elección.
Escoger un restaurante conocido, siempre que sea posible, y cuya carta sepamos con certeza que incluye opciones ligeras. Además, si nos conocen pueden darnos la posibilidad de cambiar los platos según nuestras peticiones.
Visualizar la comida, es decir, antes de ir al restaurante, planear, en la medida que podamos, lo que vamos a pedir y en qué orden. Esto ayudará a evitar caer en una mala elección.
Procurar ser la primera persona en pedir, puesto que así nos sentiremos menos influenciados por la elección de los acompañantes y evitaremos tentaciones.
Tener en cuenta que cuanto mayor sea la ración que nos sirvan, más fácil será acabar comiendo más de lo necesario. Tomar la cantidad justa que corresponda, y tras haber decidido no comer más, pedir al camarero que retire nuestro plato.
Regresar a casa o al trabajo dando un paseo, ya que esta ligera actividad física nos ayudará a hacer la digestión.
Y referente a la elección de los platos…
Al hacer la elección, decantarse por platos que estén elaborados de una forma sencilla (plancha, vapor, asado, hervido, papillote, etc.), y evitar fritos y rebozados.
En el aperitivo, evitaremos sucumbir ante la tentadora copa de vino u otros destilados.
En el postre, lo mejor es pedir fruta o yogur, pero si no existe esta posibilidad, abstenerse y pasar directamente al café. Si no podemos prescindir de él, tomar la mitad de la ración.
Café y sobremesa: deberá, en caso deseado, acompañarse de edulcorante o tomarse sin azúcar. Y, sobre todo, evitar los pastelitos o pastas, y los licores y copas.
De entre las bebidas, sin duda la mejor elección es el agua. En el caso de querer tomar algo diferente escogeremos siempre un refresco sin azúcar, cerveza sin alcohol, zumo o batido de frutas natural, agua con gas o gaseosa sin azúcar.
Acompañamientos y guarniciones: es importante prestarles mucha atención y sustituir las guarniciones más grasas (patatas fritas, ensaladilla rusa, etc.) por otras más ligeras como ensalada, verduras al vapor o a la plancha, setas, patata al horno, etc.
Aliños: la ensalada suele considerarse una opción sana y ligera, sin embargo, en ocasiones puede ser muy calórica por el tipo de aliño que contiene. Lo mejor es pedirla con el aliño aparte, así podremos controlar la cantidad y el tipo.
Alimentos de verano
Los alimentos que incluyamos durante estos días en nuestras comidas son clave para que, además de disfrutar del buen tiempo, gocemos de una buena salud. En verano es importante apostar por alimentos que resulten ligeros y que nos aporten agua, vitaminas y minerales, para combatir la deshidratación que puede provocar el calor.
Frutas: como la sandía, el melón, el melocotón, la nectarina, las ciruelas, los higos, el aguacate, etc. Su alto contenido agua, además de las vitaminas, minerales y fibra que contienen, las convierten en un tentempié clave para mantener sano nuestro organismo.
Hortalizas y verduras, como el tomate, lechuga, pepino, zanahoria, pimiento…
Mariscos y pescados: como las sardinas y boquerones, el atún y las anchoas, las almejas, que son ricos en ácidos grasos omega 3, y una buena fuente de proteínas.
Los helados aportan muchas calorías, a no ser que escojamos los de hielo y con poco azúcar. Algunos ejemplos son (las calorías varían dependiendo de las marcas):
o Sorbete de limón à 2 bolas medianas à 130 Kcal
o Helado de vainilla à 2 bolas medianas à 260 Kcal
o Helado de chocolate à 2 bolas medianas à 290 Kcal
o Helado cremoso à cucurucho de 2 bolas medianas à 360 Kcal
o Helado de “palo” tipo “magnum” à 300 Kcal
o “Polo de hielo” à 130 Kcal
También podemos optar por hacerlos nosotros mismos en casa, a base de fruta y chocolate negro de más del 80% de cacao. Escogemos la fruta que más nos guste (la textura será mejor con plátano, mango, frutos rojos…), se bate, se pone en moldes de silicona y se introduce en el congelador un mínimo de cuatro horas. Después si queremos cubrirlo de chocolate, se fundirá la tableta en el microondas (unos 60 segundos), sacaremos los helados del molde y los bañaremos en el chocolate fundido.
Bebidas, deberemos tener en cuenta las calorías que proporcionan y escoger siempre agua o zumo natural o refrescos sin azúcar. Algunos ejemplos son:
o Cola (1 lata) à 145,2 Kcal / Cola Light (1 lata) à 1 Kcal
o Bitter con alcohol (1 botella) à 304 Kcal / Bitter sin alcohol à 117 Kcal
o Gaseosa (1 botella) à < 1 Kcal
o Nestea (1 lata) à 108 Kcal
o Cava o Champán (1 copa) à 70 Kcal
o Cerveza rubia (1 lata) à 108 Kcal
o Vermut (1 copa) à 139 Kcal
o Vino blanco (1 copa) à 70 Kcal / Vino tinto (1 copa) à 63 Kcal

Artículo especializado
Evitar y Combatir la acidez de estómago en Navidades
Las fiestas navideñas son unas fechas donde las celebraciones se centran en la mesa y la comida adquiere un gran protagonismo. En estos festines culinarios se suelen ingerir alimentos que no consumimos habitualmente, con un exceso de grasa y de azúcar, provocando en muchas ocasiones distensión, dolor de estómago y la incómoda acidez. Además, las bebidas con gas o alcohol que muchas veces acompañan a estos platos todavía agravan más las molestias.
La acidez aparece muchas veces por una saturación en el tracto digestivo que afecta a su buen funcionamiento. Es debido a que en poco tiempo ingerimos grandes cantidades de alimentos, difíciles de digerir, lo que provoca una hipersecreción ácida del estómago. Durante la digestión lo normal es que el cardias o válvula que separa el esófago del estómago permanezca cerrado pero, en algunos casos, parte de los ácidos del estómago suben hacia el esófago debido a un mal cierre de la válvula o cardias. Cuando esto sucede se produce la sensación de quemazón o ardor.
Qué podemos hacer para combatir la acidez
La dieta puede ayudar a combatir la acidez y ciertos alimentos pueden ser nuestros aliados para evitar su aparición. Aunque también es importante conocer los alimentos que predisponen a su aparición para evitar su consumo. Seguir estos consejos puede ser de ayuda:
Intenta prescindir de ciertos alimentos y bebidas que pueden provocar acidez por ser más irritativos, y favorecer así los síntomas propios del reflujo. Cabe señalar que no todas las personas tienen la misma sensibilidad ni responden igual. Aun así destacan sobre todo los alimentos fritos o con un elevado contenido en grasa (mantequilla, quesos grasos, carnes grasas, embutidos grasos, salsas grasas y pastelería o postres grasos como turrones, polvorones y chocolate), comida muy condimentada o con muchas especias, comida muy picante y los cítricos, el tomate o la salsa de tomate.
Además, ciertas bebidas pueden agravar el problema de acidez por su acción irritativa (bebidas alcohólicas, gaseadas, bebidas con cola o café). Tampoco se aconseja finalizar la comida con una infusión de menta ya que la menta es un alimento carminativo que provoca una estimulación de la secreción de ácido y favorece el reflujo. Una opción saludable, para después de las comidas es tomar una infusión digestiva (hinojo, comino y anís).
Evita ingerir comidas muy copiosas y disminuye la cantidad de comida en el plato. Así lograremos que nuestro estómago produzca menos cantidad de ácidos digestivos. Masticar bien la comida también favorece el proceso digestivo y además evita la entrada o producción de gases.
Acostúmbrate a ingerir los alimentos a temperatura templada, porque si los tomamos muy fríos o muy calientes irritan la pared del estómago.
Evita llevar ropa muy ajustada o cinturones muy apretados en la cintura para no presionar el estómago y prevenir así la aparición de reflujo.
Procura no realizar ejercicio intenso justo después de comer porque predispone la aparición de acidez estomacal. El ejercicio moderado después de comer favorece la digestión.
No te vayas a dormir antes de las dos o tres horas después de comer e intenta recostarte sobre el costado izquierdo para favorecer el vaciado gástrico. También ayuda elevar el cabecero unos 15 cm, pero no con almohadas porque solo se logra una hiperflexión del cuello. Para elevar toda la parte superior y favorecer que el ácido gástrico se mantenga en el estómago es preferible elevar las patas del cabecero con unos bloques o tacos de madera.
Tomar probióticos después de excesos o comidas copiosas puede ayudarnos a equilibrar el sistema digestivo ya que estos microorganismos ayudan a restaurar la flora del intestino o microbiota y favorecen la digestión. Se pueden aportar a través de la alimentación como los yogures con bífidus.
Los días siguientes se recomienda llevar una alimentación más ligera para no sobrecargar el sistema digestivo, a base de fruta, verdura, cereales integrales y carne magra o pescado blanco.
Ejemplos de dos días con una dieta más ligera
1 er DÍA DIETA LIGERA
DESAYUNO
Yogur natural o vaso de leche semidesnatado o bebida vegetal (soja o avena sin azúcar añadido)
2-3 biscotes integrales con tomate y aguacate
MEDIA MAÑANA
Infusión digestiva
Fruta (a escoger entre: 2 rodajas de piña, ¼ papaya, 1 naranja, 1 manzana o 1-2 kiwis)
ALMUERZO O COMIDA
Crema de Apio, Puerro, Calabaza, unas gotitas de limón
Pechuga de pollo a la plancha con limón
Infusión digestiva
MERIENDA
Yogur natural sin azúcar
Fruta (a escoger entre: 2 rodajas de piña, ¼ papaya, 1 naranja, 1 manzana o 1-2 kiwis)
CENA
Crema de espárragos (verdes o blancos), cebolla, brócoli, unas gotitas de limón
Merluza o rape al vapor con hierbas provenzales
Infusión digestiva
2º DÍA DIETA LIGERA
DESAYUNO
Yogur natural o vaso de leche semidesnatado o bebida vegetal (soja o avena sin azúcar añadido)
2-3 cucharadas de copos de avena
MEDIA MAÑANA
Infusión digestiva
3 nueces o 5-6 almendras o 5-6 avellanas
ALMUERZO O COMIDA
Crema de calabacín, nabo o repollo, zanahoria, cebolla y unas gotitas de limón.
Merluza o rape al vapor con hierbas provenzales
Infusión digestiva
MERIENDA
Yogur natural sin azúcar o bebible
Fruta (a escoger entre: 2 rodajas de piña, ¼ papaya, 1 naranja, 1 manzana o 1-2 kiwis)
CENA
Ensalada de escarola, tomate cherry y queso fresco
Infusión digestiva

Artículo especializado
Cirrosis Hepática
La cirrosis es una enfermedad crónica e irreversible del hígado caracterizada por la formación de unas zonas inflamadas y nódulos que sustituyen y alteran la anatomía normal del órgano y con ello su función. Hay múltiples causas de cirrosis: todas aquellas que provoquen daño e inflamación de los hepatocitos, las células que lo conforman.
¿Qué sabes del hígado?
El hígado es el mayor órgano del cuerpo humano (pesa alrededor de 1500 g), forma parte del sistema digestivo y realiza una serie de funciones fundamentales y vitales para el organismo.
Está constituido por unas células llamadas hepatocitos. Las funciones del hígado incluyen:
Función vascular, recibe el 30-40% del gasto cardíaco (sangre que proviene del corazón), actuando como reservorio cuando se produce una disminución de las reservas de sangre.
Función inmunitaria: filtra y depurar la sangre procedente del territorio portal con la colaboración de células especializadas (macrófagos).
Función metabólica del hígado:
Carbohidratos: Regula la concentración de glucosa que hay presente en la sangre circulante, mediante almacenamiento de glucosa. Por otra parte, cuando se necesita glucosa en sangre, la libera. Lípidos: Formación de lipoproteínas para transportar los ácidos grasos y formación de colesterol y fosfolípidos. Proteínas: Formación del 90% de proteínas plasmáticas (como albúmina, fibrinógeno, transferrina…).
Función secretora y excretora : metabolización y excreción de fármacos y hormonas (T4, esteroides, aldosterona. Producción de bilis necesaria para la digestión de los alimentos. Elimina tóxicos como el alcohol.
Otras: síntesis de factores de coagulación y almacenamiento vitaminas (A, B12 y D) y hierro en forma de ferritina.
¿Qué es y qué causa la cirrosis?
La causa principal de cirrosis hepática es el alcoholismo y las hepatitis víricas (sobre todo la hepatitis por virus C). El listado de las enfermedades que producen cirrosis incluye:
Alcohol
Hepatitis víricas. Se conocen cinco diferentes virus de la hepatitis VHA, VHB, VHC, VHD y VHE.
Hepatitis autoinmune
Enfermedades metabólicas: hemocromatosis, enfermedad de Wilson, fibrosis quística, glucogenosis, esteatosis hepática no alcohólica,..
Enfermedades infecciosas (además de las víricas): sífilis.
Sarcoidosis
Obstrucción de la vía biliar: cirrosis biliar primaria y cirrosis biliar secundaria (colangitis esclerosante primaria)
Causa vasculares
Drogas/fármacos/hipervitaminosis A
Idiopática o de causa desconocida
¿Cuáles son los síntomas?
Inicialmente la cirrosis tiene una fase asintomática , es decir, el hígado ya ha empezado a perder hepatocitos y generar fibrosis pero no da ninguna manifestación clínica. La fase asintomática puede durar años. Se sigue de una fase sintomática y posteriormente puede progresar rápidamente y el paciente sufrir las complicaciones derivadas del mal funcionamiento hepático . Esta última fase se conoce como cirrosis hepática descompensada.
Una de las consecuencias más graves asociada a la cirrosis es la aparición de un tumor hepático maligno (hepatocarcinoma), que empeora mucho el pronóstico de la enfermedad.
Síntomas generales : cansancio, malestar, pérdida de peso, náuseas y vómitos.
Síntomas y signos de la cirrosis hepática , muchos de ellos cutáneos: arañas vasculares (pequeñas venitas rojas a modo de tela de araña ) sobre todo en cuello y cara, picor generalizado, piel delgada y frágil, hematomas, coloración amarillenta de la piel y la esclerótica (ictericia).
Según avanza la enfermedad puede aparecer:
Aumento del perímetro abdominal por retención de líquido (ascitis) e hígado agrandado con molestia en la zona.
Fiebre/infecciones : la ascitis puede provocar una peritonitis bacteriana grave, al infectarse el líquido acumulado en el abdomen. El mal funcionamiento del sistema inmunitario favorece la aparición de infecciones.
Los trastornos en la coagulación por la falta de producción del hígado de las proteínas necesarias y que pueden dar lugar a hemorragias o aparición de hematomas.
Varices esofágicas y bazo agrandado . Aparición de vasos sanguíneos dilatados y agrandados en el esófago (varices) y del volumen del bazo debido al aumento de la presión arterial en la circulación hepática (llamada hipertensión portal). Presentan gran riesgo de hemorragia.
Encefalopatía hepática , que ocurre cuando el hígado no puede realizar adecuadamente su función de desintoxicación y éstas se acumulan en el cerebro. Se manifiesta como cuadros de confusión que pueden llegar al coma
Ictericia. La ictericia se presenta cuando el hígado no elimina suficiente bilirrubina de la sangre, lo que provoca una coloración amarillenta de la piel y en el blanco de los ojos, y oscurecimiento de la orina.
Resistencia a la insulina y la diabetes tipo 2. La cirrosis provoca resistencia a la insulina, una hormona producida por el páncreas que le permite al cuerpo usar la glucosa.
Mal funcionamiento del riñón y del pulmón , conocidos como síndrome hepatorrenal y síndrome hepatopulmonar.
¿Cómo se realiza el diagnóstico?
El diagnóstico de la enfermedad puede ser casual (en fases asintomáticas), tras la realización de una analítica o una ecografía abdominal por otro motivo.
El diagnóstico se basa en:
Historia médica y antecedentes del paciente , exploración física, que varían según el estadio de la enfermedad. Cuanto más avanzada los signos físicos como ascitis son más evidentes.
Pruebas de laboratorio :
Alteración de las pruebas de función hepática (transaminasas, fosfatasa alcalina, GGT, bilirrubina). Hemograma con cifras bajas de glóbulos rojos, glóbulos blancos y plaquetas y alteraciones de la coagulación.
Pruebas de imagen : ecografía, TAC con hígado agrandado y/ con alteraciones en su estructura.
El diagnóstico de confirmación se realiza mediante la biopsia hepática (obtención de una pequeña muestra de tejido hepático). Esta técnica tiene una alta sensibilidad ya que permite estudiar directamente el tejido hepático y el grado de fibrosis, sin embargo, no se realiza de rutina en la práctica habitual, al ser una técnica invasiva y no exenta de riesgo.
Elastografía hepática o fibroscan . Es una técnica sencilla, no invasiva y rápida que utiliza ondas de vibración y pulsaciones miden la dureza del tejido, así indirectamente dan una idea del grado de fibrosis.
Generalmente, el diagnóstico se establece por los criterios clínicos , las alteraciones de la analítica, pruebas de imagen y los antecedentes del paciente (por ejemplo, historia de alcoholismo crónico). La biopsia se suele reservar a casos de dudoso diagnóstico y/o en los que la causa de la enfermedad no está clara.
Tratamiento
El tratamiento depende de la causa y de la situación de la enfermedad (asintomática o descompensada).
Algunas de las causas requieren tratamientos específicos, por ejemplo, en la cirrosis de origen autoimune se indican corticoides e inmunosupresores. La asociada a hepatitis víricas requiere tratamiento antiviral. La secundaria a hemocromatosis puede beneficiarse de flebotomías.
Como recomendaciones generales encontramos:
Dieta: prohibición absoluta del alcohol y de tóxicos hepáticos (drogas, algunos fármacos o remedios herbarios). Dieta variada y equilibrada con fruta y verduras frescas. Es importante asegurar un buen estado nutricional, la malnutrición es una situación habitual en este tipo de pacientes. Restricción de sal. Aporte multivitamínico en los pacientes que lo precisen (por ejemplo, alcohólicos).
Evitar fármacos que aumenten el riesgo de hemorragia como los AINEs.
Vacunación anual de gripe, neumococo y virus influenza.
Realizar ejercicio físico moderado.
Prevención y tratamiento de las complicaciones
La descompensación hepática requiere el ingreso del paciente y su manejo intrahospitalario.
Hemorragia por varices esofágicas : si el paciente ha desarrollado varices puede precisar tratamiento farmacológico (betabloqueantes) que disminuye la presión arterial de la zona o ligaduras de las venas varicosas mediante endoscopia para evitar episodios de sangrado. También se han desarrollado nuevos métodos no quirúrgicos en pacientes con alto riesgo y que no responde al tratamiento habitual: derivación de la corriente sanguínea desde el territorio portal hasta la circulación general (sistémica) lo que se denomina shunt portosistémico.
Ascitis/edema : se recomiendan diuréticos para eliminar el exceso del líquido. También puede ser preciso la evacuación de la ascitis mediante punciones abdominales (paracentesis evacuadora).
Síndrome hepatorrenal : requiere la realización de hemodiálisis.
Encefalopatía hepática : se utilizan laxantes o enemas para limpiar el intestino y así disminuir la concentración de sustancias tóxicas. Puede ser necesario disminuir las proteínas de la dieta.
Peritonitis bacteriana espontánea/profilaxis de infecciones : antibióticos, generalmente por vía venosa.
Tratamientos para tratar otros síntomas como el picor (antipruriginosos) y la fiebre o el dolor.
No existe ningún tratamiento farmacológico curativo , la única opción para curar la cirrosis es el trasplante hepático . Los criterios de trasplante hepático quedan restringidos a pacientes con descompensaciones e insuficiencia hepática aguda que puedan cumplir criterios de trasplante. Se deben remitir a un centro de referencia de trasplante hepático.

Artículo especializado
Qué Debes Saber sobre la Faringitis
La faringitis es la inflamación de la garganta o faringe causada por una infección bacteriana o vírica. Su principal síntoma es el dolor de garganta. Sin embargo, no debe confundirse con una amigdalitis, a pesar de que a veces se usan indistintamente.
ACLARANDO CONCEPTOS
Dolor de garganta: es la manera de llamar a la amigdalitis y faringitis en términos corrientes, no médicos.
Amigdalitis: inflamación de las amígdalas, que son las estructuras localizadas en ambas partes posteriores de la lengua dentro de los pilares amigdalinos.
Faringitis : inflamación de la faringe, conducto de paredes musculares que conecta la boca con el esófago y que forma parte del tubo digestivo y contribuye a la respiración y a la fonación pues comunica con las fosas nasales, las trompas de Eustaquio y la laringe.
Las causas de la faringitis
La principal causa de faringitis son los virus en un 40-60%, sobre todo rinovirus, adenovirus, enterovirus, herpes virus (herpangina), VEB (virus Epstein-Barr), coronavirus, influenzavirus asociados a otra sintomatología de la vía respiratoria (tos, mocos, etc).
La faringitis vírica es la más frecuente en niños de edades comprendidas entre los 12 meses y los 5 años. En menores de 2-3 años es muy poco frecuente la etología bacteriana.
La causa más frecuente de faringitis bacteriana es la bacteria estreptococo S.ß-hemolítico del grupo A (s.Pyogenes) que ocasiona el 20-30% de los casos, seguidas de estreptococo de los grupos C y G (5%) (Mycoplasma y Chlamydia pneumoniae) así como (ArKanobacterium Haemolyticum).
¿Hay diferentes tipos de faringitis?
Clasificaremos principalmente entre faringitis viral y faringitis bacteriana. Los síntomas se solapan muchas veces como puede verse en la tabla adjunta:
Viral
Bacteriana
Inicio
Paulatino
Brusco
Edad
<3 años
5-15 años
Estacionalidad
No
Invierno-Primavera
Fiebre
Variable
Muy elevada
Tos
Sí
No
Síntomas catarrales
Frecuentes
Ausentes
Conjuntivitis
Sí
No
Erupciones
No
Escarlatina
Dolor garganta
No-leve
Intensa
Supuración Amígdala
Posible-escaso
Si, amarillo
Vesículas / Aftas
Posible
No
Diarrea
Frecuente
No
Dolor abdominal
No
A veces
Puntos rojos en el paladar y la campanilla
No
Frecuente
¿Cómo se diagnostica?
Es muy importante en caso de sintomatología de faringitis vírica no utilizar antibióticos ya que esto va a convertirlos en menos efectivos a lo largo de la vida del paciente.
Nuestro pediatra de referencia efectuará, en el caso de faringitis bacteriana, un test diagnóstico consistente en una prueba de detección rápida del antígeno de estreptococo. Este test puede realizarse en la misma consulta y sus resultados son inmediatos. Es una prueba no invasiva para nuestros pequeños pacientes y en caso de resultado positivo nos recetará un tratamiento a base de antibiótico.
No es necesario efectuar siempre pruebas diagnósticas ya que la clínica de nuestros pacientes en la mayoría de los casos es indicativa del tipo de faringitis al que nos enfrentamos.
Tratamiento de la faringitis
El objetivo del tratamiento de la faringitis va a ser principalmente mejorar la sintomatología y a la vez eliminar la bacteria en caso de la faringitis bacteriana, causante de nuestra enfermedad:
En la faringitis vírica, la experiencia de los padres o cuidadores principales pueden ser suficientes a la hora de establecer unas pautas básicas de control de síntomas: medida de la temperatura corporal, vigilar el estado general, mantener una hidratación adecuada, y alimentarlos frecuentemente con pequeñas cantidades. En estos casos, lo más habitual es que los niños prefieran alimentos de baja consistencia o bien líquidos como sopa, leche, yogur o purés , que facilitarán el paso de los mismos por la faringe inflamada. Es importante no olvidarse del control de la temperatura con la administración de ibuprofeno (Dalsy®) y paracetamol (Apiretal ®).
Los productos homeopáticos existentes en el mercado también son muy efectivos para el tratamiento de la faringitis. Estos son: echinacea, própolis y cobre en gránulos… Los remedios caseros tampoco deben descartarse. Una infusión de manzanilla, un poco de miel diluida en leche caliente o una infusión templada de tomillo para hacer gárgaras, son efectivas y muy bien aceptadas.
En cuanto a la faringitis bacteriana, la trataremos con un antibiótico siempre prescrito por nuestro pediatra. El de primera elección va a ser la Amoxicilina por vía oral durante 10 días en la mayoría de los casos o la penicilina V oral en casos seleccionados. En caso de alergia a la penicilina se utilizará Azitromicina o Claritromicina oral según pauta prescrita.
Otras cuestiones prácticas
Esta enfermedad no es hereditaria y, como cualquier enfermedad adquirida leve, su curación será siempre de corta duración, entre 8 y 10 días.
Es una enfermedad muy contagiosa , aunque de poca gravedad, si se trata adecuadamente, por lo que se aconseja que los niños y adultos afectados permanezcan en casa durante dos o tres días evitando así su contagio tanto a adultos como a niños.
La transmisión es siempre vía ora l, a través de la saliva, por lo tanto, unas medidas de higiene adecuadas como el lavado frecuente de manos, los pañuelos de un solo uso y la ventilación de la habitación evitarán su contagio.
En caso de infecciones de repetición o resistencia al tratamiento, nos derivarán al otorrinolaringólogo (por ser el especialista en garganta, nariz y oído) para descartar causas estructurales o asociación a enfermedades de otras estructuras de la vía respiratoria o digestiva como pueden ser otitis, reflujo gastroesofágico, rinitis, sinusitis, etc.
La faringitis en una enfermedad leve pero que causa malestar, sobre todo en el caso de los niños. Con nuestras indicaciones esperamos ésta sea más llevadera.
Artículo especializado
Endoscopia: Tipos, Técnicas y Preparación
¿Qué significa endoscopia? Literalmente quiere decir: mirar (endo) el interior (scopia). Se trata de una técnica médica que emplea una cámara o lente dentro de un tubo flexible (endoscopio) que, al ser introducido por un orificio, cavidad o incisión nos permite visualizarlos. A su vez, podremos coger muestras de las lesiones detectadas o extirparlas para su estudio anatomopatológico. Es, por tanto, un método de diagnóstico y tratamiento (mínimamente invasivo) de diferentes patologías.
Todo procedimiento diagnóstico que emplee un endoscopio se llama endoscopia. Sin embargo, al emplear ese [] término nos referimos concretamente al estudio del tubo digestivo.
En función de la zona anatómica a explorar diferenciaremos diversos tipos de endoscopio. Por ejemplo, dispondremos de un artroscopio (para visualizar una articulación), un Broncoscopio (para examinar la vía aérea), un colonoscopio (para visualizar el colon), un Cistoscopio (para visualizar el interior de la vejiga), etc.
Si tenemos en cuenta el orificio anatómico por el que se accede para el estudio tendremos:
Boca : podemos acceder hasta el duodeno permitiendo visualizar el esófago, el estómago y el duodeno. También se llama endoscopia digestiva alta porque nos permite visualizar la parte superior del tubo digestivo.
Ano : nos permite visualizar de ano a colon. También se llama endoscopia digestiva baja.
Uretra : nos permite visualizar hasta la vejiga urinaria. Recibe el nombre de cistoscopia.
Nariz : por esta vía de entrada podremos acceder hasta la laringe o bien hasta los bronquios (broncoscopia).
Vagina : nos permite llegar hasta útero (histeroscopia).
No olvidemos que un endoscopio es un tubo flexible que también puede penetrar por una incisión realizada por un cirujano de forma que podemos acceder directamente a la rodilla (artroscopia de rodilla) aunque no tenga un orificio natural de entrada o bien a la cavidad abdominal (laparoscopia) a través de unas incisiones en la pared abdominal para visualizar el espacio entre las vísceras abdominales.
Por cierto, ¿crees que el embarazo es una contraindicación para la realización de una laparoscopia? En absoluto, aunque debe estar absolutamente justificada. Se puede incluso visualizar el feto (fetoscopia).
¿Qué cambios ha supuesto la introducción de la laparoscopia en la práctica médica?
Ha supuesto un cambio drástico tanto en el diagnóstico como en el abordaje quirúrgico y la recuperación post-operatoria.
Hasta hace unos años la única manera de acceder a la cavidad abdominal era mediante una incisión abdominal de mayor o menor tamaño, según el órgano a tratar. Ello implicaba una cicatriz abdominal con su consecuente traducción estética. Desde la introducción de la endoscopia se realizan intervenciones (apendicetomía, colecistectomía) a través de pequeños portales de entrada por donde se introducen el tubo con la cámara, el instrumental quirúrgico y el aire o líquido para visualizar el campo. Tras esta cirugía el paciente se recupera más precozmente. Existe menor incidencia de complicaciones postoperatorias (como infecciones de herida, hernias, eventraciones, fugas, hemorragias, etc.) así como una estancia hospitalaria y una recuperación más cortas.
¿Tiene complicaciones?
No obstante, la laparoscopia no está exenta de posibles complicaciones y exige un proceso de aprendizaje del manejo tanto de la tecnología como de la instrumentación necesarias. Como hemos comentado, para tener una mejor visión del campo, suele insuflarse aire en el abdomen durante la laparoscopia el cual puede resultar muy molesto hasta ser eliminado durante las horas posteriores a la instrumentación. Otros riesgos asociados podrían ser, por ejemplo: el sangrado tras la biopsia de una lesión o la perforación accidental .
Asimismo, debemos tener presente la preparación previa necesaria para la realización de la endoscopia. Es importante para todo tipo de endoscopias ya sea digestiva, laparoscopia o artroscopia. Tiene una explicación muy lógica. El paciente debe ir en ayunas dado que debe someterse a un procedimiento anestésico (diferente según el tipo de procedimiento que deba realizarse). En caso de ser preciso realizar una endoscopia el paciente debe ser sometido a una sedación para lo cual se deberán realizar unas pruebas preoperatorias previas que serán interpretadas por el anestesista, quién, por otro lado, indica el tipo de anestesia necesaria para cada procedimiento. Por otro lado, es lógico pensar que las cavidades digestivas deben estar vacías para ser exploradas. En caso de una colonoscopia se requiere, además un vaciado absoluto de los restos fecales de todo el tubo digestivo (para ello el paciente debe realizar una preparación colónica el día antes de la exploración). En ocasiones, deberá suspender determinados tratamientos para la exploración.
En general, no se permite comer ni beber ocho horas antes del procedimiento. También se prohíbe fumar o masticar chicle durante este tiempo. Tampoco se permite al paciente conducir las siguientes horas tras la endoscopia. Se podrá reanudar la dieta normal y los medicamentos inmediatamente después de la exploración.
La endoscopia inalámbrica
Una vez expuesta la endoscopia me gustaría añadir una pincelada sobre la llamada endoscopia inalámbrica. ¿Has oído hablar de ella? Se trata de un dispositivo en forma de cápsula con una microcámara en su interior, una fuente de luz, una batería y un radiotransmisor. Es de un solo uso. Recorre todo el trayecto del tubo digestivo tomando diferentes fotos a lo largo del mismo. El paciente debe ingerir la cápsula vía oral y la elimina vía anal 24 horas después (no se digiere ni se absorbe). Durante su recorrido envía las imágenes a un receptor que se acopla a la cintura o el hombro del paciente mediante un cinturón especial. Después de expulsar la cápsula, el paciente sólo tiene que entregar a su médico el cinturón . Las imágenes del receptor son descargadas por el técnico e interpretadas en el ordenador por el médico quién, a su vez, emitirá el diagnóstico.
¿Cuál será el siguiente avance tecnológico? ¿Será una cápsula que al ser expulsada arrastre las lesiones detectadas en su camino? ¿Podrá una cápsula arrastrar el apéndice inflamado en caso de apendicitis? La investigación apuesta de forma incansable por los métodos mínimamente invasivos. El futuro es prometedor.

Artículo especializado
Cómo influye la Alimentación en el Cáncer
El cáncer es una enfermedad cada vez más común y que va en aumento. Se estima que una de cada cuatro mujeres en España padecerá cáncer en algún momento de su vida, siendo el de mama el más frecuente seguido de colon y ginecológico; frente a uno de cada tres en los hombres siendo el de próstata el más frecuente seguido del pulmón y colorrectal. La lectura positiva que hacemos es que gracias a las revisiones médicas y a los actuales tratamientos médicos se está logrando reducir los casos de mortalidad por cáncer y además podemos intervenir en algunos aspectos modificables como la alimentación y los hábitos de vida .
La prevención
Hay estudios que señalan que aproximadamente un 30% de los cánceres pueden estar relacionados con la dieta. Sin embargo, es difícil comprobar qué alimento o parte de un alimento puede ser el causante ya que pueden influir muchos factores como la preparación de los alimentos siendo a veces un riesgo o un beneficio, las interacciones que se forman cuando se consumen distintos alimentos en una misma comida y las sustancias o nutrientes propias de los alimentos que contribuyen al riesgo de cáncer o a la prevención. Sin embargo, se ha demostrado que el riesgo de padecer cáncer es menor en poblaciones que realizan un alto consumo de frutas y verduras.
Existen factores de riesgo que propician su aparición como la predisposición genética , la contaminación ambiental, algunos factores hormonales, infecciones víricas e incluso la edad, pero, en ocasiones, la posibilidad de desarrollar el cáncer aumenta si se suman otras conductas de riesgo como fumar, consumir cantidades elevadas de alcohol y tener sobrepeso u obesidad.
Una buena prevención desde la infancia, procurando llevar una alimentación sana y equilibrada , realizar ejercicio físico de forma regular, evitar tóxicos como el alcohol y el tabaco y mantenerse en un peso saludable son la mejor garantía de salud a largo plazo.
Recomendaciones dietéticas
Limitar el consumo de carnes rojas y procesadas . Así como evitar cocciones a elevadas temperaturas (parrilla, barbacoa, plancha cuando el alimento queda muy tostado), especialmente en carnes que son más ricas en grasa y aves con piel.
Disminuir la ingesta de alimentos curados, ahumados o en salazón .
Hay pruebas de que el consumo excesivo de grasas saturadas es un factor de riesgo frente a ciertas enfermedades degenerativas. Parece sensato limitar su aporte en la dieta, especialmente las de origen animal (carnes grasas, carnes procesadas y embutidos, bollería, pastelería).
Los farináceos (arroz, pasta, pan), preferentemente integrales, y las legumbres deben recomendarse como principal fuente de energía.
Limitar el consumo de azúcares refinados .
No hay evidencia concluyente para recomendar el uso de suplementos vitamínicos . Las megadosis de vitaminas y minerales no están carentes de riesgo. Es preferible el consumo de vitaminas y minerales a través de los alimentos.
Se recomienda el consumo de frutas y vegetales a diario : una ración en la comida y otra en la cena.
Aumentar el aporte de fibra a través del consumo de una amplia variedad de alimentos de origen vegetal (verduras, leguminosas, cereales integrales, frutas).
La fibra diluye sustancias carcinógenas que haya en el tubo digestivo; disminuye el tiempo de contacto de los carcinógenos con la mucosa intestinal; elimina los metabolitos de los carcinógenos que el hígado produce a través de la circulación entre hígado y tubo digestivo; e impide o dificulta el tiempo de contacto de las bacterias con el bolo de comida.
Es muy conveniente lavar cuidadosamente todas las frutas y verduras antes de comerlas para eliminar pesticidas y herbicidas artificiales, que son potencialmente carcinógenos.
Frecuencia de consumo recomendada:
Dos o tres piezas de fruta entera a diario .
Dos raciones de verdura o ensalada a diario (una de las raciones debe ser cruda): deberían estar presentes tanto en la comida como en la cena. La variedad de colores y texturas aporta diversidad de antioxidantes y de sustancias protectoras .
Compuestos protectores de los alimentos
Antioxidantes:
B- Caroteno : tomate, zanahoria, espinacas, lechuga. El betacaroteno pertenece a un grupo de antioxidantes llamado carotenoides. En el cuerpo, el betacaroteno es convertido en vitamina A, la cual se considera útil en la prevención tumores.
Vitamina C: cítricos, vegetales de hoja verde, pimientos y patata.
Vitamina E : aceites vegetales, frutos secos. Entre los antioxidantes que se encuentran en los alimentos, existen la vitamina C y la vitamina E, entre otros. Estos ayudan a proteger contra el daño a los tejidos que ocurre constantemente como resultado normal del metabolismo (oxidación). Debido a que dicho daño se ha asociado con un aumento en el riesgo de tumores, algunos antioxidantes puede que sean útiles para proteger contra este riesgo.
Selenio: cereales, setas, verduras, pescado, mariscos, huevos, pollo y ajo. El selenio es un mineral que ayuda a los mecanismos de defensa antioxidantes de cuerpo. Los estudios en animales han sugerido que el selenio podría proteger contra algunos tumores, pero los resultados no son concluyentes. Por tanto, los complementos de selenio no se recomiendan y las altas dosis de éstos deberán evitarse pues solo hay un margen estrecho entre una dosis segura y una dosis tóxica.
Polifenoles : el té, las uvas, el aceite de oliva, el cacao y el chocolate, las nueces y algunos vegetales contienen polifenoles. Estos compuestos pueden tener capacidad antioxidante y podrían reducir el riesgo de tumores.
Otros componentes de los alimentos con acción protectora :
Flavonoides : frutas, verduras, cereales. Se ha observado un pequeño efecto protector del consumo de flavonoides (especialmente a altas dosis) frente al desarrollo de tumores de pulmón, aunque no todos los estudios lo confirman.
Isotiocianatos: col, coliflor, coles de Bruselas. Se le ha atribuido una función quimiopreventiva a este tipo de compuestos, los cuales se hallan en las verduras crucíferas.
Alisulfuros : ajos y cebollas. Los compuestos de alium contenidos en el ajo y otras verduras, aunque especialmente en el ajo, están siendo actualmente estudiados para ver si pueden reducir el riesgo de tumores, concretamente los de colorrectal. El ajo y otros alimentos en la familia de la cebolla pueden incluirse entre la variedad de vegetales que se recomiendan para reducir el riesgo de tumores.
RECOMENDACIONES ESPECÍFICAS
FRUTAS
Y VERDURAS
Se recomienda tomar al menos tres raciones de fruta y al menos dos raciones de vegetales u hortalizas ya sean en forma cruda o cocida. Es importante que haya variedad y tome la fruta y verdura de temporada para asegurar la ingesta de diferentes vitaminas, polifenoles, carotenos y otros fitoquímicos beneficiosos que actúan como anticancerígenos
LÁCTEOS
En caso de tomarlos, el consumo de lácteos puede ser diario, preferiblemente en forma de leche, yogures y quesos enteros o semi desnatados (sin azúcares añadidos). Existen estudios que correlacionan un mayor consumo de derivados lácteo, no incluye la leche, con una menor incidencia de cáncer de mama y otros que asocian el consumo de calcio con una menor incidencia del cáncer de colon. Aún así no son concluyentes
CEREALES
Y LEGUMBRES
Las legumbres, los cereales, el pan, la pasta, el arroz y otros cereales, deben estar presentes en las comidas principales y siempre en forma integral:
LEGUMBRES: combinadas con los cereales son una buena fuente de proteínas de origen vegetal que favorecen la sensación de saciedad y también el tránsito intestinal por su contenido en fibra.
PASTA, ARROZ: se recomienda tomarlos en forma integral y combinarlos con verduras. Por ejemplo, arroz con champiñones y espárragos, espaguetis con verduras (calabacín, berenjena y cebolla), ensalada de arroz o pasta, etc.
PATATA: puede acompañar los platos de verdura o las carnes, pescados o huevos
CARNES
CARNE BLANCA : se pueden llegar a tomar cuatro raciones a la semana (pollo, pavo, conejo, lomo de cerdo…).
CARNE ROJA : se recomienda limitar su consumo a un máximo de una ración a la semana (ternera, vaca, cordero, cerdo) aunque cuanto menor sea su consumo, mejor. Se aconseja no sobrepasar los 100 g por ración.
CARNES PROCESADAS se ha relacionado su consumo con el cáncer de colon (embutidos grasos, salchichas, hamburguesas, cecina, carne en conserva, jamón, etc.)
PESCADOS Y MARISCOS
Aumenta el consumo semanal de pescado (cuatro o cinco raciones a la semana) y procura que dos tomas sean de pescado azul. El pescado azul es un alimento rico en grasas poliinsaturadas tipo omega-3 que tienen un efecto protector frente a distintos tipos de cáncer: Entre los pescados azules encontramos: aguja, angula, atún, bonito del norte, boquerón o anchoa, caballa o verdel, chicharro o jurel, melva, salmón, salmón ahumado y sardina
HUEVO
Se puede consumir de cuatro a siete huevos a la semana (las claras contienen proteína y poca grasa así que su consumo es libre a la hora de hacer una tortilla).
ACEITE
Cocina y aliña tus platos con aceites vegetales, preferentemente aceite de oliva. El aceite de oliva debería ser la principal fuente de grasa por su calidad nutricional. Elige preferiblemente técnicas culinarias con poca grasa (plancha, horno, papillote, vapor, hervido y cocido) y evita fritos, rebozados y guisos muy grasos.
ACEITUNAS, FRUTOS SECOS y SEMILLAS
Son una buena fuente de grasas mono y poliinsaturadas que tienen un efecto protector frente al cáncer además de aportar proteínas, vitaminas, minerales y fibra. Un puñado de aceitunas, frutos secos y / o semillas pueden ser un excelente aperitivo.
HIDRATACIÓN
Una buena hidratación es imprescindible durante los tratamientos de quimioterapia , por ello se recomienda una ingesta suficiente de líquidos (1,5-2 litros al día), principalmente en forma de agua, aunque también se pueden incluir infusiones o licuados vegetales naturales.
PRODUCTOS ULTRAPROCESADOS
Evita el consumo de productos procesados por su alto contenido en sal, azúcar y/o grasas saturadas, así como algunos alimentos precocinados, el azúcar, la bollería industrial, los dulces, los refrescos azucarados, los snacks muy salados, etc., ya que aportan nutrientes superfluos que contribuyen a un peor estado de salud.

Artículo especializado
Tratamiento y Dieta para la Diverticulitis
La dieta tiene un papel fundamental en el tratamiento de la diverticulitis , y consumir abundantes alimentos ricos en fibra es la mejor prevención para evitar su aparición.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿De qué hablamos?
Cuando hablamos de enfermedad diverticular o diverticulosis nos referimos a la presencia de divertículos en el tracto gastrointestinal , generalmente en el intestino grueso. Estos divertículos son protuberancias con forma de saco que se producen por un aumento en la presión interna de la pared del colon , provocando que las capas internas se hernien. Se sabe que cuantos menos alimentos ricos en fibra se consumen, existe más probabilidad de tener estreñimiento y ello conlleva que para realizar las deposiciones se haga más esfuerzo, aumentando así la presión en el colon y, como consecuencia, la formación de estas protuberancias . Seguir una dieta baja en fibra, compuesta en su mayoría de alimentos procesados, es su principal causa de aparición.
Los divertículos, en la mayoría de los casos, no suelen dar molestias o son asintomáticos, pero si se inflaman o infectan se produce una diverticulitis y requiere de atención médica urgente. La diverticulitis se caracteriza por síntomas como dolor abdominal intenso, fiebre y náuseas y, si es diagnosticada como leve sólo suele precisar reposo, cambios en la dieta y tratamiento con antibiótico. Sin embargo, puede complicarse y ser grave o aguda y, en estos casos, requerirá de cirugía.
¿Qué papel juega la dieta?
La dieta tiene un papel fundamental en la prevención y tratamiento de la diverticulitis. En una fase inicial, si es aguda o grave, se debe seguir una dieta absoluta para evitar el riesgo de perforación. Una vez se inicia la mejoría clínica, se puede iniciar con precaución una dieta pobre en residuo para disminuir al máximo el volumen fecal que pasa por la zona inflamada y así disminuir el dolor. Posteriormente se puede ir introduciendo la fibra según tolerancia personal, llegando a una alimentación lo más variada posible.
A continuación, encontrarás unas recomendaciones para seguir en las fases de brote e inflamación (diverticulitis):
Fraccionar la ingesta en comidas frecuentes y poco copiosas , entre cinco o seis tomas al día, para disminuir en lo posible el estímulo sobre el movimiento intestinal (peristaltismo).
Evitar aquellos alimentos que irritan la mucosa digestiva y producen aumento del peristaltismo: café, zumo de naranja, especies, picantes.
Evitar las temperaturas extremas ya que aumentan el movimiento intestinal.
Restringir alimentos ricos en fibra : verduras, frutas, legumbres, frutos y frutas secas y productos integrales (muesli, cereales integrales, pan integral, arroz integral…)
No ingerir alimentos con semillas o que contengan pepitas como pueden ser el higo, las uvas y el kiwi, ya que pueden ubicarse en el divertículo e inflamarlo.
Preferir la fruta cocida o al horno sin piel, en almíbar sin el jugo o bien en forma de zumos colados no ácidos y sin azúcar. Probar alimentos que contienen pectina (fibra soluble con efecto astringente): manzana rallada y oscurecida (ligeramente oxidada), pera cocida, patata hervida «chafada» o en forma de puré, membrillo, plátano maduro, albaricoque.
Consumir las carnes y aves sin piel ni grasa visible. Preferir los cortes magros.
Preferir el pescado blanco al azul, ya que tiene menos grasa.
Evitar la bollería y la repostería.
Evitar alimentos grasos como aguacate, aceituna y frutos secos.
Evitar técnicas grasas como rebozados, empanados, guisos y fritos.
Restringir los condimentos irritativos de la mucosa intestinal como: vinagre, café, chocolate, pimienta, pimentón y guindilla.
Evitar el consumo de alcohol.
Moderar el uso de sal y azúcar.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
En la siguiente tabla se especifica qué alimentos son los más aconsejados y cuáles se deben evitar para la elaboración de una dieta pobre en residuo.
ALIMENTOS
PERMITIDOS
A EVITAR
Lácteos
y derivados
Yogur desnatado, queso fresco bajo en grasa, leche desnatada (excepto si hay déficit de lactasa).
Leche y resto de lácteos cremosos o enteros.
Cereales
y tubérculos
Pan blanco, cereales dextrinados, sémola, arroz, pasta, tapioca y patata sin piel.
Pan integral y cereales integrales, arroz integral, salvado (galletas integrales, pasta integral, etc.)
Legumbres
y frutos secos
Ninguno.
Legumbres en general.
Frutos secos en general.
Verduras
y hortalizas
Caldos vegetales colados.
Cuando se inicia la introducción, según tolerancia. Empezar por: zanahoria pelada, calabacín sin piel y puntas de espárrago. Siempre cocidas.
Todas las verduras y hortalizas:
Las últimas a introducir una vez acaba el episodio:
Verduras fibrosas (col, rábanos, lechuga, apio, brécol, escarola nabos)
Fruta
Zumos de fruta licuados.
Cuando se inicia la introducición, según tolerancia. Empezar por: fruta cocida y sin piel como: manzana, pera, membrillo, o plátano maduro.
Todas las frutas:
las últimas a introducir una vez acaba el episodio: Frutas fibrosas (frambuesa, mora, ciruelas, higos), ácidas y todas las pieles de las frutas.
Carne, pescado
y huevos
Carne magra no fibrosa, picada o bien cocinada (ternera, lomo de cerdo, pollo, pavo, conejo).
Pescado blanco.
Huevos.
Carne dura y fibrosa (con cartílagos) (ternera, cordero, cerdo) pescado azul. Embutidos y paté.
Grasas
y aceites
En cantidades limitadas aceites vegetales, preferiblemente aceite de oliva, margarina y mantequilla.
En cantidades importantes.
Mayonesa y derivados.
Postres
y dulces
Gelatinas sin azúcar y galletas tipo “María” no integrales.
Aquellos que están hechos con harina integral o cereales integrales o frutos secos.
Bebidas
Agua e infusiones.
Café, té, bebidas carbonatadas y
alcohólicas.
Otros
Sal, azúcar.
Hierbas aromáticas.
Platos precocinados, salsas
comerciales y especias.
Nota: con respecto a la introducción de alguna verdura o fruta en la dieta, priorizar las indicaciones del médico. En una dieta pobre en residuo estricta sólo se podrían tomar caldos vegetales colados y zumos de fruta licuados.
En la diverticulosis o fase asintomática la ingestión de fibra dietética se contempla como una medida coadyuvante al tratamiento. No obstante, como medida de prevención se deben desaconsejar alimentos que contengan semillas que no puedan ser digeridas completamente en la parte superior del tracto gastrointestinal, puesto que el residuo podría alojarse dentro de un divertículo favoreciendo la aparición de diverticulitis aguda. Así pues, se desaconseja la ingesta de semillas no trituradas o alimentos que contengan pepitas o semillas, excepto que estas se eliminen antes de la ingesta (por ejemplo, pimientos, tomates, kiwis, uvas…).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Riesgos y Beneficios de la Cirugía Bariátrica
La obesidad es un proceso crónico que tiene múltiples causas y en cuyo tratamiento están implicadas modificaciones dietéticas y de estilo de vida (ejercicio), terapias psicológicas y tratamientos farmacológicos que, en conjunto, pueden conseguir pérdidas de peso alrededor del 10% a medio plazo, hecho que reduce algunas de las comorbilidades asociadas a la obesidad.
Sin embargo, a largo plazo estos tratamientos pueden perder eficacia ya que, si no hay un buen establecimiento de hábitos, el peso se puede volver a recuperar en un plazo inferior a cinco años. Por ello, las técnicas quirúrgicas mejoran las expectativas de pérdida de peso a largo plazo y además conllevan una mejoría de las comorbilidades y de la calidad de vida de los pacientes.
¿Quién puede ser candidato a una cirugía bariátrica?
Los criterios de selección de pacientes candidatos a cirugía bariátrica son:
Pacientes de entre 18 y 55 años (salvo excepciones consideradas por el cirujano).
Personas con IMC mayor o igual a 40 kg/m 2 o personas con IMC mayor de 35 kg/m 2 asociado a comorbilidades mayores susceptibles de mejorar tras la pérdida peso: diabetes mellitus, hipertensión, dislipemia, síndrome de apnea obstructiva crónica.
Obesidad mórbida con un mínimo de cinco años de evolución.
Fracasos continuados con tratamientos médico-dietéticos debidamente supervisados por dietista-nutricionista.
Ausencia de trastornos endocrinológicos que sean causa de la obesidad.
Estabilidad psicológica : ausencia de abuso de alcohol o drogas y de alteraciones psiquiátricas mayores (esquizofrenia, psicosis), ausencia de retraso mental y exclusión de trastornos del comportamiento alimentario.
Capacidad para comprender los mecanismos por los que se pierde peso con la cirugía y entender que no siempre se alcanzan óptimos resultados.
Comprender que el objetivo de la cirugía no es alcanzar el “peso ideal” sino un peso saludable.
Compromiso de adhesión al seguimiento postquirúrgico.
Consentimiento informado después de haber recibido toda la información necesaria (oral y escrita).
Compromiso por parte de las mujeres en edad fértil de evitar la gestación al menos durante el primer año post cirugía.
Tipos de técnicas que engloban la cirugía bariátrica
La cirugía bariátrica actúa sobre los mecanismos anatómicos para reducir la ingesta alimentaria y a su vez influir en la regulación fisiológica a través del equilibrio entre las sensaciones de hambre/apetito.
No obstante, los cambios metabólicos posteriores a una cirugía dependerán del tipo de técnica utilizada, entre las que destacamos:
Técnicas restrictivas
Su objetivo es reducir el volumen útil del estómago , consiguiendo una saciedad precoz y prolongada que contribuye a modificar el hábito alimentario. Entre las técnicas restrictivas, destacamos:
Gastroplastia vertical anillada.
Banda gástrica ajustable.
Gastrectomía tubular.
Técnicas mixtas
Son aquellas en las que se actúa, por una parte, reduciendo el estómago, y por otra parte, haciendo una derivación del intestino ( mediante asa en Y-de-Roux). Entre las técnicas mixtas, destacamos:
Derivación biliopancreática (DBP).
Cruce duodenal (CD).
By-pass gástrico en Y-de-Roux (BPG).
Gastroplastia vertical asociada a BPG.
Ante este abanico de posibilidades, el cirujano debe valorar individualmente qué técnica utilizar para cada paciente según su grado de obesidad, sus expectativas, su compromiso de cambio de hábitos a largo plazo o sus comorbilidades presentes. No obstante, la técnica quirúrgica “ideal” será aquella que cumpla con los siguientes requisitos:
Que sea útil a más del 75% de los pacientes a largo plazo , es decir, que el paciente logre un IMC inferior a 35 kg/m2
Que sea segura, es decir, con una morbilidad menor del 10% y mortalidad inferior a 1%.
Que sea duradera, es decir, que los beneficios persistan al menos 5 o más años y que el índice de re-intervenciones al año no supere el 2%
Que sea reproducible por la mayoría de los cirujanos
Que evite consecuencias que limiten la calidad de vida del paciente y con escasas complicaciones a largo plazo
Que sea reversible desde el punto de vista funcional.
Ventajas y riesgos de las principales técnicas de cirugía bariátrica
La cirugía bariátrica constituye una herramienta eficaz en pacientes con obesidad mórbida refractaria al tratamiento médico. Además, el éxito de una cirugía bariátrica radica en una buena elección de la técnica acorde con las características de cada paciente. Sin embargo, estas técnicas quirúrgicas, pueden conllevar ciertos riesgos o complicaciones que varían según el tipo de técnica utilizada y que mostraremos en el esquema siguiente:
Principales técnicas
Ventajas
Inconvenientes/complicaciones
Posibles candidatos
Gastroplastia vertical anillada
-No modifica la fisiología digestiva.
-Técnica sencilla y de bajo riesgo quirúrgico.
-La banda gástrica es ajustable y es una técnica reversible.
-Reflujo gastroesofágico.
problemas locales de la banda (estrechamiento, migración, infección, etc.)
-Menor pérdida de peso.
-Poca efectividad a largo plazo.
-Vómitos e intolerancia alimentaria
dilatación y herniación gástrica (en banda gástrica).
-IMC 35-45.
-Pacientes jóvenes.
-Alta capacidad de colaboración.
Banda gástrica ajustable
By-pass gástrico en Y-de-Roux (BPG)
-Buena pérdida de peso
-Buena calidad de vida (no malnutrición ni deficiencias severas de vitaminas / minerales)
-En el caso de DBP: no requiere restricciones en la ingesta de alimentos
-Fístulas.
-Estenosis anastomosis gastro-yeyunal.
-Alto riesgo de úlceras 8hemorragias digestivas).
-Obstrucción intestinal.
-Síndrome de Dumping.
-En algunos casos, déficit de hierro y vitamina B12.
IMC 40-52
no “picoteadores”
Derivación biliopancreática (DBP)
Diarrea, flatulencias, esteatorrea
colelitiasis, malnutrición proteica, hiperparatiroidismo, secundario, osteoporosis, anemia, déficit de B12, déficit de oligoelementos,
síndrome de Dumping
Cruce duodenal (CD)
-Buena pérdida de peso
-Integridad del estómago
-No síndrome Dumping
-No requiere restricciones calóricas
-Cirugía muy compleja.
-Diarrea esteatorrea.
-Déficit de vitaminas liposolubles (A, D, E, K).
Evaluación pre-operatoria
Una vez el cirujano especialista haya decidido qué tipo de cirugía es más adecuada en cada caso, se deben realizar pruebas en las que se valora el perfil analítico (control de vitaminas y minerales o descartar la presencia de Helicobacter pylori para erradicarlo), el estado respiratorio y se descarta la posibilidad de presentar una apnea obstructiva del sueño (aunque no existan síntomas claros) porque se pueden mejorar las condiciones respiratorias (con fisioterapia) antes de la cirugía.
Pautas alimentarias post-operatorias
Por último, hay que tener en cuenta que todas las personas sometidas a una cirugía bariátrica deben llevar a cabo unas pautas concretas de alimentación ya que dichas técnicas promueven una reducción de la ingesta calórica total y selectiva intolerancia a ciertos alimentos, hecho que puede provocar déficits nutricionales. Por ello, la dieta deberá proporcionar todos los nutrientes necesarios para satisfacer, por lo menos, las cantidades mínimas diarias recomendadas, con un aporte de volumen reducido y, si es necesario, se deberá valorar la suplementación con vitaminas y oligoelementos.
Siempre deberemos tener en cuenta que para minimizar o evitar estas deficiencias nutricionales, es necesario un estricto control y seguimiento médico-nutricional, así como la aceptación y el compromiso por parte del paciente de mantener las directrices marcadas por el equipo multidisciplinario.

Artículo especializado
Causas y Tratamiento del Dolor de Estómago
El dolor de estómago es uno de los motivos principales de consulta en la práctica clínica diaria , tanto en atención primaria como en las urgencias de los centros hospitalarios. Se trata de un síntoma inespecífico, dado que existen multitud de procesos que pueden producirlo, desde formas leves y autolimitadas hasta otras que pueden ser causa de gravedad.
Para llegar a un diagnóstico del síntoma “dolor de estómago”, es importante llevar a cabo una buena entrevista clínica por parte el médico y tener en cuenta una serie de factores como:
La edad y sexo del paciente.
Los antecedentes patológicos y otros episodios previos de dolor abdominal.
El tratamiento farmacológico que realiza.
Además, es necesario conocer las características de este dolor , por lo que siempre deberemos de tener en cuenta los siguientes datos para cuando el médico nos pregunte:
En qué momento se inició y de qué manera: brusca o progresiva.
La localización dentro de los diferentes cuadrantes abdominales; localizado o difuso.
La intensidad.
El tipo de dolor: continuo o fluctuante.
La irradiación, es decir, si el dolor se desvía hacia alguna otra parte.
Otros síntomas acompañantes como:
Náuseas o vómitos.
Diarreas o estreñimiento.
Fiebre.
Distensión o rigidez abdominal.
Molestias a nivel urinario.
Mareos, sudoración, escalofríos y tiritonas.
La dispepsia o sensación de incomodidad a nivel estomacal es el motivo de consulta más frecuente por dolor estomacal. Este síntoma se puede manifestar de diferentes maneras como: dolor a nivel central del abdomen alto (epigastralgia), ardor de estómago, náuseas o vómitos, hinchazón abdominal tras la ingesta, regurgitación de la comida, etc. Las causas más habituales asociadas a estos síntomas, que asimismo actúan como desencadenantes, son:
Gastroenteritis aguda : es la inflamación de la mucosa gástrica e intestinal, generalmente producida por causas infecciosas (virus o bacterias). Los síntomas habituales, además de la epigastralgia, son las deposiciones líquidas acompañadas de náuseas y vómitos. También puede haber fiebre asociada.
Hinchazón abdominal funcional: se trata de un aumento del gas dentro del intestino, lo cual genera distensión a nivel de las paredes intestinales. Esto provoca sensación de plenitud y presión a nivel gastrointestinal. Las causas son múltiples, siendo las más frecuentes las alteraciones en la microflora intestinal generadoras del gas y la ingesta de determinados alimentos flatulogénicos (productos lácteos, alubias, lentejas, brócoli, repollo, coliflor, ajo, cebolla, bebidas gaseosas y cerveza, entre otros).
Helicobacter Pylori : bacteria gastrointestinal presente en más del 50% de la población en España, aunque sólo en una pequeña proporción da síntomas de dispepsia. En estos casos y sólo cuando exista sospecha diagnóstica tras un correcto abordaje clínico, se aconseja testar la presencia de esta bacteria y, en el caso de positividad, realizar el tratamiento para erradicarla.
Antiinflamatorios no esteroideos (AINES): grupo de fármacos muy utilizados para el alivio del dolor y la inflamación (ibuprofeno, diclofenaco, dexketoprofeno…) En ocasiones, es necesario su empleo durante un tiempo prologando, lo que favorece la aparición de efectos secundarios a nivel gastrointestinal. Se aconseja suspender estos fármacos y añadir un fármaco protector estomacal, con posterior evaluación de la respuesta en unas semanas.
Enfermedad por reflujo gastroesofágico (ERGE): se trata de una entidad muy frecuente en nuestro medio, que afecta a un 10-20% de personas en el mundo occidental. Aparece cuando el reflujo del contenido del estómago produce dispepsia u otros síntomas y/o complicaciones.
Ansiedad y estrés: está científicamente demostrado que el aparato gastrointestinal está comunicado directamente con nuestro cerebro a través de miles de conexiones neuronales. Es por esto que el estrés mental y la ansiedad puede generar alteraciones a nivel del ritmo deposicional (estreñimiento o diarreas), dolor de estómago, pérdida del apetito, náuseas o flatulencias.
¿Y la apendicitis aguda?
Una mención especial merece la causa más frecuente de dolor abdominal quirúrgico; la apendicitis aguda . Se trata de una inflamación a nivel del apéndice cecal, localizado en el tramo inicial del intestino grueso. Inicialmente, produce un dolor a nivel alto del abdomen acompañado de náuseas y vómitos que, posteriormente, se termina focalizando en el lado derecho del bajo abdomen. Asimismo, se acompaña de fiebre y mal estado general importante. La edad habitual de presentación de esta enfermedad es en niños , adolescentes y ancianos.
Buenos hábitos
Cabe destacar que todo dolor estomacal o sintomatología gástrica se va a beneficiar de unos correctos hábitos dietéticos , evitando alimentos como los flatulogénicos (mencionados anteriormente), café, alcohol, temperaturas extremas de alimentos y bebidas, pimienta, mostaza, vinagre, embutidos, chocolate y bollería entre otros. Además, es importante fraccionar las tomas en cinco veces al día, comer lentamente y masticar bien los alimentos.
Por último, e igual de importante que adquirir unos buenos hábitos dietéticos para el control de la sintomatología estomacal, es recomendable el abandono del consumo tabáquico y realizar ejercicio aeróbico constante cuatro o cinco días por semana.
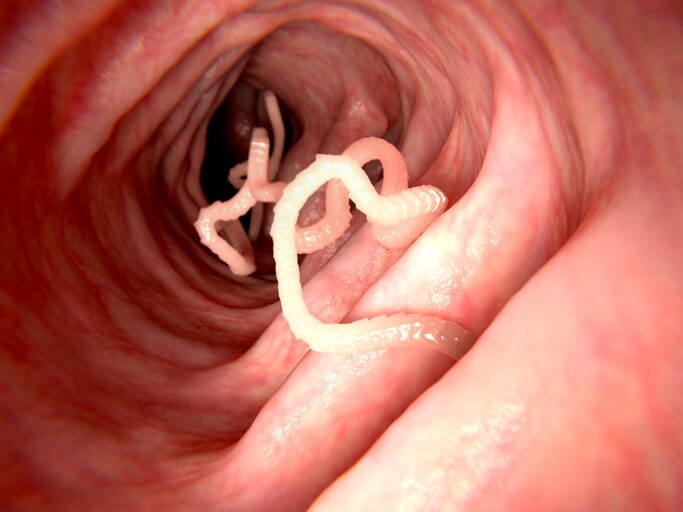
Artículo especializado
Linfedema, ¿Qué te Interesa Saber?
¿Sabemos lo que es un linfedema ? Es una tumefacción progresiva de una parte del cuerpo por acúmulo de líquido intersticial rico en proteínas. Se debe a una alteración en el transporte del sistema linfático que produce un aumento de volumen de las partes blandas. Puede producirse por alteraciones en los propios vasos linfáticos o por una obstrucción de los vasos o ganglios linfáticos.
La linfa y el sistema linfático
La linfa es un líquido transparente pobre en proteínas y rico en lípidos . Se parece a la sangre, pero no es roja porque las únicas células que contiene son los leucocitos o glóbulos blancos . La sangre tiene color rojo por su alto contenido en hematíes, que le confieren ese color.
La linfa procede del exceso de líquido de los capilares que está ubicado en el espacio intercelular, que es recogido por los capilares linfáticos y llevado a los vasos linfáticos cuyo conducto principal drena en la venas subclavias. Por tanto, se trata de un sistema de drenaje.
Recordemos que la principal función del sistema linfático es la inmunidad, aunque también se encarga de extraer el líquido intersticial de los tejidos y de transportar los ácidos grasos.
Causas del linfedema
La causa más frecuente de linfedema en el mundo es la filariasis o grupo de enfermedades parasitarias en el humano, normalmente tropicales, que son transmitidas en forma de larva o microfilaria por un artrópodo (generalmente mosquito o grandes moscas).
En los países desarrollados la causa más frecuente de linfedema es la neoplasia o cáncer ya sea por la enfermedad en sí o como consecuencia del tratamiento de la misma. Es más frecuente en las extremidades, pero también puede afectar a cabeza, cuello, tronco y región genital.
Tumefacción y otros síntomas
El linfedema suele ser indoloro , pero produce incomodidad así como deformidades y asimetría (respecto al lado sano) con afectación estética y limitación para la movilidad. Supone un aumento de riesgo de infección del líquido atrapado que podría requerir el uso de antibiótico e incluso una hospitalización (en este caso provocará dolor intenso). Para el paciente puede tener una repercusión psicológica con afectación del estado de ánimo.
Cuando el edema o tumefacción está en estado avanzado resulta prácticamente imposible pellizcar la piel por la tensión a la que está sometida. Asimismo, la piel puede presentar cambios en la coloración (en los estadios iniciales la piel suele tener un color rojo rosado y leve aumento de la temperatura mientras que en los casos de larga evolución la piel aparece engrosada y rugosa similar a la piel de naranja).
¿Hay diferentes tipos de linfedema?
La clasificación más extendida es la que diferencia el linfedema primario del secundario:
Linfedema primario: es debido a una alteración en los propios vasos linfáticos. Es más frecuente en mujeres y puede manifestarse a cualquier edad. Según la causa que lo provoque se puede subclasificar en:
Congénito (aparece durante el primer año de vida. Es frecuente en pacientes con alteraciones cromosómicas. Muy infrecuente.
Precoz: supone la mayoría de los casos de linfedema primario. Aparece antes de los 35 años y suele ser de causa desconocida. Más frecuente en mujeres en edad puberal y con afectación de los miembros inferiores.
Tardío: supone un 10% de los casos de linfedema primario. Aparece después de los 35 años por una alteración del sistema linfático. Suele hacerse manifiesto tras un traumatismo, un proceso inflamatorio o infeccioso o tras un periodo de inmovilidad.
Linfedema secundario: las principales causas ya las hemos mencionado: la filariasis (países subdesarrollados) y las neoplasias (países desarrollados).
En nuestro medio es muy frecuente la aparición de linfedema de una extremidad tras la extirpación de un tumor junto a los ganglios locales, por ejemplo, en caso de neoplasia mamaria es frecuente encontrar un linfedema residual en la extremidad superior del lado de la mama afectada.
En cuanto al grado de afectación podríamos clasificarlo como leve, moderado y grave en función del aumento de perímetro de la extremidad afecta: leve (aumento de 3 cm) moderada (de 3 a 5 cm) y severo (mayor de 5 cm). Tenemos que decir que cuando la afectación es muy severa puede derivar en la llamada elefantiasis linfostática (irreversible y debida a ataques inflamatorios repetidos).
¿Cómo se explora un linfedema?
Debemos inspeccionar la piel (color, temperatura, superficie, extensión), así como el perímetro de la extremidad. Por supuesto, compararemos la extremidad afectada con la contralateral, aunque pueden existir casos con afectación bilateral.
Para controlar la evolución emplearemos un registro evolutivo del perímetro tomado con cinta métrica. En zonas de difícil medición podemos realizar un seguimiento mediante fotografías seriadas.
¿Qué pruebas realizamos para el diagnóstico?
Ante la aparición de un linfedema siempre debemos buscar una posible causa. Existe una prueba específica, la linfogammagrafía , que nos confirmará si el origen del edema es linfático (primario). Realizaremos otras pruebas cuando tengamos sospecha de una enfermedad de base.
NO TODA INFLAMACIÓN ES LINFEDEMA
Pero, ¿todas las inflamaciones son debidas al acúmulo de líquido? Definitivamente no. Debemos descartar otras causas ante un aumento de volumen de una extremidad, por ejemplo, una trombosis venosa profunda, celulitis, artritis, etc. Cuando existe afectación bilateral podremos pensar en un fallo orgánico (renal, una insuficiencia cardíaca o una alteración tiroidea).
¿Existe tratamiento para el linfedema?
En la mayoría de los casos el tratamiento es conservador. Sólo en el 5% será necesaria la cirugía para abordar la causa que lo provoca.
El tratamiento conservador consiste en el seguimiento evolutivo para detectar posibles complicaciones y tratarlas precozmente y en la aplicación de medidas de confort como la elevación de la extremidad, la realización de ejercicio físico o rehabilitación (drenaje linfático manual), el uso de vendajes compresivos o cabestrillo y el cuidado de la piel. Existen otros tratamientos en fase de investigación, pero aún no están protocolizados.
El tratamiento de elección resulta de la combinación de todos ellos: drenaje linfático manual, vendaje compresivo y ejercicios. La constancia en la realización de los ejercicios por parte del paciente conlleva una buena evolución de los síntomas en muchos casos. Si es tu caso no desfallezcas, realiza cada día unos ejercicios más que el día anterior, y podrás comprobar la evolución.
Artículo especializado
Mastectomía
La mastectomía es un procedimiento quirúrgico que se realiza para extirpar tejido mamario de origen sospechoso maligno. La reconstrucción posterior se puede realizar en el mismo acto quirúrgico o bien en una fecha posterior, así como de forma uni o bilateral. Es una opción de tratamiento en diferentes tipos de cánceres : carcinomas ductal in situ, cáncer de mama estadios I, II (temprano), III (post-quimioterapia), enfermedad de Paget, y cáncer de mama inflamatorio.
Es un procedimiento quirúrgico interdisciplinario, que puede realizarse por cirujanos generales, ginecólogos o cirujanos plásticos.
¿Cuándo se indica?
Se realizará una mastectomía cuando la paciente presente dos o más tumores , depósitos de calcio, recurrencia, embarazo y cáncer de mama, mutaciones genéticas, y enfermedades del tejido conectivo y cáncer de mama.
¿Cómo se realiza el diagnóstico?
El cáncer de mama se diagnostica en un inicio mediante mamografía, ecografía o RMI ; y se confirma mediante biopsia ; la cual determina el grado del tumor. Existen tres grados, del 1 al 3, de menor a mayor riesgo de que las células sean cancerígenas. Existen también pruebas genéticas (receptores de progesterona y estrógeno, y HER2), que determinan el riesgo de recurrencia y el efecto de los fármacos quimioterapicos.
Mastectomía preventiva: el efecto Angelina Jolie
La mastectomía preventiva (profiláctica), implica retirar ambos senos y reducir considerablemente el riesgo de contraer cáncer de mama en el futuro. Está reservada para mujeres con un riesgo muy alto de cáncer de mama, con fuertes antecedentes familiares o presencia de mutaciones genéticas.
Durante los últimos años, la tasa de demanda de mastectomía profiláctica se ha incrementado debido al llamado “efecto Angelina Jolie”. En el año 2013, la actriz sorprendió al mundo cuando reveló que se había sometido a una doble mastectomía preventiva para evitar el cáncer de mama, y a la extirpación de los ovarios y trompas de Falopio en forma bilateral. Presentaba un gran componente familiar, y un alto componente genético, que la ponía en situación de riesgo de padecer cáncer de mama.
Al hacer pública su decisión, se produjo un incremento del número de mujeres que solicitaban someterse a las mismas pruebas. Toda prevención debe estar regulada y controlada por el profesional a cargo del estudio de la paciente, para evitar confusiones y cometer errores.
La mastectomía profiláctica presenta determinadas indicaciones: cáncer recurrente, antecedentes familiares, mutaciones genéticas de BRCA1 y 2, carcinoma lobular in situ, mamas densas, y antecedentes de radiación torácica en la infancia.
¿Cómo es la cirugía?
Se debe realizar un examen exhaustivo de la paciente, determinando el tipo de mastectomía a realizar y, también, las posibilidades de reconstrucción inmediata o diferida. Existen diferentes tipos de mastectomía:
Mastectomía radical modificada , donde se extirpa el tejido mamario, la areola, el pezón y la mayoría de los ganglios linfáticos axilares (disección completa de ganglios axilares).
Mastectomía simple (total) , donde se extirpa el tejido mamario, la areola y el pezón, y se podrá hacer una biopsia de ganglios linfáticos centinelas.
Mastectomía con conservación de piel , donde se extirpa todo el tejido mamario, el pezón y la areola, pero no la piel de la mama.
Mastectomía con conservación de pezón (subcutánea), donde se extirpa el tejido mamario, con conservación de la piel, el pezón y la areola. También se podrá realizar una biopsia de ganglios linfáticos centinelas.
La reconstrucción mamaria inmediata o diferida, realizada por un cirujano plástico o reconstructivo, se puede realizar de diferentes maneras:
Con expensares mamarios con implantes salinos o de siliconas.
Con el propio tejido del cuerpo.
Con una combinación de reconstrucción de tejidos e implantes.
Debe realizarse siempre en espacio estéril quirúrgico, con anestesia general y con estancia hospitalaria con control multidisciplinario. Los efectos secundarios posibles de una mastectomía incluyen infección, dolor, sangrado, inflamación de brazos, hematomas, dolor y rigidez.
¿Qué es la biopsia de ganglio centinela?
Permite conocer si el cáncer de mama se ha extendido . Puede realizarse una extirpación total de los ganglios axilares, o realizarse una biopsia del primer o segundo ganglio a donde drena el tumor (ganglios centinelas). Si hay cáncer se resecarán todos los ganglios o se hará radioterapia. Si no hay, no es necesario. Previamente, se inyectará una sustancia azul que marcará los ganglios y permitirá localizarlos rápidamente para extirparlos.
Tras el procedimiento, todo el material obtenido se estudia, y la paciente es vendada en el postoperatorio inmediato, con colocación de uno o dos drenajes (si es bilateral); los cuales se retirarán cuando el débito de sangre sea de 30 cm3 o menor . El vendaje debe ser compresivo , para evitar inflamación y morados. En los primeros 10 a 15 días la paciente no moverá los brazos en exceso, y no realizará esfuerzos (sobre todo si se realiza vaciamiento ganglionar axilar); y deberá ser controlada semanalmente por el cirujano.
De acuerdo a los resultados obtenidos, el cirujano puede contactar a otros profesionales, como oncólogos, cirujanos reconstructivos, o grupos de autoayuda para la paciente.
Siempre se debe evaluar cada caso en particular, con un equipo multidisciplinario , explicando a la mujer y su familia las posibles soluciones y también los riesgos para cada caso particular. Es importante realizar un control anual ginecológico obligatorio, para descartar cualquier patología.

Artículo especializado
Cómo Afecta la Giardiasis a los Niños y Bebés
La Giardia lamblia es el parásito más frecuentemente encontrado en Occidente. Se estima que un 6% de los adultos está infectado. En el caso de los niños, sobre todo los que acuden a guarderías, podemos hablar de entre un 20-50% de menores de tres años que son portadores del parásito. Aunque la mayoría de ellos, estarán asintomáticos (no desarrollarán síntomas de Giardiasis), pueden transmitir el parásito a otros. Esta infección es una de las principales causas de diarrea prolongada .
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
¿Qué es la Giardia?
La Giardia lamblia ( Giardia intestinalis ) fue descubierta en 1681 por Antonie van Leeuwenhoek. El descubrimiento fue de lo más casero, ya que descubrió al parásito en sus propias heces. Es un protozoo flagelado que puede presentar dos formas: trofozoít o (que vive en la superficie de la mucosa del intestino delgado, concretamente en el duodeno) y quiste (es una forma especial del parásito que le otorga resistencia y capacidad de diseminación). En el intestino, los trofozoítos se adhieren a las vellosidades intestinales y se forman los quistes que son expulsados en las heces.
Los quistes sobreviven en el agua hasta tres meses y esto provoca que, al ser ingeridos por el hombre por beber directamente el agua, en los alimentos contaminados o con el contacto de manos sucias (transmisión fecal-oral), lleguen fácilmente al intestino donde dan lugar, de nuevo, a los trofozoítos y, por lo tanto, se inicia la multiplicación y reproducción del parásito en el intestino delgado.
El parásito puede infestar también a gatos, perros, roedores y otros animales.
¿Qué es la giardiasis y cómo se transmite?
La giardiasis es una enfermedad intestinal muy frecuente, sobre todo en las áreas con poca higiene y aguas contaminadas . Aunque la infección se adquiere generalmente por tomar agua o ingerir alimentos contaminados, también puede ser transmitida de persona a persona, por una mala higiene y un incorrecto lavado de manos.
En el caso de los niños en los países donde las condiciones de salubridad del agua son correctas, el peso más importante del contagio es la transmisión interpersonal o fecal oral . Las guarderías reúnen las condiciones ideales para ello, ya que el contacto físico entre los niños es muy estrecho.
¿Qué síntomas provoca?
Los síntomas pueden ser variados, pero lo más frecuente en que tras la ingesta de los quistes y un periodo de incubación entre siete y 14 días, aparezca diarrea acuosa explosiva y maloliente. No suele acompañarse ni de moco ni de sangre. Además, el niño puede presentar poco apetito, náuseas, gases, retortijones y fiebre.
En otros casos, la diarrea suele ser diferente y se caracteriza por heces pastosas matinales o tras las comidas de color amarillento o mostaza claro.
Pueden alternarse, durante meses, episodios de diarrea intermitente y estreñimiento. Si esto se prolonga durante muchas semanas, podremos observar pérdida de peso, retraso del crecimiento, pérdida de apetito y abdomen distendido (ligeramente hinchado).
En algunos casos, el niño puede presentar reacciones alérgicas en el piel o dolor articular como consecuencia de tener el parásito en su intestino.
En el 16% de los casos se puede cronificar, ocasionando diarrea crónica que puede repercutir en la calidad de vida y en el estado de salud del niño, como veremos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
¿Cómo se diagnostica?
La Giardia lamblia es un parásito que vive en el intestino, por lo que lo más lógico es que su diagnóstico se realice mediante un examen en fresco al microscopio de las heces . Para que el diagnóstico sea fiable y no se nos pase por alto el parásito, lo más recomendable es analizar tres muestras fecales de dos o tres días de intervalo durante un periodo no superior a 10 días. Además, también disponemos de la detección del antígeno en las heces, basado en técnicas de enzimoinmunoanálisis. Con estas dos técnicas es prácticamente imposible que se nos pase por alto una Giardiasis.
¿Cómo se trata?
El tratamiento más frecuente es metronidazol durante siete días. Siempre lo debe pautar el pediatra en función del peso del niño y tras tener la confirmación del diagnóstico.
Hasta el 50% de las Giardiasis son silentes o sin apenas síntomas. En estos casos, la infección se cura por sí sola. Pero hay que tener en cuenta que estos niños son transmisores del parásito.
¿Qué repercusión puede tener en el niño la giardiasis?
Una giardiasis crónica, de larga evolución que no se diagnostica y trata correctamente, puede tener repercusiones en el niño o bebé.
En los niños, el diagnóstico de todas la parasitosis en general, y de la giardiasis en concreto, es fundamental para evitar estas complicaciones:
Retraso del crecimiento: la diarrea crónica causa un déficit en la absorción de los nutrientes esenciales para el desarrollo y crecimiento del niño. Por lo tanto, una Giardiasis crónica puede manifestarse como escasa ganancia de peso o retraso en el crecimiento.
Síndromes de malabsorción : podemos tener síntomas de carencias de nutrientes concretos. La anemia ferropénica (o por falta de hierro) es un hallazgo habitual en la analítica.
Intolerancia a la lactosa (el azúcar de la leche): hasta un 40% de los niños que han padecido una giardiasis puede tener una intolerancia temporal a la lactosa. Esto se manifiesta con diarreas persistentes tras el tratamiento. La recomendación actual es evitar la lactosa durante el mes siguiente al tratamiento para dar tiempo a la mucosa intestinal a que se recupere y pueda llevar una dieta normal.
Prevención
La mejor estrategia para evitar la giardiasis a nivel poblacional es el control de la potabilidad del agua que se suministra en la red.
No hay ningún fármaco o vacuna eficaz para prevenirla.
En los casos de aguas sospechosas, el clorado del agua no es suficiente, ya que los quistes de giardia son resistentes.
Las medidas más efectivas son la ebullición del agua durante un minuto o añadir dos a cuatro gotas de lejía o 0,5 ml de una solución de yodo al 2% y esperar unas horas antes de tomarla.
En los alimentos, la cocción los deja libre de quistes. Para su consumo crudo, se deben lavar bien con agua y unas gotas de lejía.
El lavado de manos es fundamental para evitar el contagio de persona a persona, especialmente, en educadores y cuidadores en las guarderías.
Las normas de higiene son fundamentales y deben empezar en la familia:
Lavado de manos con agua y jabón tras ir al baño.
Lavado de manos tras cambiar pañales.
Lavado de manos antes de preparar la comida y antes de comer.
No tragar agua al nadar.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Embolia
¿Qué es la embolia?
La embolia es la obstrucción de un vaso sanguíneo por un trombo que se ha formado en otra parte del organismo , dando lugar a una falta de riesgo de la zona afectada. Las embolias pueden ser grasas, en este caso son secundarias a fracturas de huesos largos de gran tamaño, como puede ser el fémur, embolias de líquido amniótico como complicación del parto y, embolia ateromatosa, que es la más frecuente y se produce cuando una placa de ateroma se desprende dando lugar a una obstrucción en otra zona.
Tipos de embolia
Los tipos de embolia se pueden clasificar:
Según el lugar donde se produce: embolia arterial o venosa, conforme afecte a una arteria o una vena.
Según el órgano que afecte: embolia cerebral, embolia arterial cardiaca, o embolismo pulmonar.
Según la causa: embolia grasa, embolia de líquido amniótico o embolia ateromatosa.
Causas de la embolia
La causa de la embolia es la obstrucción de la vena o la arteria por un coágulo de sangre, una placa de ateroma u otros factores. Esta causa no se genera en la zona que se obstruye, sino en otra localización del cuerpo y, a través del torrente sanguíneo, se desplaza hasta obstruir una determinada zona.
Síntomas de la embolia
El síntoma de la embolia, cuando esta es arterial, son los derivados de la falta de riego sanguíneo que se produce en la zona. En las embolias cerebrales se producen los ictus con afectación diferente según la zona dañada, pero, en general, con una hemiparesia.
En el caso de embolias en una extremidad, se produce una cianosis (coloración azulada) de la zona afecta con un dolor intenso, que precisa retirar el émbolo lo antes posible para recuperar el riego sanguíneo y de esta forma recuperar la extremidad.
En los casos de embolias en arterias cardiacas, da lugar a un infarto de miocardio .
En las embolias pulmonares se produce una alteración en el riego sanguíneo pulmonar , lo que provoca una fatiga intensa y dolor en la zona torácica.
Las embolias venosas profundas producen un aumento de tamaño, enrojecimiento, dolor y presencia de un cordón venoso en la zona afectada.
Tratamiento de la embolia
El tratamiento de la embolia es la retirada o lisis del coágulo, para restituir el flujo sanguíneo necesario .
Se administran sustancias trombolíticas como la estreptoquinasa. También se puede realizar una embolectomía, extracción del coágulo por medio de una sonda que se introduce en la arteria afectada, tratando de disolver o extraer el émbolo. Además, se puede situar en la arteria un stent mediante una sonda. En algunos casos puede ser necesario realizar un by-pass, que es una técnica quirúrgica que realiza un nuevo recorrido para evitar la zona obstruida.
Como tratamiento preventivo posterior, puede ser conveniente el uso de tratamientos anticoagulantes o de fármacos que evitan la agregación plaquetaria, como es el caso del ácido acetilsalicílico a bajas dosis.
Pruebas complementarias de la embolia
Entre las pruebas complementarias a realizar se encuentran las pruebas de imagen de la zona afectada mediante TAC o angiografía , también se puede realizar eco-doppler.
Entre las pruebas analíticas está el dímero D, estudio del factor VIII y estudios de activación del plasminógeno.
Factores desencadenantes de la embolia
El factor desencadenante de la embolia es un coágulo de sangre o una embolia grasa o ateromatosa que obstruye una arteria .
Factores de riesgo de la embolia
Son factores de riesgo para una embolia la fibrilación auricular, la hipercoagulabilidad sanguínea (aumento del número de plaquetas), el parto en los casos de embolias por líquido amniótico y las fracturas de huesos largos como el fémur o húmero.
Complicaciones de la embolia
Las complicaciones de la embolia son el daño que se puede producir en la zona afectada por la falta de riego , dando lugar a una isquemia que puede concluir en la pérdida de la función del órgano o de una falta de él.
En los casos de embolias cerebrales puede quedar una hemiparesia, una afasia (alteración en el habla), en las embolias de arterias cardiacas un infarto de miocardio y, en las extremidades, puede llegar a producirse una gangrena del área afectado.
Prevención de la embolia
El control adecuado del colesterol, de la glucemia y de la hipertensión, junto con el tratamiento anticoagulante y antiagregante plaquetario, son las medidas preventivas más importantes.
Especialidades a las que pertenece
Las embolias son tratadas en la parte quirúrgica por cirugía vascular y, en la parte médica de control de factores de riesgo, por medicina de familia, donde el médico debe realizar un control exhaustivo de los mismos.
Preguntas frecuentes
¿Cuáles son los síntomas de la trombosis cerebral?
Los síntomas de la trombosis cerebral dependen de la zona afectada por la misma. Los más comunes son la hemiparesia de una zona del cuerpo, derecha o izquierda, puede asociarse o no a alteración del habla, lo que se conoce como afasia. En los casos de hemiparesia se suele asociar a desviación de la comisura bucal y dificultad en la movilidad del párpado, en otras ocasiones, si la afectación es a otro nivel, se puede producir alteración al tragar, lo que da lugar a atragantamientos frecuentes del paciente y, puede aparecer también, en forma de vértigo mantenido.
¿Qué diferencia hay entre un ictus y un derrame cerebral?
Realmente no hay diferencia entre ambas, es una forma más científica o más vulgar de denominar el daño neurológico a nivel cerebral, que se produce por una rotura de un vaso en cuyo caso se conoce como ictus o derrame hemorrágico o bien por obstrucción de un vaso conociéndose entonces como ictus por embolia .
¿Qué es lo que provoca una trombosis?
La trombosis se provoca por el cierre u obstrucción de una arteria o vena. Las causas más frecuentes son las placas de ateromas, seguida de coágulos de sangre que se producen en la mayoría de los casos como consecuencia de una fibrilación auricular.
¿Cuáles son los tipos de embolia?
Los tipos de embolia dependen de la causa del émbolo que lo produce.
Émbolos grasos cuando se forma por grasa, émbolos por coágulos sanguíneos o embolia de líquido amniótico .
¿Qué es un coma inducido y para qué sirve?
El coma inducido es la situación en la cual se procede a sedar de forma profunda al paciente , con el fin de reducir el consumo de oxígeno y otras sustancias por parte del cuerpo, permitiendo que el cerebro y el resto del organismo tengan una mejor recuperación.
Se usa en especial en los casos de traumatismos cerebrales, para que haya un menor consumo de oxígeno por parte del cerebro y este tenga una menor inflamación como respuesta al trauma, permitiendo una recuperación óptima del paciente.
Enfermedad
Flebitis
¿Qué es la flebitis?
La flebitis es la inflamación de las paredes de una vena , ya sea superficial o profunda. Dicha inflamación puede llevar asociada la formación de un coágulo en dicha zona.
Tipos de flebitis
Los tipos de flebitis son:
Flebitis superficial: es la que se forma en las venas superficiales de las piernas, es poco peligrosa, y se ve fácilmente con un enrojecimiento y aumento de calor de la zona inflamada.
Flebitis profunda: es la que afecta a las venas más profundas, tienen mayor riesgo para el paciente, suele precisar tratamiento anticoagulante para evitar que los coágulos profundos puedan desplazarse a otras zonas.
Causas de la flebitis
La causa de la flebitis puede ser la inmovilización, las venas dilatadas previamente, y las inyecciones intravenosas de ciertas sustancias, en especial, los antibióticos.
Síntomas de la flebitis
Los síntomas principales de la flebitis son dolor localizado, inflamación, enrojecimiento y, en el caso de las flebitis profundas, puede acompañarse de celulitis e incluso fiebre.
Tratamiento de la flebitis
El tratamiento de la flebitis es a base de analgésicos, antinflamatorios y ácido acetilsalicílico .
En flebitis profundas, puede ser necesario además un tratamiento anticoagulante, con heparina de bajo peso molecular, seguido del uso de fármacos anticoagulantes durante los seis meses posteriores.
Pruebas complementarias de la flebitis
Las pruebas complementarias de la flebitis, además de pruebas analíticas para el control de la coagulación , son pruebas de imagen como el eco-doppler y la ecografía, también se pueden realizar pletismografías para ver el flujo sanguíneo.
Factores desencadenantes de la flebitis
Son factores desencadenantes de la flebitis todos aquellos procesos que dan lugar a la inmovilización del paciente , ya sea por cirugías o por traumatismos en los miembros inferiores.
También se pueden producir en las extremidades superiores en caso de tratamientos con sustancias intravenosas, que pueden dañar las venas. Es especialmente importante en los casos de uso de antibióticos.
Factores de riesgo de la flebitis
El principal factor de riesgo de la flebitis es la inmovilidad, otros factores de riesgo será la presencia de venas varicosas, el embarazo, el consumo de anticonceptivos y el sobrepeso.
Complicaciones de la flebitis
Las complicaciones de la flebitis son la trombosis secundaria sobre la zona afectada, el hecho de que un trombo sobre una zona de flebitis puede desplazarse dando lugar a una embolia pulmonar y, por último, el síndrome postflebítico que es la inflamación y dolor permanente tras un episodio de flebitis aguda.
Prevención de la flebitis
La prevención de la flebitis es evitar la inmovilidad, de forma que aquellas personas que vayan a realizar viajes largos de avión o de coche deben moverse tras 2 o 3 horas de permanecer sentado, debiendo beber abundante agua para prevenir la deshidratación y no usar ropa ajustada durante el viaje, ya que puede impedir el movimiento sanguíneo de forma adecuada. En las personas hospitalizadas es necesario promover la movilización precoz para evitar esta complicación.
Especialidades a las que pertenece
La especialidad a la que pertenece es la cirugía vascular y, el nivel preventivo, puede ser labor tanto de las enfermeras en ámbito hospitalario, que deben evitar la inmovilidad del paciente, como de las recomendaciones preventivas por parte de todo el personal de atención primaria que deben dar las normas oportunas para los viajes largos a sus pacientes.
Preguntas frecuentes
¿Qué es la flebitis mecánica?
La flebitis mecánica es la producida por el uso de un catéter endovenoso. Muchas son las causas que pueden dar lugar a este proceso, unas son dependientes de ciertos medicamentos como son los antibióticos, especialmente abrasivos para las venas y, en otras ocasiones, el hecho de manipular una vía o que esta esté mal fijada puede dar ocasionar una flebitis.
¿Qué es la flebotrombosis?
La flebotrombosis o tromboflebitis es una zona de inflamación de la vena. Sobre esta zona inflamada se produce un trombo venoso por la formación de un coágulo sanguíneo, lo que interrumpe el retorno venoso, haciendo que la zona duela, se ponga roja y se inflame . Secundariamente se puede infectar y producir una celulitis. Las tromboflebitis profundas tienen como efecto secundario la posibilidad de dar lugar a una trombosis pulmonar.
¿Qué hacer para mejorar la insuficiencia venosa?
La mejora de la insuficiencia venosa puede realizarse evitando estar de pie durante mucho tiempo, en los casos de profesiones en que esto es necesario, se pueden usar medias de compresión. También es bueno realizar ejercicios poniéndose de puntillas y de talones de forma reiterada, esto facilita que la sangre se mueva por las contracciones musculares, no quedando en las zonas inferiores y evitando la formación de las varices.
Tampoco es bueno permanecer sentado durante mucho tiempo, esto también produce un estasis venoso que favorece las varices.
Los múltiples embarazos también facilitan la aparición de varices.
No obstante, una parte de la producción de la insuficiencia venosa, es genética. Esta parte no puede ser controlada por el paciente, aunque las anteriores recomendaciones hacen que el proceso de insuficiencia venosa sea menor.
¿Por qué se forman coágulos en la sangre?
Los coágulos en la sangre se forman para evitar las hemorragias. Cuando nos realizamos una herida y esta sangra, se forma un coágulo que evita que la herida siga sangrando.
Los coágulos patológicos se pueden producir porque la sangre se aglutina al pasar por una zona parcialmente obstruida, pero también puede producirse en zonas de vasos con placas ateromatosas o zonas con inflamación de los vasos.
¿Qué secuelas deja una embolia pulmonar?
La embolia pulmonar es la obstrucción de una arteria pulmonar secundaria a una tromboflebitis profunda.
Los síntomas principales son la disnea y la disminución de la oxigenación pulmonar.
Como secuela de una embolia pulmonar se puede producir un daño o infarto pulmonar, y esta zona del pulmón deja de realizar su acción de intercambio gaseoso de forma adecuada. Pese a ello, en la mayoría de ocasiones, no se producen secuelas tras una embolia pulmonar.
Enfermedad
Angioma
¿Qué es un angioma?
Un angioma es la proliferación o acumulación de los vasos sanguíneos . En la piel, suele darse en los capilares más finos, se conocen como angiomas planos y se dan especialmente en la cara y el cuello. Aparecen generalmente en el momento del nacimiento o en el primer año de vida, en caso de hemangiomas que afectan a órganos profundos suelen darse a partir de arteriolas de un calibre mayor que los capilares dérmicos.
Tipos de angioma
Existen diversos tipos de angioma:
Angioma cavernoso: es un angioma más profundo, con un aspecto más azulado y el tejido donde se concentra tiene una apariencia esponjosa.
Angioma mancha vino de oporto: es un angioma plano que se encuentra en la cara, está formado por capilares dilatados. Se asocia al síndrome de Sturge-Weber y pueden ser de tamaños variados, desde muy pequeños hasta ocupar la mitad del cuerpo.
Angioma flammeus, también conocido como mancha salmón y como pico de la cigüeña: es una mancha que aparece en los recién nacidos, es hereditaria y se presenta en la nuca o en la zona media frontal. Cuando se sitúa en la zona frontal suele desaparecer por sí misma, en el caso de la nuca suele mantenerse.
Angioma fresa: aumento de los vasos sanguíneos que se producen en la superficie de la piel, se presentan en la cara o en el cuello.
Causas de un angioma
La causa del angioma es la proliferación vascular de vasos pequeños de la dermis y de las arteriolas en el resto de órganos. En ambos casos da lugar a una masa de vasos que es el angioma .
Síntomas de los angiomas
El síntoma principal del angioma es el aspecto que da en la piel, con una mancha más rojiza o azulada , en los casos de angiomas en órganos internos se debe valorar si hay alteración en el normal funcionamiento del órgano, esta es la causa de tratarlo para lograr su desaparición.
Otros síntomas se pueden presentar por las complicaciones en los mismos, como la ulceración o el sangrado y en algunos casos también se pueden infectar.
Tratamiento de un angioma
El tratamiento de un angioma puede realizarse mediante láser, tratando de quemar la zona, eliminando la proliferación vascular y también se puede tratar inyectando corticoides. En la mayoría de casos, no se trata, ya que suele disminuir de forma natural hasta su total desaparición.
Los que aparecen en el nacimiento, llegan a regresar de forma espontánea hasta el 50 % de los casos .
Pruebas complementarias de los angiomas
En pacientes con angiomas planos y superficiales no es necesario ninguna prueba complementaria para estudiarlos .
En pacientes con hemangiomas profundos, es necesario realizar ecografías o TAC para su control y seguimiento.
Factores desencadenantes de angiomas
No se conocen los factores desencadenantes de los angiomas .
Factores de riesgo de angiomas
No se conocen factores de riesgo de angiomas, salvo la edad, ya que son más frecuentes en niños y en el primer año de vida . Los angiomas flammeus suelen ser hereditarios.
Complicaciones de angiomas
Los hemangiomas presentan como complicaciones el sangrado, la ulceración de los mismos y las infecciones . En estos casos se debe acudir a un dermatólogo para valoración.
Prevención de angioma
Los angiomas no son prevenibles.
Especialidades a las que pertenece
La especialidad a la que pertenece el angioma es dermatología, aunque los angiomas que pueden afectar a otros órganos como los angiomas renales, pertenecen a urología y los angiomas hepáticos a digestivo.
Preguntas frecuentes
¿
Qué es el epitelioma basocelular ?
El epitelioma basocelular es una lesión maligna que se desarrolla a partir de la capa de células basales de la piel y que se puede presentar en cualquier parte del cuerpo, pero sobre todo en zonas expuestas al sol como la cara y el cuello. Se relaciona con la exposición a la luz ultravioleta. Puede aparecer como un bulto o, por el contrario, como una lesión que no cicatriza. Es una lesión que puede reaparecer aún cuando se quita correctamente y puede ser agresiva localmente. En algunos casos puede ir hacia otros órganos, pero es menos frecuente.
¿Qué es el carcinoma espinocelular ?
El carcinoma espinocelular es una lesión maligna, que parte de la capa queratinocítica de la piel y suele afectar a las zonas expuestas al sol. Se puede iniciar con una placa o una zona enrojecida que se convierte en lesión que no cura. Puede ser hiperqueratósica, ulcerarse e invadir el tejido circundante. No es frecuente que se disemine, pero puede suceder.
¿
Qué es un hemangioma ?
Un hemangioma es una angioma o proliferación vascular, en general, de vasos de pequeño calibre que se desarrollan en forma de masa y que se transparentan a través de la piel, dando un aspecto rojizo o azulado, dependiendo de su profundidad.
¿
Qué es un angioma plano ?
El angioma plano es la proliferación de vasos sanguíneos de pequeño calibre, que no sobreeleva la piel, sino que tiene un aspecto plano. Suele ser superficial y se sitúa preferentemente en la cara o el cuello. Se desarrolla en el primer año de vida del niño o aparece en el nacimiento, y en la mayoría de los casos desaparece sin tratamiento.
¿
Qué es un angioma en el ojo ?
Un angioma en el ojo es una proliferación de vasos sanguíneos que se encuentran situados en este área.
Puede dar lugar a un aumento de la presión intraocular, lo que origina un glaucoma si aumenta de tamaño, y también puede comprimir el nervio óptico.
Los hemangiomas retinianos necesitan tratamiento con láser para no afectar a la visión.

Enfermedad
Trombosis
¿Qué es la trombosis?
La trombosis consiste en la coagulación y formación de un trombo de sangre en el interior de las venas o el corazón. Los trombos son depósitos intravasculares compuestos por fibrina, hematíes, plaquetas y leucocitos. La formación del trombo es la consecuencia del desequilibrio entre los diferentes mecanismos que intervienen en la trombogénesis . Al desprenderse parte del trombo, puede viajar por todo el torrente sanguíneo formando un émbolo.
Es un serio problema de salud pública en España, ya que presenta una mortalidad del 12% aproximadamente, con una alta incidencia de presentación en edades superiores a 65 años. Los esfuerzos están en la prevención, ya que es 100% prevenible .
Tipos de trombosis
Existen diferentes tipos de trombosis:
En relación al nivel de oclusión:
Ocluyente: cuando el vaso queda totalmente obstruido.
Mural: cuando la obstrucción del vaso es parcial.
En relación a la ubicación del trombo:
Trombosis de precipitación: producida principalmente en las arterias y el corazón, se basa en el desprendimiento de las plaquetas.
Trombosis por coagulación: se forma en las venas y es producida por una mezcla de fibrina y plaquetas.
Trombosis hialina: se crea en capilares, producida igualmente por fibrina y plaquetas.
Causas de la trombosis
La trombosis puede ser causada por múltiples factores:
Enlentecimiento del flujo de sangre, la causa más frecuente es la inmovilización del cuerpo.
Lesiones en la pared vascular causadas por heridas.
Aumento de la coagulación sanguínea.
Enfermedades neoplásicas que originan trombos.
Síntomas de la trombosis
Los síntomas de trombosis dependen de su localización, siendo las más frecuentes la trombosis venosa profunda, tromboflebitis y tromboembolismo pulmonar.
Trombosis venosa profunda: se caracteriza por dolor, aumento de volumen o hinchazón en el miembro afectado, acompañado de sensibilidad al tacto y enrojecimiento de la piel.
Tromboembolismo pulmonar: se presenta con dificultad para respirar, taquicardia, dolor torácico, hemoptisis (tos con sangre) e hipotensión arterial.
Tromboflebitis: es una trombosis en una vena superficial, prácticamente presenta los mismos síntomas de la trombosis venosa profunda pero además existe calor, sensibilidad y visualización del trayecto venoso inflamado.
Tratamiento de trombosis
El tratamiento es a base de anticoagulantes, que pueden ser vía oral como la warfarina o acenocumarol, por vía subcutánea, como las heparinas sódicas o heparinas de bajo peso molecular como hibor o clexane, o los nuevos anticoagulantes orales entre los cuales destacan dabigatrán (Pradaxa), rivaroxabán (xarelto), apixaban (eliquis) o edoxaban (lixiana).
La duración del tratamiento varía según la localización, profundidad de la trombosis y la historia clínica del paciente.
Existen otras modalidades terapéuticas como el tratamiento trombolítico o fibrinólisis, dirigida por un catéter hasta el sitio de la trombosis y, por último, el tratamiento quirúrgico, que consiste en la colocación de filtros o embolectomías cuando los trombos son muy grandes o aparecen en sitios complicados.
Pruebas complementarias de la trombosis
Entre las pruebas complementarias de la trombosis destacan:
Ecografía: se realiza sobre la zona en la que se sospecha trombosis, normalmente en miembros inferiores o superiores.
Análisis de sangre: se mide una sustancia denominada DÍMERO D, la cual se encuentra elevada en paciente con trombosis, sobretodo en tromboembolismo pulmonar. También, antes del inicio del tratamiento con anticoagulantes, es importante realizar pruebas de coagulación y en casos en donde se sospeche alteraciones en la coagulación por problemas hereditarios, los marcadores que el especialista considere necesario.
Tomografía computarizada o Resonancia magnética, para visualizar las venas, en ocasiones en 3D, y demostrar si tienen coágulos.
Factores desencadenantes de la trombosis
Los factores desencadenantes suelen ser los siguientes:
Enlentecimiento de la circulación sanguínea.
Daño en el endotelio (capa interna) de los vasos sanguíneos.
Hipercoagulabilidad, es la mayor tendencia a formar coágulos.
Factores de riesgo de la trombosis
Son múltiples los factores de riesgo y, en ocasiones, los pacientes presentan más de uno de ellos:
Trastornos de la coagulación hereditarios, lo que hace que la persona propensa al presentar otro factor de riesgo puede aumentar su incidencia de presentación, en ocasiones por si solas no producen trombosis.
Reposo prolongado, al no ayudar la musculatura a la circulación sanguínea.
Heridas o cirugías asociadas a procesos de cicatrización y activación de los factores de coagulación.
Medicación hormonal, las píldoras anticonceptivas y la terapia de reemplazo hormonal favorecen en el organismo una activación del sistema de la coagulación, que puede propiciar una trombosis.
Obesidad, el aumento del tejido lipídico conduce a un estado pro inflamatorio en el cuerpo con activación del sistema procoagulante, además del aumento de la presión en las venas de pelvis y piernas.
Fumar, la nicotina es una sustancia procoagulante que afecta sobretodo a pacientes que ya tienen algún otro factor de riesgo.
Neoplasias, ciertos tipos de cáncer como el de ovario o vejiga, excretan sustancias procoagulantes que pueden producir trombosis. Del mismo modo, el tratamiento con quimioterapia puede producir riesgo de trombosis.
Insuficiencia cardiaca, el estasis venoso, la función cardiaca y pulmonar limitada hacen que este tipo de pacientes sean más propensos a sufrir trombos a nivel pulmonar.
Enfermedad inflamatoria intestinal, enfermedades como la colitis ulcerosa y la enfermedad de Crohn con componente hereditario, al crear un estado inflamatorio, activan el sistema de coagulación produciendo trombosis sobre todo en el área intestinal y pulmonar.
Edad, se ha evidenciado un aumento significativo de la incidencia de trombosis a partir de los 60 años.
Complicaciones de la trombosis
La complicación con mayor mortalidad es la embolia, esta es la migración del trombo al torrente sanguíneo, pudiendo llegar a los pulmones, cerebro o corazón. Otra complicación muy severa es la sepsis (infección generalizada) que se origina cuando las bacterias colonizan el coágulo y este se transforma en un émbolo circulando por todo el torrente sanguíneo .
Prevención de la trombosis
La trombosis es una enfermedad que se puede evitar si se realizan las siguientes medidas de prevención:
Uso de medias de compresión para acelerar el flujo sanguíneo en los vasos profundos de las extremidades inferiores.
Caminar o realizar ejercicios moderados con las piernas.
No fumar.
Evitar estar sentado por tiempo prolongado, como por ejemplo durante viajes en avión o coche, realizando pequeñas paradas con recorridos para evitar el estasis sanguíneo.
Ingerir la medicación que el médico indique para evitar la hipercoagulabilidad.
Si se tiene reposo en cama, es importante mover las extremidades.
Especialidades a las que pertenece
Las especialidades a las que pertenece la trombosis son angiología y cirugía vascular, también medicina interna y, en ocasiones, hematología.
Preguntas frecuentes
¿Qué produce la trombosis?
La trombosis se produce por un aumento en la tendencia a formar coágulos y estos a su vez pueden migrar a diversas partes del cuerpo.
¿Qué es una tromboflebitis en la pierna?
La tromboflebitis en la pierna es un proceso inflamatorio en una vena superficial que hace que se formen coágulos.
¿Cuál es la vitamina k y para qué sirve?
Es una vitamina soluble que desempeña un papel importante en la coagulación, formación de huesos y prevención de una enfermedad cardiaca. En la coagulación, la vitamina K es fundamental para la síntesis de varios factores de la cascada de la coagulación. Algunos de los medicamentos que se utilizan como anticoagulantes orales, como la warfarina y el acenocumarol, son antagonistas de la vitamina K, por tanto, si se consume, puede haber variabilidad en la dosis respuesta del medicamento.
¿Qué es la tromboflebitis?
La tromboflebitis es un proceso inflamatorio de una vena superficial en la que se produce trombosis a nivel de una o más venas.
¿Qué es el signo de Homans?
Es un signo clínico para el diagnóstico de trombosis venosa profunda y consiste en la aparición de dolor en la pantorrilla cuando se hace dorsiflexión del pie en pacientes con trombosis.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia