Urología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Artículo especializado
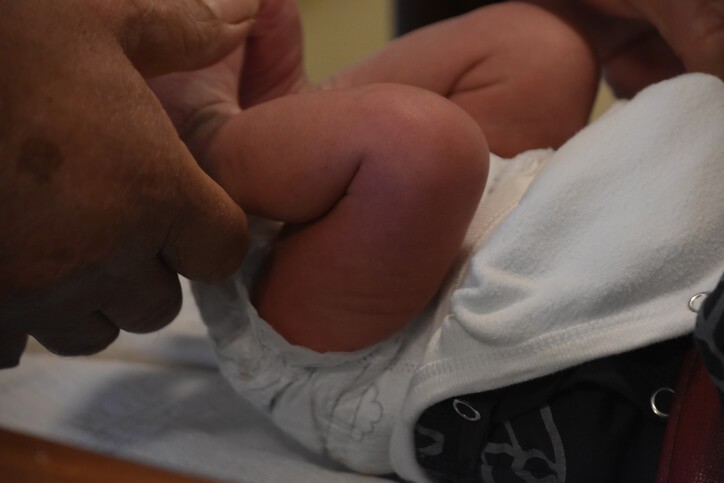
La Circuncisión Masculina, Tradición o Mutilación
En algunos contextos, como en las comunidades judías y musulmanas, se circuncida a todos los recién nacidos por motivos religiosos . Asimismo, en países como EEUU, la circuncisión es algo habitual en la mayoría de los bebés, independientemente de la religión de los progenitores. Se genera un debate sobre la necesidad de esta práctica y sus defensores aducen motivos higiénicos. Veamos en qué consiste.
La fimosis
En erección el prepucio debería retraerse totalmente y dejar al descubierto el glande. Si no se produce dicha retracción de manera total o parcial se habla de una fimosis. La fimosis, término que proviene del vocablo griego φιμóς (fimós), que significa “hocico”, es un estrechamiento del prepucio de manera que se ve impedida su retracción, ya sea manera pasiva o activa, estando el pene en reposo o en erección.
Los bebés presentan una fimosis fisiológic a. Al nacer el prepucio está enganchado al glande y no es hasta los 3-4 años de edad, a medida que se van teniendo erecciones involuntarias, que en 9 de cada 10 casos el prepucio logra retraerse por completo cuando hay una erección y luego vuelve a su posición habitual.
En caso de que esto no suceda, se mantendrá la fimosis, que puede ser:
Puntiforme, en la cual no se retrae el prepucio en absoluto y sólo queda el orificio de salida de la uretra al descubierto.
Anular, en la cual se retrae el prepucio pero de manera incompleta.
La fimosis también puede aparecer en la edad adulta, especialmente debida a infecciones de repetición del glande —llamadas balanitis—, en pacientes con diabetes, por traumatismos o bien a causa de una enfermedad inflamatoria crónica llamada balanitis xerótica obliterante, que afecta al glande, el prepucio y el meato uretral.
La fimosis infantil se puede intentar paliar mediante maniobras repetidas, progresivas y cuidadosas de tracción manual del prepucio. Si esto no es efectivo, se añadirá una pomada de corticoides para desinflamar. Si esto tampoco funciona, el siguiente y único paso es la cirugía.
El tratamiento quirúrgico: la circuncisión
El tratamiento quirúrgico de la fimosis es la circuncisión , también llamada postectomía. Se trata de una intervención que se realiza de manera ambulatoria y bajo anestesia local. La intervención consiste en recortar el extremo del prepucio para lograr retraer la parte sobrante y dejar al descubierto el glande. Una vez hecho esto se reconstruye mediante varios puntos de sutura.
La intervención es rápida, dura alrededor de una hora, y en el posoperatorio se pueden producir molestias, dolor y un sangrado leve. Es muy importante evitar las erecciones hasta la revisión de la herida al cabo de una o dos semanas para impedir que los puntos salten y se produzca un sangrado.
Sus defensores alegan motivos higiénicos , para evitar la acumulación de suciedad en el surco balanoprepucial, el surco que se forma entre el glande y el cuerpo del peno, y un menor riesgo de padecer enfermedades de transmisión sexual . Hay que tener en cuenta, eso sí, que la circuncisión per se no va a proteger de enfermedades de transmisión sexual, eso sólo se va a lograr mediante una buena educación sexual, pero es cierto que la no acumulación de material en el surco balanoprepucial conlleva un menor riego de balanitis. Sin embargo, esto es algo que se puede remediar tan sencillamente como lavando cada día el pene en el momento de la ducha diaria, como una parte más de las rutinas de higiene diaria.
CIRCUNCISIÓN Y RELACIONES SEXUALES
Asimismo, se ha discutido si el hecho de someterse a una circuncisión y, por consiguiente, dejar el glande siempre al descubierto y expuesto al roce constante de la ropa puede disminuir la sensibilidad del mismo, lo cual iría en detrimento de la satisfacción sexual . Varias encuestas al respecto para comparar la sensibilidad del glande y su repercusión en las relaciones sexuales y el placer han demostrado que no es relevante para poder gozar de una vida sexual plena y satisfactoria.
Es decir, no existen datos científicos que abalen la circuncisión sistemática de los bebés en aras de un posible beneficio futuro, pero tampoco datos de que dicha acción suponga un perjuicio futuro con respecto a la satisfacción sexual.
Hoy en día hay personas que se someten a una circuncisión en la edad adulta por cuestiones estéticas, porque prefieren tener un pene circuncidado o les incomoda el exceso de piel del prepucio. Es una opción respetable como cualquier intervención de estética que pueda repercutir en el bienestar emocional y sexual. De todos modos, siempre debe darse la valoración previa de un urólogo pues, como todas, no está exenta de riesgos, a pesar de que estos puedan ser mínimos y de poca trascendencia.

Artículo especializado
Por Qué los Hombres Temen a la Vasectomía
Los hombres tienen serias dudas antes de someterse a la vasectomía, y es normal, dado que se trata de una intervención quirúrgica y una decisión en principio irreversible. Sin embargo, a lgunas de las dudas ante esta intervención pueden ser infundadas . Vamos a tratar de disiparlas.
En qué consiste
Existen diferentes métodos anticonceptivos que permiten disfrutar del placer que se obtiene cuando se mantienen relaciones sexuales sin tener que preocuparse por el riesgo de un embarazo no deseado. Son diversas las opciones de las que se disponen para evitar el embarazo, como los métodos barrera (preservativo, DIU, diafragma), los anticonceptivos orales y los quirúrgicos, que son los más definitivos. Estos métodos son la ligadura de trompas en el caso de la mujer y la vasectomía en el caso del hombre.
El método quirúrgico anticonceptivo masculino por excelencia es la vasectomía. Esta intervención quirúrgica consiste en cortar y sellar los conductos deferentes del hombre. El hombre tiene dos conductos deferentes, uno para cada testículo, y estos tubos son los encargados de transportar los espermatozoides desde los testículos hasta los conductos de la eyaculación.
Intervención sencilla y rápida
La intervención quirúrgica es muy sencilla y se lleva a cabo de manera ambulatoria bajo anestesia local. La intervención suele durar una media hora, si no se produce ninguna complicación. La técnica consiste en realizar una única incisión, muy pequeña, en la zona central del escroto, la bolsa de piel donde están alojados los testículos. A través de esta mínima abertura se accede al conducto deferente de cada lado. Cuando se ha localizado se secciona el conducto, se atan los extremos y se sellan mediante el bisturí eléctrico. De esta manera se bloquea el paso de los espermatozoides, que se producirán en los testículos pero que no llegaran a los conductos eyaculadores porque se habrá cerrado el paso.
Qué pasa después…
El postoperatorio es muy rápido, cuestión de horas, y los pacientes se van de alta el mismo día de la intervención . Se colocan unas gasas sobre la herida y se aconseja llevar un suspensorio o un calzoncillo ajustado para que haga compresión y evitar que se produzca un hematoma. Los hematomas son las complicaciones más habituales de esta intervención, dado que la piel del escroto es muy laxa y apenas hay musculatura que haga compresión para contener el hematoma si se produce. En general, los hematomas se reabsorben por sí mismos y con compresión y analgesia es suficiente.
Es importante para el éxito de la vasectomía que, tras la intervención, se tengan varias eyaculaciones para vaciar el contenido de espermatozoides remanentes que ya estén en los conductos eyaculadores. Durante dos meses todavía se deberán emplear otros métodos anticonceptivos para evitar el embarazo. Tras estos dos meses se realizará un seminograma (prueba para evaluar la calidad del semen) para asegurarnos del éxito de la intervención quirúrgica. En el seminograma el recuento de los espermatozoides en el eyaculado debe ser de cero.
Desterrar ideas falsas
La vasectomía en ningún momento afecta a la eyaculación , es decir, tras la intervención quirúrgica la persona intervenida seguirá teniendo eyaculado cuando mantenga relaciones sexuales o se masturbe. El principal componente líquido del esperma procede las secreciones de la próstata y las vesículas seminales. Es decir, en la eyaculación habrá esperma, pero en ningún momento habrá espermatozoides pues habremos cortado el acceso de estas células al semen.
La vasectomía tampoco afecta a los niveles de testosterona , que está producida por las células de Leydig ubicadas en los testículos y esta producción hormonal se vierte en la sangre, no en el esperma, de manera que los niveles de hormonas sexuales no disminuyen. Para que esto ocurriese, debería realizarse una castración, quirúrgica o química.
Se ha de ser muy consciente de que, a pesar de ser un método anticonceptivo, la vasectomía es solamente eso, un método para evitar el embarazo , pero se sigue siendo igual de vulnerable a contraer enfermedades de transmisión sexual si no se toman las medidas de protección adecuadas, como el preservativo.
Definitivo pero reversible
La vasectomía se considera un método anticonceptivo definitivo . Sin embargo, la intervención se podría revertir quirúrgicamente en ciertos casos . La intervención contraria a la vasectomía se denomina vasovasostomía y consiste en volver a abrir, localizar ambos extremos de cada conducto deferente, recanalizarlos (volver a hacerlos permeables) y volver a unirlos. A diferencia de la vasectomía, que es muy sencilla y barata, la vasovasostomía es una técnica de microcirugía muy compleja y costosa y, pese a todo, no se puede asegurar que vaya a haber concepción tras ella. La tasa de éxito de esta intervención es de un 55% si se lleva a cabo en menos de 10 años desde la vasectomía, mientras que si la intervención se realiza tras más de 10 años después de la intervención las posibilidades de éxito caen a un 25%.
Pasar por un quirófano siempre supone un riesgo y someterse a esta intervención, pese a la vasovasostomía, es un principio un paso irreversible, por lo que se tiene que estar muy seguro antes de someterse a ella. Si te lo estás planteando lo mejor es ponerse en contacto con un urólogo para que despeje las dudas que puedas tener.

Artículo especializado
Cuándo y Por Qué se Realiza la Operación de Fimosis
Seguro que en algún momento de la vida de tu hijo, te has preguntado si tiene o tendrá fimosis y si puedes hacer algo para evitarlo. Afortunadamente, la fimosis es un problema que tiene solución .
¿Qué es la fimosis?
La fimosis se define como un estrechamiento congénito (desde el nacimiento) o adquirido (a lo largo de la vida), de la abertura prepucial del pene.
Pueden diferenciarse dos tipos :
Con prepucio anatómicamente normal, es decir, asintomático, pero no retráctil (1% de los casos a los 16 años de edad).
Con prepucio no retráctil por la presencia de anillo fibroso o cicatrizal, debido a repetidos intentos de retracción.
Desarrollo anatómico normal
En el momento del nacimiento, existe en los bebés humanos una ‘ fimosis fisiológica’ , es decir, el prepucio del recién nacido no se retrae por la existencia de adherencias balanoprepuciales naturales en prácticamente la totalidad de los casos (es decir, en el momento del nacimiento, el prepucio está adherido a la superficie del glande del pene). Con el paso del tiempo, estas adherencias balanoprepuciales van desapareciendo de forma espontánea y gradual, por la presencia de esmegma (perlas blancas) y las erecciones intermitentes, permitiendo que el prepucio sea progresivamente más móvil y finalmente retráctil. A los tres o cuatro años de edad, 80% de los niños puede retraer el prepucio y a los 16 años, únicamente el 1% no lo podrá hacer, dándose lugar al diagnóstico de fimosis.
TENER EN CUENTA…
Se puede afirmar que hasta los 16 años de edad la fimosis es fisiológica y la actitud correcta ante ella es no hacer casi nada . La higiene diaria de los genitales con una suave retracción prepucial es suficiente. Las retracciones forzadas del prepucio convierten la fimosis fisiológica en patológica (cicatrizal). No es necesario ningún otro cuidado especial para su prevención.
Signos y síntoma
En ocasiones, la fimosis fisiológica y la fimosis cicatrizal pueden dar lugar a cuadros de :
Balanitis y balanopostitis (inflamación del glande e infección por hongos) de repetición.
Dificultad para la micción.
Dolor en las erecciones y dificultades en la ejecución del coito.
Existencia de episodios de parafimosis (cuadro clínico que se produce cuando se retrae un prepucio estrecho y no puede volver a su posición anatómica normal, quedando como un anillo que aprieta y ‘ahoga’ el glande, dando lugar a congestión venosa y tumefacción del mismo. Es una urgencia médica y las consecuencias de la parafimosis puede ser, incluso, la necrosis por isquemia –muerte por asfixia– de las células del glande).
Infecciones urinarias de repetición…
Tratamiento
Algunos autores optan por un primer tratamiento farmacológico de tipo pomada corticoidea tópica, con una tasa de éxito terapéutico descrito en los estudios clínicos de hasta el 80% de los casos. Indicada en todo tipo de fimosis, síntomas asociados y a cualquier edad.
La circuncisión es una de las intervenciones quirúrgicas que más se practica a los niños. Los motivos de su realización son muy diversos:
La presencia de fimosis fisiológica sintomática o fimosis patológica, que no ha respondido a tratamiento con corticoide tópico.
Principios religiosos y culturales (judíos, musulmanes…).
En algunos países, como EEUU o Canadá, se practican circuncisiones neonatales como medida preventiva (este debate no existe en Europa).
¿La operación tiene riesgos?
Obviamente, como en cualquier operación, existen riesgos inherentes a la cirugía, por muy sencillo que sea el procedimiento. Sin embargo, en este caso, la relación entre los bajos índices de consecuencias indeseables de la intervención, comparado con los enormes beneficios, hace que los riesgos apenas se tengan en cuenta .
Desde hace unos años se ha intensificado el f enómeno social de la inmigración en nuestro entorno , y esto obliga, particularmente a los profesionales de la salud, a saber interpretar las nuevas demandas formuladas por los nuevos colectivos. Si unos padres toman la decisión de realizar la circuncisión a su hijo por motivos personales, religiosos o culturales, deben ser informados sobre los conocimientos médicos del momento, referentes a los riesgos y beneficios de la intervención. Hay que permitir que se realice con garantías para la salud del niño, evitando circuitos y prácticas que serían un riesgo añadido.
En los adultos también se practican circuncisiones, siendo una operación generalmente realizada de forma ambulatoria y con muy buenos resultados . La recuperación es rápida, necesitándose tan sólo dos o tres días de reposo y unas pocas semanas de abstinencia sexual y/o esfuerzos físicos que puedan traumatizar la zona operada.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Condiloma o Verrugas Genitales
¿Qué es el condiloma o verruga genital?
Los condilomas acuminados, verrugas genitales o anogenitales, son pequeñas proliferaciones dérmicas , generalmente benignas, que aparecen en la región genital o genito-anal, causadas por la infección del virus del papiloma humano (VPH). Se consideran una de las infecciones de transmisión sexual (ITS ) más frecuentes y afectan hasta el 1,7% de la población general, y hasta el 25% de los pacientes VIH positivos. La incidencia máxima de los condilomas acuminados se observa entre los 20 y 29 años. Su gravedad va a depender del serotipo de virus que produzca la lesión, ya que algunos de ellos producen condilomas que pueden llegar a degenerar en lesiones cancerígenas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de condilomas o verrugas genitales
Los tipos de condilomas o verrugas genitales son:
Condiloma acuminado : propiamente dicho con forma parecida a una «coliflor».
Verrugas papulares : lesiones sobreelevadas más pequeñas (1-4 mm), suaves, generalmente de color de la piel o mucosa.
Verrugas queratósicas : (duras, callosas) con una cubierta gruesa que semeja a las verrugas vulgares.
Verrugas planas: que pueden ser pápulas sin sobreelevación o mínimamente sobreelevadas (bolitas o granitos) de centro plano.
Causas del condiloma o verruga genital
La causa es la infección por parte de el virus del papiloma humano (VPH ), en un 90% de los casos debidos a los serotipos 6 y 11, que desarrollan lesiones con menor riesgo de malignización. En otras ocasiones, sobre todo en pacientes inmunodeprimidos , pueden producirse por los serotipos 16, 18, 31, 33 y 35, que sí están asociados con el desarrollo de lesiones cancerosas.
La infección se produce por contagio a través de relaciones sexuales , aunque también puede adquirirse por transmisión en el canal del parto de una madre infectada.
Síntomas del condiloma o verruga genital
Se caracterizan por presentarse como pequeñas pápulas o lesiones que confluyen y crecen formando masas similares a la forma de una coliflor. Aparecen en el pene, sobre todo en el glande y la cara interna de la piel del prepucio. En la mujer aparecen en la vulva, los labios menores y en el introito vaginal. En estos casos es frecuente que también existan lesiones en el cuello uterino. En ambos sexos puede aparecer en la región perianal, junto con lesiones en ano y recto.
Habitualmente no producen síntomas, aunque en ocasiones pueden producir molestias o dolor, picor o sangrado. A veces se maceran y producen mal olor.
En los pacientes inmunodeprimidos las lesiones suelen ser de mayor extensión, y en las mujeres embarazadas adquieren mucho mayor tamaño.
Tratamiento del condiloma o verruga genital
Hoy en día existen diferentes opciones de tratamiento sin que haya, hasta el momento, evidencias suficientes que demuestren que alguna de ellas es superior a las demás. En un 20-30% de los casos, en los 3-6 primeros meses, se produce una curación espontánea, por lo que en ocasiones la actitud de observación sin tratamiento es una opción elegida por los médicos según las características del paciente.
Tratamientos con fármacos tópicos:
Tratamiento local con ciclos de crema con Podofilotoxina al 0,5% aplicada por el propio paciente.
Aplicación de Sinecatequinas en pomada al 10% a nivel local, evitando las mucosas.
La crioterapia con nitrógeno líquido, que destruye las lesiones mediante una quemadura controlada por el médico.
Aplicación por parte del médico en la consulta de pomadas con ácidos Tricloroacético o Bicloroacético al 80-90%.
Aplicación en casos seleccionados de interferón intralesional , que actúa como antivirico, antiproliferativo e inmunomodulador.
Tratamiento quirúrgico : se utiliza sobre todo en pacientes con gran número de lesiones y/o un área extensa afecta, o en el caso de verrugas intrauretrales, mediante exéresis (extirpación de la lesión) con bisturí, bisturí eléctrico, o láser de dióxido de carbono.
Menos los tratamiento quirúrgicos, en las demás terapias pueden surgir recurrencias de la enfermedad.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del condiloma o verruga genital
Habitualmente la exploración física y el interrogatorio clínico son suficientes para determinar el diagnóstico de las lesiones. Se realiza una exploración física extensa mediante un examen vaginal con espéculo (una especie de pico de pato que ayuda a la apertura de la vagina para poder inspeccionar con una lámpara), colposcopia, anoscopia y proctoscopia (exploraciones en las que se utiliza una pequeña cámara con luz para visualizar el cuello uterino, el ano y el recto). Solo en casos de duda diagnóstica se realizará una biopsia (extracción de una pequeña parte de lesión), para el análisis en el laboratorio de anatomía patológica.
Cuando se diagnostican este tipo de lesiones en el paciente, es recomendable que su pareja se someta a una exploración física para descartar la posible presencia de lesiones. Además, es aconsejable que tanto al paciente como a su pareja, se les realice un estudio serológico para descartar otras enfermedades de transmisión sexual (analítica de sangre con determinación de sífilis, VIH, y virus de la hepatitis B y C).
Factores desencadenantes del condiloma o verruga genital
El factor desencadenante de la posible aparición de las lesiones condilomatosas es adquirir la infección por el virus del papiloma humano.
Factores de riesgo del condiloma o verruga genital
Número elevado de parejas sexuales.
Inicio temprano de las relaciones sexuales.
No usar preservativo.
Contactos sexuales con varones no circuncidados.
Coexistencia de otras enfermedades de transmisión sexual.
Consumo de tabaco.
Bajo nivel educativo.
Inmunodepresión.
Complicaciones del condiloma o verruga genital
Maceración y sobreinfección de las lesiones por bacterias.
Sangrado y supuración.
Recurrencia tras tratamiento.
La mayor complicación es el desarrollo a partir de un condiloma, de una malignización de la lesión que dé lugar a la aparición de un tumor en el cuello uterino, ano y, en menor medida, vagina, vulva y pene.
Prevención del condiloma o verruga genital
La vacunación con vacunas que contienen los genotipos del virus del papiloma 6 y 11 son, por el momento, el método más eficaz para la prevención primaria de los condilomas acuminados, obteniéndose la máxima efectividad si se administran antes de la primera relación sexual.
Usar preservativo en todas las relaciones sexuales.
Realización de cesárea a las madres embarazadas que presenten condilomas.
Especialidades a las que pertenece el condiloma o verruga genital
Esta patología puede ser tratada por el especialista en dermatología, muchas veces con participación del médico especialista en ginecología y el médico de familia.
Preguntas frecuentes:
¿Qué es un condiloma perianal?
Un condiloma perianal es la aparición de una lesión dérmica sobreelevada con forma de coliflor producida por el virus del papiloma humano en las proximidades del ano .
¿Qué es el condiloma acuminado?
El condiloma acuminado es una lesión dérmica de coloración rosada o blanco-grisácea, que puede ser plana o pediculada, con proyecciones ramificadas y morfología similar a una coliflor.
¿Cómo se transmite un condiloma?
La vía de transmisión es a través de las relaciones sexuales y por contagio materno-fetal.
¿Qué es el molusco contagioso?
El molusco contagioso es una afectación dermatológica benigna y autolimitada que se produce por la infección de un virus poxvirus ( Molluscipox virus ), que origina la aparición de pequeñas lesiones sobreelevadas (pápulas) con el centro deprimido (umbilicadas).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Gangrena de Fournier
¿Qué es la gangrena de Fournier?
La gangrena de Fournier es una fascitis necrotizante que afecta habitualmente a la zona genital externa y perianal , con eventual extensión al abdomen, los miembros inferiores y en ocasiones el tórax, con alta letalidad, de origen polimicrobiano, que debe tratarse de manera agresiva en las primeras horas tras el diagnóstico. Es más frecuente en hombres, aunque se ha detectado incremento en el sexo femenino, y ocurre con mayor frecuencia en edad avanzada a partir de los 50 años. Es una enfermedad rara, poco común y grave , que si no se trata a tiempo y rápidamente puede ocasionar la muerte en la persona que la padece.
Tipos de gangrenas
Los tipos de gangrena son:
Gangrena seca : se caracteriza por la piel seca arrugada, de un color que va de marrón a púrpura azulado o negro. Puede avanzar lentamente y resulta indolora para el paciente. Por lo general su aparición está directamente relacionada con las enfermedades de los vasos sanguíneos arteriales, como arteriosclerosis o diabetes.
Gangrena húmeda : se le conoce por el aspecto mojado. Su principal origen es la infección bacteriana de una herida (quemadura, úlceras, una picadura, por ejemplo). Existe la aparición de ampollas e hinchazón de la zona debido a la liberación de las toxinas invasoras. Esto conlleva a un riesgo de obstrucción sanguínea y al empeoramiento de la infección, ya que el cuerpo lucha contra ella pero, al no existir flujo sanguíneo, los glóbulos blancos no pueden llegar a la zona afectada. Puede extenderse mucho más rápido que la gangrena seca y llevar a complicaciones más peligrosas para la vida del paciente como shock séptico, si no se trata inmediatamente.
Gangrena gaseosa : afecta los tejidos musculares profundos, suele ser de origen insidioso, ya que se observa una piel sana en un principio, pero cuando la afección avanza, la piel puede observarse pálida y llegando a coger un color gris rojizo. Puede diferenciarse de otras porque al palpar es posible que se note la presencia de aire (crepitantes). Su causa más común es la infección bacteriana, más frecuentemente por Clostridium , bacterias que se encuentran en las esporas del suelo. Sus toxinas liberan gas, oprimiendo la circulación sanguínea y llegando la muerte del tejido.
Gangrena interna : se denomina así por afectar a uno o más órganos, como los intestinos, la vesícula biliar o el apéndice. Este tipo de gangrena se produce cuando se bloquea el flujo sanguíneo a un órgano interno. Este se ve comprometido por la aparición de una masa, una hernia. Debe ser tratada inmediatamente por su gravedad, y puede manifestarse con dolor y fiebre. Si no se trata puede ser mortal.
Gangrena de Fournier : es originada en los órganos genitales y aparece con las infecciones del tracto urinario o de la zona genital, causando dolor, sensibilidad, enrojecimiento e hinchazón.
Gangrena sinérgica de Meleney : es un tipo de gangrena poco frecuente, suele aparecer tras una intervención quirúrgica, es causada por una infección y se manifiesta una o tres semanas después de la cirugía. Son lesiones cutáneas muy dolorosas.
Causas de la gangrena de Fournier
Las causas de la gangrena de Fournier se pueden describir en tres grupos, que son: tracto genitourinario, región anorectal y piel genital. Las principales causas suelen ser las infecciosas y las relacionadas con la instrumentación quirúrgica, los abscesos y la perforación (traumática o espontánea).
La gangrena de Fournier es una fascitis necrotizante cuya historia natural comienza siempre con una rotura de la piel por: diabetes mellitus, alcoholismo crónico, procesos infecciosos, neoplasias malignas, trasplantes de órganos, infección por VIH, traumatismos, incisiones quirúrgicas, laceraciones, quemaduras, mordeduras o inyecciones que producen una descompensación de los mecanismos de defensa cutánea y crean una puerta de entrada a microorganismos.
La gangrena de Fournier suele deberse a una infección mixta causada por bacterias aeróbicas y anaeróbicas que están en la zona del periné, la uretra y el área del ano. Dichas bacterias aprovechan alguna pequeña herida en la zona y avanzan rápidamente, teniendo un alto poder de destrucción.
Síntomas de la gangrena de Fournier
Los síntomas de la gangrena de Fournier más habituales son los de una celulitis (infección de la piel y los tejidos profundos), acompañados de fiebre, dolor local, genital o perianal, eritema , edema, tumefacción de la zon afectada, rubor, inflamación, aumento de tamaño del área escroto-pene, inflamación del periné, y compromiso del estado general.
Tratamiento de la gangrena de Fournier
El tratamiento de la gangrena de Fournier debe iniciarse con el abordaje del compromiso sistémico, manejo hidroelectrolítico, estabilización hemodinámica y la administración de antibióticos de amplio espectro, dando cubrimiento amplio a gérmenes aeróbicos y anaeróbicos.
En el menor tiempo posible hay que continuar con el abordaje quirúrgico de las áreas necróticas, que consiste en el desbridamiento radical y amplio de la piel y el tejido celular subcutáneo comprometidos, en zonas sospechosas y áreas donde el tejido se pueda separar fácilmente de la fascia, hasta encontrar tejido sano. Se realizan lavados quirúrgicos y desbridamientos necesarios para obtener un adecuado tejido de granulación, y se inicia la reconstrucción con injertos y colgajos según la extensión.
El oxígeno hiperbárico es una alternativa valiosa, principalmente en infecciones por Clostridium , aumentando la supervivencia en un 95%.
Hay que asegurar un manejo integral que incluya el soporte nutricional, debido a que en estos pacientes se aumentan los requerimientos metabólicos debido al estrés y a la pérdida de proteína por la gran cantidad de zonas expuestas.
Pruebas complementarias del diagnóstico de la gangrena de Fournier
Las pruebas complementarias para el diagnóstico de la gangrena de Fournier, se basan principalmente en la clínica, mediante una historia completa y adecuada que incluya los antecedentes y sintomatología presentes. Es necesario valorar mediante análisis de sangre el hemograma, pruebas de función renal, pruebas de coagulación, realizar hemocultivos y cultivo de secreciones del área necrótica, en el manejo inicial de la enfermedad. Posteriormente, se requieren estudios de electrolitos , de proteínas séricas, albúmina, de glicemia y las correspondientes a las enfermedades de base.
La radiografía simple de abdomen permite evidenciar la presencia de gas en la pared abdominal. Con la ecografía se delimita el compromiso de los tejidos blandos y los genitales con incremento en el grosor de la pared escrotal. La tomografía axial computarizada y la resonancia magnética nuclear, son útiles cuando se sospecha compromiso de los tejidos profundos o en el espacio retroperitoneal.
Factores desencadenantes de la gangrena de Fournier
Los factores desencadenantes de la gangrena de Fournier son:
Enfermedad perirrectal o urogenital que no ha sido tratada correctamente.
Un absceso perianal.
Coexistencia de enfermedades como la diabetes que complican el cuadro infeccioso.
Tratamientos iniciales inadecuados o insuficientes.
Proliferación rápida de las bacterias que causan la infección.
Factores de riesgo de la gangrena de Fournier
Los factores de riesgo de la gangrena de Fournier son: la diabetes mellitus, el alcoholismo crónico, edad avanzada, sexo más común en hombre , terapia con corticoides, traumatismos, insuficiencia renal o hepática, quimioterapias, radioterapias, desnutrición severa, drogadicción, y la actividad sexual sin proteccion, procesos infecciosos, neoplasias , malignas, infección VIH, abscesos y heridas.
Complicaciones de la gangrena de Fournier
Las complicaciones de la gangrena de Fournier son:
Compromiso rectal o del colon.
Extravasación urinaria.
Estrechez uretral.
Edema o compromiso escrito peneano.
Perforación del esfínter anal.
Transposición penoescrotal, poe ascenso testicular.
Compromiso hemodinámico.
Sepsis.
Muerte.
Prevención de la gangrena de Fournier
Para evitar la gangrena de Fournier es importante:
Mantener una buena higiene.
Prevenir las infecciones: lavar todas las heridas abiertas con un jabón suave y agua y tratar de mantenerlas limpias y secas hasta que se curen. Si ocurre cualquier herida o quemadura, debe ser tratada inmediatamente para prevenir la infección. Esto es especialmente importante en ancianos y personas con diabetes, vasculitis o un sistema inmune debilitado.
Dieta saludable y equilibrada.
Evitar la obesidad.
No fumar.
Tener cuidado con las temperaturas bajas. La congelación de la piel reduce la circulación sanguínea en la zona afectada y puede conducir a gangrena.
Cuidado especial en las personas con diabetes mellitus , se deben examinar las manos y los pies a diario para ver si hay cortes, úlceras y signos de infección, tales como enrojecimiento y supuración. Controlar los niveles de azúcar en sangre.
Especialidades a las que pertenece
Las especialidades a la que pertenece la gangrena de Fournier son la urología, cirugía general y especialistas en enfermedades infecciosas.
Preguntas frecuentes:
¿Qué causa la gangrena?
La gangrena es la muerte de tejido corporal como consecuencia de la falta de irrigación sanguínea o de una infección bacteriana grave.
¿Cuáles son los síntomas de la gangrena gaseosa?
Los síntomas de la gangrena gaseosa son hinchazón muy dolorosa , aire bajo la piel que se puede sentir como una sensación crepitante, ampollas llenas de líquido rojo pardo, aumento de la frecuencia cardíaca (taquicardia), dolor moderado o intenso alrededor de la lesión, fiebre, piel de color pálido que luego se vuelve negruzca y cambia de color rojo oscuro o púrpura. Secesión de los tejidos, líquidos sanguinolentos y de olor fétido, edema, sudoración y formación de ampollas.
¿Qué es la gangrena en el pie?
La gangrena en los pies se produce por la muerte de tejido en el pie como consecuencia de la falta de irrigación sanguínea o de una infección grave. Se produce más comúnmente en las personas que tienen diabetes mellitus, si los pies tienen alguna herida, llagas o úlceras, signos de infección como enrojecimiento, hinchazón o supuración.
¿Qué partes del cuerpo son más propensas a la gangrena?
Las partes del cuerpo que son más propensas a la gangrena son l as extremidades, los dedos de las manos y de los pies en la superficie del cuerpo, pero también puede ocurrir en los músculos y órganos internos.

Enfermedad
Hidrocelectomía
Definición
La hidrocelectomía es una intervención quirúrgica en la que se elimina la acumulación de un líquido almacenado alrededor del testículo produciendo en un hidrocele, mediante una incisión en el escroto (bolsa que recubre y protege los testículos).
¿Cómo es la hidrocelectomía?
Se trata de una intervención que habitualmente se lleva a cabo con la administración de anestesia local o regional (generalmente raquídea o peridural), por parte del anestesista.
Tras la anestesia se inicia la cirugía realizando una incisión transversal a nivel del escroto o por encima del pliegue de la ingle, hasta llegar a la túnica donde se acumula el líquido. Entonces se realiza su apertura y drenaje del líquido . Luego esa membrana se reseca y se cierra en forma invertida para que desaparezca el espacio donde se acumulaba el líquido. Además, se inspeccionan el testículo y el epidídimo en busca de masas u otras posibles alteraciones, y si todo está bien, se realiza la sutura y el cierre de la herida. A veces puede ser necesaria la colocación de un drenaje, que se mantendrá durante 24-48 horas.
En ocasiones, durante la cirugía el urólogo debe realizar modificaciones del procedimiento habitual por los hallazgos intraoperatorios encontrados o no esperados, para proporcionar un tratamiento más adecuado.
¿Para quién está indicada?
Esta intervención está indicada en aquellos pacientes que presentan un hidrocele con un importante acúmulo de líquido que pueda derivar en aparición de complicaciones testiculares.
¿Por qué se realiza?
La hidrocelectomía tiene como objetivo lograr la d esaparición del líquido acumulado en el escroto y devolver a este su volumen normal , haciendo desaparecer los síntomas que ocasiona, además de corregir el defecto estético derivado de esta afección.
Riesgos de la hidrocelectomía
Dolor, aparición de un hematoma e inflamación, generalmente leves en la zona intervenida.
Hemorragia en sus diferentes tipos, que puede hacer necesaria la utilización de transfusiones de sangre y hemoderivados.
Reaparición de la colección líquida.
Atrofia testicular.
Aparición de una hernia inguinal.
Aumento de la consistencia del testículo en forma permanente.
Aparición de una infección en la herida quirúrgica o aparición de una infección generalizada (sepsis), que puede resultar grave.
Apertura de los puntos de sutura.
Aumento (hiperestesia) o disminución (hipoestesia) de la sensibilidad de la zona, y/o molestias dolorosas (neuralgias).
Cicatrices anormales y/o defectos estéticos derivados.
Tromboembolismo venoso profundo o pulmonar.
Reacciones alérgicas a los medicamentos que se le administran al paciente.
Preparación
Antes de la cirugía, el paciente debe ser evaluado por el médico anestesista, quien, según las características del paciente, indicará el uso durante la cirugía de anestesia general o local-regional. Es posible además que deba realizarse antes una a nalítica de sangre con coagulación para que el anestesista pueda evaluar todos los riesgos de la anestesia.
El paciente debe informar antes de la intervención tanto al urólogo como al anestesista, de las posibles alergias medicamentosas, alteraciones de la coagulación, marcapasos, enfermedades cardiopulmonares, existencia de prótesis, medicaciones actuales o cualquier otra circunstancia que pudiera afectar al procedimiento.
La zona anatómica próxima al testículo se afeita y desinfecta antes de iniciar la intervención.
¿Cómo es la recuperación de la hidrocelectomía?
El postoperatorio suele ser corto. Habitualmente el paciente será dado de alta el mismo día de la intervención, aunque en ocasiones se precisan algunos días más de hospitalización. Puede ser necesario que el paciente lleve un drenaje escrotal durante las 24-48 horas siguientes a la intervención.
Después de la cirugía, la bolsa o escroto permanece inflamada durante un tiempo variable, apareciendo hematomas y edemas en el escroto y el área genital, que pueden ocasionar molestias al paciente, por lo que podrá necesitar tomar fármacos analgésicos y antiinflamatorios para control de esas molestias. Tras el alta, pasados unas semanas, se realiza una revisión en régimen ambulatorio en las consultas de urología.
El profesional de enfermería de atención primaria podrá realizar los cuidados de curas locales que se precisen.
Resultados
Tras la intervención se produce la desaparición del líquido acumulado en el escroto, transcurrido un tiempo, el testículo recobra su tamaño normal . Con todo ello, se consigue la desaparición de las molestias que el hidrocele ocasiona antes de la cirugía y, además, se consigue una mejora estética de la anatomía del testículo.
Preguntas frecuentes
¿Qué es un hidrocele testicular?
El hidrocele es una acumulación de líquido que crea una cavidad en el escroto que rodea al testículo que, en la inmensa mayoría de los casos, se produce por causas desconocidas.
¿Qué es el hidrocele en bebés?
Es la aparición de un acúmulo líquido en el escroto del recién nacido que aparece de forma congénita en la mayoría de los casos por alteraciones que se producen en su formación durante el embarazo.
¿Qué es un hidrocele comunicante?
El hidrocele comunicante es aquel que se produce porque existe un camino directo de comunicación entre el abdomen y el escroto, por el que pasa el líquido que produce el hidrocele.
¿Qué es el varicocele?
De forma general un varicocele es un tumor formado por una vena .
¿Qué es un varicocele testicular?
El varicocele testicular es una dilatación varicosa de las venas del cordón espermático en el testículo de un varón, que produce una tumoración y agrandamiento del testículo.

Enfermedad
Uretritis
¿Qué es uretritis?
La uretritis es una infl amación de la uretra, por lo general, secundaria a una infección de origen sexual. Las uretritis pueden deberse a la infección por virus o bacterias, y también se pueden producir por lesiones traumáticas o por sustancias químicas como pueden ser los espermicidas. Las uretritis son las enfermedades de transmisión sexual más frecuentes, y pueden producir infecciones urinarias diseminadas. Es una enfermedad de tipo leve.
Tipos de uretritis
Las uretritis se pueden clasificar función de los gérmenes que las producen en:
Uretritis gonocócicas : son las producidas por el Gonococo
Uretritis no gonocócicas : son las producidas por clamidias, herpes simples y citomegalovirus.
También se pueden clasificar en tiempo de duración en:
Uretritis agudas : de menos de seis meses
Uretritis crónicas : de más de seis meses.
Causas de uretritis
Las causas es la infección por diversos gérmenes , los más comunes, Gonococos , Clamidias , herpes simples y Citomegalovirus .
Síntomas de uretritis
Los síntomas en los hombres son disuria (dificultad para orinar y dolor), presencia de sangre en la orina, fiebre, secreción purulenta a través del pene, urgencia de orinar, sensación de dolor e inflamación del pene , y dolor durante las relaciones sexuales.
Los síntomas en las mujeres son dolor pélvico y abdominal , fiebre, escalofríos, dolor al orinar, presencia de flujo vaginal y dolor con las relaciones sexuales.
Tratamiento para la uretritis
El tratamiento de la infección será necesario para mejorar la uretritis, en algunos casos de sospecha de un germen, como es el caso de la Gonococia, se pondrá tratamiento antibiótico , si es posible, previamente se recogerá un exudado para comprobar el germen específico.
Se deberá tratar también a las parejas sexuales y abstenerse de relaciones o usar preservativo durante el tiempo que se trate la infección.
Pruebas complementarias del tratamiento de uretritis
Las pruebas complementarias serán analítica de sangre con contaje celular y estudio de otras enfermedades de transmisión sexual, tasación de proteína C reactiva, y analítica de orina con cultivo y exudado uretral con antibiograma.
En las mujeres puede ser necesario realizar un exudado de cuello uterino y una ecografía.
Factores desencadenantes de uretritis
El factor desencadenante de la uretritis es mantener relaciones sexuales con personas afectadas por infecciones sexuales, también, en los casos de uso de espermicidas que puedan producir irritación a los usuarios.
Factores de riesgo de uretritis
La edad : los hombres entre 25 y 30 años, tienen uretritis con más frecuencia las mujeres.
El tener parejas sexuales múltiples lo hace más probable, y los antecedentes de otras enfermedades de transmisión sexual.
Complicaciones de la uretritis
En los hombres:
Epididimitis: inflamación del epidídimo.
Orquitis: infección en el pulmón.
Prostatitis: infección en la próstata.
Cistitis.
En las mujeres:
Cistitis.
Cervicitis: inflamación del cuello del útero.
Enfermedad inflamatoria pélvica.
Prevención de la uretritis
Mantener relaciones sexuales con preservativo.
Controlar el número de parejas sexuales.
Abstenerse de mantener relaciones sexuales con personas que presenten sintomatología.
Especialidades a las que pertenece la uretritis
Las uretritis serán tratadas por médicos de familia, urólogos, ginecólogos y especialistas en enfermedades de transmisión sexual de los servicios de enfermedades infecciosas.
Preguntas frecuentes:
¿Qué bacteria produce la uretritis?
Las bacterias que producen la uretritis son diversas pero dos son las más frecuentes, el Gonococo , que se trata de un diplococo gram negativo, su infección se conoce también como blenorragia, produce una secreción matutina a través del pene de aspecto verdoso. En la mujer queda en el cuello del útero y puede dar poca sintomatología, lo que puede hacer que las mujeres desconozcan estar infectadas. La otra bacteria que suele producir la uretritis es la clamidia , que produce la llamada uretritis no gonocócica. Será necesario realizar el tratamiento adecuado. En un número importante de casos ambos gérmenes se dan al mismo tiempo en una uretritis. También se produce con menor frecuencia por Tricomonas y por Escherichia coli.
¿Cómo se contagia la uretritis?
La uretritis es una enfermedad de transmisión sexual, esto quiere decir que para contagiarse se deben tener relaciones sexuales con una persona contagiada, por tanto, la forma de evitar el contagio es el uso de preservativo.
¿Qué es la uretritis inespecífica?
La uretritis inespecífica es la que se produce por un germen distinto al Gonococo , como pueden ser las Tricomonas , la Clamidia o bien por procesos irritativos como pueden ser el uso de fármacos espermicidas o de traumas como el sondaje.
¿Qué es la uretritis no gonocócica?
La uretritis no gonocócica es la uretritis que se produce por bacterias diferentes al Gonococo , en general serán Clamidia, Tricomonas o Escherichia coli los gérmenes más frecuentes en su producción. Este tipo de uretritis pueden, en algunas ocasiones, no ser infecciosas. Este es el caso de pacientes que presentan molestias tras haber estado sondados, o bien personas que han tenido contacto con sustancias químicas como pueden ser los espermicidas.
¿Qué es la uretritis crónica?
La uretritis crónica es la uretritis que permanece durante al menos seis meses , por inflamación de la uretra. Puede ser causada por un estrechamiento de la uretra, que impide la correcta evacuación de la vejiga o bien por infecciones cuyo tratamiento no se ha hecho de modo correcto. Es frecuente por Scherichia coli, y también por la exposición a productos químicos como pueden ser productos de higiene femenina o uso de espermicidas.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia