Urología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Sonda vesical: ¿Qué es y qué tipos existen?
La sonda vesical sirve para ayudar a drenar la vejiga y expulsar la orina que se almacena en ella. Se utiliza en diversas situaciones clínicas y en diferentes tipos de pacientes. Es una técnica invasiva, donde se introduce una sonda a través del meato urinario hasta la vejiga.
¿Qué es una sonda vesical?
La sonda vesical es un tubo elástico y fino que se introduce hasta la vejiga con el fin de establecer una vía de drenaje hasta el exterior con fines terapéuticos o diagnósticos. En función de las características del paciente y del fin terapéutico se pueden encontrar diferentes tipos de sondas.
Tipos de sondas vesicales
Existen diversos tipos de sondas destinadas a diferentes indicaciones clínicas y diferentes duraciones del sondaje.
Según el tiempo de permanencia, la sonda puede ser:
Sonda permanente . La sonda se deja introducida durante un periodo de tiempo variable que puede llegar a ser superior a los 30 días.
Sonda intermitente o evacuador . El catéter se retira en cuanto se ha vaciado la vejiga de orina.
Según su composición la sonda puede ser de:
Silicona . Presenta la mayor biocompatibilidad y mayor calibre funcional. Son las más finas y mejor toleradas. Es la más adecuada para el sondaje permanente.
PVC (cloruro de polivinilo) . Es un material más rígido. Se emplea en cateterismos intermitentes.
Látex . Pueden producir estrechamiento uretral, por lo que cada vez se utilizan menos. Su duración puede ser hasta 45 días.
Las sondas también pueden variar según el calibre. Para ello se utiliza la escala de Charriere . Una unidad o CH equivale a 0,33 mm. Los calibres disponibles se escalonan de dos en dos. En la elección del calibre de la sonda se tendrá en cuenta el diámetro de la uretra. Las medidas más habitualmente empleadas son los siguientes:
La sonda vesical femenina suele presentar un calibre de CH 14-16.
En la sonda vesical masculina el calibre suele ser de CH 16-18-20-22.
La longitud varía dependiendo del tamaño de la uretra (varón, mujer o niños) y del propósito del cateterismo y se expresa en centímetros o en pulgadas (una pulgada equivale a 25 mm). La longitud más habitual suele ser 41 cm.
Por otro lado, existen diversos tipos de sonda en función de la forma de la punta, que vendrá determinada por las circunstancias del paciente:
Dufour . Punta curva y con amplio orificio. Se usa para lavados vesicales con coágulos y orina con sangre.
Tiemann . Punta curva y redondeada. Para pacientes prostáticos, estenosis de uretra o dificultad de vaciado uretral.
Couvelaire . Punta biselada o en pico de flauta. Facilita el drenaje en pacientes con hematuria y/o para mantener un circuito de lavado.
Foley . Sondas rectas y con 2 o 3 luces. Flexibles con punta redondeada. Pueden ser de látex o silicona. Son las más utilizadas en general, para vaciado de vejiga y sondajes permanentes.
Mercier . Punta acodada. Para pacientes prostáticos y estenosis de uretra.
Sonda intermitente (Robinson, Nelaton). Existen distintos tamaños. Son catéteres rectos y semirrígidos. Se usa para vaciar la vejiga o la recogida de muestras.
Finalmente, el sistema de drenaje de la orina que se utiliza junto con la sonda puede ser:
Drenaje abierto. Precisa desconectar la sonda de la bolsa para realizar un vaciado o el cambio de la bolsa.
Drenaje cerrado. La sonda no se desconecta de la bolsa, ya que esta dispone de una llave o grifo. Es el más completo y seguro, ya que dispone de varios mecanismos que evitan la contaminación bacteriana.
¿Cuándo se utilizan las sondas vesicales?
Las indicaciones para la utilización de una sonda vesical pueden ser muy variadas, incluyendo:
Manejo de la retención aguda de orina.
Evaluación y control de la diuresis.
Tratamiento intraoperatorio y postoperatorio de intervenciones quirúrgicas prolongadas o en pacientes de riesgo previsible de retención de orina.
Para favorecer la cicatrización de heridas o escaras en pacientes con incontinencia.
Pacientes con inmovilización prolongada.
Para la mejora del confort en cuidados paliativos.
Tratamiento de algunos pacientes con vejiga neurógena.
Administración de terapias endovesicales.
Postoperatorio de algunas cirugías (uretra, próstata y vejiga).
Fístulas vesicales y rotura vesical extraperitoneal.
Hematuria de origen vesicoprostático en pacientes que requieran lavados vesicales continuos.
Además, el sondaje intermitente se debe emplear para:
Aliviar de forma inmediata la distensión vesical aguda.
Obtener una muestra de orina en pacientes con incontinencia.
Administración de fármacos (quimioterapia vesical, contraste radiológico, etc.).
Medir el volumen residual postmiccional.
Las contraindicaciones son las siguientes:
Prostatitis aguda.
Uretritis aguda y abscesos periuretrales.
Estenosis o rigidez uretral.
Sospecha de rotura uretral traumática.
Alergia conocida a los anestésicos locales o al látex.
Cuidados generales del paciente portador de sonda urinaria temporal o permanente
Lavarse las manos siempre antes y después de manipular la sonda y/o la bolsa colectora.
Realizar diariamente higiene y secado de genitales, evitando tirar de la sonda.
Cambiar o vaciar la bolsa antes de que esté completamente llena.
Se vigilará que el tubo y la bolsa colectora no sobrepasen el nivel de la vejiga. Así evitaremos el reflujo.
Evitar tirones que puedan provocar traumatismos o desconexiones accidentales del sistema.
Evitar que se formen acodaduras.
En caso de pérdida de orina, cambios en la orina (olor, color y cantidad), fiebre o dolor abdominal o lumbar se debe contactar con la enfermera o médico de familia del centro de salud.
Según el material de la sonda se recomienda una periodicidad concreta de cambio del catéter siendo las de silicona las que ofrecen la posibilidad de uso más prolongado, aunque siempre es aconsejable respetar las recomendaciones del fabricante, ya que cada marca tiene sus peculiaridades.
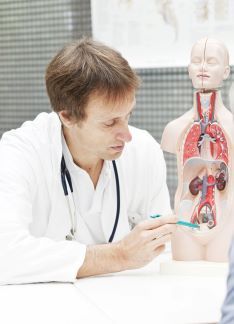
Artículo especializado
Problemas urogenitales en tiempos de coronavirus
La primera ola de infecciones de la pandemia por el nuevo coronavirus SARS-CoV-2 se asoció a una suspensión masiva de la actividad de los servicios de urología , tanto en las consultas como en los quirófanos. La mayoría de los recursos de estos servicios se centraron en la lucha contra la COVID-19 . Tras esta primera crisis sanitaria, el retorno a la actividad normal supone un gran reto para los urólogos pues es necesario que se priorice la atención de los pacientes más graves. Además, los especialistas tienen que gestionar un volumen de pacientes muy incrementado. Es previsible que la situación no se normalice hasta varios meses después la primera fase de la pandemia.
¿Necesitas hacerte una revisión urológica? Encuentra un urólogo cerca de ti.
Si tienes dudas también puedes hablar gratis por Chat con uno de nuestros médicos.
A continuación se comentan algunas dudas que pueden surgir en el paciente con problema urológicos en relación con el confinamiento o con la pandemia por coronavirus.
Lo más importante es conocer que hay patologías que no pueden esperar , y que los servicios de urología están priorizando su atención. Nos referimos principalmente a patologías malignas en fases avanzadas como cáncer de vejiga , renal , testicular, o de próstata en las que la cirugía no se puede demorar. El retraso en el tratamiento de estas patologías puede tener un impacto en la progresión de la enfermedad y desgraciadamente en la supervivencia a largo plazo.
Hay algunos tipos de patologías malignas en una fase no tan avanzada en la que no es tan apremiante una cirugía inmediata, especialmente algunas fase iniciales de cáncer de próstata . Igualmente, es posible que durante el confinamiento se hayan dejado pasar revisiones de problemas urológicos crónicos . Algunas de estas patologías, como los problemas prostáticos, pueden llegar a ser importantes, por lo que es necesario acudir a las revisiones que le haya pautado su médico, o al menos consultar con un especialista si se puede demorar la consulta algunas semanas.
En muchos de estos casos, una teleconsulta con un especialista puede resolver rápidamente estas dudas. Se puede consultar el tiempo que se puede demorar una revisión, o preguntar si las revisiones se pueden hacer de manera no presencial . También se puede discutir la necesidad de cirugía de alguna patología concreta en un plazo más o menos largo. En algunos casos, el médico también le puede sugerir algún tratamiento no invasivo que pueda reemplazar alguna cirugía o intervención.
¿Necesitas hacerte una revisión urológica? Encuentra un urólogo cerca de ti.
Si tienes dudas también puedes hablar gratis por Chat con uno de nuestros médicos.
Asimismo, hay muchas patologías benignas que, aunque importantes, probablemente reciban una atención menos prioritaria, por ejemplo la cirugía de incontinencia, la cirugía de una hiperplasia benigna de próstata, el prolapso genital, o algunas reconstrucciones del área urogenital. En estos casos, también puede ser útil una consulta, que puede ser no presencial, para valorar junto con el especialista la posibilidad de opciones conservadoras de tratamiento a la espera de una intervención definitiva.
Además de patologías crónicas, hay patologías urológicas agudas que requieren una atención urgente . Se pueden destacar las siguientes:
La presencia de sangre en la orina , lo que conocemos como hematuria , especialmente si la persona está en tratamiento con medicamentos anticoagulantes.
La imposibilidad para orinar , que puede deberse a un problema de las vías urinarias, o con menos frecuencia del riñón.
Un cólico nefrítico , que se debe a la obstrucción de las vías urinarias habitualmente por un cálculo. Suele dar dolor lumbar irradiado a la zona genital.
Un dolor agudo en el escroto, pues puede ser una complicación muy grave como la torsión testicular .
Estas son algunas patologías agudas que requieren en muchos casos un atención urgente , por lo que es necesario ser evaluado sin demora en un Servicio de Urgencias , siempre tomando las debidas medidas de prevención para disminuir una potencial exposición al virus durante la visita.
Por otra parte, muchas personas con problemas urológicos se preguntan si el nuevo coronavirus puede transmitirse por orina .
El coronavirus es un virus eminentemente respiratorio , y se encuentra principalmente en las secreciones respiratorias . Por ello, el contagio se produce de manera mayoritaria a través de la tos, el estornudo o al hablar con una persona con la infección dentro de un radio inferior a dos metros de distancia. Sin embargo, sí se ha encontrado el virus en otras muestras biológicas como la sangre , las heces , o la orina de algunos pacientes con COVID-19.
Respecto a la orina , se ha descrito la presencia de coronavirus en menos del 4% de las personas con la infección , siendo la cantidad de virus muy pequeña en comparación con las muestras respiratorias. Según el conocimiento científico actual, no se puede descartar del todo que el contacto con orina infectada pueda transmitir la infección, sin embargo, el riesgo de adquirir la infección por esta vía sería muy bajo .
En cualquier caso, conviene seguir las medidas higiénicas habituales para minimizar posibilidad de un contagio a través de la orina infectada, especialmente el lavado de manos frecuente y la limpieza y desinfección de todos los objetos y superficies que se toquen a menudo. También es importante no tocarse los ojos, la nariz o la boca con las manos sin lavar, y mantenerse a una distancia mínima de 2 metros de cualquier persona que tenga síntomas respiratorios, como tos o estornudos. Los profesionales sanitarios también extreman las precauciones cuando pueden tener contacto con orina de pacientes infectados con coronavirus, como en intervenciones urológicas o en el sondaje de la vejiga.
En resumen, la epidemia de coronavirus ha supuesto un retraso en numerosas intervenciones y en las revisiones habituales de muchas personas con problemas urológicos. Los especialistas en urología le pueden ayudar a resolver sus dudas sobre la urgencia de las mismas u ofrecerle la mejor alternativa de tratamiento. Para resolver las dudas, se puede considerar la posibilidad de solicitar una teleconsulta . Estas consultas no presenciales con un especialista en urología pueden desahogar los hospitales y los centros sanitarios, y evitan el riesgo de exposición al virus.
Por otra parte, aunque el riesgo parece mínimo, actualmente no se puede descartar que pueda existir infección a través del contacto con orina infectada. Por ello, es necesario extremar las precauciones de higiene , como el lavado de manos y la limpieza de superficies que se toquen con frecuencia.
¿Necesitas hacerte una revisión urológica? Encuentra un urólogo cerca de ti.
Si tienes dudas también puedes hablar gratis por Chat con uno de nuestros médicos.
Artículo especializado
Hidrocele, diagnóstico y Tratamiento
El hidrocele es la acumulación benigna de líquido, por diferentes causas, entre las dos capas que conforman la túnica vaginal del testículo. Esta acumulación produce un aumento del tamaño escrotal . En ocasiones, esta acumulación de líquido puede darse también alrededor del conducto espermático.
Para entender mejor qué es la túnica vaginal vale la pena repasar que los testículos están recubiertos por varias capas que lo protegen, como son, de la más interna a la más externa, la túnica albugínea, la túnica vaginal (que es doble), la fascia espermática interna y externa de tejido fibroso , el músculo cremáster, encargado de retraerlos, la grasa subcutánea, el músculo datos, que retrae el escroto, y por último la piel escrotal.
Cómo se produce
El hidrocele puede producirse de manera aguda a causa de un traumatismo en el testículo, la presencia de una hernia inguinal que lo comprima, el tratamiento con radioterapia local como en el cáncer de próstata, una infección del testículo —llamada orquitis—, o la existencia de un tumor testicular . El hidrocele que persiste en el tiempo y se cronifica es de hecho más común y suele afectar a varones con más de 40 años.
Existe una forma de hidrocele que es de nacimiento, el hidrocele congénito comunicante, propio de recién nacidos y niños, y que es debido a que la túnica vaginal, que debería ser una superficie estanca, es permeable y permite la comunicación con la cavidad peritoneal a través de un conducto que no se ha cerrado adecuadamente.
Cómo se manifiesta
El hidrocele se caracteriza por la presencia de un aumento del tamaño del escroto . La glándula, el testículo, no aumenta de tamaño, pero sí lo hace el escroto, la bolsa que lo recubre, que como hemos dicho, tiene bajo ella un serie de capas delgadas y flexibles que oponen poca resistencia al aumento de volumen por el líquido acumulado, pese a la existencia de dos capas musculares. En principio un hidrocele no tiene por qué causar dolor. Como mucho, si el hidrocele fuese de un volumen considerable, podría ocasionar molestias debidas a la fricción con la cara interna de los muslos.
Cómo se diagnostica
El diagnóstico del hidrocele está basado sobre todo y principalmente en la exploración física del paciente . Se podrá palpar un escroto aumentado de tamaño con una consistencia líquida en su interior, es decir, sin que se palpen nódulos ni elementos sólidos. Suele ser difícil palpar el testículo en un escroto con un hidrocele.
Si se coloca una linterna en la zona escrotal aumentada de tamaño se verá que el haz de luz traspasa la fina capa de piel del escroto , dado que lo que subyace es líquido. Si la luz no pasase se tendría que sospechar la existencia de una afectación testicular subyacente a la aparente inflamación testicular.
Es muy importante explorar bien el testículo, pese a la dificultad manifiesta, para intentar descartar la presencia de una masa tumoral testicular , una orquitis o bien una posible hernia inguinal.
El diagnóstico de certeza de la presencia de un hidrocele nos lo dará una ecografía testicular , una prueba de imagen sencilla, no invasiva y barata que permite valorar perfectamente el testículo y las capas de tejidos que lo protegen. En la ecografía se podrá apreciar la acumulación de líquido en la bolsa escrotal.
Cómo se trata
Los hidroceles congénitos comunicantes se resuelven por sí mismos antes de que el recién nacido cumpla el año de edad, con lo cual se debe mantener una conducta expectante. Si no hubiese cerrado tras ese año, las probabilidades de cierre espontáneo bajan drásticamente y se impone corregir el defecto mediante una intervención quirúrgica.
El tratamiento quirúrgico del hidrocele es el que lo va a solventar de manera definitiva. En el caso de los niños se deber cerrar la comunicación entre el peritoneo y la túnica vaginal, mientras que en los adultos lo que se realiza es el drenaje del líquido y luego se actuar sobre la túnica vaginal para evitar que la acumulación de líquidos se reproduzca. La incisión que se realiza a nivel escrotal bajo anestesia local es de unos 3-4 centímetros y l a cicatriz queda disimulada con los pliegues escrotales una vez se resuelve el hidrocele .
En ocasiones se opta por una medida menos agresiva que la quirúrgica que consiste en, tras aspirar el líq uido, instilar una sustancia irritante que esclerose la vaginal, es decir, que selle las dos capas que la forman y así la túnica se vuelva, en principio, impermeable. Son varias las sustancias que se pueden aplicar y la cantidad varía en función del hidrocele. Pese a ser menos agresiva, el posoperatorio es más complejo, con mayor dolor, riesgo de hematomas, infecciones, induración del escroto y, ante todo, mayor tasa de que se reproduzca el hidrocele, en ocasiones tabicado y más difícil de tratar consecuentemente. Asimismo, la esclerosis puede producir una obstrucción del epidídimo, por lo que no se debe emplear en pacientes jóvenes con deseo de descendencia.
En caso de sospechar la presencia de un hidrocele es importante visitarse lo antes posible con un especialista en urología.

Artículo especializado
Gonorrea, ¿Qué Debes Saber?
Seguro que sabes que la gonorrea es una enfermedad de transmisión sexual , pero poco más. Para empezar, te diremos que afecta sobre todo a personas jóvenes, entre los 15 y los 25 años, y que está provocada por la bacteria Neisseria Gonorrhoeae , un germen que existe en todos los países del mundo. El principal problema para su tratamiento está siendo el desarrollo de resistencias a los antibióticos.
¿Cómo se contrae?
En contagio se produce por relaciones homo o heterosexuales, genitales, orales o anales. Puede afectar a los genitales masculinos y femeninos, y también al ano o la cavidad oral. Una mujer embarazada que la padezca puede transmitírsela a su bebé durante el parto. La única manera de evitar la transmisión es limitar la promiscuidad sexual, y tener sexo protegido con preservativo. Además, para evitar la diseminación de la infección, cada vez que se diagnostica un caso hay que localizar a las parejas sexuales previas (teóricamente, a las personas con las que se han tenido relaciones durante los 60 días previos), explorarlas y tratarlas.
¿Qué síntomas produce?
En el hombre, el síntoma fundamental es el dolor o picor al orinar , que es la traducción de la inflamación de la uretra. Además, es frecuente observar una gota de pus blanco, verde o amarillo al final de la micción. Puede haber otros síntomas más raros, como el dolor en los testículos.
En la mujer, la gonorrea puede pasar inadvertida, o puede simular los síntomas de una irritación vulvar, una vaginitis o una infección de orina . Puede notarse ardor al orinar, aumento del flujo vaginal, o sangrado
Independientemente del sexo, la infección en el ano o el recto puede no causar síntomas, o manifestarse como flujo, picor en el ano o dolor al ir de vientre.
En el caso de afectar la cavidad oral, la enfermedad provoca una faringitis que se manifiesta por dolor de garganta, secreciones, fiebre , aumento de los ganglios linfáticos, o dolor de cabeza.
Se ha de tener en cuenta que existen otras uretritis y vaginitis no gonocócicas, que no están causadas por la bacteria de la gonorrea, sino por otros microbios, fundamentalmente la clamidia. Su diagnóstico se basa en pruebas microbiológicas, de la muestra tomada. Como son difíciles de distinguir de la gonorrea, muchas pautas de tratamiento incluyen antibióticos que sean efectivos para los dos gérmenes.
¿Cómo se diagnostica?
Se puede utilizar una muestra de orina para detectar la gonorrea. Sin embargo, si ha habido relaciones sexuales orales o anales, hay que usar un hisopo (bastoncillo) para obtener muestras de la garganta o del recto. Lo mismo se puede emplear para tomar muestras de la uretra del hombre o la vagina de la mujer.
¿Qué pasa si no se trata?
No tratada, esta infección puede curar por sí sola u ocasionar problemas muy graves. En la mujer puede ser responsable de una enfermedad inflamatoria pélvica , una infección interna de la pelvis que puede causar fiebre, dolor abdominal crónico, o infertilidad. En el hombre, puede ser responsable de infección de los testículos o la próstata , y causar también infertilidad . En casos graves, la infección puede pasar a la sangre y afectar a las articulaciones u otros órganos, y puede ser incluso mortal.
¿Cómo se trata?
Es una infección que se trata con antibióticos como los macrólidos y las cefalosporinas. Las resistencias del germen han ido aumentando a muchos antibióticos, por lo que no puede tratarse con penicilina u otros antibióticos más antiguos. En algunos casos, es necesario practicar una prueba llamada antibiograma para conocer la sensibilidad del germen a los distintos antibióticos y administrar el más adecuado.
¿Y la prevención?
Es evidente que el sexo seguro es la mejor prevención, con la utilización del preservativo para cualquier relación genital, oral o anal. También es importantísimo detectar y tratar a posibles parejas que puedan seguir transmitiendo la enfermedad a otras personas.

Artículo especializado
Información Ecografía Testicular
Actualizado el 17/12/2021
La ecografía testicular es la primera prueba diagnóstica utilizada en pacientes que presentan dolor o inflamación en los testículos y a nivel escrotal. También cuando se aprecia la presencia de una masa palpable o se ha producido un trauma.
Como todas las ecografías, se trata de una prueba no invasiva y que no emite radiación ionizante.
¿Qué es la ecografía testicular?
La ecografía testicular es una prueba diagnóstica por imagen que permite visualizar los tejidos y estructuras de los testículos y las zonas adyacentes. Con frecuencia se complementa mediante la ecografía Doppler, que permite ver el flujo sanguíneo y la irrigación de las estructuras estudiadas.
Además de los testículos, el resto de estructuras próximas que permite explorar la ecografía incluyen:
El epidídimo.
Las vesículas seminales.
Las venas y vasos linfáticos de los testículos.
El escroto.
¿Cómo se realiza?
La ecografía permite la obtención de imágenes en tiempo real. El ecógrafo funciona por medio de un transductor que emite ultrasonidos cuyo reflejo es recogido por el mismo transductor. El tratamiento de las ondas reflejadas por un ordenador determina la obtención de imágenes de las distintas estructuras testiculares. No se trata de radiaciones ionizantes y las imágenes se obtienen en tiempo real, lo que permite ver el movimiento de los órganos o el flujo sanguíneo.
En el inicio de la prueba se coloca un gel sobre el escroto para facilitar el movimiento del transductor y la emisión y captación de ultrasonidos.
¿En qué casos puede ser útil la ecografía testicular?
La ecografía testicular es muy útil para valorar diversas situaciones, tanto en adultos como en niños:
Masas testiculares. La ecografía testicular es una prueba esencial tras la aparición de una masa palpable. La mayoría de estas suelen ser benignas, frente a las malignas, caracterizadas por aparecer de forma intratesticular. La ecografía permite poder diferenciar si se trata de una masa sólida que pudiera constituir un posible tumor o de una masa líquida, como en el caso de un quiste.
En este sentido, el cáncer de testículo es el tumor más frecuente en hombres entre los 15 y los 35 años. Más allá de ese pico de incidencia, solo supone el 1% de los tumores en varones. En 2019 en España se diagnosticaron aproximadamente 1.300 casos.
Epididimitis . La ecografía testicular es también útil para valorar patologías en las estructuras adyacentes al testículo, como el epidídimo (colector del esperma que producen los testículos) y las vesículas seminales. El dolor testicular puede ser indicativo de una epididimitis. La ecografía testicular permitirá apreciar la inflamación de esta estructura. Por otro lado, si aparece sangre en el esperma puede ser debido a un quiste en las vesículas seminales, una lesión que también se apreciará en la ecografía testicular.
Hidrocele . Consiste en la acumulación de líquido entre las capas que rodean al testículo. Esta situación puede causar un aumento del tamaño escrotal que cursa con dolor. En la ecografía se podrá apreciar el líquido acumulado.
Varicocele . Es una dilatación o variz de las venas que irrigan los testículos. Causan molestia escrotal y pueden comprometer la fertilidad. En la ecografía se podrán apreciar las dilataciones tortuosas de los plexos venosos.
Torsión testicular . La torsión testicular supone una urgencia quirúrgica. Está relacionada con una acción en el desarrollo fetal y se manifiesta en la adolescencia con un fuerte dolor que puede llevar a la necrosis y pérdida del testículo. La ecografía testicular permite valorar la inflamación del testículo, la torsión y, mediante el Doppler, la irrigación sanguínea. En casos de traumatismos graves, la ecografía permite valorar si hay afectación del tejido testicular y si existen hematomas dentro o fuera de la gónada.
Testículo no descendido. En niños, la ecografía testicular suele ser útil para valorar la ausencia de testículos en el saco escrotal. Esto puede ser debido a que no se ha producido el descenso del testículo. La ecografía permite localizar los testículos que, mediante cirugía, se harán descender al saco escrotal. Dado que los testículos no descendidos tienen una mayor incidencia de cáncer, la intervención para su descenso se debe hacer cuanto antes. El testículo no descendido aparece en el 3% de los nacidos a término.
Riesgos de la ecografía testicular
Se trata de una prueba no invasiva que no utiliza radiación ionizante por lo que no presenta riesgos para el paciente.
Las escasas molestias que se pueden notar vienen dadas por el frío del gel utilizado para facilitar el desarrollo de la prueba y la presión sobre las estructuras estudiadas. En general, es una prueba que dura media hora como máximo.
Hazte una ecografía testicular sin esperas. En Savia contamos con los mejores centros y especialistas. Cómprala ahora aquí .
Preguntas frecuentes
¿Qué es una ecografía testicular?
Una ecografía testicular es una prueba diagnóstica por imagen basada en la utilización de ultrasonidos para visualizar las diferentes estructuras de la zona escrotal.
¿Qué se ve en una ecografía testicular?
La ecografía testicular muestra las estructuras escrotales y permite identificar anormalidades en los testículos y los tejidos adyacentes.
¿Cuánto tiempo dura una ecografía testicular?
El tiempo aproximado de la exploración es de 30 minutos. Tras ella, el radiólogo realiza un informe sobre los hallazgos de la prueba.
¿Qué es una ecografía Doppler testicular?
La ecografía Doppler testicular permite la visualización de los elementos en movimiento, por lo que sirve para evaluar el flujo sanguíneo en los vasos que irrigan la zona escrotal.
¿Cuánto cuesta una ecografía testicular?
Una ecografía testicular puede costar a partir de 20 €.
Bibliografía
Sociedad Española de Ultrasonidos. Información al paciente. Ecografía testicular. Consultado: 10/12/2021 .
Rodríguez JF. Sociedad Española de Oncología Médica. Cáncer de testículo. 29/01/2020. Consultado: 10/12/2021 .
Rodríguez R et al. Ecografía testicular. Arch Esp Urol 2006; 59(4): 441-454 .
Rebik K, Wagner JM, Middleton W. Scrotal Ultrasound. Radiol Clin North Am. 2019; 57(3): 635-648. Doi: 10.1016/j.rcl.2019.01.007.
Artículo especializado
Densitometría Osea, ¿Cómo Están Tus Huesos?
La densitometría ósea es la prueba principal para valorar la densidad mineral ósea , es decir, el calcio en los huesos y, por tanto, la presencia de una patología que afecta a un elevado sector de la población, la osteoporosis. A nivel mundial, la sufren 200 millones de personas, y en España, concretamente, afecta al 35% de mujeres de más de 50 años y al 72% mayores de 70 años.
Es una patología que afecta sobre todo a la calidad de vida debido al deterioro que sufre la calidad de los huesos y el elevado riesgo de fracturas asociado a ello. El impacto de esta enfermedad sobre la población es tan elevada que algunos expertos hablan de que “las fracturas por osteoporosis superan el total de casos de infarto agudo al miocardio, paro cardiaco y cáncer de mama juntos”, con el agravante de que las fracturas, en la mayoría de ocasiones, pasan desapercibidas y pueden ocasionar muchos problemas a posteriori.
Para reducir el riesgo de osteoporosis , las sociedades médicas recomiendan la realización de pruebas de valoración de la densidad mineral ósea, y la prueba que mejores resultados da es la absorciometría dual de rayos x (DXA o DEXA ) o también conocida como densitometría ósea.
¿En qué consiste?
Es una técnica de diagnóstico por la imagen en la que existe radiación de rayos X, pero la radiación total es muy baja si se compara con la que recibe el paciente que se somete a una radiografía convencional de tórax (20 veces inferior a ésta), por lo que el riesgo-beneficio es evidente. A diferencia de otras pruebas en los que se emiten rayos X, en este caso no es necesario usar protectores de plomo al estar muy concentrada la zona a valorar.
Es necesario informar al profesional que realiza la prueba si hay posibilidad de estar embarazada, así como si en las dos semanas previas nos hemos realizado algún estudio de radiodiagnóstico en el que se haya recibido contraste. Si este fuera el caso sería necesario esperar unas dos semanas para poder someterse a la DEXA. Tanto el embarazo como el contraste son contraindicaciones para su realización, en el primer caso absoluta y en el segundo caso temporal.
El paciente se tumbará en una camilla durante 10 a 20 minutos. Si se quiere estudiar la columna la posición será con las piernas elevadas y flexionadas encima de una especie de almohada cuadrada o triangular, mientras que si la valoración es de la cadera las piernas estarán estiradas, pero con una abrazadera que mantiene la posición idónea para realizar el estudio. Es importante mantenerse inmóvil durante el momento en que se realiza la prueba para evitar que la imagen quede distorsionada y pueda interferir en la posterior valoración.
¿CÓMO ME PREPARO PARA LA PRUEBA?
Para la realización del examen no se requiere de ninguna preparación específica, y se puede seguir una dieta normal . En cuanto la ropa, se recomienda llevar ropa cómoda y holgada que no comprima, evitando aquellas que tengan material metálico ya que en este caso será necesario sacársela. En ocasiones se solicita al paciente que se ponga una bata en lugar de su ropa pare evitar inconvenientes. Será necesario quitarse joyas, relojes y otros accesorios.
Los resultados
Las imágenes y los resultados que se derivan de la prueba los valorará el profesional. Estos situarán al paciente en un estrato diagnóstico en función de dos valores mundialmente aceptados como referentes:
T-Score: este valor muestra la cantidad ósea que presenta el paciente, comparado con un adulto joven del mismo género con masa ósea máxima.
Una puntuación superior a -1 se considera normal. Una puntuación entre -1 y -2,5 se clasifica como osteopenia (masa ósea baja). Una puntuación inferior a -2,5 se define como osteoporosis. La puntuación T se utiliza para calcular el riesgo que tiene de desarrollar una fractura.
Z-Score: este valor muestra la cantidad ósea que presenta el paciente en comparación con otras personas de su grupo étnico, edad y género. La valoración de la Z-score puede ser de utilidad en mujeres premenopáusicas y en varones en quienes la validez de la clasificación de la OMS (Organización Mundial de la Salud) no se encuentra establecida, así como en la monitorización de pacientes sometidos a intervenciones terapéuticas.
Pueden existir diferencias entre los resultados de una localización u otra y ello queda reflejado en la gráfica que suele acompañar el informe final que entrega el especialista al paciente. Los colores de las distintas zonas sitúan al paciente en zona de mayor o menor riesgo en función de su densidad mineral ósea.
Debido a su relativa baja inocuidad y los buenos resultados que ofrecen se han establecido unas indicaciones para su realización siendo estas las siguientes:
Mujeres ≥ 65 años
Personas que sufran enfermedades en las que exista pérdida de masa mineral ósea
Mujeres posmenopáusicas (< 5 años):
Uno o más factores de riesgo.
Historia personal o familiar de fractura (una historia materna de factura dobla el riesgo para el paciente).
Si los resultados pueden influir sobre intervenciones terapéuticas.
Hábito tabáquico activo.
Utilización de esteroides por vía oral durante más de tres meses.
Artículo especializado
¿En Qué Consiste la Inseminación Artificial?
Con los cambios de vida actuales en nuestro medio cada vez es más frecuente acceder a la maternidad a más edad, los factores ambientales de estrés, sobrepeso, hábitos tóxicos que influyen de manera negativa sobre la fertilidad, los nuevos modelos de familia: madres solas, parejas de mujeres… y los avances a nivel de conocimiento y tecnología para dar solución a más problemas de esterilidad hacen que cada vez haya más demanda de tratamientos de reproducción asistida.
Un poco de historia…
En 1978 nació el primer “ bebé probeta” de la historia, una niña sana que fue concebida en un laboratorio por primera vez, llenando portadas de revistas y periódicos. En estos 40 años los tratamientos han evolucionado desde todos los puntos de vista: medicaciones mucho más precisas y con menos efectos secundarios, mejores conocimientos de la biología y la genética , técnicas de laboratorio más eficientes, materiales de laboratorio más modernos. Todo ello ha permitido dejar embarazadas a pacientes que por su problema en concreto no lo hubiesen conseguido años atrás. Podemos tener mejores resultados sin correr tantos riesgos, se ha reducido en mucho la tasa de gestaciones múltiples y de efectos secundarios graves. Se pueden quedar embarazadas muchas mujeres de edad avanzada o con menopausia precoz gracias a los programas de donación de óvulos , mujeres solas o parejas femeninas con banco de semen … Las posibilidades son muchas, excepto la gestación subrogada (o “vientre de alquiler”), que en nuestro país es ilegal, el resto se puede realizar aquí con garantías y con un nivel de calidad altísimo, tanto de los profesionales como de los laboratorios, que hace que incluso personas de otros países de Europa vengan a hacerse su tratamiento de reproducción en España.
Tratamientos de fertilidad
Los tratamientos de fertilidad son múltiples, y será el profesional especialista quien decida, en función de los resultados de las pruebas realizadas en cada caso, el más adecuado. De más sencillo a más sofisticado, podemos distinguir tres distintos: inducción de la ovulación, Inseminación artificial y Fertilización in vitro.
Inducción de la ovulación: es el tratamiento más sencillo, para casos muy concretos de parejas en los que la mujer presenta ciclos irregulares o amenorrea (no tiene la regla) y el varón presenta un seminograma normal. En estos casos, se puede administrar un tratamiento oral durante cinco días para forzar una ovulación cinco días más tarde y programar relaciones sexuales ese día, con una tasa de éxitos bastante mediocre pero útil en casos muy seleccionados. O un tratamiento más selectivo, que se administra inyectado subcutáneo para forzar el crecimiento y maduración de un óvulo que se va observando cada dos o tres días ecográficamente y cuando está en su momento óptimo se administra una medicación distinta que lo hará ovular con precisión en unas 36 horas, momento en que la pareja debe tener relaciones. Y para asegurar mejores resultados se reforzará las siguientes semanas con progesterona natural para mantener el embarazo si este se produce.
Inseminación artificial: se puede realizar con semen de la pareja o con semen de donante. Se recurrirá a semen de donante cuando no hay pareja o no hay pareja masculina o cuando haya un resultado de azoospermia (ausencia de espermatozoides) en el resultado del seminograma de la pareja o que sea portador de alguna alteración genética que haga desaconsejable el embarazo.
Con semen de la pareja está indicado en casos de alteraciones leves del seminograma, en esterilidad de causa desconocida y en casos de alteraciones del cuello del útero que dificulten el ascenso de los espermatozoides.
En ambos casos el tratamiento es el mismo: se administra diariamente un tratamiento por vía subcutánea para conseguir una estimulación suave de los ovarios y obtener uno o dos óvulos. Se va monitorizando ecográficamente su crecimiento y cuando están maduros se administra otra medicación para darles el último empujón como hemos descrito en el caso de la inducción de la ovulación y, a las 36 horas, se prepara una muestra de semen de la pareja o de banco y se purifica aislando los espermatozoides más sanos y rápidos del resto de componentes del semen y se deposita en el interior del útero con una cánula, acercándolos así a las trompas donde se producirá la fecundación de forma natural. El tratamiento hasta la inseminación dura 10-15 días. Reforzaremos igualmente la progesterona durante las primeras semanas.
Fertilización in vitro: es el procedimiento más sofisticado , y se indica cuando ha habido fracasos con otros tratamientos, en casos de alteraciones severas del seminograma y cuando hay alteraciones de las trompas y en esterilidad de origen desconocido.
Incluye distintas etapas:
Estimulación ovárica: se trata de hacer un tratamiento similar al de estimulación de la ovulación de la inseminación in vitro, pero con la pretensión de conseguir el máximo de óvulos posibles.
Punción folicular : cuando los óvulos están están maduros, bajo sedación, en quirófano, se realiza una punción ecoguiada por vía vaginal y se obtienen múltiples óvulos. Es una intervención ambulatoria sencilla.
Fecundación en el laboratorio : los óvulos obtenidos se unen a una muestra seleccionada y preparada de semen para ser fecundados igual que lo harían en las trompas. En casos especiales en que no haya apenas disponibilidad de espermatozoides se puede realizar una técnica llamada ICSI en la que en el laboratorio se inyecta un espermatozoide al óvulo para fecundarlo.
Cultivo embrionario en el laboratorio: los embriones conseguidos se mantienen en el laboratorio en unas condiciones muy sofisticadas de medio, temperatura, pH… y se van observando diariamente y supervisando su crecimiento. A medida que crecen se van dividiendo, y según su forma y su manera de dividirse el biólogo informa de la calidad de cada uno de ellos.
Transferencia del o los embriones: a los dos, tres o cinco días se escogen los embriones mejores y se depositan con una cánula muy fina en el fondo del útero.
Criopreservación o congelación de los embriones sobrantes : si han quedado embriones se congelan para transferir en ciclos posteriores si no hay éxito o para un nuevo embarazo.
Así pues, hay muchas opciones y actualmente se puede decir que casi cada caso tiene su solución.

Artículo especializado
Infertilidad: Causas, Pruebas y Tratamientos
En nuestro medio cada vez se está posponiendo más la edad en la que nos planteamos los embarazos. También nos encontramos con que el ritmo de vida actual favorece situaciones de estrés, hábitos tóxicos, sobrepeso, obesidad … que habitualmente juegan en contra de la fertilidad. Todos estos factores y el hecho de que cada vez tenemos más recursos para ofrecer soluciones hace que más parejas consulten por temas de infertilidad y esterilidad.
¿Fértil o estéril?
Suele haber confusión con estos dos términos, que se usan por igual pero los médicos hacemos diferencia entre ellos: se califica como infértil a una pareja que no consigue llevar a término los embarazos y presenta abortos de repetición, y estéril a la pareja que no consigue embarazos en un plazo medio de 12 meses sin tener ninguna precaución anticonceptiva. Ambos pueden ser primarios si nunca ha habido un embarazo a término previo, o secundarios cuando esto ocurre después de haber tenido un hijo.
¿Cuándo consultar?
La tasa de embarazos espontáneos en parejas que no tienen ningún problema de fertilidad es de media uno de cada cuatro ciclos que, en realidad, no es mucho, por este motivo se aconseja intentarlo durante un año antes de consultar al especialista, ya que tras este periodo el 85% de las parejas habrán conseguido gestación. El 15% restante quizás tengan algún factor que se lo dificulte y eso es lo que las pruebas que se realizarán intentarán descubrir.
¿En qué consiste el estudio?
El estudio ha de ser de ambos miembros de la pareja ya que las causas pueden ser diversas y tanto de origen masculino, como femenino o mixto.
El especialista valorará en la visita a través del interrogatorio y la historia clínica si existe algún factor ambiental que pueda estar incidiendo en la pareja, que la frecuencia de las relaciones sexuales sea suficiente, si hay algún antecedente de salud que pueda tener alguna repercusión en la esperada fertilidad y con la información de los ciclos menstruales y edad de la mujer si a priori hay que sospechar algún problema ovárico. A la mujer se le realizará una exploración ginecológica y ecografía transvaginal para valorar útero y ovarios.
Después se solicitará una analítica a ambos miembros de la pareja para valorar su estado de salud, serologías de enfermedades infecciosas, y un estudio de sus cromosomas , llamado cariotipo, que confirme que no hay ninguna alteración cromosómica responsable de la esterilidad o infertilidad, y a la mujer un estudio hormonal que nos dará la información de qué pronóstico tienen los ovarios en cuanto a su capacidad de ovulación y qué respuesta podemos esperar en caso de iniciar un tratamiento de reproducción. Al varón le solicitaremos un análisis del semen , o seminograma, que nos informará sobre la concentración, morfología, motilidad y vitalidad de los espermatozoides.
La siguiente prueba básica a realizar una vez hemos confirmado que hay óvulos y espermatozoides competentes es comprobar que el camino que han de recorrer está despejado y pueden encontrarse. Para ello se practican unas pruebas de imagen para ver la cavidad uterina y las trompas con un líquido de contraste simulando el trayecto que tienen que hacer espermatozoides y óvulos. Estas pruebas se llaman histerosalpingografía, la prueba clásica, que se realiza con un contraste radiológico y múltiples radiografías o histerosalpingosonografía, más moderna e inocua que utiliza un gel espumoso y ecografía transvaginal.
En parejas infértiles, que han presentado dos o más abortos, a la mujer se le pedirá un estudio especial de factores específicos de la coagulación llamado estudio de trombofilia , pues algunas alteraciones a este nivel pueden ser responsables de fallos en la implantación de la placenta y provocar abortos.
Estas pruebas básicas pueden detectar un problema al que se planteará el tratamiento oportuno, pero habrá un porcentaje, que se calcula de alrededor de un 20%, en las que no encontraremos ninguna patología, y son las que llamamos esterilidad de causa desconocida, que no significa que no haya causa, sino que las pruebas que actualmente tenemos no son capaces de diagnosticarlas.
Tras el estudio básico…
Después del estudio básico y en función del resultado de las pruebas podemos realizar otras más específicas o pasar directamente a un tratamiento de reproducción asistida.
Como pruebas diagnósticas más específicas en algunos casos puede ser necesario realizar:
Una histeroscopia , que es una técnica endoscópica que se realiza por vía vaginal para valorar el interior del útero y descartar malformaciones uterinas, tabiques, pólipos o miomas.
O una laparoscopia en casos de sospecha de endometriosis o patología de los ovarios. Al varón también se le puede ampliar el estudio con un test de recuperación espermática o test de REM, que consiste en una selección de los espermatozoides más móviles y más rápidos para evaluar su calidad con un estudio de fragmentación del ADN espermático o un FISH. O un cultivo del semen si se sospechan cuadros infecciosos. O ecografía en casos de sospecha de patología testicular o prostática.
Tratamientos
Una vez interpretados los resultados, el especialista planteará el tratamiento más adecuado en cada caso. Simplificando mucho son dos: la inseminación artificial y la fertilización in vitro.
La inseminación artificial consiste en planificar un ciclo ovárico con una medicación que nos mejorará la calidad del óvulo (a veces con ciclo espontáneo sin medicación) y el momento exacto de la ovulación recogemos una muestra de semen que se prepara en el laboratorio para potenciar los espermatozoides más rápidos y sanos y depositarlos con una cánula en el interior del útero para dejar menos pasos al azar y asegurarnos que se encuentran en el momento óptimo.
La fertilización in vitro consiste en administrar una medicación durante la primera fase de un ciclo para obtener cuantos más óvulos mejor. Madurarlos y controlarlos ecográficamente mientras crecen, y en el momento en que están a punto de ovular extraerlos (se realiza una punción de los ovarios por vía vaginal mientras la mujer está sedada). En el laboratorio se unen a una muestra seleccionada de espermatozoides y se obtienen los embriones, de los cuales se seleccionarán los mejores y se depositarán cuidadosamente también mediante una cánula en el interior del útero al tercer o quinto día, o bien se congelarán para uso posterior.
Todo este peregrinaje por las distintas consultas, pruebas y tratamientos tiene un importante desgaste para la pareja, pero por suerte cada vez más contamos con conocimientos y tecnología que nos hace cumplir el sueño de la gran mayoría de estas parejas… ¡ser padres!

Artículo especializado
Estreñimiento Infantil y Más
El estreñimiento es un problema que no conoce de edades, pues afecta tanto a niños como a adultos. En la consulta de pediatría, en concreto, es uno de los motivos de consulta más frecuentes.
El estreñimiento infantil
En el recién nacido parece que la media de deposiciones diarias oscila entre cuatro a seis. Pero este número varía en función de si el bebé toma lactancia materna (puede realizar una deposición en cada toma) o bien si es alimentado con fórmula (el número de deposiciones diarias puede disminuir). Podemos concluir que la normalidad deposicional en un recién nacido puede oscilar desde 12 deposiciones diarias a una frecuencia deposicional muy baja, cada 3-5 días con heces de consistencia blanda que no se acompañan ni de molestias abdominales ni de esfuerzo defecatorio. Tanto en un supuesto como en el otro, hablaríamos de normalidad y no de diarrea ni de estreñimiento. Con la edad va disminuyendo la frecuencia de las deposiciones y, a los 4 años, la media es de una a dos deposiciones al día y, a partir de ahí́, asemejarse a la frecuencia en el adulto, que oscila de tres deposiciones al día a tres deposiciones a la semana.
¿SABÍAS QUE…?
Actualmente, las asociaciones pediátricas establecen el estreñimiento como un concepto que no se relaciona exclusivamente con la frecuencia de las deposiciones , sino que se valora las características de las mismas (tamaño y dureza) y otras manifestaciones asociadas a la defecación, como el dolor.
Estreñimiento orgánico y funcional
El estreñimiento más habitual es el funcional , es decir, el que no se justifica por ninguna causa física o no es secundario a otra enfermedad. Si el estreñimiento tiene una causa física, se le llama estreñimiento orgánico.
Las enfermedades asociadas más frecuentes y que son causa de estreñimiento orgánico en los niños son:
Lesiones en la región ano-rectal: fisuras o hemorroides.
Enfermedad celíaca.
Alergia alimentaria.
Diverticulitis.
Efectos secundarios de fármacos: antihistamínicos, anticomiciales (para el dolor neuropático), ibuprofeno, entre otros.
Parálisis cerebral.
Tumores cerebrales.
Neuropatías.
Enfermedad de Hirschsprung.
Miopatías.
Síndrome de Down.
Hipotiroidismo.
Insuficiencia renal.
¿Cómo se diagnostica el estreñimiento funcional?
Los criterios diagnósticos del estreñimiento funcional en el niño se establecen según la edad:
Lactantes y niños menores de 4 años
Presencia de dos o más criterios al menos una vez a la semana por un periodo mínimo de un mes:
Dos o menos defecaciones semanales.
Al menos un episodio de incontinencia fecal semanal (en niños continentes).
Historia de retención fecal.
Defecaciones dolorosas o heces duras.
Presencia de masa fecal en el recto.
Deposiciones muy voluminosas que obstruyen el váter.
Niños mayores de 4 años y adolescentes
Presencia de dos o más criterios al menos una vez a la semana por un periodo mínimo de dos meses:
Menos de tres deposiciones a la semana.
Al menos un episodio de incontinencia fecal semanal.
Defecación dolorosa.
Actitudes retentivas para evitar la defecación.
Heces de gran diámetro en el recto o palpables a nivel abdominal.
Deposiciones muy voluminosas que obstruyen el váter.
Factores y causas que pueden favorecer el estreñimiento en el niño
El estreñimiento crónico en los niños suele aparecer como una prolongación de un episodio agudo . Los factores que pueden desencadenar un episodio de estreñimiento en los niños son:
Inicio de la leche de fórmula: cambia la consistencia de las heces y las endurece.
Dieta pobre en fibra.
Beber pocos líquidos.
Exceso de lácteos.
Ayuno prolongado.
Enfermedades febriles.
Inmovilidad o sedentarismo.
Inicio de la escuela o cambios en su rutina diaria, como unas vacaciones.
Lesiones en la zona ano-rectal (fisuras).
Retirada del pañal: se puede acompañar de comportamientos que evitan o retienen las heces, sobre todo en niños todavía inmaduros para retirar el pañal.
¿Son necesarias las pruebas complementarias para estudiar el estreñimiento infantil?
Sólo serían necesarias cuando se sospecha un estreñimiento orgánico, es decir, que la causa del mismo es debida a otra enfermedad. En estos casos, además de una exploración física completa, el pediatra o gastroenterólogo solicitará pruebas de imagen (radiografía de abdomen), una analítica (para descartar, por ejemplo, problemas hormonales o celiaquía) o un test del sudor (si se sospecha fibrosis quística).
El tratamiento del estreñimiento crónico funcional
En un primer momento lo que más interesa es vaciar o evacuar las heces retenidas . Para ello el médico receta unos fármacos laxantes que lo que hacen es desempacar las heces y facilitar su expulsión. Este tratamiento suele pautarse durante 3 o 6 meses hasta que el niño o el adulto adquiera un hábito intestinal regular y sin molestias. La medicación se irá retirando paulatinamente.
En ocasiones podemos estar tentados a implementar una solución rápida y drástica para aliviar los síntomas del estreñimiento, como la aplicación de enemas o supositorios . Hay que recordar que lo más importante es la reeducación del intestino y que estas medidas serían sólo aplicables en casos extremos y puntuales.
Las medidas higiénicas deben formar parte del tratamiento. Como, por ejemplo:
Aprovechar el reflejo gastro-cólico e ir al baño tras cada comida.
Darse el tiempo necesario para ir a defecar sin distractores.
Mantener una correcta postura : pies apoyados en el suelo o, aún mejor, en una banqueta para mantener una mayor flexión de las piernas.
En los niños, llevar un váter portátil y protectores desechables para los inodoros fuera del hogar, pueden favorecer la evacuación.
La dieta y el ejercicio: bases en el tratamiento del estreñimiento
La fibra es una de las sustancias que provienen de la dieta y que mejor ayuda a combatir el estreñimiento. Eso sí, debemos acompañarla de agua para que aumente el bolo fecal y este sea más fácil de expulsar.
Una adecuada alimentación acompañada de la práctica habitual de ejercicio físico son el tratamiento base del estreñimiento.
Los lácteos suelen ser una de las causas del estreñimiento, por lo que es recomendable no superar los 500 ml de leche al día.
Algún remedio casero, como tomar un vaso de agua tibia en ayunas , puede ser de ayuda.
Realizar ejercicio físico suave , como caminar o nadar durante 30 minutos, consigue fortalecer la musculatura intestinal que interviene en el reflejo de la defecación.
El estreñimiento durante el embarazo
Los cambios hormonales durante la gestación, sobre todo, el aumento de la progesterona, ocasionan que el movimiento intestinal se enlentezca. Esto no es más que un mecanismo de defensa del cuerpo, ya que los intestinos están íntimamente en contacto con el útero y, sus movimientos bruscos, podrían perjudicar el crecimiento del feto. A medida que el feto crece, este ocupa mayor espacio en el abdomen de la mamá favoreciendo que los intestinos no se muevan adecuadamente y, favoreciendo, el estreñimiento.
Otros factores como una dieta con poca fibra, la insuficiente ingesta de líquidos, el estrés o la presencia de hemorroides , pueden provocar la aparición de estreñimiento durante el embarazo.
La base del tratamiento, como hemos comentado con anterioridad, es la dieta rica en fibra, la ingesta de líquidos y el ejercicio moderado. Los fármacos deben ser empleados con precaución durante la gestación y siempre deben ser recetados por el médico.
Artículo especializado
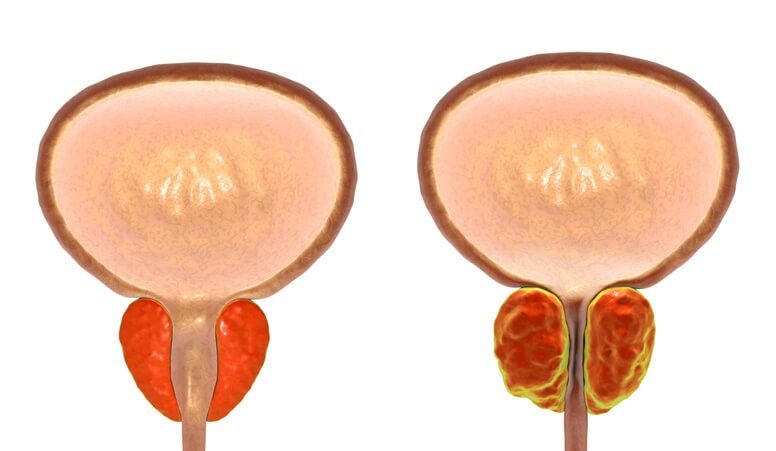
Hiperplasia Benigna: Diagnóstico
Ningún hombre escaparemos a medida que envejecemos del crecimiento de la glándula prostática, pero no todos estos aumentos conllevarán síntomas que requieran tratamiento. La hiperplasia benigna de próstata (HBP) afecta en mayor o menor grado al 80-90% de los hombres de más de 80 años.
¿En qué consiste?
La hiperplasia benigna de próstata (HBP), también llamada adenoma prostático , consiste en el crecimiento benigno (a diferencia de una neoplasia o cáncer) del tejido prostático. La próstata va aumentando de tamaño a medida que nos hacemos mayores. Cuando crece lo hace a expensas de su parte central, que es donde se ubican las glándulas prostáticas, que son las encargadas de producir la secreción prostática. Esta secreción forma parte del líquido seminal y aporta nutrientes a los espermatozoides.
Síntomas
Inicialmente el crecimiento de la próstata no conlleva ningún tipo de síntomas, Sin embargo, a medida que el tejido va creciendo la próstata comprime la uretra, que pasa a través de la parte central de la próstata. Esta compresión de la uretra puede dificultar la expulsión de la orina , lo cual es el principal problema de la HBP y lo que condiciona la aparición de los síntomas. Como la salida de la orina está dificultada, el músculo detrusor, que es el que se encarga de presionar la vejiga para que la orina salga, tiene que hacer más fuerza para vencer la presión a la que se ve sometida la uretra a su paso por una próstata aumentada de tamaño. Al fin y al cabo, todo es una cuestión de física: si se tiene que hacer más presión para que la orina salga, a la larga las fibras del músculo pierden su capacidad de contracción por exceso de uso y la salida de la orina se ve dificultada.
Los pacientes que acuden a la consulta por problemas relacionados con la HBP explican una serie de síntomas muy característicos:
Dificultad para orinar (disuria)
Urgencia para orinar
Aumento de la frecuencia al orinar
Poca cantidad de orina en cada micción (polaquiuria)
Disminución de la potencia del chorro de la orina
Goteo tras acabar la micción
Sensación de no haber vaciado del todo
Predominio de ganas de orinar por la noche (nicturia)
Todos estos síntomas se van agravando a medida que va aumentando el tamaño prostático. Si no se hace nada para evitarlo, la próstata seguirá creciendo y cada vez costará más que se vacíe la orina. Si llega un momento en que la fuerza para vaciar la vejiga es menor que la presión que tiene que vencer la orina no saldrá, con lo cual se producirá lo que se llama una retención aguda de orina (RAO) . Si la RAO no se resuelve, la orina comenzar a fluir en sentido contrario, hacia los riñones, lo cual puede afectar a su funcionamiento y llegar a causar una infección renal de origen obstructivo.
Diagnóstico
Primero, síntomas: el diagnóstico de la de la HBP se basará inicialmente en los síntomas por los que acuda el paciente a la consulta, que serán los anteriormente descritos: retraso en el inicio de la micción, disminución del calibre y la fuerza del chorro de la orina, sensación de vaciado incompleto, goteo tras la micción, polaquiuria (aumento del número de micciones) y nicturia (expulsión involuntaria de orina durante la noche).
El siguiente paso para el diagnóstico será la exploración. Mediante el tacto rectal, introduciendo el dedo por el ano, se puede palpar la próstata. En los pacientes con HBP vemos que esta se palpa aumentada de tamaño de manera homogénea, no es dolorosa, la consistencia es gomosa y no se parecían zonas induradas. Es esencial no el tacto rectal para poder descartar con esta sencilla maniobra la posible presencia de una prostatitis o de un cáncer de próstata, dado que ambas entidades pueden dar síntomas similares a los causados por la HBP.
Analítica de sangre: ante la sospecha de una HBP es importante realizar una analítica de sangre para valorar los niveles del antígeno prostático específico o PSA. En condiciones normales los niveles de PSA en sangre no suelen estar por encimas de los 4 ng/litro. Si se detectan valores superiores pero estos no alcanzan los 10 ng/litro se pueden realizar pruebas complementarias para asegurar el diagnóstico de la HBP y, sobre todo, para descartar el cáncer de próstata.
Ecografía prostática: es la principal prueba complementaria, que nos permite visualizar la estructura de la próstata, medir su tamaño y asegurarnos que no haya zonas sospechosas de un cáncer de próstata. En caso de dudas y en pacientes con valores por encima de 10 ng/litro se puede realizar una biopsia prostática, que permitirá tomar muestras del tejido y asegurar el diagnóstico.
Urodinamia: es otra prueba complementaria esencial y permite hacer un estudio de la micción. Dicha prueba consiste en valorar, mediante unos sensores especiales, la capacidad de vaciado de la vejiga y las presiones que se producen en la misma y las que tiene que vencer a su paso por la próstata. Esto permite valorar objetivamente el grado de obstrucción y tomar la mejor opción terapéutica.
¿Cómo se trata?
El tratamiento de la HBP dependerá de la gravedad de los síntomas. Las diferentes opciones terapéuticas son:
Fitoterapia , fármacos con extractos de plantas
Alfabloqueantes , que disminuyen las resistencia a la salida de la orina.
Hormonoterapia, reduciendo la producción de testosterona, que es la hormona que permite el crecimiento del tejido prostático.
Cirugía , con diversas aproximaciones, bien a través de la uretra o mediante cirugía abierta.
Resección mediante láser KTP o láser verde , o bien radiofrecuencia, con una mejor recuperación tras la intervención.
A pesar de que la próstata va a crecer de todos modos, existen algunas medidas que pueden retrasar la aparición de estos síntomas, como son mantener buenos hábitos de micción , es decir, tener una ingesta adecuada de agua, orinar con frecuencia y no retener la orina durante mucho tiempo.
En caso de presentar síntomas que puedan sugerir una HBP es necesario que ponerse en contacto cuanto antes con un urólogo para que lo valore y lo trate.

Artículo especializado
Ejercicios para Combatir la Incontinencia Urinaria
La incontinencia urinaria es la salida involuntaria de la orina , sin que se puedan controlar los deseos de orinar. En España hay aproximadamente unos 150.000 hombres que la padecen por diferentes motivos. Esta incontinencia la presentan una quinta parte de las personas mayores de 65 años.
La incontinencia urinaria puede ser de diferentes tipos:
Incontinencia de esfuerzo : por un menor tono muscular del cuello de la vejiga.
Incontinencia de urgencia: el músculo encargado de contraerse para vaciar la vejiga lo hace de manera súbita, incluso con pequeñas cantidades de orina en la vejiga.
Incontinencia mixta: con alteraciones de los dos tipos anteriores
Incontinencia por rebosamiento : por una obstrucción de la salida de la orina en la que esta acaba saliendo por rebosamiento.
Incontinencia funcional : por demencia o alteraciones neurológicas o psiquiátricas.
Algunos de estos tipos de incontinencia tienen difícil solución, pero son varias las cosas que podemos hacer (más allá de los posibles tratamientos farmacológicos) para poder sobrellevarla mejor e intentar paliarla:
Perder peso si es preciso.
Mantener una ingesta hídrica correcta sin que sea excesiva.
Evitar la cafeína y las bebidas gaseosas.
Ir con frecuencia al baño (cada hora) para vaciar la vejiga y prevenir las pérdidas.
Reforzar el suelo pélvico mediante ejercicios físicos.
Ejercicios de Kegel
Los ejercicios más habituales para reforzar el suelo pélvico son los ejercicios de Kegel Con estos ejercicios se pretende fortalecer la musculatura del suelo pélvico, es decir, el conjunto de músculos que sustentan la vejiga, la próstata y la uretra, para así tener un mejor control de la vejiga y del flujo de la orina.
El primer paso para fortalecer estos músculos es localizarlos. Para eso se puede intentar detener el flujo de la orina cuando se está orinando. Los músculos que se contraen son los del suelo pélvico. Pruebe a hacerlo un par de veces cada vez que vaya a orinar para ir localizándolos y poder realizar los ejercicios independientemente de la micción. Una vez localizados se debe intentar contraer estos músculos de la siguiente manera (lo mejor es hacer estos ejercicios estirados bocarriba, por lo menos inicialmente):
Contraerlos durante cinco segundos y luego relajar los músculos.
Realice la contracción muscular hacia adentro y hacia arriba.
Repetir esta contracción 10-20 veces a intervalos de 10 segundos.
Realizar esta actividad unas tres veces al día.
Realizar el ejercicio en espiración , es decir, expulsando el aire de los pulmones; no contenga la respiración al hacerlo.
A tener en cuenta…
Al principio es probable que al intentarlo se contraiga también la pared abdominal, los glúteos y los muslos. Es normal. A medida que se van realizando los ejercicios se va logrando contraer solamente los músculos del suelo pélvico.
Asimismo, son unos ejercicios que cansan, sobre todo porque es una musculatura que no ejercitamos voluntariamente en nuestro día a día. Lo mejor es comenzar con un objetivo de 10 contracciones en cada tanda de ejercicios, hacerlas tres veces al día y cada semana ir aumentando dos repeticiones más hasta llegar a un objetivo de 20 repeticiones en cada tanda de ejercicios. De esta manera progresiva es probable que se vean resultados al cabo de 6 semanas de comenzar los entrenamientos.
Una vez se domina un poco la contracción de la musculatura del suelo pélvico estando tumbado se puede comenzar a practicarlos estando sentado. Esto permitirá que se puedan realizar estos ejercicios en cualquier sitio: en el trabajo, en el transporte público, en el coche… Puede costar un poco más al principio dado que se debe actuar contra la gravedad, pero si se realizan las secuencias adecuadas se fortalecerá el suelo pélvico adecuadamente.
Resultados
Gracias a los ejercicios Kegel muchos hombres con incontinencia urinaria secundaria a una extirpación de la próstata por un cáncer prostático ven cómo mejora su calidad de vida. La mayoría de los hombres logran controlar el goteo de la orina de nueve a doce meses tras la intervención quirúrgica, aunque el tiempo de recuperación de cada paciente es diferente.
No te desanimes si tienes goteo de orina. Si realizas los ejercicios Kegel todos los días y persevera, verás resultados en unas semanas. Pese a que la clínica mejora sería conveniente seguir realizando los ejercicios Kegel una vez se haya instaurado la rutina de llevarlos a cabo para que así los músculos del suelo pélvico se mantengan fuertes. Son músculos como los de los brazos y las piernas, que conviene ejercitarlos para mantenerlos en forma.
Otras actividades físicas
Además de estos ejercicios específicos para fortalecer el suelo pélvico, existen una serie de actividades físicas que no perjudican ni sobrecargan el suelo pélvico y que, por lo tanto, se pueden realizar en caso de sospecha de incontinencia urinaria:
Andar a paso moderado
Marcha nórdica
Senderismo
Natación
Cinta elíptica
Cinta de andar (no correr)
Otras medidas
Además de estos ejercicios, existen otras medidas para fortalecer el suelo pélvico, como son la electroestimulación o el biofeedback . En otros casos de incontinencia urinaria también se pueden utilizar ciertos fármacos o incluso tratamientos quirúrgicos más o menos invasivos.
Ante una incontinencia urinaria es preciso que se ponga en manos de un urólogo para llegar a un diagnóstico y comenzar cuanto antes tratar el problema. Independientemente de que exista o no incontinencia urinaria, es una buena idea que todos ejercitemos la musculatura de nuestro suelo pélvico para prevenir las pérdidas de orina.

Artículo especializado
Superar la Disfunción Eréctil Sin Pastillas
El sexo forma parte de nuestras vidas, es una esfera más con su importancia para nuestro bienestar físico y mental, de manera que hemos de hacer todo lo posible para que sea una fuente de placer y no de preocupaciones. Por eso, como la disfunción eréctil es un problema que puede afectarnos a todos en algún momento, si se mantiene durante un tiempo prolongado es importante ponerse en contacto con un profesional de la salud para hacerle frente.
¿Qué puede producirla?
La erección, aparentemente algo tan sencillo, es el resultado de una complicada serie de acciones neurológicas, vasculares y psicológicas . Si se produce un fallo en alguno de estos mecanismos la erección se puede ver dificultada. En esto casos no se logra que el pene permanezca erecto con una turgencia apropiada y durante un intervalo de tiempo suficiente como para lograr tener una actividad sexual satisfactoria, es decir, se da la temida disfunción eréctil.
Son varias pues las alteraciones que pueden conllevar una disfunción eréctil, igual que son múltiples las causas que pueden provocarla. Las más comunes son:
Cáncer de próstata
Ciertos medicamentos
Diabetes mellitus
Enfermedad de Parkinson
Enfermedades vasculares
Esclerosis múltiple
Hipertensión arterial
Insuficiencia renal
Lesiones medulares
Prostatectomía radical
Resección rectal
Traumatismos
Vasculopatías periféricas
El componente psicológico pesa
La mayoría de las veces la disfunción eréctil suele ser transitoria y por causas psicológicas más que físicas. El estrés, el nerviosismo o la ansiedad para satisfacer a la pareja sexual pueden hacer que la tensión aumente y se produzca una constricción de los vasos, lo cual impide el correcto aflujo de sangre a las venas del cuerpo del pene, que es lo que permite que este gane turgencia y se consiga la erección. Es muy frecuente que la incapacidad para lograr o mantener una erección se presente junto con una disminución del deseo sexual.
Cuando en la consulta nos preguntan sobre la disfunción eréctil lo primero que se debe hacer es transmitir un mensaje de calma, dado que en la mayoría de los casos esta situación suele ser transitoria, a menos que haya un daño físico en los nervios o las estructuras del pene, con lo cual el tratamiento puede ser más complejo y no siempre tan eficaz. Todo el mundo puede padecer un episodio aislado de disfunción eréctil, de manera que para poder hablar de tal entidad es preciso que se hayan producido diversos episodios consecutivos separados en el tiempo.
Siempre se debe interrogar sobre en qué circunstancias se produce la incapacidad para lograr una erección satisfactoria, es decir, con la turgencia suficiente y durante el tiempo suficiente para lograr satisfacción sexual. Si nos explican que no logran mantener o tener una erección cuando mantienen relaciones sexuales con otras personas, pero sí la logran al masturbarse o explican que tienen erecciones nocturnas o involuntarias , el origen será claramente psicológico, ya que, si hubiese una causa física, no se lograría la erección en ninguna de las anteriores situaciones.
Diagnóstico
De todos modos, siempre es necesario llevar a cabo una exploración física del pene, los testículos y la próstata. Igualmente se debe interrogar exhaustivamente sobre la toma de fármacos u otras enfermedades que padezca para descartar posibles causas físicas. Es muy frecuente que la causa de la disfunción eréctil sea mixta , es decir, que exista una causa física subyacente y que la preocupación por la falta de una erección adecuada agrave el problema.
En general, no se precisan pruebas complementarias para el estudio de la disfunción eréctil. Se puede llevar a cabo una analítica para valorar factores de riesgo vascular (glucosa, colesterol, triglicéridos, hormonas). Si existe la sospecha de una alteración vascular se suele realizar un ecoDoppler (variante de la ecografía tradicional) de los cuerpos cavernosos del pene, la red de venas del cuerpo del pene que permite la erección.
¿Tiene tratamiento?
El tratamiento de la disfunción eréctil suele ser multifactorial . A pesar de que la causa pueda ser psicológica, existen fármacos en el mercado que pueden ayudar a lograr la erección, lo cual ya le quita una presión a la persona y permite que pueda trabajar la causa de esa disfunción eréctil.
No farmacológico: los sexólogos y psicólogos serán los profesionales adecuados para ayudar a valorar las posibles causas de la disfunción eréctil (ansiedad, estrés, falta de libido, problemas de pareja, problemas de satisfacción sexual) y mediante la terapia trabajar los aspectos que pueden causar el bloqueo psicológico que impida tener una erección y obtener satisfacción en la esfera sexual.
Farmacológico: son varios los fármacos que pueden ayudar a paliar este problema mientras se trabaja en la terapia. Los más habituales son: sildenafilo (Viagra ® ), tadalafilo (Cialis ® ) y vardenafilo (Levitra ® ) . Este tipo de fármacos, que siempre debe haber prescrito un médico, se tienen que tomar alrededor de una hora antes de la relación sexual y su efecto se prolonga a lo largo de entre cinco y 36 horas en función del fármaco. Es necesario que haya un estímulo sexual para que funcionen, es decir, el hecho de tomarlos no va a provocar una erección inmediata y duradera. Estos medicamentes causan una potente vasodilatación, así que su uso está contraindicado en personas tratadas con nitratos, que presenten una tensión baja, que hayan sufrido un infarto agudo de miocardio recientemente o que presenten alteraciones graves de la función hepática o renal.
Artículo especializado
Eyaculación Retrógrada: Qué es, Causas y Tratamiento
Cuando el esperma se expulsa hacia atrás, es decir, hacia la vejiga, y no hacia su conducto de salida natural, la uretra, hablamos de eyaculación retrógrada. Este trastorno de la eyaculación ocasiona un orgasmo seco que puede resultar doloroso , lo que puede llegar a interferir en la vida sexual.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Cómo se produce la eyaculación
La eyaculación consiste en la expulsión de esperma a través de la uretra. Se logra tras la estimulación sexual, por norma general coincide con el momento del orgasmo y suele tener una duración entre 10 y 15 segundos. La salida del semen no se produce de manera constante sino que se da mediante varias contracciones . De éstas, las primeras son las más intensas y en su transcurso cuando se expulsa la mayor cantidad de esperma.
El eyaculado, la cantidad total de semen que se expulsa en cada eyaculación, suele tener un volumen de entre 5 y 15 ml. Estos valores variarán mucho en función de factores como la edad, el nivel de excitación y el tiempo transcurrido desde la última eyaculación.
La eyaculación se produce a través de diversos mecanismos fisiológicos complejos que suponen la coordinación de médula espinal, testículos, próstata, uretra y varios músculos . Si se da alguna alteración de este complejo sistema, tanto a nivel de la excitación sexual como de los mecanismos puramente físicos que la hacen posible, se producirá una alteración de la eyaculación , siendo las más comunes la eyaculación precoz y la menos conocida eyaculación retrógrada.
¿A qué puede deberse?
En la mayoría de los casos la eyaculación retrógrada es debida a una alteración del cuello vesical , la parte final y estrecha de la vejiga, que tiene capacidad contráctil y regula de este modo la salida y entrada de orina de la vejiga. Cuando se produce la eyaculación, el cuello de la vejiga se contrae e impide que el semen vaya hacia la vejiga, de manera que este se irá, por pura mecánica, hacia la zona de menor presión, que es la uretra y el exterior . En el caso de la eyaculación retrógrada, habrá un defecto de esta contracción, de manera que el semen irá hacia esta zona de menor presión y se introducirá en la vejiga.
Las principales causas de la eyaculación retrógrada son:
Cirugía del cuello vesical
Cirugía de próstata
Radioterapia de la zona pélvica
Lesiones de la médula espinal
Neuropatía diabética
Esclerosis múltiple
Parkinson
Ciertos fármacos, como la risperidona o la tamsulosina
Síntomas evidentes
Los síntomas de la eyaculación retrógrada serán muy evidentes. En el momento de la eyaculación no se producirá la expulsión del semen al llegar al momento del orgasmo y tendrá lugar lo que se denomina un orgasmo seco , en el cual se alcanza el orgasmo, pero no hay eyaculación. Las contracciones del pene y de la uretra sin que haya expulsión del semen pueden hacer que el orgasmo sea doloroso . El semen irá a la vejiga y se expulsará la siguiente vez que se orine, por lo que la orina tendrá un aspecto turbio.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
RETRÓGADA VS RETARDADA
Es importante diferenciar entre la eyaculación retrógrada y la eyaculación retardada. En la eyaculación retardada la salida de semen es más tarde de lo esperable y en ocasiones puede llegar a no darse. En muchas ocasiones, no se logra llegar al orgasmo tampoco, a diferencia de en el caso de la eyaculación retrógrada. La eyaculación retardada suele ser debida a causas psicológicas , aunque ciertas lesiones neurológicas o el uso de algunas sustancias químicas también pueden causarla.
Diagnóstico, pronóstico y tratamiento
El diagnóstico de la eyaculación retrógrada de basará en la explicación de los síntomas que nos haga el paciente y, a lo sumo, realizando una recogida de orina tras haber tenido un orgasmo para cerciorarnos de la presencia de esperma en la orina. La eyaculación retrógrada se da tanto al mantener relaciones sexuales como al masturbarse, mientras que la eyaculación retardada suele no estar presente en la masturbación y sí durante las relaciones sexuales .
La eyaculación retrógrada no suele tener un buen pronóstico, sobre todo si está causada por lesiones neurológicas o bien por cirugías previas de la vejiga o la próstata. En caso de ser causada por la ingesta de algún fármaco se puede intentar cambiar por otro similar que no tenga dicho efecto secundario. Del mismo modo, se han observado mejorías en algunos pacientes con el uso de ciertos fármacos, como son la pseudoefedrina o bien la imipramina .
Pese a que no se trata de una afección grave, la eyaculación retrógrada y el tener un orgasmo seco y doloroso pueden hacer que las relaciones sexuales y la masturbación, que deberían ser fuentes de placer, se conviertan en una causa de malestar y preocupación , y puede afectar a la erección y al deseo sexual. Por tanto, en el caso de sospechar padecerla es esencial ponerse en contacto con el urólogo para poder descartar posibles causas tratables.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículo especializado
Tratamiento para el Cáncer de Próstata
Empezar con un dato positivo en un artículo sobre cáncer no es fácil, pero como en este caso lo tenemos, aquí va: en el 70% de los casos el cáncer de próstata se diagnostica cuando todavía está solamente en la próstata y no se ha extendido a otras estructuras, adyacentes o en la distancia. Una buena noticia si tenemos en cuenta que se trata del tumor más frecuente en hombres y supone la tercera causa de muerte por cáncer (después del de pulmón y colorrectal). El tratamiento se establecerá en función del grado de extensión y agresividad del cáncer de próstata.
Qué es la próstata
La próstata es una glándula que forma parte del aparato reproductor masculino. Se encuentra bajo la vejiga, por detrás del pubis y por delante del recto, y pesa unos 20 gramos aproximadamente, más o menos como una castaña. Está formada por dos zonas :
Parte externa: se denomina cápsula y se localiza en la periferia. En ella se hallan las glándulas que producen la secreción prostática , uno de los principales componentes del esperma. Es precisamente en esta zona donde se pueden ubicar los cánceres de próstata.
Parte central: a través de ella pasa la uretra .
El cáncer de próstata es lo que se llama un adenocarcinoma , un tumor que se forma a partir de las glándulas de la próstata. El 99% de los cánceres de próstata son de este tipo y solamente un 1% son de otros tipos, como sarcomas , carcinomas o bien metástasis de otros tumores primarios, como de vejiga, colon, pulmón, melanoma o linfoma. El adenocarcinoma de próstata es un tumor multifocal, es decir, que puede aparecer simultáneamente en diferentes puntos de la próstata.
Cómo se origina el cáncer
Cada año se diagnostican 30 nuevos casos de cáncer de próstata por cada 100.000 habitantes. Este cáncer, como la mayoría, es multifactorial , es decir, son varios los factores que pueden influir en su aparición, siendo los principales:
Edad avanzada
Alteraciones genéticas diversas
Tabaquismo
Obesidad
Dieta rica en grasa animales
Niveles elevados de testosterona
Hoy en día se detectan un mayor número de cánceres de próstata en parte porque la esperanza de vida es mayor, han descendido otras causas de muerte, han mejorado los protocolos de detección precoz y se realizan más intervenciones quirúrgicas para solventar la hiperplasia benigna de próstata y, en algunos casos, se halla en dichas próstatas focos de cáncer que no habían sido detectados previamente.
¿Da síntomas?
El cáncer de próstata es un tipo de tumor cuyo crecimiento es muy insidioso , muy lento , por lo que puede que no de síntomas hasta un estado más avanzado. Por esto mismo es esencial la detección precoz de estos tumores.
En caso de dar síntomas el cáncer de próstata se puede manifestar como :
Molestias al orinar
Urgencia para orinar
Orinar con frecuencia y pequeñas cantidades
Necesidad de levantarse varias veces por la noche a orinar
Goteo tras la micción
Disminución de la fuerza y el calibre del chorro de la orina
Sangre en la orina o en el esperma
El cáncer de próstata crece lentamente y se extiende hacia las vesículas seminales y la vejiga urinaria. Si no se trata se puede diseminar por la sangre y originar metástasis , principalmente a nivel óseo y, con menor frecuencia, en los pulmones, el hígado, las glándulas suprarrenales o el cerebro.
Diagnóstico
El diagnóstico del cáncer de próstata se fundamenta inicialmente en la exploración física mediante el tacto rectal . Al tacto se puede palpar una zona indurada y no dolorosa a nivel de la próstata.
Es fundamental valorar los niveles en sangre del antígeno prostático específico o PSA. El PSA es una sustancia que se produce exclusivamente en la próstata y que permite que el semen sea más fluido. Sus valores normales son inferiores a 4 ng/ml. Esta sustancia puede elevarse en casos de prostatitis , hiperplasia benigna de próstata , tras una biopsia o si ha habido una eyaculación reciente. Con valores superiores a 10 ng/ml las posibilidades de padecer un cáncer de próstata son de un 67%, por lo que se debe llevar a cabo una biopsia prostática para confirmarlos. En caso de que los valores estén entre 4 y 10 ng/ml, el riesgo disminuye a un 25%, por lo que antes de someterse exploración agresiva como es la biopsia se realizarán una ecografía prostática.
La biopsia de la próstata será la prueba que permitirá tener un diagnóstico de certeza. La biopsia se lleva a cabo bajo anestesia local y se obtienen diferentes muestras de tejidos de los dos lóbulos prostáticos. Al valorar las células al microscopio se puede valorar el grado agresividad el tumor.
Una vez establecido el diagnóstico se tiene que llevar a cabo un estudio de extensión mediante una tomografía axial computadorizada (TAC) y una gammagrafía ósea .
Tratamiento
El tratamiento, como en todos los tumores, será multidisciplinar y se deben valorar varias aproximaciones en cada caso. Algunas de las opciones terapéuticas son:
Cirugía, bien abierta, laparoscópica o robótica
Ultrasonidos focalizados de alta intensidad (HIFU)
Radioterapia, bien externa o localizada (braquiterapia)
Hormonoterapia
Inmunoterapia
Quimioterapia
El tratamiento se establecerá en función del grado de extensión y agresividad del cáncer de próstata.
Ante cualquier síntoma urológico , es de vital importancia ponerse en contacto con un urólogo que pueda asesorarnos en el diagnóstico y el tratamiento.

Artículo especializado
Cómo Prevenir el Cáncer Testicular
No existen medidas preventivas específicas para este tipo de cánceres, por eso en caso de detectar un bulto en el testículo es esencial ponerse en contacto cuanto antes con el urólogo para que nos asesore.
Una manera de prevenir sí que pasa por operar lo antes posible los testículos que no hayan descendido a la cavidad abdominal al nacer . Pero en el caso de que los testículos estén descendidos en el saco escrotal, la autoexploración física en busca de bultos es la mejor medida para poder diagnosticar este tipo de tumores en sus estadios más precoces, pudiendo el paciente beneficiarse de los tratamientos menos agresivos, pese a que siempre será necesario operar. Por suerte, gracias a las nuevas pautas terapéuticas, este tipo de cáncer tiene una tasa global de curación del 90%.
Prevalencia baja
El cáncer de testículo es un cáncer que no es muy prevalente, dado que afecta a una proporción inferior al 2% de los hombres. Los tumores que se asientan en los testículos se dan con más frecuencia entre los 15 y los 35 años . La incidencia, es decir, el número de casos nuevos que se diagnostican cada año es, en el caso de España, de 2 por cada 100.000 habitantes.
¿Hay factores de riesgo para este tipo de cáncer?
No existen factores de riesgo claramente definidos, a diferencia de lo que sí ocurre con otro tipo de cánceres, para los tumores testiculares. No obstante, sí que se establece una clara relación entre el riesgo de padecer un cáncer de testículo y la presencia de un testículo que no haya bajado de la cavidad abdominal , donde se encuentran inicialmente durante el desarrollo embrionario, hasta el escroto. La presencia de un testículo no descendido en el momento del nacimiento puede ser habitual y, si no desciende por sí solo, lo que se recomienda es intervenir quirúrgicamente para hacer descender el testículo al escroto y fijarlo a él antes de los 2 años de edad .
Si por algún motivo no se ha hecho descender el testículo antes de la adolescencia, sería aconsejable operar entonces para extirparlo , pudiendo prevenir así la aparición de un posible cáncer en ese testículo en el futuro. Estudios de estos pacientes han demostrado que, en algunos casos, existían algunas alteraciones en el cromosoma 12 que podrían predisponer a la aparición de susodichos tumores.
Tipos de cáncer de testículo
Los tumores testiculares pueden ser de diferentes tipos:
Tumores germinales :
Seminomas
No seminomas:
Teratocarcinoma
Carcinoma embrionario
Tumor del seno endodérmico
Coriocarcinoma
Teratoma
Tumores no germinales :
Linfomas
Sarcomas
El 95% de los tumores testiculares se derivan de alteraciones de las células germinales , es decir, de aquellas células a partir de las cuales se forman los espermatozoides. Solo un 5% de los tumores testiculares son linfomas o sarcomas. Los seminomas son los tumores testiculares más frecuentes, seguidos por los teratocarcinomas y los carcinomas embrionarios, siendo el resto de tumores germinales y no germinales menos frecuentes.
¿Da síntomas?
Los tumores testiculares, por desgracia, no suelen doler (a menos que el tumor esté invadiendo terminaciones nerviosas), y los pacientes lo refieren en la consulta como la presencia de una masa en el testículo que se han encontrado por casualidad. Estas masas o bultos son unilaterales, duras, indoloras y de crecimiento lento. Con mucha menor frecuencia se pueden dar otros síntomas más abigarrados, como la inflamación de los ganglios inguinales, un aumento del tamaño de las mamas —lo que se llama ginecomastia— o bien signos de pubertad precoz en niños preadolescentes, con la aparición de vello a nivel facial, axilar y púbico, producidos por un aumento de los niveles de testosterona .
A VECES SÍ QUE HAY DOLOR
Hemos dicho que, en principio, estos tumores no duelen . Sin embargo, un 10% de los cánceres testiculares se pueden manifestar inicialmente como un dolor a nivel del escroto de inicio brusco, de intensidad elevada y que condiciona un malestar general, con mareos y vómitos. Este cuadro se denomina escroto agudo y se trata de una urgencia, en ocasiones quirúrgica. Las principales causas de un escroto agudo son la torsión testicular y la orquitis, es decir, una infección aguda del testículo. No obstante, en algunos casos, un tumor testicular se puede presentar de este modo, como un dolor agudo a nivel del escroto .
Diagnóstico
Cuando en consulta palpamos una masa testicular y sospechamos que puede ser un tumor se deben realizar una serie de pruebas que ayuden a confirmar o descartar el diagnóstico de cáncer testicular, como son:
Una analítica de sangre , en la cual valoraremos diversas hormonas, como la testosterona, la alfafetoproteína (AFP) y betagonadotrofina coriónica humana (βHCG).
Una ecografía testicular, la prueba de imagen por excelencia, que nos permitirá valorar el tamaño y el contorno del tumor, y diferenciarlo de lesiones de tipo quístico, con líquido dentro. En caso de dudas, si la imagen ecográfica no es clara, se podría realizar una resonancia magnética nuclear (RMN).
¿Y qué hay del tratamiento?
El tratamiento del cáncer de testículo diferirá en función de la clase de tumor que sea y de la extensión del mismo. En cualquier caso, siempre se debe extraer todo el testículo . Una vez extirpado el tumor y curado el paciente, se puede colocar una prótesis testicular por motivos estéticos. Pese a la primera aproximación quirúrgica, algunos tumores deberán tratarse también mediante radioterapia o quimioterapia.

Artículo especializado
Qué es una Pieloplastia
La unión pieloureteral es la zona donde los diferentes conductos que salen del riñón y recogen la orina se unen y conforman el uréter , que desciende hasta la vejiga y transporta la orina. Esta zona es la localización donde con mayor frecuencia se producen las obstrucciones de la vía urinaria por encima de la vejiga.
¿Cuáles son sus causas?
Son varias las causas que pueden originar esta alteración pero todas ellas provocan un trastorno en el tránsito normal de la orina. Las principales causas de la estenosis de la unión pieloureteral son:
congénita
presencia de válvulas ureterales
alteraciones de la inserción del uréter
adherencias
fibrosis
compresión por alteraciones vasculares
Sea cual sea la causa, la compresión produce una hidronefrosis , es decir, una dilatación de los tejidos del riñón y consecuentemente un fallo progresivo de la función renal. La mayoría de los casos la alteración se inicia en el estado fetal y va progresando hasta la vida adulta. Sin embargo, no se suele diagnosticar hasta la tercera década de la vida porque, en general, no da síntomas hasta que no existe una alteración marcada o bien se diagnostica casualmente durante la realización de otra prueba complementaria.
¿Dónde se produce?
Lo más frecuente es que la alteración se dé en el lado derecho y sobre todo en varones ; no obstante, en un 10-20% de los casos la alteración puede ser bilateral. Puede asociarse a otras alteraciones renales congénitas, como el riñón en herradura. Cuando se manifiesta suele hacerlo en forma de un dolor en la zona lumbar que recuerda al de un cólico nefrítico pero de características más sordas, menos intenso. Es frecuente que, a causa de la dificultad para drenar la orina, estos pacientes presenten también litiasis renales. También es frecuente que los pacientes refieran la presencia de sangre en la orina o bien infecciones de orina de repetición.
¿Cuál es su tratamiento?
El tratamiento de esta estenosis se basará en su corrección quirúrgica, que es lo que se llama una pieloplastia . A lo largo de los años las diferentes técnicas para realizar una pieloplastia han ido evolucionando para ser cada vez menos cruentas, siendo las opciones endoscópicas las menos agresivas para el paciente y con una mejor posoperatorio. La pieloplastia tiene dos objetivos fundamentales : detener el deterioro progresivo de la función renal y aliviar los síntomas que la obstrucción produce.
¿Cuáles son sus tipos?
Los tipos de pieloplastia pueden ser:
mediante cirugía abierta
mediante cirugía laparoscópica
mediante endoscopia
¿Qué técnicas se utilizan para su tratamiento?
La pieloplastia mediante cirugía abierta es la técnica más agresiva, se hace bajo anestesia general, se accede a la unión de la pelvis renal y el uréter y se secciona la zona para vencer la estenosis. Esta técnica tiene una tasa de éxito a largo plazo que oscila entre el 65% y el 100%.
La pieloplastia laparoscópica consigue unas tasas de éxito similares a las de la cirugía abierta y su ventaja es que se trata de una intervención menos agresiva para el paciente, de manera que se reduce la morbilidad que conlleva la cirugía abierta, así como el tiempo de hospitalización y las posibles complicaciones de la cirugía. Durante la cirugía se distiende el abdomen con gas y se accede al interior de la cavidad con una cámara. Se identifica el uréter, se secciona la parte estrechada y se vuelven a unir las partes sanas. La tasa de éxito de esta técnica oscila entre el 80% y el 100% y su principal desventaja es que el tiempo de la intervención es más largo dada su complejidad técnica y, en general, pueden darse más complicaciones que en las técnicas endoscópicas, aunque con un menor riesgo de sangrado.
La pieloplastia endoscópica consiste en acceder a la unión pieloureteral a través del conducto de la orina. Se accede por la uretra mediante una cámara, se llega a la vejiga y se asciende por el uréter hasta llegar a la zona estrechada, que se secciona mediante una cuchilla, un electrodo o bien mediante láser. Asimismo, se puede realizar una dilatación de la zona estrechada mediante un balón que se hincha a presión y que suele precisar que se realice también un pequeño corte en la zona estenosada. La gran ventaja de la pieloplastia endoscópica es la escasa morbilidad asociada que conlleva y un posoperatorio más breve; de hecho, esta intervención puede incluso hacerse de manera ambulatoria o con ingreso de solamente una noche. Sin embargo, el principal inconveniente de esta técnica es que presenta un mayor riesgo de sangrado. Con todo, la tasa de éxito global de esta técnica oscila entre el 70% y el 100%.
¿Cómo es su recuperación?
Tras cualquiera de estas técnicas se procederá a dejar puesto un catéter de drenaje . Este catéter puede ser del tipo llamado doble jota o pig-tail para ayudar al vaciado del riñón mientras cicatriza la nueva unión que se ha realizado. El catéter se coloca por vía endoscópica y se ancla a la parte alta del uréter y a la vejiga. Este catéter se deja aproximadamente unas 6 semanas y se retira de forma ambulatoria en la consulta del urólogo. En caso de que no pueda colocarse este catéter otra opción es dejar un drenaje externo, una nefrostomía, opción que es la más habitual cuando se realiza una pieloplastia abierta.
Si se tiene usted que someter a una pieloplastia por un problema renal confíe en su urólogo y plantéele todas las dudas que pueda tener.

Artículo especializado
Qué Es y Qué Síntomas Da la Prostatitis
Las infecciones de orina en el hombre no son tan habituales como en las mujeres, pero cuando se producen son más severas y requieren tratamiento antibiótico por más tiempo. Además, no se manifiestan como la clásica cistitis, sino que se dan en los testículos o en la próstata, y en este caso hablamos de prostatitis aguda.
Por qué se produce
La gran mayoría de las prostatitis las causan las bacterias. Una bacteria llamada Escherichia coli es la más habitual, siendo la causante de prácticamente el 80% de los casos de prostatitis. Otras bacterias menos habituales pero que en ocasiones se observan en los cultivos de orina o de la secreción prostática de los pacientes con prostatitis son Staphylococcus saprophyticus , Klebsiella pneumonia y Proteus mirabilis .
La prostatitis puede darse en personas de cualquier edad, aunque lo más habitual es que sea en hombres adultos y ancianos . Rara vez se aprecia una prostatitis en niños o adolescentes, en los cuales es más común la infección testicular u orquitis.
Cómo se produce
La prostatitis no es una infección tan fácilmente transmisible como otras. Para que se produzca el paciente debe entrar en contacto con estas bacterias y se deben dar una serie de factores que posibiliten que las bacterias migren hacia la próstata y la colonicen. Uno de estos factores es la existencia de un reflujo de orina que esté colonizada por bacterias (en principio la orina es un líquido estéril) que vaya a través de los canales de la eyaculación hacia la próstata. El otro mecanismo más habitual mediante el cual se puede producir una prostatitis es que la bacteria avance a lo largo de la uretra desde el meato urinario (el orificio en el extremo del pene en el que desemboca la uretra y por donde se expulsa la orina y el esperma) hasta alcanzar la próstata. Este tipo de mecanismo es el más habitual cuando el contagio tiene lugar mientras se mantienen relaciones sexuales.
Factores que pueden complicar una prostatitis
Existen una serie de factores que hacen que la prostatitis, que de por sí ya es una infección urinaria compleja, como todas las del varón, pueda ser más peligrosa y conllevar un mayor riesgo para la salud del paciente:
Alteraciones de la función renal o insuficiencia renal
Cirrosis hepática
Litiasis (piedras renales)
Diabetes
Enfermedad oncológica
Déficits del sistema inmunitario
Reflujo vesicoureteral (reflujo de la orina desde la vejiga hacia los riñones a través de los uréteres)
Qué síntomas provoca
La prostatitis aguda es fácilmente reconocible . Lo que vemos habitualmente en la consulta o en urgencias es un hombre que acude por fiebre, malestar general, dolor en la zona del periné (entre los testículos y el ano) y molestias a la hora de orinar. Suelen explicar que les cuesta orinar, que tienen ganas hacerlo constantemente y que entonces salen pocas gotas y se quedan con sensación de no haber vaciado del todo. Igualmente pueden explicar una sensación de ardor o dolor al orinar, la orina puede ser algo más turbia y tener un olor más penetrante. Es también muy frecuente que se levanten más por la noche para orinar y que se quejen de que la potencia del chorro parece haber disminuido e incluso que se les escapen unas gotas tras haber acabado. En algunas ocasiones, refieren haber tenido sangre en la orina o en el esperma.
Dado que es una infección seria, los pacientes con prostatitis tienen un mal estado general, fiebre elevada, escalofríos, sudoración, dolor de cabeza, dolores musculares y articulares y a veces se pueden dar náuseas y vómitos.
Diagnóstico
La exploración esencial para valorar una prostatitis es el tacto rectal. Consiste en introducir el dedo por el ano y palpar la próstata, que solamente es accesible a la exploración a través del ano. Cuando hay una prostatitis los pacientes refieren un dolor muy intenso al tocarla, dado que la glándula está inflamada y dilatada y al presionarla se produce un dolor muy intenso.
Además de esta exploración, el diagnóstico se debe confirmar mediante una analítica de orina y en ocasiones de sangre . Si existen dudas se puede realizar un cultivo de la secreción prostática, pero no se espera nunca al resultado del cultivo para comenzar cuanto antes el tratamiento antibiótico y sintomático de las prostatitis.
Cómo se trata
El tratamiento de la prostatitis aguda se basará en el uso de antibióticos dirigidos a cubrir la mayoría de gérmenes que causan infecciones de orina . Generalmente se utilizan unos antibióticos llamados quinolonas (ciprofloxacino o norfloxacino), pero debido a que se usan con frecuencia estamos viendo desde hace un tiempo bacterias resistentes a estos fármacos, por lo que entonces se opta por otras pautas de antibióticos como el cotrimoxazol. Los síntomas generales y urinarios se pueden aliviar con analgésicos y antiinflamatorios. Es esencial una ingesta de agua abundante (unos dos litros al día), para que los riñones produzcan orina y ésta, por mero arrastre, ayude a limpiar la próstata.
Estas infecciones requieren que el tratamiento se mantenga durante dos o tres semanas para asegurarnos de que se eliminan todas las bacterias de la próstata y así evitar recaídas. Si tras varios días de tratamiento antibiótico los síntomas no mejoran en absoluto es aconsejable volver al servicio de urgencias.
¿Se puede prevenir?
La prostatitis se puede prevenir si nos aseguramos una ingesta adecuada de agua cada día y mantenemos relaciones sexuales con métodos barrera para prevenir el contacto con la flora bacteriana que puede causar esta infección.
Artículo especializado
Cómo Librarte de las Verrugas Genitales
Las verrugas genitales o condilomas acuminados son consecuencia de la infección por determinados tipos de virus del papiloma humano (VPH) , sobre todo los tipos 6 y 11, que están considerados de bajo riesgo oncogénico, es decir, que prácticamente nunca van a desencadenar un cáncer, a diferencia de otros serotipos de este virus.
Actualmente, las verrugas genitales se consideran una de las enfermedades de transmisión sexual más frecuentes con una incidencia que va creciendo en la mayoría de la población sexualmente activa. Aunque esta infección se considera un proceso no neoplásicos causados por el VPH, es decir, que no deriva en un cáncer, sino un proceso benigno, esta infección tiene diversos factores que le otorgan una cierta relevancia clínica. La naturaleza propia de esta enfermedad, con la aparición de las verrugas en genitales o ano, y las connotaciones vinculadas al hecho de tratarse de una enfermedad de transmisión sexual (ETS) provocan un gran impacto físico, emocional y psicosexual entre las personas afectas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cómo se transmiten?
Las verrugas genitales se transmiten mediante el contacto directo, de piel o mucosas, con una pareja sexual que presente verrugas visibles o subclínicas, es decir, que ya haya infección pero no se hayan manifestado todavía las verrugas. Se contagian al contactar piel o mucosa con piel o mucosa; no es necesario, pues, que haya penetración para que se produzca el contagio.
Los principales factores de riesgo para contraer una infección por el VPH y tener verrugas genitales son:
Mayor número de parejas sexuales
Mantener relaciones sexuales sin protección
Existencia simultánea de otras ETS
Pacientes inmunodeprimidos
Cuando se produce la infección por el VPH suele haber un período de latencia de aproximadamente entre 3 semanas y 8 meses hasta que aparezcan las lesiones, con lo cual a menudo no es fácil saber cómo nos podemos haber contagiado. Cuando aparecen las lesiones estas son verrugas blandas, rosadas, de pequeño tamaño, que pueden aparecer en el glande, el cuerpo del pene, los testículos, el perineo —la zona que queda entre los testículos y el ano— y la zona de alrededor del ano, Estas verrugas pueden estar aisladas o bien manifestarse agrupadas en racimos. No suelen dar ningún tipo de síntoma, salvo un ligero picor en ocasiones.
¿Cómo se realiza el diagnóstico?
El diagnóstico se basará en la exploración del paciente y la visualización de las lesiones en genitales, perineo o zona anal. Se pueden llevar a cabo pruebas de detección molecular de ADN a partir de biopsias de las lesiones, pero son muy costosas y no se suelen hacer a menos que haya sospecha de una lesión precursora del cáncer o las lesiones no mejoren con el tratamiento.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cuál es su tratamiento?
Para el tratamiento de las verrugas genitales existen hoy en día diversas posibilidades, que abarcan opciones tan diversas que van desde la abstención terapéutica u observación a la combinación de varias modalidades de tratamiento. No existe evidencia científica que demuestre que un tratamiento sea mejor que otro con claridad , así que el tratamiento siempre deberá individualizarse, dado que no existe uno que sea el más apropiado en general y para todos los tipos de verrugas genitales. En el momento de elegir el tratamiento se deben tener en cuenta varios factores:
Edad
Localización y número de lesiones, área total afectada y consistencia
Existencia de inmunodepresión
Preferencias de la paciente
Tasa de persistencia y recidivas
Toxicidad y efectos secundarios
Son varias pues las opciones para acabar con las verrugas genitales . Los agentes citotóxicos en pomada son unos de los más habituales, como la podofilotoxina o el ácido tricloroacético (ATCA). Estas sustancias destruyen las lesiones y se usan sobre todo cuando las verrugas son extensas y poco voluminosas. Otra opción son las pomadas inmunomoduladoras, como el imiquimod o el polifenol E, que se usan en lesiones también poco voluminosas y aisladas. Los tratamientos tópicos tienen que hacerse durante varios días o semanas.
Otra opción terapéutica es la escisión quirúrgica de las lesiones, es decir, cortarlas mediante un bisturí frío o electroquirúrgico. Se suele realizar bajo anestesia local o bien regional, en función del número de lesiones y el área afectada. La técnica quirúrgica permite una eliminación inmediata de las lesiones, a diferencia de los tratamientos tópicos antes descritos. El tratamiento quirúrgico se utiliza cuando hayan fallado los previos o las lesiones sean muy voluminosas.
Asimismo, las verrugas genitales pueden destruirse mediante diferentes técnicas, como la crioterapias, es decir, destruyendo las lesiones mediante nitrógeno líquido a una temperatura de -196ºC, con láser de CO 2 o bien mediante electrocoagulación diatérmica, que es similar al bisturí eléctrico. Otros tratamientos en fase de estudio son la terapia fotodinámica, que activa ciertas células del sistema inmunitario en la zona de la verruga y se encargan de destruirla, o bien el uso de un fármaco antivírico como es el cidofovir.
¿Cómo actuar tras el tratamiento?
Tras el tratamiento es importante hacer visitas de control a los 3, 6 y 12 meses . Si tras este tiempo no han vuelto a aparecer lesiones no es necesario hacer más controles. La tasa de recurrencia, lo cual incluye la aparición de nuevas lesiones en los sitios previamente tratados o no, suele ser de un 20-30%. La mayoría de recidivas se observan entre los 3 y 6 meses tras finalizar el tratamiento. Tras 1 o 2 años la presencia del VPH disminuye hasta niveles indetectables de manera que el riesgo de nuevas lesiones también disminuye. Las verrugas que vuelven a aparecer se tienen que tratar nuevamente con los tratamientos empleados que hayan mostrado ser efectivos.
En caso de observar la presencia de verrugas genitales es importante ponerse en contacto con nuestro médico para iniciar un tratamiento lo antes posible.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Artículo especializado
Cólico Nefrítico durante el Embarazo
Es relativamente infrecuente, pero puede ocurrir que se presente un cólico nefrítico durante el embarazo. No suele ser una patología grave y difícilmente afecta al curso del embarazo. Te explicamos más acerca de ello.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
¿En qué consiste?
Consiste en la formación de un cálculo o litiasis (una “piedra”) en la vía urinaria. Entre los productos de desecho que elimina el riñón están ciertas sales o cristales que, si se acumulan, forman una verdadera “piedra” que puede llegar a tener un tamaño considerable. Este cálculo se puede alojar en cualquier lugar de la vía urinaria, desde la salida del riñón, a lo largo de todo el conducto que conecta el riñón con la vejiga, en la misma vejiga, o en la uretra, el conducto que conecta la vejiga con el exterior.
Suele ocurrir que este cálculo se forma en la salida del riñón donde se inicia el uréter y mientras está “holgado” y no comprime ningún tejido ni obstaculiza la salida de la orina permanece oculto y no da ningún síntoma. Es cuanto adquiere un tamaño suficiente para dificultar el flujo libre de la orina, se distiende la cápsula renal ocasionando dolor que puede llegar a ser altamente intenso. Otras veces se desprende y se enclava en otras partes de la vía urinaria más estrechas, incluso lesionándolas y, en estos casos, se puede observar macroscópica o microscópicamente sangre en la orina. En la mayoría de casos no complicados el cálculo se fragmenta, o reubica, y se acaba expulsando con la orina.
ECTASIA RENAL
Los cuadros completos de cólico nefrítico con identificación del cálculo no son tan frecuentes, pero lo que sí nos encontramos a menudo en las embarazadas es un cuadro que clínicamente es similar pero que corresponde a una distensión de la cápsula renal. Esta es debida a que el espacio que ocupa el útero gestante voluminoso comprime el uréter y observamos que el drenaje de orina de uno de los riñones se enlentece y ecográficamente se puede visualizar una dilatación de la vía urinaria a la salida del riñón, se llama ectasia renal. Puede pasar que, en ocasiones, no se llegue a identificar un cálculo como tal, pero sí la presencia de “cristales” en el análisis de orina, lo que popularmente se llama “arenilla”.
¿Por qué en el embarazo?
Las embarazadas tienen un riesgo superior de desarrollar estos cuadros por el compromiso de espacio en la pelvis que hemos comentado y porque las hormonas presentes durante el embarazo favorecen la formación de estos cristales y sales. De todas formas, existe una predisposición genética, factores ambientales como dietas ricas en determinados alimentos que son precursores de los cálculos, ingesta de líquidos insuficiente…
Pero el factor predisponente más importante es haber padecido cólicos previos, con lo cual el consejo para todas las embarazadas, pero especialmente para este grupo es que beban abundante agua y limiten la ingesta de sal y de ciertos alimentos precursores de los cálculos:
Si son cálculos de oxalato cálcico debemos evitar alimentos ricos en oxalatos como verduras de hoja oscura (espinacas, perejil, acelgas), frutos secos, chocolate, salsa de tomate, mermeladas… y tomar alimentos con calcio (lácteos y derivados) pues previenen la formación de nuevas piedras.
Las litiasis de ácido úrico pueden evitarse eliminando de la dieta las carnes rojas, mariscos, vísceras, embutidos, salazones y el alcohol pues son alimentos ricos en ácido úrico.
¿Qué síntomas produce?
El síntoma principal y común a estos cuadros es el dolor . Dolor que puede ser muy intenso, en forma de cólicos, es decir, que va y viene, que hace que la paciente no pueda permanecer quieta. El dolor se localiza en uno de los costados, zona lumbar y se suele irradiar por la zona del trayecto ureteral (hacia delante por el mismo lado) y hacia los genitales, que se alivia estirada sobre el lado afectado con las piernas flexionadas.
Otros síntomas son consecuencia de la irritación vesical por la presencia de estos fragmentos en la vejiga o la uretra y son: micciones frecuentes, sensación constante de necesitar orinar que no se alivia después de hacerlo.
No suele presentarse fiebre a menos que se asocie a infección urinaria. A veces sí se asocia a náuseas y vómitos, sudoración fría, que son síntomas más reactivos al dolor que al propio cuadro.
El diagnóstico
El diagnóstico es clínico y comúnmente el análisis de orina muestra cristales y presencia de sangre . En ocasiones, la ecografía confirma el cálculo.
Se puede complicar con una infección de la vía urinaria, que si llega a afectar al riñón puede ser grave y provocar un parto prematuro.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
¿Cómo se trata?
El tratamiento en casos no complicados habitualmente es sintomático: reposo, hidratación, tratamiento analgésico con antiinflamatorios no esteroidales, tipo diclofenaco, metamizol, vía oral y, si no es suficiente, con ingreso hospitalario y por vía endovenosa, y si es necesario se puede recurrir a analgésicos opiáceos. Sólo se administrará antibiótico si se asocia a una infección urinaria. Ninguno de estos tratamientos está contraindicado durante el embarazo y se pueden utilizar en el periodo agudo sin riesgo fetal. El calor local con una bolsa de agua caliente o una esterilla eléctrica puede confortar y aliviar. Si se presentan náuseas y vómitos se puede administrar medicación antiemética.
Cuando no existe una piedra como tal sino simplemente la acumulación de orina en la salida del riñón por compresión del útero sobre el uréter puede ser de gran ayuda que la gestante descanse el máximo tiempo posible sobre el lado afectado liberando, de este modo, el uréter comprimido.
En casos complicados puede ser necesario realizar una endoscopia por la vía urinaria y colocar un catéter por el uréter para permitir un buen drenaje de orina. Rara vez hay que recurrir a tratamientos para destruir o extraer los cálculos durante el embarazo.
Aunque los casos complicados son excepcionales y el cólico nefrítico durante el embarazo, aunque muy doloroso, no suele tener ninguna consecuencia sobre el feto .
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.

Artículo especializado
Tratamientos Efectivos para la Cistitis
Se define cistitis como una infección del tracto urinario de vías bajas . Provoca dolor al orinar (disuria), sensación de ir al baño, pero luego hacer poquita cantidad, ir muchas veces a orinar, dolor al iniciar la micción o al finalizar, y sensación de no haber vaciado bien la vejiga. A veces, incluso, hay presencia de un poquito de sangre en la orina.
¿Cuándo se consideran recurrentes?
Las infecciones del tracto urinario recurrentes (ITUR) se consideran cuando hay tres o más episodios en un año o al menos dos en seis meses . Se sabe que un 5% de las mujeres tienen ITUR a lo largo de la vida, siendo más frecuente en las jóvenes sexualmente activas.
REINFECCIÓN O RECIDIVA
Hay que diferenciar entre reinfección y recidiva, aunque lo más frecuente son las reinfecciones . Estas suelen ocurrir pasadas dos semanas de la infección inicial, suelen ser por diferente germen, no está relacionada con alteraciones en el tracto urinario ni de riñón, es más frecuente en mujeres jóvenes sexualmente activas, en postmenopáusicas por el déficit estrogénico y en las que hay una patología de base como la incontinencia urinaria.
Las mujeres con problemas uroginecológicos que tiene posibilidad de ser corregidos mediante cirugía como la incontinencia o los prolapsos, suelen mejorar tras la cirugía. En cambio, en aquellas en las que la corrección quirúrgica no es viable se deberá plantear el tratamiento con profilaxis antibiótica para evitar nuevas recurrencias.
En caso de infección recurrente…
En las mujeres jóvenes en las que la reaparición de la infección suele estar más relacionada con las relaciones sexuales, en las menopaúsicas sin patología urológica de riesgo en las que las infecciones se relacionan con la falta de estrógenos en la región vaginal y en las que tienen una patología no subsidiaria de intervención quirúrgica les recomendaremos estas medidas para las infecciones recurrentes :
-Tratamiento preventivo con antibióticos tras la relación sexual . Se trata de tomar un antibiótico pautado después de las relaciones sexuales. Si la actividad sexual es intensa la pauta de antibiótico será de Fosfomicina 3 g cada siete a 10 días. Esta pauta se puede mantener entre seis y 12 meses además es cómoda y de fácil cumplimiento.
-Tratamiento antibiótico en pauta continúa . Porque disminuye las bacterias a nivel fecal, esteriliza la orina o inhibe la unión bacteriana a los tejidos. Se administra una dosis baja de antibiótico cada noche durante seis a 12 meses.
– Estrógenos tópicos . De primera elección cuando hay una importante atrofia vulvovaginal. Normalmente la pauta es de una aplicación diaria durante las dos o tres primeras semanas y luego dos aplicaciones por semana.
– Toma de extracto de arándanos . Los arándanos contienen proantocianidinas, que son unas sustancias que previenen la colonización por bacterias en la vejiga. Se pueden consumir en forma de extracto o bien en zumos. La cantidad diaria de proantocianidinas al día es de 36 mg.
– Toma de D-Manosa . Es una sustancia pura que el cuerpo no puede metabolizar, se pega a las paredes de la vejiga evitando la adhesión de las bacterias a la mucosa y por medio de la orina es arrastrada junto con las bacterias.
– Otras estrategias como Lactobacilos , que aplicados en vagina parecen tener un efecto preventivo transitorio, son otra posibilidad para evitar las reinfecciones.
De todas formas, no está claro que la combinación de varias estrategias tenga más eficacia que una sola. Por tanto, se pueden elegir según sea la más cómoda para la mujer o la que resulte más efectiva.
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Condiloma o Verrugas Genitales
¿Qué es el condiloma o verruga genital?
Los condilomas acuminados, verrugas genitales o anogenitales, son pequeñas proliferaciones dérmicas , generalmente benignas, que aparecen en la región genital o genito-anal, causadas por la infección del virus del papiloma humano (VPH). Se consideran una de las infecciones de transmisión sexual (ITS ) más frecuentes y afectan hasta el 1,7% de la población general, y hasta el 25% de los pacientes VIH positivos. La incidencia máxima de los condilomas acuminados se observa entre los 20 y 29 años. Su gravedad va a depender del serotipo de virus que produzca la lesión, ya que algunos de ellos producen condilomas que pueden llegar a degenerar en lesiones cancerígenas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de condilomas o verrugas genitales
Los tipos de condilomas o verrugas genitales son:
Condiloma acuminado : propiamente dicho con forma parecida a una «coliflor».
Verrugas papulares : lesiones sobreelevadas más pequeñas (1-4 mm), suaves, generalmente de color de la piel o mucosa.
Verrugas queratósicas : (duras, callosas) con una cubierta gruesa que semeja a las verrugas vulgares.
Verrugas planas: que pueden ser pápulas sin sobreelevación o mínimamente sobreelevadas (bolitas o granitos) de centro plano.
Causas del condiloma o verruga genital
La causa es la infección por parte de el virus del papiloma humano (VPH ), en un 90% de los casos debidos a los serotipos 6 y 11, que desarrollan lesiones con menor riesgo de malignización. En otras ocasiones, sobre todo en pacientes inmunodeprimidos , pueden producirse por los serotipos 16, 18, 31, 33 y 35, que sí están asociados con el desarrollo de lesiones cancerosas.
La infección se produce por contagio a través de relaciones sexuales , aunque también puede adquirirse por transmisión en el canal del parto de una madre infectada.
Síntomas del condiloma o verruga genital
Se caracterizan por presentarse como pequeñas pápulas o lesiones que confluyen y crecen formando masas similares a la forma de una coliflor. Aparecen en el pene, sobre todo en el glande y la cara interna de la piel del prepucio. En la mujer aparecen en la vulva, los labios menores y en el introito vaginal. En estos casos es frecuente que también existan lesiones en el cuello uterino. En ambos sexos puede aparecer en la región perianal, junto con lesiones en ano y recto.
Habitualmente no producen síntomas, aunque en ocasiones pueden producir molestias o dolor, picor o sangrado. A veces se maceran y producen mal olor.
En los pacientes inmunodeprimidos las lesiones suelen ser de mayor extensión, y en las mujeres embarazadas adquieren mucho mayor tamaño.
Tratamiento del condiloma o verruga genital
Hoy en día existen diferentes opciones de tratamiento sin que haya, hasta el momento, evidencias suficientes que demuestren que alguna de ellas es superior a las demás. En un 20-30% de los casos, en los 3-6 primeros meses, se produce una curación espontánea, por lo que en ocasiones la actitud de observación sin tratamiento es una opción elegida por los médicos según las características del paciente.
Tratamientos con fármacos tópicos:
Tratamiento local con ciclos de crema con Podofilotoxina al 0,5% aplicada por el propio paciente.
Aplicación de Sinecatequinas en pomada al 10% a nivel local, evitando las mucosas.
La crioterapia con nitrógeno líquido, que destruye las lesiones mediante una quemadura controlada por el médico.
Aplicación por parte del médico en la consulta de pomadas con ácidos Tricloroacético o Bicloroacético al 80-90%.
Aplicación en casos seleccionados de interferón intralesional , que actúa como antivirico, antiproliferativo e inmunomodulador.
Tratamiento quirúrgico : se utiliza sobre todo en pacientes con gran número de lesiones y/o un área extensa afecta, o en el caso de verrugas intrauretrales, mediante exéresis (extirpación de la lesión) con bisturí, bisturí eléctrico, o láser de dióxido de carbono.
Menos los tratamiento quirúrgicos, en las demás terapias pueden surgir recurrencias de la enfermedad.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del condiloma o verruga genital
Habitualmente la exploración física y el interrogatorio clínico son suficientes para determinar el diagnóstico de las lesiones. Se realiza una exploración física extensa mediante un examen vaginal con espéculo (una especie de pico de pato que ayuda a la apertura de la vagina para poder inspeccionar con una lámpara), colposcopia, anoscopia y proctoscopia (exploraciones en las que se utiliza una pequeña cámara con luz para visualizar el cuello uterino, el ano y el recto). Solo en casos de duda diagnóstica se realizará una biopsia (extracción de una pequeña parte de lesión), para el análisis en el laboratorio de anatomía patológica.
Cuando se diagnostican este tipo de lesiones en el paciente, es recomendable que su pareja se someta a una exploración física para descartar la posible presencia de lesiones. Además, es aconsejable que tanto al paciente como a su pareja, se les realice un estudio serológico para descartar otras enfermedades de transmisión sexual (analítica de sangre con determinación de sífilis, VIH, y virus de la hepatitis B y C).
Factores desencadenantes del condiloma o verruga genital
El factor desencadenante de la posible aparición de las lesiones condilomatosas es adquirir la infección por el virus del papiloma humano.
Factores de riesgo del condiloma o verruga genital
Número elevado de parejas sexuales.
Inicio temprano de las relaciones sexuales.
No usar preservativo.
Contactos sexuales con varones no circuncidados.
Coexistencia de otras enfermedades de transmisión sexual.
Consumo de tabaco.
Bajo nivel educativo.
Inmunodepresión.
Complicaciones del condiloma o verruga genital
Maceración y sobreinfección de las lesiones por bacterias.
Sangrado y supuración.
Recurrencia tras tratamiento.
La mayor complicación es el desarrollo a partir de un condiloma, de una malignización de la lesión que dé lugar a la aparición de un tumor en el cuello uterino, ano y, en menor medida, vagina, vulva y pene.
Prevención del condiloma o verruga genital
La vacunación con vacunas que contienen los genotipos del virus del papiloma 6 y 11 son, por el momento, el método más eficaz para la prevención primaria de los condilomas acuminados, obteniéndose la máxima efectividad si se administran antes de la primera relación sexual.
Usar preservativo en todas las relaciones sexuales.
Realización de cesárea a las madres embarazadas que presenten condilomas.
Especialidades a las que pertenece el condiloma o verruga genital
Esta patología puede ser tratada por el especialista en dermatología, muchas veces con participación del médico especialista en ginecología y el médico de familia.
Preguntas frecuentes:
¿Qué es un condiloma perianal?
Un condiloma perianal es la aparición de una lesión dérmica sobreelevada con forma de coliflor producida por el virus del papiloma humano en las proximidades del ano .
¿Qué es el condiloma acuminado?
El condiloma acuminado es una lesión dérmica de coloración rosada o blanco-grisácea, que puede ser plana o pediculada, con proyecciones ramificadas y morfología similar a una coliflor.
¿Cómo se transmite un condiloma?
La vía de transmisión es a través de las relaciones sexuales y por contagio materno-fetal.
¿Qué es el molusco contagioso?
El molusco contagioso es una afectación dermatológica benigna y autolimitada que se produce por la infección de un virus poxvirus ( Molluscipox virus ), que origina la aparición de pequeñas lesiones sobreelevadas (pápulas) con el centro deprimido (umbilicadas).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Gangrena de Fournier
¿Qué es la gangrena de Fournier?
La gangrena de Fournier es una fascitis necrotizante que afecta habitualmente a la zona genital externa y perianal , con eventual extensión al abdomen, los miembros inferiores y en ocasiones el tórax, con alta letalidad, de origen polimicrobiano, que debe tratarse de manera agresiva en las primeras horas tras el diagnóstico. Es más frecuente en hombres, aunque se ha detectado incremento en el sexo femenino, y ocurre con mayor frecuencia en edad avanzada a partir de los 50 años. Es una enfermedad rara, poco común y grave , que si no se trata a tiempo y rápidamente puede ocasionar la muerte en la persona que la padece.
Tipos de gangrenas
Los tipos de gangrena son:
Gangrena seca : se caracteriza por la piel seca arrugada, de un color que va de marrón a púrpura azulado o negro. Puede avanzar lentamente y resulta indolora para el paciente. Por lo general su aparición está directamente relacionada con las enfermedades de los vasos sanguíneos arteriales, como arteriosclerosis o diabetes.
Gangrena húmeda : se le conoce por el aspecto mojado. Su principal origen es la infección bacteriana de una herida (quemadura, úlceras, una picadura, por ejemplo). Existe la aparición de ampollas e hinchazón de la zona debido a la liberación de las toxinas invasoras. Esto conlleva a un riesgo de obstrucción sanguínea y al empeoramiento de la infección, ya que el cuerpo lucha contra ella pero, al no existir flujo sanguíneo, los glóbulos blancos no pueden llegar a la zona afectada. Puede extenderse mucho más rápido que la gangrena seca y llevar a complicaciones más peligrosas para la vida del paciente como shock séptico, si no se trata inmediatamente.
Gangrena gaseosa : afecta los tejidos musculares profundos, suele ser de origen insidioso, ya que se observa una piel sana en un principio, pero cuando la afección avanza, la piel puede observarse pálida y llegando a coger un color gris rojizo. Puede diferenciarse de otras porque al palpar es posible que se note la presencia de aire (crepitantes). Su causa más común es la infección bacteriana, más frecuentemente por Clostridium , bacterias que se encuentran en las esporas del suelo. Sus toxinas liberan gas, oprimiendo la circulación sanguínea y llegando la muerte del tejido.
Gangrena interna : se denomina así por afectar a uno o más órganos, como los intestinos, la vesícula biliar o el apéndice. Este tipo de gangrena se produce cuando se bloquea el flujo sanguíneo a un órgano interno. Este se ve comprometido por la aparición de una masa, una hernia. Debe ser tratada inmediatamente por su gravedad, y puede manifestarse con dolor y fiebre. Si no se trata puede ser mortal.
Gangrena de Fournier : es originada en los órganos genitales y aparece con las infecciones del tracto urinario o de la zona genital, causando dolor, sensibilidad, enrojecimiento e hinchazón.
Gangrena sinérgica de Meleney : es un tipo de gangrena poco frecuente, suele aparecer tras una intervención quirúrgica, es causada por una infección y se manifiesta una o tres semanas después de la cirugía. Son lesiones cutáneas muy dolorosas.
Causas de la gangrena de Fournier
Las causas de la gangrena de Fournier se pueden describir en tres grupos, que son: tracto genitourinario, región anorectal y piel genital. Las principales causas suelen ser las infecciosas y las relacionadas con la instrumentación quirúrgica, los abscesos y la perforación (traumática o espontánea).
La gangrena de Fournier es una fascitis necrotizante cuya historia natural comienza siempre con una rotura de la piel por: diabetes mellitus, alcoholismo crónico, procesos infecciosos, neoplasias malignas, trasplantes de órganos, infección por VIH, traumatismos, incisiones quirúrgicas, laceraciones, quemaduras, mordeduras o inyecciones que producen una descompensación de los mecanismos de defensa cutánea y crean una puerta de entrada a microorganismos.
La gangrena de Fournier suele deberse a una infección mixta causada por bacterias aeróbicas y anaeróbicas que están en la zona del periné, la uretra y el área del ano. Dichas bacterias aprovechan alguna pequeña herida en la zona y avanzan rápidamente, teniendo un alto poder de destrucción.
Síntomas de la gangrena de Fournier
Los síntomas de la gangrena de Fournier más habituales son los de una celulitis (infección de la piel y los tejidos profundos), acompañados de fiebre, dolor local, genital o perianal, eritema , edema, tumefacción de la zon afectada, rubor, inflamación, aumento de tamaño del área escroto-pene, inflamación del periné, y compromiso del estado general.
Tratamiento de la gangrena de Fournier
El tratamiento de la gangrena de Fournier debe iniciarse con el abordaje del compromiso sistémico, manejo hidroelectrolítico, estabilización hemodinámica y la administración de antibióticos de amplio espectro, dando cubrimiento amplio a gérmenes aeróbicos y anaeróbicos.
En el menor tiempo posible hay que continuar con el abordaje quirúrgico de las áreas necróticas, que consiste en el desbridamiento radical y amplio de la piel y el tejido celular subcutáneo comprometidos, en zonas sospechosas y áreas donde el tejido se pueda separar fácilmente de la fascia, hasta encontrar tejido sano. Se realizan lavados quirúrgicos y desbridamientos necesarios para obtener un adecuado tejido de granulación, y se inicia la reconstrucción con injertos y colgajos según la extensión.
El oxígeno hiperbárico es una alternativa valiosa, principalmente en infecciones por Clostridium , aumentando la supervivencia en un 95%.
Hay que asegurar un manejo integral que incluya el soporte nutricional, debido a que en estos pacientes se aumentan los requerimientos metabólicos debido al estrés y a la pérdida de proteína por la gran cantidad de zonas expuestas.
Pruebas complementarias del diagnóstico de la gangrena de Fournier
Las pruebas complementarias para el diagnóstico de la gangrena de Fournier, se basan principalmente en la clínica, mediante una historia completa y adecuada que incluya los antecedentes y sintomatología presentes. Es necesario valorar mediante análisis de sangre el hemograma, pruebas de función renal, pruebas de coagulación, realizar hemocultivos y cultivo de secreciones del área necrótica, en el manejo inicial de la enfermedad. Posteriormente, se requieren estudios de electrolitos , de proteínas séricas, albúmina, de glicemia y las correspondientes a las enfermedades de base.
La radiografía simple de abdomen permite evidenciar la presencia de gas en la pared abdominal. Con la ecografía se delimita el compromiso de los tejidos blandos y los genitales con incremento en el grosor de la pared escrotal. La tomografía axial computarizada y la resonancia magnética nuclear, son útiles cuando se sospecha compromiso de los tejidos profundos o en el espacio retroperitoneal.
Factores desencadenantes de la gangrena de Fournier
Los factores desencadenantes de la gangrena de Fournier son:
Enfermedad perirrectal o urogenital que no ha sido tratada correctamente.
Un absceso perianal.
Coexistencia de enfermedades como la diabetes que complican el cuadro infeccioso.
Tratamientos iniciales inadecuados o insuficientes.
Proliferación rápida de las bacterias que causan la infección.
Factores de riesgo de la gangrena de Fournier
Los factores de riesgo de la gangrena de Fournier son: la diabetes mellitus, el alcoholismo crónico, edad avanzada, sexo más común en hombre , terapia con corticoides, traumatismos, insuficiencia renal o hepática, quimioterapias, radioterapias, desnutrición severa, drogadicción, y la actividad sexual sin proteccion, procesos infecciosos, neoplasias , malignas, infección VIH, abscesos y heridas.
Complicaciones de la gangrena de Fournier
Las complicaciones de la gangrena de Fournier son:
Compromiso rectal o del colon.
Extravasación urinaria.
Estrechez uretral.
Edema o compromiso escrito peneano.
Perforación del esfínter anal.
Transposición penoescrotal, poe ascenso testicular.
Compromiso hemodinámico.
Sepsis.
Muerte.
Prevención de la gangrena de Fournier
Para evitar la gangrena de Fournier es importante:
Mantener una buena higiene.
Prevenir las infecciones: lavar todas las heridas abiertas con un jabón suave y agua y tratar de mantenerlas limpias y secas hasta que se curen. Si ocurre cualquier herida o quemadura, debe ser tratada inmediatamente para prevenir la infección. Esto es especialmente importante en ancianos y personas con diabetes, vasculitis o un sistema inmune debilitado.
Dieta saludable y equilibrada.
Evitar la obesidad.
No fumar.
Tener cuidado con las temperaturas bajas. La congelación de la piel reduce la circulación sanguínea en la zona afectada y puede conducir a gangrena.
Cuidado especial en las personas con diabetes mellitus , se deben examinar las manos y los pies a diario para ver si hay cortes, úlceras y signos de infección, tales como enrojecimiento y supuración. Controlar los niveles de azúcar en sangre.
Especialidades a las que pertenece
Las especialidades a la que pertenece la gangrena de Fournier son la urología, cirugía general y especialistas en enfermedades infecciosas.
Preguntas frecuentes:
¿Qué causa la gangrena?
La gangrena es la muerte de tejido corporal como consecuencia de la falta de irrigación sanguínea o de una infección bacteriana grave.
¿Cuáles son los síntomas de la gangrena gaseosa?
Los síntomas de la gangrena gaseosa son hinchazón muy dolorosa , aire bajo la piel que se puede sentir como una sensación crepitante, ampollas llenas de líquido rojo pardo, aumento de la frecuencia cardíaca (taquicardia), dolor moderado o intenso alrededor de la lesión, fiebre, piel de color pálido que luego se vuelve negruzca y cambia de color rojo oscuro o púrpura. Secesión de los tejidos, líquidos sanguinolentos y de olor fétido, edema, sudoración y formación de ampollas.
¿Qué es la gangrena en el pie?
La gangrena en los pies se produce por la muerte de tejido en el pie como consecuencia de la falta de irrigación sanguínea o de una infección grave. Se produce más comúnmente en las personas que tienen diabetes mellitus, si los pies tienen alguna herida, llagas o úlceras, signos de infección como enrojecimiento, hinchazón o supuración.
¿Qué partes del cuerpo son más propensas a la gangrena?
Las partes del cuerpo que son más propensas a la gangrena son l as extremidades, los dedos de las manos y de los pies en la superficie del cuerpo, pero también puede ocurrir en los músculos y órganos internos.

Enfermedad
Hidrocelectomía
Definición
La hidrocelectomía es una intervención quirúrgica en la que se elimina la acumulación de un líquido almacenado alrededor del testículo produciendo en un hidrocele, mediante una incisión en el escroto (bolsa que recubre y protege los testículos).
¿Cómo es la hidrocelectomía?
Se trata de una intervención que habitualmente se lleva a cabo con la administración de anestesia local o regional (generalmente raquídea o peridural), por parte del anestesista.
Tras la anestesia se inicia la cirugía realizando una incisión transversal a nivel del escroto o por encima del pliegue de la ingle, hasta llegar a la túnica donde se acumula el líquido. Entonces se realiza su apertura y drenaje del líquido . Luego esa membrana se reseca y se cierra en forma invertida para que desaparezca el espacio donde se acumulaba el líquido. Además, se inspeccionan el testículo y el epidídimo en busca de masas u otras posibles alteraciones, y si todo está bien, se realiza la sutura y el cierre de la herida. A veces puede ser necesaria la colocación de un drenaje, que se mantendrá durante 24-48 horas.
En ocasiones, durante la cirugía el urólogo debe realizar modificaciones del procedimiento habitual por los hallazgos intraoperatorios encontrados o no esperados, para proporcionar un tratamiento más adecuado.
¿Para quién está indicada?
Esta intervención está indicada en aquellos pacientes que presentan un hidrocele con un importante acúmulo de líquido que pueda derivar en aparición de complicaciones testiculares.
¿Por qué se realiza?
La hidrocelectomía tiene como objetivo lograr la d esaparición del líquido acumulado en el escroto y devolver a este su volumen normal , haciendo desaparecer los síntomas que ocasiona, además de corregir el defecto estético derivado de esta afección.
Riesgos de la hidrocelectomía
Dolor, aparición de un hematoma e inflamación, generalmente leves en la zona intervenida.
Hemorragia en sus diferentes tipos, que puede hacer necesaria la utilización de transfusiones de sangre y hemoderivados.
Reaparición de la colección líquida.
Atrofia testicular.
Aparición de una hernia inguinal.
Aumento de la consistencia del testículo en forma permanente.
Aparición de una infección en la herida quirúrgica o aparición de una infección generalizada (sepsis), que puede resultar grave.
Apertura de los puntos de sutura.
Aumento (hiperestesia) o disminución (hipoestesia) de la sensibilidad de la zona, y/o molestias dolorosas (neuralgias).
Cicatrices anormales y/o defectos estéticos derivados.
Tromboembolismo venoso profundo o pulmonar.
Reacciones alérgicas a los medicamentos que se le administran al paciente.
Preparación
Antes de la cirugía, el paciente debe ser evaluado por el médico anestesista, quien, según las características del paciente, indicará el uso durante la cirugía de anestesia general o local-regional. Es posible además que deba realizarse antes una a nalítica de sangre con coagulación para que el anestesista pueda evaluar todos los riesgos de la anestesia.
El paciente debe informar antes de la intervención tanto al urólogo como al anestesista, de las posibles alergias medicamentosas, alteraciones de la coagulación, marcapasos, enfermedades cardiopulmonares, existencia de prótesis, medicaciones actuales o cualquier otra circunstancia que pudiera afectar al procedimiento.
La zona anatómica próxima al testículo se afeita y desinfecta antes de iniciar la intervención.
¿Cómo es la recuperación de la hidrocelectomía?
El postoperatorio suele ser corto. Habitualmente el paciente será dado de alta el mismo día de la intervención, aunque en ocasiones se precisan algunos días más de hospitalización. Puede ser necesario que el paciente lleve un drenaje escrotal durante las 24-48 horas siguientes a la intervención.
Después de la cirugía, la bolsa o escroto permanece inflamada durante un tiempo variable, apareciendo hematomas y edemas en el escroto y el área genital, que pueden ocasionar molestias al paciente, por lo que podrá necesitar tomar fármacos analgésicos y antiinflamatorios para control de esas molestias. Tras el alta, pasados unas semanas, se realiza una revisión en régimen ambulatorio en las consultas de urología.
El profesional de enfermería de atención primaria podrá realizar los cuidados de curas locales que se precisen.
Resultados
Tras la intervención se produce la desaparición del líquido acumulado en el escroto, transcurrido un tiempo, el testículo recobra su tamaño normal . Con todo ello, se consigue la desaparición de las molestias que el hidrocele ocasiona antes de la cirugía y, además, se consigue una mejora estética de la anatomía del testículo.
Preguntas frecuentes
¿Qué es un hidrocele testicular?
El hidrocele es una acumulación de líquido que crea una cavidad en el escroto que rodea al testículo que, en la inmensa mayoría de los casos, se produce por causas desconocidas.
¿Qué es el hidrocele en bebés?
Es la aparición de un acúmulo líquido en el escroto del recién nacido que aparece de forma congénita en la mayoría de los casos por alteraciones que se producen en su formación durante el embarazo.
¿Qué es un hidrocele comunicante?
El hidrocele comunicante es aquel que se produce porque existe un camino directo de comunicación entre el abdomen y el escroto, por el que pasa el líquido que produce el hidrocele.
¿Qué es el varicocele?
De forma general un varicocele es un tumor formado por una vena .
¿Qué es un varicocele testicular?
El varicocele testicular es una dilatación varicosa de las venas del cordón espermático en el testículo de un varón, que produce una tumoración y agrandamiento del testículo.

Enfermedad
Uretritis
¿Qué es uretritis?
La uretritis es una infl amación de la uretra, por lo general, secundaria a una infección de origen sexual. Las uretritis pueden deberse a la infección por virus o bacterias, y también se pueden producir por lesiones traumáticas o por sustancias químicas como pueden ser los espermicidas. Las uretritis son las enfermedades de transmisión sexual más frecuentes, y pueden producir infecciones urinarias diseminadas. Es una enfermedad de tipo leve.
Tipos de uretritis
Las uretritis se pueden clasificar función de los gérmenes que las producen en:
Uretritis gonocócicas : son las producidas por el Gonococo
Uretritis no gonocócicas : son las producidas por clamidias, herpes simples y citomegalovirus.
También se pueden clasificar en tiempo de duración en:
Uretritis agudas : de menos de seis meses
Uretritis crónicas : de más de seis meses.
Causas de uretritis
Las causas es la infección por diversos gérmenes , los más comunes, Gonococos , Clamidias , herpes simples y Citomegalovirus .
Síntomas de uretritis
Los síntomas en los hombres son disuria (dificultad para orinar y dolor), presencia de sangre en la orina, fiebre, secreción purulenta a través del pene, urgencia de orinar, sensación de dolor e inflamación del pene , y dolor durante las relaciones sexuales.
Los síntomas en las mujeres son dolor pélvico y abdominal , fiebre, escalofríos, dolor al orinar, presencia de flujo vaginal y dolor con las relaciones sexuales.
Tratamiento para la uretritis
El tratamiento de la infección será necesario para mejorar la uretritis, en algunos casos de sospecha de un germen, como es el caso de la Gonococia, se pondrá tratamiento antibiótico , si es posible, previamente se recogerá un exudado para comprobar el germen específico.
Se deberá tratar también a las parejas sexuales y abstenerse de relaciones o usar preservativo durante el tiempo que se trate la infección.
Pruebas complementarias del tratamiento de uretritis
Las pruebas complementarias serán analítica de sangre con contaje celular y estudio de otras enfermedades de transmisión sexual, tasación de proteína C reactiva, y analítica de orina con cultivo y exudado uretral con antibiograma.
En las mujeres puede ser necesario realizar un exudado de cuello uterino y una ecografía.
Factores desencadenantes de uretritis
El factor desencadenante de la uretritis es mantener relaciones sexuales con personas afectadas por infecciones sexuales, también, en los casos de uso de espermicidas que puedan producir irritación a los usuarios.
Factores de riesgo de uretritis
La edad : los hombres entre 25 y 30 años, tienen uretritis con más frecuencia las mujeres.
El tener parejas sexuales múltiples lo hace más probable, y los antecedentes de otras enfermedades de transmisión sexual.
Complicaciones de la uretritis
En los hombres:
Epididimitis: inflamación del epidídimo.
Orquitis: infección en el pulmón.
Prostatitis: infección en la próstata.
Cistitis.
En las mujeres:
Cistitis.
Cervicitis: inflamación del cuello del útero.
Enfermedad inflamatoria pélvica.
Prevención de la uretritis
Mantener relaciones sexuales con preservativo.
Controlar el número de parejas sexuales.
Abstenerse de mantener relaciones sexuales con personas que presenten sintomatología.
Especialidades a las que pertenece la uretritis
Las uretritis serán tratadas por médicos de familia, urólogos, ginecólogos y especialistas en enfermedades de transmisión sexual de los servicios de enfermedades infecciosas.
Preguntas frecuentes:
¿Qué bacteria produce la uretritis?
Las bacterias que producen la uretritis son diversas pero dos son las más frecuentes, el Gonococo , que se trata de un diplococo gram negativo, su infección se conoce también como blenorragia, produce una secreción matutina a través del pene de aspecto verdoso. En la mujer queda en el cuello del útero y puede dar poca sintomatología, lo que puede hacer que las mujeres desconozcan estar infectadas. La otra bacteria que suele producir la uretritis es la clamidia , que produce la llamada uretritis no gonocócica. Será necesario realizar el tratamiento adecuado. En un número importante de casos ambos gérmenes se dan al mismo tiempo en una uretritis. También se produce con menor frecuencia por Tricomonas y por Escherichia coli.
¿Cómo se contagia la uretritis?
La uretritis es una enfermedad de transmisión sexual, esto quiere decir que para contagiarse se deben tener relaciones sexuales con una persona contagiada, por tanto, la forma de evitar el contagio es el uso de preservativo.
¿Qué es la uretritis inespecífica?
La uretritis inespecífica es la que se produce por un germen distinto al Gonococo , como pueden ser las Tricomonas , la Clamidia o bien por procesos irritativos como pueden ser el uso de fármacos espermicidas o de traumas como el sondaje.
¿Qué es la uretritis no gonocócica?
La uretritis no gonocócica es la uretritis que se produce por bacterias diferentes al Gonococo , en general serán Clamidia, Tricomonas o Escherichia coli los gérmenes más frecuentes en su producción. Este tipo de uretritis pueden, en algunas ocasiones, no ser infecciosas. Este es el caso de pacientes que presentan molestias tras haber estado sondados, o bien personas que han tenido contacto con sustancias químicas como pueden ser los espermicidas.
¿Qué es la uretritis crónica?
La uretritis crónica es la uretritis que permanece durante al menos seis meses , por inflamación de la uretra. Puede ser causada por un estrechamiento de la uretra, que impide la correcta evacuación de la vejiga o bien por infecciones cuyo tratamiento no se ha hecho de modo correcto. Es frecuente por Scherichia coli, y también por la exposición a productos químicos como pueden ser productos de higiene femenina o uso de espermicidas.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia