Ginecología y Obstetricia
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Enfermedad
Dismenorrea
¿Qué es la dismenorrea?
Se denomina dismenorrea el dolor localizado en la parte inferior del abdomen , en ocasiones irradiado hacia la región lumbar, que aparece inmediatamente antes o durante la menstruación. Es una alteración que se da en un 10% de mujeres. No es una patología grave en los casos en los que no sea producida por una enfermedad de base. Pero cuando sí es ocasionada por una enfermedad específica, la gravedad de la dismenorrea va asociada al tipo de patología por ser un síntoma de la misma, y puede ser importante.
Tipos y causas de dismenorrea
Los tipos de dismenorrea son:
Dismenorrea primaria: aquel dolor que aparece asociado a la menstruación en la que no se encuentra una causa orgánica que lo cause.
Dismenorrea secundaria: aquel dolor asociado a la menstruación que aparece por el padecimiento de enfermedades orgánicas como endometriosis, enfermedad inflamatoria pélvica, tumores, alteraciones del útero y/o del cuello uterino…etc.
Síntomas de dismenorrea
Los síntomas que aparecen son dolor en la región inferior del abdomen, en ocasiones irradiado hacia la zona lumbar, que aumenta y disminuye de intensidad, así como malestar general, dolor de cabeza, sensación nauseosa, vómitos, diarrea y sensación de cansancio intenso (astenia). Cuando aparece asociado a otras patologías (dismenorrea secundaria), puede haber un aumento del sangrado en la menstruación, dolor con las relaciones sexuales y fiebre, entre otros síntomas.
Tratamiento para la dismenorrea
El manejo de la dismenorrea primaria consta de un enfoque sintomático con uso de fármacos para el control del dolor. En este caso son más efectivos los antiinflamatorios no esteroideos, ya que inhiben las prostaglandinas (sustancias que intervienen en la contracción uterina y que producen más dolor durante la menstruación). Dentro de estos fármacos encontramos por ejemplo el Ibuprofeno , el Dexketoprofeno o el Naproxeno .
Otra opción farmacológica que se puede utilizar para mujeres en las que no exista contraindicación y además busquen un método para evitar el embarazo, es el uso de anticonceptivos hormonales orales. Habitualmente se usan aquellos que tienen combinaciones fijas de estrógenos y progesterona. Otra alternativa a estos son el uso de DIU farmacológico Mirena o inyecciones de derivados de la progesterona.
Se aconsejan, además, terapias psicológicas para aceptar la influencia que estos síntomas pueden tener en la vida de la paciente y explicar adecuadamente su origen y evolución. Es recomendable también aplicar calor seco de forma intermitente sobre el abdomen y hacer un reposo relativo.
Cuando existe una dismenorrea secundaria el tratamiento se basa el un proceso terapéutico de base de la enfermedad.
Pruebas complementarias del tratamiento de dismenorrea
El diagnóstico inicial se realiza mediante la anamnesis (preguntas que realiza el médico a la paciente) y la exploración física. El método inicial de imagen de elección es la ecografía , que no objetivará ninguna alteración en el caso de la dismenorrea primaria.
En caso de sospecha de dismenorrea secundaria se pueden realizar otro tipo de pruebas diagnósticas con TAC , histeroscopia y laparoscopia diagnóstica, entre otras.
Factores desencadenantes de la dismenorrea
El factor desencadenante de la dismenorrea es la presencia del ciclo menstrual de la mujer.
Factores de riesgo de la dismenorrea
Inicio de la menstruación (menarquia) a edades tempranas.
Tener reglas abundantes.
Padecer sobrepeso u obesidad (índice de masa corporal mayor a 25).
Tabaquismo.
Antecedentes familiares de dismenorrea.
Complicaciones de la dismenorrea
Dolor intenso de difícil control farmacológico con medicación habitual.
Interferencia en las actividades de la vida diaria: ausencia laboral y/o académica.
Complicaciones asociadas a las patologías de base que producen la dismenorrea.
Prevención de la dismenorrea
Realizar ejercicio físico y mantener una dieta equilibrada para prevenir la obesidad.
No fumar.
Toma de anticonceptivos orales.
Prevención de infecciones de transmisión sexual con uso de preservativos.
Otros factores que interfieren en el padecimiento de dismenorrea tanto primaria como secundaria, no son prevenibles.
Especialidades a las que pertenece la dismenorrea
La dismenorrea puede ser evaluada y tratada por el médico de atención primaria. Si existen dudas diagnósticas en cuanto a su causa, sospecha inicial de dismenorrea secundaria o no eficacia del tratamiento inicial pautado, se deriva a la paciente al especialista en ginecología.
Preguntas frecuentes:
¿Qué produce la dismenorrea?
La dismenorrea se asocia a un aumento de las prostaglandinas , sustancias que interfieren en el mecanismo de contracción uterina que se produce durante la menstruación para ayudar al desprendimiento del endometrio (capa más externa del útero), que es el producto de sangrado de la menstruación.
¿Qué hacer para quitar el dolor de la regla?
Se recomienda hacer un reposo relativo, aplicar calor seco en la región abdominal e ingerir antiinflamatorios no esteroideos como el Ibuprofeno , así como tomar medidas iniciales para el control del dolor.
¿Qué son los cólicos menstruales?
Un cólico menstrual es una manera coloquial de referirse al dolor producido por la menstruación.
¿Qué es el SPM de las mujeres?
El SPM son las siglas del síndrome pre-menstrual , conjunto de signos y síntomas que aparecen asociados al ciclo menstrual en su segunda fase, desde la ovulación hasta la menstruación (dolor abdominal, labilidad emocional, dolor mamario, dolor de cabeza, etc).
¿Cuándo se presenta el síndrome premenstrual?
El síndrome premenstrual aparece en el transcurso de la segunda parte del ciclo menstrual, desde la ovulación hasta el inicio de la menstruación. Si un ciclo menstrual completo dura aproximadamente 28 días, el síndrome premenstrual aparecería en los últimos 10-15 días antes de la menstruación .

Enfermedad
Eclampsia
¿Qué es la eclampsia?
La eclampsia es la aparición de convulsiones en una paciente con preeclampsia (aparición de hipertensión arterial antes de las 20 semanas de gestación acompañada de proteínas en orina y la aparición o no de edemas), que aparecen durante el embarazo, el parto o el posparto , y no pueden ser atribuibles a otras causas. La eclampsia en el mundo occidental se estima entre 1 de cada 2.000-3.000 embarazos. Es una alteración grave, una de las causas más frecuentes de muerte en la mujer embarazada. Es más común durante el tercer trimestre o durante el parto, pero puede también ocurrir tras el alumbramiento, dentro de las primeras 48 horas.
Tipos de eclampsia
Los tipos de eclampsia son:
Eclampsia anteparto temprana : se da antes de las 28 semana de gestación.
Eclampsia anteparto : se presenta después de la 28 semana de gestación.
Eclampsia intraparto : aparece durante el parto.
Eclampsia postparto precoz : aparece en las 48 horas siguientes al parto.
Eclampsia postparto tardía : se da pasadas más de 48 horas del parto.
Causas de la eclampsia
La causa de la eclampsia es una alteración vascular cerebral producida por las consecuencias del aumento mantenido de la tensión arterial producida en el preeclampsia (edema cerebral, espasmos de los vasos sanguíneos, alteraciones de la regulación del flujo sanguíneo, hemorragias e infartos cerebrales)
Síntomas de eclampsia
Aparecen crisis convulsivas con contracción y relajación de los músculos de forma generalizada, autolimitadas, de 3 -4 minutos de duración . A veces antes de las crisis aparecen algunos síntomas como son: cefalea intensa persistente, alteraciones visuales, alteración del estado mental, dificultad respiratoria y dolor abdominal. Después de la fase convulsiva aparece una fase de coma de mayor o menor duración dependiendo de la efectividad del tratamiento establecido.
Tratamiento para la eclampsia
El tratamiento se realiza con ingreso hospitalario de la paciente. Se controla la vía aérea para mantenerla permeable, aspirando las secreciones faríngeas y protegiendo la lengua para evitar que la paciente se la muerda. Se administra oxígeno y si es necesaria se realiza una i ntubación a la paciente para poner respiración asistida. Para el control de las convulsiones se administra por vía intravenosa sulfato de magnesio pudiendo añadir otros fármacos como Fenitoína y Diazepam y se controla la tensión arterial.
Una vez estabilizada la paciente se procede a finalizar la gestación con la provocación del parto.
Pruebas complementarias del tratamiento de eclampsia
Control contínuo de la tensión arterial.
Analítica de sangre con determinación de la función renal y hepática.
Realización de pruebas de imagen neurológicas como TAC o resonancia magnética nuclear sólo en aquellas pacientes que presenten un coma prolongado o alteraciones neurológicas persistentes.
Factores desencadenantes de la eclampsia
El factor desencadenante de la eclampsia es padecer una preeclampsia mal controlada o que la paciente no responda al tratamiento de ésta.
Factores de riesgo de la eclampsia
El padecimiento de otras enfermedades por parte de la mujer embarazada puede desencadenar la presencia de preeclampsia y eclampsia: diabetes mellitus, enfermedad renal crónica u obesidad , entre otras. Además se han descrito como posibles factores de riesgo la edad materna mayor a 30 años o menor de 18, la falta de control del embarazo, la gestación múltiple , los antecedentes de preeclampsia en embarazos anteriores, el alcoholismo durante el embarazo, y la malnutrición.
Complicaciones de la eclampsia
Muerte (10% de las pacientes).
Daño renal.
Edema cerebral.
Coagulación intravascular diseminada (CID).
Rotura hepática.
Hemorragia cerebral.
Desprendimiento placentario.
Parto prematuro.
Asfixia neonatal.
Bajo peso del bebé al nacer.
Muerte fetal.
Prevención de la eclampsia
Se recomienda seguir durante el embarazo una dieta normocalórica y/o normoprotéica.
Control del peso en el embarazo.
Cambios dietéticos en mujeres susceptibles destinadas a corregir alteraciones características de la preeclampsia, pudiéndose plantear la indicación de administración de 2 gr/día de calcio o inhibidores de la síntesis de prostaglandinas ( Aspirina ) en dosis baja. Los estudios en este sentido tienen conclusiones controvertidas y es un aspecto a determinar por los médicos.
Administración de sulfato de magnesio en una paciente con preeclampsia.
Especialidades a las que pertenece la eclampsia
La eclampsia es una patología que trata el ginecólogo con la participación de aquellos especialistas necesarios según el riesgo vital que corra la paciente: médicos intensivistas, neurólogos, médicos internistas…etc.
Preguntas frecuentes
¿Qué es la preeclampsia?
La preeclampsia es la presencia de hipertensión arterial más proteínas en orina, acompañada o no de edemas después de la semana 20 del embarazo.
¿Qué es el síndrome de Hellp?
El síndrome de Hellp una complicación muy grave de la preeclampsia en el que aparece un aumento de las enzimas hepáticas , una disminución de las plaquetas (plaquetopenia) y una destrucción de los glóbulos rojos (hemólisis).
¿Qué es la gestosis en el embarazo?
La gestosis, también denominada toxicosis, toxemia o disgravidia, es un término utilizado para englobar diversos cuadros clínicos de origen desconocido que se presentan exclusivamente en la gestación en directa conexión causal con ella.
¿Qué es la eclampsia postparto?
Es la complicación última de la preeclampsia en la que aparece un cuadro de convulsiones y coma en las primeras 48 horas después del parto.
¿Qué es la hipertensión arterial en el embarazo?
La hipertensión arterial es la aparición de una aumento de la tensión arterial específicamente durante la gestación, desapareciendo después del parto y que puede aparecer sin otros síntomas, aunque lo normal es que se acompañe de proteínas en la orina y/o edemas, siendo así denominada preeclampsia y apareciendo tras la semana 20 de gestación.
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.

Enfermedad
Candidiasis
¿Qué es la candidiasis?
El término candidiasis se utiliza para referirse a una patología infecciosa producida por un hongo que puede originar desde una infección en la piel o mucosas en pacientes sanos, hasta una enfermedad infecciosa invasiva grave en personas de riesgo. Se puede utilizar también el término de micosis por Cándida para referirse a este tipo de infección. Su manifestación menos grave en la piel o mucosas es una patología común y habitualmente leve. Su incidencia como enfermedad invasiva grave está teniendo un aumento progresivo debido, tanto al aumento de factores predisponentes, como al aumento de supervivencia de pacientes inmunodeprimidos (con alteraciones del sistema de defensa). Puede aparecer tanto en edad infantil como en edad adulta.
Causas de la candidiasis
La infección por hongos del género Cándida se considera una infección oportunista , ya que estos microorganismos pueden estar en convivencia con el humano sin producir infección y aprovechar un desequilibrio en el sistema de defensas del individuo o la presencia de factores favorecedores de su crecimiento (humedad, desaparición de la flora bacteriana, presencia de prótesis…etc.) y multiplicación, produciendo la infección y sintomatología específica según el sitio de localización.
Tipos y síntomas de la candidiasis
La infección por Cándida se puede dividir en dos grandes grupos:
Candidiasis mucocutáneas : producidas en la piel y en las mucosas (revestimiento de los orificios naturales del cuerpo):
Intertrigo : candidiasis de la piel de los pliegues del cuerpo. Aparece una erupción rojiza con vesículas (pequeñas ampollas) y pústulas que confluyen. A veces aparecen pequeñas fisuras y descamación. Puede haber picor (prurito). En los bebés se denomina dermatitis del pañal.
Oniquia o paroniquia : erupción en la uña que se vuelve frágil, gruesa, con surcos transversales y blanquecina.
Erosión interdigital : infección entre los dedos sobre todo de los pies, con aparición de una lesión roja brillante y bordes con escamas.
Candidiasis oral o muguet : aparecen manchas blanquecinas en la mucosa bucal, lingual o gingival, que a veces confluyen y forman grandes áreas de aspecto cremoso. En ocasiones se asocia a molestias y dolor con la ingesta de alimentos.
Candidiasis esofágica : aparecen pseudomembranas blanquecinas pegadas a la pared del esófago (tubo que va desde la boca al estómago), con inflamación y dolor al tragar o detrás del esternón. En niños aparece como extensión de una candidiasis oral y en adultos suele aparecer tras tratamientos con antibióticos, corticoides…etc, así como en pacientes con alteración del sistema de defensas (por diabetes, VIH…etc.)
Vulvovaginitis : infección favorecida por el consumo de antibióticos, corticoides, o por el padecimiento de diabetes o embarazo. Aparece picor vulvar, con inflamación y enrojecimiento y flujo blanquecino grumoso.
Balanopostitis : infección en el pene donde aparecen pequeñas vesículas, enrojecimiento y a veces evolución con aparición de placas blanquecinas en el glande y el prepucio. Se da en pacientes diabéticos y en varones contagiados por su pareja.
Otomicosis : infección del oído en la piel del conducto auditivo externo en la que aparecen disminución de la audición, dolor y secreción blanquecina.
Candidiasis mucocutánea crónica : entidad infrecuente, habitualmente de aparición en la infancia, en la que se da una infección crónica diseminada en la piel, uñas y mucosas con lesiones indoloras rojizas, elevadas y que se descaman.
Candidiasis sistémicas : aparece el microorganismo en el torrente circulatorio, produciéndose cuando hay un compromiso de las defensas del individuo:
Endocarditis : infección por Cándida del revestimiento del corazón (endocardio) y sus válvulas, favorecida por prótesis, consumición de drogas por vía parenteral…etc. Puede producir insuficiencia cardíaca y fiebre entre otros síntomas.
Candidiasis pulmonar : por invasión desde una infección oral por Cándida o por vía sanguínea. Produce lesiones nodulares múltiples y simétricas en los pulmones, con tos, fiebre, insuficiencia respiratoria…etc.
Candidiasis renal : infección producida frecuentemente por la implantación de un catéter. Puede aparecer también cistitis candidiásica como otra expresión urológica de infección por candida.
Candidiasis del sistema nervioso central (meningitis, encefalitis) : infecciones poco frecuentes que se producen por invasión a través de la sangre. Producen síntomas de deficiencia neurológica grave.
Candidiasis ocular : es más frecuente en los individuos adictos a drogas por vía parenteral. Aparecen nódulos blanquecinos en la retina y alteración de la visión.
Pueden existir otras localizaciones de infección por Cándida, como artritis (en las articulaciones), osteomielitis (en los huesos), trombosis séptica (en los vasos sanguíneos)…etc.
Tratamiento para la candidiasis
Las candidiasis limitadas a la piel y las mucosas se tratan con fármacos de aplicación tópica o con su toma por vía oral . Son fármacos antifúngicos como el Clotrimazol , la Nistatina , el Miconazol , etc.
Las candidiasis sistémicas se tratan con la administración de los fármacos antifúngicos ( Anfotericina B sola o asociada a Fluticasona , o Fluconazol como tratamiento único por ejemplo), por vía intravenosa u oral, durante un tiempo prolongado (no inferior a 6 meses).
Pruebas complementarias del tratamiento de la candidiasis
Para el diagnóstico de las candidiasis en ocasiones solo precisa la evaluación y exploración física del médico. En otras ocasiones además, se realizan pruebas como:
Examen micológico : para ello se obtienen muestras que pueden ser secreciones respiratorias, exudados de la piel, uñas, córnea, orina, sangre, heces, líquido cefalorraquídeo, etc. Con ellas se realiza un examen en fresco (observación directa para objetivar la presencia del hongo) y la realización de un cultivo.
Examen anatomopatológico : los estudios de secreciones procedentes de biopsias (pequeñas muestras de tejido), se tiñen con colorantes que favorecen su visualización y detección.
Diagnóstico inmunológico : detección de anticuerpos (proteínas del sistema de defensa del organismo), que se producen contra determinadas moléculas de la superficie de la Cándida (antígeno), por medio de un análisis de sangre con técnicas de laboratorio.
Factores de riesgo desencadenantes de la candidiasis
Bebés prematuros o ancianos que presentan una microflora e inmunidad insuficientemente desarrollada o disminuida por la edad.
El embarazo o disfunciones endocrinas que pueden favorecer la aparición de candidiasis.
Administración de fármacos como antibióticos o corticoides de forma prolongada.
La desnutrición o la alteración de la inmunidad (defensas) del individuo.
La rotura física de las barreras naturales del organismo: uso de dispositivos externos o cualquier material que se coloque en el organismo.
Complicaciones de la candidiasis
Cronificación de la infección.
Recurrencia de las candidiasis.
Progresión de la infección llevando a una afectación general del organismo, sepsis, que puede desembocar en un fallo multiorgánico y la muerte del individuo.
Prevención de la candidiasis
En pacientes inmunodeprimidos en ocasiones se realiza una quimioprofilaxis (toma de un fármaco antifúngico para la prevención de la candidiasis).
Se pueden utilizar los compuestos de probióticos y toma de alimentos que los contengan, para reforzar la flora bacteriana habitual vaginal y del aparato digestivo.
Es fundamental evitar la humedad constante en la piel y a nivel vulvovaginal, efectuando siempre una adecuada higiene.
Especialidades a las que pertenece la candidiasis
Dependiendo de la localización de la infección puede ser tratada por uno u otro especialista. De forma general el médico de familia puede diagnosticar y tratar la mayoría de las candidiasis más frecuentes, pero si se producen complicaciones o aparece la infección en pacientes de riesgo, el enfermo puede ser tratado por distintos especialistas dependiendo de la localización de la enfermedad: ginecólogo, oftalmólogo, especialista en aparato digestivo, cardiólogo, etc, o por el especialista en enfermedades infecciosas.
Preguntas frecuentes:
¿Es posible la candidiasis en hombres?
Sí, como la mujer, el hombre puede padecer infección por Cándida en los pliegues de la piel, en el pene, en la boca, etc.
¿Qué es un óvulo para la candidiasis?
Un óvulo para la candidiasis hace referencia al formato de presentación de los fármacos habitualmente utilizados para el tratamiento de las candidiasis vulvovaginales, que pueden tener forma de “pastilla” o cápsula , generalmente ovaladas, más grandes que las tomadas por vía oral, y que se introducen dentro de la vagina, habitualmente por la noche, donde se van deshaciendo y son absorbidas por la mucosa de forma progresiva.
¿Qué es la flora vaginal?
El término flora vaginal hace referencia a un conjunto de microorganismos, bacterias que “conviven” en la vagina de la muje r sin producirle daño o infección, estando de forma equilibrada y aportando el beneficio de mantener el ph de la mucosa vaginal y su ácido de forma adecuada.
¿Para qué sirven los probióticos?
Los probióticos son microorganismos vivos, bacterias o levaduras, que pueden estar presentes en alimentos o suplementos dietéticos y en medicamentos, y que pueden aportar beneficios para la salud al ayudar a mantener la llamada flora intestinal o vaginal propias.
¿Hay algún remedio casero que funcione contra la candidiasis?
En ocasiones, hay profesionales de la sanidad que recomiendan el uso de yogurt natural como fuente probiótica natural para el co-tratamiento o prevención de la candidiasis vulvovaginal, así como la ingesta de yogures como método de prevención de alteraciones de la flora bacteriana que favorezcan las candidiasis digestivas tras el uso de antibióticos.

Enfermedad
Cistitis
¿Qué es la cistitis?
La cistitis es la inflamación de la vejiga urinaria , que en la mayoría de los casos se produce por infecciones bacterianas, pero también se puede producir por tratamientos como la radioterapia o el uso de sondas urinarias mantenidas. Es una enfermedad muy frecuente, en especial en mujeres, en quién se calcula que al menos el 50% de ellas tendrán un episodio de cistitis a lo largo de su vida . La complicación más frecuente es la invasión de las bacterias al riñón produciendo una pielonefritis. Es una enfermedad leve.
Tipos de cistitis
Las cistitis pueden ser:
Bacterianas : producidas por un germen.
Abacterianas o no bacterianas : si no se encuentra germen causante de la misma.
Aunque esta es la principal clasificación pueden ser también clasificadas función de su frecuencia en simples o complicadas, recidivantes o esporádicas,
Causas de la cistitis
La mayoría de los casos de cistitis bacterianas son la infección por escherichia coli, estas producen hasta el 80% de las infecciones.
Las causas de las bacterianas pueden ser quimioterapia, radioterapia, uso de sustancias espermicidas, geles íntimos, etc.
Síntomas de la cistitis
Los síntomas de la cistitis son la disuria ( sensación de ardor al orinar ), polaquiuria, que es la emisión de orina de forma continuada, pero en poca cantidad, sensación de tenesmo (el paciente acaba de orinar pero sigue teniendo sensacion tener que volver a hacerlo), y, además, que la orina tiene un aspecto turbio y puede acompañarse de mal olor y hematuria ( sangre en la orina ).
Tratamiento para la cistitis
El tratamiento para la cistitis de origen bacteriano será mediante antibióticos , en diferentes regímenes. Se pueden dar en dosis única o bien en dosis a lo largo de una semana, en los casos más complicados se dará un total de quince días.
En las cistitis bacterianas se tratan de controlar síntomas como el dolor con fármacos analgésicos o antinflamatorios , la urgencia miccional se tratará con fármacos que actúan a este nivel, llamados anticolinérgicos, y en algunos casos fármacos como la Tamsulosina, que también se usa en el adenoma de próstata y puede contribuir a disminuir la urgencia miccional.
Pruebas complementarias del tratamiento de la cistitis
Las pruebas para el tratamiento de las cistitis bacterianas serán pruebas de laboratorio como el cultivo de orina y el antibiograma , que nos permitirán conocer cuál es el tratamiento más adecuado.
En las cistitis de repetición, puede ser necesarias pruebas de imagen como la ecografía , que permite descartar procesos en la vejiga, y en otras ocasiones, será necesaria una cistoscopia para descartar patología a este nivel.
Factores desencadenantes de la cistitis
Los factores desencadenantes son diferentes en personas jóvenes que en ancianos. Las mujeres jóvenes tienen como causa desencadenante las relaciones sexuales , y en ancianos tiene relación en las mujeres con procesos de cistoceles (alteración en la posición de la vejiga), mientras que en los varones está en relación con el adenoma de próstata.
Factores de riesgo de la cistitis
Son factores de riesgo para la cistitis: no orinar antes y después de las relaciones sexuales, los cistoceles y rectoceles en mujeres mayores, y los adenomas de próstata en los varones.
Complicaciones de la cistitis
Nefritis , que son las infecciones de orina que desde la zona de la vejiga llegan al riñón.
Septicemia , que es la extensión de la infección hacia la sangre.
Prevención de la cistitis
Beber mucho líquido, al menos dos litros de agua al dia.
No retener la orina, cuando se tiene ganas de orinar se debe de evacuar esta.
No usar geles o jabones muy perfumados para lavarse.
Al acudir al baño limpiarse desde la zona de delante hacia atrás y no al contrario.
Orinar tras las relaciones sexuales.
Usar preservativo.
En las cistitis de repetición puede ser beneficioso el uso de arándanos, ya que parece que dificulta la fijación de las bacterias a las paredes de la vejiga.
Especialidades a las que pertenece la cistitis
Las cistitis son tratadas, cuando es un episodio esporádico, por el médico de familia, y en los casos que se producen de forma repetida, el paciente será tratado por el urólogo.
Preguntas frecuentes:
¿Qué antibiótico se usa para la cistitis?
Los antibióticos que se usan en la infección de orina dependen del resultado del antibiograma, pero en general se usa la Fosfomicina , la Amoxicilina con clavulánico y el Cotrimoxazol . También se pueden usar cefalosporinas.
¿Es muy grave tener cistitis?
Las cistitis son enfermedades leves salvo que se compliquen al dirigirse hacia los riñones. Son enfermedades que responden normalmente de modo adecuado a los tratamientos antibióticos.
¿Es contagiosa la cistitis?
La cistitis es una enfermedad que no es contagiosa. Si el paciente tiene cistitis no la contagiará a su pareja sexual.
¿Es verdad que la cistitis es más propensa en mujeres que en hombres?
Es verdad que la cistitis es mucho más frecuente en mujeres que en hombres, esto se debe a que la uretra, (que es el conducto que desde la vejiga lleva la orina al exterior), es mucho más corta en las mujeres que en los hombres, esto hace que gérmenes que se encuentran en la piel o en el ano puedan colonizar fácilmente la vejiga.
¿Cuánto dura el tratamiento de una cistitis?
El tratamiento de la cistitis dependerá de si esta es un episodio esporádico o repetitivo. En los episodios esporádicos se puede dar tratamiento de dosis única de antibiótico con buenos resultados. En las cistitis repetidas será necesario extender el tratamiento hasta una semana , y en las cistitis recurrentes puede ser necesario una dosis de antibiótico diaria durante seis meses para evitar las recaídas.
Enfermedad
Cáncer de Cuello Uterino
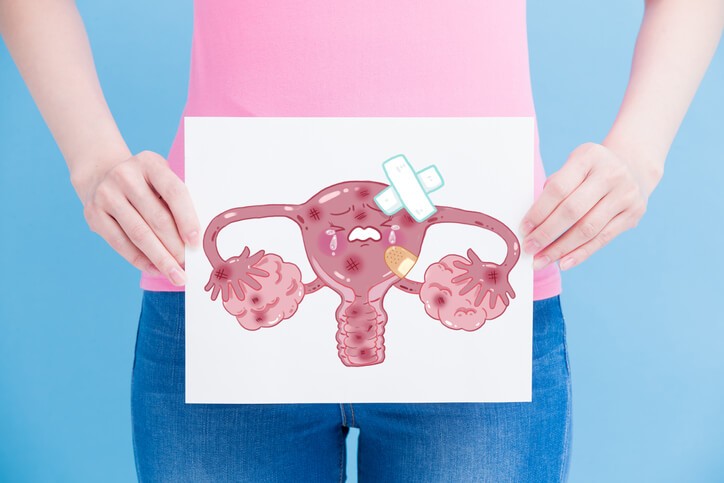
¿Qué es el cáncer de cuello uterino?
El cáncer de cuello uterino se conoce también como cáncer de cérvix o cáncer cervical. El cáncer de cuello de útero en mujeres españolas supone el 3,3% de casos de cáncer femenino, la incidencia en España es muy baja. La mayoría de los casos se diagnostican entre los 35 y los 50 años . Se considera esencial el contagio de virus del papiloma humano para contraer la enfermedad . Las mujeres que fuman y tienen virus de papiloma humano tienen mayor probabilidad de desarrollar cáncer de cérvix. Puede manifestarse como un sangrado vaginal importante que da lugar a una urgencia médica, es una enfermedad que de encontrarse en estadios iniciales se puede considerar poco grave.
Tipos de cáncer de cuello uterino
Los tipos de cáncer de cuello uterino son:
Cáncer de células escamosas : es el cáncer que se da en la parte más superficial o epitelio de cuello uterino.
Adenocarcinoma : es el cáncer que produce las células interiores del cuello del útero y parte de células de origen glandular.
Carcinoma mixto : presenta células escamosas y glandulares.
Causas del cáncer de cuello uterino
La causa más importante de cáncer de cuello uterino son las infecciones por el virus del papiloma humano.
Síntomas del cáncer de cuello uterino
En el cáncer de cuello uterino no suele haber síntomas en las etapas iniciales, el sangrado vaginal anormal o el dolor pélvico son síntomas que pueden aparecer en el cáncer de cuello de útero, pero también en procesos infecciosos menores.
Tratamiento para el cáncer de cuello uterino
El tratamiento de cáncer de cuello uterino será una combinación de cirugía, radioterapia, quimioterapia y terapias dirigidas.
La cirugía menos agresiva es la conización, que consiste en la retirada mediante cirugía mayor de la zona del cuello uterino. La histerectomía total es la retirada del cuerpo del útero y matriz junto con el cuello uterino, suele realizarse cuando el cáncer está más extendido, En la histerectomía radical se extirpa el cuerpo uterino, el cuello del útero, los ovarios y las trompas, y la parte superior de la vagina. La histerectomía radical ampliada además del útero, ovario y trompas es necesaria la extirpación de otros órganos cercanos que están invadidos por el tumor como es la vejiga o el recto.
La radioterapia externa se realiza con un aparato que emite rayos X fuera del cuerpo de la paciente. En la actualidad existe la radioterapia de intensidad modulada que crea una imagen en tres dimensiones del tumor permitiendo atacarlo sin ningún daño en los tejidos próximos. La radioterapia interna se usa una sustancia radioactiva que se coloca a modo de semillas en la zona de tumor.
En la quimioterapia para el cáncer de cuello de útero se usan fármacos que evitan el crecimiento y destruyen las células tumorales. Los fármacos más habituales son Cisplatino , Carboplatino , Paclitaxel , Topotecan y Gemcitabina . Estos fármacos pueden ser usados de uno en uno o en diferentes combinaciones.
La terapia dirigida se trata de administrar sustancias que son capaces de destruir un solo tipo de célula, en el cáncer de útero suele usarse el Bevacizumab . Este fármaco impide el crecimiento de las venas y arterias que alimentan al tumor. Se usa en cáncer metastásico o en aquellos casos en que el cáncer de útero recidiva.
Pruebas complementarias del tratamiento de cáncer de cuello uterino
Las pruebas complementaria para el diagnóstico de un cáncer de cuello uterino es la citología o test de papanicolau , para identificar las células cancerígenas y posteriormente realizar una biopsia de cuello uterino.
Son necesarias otras pruebas complementarias como escáner y gammagrafías si se sospecha de una posible expansión del tumor, esto permite conocer posible metástasis y valora su evolución a lo largo del tratamiento.
Factores desencadenantes del cáncer de cuello uterino
El factor desencadenante del cáncer de cuello uterino es el virus del papiloma humano , si bien hay que tener en cuenta que no todas las mujeres que se infectan de este virus llegarán a sufrir un cáncer de útero, ya que en muchos casos la inmunidad del organismo será capaz de deshacerse del virus de modo eficaz.
Factores de riesgo del cáncer de cuello uterino
Los principales factores de riesgo son el tabaco , las mujeres que fuman tienen el doble de posibilidades de las que no fuman de desarrollar un cáncer de cuello de útero, la infección por VIH que aumenta la posibilidad de desarrollar cáncer de útero al tener la inmunidad debilitada, una inmunosupresión ya sea adquirida, por enfermedad, o por fármacos autoinmunes, la alimentación pobre en frutas y verduras, y el sobrepeso . Los múltiples embarazos parecen aumentan el riesgo (por encima de tres embarazos a término en relación con los cambios hormonales que se producen). También son factores de riesgo el haber estado sometido durante el embarazo al Dietilestilbestrol, que se usó hasta los años 70 para evitar abortos y los antecedentes de cáncer de cuello de útero en la familia.
Complicaciones del cáncer de cuello uterino
Las complicaciones del cáncer de cuello uterino son: las metástasis ganglionares, en hígado, cerebro y huesos o la extensión del tumor a órganos cercanos como vejiga, recto y peritoneo.
Prevención del cáncer de cuello uterino
El cáncer de cuello uterino se previene mediante la vacunación frente al virus del papiloma humano y el uso de preservativo como método de protección frente a embarazos y a enfermedades de transmisión sexual
Especialidades a las que pertenece el cáncer de cuello uterino
El ginecólogo será el especialista que diagnostique y en la mayoría de las ocasiones realice la cirugía de un cáncer de útero, posteriormente será tratado por un oncólogo que determinará el tratamiento de quimioterapia y radioterapia necesario
Preguntas frecuentes:
¿Cuál es la supervivencia del cáncer de útero?
La supervivencia del cáncer de cuello uterino es del 75% a los cinco años , esta tasa está entre las más altas de Europa y es similar a la de EEUU.
En España fallecen unas 550 mujeres al año de cáncer de útero, la mortalidad es muy baja y sigue disminuyendo.
¿Qué es la biopsia de cuello uterino?
La biopsia de cuello uterino es la toma de muestras de cuello uterino mediante una pinza de biopsias (instrumento con un borde afilado que permite cortar). Si imaginamos que el cuello uterino es como la esfera de un reloj, se tomaron biopsias de todas aquellas zonas que resulten sospechosas, de no ver ninguna, se procede a tomar biopsia en número de al menos doce siguiendo las horas de un reloj.
¿Cómo se transmite el cáncer de cuello uterino?
El cáncer de cuello uterino no se transmite, lo que se puede transmitir es la infección por virus del papiloma humano que puede dar lugar más tarde al cáncer uterino.
Esta enfermedad es una enfermedad de transmisión sexual en la que una persona que tiene la infección se la transmite a otra que no la tenía previamente. La mejor forma de evitar la transmisión es el uso de preservativos o mediante la vacuna del papiloma.
¿Qué es el cuello uterino y cuál es su función?
El cuello uterino es la parte que conecta la vagina con el útero, su función es mantener un embarazo en el interior del útero hasta el momento del parto.
¿Qué es el borramiento del cuello uterino?
El borramiento del cuello uterino es una expresión que se usa durante el parto, para indicar el momento en que el parto se está iniciando, y la estructura que permanece dura y cerrada se ablanda para permitir la dilatación y la salida del feto a través de ella.

Enfermedad
Cáncer de Ovario
¿Qué es el cáncer de ovario?
El tumor de ovario, también conocido como tumor maligno de ovario, es el segundo cáncer del aparato genital femenino tras el de endometrio, pero es el que causa mayor mortalidad. Ocupa el 3% de los tumores en las mujeres, y es la cuarta causa de muerte por cáncer en mujeres siendo más frecuente en mujeres postmenopáusicas de entre 50 y 75 años. Puede producir una invasión del peritoneo con un cuadro de ascitis (acúmulo de líquido en el abdomen). Es una enfermedad grave.
Tipos de cánceres
Los diferentes tipos de cánceres de ovario son:
Carcinoma epitelial : es el que se produce por las células más superficiales de las glándulas y supone el 90 por ciento de los cánceres de ovario.
Tumor de células germinales : es muy poco frecuente y se produce a partir de los ovocitos.
Tumor de estroma : es muy raro y se produce a partir de las células que configuran la arquitectura del ovario.
Causas del cáncer de ovario
La causa del cáncer de ovario continúa sin conocerse en el momento actual.
Síntomas del cáncer de ovario
Los sintomas del cancer de ovario son: la distensión abdominal por presencia de líquido, molestias al orinar , sensación de plenitud con la comida, dolor abdominal o pélvico no explicado, sangrado vaginal inapropiado , pérdida de apetito y disminución de peso.
Tratamiento para el cáncer de ovario
El tratamiento de cáncer de ovario puede realizarse con cirugía para su extirpación, quimioterapia y terapias dirigidas.
La cirugía en los estadios precoces consiste en extirpar ambos ovarios, el útero y la grasa que se encuentra por delante del intestino. En estadios avanzados se extirpa el útero, los ovarios, la grasa intestinal y toda la masa tumoral visible.
La quimioterapia en estadios precoces combina la administración de Cisplatino o Carboplatino con Paclitaxel en 4 ciclos mejorando considerablemente el pronóstico. En estadios avanzados se emplea Carboplatino con Paclitaxel en número de 6 ciclos que se van a administrar cada 21 días. En estadios avanzados se puede usar la quimioterapia intraperitoneal en pautas de Paclitaxel el primer día intravenoso, Cisplatino intraperitoneal el segundo dia y Paclitaxel el 8º día por vía intraperitoneal, repitiendo los ciclos cada 21 días hasta completar 6 ciclos.
La terapia dirigida es el uso de fármacos que bloquean el crecimiento de los vasos sanguíneos que el tumor necesita para crecer, se usa el Bevacizumab, que se administra por vía intravenosa cada 21 días y se usa en los cánceres más avanzados o en las recidivas.
En el tratamiento de las recaídas se usa la quimioterapia con Bevacizumab . Si la recaída es pasadas seis meses del tratamiento, se suele usar quimioterapia con sales de platino más Bevacizumab . En las recaídas precoces se suele usar Bevacizumab con Paclitaxel .
Las pacientes portadoras de los mutaciones en los genes BRCA1 y BRCA2 se tratarán con Olaparib .
Pruebas complementarias del tratamiento del cáncer de ovario
Las pruebas complementarias son la exploración ginecológica, analítica de sangre, ecografía abdomino pélvica, escáner, PET y resonancia magnética.
Puede ser necesaria una cistoscopia y una rectoscopia para ver si la vejiga y el recto están invadidos por la enfermedad.
Factores desencadenantes del cáncer de ovario
No se conocen factores desencadenantes de la enfermedad.
Factores de riesgo del cáncer de ovario
Los factores de riesgo son: dieta rica en grasas, contacto con talco , y las pacientes sin hijos tienen mayor riesgo. El 20% son hereditarios ligados al gen BRCA1 Y BRCA2
Complicaciones del cáncer de ovario
Invasión de la vejiga.
Invasión de recto.
Ascitis con distensión abdominal.
Derrame pleural con disnea asociada.
Prevención del cáncer de ovario
La detección de cánceres por herencia familiar con alteraciones en BRCA1 Y BRCA 2, se deberá hacer en pacientes con alguno de estos criterios.
Un caso de cáncer de mama menor o igual a 40 años.
Diagnóstico de cáncer de mama y ovario en la misma paciente.
Dos o más casos de cáncer de mama, uno de los cuales es bilateral o en menor de 50 años.
Un caso de cáncer de mama en mujer de menos de 50 años o bilateral, y un caso de cáncer de ovario en familiares de primer o segundo grado.
Tres casos de cáncer de mama y ovario (al menos 1 caso de ovario) en familiares de primer o segundo grado.
Dos casos de cáncer de ovario en familiares de primer o segundo grado.
Un caso de cáncer de mama en varón y al menos 1 familiar de primer o segundo grado con cáncer de mama u ovario.
Estas personas pueden recibir información por parte de su ginecólogo sobre si pueden ser subsidiarias de someterse a tratamiento quirúrgico con extirpación de ovarios y trompas a una determinada edad.
Especialidades a las que pertenece el cáncer de ovario
Los especialistas que se encargan del cáncer de ovario serán los ginecólogos y los oncólogos que serán quienes decidirá el tratamiento quimioterápico más acorde a las necesidades de la paciente.
Preguntas frecuentes:
¿Qué es un quiste en un ovario?
Un quiste de ovario es el acúmulo de líquido que se produce dentro o en la superficie de un ovario. En la mayoría de los casos son quistes funcionales, esto es, dependen de un ovocito que acaba de salir hacia la trompa.
¿Qué diferencia hay entre un quiste y un tumor?
Los quistes funcionales son benignos y no se malignizan , son más frecuentes en la edad fértil de la mujer. Los tumores pueden ser malignos o benignos pero suelen ser más frecuentes tras la menopausia,
¿Qué es el ovario poliquístico?
El síndrome de ovario poliquístico es una enfermedad en que en los ovarios se forman múltiples quistes . Se produce porque la mujer presenta dificultades para producir una ovulación dada la alteración de los niveles hormonales, haciendo que los folículos ováricos se queden dentro del ovario rodeados de un líquido, dando el aspecto de múltiples quistes
¿Qué es la cistoadenocarcinoma?
Es un tumor de ovario maligno en el cual se alterna una zona más sólida con una parte líquida. Se produce a partir de las células superficiales de las glándulas del ovario.
¿Qué es un cistoadenoma mucinoso de ovario?
Un cistoadenoma mucinoso es un tumor benigno que se produce a partir de las células de las glándulas ováricas. Es un tumor benigno que en su interior tiene un líquido viscoso como consecuencia de esto se le da el nombre de mucinoso.

Enfermedad
Amenorrea
¿Qué es la amenorrea?
La amenorrea es la ausencia de menstruación de manera prolongada y que puede afectar a mujeres de cualquier edad. Se considera que una mujer tiene amenorrea cuando ha tenido ciclos menstruales normales y, de repente, deja de menstruar durante tres o más meses. Se estima que el 3-4% de las mujeres padecen de amenorrea que no es por causas naturales, como embarazo, lactancia o menopausia. En deportistas de élite, bailarinas o mujeres que llevan a cabo dietas extremas es más frecuente que aparezca. Dependiendo del tipo de amenorrea se puede valorar si es poco o muy común y si puede llegar a ser algo grave.
Tipos de amenorreas
Existen varios tipos de amenorrea, estas son:
Amenorrea fisiológica : es la falta de la menstruación por causas naturales como, antes de la pubertad , el embarazo, lactancia y menopausia.
Amenorrea primaria : es poco frecuente, se da cuando la mujer nunca ha menstruado a pesar de haber alcanzado una edad en la que esto ya debería haber ocurrido, y que se establece entre los 16 y los 18 años como máximo. Si la adolescente tiene un crecimiento normal y los órganos sexuales se desarrollan de forma adecuada, se considera que la ausencia de menstruación, a partir de esa edad, no es normal.
Amenorrea secundaria : es mucho más frecuente y se produce en las mujeres que, habiendo menstruado con regularidad, dejan de tener la regla durante al menos tres ciclos seguidos, es decir durante 3 meses.
Causas de la amenorrea
La amenorrea puede producirse por diversas razones. Algunas de estas razones son normales en el transcurso de la vida de una mujer, mientras que otras pueden ser un efecto secundario de un medicamento o un signo de un problema médico.
Entre las causas de la amenorrea primaria están las anomalías genéticas que pueden hacer que los óvulos y los folículos que participan en la menstruación se agoten muy temprano en la vida de una mujer. También las enfermedades del hipotálamo y de la hipófisis, así como los problemas con los órganos reproductivos, el ejercicio moderado o excesivo, los trastornos de la alimentación y el estrés , pueden provocar amenorrea.
Entre las causas de la amenorrea secundaria, aparte de los mismos que la primarias, están los anticonceptivos que se inyectan o implantan y algunos tipos de dispositivos intrauterinos, que pueden provocar no tener períodos menstruales. Incluso después de dejar de tomarlos, puede pasar tiempo antes de que la ovulación y la menstruación regulares regresen. También están la reducción de peso rápido , el desequilibrio hormonal (como ocurre en el síndrome de ovarios poliquísticos), trastornos endocrinos (como enfermedad de las tiroides o un tumor en en la hipófisis, la glándula endocrina que produce distintas hormonas).
Por último, determinados medicamentos pueden hacer que los períodos menstruales se detengan, entre ellos, se cuentan algunos tipos de antipsicóticos, antidepresivos , medicamentos para la quimioterapia, medicación para la presión arterial… etc.
Síntomas de la amenorrea
El síntoma principal de amenorrea es la ausencia de menstruación en la mujer. Aunque también se puede manifestar c ambio en el tamaño de las mamas, secreción de leche por el pezón, sequedad vaginal , caída del cabello , acné, vello facial excesivo, cambios en la voz, en la visión, dolor pélvico, sudoración y dolor de cabeza.
Tratamiento de la amenorrea
El tratamiento será diferente según el motivo por el que la paciente presenta amenorrea, y se dirigirá a corregir el trastorno que ha motivado la ausencia de la menstruación. Cuando esos problemas se solucionen, la menstruación se restablecerá.
En algunos casos, las píldoras anticonceptivas u otras terapias hormonales pueden restaurar los ciclos menstruales . La amenorrea causada por trastornos de la glándula tiroidea o de la hipófisis puede tratarse con medicamentos. Si el problema es causado por un tumor o un bloqueo estructural, tal vez se necesite cirugía.
La amenorrea también puede estar asociada a pérdidas importantes de peso, como la anorexia o a la obesidad, por lo que en estos casos es importante modificar los hábitos dietéticos inadecuados y adoptar una dieta equilibrada. Si se trata de un exceso de ejercicio físico, reducir su intensidad y duración puede ser suficiente para que la amenorrea remita.
Pruebas complementarias del tratamiento para la amenorrea
La primera prueba que se realiza para el diagnóstico y tratamiento de la amenorrea es una prueba de embarazo . Si es positiva se estudiará la gestación en curso, si es negativa, se realizan pruebas adicionales como: análisis de sangre de la función tiroidea (determinación de TSH) y análisis de prolactina, aportación de estrógenos y progesterona, que son las hormonas femeninas, para así descartar otros procedimientos. También se suelen realizar un ultrasonido o ecografía transvaginal o abdomino pélvica para explorar los órganos reproductivos, y una resonancia magnética o tomografía cerebral.
Factores desencadenantes de la amenorrea
Los factores desencadenantes de la amenorrea están relacionados al estilo de vida , y entre estos factores están: el peso corporal bajo, si es excesivamente bajo interrumpe muchas funciones hormonales del cuerpo, lo que puede hacer que la ovulación se detenga. Esto es común en mujeres que sufren un trastorno de la alimentación, como anorexia o bulimia. El ejercicio excesivo y el estrés son considerados también factores desencadenantes de la amenorrea.
Factores de riesgo de la amenorrea
Entre los factores de riesgo de la amenorrea están los antecedentes familiares, los trastornos de la alimentación, y el entrenamiento atlético muy intenso y riguroso, que puede aumentar el riesgo de padecer amenorrea.
Complicaciones del tratamiento para la amenorrea
Entre las complicaciones de la amenorrea están la esterilidad . Si no se ovula ni se tienen períodos menstruales, no se puede quedar embarazada. Otra complicación es la la osteoporosis , que a veces sucede cuando hay niveles muy bajos de estrógeno.
Prevención de la amenorrea
Para prevenir la amenorrea es necesario que:
Llevar una buena alimentación.
Evitar el estrés.
Dormir las horas recomendadas.
Evitar el consumo de tabaco y alcohol.
No exceder las horas de ejercicio.
Especialidades a las que pertenece la amenorrea
La especialidad a la pertenece la amenorrea es a la ginecología, que se encarga de tratar los problemas del aparato reproductor femenino.
Preguntas frecuentes
¿Cuánto tiempo he de esperar de retraso de menstruación para ir al médico?
El tiempo que se debe esperar de retraso de la menstruación para ir al médico es de 3 meses sin tener ciclo menstrual. Pasado este periodo se debe visitar a un especialista.
¿Cómo sé si tengo amenorrea o estoy embarazada?
Para saber si una paciente tiene amenorrea o está embarazada, se tiende a realizar una prueba de embarazo. Si es positiva se estudiará la gestación en curso, si es negativa, se realizarán pruebas adicionales para determinar el diagnóstico de la amenorrea.
¿Es dolorosa la amenorrea?
En la mayoría de los casos no tiende a presentarse dolor, pero, en algunos casos, se manifiesta dolor pélvico como otro síntoma más de la amenorrea.
¿Qué es la amenorrea por estrés?
El estrés mental puede alterar temporalmente el funcionamiento del hipotálamo, una parte del cerebro encargada de controlar las hormonas que regulan el ciclo menstrual. En consecuencia, la ovulación y la menstruación pueden suspenderse.
¿Debo tomar precauciones sexuales especiales si tengo amenorrea?
Si tiene amenorrea lo importante es saber la causa que la produce, es decir, si es por embarazo, lactancia, menopausia o por algún trastorno hormonal u enfermedad.
Enfermedad
Atonía Uterina
¿Qué es la atonía uterina?
La atonía uterina es una situación patológica en la que, después del parto y el alumbramiento (expulsión de la placenta), se produce un defecto de la contracción de las fibras musculares que forman parte de la pared del útero . Esto produce que los vasos sanguíneos del útero no dejen de sangrar tras el parto gracias a la presión de estos músculos, lo que lleva a que exista una hemorragia con la salida de sangre al exterior desde el útero a la vagina y genitales.
La atonía uterina es la causa más frecuente de hemorragia tras el alumbramiento. Se desarrolla hasta en un 5% de los partos naturales . Es una situación que debe tratarse de forma urgente ya que puede llegar a producir una situación de gravedad importante, que haga incluso peligrar la vida de la paciente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Causas de la atonía uterina
Las causas o mecanismos por los que la fibra muscular de la pared del útero llega a dejar de realizar su función de contracción, pueden ser varias, como que el útero se haya sobredistendido y no recupere su forma y capacidad de contracción (por ejemplo, en las gestaciones múltiples).
Otras veces es por una fatiga del músculo (por ejemplo, en un parto que dure mucho), o que exista una alteración de la anatomía de este, como miomas, o de su funcionamiento que le dificulte la contracción, o que tras el parto, queden restos de la placenta o grandes coágulos dentro del útero.
También pueden producir una atonía uterina lesiones o traumatismos , por ejemplo producidos en una cesárea, o que haya una rotura uterina.
El uso de fármacos tocolíticos (inhibitorios de las contracciones uterinas) pueden producir que finalmente haya una atonía uterina, así como ener miomas uterinos o que tras el parto y el alumbramiento, o que queden restos dentro del útero.
Síntomas de la atonía uterina
La atonía uterina se manifiesta por una hemorragia de importancia variable , que puede ser intensa y de aparición brusca. Además de la hemorragia externa que sale por la vagina y los genitales, hay retención de grandes coágulos de sangre dentro del útero.
Diagnóstico de la atonía uterina
El diagnóstico se realiza mediante la exploración física . El ginecólogo tras el parto, objetiva a la palpación del abdomen, que el útero está blando y ha aumentado de tamaño, y al realizar un masaje uterino sobre el abdomen, observa la salida de sangre y coágulos “a bocanadas” por los genitales.
Además, el médico explora el canal del parto, vagina y cuello del útero, para detectar algún tipo de desgarro.
Tratamiento de la atonía uterina
Se realiza un tratamiento escalonado según la gravedad de la hemorragia que se produzca por la atonía uterina:
Inicialmente se coge una vía venosa (punción con un catéter o tubo pequeño en una vena que se mantiene para poder administrar por ahí suero, medicamentos o transfusiones sanguíneas, según lo que se precise), y se inicia reponiendo líquidos como suero fisiológico según las pérdidas que haya en la hemorragia. Además se realiza un masaje uterino con ambas manos ejerciendo presión externa por la pared abdominal sobre la zona uterina, y de forma interna a través de la vagina.
Se pueden administrar fármacos por vía intravenosa que ayuden a la contracción del útero ( Oxitocina, Carbetocina, Metilergotamina, Prostaglandinas, Misoprostol … etc.)
Cuando estas medidas fracasan se realiza un tratamiento quirúrgico que puede ser mediante:
Legrado instrumental : introducción de un instrumento similar a una cucharilla por la vagina hasta el útero, con el fin de arrastrar y extraer los restos de coágulos y la capa interna del útero (endometrio).
Ligadura de vasos sanguíneos pélvicos : es decir, la sutura o “costura” de vasos sanguíneos que llevan la sangre hasta el útero con puntos reabsorbibles para disminuir el flujo de sangre que llega hasta el útero y con ello la hemorragia.
Picatura o capitonaje : son técnicas que consiguen la compresión del útero mediante suturas reabsorbibles en este.
Histerectomía o extracción / extirpación del útero : es la técnica de elección cuando la paciente no desea tener más hijos o cuando otras técnicas fracasan y la vida de esta corre peligro.
Embolización de los vasos uterinos : introducción a través de la arteria femoral situada en la ingle, de un catéter (pequeño tubo flexible) hasta llegar a la arteria uterina que lleva sangre al útero. Por medio de la visión en imágenes obtenidas por rayos X, se localiza el punto exacto de la arteria donde se meten con el catéter, pequeñas partículas de plástico o de gelatina que se quedan en ese punto interrumpiendo el flujo de sangre hasta el útero.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del diagnóstico de la atonía uterina
De forma continuada se realiza una determinación de las constantes vitales de la paciente: tensión arterial, frecuencia cardíaca, saturación de oxígeno en la sangre, etc.
Pueden realizarse analíticas de sangre para objetivar y cuantificar la gravedad de la pérdida de sangre en el hemograma, determinar el grupo sanguíneo si se precisa para posteriormente realizar transfusiones de sangre, o valorar la repercusión de la hemorragia en el resto de funciones de los órganos, así como si existe alguna alteración de la coagulación de la sangre.
Factores desencadenantes y de riesgo de la atonía uterina
Los factores desencadenantes y de riesgo para que se pueda desarrollar una atonía uterina son:
Haber tenido varios embarazos y partos anteriores , tener una edad avanzada, haber padecido anteriormente una hemorragia puerperal (después del parto), infecciones o tener un parto prolongado o precipitado.
También es un factor de riesgo el que el útero esté sometido durante el embarazo a una sobredistensión por una gestación múltiple , un feto grande (macrosómico), o un aumento anormal del líquido amniótico (polihidramnios).
Padecer enfermedades en las que se producen a lteraciones de la coagulación de la sangre (coagulopatías adquiridas o congénitas, etc), o que se produzca una muerte fetal dentro del útero, son otros posibles factores que pueden influir en el desarrollo de esta patología.
Por último, tener una placenta previa (implantada en la zona baja del útero), o en el desprendimiento prematuro de la placenta (cuando se separa del útero antes de tiempo), pueden desencadenar una atonía uterina.
Complicaciones de la atonía uterina
La complicación más importante de la atonía uterina es una hemorragia mayor que produzca una pérdida de sangre tal que, a pesar del tratamiento, sea insuficiente la rapidez de reposición de líquidos o las transfusiones sanguíneas y la paciente padezca un shock hipovolémico, disminuyendo la presión arterial por la incapacidad de bombeo del corazón de la suficiente sangre hacia los órganos y tejidos, lo que lleva a un fallo multiorgánico y, si no se resuelve, la muerte de la paciente.
A largo plazo, también puede asociarse con trastornos de la coagulación de la sangre.
Prevención de la atonía uterina
Es recomendable realizar una analítica previa al parto de la paciente para valorar la existencia de anemia.
Se ha observado eficaz la ayuda activa en el periodo de alumbramiento de la placenta, ayudando a que este se realice de forma completa sin dejar restos en el útero.
La administración de fármacos como la Oxitocina en determinados casos para ayudar a aumentar las contracciones uterinas.
El masaje uterino abdominal sirve a los profesionales para valorar la situación del útero y lo ayuda a su regreso o involución a la situación y tamaño normales.
Especialidades a las que pertenece la atonía uterina
La atonía uterina es una patología que es diagnosticada y tratada por especialistas en ginecología y obstetricia.
Preguntas frecuentes:
¿Qué es la involución uterina?
La involución uterina es el proceso mediante el cual el útero, tras el parto, regresa de forma paulatina a su tamaño normal.
¿Qué es la placenta accreta?
La placenta accreta se produce cuando esta se une de forma excesiva a la pared uterina aunque sin llegar a penetrar en la parte muscular de la misma.
¿Qué es la rotura uterina?
La rotura uterina es una complicación muy grave en la que se produce una pérdida de integridad de la pared uterina , que puede ser completa o incompleta, localizada de forma inicial y habitualmente en el segmento inferior del útero.
¿Qué es la placenta pegada?
La placenta pegada es una forma coloquial de referirse a las inserciones anormales de la placenta a la pared del útero.
¿Qué es la placenta previa oclusiva total?
La placenta previa oclusiva total es la implantación de la placenta en el segmento inferior del útero de tal forma que cubre totalmente el orificio cervical interno (parte interna del cuello uterino).
Haz nuestro test de embarazo y averigua todo lo que debe saber una embarazada. Descubre todos los consejos y cuidados de las mujeres embarazadas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Bartolinitis
¿Qué es la bartolinitis?
La bartolinitis es una inflamación de una de las glándulas de Bartolino . Estas son unas estructuras situadas a ambos lados de la vagina, en la base de los labios menores de la vulva, en la parte posterior, cuya función es lubricar la vagina mediante la secreción de un moco claro o blanquecino, al ser estimuladas por la excitación sexual. Es una patología común en mujeres sexualmente activas , más frecuentemente en aquellas que no han tenido hijos. Aproximadamente un 3% de las mujeres podrá desarrollar esta enfermedad a lo largo de su vida. La edad más frecuente de aparición está entre los 20 y los 29 años . No es una enfermedad grave, pero sí puede producir mucha sintomatología y molestia a las pacientes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de bartolinitis
Bartolinitis aguda : aparece por primera vez de forma brusca con mucha sintomatología y pocos días de evolución
Bartolinitis crónica : tras resolverse el episodio agudo, es frecuente que se sufran brotes agudos sobre una inflamación leve y persistente de la glándula de manera más o menos frecuente.
Bartolinitis quística : acúmulo de secreciones no infectadas en la glándula. Puede evolucionar a formas agudas y posteriormente a crónicas.
Causas de la bartolinitis
La causa de la bartolinitis es una obstrucción del conducto que comunica la glándula de Bartolino con el exterior, en la entrada de la vagina (entre el himen y los labios menores), lo que produce que se acumulen las secreciones dentro de la glándula y se pueda infectar, dando lugar a la producción de un absceso. El germen más frecuentemente implicado en la infección es una bacteria denominada Escherichia coli .
Síntomas de la bartolinitis
Aparece un aumento del tamaño de la glándula notándose un bulto en la zona interna de los labios menores que se produce por el acúmulo, dentro de esta, de secreciones, y si se sobreinfecta de pus da lugar a un absceso.
La zona se pone caliente e inflamada y al tocarlo se puede notar fluctuación del absceso. La paciente tiene dolor en la zona y puede sentir molestias con las relaciones sexuales, al sentarse o al deambular. A veces, el absceso puede romperse espontáneamente produciéndose la salida de las secreciones y la desaparición del dolor por disminución de la presión.
Tratamiento de la bartolinitis
El tratamiento en etapas precoces es médico, con la administración de fármacos analgésicos para el dolor, antiinflamatorios y antibióticos. Se aconseja la aplicación de calor local y baños de asiento.
Si no hay mejoría o se produce una bartolinitis crónica con reagudizaciones, se indica un tratamiento quirúrgico, que puede ser:
Marsupialización : consiste en hacer un orificio grande en la piel y glándula de Bartolino, extirpando (quitando) parte de la piel enferma y la zona de la glándula que hay debajo. Después se ponen puntos cosiendo la pared del quiste. Tiene buenos resultados, pues conserva la glándula y no suele aparecer la patología.
Incisión y drenaje simple : “salida” del material acumulado en la glándula. Hay recidivas frecuentes.
Láser dióxido de carbono : el láser se utiliza para crear una abertura en la piel en la zona del orificio del conducto de la glándula y vaciar su contenido. Las recurrencias oscilan entre 2-20%.
Ablación con nitrato de plata : se realiza una incisión pequeña en la piel de la vulva y la pared del quiste y se drena su contenido. Después se coloca en el interior de la cavidad del quiste una barrita de nitrato de plata, sin suturar (coser) posteriormente. A las 48 horas se lleva a cabo la extracción del nitrato de plata. Los estudios han demostrado que este método es igual de eficaz que la extirpación, sin reaparición de la enfermedad con ninguno de los dos métodos.
Aspiración con aguja : mediante la punción con una aguja se extrae el líquido del interior del quiste. Hay una posibilidad de recurrencia hasta del 38%.
Escleroterapia con alcohol : se drena el quiste y después se introduce alcohol al 70% durante 5 minutos. La recurrencias se observan hasta en el 10% de los pacientes.
Exéresis glandular (quitar la glándula) : es el último recurso cuando hay recidivas frecuentes y es el tratamiento primario en las forma quísticas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del tratamiento y el diagnóstico de la bartolinitis
El diagnóstico de la bartolinitis es clínico, por la visualización y palpación de una masa en la parte posterior de la vulva.
Es aconsejable realizar un cultivo de exudado de la glándula (del material que drena), para detectar si hay bacterias que producen infección.
Se puede realizar una analítica de sangre en caso de abscesos o quistes complicados. Se recomienda el estudio de enfermedades de transmisión sexual que pueden estar relacionadas.
En mujeres mayores de 40 años, en las que se sospeche que puede haber una lesión maligna, se realiza una toma de biopsia , una muestra de tejido, para analizarlo y detectar posibles complicaciones como lesiones tumorales malignas (adenocarcinoma).
Factores de riesgo que pueden desencadenar la bartolinitis
El perfil de riesgo de las mujeres que pueden padecer bartolinitis parece ser similar al de las enfermedades de transmisión sexual (múltiples parejas, relaciones sexuales sin protección… etc.) Se ha demostrado que es más frecuente su aparición en mujeres que no han tenido hijos (nulíparas) que en las que sí los han tenido (multíparas). La mala higiene también puede favorecer su aparición.
Algunos autores han descrito la posibilidad de la influencia del aumento de humedad y presión en la zona por el uso de ropa ajustada o de tejidos como la lycra , aunque no existen estudios contrastados que lo demuestren.
Complicaciones de la bartolinitis
Complicaciones derivadas de la posible infección producida por una enfermedad de transmisión sexual (gonorrea, infección por clamidia… etc.).
Aparición de una fístula , que es un conducto anómalo que comunica por otro sitio diferente la glándula con el exterior y por donde drenan las secreciones y pus del quiste o absceso de la glándula de Bartolino.
Complicaciones derivadas del tratamiento quirúrgico, como sangrados, infecciones , etc.
Infección concomitante en el tracto urinario o en la vagina.
Reaparición del quiste o absceso tras el tratamiento.
Prevención de la bartolinitis
Adecuada higiene.
Uso de preservativos como protección frente a infecciones de transmisión sexual.
Usar ropa holgada.
Especialidades a las que pertenece la bartolinitis
La bartolinitis es una patología que inicialmente se puede diagnosticar y tratar por el médico de atención primaria. Si no hay mejoría con el tratamiento pautado o en el momento del diagnóstico, se sospecha la existencia de complicaciones, o la necesidad de hacer un diagnóstico diferencial, el médico de familia remite a la paciente al ginecólogo.
Preguntas frecuentes:
¿Qué es el Bartolino inflamado?
La glándula de Bartolino es una estructura que segrega flujo para lubricar la vulva y la vagina, situada el tercio inferior de los labios mayores de la vulva. Cuando se inflama aumenta de tamaño, apareciendo un “ bulto” en la zona que produce dolor .
¿Qué es un absceso en la glándula de Bartholin?
El absceso de la glándula de Bartolino es el acúmulo de secreciones dentro de la glándula por obstrucción del conducto de salida de las secreciones que produce, en la que se produce una sobreinfección por bacterias.
¿Qué son las glándulas de Cowper?
La glándula de Cowper o glándulas bulbouretrales son dos estructuras pertenecientes al sistema reproductor masculino situadas debajo de la próstata y encargadas de segregar una sustancia lubricante.
¿Qué son los cuerpos cavernosos y esponjosos?
Son dos estructuras anatómicas eréctiles del pene del varón . Los cuerpos cavernosos son dos estructuras cilíndricas unidas y separadas por un tabique que constituyen la mayor parte del pene y formados por tejido eréctil. En su interior contienen vasos sanguíneos (arterias y venas) y nervios. Se encuentran también pequeños capilares (vasos sanguíneos muy pequeños), que, cuando existe un excitación, se llenan de sangre y producen la erección del pene. El cuerpo esponjoso es otra estructura cilíndrica situada entre los dos cuerpos cavernosos en la parte inferior, que rodea a la uretra y la protege cuando se produce la erección. En su parte distal forma el glande, un capuchón con capacidad eréctil que cubre los extremos distales de los cuerpos cavernosos.
¿Cuál es la función de la vesícula seminal?
La función de las vesículas seminales es formar un líquido viscoso que forma la mayor parte del líquido que se expulsa en la eyaculación , que es rico en sustancias (fructosa, proteínas… etc), que sirven para nutrir y ayudar a desplazarse a los espermatozoides cuando entran en el aparato reproductor femenino.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Cáncer de Mama
¿Qué es el cáncer de mama?
El cáncer de mama es también conocido como tumor maligno de mama, se produce a partir de las células de los conductos galactóforos (conductos que llevan la leche al exterior), o los lobulillos (lugar donde se produce la leche). Es el tumor más frecuente en mujeres, supone el 29% del total de tumores de mujeres . A pesar de los avances en el tratamiento, sigue siendo la primera causa de muerte tumoral en mujeres, es una enfermedad grave.
Tipos de cánceres
Los principales tipos de cáncer de mama son:
Carcinoma ductal : es el que se produce en los conductos de la mama que conducen la leche hacia el exterior.
Carcinoma lobular : es el que se produce en los lobulillos, que es la zona de la mama donde se produce la leche.
Enfermedad de Paget : se sitúa en el pezón, es un tipo de cáncer de mama que, comenzado en los túbulos, se extiende hacia la zona de la areola y el pezón, que se vuelve descamativa.
Causas del cáncer de mama
La causa principal del cáncer de mama no es bien conocida, aunque sí se reconocen diferentes factores de riesgo que pueden dar lugar al desarrollo de esta enfermedad. El principal factor de riesgo es la edad.
Síntomas del cáncer de mama
Los síntomas de cáncer de mama son una tumoración que en general es dura a la palpación y que no se mueve, también puede presentarse alteración de la piel de la mama y retracción del pezón (el pezón se mete hacia dentro).
Tratamiento para el cáncer de mama
El tratamiento del cáncer de mama va a ser con cirugía, quimioterapia, radioterapia y terapias adyuvantes (tras un tratamiento inicial principal):
La cirugía puede ser conservadora si se retira el tumor con un tejido sano alrededor del mismo, la cirugía más radical es la mastectomía. En esta cirugía se extirpa toda la mama . Suele realizarse también la linfadenectomía, que es la extirpación de los ganglios de la axila, en especial si el tumor es muy grande o si aparecen aumentados de tamaño. El ganglio centinela es la extirpación del ganglio más cercano al tumor, esto se realiza cuando los ganglios no se encuentran aumentados de tamaño o el tumor es pequeño para tratar de evaluar si el tumor se ha extendido hasta esta zona.
La radioterapia adyuvante se usa tras la cirugía para tratar de eliminar las posibles células tumorales que hayan quedado tras la esta. La radioterapia paliativa no tiene una función curativa, sino que tiene como objeto tratar lesiones que producen dolor u otros efectos secundarios.
La quimioterapia se realizará con diferentes esquemas de tratamiento en función del tipo de tumor. Se emplean generalmente como primera línea de tratamiento 4 ciclos de Doxorubicina y Ciclofosfamida trisemanales, seguidos de 12 ciclos de Paclitaxel semanal. Otros esquemas combinan Docetaxel con Ciclofosfamida .
Terapia hormonal. Está indicada en los tumores que tienen receptores hormonales , en mujeres premenopáusicas se usa el Tamoxifeno , en mujeres postmenopáusicas se usan los inhibidores de la aromatasa, que impiden la transformación de los andrógenos en estrógenos.
La terapia dirigida está indicada en los tumores que tienen aumento de la proteína HER2 y se usa el Trastuzumab como anticuerpo monoclonal.
Pruebas complementarias del tratamiento del cáncer de mama
Además de mamografías, analíticas de sangre y radiología de tórax, será necesaria una gammagrafía ósea y estudios radiológicos como escáner, resonancia magnética o PET.
Factores desencadenantes del cáncer de mama
No se conoce una causa desencadenante del cáncer de mama.
Factores de riesgo del cáncer de mama
El principal factor de riesgo es la edad, a mayor edad, mayor riesgo . Otros factores son la historia hormonal , como tener la primera regla a una edad temprana o la prolongación de la menopausia , así como el uso de terapia hormonal sustitutoria en la menopausia o no haber estado embarazada nunca.
Las mujeres con un cáncer de mama invasivo tienen mayor riesgo de padecer un cáncer de mama contralateral.
Las mujeres con familiares mujeres de primer grado (madre, hermana o hija) con cáncer de mama, también tienen mayor riesgo de padecerlo, así como aquellas con mutaciones genéticas oncogénicas.
Otros factores de riesgo son la obesidad y el alcohol.
Complicaciones del cáncer de mama
Procesos inflamatorios mamarios que suponen una urgencia quirúrgica
Prevención del cáncer de mama
Evitar la obesidad y el alcohol en exceso.
No someterse a terapia hormonal sustitutiva tras la menopausia.
Consumir una dieta rica en frutas y verduras.
Especialidades a las que pertenece el cáncer de mama
El tratamiento de cáncer de mama precisa de cirujanos generales o ginecólogos especializados en cirugía de mama y médicos oncólogos y de radioterapia.
Preguntas frecuentes:
¿A partir de qué edad debo hacerme mamografías?
La edad de realizarse mamografías será a partir de los 50 años , en las mujeres que tienen antecedentes familiares de cáncer de mama la primera mamografía se deberá realizar al menos diez años antes de la aparición del cáncer en su familia, en algunos casos puede ser recomendable realizar una primera mamografía antes de los 50 años que puede servir como base para comparar las siguientes.
¿Es hereditario el cáncer de mama?
El cáncer de mama no es hereditario , pero sí aumenta el riesgo de tenerlo cuando un familiar de primer grado lo tiene. Esto quiere decir, porque una madre tenga cáncer de mama no tiene por qué tenerlo su hija, pero sí es más probable que lo tenga que en una familia donde no haya ningún caso.
¿Cuál es la tasa de mortalidad del cáncer de mama?
La tasa de mortalidad del cáncer de mama es de 15.9 fallecimientos por 100.000 habitantes al año.
En España supone el 16.5 de todas las muertes en mujeres afectadas de cualquier tipo de cáncer y el 3.3 por ciento de todas las causas de muerte en mujeres.
España tiene una de las tasas de mortalidad más bajas por cáncer de mama.
Si tengo cáncer en un pecho… ¿Se me pasará al otro?
La posibilidad de tener un cáncer contralateral en el caso de cáncer de mama solo aumenta cuando se trata de un cáncer infiltrante.
Hay ciertos tipos de cáncer de mama que se asocian a cáncer de ovario y que pueden dar cáncer en ambas mamas, suelen ser cánceres familiares, conocidos previamente, y en estos casos el oncólogo indicará cual es el mejor tratamiento.
¿Qué es un carcinoma ductal de mama?
El carcinoma ductal de mama, es el que se produce en los conductos que van a transportar la leche desde la zona donde se produce hasta el exterior, este tipo de cáncer puede ser in situ, cuando se haya dentro del conducto, o invasivo, cuando se extiende fuera del conducto y alcanza un mayor tamaño. Es el tipo más común de cáncer de mama.
Enfermedad
Cáncer de Útero
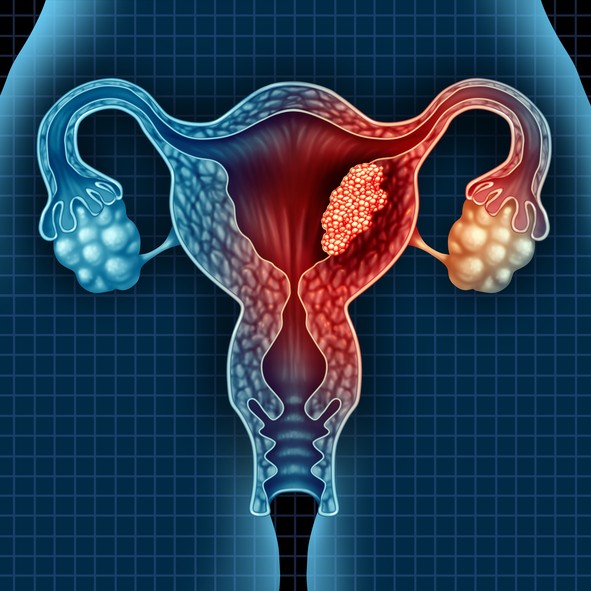
¿Qué es el cáncer de útero?
El cáncer de útero es un ti po de cáncer que se origina en el útero . Este tipo de cáncer tiene la capacidad de invadir los tejidos sanos de alrededor del mismo y de alcanzar algunos órganos alejados e implantarse en ellos. El cáncer es una enfermedad que provoca el crecimiento anormal de las células tumorales.
El útero o matriz es un órgano muscular hueco, en forma de pera pequeña invertida que se encuentra en la pelvis de la mujer y que mide aproximadamente 7 centímetros de largo. También es el lugar donde se deposita el óvulo fecundado y tiene lugar todo el embarazo.
El cáncer de útero es el más frecuente del aparato reproductor femenino , más del 95% de estos casos tendrá un cáncer de endometrio, que afecta al revestimiento del útero (endometrio). Aunque la mayoría de los cánceres de útero se producen en mujeres postmenopáusicas entre 50-70 años, hasta un 25% pueden aparecer antes de la menopausia. Cuando se diagnostica en un estadio precoz, la supervivencia puede aumentar a 5 años que equivale al 90% de la mayoría de las pacientes. Es una enfermedad común en las mujeres y si no se diagnostica y se trata a tiempo, puede ser grave y ocasionar la muerte.
Tipos de cáncer en el útero
Existen dos tipos de cáncer de útero que son:
Cáncer de endometrio : Es el tipo más común de cáncer de útero, se forma en las células de la capa interna del útero, que es el revestimiento uterino llamado endometrio, el cual se renueva cada mes tras la menstruación. Estos cánceres uterinos suponen más del 80% y son llamados de tipo I y tipo II.
Tipo I: Es llamado adenocarcinoma endometrioide. Estos cánceres se asocian a la estimulación de los estrógenos, a la obesidad y niveles altos de colesterol. La mayoría de ellos se encuentran en estadios iniciales, son de bajo grado tumoral y se asocia a lesiones premalignas como la hiperplasia endometrial (aumento de números de células endometriales) y suelen tener un buen pronóstico.
Tipo II: Son cánceres que ocurren en mujeres en su vejez post-menopáusica y no tienden a estar asociadas a la exposición de estrógenos.Tienen una estadificación endometrioide elevada como el carcinoma escamoso, mucinoso, células claras, seroso, microcítico e indiferenciado. Tienden a ser más agresivos y no suele haber previamente lesiones premalignas. Estos tumores se asocian a mutaciones genéticas.
Sarcoma: Este tipo de cáncer uterino se desarrolla en los tejidos de soporte de las glándulas uterinas o en el músculo uterino llamado miometrio. Los subtipos más frecuentes son:
Sarcoma del estroma endometrial: Es el menos frecuente y es un tipo de cáncer que se origina en el tejido conectivo no glandular del endometrio.
El carcinosarcoma uterino: Antes llamado tumor mülleriano mixto maligno. Es un cáncer uterino raro que contienen células cancerosas tanto del tipo glandular como las de apariencia sarcomatosas. El origen de las células es desconocido.
Leiomiosarcoma: Es un sarcoma agresivo de las partes blandas que se deriva de las células del músculo liso.
Causas del cáncer de útero
Las causas del cáncer de útero son desconocidas . Se puede decir que al igual que otros tumores, puede ser consecuencia de una serie de alteraciones genéticas que dan lugar a un crecimiento anormal descontrolado pero se desconocen los mecanismos por lo que se producen dichas alteraciones.
La mutación genética convierte a las células normales y sanas en células anormales. Las acumulación de las células anormales forman una masa (tumor). Las células cancerosas invaden cerca de los tejidos y puede separarse de un tumor inicial para difundirse en otras partes del cuerpo (hacer metástasis).
Otra causa es el alto nivel de estrógeno (hormona femenina). Un exceso de la actividad de estrógeno, en especial acompañado de niveles bajos de la progesterona (hormona femenina), puede producir hiperplasia endometrial que es un precursor del cáncer. Después de pasar la menopausia, la progesterona disminuye o desaparece.
Síntomas del cáncer de útero
Los síntomas del cáncer de útero son:
Sangrado vaginal anormal: Es la causa principal que incluye períodos menstruales con sangrado abundante, sangrado entre periodos y que no esté relacionado con la menstruación.
Secreción o flujo vaginal anormal.
Dolor o presión en el área de la pelvis.
Dificultad o dolor al orinar.
Dolor durante las relaciones sexuales.
Anemia y pérdida de peso.
Tratamiento para el cáncer de útero
El tratamiento principal para el cáncer de útero es la cirugía . Consiste en una histerectomía (extirpación del útero), acompañado de la extracción de ambos ovarios y trompa de falopio (salpingooforectomia).
También se incluye como tratamiento la radioterapia postoperatoria , que es la utilización de rayos X de alta energía para matar las células malignas. Reduce la incidencia de recidiva local y regional del cáncer. Está va depender del grado histológico del tumor, profundidad del mismo en el miometrio, afectación de los ganglios pélvicos, de los ganglios para-aórticos y/o afectación del estroma.
Las mujeres con el estadio I de la enfermedad tienen riesgo de aumento recurrencia. A las pacientes que lo tienen grado II el médico le indica la combinación de cirugía con terapia de radiación. La quimioterapia puede ser considerada en algunos casos, especialmente en estadios III y IV de la enfermedad.
La terapia de reemplazo hormonal con progestinas y antiestrogenos ha demostrado su utilidad en estadios iniciales.
Pruebas complementarias del tratamiento de cáncer de útero
Las pruebas diagnóstica complementaria para el cáncer de útero son.
Ecografía transvaginal : Procedimiento que se usa para examinar la vagina, útero, trompas de falopio y vejiga. Evalúa el grosor del endometrio y se usa con mayor frecuencia para evaluar cáncer de endometrio.
Biopsia de endometrio : Extracción de tejido del endometrio (revestimiento interno del útero), mediante la introducción de un tubo delgado y flexible a través del cuello uterino hacia el útero.
Dilatación y legrado: Cirugía para extraer muestras de tejido del revestimiento interno del útero. El cuello uterino se dilata y se introduce una legra (instrumento en forma de cuchara) en el útero para extraer el tejido.
Histeroscopia : Procedimiento que se utiliza para observar el interior del útero y determinar si existen áreas anormales. Se introduce un histeroscopio a través de la vagina y el cuello uterino hacia el útero. También es una herramienta para tomar muestras de tejido y observarlas en el microscopio en busca de signos de cáncer.
Factores desencadenantes del cáncer de útero
No existen factores desencadenantes del cáncer de útero.
Factores de riesgo del cáncer de útero
Los factores de riesgo del cáncer de útero son:
La edad: Es más frecuente a partir de los 50 años.
La obesidad: Las mujeres con obesidad tienen más riesgo de padecer cáncer de útero. Esto puede ocurrir por el exceso de grasa corporal que altera el equilibrio hormonal del cuerpo.
La administración únicamente de estrógenos: La toma de estrógeno por sí solo como reemplazo hormonal durante la menopausia (sin acompañarlo de progesterona, la otra hormona femenina).
Antecedentes de infertilidad o falta completa de embarazos y haber tenido problemas para quedar embarazada.
Periodos menstruales a una edad temprana y tener una menopausia tardía.
Terapia hormonal para el cáncer de mama: Las mujeres con cáncer de mama que toman tamoxifeno como terapia hormonal tienen mayor riesgo de padecer cáncer de útero.
Historia familiar relacionada con el síndrome de cáncer de colon hereditario, aunque es muy poco frecuente. El cáncer de útero puede aparecer en familias con predisposición genética a otros tumores, como es el caso de cáncer de colon hereditario. La mujeres de esas familias poseen un riesgo incrementado para cáncer de colon y de útero.
Complicaciones del cáncer de útero
Las complicaciones del cáncer de útero pueden ser:
El cáncer de útero se puede diseminar a otras partes del cuerpo (metástasis), por lo que es más difícil de tratar con éxito.
Perforación (orificio) del útero, lo cual puede ocurrir durante una dilatación y legrado o biopsia endometrial.
Anemia debido a la pérdida de sangre.
Problemas con la radioterapia o quimioterapia.
Prevención del cáncer de útero
No se conoce una manera para prevenir el cáncer de útero , ya que las causas que lo producen son desconocidas. Aunque se puede ayudar a reducir el riesgo de contraerlo:
Tomar píldoras anticonceptivas.
Mantener un peso saludable.
Realizar ejercicios para estar físicamente activa.
Alimentación saludable y equilibrada.
Revisión periódica a su ginecólogo y acudir rápidamente al médico si tiene un sangrado anormal.
Si ha pasado por una histerectomía (extirpación del útero) y está haciendo terapia con hormonas de estrógenos, debería tomar también progesterona (la otra hormona femenina) para el reemplazo hormonal durante la menopausia.
Especialidades a las que pertenece el cáncer de útero.
La especialidad a la que pertenece el cáncer de útero es la ginecología y la oncología.
Preguntas frecuentes
¿Qué es el cáncer tipo 2?
El cáncer tipo 2 es un tipo de cáncer que ocurre en mujeres cuando llegan a la vejez post-menopáusica y no tienden a estar asociadas a la exposición de estrógenos . Tienen una estadificación endometrioide elevada como los carcinomas escamosos, mucinosos, células claras, serosos, microcíticos e indiferenciados. Tienden a ser más agresivos y no suele haber previamente lesiones premalignas. Estos tumores se asocian a mutaciones genéticas.
¿Cuál es la esperanza de vida de una persona con cáncer de útero?
La esperanza de vida de una persona con cáncer de útero va depender del estadio en que esté la enfermedad . Son los estadios I-II, es decir, que cuando se diagnostica en un estadio precoz la supervivencia aumenta al 90%.
¿Cuál es la probabilidad de curación del cáncer de útero?
La probabilidad de curación de cáncer de útero va depender de los estadios del mismo , en etapas temprana tiene un alto porcentaje de curación.
¿Cuáles son los estadios del cáncer de útero?
Los estadios del cáncer de útero son:
Estadio I : El cáncer se encuentra solo en el útero o vientre, y no se diseminó a otras partes del cuerpo.
Estadio IA: El cáncer se encuentra solo en el endometrio o en menos de la mitad del miometrio.
Estadio IB: El cáncer se diseminó a la mitad o más del miometrio.
Estadio II : El tumor se diseminó del útero al estómago del cuello uterino, pero no a otras partes del cuerpo.
Estadio III : El cáncer se diseminó más allá del útero, pero aún se encuentra solo en el área pélvica.
Estadio IV : El cáncer hizo metástasis hacia el recto, la vejiga y/u órganos distantes.
¿Cuánto tiempo dura una colposcopia con biopsia?
La colposcopia con biopsia suele tener un tiempo de duración de 10 minutos .
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia