Qué Debes Saber Sobre la Alergia
Con la llegada de la primavera, aparece a nuestro alrededor la dichosa alergia. ¿Qué debes saber sobre ella? Por el aumento previsible de casos a medio o largo plazo, es de esperar un incremento en la demanda sanitaria en un futuro por estos procesos, con el consiguiente impacto sobre la salud pública y los recursos sanitarios necesarios y/o disponibles. Su abordaje incumbe a numerosos estratos de la sociedad, desde los hogares y las escuelas, hasta las empresas.

¿Qué es?
La alergia es una respuesta exagerada (reacción de hipersensibilidad) del sistema defensivo (sistema inmunitario) del ser humano, que identifica como nocivas determinadas sustancias inocuas (como pueden ser los pólenes de algunas plantas, los ácaros del polvo doméstico…), habitualmente toleradas por la mayoría de las personas.
Esta respuesta inapropiada y equivocada, en lugar de ser beneficiosa, es claramente perjudicial para el paciente y produce una serie de alteraciones inflamatorias de la piel y de las mucosas, que originan los diferentes signos y síntomas de las enfermedades alérgicas.
Por qué se produce
Existen unos factores predisponentes genéticos en la persona que padece alergia y unos factores ambientales desencadenantes (denominados alergenos). Los antecedentes familiares son muy importantes. Pero es conveniente destacar que “no se nace alérgico”, se tiene sólo una predisposición genética a serlo y, si concurren determinadas circunstancias, se puede llegar a convertirse en alérgico.
TIPOS DE ALÉRGENOS
Existen numerosos tipos diferentes de alérgenos:
- Inhalados o aeroalergenos (pólenes, ácaros, pelo de animales…).
- Alimentarios (proteínas de la leche de vaca, huevo, frutas, gluten, frutos secos…).
- Fármacos (antibióticos, antiinflamatorios, anestésicos…).
- De contacto (níquel, cromo, perfumes, tintes de cabello…).
- Ocupacionales o laborales (látex, harina de trigo…).
- Veneno de insectos (abejas, avispas…)
Todas estas sustancias pueden sensibilizar a la persona predispuesta, de modo que su sistema inmunitario produzca una serie de anticuerpos, habitualmente del tipo denominado “Inmunoglobulina E (IgE)” contra estos alergenos.
El aumento de la temperatura, con inviernos más suaves, el “efecto invernadero” y la mayor contaminación atmosférica están provocando variaciones al alza en las concentraciones atmosféricas de pólenes, y el número de insectos y de hongos asociados a enfermedades alérgicas, por lo que es plausible que el número e intensidad de los casos de alergia se incrementen en el futuro.
Existe también la llamada “teoría de la higiene”, que describe que nuestros hijos viven en ambientes limpios, se bañan con mucha frecuencia y están vacunados de numerosas enfermedades (¡afortunadamente!). Además, están sometidos al uso masivo de antibióticos (no siempre indicados) y están libres de enfermedades parasitarias. Todo ello favorece que el sistema inmunitario “se equivoque” de enemigos, puesto que no halla bacterias o parásitos contra los que combatir, y se oriente a sustancias, en principio, inocuas. Por tanto, esta teoría postula que las alergias serían el tributo exigido por el desarrollo sociosanitario.
Frecuencia
Se estima que entre el 30% y el 40% de la población mundial se encuentra afectada por alguna alergia. En España, las cifras son similares: una de cada cuatro personas la padece.
Se ha calculado que, si uno de los progenitores es alérgico, la probabilidad de que un niño padezca alergia es aproximadamente del 50% y, si ambos progenitores son alérgicos, la probabilidad se acerca, entonces, al 70%.
Signos y síntomas
Estas enfermedades combinan su carácter crónico con la aparición de exacerbaciones o brotes agudos. Los cuadros clínicos más frecuentes son los siguientes:
- Rinitis alérgica: la más frecuente. Produce estornudos, secreción nasal acuosa, picor de nariz y congestión nasal. Puede clasificarse en función de su severidad en leve, moderada o grave, y también en función de sus manifestaciones en intermitente o persistente.
- Conjuntivitis alérgica: cursa con enrojecimiento conjuntival, lagrimeo y picor ocular.
- Asma alérgico: el asma produce tos, dificultad respiratoria (disnea) y ruidos inspiratorios y espiratorios torácicos (sibilancias). Se clasifica igual que la rinitis alérgica.
- Urticaria y angioedema: se caracteriza por la aparición de ronchas (habones) que suelen picar (prurito), durar menos de 24 horas, aunque pueden ir apareciendo nuevas lesiones. Cuando afecta a las partes más profundas de la piel y aparecen hinchazones, sobre todo en labios y párpados, hablamos de angioedema. La urticaria-angioedema puede ser de curso agudo (días), subagudo o crónico (duración superior a seis semanas).
- Dermatitis atópica o eccema atópico: afecta habitualmente a los lactantes, pero también a jóvenes y adultos. La sequedad cutánea es su característica principal, que provoca picor (prurito) intenso e induce al rascado que, a su vez, provoca lesiones inflamatorias con enrojecimiento y descamación (eccema). Puede ser calificada de leve, moderada o grave, en función de la extensión e intensidad de las lesiones cutáneas.
- Dermatitis alérgica de contacto.
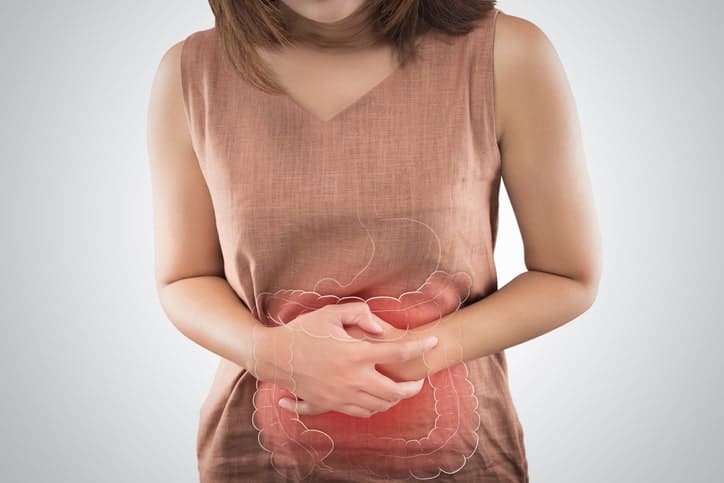
- Alergia alimentaria: las manifestaciones clínicas más frecuentes son picor o hinchazón de labios y boca y, en ocasiones, náuseas, vómitos y/o dolor abdominal o dermatitis atópica o urticaria. Los casos más graves pueden producir anafilaxia.
- Anafilaxia: es la forma clínica más grave. Es una reacción de hipersensibilidad de instauración rápida, generalizada o sistémica y que amenaza la vida. Presenta síntomas a nivel cutáneo (enrojecimiento, prurito, urticaria y/o angioedema), o a nivel de otros órganos, digestivo (náuseas, vómitos, dolor abdominal, diarrea), respiratorio (rinitis, asma), cardiovascular (hipotensión, taquicardia) o neurológico (mareo e incluso pérdida de conocimiento). Puede ser mortal.
- En edades pediátricas los cuadros alérgicos acarrean absentismo escolar y en edades adultas, absentismo laboral. Los cuadros clínicos mal controlados provocan, además, alteraciones en el descanso nocturno, pérdida de la capacidad de concentración y, en definitiva, pérdida de calidad de vida tanto en su ámbito físico, como psíquico o social.
Diagnóstico
El médico de atención primaria es el primero en atender al paciente alérgico. El especialista en alergología aporta la visión integral de los distintos procesos que presenta el enfermo. No obstante, el manejo incluye un equipo multidisciplinar que incluye a otorrinolaringólogos, neumólogos, dermatólogos, inmunólogos, intensivistas, internistas…
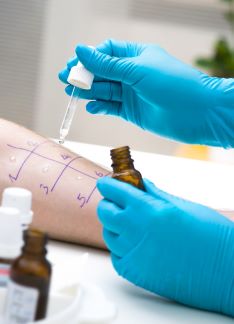
El alergólogo dispone de una serie de pruebas ‘in vivo’ (pruebas cutáneas y de exposición o provocación) e in vitro (analíticas de laboratorio), en las que se analiza la Inmunoglobulina E total (IgE) y las IgE específicas frente a determinados alérgenos inhalados, alimentarios, medicamentosos, parasitarios u ocupacionales.
En la actualidad, el diagnóstico molecular permite realizar diagnósticos más exactos en Alergología. Con él puede obtenerse el perfil real de sensibilización específico del paciente y plantear así el mejor tratamiento personalizado.
Tratamiento
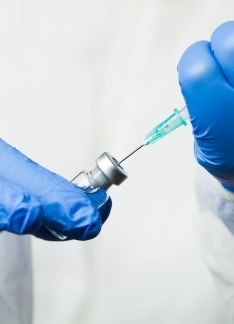
En el momento actual, la vacunación antialérgica (o inmunoterapia específica) se ratifica como el tratamiento más eficiente con que combatir y prevenir ciertas enfermedades alérgicas, con capacidad de mejorar los síntomas, detener su progresión y prevenir el desarrollo de nuevas sensibilizaciones.
Los alérgicos a hongos y/o ácaros deben evitar la utilización de humidificadores y deben ventilar y limpiar con frecuencia la casa, así como evitar vivir con objetos que acumulen polvo (moquetas, alfombras, cortinas…). Los alérgicos no deben fumar ni tampoco se debe fumar en su presencia (fumadores pasivos).
El alergólogo recomendará el tratamiento más adecuado para cada paciente. El tratamiento integral incluye cuatro apartados: medidas de control ambiental (desalergenización), tratamiento farmacológico (antihistamínicos…), tratamiento con vacunas (inmunoterapia) y la educación sanitaria de pacientes y sus familiares.
Dra. Gemma Cardona
Médico consultor de Advance Medical
 Savia
Savia