Angiología y Cirugía Vascular
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Enfermedad
Fibrosis Quística
¿Qué es la fibrosis quística?
Enfermedad autosómica recesiva (ambos padres deben tener el gen) que se da tanto en hombres como en mujeres, siendo mayor el índice de supervivencia en los hombres. Es más común en niños y adultos jóvenes. Es una enfermedad de tipo grave.
Tipos de fibrosis
Existen numerosos tipos de fibrosis, siendo las más habituales:
Fibrosis quística: afecta a los pulmones y al páncreas, por un exceso de producción de mocos las cuales se acumulan en las vías respiratorias y produce alteraciones en las mismas.
Fibrosis pulmonar: afecta al tejido de los pulmones, el cual se cicatriza y se vuelve grueso, provocando alteraciones en la respiración y la oxigenación de los órganos.
Fibrosis endomiocárdica: en este caso la fibrosis se produce en el endocardio al inflamarse por engrosarse las paredes del corazón.
Causas de la fibrosis quística
La fibrosis quística es una enfermedad hereditaria que se ocasiona por una anomalía en uno de los genes del individuo.
Esta alteración del gen provoca que el organismo genere moco excesivo el cual se acumula en las vías respiratorias, los pulmones y el páncreas generando problemas graves en el cuerpo del paciente.
Síntomas de fibrosis quística
Al ser una enfermedad que sobre todo afecta a los pulmones los principales síntomas se manifiesta en las vías respiratorias, pero también en otras partes del cuerpo. Los síntomas más frecuentes son:
Pólipos nasales.
Congestión nasal.
Neumonías.
Tos.
Fiebre.
Infección.
Tratamiento para la fibrosis quística
La finalidad del tratamiento es controlar los síntomas de la enfermedad ya que no tiene una cura a día de hoy.
El tratamiento suele basarse en medicamentos a ntiinflamatorios, antibióticos y broncodilatadores, entre otros.
También existen terapias adicionales como fisioterapia o la terapia del chaleco para reducir la acumulación de mucosa en el pecho. En algunos casos el paciente puede necesitar una intervención quirúrgica para eliminar pólipos nasales o incluso realizar un trasplante del pulmón.
Cada tratamiento es diferente según el paciente y la gravedad de su enfermedad.
Pruebas complementarias del tratamiento de fibrosis quística
Al tratarse de una enfermedad hereditaria las pruebas se suelen hacer en la primeras horas de vida de los bebés, de manera que en una analítica se observan los niveles del tripsinógeno inmunorreactivo (sustancia química que libera el páncreas que indica fibrosis quística), aunque tras un parto prematuro o complicado pueden estar alterados por lo que se suelen realizar otras pruebas como el test del sudor.
También, puede realizarse un estudio genético de los padres para ver si son portadores del gen anómalo y la posibilidad de que el bebé padezca la FQ.
Factores desencadenantes de la fibrosis quística
El factor desencadenante de la fibrosis quística es la mutación de un gen.
Factores de riesgo de fibrosis quística
Al tratarse de una mutación en los cromosomas uno de los factores de riesgo es la herencia genética , transmitiendo la enfermedad de padres a hijos.
Otro factor de riesgo es la raza , ya que es más habitual en personas blancas del norte de europa.
Complicaciones de la fibrosis quística
Insuficiencia respiratoria.
Neumotórax.
Hemoptisis (tos con sangrado).
Reagudizaciones (agravamiento de los síntomas de la FQ).
Aparición de infecciones crónicas.
Prevención de la fibrosis quística
La fibrosis quística no se puede prevenir ya que es hereditaria fruto de una alteración del cromosoma 7.
La única medida preventiva es analizar los cromosomas de los padres para evaluar la posibilidad de que se transfiera a los hijos.
Especialidades a las que pertenece la fibrosis quística
La fibrosis quística es tratada por la rama médica de neumología y si se precisa intervención quirúrgica sería tratada por el cirujano torácico.
Preguntas frecuentes:
¿Es la fibrosis quística hereditaria?
Si. Su origen está en la mutación de un gen del cromosoma 7 lo que genera una excesiva cantidad de moco que se acumula en las vías respiratorias y páncreas.
¿Qué esperanza de vida tiene alguien con fibrosis quística?
La esperanza de vida en pacientes con fibrosis quística cada vez es mayor, siendo a día de hoy de casi 40 años en muchos casos.
¿Cómo se hace el test del sudor?
Mediante el test del sudor se mide la cantidad de cloruro sódico presente en el organismo, el cual es indicador de fibrosis quística.
La prueba se realiza colocando un par de electrodos en la zona delantera del brazo y se suministra un medicamento a través de ellos, de manera que se estimulan las glándulas sudoríparas.Justo después se coloca otro dispositivo que recogerá la muestra de sudor.
¿Es contagiosa la fibrosis quística?
No. Es una enfermedad congénita que se origina por la mutación de un gen.
¿A quién afecta la fibrosis quística?
Al ser una enfermedad congénita que se transmite de manera autosómica recesiva, es decir, que se transmite de padres sanos a hijos , es a estos a quienes afecta. Esta enfermedad además es más frecuente en personas de raza blanca.
Enfermedad
Fístula Anal
¿Qué es una fístula anal?
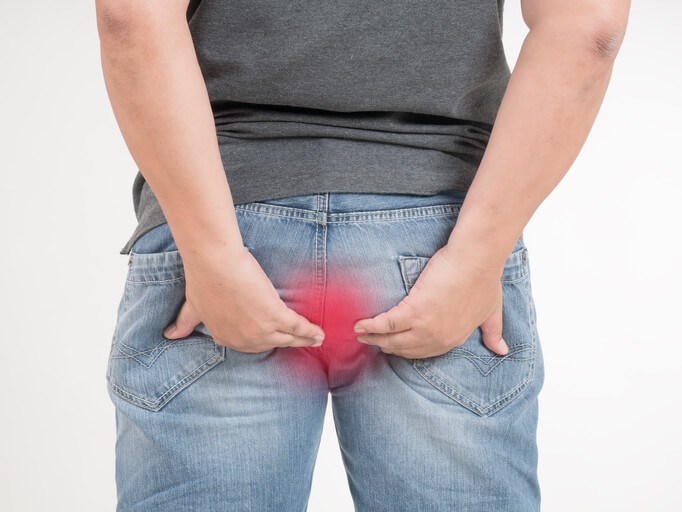
Es una comunicación anormal bajo la piel entre el recto y el ano y es producida por la infección de la glándula anal . Es más frecuente en hombres que en mujeres. Es una enfermedad leve grave, si no se trata.
El médico que lo trata es el cirujano general o cirujano proctólogo y el urólogo.
Tipos de fístulas
Las fístulas se desencadenan por una obstrucción en las glándulas del canal anal , lo que provoca un absceso y fístula.
Dependiendo de la localización, la fístula será el anal o perianal.
Causas de una fístula anal
La fístula anal se suele desarrollar al haber alguna herida o lesión en la cavidad del ano. Puede deberse a una inflamación, estreñimiento, sexo anal, infección o cirugía, entre otros.
Síntomas de una fístula anal
Los principales síntomas que puede presentar un paciente que padezca una fístula anal son:
Dolor en el ano, sobre todo al defecar.
Rojez e inflamación del ano y la piel.
Fiebre.
Fatiga.
Sangrado o pus en la zona de apertura de el ano.
Malestar general.
Tratamiento para la fístula anal
El principal tratamiento ante una fístula anal y el más eficaz es la intervención quirúrgica. Esta se puede realizar mediante tres técnicas diferentes:
Fistulotomía: Intervención por la cual se abre la zona de la fístula para vaciarla y conseguir su cicatrización.
Fisulectomía: En este caso se abre todo el trayecto hasta la fístula para que cicatrice desde dentro. Es más tardío el proceso de cicatrización que en el anterior caso.
Seton: Este tipo de intervención varía según su fin en tres formas: cortante para eliminar la fístula mediante seda quirúrgica, de drenaje para drenar y detener la infección y guía para drenar y detener la infección pero de manera temporal hasta que se pueda operar definitivamente.
Pruebas complementarias del tratamiento de fístula anal
Para diagnosticar una fístula anal el médico procederá a una exploración física del ano, tanto de la parte interna como externa mediante un tacto rectal, observando el color y los fluidos.
Para finalizar la exploración al paciente el médico puede solicitar una serie de pruebas complementarias como:
Anoscopia: se emplea el anoscopio un instrumento médico basado en un tubo de poca longitud y rígido que lleva una luz en el extremo con una cámara para observar el interior del ano y el recto, así como tomar muestras.
Sonda: mediante la introducción de una sonda en el ano se comprueba si en la cavidad existen perforaciones para asegurar la existencia de una fístula.
Factores desencadenantes de una fístula anal
Los factores más frecuentes desencadenantes de una fístula anal son:
Práctica de sexo anal.
Estreñimiento.
Diabetes.
Diverticulitis.
Radioterapia.
Sistema inmune debilitado.
Factores de riesgo de una fístula anal
Existen una serie de factores que aumentan el riesgo de que un paciente sufra una fístula anal relacionado con sus antecedentes clínicos. Algunas de las enfermedades crónicas que pueden provocar una fístula anal son la Enfermedad de Crohn, Diverticulitis, Colitis Ulcerosa y VIH , entre otras a consultar con su médico.
Complicaciones de una fístula anal
Abscesos.
Infección
Daños en el tubo digestivo.
Problemas alimenticios.
Prevención de la fístula anal
Tras las defecaciones limpiar con elementos suaves el ano.
Practicar deporte.
Buena limpieza anal.
Usar protección en las relaciones sexuales.
No realizar esfuerzos ante el estreñimiento.
Mantener una dieta equilibrada.
Especialidades a las que pertenece la fístula anal
La especialidad médica encargada de tratar la fístula anal es la proctología y urología.
Preguntas frecuentes:
¿Cómo es la recuperación de una fístula anal?
El principal tratamiento ante una fístula anal es la cirugía, cuya recuperación varía en función de la dimensión de la fístula.
Tras una o dos semanas el paciente podrá retomar su vida normal bajo las indicaciones médicas y entre cuatro y siete semanas la herida habrá cicatrizado por completo.
¿Qué es una fistulotomía?
Es una intervención quirúrgica por la cual el médico rompe la piel y el músculo de la zona donde se encuentra la fístula de manera que se fuerza la cicatrización desde dentro hacia fuera y no haya problemas en el proceso cicatrizante.
¿Qué es un absceso perianal?
Un absceso perianal se produce cuando se obstruyen las glándulas del interior del ano, infectándose y provocando la acumulación de pus.
¿A quién afecta la fistula anal?
Puede sucederle a cualquier persona en cualquier momento de su vida, teniendo mayor tendencia a padecerla aquellos cuyo historial clínico tenga enfermedades crónicas.
¿Qué es un seton?
El seton es un tipo de intervención quirúrgica ante una fístula anal , pudiendo ser:
Cortante (mediante una seda quirúrgica se cierra la fístula de manera que poco a poco vaya cicatrizando), de drenaje (para drenar el pus producida en la fístula anal, de manera que se evita el absceso y se libera de la infección) o guía (se realiza al igual que el de drenaje, pero de manera provisional hasta que el paciente pueda ser intervenido).

Enfermedad
Fiebre Tifoidea
¿Qué es la fiebre tifoidea?
También conocida como fiebre entérica. La prevalencia de la fiebre tifoidea es desconocida pero se encuentra con mayor frecuencia en Asia, África y Sudamérica, donde el acceso al agua potable tratada adecuadamente puede ser limitado . Es poco frecuente en Europa y en los países occidentales, y generalmente sólo se produce importada de una localización endémica. La incidencia anual en Europa se estima que es menor de 1/30.000 personas/año. Se transmite vía fecal-oral.
Tipos de fiebre
Los tipos de fiebre tifoidea se dividen en dos tipos:
Fiebre tifoidea: es una enfermedad causada por la bacteria Salmonella Typhi, la cual ataca al sistema digestivo de las personas generando numerosos síntomas.
Fiebre paratifoidea : en este caso la enfermedad se produce por diferentes serotpios de la bacteria Salmonella Paratyphi A-S, B-S y C. Es menos frecuente que la fiebre tifoidea y menos grave, aunque los síntomas son muy parecidos.
Causas de la fiebre tifoidea
La fiebre tifoidea o fiebre entérica se produce por el contagio de una bacteria conocida como Salmonella Typhi.
Esta bacteria habita en agua y alimentos contaminados , al ingerir estos alimentos la bacteria pasa al organismo de las personas, quienes pueden quedar contagiados.
La fiebre tifoidea se transmite por vía fecal-oral , es decir, mediante las heces y la orina de las personas infectadas, pero no solo de manera directa sino ante la manipulación de alimentos realizada por personas contagiadas y que no han mantenido una correcta higiene después de ir al baño.
Síntomas de la fiebre tifoidea
Los síntomas de la fiebre tifoidea aparecen en el paciente de f orma gradual, apareciendo los primeros síntomas entre la primera y la tercera semana tras la exposición a la bacteria.
Los principales síntomas son:
Fiebre ascendente de manera gradual.
Sudoración.
Dolor abdominal y muscular.
Tos seca y fatiga.
Adelgazamiento por pérdida de hambre.
Alteraciones cutáneas.
Estreñimiento o diarrea.
Delirios.
Tratamiento para la fiebre tifoidea
Al tratarse de una enfermedad bacteriana el principal tratamiento para hacerle frente a la fiebre tifoidea son los medicamentos antibióticos.
Además, se aconseja que el paciente se mantenga correctamente hidratado , ya que la fiebre y la diarrea pueden dañar su organismo y sufrir complicaciones.
En algunos casos, si los intestinos están muy dañados y se han perforado es necesario que el paciente se someta a una intervención quirúrgica de urgencia.
Pruebas complementarias del tratamiento de fiebre tifoidea
Al tratarse de una enfermedad que prolifera en determinadas áreas geográficas el médico iniciará el diagnóstico preguntado al paciente los lugares en los que ha estado en los últimos meses, por si ha viajado a los países donde prolifera la bacteria de la fiebre tifoidea, de manera que se pueda descartar o no la enfermedad.
Para cerciorarse del diagnóstico, se emite una analítica sanguínea para detectar si hay anticuerpos específicos contra la fiebre tifoidea así como un cultivo de líquido, sangre o tejidos corporales para proliferar la aparición de bacterias y observar si existe la bacteria Salmonella Typhi, la causante de esta enfermedad.
Factores desencadenantes de la fiebre tifoidea
Esta enfermedad se transmite por una bacteria llamada Salmonella Typhi. La forma de contagio es fecal-oral, por tanto, el principal factor desencadenante es el consumo de alimentos o de agua contaminada por la bacteria.
Factores de riesgo de la fiebre tifoidea
La fiebre tifoidea es una enfermedad que se da en ciertos países y regiones, por tanto, los pacientes con mayor factor de riesgo de padecerlo son los que habitan en estas zonas o acuden a ellos de viaje.
También aumenta el riesgo cuando el paciente entra en contacto con una persona contagiada.
Complicaciones de la fiebre tifoidea
Delirios.
Sepsis.
Shock séptico.
Meningitis.
Neumonitis.
Artritis.
Prevención de la fiebre tifoidea
Vacunación.
Consumir agua embotellada y alimentos desinfectados.
No ingerir alimentos de la zona que puedan estar infectados.
Consumir las verduras y el marisco cocido.
Mantener una buena higiene, sobre todo lavar las manos antes de comer.
No tomar lácteos si no han sido pasteurizados.
Especialidades a las que pertenece la fiebre tifoidea
La especialidad médica que se encarga de la fiebre tifoidea es la infectología o unidades de enfermedades infecciosas.
Preguntas frecuentes:
¿Cómo se contagia la fiebre tifoidea?
Se contagia por vía fecal-oral , tanto por el consumo de alimentos o agua contaminadas por la bacteria como mediante las heces de una persona contagiada.
¿Cuál es el virus de la fiebre tifoidea?
La infección por fiebre tifoidea la ocasiona una bacteria llamada Salmonella Typhi.
¿En qué países puedo contraer la fiebre tifoidea?
En países de Asia, África y Sudamérica.
¿Cuánto cuesta la vacuna de la fiebre tifoidea?
La vacuna contra la fiebre tifoidea tiene un precio aproximado de 12 €. No obstante, la vacunación suele ser realizada en el centro de vacunación internacional y tiene un suplemento de 18 €.
¿Cuánto dura la vacuna de la fiebre tifoidea?
La vacuna de la fiebre tifoidea debe administrarse al paciente como mínimo dos semanas antes de emprender el viaje , y debe ser reforzada a los 2 años si el paciente sigue expuesto al riesgo de contraerla.

Enfermedad
Esquistosomiasis
¿Qué es la esquistosomiasis?
La esquistosomiasis es una enfermedad parasitaria producida por un gusano conocido como Schistosoma , que se transmite por trabajar o bañarse en aguas infectadas . Está presente en 78 países y de estos, en 52 se considera enfermedad endémica. Hay unos 200 millones de personas infectadas en todo el mundo. Se da en zonas tropicales y subtropicales , y un 92% de las personas que se encuentran enfermas pertenecen a África. Los niños y las mujeres embarazadas son los más sensibles a la infección. Es una enfermedad con una alta tasa de morbilidad , aunque su mortalidad no es muy alta, si bien no es muy conocida, ya que hay mortalidad que se produce por causas relacionadas con la esquistosomiasis. Es una enfermedad considerada de tipo grave.
Tipos de esquistosomiasis
Los tipos de esquistosomiasis son:
Esquistosomiasis intestinal : Schistosoma japonicum , Mekongi e Intercalatum , son los tipos de esquistosomas que lo producen. Afecta al sistema digestivo, donde se queda el esquistosoma.
Esquistosomiasis urogenital : afecta a la vejiga, los uréteres, los riñones y el aparto genital, y es producido por el Schistosoma haematobium.
Causas de la esquistosomiasis
Las causa es el contacto con aguas dulces infectadas por los parásitos que van a penetrar a través de la piel.
Síntomas de la esquistosomiasis
Síntomas de la esquistosomiasis intestinal : diarrea, dolor abdominal, sangre en las heces, aumento del tamaño del hígado y ascitis (presencia de líquido en la cavidad abdominal), hipertensión portal y aumento de tamaño del bazo.
Síntomas de la esquistosomiasis urogenital : incluye presencia de sangre en la orina, suele producirse fibrosis de la vejiga y de los uréteres acompañada de daño renal, y puede llegar a producir un cáncer de vejiga. En las mujeres puede dar lugar a alteraciones genitales con sangrado vaginal, dolor durante las relaciones sexuales y nódulos vulvares. En los hombres puede dañar las vesículas seminales y la próstata, así como puede producir infertilidad.
Tratamiento para la esquistosomiasis
El tratamiento de la esquistosomiasis es con Praziquantel contra los Schistosomas haemoliticum, mansoni e intercalatum. Se dará un día de tratamiento a dosis de 20mg/kg de peso dos veces al día un solo dia. En los sitios con prevalencia de Schistosomas japonicum y mekongi se da tres veces al día en una dosis de 20 mg/kg de peso también un solo dia. En los viajeros se deberá hacer el tratamiento pasadas de 6 a 8 semanas de la exposición. Se deberá r eexaminar a los pacientes a los 6-8 meses para ver si quedan huevos del parásito y repetir el tratamiento si fuera necesario.
Pruebas complementarias del tratamiento de la esquistosomiasis
Las pruebas complementarias serán analíticas , con búsqueda de anticuerpos y búsqueda de huevos en las heces o en la orina. Cuando hay alta sospecha de esquistosomiasis y no se consiguen observar huevos, se puede necesitar una biopsia de la mucosa intestinal o mucosa vesical.
Factores desencadenantes de la esquistosomiasis
La exposición a los Schistosomas por contacto con aguas contaminadas.
Factores de riesgo de la esquistosomiasis
Exposición a agua dulce que puede tener los gusanos.
Complicaciones de la esquistosomiasis
Anemia.
Hepatomegalia: aumento patológico del tamaño del hígado.
Esplenomegalia: agrandamiento patológico del bazo o estructura esplénica más allá de sus dimensiones normales (11 cm).
Ascitis: acumulación de líquido seroso en la cavidad peritoneal.
Infertilidad.
Cáncer de vejiga.
Alteraciones renales.
Prevención de la esquistosomiasis
Hervir el agua del baño durante un minuto y dejar enfriar antes de bañarse.
Almacenar el agua de baño durante al menos dos días antes de usarla
Ante caídas accidentales a zonas que pueden estar infectadas, proceder a secarse de forma intensa con una toalla y frotar con alcohol de 70 grados.
Especialidades a las que pertenece la esquistosomiasis
La esquistosomiasis debe ser tratada por un médico de medicina interna especialista en enfermedades tropicales.
Preguntas frecuentes:
¿En qué países es más probable que contraiga la esquistosomiasis?
S. haematobium : ampliamente distribuido en todo el continente africano con focos menores en Medio Oriente, Turquía e India.
S. mansoni : ampliamente distribuido en África, con focos en Medio Oriente y la única especie presente en el hemisferio occidental en zonas de Sudamérica y algunas islas del Caribe
S. japonicum : Asia, sobre todo en China, Filipinas, Tailandia e Indonesia
S. mekongi : sudeste de Asia
S. intercalatum : África Central y Occidental
Voy a viajar a un país subdesarrollado, ¿hay alguna vacuna contra la esquistosomiasis?
No existe ninguna vacuna contra el esquistosoma. El paciente no debe bañarse en ríos o aguas dulces que puedan estar contaminadas. Otros consejos son calentar el agua del baño o hervirla si fuera necesario para después dejarla enfriar antes de bañarse, y secarse con una toalla enérgicamente si se tiene contacto con agua contaminada, así como frotar con alcohol de 70 grados. Con estos consejos se evita el paso se los esquistosomas a través de la piel.
¿Cómo se contagia la esquistosomiasis?
Al bañarse en zonas donde hay caracoles con cercarias , que salen al agua dulce, entran en la piel de la persona, donde se convierten en esquistosomas, que penetran en los vasos sanguíneos y, a través de ellos, llegan al hígado, donde se transforman en adultos.
Enfermedad
Eventración o Hernia Ventral
¿Qué es la eventración o hernia ventral?
La eventración, hernia ventral o hernia incisional, es la salida por orificios no naturales de cualquier víscera abdominal , que se suele producir tras un traumatismo penetrante en el abdomen o una cirugía (del 1-6% de las cirugías), y está relacionada con la obesidad, el tipo de cirugía o las cirugías previas. Pueden dar lugar a un e strangulamiento cuando las vísceras abdominales se quedan dentro del saco herniario y reciben poco aporte de sangre, y es una enfermedad de tipo leve.
Tipos de eventración o hernia ventral
Los tipos de eventración serán en función de sus características clínicas:
Reducible : hernia en la que es posible devolver al abdomen las vísceras abdominales con reducción manual.
Irreducible : no es posible regresará al abdomen las vísceras que han salido a través del agujero herniario.
Estrangulada : se compromete la vascularización de la víscera que ha salido a través del agujero herniario, y es una urgencia quirúrgica.
Incarcerada : es una hernia irreducible y dolorosa, pero con aporte de sangre.
De Ritcher : si solo contiene un lado de la pared del intestino.
Causas de eventración o hernia ventral
La causa de la hernia ventral es el debilitamiento de la pared abdominal.
Síntomas de eventración o hernia ventral
El síntoma principal de la eventración es el abultamiento en una zona del abdomen . El bulto es blando cuando se toca y se puede hacer más pequeño si presionamos sobre él. En esta zona abultada se puede producir dolor, sobre todo si se hacen esfuerzos, que puede hacerse mucho más intenso en caso de que la hernia se estrangule. Si esto ocurre se debe acudir a un servicio de urgencia hospitalaria.
Tratamiento para la eventración o hernia ventral
El tratamiento de una hernia ventral será de tipo quirúrgico. Se puede realizar o bien una hernioplastia abierta , en la que, en este tipo de cirugía, se realiza una incisión en la zona del saco herniario, se procede a colocar el intestino en su lugar y el cirujano repara el defecto de la pared, colocando, si fuera necesario, una malla quirúrgica, o bien se puede realizar una hernioplastia laparoscópica , en la que se procede a hacer pequeñas incisiones de aproximadamente un centímetro en el abdomen; por una de ellas se introduce el laparoscopio y a través de otras se introduce el material quirúrgico necesario para hacer la reparación del defecto herniario, colocando una malla quirúrgica si fuera necesario. También se puede realizar un herniorrafia , en este caso no se coloca una malla, sino que se procede a coser el agujero herniario del paciente.
Pruebas complementarias del tratamiento de eventración o hernia ventral
Las pruebas complementarias serán una ecografía y si fuera necesario un TAC.
Factores desencadenantes de la eventración o hernia ventral
El factor desencadenante de la eventración o hernia ventral es el debilitamiento de la pared abdominal.
Factores de riesgo de la eventración o hernia ventral
Son factores de riesgo para una hernia ventral todos aquellos procesos que produzcan un aumento de la presión abdominal, entre ellos la tos muy intensa, coger pesos excesivos, estreñimiento pertinaz, sobrepeso, esfuerzos excesivos al orinar, el embarazo y el envejecimiento. También son un factor de riesgo las las incisiones quirúrgicas previas.
Complicaciones de la eventración o hernia ventral
Incarceración (o atrapamiento) de la hernia.
Estrangulación.
Prevención de la eventración o hernia ventral
Mantener un peso adecuado.
No coger pesos excesivo de forma continuada.
Fortalecer la musculatura abdominal.
Controlar el estreñimiento.
Especialidades a las que pertenece la eventración o hernia ventral
La hernia ventral o eventración deberá ser tratada por un cirujano general.
Preguntas frecuentes:
¿Qué es un hernia?
Una hernia es el defecto de la pared muscular debido al debilitamiento del músculo o zonas en las que se hayan hecho incisiones quirúrgicas. Esto hace que, a través de un agujero, por el cual se sale el contenido de vísceras que hay en el interior del abdomen.
¿Cuánto dura la operación de una hernia ventral?
La cirugía de hernia es relativamente sencilla, puede durar entre 30 minutos y una hora , y la recuperación consistirá en 1 ó 3 días en el hospital dependiendo de si se trata de cirugía laparoscópica o cirugía abierta,ya que la recuperación de una cirugía laparoscópica será en principio mejor y más rápida que la de una cirugía abierta.
¿Dónde puede salir una hernia?
Las zonas donde puede salir una hernia son muchas, las más frecuentes son la zona umbilical y en la zona inguinal. Esto se debe a que en estas zonas los músculos son más débiles de por sí. Además, las hernias ventrales pueden salir en zonas donde haya habido cirugía previa, y suelen estar cercanas a las zonas cicatriciales, en sus bordes y a veces en las propias cicatrices. Esto se debe a que estas zonas ya manipuladas quedan debilitadas frente a otras áreas.
¿Cómo duele una hernia?
La hernia suele tener un dolor continuo no muy intenso que puede aumentar con ciertos esfuerzos. Es un dolor de tipo opresivo, cuando se estrangula la zona, el dolor se hace muy intenso y suele ir acompañado de vómitos. Si sobre una hernia se intensifica el dolor se debe de acudir a un centro hospitalario, ya que las hernias estranguladas precisan una atención quirúrgica urgente.
Enfermedad
Escarlatina
¿Qué es la escarlatina?
La escarlatina es una enfermedad producida por una bacteria cuando un paciente sufre amigdalitis estreptocócica , lo que provoca en el paciente una erupción en la piel de color rojo brillante, la cual se presenta en todo el cuerpo. Es también conocida por el nombre de fiebre escarlata , y es más frecuente en niños que en adultos. Se da en pacientes con amigdalitis estreptocócica. Se trata de una enfermedad de tipo leve que pertenece a la especialidad de enfermedades infecciosas.
Tipos de escarlatina
La escarlatina no se divide en diferentes tipos, ya que siempre es provocada por la bacteria Streptococcus del grupo A, conocida comúnmente como bacteria estreptococo.
Causas de la escarlatina
La causa principal por la cual se produce la escarlatina es debido a una infección bacteriana que expulsa una toxina, que a su vez provoca una erupción cutánea de tono rojizo generalizada por todo el cuerpo, así como otros síntomas.
Esta bacteria es la misma que provoca la amigdalitis estreptocócica.
Síntomas de la escarlatina
El principal síntoma de la escarlatina es la erupción de color rojo que se manifiesta por todo el cuerpo del paciente, teniendo un aspecto similar a una quemadura por el sol.
Otros síntomas son la llamada lengua de fresa , que provoca que se vea de color rojo e hinchada, con partes blancas. También se producen manchas en la cara marcando la zona de los labios con un anillo blanco.
El resto de síntomas destacados son fiebre, dolor de garganta, ganglios inflamados o dolores de cabeza, entre otros.
Tratamiento para la escarlatina
Al tratarse de una enfermedad bacteriana, el paciente será tratado con antibióticos para eliminar la infección, siendo muy importante completar el periodo indicado de toma del antibiótico para evitar que haya complicaciones por no eliminarse correctamente la bacteria.
También pueden recetarse al paciente cremas o medicamentos concretos para aplicar sobre las erupciones cutáneas y aliviar los síntomas, así como analgésicos para la fiebre y los dolores.
Pruebas complementarias del tratamiento de escarlatina
Para determinar si el paciente sufre escarlatina lo primero es realizar un examen físico , donde se le visualiza la garganta y las amígdalas.
Después, se evalúa si existe inflamación en los ganglios de la zona de la garganta, y por último se analizan las manchas rojizas de la piel por la erupción cutánea.
En algunos casos, el médico puede extraer una muestra de la parte de la faringe para realizar una analítica y ver si existe la presencia de las bacterias estreptocócicas.
Factores desencadenantes de la escarlatina
El principal factor desencadenante de la escarlatina o fiebre escarlata es la amigdalitis estreptocócica.
Factores de riesgo de la escarlatina
Esta enfermedad es más frecuente en niños que en adultos, sobre todo en edades comprendidas entre los 5 y los 15 años.
Al transmitirse por fluidos como la saliva, hay más riesgo de contagio entre familiares y amigos.
Complicaciones de la escarlatina
Fiebre reumática.
Infección de la bacteria en la piel, sangre, riñones… etc.
Anomalías en el sistema nervioso y articulaciones.
Prevención de la escarlatina
Mantener una correcta higiene, sobre todo lavando las manos antes de ingerir alimentos.
Evitar el uso compartido de cubiertos y/o alimentos.
Al toser o estornudar taparse la nariz y la boca.
Esterilizar los juguetes infantiles.
Especialidades a las que pertenece la escarlatina
La escarlatina es tratada por médicos de medicina general y los especialistas en enfermedades infecciosas.
Preguntas frecuentes
¿Es contagiosa la escarlatina?
Sí, se contagia a través de la saliva . Cuando entra en contacto la saliva de un paciente infectado con otra persona.
Desde los primeros síntomas ya se puede contagiar, y no es hasta las 48 horas siguientes de iniciar el tratamiento antibiótico cuando deja de ser una enfermedad infecciosa.
¿Qué personas tienen más riesgo de sufrir escarlatina?
La escarlatina se produce a raíz de una amigdalitis bacteriana que suele ser más frecuente en niños , y en personas que padecen amigdalitis frecuentes.
¿Cuánto tiempo dura la escarlatina?
Desde el contagio hasta que se supera la enfermedad, la escarlatina tiene una duración de entre 15 y 20 días.
¿Cuál es el periodo de incubación de la escarlatina?
El periodo de incubación se da entre los 2 y los 5 días previos a que aparezcan los primeros síntomas.
¿Puede haber escarlatina sin fiebre?
Sí. Aunque la fiebre es un síntoma característico del estreptococo que produce la escarlatina, en algunos casos puede no manifestarse.
Enfermedad
Enfermedad de Crohn
¿Qué es la enfermedad de Crohn?
La enfermedad de Crohn es una inflamación del tubo digestivo , también conocida como inflamación intestinal o síndrome de colon irritable. Se suele dar en pacientes con antecedentes genéticos en esta enfermedad, entre los 30 y los 40 años y pertenece a la especialidad de digestivo, el grado de la patología debe ser determinado por un especialista.
Tipos de enfermedad de Crohn
Existen diferentes tipos de enfermedad de Crohn según la parte del tubo digestivo a la que dañe, las 4 más frecuentes son:
Yeyunoileítis : afecta a la parte superior del intestino delgado, llamado yeyuno.
Ileítis : cuando afecta solo a la zona del íleon, una de las partes finales del intestino.
Ileocolitis : si la inflamación se produce en el colón y el íleon, zona final del intestino delgado.
Colitis de Crohn : solo se inflama el colon.
Causas de la enfermedad de Crohn
No existe una causa concreta conocida por la cual el paciente sufra la enfermedad de Crohn, no obstante, hay dos factores muy importantes:
La herencia genética : la enfermedad de Crohn se transmite por los genes, por lo que si existen antecedentes familiares con esta enfermedad el riesgo de padecerla es mayor.
Anomalías en el sistema inmunitario : en ocasiones el organismo ataca sus propias células, pudiendo atacar las del aparato digestivo.
Síntomas de la enfermedad de Crohn
Los síntomas van en función de cada paciente, pudiendo ser más o menos graves y afectando a una parte solo del intestino o a todo el conjunto.
Los más frecuentes son:
Sangrado en las heces.
Fístulas anales (perforaciones).
Diarrea o estreñimiento.
Dolor abdominal.
Fiebre.
Inflamación del hígado y a veces de otras partes del cuerpo.
Tratamiento para la enfermedad de Crohn
La enfermedad de Crohn suele tratarse con una medicación para reducir la inflamación del aparato digestivo, ya que a día de hoy no hay una cura total y cada paciente requiere una medicación distinta.
La medicación suele establecerse a partir de corticoesteroides para reducir la inflamación, y en algunos casos analgésicos y antibióticos . También hay tratamientos más agresivos, mediante medicamentos que atacan al sistema inmunitario para que no produzcan las sustancia que genera la inflamación.
En un último caso y si es muy grave, se requiere de cirugía , mediante la cual se extrae la parte dañada del aparato digestivo.
Sobre todo, es muy importante que el paciente adquiera unos buenos hábitos nutricionales , para evitar que los dolores y la enfermedad vayan a más.
Pruebas complementarias del tratamiento de la enfermedad de Crohn
La primera prueba a realizar es una exploración física por parte del médico. Después, se realizará una analítica de sangre y otra de heces en búsqueda de anomalías.
Para completar el diagnóstico se observará mediante técnicas de diagnóstico por imagen el interior del tubo digestivo, mediante colonoscopias (se introduce un cable fino y flexible con una cámara en el extremo para observar el interior), ecografía o resonancia magnética, entre otras pruebas similares.
Factores desencadenantes de la enfermedad de Crohn
A pesar de que se desconoce por qué los pacientes padecen la enfermedad de Crohn, hay dos factores que influyen, las anomalías en el sistema inmunitario y la herencia genética.
Pero, además, una mala alimentación y el estrés son dos desencadenantes muy frecuentes en este tipo de enfermedad.
Factores de riesgo de la enfermedad de Crohn
Los factores de riesgo que pueden hacer que las personas tengan mayor predisposición a padecer esta enfermedad son:
La herencia genética, debido a los antecedentes familiares.
La edad, ya que a pesar de que puede darse en cualquier etapa es más frecuente en gente joven.
Origen racial , al igual que con la edad, cualquier persona puede padecerlo, pero son más propensas las personas de raza blanca y con parentesco de origen judío.
Personas fumadoras.
Complicaciones de la enfermedad de Crohn
Fístulas anales.
Fístulas intestinales.
Úlceras.
Obstrucciones intestinales.
Cáncer de colon.
Prevención de la enfermedad de Crohn
No fumar tabaco.
Mantener una dieta equilibrada.
Evitar el estrés.
Acudir a revisiones médicas.
Consultar los antecedentes familiares.
Especialidades a las que pertenece la enfermedad de Crohn
La enfermedad de Crohn debe ser tratada por especialistas del aparato digestivo y/o la especialidad de gastroenterología.
Preguntas frecuentes
¿Qué es el Síndrome de Colon irritable?
Es una variación de la enfermedad de Crohn que afecta a la funcionalidad del colón. Es una enfermedad crónica que provoca molestias abdominales y diarreas o estreñimiento.
Puede controlarse con la medicación apropiada.
¿Qué dieta debo llevar cuando tengo la enfermedad de Crohn?
No es necesario seguir una dieta estricta, pero no se deben tomar alimentos demasiado picantes, con mucha sal o hacer comidas pesadas, y menos por la noche.
Simplemente mantener una dieta sana y equilibrada.
¿Qué es la distensión abdominal?
La distensión abdominal es un ensanchamiento de la zona de la tripa sin motivo aparente y que dura varios días. En el caso de la enfermedad de Crohn se debe a que los cambios en los ritmos intestinales provocan que las heces se acumulen y aumente el abdomen.
¿A quién afecta la enfermedad de Crohn?
No existe un cuadro médico claro sobre a quién puede afectar y a quién no. Sin embargo, tienen más predisposición aquellas personas que tienen antecedentes genéticos o anomalías en su sistema inmunitario.
¿Tiene cura la enfermedad de Crohn y cuál es el pronóstico?
A día de hoy no existe una cura total para la enfermedad de Crohn, pero con un correcto diagnóstico y tratamiento el paciente puede llevar una vida normal.

Enfermedad
Enfermedad de Hirschsprung
¿Qué es la enfermedad de Hirschsprung?
La enfermedad de Hirschsprung, también conocida como megacolon congénito, es la obstrucción congénita del colon producida por alteraciones en la inervación de este, que dan lugar a una falta de relajación del mismo y puede presentarse al nacer o aparecer algo más tarde. Se da entre 1 y 5 de cada 10.000 nacidos vivos y, en el 80% de los casos, el defecto está tan solo en el recto. El 10% de los casos ocupan el recto y el sigma y, por último, el 10% restante altera también el colon. Puede producir una perforación intestinal que precise de cirugía de urgencia, por lo que es considerada una enfermedad de tipo grave.
Tipos de enfermedad de Hirschsprung
Enfermedad de Hirschsprung de segmento ultracorto : ocupa solo el esfínter interno o un pequeño segmento yusta-anal.
Enfermedad de Hirschsprung de segmento corto : no va más allá de unión del recto con el sigma.
Enfermedad de hirschsprung de segmento largo : si la alteración va más allá de la unión del recto con el sigma.
Causas de la enfermedad de Hirschsprung
La causa es la alteración de la inervación del intestino, que da lugar a que no se puedan empujar las heces hacia el exterior al no producirse la relajación del intestino, lo cual da lugar a una obstrucción por detrás de dicho nivel.
Síntomas de la enfermedad de Hirschsprung
El primer síntoma que suele aparecer es la dificultad para expulsar el meconio tras las 24 o 48 horas después del nacimiento. Otros síntomas serán heces explosivas y poco frecuentes, ictericia, falta de apetito, falta de ganancia de peso, vómitos y heces acuosas en los recién nacidos, y, en niños más mayores, puede aparecer falta de apetito, retraso del crecimiento y vientre hinchado.
Tratamiento para la enfermedad de Hirschsprung
Pueden ser necesarios enemas para vaciar el intestino, tras ello, hay que extirpar la parte de intestino anómalo, procediendo a realizar una anastomosis entre la parte sana del colon y el ano. Este procedimiento puede ser bien en un solo acto quirúrgico, bien en dos, siendo necesaria una colostomía (dar salida al recto a través del abdomen) durante un tiempo.
Pruebas complementarias del tratamiento de la enfermedad de Hirschsprung
Las pruebas complementarias serán manometría del ano, pruebas de imagen como radiología simple de abdomen o enema opaco, y además puede ser necesaria una biopsia anal para llegar al diagnóstico correcto.
Factores desencadenantes de la enfermedad de Hirschsprung
El factor desencadenante de la enfermedad de Hirschsprung es la falta de peristaltismo , que es el conjunto de movimientos de contracción del tubo digestivo que permiten la progresión de su contenido desde el estómago hacia el ano. Esto se produce por alteración en la relajación del colon, lo cual da lugar a una obstrucción a este nivel.
Factores de riesgo de la enfermedad de Hirschsprung
Entre los factores de riesgo está el tener un hermano con enfermedad de Hirschsprung , lo cual aumenta el riesgo, también el ser varón, ya que es más frecuente en varones, y padecer síndrome de Down , ya que en niños con esta patología aparece con mayor frecuencia que el resto de la población.
Complicaciones de la enfermedad de Hirschsprung
Enterocolitis (inflamación del intestino delgado y del colon).
Perforación intestinal.
Síndrome del intestino corto (pérdida anatómica o funcional de una parte del intestino delgado que ocasiona un cuadro clínico de graves alteraciones metabólicas y nutricionales).
Especialidades a las que pertenece la enfermedad de Hirschsprung
El niño será diagnosticado en general por un pediatra, y el tratamiento dependerá de un cirujano digestivo
Preguntas frecuentes
¿Debo tomar una dieta especial si tengo la enfermedad de Hirschsprung?
La enfermedad de Hirschsprung no deja prácticamente secuelas tras la cirugía, las personas que la padecen pueden hacer una vida normal con dieta normal. Si el paciente presenta estreñimiento como secuela, deberá realizar una dieta rica en fibra con parte importante de frutas y verduras.
¿A quién afecta la enfermedad de Hirschsprung?
La enfermedad de Hirschsprung afecta sobre todo a niños , dos veces más que a las niñas y, al ser una enfermedad congénita, se halla presente desde el nacimiento aunque en los casos más leves pueden tardar hasta seis meses en diagnosticarse.
¿Es hereditaria la enfermedad de Hirschsprung?
La enfermedad de Hirschsprung puede ser hereditaria, aunque haya casos aislados, también se pueden presentar varios casos en una misma familia. La herencia es compleja ya que se encuentran alteraciones hasta en 11 genes diferentes capaces de producir la enfermedad. Es más frecuente en pacientes con Síndrome de Down.

Enfermedad
Dispepsia
¿Qué es la dispepsia?
El término dispepsia hacer referencia a un conjunto de síntomas y signos complejos y heterogéneos originados en el tracto gastrointestinal superior. Una de las definiciones aceptadas puede ser la presencia de dolor o molestia abdominal persistente o recurrente, localizada en la parte superior del abdomen de al menos 3 meses de duración.
Es una alteración frecuente que puede afectar al 25-40% de la población general , más frecuentemente en mujeres.
Habitualmente no supone una patología grave, pero depende la causa de la producción de los síntomas, su gravedad será más o menos relevante.
Tipos de dispepsia
Una de las clasificaciones más aceptadas de la dispepsia es aquella que las divide en:
Dispepsia orgánica: las que producen síntomas dispépticos originados por diferentes enfermedades orgánicas (digestivas o no).
Dispepsia funcional: se trata de un trastorno funcional gastrointestinal en el que no existe influencia de toma de medicamentos, alcohol, tabaco…por parte del paciente, y en el que los estudios bioquímicos, endoscópicos y ecográficos no aportan evidencia de enfermedad orgánica que justifique los síntomas.
Causas de la dispepsia
Existen diversas patologías que se han relacionado con la producción de dispepsia orgánica, siendo las patologías más relevantes el reflujo gastroesofágico, cáncer de esófago, cáncer gástrico, enfermedad ulcerosa péptica, duodenitis erosiva, la esofagitis y la litiasis biliar . Dentro de las causas que se han relacionado con la dispepsia funcional están las gastroenteritis agudas, la infección por Helicobacter Pylori, la irritación química de la mucosa gastrointestinal por la ingesta de tabaco, alcohol, antiinflamatorios no esteroideos, reflujo gastroesofágico. También se ha relacionado con trastornos psicológicos y alteraciones de la motilidad gastrointestinal.
Síntomas de la dispepsia
Dentro de los síntomas que se describen en la dispepsia están epigastralgia (dolor en la parte superior central del abdomen, “en la boca del estómago”), ardor de estómago, hinchazón abdominal después de las comidas, saciedad precoz, sensación nauseosa y vómitos, eructos. Algunos autores incluyen síntomas de quemazón o pirosis y regurgitación de la comida, aunque estos síntomas son más típicos de el reflujo gastroesofágico.
Son síntomas y signos de alarma de un posible origen orgánico grave de la dispepsia la pérdida de peso significativa no intencionada, presentar vómitos persistentes, disfagia (dificultad para tragar), hematemesis (vómitos de sangre), melenas (presencia de sangre en las heces), tener anemia con falta de hierro o presentar una masa abdominal palpable.
Tratamiento para la dispepsia
En el caso de la dispepsia funcional, el tratamiento se basará en aquel específico de la patología que origina los síntomas dispépticos.
El tratamiento se basa en establecer una serie de medidas generales como disminuir el grado de estrés, normalizar el ritmo sueño-vigilia, seguir horarios fijos de comidas, eliminar determinados alimentos de la dieta como las bebidas gaseosas, alimentos flatulentos o grasas, el alcohol, tabaco, cafeína, fármacos antiinflamatorios, etc. Realizar ejercicio físico, perder peso e instaurar medidas antirreflujo gastroesofágico (no irse a dormir justo después de comer, no comer comidas muy picantes, etc.)
En caso de detección de infección por Helicobacter pylori se aconseja su tratamiento con antibióticos e inhibidores de la bomba de protones (omeprazol).
En pacientes que no presentan signos de alarma o cuando se ha descartado una causa de dispepsia orgánica mediante pruebas diagnósticas, se instaura inicialmente un tratamiento de prueba durante unas 4 semanas con antisecretores como el omeprazol o la ranitidina. Si hay mejoría se retira la medicación y si existen recaídas se pauta una dosis los más baja posible que logre controlar los síntomas.
Otros de los fármacos utilizados en ocasiones son los procinéticos como la domperidona ( Motilium )
Pruebas complementarias del tratamiento de la dispepsia
La evaluación inicial para el diagnóstico de la dispepsia es una adecuada anamnesis (interrogatorio que realiza el médico para evaluar lo que le pasa al enfermo) y una adecuada exploración física.
Se le podrá realizar al paciente una analítica de sangre para descartar alteraciones como anemia o disfunciones del hígado o el páncreas.
En muchos de los pacientes que presentan estos síntomas se les indicará la realización de una endoscopia digestiva alta (visión del interior del esófago, estómago y duodeno con la introducción de un tubo flexible que se introduce por la boca que tiene una cámara con luz).
Otra de las pruebas que se pueden realizar es la prueba del aliento o test de detección del Helicobacter Pylori , para descartar la infección por esta bacteria como posible causa de la dispepsia.
Factores de riesgo de la dispepsia
Tomas frecuentes de fármacos antiinflamatorios no esteroideos como ibuprofeno, (ácido acetilsalicílico (aspirina), etc.
Consumo de alcohol, tabaco, café, etc.
Infección por Helicobacter Pylori.
Padecer enfermedades gastrointestinales como úlcera gástrica, pancreatitis, esofagitis, hernia de hiato, etc.
Complicaciones de la dispepsia
En el caso de las dispepsias orgánicas las complicaciones vendrán derivadas de las patologías que originan la dispepsia, y derivan en trastornos más o menos graves (complicaciones de un tumor esofágico o pancreático, una úlcera péptica, etc.).
En el caso de las dispepsias funcionales no hay una complicación propiamente dicha salvo la incomodidad de presentar la sintomatología de forma intermitente y los efectos secundarios que se puedan dar de los tratamientos pautados o las pruebas diagnósticas iniciales realizadas. Hacer un diagnóstico temprano puede retrasar en el futuro un posible diagnóstico de otra patología en la que se solapen los síntomas debido a que se lo “achaquen” a la dispepsia funcional diagnosticada previamente.
Prevención de la dispepsia
Evitar comidas con alto contenido graso, picantes, etc. Eliminar las bebidas gaseosas.
No tomar café ni alcohol, así como tabaco o cualquier otra droga.
Realizar comidas con adecuada masticación e intentar llevar unos ritmos de comida habituales establecidos, con 5 comidas al día.
Evitar el consumo continuado de antiinflamatorios no esteroideos.
Especialidades a las que pertenece la dispepsia
La dispepsia será evaluada y tratada inicialmente por el médico de atención primaria. Si el paciente no responde al tratamiento o detectan alteraciones importantes en las pruebas diagnóstica o sospecha de la posible gravedad de la enfermedad remitirá al paciente a consultas del especialista en gastroenterología o digestivo.
Preguntas frecuentes
¿Qué es la dispepsia gastrointestinal?
Se puede definir la dispepsia gastrointestinal como la presencia en la zona superior del abdomen de dolor o molestias, sensación de ardor, náuseas, o vómitos o cualquier otro síntoma que se considere originado en el tracto gastrointestinal superior.
¿Qué es la dispepsia flatulenta?
No hay una entidad en sí misma denominada dispepsia flatulenta. Dentro de los síntomas que definen la dispepsia se recoge la sensación de hinchazón abdominal y en ocasiones el aumento de la expulsión de gases, mediante eructos o flatulencias.
¿Es lo mismo dispepsia que indigestión estomacal?
Dentro de las posibles causas de la dispepsia funcional se ha descrito la gastroenteritis aguda. El término indigestión estomacal es una definición popular que puede hacer referencia al padecimiento de la gastroenteritis, por lo que se puede decir que pueden tener relación.
¿Por qué se produce la acidez de estómago?
La acidez de estómago se produce por el paso de contenido gástrico de forma ascendente hacia el esófago por incompetencia o relajación inadecuada del esfínter esofágico inferior (“puerta de entrada al estómago”), lo que supone un ascenso de los jugos gástricos ácidos del estómago que provocan la sensación de quemazón en el esófago.
¿Qué comer para evitar la acidez de estómago?
Los alimentos recomendados para disminuir la acidez son las cocciones sencillas con uso de la plancha, grill, el horno, alimentos hervidos etc. Comer pasta, arroz, patata, pan blanco. Introducción de abundantes verduras cocidas y sin piel, frutas cocidas, en compota y en conserva. Consumo de carnes magras , pescados, clara de huevo, quesos y lácteos desnatados. Beber agua y bebidas sin cafeína ni gas.

Enfermedad
Cólico Nefrítico
¿Qué es un cólico nefrítico?
El cólico nefrítico, cólico renoureteral o cólico nefrítico, se produce cuando una piedra que se encuentra en el riñón o en el uréter se mueve en su recorrido hacia el exterior . Es la tercera patología más frecuente de origen urológico, y es más frecuente en hombres que en mujeres, así como más frecuente en las personas de raza blanca. Su mayor incidencia es en personas de entre 40 y 60 años y puede dar lugar a una obstrucción en la salida de la orina , lo que se puede traducir en un daño renal importante. También puede producir infecciones secundarias que pueden requerir ingreso hospitalario. Es una enfermedad de tipo leve.
Tipos de cólicos
Los cólicos son un único tipo de enfermedad, lo que puede ser diferente es la sustancia que produce el cálculo o piedra.
Causas de un cólico nefrítico
En los casos de cólicos renales no se suele encontrar una causa subyacente que los explique.
Síntomas de un cólico nefrítico
El síntoma principal del cólico nefrítico es el dolor , que se produce en la mayoría de los casos a primera hora de la mañana y se prolonga entre 20 y 60 minutos , es un dolor que aparece de forma brusca, unilateral, y muy intenso, no calmando con el reposo. El dolor típico se inicia en la zona media de la espalda y puede irse hacia delante y dirigirse hacia los genitales.
Otros síntomas que aparecen con menos frecuencia son la hematuria (sangre en la orina), náuseas, vómitos, y dificultad para la emisión de las heces.
Tratamiento para un cólico nefrítico
El tratamiento del cólico llevará una serie de medidas locales y fármacos como Litotricia extracorpórea .
Entre las medidas locales estará la aplicación de calor , que parece reducir la intensidad de los síntomas y reduce la duración de los mismos.
El uso de AINES como el Diclofenaco es muy útil en los cálculos renales, en casos de vómitos se puede usar la vía intramuscular o la vía rectal mediante supositorios.
Derivados opioides como el Tramadol pueden usarse para el tratamiento del dolor, pero son menos eficaces que los AINES.
El tratamiento con Metamizol puede ser también eficaz, aunque es menos efectivo que el tratamiento con AINES, pero es importante tenerlo en cuenta para pacientes alérgicos a los antiinflamatorios esteroides. La Buscapina no ha demostrado eficacia en los cólicos renales. Está recomendado el uso de Tamsulosina en pacientes con litiasis renales mayores de 10 mm, con una observación de unas 4 semanas.
La Litotricia extracorpórea es el tratamiento más indicado en el momento actual, ya que se trata de una terapia que es poco agresiva. Está indicada en litiasis renales menores de 20 mm. y litiasis ureterales menores de 10 mm.
La ureteroscopia con o sin litotricia (operación pulverizadora de las piedras) es una técnica que se está extendiendo, porque a pesar de ser una técnica más agresiva consigue muy buenos resultados, permite que la litiasis se rompa por litotricia y se procede luego a extraer el cálculo por medio del ureteroscopia
Pruebas complementarias del tratamiento de un cólico nefrítico
Las pruebas de laboratorio son analíticas de orina y análisis de cálculos renales , y también se realizan pruebas de imagen como ecografía renoureteral , que es la técnica diagnóstica eficaz, el único problema es en los casos de litiasis ureterales distales, así como las litiasis de pequeño tamaño, que no se visualizan correctamente. Normalmente el médico pide también un TAC sin contraste, ya que este permite el diagnóstico de 99% de las litiasis y en los casos en que no hay litiasis puede darnos otros diagnósticos reconociendo la causa del proceso.
La urografía intravenosa se usa cada vez menos, la mayor ventaja que presenta es que permite conocer el funcionamiento renal.
Factores desencadenantes de un cólico nefrítico
No se encuentra de forma clara un factor desencadenante del cólico nefrítico.
Factores de riesgo de un cólico nefrítico
Son múltiples los factores de riesgo que pueden dar lugar a cólicos renales, entre los principales están la falta de aporte hídrico, los ambientes muy calurosos, no orinar con la frecuencia necesaria , las dietas pobres en calcio, las dietas ricas en carnes, fármacos como los usados en el tratamiento del VIH o la Nitrofurantoína y las sulfamidas.
Otros factores de riesgo como la obesidad, la diabetes, el hipertiroidismo,la hiperuricemia, las enfermedades renales, las enfermedades genéticas como cistinuria.
Complicaciones de un cólico nefrítico
Infecciones renales.
Impactación de la litiasis.
Obstrucción a la salida de la orina.
Estatus cólico cuando tras 24 horas no se quita el dolor.
Fracaso renal agudo.
Prevención del cólico nefrítico
Hidratación adecuada.
Consumo de una dieta saludable rica en frutas y verduras y con aporte de calcio suficiente.
Aporte de sal adecuado, no comer alimentos procesados.
Control adecuado de enfermedades como el hipertiroidismo, la hiperuricemia y la diabetes mellitus
Especialidades a las que pertenece el cólico nefrítico
El cólico nefrítico será tratado en primer lugar por el médico de familia, que pautará el tratamiento analgésico, y posteriormente el urólogo que se encargará de realizar pruebas complementarias y de los tratamientos con litotricia si fueran necesarios.
Preguntas frecuentes:
¿Es lo mismo un cólico nefrítico que tener piedras en los riñones?
El cólico nefrítico es el dolor que se produce cuando las piedras que se encuentran en los riñones producen una obstrucción, o bien se desplazan a través de los uréteres hasta la vejiga. Por tanto, no siempre que se tienen piedras en los riñones se producen cólicos renales.
¿Son lo mismo piedras en el riñón que cálculos en el riñón?
Sí. Hay tres términos que son sinónimos, piedras en el riñón, cálculos en el riñón o litiasis renal, e indican la presencia de acumulación de sustancias que se vuelven sólidas, de un tamaño variable, que se producen al concentrarse la orina, o bien al haber un exceso de estas sustancias en la misma.
¿Es lo mismo un cólico renal que un cólico nefrítico?
Sí. Ambas expresiones son sinónimas, da igual decir un cólico nefrítico que un cólico nefrítico.
¿Es lo mismo un cólico nefrítico que un cólico estomacal?
No. El cólico nefrítico es el dolor que se produce por el desplazamiento de una litiasis desde el riñón, a través del uréter hasta la vejiga para ser expulsado hacia el exterior a través de la uretra, mientras que el cólico estomacal es el dolor abdominal que se produce por un proceso gástrico como puede ser una úlcera, presencia de gas en el estómago, o por procesos como una gastritis. Son procesos que se producen en órganos diferentes.

Enfermedad
Cólico Lactante
¿Qué es el cólico del lactante?
El cólico del lactante es un síndrome conductual que afecta a lactantes sanos , independientemente del tipo de lactancia. Se caracterizan por largos episodios de llanto inconsolable de predominio vespertino (puede variar), e irritabilidad, que se producen durante los primeros meses de vida del bebé. Son episodios de llanto durante más de tres horas al día , y durante más de tres días a la semana, durante por lo menos tres semanas. El cólico del lactante no suele tener importancia médica y acaba desapareciendo por sí solo. Suele empezar entre la tercera y la sexta semana de vida del niño y acaban cuando el bebé tiene entre tres y cuatro meses de edad. Su prevalencia varía entre el 10-40% de los niños, y va a depender de los distintos criterios empleados para el diagnóstico y de la subjetividad de las familias en la observación del llanto prolongado. Es una enfermedad muy común en los primeros meses del bebé y es de carácter leve.
Causas del cólico del lactante
Las causas del cólico del lactante son desconocidas. Se han sugerido múltiples teorías que probablemente se relacionan entre sí, como son:
Causas gastrointestinales : como consecuencia de la inmadurez intestinal para el bebé, poder absorber completamente la lactosa de la dieta, donde se produce gas por las bacterias colónicas, lo que lleva a el recién nacido tener dolor y distensión abdominal.
Aumento de la motilidad intestinal : esta incrementa el vaciamiento gástrico, la alteración de la microflora intestinal, la intolerancia a la lactosa, el desequilibrio de las hormonas intestinales, la inflamación de la mucosa intestinal, el meteorismo(aire intraintestinal, es decir, gases), y el estreñimiento.
Causas dietéticas : alergias o intolerancias a la proteína de la leche de vaca (PLV), al consumirla a través del pecho de la madre.
Causas psicosociales : hipersensibilidad de la respuesta del niño al dolor y ante los estímulos externos, como el estrés familiar, la alteración post parto y las alteraciones en la dinámica familiar.
Otras causas : podría estar relacionada con una una obstrucción intestinal, con el reflujo gastroesofágico, con alguna alteración en la succión, en bebés prematuros, con el tabaquismo materno, o con la depresión materna (pre y post parto).
Síntomas del cólico del lactante
La manifestación principal de los cólicos del lactante es el llanto del bebé, que es de predominio súbito, sin causas aparentes e irritabilidad, y que puede persistir durante varias horas. También pueden presentarse síntomas acompañando al llanto como: el bebé suele llevarse las rodillas cerca del abdomen (flexión de los muslos sobre el abdomen), enrojecimiento de la cara en el que su piel adquiere un color rojo, casi morado, cabeza elevada, contractura abdominal, disminución de las horas de sueño, gases y flatulencias, y, en ocasiones, estreñimiento.
Tratamiento para el cólico del lactante
No existe ningún tratamiento que, aplicado de forma aislada, haya demostrado que haga remitir los cólicos o que sea efectiva. Pero sí existen algunos tratamientos terapéuticos y farmacológicos que ayudan aliviar los mismos. El objetivo terapéutico es aliviar los síntomas del lactante.
Intervenciones conductuales : consisten en tranquilizar y educar a los padres sobre la situación, con seguridad y tranquilidad, haciéndoles saber que el niño está sano y que es una condición benigna y autolimitada, es decir, que va a pasar en un tiempo determinado (unos cuatro meses). También sirven para ayudar al bebé a establecer un ritmo estable de sueño-vigilia, reduciendo la angustia de los padres y mejorando la relación familiar.
Modificaciones de la dieta del bebé : hacer un tratamiento materno hipoalergénico, si el posible origen es alérgico, eliminando la leche de vaca (PLV) o proteína de soja, huevos, frutos secos y pescado, suprimir fórmulas con lactosa…etc.
Realizar masajes para los cólicos : existen algunos masajes que ayudan al bebé a relajarse, como poner la mano sobre su abdomen, ya que facilitan la expulsión de pequeñas cantidades de gas intestinal. También el masaje en la zona de la columna vertebral se ha comprobado que reduce la duración del llanto de manera significativa.
En cuanto a los tratamientos farmacológicos que existen para tratar los cólicos podemos mencionar los que actúan como agentes anticolinérgicos y/o agentes tensoactivos, reduciendo la superficie de tensión de las burbujas del tracto intestinal, lo cual permite que el gas sea expulsado con mayor facilidad, así como probióticos para reforzar su flora intestinal.
Pruebas complementarias del tratamiento del cólico del lactante
No existen pruebas complementarias ni estudios analíticos que nos puedan dar el diagnóstico de cólico del lactante. Para el tratamiento de este se pueden realizar pruebas en función de la observación clínica. Se suele aplicar la forma clínica diagnóstica de Wessel , es decir, si el llanto es prolongado, y este aparece a partir de la tercera semana del nacimiento, perdura al menos tres horas al día, tres días a la semana, durante tres semanas, posiblemente el recién nacido tenga un cólico.
Factores de riesgo del cólico del lactante
Entre los factores que pueden aumentar el riesgo de que el bebé padezca el cólico lactante están: la edad, ya que aparece las primeras semanas de vida y desaparece a los 4 meses aproximadamente, intolerancia a la lactosa , inmadurez intestinal basada en la inmadurez del recién nacido para absorber completamente la lactosa de la dieta, las técnicas de alimentación, el estrés familiar , el uso del alcohol y el tabaco durante el embarazo , la depresión materna y la prematuridad del bebé.
Complicaciones del cólico del lactante
Esta afección no suele ser grave y tiende a desaparecer por sí sola, por lo que no suele presentar complicaciones para la vida del bebé.
Prevención del cólico del lactante
Para evitar el cólico lactante es necesario:
Sacarle los gases al niño después de las comidas.
No alimentar al bebé más veces de las que sean necesarias.
La madre (si está amamantando al bebé), debe eliminar de su dieta alimentos como el café o el té , y excluir alérgenos alimentarios como huevos y pescado.
Realizar masajes relajantes en la barriga del bebé que lo ayuden a la expulsión de los gases.
Especialidades a las que pertenece el cólico del lactante
El cólico del lactante pertenece a la especialidad de pediatría. La pediatría es la parte de la medicina que se ocupa del estudio del crecimiento y el desarrollo de los niños hasta la adolescencia, así como del tratamiento de sus enfermedades.
Preguntas frecuentes:
¿A qué edad empiezan los cólicos del lactante?
Los cólicos suelen manifestarse alrededor de la segunda o tercera semana de vida del bebé aproximadamente.
¿Qué es la fisioterapia para el cólico del lactante?
La fisioterapia en el cólico del lactante ayuda a tratar esta condición, valorando los distintos aspectos que pueden estar influyendo en los intensos llantos, y aplicando las técnicas manuales oportunas que alivian el malestar del bebé , mediante un protocolo de masaje infantil, que es una técnica sencilla que favorece al sistema digestivo, circulatorio e inmunológico, previniendo así la aparición de cólicos del lactante y favoreciendo a la relajación y el desarrollo del bebé.
¿Hay remedios caseros efectivos para el cólico del lactante?
Existen muchos remedios caseros que refieren son efectivos para el cólico del lactante como son, las in fusiones de té de manzanilla que calman al bebé, o algunas hierbas como el hinojo para los gases y los espasmos intestinales. También propiciar un ambiente relajante con música , acunar al bebé y aplicarle masajes. No obstante, se recomienda que si el bebé empieza con síntomas de cólicos se acuda al pediatra para valoración y orientación adecuada.
¿Tiene que ver que mi bebé trague aire con que tenga un cólico?
Algunos bebés con cólico del lactante también tienen gases, pero no está claro si los gases causan el cólico o si el bebé tiene gases porque traga demasiado aire mientras llora.
¿Desaparecerá el cólico del lactante con el tiempo?
Sí, el cólico lactante no suele ser grave y tiende a desaparecer por sí solo entre los tres o cuatro meses de vida del bebé.
Enfermedad
Colitis Ulcerosa
¿Qué es la colitis ulcerosa?
La colitis ulcerosa es una enfermedad intestinal inflamatoria crónica , que provoca una inflamación duradera y úlceras o llagas en el tubo digestivo. La colitis ulcerosa afecta el revestimiento más profundo del intestino grueso (colon) y del recto (porción final del colon).
Puede aparecer a cualquier edad y afecta en la misma proporción tanto a mujeres como hombres, aunque es más frecuente en las edades comprendidas entre los 15 y 30 años y, algunas personas, podrían no padecer la enfermedad hasta después de los 60 años. La colitis ulcerosa puede ser debilitante y, algunas veces, provocar complicaciones que pueden poner en riesgo la vida del paciente. Es una enfermedad común y si no se trata a tiempo puede ser grave.
Tipos de colitis
Las colitis ulcerosa puede clasificarse en función de su extensión, es decir, según dónde se presente, y de su gravedad. Los tipos de colitis ulcerosa son:
En función de su extensión o zona anatómica afectada se clasifica en:
Colitis izquierda : este tipo de colitis provoca una inflamación que se extiende desde el recto hasta el colon sigmoide (extremo inferior del colon) y el colon descendente. Los signos y síntomas pueden ser diarrea con sangre, dolor, y calambres abdominales del lado izquierdo, así como adelgazamiento involuntario.
Proctitis ulcerosa : este tipo de colitis provoca una inflamación que se limita a la zona más cercana al ano, y el sangrado rectal puede ser el único signo de la enfermedad. Esta forma de colitis ulcerosa suele ser la más leve.
Proctosigmoiditis : este tipo de colitis provoca una inflamación afecta el recto y el colon sigmoide. Los signos y síntomas son diarrea con sangre, dolor y calambres abdominales.
Colitis ulcerosa aguda grave : esta forma de colitis es poco frecuente y afecta a todo el colon provocando dolor intenso, diarrea abundante, sangrado, fiebre e imposibilidad de comer.
Pancolitis : este tipo de colitis afecta todo el colon y causa episodios de diarrea con sangre que pueden ser graves, dolor y calambres abdominales, fatiga, así como adelgazamiento significativo.
Según la gravedad de la enfermedad, que está relacionada con el grado de actividad inflamatoria son:
Remisión clínica asintomática : es un estado en el cual no existe actividad inflamatoria, el paciente no presenta síntomas asociados a la misma.
Colitis ulcerosa leve : se da cuando el proceso o actividad inflamatoria no es muy elevado, de manera que el paciente no presenta síntomas sistémicos (aquellos que afectan a todo el cuerpo), aunque puede aparecer un aumento de deposiciones (hasta 3 ó 4 deposiciones al día), así como presencia de sangre en las mismas.
Colitis ulcerosa moderada : el proceso inflamatorio comienza a ser evidente, causando ligeros síntomas sistémicos en el paciente y deposiciones diarias más frecuentes ( 5 o más al día ).
Colitis ulcerosa grave : se caracteriza por una actividad inflamatoria intensa, con presencia de síntomas muy evidentes y generalizados, con al menos 6 deposiciones diarias, taquicardia y fiebre.
Causas de la colitis ulcerosa
Las causas de la colitis ulcerosa se desconocen. Se considera que surge como consecuencia de la generación de una respuesta inflamatoria inadecuada al sistema inmunológico, a nivel de la mucosa intestinal, frente al propio organismo, es decir, se produce cuando dicho sistema inmune intenta combatir los virus y bacterias invasoras. Una respuesta inmunitaria anormal provoca que también se ataquen las células del tubo digestivo, pero la causa concreta de por qué se produce es aún desconocida.
También se establece que la enfermedad puede surgir como resultado de una compleja interacción entre la predisposición genética (susceptibilidad) de una persona a padecer la la misma, provocando una respuesta inflamatoria anómala, que con el tiempo la convierte en crónica produciendo la enfermedad en sí.
Otras causas son los factores ambientales (alimentarios y infecciosos) y la microflora comensal intestinal (distintos tipos de bacterias presentes en el interior del intestino que colaboran en el proceso de nutrición, también conocidas como flora bacteriana), con posible participación de agentes infecciosos.
Síntomas de la colitis ulcerosa
Los síntomas de la colitis ulcerosa pueden variar según la gravedad de la inflamación y la región donde aparezcan, estos son: diarrea , que suele tener sangre o pus, dolor y cólicos abdominales así como sangrado rectal (evacuar heces con una pequeña cantidad de sangre), adelgazamiento involuntario, incapacidad para defecar a pesar de la urgencia, fiebre, y fatiga.
Tratamiento para la colitis ulcerosa
Actualmente no existe un tratamiento que cure de forma definitiva esta enfermedad, aunque, sí se dispone de medicamentos que lo pueden controlar. Tienen como objetivo aliviar los síntomas y reducir el riesgo de las complicaciones.
En primer lugar se debe considerar un soporte nutricional individual como parte integral del tratamiento de la enfermedad, el cual va depender según la gravedad del brote.
Los tratamientos farmacológicos también dependen de la gravedad de la enfermedad, como son:
Los aminosalicilatos : ejercen una acción antiinflamatoria en la pared intestinal. Se usan para tratar los brotes leves o moderados y prevenir las recaídas.
Los corticosteroides : son muy eficaces para controlar a corto plazo los brotes graves, ya que su efecto antiinflamatorio es muy potente, aunque hay que tener en cuenta que causan efectos secundarios.
Inmunomoduladores : se administran en casos de de colitis ulcerosas graves o cuando los medicamentos anteriores no han tenido el efecto deseado.
Terapias biológicas o agente anti-FNT : es una de las terapias más recientes, que se aplica en casos graves y sin respuesta positiva a medicamentos anteriores. Este tipo de medicamentos neutraliza la actividad biológica del FNT (factor de necrosis tumoral).
Tratamiento quirúrgico : en casos en los que los tratamientos basados en fármacos fracasan, o si se producen complicaciones severas como perforaciones, megacolon tóxico, hemorragias graves o cáncer, habrá que proceder a operar al paciente.
Pruebas complementarias del tratamiento de la colitis ulcerosa
Para el diagnóstico de la colitis ulcerosa, las primeras indicaciones son realizar un historial médico completo y un examen físico , y para confirmar el diagnóstico, se deben hacer pruebas como: análisis de sangre para detectar anemia o signos de infección, (pruebas bioquímicas), muestra de heces, radiografías del intestino grueso, colonoscopia, rectoscopia para tomar muestra de la mucosidad (biopsia), sigmoidoscopia flexible donde se utiliza usa un tubo delgado y flexible con luz para examinar el recto y el sigmoide, así como ecografías, entre otras pruebas.
Factores de riesgo de la colitis ulcerosa
Los factores de riesgo de la colitis ulcerosa son: predisposición genética, componente hereditario (antecedentes familiares), enfermedades autoinmunes (sistema inmunitario deteriorado), la edad, ya que antes de los 30 años aumenta el riesgo de la colitis ulcerosa y después de los 60 años también, así como los factores ambientales (bacterias o virus de la zona geográfica).
Complicaciones de la colitis ulcerosa
Entre la complicaciones de la colitis ulcerosas incluyen:
Sangrado intenso.
Deshidratación grave.
Perforación del colon.
Enfermedad hepática.
Disminución de la masa ósea.
Mayor riesgo de padecer cáncer de colon.
Inflamación de la piel, las articulaciones y los ojos.
Megacolon tóxico: dilatación superior a 6 cm del colon.
Cáncer colorrectal
Osteoporosis.
Trombosis vascular.
Prevención de la colitis ulcerosa
La colitis ulcerosa no se puede prevenir de forma eficaz, pero se pueden admitir tratamientos profilácticos para prevenir más recaídas o para influir favorablemente en su evolución. Otro método de prevención eficaz es realizar controles con una colonoscopia de manera anual o cuando el médico lo considere, para así diagnosticar a tiempo o de forma temprana una posible aparición de cáncer de colon.
Especialidades a las que pertenece la colitis ulcerosa
La colitis ulcerosa pertenece a la especialidad de gastroenterología, que se ocupa del estómago, los intestinos y sus enfermedades, así como del resto de los órganos del aparato digestivo.
Preguntas frecuentes:
¿Qué se puede comer con colitis ulcerosa?
Los alimentos que se pueden comer con colitis ulcerosa son: frutas como manzana y pera, verduras como cebolla, espárrago y ajo, alimentos que contengan fibra, manzanilla, zanahorias, papaya, legumbres como guisantes, soja y lentejas, y sobre todo beber mucho agua.
¿Qué es la pancolitis ulcerosa?
Es un tipo de colitis ulcerosa donde la inflamación se limita a la zona más cercana al ano o al recto , y el sangrado rectal puede ser el único signo de la enfermedad. Esta forma de colitis ulcerosa suele ser la más leve.
¿Qué es la colitis nerviosa?
La colitis nerviosa es un tipo de colitis ulcerosa que puede aparecer cuando se viven situaciones de estrés y nerviosismo con frecuencia.
¿Qué es el síndrome de colon irritable?
El síndrome de colon irritable es un trastorno frecuente que afecta el intestino grueso. Los signos y síntomas comprenden cólicos, dolor abdominal, hinchazón, gases y diarrea o estreñimiento, o ambos.
¿Tienen relación los gases con la colitis?
Los gases pueden ser un síntoma de la colitis.

Enfermedad
Colon Irritable
¿Qué es el colon irritable?
El colon irritable también se conoce como colon espástico o síndrome del colon irritable, es una enfermedad intestinal que da lugar a períodos alternos de estreñimiento seguidos de diarrea El síndrome de intestino irritable es una enfermedad común que se relaciona con el estrés, y está demostrado que las mujeres lo sufren el doble que los hombres. Es una enfermedad que no presenta complicaciones y que es considerada como leve.
Tipos de colon irritable
No existen diferentes tipos de colon irritable, es un única enfermedad con dos posibles manifestaciones, la diarrea y el estreñimiento.
Causas del colon irritable
La principal causa del colon irritable es el estrés.
Síntomas del colon irritable
Los síntomas del colon irritable son: dolor abdominal difuso, sensación de gases abdominales, estreñimiento y diarrea, repentina necesidad de vaciamiento intestinal y presencia de moco en las deposiciones.
Tratamiento para el colon irritable
El tratamiento del síndrome de colon irritable a nivel farmacológico será variado y dependerá en gran medida de los síntomas presentes, pueden ser necesarios espasmolíticos para evitar el dolor, o estimulantes de la motilidad como los procinéticos, antidiarreicos, o por el contrario, laxantes. Además algunos pacientes se pueden beneficiar del uso de fármacos antidepresivos y ansiolíticos.
Deberá hacerse una dieta pobre en grasas , evitando picantes, alimentos excitantes como el té y el café, así como las bebidas gaseosas.
Se aconseja seguir la dieta FODMAP, es una dieta en la cual se tratan de retirar algunos tipos de alimentos que contienen determinados azúcares,esto se debe a que este tipo de alimentos pueden fermentar en el intestino y dar lugar a un aumento de las bacterias.
En el momento actual es una dieta que aunque es recomendable, no podemos asegurar que sea absolutamente beneficiosa , ya que los estudios sobre el resultado de la misma son controvertidos.
Pruebas complementarias del tratamiento del colon irritable
Las pruebas complementarias del colon irritable son pruebas cuya finalidad es descartar otras patologías que expliquen el cuadro abdominal. Se realizarán analíticas de sangre , en las cuales se puede estudiar la posibilidad de un celiaquía, también se pueden estudiar las intolerancias a la lactosa. En cuanto a pruebas de imagen se realizan ecografías, y como pruebas de estudio directo se hará una colonoscopia.
Factores desencadenantes del colon irritable
Se desconoce el factor desencadenante del colon irritable, aunque el principal motivo es el estrés.
Factores de riesgo del colon irritable
Estrés : la mayoría de las personas que presentan colon irritable tienen empeoramiento de sus síntomas cuando tienen más estrés.
Alimentación : aunque no se tiene un claro alimento relacionado, sí hay personas cuyos síntomas empeoran con determinados elementos, como trigo, productos lácteos, cítricos, judías, coles y bebidas gaseosas.
Sexo : las mujeres tienen mayor riesgo de colon irritable que los hombres y este parece empeorar durante la menstruación.
Complicaciones del colon irritable
Es una enfermedad que no presenta complicaciones.
Prevención del colon irritable
Los ejercicios de relajación.
Terapias de atención plena.
Biorretroalimentación.
Asesoramiento psicologico.
Especialidades a las que pertenece el colon irritable
El síndrome de intestino irritable se deberá de tratar por el especialista en digestivo, por nutricionistas, y psicólogos y psiquiatras en aquellos casos donde haya un nivel de ansiedad que precise medicación.
Preguntas frecuentes:
¿Qué es el colon espástico?
El colon espástico y el colon irritable son denominaciones de una misma enfermedad en la que se alteran las reacciones normales del intestino grueso.
¿Cuál es la diferencia entre colon e intestino?
El colon es una parte del intestino grueso , también existe un intestino delgado. El intestino delgado está formado por duodeno, el yeyuno y el íleon. El intestino grueso está formado por el colon, el sigma y el recto.
¿Cuáles son las partes del colon?
Las partes del colon son: colon ascendente en la parte derecha del abdomen, colon transverso desde la parte derecha hasta la parte izquierda, y colon descendente que va por el lado izquierdo del abdomen.
¿Qué es el ciego y cuál es su función?
El ciego es la primera parte del intestino grueso . Se llama así porque termina en un fondo de saco. En esta zona el intestino delgado se conecta con el intestino grueso. El ciego es la parte del intestino grueso donde se depositan los líquidos, en esa zona se van a absorber ciertas sustancias como los electrolitos, así como se va a realizar la lubricación de las sustancias sólidas a través del moco.
¿Qué es el recto?
El recto es la parte que une el sigma con el ano, esto es, la última parte del intestino grueso. La ampolla rectal es el lugar donde se van a situar las heces antes de ser expulsadas al exterior.
Enfermedad
Dengue
¿Qué es el dengue?
El dengue es una enfermedad viral aguda de tipo infeccioso, que se transmite al humano por la picadura de un mosquito infectado , principalmente el Aedes aegypti , que pertenece al género de Flavivirus de la familia Flaviviridae . Se crían en aguas acumuladas, en recipientes y objetos que no se usan. Se caracteriza por una fiebre de aparición súbita que dura 3 a 7 días , acompañada de dolor de cabeza, articulaciones y músculos. Ocurre en zonas tropicales y subtropicales del mundo, como, Asia, África, Australia, América Latina y el Caribe.
El dengue no se transmite de persona a persona y es común en áreas cálidas y húmedas del mundo . Los brotes suelen ocurrir en las épocas de lluvia. Millones de casos de infección por dengue ocurren anualmente en todo el mundo, es más común en los niños, adolescentes y personas mayores. Es una enfermedad que, dependiendo de las complicaciones y su evolución, es grave y puede causar la muerte.
Tipos de dengue
Existen dos tipos de dengue:
Dengue clásico o fiebre por dengue : no suele presentar muchas complicaciones, ya que el organismo tiende a recuperarse por completo con los cuidados adecuados. Ocasiona fiebre alta, erupción cutánea y dolor muscular y articular. También se sufre dolor en los ojos y erupción. El cuadro del dengue clásico dura de 5 a 7 días y desaparece espontáneamente, el paciente normalmente se recupera sin secuelas.
Dengue hemorrágico o fiebre hemorrágica por dengue : es la manifestación más grave de la enfermedad que, además de presentar los mismos síntomas del dengue clásico, se caracteriza por cambios en la coagulación de la sangre y por inflamación difusa de los vasos sanguíneos, especialmente de los capilares (vasos más pequeños del cuerpo). Como resultado, tenemos las siguientes alteraciones:
Aumento de la permeabilidad de los vasos sanguíneos : la inflamación de los capilares (capilaritis) causa la extravasación de líquido para los tejidos, pudiendo causar derrame pleural (agua en la pleura del pulmón) y ascitis (agua dentro de la cavidad abdominal). La extravasación puede ser tan intensa que el enfermo puede evolucionar hacia un shock circulatorio.
Trombocitopenia : se trata de la caída del número de plaquetas. Estas son células que forman parte del sistema de coagulación. Son la primera línea de defensa contra sangrados.
Un síntoma muy común del dengue hemorrágico es el dolor abdominal, y es más común en pacientes que presentan un segundo episodio de dengue, causado por un serotipo diferente al primer caso.
Existe un cuadro más grave en el dengue hemorrágico, que es el síndrome de choque por dengue , que se puede producir a los 2-6 días de la enfermedad y cuyos síntomas son: pulso débil y acelerado, dificultad respiratoria, disminución de la presión del pulso, desvanecimientos, extremidades húmedas y frías, palidez, dolor de estómago intenso y sangrados que no cesan espontáneamente. En este caso el paciente se ve muy comprometido y puede llegar a morir.
Causas del dengue
El dengue se produce a causa de cualquiera de los cuatro seotipos del virus que son Den-1, Den 2, Den-3 y Den-4 del dengue, transmitidos por mosquitos que proliferan dentro de las viviendas humanas y en sus alrededores . Cuando un mosquito pica a una persona infectada con un virus del dengue, este ingresa al insecto. Cuando el mosquito infectado pica a otra persona, el virus entra en el torrente sanguíneo de esta.
Se transmite por la picadura de la hembra de un mosquito hematófago (que se alimenta de sangre), conocido popularmente como mosquito de patas blancas, y cuyo nombre científico es Aedes aegypti. Este mosquito vive principalmente en zonas urbanas y cumple parte de su ciclo vital en reservorios de agua artificiales como floreros, tanques, neumáticos abandonados, etc.
Existen otros tipos de mosquitos Aedes capaces de transmitir el virus aunque de forma menos eficiente. El más importante de ellos proviene de Asia y se llama Aedes albopictus, también conocido como mosquito tigre. Este mosquito se ha adaptado a vivir en climas más fríos que el Aedes aegypti, por lo que se puede encontrar fuera del trópico en muchos países europeos.
Síntomas del dengue
Los síntomas del dengue se inician después de un período de incubación que puede variar de cinco a ocho días tras la picadura. Los síntomas del dengue clásico incluyen: dolor de cabeza, fiebre alta , dolor en los músculos, los huesos y las articulaciones , náuseas, dolor detrás de los ojos, vómitos, glándulas inflamadas, decaimiento e inapetencia, entre otros síntomas.
Los signos y síntomas de la fiebre hemorrágica del dengue o dengue hemorrágico, que representa una urgencia que puede poner en riesgo la vida, incluyen: dolor abdominal intenso, sangrado de encías o nariz, sangre en la orina, las heces o el vómito , fiebre alta, (40 °C), sangrado debajo de la piel que podría tener el aspecto de un moratón, piel fría o húmeda, fatiga, irritabilidad o desasosiego, dificultad para respirar o respiración rápida, tensión arterial baja y recuento de plaquetas bajo (trombocitopenia).
Tratamiento para el dengue
No existe un tratamiento específico para el dengue. El médico puede recomendar que se beba mucho líquido para evitar la deshidratación por vómitos y fiebre alta. El Paracetamol (acetaminofén) puede aliviar el dolor y bajar la fiebre. También se recomienda evitar los analgésicos que puedan aumentar complicaciones de sangrado, como la Aspirina o el Ibuprofeno .
Si el paciente tiene manifestaciones de dengue hemorrágico debe acudir a un centro hospitalario rápidamente, ya que probablemente necesite fluidos por vía intravenosa e incluso podría requerir la administración de co ncentrado de plaquetas o de transfusiones de sangre si existen pérdidas importantes de la misma.
Pruebas complementarias del tratamiento del dengue
Existen varias pruebas que se pueden hacer para diagnosticar esta afección, como una prueba de laboratorio para medir el nivel de anticuerpos a través de una muestra de sangre, que es la prueba conocida como Igm Elisa para diagnóstico serológico. Además, se harán un hemograma completo o pruebas de la función hepática .
Existen otras pruebas, de realización más reciente. Son unas pruebas rápidas para el dengue conocidas como la Assure IgA o test rápido. Esta nueva técnica de serología investiga los anticuerpos IgA que ya están presentes en la sangre en el primer día de los síntomas del dengue, puede identificar los cuatro serotipos y tiene una sensibilidad de un 90%, ya que con las de Igm se suele tardar en obtener los resultados de 3 a 5 días.
Factores desencadenantes del dengue
El factor desencadenante principal del dengue es la picadura del mosquito Aedes aegypti .
Factores de riesgo del dengue
Los factores que aumentan el riesgo de contraer el dengue o una forma más grave de la enfermedad incluyen: vivir o viajar en regiones tropicales ; estar en estas regiones tropicales y subtropicales aumenta el riesgo de exposición al virus que causa el dengue. Una infección anterior por un virus del dengue puede también aumentar el riesgo de padecer síntomas graves si el paciente se vuelve a infectar. En cuanto a lo que se refiere a la edad, el dengue es más frecuente en niños, adolescentes y en personas mayores.
Complicaciones del dengue
Las complicaciones del dengue incluyen:
Choque por dengue (causa directa de la muerte).
Hemorragias masivas.
Fallo múltiple de órganos (pulmones, corazón o hígado).
La presión arterial puede descender a niveles peligrosos.
Muerte.
Prevención del dengue
Para prevenir el dengue es necesario:
Eliminar aguas estancadas.
Limpiar y vaciar cada semana los recipientes en los que se almacena agua para el uso doméstico. Además, aplicar insecticidas adecuados, como el cloro, a los depósitos en los que guarda agua a la intemperie (por ejemplo piscinas o lagos ornamentales).
Cambiar el agua de los floreros y bebederos de los animales diariamente.
Eliminar los criaderos de mosquitos.
Utilizar mosquiteros en las ventanas, usar ropa de manga larga y materiales tratados con insecticidas y vaporizadores.
Usar repelentes para insectos que tengan DEET (N,N-dietil meta toluamida).
Especialidades a las que pertenece el dengue
El dengue pertenece a las especialidades de medicina familar o infectología . La infectología es una área de la medicina que tiene por objeto el estudio, diagnóstico y tratamiento de las enfermedades por agentes infecciosos (virus, bacterias, parásitos, hongos…etc), como por ejemplo, patologías relacionadas con el VIH, síndromes febriles, enfermedades virales de carácter crónico, enfermedades tropicales, así como brotes de epidemias.
La medicina familiar y comunitaria es una especialidad médica que abarca el cuidado total de la salud de las personas y las familias, integrando áreas biológicas, clínicas y conductuales.
Preguntas frecuentes:
¿En qué países es más probable que contraiga el dengue?
El dengue es más frecuente en el sudeste asiático y las islas del Pacífico occidental , pero la enfermedad ha aumentado rápidamente en zonas de América Latina y el Caribe.
¿Cuánto tiempo dura el virus del dengue dentro del cuerpo?
Los síntomas pueden aparecer en cualquier momento entre 4 días y dos semanas después de la picadura de un mosquito portador del virus del dengue, y suelen durar de 2 a 7 días.
¿Qué es la Chikungunya?
Chikungunya es una enfermedad viral que es transmitido por los mismos mosquitos que transmiten el Dengue y el Zika. Los síntomas suelen comenzar de tres a siete días después de la picadura de un mosquito infectado y los más comunes son fiebre y dolor en las articulaciones. Otros síntomas pueden incluir dolor de cabeza, dolor muscular, hinchazón de las articulaciones y erupción cutánea.
¿Qué es la malaria?
La malaria o paludismo es una enfermedad causada por un parásito y se transmite a los humanos mediante la picadura de mosquitos anofeles hembra infectados. La malaria produce ataques recurrentes de escalofríos y fiebre.
¿Hay alguna vacuna para prevenir el dengue?
No existe una vacuna para prevenir el dengue. Los investigadores están trabajando en vacunas contra dicha enfermedad, pero aún no se tienen resultados concretos.
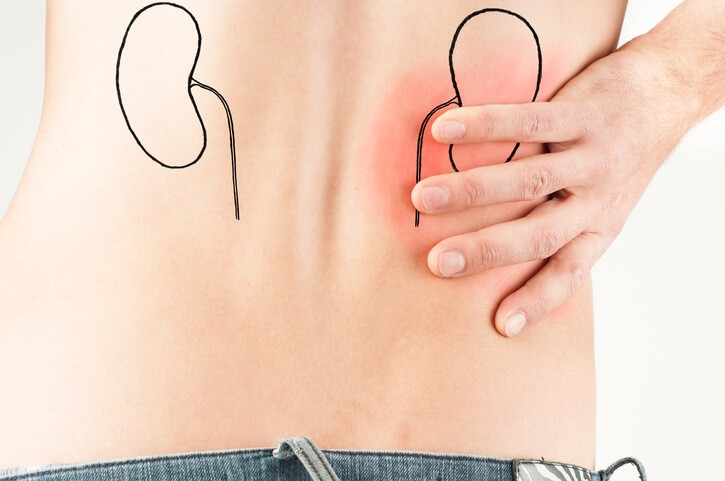
Enfermedad
Cólico Biliar
¿Qué es un cólico biliar?
Un cólico biliar es un dolor intenso que se localiza en la parte superior derecha y media del abdomen , causado por un problema en la vesícula biliar, que se produce cuando algo obstruye el conducto que permite que la bilis salga de la vesícula. La vesícula biliar es un órgano en forma de pera que se encuentra debajo del hígado y con el cual se comunica a través de un conducto, por donde se conduce la bilis producida a nivel hepático. Está bilis se acumula en la vesícula y su función es la de digerir y metabolizar la grasa. Es el síntoma principal de la litiasis biliar (cálculos o piedras dentro de la vesícula biliar). El dolor tiene su origen en la hipertensión brusca de la vesícula y la vía biliar como consecuencia de la oclusión del lumen de la misma. Es más frecuente en mujeres que en hombres, que generalmente tienen exceso de peso y con la edad entre 40-50 años, aunque puede pasar a cualquier edad. Si no se trata a tiempo puede ocasionar problemas graves y poner en riesgo la vida del paciente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de cólicos
Existen dos clases de cólicos biliares, simples y complicados:
Cólico biliar simple : se inicia dos o tres horas después de una comida, con sensación de distensión epigástrica o dificultada respiratoria que rápidamente se transforma en un dolor intenso, creciente, que se irradia al dorso derecho (hipocondrio derecho) y se acompaña de náuseas. Este episodio dura de 15 minutos a dos horas y puede ceder gradualmente de forma espontánea. También se alivia con la administración de antiespasmódicos.
Cólico biliar complicado : se caracteriza por ser mucho más prolongado (varias horas o incluso días), que solo cede parcial o transitoriamente mediante analgésicos. Con frecuencia se acompaña de vómitos intensos, escalofríos y fiebre o ictericia (color amarillento de la piel). El dolor puede ocupar la mitad del abdomen superior e irradiarse al dorso derecho. Este dolor complicado por uno o más de los signos descritos, indica que la obstrucción biliar se ha hecho permanente y que se le han agregado fenómenos de inflamación y de necrosis. Con este tipo de cólico se presentan la colecistitis aguda, coledocolitiasis y la pancreatitis aguda asociadas a la patología biliar.
Causas del cólico biliar
Las causas del cólico biliar se producen cuando algo obstruye el conducto que permite que la bilis salga de la vesícula biliar . Los cálculos biliares son la causa más frecuente de los cálculos biliares. Si un cálculo biliar se atasca en cualquiera de estos conductos el flujo normal de la bilis dentro de los intestinos se altera. Las células musculares en el conducto biliar se contraen con fuerza para tratar de mover el cálculo, lo que causa el dolor del cólico biliar.
Una estenosis (estrechamiento) del conducto biliar, un tumor , la inflamación de la vesícula biliar, una lesión, una pancreatitis (inflamación del páncreas), una duodenitis (inflamación del intestino delgado) o espasmos en el esófago, también pueden obstruir el flujo biliar y causar este tipo de cólico.
Otra causa del cólico biliar es la obesidad , además, el género más frecuente en el que se produce es el femenino, y la edad, más 50 años y que están en proceso de menopausia. También es frecuente en personas mayores de 70 años, y afectan el consumo de alimentos con alto contenido de grasa y de alcohol, entre otros.
Síntomas del cólico biliar
Los síntomas del cólico biliar son variables, éstos van a depender de la intensidad del dolor en cada persona y de la evolución de la enfermedad, encontramos:
Dolor cólico: el dolor producido por un cólico biliar se describe como profundo, indefinido e intermitente, y puede durar desde algunos minutos hasta varias horas.
La localización de este dolor es en el medio de la parte superior del abdomen (epigastrio), justo debajo del esternón.
Dolor más intenso en el lado derecho , justo debajo del omóplato, que empeora con la tos y los movimientos. Náuseas y vómitos, coloración amarillenta en la piel y conjuntiva del ojo (ictericia), deposiciones coloridas y blanquecinas, fiebre y escalofríos.
Tratamiento para el cólico biliar
El tratamiento del cólico biliar comprende reposo intestinal y adecuada analgesia.
Durante el episodio agudo se recomienda reposo digestivo, calor local y analgesia. Como tratamiento sintomático se usan analgésicos ( Metamizol y Paracetamol ), AINES, y antiespasmódicos como relajantes de la musculatura lisa ( Bromuro de hioscina ). En caso de vómitos se usan antieméticos ( Metoclopramida ), y si el paciente está muy sintomático se deberá usar sueroterapia transitoria para evitar la deshidratación.
Si los episodios de cólicos biliares vuelven aparecer, se debe valorar realizar una cirugía para extirpar la vesícula llamada colecistectomía. La técnica que se utiliza más comúnmente se denomina colecistectomía laparoscópica. Este procedimiento se hace realizando incisiones quirúrgicas pequeñas con un instrumento llamado laparoscopio que permite una recuperación más rápida. El paciente generalmente puede salir del hospital un día después de la cirugía.
También se pueden administrar medicamentos en forma de píldoras para disolver los cálculos de colesterol. Sin embargo, estos fármacos pueden tardar mucho tiempo en hacer efecto y los cálculos pueden volver aparecer después de que el tratamiento termine.
Otro tratamiento es la litotricia por ondas de choque de la vesícula biliar, que se suele utilizar en pacientes que no pueden someterse a una cirugía. Ya casi no se suele utilizar, ya que con este procedimiento los cálculos biliares a menudo reaparecen.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del tratamiento de cólico biliar
Las pruebas diagnósticas para el cólico biliar deberían empezar con un examen físico , donde el médico prestará mayor atención a la parte superior derecha del abdomen (área donde se encuentra el hígado y la vesícula biliar), que es el área en la que el paciente podrá referir sensibilidad y dolor. Se realizan también un análisis de sangre y un examen de orina.
Entre las pruebas complementarias están, una r adiografía de abdomen, donde se podrá ver si hay obstrucción por algún cálculo u otra cosa que podría estar provocando el dolor, una tomografía computarizada donde es probable el uso de medios de contraste para que se vea con mayor claridad y en la que se podrá mostrar si la causa de la obstrucción es por un cálculo biliar o una inflamación de la vesícula. Se suele realizar también una resonancia magnética , donde se toman imágenes del sistema biliar para ver si la causa del dolor es la obstrucción propia o un tumor.
Factores de riesgo que pueden desencadenar en un cólico biliar
Los factores de riesgo del cólico biliar son:
La herencia (historia familiar de cólico biliar), el envejecimiento, el embarazo, la obesidad (dieta elevada en grasa), edad, sexo (la mujer que está en proceso de menopausia con estrógenos), las personas sometidas a tratamientos de reemplazo hormonal y condiciones de salud como la cirrosis del hígado o las enfermedades hemolíticas.
Otro factor pueden ser algunos medicamentos como los anticonceptivos, y estados de alcoholismo.
Prevención del cólico biliar
Mantener un peso saludable (evitar la obesidad).
Evitar el consumo de bebidas alcohólicas.
Dieta con alimentos saludables, bajos en grasas y con alto contenido en fibra.
Hacer ejercicio.
Especialidades a las que pertenece el cólico biliar
La especialidad médica a la que pertenece el cólico biliar es la gastroenterología, que se encarga de tratar las enfermedades el aparato digestivo y de sus órganos asociados.
Preguntas frecuentes:
¿Cuánto dura un cólico biliar?
Un cólico biliar puede durar de 1 a 5 horas aproximadamente. Una vez el dolor intenso desaparece, el abdomen puede seguir doliendo levemente durante 24 horas.
¿Qué dieta debo tomar cuando tengo un cólico biliar?
La dieta que se debe seguir cuando se tiene un cólico biliar consiste en una alimentación muy variada. Es una dieta con altos contenidos en fibra y bajos en grasa y colesterol. Además es importante fraccionar la dieta en 4 a 5 tomas diarias, comer en pocas cantidades y evitar tanto el ayuno como las comidas copiosas.
¿Cómo sé si el dolor que tengo es de la vesícula?
Para saber si el dolor es de la vesícula, hay que conocer que este se caracteriza como un dolor intenso localizado en la parte superior derecha y media del abdomen , que aumenta de forma progresiva y que puede alternar con pequeños periodos sin dolor. En algunas ocasiones el dolor puede irradiarse a la espalda así como causar fiebre, ictericia, náuseas, vómitos y heces de color de la arcilla.
¿Qué debo hacer cuando me da un cólico de vesícula?
Cuando se sufre un cólico biliar lo primero que hay que hacer es realizar reposo digestivo, sobre todo evitar las grasas, y aplicar calor local y analgesia. Si no refiere mejoría y las molestias persisten, el paciente también puede tomar antiespasmódicos, y si hay vómitos, medicamentos antieméticos. Se debe acudir al especialista para una valoración y realizar pruebas complementarias para tratar la enfermedad, el médico va determinar si es necesario realizar una cirugía para extirpar la vesícula (colecistectomía).
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Enfermedad
Coledocolitiasis
¿Qué es la coledocolitiasis?
Se define la coledocolitiasis como la presencia de cálculos (piedras) en los conductos biliares , lo que en ocasiones provoca una obstrucción transitoria del flujo biliar (desde la vesícula biliar al intestino).
La prevalencia de esta alteración se eleva con la edad , siendo más frecuente en mujeres. Un 10-15% de los pacientes que tienen litiasis (piedras) en la vesícula biliar, también lo tienen en el colédoco (vía principal de los conductos biliares).
La gravedad del proceso depende de la obstrucción que se produzca por los cálculos en los conductos biliares, lo que hace que pueda presentarse de forma asintomática o con complicaciones más graves como la pancreatitis.
Tipos de coledocolitiasis
Las coledocolitiasis se pueden dividir dependiendo de su origen en:
Primarias: los cálculos son formados en los propios conductos biliares (menos de un 10%).
Secundarios: debidos al paso de cálculos desde la vesícula, más frecuentes.
También pueden diferenciarse según la composición de los cálculos, pudiendo ser de colesterol, de bilirrubinato cálcico (pigmento negro), mixtos (formados por los dos anteriormente mencionados), o producidos por infecciones bacterianas o por obstrucción por quistes en el colédoco (pigmento marrón, más excepcionales).
Causas de la coledocolitiasis
Los cálculos biliares se producen por una alteración en la producción del colesterol biliar , originándose una sobreproducción de este colesterol que precipita, favoreciendo la producción del cálculo la alteración en la síntesis de la bilirrubina o las sales biliares que se unen al colesterol. A todo ello puede contribuir el inadecuado vaciamiento de la vesícula biliar.
Síntomas de la coledocolitiasis
Los cálculos en el colédoco pueden cursar asintomáticos o producir un cólico biliar con dolor abdominal intenso e intermitente , que se inicia de forma más leve y durante unos minutos, va ascendiendo de intensidad, manteniéndose durante unas horas, localizado en la zona central y superior del abdomen (epigastrio) o en la zona superior derecha (hipocondrio derecho). En ocasiones se irradia a la región interescapular o al hombro derecho, acompañado de náuseas, vómitos y sudoración intensa . También puede aparecer ictericia (coloración amarillenta de la piel y conjuntivas), coluria (coloración oscura de la orina), acolia (heces de color blanco) y picor. Puede presentarse además como una pancreatitis (inflamación del páncreas) o colangitis (inflamación de la vía biliar por acúmulo de bilis y sobreinfección bacteriana).
Tratamiento para la coledocolitiasis
El manejo de esta enfermedad depende hoy día de la experiencia y las posibilidades de disponibilidad tecnológica de cada centro sanitario y del equipo médico, pudiendo ser diferente, más o menos invasivo, según la circunstancia del diagnóstico y situación clínica del paciente.
La CPRE ( colangiopancreatografía retrógrada endoscópica, técnica endoscópica combinada con radiología), es la técnica de elección para la extracción de las piedras del conducto biliar principal, el colédoco, con la realización de una esfinterotomía (sección del esfínter de Oddi, “puerta” que separa ese conducto del duodeno). Otro de los posibles tratamientos, es la cirugía para la extracción de los cálculos de la vía biliar principal (coledocolitotomia), a la que se asocia una colecistectomía (extracción de la vesícula biliar) para tratar también los cálculos en la vesícula. Esta cirugía puede ser convencional abierta o mediante laparoscopia.
Pruebas complementarias del tratamiento de coledocolitiasis
Para el estudio de los pacientes que presentan síntomas una de las primeras alteraciones es la realización de un análisis de sangre donde se valora la función del hígado ya que puede estar alterada (elevación de las enzimas hepáticas y en menor medida, de la bilirrubina), como en cualquier causa de obstrucción que produzca obstrucción biliar, o afectación del páncreas (elevación de la amilasa y lipasa en caso de pancreatitis).
Además, pueden realizarse pruebas de imagen, siendo la primera la ecografía abdominal para valorar la existencia de obstrucción y/o dilatación de las vías biliares, ya que es una prueba inocua para el paciente. Otras de las pruebas de imagen más específicas que se pueden realizar son el TAC, la colangioresonancia o una ecoendoscopia. La técnica de referencia para confirmar el diagnóstico es la colangiopancreatografía retrógrada endoscópica (CPRE) que, además, permite a la vez poder hacer el tratamiento con extracción de los cálculos en la mayoría de las ocasiones.
Factores de riesgo de la coledocolitiasis
Dentro de los factores de riesgo para padecer coledocolitiasis se han descrito el ser del sexo femenino, tener obesidad , una alimentación que favorezca la producción de cálculos biliares rica en grasas y colesterol, el consumo de progesterona, la influencia genética , o padecer enfermedades como diabetes mellitus, hipercolesterolemia, talasemia (un tipo de anemia).
Complicaciones de la coledocolitiasis
Colangitis: infección bacteriana secundaria a la obstrucción de las vías biliares y el acúmulo de la bilis.
Lesión hepática secundaria (cirrosis biliar).
Pancreatitis aguda litiásica.
Prevención de la coledocolitiasis
Hacer una dieta sana libre de grasas.
Evitar la obesidad, controlando la dieta y realizando ejercicio físico.
Disminución del peso de forma progresiva.
Realizar una pauta de comidas constante, recomendablemente 5 comidas al día evitando ayunos prolongados.
Especialidades a las que pertenece la coledocolitiasis
La coledocolitiasis puede ser diagnosticada y tratada por el médico gastroenterólogo y el cirujano general.
Preguntas frecuentes:
¿Dónde se localiza el conducto colédoco?
El colédoco es el conducto biliar principal formado por la unión del conducto hepático (que parte del hígado) con el cístico (conducto que parte de la vesícula). Desemboca en la segunda porción del duodeno junto con el conducto pancreático a través de la llamada ampolla de Vater.
¿Cuál es la diferencia entre colecistitis y colelitiasis?
La colecistitis es un proceso inflamatorio agudo de la vesícula biliar producido en un 90% de los casos por la presencia de cálculos o barro biliar y con menor frecuencia en ausencia de litiasis. La colelitiasis o litiasis biliar es la presencia de cálculos en la vesícula. (Una es la definición de que se tiene “piedras” en la vesícula y la otra, la definición de lo que puede pasar si se tienen esas “piedras”, que se inflama la vesícula)
¿Qué dieta debo seguir cuando tengo coledocolitiasis?
Se aconseja llevar una dieta baja en grasas en todas sus formas, repartiendo la comida a lo largo del día en distintas tomas en pequeñas cantidades. Se debe comer lentamente y masticando adecuadamente. También se debe eliminar de la dieta los alimentos que producen gases y evitar el estreñimiento.
¿Qué alimento son malos para la vesícula?
Los alimentos ricos en grasas como el chocolate, carnes grasas, pescado azul (porque es más graso), yema de huevo, frutos secos, leche entera, queso, margarinas vegetales o mantequillas, aceite en frituras, etc.
¿Qué pasa cuando se obstruye el colédoco?
Si se obstruye el colédoco, no se pueden drenar correctamente los líquidos biliares hacia el duodeno lo que provoca su acúmulo y el posible desarrollo de una inflamación y a veces sobreinfección en la vesícula (colecistitis) y de las vías biliares (colangitis). Además, puede verse alterado también el drenaje de las sustancias del páncreas, lo que puede derivar en una pancreatitis.
Enfermedad
Colangitis
¿Qué es la colangitis?
La colangitis también conocida como colangitis aguda ascendente o sepsis biliar, es una inflamación y/o infección de los conductos hepáticos y biliares comunes (el canal que transmite la bilis de la vesícula biliar y el hígado al duodeno del intestino delgado para ayudar en la digestión de los alimentos) asociada con una obstrucción habitualmente mecánica del flujo biliar del mismo.
Es secundaria a la presencia de cálculos biliares (piedras en la vesícula ), con una incidencia más frecuente en personas mayores de entre 50-70 años. Es una enfermedad común y, si no se trata a tiempo, puede ser grave y hasta ocasionar la muerte.
Tipos de colangitis
Los tipos de colangitis son:
Colangitis aguda ascendente : Es una infección bacteriana vinculado con la obstrucción parcial o total de los conductos biliares.
Colangitis piógena recurrente: Llamada colangiohepatitis, debida a una contaminación bacteriana y, a menudo, se asocia también a parásitos biliares.
Colangitis esclerosantes primaria : Proceso idiopático, autoinmunitario que afecta el árbol biliar tanto intrahepático y extrahepático, que se caracteriza por una inflamación y formación de tejido cicatricial y que al progresar produce fibrosis peritoneal que llega a necrosis y en última instancia a cirrosis hepática.
La colangitis aguda suele clasificarse también de acuerdo a su gravedad en colangitis leve, moderada y severa teniendo en cuenta dos criterios esenciales, que son grado de difusión orgánica y respuesta al tratamiento médico inicial.
Colangitis leve : Si el paciente solo presenta la triada de Charcot (fiebre, ictericia y dolor abdominal en cuadrante superior derecho) y responde al tratamiento inicial.
Colangitis moderada : Cuando no responde al tratamiento pero no hay compromiso orgánico.
Colangitis grave : Se complica con la pentada de Reynolds o desencadena choque séptico (hipotensión cambios de estado mental) y está asociada con la aparición de disfunción orgánica.
Causas de la colangitis
Las causas de la colangitis son la obstrucción del conducto biliar común (colédoco), que conduce a la estasis biliar, aumento de la presión intraluminal (obstrucción de la luz), la proliferación de bacterias en el árbol biliar principalmente la escherichia coli y la klebsiella , infección ascendente y con frecuencia la entrada de estos al torrente sanguíneo.
Las causas más comunes de obstrucción del conducto biliar son los cálculos que migran de la vesícula biliar, también la estenosis las cuales se forman después de una cirugía, o la endoscopia , que puede ser secundaria de la colangitis esclerosante. Otras causas son los quistes divertículos, malformaciones congénitas, pancreatitis, neoplasias o tumores y los parásitos (ascaris lumbricoides o fasciola hepática).
Síntomas de la colangitis
Los síntomas de la colangitis son: f iebre , en ocasiones con escalofríos que está presente en el 90% de los casos, dolor abdominal con predominio en el cuadrante superior derecho e ictericia (llamada triada de Charcot). Si está triada se acompaña con hipotensión, confusión mental (pentada Reynolds), es indicativo de sepsis y es la forma más grave de la enfermedad. Orina oscura y heces color arcilla.
Tratamiento para la colangitis
El objetivo del tratamiento es estabilizar al paciente, iniciar tratamiento antibiótico inmediato y definir el momento de intervención para el drenaje de la vía biliar.
El tratamiento inicial de la colangitis comienza con el ayuno, se indica la suspensión de todos los alimentos y fármacos. Hidratación endovenosa (IV) y antibioterapia inmediata por la misma vía como la ampicilina y antibióticos de tercera generación como ceftriaxona 1 gramo. Acompañado de metronidazol 500 mg, imipenem, entre otros.
Si el paciente no responde al tratamiento de 12 a 24 horas se deberá hacer una descompresión biliar, que puede realizarse de varias maneras. Las más comunes son:
Colangiopancreatografía retrógrada endoscópica (CPRE): Es un drenaje biliar endoscópico. Se trata de un tratamiento de primera elección para descomprimir la vía biliar con colangitis aguda. Con una efectividad alta del 90-98%.
Drenaje biliar transhepático percutáneo: Este procedimiento se reserva para pacientes gravemente enfermos o aquellos con alteraciones anatómicas que no son candidatos para la colangiopancreatografia o cirugía. Tiene una efectividad del 90% y mortalidad de un 5-15%.
Drenaje biliar quirúrgico: La cirugía se debe limitar a coledocotomía, descompresión del árbol biliar por inserción de tubo en T. Es útil cuando las técnicas anteriores han fracasado. Tiene una alta mortalidad.
Pruebas complementarias del tratamiento de colangitis
Las pruebas diagnósticas complementaria para el tratamiento de colangitis, se basa en las características clínicas que se pueden ver al realizar un buen examen físico , acompañado de pruebas de laboratorios y estudios radiológicos como los cultivos biliares , ya que la presencia de bacterias está presente en la mayoría de los casos, niveles de enzimas hepáticas, bilirrubina, prueba de función hepática o conteo de glóbulos blanco.
Entre las pruebas de imagen están la ecografía que permite la visualización de cálculos en el árbol biliar o la tomografía axial computarizada que es más específica para neoplasias.
Otras técnicas son:
Colangiopancreatografia retrograda endoscópica (CPRE): Confirma la obstrucción y el nivel, permite la recolección para realizar cultivo y citología. Está indicada para el diagnóstico si la ecografía y tomografía axial computarizada no han sido concluyentes. Además, puede ser indicada como terapia.
Colangiopancreatografía por resonancia magnética (CPRM ): Excelente para diagnosticar litiasis en el colédoco y estenosis de la vía biliar.
Factores desencadenantes de la colangitis
El factor desencadenante de la colangitis es la obstrucción parcial o total de los conductos biliares.
Factores de riesgo de la colangitis
Los factores de riesgo de la colangitis son obstrucción de las vías biliares ocasionados principalmente por cálculos (piedras) en el conducto biliar llamado coledocolitiasis, proliferación de bacterias y parásitos, una infección, tener antecedentes de cálculos biliares, colangitis esclerosante , HIV, estrechamiento del conducto biliar, neoplasias malignas como cáncer de páncreas o del colédoco. La edad más frecuente es entre los 50 y 70 años.
Complicaciones de la colangitis
Absceso intrahepáticos
Bacteriemia
Sepsis
Pancreatitis
Cirrosis hepática
Insuficiencia renal aguda
Prevención de la colangitis
La prevención de la colangitis conlleva:
La supresión de los factores de riesgo que aumentan las probabilidades de infección e inflamación del conducto biliar común, especialmente piedras y estenosis
Tratamiento temprano de los cálculos biliares
Se puede colocar un Stent (endoprótesis) metálico o plástico que se coloca dentro del sistema biliar para prevenir la reaparición de la afección
Cambios en el estilo de vida
Alimentación balanceada baja en grasa y alta en fibras
Especialidades a las que pertenece la colangitis
La especialidades a las que pertenece la colangitis es la gastroenterología, que se ocupa de tratar las enfermedades del aparato digestivo y órganos asociados; esófago, estómago, hígado, vías biliares e intestino delgado. Luego existe una subespecialidad de gastroenterología que es la que se dedica al estudio del hígado y sus enfermedades.
Preguntas frecuentes:
¿Qué es una CPRE?
Una CPRE (Colangiopancreatografía retrógrada endoscópica) es un estudio diagnóstico y terapéutico del páncreas y las vías biliares que combina la endoscopia con los rayos X para su realización.
¿Qué dieta debo tomar cuando tengo colangitis?
La dieta que se debe tomar cuando se tiene colangitis es una dieta equilibrada baja en grasas y con alto contenido de fibras donde se deben incluir abundantes líquidos.
¿Qué causa la cirrosis?
La cirrosis refleja un daño progresivo e irreversible en el hígado, lo cual implica la presencia de fibrosis así como la de nódulos de regeneración. Las causas de la cirrosis son: abuso del alcohol , hepatitis víricas , inflamación o bloqueo de los conductos biliares, fármacos, enfermedades hereditarias, algunas cardiopatías y diabetes.
¿Qué es colangitis autoinmune?
La colangitis autoinmune es una enfermedad hepática de causa desconocida que se relaciona con la colangitis biliar primaria por la presencia de importantes alteraciones en la inmunidad que afecta que daña a las vías biliares.

Enfermedad
Cáncer de Estómago
¿Qué es el cáncer de estómago?
El cáncer gástrico o adenocarcinoma de estómago, es el tumor maligno que se origina en las células glandulares del estómago . Es la quinta causa de cáncer en España y el riesgo de padecerlo aumenta a partir de los 50 años siendo máximo en la séptima década de la vida. La urgencia más frecuente que provoca es la hemorragia digestiva alta que puede poner en serio peligro la vida del paciente. Es una enfermedad grave.
Tipos de cánceres de estómago
Los tipos de cáncer de estómago son:
Adenocarcinoma de estómago : supone el 95% de los cánceres gástricos y surgen de la capa más interna del estómago.
Tumores del estroma gastrointestinal: se forman en la pared del estómago en unas células llamadas “intersticiales de Cajal” y en alguna circunstancia pueden ser benignos.
Tumores carcinoides : son los que se producen a partir de células que producen hormonas.
Causas del cáncer de estómago
No se conocen las causas del cáncer de estómago, pero sí factores de riesgo.
Síntomas del cáncer de estómago
Los síntomas del cáncer gástrico suelen ser tardíos en su aparición, el dolor abdominal, la pérdida de peso y las alteraciones del ritmo intestinal están entre ellos. También se puede producir sensación de plenitud gástrica, dificultad para tragar y obstrucción a la salida del alimento del estómago.
Otros síntomas son las pérdidas de sangre , que pueden pasar desapercibidos o ser francas en forma de vómitos de sangre o en forma de melenas (sangre que es digerida y se expulsa con las heces).
Tratamiento para el cáncer de estómago
El tratamiento del cáncer de estómago incluye cirugía, quimioterapia y radioterapia.
La cirugía se realiza en situaciones en las que el tumor no ha salido del estómago. Se procede a realizar una gastrectomía (retirada del estómago), ya sea total o parcial, dependiendo de la extensión tumoral. En algunos casos se hace una linfadenectomía, esto es, la retirada de los ganglios linfáticos que puedan estar cerca del estómago y puedan tener metástasis. Puede ser necesario retirar una parte del páncreas, del bazo e incluso del hígado.
La quimioterapia se usa con diversos fármacos como son Cisplatino, Oxaliplatino, Fluorouracilo, Epirrubicina, Docetaxel e Irinotecan .
La terapia dirigida por medio de anticuerpos monoclonales que dañan un determinado tipo de células en el cáncer de estómago mediante la administración de Trastuzumab .
La radioterapia se usa como medio adyuvante (tratamiento complementario de otro principal), junto con la quimioterapia, y se puede usar también como tratamiento paliativo.
Pruebas complementarias del tratamiento del cáncer de estómago
Las pruebas complementarias además de la endoscopia y una analítica de sangre , serán pruebas de imagen como ecografía, radiografía de tórax y abdomen, escáner, resonancia magnética, PET y pruebas nucleares como la gammagrafía ósea.
En algunos casos puede ser necesario realizar una endoscopia.
Factores desencadenantes del cáncer de estómago
No se conocen en el momento actual causas desencadenantes del cáncer de estómago.
Factores de riesgo del cáncer de estómago
Son variados los factores de riesgos del cáncer de estómago. En cuanto la alimentación, el exceso de salazones y ahumados y las dietas pobres en frutas y verduras , la falta de refrigeración de los alimentos y la contaminación del agua. El tabaco también aumenta el riesgo de cáncer de estómago. Enfermedades previas como la cirugía de estómago, la gastritis crónica, la anemia perniciosa, los pólipos gástricos y la infección por helicobacter pylori pueden producir cáncer gástrico, aunque hay que tener en cuenta que la mayoría de las personas con helicobacter nunca desarrollaran un cáncer.
Existen algunos cánceres gástricos que pueden ser genéticos, pero son muy raros.
Complicaciones del cáncer de estómago
Disfagia.
Obstrucción a la salida del estómago.
Anemia.
Hemorragias sanguíneas importantes.
Prevención del cáncer de estómago
Dieta sana.
No fumar.
Conservar bien los alimentos.
No consumir aguas contaminadas.
Especialidades a las que pertenece el cáncer de estómago
El cáncer gástrico será tratado por el cirujano digestivo, que será el encargado de la cirugía, y el oncólogo médico y radioterápico.
Preguntas frecuentes:
¿Cuál es la tasa de mortalidad del cáncer de estómago?
Aunque la tasa de supervivencia del cáncer de estómago en conjunto es de 38% a los cinco años , la tasa es del 98% en cánceres localizados en estómago y se reduce hasta el 18% en los tumores metastásicos.
¿Qué alimentos previenen el cáncer de estómago?
Los alimentos que reducen el riesgo de un cáncer gástrico son la fruta y la verdura fresca. También se tiene que cuidar la conservación de los alimentos y no comer muchos salazones ni alimentos ahumados.
¿Está relacionado el cáncer de estómago con el de pulmón?
No, salvo que en el pulmón se dé una metástasis del cáncer de estómago. Los tumores primarios, estos son, los que aparecen en un órgano que es independiente de otro, aunque hay casos en que se pueden dar diferentes tipos de cáncer en una misma persona.
¿Se puede solucionar el cáncer con un trasplante de estómago?
No, el cáncer no se puede solucionar con un trasplante de órganos, sería necesario que se retiren todas las células cancerígenas y esto en cánceres extendidos no se puede realizar.
¿Puedo mantener una dieta normal si tengo cáncer de estómago?
Por el cáncer se podría comer de todo, pero tras la cirugía sería necesario hacer 5 comidas al día , no se deben de consumir alimentos ricos en azúcares, será necesario consumir alimentos ricos en energía como el arroz, la pasta o el pan, y evitar alimentos que sean flatulentos.

Enfermedad
Botulismo
¿Qué es el botulismo?
El botulismo es una enfermedad que se produce por la ingestión de una sustancia tóxica producida por una bacteria, la Clostridium Botulinum. Esta sustancia, llamada toxina botulínica, actúa alterando el sistema de información entre los nervios y los músculos. El botulismo aparece a nivel mundial, observándose en forma de casos esporádicos y de pequeños brotes (intrafamiliares comúnmente) y, ocasionalmente, en forma de brotes de mayor entidad, sobre todo en zonas fundamentalmente rurales , donde se elaboran conservas de forma artesanal. No es una enfermedad común, se estiman 1.000 casos anuales a nivel mundial. Es una enfermedad grave, potencialmente mortal, que requiere la atención del paciente lo más temprano posible.
Tipos y causas de botulismo
Botulismo alimentario : por ingesta de una comida infectada por la toxina producida por la bacteria Clostridium Botulinum . Habitualmente por consumo de conservas en mal estado y en algunos casos por marisco contaminado, también en salazones y ahumados.
Botulismo por una herida : se produce por la infección de una herida por el Clostridium botulinum y su toxina (habitualmente se da en personas adictas a drogas por vía parenteral… etc.)
Botulismo infantil : es la causa más común en los últimos años. La causa es la ingesta de esporas de la bacteria Clostridium Botulinum alojadas en la miel.
La toxina producida por la bacteria produce una interferencia en la transmisión de la información de los nervios hacia los músculos, lo que produce un mal funcionamiento de estos, apareciendo parálisis progresiva de la musculatura.
Síntomas del botulismo
Se ha descrito el cuadro clínico que aparece como una parálisis aguda.
Aparición de una debilidad de los músculos de la cara , aquellos en los que la información nerviosa llega por los llamados pares craneales o también el sistema nervioso autónomo. Su afectación da lugar a la aparición de forma súbita de dificultad para tragar, alteraciones en el habla, visión borrosa o doble (diplopía), disfunción intestinal y de la vejiga, debilidad en las extremidades superiores y posteriormente de las inferiores. En estados graves puede aparecer insuficiencia respiratoria.
Los síntomas se inician dentro de las 12-36 horas tras la ingestión de la comida contaminada.
En el caso del botulismo por una herida los síntomas pueden demorarse en aparecer hasta dos semanas tras la infección.
Tratamiento del botulismo
El paciente requiere ingreso en la unidad de cuidados intensivos (UCI) y la administración por vía intravenosa del tratamiento específico que es la antitoxina botulínica trivalente (se recomienda un frasco ampolla por vía intravenosa y otra por vía intramuscular, tan pronto como se sospeche el diagnóstico, incluso antes de confirmarlo). Esta antitoxina no puede revertir la unión ya producida entre la toxina de la bacteria y las terminaciones nerviosas del organismo, pero se ha demostrado que, cuanto antes se administre, más baja la mortalidad al evitar que la toxina libre en la circulación sanguínea que no se haya unido todavía, lo haga.
Se administra también otra sustancia llamada catártico (carbón activado), cuya función es neutralizar aquella parte de toxina que todavía no haya sido absorbida por el cuerpo en el caso de botulismo alimentario. También se puede realizar una irrigación intestinal total, administrando sustancias por vía oral que facilitan el aumento de deposiciones para eliminar la toxina no absorbida (se dan sustancias usadas también en la preparación de una colonoscopia).
Además, se administra tratamiento de sostén con oxigenoterapia , administración por vía intravenosa de sueros y, si es preciso, ventilación mecánica.
En el caso de botulismo de las heridas, se administra antitoxina y se desbrida (limpieza de la herida quitando la piel muerta). Se administra también tratamiento antibiótico.
En el botulismo infantil no son útiles la antitoxina ni los antibióticos, el tratamiento se basa en las medidas de soporte (sueros, ventilación mecánica, etc.) y la observación, siendo habitual un buen pronóstico y recuperación en semanas o meses.
Pruebas complementarias del tratamiento del botulismo
El diagnóstico se realiza mediante la historia clínica y la exploración física que realiza el médico.
Además, se puede confirmar detectando la toxina producida por la bacteria en un análisis de sangre , o en una muestra de materia fecal o de contenido gástrico del paciente. También se puede analizar una muestra de la comida que haya ingerido el paciente antes de que comenzara la enfermedad.
En el caso de botulismo por herida se puede realizar la toma de muestras de exudados de la herida para identificar la presencia de la bacteria.
Factores de riesgo que pueden desencadenar el botulismo
El consumo de conservas mal esterilizadas.
Verduras enlatadas consumidas sin cocción previa.
La miel o el pescado y el marisco mal cocinados son otros focos de infección.
Consumir drogas por vía parenteral es un factor de riesgo para padecer el botulismo por heridas.
Complicaciones del botulismo
La complicación más importante es la parálisis de los músculos que ayudan a respirar, con lo que se produce una insuficiencia respiratoria que puede derivar en la muerte del paciente.
Puede haber bronco aspiración de secreciones y saliva del paciente.
Tras la recuperación de la enfermedad, en raras ocasiones pueden persistir alteraciones y debilidad de la musculatura.
Prevención del botulismo
Calentar los alimentos por encima de 80ºC.
Si se preparan conservas caseras, se debe meter el bote donde se tenga el alimento en una olla a presión que lo caliente por encima de 120ºC durante 5 minutos.
Si se van a consumir hortalizas y verduras frescas hay que lavarlas adecuadamente , pelándose siempre justo antes de ser consumidas.
No consumir ningún alimento enlatado que tenga mal aspecto u olor, esté perforado o abollado.
Evitar dar miel natural a los bebés.
Especialidades a las que pertenece el botulismo
Los pacientes deben ser atendidos en un hospital, inicialmente en el área de urgencias y, cuando los médicos sospechen el orígen de la enfermedad, se trasladará al paciente a la unidad de cuidados intensivos (UCI), siendo tratado allí por el médico intensivista.
Preguntas frecuentes:
¿Cuál es el agente patógeno del botulismo?
El agente patógeno es una bacteria llamada Clostridium botulinum que es productora de una toxina, sustancia que altera la unión neuromuscular (entre los nervios y los músculos), y produce los síntomas en el organismo.
¿Cuánto tarda en aparecer el botulismo desde que ingiero el alimento que me lo provoca?
La ventana de tiempo entre la ingestión del alimento contaminado y la aparición de los primeros síntomas oscila entre 12-36 horas.
¿Hay alimentos más peligrosos que otros en lo que a botulismo se refiere?
Los alimentos más peligrosos son aquellos que están embotellados o enlatados y no correctamente esterilizados, lo que puede producirse de forma más frecuente en conservas preparadas de forma casera.
Si cojo botulismo con determinado alimento, ¿ya no puedo volver a comerlo?
Sí, puede volver a comer el mismo tipo de alimento cuando se encuentre en otro recipiente y esté conservado en adecuadas condiciones.
Enfermedad
Arañas Vasculares
¿Qué son las arañas vasculares ?
Las arañas vasculares, también conocidas como telangiectasias o varices finas, son dilataciones de pequeños vasos sanguíneos que están en la superficie de la piel , que se manifiestan externamente como capilares de color rojo o azul y pueden lucir como las ramas de los árboles o como telas de araña por sus líneas cortas e irregulares.
Aunque se pueden presentar en cualquier parte del cuerpo, suelen aparecer en las piernas y en el rostro, y pueden cubrir un área pequeña o muy grande de la piel. Son más comunes en mujeres que en hombres.
Es una patología leve ya que no tiene importancia clínica, pero sí pueden suponer un problema estético y estar asociadas con algunas enfermedades.
Tipos de arañas vasculares
De acuerdo a su forma o apariencia clínica, las arañas vasculares o telangiectasia se clasifican en cuatro tipos que son: simples o lineares, arborizadas, aracniformes y papulares.
La lineares rojas y arborizadas son muy comunes en la cara, en especial en la nariz, mejillas y mentón, pero también pueden aparecer en las piernas.
Las lineares azuladas y arborizadas aparecen con más frecuencia en las piernas.
Las aracniformes, son las arañas vasculares que tienen una arteriola o vénula central que las alimenta.
Las papulares son ocasionadas con frecuencia por algún síndrome genético.
Causas de las arañas vasculares
Las arañas vasculares son el resultado de válvulas en las venas débiles o dañadas . Si las válvulas están débiles o dañadas estas no se abren para permitir que la sangre pase por las venas, esta puede detenerse y acumularse en ellas, lo cual hace que las venas se hinchen y se vean a través de la piel.
También son provocadas por los c ambios hormonales, la herencia, el embarazo o el envejecimiento. Otra causa puede ser los factores medioambientales como la exposición al sol, estar sentado o de pie durante períodos prolongados. Por estos motivos, las paredes de las venas pueden sufrir un aumento en la presión y, en consecuencia, se formarán arañas vasculares, enfermedades genéticas, o de la piel.
Síntomas de las arañas vasculares
Las arañas vasculares de la piel generalmente son asintomáticas , las personas que las tienen no se dan cuenta de su existencia hasta que las ven. El síntoma más evidente de las venas de araña es su apariencia similar a una red en la piel; estas venas pueden ser de color rojo, azul o púrpura.
Cuando estas aparecen en las piernas, pueden ir acompañadas de otros síntomas que indiquen insuficiencia venosa como son: hinchazón, sensación desagradable en las piernas, palpitaciones, calambres o dolor, pesadez en las piernas y/o picazón alrededor de las venas.
Tratamiento de las arañas vasculares
En el tratamiento de las arañas vasculares, una opción es utilizar medias de compresión , estas ejercen presión sobre sus venas y alivian el malestar.
El tratamiento con láser es otra opción para las arañas vasculares, se utiliza un láser para enviar ráfagas de luz a través de la piel y en la vena, logrando el desvanecimiento de la araña vascular.
La opción más común de tratamiento es la escleroterapia , en este tratamiento el médico inyecta una sustancia química en las venas, haciendo que se sellen. La cirugía es otra opción de tratamiento, pero esta no suele ser tan frecuente debido a que está reservada para venas más grandes.
Pruebas complementarias del tratamiento de arañas vasculares
Las pruebas complementarias para el diagnóstico y el tratamiento de las arañas vasculares son:
El ultrasonido , que utiliza ondas sonoras para crear imágenes de estructuras internas y el flujo sanguíneo.
Venograma , que utiliza rayos X para crear imágenes de las venas.
Factores desencadenantes de las arañas vasculares
Entre los factores desencadenantes de la arañas vasculares pueden estar: la obesidad, el embarazo, las largas horas de pie o sentado y la falta de ejercicio físico.
Factores de riesgo de las arañas vasculares
Entre los factores de riesgo de las arañas vasculares están:
Incremento de edad.
Antecedentes hereditarios.
Cambios hormonales durante la pubertad o la menopausia, o terapia de reemplazo hormonal.
Obesidad.
Sedentarismo o falta de movimiento.
Embarazo.
La exposición al sol por largos periodos de tiempo.
Consumir alcohol.
Enfermedades cutáneas.
Complicaciones del tratamiento de arañas vasculares
Las arañas vasculares no suelen ser un problema médico más allá de los estético para los pacientes, pero en algunos casos pueden presentarse las siguientes complicaciones:
Ùlceras en la piel : se forman cuando la vena no drena, privando a la piel de oxígeno.
Sangrado : ocurre porque la piel sobre el venas se ha vuelto fina y se lesiona con facilidad.
Flebitis: inflamación de la vena causada por un coágulo de sangre.
Trombosis : coágulos en las venas, suele ocurrir conjuntamente con la flebitis.
Prevención de las arañas vasculares
Para prevenir las arañas vasculares es necesario:
Realizar ejercicios físicos.
Controlar el peso para evitar la obesidad.
No estar de pie o sentado durante largos períodos de tiempo.
Usar protector solar para proteger la piel del sol.
Evitar las fuentes de calor.
No usar ropa muy ajustada.
Evita usar tacones altos durante largos períodos de tiempo.
Controlar el estreñimiento.
Especialidades a las que pertenecen las arañas vasculares
Las arañas vasculares pertenecen a la especialidad de Angiología y Cirugía Vascular, que se ocupa del diagnóstico y tratamiento de las enfermedades de los vasos sanguíneos (arterias y venas), es decir, del aparato circulatorio en general.
Preguntas frecuentes:
¿ Son lo mismo las arañas vasculares que las varices ?
Son como las venas varicosas pero más pequeñas . Las venas varicosas y las arañas vasculares se originan de la acumulacion de sangre y las causas que las producen son muy parecidas, aunque se pueden diferenciar unas de la otras.
¿ Qué es la escleroterapia ?
Es un tratamiento que se utiliza para las arañas vasculares y venas varicosas. En este procedimiento, el médico inyecta una sustancia química en las venas del paciente, haciendo que se sellen. Cuando el flujo de sangre se haya detenido, la araña vascular se convierte en tejido cicatricial y con el tiempo se desvanece.
¿ Qué es la telangiectasia ?
Es otro nombre por el que se conocen las arañas vasculares. Son dilataciones de pequeños vasos sanguíneos que están en la superficie de la piel.
¿ Qué es el Síndrome de Osler Weber Rendu ?
El síndrome de Osler Weber Rendu o telangiectasia hemorrágica hereditaria es un trastorno hereditario de los vasos sanguíneos que puede ocasionar sangrado excesivo.
¿ Qué es la esclerodactilia ?
Es la acumulacion anormal de tejido fibroso en la piel de las manos y pies que puede hacer que esta se tensione al punto que los dedos se encojan y pierdan movilidad .
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia