Pediatría
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Enfermedad
Cólico Lactante
¿Qué es el cólico del lactante?
El cólico del lactante es un síndrome conductual que afecta a lactantes sanos , independientemente del tipo de lactancia. Se caracterizan por largos episodios de llanto inconsolable de predominio vespertino (puede variar), e irritabilidad, que se producen durante los primeros meses de vida del bebé. Son episodios de llanto durante más de tres horas al día , y durante más de tres días a la semana, durante por lo menos tres semanas. El cólico del lactante no suele tener importancia médica y acaba desapareciendo por sí solo. Suele empezar entre la tercera y la sexta semana de vida del niño y acaban cuando el bebé tiene entre tres y cuatro meses de edad. Su prevalencia varía entre el 10-40% de los niños, y va a depender de los distintos criterios empleados para el diagnóstico y de la subjetividad de las familias en la observación del llanto prolongado. Es una enfermedad muy común en los primeros meses del bebé y es de carácter leve.
Causas del cólico del lactante
Las causas del cólico del lactante son desconocidas. Se han sugerido múltiples teorías que probablemente se relacionan entre sí, como son:
Causas gastrointestinales : como consecuencia de la inmadurez intestinal para el bebé, poder absorber completamente la lactosa de la dieta, donde se produce gas por las bacterias colónicas, lo que lleva a el recién nacido tener dolor y distensión abdominal.
Aumento de la motilidad intestinal : esta incrementa el vaciamiento gástrico, la alteración de la microflora intestinal, la intolerancia a la lactosa, el desequilibrio de las hormonas intestinales, la inflamación de la mucosa intestinal, el meteorismo(aire intraintestinal, es decir, gases), y el estreñimiento.
Causas dietéticas : alergias o intolerancias a la proteína de la leche de vaca (PLV), al consumirla a través del pecho de la madre.
Causas psicosociales : hipersensibilidad de la respuesta del niño al dolor y ante los estímulos externos, como el estrés familiar, la alteración post parto y las alteraciones en la dinámica familiar.
Otras causas : podría estar relacionada con una una obstrucción intestinal, con el reflujo gastroesofágico, con alguna alteración en la succión, en bebés prematuros, con el tabaquismo materno, o con la depresión materna (pre y post parto).
Síntomas del cólico del lactante
La manifestación principal de los cólicos del lactante es el llanto del bebé, que es de predominio súbito, sin causas aparentes e irritabilidad, y que puede persistir durante varias horas. También pueden presentarse síntomas acompañando al llanto como: el bebé suele llevarse las rodillas cerca del abdomen (flexión de los muslos sobre el abdomen), enrojecimiento de la cara en el que su piel adquiere un color rojo, casi morado, cabeza elevada, contractura abdominal, disminución de las horas de sueño, gases y flatulencias, y, en ocasiones, estreñimiento.
Tratamiento para el cólico del lactante
No existe ningún tratamiento que, aplicado de forma aislada, haya demostrado que haga remitir los cólicos o que sea efectiva. Pero sí existen algunos tratamientos terapéuticos y farmacológicos que ayudan aliviar los mismos. El objetivo terapéutico es aliviar los síntomas del lactante.
Intervenciones conductuales : consisten en tranquilizar y educar a los padres sobre la situación, con seguridad y tranquilidad, haciéndoles saber que el niño está sano y que es una condición benigna y autolimitada, es decir, que va a pasar en un tiempo determinado (unos cuatro meses). También sirven para ayudar al bebé a establecer un ritmo estable de sueño-vigilia, reduciendo la angustia de los padres y mejorando la relación familiar.
Modificaciones de la dieta del bebé : hacer un tratamiento materno hipoalergénico, si el posible origen es alérgico, eliminando la leche de vaca (PLV) o proteína de soja, huevos, frutos secos y pescado, suprimir fórmulas con lactosa…etc.
Realizar masajes para los cólicos : existen algunos masajes que ayudan al bebé a relajarse, como poner la mano sobre su abdomen, ya que facilitan la expulsión de pequeñas cantidades de gas intestinal. También el masaje en la zona de la columna vertebral se ha comprobado que reduce la duración del llanto de manera significativa.
En cuanto a los tratamientos farmacológicos que existen para tratar los cólicos podemos mencionar los que actúan como agentes anticolinérgicos y/o agentes tensoactivos, reduciendo la superficie de tensión de las burbujas del tracto intestinal, lo cual permite que el gas sea expulsado con mayor facilidad, así como probióticos para reforzar su flora intestinal.
Pruebas complementarias del tratamiento del cólico del lactante
No existen pruebas complementarias ni estudios analíticos que nos puedan dar el diagnóstico de cólico del lactante. Para el tratamiento de este se pueden realizar pruebas en función de la observación clínica. Se suele aplicar la forma clínica diagnóstica de Wessel , es decir, si el llanto es prolongado, y este aparece a partir de la tercera semana del nacimiento, perdura al menos tres horas al día, tres días a la semana, durante tres semanas, posiblemente el recién nacido tenga un cólico.
Factores de riesgo del cólico del lactante
Entre los factores que pueden aumentar el riesgo de que el bebé padezca el cólico lactante están: la edad, ya que aparece las primeras semanas de vida y desaparece a los 4 meses aproximadamente, intolerancia a la lactosa , inmadurez intestinal basada en la inmadurez del recién nacido para absorber completamente la lactosa de la dieta, las técnicas de alimentación, el estrés familiar , el uso del alcohol y el tabaco durante el embarazo , la depresión materna y la prematuridad del bebé.
Complicaciones del cólico del lactante
Esta afección no suele ser grave y tiende a desaparecer por sí sola, por lo que no suele presentar complicaciones para la vida del bebé.
Prevención del cólico del lactante
Para evitar el cólico lactante es necesario:
Sacarle los gases al niño después de las comidas.
No alimentar al bebé más veces de las que sean necesarias.
La madre (si está amamantando al bebé), debe eliminar de su dieta alimentos como el café o el té , y excluir alérgenos alimentarios como huevos y pescado.
Realizar masajes relajantes en la barriga del bebé que lo ayuden a la expulsión de los gases.
Especialidades a las que pertenece el cólico del lactante
El cólico del lactante pertenece a la especialidad de pediatría. La pediatría es la parte de la medicina que se ocupa del estudio del crecimiento y el desarrollo de los niños hasta la adolescencia, así como del tratamiento de sus enfermedades.
Preguntas frecuentes:
¿A qué edad empiezan los cólicos del lactante?
Los cólicos suelen manifestarse alrededor de la segunda o tercera semana de vida del bebé aproximadamente.
¿Qué es la fisioterapia para el cólico del lactante?
La fisioterapia en el cólico del lactante ayuda a tratar esta condición, valorando los distintos aspectos que pueden estar influyendo en los intensos llantos, y aplicando las técnicas manuales oportunas que alivian el malestar del bebé , mediante un protocolo de masaje infantil, que es una técnica sencilla que favorece al sistema digestivo, circulatorio e inmunológico, previniendo así la aparición de cólicos del lactante y favoreciendo a la relajación y el desarrollo del bebé.
¿Hay remedios caseros efectivos para el cólico del lactante?
Existen muchos remedios caseros que refieren son efectivos para el cólico del lactante como son, las in fusiones de té de manzanilla que calman al bebé, o algunas hierbas como el hinojo para los gases y los espasmos intestinales. También propiciar un ambiente relajante con música , acunar al bebé y aplicarle masajes. No obstante, se recomienda que si el bebé empieza con síntomas de cólicos se acuda al pediatra para valoración y orientación adecuada.
¿Tiene que ver que mi bebé trague aire con que tenga un cólico?
Algunos bebés con cólico del lactante también tienen gases, pero no está claro si los gases causan el cólico o si el bebé tiene gases porque traga demasiado aire mientras llora.
¿Desaparecerá el cólico del lactante con el tiempo?
Sí, el cólico lactante no suele ser grave y tiende a desaparecer por sí solo entre los tres o cuatro meses de vida del bebé.

Enfermedad
Acondroplasia
¿Qué es la acondroplasia?
La acondroplasia es la forma más frecuente de enanismo , debida a una alteración cromosómica. En la acondroplasia lo que se produce es un acortamiento de los huesos largos del cuerpo. Hay una alteración cromosómica al azar en cada 20.000 nacimientos. Las personas acondroplásicas transmitirán la acondroplasia a sus hijos, existe un 25% de posibilidades si un padre es acondroplásico subiendo hasta el 75% si ambos padres lo son . En la infancia pueden tener problemas de obstrucción respiratoria o de compresión medular, lo cual da lugar a muertes prematuras en niños. Es una enfermedad que se puede considerar grave.
Tipos de acondroplasias
Acondroplasia típica : se caracteriza por enanismo en el cual hay una desproporción en altura con un torso normal, pero una disminución en el tamaño de las extremidades. Estos pacientes presentan también una cabeza mayor de lo normal, y no presentan retraso mental. Una vez superados los problemas durante la infancia, su esperanza de vida es normal. Pueden presentar lordosis, cifosis y estrechamiento del canal medular.
Acondroplasia atípica o tarda, o hipocondroplasia : se caracteriza por una estatura baja y desproporcionada, lordosis lumbar y extensión limitada de las articulaciones del codo. Las manifestaciones aparecen durante la infancia, la estatura baja y la desproporción de las extremidades es menos llamativa que en la acondroplasia típica. Las alteraciones radiológicas son también menos llamativas y la altura puede llegara 1,47. La esperanza de vida es normal.
Causas de la acondroplasia
La acondroplasia se produce por la alteración del cromosoma 4P 16.3, y aunque la alteración es autosómica dominante, en la mayoría de las ocasiones se produce por una mutación de novo de este gen y no por herencia desde alteraciones de los padres.
Síntomas de la acondroplasia
La mayoría de los síntomas están presentes en el nacimiento , así, aparece una mayor separación entre el dedo anular y el corazón, pies arqueados, tamaño grande de la cabeza en relación al cuerpo, frente prominente, brazos y piernas cortos, sobre todo en muslos y parte superior del brazo, estatura baja, espalda curvada con cifosis y escoliosis, y estrechamiento de la columna vertebral.
Tratamiento de la acondroplasia
No existe un tratamiento de la acondroplasia mediante fármacos, las personas acondroplásicas no ven resultados por el uso de la hormona del crecimiento .
El único tratamiento que existe para mejorar la talla será el tratamiento quirúrgico , en el cual se trata de alargar los segmentos de las extremidades. Es un tratamiento complejo y largo en el tiempo, y cuando se decide este tratamiento se debe no solo de alargar los miembros inferiores si no también los miembros superiores.
El tratamiento quirúrgico se realiza bajo anestesia general. Se procede a realizar un fractura en el hueso a alargar, se coloca un fijador externo que se irá manipulando de forma diaria, un milímetro al día, impidiendo que la fractura se consolide, una vez que se consigue que el alargamiento sea el adecuado, se mantiene el fijador externo hasta el cierre total de la fractura ósea. Tras la consolidación será la rehabilitación quien dé lugar a un correcto desarrollo de las partes musculares y tendinosas.
Los alargamientos serán de unos 30 cm en las extremidades inferiores y de unos 10 cm, en las extremidades superiores.
La edad para realizar esta intervención será entre los 9 y 11 años .
Pruebas complementarias de la acondroplasia
Las pruebas complementarias se inician en el embarazo, ya que en las ecografías se pueden observar alteraciones en el crecimiento fetal. Además, se observa un aumento del líquido amniótico.
El examen físico del bebé recién nacido hará ver las alteraciones en la morfología de la cabeza y la radiología de huesos largos nos permitirá ver las alteraciones en ellos desde el nacimiento.
Factores desencadenantes de la acondroplasia
El factor desencadenante de la acondroplasia es la alteración genética de novo. Esto se produce en ese feto en concreto.
Factores de riesgo de la acondroplasia
No hay factores de riesgo conocido para la acondroplasia, salvo la herencia en caso de padres acondroplásicos, con un solo padre hasta el 25% de los casos y con ambos de hasta el 75% al ser un gen autosómico dominante.
Pero hay que tener en cuenta que el 90% de los casos de acondroplasia son por alteraciones genéticas de novo y no heredadas.
Complicaciones de la acondroplasia
Rinitis crónica.
Otitis crónica.
Alteración de la audición.
Hidrocefalia.
Compresión medular.
Alteraciones respiratorias.
Apnea del sueño.
Muerte súbita en la infancia.
Prevención de la acondroplasia
No existen medidas de prevención de la acondroplasia.
Especialidades a las que pertenece la acondroplasia
La acondroplasia es seguida por pediatras, traumatólogos y rehabilitadores.
Preguntas frecuentes:
¿A qué gen afecta la acondroplasia?
La acondroplasia está causada por mutaciones en el receptor 3 del factor de crecimiento de fibroblastos (gen FGFR3; 4p16.3). Es una alteración del brazo corto del gen 4.
¿Por qué se produce el enanismo?
El enanismo se produce por la alteración genética . Así, el enanismo acondroplásico se produce por alteraciones en el brazo corto del gen 4, y en el caso del síndrome de Turner por alteración en el brazo corto del cromosoma X. El enanismo por déficit hormonal, como se trata de falta de la hormona de crecimiento o déficit de hormona tiroidea, podrá ser sustituida por hormona exógena a través de fármacos. Debido a la enfermedad celíaca, que conlleva falta de vitamina D y de calcio, se puede dar lugar también a una alteración en la talla baja.
¿Cómo se hereda la acondroplasia?
La acondroplasia cuando se hereda es de forma autosómica dominante. Esto quiere decir que un solo gen presente hará que la persona tenga enanismo acondroplásico, si bien el 90% de los casos serán una mutación de novo.
¿Qué medida se considera enanismo?
La medida que se considera enanismo en el hombre será una talla inferior a 1,40 cm. y en la mujer de 1,30 cm.
¿Qué es el gigantismo?
El gigantismo es la enfermedad que se produce por el exceso de hormona del crecimiento , antes de que se cierre la línea de crecimiento óseo, se aumenta el crecimiento de los huesos, en especial de las extremidades.

Enfermedad
Anafilaxia
¿Qué es la anafilaxia?
La anafilaxia, también conocida como shock anafiláctico, es una reacción alérgica grave que puede poner en riesgo la vida de una persona. Puede ocurrir en cuestión de segundos o minutos de exposición a algo a lo que se es alérgico.
La incidencia se estima en el 1% de la población, a pesar de que las enfermedades alérgicas han aumentado. La anafilaxia no es una enfermedad común, pero le puede pasar a cualquier tipo de persona, ya sea pequeña o adulta, que tenga alguna alergia a algún alimento, medicamento o a la picadura de cualquier insecto, como por ejemplo la picadura de abeja. Es una patología grave que requiere de tratamiento inmediato.
Tipos de anafilaxia
La anafilaxia se clasifica en leve, moderada y severa:
Anafilaxia leve : se produce cuando hay síntomas en la piel, nariz, ojos y asma leve.
Anafilaxia moderada : además de los síntomas anteriores, los síntomas respiratorios son más intensos, con sibilancias (pitidos en el pecho), tos perruna y cierta dificultad respiratoria.
Anafilaxia severa : los síntomas respiratorios son graves, con cianosis (coloración azul o lívida de la piel y de las mucosas debido a la oxigenación deficiente de la sangre), caída de la saturación de oxígeno, pérdida de conciencia, hipotensión, pérdida del ritmo del corazón, o incluso parada cardiaca.
Causas de la anafilaxia
El sistema inmunitario genera anticuerpos que protegen al paciente contra las sustancias extrañas. Esto es bueno cuando una sustancia extraña es dañina, como algunas bacterias o virus. Sin embargo, el sistema inmunitario de algunas personas reacciona de manera exagerada a ciertas sustancias que normalmente no causan una reacción alérgica. En general, los síntomas de las alergias no ponen en riesgo la vida, pero una reacción alérgica grave puede provocar anafilaxia.
En el caso de los niños, los desencadenantes más frecuentes de la anafilaxia son las alergias alimentarias . Algunos desencadenantes de anafilaxia para los adultos son: determinados medicamentos, entre ellos, antibióticos, aspirina y otros analgésicos, picaduras de abejas, avispas, avispones, hormigas rojas y el látex .
Síntomas de la anafilaxia
Los síntomas de anafilaxia habitualmente se manifiestan minutos después de la exposición a un alérgeno. Los síntomas de la anafilaxia incluyen: reacciones cutáneas como urticaria, picazón y palidez o enrojecimiento de la piel , molestia u opresión en el pecho, sensación de ansiedad, presión arterial baja, constricción de las vías respiratorias e inflamación de la lengua o de la garganta, sibilancias y/o dificultad para respirar, náuseas y vómitos, pulso débil y acelerado e incluso pérdida del conocimiento.
Tratamiento de la anafilaxia
La anafilaxia es una situación de emergencia que necesita atención médica inmediata. En caso de presentarse un shock anafiláctico se deberá actuar con la mayor rapidez posible, aplicando un tratamiento con adrenalina (es una hormona y un neurotransmisor que incrementa la frecuencia cardíaca, contrae los vasos sanguíneos y dilata las vías aéreas).
Además se suelen indicar antihistamínicos y corticoides para acelerar la recuperación del paciente.
Las personas que han sufrido algún episodio de anafilaxia o tienen algún proceso alérgico grave deben llevar consigo un kit de adrenalina autoinyectable de fácil aplicación.
Si se está con alguien que está teniendo una reacción alérgica y muestra signos de choque, es importante actuar de forma rápida. Observar si tiene la piel pálida, fría y sudorosa, el pulso débil o acelerado, dificultad para respirar; desorientación y pérdida de conocimiento, etc. Debe llamar inmediatamente a los servicios de emergencias y asegurarse de que la persona esté recostada y elevar las piernas, controlar el pulso y la respiración y, de ser necesario, practicar reanimación cardiopulmonar u otras medidas de primeros auxilios.
Si las picaduras de insectos son las causantes de desencadenar reacciones anafilácticas, una serie de vacunas contra la alergia o inmunoterapia pueden reducir la respuesta alérgica del organismo y prevenir una reacción grave en el futuro.
Pruebas complementarias del tratamiento para la anafilaxia
En primer lugar el médico hará preguntas sobre reacciones alérgicas previas, como por ejemplo reacciones a determinados alimentos, al látex, a medicamentos o picaduras… etc. Para ayudar a confirmar el diagnóstico es probable que realicen al paciente un análisis de sangre para medir la cantidad de cierta enzima (tripsina), que puede estar elevada hasta tres horas después de la anafilaxia. También es probable que realicen exámenes para detectar alergias mediante pruebas cutáneas o análisis de sangre para ayudar a determinar el desencadenante.
Factores desencadenantes de la anafilaxia
En el caso de los niños, los desencadenantes más frecuentes de la anafilaxia son las alergias alimentarias. Algunos desencadenantes de anafilaxia para los adultos son: determinados medicamentos, entre ellos, antibióticos, aspirina y otros analgésicos, picaduras de abejas, avispas, avispones, hormigas rojas y el látex.
Factores de riesgo de la anafilaxia
No se conocen muchos factores de riesgo de la anafilaxia, pero algunos podrían aumentar la probabilidad de padecerlas. Entre los factores de riesgo están la anafilaxia previa, si se tuvo un choque anafiláctico una vez, es probable que vuelva a suceder , y además las reacciones futuras podrían ser más graves que las primeras. Otro factor de riesgo es la alergia o el asma, las personas que tienen cualquiera de estos trastornos se encuentran en mayor riesgo de padecer anafilaxia.
Complicaciones de la anafilaxia
Sin tratamiento rápido, la anafilaxis puede tener complicaciones como:
Obstrucción de las vías aéreas.
Paro respiratorio.
Paro cardíaco.
Shock.
Prevención de la anafilaxia
La mejor manera de prevenir la anafilaxia es evitar el contacto con las sustancias que causan esta reacción grave. Otras medidas de prevención incluyen:
Usar un collar o un brazalete de advertencia médica para indicar que el paciente es alérgico a algún medicamento específico u otras sustancias.
Si se es alérgico a los insectos que pican, es importante tener precaución cuando se está cerca de alguno.
Tener disponible un kit de urgencia con los medicamentos recetados en todo momento.
Se recomienda llevar uno e incluso dos autoinyectores de adrenalina , para posibles ataques.
Especialidades a las que pertenece la anafilaxia
La anafilaxia pertenece a la especialidad de Alergología. Los alergólogos son expertos en el tratamiento del asma y las alergias.
Preguntas frecuentes:
¿A qué se puede ser alérgico?
Se puede ser alérgico a muchas cosas, todo dependerá del organismo de la persona. Las reacciones alérgicas más comunes son a determinados alimentos, a picaduras, al polen o al polvo y a medicamentos.
¿Puedo desarrollar una alergia en cualquier momento de mi vida?
Sí, se puede desarrollar una alergia en cualquier momento. La mayoría de las reacciones alérgicas que surgen de adultos están relacionadas con la alimentación. Lo más frecuente es desarrollarlas en los dos primeros años de vida , pero un 10% aparecen a partir de los 8 años de edad, e incluso en la vida adulta.
¿Son dolorosas las pruebas de la alergia?
No, las pruebas de alergia no son dolorosas, la mayoría son parecidas a cuando te toman una muestra de sangre.
¿Qué relación tiene la atopia con la alergia?
Una persona, cuando tiene una alergia, tiene una reacción concreta frente a una sustancia o un alérgeno; sin embargo, una persona atópica es aquella que tiene predisposición o facilidad a desarrollar alergia a diferentes sustancias a lo largo de su vida.
¿Qué relación tiene el asma con la alergia?
Ambos problemas tienen relación. Los alérgenos, como el polen o la alternaria, afectan, y mucho, a los pacientes asmáticos porque no solo son una de las principales causas de asma, sino que también son uno de los desencadenantes más frecuentes de una crisis asmática.
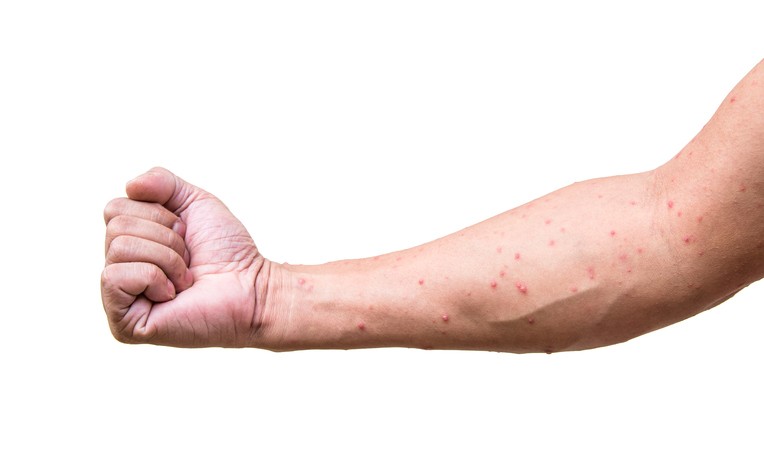
Enfermedad
Varicela
¿Qué es la varicela?
La varicela es una enfermedad infecciosa vírica contagiosa causada por el virus varicela zoster , que produce la aparición de lesiones en la piel .
Afecta sobre todo a niños de 1-9 años . Su frecuencia ha disminuido desde la implantación de la vacuna en el calendario infantil aunque todavía presenta una alta incidencia. Cuando se presenta en niños, habitualmente no es una enfermedad grave. Es más peligroso si se contagia a un adulto porque en esos casos sí pueden existir complicaciones de forma más frecuente.
Tipos de varicela
No hay diferentes tipos de varicela.
Causas de la varicela
La causa de la infección es el contagio por el virus de la varicela zoster , el cual penetra por vía respiratoria y se multiplica, inicialmente en el aparato respiratorio, boca y faringe, después viaja por la sangre o el sistema linfático llegando al hígado, bazo y ganglios sensitivos, para llegar a la sangre y de ésta hasta la piel, produciendo las lesiones cutáneas.
Síntomas de la varicela
La varicela tiene un periodo de incubación de 10-24 días , tras lo cual se inicia un cuadro de fiebre y malestar general seguido de una erupción dérmica en distintas fases evolutivas: pápulas (lesiones rojizas algo elevadas), vesículas (ampollas pequeñas) y costras que aparecen en brotes durante 2-4 días.
Las lesiones se presentan inicialmente en el tronco y la cara, extendiéndose progresivamente por el resto del cuerpo.
Son poco dolorosas pero pican mucho , pudiéndose sobreinfectar por bacterias, frecuentemente, por el rascado.
Las costras desaparecen en 1 – 2 semanas y aunque de manera general no suelen dejar cicatrices, en ocasiones aparecen en la zona donde ha estado la lesión algo deprimida en la piel y a veces pigmentada (coloreada).
En adultos el cuadro clínico suele manifestarse de forma más grave y se complica con mayor frecuencia. También se presenta con mayor afectación en niños inmunodeprimidos (con las defensas bajas) y en hijos de madres que hayan pasado la enfermedad durante la gestación (aunque esto suele ser más raro) pudiendo nacer bebés con mal desarrollo de las extremidades, cicatrices cutáneas, anomalías oculares o alteraciones del sistema nervioso central.
Tratamiento para la varicela
En pacientes sanos con adecuado sistema de defensas se indica tratamiento sintomático , aconsejando baños con jabón de avena, desinfección de vesículas rotas con antisépticos (betadine, etc.) y, si existe sobreinfección de las lesiones, se dará tratamiento antibiótico tópico. Si hay un picor intenso se pueden tomar antihistamínicos orales.
Está contraindicado la toma de salicilatos como la Aspirina por riesgo de desarrollo del Síndrome de Reye (daño cerebral súbito y alteración hepática).
En pacientes con las defensas bajas, o que presenten varicela neonatal (al nacer) o dentro del periodo de los dos primeros años de vida, cuando hay complicaciones, enfermedades crónicas de la piel, o se presenta la infección en niños mayores de 12 años, está indicado el tratamiento con un fármaco antivírico llamado Aciclovir.
Pruebas complementarias del tratamiento de varicela
El diagnóstico de la varicela es fundamentalmente clínico . Se puede realizar un estudio en el laboratorio de microbiología de las muestras obtenidas de los tejidos afectados por la infección (raspado cutáneo, líquido de las vesículas, secreciones respiratorias, etc) para la detección de la presencia del virus. Así mismo, puede detectarse por medio de un análisis de sangre. La presencia de anticuerpos específicos (proteínas del sistema de defensa) contra el virus producidos por el organismo durante la infección.
Factores desencadenantes de la varicela
El factor que desencadena la infección es el contacto con secreciones respiratorias de un paciente con la enfermedad o con el líquido que contienen las vesículas que aparecen en la piel.
Factores de riesgo de la varicela
El factor de riesgo fundamental es el contacto con un paciente enfermo de varicela, sobre todo, en los siguientes casos:
Las personas de cualquier edad que nunca hayan tenido varicela anteriormente ni hayan sido vacunadas contra varicela.
Mujeres embarazadas susceptibles (no vacunadas ni que hayan pasado la enfermedad).
Los niños recién nacidos, especialmente aquellos que nacieron de forma prematura o cuyas madres nunca habían contraído varicela antes del embarazo
Las pacientes con alteraciones del sistema inmune, o que estén tomando medicamentos que lo alteren.
Pacientes con enfermedades de la sangre, médula ósea o que afecten al sistema linfático (de defensa).
Complicaciones de la varicela
Complicaciones relacionadas con la propia enfermedad: Estomatitis (afectación por las lesiones de la mucosa, revestimiento oral), dificultad para alimentarse, diarrea y deshidratación.
Complicaciones infecciosas : Sobreinfección de las lesiones cutáneas por una bacteria (habitualmente por streptococcus pyogenes o staphylococcus aureus ), infecciones de los tejidos blandos profundos, conjuntivitis (afectación ocular), otitis media o externa (afectación del oído), sepsis (reacción orgánica inflamatoria exagerada), etc.
Complicaciones neurológicas : Meningitis (afectación de las membranas que recubren el cerebro y la médula), encefalitis (afectación del encéfalo), parálisis facial, etc.
Complicaciones hematológicas (de la sangre): Coagulación intravascular diseminada, púrpura trombocitopénica, etc.
Afectación de otros órganos : Pulmón (neumonía vírica), corazón (miocarditis, pericarditis), Hígado (hepatitis), riñón (glomerulonefritis), etc.
Prevención de la varicela
Actualmente existe una vacuna del virus de la varicela que es eficaz en la prevención de la enfermedad particularmente en niños sanos. La eficacia de esta vacuna en adultos y en niños inmunodeprimidos (con defensas bajas) es algo inferior.
Cuando se presenta la enfermedad en un paciente debe evitarse el contacto con él para prevenir el contagio de la infección, sobre todo en niños inmunodeprimidos y mujeres embarazadas, personas no vacunadas o que no hayan pasado la enfermedad.
Se puede administrar la inmunoglobulina hiperinmune (anticuerpos, es decir, proteínas externas específicas contra el virus) en gestantes no inmunizadas previamente que hayan estado en contacto con el virus unos 5 días antes del parto. También se puede utilizar en el recién nacidos de madres que hayan tenido la enfermedad antes del parto para reducir la posibilidad de aparición de la enfermedad. También está indicado en paciente inmunodeprimidos y en todos aquellos con riesgo de padecer complicaciones de la enfermedad tras contacto con un paciente con varicela.
Especialidades a las que pertenece la varicela
La varicela puede ser diagnosticada y tratada por el pediatra de atención primaria o el médico de familia . Si existen complicaciones, o factores de riesgo de mala evolución de la enfermedad, los pacientes serán derivados para ingreso hospitalario y tratamiento por el servicio de enfermedades infecciosas y aquellos especialistas de los que se necesite su intervención en el tratamiento según el órgano afectado, edad del paciente, etc. (pediatría, neurología, cuidados intensivos, etc.)
Preguntas frecuentes:
¿Cómo se contagia la varicela?
La transmisión la varicela se produce de persona a persona a través del contacto directo con las vesículas cutáneas que contienen el virus y a través de secreciones respiratorias por contacto con pacientes que padecen varicela.
¿Cuánto tiempo dura la varicela?
Desde la aparición de los primeros síntomas de malestar general y fiebre hasta la desaparición de las lesiones dérmicas, pueden pasar en trono a 10 – 15 días.
¿Qué es el sarampión?
El sarampión es una enfermedad vírica altamente contagiosa , clasificada como una de las llamadas enfermedades exantemáticas, que se caracterizan por aparición de síntomas generales y que afectan a la piel con la presencia de “granitos” o “manchitas”
¿Cuántas veces en la vida se puede tener varicela?
Una vez contraída y pasada la enfermedad, el organismo presenta inmunidad para esa manifestación inicial de la varicela y no vuelve a desarrollarse. Lo que sí puede pasar es que el virus permanezca en el organismo acantonado y dé lugar con los años, a una reactivación de su actividad, en cuyo caso el virus produce una infección localizada en la piel llamada herpes zoster .

Enfermedad
Otitis
¿Qué es la otitis?
La otitis es una inflamación de la mucosa (revestimiento) del oído que puede aparecer en diferentes partes de su anatomía, generalmente producida por una infección. La más frecuente es la que afecta al oído medio.
Es una patología habitual , sobre todo en la edad pediátrica, con una gravedad moderada por el importante dolor que pueden llegar a producir y con la consecuente incomodidad para el paciente, además, las complicaciones que se pueden derivar de su evolución no son satisfactorias.
Tipos de otitis
Otitis externa : puede ser circunscrita (forúnculo) por infección bacteriana de un folículo pilosebáceo del conducto auditivo externo, o difusa (más extendida), producida por una infección por bacterias u hongos de la piel del conducto auditivo externo. También existe la otitis externa maligna o necrotizante, infección grave y potencialmente mortal, que afecta a pacientes ancianos con diabetes o inmunosupresión (disminución de las defensas). Se produce por una bacteria llamada Pseudomona aeruginosa, que origina un dolor muy intenso con supuración de material purulento abundante, sin mejoría con los tratamientos habituales y con producción de complicaciones graves.
Otitis media : a su vez, se puede dividir en:
Otitis media serosa : inflamación del oído medio en la que existe una colección o acúmulo de líquido, sin tener síntomas de infección. Se produce por una alteración en la ventilación de la trompa de Eustaquio que comunica las fosas nasales con el oído. Hay una disminución de la presión en su interior y un aumento de producción de moco.
Otitis media aguda: infección aguda de la mucosa que tapiza las estructuras del oído medio producida por uno o varios gérmenes ( Streptococcus pneumoniae, Haemophilus influenzae , etc.)
Otitis media crónica : inflamación persistente del oído medio con supuración purulenta permanente o recidivante (aparece y desaparece). Puede ser simple o benigna u otitis media crónica colesteatomatosa.
Causas de la otitis
La otitis externa se produce por una infección secundaria a la maceración de la piel del conducto auditivo externo por humedad, eccema (lesión rojiza y descamativa en la piel), o por un traumatismo previo en la piel. Los microorganismos más frecuentes que producen infección son las bacterias Pseudomona aeruginosa, Estafilococo aureus o los hongos Candida o Aspergillus .
La otitis media aguda se produce por alteración del mecanismo de drenaje de las secreciones del oído medio, lo que conduce a su estancamiento y posterior colonización por bacterias como Streptococcus pneumoniae, Haemophilus influenzae o Moraxella catarrhalis.
La causa principal de la otitis media crónica simple es la existencia previa de una perforación del tímpano como secuela de una otitis media o un traumatismo y la mala función de la trompa de Eustaquio que contribuye a la cronificación. Se producen infecciones recurrentes o persistentes, debido a la entrada de agua en el oído o por infecciones en la vía aérea alta (nasofaringitis). Las bacterias habituales que producen la infección son la Pseudomona o Streptococcus aureus . En la otitis media crónica colesteatomatosa se produce una migración de piel del oído externo (epitelio queratinizante) hacia el oído medio que crece a modo de pseudotumor y es capaz de destruir el hueso de sus paredes.
Síntomas de la otitis
En la otitis externa el síntoma inicial suele ser picor, seguido de dolor intenso que aumenta con la masticación y se puede irradiar hacia zonas adyacentes con sensación de acorchamiento de la zona afectada. Cuando su orígen es por hongos, hay sensación de taponamiento con secreción constante del oído.
La otitis media serosa suele anteceder a un catarro nasal, cambios bruscos de presión , etc. Aparece sensación de taponamiento, pérdida de audición moderada, autoescucha de su propia voz (autofonía) y escucha de ruidos (acúfeno).
La otitis media aguda puede variar desde la presencia de un dolor discreto hasta un cuadro con fiebre y afectación del estado general . Suele aparecer finalmente dolor intenso y punzante que se puede intensificar hasta producirse la ruptura del tímpano con salida de material purulento acumulado en el oído medio. Con esto, se origina un alivio de los síntomas. Además, puede aparecer hipoacusia (disminución de la audición) y escucha de un zumbido (acúfeno).
El síntoma más frecuente de la otitis media crónica simple es la otorrea o secreción constante por el oído y disminución de la audición (hipoacusia). Se presenta a veces de forma intermitente asociada a re-infecciones bacterianas. En la otitis media crónica colesteatomatosa aparece otorrea, que suele ser fétida y constante, con hipoacusia intensa. Además, el paciente puede presentar vértigo.
Tratamiento para la otitis
El tratamiento para las otitis externa es con colirio de antibiótico asociado a corticoides , o antibióticos por vía oral en caso de recurrencias cuando la otitis es producida por bacterias. En otitis por hongos se utilizan fármacos antimicóticos locales con una duración más prolongada.
En el caso de otitis media aguda se indica un tratamiento antibiótico por vía oral (habitualmente amoxicilina-ácido clavulánico) y un fármaco analgésico o antiinflamatorio. Es útil la aplicación de calor seco local. Si hay asociado catarro, se debe favorecer la disminución de la congestión nasal con descongestivos, realización de vahos, etc. En caso de otitis de repetición, sobre todo en niños, puede indicarse la realización de miringotomía (incisión en la membrana timpánica), con inserción de tubos de drenajes para favorecer la salida de las secreciones y la ventilación del oído medio. Cuando hay otitis crónica simple , en las fases supurativas (con salida de líquido por el oído), se realiza tratamiento antibiótico , y cuando está en la fase de remisión se plantea, si es preciso, un tratamiento quirúrgico mediante timpanoplastia donde se realiza una reconstrucción del tímpano y de la cadena de huesecillos del oído. En el caso de la otitis colesteatomatosa se realiza una cirugía mayor con timpanoplastia accediendo por la parte posterior del oído (mastoidectomía), para la limpieza del colesteatoma y posterior reconstrucción del tímpano.
Pruebas complementarias del (diagnóstico) tratamiento de la otitis
El diagnóstico de la otitis se realiza fundamentalmente con la exploración física mediante la realización de una otoscopia donde se obtiene la visión directa del tímpano y la pared del conducto auditivo externo con el otoscopio (utensilio con forma de cono y una luz que se introduce por el oído). En ocasiones es preciso realizar pruebas de imagen como radiografía simple de los senos paranasales para descartar alteraciones nasales, o radiografía lateral de cráneo. En casos seleccionados se hacen otras pruebas como TAC craneal, RMN o gammagrafía, si el paciente padece otitis con mala evolución. También se puede realizar un cultivo de las secreciones purulentas que salen del oído para identificar los gérmenes que provocan la infección.
Factores desencadenantes de la otitis
El principal factor de riesgo en la otitis es padecer una infección respiratoria con congestión nasal . Los niños tienen más riesgo de padecer una otitis.
Factores de riesgo de la otitis
Los niños tienen mayor riesgo de presentar otitis , sobre todo en edades tempranas entre 6 meses y 6 años, ya que tienen un sistema inmune (de defensa) menos desarrollado y una trompa de Eustaquio más corta que favorece la aparición de infecciones.
Padecer infecciones respiratorias de vías altas (faringitis, sinusitis, amigdalitis, etc.) o rinosinusitis alérgica favorece la congestión nasal y que pueda aparecer otitis.
La exposición al humo de tabaco o la temporada de otoño o invierno (meses fríos) favorecen las presencia de infecciones respiratorias y otitis.
Complicaciones de la otitis
Mastoiditis con destrucción ósea (progresión de la infección al área mastoidea del cráneo que está próxima al oído).
Laberintitis (inflamación de estructuras contenidas en las cavidades laberínticas del oído). Produce vértigo en el contexto de una infección en el oído.
Parálisis facial (afectación del nervio facial sobre todo por progresión de un colesteatoma o una otitis externa maligna).
Meningitis, abcesos cerebrales (infección extendida a las membranas que recubren el cerebro o colección infecciosa dentro del tejido del cerebro).
Tromboflebitis del seno lateral (coágulo de sangre que provoca oclusión de los vasos sanguíneos producida por la inflamación cercana de las estructuras del oído y sus proximidades (mastoides)).
Prevención de la otitis
Prevención de infecciones respiratorias con una adecuada higiene, lavado de manos, uso de pañuelos de papel, etc…
Adecuada hidratación para fluidificar el moco.
Evitar la entrada de agua en el oído (uso de tapones).
No utilizar bastoncillos para la higiene de los oídos.
La vacunación antineumocócica y antigripal ha demostrado ser un factor importante en la prevención de las otitis.
Especialidades a las que pertenece la otitis
Los especialistas que pueden diagnosticar y tratar las otitis son los pediatras, médicos de familia y los otorrinolaringólogos , a quienes los primeros remiten a los pacientes si la otitis presenta complicaciones o no responde al tratamiento inicial pautado.
Preguntas frecuentes
¿Cuánto tiempo puede durar una otitis media?
La evolución normal de la otitis media aguda es la mejoría significativa , sin complicaciones, en 48 a 72 horas, si bien las secuelas auditivas pueden tardar dos o tres semanas en normalizarse completamente.
¿Qué es la otitis media serosa?
La otitis media serosa es una complicación surgida habitualmente tras un proceso infeccioso vírico de las vías aéreas altas (resfriado, etc), que produce una modificación de las presiones dentro de la trompa de Eustaquio, lo que provoca inflamación y aumento del moco en el interior del oído medio.
¿Qué es la miringotomía?
La miringotomía o timpanotomía es la incisión de la membrana timpánica.
¿Qué es la timpanostomía con drenaje de membrana timpánica?
Se trata de la incisión o punción quirúrgica de la membrana del tímpano con inserción de un pequeño dispositivo que comunica el interior del oído medio con el oído externo, con forma de tubo hueco para facilitar la ventilación y drenaje de las secreciones que puedan haberse acumulado en el oído.
¿Qué es la timpanocentesis?
La timpanocentesis o miringocentesis es la extracción de líquido del oído medio a través de una punción en la membrana timpánica con una aguja especial y la colocación de un pequeño tubo en el tímpano por donde se extrae y colecta el líquido que posteriormente se estudia en el laboratorio de microbiología.
Enfermedad
Neuroblastoma
¿Qué es un neuroblastoma?
El neuroblastoma es un tipo de tumor maligno que parte de unas células nerviosas llamadas neuroblastos y que se da en niños menores de 5 años. La mayoría se desarrollan en tórax, abdomen o glándulas suprarrenales, pero se pueden desarrollar en cualquier parte del cuerpo. El 50% de estos tumores existen desde el nacimiento, aparecen en 1 de cada 100.000 niños, y en 1 de cada 7.000 nacidos. En España supone unos 50 casos anuales,. Es más frecuente en varones y está considerada una enfermedad grave.
Tipos de neuroblastomas
Los tipos de neuroblastoma son los de riesgo bajo que se dan en niños menores de 18 meses, y los de riesgo alto , que se dan en niños de más de 18 meses. Suelen tener metástasis óseas en el momento del diagnóstico.
Causas del neuroblastoma
La causa del tumor se desconoce , aunque se piensa en una causa genética, existiría un predisposición genética con múltiples genes implicados.
Síntomas del neuroblastoma
Los síntomas iniciales suelen ser fiebre, malestar general, dolor, falta de apetito, pérdida de peso y diarrea. Además, habrá otra serie de síntomas acompañantes dependientes de la zona donde se haya situado el tumor. Así, el paciente puede tener tos, aumento del abdomen, sudoración profusa, taquicardia, dolor óseo, y pueden aparecer síntomas neurológicos si se afecta el cerebro como son parálisis de miembros, dificultades para orinar, problemas de equilibrio y alteración del movimiento de ojos y piernas.
Tratamiento para el neuroblastoma
El tratamiento de neuroblastoma de riesgo bajo será diferente según el caso en concreto . Así, en niños menores de 6 meses o con diagnóstico prenatal, puede realizarse solo observación del proceso, ya que el tumor puede regresar por sí mismo. En caso de niños más mayores se puede realizar cirugía, y en otros casos puede ser necesaria, además de la cirugía, la quimioterapia con Carboplatino , Ciclofosfamida, Doxorrubicina y Etopósido .
El tratamiento de neuroblastoma de riesgo alto tendrá varias fases. Así, en la fase de inducción se usa quimioterapia ( Cisplatino y Etopósido ) y cirugía. En la de consolidación, se usa la terapia mielosupresora (altas dosis de Carboplatino , Etopósido y Melfalan ), seguida de trasplante de células madre autólogas más radioterapia dirigida al sitio del tumor y a las zonas de metástasis. En n la fase de postconsolidación, se usará inmunoterapia ( Dinutuximab ) y retinoides.
Pruebas complementarias del tratamiento del neuroblastoma
Las pruebas complementarias serán pruebas de imagen como ecografía, TAC toracoabdominal, resonancia magnética y radiografías óseas.
También pueden ser necesarias pruebas de laboratorio de sangre con valoración de células y de hormonas que pueden estar alteradas, y de ser necesario, se hará una biopsia de médula ósea.
Factores desencadenantes del neuroblastoma
No se conocen factores desencadenantes del neuroblastoma, solo alteraciones genéticas múltiples que pueden predisponer a su padecimiento
Complicaciones de un neuroblastoma
Insuficiencia renal.
Insuficiencia hepática.
Anemia.
Riesgo de infecciones.
Insuficiencia respiratoria.
Taquicardia.
Especialidades a las que pertenece el neuroblastoma
El neuroblastoma es un enfermedad que debe sospecharse por el pediatra, que controla al niño de modo habitual. En su tratamiento se verán implicados oncólogos médicos, y el tratamiento quirúrgico será controlado por parte de cirujanos infantiles generales o torácicos, según sea la situación del tumor.
Preguntas frecuentes
¿Cuál es la tasa de mortalidad del neuroblastoma?
En los neuroblastomas de riesgo bajo la tasa de mortalidad es menos del 5% , mientras que en los casos de riesgo alto la mortalidad es de un 50% . En todos los casos los índices de supervivencia son mayores para los niños menores de un año.
¿Qué es el aspirado medular?
El aspirado medular es la toma de una muestra de la médula ósea , que es la parte interna de los huesos donde se forman las células sanguíneas. La toma se hace en el hueso de la cadera, en las zonas anterior y posterior de la misma así como en ambos laterales o en el esternón. En el aspirado medular se toma una pequeña cantidad de sustancia a través de una aguja conectada a un tubo con vacío. Para realizar la prueba, previamente se pone una pequeña cantidad de anestésico local en el lugar donde se va a realizar el aspirado.
¿Qué es el MIBG?
Es una prueba de radiodiagnóstico en la cual se usa una sustancia conocida como Metayodobenzilguanidina que se fija a las células del neuroblastoma . La sustancia se inyecta al paciente por vía intravenosa y se hace un registro pasadas 24 horas. Esta sustancia es radioactiva y al fijarse a las células del neuroblastoma hace que este brille y se detecte con facilidad. Se usa para hacer el seguimiento en la revisión completa.
¿Qué es la histo inmunología?
La histoinmunología es la prueba de laboratorio en la cual se combina una sustancia conocida como anticuerpo con un marcador. Este anticuerpo se une a una parte de la célula que queremos marcar, con lo cual queda visible al microscopio.
¿Cuáles son los estadios de un neuroblastoma?
Los estadios del neuroblastoma son cuatro:
Estadio 1 : el tumor se haya en el sitio donde se inició, se puede extirpar completamente con la cirugía
Estadio 2A : el tumor se haya en la zona donde se inicia, pero no puede ser retirado totalmente por cirugía.
Estadio 2 B : el tumor, además de en la zona donde se inició, se haya en los ganglios adyacentes, y no puede ser extirpado en su totalidad.
Estadio 3 : el tumor no puede ser extirpado en su totalidad por cirugía, además, puede presentar ganglios adyacentes invadidos. Se encuentra en otra zona del cuerpo, y también puede estar en ganglios de otras zonas del cuerpo afectadas.
Estadio 4 : el tumor se ha diseminado a nódulos linfáticos, médula ósea, huesos, hígado u otros órganos
Estadio 4 S : solo se aplica a niños menores de un año, el tumor está en la zona donde se inició pero hay células en médula ósea, hígado o huesos.

Enfermedad
Autismo
¿Qué es el autismo?
El autismo, más correctamente denominado trastorno del espectro autista, es un fenómeno psicopatológico caracterizado por presentar un conjunto de alteraciones heterogéneas del desarrollo neurológico, que producen una serie de dificultades para la interacción social , la comunicación, alteraciones de la conducta y la flexibilidad del pensamiento con patrones de conducta repetitivos. Los pacientes se muestran con tendencia al ensimismamiento y el desinterés por el mundo que les rodea. Es un trastorno frecuente, ya que, según la organización mundial de la salud, se estima que afecta a 1 de cada 160 niños, incidiendo más en la población masculina, sin que haya influencia de la raza, etnia o grupo socioeconómico al que pertenece el paciente. Dependiendo del grado de afectación que se produzca, puede ser un trastorno grave que limita de forma muy importante la vida del paciente.
Tipos de autismo
Además de la forma clásica de autismo, existen otras formas menores de expresión de la patología en las que los pacientes desarrollan el lenguaje de forma adecuada y no presentan retraso mental.
Algunos pueden llegar a mostrarse superdotados en algunas áreas del desarrollo, pero tienen formas no funcionales de comportarse y relacionarse con su entorno, lo que dificulta sus relaciones sociales, limitándose de forma importante. A este grupo de expresión de autismo sin deficiencia cognitiva pertenece el síndrome de Asperger.
Causas del autismo
La causa del autismo no se conoce con exactitud. Sí se sabe que existe una clara influencia genética que se combina con la acción de diferentes factores ambientales, precipitando en conjunto la aparición de la enfermedad.
Síntomas del autismo
Los síntomas principales son: la afectación de la interacción social, escasa actividad imaginativa, alteración de la comunicación verbal y no verbal, con posible alteración o limitación del lenguaje, así como aparición de comportamientos estereotipados y repetitivos, intereses restringidos y conductas poco flexibles . Puede existir discapacidad cognitiva o asociación a otras enfermedades como el síndrome del X-frágil, Síndrome de Down, esclerosis tuberosa, alteraciones de la audición, etc.
Tratamiento del autismo
No existe ningún tratamiento curativo para el autismo, sin embargo, se sabe que la instauración temprana de terapias de intervención psicoeducativa, terapia conductual, tratamientos farmacológicos cuando se precisan, o la aplicación de programas de capacitación para padres de pacientes, se asocia a una mejoría en los procesos adaptativos, cognitivos y lingüísticos.
Pruebas complementarias del tratamiento del autismo
No existe ningún test o prueba diagnóstica específica que determine la presencia de la enfermedad. El diagnóstico se realiza mediante la exploración clínica del paciente, pudiéndose apoyar el médico en cuestionarios para la evaluación de la presentación de estos síntomas, como el Modified Checklist for Autism in Toddlers .
Factores de riesgo que pueden desencadenar el autismo
Factores genéticos, tener hermanos con la enfermedad.
En la actualidad se están desarrollando múltiples estudios para evaluar la influencia de los factores ambientales (exposición a sustancias químicas, alteraciones metabólicas, radiaciones., etc), en el desarrollo de la enfermedad en individuos genéticamente predispuestos, aunque no hay aún una descripción clara de cuáles son estos factores.
Complicaciones del tratamiento del autismo
Deterioro crónico de las relaciones interpersonales y sociales.
Afectación y alteración de la vida familiar del paciente.
En algunos casos, puede existir una discapacidad grave que produzca la dependencia total del paciente de los familiares o cuidadores.
Sufrimiento de estigmatización y discriminación social.
Prevención del autismo
Los trastornos del espectro autista son enfermedades que no se pueden prevenir . Al contrario de lo que la creencia popular transmite a veces, no se ha demostrado científicamente una asociación con la administración de vacunas, intolerancias alimentarias (gluten, caseína), o intoxicación por metales pesados (mercurio, plomo).
Especialidades a las que pertenece el autismo
La asistencia sanitaria de estos pacientes se realiza por un equipo multidisciplinar . Además, existen apoyos educativos y sociales. En el ámbito médico pediatras, psiquiatras, psicólogos clínicos, neurólogos, o profesionales de enfermería. En el ámbito educativo intervienen los equipos de orientación y evaluación educativa y en el área social intervienen los centros de valoración y orientación.
Preguntas frecuentes:
¿El autismo es siempre una enfermedad de nacimiento?
La hipótesis más aceptada en la comunidad científica es que los trastornos neurológicos del espectro autista aparecen durante el embarazo , por lo que la enfermedad suele estar ya presente en el nacimiento.
¿Hay muchos grados de autismo?
Sí, los trastornos del espectro autista son un grupo heterogéneo de enfermedades en las que existen diferentes grados de presentación de las alteraciones clínicas.
¿Qué significa “estar en el espectro”?
Significa que el paciente tiene síntomas y signos que corresponden a alteraciones con distinto grado de presentación de este tipo de patologías.
¿Es verdad que las vacunas infantiles pueden crear autismo?
No, científicamente no se ha demostrado que el uso de alguna vacuna de las que actualmente se utilizan produzca autismo. Esa afirmación es un concepto habitualmente utilizado por las personas llamadas “antivacunas” como argumento falaz contra la vacunación infantil, basados en estudios con poca fiabilidad científica.
¿Puede un niño autista asistir al colegio?
Sí, dependiendo del grado de afectación y el tipo de presentación de la enfermedad, los pacientes pueden asistir a colegios “normales” o por el contrario, a centros de educación especial.

Enfermedad
Dislexia
¿Qué es la dislexia?
La dislexia es la dificultad en el aprendizaje que afecta a la lectoescritura, dando lugar a dificultades para comprender textos escritos . Suele detectarse entre los 8 y los 13 años, y entre el 5 y 7% de la población puede tener dislexia, en diferentes grados. Es más frecuente en varones, y si hay un disléxico en la familia hay un 40% de posibilidades que otra persona de la misma familia sea disléxica. Es una enfermedad con diferentes grados de gravedad.
Tipos de dislexia
Dislexia fonológica o indirecta : dificulta la lectura de palabras de más de tres sílabas, de palabras poco frecuentes o de palabras como los artículos y las preposiciones. Es frecuente la invención del final de las palabras, y las personas con este tipo de dislexia suelen tener errores visuales.
Dislexia superficial o directa : las personas con este tipo de dislexia tienen problemas para leer palabras irregulares, tendiendo a regularizarlas. Pueden poner letras de más, letras de menos, o sustituir ciertas letras.
Dislexia mixta o profunda : las personas con este tipo de dislexia tienen características de las dos anteriores, cometen errores leyendo unas palabras por otras, teniendo también errores visuales con dificultades para entender el significado.
Causas de la dislexia
Las causas de la dislexia no son bien identificadas en el momento actual, si bien se sabe tiene un componente genético , hay alteraciones en el gen dcd2, que está menos activo en las personas con dislexia. Estudios actuales parecen indicar que los pacientes disléxicos pueden tener funciones cerebrales diferentes a las personas no disléxicas, que se pueden traducir en falta de identificación de los sonidos con los fonemas. El estrés de padecer la enfermedad puede dar lugar a que el problema se agudice.
Síntomas de la dislexia
Los principales síntomas de la dislexia son: disminución de la capacidad de visión espacial y del lenguaje con problemas psicomotrices acompañantes, falta de equilibrio dinámico y estático, alteraciones en la percepción espacial de las cosas que le rodean, alteración en el reconocimiento de letras con aspecto parecido, bajo nivel de comprensión lectora, errores en la lectura con omisión y cambio o suma de letras a las palabras escritas.
Las alteraciones en la lectura y su comprensión pueden dar lugar a un déficit de atención del niño.
Tratamiento para la dislexia
El tratamiento de la dislexia será un nuevo aprendizaje en la forma de leer y escribir que se adapte a las necesidades del niño, evitando todos aquellos procesos que sean tediosos y le cansen. En la primera etapa de educación infantil se trata de hacer ejercicios que prevengan la dislexia, para ello es importante enseñar al niño a dividir las palabras en sílabas, así como enseñarle rimas. Entre los seis y nueve años será necesario estimular la lectura en voz alta con textos atractivos para el niño. En niños mayores de 10 años se tratará de estimular la comprensión lectora.
Pruebas complementarias del tratamiento de la dislexia
Las pruebas complementarias serán test diferentes dependiendo de la edad a la que se detecte el problema en el niño:
Test de Frostig : sirve para detectar la coordinación visomotora.
Test de análisis de lectura y escritura : detectan los métodos de lectura y escritura del niño y detectan dónde están los errores.
Test de comprensión lectora : se realiza en niños de seis a siete años.
Test de Mira Stambak : trata de reconocer la percepción temporal, creando ritmos por parte del niño o bien siguiendo un ritmo creado por otra persona.
Pruebas de dominancia lateral .
Factores desencadenantes de la dislexia
No hay causas desencadenantes de la dislexia.
Factores de riesgo de la dislexia
El factor de riesgo es tener familiares de primer grado con dislexia, esto hace que se tenga un 40% más de posibilidades de ser disléxico .
Complicaciones de la dislexia
Alteración de autoestima
Déficit de atención.
Prevención de la dislexia
No existe una prevención real de la dislexia más allá de estar pendientes de la lectura y la escritura de nuestros hijos a edades tempranas , para descubrir si tienen algún problema. Si vemos que presentan alguna alteración de la lectoescritura, hay que llevarles al especialista cuanto antes. Esto se conoce como “ tratamiento precoz de las alteraciones de la lectoescritura”.
Especialidades a las que pertenece la dislexia
El primer médico que verá al paciente si se sospecha de dislexia de algún tipo será el pediatra, que tendrá además, en ocasiones, que comprobar que no hay alteraciones auditivas o neurológicas para descartar otras enfermedades. No obstante, cuando el pediatra sospecha que el niño puede tener dislexia, le derivará al psicólogo clínico, que confirmará el caso y mandará al paciente al logopeda, que es el responsable final del tratamiento y el avance del paciente.
Preguntas frecuentes:
¿Cuál es la diferencia entre disgrafía y dislexia?
La disgrafía es la dificultad para el lenguaje escrito , puede llevar a confusión en la escritura de letras similares como la “d” y la “p”, y las personas que la padecen tienen dificultades para escribir redacciones. En la dislexia la dificultad está en la lectura y la relación de los sonidos con su representación gráfica.
¿Cuál es la diferencia entre dislexia y las dificultades del procesamiento visual?
Las dificultades de procesamiento visual van más allá de la lectura , el niño no es capaz de procesar de forma correcta lo que ve, esto hace no solo que confunda las letras, sino que no sea capaz de diferenciar un dibujo de su fondo, por ejemplo. Pueden saltarse renglones al leer o no ser capaces de separar las respuestas en una hoja, tienen dificultades para escribir entre márgenes, usar una calculadora o un teclado electrónico. Pueden no reconocer imágenes a las que les falte una parte, así como cambiar letras o números cuando escriben. La dislexia es una dificultad relaciona con la lectoescritura en la cual el niño tiene dificultades para identificar un fonema con su sonido.
¿Cuál es la diferencia entre dislexia y el trastorno del procesamiento auditivo?
El trastorno de procesamiento auditivo es la dificultad para percibir diferencias sutiles entre sonidos en las palabras , las personas que lo padecen tienen por tanto dificultades para percibir lo que los demás están diciendo. La dislexia sólo afecta a la parte de lectoescritura, no a la compresión del lenguaje hablado.
¿Son genéticas las dificultades de aprendizaje?
Aunque no se han podido demostrar qué genes pueden estar implicados, sí parece que los trastornos de aprendizaje pueden tener una base genética, esto hace que personas que presentan en su familia estos trastornos de aprendizaje sean más propensos a sufrir estas alteraciones que la población normal.
¿Cómo enseñar a leer a un niño con dislexia?
Para enseñar a leer a un niño con dislexia será necesaria la búsqueda de un profesional cualificado, que preste atención al niño en las áreas de aprendizaje y le refuerce su autoestima. Será necesario hacer actividades variadas que eviten que el niño se canse, ya que el sobre esfuerzo que tiene que hacer le lleva a perder la concentración. En niños pequeños será importante enseñarles rimas o separación de palabras. En niños más mayores la lectura en voz alta puede ser un buen método, pero siempre deberá estar supervisado por un logopeda.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia