Pediatría
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

No se han encontrado resultados
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Pediculosis
¿Qué es la pediculosis?
La pediculosis, también conocidos como piojos, es un tipo de ectoparásito (parásitos externos), muy contagioso, producida por una infestación del piojo. Afecta las partes del cuerpo con vello o pelo del cuerpo o de la ropa, infectados con huevos o larvas de piojos (liendres) o piojos adultos. Las etapas larvarias de este insecto se alimentan con sangre humana, provocando gran picazón. La pediculosis se contagia fácilmente de persona a persona durante el contacto directo. Tiene distribución mundial y puede afectar a todos los niveles sociales y razas. Es más frecuente en niños de 5-15 años en edad escolar y suele ser más común en el sexo femenino. Es una enfermedad común y es leve, ya que responde muy bien al tratamiento y sobre todo no pone en riesgo la vida de la persona que la padece.
Tipos de pediculosis
La pediculosis se clasifica según el lugar donde se manifieste, esta puede ser:
Pediculus humanus capitis : son los piojos de la cabeza, están normalmente localizados sobre el cuero cabelludo. Producen picazón intensa sobre todo parte posterior de la cabeza y detrás de las orejas y afectan mayormente a niños de edad escolar. Está infestacion no tiene que ver con la falta de higiene, aunque en lugares de hacinamiento y escasas condiciones higiénicas son más frecuentes.
Pediculus humanus pubis : el piojo del pubis se conoce con el nombre científico Phthirus pubis , y se conoce comúnmente como ladilla. Son criaturas pequeñas de seis extremidades que invaden el vello de la región púbica y la infestan con sus huevos. Estos piojos también pueden infestar el vello axilar y las cejas, pero son arrastrados a la región púbica. Son frecuentes entre personas sexualmente activas.
Pediculosis del cuerpo : los piojos se encuentran o viven en las prendas de ropa y depositan sus huevos. Solo salen del cuerpo y se dirigen a la piel para alimentarse con la sangre del huésped y luego regresan a la ropa. Se pueden ver en personas que rara vez se quitan la ropa y viven en situaciones de hacinamiento donde las personas viven muy juntas y sin higiene. Se transmiten por el contacto corporal o por compartir vestimenta. Presentan pápulas pruriginosas, excoriaciones y áreas de pigmentación.
Causas de la pediculosis
La causas de la pediculosis, es principalmente la deposición de los huevos pequeños sobre el cuero cabelludo que lucen como escamas, pero en lugar de desprenderse del cuero cabelludo, permanecen firmemente adheridos. Estos pueden sobrevivir en la ropa, tapetes y en la cama hasta 10 días y sus huevos pueden vivir por más de dos semanas. También se diseminan fácilmente y se pueden pegar cuando se entra en contacto cercano con una persona infestada o toca sus ropas.
Tanto los piojos de cabeza como los corporales, pueden transmitirse mediante el contacto directo con una persona infestada. El compartir ropa, peines o cepillos también puede facilitar la transmisión de estos insectos. Mientras que otros medios son posibles, los piojos púbicos son transmitidos con mayor frecuencia a través del contacto sexual.
Síntomas de la pediculosis
Los síntomas de la pediculosis incluyen: sentir prurito intenso en el cuero cabelludo, picazón o rascarse en el área del cuerpo de la que los piojos se alimentan. Huevos de piojo o liendres en el pelo y pequeños bultitos rojos o llagas provocadas por el rascado, entre otros síntomas.
Tratamiento para la pediculosis
El tratamiento para la pediculosis consiste en matar las liendres, ninfas y piojos. Existen tratamientos con pediculicidas tópicos que suelen ser muy eficaces, como son Permetrina, Lindano, Malation, Benzoato de bencilo y medicamentos orales utilizados en caso de resistencia como son la Ivermectina , suprimen la conducción de los impulsos nerviosos de los insectos y Trimetropim sulfa . Para el prurito o picazón también se pueden administrar antihistamínicos orales o de personas con piojos en la cabeza. El uso de Lindano no se recomienda en bebés, niños pequeños y mujeres embarazadas o que estén lactando. Se recomienda repetir el tratamiento entre 7-10 días después para asegurar que no hayan sobrevivido liendres. Hay peines especiales llamados liendreras, disponibles para retirar las liendres del cabello. Se deben seguir al pie de la letra las instrucciones del medicamento utilizado con relación a la dosis y duración del tratamiento.
Pruebas complementarias del tratamiento de la pediculosis
Las pruebas diagnósticas para el tratamiento de la pediculosis, es principalmente la exploración y observación directa del piojo y las liendres en el cuero cabelludo. Frecuentemente se detecta la infestación por la visualización de liendres. También existen otras formas como son: el peine de dientes finos llamado liendrera, más más rápido y útil para encontrar los piojos y liendres principalmente en región occipital y retroauricular. Lupa con luz o lámpara de cuello de ganso, o lámpara de luz ultravioleta o de wood .
Factores desencadenantes de la pediculosis
El factor desencadenante principal de la pediculosis es tener contacto con una persona infestada de piojos .
Factores de riesgo de la pediculosis
Los factores que aumentan el riesgo de tener pediculosis incluyen:
Los niños de edad escolar primaria tienen mayor riesgo de tener pediculosis.
Los piojos de la cabeza suelen migrar de un cabello a otro, independientemente de la higiene de la persona.
Las personas que tienen relaciones sexuales sin protección y sin conocer a su pareja sexual tienen más riesgo de tener pediculosis púbica.
La personas que viven muy juntas o hacinamientos, como albergues, campos de refugiados o que vivan en la calle, que no se cambien la ropa y con poca higiene para el aseo son propensos a la pediculosis corporal.
Complicaciones de la pediculosis
La pediculosis es un tipo de enfermedad que no presenta riesgos para la vida de las personas . Se puede producir una dermatitis por el rascado continuo sobre la piel donde pica el piojo.
Prevención de la pediculosis
Para prevenir la pediculosis se debe :
Evitar el contacto físico con personas infestadas y sus pertenencias, especialmente ropa, accesorios para la cabeza y ropa de cama.
Es muy valiosa la educación de la salud con relación al ciclo vital de los piojos, el tratamiento apropiado y la importancia de lavar la ropa y la ropa de cama con agua caliente o lavarla en seco, para destruir los piojos y liendres.
Hacer una inspección directa periódica de la cabeza de los niños y, cuando sea indicado, del cuerpo y de la ropa, especialmente en colegios, instituciones, asilos y campamentos de verano.
Revisar frecuentemente la cabeza de los niños usando el peine.
Especialidades a las que pertenece la pediculosis
Las especialidades a las que pertenece la pediculosis son dermatología, medicina de familia o general y en casos de niños, pediatría.
Preguntas frecuentes
¿Qué es una liendre?
Las liendres son los huevos depositados por los piojos hembras en el pelo de las personas, donde permanecen hasta que se abren de 8-10 días aproximadamente. Tienen una forma de cápsula ovalada, de color blanco cuando son visibles y amarillentas cuando están vacías o muertas (secas), se pueden confundir muy fácilmente con la caspa. Poseen una membrana que las rodea y hace que se fijen al pelo por medio de una sustancia gomosa similar a la de un pegamento.
¿Qué es un piojo?
Los piojos, también llamados Pediculus humanos capitis , son insectos parasitarios que se encuentran en el pelo de las personas. El piojo adulto tiene un tamaño de 2 a 4 mm. de largo, tiene 6 patas y su color es de marrón a grisáceo. Las hembras son las que depositan las liendres y por lo general son más grandes que los machos, y pueden vivir hasta 30 días en la cabeza de la persona. Para sobrevivir, el piojo adulto necesita alimentarse de sangre.
¿Por qué se usa vinagre con los piojos?
El vinagre se usa para los piojos porque contiene ácido acético, que permite disolver el cemento que mantiene a las liendres pegadas al cabello. También es un antiséptico y el olor fuerte que tiene no le gusta a los piojos. El uso del vinagre puede facilitar su extracción pasando un peine fino de la raíz a la punta. Es uno de los remedios caseros más antiguos que se utiliza para tratar los piojos. Aunque en ocasiones no suele ser efectivo en todos lo casos y se debe acudir a otros tratamientos.
¿Qué son las ladillas?
La ladillas son llamadas pthirus pubis, y son piojos púbicos, los cuales son pequeños insectos parasitarios que se adhieren a la piel y el vello del área genital. Se transmiten durante el contacto sexual y sobreviven alimentándose de la sangre de la persona que lo tiene.
¿Es verdad que los piojos se hacen resistentes a los productos de erradicación?
Los piojos pueden hacerse resistentes a los productos de erradicación, sólo cuando se usan en las personas que no tienen piojos, es decir, si lo utilizan de manera preventiva, puede que algunos tratamientos ya no sean efectivos para erradicarlos porque le crean resistencia.

Enfermedad
Oxiuriasis
¿Qué es la oxiuriasis?
La oxiuriasis, también conocida como enterobiasis, es una infestación parasitaria intestinal , causada por el Oxiuro enterobius vermiculares, que es un pequeño helminto nematodo (gusano), un parásito del hombre de forma cilíndrica y color blanco que mide alrededor de 1 cm. Es la enfermedad parasitaria más común alrededor del mundo, el ser humano es el único huésped natural y su infección se produce en todos los países y grupos socioeconómicos. Es más frecuente en niños de entre 5-11 años de edad, pero puede aparecer a cualquier edad, aunque rara vez se puede ver en niños de 2 años. Tiene una prevalencia alta. Es una enfermedad leve que responde muy bien al tratamiento adecuado.
Causas de la oxiuriasis
La causa principal de las oxiuriasis es la presencia del parásito Enterobius vermicularis u oxiuro , que es un gusano nematodo, redondo, pequeño, de 1 cm. de longitud, blanco y filamentoso y que habita exclusivamente en el intestino grueso de los seres humanos. Mientras la persona afectada duerme, la hembra sale del tracto intestinal y pone los huevos en la piel que rodea al ano, tiene la capacidad de producir diariamente varios miles de huevos, los cuales tienen un periodo de incubación de 3-6 semanas.
La infestación se inicia con la ingesta de los huevos de Enterobius vermicularis, que se puede dar a través de las manos contaminadas con huevos, por medio de fomites, o por la presencia de huevos en la ropa de cama o toallas, entre otras que permitan su ingreso al tracto digestivo.
Síntomas de la oxiuriasis
La mayoría de las personas infectadas por oxiuriasis no experimentan síntomas al principio , generalmente estos se presentan a partir de la 2-4 semanas después del contagio. Los más frecuente son prurito (picazón) perineal más intenso durante la noche, así como vulvar y nasal. Falta de sueño, irritabilidad, nerviosismo, inquietud, adelgazamiento, dolor abdominal, náuseas y bruxismo. Los gusanos adultos pueden migrar a la región vaginal y producir vulvovaginitis (inflamación de la vulva y la vagina) y flujo vaginal.
Tratamiento para la oxiuriasis
El tratamiento de la oxiuriasis es simple y con una tasa de curación muy alta. Pero para que sea del todo efectivo se debe administrar tanto al paciente afectado como a los familiares que viven en la misma casa para así disminuir el riesgo de una nueva infección. El tratamiento consiste en:
Albendazol , 400 mg. en una sola dosis, vía oral. Se debe repetir la dosis en dos semanas.
Mebendazol , 100 mg, 2 veces al día durante 3 días consecutivos por vía oral . También se puede administrar 100 mg. en una sola dosis. Se repite la dosis en dos semanas. Pamoato de pirantel, 10 mg/kg, una sola dosis, hasta máximo de 1.000 mg.
Pruebas complementarias del tratamiento de la oxiuriasis
Las pruebas diagnósticas para el tratamiento de la oxiuriasis se dan a través del método de Graham , que utiliza una cinta adhesiva en la piel alrededor del ano para que los huevos que se encuentran en esta región se peguen a la cinta. Estos huevos, por lo tanto, son colocados en una lámina de vidrio y visualizados en un microscopio para detectar el Oxiuro .
Factores desencadenantes de la oxiuriasis
El factor desencadenante de la oxiuriasis es la presencia del Oxiuro o Enterobius vermicularis .
Factores de riesgo de la oxiuriasis
Los factores de riesgo de la oxiuriasis son:
La edad, son más frecuente en niños.
Mala higiene personal: hacinamiento, vivir con familias afectadas por la parasitosis.
Manos contaminadas con los huevos de Oxiuros. Si el paciente se rasca el ano con sus manos puede pasar los huevos por muchos medios y transmitirlo a otras personas.
Complicaciones de la oxiuriasis
Las compliccaiones de la oxiuriasis son:
La parasitosis puede ascender desde la vagina hacia el peritoneo, donde es englobado llegando a producir una peritonitis (inflamación del peritoneo por una infección).
El rascado del ano y sus alrededores puede causar excoriaciones e infecciones añadidas de la piel por otros gérmenes más agresivos como algunas bacterias.
Prevención de la oxiuriasis
La prevención de la oxiuriasis consiste en :
Tener una buena higiene personal adecuada.
Lavarse las manos después de ir al baño y antes de comer.
Se recomienda bañarse todos los días.
Cambiar la ropa interior con regularidad.
Aconsejar a los niños a no rascarse la zona anal.
No introducir las manos en la boca o ningún objeto como los juguetes.
La ropa de cama debe ser cambiada con regularidad y lavarse con agua caliente.
Especialidades a las que pertenece la oxiuriasis
Las especialidades medicas a las que pertenece la oxiuriasis son pediatría si afecta a los niños y en adultos medicina general o medicina interna .
Preguntas frecuentes
¿Qué son los oxiuros?
Los Oxiuros, también conocidos como lombrices intestinales, son parásitos del tubo digestivo que se parecen a los gusanos y que pueden vivir en el colon y el recto. Tienen forma de unos filamentos blancos.
¿Cómo se producen lombrices en los niños?
Las lombrices se producen en los niños por autocontagio, básicamente por la boca cuando se ingieren los huevos del parásito, al rascarse el ano con las manos y luego llevarlas a la boca o al ingerir un alimento que esté en contacto con el Oxiuro o algún objeto o juguete a la boca. Los huevos llegan hasta el intestino delgado donde salen las larvas, y cuando llegan al intestino grueso se hacen adultos. A los uno o dos meses las hembras se reproducen y ponen los huevos.
Si tengo lombrices… ¿Puedo tomar azúcar?
Si tienes lombrices puedes comer azúcar, ya que esto no está implicado con el contagio de las lombrices.

Enfermedad
Rubéola
¿Qué es la rubéola?
Conocida también como tercera enfermedad , sarampión alemán o sarampión de los tres días . La rubéola es una enfermedad infecciosa exantemática producida por un virus del género Rubivirus .
Antes de la introducción de la vacunación infantil, la rubéola afectaba más a los niños entre 5 y 9 años . Desde el desarrollo de la vacuna la prevalencia de la enfermedad, en niño, ha disminuido drásticamente y pueden verse más episodios en adulto. Es una enfermedad endémica , con presentación de casos anuales aislados y ciclos epidémicos sobre todo en primavera , existiendo mayor riesgo en aquellas regiones donde hay una baja vacunación contra la rubéola (en estos casos con afectación infantil mayoritariamente).
Suele ser un proceso benigno autolimitado , aunque siempre hay riesgo de que surja una complicación.
Tipos de rubéola
Rubéola en la infancia y adultos (postnatal): Padecimiento de las manifestaciones clásicas de la enfermedad con lesiones dérmicas en la piel (exantema).
Rubéola prenatal o síndrome de rubéola fetal: A través de la transmisión de la mujer embarazada se producen malformaciones congénitas en el feto o embrión.
Causas de la rubéola
La causa de la rubéola es la infección por el virus de la rubéola ( Rubivirus de la familia Togaviridae ), transmitido por vía respiratoria (secreciones, saliva, etc), de persona a persona por contacto prolongado con un paciente que padece la enfermedad. El virus se reproduce en la mucosa del sistema respiratorio y a través del sistema linfático llega a la sangre, desde donde se localiza posteriormente en la piel. En el caso de mujeres embarazadas, el virus llega a la placenta lo que puede dar lugar a una infección del feto.
Síntomas de la rubéola
Rubéola en la infancia y adultos: Tras un periodo de incubación de 14 – 21 días, aparece la fase prodrómica de 1 – 2 días de duración en la que se presentan síntomas catarrales , malestar general y aumento del tamaño de los ganglios linfáticos (adenopatías) cervicales y retroauriculares (detrás de las orejas). Después, aparece la fase exantemática con aparición de una erupción dérmica a modo de pequeñas manchas no confluentes (que no se unen) en la cara y después en el resto del torso, desapareciendo al tercer día con mínima descamación.
Rubéola prenatal: La rubéola durante el embarazo puede presentarse en el embrión o en el feto de múltiples maneras; desde la no afectación al aborto o muerte fetal. Las manifestaciones más frecuentes en el recién nacido son la sordera, retraso mental, afectaciones oculares, cardiopatías congénitas, lesiones hepáticas, microcefalia (desarrollo insuficiente del cráneo), fisura palatina (deformación del paladar y el labio), etc.
Tratamiento para la rubéola
El tratamiento es sintomático con administración de analgésicos como el paracetamol para el control de la fiebre y el malestar general. En el caso de complicaciones o afectación congénita en el recién nacido, dependerá del tipo de manifestación que presente el paciente se requerirá un tipo u otro de tratamiento (cirugía, rehabilitación, etc).
Pruebas complementarias del tratamiento de rubéola
El diagnóstico es fundamentalmente clínico . Puede realizarse una analítica de sangre para la determinación de serología, cultivo o detección de anticuerpos (detección del virus en sangre o de producción de sustancias de defensa específicas contra el virus).
Factores desencadenantes de la rubéola
El principal factor de riesgo que desencadena la rubéola es no estar vacunado .
Factores de riesgo de la rubéola
No haber recibido la vacuna contra la rubéola contenida en la vacuna triple vírica.
Complicaciones de la rubéola
Artralgias (dolores articulares).
Artritis (infección e inflamación de las articulaciones).
Encefalitis (infección e inflamación del cerebro).
Dolor testicular.
Hepatitis (inflamación e infección del hígado).
Púrpura trombocitopénica (enfermedad hemorrágica con destrucción de las plaquetas).
En la rubéola prenatal pueden desarrollarse sordera, cataratas, afectación cardíaca y otras malformaciones.
Prevención de la rubéola
Vacunación (con virus atenuado dentro de la vacuna llamada triple vírica).
Adecuada higiene de manos y medidas de prevención en aquellos pacientes que presenten la enfermedad para evitar su transmisión (uso de pañuelos de papel, reposo domiciliario, etc).
Especialidades a las que pertenece la rubéola
En casos de rubéola no complicada, el diagnóstico y tratamiento puede llevarse a cabo por el médico de familia o pediatra .
Si existen complicaciones dependerá del tipo de manifestación clínica . Debe realizarse una evaluación hospitalaria por el servicio médico específico que trate cada complicación (neurología, hematología, etc.)
En el caso de infecciones producidas en una mujer embarazada , el ginecólogo será el encargado de hacer el seguimiento de la paciente junto con el apoyo de otros especialistas como médico internista, etc.
Los niños con rubéola congénita serán evaluados y tratados en el servicio de pediatría hospitalaria.
Preguntas frecuentes
¿Cuál es la vacuna de la rubéola?
La vacuna de la rubéola se incluye en la vacuna triple vírica junto con la vacuna del sarampión y la de la parotiditis (paperas).
¿Cuánto tiempo dura la rubéola?
Desde los primeros síntomas hasta la desaparición de las lesiones dérmicas pueden pasar en torno a 8 días (la fase prodrómica catarral de 1-5 días y las lesiones dérmicas 2-3 días).
¿Qué efectos produce la rubéola?
La forma más frecuente de presentación es un proceso catarral de vías respiratorias altas, aumento del tamaño de los ganglios linfáticos (estaciones del sistema de defensa) detrás de las orejas y en la nuca, con aparición de un “sarpullido” rosado en la cara que se extiende por todo el tronco y desaparece en 3 días.
¿Cómo se transmite la rubéola?
La rubéola se transmite por vía respiratoria a través de las pequeñas gotas que se expulsan con los estornudos, la tos, la saliva, secreciones, etc. Y por el contacto de persona a persona (sólo se transmite entre humanos). La rubéola congénita se transmite de la madre al feto a través de la placenta .
¿Qué pasa si una mujer embarazada tiene la rubéola?
Dependiendo del momento del embarazo en el que la madre adquiera la infección, el feto puede adquirir unas malformaciones u otras, sufriendo el llamado síndrome de rubéola fetal.
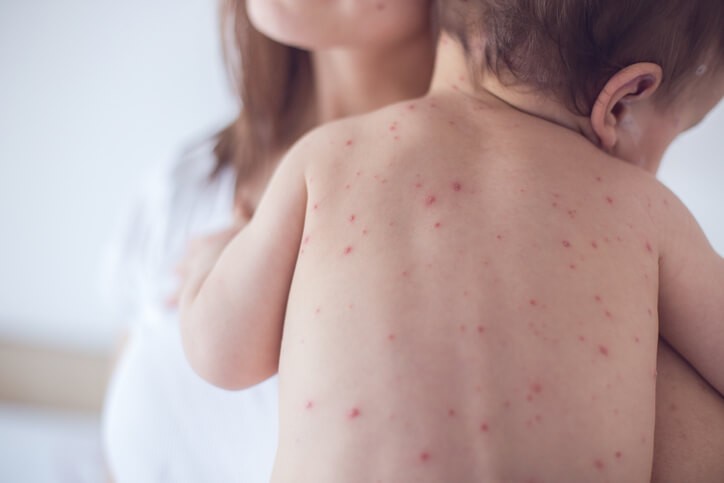
Enfermedad
Sarampión
¿Qué es el sarampión?
El sarampión es una enfermedad vírica altamente contagiosa , clasificada como una de las llamadas enfermedades exantemáticas , que se caracterizan por aparición de síntomas generales y que afectan a la piel con la presencia de “granitos” o “manchitas”.
Es una enfermedad que, antes de la vacunación generalizada contra el sarampión, se presentaba en niños de 5 – 9 años con epidemias recurrentes cada 2 – 5 años sobre todo en invierno y primavera . Con la introducción de la vacuna en España a partir de 1973 de forma individual, por un lado, y de forma conjunta con la vacuna triple vírica, que incluye la vacuna de la rubéola y la parotiditis, la frecuencia de aparición disminuyó de forma radical , siendo excepcional su presentación y elevándose también la edad de presentación por encima de los 10 años .
Aunque se considera una enfermedad vírica benigna en la mayoría de los casos, puede derivar en complicaciones que pueden llegar a ser graves .
Tipos de sarampión
Sarampión de presentación típica: presenta la sintomatología típica de la enfermedad .
Sarampión hemorrágico o negro: complicación del sarampión donde se producen múltiples lesiones hemorrágicas .
Sarampión modificado: se presenta en pacientes parcialmente inmunizados ( menores de 9 meses , vacunación parcial y forma raras de sarampión recurrente). Los síntomas en este caso son menos intensos .
Causas del sarampión
La causa del sarampión es el contagio del virus del sarampión (un mixovirus de la familia paramixovirus ), transmitido por la vía respiratoria de una persona infectada (a través de gotas de saliva, mocos, etc.). El periodo de transmisión de un paciente a otro se produce desde 10 días antes de la aparición de las primeras lesiones dérmicas.
Síntomas del sarampión
Inicialmente se tiene un periodo llamado prodrómico que dura aproximadamente 2 – 4 días, en el que aparece irritación de la conjuntiva del ojo (lo blanco del ojo), lagrimeo, estornudos, moqueo continuo, dificultad para tragar (disfagia), tos seca, afonía, malestar general, dolores generalizados o molestias con la luz (fotofobia). A los pocos días aparece fiebre alta.
Durante los tres y cuatro primero días del inicio de los primeros síntomas se observan unas pequeñas ”manchas” blanco-azuladas en la mucosa (revestimiento) del interior de la boca (manchas de Koplik), que son características de esta enfermedad. Posteriormente aparece un erupción o “sarpullido” en la piel , que comienza en la cabeza (detrás de las orejas) y se va extendiendo por el cuello, tronco, brazos y piernas, pudiendo afectar a las palmas de las manos y plantas de los pies. En raras ocasiones pueden verse afectados los oídos, pulmones y cerebro. Tras tres días, desaparecen en el mismo orden que aparecieron dando lugar a una descamación de la piel (excepto en palma de manos y planta de los pies).
Tratamiento para el sarampión
En los casos de sarampión típico sin complicaciones el tratamiento va destinado al control y disminución de los síntomas . Se pautan antitérmicos para disminuir la fiebre, lavados oculares con suero, adecuada hidratación bebiendo abundantes líquidos y reposo en el domicilio.
Solo en el caso de complicaciones como sobreinfecciones bacterianas se pauta un tratamiento antibiótico y, en caso de complicaciones graves y mala evolución del tratamiento, se hospitaliza al paciente.
Diagnóstico del sarampión
El diagnóstico se realiza, sobre todo, a través la exploración física y la valoración de los síntomas que presenta el paciente . Si existen dudas, se puede solicitar una analítica para detectar los anticuerpos (proteínas del sistema de defensa que reconocen al virus).
Factores desencadenantes del sarampión
Hay más riesgo de sarampión entre aquellas personas que no han sido vacunadas antes de entrar en las edades más propensas, además, las defensas bajas también pueden ser un desencadenante de la enfermedad . A continuación, vemos un listado de cuáles son los factores más potenciales para padecer el sarampión.
Factores de riesgo del sarampión
Bajo nivel socioeconómico .
Vivir en países con baja tasa de vacunación .
Padecer un estado de inmunodepresión (defensas bajas), por ejemplo, enfermos con virus de la inmunodeficiencia humana (VIH) o SIDA.
Edad menor a 2 años .
Complicaciones del sarampión
Aparición de una infección bacteriana secundaria como otitis media aguda o neumonía (infección en el pulmón)
Desarrollo de sarampión hemorrágica con sangrados nasales, orales e intestinales.
Meningoencefalitis: infección grave del cerebro y las membranas que lo recubren.
Neumonía de células gigantes (cuadros respiratorios graves poco frecuentes).
Complicaciones menos frecuentes son: la afectación del músculo cardíaco; la miocarditis o la disminución de las plaquetas o trombopenia.
Si la infección se produce en una mujer embarazada , hay una alta probabilidad de muerte fetal o aparición de malformaciones asociadas .
Prevención del sarampión
Vacunación infantil generalizada.
No estar en contacto con pacientes infectados.
Especialidades a las que pertenece el sarampión
El sarampión puede ser diagnosticado y tratado por el pediatra de atención primaria o el médico de familia . Si existen complicaciones es frecuente que se precise la hospitalización del paciente.
Preguntas frecuentes
¿Qué diferencia hay entre sarampión y varicela?
El sarampión y la varicela son dos enfermedades llamadas exantemáticas , que producen la aparición de “salpullido” en la piel, en el caso del sarampión son manchas rojas pequeñas que pueden confluir (unirse) y formar “manchas” de mayor tamaño. Después de tres o cuatro días desaparecen las “manchas” y aparece descamación de la piel. En el caso de la varicela aparecen lesiones más vesiculosas , (como ampollitas pequeñas), que se rompen y forman costras. Estas lesiones “conviven” en distinto estadio evolutivo.
En la varicela la sensación de picor aparece de manera más frecuente que en el sarampión. El periodo de contagio en el sarampión se da desde 10 días antes de la aparición de las lesiones y en la varicela es de dos días previos a la aparición de las lesiones hasta la formación de las costras . La fase prodrómica es de menor duración en la varicela.
Si he tenido la varicela… ¿Puedo tener el sarampión en el futuro?
Sí, porque son dos enfermedades originadas por dos virus diferentes .
Si me vacuno… ¿Quiere decir que ya no tendré el sarampión nunca?
Con solo la primera dosis, la vacuna evita la enfermedad durante el resto de la vida en más del 90 % de los pacientes.
¿A qué edad hay que ponerse la vacuna contra el sarampión?
En España, como en la mayoría de los países desarrollados, la vacuna forma parte del calendario de vacunación infantil : la primera dosis se recomienda entre los 12 y 15 meses de edad, aunque puede adelantarse la vacunación hasta los 6 meses si existen brotes epidémicos o si se va a realizar un viaje a zona de riesgo. La segunda dosis de vacuna es entre los 3 y los 6 años (se recomienda a los 3 – 4 años). Los lactantes vacunados antes de 1 año requerirán dos dosis adicionales más.
Si ya he tenido sarampión, ¿no lo tendré más?
Por lo general, el organismo de un paciente que padece la enfermedad se queda con un recuerdo inmunológico (en el sistema de defensa), sobre cómo reconocer al virus si toma contacto con él para poderlo eliminar. Solo podría volver a padecer Sarampión en caso de que el virus con el que toma contacto sufra una mutación (alteración de su estructura) muy importante, provocando que falle el reconocimiento del virus por parte del organismo.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia