Otorrinolaringología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
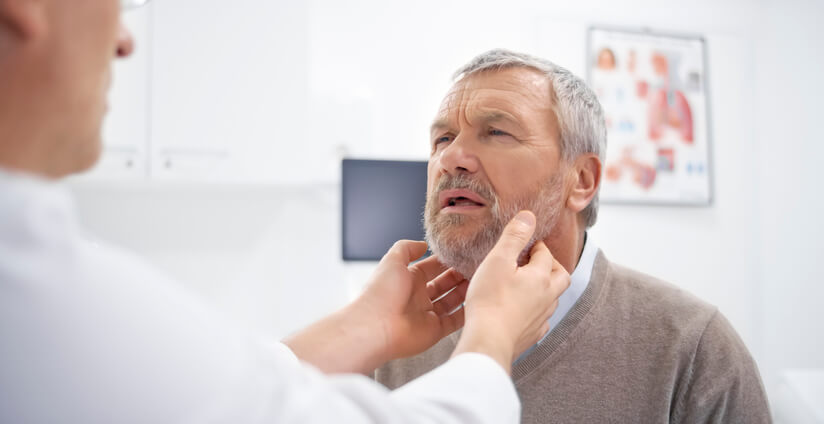
Enfermedad
Absceso Periamigdalino
¿Qué es el absceso periamigdalino?
El absceso periamigdalino es el acúmulo de pus y bacterias que se sitúa en la zona que rodea la amígdala , al extenderse la infección fuera de la misma tras haber sufrido una amigdalitis, en especial, si esta se produce por un estreptococo.
Tipos de absceso periamigdalino
Los abscesos periamigdalinos suelen ser unilaterales , pero hasta el 3% de los casos son bilaterales, afectan a las dos amígdalas, derecha e izquierda a la vez.
Causas del absceso periamigdalino
La causa del absceso periamigdalino es la infección por estreptococo B hemolítico , o bien, por estafilococo que se extiende hacia el tejido adyacente desde la amígdala y que suele ser secundario a una falta de tratamiento antibiótico.
Síntomas del absceso periamigdalino
Los síntomas del absceso periamigdalino son odinofagia (dolor de garganta) y dificultad para tragar con babeo continuo . Puede aparecer también dolor en el oído del lado afecto, mal olor del aliento, y suele acompañarse de fiebre importante.
Tratamiento del absceso periamigdalino
El tratamiento del absceso periamigdalino se puede dividir en tratamiento médico y tratamiento quirúrgico.
El tratamiento médico se realiza mediante antibióticos, entre ellos, la penicilina o la amoxicilina con clavulánico.
En el tratamiento quirúrgico se puede proceder al drenaje mediante aguja fina del absceso, puede ser necesario en los casos más complicados abrir el absceso, sedando al paciente y, tras ello, se realiza un corte y se aspira todo el contenido de su interior. Posteriormente, se indica al paciente que continúe tomando antibiótico.
En casos con infección muy extendida y abscesos muy grandes, puede resultar necesario, no solo drenar absceso, sino también proceder a la extirpación de la amígdala.
Pruebas complementarias de un absceso periamigdalino
Entre las pruebas complementarias, además del examen físico, se pueden realizar pruebas de imagen como ecografía, TAC (escáner) y resonancia magnética nuclear , que permiten ver la extensión del absceso.
Factores desencadenantes del absceso periamigdalino
El factor desencadenante del absceso periamigdalino es la extensión de la infección desde la amígdala al tejido que le rodea , suele ser secundario a una falta de tratamiento antibiótico para el proceso amigdalar.
Factores de riesgo del absceso periamigdalino
Son factores de riesgo para el absceso amigdalino: la edad, entre 20 y 40 años, fumar, la enfermedad periodontal y la infección en la garganta o los dientes.
Complicaciones del absceso periamigdalino
Las complicaciones son la extensión de la infección hacia el cuello, produciendo celulitis, dificultad para la respiración y sepsis, infección endocárdica o neumonía .
Prevención del absceso periamigdalino
La prevención para el absceso amigdalino es no fumar y el tratamiento precoz con antibióticos de las infecciones bacterianas de la garganta.
Especialidades a las que pertenece
La especialidad que trata el absceso periamigdalino es la otorrinolaringología .
Preguntas frecuentes
¿Qué antibiótico es bueno para un absceso?
Son varios los antibióticos que se pueden usar en un absceso, el más usual es la combinación de amoxicilina con ácido clavulánico , pero también se puede usar la doxiciclina y la cloxacilina y, en caso de alergia a estos antibióticos, eritromicina.
¿Qué es un absceso de grasa?
Un absceso de grasa es una infección sobre un lipoma, que es un acúmulo de grasa subcutánea , dando lugar a un absceso que necesita de tratamiento antibiótico y en algunas ocasiones de un drenaje quirúrgico. Es la complicación más frecuente de los lipomas.
¿Qué es un flemón periamigdalino?
El flemón periamigdalino o absceso periamigdalino es la extensión de una infección amigdalar, en general por estreptococo o estafilococo que se extiende a los tejidos blandos periamigdalinos (al paladar blando y los pilares amigdalinos), dando lugar a una tumoración que contiene pus en su interior. Resulta necesario un tratamiento antibiótico, con drenaje quirúrgico en algunos casos para lograr su total resolución.
¿Qué es un drenaje de un absceso?
El drenaje de un absceso es la técnica quirúrgica que se usa para solucionar un proceso de absceso.
El absceso es una tumoración purulenta que se produce por la concentración de bacterias en una determinada zona , sobre estas bacterias actúan los glóbulos blancos que dan lugar al pus.
En el drenaje quirúrgico se procede a poner anestesia local y, posteriormente, se realiza una incisión sobre el mismo para drenar el material purulento. Para evitar el cierre de esta incisión se puede poner una tira de gasa en el interior del absceso, en otras ocasiones, se pone tan solo una mecha que hace que el material drene al exterior, con el fin de impedir que el absceso se vuelva a repetir. Es necesario realizar curas diarias hasta conseguir el cierre total del absceso.
¿Qué son los abscesos internos?
El absceso interno es el que se produce en la profundidad del organismo y no en la piel. Se pueden producir abscesos en diferentes órganos como es el caso del pulmón, cerebro o hígado, pero también pueden producirse en cavidades como los abscesos peritoneales o en el saco de Douglas.
Los abscesos se producen por una concentración de bacterias en una determinada zona, sobre estas bacterias actúan los glóbulos blancos, dando lugar al pus, que debe ser tratado con antibióticos de amplio espectro y, al igual que los abscesos superficiales, pueden ser necesarias técnicas quirúrgicas para su resolución.
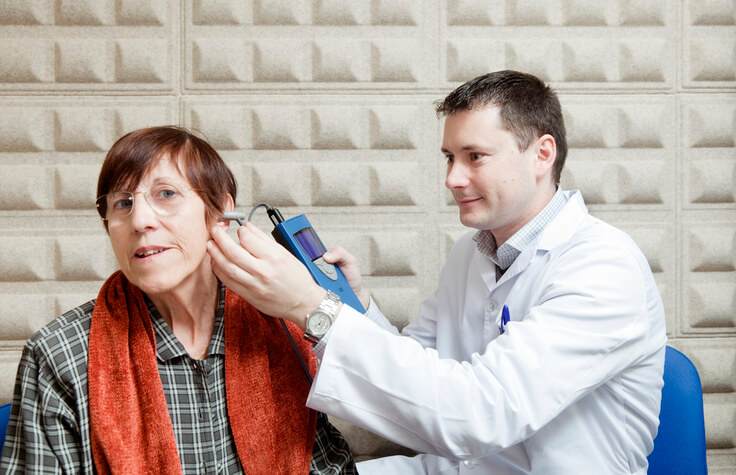
Enfermedad
Otitis externa
¿Qué es la otitis externa?
La otitis externa es la infección e inflamación del conducto auditivo externo . Dicho conducto se sitúa entre el pabellón auricular y el tímpano. La membrana timpánica es el límite entre el odio medio y el oído externo
Tipos de otitis externa
Existen diferentes tipos de otitis externa:
Otitis externa química: es la que se produce por la irritación del cloro de las piscinas.
Otitis externa fúngica: es la que se produce por infecciones por hongos, secundaria a la humedad mantenida en el oído. Los más frecuente son la cándida y el aspergillus niger.
Otitis externa eccematosa: se produce un eccema en la piel del conducto, dando lugar a picor y enrojecimiento del mismo.
Otitis bacteriana: se produce la infección por bacterias, las más frecuentes son pseudomona y estafilococo aureus.
Causas de la otitis externa
Las causas de la otitis externa se relacionan principalmente con la humedad , esto da lugar a una alteración del ph de la piel, haciendo más posible su colonización por bacterias, hongos y virus.
Síntomas de la otitis externa
El síntoma más frecuente que suele hacer acudir al médico es la otalgia (dolor de oídos), seguido de una sensación de taponamiento auditivo y de humedad. Puede producirse también secreción a través del conducto auditivo, y acompañarse de hipoacusia.
En los casos eccematosos o por irritación, suele aparecer picor intenso.
Tratamiento de la otitis externa
El tratamiento de la otitis externa suele ser tópico, en forma de gotas, siendo los más frecuentes polimixina B en caso de hongos, y antibióticos como el ciprofloxacino en los casos de infecciones bacterianas, pueden indicarse también corticoides y ácido acético, que permite tener el oído seco evitando el proceso.
El tratamiento oral es usado ante la sospecha de una otitis media maligna que se produce por pseudomona.
Para el tratamiento del dolor es necesario el uso de paracetamol o ibuprofeno .
El paciente debe ser reevaluado a las 48 horas si el proceso no ha mejorado.
Pruebas complementarias de la otitis externa
La única prueba necesaria para el diagnóstico de una otitis externa es la otoscopia, en ella se visualiza el conducto auditivo externo inflamado, pudiendo visualizar en caso de bacterias, un exudado purulento y, en el caso de hongos, un exudado blanquecino . Esto permite hacer un diagnóstico certero y establecer el tratamiento de modo adecuado.
Factores desencadenantes de la otitis externa
El factor desencadenante principal de la otitis externa es la humedad , que daña la piel del conducto haciendo más posible que se infecte. Se produce en lugares de mucha humedad como los países tropicales, pero también en nadadores, en especial en piscinas y lagos.
Factores de riesgo de la otitis externa
Los factores de riesgo para la otitis, en especial para la otitis externa maligna , es la diabetes mellitus, que hace más fácil la colonización por pseudomona del conducto.
Los pacientes con atopia y eccemas de repetición, también sufren con más frecuencia este proceso.
Complicaciones de la otitis externa
La complicación más frecuente de la otitis externa es la llamada otitis externa maligna , en ella se produce una infección por pseudomona que puede llegar a ser grave. Es más probable en pacientes diabéticos, hace necesario el tratamiento sistémico y, en casos más graves, puede ser requerido un drenaje quirúrgico.
Prevención de la otitis externa
La prevención de la otitis externa consiste en utilizar, de forma correcta, tapones para practicar natación en piscinas y lagos , y no introducir elementos dentro del conducto, como bastoncillos, que pueden dar lugar a heridas en la piel o a pequeños residuos del mismo que favorezcan la infección en el oído.
Especialidades a las que pertenece
La especialidad a la que pertenece es pediatría, dada la frecuencia de esta otitis en los niños, medicina de familia y, en los casos más complicados que pueden necesitar un drenaje quirúrgico, es tratada por el especialista en otorrinolaringología.
Preguntas frecuentes
¿Cuál es la bacteria que produce la otitis ?
Las bacterias que con más frecuencia producen la infección en las otitis externas es el estafilococo aureus y, en segundo lugar, el pseudomona aeruginosa que es más frecuente en pacientes inmunodeprimidos o en pacientes diabéticos, en quienes puede dar lugar a una infección grave.
¿Cuánto dura el tratamiento de la otitis externa?
El tratamiento de la otitis externa suele ser un tratamiento tópico con gotas que se deben introducir en el conducto auditivo externo. Es mejor que el paciente se introduzca las gotas tumbado, permaneciendo en esta posición unos 5 minutos y, preferiblemente, que se las ponga alguien para asegurarse de una correcta instalación. El tratamiento con gotas es de 7 días, en algunos casos de otitis leve, se puede reducir a unos 5 días.
¿Qué puede causar un dolor de oído?
El dolor de oídos se produce por la inflamación en el oído, puede tener lugar en el oído externo a nivel del conducto auditivo externo, en el oído interno cuando se produce un acúmulo de moco en la trompa de Eustaquio y, por último, infecciones en la mastoides, en los dientes o muelas, o en la garganta pueden originar un dolor referido hacia el oído.
¿Qué antibiótico es bueno para la otitis?
Hay diversos antibióticos que se pueden usar para la otitis, siendo diferente según el germen que se sospeche y si es un otitis externa o media . El ciprofloxacino, la amoxicilina, la eritromicina, el cefaclor o la cefixima, son algunos de los fármacos que se usan en estos procesos.
¿Qué es una Otomastoiditis?
La otomastoiditis es la infección que afecta tanto al oído como a la mastoides, tiene riesgo de producir meningitis o laberintitis, siendo necesario el tratamiento antibiótico sistémico para su resolución. Es un proceso potencialmente grave.

Enfermedad
Rinitis Alérgica
¿Qué es la rinitis alérgica?
Es el trastorno sintomático que se produce como respuesta de hipersensibilidad inmediata a diversos alérgenos mediados por Inmunoglobulina E y la secreción de histamina y leucotrienos , y que se manifiesta con estornudos, prurito nasal (picazón), rinorrea (mucosidad) y obstrucción nasal.
La Rinitis Alérgica es el trastorno sintomático que se produce como respuesta de hipersensibilidad inmediata a diversos alérgenos mediados por Inmunoglobulina E y la secreción de histamina y leucotrienos, y que se manifiesta con estornudos, prurito nasal (picazón), rinorrea (mucosidad) y obstrucción nasal.
La rinitis alérgica es una de las enfermedades alérgicas más frecuentes en el mundo, sobre todo en países desarrollados. En España, la prevalencia es del 20%, más frecuente en el sexo masculino y, se manifiesta en el 75% de los casos , en edades pediátricas, siendo el mayor pico de incidencia a los 5 años de edad. Es la principal causa de consulta en el departamento de alergias de los hospitales y centros de salud y tiene un gran impacto en la calidad de vida de los pacientes.
Tipos de rinitis alérgica
La rinitis alérgica puede dividirse en diferentes tipos como son:
Intermitente: duración inferior a 4 días a la semana o menor a 4 semanas.
Persistente: duración superior a 4 días a la semana o mayor a 4 semanas.
Leve: los síntomas de la rinitis no alteran la actividad diaria, deporte, tiempo libre o sueño normal.
Moderado-grave: presenta uno o más de los siguientes síntomas que afectan al paciente: sueño alterado, alteración de la actividad física diaria, del deporte o del tiempo libre.
Estos subtipos pueden combinarse entre sí como, por ejemplo: intermitente leve o intermitente moderada-grave .
También puede ser clasificada como rinitis perenne o aperiódica con síntomas a lo largo del año y, en la mayoría de ocasiones, a la presencia de alérgenos inhalatorios (polvo, pelos de animal, hongos, etc.), alimentarios (pescado, mostaza, leche, etc.) o bacterias ; y rinitis alérgica estacional, la cual ocurre solo en cierta época del año y es producida principalmente por el polen de las plantas como las gramíneas, el olivo, la parietaria, artemisa y arizónica.
Causas de la rinitis alérgica
Las principales causas de la rinitis alérgica es la exposición a algunos de estos alérgenos, los cuales el cuerpo los identifica como no propios, desencadenando una serie de síntomas para rechazarlos. Los principales agentes alérgenos son:
Ácaros del polvo: son insectos microscópicos y la causa más frecuente de alergia, habitan en alfombras, almohadas, colchones, juguetes de peluche, y en cualquier lugar donde se acumule polvo.
Factores ambientales: los cambios bruscos de temperatura, así como la humedad y el moho que se produce, puede causar la aparición de los síntomas riníticos.
Productos químicos: algunos productos químicos irritantes pueden causar síntomas nasales en personas sensibles, igualmente olores fuertes como pinturas, lejía, ambientadores o gasolina.
Tabaquismo: al ser el tabaco un irritante respiratorio, no es raro que solamente olerlo (fumador pasivo) cause síntomas nasales.
Polen: es la principal causa de la alergia de rinitis estacional. El polen de determinados árboles como arizónicas, olivos y gramíneas, entre otros, en la estación de mayor polinización como lo es la primavera, produce el mayor número de rinitis alérgica.
Animales: la mayoría de las moléculas que producen alergia provienen de la saliva, pelo, escamas y plumas de animales. Además, también pueden causar alergias por contacto tipo urticaria. Los insectos o animales pequeños como las cucarachas y polillas, pueden ser causantes de rinitis alérgica estacional.
Síntomas de la rinitis alérgica
Los síntomas son generales, pueden presentarse en otras enfermedades, pero lo que lo hace específico es la presencia previamente del agente que produce la alergia.
Algunos de estos síntomas son:
Congestión nasal y mucosidad.
Fatiga e irritabilidad.
Sensación de oídos tapados.
Disminución del sentido del olfato.
Tos y estornudos.
Edema palpebral o conjuntivitis.
Odinofagia (dolor de garganta).
Cefalea (dolor de cabeza).
Tratamiento de la rinitis alérgica
El tratamiento farmacológico se basa en los siguientes medicamentos:
Antihistamínicos vía oral o, en el caso de embarazadas o madres lactantes, administración tópica. Como efecto adverso se encuentra la sensación de somnolencia de algunos antihistamínicos, principalmente los de primera generación.
Descongestionantes nasales: aunque son por vía tópica y ciertamente eficaces, los efectos adversos como insomnio, temblor, ojo seco, palpitaciones e hipertensión, no los hace de primera elección.
Corticosteroides: por su acción antiinflamatoria son los fármacos más eficaces para el tratamiento de todos los síntomas. Existe la vía nasal con escasos efectos adversos y la vía oral que no debería ser utilizada a largo plazo por los efectos secundarios de los corticoides.
Inmunoterapia: es la administración sistémica de cantidades gradualmente crecientes de algún extracto alergénico, disminuyendo la reactividad en la sintomatología y acortando su duración. Hoy por hoy es un tratamiento eficaz si se lleva a cabo por un especialista. Su administración es subcutánea y se preparan vacunas para cada agente productor de alergia (no deben mezclarse).
Desensibilización: es el único tratamiento que puede modificar la respuesta inmunitaria. Consiste en administrar gradualmente el alérgeno para reducir los síntomas de la exposición.
Inhibidores de los leucotrienos: tratamiento que actúa inhibiendo la síntesis de sustancias denominadas leucotrienos, encargadas de producir los síntomas alérgicos. El tratamiento tiene una duración mayor (al menos 3 meses).
Pruebas complementarias de la rinitis alérgica
Dentro de las pruebas complementarias se pueden encontrar las siguientes:
Pruebas cutáneas: consisten en la inducción de los alérgenos en la piel por vía intradérmica y el resultado es la aparición de ronchas o eritemas antes de los 20 minutos. Esta prueba puede ser realizada a cualquier edad, pero está contraindicada en pacientes con asma grave o no controlada, lesiones en piel como eccemas o enfermedad cardiovascular inestable. No deben utilizarse antihistamínicos la semana previa a su realización.
Pruebas de sangre: es la medición de la Inmunoglobulina E específica, es menos específica que las pruebas cutáneas, pero puede realizarse en tratamiento con antihistamínicos.
Factores desencadenantes de la rinitis alérgica
Los factores desencadenantes son los mismos que las causas que producen la rinitis. Esta exposición puede ser de forma continua o intermitente.
Factores de riesgo de la rinitis alérgica
Entre los factores de riesgo de la rinitis alérgica están:
Historia familiar de rinitis alérgica y atopias.
Pacientes que viven en zonas con alto nivel de contaminación.
Pacientes con mascotas en casa.
Ausencia de exposición a antígenos (ambientes estériles), hacen que no exista proceso de sensibilización y la primera exposición puede provocar reacción alérgica severa.
Complicaciones de la rinitis alérgica
Las complicaciones de la rinitis alérgica son:
Respiración bucal
Asma
Infecciones respiratorias recurrentes
Faringitis, amigdalitis o sinusitis
Goteo post nasal crónico con ronquidos y cefalea
Prevención de la rinitis alérgica
La prevención se basa en la reducción a los factores desencadenantes. Algunas recomendaciones son:
No utilizar alfombras o aspirarlas con periodicidad
Lavar la ropa de cama con agua caliente para matar al ácaro
Utilizar fundas hipoalergénicas en almohadas y colchones
Lavar cortinas y peluches con frecuencia
Evitar mascotas en el hogar o, si se tienen, bañarlas periódicamente y lavar los sitios donde se posen
Controlar la humedad en la casa
En periodos de polinización, mantener las ventanas cerradas y usar deshumidificador
Especialidades a las que pertenece
Las especialidades médicas a la que pertenece la rinitis alérgica son, principalmente, alergología, medicina familiar y medicina interna .
Preguntas frecuentes
¿Qué es la rinitis alérgica estacional y perenne?
La rinitis alérgica estacional es aquella cuyos síntomas tienen una duración menor a 4 semanas y la exposición al alérgeno es de manera temporal ; en cambio, la rinitis perenne sucede cuando los síntomas duran más de 4 semanas o no presenta carácter estacional.
¿Qué hacen los antihistamínicos?
Los antihistamínicos bloquean de forma reversible las células que liberan histamina , la encargada de producir los síntomas de la rinitis y, como consecuencia, se disminuye la sintomatología de la misma.
¿Cómo se disuelve el montelukast?
El montelukast puede ingerirse directamente por la boca , o mezclado con una cucharada de alimentos blandos y fríos como yogur o helado.
¿Cuándo tomar cetirizina?
El médico de cabecera o alergólogo es el encargado de aconsejar al paciente tomar la cetirizina cuando presente los síntomas de rinitis alérgica o sospeche exposición a alérgenos en personas previamente diagnosticadas.
¿Qué es bueno para la rinitis alérgica?
La prevención de la exposición a alérgenos es muy importante. Si se sospecha que se padece esta enfermedad, se debe acudir al especialista para realizar las pruebas complementarias y aislar el agente que causa los síntomas . Adicionalmente, el médico recomienda la utilización de medicamentos orales o tópicos para mejorar los síntomas cuando estos se presenten.

Enfermedad
Rinitis
¿Qué es la rinitis?
La rinitis es una inflamación de la mucosa nasal (su revestimiento interno), que produce síntomas característicos como congestión nasal, moqueo (rinorrea), estornudos y picor (prurito). Cuando esta inflamación se extiende a la mucosa de los senos paranasales (estructuras en forma de cavidad que se encuentran en el macizo facial), se denomina rinosinusitis.
La rinitis más frecuente es la de origen alérgico afectando hasta a un 30% de las personas adultas. Este tipo de rinitis se asocia muy frecuentemente como síntoma acompañante en los pacientes diagnosticados de asma .
Se puede considerar esta patología como de gravedad moderada, ya que supone una alteración en la calidad de vida del paciente muy importante, interfiriendo en su desarrollo laboral, personal, etc.
Tipos y causas de la rinitis
Hay distintas clasificaciones de la rinitis. Se pueden dividir los tipos de rinitis en :
Rinitis alérgica : producida por una reacción exagerada del sistema de defensa a nivel de la mucosa de la nariz en respuesta a la toma de contacto con sustancias que producen esta reacción al inhalarlas (epitelios de animales, ácaros, inhalantes domésticos, pólenes, etc..). Dependiendo del tipo de sustancia que produce la alergia podrá presentarse de forma estacional o perenne.
Rinitis no alérgicas : se producen por distintas causas. En este grupo podemos encontrar:
Rinitis infecciosas producidas por un microorganismo como virus o bacterias.
Rinitis vasomotoras: se producen por una hiperfunción del sistema nervioso (parasimpático).
Rinitis ocupacionales: son debidas a una respuesta en la mucosa nasal ante agentes presentes en el trabajo (animales, graneros, maderas, látex, agentes químicos…etc.). Pueden ser debidas a una reacción alérgica o no.
Rinitis producidas por alteraciones hormonales (durante el embarazo, la menopausia, toma de anticonceptivos, en los pacientes que presentan alteraciones tiroideas, etc.)
Rinitis desencadenadas por la toma de fármacos como antiinflamatorios, reserpina, metildopa, inhibidores de la ECA, betabloqueantes, anticonceptivos orales, vasoconstrictores, clorpromazina, etc.
Rinitis emocionales: desencadenadas principalmente por el estrés y la estimulación sexual.
Rinitis seca anterior: la inflamación de la mucosa se produce en los ⅔ anteriores de la fosa nasal y se desencadena por factores ambientales de sequedad, contaminación, aire acondicionado, etc.
Rinitis crónica atrófica: también denominada ocena. Es un estado más avanzado de una rinitis seca en el que se ha producido una alteración de la mucosa nasal persistente.
Rinitis no alérgica con eosinofilia (NARES): en esta hay un aumento de eosinófilos en la mucosa nasal (un tipo de células de defensa) de forma perenne.
Síntomas de la rinitis
Los síntomas principales de las rinitis son congestión nasal, moqueo (rinorrea), estornudos, picor (prurito), sangrado nasal (epistaxis) y dolor de cabeza (cefalea). Puede ser uní o bilateral Dentro de cada una de las rinitis, pueden presentarse ligeras diferencias entre los síntomas que presentan.
Así en algunas predomina la congestión nasal y dificultad para la respiración por la nariz, esto se da por ejemplo en la rinitis producida por una infección vírica en el catarro común, en el que aparece un moqueo (rinorrea) inicialmente acuosa y después más viscosa con disminución del olfato, con enrojecimiento en la zona nasal, acompañado de fiebre y malestar general. En la rinitis alérgica la congestión es el síntoma predominante acompañado de estornudo en salvas, picor nasal y/o ocular y rinorrea acuosa, apareciendo más frecuentemente en personas jóvenes. Así mismo, la rinitis vasomotora también establece como su síntoma principal la obstrucción nasal acompañada de crisis de moqueo o rinorrea clara con episodios de estornudos, apareciendo en pacientes de edades medias. En la rinorrea crónica no alérgico con eosinofilia (NARES), se presenta la obstrucción nasal con principal síntoma, sin picor ni estornudos. Esta enfermedad se asocia frecuentemente a la presencia de pólipos nasales (crecimiento de tejido anormal en la mucosa de la nariz) y asma. En la rinitis crónica hipertrófica aparece obstrucción nasal alternante, “habla” nasal y moqueo denso.
En otras rinitis el síntoma más predominante es la sequedad nasal. Así pasa, por ejemplo, en la rinitis seca anterior en la que pueden aparecer costras nasales y sangrado (epistaxis) frecuente). En la rinitis crónica atrófica (ocena) además es característico que se produzca mal olor, aparecen costras en la mucosa y dificultad para oler.
Tratamiento para la rinitis
La consideración inicial fundamental es el evitar los desencadenantes que puedan estar asociados. Además, se aconseja lavados nasales con suero fisiológico.
El tratamiento farmacológico puede basarse en antihistamínicos orales, para alivio de los estornudos el picor y la rinorrea. Además, pueden indicarse en ocasiones antihistamínicos tópicos, que mejoran los síntomas excepto la sensación de obstrucción nasal. Otra alternativa a nivel tópico son los descongestionantes tópicos (oximetazolina, fenilefrina, etc.), cuya principal desventaja es que no se pueden utilizar durante más de 7 días ya que pueden producir un efecto rebote.
El tratamiento de primera línea en la rinitis alérgica son los corticoides tópicos (por ejemplo, mometasona, fluticasona, etc), empleados mientras duren los síntomas aunque sin cronificar su uso ya que pueden alterar la mucosa y además absorberse de forma sistémica . Los corticoides orales en ciclos cortos se utilizan en casos muy severos de rinitis alérgica.
Otros tipos de fármacos son el bromuro de ipratropio, la inmunoterapia específica subcutánea, etc. El cromoglicato disódico está indicado en mujeres embarazadas y niños.
La cirugía está indicada en aquellos casos que se precise la corrección de deformidades anatómicas, extirpación de pólipos , etc.
Pruebas complementarias del tratamiento de la rinitis
Rinoscopia anterior . Se trata de la visualización del aspecto de la mucosa nasal en la mitad anterior de las fosas nasales, con objetivación del moco, detección de pólipos, cuerpos extraños que se hayan podido meter, etc.
Analítica de sangre y junto con las características de presentación y manifestación de la rinitis, se valora el aumento de eosinófilos.
Pruebas cutáneas alérgicas (Prick-test) que confirman el diagnóstico por posible origen alérgico
Estudio microbiológico de las secreciones nasales para detectar los microorganismos que pueden estar produciendo la infección y síntomas de rinitis.
Pruebas de imagen como radiografías de cavum para descartar al aumento de las adenoides (vegetaciones) en los niños. En caso de sospechar patologías primarias que, de forma secundaria, produzcan la rinitis, se realizan otras pruebas de imagen como TAC o Resonancia Magnética, descartando así la presencia de tumores, pólipos, etc.
Endoscopia nasal , con la introducción de un pequeño tubo flexible con una cámara en su extremo y una luz permite una visión directa del trayecto nasal
Rinomanometría (estudio del flujo de aire que pasa a través de las fosas nasales a diferentes presiones durante la inspiración y la espiración), rinometría acústica (prueba que valora la geometría de las fosas nasales basándose en la reflexión de una onda acústica), que se realizan en casos seleccionados.
Factores desencadenantes de la rinitis
Los factores desencadenantes pueden ser la toma de ciertos medicamentos (IECAs, AINEs, anticonceptivos u otros tratamientos hormonales, beta-bloqueantes, inhibidores de la 5-fosfodiesterasa…), traumatismos o cirugía en la nariz, alteraciones hormonales, exposiciones ambientales o laborales a sustancias (cambios de temperatura, exposición al humo del tabaco, a fuertes olores, etc.)
Factores de riesgo de la rinitis
Factores genéticos predisponentes (tener familiares de primer grado con rinitis).
Padecer otras enfermedades que se asocian a la aparición de rinitis (asma, dermatitis atópica, etc.).
Exposición a sustancias que provocan la reacción anómala del sistema inmune y la aparición de los síntomas (polvo de semillas, madera o textiles, productos químicos, epitelio de los animales, ácaros, alimentos etc.)
Complicaciones de la rinitis
Pueden aparecer por la obstrucción y aumento de secreciones son:
Desarrollo de infecciones como otitis, sinusitis, etc.
Aparición de pólipos nasales .
Hipertrofia de cornetes.
Deformación de la boca con paladar ojival .
Alteración de la calidad de vida (interferencia en la vida laboral, escolar, actividades de ocio, etc.)
Insomnio.
Aparición de halitosis (mal olor del aliento)
Irritación de la piel de las aletas nasales (sus lados), al hacer fricción y roce de forma continua con pañuelos
Irritación ocular con aparición de conjuntivitis asociada .
Prevención de la rinitis
Evitar la exposición a todas aquellas sustancias que actúan como alérgenos y desencadenan la sintomatología de la rinitis (polen, epitelio de perros…etc.)
Uso de vacunas (inmunoterapia) destinadas a disminuir la reacción exagerada del sistema inmune en las alergias.
Adecuada higiene de manos para evitar la transmisión de enfermedades infecciosas de vías altas que producen rinitis (catarros, sinusitis, etc).
Especialidades a las que pertenece la rinitis
La rinitis es una patología cuyo diagnóstico inicial y tratamiento puede realizarlo el médico de atención primaria. Si él detecta alguna alteración grave, será remitido al médico especialista en otorrinolaringología.
Preguntas frecuentes:
¿Qué es la alergia?
La alergia es una alteración en el sistema inmune que puede detectar si una sustancia de anómala es un agente lesivo para el organismo, reaccionando de forma exagerada y activando una cascada de procesos inflamatorios dispares en el organismo que se convierte en algo lesivo para el propio cuerpo.
¿Es la rinitis un síntoma de la alergia?
Dentro de las manifestaciones de alergias a sustancias que se inhalan puede manifestarse la rinitis de forma frecuente como síntoma de una alergia.
¿Puedo desarrollar alergia en cualquier momento de mi vida?
Sí, en cualquier momento de la vida se puede producir una respuesta anómala del sistema de defensa ante cualquier agente (alimentos, químicos, pólenes…) aunque suele ser una alteración que se presenta de forma más frecuente desde la edad infantil. No se sabe con certeza por qué hay alergias que se originan cuando la persona tiene más edad, pero se ha asociado a posibles alteraciones hormonales o por disfunciones del sistema inmunológico .
¿Qué es la rinoconjuntivitis?
Es la asociación de rinitis y conjuntivitis (inflamación de la mucosa nasal y la conjuntiva ocular “el blanco de los ojos”) que aparecen frecuentemente asociados cuando el paciente presenta alergia a una determinada sustancia (polvo, pólenes, etc.). Aparece congestión nasal, moqueo persistente acuoso, lagrimeo, ojo rojo, picor nasal y ocular.
¿Qué es la rinitis crónica?
Es la aparición de los síntomas de rinitis de forma persistente debido a la repetición sucesiva de episodios de rinitis aguda que generan fenómenos inflamatorios que no desaparecen de la mucosa de la nariz. Aparece obstrucción nasal intermitente/persistente , disminución del olfato y moqueo.

Enfermedad
Paperas
¿Qué son las paperas ?
Las paperas o parotiditis es una enfermedad infecciosa producida por un virus (virus de la parotiditis) del grupo de los llamados Paramixovirus.
Antes de que existiera la vacuna frente a este virus en el calendario vacunal infantil, la infección predominada sobre todo en invierno y primavera, con aparición de epidemias cada 2 – 5 años. Era una enfermedad habitual que aparecía en los niños. En la actualidad, más del 50% de los casos se dan en adultos jóvenes. Salvo que existan complicaciones, no es una enfermedad grave.
Tipos de paperas
Primaria por infección vírica o secundaria por sobreinfección por bacterias en pacientes con las defensas bajas (inmunodeprimidos).
Causas de las paperas
La causa de las paperas o parotiditis es el desarrollo de una infección producida por un virus de la familia de los Paramixovirus. La transmisión de la infección se realiza entre una persona enferma y una sana por medio del contagio al contacto con pequeñas gotitas de saliva o moco que contiene el virus.
Síntomas de las paperas
Tras un periodo de incubación de entre 15 – 25 días , puede existir una fase llamada prodrómica en la que existen síntomas como malestar general, fiebre y dolores musculares. Después pueden aparecer los síntomas más característicos con afectación de las glándulas parótidas (situadas en cada lado de la cara justo antes de las orejas) que se presentan inflamadas (una o las dos a la vez) y otras glándulas salivares, con dolor que aumenta al tomar líquidos ácidos y sensación de tumefacción y fiebre .
Tratamiento para paperas
No existe un tratamiento específico para las paperas. Los fármacos que se pautan van destinados al control de los síntomas. Se indica llevar una dieta blanda, evitando alimentos ácidos que provocan mayor salivación. Se pautan fármacos antiinflamatorios no esteroideos (ibuprofeno, etc.) y aplicación de compresas frías en la región parotídea (por delante de la oreja).
En el caso de complicaciones también se trata de forma sintomática según el tipo de complicación.
Pruebas complementarias del diagnóstico tratamiento de paperas
El diagnóstico de la parotiditis se basa mayoritariamente en la exploración física y la entrevista clínica por parte del médico .
Pueden realizarse pruebas complementarias como analítica de sangre con la realización de una serología para detectar los anticuerpos específicos contra el virus (pequeñas proteínas del sistema de defensa que se producen para luchar contra el virus). También se puede detectar la presencia de pequeñas partes del virus (antígenos) o realizar un cultivo de células para detectar la presencia del virus en ellas.
Factores desencadenantes de las paperas
El principal factor de riesgo para padecer paperas es no estar vacunado de la triple vírica. S e trata de una vacuna incluida en el Sistema Nacional de Salud para niños .
Factores de riesgo de las paperas
No estar vacunado frente al virus que produce la parotiditis, incluida en la vacuna triple vírica.
Estar en contacto con una persona que padece la enfermedad.
Estar en centros cerrados como colegios, etc.
Época del año: invierno.
Complicaciones de las paperas
Las complicaciones más frecuentes son:
Meningitis: afectación del sistema nervioso central con inflamación e infección en las membranas que recubren el cerebro y la médula espinal.Es la complicación más frecuente. Raramente deja secuelas, siendo la más frecuente la sordera.
Orquitis y/o epididimitis : infección e inflamación de los testículos y el epidídimo (estructura que hay sobre los testículos). Puede causar infertilidad en los varones.
Pancreatitis: aparición de dolor abdominal por presencia de inflamación de la glándula pancreática por la infección.
Prevención de las paperas
La prevención fundamental es la vacunación con la vacuna de la triple vírica que contiene la vacuna frente al virus de la parotiditis.
Cuando se tiene contacto con un paciente diagnosticado de parotiditis se precisa siempre extremar las medidas de higiene, siendo algo fundamental el lavado de las manos.
Especialidades a las que pertenecen las paperas
La parotiditis o paperas es una enfermedad que habitualmente es diagnosticada y tratada por el pediatra de atención primaria o el médico de familia. Si existen complicaciones puede ser preciso la derivación del paciente a revisión hospitalaria o a consulta de especialistas de urología, neurología, etc., según la complicación que se dé .
Preguntas frecuentes
¿Cuánto tiempo duran las paperas?
Tras el periodo de incubación la inflamación de las glándulas parótidas tardan entorno a 3 días, generalmente primero una parótida y la otra 1 – 2 días después. Los síntomas ceden lentamente en 3 – 7 días.
¿Cuál es la vacuna contra las paperas?
La vacuna contra las paperas o parotiditis está incluida en la vacuna llamada triple vírica en la que , además de producirse la inmunización contra este virus, también se vacuna al paciente contra el virus de la rubéola y el virus del sarampión, incluidas en la misma vacuna. Esta vacuna forma parte del calendario de vacunación infantil del Sistema Nacional de Salud español.
¿Cuál es el periodo de contagio de las paperas?
El periodo de transmisión se da desde 7 días antes hasta 9 días después del inicio de los síntomas.
¿Cómo se contagian las paperas?
El contagio se produce por el contacto con pequeñas gotitas de saliva o moco que contienen el virus de un paciente que tiene la enfermedad (al estornudar, toser, etc.)
¿Cuál es el efecto de la vacunación?
La vacuna contra las paperas incluida en la triple vírica está compuesta por virus atenuados , es decir, virus a los que se les ha modificado para que no produzcan la enfermedad pero cuya estructura sí pueda ser detectada por el sistema inmunológico del organismo. Esto provoca en él una reacción de defensa en la que se producen anticuerpos (pequeñas proteínas capaces de reconocer la estructura del virus y “presentarselas” a las células de defensa del cuerpo para que actúen contra él). Así, en el organismo queda la memoria de esos anticuerpos y si en un momento futuro tras la vacunación el cuerpo toma contacto con el virus real, el sistema de defensa del organismo está preparado para reconocerlo, atacar y destruir antes de que produzca la infección.

Enfermedad
Infección Nosocomial
¿Qué es una infección nosocomial?
La infección nosocomial se define como cualquier infección adquirida durante el tiempo en el que el individuo está hospitalizado , pudiendo manifestarse mientras está internado o después de haber sido dado de alta. Es una afección muy común y puede ser grave si no se trata a tiempo y correctamente.
Estas infecciones están relacionadas con la hospitalización o los procedimientos realizados en el hospital. Son aquellas que se presentan transcurridas las primeras 72 horas después del ingreso en el hospital o antes de los 15 días del alta hospitalaria. Las infecciones nosocomiales son más frecuentes en personas mayores y en niños.
Tipos de infecciones
Dependiendo del tipo de organismo causante de la enfermedad, las infecciones pueden clasificarse en:
Infecciones bacterianas: causadas por bacterias (organismos microscópicos formados por una sola célula que carecen de núcleo). Aunque son muchas las especies que pueden provocar enfermedad en el ser humano, lo hacen menos del 1% de las bacterias existentes. Muchas de las bacterias patógenas liberan toxinas que pueden dañar los tejidos y causar enfermedades. Entre los ejemplos de bacterias que causan infecciones se incluyen los estreptococos, los estafilococos o Escherichia coli, entre muchas otras.
Infecciones por hongos: causadas por hongos se conocen como fúngicas o micóticas. Los hongos son organismos con al menos un núcleo. Los hongos están por todas partes, viven en el aire, el suelo, las plantas y el agua, e incluso algunos lo hacen dentro del cuerpo humano. Sólo aproximadamente la mitad de todos los tipos de hongos son dañinos. Algunos se reproducen mediante pequeñas esporas en el aire, que pueden inhalarse o pueden caer sobre las personas. Como consecuencia, las infecciones fúngicas suelen comenzar en los pulmones o en la piel. Ejemplos de enfermedades provocadas por estos organismos son el pie de atleta, causado por el parásito Tinea pedis, o la candidiasis vaginal, causada por levadura Candida albicans y otras especies.
Infecciones virales: causadas por virus que son microorganismos infecciosos más pequeños que las bacterias y los hongos. No pueden reproducirse por sí mismos, por lo que necesitan invadir una célula viva que le proporcionará la energía y la maquinaria necesaria para multiplicarse. Ejemplos de enfermedades virales son la varicela, causada por el virus varicela zóster; el resfriado común, causado por rinovirus; las hepatitis virales como la hepatitis C o el sida, causado por el virus de la inmunodeficiencia humana.
Infecciones asociadas a la asistencia sanitaria: las infecciones asociadas a la asistencia sanitaria son aquellas que tienen relación con prácticas asistenciales en pacientes que están hospitalizados o atendidos de forma ambulatoria, pero en contacto con el sistema sanitario. Se estima que afectan a alrededor del 5% de los pacientes y comportan una elevada morbimortalidad y un gran coste económico. Los principales tipos de infección asociados a la asistencia sanitaria están relacionados con procedimientos invasivos. Los más frecuentes son la infección respiratoria, la quirúrgica, la urinaria y la bacteriemia de catéter vascular.
Causas de la infección nosocomial
Las causas de una infección nosocomial suelen ser microorganismos (bacterias, virus, hongos o parásitos) de diferentes tipos, fácilmente contagiosos y en ocasiones con resistencia a los antibióticos habituales.
Algunas de las bacterias con cepas resistentes que están implicadas en infecciones nosocomiales son: neumococos, enterococos, estafilococos, por ejemplo, estafilococo aureus meticilina resistente, escherichia coli, tuberculosis, klebsiella pneumoniae, pseudomonas aeruginosa, clostridium,legionella, etc.
Generalmente, los microorganismos que causan la infección hospitalaria no causan infecciones en otras situaciones, ya que aprovechan el ambiente con pocas bacterias inofensivas y el debilitamiento del sistema inmune del paciente para instalarse. A pesar de esto, las bacterias hospitalarias suelen desarrollar infecciones graves y de difícil tratamiento, ya que son más resistentes a los antibióticos, por esto, generalmente es necesario utilizar fármacos más potentes para curar este tipo de infección.
Cualquier procedimiento de diagnóstico o de tratamiento que implique una invasión del interior del organismo puede tener un riesgo de contaminación, por ejemplo, biopsias, endoscopias, catéteres, intubación y operación quirúrgica.
Síntomas de la infección nosocomial
Los síntomas de una infección nosocomial son los propios del agente infeccioso que la provoca y del órgano o sistema que sufre la infección. Los síntomas pueden incluir dolor de garganta, fiebre, inflamación de los nódulos linfáticos en el cuello, dolor pélvico, necesidad urgente de orinar, dolor al orinar , sangre en la orina, la piel afectada tiene una apariencia hinchada y rojiza, y puede estar caliente y sensible, diarrea, calambres, náuseas, vómitos, febrícula, tos con flema o pus, fiebre, escalofríos o dificultad para respirar.
Tratamiento de la infección nosocomial
El tratamiento de una infección nosocomial debe hacerse con el agente antimicrobiano (antibiótico, antivírico, antifúngico o antiparasitario) que sea más eficaz en cada caso. Según el tipo de infección a veces hay que hacer tratamiento preventivo a los posibles contactos. Además de tratar la causa, se aplicará el tratamiento de soporte más conveniente para mantener el buen funcionamiento del órgano o sistema afectado.
Pruebas complementarias de la infección nosocomial
El diagnóstico de una infección nosocomial no siempre es sencillo. Se basa en la demostración del agente infeccioso mediante cultivo de muestras de sangre, secreciones o tejidos , mediante análisis serológico (búsqueda de anticuerpos) o técnicas de laboratorio como reacción en cadena de la polimerasa y otras. Si se trata de una bacteria, en las pruebas complementarias se realiza un antibiograma , que permite saber a qué antibióticos tiene resistencia y a cuál es sensible.
Factores de riesgo de la infección nosocomial
Cualquier persona puede desarrollar una infección nosocomial, sin embargo, tienen mayor riesgo aquellas que tienen el sistema inmunitario más débil como:
Ancianos.
Recién nacidos.
Personas con la inmunidad comprometida, por enfermedades como HIV/SIDA.
Post-trasplantados o que usen medicamentos inmunosupresores.
Diabetes Mellitus mal controlada.
Personas encamadas o con alteración de la conciencia, ya que presentan mayor riesgo de broncoaspiración.
Enfermedades vasculares con el compromiso de la circulación, ya que dificulta la oxigenación y cicatrización de los tejidos.
Realización de cirugías.
Asimismo, mientras más sea el tiempo de hospitalización mayor es el riesgo de adquirir una infección nosocomial, ya que hay mayor exposición a los microorganismos responsables.
Complicaciones de la infección nosocomial
Las complicaciones de la infección nosocomial pueden incluir:
Convulsiones.
Pérdida de conocimiento.
Inflamación de las extremidades.
Dificultad para respirar.
Fiebre o temperatura corporal baja con escalofríos y temblores violentos.
Latido cardíaco acelerado o irregular.
Orinar poco o nada en lo absoluto.
Prevención de la infección nosocomial
La prevención de una infección nosocomial precisa de varias medidas:
Descontaminar las manos , con productos adecuados como jabones o soluciones antisépticas, agua corriente en un lavabo que tenga dispositivos antisalpicaduras y con toallas desechables.
Realizar las técnicas sanitarias con procedimiento estéril o aséptico y un tiempo de lavado adecuado.
Usar guantes de látex o cloruro de vinilo.
Evitar inyecciones o procedimientos médicos que no sean necesarios.
Limpieza escrupulosa del centro hospitalario.
Desinfección y esterilización de los materiales sanitarios que sean reutilizables.
Especialidades a las que pertenece
La infección nosocomial pertenece a la especialidad de infectología, rama de la medicina interna que se encarga del estudio, la prevención, el diagnóstico y el tratamiento de las enfermedades producidas por agentes infecciosos (bacterias, virus, hongos y parásitos)
Preguntas frecuentes
¿Qué es una bacteria nosocomial?
Las bacterias nosocomiales o grampositivas como el Staphylococcus Aureus, son saprofitos cutáneos que colonizan la piel y la nariz del personal de los hospitales y de los pacientes y pueden causar una gran variedad de infecciones pulmonares, óseas, cardiacas y sanguíneas.
¿Cuáles son las infecciones nosocomiales más frecuentes?
Las infecciones nosocomiales pueden ser adquiridas en diversas regiones del cuerpo. Los tipos más frecuentes son:
Infección urinaria : ocurre por el uso de una sonda urinaria durante el período de hospitalización. Algunas de las bacterias que intervienen en esta situación son: Escherichia coli, Proteus sp, Pseudomonas aeruginosa, Klebsiella sp., Enterobacter. Enterococcus faecalis y hongos como la Candida. Sus principales síntomas son dolor o ardor al orinar, dolor abdominal, sangrado por la orina y fiebre.
Infección de la piel: son muy comunes debido a la aplicación de inyecciones a través de las venas para medicamentos o recolección de exámenes, cicatriz de una cirugía, biopsia o la formación de escaras de decúbito. Algunos de los microorganismos que causan ese tipo de infección son: Staphylococcus aureus, Klebsiella sp, Proteus sp, Enterobacter sp, Serratia sp, Streptococcus sp, Enterococcus y Staphylococcus Epidermidis. Sus principales síntomas son enrojecimiento e hinchazón de una área de la piel, con o sin la presencia de ampollas. Generalmente, la región se encuentra dolorida y caliente, y puede haber producción de secreción purulenta y mal olorosa.
Infección de la sangre: la infección en la circulación sanguínea llamada septicemia, surge generalmente, después de la infección de alguna región del cuerpo que termina diseminándose por el torrente sanguíneo. Este tipo de infección es muy grave, y si no es debidamente tratada puede causar un fallo multiorgánico y riesgo de muerte. Sus principales síntomas son fiebre, escalofríos, caída de la presión, latidos del corazón débil y somnolencia.
¿Qué es una neumonía nosocomial?
La neumonía nosocomial es la adquirida en el hospital y suele ser grave. Es más común en las personas que están hospitalizadas o que tienen dificultades para deglutir, por el riesgo de aspiración de alimentos o de la saliva. Las bacterias más comunes en este tipo de neumonía son: Klebsiella, Enterobacter, Pseudomonas, Acinetobacter, Staphylococcus aureus, Legionella, Mycoplasma, además de algunos tipos de virus. Sus principales síntomas son dolor en el tórax, tos con secreción amarillenta o sanguinolenta, fiebre, cansancio, falta de apetito y falta de aire.
¿Qué es una infección hospitalaria?
La infección hospitalaria se define como cualquier infección adquirida durante el tiempo en que el individuo está hospitalizado, pudiendo manifestarse mientras está internado o después de haber sido dado de alta.
¿Cuál es la bacteria más peligrosa para el ser humano?
Las bacterias más peligrosas para el ser humano son: Salmonella, Helicobacter pylori y Streptococcus pneumoniae , entre otras. Tienen prioridad crítica las que resisten un tipo de antibiótico de amplio espectro usado en hospitales por vía intravenosa para atajar infecciones graves. Y entre las de prioridad alta se encuentran bacterias cada vez más resistentes y responsables de enfermedades muy conocidas como la gonorrea, la úlcera estomacal y algunos tipos de neumonía.
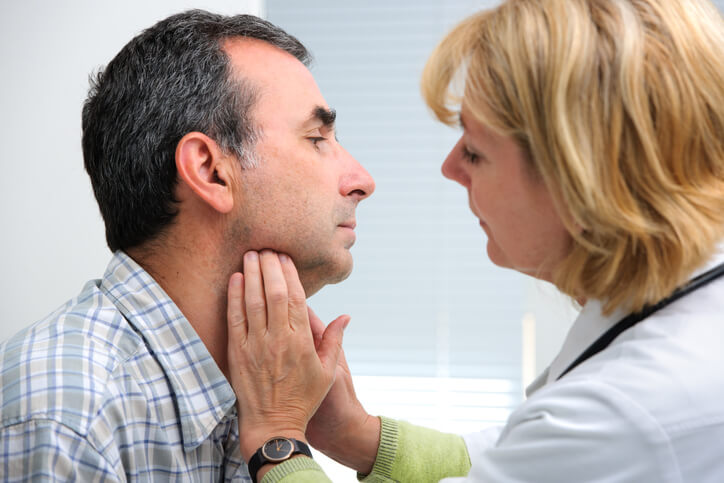
Enfermedad
Angina de Ludwig
¿Qué es la angina de Ludwig?
La angina de Ludwig también conocida como flemón de Gensoul, es un tipo de infección bacteriana de los tejidos blandos del cuello y del suelo de la boca (por debajo de la lengua) que tiene una progresión rápida y silenciosa.
Se caracteriza por una celulitis aguda y agresiva que afecta a los espacios celulares de debajo de la lengua y la mandíbula . Es común en personas de 20 a 40 años de edad, y más en hombres que en mujeres.
Es una patología rara y poco frecuente, pero grave. Muchas veces su diagnóstico es tardío, lo que retrasa el tratamiento y favorece las complicaciones potencialmente mortales, en especial en la vía aérea. Si no se trata a tiempo y de forma rápida, puede causar la muerte en las personas que la padecen.
Tipos de anginas
Los tipos de angina que podemos mencionar son las anginas de garganta y las anginas de pecho:
Angina de garganta: también llamado amigdalitis. Es la inflamación de las amígdalas palatinas que se sitúan en las paredes de la faringe (en los lados internos de la garganta). Existen dos tipos de angina de garganta que son:
Angina roja: tiene origen vírico y produce un fuerte enrojecimiento de la garganta. No da fiebre.
Angina blanca: se llama así debido a las placas de pus que aparecen en la garganta. Es de origen bacteriano. Da fiebre y se trata con antibióticos.
Angina de pecho: es un dolor o molestias en el pecho que se siente cuando no hay suficiente irrigación sanguínea en el músculo cardíaco. Existen diferentes tipos de angina de pecho que son:
Angina estable : es la más común. Ocurre cuando el corazón trabaja más fuerte de lo normal y tiene un patrón regular. Además de la actividad física, existen otros factores (como el estrés emocional, las bajas temperaturas, las comidas pesadas y el tabaquismo) que pueden provocar el estrechamiento de las arterias y ocasionar angina de pecho.
Angina inestable : es la más peligrosa. No sigue un patrón y puede ocurrir sin hacer algún esfuerzo físico. No desaparece espontáneamente. La angina de pecho inestable también puede originarse por coágulos o depósitos de grasa que obstruyen total o parcialmente los vasos sanguíneos del corazón. Si el flujo sanguíneo no mejora, el corazón se queda sin oxígeno y se produce un ataque cardíaco. La angina de pecho inestable es peligrosa y requiere tratamiento de urgencia.
Angina variable : es la menos común. Ocurre cuando la persona está en reposo y es necesario un tratamiento médico.
Causas de la angina de Ludwig
La causa de este tipo de angina suele ser consecuencia de una infección en las raíces de los dientes (absceso dental) que se irradia hacia la boca. Se produce por una infección de origen bacteriano, normalmente por streptococcus o staphylococcus .
En el 90% de los casos es de origen dental y periodontal de los primeros y segundos molares inferiores. El otro 10% son de causas no dentales como, traumatismos, fractura mandibular abierta, laceraciones de tejidos blandos orales, heridas en el suelo de la boca, sialoadenitis de la glándula submaxilar o infecciones orales secundarias.
Síntomas de la angina de Ludwig
Los síntomas de la angina de Ludwig son: fiebre, dificultad respiratoria, taquicardia, inflamación de la lengua , dolor de cuello, dificultades para hablar, inflamación del cuello y enrojecimiento, dificultades para tragar, lengua por fuera de la boca y babeo.
Tratamiento de la angina de Ludwig
El tratamiento de la angina de Ludwig obliga primero a asegurar el buen funcionamiento de las vías respiratorias, es decir asegurar que no se comprometa la respiración. Existen casos en los que incluso es necesario recurrir a una intubación o una traqueotomía.
El objetivo del tratamiento es reabsorber la infección. En ocasiones será suficiente con la administración rápida de antibióticos , pero en otras puede que haga falta drenar en el quirófano.
Se recomienda administrar penicilina o antibióticos derivados de ésta. El metronidazol y clindamicina se deben suministrar, en primer lugar, por vía intravenosa. Puede que sea necesario posteriormente el suministro por vía oral, si el médico lo estima oportuno.
Pruebas complementarias de la angina de Ludwig
Las pruebas para el diagnóstico de la angina de Ludwig son: análisis de sangre para ver los glóbulos blancos, cultivos microbiológicos para identificar la bacteria, tomografía computarizada cervical, estudio de elección que es útil para valorar extensión del proceso infeccioso en los espacios del cuello para valorar compromiso de vía aérea y de cara al tratamiento, ortopantomografía para identificar el diente que tiene la afección y radiografía para descartar mediastinitis o derrame pleural.
Factores desencadenantes de la angina de Ludwig
Los factores desencadenantes son los mismos que los factores de riesgo de la angina de Ludwing.
Factores de riesgo de la angina de Ludwig
Los factores de riesgo de la angina de Ludwing son:
La edad. Es más frecuente entre los 20-40 años.
El sexo. En el hombre suele ser más común que en la mujer.
Infecciones bacterianas odontogénicas.
Absceso bucales.
Tener diabetes mellitus.
Enfermedades autoinmunes.
Extracción de una pieza dental.
Traumatismos.
Mala higiene bucal.
Heridas en la boca.
Complicaciones de la angina de Ludwig
Las complicaciones de la angina de Ludwig comprenden:
Bloqueo de las vías respiratoria.
Infección generalizada (sepsis).
Shock séptico.
Prevención de la angina de Ludwig
Para la prevención de la angina de Ludwig será necesario:
Mantener una buena higiene bucal o dental.
Tratar los síntomas de las infecciones bucales de inmediato.
Visitar regularmente al odontólogo.
Especialidades a las que pertenece
Las especialidades médicas a la que pertenece la angina de Ludwig es la otorrinolaringología, la cirugía oral y maxilofacial.
Preguntas frecuentes
¿Cuál es la localización de la angina de Ludwig?
La angina de Ludwig se localiza en el espacio submandibular, en el suelo de la boca debajo de la lengua.
¿Qué hace la angina de Ludwig?
La angina de Ludwig hace que se forme una infección bacteriana que causa compromiso de las vías aéreas debido a su rápida y silenciosa progresión.
¿Qué es el flemón difuso hiper séptico y gangrenoso?
El flemón difuso hiper séptico y gangrenoso es otro nombre con el que se conoce a la angina de Ludwig, también se llama flemón de Gensoul.

Enfermedad
Muguet Oral
¿Qué es muguet oral?
El muguet o candidiasis oral es una infección de la lengua y del revestimiento de la boca, causada por un hongo llamado Cándida Albicans . Este es un problema muy habitual en los bebés , especialmente en los recién nacidos y lactantes menores de seis meses, aunque puede contraerse a lo largo de toda la infancia y también a cualquier edad y en ambos sexos por igual. La candidosis oral se manifiesta, por lo general, con placas blancas en la lengua o en el interior de las mejillas . En ocasiones puede afectar la parte superior de la boca y alcanzar las encías, las amígdalas o la parte posterior de la garganta. Es una enfermedad común pero no es grave.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de muguet oral
Existen diferentes tipos de muguet o candidiasis oral estas son:
Candidiasis seudomembranosa aguda : es la que se produce con mayor frecuencia en recién nacidos, niños y adultos inmunodeprimidos. Se caracteriza por la formación de pequeñas gotas blanquecinas que se caen al raspar, dejando en la mucosa oral una zona enrojecida.
Candidiasis seudomembranosa crónica : presenta los mismos síntomas que la candidiasis seudomembranosa aguda, aunque tarda más tiempo en desaparecer.
Candidiasis eritematosa aguda : es la menos frecuente de todas y puede aparecer tras tratamientos prolongados que destruyen la flora bacteriana.
Causas del muguet oral
La mayoría de las personas tiene el hongo Cándida en la boca y el tubo digestivo, algo que se considera normal si este no crece excesivamente. En condiciones normales, el sistema inmunitario trabaja para expulsar los organismos invasores dañinos, como los virus, las bacterias y los hongos, a fin de conservar el equilibrio entre los microbios buenos y malos que, por lo general, habitan en el cuerpo. Sin embargo, en ocasiones, este mecanismo de protección falla, lo que hace proliferar el hongo Cándida y producir candidiasis oral.
Síntomas de muguet oral
Los síntomas del muguet oral incluyen: lesiones blancas cremosas en la lengua, mejillas internas y, a veces, en el techo de la boca, encías y amígdalas, enrojecimiento, ardor o inflamación que pueden ser lo suficientemente graves como para provocar dificultad para comer o tragar, agrietamiento y enrojecimiento en las comisuras de la boca, sangrado leve si las lesiones se frotan o rascan, irritación y dolor debajo de las dentaduras, sensación algodonosa en la boca y pérdida del gusto.
Tratamiento para el muguet oral
El objetivo de cualquier tratamiento del muguet oral es detener la propagación rápida de hongos, pero el mejor enfoque puede depender de la edad, el estado de salud general y la causa de la infección. En algunos casos esta afección desaparece sin tratamiento médico en el plazo de una semana o dos.
El médico puede recomendar medicamentos antifúngicos . Estos medicamentos vienen en varias formas, como pastillas, tabletas o un líquido para hacer gárgaras y luego tragar. Si estos medicamentos tópicos no resultan eficaces, se puede recetar un medicamento que tenga efecto en todo el cuerpo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del tratamiento de muguet oral
Para el diagnóstico y tratamiento del muguet oral es necesario examinar la boca para detectar lesiones y tomar una pequeña muestra de las mismas mediante un raspado para examinar con un microscopio. De ser necesario, se realizará una exploración física y determinados análisis de sangre para identificar posibles enfermedades de fondo que estén provocando el muguet oral.
Factores de riesgo de muguet oral
Hay varios factores, como el hecho de tener el sistema inmunitario debilitado, la diabetes, el VIH/SIDA, recibir quimioterapia o medicamentos que debilitan el sistema inmunitario, tomar esteroides, tomar antibióticos que pueden aumentar el riesgo de presentar muguet oral, el tabaquismo o la desnutrición.
Complicaciones de muguet oral
La candidosis oral o muguet oral sin tratar puede llevar a infecciones sistémicas por Cándida más graves. Si tienes el sistema inmunitario debilitado, la candidosis oral puede diseminarse al esófago o a otras partes del cuerpo.
Prevención de muguet oral
Para prevenir el muguet oral es necesario:
Cepillarse los dientes al menos dos veces por día y usa hilo dental a diario.
Adecuada higiene de todos los productos que utiliza el bebé.
Controlar el consumo de azúcar.
Llevar una dieta sana y equilibrada.
Especialidades a las que pertenece el muguet oral
El muguet oral pertenece a la especialidad de la medicina familiar. La medicina familiar y comunitaria es una especialidad médica que abarca el cuidado total de la salud de las personas y las familias, integrando áreas biológicas, clínicas y conductuales.
Preguntas frecuentes
¿Hay remedios caseros que se pueden usar para evitar o curar la muguet oral?
Se describen muchos remedios caseros para evitar o curar el muguet oral, como el yogur natural que actúa como probiótico. El áloe vero, que es una planta medicinal que contiene una gran cantidad de propiedades, entre las cuales están las bactericidas y los f ungicidas , es otro remedio natural recomendado en el tratamiento de la candidiasis oral. También el aceite del árbol de té es un tratamiento natural y efectivo para curar la candidiasis oral. Pero se recomienda realizar una valoración médica y hacer un tratamiento eficaz y recomendado por un especialista.
¿Qué pasa si tengo la lengua blanca?
El color de la lengua es un indicador de nuestro estado de salud. Tener la lengua blanca, en la mayoría de los casos suele deberse a una falta de higiene y por eso es fácil ponerle remedio. Pero es cierto que a veces puede ser la consecuencia de problemas estomacales o incluso de otras complicaciones más serias.
¿Se puede contagiar la candidiasis oral?
La candidiasis oral es una enfermedad infecciosa que no suele ser contagiosa.
¿Cuánto tardan en irse los hongos de la boca?
Los hongos desaparecen de la boca en el plazo de una semana o dos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
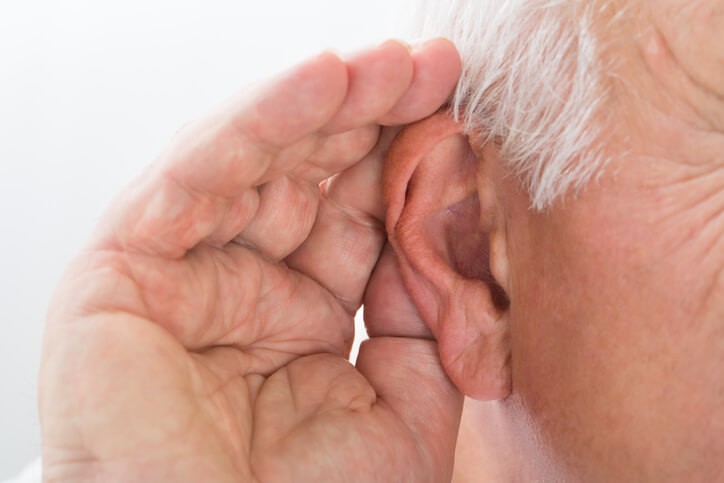
Enfermedad
Neurinoma
¿Qué es un neurinoma?
Un neurinoma del acústico o Schwannoma vestibular, es una neoplasia (tumor) benigna que se origina en el conducto auditivo interno y que nace de las células de Schwann, que son las que recubren los nervios , provocando la disminución o pérdida de la audición del lado afectado. Afectan el nervio del VIII par craneano llamado nervio vestibulococlear o estatoacústico, que se forma en el nervio principal que va del oído interno hasta el cerebro. Se trata de un tumor muy poco frecuente y su evolución es muy larga, por lo que los primeros síntomas pueden dar la cara pasados unos 30 años. Es el tumor más frecuente de las fosas craneales posteriores , y se trata de una enfermedad poco común, con una incidencia de uno de cada 100.000 mil habitantes, siendo más frecuente en mujeres que en hombres y con una edad de 50 años aproximadamente. En casos excepcionales, puede crecer con rapidez y ser lo suficientemente grande como para ejercer presión contra el cerebro y dificultar las funciones vitales.
Tipos de neurinomas
Existen dos tipos de neurinomas, estos son:
Neurinoma esporádico : es generalmente unilateral (que afecta un solo oído), y la forma más frecuente de neurinoma (en casi un 95%). Se suele presentar entre los 30 y 50 años de edad aproximadamente y es más frecuente en mujeres.
Neurinoma hereditario: suele ser bilateral (que afecta ambos oídos) y aparecen en pacientes con neurofibromatosis tipo I, que es un trastorno genético del sistema nervioso caracterizado por múltiples tumores llamados Schwannomas y meningiomas, que afectan ambos nervios vestibulares y que provocan pérdida auditiva. Se puede diagnosticar desde edades muy tempranas, entre 20 y 40 años.
Causas del neurinoma
La causa de los neurinomas del acústico parece ser un gen defectuoso del cromosoma 22. Normalmente este gen produce una proteína inhibidora de tumores que ayuda a controlar el crecimiento de las células de Schwann que cubren los nervios. No está claro qué hace que este gen sea defectuoso en la mayoría de los casos de neurinoma del acústico. Se desconoce la causa de este defecto genético, existiendo a menudo una asociación entre el neuroma acústico y el trastorno genético neurofibromatosis tipo 2.
Síntomas del neuroma
El nervio vestibulococlear o estatoacústico es el encargado de la audición y el equilibrio, por lo que los síntomas que provoca el crecimiento del neurinoma en esta zona son la disminución o pérdida de audición así como trastornos del equilibrio . Si la lesión crece puede causar dolores de cabeza, náuseas, vómitos , afectación del nervio facial que se encarga de la movilidad de la cara y del nervio trigeminal, que es el que conduce la sensibilidad de esta. Pérdida de la audición, por lo general gradual o repentina solamente de un lado, o más pronunciada en uno de los lados. Zumbido (tinnitus) en el oído afectado y mareos, entre otros síntomas.
Tratamiento para el neurinoma
El tratamiento del neurinoma puede variar según el tamaño y el crecimiento de este, la salud general y los síntomas que se presenten. El tratamiento consiste, por lo general, en realizar controles regulares para poder evaluar y monitorizar la evolución del tumor.
La radiocirugía estereotáctica es una opción de tratamiento para el neurinoma. Este tratamiento se recomienda si el tumor es pequeño (menos de 3 centímetros de diámetro). En la radiocirugía estereotáctica se utilizan muchos rayos gamma diminutos para administrar una dosis de radiación dirigida de forma precisa a un tumor sin dañar el tejido circundante ni realizar una incisión. El objetivo de esta es suspender el crecimiento del tumor, preservar el funcionamiento del nervio facial y, en lo posible, preservar la audición. Los efectos de la radiocirugía pueden llevar semanas, meses o años hasta que resulten aparentes.
En otros casos puede que se necesite una cirugía . En la cirugía se pueden utilizar diversas técnicas para la extracción de un neurinoma del acústico, en función del tamaño del tumor, del estado del oído y de otros factores. El objetivo de la cirugía es extraer el tumor, preservar el nervio facial para evitar la parálisis y preservar la audición cuando esto sea posible.
Pruebas complementarias del tratamiento del neurinoma
Para el diagnóstico y tratamiento se realizan pruebas complementarias como: prueba de la audición o audiometría , una resonancia magnética , que es la prueba de diagnóstico por imagen preferida para confirmar la presencia del neurinoma del acústico y puede detectar tumores de 1 a 2 milímetros de diámetro.
Factores desencadenantes del neurinoma
No se conoce un factor específico que pueda desencadenar el neurinoma.
Factores de riesgo del neurinoma
El único factor de riesgo conocido del neurinoma del acústico es tener un progenitor con neurofibromatosis tipo 2 , un trastorno genético poco frecuente. La edad también puede afectar a personas de la edad media, en torno a 50 años aproximadamente. En cuanto al sexo de los pacientes, suele ser más frecuente en mujeres que en hombres.
Complicaciones del neurinoma
Las complicaciones del neurinoma incluyen:
Entumecimiento facial y debilidad la musculatura del rostro.
Pérdida de la audición.
Zumbido en los oídos.
Dificultad para mantener el equilibrio.
Prevención del neurinoma
No se conoce una forma específica para prevenir el neurinoma.
Especialidades a las que pertenece el neurinoma
El neurinoma pertenece a la especialidad de otorrinolaringología y a la de oncología. La otorrinolaringología es la parte de la medicina que se ocupa de la anatomía, la fisiología y las enfermedades del oído, la nariz y la garganta, mientras que la oncología es la parte de la medicina que estudia los tumores y su tratamiento.
Preguntas frecuentes:
¿Qué son las células de Schwann?
Las células de Schwann, también conocidas como neurolemocitos, constituyen un tipo específico de células gliales del sistema nervioso del cerebro . Estas células se ubican en el sistema nervioso periférico y su función principal consiste en acompañar a las neuronas durante su crecimiento y su desarrollo.
¿Qué es la tinnitus?
La tinnitus o acúfenos es la percepción de ruidos en los oídos que no corresponden con ninguna señal acústica del exterior. Se tiene como sensación de ruidos, chasquidos o zumbidos, entre otros sonidos.
¿Por qué el neurinoma puede afectar al equilibrio?
Porque el neurinoma afecta el nervio vestibulococlear o estatoacústico, que es el encargado de la audición y el equilibrio.
¿A qué cromosoma afecta el neurinoma?
En el neurinoma el gen defectuoso del cromosoma 22, que es uno de los 23 cromosomas del cariotipo humano.
¿Es hereditario el neurinoma?
En la mayoría de los casos el gen defectuoso del neurinoma es heredado.
Enfermedad
Mastoiditis
¿Qué es la mastoiditis?
La mastoiditis es una in flamación o infección de la apófisis mastoidea o del hueso mastoideo , que es una parte del hueso temporal del cráneo, que se encuentra situado detrás del oído. El hueso mastoideo está compuesto por celdas que drenan el oído medio.
La mastoiditis es generalmente una complicación de una otitis media aguda, donde el hueso se llena de material purulento que puede llegar a destruir su estructura en panal. Es más frecuente en niños entre 2 y 5 años . Antes de la época de los antibióticos, era una de las causas principales de muerte infantil.
En la actualidad es una enfermedad poco común y mucho menos peligrosa, ya que la otitis media se trata muy bien con los antibióticos y no da lugar a que se complique con una mastoiditis, por lo que puede ser una infección leve.
Tipos de mastoiditis
Existen tres estadios en su evolución:
Mastoiditis simple: definida como inflamación de la mucosa, aparece en la mayoría de las otitis media aguda, no se acompaña de signos inflamatorios retroauriculares y no debe considerarse una complicación de la otitis media.
Mastoiditis con afectación al hueso (perióstica): por propagación venosa de la infección del oído medio suele acompañarse de signos inflamatorios retroauriculares característicos, sobre todo a la percusión y palpación del hueso.
Mastoiditis con osteítis: se considera la forma más grave y evolucionada. En este caso se produce la destrucción del hueso trabecular de las celdillas mastoideas con el riesgo de formación de un absceso subperióstico.
Causas de mastoiditis
Las causas de las mastoiditis es una infección del oído medio (otitis media aguda), que generalmente se produce por diferentes bacterias. Esto ocurre cuando la infección del oído medio se propaga hacia el hueso mastoideo. Normalmente una persona con mastoiditis tiene antecedentes de infección de oído recientes o sufre infecciones reiteradas del oído medio. La mayoría de las infecciones mastoideas son causadas por bacterias neumocócicas.
Síntomas de mastoiditis
Los síntomas de la mastoiditis incluyen:
Dolor, enrojecimiento o inflamación detrás de la oreja.
Secreción del oído.
El lóbulo de la oreja sobresale hacia afuera debido a la inflamación del hueso mastoideo. Fiebre, que puede ser alta o incrementarse súbitamente.
Dolor de cabeza.
Irritabilidad o nerviosismo.
Pérdida de audición.
Dolor a la palpación y percusión del hueso.
Borramiento del surco retroauricular.
Desplazamiento del pabellón auricular hacia delante y abajo. Entre otros síntomas.
Tratamiento para la mastoiditis
El tratamiento dependerá de los síntomas, la edad y la salud general del paciente. También variará según la gravedad de la afección. En ocasiones, la afección requiere un tratamiento repetitivo o prolongado. A la mayoría de las personas se les administra inmediatamente un antibiótico por vía intravenosa.
En cambio, a las personas que no estén gravemente enfermas puede administrarse un antibiótico por vía oral durante un periodo de 10-14 días, y administrar analgésico y/o antinflamatorios no esteroideos para el dolor y tratar la fiebre, con una hidratación adecuada. Sin embargo, a veces es necesario recurrir a una cirugía para ayudar a drenar el líquido del oído medio.
En la mayoría de los casos se puede sugerir una miringotomía , procedimiento quirúrgico que consiste en realizar una pequeña abertura en el tímpano para drenar el líquido y aliviar la presión del oído medio. Se coloca un pequeño tubo en la abertura del tímpano para ventilar el oído medio e impedir la acumulación de líquido. Una vez que se drena el líquido, se recupera la audición. Los tubos normalmente se caen por sí solos entre seis y doce meses después de su colocación.
Pruebas complementarias del tratamiento de mastoiditis
Para el diagnóstico y tratamiento de la mastoiditis es necesario realizar pruebas como:
Radiografía de la apófisis mastoidea , en general esta prueba ofrece poca información. Tomografía computarizada del oído,
Tomografía computarizada de la cabeza,
Análisis de sangre , un cultivo del oído infectado, entre otras pruebas.
Factores desencadenantes de mastoiditis
La mastoiditis se desencadena a partir de una infección del oído medio (otitis media aguda).
Factores de riesgo de mastoiditis
Los factores de riesgo de la mastoiditis incluyen : la edad , los niños de 2-5 años son los más propensos a tener este trastorno. La coalescencia , que es una infección persistente aguda en la cavidad mastoidea puede conducir a una osteítis rarificada, que destruye las células que forman trabéculas óseas. Otitis media aguda recurrente. Colesteatoma que es un crecimiento anormal de la piel del oído medio, detrás de la membrana del tímpano. Entre otros factores.
Complicaciones de la mastoiditis
Las complicaciones de la mastoiditis incluyen:
Pérdida de la audición.
Infección grave en tejidos cercanos.
Destrucción del hueso mastoideo.
Parálisis facial (complicaciones intracraneales).
Meningitis.
Problemas en el oído interno.
Absceso en mastoide y tortícolis
Daños en los nervios de la cara.
Mastoiditis crónica.
Osteomielitis del temporal.
Prevención de la mastoiditis
La mejor forma de prevenir la mastoiditis es tratar la infección del oído antes de que se extienda al hueso mastoideo.
Especialidades a las que pertenece la mastoiditis
La mastoiditis pertenece a la especialidad de otorrinolaringología, que es la parte de la medicina que se ocupa del tratamiento y diagnóstico de las enfermedades de la nariz, oído, y boca.
Preguntas frecuentes:
¿Dónde se encuentra la apófisis mastoides?
La apófisis mastoides se localiza en la parte posteroinferior del hueso temporal en el cráneo. El hueso temporal es un hueso par del cráneo y tiene forma irregular.
¿Qué es un colesteatoma de oído?
Es un crecimiento anormal de piel del oído medio detrás de la membrana del tímpano.
¿Qué es el hueso mastoides?
Es un hueso prominente situado justamente detrás del oído, está compuesto por celdillas neumáticas que drenan el oído medio.
¿A quién afecta la mastoiditis?
La mastoiditis afecta en la mayoría de los casos a niños entre los 2 y los 5 años.
¿Cómo se forma el arco cigomático?
El arco cigomático se forma en la unión de la apófisis cigomática del hueso temporal y el hueso cigomático o malar.

Enfermedad
Tinnitus
¿Qué es el tinnitus?
El tinnitus también conocido como acúfenos , es la percepción de un ruido o de un zumbido en los oídos o en la cabeza sin que exista ninguna fuente externa de sonido. No es una enfermedad en sí misma, es un síntoma que evidencia que existe algún problema en el sistema auditivo. Es más frecuente entre los 40 y los 75 años, sin diferencia de sexo y afecta entre el 10-17% de la población. Es un síntoma que puede provocar una grave distorsión en el área emocional del paciente y puede afectar su calidad de vida, así como, a la pérdida de la audición relacionada con la edad. Aunque es muy común, no suele ser un síntoma de enfermedad grave .
Tipos de tinnitus
Los tipos de tinnitus incluyen:
Tinnitus subjetivo : Es el tipo de tinnitus más común, es causado por la exposición a ruidos fuertes . El tinnitus subjetivo es algo que solo la persona puede escuchar. Puede ir y venir, y puede variar en longitud e intensidad. El tinnitus subjetivo generalmente se trata con audífonos que emiten un sonido calmante, que lo distraen del zumbido.
Tinnitus sensorial : El tinnitus sensorial es típicamente un efecto secundario de un sistema auditivo deteriorado . Hasta la fecha, no existe una cura conocida para el tinnitus sensorial. Es causada por diversos trastornos que afectan la forma en que el cerebro procesa el sonido.
Tinnitus somático : Es un tipo de tinnitus que generalmente está relacionado con el movimiento físico y el tacto . Puede ser generado por espasmos musculares en la oreja o el cuello, y por otras fuentes mecánicas.
Tinnitus objetivo: Es cuando la sensación sonora puede ser escuchada por otras personas, bien sea fisiológico o patológico .
Causas del tinnitus
El tinnitus no es una enfermedad . Es un síntoma de que algo está mal en el sistema auditivo. Las causas de tinnitus puede ser por varias razones como las causas otológicas:
Oído externo: Tapones, otitis externas, atresias del conducto auditivo externo, etc.
Oído medio: Otitis, alteraciones del tímpano, alteraciones vasculares, etc.
Patología laberíntica: Laberintitis aguda, enfermedad de Meniére y otosclerosis coclear.
Enfermedades retrococleares: Cualquier alteración entre el conducto auditivo interno y la corteza cerebral.
También pueden ser producido por trauma acústico, presbiacusia, sordera súbita e hipoacusia .
Las causas no patológicas son:
Neurológicas: Por trauma cerebral, esclerosis múltiple, tumores cerebrales, ictus, o lesiones del lóbulo temporal
Cardiovasculares: Hipertensión arterial y arteriosclerosis.
Metabólicas: Diabetes mellitus, hipertiroidismo y hipotiroidismo.
Infeccioso: Otitis media secuela de la enfermedad de Lyme, meningitis y sífilis.
Fármacos y drogas: Ácido acetilsalicílico, antiinflamatorio no esteroideo, antidepresivo, diuréticos, metales pesados, cafeína, nicotina, marihuana o cocaína.
Síntomas del tinnitus
El síntoma principal del tinnitus es una sensación molesta de oír un sonido cuando no hay sonido externo. Los ruidos pueden incluir: timbres, zumbidos, siseos, chasquidos, rugidos, entre otros. El ruido imaginario puede variar de tono, desde un rugido bajo hasta un chillido alto, y se puede oír en uno o en ambos oídos.
Tratamiento para el tinnitus
El tratamiento depende de la causa . Para tratar el tinnitus, el médico primero intentará detectar cualquier enfermedad no diagnosticada que pueda estar relacionada con los síntomas. Si el tinnitus se debe a una enfermedad, el médico quizás pueda adoptar medidas que podrían reducirlo .
La terapia de reentrenamiento o habituación, conocida como TRT (Tinnitus Retraining Therapy) es el tratamiento más empleado en la actualidad por su gran efectividad.
Psicoterapia o terapia cognitiva conductual .
Enmascaramiento : Evaluación de los ruidos ambientales o audición de música a una intensidad mayor que la del tinnitus
El tratamiento puede incluir el uso de audífonos, dispositivos que enmascaran los ruidos, medicinas y aprender maneras para lidiar con el ruido . Los medicamentos no pueden curar el tinnitus , pero en algunos casos, pueden ayudar a reducir la intensidad de los síntomas o de las complicaciones. Los más comunes son antidepresivo, benzodiacepinas, antiepilépticos, etc.
Pruebas complementarias del tratamiento del tinnitus
Para el diagnóstico y tratamiento del tinnitus, el médico debe realizar un examen físico en los oídos , la cabeza y el cuello para buscar posibles causas del tinnitus.
Se pueden realizar pruebas como: examen de la audición, una otoscopia (exploración que permite diagnosticar la gran mayoría de causas originadas en el oído externo y medio) y pruebas audiológicas como: audiometría, potenciales evocados auditivos del tronco cerebral, que aportan información sobre la sensibilidad auditiva, la tomografía computarizada, se utiliza en el diagnóstico de la patología del oído medio e interno, resonancia magnética, prueba diagnóstica radiológica de primera línea, entre otras pruebas. La acufenometría es una prueba audiométrica en la que se presentan diferentes sonidos al paciente para poder identificar la intensidad y frecuencia del acúfeno.
Factores desencadenantes del tinnitus
En la mayoría de los casos el tinnitus es desencadenado a nivel ontológico y por otras enfermedades. Por ejemplo: la pérdida de la audición en las personas mayores o la enfermedad de Meniére.
Factores de riesgo del tinnitus
Los factores que aumentan el riesgo de tener tinnitus incluyen : exposición a ruidos fuertes, la edad, a medida que se envejece aumenta el riesgo de tener tinnitus, el tabaquismo, problemas cardiovasculares, descontrol hormonal, infecciones de oídos, enfermedades neurológicas y algunos fármacos o drogas
Complicaciones del tinnitus
Las complicaciones del tinnitus incluyen:
Fatiga.
Problemas de concentración.
Depresión.
Angustia e irritabilidad.
Problemas de sueño.
Estrés.
Problemas de memoria.
Menor calidad de vida.
Prevención del tinnitus
Para prevenir el tinnitus es necesario:
Usar protección auditiva.
Escuchar música a un volumen no muy alto.
Hacer ejercicio regularmente, comer bien y tomar otras medidas para mantener los vasos sanguíneos saludables pueden ayudar a prevenir el tinnitus vinculado con los trastornos de los vasos sanguíneos.
Especialidades a las que pertenece el tinnitus
El tinnitus pertenece a la especialidad de otorrinolaringología , que es la parte de la medicina que se ocupa de la anatomía, la fisiología y las enfermedades del oído, la nariz y la garganta.
Preguntas frecuentes
¿Qué son los acúfenos?
Los acúfenos son un síntoma que consiste en la experiencia de percibir sonidos , que no provienen de ninguna fuente externa al cuerpo del paciente.
¿Qué es el vértigo de Menière?
Es un trastorno del oído interno que provoca episodios en los cuales se siente que se está dando vueltas (vértigo). Además, se pierde la audición por momentos para luego perderla de forma gradual y finalmente por completo . Se tienen zumbidos de oídos (tinnitus) y, a veces, se tiene la sensación de inflamación o presión en el oído.
¿Qué es la neuritis vestibular?
La neuritis vestibular es un trastorno del sistema vestibular, la parte del oído interno que ayuda a controlar el equilibrio de nuestro cuerpo. Es causada frecuentemente por un virus que daña el nervio vestibular y manda mensajes de movimiento y equilibrio entre el oído interno y el cerebro.
¿Qué es la laberintitis?
La laberintitis es la irritación e hinchazón del oído interno . Puede causar vértigo e hipoacusia. Es causada por un virus y a veces por bacterias.
¿Por qué el vértigo afecta al oído?
El vértigo afecta al oído porque ocasiona una inestabilidad constante que se percibe de manera interna, sin que ese movimiento corresponda a la realidad. Los vértigos producen problemas auditivos que originan enfermedades como la de Meniere , que provoca la pérdida de equilibrio y la falta de audición.

Enfermedad
Sinusitis
¿Qué es la sinusitis?
La sinusitis es la inflamación de los senos paranasales que puede ser causada por un hongo, una bacteria o un virus, o bien estar causada por una alergia. Los senos paranasales son pequeños huecos llenos de aire . Producen secreción mucosa que drena hacia la nariz. Si la nariz está inflamada, puede bloquear los senos paranasales y causar dolor. En situaciones normales, el aire pasa a través de los senos sin problema, sin embargo, las personas que padecen sinusitis tienen bloqueados estos espacios y sufren molestias y dificultades a la hora de respirar. La prevalencia de sinusitis es más alta en niños que sufren algún tipo de alergia respiratoria y en niños mayores , pero también puede darse en adultos y personas mayores. Es una enfermedad muy común, y si no se trata adecuadamente puede repercutir a complicaciones más severas .
Tipos de sinusitis
Existen dos tipos de sinusitis , que vienen determinados por la duración de la enfermedad y sus síntomas, estos son:
Sinusitis aguda : los síntomas de la enfermedad no persisten durante más de cuatro semanas . Está provocada por la irrupción de bacterias en los senos paranasales .
Sinusitis crónica : es una afección frecuente en la que las cavidades que rodean las fosas nasales se inflaman y se hinchan durante al menos 12 semanas , sin importar los intentos de tratamiento. Aquí, las bacterias son tan frecuentes como los hongos.
Causas de la sinusitis
El exceso de moco y el bloqueo de las aberturas paranasales hacen que las bacterias y otros microorganismos puedan reproducirse más fácilmente y provocar sinusitis. Entre las causas más comunes encontramos:
Infección y/o inflamación de la mucosa ciliar nasal que origina una alteración para conducir la mucosa fuera de los senos paranasales, provocando la obstrucción .
Alergias.
Tabique desviado, cornetes hipertróficos, un espolón óseo nasal o la aparición de pólipos nasales.
Resfriados severos.
Síntomas de sinusitis
Los síntomas de la sinusitis incluyen:
Dolor y presión detrás de los ojos y en la zona maxilofacial:
Dolor de cabeza.
Obstrucción y/o congestión nasal.
Pérdida del sentido del olfato.
Fiebre moderada.
Alta sensibilidad en las diferentes partes del rostro.
Fatiga y sensación de malestar general.
Dolor de garganta y goteo entre la nariz y la faringe.
Tos que tiende a empeorar por la noche.
Tratamiento para la sinusitis
Es necesario el tratamiento con antibióticos , que tiene una duración aproximada de 14 días. En el caso de la sinusitis crónica , la enfermedad debe tratarse entre tres y cuatro semanas y, en el caso de estar provocada por la presencia de un hongo, será necesario un tratamiento específico para infecciones micóticas. También es posible que sea necesario el uso de aerosoles nasales con corticosteroides y antihistamínicos para reducir la hinchazón en caso de que haya pólipos nasales , mientras que el uso de inyecciones para alergias puede prevenir que la enfermedad reaparezca una vez curada.
Si los síntomas no desaparecen después de tres meses de tratamiento o se sufren más de tres episodios de sinusitis aguda al año, puede ser necesaria una intervención quirúrgica con el objetivo de ensanchar las aberturas y drenar los senos paranasales.
Pruebas complementarias del tratamiento de sinusitis
Para el diagnóstico y tratamiento de la sinusitis es necesario realizar pruebas como:
Rinoscopia , en la cual se introduce un tubo fino con luz que refleja imágenes en una pantalla Tomografía computarizada.
Resonancia magnética .
Transiluminación , en la cual se proyecta una luz contra los senos para comprobar si están inflamados u ocupados.
Factores desencadenantes de sinusitis
No se conoce un factor específico que pueda desencadenar la sinusitis.
Factores de riesgo de la sinusitis
Entre los factores que aumentan el riesgo de padecer sinusitis están: una anormalidad en las fosas nasales como el tabique nasal desviado o pólipos nasales, padecer fibrosis quística , sufrir rinitis alérgica o fiebre del heno, asma , tener alguna enfermedad que dificulte la función de los cilios , tabaquismo , sensibilidad a las aspirinas que provoca síntomas respiratorios, un trastorno en el sistema inmunitario , como VIH/SIDA, y exposición regular a contaminantes, como el humo, entre otros factores.
Complicaciones de la sinusitis
Las complicaciones pueden incluir:
Meningitis.
Otras infecciones: en ocasiones, la infección se puede extender hasta los huesos (osteomielitis) o la piel (celulitis).
Problemas de visión.
Pérdida parcial o total del sentido del olfato.
Crisis de asma.
Aneurismas o coágulos de sangre.
Prevención de la sinusitis
Para prevenir esta enfermedad es necesario:
Aumentar la humedad del cuerpo y de las vías nasales mediante la ingesta de líquidos, especialmente agua.
Evitar las infecciones de las vías respiratorias superiores.
Controlar las alergias.
Evitar el humo de cigarrillo y el aire contaminado.
Especialidades a las que pertenece la sinusitis
La sinusitis pertenece a la especialidad de otorrinolaringología , que es la parte de medicina que se ocupa de la anatomía, la fisiología y las enfermedades del oído, la nariz y la garganta.
Preguntas frecuentes
¿Qué diferencia hay entre un resfriado y una sinusitis?
En el resfriado las paredes internas de la nariz y las cavidades nasales se inflaman y se produce más fluido de lo usual. Esta es la razón por la cual la nariz se congestiona y «chorrea» durante un resfriado. La mayoría de las veces la inflamación desaparece por sí sola a medida que el resfriado o la alergia se van. Sin embargo, en la sinusitis la inflamación persiste , las aberturas que normalmente permiten a los senos paranasales drenar su contenido hacia la parte posterior de la nariz se ven bloqueadas, y la cavidad de los senos se llena de fluido.
¿Qué es bueno para curar la sinusitis?
Un excelente remedio casero para la sinusitis es hacer limpieza de la nariz y de los senos nasales con una mezcla de agua tibia y sal, ya que ayuda a eliminar el exceso de secreciones y reduce la inflamación aliviando los síntomas como dolor y presión a nivel del rostro.
¿Cuánto tiempo duran los síntomas de la sinusitis?
En la sinusitis aguda los síntomas duran hasta 4 semanas , mientras que, en la sinusitis crónica, los síntomas duran hasta 12 semanas y pueden extenderse hasta meses e incluso años.
¿Qué es la sinusitis maxilar?
Las sinusitis maxilares agudas aparecen a menudo después de las infecciones víricas de las vías aéreas superiores . Los síntomas incluyen fiebre, congestión nasal, rinorrea purulenta y dolor o pesadez facial unilateral.
¿Qué es la sinusitis alérgica?
La sinusitis alérgica es la inflamación de la mucosa que reviste los senos paranasales, causada por un agente alérgico como el polvo.

Enfermedad
Laringitis
¿Qué es la laringitis?
La laringitis es la inflamación de la laringe, que es la parte que une la faringe o garganta con la tráquea, y en ella se sitúan las cuerdas vocales. También se conoce con el nombre de crup (laringotraqueobronquitis). La laringitis es más frecuente en niños, pudiendo aparecer en 6 de cada cien suponiendo hasta el 20% de las infecciones de vías respiratorias altas, pueden dar lugar a dificultad para respirar o dificultad intensa para tragar y está considerada como una enfermedad leve.
Tipos de laringitis
La laringitis puede ser aguda, ya que es de origen infeccioso, y suele durar menos de tres semanas, y se considera como crónica la que se mantiene más de tres semanas.
Causas de la laringitis
La causa de la laringitis puede ser una enfermedad infecciosa vírica o bacteriana y el sobreesfuerzo con la laringe.
Síntomas de la laringitis
Los síntomas de la laringitis son: tos seca, dolor de garganta, sensación de cosquilleo o cuerpo extraño en la garganta y voz débil o ronquera.
Tratamiento para la laringitis
La laringitis en muchos casos es una enfermedad que remite por sí sola, sin necesidad de tratamiento.
En la laringitis aguda producida por bacterias puede ser necesario un antibiótico , esto es poco frecuente ya que la mayoría son víricas.
La laringitis crónica debe ser tratada la causa del proceso, así, en personas que usan mucho la voz, como profesores o cantantes, puede ser necesario enseñar a modular la misma por parte de un foniatra. En casos de reflujo gastroesofágico se deberá tratar para evitar que los jugos gástricos irriten la laringe.
Pruebas complementarias del tratamiento de la laringitis
La laringitis aguda no precisa pruebas complementarias, en el caso de laringitis crónicas será necesaria una laringoscopia para visualizar la laringe y las cuerdas vocales. En algunos casos donde se vean lesiones puede ser necesaria una biopsia de las mismas para llegar al diagnóstico.
Factores desencadenantes de la laringitis
La causa desencadenante de la laringitis será la infección vírica o bacteriana seguida del sobreesfuerzo vocal.
Factores de riesgo de la laringitis
Los factores de riesgo serán: irritantes químicos, alérgenos, consumo excesivo de alcohol, tabaquismo, sinusitis, reflujo gastroesofágico y uso habitual de la voz.
Complicaciones de la laringitis
Problemas para tragar.
Obstrucción de las vías aéreas por inflamación.
Sepsis por invasión de los gérmenes en otras zonas.
Prevención de la laringitis
No fumar ni estar en ambientes con humo.
No consumir alcohol.
Beber al menos 1,5 litros de líquidos (agua) al día.
No tomar alimentos picantes.
Comer frutas y verduras ricas en vitaminas.
Lavarse las manos a menudo.
Especialidades a las que pertenece la laringitis
Las laringitis agudas son tratadas por pediatras y médicos de familia cuando son procesos agudos, en los casos de procesos crónicos puede ser necesaria la consulta con el otorrinolaringólogo.
Preguntas frecuentes:
¿Qué es la laringitis aguda?
La laringitis aguda es la inflamación de la laringe producida por la infección de un virus o una bacteria y que dura menos de tres semanas, es un proceso que suele remitir sin tratamiento.
¿Puedo perder la voz por una laringitis?
Sí, durante el proceso de la laringitis es normal que se inflamen las cuerdas vocales, esto puede dar lugar a pérdida de la voz o ronquera. Dejar en reposo la voz es el mejor tratamiento para este síntoma.
¿Qué es una laringitis crónica?
La laringitis crónica es la inflamación de la laringe que se produce durante más de tres semanas, no suele ser infecciosa y se relaciona con procesos irritantes como pueden ser la exposición a humo de tabaco o alérgenos y con sobreesfuerzos con la voz.
¿Qué remedios caseros son efectivos para aliviar la laringitis?
Los remedios caseros más efectivos para aliviar la laringitis son respirar aire húmedo , esto se puede hacer con un humidificador o bien con respirar aire húmedo en la ducha, intentar no hablar en voz alta durante mucho tiempo, puede ser necesario usar micrófono cuando se tenga que hablar a grupos grandes de gente, beber mucho líquido evitando el alcohol, humedecer la garganta y evitar hablar susurrando, ya que produce una mayor inflamación de las cuerdas vocales.

Enfermedad
Hipertrofia
¿Qué es la hipertrofia?
La hipertrofia es el crecimiento excesivo de un órgano por aumento de tamaño de sus células. Puede producirse en cualquier órgano del cuerpo, así, tenemos hipertrofia prostática, hipertrofia ventricular (corazón), hipertrofia adenoidea, hipertrofia muscular, hipertrofia amigdalar e hipertrofia de cornetes. Estas son algunas de la más comunes. La hipertrofia prostática se da en hombres de más de 50 años, aumentando su incidencia hasta los 80 años, la hipertrofia ventricular está en relación con la hipertensión arterial llegando al 8% de las personas con hipertensión, la hipertrofia adenoidea es típica de los niños y su presencia máxima es antes de los seis años y puede aparecer hasta en un 2% de los niños, la hipertrofia amigdalar se asocia también a niños pequeños, aunque también se puede dar en adultos y suele estar asociada a infecciones. Son enfermedades leves salvo el caso de la hipertrofia ventricular , que puede dar lugar a infarto de miocardio o a infartos cerebrales.
Tipos de hipertrofias
La hipertrofia es el aumento del tamaño celular salvo en el caso del músculo , que puede ser sarcomérica , cuando se produce un aumento de las fibras musculares, o sarcoplásmica , cuando de produce un aumento del contenido de agua de las fibras. Todas las demás son de un único tipo.
Dependiendo de la localización:
Hipertrofia prostática : se produce por las alteraciones hormonales relacionadas con la edad.
Hipertrofia ventricular : se produce porque el corazón tiene que realizar más fuerza de lo normal, y esto hace que las fibras miocárdicas se hipertrofien.
Hipertrofia amigdalar y de adenoides : se producen por diferentes infecciones, ante este estímulo, el organismo aumenta las células de defensa que se encuentran en estas zonas.
Hipertrofia de cornetes : se produce por sustancias irritantes que actúan sobre la mucosa nasal. Es típica en relación con procesos alérgicos.
Hipertrofia muscular : se produce por entrenamiento muscular mantenido.
Síntomas de la hipertrofia
La hipertrofia prostática produce problemas en la emisión de la orina , dando necesidad imperiosa de orinar, el tener que orinar constantemente, levantarse varias veces en la noche, pérdida de fuerza del chorro y, en casos muy extremos, obstrucción a la salida de la orina.
La hipertrofia ventricular produce sensación de falta de fuerza , cansancio al andar, palpitaciones, mareo , desmayos y dolor en el pecho.
La hipertrofia amigdalar y de adenoides produce dificultad para la respiración nasal, habla nasal, problemas para la deglución, mal aliento, mucosidad nasal y ronquido nocturno.
La hipertrofia de cornetes da lugar a congestión nasal persistente por uno o ambos lados de la nariz, ronquidos, infecciones crónicas de senos y hemorragias nasales.
Tratamiento para la hipertrofia
El tratamiento para la hipertrofia de próstata será con medicamentos como la Tamsulosina , Silodosina y el Finasteride . También puede haber tratamiento quirúrgico cuando el tratamiento médico no es suficiente.
La hipertrofia ventricular se trata controlando de forma adecuada la hipertensión arterial, con fármacos antihipertensivos . La tensión debe mantenerse por debajo de niveles de 140/90.
La hipertrofia amigdalar y adenoidea se trata con antibióticos , cuando hay infecciones. En los casos de hipertrofia mantenida se deberá de proceder a realizar cirugía.
La hipertrofia de cornetes se trata con fármacos corticoides , en caso de que no se responda bien a este tratamiento, se realiza cirugía.
Pruebas complementarias del tratamiento de la hipertrofia
Las pruebas complementarias en caso de hipertrofia de próstata serán ecografía prostática, flujometría y, en caso necesario, cistoscopia . Se pueden realizar también analíticas de orina de control.
La hipertrofia ventricular precisa control con electrocardiograma y ecografía cardíaca.
En la hipertrofia amigdalar y la hipertrofia de cornetes se realizarán radiografías de cuello en caso necesario y estudio del sueño si el paciente presenta muchos ronquidos. La hipertrofia de cornetes además necesitará una r inoscopia para ser diagnosticada.
Factores desencadenantes de la hipertrofia
La hipertrofia de próstata tiene como desencadenante las alteraciones hormonales que se producen en el paciente.
La hipertrofia ventricular se produce por falta de control tensional.
La hipertrofia amigdalar y de cornetes se desencadena por enfermedades de repetición.
La hipertrofia de cornetes puede también estar causada por alergias.
Factores de riesgo de la hipertrofia
En la hipertrofia de próstata el mayor factor de riesgo es la edad , desde los 50 años va aumentando el número de casos.
En la hipertrofia ventricular, además de la elevación de la presión arterial , están la estenosis de la válvula aórtica y el tratamiento atlético y de causa genética.
La hipertrofia de cornetes aumenta por los irritantes , los cuales químicos pueden producir o favorecer esta enfermedad.
Complicaciones de la hipertrofia
La hipertrofia de próstata favorece las infecciones de orina y la retención urinaria.
La hipertrofia ventricular favorece los infartos de miocardio y los infartos cerebrales.
La hipertrofia de adenoides, la de amígdalas y la de cornetes, dificultan la respiración nasal
Prevención de la hipertrofia
La hipertrofia de próstata no se puede prevenir, en la hipertrofia ventricular, con un control estricto de tensión arterial se evita su presencia, en las hipertrofias de amígdalas y cornetes se han de administrar vacunas contra determinadas infecciones, lo que puede prevenir el proceso, en casos de hipertrofias de cornetes el no exponerse a alérgenos ni sustancias químicas también ayudará a evitarlas.
Especialidades a las que pertenece la hipertrofia
Los especialistas serán:
Hipertrofia de próstata: el urólogo.
Hipertrofia ventricular: el cardiólogo.
Hipertrofia de amígdalas, adenoides y de cornetes: el otorrino
Preguntas frecuentes:
¿Qué es la hipertrofia muscular?
La hipertrofia muscular es el aumento del tamaño del músculo debido al aumento de sus fibras. Se produce en el atleta que hace ejercicio aeróbico repetido, y no puede ser considerada una enfermedad.
¿Qué es la hipertrofia gástrica?
La hipertrofia gástrica es la enfermedad que se produce en la mucosa gástrica (parte más interna del estómago), con inflamación y ulceración , acompañada del sobrecrecimiento de las células que estan en la mucosa.
¿Qué deportes puede hacer una persona con hipertrofia muscular?
Realmente se puede realizar cualquier deporte con hipertrofia muscular.
¿Qué es la hiperplasia?
La hiperplasia es el aumento del número de células de determinada zona , en muchos casos las lesiones hiperplásicas pueden evolucionar a procesos tumorales. Se produce porque las células se reproducen en mayor medida de lo normal, y no por su aumento de tamaño.

Enfermedad
Trastornos del equilibrio y vértigo
Actualizado el 20/07/2021
Los trastornos del equilibrio constituyen uno de los motivos más frecuentes de consulta en Atención Primaria, acercándose al 2% la población española que cada año consulta por asuntos relacionados con el vértigo.
La incidencia es mayor en el sexo femenino y aumenta con la edad, llegando a afectar hasta al 20% de la población mayor de 65 años, comportando un alto riesgo de caídas.
Los trastornos del equilibrio se asocian con falta de estabilidad, vértigo y mareo. También pueden estar asociados a una sensación de desmayo.
¿Qué es el vértigo?
El vértigo es una alucinación de movimiento o una sensación errónea de desplazamiento del cuerpo o de los objetos que están alrededor. Se trata de un síntoma que puede estar implicado en multitud de procesos patológicos.
Cuando hay alteraciones que pueden causar vértigo de tipo benigno, suele ser una patología tratada por el médico de atención primaria. Si el vértigo es persistente y está asociado a síntomas de gravedad, serán tratados por el especialista en otorrinolaringología (vértigos periféricos) o por el neurólogo (vértigos centrales).
Tipos de vértigo
El vértigo se puede clasificar en:
Periférico . Cuando existe una alteración en los sistemas encargados de recoger la información del equilibrio como componentes del oído (utrículo, sáculo y conductos semicirculares) o en el nervio encargado de llevar esa información al cerebro (componente vestibular del nervio vestibulococlear).
Incluyen las crisis de vértigo de características rotatorias o de giro del entorno que presenta un inicio súbito. Suele estar asociado a sudoración, náuseas, palidez cutánea y palpitaciones. Su duración aproximada es menor a dos semanas. Se pueden asociar a sintomatología del oído como hipoacusia o acúfenos.
Dentro de este grupo, los más frecuentes son el vértigo posicional paroxístico benigno y la enfermedad de Menière .
Central . Cuando se afectan las regiones del sistema nervioso central encargadas de procesar la información (vías y centros nerviosos del tronco o de la corteza cerebral).
Suele ser una sensación de inestabilidad, mareo, oscilación o dificultad de la marcha. Se instaura progresivamente y suele ser permanente. La duración de las crisis es prolongada. Se puede asociar a trastornos de conciencia, visión doble, dificultad para hablar, desorientación y ataxia (dificultad para coordinar movimientos), entre otros síntomas.
Dentro de este grupo se encuentra uno de los más característicos que es el vértigo causado por un infarto en el territorio de la arteria vertebral o de la arteria cerebelosa posterior (infarto bulbar lateral o síndrome de Wallenberg).
El vértigo también puede presentar características mixtas . De este modo, puede iniciarse con síntomas de vértigo central, añadiendo crisis vertiginosas con giro de objetos y síntomas vegetativos.
Causas de la pérdida de equilibrio y el vértigo
La causa de la pérdida de equilibrio y el vértigo pueden deberse a alteraciones de las estructuras que captan la información del equilibrio y la posición de nuestro cuerpo en el espacio: el sistema visual, problemas vestibulares del oído interno, trastornos neuronales (VIII par craneal) y de los sistemas de receptores situados en los músculos y las articulaciones.
También puede darse por la lesión de las regiones nerviosas del sistema nervioso central que integran esta información (núcleos vestibulares troncoencefálicos y sus conexiones y el cerebelo). En este sentido, pueden ser causa de aparición de vértigo una migraña basilar, infartos o hemorragias cerebelosas, tumores de la fosa posterior, esclerosis múltiple, neurinoma del acústico, entre otras patologías.
Otras causas de pérdidas de equilibrio pueden ser tratamientos con determinados medicamentos, enfermedades neurológicas como el Párkinson o la neuropatía periférica.
Síntomas que acompañan al vértigo
El vértigo de tipo periférico y su pérdida de equilibrio a menudo se asocian con sensación de movimiento, nistagmus (movimiento involuntario de los ojos en horizontal) y desviación del eje corporal.
También suele acompañarse de sudoración, náuseas y vómitos (síndrome vegetativo) y puede estar asociado a síntomas auditivos como disminución de la audición (hipoacusia) o escucha de ruidos anormales (acúfenos).
En el vértigo de tipo central la sensación de movimiento es menos clara. Puede o no aparecer el síndrome vegetativo y el nistagmus, cuando se presenta lo hace con un movimiento vertical, oblicuo o de dirección cambiante de los ojos. Es raro que existan síntomas auditivos.
Tratamiento para la pérdida de equilibrio y el vértigo
El tratamiento de los trastornos del equilibrio variará en función de la causa y de su gravedad.Algunos tratamientos que se pueden establecer incluyen:
Reposicionamiento canalicular
En caso de vértigo periférico paroxístico benigno, puede ser útil la realización de la maniobra de Epley, consistente en movimientos específicos de la cabeza y el cuerpo del paciente para reposicionar las partículas desplazadas del oído interno que causan las pérdidas de equilibrio.
Medicamentos
Existen medicamentos específicos para controlar los mareos, el vértigo y los problemas de equilibrio.
En los episodios agudos de vértigo se utilizan fármacos sedantes vestibulares (acción en el oído interno). Entre ellos están la sulpirida (Dogmatil), tietilperazina, prometazina o dimenhidrinato. En casos de vértigo intenso también se usan benzodiazepinas. Si existen vómitos se pueden prescribir antieméticos como la metoclopramida (primperan).
Puede haber también otros tratamientos farmacológicos específicos indicados cuando existen enfermedades del sistema nervioso central o vértigo psicógeno.
Cirugía
En determinadas enfermedades puede ser necesaria una intervención quirúrgica. Es el caso del vértigo posicional paroxístico benigno en casos de resistencia al tratamiento farmacológico, en la enfermedad de Ménière cuando las crisis son incapacitantes, en las fístulas perilinfáticas o en algunas enfermedades del sistema nervioso central.
Reeducación del equilibrio
Consiste en una intervención por parte del fisioterapeuta en una ambiente seguro y controlado, consistente en diferentes ejercicios dirigidos a mejorar la respuesta corporal en situaciones de desequilibrio e inestabilidad. El objetivo básico es prevenir caídas y ganar autonomía con seguridad.
Otros tratamientos
Se pueden utilizar también ejercicios de rehabilitación vestibular con repetición de un conjunto de movimientos de ojos, cabeza y cuerpo en el caso de vértigo periférico.
Factores desencadenantes del vértigo
Los factores que desencadenan el vértigo pueden ser debidos a un traumatismo, cambios de presión que afectan a los oídos, patologías del sistema nervioso central o problemas cardiovasculares, entre otros.
Complicaciones del vértigo y la pérdida de equilibrio
Los trastornos del equilibrio y el vértigo pueden suponer una serie de complicaciones, entre las que se encuentran:
Incapacidad funcional (el vértigo y los problemas de equilibrio pueden ser un síntoma limitante para que el paciente pueda desarrollar sus actividades de la vida diaria).
Riesgo de traumatismos y caídas.
Enfermedades psiquiátricas. En ocasiones, enfermedades como el síndrome de Menière se asocian con el padecimiento de depresión o ansiedad ante la persistencia de los síntomas y la interferencia de estos en el desarrollo de la vida normal del paciente.
Prevención del vértigo y trastornos del equilibrio
Existe una serie de recomendaciones que pueden ayudar a prevenir los trastornos del equilibrio y el vértigo:
No tomar fármacos ototóxicos.
Prevenir las infecciones de oídos, realizando una adecuada higiene (lavado de manos, etc.).
Buen control de los factores de riesgo cardiovascular (dieta saludable y actividad física).
No fumar ni beber en exceso.
Tener un buen control médico y farmacológico de enfermedades crónicas, especialmente en el caso de padecer diabetes mellitus, hipertiroidismo, epilepsia y migraña.
Consultar al médico ante cualquier síntoma otológico (acúfenos, hipoacusia, etc.).
Además del tratamiento más adecuado para el vértigo, puede ser recomendable la realización de sesiones de fisioterapia de reeducación del equilibrio para prevenir caídas .
Bibliografía
Sociedad Española de Medicina Interna. Vértigo o mareo. Consultado: 14/07/2021 .
Documento de Consenso de la Comisión de Otoneurología de la Sociedad Española de Otorrinolaringología y Cirugía de Cabeza y Cuello. GUÍA DE PRÁCTICA CLÍNICA PARA EL DIAGNÓSTICO Y TRATAMIENTO DEL VÉRTIGO POSICIONAL PAROXÍSTICO BENIGNO. Consultado: 14/07/2021 .
Sociedad Española de Medicina de Familia y Comunitaria. Actualización en Medicina de Familia. Actualización en el manejo del vértigo. Consultado: 14/07/2021 .
Neuhauser HK. The epidemiology of dizziness and vertigo. Handb Clin Neurol 2016; 137:67-82. Doi: 10.1016/B978-0-444-63437-5.00005-4 .
Preguntas frecuentes
¿Qué es la pérdida de equilibrio?
La pérdida de equilibrio es la sensación que puede tener un paciente de mareo o fuerte inestabilidad que le lleva a sentir que va a caerse o que todo se mueve a su alrededor. Si ocurren con cierta asiduidad se pueden realizar sesiones de reeducación del equilibrio para prevenirlas y minimizar sus consecuencias.
¿Es lo mismo vértigo que mareo?
El mareo es una sensación de inestabilidad, mientras que el vértigo conlleva la sensación de movimiento y pérdida del equilibrio, que puede durar horas o días.
¿Cuánto puede durar el vértigo?
El vértigo periférico tiene una duración limitada, ya que existe una compensación del síntoma a nivel del sistema nervioso central. Aunque en la mayoría de los casos más frecuentes y leves se dan instantes de mayor afectación y duración de 3-5 días, que pueden llegar a presentarse hasta 6-12 semanas. El vértigo de origen central es persistente y no llega a desaparecer si no se trata la causa subyacente.
¿Qué trastornos están asociados al vértigo?
El vértigo es un síntoma que aparece asociado a múltiples patologías. Entre ellas está la afectación del sistema nervioso central como en el caso de las enfermedades vasculares cerebrales (infartos, ictus , hemorragias), tumores, enfermedades desmielinizantes (esclerosis múltiple), anomalías de la unión cráneo-vertebral (como la malformación de Arnold-Chiari), epilepsia, migraña, etc.
También se asocia con enfermedades sistémicas como diabetes mellitus, hipotiroidismo, insuficiencia renal crónica, anemia, hipotensión arterial, toma de algunos fármacos y tóxicos, alteraciones psiquiátricas y enfermedades del oído interno (infecciones bacterianas, neuritis vestibular, fístula perilinfática, vértigo posicional paroxístico benigno, etc.).
¿Qué es el vértigo de Menière?
Es una enfermedad del oído interno (alteración en el laberinto), que se caracteriza por la presencia de vértigos a modo de crisis de 20 minutos a 24 horas de duración acompañadas siempre de disminución de la audición fluctuante (hipoacusia neurosensorial), escucha ruidos anómalos (acúfenos), acompañado en ocasiones con sensación de presión en el oído antes de la crisis. Su causa es desconocida.
¿Puede el estrés causar vértigo?
El estrés en sí mismo no está descrito como una causa directa de vértigo. Existen vértigos de origen psicógeno, relacionados más con otros tipos de patologías psiquiátricas severas.

Enfermedad
Epistaxis
¿Qué es la epistaxis?
La epistaxis o rinorragia es el término médico utilizado para nombrar al sangrado a través de las fosas nasales . Es una alteración muy frecuente que puede aparecer a cualquier edad, más en los varones. Habitualmente es una patología leve aunque cuando existen complicaciones importantes con sangrado abundante puede comprometer la vida del paciente.
Tipos de epistaxis
Según por donde se encamine la sangre, se divide en:
Epistaxis anterior: la hemorragia sale al exterior por los orificios nasales (90% de los casos).
Epistaxis posterior: la sangre fluye hacia la faringe (10% de los casos).
Causas de la epistaxis
La mayoría de las epistaxis son idiopáticas, es decir, no se sabe por qué se ha producido el sangrado, sobre todo en pacientes jóvenes. Otras veces se identifica el origen, dividiéndose en:
Causas locales:
Microtraumatismos en la zona anterior de la mucosa (revestimiento) del tabique por rascado o introducción de sondas (pequeños tubos flexibles).
Traumatismos nasales o faciales , lesiones en la arteria carótida interna.
Traumatismos quirúrgicos , al realizar cirugías como rinoseptoplastia (del tabique nasal), polipectomía (retinar malformaciones que se producen en su interior)…etc.
Inflamaciones de la mucosa nasosinusal producidas por infecciones, alergias, …etc.
Tumores malignos o benignos nasosinusales (en la zona nasal o los senos nasales).
Presencia de cuerpos extraños , sobre todo en los niños por introducción accidental de elementos pequeños.
Sequedad ambiental.
Causas generales:
Toma de fármacos como descongestionantes nasales, ácido acetilsalicílico, anticoagulantes, antiagregantes, corticoides tópicos…etc.
Infecciones , sobre todo agudas como gripe, neumopatías, fiebre tifoidea…etc.
Padecer enfermedades cardiovasculares como HTA, arteriosclerosis o cardiopatías.
Nefropatías y hepatopatías.
Enfermedades de la sangre y alteraciones de la coagulación como leucemias, anemia aplásica o coagulopatías.
Alteraciones hormonales como las que aparecen en el embarazo, diabetes, feocromocitoma…etc.
Síntomas de la epistaxis
El principal síntoma que aparece es el sangrado por la nariz o a través de la faringe, notando el paciente en ella el goteo de la sangre que precisa escupir o tragar. Cuando existe un sangrado abundante que no se logra controlar, aparece disminución de la tensión arterial por la pérdida de sangre y se puede llegar al shock hipovolémico (fallo multiorgánico por falta de aporte de sangre).
Tratamiento para la epistaxis
Lo primero que se hace es tranquilizar al paciente. Se realiza una limpieza y, aspirado de la sangre de la nariz, se localiza el punto de sangrado.
En pequeños sangrados se realiza una compresión , que consiste en la realización de un taponamiento introduciendo un algodón empapado en agua oxigenada o una gasa orillada empapada en vaselina o Merocel®.
Cuando existe un aumento de la vascularización en la mucosa del tabique nasal y se localiza el punto de sangrado, se puede realizar una cauterización con aplicación de nitrato de plata y posterior taponamiento.
En sangrados graves abundantes cuando fracasan los tratamiento anteriores, se procede por parte de los otorrinolaringólogos a realizar una taponamiento posterior . Se realiza en el quirófano bajo anestesia general o con sedación simple, en la que se introduce una sonda (tubito fino flexible) por ambas fosas nasales extrayéndose por la boca. A cada extremo se ata un hilo de seda que sujeta un rodillo de gasa del tamaño de la parte posterior de las fosas nasales donde desembocan hacia la faringe (cávum), y cuando se extraen las sondas este rodete queda tapando esa parte posterior. Se deja uno de los hilos de seda sacado por la boca y anudado en torno a una gasa doblada para facilitar la extracción del taponamiento posteriormente. Además, se procede después a realizar un taponamiento anterior.
Siempre que se realizan taponamientos se asocia la indicación de tomar un antibiótico para evitar complicaciones como sinusitis u otitis, entre otras.
Existen procedimientos especializados aplicados solo en casos especiales: embolización arterial , ligaduras arteriales, dermoplastias nasales, inyección submucosa de pegamentos orgánicos…etc.
En los casos graves de sangrado abundante que comprometen el estado general de salud y producen hipotensión por la pérdida de sangre, lo más urgente es la administración de fluidos para evitar el shock hipovolémico.
Pruebas complementarias del tratamiento de la epistaxis
El diagnóstico es básicamente clínico, con la interrogación al paciente para la búsqueda de las posibles causas y la exploración física con el fin de encontrar el punto de sangrado. Para ello, puede precisarse la realización de una rinoscopia anterior, con la introducción de un utensilio llamado rinoscopio que tiene forma de pinzas que “abren” los orificios nasales, y el uso de una luz que sirve para ver por parte del médico el interior de las fosas nasales. También se puede realizar por medio de la introducción de un endoscopio de fibra óptica (tubo pequeño y flexible con una cámara en su extremo distal), que se introduce por la nariz. En el caso de sangrados posteriores se puede realizar una faringoscopia para detectar si cae sangre o algún coágulo a la faringe.
Se deben tomar las constantes vitales del paciente como la tensión arterial o la frecuencia cardíaca.
En el caso de sangrados importantes se realiza una analítica de sangre con determinación de hemograma y coagulación.
Factores desencadenantes de la epistaxis
El factor desencadenante de la epistasis es la lesión de la mucosa nasal y sus pequeños capilares sanguíneos.
Factores de riesgo de la epistaxis
Padecer enfermedades cardiovasculares mal controladas como la hipertensión arterial.
Ineficacia o mal control de enfermedades crónicas que pueden desencadenar una sangrado nasal.
Realizar tocamiento digital (con los dedos) en el interior de la nariz.
Realizar deportes que favorecen la producción de traumatismos nasales o faciales como el boxeo.
La deshidratación favorece la sequedad de las mucosas que puede provocar epistaxis.
Evitar dar objetos muy pequeños a los niños ya que existe el riesgo de que se los introduzcan en la nariz (también en el oído o por la boca).
Complicaciones de la epistaxis
Sangrados de repetición.
Sangrado abundante incontrolable con los tratamientos, que produzca una disminución del volumen de sangre en el organismo, lo que desencadena un shock hipovolémico con disfunción de los órganos y la posible muerte del paciente.
Producción de hemotímpano , introducción de sangre durante el sangrado a través de la trompa de Eustaquio hacia el oído.
Complicaciones derivadas de los tratamientos aplicados: infecciones, dificultad respiratoria, necrosis (muerte) de la mucosa…etc.
Prevención de la epistaxis
Adecuado control de la tensión arterial.
No realizar manipulaciones en el interior de la nariz.
Controles adecuados de los tratamientos que modifican la coagulación sanguínea como el Sintrom®.
Evitar las infecciones de vías respiratorias con medidas como el lavado frecuente de las manos, uso de pañuelos de papel…etc.
Tener una adecuada hidratación.
Evitar la sequedad de la mucosa nasal (aplicación de vaselina, uso de humidificadores…etc).
No fumar.
Estornudar con la boca abierta.
Mantener las uñas de los niños cortas para que no se lesionen la mucosa con ellas si se introducen el dedo dentro de la nariz
Especialidades a las que pertenece la epistaxis
En las epistaxis leves-moderadas, la atención y diagnóstico puede realizarse por el médico de familia. En caso de sangrados persistentes, repetitivos o abundantes, es el otorrinolaringólogo quien realiza el tratamiento.
Preguntas frecuentes:
¿Es verdad que la primavera favorece la hemorragia nasal?
En la primavera es frecuente que aparezcan alteraciones en la mucosa de la nariz como rinitis por alergias a pólenes que favorecen su inflamación y a veces sequedad. Estos factores son posibles causas de sangrado por la nariz. Además, empiezan a aumentar las temperaturas, lo que en algunos casos puede provocar mayor vasodilatación que puede favorecer en pacientes con factores de riesgo la aparición de epistaxis.
¿Qué hacer cuando a alguien le sangra la nariz?
Lo primero que se debe hacer es tranquilizar a la persona y mantener la calma. Se debe aconsejar a la persona que sangra que no incline la cabeza hacia atrás. Se puede introducir un algodón empapado en agua oxigenada y realizar una compresión en la fosa nasal con dos dedos durante 10 minutos. Si la persona aun así sigue sangrando, cuenta que se traga de forma contínua sangre que nota caer en su garganta, o refiere síntomas como malestar y mareo, se debe llevar a la persona al servicio médico más cercano.
¿Qué es la rinorragia?
La rinorragia o epistaxis es el sangrado por las fosas nasales .
¿Qué es un taponamiento nasal?
El taponamiento nasal es la introducción de un elemento externo (algodón, gasa, esponja especial) que produce una compresión en la mucosa de las fosas nasales para favorecer la disminución del sangrado y cicatrización del punto de herida sangrante. Este taponamiento se mantiene como mínimo durante 48 horas para asegurar los resultados.

Enfermedad
Enfermedad de Menière
Actualizado el 13/12/2021
La enfermedad de Ménière es un trastorno del oído interno que afecta tanto a la audición como al equilibrio. Se caracteriza principalmente por la presencia de vértigos, constituyendo aproximadamente el 5% de todas las causas de vértigo.
¿Qué es la enfermedad de Ménière?
La enfermedad de Ménière es un síndrome clínico que afecta el equilibrio y la audición caracterizado por episodios de vértigo espontáneo que habitualmente se presentan con pérdida de audición o hipoacusia fluctuante que puede transformarse en persistente. Los pacientes escuchan ruidos (conocidos como acúfenos o tinnitus). En un 10-30% de los casos se pueden ver afectados los dos oídos.
Las crisis de vértigo son habitualmente mucho más frecuentes en los primeros años de la enfermedad.
La enfermedad de Ménière se presenta más habitualmente entre los 20 y los 50 años. Afecta más a mujeres que a hombres y cada año se registran de 34 a 190 casos por cada 100.000 habitantes.
Causas de la enfermedad de Menière
Las causas exactas de la enfermedad se desconocen. Se considera un trastorno multifactorial que se inicia probablemente por la combinación de factores genéticos y medioambientales. El exceso de fluido dentro de los canales del oído interno −conocido como hídrops endolinfático − presente en la mayoría de los pacientes con la enfermedad, se relaciona con los principales síntomas, si bien no explica todas las características clínicas de la enfermedad, incluyendo la progresión de la hipoacusia o la frecuencia de las crisis de vértigo.
Síntomas de la enfermedad de Ménière
Los síntomas que permiten diagnosticar la enfermedad, sin la existencia de otro diagnóstico que explique mejor los síntomas, incluyen:
Dos o más episodios de vértigo espontáneo con una duración entre 20 minutos y 12 h
Pérdida de audición o hipoacusia neurosensorial de frecuencias bajas y medias que debe ser documentada con audiometría.
Síntomas auditivos fluctuantes como hipoacusia, acúfenos y sensación de plenitud en el oído afectado.
Vértigo
El vértigo es uno de los principales síntomas de la enfermedad. Este se entiende como la sensación de movimiento propia cuando no se produce movimiento o la sensación de movimiento alterada durante un movimiento normal de la cabeza. Hay que diferenciarlo del mareo y la inestabilidad, si bien los pacientes con enfermedad de Ménière también pueden presentar mareos e inestabilidad a largo plazo.
Tratamiento para la enfermedad de Menière
No existe un tratamiento que pueda curar la enfermedad de Ménière, pero sí existen diversas estrategias que pueden ayudar a reducir la gravedad de los síntomas, especialmente la frecuencia de los episodios de vértigo.
En primer lugar, se recomienda seguir una dieta baja en sal y aumentar la ingesta de agua para prevenir la liberación de vasopresina y ayudar a mantener el equilibrio en el oído interno. La cafeína también puede provocar modificaciones en el volumen de la endolinfa por lo que se recomienda limitar el consumo de bebidas que la contengan (café, té, cola, etc.). De este modo se pretende controlar la acumulación de fluido en el oído interno que puede producir el vértigo.
Cuando el tratamiento dietético no resulta efectivo es necesario acudir a tratamientos médicos. Estos incluyen diferentes fármacos que se deben indicar en función de las características del paciente, como son los diuréticos y la betahistina.
Si estos no son efectivos, se debe realizar un tratamiento intratimpánico con esteroides como la dexametasona o con gentamicina, un antibiótico que se inyecta a través del tímpano y actúa en las células relacionadas con el equilibrio.
En ocasiones hay que recurrir a un tratamiento quirúrgico, realizando una neurectomía vestibular (una sección del nervio vestibular) o una laberintectomía. Se cree que la neurectomía vestibular es la técnica más eficaz en casos extremos en los que se producen crisis de vértigo con caídas (trastorno de Tumarkin) y para enfermedad de Ménière incapacitante. La laberintectomía es el método quirúrgico más antiguo para tratar la enfermedad y hoy en día se limita a pacientes de edad avanzada. La técnica se puede asociar con implantación coclear en caso de hipoacusia profunda en los dos oídos.
Pruebas complementarias del tratamiento de la enfermedad de Menière
El diagnóstico y tratamiento de la enfermedad se realiza en función de los síntomas que se presenten durante la enfermedad.
Entre las pruebas complementarias para el diagnóstico son: tomografía computarizada, resonancia magnética, estimulación calórica (exámenes de reflejos de los ojos), estudios de potenciales evocados, audiometría, pruebas vestibulares, electrococleografía, entre otras pruebas.
Factores de riesgo
Entre los factores que aumentan el riesgo de padecer la enfermedad de Ménière están: el consumo de alcohol, alergias, traumatismo craneal, antecedentes familiares, tabaquismo, enfermedad viral reciente, infección de oídos, estrés y migrañas, entre otros.
Complicaciones de la enfermedad de Menière
Entre las complicaciones de la enfermedad de Meniére están:
Episodios impredecibles de vértigo.
Trastorno de Tumarkin.
Pérdida de la audición permanente.
Imposibilidad de caminar o desempeñarse debido al vértigo incontrolable.
Fatiga y estrés emocional.
Ansiedad y depresión.
Especialidad médica encargada de tratar la enfermedad de Ménière
La enfermedad de Ménière pertenece a la especialidad de otorrinolaringología, que es la parte de la medicina especializada en el diagnóstico y tratamiento de las afecciones del oído, nariz y garganta.
Preguntas frecuentes
¿Cuántos tipos de vértigo hay?
Existen dos tipos básicos de vértigo: el vértigo periférico aparece como consecuencia de un problema en el oído interno que controla el equilibrio. Éste puede ser causado por efecto de ciertos medicamentos, haber sufrido una lesión (como un traumatismo craneal) o presentar una inflamación o presión en el nervio vestibular.
Por el contrario, el vértigo central es un problema cerebral. Puede ser causado por alguna enfermedad vascular, el consumo de ciertos fármacos, padecer migraña, esclerosis múltiple, haber sufrido un accidente cerebrovascular, o como causa de un tumor.
¿Qué es la neuritis vestibular?
La neuritis vestibular es un trastorno del sistema vestibular, la parte del oído interno que ayuda a controlar el equilibrio. Es causada frecuentemente por un virus que daña el nervio vestibular, que manda mensajes de movimiento y equilibrio entre el oído interno y el cerebro.
¿Qué es la laberintitis?
La laberintitis es una inflamación del laberinto, estructura del oído interno responsable del equilibrio.
¿Qué es la rehabilitación vestibular?
La rehabilitación vestibular es un tratamiento para el trastorno vestibular periférico unilateral que ayuda a mejorar el vértigo, el equilibrio y la movilidad.
¿Qué es el sentido cinestésico?
Es la capacidad que nos permite ser consciente del movimiento muscular y de la postura. El sentido cinestésico ayuda a controlar actividades como pararse, caminar, pasear, agarrar un objeto y hablar.
Bibliografía
López-Escámez JA et al. Criterios diagnósticos de enfermedad de Menière. Documento de consenso de la Bárány Society, la Japan Society for Equilibrium Research, la European Academy of Otology and Neurotology (EAONO), la American Academy of Otolaryngology-Head and Neck Surgery (AAO-HNS) y la Korean Balance Society. Acta Otorrinolaringológica Española 2016; 67(1): 1-7. DOI: 10.1016/j.otorri.2015.05.005 .
García E, González X. Actualización en el manejo del vértigo. AMF semFYC 2019;15(4):184-191. Consultado: 29/11/2021 .
Magnan J et al. European Position Statement on Diagnosis, and Treatment of Meniere’s Disease. J Int Adv Otol. 2018 Aug;14(2):317-321. Doi: 10.5152/iao.2018.140818 .
Murdin L, Schilder AG. Epidemiology of balance symptoms and disorders in the community: a systematic review. Otol Neurotol 2015 Mar; 36(3): 387-92. Doi: 10.1097/MAO.0000000000000691 .
Enfermedad
Cáncer de Lengua
¿Qué es el cáncer de lengua?
El cáncer de lengua se conoce también como carcinoma escamoso o carcinoma epidermoide de lengua, supone el 6% de todos los cánceres que se diagnostican y un 30% de los de cavidad oral. Es el doble de frecuente en hombres que en mujeres y está considerado una enfermedad grave.
Tipos de cánceres
Existen dos tipos principales de cánceres de lengua, el carcinoma escamos o o epidermoide, que es el que se desarrolla a partir de las células superficiales de la lengua y supone el 95% de los casos de cáncer de lengua, y el carcinoma adenoide quístico, que es el que se desarrolla a partir de las glándulas salivares y que supone el otro 5%.
Causas del cáncer de lengua
El principal agente causal es el tabaco. Hasta el 95% de las personas con cáncer de lengua fuman. El alcohol actúa aumentando el riesgo de los productos cancerígenos del tabaco, y si ambos efectos se combinan, llega a aumentar en quince veces la posibilidad de tener un cáncer de lengua.
La irritación mecánica crónica por una dentadura en mal estado puede producir úlceras bucales que, de mantenerse en el tiempo, pueden evolucionar a un cáncer de lengua. Las infecciones por el virus del papiloma humano también están en el origen de estos cánceres.
Síntomas del cáncer de lengua
Los síntomas iniciales de un cáncer de lengua son la presencia de una úlcera, que suele tener los bordes duros y que no va a curarse, puede sangrar con facilidad, y en casos más avanzados puede dar problemas para tragar y para hablar.
Tratamiento para el cáncer de lengua
Existen varias líneas principales para el tratamiento del cáncer de lengua:
La cirugía : las técnicas quirúrgicas van desde la sola extirpación del tumor, hasta la extirpación total o parcial de la lengua, en algunas ocasiones puede ser necesaria la retirada de la mandíbula o del maxilar, e intervenir a nivel de cuello para retirar ganglios linfáticos sospechosos de metástasis.
La radioterapia : puede ser externa mediante una máquina de rayos X o de protones hacia el tumor, o de aplicación interna, situando pequeñas porciones de material radioactivo conocidas como semillas en la zona tumoral. Permite un menor daño de los tejidos. normales. En general serán durante 5 a 7 semanas los cinco días a la semana.
La quimioterapia : la más común es usar una combinación de tratamiento con Cisplatino y 5-Fluoracilo que es la combinación más eficaz en este tipo de tumores, en algunos casos se puede unir el tratamiento con Docetaxel .
Terapia dirigida e inmunoterapia en la que usan como tratamientos un anticuerpo que bloquea la reproducción de las células epiteliales. Los fármacos usados son el pembrolizumab y el nivolumab.
Pruebas complementarias del tratamiento del cáncer de lengua
La principal prueba complementaria que se realiza es la biopsia de la lesió n, que permitirá conocer la naturaleza de la misma. Otras pruebas radiológicas como escáner, resonancias magnéticas, PET… son complementarias y se solicitan para valorar la extensión del tumor y controlar su evolución durante el tratamiento.
Factores desencadenantes del cáncer de lengua
Los factores desencadenantes del cáncer de lengua son el tabaco, seguido de lesiones producidas por roces continuos de dentaduras mal cuidadas.
Factores de riesgo del cáncer de lengua
Existen dos factores de riesgo principales del cáncer de lengua, el consumo excesivo de alcohol que se traduce en un aumento del riesgo mayor si se asocia a consumo de tabaco y la infección por virus del papiloma humano .
Complicaciones del cáncer de lengua
Las complicaciones que pueden aparecer en un cáncer de lengua son: dificultad para tragar y hablar, problemas al respirar y alteración de las facciones por daño sobre la mandíbula y el maxilar.
Prevención del cáncer de lengua
Las medidas preventivas para evitar el cáncer de lengua son: no fumar ni cigarrillos ni en pipa ni mascar tabaco, no consumir alcohol en grandes cantidades , evitar las infecciones por virus del papiloma humano , con medios de protección en el sexo oral o mediante vacunas contra el papiloma y cuidar la dentadura de forma adecuada llevando prótesis dentales que ajusten de forma correcta.
Especialidades a las que pertenece el cáncer de lengua
Los especialistas implicados en el tratamiento del cáncer de lengua son tres, otorrinolaringólogos y cirujanos maxilofaciales, serán los encargados de la cirugía y el oncólogo será el encargado de la radioterapia y la quimioterapia.
Preguntas frecuentes:
¿Cómo se manifiesta el cáncer en la boca?
El cáncer de boca se suele manifestar como una lesión aftosa (herida), que tras quince días no cura de modo adecuado, suelen tener un borde duro , y en ocasiones pueden sangrar.
Las lesiones en la base de la lengua son más difíciles de ver y pueden manifestarse como molestias al tragar o sensación de un cuerpo extraño.
¿Qué es la glosectomía?
La glosectomía es la extirpación total o parcial de la lengua . La decisión de retirar una parte o la totalidad de la lengua será tomada dependiendo de la extensión del tumor y de la situación del mismo, en general se prefiere la glosectomía parcial por ser mucho menos agresiva.
¿Es lo mismo el cáncer de lengua que el cáncer de labios?
No es lo mismo, si bien los dos son en general de la parte superficial que los recubre, las implicaciones de tratamientos quirúrgicos son muy diferentes, y la accesibilidad al tumor también distinta.
¿Cómo se manifiesta el cáncer de labio?
El cáncer de labio se puede manifestar por un afta (herida) que no se cura , por una masa en el labio, sangrado, dolor o adormecimiento labial. En algunas ocasiones puede no tener síntomas y ser el odontólogo el que lo encuentre en una revisión dental.
¿Qué son las aftas en la boca?
Las aftas en la boca son pequeñas heridas o lesiones superficiales , que pueden aparecer como consecuencia de enfermedades víricas, como pueden ser las infecciones por herpes o también por lesiones que se producen al morderse, por roce de una pieza dental alterada o de una prótesis con mal ajuste.

Enfermedad
Otitis
¿Qué es la otitis?
La otitis es una inflamación de la mucosa (revestimiento) del oído que puede aparecer en diferentes partes de su anatomía, generalmente producida por una infección. La más frecuente es la que afecta al oído medio.
Es una patología habitual , sobre todo en la edad pediátrica, con una gravedad moderada por el importante dolor que pueden llegar a producir y con la consecuente incomodidad para el paciente, además, las complicaciones que se pueden derivar de su evolución no son satisfactorias.
Tipos de otitis
Otitis externa : puede ser circunscrita (forúnculo) por infección bacteriana de un folículo pilosebáceo del conducto auditivo externo, o difusa (más extendida), producida por una infección por bacterias u hongos de la piel del conducto auditivo externo. También existe la otitis externa maligna o necrotizante, infección grave y potencialmente mortal, que afecta a pacientes ancianos con diabetes o inmunosupresión (disminución de las defensas). Se produce por una bacteria llamada Pseudomona aeruginosa, que origina un dolor muy intenso con supuración de material purulento abundante, sin mejoría con los tratamientos habituales y con producción de complicaciones graves.
Otitis media : a su vez, se puede dividir en:
Otitis media serosa : inflamación del oído medio en la que existe una colección o acúmulo de líquido, sin tener síntomas de infección. Se produce por una alteración en la ventilación de la trompa de Eustaquio que comunica las fosas nasales con el oído. Hay una disminución de la presión en su interior y un aumento de producción de moco.
Otitis media aguda: infección aguda de la mucosa que tapiza las estructuras del oído medio producida por uno o varios gérmenes ( Streptococcus pneumoniae, Haemophilus influenzae , etc.)
Otitis media crónica : inflamación persistente del oído medio con supuración purulenta permanente o recidivante (aparece y desaparece). Puede ser simple o benigna u otitis media crónica colesteatomatosa.
Causas de la otitis
La otitis externa se produce por una infección secundaria a la maceración de la piel del conducto auditivo externo por humedad, eccema (lesión rojiza y descamativa en la piel), o por un traumatismo previo en la piel. Los microorganismos más frecuentes que producen infección son las bacterias Pseudomona aeruginosa, Estafilococo aureus o los hongos Candida o Aspergillus .
La otitis media aguda se produce por alteración del mecanismo de drenaje de las secreciones del oído medio, lo que conduce a su estancamiento y posterior colonización por bacterias como Streptococcus pneumoniae, Haemophilus influenzae o Moraxella catarrhalis.
La causa principal de la otitis media crónica simple es la existencia previa de una perforación del tímpano como secuela de una otitis media o un traumatismo y la mala función de la trompa de Eustaquio que contribuye a la cronificación. Se producen infecciones recurrentes o persistentes, debido a la entrada de agua en el oído o por infecciones en la vía aérea alta (nasofaringitis). Las bacterias habituales que producen la infección son la Pseudomona o Streptococcus aureus . En la otitis media crónica colesteatomatosa se produce una migración de piel del oído externo (epitelio queratinizante) hacia el oído medio que crece a modo de pseudotumor y es capaz de destruir el hueso de sus paredes.
Síntomas de la otitis
En la otitis externa el síntoma inicial suele ser picor, seguido de dolor intenso que aumenta con la masticación y se puede irradiar hacia zonas adyacentes con sensación de acorchamiento de la zona afectada. Cuando su orígen es por hongos, hay sensación de taponamiento con secreción constante del oído.
La otitis media serosa suele anteceder a un catarro nasal, cambios bruscos de presión , etc. Aparece sensación de taponamiento, pérdida de audición moderada, autoescucha de su propia voz (autofonía) y escucha de ruidos (acúfeno).
La otitis media aguda puede variar desde la presencia de un dolor discreto hasta un cuadro con fiebre y afectación del estado general . Suele aparecer finalmente dolor intenso y punzante que se puede intensificar hasta producirse la ruptura del tímpano con salida de material purulento acumulado en el oído medio. Con esto, se origina un alivio de los síntomas. Además, puede aparecer hipoacusia (disminución de la audición) y escucha de un zumbido (acúfeno).
El síntoma más frecuente de la otitis media crónica simple es la otorrea o secreción constante por el oído y disminución de la audición (hipoacusia). Se presenta a veces de forma intermitente asociada a re-infecciones bacterianas. En la otitis media crónica colesteatomatosa aparece otorrea, que suele ser fétida y constante, con hipoacusia intensa. Además, el paciente puede presentar vértigo.
Tratamiento para la otitis
El tratamiento para las otitis externa es con colirio de antibiótico asociado a corticoides , o antibióticos por vía oral en caso de recurrencias cuando la otitis es producida por bacterias. En otitis por hongos se utilizan fármacos antimicóticos locales con una duración más prolongada.
En el caso de otitis media aguda se indica un tratamiento antibiótico por vía oral (habitualmente amoxicilina-ácido clavulánico) y un fármaco analgésico o antiinflamatorio. Es útil la aplicación de calor seco local. Si hay asociado catarro, se debe favorecer la disminución de la congestión nasal con descongestivos, realización de vahos, etc. En caso de otitis de repetición, sobre todo en niños, puede indicarse la realización de miringotomía (incisión en la membrana timpánica), con inserción de tubos de drenajes para favorecer la salida de las secreciones y la ventilación del oído medio. Cuando hay otitis crónica simple , en las fases supurativas (con salida de líquido por el oído), se realiza tratamiento antibiótico , y cuando está en la fase de remisión se plantea, si es preciso, un tratamiento quirúrgico mediante timpanoplastia donde se realiza una reconstrucción del tímpano y de la cadena de huesecillos del oído. En el caso de la otitis colesteatomatosa se realiza una cirugía mayor con timpanoplastia accediendo por la parte posterior del oído (mastoidectomía), para la limpieza del colesteatoma y posterior reconstrucción del tímpano.
Pruebas complementarias del (diagnóstico) tratamiento de la otitis
El diagnóstico de la otitis se realiza fundamentalmente con la exploración física mediante la realización de una otoscopia donde se obtiene la visión directa del tímpano y la pared del conducto auditivo externo con el otoscopio (utensilio con forma de cono y una luz que se introduce por el oído). En ocasiones es preciso realizar pruebas de imagen como radiografía simple de los senos paranasales para descartar alteraciones nasales, o radiografía lateral de cráneo. En casos seleccionados se hacen otras pruebas como TAC craneal, RMN o gammagrafía, si el paciente padece otitis con mala evolución. También se puede realizar un cultivo de las secreciones purulentas que salen del oído para identificar los gérmenes que provocan la infección.
Factores desencadenantes de la otitis
El principal factor de riesgo en la otitis es padecer una infección respiratoria con congestión nasal . Los niños tienen más riesgo de padecer una otitis.
Factores de riesgo de la otitis
Los niños tienen mayor riesgo de presentar otitis , sobre todo en edades tempranas entre 6 meses y 6 años, ya que tienen un sistema inmune (de defensa) menos desarrollado y una trompa de Eustaquio más corta que favorece la aparición de infecciones.
Padecer infecciones respiratorias de vías altas (faringitis, sinusitis, amigdalitis, etc.) o rinosinusitis alérgica favorece la congestión nasal y que pueda aparecer otitis.
La exposición al humo de tabaco o la temporada de otoño o invierno (meses fríos) favorecen las presencia de infecciones respiratorias y otitis.
Complicaciones de la otitis
Mastoiditis con destrucción ósea (progresión de la infección al área mastoidea del cráneo que está próxima al oído).
Laberintitis (inflamación de estructuras contenidas en las cavidades laberínticas del oído). Produce vértigo en el contexto de una infección en el oído.
Parálisis facial (afectación del nervio facial sobre todo por progresión de un colesteatoma o una otitis externa maligna).
Meningitis, abcesos cerebrales (infección extendida a las membranas que recubren el cerebro o colección infecciosa dentro del tejido del cerebro).
Tromboflebitis del seno lateral (coágulo de sangre que provoca oclusión de los vasos sanguíneos producida por la inflamación cercana de las estructuras del oído y sus proximidades (mastoides)).
Prevención de la otitis
Prevención de infecciones respiratorias con una adecuada higiene, lavado de manos, uso de pañuelos de papel, etc…
Adecuada hidratación para fluidificar el moco.
Evitar la entrada de agua en el oído (uso de tapones).
No utilizar bastoncillos para la higiene de los oídos.
La vacunación antineumocócica y antigripal ha demostrado ser un factor importante en la prevención de las otitis.
Especialidades a las que pertenece la otitis
Los especialistas que pueden diagnosticar y tratar las otitis son los pediatras, médicos de familia y los otorrinolaringólogos , a quienes los primeros remiten a los pacientes si la otitis presenta complicaciones o no responde al tratamiento inicial pautado.
Preguntas frecuentes
¿Cuánto tiempo puede durar una otitis media?
La evolución normal de la otitis media aguda es la mejoría significativa , sin complicaciones, en 48 a 72 horas, si bien las secuelas auditivas pueden tardar dos o tres semanas en normalizarse completamente.
¿Qué es la otitis media serosa?
La otitis media serosa es una complicación surgida habitualmente tras un proceso infeccioso vírico de las vías aéreas altas (resfriado, etc), que produce una modificación de las presiones dentro de la trompa de Eustaquio, lo que provoca inflamación y aumento del moco en el interior del oído medio.
¿Qué es la miringotomía?
La miringotomía o timpanotomía es la incisión de la membrana timpánica.
¿Qué es la timpanostomía con drenaje de membrana timpánica?
Se trata de la incisión o punción quirúrgica de la membrana del tímpano con inserción de un pequeño dispositivo que comunica el interior del oído medio con el oído externo, con forma de tubo hueco para facilitar la ventilación y drenaje de las secreciones que puedan haberse acumulado en el oído.
¿Qué es la timpanocentesis?
La timpanocentesis o miringocentesis es la extracción de líquido del oído medio a través de una punción en la membrana timpánica con una aguja especial y la colocación de un pequeño tubo en el tímpano por donde se extrae y colecta el líquido que posteriormente se estudia en el laboratorio de microbiología.

Enfermedad
Apnea del Sueño
¿Qué es la apnea del sueño?
La apnea del sueño es un trastorno en el cual la respiración se detiene y recomienza repetidas veces mientras se duerme . Es posible que se tenga apnea del sueño si se ronca sonoramente y si la persona se siente cansada, inclusive después de una noche completa de sueño. La apnea del sueño ocurre con mucha más frecuencia en adultos mayores. Los hombres son dos veces más propensos a tener apnea del sueño que las mujeres, sin embargo, el riesgo aumenta en las mujeres con sobrepeso y también después de la menopausia, raramente, pero también puede ocurrir en niños. Es común y en ocasiones puede ser grave.
Tipos de apnea del sueño
Existen 3 tipos de apnea del sueño estas son:
Apnea obstructiva del sueño : la forma más común, que ocurre cuando los músculos de la garganta se relajan. En ella, la interrupción del flujo aéreo se debe a una oclusión de la vía respiratoria. Sucede mientras el paciente duerme porque, al encontrarse tumbado, las partes blandas de la garganta se desplazan hacia atrás y ocluyen la vía. Esto puede provocar que el paciente se despierte frecuentemente.
Apnea central del sueño : ocurre cuando el cerebro no envía señales correctas a los músculos que controlan la respiración. En este tipo de apnea la vía respiratoria permanece abierta, pero como los músculos respiratorios permanecen inactivos y se produce el cese del flujo respiratorio.
Apnea del sueño mixta : en estos casos se comienza como una apnea central y con el tiempo acaba teniendo un componente obstructivo.
Causas de la apnea del sueño
En condiciones normales, cuando las personas duermen, la vía aérea está permeable, es decir, pueden respirar con tranquilidad, sin embargo, en algunas fases del sueño los tejidos se cierran y bloquean la vía respiratoria causando la apnea.
Síntomas de la apnea del sueño
Los ronquidos son la manifestación más visible que puede alertar al paciente sobre la posibilidad de tener apnea del sueño. Algunos otros síntomas de la apnea del sueño son: ronquidos fuertes que, por lo general, son más prominentes en la apnea obstructiva del sueño, despertares abruptos acompañados de falta de aire, despertarse con la boca seca o con dolor de garganta , problemas de atención, dificultad para permanecer dormido, somnolencia diurna excesiva, irritabilidad, dolor de cabeza por la mañana, cansancio permanente, falta de energía , disfunción sexual, sudores nocturnos o falta de energía.
Tratamiento de la apnea del sueño
La apnea del sueño no suele resolverse por sí sola, pero sí que puede tratarse. Existen diferentes opciones terapéuticas, que deben ser seleccionadas según la gravedad del cuadro. De esta forma, en algunas ocasiones pueden indicarse simplemente medidas de autocuidado , como perder peso o dormir en determinadas posturas, realizar ejercicios, y evitar el consumo de alcohol o sedantes. Otros remedios son dispositivos bucales que puestos en la boca logran un adelantamiento de la mandíbula y disminuyen los ronquidos.
Sin embargo, la mayoría de los pacientes con apnea del sueño moderada o grave, necesitarán el empleo de una mascarilla nasal de presión positiva continua en las vías respiratorias llamada CPAP. El aire se transmite a través de un tubo hasta una mascarilla que se ajusta en la nariz y en ocasiones en la boca, evitando los trastornos respiratorios y normalizando el transcurso del sueño.
No obstante, en algunas ocasiones es necesaria la cirugía . Esta suele convertirse en una opción solamente después de que otros tratamientos han fallado. Por lo general, se recomienda probar los demás tratamientos durante al menos tres meses antes de considerar la cirugía. El objetivo de la cirugía para la apnea del sueño es agrandar las vías respiratorias a través de la nariz o la garganta, que pueden vibrar y causar los ronquidos o que pueden bloquear las vías respiratorias superiores y causar la apnea del sueño.
Pruebas complementarias de la apnea del sueño
Para el diagnóstico y tratamiento de la apnea del sueño, es necesario realizar una polisomnografía nocturna . Durante esta prueba, conectan al paciente a un equipo que controla la actividad del corazón, la de los pulmones y la del cerebro, los patrones de respiración, el movimiento de piernas y brazos y los niveles de oxígeno en sangre mientras duerme. En algunos casos se pueden realizar pruebas del sueño en casa. Por lo general, en estas pruebas se miden el pulso, el nivel de oxígeno en sangre, el flujo de aire y los patrones de respiración. Si se tiene apnea del sueño, los resultados de la prueba mostrarán una reducción en el nivel de oxígeno durante las apneas y aumentos subsiguientes con el despertar.
Factores desencadenantes y de riesgo de la apnea del sueño
Los factores desencadenantes y de riesgo de la apnea de sueño incluyen: sobrepeso, vías respiratorias estrechas, sexo masculino (las apneas del sueño predominan en los varones), la edad, antecedentes familiares, el consumo de alcohol, sedantes o tranquilizantes, fumar y padecer congestión nasal.
Complicaciones del tratamiento de la apnea del sueño
Las complicaciones de la apnea del sueño incluyen:
Fatiga diaria: las personas que sufren de apnea del sueño experimentan somnolencia diurna, fatiga e irritabilidad graves.
Presión arterial alta o problemas cardíacos: el súbito descenso de los niveles de oxígeno en la sangre que ocurre durante la apnea del sueño aumenta la presión arterial y sobrecarga el aparato cardiovascular.
Hipertensión pulmonar.
Depresión.
Accidente cerebrovascular.
Problemas hepáticos.
Privación del sueño en los compañeros de cama.
Prevención de la apnea del sueño
Para prevenir la apnea del sueño es necesario:
Evitar el sobrepeso.
No fumar.
Evitar el consumo de alcohol.
Alimentación sana y equilibrada.
Especialidades a las que pertenece la apnea del sueño
El otorrinolaringólogo es el médico especialista entrenado en el diagnóstico y tratamiento de las patologías de nariz y garganta, entre ellas la apnea del sueño.
Preguntas frecuentes:
¿Qué es la disnea?
La disnea es la dificultad respiratoria que se manifiesta como una sensación de falta de aire en los pulmones.
¿Cómo se llama la respiración lenta?
La respiración que se vuelve lenta es llamada bradipnea.
¿Qué es un broncoespasmo?
Un broncoespasmo es una contracción anormal del músculo liso de los bronquios, que puede provocar un estrechamiento u obstrucción aguda de las vías respiratorias.
¿Qué son las sibilancias?
La sibilancia es un ruido inspiratorio o espiratorio agudo que aparece en el árbol bronquial como consecuencia de una estenosis (estrechez de las vías respiratorias).
¿Puedo ahogarme por tener apnea del sueño?
Sí, pero esto solo ocurre por pequeños momentos bastante rápidos, y si se presenta este síntoma se debe consultar a un médico.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia