Cirugía General y del Aparato Digestivo
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Enfermedad
Litasis Biliar
¿Qué es la litiasis biliar ?
La litiasis biliar es la formación de cálculos, o piedras, en la vesícula biliar o en los conductos por donde se excreta la bilis hacia el intestino . Estos cálculos pueden ser de colesterol, de ácido úrico o de calcio.
Tipos de litiasis biliar
Existen diferentes tipos de litiasis biliar:
Litiasis biliar de colesterol : supone hasta el 75 % de los casos de litiasis biliar, es por tanto la causa más frecuente de los mismos. El colesterol precipita cuando disminuye las sales biliares o cuando aumenta el nivel de colesterol, suelen presentarse en número de 1 a 3, redondeados, de color amarillento, y su tamaño puede llegar a 2 centímetros.
Cálculos pigmentarios : se forman a partir de la precipitación de la bilirrubina, llegan a producir hasta un 25 % de los casos. Si son de color negro, se dan en enfermos cirróticos, los cálculos de color marrón se dan en las enfermedades hemolíticas (destrucción de los hematíes), suelen aparecer en mayor número que los de colesterol, hasta más de 5, y con frecuencia producen inflamación en la vesícula.
Litiasis de carbonato calcio : son muy poco frecuentes, y su aspecto es blanquecino, raramente causan inflamación en la vesícula.
Causas de la litiasis biliar
Las causas de la litiasis biliar están relacionadas con la alteración de la composición de la bilis , produciendo un aumento de las sustancias, que precipitan dando lugar a la litiasis.
En el caso del colesterol, se produce un aumento del mismo respecto a las sales biliares, provocando que el colesterol precipite y aparezca la litiasis biliar.
En los casos de los cálculos pigmentarios, se producen por el aumento de la bilirrubina. En los pacientes cirróticos es debido al mal funcionamiento del filtro hepático. En enfermedades hemolíticas, se produce por una mayor destrucción a lo normal de los hematíes, originando un aumento de la bilirrubina que hace que se precipite la misma.
Síntomas de la litiasis biliar
El síntoma principal de la litiasis biliar es el cólico biliar, en él se produce un dolor intenso en la zona derecha del abdomen, bajo las costillas, que se suele acompañar de náuseas y vómitos, que pueden ser intensos. Y, en algunas ocasiones, se produce una infección conocida como colecistitis que precisa de ingreso hospitalario para tratarla.
A veces, la piedra se mueve y produce una obstrucción del conducto, en este caso, el paciente además de dolor presenta ictericia, es decir, color amarillento de la piel. Esta obstrucción puede afectar al conducto del páncreas dando lugar a una pancreatitis como complicación de este proceso.
Tratamiento de litiasis biliar
El tratamiento de la litiasis biliar puede ser:
farmacológico, que pretenden disolver el cálculo. Se suministran sales biliares orales, deben ser cálculos de colesterol de menos de 1 centímetro de tamaño y con una actividad vesicular normal.
CPRE o colangiopancreatografía retrógrada endoscópica, se trata de disolver el cálculo o extraerlo mediante la canalización del colédoco. A través de una endoscopia se inyecta una sustancia que lo disuelve, debe ser un cálculo único y de pequeño tamaño.
Colecistectomía, es la exéresis (extracción) de la vesícula mediante cirugía mayor, puede ser realizada por medio endoscópico o por cirugía abierta, en ambos casos se retira la vesícula del paciente con los cálculos en su interior.
Pruebas complementarias de la litiasis biliar
La prueba complementaria más en uso en el momento actual para la detección de una litiasis biliar, es la ecografía . Prácticamente han quedado relegadas otras pruebas diagnósticas como la colangiografía, en la cual se introduce un contraste por vía oral que se deposita en la vesícula, realizando radiografías de la misma, o la colangiografía percutánea transhepática, en la que el contraste se inyecta a través de una punción abdominal.
Factores desencadenantes de la litiasis biliar
Son factores desencadenantes de la litiasis biliar las alteraciones en la dieta con consumo excesivo de grasa, provocando un aumento del colesterol.
También puede producirse por el exceso de consumo de alcohol, conllevando a una cirrosis en el paciente y provocando una alteración de la bilirrubina que producen cálculos biliares.
Factores de riesgo de la litiasis biliar
Son factores de riesgo para la litiasis biliar la multiparidad, la obesidad y el consumo de píldoras anticonceptivas.
Complicaciones de la litiasis biliar
La complicación más frecuente de la litiasis biliar es la colecistitis, que se produce cuando la obstrucción del conducto produce una infección en la zona de la vesícula.
La siguiente complicación en frecuencia es la pancreatitis, que es producida como consecuencia de la obstrucción del conducto de salida del páncreas, por una litiasis biliar, causando dolor en la zona, acompañado de vómitos y malestar general.
Prevención de la litiasis biliar
La prevención de litiasis biliar consiste en evitar la obesidad, realizar una dieta rica en frutas y verduras, pobre en grasas y sin consumo de alcohol.
Especialidades a las que pertenece
Las especialidades a las que pertenece la litiasis biliar es la de digestivo y cirugía general . Los especialistas en digestivo controlan los procesos de cólicos biliares o colecistitis, y los cirujanos, la exéresis de la vesícula biliar si es necesaria.
Preguntas frecuentes
¿ Cómo saber si tengo problemas de vesícula ?
La vesícula biliar no siempre produce síntomas, a veces, dolores abdominales asociados a vómitos o diarreas pueden hacer sospechar de padecer problemas en la vesícula . Lo mismo ocurre cuando aparece la clínica de un cólico biliar, la única forma de llegar a un diagnóstico certero es la realización de una ecografía de abdomen.
¿ Cuál es el signo de Murphy ?
El signo de Murphy forma parte de la exploración abdominal . Este es positivo cuando al realizar una inspiración profunda seguido de una espiración, en cuyo momento se introduce la mano bajo las costillas, produce dolor por el choque contra la vesícula.
¿ Qué pasa cuando uno vomita bilis ?
El vómito de bilis se produce cuando hay una descarga de bilis hacia el intestino sin alimento. Se vomita una sustancia que se conoce como vómitos de bilis, no es más grave que un vómito normal, pero este es de color verde. Puede ser un efecto secundario de la exéresis de la vesícula.
¿ Cuál es la importancia de la vesícula biliar ?
La importancia de la vesícula biliar es el mantenimiento de las sales biliares producidas en el hígado , hasta el momento que son necesarias para la digestión de los alimentos. Estos, al llegar al intestino, desencadenan la secreción de la sustancia acumulada en la vesícula.
¿ Qué causa el reflujo ?
El reflujo es causado por la falta del cierre del esfínter esofágico inferior de forma adecuada. Al contraerse el estómago, parte del alimento y de los jugos gástricos, suben a través del esófago originando el reflujo gastroesofágico.
Enfermedad
Quiste Pilonidal
¿Qué es el quiste pilonidal?
El quiste pilonidal es un saco cerrado de carácter membranoso que se forma alrededor de un folículo piloso, en cuyo interior, se encuentra pelo, de ahí su nombre de pilonidal. En la mayoría de ocasiones, su localización más frecuente es en la zona del pliegue interglúteo , aunque también se puede formar en otras localizaciones como las axilas, el ombligo y la zona de las ingles.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de quiste pilonidal
Existen dos tipos de quiste pilonidal:
Quiste pilonidal agudo: se produce un absceso de forma rápida que drena hacia el exterior.
Quiste pilonidal crónico: se produce una fistulización con drenaje que permanece en el tiempo.
Causas del quiste pilonidal
El quiste pilonidal se produce cuando el vello penetra debajo de la piel , dando lugar a una reacción del tejido subcutáneo que lo considera una sustancia extraña, provocando una reacción inflamatoria a su alrededor.
Síntomas del quiste pilonidal
Los síntomas que se presentan son enrojecimiento, inflamación y dolor de la zona afectad a, también puede aparecer infección en torno a ella, produciendo un absceso con pus en su interior. Este pus puede drenar hacia la parte exterior de la piel por los diversos orificios que tiene.
En algunos casos, aunque no de forma frecuente, el paciente puede tener fiebre cuando el quiste se infecta, pero en la mayoría de ocasiones, el paciente refiere dolor intenso que le impide sentarse.
Tratamiento del quiste pilonidal
El tratamiento del quiste pilonidal es diferente según la fase en que se encuentre. Cuando está abscesificado, puede ser necesario el drenaje del mismo, para ello, el cirujano, tras inyectar una mínima cantidad de anestesia local, realiza una apertura del quiste para conseguir el drenaje correcto del mismo. Suele ser recomendable tomar antibiótico para disminuir la infección, tanto antes de la cirugía como tras ella .
En los casos de fistulización crónica, se realiza una cirugía más compleja, en la que se procede a abrir el quiste, retirando todo el contenido de su interior y la membrana que lo recubre. En la mayoría de ocasiones, la herida se deja abierta hasta conseguir la cicatrización de la misma lo que puede demorar el proceso hasta 3 meses, precisando curas diarias durante este tiempo. Esta cicatrización es conocida como de segunda intención, hace que las recurrencias sean menos frecuentes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del quiste pilonidal
Para el diagnóstico del quiste pilonidal no es necesario realizar pruebas diagnósticas, es un diagnóstico clínico.
Para la realización de la cirugía, es necesario analítica de sangre con recuento celular , radiografía de tórax y electrocardiograma, junto con la visita al anestesista.
A veces, puede ser necesario realizar una ecografía o TAC antes de la cirugía que permita conocer la extensión del quiste.
Factores desencadenantes del quiste pilonidal
El factor desencadenante del quiste pilonidal parece ser la introducción de un pelo hacia el interior del tejido subcutáneo , dando lugar en este a una reacción inflamatoria al percibirlo como cuerpo extraño.
Factores de riesgo del quiste pilonidal
Los factores de riesgo del quiste pilonidal, además del exceso de vello en la zona, son los traumatismos que se puedan producir en la zona. Esto hace que sean más frecuentes en personas que conduzcan o realizan ciclismo. La obesidad también es un factor de riesgo para el quiste pilonidal .
Complicaciones del quiste pilonidal
La complicación más frecuente del quiste pilonidal es la infección con formación de absceso , dicha infección puede producir fiebre, aunque es poco frecuente.
Prevención del quiste pilonidal
La prevención del quiste pilonidal es evitar, en la medida de lo posible, los traumatismos sobre la zona del coxis. Y, en aquellos pacientes con mucho vello, el tratamiento con depilación láser puede ser eficaz para evitar los quistes pilonidales .
Especialidades a las que pertenece
La especialidad a la que pertenece el quiste pilonidal es la cirugía general .
También, en los casos que no necesitan cirugía, puede ser controlado por el médico de familia, quien puede pautar un tratamiento antibiótico si es necesario.
Preguntas frecuentes
¿Qué médico trata el quiste pilonidal?
El médico que controla y trata el quiste pilonidal es el cirujano general, este médico se encarga de la exéresis (extracción) de los quistes, decidiendo la técnica quirúrgica más beneficiosa para el paciente.
En algunos casos, puede decidir el drenaje del absceso, la extirpación del quiste con cierre de la herida con puntos o, en otros casos, la exéresis del proceso, dando lugar a un cierre por segunda intención lo que lleva a una recuperación más lenta, pero con menos recurrencias del proceso .
¿Qué es el quiste pilonidal del coxis?
El quiste pilonidal de coxis es el quiste que se produce por la introducción de un pelo en la zona del coxis . Es el quiste pilonidal más frecuente y se cree que está relacionado con traumatismos repetidos sobre la zona, siendo más frecuente en personas que permanecen mucho tiempo sentadas, conduciendo o que practican ciclismo.
¿Qué antibiótico puedo tomar para el quiste pilonidal?
Son varios los antibióticos que se pueden tomar para tratar un quiste pilonidal, entre ellos, la cloxacilina, la amoxicilina, la amoxicilina con clavulánico y la clindamicina.
No se debe tomar antibiotico nunca sin la prescripción de un médico, el uso indebido de los antibióticos produce resistencias bacterianas que se convierten en un problema de salud pública muy importante.
¿Cuánto tarda en cicatrizar un quiste pilonidal?
El quiste pilonidal puede tardar en curar desde unos días a meses, dependiendo de la circunstancia.
En los casos agudos con drenaje espontáneo puede durar unos 15 días.
Cuando se realiza un drenaje quirúrgico del mismo, las curas pueden demorarse hasta 3 semanas.
Cuando se realiza exéresis con cierre por segunda intención , el periodo de curas puede ser de hasta 3 meses.
¿Cómo eliminar un quiste pilonidal sin cirugía?
El quiste pilonidal no se puede eliminar sin cirugía cuando es una situación crónica , solo en el caso de procesos agudos puede eliminarse mediante tratamiento antibiótico.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Síndrome de Cushing
¿Qué es el síndrome de Cushing?
El síndrome de Cushing o hipercortisolismo, es la enfermedad que se produce por exceso de cortisol , ya sea por producción excesiva de las glándulas suprarrenales del enfermo, o por efecto yatrógeno, esto quiere decir, como consecuencia secundaria de la administración de fármacos para tratamientos. También hay tumores neuroendocrinos que pueden producir una sustancia similar al cortisol que puede dar lugar a este síndrome. Es un síndrome muy poco frecuente que se producen de entre 35 a 40 casos por cada millón de personas, y se considera una enfermedad grave.
Tipos de síndromes de Cushing
Los tipos de síndrome de Cushing son:
Síndrome de Cushing ACTH (Hormona AdenoCorticoTropa): dependiente, se produce por tumores en la hipófisis o por tumores que provocan que se segregue esta hormona.
Síndrome de cushing ACTH independiente : se produce por tumores suprarrenales o hiperplasia suprarrenal yatrogénicos .
Causas del síndrome de Cushing
La causa es el trastorno hormonal que produce un aumento de cortisol o la toma de manera mantenida de medicamentos que contienen corticoides por enfermedades de origen inflamatorio.
Síntomas del síndrome de Cushing
Son síntomas de síndrome de Cushing: obesidad central, cara de luna llena ( cara redondeada ), acné , hipertensión arterial, diabetes , dolor de espalda , alteraciones en el ciclo menstrual , hirsutismo , impotencia en los varones, aumento de la sed , aumento de la micción , debilidad muscular , estrías de color vino, hematomas frecuentes, debilidad , irritabilidad , depresión , ansiedad y la alteración de la autoestima .
Tratamiento para el síndrome de Cushing
El tratamiento del síndrome de Cushing debe estar enfocado a reducir el nivel de cortisol.
Cuando el nivel de cortisol esté elevado por una causa yatrogénica , esto es, por ingerir medicamentos, el médico desciende la dosis de manera paulatina. Si esto no es posible, se intentará que el paciente consuma la menor dosis posible y se establecerá una vigilancia estrecha de este.
Si la causa es un tumor en la glándula hipofisaria, el médico indicará tratamiento quirúrgico, radioterapia o quimioterapia, según sea necesario.
Cuando la producción se debe a un tumor suprarrenal , el médico indicará un tratamiento quirúrgico para extraer el tumor. Si el tumor no puede extraerse se tratará de bloquear la acción de la hormona mediante medicamentos.
Pruebas complementarias para el diagnóstico del síndrome de Cushing
Las pruebas complementarias para el diagnóstico del síndrome de Cushing consisten en técnicas para medir la cantidad de cortisol:
Análisis de orina de 24 horas.
La prueba de supresión se dará 1 mg. de Dexametasona y se mide el cortisol a las 24 horas. Se puede hacer con 2 mg. de Dexametasona y haciendo la tasación de cortisol a las 48 horas, en ambos casos se realiza sobre sangre venosa ,
Se realizarán también pruebas de imagen, ya sean ecografías, tomografías o escáneres para valorar tanto las glándulas suprarrenales como la hipófisis .
Factores desencadenantes del síndrome de Cushing
El principal factor desencadenante es el exceso de cortisol .
Factores de riesgo del síndrome de Cushing
El principal factor de riesgo para el síndrome de Cushing es la toma indiscriminada de fármacos corticoides de forma diaria.
Complicaciones del síndrome de Cushing
Diabetes mellitus.
Hipertensión arterial.
Disfunción eréctil.
Hirsutismo: desarrollo de vello en cantidad mayor de lo normal.
Depresión.
Ansiedad.
Insomnio.
Alucinaciones.
Ideas paranoides.
Pérdida de memoria.
Prevención del síndrome de Cushing
No tomar fármacos corticoides sin control médico .
Especialidades a las que pertenece el síndrome de Cushing
El especialista en el control del síndrome de Cushing será el especialista en endocrinología . En cuanto al tratamiento, este será responsabilidad, tanto del endocrinólogo, como del cirujano general en los casos de tumores en las glándulas suprarrenales que deben ser extirpados, o bien neurocirujanos en el caso de alteraciones en la glándula hipófisis.
Preguntas frecuentes
¿Qué es el cortisol en el cuerpo humano?
El cortisol es una hormona que, producida por la glándula suprarrenal , se encuentra circulando en la sangre. Aumenta en las situaciones de estrés y actúa elevando el nivel de azúcar en la sangre y disminuyendo la inmunidad. Interviene en el metabolismo de grasas, proteínas y carbohidratos, y también actúa manteniendo en niveles adecuados los iones en sangre, así como la cantidad de agua en el organismo.
¿Qué es la enfermedad de insuficiencia suprarrenal?
La insuficiencia renal es la enfermedad en la que las glándulas suprarrenales no funcionan . Esto da lugar a una menor producción de cortisol, que deberá ser suministrado en forma de medicamento al paciente.
¿Qué es la glándula suprarrenal?
La glándula suprarrenal es una glándula endocrina que se encuentra situada encima de los riñones, de ahí su nombre. Su misión principal es la producción de sustancias como el cortisol, la aldosterona, la adrenalina y noradrenalina. También producen, pero en menor cantidad hormonales sexuales, como los estrógenos y la testosterona.
¿Cuál es la función de la glándula suprarrenal?
La función de la glándula suprarrenal es la producción de hormonas como el cortisol, la aldosterona, la adrenalina y la noradrenalina, que van a controlar el equilibrio de iones del organismo, mantener los niveles de azúcar, regular la respuesta inflamatoria, permitir que el cuerpo responda ante una situación de lucha o huida, mantener el embarazo, y comenzar la maduración sexual durante la pubertad.
¿Dónde se producen los mineralocorticoides?
Los mineralocorticoides son las hormonas que se van a producir en la parte exterior o corteza de las glándulas suprarrenales. Su misión en el organismo es mantener el equilibrio hidroelectrolítico actuando a nivel del riñón. La más importante es la aldosterona .
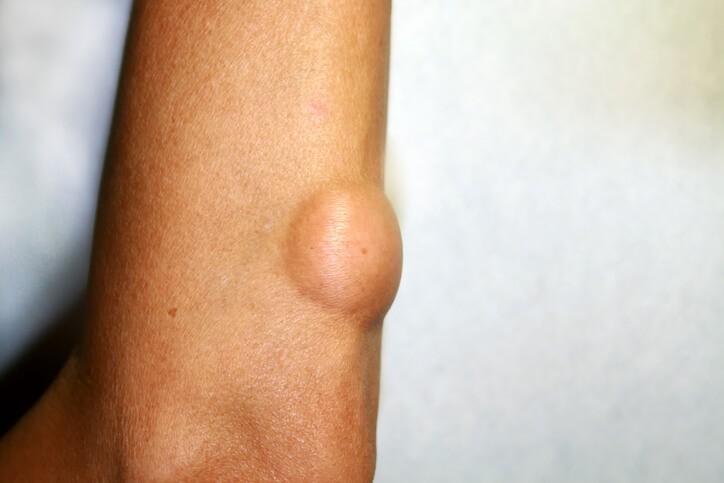
Enfermedad
Lipoma
¿Qué es un lipoma?
El lipoma es un tumor cutáneo benigno de origen adiposo (graso), localizado en el tejido celular subcutáneo (capa profunda de la piel). Puede aparecer de forma única o múltiple, y afectan sobre todo a mujeres en edad adulta. Son tumoraciones de tejido blando benignas y comunes, afectando a 1 de cada 1.000 personas.
Tipos de lipomas
Lipomatosis múltiple familiar : hereditaria, con aparición de múltiples y pequeños lipomas por todo el cuerpo con tendencia a aparecer simétricamente.
Lipomatosis benigna simétrica (enfermedad de Madelung) : aparecen pequeños lipomas múltiples no dolorosos en el cuello. En ocasiones también aparecen en el abdomen.
Lipomatosis congénita difusa : enfermedad hereditaria con aparición de lipomas en una o dos extremidades y que provocan un gigantismo en las mismas.
Adiposis dolorosa (enfermedad de Dercum) : síndrome donde aparece obesidad, cansancio, alteraciones psiquiátricas y aparición de lipomas repartidos por el cuerpo que son dolorosos.
Lipoma solitario : aparición de una sola lesión.
Causas del lipoma
En algunas ocasiones se ha establecido un origen genético en su padecimiento. En general su causa es desconocida, aunque parece que pudiera influir la pérdida de la función reguladora de las enzimas que controlan el crecimiento celular, produciéndose una organización de los adipocitos o células grasas de la piel en pequeños nódulos, cubiertos por una capa fibrosa de tejido conectivo, y dándoles la característica de encapsulado.
Síntomas del lipoma
Aparición en la piel de una masa o elevación circunscrita, redondeada, cubierta por piel normal y no dolorosa, que presenta una consistencia blanda y se desplaza fácilmente sin mostrar adherencia a planos más profundos de los tejidos. Pueden llegar a ser de gran tamaño y a producir síntomas por compresión de otras estructuras corporales adyacentes, aunque lo habitual es que tras una primera fase de crecimiento, mantengan una estabilidad llegando a medir unos 3-5 cm de diámetro. Se localizan más frecuentemente en cuello, espalda, brazos, glúteos y muslos, siendo raros en la cara, manos, piernas o pies.
A pesar de desarrollarse preferentemente en el tejido subcutáneo, en ocasiones pueden aparecer en otras zonas del cuerpo más profundas, por ejemplo, en relación a órganos profundos como órganos abdominales, intramusculares, cavidad oral, canal auditivo interno y tórax, entre otras.
Tratamiento del lipoma
Habitualmente los lipomas no requieren tratamiento. Si el tamaño del lipoma es grande y produce compresión de las estructuras anatómicas que tiene a su alrededor produciendo síntomas, entonces se plantea el tratamiento quirúrgico para su extracción.
Pruebas complementarias del tratamiento del lipoma
Para identificar correctamente los lipomas, aparte de la sospecha clínica por la exploración física, se suelen realizar pruebas de imagen como una ecografía de partes blandas, y si es preciso para la correcta identificación, una resonancia magnética.
Tras el tratamiento quirúrgico de extracción del lipoma siempre se envía el tejido extraído al laboratorio de anatomía patológica para su estudio y la confirmación de su diagnóstico.
Factores desencadenantes del lipoma
El factor desencadenante es la organización anómala de una masa de adipocitos o células grasas maduras.
Factores de riesgo del lipoma
Los pacientes obesos, el aumento de peso, y aquellos que padecen hipercolesterolemia o diabetes , tienen mayor riesgo de sufrir un lipoma.
Tener antecedentes familiares de enfermedades lipomatosas múltiples también es un factor de riesgo de haber heredado las alteraciones genéticas que producen la enfermedad.
Complicaciones del lipoma
Compresión de estructuras adyacentes, nervios, estructuras vasculares, articulaciones…etc.
Sobreinfección perilesional del lipoma.
Prevención del lipoma
Los lipomas no pueden prevenirse, una vez aparecen, sí que es conveniente no aumentar el peso porque con ello puede aumentar su tamaño
Especialidades a las que pertenece el lipoma
Los lipomas son tratados cuando son sintomáticos por compresión por los médicos dermatólogos y, en caso de lipomas más profundos por cirujanos generales.
Preguntas frecuentes:
¿Qué es la fibrolipoma?
El fibrolipoma es una variedad de lipoma que contiene una mayor cantidad de tejido fibroso
¿Qué es un liposarcoma?
El liposarcoma es un tumor maligno de tejido adiposo o graso.
¿Qué es la lipomatosis?
La lipomatosis es una alteración en la que existe un crec imiento excesivo difuso del tejido adiposo o graso , que infiltra las estructuras adyacentes.
¿En qué zona del cuerpo es más frecuente que salgan lipomas?
En el tronco, el cuello y la parte superior de los brazos y piernas.
¿Qué es un lipoma en el colon?
El lipoma de colon es una tumoración que se localiza en su submucosa (capa de la pared intestinal entre la mucosa y la pared muscular), sobre todo en el colon ascendente y el ciego, que no suele malignizarse. Produce síntomas como dolor abdominal, alteraciones en el tránsito intestinal y sangrados con las heces (rectorragias).

Enfermedad
Ictericia
¿Qué es la ictericia?
La ictericia es la aparición de coloración amarillenta de la piel, las mucosas (revestimientos de los orificios corporales) y la conjuntiva ocular (el blanco de los ojos se vuelve amarillento). Es un síntoma que aparece por un aumento en el torrente sanguíneo de la bilirrubina más de 2.25 mg/dL, una sustancia producida por la degradación de los glóbulos rojos en el bazo , apareciendo la bilirrubina indirecta o no conjugada, y metabolizada en el hígado, dándose la bilirrubina directa o conjugada, que puede aumentar su concentración en el organismo por varias vías y distintas patologías.
Su frecuencia de aparición varía según la patología de base que produzca el aumento de la bilirrubina, siendo un síntoma frecuente, por ejemplo, en el caso de la llamada ictericia fisiológica del recién nacido. Las patologías en el adulto que más frecuentemente desencadenan la ictericia, son aquellas que producen lesión en las células hepáticas (hepatitis y cirrosis).
Aunque existen patologías con buen pronóstico que hacen que aumente la bilirrubina en sangre de forma reversible con tratamiento, en otras ocasiones la presencia de ictericia puede ser un signo del padecimiento de una enfermedad grave.
Tipos y causas de ictericia
La ictericia se produce por diferentes tipos de mecanismos por los que aumenta la bilirrubina en el cuerpo:
Por aumento de su formación.
Por disminución de su depuración hepática.
Por obstrucción al flujo biliar.
Aumento de la bilirrubina indirecta o no conjugada con función hepática normal :
Cuando hay una destrucción de glóbulos rojos (hemólisis).
Cuando hay una destrucción de glóbulos rojos alterados en la médula ósea (eritropoyesis ineficaz).
Cuando se realizan transfusiones al paciente o por la reabsorción de grandes cantidades de sangre que se sale de los vasos sanguíneos en hematomas o infartos en los tejidos.
En la ictericia fisiológica del recién nacido: por una falta de maduración de la enzima que transforma la estructura de la bilirrubina.
Por la enfermedad de Cliger-Najar: debida a alteraciones genéticas que producen un déficit de la enzima que transforma la bilirrubina en el hígado.
Por la enfermedad de Gilbert: déficit parcial de la enzima que se transmite genéticamente.
Por incremento de la producción de bilirrubina : se puede dar en varias situaciones:
Por déficit en el transporte de la bilirrubina en la sangre y su captación por el hígado : el aumento lo pueden producir algunos fármacos ( Rifampicina, Ciclosporina, Indinavir, Probenecid… ), también puede producirse por enfermedades como la sepsis o la insuficiencia cardíaca.
Por alteraciones en la conjugación de la bilirrubina : modificación de su estructura en el hígado para ser excretada después por la vesícula biliar. Esta alteración aparece en las siguiente situaciones:
Aumento de bilirrubina directa o conjugada con función hepática normal : se produce por dos enfermedades raras hereditarias:
Enfermedad de Dubin-Johnson.
Enfermedad de Rotor: en la que se produce una alteración de la excreción de la bilirrubina a los conductos biliares.
Aumento de la bilirrubina directa o mixta (directa e indirecta), con alteraciones de la función del hígado :
Por fracaso global de la función hepática que aparece en enfermedades como hepatitis, “hígado graso” (esteatosis hepática), toma de fármacos, alcohol, cirrosis, alteraciones del tiroides…etc.
Por bloqueo del paso de la bilis al duodeno: cuando existe un obstáculo en el tejido del hígado, lo que puede producirse en enfermedades como infección de Epstein Barr, sarcoidosis, tuberculosis, linfoma y/o colangitis biliar primaria, o por obstrucción de la vía biliar en el trayecto que pasa fuera del hígado, lo que se produce en enfermedades como coledocolitiasis, quistes, y enfermedades tumorales de la vía biliar, entre otras.
Síntomas de la ictericia
El signo fundamental de la ictericia es la aparición de una coloración amarillo-verdosa y naranja u ocre en la piel , que es apreciable en la conjuntiva ocular cuando la bilirrubina en sangre aumenta a partir de 2 mg/dl, y en la piel a partir de 3 mg/dl.
Además, este signo puede acompañarse de un conjunto de síntomas variados dependiendo de la causa del aumento de la bilirrubina: picor, cambio de la coloración de las heces (heces blancas o claras), aumento de la coloración de la orina , fiebre, dolores articulares y musculares, falta de apetito, pérdida de peso, dolor abdominal…etc.
Tratamiento para la ictericia
El tratamiento fundamental es el específico de la causa que ha originado el aumento de la bilirrubina y con ello la ictericia. En caso de patologías graves se debe ingresar al paciente (en casos de fallo hepático agudo grave, colecistitis, colangitis…etc.). En ocasiones es preciso en el tratamiento la realización de técnicas endoscópicas (CPRE) o quirúrgicas
Puede administrarse un tratamiento sintomático para el control del picor, por ejemplo con administración de fármacos como Colestiramina, Rifampicina o Fenobarbital . Para tratar de disolver los cálculos (piedras) biliares que producen colestasis o acúmulo de bilis por obstrucción de las vías biliares, se pueden utilizar fármacos como el ácido ursodesoxicólico ( Ursubilane ®). A veces es preciso tratar el déficit vitamínico que se puede producir en colestasis intensas y prolongadas por malabsorción, administrando por ejemplo, suplementos de vitamina A ( Auxina A Masiva ®), vitamina E ( Auxina E ®), vitamina D (Vitamina D3 ), y, si se constata necesidad, la vitamina K ( Konakion ® ).
El paciente debe estar bien hidratado para evitar la toxicidad de la bilirrubina a nivel del riñón.
Pruebas complementarias del tratamiento de la ictericia
Analítica de sangre : con determinación de hemograma, bioquímica que incluya enzimas hepáticas, fosfatasa alcalina, y bilirrubina.
Según la sospecha diagnóstica se solicitará en la analítica el estudio de serología de los virus de la hepatitis A, B y C (para detectar su presencia), determinantes del metabolismo del hierro (hierro, ferritina y transferrina), marcadores tumorales…etc. También se puede solicitar la determinación de algunas vitaminas que, cuando existe una obstrucción biliar prolongada, pueden no absorberse adecuadamente.
Se realiza una ecografía abdominal como técnica de imagen de elección para valorar la patología hepatobiliar, sobre todo si se sospecha de ictericia por obstrucción de la vía biliar.
Otras pruebas de imagen que complementan la visualización del abdomen y detectan lesiones que no se detectan con la ecografía y que se pueden realizar son un TAC abdominal , una colangioresonancia y una colangiopancreatografía retrógrada endoscópica (CPRE) .
En ocasiones, según la causa, puede precisarse la realización de una biopsia hepática : extracción de una pequeña cantidad de tejido para analizarlo.
Factores desencadenantes de la ictericia
El factor desencadenante de la ictericia es el acúmulo en la sangre de la bilirrubina (conjugada o directa / no conjugada o indirecta).
Factores de riesgo de la ictericia
Consumo de alcohol.
Factores de riesgo para el contagio de hepatitis víricas como prácticas sexuales sin protección, realización de tatuajes o piercings , requerimiento de transfusiones sanguíneas, y administración de fármacos o drogas por vía intravenosa.
Exposición a agentes químicos, toxinas hepáticas, fármacos (antiinflamatorios no esteroideos, antibióticos, estatinas…etc), esteroides anabolizantes, preparados de herbolario o multivitamínicos.
Antecedentes de cirugía hepática o biliar previa.
Antecedentes familiares de enfermedades hepáticas o padecimiento de ictericia.
Obesidad.
Embarazo.
Haber recibido un trasplante de médula ósea o hepático.
Edad: recién nacidos, sobre todo si son prematuros.
Bajo peso al nacer.
Lactancia materna exclusiva.
Alta precoz del recién nacido sin seguimiento posterior.
Sexo masculino.
Hijo de madre diabética.
Tener un hermano que al nacer tuviera ictericia.
Pérdida de peso en el recién nacido.
Padecimiento de enfermedades que producen la obstrucción biliar como tumores, o cálculos.
Padecer traumatismos con gran producción de hematomas.
Complicaciones de la ictericia
Alteraciones neurológicas por aumento grave de bilirrubina : encefalopatía aguda.
Prevención de la ictericia
No consumir alcohol.
No consumir drogas por vía parenteral.
Medidas de protección en las relaciones sexuales.
Vacunación contra la hepatitis.
Realizar una dieta variada, rica en fibra y verdura.
Control de los niveles de colesterol.
Tratamiento de los procesos de litiasis biliar para prevenir obstrucciones.
En recién nacidos se aconseja lactancia materna al menos 8-12 veces al día durante los primeros días, y aquellos que pierden más del 10% de su peso al nacer deben ser evaluados por un profesional entrenado en lactancia.
Evitar medicamentos y toxinas que pueden causar hemólisis o dañar directamente el hígado.
Especialidades a las que pertenece la ictericia
Los médicos especialistas que evalúan y tratan la ictericia de los pacientes pueden ser especialistas en aparato digestivo, pediatras, cirujanos generales, médicos internistas…etc, dependiendo de la causa que la produce.
Preguntas frecuentes:
¿Qué es la bilirrubina?
Es un pigmento biliar rojo que se forma por degradación de la hemoglobina de los glóbulos rojos en el bazo (como bilirrubina no conjugada),que es transportada unida a una proteína hacia el hígado (donde se conjuga) y posteriormente se excreta por las vías biliares hacia el intestino, donde se elimina por las heces en un 90%. Un pequeño porcentaje se elimina por la orina.
¿Cuánto tarda en quitarse la ictericia?
Depende de la causa del aumento de la bilirrubina y del tratamiento que requiera la patología que lo produce.
¿Qué pasa cuando tienes niveles altos de bilirrubina?
La bilirrubina cuando se presenta en unos niveles más altos de lo normal en la sangre produce una pigmentación de los tejidos mejor vascularizados (donde más sangre llega), como son la piel y la escleróticas (el blanco de los ojos).
¿Es más frecuente la ictericia en recién nacidos que en otras edades?
Sí, la denominada ictericia del recién nacido es una causa muy frecuente de ictericia en los niños por la inmadurez hepática que todavía pueden presentar. Aun así, esta no es la única causa que puede desencadenar la ictericia en los niños que, al igual que los adultos, pueden padecerla por otros motivos de aumento de la bilirrubina que.
¿Cómo evitar la ictericia en un recién nacido?
L a ictericia fisiológica del recién nacido no se puede prevenir, pero es fundamental el control del bebé por parte de profesionales en los días previos al nacimiento, sobre todo si el bebé presenta factores de riesgo para desarrollar la ictericia, y si este es prematuro.

Enfermedad
Hernia de Hiato
¿Qué es una hernia de hiato?
La hernia de hiato es el desplazamiento del estómago hacia el tórax a través del diafragma , se produce en aproximadamente el 20% de la población y en casos graves puede llegar a producir un estrechamiento del esófago. Puede detectarse a cualquier edad, considerándose una enfermedad de tipo leve.
Tipos de hernias
Los tipos de hernias de hiato son:
Hernia hiatal tipo I : se produce por el deslizamiento de la unión gastroesofágica hacia el tórax, representan el 95% de los casos de hernia hiatal.
Hernia tipo II : en ellas el estómago se desliza dentro de la cavidad torácica, la unión gastroesofágica se mantiene en su sitio, se da en menos del 5% de los casos, pero puede dar lugar a complicaciones.
Hernia Hiatal tipo III : se produce una combinación de las dos anteriores, la herniación del estómago y de la unión gastroesofágica.
Hernia hiatal tipo IV : se produce la herniación de otros órganos abdominales.
Causas de la hernia de hiato
Las causas de la hernia de hiato no son bien conocidas, aunque parece participar el aumento de la presión abdominal.
Síntomas de la hernia de hiato
Las hernias de hiato en muchos casos no producen síntomas. Cuando estos se producen los más comunes son ardor gástrico, sensación de reflujo con ardor hasta la garganta, acompañado de dolor, dificultades para tragar , mal sabor de boca, eructos, mal aliento, y tos al tumbarse tras comer.
Tratamiento para la hernia de hiato
El tratamiento de la hernia de hiato incluye medidas higienicodietéticas, farmacológicas y en algunos casos quirúrgicas.
Las medidas higiénico dietéticas consisten en evitar comidas picantes , los alimentos excitantes como chocolate y café, realizar comidas menos copiosas y más frecuentes, evitar el alcohol y el tabaco , elevar el cabecero de la cama unos 20 centímetros y evitar acostarse nada más comer.
El tratamiento farmacológico está compuesto de inhibidores de la bomba, protones como el Omeprazol , o antagonistas de la histamina 2 como la Ranitidina . Puede ser necesario tomar durante algún tiempo procinéticos como la Cisaprida . No se deben tomar estos medicamentos sin control médico adecuado.
El tratamiento quirúrgico se realiza por medio endoscópico mediante una cirugía conocida como funduplicatura de Nissen .
Pruebas complementarias del tratamiento de la hernia de hiato
Las pruebas de imagen serán el estudio gastroesofágico , en el cual se puede ver la regurgitación de la papilla de bario ingerida. Otras pruebas complementarias serán la phmetría , que permite conocer si hay reflujo ácido del estómago y en el esófago, y la manometría, que permite ver las presiones dentro del esofago. Por último, puede ser necesario realizar una endoscopia esofago-gástrica.
Factores desencadenantes de la hernia de hiato
El factor desencadenante de la hernia de hiato es el aumento de presión a nivel del abdomen.
Factores de riesgo de la hernia de hiato
Los factores de riesgo de la hernia de hiato son: el envejecimiento , ya que el músculo del diafragma se vuelve más débil con la edad favoreciendo la hernia hiatal, la tos crónica, el estreñimiento, la obesidad, levantar pesos importantes al producir aumento de presión en el abdomen, el tabaco y el alcohol al producir relajación del esfínter esofágico inferior.
Complicaciones de la hernia de hiato
Daño en la parte de estómago que se hernia dando lugar a sangrado.
Tos crónica por la irritación, que sobre los bronquios puede producir el aspirado de contenido gástrico.
Esófago de Barrett (enfermedad por reflujo gastroesofágico que permite que el contenido del estómago dañe las células que envuelven la superficie del esófago).
Estrechamiento del esófago.
Disfagia (dificultad o imposibilidad de tragar).
Prevención de la hernia de hiato
Realizar comidas pobres en grasas.
No fumar.
No beber alcohol.
Comer cinco veces al día comidas no copiosas.
Subir la cabecera de la cama unos 20 cm.
No acostarse nada más comer.
Evitar la obesidad.
Evitar levantar objetos muy pesados.
Especialidades a las que pertenece la hernia de hiato
Las hernias de hiato pueden ser tratadas por los médicos de familia, los médicos especialistas en digestivo y, en caso de necesitar cirugía, por los cirujanos digestivos.
Preguntas frecuentes:
¿Qué no se puede comer si tienes hernia de hiato?
En los casos de hernias de hiato se deben evitar los picantes y alimentos como chocolate o el café, ya que son excitantes. También se deben evitar las bebidas gaseosas y el alcohol.
¿Qué es el reflujo gastroesofágico?
El reflujo gastroesofágico es el paso del contenido gástrico hacia el esófago por mal funcionamiento del esfínter esofágico inferior. Dicho contenido, al ser ácido, ataca a la mucosa esofágica produciendo ardor y en algunos casos tos al llegar a la garganta.
¿Qué es una hernia epigástrica?
Las hernias epigástricas son hernias que se producen en la pared abdominal , entre la zona del esternón y el ombligo, debido a la debilidad de los músculos abdominales.
¿Qué sucede con los músculos cuando se produce una hernia en el abdomen?
En la hernia abdominal se produce un debilitamiento en la aponeurosis, que es la fibra que cubre al músculo abdominal , que provoca un agujero a través del cual se produce la salida de órganos abdominales, en general el intestino.
¿Qué es una hernia ventral?
Las hernias ventrales son hernias que se producen en la pared abdominal , en muchos casos se producen en zonas donde hubo una cirugía previa que dejó la pared abdominal más débil de lo normal.

Enfermedad
Úlcera
¿Qué es una úlcera?
La úlcera es una de las lesiones elementales del organismo , consistente en una pérdida de sustancia en la piel o mucosas que llega en profundidad (en la piel a epidermis y dermis). Si son debidas a un traumatismo constituyen lo que conocemos por heridas . Son lesiones comunes que pueden tener diferentes localizaciones en la piel y la mucosa producidas por distintas causas. Habitualmente no son alteraciones graves , aunque en todas sus manifestaciones producen mucha incomodidad y dolor al paciente y pueden presentar complicaciones.
Tipos de úlceras
Las úlceras pueden aparecer en piel , las cuales serán úlceras dérmicas, o en las mucosas (revestimiento de las cavidades del organismo), como en la mucosa genital, en la boca, en el estómago o duodeno y también en el epitelio corneal del ojo.
Causas de una úlcera
Las úlceras pueden ser producidas por traumatismos o roces repetidos directos , por infecciones, por enfermedades autoinmunes, por presencia de cuerpos extraños o acción de sustancias tóxicas, alteraciones vasculares debidas a presiones y pesos constantes en una zona y, en el caso de las úlceras digestivas, se añade además el efecto de la toma de fármacos antiinflamatorios y el estrés. Otro de los motivos por los que se pueden producir úlceras es la presencia de un tumor .
Síntomas de una úlcera
Las úlceras pueden producir dolor y sangrado , tanto en la piel como en las mucosas. En el caso de las úlceras digestivas de estómago o duodeno, además puede aparecer sensación de plenitud, náuseas, vómitos y pérdida de peso y de apetito. A nivel ocular , cuando existe una úlcera corneal el paciente además de presentar dolor, tiene sensación de cuerpo extraño en el ojo, lagrimeo, molestias con la luz (fotofobia) y, en ocasiones, edema en los párpados con enrojecimiento de la conjuntiva ocular.
Tratamiento para una úlcera
El tratamiento va encaminado a ayudar al organismo a restaurar los tejidos dañados . Se realiza en todo caso limpieza de la úlcera con suero fisiológico. En el caso de infecciones, se tratarán con antibióticos según la sospecha del agente causal o los resultados de los estudios microbiológicos. Es importante evitar los mecanismos desencadenantes si se producen por traumatismos o por presión de una región del organismo (región sacra, talón etc), con movilizaciones adecuadas de los pacientes para que no apoyen su cuerpo constantemente en la misma región. Se debe procurar evitar la humedad en la piel (producida por secreciones y/o sudoración) y, además, se debe tratar el dolor con analgésicos. En los casos necesarios (úlceras por presión de distintos grados de profundidad, por ejemplo), se colocan en la úlcera apósitos que ayudan a la cicatrización con distintas características según la evolución de la úlcera, así como teniendo en cuenta si existe sobreinfección o no (para ayudar a quitar piel muerta, para ayudar a mantener la úlcera seca, para ayudar a epitelizar…etc).
En caso de la úlcera corneal se administra una pomada epitelizante . En ocasiones, además, al inicio del tratamiento se pone de forma tópica una gota de un colirio que ayuda a dilatar la pupila para mejorar el dolor. Se suele tapar el ojo durante 24-48 horas, con la administración de la pomada cada 8 horas y un colirio antibiótico para evitar sobreinfecciones.
En la úlcera gástrica o duodenal el tratamiento se basa en la erradicación de la infección producida por la bacteria frecuentemente relacionada con este tipo de úlcera ( Helicobacter Pylori ), con antibióticos asociados a fármacos que disminuyen la secreción ácida del estómago ( Omeprazol, Ranitidina …etc.). En casos resistentes al tratamiento o en aquellos en los que existe un sangrado activo importante de la úlcera se recurre a la cirugía.
Pruebas complementarias del tratamiento de una úlcera
En el caso de las úlceras dérmicas la exploración física determina la objetivación y diagnóstico de la úlcera. Se puede realizar la toma de muestras de las secreciones que puede haber en la úlcera para realizar un estudio microbiológico con un cultivo, para así determinar si hay infección sobreañadida .
En otras ocasiones se toman pequeñas muestras del tejido para su estudio anatomopatológico .
A veces, sobre todo en las úlceras producidas en la zona de los genitales, se solicitan analíticas de sangre para determinar la serología y estudio de posibles infecciones de transmisión sexual (determinación de la presencia de virus y bacterias relacionadas).
En el caso de las úlceras digestivas el diagnóstico se efectúa por medio de la realización de una endoscopia (introducción de un tubo flexible con una cámara y luz en su extremo distal), para visualizar y localizar la úlcera de forma directa.
Las úlceras corneales se pueden detectar realizando una tinción con un colirio local (tinción con fluoresceína), cuyo pigmento se deposita en la úlcera y es visible por el médico a la visión bajo una luz azul.
Las úlceras en la mucosa oral se suelen tratar con colutorios u otras sustancias con presentación en gel, spray…etc, que ayudan a la cicatrización. Tienen acción antiséptica, y antiinflamatoria . En ocasiones se deben hacer pequeñas intervenciones de cirugía menor para disminuir o tratar sangrados activos como cauterización (“quemar”) con nitrato de plata o láser.
Factores desencadenantes o de riesgo de una úlcera
Para las úlceras digestivas: padecer una infección por Helicobacter Pylori , tomar alcohol, fumar y tomar medicamentos como antiinflamatorios no esteroideos.
Para las úlceras en la piel por presión : la mala nutrición del paciente, la deshidratación de la piel, la presión constante del cuerpo sobre zonas con salientes óseos o la edad.
Para las úlceras genitales : no tener protección en las relaciones sexuales o tener múltiples parejas sexuales.
Para las úlceras bucales : las fricciones por aparatos externos como ortodoncias, traumatismo por mordidas, padecimiento de enfermedades autoinmunes, etc.
Complicaciones de una úlcera
Cicatrización anómala.
Sobreinfección que se extienda a otros tejidos circundantes.
Avance de la úlcera que se puede hacer profunda hasta llegar, sobre todo en el caso de las úlceras por presión , hasta tejidos tan profundos como el hueso.
Alteración de la visión en caso de cicatrices corneales por úlceras.
Sangrado activo de la úlcera.
Prevención de una úlcera
Evitar los traumatismos repetidos.
Evitar la presión continua en las zonas donde existen salientes óseos .
Cambios posturales frecuentes en las personas encamadas o que deben estar sentadas de forma continua .
Uso de parches y apósitos de espuma, colchones antiescaras…etc.
Hidratación adecuada de la piel con cremas hidratantes o aplicación de aloe vera o aceite de oliva, entre otras.
Protección ocular en trabajos con riesgo de lesiones por pequeñas partículas (soldadores, carpinteros…etc).
Usar preservativos como método de protección de las infecciones de transmisión sexual.
Evitar el consumo continuado de fármacos como el ibuprofeno (antiinflamatorios no esteroideos).
No fumar y reducir el consumo de alcohol.
Especialidades a las que pertenece una úlcera
En el caso de las úlceras digestivas el tratamiento es administrado por los especialistas en aparato digestivo .
Las úlceras corneales pueden ser tratadas por el médico de atención primaria o por los oftalmólogos .
Las úlceras dérmicas pueden ser tratadas desde atención primaria con la participación activa de los profesionales de enfermería, y, en caso de complicaciones, por el servicio de dermatología.
Las úlceras genitales pueden ser tratadas por el médico de atención primaria o el ginecólogo .
En el caso de las úlceras bucales pueden tratarse por el médico de atención primaria o por el otorrinolaringólogo .
Preguntas frecuentes
¿Qué es una úlcera péptica activa?
La úlcera péptica es una lesión de la mucosa (revestimiento) del estómago o la primera parte del duodeno que produce sangrado, con la aparición de vómitos sanguinolentos o aparición de sangre en las heces.
¿Qué causa una úlcera péptica?
La infección por una bacteria llamada Helicobacter pylori, o la acción de sustancias tóxicas para la mucosa del estómago o el duodeno como son el alcohol y el tabaco o la toma prolongada en el tiempo de fármacos antiinflamatorios no esteroideos como ibuprofeno o Aspirina ( ácido acetilsalicílico ). Las úlceras pépticas no son causadas por alimentos muy condimentados ni por estrés .
¿Qué son las úlceras por presión?
Las úlceras por presión son lesiones localizadas en la piel en las que se produce una muerte celular (necrosis), producida por disminución del flujo sanguíneo de forma constante en zonas de los tejidos blandos sometidos a compresión entre las prominencias óseas de los pacientes y una zona externa, sobre todo en pacientes encamados.
¿Qué es el esfacelo?
Un esfacelo es una masa de tejido gangrenado (muerto), producido en una úlcera o herida y que debe ser retirado para que los tejidos puedan cicatrizar.
¿Qué es un apósito de plata?
Es un material de curación que se aplica sobre una lesión que está impregnado en plata, usado para aprovechar sus propiedades antisépticas y mantener las condiciones necesarias de humedad de las heridas para su curación y cicatrización.

Enfermedad
Hernia Inguinal
¿Qué es una hernia inguinal?
La hernia inguinal, también conocida como protuberancia en la ingle, es un tipo de hernia que aparece de manera congénita o desarrollada en pacientes por el incremento de la presión inguinal . Es más frecuente en hombres y en edades adultas. Pertenece a la especialidad de digestivo y de cirugía general y es considerada de tipo leve.
Tipos de hernia inguinal
La hernia inguinal puede dividirse en dos tipos:
Indirecta : este tipo de hernia se da solo en hombres. Se produce cuando el orificio inguinal por el cual pasan los vasos sanguíneos de los testículos con los conductos seminales hacia la uretra es demasiado grande, de manera que se forma la hernia. En muchos casos el bulto de la hernia puede estar en el escroto.
Directa : se produce de manera artificial debido a que una parte de la pared abdominal en la zona de la ingle está más debilitada y se rasga el tejido.
Causas de la hernia inguinal
La hernia inguinal tiene diferentes causas tanto de aspecto congénito como desarrollado, ya que la principal causa de una hernia inguinal puede ser una mala formación de la pared muscular del abdomen durante el desarrollo del feto, o también porque el paciente tiene un menor tono muscular en la pared abdominal.
Otra causa por la que se puede producir una hernia inguinal es el incremento de la presión en el abdomen debido a diferentes motivos, bien por un sobreesfuerzo realizando ejercicio o cogiendo peso, o por otras enfermedades crónicas que aumentan la presión abdominal como el asma, el estreñimiento o la obesidad, entre otras.
Síntomas de una hernia inguinal
Los signos y síntomas que presentan las hernias inguinales pueden ir de menos a más según la etapa en la que esté esta, por tanto, es importante que si los síntomas se agravan el paciente acuda al médico, ya que puede producirse una incarceración o estrangulación de la hernia.
Los principales síntomas de la hernia inguinal son:
Presencia de un bulto en la zona inguinal.
Dolor local, que se suele aliviar si se ejerce presión.
Estreñimiento.
Presión abdominal.
Dolor o inflamación de los testículos.
Fiebre.
Zona de la hernia endurecida.
Incremento del dolor.
Tratamiento para la hernia inguinal
Si la hernia es de pequeñas dimensiones y no produce molestias al paciente, es posible que se le recomiende cambios en los hábitos de vida pero que no se realice la intervención quirúrgica, aunque, por lo general, el tratamiento para la hernia inguinal es la cirugía mediante la cual se introduce el tejido que sobresale nuevamente al abdomen y se refuerza mediante una malla sintética, llamando a este proceso hernioplastia.
La cirugía requiere anestesia general y se puede realizar mediante una cirugía tradicional o por laparoscopia.
Pruebas complementarias del tratamiento de hernia inguinal
Para el diagnóstico de la hernia inguinal el médico realizará una serie de preguntas al paciente acerca de los síntomas que padece y sobre su historia clínica. Después, realizará una exploración física de la zona abdominal, generalmente de pie para que la hernia se manifieste con más claridad.
En algunos casos si el diagnóstico no está muy claro se puede solicitar una ecografía para confirmarlo.
Una vez diagnosticada la hernia, el médico solicitará una analítica y una radiografía para la cirugía.
Factores desencadenantes de la hernia inguinal
Los factores desencadenantes de la hernia inguinal pueden ser congénitos, por malformaciones en la pared abdominal del paciente o adquiridos debido a un incremento de la presión abdominal por diferentes actividades o enfermedades.
Factores de riesgo de la hernia inguinal
Los factores de riesgo para sufrir una hernia inguinal son:
Edad : cuanto mayor es la edad en el paciente el riesgo de padecer la hernia inguinal aumenta, ya que los músculos se deterioran con la edad.
Sexo : es más frecuente en hombres que en mujeres.
Enfermedades crónicas : algunas enfermedades como la tos crónica puede provocar la hernia inguinal debido al esfuerzo corporal.
Antecedentes familiares : si algún miembro directo de la familia la padece o ha padecido aumentan los riesgos.
Mujeres embarazadas : el embarazo puede provocar la debilitación muscular del abdomen, aumentando el riesgo de padecer la hernia.
Complicaciones de la hernia inguinal
Incarceración (cuando lo que contiene la hernia no puede volver al intestino).
Daño de los tejidos cercanos por la presión al aumentar el tamaño de la hernia.
Oclusión intestinal.
Estrangulación de la hernia.
Prevención de la hernia inguinal
Mantener una dieta rica en fibra.
Evitar el consumo de tabaco.
Tener cuidado a la hora de levantar mucho peso.
Evitar tener una rutina diaria sedentaria.
Especialidades a las que pertenece la hernia inguinal
La hernia inguinal se localiza en la cavidad abdominal siendo parte del aparato digestivo, por tanto, la especialidad médica encargada de realizar el diagnóstico y el tratamiento es la gastroenterología.
Preguntas frecuentes:
¿Qué es una hernia inguinal derecha?
La hernia inguinal derecha se produce cuando la pared abdominal se debilita en la zona derecha, apareciendo ahí la hernia.
¿Dónde puede salir una hernia?
Las hernias pueden desarrollarse en la zona del abdomen y de las ingles.
Toman el nombre de: hernia inguinal directa, hernia inguinal indirecta, hernia femoral, hernia incisional, hernia umbilical y hernia epigástrica.
¿Cómo se manifiesta la hernia?
La hernia se manifiesta principalmente por la presencia de un bulto en la zona de la ingle, puede ser indoloro y sólo manifestarse cuando el paciente está de pie.
¿Cuánto tiempo dura la operación de una hernia inguinal?
Según la técnica empleada variará la duración siendo entre 30 y 40 minutos mediante cirugía tradicional y entre 90 y 120 minutos por laparoscopia.
¿Qué es una hernia inguinal estrangulada?
Una hernia inguinal estrangulada se produce cuando el contenido de la hernia se queda atrapado por una compresión de la presión sanguínea, de manera que se puede producir una necrosis u obstrucción intestinal, por lo que requiere de una intervención quirúrgica de emergencia.
Enfermedad
Hemorroides
¿Qué son las hemorroides?
Las hemorroides o almorranas son la dilatación de las venas que se encuentran a nivel del recto y el ano, el 50% de la población tendrá algún episodio de hemorroides en su vida, siendo más frecuentes en adultos por encima de 30 años y en mujeres en relación con el embarazo y el parto. Las trombosis hemorroidales pueden presentar dolor intenso que precisa atención urgente, y es una enfermedad de carácter leve.
Tipos de hemorroides
Las hemorroides pueden ser, externas, que se encuentran en la zona más externa del ano, o internas , que se encuentran en la parte más interior del ano y a nivel del recto.
Causas de las hemorroides
Las causas de las hemorroides son el estreñimiento permanente, el embrazo y el parto.
Síntomas de las hemorroides
Los síntomas de las hemorroides son dolor, picor, escozor anal, sensación de defecación que no se alivia tras la defecación, y en casos más avanzados puede haber sangrado y trombosis (formación de un coágulo de sangre en el interior de un vaso sanguíneo).
Tratamiento para las hemorroides
El tratamiento de las hemorroides lleva un tratamiento higiénico, farmacológico y, por último, el tratamiento quirúrgico para los casos más graves.
Entre las medidas higiénicas, está el control de la dieta evitando el estreñimiento, una dieta rica en frutas, verduras y fibra. Los baños de asiento con agua a temperatura templada y durante 10 a 15 minutos aliviarán los síntomas de dolor y picor, que también se pueden aliviar mediante la aplicación de frío.
El tratamiento farmacológico con cremas antihemorroidales alivia hasta el 80% de los casos leves, y pueden ser necesarios analgésicos cuando el dolor no se calme por otros medios.
El tratamiento quirúrgico se suele reservar para los casos en que existe o trombosis o sangrado importante y existen varias técnicas. Las bandas elásticas se sitúan en la parte alta de hemorroide dando lugar a su cierre, y la coagulación con láser o luz infrarroja que coagula la hemorroide, pero esta puede dar lugar a sangrado y molestias unos días. La crioterapia destruye la hemorroide a través de nitrógeno líquido. Otra opción son las inyecciones esclerosantes en las hemorroides que hacen que estas se esclerosen y desaparezcan. La hemorrectomía se usa en hemorroides que no responden a otros tratamientos, consisten en la extirpación de la hemorroide.
Pruebas complementarias del tratamiento de las hemorroides
Las pruebas de laboratorio pueden ser necesarias en casos de sangrado importante para tratar de evaluar procesos de anemia.
Otras pruebas complementarias serán la endoscopia y la colonoscopia para descartar otras enfermedades que puedan ser más graves.
Factores desencadenantes de las hemorroides
Una dieta pobre en frutas y verduras.
Factores de riesgo de las hemorroides
Son factores de riesgo para las hemorroides el estreñimiento por la presión que las heces duras ejercen sobre las venas, el embarazo , debido a la presión del feto sobre las venas, la falta de ejercicio , el permanecer mucho tiempo sentado y el sobrepeso.
Complicaciones de las hemorroides
Lesiones en la piel del ano.
Sangrado rectal.
Anemia.
Trombosis hemorroidal.
Prevención de las hemorroides
Dieta rica en fibras con legumbres, verduras y frutas.
Evitar alimentos picantes, cebolla, grasa y cafe.
Beber al menos un litro y medio de agua al día.
No consumir alcohol.
Realizar ejercicio frecuentemente.
No permanecer sentado o de pie durante largos periodos de tiempo.
No retrasar el momento de ir al baño, ni permanecer mucho tiempo sentado en el inodoro.
Evitar el sobrepeso.
Especialidades a las que pertenecen las hemorroides
Las hemorroides pueden ser controladas o bien por el cirujano digestivo, o en algunas ocasiones por un proctólogo, subespecialidad de cirugía general.
Preguntas frecuentes:
¿Es lo mismo una hemorroide que una almorrana?
Las hemorroides y las almorranas son una forma diferente de nombrar la misma enfermedad, el nombre de almorranas es el nombre vulgar del proceso.
¿Cómo se llama el médico especialista en hemorroides?
El médico especialista será un cirujano especializado en proctología conocido como proctólogo.
¿Qué es una hemorroide interna?
Las hemorroides internas son las que se encuentran a nivel del recto o en la parte más interna del ano, no son visibles al exterior y pueden producir sangrado.
¿Qué es la proctalgia fugaz?
La proctalgia fugaz es un episodio de dolor intenso que se suele producir por la noche, dura entre 1 minuto y media hora, y se puede producir varias veces, pero no suele ser más reincidente de seis veces al año. Es una enfermedad que en el momento actual no tiene tratamiento.
¿Qué es una hemorroide centinela?
La hemorroide centinela es una lesión en forma de papila que crece en el canal anal en reacción a una lesión en el ano, generalmente una fisura en el mismo. Se produce un pliegue anal sin vasos sanguíneos dilatados.
Enfermedad
Fístula Anal
¿Qué es una fístula anal?
Es una comunicación anormal bajo la piel entre el recto y el ano y es producida por la infección de la glándula anal . Es más frecuente en hombres que en mujeres. Es una enfermedad leve grave, si no se trata.
El médico que lo trata es el cirujano general o cirujano proctólogo y el urólogo.
Tipos de fístulas
Las fístulas se desencadenan por una obstrucción en las glándulas del canal anal , lo que provoca un absceso y fístula.
Dependiendo de la localización, la fístula será el anal o perianal.
Causas de una fístula anal
La fístula anal se suele desarrollar al haber alguna herida o lesión en la cavidad del ano. Puede deberse a una inflamación, estreñimiento, sexo anal, infección o cirugía, entre otros.
Síntomas de una fístula anal
Los principales síntomas que puede presentar un paciente que padezca una fístula anal son:
Dolor en el ano, sobre todo al defecar.
Rojez e inflamación del ano y la piel.
Fiebre.
Fatiga.
Sangrado o pus en la zona de apertura de el ano.
Malestar general.
Tratamiento para la fístula anal
El principal tratamiento ante una fístula anal y el más eficaz es la intervención quirúrgica. Esta se puede realizar mediante tres técnicas diferentes:
Fistulotomía: Intervención por la cual se abre la zona de la fístula para vaciarla y conseguir su cicatrización.
Fisulectomía: En este caso se abre todo el trayecto hasta la fístula para que cicatrice desde dentro. Es más tardío el proceso de cicatrización que en el anterior caso.
Seton: Este tipo de intervención varía según su fin en tres formas: cortante para eliminar la fístula mediante seda quirúrgica, de drenaje para drenar y detener la infección y guía para drenar y detener la infección pero de manera temporal hasta que se pueda operar definitivamente.
Pruebas complementarias del tratamiento de fístula anal
Para diagnosticar una fístula anal el médico procederá a una exploración física del ano, tanto de la parte interna como externa mediante un tacto rectal, observando el color y los fluidos.
Para finalizar la exploración al paciente el médico puede solicitar una serie de pruebas complementarias como:
Anoscopia: se emplea el anoscopio un instrumento médico basado en un tubo de poca longitud y rígido que lleva una luz en el extremo con una cámara para observar el interior del ano y el recto, así como tomar muestras.
Sonda: mediante la introducción de una sonda en el ano se comprueba si en la cavidad existen perforaciones para asegurar la existencia de una fístula.
Factores desencadenantes de una fístula anal
Los factores más frecuentes desencadenantes de una fístula anal son:
Práctica de sexo anal.
Estreñimiento.
Diabetes.
Diverticulitis.
Radioterapia.
Sistema inmune debilitado.
Factores de riesgo de una fístula anal
Existen una serie de factores que aumentan el riesgo de que un paciente sufra una fístula anal relacionado con sus antecedentes clínicos. Algunas de las enfermedades crónicas que pueden provocar una fístula anal son la Enfermedad de Crohn, Diverticulitis, Colitis Ulcerosa y VIH , entre otras a consultar con su médico.
Complicaciones de una fístula anal
Abscesos.
Infección
Daños en el tubo digestivo.
Problemas alimenticios.
Prevención de la fístula anal
Tras las defecaciones limpiar con elementos suaves el ano.
Practicar deporte.
Buena limpieza anal.
Usar protección en las relaciones sexuales.
No realizar esfuerzos ante el estreñimiento.
Mantener una dieta equilibrada.
Especialidades a las que pertenece la fístula anal
La especialidad médica encargada de tratar la fístula anal es la proctología y urología.
Preguntas frecuentes:
¿Cómo es la recuperación de una fístula anal?
El principal tratamiento ante una fístula anal es la cirugía, cuya recuperación varía en función de la dimensión de la fístula.
Tras una o dos semanas el paciente podrá retomar su vida normal bajo las indicaciones médicas y entre cuatro y siete semanas la herida habrá cicatrizado por completo.
¿Qué es una fistulotomía?
Es una intervención quirúrgica por la cual el médico rompe la piel y el músculo de la zona donde se encuentra la fístula de manera que se fuerza la cicatrización desde dentro hacia fuera y no haya problemas en el proceso cicatrizante.
¿Qué es un absceso perianal?
Un absceso perianal se produce cuando se obstruyen las glándulas del interior del ano, infectándose y provocando la acumulación de pus.
¿A quién afecta la fistula anal?
Puede sucederle a cualquier persona en cualquier momento de su vida, teniendo mayor tendencia a padecerla aquellos cuyo historial clínico tenga enfermedades crónicas.
¿Qué es un seton?
El seton es un tipo de intervención quirúrgica ante una fístula anal , pudiendo ser:
Cortante (mediante una seda quirúrgica se cierra la fístula de manera que poco a poco vaya cicatrizando), de drenaje (para drenar el pus producida en la fístula anal, de manera que se evita el absceso y se libera de la infección) o guía (se realiza al igual que el de drenaje, pero de manera provisional hasta que el paciente pueda ser intervenido).

Enfermedad
Forúnculo
¿Qué es un forúnculo?
Infección cutánea que puede padecer cualquier persona y se produce por la infección de un folículo piloso. Su aspecto es abultado, rojizo y doloroso .
Es tratado por el dermatólogo.
Tipos de forúnculos
Existen varios tipos de forúnculos según su forma y tipo de infección:
Carbunclo : es la unión de varios forúnculos que se unen debajo de la piel. Suelen aparecer sobre todo en la espalda.
Acné quístico: este acné es más profundo que el común llegando a ser doloroso. Se produce por un absceso en la piel al acumularse grasa y células muertas.
Orzuelo: este tipo de forúnculo sale en el ojo del paciente y se origina por la infección bacteriana de un estafilococo. Esta infección empieza en el folículo de una pestaña.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Causas de un forúnculo
Los forúnculos son ocasionados por la infección de la piel , generalmente de bacterias como el Staphylococcus aureus , una bacteria que está en la piel del cuerpo humano y dentro de la nariz. También pueden ser provocados por hongos y otras bacterias.
Dichas bacterias suelen entrar en el organismo a través de pequeñas heridas o picaduras de mosquitos.
Los forúnculos pueden darse tanto en los folículos pilosos como en otras partes del cuerpo.
Síntomas de forúnculos
Los síntomas de los forúnculos son fácilmente visibles. En un primer momento aparece una especie de nódulo inflamado , el cual emite dolor al tacto y tiene un color rojizo.
Este abultamiento cutáneo evoluciona y se empieza a llenar de pus siendo su dolor más intenso y apareciendo pústulas blancas o amarillas.
El paciente también puede padecer fiebre, fatiga, malestar general , dolor y picazón en el forúnculo.
Tratamiento para los forúnculos
Los forúnculos en la mayoría de los casos no presentan complicaciones y se curan por sí solos, tras drenarse de manera natural se sanan. Este proceso suele durar alrededor de dos semanas.
Sin embargo, si en estas dos semanas el forúnculo no se ha eliminado o si el paciente padece otros síntomas como fiebre, debe acudir al médico para que lo drene.
El drenaje se realiza mediante una incisión en la cabeza de pus del forúnculo, vaciándose por completo al emitir presión sobre él con dos gasas estériles.
En algunos casos también puede ser necesario que el paciente tome a ntibióticos para curar la infección y evitar que se propague por el organismo.
Pruebas complementarias del tratamiento de forúnculo
Para diagnosticar si el paciente presenta un forúnculo el médico procederá a realizar un examen físico , mediante el cual puede determinar si se trata de un forúnculo o no.
Para completar el diagnóstico el médico puede solicitar un análisis de laboratorio para analizar el pus del forúnculo. También puede realizarse una biopsia de la piel o mucosa.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Factores desencadenantes de un forúnculo
Los forúnculos se desarrollan por la infección de la piel al entrar una bacteria o por la picadura de un insecto.
Por tanto el principal factor desencadenante del forúnculo es la infección cutánea.
Factores de riesgo de los forúnculos
Los forúnculos pueden padecerlos cualquier tipo de persona, sin embargo, hay una probabilidad más elevada de que un paciente los sufra si mantiene contacto directo con personas que padezcan infecciones por estafilococos o directamente tienen forúnculos , si el paciente padece diabetes, si presenta anomalías en la piel como el acné o si tiene el sistema inmunitario debilitado.
Complicaciones de un forúnculo
Linfangitis (inflamación de los vasos linfáticos de la piel).
Septicemia (las bacterias del forúnculo pasan al torrente sanguíneo).
Marcas en la piel.
Meningitis.
Ántrax (unión de varios forúnculos).
Prevención de un forúnculo
Mantener una buena higiene.
Emplear jabones antibacteriales y desinfectantes para tu piel.
Exfoliar la piel.
No permanecer húmedos tras el baño.
Usar ropa limpia.
Especialidades a las que pertenecen los forúnculos
La especialidad médica encargada del diagnóstico y tratamiento de los forúnculos es la dermatología.
Preguntas frecuentes:
¿Cómo quitar un forúnculo?
Los forúnculos en muchos casos se sanan por sí solos, pero en ocasiones para quitarlos es necesario acudir al médico para drenarlos.
¿Cómo se drena un forúnculo?
El drenaje se produce cuando el forúnculo se queda vacío saliendo todo el pus al exterior.
Generalmente sucede de forma natural, si no el médico realizará una incisión en la cabeza del forúnculo y ejercerá presión para vaciarlo de pus.
¿Cuándo debo ir al médico cuando tengo un forúnculo?
En caso de que a las dos semanas de aparecer el forúnculo no haya desaparecido o que el paciente padezca otros síntomas como fiebre, es necesario ir al médico ya que la infección puede haberse extendido.
No obstante, ante la presencia de un forúnculo es importante acudir al médico para que lo supervise y haga un seguimiento.
¿Existen remedios caseros para eliminar los forúnculos?
Existen remedios caseros como el uso de toallas húmedas y calientes para que el forúnculo drene antes, pero antes de aplicar ningún remedio casero se debe acudir al médico por si la infección es más grave.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
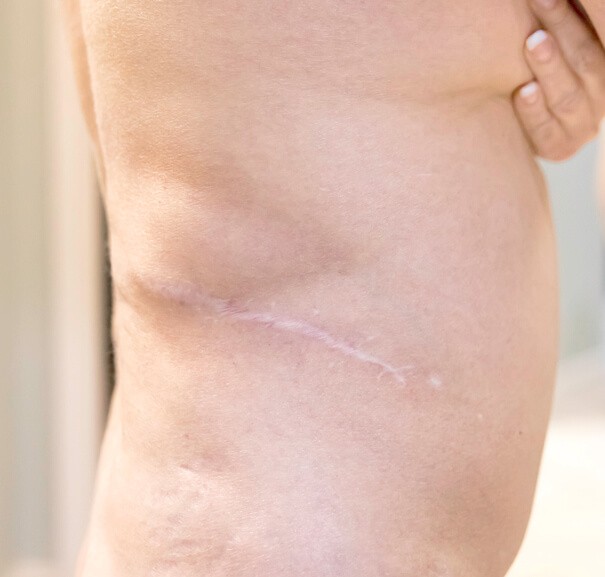
Enfermedad
Eventración o Hernia Ventral
¿Qué es la eventración o hernia ventral?
La eventración, hernia ventral o hernia incisional, es la salida por orificios no naturales de cualquier víscera abdominal , que se suele producir tras un traumatismo penetrante en el abdomen o una cirugía (del 1-6% de las cirugías), y está relacionada con la obesidad, el tipo de cirugía o las cirugías previas. Pueden dar lugar a un e strangulamiento cuando las vísceras abdominales se quedan dentro del saco herniario y reciben poco aporte de sangre, y es una enfermedad de tipo leve.
Tipos de eventración o hernia ventral
Los tipos de eventración serán en función de sus características clínicas:
Reducible : hernia en la que es posible devolver al abdomen las vísceras abdominales con reducción manual.
Irreducible : no es posible regresará al abdomen las vísceras que han salido a través del agujero herniario.
Estrangulada : se compromete la vascularización de la víscera que ha salido a través del agujero herniario, y es una urgencia quirúrgica.
Incarcerada : es una hernia irreducible y dolorosa, pero con aporte de sangre.
De Ritcher : si solo contiene un lado de la pared del intestino.
Causas de eventración o hernia ventral
La causa de la hernia ventral es el debilitamiento de la pared abdominal.
Síntomas de eventración o hernia ventral
El síntoma principal de la eventración es el abultamiento en una zona del abdomen . El bulto es blando cuando se toca y se puede hacer más pequeño si presionamos sobre él. En esta zona abultada se puede producir dolor, sobre todo si se hacen esfuerzos, que puede hacerse mucho más intenso en caso de que la hernia se estrangule. Si esto ocurre se debe acudir a un servicio de urgencia hospitalaria.
Tratamiento para la eventración o hernia ventral
El tratamiento de una hernia ventral será de tipo quirúrgico. Se puede realizar o bien una hernioplastia abierta , en la que, en este tipo de cirugía, se realiza una incisión en la zona del saco herniario, se procede a colocar el intestino en su lugar y el cirujano repara el defecto de la pared, colocando, si fuera necesario, una malla quirúrgica, o bien se puede realizar una hernioplastia laparoscópica , en la que se procede a hacer pequeñas incisiones de aproximadamente un centímetro en el abdomen; por una de ellas se introduce el laparoscopio y a través de otras se introduce el material quirúrgico necesario para hacer la reparación del defecto herniario, colocando una malla quirúrgica si fuera necesario. También se puede realizar un herniorrafia , en este caso no se coloca una malla, sino que se procede a coser el agujero herniario del paciente.
Pruebas complementarias del tratamiento de eventración o hernia ventral
Las pruebas complementarias serán una ecografía y si fuera necesario un TAC.
Factores desencadenantes de la eventración o hernia ventral
El factor desencadenante de la eventración o hernia ventral es el debilitamiento de la pared abdominal.
Factores de riesgo de la eventración o hernia ventral
Son factores de riesgo para una hernia ventral todos aquellos procesos que produzcan un aumento de la presión abdominal, entre ellos la tos muy intensa, coger pesos excesivos, estreñimiento pertinaz, sobrepeso, esfuerzos excesivos al orinar, el embarazo y el envejecimiento. También son un factor de riesgo las las incisiones quirúrgicas previas.
Complicaciones de la eventración o hernia ventral
Incarceración (o atrapamiento) de la hernia.
Estrangulación.
Prevención de la eventración o hernia ventral
Mantener un peso adecuado.
No coger pesos excesivo de forma continuada.
Fortalecer la musculatura abdominal.
Controlar el estreñimiento.
Especialidades a las que pertenece la eventración o hernia ventral
La hernia ventral o eventración deberá ser tratada por un cirujano general.
Preguntas frecuentes:
¿Qué es un hernia?
Una hernia es el defecto de la pared muscular debido al debilitamiento del músculo o zonas en las que se hayan hecho incisiones quirúrgicas. Esto hace que, a través de un agujero, por el cual se sale el contenido de vísceras que hay en el interior del abdomen.
¿Cuánto dura la operación de una hernia ventral?
La cirugía de hernia es relativamente sencilla, puede durar entre 30 minutos y una hora , y la recuperación consistirá en 1 ó 3 días en el hospital dependiendo de si se trata de cirugía laparoscópica o cirugía abierta,ya que la recuperación de una cirugía laparoscópica será en principio mejor y más rápida que la de una cirugía abierta.
¿Dónde puede salir una hernia?
Las zonas donde puede salir una hernia son muchas, las más frecuentes son la zona umbilical y en la zona inguinal. Esto se debe a que en estas zonas los músculos son más débiles de por sí. Además, las hernias ventrales pueden salir en zonas donde haya habido cirugía previa, y suelen estar cercanas a las zonas cicatriciales, en sus bordes y a veces en las propias cicatrices. Esto se debe a que estas zonas ya manipuladas quedan debilitadas frente a otras áreas.
¿Cómo duele una hernia?
La hernia suele tener un dolor continuo no muy intenso que puede aumentar con ciertos esfuerzos. Es un dolor de tipo opresivo, cuando se estrangula la zona, el dolor se hace muy intenso y suele ir acompañado de vómitos. Si sobre una hernia se intensifica el dolor se debe de acudir a un centro hospitalario, ya que las hernias estranguladas precisan una atención quirúrgica urgente.
Enfermedad
Coledocolitiasis
¿Qué es la coledocolitiasis?
Se define la coledocolitiasis como la presencia de cálculos (piedras) en los conductos biliares , lo que en ocasiones provoca una obstrucción transitoria del flujo biliar (desde la vesícula biliar al intestino).
La prevalencia de esta alteración se eleva con la edad , siendo más frecuente en mujeres. Un 10-15% de los pacientes que tienen litiasis (piedras) en la vesícula biliar, también lo tienen en el colédoco (vía principal de los conductos biliares).
La gravedad del proceso depende de la obstrucción que se produzca por los cálculos en los conductos biliares, lo que hace que pueda presentarse de forma asintomática o con complicaciones más graves como la pancreatitis.
Tipos de coledocolitiasis
Las coledocolitiasis se pueden dividir dependiendo de su origen en:
Primarias: los cálculos son formados en los propios conductos biliares (menos de un 10%).
Secundarios: debidos al paso de cálculos desde la vesícula, más frecuentes.
También pueden diferenciarse según la composición de los cálculos, pudiendo ser de colesterol, de bilirrubinato cálcico (pigmento negro), mixtos (formados por los dos anteriormente mencionados), o producidos por infecciones bacterianas o por obstrucción por quistes en el colédoco (pigmento marrón, más excepcionales).
Causas de la coledocolitiasis
Los cálculos biliares se producen por una alteración en la producción del colesterol biliar , originándose una sobreproducción de este colesterol que precipita, favoreciendo la producción del cálculo la alteración en la síntesis de la bilirrubina o las sales biliares que se unen al colesterol. A todo ello puede contribuir el inadecuado vaciamiento de la vesícula biliar.
Síntomas de la coledocolitiasis
Los cálculos en el colédoco pueden cursar asintomáticos o producir un cólico biliar con dolor abdominal intenso e intermitente , que se inicia de forma más leve y durante unos minutos, va ascendiendo de intensidad, manteniéndose durante unas horas, localizado en la zona central y superior del abdomen (epigastrio) o en la zona superior derecha (hipocondrio derecho). En ocasiones se irradia a la región interescapular o al hombro derecho, acompañado de náuseas, vómitos y sudoración intensa . También puede aparecer ictericia (coloración amarillenta de la piel y conjuntivas), coluria (coloración oscura de la orina), acolia (heces de color blanco) y picor. Puede presentarse además como una pancreatitis (inflamación del páncreas) o colangitis (inflamación de la vía biliar por acúmulo de bilis y sobreinfección bacteriana).
Tratamiento para la coledocolitiasis
El manejo de esta enfermedad depende hoy día de la experiencia y las posibilidades de disponibilidad tecnológica de cada centro sanitario y del equipo médico, pudiendo ser diferente, más o menos invasivo, según la circunstancia del diagnóstico y situación clínica del paciente.
La CPRE ( colangiopancreatografía retrógrada endoscópica, técnica endoscópica combinada con radiología), es la técnica de elección para la extracción de las piedras del conducto biliar principal, el colédoco, con la realización de una esfinterotomía (sección del esfínter de Oddi, “puerta” que separa ese conducto del duodeno). Otro de los posibles tratamientos, es la cirugía para la extracción de los cálculos de la vía biliar principal (coledocolitotomia), a la que se asocia una colecistectomía (extracción de la vesícula biliar) para tratar también los cálculos en la vesícula. Esta cirugía puede ser convencional abierta o mediante laparoscopia.
Pruebas complementarias del tratamiento de coledocolitiasis
Para el estudio de los pacientes que presentan síntomas una de las primeras alteraciones es la realización de un análisis de sangre donde se valora la función del hígado ya que puede estar alterada (elevación de las enzimas hepáticas y en menor medida, de la bilirrubina), como en cualquier causa de obstrucción que produzca obstrucción biliar, o afectación del páncreas (elevación de la amilasa y lipasa en caso de pancreatitis).
Además, pueden realizarse pruebas de imagen, siendo la primera la ecografía abdominal para valorar la existencia de obstrucción y/o dilatación de las vías biliares, ya que es una prueba inocua para el paciente. Otras de las pruebas de imagen más específicas que se pueden realizar son el TAC, la colangioresonancia o una ecoendoscopia. La técnica de referencia para confirmar el diagnóstico es la colangiopancreatografía retrógrada endoscópica (CPRE) que, además, permite a la vez poder hacer el tratamiento con extracción de los cálculos en la mayoría de las ocasiones.
Factores de riesgo de la coledocolitiasis
Dentro de los factores de riesgo para padecer coledocolitiasis se han descrito el ser del sexo femenino, tener obesidad , una alimentación que favorezca la producción de cálculos biliares rica en grasas y colesterol, el consumo de progesterona, la influencia genética , o padecer enfermedades como diabetes mellitus, hipercolesterolemia, talasemia (un tipo de anemia).
Complicaciones de la coledocolitiasis
Colangitis: infección bacteriana secundaria a la obstrucción de las vías biliares y el acúmulo de la bilis.
Lesión hepática secundaria (cirrosis biliar).
Pancreatitis aguda litiásica.
Prevención de la coledocolitiasis
Hacer una dieta sana libre de grasas.
Evitar la obesidad, controlando la dieta y realizando ejercicio físico.
Disminución del peso de forma progresiva.
Realizar una pauta de comidas constante, recomendablemente 5 comidas al día evitando ayunos prolongados.
Especialidades a las que pertenece la coledocolitiasis
La coledocolitiasis puede ser diagnosticada y tratada por el médico gastroenterólogo y el cirujano general.
Preguntas frecuentes:
¿Dónde se localiza el conducto colédoco?
El colédoco es el conducto biliar principal formado por la unión del conducto hepático (que parte del hígado) con el cístico (conducto que parte de la vesícula). Desemboca en la segunda porción del duodeno junto con el conducto pancreático a través de la llamada ampolla de Vater.
¿Cuál es la diferencia entre colecistitis y colelitiasis?
La colecistitis es un proceso inflamatorio agudo de la vesícula biliar producido en un 90% de los casos por la presencia de cálculos o barro biliar y con menor frecuencia en ausencia de litiasis. La colelitiasis o litiasis biliar es la presencia de cálculos en la vesícula. (Una es la definición de que se tiene “piedras” en la vesícula y la otra, la definición de lo que puede pasar si se tienen esas “piedras”, que se inflama la vesícula)
¿Qué dieta debo seguir cuando tengo coledocolitiasis?
Se aconseja llevar una dieta baja en grasas en todas sus formas, repartiendo la comida a lo largo del día en distintas tomas en pequeñas cantidades. Se debe comer lentamente y masticando adecuadamente. También se debe eliminar de la dieta los alimentos que producen gases y evitar el estreñimiento.
¿Qué alimento son malos para la vesícula?
Los alimentos ricos en grasas como el chocolate, carnes grasas, pescado azul (porque es más graso), yema de huevo, frutos secos, leche entera, queso, margarinas vegetales o mantequillas, aceite en frituras, etc.
¿Qué pasa cuando se obstruye el colédoco?
Si se obstruye el colédoco, no se pueden drenar correctamente los líquidos biliares hacia el duodeno lo que provoca su acúmulo y el posible desarrollo de una inflamación y a veces sobreinfección en la vesícula (colecistitis) y de las vías biliares (colangitis). Además, puede verse alterado también el drenaje de las sustancias del páncreas, lo que puede derivar en una pancreatitis.
Enfermedad
Colangitis
¿Qué es la colangitis?
La colangitis también conocida como colangitis aguda ascendente o sepsis biliar, es una inflamación y/o infección de los conductos hepáticos y biliares comunes (el canal que transmite la bilis de la vesícula biliar y el hígado al duodeno del intestino delgado para ayudar en la digestión de los alimentos) asociada con una obstrucción habitualmente mecánica del flujo biliar del mismo.
Es secundaria a la presencia de cálculos biliares (piedras en la vesícula ), con una incidencia más frecuente en personas mayores de entre 50-70 años. Es una enfermedad común y, si no se trata a tiempo, puede ser grave y hasta ocasionar la muerte.
Tipos de colangitis
Los tipos de colangitis son:
Colangitis aguda ascendente : Es una infección bacteriana vinculado con la obstrucción parcial o total de los conductos biliares.
Colangitis piógena recurrente: Llamada colangiohepatitis, debida a una contaminación bacteriana y, a menudo, se asocia también a parásitos biliares.
Colangitis esclerosantes primaria : Proceso idiopático, autoinmunitario que afecta el árbol biliar tanto intrahepático y extrahepático, que se caracteriza por una inflamación y formación de tejido cicatricial y que al progresar produce fibrosis peritoneal que llega a necrosis y en última instancia a cirrosis hepática.
La colangitis aguda suele clasificarse también de acuerdo a su gravedad en colangitis leve, moderada y severa teniendo en cuenta dos criterios esenciales, que son grado de difusión orgánica y respuesta al tratamiento médico inicial.
Colangitis leve : Si el paciente solo presenta la triada de Charcot (fiebre, ictericia y dolor abdominal en cuadrante superior derecho) y responde al tratamiento inicial.
Colangitis moderada : Cuando no responde al tratamiento pero no hay compromiso orgánico.
Colangitis grave : Se complica con la pentada de Reynolds o desencadena choque séptico (hipotensión cambios de estado mental) y está asociada con la aparición de disfunción orgánica.
Causas de la colangitis
Las causas de la colangitis son la obstrucción del conducto biliar común (colédoco), que conduce a la estasis biliar, aumento de la presión intraluminal (obstrucción de la luz), la proliferación de bacterias en el árbol biliar principalmente la escherichia coli y la klebsiella , infección ascendente y con frecuencia la entrada de estos al torrente sanguíneo.
Las causas más comunes de obstrucción del conducto biliar son los cálculos que migran de la vesícula biliar, también la estenosis las cuales se forman después de una cirugía, o la endoscopia , que puede ser secundaria de la colangitis esclerosante. Otras causas son los quistes divertículos, malformaciones congénitas, pancreatitis, neoplasias o tumores y los parásitos (ascaris lumbricoides o fasciola hepática).
Síntomas de la colangitis
Los síntomas de la colangitis son: f iebre , en ocasiones con escalofríos que está presente en el 90% de los casos, dolor abdominal con predominio en el cuadrante superior derecho e ictericia (llamada triada de Charcot). Si está triada se acompaña con hipotensión, confusión mental (pentada Reynolds), es indicativo de sepsis y es la forma más grave de la enfermedad. Orina oscura y heces color arcilla.
Tratamiento para la colangitis
El objetivo del tratamiento es estabilizar al paciente, iniciar tratamiento antibiótico inmediato y definir el momento de intervención para el drenaje de la vía biliar.
El tratamiento inicial de la colangitis comienza con el ayuno, se indica la suspensión de todos los alimentos y fármacos. Hidratación endovenosa (IV) y antibioterapia inmediata por la misma vía como la ampicilina y antibióticos de tercera generación como ceftriaxona 1 gramo. Acompañado de metronidazol 500 mg, imipenem, entre otros.
Si el paciente no responde al tratamiento de 12 a 24 horas se deberá hacer una descompresión biliar, que puede realizarse de varias maneras. Las más comunes son:
Colangiopancreatografía retrógrada endoscópica (CPRE): Es un drenaje biliar endoscópico. Se trata de un tratamiento de primera elección para descomprimir la vía biliar con colangitis aguda. Con una efectividad alta del 90-98%.
Drenaje biliar transhepático percutáneo: Este procedimiento se reserva para pacientes gravemente enfermos o aquellos con alteraciones anatómicas que no son candidatos para la colangiopancreatografia o cirugía. Tiene una efectividad del 90% y mortalidad de un 5-15%.
Drenaje biliar quirúrgico: La cirugía se debe limitar a coledocotomía, descompresión del árbol biliar por inserción de tubo en T. Es útil cuando las técnicas anteriores han fracasado. Tiene una alta mortalidad.
Pruebas complementarias del tratamiento de colangitis
Las pruebas diagnósticas complementaria para el tratamiento de colangitis, se basa en las características clínicas que se pueden ver al realizar un buen examen físico , acompañado de pruebas de laboratorios y estudios radiológicos como los cultivos biliares , ya que la presencia de bacterias está presente en la mayoría de los casos, niveles de enzimas hepáticas, bilirrubina, prueba de función hepática o conteo de glóbulos blanco.
Entre las pruebas de imagen están la ecografía que permite la visualización de cálculos en el árbol biliar o la tomografía axial computarizada que es más específica para neoplasias.
Otras técnicas son:
Colangiopancreatografia retrograda endoscópica (CPRE): Confirma la obstrucción y el nivel, permite la recolección para realizar cultivo y citología. Está indicada para el diagnóstico si la ecografía y tomografía axial computarizada no han sido concluyentes. Además, puede ser indicada como terapia.
Colangiopancreatografía por resonancia magnética (CPRM ): Excelente para diagnosticar litiasis en el colédoco y estenosis de la vía biliar.
Factores desencadenantes de la colangitis
El factor desencadenante de la colangitis es la obstrucción parcial o total de los conductos biliares.
Factores de riesgo de la colangitis
Los factores de riesgo de la colangitis son obstrucción de las vías biliares ocasionados principalmente por cálculos (piedras) en el conducto biliar llamado coledocolitiasis, proliferación de bacterias y parásitos, una infección, tener antecedentes de cálculos biliares, colangitis esclerosante , HIV, estrechamiento del conducto biliar, neoplasias malignas como cáncer de páncreas o del colédoco. La edad más frecuente es entre los 50 y 70 años.
Complicaciones de la colangitis
Absceso intrahepáticos
Bacteriemia
Sepsis
Pancreatitis
Cirrosis hepática
Insuficiencia renal aguda
Prevención de la colangitis
La prevención de la colangitis conlleva:
La supresión de los factores de riesgo que aumentan las probabilidades de infección e inflamación del conducto biliar común, especialmente piedras y estenosis
Tratamiento temprano de los cálculos biliares
Se puede colocar un Stent (endoprótesis) metálico o plástico que se coloca dentro del sistema biliar para prevenir la reaparición de la afección
Cambios en el estilo de vida
Alimentación balanceada baja en grasa y alta en fibras
Especialidades a las que pertenece la colangitis
La especialidades a las que pertenece la colangitis es la gastroenterología, que se ocupa de tratar las enfermedades del aparato digestivo y órganos asociados; esófago, estómago, hígado, vías biliares e intestino delgado. Luego existe una subespecialidad de gastroenterología que es la que se dedica al estudio del hígado y sus enfermedades.
Preguntas frecuentes:
¿Qué es una CPRE?
Una CPRE (Colangiopancreatografía retrógrada endoscópica) es un estudio diagnóstico y terapéutico del páncreas y las vías biliares que combina la endoscopia con los rayos X para su realización.
¿Qué dieta debo tomar cuando tengo colangitis?
La dieta que se debe tomar cuando se tiene colangitis es una dieta equilibrada baja en grasas y con alto contenido de fibras donde se deben incluir abundantes líquidos.
¿Qué causa la cirrosis?
La cirrosis refleja un daño progresivo e irreversible en el hígado, lo cual implica la presencia de fibrosis así como la de nódulos de regeneración. Las causas de la cirrosis son: abuso del alcohol , hepatitis víricas , inflamación o bloqueo de los conductos biliares, fármacos, enfermedades hereditarias, algunas cardiopatías y diabetes.
¿Qué es colangitis autoinmune?
La colangitis autoinmune es una enfermedad hepática de causa desconocida que se relaciona con la colangitis biliar primaria por la presencia de importantes alteraciones en la inmunidad que afecta que daña a las vías biliares.

Enfermedad
Cáncer de Estómago
¿Qué es el cáncer de estómago?
El cáncer gástrico o adenocarcinoma de estómago, es el tumor maligno que se origina en las células glandulares del estómago . Es la quinta causa de cáncer en España y el riesgo de padecerlo aumenta a partir de los 50 años siendo máximo en la séptima década de la vida. La urgencia más frecuente que provoca es la hemorragia digestiva alta que puede poner en serio peligro la vida del paciente. Es una enfermedad grave.
Tipos de cánceres de estómago
Los tipos de cáncer de estómago son:
Adenocarcinoma de estómago : supone el 95% de los cánceres gástricos y surgen de la capa más interna del estómago.
Tumores del estroma gastrointestinal: se forman en la pared del estómago en unas células llamadas “intersticiales de Cajal” y en alguna circunstancia pueden ser benignos.
Tumores carcinoides : son los que se producen a partir de células que producen hormonas.
Causas del cáncer de estómago
No se conocen las causas del cáncer de estómago, pero sí factores de riesgo.
Síntomas del cáncer de estómago
Los síntomas del cáncer gástrico suelen ser tardíos en su aparición, el dolor abdominal, la pérdida de peso y las alteraciones del ritmo intestinal están entre ellos. También se puede producir sensación de plenitud gástrica, dificultad para tragar y obstrucción a la salida del alimento del estómago.
Otros síntomas son las pérdidas de sangre , que pueden pasar desapercibidos o ser francas en forma de vómitos de sangre o en forma de melenas (sangre que es digerida y se expulsa con las heces).
Tratamiento para el cáncer de estómago
El tratamiento del cáncer de estómago incluye cirugía, quimioterapia y radioterapia.
La cirugía se realiza en situaciones en las que el tumor no ha salido del estómago. Se procede a realizar una gastrectomía (retirada del estómago), ya sea total o parcial, dependiendo de la extensión tumoral. En algunos casos se hace una linfadenectomía, esto es, la retirada de los ganglios linfáticos que puedan estar cerca del estómago y puedan tener metástasis. Puede ser necesario retirar una parte del páncreas, del bazo e incluso del hígado.
La quimioterapia se usa con diversos fármacos como son Cisplatino, Oxaliplatino, Fluorouracilo, Epirrubicina, Docetaxel e Irinotecan .
La terapia dirigida por medio de anticuerpos monoclonales que dañan un determinado tipo de células en el cáncer de estómago mediante la administración de Trastuzumab .
La radioterapia se usa como medio adyuvante (tratamiento complementario de otro principal), junto con la quimioterapia, y se puede usar también como tratamiento paliativo.
Pruebas complementarias del tratamiento del cáncer de estómago
Las pruebas complementarias además de la endoscopia y una analítica de sangre , serán pruebas de imagen como ecografía, radiografía de tórax y abdomen, escáner, resonancia magnética, PET y pruebas nucleares como la gammagrafía ósea.
En algunos casos puede ser necesario realizar una endoscopia.
Factores desencadenantes del cáncer de estómago
No se conocen en el momento actual causas desencadenantes del cáncer de estómago.
Factores de riesgo del cáncer de estómago
Son variados los factores de riesgos del cáncer de estómago. En cuanto la alimentación, el exceso de salazones y ahumados y las dietas pobres en frutas y verduras , la falta de refrigeración de los alimentos y la contaminación del agua. El tabaco también aumenta el riesgo de cáncer de estómago. Enfermedades previas como la cirugía de estómago, la gastritis crónica, la anemia perniciosa, los pólipos gástricos y la infección por helicobacter pylori pueden producir cáncer gástrico, aunque hay que tener en cuenta que la mayoría de las personas con helicobacter nunca desarrollaran un cáncer.
Existen algunos cánceres gástricos que pueden ser genéticos, pero son muy raros.
Complicaciones del cáncer de estómago
Disfagia.
Obstrucción a la salida del estómago.
Anemia.
Hemorragias sanguíneas importantes.
Prevención del cáncer de estómago
Dieta sana.
No fumar.
Conservar bien los alimentos.
No consumir aguas contaminadas.
Especialidades a las que pertenece el cáncer de estómago
El cáncer gástrico será tratado por el cirujano digestivo, que será el encargado de la cirugía, y el oncólogo médico y radioterápico.
Preguntas frecuentes:
¿Cuál es la tasa de mortalidad del cáncer de estómago?
Aunque la tasa de supervivencia del cáncer de estómago en conjunto es de 38% a los cinco años , la tasa es del 98% en cánceres localizados en estómago y se reduce hasta el 18% en los tumores metastásicos.
¿Qué alimentos previenen el cáncer de estómago?
Los alimentos que reducen el riesgo de un cáncer gástrico son la fruta y la verdura fresca. También se tiene que cuidar la conservación de los alimentos y no comer muchos salazones ni alimentos ahumados.
¿Está relacionado el cáncer de estómago con el de pulmón?
No, salvo que en el pulmón se dé una metástasis del cáncer de estómago. Los tumores primarios, estos son, los que aparecen en un órgano que es independiente de otro, aunque hay casos en que se pueden dar diferentes tipos de cáncer en una misma persona.
¿Se puede solucionar el cáncer con un trasplante de estómago?
No, el cáncer no se puede solucionar con un trasplante de órganos, sería necesario que se retiren todas las células cancerígenas y esto en cánceres extendidos no se puede realizar.
¿Puedo mantener una dieta normal si tengo cáncer de estómago?
Por el cáncer se podría comer de todo, pero tras la cirugía sería necesario hacer 5 comidas al día , no se deben de consumir alimentos ricos en azúcares, será necesario consumir alimentos ricos en energía como el arroz, la pasta o el pan, y evitar alimentos que sean flatulentos.

Enfermedad
Cáncer de Páncreas
¿Qué es el cáncer de páncreas?
También conocido como adenocarcinoma de páncreas, el cáncer de páncreas se produce por el crecimiento de células pancreáticas de forma anómala . Es una tumoración poco frecuente pero que presenta una gran mortalidad . La mayoría de los diagnósticos son entre 65 y 70 años , y solo un 20 por ciento son operables a su diagnóstico, es una enfermedad por tanto grave.
Tipos de cánceres
Hay dos tipos de cánceres:
Los tumores exocrinos son los que parten de los conductos pancreáticos, se conoce también como adenocarcinoma pancreático, es el tumor más frecuente de páncreas.
Los tumores endocrinos son los que dependen de las zonas donde se forman las hormonas pancreáticas, también se conocen como tumores neuroendocrinos, representan solo el 1 por ciento de los casos de cancer de pancreas.
Causas del cáncer de páncreas
En el momento actual se desconocen las causas del cáncer de páncreas.
Síntomas del cáncer de páncreas
El síntoma más frecuente en el cáncer de páncreas es la ictericia (coloración amarilla de la piel). Otros síntomas son alteración en la secreción hormonal que da lugar a alteraciones de la glucosa (azúcar) en sangre y dolor abdominal que se irradia hacia la espalda.
Tratamiento para el cáncer de páncreas
El tratamiento del cáncer de páncreas es la cirugía seguido de quimioterapia o radioterapia si fuera necesario.
La cirugía consiste en la extirpación parcial o total del páncreas. En la extirpación parcial se retira también una porción de duodeno.
La quimioterapia se usará durante seis meses como tratamiento adyuvante (tratamiento complementario a otro previo principal) los medicamentos que más se usan son la Gemcitabina con Oxaliplatino y Capecitabina , también se usa el 5 Fluorouracilo más Irinotecan u Oxaliplatino que parece tener una mejor respuesta aunque tiene también mayor tasa de efectos secundarios.
La radioterapia se puede aplicar a la vez que la quimioterapia, ya que el uso de ambas parece prolongar la vida del paciente. También se puede usar en tumores localmente grandes para reducir el tamaño de estos.
Pruebas complementarias del tratamiento del cáncer de páncreas
Suelen realizarse analítica de sangre con control de CA 19.9 que es un marcador de presencia del cáncer que ayuda en el seguimiento de la enfermedad, si bien no para su diagnóstico. También se realiza TAC y se puede realizar endoscopia con biopsia (se realiza una endoscopia en la que va una sonda ecográfica y a través del estómago se realiza una biopsia del páncreas), esta prueba solo se realiza en tumores no operables para elegir el mejor tratamiento quimioterápico.
Factores desencadenantes del cáncer de páncreas
No se conocen las causas desencadenantes del cáncer de páncreas.
Factores de riesgo del cáncer de páncreas
La diabetes mellitus de larga evolución puede ser un factor de riesgo, aunque los estudios no son concluyentes y pueden estar influidos por la obesidad de los pacientes. Lo mismo ocurre en los casos de pancreatitis crónica cuyos estudios de riesgo no son concluyentes.
Otros factores de riesgo son el tabaco (aproximadamente el 30 por ciento de los pacientes con cáncer de páncreas fuman), síndrome hereditarios como Peutz-Jeghers, pancreatitis familiar, síndrome de lynch, pacientes con mutaciones en los genes BRCA1 y BRCA2.
Complicaciones del cáncer de páncreas
Ictericia. Ascitis. Alteraciones de los niveles de azúcar en sangre
Prevención del cáncer de páncreas
Dejar de fumar. Dieta rica en frutas y verduras. Evite el alcohol. Controle su peso.
Especialidades a las que pertenece el cáncer de páncreas
El cáncer de páncreas será tratado por el cirujano digestivo o general y por el oncólogo médico y radioterápico.
Preguntas frecuentes:
¿Qué pasa si el páncreas está inflamado?
Cuando el páncreas está inflamado se produce una situación de dolor intenso que desde la zona del abdomen se va a irradiar hacia la espalda. Puede producir también náuseas y vómitos . Se produce esta situación porque las enzimas que están en el páncreas atacan al órgano dando lugar a la inflamación.
¿Cuánto se puede vivir sin páncreas?
No hay un tiempo límite para vivir sin páncreas, el problema es la enfermedad que produce esta alteración, con medicación suministrada por el médico el paciente podrá tener una vida prácticamente normal.
¿Dónde se encuentra ubicado el páncreas?
El páncreas está ubicado en la zona izquierda del abdomen por detrás del estómago y delante de la columna vertebral, se encuentra conectado con el duodeno que es la primera parte del intestino delgado.
¿Qué es y por qué se produce la pancreatitis?
La pancreatitis es la inflamación del páncreas. Las dos causas principales de la pancreatitis son el consumo de alcohol y las piedras en la vesícula, esto da lugar a una obstrucción de los conductos que conducen los jugos pancreáticos hacia el intestino, estos jugos pancreáticos se almacenan en el páncreas y terminan dañándole.
¿Qué es la pancreatitis crónica?
La pancreatitis crónica es un proceso de inflamación mantenida, que se produce por la evolución fibrótica del páncreas y que suele estar en relación con consumo excesivo de alcohol, aunque también puede ser secundaria a procesos de pancreatitis agudas complicadas, dando lugar a una alteración del funcionamiento del páncreas.

Enfermedad
Fisura Anal
¿Qué es una fisura anal?
Fisura anal o fisura ano-rectal o úlcera anal. Es una lesión generalmente primaria, producida por traumatismos en la zona local . Se da en adultos de edad media y en mujeres durante el embarazo. Es una enfermedad leve.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de fisuras anales
Las fisuras anales se clasifican según su origen y la forma que tienen en:
Idiopáticas : se producen por un esfuerzo excesivo de los esfínteres del ano, bien por un estreñimiento o una diarrea.
Agudas: fisura anal de pocos días que tiene apariencia similar a un corte al ser superficial.
Crónicas: cuando una fisura anal tiene más de seis semanas sin aspectos de curación. Son fisuras profundas.
Causas de fisuras anales
La fisura anal se produce por un desgarro en la zona del ano debido a diferentes causas o esfuerzos.
Estos desgarros se producen ante un aumento en la tensión muscular del tejido anal y como resultado se produce una fisura en el ano.
Síntomas de una fisura anal
Los síntomas de una fisura anal son variados, destacando:
Sangrado en la heces.
Dolor durante o tras la evacuación intestinal.
Irritación y picor en el ano.
Grieta en el ano.
Tratamiento para la fisura anal
Para tratar una fisura anal se requiere el uso de ungüentos o cremas en la zona del ano para reducir los dolores y ayudar a la cicatrización, además es importante ampliar el consumo de fibra y de líquidos para que las heces que se formen sean más blandas y se facilite la evacuación durante el periodo de curación.
También se puede indicar la toma de otros medicamentos de ingesta oral para una mayor relajación de los esfínteres y/o aplicar baños de agua caliente para relajar el esfínter y mejorar la cicatrización.
En algunos casos es necesario recurrir a la cirugía para conseguir cerrar la fisura, sobre todo si es una fisura crónica o de difícil solución.
Pruebas complementarias del tratamiento de fisura anal
Para diagnosticar la fisura anal puede valer con un simple examen físico , en el que el médico examinará la superficie del ano y la fisura y en caso de que al paciente no le resulte doloroso realizará un tacto rectal (inserción de un dedo enguantado en el interior del recto).
Según la forma de la fisura y el lugar donde se haya producido se puede conocer la causa por la que se ha originado.
En algunos casos se pueden pedir más pruebas como una sigmoidoscopia o colonoscopia , pruebas parecidas por las cuales se introduce un tubo flexible con una cámara en el interior del colon para observar.
Factores desencadenantes de una fisura anal
La fisura anal suele desencadenarse por factores como el estreñimiento , lo que provoca el esfuerzo anal para la expulsión de heces; la formación de heces grandes y/o duras cuya evacuación puede provocar la fisura; diarrea crónica y enfermedades de inflamación intestinal.
Factores de riesgo de fisuras anales
Hay una serie de factores de riesgo por los cuales un paciente puede tener mayor riesgo de padecer una fisura anal, los de mayor riesgo son;
Edad: aunque es común entre los adultos de edad media, cuanto mayor es la edad más probable es padecer una.
Relaciones sexuales anales.
Mujeres embarazadas , ya que pueden aparecer en el parto o durante la gestación.
Pacientes con enfermedades crónicas del intestino como la enfermedad de Crohn, ya que la inflamación del intestino puede llegar al exterior y la zona del ano ser más sensible.
Personas que padecen estreñimiento .
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Complicaciones de una fisura anal
No cicatrización de la fisura.
Tendencia a padecerla de nuevo.
Fisura anal crónica.
Necesidad de una intervención quirúrgica para sanar.
Fístulas anales.
Absceso anal.
Prevención de fisuras anales
Mantener una dieta equilibrada.
Beber muchos líquidos.
Comer alimentos ricos en fibra.
Prevenir el estreñimiento.
Practicar deporte.
Especialidades a las que pertenecen las fisuras anales
La especialidad médica encargada de tratar la fisura anal es la gastroenterología y en caso de intervención, el cirujano general.
Preguntas frecuentes:
¿Qué diferencia hay entre fisuras anales y hemorroides?
Una fisura anal es una herida o corte en la zona del ano, mientras una hemorroide es una mala vascularización de los vasos sanguíneos del ano, lo que provoca su inflamación.
¿Hay algún tratamiento natural para las fisuras anales?
El más común es el tratamiento con productos naturales como el aloe vera ya que posee grandes poderes cicatrizantes.
¿Se pueden hacer ejercicios para evitar las fisuras anales?
Hay ejercicios que ayudan tanto a prevenir las fisuras anales como a ayudar en su curación. Algunos de estos ejercicios son yoga, caminar y baños calientes para favorecer la circulación del flujo sanguíneo.
¿Qué enfermedades se pueden dar en el ano?
Las más frecuentes son hemorroides, abscesos, incontinencias, fístula, fisura y cáncer.
¿Qué es una hemorroide centinela?
Una hemorroide centinela es un síntoma que informa de que el paciente padece una fisura anal, ya que este tipo de hemorroide es distinta a las normales al no tener vasos sanguíneos dilatados sino pliegues cutáneos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Diverticulitis
¿Qué es la diverticulitis?
La diverticulitis es una enfermedad infecciosa e inflamatoria que se produce en el intestino grueso sobre un proceso diverticular. Los divertículos son dilataciones en forma de saco que se producen en el colon. Es una enfermedad infrecuente por debajo de los 40 años y puede aparecer hasta el 50% de los mayores de 80 años . Puede dar lugar a perforación del intestino, esto se traduce en que es una enfermedad grave que puede requerir cirugía de urgencia.
Tipos de diverticulitis
Diverticulitis izquierda : se produce por los divertículos que se encuentran en la parte izquierda, sobre todo a nivel del sigma.
Diverticulitis derecha : se encuentra en el colon ascendente. Es menos común salvo en los países de Asia.
Causas de la diverticulitis
La causa principal de la diverticulitis es la falta de fibra en la alimentación.
Síntomas de la diverticulitis
Los síntomas de la diverticulitis son: dolor abdominal focalizado en la zona inferior izquierda del abdomen, aunque también se puede dar en la zona derecha si es aquí donde se produce los divertículos, acompañado de fiebre, malestar general, vómitos y en algunos casos estreñimiento o diarrea.
Tratamiento para la diverticulitis
El tratamiento de la diverticulitis puede ser farmacológico o quirúrgico.
El tratamiento preventivo de la diverticulitis está encaminado a controlar el sobrecrecimiento bacteriano a nivel del colon, para ello, se realiza un tratamiento con antibiótico ( Rifaximina ) una semana al mes durante un periodo de seis meses, esto parece prevenir diverticulitis de repetición.
En el tratamiento farmacológico, se usa la combinación de dos antibióticos, ciprofloxacino en dosis de 500 mg. cada 12 horas, más Metronidazol en dosis de 500 mg. cada doce horas, ambos por un período de quince días.
En el tratamiento quirúrgico se realiza una colectomía parcial extirpando la zona del colon afectada por los divertículos.
Pruebas complementarias del tratamiento de la diverticulitis
Pruebas de laboratorio : se realizará una analítica de sangre que nos permitirá conocer si existe una infección al valorar los glóbulos blancos.
Pruebas de imagen : se procederá a realizar un escaneo con contraste que permitirá visualizar el grado de inflamación y si hay perforación del intestino o no.
Factores desencadenantes de la diverticulitis
El factor desencadenante de la diverticulitis es el sobrecrecimiento bacteriano que se produce en la zona del colon.
Factores de riesgo de la diverticulitis
Se consideran factores de riesgo para la diverticulitis: la edad, ya que es una enfermedad rara por debajo de los 40 años y su frecuencia aumenta con la esta, la obesidad, que aumenta la posibilidad de tener diverticulitis y de necesitar tratamientos más agresivos si se padece, la falta de ejercicio, la cual aumenta la posibilidad de sufrir esta enfermedad, una dieta rica en grasas y con poca fibra, y el abuso de medicamentos como los esteroides y los AINES como el Ibuprofeno y el Naproxeno .
Complicaciones de la diverticulitis
Perforación intestinal.
Absceso intestinal.
Obstrucción intestinal.
Fístulas intestinales
Peritonitis
Prevención de la diverticulitis
Evitar el estreñimiento con una dieta rica en fibra.
Evitar la obesidad
Realizar ejercicio.
Evitar fármacos que produzcan enlentecimiento del tránsito intestinal
Especialidades a las que pertenece la diverticulitis
La diverticulitis es tratada por los cirujanos digestivos o generales, que harán, o bien un tratamiento médico, o bien un tratamiento quirúrgico-
Preguntas frecuentes:
¿Qué puede comer una persona con diverticulitis?
En las primeras 24 horas de evolución de una diverticulitis se deberá mantener una dieta líquida ; según mejore la sintomatología se comenzará con una dieta pobre en residuos durante las primeras 72 horas, para luego pasar a una dieta rica en residuos ( esto es rica en fibra).
¿Qué no se debe comer cuando se tiene diverticulitis?
En las diverticulitis se debe intentar disminuir la cantidad de grasas y mantener una dieta rica en verduras y frutas. Se evitará el café, el alcohol y los azúcares refinados . Es conveniente aumentar el consumo de espárragos, espinacas, remolacha y manzana con piel.
¿Es lo mismo diverticulitis que diverticulosis?
No. La diverticulosis es solo la dilatación del colon en forma de saquitos, la diverticulitis es cuando sobre esas zonas dilatadas se produce un proceso infeccioso e inflamación.
¿Qué es el sigma?
El sigma es la zona del intestino grueso que une el colon descendente con el recto.tiene forma de “S”, y se puede denominar también colon sigmoide.
¿Qué es la diverticulitis de Sigma?
La diverticulitis de sigma es la infeccion e inflamacion que se produce en los divertículos que se encuentran en el sigma.
Enfermedad
Gangrena
¿Qué es la gangrena?
Es una enfermedad también conocida como cangrena o necrosis (muerte del tejido) del cuerpo. Es una enfermedad que se produce por la muerte del tejido corporal , originándose principalmente por una infección bacteriana tras una lesión. Puede ser abordada por médicos internistas, dermatólogos y finalmente cirujanos vasculares y es considerada una enfermedad de tipo grave.
Tipos de gangrena
Existen diferentes tipos de gangrena, las tres principales son:
Gangrena seca : sus síntomas son piel seca y con cambio de color cutáneo hacia un tono morado e incluso negro. Suele ocasionarse por anomalías en los vasos sanguíneos.
Gangrena húmeda : este tipo de gangrena se presenta con hinchazón, ampollas y humedad en la zona. Se puede producir por la infección bacteriana tras quemaduras, congelación o fracturas. Se propaga rápidamente por el resto del cuerpo por lo que debe tratarse urgentemente. Suele ser común en pacientes con diabetes.
Gangrena gaseosa : en esta ocasión la piel tarda más en mostrar anomalías en el color, cuyo cambio irá acompañado de la presencia de llagas. Este tipo de gangrena se origina por la infección de la bacteria Clostridium Perfringens .
No obstante, existen más tipos de gangrenas, como la de Fournier, la de Meleney o la gangrena interna.
Causas de la gangrena
La gangrena se ocasiona en los pacientes provocando la muerte del tejido de la zona. Esto se produce por tres razones:
Golpe o traumatismo : las heridas producidas por golpes o accidentes pueden infectarse y ocasionar gangrenas.
Reducción del riego sanguíneo : si el riego sanguíneo no llega adecuadamente a la zona de la articulación, la sangre no puede suministrar la cantidad suficiente de oxígeno, nutrientes y anticuerpos, lo que impide que el tejido y las células puedan sanarse y regenerarse, provocando la muerte del tejido.
Infección bacteriana : es la principal causa de gangrena, ya que se produce al no tratar la zona dañada, lo que ocasiona que las bacterias se reproduzcan y el tejido muera.
Síntomas de la gangrena
Los principales signos o síntomas de la gangrena afectan sobre todo a la piel, destacando:
Dolor y sensación adormilada de la zona dañada.
Color amoratado e incluso negro en la zona.
Aparición de heridas y llagas.
Olor antiséptico.
Fiebre.
Malestar general.
Anomalías en la presión arterial.
Fatiga.
Desorientación.
Tratamiento de la gangrena
La gangrena suele tratarse mediante cirugía , ya que el tejido o piel muerta no puede regenerarse, de manera que es necesario extraerlo para evitar que la gangrena se propague al resto del cuerpo.
Durante la cirugía de extracción también puede realizarse la regeneración con una reconstrucción de los vasos sanguíneos de la zona o mediante injertos en la piel. En algunos casos, si la gravedad lo requiere, es posible que se tenga que amputar la zona dañada.
La gangrena también se tratará con antibióticos en caso de que haya infección bacteriana y mediante terapias de oxigenoterapia para que el tejido se regenere antes.
Pruebas complementarias de la gangrena
Para emitir un diagnóstico frente a una gangrena se pueden realizar diferentes pruebas médicas:
Analítica sanguínea para valorar la presencia de bacterias u anticuerpos.
Evaluación mediante pruebas de diagnóstico por imagen, mediante estas pruebas se observarán las partes internas dañadas y el grado de propagación.
Cultivo de la piel de la zona dañada, para evaluar si existe piel muerta.
Intervención quirúrgica , que se requiere en algunos casos para analizar hasta qué nivel de gravedad ha llegado la gangrena.
Factores desencadenantes de la gangrena
La gangrena se produce por la muerte del tejido en la zona a tratar, por tanto, cualquier suceso que la provoque es un factor desencadenante.
Los principales factores desencadenantes son traumatismos, infecciones bacterianas y la falta de riego sanguíneo en la zona.
Factores de riesgo de la gangrena
La gangrena es una enfermedad grave que aumenta el riesgo de padecerse en pacientes con diabetes, obesidad, enfermedades que debilitan el sistema inmunitario, anomalías en los vasos sanguíneos que generen coágulos, o estrechamientos en las arterias y/o el consumo de tabaco.
Complicaciones de la gangrena
Cicatrices.
Intervención quirúrgica.
Amputación.
Afectación a otros órganos.
Muerte.
Prevención de la gangrena
Mantener una correcta higiene.
Evitar el sobrepeso.
Tener hábitos saludables.
Practicar deporte.
No consumir tabaco.
Vigilar la diabetes.
Especialidades a las que pertenece la gangrena
La gangrena puede ser abordada desde varias especialidades en función de su origen: médicos internistas cuando el origen es infecciosos, dermatólogos cuando se origina en una herida y finalmente cirujanos generales o vasculares si requiere cirugía.
Preguntas frecuentes:
¿Puede causar muerte la gangrena?
Sí, en caso de que la gangrena se extienda por gran parte del cuerpo humano o haya complicaciones tras su intervención.
¿Qué es la gangrena húmeda?
La gangrena húmeda se da sobre todo en pacientes que sufren diabetes tras tener una herida o lesión en el cuerpo. Sus síntomas son piel de aspecto húmedo con llagas e hinchazón.
¿En qué zona del cuerpo es más común la gangrena?
La gangrena suele ser más común en los dedos de las manos o los pies, en las piernas, en las manos y en los brazos.
¿Qué es la gangrena seca?
La gangrena seca es un tipo de gangrena que suele producirse por anomalías en los vasos sanguíneos del organismo del paciente. Suele presentarse mediante piel seca y de tono morado.
¿Es dolorosa la gangrena?
En la mayoría de los casos sí, ya que se produce dolor e hinchazón en la zona dañada. En algunos casos no es dolorosa, lo que aumenta el riesgo de que se extienda por el resto del cuerpo al no sentir dolor el paciente.
Enfermedad
Isquemia
¿Qué es la isquemia?
La isquemia es la falta de aporte sanguíneo arterial a una zona del cuerpo , ya sea por estenosis de una arteria o por trombosis de la misma. Se puede producir en 35 de cada 100.000 habitantes, puede haber hasta un 5% de mortalidad y puede tener hasta un 10% de amputaciones, es una enfermedad grave que puede tener como complicaciones cirugías para amputación de miembros o de zonas intestinales.
Tipos de isquemia
Los tipos de isquemia pueden ser: aguda si el aporte de sangre se interrumpe de forma brusca, y que es la típica de las trombos, y crónica si el aporte de sangre se va interrumpiendo poco a poco. Esta es la típica de las placas de ateroma en las arterias.
Causas de la isquemia
La causa principal de la isquemia es la interrupción del flujo sanguíneo arterial a una parte del cuerpo, esto se puede producir por alteración en la arteria o por un trombo que obstruye el paso de sangre.
Síntomas de la isquemia
La isquemia puede afectar a cualquier órgano , los más frecuentes en verse afectados son el intestino, el corazón, las extremidades, el cerebro y el riñón. En todas ellas el síntoma principal es el dolor que se produce por la falta de riego sanguíneo y luego otros síntomas que son dependientes de la zona afectada.
En la isquemia intestinal se produce dolor abdominal intenso, náuseas, vómitos, diarrea intensa y diarrea con sangre como síntomas más comunes.
En la isquemia cardíaca se produce dolor a nivel torácico de tipo opresivo con sensación de losa sobre el pecho, sudoración profusa, sensación de falta de aire y cansancio, así como puede causar arritmias cardíacas y de no ser tratada incluso la muerte.
En la isquemia arterial se produce dolor intenso en las extremidades con palidez de la zona, que se vuelve de un color azulado.
En la isquemia cerebral se produce pérdida de fuerza de una parte del cuerpo, desviación de la boca, dificultad para abrir los párpados o para cerrarlos y dificultad para tragar.
En la isquemia renal se produce dolor renal, debilidad y náuseas.
Tratamiento para la isquemia
El tratamiento de la isquemia llevará a retirar, si es posible, el trombo que obstruye la arteria mediante una fibrinolisis que consiste en inyectar anticoagulantes intravenosos en la zona del coágulo. El tratamiento quirúrgico es la embolectomía , tratando de extraer el coágulo de sangre o dilatar la arteria por medio de una sonda, colocando un stent si fuera preciso y, por último, la revascularización quirúrgica por bypass arterial. En caso que esta no sea posible, en extremidades puede llegarse a la amputación, así como a exéresis (extirpación) del intestino o un riñón.
Pruebas complementarias del tratamiento de la isquemia
Las pruebas complementarias serán las encaminadas a reconocer la obstrucción arterial o el trombo:
En la isquemia intestinal puede ser necesarias un angiografía, una resonancia magnética y otras pruebas, como una endoscopia.
En la isquemia cardíaca puede ser necesario un electrocardiograma y una coronariografía para ver las arterias coronarias.
En la isquemia arterial de extremidades la angiografía puede ser necesaria, además de un ecodoppler para conocer la zona exacta de la obstrucción.
En la isquemia cerebral es preciso realizar un TAC, una resonancia magnética o un angioTAC.
En la isquemia renal será necesario un TAC.
Factores desencadenantes de la isquemia
El factor desencadenante de la isquemia puede ser un trombo que se localiza en una arteria, o la obstrucción por una placa de ateroma en la misma.
Factores de riesgo de la isquemia
Son factores de riesgo para un isquemia la hipercolesterolemia o hipertrigliceridemia, diabetes mellitus en cualquiera de sus tipos, hipertensión arterial mal controlada, consumo de tabaco, obesidad, sedentarismo, fibrilación auricular y la edad avanzada.
Complicaciones de la isquemia
Amputación de extremidades.
Daño irreversible en riñones e intestino.
Daño cardiaco.
Lesiones cerebrales incapacitantes.
Prevención de la isquemia
Dieta sana, rica en frutas y verduras y pobre en grasas.
Control estricto de colesterol, triglicéridos y azúcar en sangre.
Control estricto de la tensión arterial.
Abandonar el hábito tabáquico.
Evitar el sedentarismo.
Indicación de anticoagulantes en pacientes con fibrilación auricular.
Especialidades a las que pertenece la isquemia
La isquemia pertenece a los especialistas de cirugía vascular , aunque puede ser necesario el control por otras unidades dependiendo del órgano afectado y de los factores de riesgo que sean necesario controlar.
Preguntas frecuentes
¿Qué es la isquemia intestinal?
La isquemia intestinal es el proceso que se produce cuando se obstruye una rama de la arteria que se encarga del aporte sanguíneo al intestino, pudiendo afectar al intestino grueso o al intestino delgado.
¿Qué es una colitis isquémica?
La colitis isquémica es el proceso que se produce por una trombosis en la arteria que alimenta el colon . Puede ser necesario hacer una colostomía (derivación del colon a la pared abdominal) por esta causa. Es una situación de gravedad para el paciente.
¿Qué es una colitis infecciosa?
La colitis infecciosa es la inflamación del colon, que se produce por la acción de una bacteria o de un virus, que puede dar lugar a un proceso de diarrea y, salvo casos excepcionales, es una enfermedad leve, que solo requiere tratamiento sintomático.
¿Qué es una trombosis en el intestino?
Una trombosis del intestino es el cierre de una arteria intestinal , ya sea en el intestino grueso o en el intestino delgado, que precisa de atención urgente, ya que en muchos casos será necesario extirpar la parte del intestino que haya sufrido esta trombosis, cuando se produce una trombosis el resultado es una isquemia del intestino.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia