Ataxia: Qué Debes Saber
Ante todo, vamos a definir este síntoma para tenerlo bien claro de aquí en adelante. Esta palabra proviene del griego y quiere decir, literalmente, sin orden (a=sin, taxia=orden). Se trata de un síntoma derivado de la alteración en la capacidad de coordinar los movimientos voluntarios. Puede afectar a cualquier parte del cuerpo, desde una alteración de la marcha, hasta una alteración en los movimientos oculares o en la musculatura del habla. En cualquiera de estos casos, estaríamos hablando de ataxia. Entonces, ante una torpeza o descoordinación en un brazo o en ambas piernas o dificultades con el habla o al tragar hablaremos de brazo de atáxico, marcha atáxica, habla atáxica, y así sucesivamente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Síntomas de varias enfermedades
No es síntoma específico de una enfermedad, sino que puede estar presente en diferentes enfermedades. Las causas pueden ser muy diferentes, por tanto, ante una ataxia. Así que por leve que parezca, debemos acudir inicialmente a la consulta del neurólogo para una primera valoración y despistaje de las principales enfermedades que se acompañan de la misma. En ocasiones no encontramos la causa de este síntoma y entonces le damos el nombre de ataxia idiopática (de causa desconocida). Puede afectar al cerebelo y a sus vías asociadas.
Voy a mencionarte algunas enfermedades, conocidas popularmente, que cursan con ataxia: la rabia, la encefalopatía espongiforme bovina (enfermedad de las vacas locas), la enfermedad de Wermicke (causada por un déficit de vitamina B1, muy frecuente en el alcoholismo crónico), ataxia por gluten (provocada por el consumo de gluten en pacientes que no lo metabolizan correctamente), ataxia telangiectásica (caracterizada por dar los primeros síntomas en edad muy temprana, sobre los 12-18 meses), etc.
Ataxia hereditaria
Este es uno de los dos grandes grupos en que se divide la ataxia. Es la ataxia transmitida por genes. En este caso podremos encontrar personas que manifiestan la enfermedad y personas portadoras (genes alterados, pero sin enfermedad).
- Ataxia de Friedreich: es la más relevante dentro de este grupo, y consiste en la afectación progresiva del cerebelo y otras partes del sistema nervioso. Se debe a una alteración cromosómica. Para que se manifieste la enfermedad los dos brazos del cromosoma deben estar alterados (si sólo uno está alterado la persona será portadora pero no padecerá la enfermedad, pero podría transmitir el gen afectado a sus hijos). Sus síntomas suelen manifestarse entre los 5 y los 15 años. El síntoma inicial suele ser la dificultad en la marcha o marcha atáxica. Se caracteriza por una pérdida de sensibilidad, descoordinación en los movimientos, dificultad al tragar, dificultad al hablar y problemas cardíacos graves (sobre todo arritmias que suele causarles la muerte).
Ataxia no hereditaria
Este es el segundo gran grupo. En este caso, puede ser debida a un traumatismo, a una infección, a un tumor, al abuso de drogas, a una alteración hormonal… o incluso ser de causa desconocida.
- Ataxia cerebelosa no hereditaria: aquí la alteración en la coordinación afecta al cerebelo (ubicado bajo la zona occipital), que es la central de coordinación de todos los movimientos. En su parte derecha se coordina el movimiento de la parte derecha del cuerpo y en su parte izquierda la del izquierdo. La parte central coordina los movimientos de andar o caminar. Otras partes del cerebelo ayudan a coordinar los movimientos de los ojos, el hablar y el tragar.
- Ataxia sensitiva: también la mencionamos por tratarse de un desorden en la recepción del estímulo propioceptivo procedente de los miembros inferiores. La persona no es capaz de identificar cuál es su posición en el espacio, de forma que no percibe correctamente su forma de caminar ni la superficie por donde lo hace. Precisa dar pasos grandes para no perder el equilibrio y caminar lentamente y con cautela ayudándose visualmente para vencer los obstáculos. Tienen dificultades para caminar por superficies irregulares o con poca iluminación. Presentan una gran inestabilidad y sufren caídas frecuentes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿ATAXIA MENSTRUAL?
Como curiosidad voy a mencionarte la llamada ataxia menstrual por tratarse de una secuencia irregular de ciclos y de diferente duración. Es frecuente en mujeres de entre 35 y 40 años de edad con una base hormonal alterada. Se le da el nombre de ataxia por el desorden en el tiempo. La mujer afectada sufre de ciclos muy irregulares y de duración arbitraria.
Diagnóstico
Es difícil la detección precoz de la ataxia hasta que no empieza a dar síntomas. Sólo en los casos con una base hereditaria se realiza un cariotipo (estudio genético).
Sin embargo, cuando los síntomas comienzan a florecer se realiza una batería de pruebas diagnósticas entre las que se incluye, igualmente, estudio genético. En caso de detectarse un caso hereditario se estudian los familiares directos (consanguíneos) del paciente.
De entre las posibles pruebas a realizar tenemos que mencionar que algunas de ellas se realizan sólo ante la aparición de determinados síntomas.
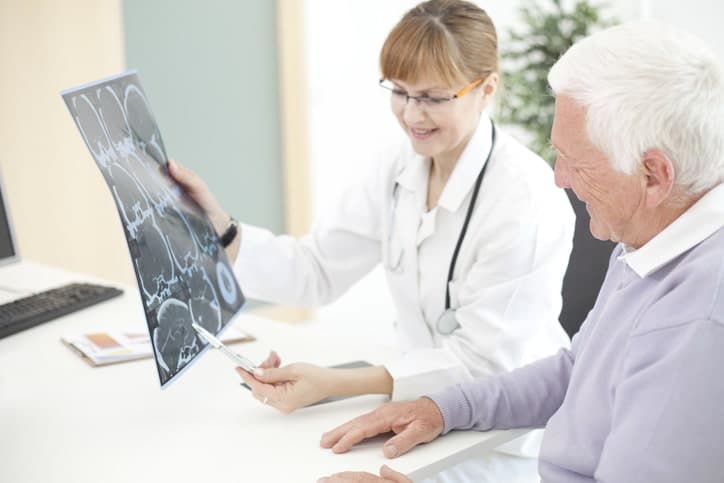
- Tomografía computarizada (TC) y resonancia magnética (RM): estas pruebas de imagen permiten estudiar el sistema nervioso central y descartar posibles causas (tumores, infecciones, malformaciones…).
- Estudio genético: permite confirmar el diagnóstico en el caso de las ataxias hereditarias.
- Punción lumbar: se realiza si se sospecha una causa infecciosa. El análisis del líquido cefalorraquídeo permite descartar algunas enfermedades.
- Audiometría: en caso de hipoacusia o sordera
- Electrocardiograma y ecografía cardíaca en caso de arritmias u otros síntomas cardíacos.
- Electromiografía: para estudio de la conducción nerviosa periférica.
Tenemos que confesar que, en algunos casos, no conseguimos encontrar la posible causa de este síntoma por lo que la ataxia será catalogada como idiopática o de causa desconocida.
¿Existe un tratamiento específico?
No existe un tratamiento específico, a menos que no se detecte una causa específica que origine la ataxia. Me refiero, por ejemplo, a una ataxia infecciosa, que debería ser abordada con el agente antimicrobiano específico.
Como hemos indicado al inicio, esta afectación puede ocasionar diferentes síntomas por lo que los iremos abordando médicamente en función de la especialidad que corresponda.
Normalmente estos pacientes son controlados por el neurólogo, quien sigue la evolución de la enfermedad, pero paralelamente siguen controles por el otorrinolaringólogo (si tienen hipoacusia -disminución de la capacidad auditiva-) o por el cardiólogo (si tienen arritmias), etc.
Cualquier enfoque terapéutico va dirigido a enlentecer la evolución de la enfermedad y a tratar los síntomas que aparezcan. Obviamente, tenemos que ser conscientes de que el paciente va a precisar de unas atenciones especiales como pueden ser fisioterapeuta, terapeuta ocupacional y ajustes en el entorno domiciliario para llevar a cabo sus actividades de la vida cotidiana. No debemos descartar la intervención de terceras personas si pierde su capacidad de autonomía personal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
 Savia
Savia