Odontología y Estomatología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Artículo especializado
Diastema, ¿Moda Atractiva?
Se llama diastema al aumento del espacio existente entre dos dientes . En la boca del adulto es relativamente frecuente su ubicación entre los incisivos centrales superiores (comúnmente paletas), dientes que captan la atención del interlocutor al ser expuestos durante la sonrisa. El diastema en esta estratégica localización contribuye, con un gran peso específico, en la estética facial de la persona dado que los incisivos centrales superiores abarcan el protagonismo de la arcada superior y centran la línea media de la cara al alinearse con la nariz. Su borde inferior contacta con el rojo labial del labio inferior durante la sonrisa. Este espacio aumentado confiere un rasgo muy característico a la persona y ha llegado a suponer un reclamo sensual para algunos famosos de la pequeña pantalla.
En niños y adultos
Los diastemas durante la dentición temporal son frecuentísimos y están presentes en varios de los espacios interdentales. Ello es debido al menor tamaño de los dientes temporales. Sin embargo, con el recambio dental y la aparición de los dientes definitivos (de mayor tamaño que los temporales) en la boca se suele corregir el diastema en una proporción alta de la población . Existen causas muy distintas que pueden hacer persistir el diastema en la boca del adulto. Podríamos citar: la desproporción óseo-dental (dientes pequeños y/o maxilar grande), pérdidas dentales, movimiento o rotación dental, asimetría (sobre todo de incisivos laterales), malos hábitos en la infancia (succión del pulgar), presencia de frenillo labial superior aumentado de tamaño, hiperactividad lingual, maloclusión….
Así como existen muy diversas causas que pueden ocasionar un diastema interincisal superior , también existen diversos tratamientos para solventarlo. Sin embargo, tenemos que mencionar que muchos pacientes optan por la opción de mantener ese espacio por considerarlo un rasgo personal arraigado.
Cómo puede tratarse
Antes de abordar las diferentes posibilidades terapéuticas, debemos hacer una valoración global , teniendo presente, ante todo, el tamaño del diastema y de los dientes circundantes.
Si el espacio entre los incisivos centrales superiores es menor de 2 milímetros y los dientes son de tamaño convencional será muy fácilmente corregible y para ello podremos emplear un material llamado resina que nos permitirá la corrección estética de dicho espacio mediante carillas o reconstrucciones.
Una situación diferente supondría una distancia mayor de 3 milímetros o unos dientes pequeños, en cuyo caso debe valorarse la movilidad dental mediante el recurso de la ortodoncia.
Ante esta disyuntiva, podemos deducir que la presencia de un diastema no siempre supone una intervención terapéutica y dependerá, sobre todo, de la decisión del paciente y de su repercusión estética y/o funcional. Cuando se opta por un abordaje terapéutico debe realizarse una valoración previa para analizar la posible causa, así como las características concretas del diastema (tamaño y dientes afectos).
Si el defecto es mínimo se corregirá por los expertos en estética dental mediante el uso de carillas dentales o el empleo de composite.
Si el defecto es mayor puede requerirse un tratamiento más complejo como el ortodóntico o el quirúrgico o la combinación de ambos.
En caso de interposición del frenillo entre los incisivos superiores puede estar indicada la frenectomía (que será resolutiva en la infancia mientras que en el adulto suele precisar un tratamiento ortodóncico posterior).
Una cuestión estética
En definitiva, recordemos que el diastema no presenta ningún riesgo para la salud oral. Normalmente el paciente que solicita su valoración lo hace con la intención de mejorar el aspecto de su sonrisa. Sin embargo, y dado que supone un rasgo muy marcado y característico en la expresión facial del individuo , no todo el mundo está dispuesto a la corrección del diastema y, por tanto, al cambio de su expresión facial.
Si estás en duda sobre corregir o no tu diastema puedes acudir a la consulta de tu odontólogo para ser valorado. Cuando conozcas la opción terapéutica más adecuada para tu caso tendrás que tomar la decisión. Lo importante es que estés contento con la que debe ser tu mejor sonrisa, con o sin diastema.

Artículo especializado
Flemón: Síntomas y Tratamiento
El absceso dental (conocido como flemón) es una colección purulenta originada normalmente en el diente, aunque puede extenderse al tejido periodontal. Tiene su origen en una sobreinfección bacteriana. Suele empezar con la aparición de un dolor muy intenso y muy agudo , de forma repentina y una inflamación de la hemicara correspondiente. Evoluciona al empeoramiento en pocas horas dando lugar a un dolor de intensidad alta que obliga a acudir a urgencias en la mayoría de los casos.
El origen del foco infeccioso puede localizarse a nivel del diente (caries dental profunda, por ejemplo) o en el periodonto (una gingivitis) y dará lugar a dos tipos de colecciones purulentas:
Absceso periapical: originado en el ápice del diente (al final de la raíz) y en contacto con el hueso que alberga al diente. Es el absceso más frecuente.
Absceso periodontal: se origina en los tejidos que hacen de soporte de las piezas dentales, es decir, en las encías y el hueso.
¿Cuál es la causa inicial que desencadena el proceso infeccioso?
Intervienen diferentes factores : el tipo de dieta, el hábito higiénico, el nivel cariogénico, la presencia de enfermedad periodontal, el pH bucal, etc. En la mayoría de las ocasiones, influyen varios de estos factores de forma concomitante.
Ante la mínima sospecha clínica de absceso dental debe realizarse una exploración exhaustiva y, muy probablemente, una prueba complementaria (radiografía). Es muy posible que deba iniciarse un tratamiento vía oral junto al odontológico específico .
¿Qué síntomas pueden aparecer ante la presencia de un flemón dental?
Los síntomas característicos serían los siguientes :
Dolor: muy común ante cualquier proceso dental pero muy característico del absceso. Se trata de un dolor de aparición espontánea, de intensidad progresiva y de evolución rápida . Suele comenzar con molestias a la masticación o al ocluir. Evoluciona con dolor intenso incluso en reposo que puede irradiarse hacia el oído o a la zona cervical.
Inflamación: El proceso inflamatorio local puede acompañarse de inflamación de partes blandas cercanas de forma que se aprecia una asimetría facial pudiendo verse afectada la cadena ganglionar local por lo que no es infrecuente encontrar adenopatías o ganglios palpables en la zona retroauricular, cervical u occipital.
Fiebre y afectación del estado general: ante un proceso infeccioso se desencadena un mal estar general que puede llegar a ocasionar fiebre y dolores articulares generalizados.
Halitosis o mal aliento.
Hipersensibilidad local: que dificulta la correcta higiene local, así como la masticación y la tolerancia a los cambios térmicos de los propios alimentos.
Estos síntomas obligan, sin duda, a acudir a la consulta del odontólogo . En la mayoría de los casos el dolor es incontrolable con analgésicos y antiinflamatorios. Al ser explorados se detectará inmediatamente el diente causante. Además de la exploración bucal se realizará una exploración periodontal incluyendo la encía y el espacio entre el diente y la encía (donde muy fácilmente se acumulan residuos). Asimismo, se realizará una radiografía periapical de la pieza afectada para visualizar el estado de la raíz y del hueso que la alberga. En la radiografía apreciaremos también la existencia y extensión de una posible caries.
Cómo actuar
Abordaremos nuestro hallazgo, ya sea una caries profunda con afectación del nervio, una bolsa purulenta periodontal o un absceso periapical . Todo ello precisa intervención, tanto medicamentosa como instrumentada. Normalmente, al abrir una cavidad en el diente para sanearlo se evidencia una notable mejoría sintomática.
Deberemos seguir estrictamente la pauta medicamentosa que se nos indique, normalmente se prescribirán antiinflamatorios y antibióticos . Y extremar la higiene. Muy probablemente la existencia de dolor hará que descuidemos la higiene en esa zona, pero es justamente en el foco infeccioso donde debemos asegurarnos el arrastre de los residuos para no perpetuar la infección.
El tratamiento definitivo del diente afecto se realizará tras el control del dolor inicial. En algunas ocasiones nos encontramos con un diente en mal estado que además de provocar la infección no puede sanearse. En este caso, obviamente trataremos la infección y realizaremos la exodoncia o extracción del diente enfermo pues puede suponer una amenaza para los dientes contiguos. En otros casos trataremos la caries y, probablemente el nervio y procederemos a la obturación definitiva o a la colocación de una prótesis fija, popularmente conocida como corona.
Asimismo, si durante el procedimiento detectamos la presencia de otras patologías que afecten al periodonto (encías y hueso) lo trataremos seguidamente.
Como consejo, debo recomendarte que no te olvides del odontólogo cuando no presentes síntomas. Acude a la consulta periódicamente . Seguro que con una limpieza bucal será suficiente, pero si encontramos algún hallazgo estaremos a tiempo de tratarlo cuando aún es asintomático.

Artículo especializado
Brackets o Aparatología Removible
La elección del tipo de ortodoncia estará condicionada por diferentes factores como son la edad y el entorno médico del paciente, la maloclusión o malposición dental que se tenga que corregir, el estado del diente y del periodonto, la predisposición y las preferencias del paciente…
Tratamiento ortodóntico
Cuando hablamos de tratamiento ortodóntico se nos abren dos grandes posibilidades terapéuticas atendiendo a su tipo de fijación: la aparatología fija (que es aquella no extraíble) y serían los brackets, por excelencia, y la aparatología removible (o de quita y pon). Serían, por ejemplo, el alineador Invisalign® y la aparatología de resina y metal de uso generalmente nocturno).
La aparatología fija es efectiva durante las 24 horas del día , pero precisa de un entrenamiento del paciente en cuanto a la masticación y la higiene. Quienes la usan no pueden comer caramelos de consistencia semiblanda o chicle por suponer un peligro en la adhesión de los brackets y no pueden emplear hilo dental por ser portadores del arco tensor que dificulta su paso por el espacio interdental.
La aparatología removible, en cambio, nos permite una ingesta cómoda dado que la retiramos en las principales comidas y durante la higiene dental posterior , pero nos exige mucha constancia y perseverancia. Podemos tener grandes tentaciones de no usarla en más de una ocasión. Por ello requiere un compromiso y responsabilidad por parte del paciente.
Ortodoncia con o sin brackets
Dentro de la ortodoncia con brackets estarían los brackets de diferentes tipos de materiales . Dentro de la ortodoncia sin brackets tendríamos, por ejemplo, la aparatología removible de resina y metal y el alineador Invisalign®.
La estética influye
Atendiendo al punto de vista estético podríamos introducir dos grandes grupos de aparatología ortodóntica: la llamada ortodoncia invisible y la ortodoncia metálica.
La ortodoncia invisible es aquella fabricada en material transparente (tipo Invisalign®) o aquella no visible a simple vista (por ejemplo, los brackets colocados en la cara interna o lingual de los dientes, anclados en el interior de la arcada dentaria y por tanto no visibles en la cara expuesta de los dientes. Sobre todo, empleada en adultos profesionalmente activos).
La ortodoncia Invisalign® tiene la peculiaridad de ser removible e invisible. Es decir, de quita y pon y fabricada en material transparente (muy similar a las férulas empleadas para el bruxismo). Debe recambiarse cada 15 días aproximadamente para adaptarse al movimiento dental. Este tratamiento es de más larga duración.
La ortodoncia metálica (brackets metálicos) es estéticamente menos favorecedora, pero de alta resistencia, por ello se utiliza en pediatría. Fue la primera en comercializarse y posteriormente se lanzaron brackets elaborados con otros materiales más estéticos como la cerámica o porcelana (de color similar al diente, pero anclados a un arco tensor metálico. No cambian de color con el paso del tiempo) o el zafiro (prácticamente transparentes con arco tensor metálico o de teflón y que estéticamente serían los mejores). Existe un sistema con brackets metálicos, pero diferente al convencional, que es el llamado Sistema Damon. Emplea unos brackets metálicos especiales que se fijan al arco tensor directamente sin necesidad de las ligaduras elásticas de los brackets convencionales.
Tenemos que decir que la ortodoncia metálica con brackets es muy resolutiva y más económica que el resto de las opciones . Los brackets no metálicos confieren menor resistencia y, por tanto, mayor fragilidad y tienen un precio más elevado. Las alternativas son muy diferentes entre sí, pero cada una de ellas tiene un público determinado.
Elegir y acertar
La opinión o preferencia del paciente es relevante, pero no siempre se adapta a su necesidad terapéutica. Generalmente el paciente suele inclinarse por la opción más estética . Por ello tiene una gran demanda la ortodoncia invisible y removible. A estas alturas ya conoces que se trata de una ortodoncia de quita y pon y de color transparente, siendo el tratamiento Invisalign® la estrella de esta opción .
Sea cuál sea el tratamiento definitivo empleado, al finalizarlo se recomienda realizar un tratamiento retentivo. Normalmente consiste en la colocación de una férula metálica por la cara lingual o interior de la arcada que ayuda a mantener los dientes correctamente alineados.

Artículo especializado
Ortodoncia Invisible: Tipos y Ventajas
A pesar de la constante aparición de nuevos modelos de ortodoncia no se han desbancado los anteriores. Por ello, en la actualidad contamos con un amplio abanico de recursos terapéuticos que seleccionaremos cuidadosamente en función del paciente y de la patología a abordar. Si bien la ortodoncia metálica es menos estética , es mucho más resistente que la llamada invisible, por ello es muy frecuentemente empleada en edad infantil. Sin embargo, la opción invisible es muy empleada en adultos por el prejuicio estético que pudiera acarrear la ortodoncia metálica.
Nos centraremos en la llamada ortodoncia invisible por tratarse de la más recientemente lanzada al mercado. Existen dos grandes tipos de ortodoncia invisible comercializados: la ortodoncia lingual (basada en aparatología fija) y la ortodoncia con alineadores transparentes (que emplea aparatología removible o de quita y pon).
La ortodoncia lingual
La ortodoncia lingual es una ortodoncia no apreciable a simple vista por estar colocada en la cara posterior de los dientes, es decir por dentro de la arcada dental. Se la conoce como ortodoncia de incógnito. Emplea brackets más finos que la ortodoncia convencional. Se puede realizar con diferentes tipos de materiales. Su diseño está elaborado a medida para cada paciente empleándose tecnología avanzada mediante un programa informático que permite visualizar en tres dimensiones (3D). Al ser colocada en la boca requiere un tiempo de adaptación pues la lengua está en íntimo contacto con ella y los primeros días puede ocasionar incomodidad e incluso alguna pequeña lesión lingual por fricción.
Los alineadores invisibles
Los alineadores invisibles o transparentes (conocidos por el nombre comercial: Invisalign ®) constituyen la otra alternativa de la ortodoncia invisible. Es una técnica de ortodoncia de última generación que emplea unas férulas transparentes de material termoplástico, de gran resistencia y flexibilidad que deben ser renovadas periódicamente (normalmente cada 15 días).
La férula transparente se fabrica a medida y en su interior se colocan unos accesorios activos que permiten modificar el movimiento o la alineación dental hacia la posición deseada. Se deben llevar durante todo el día pudiéndose retirar en las principales comidas y para la higiene. Por ello durante el tratamiento es posible mantener una higiene dental exquisita, permitiendo incluso el uso de la seda dental (a diferencia de la ortodoncia dental anteriormente mencionada). Precisa visitas frecuentes al odontólogo pues debe recambiarse la férula con asiduidad hasta obtener la nueva posición dental perseguida.
Diferencias importantes entre ambas
A pesar de que ambas técnicas de ortodoncia son invisibles y de eficacia similar presentan algunas diferencias significativas. Así, mientras que la ortodoncia lingual emplea brackets y alambres (aparatología fija), el alineador invisible emplea una férula acrílica removible (que se puede retirar).
Como hemos mencionado, debemos señalar que la ortodoncia lingual, a pesar de emplear brackets de menor tamaño y grosor, requiere generalmente un periodo de adaptación que puede oscilar entre los 15 y los 20 días. Este sistema es fijo (no removible o de quita y pon). Al estar colocado en la cara interna de los dientes no ocasiona ninguna lesión aparente en el esmalte de la cara externa de los dientes (cara expuesta al abrir la boca). No olvidemos que la aparatología metálica convencional (brackets metálicos) puede causar con cierta frecuencia pequeñas lesiones (como descalcificación y pigmentación) en el esmalte de la superficie dental donde se ancla el bracket.
Otra de las diferencias radica en el grado de invisibilidad . Invisalign, al tratarse de una férula en la que se encaja la arcada dental, aun cuando es completamente transparente, puede llegar a apreciarse desde el exterior al incidir la luz sobre ella y producir algún tipo de brillo. Sin embargo, la ortodoncia lingual queda completamente oculta a la vista de otras personas.
Finalmente, una diferencia remarcable es el precio, siendo Invisalign la de precio más elevado. No obstante, la elección de una u otra deberá hacerse después de que el ortodoncista haya informado adecuadamente al paciente de las ventajas e inconvenientes de ambas técnicas sin obviar las otras posibilidades terapéuticas de las que disponemos y cuya experiencia y resultados son indiscutibles.
El repertorio es muy amplio. Asimismo, existen múltiples indicaciones para prescribir la ortodoncia. Me atrevería a decir que un alto porcentaje de la población tiene alguna indicación para llevar ortodoncia, siendo en la mayoría de los casos, la motivación estética la que induce al tratamiento. Como es evidente, es el odontólogo-ortodoncista quien debe valorar y estudiar cada caso de forma individualizada.
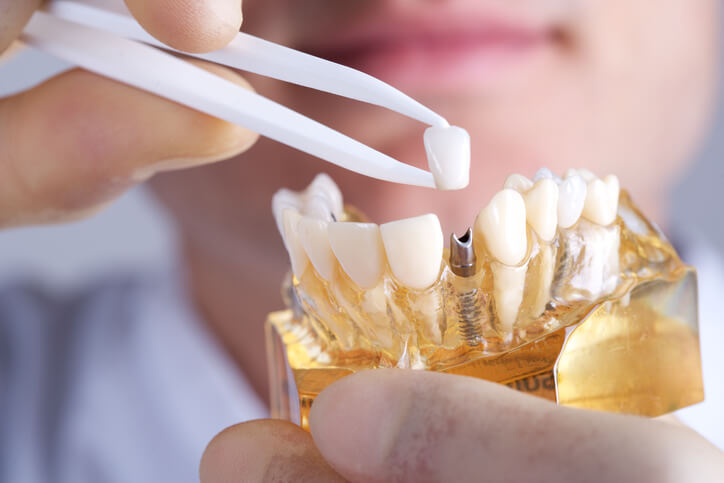
Artículo especializado
Implantología Dental: Colocación, Carga y Complicaciones
La implantología nació hace relativamente poco tiempo y constituye en la actualidad la principal herramienta de tratamiento en pacientes con pérdida parcial o total de dientes. En caso de pérdida total o absoluta de todas las piezas dentales se recurre a la colocación de unos implantes en la arcada que corresponda que nos permita anclar la dentadura completa fija, de forma que la percepción del paciente es que vuelve a tener su dentadura.
¿Qué indicaciones tiene?
Existen múltiples indicaciones en la actualidad para la colocación de implantes, ya sean unitarios o múltiples. Los implantes unitarios tienen una indicación prínceps en la reposición de un único diente sin afectar a los dientes contiguos. Hasta no hace demasiado tiempo para reponer un diente enfermo o perdido se colocaba una prótesis parcial fija (conocido popularmente como puente fijo) como opción prácticamente única. Se anclaba en el diente inmediatamente anterior y posterior al diente perdido de forma que era preciso implicar a dos dientes sanos para reponer el ausente. Otros pacientes preferían la opción de la prótesis removible (de quita y pon) que contenía el diente ausente y unos anclajes metálicos que abrazaban a los dientes contiguos. Si bien estos tratamientos no han desaparecido, podríamos decir que están en desuso , aunque puede ser un recurso para aquellos pacientes que presentan alguna o varias contraindicaciones para la colocación de implantes.
¿Cómo funciona un implante?
Como ya sabemos el implante colocado en la boca hace la función de una raíz dental fisiológica. Es decir, sostiene o aloja a la corona protésica dental (que equivaldría a la parte visible del diente en la boca). Por tanto, siempre que hablamos de la colocación de un implante nos referimos a la colocación del tornillo metálico en el interior del hueso (maxilar o mandibular) y siempre que hablamos de la carga del implante nos referimos a la colocación definitiva de la corona metálica sobre dicho tornillo.
Tipos de implantes
Respecto a la tipología de implantes podríamos diferenciar dos grandes grupos:
Los implantes de carga inmediata suponen una opción de gran reclamo comercial dado que implica la colocación del implante y su corona en el mismo acto quirúrgico (es decir, la colocación del tornillo del implante y la corona protésica coinciden en el tiempo). De esta forma el paciente sale de la clínica con el implante cargado con su corona el mismo día de la intervención. Como es evidente antes de la cirugía debe elaborarse la corona protésica por parte del laboratorio protésico para lo que necesitaremos la toma de impresiones y un registro oclusal del paciente.
Otro caso diferente sería el implante de carga diferida que se realiza en dos tiempos. En un primer tiempo se coloca el tornillo o implante en el hueso y se espera unas semanas hasta colocar la corona. Estos implantes persiguen una buena osteointegración (o correcta asimilación del implante por parte del hueso) antes de la carga del implante con su corona.
Ambas opciones son válidas y, a pesar de que cada odontólogo tiene su preferencia personal, es muy importante tener en cuenta el perfil del paciente para elegir la opción terapéutica más adecuada. Aunque se realiza un estudio y una planificación terapéutica podemos encontrarnos con un fracaso del implante (por muy diferentes motivos) en cuyo caso va a ser preciso su retirada y no podremos contemplar su reposición hasta un tiempo más tarde. Debemos indagar el motivo del fracaso.
¿Qué efectos secundarios puede tener un implante?
No olvidemos que un implante dental está realizado en un material biocompatible (normalmente de titanio) de calidad máxima y cuya integración en el hueso está extremadamente comprobada. Sin embargo, puede ocurrir que el paciente desarrolle una alergia o intolerancia al titanio, que el hueso no posea la calidad suficiente para integrar el implante o que la técnica o perfil del paciente no cumplan los objetivos esperados.
Existen problemas predecibles y solucionables tanto antes como durante y después de la colocación del implante. Otras complicaciones son, sin embargo, de mal pronóstico.
El procedimiento
Antes de la cirugía podemos encontrarnos con la necesidad de realizar una profilaxis antibiótica o de modificar la medicación crónica del paciente.
Durante la intervención y, a pesar de que se realiza un estudio de la calidad ósea antes de la cirugía (mediante un TAC) podemos encontrarnos con un hueso menos denso y/o de baja altura que puede comprometer la integración del implante. En estos casos se opta por la colocación de un relleno de hueso autólogo (obtenido del propio paciente) o artificial, con la finalidad de compensar la falta de hueso.
¿Complicaciones?
Tras la colocación del implante realizamos unos controles frecuentes y exquisitos para detectar cualquier posible complicación precoz o tardía.
La periimplantitis , como una de las complicaciones tardías más temidas. Consiste en la aparición de un proceso inflamatorio que afecta a los tejidos que rodean al implante (tanto a hueso como a tejidos blandos) y que ocasiona una pérdida de hueso que evidenciamos clínica y radiológicamente, pudiendo conllevar la pérdida tardía del implante.
Otra de las complicaciones frecuentes sería la mucositis periimplantaria que consiste en un proceso inflamatorio que afecta a las partes blandas circundantes al implante, pero no al hueso. Por tanto, si se detecta y trata adecuadamente no ocasiona la pérdida del implante.
Otras causas que pueden justificar el fracaso del implante pueden ser las inherentes al implantólogo o al paciente. Dentro de las causas asociadas al cirujano podríamos citar su inexperiencia o una técnica quirúrgica inadecuada. Respecto al paciente podríamos mencionar su entorno médico delicado o lábil (pacientes pluripatológicos, plurimedicados, osteoporóticos, inmunodeprimidos, etc…) como principal motivo de aparición de complicaciones.
De cualquier manera, la implantología es la responsable de la recuperación de la sonrisa en gran parte de la población senil en la actualidad. Es una opción de rehabilitación protésica definitiva y excelente.

Artículo especializado
Bruxismo
Pilar tiene 52 años acude a la consulta porque desde hace un año tiene dolor en la mandíbula , cuando tiene que masticar comida sólida nota que no tiene fuerza para morder y en la visita al dentista se ha dado cuenta de que tenía limitada la apertura de la boca.
Por motivos laborales, pasa mucho tiempo frente al ordenador y tiene largas reuniones de trabajo hablando en diferentes idiomas.
Por las noches cuando duerme aprieta los dientes a la vez que mueve la mandíbula, de forma que produce un rechinar de dientes que en ocasiones le despierta.
Para realizar funciones tan vitales como hablar, comer y deglutir necesitamos que la articulación de nuestra mandíbula funcione correctamente y, si alguna de sus estructuras se altera, este equilibrio se rompe y produce síntomas como dolor, bloqueo o sobrecarga muscular.
Al proceso de apretar o rechinar los dientes le llamamos Bruxismo . En la mayor parte de los casos el bruxismo es una forma de liberar procesos de estrés . Además, si añadimos factores posturales y un sobreuso de la musculatura masticatoria, tendremos el cóctel perfecto para desencadenar síntomas en la zona mandibular.
Esto mismo le ocurre a Pilar, el bruxismo provoca que los músculos encargados de cerrar la boca estén en tensión de forma que cuando en el dentista quiere abrir la boca siente que no puede porque los músculos del cierre se lo impiden. Esta tensión muscular activa los puntos gatillo y producen un dolor difuso en las zonas cercanas a la articulación.
Imágenes tomadas del libro Travell & Simons Myofascial Pain & Dysfunction: the trigger point manual. 2002
La postura frente al ordenador, con la cabeza proyectada hacia delante y las conversaciones en otro idioma también provocan sobrecarga muscular que se añade a todos los factores anteriores.
Lo primero que hacemos cuando comenzamos el tratamiento es explicar a Pilar que debe hablar con su dentista para que le realice una férula de descarga , de esta forma, evitaremos el roce entre sus dientes y la presión que se produce al apretar la mandíbula se distribuya entre toda la superficie de la férula, así los músculos del cierre sufrirán menos sobrecarga.
Continuamos explicando a Pilar que necesita corregir la postura en el ordenador, su cabeza debe quedar encima de los hombros y evitar tener la cabeza proyectada hacia delante.
Una vez explicadas las recomendaciones pasamos a realizar las técnicas manuales para relajar los tejidos blandos de la zona mandibular, realizamos movilizaciones de la articulación para conseguir que la boca se abra correctamente y tratamos la columna cervical con ejercicios de movilidad articular y estiramientos.
Para terminar la sesión enseñamos a Pilar, ejercicios para que los realice en casa todos los días hasta la próxima sesión.
Ejercicios para realizar en el domicilio:
Abrir y cerrar la boca posicionando la lengua en el paladar justo detrás de los dientes superiores. De esta forma la mandíbula se moverá en un eje centrado.
Posicionar un palo entre los dientes superiores y los inferiores para mantener la boca abierta durante 1minuto. Este ejercicio sirve para estirar los músculos del cierre de la boca.
Inflar los carrillos con la boca cerrada y aguantar 20 segundos. Con este ejercicio pretendemos dar flexibilidad a la musculatura de la cara.
Poner los pulgares en los puntos gatillo activos de la mandíbula, desencadenar el dolor y esperar durante un minuto a que desaparezca. Repetir este ejercicio 6 veces al día.
Recorrer la lengua a lo largo de toda la encía para movilizar la articulación de la mandíbula. Este ejercicio sirve para liberar rigideces articulares que se producen cuando Pilar aprieta los dientes.
En la siguiente sesión Pilar tiene menos dolor y puede abrir la boca con más facilidad. Sigue teniendo la sensación de que la musculatura se cansa cuando habla en las reuniones y la apertura de la boca aún sigue limitada.
Realizaremos 6 sesiones de tratamiento, una a la semana, hasta conseguir los objetivos propuestos
Quitar el dolor.
Conseguir que pueda abrir la boca sin limitación.
Reducir la sensación de fatiga muscular cuando lleva un tiempo hablando.
Artículo escrito por Patricia de Maya. (Fisioterapeuta)

Artículo especializado
Carillas Dentales
Las carillas dentales son una alternativa terapéutica muy socorrida en el tratamiento estético del llamado “frente anterior de la boca” (que es la zona que queda expuesta ante una sonrisa). Clásicamente, ha prevalecido el criterio médico-dental sobre el estético. Sin embargo, en el momento actual, no nos conformamos sólo con curar las afecciones de la boca, sino que buscamos la forma de conseguir la mejor sonrisa.
En el campo de la estética dental es muy importante contar con el apoyo de la Ortodoncia pues su movimiento dental nos permite corregir rotaciones y malposiciones, de gran perjuicio estético en el paciente. Otras afectaciones como la tinción del esmalte, unos bordes dentales irregulares, una fractura del borde del diente, unas encías enfermas o una caries pueden inducir una baja autoestima en el paciente y, en ocasiones, su aislamiento social.
Como es natural, todo puede relativizarse, pero no podemos olvidar que nuestra boca es una de nuestras principales cartas de presentación, que no la única. Es evidente que preferimos tener enfermos los dientes posteriores que los anteriores, pero no es nuestra elección… Asimismo, el impacto positivo que recibe el paciente al someterse a un tratamiento estético compensa, con creces, el esfuerzo económico que le ha representado.
¿En qué consiste una carilla?
Se trata de una capa realizada normalmente en material acrílico o porcelana que se coloca en la cara anterior del diente (idénticamente a una uña postiza colocada sobre la uña original). Se adhiere a la cara externa del diente de forma que cubre los defectos estéticos y confiere un aumento de dureza o resistencia a la pieza.
Los dos materiales más comúnmente empleados son la porcelana y el composite (es el mismo material acrílico blanco que se emplea para las obturaciones o empastes).
Las realizadas en porcelana tienen un coste superior por precisar la intervención de un laboratorio protésico para su fabricación. Ello implica la toma de impresiones o moldes en la consulta dental y su envío al laboratorio dental (trámite que encarece el coste e implica varias visitas médicas).
Las carillas de composite son algo menos resistentes pudiendo pigmentarse o perder el brillo con el paso del tiempo y requerir su recambio. Sin embargo, su colocación es rápida, requiriendo una sola visita en la consulta dental. Implica una mínima preparación del diente que la va a albergar para garantizar su adhesión.
¿Cuáles son las principales indicaciones de carillas dentales?
Suelen indicarse para corregir pequeñas alteraciones de forma y tamaño de los dientes , separaciones entre ellos (diastema), alteración del color y pigmentaciones en la superficie dental.
Cuando sólo un diente precisa tratamiento estético suele recomendarse la carilla de composite ya que sólo requiere una visita en consulta. No precisa la intervención del laboratorio protésico, y el coste es inferior.
Si el paciente requiere tratamiento en varias piezas dentales debe contemplarse la posibilidad de colocar carillas de porcelana (si el paciente puede permitírselo económicamente) dado que le conferirán más resistencia y durabilidad . Asimismo, al estar realizadas en el laboratorio el acabado será más nítido, natural y homogéneo que el manual.
¿Existe alguna contraindicación?
En caso de malposición dental (rotación, apiñamiento…) puede verse dificultada la colocación de la carilla por falta de espacio por lo que optaremos por corregir inicialmente el problema ortodóntico y, posteriormente, el estético.
Del mismo modo, en caso de que el paciente sea bruxista y su motivo de consulta sea el desgaste dental debemos recomendarle abordar el problema de bruxismo mediante una férula de descarga pues también las carillas dentales se desgastarían si el rechinar de dientes persiste.
Como ves, a pesar de ser un tratamiento estético, no siempre está indicado realizarlo. Es importante la valoración del profesional. ¿Qué podríamos concluir? Que si estás contento con tu sonrisa no la cambies bajo ningún concepto, es el principal motivo para dejarla tal y como está. Si no lo estás, puedes consultarlo con tu odontólogo en tu siguiente visita. El tratamiento estético dental no sólo satisface al paciente, sino también al profesional que lo realiza. Nuestra mayor recompensa/satisfacción es brindarle un espejo tras finalizar el tratamiento estético, ya que, en ese momento, su primera sonrisa nos la dedica a nosotros.
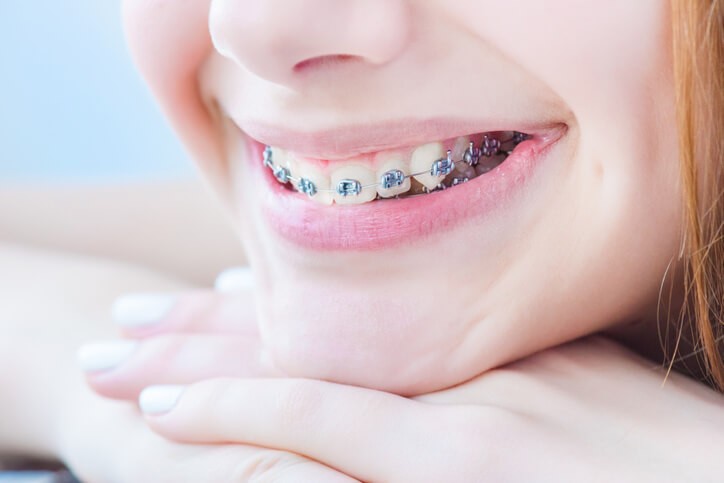
Artículo especializado
Ortodoncias: Qué es y tipos de tratamientos
La ortodoncia es una especialidad odontológica encargada del diagnóstico y tratamiento de las anomalías de forma, posición, relación, función y estética de las estructuras dentales. Hasta hace pocos años era un tratamiento exclusivo de la edad pediátrica . En la actualidad puede realizarse a cualquier edad, consiguiendo excelentes resultados tanto estéticos como funcionales.
Ante la sospecha de la necesidad de tratamiento ortodóntico debe realizarse un estudio completo para llegar al diagnóstico y propuesta de tratamiento. Este estudio conlleva la realización de diferentes pruebas diagnósticas que mencionamos a continuación:
Toma de registros para proceder al análisis de los mismos . Se toman impresiones con alginato (conocidas coloquialmente como moldes) que luego se convierten en modelos de escayola que traducen exactamente la boca del paciente a tratar. Permite el estudio de los dientes de forma individualizada y de la relación entre la arcada superior y la arcada inferior.
Realización de un estudio radiográfico (radiografía de cráneo en posición de perfil): permite realizar una cefalometría o mediciones de posiciones dentarias y óseas. Existen diferentes métodos de estudio, los más usados son el de Ricketts y el de Steiner. Consisten en la medición y estudio de unas distancias y ángulos específicos que nos ayudan a identificar si el problema es óseo o dental o ambos.
Radiografía panorámica u ortopantomografía : necesaria para el estudio dental integral (comprobamos el estado dental y detectamos posibles anormalidades).
Fotografías faciales en proyección de frente y perfil para detectar posibles asimetrías de la línea media, desviaciones, asimetría en las diferentes partes faciales, etc. Es importante realizar nuevas fotografías al finalizar el tratamiento. El impacto del tratamiento en la estética facial del paciente se plasma a la perfección.
Pueden requerirse, además, un estudio mediante un TAC dental (en algún caso específico) pero no estaría dentro de la batería de estudio convencional.
Todas las pruebas realizadas deben ser estudiadas en su conjunto para llegar al diagnóstico y a la propuesta terapéutica o plan de tratamiento definitivos. En ocasiones, el problema no es sólo la malposición dental sino que existe un problema óseo asociado en el que debe intervenir el cirujano maxilofacial para su corrección.
UN DATO
Entre un 8 y un 12% de la población mundial presenta algún tipo de malposición ósea y dental que le ocasiona una alteración de la armonía dentofacial.
5 tipos de aparatos
En el abordaje del tratamiento ortodóntico debemos considerar dos grandes tipos de aparatología: removible o fija . Los aparatos removibles son aquellos que se pueden extraer en cualquier momento, y los fijos son aquellos que van adheridos a la superficie dental mediante resinas y quedan tensados entre ellos gracias a un arco metálico, no se extraen.
Desde el punto de vista funcional contamos con cinco tipos de aparatos en ortodoncia: removibles, funcionales, elásticos, fijos y extraorales. Cada uno de ellos proporciona una serie de ventajas que se adaptan a las necesidades específicas del paciente.
Removibles: son utilizados básicamente en odontopediatría ya que pueden ser retirados de la boca por el propio niño. Ello permite una correcta higiene oral ( pueden limpiarse con la ayuda de comprimidos limpiadores efervescentes) y una cómoda ingesta . Su acción es intermitente (sólo actúan cuando están colocados en la boca). Precisan una alta colaboración y adherencia por parte del paciente. Estos aparatos de ortodoncia tienen un coste económico inferior al resto de aparatología. Se utilizan, sobre todo, en el tratamiento de la dentición temporal para corregir malposiciones dentales no complicadas.
Funcionales: suelen ser aparatos removibles. Actúan sobre músculo y hueso , aunque también producen movimiento dental. Se utilizan en pacientes en crecimiento. Se utilizan en maloclusiones dentales con implicación ósea.
Elásticos: más conocidos como ortodoncia invisible o transparente . Son aparatos removibles hechos con material plástico transparente o silicona y, a medida, para adaptarse perfectamente a la dentadura. Este tipo de ortodoncia se puede utilizar para el tratamiento y para el mantenimiento posterior (tras la corrección). Debido a que producen movimiento activo dental debe recambiarse la férula plástica con cierta perioricidad adaptándose a los cambios de la nueva mordida. Sus principales ventajas son la estética (por ser transparente) y la funcional (por ser removible).
Fijos: los aparatos fijos de ortodoncia están adheridos a los dientes de forma permanente por lo que no pueden retirarse durante todo el tratamiento. Son, pues, fuerzas continuas . Se pueden utilizar en combinación con otros aparatos. Es muy importante la implicación del paciente sobre todo en el mantenimiento de una buena higiene oral. En estos pacientes suele recomendarse el uso de cepillo interproximal para acceder a todas las superficies dentales. Dentro de este tipo de aparatos, los más utilizados serían: los separadores, las bandas, los brackets (metálicos o de zafiro), los alambres (de níquel o titanio), las ligaduras elásticas y metálicas, los muelles y los botones linguales.
Extraorales: los aparatos extraorales son aquellos que se colocan fuera de la boca , y actúan sobre los dientes y las mandíbulas a la vez. Por su inconveniente estético (sobre todo en la edad pediátrica) sólo se utilizan cuando no hay otra posibilidad terapéutica.
En considerables ocasiones es preciso realizar un tratamiento ortodóntico en dos fases. En una primera fase se emplea aparatología removible (en edad pediátrica) mientras que en la segunda fase se emplea ortodoncia fija (normalmente durante la adolescencia cuando el recambio dentario es casi completo).
Una vez iniciado el tratamiento con ortodoncia…
Es importante que el paciente sea controlado periódicamente, y ya en la primera visita (a los pocos días de colocada la ortodoncia) se le deben hacer recomendaciones dietéticas : no comer alimentos duros (como frutos secos o pan tostado), no comer alimentos de consistencia semielástica (por quedar fácilmente adheridos), no comer golosinas (chicles, gominolas o caramelos), etc.
Al inicio del tratamiento puede haber dolor y/o molestias por la presión producida durante la masticación o al apretar los dientes. También pueden aparecer pequeñas úlceras en la mucosa por el roce del material. La dificultad en el habla suele vencerse durante la primera semana.
¿Cuánto suele durar el tratamiento?
Debemos tener en cuenta que el tratamiento ortodóntico completo puede requerir entre seis y treinta meses para finalizar. El tiempo del tratamiento dependerá en gran parte del tipo de maloclusión , del tipo de ortodoncia indicado y de la adherencia del paciente . Por otro lado, es esencial visitar al ortodoncista periódicamente en los intervalos señalados y consultar ante cualquier eventualidad como rotura o deterioro del dispositivo.
Al finalizar el tratamiento puede estar indicada la llamada fase de la retención. Cuando los dientes se han alineado correctamente la aparatología debe ser retirada pero debemos asegurarnos de que los dientes no intenten volver a su posición original. En este momento entrarían en juego los llamados mantenedores de espacio o detenedores que deben ser usados para estabilizar por completo la correcta alineación conseguida con la ortodoncia.
Dra. Ana García Especialista en Odontología Integral Médico consultor de Advance Medical

Artículo especializado
¿Cómo Afecta la Salud Dental a la Salud General?
¿Existe algún vínculo entre la salud dental y la salud general? La respuesta es: sí. Sabemos que que una lesión que se manifiesta en la boca puede indicarnos una enfermedad sistémica y, al contrario, una enfermedad originada en la boca puede diseminarse al resto del organismo, por ejemplo, una endocarditis o afectación cardíaca . La relación entre la salud bucal y la general es, pues, indiscutible.
¿Cuál puede ser el origen patológico en la boca?
Una de las principales causas es la proliferación anómala de las bacterias habituales de la boca desencadenada ante una higiene deficiente, la toma de determinados fármacos (puede influir en la secreción salival que se traduce en cambios de PH), una disminución de la inmunidad (como el sida) o ante enfermedades metabólicas (como diabetes).
Una alteración de la salud dental puede ocasionar una afectación sistémica. Una de las situaciones más temidas por su trascendencia es la endocarditis , concretamente la endocarditis infecciosa. Se trata de la infección del endocardio (capa interna del corazón) valvular o mural. Las bacterias causantes llegan por el torrente sanguíneo (bacteriemia transitoria) y colonizan el endocardio donde anidan y forman unas vegetaciones características y muy frecuentes en el área valvular donde impiden el correcto funcionamiento mecánico de la válvula y, por tanto, el correcto bombeo cardíaco .
¿Y a la inversa?
Puede ocurrir el caso inverso, una enfermedad sistémica que ocasione un empeoramiento de la salud bucal. Aquí podríamos mencionar la diabetes, el sida, la osteoporosis u otras enfermedades degenerativas como posibles causas.
Mención especial se le otorga a las enfermedades que cursan con vómitos (vómitos de la infancia, vómitos en episodios de trastornos de la alimentación como anorexia o bulimia, vómitos por tratamientos oncológicos…) o con regurgitación (esofagitis crónica, incontinencia del cardias…) dado que provocan cambios en el PH salival que se traduce en un aumento de incidencia de lesión cariogénica o periodontal.
Extremar la higiene
¿Cómo impedir que una infección sistémica progrese en la boca o que una infección bucal no se disemine? Nuevamente tenemos que incidir en la higiene dental. En este caso, sería más preciso decir: extremar la higiene dental. Por supuesto, debemos cepillarnos la boca después de cada comida y antes de irnos a dormir, pero debemos hacerlo con unas determinadas premisas:
Usar un cepillo adecuado (mecánico o manual) pero en buen estado y aplicando la fuerza y la técnica adecuada, así como el tiempo necesario (óptimo dos minutos).
Emplear un dentífrico fluorado y los utensilios precisos para limpiar los espacios interdentales (hilo dental o cepillos interproximales).
Realizarse una tartrectomía (limpieza bucal) al menos anualmente.
No fumar ni abusar de sustancias pigmentantes (café, té…)
No picar entre comidas o cepillarse los dientes inmediatamente tras hacerlo.
Prestar atención a síntomas o signos anormales
Al cepillarse los dientes es importante observar síntomas o signos anormales, como:
El sangrado al cepillarse los dientes
Que los dientes sangren no significa que exista una enfermedad grave, pero se debe analizar el motivo del sangrado. Puede tratarse simplemente de una técnica de cepillado incorrecta (excesivamente fuerte), que podría conllevar un deterioro del esmalte dental y una hipersensibilidad dental a los cambios térmicos. También podría ser el reflejo de una alteración en la coagulación sanguínea intrínseca o de causa medicamentosa (en pacientes tratados con anticoagulantes), o de una enfermedad del tejido periodontal (por ejemplo, de causa bacteriana), o de una enfermedad inmunitaria. Sea cual sea la causa, debemos abordar el síntoma con el tratamiento oportuno.
Tratamiento odontológico agresivo
También debemos ser cautos ante un tratamiento odontológico agresivo en un paciente frágil, en cuyo caso debemos extremar las medidas profilácticas para evitar complicaciones sistémicas. En condiciones normales solemos hacer profilaxis antibiótica ante una extracción (endodoncia) de un diente infectado o ante un tratamiento pulpar para matar el nervio (endodoncia) en caso de una caries profunda. Cuando la persona presenta algún antecedente médico relevante debemos realizar un seguimiento muy estrecho y advertir de posibles síntomas de alarma para que nos consulte ante cualquier situación.
Prestar atención a las aftas
Por supuesto, no conviene restar importancia a las lesiones catalogadas como “aftas” que no cicatrizan en un tiempo prudencial.
En definitiva, debemos detectar cualquier situación de riesgo que implique un posible foco local o sistémico, especialmente en pacientes frágiles o inmunocomprometidos . Es muy importante que tanto el médico como el paciente estén sensibilizados con las situaciones de riesgo. En principio uno debe preocuparse de detectar signos de alarma y seguir la pauta del dentista. Nosotros tutelaremos tu salud bucal y general para asegurarnos tu bienestar. Ahora bien, debes acudir a nuestra cita, al menos de forma anual, para revisarte y tratar precozmente cualquier lesión detectada.
Artículo especializado
Qué Debes Saber sobre la Gingivitis
La gingivitis es la etapa inicial de la enfermedad de las encías y, por tanto, fácil de tratar si se aborda al inicio Por eso queremos concienciarte y sensibilizarte en el cuidado gingival, por salud y también porque tanto la retracción como la inflamación gingival generan un problema estético muy importante al sonreír. Y eso ya no nos gusta, ¿verdad?
Acumulación de placa
La gingivitis es una enfermedad bucal , generalmente, por acúmulo de placa bacteriana (también llamada biofilm oral, compuesto por millones de microorganismos depositados sobre la superficie bucal). La placa se deposita constantemente sobre la superficie de los dientes y encías formando una fina película que se coloniza por bacterias. Ello da lugar a una inflamación inicial y, posteriormente, a una infección.
El depósito de placa tiene efectos a largo plazo. En fases iniciales, cuando la placa bacteriana comienza a sedimentar entre el diente y la encía tan sólo notaremos un aumento de sensibilidad por la inflamación local. Automáticamente reaccionaremos con un cepillado superficial e incompleto para evitar la sensación molesta. Un cepillado incorrecto no será efectivo y favorecerá el acúmulo sucesivo de placa en la zona. En pocas semanas se favorecerá la sobreinfección de la zona inflamada por lo que nos encontraremos con una infección en la zona. El círculo vicioso quedará establecido si no ponemos solución. Evidentemente, tanto el adulto como el niño pueden sufrir un proceso gingival.
¿Cómo sospechar de que mis encías no están sanas?
El sangrado gingival repetitivo. Es cierto que un sangrado puntual puede deberse a una mala técnica de cepillado o a un cepillo nuevo demasiado duro, pero si tus encías sangran constantemente acude al odontólogo.
También puede pasar que no sangren, Para confirmar si están sanas o no debemos descartar otros síntomas de gingivitis: color rojo brillante, hipersensibilidad, úlceras bucales, inflamación o aumento de tamaño y dolor en las encías. En cualquier caso, será el odontólogo quien determine si tus encías están sanas o no.
SI ERES FUMADOR, ¡TEN CUIDADO!
Tus encías no sangrarán con facilidad por el efecto vasoconstrictor del tabaco, pero eso no quiere decir que estén sanas. Si presentas alguno de los otros síntomas mencionados es muy probable que tengas gingivitis. Es más, el tabaco predispone a la enfermedad gingival.
Factores implicados en la aparición de gingivitis
Además del tabaco, otros factores altamente implicados en la gingivitis son: mala higiene dental, cambios hormonales (pubertad, embarazo, menopausia), enfermedades metabólicas mal controladas (sobre todo la diabetes) y efectos indeseables de algunos medicamentos de uso crónico (fenitoína, algunas píldoras anticonceptivas, etc).
Estos factores son acumulativos, es decir, si eres fumador, diabético mal controlado y no tienes un hábito higiénico correcto tienes todos los números para ser el candidato perfecto para sufrir una gingivitis.
Mención especial requiere un tipo específico de gingivitis llamada gingivitis descamativa , por tratarse de una alteración gingival no asociada a la placa.
Se caracteriza por la presencia de unas lesiones localizadas en el borde de la encía con enrojecimiento, descamación, úlceras y vesículas. Se asocia a alergia o hipersensibilidad a productos de higiene oral, mala oclusión dental o funcional y cepillado agresivo. Es muy frecuentes en personas con enfermedades autoinmunes.
Y una vez instaurada la gingivitis, ¿cuál sería la evolución natural?
La gingivitis inicial no suele dar síntomas y se presenta en forma de sangrado gingival. Cuando el proceso inflamatorio evoluciona se desencadena la enfermedad periodontal que conducirá a una periodontitis, si no intervenimos.
Una vez la enfermedad está instaurada veremos unas encías aumentadas de tamaño (por la inflamación) y separadas de la superficie dental por una pérdida de su inserción (las bacterias se filtran entre el diente y la encía formando una bolsa sobreinfectada alrededor de los dientes, llamada bolsa periodontal). Con el tiempo la encía perderá tamaño y altura y se quedará el diente expuesto dando lugar a sensibilidad con los cambios térmicos (frío y calor). La bolsa periodontal provocará afectación ósea e incluso la pérdida de hueso, dejando el diente expuesto y con movilidad. La afectación del soporte óseo implica la pérdida irreparable del diente.
No precisamos realizar pruebas complementarias para confirmar el diagnóstico de gingivitis. Con una exploración exhaustiva y una medición de la bolsa periodontal podemos conocer el grado de afectación (pudiendo ser leve, moderada o grave). Sin embargo, si la gingivitis está evolucionada se pueden tomar r adiografías de los dientes para valorar la afectación del hueso.
Una vez se diagnostica la gingivitis…
La misión del odontólogo es reducir el foco de inflamación de las encías. Para ello, se llevará a cabo, en primer lugar, una limpieza bucodental profesional (tartrectomía) para eliminar la placa y el sarro. La tartrectomía es la higiene dental llevada a cabo por el higienista dental mediante el aparato de ultrasonidos que desincrusta el material depositado en la superficie dental.
El tratamiento podrá complementarse con el uso de pasta dentífrica fluorada , hilo dental o cepillo interproximal y colutorios bucales antibacterianos como la clorhexidina.
Es importante el adiestramiento en la forma correcta de cepillado y uso de la seda dental.
Normalmente se realiza un control evolutivo en dos o cuatros semanas. Si el proceso inflamatorio persiste debe plantearse un tratamiento periodontal específico consistente en un curetaje (o raspado y alisado radicular) que se realiza bajo anestesia de cada cuadrante.
En condiciones óptimas, el sangrado y la sensibilidad de las encías deben disminuir al cabo de una o dos semanas después de este tratamiento. Si no es así, debemos seguir insistiendo en la higiene.
LOS PILARES BÁSICOS DE PREVENCIÓN Y DETENCIÓN DE LA GINGIVITIS
Higiene oral correcta: es importante disponer de un buen material (cepillo de consistencia media, hilo dental, cepillo interproximal y pasta fluorada) y de una buena técnica de cepillado. Te invito a que consultes cualquier tutorial de técnica de correcto cepillado donde se explican perfectamente los detalles de un cepillado efectivo. Respecto a la frecuencia, recomendamos, al menos, tres cepillados al día (después de las comidas) y el uso de seda dental (previo a cada cepillado). Recordarte que el cepillado dental de la noche (antes de ir a dormir) es el más importante del día
Hábito alimentario: tras la ingesta es muy importante el cepillado de arrastre de los restos acumulados durante la masticación. No demores la limpieza tras la ingesta (a los 20 minutos el pH bucal se modifica y se favorece el acúmulo de la placa). Aquí tengo que decirte que las gominolas son nuestras enemigas, pero puedes comer alguna y después cepillarte.
No fumar: no sólo tus encías te lo agradecerán.
Visitas periódicas a tu odontólogo . Si todo va bien, con una visita y una limpieza anual es suficiente. Durante el resto del año tú te encargas de cuidarte la boca.
Artículo especializado
Halitosis: Cómo Combatirla
Todos conocemos el término “ halitosis” para referirnos al m al aliento o al mal olor proveniente de la boca , pero no siempre el origen está en la boca. Generalmente se asocia a una higiene deficiente, aunque en muchos casos se encuentra una causa tratable por el odontólogo.
¿Sabías que más del 50% de la población ha sufrido halitosis en algún momento de su vida? ¿Cómo puedo saber si tengo halitosis? Simplemente comprobando el olor de nuestro aire espirado. ¡Ojo! No lo compruebes por la mañana al levantarte dado que es frecuentísimo el mal olor por la disminución del flujo salival durante el sueño que provoca acúmulo de restos orgánicos en la cavidad bucal. Por ello insistimos tanto en la limpieza bucal nocturna.
¿Qué ocurre dentro de la boca para que se genere el mal olor?
Generalmente, es fruto de la acumulación bacteriana y de restos de comida. Recordemos que, sobre todo en el dorso de lengua y en las encías, tenemos bacterias anaerobias gram-negativas, cuyos productos de degradación son compuestos volátiles de sulfuro, de olor muy desagradable.
Este olor se verá potenciado por la presencia de enfermedad dental o periodontal , así como en pacientes con el flujo salival afectado por la toma de algunos medicamentos o patología glandular.
¿Cómo se clasifica la halitosis?
En función de su origen, distinguiremos dos tipos de halitosis:
La halitosis oral: proviene de la propia cavidad oral. Supone el 90% del total de halitosis. En a mitad de los casos se debe a la acumulación de biofilm oral o placa bacteriana. Otras posibles causas pueden ser: problemas periodontales, caries, tabaco, alcohol, etc.
La halitosis extraoral: se debe principalmente a trastornos de base orgánica: aparato respiratorio, aparato digestivo, enfermedades hepáticas o renales, fundamentalmente. Suponen el 10% de los casos.
¿Qué la causa?
De entre las principales causas de la halitosis oral podríamos mencionar:
Enfermedad periodontal : gingivitis, periodontitis, sarro…
Caries: sobre todo las que afectan a la dentina o a la cámara pulpar.
Higiene oral deficiente : si no arrastramos la placa bacteriana de la boca a diario provocará el crecimiento bacteriano. La lengua es la localización de mayor predominio de las bacterias anaeróbicas en la boca
Faringe: infecciones víricas, bacterianas o fúngicas. Por ejemplo, en caso de amigdalitis.
Necrosis por radioterapia y quimioterapia en pacientes neoplásicos.
Enfermedad en las glándulas salivares como xerostomía o cálculos.
Prótesis mal ajustadas (pueden provocar acúmulo de restos alimentarios), piercings linguales (pueden dificultar la higiene)…
Edad: en general, el olor del aliento empeora con la edad por el menor flujo salival y la mayor patología dental o periodontal.
Ingesta de fármacos como los anticolinérgicos y los antidepresivos que disminuyen la secreción salival y favorecen el acúmulo de placa.
Tabaco y/o alcohol.
Dietas con ayunos prolongados o ingesta de determinados alimentos como ajo, cebolla, queso, huevo y algunas especias.
Las causas de la halitosis extraoral pueden ser:
Nasales (sinusitis, adenoiditis).
Enfermedades digestivas (reflujo gastroesofágico, hiperacidez, infección por Helicobacter pylori, aerofagia, etc.)
Enfermedades respiratorias (bronquitis crónica, bronquiectasias o neumonía), enfermedades sistémicas (diabetes mellitus, alteración renal o hepática…).
¿SABÍAS QUE?
La intolerancia a la lactosa puede ser causa de halitosis. Quienes la sufren no metabolizan correctamente la lactosa por deficiencia de lactasa, por lo que las características de su biofilm pueden cambiar sensiblemente respecto a la población normal.
¿Cómo se establece el diagnóstico de halitosis?
A pesar de ser un síntoma fácilmente evidenciable, debe ser valorado por el odontólogo con la finalidad de descubrir la posible causa que la origina. Se deben conocer los hábitos alimentarios y de higiene bucal del paciente, así como explorar el diente y el peridonto (estructura que rodea al diente: encías y espacios interdentales).
¿Existe un tratamiento específico?
Obviamente, vamos a tratar todas las posibles causas que encontremos al explorar una boca. Nos referimos, por ejemplo, a la caries, la gingivitis, el acúmulo de sarro, etc.
Todo tratamiento bucal incidirá en la disminución del número de bacterias productoras del mal olor de la boca, así como en la volatilización de productos malolientes.
En general, tras el tratamiento de los problemas odontológicos recomendaremos una higiene dental o tartrectomía e insistiremos y adiestraremos al paciente para mejorar la higiene oral. Puede estar indicado el uso de colutorios antisépticos de forma puntual.
¿Puedo prevenir de alguna manera la aparición de halitosis?
El principal método de prevención es una higiene bucodental impecable y constante empleando todos los que tenemos a nuestra disposición: cepillo de dientes, seda dental, hilo dental, cepillo interproximal, dentífricos y colutorios (su uso debe ser supervisado). Lo ideal sería cepillarse tres veces al día (después de cada comida principal) y, sobre todo, por la noche antes de ir a dormir.
Otras medidas son altamente efectivas como:
Evitar comidas muy condimentadas o con ajo y cebolla. Es decir, trataremos de eliminar de nuestra dieta aquellos alimentos que favorezcan la halitosis.
Aumentar la ingesta de frutas que contengan enzimas digestivas como el kiwi y la piña.
Abandonar el hábito tabáquico.
Beber abundante agua y poco alcohol y café.
Masticar chicle sin azúcar. Los que poseen xilitol tienen efecto bacteriostático.
Y, sobre todo, no te quedes con dudas al salir de la consulta del odontólogo, pregúntale lo que desconozcas. Estará encantado de explicarte la técnica correcta de higiene, las diferencias entre cepillo eléctrico y manual, cómo se usa el hilo interdental y el cepillo interproximal, etc. Para los odontólogos no hay nada más gratificante que un paciente interesado en una correcta higiene bucal. Pregúntanos.

Artículo especializado
Para Qué Sirve la Férula de Descarga
A tu alrededor hay varias personas que usan férula de descarga , seguro. ¿Sabes para qué sirve exactamente? ¿Por qué se usa por la noche? ¿A qué se debe su precio? Vamos a ir contestando a estas preguntas para que no te quede ninguna duda, pues seguramente eres candidato a llevarla si estás leyendo este artículo.
Gran parte de los pacientes que se sientan en nuestro sillón serían tributarios de llevar una férula de descarga por la noche por algún motivo u otro. Se trata de una ortesis elaborada con material plástico o resina acrílica y hecha a medida para cada paciente. Normalmente, tiene forma de herradura y se ancla a una de las dos arcadas (suele ser en la superior).
¿Qué se consigue con esta férula?
Existen diferentes tipos de férulas según la finalidad perseguida. Por ejemplo, como mantenedor del espacio tras una ortodoncia o para la realización de un blanqueamiento químico. En nuestro caso, nos centraremos en la férula de descarga cuya finalidad es la de modificar o estabilizar la oclusión dental del paciente, para evitar el desgaste de los dientes (bruxismo) , la sobrecarga de la articulación temporomandibular (ATM) o la contracción mantenida de la musculatura masticatoria durante el sueño (que conllevaría al llamado trismus o reducción del grado de apertura de la boca por sobrecarga muscular). ¿Comprendes ahora por qué tantas personas serían candidatas a usarlas? ¿Quién no se ha levantado alguna vez con dolor en la mandíbula por contracción mantenida durante el sueño? ¿Cuántos de nosotros tenemos el borde de los dientes anteriores un poco desgastado por el roce excesivo con la arcada contraria?
La indicación principal: el bruxismo
Vamos a centrarnos en la indicación principal de la férula de descarga por excelencia: el bruxismo (también llamado bruxomanía). Consiste en el hábito involuntario de apretar fuertemente los dientes sin el objetivo de masticar . ¿En qué se traduce? Si aprietas fuertemente los dientes vas a provocar un desgaste mantenido de las superficies dentales que están contactando con más presión de la habitual. Además, causarás una fatiga muscular de toda la articulación ATM y se va a generar un dolor que puede irradiarse a la zona mandibular. Es resultado es un dolor importante en la zona mandibular que se acentúa al abrir la boca y un desgaste de los dientes anteriores.
¿Qué consecuencias puede tener a largo plazo? Un desgaste del esmalte dental progresivo debido a la fricción mantenida de los dientes de ambas arcadas y una exposición de la dentina (capa más profunda del diente). Ello va a provocar hipersensibilidad al ingerir alimentos o bebidas con temperaturas extremas (muy frío o muy caliente). Si no se corrige a tiempo, el desgaste evoluciona hasta exponerse la capa más profunda del diente (la pulpa o nervio) en cuyo caso la hipersensibilidad va a ser mucho mayor siendo incluso necesario realizar una endodoncia de esos dientes para desvitalizarlos. Asimismo, los dientes perderán altura y pueden tener cierta movilidad por la sobrecarga mecánica a la que están constantemente sometidos.
¿Cómo podemos saber si somos o no bruxistas?
Es fácil sospechar un bruxismo. Al abrir la boca ante un espejo debemos fijarnos en los bordes de los dientes anteriores (normalmente tienen un borde rugoso con un pequeño festoneado que llamamos mamelones). Como consecuencia del bruxismo se producirá un desgaste de este festoneado y tendremos unos dientes con borde totalmente liso, casi cortante.
¿Qué otros síntomas pueden ocasionar el bruxismo?
Otro síntoma característico sería dolor al masticar y al hablar o gesticular . Es debido a la contractura constante de la musculatura masticatoria. Notaremos dolor, sobre todo al masticar durante tiempo prolongado (al masticar chicle) o al abrir la boca (por ejemplo, para bostezar).
Nos podemos encontrar, también, dolor en la articulación ATM, ruido o rechinar de los dientes, dolor al ocluir, bloqueo mandibular, dolor de oído e incluso algunos tipos de cefalea.
No existe una causa clara que nos explique la aparición del bruxismo, sin embargo, en un alto porcentaje de casos se asocia a aumento de estrés del individuo. ¿Sabías que el estrés se asocia muy frecuentemente al bruxismo? El bruxismo es inconsciente y puede reflejar un estado de ansiedad. Un aumento de tensión emocional se traduce en una mayor presión oclusiva provocando una contractura muscular mantenida y un dolor local permanente.
¿Y qué papel juega la férula de descarga?
Se trata de desprogramar la musculatura para bloquear esa fuerte contractura . Se realiza a medida a partir de una toma de impresiones (moldes) del paciente en consulta. Se registra, asimismo, la forma de mordida. En el laboratorio, el protésico realiza la resina que, posteriormente, debe ser ajustada en la siguiente visita del odontólogo para asegurar el perfecto encaje en la dentadura. Es un proceso laborioso.
Una vez ajustada se recomienda al paciente que la use por las noches para que las piezas dentales no friccionen entre sí, evitando el desgaste y relajando los músculos y las articulaciones de la mandíbula. A pesar de ser un artilugio algo incómodo al inicio te garantizo que vas a notar sus efectos beneficiosos los primeros días de usarla. En muchas ocasiones, para facilitar la adaptación a la férula dental se recomienda su uso progresivo (los primeros días sólo un par de horas durante el día). A medida que nos vayamos acostumbrando a utilizarla el cuerpo se habitúa a ella y dejamos de sentir la incomodidad de los primeros días. Cuando sea bien tolerada ya podemos usarla durante toda la noche. Es muy importante colocarla tras la higiene dental. La retiraremos por la mañana. Hay que ser constantes, siendo óptimo incorporarla a nuestra rutina diaria. Si la persona es colaboradora podemos invitarla a su uso durante el día mientras está en casa.
Es gratificante recibir el feedback positivo del paciente cuando nos indica que ha desaparecido su dolor mandibular, así como el resto de síntomas que presentaba. Es impensable que se haga un esfuerzo económico para la confección de la férula y que no se use con asiduidad. Si es tu caso, quiero animarte a utilizarla con constancia. Te aseguro que notarás mejoría muy rápidamente. Es evidente que el estrés no mejorará con la férula, pero tus dientes te lo agradecerán.

Artículo especializado
Las Nuevas Ortodoncias
En la mayoría de los casos, el paciente acude al ortodoncista solicitando la correcta alineación de sus dientes por tener un impacto estético en su sonrisa. La finalidad de la ortodoncia va mucho más allá, si bien es cierto que con la ortodoncia podemos provocar un movimiento dental con unos beneficios estéticos incuestionables.
¿Cuáles serían las principales indicaciones de ortodoncia?
El objetivo principal del ortodoncista es mejorar la salud bucodental mientras que el paciente prioriza la esfera estética. Ambas aspiraciones las conseguimos bajo las siguientes premisas:
Correcta alineación de los dientes en la arcada dental: nos permitirá corregir defectos estéticos y tener mejor acceso a los espacios interdentales para asegurar su higiene. Las caries que se originan en los espacios interdentales suelen afectar a los dos dientes contiguos. Asimismo, la persistencia de restos alimentarios en ese espacio durante tiempo prolongado ocasiona una gingivitis que puede conllevar una enfermedad periodontal.
Correcta oclusión dental: en condiciones normales, al ocluir contactan los dientes superiores con los inferiores de forma que la arcada superior envuelve parcialmente a la inferior. Existen múltiples problemas de oclusión (como la mordida cruzada, la sobremordida, la mordida abierta…) en los cuales al ocluir no contacta la totalidad de dientes superiores con los inferiores. En estos casos puede ser precisa la intervención de un cirujano maxilofacial coadyuvante al tratamiento ortodóncico para perfeccionar la oclusión entre las arcadas.
Complemento a la logopedia (mejora de la foniatría)
Finalidad estética: La corrección, por ejemplo, de una rotación en un diente del frente anterior repercutirá, sin duda, en la salud estética dental y en la simetría facial.
Salud periodontal : las maloclusiones son el principal motivo de higiene imperfecta.
Logro de la expectativa del paciente : cuya traducción psicológica es incalculable.
Pruebas previas
Como es obvio, al indicar un tratamiento ortodóncico debemos someter al paciente a un estudio facial, dental y oclusal.
Para ello solicitamos una batería de pruebas complementarias entre las que se incluyen unas fotografías faciales en determinadas proyecciones (normalmente frente y perfil), en las cuales analizamos diferentes parámetros para estudiar la relación entre los tercios faciales y la línea media dental. En las fotografías establecemos tres tercios imaginarios (frontal, nasal y bucal) y valoramos la relación entre ellos en cuanto a tamaño y simetría. Asimismo, solicitamos una fotografía con una sonrisa del paciente donde analizamos la coincidencia entre la línea media de la arcada superior (entre los dos incisivos centrales superiores) y la arcada inferior (entre los dos incisivos centrales inferiores).
El estudio de unas determinadas proyecciones radiográficas nos permite realizar una cefalometría en la que valoramos la relación entre la mandíbula, el maxilar superior y el cráneo.
Completamos el estudio con una exploración dental minuciosa (diente por diente y relación interdental en oclusión y desoclusión) y una toma de impresiones realizadas en alginato con las que realizamos unos moldes que muestran la relación exacta entre los dientes y las arcadas.
Con todo ello determinamos si el problema de la maloclusión es de causa ósea (por ejemplo, por una mandíbula prominente), de causa dental (por ejemplo, por unos dientes superiores inclinados hacia delante impidiendo el correcto sellado labial), o por una causa mixta (con componente óseo y dental). En función de la causa de la maloclusión indicaremos el tratamiento requerido. Es importante determinar los objetivos que vamos a conseguir con el tratamiento para que el paciente comparta nuestras expectativas.
En caso de maloclusión ósea podemos precisar la intervención del cirujano maxilofacial . La cirugía ortognática (en griego, orthos significa recto y gnathos mandíbula) tiene la finalidad de corregir la posición mandibular, con gran repercusión estética asociada. Normalmente, este tratamiento se complementa con ortodoncia dental.
En caso de maloclusión dental analizaremos el problema y tras el estudio indicaremos la ortodoncia más adecuada para el caso pudiendo ser una ortodoncia fija (como brackets dentales) o una ortodoncia removible (como aparatos palatinos de resina durante la noche).
Tras el tratamiento ortodóncico puede estar indicado un tratamiento de continuación destinado a mantener la posición corregida evitando las recaídas.
¿Cuánto dura el tratamiento?
La duración del tratamiento dependerá del tratamiento a realizar, de la edad del paciente, de la respuesta al tratamiento … Asimismo, podemos encontrarnos con situaciones especiales durante el tratamiento que pueden dificultar la correcta evolución como puede ser una erupción anómala o un traumatismo.
¿Cuál es la mejor recompensa? La sonrisa del paciente al sentarse en el sillón sin duda refleja su satisfacción. Gran parte del éxito de la ortodoncia radica en la adhesión del paciente al cumplimiento del tratamiento, sobre todo, en aparatología removible cuyo resultado está a merced de la colaboración del paciente.
Artículo especializado
Implante Dental de Titanio, lo Mejor para Ti
¿Cuándo vas a decidirte a ir al odontólogo para solucionar ese problema estético que te dejó la extracción y que te impide sonreír abiertamente? No nos engañemos, no es sólo un problema estético, sino también funcional. Si pierdes un diente sucede que el que está en la otra arcada y se articulaba con él deja de ser funcional al poder colaborar en el trabajo masticatorio. Además, con el tiempo sobresaldrá y creará interferencias en la oclusión del resto de piezas de ese lado. Déjame que te aporte una pincelada sobre los implantes y el resto de alternativas terapéuticas para que puedas decidirte.
¿De qué están hechos los implantes?
Ante todo, vamos a definir el implante como un material protésico que tiene la finalidad de sustituir un diente extraído. Por ello, morfológicamente intenta semejarse a un diente real con una parte integrada en el hueso a modo de raíz y una parte expuesta en boca que alberga la prótesis a modo de corona. Se vería, pues, como un diente natural.
El implante debe estar fabricado con materiales biocompatibles de mínimo poder alergénico para minimizar la posibilidad de rechazo. Actualmente la mayoría de implantes colocados en boca son de titanio, excepto que exista una contraindicación específica. Otro tipo de implantes serían los de material cerámico .
La colocación
Una vez colocado el implante en boca, la parte que penetra en el interior del hueso (a modo de raíz) se une al mismo mediante puentes químicos que le confieren estabilidad. La superficie del implante que se inserta en el hueso presenta diferentes grabados y recubrimientos que tienen la finalidad de aumentar la superficie de contacto con el hueso y por tanto su adhesión. Cuando el implante está absolutamente adherido al hueso hablamos de osteointegración y, en ese momento, ese implante es ya capaz de soportar la carga del diente e iniciar su función.
Desde el momento en que se coloca el implante en la boca (en el acto quirúrgico) hasta que se carga (colocación de la corona protésica o prótesis fija o restauración) pueden pasar alrededor de tres meses. Antes de colocar la corona protésica sobre el implante realizamos una radiografía para asegurarnos de que el implante esté correctamente osteointegrado en el hueso siendo capaz de soportar la carga. Tenemos que decir que existen implantes de carga inmediata cuya corona se coloca directamente sobre el implante en el acto quirúrgico inicial.
¿Cuál es la indicación principal de un implante en la actualidad?
La indicación estrella del implante es la reposición de un diente extraído. Sin embargo, actualmente la mayoría de prótesis completas son colocadas sobre un soporte de implantes de forma de se mantienen fijas en boca (están en desuso las dentaduras de “quita y pon”).
¿Qué otras indicaciones terapéuticas tienen los implantes?
Asimismo, el uso de implantes ha ocasionado una disminución notoria en la colocación de los llamados “Puentes” o prótesis parciales fijas. Hasta finales del siglo XX la colocación de un puente en consulta era una práctica habitual del odontólogo. Pero no olvidemos que esta opción supone reponer la pérdida de una pieza dental mediante el sacrificio de los dientes contiguos (anterior y posterior) que eran endodonciados (con el nervio desvitalizado) y tallados para soportar el puente de tres piezas siendo la del medio una pieza falsa que sustituía al diente que faltaba mientras que los pilares del puente se enclavan en el diente anterior y posterior.
¿Todo el mundo es candidato al implante?
No olvidemos que la colocación de un implante supone un acto quirúrgico no exento de posibles complicaciones. Antes de su colocación se realiza un estudio pormenorizado del paciente para asegurarnos el éxito de la cirugía. En el estudio preoperatorio se realiza una ortopantomografía (para evidenciar si hay suficiente hueso y de calidad óptima para soportar la colocación del implante) y un TAC (mandibular o maxilar) así como un estudio del estado médico del paciente. Pueden existir situaciones médicas que contraindiquen la colocación de un implante como, por ejemplo, una enfermedad ósea severa (osteoporosis u osteomalacia), un trastorno de la coagulación, un trastorno de la inmunidad, una enfermedad metabólica mal controlada, etcétera. Por otro lado, la presencia de enfermedad concomitante en boca ya sea de encías, de hueso o maloclusión, así como malos hábitos de higiene, tabaquismo, alcohol y determinados fármacos de uso crónico (por ejemplo, los bifosfonatos usados en el tratamiento de la osteoporosis) pueden comprometer la osteointegración del implante por lo que podrían considerarse contraindicaciones relativas. Así mismo, antes de la cirugía deben tratarse posibles focos infecciosos en la boca como pueden ser caries y acúmulo de sarro.
¿Duele?
Durante la cirugía, para colocar el implante en el interior del hueso es preciso un abordaje mediante una incisión en la encía y la tunelización del hueso mediante fresas para crear un canal óseo donde irá alojado el implante. Una vez colocado el implante se cierra la encía mediante la colocación de puntos de sutura que deben ser retirados una semana después.
Tras la manipulación quirúrgica y al cesar el efecto de la anestesia es posible que el dolor aumente levemente siendo de intensidad tolerable. Podemos encontrarnos, así mismo, con una infamación del lado afecto que debemos contrarrestar con la aplicación de frío local. El paciente realizará un tratamiento antibiótico y antiinflamatorio durante unos días y será controlado en consulta posteriormente.
¿Con qué nos quedamos después de haber leído el texto?
Actualmente los implantes dentales son el tratamiento de elección para rehabilitar espacios sin dientes. La colocación de un implante implica la recuperación funcional de la boca y aporta al paciente una recompensa estética y psicológica de valor incalculable.
Artículo especializado
¿Cómo se realizan las endodoncias?
Todos hemos oído alguna vez la expresión “matar el nervio” pero ¿de dónde viene esa expresión tan desafortunada? ¿Cómo entender que un tratamiento dental de elevado coste, la endodoncia, va destinado a matar el nervio del diente dejándolo desvitalizado?
Debemos aclarar este concepto para entender que es el tratamiento de elección para un diente que ha sufrido una lesión evolucionada e irreversible. Si no realizamos este tratamiento en un diente enfermo garantizamos su pérdida de forma inevitable unos meses más tarde. Utilizamos diferentes expresiones, de forma indistinta, para indicar el mismo concepto: endodoncia, tratamiento de conducto, tratamiento radicular, tratamiento pulpar, matar el nervio y pulpectomía (en dentición temporal).
¿En qué consiste?
Definimos endodoncia como un tratamiento realizado en el interior de las raíces del diente , donde está ubicado el nervio o pulpa dental. Consiste en la extirpación total de la pulpa dental y el relleno posterior de dicho espacio mediante un material de obturación que sellará la cavidad en aras a crear una cavidad estanca e impenetrable. Es recomendable realizar este tratamiento siempre que esté previsto colocar una prótesis fija sobre ese diente (sea una corona unitaria o un puente).
Este tratamiento se realiza en la mayoría de consultas de odontología general, aunque existen casos complicados que son derivados a los expertos en este tipo de tratamientos (los endodoncistas). Las indicaciones principales de la endodoncia son las piezas dentales fracturadas (con exposición o proximidad a la pulpa) y las caries profundas.
Si no me duele, ¿cómo sabe el odontólogo que me ha de matar el nervio?
Cuando abrimos la cavidad del diente para sanear una caries y observamos que al limpiar el foco cariogénico la profundidad es considerable debe explorarse la sensibilidad en ese momento pues en caso de afectación o proximidad pulpar no podemos continuar con la obturación sin realizar un tratamiento de la pulpa (nervio). La afectación pulpar originaría episodios de pulpitis (es una de las urgencias odontológicas más dolorosas que requiere la apertura inmediata del diente para aliviar el síntoma de compresión que nota el paciente). Tras la realización de la endodoncia (normalmente en varias sesiones) se continua, posteriormente, con la restauración del diente mediante una reconstrucción o una corona . Pero, si durante el procedimiento en consulta observamos que el diente está sumamente deteriorado o presenta alguna lesión como reabsorciones de la raíz, fractura vertical o enfermedad periodontal grave debemos contraindicar el tratamiento endodóntico pues ese diente no soportaría un tratamiento de conductos y la colocación posterior de una corona. Propondríamos en este caso la extracción de la pieza dental (exodoncia) y no realizaríamos ni endodoncia (matar nervio) ni obturación (empaste).
UNA CURIOSIDAD…
A pesar de que cada tipo de diente tiene, normalmente, un número determinado de raíces tengo que decirte que el número de raíces de un molar superior es diferente al de un molar inferior. ¿Lo sabías? Asimismo, es muy frecuente encontrar raíces accesorias. De forma que, en muchas ocasiones abrimos un premolar pensando que vamos a endodonciar sólo una raíz y nos encontramos con un premolar de dos raíces, por ello se alarga el proceso.
Por cierto, ¿sabes cuál es la raíz más larga de los dientes de la boca humana? La del canino inferior.
El tratamiento, paso a paso
Realmente es uno de los tratamientos más complicados que nos encontramos en la consulta. Es imprescindible una exploración previa del diente y la realización de una radiografía inicial para comprobar el número de raíces que tiene ese diente, así como su forma, su curvatura y su longitud, la integridad radicular y el estado del ápice.
Detallaremos a continuación el tratamiento que hacemos en cada uno de los conductos del diente. Por ejemplo, en una molar (muela) de la arcada superior (que normalmente tiene tres conductos) debe hacerse este tratamiento en cada uno de los conductos. Por ello es más costoso y laborioso endodonciar un molar (de tres conductos) que un incisivo (con sólo un conducto).
Iniciamos la endodoncia con una anestesia potente para proceder a la apertura del diente creando una cavidad grande que nos permita acceder al interior de las raíces para extirpar la pulpa o el nervio. Para ello tenemos que “permeabilizar” cada conducto que consiste en eliminar la pulpa radicular. Tenemos que irrigar con antiséptico constantemente para arrastrar los productos de detritus del interior del conducto.
En este paso tenemos que realizar una radiografía para asegurarnos que hemos llegado al ápice de la raíz y realizamos una conductometría para conocer la longitud radicular. Existen unos aparatos específicos llamados localizadores electrónicos de ápices que nos detectan la proximidad del ápice sin necesidad de realizar esta radiografía.
Una vez hemos dejado los conductos limpios colocamos un algodón impregnado con un antiséptico y antiinflamatorio y una obturación provisional hasta la siguiente sesión unos días más tarde.
En la siguiente sesión procedemos a la instrumentación del conducto o el iminación de los restos de pulpa y la preparación y ensanchamiento del conducto para proceder en la siguiente sesión a su obturación. Para la preparación de conducto introducimos limas de muy pequeño calibre inicialmente y después de calibre progresivo hasta su ensanchamiento. El barrillo formado por la introducción de las diferentes limas debe ser arrastrado con irrigaciones frecuentes de hipoclorito al 5-10%. Luego secamos el interior del conducto.
La obturación definitiva del conducto se realiza mediante la introducción de un relleno (llamado gutapercha) ajustado a la longitud de la raíz que debe sellar por completo el ápice del diente y ocupar la totalidad del conducto. Es un material inerte y ocupará el espacio que ocupaba la pulpa dental enferma. Tiene como objetivo aislar y sellar el conducto. Realizamos otra radiografía para asegurarnos que el material ocupa la totalidad del conducto y hasta el ápice del diente sin sobrepasarlo.
Volvemos a colocar obturación provisional hasta la siguiente sesión en la que procedemos a la obturación definitiva del diente y/o a su preparación para la colocación de una corona.
Como puedes ver es una técnica compleja que requiere una alta preparación por parte del profesional y mucho tiempo en el sillón por parte del paciente. Sin embargo, supone la última posibilidad de “salvar” la pieza dental.
No he pretendido, ni mucho menos, asustarte con todo este procedimiento. So he querido concienciarte. Tú tan solo tienes que mantener la boca abierta y dejarnos el resto a nosotros. Eso sí, por favor, ven a la consulta cuando un diente empiece a molestarte ante frío o calor, cuando te duela al ocluir con el diente antagonista o cuando notes un dolor de intensidad leve en todo momento. Tu pulpa dental te está avisando de que está enferma. ¿Cuál es mi mensaje? Más vale una endodoncia a tiempo que una extracción tardía.

Artículo especializado
Cómo Saber si tus Encías Están Fuertes y Sanas
¿Verdad que alguna vez te han sangrado las encías al cepillarte? ¿Ha sido por un cepillo nuevo, por un exceso de fuerza durante el cepillado o debido a que no te cuidas igual las encías que los dientes? ¿A que no sabías que el 80% de las extracciones dentales realizadas en pacientes de más de 35 años es debido a enfermedad periodontal ?
¿Qué papel juega la encía en la boca?
La encía forma parte del llamado periodonto o conjunto de tejidos que proporcionan el sostén necesario a los dientes para que puedan llevar a cabo sus diferentes funciones. Los tejidos que conforman el periodonto son: encía , ligamento periodontal , cemento radicular y hueso alveolar . Concretamente la encía supone el periodonto de protección pues está revestida por la mucosa masticatoria que es la que recibe directamente las cargas de masticación de los alimentos. Proporciona una cobertura integral tanto del diente como del hueso que lo alberga.
Las principales características de una encía sana
Color: el color de una encía sana es rosa pálido y brillante.
Contorno: diferenciamos entre la encía que bordea el diente (contorno marginal) y la contenida entre los espacios interdentales (contorno papilar. Tiene forma picuda y recibe el nombre técnico de papila interdentaria. Su función es evitar el acúmulo de comida que supondría una irritación crónica).
Textura: no es lisa. Generalmente tiene una textura rugosa pero suave.
Surco: espacio entre la encía marginal y el diente, de aproximadamente 3 mm de profundidad. Se trata del espacio ubicado entre el borde superior de la encía y el diente. Se puede acceder a él con un correcto cepillado. Si este surco está aumentado de tamaño se traduce en patología periodontal.
La periodoncia es la especialidad que trata la patología del revestimiento dental, desde la prevención al diagnóstico y tratamiento.
¿Existe predisposición a sufrir enfermedad periodontal?
Existen causas externas evitables que son grandes irritantes locales:
La placa bacteriana es el principal irritante gingival. Debe ser eliminada a diario con una buena higiene bucal. Es fundamental cepillarse regularmente los dientes (existen cepillos específicos para encías sensibles) y el uso del hilo dental y los cepillos interdentales (para eliminar los restos de comida). Debemos realizarnos, asimismo, una higiene dental cada 6-12 meses.
Es muy importante el cepillado tras la ingesta de determinados alimentos como limón, pomelo, fresas, tomate y cacahuetes ya que ocasionan cambios en el pH que promueven la enfermedad de las encías.
No olvidemos que el consumo frecuente de alimentos ricos en azúcares favorece la adhesión microbiana de la placa bacteriana.
El tabaco sería el segundo agente causal en importancia siguiéndole el estrés.
Problemas funcionales como el bruxismo (en apretadores mandibulares habituales) pueden ocasionar un exceso de fuerza sobre la encía. Así mismo los traumatismos por mala oclusión o malposición, la ausencia de piezas y la masticación unilateral predisponen a patología gingival.
Existen, además, factores de riesgo internos frecuentemente asociados a enfermedad periodontal como son la predisposición genética , los microorganismos patógenos (microbiota del individuo) y el pH salival.
¿Qué enfermedades puede sufrir la encía?
Las principales enfermedades periodontales son la gingivitis (inflamación y sangrado reversibles de la encía sin afectación ósea) y la periodontitis (destrucción irreversible del hueso que soporta el diente. Si los odontólogos no abordamos una gingivitis al ser detectada en la consulta tendremos un paciente que ha perdido todos los dientes en un futuro.
El tejido gingival es muy lábil y sensible a cualquier microtraumatismo siendo frecuentes pequeñas laceraciones como consecuencia de un cepillado incorrecto o durante la masticación. Otras lesiones leves frecuentísimas en la mucosa gingival son las aftas bucales.
¿Cómo puedo detectar un problema en la encía?
Recuerda que si el aspecto de tu encía no es el de siempre es que existe una patología de base. El mejor observador eres tú ya que puedes explorarte a diario.
Si tu encía presenta cualquiera de estos síntomas: enrojecimiento, inflamación, hipersensibilidad, sangrado con el cepillado dental o retracción de las encías debes acudir a tu odontólogo. Es mucho más fácil y económico el tratamiento de la patología gingival incipiente que el de la patología instaurada.
No olvidemos que la halitosis o mal aliento puede enmascararnos una enfermedad gingival o una caries profunda.
¿Cuál es su evolución?
Cuando el acúmulo de placa se cronifica la encía se destruye progresivamente y su lugar es ocupado por un infiltrado inflamatorio que hace que la encía se separe del diente de forma progresiva de forma que ese espacio comienza a poblarse de magma infeccioso que avanza en profundidad afectando al sostén del diente hasta llegar al hueso.
Todas las periodontitis provienen de una gingivitis , pero no todas las gingivitis terminan en periodontitis. ¿De qué depende? De que acudas a la consulta cuando detectes alguno de los signos de alarma gingival que te he mencionado. Es decir, si no tratas una gingivitis perderás el diente por una periodontitis. Y, lo que es peor, no podrás ponerte un implante en el orificio del diente perdido si tu hueso está afectado con este proceso.
Por todo ello los odontólogos no nos cansamos de dar los siguientes consejos:
Una adecuada higiene bucodental . Sobre todo, no evites pasarte el cepillo por las zonas sensibles pues son las áreas que precisan, justamente, una limpieza más profunda.
Acude a tu higienista una o dos veces al año . Especialmente si eres fumador, consumes más de 3 tazas de café al día o comes entre horas.
Si detectas un problema en tu encía abórdalo. Es mucho más económico el tratamiento de raspado gingival de una gingivitis que un implante con un injerto óseo tras la pérdida de la pieza dental por una periodontitis.
Acude a tus revisiones periódicas.
Déjame lanzarte una pregunta a modo de reflexión. ¿Tú crees que a los odontólogos no nos gustan las gominolas ?
Artículo especializado
Recuperarse de una Cirugía Dental
¿Has precisado un procedimiento quirúrgico odontológico recientemente? ¿Tienes que quitarte los terceros molares (muelas del juicio)? ¿Por fin te has decidido a ponerte el implante? ¿Debes someterte a cirugía periodontal?
La cirugía odontológica, igual que el resto de procedimientos quirúrgicos, precisa una valoración inicial del estado médico del paciente y de los riesgos quirúrgicos. En la visita previa a la cirugía advertimos al paciente de que debe extremar la higiene los días previos a la cirugía e incluso aconsejamos enjuagues con antiséptico local (clorhexidina). Si el paciente es muy nervioso se puede valorar tomar una mediación inductora del sueño el día antes de la cirugía.
Y cuando llega el día, ¿cómo actuamos? Es importante que el paciente que debe someterse a una cirugía sea atendido a la hora prevista para evitar aumentar su situación de estrés . El cirujano recibe al paciente y le explica los pasos que va a seguir para tranquilizarle. Es importante recordar que, una vez administrada la anestesia, podrá seguir nuestra cirugía pero no notará dolor. Por cierto, si eres aprensivo dímelo porque puedo cubrirte los ojos con una talla estéril para ayudarte a sobrellevarlo.
LO QUE DEBEMOS SABER COMO MÉDICOS
Debemos tener presente el perfil médico del paciente antes de proceder a la cirugía.
En pacientes con patología cardiovascular que estén en tratamiento antiagregante o anticoagulante debemos valorar la interrupción del tratamiento previa a la cirugía para evitar grandes sangrados (sobre todo si está prevista una cirugía larga o compleja).
Debemos preguntar las posibles alergias o intolerancias que pueda presentar. Para nosotros es igual de importante saber si es alérgico a la penicilina como intolerante al gluten y, por supuesto, es relevante conocer si es alérgico al látex porque, en este caso, el guante estéril a utilizar debe ser de un material especial.
Si el paciente es frágil (por pluripatología, inmunosupresión, enfermedad autoinmune, cardiopatía, insuficiencia renal, etc.) debemos valorar el inicio de tratamiento antibiótico previo a la cirugía para que el paciente esté cubierto durante el procedimiento quirúrgico.
Si está prevista la instrumentación de hueso (por ejemplo, para colocar un implante) optamos, en muchas ocasiones, por administrar una dosis de tratamiento corticoideo intramuscular a modo de antiinflamatorio potente para minimizar el dolor inicial tras el cese de la anestesia.
Cosas a tener en cuenta tras la cirugía
Tras la cirugía debemos facilitar al paciente una hoja de recomendaciones donde consten las posibles complicaciones que puedan aparecer y la forma de actuar ante ellas. Es importante facilitarle un teléfono de contacto al que poder dirigirse en caso de grandes dudas. Y, lo más importante, se debe indicar la pauta a seguir tanto medicamentosa como tópica (higiene, aplicación de frío local…) como de ingesta alimentaria .
La anestesia postquirúrgica cesará tras dos o tres horas de finalizar la cirugía por ello debes tener la precaución de tomarte algún analgésico en este periodo de tiempo para que al finalizar la anestesia ya te encuentres bajo el efecto de la analgesia. También debes aplicarte frío local en el lado de la cara que corresponda, pero, ¡ojo!, no te apliques el hielo local directamente sobre la piel porque puedes producirte una quemadura. La forma más cómoda de aplicarse el hielo local es mediante packs de crioterapia (de venta en farmacias) y con la interposición de una toallita entre la cara y el frío. Estos packs son bolsas de plástico de contenido semilíquido, reusables y moldeables que pueden tener diferentes medidas por lo que se adaptan perfectamente a la superficie a tratar. Si no dispones de uno de estos packs (que sería lo deseable) siempre puedes recurrir a la socorrida bolsa de guisantes del congelador. Realiza tandas de 15 minutos de frío local varias veces al día.
Cuando llegues al domicilio no creo que tengas demasiado apetito, pero puedes ingerir algún liquido (ni muy frío ni muy caliente) con la ayuda de una pajita. No olvides tomarte el antibiótico que te hemos prescrito. Además, verás que en la prescripción siempre ponemos mediación de rescate por si el dolor es incontrolable. Aquí tengo que aconsejarte que no apures a tomarte la medicación cuando el dolor es elevado porque costará mucho más de controlar.
Al día siguiente ya podrás iniciar una dieta semiblanda (si no se te dicen lo contrario) a base de sopa, yogur, batidos de fruta, licuado y puré. El dolor será mucho mejor tolerado, pero ello no quiere decir que dejes de tomarte el tratamiento. Recuerda que la higiene dental debe seguir realizándose, aunque tengas molestias en la boca.
Es importante que controles la temperatura axilar . Recuerda que, si no me avisas, no puedo saber si hay alguna complicación. Quiero decir que, aunque te haya citado en consulta dos días más tarde tras la cirugía, no dudes en llamarme o venir antes si la evolución no es la correcta .
¿Con qué me quedo después de tantas advertencias?
Tras la cirugía se debe recurrir al rescate analgésico si el dolor lo requiere. Evita tomar aspirina antes o después de la cirugía (si la tomas por algún motivo médico siempre menciónalo)
Debes tomarme todos los medicamentos que te han aconsejado, aunque no tengas dolor.
Debes extremar la higiene para minimizar el riesgo de infección. Además del cepillado (en la zona no quirúrgica) debes enjuagarte con antiséptico después de cada comida.
Aplícate frío local en tandas de 15 minutos y varias veces al día.
No fumes ni bebas alcohol durante las 24 horas posteriores a la cirugía.
Ten presente los signos de alarma que te han explicado (sangrado excesivo, dolor incontrolable, fiebre…) y consulta, inmediatamente, si aparece alguno de ellos.

Artículo especializado
Cómo se Trata la Periodontitis
¿Por qué los odontólogos insistimos tanto en el cuidado del periodonto si en realidad es lo que hay alrededor del diente y no el diente en sí? Pues porque la p eriodontitis es la causa más frecuente de pérdida dental en adultos mayores de 35 años . ¿Te parece banal? La mayoría de extracciones que realizamos en consulta tiene una etiología periodontal (hasta el 80%). La enfermedad periodontal tiene su inicio en una causa infecciosa (por sobreinfección de la placa bacteriana acumulada bajo la encía en la mayoría de casos) dando lugar a un proceso inflamatorio con alta capacidad destructiva local.
¿Qué es el periodonto?
Es muy importante tener claro el concepto de periodonto para captar el mensaje de este texto. Llamamos periodonto al conjunto de tejidos (e ncía , ligamento periodontal , cemento radicular y hueso alveolar ) que rodea al diente y que le confiere una base de sustentación necesaria para llevar a cabo sus funciones masticatorias. La encía le confiere protección mientras que el resto de tejidos mencionados le confiere un correcto anclaje y estabilidad.
Cualquiera de los tejidos que conforman el periodonto puede sufrir un proceso inflamatorio o infeccioso . Sin embargo, son mucho más frecuentes las lesiones gingivales. No olvidemos que una enfermedad gingival no tratada deriva en la afectación del resto de tejidos vecinos dando lugar a una periodontitis.
¿Cuáles son las principales causas de la periodontitis?
Son varios los factores implicados en el proceso periodontal . Te voy a citar los más frecuentes:
Agentes irritantes locales (bien sean químicos o mecánicos)
Sobreinfección de la placa bacteriana (formación de sarro y cálculos dentales)
Prótesis deterioradas
Malos hábitos de ingesta, de higiene y tóxicos (tabaco y alcohol)
Problemas dentales (apiñamiento, maloclusión, disfunciones, bruxismo…)
¿Cómo puedo detectar un problema periodontal precoz?
Atención a estos síntomas, por favor, si tus encías sangran al cepillarte, están rojas o inflamadas, tienes hipersensibilidad dental, se te mueven algunos dientes, te duele al masticar, has notado que la encía está más baja con más diente expuesto o, simplemente, te notas halitosis (mal aliento), por favor ven a la consulta. Debemos valorar el estado de tu periodonto. Recuerda que es mucho más fácil tratar una gingivitis que una periodontitis. El pronóstico es mucho más comprometido en la periodontitis.
Consecuencias de una periodontitis
Cuando la periodontitis evoluciona, además de observarse cambios macroscópicos en la encía (retracción gingival, cambio de coloración y sangrado) se evidencia una movilidad ósea irreversible (por afectación del ligamento periodontal, del cemento de la raíz y del hueso que aloja al diente). Llegado este momento el diente no podrá sanarse y está destinado a la extracción. Pero, ¿se acaba aquí el drama? Lamentablemente no. El proceso infeccioso-inflamatorio se extiende hacia los dientes contiguos por lo que el proceso deriva hacia una boca sin dientes.
Ante esta evolución podríamos pensar que tenemos la gran solución con una cirugía de implantes y la colocación de una dentadura fija sobre ellos. Pero, ¿sabes cuál es el gran problema? El problema radica en que el hueso enfermo no tiene la suficiente base de sujeción como para alojar implantes y, por tanto, en caso de pérdida dental por problema periodontal ¿te vas a conformar con una “dentadura de quita y pon” como hacíamos en el siglo pasado?
Me temo que es momento de reflexionar y decidirnos por sanearnos la boca, si aún estamos a tiempo. ¿No crees? Entonces, ¿cuáles son las alternativas terapéuticas que tengo cuando la periodontitis ya está instaurada?
Tratamiento
El tratamiento de elección va a depender de la gravedad de la periodontitis . Vamos a enunciar los diferentes tratamientos existentes y la indicación de cada uno de ellos. Podréis observar que cada nueva propuesta de tratamiento es más agresiva que la anterior dado que implica que la enfermedad está más avanzada. Primero se realiza una tartrectomía, que consiste en una higiene dental básica llevada a cabo por el higienista mediante el aparato de ultrasonidos y con la finalidad de desincrustar la placa bacteriana acumulada y acceder posteriormente al tratamiento periodontal propiamente dicho. Es el momento ahora de valorar la magnitud y gravedad de la enfermedad periodontal pues la higiene nos permitirá realizar un sondaje o procedimiento que consiste en la evaluación de los tejidos periodontales y en la detección y medición de las bolsas periodontales.
Tras el diagnóstico de certeza y conociendo el grado de afectación de le enfermedad periodontal (leve, moderada o grave) planificaremos el tratamiento específico más adecuado de entre los existentes :
Raspaje y alisado de la raíz del diente o curetaje . Este tratamiento se realiza por cuadrantes y bajo anestesia de los mismos. Consiste en la limpieza del fondo de bolsa y de la raíz del diente. Persigue la eliminación del cálculo, de la placa bacteriana y de la tinción y depósitos sobre las coronas dentarias y las superficies radiculares de los mismos. El alisado es la eliminación del cemento y la superficie dentaria que está contaminada con placa bacteriana, cálculos de sarro y productos bacterianos dañinos para el periodonto y el diente. Puede ser llevado a cabo por el odontólogo general pero los casos graves son tratados por el periodoncista.
Cirugía periodontal: destinada a corregir los defectos gingivales por retracción, fundamentalmente. También nos permite acceder al ápice de la raíz para erradicar un foco infeccioso.
Tratamientos complementarios : irrigación bucal (consiste en la acción directa de un chorro pulsátil de agua con efecto mecánico sobre las incrustaciones de la superficie dental, borde de encías y los lugares de difícil acceso como las bolsas periodontales, ortodoncia y prótesis fijas), cepillo interproximal, hilo dental, pasta dentífrica para encías sensibles y antisépticos.
Tras el tratamiento definitivo se exige una frecuencia regular de visitas para controlar la evolución . Es importante conseguir una adherencia absoluta al tratamiento por parte del paciente pues su implicación es fundamental en la evolución de la enfermedad.
Recapitulando, tan sólo quiero concienciarte de que pequeños problemas periodontales tienen buena respuesta al tratamiento . Sin embargo, ante enfermedades periodontales avanzadas no sólo el tratamiento puede fracasar sino la inversión de dinero y tiempo que implica puede no ser compensada con los resultados obtenidos. Búscate otra excusa para no venir, los motivos ya te los he expuesto.

Artículo especializado
Qué Debes Saber sobre la Prótesis Dental
El objetivo de una prótesis dental es restaurar una o varias piezas dentarias , haciéndolo compatible con una dentadura de aspecto estético, pero a la vez lo más natural posible. Y ello teniendo en cuenta la edad, la morfología facial y la propia dentadura. Los dientes deberán ser lo más parecido posible a sus piezas naturales (si conserva alguna).
Una prótesis dental es un elemento intrabucal hecho a medida que tiene la finalidad de restaurar una o varias piezas dentarias , teniendo en cuenta la función estética, masticatoria y oclusal. Una vez el odontólogo propone la rehabilitación de la boca se cita al paciente para tomar unas impresiones de alginato (pasta normalmente de color verde que se coloca sobre unas cubetas que tras colocarse en el interior de la boca endurece y nos facilita una réplica exacta de la anatomía de la boca). Estas impresiones son trabajadas en el laboratorio protésico donde se elabora la prótesis que será ajustada en la boca por el odontólogo, posteriormente. Definamos, inicialmente, los tipos de prótesis existentes.
En función de su tamaño :
Prótesis parcial: se usan para sustituir una o algunas piezas dentales. Si es sólo una la llamaremos corona unitaria. Si son varias piezas la llamaremos coloquialmente “puente” o esquelético.
Prótesis completa: se usan para rehabilitar toda la arcada completa (puede ser la superior o la inferior).
En función de su anclaje :
Prótesis fijas: son aquellas que, una vez colocadas en boca, son cementadas o atornilladas para no ser extraídas. Son de porcelana con o sin una base de metal. Podría ser, por ejemplo, una corona sobre un implante, un puente cementado por los extremos a dientes fijos o una arcada completa anclada con implantes.
Prótesis removibles: son aquellas que pueden extraerse fácilmente de la boca. Son conocidas como prótesis de “quita y pon”. Tienen una gran parte de resina con posibles refuerzos metálicos o ganchos. Puede ser una arcada completa con una base de resina rosa (la típica dentadura completa de ancianos) o un puente de unos dientes anclados con ganchos (se le llama coloquialmente un esquelético o “puente”). El portador se la puede quitar para limpiarla o para dormir.
Las combinaciones posibles son varias: prótesis parcial fija o removible y prótesis completa fija o removible. Asimismo, pueden estar fabricadas de muy diferentes materiales que dependerán, sobre todo, del tipo de prótesis. Sin embargo, el precio puede variar sustancialmente. Por ejemplo, una prótesis completa removible de una arcada hecha en resina tiene un precio infinitamente inferior a una prótesis completa fija de una arcada fijada con implantes. En ambos casos hablamos de una arcada completa pero las diferencias estético-funcionales son abismales.
Cuando hacemos una propuesta de tratamiento nos ajustaremos a cada paciente (a sus necesidades y a sus posibilidades, fundamentalmente), pero siempre debemos mostrarle diferentes alternativas de tratamiento e indicarle las ventajas e inconvenientes de cada una para que tome la decisión definitiva. El odontólogo debe ponerse en la situación del paciente para aconsejarle en este momento. Éticamente, hemos de tener presente las expectativas del paciente, su edad, el número de dientes a restituir y su posibilidad económica.
Una vez tomada la decisión de rehabilitar una boca se tiene que hacer un estudio completo y una valoración de la oclusión . Actualmente tiene un importante peso específico la estética del paciente. Si tenemos que rehabilitar un diente anterior lo pondremos de cerámica, aunque sea menos resistente pero estéticamente impecable. Si tenemos que rehabilitar un molar optaremos por una corona metálica con cobertura de cerámica para asegurarnos una correcta función masticatoria. Con ello quiero decir que, en las zonas estéticamente comprometidas será de nuestra elección un material más estético a pesar de ser menos resistente mientras que en la zona posterior optaremos por materiales más resistentes a pesar de ser menos estéticos (ya que reciben una fuerza muy superior).
¿Cuál es la prótesis más indicada?
Un buen estudio previo hará que el tratamiento rehabilitador sea todo un éxito. Perseguimos recuperar la funcionalidad de una boca sin renunciar a la recuperación de la estética , por tanto debemos asegurarnos de que el paciente pueda masticar, deglutir, hablar y respirar. Para asegurarnos una correcta funcionalidad de la prótesis valoramos cuatro características:
Retención : toda prótesis debe mantenerse sujeta y firme en la boca de forma invariable. Como es obvio, serán más retentivas las prótesis fijas (ancladas con tornillos o cemento) que las removibles (ancladas con ganchos o resina, por ejemplo).
Soporte : la estabilidad estará condicionada por un buen soporte. Cuanto más amplio es el soporte mejor base de sustentación y más estabilidad. Una prótesis puede tener diferentes soportes:
Dentosoportadas: es un grupo de dientes postizos que se anclan por delante y por detrás a dientes sanos mediante anclajes metálicos.
Mucosoportadas: son las típicas dentaduras postizas de base de resina de color rosa de quita y pon. Es la dentadura completa para pacientes sin dientes y se apoya exclusivamente en las mucosas y el paladar. El problema de estas prótesis radica en su inestabilidad a la hora de comer o hablar, por lo que el paciente al final recurre a fijarlas con unos “pegamentos” indicados para este tipo de casos, con el inconveniente que todo esto supone.
Dentomucosoportadas: ancladas en dientes, pero con soporte de resina rosa.
Implantosoportadas: son soportadas por implantes. Suelen colocarse sobre una boca sin dientes. Este tipo de prótesis se fija sobre dichos implantes por lo que no tiene ningún tipo de movimiento dentro de la boca.
Estabilidad : para evitar el balanceo al morder.
Fijación : depende de la base donde se apoya el soporte de la prótesis
Además de estas características mecánicas debemos asegurarnos de que la prótesis sea funcional (que permita al paciente hacer vida normal) y estética (que permita al paciente hacer vida social (hablar, besar, reír…). El objetivo protésico será conseguir una dentadura de aspecto estético, pero a la vez lo más natural posible, teniendo en cuenta la edad, la morfología facial y la propia dentadura del paciente. Los dientes deberán ser lo más parecidos posible a sus piezas naturales (si conserva alguna).
¿Cómo debo cuidar una prótesis?
Las prótesis dentales necesitan ser limpiadas frecuentemente por lo que el paciente debe ser instruido. Convienen revisarlas en la consulta anualmente.
Recordar que las prótesis dentales necesitan un c uidado similar al que reciben nuestras piezas naturales . Interesa que las prótesis duren el máximo tiempo posible en perfectas condiciones. Si en algún momento notas que está más suelta de lo habitual o no muerdes como siempre no dudes en acudir a visita.
Artículo especializado
Remedios para Combatir un Quiste en la Encía
¿Cuándo piensas ir a visitarte al odontólogo para que valore esa pequeña sobreelevación que te tocas con la punta de la lengua desde hace unas semanas? Quizás es un quiste gingival, una patología benigna. Entonces, ¿merece la pena dedicarle todo un texto? Pues sí, porque lo importante no es el quiste gingival en sí sino un posible error de diagnóstico que podría tener consecuencias fatales.
El quiste gingival del adulto es una lesión poco frecuente . Puede confundirse fácilmente con otras lesiones de aspecto similar. Se trata de una patología benigna, normalmente asintomática, que suele verse por casualidad durante una revisión periódica. Clínicamente suele presentarse en forma de lesión sobreelevada o nódulo en el espesor del tejido gingival. Suele tener un tamaño aproximado de 0’5 cm de diámetro, está bien circunscrito y recubierto de mucosa gingival normal. Por tanto, puede pasar desapercibido con facilidad. En ocasiones puede tener un color azulado por la transparencia de su contenido venoso. Si bien es cierto que puede ocasionar dolor local no es lo más frecuente en la mayoría de casos. Con el tiempo puede generar una reacción inflamatoria ósea local que podría traducirse en una pequeña depresión ósea apreciable en la radiografía. La afectación ósea local dificultaría su extirpación por su adherencia a planos más profundos.
¿Dónde se localiza?
Esta lesión t iene especial predilección por determinadas localizaciones (sobre todo junto al canino inferior y el área premolar en el 75% de los casos). Es mucho más frecuente en la quinta y sexta décadas de la vida. Una vez hallado, suele recomendarse su extirpación quirúrgica y el estudio anatomopatológico para confirmar el diagnóstico. En definitiva, si realmente se trataba de un simple quiste, con la extracción ya hemos realizado el tratamiento correcto. Sin embargo, si tras el análisis se confirma que no era un simple quiste tenemos que considerar que ha sido una gran suerte haberlo extirpado para analizarlo.
MENSAJE IMPORTANTE
Como odontólogos, nuestro mensaje es que no minimices la importancia de una lesión bucal . Si un día durante el cepillado notas un nódulo único, pequeño (menor de 1 cm de diámetro) y al palparlo no duele es muy probable que sea un quiste pero, recuerda mi consejo, no lo dudes y acude a la consulta del odontólogo.
Qué puede pasar
Si el quiste ocasiona problemas locales (sobre todo por afectación ósea) puede poner en peligro la vitalidad de la pieza dental adyacente . Asimismo, por tratarse de una lesión de partes blandas es muy probable que la realización de una radiografía no nos aporte información adicional, sin embargo, descartaría la afectación de estructuras adyacentes (como puede ser la tabla ósea donde están insertados los dientes).
¿Está indicada, entonces, su extirpación si es una lesión benigna que no provoca dolor? Sin duda alguna, sí. El tratamiento de los quistes gingivales en adultos se realiza mediante la extracción quirúrgica realizada bajo anestesia local y en condiciones de máxima asepsia. Suele extirparse el quiste y su tejido superficial. Normalmente se precisa la colocación de unos puntos de sutura en la zona de la extracción para la correcta cicatrización local. Esta sutura debe ser retirada una semana después. Tras la cirugía suele recomendarse cobertura antibiótica y maximizar la higiene bucal. Se recomienda el uso de colutorio antiséptico durante el procedimiento .
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Periodontitis
¿Qué es la periodontitis?
Una enfermedad también conocida como piorrea y enfermedad periodontal , que pertenece a la especialidad de odontología y es considerada una dolencia de tipo grave.
Tipos de periodontitis
La periodontitis se puede dividir en tres tipos:
Crónica : este tipo de periodontitis surge por malos hábitos como el consumo de tabaco, sumados a una gran acumulación de placa bacteriana y sarro debido a una mala higiene bucodental.
Aguda : en este caso la periodontitis aparece de manera brusca, dañando el tejido blando, sin necesidad que haya un exceso de placa bacteriana o sarro. Es frecuente en adolescentes.
Úlcero necrosante : es la periodontitis más grave. Es muy dolorosa y además de sangrado e inflamación de las encías puede desarrollar más síntomas, como úlceras en la boca, fiebre y malestar general.
Causas de la periodontitis
La periodontitis surge a causa de que se acumula placa bacteriana entre los dientes y encías. Esto se debe a que la placa, principalmente formada por bacterias , se adhiere al diente y a la encía debido a la acumulación de restos de comida.
Esta placa bacteriana si no se retira, se acumula y endurece formando el sarro, el cual solo se puede retirar mediante el instrumental del dentista.
El sarro, si no es retirado, provoca la gingivitis, que es la inflamación de las encías, y si esta no se trata, las bacterias llegan al tejido blando y al hueso de la mandíbula , debilitando el agarre de los dientes, lo que provoca la periodontitis.
Síntomas de periodontitis
Los signos y síntomas de la periodontitis son:
Inflamación de las encías.
Aumento de la sensibilidad de las encías.
Retracción de las encías.
Color brillante de las encías.
Aparición de pus en los dientes y encías.
Mal aliento.
Los dientes se mueven y duelen al comer.
Tratamiento para la periodontitis
El tratamiento aplicado para la periodontitis varía según la gravedad y/o lo avanzada que esté la enfermedad.
Si aún no ha profundizado mucho el tratamiento puede consistir en el raspado y alisado radicular , dos técnicas empleadas para la eliminación de sarro, además de la toma de antibióticos para la infección bacteriana.
Sin embargo, si la enfermedad está muy avanzada se debe recurrir a la cirugía. La intervención quirúrgica variará según la necesidad de cada paciente.
Puede ser una cirugía para realizar un raspado y alisado radicular más profundo, realizar un injerto óseo o del tejido blando , regenerar los tejidos, o estimular su regeneración.
Pruebas complementarias del tratamiento de periodontitis
Lo primero que llevará a cabo el médico será una evaluación física de la boca del paciente para ver la presencia de sarro , sangrado y/o debilidad de los dientes. Esto, sumado a los síntomas que le comunique el paciente, le permitirá elaborar un diagnóstico.
No obstante, para cerciorarse y ver hasta qué profundidad ha llegado la infección , el médico pedirá pruebas de diagnóstico por imagen, como una radiografía dental.
Factores desencadenantes de periodontitis
La periodontitis es la infección de la encías que llega hasta el tejido blando y el hueso donde se soportan los dientes, siendo el principal factor desencadenante de esta enfermedad una gingivitis no tratada, puesto que la gingivitis es la enfermedad previa a la periodontitis y sus síntomas son la inflamación de las encías debido a la acumulación de sarro entre estas y los dientes.
Factores de riesgo de periodontitis
Los principales factores de riesgo que pueden aumentar que el paciente desarrolle periodontitis son:
Edad : cuanto mayor es la edad del paciente más probabilidad hay de padecer la enfermedad.
Genética : esta enfermedad muchas veces está relacionada con los antecedentes familiares.
Historial médico del paciente : la periodontitis puede ser causada por otras enfermedades que tenga el paciente que dañen el sistema inmunitario o que sean crónicas, como la diabetes.
Si el paciente padece gingivitis y no se ha puesto en tratamiento.
Hábitos de vida : el consumo de tabaco y otras sustancias sumado a una mala higiene bucal puede aumentar el riesgo de esta enfermedad. También una mala alimentación.
Complicaciones de la periodontitis
Pérdida de los dientes por su caída.
Infección bacteriana.
Anomalías en el corazón y los pulmones si las bacterias se van al torrente sanguíneo.
Prevención de la periodontitis
Tener una correcta higiene bucal.
Cepillarse los dientes tras cada comida.
Hacer uso del hilo dental y el enjuague bucal.
Realizar revisiones dentales periódicas.
Acudir al dentista a eliminar el sarro y la placa bacteriana.
Especialidades a las que pertenece la periodontitis
El especialista médico encargado de tratar la periodontitis es el odontólogo.
Preguntas frecuentes
¿Qué precio tiene un curetaje dental?
El curetaje dental se realiza dividiendo la boca en 4 cuadrantes, siendo el precio de cada cuadrante entre 60 € y 80 € .
¿Qué es la periodontitis agresiva?
Es un tipo de periodontitis similar a la crónica , pero cuya aparición es brusca y ataca de manera muy rápida al tejido blando de la mandíbula sin haber excesiva presencia de sarro y/o placa bacteriana.
¿Qué es la profilaxis dental?
La profilaxis dental se emplea tanto para mantener una buena higiene dental mediante la práctica periódica como para evitar el avance de la gingivitis y la periodontitis mediante la eliminación de las bacterias, el sarro y la placa en profundidad.
¿Qué es un especialista en endodoncias?
El especialista en endodoncias es el endodoncista y es el médico encargado de mantener y/o recuperar el estado óptimo de salud de la parte perirradicular (alrededor de la raíz) del diente.
¿Qué diferencia hay entre un empaste y una endodoncia?
El empaste se realiza tras la eliminación de una caries en la parte superficial del diente, mientras que la endodoncia se realiza en la zona del nervio del diente, extrayendo la pulpa dental.

Enfermedad
Infección
¿Qué es una infección?
Una infección es una invasión de un agente patógeno microscópico (bacteria, virus, hongo o parásito), que se establece en el organismo y puede multiplicarse y originar una enfermedad. La transmisión del patógeno puede realizarse por contacto directo o indirecto o por inhalación de gotitas en el aire. Es una patología común que, a menudo, no presenta síntomas, pero en ocasiones resulta grave e incluso mortal. Suele ser más común en edades avanzadas y en personas con el sistema inmunológico débil o que presentan alguna enfermedad.
Tipos de infecciones
Existen diferentes tipos de infecciones según el organismo que la origine:
Bacterianas : provocadas por bacterias, organismos unicelulares que liberan toxinas. Por ejemplo, una meningitis causada por un Estreptococo .
Virales : causadas por virus que no pueden reproducirse por sí solos y buscan invadir una célula viva. Por ejemplo, la varicela provocada por el virus Varicela Zóster .
Parasitarias : originadas por un parásito, un organismo que depende de otro. Por ejemplo, la malaria transmitida por la picadura de un mosquito infectado.
Fúngicas : causadas por hongos. Por ejemplo, el pie de atleta o la candidiasis vaginal.
Nosocomiales : infecciones adquiridas por un paciente en el hospital o asociadas a la asistencia sanitaria (tras una hospitalización o intervención quirúrgica).
También se puede diferenciar según el lugar donde se origine:
Urinaria : infección de la orina o del tracto urinario.
Genital : infección de las vías vaginal y urinaria de la mujer. Causada por un protozoo transmitido sexualmente. Por ejemplo, candidiasis, herpes genital, gonorrea o sífilis.
Respiratoria : infección en el tracto respiratorio. Por ejemplo, neumonía, faringitis, gripe o sinusitis.
Gastrointestinal : infección que afecta al estómago o al intestino. Por ejemplo, gastroenteritis o salmonelosis.
Cutánea : infección en la piel. Por ejemplo, celulitis, verrugas, pie de atleta, piojos o sarna.
Sepsis : infección grave de la sangre de todo el cuerpo.
Causas de una infección
Las causas de una infección pueden ser una bacteria, un virus, un hongo o un parásito. La forma de transmitirla o contagiarse son:
Por contacto directo : al tocar a una persona o animal infectado, o de la madre embarazada al feto.
Por contacto indirecto : contagio al tocar un objeto con gérmenes; por inhalación de partículas desprendidas en el aire al toser o al hablar; por una picadura de algún insecto portador; o por ingerir agua o alimentos contaminados.
Síntomas de una infección
Cada tipo de infección presenta una sintomatología específica, entre los síntomas más comunes en la mayoría de ellas se incluyen:
Fiebre.
Sudoración y escalofríos.
Debilidad y fatiga.
Dolor, picor, irritación e inflamación de la zona.
Enrojecimiento, hinchazón o pus alrededor de una herida.
Diarrea.
Tos.
En una infección urinaria también se puede producir un aumento de la frecuencia de la orina, dolor o escozor al orinar, sangrado, mal olor y picor vaginal.
En el caso de una infección genital , se suele presentar un olor vaginal desagradable, picor en la zona, dolor al orinar y al mantener relaciones sexuales, secreción amarilla abundante y aparición de costras o placas blancas o rojas. En los hombres no suele presentar síntomas.
En una infección cutánea , puede manifestarse picor, llagas, erupciones, enrojecimiento, hinchazón y dolor en la piel.
En una i nfección respiratoria , pueden aparecer tos, dolor de garganta, secreción nasal, esputos y llagas o costras en la boca. En una infección gastrointestinal los síntomas más frecuentes son dolor abdominal, diarrea, vómitos y pérdida de apetito.
En una sepsis también aparece una respiración acelerada y aturdimiento o confusión del enfermo.
La meningitis bacteriana es una infección grave que puede provocar, además, dolor de cabeza, vómitos y rigidez en la nuca.
Tratamiento de una infección
El tratamiento más adecuado para una infección debe valorarlo el médico en base al tipo de infección presentada.
Por norma general, se suelen administrar medicamentos antibiótico s para combatir las infecciones bacterianas, antimicrobianos para pacientes que reciben quimioterapia, antivirales para contagios por virus, antiparasitarios para eliminar la infección transmitida por un parásito y fármacos antifúngicos, vía oral o tópicos, para las infecciones por hongos.
Algunas bacterias pueden anular los efectos de los antibióticos al desarrollar resistencia a ellos, por eso, hay que seguir el tratamiento tal y como lo haya pautado el médico y no tomar antibióticos en caso de ser una infección por virus.
En caso de infección genital, los antibióticos o pomadas antifúngicas pueden ser en forma de comprimidos vaginales u óvulos, y se debe utilizar preservativo durante las relaciones sexuales para no transmitir el microorganismo.
En algunas infecciones respiratorias como la rinosinusitis, además, son convenientes los lavados nasales o la inhalación de vapor de agua para descongestionar las vías respiratorias.
En infecciones de la piel también se pueden usar tópicos con corticoides para aliviar afecciones como el eczema, o reducir la inflamación de la zona.
Es importante mantenerse bien hidratado (rehidratación oral o intravenosa), para eliminar el patógeno del organismo y recuperar los líquidos perdidos si se sufren vómitos o diarrea.
Si la infección es grave, se requiere la hospitalización del paciente para realizar tratamientos intravenosos , oxigenoterapia u otros tratamientos y efectuar un control y seguimiento de la enfermedad.
En caso de acumulaciones de pus, como en las paroniquias (infecciones alrededor de las uñas), puede ser necesaria una intervención quirúrgica para drenar dicho pus.
Pruebas complementarias de una infección
Existen infinidad de microorganismos y no hay pruebas suficientes para identificarlos a todos, el médico elige la prueba a realizar según los síntomas presentados y considerando la que crea que es más probable de padecer. Las pruebas complementarias más habituales son:
Análisis de sangre, de orina o muestras de heces.
Cultivo del hongo a partir de un esputo, médula ósea, orina, sangre o biopsia en cualquier otro tejido.
Punción medular para obtener una muestra del líquido cefalorraquídeo.
Frotis de garganta para obtener muestras.
Raspado de la pie l para observar la muestra en el microscopio, sobre todo si la infección es producida en uñas, piel o cabello.
Radiografía de tórax si se presenta dolor torácico para diferenciar una neumonía de otro diagnóstico como asma.
Factores desencadenantes de una infección
Los siguientes factores o enfermedades pueden ser desencadenantes de una infección:
Leucopenia (nivel bajo de glóbulos blancos).
Quemaduras graves.
Traumas o heridas abiertas.
Enfermedades cutáneas.
Desnutrición severa.
Enfermedad pulmonar obstructiva crónica.
Tumores.
Diabetes.
Enfermedad broncopulmonar.
Coma.
Problemas de circulación.
Sida.
Leucemia.
Insuficiencia renal.
Factores de riesgo de una infección
Los factores de riesgo de una infección pueden ser: tener una edad avanzada , ser un bebé prematuro, presentar i nmunodeficiencia (asociada al consumo de drogas, a la toma de ciertos medicamentos como los del tratamiento del cáncer, inmunosupresores o corticosteroides, por padecer una enfermedad, o por recibir tratamiento por irradiación, como radioterapia o quimioterapia). Permanecer hospitalizado o haber sido intervenido quirúrgicamente (puede conllevar a adquirir una infección nosocomial), tener una alimentación deficiente y padecer estrés severo.
Complicaciones de una infección
Una infección puede acarrear algunas complicaciones:
Una infección urinaria puede derivar en uretritis si las bacterias infectan la uretra, en cistitis si infecta la vejiga, o en pielonefritis si afectan a los riñones.
Algunas infecciones, como el virus del papiloma humano, se vinculan con cáncer de útero , la bacteria Helicobacter pylori con cáncer de estómago y aparición de úlceras y, la hepatitis B y C con cáncer de hígado.
Cuando el patógeno que se encuentra en el interior del organismo pasa a la sangre, se provoca septicemia o infección de la sangre y, esta se extiende por todo el cuerpo.
El enfermo puede evolucionar a un estado de coma, por ejemplo, en el caso de la meningitis bacteriana.
Si la infección es muy grave, puede extenderse e impedir el funcionamiento normal de los órganos e incluso provocar la muerte. Puede ocurrir en algunas enfermedades infecciosas como neumonía, el sida o la meningitis .
Prevención de una infección
Hay algunas medidas eficaces de prevención de una infección:
Vacunarse para tener inmunidad a ciertos patógenos.
Llevar una alimentación equilibrada y saludable y permanecer bien hidratado.
Evitar el contacto con personas enfermas.
Permanecer en casa cuando se está enfermo.
No llevar cortes o heridas al descubierto.
Lavarse bien las manos y con frecuencia.
Cepillarse bien la boca a menudo y con un cepillo blando para no hacer heridas.
Asearse el cuerpo y cabello todos los días.
Mantener la piel seca.
Usar ropa y calzado transpirable.
Conservar y cocinar adecuadamente los alimentos.
Descansar y evitar el estrés.
Practicar ejercicio físico de forma regular.
No fumar.
Mantener relaciones sexuales seguras.
Especialidades a las que pertenece
En España no existe un servicio médico de infectología, por lo que se acude al médico de familia y este es quien deriva al paciente al especialista más indicado, que suele colaborar con la especialidad de medicina interna y microbiología. Las enfermedades infecciosas, por tanto, pertenecen a diversas especialidades médicas, según la localización de la infección: dermatología, urología, gastroenterología…etc. Existen unidades específicas de enfermedades infecciosas en algunos centros para tratar el VIH, hepatitis y otros procesos infecciosos.
Preguntas frecuentes:
¿Qué es una infección fúngica?
Una infección fúngica, también denominada micótica, es aquella que ha sido provocada por hongos . Son infecciones que suelen originarse en la piel o en los pulmones por entrar en contacto con ellos o ser inhaladas esporas presentes en el aire. Las infecciones fúngicas más frecuentes son la tiña, pie de atleta, candidiasis y pitiriasis versicolor.
¿Qué es un proceso infeccioso?
Un proceso infeccioso es el período que comprende desde que un agente infeccioso, como una bacteria, un virus o un hongo, invade al huésped, y transcurre por las fases de incubación y convalecencia, hasta que recibe un tratamiento específico eficaz que acaba con la infección y el paciente se recupera de la infección.
¿Qué es una bacteria?
Una bacteria es un microorganismo unicelular carente de núcleo , que desempeña funciones importantes para la vida, pero algunas pueden ocasionar enfermedades. Son invisibles a simple vista y existen multitud de ellas en prácticamente todos los hábitats del planeta.
¿Cuáles son las infecciones producidas por bacterias?
Las infecciones más comunes creadas por bacterias son la enfermedad por E-coli (infección causada por la bacteria Escherichia coli ), salmonelosis (formada por más de 2.500 cepas distintas de bacterias), úlceras gástricas o en el duodeno, linfoma MALT o cáncer de estómago (originadas por la bacteria Helicobacter pylori ), gonorrea (de transmisión sexual por la bacteria Neisseria gonorrhoeae ), meningitis meningocócica (causada por la bacteria Neisseria meningitidis ), bacteriemia o infección en la sangre e infección cutánea (provocada por Staphylococcus aureus ), celulitis, caries denta l, endocarditis, faringoamigdalitis, impétigo, otitis, sinusitis, meningitis o neumonía (causadas por Estreptococos ), botulismo (causada por Clostridium botulinum ), cólera (por la bacteria Vibrio cholerae ), lepra (por Mycobacterium leprae ), tétanos (por la bacteria Clostridium tetani ), tos ferina (por Bordetella pertussis ) y t uberculosis (originada por la bacteria Mycobacterium tuberculosis ).
¿Cómo se llama la infección en la sangre?
La infección de la sangre recibe el nombre de septicemia o sepsis . Es la causa más frecuente de muerte por infección en el mundo.
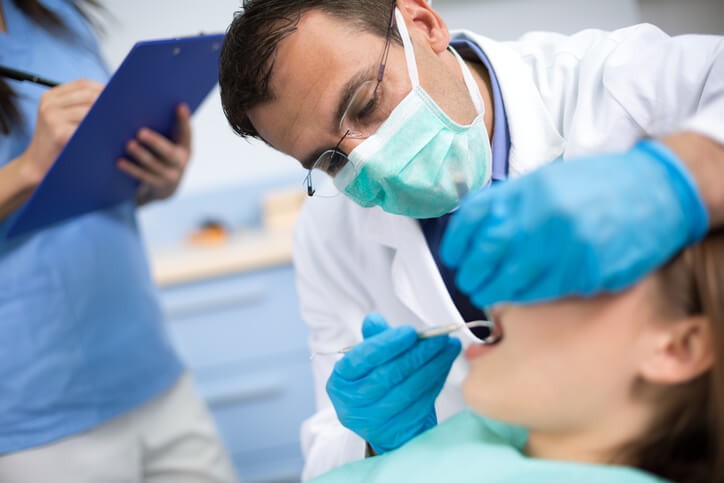
Enfermedad
Flemón Dental
¿Qué es un flemón dental?
El flemón dental o también llamado absceso bucal, es una acumulacion de pus, en la encía, por una infección bacteriana. La infección se origina en un diente, accede a la pulpa y llega hasta su raíz. Se puede formar en cualquier parte de la boca por diferentes causas. Es una de las afectaciones más frecuentes y dolorosas de la boca.
No reviste gravedad, pero sí precisa poner tratamiento rápidamente porque, de no ser así, puede ser grave e incluso poner en riesgo la vida del paciente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de flemones
Los diferentes tipos de flemones son:
Absceso gingival: afecta solo a las encías.
Absceso periodontal: el flemón aparece en la parte del hueso que sujeta al diente.
Absceso periapical: el flemón aparece en la pulpa suave del diente y su origen suele ser una caries que ha afectado al nervio o un empaste cercano al nervio y termina por afectar dicho nervio.
Causas de un flemón dental
Entre las principales causas están:
Caries profunda que afecta a nervios y vasos sanguíneos del diente
Necrosis o muerte del tejido que está dentro de la raíz dentaria.
Traumatismo que lesiona el interior de la raíz del diente, nervios y vasos sanguíneos.
Enfermedad periodontal que es una patología que afecta al tejido que rodea al diente.
Síntomas de un flemón dental
Dolor: comienza con la masticación y que posteriormente se puede irradiar al oído y garganta. Es un dolor continuo, agudo y pulsátil. También hay dolor al tocar la zona inflamada.
Inflamación: va unido al dolor. Las mejillas se inflaman con el típico bulto de los flemones.
Inflamación de los ganglios linfáticos del cuello o la mandíbula.
Fiebre: aparece en algunos casos.
Malestar general.
Mal aliento y mal sabor de boca : debido a la pus y a las bacterias se produce un sabor y halitosis (mal aliento) desagradable.
Sensibilidad : sobre todo al comer y beber alimentos muy calientes o muy fríos.
Dificultad para abrir la boca, llamado trismus.
Tratamiento de un flemón dental
El principal objetivo es tratar la infección y para ello suele ser necesario hacer el tratamiento en dos partes:
Primera parte:
Antibióticos para eliminar la infección
Analgésicos para tratar el dolor
Antiinflamatorios para bajar la inflamación.
Segunda parte , en el caso de que no ceda el flemón y la infección esté controlada, el dentista puede proceder a:
Drenar el absceso : por medio de un pequeño corte en el flemón se saca todo el pus.
Endodoncia: comúnmente se conoce como “matar el nervio”, en caso de que el absceso afecte al nervio.
Exodoncia: o extracción de la pieza en caso de no ser poder tratado el diente afectado para después, drenar el absceso.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del diagnóstico de un flemón dental
Principalmente es la exploración física en la consulta del dentista. Si procede se realiza una radiografía de la pieza afectada para ver hasta dónde llega la infección.
También dar unos golpecitos en el diente indica que hay afectación en la raíz del diente.
En casos de sospechar que la infección se ha extendido se puede realizar un TAC.
Factores desencadenantes de un flemón dental
El factor desencadenante es una Infección bacteriana.
Factores de riesgo de un flemón dental
Entre los factores de riesgo de un flemón dental están:
Mala o escasa higiene bucal: puede aumentar el riesgo de caries, abscesos u otras complicaciones dentales.
Dieta rica en azúcar: como dulces, refrescos azucarados o alimentos ricos en azúcar aumentan el riesgo de aparición de caries.
Complicaciones de un flemón dental
Las complicaciones pueden ser:
Pulpitis: infección del nervio del diente.
Periodontitis: infección del ligamento que une el diente al hueso.
Osteítis: infección del hueso.
Periostitis: infección de los tejidos blandos cercanos.
En los casos más graves:
Fístulas en la encía o seno maxilar (sinusitis)
Celulitis infección de los tejidos de la cara.
Infección de faringe
Absceso cerebral
Infección de cuello.
Pericarditis (inflamación del pericardio, tejido que rodea al corazón).
Neumonía.
Sepsis , infección generalizada que puede causar muerte.
Prevención de un flemón dental
Para prevenir un flemón podemos hacer:
Buena higiene dental con un cepillado de dientes 2-3 veces al dia.
Correcto cepillado de dientes con movimientos cortos, elípticos y suaves
Cambiar de cepillo de dientes cada 3-4 meses.
Hilo dental para limpiar los espacios interdentales.
Enjuague bucal para reducir la placa bacteriana.
Limpieza bucal una vez al año en una clínica dental.
Revisión anual de la boca.
Especialidades a las que pertenece
El flemón dentario o absceso bucal es tratado por el Odontólogo (dentista) y por el cirujano maxilofacial.
Preguntas frecuentes:
¿Qué es un flemón en una encía?
Es un absceso o colección de pus por una infección bacteriana localizado en el tejido que rodea al diente afectado.
¿Qué es un flemón en una muela?
Es un absceso o colección de pus por una infección bacteriana en el tejido que rodea a una muela.
¿Qué es una fístula dental?
Una fístula dental es una complicación de un absceso dental en el interior de la encía.
¿Qué es la pericoronitis?
La pericoronitis o pericoronaritis es la infección de los tejidos blandos que rodean al diente en un proceso eruptivo. Suele darse durante la erupción de las muelas del juicio o en el primer molar de los niños.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
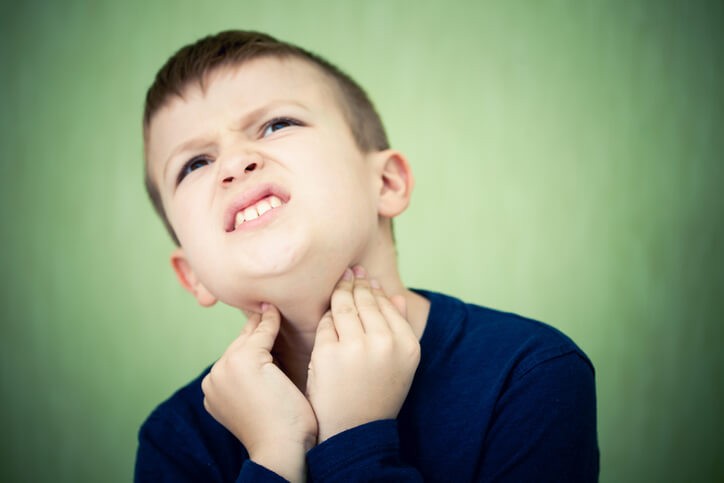
Enfermedad
Absceso Periamigdalino
¿Qué es un absceso periamigdalino?
El absceso periamigdalino es una acumulación de pus y bacterias, que se produce como consecuencia de una amigdalitis complicada. En general se produce por el estreptococo pyogenes tipo A, en niños, adolescentes y adultos jóvenes. Su aparición suele ser unilateral, solo el 3 % es bilateral y se da más en el polo superior de la amígdala. Se dan unos 30 casos por cada 100.000 habitantes /año y la propagación de la infección hacia las zonas posteriores de la garganta es una urgencia médica. Se trata de una enfermedad leve salvo complicaciones.
Tipos de abscesos
Los tipos de abscesos se pueden clasificar en función de la bacterias que los producen:
Abscesos por anaerobios , como los fusobacterium o bacteroides.
Abscesos por aerobios son streptococcus pyogenes el más común, haemophilus, neisseria y estafilococo.
Los tipos de absceso según afecten una o dos amígdalas.
Absceso unilateral, afecta una de las dos amígdalas, no siendo más común en una que en otra.
Absceso bilateral, se da tan solo en el 3 por ciento de los casos
Causas de un absceso periamigdalino
Las causas del absceso amigdalino es una amigdalitis que se complica, puede ser por flora multibacteriana aunque la más frecuente es por el streptococo pyogenes
Síntomas de un absceso periamigdalino
Los síntomas son fiebre elevada de más de 38, escalofríos, dolor intenso garganta, dificultad para tragar , dolor en la zona del cuello y oído donde se encuentra el absceso, adenopatías cervicales importantes y dolorosas.
Tratamiento de un absceso periamigdalino
El tratamiento será el tratamiento del dolor de modo adecuado; antitérmicos , se procederá al drenaje del absceso por medio quirúrgico, también se puede realizar un drenaje con aguja guiada por ecografía.
Tras el drenaje era necesario el tratamiento con antibióticos entre ellos la amoxicilina con clavulánico será la más eficaz. En casos de alergia deberá de ser sustituido por eritromicina.
En los casos que se sospeche o por el cultivo se vea la presencia de gérmenes anaerobios se van usar metronidazol como antibiótico, además de la amoxicilina o la penicilina.
Pruebas complementarias de un absceso periamigdalino
Las pruebas complementarias serán: analítica de sangre para contaje de los glóbulos blancos, pruebas de imagen como TAC y ecografía que permitirán conocer la extensión y tamaño del absceso, en algunos casos se puede realizar endoscopia para valorar si está obstruida la vía aérea, y por último, la punción del absceso para extraer material para cultivo y antibiograma que permita un mejor tratamiento del proceso.
Factores desencadenantes de un absceso periamigdalino
El factor desencadenante es la extensión de una amigdalitis no tratada, o tratada de forma incorrecta.
Factores de riesgo de un absceso periamigdalino
No existen factores de riesgo para el absceso amigdalino en niños y adolescentes, en adultos el fumar puede aumentar el riesgo de sufrir esta enfermedad.
Complicaciones de un absceso periamigdalino
Obstrucción de las vías aéreas.
Celulitis en cuello y mandíbula.
Pericarditis.
Endocarditis.
Pleuritis.
Neumonía.
Sepsis.
Prevención de un absceso periamigdalino
Tratamiento adecuado con antibiótico de los procesos amigdalinos infecciosos y no fumar.
Especialidades a las que pertenece
El absceso amigdalino va a ser tratado por el otorrinolaringólogo
Preguntas frecuentes:
¿Qué es un absceso en la garganta?
Los abscesos en la garganta o abscesos retrofaríngeos se producen por la acumulación de pus tras infección en la zona de la faringe , ya sea en amígdalas, adenoides o senos nasales. Esa infección se va a diseminar hacia la zona ganglionar donde las células encargadas de la defensa del organismo intentarán mantenerla y evitar su diseminación. Esto formará una bolsa de pus, en cuyo interior se encuentran las bacterias rodeadas de los glóbulos blancos.
¿Qué es un flemón periamigdalino?
El flemón periamigdalino o absceso periamigdalino es una bolsa llena de pus , que se puede visualizar en la zona de alrededor de las amígdalas, entre la zona del pilar posterior amigdalino y la angina. Su apariencia es abultada y enrojecida y causa fiebre y obstrucción de la vía respiratoria del paciente.
¿Cómo son las amígdalas inflamadas?
Las amígdalas inflamadas son cuando en las amígdalas se encuentran aumentadas de tamaño respecto a lo normal. El material de las amígdalas está formado por tejido que se encarga de la defensa del organismo evitando que los gérmenes lleguen a lugares más profundos.
Es por ello que, en ocasiones por procesos víricos o bacterianos, las amígdalas se inflaman, aumentan su tamaño y se muestran rojas, esto se traduce en dolor local y en algunas ocasiones en fiebre
¿Qué es el pus en la garganta?
El pus está formado por glóbulos blancos muertos, que rodean a las bacterias que han invadido el organismo. Cuando hablamos de pus en la garganta, nos referimos a una colección de aspecto amarillo que se encuentra pegada en las amígdalas y que suele presentar mal olor. Se puede despegar de las amígdalas con dificultad.
¿Cómo se ven las placas en la garganta?
Las placas en la garganta se ven con inflamación en la zona amigdalar, que se encuentra enrojecida y se ve un punteado blanco amarillento adherido a las mismas y difícil de despegar. Este material purulento suele tener mal olor y da un aspecto aframbuesado a las amígdalas.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia