Podología Málaga 
Podología en Málaga 
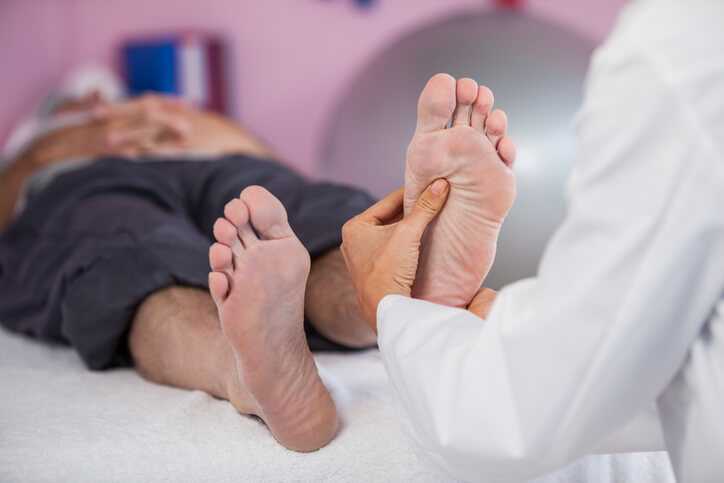
Consulta del pie diabético
Desde 42 €
Desde 42 €
Se realiza mediante la exploración visual, la comprobación de la presencia o ausencia de los pulsos tibiales y pedio, la temperatura, color de la piel, posibles alteraciones dermatológicas, aplicación del monofilamento y diapasón. Finaliza con una entrevista clínica sobre los cuidados necesarios para el pie y recomendaciones de uso de calzado.
Consultas+1 Ver servicios médicos 
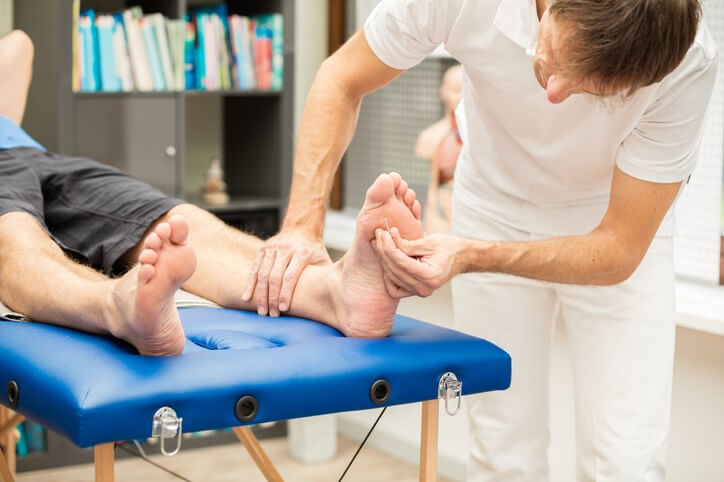
Estudio biomecánico de la marcha
Desde 30 €
Desde 30 €
El estudio biomecánico de la marcha es un análisis enfocado a los pies, tanto en estático como dinámico (caminar) y su relación con otras zonas como la rodilla, la cadera o la columna vertebral. Esta prueba es especialmente útil para deportistas, ya que ayuda a corregir y prevenir futuras lesiones.
Pruebas+1 Ver servicios médicos 
Estudio biomecánico de la marcha (menores de 15 años)
Desde 30 €
Desde 30 €
El estudio biomecánico de la marcha está enfocado a menores de 15 años y consiste en un análisis de los pies, tanto en estático como en dinámica (al caminar). Esta prueba analiza alteraciones en relación con otras estructuras y es la más recomendable para prevenir lesiones o realizar pre y post tratamientos.
Pruebas+1 Ver servicios médicos 
Plantillas personalizadas (Incluye estudio 3D)
Desde 149 €
Desde 149 €
La elaboración de plantillas podológicas personalizadas requiere la realización de un estudio biomecánico de la pisada, incluyendo el análisis del pie en posición estática y dinámica. Para ello se lleva a cabo el escaneo en 3D del pie. Las plantillas personalizadas son útiles para prevenir y corregir las alteraciones en la planta del pie, mejorar la pisada y previene problemas en las articulaciones, la espalda y las lesiones musculares y osteoarticulares.
Tratamientos+2 Ver servicios médicos 
Servicios a domicilio
Desde 36 €
Desde 36 €
Los servicios a domicilio llevan la atención sanitaria al lugar de residencia del paciente. Este tipo de asistencia es especialmente útil cuando existen causas médicas que impiden al paciente trasladarse a un centro médico, en el caso de los test Covid-19, o por comodidad.
Entre los servicios a domicilio de Savia se incluyen los test Covid-19, o los servicios de podología, enfermería o fisioterapia.
Tipos disponibles
Tratamientos+1 Ver servicios médicos 
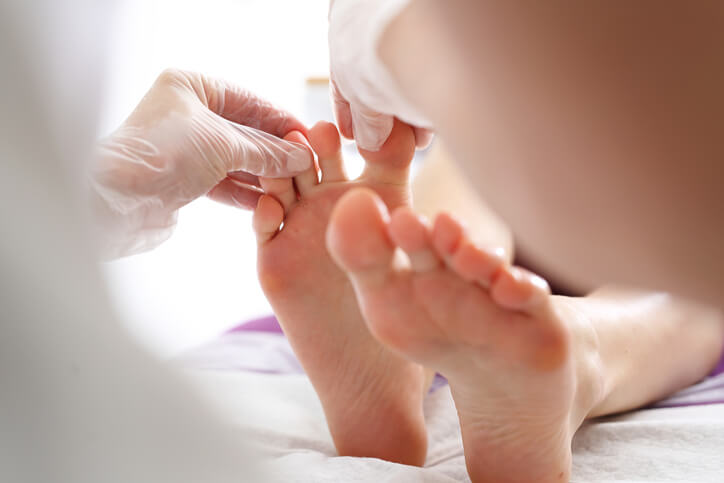
Sesión de quiropodia
Desde 22 €
Desde 22 €
Procedimiento podológico que persigue el cuidado íntegro del pie como es la eliminación de la hiperqueratosis (callosidades) debida a un apoyo podal defectuoso y las alteraciones ungueales (de las uñas) ocasionadas por diferentes causas. La realiza el podólogo en la consulta y no precisa anestesia.
Tratamientos+2 Ver servicios médicos 
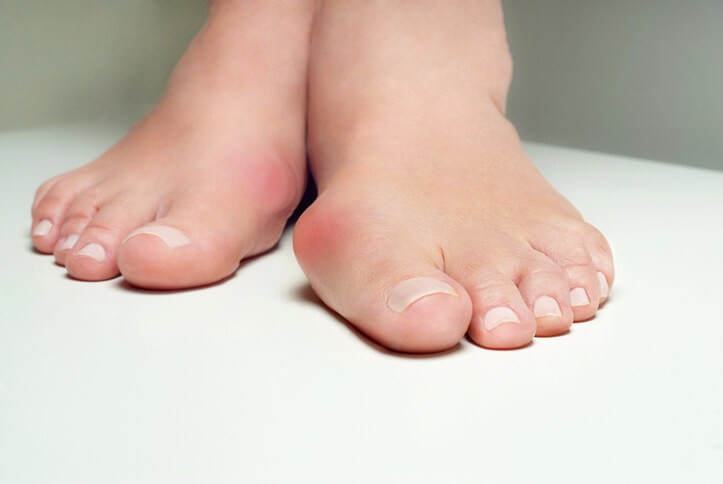
Uña encarnada
Desde 36 €
Desde 36 €
El tratamiento consiste en la extracción no quirúrgica de la espícula o parte de la uña clavada
Tratamientos+3 Ver servicios médicos 
Centros médicos
 Savia
Savia