Reumatología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

No se han encontrado resultados
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 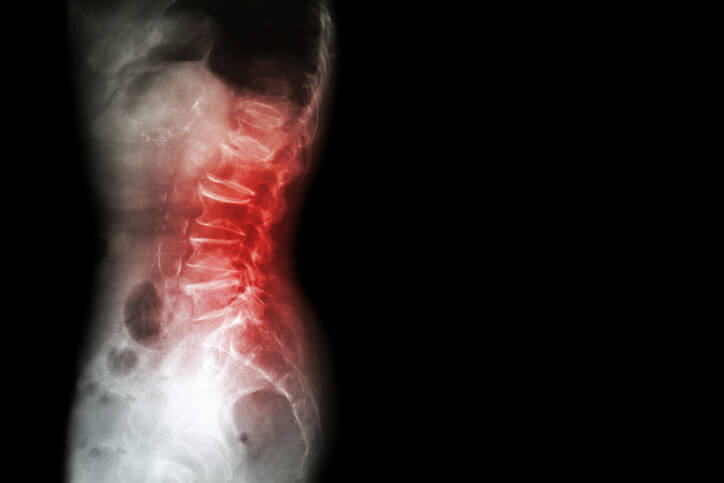
Enfermedad
Osteopenia
¿Qué es la osteopenia?
La osteopenia es una disminución de la densidad mineral ósea por la que el hueso se vuelve más poroso, disminuyendo su masa, en la que todavía no se han presentado cambios definitivos en su estructura. La osteopenia es una alteración de diagnóstico densitométrico, es decir, se establece con la realización de una densitometría ósea al paciente, determinando con ello lo que es, según los resultados de esta prueba, la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal. Se puede considerar un paso previo a la osteoporosis, aunque no todo el mundo que presenta osteopenia va a desarrollar una osteoporosis en el futuro. Junto con la osteoporosis, la osteopenia es la enfermedad ósea más frecuente. Afecta en su mayoría a mujeres mayores de 50 años, aumentando su prevalencia según aumenta la edad. La osteopenia es una alteración de una gravedad leve-moderada, siendo un factor de riesgo que se suma a la osteoporosis, la edad, riesgo de caídas… etc, para el padecimiento de fracturas óseas.
Causas de la osteopenia
La osteopenia viene determinada por el pico máximo de masa ósea que cada individuo tiene y que se suele alcanzar a en torno a los 25-30 años. A partir de los 40 años la masa ósea va disminuyendo, habiendo un desbalance en los procesos de destrucción y producción de hueso que se producen durante toda la vida adulta, determinado por factores genéticos y la disminución de estrógenos en mujeres postmenopáusicas.
Síntomas de la osteopenia
La osteopenia en sí misma, como la osteoporosis, no produce síntomas claramente achacables a su padecimiento , salvo cuando se producen fracturas o microfracturas óseas.
Tratamiento para la osteopenia
El tratamiento de la osteopenia está basado en la indicación de realización de medidas generales como realizar ejercicio (andar, correr, nadar…) y administrar en la dieta un adecuado aporte de calcio y vitamina D. Cuando se determina analíticamente que existe déficit de estos dos componentes, el médico puede indicar un tratamiento específico según la carencia que se establezca de vitamina D y calcio en el paciente.
En principio, los fármacos que se utilizan para el tratamiento de la osteoporosis no están aprobados para su uso en el tratamiento de la osteopenia, reservándose a los casos de diagnóstico de osteoporosis asociados a un aumento real de riesgo de fracturas.
Pruebas complementarias del tratamiento de la osteopenia
Se puede realizar una analítica de sangre con determinación de calcio, fósforo y fosfatasa alcalina, entre otros.
La prueba complementaria de referencia para poder decir que un paciente tiene osteopenia es la densitometría ósea o DEXA ( Dual Energy X-Ray Absorptiometry ), prueba precisa que utiliza una mínima radiación y es un estudio rápido de realizar. Se establecen los valores en columna lumbar y cadera, de tal manera que se indica que existe osteopenia cuando los resultados de su índice “T-score” son entre -1.0 y -2.4, desviaciones estándar en comparación a una población de referencia con una densidad mineral ósea normal.
Factores de riesgo que pueden desencadenar la osteopenia
Los principales factores de riesgo para el desarrollo de la osteopenia son :
El déficit de estrógenos asociado a la menopausia.
La edad, a partir de los 50 años sobre todo. Cuanto mayor edad tenga el individuo, más riesgo existe de que este padezca osteopenia.
Antecedentes familiares de osteopenia, osteoporosis o fracturas óseas.
Toma de determinados fármacos como glucocorticoides sistémicos, heparina, anticonvulsivante…etc.
Padecimiento de enfermedades como hipogonadismo (testículos u ovarios no funcionales), hiperparatiroidismo, artritis reumatoide, síndrome de malabsorción, enfermedad celíaca…etc.
Alimentación deficiente y alteraciones alimentarias derivadas de patologías como anorexia o bulimia.
Complicaciones de la osteopenia
Desarrollo de osteoporosis.
Fracturas óseas, siendo más frecuentes en columna, cadera y antebrazo.
Desarrollo de alteraciones biomecánicas como pérdida de altura, deformidad en la columna, dorso-lumbalgias, etc.
Prevención de la osteopenia
Realización de ejercicio físico aeróbico como caminar a paso vivo, correr, montar en bicicleta o saltar, por ejemplo.
Garantizar una exposición solar diaria en manos, cara y brazos al menos durante 10-15 minutos al día, dos a tres veces por semana.
Evitar el consumo de tabaco.
Dieta variada y que contenga suficiente aporte de calcio (1gr/día en mujeres premenopáusicas; 1.2-1.5 gr/día durante el embarazo y la lactancia y 1.5 gr/día en mujeres postmenopáusicas).
Evitar tóxicos como el alcohol y un exceso de ingesta de café.
Especialidades a las que pertenece la osteopenia
La osteopenia puede ser valorada y diagnosticada por el médico de atención primaria, el médico reumatólogo y el traumatólogo . En ocasiones, en las revisiones ginecológicas de las paciente en edad postmenopáusica, el ginecólogo también valora realizar una densitometría para diagnosticar la influencia de este proceso fisiológico en los huesos.
Preguntas frecuentes
¿Qué debe comer una persona con osteopenia?
Es recomendable comer alimentos ricos en calcio como leche, quesos, yogures, yema de huevo, frutos secos, legumbres, espinacas, grelo, brócoli, acelga, cardo, col lombarda…etc. También alimentos que contengan vitamina D como el pescado azul (salmón, sardinas o caballa)
¿Qué es la osteopenia periarticular?
Es la pérdida de densidad mineral ósea producida alrededor de las articulaciones.
¿Cuál es el médico especialista en osteopenia?
El reumatólogo es el médico especialista en osteopenia y osteoporosis.
¿Qué diferencia hay entre la osteopenia y la osteoporosis?
La diferencia entre osteoporosis y osteopenia es la cuantía o importancia de la pérdida total de masa ósea del hueso. Así, se considera osteopenia la disminución de la densidad ósea comprendida entre 1 y 2.5 desviaciones estándar por debajo del valor de referencia de la población normal, y osteoporosis una densidad ósea inferior a 2.5 desviaciones estándar respecto al pico de masa ósea en adultos sanos.
¿Qué es el reuma?
El término reuma no es un término médico, es una denominación coloquial para referirse al conjunto de patologías que afectan al aparato locomotor.

Enfermedad
Espondilosis
¿Qué es la espondilosis?
La espondilosis, también conocida como osteoartritis o artritis vertebral , es un proceso degenerativo y progresivo de los discos intervertebrales , que puede provocar la pérdida de estructura y función espinal normal. Es una patología que está caracterizada principalmente por el desgaste de los discos que se encuentran entre las vértebras de la columna. Dicha pérdida de volumen provoca episodios de dolor que pueden llegar a ser incapacitantes. Los discos intervertebrales son los que dan soporte a la columna al proveer amortiguación natural para mantener diferentes posturas. Este trastorno puede afectar las diferentes regiones de la columna como son cervical (cuello), torácica (parte media de la espalda), y lumbar (parte baja de la espalda). Es una enfermedad muy común, es más frecuente en hombres que en mujeres y en personas entre los 40 a 60 años.
Tipos de espondilosis
Los tipos de espondilosis se clasifican según la zona de la columna vertebral más afectada por la enfermedad, como son:
Espondilosis cervica l: es la condición que afecta a los discos intervertebrales en la parte alta de la espalda, así como a los huesos del cuello. Se caracteriza por dolor de cabeza, de hombros y cuello, siendo un padecimiento común en personas que soportan más estrés en la zona, como los deportistas.
Espondilosis lumbar: es la que afecta el área lumbar de la espalda o parte baja. Este tipo de espondilosis es un tanto más común, debido a que tiene una estrecha relación con las lesiones deportivas. La mayoría de los dolores en esta zona tienen otros orígenes, aun cuando se demuestre la existencia del desgaste discal. Es muy común en mujeres, ya que tiene una relación directa con el periodo de gestación.
Espondilosis dorsal: es un tipo muy poco común de esta condición, afectando la zona torácica. Los dolores o molestias de esta zona son debidos principalmente a la edad, la mala postura o a trabajos muy pesados.
Causas de la espondilosis
La espondilosis, como muchas de las otras condiciones degenerativas que afectan a huesos y articulaciones, es producto de una vida de presión anormal y desgaste excesivo de la estructura ósea, debido a potenciales abusos físicos y al envejecimiento. Los discos actúan como amortiguadores entre las vértebras de la columna vertebral. Hacia los 40 años, los discos vertebrales de la mayoría de las personas comienzan a deshidratarse y a encogerse, lo que crea mayor contacto de los huesos entre las vértebras. La distribución inadecuada de la presión sobre la columna vertebral, las malas posturas por largos periodos de tiempo, las hernias en los discos, el crecimiento excesivo de huesos y la deshidratación de los discos, podrían ser otras causas.
Síntomas de la espondilosis
El principal síntoma de la espondilosis es el dolor en las diferentes zonas de la espalda, cercana al área desgastada, que puede parecer una distensión muscular. El dolor puede ser leve o profundo, y tan intenso, que incluso el paciente no puede moverse. Los síntomas a menudo se presentan de manera lenta con el tiempo, pero pueden comenzar o empeorar súbitamente. La inflamación o hernia de los discos vertebrales puede provocar dolor de cabeza, de espalda o inmovilidad de la zona afectada, lo cual también puede causar espasmos musculares y una crisis de dolor.
Tratamiento de la espondilosis
El objetivo del tratamiento de la espondilosis es aliviar el dolor, ayudar a mantener las actividades habituales tanto como sea posible, y evitar lesiones permanentes a la médula espinal y los nervios. Entre las opciones más comunes de tratamiento tenemos: la fisioterapia , que contribuye a reducir la incomodidad sufrida y a aliviar las tensiones entre los discos vertebrales, masajes especializados, quiropráctica, osteopatía, y las terapias de compresas frías en casa. El uso de medicamentos analgésicos y antiinflamatorios es común cuando el dolor se agudiza. En el último de los casos y solo cuando el paciente experimenta limitaciones en el movimiento, dolor insoportable o pérdida de la sensibilidad, el médico podría contemplar la opción quirúrgica. La cirugía para espondilosis se basa en aliviar la presión existente en la médula espinal y los nervios.
Pruebas complementarias del diagnóstico de la espondilosis
Para el diagnóstico y el tratamiento de la espondilosis se realizan pruebas como: radiografías , ya que con esta prueba el desgaste o la hernia discal serán visibles fácilmente. También puede realizarse una resonancia magnética o una tomografía axial computarizada, en las cuales el médico o especialista puede definir si el desgaste de los discos es el causante del dolor.
Factores de riesgo de la espondilosis
Entre los factores que aumentan el riesgo de tener la espondilosis están: la edad , ya que mientras más se envejece más riesgo se tiene de padecer esta enfermedad, los trabajos que requieren hacer movimientos repetitivos del cuello, adoptar una postura incómoda, el sobrepeso , tener una mala nutrición, ya que la descalcificación ósea es un factor principal para sufrir esta enfermedad, predisposición genética, tabaquismo y las lesiones traumáticas anteriores parecen aumentar el riesgo de espondilosis, entre otros factores.
Complicaciones de la espondilosis
Si la médula espinal o las raíces nerviosas se comprimen gravemente como resultado de espondilosis el daño puede ser permanente. Otras complicaciones podrían incluir:
Incapacidad para retener las heces o la orina.
Pérdida de la función o sensibilidad muscular.
Equilibrio deficiente.
Prevención de la espondilosis
Para prevenir esta enfermedad es necesario:
Mantener una buena postura al sentarse o estar de pie.
No levantar objetos pesados o hacerlo de manera apropiada.
No fumar o tomar alcohol en exceso.
Mantener un peso saludable.
Hacer ejercicio periódicamente.
Especialidades a las que pertenece
Las especialidades médicas a las que pertenece la espondilosis son la ortopedia , que es la especialidad médica y quirúrgica dedicada a la prevención, diagnóstico y tratamiento de las enfermedades y lesiones del sistema musculoesquelético. La neurocirugía, que se ocupa del diagnóstico y tratamiento de trastornos del cerebro, la médula espinal, la columna vertebral y los nervios periféricos de todas partes del cuerpo.
Preguntas frecuentes
¿Qué es la espondilosis lumbar baja?
La espondilosis lumbar baja es la que se da cuando el desgaste de los discos intervertebrales se encuentra en la región lumbar, la cual comprende entre las vértebras L1 a L5.
¿Cuáles son los signos de la espondilosis?
La espondilosis presenta signos degenerativos en el cuerpo vertebral, con deformaciones y osteofitos (espolones óseos) que son proyecciones de hueso en forma de pico de loro.
¿Cuál es la zona lumbar de la espalda?
La zona lumbar de la espalda comprende entre las vértebras L1 y L5.
¿Cuál es la zona cervical de la espalda?
La zona cervical de la espalda comprende entre las vértebras C1 a C7.

Enfermedad
Síndrome Piriforme
¿Qué es el síndrome piriforme?
El síndrome piriforme o síndrome piramidal se refiere a la irritación del nervio ciático cuando pasa por el músculo piramidal, que es un músculo pequeño situado profundamente dentro de la región de la cadera y de la región glútea. Este conecta el sacro (la región más baja de la columna) con el fémur (hueso del muslo). Cuando la cadera está en extensión, su función es de rotador externo, sin embargo, con la articulación de la cadera flexionada, el músculo se convierte en abductor del fémur. Es una afección más frecuente en el campo de la actividad física y el deporte. Afecta más a las mujeres que a los hombres y es poco común.
La mayoría de las personas que tienen el síndrome piriforme mejoran con el tratamiento y los cambios en el estilo de vida. Si no se trata esta afección, puede causar daños permanentes en los nervios.
Tipos de síndromes
No hay más tipos de síndromes comunes asociados al síndrome piriforme .
Causas del síndrome piriforme
El síndrome piriforme está causado predominantemente por un acortamiento o una contractura del músculo piramidal . Esto se traduce en un engrosamiento de sus fibras musculares causando una presión y atrapamiento del nervio ciático y provocando un cuadro clínico de dolor característico del nervio ciático, con irradiación al miembro inferior en el recorrido del mismo .
Las causas que generan este síndrome son:
Sobrecargas por mala práctica deportiva (o errores del entrenamiento), como no respetar el tiempo de descanso, no realizar calentamientos y estiramientos antes de realizar la actividad, secuencialidad de la realización de las actividades físicas, etc.
Escoliosis (columna desviada) o simetría anatómica de los miembros inferiores (pierna más larga que la otra).
Desequilibrio muscular.
Hiperpronación del pie.
Operaciones quirúrgicas en la cadera.
Síntomas del síndrome piriforme
Los síntomas del síndrome piriforme pueden incluir:
Sensibilidad o un dolor breve en el glúteo.
Adormecimiento u hormigueo en el glúteo a lo largo de la parte trasera de la pierna.
Dificultad para sentarse. Dolor al sentarse que empeora si se continúa sentado.
Dolor que empeora con la actividad.
El dolor, usualmente afecta solo a un lado de la parte inferior del cuerpo. Pero también puede ocurrir en ambos lados al mismo tiempo.
Tratamiento del síndrome piriforme
El tratamiento del síndrome piriforme requiere en primer lugar suspender por completo cualquier actividad física que produzca dolor, por lo que tendrá que estar en reposo. En un primer momento se debe aplicar hielo durante 20 a 30 minutos, cada 3 o 4 horas hasta que el dolor vaya desapareciendo. En este caso, siempre que la persona presente dolor, el tratamiento debe de tratar disminuir la tensión del músculo piriforme.
Las sesiones de fisioterapia son una gran opción de tratamiento para disminuir el dolor y la incomodidad , siendo, generalmente, muy eficaces con masajes de descarga. De todos modos, es ideal que el paciente descanse y no fuerce la zona afectada.
El tiempo de recuperación, dependerá de muchos factores como la edad, estado de salud o si ha tenido una lesión piriforme con anterioridad y puede ir de 2 a 6 semanas, según la gravedad de ésta.
Pruebas complementarias del síndrome piriforme
Además de la exploración física de la pierna y columna, las pruebas complementarias para el diagnóstico del síndrome piriforme son, la resonancia magnética y la tomografía axial computarizada (escáner).
Factores desencadenantes del síndrome piriforme
No se conoce un factor en específico que pueda desencadenar el síndrome piriforme .
Factores de riesgo del síndrome piriforme
Entre los factores que aumentan el riesgo de tener el síndrome piriforme están:
Practicar deportes sin hacer un calentamiento y estiramiento adecuado previo.
El sexo suele ser más frecuente en las mujeres que en los hombres.
No utilizar la protección adecuada al realizar algún deporte.
La sobrecarga que genera un exceso de actividad física o abuso de ellas.
Un accidente cerebrovascular .
Alguna lesión traumática.
Escoliosis.
Desequilibrio muscular.
Estar mucho tiempo sentado o en una misma postura.
Complicaciones del síndrome piriforme
Las complicaciones pueden incluir:
Dolor que puede extenderse por semanas.
Se puede encontrar casos en el que el síndrome piriforme aparece y desaparece .
Dificultad para controlar los pies y tropiezos al caminar.
Prevención del síndrome piriforme
Para prevenir el síndrome es necesario:
Practicar ejercicio de manera regular.
Evitar correr o ejercitarse en cuesta o superficies desniveladas.
Hacer calentamiento y estiramiento antes de hacer ejercicio.
No acostarse por períodos prolongados en posiciones que generan más presión en las caderas.
Especialidades a las que pertenece
El síndrome piriforme pertenece a la especialidad de la ortopedia y la traumatología, estas se encargan del diagnóstico, tratamiento, rehabilitación y prevención de lesiones y enfermedades del sistema musculoesquelético del cuerpo humano. Este complejo sistema incluye los huesos, las articulaciones, los ligamentos, los tendones, los músculos.
Preguntas frecuentes
¿Qué es la forma piriforme?
Hace referencia a la forma parecida a la de una pera que tiene el músculo piramidal. Este está situado en la cara posterior del muslo, a nivel inferior del músculo glúteo menor. Tiene su origen en la superficie anterolateral del sacro y su inserción en el borde superior del trocánter mayor del fémur.
¿Cómo es el dolor de ciática?
Se refiere a dolor, debilidad, entumecimiento u hormigueo en la pierna. Es causado por lesión o presión sobre el nervio ciático. La ciática es un síntoma de otro problema de salud. No es una enfermedad por sí sola. La ciática ocurre cuando hay presión o daño al nervio ciático. Este nervio comienza en la región lumbar y baja por la parte posterior de cada pierna. Este nervio controla los músculos de la parte posterior de la rodilla y región inferior de la pierna.
¿Dónde se encuentra el músculo piramidal?
Es un músculo pequeño situado profundamente dentro de la región de la cadera y de la región glútea. Este conecta el sacro (la región más baja de la columna) con el fémur (hueso del muslo). Cuando la cadera está en extensión, su función es rotador externo, sin embargo, con la articulación de la cadera flexionada el músculo se convierte en abductor del fémur.
¿Qué medicamento es bueno para el dolor del nervio ciático?
Los analgésicos como paracetamol o ibuprofeno que son antiinflamatorios no esteroideos (AINES). En algunos casos se utilizan inyecciones o medicación con corticoides.

Enfermedad
Enfermedad de Osgood Schlatter
¿Qué es la enfermedad de Osgood Schlatter?
La enfermedad de Osgood Schlatter u osteocondrosis juvenil es un crecimiento doloroso de la protuberancia de la tibia , justo debajo de la rodilla (tuberosidad tibial), que produce una inflamación del hueso, cartílago y/o tendón de la parte superior de esa zona tibial que es el lugar donde se adhiere el tendón de la rótula.
Generalmente, ocurre en niños y adolescentes de 12 a 14 años y en niñas de 10 a 13 años. La diferencia en el rango de edad se debe a que las niñas entran en la pubertad antes que los niños. La enfermedad suele desaparecer sola, una vez que los huesos del niño dejan de crecer. Es más frecuente en los niños que en las niñas pero, como cada vez hay más niñas que hacen deporte, esto está cambiando.
Es la causa más común de dolor en la rodilla en niños, sobre todo atletas adolescentes. Es una enfermedad leve, la mayoría de los casos mejoran espontáneamente después de algunas semanas o meses. Se puede decir que se cura una vez que el niño completa su crecimiento.
Enfermedades de la tibia
Existe otro tipo de enfermedad de la tibia además de la Osgood Schlatter que es la Enfermedad de Blount , también conocido como tibia vara, que consiste en un trastorno del crecimiento que afecta a los huesos de la parte inferior de la pierna, provocando que estos se arquean hacia fuera. Puede afectar a personas en cualquier momento del proceso de crecimiento, pero es más frecuente en niños menores de cuatro años y en adolescentes.
Causas de la enfermedad de Osgood Schlatter
La enfermedad de Osgood-Schlatter se caracteriza por la inflamación del tendón rotuliano y los tejidos blandos que lo rodean. La causa es un continuo tirón que soporta el tendón rotuliano en el área inferior a la rodilla.
Durante las actividades que comprenden correr, saltar y flexionar, como el fútbol, el baloncesto, el voleibol y el ballet, los músculos del muslo (cuádriceps) tiran del tendón que conecta la rótula con el cartílago de crecimiento en la parte superior de la tibia. Esta tensión repetitiva puede ocasionar que el tendón tire del cartílago de crecimiento donde se inserta en la tibia, lo que genera el dolor e inflamación relacionados con la afección.
En algunos casos, el organismo puede intentar cerrar ese hueco con el crecimiento de hueso nuevo, lo que puede formar un bulto óseo en ese lugar.
Síntomas de la enfermedad de Osgood Schlatter
El principal síntoma de la enfermedad de Osgood Schlatter es una hinchazón dolorosa sobre una protuberancia en el hueso de la pierna inferior (tibia). El dolor suele empeorar al realizar ciertas actividades, como correr, arrodillarse y saltar , y se alivia con el reposo. Por lo general, la enfermedad ocurre en una sola rodilla aunque también puede ser en ambas y genera un incremento de la tensión de los músculos que hay alrededor de la rodilla (los isquiotibiales y el cuádriceps). El malestar puede durar entre semanas y meses, y puede volver a aparecer hasta que se deje de crecer.
Tratamiento de la enfermedad de Osgood Schlatter
La enfermedad de Osgood-Schlatter casi siempre se resuelve sin tratamiento. Los síntomas suelen desaparecer cuando se detiene el crecimiento de los huesos. Los analgésicos como paracetamol, ibuprofeno o naproxeno sódico (AINES) pueden ser de ayuda.
Realizar fisioterapia con ejercicios para estirar los cuádriceps, puede ayudar a reducir la tensión en el lugar en donde el tendón de la rótula se une a la tibia.
Una cintilla colocada sobre el tendón rotuliano también puede aliviar la tensión. Los ejercicios de fortalecimiento de los cuádriceps y las piernas en general, pueden ayudar a estabilizar la articulación de la rodilla. En muy pocos casos, si el dolor es debilitante y no disminuye después del período de crecimiento, se puede recomendar cirugía para extirpar la protuberancia ósea.
Pruebas complementarias de la enfermedad de Osgood Schlatter
El diagnóstico de la enfermedad de Osgood Schlatter se realiza mediante una exploración física, donde el médico examinará la rodilla para buscar puntos sensibles, inflamación, dolor y enrojecimiento. Se pueden realizar radiografías para observar los huesos de la rodilla y la pierna y examinar más de cerca la región donde el tendón de la rótula se conecta a la tibia.
Factores desencadenantes de la enfermedad de Osgood Schlatter
No se conoce un factor específico que pueda desencadenar la enfermedad de Osgood Schlatter.
Factores de riesgo de la enfermedad de Osgood Schlatter
Los principales factores de riesgo de la enfermedad de Osgood-Schlatter incluyen:
Edad: la enfermedad ocurre durante los periodos de crecimiento de la pubertad. Los niños de 12 a 14 años y en niñas de 10 a 13 años.
El sexo: es más frecuente en niños.
Deportistas: la enfermedad sucede con más frecuencia en las personas que practican deportes que involucran correr, saltar y hacer cambios de dirección rápidos.
Personas que presentan rigidez de los cuádriceps ya que puede aumentar la tensión que ejerce el tendón de la rótula en el cartílago de crecimiento en la parte superior de la tibia.
Complicaciones de la enfermedad de Osgood Schlatter
Las complicaciones de la enfermedad de Osgood-Schlatter son poco frecuentes. Si ocurren, podrían ser:
Dolor crónico o inflamación localizada.
Bulto óseo en la tibia justo debajo de la rótula, incluso después de solucionar los síntomas. Este bulto puede permanecer, hasta cierto grado, durante toda la vida , pero no suele afectar el funcionamiento de la rodilla.
Rara vez, puede provocar que el cartílago de crecimiento se despegue de la tibia.
Prevención de la enfermedad de Osgood Schlatter
No existe una forma efectiva de prevenir la enfermedad de Osgood Schlatter.
Especialidades a las que pertenece
La enfermedad de Osgood Schlatter pertenece a la especialidad de ortopedia y la traumatología. La ortopedia es una especialidad médica dedicada a corregir o evitar las deformidades o traumas del sistema musculoesquelético del cuerpo humano. La traumatología es la enfermedad que aborda la patología del sistema musculoesquelético.
Preguntas frecuentes
¿Qué es la osteocondrosis?
La osteocondrosis es una enfermedad que afecta a los niños y adolescentes (más a menudo en varones de 4 a 13 años) en fase de crecimiento. Los extremos de los huesos se alargan y amplían el crecimiento de la epífisis y la diáfisis (zonas centrales y de los extremos) de los huesos. En esta etapa se pueden experimentar los fenómenos de necrosis y degeneración de huesos y cartílagos.
¿Qué es la epifisitis?
Es un problema óseo doloroso que se produce por la inflamación (hinchazón) del cartílago de crecimiento del talón. El cartílago de crecimiento, también llamado placa epifisaria, es una zona en el extremo de un hueso en desarrollo donde, con el tiempo, las células de cartílago se convierten en células óseas. Mientras sucede esto, los cartílagos de crecimiento se expanden y se unen entre sí. Es el mecanismo de crecimiento de los huesos.
¿Qué ejercicios se recomiendan para la enfermedad de Osgood Schlatter?
Los ejercicios de estiramiento y fortalecimiento del cuadricep son la mejor opción terapéutica para la enfermedad de Osgood Schlatter.
¿Cuál es la tibia anterior?
El tibial anterior es un músculo que se sitúa en la parte inferior de la pierna y se extiende desde la rodilla hasta el metatarso . Su función es estabilizar el tobillo y permitir la dorsiflexión del pie, es decir, elevar la punta del pie al caminar.
La tibia anterior es la cara delantera de la tibia.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia