Podología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
Enfermedad
Pie de Atleta
¿Qué es el pie de atleta?
El conocido como pie de atleta o tinea pedis , es una infección de la piel denominada dermatofitosis producida por un hongo . Es frecuente en personas deportistas y niños, siendo la dermatsis (infección por un hongo) más frecuente del mundo. No es una enfermedad grave, pero sí puede producir muchas molestias al paciente.
Tipos y síntomas del pie de atleta
Según la forma de presentación, esta infección por hongos se puede presentar como:
Interdigital o intertriginosa : Es la más frecuente. Aparece en los espacios entre los dedos, sobre todo entre el tercero, cuarto y quinto, y en la parte inferior de éstos. Habitualmente aparece en ambos pies, pudiéndose extender hacia la planta y la zona del empeine del pie más cercanas. Aparece inicialmente una descamación, seguida de enrojecimiento y maceración de la piel (aspecto de la piel blanquecina y “blanda”), en ocasiones aparece una fisura en el fondo del pliegue y picor. Es el pie de atleta propiamente dicho.
Vesiculoampollar o dishidrosiforme : Aparece una erupción en forma de vesículas y pequeñas ampollas en toda la planta del pie que se rompen y erosionan, pudiéndose sobreinfectar por bacterias. Produce un picor intenso.
Hiperqueratósica crónica : Aparece una fina descamación que afecta a toda la planta del pie y se propaga por los laterales sin llegar al dorso del pie. Es el llamado pie en mocasín.
Causas del pie de atleta
El pie de atleta se produce por la infección de la piel producida por un hongo del grupo de los denominados dermatofitos, caracterizados porque tienen la capacidad de colonizar o invadir los tejidos que tienen queratina (sustancia que es componente principal de las capas más externas de la piel, el pelo, y las uñas). Los hongos que habitualmente producen la infección son, sobretodo la tinea rubrum y, con menor frecuencia tinea mentagrophytes interdigitale o Epidermophyton floccosum .
Tratamiento para el pie de atleta
Inicialmente se utilizan tratamientos tópicos en forma de pomadas con fármacos antifúngicos como clotrimazol, miconazol, ketoconazol, terbinafina, etc., aplicados 1 – 2 veces al día durante 2 – 6 semanas.
Si existe maceración de la piel, el médico le puede pautar al paciente formulaciones con sulfato de zinc , permanganato de potasio o acetato de aluminio, aplicadas con compresas húmedas varias veces al día para favorecer la sequedad y curación de la lesión.
En formas extensas, resistentes al tratamiento local, o formas muy inflamatorias se puede utilizar tratamiento oral con antifúngicos como itraconazol o fluconazol durante 2 – 4 semanas .
En las formas hiperqueratósicas se pueden usar cremas queratolíticas con urea o ácido salicílico (“arrastran” la piel muerta que contiene más queratina).
Pruebas complementarias del tratamiento del pie de atleta
El diagnóstico principal se basa en la exploración física y los síntomas que presenta el paciente . Se pueden obtener muestras del exudado que presenta la lesión para la identificación del hongo causante de la infección. El estudio de la muestra puede realizarse mediante visión al microscopio, cultivo para crecimiento e identificación del hongo, etc.
Actualmente se están investigando técnicas moleculares para el estudio de material genético en las muestras obtenidas de las lesiones y la identificación del germen .
Factores desencadenantes del pie de atleta
Utilizar calzado oclusivo, que no transpire.
Sudoración del pie excesiva.
Aumento de la temperatura.
Utilizar el mismo calzado usado cuando una persona ha estado con la infección en los pies.
Uso de baños, duchas y piscinas comunitarias.
Factores de riesgo del pie de atleta
Padecer onicomicosis (hongos en las uñas) en los pies.
Tener eccema marginado de hebra (infección por hongos en la ingle).
Padecer una causa de inmunodepresión (defensas bajas).
Caminar descalzo en zonas comunes de sitios públicos como piscinas, saunas, etc.
No realizar una adecuada higiene.
Complicaciones del pie de atleta
Sobreinfección bacteriana de las lesiones producidas por el pie de atleta.
Aparición de una fisura dolorosa en el pliegue interdigital (entre los dedos).
Propagación de la infección a otros sitios del cuerpo (uñas, pliegues entre los dedos de las manos, ingles, etc.)
Prevención del pie de atleta
Es importante una higiene de los pies y limpieza de la ropa y calzado adecuadas.
Evitar la humedad.
Evitar las altas temperaturas.
No utilizar calzado oclusivo (de plástico, etc.).
Mantener el pie lo más seco posible.
No acudir a baños y piscinas públicas si se tiene la infección para evitar el contagio a otras personas.
No compartir toallas, esponjas, zapatos, etc.
Renovar a diario los calcetines y variar frecuentemente de zapatos.
Cuando se usan instalaciones públicas que puedan tener humedad (piscinas, saunas, etc), utilizar calzado de agua adecuado (chanclas o sandalias) para deambular por ellas.
Se pueden usar polvos antifúngicos tópicos para la aplicación en el pie, el calzado y los calcetines como medida preventiva.
Especialidades a las que pertenece el pie de atleta
El pie de atleta puede ser tratado y diagnosticado por el médico de atención primaria y el dermatólogo .
Preguntas frecuentes
Si lo ignoro… ¿El pie de atleta va a desaparecer por sí solo?
En la mayoría de las ocasiones, el cuerpo no puede curar la infección por sí mismo y precisa del tratamiento farmacológico para eliminar el hongo.
¿Puedo seguir haciendo ejercicio si tengo pie de atleta?
Aunque se puede seguir realizando ejercicio, éste produce un medio propicio para que el hongo se reproduzca , ya que con el ejercicio, aumenta la temperatura y la sudoración del pie, por lo que es aconsejable que mientras exista la infección, el paciente procure no realizar actividades que provoquen esta situación. Se debe mantener la piel lo más seca posible y aireada.
¿Cómo puedo prevenir el pie de atleta en el futuro?
Si se ha padecido la enfermedad, es preferible no volver a utilizar el calzado y los calcetines que se han estado usando mientras se ha presentado la infección , ya que el hongo permanece en ellos aunque la infección se resuelva. Se debe evitar siempre todas aquellas condiciones que favorezcan que el pie esté húmedo y con calor, porque es el medio más propicio para que los hongos se multipliquen y produzcan la infección. Usar tejidos transpirables en calcetines y zapatos. Se debe tener precaución en aquellos sitios públicos como piscinas, baños, colegios, etc.
¿Dónde puedo haber contraído el pie de atleta?
Es tipo el contagio por contacto en duchas, piscinas, gimnasios, colegios, saunas, hoteles, etc., En aquellas superficies húmedas donde el hongo persiste y puede tomar contacto con la piel de las personas que usan esas instalaciones.
¿Es contagioso el pie de atleta?
Sí, como todas las infecciones por microorganismos (en este caso por un hongo), es una infección que se puede transmitir de persona a persona. El reservorio fundamental de este tipo de hongos es el hombre.
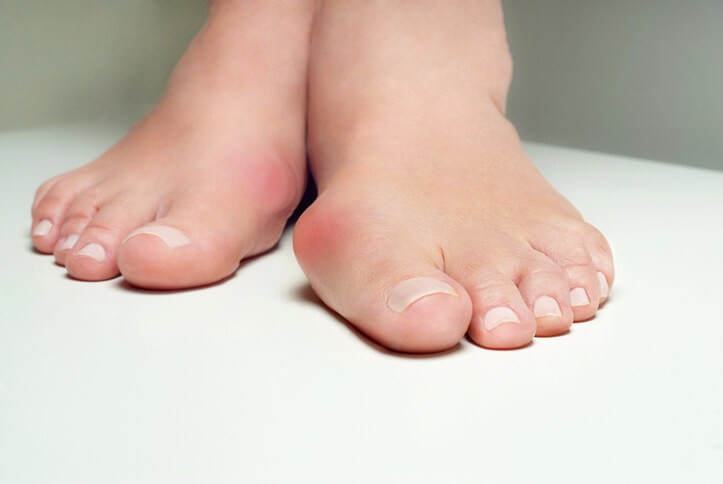
Enfermedad
Juanete o Hallux Valgus
¿Qué es el juanete o hallux valgus?
El juanete, hallux valgus o bunión, es una deformidad consistente en una desviación lateral del primer dedo del pie hacia la región medial del mismo (hacia el resto de los dedos), lo que provoca una prominencia de la cabeza del primer metatarsiano (hueso que continúa las falanges del dedo gordo), provocando un ángulo entre ese hueso (el metatarsiano del primer dedo) con la primera falange del dedo gordo de más de 15 grados. Es una alteración frecuente , de afectación bilateral, sobre todo en mujeres, con edad avanzada, aunque en ocasiones hay una influencia familiar, que se sospecha sobre todo cuando aparecen en edades tempranas. Habitualmente no es una patología grave, aunque puede provocar dolores y molestias persistentes en el pie .
Tipos de juanetes o hallux valgus
Según el orígen se puede dividir en:
Hallux valgus patológico: se describen como aquellos asociados con enfermedades inflamatorias, como artritis reumatoide o artritis gotosa.
Hallux valgus congénito : anomalías congénitas en la articulación de la primera falange del dedo con el primer metatarsiano.
Hallux valgus adquirido: es aquel juanete en el que en su aparición influyen factores extrínsecos e intrínsecos (genéticos).
Según el ángulo que se produce por la desviación del dedo, se clasifica en:
Leve : el ángulo de la articulación metacarpofalángica es menor a 20º.
Moderado : el ángulo metacarpofalángico oscila entre 20 y 40º.
Grave : el ángulo en la articulación de la falange primera del dedo gordo y el primer metacarpiano es mayor a 40º.
Causas de los juanetes o hallux valgus
La causa se considera multifactorial. Se ha descrito una predisposición familiar sobre la que inciden otros factores, relacionándose de forma estrecha con el uso de zapatos con puntas estrechas con excesivo tacón, además de otros factores anatómicos.
Síntomas de los juanetes o hallux valgus
Se caracteriza por la presencia de deformidad, dolor en región de la articulación metatarsofalángica del primer dedo (la unión entre el dedo y el resto del primer pie), a veces irradiado hacia el resto del metatarso (región medial anatómica del pie), contínuo, que empeora cuando se deambula, o con calzados que aprieten el pie. Aparece además asociado habitualmente deformidad en garra del resto de los dedos adyacentes. Además puede aparece una hiperqueratosis o callosidades con endurecimiento de la piel sobre todo en la zona de la planta
Tratamiento para los juanetes o hallux valgus
El tratamiento inicial es conservador con analgesia y medidas ortopédicas , como el uso de plantillas de descarga. Se pueden asociar medidas como fisioterapia , aplicación de frío local, la inmovilización de la articulación metatarsofalángica para reducir el dolor, tratamiento con infiltraciones en la articulación, uso de un adecuado calzado que no produzca fricción ni compresión de la zona, etc.
Si la sintomatología no se controla y el hallux valgus está muy avanzado, se procede a realizar cirugía , para la que se plantean distintas técnicas o procedimientos según las deformidades asociadas al hallux valgus que haya que corregir. Actualmente la técnica denominada osteotomía metatarsiana distal en V invertida (Chevron, donde se realiza una sección de la cabeza del primer hueso metatarsiano) es la más utilizada.
Pruebas complementarias del tratamiento de los juanetes o hallux valgus
Para el diagnóstico del hallux valgus, además de la exploración física, la técnica complementaria básica que se realiza es una radiografía , sobre todo en aquellos casos evolucionados en donde se va a proponer un tratamiento quirúrgico.
Factores desencadenantes de los juanetes o hallux valgus
El factor que desencadena la aparición del juanete es una deformidad progresiva de la articulación metacarpofalángica del primer dedo del pie, con una incongruencia articular, y desviación del dedo, aparición de una proliferación ósea (buñón) en la cabeza del primer metatarsiano e inflamación de la articulación y de la bursa, bolsa próxima a esta articulación.
Factores de riesgo de los juanetes o hallux valgus
Uso de calzado de punta estrecha y tacón alto.
Pie plano.
Metatarso varo (deformidad congénita del pie).
Padecimiento de artritis reumatoide.
Traumatismos en el pie.
Alteraciones neuromusculares con desequilibrios musculares asociados (por ejemplo parálisis espástica).
Antecedentes familiares de juanetes.
Alteraciones anatómicas o traumáticas del segundo dedo del pie.
Complicaciones de los juanetes o hallux valgus
Dolor e inflamación persistente en el pie.
Rigidez del primer dedo del pie.
Dedos en garra.
Herida y úlceras en la piel que recubre la deformidad ósea saliente.
Bursitis (inflamación de la bursa o bolsa que sirve de amortiguación próxima a la articulación).
Impotencia funcional y dificultad para andar.
Prevención de los juanetes o hallux valgus
Uso de calzado amplio , evitando la compresión y roce de los dedos por él, con un tacón aconsejado de 2 cm.
Fortalecer la musculatura y la flexibilidad del pie.
Utilizar almohadillas especiales para las callosidades.
Uso de plantillas personalizadas , que modifiquen la alineación del pie y cambien el reparto de cargas en el mismo.
Utilizar una férula para juanete que mantiene la posición más anatómica de la articulación metacarpofalángica
Especialidades a las que pertenecen los juanetes o hallux valgus
Es hallux valgus es una alteración que puede ser diagnosticada y tratada inicialmente por el médico de familia, y en estados evolucionados, su tratamiento es responsabilidad del especialista en traumatología.
Preguntas frecuentes:
¿Los juanetes siempre hay que operarlos?
No, la cirugía está indicada cuando existe tal grado de dolor que limita la vida normal del paciente.
¿En qué dedos suelen salir más frecuentemente los juanetes?
El juanete es una deformidad que aparece en el primer dedo o dedo gordo del pie.
Si tengo juanetes… ¿Qué tipo de calzado se me aconseja?
Es recomendable utilizar calzado de horma ancha que no roce en el juanete, preferiblemente de piel blanda sobre todo en la parte superior y lateral.
¿Salen juanetes también en los dedos de las manos?
El juanete por definición afecta siempre al primer dedo del pie.
¿Por qué se hinchan los dedos?
El edema o hinchazón de los dedos puede producirse por distintas alteraciones y patologías como por aumento de vasodilación por calor con la salida de líquido al espacio extracelular, por linfedema, por procesos infecciosos o inflamatorios…etc.
Enfermedad
Pie Diabético
¿Qué es el pie diabético?
El pie diabético es una complicación frecuente de la diabetes , producida por la afectación de los nervios y las arterias de los pies de la persona que la padece, que provoca pérdida de sensibilidad y una mala circulación de la sangre en los mismos. Estas dos circunstancias hacen más probable que se produzcan cortes, erosiones y heridas en los pies que, de no tratarse de forma rápida y adecuada, pueden evolucionar hacia la formación de úlceras, que pueden llegar a necesitar la amputación progresiva del miembro afectado. Dependiendo de la edad, sexo y tipo de población, la incidencia en los países de nuestro entorno de pie diabético oscila entre el 4 y el 10% de los pacientes diabéticos y la de padecer una úlcera en los pies está en torno al 15%, estimándose que, de estos, aproximadamente la tercera parte provocarán la amputación. Por lo tanto es un proceso que si bien en fases iniciales puede parecer leve puede llegar a ser muy grave.
Tipos de pie diabético
Existen diferentes tipos de pie diabético según la causa que lo ha producido:
Úlcera neuropática : producida en una zona de presión o deformidad del pie y caracterizada por no tener alteración en la circulación del mismo, pero sí en su sensibilidad.
Úlcera neuroisquémica : tiene una causa mixta ya que existe afectación de la circulación sanguínea con una pérdida de sensibilidad previa y que se suele localizar en la zonas lateral de los dedos y el talón.
Pie diabético infectado : se produce cuando una úlcera se sobreinfecta por algún germen patógeno y que puede presentarse de tres formas, como celulitis superficial (la más frecuente y leve), como infección necrotizante (provocando abscesos que se extienden por la planta del pie), o como osteomielitis (la infección alcanza al hueso y a la médula ósea)
Artropatía neuropática : se inicia en una lesión ósea como luxaciones o fracturas que pasan casi desapercibidas y al cabo de poco tiempo se acompañan de lesión ulceral.
Existen además diferentes sistemas para medir la gravedad de la afectación del pie diabético en función de varios criterios, siendo las más utilizadas la clasificación de Meggitt-Wagner y la clasificación de Gibbons.
Causas del pie diabético
Las causas que provocan el pie diabético es una afectación neuropática que afecta a las terminaciones nerviosas del pie, produciendo pérdida de sensibilidad y una afectación vascular, sobre todo de las arterias del pie, que dificulta la circulación sanguínea. Ambos factores inciden en la producción de diversos tipos de heridas que pueden llegar a ulcerarse.
Síntomas del pie diabético
Los síntomas del pie diabético van a depender de la causa principal que los produce.
Asociado a la neuropatía diabética se pierde la percepción del dolor, se producen deformidades en determinadas zonas del pie por debilitamiento de la musculatura y sequedad de los pies.
Asociado a la enfermedad vascular, se produce dolor al caminar que obliga a pararse y que se conoce como “síndrome del escaparate” o claudicación intermitente, dolor en reposo , cambios en la coloración del pie, edemas (acúmulo de líquidos) y trofismo de la piel (cambios en la configuración de la piel, que se vuelve seca y fina).
Tratamiento para el pie diabético
El tratamiento más importante para el pie diabético es la prevención de la formación de úlceras. Cuando estas ya han aparecido, se deben tratar mediante curas locales que favorezcan la cicatrización de las mismas. Para ello es necesario el desbridamiento cuando existe tejido necrótico (retirada del tejido muerto ennegrecido) ya sea mediante el uso de pomadas que realizan desbridamiento enzimático o de forma manual y la aplicación de hidrogeles y apósitos hidrocoloides que favorezcan el crecimiento del tejido de granulación. Cuando existen signos de infección se deben utilizar o bien pomadas antibióticas en las curas o bien tomar antibióticos por vía oral o endovenosa si se precisa. Si la afectación vascular es importante puede requerir la intervención de un cirujano vascular para una más completa valoración. En caso de presencia de dolor se tratará con analgésicos.
Pruebas complementarias del tratamiento del pie diabético
El diagnóstico del pie diabético se realiza mediante la exploración física del paciente. No obstante, puede ser necesaria la realización de alguna prueba complementaria para hacer más eficaz el tratamiento, como la realización de cultivos del exudado de la úlcera en busca del germen causante de la infección, o la realización de eco-doppler para valorar el estado de la circulación sanguínea en la pierna y radiografías para descartar la osteomielitis. Se completa con análisis de sangre para valorar niveles de azúcar, proteínas y coagulación.
Factores desencadenantes del pie diabético
Los factores desencadenantes del pie diabético son la presencia de heridas que evolucionan a úlceras en pacientes con neuropatía y enfermedad vascular periférica como complicación de la diabetes que padecen.
Factores de riesgo del pie diabético
Son factores de riesgo de padecer pie diabético aquellos pacientes con:
Neuropatía periférica.
Enfermedad vascular periférica.
Retinopatía.
Nefropatía.
Que presenten deformidades óseas en los pies.
Antecedentes de ulceración previa
Consumo excesivo de alcohol.
Aislamiento social.
Complicaciones del pie diabético
Las complicaciones del pie diabético son:
Grandes úlceras que tardan en curar o que se infectan.
Celulitis, infecciones de la piel del pie.
Osteomielitis, infección de los huesos del pie.
Gangrena: tejido muerto al no haber circulación sanguínea.
Artropatía de Charcot.
Amputación total o parcial del pie.
Prevención del pie diabético
La prevención del pie diabético requiere:
Un buen control del nivel de azúcar en sangre.
Control periódico de la tensión arterial y de los niveles de colesterol.
No fumar ni beber alcohol.
Realizar una dieta equilibrada con aporte de proteínas, vitaminas y minerales.
Realizar ejercicio físico suave.
Utilizar un calzado adecuado y cómodo que se adapte al pie.
Cuidado diario de los pies para evitar heridas, ampollas, grietas, rozaduras y erosiones que incluye:
Lavado diario con agua templada.
Secado sin frotar con toallas suaves.
Aplicar crema hidratante sin alcohol.
Mantener uñas cortas y limadas usando tijeras de punta roma.
Alejar los pies de fuentes de calor.
No usar calcetines que presionen o con goma.
Evitar andar descalzo.
Especialidades a las que pertenece el pie diabético
Los especialistas que intervienen en el cuidado del pie diabético son, las enfermeras, para la realización de las curas y educación sanitaria, el área de endocrinología para cuidados de la diabetes, y dermatólogos y cirujanos vasculares para úlceras con mala evolución.
Preguntas frecuentes:
¿Qué es una úlcera isquémica?
La úlcera isquémica es la herida que se produce por una insuficiencia de riego sanguíneo que provoca la muerte de las células y se manifiesta por placas negras en la piel.
¿Tiene algo que ver el pie diabético con la diabetes?
El pie diabético es una complicación frecuente de la diabetes originada en la neuropatía y vasculopatía periférica que esta provoca, y que puede originar úlceras graves en los pies.
¿Qué es una úlcera diabética?
La úlcera diabética es la herida que se produce como consecuencia de padecer una diabetes y sus complicaciones en las terminaciones nerviosas y en los vasos sanguíneos. El lugar más frecuente donde se manifiesta es en los pies.
¿Cómo cuidar los pies de los diabéticos?
El cuidado de los pies en los pacientes diabéticos tiene como objetivo evitar la aparición de heridas que puedan provocar una ulceración. Para ello hay que mantener una serie de cuidados generales y otros específicos de los pies como:
Un buen control del nivel de azúcar en sangre.
Control periódico de la tensión arterial y de los niveles de colesterol.
No fumar ni beber alcohol.
Realizar una dieta equilibrada con aporte de proteínas, vitaminas y minerales.
Realizar ejercicio físico suave.
Utilizar un calzado adecuado y cómodo que se adapte al pie.
Cuidado diario de los pies para evitar heridas, ampollas, grietas, rozaduras y erosiones que incluye:
Lavado diario con agua templada.
Secado sin frotar con toallas suaves.
Aplicar crema hidratante sin alcohol.
Mantener uñas cortas y limadas usando tijeras de punta roma.
Alejar los pies de fuentes de calor.
No usar calcetines que presionen o con goma.
Evitar andar descalzo.
¿Qué es el mal perforante plantar?
El mal perforante plantar también se le conoce como úlcera neuropática que es un tipo de lesión del pie diabético y se le considera la complicación más grave producida por la neuropatía diabética. Se localiza en las zonas que soportan más presión del pie y su inicio es indoloro por lo que suele detectarse ya en fases evolucionadas.

Enfermedad
Neuroma de Morton
¿Qué es el neuroma de Morton?
El neuroma de morton también llamado neuroma interdigital o neuroma plantar, es una degeneración del nervio digital plantar, acompañado de un engrosamiento (fibrosis) del tejido que lo rodea , que se extiende a los dedos del pie y que comprime e irrita el nervio. No es canceroso, pero si una afección dolorosa que afecta al metatarso.
Se localiza usualmente en la base del tercer y cuarto dedo del pie (metatarsiano), aunque en ocasiones puede aparecer en el segundo y tercer metatarsiano.
Es más frecuente en mujeres que en hombres y puede producirse a cualquier edad. Es una patología muy común , no es grave, pero si no se trata puede producir daños permanentes en el nervio.
Causas del neuroma de Morton
Las causas del neuroma de Morton, es la irritación por compresión del nervio interdigital entre las cabezas metatarsianas, que puede producirse por una sobrecarga mecánica durante un largo periodo de tiempo.
Una irritación en el pulpejo del pie, como cuando se corre, un traumatismo o presión excesiva como un aumento de carga en la zona externa del pie, que no está diseñada para soportar, lo que hace que el nervio que pasa por el espacio intermetatarsal se encuentre atrapado y se lesione.
El uso del zapato de punta estrecha y tacón alto puede favorecer su aparición ya que ocasiona mayor dorsiflexión de los dedos y compresión de la zona metatarsal.
Una pronación del pie muy brusca cuando se camina o se corre también puede tener un efecto directo en la generación del neuroma.
Las deformidades digitales en garra o en martillo , estos dedos se encuentran en una posición en la que el nervio se encuentra en tensión continua lo que favorece su lesión.
Síntomas del neuroma de Morton
Dolor en el pie, con pinchazos asociados a una corriente eléctrica.
Sensación anormal del pie, como de quemazón.
Irradiación a los dedos de los pies.
Entumecimiento o calambre.
Hinchazón del pie alrededor del nervio afectado.
Incapacidad para calzarse debido al dolor.
Estos síntomas pueden agravarse conforme va creciendo el neuroma y la lesión del nervio se hace permanente.
Tratamiento para el neuroma de Morton
El tratamiento del neuroma de Morton puede consistir en dos formas, un tratamiento conservador o terapéutico y la cirugía.
El tratamiento conservador terapéutico puede incluir:
Cambio del calzado , usar calzado adecuado con buena capacidad para los dedos y con un tacón moderado. Que permita que los huesos se desplieguen y pueda reducir la presión en el nervio.
Ortesis, aplicación de almohadillas y plantillas ortopédicas a medida, también ayuda a aliviar la irritación ya que levantan y separan los huesos, lo que reduce la presión sobre el nervio.
Fisioterapia , como aplicación de ultrasonidos, masajes profundos del tejido, ejercicios de estiramiento y de fortalecimiento del pie, con el propósito de desinflamar la zona, disminuir los síntomas y dar mayor flexibilidad en el pie.
Analgésicos y antiinflamatorios no esteroideos como paracetamol e ibuprofeno, pueden ayudar a reducir el dolor y la inflamación.
Infiltraciones con anestésicos y corticoides , pueden reducir el dolor, la hinchazón e inflamación del nervio.
Tratamiento quirúrgico: Si el tratamiento conservador no funciona, puede ser necesario acudir a la cirugía, donde se puede extirpar (eliminar) una pequeña porción del nervio o liberar el tejido que cubre el nervio afectado. El periodo de recuperación es leve.
Pruebas complementarias del tratamiento del neuroma de Morton
Las pruebas diagnósticas del tratamiento del neuroma de morton, se debe iniciar con una historia clínica y un examen físico , donde el médico va a palpar un chasquido en la zona de los huesos de los pies y ejerce presión para tratar de localizar el punto doloroso.
Las pruebas complementarias que se utilizan son, la radiografía que se hace para descartar fracturas o fisuras de un hueso y artritis en las articulaciones que unen los dedos con el pie. Ya que le neuroma no suele ser visible en esta prueba.
Resonancia magnética : es el método diagnóstico por imagen más específico para identificar estos neuromas, permite observar la lesión y confirmar el diagnóstico de forma más precisa.
También la ecografía es otro método por imagen, menos invasivo que la resonancia magnética (RM), aunque la imagen no se observa tan nítida como en la RM.
Factores desencadenantes del neuroma de Morton
No existen factores desencadenantes del neuroma de Morton.
Factores de riesgo del neuroma de Morton
Los factores de riesgo del neuroma de Morton son:
El sexo , es más frecuente en mujeres que en hombre.
Calzado inadecuado , de punta estrecha o tacón alto, ya que favorece a la compresión de los dedos.
Deformidades digitales en garra o en martillo , que produce que el nervio se encuentre en tensión continua.
La obesidad , el sobrepeso ejerce una sobrecarga en los metatarsianos.
Los microtraumatismos que se hacer a repetición cuando se camina o se corre va lesionando el nervio.
Realizar deportes de alto impacto como el salto, baloncesto, volibol y futbol.
Ser fumador , ingerir bebidas alcohólicas y una mala dieta, también puede ser factores que causan el neuroma de Morton.
Complicaciones del neuroma de Morton
Las complicaciones del neuroma de Morton son:
Daño permanente en el nervio digital plantar.
Dolor crónico.
Problemas para realizar alguna actividad que ejerza presión en esa parte del pie
Prevención del neuroma de Morton
La prevención del neuroma de Morton consiste en:
Utilizar un calzado adecuado y con un tacón moderado. No superior a 4 cm de altura.
Consulte a su médico, podólogo y fisioterapeuta en cuanto note algún síntoma.
Mantener un peso adecuado.
Evitar los deportes de alto impacto.
Evitar el consumo de bebidas alcohólicas y el tabaco.
Consumir una dieta adecuada y equilibrada.
Especialidades a las que pertenece el neuroma de Morton
Las especiales que tratan el neuroma de Morton son la podología, que estudia el diagnóstico y tratamiento de las enfermedades y las alteraciones que afectan los pies. Y la traumatología y ortopedia, se dedica al estudio del aparato locomotor.
Preguntas frecuentes:
¿Qué es la metatarsalgia?
Es una afección que produce dolor e inflamación en la bola de los pies (metatarso), la región del antepié situada entre el tarso y las falanges de pies, es decir, del inicio de los dedos, que se acentúa más al caminar, correr o usar zapatos.
¿Qué es la bursitis?
Es la inflamación de la bursa, una especie de saco o bolsa lleno de líquido, que proporciona amortiguación , que permite disminuir la fricción del hueso con los tejidos blandos (músculo, tendones y piel) y alrededor de las articulaciones. Se produce cuando se usa demasiado una articulación o por una lesión.
¿Qué es la bursitis trocantérea?
Es la inflamación dolorosa de la bursa que cubre la parte exterior o lateral de la cadera y que se conoce como la bursa del trocánter mayor.
¿Qué es el trocánter?
Son cada una de las dos proyecciones óseas del extremo del fémur que se articula con la cadera y que sirven como punto de inserción de varios músculos y que se llaman trocánter mayor y trocánter menor.
¿Qué es la cadera en resorte?
La cadera en resorte o coxa saltans, es una afección que se caracteriza por la existencia de un chasquido que ocurre en la articulación de la cadera o alrededor de la misma. Causada por el resalte producido al deslizarse un músculo o tendón sobre un saliente óseo a nivel de la articulación de la cadera.

Enfermedad
Onicomicosis
¿Qué es la onicomicosis?
La onicomicosis es una infección de la uña producida por hongos que generalmente no suele causar molestias, pero que se puede cronificar y extenderse de forma progresiva. La micosis (hongos) de las uñas es causada por tres tipos de hongos que son dermatofitos, no dermatofitos y levaduras. Estas infecciones se producen en ambientes húmedos y calurosos . Los dermatofitos son los más frecuentes y afectan en su mayoría a las uñas de los pies (90% de los casos), mientras que la onicomicosis por levadura (candidiasis) afecta sobre todo las uñas de las manos. Suele presentarse con mayor incidencia en personas de edad avanzada, pero puede aparecer a cualquier edad, en personas que padecen inmunodeficiencias (VIH) o diabetes, entre otros. Es la enfermedad más común de las uñas de las manos y de los pies , que se manifiesta con alteraciones en su color y en su forma. No es grave, pero puede causar molestias, destrucción en las uñas y puede afectar de forma negativa el estado emocional y social de la persona y sobre todo a su calidad de vida.
Tipos de onicomicosis
Existen varios tipos de onicomicosis estos son:
Onicomicosis distal o lateral: es la forma más común y está casi siempre causada por dermatofitos. Afecta los bordes laterales y cuando llega a la matriz ungueal, la uña comienza con una coloración blanquecina, amarillenta o parduzca, pudiendo partirse o engrosarse. Finalmente la uña puede verse afectada profundamente y en su totalidad y desprenderse.
Onicomicosis superficial blanca : es una forma común en los niños, en adultos representa solo un 10% de los casos de hongos en la uña. Se caracteriza por la aparición de manchas blancas sobre la superficie de la uña, más cerca de la cutícula que de la punta. Cuando estas manchas no se tratan suelen extenderse de forma centrífuga a toda la uña, dejándola blanca, áspera y quebradiza.
Onicomicosis subungueal proximal : es la forma menos común de la onicomicosis. Su presentación es muy parecida a la forma subungueal distal, solo que la progresión ocurre de manera opuesta, comenzando cerca de la cutícula (proximal) y luego extendiéndose hacia la punta de la uña. Este tipo de micosis de uña ocurre habitualmente en pacientes inmunodeprimidos, siendo común en los pacientes con VIH.
Onicomicosis causada por cándida : por lo general aparecen en enfermos con candidiasis mucocutánea. Lo más frecuente son infecciones que se inician en la paroniquia, de tal forma que la levadura solo penetra la lámina ungueal después de afectar a todo el tejido circundante alcanzando también la matriz. Afecta las uñas de la mano produciendo molestias, enrojecimiento, tumefacción y a veces supuración. El hongo que está en la piel o en las mucosas penetra a través de pequeñas heridas, y hemos de tener en cuenta que el contacto prolongado con el agua favorece su existencia.
Causas de la onicomicosis
Las causas de la onicomicosis suelen ser producidas por hongos dermatofíticos (en un 90% de los casos) siendo el Trichophyton Rubrum el más frecuente. El 10% restante de las onicomicosis son producidas por hongos no dermatofíticos y por levaduras,y, la última es producida por el género de la cándida , afectando principalmente las uñas de las manos por candidiasis, más frecuentemente en personas inmunocompetentes. La infección de uñas por hongos se desarrolla sobre todo en un ambiente húmedo y cálido, como el uso de piscinas, vestuarios a duchas colectivas. Existe también una predisposición genética a padecer onicomicosis. Se trata de sujetos que tienen variedades genéticas de queratina más sensibles a la acción del hongo.
Síntomas de la onicomicosis
La onicomicosis suele ser un proceso que no produce ningún síntoma, en algunas ocasiones o en casos más graves pueden aparecer molestias o dolor , especialmente en momentos como el de cortarse las uñas o realizar ejercicios físicos. Las lesiones de la uña causadas por la onicomicosis presentan algunas variaciones en su presentación, dependiendo del tipo de hongo y de la gravedad de la infección. Generalmente suelen presentar los siguientes signos: engrosamiento de la uña, fragilidad de la misma dejándola quebradiza, distorsiones en su forma, pérdida del brillo dejándola opaca, oscurecimiento, y/o desprendimiento de esta con relación a su lecho en la piel.
Tratamiento para la onicomicosis
Los objetivos del tratamiento de la onicomicosis son la curación o erradicación del hongo y la recuperación de la uña. La micosis de uña es una infección difícil de tratar porque las uñas crecen lentamente y reciben poco suministro de sangre.
Se pueden utilizar antifúngicos por vía oral o tópica , aunque la curación clínica es más probable combinado ambos tratamientos.
Cuando hay una afectación distal de una o pocas uñas, se puede optar por un tratamiento tópico a base de lacas que contienen fármacos antimicóticos, como la Amorolfina .
Cuando la afectación de la uña es lateral o proximal y tenemos más de una uña afectada, el tratamiento de elección son los antifúngicos orales , como son Terbinafina , Itraconazol o Fluconazol . Las pautas varían según el fármaco, pero en general tienen una duración desde 4 a 6 meses, hasta un año.
En casos que no puedan ser tratados sistémicamente, o en los que los hongos no respondan al tratamiento antifúngico, se puede realizar una avulsión mecánica, quirúrgica o química de la uña acompañada de terapia tópica.
Las recaídas tras el tratamiento son frecuentes y pueden ser debidas a una reinfección o una erradicación completa del hongo original , por lo tanto hay que tener cuidado con las uñas para evitar que vuelvan a ser colonizadas.
Pruebas complementarias del tratamiento de la onicomicosis
En el diagnóstico para el tratamiento de la onicomicosis es importante saber que no todas las enfermedades de las uñas son producidas por hongos, aunque esta es la causa más frecuente. Es por eso que en ocasiones el diagnóstico resulta difícil. El dermatólogo realizará una historia clínica para saber si existe alguna enfermedad que la cause, como la diabetes o los hábitos y formas de trabajo del paciente.
Para el diagnóstico de la onicomicosis y para poder demostrar la presencia de hongos se debe realizar un raspado de la una (razonado ungueal), a fin de recolectar una muestra para observar en el microscopio, realizar un cultivo y evaluar en el laboratorio la presencia de hongos.
Factores de riesgo de la onicomicosis
Los factores de riesgo de la onicomicosis son: edad avanzada, diabetes mellitus, trauma ungueal repetido (uso de zapatos estrechos), inmunodeficiencia (VIH), uso de medicamentos inmunosupresores , dermatomicosis del pie (pie de atleta), psoriasis, antecedentes familiares con onicomicosis, problemas de circulación en la sangre de las extremidades inferiores y convivencia con personas con onicomicosis. Otros factores que pueden favorecer su aparición son la utilización de gimnasios, piscinas y saunas comunitarias o calzar diariamente calzado deportivo.
Complicaciones de la onicomicosis
La principal complicación por onicomicosis es la erisipela o celulitis (infecciones de la piel), sobre todo en pacientes diabéticos o inmunodeprimidos.
Prevención de la onicomicosis
La prevención de la onicomicosis consiste en:
Secar bien las uñas y piel de las manos después de su lavado, El agua deteriora la lámina ungueal y la cutícula favoreciendo la aparición de infecciones.
Evitar la humedad de los pies , utilizando calzado adecuado así como secando bien los pies y los espacios interdigitales después del baño.
Eliminar la suciedad que se acumula debajo del borde de la uña recortando al máximo pero sin lesionar la piel ni los bordes de la uña.
Limarse las uñas con una lima de cartón, realizando movimientos suaves y continuos.
No compartir toallas.
Siempre ir calzado en ambientes con mucha humedad, como piscinas.
Especialidades a las que pertenece la onicomicosis
La onicomicosis es tratada por lo general por el médico de familia o el dermatólogo.
Preguntas frecuentes:
¿Qué es la onicomadesis?
La onicomadesis o caída de las uñas es el desprendimiento completo y espontáneo de la uña desde su extremo proximal, que es producida por una inflamación de la uña y que es consecuencia de la detención de la función de la matriz ungular.
¿Qué es la encopresis?
La encopresis es la caída de la uña, que se desprende periódicamente.
¿Cómo se llama el hongo que provoca la onicomicosis?
Los hongos que provocan la onicomicosis son los hongos dermatofíticos en casi un 90% de los casos, siendo el más frecuente el Trichophyton Rubrum , aunque existen otros más que lo producen. El otro 10% restantes son producidos por hongos no dermatofíticos y levadura.
¿Qué es un macroconidias?
Las macroconidias son esporas multicelulares , las hay de diversas formas. Se pueden dividir en dos o más células por tabiques transversales y pueden adoptar forma de huso o de clava. Son una forma de Microsporum Hifas , son características específicas para identificar especies.
¿Qué es la artroconidias?
La artroconidia es una fase o estado en el proceso de esporación de los hongos y levaduras que se forman por fragmentación de hifas , generalmente son rectangulares con doble pared gruesa, anteriormente llamadas artrosporas. Intervienen en el proceso de infección de numerosas lesiones dérmicas superficiales.

Enfermedad
Verrugas Plantares
¿Qué son las verrugas plantares?
Las verrugas plantares o papilomas es una enfermedad infecciosa que se produce en la planta del pie , pero también en otras zonas del cuerpo, por una infección del virus del papiloma humano . El 65% de las infecciones se produce entre los 5 y los 20 años, hasta un 10% de los adolescentes las sufren. Es una enfermedad leve.
Tipos de verrugas
Verrugas comunes: son indoloras y pueden ser planas a redondeadas y presentar pequeños puntos negros a su alrededor.
Verrugas plantares: se sitúan en la planta del pie , puede darse por el virus VPH 1 o VPH 2, siendo las primeras son más dolorosas.
Verrugas planas: son planas, lisas y del mismo color de piel, pueden dar dolor o picor .
Verrugas genitales: están en la zona genital se considera una enfermedad de transmisión sexual , se producen por el tipo 6 y 11 del papiloma humano, son las que pueden dar lugar al desarrollo de un cáncer de cuello de útero o de ano.
Verrugas filiformes: son bastantes comunes en los niños , son infecciones víricas que se suelen auto contagiar y aparecen en cara y cuello .
Causas de las verrugas plantares
La causa es el contacto con el virus , que penetrara en la piel a través de pequeñas heridas o fisuras, es más común en sitio húmedos y calurosos como las piscinas.
Síntomas de las verrugas plantares
Los síntomas de la verruga plantar es una lesión sobreelevada , de aspecto rugoso, con piel dura o engrasada, como una callosidad por encima de la misma, puede tener pequeños puntos negros en su superficie, puede presentar dolor en la zona al caminar.
Tratamiento de las verrugas plantares
El tratamiento de inicio para una verruga plantar será el ácido salicílico que se deberá de situar sobre la verruga aplicando varias sesiones . También la crioterapia por medio de nitrógeno líquido sobre la lesión. Se pueden quemar con otras sustancias como la cantaridina (compuesto químico).
Pruebas complementarias de las verrugas plantares
No se realizan pruebas complementarias para la verruga plantares.
Factores desencadenantes de las verrugas plantares
Serán factores desencadenantes pequeñas lesiones de la piel que pasan desapercibidas y que hacen de puerta de entrada para el virus en la piel.
Factores de riesgo de las verrugas plantares
Niños y adolescentes.
Pacientes inmunodeprimidos.
Personas que han tenido verrugas plantares previas.
Personas que caminan descalzas.
Complicaciones de las verrugas plantares
Dolor de espalda.
Dolor en el Pie.
Dolor en miembro inferior.
Autocontagio por rascado de la lesión.
Prevención de las verrugas plantares
La mejor prevención es no andar descalzo en lugares húmedos y cálidos , como vestuarios o piscinas.
Cambiarse a menudo de calcetines y zapatos evitando la sudoración profusa de la piel.
Especialidades a las que pertenecen las verrugas plantares
Las verrugas plantares pueden ser tratadas por médicos de familia, dermatólogos y podólogos.
Preguntas frecuentes
¿Qué es un papiloma plantar?
Un papiloma plantar es la infección del virus del papiloma humano tipo 1, que da lugar a una lesión sobreelevada en la planta del pie que puede estar recubierta de una callosidad.
¿Qué son los hongos plantares?
Los hongos plantares es la infección por hongos, en general del género dermatofitos, que se producen como consecuencia de la humedad en la piel , es pues más frecuente en momentos de verano, donde el calor, la sudoración o el mantener la piel húmeda hace que estos organismos crezcan con más facilidad, para evitarlo se deberá de llevar calcetín de algodón, que deberá de ser cambiado con regularidad, esto permite una mejor transpiración, evitando la humedad sobre la piel. Esta infección se conoce también como pie de atleta .
¿Cómo se contagian los papilomas?
Los papilomas se contagian al pisar con pies descalzos en lugares húmedos y cálidos, donde se encuentra el virus, para que el virus penetre es necesario que la piel tenga pequeñas lesiones , ya que estudios clínicos no han podido demostrar que la infección se produzca sobre piel sana.
¿Qué son los callos plantares?
Los callos plantares son lesiones hiperqueratósicas , en las que se produce un engrosamiento de la piel, por el exceso de roce en ese lugar, se produce un sobrecrecimiento de la epidermis que posteriormente lleva a una hiperqueratosis de la misma.
¿Qué es un ojo de gallo en el pie?
El ojo de gallo o callo blando o heloma, suele situarse entre los dos dedos del pie normalmente o con más frecuencia entre el cuarto y el quinto dedo, suele presentar piel inflamada y dolor y pueden dar lugar a herida en estas zonas, que necesiten tratamiento más complejo .
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia