Enfermería
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
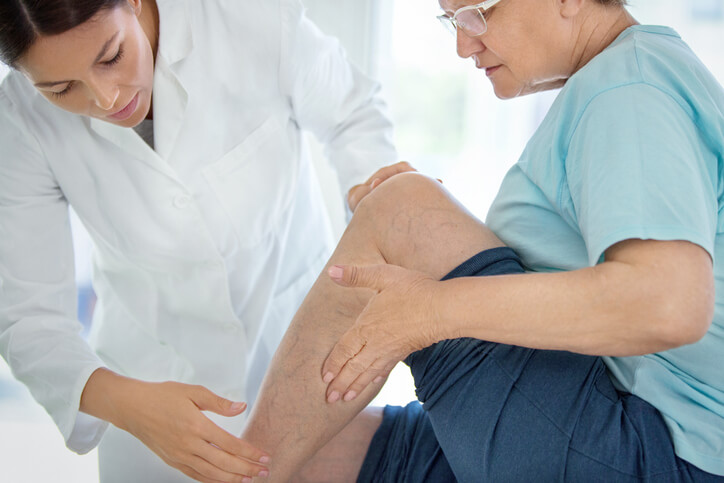
Enfermedad
Flebitis
¿Qué es la flebitis?
La flebitis es la inflamación de las paredes de una vena , ya sea superficial o profunda. Dicha inflamación puede llevar asociada la formación de un coágulo en dicha zona.
Tipos de flebitis
Los tipos de flebitis son:
Flebitis superficial: es la que se forma en las venas superficiales de las piernas, es poco peligrosa, y se ve fácilmente con un enrojecimiento y aumento de calor de la zona inflamada.
Flebitis profunda: es la que afecta a las venas más profundas, tienen mayor riesgo para el paciente, suele precisar tratamiento anticoagulante para evitar que los coágulos profundos puedan desplazarse a otras zonas.
Causas de la flebitis
La causa de la flebitis puede ser la inmovilización, las venas dilatadas previamente, y las inyecciones intravenosas de ciertas sustancias, en especial, los antibióticos.
Síntomas de la flebitis
Los síntomas principales de la flebitis son dolor localizado, inflamación, enrojecimiento y, en el caso de las flebitis profundas, puede acompañarse de celulitis e incluso fiebre.
Tratamiento de la flebitis
El tratamiento de la flebitis es a base de analgésicos, antinflamatorios y ácido acetilsalicílico .
En flebitis profundas, puede ser necesario además un tratamiento anticoagulante, con heparina de bajo peso molecular, seguido del uso de fármacos anticoagulantes durante los seis meses posteriores.
Pruebas complementarias de la flebitis
Las pruebas complementarias de la flebitis, además de pruebas analíticas para el control de la coagulación , son pruebas de imagen como el eco-doppler y la ecografía, también se pueden realizar pletismografías para ver el flujo sanguíneo.
Factores desencadenantes de la flebitis
Son factores desencadenantes de la flebitis todos aquellos procesos que dan lugar a la inmovilización del paciente , ya sea por cirugías o por traumatismos en los miembros inferiores.
También se pueden producir en las extremidades superiores en caso de tratamientos con sustancias intravenosas, que pueden dañar las venas. Es especialmente importante en los casos de uso de antibióticos.
Factores de riesgo de la flebitis
El principal factor de riesgo de la flebitis es la inmovilidad, otros factores de riesgo será la presencia de venas varicosas, el embarazo, el consumo de anticonceptivos y el sobrepeso.
Complicaciones de la flebitis
Las complicaciones de la flebitis son la trombosis secundaria sobre la zona afectada, el hecho de que un trombo sobre una zona de flebitis puede desplazarse dando lugar a una embolia pulmonar y, por último, el síndrome postflebítico que es la inflamación y dolor permanente tras un episodio de flebitis aguda.
Prevención de la flebitis
La prevención de la flebitis es evitar la inmovilidad, de forma que aquellas personas que vayan a realizar viajes largos de avión o de coche deben moverse tras 2 o 3 horas de permanecer sentado, debiendo beber abundante agua para prevenir la deshidratación y no usar ropa ajustada durante el viaje, ya que puede impedir el movimiento sanguíneo de forma adecuada. En las personas hospitalizadas es necesario promover la movilización precoz para evitar esta complicación.
Especialidades a las que pertenece
La especialidad a la que pertenece es la cirugía vascular y, el nivel preventivo, puede ser labor tanto de las enfermeras en ámbito hospitalario, que deben evitar la inmovilidad del paciente, como de las recomendaciones preventivas por parte de todo el personal de atención primaria que deben dar las normas oportunas para los viajes largos a sus pacientes.
Preguntas frecuentes
¿Qué es la flebitis mecánica?
La flebitis mecánica es la producida por el uso de un catéter endovenoso. Muchas son las causas que pueden dar lugar a este proceso, unas son dependientes de ciertos medicamentos como son los antibióticos, especialmente abrasivos para las venas y, en otras ocasiones, el hecho de manipular una vía o que esta esté mal fijada puede dar ocasionar una flebitis.
¿Qué es la flebotrombosis?
La flebotrombosis o tromboflebitis es una zona de inflamación de la vena. Sobre esta zona inflamada se produce un trombo venoso por la formación de un coágulo sanguíneo, lo que interrumpe el retorno venoso, haciendo que la zona duela, se ponga roja y se inflame . Secundariamente se puede infectar y producir una celulitis. Las tromboflebitis profundas tienen como efecto secundario la posibilidad de dar lugar a una trombosis pulmonar.
¿Qué hacer para mejorar la insuficiencia venosa?
La mejora de la insuficiencia venosa puede realizarse evitando estar de pie durante mucho tiempo, en los casos de profesiones en que esto es necesario, se pueden usar medias de compresión. También es bueno realizar ejercicios poniéndose de puntillas y de talones de forma reiterada, esto facilita que la sangre se mueva por las contracciones musculares, no quedando en las zonas inferiores y evitando la formación de las varices.
Tampoco es bueno permanecer sentado durante mucho tiempo, esto también produce un estasis venoso que favorece las varices.
Los múltiples embarazos también facilitan la aparición de varices.
No obstante, una parte de la producción de la insuficiencia venosa, es genética. Esta parte no puede ser controlada por el paciente, aunque las anteriores recomendaciones hacen que el proceso de insuficiencia venosa sea menor.
¿Por qué se forman coágulos en la sangre?
Los coágulos en la sangre se forman para evitar las hemorragias. Cuando nos realizamos una herida y esta sangra, se forma un coágulo que evita que la herida siga sangrando.
Los coágulos patológicos se pueden producir porque la sangre se aglutina al pasar por una zona parcialmente obstruida, pero también puede producirse en zonas de vasos con placas ateromatosas o zonas con inflamación de los vasos.
¿Qué secuelas deja una embolia pulmonar?
La embolia pulmonar es la obstrucción de una arteria pulmonar secundaria a una tromboflebitis profunda.
Los síntomas principales son la disnea y la disminución de la oxigenación pulmonar.
Como secuela de una embolia pulmonar se puede producir un daño o infarto pulmonar, y esta zona del pulmón deja de realizar su acción de intercambio gaseoso de forma adecuada. Pese a ello, en la mayoría de ocasiones, no se producen secuelas tras una embolia pulmonar.

Enfermedad
Lipotimia
¿Qué es una lipotimia ?
La lipotimia, también conocida como síncope o desmayo, es la pérdida de conocimiento , dando lugar a la caída del paciente. Es un motivo de consulta frecuente y aparece hasta en el 3% de la población, en las personas mayores de 75 años se puede producir hasta en el 6% de los casos, es una enfermedad leve pero siempre depende de sus causas, en pacientes con problemas de corazón es un síntoma de alarma importante.
Tipos de lipotimias
La lipotimia es un único síntoma pero que puede estar causado por diferentes enfermedades más o menos graves.
Causas de la lipotimia
Existen diferentes causas que originan lipotimias:
Causas vasovagales : se producen tras una micción o deposición, consecuencia del ortostático por alteración de la presión sanguínea al cambiar de postura y por uso de medicamentos hipotensores.
Causas cardíacas : las arritmias cardíacas, como son las bradicardias, las arritmias ventriculares, el taponamiento cardíaco, un aneurisma disecante de aorta y las enfermedades valvulares del corazón.
Causas cerebrales : como son las trombosis cerebrales, la isquemia cerebral transitoria, las migrañas o la epilepsia.
Causas endocrinas : como alteraciones en la glucemia o la deshidratación.
Causas psicógenas : como la ansiedad y las crisis de pánico.
Síntomas de la lipotimia
La lipotimia es un síntoma, en el cual se produce la pérdida de conocimiento por una alteración del riego sanguíneo cerebral, que puede ir precedido de sensación de debilidad, de sudoración, mareo, visión borrosa y puede acompañarse de palidez de piel.
Tratamiento para la lipotimia
Habrá que tratar la enfermedad que cause la lipotimia, pero en general será necesario tumbar al individuo y proceder a levantar las piernas, esto hace que aumente el riego sanguíneo hacia el cerebro produciendo la recuperación del paciente. En algunos casos cardíacos pueden ser necesarios los b etabloqueantes o el tratamiento de las lesiones de las válvulas alteradas, puede ser necesario también un marcapasos si el origen es una bradicardia sintomática. En los casos de ansiedad o pánico será necesario dar una Benzodiacepina que produzca una disminución de la sintomatología ansiosa . Cuando está relacionada con la defecación, será necesario dar f ármacos contra el estreñimiento , y si se relaciona con la micción, será indicado que el paciente se siente para miccionar. En las causas de alteraciones de glucemia es preciso mantener un nivel correcto de azúcar y sería conveniente beber abundante líquido cuando el ambiente sea caluroso. En pacientes mayores puede ser necesario revisar la medicación, ya que hay fármacos que pueden producir lipotimias en estos pacientes.
Pruebas complementarias del tratamiento de la lipotimia
Las pruebas complementarias serán analítica de sangre y orina , toma de tensión arterial, electrocardiograma, ecocardiograma y Holter.
Factores desencadenantes de la lipotimia
El factor desencadenante de una lipotimia es el descenso de flujo sanguíneo hacia el cerebro, cualquiera que sea su origen.
Factores de riesgo de la lipotimia
Es un factor de riesgo para la lipotimia principalmente la deshidratación. Es importante beber líquido abundante en ambientes calurosos, procurar hacer cambios de postura de forma lenta, especialmente si el paciente está tumbado, evitando movimientos bruscos que pueden dar lugar a pérdidas de conocimiento.
Complicaciones de la lipotimia
Golpes de especial importancia en la cabeza.
Fracturas al caerse.
Prevención de la lipotimia
Beber líquido abundante.
Control de glucemia.
Control de la ansiedad.
Métodos de relajación.
Prevenir el estreñimiento.
Miccionar sentado.
Cambios de postura lentos.
Especialidades a las que pertenece la lipotimia
Los especialistas implicados serán los médicos de familia, cardiólogos, neurólogos, y endocrinos en función de su causa.
Preguntas frecuentes:
¿Qué hacer en caso de una lipotimia?
En caso de lipotimia lo más importante es tumbar al paciente y levantarle las piern as, lo que favorece que la sangre llegue mejor al cerebro. En caso de prolongarse la situación será necesario avisar al servicio de urgencias, si se acompaña de convulsiones, retirar las cosas o muebles que puedan hacer que la persona se golpee.
¿Qué es un síncope y qué relación tiene con la lipotimia?
Un síncope y un lipotimia son lo mismo, es la pérdida de conciencia que se da cuando se produce una disminución del aporte de sangre al cerebro.
¿Por qué una persona se desmaya?
El desmayo se produce por la falta de sangre al cerebro , aunque la causa que provoca esto es diferente y puede ser desde muy leve a casos graves, en los casos de ansiedad realmente no llega a haber una falta de aporte de sangre, sino que se produce una desconexión del cerebro ante una situación de estrés.
¿Qué es una hipotermia?
La hipotermia es la bajada de temperatura del cuerpo , suele ser menos de 35 grados. Ante una hipotermia se produce alteración de las funciones respiratorias y cardíacas que, de progresar, producen la muerte. Durante la instauración de la hipotermia se produce un estado confusional que dificulta conocer la presencia de la misma por parte del paciente.
¿En qué se diferencian lìpotimia e hipotermia?
En la lipotimia no se produce bajada de la temperatura y normalmente el paciente se puede recuperar de forma espontánea, en la hipotermia la temperatura va bajando, el paciente se muestra confuso y no va a recuperarse salvo que se le caliente de forma oportuna.

Enfermedad
Úlcera
¿Qué es una úlcera?
La úlcera es una de las lesiones elementales del organismo , consistente en una pérdida de sustancia en la piel o mucosas que llega en profundidad (en la piel a epidermis y dermis). Si son debidas a un traumatismo constituyen lo que conocemos por heridas . Son lesiones comunes que pueden tener diferentes localizaciones en la piel y la mucosa producidas por distintas causas. Habitualmente no son alteraciones graves , aunque en todas sus manifestaciones producen mucha incomodidad y dolor al paciente y pueden presentar complicaciones.
Tipos de úlceras
Las úlceras pueden aparecer en piel , las cuales serán úlceras dérmicas, o en las mucosas (revestimiento de las cavidades del organismo), como en la mucosa genital, en la boca, en el estómago o duodeno y también en el epitelio corneal del ojo.
Causas de una úlcera
Las úlceras pueden ser producidas por traumatismos o roces repetidos directos , por infecciones, por enfermedades autoinmunes, por presencia de cuerpos extraños o acción de sustancias tóxicas, alteraciones vasculares debidas a presiones y pesos constantes en una zona y, en el caso de las úlceras digestivas, se añade además el efecto de la toma de fármacos antiinflamatorios y el estrés. Otro de los motivos por los que se pueden producir úlceras es la presencia de un tumor .
Síntomas de una úlcera
Las úlceras pueden producir dolor y sangrado , tanto en la piel como en las mucosas. En el caso de las úlceras digestivas de estómago o duodeno, además puede aparecer sensación de plenitud, náuseas, vómitos y pérdida de peso y de apetito. A nivel ocular , cuando existe una úlcera corneal el paciente además de presentar dolor, tiene sensación de cuerpo extraño en el ojo, lagrimeo, molestias con la luz (fotofobia) y, en ocasiones, edema en los párpados con enrojecimiento de la conjuntiva ocular.
Tratamiento para una úlcera
El tratamiento va encaminado a ayudar al organismo a restaurar los tejidos dañados . Se realiza en todo caso limpieza de la úlcera con suero fisiológico. En el caso de infecciones, se tratarán con antibióticos según la sospecha del agente causal o los resultados de los estudios microbiológicos. Es importante evitar los mecanismos desencadenantes si se producen por traumatismos o por presión de una región del organismo (región sacra, talón etc), con movilizaciones adecuadas de los pacientes para que no apoyen su cuerpo constantemente en la misma región. Se debe procurar evitar la humedad en la piel (producida por secreciones y/o sudoración) y, además, se debe tratar el dolor con analgésicos. En los casos necesarios (úlceras por presión de distintos grados de profundidad, por ejemplo), se colocan en la úlcera apósitos que ayudan a la cicatrización con distintas características según la evolución de la úlcera, así como teniendo en cuenta si existe sobreinfección o no (para ayudar a quitar piel muerta, para ayudar a mantener la úlcera seca, para ayudar a epitelizar…etc).
En caso de la úlcera corneal se administra una pomada epitelizante . En ocasiones, además, al inicio del tratamiento se pone de forma tópica una gota de un colirio que ayuda a dilatar la pupila para mejorar el dolor. Se suele tapar el ojo durante 24-48 horas, con la administración de la pomada cada 8 horas y un colirio antibiótico para evitar sobreinfecciones.
En la úlcera gástrica o duodenal el tratamiento se basa en la erradicación de la infección producida por la bacteria frecuentemente relacionada con este tipo de úlcera ( Helicobacter Pylori ), con antibióticos asociados a fármacos que disminuyen la secreción ácida del estómago ( Omeprazol, Ranitidina …etc.). En casos resistentes al tratamiento o en aquellos en los que existe un sangrado activo importante de la úlcera se recurre a la cirugía.
Pruebas complementarias del tratamiento de una úlcera
En el caso de las úlceras dérmicas la exploración física determina la objetivación y diagnóstico de la úlcera. Se puede realizar la toma de muestras de las secreciones que puede haber en la úlcera para realizar un estudio microbiológico con un cultivo, para así determinar si hay infección sobreañadida .
En otras ocasiones se toman pequeñas muestras del tejido para su estudio anatomopatológico .
A veces, sobre todo en las úlceras producidas en la zona de los genitales, se solicitan analíticas de sangre para determinar la serología y estudio de posibles infecciones de transmisión sexual (determinación de la presencia de virus y bacterias relacionadas).
En el caso de las úlceras digestivas el diagnóstico se efectúa por medio de la realización de una endoscopia (introducción de un tubo flexible con una cámara y luz en su extremo distal), para visualizar y localizar la úlcera de forma directa.
Las úlceras corneales se pueden detectar realizando una tinción con un colirio local (tinción con fluoresceína), cuyo pigmento se deposita en la úlcera y es visible por el médico a la visión bajo una luz azul.
Las úlceras en la mucosa oral se suelen tratar con colutorios u otras sustancias con presentación en gel, spray…etc, que ayudan a la cicatrización. Tienen acción antiséptica, y antiinflamatoria . En ocasiones se deben hacer pequeñas intervenciones de cirugía menor para disminuir o tratar sangrados activos como cauterización (“quemar”) con nitrato de plata o láser.
Factores desencadenantes o de riesgo de una úlcera
Para las úlceras digestivas: padecer una infección por Helicobacter Pylori , tomar alcohol, fumar y tomar medicamentos como antiinflamatorios no esteroideos.
Para las úlceras en la piel por presión : la mala nutrición del paciente, la deshidratación de la piel, la presión constante del cuerpo sobre zonas con salientes óseos o la edad.
Para las úlceras genitales : no tener protección en las relaciones sexuales o tener múltiples parejas sexuales.
Para las úlceras bucales : las fricciones por aparatos externos como ortodoncias, traumatismo por mordidas, padecimiento de enfermedades autoinmunes, etc.
Complicaciones de una úlcera
Cicatrización anómala.
Sobreinfección que se extienda a otros tejidos circundantes.
Avance de la úlcera que se puede hacer profunda hasta llegar, sobre todo en el caso de las úlceras por presión , hasta tejidos tan profundos como el hueso.
Alteración de la visión en caso de cicatrices corneales por úlceras.
Sangrado activo de la úlcera.
Prevención de una úlcera
Evitar los traumatismos repetidos.
Evitar la presión continua en las zonas donde existen salientes óseos .
Cambios posturales frecuentes en las personas encamadas o que deben estar sentadas de forma continua .
Uso de parches y apósitos de espuma, colchones antiescaras…etc.
Hidratación adecuada de la piel con cremas hidratantes o aplicación de aloe vera o aceite de oliva, entre otras.
Protección ocular en trabajos con riesgo de lesiones por pequeñas partículas (soldadores, carpinteros…etc).
Usar preservativos como método de protección de las infecciones de transmisión sexual.
Evitar el consumo continuado de fármacos como el ibuprofeno (antiinflamatorios no esteroideos).
No fumar y reducir el consumo de alcohol.
Especialidades a las que pertenece una úlcera
En el caso de las úlceras digestivas el tratamiento es administrado por los especialistas en aparato digestivo .
Las úlceras corneales pueden ser tratadas por el médico de atención primaria o por los oftalmólogos .
Las úlceras dérmicas pueden ser tratadas desde atención primaria con la participación activa de los profesionales de enfermería, y, en caso de complicaciones, por el servicio de dermatología.
Las úlceras genitales pueden ser tratadas por el médico de atención primaria o el ginecólogo .
En el caso de las úlceras bucales pueden tratarse por el médico de atención primaria o por el otorrinolaringólogo .
Preguntas frecuentes
¿Qué es una úlcera péptica activa?
La úlcera péptica es una lesión de la mucosa (revestimiento) del estómago o la primera parte del duodeno que produce sangrado, con la aparición de vómitos sanguinolentos o aparición de sangre en las heces.
¿Qué causa una úlcera péptica?
La infección por una bacteria llamada Helicobacter pylori, o la acción de sustancias tóxicas para la mucosa del estómago o el duodeno como son el alcohol y el tabaco o la toma prolongada en el tiempo de fármacos antiinflamatorios no esteroideos como ibuprofeno o Aspirina ( ácido acetilsalicílico ). Las úlceras pépticas no son causadas por alimentos muy condimentados ni por estrés .
¿Qué son las úlceras por presión?
Las úlceras por presión son lesiones localizadas en la piel en las que se produce una muerte celular (necrosis), producida por disminución del flujo sanguíneo de forma constante en zonas de los tejidos blandos sometidos a compresión entre las prominencias óseas de los pacientes y una zona externa, sobre todo en pacientes encamados.
¿Qué es el esfacelo?
Un esfacelo es una masa de tejido gangrenado (muerto), producido en una úlcera o herida y que debe ser retirado para que los tejidos puedan cicatrizar.
¿Qué es un apósito de plata?
Es un material de curación que se aplica sobre una lesión que está impregnado en plata, usado para aprovechar sus propiedades antisépticas y mantener las condiciones necesarias de humedad de las heridas para su curación y cicatrización.

Enfermedad
Hemofilia
¿Qué es la hemofilia?
La hemofilia es una enfermedad producida por la ausencia de uno de los factores de la coagulación. Está ligada al cromosoma X es decir que la padecen los hombres, las mujeres son sólo portadoras. Es una enfermedad hereditaria . Se manifiesta por las constantes hemorragias que padece el individuo.
Se considera una enfermedad grave y la causante de múltiples ingresos hospitalarios.
Tipos de hemofilia
Existen dos tipos de hemofilia en función del factor en el que se halle el déficit de coagulación:
Hemofilia A: el déficit de coagulación se encuentra en el factor VIII. Es la hemofilia más común.
Hemofilia B: en este caso el déficit se encuentra en el factor IX. También es conocida como enfermedad de Christmas.
Causas de la hemofilia
La hemofilia es una alteración que se produce en las células sanguíneas de manera que el cuerpo no es capaz de elaborar un coágulo para detener una hemorragia lo que provoca un sangrado excesivo y continuo.
Esto se produce por que el organismo ante un corte, incisión o herida reacciona para parar el sangrado con la formación de coágulos, pero en un paciente con hemofilia los factores de coagulación se encuentran dañados.
La causa por la que se produce la hemofilia es porque un gen del cromosoma X ha mutado, siendo generalmente una mutación que se hereda.
Síntomas de la hemofilia
Los síntomas van asociados según el nivel de coagulación que presentes, pero los síntomas más comunes son:
Sangrado excesivo tras una herida, corte o cirugía.
Moretones constantes sin explicación.
Inflamación y dolor en las articulaciones.
Sangrado en la orina, heces o nasal sin causa alguna.
Tratamiento para la hemofilia
El principal tratamiento para la hemofilia es la toma de medicamentos que aporten factores de coagulación recombinantes o de reemplazo de manera que se estimule la formación de coágulos ante un sangrado.
También se pueden realizar tratamientos con desmopresina , una hormona que ayuda a que el organismo genere más factores de coagulación.
Es importante que el paciente aprenda primeros auxilios para que en caso de una herida o corte leve sepa cómo actuar para conseguir la cicatrización.
Otros tratamientos que debe seguir el paciente son una correcta vacunación para evitar contraer enfermedades como la hepatitis y recibir sesiones de fisioterapia para aliviar los dolores articulares.
Pruebas complementarias del tratamiento de hemofilia
Según el tipo y grado de hemofilia que tenga el paciente los síntomas se presentarán antes o después.
Si alguno de los padres tiene antecedentes familiares de hemofilia durante el embarazado se podrá determinar si el bebé la sufrirá mediante una punción umbilical donde se analizan los cromosomas del feto.
La hemofilia grave se suele presentar durante el primer año de vida y los tipos de hemofilia más leves pueden mantenerse latentes hasta la edad adulta.
El diagnóstico se suele realizar mediante los signos y síntomas que presente el paciente, sobre todo el sangrado excesivo, aunque para cerciorarse el médico mandará una analítica de sangre donde se observará el resultado.
Factores desencadenantes de la hemofilia
El principal factor por el cual un paciente sufre hemofilia es por la herencia genética , al heredar de los padres el cromosoma X con una mutación que lleva el gen de esta enfermedad.
Es más frecuente que sea la madre la portadora de dicho gen.
Factores de riesgo de la hemofilia
Al tratarse de una mutación genética, los principales factores de riesgo que pueden producirla son:
Embarazo , transmitiendo de la madre o padre al bebé.
Tras recibir tratamiento para el cáncer o la esclerosis múltiple , ya que ataca a los genes y pueden presentarse mutaciones.
Enfermedades autoinmunes que atacan al cuerpo del paciente.
Complicaciones de la hemofilia
Infección.
Dolor articular.
Sangrado interno.
Reacción ante los tratamientos coagulantes.
Desangrado ( perder mucha sangre).
Prevención de la hemofilia
No se puede prevenir por ser una enfermedad hereditaria que se produce por una mutación genética.
Especialidades a las que pertenece la hemofilia
La hemofilia pertenece a la especialidad médica de la hematología, rama de la medicina que se encarga del estudio, diagnóstico y tratamiento de las enfermedades que se producen por alteraciones en el sistema inmunológico de la sangre y de los órganos que se encargan de la producción de ésta.
Preguntas frecuentes:
¿Es hereditaria la hemofilia?
Si, se hereda en el cromosoma X, produciéndose una mutación en el mismo.
¿Puede padecer una mujer hemofilia?
No. Las mujeres solo pueden ser portadoras , debido a que una mujer con hemofilia en los ciclos menstruales se desangraría. No obstante, en algunos casos las mujeres portadoras pueden presentar algunos síntomas muy leves.
¿Se puede curar la hemofilia?
No. Pero el tratamiento permite que el paciente lleve una vida normal.
¿Qué medidas de precaución debe tener una persona con hemofilia?
Los pacientes hemofílicos deben evitar todas aquellas actividades que supongan un alto riesgo de sufrir sangrado , tanto externo como interno (un simple golpe puede provocar una hemorragia) así como la toma de medicamentos que alteran la coagulación.

Enfermedad
Afasia
¿Qué es la afasia?
La afasia es un trastorno del lenguaje caracterizado por una dificultad de producir o comprender el lenguaje tanto escrito como hablado . Está provocada por una lesión cerebral en una persona que anteriormente podía hablar con normalidad. Puede causar problemas con cualquiera o todas las siguientes destrezas: la expresión, la comprensión, la lectura y la escritura. La edad media en que suele presentarse este problema es a los 60 años, es decir, que la mayoría de las personas que tienen afasia son adultos de mediana edad o mayores, pero cualquier persona puede tenerla incluso los niños pequeños. Afecta más a hombres que a mujeres, y aproximadamente una de cada 1 de cada 3 personas se ven afectadas por una pérdida prolongada del habla, y es más común en los adultos que sufrieron un derrame. El tipo de afasia que se presenta y la gravedad de la misma dependerán de la parte del cerebro que sufrió el daño y de la magnitud del mismo.
Tipos de afasias
Los tipos de afasia que podemos destacar van a depender del área del cerebro que esté afectada, como son:
Afasia Motora : es también llamada afasia de broca, y se caracteriza por una expresión verbal muy afectada y una compresión mejor aunque también está afectada.
Afasia sensorial : es también llamada afasia de Wernicke, y es un tipo de afasia que se caracteriza por grandes problemas para recordar las palabras y algunas dificultades en la compresión, las personas que la padecen pueden repetir palabras u oraciones sin problemas aunque no las entiendan.
Afasia global : se produce cuando están gravemente afectadas tanto las funciones expresivas como receptivas del lenguaje, la comprensión está muy dañada. Es decir, en este trastorno la mayoría de las veces se ven afectadas todas las áreas del lenguaje del habla, de la escritura y de la lectura.
Afasia de conducción : se caracteriza por tener problemas en la repetición de las palabras u oraciones, mientras que el habla espontánea no presenta alteración evidente.
Afasia amnésica : afecta al recuerdo de las palabras, es decir, las personas que sufren este tipo de afasia tienen problemas para encontrar palabras, producen largas pausas al hablar y cortar las frases en discursos con fluidez normal.
Afasia anómica : en este tipo de afasia el paciente tiene dificultad para usar las palabras correctas para describir objetos, lugares o eventos.
Causas de la afasia
La causa más frecuente de afasia es el daño cerebral que resulta de un accidente cerebrovascular , es decir, el bloqueo o la rotura de un vaso sanguíneo en el cerebro. La falta de presencia del suministro de sangre al cerebro produce la muerte de las células cerebrales o daño en las regiones encargadas de controlar el lenguaje.
El daño cerebral producido por una lesión grave en la cabeza, es decir, un traumatismo craneoencefálico, un tumor, una infección del sistema nervioso o un proceso degenerativo también puede producir afasia. En estos casos, la afasia generalmente ocurre con otros tipos de problemas cognitivos, como problemas de memoria o confusión.
Síntomas de la afasia
Entre los síntomas que puede presentar una persona con afasia están:
Hablar con oraciones cortas o incompletas, decir palabras irreconocibles.
Escribir o decir oraciones sin sentido.
Sustituir una palabra o un sonido por otro, no comprender conversaciones de otras personas.
Reducción del lenguaje, se anula la capacidad de comprensión
Tratamiento de la afasia
Si el daño cerebral es leve, el paciente puede recuperar las habilidades del lenguaje sin tratamiento alguno. Sin embargo, la mayoría de los pacientes se somete a la terapia del habla y del lenguaje para recuperar sus habilidades y complementar sus experiencias de comunicación.
Existen numerosos tipos de tratamiento para las personas con afasia. El tipo de tratamiento dependerá de las necesidades y los objetivos del paciente. En la actualidad, se están estudiando ciertos medicamentos para el tratamiento de la afasia. Se trata de medicamentos que pueden aumentar el flujo sanguíneo al cerebro, mejorar la capacidad de recuperación de este, o ayudar a reemplazar las sustancias químicas agotadas en el mismo.
Pruebas complementarias al tratamiento de la afasia
Para el diagnóstico de la afasia se deberá realizar una resonancia magnética o tomografía computarizada para confirmar la lesión en el cerebro y conocer su ubicación exacta. Por lo general, el médico también evalúa la capacidad de comprender y producir el lenguaje, haciendo pruebas para ver cómo el paciente sigue órdenes, contesta preguntas, nombra objetos y mantiene una conversación.
Factores desencadenantes de la afasia
El factor principal desencadenante de la afasia es una lesión cerebrovascular y los traumatismos craneoencefálicos principalmente en niños. Hemos de tener en cuenta además los derrames cerebrales y los tumores, y también enfermedades degenerativas como el Alzheimer .
Factores de riesgo de la afasia
Los factores de riesgo más comunes de la afasia son: edad, sexo, hipertensión arterial, diabetes mellitus, tabaquismo, alcoholismo, obesidad y colesterol.
Complicaciones del tratamiento de la afasia
La afasia puede generar numerosos problemas en la calidad de vida porque la comunicación es una parte importante de esta. La dificultad en la comunicación puede afectar a numerosos aspectos de la vida de los pacientes. Entre estos aspectos están:
El trabajo.
Las relaciones familiares.
Las relaciones sociales.
El funcionamiento diario.
Prevención de la afasia
Es un trastorno neurológico que ocurre de repente, sin aviso, aunque no se puede evitar. Pero se puede prevenir de la siguiente manera:
Reducir el riesgo de padecer arteriosclerosis, ya que los accidentes vasculares (ictus) generalmente aparecen como consecuencia de la misma.
Evitar valores elevados de la tensión arterial y del colesterol.
Evitar el sobrepeso.
Realizar deporte.
Dejar de fumar.
Tratar de evitar las caídas y los golpes en la cabeza, usando protección.
Especialidades a las que pertenece la afasia
En las afasia, el diagnóstico debe ser hecho por el neurólogo, que es quien atiende las enfermedades del cerebro y del sistema nervioso. Pero el profesional idóneo para la rehabilitación del lenguaje es el logopeda, que es quien se encarga de evaluar, diagnosticar y tratar los problemas del lenguaje.
Preguntas frecuentes:
¿Qué es la afasia sensitiva?
La afasia sensitiva es un tipo de afasia que se caracteriza por el lenguaje fluido , con parafasias de distinto tipo y una severa afectación de la comprensión .
¿Qué es la afasia motora?
La afasia motora es un tipo de afasia no fluida o expresiva y se caracteriza por patrones de articulación del habla difíciles de entender. Se caracteriza por la casi imposibilidad para lograr una producción verbal fluida.
¿Qué es la afasia de broca?
La afasia de broca o afasia motora, se caracteriza por una e xpresión verbal muy afectada y una compresión mejor , pero que también está afectada. Puede resultar de una lesión que afecta principalmente el lóbulo frontal del cerebro. Es común que las personas con afasia de Broca tengan debilidad o parálisis del brazo y la pierna derecha. Esto es porque el lóbulo frontal donde está la lesión también controla los movimientos del cuerpo.
¿Qué diferencia hay entre afasia y disartria?
La diferencia entre afasia y disfasia es que la afasia es un trastorno del lenguaje caracterizado por una dificultada para producir y comprender el lenguaje tanto escrito y hablado, mientras que la disartria es un trastorno del habla caracterizado por dificultades en todos los niveles del habla . Afecta la lengua, los labios, el paladar, las cuerdas vocales, la laringe y la respiración.
¿Qué es la afasia de Wernicke?
La afasia de Wernicke puede resultar de un daño al lóbulo temporal del cerebro. Las personas con afasia de Wernicke pueden hablar en oraciones largas y completas que no tienen sentido , añadiendo palabras innecesarias e incluso inventando palabras.
Enfermedad
Ataxia
¿Qué es la ataxia?
Se denomina ataxia a la producción de un movimiento irregular y no controlado del cuerpo , asociado a una afectación neurológica, concretamente de una parte del cerebro llamado cerebelo. Es un síntoma que se puede manifestar en múltiples patologías. Hay ataxias que aparecen de forma hereditaria desde la infancia, y otras que se dan en la edad adulta, asociados a múltiples tipos de enfermedades, pudiendo aparecer en cualquier sexo y a cualquier edad, así como pudiendo presentándose de modo agudo, crónico o episódico. De forma habitual la ataxia es la manifestación del padecimiento de una enfermedad con grave afectación neurológica que requiere de un diagnóstico rápido.
Tipos de ataxia
Existen más de 200 tipos de ataxias y diferentes formas de clasificación. Una forma de hacerlo es su división según la edad de aparición y según el modo de presentación de la enfermedad que la produzca (aguda, subaguda o crónica). Resaltamos aquí las ataxias más significativas:
Ataxias congénitas : producidas por alteraciones en el desarrollo embrionario durante el embarazo. Se produce una alteración del cerebelo con movimientos anormales, retraso mental y espasticidad.
Ataxia de Friedreich : es el tipo más frecuente de ataxia hereditaria. Aparición en la infancia o adolescencia con alteración de la marcha, movimientos anormales, alteración del habla, pérdida de sensibilidad y puede llevar a síntomas de sordera.
Ataxia-telangiectasia : ataxia hereditaria que afecta a la piel, el sistema nervioso y el sistema inmunológico. Aparece desde la infancia con gestos descoordinados, afectación de los movimientos oculares, aparición en la piel de telangiectasias (dilataciones de pequeños capilares venosos) así como en la conjuntiva del ojo, los oídos y la cara. Va asociado a infecciones frecuentes.
Ataxia cerebelosa de inicio en el adulto : grupo heterogéneo de enfermedades, con inicio habitual entre los 20 – 50 años, que implica alteración de la marcha y los movimientos y del lenguaje, pérdida o alteración de la sensibilidad, y otros síntomas neurológicos.
Causas de la ataxia
La causa de los síntomas de la ataxia puede ser un trastorno con afectación del cerebelo o de sus conexiones, por afectación de la sensibilidad, o por alteración de la región vestibular del oído. El motivo de esta afectación puede ser múltiple: tras infecciones o por alteraciones inmunológicas, intoxicaciones por sustancias, fármacos, tóxicos o drogas , por tumores cerebrales, tras traumatismos craneales, por sufrimiento de migrañas, por el padecimiento de enfermedades hereditarias de curso agudo o episódico, por alteraciones metabólicas, epilepsia…etc.
Síntomas de la ataxia
En las ataxias con afectación del cerebelo suele aparecer una alteración de la marcha con pasos irregulares , aumento de la base de sustentación y deambulación lateralizada, disminución del tono y fuerza de los músculos , y aparición de temblor con amplias oscilaciones al querer hacer alguna acción.
En aquellas ataxias donde hay mayor afectación de la región vestibular del oído, el trastorno de la marcha se asocia a intenso mareo , tendencia a caer hacia un lado, vómitos , sudoración , movimientos oculares anómalos…etc.
En las ataxias con afectación de la sensibilidad aparece una abolición de la misma que suele ser profunda y vibratoria, marcha inestable con pasos bruscos e irregulares, apoyando de forma rotunda la planta del pie, incapacidad para levantarse de una silla, etc.
Tratamiento de la ataxia
El tratamiento de la ataxia se enfoca según la causa que la haya provocado. Así, cuando existen infecciones del sistema nervioso central, se usan fármacos antibióticos o antivíricos. Si existe una intoxicación, se plantean medidas de soporte y la corrección de las alteraciones bioquímicas del organismo. En caso de tumores, traumatismos o hidrocefalia el manejo será quirúrgico . Cuando existen enfermedades de base inmunológica, pueden usarse terapias con corticoides o fármacos que modulan el sistema inmune. Si su origen es hereditario, se emplea un fármaco llamado Edemox , suplementos vitamínicos si hay déficit de las mismas, o tratamiento con Levotiroxina (hormona tiroidea), si existe mala función del tiroides (hipotiroidismo). En caso de las cerebelitis posinfecciosas no se requiere tratamiento específico.
Pruebas complementarias del diagnóstico de la ataxia
Según la causa que se sospeche y las alteraciones que presente el paciente, el médico puede solicitar que se le realicen al paciente una batería de pruebas complementarias, amplio en el estudio para el diagnóstico de la ataxia:
Analítica de sangre : con determinaciones básicas y otras más específicas como los niveles de vitamina B o E, hormonas tiroideas, proteínas plasmáticas, tóxicos en sangre, serología para ver la presencia de virus o bacterias, anticuerpos específicos…etc.
Radiografía de tórax .
Pruebas de neuroimagen : TAC, resonancia magnética nuclear, angio-resonancia.
Examen del líquido cefalorraquídeo: se hace realizando una punción lumbar para su extracción.
Factores de riesgo que pueden desencadenar en ataxia
Tener familiares que padezcan algún tipo de ataxia hereditaria.
Padecer enfermedades metabólicas que actúen como factor de riesgo cardiovascular para padecer accidentes cerebrovasculares.
Padecer traumatismos craneofaciales.
Consumo de alcohol y otras drogas así como fármacos que puedan precipitar síndromes atáxicos ( Litio, Amiodarona, Valproato …)
Complicaciones del tratamiento de la ataxia
Padecimiento de enfermedades psiquiátricas como depresión, ansiedad, cambios bruscos de humor , irritabilidad, y apatía.
Deterioro progresivo cognitivo.
Muerte (por evolución de enfermedades como tumores o infecciones complicadas)
Pérdida de la dependencia para el desarrollo de las actividades de la vida diaria.
Dificultad de comunicación.
Prevención de la ataxia
Consejo genético familiar e todas las ataxias hereditarias.
Evitar el consumo de alcohol y otras drogas.
Control de los factores de riesgo cardiovascular con una adecuada alimentación y realización de ejercicio físico habitual.
Evitar el contacto contínuo con tóxicos de forma inadecuada (como metales, etc.)
Especialidades a las que pertenece la ataxia
Los pacientes con ataxia son evaluados por el médico especialista en neurología.
Preguntas frecuentes:
¿Qué es la ataxia menstrual?
Algunos profesionales sanitarios pueden utilizar el término de ataxia menstrual para hacer referencia a la presencia de una alteración en el ciclo menstrual de la mujer que se presenta de manera irregular.
¿Qué es la ataxia cerebelosa?
Consiste en un cuadro clínico heterogéneo producido por una alteración del cerebelo , que se manifiesta con alteración de la marcha con aparición de pasos irregulares, aumento de la base de sustentación (los pies y piernas más abiertas), y lateralización al andar, habla poco clara, temblor intencional, disminución del tono de los músculos y movimientos oculares anormales (nistagmo).
¿Qué es la adiadococinesia?
Se trata de un signo clínico que los médicos ven en la exploración neurológica, en el que se observa la capacidad que tiene el paciente de hacer movimientos alternantes sucesivos.
¿Qué es la marcha en tándem?
La marcha en tándem consiste en caminar apoyando los pies uno tras otro en línea recta de tal manera que el talón de un pie toque la punta del otro pie de forma sucesiva
¿Qué es la afemia?
La afemia es un trastorno neurológico en el que, no habiendo una alteración en los órganos que permiten articular el lenguaje, existe una incapacidad para articular las palabras.

Enfermedad
Fisura Anal
¿Qué es una fisura anal?
Fisura anal o fisura ano-rectal o úlcera anal. Es una lesión generalmente primaria, producida por traumatismos en la zona local . Se da en adultos de edad media y en mujeres durante el embarazo. Es una enfermedad leve.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de fisuras anales
Las fisuras anales se clasifican según su origen y la forma que tienen en:
Idiopáticas : se producen por un esfuerzo excesivo de los esfínteres del ano, bien por un estreñimiento o una diarrea.
Agudas: fisura anal de pocos días que tiene apariencia similar a un corte al ser superficial.
Crónicas: cuando una fisura anal tiene más de seis semanas sin aspectos de curación. Son fisuras profundas.
Causas de fisuras anales
La fisura anal se produce por un desgarro en la zona del ano debido a diferentes causas o esfuerzos.
Estos desgarros se producen ante un aumento en la tensión muscular del tejido anal y como resultado se produce una fisura en el ano.
Síntomas de una fisura anal
Los síntomas de una fisura anal son variados, destacando:
Sangrado en la heces.
Dolor durante o tras la evacuación intestinal.
Irritación y picor en el ano.
Grieta en el ano.
Tratamiento para la fisura anal
Para tratar una fisura anal se requiere el uso de ungüentos o cremas en la zona del ano para reducir los dolores y ayudar a la cicatrización, además es importante ampliar el consumo de fibra y de líquidos para que las heces que se formen sean más blandas y se facilite la evacuación durante el periodo de curación.
También se puede indicar la toma de otros medicamentos de ingesta oral para una mayor relajación de los esfínteres y/o aplicar baños de agua caliente para relajar el esfínter y mejorar la cicatrización.
En algunos casos es necesario recurrir a la cirugía para conseguir cerrar la fisura, sobre todo si es una fisura crónica o de difícil solución.
Pruebas complementarias del tratamiento de fisura anal
Para diagnosticar la fisura anal puede valer con un simple examen físico , en el que el médico examinará la superficie del ano y la fisura y en caso de que al paciente no le resulte doloroso realizará un tacto rectal (inserción de un dedo enguantado en el interior del recto).
Según la forma de la fisura y el lugar donde se haya producido se puede conocer la causa por la que se ha originado.
En algunos casos se pueden pedir más pruebas como una sigmoidoscopia o colonoscopia , pruebas parecidas por las cuales se introduce un tubo flexible con una cámara en el interior del colon para observar.
Factores desencadenantes de una fisura anal
La fisura anal suele desencadenarse por factores como el estreñimiento , lo que provoca el esfuerzo anal para la expulsión de heces; la formación de heces grandes y/o duras cuya evacuación puede provocar la fisura; diarrea crónica y enfermedades de inflamación intestinal.
Factores de riesgo de fisuras anales
Hay una serie de factores de riesgo por los cuales un paciente puede tener mayor riesgo de padecer una fisura anal, los de mayor riesgo son;
Edad: aunque es común entre los adultos de edad media, cuanto mayor es la edad más probable es padecer una.
Relaciones sexuales anales.
Mujeres embarazadas , ya que pueden aparecer en el parto o durante la gestación.
Pacientes con enfermedades crónicas del intestino como la enfermedad de Crohn, ya que la inflamación del intestino puede llegar al exterior y la zona del ano ser más sensible.
Personas que padecen estreñimiento .
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Complicaciones de una fisura anal
No cicatrización de la fisura.
Tendencia a padecerla de nuevo.
Fisura anal crónica.
Necesidad de una intervención quirúrgica para sanar.
Fístulas anales.
Absceso anal.
Prevención de fisuras anales
Mantener una dieta equilibrada.
Beber muchos líquidos.
Comer alimentos ricos en fibra.
Prevenir el estreñimiento.
Practicar deporte.
Especialidades a las que pertenecen las fisuras anales
La especialidad médica encargada de tratar la fisura anal es la gastroenterología y en caso de intervención, el cirujano general.
Preguntas frecuentes:
¿Qué diferencia hay entre fisuras anales y hemorroides?
Una fisura anal es una herida o corte en la zona del ano, mientras una hemorroide es una mala vascularización de los vasos sanguíneos del ano, lo que provoca su inflamación.
¿Hay algún tratamiento natural para las fisuras anales?
El más común es el tratamiento con productos naturales como el aloe vera ya que posee grandes poderes cicatrizantes.
¿Se pueden hacer ejercicios para evitar las fisuras anales?
Hay ejercicios que ayudan tanto a prevenir las fisuras anales como a ayudar en su curación. Algunos de estos ejercicios son yoga, caminar y baños calientes para favorecer la circulación del flujo sanguíneo.
¿Qué enfermedades se pueden dar en el ano?
Las más frecuentes son hemorroides, abscesos, incontinencias, fístula, fisura y cáncer.
¿Qué es una hemorroide centinela?
Una hemorroide centinela es un síntoma que informa de que el paciente padece una fisura anal, ya que este tipo de hemorroide es distinta a las normales al no tener vasos sanguíneos dilatados sino pliegues cutáneos.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia