Ganglión
¿Qué es un ganglión?
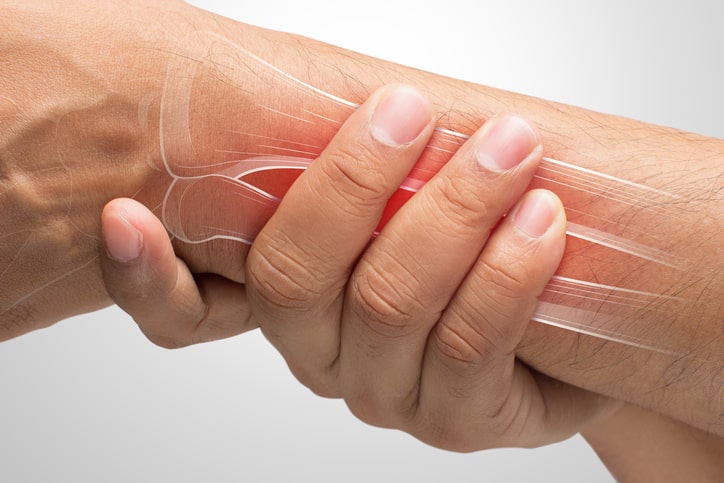
También conocido como quiste sinovial, quiste ganglionar o glangioma, un ganglión es un quiste que se produce por la acumulación de líquido sinovial en las articulaciones, sobre todo en las muñecas y tobillos. Pertenece a la especialidad de reumatología y la traumatología y es una dolencia de tipo grave.
Tipos de gangliones
El ganglión puede aparecer en diferentes zonas articulares, sin embargo, no existe una clasificación específica de los tipos de gangliones. La zona más frecuente donde se producen es en las muñecas y en los tobillos.
Causas de un ganglión
Un ganglión es un bulto benigno que se produce en los tendones o articulaciones de las muñecas y tobillos generalmente. Estos bultos suelen tener forma redonda u ovalada y en su interior reside un líquido de textura gelatinosa.
Suelen tener unos 3 centímetros de diámetro y se forma al moverse los tendones o tejidos de la articulación de su zona normal, aglutinándose y formándose el bulto.
Síntomas de un ganglión
Los principales signos y síntomas que indican la presencia de un ganglión son:
- Aparición de bultos en las articulaciones, sobre todo en las manos o pies.
- Bultos en forma redonda u ovalada.
- No suelen presentar dolores, a no ser que presionen un nervio.
- Debilidad muscular.
Tratamiento para el ganglión
Por lo general un ganglión no suele requerir un tratamiento exhaustivo a no ser que genere dolor o limitaciones del movimiento, en cuyo caso, el paciente podrá ser tratado según la gravedad con:
- Inmovilizar la zona: de esta forma se previene que el quiste se haga más grande, de la misma forma que evita el dolor y hace que el tamaño del quiste se minimice.
- Intervención quirúrgica: en algunos casos es necesario recurrir a una cirugía para eliminar totalmente el quiste.
- Aspiración por aguja: esta técnica se emplea para mediante el uso de una aguja a través de la cual se aspira o se drena todo el líquido que contiene en su interior.
A pesar de eliminar el quiste por cualquiera de las técnicas anteriores este puede volver a aparecer.
Pruebas complementarias del tratamiento de ganglión
Para evaluar si el paciente presenta un ganglión el médico realizará una exploración física de la zona donde se encuentre el bulto. De esta forma evaluará si tiene dolor o no ante la presión y con una luz podrá comprobar si está relleno de líquido sinovial, o si, por el contrario, se trata de un forma sólida.
Por último, para cerciorarse del diagnóstico, el médico solicitará pruebas de imagen e incluso una aspiración por la cual se extrae líquido del bulto para evaluarlo.
Factores desencadenantes de los gangliones
Los gangliones se producen porque el tendón o el tejido articular se desplaza de su posición normal, por tanto, cualquier sobreesfuerzo, tensión o actividad que provoque esta desviación, será un factor desencadenante del ganglión.
Factores de riesgo de un ganglión
A pesar de que el ganglión se puede presentar en cualquier persona, hay una serie de factores de riesgo que aumentan la probabilidad de padecerlas:
- Sexo: es más común en mujeres que en hombres.
- Edad: las mujeres de entre 20 y 40 años tienen mayor riesgo de padecerlo. Las personas mayores de 65 años son otro sector de riesgo.
- Antecedentes clínicos: si el paciente sufre artrosis o ha sufrido alguna lesión articular o en el tendón el riesgo de sufrir, el ganglión aumenta.
Complicaciones de un ganglión
- Pérdida parcial del movimiento.
- Anomalía o lesión nerviosa y/o vascular.
- Reaparición del ganglión.
- Cicatrices dolorosas y poco estéticas.
Prevención de los gangliones
- Práctica de ejercicios de relajación.
- Practicar estiramientos.
- Evitar mantener la muñeca en posición tensa durante mucho tiempo.
- No realizar actividades que aumenten la presión de la muñeca.
- Evitar posturas con presión extrema en las muñecas a la hora de dormir.
Especialidades a las que pertenece un ganglión
El ganglión es una enfermedad que ha de ser tratada por la especialidad médica de reumatología.
Preguntas frecuentes:
¿Qué pasa si tienes un ganglión duro en la muñeca?
El ganglión es un tumor benigno, es decir, no produce cáncer, por tanto, si se presenta en la muñeca o en cualquier otra parte y no produce molestias ni dolor, el principal tratamiento será reposo. En caso contrario, el paciente podrá tener inmovilizada la zona durante algunas semanas o necesitar una intervención quirúrgica para devolver el movimiento a la muñeca.
¿Qué es un quiste sinovial en la columna?
Un quiste sinovial en la columna supone la acumulación de líquido cefalorraquídeo en la zona baja de la columna vertebral, lo que puede producir la ciática en el paciente. Suelen ser dolorosos y también pueden encontrarse en otras zonas de la columna vertebral, aunque son bastante menos frecuentes. Se les conoce como quistes de Tarlov.
¿Qué es un fibroma en el pie?
El fibroma plantar es el ganglión que se desarrolla en el pie debido a una acumulación de líquido sinovial. Se encuentra localizado entre la capa de piel y la primera capa muscular.
¿Qué es un quiste en la rodilla?
Este quiste recibe el nombre de Baker y se produce cuando la rodilla se hincha debido a un aumento de la presión en la articulación, por una acumulación excesiva de líquido sinovial en la rodilla. En pacientes de edad avanzada puede desencadenar en una artritis.
¿Qué es un quiste radicular?
Un quiste radicular es el que se produce en la zona bucal del paciente, generalmente en la raíz del diente. Suelen ser quistes indoloros que se desencadenan por caries o lesiones dentales.
 Savia
Savia