Cirugía General y del Aparato Digestivo
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

No se han encontrado resultados
Contenidos sobre enfermedades
Somos conscientes de que los conceptos médicos pueden resultar confusos si no te los explican con claridad. Para evitar esto, le hemos pedido a nuestros profesionales que preparen estas fichas en donde podrás acceder a información relevante sobre enfermedades que te ayudará a entender de una manera sencilla por qué se producen y por qué es necesario su tratamiento.
Ver todas las enfemedades 
Enfermedad
Litasis Biliar
¿Qué es la litiasis biliar ?
La litiasis biliar es la formación de cálculos, o piedras, en la vesícula biliar o en los conductos por donde se excreta la bilis hacia el intestino . Estos cálculos pueden ser de colesterol, de ácido úrico o de calcio.
Tipos de litiasis biliar
Existen diferentes tipos de litiasis biliar:
Litiasis biliar de colesterol : supone hasta el 75 % de los casos de litiasis biliar, es por tanto la causa más frecuente de los mismos. El colesterol precipita cuando disminuye las sales biliares o cuando aumenta el nivel de colesterol, suelen presentarse en número de 1 a 3, redondeados, de color amarillento, y su tamaño puede llegar a 2 centímetros.
Cálculos pigmentarios : se forman a partir de la precipitación de la bilirrubina, llegan a producir hasta un 25 % de los casos. Si son de color negro, se dan en enfermos cirróticos, los cálculos de color marrón se dan en las enfermedades hemolíticas (destrucción de los hematíes), suelen aparecer en mayor número que los de colesterol, hasta más de 5, y con frecuencia producen inflamación en la vesícula.
Litiasis de carbonato calcio : son muy poco frecuentes, y su aspecto es blanquecino, raramente causan inflamación en la vesícula.
Causas de la litiasis biliar
Las causas de la litiasis biliar están relacionadas con la alteración de la composición de la bilis , produciendo un aumento de las sustancias, que precipitan dando lugar a la litiasis.
En el caso del colesterol, se produce un aumento del mismo respecto a las sales biliares, provocando que el colesterol precipite y aparezca la litiasis biliar.
En los casos de los cálculos pigmentarios, se producen por el aumento de la bilirrubina. En los pacientes cirróticos es debido al mal funcionamiento del filtro hepático. En enfermedades hemolíticas, se produce por una mayor destrucción a lo normal de los hematíes, originando un aumento de la bilirrubina que hace que se precipite la misma.
Síntomas de la litiasis biliar
El síntoma principal de la litiasis biliar es el cólico biliar, en él se produce un dolor intenso en la zona derecha del abdomen, bajo las costillas, que se suele acompañar de náuseas y vómitos, que pueden ser intensos. Y, en algunas ocasiones, se produce una infección conocida como colecistitis que precisa de ingreso hospitalario para tratarla.
A veces, la piedra se mueve y produce una obstrucción del conducto, en este caso, el paciente además de dolor presenta ictericia, es decir, color amarillento de la piel. Esta obstrucción puede afectar al conducto del páncreas dando lugar a una pancreatitis como complicación de este proceso.
Tratamiento de litiasis biliar
El tratamiento de la litiasis biliar puede ser:
farmacológico, que pretenden disolver el cálculo. Se suministran sales biliares orales, deben ser cálculos de colesterol de menos de 1 centímetro de tamaño y con una actividad vesicular normal.
CPRE o colangiopancreatografía retrógrada endoscópica, se trata de disolver el cálculo o extraerlo mediante la canalización del colédoco. A través de una endoscopia se inyecta una sustancia que lo disuelve, debe ser un cálculo único y de pequeño tamaño.
Colecistectomía, es la exéresis (extracción) de la vesícula mediante cirugía mayor, puede ser realizada por medio endoscópico o por cirugía abierta, en ambos casos se retira la vesícula del paciente con los cálculos en su interior.
Pruebas complementarias de la litiasis biliar
La prueba complementaria más en uso en el momento actual para la detección de una litiasis biliar, es la ecografía . Prácticamente han quedado relegadas otras pruebas diagnósticas como la colangiografía, en la cual se introduce un contraste por vía oral que se deposita en la vesícula, realizando radiografías de la misma, o la colangiografía percutánea transhepática, en la que el contraste se inyecta a través de una punción abdominal.
Factores desencadenantes de la litiasis biliar
Son factores desencadenantes de la litiasis biliar las alteraciones en la dieta con consumo excesivo de grasa, provocando un aumento del colesterol.
También puede producirse por el exceso de consumo de alcohol, conllevando a una cirrosis en el paciente y provocando una alteración de la bilirrubina que producen cálculos biliares.
Factores de riesgo de la litiasis biliar
Son factores de riesgo para la litiasis biliar la multiparidad, la obesidad y el consumo de píldoras anticonceptivas.
Complicaciones de la litiasis biliar
La complicación más frecuente de la litiasis biliar es la colecistitis, que se produce cuando la obstrucción del conducto produce una infección en la zona de la vesícula.
La siguiente complicación en frecuencia es la pancreatitis, que es producida como consecuencia de la obstrucción del conducto de salida del páncreas, por una litiasis biliar, causando dolor en la zona, acompañado de vómitos y malestar general.
Prevención de la litiasis biliar
La prevención de litiasis biliar consiste en evitar la obesidad, realizar una dieta rica en frutas y verduras, pobre en grasas y sin consumo de alcohol.
Especialidades a las que pertenece
Las especialidades a las que pertenece la litiasis biliar es la de digestivo y cirugía general . Los especialistas en digestivo controlan los procesos de cólicos biliares o colecistitis, y los cirujanos, la exéresis de la vesícula biliar si es necesaria.
Preguntas frecuentes
¿ Cómo saber si tengo problemas de vesícula ?
La vesícula biliar no siempre produce síntomas, a veces, dolores abdominales asociados a vómitos o diarreas pueden hacer sospechar de padecer problemas en la vesícula . Lo mismo ocurre cuando aparece la clínica de un cólico biliar, la única forma de llegar a un diagnóstico certero es la realización de una ecografía de abdomen.
¿ Cuál es el signo de Murphy ?
El signo de Murphy forma parte de la exploración abdominal . Este es positivo cuando al realizar una inspiración profunda seguido de una espiración, en cuyo momento se introduce la mano bajo las costillas, produce dolor por el choque contra la vesícula.
¿ Qué pasa cuando uno vomita bilis ?
El vómito de bilis se produce cuando hay una descarga de bilis hacia el intestino sin alimento. Se vomita una sustancia que se conoce como vómitos de bilis, no es más grave que un vómito normal, pero este es de color verde. Puede ser un efecto secundario de la exéresis de la vesícula.
¿ Cuál es la importancia de la vesícula biliar ?
La importancia de la vesícula biliar es el mantenimiento de las sales biliares producidas en el hígado , hasta el momento que son necesarias para la digestión de los alimentos. Estos, al llegar al intestino, desencadenan la secreción de la sustancia acumulada en la vesícula.
¿ Qué causa el reflujo ?
El reflujo es causado por la falta del cierre del esfínter esofágico inferior de forma adecuada. Al contraerse el estómago, parte del alimento y de los jugos gástricos, suben a través del esófago originando el reflujo gastroesofágico.
Enfermedad
Quiste Pilonidal
¿Qué es el quiste pilonidal?
El quiste pilonidal es un saco cerrado de carácter membranoso que se forma alrededor de un folículo piloso, en cuyo interior, se encuentra pelo, de ahí su nombre de pilonidal. En la mayoría de ocasiones, su localización más frecuente es en la zona del pliegue interglúteo , aunque también se puede formar en otras localizaciones como las axilas, el ombligo y la zona de las ingles.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Tipos de quiste pilonidal
Existen dos tipos de quiste pilonidal:
Quiste pilonidal agudo: se produce un absceso de forma rápida que drena hacia el exterior.
Quiste pilonidal crónico: se produce una fistulización con drenaje que permanece en el tiempo.
Causas del quiste pilonidal
El quiste pilonidal se produce cuando el vello penetra debajo de la piel , dando lugar a una reacción del tejido subcutáneo que lo considera una sustancia extraña, provocando una reacción inflamatoria a su alrededor.
Síntomas del quiste pilonidal
Los síntomas que se presentan son enrojecimiento, inflamación y dolor de la zona afectad a, también puede aparecer infección en torno a ella, produciendo un absceso con pus en su interior. Este pus puede drenar hacia la parte exterior de la piel por los diversos orificios que tiene.
En algunos casos, aunque no de forma frecuente, el paciente puede tener fiebre cuando el quiste se infecta, pero en la mayoría de ocasiones, el paciente refiere dolor intenso que le impide sentarse.
Tratamiento del quiste pilonidal
El tratamiento del quiste pilonidal es diferente según la fase en que se encuentre. Cuando está abscesificado, puede ser necesario el drenaje del mismo, para ello, el cirujano, tras inyectar una mínima cantidad de anestesia local, realiza una apertura del quiste para conseguir el drenaje correcto del mismo. Suele ser recomendable tomar antibiótico para disminuir la infección, tanto antes de la cirugía como tras ella .
En los casos de fistulización crónica, se realiza una cirugía más compleja, en la que se procede a abrir el quiste, retirando todo el contenido de su interior y la membrana que lo recubre. En la mayoría de ocasiones, la herida se deja abierta hasta conseguir la cicatrización de la misma lo que puede demorar el proceso hasta 3 meses, precisando curas diarias durante este tiempo. Esta cicatrización es conocida como de segunda intención, hace que las recurrencias sean menos frecuentes.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del quiste pilonidal
Para el diagnóstico del quiste pilonidal no es necesario realizar pruebas diagnósticas, es un diagnóstico clínico.
Para la realización de la cirugía, es necesario analítica de sangre con recuento celular , radiografía de tórax y electrocardiograma, junto con la visita al anestesista.
A veces, puede ser necesario realizar una ecografía o TAC antes de la cirugía que permita conocer la extensión del quiste.
Factores desencadenantes del quiste pilonidal
El factor desencadenante del quiste pilonidal parece ser la introducción de un pelo hacia el interior del tejido subcutáneo , dando lugar en este a una reacción inflamatoria al percibirlo como cuerpo extraño.
Factores de riesgo del quiste pilonidal
Los factores de riesgo del quiste pilonidal, además del exceso de vello en la zona, son los traumatismos que se puedan producir en la zona. Esto hace que sean más frecuentes en personas que conduzcan o realizan ciclismo. La obesidad también es un factor de riesgo para el quiste pilonidal .
Complicaciones del quiste pilonidal
La complicación más frecuente del quiste pilonidal es la infección con formación de absceso , dicha infección puede producir fiebre, aunque es poco frecuente.
Prevención del quiste pilonidal
La prevención del quiste pilonidal es evitar, en la medida de lo posible, los traumatismos sobre la zona del coxis. Y, en aquellos pacientes con mucho vello, el tratamiento con depilación láser puede ser eficaz para evitar los quistes pilonidales .
Especialidades a las que pertenece
La especialidad a la que pertenece el quiste pilonidal es la cirugía general .
También, en los casos que no necesitan cirugía, puede ser controlado por el médico de familia, quien puede pautar un tratamiento antibiótico si es necesario.
Preguntas frecuentes
¿Qué médico trata el quiste pilonidal?
El médico que controla y trata el quiste pilonidal es el cirujano general, este médico se encarga de la exéresis (extracción) de los quistes, decidiendo la técnica quirúrgica más beneficiosa para el paciente.
En algunos casos, puede decidir el drenaje del absceso, la extirpación del quiste con cierre de la herida con puntos o, en otros casos, la exéresis del proceso, dando lugar a un cierre por segunda intención lo que lleva a una recuperación más lenta, pero con menos recurrencias del proceso .
¿Qué es el quiste pilonidal del coxis?
El quiste pilonidal de coxis es el quiste que se produce por la introducción de un pelo en la zona del coxis . Es el quiste pilonidal más frecuente y se cree que está relacionado con traumatismos repetidos sobre la zona, siendo más frecuente en personas que permanecen mucho tiempo sentadas, conduciendo o que practican ciclismo.
¿Qué antibiótico puedo tomar para el quiste pilonidal?
Son varios los antibióticos que se pueden tomar para tratar un quiste pilonidal, entre ellos, la cloxacilina, la amoxicilina, la amoxicilina con clavulánico y la clindamicina.
No se debe tomar antibiotico nunca sin la prescripción de un médico, el uso indebido de los antibióticos produce resistencias bacterianas que se convierten en un problema de salud pública muy importante.
¿Cuánto tarda en cicatrizar un quiste pilonidal?
El quiste pilonidal puede tardar en curar desde unos días a meses, dependiendo de la circunstancia.
En los casos agudos con drenaje espontáneo puede durar unos 15 días.
Cuando se realiza un drenaje quirúrgico del mismo, las curas pueden demorarse hasta 3 semanas.
Cuando se realiza exéresis con cierre por segunda intención , el periodo de curas puede ser de hasta 3 meses.
¿Cómo eliminar un quiste pilonidal sin cirugía?
El quiste pilonidal no se puede eliminar sin cirugía cuando es una situación crónica , solo en el caso de procesos agudos puede eliminarse mediante tratamiento antibiótico.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Síndrome de Cushing
¿Qué es el síndrome de Cushing?
El síndrome de Cushing o hipercortisolismo, es la enfermedad que se produce por exceso de cortisol , ya sea por producción excesiva de las glándulas suprarrenales del enfermo, o por efecto yatrógeno, esto quiere decir, como consecuencia secundaria de la administración de fármacos para tratamientos. También hay tumores neuroendocrinos que pueden producir una sustancia similar al cortisol que puede dar lugar a este síndrome. Es un síndrome muy poco frecuente que se producen de entre 35 a 40 casos por cada millón de personas, y se considera una enfermedad grave.
Tipos de síndromes de Cushing
Los tipos de síndrome de Cushing son:
Síndrome de Cushing ACTH (Hormona AdenoCorticoTropa): dependiente, se produce por tumores en la hipófisis o por tumores que provocan que se segregue esta hormona.
Síndrome de cushing ACTH independiente : se produce por tumores suprarrenales o hiperplasia suprarrenal yatrogénicos .
Causas del síndrome de Cushing
La causa es el trastorno hormonal que produce un aumento de cortisol o la toma de manera mantenida de medicamentos que contienen corticoides por enfermedades de origen inflamatorio.
Síntomas del síndrome de Cushing
Son síntomas de síndrome de Cushing: obesidad central, cara de luna llena ( cara redondeada ), acné , hipertensión arterial, diabetes , dolor de espalda , alteraciones en el ciclo menstrual , hirsutismo , impotencia en los varones, aumento de la sed , aumento de la micción , debilidad muscular , estrías de color vino, hematomas frecuentes, debilidad , irritabilidad , depresión , ansiedad y la alteración de la autoestima .
Tratamiento para el síndrome de Cushing
El tratamiento del síndrome de Cushing debe estar enfocado a reducir el nivel de cortisol.
Cuando el nivel de cortisol esté elevado por una causa yatrogénica , esto es, por ingerir medicamentos, el médico desciende la dosis de manera paulatina. Si esto no es posible, se intentará que el paciente consuma la menor dosis posible y se establecerá una vigilancia estrecha de este.
Si la causa es un tumor en la glándula hipofisaria, el médico indicará tratamiento quirúrgico, radioterapia o quimioterapia, según sea necesario.
Cuando la producción se debe a un tumor suprarrenal , el médico indicará un tratamiento quirúrgico para extraer el tumor. Si el tumor no puede extraerse se tratará de bloquear la acción de la hormona mediante medicamentos.
Pruebas complementarias para el diagnóstico del síndrome de Cushing
Las pruebas complementarias para el diagnóstico del síndrome de Cushing consisten en técnicas para medir la cantidad de cortisol:
Análisis de orina de 24 horas.
La prueba de supresión se dará 1 mg. de Dexametasona y se mide el cortisol a las 24 horas. Se puede hacer con 2 mg. de Dexametasona y haciendo la tasación de cortisol a las 48 horas, en ambos casos se realiza sobre sangre venosa ,
Se realizarán también pruebas de imagen, ya sean ecografías, tomografías o escáneres para valorar tanto las glándulas suprarrenales como la hipófisis .
Factores desencadenantes del síndrome de Cushing
El principal factor desencadenante es el exceso de cortisol .
Factores de riesgo del síndrome de Cushing
El principal factor de riesgo para el síndrome de Cushing es la toma indiscriminada de fármacos corticoides de forma diaria.
Complicaciones del síndrome de Cushing
Diabetes mellitus.
Hipertensión arterial.
Disfunción eréctil.
Hirsutismo: desarrollo de vello en cantidad mayor de lo normal.
Depresión.
Ansiedad.
Insomnio.
Alucinaciones.
Ideas paranoides.
Pérdida de memoria.
Prevención del síndrome de Cushing
No tomar fármacos corticoides sin control médico .
Especialidades a las que pertenece el síndrome de Cushing
El especialista en el control del síndrome de Cushing será el especialista en endocrinología . En cuanto al tratamiento, este será responsabilidad, tanto del endocrinólogo, como del cirujano general en los casos de tumores en las glándulas suprarrenales que deben ser extirpados, o bien neurocirujanos en el caso de alteraciones en la glándula hipófisis.
Preguntas frecuentes
¿Qué es el cortisol en el cuerpo humano?
El cortisol es una hormona que, producida por la glándula suprarrenal , se encuentra circulando en la sangre. Aumenta en las situaciones de estrés y actúa elevando el nivel de azúcar en la sangre y disminuyendo la inmunidad. Interviene en el metabolismo de grasas, proteínas y carbohidratos, y también actúa manteniendo en niveles adecuados los iones en sangre, así como la cantidad de agua en el organismo.
¿Qué es la enfermedad de insuficiencia suprarrenal?
La insuficiencia renal es la enfermedad en la que las glándulas suprarrenales no funcionan . Esto da lugar a una menor producción de cortisol, que deberá ser suministrado en forma de medicamento al paciente.
¿Qué es la glándula suprarrenal?
La glándula suprarrenal es una glándula endocrina que se encuentra situada encima de los riñones, de ahí su nombre. Su misión principal es la producción de sustancias como el cortisol, la aldosterona, la adrenalina y noradrenalina. También producen, pero en menor cantidad hormonales sexuales, como los estrógenos y la testosterona.
¿Cuál es la función de la glándula suprarrenal?
La función de la glándula suprarrenal es la producción de hormonas como el cortisol, la aldosterona, la adrenalina y la noradrenalina, que van a controlar el equilibrio de iones del organismo, mantener los niveles de azúcar, regular la respuesta inflamatoria, permitir que el cuerpo responda ante una situación de lucha o huida, mantener el embarazo, y comenzar la maduración sexual durante la pubertad.
¿Dónde se producen los mineralocorticoides?
Los mineralocorticoides son las hormonas que se van a producir en la parte exterior o corteza de las glándulas suprarrenales. Su misión en el organismo es mantener el equilibrio hidroelectrolítico actuando a nivel del riñón. La más importante es la aldosterona .
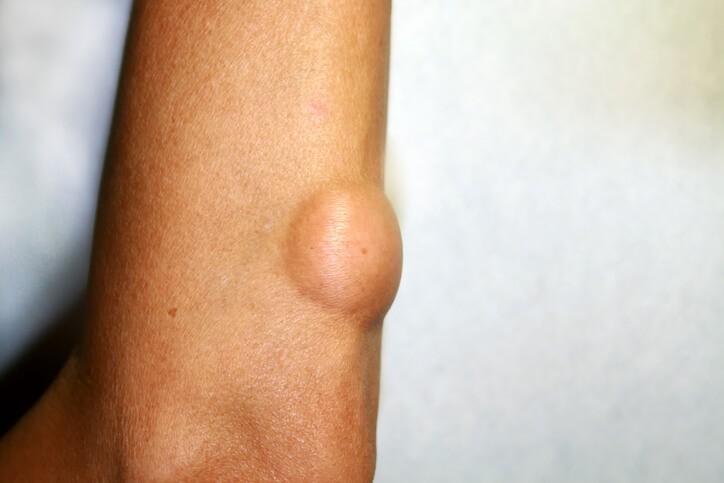
Enfermedad
Lipoma
¿Qué es un lipoma?
El lipoma es un tumor cutáneo benigno de origen adiposo (graso), localizado en el tejido celular subcutáneo (capa profunda de la piel). Puede aparecer de forma única o múltiple, y afectan sobre todo a mujeres en edad adulta. Son tumoraciones de tejido blando benignas y comunes, afectando a 1 de cada 1.000 personas.
Tipos de lipomas
Lipomatosis múltiple familiar : hereditaria, con aparición de múltiples y pequeños lipomas por todo el cuerpo con tendencia a aparecer simétricamente.
Lipomatosis benigna simétrica (enfermedad de Madelung) : aparecen pequeños lipomas múltiples no dolorosos en el cuello. En ocasiones también aparecen en el abdomen.
Lipomatosis congénita difusa : enfermedad hereditaria con aparición de lipomas en una o dos extremidades y que provocan un gigantismo en las mismas.
Adiposis dolorosa (enfermedad de Dercum) : síndrome donde aparece obesidad, cansancio, alteraciones psiquiátricas y aparición de lipomas repartidos por el cuerpo que son dolorosos.
Lipoma solitario : aparición de una sola lesión.
Causas del lipoma
En algunas ocasiones se ha establecido un origen genético en su padecimiento. En general su causa es desconocida, aunque parece que pudiera influir la pérdida de la función reguladora de las enzimas que controlan el crecimiento celular, produciéndose una organización de los adipocitos o células grasas de la piel en pequeños nódulos, cubiertos por una capa fibrosa de tejido conectivo, y dándoles la característica de encapsulado.
Síntomas del lipoma
Aparición en la piel de una masa o elevación circunscrita, redondeada, cubierta por piel normal y no dolorosa, que presenta una consistencia blanda y se desplaza fácilmente sin mostrar adherencia a planos más profundos de los tejidos. Pueden llegar a ser de gran tamaño y a producir síntomas por compresión de otras estructuras corporales adyacentes, aunque lo habitual es que tras una primera fase de crecimiento, mantengan una estabilidad llegando a medir unos 3-5 cm de diámetro. Se localizan más frecuentemente en cuello, espalda, brazos, glúteos y muslos, siendo raros en la cara, manos, piernas o pies.
A pesar de desarrollarse preferentemente en el tejido subcutáneo, en ocasiones pueden aparecer en otras zonas del cuerpo más profundas, por ejemplo, en relación a órganos profundos como órganos abdominales, intramusculares, cavidad oral, canal auditivo interno y tórax, entre otras.
Tratamiento del lipoma
Habitualmente los lipomas no requieren tratamiento. Si el tamaño del lipoma es grande y produce compresión de las estructuras anatómicas que tiene a su alrededor produciendo síntomas, entonces se plantea el tratamiento quirúrgico para su extracción.
Pruebas complementarias del tratamiento del lipoma
Para identificar correctamente los lipomas, aparte de la sospecha clínica por la exploración física, se suelen realizar pruebas de imagen como una ecografía de partes blandas, y si es preciso para la correcta identificación, una resonancia magnética.
Tras el tratamiento quirúrgico de extracción del lipoma siempre se envía el tejido extraído al laboratorio de anatomía patológica para su estudio y la confirmación de su diagnóstico.
Factores desencadenantes del lipoma
El factor desencadenante es la organización anómala de una masa de adipocitos o células grasas maduras.
Factores de riesgo del lipoma
Los pacientes obesos, el aumento de peso, y aquellos que padecen hipercolesterolemia o diabetes , tienen mayor riesgo de sufrir un lipoma.
Tener antecedentes familiares de enfermedades lipomatosas múltiples también es un factor de riesgo de haber heredado las alteraciones genéticas que producen la enfermedad.
Complicaciones del lipoma
Compresión de estructuras adyacentes, nervios, estructuras vasculares, articulaciones…etc.
Sobreinfección perilesional del lipoma.
Prevención del lipoma
Los lipomas no pueden prevenirse, una vez aparecen, sí que es conveniente no aumentar el peso porque con ello puede aumentar su tamaño
Especialidades a las que pertenece el lipoma
Los lipomas son tratados cuando son sintomáticos por compresión por los médicos dermatólogos y, en caso de lipomas más profundos por cirujanos generales.
Preguntas frecuentes:
¿Qué es la fibrolipoma?
El fibrolipoma es una variedad de lipoma que contiene una mayor cantidad de tejido fibroso
¿Qué es un liposarcoma?
El liposarcoma es un tumor maligno de tejido adiposo o graso.
¿Qué es la lipomatosis?
La lipomatosis es una alteración en la que existe un crec imiento excesivo difuso del tejido adiposo o graso , que infiltra las estructuras adyacentes.
¿En qué zona del cuerpo es más frecuente que salgan lipomas?
En el tronco, el cuello y la parte superior de los brazos y piernas.
¿Qué es un lipoma en el colon?
El lipoma de colon es una tumoración que se localiza en su submucosa (capa de la pared intestinal entre la mucosa y la pared muscular), sobre todo en el colon ascendente y el ciego, que no suele malignizarse. Produce síntomas como dolor abdominal, alteraciones en el tránsito intestinal y sangrados con las heces (rectorragias).
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia